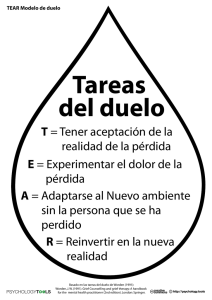
gestión de conflictos en urgencias. el abordaje del duelo y la
Anuncio

U B UNIVERSITAT DE BARCELONA IL3 Institute for LifeLong Learning Institut de Formació Contínua Instituto de Formación Continua Universitat de Barcelona EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA TEMA 2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS DAVID OLIVART GINESTA © de esta edición: Fundació IL3-UB, 2010 EL ENTORNO HUMANO Y TERAPÉUTICO EN LA ATENCIÓN AL PACIENTE DE URGENCIAS D.L.: B-36510-2010 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 ÍNDICE Ideas clave ................................................................................................ 4 1. 5 5 5 9 2. Gestión del conflicto en áreas de urgencias ...................................... 1.1. Gestión de las emociones en el ámbito asistencial ................... 1.1.1. Emociones: definición y clasificación .......................... 1.1.2. Emociones prevalentes en el ámbito sanitario............. 1.1.3. Gestión de las emociones vividas de forma positiva y/o negativa.............................................................. 1.2. Habilidades comunicativas en la relación profesional-usuario ..... 1.2.1. El uso del lenguaje en la gestión de las emociones..... 1.2.2. La empatía y la escucha empática.............................. 1.2.3. La asertividad ........................................................... 1.3. Vivir el estrés frente a entender el estrés ................................. 1.3.1. ¿Qué es el estrés?.................................................... 1.3.2. Las fuentes de estrés................................................ 1.3.3. Tipos de respuestas .................................................. 1.3.4. La gestión del tiempo ................................................ 1.4. El trabajo bajo presión ............................................................. 1.4.1. La presión y el estrés: ¿dos conceptos relacionados? Parecidos y diferencias entre el trabajo bajo presión y el estrés laboral ..................................................... 1.4.2. Características del trabajo bajo presión ...................... 1.4.3. Elementos influyentes en el trabajo bajo presión ......... 1.5. El conflicto en urgencias .......................................................... 1.5.1. Factores culturales que ayudan a desencadenar un conflicto en áreas de urgencias. Cómo es vivida la urgencia desde otras culturas ................................ El duelo y el manejo de las malas noticias ........................................ 2.1. Aproximaciones conceptuales. Teorías sobre el proceso de duelo ................................................................................. 2.1.1. El proceso de duelo, visto desde diferentes culturas ... 2.1.2. El proceso de duelo, organizado en torno a la pérdida ... 2.2. El duelo en personas que pierden un ser querido. El modelo del Instituto Tanatológico de Medellín........................ 2.2.1. Las fases del duelo ................................................... 2.2.2. La duración del duelo ................................................ 2.2.3. Facilitar el duelo normal en el adulto .......................... 2.2.4. El duelo complicado .................................................. 2.2.5. El duelo en la infancia ............................................... 2.2.6. El duelo en el anciano ............................................... 2.3. El duelo en personas que afrontan su propia muerte. El modelo Kübler-Ross.................................. 2.3.1. Las fases del duelo ................................................... 2.3.2. El manejo del paciente terminal ................................. 10 13 13 15 19 21 21 22 23 25 27 27 30 31 33 33 36 36 36 38 39 39 43 44 46 48 51 52 53 54 PÁGINA 2 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS 2.4. 2.5. El duelo en el enfermo crónico ................................................. 2.4.1. Repercusiones para el enfermo y para su entorno ....... 2.4.2. Elementos que favorecen la adaptación ...................... Abordaje profesional del paciente terminal ................................ 2.5.1. Manejo de la negación en el paciente y/o su entorno... 2.5.2. Manejo de la ira en el paciente y/o su entorno ........... 2.5.3. Manejo de la negociación en el paciente y/o su entorno .......................................................... 2.5.4. Manejo de la depresión en el paciente ....................... 2.5.5. Manejo de la aceptación............................................ 2.5.6. La agenda oculta de la familia .................................. 55 55 56 57 57 64 67 68 69 69 PÁGINA 3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 IDEAS CLAVE • Las emociones son parte de nuestra vida. Desde que se habla sobre la inteligencia emocional, muchas personas concluyen que debemos aprender a controlar esas emociones que erróneamente se clasifican como negativas o malas. • El propósito del diseño de los estados de ánimo es abrir la posibilidad de acción, de manera que uno pueda adquirir un sentido de responsabilidad con respecto a sus estados de ánimo y de quienes le rodean, para luego ganar las competencias necesarias para moldearlos de acuerdo a su propio juicio de conveniencia. • Se entiende por gestión emocional la forma adaptativa en que manejamos situaciones de alta emocionalidad que nos afectan de manera personal y directa. • Como profesionales asistenciales es importante familiarizarnos con las palabras que usamos en nuestras situaciones laborales cotidianas, jugar con ellas, manejarlas, relacionarlas, cambiarlas, perderles el respeto y al mismo tiempo tenerles mucho respeto. • El trabajo bajo presión está relacionado pero no es lo mismo que el estrés laboral. • Pueden ser muchos los factores influyentes en el trabajo bajo presión pero, sin lugar a dudas, hay que tener en cuenta que entre los más relevantes se encuentran la organización del trabajo, los estilos de dirección, las habilidades y capacidades personales y el aumento de los ritmos de trabajo. • A grandes rasgos, la forma de entender la muerte según las distintas culturas pueden reducirse a dos: aquellas culturas para las que la muerte significa un viaje de partida y aquellas para las que la muerte significa un retorno. • El duelo representa el estado de pérdida de cualquier ser, objeto, parte del cuerpo o función que es emocionalmente importante para la persona. • La enfermedad provoca una convulsión en el mundo interior de quien la padece, pues de repente se encuentra ante algo que no puede dominar y que tampoco, a su parecer, cree que pueda controlar el médico. PÁGINA 4 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 1. GESTIÓN DEL CONFLICTO EN ÁREAS DE URGENCIAS 1.1. GESTIÓN DE LAS EMOCIONES EN EL ÁMBITO ASISTENCIAL 1.1.1. EMOCIONES: DEFINICIÓN Y CLASIFICACIÓN ¿Qué son las emociones? Las emociones son parte de nuestra vida. La palabra emoción proviene del latín movere y el prefijo ex que significa ‘hacia fuera’. Emoción entonces es (en su sentido literal) ‘moverse hacia fuera… expresar’. A menudo la palabra emoción se usa como sinónimo de sentimiento y los autores varían en cuanto al planteamiento de cuáles son las emociones básicas y cuáles los sentimientos que de ellas se desprenden, etc. Los textos más antiguos de psicología plantean que el ser humano posee cuatro emociones básicas que serían las emociones con las cuales se nace. Éstas son: – El amor. – La ira. – El dolor. – El temor (o miedo). Algunos autores incluso dicen que el temor es diferente al miedo… En todo caso, podemos describir una lista de emociones/sentimientos, que para efectos de lo que aquí nos interesa no es si cada uno puede clasificarse en la lista de «emoción» o de «sentimiento»… Lo importante es que todos los seres humanos los sentimos, padecemos, vivimos…. y muchas veces no sabemos qué hacer con ellos. Ejemplo Hagamos una lista: cólera, miedo, euforia, tristeza, alegría, tranquilidad, dolor, afecto, paz interior, felicidad, repulsión, angustia, temor, ansiedad, estrés, asombro, depresión, rencor, vergüenza, placer, contento, enfado, ira, odio. Muchas personas incluso clasifican las emociones/sentimientos en positivas y negativas o las juzgan como buenas y malas. Desde que se habla sobre la inteligencia emocional, muchas personas concluyen que debemos aprender a controlar esas emociones que erróneamente se clasifican como negativas o malas. ¿Malas o negativas por qué? ¿Por qué no nos agrada sentir algunas de ellas? La paradoja que la vida nos presenta es que si no nos damos permiso para sentir y vivenciar aquellas emociones y sentimientos que no nos agradan, no podríamos tampoco sentir todas aquellas que sí nos gustan y que disfrutamos. PÁGINA 5 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS ¿Cuál es la diferencia entre emoción, sentimiento y estados de ánimo? Emoción y sentimiento se utilizan casi como sinónimos en el lenguaje coloquial e incluso, en el lenguaje científico, diferentes autores utilizan diferentes atributos para diferenciarlos, de ahí su general confusión. 5 Se puede afirmar, que no existe acción humana sin una emoción que la fundamente. De hecho, los autores los definen como conceptos interrelacionados. La emoción puede ser definida como un estado complejo del organismo caracterizado por una excitación o perturbación, que puede ser fuerte, que predispone al organismo para la acción, y su duración suele ser relativamente corta (puede ser de algunos segundos a varias horas). Se puede afirmar, que no existe acción humana sin una emoción que la fundamente. Las emociones se generan como respuesta a un acontecimiento externo o interno. De esta manera, las emociones tienen una función adaptativa con el entorno. Muchos autores definen sentimiento como el componente subjetivo o cognitivo de las emociones, es decir, la experiencia subjetiva de las emociones. Según diversos autores, el sentimiento es la etiqueta que la persona pone a la emoción. Se reserva el término sentimiento para aludir a la sensación consciente (cognitiva) del proceso emocional. Este componente cognitivo permite clasificar y asignar un nombre a un estado emocional. Un estado de ánimo se refiere a un estado emocional mantenido en el tiempo (durante semanas, meses o años). Los estados de ánimo suelen ser procesos más amplios, más difusos y generalizados que una emoción. ESTADOS DE ÁNIMO Y EMOCIONES Los estados de ánimo y las emociones son predisposiciones para actuar. Emoción: predisposición para actuar que resulta como consecuencia de un determinado evento. Estado de ánimo: predisposición para actuar en la que nos encontramos regularmente. PÁGINA 6 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 «… podemos sostener que, dependiendo del estado de ánimo en que nos encontremos, ciertas acciones son posibles y otras no, es decir, algunas posibilidades están abiertas y otras están cerradas. Esto es el elemento central de lo que constituye a las emociones y los estados de ánimo. Los estados de ánimo no sólo condicionan las acciones posibles o no de realizar. También condicionan la forma en que efectuaremos esas acciones.» (Echeverría, 2006). Normalmente suponemos que el mundo es tal cual lo observamos, sin detenernos a examinar el papel que juega el observador en aquello que observa. Si sucede que estamos de mal ánimo, juzgamos que todo lo que nos rodea es negativo. Si estamos de buen ánimo, todo es positivo. Normalmente no nos damos cuenta de que estas características positivas y negativas no pertenecen al mundo mismo, como algo separado de nosotros, sino al observador que somos, según el estado de ánimo en que nos encontremos. «Si cambia el estado de ánimo, el mundo cambiará con él.» (Echeverría, 2006). DISEÑO DE ESTADOS DE ÁNIMO El propósito del diseño es abrir la posibilidad de acción, de manera que uno pueda adquirir un sentido de responsabilidad con respecto a sus estados de ánimo y de quienes le rodean, para luego ganar las competencias necesarias para moldearlos de acuerdo a su propio juicio de conveniencia: 1. Convertirse en observador de estados de ánimo. Identificarlos como estados de ánimo y no «atributos del mundo». 2. Aunque no seamos responsables de los estados de ánimo en que nos encontremos, somos responsables de permanecer en él. 3. Cuidarse de las historias que hemos construido en torno a nuestros estados de ánimo. En la figura 1 se muestra un esquema de los estados de ánimo en función de su duración. Rasgos de personalidad Desórdenes emocionales Estados de ánimo Sentimientos (afectos) Emociones Segundos Minutos Horas Días Semanas Meses Años Vida Figura 1. Espectro de los fenómenos afectivos en función de su duración. PÁGINA 7 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 ALTERACIONES EMOCIONALES Como ya hemos señalado, una emoción predispone para la acción. Cada respuesta emocional presenta un abanico de posibles acciones y consecuencias, presentamos un resumen de las más frecuentes en la tabla 1. EMOCIÓN ACCIÓN Miedo Deseo de huir, protegerme de la situación, deseo de gritar. Ira Deseo de atacar y oponerme, asaltar, herir, insultar. Tristeza Deseo de llorar, de estar solo, de no hacer nada. Preocupación Incapacidad de organizar pensamientos ni acciones. Compasión Deseo de ayudar a alguien, cuidar de alguien. Bloqueo emocional Me siento inhibido, paralizado, congelado. Desinterés No me incumbe, no presto atención. “No es mi problema lo que le sucede al usuario.” Impotencia Deseo de hacer algo, pero no sabe qué. Soy incapaz, me siento indefenso, frustración. Alegría Deseo de moverme, de expresarme: cantar, saltar, reír, etc. Nerviosismo Estoy excitado, inquieto, no puedo estar parado. Tabla 1. Acciones más frecuentes frente a emociones. TIPOS DE EMOCIONES Podemos distinguir tres tipos de emociones: 1. Positivas: son el resultado de una evaluación favorable respecto al logro de nuestro bienestar. Incluyen la alegría, el amor, el afecto, el alivio, etc. 2. Negativas: son el resultado de una valoración desfavorable respecto a nuestro bienestar. Son diversas formas de amenazas, frustración, pérdida, etc. Incluyen: el miedo, la ira, la tristeza, la culpa, la vergüenza, la envidia, los celos, el disgusto, etc. 3. Ambiguas: su estatus es equívoco. Depende de la situación, como, por ejemplo, la esperanza (se está mal pero se confía en superarlo para mejor), la compasión (que es una forma de amor –emoción positiva hacia alguien que está sufriendo–, emoción negativa). PÁGINA 8 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 En resumen, una emoción es: – Un estado afectivo subjetivo: una emoción nos afecta de forma individual. Hace que nos sintamos rabiosos o felices. – Una respuesta biológica: es una reacción que prepara al cuerpo para la acción. – Una respuesta funcional: es una reacción adaptativa al entorno. Por ejemplo, el miedo nos prepara a huir frente al peligro. – Un fenómeno social: las emociones son una forma de comunicación, por tanto se orientan hacia la interacción con los demás. 1.1.2. EMOCIONES PREVALENTES EN EL ÁMBITO SANITARIO En la siguiente tabla se listan unas emociones básicas y las constelaciones correspondientes. EMOCIÓN BÁSICA CONSTELACIÓN Miedo Temor, horror, pánico. Terror, pavor, desasosiego, timidez, susto, fobia, ansiedad, angustia, desesperación, inquietud, estrés, preocupación, anhelo, desazón, consternación, nerviosismo. Ira Rabia, cólera, rencor, odio, furia, indignación, resentimiento, exasperación, tensión, animadversión, animosidad, irritabilidad, hostilidad, agresividad, violencia, enojo, enfado, impotencia. Tristeza Depresión, frustración, decepción, aflicción, pena, dolor, pesar, desconsuelo, pesimismo, melancolía, autocompasión, soledad, desaliento, desgana, morriña, abatimiento. Interés Atracción, expectación, atención, inclinación. Culpa Vergüenza, inseguridad, vergüenza ajena, bochorno, pudor, recato, rubor, sonrojo. Disgusto Hostilidad, aversión, desprecio, antipatía, resentimiento, rechazo, asco, amargura. Alegría Entusiasmo, euforia, excitación, contento, diversión, placer, satisfacción, regocijo. Sorpresa Extrañeza, desconcierto, asombro, estupor. Tabla 2. PÁGINA 9 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 De algunas de las emociones básicas nombradas se especifican las funciones correspondientes en la siguiente tabla. EMOCIÓN BÁSICA AFECTOS AFINES FUNCIÓN Miedo Ansiedad, incertidumbre, inseguridad. Protección ante la anticipación o amenaza de peligro. Sorpresa Sobresalto, admiración, desconcierto. Orientación hacia las novedades. Aversión Disgusto, asco, repugnancia. Rechazo, distanciamiento del objeto adverso. Ira Rabia, enojo, furia, irritabilidad. Destrucción de algo que valoramos que nos perjudica. Alegría Contento, diversión, euforia. Reproducción de un suceso positivo. Tristeza Pena, pesimismo, soledad. Reintegración personal. Tabla 3. 1.1.3. GESTIÓN DE LAS EMOCIONES VIVIDAS DE FORMA POSITIVA Y/O NEGATIVA LAS EMOCIONES NEGATIVAS Y LA SALUD Se entiende por gestión emocional la forma adaptativa en que manejamos situaciones de alta emocionalidad que nos afectan de manera personal y directa. La idea de «gestión» se refiere a la reconducción de las emociones propias y del otro implicado en la relación, sea este un compañero de trabajo, un usuario, un familiar, o alguien de nuestra vida privada (pareja, amigos, hijos, etc.). Las emociones intensas tienden a aparecer en situaciones de conflicto: un proceso de separación, una pérdida repentina, un diagnóstico inesperado, una sorpresiva frustración en el trabajo, situaciones de alta agresividad, etc. Y, aunque es imposible ofrecer una receta universal para el manejo de dichas situaciones, es factible establecer algunas guías básicas para su gestión. Logramos comprender los estilos afectivos que están en la base de la reacción emocional (véase la figura 2). PÁGINA 10 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 ESTILOS AFECTIVOS BÁSICOS DE INTERRELACIÓN Yo soy Tu eres + Tu + Yo soy + Tu eres + Actitud mental: «tiremos adelante» Sentimientos más usuales: alegría, tristeza, miedo, cólera. Actitud mental: «me voy» Sentimientos más usuales: admiración, vergüenza, miedo, culpa. Yo - Yo + Yo soy Tu eres - Yo soy + Tu eres - Actitud mental: «estamos apañados» Sentimientos más usuales: desesperanza, indiferencia, desánimo, burla. Actitud mental: «vete, déjame en paz» Sentimientos más usuales: piedad, compasión, cólera, irritación, rencor, menosprecio. Tu - Figura 2. Modelos de posiciones de vida de Franklin Ernst. PREMISAS BÁSICAS DE LA GESTIÓN DE EMOCIONES – Conocer (saber leer) la expresión no verbal de las emociones. – Las emociones implican una respuesta de todo el organismo. La emoción nos implica como totalidad. – La conducta emocional se aprende como cualquier otra conducta, por tanto, es modificable tanto la propia conducta emocional como la del otro. 5 La conducta emocional se aprende, por tanto, es modificable. – Toda persona tiene sus propios conflictos internos, que originan emociones profundas. Por ello, es posible cambiar la respuesta emocional cambiando el objeto al que se dirigen. – Todas las emociones son legítimas. No podemos vivir sin ellas. Somos seres emocionales, así que debemos reconocerlas y respetarlas, aunque teniendo en cuenta los límites de la expresión. – Los hechos no son lo más relevante, sino el significado que tienen para nosotros. En esta valoración intervienen: el contexto, nuestras habilidades sociales, nuestras creencias y valores, y la percepción de la situación. – La emoción está provocada por algo (algún evento) y es ese algo que nos emociona lo que realmente importa. – Las emociones cumplen algunas funciones, sólo algunas (emociones básicas) tienen un objetivo específico (por ejemplo: el miedo pretende protegernos). PÁGINA 11 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 – Las emociones proporcionan mucha información sobre cómo es la persona y qué le preocupa. Son un campo rico para un observador atento. – La empatía es una habilidad básica en la gestión emocional. A través de ella nos aproximamos al espacio emocional del otro. – El optimismo es un gran recurso para resignificar las emociones intensas. – Los estados de transición emocional suelen ser muy sutiles y pueden ser no manifiestos. RECURSOS EMOCIONALES PARA LA GESTIÓN DE LA INTERACCIÓN A continuación se presentan algunos recursos para la gestión de la interacción: – Sintonía: sintonizar con la necesidad, escuchar en forma activa. – Congruencia: las señales no verbales impactan cinco veces más que las orales y es muy difícil fingir con el lenguaje gestual aunque se esté detrás de un escritorio. – Presencia física: mostrar que estamos atendiendo y que realizaremos el acompañamiento en todo el proceso. – Contacto visual: mirar a los ojos. – Manejo de la distancia: hacer seguimiento. – Mimetismo: propiedad que se tiene de asemejarse o imitar en la forma, color, tamaño u otra particularidad a otros seres u objetos animados entre los cuales se vive. En la tabla 4 se presentan los rasgos que definen una relación de ayuda. RELACIÓN DE AYUDA NO SÍ Suplir la responsabilidad del otro. Estimular la autoayuda (la propia responsabilidad en las emociones). Adoptar actitudes paternalistas. Facilitar un contexto apropiado. Implicarse emocionalmente. Promover la autoreflexión. Adoptar conductas directivas. Favorecer la autonomía. Tabla 4. PÁGINA 12 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Líneas de acción en la gestión de diez emociones básicas: – Ira: calmar / desviar. – Miedo: comprender / proteger. – Tristeza: cuidar / animar. – Interés: ayudar / explorar. – Sorpresa: orientar / prevenir. – Alegría: comprender / compartir. – Disgusto: explorar / orientar. – Envidia: evitar / explicar. – Culpa: reducir / desplazar. – Admiración: racionalizar / aprender. – Emoción: acción / gestión. 1.2. HABILIDADES COMUNICATIVAS EN LA RELACIÓN PROFESIONAL-USUARIO 1.2.1. EL USO DEL LENGUAJE EN LA GESTIÓN DE LAS EMOCIONES Como profesionales asistenciales es importante familiarizarnos con las palabras que usamos en situaciones laborales cotidianas, jugar con ellas, manejarlas, relacionarlas, cambiarlas, perderles el respeto y al mismo tiempo tenerles mucho respeto. A veces hablamos por hablar, otras tenemos mucho que decir pero callamos. A veces nos faltan palabras para describir como nos sentimos, Nos es más fácil, estamos más acostumbrados a expresar nuestras ideas en lugar de nuestros sentimientos. No es lo mismo sentirse triste que estar deprimido, sentir enfado que sentir ira, estar irritado que estar en cólera; no es lo mismo la compasión que la piedad; no es lo mismo sentir frustración que impotencia. Las palabras son como paquetes bien envueltos, su significado va a depender de la persona que abra estos paquetes. Es necesario y urgente elaborar un léxico común entre las personas que intentan comunicarse. En caso de duda sobre el significado de alguna expresión, podemos preguntar: «Cuando dices…, ¿qué intentas expresar, qué me quieres decir, a qué te refieres?». Si no tenemos palabras para dar nombre a nuestras emociones, será difícil poder llegar a controlarlas. PÁGINA 13 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS El lenguaje humano es un medio imprescindible para lograr conocer, comprender y expresar nuestros sentimientos. El léxico emocional forma parte de las propias emociones. Según Antonio Marina, cuando damos nombre a algo, relacionamos una experiencia con lo que sabemos y hemos acumulado en el nombre que aplicamos. 5 Sin lenguaje las emociones serian un caos incomprensible. Cuando damos nombre a nuestros sentimientos, los introducimos en una red de significados compartidos, los abrimos al mundo social, y al mismo tiempo nos permite descubrir nuestro propio mundo interior. Sin lenguaje las emociones serian un caos incomprensible. Dentro del léxico emocional se incluyen palabras como: abandono, alegría, amor, angustia, arrepentimiento, aversión, compasión, confianza, consuelo, culpa, desánimo, dolor, esperanza, felicidad, frustración, generosidad, gratitud, humor, impotencia, ira, miedo, paz, pena, pesadumbre, rabia, resignación, soledad, sorpresa, tristeza, ternura, valentía, vergüenza. En cuanto a la expresión de sentimientos, las palabras que describen cómo nos sentimos son unos instrumentos muy poderosos; nos dan la posibilidad de contar lo que pasa y relajar la tensión que provoca guardar las cosas dentro. Las personas que carecen de vocabulario para expresar sus sentimientos se sienten a menudo muy frustradas y no saben qué hacer más que retener sus emociones dentro o darles salida de manera poco apropiada, incluso violentamente. Tenemos que aprender cómo expresar los sentimientos: intentar darles salida o, a veces, disfrutar de ellos y luego pasar al lado de éstos para actuar responsablemente. No está bien descargar nuestros sentimientos en otra persona, incontrolablemente, ni siquiera con nuestro nuevo vocabulario. Tenemos que explicarnos de manera considerada y permitir que los demás hagan lo mismo. Compartir los sentimientos con las personas del grupo contribuye a destruir la sensación de aislamiento que impide a las personas sentirse parte del grupo, empáticamente conectada. PÁGINA 14 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 1.2.2. LA EMPATÍA Y LA ESCUCHA EMPÁTICA Para explicar qué es la empatía proponemos la siguiente figura. Captar y responder a los sentimientos y preocupaciones ajenas. Es la capacidad de percibir cómo se siente otra persona. Dentro de la empatía encontramos – La comprensión de los demás. – El desarrollo de los demás. – La orientación hacia el servicio. – El aprovechamiento de la diversidad. – La conciencia política. Figura 3. Ser empático es ser capaz de comprender al otro casi tanto como a nosotros mismos. La persona empática es capaz de ponerse en la piel del otro y ver el mundo por los ojos del otro. Escuchar al otro con imparcialidad, sin prejuicios. Escuchar lo que dice, comprendiendo la importancia que tiene para él. En la siguiente figura se muestra la gradación de la empatía, desde la apatía a la simpatía. El continuum de la empatía Apatía Empatía Simpatía – «No sentir». – «Sentir con». – «Sentir por». – Esto no me interesa nada. – Me da la impresión de que no te encuentras realmente bien. – «Mi pobre amigo». – Eso es tu problema. No me atañe. – No me expliques tu vida. – No te preocupes ya me encargo yo de todo. – Oye me doy cuenta que esta situación te afecta realmente. Figura 4. PÁGINA 15 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Dentro de esta competencia emocional, se engloban los siguientes elementos (ya enunciados en la figura 3): – Comprensión de los demás: detección de los sentimientos y expectativas de los otros. – Desarrollo de los demás: detección de lo que los demás necesitan desarrollar. – Orientación al servicio: anticipación, reconocimiento y satisfacción de las necesidades del usuario. – Aprovechamiento de la diversidad: fomento y valoración de las riquezas que provienen de las diferencias individuales y culturales. – Comprensión social: capacidad de efectuar una lectura de las corrientes emocionales de un grupo. La empatía es la capacidad de entender y dar respuesta a las experiencias únicas de los usuarios. En la empatía se encuentran las raíces de la moral y es el fundamento de la actitud ética. Los siete pasos para expresar empatía son los siguientes: 1. Formular preguntas con final abierto. 2. Avanzar suavemente. 3. Evitar hacer juicios. 4. Cuidar el lenguaje corporal. 5. Aprender del pasado. 6. Dejar la historia abierta. 7. Establecer límites. 1. FORMULAR PREGUNTAS CON FINAL ABIERTO Son preguntas que abren el dialogo, facilitando la expresión de pensamiento y sentimientos de las personas. Ejemplo – ¿Qué cree que puedo hacer para ayudarlo? – Y usted, ¿qué piensa de ello? – ¿Cómo se siente? – ¿Por qué me pregunta esto? – ¿Hay algo que yo pueda hacer para que se sienta mejor? – ¿Y a usted que le parece? PÁGINA 16 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 2. AVANZAR SUAVEMENTE Ayudar al otro tomarse su tiempo para comprender la experiencia que vive. Hacer un alto y rebobinar para analizar. Fomentar que el otro se cuestione evitando a la vez ofrecer respuestas propias a sus problemas. Promover la reflexión y el análisis del otro. Ejemplo – ¿Cómo llego a esta situación? – ¿Por qué cree que pasó? – ¿Qué sintió en aquel momento? – ¿Qué siente ahora? – ¿Qué es lo que le preocupa? – ¿Cuándo se dio cuenta de la situación? – ¿Qué prefiere usted? 3. EVITAR HACER JUICIOS Cuando utilizamos frases del tipo: «Lo que te ocurre es que… porque…», la persona que las recibe siente que implícitamente se le está diciendo: «Crece, madura de una vez y supéralo». Son comentarios que tienden a etiquetar nuestras conductas y catalogarlas como algo fijo, a partir de nuestra propia manera de ver las cosas. Ejemplo Debemos evitar frases como: – Tú siempre reaccionas de la misma manera. – Lo que tú quieres es… – Siempre te equivocas… – Lo que tú sientes es... – No hace falta que hables, ya sé lo que piensas. – Te conozco muy bien, mejor de lo que tú mismo te conoces. 4. CUIDAR EL LENGUAJE CORPORAL La empatía es una respuesta cuerpo-mente integrada en la que los pensamientos interactúan con los sentimientos en una respuesta global del sistema nervioso. No podemos dejar de lado, que en la comunicación humana entre el 60 y el 70 % del mensaje es de carácter no verbal: actitud corporal, el gesto, la mímica, la distancia, el tono de voz, etc., son datos fundamentales para interpretar el sentimiento de los demás. PÁGINA 17 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Para construir una relación empática tenemos que tener en cuenta que: – Los estados de ánimo se contagian: nuestro cuerpo suele ponerse en sintonía emocional con los demás. – Nuestro cuerpo refleja nuestra actitud interior: podemos mejorar nuestra actitud interna colocando mejor nuestro cuerpo y adoptando determinadas posturas. – La sonrisa es una de las expresiones de la empatía más poderosa que disponemos. – El silencio es esencial para escuchar, para entender y para establecer la relación de ayuda. El silencio forma parte de la comunicación no verbal. 5. APRENDER DEL PASADO Las emociones fuertes que puede sentir una persona no siempre tienen que ver con los acontecimientos presentes, sino que muchas veces pueden tener su origen en las experiencias del pasado o los conflictos pendientes de resolver. Ejemplo Al considerar que una persona tiene una reacción, en nuestra opinión «exagerada» o demasiado intensa debido a un estímulo como un comentario de rechazo, es necesario tener en cuenta que su reacción no es tan sólo el resultado del comentario actual, sino que se deriva de todo un historial individual de rechazos que esa persona ha debido de sufrir durante el transcurso de toda su vida. 6. DEJAR LA HISTORIA ABIERTA Cada persona tiene una historia única para explicar, y también sigue un ritmo propio en su relato. Es preciso aprender a no forzar la cadencia, a hacer pausas, aceptar los silencios, en definitiva: a no precipitarnos. Debemos tener claro que en una relación de ayuda no se debe intentar que sea el otro quien vaya a miritmo, sino aprender a respetar el ritmo del otro. 7. ESTABLECER LÍMITES Poner límites no significa que el otro deje de preocuparnos, sino que supone la disposición de mantenernos separados de él, para ser capaces de dar una respuesta profesional. Sólo si sabemos mantener una distancia prudencial, podremos ayudar a quien lo necesita. Para ellos debemos tener en cuenta que: – El otro empieza donde yo acabo. – La empatía requiere poder mantener el equilibrio. – Y éste nos permitirá ser más comprensivos con las necesidades del otro. PÁGINA 18 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 1.2.3. LA ASERTIVIDAD La asertividad es la habilidad de expresar nuestros deseos de una manera amable, franca, abierta, directa y adecuada, logrando decir lo que queremos sin atentar contra los demás. Si relacionamos la asertividad y las conductas, surgen tres tipos de conducta (véase la figura 5): – Pasiva: el comportamiento del individuo ante una situación que considera desagradable o injustificada es aguantarse y aceptar la situación aunque no sea de su agrado, asintiendo o disculpándose. – Agresiva: el comportamiento del individuo ante una situación que considera desagradable o injustificada es una reacción agresiva o violenta con su interlocutor. Su respuesta es defensiva y ansiosa. – Asertiva: el comportamiento del individuo ante una situación que considera desagradable o injustificada es comunicar, libremente, aquello que no le gusta, defender su posición con energía pero sin agresividad y proponer alternativas que satisfagan a todos los miembros de la interacción. Figura 5. PÁGINA 19 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 En la siguente tabla se muestran los estilos de afrontamiento y asertividad. COMUNICACIÓN PASIVA COMUNICACIÓN ASERTIVA COMUNICACIÓN AGRESIVA Conducta no verbal Evitación de la mirada. Bajo volumen de voz. Patrón de habla vacilante. Postura corporal tensa y/o hundida. Movimientos corporales nerviosos o inapropiados. Respuestas vacilantes. Contacto visual directo. Nivel de voz conversacional. Habla fluida. Gestos firmes. Postura erecta. Respuesta directas. Mirada fija. Volumen de voz elevado. Habla fluida/rápida. Gestos de amenaza. Postura intimidatoria. Mensaje implícito «Mis sentimientos no importan; mis pensamientos no son importantes: mis necesidades tampoco. Yo no soy nadie; tú eres superior.” «Esto es lo que yo pienso. Esto es lo que yo siento. Así es como veo la situación.» «Esto es lo que yo pienso; tú eres idiota por pensar de forma diferente. Esto es lo que yo quiero; lo que tú quieres no es importante. Tus sentimientos no me importan.» Expresiones típicas No importa. No te preocupes. Bueno. Quizás. Supongo. Pienso. Quiero. Siento. Hagamos. ¿Cómo podemos resolver esto? Harías mejor en... Haz. Ten cuidado. Si no lo haces... Deberías... Cállate. Tabla 5. Cuando somos asertivos: 1. Nos damos la libertad de analizar las cosas tal como existen aquí y ahora. 2. Nos damos la libertad de decir lo que creemos y pensamos, en lugar de lo que deberíamos creer y pensar según el criterio de los demás. 3. Nos sentimos libres de sentir lo que sentimos. 4. Nos damos la libertad, sin temor alguno, de pedir lo que queremos, en vez de esperar indefinidamente el permiso para hacerlo. 5. Nos arriesgamos a mejorar en nuestro nombre y para nuestro beneficio. PÁGINA 20 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 En la siguiente figura se presentan los derechos asertivos. TODOS TENEMOS DERECHO A: Las personas – – – – – – – – – Cometer errores. Establecer nuestras propias prioridades. Fallar ocasionalmente. Decir «no entiendo». Expresar nuestros sentimientos. Pedir lo que queremos. Ser tratado como un igual. Solicitar información. Cuidar nuestras propias necesidades. asertivas no olvidan que también los demás disfrutan de estos derechos Figura 6. A continuación se presentan algunas técnicas de asertividad: – El lenguaje corporal nos ayuda a reforzar el mensaje verbal. – El disco rayado: repetir el mensaje. – Decir no: con firmeza, de forma razonable y sin sentir culpabilidad. – El acuerdo viable: mi solución, tu solución y nuestra solución. – Diálogos interiores: utilizar pensamientos positivos y realistas. – La asertividad y los sentimientos negativos: la asertividad nos puede ayudar a manifestar de forma constructiva lo que nos está sucediendo y cómo nos sentimos. – La asertividad y la discrepancia: es una forma útil de hacer notar a alguien la inconsistencia de su conducta. 1.3. VIVIR EL ESTRÉS FRENTE A ENTENDER EL ESTRÉS 1.3.1. ¿QUÉ ES EL ESTRÉS? Por estrés, se entiende cualquier circunstancia que de forma inusual o extraordinaria, exige al individuo un cambio en su modo de vida habitual, es decir, exige al individuo que realice conductas de ajuste para afrontar lo que exige la situación y porque el bienestar del mismo está amenazado por las contingencias ambientales. En el tema que nos ocupa, el estrés es un enemigo potencialmente peligroso ya que, como veremos más adelante, afecta seriamente nuestra capacidad para tomar decisiones y nuestra destreza para ejecutarlas. PÁGINA 21 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 1.3.2. LAS FUENTES DE ESTRÉS Diversas son las circunstancias que pueden producirnos estrés. A menudo, dichas circunstancias están fuera de nuestro ámbito laboral. Dado que una situación estresante puede afectar nuestros procesos cognitivos y emocionales, es necesario tener en cuenta que acontecimientos producidos en nuestra vida cotidiana (por ejemplo, una discusión de pareja) pueden afectar a nuestra capacidad de tomar una decisión adecuada y rápida. 5 Una situación estresante puede afectar nuestros procesos cognitivos y emocionales, por ello, es necesario tener en cuenta que acontecimientos producidos en nuestra vida cotidiana pueden afectar a nuestra capacidad de Es posible que, por ejemplo, en la discusión de una pareja, se piense: «esto tomar una decisión adecuada y no me sucede a mí». Para todas aquellas personas incrédulas, queremos indirápida. car que, en primer lugar, no siempre existe conciencia de comportamientos propios condicionados por el estrés, y en segundo lugar, que, aunque no nos sintamos identificados con el ejemplo, todos tenemos un punto débil, es decir, una circunstancia que puede hacer que perdamos el control. Así pues, no debe extrañarnos que se identifiquen como estresores potenciales cosas tan cotidianas como casarse, divorciarse, tener un hijo enfermo o un dolor de muelas, al lado de otros acontecimientos más específicos como un entorno agresivo o una elevada carga de trabajo. Los principales estresores potenciales son cuatro: 1. Acontecimientos vitales mayores: se refiere a todos los aspectos del ciclo vital, relacional, social y laboral que exigen de nosotros un ajuste importante. En este apartado se incluirían acontecimientos como casarse, nacimiento de un hijo, muerte de un familiar querido, aprobar unas oposiciones, cambiarse de piso, pedir un préstamo, etc. 2. Molestias y alegrías diarias: las molestias diarias son exigencias irritantes, frustrantes y angustiantes, y relaciones problemáticas que nos preocupan habitualmente. Algunos ejemplos son extraviar cosas, las tareas de casa, ir al dentista, etc. El que este tipo de acontecimientos tengan un impacto tan importante probablemente se debe a que ocurren con mucha frecuencia y suelen ser incrementales. Semejante efecto acumulativo supone una carga constante de angustia para el sistema nervioso simpático. Otra razón por la que las molestias diarias pesan sobre las personas es que interrumpen la actividad conductual en curso. Las alegrías diarias suponen contrarrestar el estrés producido por las molestias diarias (cenar fuera, llevarse bien con los amigos, terminar un trabajo y terminarlo bien, los resultados de un examen, etc.). 3. Circunstancias crónicas: las circunstancias crónicas son situaciones persistentes y adversivas que se mantienen. Un ejemplo sería nivel de ingresos bajo, malas condiciones de vivienda, dificultades afectivas persistentes, trabajo no satisfactorio, etc. En este tercer apartado ya entramos en terreno profesional. Una circunstancia crónica de estrés podría ser enfrentarse diariamente a una situación que sobrepasa nuestra capacidad. Por ejemplo, estar en un servicio de urgencias, con una carga de trabajo elevada, y un nivel de conflicto, más o menos alto, permanente. Y también acudir a un servicio de urgencias para una dolencia no grave pero sí dolorosa, y tener una larga espera. PÁGINA 22 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 4. Amenaza: las amenazas ya no son un ámbito cotidiano, aunque también pueden surgir en un plano que no sea laboral. Una amenaza podría ser un accidente de coche; en cambio, por amenaza también se entiende una entrevista de trabajo. Veamos la diferencia, una amenaza puede ser: – Anticipada: una amenaza anticipada es cualquier circunstancia que atente contra nuestro bienestar o el de personas a nuestro cargo que pueda ser abarcada en cuanto a su duración e intensidad antes de que se produzca. Un ejemplo sería acudir a una entrevista con un supervisor (o supervisora, naturalmente), entrevista que puede costarnos el puesto de trabajo. En este caso, podemos intentar anticipar qué diremos, qué nos contestarán y tener preparada alguna estrategia para la ocasión. – No anticipada: una amenaza no anticipada es cualquier circunstancia que atente contra nuestro bienestar o el de personas a nuestro cargo que se presente de forma que no ha sido posible su anticipación. Un ejemplo es un accidente de coche; no es previsible. Otro ejemplo sería una explosión por escape de gas, un disparo, etc. Ni qué decir tiene que en la amenaza no anticipada el nivel de estrés es más alto y la reacción es peor. 1.3.3. TIPOS DE RESPUESTAS ALTERACIÓN EMOCIONAL La alteración emocional se manifiesta a través de sensaciones de ansiedad, irritabilidad, rabia, depresión y culpabilidad. La ansiedad y la depresión son las alteraciones emocionales más prevalentes, siendo la ansiedad una emoción anticipatoria y la depresión una emoción que se produce después del esfuerzo de enfrentamiento. ALTERACIÓN COGNITIVA El pensamiento es muchas veces confuso, la memoria es a veces olvidadiza y la concentración sufre deterioros. En general, el estrés tiene el potencial de añadir a nuestro patrón de pensamiento, normalmente organizado, elementos de preocupación y autoevaluaciones negativas. 5 El estrés tiene el potencial de añadir a nuestro patrón de pensamiento elementos de preocupación y autoevaluaciones negativas. Una explicación de cómo el estrés deteriora el funcionamiento cognitivo sería que limita el foco de atención del individuo. A medida que el estrés va en aumento, disminuye la atención a las exigencias de la tarea mientras que aumenta la atención autodirigida y dirigida a aspectos del ambiente no relacionados con la tarea. Hay pensamientos de fracaso, preocupación y duda. La toma de decisiones racional implica la búsqueda activa de información relacionada con la decisión, una asimilación no sesgada de ese conocimiento y una cuidadosa evaluación de todas las alternativas posibles. Bajo el estrés, sin embargo, las personas que han de tomar una decisión tienden a organizar la información relevante de forma pobre, a dedicarle demasiado poco tiempo a la consideración de alternativas y a tomar decisiones antes de considerar todas las alternativas posibles. PÁGINA 23 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 ALTERACIÓN FISIOLÓGICA Existen tres fases en la reacción fisiológica al estrés: 1. Alarma: la fase de alarma es de activación simpática. Normalmente, la activación parasimpática se produce después de retirado el estresor y el organismo se recupera de su reacción de alarma. En cambio, si el estresor continúa, entonces el cuerpo entra en la segunda fase de actividad simpática. 2. Resistencia: la fase de resistencia corporal indica que la persona no sólo está sufriendo (reacción de alarma), sino que también está luchando para mantener un equilibrio homeostático. Si el estresor continúa hasta el punto que el sistema nervioso simpático ya no puede satisfacer las exigencias del estresor, entonces el organismo entra en la fase final. 3. Agotamiento: con el agotamiento, el organismo pierde su capacidad de resistencia y los órganos del cuerpo sufren daños (por sobrecarga). Si el estresor continúa, se puede producir desfallecimiento o muerte. El estrés puede afectar al paciente y su entorno de diferentes maneras: – – En la interacción entre dos individuos, la tendencia natural se expresa en el sentido de que el individuo menos estresado incrementará progresivamente su nivel de activación hasta alcanzar el nivel del individuo más estresado. El foco de atención autocentrado afectará al nivel de decisión de un individuo. A su vez, el otro individuo de la díada interpretará las decisiones del primero, no en clave de estrés, sino en clave amenazante. Ejemplo 5 En la interacción entre dos individuos, la tendencia natural se expresa en el sentido de que el individuo menos estresado incrementará progresivamente su nivel de activación hasta alcanzar el nivel del individuo más estresado. Es en ese contexto donde aparecen las conductas desproporcionadas. Es decir, si yo soy el familiar de un paciente que llevo cuatro horas en la sala de espera, esperando noticias de mi padre, hijo, etc., cuando viene un médico y me informa, le pregunto cómo ha tardado tanto. Me responde que él no puede atender a tantos pacientes a la vez y que bastante hace viniendo a informarme porque tiene otros muchos pacientes esperando. Sin duda, el médico que me atiende está sufriendo un proceso de estrés. Pero yo no lo interpreto así. Yo interpreto que el médico en cuestión se está burlando de mí. Es más, que todo el sistema sanitario nacional se está burlando de mí. Es en ese contexto donde aparecen las conductas desproporcionadas. Éstas van desde la agresión física hasta la denuncia o los gritos. También puede consistir en llevarse al paciente a otro centro hospitalario, aunque a estas alturas el ingreso del paciente ya esté asegurado y lo más sensato sería no moverlo de allí. Por parte del personal sanitario, las conductas desproporcionadas pueden consistir en trasladar al paciente la discusión con sus familiares. O atender sus demandas en forma de ataque personal (por ejemplo, nos pide un calmante e interpretamos que tiene ganas de fastidiarnos, en lugar de pensar que tiene dolor). PÁGINA 24 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Aunque no pueden asegurar un feliz desenlace, hay una serie de recomendaciones que sí pueden hacerse para intentar reducir el nivel de activación del individuo con quien estemos tratando, ya sea éste familiar o paciente: – En primer lugar, hay que considerar quién tiene la obligación de reducir los niveles de estrés en la relación, y éste no es otro que el personal sanitario. Recordemos que las personas llegan a urgencias con una carga estresora importante, motivada por la gravedad del caso (que creen único; de hecho para ellos lo es, y desde luego, es el más importante), y la deshabituación a un ambiente como el de urgencias. Por lo tanto, es el personal sanitario quien tiene la obligación de llevar la iniciativa por lo que respecta a la reducción de los niveles de estrés en la interacción. – Para conseguirlo, lo primero que hay que hacer es aprender a reconocer los síntomas del estrés, no sólo en el paciente y familiares, sino también en nosotros mismos y en nuestros compañeros. Hay que poner mucha atención en las manifestaciones a nivel cognitivo y emocional, a los signos físicos de la alerta y sobre todo, al estilo comunicativo que, a nuestro entender, es un magnífico indicador del estrés. Este proceso, que podríamos llamar «conciencia de la situación», es un paso imprescindible para poder reducir más tarde el nivel de estrés. – Cuando interactuemos con cualquiera de los actores implicados en proceso, en necesario parapetarnos en un estilo constante y tranquilo de comunicación. Eso no es nada fácil. Requiere voluntad y entrenamiento, puesto que enfrentaremos comunicaciones muy defensivas. – Es necesario aprender a reinterpretar aquello que dicen los actores, en clave del proceso que estén sufriendo y también de su estilo comunicativo. De este modo daremos con más facilidad con la respuesta adecuada y evitaremos interpretar lo que nos digan como algo personal. Ésta es la premisa principal del paradigma de la relación de ayuda. Como hemos visto, el estrés es un proceso que puede alimentarse de muchas fuentes, algunas de índole personal. Es decir, aquello que nos suceda fuera del ámbito laboral, puede tener su incidencia en éste. También es necesario aclarar que existen variables de personalidad que nos hacen más vulnerables a padecer estrés. Así pues, nosotros no podemos juzgar con ligereza el proceso de estrés vivido por algún compañero de trabajo. 1.3.4. LA GESTIÓN DEL TIEMPO Si no planificamos bien nuestras tareas, los asuntos urgentes e inmediatos acaparan nuestro tiempo y no nos dejan realizar los temas que para nosotros son más importantes. 5 La gestión del tiempo es algo más que la simple distribución de las tareas a lo largo del tiempo, sino que es la forma más adecuada para conseguir el rendimiento La simple distribución de las tareas a lo largo del tiempo no es siempre la forma más adecuada para conseguir el rendimiento deseado. La solución va más allá de distribuir; lo que debemos hacer es planificar, es decir, marcar unas metas y la forma de conseguirlas. deseado. la solución va más allá de distribuir; lo que debemos hacer es planificar, es decir, marcar unas metas y la forma de conseguirlas. No se trata de que estemos siempre planificando y llevando agendas. Hace falta planificar cuando prevemos que viene un período donde hará falta controlar bien el tiempo, para poder llevar a cabo todos los objetivos. PÁGINA 25 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 ¿Cómo hacer una buena planificación? Los pasos son los siguientes: 5 La programación del tiempo, si está bien hecha, funciona. Si es 1. Se elige un período de tiempo (una semana, dos o tres días, un día, una tarde). Para hacer un buen cálculo de la perspectiva temporal, hace falta que tengamos en cuenta que en períodos de estrés esta perspectiva se reduce y cuesta planificar a largo plazo. No hay que elegir un período muy largo, un mes puede ser excesivo en una situación de estrés. muy exigente, se ha de modificar 2. Se eligen objetivos. Si son muy genéricos, hace falta fragmentarlos: los objetivos deben formularse como actividades concretas que se puedan clasificar como realizadas o no. propias capacidades. 3. Una vez concretados los objetivos en actividades, se hacen bloques de aquellas actividades que se puedan realizar de una vez. 4. Se calcula el tiempo que llevará la realización de cada actividad. Si sale más tiempo del que tenemos, hará falta desglosarlas en bloques más pequeños. 5. Se asignan prioridades. 6. Se ordenan las actividades, teniendo en cuenta los siguientes factores: 7. hasta un punto asequible, pero que represente un reto. Así aprenderemos a afinar en nuestra percepción del tiempo y de las – Cuestiones prácticas, desplazamientos, trabajos encadenados o aprovechar una actividad para dos objetivos. – Poner primero las más importantes. – Poner primero las que motiven menos. – Reservar las mejores horas de rendimiento para las tareas más complicadas. Se debe intentar dejar márgenes de seguridad (un poco de tiempo entre tarea y tarea), e incluir períodos de descanso y ocio. Se ha de pensar en: – ¿Cuál se puede eliminar? – ¿Cuál se puede hacer en menos tiempo, reformulando el objetivo? – ¿Cuál se puede desglosar y hacer sólo una parte en el período actual? – ¿Cuál se puede aplazar? – ¿Cuál se puede delegar, hacer en común o pedir ayuda? Es importante dejar márgenes de seguridad y no pasar a la acción si no se está totalmente convencido de que la planificación es factible, ya que caeríamos en una falsa percepción de control. 8. 9. Se pasa a la acción, teniendo en cuenta que: – No se deja una tarea a medias. – Se ha de aprender a ajustar la tarea al tiempo que se dispone, y no al revés. – Se puede corregir la planificación a mitad del período de tiempo. Si se ha cumplido entre el 50 % y el 80 %, ha fallado alguna cosa, posiblemente porque ha habido un cálculo erróneo. Si se ha cumplido menos del 50 %, hace falta analizar la situación más profundamente, porque seguramente nos encontramos ante un caso donde la gestión del tiempo es el problema. PÁGINA 26 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 CUANDO EL PROBLEMA NO ES LA GESTIÓN DEL TIEMPO Algunas veces el estrés del tiempo no es un problema técnico o de organización, sino de actitud ante éste. Por eso hay jubilados con problemas de tiempo, porque no tienen pautas externas. De la misma manera que muchas veces la gente con problemas de tiempo en el trabajo no sabe qué hacer con el período libre del que disponen. El problema en este caso no es tener un exceso de cosas a hacer, sino ser capaz de controlar lo que se hace; a veces, quien tiene estrés del tiempo en realidad está insatisfecho con él mismo y con lo que hace. Si la programación no funciona se debe ver si existe algún problema que se haya de resolver previamente. Esto se hace evidente sobre todo cuando la realización de la propia planificación se eterniza. Cuando éste es el caso, la naturaleza del problema puede venir por alguna de estas vías: – No saber decir que no. – No tener las prioridades claras. – No saber buscar ayuda y cooperar. – Falta de confianza en uno mismo y/o perfeccionismo. 1.4. EL TRABAJO BAJO PRESIÓN 1.4.1. LA PRESIÓN Y EL ESTRÉS: ¿DOS CONCEPTOS RELACIONADOS? PARECIDOS Y DIFERENCIAS ENTRE EL TRABAJO BAJO PRESIÓN Y EL ESTRÉS LABORAL Con trabajo bajo presión entendemos las circunstancias a las que se somete un conjunto de tareas que se deben desarrollar bajo: presión temporal, presión por alcanzar unos objetivos, etc. En algunas ocasiones, trabajamos bajo presión de forma continua y en otras de forma más circunstancial o excepcional. Esto variará en función de la tipología de los puestos de trabajo y el nivel de organización y planificación que los profesionales consigan llevar a cabo. El estrés laboral es un conjunto de síntomas psicológicos, físicos y conductuales que se desarrollan en la persona, como consecuencia de la relación que ésta establece con su ambiente y sus condiciones de trabajo. PÁGINA 27 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Esta relación entre persona y ambiente se percibe de forma conflictiva y negativa por parte del individuo, originando una serie de consecuencias laterales que pueden llegar a repercutir negativamente en su trabajo. ¿CUÁNDO SE MANIFIESTAN? El trabajo bajo presión es una forma de trabajar, un modo de realización y desarrollo de actividades y tareas. Por lo que puede aparecer en cualquier momento dependiendo del tipo de trabajo que se realice y la estrategia y los procesos que la organización siga para conseguir sus objetivos. 5 El trabajo bajo presión es una forma de trabajar. El estrés laboral aparece cuando el individuo siente que no tiene los recursos suficientes para hacer frente a las El estrés laboral aparece cuando el individuo siente que no tiene los recursos suficientes para hacer frente a las demandas de su trabajo. demandas de su trabajo. El estrés laboral se muestra en algunas señales (síntomas físicos y/o psíquicos): – Dolores de músculo, falta de apetito, el mal descanso y un sentido completo de agotamiento. – Irascible e irritable. – «Oigo la bulla de esas máquinas (o personas, o teléfonos) en mi sueño». – La moral está muy baja. – Compañeros de trabajo están tan tensos que nunca se hablan. – Migrañas y la presión alta. Éstas son algunas señales de un trabajo sometido a algún tipo de presión: – Mismos niveles de producción a pesar de que dos hombres hacen ahora el trabajo de tres. – «El trabajo se ha acumulado tanto que estoy trabajando turnos de doce horas.» – Las llamadas nunca paran. – «Tengo que programar mis descansos para ir a los servicios.» – «Todo lo que oigo durante todo el día son quejas de clientes descontentos.» – «No puedo prometerles nada sin obtener la aprobación de mi supervisor. La mayor parte del tiempo me agarro entre lo que desea el usuario y lo que puede hacerse.» – «¡Si por lo menos pudiera usar algo de mis días de permiso para cuidarla!» Éstas son algunas de las consecuencias (personales, profesionales, etc.) de estrés laboral: – Desde la reorganización, nadie se siente seguro. – Compañeros que llaman diciendo que están enfermos (call in sick) solamente para tener un día de descanso. PÁGINA 28 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Hay varias condiciones que favorecen el estrés laboral, por ejemplo: – El diseño de los trabajos. Trabajo pesado, descansos infrecuentes, turnos y horas de trabajo largos; trabajos frenéticos y de rutina que tienen poco significado inherente y que no usan las habilidades de los trabajadores. – El estilo de dirección. Falta de participación de los trabajadores en la toma de decisiones, falta de comunicación en la organización, y/o falta de políticas que favorezcan la vida de familia. – Las relaciones interpersonales. Malos ambientes sociales y falta de apoyo o ayuda de compañeros y supervisores. – Los papeles de trabajo. Expectativas de trabajo mal definidas o imposibles de lograr, demasiada responsabilidad, demasiadas funciones. – Las preocupaciones de la carrera. Inseguridad de trabajo y falta de oportunidad para el crecimiento personal, el fomento o el ascenso; cambios rápidos para los cuales los trabajadores no están preparados. – Las condiciones ambientales. Condiciones desagradables y peligrosas como las áreas de trabajo atiborradas, el ruido, la contaminación del aire, o los problemas ergonómicos. Una de las semejanzas entre el estrés laboral y el trabajo bajo presión es la dualidad de sus consecuencias: en ocasiones se obtienen consecuencias negativas y en otras, positivas (véase figura 7). 5 Una de las semejanzas entre estrés laboral y trabajo bajo presión es la dualidad de sus consecuencias: en ocasiones se Esta dualidad dependerá de la habilidad que el individuo posea para gestionar obtienen consecuencias negativas la situación en la que se encuentra (ya sea una situación estresante o bajo y en otras, positivas. Esta dualidad presión). Es decir, cuando una persona es capaz de: gestionar sus emociones dependerá de la habilidad que el en momentos conflictivos, planificar su trabajo con anterioridad, conocer cómo individuo posea para gestionar la reacciona ante la presión y la tensión, saber cómo debe interaccionar con su situación en la que se encuentra equipo para conseguir los mejores resultados en esos momentos, etc., también será capaz de obtener consecuencias muy positivas de su trabajo bajo presión y de su estrés laboral, ya que los utilizará como instrumentos para gestionar la nueva situación, obteniendo un esfuerzo extra para salir adelante, consiguiendo el objetivo. Condiciones estresantes del trabajo Riesgo de enfermedad y/o trabajo bajo presión Habilidades y capacidades de gestión del individuo Figura 7. Esquema de NIOSH del estrés de trabajo. PÁGINA 29 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Las condiciones estresantes del trabajo y el trabajo bajo presión van a permanecer, a no ser que se desarrolle un cambio importante a nivel general. Pero lo que realmente puede ayudarnos a fortalecernos ante la situación y a disminuir el riesgo de enfermedad somos nosotros mismos, desarrollando nuestras propias estrategias de afrontamiento. 1.4.2. CARACTERÍSTICAS DEL TRABAJO BAJO PRESIÓN Son muchos los profesionales cuyos trabajos están sumergidos de forma más o menos constante, en situaciones de tensión y presión. Basta con acercarse un poco a algunos colectivos para ver que médicos, enfermeras, asistentes sociales, profesores, policías…, deben desarrollar las habilidades suficientes para poder desempeñar sus funciones, reduciendo al máximo la influencia negativa de los efectos del estrés y la presión sobre su salud. CARACTERÍSTICAS DEL TRABAJO BAJO PRESIÓN EN LA SANIDAD Los factores que originan la presión ejercida sobre el trabajo en los profesionales de la sanidad, pueden clasificarse en: 1. Situaciones originadas en la relación con los usuarios: – Tipo de destinatarios, características y patologías: en el ámbito de la sanidad, resulta imprescindible saber gestionar, por un lado, la forma de atender adecuadamente a los destinatarios, teniendo en cuenta sus necesidades. Por otro lado, es necesario atender también las necesidades de los acompañantes y familiares de los pacientes. – Cantidad de pacientes por día: volumen de trabajo, número de pacientes por día, niveles de urgencia. – Experiencia previa: la experiencia previa va a ser la que dote al profesional de muchas de las armas y herramientas profesionales necesarias para realizar su trabajo. – Habilidades técnicas y profesionales: aun así, la exposición continua a las presiones y tensiones ejercidas sobre el trabajo va a requerir el desarrollo y la formación de habilidades personales y profesionales para afrontar activamente las situaciones más complicadas. 2. Situaciones originadas en el propio servicio o departamento: – Características propias del puesto en dicho servicio: servicio de urgencia, recuperación, investigación, seguimiento, administración, gestión, etc. – Relaciones con los profesionales que le rodean: relaciones con los compañeros de equipo, de servicio; relaciones con los mandos o superiores. 3. Condiciones inherentes en el sistema en el que están inmersos: – Procesos para la adquisición de plazas: alta dificultad para optar a una plaza fija en el sistema de sanidad actual. – Sistema de remuneración: remuneración estipulada por los estándares establecidos en la normativa legal vigente. – Mecanismos para el desarrollo de la carrera profesional: dependiendo de la dirección y la gestión del departamento de recursos humanos de cada centro hospitalario. PÁGINA 30 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 CARACTERÍSTICAS DEL TRABAJO BAJO PRESIÓN EN LOS PROFESIONALES QUE ATIENDEN LAS NECESIDADES Y RECLAMACIONES DE LOS CLIENTES O USUARIOS Este tipo de profesiones está expuesto a un nivel alto de presión, dado que tanto las funciones de atención al cliente, como la atención de incidencias o reclamaciones, es muchas veces el único canal por el que el cliente puede exteriorizar sus críticas hacia la empresa u organización a la que se dirige. Los profesionales que atienden las demandas y las reclamaciones de los usuarios deben estar preparados para saber dialogar, mediar en los conflictos, atender adecuadamente y transmitir la mejor imagen de la empresa a la que representan. Hay unos elementos de presión en este tipo de profesión: • • • Tipología de clientes o usuarios: – Clientes y usuarios con necesidades determinadas (información, atención, etc.). – Clientes y usuarios con características personales determinadas (estado anímico, nivel de comunicación y comprensión, etc.). – Tipología de necesidades y reclamaciones: · Necesidades de tipo informativo. · Necesidades de atención personalizada. Recursos y medios de los que dispone el profesional para atender las demandas de los usuarios: – Material informativo e informático. – Tiempo. – Cooperación (de su equipo, de otros departamentos, etc.). Prejuicios o ideas preconcebidas con respecto a este rol profesional: – Prejuicios de los usuarios basados en experiencias anteriores. – Ideas previas de los usuarios sobre lo que va a encontrar. 1.4.3. ELEMENTOS INFLUYENTES EN EL TRABAJO BAJO PRESIÓN Pueden ser muchos los factores influyentes en el trabajo bajo presión, pero sin lugar a dudas hay que tener en cuenta que entre los más relevantes se encuentran la organización del trabajo, los estilos de dirección, las habilidades y capacidades personales y el aumento de los ritmos de trabajo. PÁGINA 31 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Veamos en un primer momento, los elementos organizacionales más influyentes en el trabajo bajo presión: – Nivel de claridad sobre el trabajo que se desempeña. – Nivel de claridad en las directrices. – Estilos de dirección. – Nivel de comunicación. Grado en el que se pueden expresar las quejas. – Nivel de preocupaciones relacionadas con la responsabilidad. – Volumen de responsabilidades y nivel de capacidad decisoria. – Volumen de reuniones. – Escasez de plantilla. – Nivel de seguridad en el trabajo. – Tipos de relaciones personales (adecuadas o no). – Igualdad o desigualdades retributivas. – Frecuencia y grado de reconocimiento de las aptitudes y capacidades personales. – Nivel y grado de los cambios de la organización. Analicemos a continuación los elementos físicos que agravan las condiciones ambientales del trabajo y, por lo tanto, las condiciones del trabajo bajo presión: – Iluminación inadecuada. – Ruido que interfiere en la comunicación. – Temperatura: por exceso de calor o por baja temperatura. – Ambiente contaminado por sustancias tóxicas. Observemos ahora los elementos inherentes en el propio trabajo que influyen en el trabajo bajo presión: – Sobrecarga de trabajo, demandas excesivas. – Ritmo de trabajo excesivamente acelerado. – Tareas repetitivas. – Prolongación de la jornada. – Atención al público. – Complejidad y falta de claridad en la descripción de la tarea. – Falta de autonomía, iniciativa y responsabilidad. – Insatisfacción sobre el producto que se oferta. – Objetivos excesivamente ambiciosos y de difícil cumplimiento. Y por último, veamos los elementos personales que influyen en el trabajo bajo presión: – Volumen de carga de trabajo. Número de demandas. – Ritmo de trabajo. PÁGINA 32 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 – Nivel de repetición de las tareas. – Finalización o prolongación de la jornada. – Atención al público. – Nivel de complejidad y claridad en la descripción de la tarea. – Nivel de autonomía, iniciativa y responsabilidad. – Nivel de satisfacción sobre el producto que se oferta. – Grado de ambición en los objetivos y nivel de dificultad en su cumplimiento. 1.5. EL CONFLICTO EN URGENCIAS 1.5.1. FACTORES CULTURALES QUE AYUDAN A DESENCADENAR UN CONFLICTO EN ÁREAS DE URGENCIAS. CÓMO ES VIVIDA LA URGENCIA DESDE OTRAS CULTURAS Hay un grupo de factores que tienen influencia en el análisis de las razones de un conflicto, son los factores culturales. 5 Absolutamente todo lo que suceda en urgencias será percibido por los distintos individuos de Los factores culturales no se refieren sólo a aspectos relacionados con la foracuerdo con su cultura. mación académica de los actores del conflicto. Más bien se refieren a cuestiones como normas, valores y actitudes, que se desarrollan durante el proceso de socialización del individuo, o sea, durante su infancia, que es donde el individuo aprende estas normas, valores y actitudes inherentes a la sociedad donde vive. Este conjunto de normas, valores y actitudes no son absolutamente rígidas (puesto que van evolucionando con la sociedad, a distintas velocidades, dependiendo de ésta). Así pues, el ser humano es la única especie que, por una parte adopta unos valores, pero que también está en condiciones de cambiarlos. Al conjunto de estas normas, valores y actitudes, y a la posibilidad de ser a la vez transmisor, receptor y generador de éstas, la llamamos cultura. Así pues, el individuo transita por la vida con esta mochila repleta de normas que le dictan como debe comportarse en cada momento y lo que esperan los demás, de acuerdo con la información que lleva en la mochila. Éste es el punto de partida con el que se enfrentará a todas las situaciones. La vivencia en urgencias, por supuesto, no es una excepción. También es normal que el individuo adopte, ante la constatación de que existen otras culturas, que obviamente contienen otras normas, valores y actitudes, un punto de vista etnocentrista, es decir, la impresión de que la propia cultura es la verdadera y, por tanto, que son los otros los que deben hacer un proceso de resocialización, o sea, un proceso por el cual el individuo pierde una parte importante de su cultura de origen para abrazar la nueva cultura. No podemos, en esta pequeña sección, hacer un estudio pormenorizado de cuáles son los ejes principales de cada cultura con la que podríamos llegar a relacionarnos. Un trabajo así sería tan extenso, que sólo tendría cabida en un curso dedicado al estudio de la relación entre personal sanitario e individuos de otras culturas. Aquí tan sólo daremos cuenta de los errores más frecuentes en el momento de afrontar la relación con individuos de otras culturas. PÁGINA 33 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS El primer error es que todo, absolutamente todo lo que suceda en urgencias, será percibido por los distintos individuos de acuerdo con su cultura. Los individuos de raza gitana crecen en una cultura donde el concepto de familia es muy extenso y los vínculos familiares son muy fuertes. Así pues, y sólo a modo de ejemplo, cuando nosotros decimos que sólo pueden visitar al enfermo familiares allegados y encontramos a 30 personas en la habitación, podemos pensar, desde un punto de vista etnocentrista, que nos están tomando el pelo. Lo mismo puede decirse respecto a la expresión de las emociones. Sin embargo, es numeroso el personal sanitario que, cuando presencia unas expresiones de dolor muy exteriorizadas, y muy dramáticas, tendemos a menospreciar estas expresiones, tachándolas de «comedia». Una vez más, adoptamos un punto de vista etnocentrista. El ejemplo del individuo de raza gitana y su extensa familia es muy significativo porque además, no son personas que procedan de otro país. Son ciudadanos de este país y hablan nuestro idioma y han crecido, en teoría, viviendo el mismo tiempo que cualquiera de nosotros. El segundo de los errores más frecuentes es que no sólo los individuos de otras razas y de otras etnias tienen una cultura distinta de la nuestra. En nuestro país, hay ciudadanos de pleno derecho, que hablan nuestro mismo idioma y que tienen una posición muy distinta a la nuestra acerca de temas como la igualdad de derechos de las mujeres, la pena de muerte, las transfusiones de sangre, los recursos dedicados a los toxicómanos o si el sida es una desgraciada enfermedad o un castigo de Dios. Sin embargo, y aunque podamos enfrentarnos a estos puntos de vista con pasión, no lo hacemos desde una posición etnocentrista, paternalista o condescendiente, cosa que sí hacemos cuando un individuo de raza oriental (chino) nos dice que no le podemos cortar la pierna a su madre porque debe ser enterrada con todos los miembros o, de lo contrario, no será admitida en el paraíso. Y llegamos al error más frecuente: urgencias no es el lugar para iniciar un proceso de socialización y el personal sanitario en general (y el de enfermería en particular), no son los profesionales más indicados para guiar este proceso. Las razones son tantas, que no sabemos por dónde empezar. Por ejemplo, porque los individuos en cuestión padecen un proceso de estrés. Porque emociones como la ira o la desconfianza son las más presentes, por lo que no existen las condiciones adecuadas para un proceso de resocialización. PÁGINA 34 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS En medio de un proceso de estrés, el individuo se tomará nuestra pretensión 5 Cuanto más presionado se vea de cambio desde la óptica de distorsión cognitiva de la que hablábamos en el individuo, más reacio será a el capítulo dedicado al estrés. Así pues, por mucho que discutamos, no concambiar de punto de vista. seguiremos nada. Al contrario, cuanto más presionado se vea el individuo, más reacio será a cambiar de punto de vista. El cambio psicológico no se produce por iniciativa del terapeuta, sino por iniciativa del propio individuo. Y si el individuo no quiere cambiar, sencillamente no lo hará. Así pues, llegamos a la única conclusión posible: es más fácil doblegar la rígida estructura organizativa del hospital, que la rígida estructura mental de un individuo. La otra alternativa es el uso de la fuerza. Evidentemente, las palabras «voy a avisar a seguridad» o «voy a llamar a la policía» en ocasiones son mano de santo. Pero es un pulso del que ganamos la primera batalla. Si desatamos la caja de los truenos de la fuerza, sabemos cómo empieza el episodio, pero es imposible determinar cómo terminará. El mejor camino es la negociación. PÁGINA 35 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 2. EL DUELO Y EL MANEJO DE MALAS NOTICIAS 2.1. APROXIMACIONES CONCEPTUALES. TEORÍAS SOBRE EL PROCESO DE DUELO 2.1.1. EL PROCESO DE DUELO, VISTO DESDE DIFERENTES CULTURAS Aunque resulte sorprendente para el lector que lo ignore, lo cierto es que son numerosas las teorías acerca de cómo el ser humano afronta la muerte. Así que, desde mi punto de vista, es necesario hacer una serie de aclaraciones para que la comprensión de la teoría que adoptemos, la que sea, nos sirva de algo. Estos primeros párrafos tendrán un carácter entre filosófico, teológico y antropológico. Sin embargo, creo que resultarán importantes para comprender mejor el tema que nos ocupa: entender el comportamiento de las personas cuando, directa o indirectamente, se enfrentan a la muerte. 5 La relación del ser humano con la muerte dista mucho de ser universal. El ser humano se ha enfrentado a la muerte según lo ha hecho su cultura, que es quien le ha proporcionado las pautas necesarias para afrontar el rol correspondiente. En primer lugar, es necesario aclarar que la relación del ser humano con la muerte dista mucho de ser universal (es decir, no todas las personas reaccionan igual). Aunque parece que poco a poco nos vamos encaminando al concepto de aldea global (y la globalización también comporta un pensamiento global), el ser humano se ha enfrentado a la muerte según lo ha hecho su cultura, que es quien le ha proporcionado las pautas necesarias para afrontar el rol correspondiente. A grandes rasgos, la forma de entender la muerte según las distintas culturas pueden reducirse a dos: – Aquellas culturas para las que la muerte significa un viaje de partida. Podemos incluir culturas como la egipcia, la cristiana, o la musulmana. A pesar de las indudables diferencias, estas culturas conciben la muerte como un viaje hacia un estado superior, un encuentro con un dios, o dioses. Para muchas de estas culturas, en alguna etapa de este viaje, es necesario hacer un examen acerca del comportamiento del difunto en su anterior etapa terrenal, o también un juicio, después del cual espera una recompensa o un castigo. – Aquellas para las que la muerte significa un retorno. Aquí se encuentran culturas orientales y americanas nativas, donde la muerte es un retorno a la tierra o también algún tipo de reencarnación. Estas culturas pretenden dar una idea de que nada es eterno, todo es perecedero y que es necesario que algo muera para que algo pueda vivir. Ofrecen una idea de equilibrio. Así, el difunto servía de alimento a los animales o a los pastos para que futuras generaciones pudieran después matar al animal para poder alimentarse, o se reencarnaba en otro ser vivo que forma parte del catálogo de seres vivos, todos dependientes de una misma madre tierra. PÁGINA 36 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Sólo con esta idea ya es posible comprender por qué no es probable formular una teoría universal de afrontamiento a la muerte. Ejemplo Las personas que viven en una cultura donde la muerte es un viaje, por ejemplo, tienen una conciencia de pérdida mayor que las personas que viven en una cultura donde la muerte es un retorno, ya que éstas últimas conservan la idea de que el ser querido que ya no está, de hecho, sigue de alguna manera en el entorno, mientras que las primeras elaboran un proceso de duelo donde es necesario vivir sin la presencia, ni real ni figurada, de la persona perdida, que ha emprendido un largo viaje sin retorno. Nosotros hablaremos sobre la muerte en el primer grupo, es decir, aquellas personas para las que la muerte es un largo viaje y significa una pérdida. Las civilizaciones monoteístas occidentales. ¿QUÉ ES EL DUELO? El duelo representa el estado de pérdida de cualquier ser, objeto, parte del cuerpo o función que es emocionalmente importante para la persona. Deudo/s son todas aquellas personas que están de duelo (que han perdido un ser querido). Detengámonos un momento en la definición, porque aclara bastantes cosas: – En primer lugar, aclara que el duelo no es solamente por la muerte, sino por la pérdida. Esto es importante porque refuerza la idea de que no existe un comportamiento universal ante la muerte y que dicho comportamiento resulta de una cuestión cultural. Según la definición, el duelo es un estado de pérdida, así que para aquellas culturas donde la muerte no represente esto, no es posible entender el duelo. – En segundo lugar, la definición aclara que la pérdida afecta a cualquier ser, objeto, parte del cuerpo o función que es emocionalmente importante para la persona. La conclusión es que si en el párrafo anterior decíamos que muerte no está asociada a duelo, aquí afirmamos que duelo no está asociado a muerte. Puede existir duelo ante cualquier pérdida, por ejemplo, un divorcio, donde un miembro de la pareja se ha ido sin el acuerdo del otro (desamor). Hay duelo cuando hemos pasado un año en un lugar extraño, y nos hemos sentido bien, y un buen día hay que volver a casa. Existe duelo cuando una persona pierde un brazo en un accidente y tiene que aprender a vivir sin él. También existe duelo cuando una persona tiene que asumir que no volverá a andar, o a ver (pérdida de función). – Hay una tercera conclusión. La figura del deudo (el que está de duelo) puede o no ser la persona afectada por el duelo. Si una persona está afectada por una enfermedad terminal, ésta pasará por un proceso de duelo. Pero las personas allegadas también pasarán, antes y después, por un proceso de duelo. Por lo tanto, en un proceso de duelo, hay dos personajes: quien sufre la pérdida y «aquello» que se pierde. PÁGINA 37 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 2.1.2. EL PROCESO DE DUELO, ORGANIZADO EN TORNO A LA PÉRDIDA ¿Es el mismo proceso el que pasa una persona que tiene que asumir su propia muerte, que las personas allegadas que tienen que sufrir la pérdida? Nosotros pensamos que no. Por esa razón hablaremos de dos procesos paralelos: – El proceso de duelo de la persona afectada por una enfermedad terminal. – El proceso de duelo que tienen que afrontar las personas cuando pierden a un ser querido. Desde aquí se propone echar un vistazo a un par de teorías del duelo. Una teoría del duelo no es más que un esfuerzo para categorizar las etapas por las que una persona atraviesa cuando enfrenta o bien su propia muerte, o bien una pérdida de cualquier tipo. Tal como muestra la siguiente figura, el duelo se organiza en torno a un hecho luctuoso (L). L Reacción anticipada Reacción posterior Figura 8. Por lo tanto, puede haber duelo tanto antes como después del hecho luctuoso, tanto por parte del paciente como de sus seres cercanos. Ejemplo Si imaginamos un caso de muerte por accidente de tráfico, el proceso de duelo afecta a sus familiares y es posterior al hecho luctuoso. En cambio, si imaginamos el caso de un paciente con una enfermedad terminal que muere en urgencias, ha habido un proceso de duelo anticipatorio, tanto en el enfermo como en sus familiares, y una posterior reacción al hecho luctuoso, por parte de los familiares. La idea de que la respuesta psicológica a la pérdida sigue una progresión ordenada de fases en el duelo está bien aceptada por los profesionales y por el público en general. PÁGINA 38 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Bowlby y Parkes propusieron cuatro fases en el duelo: 1. Conmoción-atontamiento: momento de shock donde no hay comunicación. Aunque lo parezca, la persona no se da cuenta de la situación. 2. Nostalgia-búsqueda: en esta fase la persona habla, habla mucho, pero no escucha. Para la persona que la intenta ayudar es bastante frustrante. 3. Desorganización-desesperanza: en esta fase la persona afectada ya puede escuchar y compartir, pero los consejos no suelen ayudar, sólo es necesario acompañarla y comprenderla. 4. Reorganización: a medida que la persona aprende a vivir sin el objeto perdido, la ayuda se irá alargando, hasta convertirse en un refuerzo en caso necesario. Intentar comprender todos estos procesos con una sola teoría es bastante difícil, cuando no imposible. Por esta razón, nosotros vamos a usar varias, pero particularmente, dos: – Una de ellas, la de la Dra. Kübler-Ross es de sobra conocida y nos ayudará a entender toda la reacción anticipada al hecho luctuoso, tanto en pacientes como en familiares. – La otra, la del Instituto Tanatológico de Medellín, nos ayudará a comprender las reacciones posteriores al hecho luctuoso, por parte de la familia. Ambas, en este caso, pueden convivir puesto que ayudan a comprender procesos distintos organizados en torno a un mismo hecho. 2.2. EL DUELO EN PERSONAS QUE PIERDEN UN SER QUERIDO. EL MODELO DEL INSTITUTO TANATOLÓGICO DE MEDELLÍN 2.2.1. LAS FASES DEL DUELO FASE 1. SHOCK O AFLICCIÓN AGUDA Aunque resulta complicado establecer plazos temporales para cada una de las fases, la de shock sería, a grandes rasgos, el tiempo que transcurre desde el momento del fallecimiento hasta el intento de restablecimiento de la vida normal. Es decir, la comunicación de la noticia, los preparativos del funeral, el funeral propiamente dicho y el entierro. Durante este tiempo, normalmente de unas 72 h, los afectados tienen una sensación de irrealidad, con reacciones que pueden ir desde una angustia incontrolada, hasta una emocionalidad plana. 5 Shock sería, a grandes rasgos, el tiempo que transcurre desde el momento del fallecimiento hasta el intento de restablecimiento de la vida normal. Es importante, durante esta fase, facilitar una «despedida» con el difunto; de ahí, la importancia tradicional del velatorio. El contacto con el cuerpo del fallecido es una forma dolorosa, pero efectiva de preparar las siguientes fases. PÁGINA 39 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Otra reflexión que se desprende de la afirmación anterior es que, en los casos donde este contacto y esta despedida no es posible, todo el proceso ulterior suele ser más largo y doloroso; por ejemplo, desaparecidos en un accidente o en combate o, simplemente, desaparecidos sin una causa conocida. Para los afectados, es una herida que tarda mucho en cicatrizar y, a menudo, no cicatriza. Las características más importantes de esta etapa son incredulidad (la persona no se cree lo que le ha pasado), confusión, inquietud, oleadas de angustia aguda (se presentan varias veces al día, duran unos minutos y suelen ser disparadas por recuerdos del difunto: agitación, llanto, actividades sin objeto, sensación de ahogo, opresión, respiración suspirante, sensación de vacío en el abdomen, debilidad muscular, sofocos y preocupación con la imagen del muerto), pensamientos obsesivos (repetición mental constante de los eventos que condujeron a la pérdida y a la muerte misma) y algunos síntomas físicos como sequedad de boca y mucosas, respiración suspirante, debilidad muscular, llanto, temblor incontrolable, perplejidad, trastornos del sueño y del apetito, manos frías y sudorosas, náuseas, aumento de la frecuencia urinaria, diarrea, bostezos, palpitaciones y mareos. FASE 2. CONCIENCIA DE LA PÉRDIDA Pasadas las primeras horas (o días) posteriores al shock, empieza el restablecimiento de la vida normal, y es en ese punto cuando los afectados empiezan a tomar conciencia de la amplitud de la pérdida que acaban de sufrir. El apoyo social deja de tener la dimensión que tuvo durante el funeral y se reduce a los más allegados. En este restablecimiento de la vida normal, los afectados suelen «reconocer» al difunto en multitud de ocasiones: – Se pone la mesa para cuatro, de forma automática, y después se retira el cubierto que se había puesto en el lugar del difunto. – Se cree oír su voz. – Se pone la llave en la cerradura de casa a la hora habitual de su vuelta. – Se abren cajones que contienen recuerdos que nos retrotraen de inmediato a la sensación de pérdida. – Se reciben cartas o llamadas a nombre del difunto, etc. En esta fase de conciencia de pérdida son muchas las acciones, grandes o pequeñas, que nos llevan al recuerdo y, por tanto, al dolor de la ausencia. En algunos casos, parientes y amigos, con la mejor intención, procuran mitigar el dolor del deudo acelerando el proceso. Acciones como regalar la ropa del difunto (vaciar armarios) son un ejemplo de lo que no se debería hacer con tanta celeridad. J ¿Sabías que desprenderse de los efectos personales del difunto es una acción que debe llevarse a cabo en el momento apropiado y acelerarlo suele ser contraproducente? PÁGINA 40 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS También se dan casos de separación del entorno que el deudo había compartido con el difunto. Ejemplo A modo de ejemplo, un hijo del difunto se lleva a su madre, viuda desde hace sólo unos días, a vivir con él y su familia en una casa alejada del entorno donde estas personas vivían. Al duelo por la pérdida de la persona, habrá que sumar el duelo por el alejamiento de todo aquello que componía su universo común, y también el duelo por el cambio de entorno (nuevo barrio, nuevos vecinos, desconocimiento acerca de dónde está la panadería, el supermercado, etc.). Es también en esta etapa cuando pueden aparecer los primeros sentimientos de culpa, ya sea ésta autoculpa o heteroculpa. Una acción frecuente es la de hablar con el fallecido, ya sea de viva voz, con el pensamiento o también a una fotografía suya. En estas interlocuciones, es normal «culpar» al difunto por haber dejado al deudo, o culparse a sí mismo por no haber hecho nada más, o nada mejor, o simplemente por seguir vivo cuando el difunto nos ha abandonado. J ¿Sabías que las interlocuciones, en esta fase, no deberían considerarse patológicas, a menos que se tratara de un auténtico delirio? FASE 3. CONSERVACIÓN/AISLAMIENTO La etapa de conciencia de pérdida, remarcando una vez más que es difícil 5 La etapa de conciencia de pérdida suele durar entre ocho y hablar de lapsos de tiempo en un duelo, suele durar entre ocho y doce semadoce semanas. nas. ¿Por qué? Porque acostumbra a ser el tiempo durante el cual el apoyo social, que fue abrumador durante la etapa de shock y muy presente durante la de conciencia de pérdida, va disminuyendo gradualmente hasta quedarse en muy pocas personas. Es entonces cuando el deudo empieza a experimentar la soledad, la angustia, la tristeza y el miedo al futuro. En cierto modo, se parece a una depresión reactiva: trastorno del sueño, disminución del apetito, astenia y anhedonia suelen estar presentes. El aislamiento se produce como consecuencia lógica de la pérdida de apoyo social, que había sido una situación excepcional para todas las personas que lo habían prestado. La vida tiende a normalizarse y lo hace mucho antes para las personas que, aunque hayan prestado dicho soporte, no han sufrido la pérdida. 5 El duelo requiere elaboración Sin embargo, existe otra razón. El duelo requiere elaboración y ésta se realiy ésta se realiza a menudo verbalza a menudo verbalmente, con constantes alusiones al fallecido. Las persomente, con constantes alusiones nas que prestan su apoyo social, a menudo, no saben qué actitud adoptar al fallecido. ante las continuas y repetidas referencias al difunto. Da igual el tema que salga a colación, ya que el deudo encontrará una conexión con la persona fallecida. Esta situación acostumbra a incomodar a la otra persona, a la que no se le ocurre nada mejor que recomendarle que piense en otra cosa, o que pase página: «No digas eso.» «No lo pienses.» «Ahora tienes que pensar en ti.» son frases prototípicas. Con idéntica intención, se producen propuestas lúdicas para que el deudo se PÁGINA 41 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS entretenga. Éste, finalmente, llega a la conclusión de que nadie lo entiende y facilita esta desconexión con las personas que han prestado hasta el momento su apoyo. Y así es como se llega al aislamiento. Una buena estrategia para aquellas personas que desean seguir prestando su apoyo al deudo, pero no sepan qué hacer, es la de ofrecerse para cosas prácticas. Ejemplo A modo de ejemplo, nos podemos encontrar diciendo cosas prototípicas y sin demasiado sentido a una persona mayor cuya mayor preocupación puede ser algo tan mundano como colgar un cuadro, cambiar la bombilla del recibidor o subir la compra a casa. Eso y simplemente escuchar suelen ser buenas armas para evitar el aislamiento del deudo. Esta etapa acostumbra a ser la más larga del proceso de duelo y constituye la parte crucial. Si se supera, entonces se entrará en una etapa de reconstrucción de la vida. Si no se supera, la persona queda encallada en esta fase, con episodios de retorno a la fase anterior. Sus características son: aislamiento (la persona prefiere descansar y estar sola), impaciencia (la persona siente que debe hacer algo útil y provechoso que le permita salir lo más rápidamente posible de su estado de duelo), fatiga y debilidad, repaso obsesivo, apoyo social disminuido, necesidad de sueño, desesperación, desamparo e impotencia. FASE 4. CICATRIZACIÓN Este período significa aceptación intelectual y emocional de la pérdida, y un cambio en la visión del mundo de forma que sea compatible con la nueva realidad y permita a la persona desarrollar nuevas actividades y madurar. Con el paso del tiempo, el dolor intenso de la fase inicial del duelo comienza a desvanecerse. La depresión disminuye y empieza a ser posible pensar en otras cosas e incluso el mirar hacia el futuro. Sin embargo, la sensación de haber perdido parte de uno mismo nunca desaparece del todo. 5 En este período la depresión disminuye y empieza a ser posible pensar en otras cosas e incluso el mirar hacia el futuro. Ejemplo Para los cónyuges en duelo por el fallecimiento de su pareja, por ejemplo, existen continuos recordatorios de su nueva situación de soledad al ver a otras parejas juntas y a causa del bombardeo continuo de imágenes de familias felices en los medios de comunicación. Sus características son: reconstruir la forma de ser (es, esencialmente, un proceso de transformación –de «volver a ser» otra persona–, que está lejos de ser completado por el simple hecho de que el individuo haya dejado de llorar); retomar el control de la propia vida; abandono de roles anteriores (papeles o funciones que cumplía antes); búsqueda de un significado, cerrando el círculo (cerrar la herida), perdonando y olvidando; otras reacciones (disminución gradual de los efectos del estrés prolongado y un aumento de la energía física y emocional; se restaura el patrón de sueño normal). PÁGINA 42 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 FASE 5. RENOVACIÓN Tras cierto tiempo, se hace posible el sentir de nuevo al completo, aun cuando haya desaparecido una parte de nosotros. Una vez que el superviviente ha realizado los cambios necesarios en su sentido y estilo de vida, que ha recuperado su nivel normal de autoestima (de verse a sí mismo con un sentido positivo) y que ha logrado encontrar sustitutos y reemplazos para la persona perdida, se mueve hacia la fase final del duelo. Aun así, años más tarde podemos encontrarnos hablando como si él o ella todavía estuvieran aquí. Los reemplazos o sustitutos Z apropiados pueden ser cualquier cosa que interese al individuo o le dé un sentido y propósito, no necesariamente otro compañero. Sus características son: viviendo para sí mismo, aprendiendo a vivir sin y reacciones de aniversario (reacciones y síntomas semejantes a los experimentados durante el duelo). 2.2.2. LA DURACIÓN DEL DUELO Ya hemos comentado varias veces que hablar de plazos en un proceso de duelo es complicado, porque se trata de una elaboración sujeta a un sinfín de variables, desde la propia personalidad del individuo, pasando por consideraciones sociales, culturales, económicas y de salud y, la más importante, la magnitud de la pérdida. No obstante, existe una creencia arraigada de que un duelo debería durar aproximadamente un año. Esta creencia se basa, una vez más, en la tradición. El luto que acompañaba al duelo solía durar un año, tras el cual se empezaba la etapa de «alivio de luto», lo que venía a significar que lo peor del duelo había pasado y que la persona se hallaba ya en una etapa de cicatrización y/o renovación. En este patrón estándar de duelo al que se suele hacer referencia, la etapa de aislamiento debería durar entre siete y nueve meses y después el deudo ya entraría en la de reconstrucción (cicatrización y renovación). Echemos un vistazo a las variables para entender cuán difícil es hacer una predicción acerca de la duración del duelo: – En primer lugar, la edad del deudo. Como veremos más adelante, el duelo en el anciano suele presentar síntomas de menor intensidad, pero de más larga duración. – En segundo lugar, el nivel de apego con el difunto. A priori, es posible establecer que un año sería un lapso de tiempo adecuado para un duelo de un adulto que ha perdido a su padre tras una larga enfermedad. Pero este apriorismo no descarta que, por un sinfín de razones, el deudo tuviera un nivel de apego especial con la figura paterna, con lo cual el duelo sería más complicado de elaborar y, por lo tanto, más largo. PÁGINA 43 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 – En tercer lugar, aquello que antes hemos llamado consideraciones sociales, económicas y de salud también tienen un impacto importante. Ejemplo Una viuda joven, que tiene hijos a su cargo, y una hipoteca por pagar, podría tener un duelo más largo del que sería esperable en principio puesto que ha de dedicar muchas energías a su día a día y no a la elaboración de su duelo. En estos casos, el duelo podría incluso empezar meses e incluso años después de la pérdida. – Por último, vale la pena dedicar un apartado especial a lo que hemos llamado la magnitud de la pérdida. Cualquiera puede entender que ciertas pérdidas se entroncan en el ciclo vital de una persona (la muerte de los padres ancianos, la de la pareja cuando se alcanza una edad avanzada), y que otras son antinaturales. De todas las pérdidas antinaturales, la más traumática sin duda es la de un hijo. Hablar de plazos en el caso de pérdidas antinaturales resulta también antinatural. Con el fin de establecer una simple aproximación, digamos que un duelo de cinco años por la muerte de un hijo no es para nada exagerado. 2.2.3. 5 Hablar de plazos en el caso de pérdidas antinaturales resulta también antinatural, digamos que un duelo de cinco años por la muerte de un hijo no es para nada exagerado. FACILITAR EL DUELO NORMAL EN EL ADULTO Apartadas las antiguas tradiciones de realizar el velatorio en casa, acompañar al difunto hasta el cementerio y aprovechar el rico entramado de ayuda social que todavía puede encontrarse en algunas zonas rurales, lo normal es que, como sociedad, vivamos de espaldas al hecho de la muerte. Nuestra sociedad ignora la muerte, como parte importante de la vida. Esto complica mucho el duelo puesto que no tenemos patrones a los que agarrarnos cuando nos toca jugar el papel de deudo. Y sin estos patrones culturales, la recuperación es más difícil. Para lograr esta recuperación, el individuo debe cumplir con una serie de «tareas». Estas tareas son tanto emocionales como instrumentales; es decir, el superviviente debe aprender tanto a enfrentarse con los sentimientos de soledad como a poner una instalación eléctrica para un foco o bombilla. Son relativamente simples y de carácter progresivo, y constituyen los elementos en los cuales la persona se apoya para su recuperación. 5 Las tareas tanto emocionales como instrumentales son relativamente simples y de carácter progresivo, y constituyen los elementos en los cuales la persona se apoya para su recuperación. PÁGINA 44 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Las «tareas» del duelo («trabajo de congoja», «tareas de recuperación») son: 1. Reconocer y aceptar la realidad de la pérdida. Dos tipos de estrategias facilitan el reconocimiento y aceptación de la pérdida: – Revisar los eventos de la pérdida: circunstancias, últimos momentos, noticias de la muerte, acompañamiento durante la transmisión de la información, etc.; al repetir una revisión de la muerte o notificación de ésta, la realidad se hace más clara y más detalles acuden a la conciencia, al mismo tiempo que el deudo experimenta recuerdos relacionados con el difunto. El revivir la experiencia facilita la integración de la realidad de la pérdida (todo lo contrario a lo que la gente suele hacer) y empieza la segunda tarea. – Evitar la negación: el objetivo es referirse al difunto como ya muerto, hablando directamente de lo que ha sucedido, utilizando los verbos en su tiempo apropiado y responder a sus dudas o inquietudes (las del deudo) de tal manera que confirmen la realidad; este proceso no debe ser brutal o desatento, sino suavemente correctivo mientras el asistente (aquel que ayuda al deudo) responde con seguridad en una forma que confirma y no elude la realidad de la pérdida total o irreversible. 2. Emancipación emocional de las uniones de apego con el difunto. Este proceso precisa que el significado de las interacciones y la realidad compartida con la persona fallecida (su vida en común) sean examinadas (recordado y revisado) y puestas en una perspectiva histórica adecuada (en tiempo pasado). Para ello, hay que estar dispuesto y preparado para escuchar y participar con estímulos que ayuden al deudo a relatar la historia más completa del difunto y de su vida juntos. Este ejercicio –que utiliza todo tipo de artificios como fotografías y objetos familiares, etc.– tiene como propósito ayudar al superviviente a describir cómo era su vida antes de la pérdida y a clarificar la diferencia entre su circunstancia pasada y la presente. 3. Enfrentando la desorganización y la adaptación a un entorno sin el difunto. Esta tarea suele ser la más difícil para los deudos e incluso para aquellos que quieren ayudarle. El deudo debe: a. Reconstruir y recuperar su confianza en un mundo donde puede suceder cualquier cosa. b. Continuar, separar y establecer los límites apropiados que le diferencien del difunto, confirmando así su identidad personal y recuperando la confianza en sí mismo. c. Darle un nuevo sentido a la realidad y a la vida. d. Manejar la interacción social ahora que ha perdido al ser tal vez más importante de su vida. e. Abordar en solitario distintos problemas prácticos (económicos, vivienda, hijos, etc.). Aquellos que quieren ayudar al superviviente durante esta fase deben: (1) Infundir seguridad, confianza y proporcionar un modelo de estabilidad (de que la vida sigue sin ser tan caótica para todos). PÁGINA 45 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 (2) Establecer un marco de continuidad (de que la vida sigue sin ser tan caótica para todos) al no desistir en el contacto ni dejarse abrumar por la ausencia aparente de soluciones a los distintos problemas. (3) Actuar como un «sustituto interino» (una compañía pasajera mientras el deudo pasa la fase aguda y se siente capaz de reanudar sus amistades) con el fin de contribuir a la confirmación de la identidad del deudo (es decir, a que el deudo sea capaz de reconocer lo que es de él y no del difunto) y a su autoestima, y participar de su interacción social durante el tiempo que precise el seguimiento del duelo; no obstante, debe estar vigilante y alerta a los progresos logrados por el deudo, reduciendo gradualmente el papel de «sustituto interino». (4) Puede facilitar la interacción social al anticipar a los deudos lo que puede ocurrir en su entorno social y la forma en que reaccionan tanto ellos como el entorno a los cambios previstos; facilitar su integración al ayudarlos a entender estos problemas como naturales y propios de sus circunstancias individuales. El objetivo no es aconsejar a los deudos sobre cómo manejar sus problemas, sino en darles la oportunidad de anticipar y comprobar varias estrategias para abordarlos (enfrentarlos), guiando la discusión en lugar de explicar qué es lo que está bien y qué lo que está mal. 4. Formar nuevas relaciones y construir un nuevo sentido de la vida. La tarea de reinvertir en una nueva relación involucra socialización con nuevos compañeros y nuevos patrones de vida, y movimiento hacia una identidad nueva. Una alternativa muy útil, cuando se dispone de ella, son los grupos de ayuda mutua: la persona mejor cualificada para entender y ayudar a resolver los problemas de una persona en duelo es otra persona en duelo. 2.2.4. EL DUELO COMPLICADO Tal como se ha apuntado anteriormente, la duración del duelo suele ser variable dependiendo de una serie de factores que ya hemos enumerado. Muchos de estos factores también suelen ser predictores de duelo patólogico. Es importante señalar que un duelo largo no tiene por qué ser considerado necesariamente un duelo patológico. Un duelo puede y debe ser largo, si concurren las circunstancias antes señaladas. 5 Es importante señalar que un duelo largo no tiene por qué ser considerado necesariamente un duelo patológico. PÁGINA 46 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS Entendemos que puede hablarse de duelo patológico cuando concurren algunas de estas circunstancias: REACCIONES AGUDAS REACCIONES RETARDADAS Se refieren a reacciones que no acompañan al duelo. Puede darse un abanico de comportamientos que van desde una gran hiperactividad, para no tener que enfrentar el duelo, hasta intensos e irreales sentimientos de autoculpa, pasando por reacciones «congeladas» en el ámbito social, o actitudes autodestructivas, que pueden ser en forma de adicción, o de una gran promiscuidad sexual, o bien de una generosidad ilimitada (vivir el presente porque nos vamos a morir de un momento a otro). Se trata de reacciones que se producen tanto tiempo después de la pérdida que a menudo la persona no es capaz de identificarlas como un duelo. Algunos autores consideran también que un brusco y radical cambio de vida, sin haber dado tiempo a una elaboración del duelo, puede considerarse igualmente una reacción aguda. Suelen suceder por dos causas: por una parte, porque el deudo no ha podido enfrentar antes el duelo, ya que ha tenido que dedicar sus energías a su día a día (criar a los hijos, atender el negocio familiar o luchar contra una larga enfermedad). El estrés que acompaña a este tipo de afrontamiento distorsiona la elaboración del duelo y éste no empieza hasta que las condiciones mejoran. Para entonces, el deudo no entiende las razones de su estado de ánimo y a menudo es diagnosticado de trastorno por ansiedad inespecífico o depresión no reactiva. DUELO CRÓNICO En ocasiones, la magnitud de la pérdida es tal que la persona afectada no supera la fase de aislamiento, y se queda estancada en un bucle que va de la fase de aislamiento y de vuelta a la fase de conciencia de pérdida. Se hace del duelo un estilo de vida. Es especialmente complicado salir del bucle porque el estilo de vida confiere identidad a la persona de modo que ésta ya no se imagina viviendo de otra manera que no sea sumergida en su duelo. Suelen mantener, años después de la pérdida, «santuarios», lugares que pertenecían al difunto y que se conservan tal y como éste los dejó, como si tuviera que volver en cualquier momento. Tabla 6. Algunos de los factores de riesgo de duelo complicado ya han sido señalados. Sin embargo, existen otros que vale la pena señalar. Por ejemplo, pérdidas múltiples o pérdidas en circunstancias socialmente traumáticas como un asesinato, un atentado terrorista o, como se ha apuntado con anterioridad, una desaparición. También vale la pena señalar las pérdidas «secretas» o socialmente negadas como, por ejemplo, los abortos, o la pérdida de un ser querido con quien el deudo mantenía una relación socialmente negada o ilícita (un amante). Entre éstas, hay una que conviene mencionar expresamente. Se refiere a la pérdida de mascotas que, en algunos casos, mantenían un alto nivel de apego con el deudo, ya sea por razones emocionales o prácticas y éste, ante la pérdida, encuentra muy poca comprensión ante su estado, con lo que la fase de aislamiento se convierte en muy complicada de superar. PÁGINA 47 IL3 2.2.5. EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS EL DUELO EN LA INFANCIA Los humanos tenemos una innata tendencia a proteger a los niños de todo dolor o sufrimiento. No obstante, a menudo, ignoramos que, aunque lo pretendamos, es imposible evitar del todo que un niño sufra. Ante una pérdida en el seno de una familia, el niño vivirá dicha pérdida de acuerdo con su edad, sus antecedentes, y su cultura familiar y social. Es imposible escapar a ello. Y a menudo, nuestra loable actitud de querer evitar al niño todo sufrimiento no ayuda a facilitar el duelo en el niño, sino todo lo contrario. 5 A menudo, nuestra loable actitud de querer evitar al niño todo sufrimiento no ayuda a facilitar el duelo en el niño, sino todo lo contrario. Para ilustrarlo, imaginemos un caso. Ejemplo Un niño que, desde su nacimiento, desarrolla una relación afectiva constante con su abuelo. Éste está presente en su universo desde el día en que nació. Juega con él, habla con él, se relaciona con él, va a buscarlo al colegio de forma regular, pasa parte de sus vacaciones con él, comparte festividades como cumpleaños, Navidad, etc. Un día, el abuelo de nuestro ejemplo enferma y su pronóstico es grave. Esto en sí ya representa un quebranto en la vida familiar, que deberá adaptarse a la nueva situación, reajustando horarios y obligaciones, y despertando la preocupación lógica en los padres del niño de nuestro ejemplo. Éste, sin duda, preguntará qué le sucede al abuelo. En muchos casos, la respuesta de los padres es evasiva o, simplemente, falsa. Se suele trivializar la enfermedad del abuelo y su pronóstico, lo que deja al niño ante su primera y doble indefensión. Doble ya que, por un lado, el niño notará sin duda que la expresión de sus padres no es un reflejo de lo que le están explicando; y, por otro lado, puesto que, si bien sus padres tienen la posibilidad de enfrentarse a una futura e inminente pérdida, con la mejor de las intenciones, privan al niño de hacer lo mismo. Imaginemos en nuestro ejemplo que el abuelo es hospitalizado con un pronóstico grave. Ya no se puede ocultar que el abuelo esté enfermo, puesto que es imposible escondérselo a un niño, a menos que sea muy pequeño. Nuevamente, la familia realiza ajustes para conllevar el día a día con los horarios de acompañamiento del hospital. Nuevamente, el niño pregunta y de nuevo se le contesta que el abuelo está en el hospital, pero que pronto se pondrá bien. Y otra vez, se priva al niño de preparar su duelo. Suele ser normal que el niño pretenda ver a su abuelo y se le prive de hacerlo, alegando que no es posible, y pretendiendo mantener al niño tan lejos como sea posible del foco del dolor. Quizá, sólo al final, se informe al niño de la gravedad de la situación. Cuando sucede lo inevitable, se informa al niño de lo sucedido. Y, naturalmente, los padres procuran enfatizar la parte positiva de lo sucedido, dependiendo de su legado cultural y/o religioso. Frases como «el abuelo está en el cielo» o «en un lugar mejor» intentan convencer al niño de que la muerte del abuelo no es algo tan malo como él pueda imaginar. Nuevamente, la expresión de los padres contrasta con aquello que dicen, convencidos de que, a los niños, se les puede engañar fácilmente, cosa que no es así para nada. Las expresiones de dolor del niño ante la noticia suelen ser combatidas, por esa tendencia innata de los adultos de procurar evitar a los niños todo dolor. A menudo, se les priva de asistir al funeral y de despedirse del abuelo que ellos también han perdido. PÁGINA 48 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Todo lo anterior conecta con el concepto de «ignorar la muerte» al que antes se hacía referencia. Si no vemos al niño sufrir, es señal de que éste no sufre. Si no tiene contacto con la muerte, no sufre. Y sin embargo, ello no es así. Como sucede con cualquier otro concepto relacionado con el duelo, generalizar la respuesta del niño es difícil y dependerá de un sinfín de variables. Las más importantes son: – La edad del niño. – El grado y la intensidad de relación con la persona perdida (por ejemplo, a los cinco años puede ser distinto perder al padre que a la madre). En cuanto a la intensidad de la relación, es evidente que no es lo mismo perder al abuelo que vive en el seno familiar que a aquél al cual el niño veía dos o tres veces al año. – El modo en que la familia ha preparado el duelo previo, en caso de que éste haya podido ser posible. Si el niño ha sido convenientemente informado de acuerdo con su edad y con el lenguaje adecuado, o si ha tenido ocasión de despedirse de forma real o simbólica. Ejemplo Una manera apropiada de hacerlo de forma simbólica es permitir y animar al niño a que escriba o dibuje su despedida, con el pretexto de hacérselo llegar a la persona perdida; esto, además, supone una guía de indudable valor para conocer el grado de apego del niño con la persona fallecida y el concepto que el niño tenga de la muerte. – El sustrato cultural y religioso en el que el niño esté inmerso. – Experiencias anteriores propias o vividas a través de compañeros. De todas estas variables, vale la pena profundizar en una que es puramente evolutiva. El concepto de la muerte para el niño. CONCEPTO DE LA MUERTE PARA EL NIÑO. CARACTERÍSTICAS DIFERENCIALES SEGÚN LA EDAD Es difícil que un niño menor de cinco años entienda el concepto de la muerte como algo irreversible. Con menos de cinco años, la frontera entre lo que es real e irreal para los niños es difusa. La muerte puede ser percibida, pero como algo reversible. Los niños pueden jugar a «estar muertos» durante un rato y, posteriormente, volver a sus otras actividades. En muchos casos, aunque se haya informado correctamente al niño en un lenguaje entendible para él, es frecuente que, pasados los días, o algunas semanas, el niño pregunte «cuándo volverá el abuelo» o pueda pedir a los Reyes Magos que vuelva su familiar. Entre los cinco y los nueve años, el concepto de irreversibilidad de la muerte empieza a tener sentido para él. En algunos casos, adquiere un significado simbólico. La muerte puede ser un ser, un ente que acecha por las noches en la oscuridad. Este simbolismo dependerá en buena parte de su universo cultural o familiar. PÁGINA 49 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Es en esta franja de edad cuando el niño pregunta acerca de la muerte, qué sucede cuando morimos y puede mostrar aflicción incluso por pérdidas que no se han producido, pero que el niño entiende que pueden producirse en el futuro. Ejemplo Un diálogo prototípico podría ser el del niño que pregunta a su padre «por qué murió el abuelo». Una respuesta lógica sería la de su edad avanzada y su fragilidad ante la enfermedad. A un niño de siete u ocho años, no le cuesta mucho trabajo imaginar que, dado que el abuelo murió porque era viejo, su padre se convertirá en un viejo algún día y, por lo tanto, en alguien que inevitablemente va a morir, lo que provocará su correspondiente reacción de aflicción. En esta franja de edad, también pueden darse reacciones de autoculpabilización, que vienen de la mano del desarrollo de la conciencia moral del niño. Dependiendo una vez más de factores culturales o religiosos, el niño puede creer que la separación por la muerte puede estar provocada porque él ha hecho algo malo. Las preguntas acerca de qué nos sucede cuando morimos también son frecuentes en esta franja de edad. En este sentido, como resulta obvio, las primeras respuestas que recibe el niño son consecuencia de su entorno cultural y religioso. A partir de los 10-12 años, el niño ya tiene completamente interiorizado el concepto de la muerte como algo irreversible que a todos nos va a suceder un día u otro. REACCIONES DEL NIÑO: SU AFLICCIÓN Antes de enumerar las reacciones más frecuentes, conviene comentar que éstas pueden ser inusitadamente intensas, pero de corta duración. Los niños son niños y el juego y la imaginación forman parte de su ser. Por ello, no es descabellado, en las raras veces que acuden a un funeral, que combinen periodos de intensa aflicción e incluso ansiedad, con periodos de juego. Por ello, aunque resulta aconsejable que acudan en algún momento del funeral, con el fin de facilitar los rituales de despedida, es igualmente aconsejable que su presencia no se alargue más allá de lo imprescindible. 5 Aunque resulta aconsejable que acudan en algún momento del funeral, con el fin de facilitar los rituales de despedida, es igualmente aconsejable que su presencia no se alargue más allá de lo imprescindible. Las reacciones más frecuentes son: – Tristeza, llanto. – Ansiedad, que puede traducirse en hiperactividad. – Rabia. – Dificultad para concentrarse. – Culpa. – Pesadillas, terrores nocturnos. – Miedo. – Problemas de conducta. PÁGINA 50 IL3 2.2.6. EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS EL DUELO EN PERSONAS ANCIANAS 5 Las personas mayores tienen En nuestro ciclo vital, se dan acontecimientos que se repiten, según el lugar la mayor tasa de asistencia a en que nos encontremos de este recorrido. Así pues, hay una época de nuesentierros de toda la población. tra vida a la que vamos (o íbamos) a celebraciones de la primera comunión Éste no es un dato menor. (para aquellos que han seguido la tradición católica que en nuestro país todavía es la mayoría); existe una etapa en la que vamos a bodas; otra en la que festejamos el nacimiento de los hijos de nuestros amigos; una durante la cual asistir a las bodas de los hijos de nuestros amigos es algo habitual, y así un largo etcétera. También hay una época en la que, mayoritariamente, asistimos a funerales y entierros. Las personas mayores tienen la mayor tasa de asistencia a entierros de toda la población. Éste no es un dato menor. Imaginemos una situación donde tenemos un indeterminado número de amigos. Viejos y nuevos. Ahora imaginemos que tuviéramos cada año que ir cinco, seis, siete veces, al funeral y entierro de nuestros amigos. Cada vez para despedir a alguien apreciado, con quien nos unen un montón de buenos momentos. Y cada vez, haciéndonos la consideración de que un buen día, el protagonista de la ceremonia vamos a ser nosotros. Este escenario que, desde la perspectiva de la edad adulta nos parece irreal y, seguramente, un poco catastrofista, es algo muy común pasado el umbral de la tercera edad. Y todavía hay más. Hemos mencionado al principio de este tema que el duelo se refiere a pérdida, y no exclusivamente a muerte. Así pues, el anciano debe afrontar por sí mismo una serie de pérdidas, independientemente de la muerte de sus seres queridos y amigos allegados. Entre estas pérdidas, destacan la de energía, la progresiva pérdida de salud, 5 El duelo se refiere a pérdida, la de la identidad, referida a la autoimagen, la de la capacidad para afrontar y no exclusivamente a muerte. situaciones adversas, también, relacionada con la pérdida de la energía, la que supone la disminución de la eficacia de funciones de las que durante toda su vida adulta no había tenido que preocuparse (vista, oído, vejiga, sexualidad, etc.), así como la pérdida de estatus y, mayoritariamente, la económica. Todo ello, sin contar con la más que segura pérdida de la pareja, en personas que vivan en pareja. Indefectiblemente, un miembro de la pareja morirá antes que el otro, siendo ésta la mayor de las pérdidas. Todas estas pérdidas son patentes, independientemente del marco donde viva el anciano. Si lo hace en su domicilio, puede que queden más enfatizadas las pérdidas económicas y de energía, mientras que, en entornos institucionalizados, es posible que se enfaticen más otras pérdidas como las de estatus, sexualidad, etc., todo combinado con una presencia más acusada de la muerte. En cualquier caso, la batería de pérdidas es considerable. PÁGINA 51 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 Todo lo anterior concluye en que las respuestas de la persona anciana durante el duelo son ligeramente distintas a las de las personas adultas. Las más significativas son: J ¿Sabías que, dada la irrefrenable tendencia humana a buscar relaciones causa-efecto de los acontecimientos vividos, el deudo – – Respuesta general emocionalmente de perfil más bajo, en comparación con personas más jóvenes, aunque aparecen con más frecuencia síntomas somáticos. no entiende cómo su ser querido Menos reproches, menos culpabilidad hacia la persona desaparecida, y una mayor idealización e identificación con la persona fallecida. menor talla moral y/o racional, o tuvo que fallecer mientras que otras personas, a las que califica de con menos motivos para vivir, continúan vivas? Esta actitud se puede – Una irracional culpabilización hacia las personas que están vivas, cosa que viene de la idealización a la que anteriormente se hacía referencia. – Un menor apoyo social, lo que se traduce en un mayor aislamiento. Las personas mayores, en la fase de aislamiento, cuando llegan a la conclusión de que no son comprendidas por nadie de su entorno, se abandonan a dicho aislamiento y no buscan, ni pretenden, apoyo social alguno, salvo aquellas actividades que consideren compatibles con su estado de duelo. llegar a traducir en hostilidad. Por todas estas pérdidas acumuladas, por la pérdida de energía, y a causa del mayor aislamiento, la superación del duelo necesita más tiempo, en comparación con personas más jóvenes. 2.3. EL PROCESO DE DUELO EN PERSONAS QUE AFRONTAN SU PROPIA MUERTE. EL MODELO KÜBLER-ROSS Todo lo que hemos dicho anteriormente, con todos sus matices, tiene una característica común: es un proceso donde la muerte representa el punto de partida a partir del cual las personas allegadas empiezan un proceso de superación. Ahora bien, esta serie de pasos, de fases que hemos ido desgranando, no pueden ser forzosamente las mismas en el caso del enfermo que afronta su propia muerte, o en el caso de los familiares que tienen que asumir anticipadamente la pérdida de su ser querido. En estos casos, hay un proceso de duelo previo que, si bien tiene puntos comunes con cualquier otro proceso de duelo, presenta sus particularidades. Para explicarlo mejor, recurrimos a la teoría del proceso del duelo de la Dra. Elizabeth Kübler-Ross. PÁGINA 52 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 2.3.1. LAS FASES DEL DUELO Las fases descritas por Kübler-Ross, desde el momento que se comienza a asumir la irreversibilidad de la enfermedad, son las siguientes: – Negación o aislamiento. Puede ocurrir que no sólo niegue el paciente, en ocasiones también la familia niega la realidad, generándose una conspiración de silencio, evitando hablar de la enfermedad. Esta fase existe prácticamente siempre en todos los pacientes, suele estar limitada en el tiempo, salvo casos aislados que se puede mantener hasta el final. En estos casos el control del enfermo se hace muy difícil, en ocasiones imposibles, con un alto coste emocional para el equipo terapéutico, siendo necesario compartir dicha carga entre los miembros del equipo, con el fin de evitar un desgaste personal excesivo, que repercutiría negativamente en nuestro trabajo. – Ira. Cuando el paciente no puede seguir manteniendo la negación, ésta es sustituida por un sentimiento de rabia e ira, siente envidia hacia la gente que le rodea por el simple hecho de estar sanos, mostrándose muy demandante y poco colaborador. – Negociación. Si el paciente ha sido capaz de afrontar la enfermedad, se inician pactos para retrasar los hechos y se muestra más colaborador. – Depresión. Existe una depresión reactiva, que conlleva lamentos por las pérdidas pasadas y, por otro lado, una depresión pasiva o preparatoria por las pérdidas futuras. – Aceptación. Más bien podríamos hablar de resignación ante la evolución de la enfermedad y el deterioro progresivo que van debilitando al paciente, tanto física como emocionalmente. Las etapas no son, ni mucho menos, fijas e inmutables. Puede haber personas que no pasen de la primera fase; de hecho, éste es un caso bastante común. En algunos casos, las etapas de negación e ira se suceden indistintamente. En otros, la persona puede ir de la negación a la depresión, sin pasar de forma perceptible por la etapa de ira. Incluso hay veces, donde la depresión se produce después de la negación y antes de la ira. En otros casos, se pasa de la negación a la negociación; es cuando encontramos un paciente con un grado de pseudoeuforia que declara estar dispuesto a plantar cara a la enfermedad (sobre todo, en casos de cáncer). Cuando la realidad adversa se va imponiendo, entonces el paciente entra en una profunda depresión. Y así un largo etcétera. Te invito a mirar la teoría de la doctora Kübler-Ross desde un punto de vista ideal. Es decir, si en nuestra sociedad no se considerara la muerte como un acto a encubrir, casi un acto de mala educación, si se cuidaran los detalles de este viaje tan importante, en la misma proporción con la que cualquier persona cuida los detalles ante cualquier viaje sin importancia, entonces sería razonable pensar que ante la perspectiva de la muerte, el paciente atravesara por estas etapas que culminarían en la aceptación del hecho, escenificando las correspondientes despedidas. PÁGINA 53 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 En el trabajo diario de enfermería, la situación más frecuente sería la de un paciente que estuviera en cualquiera de las fases descritas por la doctora Kübler-Ross. O también en cualquiera de los allegados que atravesarían unas fases parecidas a las del enfermo. Es lo que se llama aflicción anticipatoria. 2.3.2. EL MANEJO DEL PACIENTE TERMINAL CONCEPTO DE MUERTE SANA (PATTISON) 1. Compartir la responsabilidad por la crisis ante la muerte, de modo que el paciente disponga de ayuda efectiva para enfrentar el primer impacto de ansiedad y asombro. 2. Clarificar y definir las realidades de la existencia cotidiana que el paciente debe enfrentar. 3. Establecer un contacto humano permanente, disponible y gratificante. 4. Dar asistencia en la separación y en el duelo ante las pérdidas de familia, imagen corporal y control. Facilitar o restablecer la comunicación y las relaciones gratificantes o significativas con aquellos a quienes perderá. 5. Velar por mantener el autorrespeto y autoestima del paciente. 6. Fomentar la gradual aceptación de su situación vital con dignidad e integridad, de tal forma que pueda tolerar, sin culpa, el avance de la enfermedad Es necesario tener siempre presente que el trabajo con un paciente terminal exige abandonar esquemas preestablecidos y colocarse en actitud de apertura y neutralidad, teniendo en cuenta la historia del paciente y su conjunto de creencias respecto a la muerte, trabajando con lo que el paciente ofrece y no con lo que esperamos que ofrezca. La intervención, a grandes rasgos, consiste en: – Ayudar al paciente y a su familia a ser totalmente conscientes de la situación. – Evaluar la situación globalmente. – Ayudar al paciente y a sus familiares a movilizar los recursos existentes o a desarrollar nuevos y más efectivos mecanismos para enfrentar la situación. He aquí algunas sugerencias para mejorar la comunicación con el paciente: – Ante todo, escuchar. – Hacer válidos sus sentimientos. – Identificar lo pendiente. – Emplear preguntas abiertas. – Estimular la sensación de control y toma de decisiones. – Dejar ver una parte nuestra sin excederse. PÁGINA 54 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 – Recibir su relato tal como lo narra. – Parafrasear lo ya dicho. – Ser empáticos. – Dar tiempo y espacio para las preguntas y respuestas. – Interpretar lo menos posible. – Ayudar a identificar emociones. – Resumir o redondear una idea. – Estimular la continuación del tema. – Suavizar las preguntas. – Respetar el silencio. – Ayudar en asuntos concretos. 2.4. EL DUELO EN EL ENFERMO CRÓNICO Estar diagnosticado de una enfermedad crónica conlleva que: – Se padece un trastorno de larga evolución. – La mejoría de los síntomas, si se produce, será lenta y pasajera. – Lo que realmente importa es el control de los síntomas. – Todo ello conducirá más tarde o más temprano a un estadio de enfermedad terminal. 2.4.1. REPERCUSIONES PARA EL ENFERMO Y PARA SU ENTORNO A menudo, conseguir un diagnóstico de una enfermedad crónica no es fácil. Para el paciente, el proceso consiste en un largo peregrinar entre médicos, tratamientos difíciles, costosos, intervenciones, etc. Este proceso: – Cambia la percepción de la vida y la muerte. – Fomenta la aparición de otros síntomas asociados como la angustia y la fatiga. – Conlleva reconstruir muchos patrones de vida. – El entorno familiar vive todo esto con tensión, confusión, desánimo y a menudo con sentimientos de culpa o autoculpa. La enfermedad provoca una convulsión en el mundo interior de quien la padece, quien se encuentra, de repente, ante algo que no puede dominar y que tampoco, a su parecer, puede controlar el médico. PÁGINA 55 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 El impacto del diagnóstico origina: – Sensación de inseguridad. – Angustia de ser rechazado. – Temor al abandono y a la soledad. – Miedo a la invalidez. – Desconfianza en el médico. Como se observa en la siguiente tabla, las repercusiones se producen en diferentes áreas (personal, familiar y social). REPERCUSIONES Área personal – – – – – – – Área familiar Malestares físicos y emocionales. Cambios en patrón de sexualidad. Pérdida de independencia. Modificación en valores y filosofía. Alteración de autoimagen. Impotencia y desesperación. Depresión, negación o agresividad. Área social – Pérdida del rol del enfermo. – Cambios de rol de los demás. – Separación del entorno familiar. – Problemas de comunicación en la familia. – Cambio o pérdida de estatus social. – Aislamiento. – Cambio de nivel socioeconómico. – Cambio en tiempo libre. Tabla 7. 2.4.2. ELEMENTOS QUE FAVORECEN LA ADAPTACIÓN Las fases de la adaptación las tomamos del modelo de Kübler-Ross: negación, ira, negociación, depresión y aceptación. Los elementos que se han de tener en cuenta y fomentar para favorecer la adaptación se muestran en la siguiente tabla (en sombreado se marcan los positivos y, sin destacar, los negativos). Control de síntomas. No comprender la información o carecer de ella. Musicoterapia. Estimular el pensamiento positivo. Explicar y discutir. Contestar preguntas. Terapia ocupacional y rehabilitación. Características de la personalidad. Resolver el dolor físico y espiritual. Dificultad para comunicar miedos y preocupaciones. Escucha atenta. Apoyo en momentos de crisis. Ayudar a resolver problemas pendientes. Comunicación familiar. Ver sufrir a otras personas. Técnicas de relajación. Tabla 8. PÁGINA 56 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 2.5. ABORDAJE PROFESIONAL DEL PACIENTE TERMINAL Vamos ahora a repasar las fases del duelo anticipatorio del paciente y de la familia y a comentar las actuaciones más apropiadas en cada caso. 2.5.1. MANEJO DE LA NEGACIÓN EN EL PACIENTE Y/O SU ENTORNO La negación debe entenderse como un mecanismo de defensa. Ante una 5 La negación debe entenderse noticia que nos parece insoportable e insuperable, como puede ser la perscomo un mecanismo de defensa pectiva de nuestra propia muerte o la de alguna persona cercana a nosotros, el ser humano experimenta la necesidad de refugiarse en la sensación de reversibilidad de la situación (tiene que haber un error, no es posible, esto no puede sucederme a mí, seguro que no es tan grave, qué sabrán los médicos, etc.), para hacer más soportable la situación. En definitiva, es necesario un período de adaptación, que es variable en función de la gravedad de la situación y de las posibilidades de sobrevivir. En este punto es necesario hacer un inciso: ¿Por qué los pacientes insisten en saber si existen probabilidades de sobrevivir a la enfermedad? La respuesta no es sencilla pero, mayoritariamente, se encuentra en la necesidad de tener algún tipo de esperanza. En principio es algo positivo. Pero encierra una pequeña trampa. En primer lugar, por un problema de lenguaje. «En medicina, siempre hay posibilidades» es un tópico que se repite con demasiada frecuencia. Estas posibilidades, a menudo no son reales. Y suponen una coartada perfecta para mantener la negación de la enfermedad, más allá de lo que sería razonable. Además, esta situación no afecta sólo al paciente, sino también a su entorno. Hemos hablado de negación y hemos dicho que ésta puede afectar al paciente y/o a la familia. Pero ésta no tiene por qué darse simultáneamente. ¿Qué sucede cuando paciente y familia no coinciden en la negación? ¿Y cuando la familia niega pero el paciente no?, ¿o cuando ambos niegan? CUANDO LA FAMILIA NIEGA Y EL PACIENTE NO De este primer bloque, hay dos casos posibles: – Cuando la familia niega y el paciente no niega, sencillamente porque no sabe que está enfermo. – Cuando la familia niega y bloquea la necesidad de comunicación del paciente, que es consciente de la gravedad de la situación. El primer grupo suelen ser casos donde el paciente es un niño o un anciano. Normalmente es un paciente que no acude al médico por iniciativa propia, sino por iniciativa de la familia, y el médico informa a la familia antes que al paciente. PÁGINA 57 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS En el caso de un niño, que es menor de edad, es comprensible. En el caso de un anciano, si no presenta un proceso de demencia y es mayor de edad, informar antes a la familia es como mínimo cuestionable. 5 Como parte de una respuesta regresiva el entorno del paciente bloquea la información para no tener que afrontar un episodio Existen casos en los que se sospecha que el anciano tenga algún rasgo doloroso que se intenta posponer. ansioso-depresivo, sea hipocondríaco o excesivamente aprensivo, y la noticia de una enfermedad incurable pueda abrir a puerta a un episodio depresivo, que podría agravar la situación. Pero existen otros casos en los que «no decir nada» impide a la familia afrontar la realidad y desarrollar todo el ritual de despedida que sería necesario en estos casos y, aunque doloroso, permite preparar el posterior proceso de duelo mucho mejor. Como parte de una respuesta regresiva (infantil) el entorno del paciente bloquea la información para no tener que afrontar un episodio doloroso que En el apartado «La agenda se intenta posponer. El lema sería: «si no hay que afrontar el dolor, todavía no oculta de la familia» nos ocupareha pasado nada grave». En el apartado que hemos llamado «La agenda oculmos de esta cuestión (página 69). ta de la familia» nos ocuparemos de esta cuestión. Z Por si fuera poco, el paciente que no sabe, puede no querer saber, con lo cual no hay conflicto posible, pero puede suceder lo contrario: que el paciente sospeche que algo grave está ocurriendo y que la familia ha establecido una «conspiración de silencio». Normalmente, el paciente empieza con querer romper esta conspiración de silencio, formulando al entorno familiar preguntas más o menos directas (al principio, poco directas) sobre su estado de salud. En estos casos, es posible que ante la insistencia del paciente (y del rol que ocupe en el sistema familiar), la familia acabe cediendo y rompa la conspiración de silencio a favor del paciente. Sin embargo, hay casos en los que la familia persiste en su conspiración a pesar de los requerimientos del paciente. Entonces es cuando éste deriva sus preguntas al personal sanitario que esté a su alcance. Cómo no, el personal de enfermería es sobre el que suelen recaer estas dudas. Principalmente, por dos razones; porque: – La relación con el médico acostumbra a ser demasiado asimétrica para que el paciente formule preguntas (otra vez depende del rol del paciente). – Al paciente, el personal de enfermería le parece más cercano y, además, porque está durante más tiempo relacionándose con él, lo que favorece una cierta confianza. En ocasiones, hay una tercera razón por la que el paciente prefiere preguntar al personal de enfermería antes que al personal médico: el mismo rol del personal de enfermería permite al paciente, en caso de malas noticias, aferrarse a la posibilidad de que todavía no está dicha la última palabra y que ésta la dirá el médico. La opinión médica a menudo es vista por el paciente como más «irreversible» y, en su ansia de conocer, el paciente prefiere ir paso a paso para ir haciéndose a la idea de que, efectivamente, alguna cosa grave está ocurriendo. PÁGINA 58 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS ¿Qué puede hacer el personal de enfermería cuando el personal médico no ha informado al paciente y la familia ha dejado claro que no desea que éste sea informado del alcance de su enfermedad, pero, sin embargo, éste pregunta con insistencia si su estado es irreversible? En estos casos, hay poco margen de maniobra. Se pueden llevar a cabo tres acciones: 1. Informar al personal médico del deseo del paciente de ser informado y de su insistencia a la hora de formular preguntas concretas al personal de enfermería e informar también que cada vez está siendo más difícil contener la necesidad de información del paciente. De este modo, es posible que el personal médico reconsidere la decisión inicial y decida informar personalmente al paciente. 2. Informar a la familia de la situación y conminarla a terminar con la conspiración de silencio, por el bien del paciente, para establecer una adecuada estrategia a la hora de informar al paciente de su enfermedad. 3. Recordar al paciente cuáles son sus derechos (sobre todo, el derecho a ser informado sin esconder ningún dato relevante a su enfermedad) y conminarlo a que el personal médico cumpla con su obligación. En ningún caso se debe tomar la iniciativa de informar al paciente contra el consentimiento del personal médico y de la familia. Básicamente porque no es legal. Se supone que el personal de enfermería no está capacitado para pronunciarse acerca de la gravedad de una enfermedad y de su pronóstico. Así pues, si se toman atribuciones que teóricamente pertenecen al personal médico, quien lo haga puede meterse en un buen embrollo, pues al médico de referencia puede no gustarle la intromisión y decidir denunciarla. Además, si el paciente empeora, aunque sea por razones fortuitas, no será difícil que el médico y la familia 5 Es importante tener en cuenintenten que la persona que informó al paciente sin consentimiento cargue ta que la noticia puede sumir al con todas las consecuencias. Es decir, que se llegue a decir que el paciente paciente en una depresión, y que ha empeorado por culpa de la información suministrada. No es una tontería ésta podría ayudar a empeorar el si tenemos en cuenta que la noticia puede sumir al paciente en una depreestado general de salud del sión, y que ésta podría ayudar a empeorar el estado general de salud del paciente, obligando a suministrarpaciente, obligando a suministrarle medicación antidepresiva. le medicación antidepresiva. Existe otra posibilidad dentro de este grupo («Cuando la familia niega y el paciente no») que, aunque no se produce de forma mayoritaria, es necesario tener en cuenta. Nos referimos a las ocasiones en que el enfermo es perfectamente consciente de la situación (no niega), pero la familia igualmente establece una conspiración de silencio alrededor del paciente, o incluso niega la enfermedad («no, ni tiene cáncer; tuvo un tumor pero ya se ha recuperado»). Aunque el problema es, aparentemente, del paciente con su entorno, lo más normal es que el personal de enfermería acabe involucrado. PÁGINA 59 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS El paciente tiene necesidad de hablar acerca de su enfermedad, de sus miedos, de todo aquello que hubiera querido hacer y no hará, de todo aquello que hizo bien y de lo que hizo mal. Ejemplo Puede desear contactar con tal o cual persona para perdonarla o para pedirle perdón. Puede pretender dejar ordenada su colección de música clásica o, mucho más importante, querer hacer gestiones encaminadas a procurar por las condiciones económicas de su familia una vez el paciente haya fallecido, o buscar personalmente a la persona que cuidará de sus hijos, etc. Todo este abanico de necesidades, que van desde las puramente emocionales (expresar miedo, rabia, dolor, tristeza, etc.) a las prácticas, le ayudarán a rebajar su nivel de estrés. Y la familia, por desgracia, no puede ayudar al paciente por la sencilla razón de que niega la premisa mayor. Para la familia, el paciente no va a morir, por lo tanto, no hay razón para actuar como demanda. Tal como decíamos en el capítulo destinado a las necesidades del paciente y cómo las expresa, cuando la necesidad existe y no se atiende, ésta se expresará por multitud de salidas. Y esta circunstancia afectará, y mucho, al trabajo que realiza el personal de enfermería. El paciente puede solicitar un amplio abanico de demandas que pasan por la simple necesidad de ser escuchado, de que alguien le hable sin tapujos, tal como el paciente se expresa –poder pronunciar la palabra «cáncer», en el caso de los enfermos de cáncer, es en sí mismo una dificultad–, consolarle sin compadecerle, informar sobre aspectos de la enfermedad, facilitar el contacto con su abogado, y un largo etcétera. EL «JUEGO» DE LAS PREGUNTAS 5 El punto de vista del paciente No siempre está claro que el paciente quiera saberlo todo acerca de su enferpocas veces es estático, sino que medad, ni tampoco está claro lo contrario. Hasta ahora hemos hablado de puede sufrir variaciones, a veces casos donde la posición del paciente es clara, por decirlo de algún modo, en un corto espacio de tiempo. desde el principio. Pero el punto de vista del paciente pocas veces es estático, sino que puede sufrir variaciones, a veces en un corto espacio de tiempo. Y estas variaciones no van siempre de la negación a la aceptación, sino que muy a menudo van y vienen. En un caso ideal la familia hubiera pactado previamente con todo el personal sanitario la pauta: en estos casos, es la de suministrar al paciente la información a medida que éste la solicite. En el mismo caso ideal, el personal de enfermería, como parte del personal sanitario, está al caso de la situación y puede suministrar la información con toda tranquilidad. En ocasiones, el diálogo puede ser breve y directo. PÁGINA 60 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 El paciente puede querer, de pronto, asumir lo que le pasa y preguntar sin tapujos si lo que tiene le va a matar y, en caso afirmativo, de cuánto tiempo estamos hablando y cómo será la calidad de vida del paciente durante ese tiempo. Esto no tiene mayor dificultad. Sólo es necesario hacer un inciso en la necesidad de no compadecer al paciente durante este diálogo. Por diversas razones: – En primer lugar, porque el paciente ya tendrá legiones de personas que no harán otra cosa que compadecerle. – En segundo lugar, porque si le compadecemos, no le ayudamos. – Y en tercer lugar, porque podemos favorecer el paso a la segunda fase del proceso, es decir, de la ira. En apartado dedicado a esta segunda fase, hablaremos extensamente sobre ello. Por desgracia, son más las ocasiones donde el paciente no es tan directo. Entonces empieza a hacer preguntas, que teóricamente deberían de llegar a un fin, pero inesperadamente, el paciente empieza a hacer preguntas divagantes alrededor de su enfermedad. El personal de enfermería, se queda con la duda de si el paciente quiere saber o no. En estos casos, hay dos cosas que el personal de enfermería puede hacer y que queremos apuntar desde aquí: – Pactar con el paciente, para más tarde, una entrevista en profundidad, alegando que, en ese momento, la enfermera no puede quedarse mucho rato con por razones de carga de trabajo. Ejemplo Decir algo así como: «mire, ahora tengo que poner un montón de medicación y no me puedo quedar a hablar con usted el tiempo que se merece, pero yo ahora seguiré con mi trabajo y le prometo que de aquí a tres horas vendré y le contestaré sinceramente a todo lo que me pregunte. ¿De acuerdo?». Esto proporciona al paciente una segunda oportunidad. En primer lugar, puede sacar la conclusión de que algo grave ocurre «porque la enfermera ha dicho que vendrá después y será sincera». A partir de ahí, puede querer saber más o conformarse con esta opinión preliminar. Si está seguro de que quiere seguir, cuando pasen las tres horas retomará el diálogo con el mismo nivel de compromiso que tres horas antes. Si no, cuando vuelva la enfermera del caso, hará unas cuantas preguntas sin importancia y dará por finalizada la reunión. Esto es lo que podríamos llamar: «comprometer al paciente con su demanda». – El juego de las preguntas: demorar una respuesta, devolviendo las preguntas del paciente con otras preguntas para conocer el nivel de conocimiento previo del paciente acerca de su enfermedad y también su nivel de compromiso. Ejemplo P Enfermera, esto que tengo, ¿es grave? E ¿Por qué me lo pregunta? ¿No se encuentra bien? P Bueno, me encuentro un poco débil, pero no me encuentro mal. Estoy mejor que cuando entré. E ¿Le ha dicho el médico que ya está curada? PÁGINA 61 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 P No, no. Bueno, no me dice nada. De hecho, nadie me dice nada. E ¿Qué le dijeron que pasaba cuando ingresó? P Bueno, me dijeron que tenía piedras en la vesícula. Que me tenían que operar. E ¿Y qué le dijo médico acerca de la operación? ¿Le dijo que salió bien? P Sí, me dijo que la operación había ido estupendamente y que en unos días me podría ir a casa. E Pero usted me ha preguntado si lo que tiene es grave ¿Hay algo que no va como se esperaba? P Yo estoy mejor, pero creo que no acabo de recuperarme del todo. Y me sigue doliendo como antes. Yo pensaba que cuando tienes piedras, cuando te las sacan, ya no te duele. E ¿Usted qué cree que pasa? P No lo sé, porque si fuera algo peor, me lo habrían dicho. E ¿Quién se lo habría dicho? P Pues el médico, o mi marido. E ¿Ya le ha preguntado a su marido si lo que tiene es grave? P Todavía no. Es que no quiero preocuparle. Bastante tiene, el pobre. E ¿Por qué dice eso? P Porque tiene que hacer la cena para los niños y sólo sabe hacer huevos fritos. No quiero ni pensar en lo que comen los niños. E Si tuviera usted algo grave, ¿quién le gustaría que se lo dijera? P No lo sé. Supongo que mi marido. E Entonces, ¿por qué no se lo pregunta a su marido? P Es que no quiero preocuparle. E Bueno, vamos a hacer una cosa. Yo ahora tengo que irme. Pero si tiene alguna otra pregunta, volveré más tarde y le contesto lo que quiera, ¿de acuerdo? P De acuerdo, muchas gracias. Si nos atenemos al diálogo del ejemplo (que tan sólo es un ejemplo de los muchos posibles), la enfermera debería a continuación hablar con el marido para comunicarle que su mujer solicita una información delicada y que sería recomendable que fuera él quien se lo dijera. Puede pasar, en este caso, que el marido asuma que tiene que hablar con su mujer, o que no se atreva y acabe delegando. En este caso, si no es posible tampoco pactar una comparecencia conjunta, al final será necesario volver a entrar para informar. Puede ocurrir, entonces, que la paciente del ejemplo anterior quiera de verdad saber, o que siga divagando. Ejemplo E Bueno, ya estoy aquí de nuevo. ¿Qué quería preguntarme? P Me gustaría saber cuándo volveré a casa. E Si conseguimos que se ponga más fuerte, y dependiendo del médico, podría volver a casa pronto, sí. PÁGINA 62 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 P Es que sufro por mis hijos, ¿sabe? E ¿Tiene miedo de dejarlos solos? P Pues sí. Es que son muy pequeños. Y mi marido se pasa el día fuera de casa. Cuando salen de la escuela viene una vecina y los tiene hasta que él vuelve a casa. Por eso quiero ponerme bien. E ¿Qué más quiere saber? P Pues, nada más. Si voy a poder volver a casa, ya me conformo. Lo importante es que estoy mejor que antes, ¿verdad? E Está mejor que antes, eso es verdad. P Sólo necesito más tiempo. E ¿Más tiempo? P Más tiempo para recuperarme. Estas cosas requieren su tiempo. E ¿Qué cosas? P Pues eso. Las piedras en la vesícula. E ¿Quiere saber alguna cosa más? P Pues no, enfermera. Muchas gracias. E No hay de qué. Cuando quiera saber alguna cosa más, ya sabe dónde estoy. Parece un chiste de mal gusto que, después de divagar con la paciente, la enfermera diga en su despedida que cuando quiera saber alguna cosa más, contacte con ella, porque, de hecho, no ha dicho nada. La razón de hacerlo es dar a entender que la puerta sigue abierta. Puede haber pacientes que tengan diálogos como éstos durante días seguidos sin atreverse a cruzar el umbral de la pregunta definitiva. Desgraciadamente, no hay ningún indicador que nos permita saber a priori si la paciente acabará cruzando el umbral o se morirá en el hospital sin haberlo hecho. CUANDO TODOS NIEGAN Aunque no es una situación muy saludable, que todo el mundo niegue la existencia de la enfermedad no complica demasiado la situación del personal de enfermería. Lo único que hay que recordar aquí es que el paciente tiene tanto derecho a ser informado como a no serlo, y que nosotros no debemos hacer nada para cambiar esta situación. Como mucho, se puede estar atento a si el paciente cambia de opinión, pero nada más. CUANDO TODOS ASUMEN LA ENFERMEDAD Por desgracia, no es una situación mayoritaria, aunque es la más saludable. Si el vínculo entre el paciente y su familia es suficientemente fuerte, la mayoría de las demandas de éste se dirigirán a su familia y el personal de enfermería haría, en este caso, alguna aparición puntual. Si no es así, a veces el paciente y la familia caen en la tentación de utilizar al personal de enfermería como el vehículo para facilitar la comunicación. Esto no es aceptable, aunque tampoco debería rechazarse de entrada. Lo ideal sería acceder en un principio, pero procurar que paciente y familia no tengan reparo en hablar de cualquier tema, por delicado que sea. El único punto negro para el personal de enfermería podría ser que, si el paciente y la familia ya han superado la negación, entren en la segunda fase, la fase de la ira. PÁGINA 63 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 2.5.2. MANEJO DE LA IRA EN EL PACIENTE Y/O SU ENTORNO Si lo pensamos bien, la ira es de hecho la primera fase del proceso de duelo. Porque la negación debería entenderse, más que como una actividad del paciente, como una no-actividad. La primera actividad, propiamente dicha, del proceso de duelo es, según la Dra. Kúbler-Ross, la ira. 5 Según la Dra. Kúbler-Ross, la ira es la primera actividad, propiamente dicha, del proceso de duelo. ¿Por qué está enfadado el paciente? Por decirlo de forma sencilla, el paciente se enfada porque considera injusto que aquello le tenga que pasar a él. Y, dado que es injusto, se siente frustrado. Y la frustración puede producir agresión. Esta agresión, por razones culturales y también de salud, pocas veces es física. Pero casi siempre es verbal y con mucha virulencia. El paciente experimenta entonces la sensación de que la vida es una burla, todo es una burla. Y actúa en consecuencia. Ejemplo Para el paciente es una burla que, estando como está, y asumiendo que se va a morir, venga una enfermera a decirle que no puede fumar, por ejemplo. También considera una burla la compasión, la amabilidad y, mucho más todavía, el optimismo sin motivo que a veces se exhiben en algunos centros hospitalarios. Lo consideran insultante. En esta situación, al paciente le apetece romper las reglas. Es lógico si pensamos que la situación para él ya no puede empeorar. Además, cree que, dado lo que le pasa, se ha ganado el derecho a levantarse si quiere (y si puede), a no tomarse la medicación, si no le da la gana, y a tocar el timbre tantas veces como le apetezca. Toda esta actitud provocativa no pretende otro objetivo que el de descargar la tensión que provoca la ira. Si lo miramos desde la perspectiva adecuada, nos daremos cuenta que el paciente también descarga su ira contra otras personas y no sólo contra el personal de enfermería, aunque es cierto que, a menudo, el personal de enfermería es quien se lleva la palma a la hora de soportar dicha ira. Las razones de este hecho son, como siempre, variadas: – Por una parte, porque el personal de enfermería es quien más está con el paciente de todo el personal sanitario y sólo por eso, por estadística, es por lo que ya tenemos una razón. – Otra razón es que el trato posibilita la oportunidad de desarrollar cierto nivel de confianza con el personal de enfermería, que es difícil de alcanzar con el personal médico. – Una tercera razón es por lo que los especialistas llaman desplazamiento de la ira. A veces es porque el paciente se siente responsable de su estado de salud y, como no puede descargar sobre sí mismo la rabia que este hecho le produce, lo hace contra otras personas. Otras veces el paciente no se permite que sus allegados se percaten de su estado anímico y se tornan extremadamente autovigilantes en su comportamiento. Cuando el paciente tiene ocasión de recuperar su intimidad, la necesidad de explotar aparece como cualquier otra de las necesidades psicológicas. PÁGINA 64 IL3 – EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS Por último, a menudo el personal de enfermería es el único que se encarga de que el paciente cumpla las normas; el personal de enfermería es quien impone los horarios, a qué hora se ilumina la habitación del paciente para despertarlo, cuándo se le da la medicación o por qué no puede tomar café. Así pues, el conflicto con estos pacientes es inevitable. ¿Qué debe de hacer el personal de enfermería para evitar o minimizar el conflicto? No hay, como siempre, una única respuesta. Pero hay algunas recomendaciones: 1. Procuren evitar el baby-tone y la primera personal del plural. Un paciente que atraviesa esta fase de ira es muy susceptible. Sabe que es especial y considera un cachondeo que alguien le diga: «Hola, Pepe, ¿cómo estamos hoy?». Porque el estado de Pepe no tiene nada que ver con el estado de la enfermera o enfermero que le haga la pregunta. Además, el baby-tone (el tono de voz que usamos para hablar a los niños) les hace sentirse degradados como personas. Esto puede incluso provocar que el paciente busque el conflicto sólo por encontrar la satisfacción de que finalmente alguien se enfade y le hable con tono enfadado. Esto nos lleva a la segunda recomendación. 2. 5 Una escucha empática, direcNo hay que entrar en el conflicto, pero tampoco hay que soportar las ta y nada condescendiente es el iras del paciente con estoicismo. Una actitud enérgica y con la distanmejor remedio a medio plazo. cia adecuada acostumbran a ser armas eficaces contra los ataques de ira. Si Pepe se queja de que el personal de enfermería tarda en venir cuando llama, sería igual de malo «bajar a la arena» de la discusión personal y descalificatoria («oiga, ¿se cree usted que es el único paciente del hospital»), como bajar la cabeza y permitir que Pepe piense que se están burlando de él, como adoptar un tono poco comprometido como dando a entender que el enfado de Pepe no nos importa en absoluto. Recuerde aquí lo que decíamos acerca de los estilos comunicativos en el capítulo «El conflicto en urgencias». Una escucha empática, directa y nada condescendiente es el mejor remedio a medio plazo. 3. Asumir que el paciente es el último dueño de su salud y respetar, hasta donde sea posible, que rompa las reglas. Cierto es que en un hospital no se puede fumar, y cierto también es que a nadie beneficia. Pero si un paciente tiene cáncer de hígado, está en fase de ira y dice que quiere fumar, también es cierto que igualmente fumará. Aunque el personal de enfermería no debe aplaudir esta actitud del paciente, tampoco tiene la obligación de reprimirla, siempre y cuando no esté perjudicando a terceras personas. En este caso, sí se debe de intervenir, pero siempre en nombre de estas terceras personas, nunca «por su bien». Aunque es cierto que la educación sanitaria es una tarea de enfermería, hay que conjugar esto con un sentido de la oportunidad. 4. Dejar siempre una puerta abierta al entendimiento. Supongamos que hemos tenido una gran discusión con un paciente que está en fase de ira de un proceso de duelo. Para nosotros, que estamos muy enfadados por cómo nos ha tratado el paciente, ya se acabó. A partir de este punto el paciente será tratado con rapidez pero con toda la distancia posible. Sin embargo, una vez descargada la ira, el paciente mira la situación con otros ojos, asume que se ha enfadado en exceso y cuando nos ve, de forma más o menos directa o encubierta, nos pide disculpas. Todavía estamos dolidos y no tenemos ninguna intención de olvidarlo. Si se tratara de un conflicto cualquiera, nos daríamos tiempo al tiempo. Pero el tiempo tiene un valor distinto para cualquiera de nosotros que para un enfermo terminal. Así pues, siempre que puedan, vuelvan a retomar la relación con el paciente. Además, la disculpa nos proporciona una oportunidad única para negociar. Y la negativa a aceptar las disculpas del paciente le proporciona una coartada perfecta para mantener el nivel de conflicto. PÁGINA 65 IL3 5. EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS No mediar en los otros conflictos del paciente. Seguramente el paciente tiene otros conflictos abiertos y nos pide que intervengamos sobre ellos. Estos conflictos pueden ser con otros compañeros, pero también pueden ser con familiares, incluso con hijos o parejas. Dado que es una situación muy emocional, intervenir es muy difícil. Además, pueden salir mal parados. En lugar de eso, sería mejor animar al paciente a que solucione sus otros conflictos. La familia también puede atravesar esta fase de ira, y también puede dirigirla hacia el personal médico y/o hacia el personal de enfermería. Las causas de la ira familiar suelen ser las mismas que para el paciente: frustración, culpabilidad, desplazamiento. La familia siente que tiene que hacer algo, y ese algo siempre será algo más de lo que ya se está haciendo. Por tanto, el conflicto nacerá de la diferencia entre lo que el personal sanitario hace y lo que el personal sanitario debería hacer. Entrar en la discusión sobre si se está haciendo o no lo que se debería es llevar la discusión a un callejón sin salida, ya que el tema es el caballo sobre el que cabalga la necesidad de descargar la ira colectiva familiar. Si la familia realmente pensara que se está atendiendo mal a su enfermo y que la causa de su estado se debe a una mala praxis, sencillamente denunciarían el caso (al menos la mayoría de las veces). Y no se puede negar que la cantidad de denuncias, aunque en los últimos años han aumentado mucho, está muy lejos de la cantidad de conflictos. Algunas de las recomendaciones que apuntábamos cuando explicábamos el conflicto en urgencias continúan siendo válidas: 1. Aunque todo es tema de discusión, no entren a discutir sobre cuestiones que no están en su mano. Eso significa que no discutan ustedes en nombre del personal médico, sobre cuestiones que afectan al personal médico. De todas las quejas posibles, atiendan a las que se dirijan exclusivamente al personal de enfermería. 2. Ayuden a la familia a evaluar la importancia de su queja concreta. En ocasiones, cuando se ha logrado separar ante la familia las cuestiones médicas, las cuestiones administrativas y las cuestiones de enfermería, éstas son realmente de poca importancia comparadas con las otras. Así que puede que la familia se dé cuenta de que su enfado lo provocaban estas otras cuestiones y no el trabajo de enfermería. 3. No desdeñen el nivel de conocimientos de la familia. La familia puede estar alarmada ante un síntoma que en realidad no tiene ninguna importancia. Esto ha provocado el malentendido, al observar la familia que aquello que ellos consideraban importante no se ha tomado como tal. En estos casos, no es afortunado decir: «no tienen ustedes ni idea de lo que están hablando». Es mucho mejor decir: «déjenme que les explique otra vez la verdadera importancia de esto». PÁGINA 66 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 4. Muéstrense seguros, pero no arrogantes, ante algún familiar que les diga que «usted no sabe con quien está hablando». Esta última frase es una caricatura (que en ocasiones, sin embargo, todavía se usa) que últimamente se ha visto sustituido por: «conozco (o soy amigo o juego al tenis) a (aquí va algún cargo que puede ser desde el jefe de servicio, el director del hospital o el Presidente de la Generalitat) y le aseguro que se enterará de esto». La tentación de ser maleducado cuando alguien es maleducado con nosotros es alta. Esto es comprensible. Sin embargo, mostrarse arrogante ante una frase así no es correcto. Una cosa es animarle a que consulte a otro profesional o a que presente una queja, si cree que hace lo correcto, y otra es retar a la familia a que lo haga. Recuerden que la ira es una fase pasajera y que, además, va en oleadas. Esto nos lleva al quinto y último punto. 5. Dejen siempre una puerta abierta al entendimiento. Como en el caso anterior, las oleadas de ira acostumbran a ser relativamente cortas y sirven a un propósito (descargar la tensión con que la familia vive la situación). Como profesionales, aunque sea difícil, es necesario intentar dejar aspectos personales de lado. Tarde o temprano volverán a necesitar a la enfermera otra vez. 2.5.3. MANEJO DE LA NEGOCIACIÓN EN EL PACIENTE Y/O SU ENTORNO La negociación es descrita por muchos profesionales de la enfermería como una etapa idílica de su relación con el paciente. Razón no les falta. Sobre todo, si es el mismo personal que ha tenido que pasar con el paciente por la etapa de la ira. El paciente se muestra colaborador, a veces incluso de forma entusiasta. Sigue las normas y no provoca ningún conflicto. Del mismo modo que decíamos que la negación podría considerarse como una no-actividad, en comparación con la ira, que es claramente una actividad del paciente, la negociación ocupa un espacio intermedio. El paciente ya no niega, pero está convencido de que el desarrollo de su enfermedad, y la posibilidad de vencerla, dependen en buena parte de él. Y naturalmente, actúan en consecuencia. Lo mismo puede decirse de la familia que esté en esta etapa. 5 Es importante que el fundaHay que tener en cuenta que esta actividad del paciente tenga un fundamenmento, en esta etapa del paciente, to real o, al menos, casi real. De lo contrario, no estamos en una etapa de sea real o casi real. negociación, sino que podríamos estar otra vez en una etapa de negación (o pseudonegación). El paciente ya no niega que aquello pueda estar pasándole a él, pero niega que la enfermedad acabe con él. Aunque es una actitud loable, hay que sopesar con mucho cuidado si esta actitud tiene fundamento. Si lo tiene, no hay ningún problema. Hay que animar y reforzar positivamente esta actitud. Pero si la buena disposición del paciente encierra un análisis no real, estamos ante una nueva etapa de negación y hay que actuar en consecuencia. PÁGINA 67 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 2.5.4. MANEJO DE LA DEPRESIÓN EN EL PACIENTE La depresión es otro indicador de actividad, es decir, de que el paciente asume lo que le pasa. Es una etapa nada agradable de vivir con el paciente, sin embargo, es muy importante en el proceso de duelo. ¿Este tipo de depresión debe considerarse o no patológica? ¿Es necesario suministrar a un paciente estos medicamentos, a menos que estuviera claro que existe peligro de que atente contra su vida? ¿Una persona no tiene derecho a llorar su propia muerte? Sería razonable pensar que una depresión es patológica en el caso de una persona que tiene lo que necesita para vivir y, sin embargo, no es feliz y que acaba sucumbiendo a una depresión. Ello es así porque no encontramos, desde nuestro punto de vista, ninguna razón por la que el paciente debería presentar este estado de ánimo. Pero hay depresiones que no son patológicas: una persona que pierde un hijo, o a su pareja, o la vista, etc., tiene un motivo real y muy importante para deprimirse. La depresión, como es sabido, se combate con farmacología. En ocasiones, la depresión del paciente deja más intranquila la conciencia del personal sanitario que la del propio paciente. Y muchas veces también, para calmar esta conciencia es necesario administrar un tranquilizante. Sin embargo, este tranquilizante se lo administran al paciente. El nivel de intervención del personal de enfermería en estos casos es variable: – En ocasiones, el medicamento está pautado en función del criterio del personal de enfermería. Esto ocasiona una oportunidad para permitir al paciente que, si lo quiere, no le sea administrado ningún tranquilizante, aunque ello pueda ocasionar también un (ligero) aumento en la carga de trabajo del personal de enfermería, puesto que un paciente más agitado puede hacer más demandas. – Cuando el medicamento está pautado de forma fija, la actuación de enfermería se limita a hablar con el personal médico e intentar convencerle de que el paciente no necesita medicación ante una fase del proceso de duelo donde tiene derecho a estar en plenitud de condiciones mentales. La demanda más frecuente que hace un paciente que atraviese una etapa de depresión es la de comunicación y afecto (si no está completamente aturdido por la medicación, naturalmente). Si se ejerce la profesión desde un enfoque óptimo (tal como decíamos en el apartado de enfoques profesionales), no debería existir ningún problema en ayudar al paciente a transitar por esta etapa. PÁGINA 68 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS IL3 2.5.5. MANEJO DE LA ACEPTACIÓN Cuando decíamos al principio de estas etapas, es necesario contemplar la teoría de la Doctora Kübler-Ross desde un punto de vista ideal, lo decíamos también porque no son muchos los casos donde el paciente se enfrenta a la muerte en una etapa de aceptación. Cuando el paciente ha pasado por todas las etapas, llega un momento en que 5 El trabajo del personal de empieza a tomar decisiones. Ordenar cosas, ver por última vez alguna cosa, enfermería tiene, en esta etapa, un lugar o persona, pedir perdón y perdonar, saldar deudas morales y de otra aspecto práctico y de mediación. índole, etc. Esta etapa también incluye toda una serie de rituales de despedida. El trabajo del personal de enfermería tiene, en esta etapa, un aspecto práctico y de mediación. Práctico porque puede animar al paciente a hacer su testamento vital (si quiere o no que se le alargue la vida por medios artificiales). Ejemplo El personal de enfermería puede explicar al paciente o a la familia que si, en un momento dado, se le intuba, después será casi imposible la extubación y que, además, el paciente ya no podrá volver a hablar con la familia. De este modo, el paciente tiene suficiente información para dejar claro que, llegado el caso, no se le intube y se le prolongue la vida por medios artificiales innecesariamente. El personal de enfermería también puede relajar las normas, sobre todo en lo que se refiere a horarios, para que la familia esté con el paciente en el momento final. Además, puede, en suma, procurar que en ese momento el paciente, si todos lo desean, muera teniendo a las personas más queridas a su lado, y no permitir que fallezca solo (que es una circunstancia que asusta a mucha gente). El personal de enfermería también puede hacer una labor de mediación en un momento en que el paciente tiene necesidad de tomar decisiones y no tiene la posibilidad de hacerlo por sí solo. Normalmente, es alguna llamada telefónica (aunque ahora con la universalización del teléfono móvil, esto se produce cada vez menos). 2.5.6. LA AGENDA OCULTA DE LA FAMILIA Todo lo que hemos dicho hasta ahora parte de un supuesto básico: la familia no desea que el paciente muera y viven el proceso como un anticipo de la pérdida. Por desgracia, esto no es así en todos los casos. A grandes rasgos, suele ser siempre de este modo cuando el enfermo es un niño, un joven o un adulto, pero con los ancianos no ocurre de la misma forma: – En ocasiones, el anciano es un enfermo crónico que ha puesto a prueba el sistema familiar durante los últimos años (a veces, bastantes años). La familia llega al desenlace final con las fuerzas justas y desean una conclusión cuanto más rápida, mejor. – En otros casos, la familia no tiene un afecto (por una cuestión de historial o de valores) demasiado grande por el anciano y también desean un desenlace rápido. Entonces es cuando nos encontramos con un fenómeno que aquí llamaremos la agenda oculta de la familia. PÁGINA 69 IL3 EL ENTORNO HUMANO Y TERAPÉUTICO, RELACIÓN DE AYUDA T2 GESTIÓN DE CONFLICTOS EN URGENCIAS. EL ABORDAJE DEL DUELO Y LA COMUNICACIÓN DE MALAS NOTICIAS ¿Quién es capaz de decir en voz alta que está deseando que su padre, o abuelo, se muera de una vez? Aunque pueda ser un secreto a voces entre la familia, y a veces ni siquiera es un secreto, lo cierto es que la familia manifiesta un cierto reparo a la hora de admitirlo. Es entonces cuando se manifiesta una distorsión en el mensaje que emite el sistema familiar. Dicen que desean que el paciente se recupere y que no quieren ni pensar en que se va a morir, pero muestran claramente lo contrario. Así que, mientras van diciendo todo lo que se supone que debería decirse en estas situaciones, el 5 En estos casos, no existe un personal de enfermería nota que no hay proceso de duelo familiar. No lo hay proceso de duelo familiar porque el porque el duelo es pérdida y el sistema familiar, en ese momento, no está duelo representa una pérdida y el viviendo una pérdida, sino que está a punto de percibir una ganancia (no sistema familiar, en ese momento, hablábamos de bienes materiales y dinero, sino de calidad de vida, libertad no está viviendo una pérdida, sino de horarios, etc., aunque el dinero en muchas ocasiones también es muy que está a punto de percibir una importante). ganancia. Hay un caso en la agenda oculta de la familia que merece especial atención: cuando la familia intenta decidir algún tipo de tratamiento (quimioterapia sí, quimioterapia no) o bien si no sería más conveniente «intentar» operar al paciente. Hay veces que la familia piensa que lo mejor es operar. Pero el paciente puede preferir no hacerlo y pasar lo que le quede de vida en su casa. O al revés (esto ocurre con cierta frecuencia en países donde la sanidad no es pública o la sanidad pública es de muy baja calidad). En ocasiones, la familia se resiste con todas sus fuerzas a que el paciente sea dado de alta porque «no queremos que se nos muera en casa», ignorando si es o no el deseo del paciente. J ¿Sabías que incluso hay veces que pueden verse vergonzosos trapicheos económicos hechos a base de firmas de personas moribundas? El personal de enfermería pocas cosas puede hacer en estas situaciones. La más saludable es la de dejar bien claro al paciente que tiene sus derechos, que los puede ejercer y que el personal de enfermería está para ayudar al paciente. PÁGINA 70