Esclerosis Múltiple (EM) 1. CONSIDERACIONES GENERALES
Anuncio

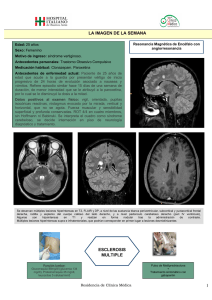
Neurológicas Esclerosis Múltiple (EM) 1. CONSIDERACIONES GENERALES Definición y epidemiología Enfermedad crónica del SNC que se define por la aparición sucesiva y en cualquier localización de la sustancia blanca, de focos inflamatorios que pueden dejar como secuela la desmielinización definitiva de esa zona. Constituye la causa no traumática más frecuente de invalidez en el adulto joven en el mundo occidental. Tiene una frecuencia máxima de diagnóstico entre los 20-40 años, con pico máximo entre los 26 y 31 años; es casi dos veces más frecuente en mujeres. En España la tasa de incidencia se encuentra entre 2,65 y 3/100.000 habitantes y año. Clasificación Según el curso de la enfermedad se habla de distintas formas de EM: - Remitente – recurrente (RR): forma de inicio más frecuente. Cursa con "brotes", que se definen por la presencia de síntomas neurológicos producidos por una nueva lesión desmielinizante o por reactivación y crecimiento de una lesión antigua. Los síntomas pueden ser objetivos o subjetivos, presentan una duración superior a las 24 horas, son de instauración aguda y evolución espontánea (en días) hacia la mejoría o la remisión. La duración media de un brote típico es de 6-8 semanas. Dichos brotes alternan con periodos de estabilidad clínica o ausencia de síntomas. El signo de L’ Hermitte y el vértigo no se consideran brotes. - Secundariamente progresiva: tras un inicio en forma RR, la enfermedad empeora de forma progresiva. - Primariamente progresiva: cursa con empeoramiento clínico progresivo desde el diagnóstico, sin brotes. - Recurrente - progresiva: progresiva desde el inicio, cursa con brotes entre los cuales la enfermedad continúa progresando. - Maligna: curso rápidamente progresivo que lleva a la incapacidad en un periodo corto de tiempo. Fisiopatología Aunque ésta no se conoce con exactitud, se postula que en individuos genéticamente susceptibles, la exposición a un factor ambiental no identificado, desencadenaría una respuesta autoinmune anormal contra distintos componentes de la mielina (existe cierta variabilidad antigénica) y que, en su forma más intensa, destruiría todos los elementos tisulares, incluso los axones. Ciertos sucesos que ocurren justo antes de los síntomas iniciales o las exacerbaciones de la EM, se proponen como factores precipitantes: infecciones, vacunas, traumas o embarazo. 2- EVALUACIÓN DIAGNÓSTICA Síntomas y signos Existen diferentes formas de clasificar los eventos - según el curso clínico y temporal de los mismos: brote, remisión, progresión, paroxismo (signo de L´Hermitte) o eventos asociados a un desencadenante como fatiga, ejercicio o hipertermia. - según la localización de la lesión sintomática: eventos cerebrales, medulares, de vía óptica, etc. 1 Libro electrónico de Temas de Urgencia Neurológicas - dependiendo de su etiología pueden clasificarse según sean consecuencia directa de una lesión o bien sean debidos a cambios fisiopatológicos secundarios (temblor o espasticidad), o repercusiones sobre el estado de ánimo (depresión). * Son síntomas improbables: cefalea intensa, pérdida de agudeza visual progresiva bilateral, crisis convulsivas, debilidad muscular con amiotrofia, parestesias en "guante y calcetín", hemianopsia homónima, agnosia, anosmia, afasia, apraxia, hemibalismo, disfunción hipotalámica o narcolepsia. * Síntomas frecuentes de inicio de la enfermedad: debilidad, pérdida de agudeza visual, parestesias, diplopia, vértigo, dificultad urinaria, síndrome medular, alteración de la marcha o incoordinación de una o ambas extremidades. * Patrones clínicos agudos muy sugestivos son: neuritis óptica, oftalmoplejia internuclear, neuralgia del trigémino, signo de L’ Hermitte o mielitis transversa aguda. Cuando la enfermedad ya se ha instaurado y el paciente presenta clínica establecida es habitual ver los siguientes síntomas: Trastornos sensitivos: son el conjunto de síntomas más habituales y afectan con más frecuencia a extremidades inferiores. -Adoptan distintos síndromes: hipoestesia ascendente; parestesias fugaces o sensaciones constrictivas alrededor de un miembro. - El dolor es raro al inicio de la enfermedad pero el 50-60% de los pacientes lo padecen durante el curso de la misma; destacando por su frecuencia paroxismos como neuralgia del trigémino o dolor radicular. Trastornos motores y de relfejos: - Tetra o paraparesia asimétrica. - Espasticidad que puede producir espasmos dolorosos o anquilosis. - Hiperreflexia Disfunción autonómica: - Disfunción vesical - vejiga hiperactiva: frecuencia, urgencia e incontinencia -vejiga hipoactiva: retención urinaria, incontinencia por rebosamiento, o ambas. - Disfunción intestinal: estreñimiento, urgencia deposicional o incontinencia. - Disfunción sexual: disfunción eréctil o eyaculatoria, anorgasmia, disminución de libido o sequedad vaginal. - Otras disfunciones autonómicas son: fiebre o hipotermia, alteraciones cutáneas, FAP, SIADH e hipotensión postural. Síntomas cerebelosos: ataxia, temblor intencional, pérdida de destreza en los movimientos finos, nistagmus, habla escándida.. Afectación cognitiva: afecta a funciones como la memoria, velocidad de procesamiento de información, abstracción, atención y capacidad de contención emocional. Pares craneales: bulbares (son típicas la disfagia y disartria); parálisis facial; nistagmus; alteraciones oculomotorias (oftalmoplejia internuclear) o alteración de la sensibilidad en territorio trigeminal son algunos ejemplos. Síntomas paroxísticos: siguen un patrón de inicio agudo, duración inferior a 1 minuto y terminación espontánea. Responden adecuadamente a antiepilépticos y no se asocian a cambios en el EEG. Se trata de diplopia, ataxia, disartria, prurito episódico, hemiataxia, signo de L'Hermitte, movimientos involuntarios como espasmos tónicos o neuralgia del trigémino. Síntomas psiquiátricos: depresión y trastorno bipolar son los más frecuentes. También pueden aparecer labilidad emocional, euforia, ansiedad, alteraciones cognitivas, demencia, crisis de pánico, etc. Otros síntomas habituales en los pacientes con EM son: crisis epilépticas, alteración del sueño, alteraciones visuales, fatiga, movimientos anormales o cefalea. Diagnóstico 2 Libro electrónico de Temas de Urgencia Neurológicas El diagnóstico de la EM se establece con los hallazgos de la anamnesis y la exploración física, junto con los resultados de los exámenes complementarios. Se basa en la demostración de síntomas y signos clínicos de disfunción neurológica esparcidos en el tiempo (brotes) y en el espacio (distintas localizaciones de las lesiones en el SNC), que no puedan ser explicadas por otras enfermedades neurológicas. Se basa en la utilización de los Criterios diagnósticos de Mc Donald. La novedad de estos criterios son la utilización de la RM Criterios diagnósticos (Mc Donald 2001) Brotes clínicos 2 ó más Lesiones objetivas 2 ó más 2 ó más 1 1 2 ó más 1 (monosintomático) 1 Requerimientos adicionales para hacer el diagnóstico - Ninguno, la evidencia clínica es suficiente (evidencia adicional deseable, pero debe ser consistente con EM). - Diseminación en el espacio por RM o LCR positivo, y 2 ó más lesiones en RM compatibles con EM o brotes adicionales implicando una localización diferente. - Diseminación en el tiempo por RM o un segundo brote. - Diseminación en el espacio por RM o LCR positivo, y 2 ó más lesiones en RM compatibles con EM Y - Diseminación en el tiempo por RM o un segundo brote. En cualquier caso, se trata de un diagnóstico complejo a realizar por un neurólogo. En el servicio de urgencias, es muy importante: - sospechar la enfermedad si nos hallamos ante un paciente que presenta alguno de los síntomas descritos de forma consistente. - si el paciente ya ha sido diagnosticado de EM, conocer al abanico etiológico de los síntomas que presenta: nuevo brote, efecto secundario de la medicación, comorbilidad con la enfermedad o progresión de sus síntomas. Exploraciones complementarias Son fundamentales los resultados del LCR: se considera positivo si evidencia la presencia de bandas oligoclonales, que representan las globulinas gammma sintetizadas en SNC. En cerca de una tercera parte de todos los pacientes con EM, puede haber pleocitosois mononuclear (habitualmente menos de 50 cels /mm3). La RM es el examen complementario más útil en EM. En secuencias T-2 las lesionas se aprecian como hiperintensas y en T-1 como hipointensas. Las lesiones agudas son captantes de gadolinio. La localización preferente de dichas lesiones suele ser supratentorial y periventricular, sin embargo la es RM poco especifica y no se encuentra relación exacta entre la severidad de la enfermedad y el número de lesiones. También se objetiva alteración de los potenciales evocados visuales, auditivos y/o somatosensoriales. Diagnóstico diferencial Cualquier entidad que pueda presentarse como un déficit neurológico del SNC, podría plantear el diagnóstico diferencial con EM; sin embargo algunas son más probables dado el contexto clínico y la afectación de la RM. Enfermedades que pueden provocar múltiples lesiones en el SNC, a menudo con curso recurrente remitente: 3 Libro electrónico de Temas de Urgencia Neurológicas LES, Sjögren, PAN, Wegener, Behçet, Neuromielitis óptica, Neuritis mielo-óptica subaguda, Sarcoidosis, Infartos lacunares, CADASIL, SIDA, Neurolúes, LMP; Lyme, Síndromes paraneoplasicos, Encefalomielitis aguda, Neuritis sensitiva de Wartengerg, E. Mitocondriales, Whipple. Lesiones similares con un patrón de afectación simétrica y con curso progresivo: Ataxias hereditarias espinocerebelosas, Degeneración combinada subaguda, Leucodistrofias, Adrenoleucodistrofias. 3- ACTITUD TERAPÉUTICA A ) El tratamiento del brote se plantea ante la aparición de síntomas de disfunción neurológica de más de 24 horas de duración. - 6- Metilprednisolona intravenosa 1 gr/día, diluida en 250 cc de suero salino al 0,9% a pasar en un tiempo no inferior a 1 hora durante 3-5 días. Es opcional continuar con corticoesteroides por vía oral (prednisona 1 mg/Kg/día o dosis equivalente con otro corticoesteroide) en retirada progresiva durante un periodo de 15 - 30 días. Se tratan así todos los brotes incluidas las neuritis ópticas. Se acepta no utilizar la vía intravenosa y utilizar la vía oral (prednisona 1 mg/Kg/día o dosis equivalente con otro corticoesteroide) en los brotes leves (alteraciones sensitivas). La plasmaféresis puede ser una alternativa para brotes que no respondan a los corticoides. B ) Existen tratamientos que modifican favorablemente la evolución de la enfermedad: reducen la tasa anual de brotes clínicos, la actividad medida por RM y retrasan el tiempo de progresión hacia la discapacidad, sobretodo en formas remitentes-recurrentes: - 1.Interferones (IFN) - IFN beta 1 b, subcutáneo autoinyectado: 8 mUI/ 48 h; (Betaferon) - IFN beta 1 a, intramuscular: 30 microgramos/ semana (Avonex) - IFN beta 1 a, subcutáneo autoinyectado: 22 o 44 microgramosI/ 3 días por semana, (Rebif) Los efectos secundarios de esos tratamientos son: reacciones cutáneas en el lugar de la inyección para preparados subcutáneos, síndrome pseudogripal, elevación de transaminasas, leucopenia, anemia, aumento de espasticidad o tendencia a la depresión. - 2. Azatioprina (Imurel): se utiliza como segunda alternativa, a dosis de 2- 2,5 mg/kg/día. Sus efectos secundarios más frecuentes son leucopenia, anemia, riesgo de infecciones o hepatotoxicidad, que son reversibles al suspender el fármaco. - 3. Acetato de glatirámero o copolímero (Copaxone): se administra en dosis subcutáneas de 20 mg diarios y presenta buena tolerancia. Ha demostrado reducir la tasa anual de brotes de forma significativa y el grado de actividad en la RM. - 4. En casos no respondedores con evolución agresiva se debe plantear la utilización de mitoxantrona 4 Libro electrónico de Temas de Urgencia Neurológicas Indicación de los diferentes tratamientos: - En casos de primer episodio desmielinizante con RM altamente indicativa de EM se puede utilizar el interferón beta 1 a intramuscular - En las EM secundariamente progresivas que continúen presentando brotes se pueden utilizar los interferones beta 1b o 1a subcutáneo. - En casos de evolución severa o secundariamente progresiva, se debe plantear la utilización de la mitoxantrona, en dosis de 12 mg/m2 cada 3 meses durante 2 años. Presenta efectos secundarios severos como cardiotoxicidad (dosis dependiente), aplasia de médula ósea u otros menos graves como nauseas, infecciones urinarias o trastornos menstruales. - Para las formas primariamente progresivas continúa sin haberse demostrado un tratamiento eficaz y seguro que evite la progresión de la enfermedad. - Se plantea la combinación de terapias y nuevos posibles tratamientos aún no aprobados para su uso clínico como Natalizumab, Inmunoglobulinas, Metotrexate, Ciclofosfamida, glucocorticoides, Cladribina, Estatinas, Estriol. Tratamiento en el área de Urgencias Habitualmente se trata de tratamiento farmacológico sintomático: - Fatiga: es importante detectar otros posibles factores contribuyentes como depresión, mala calidad de sueño, efectos secundarios de fármacos, etc. Actualmente se tratan con amantadina a 100-300 mg/día durante un periodo limitado de tiempo, modafinilo 200 mg/día o fluoxetina 20 mg/día. - Dolor neuropático crónico: amitriptilina o imipramina (25-75 mg/día), carbamacepina (100 1200 mg/día), oxcarbazepina, gabapentina, lamotrigina, topiramato, valproato, fenitoína o baclofeno. - Manfestaciones paroxísticas: carbamazepina, oxcarbazepina, gabapentina, valproato, baclofeno, fenitoína, acetazolamida, amitriptilina a AINEs. - Espasticidad: es preferible la combinación de tratamiento farmacológico y fisioterápico. Se utilizan baclofeno (10-25 mg/ 8 horas) o tiazanidina (4 mg/ 8 horas). Se pueden utilizar otros fármacos como benzodiazepinas, datroleno, clonidina, gabapentina. Cuando la respuesta no es buena se puede plantear la utilizacion de toxina botulínica. - Ataxia, temblor y nistagmo: son síntomas, en general, de origen cerebeloso y pueden ser difíciles de tratar. Los fármacos más utilizados son: betabloquantes (propanolol), clonazepam, primidona o carbamazepina. - Alteraciones esfinterianas y sexuales: la incontinencia por hiperreflexia del detrusor suele reponder a los anicolinérgicos: oxibutinina (2,5 -20 mg/día), tolterodina (2mg/12 h) y cloruro de trospio (20 mg/12h). Mejoran el vaciado vesical los bloqueadores alfa adrenérgicos: doxazosina (4-16 mg/día), terazosina, prazocina, etc. El estreñimiento se trata con terapias sintomáticas habituales para este síntoma; la incontinencia fecal es menos frecuente y presenta peor respuesta al tratamiento. La disfunción eréctil puede tratarse con sildenafilo. - Alteraciones cognitivas y psiquiátricas: son frecuentes síndromes ansiosos, depresivos o trastornos bipolares en la EM que pueden ser tratados con fármacos habituales. En el caso de la depresión se recomienda utilizar como primera elección los inhibidores selectivos de la recaptación de serotonina (ISRS). 5 Libro electrónico de Temas de Urgencia Neurológicas Criterios de ingreso y tratamiento al alta. Corresponde al neurólogo la indicación de corticoides para al tratamiento de un nuevo brote así como la conveniencia de realización de exploraciones complementarias, fuera del área de Urgencias Se recomienda el ingreso hospitalario del paciente para realizar la valoración diagnóstica. En estos casos, la TAC craneal urgente es útil en los casos con dudas de diagnóstico diferencial. No es necesario realizar una punción lumbar en urgencias a menos que exista sospecha de meningitis. En el caso de empeoramiento de síntomas preexistentes o la aparición de síntomas nuevos por los procesos febriles suelen mejorar en pocos días, una vez controlada la temperatura; por ello, el proceso causal deberá tratarse con prontitud. Bibliografía 1. ¿Que tratamiento debemos emplear en la actualidad en la esclerosis múltiple?-Dra. Cristina Ramo Tello, dra. Teresa León Colombo- Servicio de Neurología. Hospital de la Princesa. Madrid. España. http://neurologia.rediris.es/congreso/index.html 2. Handbook of Multiple Sclerosis. Bashir K, Whitaker J N. Lippincott Williams & Wilkins 2002. 3. Medicina de urgencias y emergencias. Guía diagnóstica y protocolos de actuación. Jiménez Murillo, L. Montero Pérez, F J. Elsevier 2004. 6 Libro electrónico de Temas de Urgencia