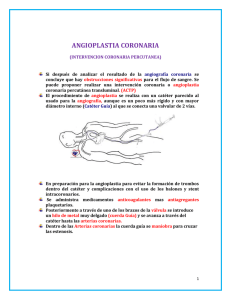
Capítulo 33 Tratamiento invasivo del infarto y la angina Dra. Rosa Ana Hernández Antolín Médico especialista en Cardiología. Jefe de Sección de la Unidad de Hemodinámica y Cardiología Intervencionista del Instituto Cardiovascular del Hospital Clínico San Carlos, Madrid. Profesora asociada de Cardiología de la Facultad de Medicina de la Universidad Complutense de Madrid Principios básicos El corazón es un órgano muscular que bombea sangre arterial a todo el organismo. Para ello se contrae, en el caso de un adulto, 60-80 veces por minuto en reposo. Sin embargo, con el ejercicio su frecuencia aumenta rápidamente y puede alcanzar los 160-180 latidos por minuto durante el máximo esfuerzo. Para realizar este trabajo el corazón consume incluso en reposo mayor cantidad de oxígeno que otros tejidos (hasta 10 veces más por unidad de peso), cantidad que debe aumentar hasta cinco veces con el ejercicio. El oxígeno llega al músculo cardíaco a través de la sangre que circula por las arterias coronarias. Éstas, en condiciones normales, pueden aumentar su flujo (cantidad de sangre por unidad de tiempo) durante el ejercicio hasta cinco veces en comparación con el reposo. Enfermedad de las arterias coronarias Las arterias coronarias (llamadas así porque rodean el corazón a modo de corona) son las tuberías que llevan la sangre al corazón. Su principal misión es la de permitir la adaptación del flujo coronario a las necesidades metabólicas del miocardio o músculo cardíaco. La arteriosclerosis es una enfermedad muy frecuente que afecta a las coronarias y a otras arterias del organismo. Se caracteriza por la existencia de depósitos de colesterol y otras grasas, el endurecimiento y la inflamación de la pared arterial. Todo ello produce una reducción de la luz arterial (estenosis), así como una mayor tendencia a la formación de coágulos en la pared del vaso. Cuando la estrechez de los vasos es de suficiente intensidad (reducción del diámetro del vaso mayor del 50%) afecta al aumento del flujo requerido durante el esfuerzo. En esas condiciones se produce una deficiencia de oxígeno (isquemia miocárdica), cuya traducción clínica es la aparición de la angina de pecho. La formación de trombos en la pared de los vasos puede reducir de forma importante y brusca el flujo coronario, produciéndose angina incluso en reposo, y dar lugar al llamado síndrome coronario agudo. Consecuencias de la reducción del flujo coronario Las estenosis coronarias producen angina de esfuerzo, cuya gravedad suele ser (en general, pero no siempre) paralela a la gravedad de la estenosis. La angina de esfuerzo puede diagnosticarse por los síntomas que refiere el paciente o mediante una serie de pruebas (pruebas de detección de isquemia), que ponen en evidencia cambios demostrables durante el esfuerzo en el electrocardiograma, la perfusión o la contractilidad del corazón, y que se normalizan posteriormente con el reposo. Se trata de un cuadro clínico que tiende a ser estable. El dolor se produce de forma bastante reproducible con un determinado nivel de ejercicio. Cuando en el interior de las arterias coronarias se forman trombos, éstos pueden obstruir parcialmente las 307 libro de la salud cardiovascular FIGURA 1. Angioplastia coronaria con balón 1 2 3 4 En cada una de ellas se inyecta contraste, lo que permite visualizar con rayos X la luz de las arterias y detectar si existe estenosis o estrechamiento de la luz del vaso, la localización y el grado de obstrucción que produce. Tratamiento de revascularización 1. Corte longitudinal del vaso y la lesión aterosclerótica. 2. Balón desinflado situado en la lesión. 3. Inflado del balón y dilatación de la lesión. 4. Tras el inflado del balón, aumenta la luz del vaso. arterias coronarias mayores, o bien embolizar o migrar a arterias menores, produciendo un infarto pequeño, también llamado daño miocárdico mínimo o infarto no Q. Este cuadro clínico es muy inestable, ya que los episodios de necrosis o muerte de tejido miocárdico pueden repetirse, o incluso el trombo puede aumentar bruscamente de tamaño y ocluir el vaso por completo. Cuando el trombo es muy grande y obstruye por completo el flujo coronario, se habla de infarto agudo de miocardio. Es una situación de extremo peligro, ya que durante las primeras horas de la oclusión coronaria se pueden producir arritmias graves, como la fibrilación ventricular, que causa una parada cardíaca. En este caso, si no se restablece a tiempo el flujo coronario, se producirá necrosis o muerte de todo el territorio irrigado por la arteria obstruida. En esta región del músculo cardíaco aparecerá en las semanas siguientes una cicatriz incapaz de contracción. La angiografía coronaria o coronariografía La coronariografía permite visualizar la luz de las arterias coronarias. El procedimiento se realiza en la sala de hemodinámica de un servicio de cardiología con el paciente despierto bajo anestesia local en la zona de punción (la ingle, si se punciona la arteria femoral, o la muñeca, si se punciona la arteria radial). Por la punción se coloca en la arteria una vaina y a través de ésta se introducen los catéteres, que son unos tubos de plástico muy finos, largos y flexibles, que se avanzan siguiendo una dirección contraria al flujo arterial hasta la raíz de la aorta, de donde salen las dos arterias coronarias (derecha e izquierda que a su vez tienen dos ramas: la arteria descendente anterior y la circunfleja). 308 Cuando las estenosis coronarias causan angina o isquemia demostrable en alguna prueba objetiva, se hace aconsejable la realización de algún procedimiento de revascularización coronaria, con el objetivo de mejorar la perfusión miocárdica. Los dos procedimientos de revascularización existentes en la actualidad son la angioplastia coronaria (dilatación por cateterismo de las zonas estrechas) y la cirugía de revascularización miocárdica (cirugía de baipás aortocoronario con implantación de puentes que salven las obstrucciones que sufre el paciente). La indicación de un método u otro depende del tipo de paciente, el número y la localización de las lesiones, el estado de los vasos coronarios más allá de las obstrucciones, la función contráctil del corazón y las enfermedades asociadas que pudieran modificar el riesgo o el resultado de cualquiera de los dos procedimientos. En general, los pacientes con una o dos lesiones y obstrucciones favorables para angioplastia se tratan con esta técnica, mientras que en los pacientes con enfermedad de los tres vasos principales y vasos que permitan implantar puentes sería más recomendable, en general, la cirugía. No obstante, hay que matizar que cada caso debe analizarse de forma individual y preferiblemente de manera conjunta entre los médicos que practican la angioplastia coronaria (cardiólogos intervencionistas) y los que realizan la cirugía de baipás (cirujanos cardíacos). El límite en la indicación de ambos procedimientos ha variado de forma importante en los últimos años con una tendencia general a un tratamiento intervencionista más agresivo y resolutivo (más vasos tratados) y con la incorporación de nuevas técnicas a la cirugía sin necesidad de circulación extracorpórea, de modo que esta cirugía se ha vuelto mucho más segura y por tanto aplicable a pacientes que antes eran considerados inoperables. En ocasiones, puede incluso realizarse una revascularización llamada híbrida, en la que uno o dos vasos son revascularizados mediante cirugía y los demás con angioplastia. Técnicas invasivas intracoronarias Son el conjunto de técnicas endovasculares (por realizarse desde el interior de las arterias coronarias), cuya finalidad Tratamiento invasivo del infarto y la angina es mejorar la luz coronaria y, por tanto, el flujo de sangre al corazón. Estas técnicas (angioplastia) incluyen la dilatación de la pared del vaso con balón o stent, la aspiración de trombos o la utilización de diversos dispositivos mecánicos capaces de reducir la cantidad de placa aterosclerótica. A veces se utilizan también de forma combinada ciertas técnicas diagnósticas intravasculares, como la ecografía intracoronaria o el estudio mediante guía de presión, que ayudan a una mejor valoración de la gravedad de las lesiones, a planear la estrategia más adecuada o a valorar el resultado. La angioplastia coronaria es un tratamiento muy efectivo, pero no está exento de complicaciones, algunas de ellas graves e incluso mortales. Su duración es muy variable, dependiendo de la complejidad del caso, pero lo más frecuente es que dure entre 30-90 minutos. El paciente está despierto o ligeramente sedado mediante anestesia local en el lugar de la punción arterial y se emplea la ayuda de contraste y rayos X para visualizar las arterias coronarias. Durante todo el procedimiento el paciente debe estar bajo el efecto de medicación anticoagulante para evitar que se formen coágulos en el interior de las arterias coronarias. La fase inicial es, por tanto, idéntica a la de la coronariografía diagnóstica. Se identifican con precisión la lesión o lesiones que hay que tratar, se planifica la estrategia y se elije el material. Después se introduce dentro del catéter un alambre muy fino (guía) que navega por el interior de la arteria coronaria, cruza la obstrucción y avanza hasta el final de la arteria. A partir de entonces, se utilizan diversas técnicas para el tratamiento de la obstrucción coronaria, según las características de la lesión, de forma aislada o combinadas entre sí. Así, se puede avanzar sobre la guía un catéter muy fino con un globo en la punta (catéter balón) que se infla en el lugar de la obstrucción (angioplastia coronaria con balón), o implantarse, precedida o no por una dilatación con balón, una o varias mallas metálicas (angioplastia con stent). Otras veces es necesario utilizar otros catéteres diferentes, que llevan en su extremo algún dispositivo que corta, pule o aspira (aterectomía) parte del material de la placa aterosclerótica. Terminado el procedimiento, se cierra el punto de acceso arterial de forma inmediata o diferida (a las 4-6 horas, para esperar a que concluya el efecto de la medicación anticoagulante), ya sea por compresión manual, instrumental o con algún dispositivo de cierre. Dependiendo de la organización de la unidad y de la situación del paciente, El balón de angioplastia es una pequeña membrana hinchable que se introduce en la zona de la lesión y se infla para desobstruir las arterias. esta parte se realiza en la sala de hemodinámica, en instalaciones adyacentes, en la habitación del paciente o en la unidad coronaria. En general, el alta hospitalaria se realiza a las 24 horas en los pacientes con angina estable, aunque en algunas ocasiones podría darse en el mismo día. En los pacientes con infarto de miocardio el alta debe retrasarse un mínimo de tres o cuatro días y en los casos de infartos grandes los pacientes deben permanecer en observación en el hospital durante unos días más. Angioplastia coronaria con balón A través de la guía se avanza un balón de dilatación desinflado hasta el lugar de la obstrucción. Allí el balón se infla con una presión variable (normalmente entre 6-12 atmósferas) mediante un dispositivo de inflado que permite determinar con exactitud la presión seleccionada. Existen en el mercado muchos tipos de balón, todos ellos de diferentes materiales plásticos, que varían en longitud, diámetro y propiedades mecánicas (como la distensibilidad, que es el incremento del diámetro del balón cuando se aplican altas presiones). En general, se emplean balones ajustados al diámetro real del vaso (que se puede estimar a partir de la coronariografía diagnóstica) y a la longitud de la lesión, y no distensibles o al menos poco distensibles, ya que el incremento del diámetro a altas presiones podría romper el vaso. El balón, al inflarse, deja una muesca o cintura en el lugar de la lesión, que desaparece al aumentar la presión. Si esto ocurre a baja presión, se habla de lesiones blandas, y si sucede a alta presión (más de 10 atmósferas) se habla de lesiones duras. En 309 libro de la salud cardiovascular FIGURA 2. Angioplastia coronaria con stent 1. El catéter guía (en azul) se ha colocado al inicio de la arteria coronaria derecha. A través de él se avanza una guía que atraviesa la lesión. 2. A través de la guía se avanza el stent montado sobre el balón, que se coloca en la lesión y se infla. 3. Tras desinflarse el balón, el stent queda aplastado contra la pared del vaso. ocasiones, es necesario superar las 20 atmósferas para hacer desaparecer la cintura del balón. El mecanismo de dilatación con balón es la rotura de la placa y la distensión de los segmentos sanos, que posteriormente sufren un cierto retroceso elástico debido a las propiedades elásticas de la pared arterial. Ello se traduce en una parcial pérdida precoz de la luz ganada con el inflado del balón. Además, el daño arterial producido por la angioplastia pone en marcha el mecanismo de cicatrización o reparación vascular, que dura unos seis meses y que es responsable de la llamada reestenosis (nueva obstrucción del vaso), fenómeno que depende del tipo de lesión y de vaso, pero que de forma global afecta al 20-30% de los vasos tratados exclusivamente con balón. Como se verá a continuación, el stent coronario, sobre todo el recubierto con drogas antiproliferativas, también llamado stent liberador de fármacos, ha logrado reducir de forma importante el fenómeno de la reestenosis, por lo que en la actualidad la angioplastia exclusivamente con balón se aplica sólo en aquellos vasos que tienen unas dimensiones muy reducidas o en los que por razones mecánicas (peor navegabilidad del stent) no es posible avanzar este dispositivo hasta el lugar de la lesión. 310 Angioplastia con stent La aparición del stent a finales de la década de los ochenta del siglo xx representó una revolución en el tratamiento intracoronario. Los resultados eran mejores (dilatación más efectiva en términos de área de luz obtenida), más predecibles (menos oclusión inmediata del vaso) y más duraderos (mucho menos riesgo de reestenosis). A partir de mediados de los noventa se implantan stents en la mayoría (más del 90%) de los procedimientos intervencionistas coronarios. Los stents coronarios son dispositivos realizados de diversas aleaciones de metal, con diferente estructura, que se comercializan replegados (o montados) en un balón. El complejo balón-stent se avanza sobre la guía hasta la lesión, donde, al inflarse el balón, se libera el stent. A continuación se retira el balón y queda el stent incrustado en la pared del vaso garantizando la dilatación de la luz. No obstante, el contacto del metal con la sangre circulante puede inducir la formación de coágulos o trombos. Para evitarlo es esencial administrar al paciente dos fármacos antiplaquetarios (en general, Aspirina® y clopidogrel) hasta que se complete la reendotelización del stent (formación de una capa fina de neoendotelio que tapice la superficie interna del stent). Dicho proceso se completa en un mes con la utilización del stent metálico convencional, si bien puede retrasarse más de un año en el caso del stent recubierto, por lo que, tras la implantación de un stent u otro, se hacen recomendaciones diferentes con respecto a la duración del tratamiento antiagregante. Tipos de stents La introducción del stent metálico en la angioplastia coronaria redujo significativamente la tasa de reestenosis en comparación con el balón, pero ésta seguía siendo elevada sobre todo en vasos pequeños o en lesiones largas que precisaban la implantación de dispositivos de más de 30 mm de longitud. Por esta razón, a partir de la segunda mitad de los noventa se empezó a investigar en la producción de stents que incorporaran la liberación de drogas antiproliferativas responsables de reducir la respuesta cicatricial causante de la reestenosis. Estas investigaciones dieron como resultado el lanzamiento al mercado de diversos stents farmacoactivos o liberadores de drogas antiproliferativas. Éstos, en su mayoría, se componen de una estructura metálica similar a la del stent metálico convencional: un polímero de plástico capaz de almacenar la droga y liberarla lentamente (en varias semanas) y un Tratamiento invasivo del infarto y la angina fármaco cuyo efecto local es reducir la respuesta proliferativa. Los medicamentos utilizados pertenecen a dos familias de drogas: los limus (sirolimus, everolimus, zotarolimus, tacrolimus), que detienen la proliferación celular en fase de reposo, y los derivados del paclitaxel, que son agentes citotóxicos para las células que se encuentran en fase de replicación. Los stents farmacoactivos han resultado útiles para reducir la reestenosis, pero obligan a un tratamiento prolongado con dos antiplaquetarios. En algunos casos se ha observado una obstrucción tardía del stent (tras meses o años), que, aunque poco frecuente (alrededor de un 1%), suele ocasionar un infarto de miocardio y un riesgo elevado de mortalidad. Esto ha levantado en los dos últimos años una polémica sobre la seguridad de los stents farmacoactivos que ha saltado a la prensa no médica. Con los datos de que disponemos en la actualidad podemos decir que el stent recubierto ha demostrado disminuir la tasa de reestenosis y la necesidad de nuevos procedimientos de revascularización, si bien se asocia a una tasa de trombosis tardía mayor que los stents convencionales. Hoy día estaría indicada la implantación de un stent metálico en lesiones con bajo riesgo de reestenosis (vasos grandes, lesiones cortas) y en pacientes en quienes la doble antiagregación prolongada pueda representar un problema clínico. la tasa de éxito es mayor del 95%. Cuando se trata de dilatar vasos que llevan ocluidos mucho tiempo, los resultados favorables son mucho menores (50-70%) incluso en manos expertas. Las complicaciones suelen deberse a la existencia de disecciones en los segmentos adyacentes al stent, a la oclusión de ramos laterales y, más raramente, a la oclusión inmediata o en las primeras 24 horas del vaso tratado, produciéndose un infarto agudo de miocardio de mayor o menor tamaño. Entre las complicaciones no isquémicas destacan la aparición de arritmias graves, el empeoramiento de la función renal o de la insuficiencia cardíaca y la aparición de complicaciones vasculares en el lugar de la punción arterial. La probabilidad de complicaciones depende de las características del paciente, de sus vasos sanguíneos y de la lesión. Presentan mayor riesgo los pacientes ancianos, las mujeres, los obesos o muy delgados, los pacientes con enfermedad renal previa, diabéticos o en mala situación general por la razón que sea, así como aquellos con enfermedad vascular en varios territorios (arterias cerebrales, arterias de las piernas) o con vasos muy calcificados. Los pacientes cuyo procedimiento termina con éxito y sin 1 2 3 4 Otros dispositivos En ocasiones, se hace necesaria la utilización de otros dispositivos que permiten la aspiración de trombos (extractores de trombos, muy empleados en la angioplastia del infarto agudo de miocardio) o que impiden su embolización o migración a otros territorios del organismo. Se trata de dispositivos que producen cortes en las placas (balón de corte), que cortan parte de la placa (aterectomía direccional, prácticamente en desuso) o que giran a gran velocidad de una forma parecida a las fresas de los dentistas y que permiten pulir el interior de las arterias coronarias muy endurecidas (técnica empleada en el 1-5% de las angioplastias) como paso previo a la dilatación con balón e implantación posterior del stent. Resultados inmediatos y complicaciones de la angioplastia electiva En las angioplastias de vasos no ocluidos que se realizan fuera del infarto agudo de miocardio, y debido al desarrollo de los materiales y a la experiencia de los especialistas, Visión angiográfica durante la angioplastia coronaria. 1. El contraste administrado en el origen de la coronaria derecha tiene un stop (flecha) a partir del cual no avanza. 2. Al avanzar una guía por el interior de la arteria, ésta se abre y el contraste la rellena completamente; se observa una obstrucción (flecha) que pone de manifiesto la exis­ tencia de ésta. 3. Colocación del stent en el lugar de la obstrucción. 4. Resultado final. 311 libro de la salud cardiovascular complicaciones habitualmente tienen una importante mejoría de sus síntomas anginosos y quedan muchos de ellos libres de angina. Con esta alta tasa de éxito y baja de complicaciones, no es de extrañar que el número de procedimientos se haya disparado. En España el crecimiento anual en estas técnicas es de aproximadamente el 10%. El número de angioplastias realizadas en España en 2006 fue de más de 57.000. Resultados inmediatos y complicaciones de la angioplastia del infarto agudo de miocardio En los pacientes con infarto agudo de miocardio la finalidad de la angioplastia es restablecer con la mayor brevedad posible el flujo coronario interrumpido por la presencia de coágulos en el interior de la arteria. En este tipo de pacientes la rapidez en el restablecimiento del flujo coronario es clave. Si ocurre en menos de una hora desde el inicio de la oclusión, el miocardio o músculo cardíaco se recupera casi por completo. Si han pasado más de seis horas, la recuperación es prácticamente nula, aunque se restablezca un flujo normal. De ahí la importancia que tienen, por una parte, la educación de la ciudadanía con respecto a la actuación en caso de un dolor intenso en el pecho sospechoso de infarto de miocardio y, por otra, la rapidez en la respuesta de los servicios de urgencias. La repermeabilización del vaso puede llevarse a cabo por medios farmacológicos (fibrinolisis) o mecánicos (angioplastia). Aunque la angioplastia es más efectiva, conlleva un retraso mayor que la fibrinolisis y no está disponible a todas horas en todos los hospitales. Se estima que en España, a pesar de haber aumentado de forma importante la posibilidad de realizar este procedimiento a cualquier hora del día o de la noche, todavía menos de un 20% de los infartos son tratados con angioplastia inmediata (angioplastia primaria). La utilización de este método frente a la fibrinolisis es particularmente útil en los pacientes con infartos grandes que producen afectación hemodinámica, en pacientes con infarto previo, en aquellos que acuden relativamente tarde al hospital y en aquellos que tienen un riesgo aumentado de sangrado con la fibrinolisis. El procedimiento en sí mismo es bastante similar al que se realiza en los pacientes con angina, salvo que frecuentemente se utilizan dispositivos de aspiración de trombos que en la mayoría de los casos restablecen el flujo coronario, realizándose la dilatación de la estenosis residual de una forma similar a la de la angioplastia no 312 Figura 3. Número de procedimientos anuales de intervencionismo coronario realizados en España desde 1996 60.000 55.000 50.000 45.000 40.000 35.000 30.000 25.000 20.000 15.000 10.000 5.000 0 57.041 51.689 45.469 40.584 31.290 34.723 26.993 15.009 18.545 20.146 23.010 1996 1997 1998 1999 2000 2001 2002 2003 2004 2005 2006 El número de intervencionismos coronarios ha aumentado de una forma muy significativa en los últimos años y es previsible que siga incrementándose en los próximos. Fuente: Registro de la Sección de Hemodinámica de la Sociedad Española de Cardiología. urgente. Tras la apertura del vaso, disminuyen las alteraciones del electrocardiograma, así como el dolor. El restablecimiento del flujo coronario epicárdico (de las arterias coronarias mayores) se obtiene en más del 95% de los pacientes, si bien en muchos de ellos no se logra normalizar la perfusión miocárdica debido a la existencia de daños importantes en el lecho microvascular, ya sea por el infarto, la revascularización o la reperfusión. La evolución posterior del paciente depende más bien del estado circulatorio previo y del tamaño del infarto que de la angioplastia en sí misma. La mortalidad varía entre el 2-4% de los pacientes con infartos pequeños reperfundidos muy precozmente, y hasta el 50% de los infartos masivos acompañados de fallo circulatorio o shock cardiogénico. La precocidad del tratamiento reduce de forma importante el porcentaje de pacientes que se presentan con fallo circulatorio. En la angioplastia del infarto es especialmente importante revertir el estado protrombótico del individuo mediante la administración de fármacos antitrombóticos y antiplaquetarios. Resultado a largo plazo Además del aspecto de la reestenosis previamente comentado y que afecta grosso modo al 30% de las angioplastias con balón, al 15-20% de las realizadas con stent metálico y a menos del 10% de las efectuadas con stent recubierto, Tratamiento invasivo del infarto y la angina la evolución del paciente tras la angioplastia coronaria depende más de la extensión y la gravedad de la enfermedad coronaria, de la afectación de la función contráctil de corazón y de la progresión de la enfermedad coronaria, que de la evolución del vaso tratado. Por tanto, es de capital importancia el control de los factores de riesgo coronario (diabetes, tabaquismo, dislipemia, hipertensión, sobrepeso, sedentarismo, etc.) para frenar en lo posible la evolución de la enfermedad aterosclerótica, proceso crónico y con tendencia a la progresión que afecta a múltiples territorios (corazón, cerebro, riñón, extremidades inferiores, etc.). Consultas más frecuentes ¿Cuándo debe indicarse una coronariografía? Se debe realizar una coronariografía en aquellos pacientes con síntomas de angina de pecho, con síntomas difíciles de interpretar o sin síntomas pero con datos objetivos de enfermedad cardíaca grave (alteraciones del electrocardiograma, de la contractilidad del ventrículo izquierdo o evidencia de isquemia en alguna prueba de imagen), así como en los pacientes con enfermedad cardíaca grave diagnosticada por otros métodos que requieran intervención quirúrgica. ¿En qué pacientes debe indicarse una angioplastia coronaria? En aquellos con síntomas anginosos o con evidencia clara de isquemia miocárdica (falta de aporte de flujo sanguíneo al músculo cardíaco) y en los que se detectan lesiones coronarias que se consideren apropiadas para esta técnica. ¿Cómo se realiza la angioplastia coronaria? A través de una punción en la zona de la ingle (abordaje por la arterial femoral) o de la muñeca (abordaje por la arterial radial), se introduce un catéter que se posiciona en el origen de la arteria coronaria que se va a tratar. Por ese catéter se avanza una guía (alambre muy fino) a través de la obstrucción que se va a dilatar y hasta el final de la arteria en cuestión. Sobre la guía se conduce un balón, que se coloca en el lugar de la lesión y se infla (predilatación). Una vez desinflado, se retira el balón y se introduce el stent montado sobre un balón que nuevamente se infla al nivel de la lesión. Al desinflarse el balón, el stent queda incrustado en la pared del vaso. Se retira entonces el balón desinflado. ¿Qué es la reestenosis? La angioplastia (tanto con balón como con stent) produce un daño vascular que pone en marcha una serie de mecanismos de cicatrización que pueden llegar a obstruir de nuevo la luz del vaso. En definitiva, es la aparición de un nuevo episodio de estrechamiento de la luz del vaso sanguíneo. ¿Cuáles son las ventajas y los inconvenientes de los stents recubiertos? Su principal ventaja es que disminuyen el riesgo de reestenosis. Su principal inconveniente, que retrasan la reendotelización del vaso, por lo que el metal del stent puede generar trombos que obstruyan por completo la luz del vaso. Para evitar este problema es preciso tomar fármacos antiplaquetarios potentes durante un tiempo prolongado. Glosario Angina de pecho: dolor característico en el pecho producido por un estrechamiento de las arterias que llevan la sangre al corazón. Angioplastia coronaria: forma de tratamiento intervencionista para determinados tipos de enfermedad coronaria. Consiste en dilatar las estenosis, o estrechamientos de las arterias coronarias producidas por la aterosclerosis, que impiden el normal flujo de sangre por la arteria. Una vez identificada la zona de la obstrucción mediante una coronariografía, se introduce un catéter que tiene un balón en su extremo y que se infla en el lugar de la lesión. Por la acción mecánica del balón, la obstrucción se aplasta contra la pared de la arteria y se restablece el flujo sanguíneo. Para completar con éxito el procedimiento, a menudo se precisa colocar una malla metálica, denominada stent, que soporta las paredes del vaso y garantiza un buen resultado. Antiagregantes plaquetarios: fármacos que disminuyen la capacidad de las plaquetas de agregarse entre sí e iniciar la formación de un trombo. Anticoagulante: fármaco que impide la formación de coágulos. Se emplea para prevenir embolias. Los anticoagulantes más utilizados son la heparina y el Sintrom®. Arteriosclerosis, aterosclerosis: proceso inflamatorio crónico que se caracteriza por la infiltración y acumulación de lípidos en las paredes de las arterias, que con el tiempo formarán la placa de ateroma. Ésta, en su crecimiento, va obstruyendo paulatinamente la luz de los vasos. Se inicia en respuesta a una agresión sobre la pared vascular por diversos factores, como el tabaquismo, la hiper­ tensión arterial, la diabetes y la hipercolesterolemia. Baipás aortocoronario: véase cirugía de revascularización coronaria. Catéter: tubo delgado y flexible que se introduce dentro de los vasos sanguíneos para realizar pruebas diagnósticas y terapéuticas. Para que su introducción en la corriente sanguínea no sea dolorosa se aplica anestesia local. Cateterismo: procedimiento que implica el avance de catéteres en el interior de las arterias o las venas. Cirugía de revascularización coronaria: procedimiento quirúrgico cuya finalidad es mejorar el riego coronario mediante la implantación de puentes arteriales o venosos. 313 libro de la salud cardiovascular Coronariografía: procedimiento diagnóstico radiológico que permite, mediante la inyección de un medio de contraste, visualizar la luz interna de las arterias coronarias. Stent: dispositivo, generalmente una malla, que se coloca dentro de la arteria coronaria durante la angioplastia para mantenerla abierta y permitir el paso de la sangre. Embolia: obstrucción que se produce cuando un coágulo sanguíneo es transportado por el sistema vascular desde un vaso sanguíneo o el corazón hacia otro lugar del cuerpo, pudiendo bloquear el riego sanguíneo en órganos vitales (corazón, cerebro, pulmones). Las masas que obstruyen la luz del vaso se denominan émbolos, y el trastorno, embolia. Stent farmacoactivo: dispositivo que incorpora fármacos anti­ proliferativos que limitan la respuesta cicatricial tras la angioplastia. Estenosis: referido a las arterias, significa que existe un determinado grado de estrechamiento u obstrucción en su interior provocado por las placas de ateroma. Infarto de miocardio: muerte de una parte del corazón debido a que no le llega sangre. Se produce por la obstrucción total de una arteria del corazón por un coágulo. Trombo: material compuesto por plaquetas, células inflamatorias y productos que favorecen la coagulación, y que se generan en el sitio de ruptura de una placa de ateroma; pueden llegar a producir la oclusión total del vaso. Bibliografía Cortina Llosa, A. Conoce tu corazón. Granda Siero: Madú Ediciones, 2005. Isquemia coronaria: falta de aporte de oxígeno a las arterias coronarias que genera un daño en la zona irrigada por esa arteria ocluida (una zona del miocardio). Farquhar, J. W., y G. A. Spiller. Enfermedades cardíacas: toda la información que necesitas saber acerca de tu corazón. Barcelona: Ediciones Paidós Ibérica, 2002. Isquemia miocárdica: falta de flujo sanguíneo al miocardio o músculo cardíaco; la mayoría de las veces se produce por la obstrucción de las arterias coronarias. MedlinePlus. Enciclopedia médica en español. http://www.nlm.nih.gov/ medlineplus/spanish/tutorial.html. (Fecha de consulta: 28/11/08.) Reestenosis: proceso de cicatrización tras la angioplastia que limita el flujo coronario en condiciones de aumento de la demanda. Revascularización percutánea: véase angioplastia coronaria. Revascularización quirúrgica: véase cirugía de revascularización coronaria. Palacios, G. J. Enfermedades del corazón. Prevención, peligros, consejos prácticos. Arganda del Rey: Edimat Libros, 2004. Rincón del Paciente. Página web de la Sección de Hemodinámica de la Sociedad Española de Cardiología. http://www.hemodinamica. com/mppal_seccion_5/eltomenu_angioplastia_coronaria/ c_angioplastia_coronaria.asp. (Fecha de consulta: 28/11/08.) Resumen • Para conseguir un mayor aporte de oxígeno al miocardio en pacientes con aterosclerosis coronaria existen dos procedimientos terapéuticos: la revascularización percutánea (angioplastia coronaria con stent) y la quirúrgica (cirugía de baipás aortocoronario). La conveniencia de realizar un procedimiento u otro depende del tipo de paciente, su situación clínica, las enfermedades asociadas, el número y las características de las lesiones coronarias, el tamaño de los vasos distales (a más distancia) y la función ventricular. • La angioplastia coronaria es, en general, el procedimiento más adecuado en la enfermedad de uno o dos vasos con lesiones apropiadas para la dilatación, 314 produce un gran beneficio clínico, pero no está exenta de complicaciones, que, aunque infrecuentes, pueden ser muy graves (infarto o muerte). • Con cierta frecuencia, la cicatrización tras la angioplastia afecta nuevamente a la luz del vaso o reestenosis. Con el fin de prevenir ésta se desarrollaron los stents farmacoactivos, que, si bien reducen la tasa de reestenosis, se asocian a una reendotelización retardada y a un cierto incremento del riesgo de trombosis tardía, fenómeno que, aunque raramente, se asocia a una alta tasa de mortalidad. Para prevenir estos eventos es necesaria la administración de una doble antiagregación plaquetaria durante un período de al menos seis meses o un año.
Anuncio
Descargar
Anuncio
Añadir este documento a la recogida (s)
Puede agregar este documento a su colección de estudio (s)
Iniciar sesión Disponible sólo para usuarios autorizadosAñadir a este documento guardado
Puede agregar este documento a su lista guardada
Iniciar sesión Disponible sólo para usuarios autorizados