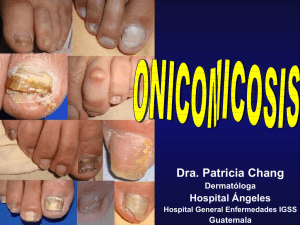
Onicomicosis - ENTORNO DIGITAL : . : clientes.entorno
Anuncio

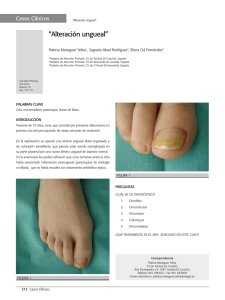
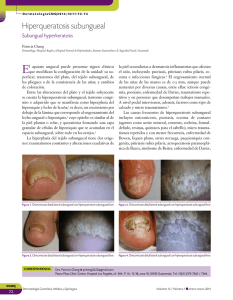
52-53 6/6/04 10:17 Página 1 Onicomicosis Introducción La onicomicosis es la infección fúngica de cualquiera de los elementos del aparato ungueal, es decir, lámina, lecho o matriz ungueal producida por dermatofitos, levaduras y otras especies de hongos. Servicio Bayer a la Formación Médica Continuada Epidemiología La incidencia de onicomicosis varía según la zona geográfica y se ha estimado entre un 3 y 8% en Europa. No obstante, en los últimos años se ha observado un aumento de la incidencia debido a factores como la longevidad de la población general, enfermedades debilitantes como la diabetes o el síndrome de inmunodeficiencia adquirida y el uso de fármacos inmunosupresores. La onicomicosis es más frecuente en adultos y puede llegar a afectar al 90% de los individuos en la tercera edad. En el hombre es más frecuente aislar dermatofitos, mientras que en la mujer el agente causal más frecuente es Candida. Los factores de riesgo de la onicomicosis son diversos: ocupación, actividades deportivas y zapatos mal adaptados que comportan microtraumatismos continuados del aparato ungueal, edad avanzada, estados de inmunosupresión –diabetes, SIDA, receptores de órganos–, enfermedad vascular periférica, dermatosis –psoriasis, liquen plano, dermatitis atópica–, frecuentar baños públicos y piscinas, climas templados, concomitancia de otra micosis superficial en distinta región anatómica en el mismo individuo o afectación de varios miembros del grupo familiar, material útil en el cuidado de las uñas sin observar las mínimas medidas de desinfección y uso de uñas artificiales de acrílico. Etiología Los dermatofitos constituyen la primera causa de onicomicosis. Las levaduras representan el 8% de las infecciones y otros hongos no llegan al 2% de los casos. Trichophyton rubrum es el agente causal más frecuentemente aislado en la onicomicosis lateral distal subungueal y en la proximal subungueal. Asimismo, T. mentagrophytes es el hongo más frecuentemente aislado en la onicomicosis blanca superficial, pero ésta también puede deberse a Cephalosporium, Aspergillus o Fusarium oxysporum. Candida albicans causa fundamentalmente candidiasis mucocutánea crónica con afección concomitante de las uñas y paroniquia. Por otro lado, T. soudanensis y T. violaceum causan onicosquicia –descamación lamelar de la uña– que posteriormente puede profundizar. En ocasiones, la onicomicosis puede deberse a Scopulariopsis brevicaulis, Hendersonula toruloidea, Scytalidium hyalinum, T. violaceum, T. schoenleinii y T. tonsurans (tabla 1). Tabla 1. Agentes causales de onicomicosis Agente causal Cuadro clínico Trichophyton rubrum Onicomicosis distal subungueal Onicomicosis proximal subungueal Trichophyton megninii Onicomicosis proximal subungueal Trichophyton mentagrophytes Onicomicosis blanca superficial Cephalosporium Onicomicosis blanca superficial Aspergillus Onicomicosis blanca superficial Fusarium oxysporum Onicomicosis blanca superficial Candida Paroniquia Candidiasis mucocutánea crónica Scopulariopsis brevicaulis Onicomicosis distal subungueal Hendersonula toruloidea Paroniquia Fractura transversal de la lámina ungueal Scytalidium hyalinum Paroniquia Fractura transversal de la lámina ungueal 1 2 Figuras 1 y 2. Onicomicosis por Trichophyton rubrum. Obsérvese hiperqueratosis subungueal, estrías transversales, opacidad y coloración amarillentamarronácea de toda la lámina ungueal del hallux. Paroniquia candidiásica. Obsérvese el eritema y edema del pliegue proximal, así como la afectación de la lámina ungueal a partir de su porción proximal Clínica La onicomicosis suele ser asintomática. La mayoría de los pacientes consulta debido a la alteración estética que la infección produce. No obstante, en los estados más avanzados de la infección puede producirse alteración de la marcha por cambios en el apoyo y dolor espontáneo o inducido por el roce con el calzado o asociado a la deambulación o al ejercicio. Asimismo, la infección puede ocasionar parestesias, pérdida de destreza, baja autoestima y aislamiento social. Desde el punto de vista clínico, debemos distinguir los siguientes tipos de onicomicosis: a) Lateral distal subungueal b) Blanca superficial o leuconiquia tricofítica c) Proximal subungueal d) Endonyx e) Combinaciones de las anteriores f) Candidiásica La forma lateral distal subungueal se caracteriza por la opacidad de la lámina ungueal, hiperqueratosis de la lámina y el lecho, así como por la onicólisis –despegamiento de la lámina ungueal de su lecho–. La coloración de la lámina ungueal es muy variable, pudiendo apreciarse un tono blanquecino, marrón claro o marrón oscuro. T. rubrum es el dermatofito más frecuentemente aislado en esta forma clínica de onicomicosis. T. rubrum generalmente ocasiona una infección insidiosa, profunda, con un proceso inflamatorio leve que lleva a la formación de una oquedad subungueal o incluso a la pérdida de toda la lámina ungueal y, algunas veces, afectación de la piel circundante. En la forma blanca superficial, también conocida como leucotriquia tricofítica, aparece una mancha blanquecina en la uña que finalmente se convierte en una placa blanca pulverulenta, rica en microrganismos. Como se ha comentado, esta forma de onicomicosis es producida por Trichophyton mentagrophytes, Cephalosporium, Aspergillus y Fusarium oxysporum. La forma proximal subungueal se caracteriza por la aparición de leuconiquia a partir del pliegue ungueal proximal que se extiende en profundidad pero respeta siempre el extremo distal de la uña. Frecuentemente es producida por T. rubrum y T. megninii. En su presencia debe sospecharse la concomitancia de un estado de inmunodepresión. En la forma endonyx se aprecia leuconiquia generalizada de la uña sin hiperqueratosis ni onicólisis. Esta forma es causada por T. soudanensis y T. violaceum. En los estadios más avanzados de la infección se aprecia opacidad, coloración amarillenta o marronácea e hiperqueratosis de toda la lámina ungueal (figura 1) que ocasiona onicogrifosis –deformidad de todo el aparato ungueal– con repercusión en la marcha, sobre todo en individuos de la tercera edad. La infección por Candida generalmente ocasiona paroniquia, que se inicia bajo el pliegue ungueal lateral o proximal (figura 2). En este caso se aprecia una colección purulenta en esa localización, dolor, edema y eritema del pliegue proximal y la cutícula. Posteriormente, la uña se torna de color marrón oscuro o negro, adquiere estrías y se separa de su 1 52-53 6/6/04 10:17 Página 2 Onicomicosis Tabla 2. Antifúngicos de uso tópico Tabla 3. Antifúngicos sistémicos Ciclopirox (8%, laca) Observaciones: Amplio espectro. Onicomicosis leve/moderada. Aplicación diaria × 6-12 meses. Curación micológica: 29-36%. Curación clínica: 4786%. Eritema periungueal (4%) Agente Amorolfina (5%, laca) Observaciones: Dermatofitos 1-2 aplicaciones por semana 6 meses de tratamiento. Curación micológica: 45-50%. Curación clínica: 38-46%. Efectos secundarios: Prurito/dolor. Eritema/paroniquia. Vesículas Tioconazol (28%, solución) Observaciones: Curación: 22% Miconazol (2%, solución) Observaciones: Avulsión química previa. Curación: 42% Régimen Ketoconazol 200-400 mg/día. 6-12 m Observaciones: Con las comidas. Iniciar 200 mg/día, si no hay respuesta doblar la dosis. Interacciones: rifampicina, rifabutina, carbamacepina, isoniacina, fenitoína, antiácidos, ritonavir, indinavir, saquinavir terfenadina, astemizol, mizolastina, cisaprida, dofetilida, quinidina o pimocida, domperidona, triazolam, midazolam, simvastatina, lovastatina, anticoagulantes orales, alcaloides de la vinca, busulfano, docetaxel, bloqueadores del canal del calcio, ciclosporina, tacrolimus, rapamicina, digoxina, carbamacepina, buspirona, alfentanilo, sildenafilo, alprazolam, brotizolam, midazolam IV, rifabutina, metilprednisolona, trimetrexato, ebastina, reboxetina. Efectos secundarios: náuseas, vómitos, trombocitopenia, urticaria, hepatitis, fallo hepático, ginecomastia, oligospermia Pulsoterapia: 200 mg c/12 h × 7 días/mes. Manos: 2 ciclos Pies: 3 ciclos. Esquema continuo: 100 mg c/12 h. 3 meses Observaciones: No asociar a: terbinafina, astemizol, cisaprida, benzodiacepinas. Interacciones: warfarina, digoxina, hipoglucémicos orales. Efectos secundarios: ginecomastia, alteraciones electrólitos, ictericia colestática Itraconazol Bifonazol (1%, pomada) Observaciones: Avulsión química previa con pomada de urea 40% + bifonazol 1% (2 semanas). Posteriormente, consolidación del saneamiento del lecho ungueal con bifonazol crema (3-4 semanas). Curación clínica: 55-87% Onicólisis atraumática y simultánea eliminación del hongo: Fase 1. Promedio: 2 semanas 2 Fluconazol Pulsoterapia: 150-300 mg/semana Observaciones: Interacciones: warfarina, teofilina, hipoglucémicos orales, fenitoína, ciclosporina, rifampicina, hidroclorotiacida, cimetidina, cisaprida. Efectos secundarios: erupciones cutáneas, hepatitis, fallo hepático en pacientes polimedicados (Quimioterapia/SIDA) Servicio Bayer a la Formación Médica Continuada Terbinafina 1. Aplicar la po- 2. Cubrir la uña mada de bifona- con el apósito zol 1% + urea especial 40% sólo en la zona afectada Control. Comprobación por parte del médico de la evolución del tratamiento. Limpieza del lecho ungueal 3. El vendaje oclusivo durante 24 h favorece la penetración de la pomada 4. Cambiar diariamente el vendaje, quitar el material ungueal reblandecido y repetir la aplicación Fase 2. Promedio: 4 semanas Consolidación del saneamiento del lecho ungueal. Saneamiento final con bifonazol crema (lecho ungueal y zonas adyacentes) lecho. Esta infección es más frecuente en las uñas de las manos y afecta principalmente a trabajadores que desempeñan actividades manuales en ambientes húmedos. La lámina ungueal generalmente mantiene su dureza, pero es característica la paroniquia que le acompaña. El cuadro clínico producido por otros agentes menos frecuentes, como Scopulariopsis brevicaulis, Hendersonula toruloidea y Scytalidium hyalinum, puede ser indistinguible de los ya descritos. Diagnóstico El diagnóstico clínico debe confirmarse mediante el cultivo del material recolectado de la porción afectada de la uña. El examen micológico directo con KOH al 10-30% y tinta Parker o clorazol negro E permite visualizar las hifas septadas, vivas o muertas, en preparaciones finas. El material recolectado debe cultivarse en medios apropiados –Mycosel, Sabouraud, DTM– procediéndose a la identificación posterior y definitiva de la especie fúngica de acuerdo con sus características morfológicas. Otros métodos diagnósticos útiles ocasionalmente empleados son el examen histológico con tinciones especiales –PAS– y microscopia confocal. Pulsoterapia: 500 mg/día, 7 días/mes, 2 meses (manos), 4 meses (pies). Esquema continuo: 250 mg/día, 6 semanas (manos), 12 semanas (pies) Observaciones: Interacciones: cafeína, cimetidina, ciclosporina, rifampicina. Efectos secundarios: dermatosis, cefalea, discrasias sanguíneas, ictericia colestática, alteración del cristalino/retina Diagnóstico diferencial Debe incluir las siguientes condiciones: dermatitis de contacto alérgica o irritativa, urticaria de contacto crónica y recurrente, psoriasis, liquen plano, enfermedad de Darier, de Reiter y escabiosis noruega. Tratamiento Los objetivos del tratamiento son aliviar los síntomas asociados, sobre todo dolor, erradicar el hongo y, en lo posible, restablecer la anatomía normal de la uña. El tratamiento de la onicomicosis puede incluir: a) Ablación química: pasta de urea al 30-40% asociada a ácido salicílico al 10% en oclusión hasta obtener el reblandecimiento de la lámina ungueal que posteriormente se eliminará mediante cureta o cuchilla de bisturí o pomada ungueal con bifonazol 1% + urea 40% (tabla 2). b) Antimicóticos de uso tópico (lacas, pomada): tabla 2. c) Antimicóticos sistémicos: tabla 3. d) Corrección de los factores predisponentes. La asociación de antifúngicos sistémicos y tópicos ofrece la tasa de curación más alta; por ello, debe recomendarse siempre que sea posible. Bibliografía Baran R, Kaoukhov A. Risk factors for onychomycosis. J Eur Acad Dermatol Venereol. 2005; 19: 21-29. Odom RB, James WD, Berger TG. Andrew’s diseases of the skin. Clinical dermatology, 9.ª ed. Filadelfia: WB Saunders Company, 2000. Werschler WP, Smith AS, Bondar GL. Treatment of onychomycosis in the elderly. Clinical Geriatrics. 2002; 10: 19-30.