4. Parálisis del VI nervio craneal - Portada | Sociedad Española de
Anuncio

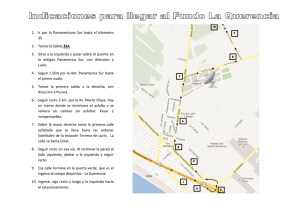
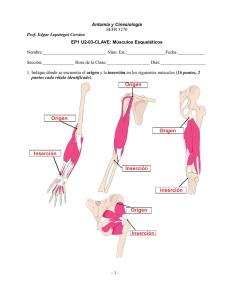
10 4. Parálisis del VI nervio craneal Alicia Galán Terraza CARACTERÍSTICAS CLÍNICAS La parálisis del VI nervio craneal es, según muchas series, la más frecuente de entre las parálisis oculomotoras. Su clínica es bastante constante, ya que el VI nervio sólo inerva al músculo recto lateral y por tanto la forma de presentación sólo depende del grado de parálisis, si es total o parcial, y del grado de contractura del músculo antagonista, el recto medio. La forma congénita es excepcional. Sin embargo se podrían incluir como parálisis del VI nervio congénita al S. de Duane, y al S. de Moebius, a pesar de que estos cuadros además de la falta de inervación del recto lateral por el VI nervio, lo que sería en sí mismo la parálisis, presentan otras características como la inervación anómala que las diferencia de una parálisis simple. EXPLORACIÓN 1. Tortícolis Estos pacientes presentan un tortícolis horizontal con la cara hacia el lado del músculo paré- tico para mantener los ojos en la versión contraria. Es decir, ante una parálisis del VI derecho la cara estará hacia la derecha y los ojos en levoversión (fig. 1). 2. Exploración motora • PPM: Existe una endotropía en posición primaria que depende del grado de parálisis del recto lateral y del tono aumentado o contractura del recto medio antagonista. Como en todas las parálisis, en el caso de que el ojo parético sea el fijador la desviación es mayor (desviación secundaria) (fig. 2). • Versiones: La versión hacia el lado de la parálisis es anómala y el ángulo de desviación aumenta al intentar llevar la mirada hacia el extremo. • Ducciones: La abducción del ojo afecto dependerá del grado de parálisis del recto lateral y del grado de contractura del recto medio. Habitualmente se grada del –1 al –4, siendo –1 el déficit mínimo objetivable, –4 si no llega a la línea media, –3 si llega a la línea media pero no pasa, –2 pasa de la línea media. El –1 y –2 significa que el músculo recto lateral tiene función, aunque esté disminuida, lo que im- Figura 1: Parálisis VI derecho. Posición de tortícolis con la cara hacia el lado de la parálisis (derecho) para mantener los ojos hacia el lado contrario (izquierdo), donde no tiene que actuar el músculo paralizado. Endotropía en posición primaria. Déficit de abducción del ojo derecho. Versión hacia la izquierda normal. 330 Figura 2: Si fija el ojo sano en posición primaria el impulso que envía el cerebro es normal y el ojo de la parálisis está desviado porque el tono normal del recto medio no está contrarrestado por el recto lateral parético. Si fija el ojo de la parálisis, necesita más impulsos para mantener el ojo en posición primaria, y este exceso de impulsos por la ley de Hering llega al recto medio del ojo sano que se desvía hacia dentro aumentando el ángulo de desviación. Ejemplo de parálisis de VI en ojo derecho. A: Fija el ojo izquierdo. B: Fija el ojo derecho, por lo que el ángulo de desviación es mayor. plica una parálisis parcial. En el –3 y –4 hay que valorar si hay contractura del recto medio, mediante el test de ducción forzada. Si el test de ducción forzada es negativo (el ojo se mueve bien con la pinza) significa que el recto lateral no tiene función y por tanto es una parálisis total. Si el test de ducción forzada es positivo (se encuentra resistencia al traccionar con la pinza), es posible que el recto lateral tenga algo de función pero no sea capaz de mover el ojo por la contractura del recto medio. Para diferenciarlo se puede inyectar toxina botulínica en el Figura 3: Test de fuerzas generadas. Ante un déficit en la abducción del ojo izquierdo y si se duda de que el recto lateral tenga capacidad de contracción, se hace mover el ojo bruscamente desde la posición de aducción a la de abducción. Si se nota una tracción en la pinza significa que el recto lateral tiene fuerza residual. Se puede hacer también con un aplicador de algodón. Estado actual del tratamiento del estrabismo recto medio y comprobar si el movimiento del globo sobrepasa la línea media, lo que significaría que hay función del recto lateral. También se pueden valorar las velocidades sacádicas y realizar el test de fuerzas generadas. • Velocidades sacádicas: Supongamos una parálisis del VI izquierdo con un test de ducción forzada + hacia la izquierda. Desde la posición de máxima aducción del ojo izquierdo (OI), el paciente realiza el movimiento de versión rápida hacia la izquierda. Si el movimiento del OI es rápido hasta que se detiene bruscamente, la función del recto lateral es normal. Si el movimiento es lento, hay parálisis del recto lateral. • Prueba de fuerzas generadas. Se sujeta el ojo izquierdo con una pinza por el limbo del lado del músculo parético (en nuestro ejemplo el limbo temporal del ojo izquierdo) y desde la posición de aducción se indica al paciente que realice la versión izquierda. Si notamos tirón en la pinza en el movimiento de abducción del OI, indica que existe función del agonista, el recto lateral (fig. 3). Sintomatología neurológica asociada según la localización • A nivel radicular o fascicular: S. Millard Gubler: parálisis VI + hemiplejía contralateral + parálisis VII. • Desde la salida del tronco hasta la entrada en la hendidura esfenoidal el VI n.c. tiene un largo recorrido. En el espacio subaracnoideo puede afectarse por procesos inflamatorios infecciosos y tumorales. Puede sufrir estiramiento por hipertensión intracraneal. También en punciones lumbares, raquianestesia y tratamiento de fracturas cervicales. • Antes de entrar en el seno cavernoso está en contacto con la porción petrosa del hueso temporal y puede afectarse por carcinoma nasofaríngeo, fractura del peñasco, mastoiditis (S. Gradenigo: par VI + otitis interna con sordera, mastoiditis, neuralgia del trigémino y a veces parálisis facial). • En el seno cavernoso es el más vulnerable ya que va suelto y medial. La asociación de S. Horner + parálisis VI implica lesión en seno cavernoso. En seno cavernoso las causas pueden ser tumorales: meningioma, tumor de cavum y adenoma hipofisario; vascular: trombosis del seno cavernoso, fístula o aneurisma de la carótida interna. 331 10.4. Parálisis del VI nervio craneal EXPLORACIÓN SUBJETIVA Debido a que habitualmente son pacientes adultos, aquejarán diplopía. Se debe medir la diplopía subjetiva con prismas en posición primaria y en las versiones laterales. Esto nos servirá para valorar la evolución hacia la resolución, estabilidad o progresión por contractura progresiva del recto medio. El test de Hess Lancaster será útil sobre todo en las parálisis parciales para valorar la evolución. DIAGNÓSTICO DIFERENCIAL Miositis: La inflamación del recto lateral puede producir un déficit de abducción. Se suele acompañar de dolor con el movimiento y con frecuencia escleritis o episcleritis y exoftalmos variable. Miastenia: Aunque es más frecuente la exotropía y el déficit de elevación, la miastenia puede simular cualquier cuadro de déficit oculomotor con pupila normal. La ptosis es frecuente. La fatigabilidad nos dará la sospecha diagnóstica. Oftalmoplejía extrínseca progresiva crónica: Es un cuadro de debilidad oculomotora progresiva en el que es más frecuente la XT por debilidad de los rectos medios pero en ocasiones podría afectar a los RL. A. En los niños ETIOLOGÍA ET congénita: se caracteriza por un defecto de abducción bilateral, nistagmus en el intento de abducción. Esto puede hacer pensar en una parálisis de VI bilateral, pero el hecho de que no exista sintomatología neurológica, ni antecedente traumático y la existencia frecuente de desviaciones verticales asociadas van a favor de una ET congénita. Síndrome de Duane: Aunque se podría considerar un tipo de parálisis de VI habitualmente se clasifica separadamente. Debido a que el recto lateral tiene un tono casi normal en posición primaria porque aunque no esté inervado por el VI nervio lo está por una rama del III, la desviación que tiene en posición primaria es mucho menor que la que tendría una parálisis del VI con el mismo grado de déficit de abducción. El hallazgo de una disminución de la hendidura palpebral en aducción, movimientos verticales anómalos, y mayor tendencia para afectar al ojo izquierdo son signos que van también a favor de un S. Duane. ET acomodativa: si se descompensa bruscamente puede hacer pensar en una parálisis pero la abducción es normal. En los adultos la etiología más frecuente es microvascular, por diabetes, aterosclerosis o hipertensión, en segundo lugar la traumática y en tercer lugar la tumoral. Otras causas de parálisis del VI n.c. son: infecciones, yatrogenia (punción lumbar, anestesia epidural), hipertensión intracraneal. En los niños la etiología más frecuente es la tumoral (1), sobre todo tumores infratentoriales, seguida de la traumática. La hipertensión intracraneal no tumoral sería la tercera causa. La etiología vírica o postvacunal es frecuente (2,3). La etiología idiopática sería según diferentes estudios de un 5% a un 10% (1,4). Los casos traumáticos y tumorales se asocian con frecuencia a signos y síntomas neurológicos de otros nervios craneales, pero a pesar de ello, dada la alta frecuencia de etiología tumoral, ante toda parálisis del VI en un niño se debe realizar neuroimagen de forma precoz, aunque se presente de forma aislada. Otras etiologías menos frecuentes son: trombosis seno sagital y transverso (5), schwanoma (6), carcinoma nasofaríngeo (7), metástasis (8), esclerosis múltiple en adultos jóvenes (9), Síndrome de MillerFisher (anticuerpos antigangliósido anti-GQ1b) (10) y toxicidad: vincristina (11), ciclosporina. B. En los adultos Miopía magna: Son pacientes que desarrollan diplopía progresiva a partir de la 4.ª década. Desarrollan una ET con déficit de abducción y progresivamente una hipotropía. Se produce por un desplazamiento del recto superior hacia dentro y del recto lateral hacia abajo. Hipertiroidismo: En la oftalmopatía tiroidea el músculo que más se afecta es el recto inferior pero el segundo es el recto medio que pierde elasticidad y provoca un defecto de abducción. Suele haber hiperemia conjuntival y cierto grado de exoftalmos. EVOLUCIÓN Conocer la etiología es fundamental para poder hacer un pronóstico de la evolución. Las parálisis de etiología microvascular se van a resolver en su totalidad. Se recuperan en 2-3 meses. Las inflamatorias se resuelven en un alto porcentaje. Las traumáticas si no se resuelven en los primeros tres meses dejarán secuelas. Las tumorales habitualmente van a progresar (fig. 4). 332 Estado actual del tratamiento del estrabismo Figura 4: Paciente que presenta parálisis de VI n.c. izquierdo de etiología microvascular A1, A2, A3 con recuperación espontánea a los 3 m. B1, B2, B3. TRATAMIENTO Una vez diagnosticada la parálisis y conociendo la etiología se debe afrontar el tratamiento. A. Parálisis aguda • Si es una parálisis parcial y el paciente adopta un tortícolis compensador de poca magnitud, hay que animarle a que lo sigan compensando de esa manera. Sobre todo en los niños hay que intentar no realizar oclusiones que pueden provocar la pérdida de la visión binocular y que cuando se recupere de la parálisis quede como secuela una endotropía concomitante. • Si la desviación es marcada, de manera que no se compensa con el tortícolis, la inyección de toxina botulínica en el músculo antagonista (el recto medio) es la mejor opción (12,13), aunque sean casos que se vayan a recuperar por sí mismos y aunque se ha demostrado que a los 6 meses la tasa de recuperación es la misma con toxina que sin ella (14,15), la recuperación será más rápida (16). Se ha demostrado que la tasa de recuperación de las traumáticas es mayor en los casos en los que se ha inyectado toxina (17). La toxina botulínica evitará la contractura del recto medio y al disminuir la desviación en posición primaria favorece la posibilidad de tener visión binocular en algún campo de mirada, aunque sea pequeño (fig. 5). • Corrección prismática en los casos en que a pesar de la inyección de toxina sigue existiendo una diplopía que no compensan habitualmente con la posición de tortícolis. El objetivo es seguir manteniendo la visión binocular en posición primaria (18). • Oclusión como única alternativa para evitar la diplopía si no toleran los prismas. La oclusión del ojo sano, para que fije con el parético sería lo mejor para evitar la contractura del recto medio, sin embargo es lo que más incomoda al paciente por el fenómeno del past pointing, ya que altera todo el sistema de localización del cuerpo porque al necesitar más impulso para mover el ojo del músculo parético, el cerebro interpreta que el objeto que mira está más desplazado hacia el lado paralizado y al llevar la mano para cogerlo lo busca más lejos (fig. 6). Por ello es aconsejable ocluir, de forma alterna, el ojo sano cuando esté en un entorno conoci- Figura 5: Paciente afecta de parálisis VI n.c. derecho. A1,A2,A3: Después de la inyección de toxina botulínica. B1,B2,B3: Aunque persiste la parálisis, en posición primaria no hay desviación por lo que ha aumentado su campo de visión sin diplopía. 333 10.4. Parálisis del VI nervio craneal traumáticas y tumorales (19). Estudios prospectivos han demostrado que los casos de parálisis total traumática y los bilaterales son los que menos se recuperan (20,21). Se espera un mínimo de 3 a 6 meses. Se tiene tendencia a operar antes los casos bilaterales ya que son los que desarrollan una gran contractura. En los casos de transposiciones se obtiene mayor abducción cuanto antes se opere (22). B. Parálisis crónica Si la desviación es pequeña la corrección prismática puede ser suficiente para no tener diplopía en posición primaria y tener un cierto campo de visión binocular (18). Aunque la toxina botulínica en las fases crónicas no es tan eficaz, es una opción a tener en cuenta cuando el ángulo de desviación es pequeño y hay un pequeño déficit de abducción (21). Si la desviación es grande, el tratamiento debe ser quirúrgico. Figura 6: A: La información propioceptiva de contracción de recto lateral derecho y recto medio izquierdo hace que la imagen se perciba en el campo visual derecho. B: Si la información propioceptiva es de más impulsos de contracción, la percepción del objeto será más alejada. C: Fenómeno de pastpointing: al necesitar más impulsos de contracción porque el músculo tiene menos potencia, el cerebro interpreta que el objeto está más alejado. do y con poca actividad y el ojo parético cuando tenga que realizar mayor actividad, salir fuera de casa, etc. La cirugía se plantea cuando se ha comprobado que no hay evolución hacia la curación, sobre todo en aquellas etiologías que se sabe que son menos tendentes a la recuperación como son las TRATAMIENTO QUIRÚRGICO DE LA PARÁLISIS DEL VI N.C. A. Si existe función del recto lateral: Retroceso del recto medio y resección del recto lateral del ojo parético: Corrige la desviación en posición primaria pero la versión hacia el lado paralizado suele quedar deficiente (fig. 7). Se puede asociar: * Faden en el recto medio del ojo sano. La dificultad en la aducción del recto medio del ojo sano que produce la faden, por un lado iguala la versión hacia el lado parético, pero además al precisar más impulsos, hace que ese exceso de impulsos por la ley de Hering llegan también al recto lateral parético, aumentando por tanto su abducción. Esta cirugía Figura 7: Parálisis del VI izquierdo con función del recto lateral 1A, 1B y 1C por lo que se realizó retroceso del recto medio y resección del recto lateral izquierdo quedando un buen resultado en PPM pero persistiendo déficit en la versión a la izquierda 2 A, 2B, 2C. 334 también se puede asociar a la transposición muscular (23). * Cirugía de retroceso-resección en el ojo sano. Corrige por igual la desviación en posición primaria pero además, si ese es el ojo director, por la misma ley de Hering hace que lleguen más impulsos al ojo parético, favoreciendo su abducción. Algunos autores asocian por el mismo motivo el retroceso del recto medio del ojo sano a la cirugía del ojo parético (24). B. En los casos en los que no existe función del recto lateral se realiza: Transposición de los rectos verticales sobre el recto lateral asociada a un debilitamiento del recto medio, ya sea quirúrgico o mediante inyección de toxina botulínica (22,25,26). VÍDEO 15. La transposición muscular fue descrita por Knapp, quien transponía los rectos horizontales a nivel del recto superior para tratar la doble parálisis de elevadores, pero el primero en utilizarla en parálisis de recto lateral fue Schillinger (27). La transposición se puede realizar de manera que los músculos verticales se inserten perpendiculares al recto lateral o paralelos, siguiendo la espiral de Tillaux (ver capítulo 3.8.4). ¿POR QUÉ FUNCIONA LA TRANSPOSICIÓN? La transposición muscular no significa que los rectos verticales vayan a recibir impulsos para realizar la abducción ya que siguen inervados por el III nervio y le siguen llegando los impulsos nerviosos solo para realizar la elevación o la depresión. No existe una nueva inervación, pero su tono de contracción normal producirá un reequilibrio de las fuerzas estáticas que favorecerán el mantenimiento de la posición primaria. Sin embargo, en muchas ocasiones también se consigue abducción. Para entender cómo se produce se debe analizar las fuerzas que intervienen en la motilidad ocular (22,28) y otros componentes que la impiden o la facilitan. a) Fuerzas que realizan el movimiento – Fuerza contráctil: Realizada por los músculos cuando reciben el impulso nervioso. – Fuerza elástica: Realizada por todos los tejidos que rodean al globo como son el músculo aunque no esté inervado, la conjuntiva, la tenon, el septum intermuscular. Es lo que produce que tras la tracción con una pinza del globo en la anestesia general, el globo tienda a su posición primaria. Estado actual del tratamiento del estrabismo b) Ayuda al movimiento: – Relajación del músculo antagonista del que se contrae. Precisa recibir el impulso de inhibición para evitar la contracción que existe en el tono «normal». c) Permite el movimiento: – Elasticidad de los tejidos que rodean al globo que permiten su extensibilidad. d) Impiden el movimiento: – Inervación anómala: Cuando se contrae el músculo que se debería relajar. – Fibrosis de los tejidos que impide su elongación: Se produce por cicatrización. Afecta tanto a los músculos como al resto de tejidos. – Adherencias entre los diferentes tejidos que impiden su correcto deslizamiento, entre músculo y tenon, músculo y conjuntiva, músculo y esclera, impidiendo su fuerza elástica y su extensibilidad, así como la efectividad de la fuerza contráctil. Por tanto en una transposición (supongamos una parálisis del recto lateral en la que se ha realizado una transposición de recto superior e inferior al recto lateral). En la versión hacia el lado de la parálisis: – Realizan el movimiento: Fuerza elástica de los músculos recto superior e inferior. No existe fuerza contráctil ya que estos músculos no reciben inervación para realizar la versión lateral y al recto lateral no le llega el impuso porque hay una parálisis. La elasticidad será máxima cuanta menos cicatrización exista, por ello es mejor la transposición total ya que lesiona menos el tejido muscular. También las suturas de fijación crearán cicatrices y sustitución del tejido elástico por fibroso. – Ayuda al movimiento: Relajación del recto medio por el impulso de inhibición que recibe desde el centro de la mirada lateral. Si el músculo está muy contracturado este impulso de inhibición no será efectivo. Por ello en los casos de parálisis muy antiguas se consigue peores resultados de abducción. – Permite el movimiento: Elasticidad de los tejidos situados junto al recto medio que permite su extensibilidad. 10.4. Parálisis del VI nervio craneal – Impiden el movimiento: • Tejido fibroso situado en la zona nasal, por ello en los casos en que el recto medio ha sido operado previamente se obtienen peores resultados. • Tejido fibroso situado en la zona del recto lateral que impide la fuerza elástica y crea adherencias entre músculo, tenon y esclera. Por todo ello para obtener mejor abducción recomendamos (22): – Cirugía precoz para evitar contractura del recto medio o en su defecto toxina botulínica repetida hasta la cirugía (29). – Transposición total ya que es lo que menos lesiona los músculos. – Cirugía limpia sin sangrado. Se recomienda no utilizar técnica de preservación de vasos ya que eso también lesiona los músculos. – No utilizar suturas de fijación escleral. Uso de la toxina botulínica en la cirugía La inyección de toxina botulínica asociada a la transposición se puede realizar: – Unos días antes de la transposición, lo que favorecería la cirugía al disminuir la contractura. 335 – Durante la cirugía, en la que se puede ver el músculo y por tanto inyectarla directamente y con seguridad en el mismo. – Después de la transposición para valorar cuanto se necesita dependiendo de la posición del ojo en PPM. Hay autores que sugieren que el botox puede ser innecesario (30). El inyectarla antes o durante la cirugía puede confundir en el postoperatorio precoz pues si no hay aducción, se puede pensar que la causa es la toxina inyectada en el recto medio o que los músculos transpuestos ejerzan un exceso de tracción (en el primer caso tendríamos un test de ducción forzada negativo y en el segundo positivo) (fig. 8). Los resultados de la transposición con respecto a la posición primaria son buenos (22) (figs. 9, 10 y 11). Los resultados en cuanto a la abducción conseguida con la transposición son muy variables y se obtiene mayor abducción en los casos traumáticos y en los que se operan más precozmente si se analizan estos parámetros de forma aislada. Pero hay que considerar que los casos traumáticos se operan antes que los tumorales y que los tumorales pueden presentar asociaciones con parálisis de otros nervios craneales, II, III, IV, V, VI y VII que pueden influir en el resultado. Rosenbaum considera que el grado de abducción obtenida depende de la contractura del recto medio, pudiéndose conseguir una abducción casi total en los casos en los que no existe contractura (25). Figura 8: Parálisis del VI n.c. izquierdo 8-1, 8-2, 8-3. Después de la transposición existe un defecto en la aducción 8-4, 8-5 que podría corresponder a una restricción por los músculos transpuestos o al efecto de la toxina como en este caso se demuestra por el test de ducción forzada negativo 8-6. 336 Estado actual del tratamiento del estrabismo Figura 9: Parálisis del VI n.c. derecho, el OD no abduce más allá de la línea media (9-1, 9-2, 9-3). Después de la transposición se observa un buen resultado en posición primaria y una abducción de 30° 9-4, 9-5, 9-6). Figura 10: Parálisis de VI n.c. izquierdo asociada a parálisis facial (peso de oro en el párpado). Se observa la gran contractura del recto medio que provoca que en la versión izquierda el OD no abduzca, quedando fijo en aducción (A1, A2, A3). Después de la transposición se corrige la posición primaria, pero en el intento de abducción el ojo izquierdo no sobrepasa la línea media (B1, B2, B3). Figura 11: Parálisis de VI n.c. bilateral (A1, A2, A3). Después de la transposición bilateral se obtiene un buen resultado en posición primaria con mayor abducción en ojo derecho B1, B2, B3. En ocasiones en la evolución tiende a la recidiva por lo que pueden ser necesarias inyecciones repetidas de toxina botulínica en el recto medio (fig. 12). En los casos en los que ésta no sea eficaz, existe la posibilidad de realizar un retroceso del recto medio valorando el riesgo de isquemia de segmento anterior. A pesar de que la transposición total es la que da mejores resultados, puede tener el riesgo de producir un cuadro de isquemia del segmento anterior, sobre todo en aquellos casos que ya han sido operados de retroceso de recto medio y resección de recto lateral ya que ya se han seccionado dos músculos y se van a seccionar otros dos. En pacientes de riesgo por patología vascular como diabetes, arteriosclerosis o arteritis de Horton se puede realizar la cirugía mediante otras técnicas: • Técnica de Hummelshein. Se realiza la transposición de solo la mitad temporal de recto 10.4. Parálisis del VI nervio craneal 337 Figura 12: Parálisis del VI n.c. izquierdo (ademas de V y VII) A1, A2, A3. Después de la transposición se obtiene un buen resultado en posición primaria, sin apenas abducción B1, B2, B3. 2 años después la ET ha recidivado C1, C2, C3 por lo que se inyecta toxina botulínica que permite restaurar la posición primaria D1, D2, D3. superior y recto inferior por lo que se preserva una de las dos arterias ciliares en cada músculo (ver la descripción de la técnica en el capítulo 3.8.4). • Técnica de Jensen (31). Consiste en unir la mitad temporal del vientre muscular del recto superior con la mitad superior del vientre muscular del recto lateral, y la mitad temporal del recto inferior con la mitad inferior del recto lateral (ver la descripción de la técnica en el capítulo 3.8.4) sin desinsertar el músculo, con lo que se preservarían las arterias ciliares, aunque se ha descrito algún caso de isquemia aún después de esta técnica (32). • Técnica de preservación de vasos: Como las arterias ciliares se sitúan en la superficie del músculo, se disecan separándolas del mismo y cuando se secciona el músculo no se seccionan las arterias que se conservan en su situación original transponiendo solo el músculo separado de estos vasos (ver la descripción de la técnica en el capítulo 3.8.4). Hay autores que obtienen con frecuencia hipocorrecciones, por lo que Foster (33) sugiere la realización de una fijación del músculo transpuesto a la esclera a 18 mm del limbo paralela al recto lateral con una sutura no reabsorbible. Esto fa- vorecería la abducción al mantener mejor la dirección de los músculos transpuestos al igual que el recto lateral, claramente demostrado mediante resonancia magnética de la órbita (34). Hay quien lo realiza también en las transposiciones parciales (35). Wright sugiere que la fijación de las mitades traspuestas se realice al mismo recto lateral y no a la esclera (36). Las suturas de fijación escleral podrían dificultar la irrigación del segmento anterior favoreciendo el cuadro de isquemia (37). El cambio en la dirección del vector de fuerza del músculo transpuesto es mayor cuanto más se diseque el músculo del septum intermuscular, de los check ligaments o poleas, pero asimismo su función vertical se verá más afectada. En los casos en los que se plantee una transposición y exista riesgo de isquemia de segmento anterior porque ya se ha operado previamente, paciente anciano, patología vascular, o en aquellos casos en los que después de una transposición ha quedado hipocorregido y se quiera realizar un retroceso del recto medio, puede ser útil la realización de una angiografía de iris con fluoresceína o con verde de indocianina. Sin embargo, la visualización no siempre es buena, sobre todo si se trata de iris oscuros. Se ha sugerido que la incisión conjuntival en fórnix tiene menos riesgo de isquemia de segmento anterior que la incisión límbica (38) (ver capítulo 3.10). 338 Estado actual del tratamiento del estrabismo RECOMENDACION QUIRÚRGICA EN LA PARÁLISIS DEL VI NERVIO CRANEAL – Aguda: Botox. – Crónica: • < 10 DP botox o primas. • > 10 DP cirugía: * Si hay función RL: retroceso-resección en el ojo parético ± cirugía en el recto medio del ojo sano (retroceso o faden). * Si no hay función RL: Transposición total + botox en el RM. BIBLIOGRAFÍA 1. Lee, M.S., Galetta, S.L., Volpe, N.J.Liu, G.T., Sixth nerve palsies in children. Pediatr Neurol, 1999; 20(1): p. 49-52. 2.Leiderman, Y.I., Lessell, S.Cestari, D.M., Recurrent isolated sixth nerve palsy after consecutive annual influenza vaccinations in a child. J AAPOS, 2009; 13(3): p. 317-8. 3. Okutan, V., Yavuz, S.T., Mutlu, F.M.Akin, R., Benign recurrent abducens (sixth) nerve palsy. J Pediatr Ophthalmol Strabismus, 2009; 46(1): p. 47-9. 4. Afifi, A.K., Bell, W.E.Menezes, A.H., Etiology of lateral rectus palsy in infancy and childhood. J Child Neurol, 1992; 7(3): p. 295-9. 5. Castillo, I.G., Foroozan, R.Sergott, R.C., A sticky situation. Surv Ophthalmol, 2002; 47(5): p. 491-9. 6. Erlich, S.A., Tymianski, M.Kiehl, T.R., Cellular schwannoma of the abducens nerve: case report and review of the literature. Clin Neurol Neurosurg, 2009; 111(5): p. 467-71. 7. Ilhan, O., Sener, E.C.Ozyar, E., Outcome of abducens nerve paralysis in patients with nasopharyngeal carcinoma. Eur J Ophthalmol, 2002; 12(1): p. 55-9. 8. McAvoy, C.E., Kamalarajab, S., Best, R., Rankin, S., Bryars, J.Nelson, K., Bilateral third and unilateral sixth nerve palsies as early presenting signs of metastatic prostatic carcinoma. Eye (Lond), 2002; 16(6): p. 749-53. 9. Peters, G.B., 3rd, Bakri, S.J.Krohel, G.B., Cause and prognosis of nontraumatic sixth nerve palsies in young adults. Ophthalmology, 2002; 109(10): p. 1925-8. 10. Sato, K.Yoshikawa, H., Bilateral abducens nerve paresis associated with anti-GQ1b IgG antibody. Am J Ophthalmol, 2001; 131(6): p. 816-8. 11. Toker, E., Yenice, O.Ogut, M.S., Isolated abducens nerve palsy induced by vincristine therapy. J AAPOS, 2004; 8(1): p. 69-71. 12. Scott, A.B.Krafft, S.P., Botulinum Toxin Injection in the management of lateral rectus paresis. Ophthalmology, 1985; 92: p. 676. 13. Gomez de Liano, P., Villarejo Diaz-Maroto, I.Gomez de Liano, R., Tratamiento de la paralisis del VI par de etiología traumática y tumoral mediante toxina botulínica. Arch Soc Esp Oftalmol, 2000; 75(7): p. 471-476. 14. Holmes, J.M., Beck, R.W., Kip, K.E., Droste, P.J. Leske, D.A., Botulinum toxin treatment versus conservati- 15. 16. 17. 18. 19. 20. 21. 22. 23. 24. 25. 26. 27. 28. 29. 30. 31. ve management in acute traumatic sixth nerve palsy or paresis. Journal of AAPOS : the official publication of the American Association for Pediatric Ophthalmology and Strabismus/American Association for Pediatric Ophthalmology and Strabismus, 2000; 4(3): p. 145-9. Holmes, J.M., Leske, D.A.Christiansen, S.P., Initial treatment outcomes in chronic sixth nerve palsy. J AAPOS, 2001; 5(6): p. 370-6. Martin, S., Galan, A., Zapata, M., Fonollosa, A.Bisbe, L., Toxina botulínica en el tratamiento de la parálisis aguda y aislada del VI nervio craneal de origen vascular. Acta Estrabológica, 2006; XXXV(2). Hung, H.L., Kao, L.Y.Sun, M.H., Botulinum toxin treatment for acute traumatic complete sixth nerve palsy. Eye (Lond), 2005; 19(3): p. 337-41. Flanders, M.Sarkis, N., Fresnel membrane prisms: clinical experience. Can J Ophthalmol, 1999; 34(6): p. 33540. Kerr, N.C.Hoehn, M.B., Botulinum toxin for sixth nerve palsies in children with brain tumors. J AAPOS, 2001; 5(1): p. 21-5. Holmes, J.M., Beck, R.W., Kip, K.E., Droste, P.J.Leske, D.A., Predictors of nonrecovery in acute traumatic sixth nerve palsy and paresis. Ophthalmology, 2001; 108(8): p. 1457-60. Gomez de Liano, P.Seijas, O., Tratamiento de las Paralisis Oculomotoras, in Estrabismos, J.P. García, Editor 2008; José Perea: Toledo. p. 535-560. Galan, A., Consideraciones acerca del tratamiento de la parálisis del Vi nervio craneal, in XX Congreso de la Sociedad española de Oftalmología 2010; Barcelona. Klainguti, G., Gianoli, F.Mataftsi, A., [Retro-equatorial myopexy following Hummelsheim transposition in treatment of 6th cranial nerve paralysis]. Klinische Monatsblatter fur Augenheilkunde, 2003; 220(3): p. 170-5. Gonzalez, C., Chen, H.H.Ahmadi, M.A., Sherrington innervational surgery in the treatment of chronic sixth nerve paresis. Binocul Vis Strabismus Q, 2005; 20(3): p. 159-66. Rosenbaum, A.L., Costenbader Lecture. The efficacy of rectus muscle transposition surgery in esotropic Duane syndrome and VI nerve palsy. J AAPOS, 2004; 8(5): p. 409-19. Flanders, M., Qahtani, F., Gans, M.Beneish, R., Vertical rectus muscle transposition and botulinum toxin for complete sixth nerve palsy. Can J Ophthalmol, 2001; 36(1): p. 18-25. Schillinger, R.J., A new type of tendon transplant operation for abducens paralysis. J Int Coll Surg, 1959; 31(5): p. 593-600. Kushner, B.J., Multiple mechanisms of extraocular muscle «overaction». Arch Ophthalmol, 2006; 124(5): p. 680-8. Cabrejas, L., Hurtado-Cena, F.J.Tejedor, J., Predictive factors of surgical outcome in oculomotor nerve palsy. J AAPOS, 2009; 13(5): p. 481-4. Bansal, S., Khan, J.Marsh, I.B., Unaugmented vertical muscle transposition surgery for chronic sixth nerve paralysis. Strabismus, 2006; 14(4): p. 177-81. Jensen, C.D., Rectus Muscle Union: A New Operation for Paralysis of the Rectus Muscles. Trans Pac Coast Otoophthalmol Soc Annu Meet, 1964; 45: p. 359-87. 10.4. Parálisis del VI nervio craneal 32. Bleik, J.H.Cherfan, G.M., Anterior segment ischemia after the Jensen procedure in a 10-year-old patient. Am J Ophthalmol, 1995; 119(4): p. 524-5. 33. Foster, R.S., Vertical muscle transposition augmented with lateral fixation. J AAPOS, 1997; 1(1): p. 20-30. 34. Clark, R.A.Demer, J.L., Rectus extraocular muscle pulley displacement after surgical transposition and posterior fixation for treatment of paralytic strabismus. Am J Ophthalmol, 2002; 133(1): p. 119-28. 35. Britt, M.T., Velez, F.G., Thacker, N., Alcorn, D., Foster, R.S.Rosenbaum, A.L., Partial rectus muscle-augmen- 339 ted transpositions in abduction deficiency. J AAPOS, 2003; 7(5): p. 325-32. 36. Wright, K.W., Color Atlas of Strabismus Surgery 2007, New York: Springer. 37. Vijayalakshmi, P., Muralidhar, R., Shetty, S.S ane, M., Resolution of anterior segment ischemia after the removal of lateral fixation sutures. J AAPOS, 2008; 12(5): p. 531-2. 38. Fishman, P.H., Repka, M.X., Green, W.R., D’Anna, S.A.Guyton, D.L., A primate model of anterior segment ischemia after strabismus surgery. The role of the conjunctival circulation. Ophthalmology, 1990; 97(4): p. 456-61.