NERVIOS CRANEALES I-IV Y VI
Anuncio
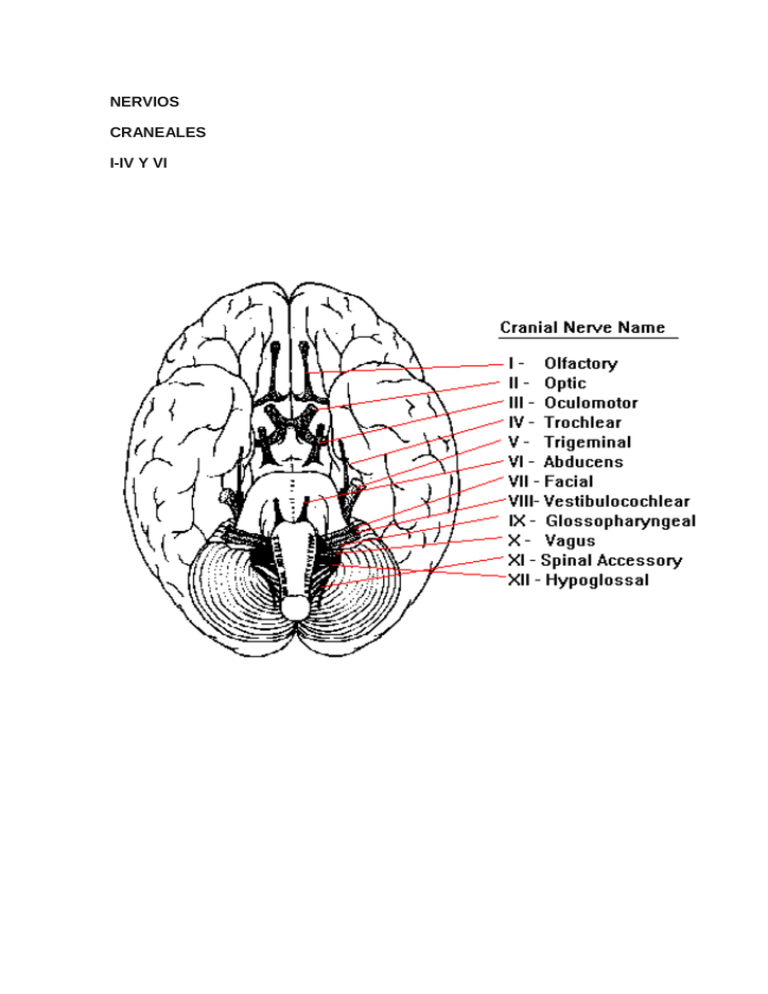
NERVIOS CRANEALES I-IV Y VI INTRO/PRESENTACION Los nervios craneales proporcionan inervación sensitivomotora a la cabeza y el cuello, incluyendo el control de la sensibilidad general y especial, y el control muscular voluntario e involuntario. Como emergen del cráneo, se los denomina nervios craneales por oposición a los nervios espinales, que emergen de la columna vertebral. Los nervios craneales están comunicados con el encéfalo y atraviesan los orificios de la base del cráneo con la finalidad de inervar diferentes estructuras , además de la cabeza y el cuello.De acuerdo a su punto de emergencia en la superficie del encéfalo, se distinguen doce pares de nervios: 1. Nervio Olfatorio (Par Craneal I) 2. Nervio Óptico (Par Craneal II) 3. Nervio Oculomotor (Par Craneal III) 4. Nervio Troclear (Par Craneal IV) 5. Nervio Trigémino (Par Craneal V) 6. Nervio Abducens (Par Craneal VI) 7. Nervio Facial (Par Craneal VII) 8. Nervio Vestibulococlear (Par Craneal VIII) 9. Nervio Glosofaríngeo (Par Craneal IX) 10. Nervio Vago (Par Craneal X) 11. Nervio Accesorio (Par Craneal XI) 12. Nervio Hipogloso (Par Craneal XII) OBJETIVOS Conocer los nervios craneales I, II, III, IV Y VI. Los nervios craneales se suelen lesionar por traumatismo o enfermedad y el examen de su integridad forma parte de todo examen físico. Es importante que todos los médicos conozcan la información básica relacionada con los núcleos motores y sensitivos de los nervios craneales, incluidas sus localizaciones y sus conexiones centrales. Todos los nervios se distribuyen en la cabeza y el cuello, excepto el décimo, que también inerva las estructuras del tórax y el abdomen. Tienen núcleos centrales motores, 3 sensitivos o ambos dentro del encéfalo y abandonan el cráneo para alcanzar sus órganos efectores o sensitivos. INDICE 1. NERVIO CRANEAL I: OLFATORIO ORIGEN DE LAS FIBRAS, TRAYECTO Y RELACIONES. APLICACIÓN CLÍNICA. 2. NERVIO CRANEAL II: ÓPTICO ORIGEN DE LAS FIBRAS, TRAYECTO Y RELACIONES. APLICACIÓN CLÍNICA. 3. NERVIO CRANEAL III: OCULOMOTOR ORIGEN DE LAS FIBRAS, TRAYECTO Y RELACIONES. APLICACIÓN CLÍNICA. 4. NERVIO CRANEAL IV: TROCLEAR ORIGEN DE LAS FIBRAS, TRAYECTO Y RELACIONES. APLICACIÓN CLÍNICA. 5. NERVIO CRANEAL VI: ABDUCENTE ORIGEN DE LAS FIBRAS, TRAYECTO Y RELACIONES. APLICACIÓN CLÍNICA. 1. NERVIO CRANEAL I: OLFATORIO 1.1 ORIGEN DE LAS FIBRAS El nervio olfatorio es un nervio únicamente sensitivo, conduciendo impulsos olfatorios de la nariz al sistema nervioso central, siendo clasificado como fibras aferentes viscerales especializadas. Las células olfatorias son neuronas bipolares pequeñas con un fino axón y una dendrita que se dirige hacia la superficie mucosa y desde cuyo extremo emergen unos 10 a 20 pequeños cilios denominados folículos olfatorios, los cuales reaccionan ante los diversos agentes químicos ambientales que producen olores y estimulan las células olfatorias. Cada célula olfatoria tiene una vida media de 30 días, luego de lo cual es reemplazada por las células basales que se van diferenciando hasta formar nuevas neuronas olfatorias y establecer nuevas conexiones sinápticas en el bulbo olfatorio. 5 -Origen real: las fibras del nervio olfatorio se originan en las células bipolares de la mucosa olfatoria, ubicada en la porción superior de las fosas nasales. -Origen aparente: en la cara superficial inferior del bulbo olfatorio, ubicado sobre la lámina cribosa del etmoides, a cada lado de la apófisis crista galli. 1.2 TRAYECTOS Y RELACIONES Los recorridos que pasan los nervios olfatorios son las fibras nerviosas provenientes de las células bipolares. Se encuentran en varias direcciones y se reúnen luego en 12 a 20 ramos olfatorios, que atraviesan la lámina cribosa del etmoides y alcanzan la cara inferior del bulbo olfatorio. 1.3 APLICACIÓN CLÍNICA Primero debe determinarse que las vías nasales están despejadas. Luego se aplica alguna sustancia aromática fácilmente reconocible, como esencia de menta, esencia de clavo de olor o tabaco, en cada fosa nasal por separado. Se le preguntará al paciente si puede oler algo, luego se le pedirá al paciente que identifique los olores. La incapacidad para percibir olores es la anosmia, cuya principal causa es la obstrucción nasal seguida por traumatismos nasales que arrancan los filamentos olfatorios. La anosmia bilateral puede ser causada por una enfermedad de la membrana de la mucosa olfatoria, como el resfrío común o una initis alérgica. La anosmia unilateral puede ser el resultado de la enfermedad que afecta a los nervios olfatorios, el bulbo olfatorio o la cintilla olfatoria. Es poco probable que una lesión de la corteza olfatoria unilateral produzca una anosmia completa porque las fibras de cada cintilla olfatoria viajan hacia ambos hemisferios cerebrales. Las fracturas de la fosa craneana anterios que afectan a la lámina cribiforme del etmoides podrían desgarrar los nervios olfatorios. Los tumores cerebrales de los lóbulos frontales o los meningiomas de la fosa craneana anterior pueden producir anosmia al comprimir el bulbo olfatorio o la cintilla olfatoria. 2. NERVIO CRANEAL II: ÓPTICO 2.1 ORIGEN DE LAS FIBRAS El nervio óptico es un nervio sensitivo, encargado de transmitir la información visual desde la retina hasta el cerebro. A pesar de que su origen aparente es el ángulo anterior del quiasma óptico, su origen real radica en la capa de células ganglionares que hay en la retina: los axones de esta células ganglionares, al reunirse y dirigirse hacia atrás, forman el nervio óptico. Cabe destacar que hay cuatro tipos de neuronas relacionadas con la conducción de los impulsos visuales hacia la corteza visual: -Fotorreceptores (neuronas receptoras especializadas de la retina): Se distinguen los conos (muy importantes en la visión diurna o fotópica) y los bastones (muy importantes en la visión nocturna o escotópica). -Neuronas bipolares: Conectan los conos y bastones con las células ganglionares. -Células ganglionares: Sus axones conforman el nervio óptico. -Neuronas del cuerpo geniculado lateral: Sus axones terminan sinaptando en las neuronas de la corteza visual primaria. 2.2. TRAYECTO Y RELACIONES. 7 Tras converger, como he citado anteriormente, los axones de las células ganglionares en el disco óptico o papila óptica y formarse el nervio óptico, éste abandona la cavidad orbitaria para unirse con las fibras de la mitad nasal de la retina del ojo opuesto (nervio contralateral) y formar el quiasma óptico a la altura de la unión del piso con la pared anterior del 3º ventrículo. Las fibras procedentes de las retinas temporales no se cruzan. Así, las fibras de la mitad nasal del ojo izquierdo y la mitad temporal del ojo derecho, forman el tracto óptico derecho y las fibras de la mitad nasal del ojo derecho y la mitad temporal del izquierdo forman el tracto óptico izquierdo. A continuación, cada tracto óptico emerge del quiasma óptico y rodean los pedúnculos cerebrales para terminar en el cuerpo geniculado lateral. Los axones de las células ganglionares de la retina, terminan en una configuración retinotópica punto por punto en las seis capas de las que consta el cuerpo geniculado lateral. Una pequeña proporción de fibras del tracto óptico pasan directamente al núcleo pretectal (ubicado entre el mesencéfalo y diencéfalo), relacionado con la respuesta luminosa directa y el reflejo consensual luminoso, y al colículo superior del mesencéfalo, el cual participa en la orientación de la cabeza y los ojos hacia un estímulo visual al sinaptar con el núcleo oculomotor principal. Otros axones pasan directamente del quiasma óptico a los núcleos supraquiasmáticos del hipotálamo, donde hacen conexiones que median los efectos de la luz sobre el sistema endocrino y los ritmos circadianos. Los axones del cuerpo geniculado lateral conforman la radiación óptica que, tras atravesar la porción retrolenticular de la cápsula interna organizadas retinotópicamente y continuar posteriormente a lo largo de la cara lateral del ventrículo lateral, llegan hasta la lámina IV de la corteza visual primaria (área 17 de Broadmann) donde tiene lugar el análisis de la orientación espacial (reconocimiento patrones). La corteza visual de asociación (áreas 18 y 19 de Broadmann) recibe aferencias de la corteza visual primaria y es aquí donde tiene el reconocimiento de objetos, y la visión binocular (en color). 2.3. APLICACIÓN CLÍNICA Las lesiones en el recorrido del nervio óptico provocan patrones peculiares de pérdida de la visión. Si el nervio óptico resulta dañado entre el globo ocular y el quiasma óptico, la persona puede quedar ciega de ese ojo. Pero si el problema radica en la parte posterior del recorrido del nervio óptico, se puede perder la visión en sólo la mitad del campo visual de ambos ojos, una (enfermedad llamada hemianopsia). Si ambos ojos pierden la visión periférica, la causa puede ser una lesión en el quiasma óptico. Si ambos ojos pierden la mitad de su campo visual del mismo lado (por ejemplo, el lado derecho) se debe generalmente a una lesión en el recorrido del nervio óptico localizada en el lado opuesto del cerebro (el izquierdo) y provocada por un ictus, una hemorragia o un tumor. 9 La lesión de la corteza visual primaria (área 17 de Broadmann) produce ceguera completa de una zona del campo visual cuya extensión dependerá del tamaño del área lesionada. La lesión de la corteza visual secundaria (áreas 18 y 19 de Broadmann) produce efectos variados e incluyen desde incapacidad para reconocer rostros familiares (prosopagnosia) hasta pérdida del color en ciertas partes del campo de la visión. 2. NERVIO CRANEAL III: OCULOMOTOR. 3.1. ORIGEN DE LAS FIBRAS El nervio oculomotor (motor ocular común) tiene una función únicamente motora. Tiene 2 núcleos motores: 1º: Núcleo oculomotor principal: está ubicado en la parte anterior de la sustancia gris. Rodea al acueducto cerebral del mesencéfalo. Este núcleo consiste en grupos de células nerviosas que inervan a todos los músculos del ojo excepto el oblicuo superior y el recto lateral. Las fibras nerviosas eferentes se dirigen anteriormente a través del núcleo rojo y salen sobre la superficie anterior del mesencéfalo en la fosa interpeduncular. 2º: Núcleo parasimpático accesorio (Edinger-Westphal): está ubicado por detrás del núcleo del motor principal. Los axones de las células nerviosas acompañan a otras oculomotoras hasta la órbita. Aquí hacen sinapsis en el ganglio ciliar y las fibras posganglionares pasan a través de los nervios ciliares cortos hasta el esfínter de la pupila del iris y los músculos ciliares. El núcleo de Edinger-Westphal recibe dos importantes aferencias: por un lado recibe fibras corticonucleares que median reflejos de acomodación y por otro, recibe fibras desde el núcleo pretectal que median los reflejos fotomotor y consensual. El nervio oculomotor tiene: 11 • Fibras eferentes somáticas generales (ESG). Éstas inervan a los músculos extraoculares del ojo. • Fibras motoras eferentes viscerales generales (EVG). Éstas inervan al músculo constrictor de la pupila y al músculo ciliar para el reflejo de convergencia y para la visión cercana. 3.2 TRAYECTO Y SUS RELACIONES. El nervio oculomotor emerge en la fosa interpeduncular y sigue adelante entre las arterias cerebral posterior y cerebelosa superior. Luego continúa en la fosa craneana media en la pared lateral del seno cavernoso donde se divide en una rama superior y otra inferior. Éstas entran a la cavidad orbitaria por la cisura orbitaria superior. Inervan a: • Músculos extrínsecos del ojo: o Elevador del párpado superior. o Recto superior. o Recto medial. o Recto inferior. o Oblicuo inferior. • Músculos intrínsecos del ojo, a través de las fibras parasimpáticas de los nervios ciliares cortos: o Músculo constrictor de la pupila (miosis). 13 o Músculos ciliares (acomodación del cristalino). Por lo tanto, el nervio oculomotor es responsable de: • Elevar el párpado superior. • Girar el ojo hacia arriba, abajo y medialmente. • Contraer la pupila. • Acomodar el ojo. Además, el nervio oculomotor aparte de tener relación con los músculos, también se relaciona con las arterias, concretamente con la arteria carótida. Ésta está muy cerca del seno cavernoso, situado a ambos lados de la silla turca. 3.3 APLICACIÓN CLÍNICA. Pueden existir dos tipos de lesiones en este nervio craneal: 1) Lesión completa. • En este tipo de lesión, el ojo no puede moverse ni hacia arriba, ni hacia abajo, ni hacia adentro. • En reposo, los ojos miran: o Lateralmente: debido a la actividad del recto lateral. o Hacia abajo: debido a la actividad del oblicuo superior. • Consecuencias de la lesión: o Caída del párpado superior. 15 o Pupila totalmente dilatada y es arrefléxica. o Acomodación del ojo está paralizada. Ojo normal y ojo con lesión. 2) Lesión incompleta. Se dan dos trastornos: a. Oftalmoplejía interna: se respeta la inervación de los músculos extraoculares con pérdida selectiva de la inervación autónoma del esfínter de la pupila y el músculo ciliar. b. Oftalmoplejía externa: son respetados el esfínter de la pupila y el músculo ciliar con parálisis de los músculos extraoculares. La posible explicación de que los nervios autónomos y las otras fibras restantes no sean afectadas, podría ser porque las fibras autónomas parasimpáticas tienen una ubicación superficial dentro del nervio oculomotor y por este motivo no son afectadas primero por la compresión. Por otro lado, es interesante señalar que los trastornos que más afectan al nervio oculomotor son: • La diabetes. • Los aneurismas. • Los tumores. • Los traumatismos. • La inflamación. • La enfermedad vascular. 4. NERVIO CRANEAL IV: TROCLEAR 4.1 ORIGEN DE LAS FIBRAS El nervio troclear está compuesto solamente de fibras motoras que se originan en un grupo nuclear, el núcleo troclear. Este núcleo está situado en la porción anterior de la sustancia gris periacueductal a nivel del colículo inferior. Cuando las fibras dejan el núcleo, se dirigen hacia posterior rodeando el velo medular superior hasta emerger en la superficie posterior del mesencéfalo. El núcleo troclear recibe aferencias de los hemisferios cerebrales mediante fibras corticonucleares y de los colículos superiores mediante fibras tectobulbares, que llevan información de la corteza visual. También recibe aferencias de las fibras del fascículo longitudinal medial, el cual interconecta el núcleo troclear con los núcleos del III, VI y núcleos vestibulares. Esta conexión entre núcleos se relaciona con la coordinación de los movimientos oculares. 4.2 TRAYECTO Y RELACIONES El nervio troclear se diferencia del resto de nervios porque posee la característica de ser el único que emerge en el aspecto posterior del tronco encefálico. Justo después de dejar el tronco encefálico, se decusa con el nervio contralateral. Tras su salida lateral al frenillo que esta en la línea media caudal al colículo inferior, rodea al mesencéfalo hacia lateral, corre paralelo al borde libre de la tienda del cerebelo hasta su entrada en el seno cavernoso. Durante el trayecto por las cisternas cuadrigémina y ambiens, el IV par se sitúa entre: las arterias cerebral posterior por arriba y la arteria cerebelosa superior por debajo. Después de avanzar por la pared lateral del seno cavernoso, entra a la cavidad orbitaria por la fisura orbitaria superior. El nervio troclear inerva al músculo oblicuo superior y permite el movimiento del ojo en dirección inferolateral. 17 4.3 APLICACIÓN CLÍNICA La parálisis del nervio altera la capacidad para dirigir el globo ocular en dirección ínfero externa, llamado "esoforia" (estrabismo convergente). Su mal funcionamiento provocado por algún traumatismo craneal o fractura orbitaria produce "diplopía" (visión doble) al mirar hacia abajo. La diplopía se puede determinar situando el ojo en el campo de acción del músculo;es decir, hacía abajo y afuera (viendo en sentido contrario de la punta de la nariz). 5. NERVIO CRANEAL VI: ABDUCENS 5.1 ORIGEN DE LAS FIBRAS El nervio abducens es un nervio exclusivamente motor, destinado al músculo del recto interno del ojo. El nervio tiene su origen real en un núcleo protuberancial ubicado por debajo del piso del cuarto ventrículo y que hace prominencia en el piso ventricular dando origen a la eminencia teres. Este núcleo está rodeado por dentro, por detrás y por fuera por la raíz motora del nervio facial. El núcleo abducente recibe aferencias: 1) de los hemisferios cerebrales mediante fibras corticonucleares. 2) de los colículos superiores mediante fibras tectobulbares, las cuales llevan información de la corteza visual. 3) fibras del fascículo longitudinal medial, el cual interconecta el núcleo abducente con los núcleos del III, IV y núcleos vestibulares. Esta comunicación internuclear se relaciona con la coordinación de los movimientos oculares. 5.2 TRAYECTO Y RELACIONES Nace en forma de haces aislados que a poco de salir se reúnen en un tronco común. Desde allí se dirigen hacia adelante, afuera y arriba penetrando en el espesor de la pared del seno cavernoso, recorriéndolo de atrás a delante, luego alcanza la hendidura esfenoidal por su parte ancha entrando a la cavidad orbitaria por el anillo de Zinn donde encuentra el tendón de inserción del músculo del recto externo al que inerva. El nervio se anastomosa con el oftálmico de Willis al que le suministra filetes sensitivos al igual que a otros nervios oculomotores. También se anastomosa con fibras del simpático del plexo pericarotídeo durante su paso por el seno cavernoso. Las fibras del nervio abducente avanzan hacia el aspecto anterior del puente para emerger en el surco entre el borde inferior del puente y el bulbo raquídeo. Prosigue hacia delante hasta introducirse en el seno cavernoso, inferolateralmente a la arteria carótida interna. Luego, penetra a la cavidad orbitaria a través de la fisura orbitaria superior. Este nervio proporciona la inervación al músculo recto lateral del ojo, por tanto, permite la abducción del ojo cuando es estimulado. 5.3 APLICACIÓN CLÍNICA 19 La parálisis ocular por lesión del nervio motor ocular externo se relaciona con neuropatíadiabética (debido al exceso de azúcar en la sangre los nervios se atrofian), traumas (golpes), Infecciones (meningitis o sinusitis), un infarto, aneurisma craneal (dilatación de una arteria), algún tumor o por presión en el cerebro (intercraneal). En algunos casos que son escasos no se presenta posible causa. Los síntomas son: Visión doble y dolores de cabeza.Un tratamiento seria corticoesteroides para reducir la inflamación y aliviar la presión sobre el nervio. Si es por trastorno desaparecerá sin tratamiento. Si es por diabetes se tendrían que controlar los niveles de glucosa en la sangre y colocar un parche en el ojo hasta que se logre curar el nervio. Título: NETTER NEUROANATOMIA ESENCIAL Autor: RUBIN MICHAEL - SAFDIEH J Año: 2008 Título: NEUROANATOMIA CLINICA Autor: SNELL Año: 2007 http://escuela.med.puc.cl/paginas/Departamentos/Anatomia/Cursoenlinea/down/ Nervios.pdf http://www.youtube.com/watch? v=g8FByDeLITM&feature=results_main&playnext=1&list=PLA7CADFFB323590F7 21