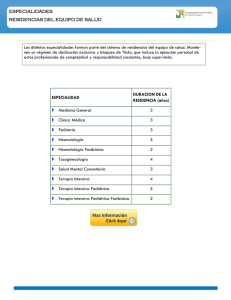
SUSPENSIÓN Y/O RETIRO DEL SOPORTE VITAL Paciente en
Anuncio

SUSPENSIÓN Y/O RETIRO DEL SOPORTE VITAL Dr. Carlos R. Gherardi Doctor en Medicina. Unidad de Terapia Intensiva. Hospital de Clínicas. Facultad de Medicina, Universidad de Buenos Aires. El objetivo central de la medicina siempre ha sido el bienestar de las personas a través de la curación de la enfermedad, su prevención cuando fuera posible, y en toda circunstancia el alivio del dolor y del sufrimiento. La llegada de la enfermedad incurable y consecuentemente de la muerte inevitable acompañó siempre al quehacer médico y la ayuda al buen morir ha formado parte del deber de todo el equipo de salud. En toda su milenaria historia la medicina y el médico supieron que en ciertas circunstancias todo el esfuerzo debía aplicarse al cuidado del paciente hasta su muerte. No obstante, los límites asistenciales en la atención médica no tenían una influencia directa en la determinación de la muerte y ésta llegaba por factores externos alejados de una decisión cercana de efectos inmediatos. Por múltiples motivos, que no son objeto de este relato, las condiciones culturales han cambiado hoy y la muerte no se percibe en la sociedad ni en la medicina como formando parte naturalmente del fin de la vida, lo que genera expectativas generales, y particulares ante cada caso, que están totalmente divorciadas de la racionalidad y de la realidad. Actualmente, y como resultado del progreso tecnológico, la posibilidad del manejo de la función vital influye en la determinación y el tiempo de la muerte. Esta cuestión central, que atiende la práctica médica cotidiana y que se encuentra en el marco de las decisiones posibles con el hombre enfermo, marca el comienzo de toda una época de "muerte intervenida", por oposición a la natural, que se visualiza claramente en el paciente crítico que puede y debe ser sometido a procedimientos de sustitución de sus funciones vitales (1, 2). Paciente en estado crítico y soporte vital El estado crítico se define por la verificación en el paciente grave de la existencia actual o probable de una alteración en la función de 255 uno o varios órganos o sistemas, situación que puede comprometer su supervivencia en algún momento de su evolución, por lo que la muerte resulta siempre una alternativa posible. Esta particular situación evolutiva del paciente lo expone a una amenaza de muerte que es muy cercana si no se toman rápidamente medidas que atiendan al control, mantenimiento o sustitución de sus funciones vitales. El estado crítico puede expresar la forma de comienzo inicial de una enfermedad aguda de rápido comienzo, síntomas severos y evolución breve, o presentarse en el contexto de una enfermedad crónica ya conocida de curso progresivo y persistente. Conviene asimismo tener en cuenta las diferencias con las distintas categorías evolutivas del resto de los pacientes grave que comprenden los estadios moribundo, muriente o con enfermedad en fase terminal, y sin esperanzas (3). La definición del paciente moribundo o agonizante implica considerar muy cercana la presencia probable de la muerte (acerca o alrededor de la muerte). Ciertas condiciones clínicas indican un deterioro de los sistemas orgánicos que preanuncian que la muerte podría esperarse en el transcurso de horas. El paciente con enfermedad en fase terminal se refiere siempre a una enfermedad letal. Este término debiera aplicarse solo a aquellos enfermos en quienes la experiencia indica que debieran morir en un plazo relativamente corto de tiempo, medido en semanas más que en meses o años. El plazo usualmente considerado es de tres a seis meses. El paciente "sin esperanza" (hopelessly ill) se refiere al portador de una enfermedad letal que en su evolución de años (neuropatías degenerativas) sufre varios episodios agudos, potencialmente mortales si no son tratados, pero que en el mejor de los casos, una vez superados, dejan al paciente en una situación funcional más cercana a la muerte (4). Esta categorización del estado crítico y la referencia concreta a las alteraciones encontradas supone entonces dos circunstancias esenciales a tener en cuenta: la posibilidad de su reversibilidad si se aplican ciertas acciones terapéuticas efectivas y la probable transitoriedad de un momento evolutivo. Quedan así definidas dos condiciones esenciales que, formando parte de cualquier enfermedad aún primariamente desconocida, deben acompañar permanentemente el concepto de estado crítico: reversibilidad esperable y transitoriedad posible, aunque ambas circunstancias no siempre son predecibles ni evaluables primariamente en cada paciente. En el paciente con una enfermedad letal de base la condición plena de irreversibilidad, frente a una des-compensación aguda, deberá analizarse de acuerdo a varios factores que incluyen su pronóstico general, la calidad de vida y las preferencias del paciente (3). El diagnóstico de estado crítico indica en principio el traslado del paciente a una unidad de terapia intensiva donde todo está preparado 256 para el uso actual real o potencial de los procedimientos asistenciales (instrumentales o farmacológicos), llamados de sostén o soporte vital que implican la sustitución o el apoyo de funciones de órganos o sistemas cuya afectación pone efectivamente en peligro la vida. Actualmente el concepto de soporte vital se ha extendido desde la primaria concepción de incluir solo a los de gran sofisticación como los respiradores mecánicos, oxigenación extracorpórea o diálisis hacia muchos otros como la terapéutica farmacológica vasopresora, quimioterapia, antibióticos o nutrición e hidratación parenteral, que aunque requieren menos instrumentación participan del mismo significado intencional de acción terapéutica en el paciente crítico. Considerar como soporte vital también a procedimientos más simples (hidratación y nutrición) pero igualmente artificiales, privilegia con mayor énfasis las características del paciente en quien se aplica y su intencionalidad que a la naturaleza del procedimiento mismo. La obligatoriedad en la administración de hidratación y nutrición, que fuera sostenido reiteradamente por algunos autores, lo ha sido por su gran peso simbólico en nuestra cultura ("matar de hambre y de sed"), aunque sea ahora muy difícil argumentar una distinción moral válida con otros métodos de sostén vital. No existe hambre ni sed en el estado vegetativo, y el confort debe ser mantenido por una adecuada humidificación de las mucosas que impedirán su laceración e infección (3). La toma de decisión en estos pacientes La consideración expresa de estos dos elementos citados, paciente en estado crítico y soporte vital, resulta necesario para establecer una clara diferencia en las características de la decisión que ocurre en las salas de cuidado intensivo con las que se opera en el resto de las modalidades de atención médica. En este caso, tanto por el riesgo que lleva implícito el paciente mismo, como por la presunta consecuencia del acto médico que no se aplica o se suspende, la prolongación de la vida o la muerte cercana puede ser la consecuencia directa o indirecta, inmediata o mediata de la decisión médica. Existen también otros dos factores que limitan y condicionan la decisión: la urgencia y el estado de conciencia del paciente (3). El factor tiempo es una variable adicional a la situación planteada en estos pacientes por cuanto la urgencia decisional no permite siempre el conocimiento pleno por parte del médico de todas las circunstancias que rodean a la emergencia ni la segura participación del paciente o su representante. Asimismo son frecuentes las perturbaciones en el estado de conciencia que tornan muy difícil cumplir acabadamente con el principio de respeto o de au257 tonomía que no obstante debe ser honrado siempre en todos los casos posibles. La incompetencia del paciente por su estado de conciencia (coma o estupor y obnubilación) o en razones del privilegio terapéutico (cuando resulta desaconsejable la consulta al paciente sobre sus preferencias en virtud de la gravedad del estado) imposibilita conocer la opinión del paciente al tiempo de la toma de decisión. También es habitual que muchos pacientes internados en las salas de terapia intensiva estén bajo los efectos de drogas o cuadros clínicos que perturban su competencia psíquica para tomar una decisión determinada. En estos casos, que son muy frecuentes, y por lo que algunos autores han cuestionado genéricamente la eventual existencia de autonomía real en estos pacientes ¿cuál es la actitud a seguir por el médico? Las indicaciones de tratamiento o su contraindicación proceden siempre de la iniciativa médica que se expresan con todo el respaldo técnico y profesional indispensables. Pero aun así, y cada vez más, estas decisiones no son absolutas ni indiscutibles desde el punto de vista estrictamente científico. La opinabilidad de muchas de ellas es frecuente y más aun cuando se trata de evaluar la razonabilidad de la aplicación de métodos invasivos de sostén vital. La división entre medidas ordinarias y extraordinarias ya no tiene la vigencia inicial desde que esta clasificación tiene en cuenta los beneficios y perjuicios de cada una ellas, circunstancias que son independientes de la calificación de la acción en sí misma. El riesgo de una medida generalmente considerada como ordinaria (hidratación o nutrición) podría ser potencialmente también muy grave a partir de complicaciones en la canalización venosa en el caso hidratación parenteral o de la gastrostomía en el caso de la enteral. La proporcionalidad es otro concepto que ha intentado superar a la anterior clasificación y que tuvo en su momento el mérito de tomar en cuenta el parámetro calidad de vida del paciente al privilegiar la consideración del beneficio sobre la totalidad del paciente respecto del efecto propiamente dicho de la acción médica. Actualmente preferimos efectuar la distinción entre métodos obligatorios u optativos entendiendo por obligatorios tanto los que son incorrectos no aplicar (indicaciones) como a los que son incorrectos aplicar (contraindicaciones). Entre las indicaciones absolutas y obligatorias y las contraindicaciones claras y no objetables, existen una mayoría de decisiones optativas. A su vez dentro de los tratamientos optativos existen los neutros que son aquellos que no son necesarios ni está prohibido aplicar (son aquellos que no están indicados ni contraindicados) y los supererogatorios se refieren a los que exceden la obligación propiamente dicha. Debe comprenderse que dentro de las acciones que se consideran como optativas (neutras y hasta las supererogatorias) existe un amplio margen a la discusión profesional (5). 258 La obligatoriedad ética de no dañar es anterior y más importante que la exigencia de promover el bien ("primun non nocere") y ha sido reconocido como principio bioético (no maleficencia) desde Beauchamp y Childress (5). El primer objetivo del acto médico resultará de preguntarse si no se promoverá un perjuicio como consecuencia primaria. Si bien todo acto médico puede entrañar un riesgo potencial de efectos no deseados, actualmente el progreso de la medicina invasiva ha puesto mucho más cerca del paciente la posibilidad de infligirle un perjuicio severo. La medición de ese riesgo, cuando no hay nada positivo que ofrecer, resulta imperativo en cada caso. Muchas formas indignas de muerte surgen de la aplicación de métodos usuales en salas de cuidado intensivo donde los pacientes claramente irrecuperables no debieran ingresar. Aspectos médicos La primer decisión que debe considerarse con atención es la razonabilidad del ingreso de un paciente a terapia intensiva. En una investigación acerca de la motivación de internaciones imprudentes en áreas críticas una encuesta de opinión confirmó la impresión generalizada de que se trasladan a terapia intensiva pacientes que son claramente irrecuperables y la existencia, en un número mayoritario de casos, de presiones y exigencias sobre el médico en este sentido. La exploración sobre las causas de este ingreso inadecuado, en un universo de médicos que derivan habitualmente pacientes hacia terapia intensiva en virtud de su especialidad, demostró la importancia de la exigencia familiar y la imposibilidad de contención de los pacientes en otra área asistencial (6). La decisión de no ingresar a un enfermo a Terapia intensiva deberá incluir la orden de no-reanimación frente a una detención cardiocirculatoria, pues su reanimación exitosa en una sala de autocuidado conducirá finalmente al ingreso del paciente a terapia intensiva, aun cuando se hubiera decidido lo contrario. Frecuentemente la decisión del ingreso a terapia intensiva de un paciente no es fácilmente revisable (no se indica habitualmente su egreso por irreversiblilidad del cuadro clínico), aunque sí es posible trazar objetivos precisos respecto de los resultados esperables de determinadas actitudes terapéuticas (por ejemplo la aplicación de la ventilación mecánica para el cumplimiento de determinadas metas y su suspensión sino se obtienen los logros acordados). Estas indicaciones de aplicaciones de soporte vital, que podrían llamarse condicionadas, permitirán ofrecer oportunidades terapéuticas a pacientes en estado de evolución muy crítico que no serían posibles si se optara por una absoluta abstención de su uso. 259 El imperativo de que siempre "hay algo más" que ofrecer se torna dramática ante la claudicación de cada función orgánica que se opera en el paciente crítico. Con esta instancia asistencial disponible, dado que la prolongación de la vida es posible por las maniobras de sostén sobre los sistemas que las controlan (aparato respiratorio y circulatorio), todo paciente puede eventualmente ser susceptible de ser tratado por la tecnología de la medicina intensiva cualesquiera fuera su enfermedad de base y su grado posible de reversibilidad. La aplicación generalizada de las técnicas de resucitación o reanimación cardiopulmonar, que se reglaron inicialmente para el paro o detención cardiaca que ocurriera inesperadamente ya sea en aparente pleno estado de salud (muerte súbita) o durante el transcurso de una enfermedad conocida en tratamiento o sin él, constituyen un ejemplo paradigmático de lo antedicho. En efecto, seguramente nadie imaginó en su comienzo que la reanimación pudiera aplicarse obligatoria y frecuentemente en todo paciente porque la muerte tiene como sustrato inevitable al paro cardíaco. Es decir, si un paciente es irrecuperable por una enfermedad irreversible y en etapa terminal ya puede considerarse agonizante, y el paro cardiaco es inmanente a la muerte misma, ya no existiría racionalidad para intentar su reanimación. Sin embargo, en muchos de estos casos en que sólo falta la detención circulatoria para que se formalice la muerte, se asiste frecuentemente a la ritualización simbólica del masaje cardíaco (7). La visualización evolutiva de un paciente a través del examen de cada órgano o función no permite a veces considerar permanentemente la globalidad de su evolución y su pronóstico. Si a esto se suma la existencia de muchas opiniones de profesionales que visitan al paciente y la frecuente falta de decisión un médico responsable, la continuidad de la aplicación del soporte tecnológico o farmacológico no es interrumpida por ninguna acción nacida en la reflexión sobre la situación general del paciente. Se tiende en general a valorar con exclusividad el efecto de un método sobre el órgano afectado y no el beneficio sobre la totalidad del organismo. Resulta cierto entonces que en las salas de terapia intensiva la ausencia frecuente del no frente a una oferta de más y mayores tratamientos permite que todas las opciones sugeridas cuenten con el si asegurado (8). Los conflictos y dilemas que se plantean respecto de la conducta que debe asumirse en cada caso en relación al soporte vital han recibido especial atención desde ña década del noventa a través de normativas como las elaboradas por Sociedades Americanas de Cuidado Intensivo y de Patología Torácica en cuanto a su no aplicación o retiro (9). En nuestro país las pautas y recomendaciones (10) que el Comité de Bioética de la Sociedad Argentina de Terapia Intensiva han efectuado sobre la "Abstención y y/o retiro de los métodos de soporte vital" 260 aconsejan plantear la abstención o el retiro del soporte vital frente a alguna de las siguientes circunstancias: 1.- Cuando no existan evidencias de haber obtenido la efectividad buscada (ausencia de respuesta en la sustitución del órgano o la función), o existan eventos que permitieren presumir que tampoco se obtendrán en el futuro. 2.- Cuando solo se trate de mantener y prolongar un cuadro de inconciencia permanente e irreversible (p.ej. estado vegetativo persistente y permanente). 3.- Cuando el sufrimiento sea inevitable y desproporcionado al beneficio médico esperado. 4.- Cuando se conozca fehacientemente el pensamiento del paciente sobre la eventualidad de una circunstancia como la actual, en el caso de una enfermedad crónica preexistente (informe personal, del médico de cabecera si existiere o del familiar). 5.- Cuando la presencia de irreversibilidad manifiesta del cuadro clínico, por la sucesiva claudicación de órganos vitales, induzca a estimar que la utilización de más y mayores procedimientos no atenderán a los mejores intereses del paciente. Aspectos éticos La realización de los actos médicos que se ejercen sobre el soporte vital en el paciente crítico, es dinámica y cambiante según el conocimiento de la reversibilidad del cuadro clínico basal, de la existencia de una intercurrencia tratable y de la calidad de vida deseada. Lo habitual es que, cuando de pacientes críticos se trata, no se conozcan desde el comienzo la tres variables citadas, por lo que la no realización de un acto o su suspensión no conlleva la intencionalidad directa de provocar la muerte aunque ésta efectivamente se produzca por la evolución de la enfermedad. La amenaza de muerte existe por definición en el paciente crítico y en el análisis de la conducta médica no se atenderá con exclusividad a la consecuencia ni deberá prevalecer necesariamente la visualización de la muerte como el resultado de la misma. La toma de decisión respecto de los métodos de soporte vital en estos casos críticos y complejos implica fundamentalmente establecer activamente un límite de la atención médica que significa no aplicar 261 un procedimiento o terapéutico o su retiro, si éste ya ha sido comenzado. La muerte en terapia intensiva está precedida, en más de un 60% de los casos, por alguna de estas decisiones de abstención o suspensión del soporte vital. La presunta equivalencia moral de ambas acciones (no actuar o dejar de actuar) no es percibida en nuestro medio por el 70.42% de los miembros del equipo de salud de las unidades de terapia intensiva y tampoco por el 59,14% de médicos que no actúan en estas unidades (6). Nuestros resultados, que coinciden con la mayoría de los relevamientos efectuados en otros países, indican que la no utilización de un método de sostén vital se visualiza en la práctica con una responsabilidad moral distinta al retiro de un procedimiento ya iniciado. El significado de indagar profundamente sobre esta distinta percepción es que, si la indicación de un soporte vital ante una situación no claramente reversible no es acompañada por la eventual decisión de retirarlo ante su inefectividad, su mantenimiento podría conducir al encarnizamiento terapéutico o en su defecto a la privación de cierta posibilidad de recuperación de algún paciente si la abstención se considerara moralmente más aceptable. El análisis ético de los actos médicos consistentes en una omisión significa en términos de pacientes críticos no aplicar o suspender tratamientos que impliquen asistencia farmacológica (por ejemplo sostén hemodinámico) o reemplazo de funciones vitales (asistencia respiratoria mecánica). El análisis de la intencionalidad de la omisión respecto de provocar la muerte del paciente es complejo y más aún en pacientes internados en terapia intensiva. Como siempre es posible el reemplazo de una función vital, y hasta la reanimación en el paciente moribundo, su no aplicación o utilización puede verse como una omisión. Cuando la muerte es la alternativa posible que define por sí mismo al paciente crítico el marco del permitir morir es el que adecuadamente expresa la realidad en estos casos y más aun los que dentro de ellos pueden dentro de la fase terminal de su enfermedad. En el paciente crítico, en el que la amenaza de muerte está siempre presente, la expresión dejar morir (letting die), de uso habitual en la discusión filosófica sobre eutanasia, comparada con el matar (killing), encierra en si misma un planteo conceptual erróneo vinculado a la omnipotencia de pensar y creer que la muerte la evitamos o decidimos nosotros hasta en el momento final porque ahora es posible sustituir "in extremis" las funciones cardíaca y respiratoria (cuya detención es el sustrato de la muerte) con maniobras de resucitación aun cuando este final sea el resultado esperable de la enfermedad subyacente. La expresión dejar morir evoca el abandono (dejar: abandonar) y sugiere la posibilidad de poder siempre evitar la muerte (dejar morir pudiendo evitarlo) y omite el conocimiento del concepto de futilidad (7,8). 262 El severo dilema ético que generan la toma de decisión en las circunstancias que analizamos es un tema que le concierne a toda la sociedad porque a pesar de que los hechos transcurren en el escenario médico, todos estos tema le pertenecen a la sociedad en su conjunto y no sólo respecto del conocimiento de la verdad sino de su participación en la toma de decisión. Conocer la verdad significa transmitir claramente el concepto de la participación actual del acto médico, por acción u omisión, en la llegada de la muerte. Algunas veces las decisiones son estrictamente médicas (futilidad fisiológica) pero otras (la mayoría) deben ser por la decisión del paciente actual o previa (directivas anticipadas) o por consenso con familiares o su representante (7, 8, 10). Encarnizamiento terapéutico y muerte digna El objetivo central y primario de la modalidad asistencial "terapia o cuidado intensivo" ha sido posibilitar la recuperación de pacientes que, previo al avance de la medicina de alta complejidad, tenían por destino seguro la muerte. El soporte vital permitió no sólo la sustitución de la función de un órgano o sistema mientras se atendía al tratamiento de su claudicación por una enfermedad de los mismos sino también a permitir efectuar procedimientos, tratamientos e intervenciones quirúrgicas de altísimo riesgo con la seguridad de mantener con control externo (instrumental o farmacológico) las funciones vitales esenciales. Sin embargo frecuentemente la aplicación indiscriminada de todos estos procedimientos puede conducir a una insoportable prolongación de la agonía del paciente y a prolongar la llegada de la muerte de modo indefinido, provocando una distorsión en el objetivo mismo de la medicina que no es primariamente evitar la muerte sino promover la salud y restaurarla cuando es sustituída por la enfermedad. El encarnizamiento terapéutico y la muerte indigna, al que se llega luego de la aplicación de estas prácticas irracionales, resulta sin embargo el resultado final de un complejo entramado cultural que percibe la necesidad compulsiva para actuar siempre en toda situación y hacer todo lo que se pueda para mantener la vida biológica. La consideración y ponderación de los valores de la sociedad y del hombre son necesariamente superados o reemplazados por un medio donde todas las herramientas y los instrumentos (catéteres, los tubos, los respiradores, los marcapasos, los fluidos, el oxígeno) están ofrecidos para su uso posible (porque se puede se debe). La figura del médico es reemplazado en la práctica por la del técnico que pone en marcha 263 automáticamente la máquina generadora de la vida. Pero ¿de que vida? ¿de la vida de quién? La vida resulta reducida a un número vital que denota actividad biológica y el quién es un sujeto innominado que se transforma en objeto de la acción emprendida que no es otro que la lucha por el mantenimiento del signo vital. Este "imperativo tecnológico" conduce, con la inconciencia en tiempo real de todos los actores, al encarnizamiento terapéutico (7). La abstención y la suspensión del soporte vital constituyen el escalón más importante que se debe transitar para el logro de una muerte digna, requerimiento surgido frente al uso indiscriminado de acciones superfluas y perjudiciales para el paciente con enfermedades que comprenden los estados vegetativos y aquellas con evolución irreversible. El debate debe darse en el marco del "permitir morir" que tenderá, desde la medicina, a no impedir con sostén externo la inevitable claudicación de la función vital y que preservará, desde el respeto por la autonomía de la persona, el "derecho a morir" que implica el rechazo al tratamiento y la elección de su propia calidad de vida (7, 11, 12). Quizá la propuesta de la muerte cerebral fue el hito histórico que marcó el comienzo de la necesidad de establecer un límite en la asistencia respiratoria mecánica en pacientes en determinada situación neurológica (13). Hoy, después de más de treinta años, la percepción es que la cuestión del límite en la aplicación de otros soportes vitales en otros tipos de pacientes sigue vigente para el logro de una muerte digna. Este debate debe darse en toda la sociedad, debe integrar su cultura acerca de la enfermedad y la muerte y debe conocerse el costo moral del "progreso tecnológico " cuando se debe participar en las decisiones sobre la vida y sobre la muerte de las personas. Lo que no debe ocurrir es que todas estas decisiones queden en manos de los médicos y en una discusión técnicojurídica sobre los derechos y las obligaciones. Nunca será la situación legal la que resuelva la situación moral (11, 12, 14). Curar vs. cuidar Nos parece interesante recordar aquí el modelo general de acción sanitaria propuesto por Stjernsward desde 1990 con especial aplicación a los pacientes oncológicos pero que también puede hacerse extensivo a otras enfermedades graves en la medicina de hoy. Su fundamento en encuentra en los dos objetivos esenciales de toda acción médica: curar y cuidar. El diagnóstico de una enfermedad grave en su fase aguda concentra todos los esfuerzos médicos en su erradicación 264 para curar el paciente con todas las terapéuticas y estrategias agresivas y hasta arriesgadas. Si no se consigue su curación o remisión y la enfermedad se transforma en crónica a medida que pasa el tiempo, cobra dimensión el objetivo de paliar el padecimiento o sus secuelas: cuidar el paciente. Cuando finalmente la enfermedad entra en una etapa de clara irreversibilidad hacia la muerte se entra en la fase terminal y en ella todo el esfuerzo debe concentrarse en el cuidado del enfermo. Sin embargo este modelo que rescata frente la primaria alternativa de curar como paradigma de la medicina, y la ética de cuidar cuando la restauración del equilibrio biológico es imposible, sugiere dos conceptos que no pueden ser considerado como absolutos ni de validez completa. En primer lugar el curar es un objetivo difícilmente alcanzado por la medicina que basa su progreso, medido por el aumento muy importante de la vida media de la población, en la prevención y en la mejor atención continua de las enfermedades crónicas prevalentes. En segundo lugar el cuidar debe ser un objetivo permanente de la acción médica en toda circunstancia. No sólo la medicina paliativa debe cuidar por que atiende a pacientes incurables y con enfermedades en fase terminal. El cuidado intensivo generalmente no cura y aunque preserva de la muerte inminente a un porcentaje importante de pacientes, la mortalidad en esta área oscila desde un 20% en la misma hasta un 50% en el propio hospital y aun más después de su alta. Así las cosas, si la muerte cercana está presente en el 100% de los pacientes en medicina paliativa y más del 50% en el cuidado intensivo, ¿cuál sería la diferencia para no tener como objetivo en ambas circunstancias paliar los síntomas, serenar las emociones, otorgar el mayor confort posible y lograr que el paciente muera sin sufrimiento y con dignidad? La terminalidad es una condición evolutiva muy difícil de determinar con precisión aunque es cierto que se instala cuando la expectativa de muerte, como consecuencia directa de la enfermedad, aparece en la mente del médico, de la familia y del paciente. En la unidad de cuidados paliativos se proporciona el área adecuada para la recepción de estos pacientes con una enfermedad que conduce a su muerte en una fecha próxima. En el área de cuidado intensivo no siempre es fácil de determinar primariamente la recuperabilidad de un paciente, aunque al cabo de un tiempo evolutivo ya será posible determinar la futilidad de las acciones emprendidas, algunas por razones estrictamente médicas (futilidad fisiológica) y otras (la mayoría) por la decisión del paciente, de sus directivas anticipadas o por un consenso habido con los familiares o su representante. Y aquí se impondrá, aun 265 con mayor énfasis, una ética del cuidado, que es una actitud humana y virtuosa más que una acción esencialmente profesional. Una ética común del fin de la vida que reúne a dos áreas de la medicina asistencial aparentemente distantes implica admitir en la práctica que el límite de la atención médica resulta inherente a nuestra condición de médicos y que la calidad de vida exigirá un cuidado del paciente como objetivo primordial de la acción médica en esta etapa final de la enfermedad. Una muerte digna es la que ocurre sin aislamiento, sin desfiguración y sin sufrimiento. En la fase terminal de una enfermedad el fracaso no consiste en la llegada de la muerte sino en que el paciente se muera sufriendo. Los tratamientos curativos y paliativos no deben contemplarse como excluyentes sino como complementarios y siempre vigentes para encontrarse permanentemente desde la fase aguda de la enfermedad hasta la terminal. El objetivo de la medicina será siempre aumentar o mantener el nivel de comodidad del paciente unas veces mientras llega la mejoría clínica y otras veces mientras progresa la enfermedad. Para que esto sea posible debe tenerse una concepción integral del hombre (como cuerpo biológico y como persona) y la constitución de un trabajo interdisciplinario que una a médicos, enfermeras, asistentes sociales. y psicólogos en permanente contacto con el paciente y la familia. El tratamiento paliativo es la respuesta humana de una sociedad avanzada a la pregunta de la muerte a la que todos habremos de responder algún día. El objetivo central de la modalidad asistencial "terapia o cuidado intensivo" fue la mejoría en la disponibilidad del recurso humano y tecnológico en pro de un mejor resultado del tratamiento del paciente grave y crítico con amenaza de muerte real o potencial y como tal trajo numerosos progresos y sustantivos avances en los resultados de los nuevos tratamientos y estrategias del abordaje terapéutico. Pero es bueno señalar que, frente a estos progresos no se prestó igual atención al aspecto humanístico de la relación médico-paciente. El vínculo entre el profesional que aportaba su conocimiento y capacidad y el paciente que recibía la atención no tenía ya la naturaleza afectiva, diádica o cuasidiádica, de que nos habla Lain Entralgo. Este vínculo se disolvió en medio de la incorporación de la tecnociencia aplicada a la medicina que aporta más un técnico que un médico y casi un objeto en lugar de un paciente. La vocación del primero y la confianza del segundo fueron casi reemplazados por el poder y la omnipotencia de una medicina que supone con ignorancia poder abarcar todos los interrogantes del padecimiento humano. El ámbito arquitectónico tradicional de la terapia intensiva, que ignora el aislamiento y la privacidad, que mantiene una luz artificial permanente que dificulta la captación del ciclo día-noche, y que cam266 bia el silencio por el ruidoso trajinar de los aparatos y las discusiones médicas de los pases de sala, así como el uso de máscaras, sondas y catéteres que desfiguran y distancian al paciente, generan un marco referencial absolutamente ajeno a las emociones y a los sentimientos de la vida tanto para el paciente y su familia como para los profesionales de la salud. En este escenario resulta claro que la terapia intensiva se ha ocupado más de las enfermedades que de los enfermos, y que lo que bien puede explicarse al comienzo de esta nueva modalidad asistencial y aun hoy en el período más dramático de un estado crítico, hoy ya no puede ser justificado de ninguna manera. La relación y el encuentro entre el paciente, su familia y los cuidadores de la salud sólo podrán efectivizarse en este ámbito si se cambian los ejes de vinculación entre estos actores esenciales del acto asistencial. Para ello existe consenso en incorporar en la cultura del personal profesional de la salud de los servicios de Terapia intensiva algunos de los principios esenciales del cuidado paliativo. Entre ellos sobresale el concepto central de equipo de salud, los canales de comunicación con el paciente y su familia y la constante preocupación por el alivio de los síntomas y el sufrimiento del paciente. Finalmente, la atención y el resguardo de la vinculación afectiva con el paciente crítico y su familia tiene una arista adicional común con la medicina paliativa que es generar el clima adecuado para el diálogo o acuerdo sobre las formas de morir en los casos en que debe operarse sobre los métodos de soporte vital o la eventual externación de terapia intensiva. Los principios comunes que deben reglar una ética para el fin de la vida tutelarán las modificaciones que se proponen para la vigencia efectiva de los valores humanos centrales que nuestra comunidad debe defender. Reflexiones y conclusiones El avance científico básico y sus aplicaciones tecnológicas han permitido a la medicina logros y metas impensadas hace apenas 50 años pero también han transmitido a la sociedad un mensaje de omnipotencia y de poder que tiende a olvidar que la muerte es siempre el fin de la vida. Junto a ello este progreso ha generado problemas y dilemas, que aunque reserva para los médicos un rol principal en la praxis de la atención, requiere la participación activa de todos los actores sociales. La agonía injustificadamente prolongada, el sufrimiento extremo, la desfiguración y el aislamiento del paciente pueden ser la consecuencia del encarnizamiento terapéutico que lleva a formas de morir que resultan una caricatura de la dignidad personal (7). 267 El límite en la asistencia implica interrupción y no-tratamiento y esta actitud se torna difícil sino existe responsabilidad y confianza plenas. Entretanto, la ausencia de una decisión conduce a un proceso continuo de acciones que se suceden ininterrumpidamente en un mismo paciente generando de este modo prácticas distanásicas (deformación de la atención) que constituye en sí mismo el germen productor del encarnizamiento terapéutico y conllevan la pérdida de la idea directriz del esfuerzo terapéutico inicial que se produce cuando la asistencia de las complicaciones emergentes que comprometen el curso vital (paro cardiorrespiratorio, insuficiencia respiratoria) permiten olvidar cuáles fueron las condiciones, si las hubo, bajo las cuales se acordó e intentó comenzar el tratamiento. Actualmente la generalizada aceptación de la abstención o interrupción de todos los métodos de soporte vital, incluídos la hidratación y nutrición, en el paciente crítico y su directa influencia en la provocación de la muerte, permite asimilar con mayor facilidad la visión de la muerte cerebral como una interrupción en el método de soporte vital (respirador). Si uno de los objetivos centrales del informe Harvard verdadero hito en la admisión de establecer la interrupción (no tratamiento) en la atención médica aunque con la salvedad expresa de considerar muerto (con una norma legal expresa) al paciente antes de proceder al retiro del soporte vital- fue reglar la procuración de órganos para transplante y la situación de los pacientes en coma irreversible con asistencia respiratoria mecánica, hoy después de mas de treinta años resulta más fácil interpretar todo este proceso como un continuo que se adapta a las necesidades y situaciones de cada época de la medicina (2, 12, 14). Así las cosas esta "muerte intervenida" debe ser conocida por la sociedad, debe integrar su cultura acerca de la enfermedad y de la muerte y las decisiones deben ser compartida por el paciente, con su decisión previa o actual, por sus representante o por la familia. Lo que no debe ocurrir es que toda esta decisión quede en manos de los médicos. La vigencia del principio de autonomía exige este esfuerzo por parte de la sociedad porque el derecho de decidir y de usufructuar el progreso exige también la obligación y el deber de compartir las consecuencias de la decisión (15, 16). En nuestra opinión la comprensión de todo este problema se facilita si se visualiza que desde el comienzo el eje de la decisión que culminó en el informe Harvard fué la necesidad de determinar en ciertos pacientes un límite a partir del cual debería cesar la asistencia médica. La necesidad fue la procuración de órganos y la distribución de recursos. Las condiciones clínicas de esos pacientes se definieron convencionalmente con un conjunto de signos clínicos y exámenes 268 instrumentales cuya presencia definía un nuevo diagnóstico: la muerte cerebral. El límite se tradujo en la interrupción o cesación de la aplicación de un método de soporte vital que en este caso era la respiración mecánica (2). En estos treinta años se ampliaron los conceptos y con respecto a la necesidad debe incluirse ahora la lucha por una muerte digna, dentro de los pacientes el "progreso tecnológico" generó un amplio espectro de situaciones neurológicas que, aun no cumpliendo los requisitos de muerte cerebral, determinan cuadros clínicos con pérdidas irreversibles de conciencia en los que se pierden las características distintivas de la persona y en relación a los límites estos comprenden ahora la suspensión de todos los métodos de sostén vital incluido la hidratación parenteral (2). Sin duda que es grande el desafío de aspirar a una confluencia entre el saber médico, siempre fluctuante y relativo, y la aspiración legítima de cada uno a elegir su calidad de vida, pero siempre existirá una bisectriz que permita encontrar el camino del consenso entre ambas visiones aun cuando éstas puedan ser contrapuestas o disímiles. La abstención y el retiro del soporte vital constituye el escalón más importante que se debe transitar para el logro de una muerte digna, requerimiento surgido frente al uso indiscriminado de acciones superfluas y perjudiciales para el paciente terminal. Pero en el otro extremo de esta lucha por el "derecho a morir" la ausencia de una profunda reflexión puede transformarse en la "obligación de morir" si este inmenso problema no se enfrenta con racionalidad y conocimiento pleno por todos los actores sociales involucrados, dentro los cuales los médicos son sólo uno. La participación de la sociedad en este debate es imprescindible por que los problemas que tienen que ver con la vida y con muerte no son simplemente dependientes de un ordenamiento moral, médico ni jurídico sino del derecho a morir y a vivir de cada uno. Bibliografía 1. 2. 3. 4. 5. Sorokin P. Análisis bioético del esfuerzo terapéutico en los pacientes críticos. Tesis aprobada para la maestría en Salud Publica de la Universidad de Buenos Aires. 1999 Gherardi Carlos R. La muerte intervenida. De la muerte cerebral a la abstención o retiro del soporte vital. Medicina (Buenos Aires) 2002; 62: 279-290 Gherardi CR. Reflexiones sobre los dilemas bioéticos en Terapia Intensiva. Terapia Intensiva. Pág. 869-876. 3ra. Edición. Ed. Panamericana. 2000 Jonsen A.R., Siegler M. Winslade W.J. Clinical Ethics. 3rd.Ed. Mc.Graw-Hill 1992 Beauchamp T.L. Childress J.F. Principios de Etica Biomédica. Masson 1999 269 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. Gherardi CR, Biancolini JC, Del Bosco C. Ingreso de pacientes irrecuperables en Terapia Intensiva. No aplicación y/o suspensión de métodos de soporte vital. Análisis de una encuesta de opinión. Medicina Intensiva (2000; 17, 15-20). Gherardi C.R. Encarnizamiento terapéutico y muerte digna. Mitos y realidades. Medicina 1998; 58: 755-762. Gherardi C.R. Reflexiones sobre la futilidad médica. Perspectivas bioéticas en las Amèricas. 1998, Nº 6, 59-71. Task force on ethics of Society of Critical Care Medicine: Consensus report on the ethics of foregoing life-sustaining treatments in the critically ill. Crit.Care Med.1990; 18: 1435-1439. Comité de Bioética de la Sociedad Argentina de Terapia Intensiva. Pautas y recomendaciones para el retiro y/o abstención de los métodos de soporte vital. Medicina Intensiva 1999; 16, 53-56- Medicina (Bs As) 1999; 59, 501-504. Prendergast TJ and Juce JM Increasing incidence of withholding and withdrawal of life support from the critically ill. Am J Respir Crit Care Med 1997; 155: 15-20 Gherardi CR. La muerte cerebral y la muerte. Medicina (Bs As) 1997; 57: 114-118. Ad Hoc Committee of the Harvard Medical School to examine the definition of brain death. A definition of irreversible coma JAMA 1968; 205: 337-340. Wikler D. Who defines death? Medical, legal and philosophical perspectives. Brain death. E. Elsevier. 1995. Pag. 13-22. Prendergast TJ Resolving conflicts surrounding end-of-life care. New horizons 1997; 5: 62-71. Vincent Jean-Louis. Cultural differences in end-of-life. Crit. Care Med. 2001; 29 (Suppl): N52-N55. 270