reanimación cardiopulmonar
Anuncio

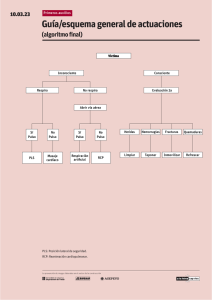
REANIMACIÓN CARDIOPULMONAR Autores: Dra. Liliana Kremenchuzky, Dr. Edgardo Bazano, Dr. Elías Entín, Dr. Claudio Racana, Dr. Pablo Neira, Dra. María Valeria Blumetti, Dr. Ariel Almada, Dra. Jimena Iturbide. Avalado por el Comité de Docencia y Comité de Riesgo de Swiss Medical Group. Estas guías constituyen una serie de recomendaciones de tipo general que no reemplazan el buen juicio del médico en el tratamiento de cada caso en particular. Introducción: La American Heart Association (AHA) y el Comité Internacional de Enlace sobre reanimación (ILCOR) realizaron, en el 2010, una revisión de las recomendaciones hasta el momento. De esta revisión surge un consenso, el cual es seguido en la actualidad. Aquí se desarrollarán las normas a seguir para aquel paciente que se encuentra internado y presenta un paro cardiorrespiratorio (PCR). Fisiopatología: A diferencia de lo que ocurre en los adultos en que el PCR es un evento súbito debido la mayoría de las veces a arritmias ventriculares o a isquemia miocárdica severa el PCR en pediatría es el resultado final del deterioro progresivo de la función respiratoria o circulatoria. Debido a esto es que se debe poner énfasis en tratar de identificar a los pacientes de riesgo y actuar antes del fallo cardiopulmonar. El PCR en pediatría se puede prevenir ya que el ritmo cardiaco terminal suele ser bradicardia con progresión a la asistolia. En los pacientes pediátricos con cardiopatías congénitas hay que tener en cuenta también la taquicardia ventricular y la fibrilación ventricular. Reanimación cardiopulmonar: La reanimación cardiopulmonar se divide en dos etapas: RCP básica: incluye el soporte respiratorio y circulatorio. RCP avanzada: a lo anterior se agrega el uso de equipamiento adyuvante y técnicas especiales para mantener la ventilación y la perfusión. A partir del nuevo consenso 2010 es que se cambió el clásico esquema del ABC por el CAB, por lo que se comienza con compresiones torácicas en lugar de la ventilación de rescate. Comienza con 30 compresiones si es un solo rescatador o 15 compresiones si son dos rescatadores. Antes de la secuencia CAB, en la evaluación inicial se debe determinar si el paciente está consciente y si responde a estímulos ya sea mediante la palabra o movimiento. Si el paciente no responde a estímulos se debe iniciar con la RCP (5 ciclos o 2 minutos) y continuar con la evaluación: Vía aérea: debemos preguntarnos si está permeable y para eso colocamos al niño en posición de olfateo o traccionar la mandíbula si presenta lesión cervical. Ventilación: observar si el tórax se mueve. Si no respira o presenta respiraciones agónicas se debe brindar dos respiraciones de rescate (con bolsa). Evitar la hiperventilación ya que disminuye el retorno venoso, el volumen minuto, la perfusión coronaria y el flujo sanguíneo cerebral. Con la ventilación se genera distención gástrica y regurgitación que interfiere con una adecuada ventilación. Para disminuir este efecto: Evitar excesivas presiones inspiraciones picos. Realizar la maniobra de Sellick: consiste el aplicar presión sobre el cricoides para desplazar la tráquea en sentido posterior y comprimir el esófago contra la columna cervical. Esta maniobra solo se debe hacer si el paciente esta inconsciente. Colocar sonda nasogástrica u orogástrica una vez colocado el tubo endotraqueal o mascara laríngea. Circulación: chequear los pulsos (braquial o femoral en lactantes y carotideos en niños). Esta evaluación no debe demorar más de 10 segundos. Si no se palpa o presenta bradicardia (menos de 60 latidos por minuto) entonces comenzar con compresiones torácicas. Estas deben ser fuertes (deprimir el tórax 1/2 - 1/3 de su espesor) y rápidas (100 por minuto). Luego de cada compresión permitir la relajación del tórax ya que de esta manera mejora el flujo sanguíneo al corazón. La relación ventilación- compresión depende de la cantidad de reanimadores que haya. Si se está solo son 30 compresiones y 2 ventilaciones, y si son dos se realizan 15 compresiones y 2 ventilaciones. Uso de DEA: En caso de lactantes se recomienda el uso de desfibrilador manual. Si no hay desfibrilador DEA con atenuación de descarga para dosis pediátricas. Accesos vasculares: son esenciales para administrar líquidos y drogas. Si no hay un acceso endovenoso (EV) ya colocado se recomienda establecer un acceso intraóseo (IO) inmediato. Constituye una vía rápida y segura. Se puede administrar todo tipo de soluciones y drogas. Está contraindicada en huesos fracturados. Se coloca en: Tibia: 1-2 cm por debajo de la tuberosidad anterior (preferible en lactantes). Tibia: segmento distal inferior (encima del maléolo interno). Fémur: segmento distal inferior. Cresta ilíaca. El acceso venoso central proporciona un acceso más seguro a largo plazo pero requiere de personal entrenado para colocarlo. La vía endotraqueal sólo debe emplearse si no pudo establecerse una vía EV o IO. Por la vía endotraqueal puede administrarse drogas liposolubles como lidocaína, atropina, adrenalina y naloxona. Las dosis óptimas no se conocen pero la de la adrenalina es 10 veces mayor. Luego de administrar la medicación pasar 5 ml de solución salina seguido de 5 ventilaciones. Recordar que el bicarbonato de sodio y el calcio no son liposolubles y pueden lesionar la vía aérea por lo que no deben administrarse por esta vía. Alteraciones del ritmo cardiaco: en pediatría las arritmias se deben frecuentemente a hipoxemia, acidosis e hipotensión, razón por la cual es importante, primero, dirigir la atención a establecer el A-B-C correctamente. La alteración del ritmo debe tratarse como una emergencia solo si compromete el gasto cardiaco o existe colapso circulatorio. Las arritmias pueden clasificarse según su efecto sobre el pulso: Pulso rápido: taquiarritmias (taquicardia sinusal (TS), supra ventricular (TSV) y ventricular (TV). Pulso lento: bradiarritmia. Los asociados con inestabilidad cardiovascular son en su mayoría secundarios a hipoxia y acidosis o por un bloqueo AV. Pulso ausente - paro sin pulso: asistolia, fibrilación ventricular (FV), taquicardia ventricular sin pulso y actividad eléctrica sin pulso (AESP). Desfibriladores: pueden ser manuales (DEM) o automáticos (DEA) con formas de ondas monofásicas o bifásicas. Cuando se usa el manual debe tenerse en cuenta: Tamaño de las paletas: infantil (menores de 10 kg), adulto de 8-10 cm para niños de 10 kg y mayores de 1 año. Entre paleta y paleta dejar un mínimo de 3 cm. Como interface usar gel o crema de electrodos o de desfibrilador (NO utilizar gel de ECO). Posición de las paletas: hemitórax superior derecho y punta del corazón (hacia la izquierda de la tetilla sobre las costillas inferiores izquierdas). Dosis de energía: se recomienda una dosis de 2J/kg para el primer intento y 4J/kg para los intentos siguientes en un DEM. Los DEA detectan ritmos que requieren shock eléctrico: FV/TV, pero los datos para realizar una recomendación en menores de 1 año son insuficientes. Cuando se usa un DEA, en niños de 1 a 8 años, se debe utilizar un sistema de atenuación el cual disminuye la energía entregada. Paro sin pulso (ver algoritmo 1): Luego de una evaluación inicial y apoyo de A-B-C se debe verificar el tipo de ritmo que presenta. Si el paciente se encuentra en asistolia se debe comenzar con RCP y administrar adrenalina. Si el paciente se encuentra en FV/TV el tratamiento es la desfibrilación. Se comienza con 2J/kg y se continúa con 4J/kg. Si la desfibrilación es exitosa pero la FV es recurrente se administra amiodarona o lidocaína. Bradicardia (ver algoritmo 2): El tratamiento de la bradicardia dependerá de la repercusión hemodinámica. Se debe optimizar el suministro de oxígeno y la ventilación. Si a la bradicardia se asocia perfusión deficiente se inicia RCP y si aun así persiste con bradicardia sintomática administrar adrenalina, o atropina si la bradicardia es por estimulación vagal. La utilización de marcapasos transitorios puede ser de utilidad si la bradicardia se debe a un bloqueo completo, especialmente, si está asociado a cardiopatía. Taquicardia (ver algoritmo 3): Determinar el pulso. Si se palpan se debe verificar si existen signos de compromiso hemodinámico. Evaluar la duración de QRS: Si es mayor de 0,09 segundos probablemente es una TV por lo que el tratamiento es la cardioversión sincronizada (si presenta estabilidad hemodinámica) con una dosis de 0,5 a 1J/kg. Si la dosis no es efectiva se puede aumentar a 2J/kg. Si no se logra la cardioversión intentar con adenosina para determinar si es una TSV con conducción anómala. Si se fracasa con la cardioversión o si la taquicardia es recurrente se puede considerar la utilización de amiodarona. Si es menor de 0,09 segundos probablemente sea una TS o una TSV. En este último caso es tratamiento son primero las maniobras vagales y si persiste la taquicardia se administra adenosina o también se puede considerar la cardioversión sincronizada. IMPORTANTE En todas las alteraciones del ritmo recordar buscar las causas reversibles como ser: REGLA DE LAS 6H REGLA DE LAS 5T Hipovolemia Toxinas Hipoxia Trombosis Acidosis Taponamiento Hipoglucemia Traumatismo Hipotermia Neumotórax a tensión Hipocalemia/Hipercalcemia Monitorización del CO2 exhalado: En la revisión del 2010 se recomienda la monitorización continua o colorimétrica del CO 2 exhalado para confirmar la posición del tubo endotraqueal sobretodo durante los traslados así como de efectividad en la reanimación cardiopulmonar ya que valores sistemáticamente inferiores a 10-15 mmHg sugieren que los esfuerzos deberán concentrarse en mejorar las compresiones torácicas y en asegurarse que las ventilaciones no sean excesivas. ¿Qué drogas se usan en un PCR? Adrenalina a 0,01 mg/kg (0,1 ml/kg de 1:10000). La dosis se repite cada 3-5 minutos y la dosis máxima es de 1mg. Cuando se administra por el tubo endotraqueal la dosis máxima es de 10 mg. Atropina a 0,02 mg/kg/dosis. La dosis mínima es de 0,1 mg. Se puede repetir cada 5 minutos. La dosis máxima total depende de la edad: 1mg en niños, 2mg en adolescentes y 3mg en adultos. Bicarbonato de sodio: El metabolismo anaeróbico originado por una inadecuada entrega de oxígeno a los tejidos produce acidosis metabólica pero su tratamiento se basa en una adecuada ventilación y oxigenación. Si a pesar de esto persistiera la acidosis entonces sí se administra bicarbonato de sodio. NO SE DEBE ADMINISTRAR DE RUTINA EN EL PCR. Otras indicaciones son la hiperpotasemia, hipermagnesemia e intoxicación por bloqueantes de los canales de calcio y antidepresivos tricíclicos. Calcio: no tiene uso terapéutico en el PCR, solo en casos especiales como ser hipocalcemia constatada, hiperpotasemia, hipermagnesemia e intoxicación por bloqueantes de canales de calcio. Glucosa: hipoglucemia. Magnesio: tiene indicación en la hipomagnesemia sintomática y en la torsión de punta (FV). Fluidos: se debe controlar cuidadosamente la infusión de fluidos para no sobrecargar al corazón. Cuidados post-reanimación. Luego de una reanimación hay que preservar: SNC: prevenir las lesiones cerebrales y para esto no se debe hiperventilar de rutina; llevar al paciente a la hipotermia por 12 a 24 hs (solo en estado de coma) y tratar las convulsiones. Corazón: es común que quede con disfunción por lo tanto se necesitaran drogas vasoactivas. Riñón: evitar las drogas nefrotóxicas y ajustar la dosis de medicamentos a la función renal. Glucemia: tanto la hiperglucemia como la hipoglucemia tienen mal pronóstico, razón por la cual medir siempre la glucemia. Respiratorio: mantener la normocapnia y la oxigenación. Conclusión: El PCR en pediatría puede prevenirse. Recordar la secuencia CAB en lugar de ABC. No hiperventilar y permitir que el tórax se expanda luego de cada compresión. La palpación del pulso no debe demorar más de 10 segundos. Si no se lograr palpar comenzar con las compresiones torácicas. Revalorar el pulso luego de 2 minutos de reanimación. Establecer un acceso IO inmediato si no se cuenta con una vía endovenoso. Las arritmias se deben más frecuentemente a Hipoxemia, acidosis e hipotensión, por lo tanto siempre, primero, hay que dirigir la atención el A-B-C Una aceptable evolución neurológica pos-RCP NO avalan una reanimación más allá de los 50 minutos. Los objetivos luego de la reanimación son preservar la función cerebral y evitar una lesión orgánica secundaria. Recomendaciones médico-legales: Cada vez que un paciente pediátrico ha presentado un paro cardiorrespiratorio (PCR) sin respuesta a las maniobras de reanimación cardiopulmonar (RCP), o si aun habiendo respondido a estas últimas ha quedado con secuelas neurológicas, siempre está presente la posibilidad de que los padres del menor posteriormente cuestionen si la atención médica en aquel momento fue acorde a las circunstancias. En este contexto, una historia clínica (HC) mal confeccionada puede generar la errónea impresión de que lo actuado por el médico en aquella oportunidad fue incorrecto o insuficiente, aunque el profesional realmente se haya manejado acorde a las buenas prácticas médicas. Ante un eventual cuestionamiento por supuesta mala praxis, tales defectos en la HC suelen repercutir desfavorablemente, tanto para el profesional tratante como para la institución en donde fue atendido el paciente. Las siguientes son algunas recomendaciones a tener en cuenta al momento de registrar en la HC la atención médica brindada ante un PCR y también se mencionan otros aspectos en relación al tema: Al momento de dejar constancia en la HC de todo lo actuado en cuanto al PCR y las maniobras de RCP, los médicos suelen escribir “…se inician maniobras de reanimación básica y avanzada”. En algunas oportunidades esto ha sido considerado insuficiente por parte de los peritos y jueces para demostrar que se actuó diligentemente. Cada vez es más frecuente observar que en los juicios por supuesta mala praxis se cuestione si al momento del PCR los médicos actuaron lo suficientemente rápido y si las maniobras de reanimación fueron las adecuadas. De la lectura de la HC debe desprenderse que las maniobras de RCP fueron llevadas a cabo en correcto tiempo y forma. Por lo tanto, una vez finalizada la RCP e independientemente del resultado, el profesional debería dedicar un tiempo razonable para registrar detalladamente en la HC cada uno de los tratamientos instaurados y las respuestas obtenidas. Es conveniente describir cuales fueron los patrones electrocardiográficos que presentó el paciente durante la reanimación y cuál fue la conducta medica al respecto. A los fines de poder demostrar que las maniobras de RCP fueron realizadas durante un tiempo suficiente, es fundamental dejar registrado el horario en que se iniciaron y finalizaron las mismas. En aquellos casos en que algún procedimiento durante la reanimación haya sido dificultoso (Ej. Intubación orotraqueal, accesos vasculares, etc.), deberá consensuarse con enfermería el modo de registrarlo en la HC, evitando en la medida de lo posible comentarios o detalles innecesarios (Ej. Es preferible escribir “intubación dificultosa” en lugar de describir cuantos fueron los intentos fallidos). Si el paciente fallece y el médico considera que se trata de una muerte de causa violenta (Ej. traumática, homicidio, intoxicación, etc.) o de causa dudosa (se desconocen las circunstancias que desencadenaron el paro cardiorrespiratorio y la muerte), el profesional deberá realizar la correspondiente intervención policial. En estos contextos el médico no debería confeccionar el certificado de defunción. Una vez hecha la denuncia policial será el médico forense quien complete dicho certificado. Si el paciente respondió a las maniobras de RCP pero el médico igualmente tiene la sospecha de que la causa del paro cardiorrespiratorio puede ser considerada como “violenta” o “dudosa”, igualmente deberá solicitar la intervención policial y notificar el caso al Consejo de Protección de los Derechos del Niño y Adolescente (en capital federal) o a la Subsecretaria de la Niñez (en Pcia. BsAs). Cabe recordar que el médico no está obligado a investigar lo sucedido ni a tener certeza de los hechos. Su obligación es tan solo la de realizar la denuncia a las autoridades correspondientes si “sospecha” lo mencionado anteriormente. En aquellos casos en que dada la enfermedad de base y el pronóstico del menor, los profesionales médicos y los padres han decidido en común acuerdo que no se realizaran maniobras de reanimación ante la ocurrencia de un paro cardiorrespiratorio, dicha decisión consensuada debe quedar claramente registrada en la HC (con la firma del médico tratante y la de los padres). La orden de “No Reanimar” debe figurar claramente en la HC y debe ser comunicada a todos los médicos del sector. Siempre deben quedar plasmados en la HC cuales han sido los fundamentos médicos por los cuales se ha tomado la decisión de no reanimar. Bibliografía: Archivo Argentino de Pediatria 2006; 104(5):461-469. American Heart Association 2005 International consensus conference on cardiopulmonary resuscitation and emergency cardiovascular care science with treatament recommendations. Part6: Pediatric basic and advanced life support. Circulation 2005; 112(suppl):III 73-III90. American Heart Association 2005 International consensus conference on cardiopulmonary resuscitation and emergency cardiovascular care science with treatament recommendations. Part.1:Pediatric basic and advanced life support. Circulation 2005; 112(suppl):IV 156-IV166. American Heart Association 2005 International consensus conference on cardiopulmonary resuscitation and emergency cardiovascular care science with treatament recommendations. Part. 2: Pediatric basic and advanced life support. Circulation 2005; 112(suppl):IV 157-IV185. American Heart Association 2005 International consensus conference on cardiopulmonary resuscitation and emergency cardiovascular care science with treatament recommendations. Part. 3: Defibrilation. Circulation 2005; 112(suppl 1):III 13- III24. American Heart Association 2010 International consensus conference on cardiopulmonary resuscitation and emergency cardiovascular care science with treatament recommendations. Part. 3: Defibrilation. Circulation 2005; 112(suppl 1):III 13- III24. Kleinman ME, de Caen AR, Chameides L, Atkins DL, Berg RA, Berg MD, Bhanji F, Biarent D, Bingham R, Coovadia AH, Hazinski MF, Hickey RW, Nadkarni VM, Reis AG, RodriguezNunez A, Tibballs J, Zaritsky AL, Zideman D; Pediatric Basic and Advanced Life Support Chapter Collaborators. Part. 10: pediatric basic and advanced life support: 2010 International Consensus on Cardiopulmonary Resuscitation and Emergency Cardiovascular Care Science With Treatment Recommendations. Circulation. 2010 Oct 19;122 (16 Suppl 2):S466-515. Manual de Emergencias y cuidados críticos en pediatría (SAP 2009).