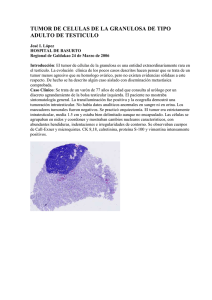
TEMA 26: Lesiones de los tejidos conjuntivos - Eusalud
Anuncio

R. Dominguez-Monpell Mico TEMA 26: Lesiones de los tejidos conjuntivos Febrero de 2008 298 Lesiones del tejido broso Hiperplasias Hiperplasia brosa focal Fibroma osicante periférico Granuloma periférico de células gigantes Hiperplasia brosa y papilar inamatorias Gingivitis hiperplásica Fibromatosis gingival hereditaria Hiperplasia gingival inducida por fármacos Proliferaciones indeterminadas Fibromatosis / Fibroma desmoplásico Fascitis nodular Histocitoma broso benigno Neoplasias malignas Fibrosarcoma Histocitoma Fibroso maligno Lesiones del tejido nervioso Hiperplasias Neuroma traumático Hamartomas Síndrome de neoplasia endocrina múltiple Neoplasias benignas Neurilemoma; Neurobroma Tumores de células granulares Neoplasias malignas Neurosarcoma Lesiones del tejido muscular Neoplasias Leimioma Rabdomiosarcoma Lesiones del tejido adiposos Neoplasias Lipoma Liposarcoma Lesiones del tejido vascular Hiperplasia: Granuloma piógeno Neoplasias hamartomatosas, benignas y malignas Hemangioma Linfangioma Angiosarcoma Sarcoma de Kaposi Para comenzar a tratar el tema de lesiones de los tejidos conjuntivos, es imprescindible conocer cúal es la morfología, estructura y función de estos tipos de tejidos. Para ello, comenzaremos con una breve introducción acerca de los mismos. GENERALIDADES DEL TEJIDO CONJUNTIVO - Concepto: El "tejido conjuntivo", o también llamado "tejido conectivo", es un conjunto de tejidos que comparten un origen común a partir de una de las tres capas embrionarias llamada mesodermo. El tejido conjuntivo además de ser el medio a través del que se distribuyen estructuras vásculonerviosas, se encarga del sostén e integración sistémica del organismo, participando en la cohesión o separación de los diferentes elementos tisulares que componen los órganos y sistemas. 299 - Componentes: Como todo tejido, está constituido por componentes extracelulares, conocidos como matriz extracelular, compuesta por: Sustancia fundamental : La sustancia fundamental es un material de consistencia gelatinosa, en el que están inmersas las células y las bras tisulares y otros componentes en solución. La sustancia fundamental está formada por proteínas y glucosaminoglucanos (GAGs) asociados (proteoglicanos); de esta composición dependen sus características físico-químicas. Fibras : Las bras que componen la matriz intercelular pueden ser de varios tipos: Fibras colágenas : Las bras colágenas se encuentran en todo tipo de tejido conjuntivo, en particular en los tendones, ligamentos y fascias. La función de las mismas es la de resistir estiramientos. Fibras elásticas : Las bras elásticas están compuestas por dos tipos de proteínas: la elastina y la brilina. Son bras más delgadas que las bras colágenas y abundan en tejidos conectivos laxos. Son extremadamente elásticas y están adaptadas al estiramiento, pues pueden incrementar hasta 1,5 veces su longitud frente a la tracción y volver a su posición normal. Microbrillas La brilina es una glucoproteína brilar asociada especialmente a las bras elásticas y abundante en la lámina basal de los epitelios. Células: Las células del tejido conjuntivo son esencialmente jas e inmóviles (células sésiles), aunque algunas de ellas son levemente móviles (células libres). Células sésiles: Células mesenquimales : características del estado embrionario. Fibroblastos, llamados brocitos en su estado inactivo. Adipocitos o células adiposas : células que almacenan grasa. Estas células no pueden ejecutar la mitosis. Macrófagos : fagocitos de primera línea. También llamados histiocitos. Células libres : Mastocitos : se encuentran en la mayoría del tejido conjuntivo, su función es básicamente secretora, en particular de histamina y heparina (anticoagulante). Células plasmáticas : presente en el tracto digestivo. Su función es la de secretar anticuerpos, especialmente IgG, al torrente sanguíneo en respuesta a una infección bacteriana. Células reticulares : Participan junto con las bras reticulares en glándulas y el sistema linfoide. Glóbulos blancos o leucocitos : componentes celulares del sistema inmune. - Tipos de tejido conjuntivo: Tejido conjuntivo no especializado: Tejido conjuntivo laxo : La presencia de células y componentes extracelulares de la matriz está en mayor proporción con respecto a los componentes brilares. Tejido conjuntivo mucoso o gelatinoso. Tejido conjuntivo reticular. Tejido mesenquimal. Tejido conjuntivo denso o Tejido conjuntivo denso regular. Tejido conjuntivo denso irregula r. Tejidos conjuntivos especializados: Tejido adiposo : Se encarga de la acumulación de lípidos en su citoplasma gracias a los adipocitos. Las funciones de este tipo de tejido son metabóli- 300 cas y mecánicas, sirviendo como amortiguador, protegiendo y manteniendo en su lugar los órganos internos y estructuras más externas. Tejido adiposo blanco (unilocular): Se encarga de almacenar grasa en estado líquido, compuesta fundamentalmente por triglicéridos. Funciones: formación de grasas, almacén de reservas nutritivas, aislante del frío y del calor, Tejido adiposo marrón (multilocular): abundante en el feto y los primeros meses de vida. El color marrón se debe al elevado número de mitocondrias. Funciones: producción de calor. Tejido cartilaginoso : A las células que lo conforman se les denominan condorcitos. Funciones: permitir los movimientos de la articulación de la rodilla, acomodación de las supercies de los cóndilos femorales a las cavidades glenoideas de la tibia, amortiguación de los golpes del caminar y los saltos, prevención del desgaste por rozamiento y por deformación. Tipos: Cartílago hialino : de color blanquecino azuloso es el más abundante del cuerpo. Es avascular y se nutre a partir del líquido sinovial. De pocas bras, forma el esqueleto fetal. Cartílago broso o brocartílago : rico en bras elásticas. Forma el pabellón de la oreja y la epiglotis. Cartílago elástico : amarillento. Posee mayor exibilidad y mayor número de bras que el hialino. Tejido óseo : Constituyente principal de los huesos en los vertebrados. Se caracteriza por su rigidez y su gran resistencia tanto a la tracción como a la compresión. Compuesto por: Matriz ósea y Sustancia fundamental. Colágeno. Mineral óseo. Células del hueso: Células osteoprogenitoras. Osteoblastos. Osteocitos. Osteoclastos. Tipos de tejido óseo: Hueso esponjoso : formado por espacios vacíos o tabiques. De forma reticular (red), en cuyas cavidades se encuentra la médula ósea. Hueso compacto : cuyos componentes están muy fusionados dando aspecto duro y uniforme al hueso. Abundante en huesos largos. Tejido hematopoyético : tipo de tejido conjuntivo especializado en la producción de las células de la sangre mediante un proceso llamado hematopoyesis. El tejido hematopoyético junto con el tejido adiposo, son los principales componentes tisulares de la médula ósea. Dependiendo de los criterios histológicos usados para la clasicación de los tejidos, la sangre es considerada a grandes rasgos de dos formas diferentes. Agrupada por algunos como un tipo especializado de tejido conectivo cuya matriz es líquida (Plasma sanguíneo); otros entienden la sangre como un tejido básico más, elevando a cinco el número de tejidos primordiales: tejidos epitelial, conectivo, sanguíneo, muscular, y nervioso. Tejido sanguíneo (sangre): Como todo tejido, la sangre se compone de células y componentes extracelulares (su matriz extracelular), estas dos fracciones tisulares vienen representadas por: Elementos form es (o elementos gurados): elementos semisólidos y particulados representados por células (glóbulos blancos o leucocitos) y componentes derivados de células (eritrocitos y plaquetas). Plasma sanguíneo : uidos traslúcido y amarillento que representa la matriz extracelular líquida en la que están suspendidos los elementos formes. Los tejidos muscular y nervioso no se consideran, realmente, dentro de la clasicación de tipos de tejido conjuntivo. A pesar de ello, estos tejidos albergan en su estructura tejido conjuntivo. Es por este motivo, por el que va a ser tema de estudio en este trabajo. 301 LESIONES TEJIDOS CONJUNTIVOS Lesiones del tejido broso Hiperplasias La hiperplasia es el aumento de tamaño de un órgano o de un tejido, provocado debido a que sus células han aumentado en número. Puede producirse en los tejidos cuyas células se pueden multiplicar. Hiperplasia brosa local : Se trata de una neoplasia mesenquimática benigna que aparece con mucha frecuencia en la cavidad bucal. Surge como respuesta del tejido conjuntivo a una agresión constante. También llamado broma por irritación o bien, cicatriz hiperplásica. A continuación veremos un caso de hiperplasia brosa local en cavidad bucal: Caso no 1 : Paciente de 64 años, femenina. Acude a consulta odontológica por presentar una lesión de gran tamaño ubicada en el reborde anterosuperior, acompañado de leve dolor a la masticación y desestabilización de la prótesis. Reere ser portadora de prótesis desde hace más de quince años, y niega descansar la prótesis para dormir. Se realizó examen clínico, exámenes complementarios, biopsia de la lesión y posterior estudio histopatológico. En el examen clínico bucal se observa una lesión tumoral ovoide, pediculada, de aproximadamente 5 cm de largo, de coloración similar al de la mucosa bucal. Una vez evaluada la anamnesis y el examen clínico de la paciente se planteó el diagnóstico provisional de broma. En el estudio histopatológico se observó un epitelio estraticado escamoso de espesor variable. Inmediatamente subyacente, se nota un tejido conjuntivo broso denso con abundantes bras colágenas entremezcladas con broblastos, brocitos y espacios vasculares de pequeño tamaño. A raíz de este estudio se concluyó que se trataba de un broma traumático de grandes dimensiones. Se realizó la eliminación de la lesión a través de una biopsia escisional, previa anestesia para la analgesia y vasoconstricción del tejido. Se indicó reemplazo de la prótesis y después de 7 meses no presentó recidiva. Como conclusión de este tipo de hiperplasia, podremos decir, que es una de las lesiones más frecuente en la cavidad bucal, como consecuencia de un sometimiento constante a diferentes tipos de traumas crónicos, como son la masticación, la ingestión de alimentos, cepillado bucal, presencia de prótesis y restauraciones, entre otras. Suele aparecer a cualquier edad, sin predilección por sexo, localizándose con mayor frecuencia en aquellas zonas de la cavidad bucal que están más propensas a sufrir traumas, como: paladar, lengua y mejilla. Se caracteriza por presentar una coloración de normal a pálida, de base sésil (Unido por una base, conectado permanentemente o pediculada, supercie lisa, lobulada o ulcerada y generalmente no excede los 2 cm de diámetro. Fibroma osicante periférico : el broma osicante periférico es una proliferación brosa reactiva, originada probablemente a partir de periostio o ligamento periodontal. Dado que el periostio y el ligamento peridontal contienen células que sintetizan hueso y cemento, dicha proliferación incluye células con potencial osteógeno. Estas lesiones se relacionan con otras tumoraciones gingivales reactivas, ya que se considera que la irritación juega un papel importante en su etiología. Clínica : Esta lesión reactiva es más frecuente en mujeres y tiende a producirse durante la edad fértil, especialmente en la tercera y cuarta décadas. No suele aparecer en niños ni ancianos. El broma osicante periférico es un épulis que nace de las papilar interdentales, aunque a veces se ha observado que nace de la encía ja facial o lingual. La masa se origina, invariablemente, a partir del ligamento periodontal, donde se cree que un irritante estimula los broblastos del ligamento peri- 302 odontal, que también poseen potencial osteógeno y cementógeno. La mucosa que recubre la masa puede ser lisa y de coloración normal o presentar focos de ulceración supercial. Son difíciles del palpar y se hallan jos a los tejidos subyacentes. Las radiografías dentales descubrirán a menudo radiopacidades dentro de la tumoración de partes blandas. Histopatología : Dentro del tejido conjuntivo existen láminas difusas de broblastos con núcleos monomorfos redondeados. El aspecto general es de hipercelularidad, con el componente colágeno parcialmente hialinizado. No posee cápsula verdadera; las zonas hipercelulares se funde imperceptiblemente con el tejido broso maduro y el tejido de granulación circundantes. En algunas áreas focales se pueden identicar depósitos osteoides y aunque algunos pueden contener lagunas con núcleos osteocitarios, otros son acelulares. Raramente se observan trabéculas óseas maduras. El componente hipercelular suele extenderse al ligamento periodontal. Tratamiento : El broma osicante periférico debe ser extirpado, incluyendo el ligamento periodontal. Se recomienda alisado radicular meticuloso para eliminar irritantes atrapados en el surco. Granuloma periférico de células gigantes : El granuloma periférico de células gigantes (GPCG), también conocido como granuloma de células gigantes, épulis de células gigantes, granuloma periférico reparativo de células gigantes, es una lesión de tejido blando no neoplásica ocasionada por una reacción hiperplásica a consecuencia de un traumatismo o inamación. Clínica : Existen dos factores primordiales en su génesis, interactuando ambos de forma conjunta: (1) irritantes locales (sarro, gingivitis, obturaciones desbordantes, etc.) y (2) efecto hormonal (hiperestrogenismo y embarazo). Se presenta exclusivamente en los tejidos gingivales, su localización más frecuente suele ser en zonas posteriores de arcadas dentarias, aunque también puede aparecer en sectores anteriores y en el reborde alveolar edéntulo. Se puede ver en individuos jóvenes, aunque también en otros grupos, presentando dos picos de máxima incidencia, uno durante el período de dentición mixta y otro durante la tercera y quinta década de la vida; es más frecuente en el sexo femenino que el masculino en una proporción de 2:1 y el maxilar inferior suele estar más afectado que el superior. Se presenta como un nódulo focal sésil de color rojo-azulado en la encía. Las lesiones pueden aumentar de tamaño, alcanzando algunas 2 cms. Suelen ser exofísticas y abarcar uno o más dientes, extendiéndose mediante penetración de la membrana periodontal. A veces se originan en el periostio que cubre las áreas edéntulas. Debido a su abundante vascularización es por lo que en ocasiones presenta una tendencia fácil al sangrado. Pudiendo en ocasiones el paciente referir ligeras molestias a la palpación Tiene un gran potencial de crecimiento y puede causar aumento de la movilidad dentaria y pérdida nal del diente, debido a la presión ejercida por su evolución. En algunas ocasiones su volumen puede alcanzar el plano oclusal del paciente y quedar las supercies dentarias impresas en la misma. Histopatológicamente, está constituido por nódulos de células gigantes multinucleadas en un fondo de células mononucleares y eritrocitos extravasados. Los nódulos están rodeados por bandas de estroma de tejido conjuntivo broso que contienen pequeños espacios sinusoidales, especialmente en la periferia. La mayoría de las veces se procede a un legrado quirúrgico minucioso exponiendo las paredes óseas. Terapia mecánica periodontal amplia y técnica de higiene bucal para evitar recidiva. Hiperplasia papilar inamatoria : Nódulos pequeños múltiples consistenentes en una proliferación de tejido conjuntivo broso con inamación crónica asociada, situados bajo prótesis mal ajustadas. Algunas prótesis maxilares ojas y mal ajustadas desencadenarán una respuesta hiperplásica del tejido de la bóveda palatina. Esta respuesta es aún más intensa si la prótesis se ha realizado con la técnica denominada descarga de alivio palatino, que ejerce una presión negativa sobre el paladar. El tejido palatino 303 responde produciendo numerosas y pequeñas áreas de hiperplasia brosa focal eritematosa cuya supercie recuerda a la de un papiloma. Clínica : La hiperplasia papilar inamatoria afecta sólo a la bóveda del paladar y raramente progresa hacia la cresta alveolar. Ésta es una observación clínica importante, ya que el carcinoma verrucoso, una proliferación epitelial agresiva, suele afectar a la cresta alveolar y al vestíbulo, y puede extenderse al paladar, remedando una hiperplasia papilar. La hiperplasia papilar inamatoria suele aparecer bajo prótesis totales, pero a veces surge bajo la cobertura palatina de prótesis parciales. Los nódulos hiperplásicos tienen habitualmente un diámetro de 3 a 4 mm, formando un patrón en "empedrado" que recuerda a un campo de hongos rojizos concluyentes. Al explorar con un instrumento dental se observa que cada pólipo se inserta por separado. Histopatología : Los cortes histológicos presentan un evidente aspecto polipoide, con múltiples nódulos redondeados y lisos, recubiertos por epitelio plano. En la zona de conuencia de las bases de dos proyecciones papilares, el epitelio suele mostrar intensa hiperplasia y acantosis con crestas interpupilares alongadas y anastomosadas (hiperplasia seudoepiteliomatosa). Las células epiteliales no muestran rasgos citológicos atípicos. La respuesta hiperplásica no se limita al tejido conjuntivo, sino que afecta también al epitelio que lo recubre. Las proyecciones polipoides son sostenidas por un núcleo denso de tejido conjuntivo broso surcado por capilares. Por todo el tejido conjuntivo existen dispersas células inamatorias mononucleares. El componente inamatorio es muy variable, pudiendo ser mínimo en algunos casos. Tratamiento : El tejido hiperplásico debe ser eliminado antes de realizar una nueva prótesis maxilar parcial o total. La extirpación de dicho tejido puede realizarse con un bisturí, una fresa montad sobre un instrumento rotatorio, electrocoagulación o cirugía láser. Gingivitis hiperplásica : Hiperplasia brosa focal o generalizada de la encía marginal con respuesta inamatoria asociada. Aunque las encías pueden estar edematosas y algo tumefactas en la gingivitis crónica y en la enfermedad periodontal, rara vez crecen exageradamente. Cuando esto ocurre hablamos de gingivitis hiperplásica, entidad que representa una respuesta hiperplásica brosa e inamatoria exuberante, generalmente ante la presencia de concreciones y placa, intensicada a menudo por la situación hormonal del paciente. Clínica : Este tipo de gingivitis afecta más a mujeres, sobre todo durante la pubertad y la gestación (gingivitis puberal y gingivitis gestacional). Conceptualmente se postula que la gingivitis hiperplásica representa una hiperplasia brosa excesiva con inltración de células inamatorias, en respuesta al aumento de estrógenos y otros metabolitos hormonales. El aumento de tamaño se centra en las pailas interdentales, donde el tejido puede ser esponjoso y eritematoso, con tendencia a sangrar ante la mínima agresión. Histopatología : El epitelio de supercie muestra paraqueratosis con acantosis marcada e hiperplasia epitelial, caracterizada por crestas interpapilares alongadas y anastomóticas. Es frecuente la transmigración de neutrólos al epitelio. El tejido conjuntivo submucoso está representado, en las zonas afectas, por un tejido conjuntivo broso muy vascularizado de aspecto anodino. En este tejido existen células inamatorias mononucleares diseminadas, principalmente células plasmáticas y linfocitos. El aumento de tamaño clínico se debe tanto a la hiperplasia brosa como al inltrado de células inamatorias mononucleares. Tratamiento : La prolaxis dental con raspado y pulido puede producir cierto alivio, sin embargo, las encías bróticas no suelen recuperar un contorno totalmente normal. Los intentos de extirpar quirúrgicamente el tejido sobrante irán seguidos de recidivas mientras se mantenga la inuencia hormonal. Hasta después del parto no debe realizarse tratamiento denitivo de la gingivitis gestacional. Todo aumento de tamaño persistente que produzca alteraciones funcionales debe ser tratado con gingivoplastia Fibromatosis gingival hereditaria : forma hereditaria de hiperplasia gin- 304 gival generalizada cuya forma autonómica dominante puede asociarse con hipertricosis, deformidades craneofaciales, epilepsia y retraso mental. La hiperplasia gingival difusa puede aparecer como una enfermedad hereditaria. Aunque no se conoce el mecanismo exacto de esta enfermedad, parece limitarse a los broblastos localizados en la encía. La respuesta hiperplásica no involucra al ligamento periodontal y es periférica respecto al hueso alveolar, afectando a la encía ja. Parecen existir al menos dos patrones hereditarios, autosómicos dominantes y autonómico recesivo. Se han identicado las secuencias del ADN afectado. Clínica : La encía aumenta llamativamente de tamaño, pudiendo cubrir las coronas dentales. La forma autonómica dominante se asocia con mayor frecuencia con hipertricosis y otros defectos, como distroa corneal, deformidades craneofaciales, defectos ungueales y sordera. En las formas que afectan a los niños puede existir a veces epilepsia y retraso mental. En la forma autonómica recesiva se han observado anomalías faciales e hipertelorismo, aunque la mayoría de las formas no presentan otro defecto que el aumento de tamaño de las encías. Se ha observado consanguinidad en las formas recesivas de la enfermedad. En la mayoría de los pacientes el crecimiento gingival comienza durante la pubertad y aumenta progresivamente, afectando a la papila interdental y a la encía insertada. Pueden afectarse las encías linguales y labiales. Clínicamente la encía es bulbosa, rme y dura, aunque suele mantener su color normal. No existe predilección por ningún sexo. El aumento del tamaño gingival suele ser mínimo, aunque puede ser brótico y masivo, cubriendo las coronas de los dientes. La erupción dental es normal. Histopatología : El epitelio supercial muestra crestas interpupilares nas y alargadas. El tejido conjuntivo broso está muy colagenizado, con broblastos fusiformes maduros dispersos. Existe un número signicativo de mastocitos, asociados con la proliferación broblástica. Hay una ausencia casi total de células inamatorias. La reacción tisular suele ser indistinguible de otras formas de bromatosis gingival, incluidas las asociadas con fármacos, que trataremos en el siguiente punto. Tratamiento : La gingivectomía es el tratamiento de elección en pacientes en los que las encías crecen masivamente y cubren las coronas. Tras la cirugía el tejido suele proliferar de nuevo pero tarda muchos meses e incluso años en alcanzar el tamaño masivo observado en los pacientes que desarrollan formas graves de la enfermedad. Una mejor higiene oral no parece inuir sobre el grado de hiperplasia. Hiperplasia gingival inducida por fármacos : Aumento generalizado del componente broso de las encías en pacientes que han consumido durante largo tiempo fenitoína, ciclosporina o nifedipina. Los tres agentes farmacológicos que con mayor frecuencia inuyen sobre la proliferación de los broblastos gingivales son fenitoína, ciclosporina y nifedipino, un bloqueante de los canales de calcio. La existencia de placa dental crónica e irritación gingival parecen aumentar la gravedad de la hiperplasia. Clínica: Las proliferaciones gingivales observadas con fenitoína y nifedipino son clínicamente similares. Tienden a comenzar en la zona interdental, afectando a la papila, y aumentan progresivamente hasta tapar la corona. Clínicamente, el crecimiento es difuso y rme. Los cambios inamatorios son variables y la proliferación parece más grave en pacientes que no mantienen una buena higiene oral. La ciclosporina se administra con frecuencia como inmunosupresor en pacientes transplantados. La hiperplasia inducida por este fármaco suele ser menos grave que la observada con fenitoína y nifedipino. Las encías pueden adquirir un aspecto multinodular o papilar. En la mayoría de los casos la hiperplasia gingival inducida poro fármacos se hace evidente durante el primer año de administración del fármaco. Al progresar el crecimiento gingival, se forma seudobolsillos periodontales alrededor de las coronas dentales. La enfermedad 305 asociada a fenitoína y nifedipino afecta sólo a las encías. En el caso de la ciclosporina se ha observado brosis en otros sistemas y órganos, como el retroperitoneo y los riñones Histología: Las características microscópicas de la hiperplasia gingival inducida por fármacos son similares a las observadas en la bromatosis gingival hereditaria. El epitelio está adelgazado y las crestas interpupilares están muy alargadas y anadas, mostrando anastomosis entre sí. El tejido conjuntivo está formado por densas bras de colágeno maduro, con broblastos fusiformes muy dispersos. El inltrado inamatorio es variable, dependiendo habitualmente de la higiene oral del paciente. Tratamiento : La mayoría de los pacientes no pueden suspender su medicación, por lo que debe realizarse tratamiento local. A menudo son necesarias la gingivectomía y gingivoplastia, por motivos funcionales y estéticos. Los cambios bróticos reaparecerán lentamente. Dado que la tasa de recurrencia se acelera si se acumulan placa y concreciones, son imprescindibles una prolaxis dental regular y estrictos cuidados diarios. Proliferaciones indeterminadas Fibromatosis/Fibroma desmoplásico: FIBROMATOSIS : Trastorno en el cual se desarrollan varios bromas. Los bromas son tumores (por lo general benignos) que afectan el tejido conjuntivo. En este tipo de proliferación (indeterminada) podríamos incluir desde una cicatriz queloidea postinamatoria, hasta brosis no neoplásicas. También la bromatosis (agresiva) se conoce con el nombre de tumores desmoides. Esta lesión benigna, rara, con alto riesgo de recurrencia no es considerada una neoplasia y no metastatiza. Se origina en el tejido conectivo de soporte y en las aponeurosis del músculo esquelético, por lo que se le ha dado el sinónimo de bromatosis músculoaponeurótica. Generalmente aparece como un tumor solitario y puede estar en relación con el Síndrome de Gardner. Las investigaciones sobre su etiología han dado muy pocos conocimientos y aún se considera un enigma. Algunos estudios sugieren la posibilidad de algún defecto genético. Otras correlaciones apoyan el posible papel del traumatismo y la estimulación estrogénica como causas de esta lesión. A simple vista la bromatosis agresiva parece rme y fuertemente colagenizada; inltra a los músculos, tendones, cápsulas articulares, tejido celular subcutáneo y muy raramente invade hueso. Histológicamente semeja un brosarcoma de bajo grado, por lo que se puede decir que tiene gran importancia su diferenciación con los sarcomas. La bromatosis agresiva puede alcanzar dimensiones considerables y con frecuencia restringe el movimiento articular. La agresividad es similar a la de un brosarcoma maligno, por esta razón algunos expertos opinan que la bromatosis agresiva puede ser un brosarcoma de bajo grado que ha perdido su potencial de dar metástasis, mientras que otros plantean que la diseminación metastásica de esta entidad debe ser interpretada como una confusión con un sarcoma de bajo grado. Según un estudio realizado a trece pacientes se concluyo que la edad más frecuente fue entre los 11 y 20 años de edad, aunque, por lo general, puede ocurrir en cualquier etapa de la vida. Se encontró una mayor incidencia en el sexo masculino. Las regiones del tobillo y el pie fueron las más afectadas. Se tuvo que hacer dos amputaciones y con el resto se procedió a la resección. Además, el tratamiento quirúrgico se asoció con quimioterapia y radiaciones en la mayoría de los casos para evitar la recurrencia. De forma general se obtuvieron resultados satisfactorios, el mayor número de los pacientes evolucionó hacia la recuperación. FIBROMA DESMOPLÁSICO : El broblastoma desmoplásico (también llamado broma colagenoso), descrito por Evans en 1995, es una lesión 306 benigna de partes blandas que presenta células fusiformes y estrelladas en un estroma mixoide con zonas de colágeno maduro. Algunos autores consideran esta lesión de naturaleza neoplásica y otros reactiva. La histología muestra una lesión bien delimitada, sin cápsula denida, de baja densidad celular, constituida por elementos fusiformes y estrellados de hábito miobroblástico inmersos en una matriz bromixoide, que presenta áreas más densas con haces de colágeno maduro en la periferia de la lesión. No se observan mitosis. La vascularización es escasa y no existe necrosis Caso clínico : Niña de 3 años de edad, con historia de aumento de volumen de 6 meses de evolución en zona de hueso mandibular del lado derecho. Se procedió a la resección quirúrgica, bajo anestesia general, y a la reconstrucción mandibular simultáneamente. Como hemos mencionado anteriormente, se trata de un tumor benigno poco común que, en este caso, ha afectado a la región maxilofacial, denominado broma desmoplásico. Como sabemos se suele presentar en individuos menores de 30 años, y no existe predominio de sexo. La mandíbula ocupa el cuarto lugar de frecuencia de afectación ósea, siendo la región donde ha habido más casos la zona de los molares (ángulo y rama ascendente). El broma desmoplásico de mandíbula tiene la misma presentación que en los huesos largos. La cresta iliaca es la mayor fuente de injerto óseo utilizada en cirugía maxilofacial, tanto de hueso esponjoso como de hueso corticoesponjoso. Al examen físico se observa asimetría de tercio inferior facial por aumento de volumen y área de enrojecimiento en zona de ángulo y rama mandibular del lado derecho, de consistencia dura, sin dolor espontáneo o a la palpación. Al examen intraoral se observa un abombamiento de tablas bucal y lingual en la zona postero-lateral. La mucosa es de color normal. Las funciones de masticación, fonación y deglución conservadas. Caries en dientes temporales y gingivitis leve. Los estudios por imágenes revelan: hueso cortical bucal y lingual mandibular adelgazados, expansivos, con áreas hipodensas o radio lúcidas interrumpidas, extendiéndose al tejido blando circundante. Piezas dentarias temporarias y gérmenes permanentes sin reabsorción. Tras el estudio histopatológico se diagnósticó de broma desmoplásico. El tratamiento de elección fue la resección quirúrgica de todo el tumor, y reconstrucción mandibular con injerto de hueso (procedente de cresta ilíaca izquierda). La paciente tuvo una muy buena evolución tanto funcional como estética. Diecisiete meses después no ha habido recidiva. Fascitis nodular Esta lesión es una proliferación de broblastos no neoplásica que la mayoría de los casos se dan en el adulto joven. La lesión se caracteriza por el crecimiento rápido, y el paciente puede o no tener dolor por encima de la masa. La situación más común es en las extremidades superiores. Hay tres tipos de fascitis nodular: hipodérmica, intramuscular, y fascial. Histológicamente, la lesión puede confundirse con un sarcoma debido a su hipercelularidad consistente en broblastos proliferantes, muchas veces en un estroma mixoide con un cuadro con predominio vascular, células grotescas y abundante actividad mitótica. La escisión con un margen marginal es suciente para el tratamiento, y la repetición es rara. Caso clínico : Paciente femenina de 16 años de edad. Reere un aumento de volumen en la cara lateral de la cadera derecha, que, con el tiempo, fue creciendo, y haciéndose doloroso. Al examen físico de la cadera, se observa una tumoración de aproximadamente 20 cm de diámetro, dura, adherida a planos, dolorosa a la palapación. No hay cambios con respecto a la coloración, ni a la temperatura. Exámenes complementarios: Exámenes de hemoglobina, eritrosedimentación, serología, VIH, leucograma, radiografías de pelvis ósea, ultrasonido diagnóstico, gammagrafía ósea A raíz de la historia clínica y de los exámenes tanto, físico como complementarios se le diagnosticó de fascitis nodular. Tratamiento : exéresis o extirpación Una vez realizada la resección quirúrgica 307 se procedió a un análisis anátomo-patológico, a raíz del cual se hicieron dos descripciones tanto macroscópica como microscópica. Descripción macroscópica : pieza quirúrgica de aspecto arriñonado, supercie lisa, ovalada, blanco-amarillenta, consistencia rme, de 16 cm de diámetro mayor, rodeada por tejido muscular y adiposo. Histiocitoma broso benigno Conocido como xantobroma o xantoma broso es una lesión compuesta por células brosas fusiformes que contienen un tejido con un patrón estoriforme con células gigantes hemosiderínicas e histiocitos cargados de lípidos. La edad de aparición oscila entre 15 y 60 años. Se localiza habitualmente en la diásis (a diferencia del broma no osicante), en la epísis de los huesos largos, la pelvis y las costillas. aunque también se puede encontrar en el cráneo, clavícula y columna. Suele ser asintomático y en algunos casos puede manifestar una cierta agresividad local, ya que puede recurrir después del curetaje. Estudios de imagen : La radiografía simple muestra una lesión radiolúcida, bien denida, con bordes esclerosos y que en ocasiones da la sensación de ser expansiva. Puede haber trabeculación interna. Puede ser excéntrica o central y en las presentaciones tardías se localiza más comúnmente en la epísis, asemejando a un tumor de células gigantes. La RM (Resonancia Magnética) muestra una señal intermedia en T1 y de mayor intensidad en T2. Hay aumento moderado de la captación en la gammagrafía ósea. Histopatología : Patrón estoriforme de células fusiformes. Pueden haber células histiocíticas y células gigantes, llamadas células de Touton que se observan en reacciones xantomatosas tisulares o en el histiocitoma broso maligno. Puede existir actividad mitótica sin signos de malignidad y también puede observarse formación ósea reactiva. Neoplasias malignas Fibrosarcoma Según el Instituto Nacional del Cáncer se dene brosarcoma como un tipo de sarcoma de los tejidos blandos que comienza en el tejido broso, que es el que mantiene en su lugar los huesos, los músculos y otros órganos. Como sabemos al hablar de sarcoma nos estamos reriendo a una neoplasia maligna que se origina de un tejido conectivo de soporte, como pueden ser hueso, cartílago, grasa, músculo, vasos sanguíneos u otros. Según la OMS (Organización Mundial de la Salud) se dene como un tumor maligno que se caracteriza por la presencia de haces entrelazados de bras de colágeno formadas por las células tumorales y por la ausencia de otros tipos de diferenciación histológica, tales como la formación de cartílago y hueso. El brosarcoma es una entidad que se origina del tejido conectivo de sostén de la cavidad medular (el llamado brosarcoma central, endostal o medular) o mucho menos frecuente del periostio (brosarcoma perióstico) o de los tejidos blandos parosteales. Hay autores que postulan que el brosarcoma periosteal no existe y que estas lesiones representan un tumor primario del tejido blando que invaden el periostio subyacente. Como en el brohistiocitoma maligno (el que trataremos en el siguiento punto), el 30% de los brosarcomas son secundarios a la transformación maligna de lesiones benignas preexistentes (brosarcoma secundario), como displasia brosa, enfermedad de Paget ósea, infarto o quiste óseo y osteomielitis o a radioterapia sobre hueso (Tumor de células gigantes irradiado). Se suele presentar entre la tercera y la sexta década (con una edad media de 59 años), pero se pueden presentar a cualquier edad. El brosarcoma se presenta con un a incidencia del 6,2% de los tumores primarios malignos del hueso. No hay una clara predisposición por el sexo. 308 Los huesos más frecuentemente afectados son los huesos tubulares largos, el fémur, la tibia (alrededor de la rodilla 53%) y el húmero y en menor proporción (15%) los hueso craneofaciales. Puede localizarse en la región medular o perióstica. Los síntomas predominantes son tumefacción y dolor de pocas semanas a meses de evolución. Debido al carácter destructivo del brosarcoma, en el 23% de las ocasiones se presentan con una fractura patológica. Estudios de imagen : Imagen osteolítica a menudo permeativa o moteada, con bordes mal delimitados y amplios con escasa o nula esclerosis reactiva y generalmente sin reacción perióstica. Generalmente es de localización excéntrica en la metásis y que se extiende a epísis o diásis. Habitualmente hay una masa de tejidos blandos. Hay un hallazgo, para algunos autores, patognomónico (un signo o síntoma es determinante de una enfermedad) que determina que se trata de brosarcoma, que consiste en la tendencia de conservar un pequeño secuestro óseo de cortical y esponjoso que se puede ver en la radiografía convencional o TAC. Las lesiones bien diferenciadas, de crecimiento lento tienen los bordes bien denidos y en ocasiones adelgazamiento de la cortical, recordando al tumor de células gigantes, o al broma condromixoide o desmoplástico (tratados anteriormente). Las lesiones pobremente diferenciadas, más agresivas, presentan unos bordes más irregulares y una mayor destrucción de la cortical, confundiéndose con un osteosarcoma si el paciente es joven o un reticulosarcoma, mieloma, tumor metastásico o un tumor vascular maligno si el paciente es de más edad. A la hora de realizar el TAC presenta una densidad similar al músculo. En ocasiones se ven áreas de menor densidad dentro del tumor que representan zonas de necrosis. La RNM es útil para delimitar la extensión intraósea y extraósea del tumor, pero no presenta ninguna característica especial. La señal de intensidad es in homogénea y varía en función del grado de necrosis y hemorragia dentro del tumor. En cuanto a la gammagrafía, ésta muestra un área de incremento de captación, frecuentemente, en la periferia del tumor. Histopatología : El aspecto macroscópico es variable, dependiendo de la diferenciación tumoral. Se trata de un tumor gris, blanquecino, y cuya consistencia varía de rme y elástica a blanda y friable, dependiendo de la cantidad de colágeno del estroma tumoral. La forma suele ser ovoide y su eje mayor paralelo al hueso huésped. Los bordes son irregulares y hay inltración de la esponjosa y cortical. Microscópicamente hay proliferación de células fusiformes dispuestas en fascículos que forman un patrón de espiga de trigo. Estas células producen una matriz colágena, que en ocasiones presenta cambios mixoides. No hay evidencia de producción de osteoide ni calcicación. El brosarcoma se divide en 4 grados, dependiendo de sus caracteres citológicos. Las lesiones de alto grado son muy celulares y poseen gran actividad mitótica, hipercromasia y distintos tamaños y formas de sus núcleos. Las lesiones de bajo grado son menos celulares, con ligera anaplasia de las células fusiformes productoras de colágeno y muestran una considerable brogénesis. Schajowitcz utiliza el mismo método que para la clasicación del condrosarcoma. La estructura histológica y el grado de diferenciación están habitualmente relacionados con el comportamiento biológico y la velocidad de crecimiento del tumor. Lo divide en tres grados: bien diferenciado, moderadamente diferenciado y pobremente diferenciado. En el bien diferenciado, las células tumorales broblásticas son fusiformes, elongadas, con núcleos ovoides, ocasionalmente hipercromáticos y globulosos, pero no hay atipia celular ni actividad mitótica evidente. El número de células es escaso comparado con la cantidad de bras de colágeno relativamente abundante, y que ocasionalmente pueden estar hialinizadas. El brosarcoma bien diferenciado crece lentamente y está bien delimitado. Los brosarcomas bien diferenciados se distinguen con dicultad 309 de la displasia brosa, broma desmoplástico y del osteosarcoma central de bajo grado. El pobremente diferenciado es muy celular, con marcada atipia y evidente actividad mitótica, núcleos hipercromáticos, y células con uno o más nucleolos. El estroma es generalmente escaso, ocasionalmente compuesto sólo de bras reticulínicas. Pero en algunas áreas pueden encontrarse abundantes bras colágenas hialinizadas. Esto obliga a examinar varias muestras del tumor para poder determinar su grado histológico. Esto es también importante para descartar la presencia de un osteosarcoma osteolítico que contenga una pequeña cantidad de hueso tumoral, el cual, en algunos campos, puede faltar totalmente. En cuanto a la evolución, como hemos mencionado anterioremente se trata de una neoplasia maligna. Se trata de un tumor lentamente agresivo y produce metástasis en el 50% de los casos, sobre todo en el hueso y pulmón, aun después de la cirugía radical. La supervivencia a los 10 años es del 28%, mejor para la localización perióstica respecto de la central (40% frente el 20% de supervivencia a los 10 años). El tratamiento de elección es la cirugía radical del tumor con márgenes amplios, que a veces requiere la amputación o desarticulación del miembro, dependiendo de su tipo histológico y su localización. En los casos de tumores bien diferenciados de las extremidades, sin extensión o con extensión limitada en los tejidos blandos extraóseos, el tratamiento de elección es la resección segmentaria seguida de aloinjerto o prótesis. En los sarcomas pobremente diferenciados y anaplásicos, se sigue el mismo criterio que para los osteosarcomas, es decir amputación o desarticulación, para las lesiones extensas con implicación neurovascular frente a la resección amplia y salvamento de la extremidad. En los tumores localizados en la parte distal del fémur se realiza una amputación trans-femoral. En casos de recidiva después de la resección en bloque, está indicada la amputación Dado su alto poder metastásico y la sensibilidad demostrada a la quimioterapia, esta debe administrarse de forma adyuvante y/o neoadyuvante. La radioterapia tiene su indicación en tumores irresecables o parcialmente resecados. Histiocitoma Fibroso Maligno Se trata de un tumor poco frecuente. Supone el 1,6% de todos los tumores malignos primarios del hueso. Existe un ligero predominio en los hombres, y puede aparecer a cualquier edad, si bien en los niños es extremadamente raro. La edad promedio de presentación es de 45- 50 años. Tiende a localizarse en huesos largos en las proximidades de la articulación de la rodilla, y en menor frecuencia el húmero. Con respecto a su situación en el hueso, lo más habitual es su situación en un extremo de la diásis o en la metásis e implica frecuentemente la epísis. Los síntomas más comunes son dolor y tumefacción con una duración de semanas a meses. Las fracturas patológicas son frecuentes En el 22% de los casos aparece en lesiones óseas preexistentes que han sido tratadas con radioterapia y tras una mediana de tiempo de latencia de 13 años. En otras ocasiones aparece en huesos que han sido afectados por la enfermedad de Paget y/o displasia brosa. Estudios de imagen : Radiográcamente se caracteriza por una lesión radiolúcida, con bordes mal denidos y localización habitualmente metasaria. Se trata de una lesión lítica con destrucción cortical y afectación frecuente de partes blandas. La reacción perióstica suele estar ausente o es poco signicativa. No es raro observar una fractura patológica. Al igual que el brosarcoma no hay ningún aspecto radiológico característico, aunque revela su aspecto de malignidad. La gammagrafía, el TAC y la RM son útiles para determinar la extensión intramedular y/o extraósea del tumor. Histopatología : El aspecto macroscópico es similar al del brosarcoma, si exceptuamos la presencia de unas zonas amarillentas debidas a acúmulos lipoideos y otras amarillo-parduscas debidas al contenido en hemosiderina. La destrucción cortical e invasión a los tejidos blandos es un hallazgo frecuente. 310 Microscópicamente es muy parecido al histiocitoma broso maligno de tejidos blandos, y los criterios histológicos para su diagnóstico incluyen: 1. Células fusiformes broblásticas, con alguna atipia celular y alguna actividad mitótica. Junto a estos hay fascículos de colágeno dispuestos en forma de estora. 2. Células redondas con características histiocíticas, de núcleos ovales o redondos, y citoplasma eosinólo, con actividad fagocitaria que se transforman en células espumosas de núcleos bizarros, pleomórcos y frecuentemente múltiples. También se encuentran células gigantes multinucleadas típicas similares a los osteoclastos. 3. Inltración de células inamatorias, predominantemente linfocitos. 4. Abundantes bras de reticulina en las áreas celulares del tumor, que envuelven elementos celulares individuales. Es un tumor rápidamente progresivo que en el 50% de los pacientes presenta metástasis, sobre todo en pulmón y también en ganglios y hueso. El pronóstico es peor que el del osteosarcoma debido a la menor sensibilidad a la quimioterapia y a la edad más avanzada de los pacientes. No obstante el pronóstico es mejor si se asocian cirugía y quimioterapia. El tratamiento es similar al del osteosarcoma: cirugía radical con márgenes amplios precedida o seguida de quimioterapia adyuvante (Iofosfamida, Metotrexate, Adriamicina). Además, la radioterapia tiene ecacia en aquellos casos irresecables o no radicalmente resecados. Lesiones del tejido nervioso Hiperplasias Neuroma traumático: En cuanto a los neuromas, estos se pueden clasicar según la forma clínica. De este modo, podríamos clasicarlos en: neuroma traumático neuroma cutáneo idiopático único o múltiple neuromas mucosos múltiples. El neuroma traumático va a ser en el que nos vamos a centrar y éste a su vez incluye el neuroma de amputación y el denominado dedo supernumerario rudimentario. Los neuromas traumáticos son masas de tejido nervioso que se forman en un intento de regeneración de un nervio periférico después de una injuria o seccionamiento total o parcial. Consiste en una masa enmarañada de elementos nerviosos y tejido broso producida por la proliferación de las células de Schwann y de broblastos después de la lesión severa de un nervio. Los neuromas de amputación son muy dolorosos a la presión. No así los encontrados en los dedos supernumerarios rudimentarios que aparecen como consecuencia de la destrucción de un dedo supernumerario. Los neuromas aparecen como pequeños nódulos en la mucosa de labios, lengua, cavidad oral; en ocasiones se aprecian en la conjuntiva. En las tres formas la histología muestra grandes haces de nervios periféricos rodeados por tejido conectivo. Los síntomas que suelen referir es dolor, descrito como profundo, sordo, ardiente, que puede ser inducido por compresión o estiramiento del neuroma. Además reeren disestesia o sensación anormal acompañada de adormecimiento. Es de importancia notar que los neuromas pueden estar asociados a diferentes síntomas y no necesariamente son una condición aislada. Una inyección con anestésicos locales en el sitio del neuroma generalmente alivia completamente el dolor por el tiempo de duración del anestésico y se convierte en una herramienta clave para el establecimiento del diagnóstico. En los casos en que un neuroma se presenta como una odontalgia, lo hace en dientes cercanos al área involucrada y la sintomatología es iniciada general- 311 mente por la presión o estiramiento que pueden ejercer durante la función masticatoria las prótesis dentales, tejidos intraorales (lengua o mejillas) o el bolo alimenticio. Hamartomas Síndrome de neoplasia endocrina múltiple (NEM) : Se trata de un trastorno hereditario por el que una o más de las glándulas endocrinas tienen demasiado tejido o forman un tumor. Las glándulas endocrinas abarcan: la paratiroides, el páncreas, la hipósis, las glándulas suprarrenales o la tiroides. Los tumores de las neoplasias endocrinas múltiples pueden aparecer tanto de forma precoz, en la infancia, como de forma tardía, incluso a los 70 años. Los trastornos causados por las neoplasias endocrinas múltiples son en su mayor parte producto del exceso de hormonas secretadas por los tumores. Las neoplasias endocrinas múltiples se dividen en tres clases, denominadas tipos I, IIA y IIB, aunque a veces comparten características similares. Enfermedad tipo I: En el síndrome de la neoplasia endocrina múltiple tipo I; aparece tumoración en las glándulas paratiroides (glándulas pequeñas ubicadas cerca de la glándula tiroides), el páncreas, la hipósis, o las tres a la vez. Casi todas las personas que sufren esta enfermedad tienen tumores de las glándulas paratiroides, que provocan una secreción excesiva de hormona paratiroidea (situación que se denomina hiperparatiroidismo). Este exceso, por lo general, eleva los valores del calcio en sangre y a veces ocasiona la formación de cálculos renales. La mayoría de los pacientes con la enfermedad tipo I también produce tumores de las células de los islotes del páncreas. Alrededor del 40 % de estos tumores produce grandes cantidades de insulina, con los consiguientes valores bajos de azúcar en la sangre (hipoglucemia), sobre todo cuando la persona no ha comido durante varias horas. Más de la mitad de los tumores de las células de los islotes producen gastrina en exceso, sustancia que estimula la secreción de ácido gástrico por parte del estómago. Por lo general, este fenómeno entraña el desarrollo de úlceras pépticas que, con frecuencia, sangran, se perforan y el contenido del estómago puede pasar dentro del abdomen; también pueden obstruir el estómago. La diarrea maloliente con gran contenido en grasa (esteatorrea) es frecuente en estos casos. Los tumores restantes de las células de los islotes producen otras hormonas, como el polipéptido intestinal vasoactivo, que puede causar diarrea grave y producir deshidratación. Cerca de un tercio de los tumores de células de los islotes del páncreas son cancerosos y a veces se diseminan (metástasis) a otras partes del cuerpo. Sin embargo, estas formas de cáncer crecen más lentamente que los otros tipos de cáncer pancreático. Se calcula que dos tercios de los pacientes con la enfermedad tipo I desarrollan tumores de la hipósis. Alrededor de un 25% de estos tumores produce la hormona prolactina y provocan anomalías menstruales en las mujeres e impotencia en los varones. Otro 25% produce hormona del crecimiento, y son causa de acromegalia. Un porcentaje muy pequeño de tumores produce adrenocorticotropina, lo que eleva la concentración de hormonas corticosteroides y en consecuencia provoca síndrome de Cushing. Cerca de un 25% no produce ningún tipo de hormonas. Algunos tumores hiposarios causan dolores de cabeza, trastornos de la visión y una reducción de las funciones de la hipósis. Algunas personas con la enfermedad tipo I desarrollan tumores de las glándulas suprarrenales y de la glándula tiroides y un porcentaje muy reducido, tumores carcinoides. Por último, algunas personas pueden desarrollar tumores no cancerosos de tipo graso justo debajo de la piel (lipomas). 312 Enfermedad tipo IIA: La neoplasia endocrina múltiple tipo IIA puede incluir un tipo raro de cáncer tiroideo (carcinoma medular), el feocromocitoma (un tipo de tumor de las glándulas suprarrenales que por lo general no es maligno) e hiperfunción de las glándulas paratiroideas. Casi todos los casos de enfermedad tipo IIA desarrollan cáncer medular de tiroides. Alrededor de 50 por ciento presentan feocromocitomas, lo que eleva la presión arterial debido a la adrenalina y otras sustancias que producen estos tumores. La hipertensión puede ser intermitente o constante, y con frecuencia es muy alta. Alrededor de un 25 por ciento de los pacientes con la enfermedad tipo IIA tiene glándulas paratiroideas hiperfuncionantes y presentan síntomas de tener concentraciones elevadas de calcio en la sangre, lo que puede provocar cálculos renales y, a veces, insuciencia renal. En otro 25 por ciento, las glándulas paratiroideas aumentan de tamaño sin producir grandes cantidades de hormona paratiroidea, de modo que no se observan trastornos relacionados con valores elevados de calcio. Enfermedad tipo IIB: La neoplasia endocrina múltiple tipo IIB se caracteriza por asociar carcinoma medular de tiroides, feocromocitoma y neuromas (crecimientos anómalos alrededor de los nervios). Algunos pacientes con esta enfermedad no tienen antecedentes familiares. El carcinoma medular de tiroides que se produce en la enfermedad tipo IIB se desarrolla a una edad temprana y se ha constatado incluso a los 3 meses de edad. La forma de cáncer medular de tiroides que aparece en el tipo IIB crece y se extiende más rápidamente que la de la enfermedad tipo IIA. Casi todos los afectados por la enfermedad tipo IIB tienen neuromas en sus membranas mucosas. Los neuromas aparecen como ampollas brillantes alrededor de los labios, la lengua y el revestimiento interno de la boca. Los neuromas también se presentan sobre los párpados y los ojos, en particular la conjuntiva y la córnea. Los párpados y los labios aumentan de grosor. Las anomalías del tracto gastrointestinal causan estreñimiento y diarrea. En ciertas ocasiones, el colon se dilata muchísimo (megacolon). Estas anomalías probablemente son el resultado de neuromas que crecen en los nervios intestinales. Es frecuente la aparición de anomalías de la columna vertebral, sobre todo una curvatura exagerada, y anomalías de los pies y los huesos del muslo. Muchas personas tienen miembros largos y articulaciones laxas (se denomina hábito marfanoide, porque la apariencia es similar a la de un paciente con el síndrome de Marfan). Tratamiento: No existe un tratamiento curativo conocido para ninguna de las neoplasias endocrinas múltiples. Los médicos tratan cada tumor de forma individual, ya sea con la extirpación o con la corrección del desequilibrio hormonal. Debido a que el carcinoma medular del tiroides es nalmente mortal si no se trata, es recomendable la extracción quirúrgica de la glándula tiroides si un paciente con la enfermedad del tipo IIA tiene feocromocitoma o hiperparatiroidismo, incluso si el diagnóstico de cáncer medular no se ha podido establecer antes de la cirugía. En la enfermedad de tipo IIB, el carcinoma medular del tiroides es particularmente agresivo, por ello se debe extirpar la glándula tiroides tan pronto como se establezca el diagnóstico. Este tipo de cáncer del tiroides no puede ser tratado con yodo radiactivo. Detección : Dado que casi la mitad de los niños de padres con neoplasia endocrina múltiple heredan la enfermedad, las técnicas de detección son importantes para efectuar un diagnóstico precoz y aplicar un tratamiento adecuado. Recientemente, se han identicado los genes anómalos responsables de las enfermedades tipo IIA y IIB. Las pruebas para identicar el gen anormal permitirán un diagnóstico y un tratamiento más precoces y ecaces. 313 Neoplasias benignas Neurilemoma y Neurobroma: Neurilemoma : El neurilemoma, neurinoma o schwanoma benigno es un tumor de la vaina nerviosa común que ocurre en los adultos de veinte a cincuenta años. El tumor involucra típicamente las supercies exoras de ambas extremidades superiores e inferiores. La masa normalmente es indolora y crece muy despacio. Los síntomas neurológicos son raros. Los pacientes pueden informar que el hinchazón ha estado presente durante años y que el tumor aumenta y disminuye en el tamaño. Los cambios en el tamaño normalmente son relacionados a cambios císticos dentro de la lesión. El examen físico normalmente muestra una masa sin dolor que es móvil en todos los planos excepto la dirección longitudinal del nervio. La resonancia magnética muestras una masa excéntrica que se nervio origina de un periférico. La resección local puede lograrse por la denición del plano entre el tumor y el nervio periférico. Una vez esto el plano se desarrolla, el tumor puede disecarse libre del nervio. Histológicamente la lesión contiene dos componentes: un componente celular altamente ordenado (Antoni A) y un componente mixoide suelto (Antoni B ). Cuando la lesión es predominantemente celular (neurilemoma celular), puede ser confundido con un sarcoma. Áreas mixoides donde las células se muestran tumefactas por el acúmulo de lípidos. Numerosos núcleos bizarros o múltiples. Esta lipidización y el polimorsmo nuclear son el reejo de un proceso degenerativo, debido a la anoxia del tejido tumoral encapsulado. Por lo tanto, ellos no son indicativos de transformación maligna. Neurobroma : Los neurobromas pueden ser solitarios o múltiples. Por denición, los pacientes que tengan un neurobroma solitario no tienen la enfermedad de Von Recklinghausen. La mayoría de neurobromas son muy superciales, situándose en la dermis o el tejido hipodérmico. La mayoría de los pacientes se presentan con los nódulos indoloros. Al contrario de los schwanomas que crecen excéntricamente al nervio y los neurobromas que crecen desde el centro del nervio y provocan expansión fusiforme. Histológicamente, los neurobromas contienen cantidades inconstantes de elementos celulares, mucina, y colágeno. Los neurobromas sintomáticos pueden extirparse cuando involucran los nervios periféricos mayores. Los pacientes que tienen la neurobromatosis (Enfermedad de Von Recklinghausen) tienen neurobromas múltiples, manchas de café con leche, y anormalidades de esqueleto. Los neurobromas normalmente crecen despacio. En estos pacientes, un aumento rápido en el crecimiento junto con dolor debe alertar al médico a la posibilidad de un cambio maligno dentro de un neurobroma. Tumores de células granulares Es generalmente un tumor benigno. Descrito por primera vez en 1926 por Abrikosso que lo consideró de origen muscular, motivo por el cual también se denomina mioblastoma de células granulares o tumor de Abrikosso. En la actualidad, prácticamente, nadie discute su origen neural. Suele debutar como nódulo solitario e indoloro, de tamaño inferior a 3 cm, color amarillo pálido o amarillo grisáceo y pobremente circunscrito que se diagnostica en no pocas ocasiones durante una exploración rutinaria o ante otra patología intercurrente. Puede afectar a cualquier edad pero es más frecuente en la 4,5 y 6 décadas de la vida. Predomina en el sexo femenino (en algunas citas bibliográcas hasta dos veces más frecuente). Las localizaciones más frecuentes son la dermis, tejido subcutáneo, submucoso y la lengua (en ocasiones se asocia a marcada acantosis o hiperplasia pseudoepiteliomatosa sobre epitelio escamoso, induciendo el erróneo diagnóstico de 314 carcinoma de células escamosas), aunque puede localizarse en cualquier parte del cuerpo, incluido órganos internos (laringe, bronquios ...). Un pequeño porcentaje, 10%-15%, son múltiples, de aparición sincrónica o secuencial. Al microscopio óptico están constituidos por células grandes, redondeadas o poligonales, de bordes generalmente nítidos y citoplasma granular eosinofílico abundante; con núcleos que varían desde pequeños, oscuros y centrales a grandes con cromatina vesicular. Puede existir atipia nuclear sin que indique en principio malignidad. Los gránulos son realmente fagolisosomas PAS positivos y las células granulares no contienen glucógeno (útil en el diagnóstico diferencial). El patrón de crecimiento varía desde bandas o nidos divididos por tractos brosos de tejido conectivo hasta disposición en sábana sin un claro ordenamiento celular. Muestran positividad inmunohistoquímica para la proteína S100, enolasa neuronal especíca, laminina y varias proteínas de la mielina. Son también positivos para el antígeno panmacrofágico CD68 ( Kp1) ya que sus gránulos son lisosomas. Son negativos para la proteína gliobrilar acídica, actina de músculo liso, desmina. Al microscopio electrónico los gránulos intracelulares están formados por una membrana que engloba detritus celulares, vacuolas autofágicas con material amorfo denso en su interior. Aunque su apariencia al microscopio óptico oriente hacia un posible origen muscular tanto la inmunohistoquímica como la microscopia electrónica apuntan a un, actualmente poco discutido, origen neural concretamente en la célula de Schwann. La positividad para la proteína S100 y proteínas de la mielina hace suponer que los gránulos están formados por mielina o productos degradados, rotos o incompletos de la misma. La variante maligna (tumor de células granulares maligno) constituye menos del 2% del total de tumores de células granulares y son similares a la variante benigna. Una larga historia clínica y un rápido crecimiento sugieren la posibilidad de trasformación maligna de un tumor de células granulares benigno preexistente. El diagnóstico de malignidad se establece al hallar enfermedad metastásica con los mismos rasgos histológicos que el tumor primario. Los tumores malignos suelen ser más celulares, con células de aspecto fusiforme, núcleos vesiculares con nucleolo prominente, alta proporción nucleocitoplásmica, pleomorsmo, necrosis y generalmente, pero no siempre, aumento del número de mitosis. Metastatizan vía linfática y sanguínea en nódulos linfáticos, pulmón, hígado y hueso como lugares más frecuentes. En la actualidad el tratamiento por el que se opta es la extirpación local, que suele ser curativa en la mayor parte de los casos. Ante tumores de células granulares malignos, algunos autores, proponen asociar a la cirugía radioterapia o quimioterapia. Neoplasias malignas Neurosarcoma (schawnnoma maligno) Se trata de tumores inltrantes que pueden alcanzar gran tamaño y que con frecuencia dan lugar a recidivas múltiples y nalmente a diseminación metastásica con muy mal pronóstico. Microscópicamente, muestran un patrón histológico muy variable. Pueden predominar áreas con un patrón sarcomatoso constituido por células fusiformes recordando a un brosarcoma o a un histiocitoma broso maligno. En otras áreas, las células pueden semejar a células de Schwann con extensiones bipolares prominentes. Con frecuencia se observan espacios acelulares en torno a vasos. Las áreas de necrosis pueden ser extensas, siendo frecuentes las mitosis y la anaplasia nuclear alta. Al contrario de la positividad para proteína S100 en 315 la mayoría de casos de tumores neurales benignos, en los tumores malignos únicamente la mitad de los casos se muestran positivos. Dada la escasa diferenciación de la mayoría de los tumores, el estudio con microscopia electrónica es generalmente de poca ayuda diagnóstica. El diagnóstico de seguridad sólo es posible muchas veces en pacientes con enfermedad de Von Recklinghausen o cuando el tumor está claramente ralacionado con un nervio periférico. Las características clínicas que suele presentar el paciente son: dolor, parestesias y parálisis. Esto se debe a la presión sobre el nervio afectado. El tratamiento consistirá en resección quirúrgica amplia. (40) Lesiones del tejido muscular Neoplasias Leiomioma: Según el Instituto Nacional del Cáncer se dene como un tumor benigno del músculo liso, generalmente en el útero o el aparato digestivo. También se conoce con el nombre de broide. Se trata de un tumor benigno del músculo liso derivado del: músculo erector del pelo (piloleiomioma): Solitario: Deriva del músculo erector del pelo. Predomina en tronco y extremidades. Se presenta como un tumor menor de 2 cm de diámetro, doloroso a la presión. Múltiple: Es el tipo más frecuente de leiomioma. Deriva también del músculo erector del pelo. Se maniestan como nódulos subcutáneos que pueden afectar varias zonas. Son lesiones dolorosas de la capa media de los vasos sanguíneos (angioleiomiomas). Deriva de la capa muscular de los vasos cutáneos. Se presenta como una lesión subcutánea menor de 4 cm de diámetro generalmente dolorosa, localizada en las extremidades inferiores de mujeres. del músculo liso del escroto, labios mayores o pezones (leiomiomas genitales): Deriva del músculo dartoico, vulvar o mamilar. Puede localizarse por lo tanto en escroto, labios mayores y con menor frecuencia en el pezón. Suelen ser asintomáticos. Los leiomiomas cutáneos se presentan como una pápula que a veces es más palpable que visible, de color carne, roja o marrón, a veces única o múltiple (a centenares), y que suele ser dolorosa al tacto y a los cambios de temperatura. El primer y el tercero están compuestos histológicamente por haces de bras de músculo liso entrelazados. Los angioleiomiomas, a diferencia de los otros tipos de leiomioma son encapsulados y contienen numerosos vasos. Rabdomiosarcoma: El rabdomiosarcoma es un tumor canceroso que se origina en los tejidos blandos del cuerpo, incluidos los músculos, los tendones y los tejidos conectivos. Las áreas del cuerpo más comunes donde puede alojarse este tumor son la cabeza, el cuello, la vejiga, la vagina, los brazos, las piernas y el tronco. El rabdomiosarcoma también puede encontrarse en zonas donde los músculos estriados son muy pequeños o no existen como por ejemplo, en la próstata, el oído medio y el sistema de conductos biliares. Las células cancerosas asociadas con este trastorno pueden diseminarse (por metástasis) a otras áreas del cuerpo. El rabdomiosarcoma más frecuente es el embrionario y se presenta generalmente en niños menores de 6 seis años de edad. El rabdomiosarcoma alveolar se presenta en niños mayores de 6 años, y representa alrededor del 20 por ciento de la totalidad de los casos. El rabdomiosarcoma representa alrededor del 3 por ciento de los cánceres infantiles. En los Estados Unidos, se diagnostican alrededor de 350 niños con rabdomiosarcoma anualmente. En general, este trastorno afecta a niños entre los 2 y 20 años, pero puede manifestarse a cualquier edad. Por razones 316 que aún se desconocen, la proporción de hombres afectados es ligeramente mayor que la de mujeres. Se cree que algunos rabdomiosarcomas comienzan a desarrollarse en el feto. Los rabdomioblastos son las células de las etapas iniciales del desarrollo del feto. Estas células, tras el proceso de maduración y desarrollo, darán origen a los músculos. Se han llevado a cabo numerosas investigaciones de la estructura de estos rabdomioblastos para tratar de identicar un posible error genético como el causante del trastorno en etapas posteriores del desarrollo. Generalmente, los rabdomiosarcomas presentan en las células algún tipo de anomalía cromosómica que es la responsable de la formación del tumor. En los niños con rabdomiosarcoma embrionario, esta anomalía se encuentra en el cromosoma 11. En el caso del rabdomiosarcoma alveolar, generalmente se presenta un reordenamiento del material cromosómico entre los cromosomas 2 y 13. Este reordenamiento cambia las posiciones y las funciones de los genes y tiene como consecuencia una fusión de genes denominada "transcripción de fusión". Los pacientes presentan una transcripción de fusión anormal que afecta a los genes conocidos como PAX3 y FKHR. Gracias a este importante descubrimiento, se han logrado grandes avances en el diagnóstico del rabdomiosarcoma. Los rabdomiosarcomas también son más frecuentes entre los niños que padecen neurobromatosis o síndrome Li-Fraumeni (dos tipos de desorden genético). El síndrome Li-Fraumeni es una predisposición poco frecuente a varios tipos de cánceres del tejido blando dentro de una familia. La causa de este síndrome es una mutación en un gen supresor de tumores denominado p53 y su consecuencia es un crecimiento celular descontrolado. A continuación se enumeran los síntomas más comunes del rabdomiosarcoma. Sin embargo, cada niño puede experimentarlos de una forma diferente. Muchos de los síntomas varían dependiendo del tamaño y la ubicación del tumor. Los síntomas pueden no manifestarse hasta que el tumor está muy desarrollado, especialmente si éste se aloja en la profundidad de un músculo o en el estómago. Los síntomas pueden incluir: Un tumor o masa visible o palpable (que puede ser doloroso o no). Sangrado de la nariz, la vagina, el recto o la garganta (que puede ocurrir si el tumor se encuentra en una de estas áreas). Hormigueo, adormecimiento, dolor y movimiento (pueden verse afectados si el tumor comprime los nervios del área donde se sitúa). Una protuberancia en el ojo o párpados caídos (que puede indicar la presencia de un tumor en el globo ocular). Los síntomas del rabdomiosarcoma pueden parecerse a los de otras enfermedades. Además del examen físico y la historia médica completa, los procedimientos para diagnosticar el rabdomiosarcoma pueden incluir los siguientes: Biopsia del tumor - Procedimiento mediante el cual se obtiene una muestra de tejido del tumor que luego se examina con un microscopio. Análisis de sangre y de orina. Varios estudios por imágenes: Tomografía computarizada (también llamada escáner CT o CAT.) Resonancia magnética nuclear (RMN) Radiografía Ecografía (también llamada sonografía.) Gammagrafía ósea Biopsia por aspiración y por punción de la médula ósea Punción lumbar (punción raquídea) El diagnóstico incluye la clasicación y la determinación de la etapa del tumor, que son fundamentales para denir el tratamiento a seguir. La determinación de la etapa es el proceso que conrma si el cáncer se ha diseminado y, de ser así, hasta dónde. Existen varios sistemas para determinar la etapa del rabdomiosarcoma. Uno de los métodos para determinar la etapa es el sistema TNM. Este sistema utiliza el tamaño y ubicación del tumor (T), 317 TABLA I:CLASIFICACIÓN DE LOS TUMORES LIPOMATOSOS BENIGNOS el estado de los nódulos (N) y la presencia o ausencia de metástasis (M) para diferenciar las distintas etapas del trastorno. El tratamiento especíco para el rabdomiosarcoma será determinado según edad, estado de salud, si estado avanzado de enfermedad, historia médica. De este modo, se podrá proceder a cualquier tratamiento (sólo o combinado) de los indicados a continuación, teniendo en cuenta, lo mencionado anteriormente. Cirugía. Resección del tumor, de la metástasis o ambos. Quimioterapia. Radioterapia. Punción lumbar (para administrar los medicamentos y tratar la células cancerosas, si se encuentran en esta área). Cuidados de apoyo (para los efectos secundarios del tratamiento). Antibióticos (para prevenir y tratar infecciones). Trasplante de médula ósea o trasplante de la célula de vástago. Seguimiento continuo (para controlar la enfermedad y detectar reapariciones del tumor). Lesiones del tejido adiposo Neoplasias Lipoma : Se trata de una neoplasia benigna que afecta al tejido adiposo. Es uno de los llamados tumores del tejido blando, y son estos, los más frecuentes del sistema músculo-esquelético. Los tumores lipomatosos benignos fueron clasicados por Enzinger y Weiss en cinco categorías (tabla I): De esta clasicación, nosotros nos centraremos en el lipoma que consiste en una proliferación circunscrita de tejido celular subcutáneo. Pueden ser únicos o múltiples. Predominan en los hombros, la espalda, los brazos, las piernas, la frente y la nuca. Tienen una consistencia elástica a la palpación. Cuando se localizan en la región lumbosacra, debe descartarse una espina bída o un meningocele subyacente. En ocasiones aparecen múltiples lipomas grandes, conuyentes constituyendo las denominadas lipomatosis. Las 318 dos más frecuentes son la neurolipomatosis dolorosa de Dercum y la lipomatosis simétrica benigna o enfermedad de Madelung en la que los acúmulos predominan en cuello, tronco y brazos. Desde el punto de vista histológico son lesiones delimitadas por una cápsula de tejido conectivo compuestas por adipocitos normales. Los lipomas que contienen una proporción importante de tejido conectivo se denominan brolipomas. Cuando predominan vasos sanguíneos se trata de angiolipomas; pueden ser dolorosos. El lipoma de células fusiforme s suele ser único, localizado en espalda y nuca de hombres ancianos, y están compuestos por adipocitos, broblastos de morfología fusiforme y abundantes mastocitos. El lipoma pleomórco se caracteriza por la presencia de células gigantes multinucleadas llamadas "células en or". El lipoblastoma predomina en las extremidades inferiores de niños menores de 7 años, está compuesto por células grasas embrionarias. El hibernoma aparece en personas adultas a partir de restos de la grasa fetal; está compuesto por tres tipos de células: una pequeñas con citoplasma eosinólo y granular; grandes células multivacuoladas y por grandes células univacuoladas. Liposarcoma : El liposarcoma es un tumor mesenquimatoso maligno derivado de los lipoblastos, las células encargadas de sintetizar y almacenar grasas. Su etiología es desconocida, aun cuando se piensa que las radiaciones crónicas y la enfermedad de Von Recklinghausen son factores predisponentes. Su presentación clínica es insidiosa y su manifestación predominante es la presencia de una masa de gran tamaño y crecimiento lento. El liposarcoma puede desarrollarse en cualquier zona del organismo, pero tiene predilección por las extremidades inferiores y el espacio retroperitoneal. El liposarcoma es uno de los sarcomas de partes blandas más frecuentes y puede alcanzar grandes volúmenes antes de manifestarse clínicamente. Se origina en los planos fasciales musculoaponeuróticos profundos. Un tercio de los casos se localiza en las extremidades inferiores, otro tercio en el espacio retroperitoneal y el tercio restante se reparte entre el tronco, las extremidades superiores, la cabeza y el cuello. Es raro antes de los 12 años y puede observarse entre los 20 y los 90 años, con una mayor concentración estadística en la sexta década de la vida. La razón varón/mujer es de 1,3/1. La masa tumoral que crece es en la mayoría de los casos no dolorosa, por lo que puede alcanzar un gran tamaño antes de ser diagnosticada, sobre todo si asienta en el espacio retroperitoneal. Desde el punto de vista microscópico y en relación con el grado de agresividad de la neoplasia, los liposarcomas se clasican en 4 tipos: 1. Liposarcoma bien diferenciado. Es la variedad predominante en individuos de edad avanzada y tiene preferencia por la localización retroperitoneal. Presenta una gran tendencia a la recidiva local tras la exéresis, pero sin llegar a producir metástasis a distancia. 2. Liposarcoma mixoide. Es la variedad más frecuente (50% de todos los casos). Suele localizarse en las extremidades inferiores de individuos jóvenes. 3. Liposarcoma de células redondas. Es la variante menos frecuente. También tiene preferencia por las extremidades inferiores y puede producir metástasis pulmonares. 4. Liposarcoma pleomórco. Esta variedad resulta difícil de distinguir histológicamente del histiocitoma broso maligno y es la de peor pronóstico, con tendencia a producir metástasis a distancia. El tratamiento de elección consiste en la extirpación quirúrgica del tumor. Cuando no es posible la resección puede resultar útil la radioterapia intraoperatoria. El papel de la radioterapia postoperatoria es controvertido, aunque puede aumentar el intervalo libre de tumor, sobre todo cuando existe afectación de órganos intraabdominales. El pronóstico del liposarcoma varía dependiendo de su tamaño y tipo histológico. El liposarcoma mixoide bien diferenciado, de tamaño inferior a 10 319 cm, tiene el mejor pronóstico. Las variedades de células redondas y pleomórco metastatizan a distancia en un 85-90% de los casos, siendo el pulmón, las vísceras abdominales, los huesos y las membranas serosas los lugares más frecuentemente afectados. La tasa de recurrencia es alta, estimándose que el 50% de los liposarcomas presentan recidivas locales. El tiempo medio libre de recurrencias locales es de 8 años. La TAC, realizada a sugerencia del radiólogo, conrmó el hallazgo de una masa no homogénea, con zonas sólidas de poca densidad y algún foco graso. A raíz de esta prueba de imagen radiológica se le diagnosticó de liposarcoma retroperitoneal de gran tamaño. Lesiones del tejido vascular Hiperplasia Granuloma piógeno : Es una lesión muy común, aunque aún persiste controversia en la literatura respecto a si su verdadera naturaleza es hiperplásica o neoplásica. La mayoría de los autores consideran al granuloma piógeno como un proceso hiperplásico que se produce como resultado de la formación de un tejido de granulación excesivo ante traumatismos superciales, como repuesta a anomalías endocrinas o como efecto secundario de determinados medicamentos y que habitualmente tiende a la involución cuando este estímulo desaparece. Sin embargo, algunos autores consideran que el granuloma piógeno es una verdadera neoplasia vascular. Clínicamente la lesión se presenta como una pápula o una lesión polipoide de apariencia angiomatosa que sangra fácilmente. Se localiza preferentemente en encías, labios, mucosa de la nariz, cara y dedos de las manos, aunque se han descrito ejemplos de granuloma piógeno en prácticamente todas las áreas de la supercie cutánea y membranas mucosas. Cuando las lesiones son múltiples tienden a agruparse en una determinada región anatómica, pero también pueden diseminarse con un desarrollo eruptivo. Lesiones prácticamente idénticas al granuloma piógeno se han descrito en pacientes que estaban recibiendo tratamiento con retinoides orales. Histopatológicamente, las lesiones iniciales de granuloma piógeno son idénticas al tejido de granulación. Las lesiones completamente desarrolladas tienen morfología polipoide y muestran un patrón multilobular, con septos de tejido conectivo que separan lóbulos de capilares sanguíneos. En estadios avanzados de evolución de un granuloma piógeno se observa un incremento del tejido broso, con un ensanchamiento de los septos brosos y una disminución del tamaño de los lóbulos de capilares, y en lesiones tardías el granuloma piógeno ha evolucionado hacia un broma. Las lesiones pedunculadas de granuloma piógeno puede extirparse fácilmente mediante electrocoagulación y curetaje. Cuando la proliferación vascular se extiende a la profundidad de la dermis reticular son frecuentes las recidivas. En estos casos una extirpación quirúrgica que incluya piel normal en los márgenes laterales y profundos es el tratamiento de elección. Neoplasias hamartomatosas, benignas y malignas Hemangioma : La palabra hemangioma viene del griego "hemagio-" que quiere decir relacionado con los vasos sanguíneos, y "-oma" que representa una hinchazón o tumor. Es una acumulación anormal de vasos sanguíneos en la piel o en los órganos internos. El hemangioma clásicamente reconocido es una lesión cutánea visible de color rojo que puede aparecer de forma supercial (en las capas superiores de la 320 piel, llamado hemangioma capilar), a un nivel más profundo (hemangioma cavernoso) o una mezcla de ambos. Los hemangiomas usualmente están presentes al momento del nacimiento, pero pueden aparecer pocos meses después, comenzando a menudo en un sitio que se ha mostrado ligeramente oscuro o de un color diferente al del tejido circundante. Los hemangiomas, tanto el profundo como el supercial, entran en una fase de rápido crecimiento en la que su volumen y tamaño aumentan rápidamente. Esta fase va seguida de otra de reposo, en la que el hemangioma cambia muy poco, y de una fase de involución en la cual comienza a desaparecer. Durante la fase de involución, los hemangiomas pueden desaparecer completamente. Los hemangiomas cavernosos grandes deforman la piel que los circunda y a pesar de una involución total dejarán nalmente cambios visibles en ésta. Los hemangiomas capilares más superciales pueden involucionar completamente, sin dejar evidencia de su presencia pasada. Los hemangiomas se pueden presentar en cualquier parte del cuerpo, sin embargo, son más preocupantes para los padres cuando aparecen sobre la cara o la cabeza de los hijos. Los hemangiomas del párpado pueden interferir con el desarrollo normal de la visión y deben tratarse dentro de los primeros meses de vida. El tamaño y la localización de los hemangiomas casi nunca interere con la respiración, la alimentación ni otras funciones vitales. Esas lesiones también demandan un tratamiento temprano. Los hemangiomas cavernosos grandes pueden provocar infecciones secundarias y ulcerarse. El sangrado es usual y puede ser signicativo después de que el hemangioma se ha lesionado. Síntomas: Lesión elevada que uctúa de roja a púrpura rojiza sobre la piel Puede ser un tumor macizo y abultado con vasos sanguíneos. Linfangioma : Neoformaciones benignas de conductos linfáticos que por lo general son congénitas. Existen varias formas clínicas como linfangiectasias, linfangioma simple, circunscrito o difuso, higroma quístico y linfangiomatosis generalizada. De todas ella la más común es la circunscrita. El linfangioma circunscrito predomina en cavidad bucal, lengua, axilas y periné. Se presenta como vesículas cristalinas de contenido líquido, las cuales sangran fácilmente con traumatismos leves. La clasicación histológica del linfangioma diferencia tres formas: 1. El linfangioma simple de forma capilar (supercial) con revestimiento de vasos linfáticos nos (región preferente: cabeza, nuca). 2. La forma quística conjunta con una dilatada estructura quística, de tejido colagenoso y con escasas imágenes celulares. Perteneciendo ejemplarmente a este tipo histológico el conocido higroma quístico congénito del cuello (región preferente: cuello, pecho y axila). 3. Por último el linfangioma cavernoso con conglomerados de vasos linfáticos dilatados y de crecimiento predominante inltrativo en dermis y tejido subcutáneo. Este tipo histológico es el que se presenta en nuestro caso, siendo éste el segundo caso descrito en la literatura. El diagnóstico se realiza por el examen físico, la ecografía y la tomografía axial computarizada o la resonancia magnética nuclear. Angiosarcoma : Según el Instituto Nacional del Cáncer se dene como un tipo de cáncer que comienza en las células que revisten los vasos sanguíneos o los vasos linfáticos. El cáncer que comienza en los vasos sanguíneos se llama hemangiosarcoma. El cáncer que comienza en los vasos linfáticos se llama linfangiosarcoma. Consiste en un tumor maligno caracterizado por la formación de canales vasculares, tapizados por una o más capas de células endoteliales atípicas, a menudo de aspecto inmaduro, y acompañadas por masas sólidas de tejido anaplásico o pobremente diferenciado. El angiosarcoma del hueso es el más maligno de los tumores vasculares. Es 321 un tumor agresivo, que se caracteriza por la capacidad de recurrencia local y las metástasis a distancia. Es un tumor raro, más frecuente en mujeres (2:1). La edad de aparición típica es de la segunda a la sexta década, y su pico se sitúa entre la tercera y la quinta. Pueden ser monostóticos o poliostóticos, únicos o múltiples, y se localizan principalmente en los huesos largos, particularmente en la tibia, húmero, fémur y pelvis. Síntomas : Dolor profundo y lento de larga evolución. La tumefacción no es frecuente, y suele ser propia de los tumores que asientan en huesos superciales y de las formas más agresivas. En las formas vertebrales puede debutar con una fractura patológica o con signos de compresión mielo-radicular. Estudios de imagen: Radiológicamente es imposible distinguirlo del hemangioendotelioma y del hemangiopericitoma. Son lesiones osteolíticas con escasa reacción esclerosa y de localización preferentemente metasaria. En algunas ocasiones muestran un patrón en panal de abeja, similar al del hemangioma. Los signos más agresivos incluyen insuación ósea, destrucción cortical y asociación de masa de tejidos blandos. Es frecuente la presentación multifocal. El TAC y la RNM son totalmente inespecícas, y sólo son útiles para la determinación de la extensión local del tumor.La gammagrafía ósea muestra siempre una hipercaptación del radiotrazador. Histopatología : El aspecto macroscópico es de una masa blanda de color rojo vinoso o parduzco y muy sanguinolento, y contiene grandes cavidades llenas de sangre y coágulos similares a las del quiste aneurismático. Se caracteriza por una proliferación de conductos vasculares irregulares y anastomóticos recubiertos por una membrana de células endoteliales atípicas. Las áreas sólidas del tumor pueden contener células fusiformes y endoteliales. Frecuentemente se encuentran zonas de necrosis. Según Stout hay dos criterios básicos para el diagnóstico de angiosarcoma: 1. formación de un gran número de células endoteliales atípicas que serán necesarias para revestir los vasos de una membrana endotelial simple 2. formación de canales vasculares que poseen una armadura de bras de reticulina y que generalmente están anastomosados. Los marcadores para el factor VIII, en algunas ocasiones son negativos, y reejan la pobre diferenciación del tumor. Según el grado de proliferación y atipia celular se distinguen 3 grados de diferenciación. En los angiosarcomas bien diferenciados se observa sin dicultad la formación vascular y en ocasiones son difíciles de diferenciar de los hemangiomas. En los angiosarcomas grado 2 y 3 la proliferación celular endotelial es muy abundante y atípica y plantea un diagnóstico diferencial con un carcinoma o un brosarcoma. La evolución es muy rápida y agresiva y las metástasis a los pulmones y otros órganos ocurren en el 66% de los casos en menos de un año. Las recidivas en el muñón de amputación no son infrecuentes. Es desfavorable con mínima supervivencia a los 5 años. El tratamiento de elección consiste en una resección muy amplia o radical, asociada a poliquimioterapia agresiva similar a la empleada en el osteosarcoma. En los tumores irresecables se utiliza la radioterapia a dosis de 50-60 Gy. (55) Sarcoma de Kaposi : El sarcoma de Kaposi es un tumor maligno del endotelio linfático. La enfermedad fue descrita por el Dr. M. Kaposi en Viena en el año 1872, bajo el nombre de "sarcoma múltiple pigmentado idiopático ". Sus síntomas son lesiones de color rojo azulado, planas o elevadas y con una forma irregular, el sangrado por las lesiones gastrointestinales, la dicultad para respirar por las lesiones pulmonares y el esputo con sangre también por las lesiones pulmonares. 322 El sarcoma de Kaposi se presenta en cuatro formas epidemiológicas, con desarrollos clínicos distintos, en los diferentes grupos susceptibles. [] La forma clásica fue la primera en ser descrita. Afecta sobre todo a hombres (de 5 a 15 veces más que a las mujeres) de más de 60 años. Se conoce de las regiones orientales del Mediterráneo, sobre todo las penínsulas Itálica y Balcánica y las islas griegas. La incidencia observada en estas últimas entre los varones infectados por VHH-8 es de aproximadamente 1/3500. La enfermedad suele presentarse en forma cutánea, afectando sobre todo a los miembros inferiores, y es a menudo indolente (no produce dolor). La forma endémica fue descrita a partir de los años 1950 como una de las formas más frecuentes de cáncer en África Central y Oriental. Afecta a los hombres de 10 a 15 veces más a menudo que a las mujeres. En hombres de edad avanzada el curso puede ser semejante a la forma clásica, pero en personas más jóvenes se presenta como un cáncer mucho más agresivo, diseminado, con lesiones multifocales (distribuidas) que a menudo implican a las vísceras y con afectación de ganglios linfáticos. Una forma rara (5% de los casos) afecta a niños, con la misma frecuencia para los dos sexos, en una forma ganglionar severa. Es en esas regiones donde la seroprevalencia del VHH-8 (reveladora de la tasa de infección) supera a menudo el 50% de los hombres adultos. No obstante no hay una correlación perfecta entre los dos parámetros, siendo la incidencia baja en algunas regiones donde la prevalencia es extrema. La forma postrasplante empezó a observarse en los años 1970 en pacientes de trasplante, sobre todo de riñón, sometidos a tratamientos inmunosupresores, como los que se siguen para evitar el rechazo. La incidencia del sarcoma de Kaposi es en estas personas alrededor de 500 ó 1000 veces más alta que en la población general. La infección por el VHH-8 puede ser anterior al trasplante o una de las consecuencias del mismo. La cuarta forma es la asociada al VIH. Fue precisamente la coocurrencia en un breve espacio de tiempo de un número inusitado de casos entre varones homosexuales de California, la que alertó de la aparición de Síndrome de Inmunodeciencia Adquirida. El riesgo acumulado en diez años de desarrollar sarcoma de Kaposi en hombres coinfectados por los virus VIH y VHH-8 es de 30 a 50% y la incidencia varios miles de veces mayor que en la población general. En los países desarrollados la introducción de terapias antirretrovirales altamente activas ha reducido radicalmente su incidencia; pero en países africanos donde la prevalencia de ambos virus es elevada y los recursos sanitarios escasos, el sarcoma de Kaposi se ha convertido en el cáncer más común, representando en algunos lugares hasta el 50% de los cánceres. Estadíos: Estadio I: Forma cutánea limitada (menos de 10 lesiones o afectación de sólo un área anatómica). Estadio II: Forma cutánea diseminada (más de 10 lesiones o afectación de más de un área anatómica). Estadio III: Afectación únicamente visceral. Estadio IV: Afectación cutánea y visceral o afectación pulmonar. (57) No se observan diferencias histológicas e inmunohistoquímicas entre las diferentes formas epidemiológicas, siendo las diferencias observadas más importantes las relativas al grado de desarrollo de la lesión. Histología : A) Estado temprano o incipiente : la lesión se topografía en la mitad superior del dermis y se maniesta como un proceso angioproliferativo vinculado a los anexos, o como pequeños agregados compuestos por una mezcla de vasos atípicos o aparentemente normales. Los elementos que orientan al diagnóstico son: a) disección del colágeno por estructuras vasculares colapsadas o dilatadas, que dan aspecto resquebrajado al dermis 323 b) proliferación celular alrededor de vasos aparentemente normales c) lesiones angiomatoides (pequeños agregados que evocan angiomas capilares, pero con endotelio prominente y un manguito fusocelular). B) Estadio tumoral : a) angiomatoso: espacios vasculares amplios con endotelio indolente. b) fusocelular o sarcomatoide: con bandas entrelazadas de células fusiformes, hendiduras vasculares poco notorias y frecuentes mitosis. c) inamatorio: proceso angioproliferativo de patrón arborescente con vasos de pared hialinizada (símil linfadenopatía angio inmunoblástica) asociada a inltrado linfoplasmocitario. A veces se reconocen formas granulomatosas, aunque ello es poco frecuente. d) mixto: es el tipo más frecuente y más fácil de reconocer. Presenta hendiduras vasculares entremezcladas con células fusiformes, glóbulos hialinos así como depósitos de hemosiderina. e) pleomorfo: presenta gran atipia y elevado índice mitótico. Se deben buscar las áreas clásicas para hacer el diagnostico. Se lo puede confundir con otros sarcomas. Bibliography [1] http://es.wikipedia.org/wiki/Tejido_conjuntivo (Tejido conjuntivo: generalidades y clasiación) [2] Bloom-Fawcett. Tratado de Histología. McGraw?-Hill Interamericana. [3] http://es.wikipedia.org/wiki/Tejido_adiposo [4] Genneser Finn. Histología. (2006). Editorial Médica Panamericana. Tercera edición. Buenos Aires, Argentina. [5] http://es.wikipedia.org/wiki/Tejido_cartilaginoso (TEjido? cartilaginoso) [6] http://es.wikipedia.org/wiki/Tejido_%C3%B3seo (Tejido óseo) [7] http://es.wikipedia.org/wiki/Tejido_hematopoy%C3%A9tico (Tejido hematopoyético) [8] http://es.wikipedia.org/wiki/Tejido_sangu%C3%ADneo (tejido sanguineo) [9] http://es.wikipedia.org/wiki/Hiperplasia (denición de hiperplasia) [10] http://modsjoweb01.ccss.sa.cr:81/diccionario/palabra.asp?com=1&idLan=1&pal=sesil (denición de sésil, dentro de hiperplasia brosa local) [11] http://www.scielo.org.ve/scielo.php?script=sci_arttext&pid=S0001-63652000000100008&lng=es&nrm=iso [12] http://www.scielo.org.ve/scielo.php?pid=S0001-63652000000200016&script=sci_arttext&tlng=es (granuloma periférico de células gigantes [13] http://bvs.sld.cu/revistas/abr/vol40_1_01/abr091-200.htm (bromatosis) [14] Miettinen M., Fetsch J. Collagenous broma (desmoplastic broblastoma): a clinicopathologic analysis of 63 cases of a distinctive soft tissue lesion with stellate-shapes broblasts. Hum Pathol; 1998: 29 (7); 676-682 [15] Fukunaga M., Ushigome S. Collagenous broma (desmoplastic broblastoma): a distinctive broblastic soft tissue tumor. Adv anat patohol 1999; 6(5): 275-280. [16] http://conganat.uninet.edu/IVCVHAP/SEMINARIO-CASOS/044/index2.html [17] http://conganat.uninet.edu/IVCVHAP/SEMINARIO-CASOS/044/index2.html#Imagenes [18] http://scielo.iics.una.py/scielo.php?script=sci_arttext&pid=S1812-95282006000100011&lng=es&nrm=iso [19] http://www.arturomahiques.com/h_brosa.htm#Fascitis%20nodular (fascitis nodular) [20] http://scielo.sld.cu/scielo.php?pid=S0864-215X1998000100021&script=sci_arttext&tlng=es (fascitis nodular) [21] http://www.arturomahiques.com/histiocitoma_broso_benigno.htm (histocitoma broso benigno) [22] http://www.cancer.gov/Templates/db_alpha.aspx?CdrID=46403&lang=spanish (denición de brosarcoma) [23] http://es.wikipedia.org/wiki/Sarcoma (denición de sarcoma) [24] http://www.ispub.com/ostia/index.php?xmlFilePath=journals/ijo/vol2n2/brosarcoma.xml [25] http://www.arturomahiques.com/brosarcoma.htm [26] http://www.arturomahiques.com/histiocitoma_broso_maligno.htm [27] http://escuela.med.puc.cl/paginas/cursos/tercero/anatomiapatologica/imagenes_ap/fotos1000-1008/1004.jpg (imagen histiocitoma broso maligno) [28] http://escuela.med.puc.cl/paginas/cursos/tercero/anatomiapatologica/imagenes_ap/fotos1000-1008/1005.jpg [29] http://www.ujcm.edu.pe/diccionario/buscar.php?mode=&meta=leter&dic=medico&q=neuroma%20traumático (denición neuroma traumático) [30] http://encolombia.com/odontologia/foc/foc20102-odonto2.htm (neuroma traumático) [31] http://www.secpre.org/documentos%20manual%2011.html (neuroma traumático) [32] http://www.iqb.es/diccio/n/images/neuroma01/neuroma01.htm#(imagen neuroma traumático) [33] http://0-medlineplus.nlm.nih.gov.catalog.llu.edu/medlineplus/spanish/ency/article/000398.htm [34] http://www.msd.es/publicaciones/mmerck_hogar/seccion_13/seccion_13_149.html [35] http://anocef.unice.fr/atlasneuro/es/m/mPI14b4.html [36] http://www.arturomahiques.com/tumores_benignos_de_la_vaina_nerviosa.htm [37] http://www.arturomahiques.com/tumores_benignos_de_la_vaina_nerviosa.htm#Neurobroma Bibliography [38] [39] [40] [41] [42] [43] [44] [45] [46] [47] [48] [49] [50] [51] [52] [53] [54] [55] [56] [57] [58] [59] [60] [61] [62] 325 http://conganat.uninet.edu/autores/trabajos/T110/Neurosarcoma http://www.conganat.org/seap/congresos/2003/cursopartesblandas/fresno.htm http://books.google.com/books?id=EbeUBaA6QHEC&pg=PT283&lpg=PT283&dq=neurosarcoma&source=we http://www.cancer.gov/Templates/db_alpha.aspx?CdrID=44870&lang=spanish http://www.dermis.net/dermisroot/es/20847/diagnose.htm http://ymghealthinfo.org/content.asp?pageid=P05854 http://www.monograas.com/trabajos14/tumorcutan/tumorcutan.shtml#ADIPOSO http://db.doyma.es/cgi-bin/wdbcgi.exe/doyma/mrevista.go_fulltext_o_resumen?esadmin=si&pident=9181 http://www.grupoaulamedica.com/web/archivos_rojo/revistas_actual.cfm?idRevista=188 http://dermis.multimedica.de/dermisroot/es/1197753/image.htm http://www.odontocat.com/patoraltb.htm http://es.mimi.hu/medicina/hemangioma.html http://www.nlm.nih.gov/medlineplus/spanish/ency/article/001459.htm http://www.patooral.bravepages.com/fotosCasos/2004/HemangiomaIntramuscular02.jpg http://www.uaq.mx/medicina/mediuaq/especialidades/dermatologia/linfan.htm http://scielo.isciii.es/scielo.php?script=sci_arttext&pid=S0210-48062004000900013&lng=e&nrm=iso&tlng=e http://www.cancer.gov/Templates/db_alpha.aspx?CdrID=46532&lang=spanish http://www.arturomahiques.com/angiosarcoma.htm http://es.wikipedia.org/wiki/Sarcoma_de_Kaposi http://www.ctv.es/USERS/fpardo/vihkap.htm http://www.infecto.edu.uy/revisiontemas/tema7/skapatotema.htm http://images.google.es/imgres?imgurl=http://www.infecto.edu.uy/espanol/casos/caso21/skp1.jpg&imgrefurl= http://www.monograas.com/trabajos902/manifestaciones-bucales-infecciones/Image5368.jpg http://www.infecto.edu.uy/espanol/casos/caso21/skboca1.jpg J. Philip Sapp, Lewis R. Eversole, George P. Wysocki: Patología oral y maxillofacial. Ed. Elsevier. 2o edición.