NEOPLASIAS DEL EPITELIO DE REVESTIMIENTO. Autores
Anuncio

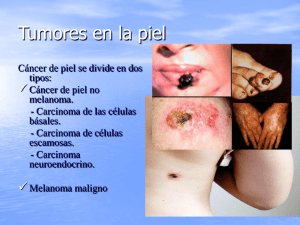
FACULTAD DE CIENCIAS MÉDICAS. PROVINCIA MAYABEQUE. HOSPITAL GENERAL DOCENTE “ALEIDA FERNÁNDEZ CHARDIET”. NEOPLASIAS DEL EPITELIO DE REVESTIMIENTO. Autores: MCs.Dr.Orlando Lázaro Rodríguez Calzadilla. Especialista de Primero y Segundo Grado en Cirugía Maxilofacial. Profesor Auxiliar e Investigador Agregado. Hospital General Docente “Aleida Fernández Chardiet”. E-mail: [email protected] MSc.Dr.Oviedo Pérez Pérez. Especialista de Primero y Segundo Grado en Cirugía Maxilofacial. Doctor en Ciencias Estomatológicas. Profesor Auxiliar e Investigador Auxiliar. Facultad de Estomatología de La Habana. E-mail: [email protected] MSc.Dra. Aileneg Rodríguez Aparicio. Especialista de Primer Grado en Estomatología General Integral. Clínica Estomatológica “Enríque Nuñez”. E-mail: [email protected] MSc.Dr.Bienvenido Mesa Reinaldo. Especialista de Primero y Segundo Grado en Cirugía Maxilofacial. Profesor Auxiliar. Hospital Docente “Gustavo Aldereguía Lima”. E-mail: [email protected] INTRODUCCIÓN. Las neoplasias originadas del epitelio de revestimiento de la cavidad bucal son lesiones que el Estomatólogo en su práctica asistencial debe diagnósticar durante el examen de la boca, cara y cuello, no solamente por estar en presencia de enfermedades, sino por que algunas pueden transformarse en lesiones malignas. Neoplasias del epitelio de revestimiento. 2 El diagnóstico precoz de las neoplasias del epitelio de revestimiento es importante para establecer un seguimiento y terapéutica adecuada, identificar las características clínicas, realizar la biopsia, discutir el diagnostico diferencial con otras patologías, analizar las condiciones psicosociales del paciente oncológico y desarrollar una labor educativa implica una comprensión adecuada y analítica que permitirá incorporar elementos cognoscitivos elementales. Se estudiarán las neoplasias del epitelio de revestimiento revestimientos benignas y malignas de aparición más común en la mucosa y la piel. PAPILOMA. Concepto. Es una neoplasia epitelial benigna bastante común que se origina a partir del epitelio superficial de la mucosa de la boca o de revestimiento, formado por células maduras epiteliales. En los papilomas verdaderos el tejido conectivo subyacente solo sostiene los vasos que entran en los pliegues. Si existe considerable tejido fibroso el tumor se denomina fibropapiloma. Etiología. Es desconocida pero puede originarse de mucosas sanas o relacionadas con una reacción inflamatoria por irritación mecánica asociada a factores locales como traumas, dentales irritantes durante la dentición o prótesis con superficie áspera, se relaciona también con infecciones bacterianas y puede tener relación con virus. Las causas anteriormente mencionadas ocasionan proliferación de las papilas subepiteliales. Manifestaciones clínicas. - Se observan en niños y en edades de 20 a 50 años. - El sexo femenino es el predominante. - El aspecto superficial suele ser igual al de la mucosa bucal, blanco e irregular, si la irregularidad es externa forma proyecciones digitiformes de forma arborescente. Neoplasias del epitelio de revestimiento. 3 - Consistencia blanda o firme cuando se asocia a un fibropapiloma o con una capa superficial muy queratósica. - Color igual al de la mucosa bucal o superficie blanquecina. - Puede presentar se en piel. - Son aislados y en su mayoría pequeños. - Cuando cubren una gran superficie se asocian a veces con leucoplasia. - Su localización más frecuente es en mucosa bucal, labio, lengua, paladar y zona adyacente a la úvula (menos frecuente). - Asintomático. - Los tumores suelen ser aislados y pequeños oscilando su tamaño de 1mm a 1 cm aproximadamente. Papiloma en la comisura bucal izquierda. Papiloma escamoso en el paladar duro. Histología. Es una lesión de forma arborescente cuya base de implantación no profundiza mas allá de la mucosa de soporte, consiste en muchas proyecciones largas delgadas semejantes a un dedo y que cada una esta formada por una capa continua de epitelio escamoso estratificado con un núcleo delgado de tejido conectivo central que contiene los vasos nutricios. En la base de la lesión se puede apreciar figuras mitóticas normales, no es común la disqueratosis. Debido a las alteraciones celulares disqueratósicas, algunos autores como Abbey Page y Sawyer en 1980 lo clasificaron como lesiones premalignas. Neoplasias del epitelio de revestimiento. 4 Corte histológico. Diagnóstico diferencial. - Fibroma. - Verruga común o verruga vulgaris. - Leucoplasia. - Queratosis focal. - Condiloma acuminado. - Carcinoma verrucoso. - Lesiones hiperplásicas. Valoración de tratamiento. 1. Exéresis quirúrgica: es importante para confirmar el diagnóstico y cuando el papiloma se asocia en un campo de leucoplasia. 2. Electrocauterio. 3. Criocirugía. Pronóstico: favorable. CARCINOMA BASAL. Sinonimia: epitelioma basocelular, carcinoma basal, epitelioma basal, carcinoma basocelular de Krompecher. El carcinoma basocelular (CB) es el tumor epitelial maligno cutáneo más frecuente en personas de piel clara, que no suele causar morbilidad importante ni mortalidad. Neoplasias del epitelio de revestimiento. 5 Se relaciona estrechamente con la exposición a la luz solar; de hecho, únicamente aparece en sitios que son expuestos a las radiaciones solares. Por ello es que se encuentra más en los varones, dado que la gran mayoría de los trabajos que requieren estar a la intemperie los ejecuta el hombre. Clasificación. 1. Nodular (más común). 2. Multicéntrico superficial. 3. Moreiforme, adenoide quístico. 4. Basoescamoso. 5. Infiltrante micronodular. Clasificación (Guillermo Fernández Hernández- Dermatología- 1986). 1. Noduloulcerativo. 2. Noduloglobulosa. 3. Terebrante. Otra clasificación. 1. Nodular perlada. 2. Plano cicatrizal. 3. Ulcus Rothens. 4. Terebrante. Otras variedades. Epitelioma basal pigmentado. - Epitelioma plano múltiple superficial. - Epitelioma basal ulcerocicatrizal. - Epitelioma basal pagetoide. - Epitelioma basal morfeico o esclerodermiforme. - Epitelioma basal névico. Manifestaciones clínicas. - Frecuente a los 40 años de edad (Adultos jóvenes y niños, forma névica). - Se observa en el sexo masculino mayormente. - Personas de piel blanco rosada. Neoplasias del epitelio de revestimiento. 6 - Se ubica en la piel, y cuando, lo hace en la mucosa es por propagación de la piel, la lesión aparece generalmente única. - Crecimiento lento. - Centro ulcerado. - Bordes elevados, perlados y crateriforme. - Puede extenderse a pares craneales. - Puede provocar obstrucción aerodigestiva. - Dolor y hemorragia. - Metástasis por vía hemática y linfática. Carcinoma basoescamoso. Carcinoma basal nodular perlado. Parálisis facial periférica con ectropión por la presencia de un carcinoma basal infiltrante micronodular. Carcinoma basal infiltrante micronodular. Características Histológicas. Afecta la dermis y epidermis, es un proceso proliferativo atípico de las células basales que se observan grandes, ovales, azul intenso, teñidas con hematoxilina y eosina, pero con poca anaplasia y mitosis escasas; hay variables cantidades de Neoplasias del epitelio de revestimiento. 7 estroma mucinoso. Su componente celular recuerda a las células indiferenciadas de la capa basal; a esto se debe el nombre del tumor. Cortes histológicos. Diagnóstico diferencial. - Carcinoma epidermoide. - Nevus compuesto. - Queratoacantoma. - Ulcera traumática. Valoración de tratamiento: Exéresis quirúrgica. Dependiendo del resultado de la biopsia así se ejecutará el tratamiento, que en todos los casos será la resección del tumor con margen oncológico tridimensional. Actualmente existe una técnica, la cirugía de Mohs, que consiste en ir resecando la lesión en capas, e ir observando al microscopio si ya no existen más células tumorales, de tal forma que no se extirpa más piel sana, de aquella estrictamente necesaria, esto especialmente en las lesiones de la cara. Pronóstico: reservado. CARCINOMA IN SITU O CARCINOMA INTRAEPITELIAL. Concepto. Lesión maligna que se identifica por su cuadro histopatológico, expresado por su atipicidad celular limitada con la membrana basal, que se mantiene intacta; hay un gran pleomorfismo celular, sin evidencia de invasión a los espacios subepiteliales. Etiopatogénia. Neoplasias del epitelio de revestimiento. 8 Se origina por hábitos irritativos tóxicos (fumadores e ingestión de bebidas alcohólicas), pacientes enfermos de sífilis sin tratar y enfermedad de Plummer Vinson. Manifestaciones clínicas. − Aparece en cualquier edad. − Su apariencia clínica es muy variable. − En mucosas aparecen cómo una mancha roja o blanquecina, o cómo un nódulo pequeño o una superficie finamente granular. − Puede ser multifocal (numerosas lesiones blancas aisladas). − Hay alteraciones específicas cómo la eritroplasia y la enfermedad de Bowen, cuyo cuadro histopatológico está representado por un carcinoma intraepitelial. − Demora muchos años en convertirse en invasor. − Características Histológicas. Se observa un marcado pleomorfismo celular con desaparición de la polaridad, nucleolos son hipercromáticos con amplia variación de tamaño y forma, los nucleolos son prominentes y a veces múltiples. Se pueden observar mitosis capaces de ser anormales y la membrana basal está intacta. Diagnóstico diferencial. − Eritroplacia. − Carcinomas. Neoplasias del epitelio de revestimiento. 9 − Leucoplasia. − Liquen plano. Valoración de tratamiento: Exéresis con margen oncológico tridimensional. Pronóstico: Reservado. MELANOMA. Es el más maligno de todos los tumores que se conocen, no sólo en la piel sino en todo el cuerpo. Sin embargo, si se detecta a tiempo es completamente curable. Concepto. Tumor formado por melanocitos, células pigmentadas normales de la piel y la epidermis encargadas de formar melanina. Es muy agresivo aumentado de forma alarmante en los últimos años. Etiología. No se conoce con exactitud su causa (como en la gran mayoría de los demás tumores del cuerpo), no obstante, se observa que existe predisposición heredada hacia la aparición del tumor; igualmente hay factores que influyen como ciertas sustancias químicas, algunos virus y las radiaciones. De igual forma, la exposición a la luz ultravioleta tiene una influencia en la aparición de la lesión. Factores predisponentes: − Exposición al sol. − Raza (rubia y pelirroja). − Antecedentes familiares. − Mas de 50 lunares mayor de 2mm. − Nevus (lunares) atípicos ó congénitos ó gigantes. Clasificación. - Léntigo. - Melanoma maligno. - Melanoma maligno de extensión superficial. - Melanoma maligno nodular. - Melanoma lentiginoso maligno. - Melanoma acral. - Melanoma maligno de las mucosas). Neoplasias del epitelio de revestimiento. 10 Manifestaciones clínicas. Cuando observamos manchas de color oscuro (carmelita, azulado o negro), debemos tener en cuenta: − Signos de sospecha (cambios de color, tamaño y patrón de pigmentación). − Signos de malignidad (sangrado, ulceración y d).olor Dependiendo del tipo de melanoma, así será su forma de aparición: - En el hombre es dos veces más común. - Sitio: paladar duro, encía, mucosa del carrillo y suelo de boca. - Coloración: mancha negra azulada. - Puede aparecer como una peca negruzca (melanótica) en los sitios lesionados por el sol, que va creciendo lentamente. - Es importante observar los bordes de la lesión, que son irregulares; el color también va modificándose con el paso del tiempo y en la medida en que invade las zonas profundas de la piel la lesión se torna elevada. - Pueden aparecer en cualquier área de la piel y de las mucosas (nariz, boca, vagina, ano, etc.). - Puede observarse con cierta elevación si llegar la lesión a ser exofítica. - Ulcera en estadíos tempranos. - Puntos satélites alrededor de la lesión inicial. - Neoplasia altamente agresiva y metastizante. - Diseminación a ganglios cervicales y órganos a distancia. Melanoma de piel Características Histológicas. Melanoma de piel. Neoplasias del epitelio de revestimiento. 11 Se observa una considerable actividad de unión, con un flujo de células anaplásicas de epidermis a dermis. Conjuntamente con estas células tumorales atípicas, la epidermis muestra una marcada proliferación hacia abajo, de los procesos interpapilares. Frecuentemente, las células tumorales se extienden hacia arriba en la epidermis suprayacente al melanoma, la desintegran y hasta pueden producir ulceración. En la dermis, los mamelones neoplásicos forman grandes sábanas celulares que muestran variaciones de forma y tamaño. Sin embargo, se reconocen 2 tipos principales de células: epiteliodes y fusiformes. La mayoría de los casos presentan ambos tipos celulares, pero como regla uno de ellos predomina. En los melanomas léntigo maligno y lentiginoso acral tienden a predominar las células fusiformes, mientras que el de extensión superficial y el nodular están compuestos principalmente por células de tipo epitelioide. El tipo de células epiteliodes suele presentarse en cordones, que toman una disposición alveolar, endocrinoide, mientras que las células fusiformes se presentan en haces alargados, en remolinos, o aisladas en el estroma. Casi siempre hay figuras mitóticas, por lo regular en pequeño número. La cantidad de melanina, elemento de gran valor diagnóstico, es muy variable, pudiendo ser escasa o faltar completamente. La abundancia del infiltrado inflamatorio también es muy variable. Corte histológico. Valoración de tratamiento: exéresis quirúrgica. La biopsia define el tipo de melanoma y su extensión. Neoplasias del epitelio de revestimiento. 12 La extirpación quirúrgica de la lesión es el método más efectivo, aunque, por supuesto. El uso de quimioterapia y radioterapia se utiliza en los casos en que el tumor es profundo. Pronóstico: reservado o fatal. La sobrevida de 5 años o más se obtiene en la mayoría de los pacientes cuando se diagnostican y tratan precozmente. CARCINOMA EPIDERMOIDE O ESPINOCELULAR. Neoplasia maligna que se deriva del epitelio de revestimiento, producto de la multiplicación e indiferenciación celular, capaz de producir destrucción localmente, diseminación loco regional y metástasis a distancia. Es el tumor más frecuente en la boca (95%). Etiología. Es desconocida pero se le atribuye su aparición a: Factores irritativos locales: hábito de fumar e ingestión de bebidas alcohólicas. Factores exógenos: − Físicos: irritación crónica y radiaciones. − Quimicos: hábito de fumar e ingestión de bebidas alcohólicas, exposición a sustancias o gases tóxicos. − Biológicos: edad. Factores endógenos. − Herencia. − Estados carenciales. − Estados inmunológicos. − Enfermedades endocrinas. Manifestaciones clínicas. − Generalmente asintomáticos. − No hay predilección por la raza y el sexo. − Se observa con mayor frecuencia en la mucosa y se puede ubicar en cualquier región del complejo bucal. − Más frecuente después de los 50 años. Neoplasias del epitelio de revestimiento. 13 − Crecimiento rápido e invasor a los tejidos vecinos. − Dolor, molestias, ardentías y sangramiento. − Lesiones ulceradas tempranamente. − Superficie de aspecto nodular. − Color rojo. − Pude observarse áreas necróticas − Adenomegalias. − Causan adenomegalia a grupos y cadenas de linfonódulos cervicales. − Las metástasis se realiza por vía hematógena, se producen fundamentalmente a pulmón, hígado y riñón. − Toma del estado general. Características clínicas por regiones. Carcinoma de la Lengua. Es el de más alta incidencia en Cuba, más frecuente en el tercio posterior o base de la lengua. Es la neoplasia maligna de la boca más común en la mujer. Carcinoma de la mucosa del labio. Afecta a los sujetos de piel blanca, generalmente precedido por queilitis descamativa o erosiva o lesiones queratósicas, frecuente en el labio inferior, se ve en sujetos que trabajan expuestos al sol, hay predominio del crecimiento exofítico y por lo general son bien o moderadamente diferenciados. Carcinoma epidermoide del suelo de la boca. Tiene preferencia por la parte anterior del suelo de la boca(95%), 74% se localiza a ambos lados y el resto en la línea media. La diseminación metastásica es relativamente temprana y frecuente. Se presenta después de la 6ta década de la vida. Carcinoma epidermoide de encía Más común; vecino a molares de la mandíbula, de crecimiento ulcerado, blanquecino y exofítico. Las lesiones causan erosión temprana del hueso dando lugar a imágenes radiográficas osteolíticas. Muy relacionado con traumatismo sobre la misma. Carcinoma epidermoide de la mucosa del carrillo Neoplasias del epitelio de revestimiento. 14 En la India es el de más alta ocurrencia, los más comunes son los que nacen sobre una antigua leucoplasia, en forma exofítica, plana o ulcerada, a nivel del plano de oclusión de los dientes. Son relativamente metastizantes, bien o moderadamente diferenciados. Carcinoma epidermoide del paladar Por lo general son de crecimiento plano poco productivos, con aspecto de una placa erosiva, eritematosa o blanquecina, puede predominar tempranamente la ulcera plana, son raros en la línea media. Carcinoma epidermoide del seno maxilar Inicialmente asintomático; en estado avanzado se presenta con tumefacción de los ojos, la cara y la naríz, obstrucción nasal, lagrimeo y protrusión ocular. Cuando crecen sobre el piso del seno hay predominio de síntomas como, odontalgia, movilidad dentaria y tumor en la encía. Formas clínicas de presentación. − Úlcera plana y de bordes evergentes. − Mancha eritematosa. − Mancha blanquecina. − Nodular submucosa. − Exofítica. − Hundida o infiltrante. − Excavada. Carcinoma epidermoide del paladar duro. Carcinoma epidermoide del reborde alveolar inferior. Neoplasias del epitelio de revestimiento. 15 Clasificación Histológica de la OMS. Grado I. Numerosas perlas epiteliales, importante queratinización celular con puentes intercelulares, menos de 2 mitosis por campos observadas con gran aumento, raras mitosis atípicas y escasas células gigantes multinucleadas, pleomorfismo celular y nuclear muy reducido. Grado II. Perlas epiteliales escasas e incluso ausentes, queratinización celular y puentes intercelulares aparentes, de 2 a 4 mitosis por campos observadas con gran aumento, algunas mitosis atípicas, moderado pleomorfismo de la célula y los núcleos y escasas células gigantes multinucleadas. Grado III. Raras perlas epiteliales, queratinización celular prácticamente inexistente y ausencia de puentes intercelulares, más de 4 mitosis por campo observadas con gran aumento, frecuentes mitosis atípicas, pleomorfismo celular y nuclear muy pronunciado, y frecuentes células gigantes multinucleadas. Clasificación TNM. Los requisitos mínimos para la evaluación de las categorías tumor, nódulo, metástasis (TNM) son los que siguen. Si estos no pueden ser obtenidos deben utilizarse los símbolos TX, NX o MX. Las categorías TNM pueden obtenerse mediante los siguientes procedimientos: Categorías T: Tumor primitivo (Examen clínico). Categorías N: Ganglios metastásicos cervicales (Examen clínico). Categorías M: Metástasis a distancia (Examen clínico y radiográfico). Clasificación clínica pretratamiento de acuerdo con el TNM. Tis Carcinoma preinvasor (carcinoma in situ). T0 No hay evidencia de tumor primario. T1 Tumor de hasta 2 cm en su mayor dimensión. T2 Tumor de más de 2 cm hasta 4cm. T3 Tumor de más de 4 cm. Neoplasias del epitelio de revestimiento. 16 T4 Tumor de gran tamaño que se extiende más allá del sitio anatómico de localización a las estructuras vecinas, por ejemplo: músculos, huesos, lengua, piel del cuello, etc. TX No se obtienen los requisitos mínimos para ser evaluado. N0 No hay evidencia de compromiso ganglionar. N1 Ganglios cervicales homolaterales de hasta 3 cm. N2 Evidencia de Ganglios cervicales mayores de 3 y hasta 6 cm. N3 Ganglios cervicales de más de 6 cm. NX No se obtienen los requisitos mínimos para evaluarlo. M0 No hay evidencia de metástasis a distancia. M1 Hay evidencia de metástasis a distancia. MX No se obtienen los requisitos mínimos para su evaluación. Tratamientos. − Radioterapia. − Cirugía. − Quimioterapia. − Combinación. − Otras modalidades. Otros Tratamientos. − Terapia Génica. − Anticuerpos Monoclonales. − Vacunas. − Consejo Genético. Efectos secundarios de los tratamientos oncoespecíficos sobre los tejidos. Efectos de las radiaciones ionizantes sobre la mucosa bucal. Mucositis: Neoplasias del epitelio de revestimiento. 17 − Inflamación, erosión y ulceración de la mucosa bucal que produce dolor y dificultad para ingerir alimentos. Sobre las glándulas salivales: − Xerostomía: Disminución o supresión de la secreción salival por disminución del número de gránulos de secreción. Las alteraciones se limitan a los acinos. Se afecta la autolimpieza y aumenta la formación de la placa dentobacteriana con el consiguiente aumento de la caries y la enfermedad periodontal. Sobre los dientes: − Caries por radiación: la caries comienza en los cuellos y progresa rápidamente produciendo amputación de la corona, los dientes se vuelven frágiles y el esmalte es quebradizo. − Hipersensibilidad dentinaria Sobre el hueso: − Disminución de la vitalidad del hueso: el balance entre la formación ósea y reabsorción está alterado. Hay osteoporosis localizada, disminución de la capacidad para reaccionar a estímulos nocivos por alteraciones vasculares que en la mayor parte de los casos es permanente. − Osteorradionecrosis: infección crónica dolorosa acompañada de necrosis y formación de secuestros óseos. − La mandíbula es la más afectada. Efectos de la quimioterapia (citostaticos). − Sobre la médula ósea: anemia, leucopenia y trombocitopenia. Sobre la mucosa: − Mucositis: inflamación, erosión y ulceración de las mucosas que produce dolor y dificultad para ingerir alimentos. Efectos de la cirugía oncológica. − Mutilaciones que pueden disminuir la apertura bucal y dificultar la correcta higiene y los tratamientos estomatológicos. Neoplasias del epitelio de revestimiento. 18 Indicación del tratamiento estomatológico al paciente con cáncer bucal. Recomendaciones. 1.- Si el paciente es remitido por el PDCB al segundo nivel de atención se le deben realizar todos los tratamientos estomatológicos de la atención primaria excepto la exodoncia cuando el diente a extraer se encuentra en el lecho tumoral. 2.- Si el paciente ha recibido o está recibiendo tratamiento con radiaciones ionizantes es necesario: − Realizar con frecuencia control de placa dentobacteriana y orientar el cepillado correcto. − Chequearlo periódicamente y realizarse tratamiento conservador. − Realizar aplicación de soluciones fluoradas. − Si hay odontalgia valorar la posibilidad de TPR, dejando la exodoncia como último recurso. − Las exodoncias deben realizarse con anterioridad al tratamiento radiante, si fueran inevitables porque hay dolor entonces: poner antibióticoterapia pre y postextracción, realizar la exodoncia extremando las medidas de asepsia y antisepsia y suturar. 3.- Si el paciente está en tratamiento con citostáticos: − Los tratamientos conservadores no están contraindicados. − Si necesita una exodoncia: esperar que termine el ciclo con citostáticos y chequear su fórmula hemática, si ésta es normal se puede realizar la exodoncia con extremas precauciones en la asepsia, la antisepsia y suturar. El estomatólogo es el responsable de la salud bucal de la población, atendiendo integralmente a los pacientes remitidos por el programa de detección de cáncer bucal ayudará a que la respuesta a los tratamientos sea mejor y evitará futuras complicaciones. Neoplasias del epitelio de revestimiento. 19 LITERATURA DOCENTE. Textos básicos. 1. Patología quirúrgica. Colectivo de autores. Facultad de Estomatología. ISCMH. 2. Programa Nacional del P.D.C.B. MINSAP. Facultad de estomatología. ISCM-H. 3. Patología Bucal II. Colectivo de autores. Facultad de Estomatología. ISCM-H. 4. Sanatana Garay, J.C. Atlas de patología del complejo bucal. 2da edición. Editorial ciencias médicas; 2010 Textos complementarios. 1. Patología Bucal. William Shafer. 2. Robbins SL. Patología estructural y funcional. Edición Revolucionaria. 1985. 3. Sitio web de Cirugía Maxilofacial de Infomed en: http://www.sld.cu/sitios/cirugiamaxilo Textos Auxiliares. 1. Santana J G. Atlas de patología bucal.1ra edición. Habana: Editorial Científico técnica;1985. 2. Santana J G. El estomatólogo en la detección del Cáncer Bucal. Edición. Centro Nacional información de ciencias médicas. Habana, 1975. 3. Guías prácticas Clínicas. Ministerio de Salud Pública. Dirección Nacional de estomatología.2002. Paginaweb:www.sld/bus/aps/temáticas. 4. Santana JG. Prevención y Diagnostico del Cáncer Bucal. 1 edición. Habana: Editorial Ciencias Médicas; 2002. Otros textos consultados. 1. Bagán Sebastián JV, Vera Sampere F. Patología de la mucosa oral. Barcelona: Syntex Latino SA, 1989. 2. Bale AE. The Nevoid basal cell carcinoma syndrome: genetics and mechanism of carcinogenesis. Cancer Invest 1997;15:180. 3. Barksdale SK, O'Connor N, Barnhill R. Prognostic factors for cutaneous squamous cell and basal cell carcinoma. Determinants of risk of recurrence, metastasis, and development of subsequent skin cancers. Surg Oncol Clin N Am 1997;6(3):625-38. 4. Beck SL. Prevention and management of oral complications in the cancer patient. In: Hubbard SM, Greene PE, Knobf MT, Eds. Current issues in cancer nursing practice. Philadelphia PA: J.B Lippincott Company; 1990, pp 27-38. Neoplasias del epitelio de revestimiento. 20 5. Berger A, Henderson M, Nadoolman W, et al.: Oral capsaicin provides temporary relief for oral mucositis pain secondary to chemotherapy/radiation therapy. Journal of Pain and Symptom Management 1995;10(3):243-248. 6. Borrajero Martínez J, Fernández Brito Rodríguez JE, Rivero Arocha JE, Cabrera Arregoitia J, Paramio Ruibal A. Elementos de anatomía patológica General. La Habana: Pueblo y Educación;1987. 7. Bullon Fernández P, Velasco Ortega E. Capítulo 18. La atención Odontológica Integral del Paciente de edad Avanzada. En: Odontoestomatologia Geriátrica. Madrid: IM&C;1996.pp.291-303. 8. Cohen B, Kramer I R. Fundamentos Científicos de Odontología. La Habana: Científico – Técnica;1981. 9. Chougule P, Ready N. Preoperative Paclitaxel Carboplatin and radiation therapy in advanced head and neck cancer. Semin Radiat Oncol 1999;9:77-84. 10. Díaz Román TM, Dra, Faxas García ME, Arango Prado MC. Factores etiopatogénicos y moleculares en la génesis del cáncer. Rev Cubana Oncol 1998;14(1):42-50. 11. Donado M. Cirugía bucal, y patología y técnica. Madrid: Lavel;1990. 12. Donado Rodríguez M. Urgencias en odontoestomatología. Madrid: Lavel;1990. 13. Dorr RT. Pharmacology of the Taxanes. Pharmacotherapy 1997;17:96-104. 14. Dowling PA, Fleming P, Saunders ID, Gorlin RJ, Napier SS. Odontogenic keratocyst in a 5 yearold: initial manifestations of Nevoid basal cell carcinoma syndrome. Pediatric Dentistry 2000;22:53 –5. 15. Dray A. Mechanism of action of capsaicin-like molecules on sensory neurons. Life Sciences1992;51:1759-65. 16. Dreyfuss AI, Clark JR, Norris CM. Docetaxel: an active drug for squamous cell carcinoma of the head and neck. J Clin Oncol 1996;14:1672. 17. Elzawawy A. Treatment of 5-fluorouracil-induced stomatitis by allopurinol mouthwashes. Oncology 1991;48(4):282-284. 18. Eversole LR. Patología Bucal. La Habana: Científico – Técnica;1983. 19. Facultad de Estomatología U.H. Patología bucal I. La Habana: Científico – Técnica;1986. 20. Farreras R. Medicina Interna. Decimotercera edición [en CD-ROM]. España: Mosby-Doyma Libros SA, 1996. 21. Fernández Hernández Vaquero G. Dermatología. La Habana: Pueblo y Educación;1990. 22. Gregory R: Lasers in Plastic Surgery. In Georgiade GS. Plastic, Maxillofacial and Reconstructive Surgery. Nueva York: Williams & Wilkins;1997. 23. Hawk RJ, Millikan LE. Treatment of oral postherpetic neuralgia with topical capsaicin. International Journal of Dermatology 1988;27:336. 24. Herscher LL, Cook J. Taxanes as radiosensitizers for head and neck cancer. Curr Opin Oncol 1999;11:183-86. 25. Hoffman R, Benz EJ, Shattil SJ, Furie B, Cohen H. Hematology, basic principles and practice. Nueva York, Churchill Livingstone;1991. 26. Jansma J, Vissink A, Bouma J. A survey of prevention and treatment regimens for oral sequelae resulting from head and neck radiotherapy used in Dutch Neoplasias del epitelio de revestimiento. 21 radiotherapy institutes. International Journal of Radiation Oncology, Biology, Physics 1992;24(2):359-67. 27. Jansma J, Vissink A, Spijkervet FK. Protocol for the prevention and treatment of oral sequelae resulting from head and neck radiation therapy. Cancer 1992;70(8):2171-180. 28. JB, McBride BC, Stevenson-Moore P, et al.: The efficacy of chlorhexidine gel in reduction of streptococcus mutans and lactobacillus species in patients treated with radiation therapy. Oral Surgery Oral Medicine and Oral Pathology 1991;71(2):172-78. 29. Kang S. Melanoma risk in individuals with clinically atypical nevi. Arch. Dermatol. 1994;130:999-1001. 30. Kaugers GE, Heise AP, Riley WT, et al. Oral melanotic macules: a review of 353 cases. Oral Surg. 1993;76:59-61. 31. Kimonis VE, Goldstein AM, Pastakia B. Clinical manifestations in 105 persons with nevoid basal cell carcinoma syndrome. Am J Med Genet 1997;69:299 – 308. 32. Kruger GO. Cirugía Oral y Maxilo Facial. Madrid: Panamericana; 1986. 33. Krupp Marcus A, Chatton Milton J. Diagnóstico Clínico y Trtamiento. La Habana: Científico – Técnica, 1980. t1. 34. Laskin DM. Cirugía Bucal y Maxilo Facial. Buenos Aires: Panamericana,1986. 35. Law MM. Evaluation of prognostic significance of the site of origin of cutaneous melanoma. Am. Surgeon. 1994;60:362-64. 36. Le Veque FG, Montgomery M, Potter D. A multicenter, randomized, doubleblind, placebo controlled, dose titration study of oral pilocarpine for treatment of radiation induced xerostomia in head and neck cancer patients. Journal of Clinical Oncology 1993;11(6):1124-1131. 37. Lee. Mucosal melanoma of the head and neck: impact of local control on survival. Laringoscope 1994;104:121-126. 38. Management of malignant melanoma of the head and neck. D.J.A. Orr Br J Surg 1993;80:998-1000. 39. Manzur Katrib J, Días Almeida JG, Cortés Hernández M. Dermatología: La Habana. ECIMED; 2004. 40. Marks R. The epidemiology of non-melanoma skin cancer: who, why and what can we do about it. J Dermatol 1995;22(11):853-7. 41. Ministerio de Salud Pública: Programa Nacional de Diagnóstico Precoz del Cáncer Bucal, La Habana: Ciencias Médicas;1986. 42. Neville BW, Damm DD, Allen CM, Bouquot JE. Oral & Maxillofacial Pathology. Filadelfia, Saunders 1995:259-321. 43. Ostchega Y. Preventing and treating cancer chemotherapy's oral complications. Nursing 1980;10(8):47-52. 44. Patient characteristics, methods of diagnosis and treatment of melanoma in the United States. C.M. Sutherland. Surg Gynecol Obstet 1992;175:129-134. 45. Peterson DE, Sonis ST: Oral complications of cancer chemotherapy: present status and future studies. Cancer Treatment Reports 1982;66(6):1251-56. 46. Peterson DE: Oral toxicity of chemotherapeutic agents. Seminars in Oncology 1992;19(5): 478-91. Neoplasias del epitelio de revestimiento. 22 47. Quintana Díaz. Estudio sobre los tumores malignos maxilofaciales. Rev Cubana Estomatol 1998;35(2):43-48. 48. Randle HW. Basal cell carcinoma. Identification and treatment of the high-risk patient. Dermatol Surg 1996;22(3):255-61. 49. Raulin C y col: Treatment of port-wine stains with a noncoherent pulsed light source: a restrospective study. Arch Dermatol 1999;135(6):679-83. 50. Raulin C, Weiss R, Schönermark MP: Treatment of essencial teleangiectasias with an intense pulsed light sourse (photoderm VL). Dermatol Sur 1997;23:941946. 51. Risk factor for melanoma incidence in prospective follow-up. J.S.Schneider. Arch. Dermatol. 1994, Vol. 130, 1002-1007. 52. Robbins Stanley L. Enfermedades inmunitarias. Capítulo 7. En: Patología estructural y funcional. Primera parte. La Habana: Revolucionaria; 1986. 53. Rosenberg GJ, Gregory RO: Los rayos láser en cirugía plástica. Clínicas en Cirugía Plástica. 1996;23(1):31-51. 54. Rozman C, Bladé J, Gatell JM. Infecciones en el paciente inmunodeprimido. Barcelona: Ediciones Doyma, 1988. 55. Sánchez Segura M. El macrófago como célula accesoria en la respuesta innmune. Rev Cubana Hematol Inmunol Hemoter 1993;9(1):4-13 56. Santana Garay JC. Atlas de patología del complejo bucal. La Habana: Científico – Técnica;1985. 57. Schroeter CA, Neumann HAM: The photoderm VL-Flashlamp as a new treatment possobility for vascular skin lesions. Dermatol Surg 1998:24:743-748. 58. Schumacher J, Dutton DM, Murphy DJ, Hague BA, Taylor TS. Paranasal sinus surgery through a frontonasal flap in sedated, standing horses. Vet Surg 2000; 29(2):173-7. 59. Segur Eltz N, Zehetmayer M, Hauff W, Georgopoulos M, Schima W, Freyler H. Idiopathic sclero choroid calcification. Klin Monatsbl Augenheilkd 1999;215(6):378-80. 60. Seifert G, Brocheriu C, Cardes A, Eveson JW. WHO International Histological Classification of Tumors. Path Res Pract. 1990, 186:555-581. 61. Shafer Willian G. Texto Book of oral Pathology. 3ra ed; Philadelphia: Saunders;1974. 62. Sherman R, Fung, HK, Flynn KJ.Verrucous Carcinoma (Buschke-Lowenstein Tumor). Int Journal of Dermatol 1991;30(10):730-33. 63. Sllamniku B, Bauer W, Painter C, Sessions. Clinical and Histopathological Considerations for the Diagnosis and treatment of Verrucous Carcinoma of the Larynx. Arch. Otorhinolaryngol 1986;246(3):126-132. 64. Sonis ST, Woods PD, White BA: Pretreatment oral assessment. Journal of the National Cancer Institute Monographs 1990;9:29-32. 65. Tsang. Arch RW Lent go maligna of the head and neck. Dermotol. 1994;130:1008-12. 66. Tsuji T. Bleomycin Iontophoretic Therapy for Verrucous Carcinoma. Arch Dermatol 1991;127(7):973-75. 67. Vahlensieck M, Gieseke J, Traber F, Schild H. The quantification of the magnetization transfer contrast (MTC) effect by calculating MT quotients: does it yield additional information for the differentiation of benign and malignant Neoplasias del epitelio de revestimiento. 23 diseases of the locomotor apparatus. Rofo Fortschr Geb Rontgenstr Neuen Bildgeb Verfahr 1999;171(6):468-72. 68. Vokes EE, Haraf DJ, Brockstein BE, Weichselbaum RR. Paclitaxel, 5Fluorouracil, Hydroxyurea and concomitent radiation therapy for poor-prognosis head and neck cancer. Semin Radiat Oncol 1999;9:70-6. 69. Wanebo HJ, Chougule P, Ready N, et al. Preoperative Paclitaxel, Carboplatin and radiation therapy in advanced head and neck cancer (Tage III and IV). Semin Radiat Oncol 1999;9:77-84. 70. Western. Consortium for Cancer Nursing Research: Development of a staging system for chemotherapy induced stomatitis. Cancer Nursing1961;14(1): 6-12. 71. Williams WJ, Beutler E, Erslev AJ, Lichtman M. Hematology, 5.a ed. Nueva York, McGraw-Hill;1995. 72. Wood NK, Goaz PW. Diagnóstico diferencial de las lesiones orales y maxilofaciales. 5.ª ed. Madrid: Harcourt Brace;1998. 73. Ziga S. Stomatitis/mucositis. In: Yasko J, Ed.: Guidelines for Cancer Care: Symptom Management. Reston VA: Reston Publishing Company;1983.