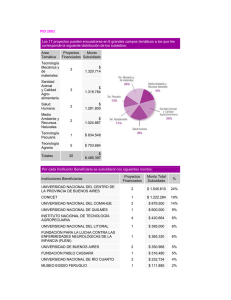
Entorno, aseguramiento y acceso en el régimen subsidiado en
Anuncio

ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA Seis casos de acceso Documento Técnico ASS/679-99 Santafé de Bogotá, agosto de 1999 PONTIFICIA UNIVERSIDAD JAVERIANA Rectoría Gerardo Remolina Vargas S.J. Vicerrectoría Académica Jorge Humberto Peláez S.J. Vicerrectoría del Medio Universitario Eduardo Uribe Ferrero S.J. Sector de Consultorías Universitarias Dirección Fernando Ruiz Gómez Coordinación Sandra Reyes Mejía Sandra Reyes Mejía (1) Fernando Ruiz Gómez (2) Naydú Acosta Ramírez (3) Julia Isabel Eslava Rincón (4) Carlos Arturo Puente Burgos (5) Zaida Ardila Carrillo (6) Enrique Peñaloza Quintero (7) 1. 2. 3 4. 5 6. 7. . . Investigadora en Administración en Salud, Área de Seguridad Social, Sector de Consultorías Universitarias, Pontificia Universidad Javeriana. Investigador en dirección de proyectos y programas de servicios socio-sanitarios y desarrollo tecnológico. Sector de Consultorías Universitarias, Pontificia Universidad Javeriana. Coordinadora de proyecto. Experta en aseguramiento en los sistemas de salud, Área de Seguridad Social, Sector de Consultorías Universitarias, Pontificia Universidad Javeriana. Investigadora en Diseño de Sistemas de Información, Área Seguridad Social, Sector de Consultorías Universitarias. Investigador en Ordenamiento Territorial, Área de Desarrollo Estratégico Territorial, Sector de Consultorías Universitarias Comunicadora Social, Magister en Ciencias Políticas, Sector de Consultorías Universitarias, Pontificia Universidad Javeriana. Odontólogo, investirador en Análisis de Demanda, Coordinador de Proyecto, Sector de Consultorías Universitarias, Pontificia Universidad Javeriana. Agradecimientos La Pontificia Universidad Javeriana expresa sus agradecimientos a la Fundación Ford y a la Fundación Corona por su aporte técnico y financiero para el desarrollo de este trabajo Entorno, aseguramiento y acceso en el régimen subsidiado en Colombia Seis estudios de caso © 1999. Fundación Ford y Fundación Corona. © Cendex. Las opiniones planteadas en este libro reflejan el pensamiento de sus autores y no necesariamente la posición de la Fundación Corona. DIRECCIÓN EDITORIAL Fundación Corona. Cendex - Pontificia Universidad Javeriana CORRECCIÓN DE ESTILO César Tulio Puerta DISEÑO PORTADA Centro de Medios Audiovisuales DIAGRAMACION, IMPRESIÓN Y ENCUADERNACIÓN Javergraf ISBN: Primera edición Este libro fue editado e impreso en Colombia por la Fundación Corona y Cendex, agosto de 1999, Santafé de Bogotá. Fundación Corona Calle 100 No. 8 A – 55 Piso 9 Torre C E-mail: fundació[email protected] Santafé de Bogotá Cendex Carrera 7 No. 40 – 62, Edificio E. Arango piso 5 E-mail: Santafé de Bogotá Entorno, aseguramiento y acceso en el régimen subsidiado en Colombia Seis estudios de caso INVESTIGACIÓN REALIZADA POR CENDEX – PONTIFICIA UNIVERSIDAD JAVERIANA DIRECTOR DE INVESTIGACIÓN FERNANDO RUIZ GÓMEZ INVESTIGADORES: *NAYDU ACOSTA *ZAYDA ARDILA * JULIA ESLAVA *ENRIQUE PEÑALOZA *CARLOS PUENTE *SANDRA REYES. PROYECTO FINANCIADO POR Fundación CORONA (Logo) - FundaciónFord Contenido I. INTRODUCCION II. EL DISEÑO DE LA INVESTIGACIÓN A. El acceso como problema social B. El concepto de acceso C. Proceso metodológico 1. Selección de la estrategia de investigación 2. Marco de referencia 3. Selección de los casos 4. Categorías de variables 5. Hipótesis 6. Protocolo para la recolección de la información III. EXPERIENCIAS DEL ACCESO A. Experiencia 1. Carmen de Bolívar: participación, violencia y empresa social. Caso de la Asociación Mutual Montes de María. B. Experiencia 2. Bahía Solano: pobreza y esperanza. Caso de la Asociación Mutual Playas del Pacífico. C. Experiencia 3. Manizales: Pujanza, arraigo y paternalismo. Caso de la Caja de Compensación Familiar de Caldas - Confamiliares. D. Experiencia 4. Zipaquirá: centralización y burocracia. Caso de la EPS pública Convida. E. Experiencia 5. Santafé de Bogotá: El paradigma privado frente a la metrópoli. Caso de la EPS privada Saludcoop. F. Experiencia 6. Santafé de Bogotá: del asistencialismo a las alianzas sociales. Caso del Consorcio Régimen Subsidiado Unicajas. IV. CONCLUSIONES V. RECOMENDACIONES VI. ANEXOS A. Anexo 1. Marco de referencia 1.El nuevo sistema de seguridad social y el acceso a servicios de salud. 2.Cultura y territorio. 3.Población 4.Administración del régimen subsidiado. 5.Red de prestadoras de servicios de salud. 6.El gobierno territorial. 7.Participación social y municipio. 8.ARS y sus interrelaciones con el suprasistema de salud. 9.Relaciones entre las aseguradoras y el gobierno territorial. 10.Relaciones entre las aseguradoras y los usuarios. 11.Relaciones entre las aseguradoras y la red de prestadores. B. Anexo 2. Metodología 1.Acerca de la investigación. 2.Los niveles de complementariedad en la investigación 3.Definición de variables. 4.El diseño de la investigación de estudio de caso. 5.Desarrollo del marco de referencia. 6.La calidad del diseño de investigación. 7. El diseño del caso múltiple. 8.La conducción del estudio de caso. 9.El protocolo del estudio de caso. 10. Análisis de la información. II EL DISEÑO DE LA INVESTIGACIÓN 12 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS A. El acceso como problema social. L a transformación social y económica ha llevado a los gobiernos a definir en los últimos años nuevas políticas de carácter social que respondan fundamentalmente al principio de equidad, sustentados en los derechos ciudadanos. Tal es el caso de la salud, como derecho fundamental y servicio esencial para las personas. Bajo esta premisa, en los distintos países las formulaciones de las políticas de salud, así como la reestructuración de las entidades gubernamentales responsables de la aplicación de las políticas y garantes de este derecho, han sufrido transformaciones en su conformación estructural y funcional. Aunque existen diferencias sustanciales en las diversas reformas en cuanto a contenidos, estrategias y mecanismos adoptados para su implementación, el principio fundamental en cada una de ellas es solucionar los problemas de inequidades e insuficiencias en el acceso a los servicios de salud. Garantizar el acceso equitativo a los servicios de salud constituye uno de los retos más importantes de los sistemas de salud, más aún en naciones o regiones en las que una parte importante de la población no puede hacer uso de los servicios por barreras de distinto orden que van desde el costo de los servicios hasta la opinión de la población sobre ellos, pasando por la dimensión territorial y sus múltiples determinaciones económicas, sociales, políticas y culturales. En el pasado las principales barreras de acceso a los servicios de salud en Colombia eran de tipo económico, representadas en la capacidad de pago de la población y el costo de la atención, de tal forma que los servicios de salud resultaban un bien inalcanzable para una gran proporción de los colombianos. El nuevo sistema de seguridad social en salud se propone eliminar dichas barreras a través del mecanismo del aseguramiento por la vía del subsidio a la demanda. Aunque la implementación del nuevo sistema permitió un aumento de la cobertura de EL DISEÑO DE LA INVESTIGACIÓN 13 afiliación1, persisten factores que dificultan el acceso de la población a la prestación de servicios, entre ellos las características de la población tales como sus condiciones socioculturales, su grado de desarrollo social y económico, y las del territorio, y que ponen de manifiesto la necesidad de integrar las políticas sectoriales en las características del sistema de prestación (aseguradoras e IPS). Las administradoras del régimen subsidiado, por ser intermediarias entre el sistema de seguridad social en salud y los usuarios, se constituyen en un aspecto crítico y novedoso en el acceso a servicios de salud. Su organización y las relaciones que establecen con el contexto favorecen o no, el acceso al aseguramiento y a la prestación de servicios. En esta investigación se privilegia el estudio del sistema prestador y se busca aportar elementos de análisis que mejoren la participación de las ARS y el acceso a los servicios de salud. Los resultados de la misma corresponden, primero, a las conclusiones individuales sobre el estado actual de las ARS estudiadas y su desarrollo; segundo, a planteamientos para la discusión global del proceso de reforma en áreas críticas que necesiten ajustes normativos; tercero, a la identificación de elementos y estrategias replicables y, por último, a la determinación de las debilidades y necesidades de apoyo de las ARS. 1En Colombia, antes de la actual reforma, la cobertura a la seguridad social era de 20% en 1993 con alguna variabilidad dependiendo del área geográfica y del estrato socioeconómico. (Ministerio de Salud, La reforma a la seguridad social en salud, t. I: Antecedentes y resultados, 1994). Después de implementada la reforma en salud, se estimó que aproximadamente 52,9% de la población colombiana estaba afiliada al nuevo sistema, distribuida de la siguiente forma: 38,2% en el régimen contributivo y 14,7% en el régimen subsidiado (J.C. Ramírez. “Marco de referencia de la reforma en salud: objetivos, logros, metas”, conferencia del Foro de seguridad social en salud, Santafé de Bogotá, 1997). 14 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS B. El concepto de acceso. S obre el concepto de acceso a los servicios de salud existen diferentes acepciones y tendencias en las que resulta común utilizar como sinónimos los términos de disponibilidad, acceso y cobertura2. Sin embargo, conviene destacar que el acceso es un fenómeno complejo en el cual se presenta una sucesión de acontecimientos que pueden partir desde el momento en que surge la necesidad de atención médica, hasta el momento en que se inicia o se continúa la utilización de los servicios3. Autores como Julio Frenk distinguen los términos de accesibilidad y acceso, entendiendo el primero como una característica de los recursos de atención y asignando el segundo a los factores y características correspondientes a la población; pero en general la literatura inglesa emplea el término de acceso para englobar el análisis del proceso de búsqueda y obtención de atención médica. El consenso es que el acceso a un determinado servicio conlleva no solamente la disponibilidad de recursos, sino que comprende además la relevancia, oportunidad y adecuación de estos con las reales necesidades de la población. Diversos autores consideran, por consiguiente, que el acceso es el grado de ajuste entre las características de los recursos de atención a la salud y las características de la población, y por tanto se mide en aquel espacio de interacción entre ellos4, 5. Adicionalmente, en la conceptualización y medición del acceso a servicios de salud se distingue entre el acceso potencial y el acceso realizado. El primero hace referencia a aquellas características y condiciones de la población y del sistema prestador de servicios que posibilitan la atención en salud. El segundo se refiere a aspectos relacionados con el ingreso efectivo al sistema y con el resultado de la interacción entre población y el 2F. Velandia , A. Hernández , y otros, Acceso a los servicios de salud: Conceptos, metodologías y casos, Pontificia Universidad Javeriana, Documento Técnico ASS/072C-97. 1997. 3J. Frenk . "El concepto y la medición de accesibilidad." En: Salud Pública de México. 27(5): 438 - 453, 1985. 4J. Paganini. Evaluación de la accesibilidad, cobertura, calidad y equidad en salud. OPS, 1995. 5A. Donabedian. Aspects of medical care administration. Specifying requirements for health care, Harvard University Press, 1973. EL DISEÑO DE LA INVESTIGACIÓN 15 sistema prestador, como son la utilización de los servicios de atención médica y la satisfacción de las necesidades del usuario o consumidor6. Para este estudio la definición más apropiada de acceso está dada por el proceso de ajuste o coherencia entre la población que necesita los servicios de salud y el sistema prestador, interacción en la que están inmersas características de cada uno de los subsistemas participantes en el proceso y sus relaciones. 6L Aday, R. Andersen, "Exploring Dimensions of Access to Medical Care", en: Health Services Research, 18 (1): 49-74, 1983. 16 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS C. Proceso metodológico 1. Selección de la estrategia de investigación Yin7 plantea que el estudio de caso consiste en una investigación empírica que analiza un fenómeno contemporáneo, especialmente cuando los límites entre el fenómeno y el contexto no resultan claramente evidentes. Se usa cuando quieren cubrirse las condiciones del contexto, pues se considera que pueden ser pertinentes para el fenómeno bajo estudio. Por tal razón, requiere definirse un conjunto de características técnicas que incluyen estrategias para la recolección de información. De esta manera, la investigación de estudio de caso hace frente a una situación en la que hay más variables de interés que puntos de información, por lo que confía en múltiples fuentes de evidencia, cuyos datos deben converger de modo triangular, y se aprovecha del desarrollo de planteamientos teóricos previos que guían la recolección y análisis de los datos. El estudio de caso fue la estrategia utilizada para la investigación ya que: § § § las preguntas de la investigación planteadas eran de la forma “cómo” o “por qué”, no se tenía ningún control sobre los eventos que se iban a analizar, y el fenómeno que se analizaba es contemporáneo de la vida real. Como esfuerzo de investigación, el estudio de caso contribuye únicamente al conocimiento de fenómenos individuales. En la investigación del acceso de la población pobre a los servicios de salud intermediado por las ARS, el estudio de caso permite hacer una investigación que captura las características holísticas y significativas del proceso. Una limitación que presentaba la utilización de tal estrategia radicaba en la concepción que se tiene acerca de la generalización de los hallazgos. Cada uno de los casos era único dentro de su contexto particular y esto podía considerarse como un obstáculo para poder hacer generalizaciones pertinentes. Yin soslaya tal dificultad indicando que la 7Lo referente a la estrategia de estudio de caso fue tomado de Robert K. Yin, op. cit. EL DISEÑO DE LA INVESTIGACIÓN 17 generalización que se realiza desde los estudios de caso no se hace a poblaciones o universos, sino a planteamientos teóricos. En este sentido, cada caso no constituye una muestra y la meta planteada fue aportar al marco teórico correspondiente y a su generalización, lo que llama el mencionado autor generalización analítica. No se pretendió enumerar frecuencias, es decir, hacer generalización estadística. El objetivo consistió en efectuar un análisis generalizador y no un análisis particularizador. En el anexo 1, Metodología Estudio de Caso, se detalla la forma en que se llevó a cabo la investigación en lo concerniente a la estrategia adoptada. 2. Marco de referencia Para el marco de referencia del estudio se consideraron dos fuentes principales: los estudios existentes que demarcaron el estado del arte acerca del concepto de acceso y el marco legal tanto de la reforma como de todos aquellos aspectos que tuvieran relación con la implementación de ella en los distintos entes territoriales. La reforma de salud plantea un modelo de aseguramiento en el cual aparecen cuatro actores bien diferenciados y, por lo tanto, el análisis del acceso a servicios de salud implica estudiarlos y conocer sus interrelaciones. El acceso a servicios de salud está mediado por la interrelación entre los entes de dirección y vigilancia del sector, las aseguradoras (ARS), los afiliados al régimen de seguridad social en salud y la red de IPS. Adicionalmente, el acceso a servicios está influenciado por las características y especificidades del contexto territorial en el cual se desarrollan las interrelaciones mencionadas. Para definir la unidad de análisis se tuvieron en cuenta las preguntas iniciales de la investigación lo cual llevó a que se privilegiara como tal a las interrelaciones que se establecen entre la ARS y los subsistemas que se hallan dentro de su entorno: gobierno territorial, usuarios y red prestadora de servicios. En el anexo 1, Marco de Referencia, se explica en detalle el papel que desempeña cada uno de los actores considerados, las interrelaciones entre ellos y las características del contexto en que se desarrolla el proceso. 3. Selección de los casos El marco legal de la reforma establece tres tipos de ARS: Empresas Solidarias de Salud, Empresas Promotoras de Salud tanto públicas como privadas, y las Cajas de Compensación Familiar. Cada una de estas categorías tiene cobertura dentro de contextos territoriales, municipios o departamentos, y su operatividad se concreta 18 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS específicamente en los municipios o distritos. Lo anterior, unido a la racionalidad económica que impone el sistema, llevó a que se pensara que cada uno de los tipos de ARS pudiera ser una buena estrategia para el mejoramiento del acceso a servicios de salud de acuerdo con el tamaño funcional de los municipios (ver anexo 1), y por ello se consideró que las Empresas Solidarias de Salud fueran las apropiadas para municipios clasificados por el Ministerio de Desarrollo Económico como Centros Subregionales Mayores, Centros Subregionales Intermedios y Centros Locales, que pueden estimarse como municipios pequeños y centros rurales aislados. Las Empresas Promotoras de Salud, ya fueran de carácter público o privado, y las Cajas de Compensación Familiar se encontraron apropiadas para la Metrópoli Nacional (Bogotá), Metrópolis Regionales, Centros Regionales Mayores y Centros Regionales Intermedios. Con base en estos criterios, los casos seleccionados fueron: ESS Asociación Mutual Montes de María, en Carmen de Bolívar (Bolívar); ESS Asociación Mutual Playas del Pacífico, en Bahía Solano (Chocó); ARS Confamiliares, de la Caja de Compensación Familiar Confamiliares en Manizales (Caldas); EPS Pública Convida, en Zipaquirá (Cundinamarca); EPS privada Saludcoop, en Santafé de Bogotá; Consorcio Régimen Subsidiado Unicajas, agrupación de cajas de compensación familiar, en Santafé de Bogotá. 4. Categorías de variables Las categorías de variables consideradas pertinentes para el estudio fueron: cultura, territorio, gobierno y sistema general de seguridad social en salud, administradoras del régimen subsidiado, red de servicios y usuarios. En el anexo 2 se relacionan cada una de las variables consideradas dentro de las categorías. 5. Hipótesis Por cada categoría se establecieron hipótesis nulas que fueron contrastadas con los hallazgos de la investigación, lo cual llevó a que se verificara el cumplimiento o no de ellas en cada experiencia. Se buscó la coincidencia de resultados de la hipótesis en todos los casos con el fin de definir si se observaba el mismo comportamiento para todos, lo que podría llevar a extrapolar estas hipótesis al sistema. 6. Protocolo para la recolección de información Para la recolección de la información se consideraron como técnicas básicas las EL DISEÑO DE LA INVESTIGACIÓN 19 entrevistas semiestructuradas a informantes cualificados y la recolección de información secundaria. 20 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS III EXPERIENCIAS DEL ACCESO 22 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Experiencia 1. Carmen de Bolívar: participación, violencia y empresa social EXPERIENCIA DEL ACCESO 23 24 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS A. Caso 1. Asociación Mutual Montes de María 1. El factor social: fundamento para la conformación de la empresa “Yo creo que sí es muy importante ver qué fue lo que pasó en toda esta zona de los Montes de María, que no solamente tiene que ver con Bolívar, también con Córdoba... y en general con toda la costa Caribe”, dice Clara Inés Guerrero García, historiadora docente de la Pontificia Universidad Javeriana. “Esa zona fue un sitio fundamental durante los siglos XVII y XVIII de formación de palenques, o sea, la gran actividad cimarrona, que es como decir ahora San Vicente del Cagúan, para todo lo que es la guerra en Colombia en este momento, que en esa época lo fue la guerra con los cimarrones...”, complementa. En este sentido, las características particulares de los grupos de la costa Caribe fueron dadas por esa herencia que la esclavitud les marcó en siglos anteriores al respecto de lo cual Clara Inés Guerrero apunta: “Va marcando comportamientos muy retaliativos, si la gente responde con venganza y hace que haya como unos criterios, como unos sentidos, como unos sentimientos de sumisión, de reproducir el poder que se combate, de lo que significa haber sido esclavo, como en el caso de esta zona de cimarrones”. Los cimarrones de los Montes de María se reagruparon hacia adentro del territorio del palenque para intentar reconstruir un pueblo, manteniendo el mismo estilo de los asentamientos iniciales. Este hecho los mantuvo “invisibles” durante mucho tiempo mientras se organizaban y negociaban con más fuerza la libertad, el territorio y la autonomía de gobierno. “Entonces lo que ellos tenían que reproducir era nada de otros, sino buscarse, reconstruir, primero las primeras maneras de la herencia más cercana africana y reconstruir todo el tejido social, reconstruir todas las redes simbólicas a partir del encuentro con el europeo, del encuentro con los mismos pueblos de África”, dice la historiadora. Con el transcurso de los años fueron generando una actitud muy independiente, muy autónoma; cuyo caso más específico lo constituye el palenque de EXPERIENCIA DEL ACCESO 25 San Basilio, en la zona de los Montes de María, que se cara cteriza como territorio de libertad y de paz, las cuales subsisten a pesar de la violencia de los últimos años. El reconocimiento de su libertad se inició en 1713, con la firma del gobernador de Cartagena de Indias, Francisco Baloco Leigrave, y los palenqueros ubicados en las faldas de los Montes de María, y con la mediación del obispo de Cartagena Antonio María Casiani, de una entente cordiale, con perdón general y goce de libertades, según Nina Friedmann, en De sol a sol. Génesis, transformación y presencia de los negros en Colombia, Bogotá, editorial Planeta, 1986. Este reconocimiento no resulta diferente del que tanto habían buscado cuando comenzaron las negociaciones con la corona, y pedían libertad, territorio y autonomía, que según la historiadora son tres necesidades básicas para delinear un sentimiento de identidad. “Si tú recuerdas la época en que el... corregidor Miranda el que estaba haciendo reordenamiento territorial, como en 1778, empezó su trabajo de reordenamiento, se encontró que toda esa zona estaba poblada por una serie de personas de agrupaciones y colectivos que estaban totalmente por fuera de las redes del poder y que tenían gobiernos autónomos, entonces ese sentimiento autónomo ha marcado la mentalidad y la forma de ser de la gente de esa zona de la costa que no son las mismas de los que están en la sabana de Sucre; los de la Sierra de María tienen esa herencia libertaria, esa herencia cimarrona que les da esa manera de ser activa, una manera de tú a tú, y esa manera desfachatada que tienen los costeños, por esas formas en que obligatoriamente les tocó buscar sus maneras de organizarse, de gobernarse, de construir religión, de construir lengua...”, Clara Inés Guerrero. De esta igual forma, la propiedad colectiva de la tierra que se mantuvo en la zona en calidad de tierras comunales, persistió hasta mediados del siglo XX para el cultivo y el manejo del ganado; se organizaban por familias y por grupos de vecinos cuando las labores del trabajo requerían un trabajo colectivo. Estilo de trabajo que sigue vigente, aunque ahora las tierras comunales están registradas en las notarías de la región, en su casi totalidad como propiedad individual. Fue luego, con las plantaciones azucareras, cuando se delinean las tierras y se presentan los primeros casos de propiedad privada. Pero esa forma de relacionarse les permitió el desarrollo de procesos propios de autonomía para vivir y les generó una manera propia de ser y existir. Para la historiadora, el tema de la violencia y el desplazamiento tienen que ver más con “los megaproyectos, es decir, el neoliberalismo, en su forma más violenta; la violencia actual, si bien es cierto que las raíces de la violencia en Colombia son profundas y 26 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS perdidas en el tiempo, yo creo que en este último tiempo viene desde los años ochenta. ...Creo que tiene que ver con la distribución que se hizo del país nuestro en términos de qué tipo de producción vamos a tener”. Situación que parece haber generado la migración hacia zonas donde el interés es grande, por ejemplo en la costa pacífica o en los grandes territorios de desplazamiento de gente para poder incentivar la ganadería agroindustrial y poder legalizar, o por los megaproyectos eléctricos, en el caso del Chocó. “...Es una sensación que yo tengo de haber hecho trabajo de campo allá. Ahora, de todas maneras, yo creo que el origen de la violencia está allá. Pero la violencia grande, fuerte, es a partir como del 1995; a partir de la mitad de esta década, porque antes eran zonas donde no se producían fenómenos de violencia como los que estamos viendo. Yo estuve allá hasta 1993, trabajando y viviendo en palenque, recorriendo la zona diariamente, y eso era..., mientras el resto del país estaba en violencia, un oasis, pero la violencia se agudizó desde 1995...”, complementa la historiadora. A pesar de esto, la idea de libertad ha sido fuente generadora de procesos comunitarios fuertes en esta zona de los Montes de María, aunque cuando llegaron las primeras personas con títulos universitarios empezaron a generar conflictos de autoridad y procesos individuales que rompían con la tradición a medida en que se empezó a dejar de lado el conocimiento legendario. Estos conflictos de autoridad trajeron antagonismos entre los jóvenes y los abuelos que eran los encargados de guiar; y cuya autoridad estaba dada por su conocimiento, entonces “vino una gente joven hablando de otras cosas nuevas, con títulos de doctores y además aprobados por la sociedad mayor..., y eso generó un problema de identidad... muy grave en el palenque... y tuvo que ver con todos los pueblos de la zona, lo que es María la Baja, Mates..., Palenquito..., todos son pueblos que han tenido mucha influencia de la tradición palenquera pero que también han sido golpeados precisamente por eso, es decir..., no solamente en la escuela, en los puestos de salud, la medicina se acabó con toda la relación armónica que había con la naturaleza, y la medicina tradicional quedó por fuera y lo que hay es una medicina a la que no tienen acceso..., a la medicina occidental no tienen acceso”, comenta la historiadora. De todas maneras la gente sigue curándose de acuerdo con su tradición palenquera, que según los nativos, se transmite a través de los sueños y generalmente el que cura es alguien que está muerto, que da el mensaje en el sueño: “Tú vas y aplicas los ungüentos médicos, eso se mantiene; pero cada vez es menos la gente que cree en eso por toda la influencia de la escuela, por toda la influencia de la universidad”, lo cual califican como un desfase de saberes. La participación social es fuerte en esta zona debido a que hasta hace apenas veinte años la propiedad era colectiva, y a los propios procesos de organización y autonomía, los EXPERIENCIA DEL ACCESO 27 cuales determinan la vida en comunidad, como una responsabilidad colectiva reflejada, por ejemplo, en lo referente al cuidado de los niños. Que a su vez caracteriza el clientelismo político en la costa, explicado desde las mismas redes familiares, a partir de las cuales se construye sociedad civil: “Los políticos aprovecharon esas mismas redes familiares para poder ejercer su dominio de caciques, entonces lo que hacen es utilizar este apoyo familiar para distribuirse la plata, y para ganarse espacios políticos de la misma manera que puede llegar otra persona a plantear una construcción de sociedad civil... en estas mismas redes... que van produciendo, lógico, el clientelismo..., pues son familias ampliadas, el uno hace como el gran papá..., la gente va y le pide y es casi que... el politiquero más hediondo... porque se generan esas relaciones que son las mismas que se generan socialmente y que ellos sí tuvieron como la claridad de saber manejarlas”, afirma Clara Inés Guerrero. Es en esta zona de los Montes de María donde se halla el municipio de Carmen de Bolívar, a 125 kilómetros de Cartagena, y comunicado por la carretera troncal de occidente, con una extensión de 45,8 kilómetros tiene una población rural de 28.322 habitantes, que corresponden a 35,5% del total, y la cabecera municipal cuenta con una población total de 51.456 moradores. Su economía está basada en la producción pecuaria y agrícola con cultivos tradicionales como el tabaco, aguacate, maíz, yuca, ñame y el ajonjolí, que ocupan 12.000 hectáreas. Los cultivos de carácter empresarial abarcan 2.450 hectáreas que representan 20% de la superficie cultivada. En el sector pecuario se encuentran el ganado bovino, porcino, caballar, asnal, ovino, caprino, los cuales han disminuido en cantidad, especialmente la raza bovina, debido al sacrificio de hembras y al hurto que desestimula a los pocos ganaderos a desarrollar esta actividad, así como el conflicto social en el área. Otra actividad desarrollada a menor escala es la apícola, con 4.000 colmenas. El municipio registra una cobertura educativa de 72%, ofrecida por 144 planteles educativos de los cuales 31 se ubican en la cabecera municipal y 113 en la zona rural. Pero el alto porcentaje de niños fuera del sistema educativo se debe a los problemas de orden público en la zona rural, cuya consecuencia es la deserción de docentes, que se desplazan y dejan abandonados sus puestos de trabajo. La fuente de abastecimiento de agua son los pozos profundos, de donde se bombea a los tanques de abastecimiento en el área urbana cuenta con 90 pozos, que presentan deterioro a causa de erosión, falta de mantenimiento y reposición de equipo. En cambio las redes de distribución muestran un buen estado (90%) por escaso uso. 28 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Actualmente la cobertura es de 1,75% en la cabecera municipal en sólo un barrio, que cubre a 134 familias; el resto de la población se abastece por pozos y recolección de agua lluvia almacenando el líquido en tanques construidos en las viviendas. La construcción de la primera etapa de alcantarillado se inició en la cabecera municipal, en la actualidad se encuentra paralizada, por lo cual los desechos se vierten en pozos sépticos; igualmente, las aguas depositadas son arrojadas a la calle y a los arroyos, y por consiguiente ocasionan problemas sanitarios. El problema de la vivienda se ha incrementado debido a la rápida expansión de la población, por el aumento de los miembros del núcleo familiar y las constantes migraciones provenientes del campo hacia la cabecera municipal desde 1993. De esta manera se han constituido grupos de vivienda en zonas de alto riesgo y en mal estado, asentamientos originadores de descomposición social que repercute en el resto de la población. Las edificaciones de ladrillo, con cubierta de eternit o zinc, pisos de baldosas, cemento o cerámica, resultan las mejor conservadas y además poseen servicios públicos; en los alrededores las construcciones tienen paredes de bahareque y las cubiertas son de zinc o de paja. El municipio es privilegiado en medios de transporte, pues nueve empresas intermunicipales prestan allí sus servicios para el traslado de pasajeros hacia las diferentes ciudades y al interior del país. La estructura vial municipal está constituida por la red primaria, formada por la troncal de occidente que permite la comunicación de la costa atlántica con el interior del país, y por la red secundaria, integrada por las vías que comunican la cabecera municipal con los corregimientos y veredas que se encuentran sin pavimentar y por eso en época de invierno su estado se vuelve crítico. En cuanto a la red vial urbana, esta se torna intransitable en periodos de lluvias lo que perjudica el tránsito vehicular y peatonal. Una base comunitaria fuerte caracteriza a la zona, que cuenta con 105 juntas de acción comunal, de las cuales 34 se ubican en la zona urbana y 71 en la rural; además de la asociación comunal de juntas del Carmen de Bolívar, organización que actúa como coordinadora de las mismas. 2. La salud en el municipio En el municipio funciona un hospital de segundo nivel, el Monte Carmelo, como única ESS que tiene presencia en la región de los Montes de María y atiende los niveles 1 y 2 con una demanda de consulta externa mensual de 1.630 pacientes en promedio, y 1.300 EXPERIENCIA DEL ACCESO 29 consultas de urgencia en el mes. Con 11 puestos de salud, tres ubicados en Caracolí, Macayepo y El Salado; 22 consultorios médicos, siete consultorios odontológicos, nueve laboratorios clínicos, cuatro IPS: Cabisalud, Saludcoop, Cender y Centro Especialista, el hospital presta servicios especializados en cirugía, anestesiología, obstetricia, pediatría, oftalmología, otorrinolaringología, urología, traumatología y psicología. En cuanto a régimen subsidiado en salud, 15.414 son los afiliados, de los cuales 1.430 se atienden por Saludcoop y 13.984 por la Mutual Montes de María. Las diez primeras causas de morbilidad la constituyen enfermedades del aparato respiratorio y digestivas, parasitosis, enfermedades cardiovasculares, de la piel, otorrinolaringológicas, pélvicas, osteomusculares, neurológicas, y de vías urinarias. Las muertes por traumatismos ocurridos debido a causas violentas han aumentado en la región de Montes de María. La violencia, por el número de víctimas y la magnitud de las secuelas que produce, ha adquirido carácter endémico y se ha convertido en un problema de salud pública en Carmen de Bolívar. Los traumas causados por violencia que no resultan en muerte, ocasionan daños físicos y trastornos psicológicos que limitan la funcionalidad individual y social. La violencia perjudica a toda la población; sin embargo, a causa de las condiciones de pobreza y desventaja social, algunos sectores sociales resultan especialmente amenazados. Los hombres jóvenes, afectados por enfrentamientos armados, desajustes sociales y laborales y situaciones de pobreza, se constituyen en las principales víctimas y agentes de la violencia homicida. Esta región de Montes de María, ubicada en la zona centro del departamento de Bolívar, presenta uno de los conflictos sociales más notorios del país, por la presencia de grupos paramilitares y guerrilla. La lucha por las reivindicaciones sociales ha hecho de esta zona uno de los espacios donde el campesinado, empobrecido y sometido a la hegemonía de grandes ganaderos, busque alternativas basadas en la unión y el trabajo comunitario para la solución de sus problemas derivados de la pobreza. Durante los años sesenta la zona fue testigo de numerosos movimientos campesinos como reacción a la concentración de la riqueza, o la baja posibilidad de acceder a la tierra y a una presencia estatal normalmente ligada a los poderes regionales que controlaban algunos “gamonales”. La solución de estos problemas de la región la asumió el Estado, con programas como el del Plan Nacional de Rehabilitación, PNR, que generó espacios democráticos de concertación sobre las prioridades de inversión de los proyectos sociales, los cuales fueron formulados por los Comités Municipales de Rehabilitación creados para tal fin. 30 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Una de las iniciativas surgidas de este proceso la constituyó la creación, en 1992, de la Asociación de Municipios de Montes de María, que contó con la participación de nueve municipios, Carmen de Bolívar, San Juan de Nepomuceno, San Jacinto, Córdoba, Zambrano, Guamo, Chalán, Colosó y Ovejas. Se consideró la posibilidad de convertirse en provincia y, por lo tanto, la integración y desarrollo comunes eran propósitos necesarios para ello, lo que implicaba que cualquier proyecto surgido en su interior debía beneficiar a los nueve municipios. La posibilidad de administrar recursos y servicios de salud para sus propias comunidades fue considerada por la Asociación de Municipios. En 1993, con la asesoría del PNR y la Corporación por la Paz y el Desarrollo Comunitario, Corpadec, se presentó un proyecto de constitución de Empresa Solidaria de Salud ante el Ministerio de Salud. El proyecto se aprobó y de esta manera nació la Mutual Montes de María. Se destaca en la primera etapa de constitución de la empresa, la selección de los socios realizada por los Consejos Municipales de Rehabilitación, CMR, formados dentro del PNR. Hacían parte de estos consejos la comunidad y las autoridades formales de estos municipios, lo cual garantizaba que el proceso fuera democrático y legitimado. Se logró en esta etapa la asociación de 55.000 personas, representadas por 7.800 cabezas de familia, en un término aproximado de dos meses, sin la utilización de instrumentos, pero sí por decisión de la propia comunidad que identificaba a las personas más vulnerables y pobres que debían ser asociadas. La naturaleza de la ESS, surgida de la amplia participación de las bases comunitarias, fue un factor determinante para que su asociación se diera con un alto grado de motivación e interés. En este marco de participación, en 1995 la Mutual se adaptó para administrar recursos del régimen subsidiado en salud, que la llevaron a relacionarse con el Estado por medio de su contratación como administradora de recursos públicos. Pasó así de ser un objeto de intervención del Estado, a ser sujeto de implementación de las políticas de salud del régimen subsidiado. 3. El territorio, un espacio de desarrollo Los nueve municipios que integran la Asociación se distribuyen en dos grandes zonas, una zona baja, ganadera por excelencia, y la zona de montaña, donde predomina la actividad agrícola. Los Montes de María las enmarcan hacia el occidente y el río Magdalena hacia el oriente, formando una especie de cuña entre ellas, con su punta hacia el norte. Como límite sur, se encuentran las ciénagas que inundan las zonas bajas ribereñas del brazo de Loba. EXPERIENCIA DEL ACCESO 31 Este marco natural encierra un territorio que le da una fuerte identidad a sus habitantes, factor imprescindible para la constitución de la Mutual, ya que sus socios tienen pertenencia a una empresa que se identifica con su propia región. Sin embargo, su conformación y ubicación geográfica es una barrera física que limita la movilización, factor constitutivo de dificultades para el acceso a los servicios de salud, cuya oferta en la zona era muy baja. Con la creación de la empresa, la oferta fue desarrollada con una red de servicios que colocó recurso humano médico y aprovechó la infraestructura física existente en cada municipio, para aumentar el acceso a tales servicios en el interior de la región. El desarrollo de la agricultura se sustenta en mano de obra de la región, y debido a los ciclos que cumple tal actividad durante el año, se presenta una gran movilidad de los trabajadores y sus familias, pero con la particularidad de que se produce siempre dentro de la región de Montes de María. En el interior de este territorio, el municipio de Carmen de Bolívar se establece como centro regional de gran importancia, ya que su ubicación geográfica hace que en él confluyan las diversas actividades económicas y sociales de los municipios que integran la Asociación, que se facilita por estar sobre la carretera troncal de occidente que une la región con Cartagena, Sincelejo, Barranquilla y Medellín. El municipio de Carmen de Bolívar se puebla con 79.778 habitantes, con un peso porcentual del 5% sobre el total del departamento, siendo el tercero dentro de él. De esta población, 72,7% tienen necesidades básicas insatisfechas, y de ellas, 17.094, están afiliadas al régimen subsidiado, que representan una cobertura de 26,78% de población con NBI. La razón de la baja cobertura es la cantidad de recursos disponibles para el régimen, los cuales se presentan como la mayor barrera de acceso para que la población pobre ingrese con el régimen subsidiado 4. Gobierno municipal, el espacio de diferentes actores La Secretaría de Salud del municipio depende directamente del alcalde y se encuentra en proceso de cumplimiento de los requisitos para su descentralización. Al no estar descentralizado administrativamente el municipio, la negociación de la contratación del régimen subsidiado es tripartita entre el municipio, el departamento y la Mutual, vinculando otros intereses, que se manifiestan en las presiones ejercidas por Dasalud Bolívar (organismo de dirección departamental de salud), para que la contratación de la red prestadora de servicios se haga con sus instituciones, con la intención de remplazar los presupuestos que dejan de percibir las instituciones públicas por el cambio de los subsidios de oferta a demanda. 32 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS La Mutual Montes de María apoya el proceso de descentralización de aquellos municipios que hayan mostrado receptividad para la administración del régimen subsidiado y que hayan sido cumplidos en los pagos. Esto, como política de la junta directiva, se debe a que la contratación con los municipios descentralizados es menos dispendiosa, pues se entienden sólo con ellos, sin la intervención del departamento. El Plan Local de Salud fue elaborado por la Secretaría de Salud sin convocatoria abierta; situación reprochable, al no existir una construcción democrática ni validación por parte de otros actores sociales. Fue definido con base en el perfil epidemiológico obtenido de la información suministrada por el hospital Monte Carmelo, las cuatro IPS de primer nivel presentes en el municipio y Dasalud Bolívar. Diseñado con la metodología suministrada por el Ministerio de Salud, con cuadros de problemas de salud según factores de riesgo por grupos de edad y con la definición de las acciones del sector salud y otros sectores. Acciones clasificadas en actividades de promoción y prevención. Los recursos para el régimen subsidiado dependen de los desembolsos realizados por el Fondo de Solidaridad y Garantía y de otras fuentes como la participación en los ingresos corrientes de la nación, administrados directamente por el departamento. Durante 1997 se presentaron retrasos en los giros de dinero, lo que impactó directamente en la situación financiera de la administradora, ya que la Mutual se encontraba en mora con su red prestadora de servicios, en una proporción importante constituida por la red pública. A pesar de lo anterior, la confianza que las instituciones públicas tenían en la Mutual permitió que los servicios no se suspendieran en ningún momento, y, antes bien, se constituyeron en grupo de presión para que Dasalud Bolívar cumpliera con sus obligaciones de pago. La falta de oferentes para la administración de los recursos del régimen subsidiado en Carmen de Bolívar y otros municipios de la región, hace que la Mutual sea la única oferta, y por lo tanto recibe población en calidad de afiliados al régimen pero que no pertenecen a la Mutual en calidad de asociados, marcando así una diferencia entre ambas categorías. El reconocimiento con que cuenta la empresa en el orden municipal ha dificultado la penetración de otras administradoras del régimen subsidiado. La libre escogencia no se facilita por el hecho de la fuerte pertenencia de las personas a la Mutual. No hay facilidad para que otras empresas puedan entrar, lo que le da, a ésta, un carácter cuasi-monopólico al tener alrededor de 82% de los afiliados del municipio. El liderazgo ejercido por la Mutual en la región se ha constituido en factor que contrarresta las fuerzas políticas tradicionales, ya que su base comunitaria y reconocimiento social le han permitido entrar en los espacios de toma de decisiones, acerca de las políticas municipales de salud, con mayor poder de negociación. Esto se evidencia en la baja incidencia de las autoridades municipales para incluir o excluir EXPERIENCIA DEL ACCESO 33 población beneficiaria del régimen subsidiado, y que su escogencia se dé en los espacios democráticos de los Comités Municipales de Rehabilitación. El municipio no tiene sustento técnico para elaborar listas, pues no se aplica la ficha de clasificación socioeconómica Sisben, que elimina la posibilidad de la manipulación de las listas ligada a relaciones clientelistas. La evidencia anecdótica en diferentes municipios muestra cómo algunos alcaldes manipulan las listas del Sisben e ingresan en ellas personas no clasificadas en los archivos. Los espacios democráticos permiten mayor transparencia al proceso. El municipio no desarrolla ningún proceso formal de acreditación de las administradoras del régimen subsidiado, pero para el caso de la Mutual, los propios afiliados se han encargado de otorgar el aval correspondiente al reconocerla como una institución seria, transparente y que responde a sus necesidades, factores considerados suficientes como acreditación ante el municipio. El fortalecimiento y presencia de la Mutual en el municipio ha llegado incluso hasta el punto de que algunas de las actividades a cargo de éste, como el Plan de Atención Básico, son apoyadas con recurso humano de la propia administradora. El control social que ejerce la Mutual a través de todos sus asociados produce que la población más pobre del municipio sea la que realmente acceda a los recursos del régimen subsidiado y pueda considerarse más que una administradora, un actor social dentro del municipio con un fuerte poder de convocatoria. 5. La Mutual 5.1 La historia La Mutual Montes de María surge como uno de los proyectos que plantea la Asociación de Municipios del mismo nombre, y se sustenta en el Documento Conpes 01 de 1993 que proporciona el marco jurídico para la creación de las Empresas Solidarias de Salud, programa impulsado por el Ministerio de Salud. Estas debían conformarse mediante el desarrollo de tres etapas: la primera, de capacitación en gestión sanitaria; la segunda, de capacitación en gestión empresarial y, la tercera, de prestación integral de servicios de salud. La primera etapa de gestión sanitaria fue asignada por el Ministerio de Salud a Fudesco, para que identificara las familias beneficiarias del programa, los problemas de salud y los líderes comunitarios. Al llegar a la región que les había asignado el ministerio, encontraron una organización comunitaria consolidada que ya había adelantado algunas tareas que facilitaron su gestión, como la elaboración del proyecto de empresa solidaria y la selección de las familias por municipio que harían parte de la empresa, contándose 34 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS inicialmente con 54.100 personas afiliadas, de las cuales la mayoría se encontraba en zonas rurales, debido a que esta población era la que presentaba mayores necesidades y problemas de salud. Con la promulgación de la Ley 100 de 1993 se crea el Régimen Subsidiado de Salud, y en 1994 el Decreto 2357 establece quiénes pueden administrar los recursos del régimen. La Mutual, con una clara visión de empresa, reforma sus estatutos para aprovechar las ventajas competitivas de haber sido concebida como una empresa destinada a la prestación de servicios de salud. Se constituye, por lo tanto, en administradora del régimen subsidiado. Uno de los primeros requisitos establecidos por el Ministerio de Salud es la selección de los beneficiarios del régimen con la aplicación de la ficha socioeconómica Sisben. Sin embargo, en los municipios que cobija la Mutual no pudo aplicarse la ficha, en su lugar, ésta propuso que los beneficiarios de la región fueran los identificados por los Comités Municipales de Rehabilitación de cada municipio. La propuesta fue aceptada como una solución transitoria hasta la aplicación del Sisben, y se superó así la dificultad ocasionada para que las personas pobres de la región no pudieran acceder al régimen subsidiado. 5.2 Participación comunitaria La Mutual Montes de María, Administradora del Régimen Subsidiado, conserva la filosofía de participación social mediante de la conformación de grupos de veinte familias que eligen un líder para que los represente en las demás instancias de participación de la Mutual. Tiene como obligaciones: mantener enterados a los usuarios, tanto de sus derechos como de sus deberes en salud; informar acerca de las inquietudes que las personas tengan sobre la empresa y sus procedimientos; organizar y concentrar las relaciones con los grupos extramurales de la Mutual que desarrollan acciones de promoción y prevención en salud dirigidos a la comunidad. La información que manejan estos líderes es la emitida por la junta directiva, por el agente educativo, por el coordinador de salud municipal y por el comité de educación. Esta estrategia ha permitido eliminar las barreras informativas por el contacto permanente entre la Mutual y sus miembros, y el acceso a servicios de promoción y prevención de manera permanente, ya que existe una programación de las actividades, que realiza el líder comunitario y un agente educativo asignado por cada quince grupos. Los líderes mencionados antes, integran la Asamblea Municipal de Líderes, donde a su vez se elige por cada cinco de ellos, un representante que asistirá como delegado a la asamblea general, en la cual se define la junta directiva de la Mutual. Esta cadena de liderazgo hace que cada uno de los líderes elegidos en las respectivas instancias, sea capaz de orientar y llevar las inquietudes a los niveles correspondientes. De no ser así, se EXPERIENCIA DEL ACCESO 35 escoge otro líder, lo que hace que el proceso de participación sea dinámico. Para el caso de Carmen de Bolívar, se cuenta con 106 líderes comunitarios en el casco urbano, elegidos directamente por las familias. Para llegar a los cargos directivos de la Mutual se tiene como condición haber participado en las reuniones de líderes municipales y haber sido escogido como representante en la asamblea general. El sentido de pertenencia existente por parte de los asociados hacia la Mutual hace que la deserción resulte muy baja y todos participen en las actividades de la empresa. Sin embargo, cuando se dé alguna situación en que alguien decida cambiar de administradora o que no se participe, es deber del líder indagar por las causas de ello y motivar a la persona para que continúe asociado o para que intervenga en los espacios de decisión de la empresa, según sea el caso. En la actualidad son 7.330 los asociados, pero por decisión de la asamblea se convocarán 5.000 más, salidos de las personas que en el momento se encuentran en calidad de sólo afiliados. Esta estrategia busca fortalecer la empresa frente a la competencia en la administración del régimen, ya que las familias afiliadas asociadas a la Mutual desarrollan sentido de pertenencia, y no se posibiliten cambios a otras administradoras. Se ha visto que las personas asociadas se encargan de hacer buena propaganda a la empresa, y esto permite que se eviten algunos de los costos que genera la publicidad. Los asociados a la Mutual contribuyen con un aporte de 1% del salario mínimo legal mensual, cuyo fin es capitalizar la empresa o el patrimonio de ésta y crear un fondo de educación. A través de estos recursos se obtienen planes de cofinanciación de estudios para los asociados, para lo cual se establece el siguiente procedimiento: • • • • • Presentar solicitud de financiación de estudios. Presentar paz y salvo de los aportes. Estudiar la condición económica del solicitante. Mostrar el recibo de pago de la matrícula de estudios. Presentar certificado de notas. Es una condición aprobar el curso para que el asociado pueda acceder nuevamente a financiación de los estudios. 5.3 Estructura administrativa La Mutual de Montes de María cuenta con una junta directiva, nueve miembros y un presidente, elegidos para un período de dos años en la asamblea general de la empresa, y con un gerente nombrado por la junta directiva. Se compone del área de servicios, administrativa y financiera y de recursos, cada una con un encargado escogido por el gerente. El nombramiento del personal es una decisión concertada entre la gerencia y la 36 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS junta directiva. El área de servicios tiene a su cargo los programas de afiliación, promoción de la salud, garantía de la calidad, servicios médicos y servicios odontológicos. El área de recursos humanos está encargada del área de bienestar social y nómina. La gerencia tiene autonomía para el manejo de los recursos financieros, con el seguimiento y control mensual de la junta directiva. Los recursos de la empresa son manejados por una fiduciaria mediante un comité operativo que se reúne bimestralmente, donde se decide el cronograma de pagos y se ejecuta el presupuesto. Para su funcionamiento, la Mutual está dividida en tres unidades regionales operativas ubicadas en el sur de Bolívar, con sede principal en Magangué y una auxiliar en El Banco, (Magdalena); la regional Carmen de Bolívar, que comprende la zona de Montes de María; y la regional Sucre. En cada una de estas regionales se tiene un coordinador de servicios y uno administrativo y financiero. Cada unidad regional lleva a cabo reuniones cada dos meses con el fin de dar capacitación en el mejoramiento de la prestación de servicios, identificación de problemas de orden público o administrativos, analizar el cumplimiento de los objetivos y la normatividad vigente para el régimen subsidiado, y normas administrativas generales. De cada unidad regional operativa dependen las unidades operativas locales que se encuentran en cada municipio, y se hacen cargo de la atención al usuario y de las autorizaciones de servicios. De estas unidades se encargan en cada sitio, una enfermera profesional, con la presencia de agentes educativos distribuidos uno por cada mil quinientos afiliados. Los agentes educativos reciben capacitación cada quince días en temas relacionados con promoción y prevención, y se constituyen en el puente de comunicación entre los afiliados y la empresa; la capacitación fue realizada en un principio por Fudesco y en la actualidad la lleva a cabo el Centro de Estudios Regionales de la Costa Atlántica - Cerca. En los municipios donde hay asociados, existe, además, un comité de organización social, a cargo de una trabajadora social, cuya función es asegurar que la información a los asociados llegue por sus líderes y se impulsen las actividades educativas. También sirve como mecanismo para transmitir inquietudes a la junta directiva y a la gerencia. 5.4 La red La Mutual Montes de María cuenta con una red de servicios de primer nivel en cada municipio. Para el caso de Carmen de Bolívar tiene una IPS propia y contrato con dos privadas para el primer nivel, un hospital de segundo nivel, de carácter público, y una red de servicios de tercer nivel contratada con el Hospital Universitario de Cartagena, con la EXPERIENCIA DEL ACCESO 37 Fundación Santa Fe de Bogotá, el Hospital San Vicente de Paúl de Medellín y el Instituto Nacional de Cancerología de Bogotá, y el Instituto de Cirugía Cardiovascular del Oriente. Esta misma red de tercer nivel es compartida con los demás municipios de la Asociación. Con una coordinación local en cada municipio, cumple funciones de remisión y contrarremisión hacia los niveles dos y tres complejidad. El primer nivel de complejidad está contratado en forma de capitación, y el segundo y el tercero por facturación. Las actividades de promoción y prevención son desarrolladas por los agentes educativos, quienes las realizan una vez al mes por cada grupo comunitario. Las actividades están determinadas por la programación que desarrolla el programa de promoción y prevención de la Mutual y que se constituye en el primer punto de acceso de la población a los servicios de salud. Por otro lado, existe la consulta externa que es programada en el municipio por la unidad operativa local respectiva. La programación se considera una estrategia para evitar las barreras de acceso que puedan colocar las IPS contratadas por la Mutual, ya que al contratar por capitación, la baja utilización de servicios llevaría a disminuir costos de operación a las IPS para lo cual éstas realizarían selección adversa y trabas en el acceso a los servicios. En la primera etapa de desarrollo de la empresa se creó una IPS propia, con el fin de complementar la capacidad instalada del primer nivel que era deficitaria en la gran mayoría de los municipios. Se daba así resolutividad total a las necesidades de salud de sus asociados y afiliados. Se superaba también el rechazo que se mostraba hacia la red pública, pues no contaba con la aceptación, en razón de las condiciones en que se prestaban los servicios. La mejor aceptación de las IPS propias se reflejó en una mayor demanda de los servicios. En la actualidad, el departamento por medio de Dasalud Bolívar ha presionado para que en la última negociación el primer nivel y las actividades de prevención sean contratadas con ellos, lo cual genera desorden en la prestación de servicios por la falta de recurso humano y por la lentitud de los canales de comunicación. Sin embargo, la Mutual exigió que las actividades de promoción y educación deberían quedar bajo la responsabilidad de la empresa, como principal espacio de acercamiento con los usuarios y como mecanismo para dar a conocer los beneficios de la empresa y hacer control social. La prestación de los servicios del segundo y tercer nivel es controlada por la empresa a través de las autorizaciones. La póliza de reaseguro para enfermedades de alto costo y catastróficas constituye un proceso de negociación entre la Mutual y una aseguradora. El valor de la prima depende de esa negociación y del perfil epidemiológico de los afiliados a la empresa. Este elemento ha sido importante en el acceso ya que permite que un número aproximado de 38 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 475 pacientes accedan a servicios que en su condición de población pobre no hubieran podido lograr. Para este tipo de enfermedades, la Mutual se ha visto en la necesidad de colocar una oficina en Cartagena para facilitar la atención de los pacientes, ya que en su gran mayoría requieren desplazarse a esta ciudad para ser atendidos. La principal barrera de acceso que se presentó en un comienzo fueron los costos de desplazamiento y alojamiento de los asociados y afiliados a la empresa, para lo cual esta negoció con la aseguradora un valor adicional a la prima para cubrir los gastos de desplazamiento. Se hizo una contratación con albergues para poder alojar a los pacientes en las diferentes ciudades donde son remitidos. La Mutual presenta los siguientes indicadores de recurso humano: un agente educativo por cada 1.447 afiliados, un odontólogo por cada 2.810 afiliados, un médico por cada 1.955 afiliados, una enfermera o auxiliar de enfermería por cada 2.923 afiliados, una farmacia por cada 2.765 afiliados, y un personal administrativo por cada 2.923 afiliados. En cuanto a la red institucional de servicios hay en el primer nivel siete IPS privadas y 27 IPS públicas; en segundo nivel, nueve hospitales públicos y 15 privados; en tercer nivel, tres instituciones públicas y siete privadas. En términos generales la red satisface las necesidades de salud de la población. 5.5 Garantía de la calidad Existen diferentes estrategias que buscan desarrollar procesos de garantía de la calidad en la prestación de los servicios. Las citas son dadas con un tiempo no mayor de 24 horas en consulta externa. Para urgencias se conceden en forma inmediata. Para los pacientes que provienen de la zona rural, se reservan unos cupos fijos que permiten acceder con prioridad a los servicios. El servicio de urgencias es garantizado durante las 24 horas del día en todos los municipios, en por lo menos una IPS por municipio. Para actividades desarrolladas en segundo y tercer nivel existe un seguimiento de los pacientes hospitalizados donde se indaga por el motivo de su hospitalización y su evolución, con la visita hospitalaria de los coordinadores operativos locales, lo cual permite controlar los tiempos de estancia hospitalaria y conocer de primera mano la prontitud en la solución de los problemas de salud de los pacientes. Para esto, se ha desarrollado un mecanismo con el que las IPS deben solicitar una orden de permanencia cuando supere cinco días de estancia, que alerta al sistema de auditoría. Además, se tienen estandarizados los días de estancia que deben ser autorizados de acuerdo con algunas pa tologías. EXPERIENCIA DEL ACCESO 39 En relación con los pacientes de alto costo, se realiza junta médica por cada caso y se construyen protocolos de atención que permiten el seguimiento de los tratamientos brindados a los pacientes. Esto, como elemento de acceso, controla que el paciente reciba el tratamiento adecuado y todos los servicios de apoyo requeridos para la rápida solución del problema de salud. La remisión a otra ciudad se reporta a la unidad operativa local para que le hagan seguimiento del caso, a fin de constatar si el paciente ha accedido a los servicios requeridos. De igual manera, cuando el paciente es contrarremitido a su sitio de origen se reporta de nuevo a la oficina para finalizar los tratamientos. La evolución de los casos es realizada por los agentes educativos o por los líderes comunitarios. La empresa lleva la estadística propia de los pacientes, para conocer si algunos beneficiarios están utilizando en forma excesiva los servicios, y en ese caso se monta una estrategia de concienciación en la racionalización del uso con el fin de controlar a los hiperconsultantes. Es de destacar que los asociados o afiliados a la Mutual ejercen control para evitar que las personas que accedan al régimen contributivo permanezcan como beneficiarios del régimen subsidiado, para lo cual reportan a las unidades operativas locales o regionales. Otro factor garante de la calidad lo constituyen los indicadores de número de profesionales médicos por afiliado, con el fin de ir exigiendo a la red prestadora a medida que puedan ir aumentando los afiliados al régimen. Otra estrategia de control de calidad tiene que ver con los desplazados por la violencia, quienes son reportados en su nuevo sitio y se perforan los carnés con el fin de trasladar el pago de la UPC al punto donde son reubicados temporalmente. El perforar los carnés les posibilita saber que la persona es desplazada, permitiendo así construir listas a la administración central para evitar el doble pago, por capitación en su sitio de origen y por facturación con el lugar donde se encuentra en condición de desplazado. 5.6 Estrategias para el control del gasto de los medicamentos Como en muchas de las administradoras del régimen subsidiado, el costo de los medicamentos en la Mutual alcanzó valores hasta de 17% de la Unidad de Pago por Capitación. Fue necesario entonces establecer estrategias de contención de costos en medicamentos que se desarrolló con actividades de la autorización de los medicamentos por parte de las unidades locales; y como se acostumbraba que si no existía la totalidad de las drogas prescritas en la orden, la droguería expedía una orden para que la droga se retirara posteriormente, en muchas ocasiones el paciente nunca regresaba, pero la orden 40 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS era facturada. En este sentido se pidió a los usuarios que las boletas fueran entregadas en las unidades locales las cuales se reportaban a las droguerías para ser descargadas de las cuentas. También se capacitó a los líderes comunitarios y a los agentes de salud en la búsqueda de pacientes que habían sido premedicados y saber si el consumo de los medicamentos era total, con el fin de que aquellos medicamentos no consumidos los recolectara el líder o el agente y los llevara a la droguería, en el caso de estar en buen estado y no expirados, para finalmente ser entregados como abono al saldo. Esta medida permitió el control del gasto y facilitar acceso oportuno a medicamentos de baja rotación, pero importantes en ciertos tratamientos. 5.7 El gasto administrativo Uno de los principales problemas que enfrenta el régimen subsidiado en la actualidad es el bajo gasto en servicios de salud y los altos costos de administración, fenómeno reflejado en los estados de pérdida y ganancia reportados por las ARS a la Superintendencia Nacional de Salud. Como elemento para destacar de la Mutual es el bajo gasto administrativo, de sólo 7% de los ingresos totales gracias al gran volumen de afiliados que le permiten manejar con economía de escala estos costos. Al disminuir estos rubros, los recursos disponibles para salud son mayores, ya que las ARS funcionan como aseguradoras y pueden destinar sus excedentes de la UPC-S para mayor cobertura de servicios. EXPERIENCIA DEL ACCESO 41 42 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Experiencia II. Bahía Solano: pobreza y esperanza. EXPERIENCIA DEL ACCESO 43 44 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS B. Caso 2. Asociación Mutual Playas del Pacífico 1. El cuento del acceso a la salud en Bahía Solano “Jella era el nombre de Bahía Solano antes de la Colonia”, cuenta Eusebio Córdoba, locutor de la emisora La Voz de la Bahía, quien continúa: “Luego llegaron familias que migraban del sur, con ruta a Panamá, y se instalaron en esta zona. Con la Colonia aparecieron los interioranos, principalmente paisas, muchos de los cuales murieron por la malaria. después llegaron negros del sur, sobre todo de Tumaco o Guapi o provenientes del interior del Chocó”. Luego, Efraín Medina, uno de los hombres más viejos de Bahía Solano, relata desde sus lejanos recuerdos cómo fue que Bahía Solano se convirtió en municipio: “En el barrio Oneti nació el pueblo, por allá en 1935; se hizo el primer puente colgante, Alfonso López Pumarejo, porque en el gobierno de él comenzó la colonia... en Bahía Solano”, hace pausa y prosigue: “Sí, el destino de esa gente era que el gobierno le daba a cada colono dos hectáreas de terreno montadas y sembradas, más una casa para vivienda. En ese tiempo una casa valía $200, eran casas de madera, además, los colonos tenían una bonificación de un peso diario, durante diez meses; luego el gobierno les quitaba el apoyo y seguían trabajando por cuenta propia..., pero quedaban con tierras cultivadas... Entonces fue entrando mucha gente, el ambiente empezó a cambiar, construyeron la Panamericana y fueron montando hotelitos y Bahía Solano fue creciendo”, dice, con mucho orgullo. Lo cierto es que en los registros de fundación del municipio se encuentran datos que corroboran los testimonios de estos hombres que recuerdan su pasado; Bahía Solano fue fundada el 7 de agosto de 1935, como colonia agrícola; posteriormente inmigrantes europeos crearon las colonias agrícolas de Humboldt y Mutis, y los misioneros españoles las convierten en base principal de evangelización de los demás asentamientos rurales que van surgiendo en las playas del Pacífico, zona donde se ubica el municipio. El municipio se encuentra en la costa pacífica colombiana, a 6o 13,50’ de latitud norte y 77 o 24.10’ de longitud oeste, a una altura de 5.000 metros sobre el nivel del mar, con una EXPERIENCIA DEL ACCESO 45 extensión de 1.667 km2. y tiene una población de 8.135 habitantes (Dane, 1993), que representan 0,02% de la nación (37422791) y 2% del departamento (406199). La población se distribuye en 52,6% masculina y 47,40% femenina, contrario a la distribución nacional en la que predomina el sexo femenino. En la zona rural vive 63,6% de la población y en la zona urbana, 36,39%, con una densidad de seis habitantes por kilómetro cuadrado; su tasa de crecimiento es de 5,44%. El municipio tiene un NBI de 38,8%, mientras que su ICV es de 42,5% y ocupa el puesto 372 del total de los municipios del país. Su clima registra una temperatura promedio de 28 grados centígrados; es húmedo cálido por encontrarse en la región tropical, caracterizado por las altas temperaturas. En la época de verano la temperatura alcanza los 30 grados centígrados, y tienen lugar durante los meses de enero a marzo. El período de invierno corresponde el resto del año: de junio a diciembre, con precipitaciones altas, de más de 5.400 milímetros al año; “de los 365 días del año aquí llueve 265 días”, relata un pescador de la región. La humedad relativa es de 80% en temporada de invierno y en verano de 69%. Los suelos del municipio son ácidos, con un pH de 5,3; además, arcillosos, arenosos y de baja fertilidad, con bajo contenido de materia orgánica. Las causas de estas deficiencias son la humedad excesiva, las altas temperaturas, las lluvias persistentes y el relieve. Su economía se basa en la pesca, que es la actividad más importante de la región, y por tanto la principal fuente de ingresos y alimentación. La pesca artesanal la realizan básicamente la población de la zona rural y un grupo de la cabecera municipal, y es utilizada para la subsistencia pues genera algunos excedentes económicos mediante la comercialización del producto en las ciudades de Quibdó, Medellín y Bogotá. Pero esta comercialización la realizan personas de la cabecera municipal y comerciantes del interior del país, que les compran a muy bajos precios a los pescadores. Esta última situación se radicaliza por la inexistencia de políticas y programas para el desarrollo del sector, la carencia de créditos, las dificultades para el transporte del pez, y en algunos casos, la falta de infraestructura para el enfriamiento del mismo. “Desde las cinco de la mañana salimos..., pero como a las siete están saliendo los peces. Es muy dura la pesca aquí; llueve mucho y los animales se espantan..., pero hay que hacerlo o cómo comemos...” (testimonio de un pescador de la región). Entre otras, la agricultura y la ganadería son economías de subsistencia destinadas al autoconsumo y abastecimiento del municipio, así como el turismo de la región, que es explotado por colonos de Risaralda, Antioquia y Valle del Cauca, actividades en las cuales los nativos trabajan para ellos. “Nosotros no tenemos tierras aquí en Bahía 46 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Solano, no ve que cuando la colonización venían y se apropiaban de ellas...”, comenta Eusebio Córdoba, locutor de la emisora La Voz de la Bahía. En Chocó, 42% del PIB lo generan los servicios estatales, 33% lo representan los demás servicios (comercio, servicios personales, alquiler, construcción y vivienda), la minería con la extracción de oro, plata y platino, constituye 8,3% mientras que la explotación de madera, especialmente para exportación, asciende a 6,1% del PIB. Entre las formas de remuneración del trabajo en la región se destaca el sistema de pago a destajo en las actividades de pesca y agricultura, pero éstas han generado deforestación y agotamiento de los recursos pesqueros. El perfil epidemiológico del municipio se semeja al del departamento en general, pues las principales causas de morbilidad sentida son el parasitismo, infección respiratoria aguda, gastritis, desnutrición, hipertensión arterial; y las cinco causas de morbilidad registrada la constituyen la enfermedad respiratoria aguda, enfermedad diarréica aguda, poliparasitismo intestinal, heridas y traumatismos, y malaria, que son las mismas encontradas en los registros del departamento. En cuanto a la mortalidad infantil, encontramos que el paludismo o malaria, la hidrocefalia y la infección respiratoria aguda son causas persistentes de mortalidad, en la región, a diferencia de las muertes por ahogamiento, que resultan muy comunes sólo en las zonas costeras debido a su actividad económica principal. En este punto se identifica una alta tasa de mortalidad infantil de 71,7%, si se compara con el porcentaje nacional que es de 27,3%. Los índices de mortalidad por violencia son bajos, y se ubican en edades entre los 15 y los 44 años, con una tasa de 6% de muertes por violencia en hombres y para las mujeres, de 1%, la mayoría por causas domésticas según registros municipales. La esperanza de vida es de 55 años, cifra inferior al promedio nacional que registra una edad de 68 años. 2. La administración del sector salud en Bahía Solano En el municipio no existe una estructura definida para la administración del sector salud. No hay secretaría de salud ni un responsable directo en esa área, sólo se cuenta en este campo con la colaboración y apoyo del hospital. La secretaría está en planes de realización y sería por encargo al director del hospital. Los funcionarios relacionados con el sector salud son básicamente dos: el secretario de gobierno y el personero, quienes realizan labores de vigilancia del régimen, en los procesos de "Sisbenización", afiliación, y carnetización. EXPERIENCIA DEL ACCESO 47 La descentralización se ubica en la próxima organización de la secretaría, proceso que avanza con la creación del fondo local de salud. La oferta de prestación de servicios en el municipio se resume en la existencia de un hospital de primer nivel de complejidad y cinco puestos de salud, de los cuales el del corregimiento de Huina no tiene infraestructura propia y funciona en una casa de familia. En lo referente a los recursos para régimen subsidiado, la principal fuente la constituyen los ingresos corrientes de la nación, el situado fiscal, Fosyga, y ocasionalmente los fondos de cofinanciación. La participación del Fosyga es el doble de los montos del ICN; no se destinan recursos de rentas propias ni realizan transformación de subsidios de oferta a demanda. En 1996 y 1997 el porcentaje de los ICN para salud asignados al régimen fue menor a los parámetros legales, con 15% y 55% respectivamente, en comparación con 60% por ley. 3. Políticas locales de salud Para el diagnóstico y formulación del plan local de salud, el programa BID-Plan Pacífico contrató la firma consultora Santamaría de Anís, que para cumplir con los parámetros y contenidos del Ministerio de Salud, realizó el plan con la participación de la comunidad, para el cual se definieron líneas de acción, recursos, estudios, diagnóstico y programas. Aunque el alcalde desconoce la existencia de este plan local de salud, el director del hospital afirma que presenta deficiencias programáticas; por su parte, el comité estuvo integrado por personas del municipio y del consorcio Santamaría de Anís, con la presencia de la administración municipal. Dentro de las prioridades se identificaron variables críticas establecidas para el régimen subsidiado, en el plan local de salud, como identificación de población pobre mediante censo para aumento de cobertura; mejoramiento de la red de servicios para régimen subsidiado para la ESS y Unimec; identificación de la necesidad de programas de control y vigilancia de ARS e IPS con participación comunitaria que garanticen calidad en prestación de servicios, a la vez que se planteó la utilización adecuada y oportuna de los ICN para la afiliación; además, la organización de estrategias para captar transferencias para salud en lo referente a loterías, licores, impuesto, registro y anotaciones. Entre las necesidades y ejecuciones del plan de salud para 1995-1997 se definió implementar el Sisben, con un costo estimado de $123,4 millones, cuya implementación se ejecuta en el presente año (1998). Respecto al programa de subsidios para población 48 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS del sector urbano y rural, se presupuestó en el año 1996 un total de $69'970.800, ejecutados en su totalidad, y para 1997, del total de $85'904.490, se ejecutaron $9'127.153 (10,6%). Acoplamiento a fundamentos de ley: en el programa de subsidios se destina más de 50% al sector rural, contratado preferentemente con la ESS. De otro lado, en lo referente a la información sobre régimen subsidiado, en el municipio no hay procesos claros sobre éste, ni en deberes ni en derechos; así mismo, en cuanto a los mecanismos de focalización y selección, se dice que se hizo un listado censal en 1996, proceso del que existen opiniones encontradas, pues algunos argumentan que hubo prelación en población pobre, niños, mujeres, ancianos; mientras que otros dicen que fue manejado con fines clientelistas y electorales, por lo cual se incluyó en el listado a funcionarios del municipio, el hospital y la empresa solidaria. Sumado a esto, no existe estratificación en el municipio, lo que dificulta calificar la población pobre. En el presente año (1998) se aplicó por primera vez la encuesta Sisben por medio de la ESS, siendo reducida la oferta del municipio a dos ARS, la Asociación Mutual Playas del Pacífico y la EPS privada Unimec. 4. La Asociación Mutual Playas del Pacífico En este marco de realidades del Chocó, se halla la creación y subsistencia de procesos de autogestión comunitaria, que para nuestro caso se incluyen en la reforma de la Ley de Seguridad Social, Ley 100 de 1993, la cual en su necesidad de involucrar como forma novedosa el problema del acceso a la salud para población pobre y ampliación de la cobertura, proporciona las bases para la conformación e impulso de lo que hoy se denominan las empresas solidarias de salud, creadas bajo los principios del mutualismo y el cooperativismo: la solidaridad, la ayuda mutua, la autogestión, la unión, la concertación. Así, para responder a las nuevas tendencias de la política nacional, inscritas en el Conpes No. 1 de 1993, que define una nueva modalidad de subsidio a la demanda, para ampliar la cobertura de los servicios de salud a la población más pobre y vulnerable del país, el municipio de Bahía Solano, durante la alcaldía de Guillermo Rica Perea, en 1994, comienza el proceso de gestión sanitaria, junto con la organización chocoana Fundechocó. “En ese momento comenzaron 15 personas haciendo el curso de agentes educativos”, testimonio de Eugenio Rosero Pangales, socio fundador de la empresa. Más tarde, en junio de 1995, la organización Santamaría de Anís, firma consultora del Chocó, apoyada por el Sena de Quibdó, dictó un curso de gestión empresarial en el que se capacitaron inicialmente 20 personas, de un total de 38 personas, que fueron convocadas, de las cuales había una representación por familia. Si se compara con lo que EXPERIENCIA DEL ACCESO 49 el programa de empresas solidarias de salud del Ministerio de Salud propone, la organización de la ESS no partió de la iniciativa de las formas de organización municipales, aunque realmente en este municipio son muy bajas y casi inexistentes. “Este proceso de capacitación duró cinco meses; la primera gerente, Margoth Hernández, estuvo en el cargo un año, luego hubo otra gerente, Esther Libardo de Ospina, quien también duró un año en el cargo”, dice Pangales. Pero la decisión sobre la constitución de la empresa como mutual la tomó la organización Santamaría de Anís, que fue las asesoras para su conformación. De ahí que ni los mismos directivos y fundadores de la empresa tengan claridad del por qué el tipo de empresa, pues Eugenio Rosero Pangales sólo lo refiere como anécdota. Registrada ante el Dancoop y con resolución de autorización de la Supersalud en abril de 1996, la Asociación Mutual de Salud Playas del Pacífico comenzó sus labores con baja representatividad en número de asociados. “En cuanto a los asociados en sí, otros se retiraron, entraron unos nuevos, pero de todas formas la expectativa que tenemos es hacia la entrada de nuevos asociados; ya tenemos listados grandes de gente..., los requisitos son únicamente presentar una carta de solicitud y hacer una capacitación en gestión empresarial. Lo hacemos por intermedio del Sena, ellos vienen y dictan dos cursillos para que los asociados tengan esa capacitación”, testimonia Eugenio Rosero Pangales. De esta manera, por el bajo número de asociados resulta imposible la formación de comités, como los mismos directivos de la empresa afirman. Esta situación parece ser característica del Chocó, región donde existe muy baja participación comunitaria en las decisiones locales, si bien, como dice Juan de Dios Mosquera, fundador del movimiento cimarrón, “asumir la conciencia de identidad étnica es reconocer que debemos apreciar nuestros hermanos en cualquier lugar, sin importarnos el qué dirán los amigos blancos. Cuando una persona rehúye la mirada o la presencia de un hermano por su condición intelectual o por su aspecto humilde, está renunciando a su identidad étnica comunitaria" (tomado del Manifiesto cimarrón, páginas 146 y 147). La baja participación comunitaria existente en el Chocó condiciona el fenómeno de la organización social, pues ha dependido en gran medida de las políticas asistencialistas aplicadas por los gobiernos anteriores, lo cual produjo que no fuera posible la puesta en marcha de organizaciones que asumieran procesos de autogestión. En este sentido, la política regional se caracteriza por un alto grado de dependencia y clientelismo del poder local y regional, y como consecuencia las dificultades para participar en la toma de decisiones municipales, donde se detectan la inexistencia de comités, ligas, juntas de acción comunal (que no se limiten a estar constituidas simplemente, como es el caso de Bahía Solano), veedurías, otros organismos de control y gestión social comunitaria. 50 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Aunque el proceso de conformación y gestión de la empresa solidaria de salud ha sido un avance para aminorar la excesiva centralización de la planeación en salud, que obstaculizaba el desarrollo de las iniciativas locales y desconocía las especificidades regionales, el proceso de descentralización del municipio es hoy muy incipiente si se tiene en cuenta que este se caracteriza en el país como un impulso a la desconcentración de actividades y responsabilidades del Estado, las cuales son transferidas a las regiones, municipios y comunidades que cuentan poca capacidad y recursos para enfrentarlas, lo que, por supuesto, genera mayores condiciones de incertidumbre, incremento de las inequidades y la concentración del poder local en los caciques regionales. Sin embargo, persiste la existencia de la asociación mutual, que se compone de una junta directiva, una asamblea de asociados y un representante legal, quienes toman las decisiones en forma centralizada, y orientan las funciones de la gerencia, que se ha caracterizado por su alta rotación en el poco tiempo de existencia de la ESS. “Cuatro gerentes han pasado ya por la asociación...”, dice el personero municipal, quien además continúa: “La nueva administración es de gente joven que se ha propuesto reorganizar la empresa y tener mayor impacto en la comunidad, ya que estaba pasando desapercibida, con un grupo minoritario que sólo buscaba el bien propio”. Funciona con una amplia planta de personal compuesta por 28 empleados directos distribuidos en dos áreas básicas, la administrativa, con 14 personas, entre ellas: gerente, asistente administrativo, asesor de seguridad social, asesor de gerencia, asesor jurídico, revisor fiscal, secretaria, auxiliar de sistemas, motorista. Y el área operativa o de prestación de servicios, considerada como la principal, pues se realizan los procesos de afiliación, carnetización, prestación de servicios de promoción y prevención, la entrega de medicamentos, la autorización y seguimiento de la prestación de servicios por parte de la red; cuenta con 14 personas, de las cuales seis son agentes educativos encargados de la carnetización y las charlas educativas de promoción y prevención; y los ocho restantes del área médica, distribuidos en médico auditor, odontóloga, trabajador social, higienista dental, enfermera auxiliar, y tres auxiliares de farmacia ubicados en Cupica, Juradó y Bahía Solano. Pero se caracteriza por la inexistencia de una estructura formal y organizativa al no contar con un organigrama definido ni con un manual de funciones, así como una clara evidencia sobre la carencia de procesos de planeación corporativa, estrategias de mercadeo y de control de la gestión de la entidad. Lo anterior genera, a la vez, que se desconozca el manejo del flujo de dineros para régimen subsidiado, situación que se consideran como una de las consecuencias de la falta de descentralización del municipio, y se traduce en el desvío de fondos para la salud, los cuales son retenidos por los bancos o no se sabe a dónde van a parar. “Actualmente la principal dificultad de la asociación la constituye el déficit económico, pero ya se ha tomado conciencia de que el objetivo final de la asociación es prestar servicios a sus EXPERIENCIA DEL ACCESO 51 afiliados”, comenta el personero municipal. De la misma manera, el manejo de los flujos de dinero, por medio de las cuentas municipales, parece ser una de las más graves problemáticas ya que los dineros son retenidos para amortización, de las grandes deudas que el municipio tiene y, por supuesto, la salud queda desprotegida. A este respecto, el secretario de gobierno municipal testimonia: “Pues sí, el problema es que el municipio le debe a la empresa solidaria y la empresa solidaria al hospital..., y a veces pues no atienden a la gente, no se hacen remisiones, pero ya a finales de este año vamos a dar una partida para la ESS y a principios del otro año daremos otra, a ver si nos descargamos un poco...”. Otra de las dificultades de la ESS en zonas como el Chocó, caracterizadas por el alto grado de analfabetismo, radica en la falta de apoyo para la organización empresarial, si además se tiene en cuenta la pereza regional, la inexistencia de una vocación de empresa, el desconocimiento sobre gerencia y administración, así como la ideología dominante la cual paraliza el desarrollo regional: “La idea de progreso..., aquí vivimos el hoy, conseguimos para comer hoy; aunque con la llegada de tanta gente de afuera hemos ido cambiando un poco el pensamiento...”, son las palabras de Eusebio Córdoba, locutor de la emisora. Pero sí hay conciencia de la necesidad de capacitar y formar el recurso humano en el área empresarial, que permita una mayor administración de recursos y de prestación de servicios, para que no se sigan presentando las dificultades del pasado, en el área financiera, en la presentación de balances, y estados financieros, como los tienen en este momento; a las deficiencias de la estructura organizativa y contable, se adiciona una sede administrativa en regulares condiciones, y escasa dotación de muebles y enseres. 4.1 El proceso de afiliación Inicialmente, en 1996 se asignaron los beneficiarios del régimen subsidiado, con base en un listado censal de la región realizado en conjunto con la alcaldía municipal: “A dedo se hizo esa selección, y afiliaron a mucha gente que eran trabajadores del municipio, del hospital, o de la misma empresa solidaria”, según testimonios de algunos líderes comunitarios. A lo cual el personero municipal respondió: “Pero entiendan que los trabajadores del municipio también somos pobres, a nosotros nos pagan cada cuatro o cinco meses y necesitamos también atención..., pero ahora estamos tratando de que la gente señale a las personas que por ley no tienen derecho al carné, cuando vamos a los barrios..., de todas formas, aquí todos somos pobres”. En el presente año, 1998, se realiza por medio de agentes educativos que se ubican en cuatro puntos de atención en Cupica, Juradó, el Valle, y Bahía Solano. En este punto, cabe señalar que las condiciones de miseria, el índice de NBI, las 52 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS particularidades urbanas y de infraestructura municipal, dan una idea clara de la pobreza y marginación que vive el municipio, unida a la concepción de lo que parece ser la cultura negra, que nos muestra una característica fundamental en el desarrollo histórico de la cultura negra en el país, en la cual, según algunos estudiosos del tema, el predominio de lo negro en el Chocó está íntimamente ligado a su situación económica: “Su posición como región minera colonial trabajada por esclavos y como zona fronteriza explotada por la sociedad mayor, únicamente por sus recursos naturales sin mayor asentamiento ni inversión por parte de la población no negra, ha determinado a grandes rasgos su existencia como región negra; es decir, aunque la índole de la economía regional era la causa fundamental de la concentración de lo negro en el Chocó, su misma imagen como región negra frente a la sociedad mayor también influía en la persistencia de su pobreza” (Peter Wade, Chocó: una región negra, página 124). Factores que influencian el acceso, ya que se da una correlación en términos de a mayor volumen de población pobre, menor probabilidad de acceso, pues además es evidente que el tipo de medición de la pobreza en estas regiones determina el acceso a la salud. Otro factor que hace parte de la problemática e influye en los procesos de afiliación es la estructura familiar, el sistema de parentesco originado en la interacción de los pobladores con las condiciones físicas, geográficas y materiales de la región: “Nosotros en el Chocó somos una sola familia”, que es una expresión en la cual subyace una amplia red de lazos familiares y de extensión de la familia, en términos de mujeres e hijos con el mismo apellido y un padre que se mueve por toda la región: “Sí, yo le veo a eso problema..., es la manera de ser de nosotros los chocoanos, pero por ejemplo para poder cuidar todos los hijos y tener acceso aquí a servicios, es un problema eso de tantos hijos regados”, según Efraín Medina Lozano, quien se refirió con preocupación a la situación. Lo que quiere decir que en el Chocó no puede hablarse de una estructura social completa; no hay una clara estratificación por nivel de vida o índice de necesidades, debido a las condiciones sociales similares y generalizadas de pobreza, y a factores que tienen que ver con la infraestructura homogénea de las viviendas y la urbanización del municipio, así como a factores culturales e ideológicos que aseguran en el chocoano una resistencia desmedida hacia el desarrollo, y según Marco Tobías Cuesta, “el egoísmo y la envidia se han entronizado tanto en el Chocó que no se le reconocen valores a nadie, no se respeta a nadie; con base en un falso sentimiento de igualdad, se les niega a las personas sus valores, sus méritos, sus obras..., esto ha impedido en el Chocó la formación de una clase dirigente, de una verdadera clase política” (Chocó: ayer, hoy y mañana, Marco Tobías Cuesta, páginas 181, 182, 183, 1986). Todo lo anterior se ha traducido en un alto grado de dispersión y desintegración social que influye negativamente en el acceso a los servicios de salud. De otra parte, parece existir una contradicción y limitaciones prácticas en lo que se EXPERIENCIA DEL ACCESO 53 refiere al volumen de afiliados a las empresas solidarias de salud, de acuerdo con los lineamientos de la política nacional que definen un mínimo de 5.000 afiliados y 50.000 a partir del tercer año de funcionamiento. Así, la ESS en Bahía Solano reporta 4.152 personas afiliadas, a las que se les adiciona 880 niños que se atienden con el carné de sus madres, y 944 en el municipio de Juradó, a donde la asociación ha extendido su cobertura, para un total de 5.976 personas, de 8.135 habitantes en el municipio. Aunque la cobertura de afiliación en Bahía Solano corresponde a 60% de la población con NBI, las expectativas de ampliación de cobertura en los municipios de radio de acción de la ESS son limitadas. Así, se proyecta tan sólo una ampliación de 858 personas de la población entre indígenas y negros en Juradó y 449 en Bahía Solano. Esta problemática hace parte de circunstancias externas como el bajo porcentaje de afiliados al régimen subsidiado en todo el departamento, ya que la población pobre afiliada en el Chocó, para 1997, correspondió a 93.094 personas, lo que equivale a una cobertura de 29% de la población con necesidades básicas insatisfechas. Estos afiliados se distribuyen en 13 ARS que actúan en diferentes municipios del departamento, destacándose que la ARS con el máximo número de afiliados no alcanza a completar 15.000 (está ubicada en Quibdó). 4.2 Características sociodemográficas de los afiliados Los usuarios totales se distribuyen en el área urbana y rural del municipio de Bahía Solano, con predominio de esta última, ya que 2.590 personas afiliadas son pertenecientes al área rural (52,8% del total) y 2.312 afiliados corresponden al área urbana (47,2% del total). Estos pesos porcentuales de la distribución urbano-rural de los usuarios están de acuerdo con la población focalizada en el municipio. En cuanto a la distribución etárea, la población afiliada que predomina es joven, y corresponde a un total de 2.603 personas menores de 15 años (53,1% de los afiliados totales) y 1.400 usuarios entre 15 a 44 años (28,6% de la población afiliada). El porcentaje de afiliados mayores de 60 años es 7,5%, más alto que la tasa de este grupo de la población en general, la cual corresponde a 5,3%. En relación con la distribución por género se destaca que el porcentaje de mujeres afiliadas es mayor que el de los hombres, con un valor de 56,7%, a pesar de que en el municipio la relación es inversa, es mayor el porcentaje de hombres, con 52,6%. En conclusión, esta composición etárea y por sexo de los afiliados nos evidencia que no hay selección adversa en esta ESS, pero condiciona el acceso. La población indígena del municipio la constituyen 380 personas (según cifras del plan de desarrollo municipal año 1998); en el momento hay unos 250 afiliados, cifra que corresponde a una cobertura aproximada de 80% en Bahía Solano y se encuentran 54 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS ubicados, en su mayor parte, en zonas muy retiradas del casco urbano, por lo cual están pidiendo la posibilidad de creación de una ARS propia. Para carnetizar a la población, la trabajadora social de la ARS coordina los seis agentes educativos que se distribuyen en los diferentes puntos: dos en Juradó, uno en Cupica, dos en el Valle, y uno en Bahía Solano. Adicionalmente, el agente educativo de Bahía Solano y la trabajadora social se desplazan al resto de corregimientos y veredas: Nabugá, Huaca, Mecana, Huina, el Valle. “Sí..., para que se le haga más fácil la movilización a la gente... entonces nosotros, si el lugar queda muy retirado de la localidad, pues nos desplazamos hasta allá...”, dice Efigenia Rentería, agente educativa ESS. Y continúa: “El compañero Clorobaldo lo está haciendo en el Valle, a mí me toca en Cupica, Guana, Huina y los de Juradó nos traen la información y lo elaboramos acá, porque es más dispendiosa la ida para allá”. El proceso de contratación con la ARS está a cargo del servicio seccional de salud, ubicado en Quibdó, que a su vez se responsabiliza de la vigilancia, seguimiento y control de la ejecución y cumplimiento de las cláusulas contractuales. Proceso que al encontrarse centralizado, arroja dificultades traducidas en el desconocimiento de la dinámica municipal y alejamiento de la alcaldía municipal en la toma de decisiones, la cual se encarga simplemente de establecer las partidas para el régimen subsidiado. 4.3. La red de prestadoras de servicios La red de prestadoras está integrada por instituciones de los diferentes niveles de complejidad, ubicadas dentro y fuera del municipio, destacándose que las organizaciones de mayor complejidad tienen su sede fuera del departamento. En el primer nivel existe una única institución, ubicada en el municipio de Bahía Solano, correspondiente al hospital Julio Figueroa Villa, que presta los servicios de consulta externa médica y odontológica, hospitalización, laboratorio clínico, rayos X, cirugía (básicamente cesáreas) y saneamiento ambiental. Con la ESS tiene un contrato que contempla los servicios mencionados, además de las actividades de promoción, prevención y transporte de pacientes. Adicionalmente, existe un equipo profesional propio de la ESS, con un consultorio médico y odontológico en las instalaciones de la asociación, el cual presta atención odontológica desde agosto del año pasado, pero la contratación y prestación de servicios médicos se ha desarrollado por períodos muy irregulares. Poseen tres farmacias propias con medicamentos esenciales que se despachan a los usuarios que los requieren. Estas se consideran un mecanismo de apoyo al hospital local. EXPERIENCIA DEL ACCESO 55 Así, cuando un medicamento no se encuentra en esa institución, la asociación despacha la droga y posteriormente se hace el descuento al hospital, ya que con esta entidad se tiene contrato de prestación de servicios que incluye medicamentos. En el hospital local disponen de tres médicos en consulta externa, los cuales atienden un total de 72 consultas diarias, en una jornada de atención de ocho horas, de lunes a viernes. La atención de urgencias es de 24 horas, todos los días. Prestan el servicio de hospitalización, el cual tratan de definir en 48 ó 72 horas de estancia, cumplido este periodo se remite al paciente a una institución de un mayor nivel de complejidad. Es de destacar que no hay diferenciación entre los grupos de usuarios que asisten al hospital, prestándose los servicios sin considerar si pertenecen a la ESS, son del grupo de participantes vinculados o corresponden al régimen contributivo, por lo cual no puede determinarse la capacidad instalada y la disponibilidad específica de recurso humano y equipo para los afiliados a la ESS. Aunque se afirma que el mayor porcentaje de usuarios corresponde a población afiliada al régimen subsidiado, el cual se estima en más de 50%. Respecto al contributivo, se calcula en 15% o máximo 20% de los usuarios totales. El director del hospital es consciente de que en la capacidad instalada existen muchas deficiencias, sobre todo en personal médico y paramédico. Esta situación la atribuyen a la falta de presupuesto y al déficit económico actual de la entidad, asociados al retraso del pago por parte de la ARS, la cual genera un buen porcentaje de los ingresos con que cuenta el hospital. Por otro lado, el ministerio no permite abrir plazas para profesionales de servicio social obligatorio y la entidad se ve obligada a contratar directamente el personal adicional que considere necesario y a asumir el pago de salarios correspondiente. Para la prestación de servicios, los usuarios piden la cita directamente en la institución y se afirma que la consulta se resuelve diariamente y se atiende a la mayoría de la gente que lo solicita. Sin embargo, el pago de los copagos se realiza en la ESS; esto se considera un trámite que complica y demora el proceso de atención de los usuarios; se afirma que “esto impide que la gente tenga mayor facilidad para llegar al hospital”. El hospital local tiene contrato con la ARS en la modalidad de capitación, por lo cual el trámite para el pago corresponde a la presentación de una cuenta de cobro a la ESS y que esta la remita a la fiduciaria. Sin embargo, el director del hospital se queja de que se exige mucha documentación de soporte y ellos no cuentan con un adecuado sistema de información en el que se discriminen las utilizaciones de las diferentes categorías de usuarios: subsidiados, contributivos y vinculados. Para el segundo nivel cuentan con el hospital San Francisco de Asís de Quibdó y adicionalmente tienen contrato para la red de instituciones de II, III y IV nivel, con la asociación regional de empresas solidarias de salud (Asoredes), la cual trabaja con once 56 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS instituciones ubicadas principalmente en Medellín. Con Asoredes también tienen contratado el reaseguro de las enfermedades de alto costo, pero las quejas son constantes: “Las cosas no se han podido dar, a nosotros nos gustaría que se diera una amplitud a este programa de salud, ya que nosotros principalmente carecemos de estos servicios..., estamos perdiendo la visión, hay personas que están perdiendo el sentido de oír, hay personas que estamos enfermos del cerebro y no tenemos forma de salir”, según Nelsa Díaz Duque, líder comunitaria, quien prosigue angustiada: “Nosotros necesitamos unos especialistas..., que también se arreglara la forma del transporte para Medellín, para Cali..., que no tengamos que sentirnos muchas veces agotados porque nos dan una remisión... Mi hija tiene una remisión de un año, yo voy a tener nueve meses y ninguna ha podido salir porque no hemos podido tener la plata”. Si a esto se le suma la atención en el hospital municipal la cual, según los nativos del municipio, es calificada como deficiente: “Aquí como llegan es a hacer el año rural los médicos, son unos muchachos que actualmente no tienen todos los conocimientos...”. Esta preocupación se comprueba con lo expresado por los funcionarios de la ESS, los cuales refieren que una de las dificultades para la prestación de servicios en el hospital y una de las mayores causa de quejas por parte de los usuarios es el escaso número de médicos. El número de estos profesionales que laboran en el hospital (sobre todo médicos en servicio social obligatorio) no es constante, presentándose períodos en que su número disminuye y atiende un solo médico. Situación atribuida a que los profesionales no quieren trabajar en las provincias y es escaso el personal con deseos de trabajar en regiones aisladas. Respecto a la atención odontológica, este servicio se presta en la sede de la asociación, con una profesional en esa área, debido a que en el hospital hay un solo odontólogo rural, “con mucho volumen de consulta, un consultorio muy estrecho, la pieza de mano no funciona, no sale agua”, concluye la odontóloga de la ESS. La asociación presta los servicios de salud contenidos en el POSS, en sus componentes de educación, promoción de la salud, protección específica, atención ambulatoria y hospitalaria en los diferentes niveles de complejidad, medicamentos, laboratorio, imágenes diagnósticas y procedimientos terapéuticos. Para la ESS, una gran dificultad del acceso a los servicios de salud es la asociada a la movilización, vías y medios de transporte desde las veredas y corregimientos, hasta la cabecera municipal donde se encuentra el único hospital de la región. “Otro de los problemas que tenemos es el transporte; la gente que vive en las afueras de la cabecera municipal está desprotegida..., por ejemplo si se presenta un parto prematuro... no hay forma para traer la persona aquí al hospital donde va a encontrar más recursos...”, son las palabras de Víctor Calderón, líder comunitario. EXPERIENCIA DEL ACCESO 57 La ESS, preocupada por el mejoramiento del acceso, cuenta con una lancha para movilizarse entre las diferentes veredas, aunque la falta de una red de radio para comunicación y enlace con las diferentes regiones, dificulta la efectividad en el traslado de pacientes. A la vez, planea disponer de un vehículo para la movilización de los enfermos, principalmente para los afiliados del Valle, corregimiento ubicado a una hora del casco urbano. Entre otras estrategias para mejorar el acceso a los servicios de salud para afiliados, se realizan brigadas de salud, con desplazamiento del equipo extramural a diferentes regiones del municipio. Sin embargo, estas actividades se hacen de manera irregular, pues no son permanentes. El programa de promoción y prevención se contrata con el hospital local de Bahía Solano, que realiza actividades básicamente intramurales. Por este motivo existe un grupo humano contratado directamente para la atención intramural y extramural para la población del área rural, constituido en la actualidad por profesionales y personal de salud, entre ellos una odontóloga, una trabajadora social, una enfermera, una auxiliar de odontología y los seis promotores de salud ubicados en tres regiones del municipio: el Valle, Cupica y Jurado. El médico es contratado por períodos de tiempo irregulares. La organización de este programa esta cargo del grupo del área médica de la ESS, en el que participan la odontóloga y la trabajadora social, bajo la supervisión de la gerencia. De acuerdo con lo expresado por los funcionarios de la asociación, dentro de las actividades ejecutadas por el equipo de salud propio, se incluyen acciones de promoción, prevención, de tratamiento y curativas, destacándose el desarrollo de las siguientes actividades: • Diseño de la historia clínica odontológica adaptada a las necesidades de la empresa y de la comunidad. • Elaboración de modelos de registro diario de consulta para odontología y medicina. • Diseño de un manual de salud oral para agentes educativos y usuarios. • Capacitación a los agentes educativos en salud oral, promoción y prevención oral, entregándoles el manual correspondiente para que estos sirvan de replicadores en la comunidad. • Diseño de un programa de promoción y prevención en salud, para el año 1998, ajustado a las características demográficas, de morbilidad general y por grupo etáreo de la población afiliada. • Visitas domiciliarias, incluidas las comunidades indígenas, para realizar educación en salud oral, examen de diagnóstico, fluorización y entrega de material para higiene dental (cepillo y crema dental). 58 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS • Atención intramural en la sede de la cabecera municipal para el tratamiento de las patologías orales. • Brigadas de salud para atención médico odontológica en el área rural, incluida consulta médica, consulta optométrica, desparasitación, acciones de promoción y prevención con charlas educativas en temas asociados a la morbilidad preponderante de la región, como malaria, EDA, IRA, tuberculosis, cólera y enfermedades de transmisión sexual. Además se entregan medicamentos. • Diseño y aplicación de una ficha familiar de caracterización socioeconómica, riesgos en salud y seguimiento de servicios preventivos, promocionales y de protección específica que son prestados a los afiliados. • Actividades de educación y promoción en las sedes alternas, con charlas educativas a cargo de los promotores de salud, en las que además de los temas relacionados con las causas de morbilidad, se hace énfasis en que la salud “no solamente son medicamentos y es importante tener un adecuado contorno social que lleve a un mejor vivir”, por ende, se requiere un adecuado cuidado e higiene de la vivienda. Dentro de las estrategias para lograr una mayor receptividad y cobertura de la comunidad, desarrollan las actividades descentralizadas, se desplazan a escuelas, hogares y barrios. Con los indígenas, se opta por trabajar en educación y replicación por intermedio de los mismos miembros y promotores que tiene la comunidad, siendo muy alta la receptividad para la atención odontológica, la cual ellos mismos solicitan. Las dificultades para la atención y prestación de servicios, con algunas de estas comunidades, están relacionadas con la baja aceptación de la medicina occidental y en cambio piden que se apoye a sus chamanes, los cuales tienen sus propios medicamentos, productos de origen vegetal: “En el casco urbano, en la playa se encuentran muchas personas que creen en curanderos…, aquí se cree mucho en las yerbas, pues son muy efectivas”, dice Nelsa Díaz, líder comunitaria del barrio Nuevo Oneti. Quien continúa: “Yo tengo una tía que a mí me levantó fue con la medicina alternativa, y fue mucho las vidas que salvó por medio de sus plantas”. Sin embargo, la medicina alopática la ven ya hoy como un complemento, debido a la información recibida en las campañas de educación: “Hay enfermedades que fácilmente pueden curarse con plantas. Pero ya nos han dicho que hay que asistir al médico para que éste dé un dictamen y dijera lo que nos estaba afectando; pero si el médico daba la droga y seguía uno la misma cosa, pues había que buscar la forma..., pero que primero hay que ir al médico...”. Las brigadas se realizan cada cuatro meses, con visitas a las playas y los puntos de atención. Las actividades de educación y promoción se programan con mayor periodicidad, generalmente cada 15 días. Sin embargo, estas actividades entran en receso durante el período de carnetización, debido a que los agentes educativos también tienen EXPERIENCIA DEL ACCESO 59 a cargo esta labor. Si bien el grupo encargado del programa en la asociación se halla consciente de la importancia de las actividades de promoción y prevención, con el lema: “es mejor prevenir que curar y es mas barato la prevención que la atención curativa”, estas actividades son actualmente de realización irregular, con escaso material impreso para educación, con el predominio de las charlas educativas presentadas en papelógrafo; esta estrategia de apoyo educativo puede tener la ventaja de mayor aceptabilidad y comprensión por parte de una comunidad con alto nivel de analfabetismo, no obstante, se requiere adoptar medidas y medios ajustados a las características culturales de la población. El retraso del funcionamiento de la empresa y la ejecución de tareas, especialmente en el área de promoción y prevención, se atribuye a la escasez de profesionales y recurso humano, como afirma el gerente de la ESS, “poca gente quiere laborar en esta zona”. Adicionalmente dice que la idiosincrasia impide avanzar, hay rechazo hacia las personas de “raza blanca y de otra parte”, y se ponen frenos a muchas actividades. Además, la región es de características geográficas difíciles para la movilización, representadas en el clima y las condiciones de infraestructura en general; para las brigadas, estas dificultades interfieren y limitan su acción. Así mismo, en las capacitaciones la gente es poco receptiva, y su participación en las discusiones y en el trabajo es muy baja. 4.4 La atención a los usuarios Para la atención de quejas y reclamos no existe una oficina o área específica de atención e información a los usuarios, ni procesos claros de tramitación, por lo cual los usuarios se dirigen directamente al gerente de la ARS, aunque también lo hacen ante la junta directiva o el director del hospital, pero es el gerente quien se encarga directamente de la atención y de buscar los correctivos. “Cuando nosotros tenemos un problema así como eso de que le dan una remisión y uno no tiene plata en el momento... ni la empresa tiene cómo dársela a uno, pues uno va y habla con la trabajadora social, ella lo envía a uno a que hable con el gerente, y cuando estas cosas no se dan muy claras entonces uno va y busca al personero...”. Las principales quejas de los usuarios se refieren al hospital, sobre todo cuando los afiliados se trasladan desde los corregimientos vecinos y no alcanza la ficha, pues no los atienden ese día y les toca regresar. Otra dificultad es la relacionada con las remisiones, de las cuales sólo se autorizan las correspondientes a pacientes con patología que requieren manejo urgente, la que se ha presentado con frecuencia en lo que va corrido del presente año y la asocian a los problemas económicos de la empresa, generados por los retrasos en el desembolso de recursos por parte de la alcaldía municipal y el 60 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS subsecuente retraso, por parte de la asociación, en el pago a la red de prestadoras. “A mí me preocupa mucho porque mi hija tiene un problema de un seno, entonces hoy en día está atacando mucho el cáncer... y el médico me dijo que no podía demorarla mucho tiempo, pero por falta de recursos no se ha dado...”, complementa Nelsa Díaz Duque. 4.5 La asociación de usuarios Aún no existe una alianza o asociación de usuarios, pero los directivos afirman que el municipio posee una veeduría en salud, que realmente no opera, como causa de la baja participación comunitaria: “La gente aunque no participe mucho, sí hay algunos que lo hacen y son conscientes de que ellos tienen una voz, un poder y se les escucha, pero todavía falta que aprendan mucho, y que la gente aprenda a hacer participación... para que sepa exactamente sobre qué ejercer veeduría y cómo debe hacer más eficiente esa participación”, es el testimonio de Julio Rojas, personero municipal. Luego se refiere a la creencia sobre la participación en el municipio: “La gente ha entendido que la participación es como tumbar un funcionario, o destruir un programa, pa' demostrar que sí tienen poder, porque pa' ellos dejar que las cosas sigan como si nada... y todo eso que la participación, según entiendo yo, tiene doble vía, el control, pero también el aporte y el enriquecimiento”. Por su parte, un vocero de la comunidad se refiere a esta situación: “A nosotros no nos invitaron a esa reunión..., hace poquito se hizo una elección de una junta de veeduría... pero es para los servicios públicos...”. En este sentido, la ausencia de control social, que debería estar en manos de las bases comunitarias organizadas, puede desfavorecer el pleno desarrollo de la ARS, y su capacidad de garantía al acceso, pues de acuerdo con el modelo de conformación de las empresas solidarias de salud, propuesto por el Ministerio de Salud, una de las estrategias de mayor impacto es la participación comunitaria “que busca la intervención directa de las personas, a través de organización, en la formulación de programas y respuestas a sus necesidades en salud. La ESS aspira a una participación amplia, libre y democrática de sus afiliados en la toma de decisiones en la cual la solidaridad, el mutualismo y la autogestión son los principios fundamentales” (Empresas solidarias de salud, un modelo de participación y concertación social, Ministerio de Salud, ediciones Foro Nacional por Colombia, página 30, Santafé de Bogotá, agosto de 1995). EXPERIENCIA DEL ACCESO 61 62 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Experiencia 3. Manizales: pujanza, arraigo y paternalismo. EXPERIENCIAS DEL ACCESO 63 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 64 C. Caso 3. ARS Confamiliares 1. Contexto socio-cultural “Una ciudad se compone de los anhelos, las expectativas, las necesidades, las vivencias de mucha gente” (Luis José Restrepo, Manizales, Ed. Albón S.A., Medellín, junio de 1982), este es uno de los testimonios de los historiadores que cuentan la historia de Manizales, y en su libro prosigue: “A Manizales fueron llegando en el alborear de la ciudad, estas gentes que venían del pasado en busca del porvenir. Primero los excursionistas adelantados, los sondeadores de la selva, y los roturadores de caminos venían desde Medellín, Abejorral, Sonsón, Marinilla, Rionegro”... La ciudad surgió como resultado de uno de los movimientos migratorios más trascendentales registrados en la historia del país, conocido como la colonización antioqueña, que además generó la integración del occidente colombiano. “Se gesta como resultado de la depresión económica y social surgida en la provincia de Antioquia en el último cuarto del siglo XVIII, a raíz de la crisis en el sector minero, soporte hasta entonces de su economía, y a la escasez de alimentos debido a la poca importancia que se le venía otorgando a la agricultura” (tomado de Monografía del municipio de Manizales, de la Cámara de Comercio de Manizales, DANE, 1982). En tales condiciones, el mantenimiento de esclavos y de indios que trabajaban en las minas y yacimientos aluviales, sumado a las débiles bases de una sociedad latifundista, contribuyeron en parte a la decadencia de la minería empresarial. De esta manera, surgió la necesidad de ampliar las fronteras agrícolas, así como la necesidad de la posesión de tierras para el autoabastecimiento y mejorar la situación económica. Así, el 12 de octubre de 1849 se fundó Manizales, en medio de los conflictos entre colonos y las dos compañías que estaban posesionadas del territorio. Situada a 26o 23' 10” de longitud occidental del meridiano de Bogotá, y a 5o 6' 15” de EXPERIENCIAS DEL ACCESO 65 latitud norte; con una altura de 2.150 metros sobre el nivel del mar y temperatura promedio de 17 grados centígrados. La capital del departamento de Caldas se encuentra en la zona centro-occidental de Colombia. Levantada hace 150 años sobre el cruce de caminos del sur de Antioquia y Ambalema, la entrada fluvial de Colombia, situación que la ubicó con el correr de los años entre las cuatro primeras ciudades de Colombia. “Allí se mantuvo en la medida que la arriería constituyó el medio de intercambio comercial y la montañosa naturaleza que la circunda le fue generosa en su espacio para la expansión urbana” (José Luis Restrepo, Manizales, Ed. Albón S.A., Medellín, junio de 1982). Su desarrollo, ha estado basado en la actividad agrícola, y de manera muy especial en el cultivo del café, del cual ha dependido para la supervivencia económica, “como consecuencia, la ciudad ha vivido sus épocas de prosperidad, que alguien las llamó Bonanza Cafetera, alternadas con períodos de recesión, coincidiendo respectivamente con los buenos o malos precios del café” (Monografía del municipio de Manizales, Cámara de Comercio de Manizales, DANE, 1982). Cuentan los historiadores manizaleños que el cultivo del café se inició en la región en el año 1865, cuando Eduardo Walker, sembró 1.000 palos dentro de sus propiedades adquiridas con anterioridad a la compañía González y Salazar en 1853; más tarde se sembraron 10.000 hectáreas en la hacienda El Aguila y desde entonces el café se convirtió en el principal medio de subsistencia para grandes, medianos y pequeños propietarios. “Las condiciones del terreno por su permeabilidad debido a su composición volcánica, su temperatura y declive óptimo, definitivamente marcaron la vocación de dicho cultivo, hasta el punto de que para comienzos del siglo XX, este producto ya constituía el principal renglón de exportación del país”, (Monografía del municipio de Manizales, Cámara de Comercio de Manizales, DANE, 1982). Afirmación que se sustenta en la topografía del departamento, de origen volcánico, de suelos inclinados, como dice Alfonso Grisales en el libro Suelos de la zona cafetera: “Tienen tanto la capa orgánica como el material de origen, una estructura muy estable, o sea que no hay dispersión o desmoronamiento de los agregados cuando son mojados, al contrario, son resistentes a la erosión, lo que en conservación de suelos permite la ejecución de prácticas mecánicas, como canales de desviación y acequia con seguridad en la eficacia de tales estructuras”, que son características de las cenizas volcánicas que predominan en el Viejo Caldas. Pero además hay otros factores de importancia que explican la vocación cafetera, el régimen de lluvias de cerca de 2.000 mm distribuidas en el año con regularidad, así como el sol que alterna con ellas. A lo que debemos agregar lo que dice Luis José Restrepo en ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 66 su obra Manizales, acerca de que lo más importante del desarrollo del café es el hombre cafetero, pues “la tenacidad, la paciencia, la laboriosidad, la vocación por la tierra... son condiciones previas de quien toma el café como empresa y en la mayoría de los casos, como ejercicio de supervivencia”. Sin embargo, la gran importancia que Manizales le otorgó a su actividad cafetera, quizá retrasó un poco el despegue de la industrialización, que comenzó en 1960, pero “parece ser que el despegue de la inversión industrial fue factible gracias a los excedentes de los cafeteros en su deseo de fortalecer más su poder económico a través de nuevas actividades” (Monografía del municipio de Manizales, Cámara de Comercio de Manizales, 1982), reflejo de lo que hoy es la ciudad. Y como uno de los rasgos característicos del hombre manizaleño, unido a su historia de colonización y apertura de caminos, es la idea de porvenir que subyace como parte de la historia de la ciudad, abatida por los terremotos e incendios y levantada de sus cenizas, situación que les permite hablar hoy de un ritmo de crecimiento y de empuje a pesar de las catástrofes naturales “...nada detiene su ascenso en las realizaciones. Ni los terremotos de los primeros años, ni los incendios, que le dieron un acento pávido..., no las dificultades del terreno, ni siquiera el extenuante denuedo que se debe repetir todos los días para lograr una victoria en favor del urbanismo”, anota Otto Morales Benítez en Testimonio de un hombre, cap. Solidaridad con la vida y con la muerte, Ediciones Banco de la República. La Manizales de hoy La particularidad cultural y social de la región donde se encuentra el municipio de Manizales tiene raíces que vienen desde la Colonia, y se concreta en los dos momentos que marcaron su derrotero. La colonización antioqueña a mediados del siglo pasado, portadora de tradiciones y costumbres muy particulares que giraban en torno a la familia, una fuerte apropiación del territorio y de la propiedad, el trabajo, el sentido del negocio como empresa, y la solidaridad. Y el cultivo del café, generador de una nueva cultura que supo aprovechar la riqueza económica proporcionada por la producción cafetera, y que permitió promover las actividades académicas, culturales y urbanas de una elite preparada fuera del país, que a su regreso introdujo nuevos elementos que se fusionaron con los propios y actualmente prevalecen. La producción cafetera, caracterizada por el predominio de pequeñas propiedades con alguna presencia de medianas extensiones, ha permitido que se haya consolidado una ocupación territorial democrática y en general con menos conflictos sociales que en otras regiones. El carácter regionalista basado en una apropiación del territorio y la fuerte integración entre lo urbano y lo rural han conformado un tejido social con una estructura de clase media predominante, y con una franja de pobreza con las “mejores condiciones de vida” en el ámbito regional y nacional. Sin embargo, se evidencia una EXPERIENCIAS DEL ACCESO 67 tendencia creciente hacia la segregación socioespacial de la pobreza en el área urbana de Manizales, factor ligado a la transición de la producción económica del café hacia la de prestación de servicios, que se concentra en el casco urbano del municipio. Manizales se destaca en lo que tiene que ver con los aspectos asociados a las condiciones de pobreza, con un índice de NBI de 15,6%, significativamente inferior al registrado en el departamento que corresponde a 28,9%, y al nacional, que es de 37,2%. Así mismo, vistas las condiciones de pobreza desde el índice de calidad de vida promedio para el municipio, el índice es superior a los promedios nacionales y departamentales: se registra 81,6, en tanto que el departamental es de 71,8 y el nacional de 70,8, además se encuentra en el grupo 20 de 20, que refleja las más altas condiciones de calidad de vida. Manizales cuenta con una población de 374.460 habitantes, de los cuales 53,64% corresponden a mujeres y 46,35% a hombres, según cifras DANE 1993. En Manizales, las personas en condiciones de pobreza hacen notorio un alto grado de autoestima y su propia valoración dentro del entorno social de la ciudad es mayor si se compara con otras ciudades del país. Pero factores como la educación y la movilidad debida al tipo de empleo informal, posiblemente ligada a la producción del café, se han convertido en algún momento en barreras de acceso a los servicios de salud. 2. La salud en Manizales En el municipio de Manizales, como ocurría en el resto del país, sólo la población pobre perteneciente al régimen contributivo tenía garantizado el acceso a los servicios de salud. La barrera de acceso de tipo económico se superaba con el prepago o con la cotización mensual de los trabajadores y patrones. Los beneficiarios formales accedían a servicios de salud provistos por cajas de compensación familiar, en un esquema subsidiado y de bajo costo, que dependía de la capacidad de pago del cotizante. El acceso potencial, desde el punto de vista del aseguramiento y del beneficio, cobijaba a 22,1%8 de la población pobre del municipio. El resto de esta población, trabajadores informales, desempleados y sus familias recurrían a los servicios de salud ofrecidos por las entidades de salud del Estado, de carácter gratuito o de muy bajo costo, pero sin que hubiera una garantía en la prestación de los servicios. Con el nuevo régimen subsidiado y su administración a través de las ARS, el acceso potencial de estas personas a los servicios de salud, desde el punto de vista de la ampliación de cobertura con el aseguramiento, sufre un sustancial cambio. A su vez, el municipio inicia el proceso de descentralización y de transformación de la estructura administrativa en salud, y adquiere así una mayor autonomía para la 8Programa Promover, Pontificia Universidad Javeriana, "Estudio sobre discapacidad y pobreza en la ciudad de Manizales". Santafé de Bogotá, 1995. ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 68 planeación y administración de los recursos, la definición de las políticas locales para la prestación de servicios, control e implementación de la reforma, acciones que son asumidas por la Secretaría de Salud, institución encargada de garantizar el acceso a los servicios. En cumplimiento de la reforma, a partir de 1995 el municipio de Manizales inicia acciones para focalizar la población pobre no afiliada al régimen contributivo y sin capacidad de pago para acceder a servicios de salud, e identificar los grupos poblacionales potenciales beneficiarios del subsidio en salud9. Dentro de este marco, la ARS Confamiliares, del Programa de Salud de la Caja de Compensación Familiar del mismo nombre, inició labores en julio de 1996 y desarrolla una serie de estrategias para cumplir su función como garante para la prestación de servicios. 3. La valoración del factor humanocultural en Confamiliares La búsqueda de contacto permanente con el usuario, no sólo a través del momento en que éste se acerca a la ARS o IPS para solicitar servicios, sino también con un trabajo de mantenimiento hecho en el propio entorno del beneficiario, con visitas casa a casa y aplicación de una ficha sociofamiliar, son una muestra del sentido de pertenencia de la caja hacia sus usuarios y de la necesidad que tiene de hacerlos sentir parte de ella. Además, se busca brindar la posibilidad de un crecimiento social de sus afiliados, de generar un mayor nivel de autonomía para gestionar sus propios recursos, de organizarse comunitariamente y de participar en los programas sociales con un mayor criterio. El clima logrado, con una definición clara del papel de cada cual y que refleja los condicionantes socioculturales, es un factor favorecedor del acceso a servicios. 4. Educación y acercamiento El bajo nivel educativo y el escaso o nulo conocimiento acerca del régimen por parte de los afiliados a la ARS, ha hecho que ésta desarrolle estrategias para que sus usuarios puedan entender los procesos relacionados con el sistema y conocer sus deberes y sus derechos para que de esta manera, no sólo accedan a los servicios, sino que también hagan un uso racional de ellos, con sentido de solidaridad. Para afrontar la dificultad en relación con la movilidad de los afiliados, la ARS, por intermedio de sus agentes de promoción y prevención, promueve operativos para localizarlos, hacer entrega de los carnés de afiliación para acceder a los servicios y realizar 9Funciones a cargo de la Secretaría de Planeación Municipal y de la Secretaría de Salud. EXPERIENCIAS DEL ACCESO 69 las actividades de capacitación en relación con el régimen y con los procedimientos y trámites en la ARS. 5. Compenetración con el sistema político y administrativo del municipio El carácter regionalista y la permanente construcción del territorio en términos políticos, económicos y sociales, contribuye para que se configure una estructura gubernamental local organizada, apegada a la regulación legal del Estado y con un fuerte control social, ejercido por numerosas organizaciones que participan en diversos grados en los procesos de desarrollo. Tal actitud y valoración de los procesos políticos posibilita las reformas encaminadas a la modernización de la gestión municipal. Es el caso de la descentralización, la cual permite mayor autonomía en la administración de los recursos y en la implementación de la reforma en salud. En relación con el régimen subsidiado, puede proceder con total independencia en los procesos de asignación de recursos10, de información a las instancias pertinentes, de contratación con las ARS y de vigilancia y control de éstas desde las distintas instancias municipales y la sociedad civil. La interacción entre todos los actores del sistema que constituyen el régimen subsidiado se presenta libre de relaciones clientelistas11, y permite la transparencia en los procesos de focalización, selección de beneficiarios y contratación con las ARS12, cuya consecuencia es un libre mercado de aseguradores y prestadores, para que los beneficiarios ejerzan su derecho a la libre elección. La interacción se refuerza con los procesos de información implementada por la Coordinación del Régimen Subsidiado y que tienen como propósito no sólo a dar a conocer el régimen, sino que puedan llevarse de manera adecuada los procedimientos de vigilancia y control que realizan los entes del Estado. En la relación establecida entre las ARS, el gobierno municipal y la coordinación del régimen existen dos factores que, para el caso de Manizales, se han constituido en condicionantes del acceso: la oportunidad en los desembolsos a las administradoras y las inconsistencias que presentan las bases de datos del Sisben. Para el primer caso, la ARS Confamiliares cuenta con el respaldo económico de la caja, que le permite el pago oportuno a las IPS y garantizar así la prestación permanente de servicios de salud a sus afiliados, aun cuando los desembolsos de la Secretaría de Salud sufran demoras13. 10El plan de desarrollo da prioridad al régimen subsidiado y a los recursos económicos para su financiamiento. Del presupuesto de salud, que representa 11,7% del plan total, el rubro destinado para el régimen es de 67,3%. De éste, se ha ejecutado 77% en lo correspondiente a contratación con ARS para la vigencia de abril de 1998 a marzo de 1999. 11Para una mejor comprensión del sistema clientelista, ver: Francisco Gutiérrez S., La ciudad representada. Política y conflicto en Bogotá, Tercer Mundo S.A., Bogotá, 1998, páginas 55 y 65. 12Un ejemplo de ello lo constituye la decisión tomada por la Secretaría de Salud de cancelar los contratos a dos administradoras del régimen, uno por irregularidades y otro por incumplimiento de las cláusulas contractuales referentes a las actividades de promoción y prevención. 13Esta situación la vivió la caja durante los primeros cinco meses de 1998. ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 70 Para el segundo caso, las estrategias de mercadeo que desarrolla la ARS para afiliar o hacer entrega de carnés no se limitan sólo a la información contenida en la base de datos, pues cuenta con un equipo con amplia experiencia en trabajo de campo y conocimiento de las zonas donde se realiza el mercadeo, para llegar fácilmente a los posibles usuarios, aunque la información inicial acerca de ellos sea insuficiente. Para el mantenimiento de sus afiliados existe un sistema de información propio que permite una actualización de datos eficiente, oportuna y más confiable. 6. La visión sistémica del modelo organizacional para la búsqueda de la excelencia 6.1 Antecedentes La Caja de Compensación Familiar de Caldas –Confamiliares– se constituyó en 1984 con un programa de prestación de servicios de salud subsidiado y complementario a los servicios que ofrecían las instituciones a las cuales estaban afiliados los trabajadores. Tanto los servicios de salud como los servicios de bienestar ofrecidos por la caja eran financiados con los aportes patronales para tal efecto, correspondientes a 4% de la nómina mensual. Con el nuevo sistema de seguridad social en salud, la caja queda legalmente impedida para prestar los servicios de salud contenidos en el POS y además está obligada a destinar 5% de los recaudos del subsidio familiar que administran para financiar el régimen subsidiado en salud. Como consecuencia, la Caja de Compensación Familiar Confamiliares inició en 1995 una transición en el esquema para la prestación de los servicios de salud, con la transformación de sus instituciones en IPS de primer nivel de atención, las cuales realizaron contratos con EPS para atender población del régimen contributivo. En 1996 comienza un proceso de transformación organizacional con énfasis en salud y crea el Programa de Salud de la Caja, constituido por tres áreas: la administración del régimen subsidiado a cargo de la ARS; prestación de servicios de salud a través de sus IPS propias, y prevención y promoción; todas con una estructura integrada en los procesos organizacionales globales de la Caja de Compensación. La constitución de la Administradora del Régimen Subsidiado14 es decidida como mecanismo para aprovechar la infraestructura y experiencia en la prestación de servicios de salud y continuar con su esquema de beneficiar a la población a través de subsidios. 14Resolución 348 del 11 de marzo de 1996 expedida por la Superintendencia Nacional de Salud. EXPERIENCIAS DEL ACCESO 71 6.2 El aprovechamiento de la base organizacional existente La base organizacional que la caja pone al servicio del régimen subsidiado favorece el acceso de la población pobre a los servicios de salud, desde dos puntos de vista. El primero, es que su constitución como ARS ofrece a 19.837 usuarios del régimen, una red de IPS propia que siempre ha contado con un alto posicionamiento departamental por la calidad en la prestación de los servicios y que antes era de uso exclusivo del régimen contributivo y de particulares con capacidad de pago. El segundo, es la ampliación de cobertura en el municipio, con sus recursos propios para 4.393 nuevos afiliados. Estos recursos, en caso de no haberse constituido la ARS Confamiliares, podrían haberse perdido para el municipio, pues pasarían a un fondo de carácter nacional, el Fosyga, y destinarse a otras regiones. 6.3 La apropiación del nuevo modelo organizacional La ARS Confamiliares, como una de las áreas de desarrollo del programa de salud de la caja, incorpora elementos de diseño centrados en el cliente y en el entorno. Es una unidad autónoma, autocontrolada, suficientemente capacitada y empoderada en la toma de decisiones. Su estructura organizacional es flexible, horizontal y dinámica. No existen jerarquías sino procesos adaptables y multifuncionales, que agilizan los procedimientos administrativos, facilitan el trabajo en equipo y establecen formas de comunicación efectivas que garantizan la interdependencia y la visión global de la organización. Con tal estructura es permanente la generación de ideas y sugerencias que contribuyen al mejoramiento continuo de los procesos, a la vez que hay una retroalimentación a todo el equipo, y se mantiene un clima de motivación y autoestima. También, está garantizada la comunicación abierta, sincera, efectiva y permanente con los usuarios, quienes en la caja son denominados “clientes”. Las tres áreas de desarrollo del Programa de Salud están circunscritas en procesos continuos de planeación y de garantía de la calidad, desarrollados por equipos multidisciplinarios que evalúan constantemente las condiciones cambiantes del mercado con el fin de ser competitivos. El énfasis en la garantía de la calidad ha llevado a la entidad a plantear una estrategia basada en la norma ISO 9001 y buscar la certificación internacional, como mecanismo para responder con calidad a las necesidades de los clientes, asegurar que la calidad de la atención sea equitativa y que los usuarios de los servicios permanezcan con ellos. ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 72 Como se ha visto, al hablar del modelo y de la estructura organizacional de la ARS, es necesario remitirse a la organización global de la caja y particularmente del programa de salud, pues siendo la administradora parte del programa, cuenta con “una amplia red de apoyo” en términos de organización, administración y experiencia en la prestación de servicios de salud adquirida por la caja desde su constitución. Para su conformación como administradora, la ARS sólo requirió la aprobación para su funcionamiento, y pudo iniciar operaciones con una estructura y organización sólida. Esto le permitió ganar rápidamente un posicionamiento, y así, en los primeros seis meses de operaciones, entre julio y diciembre de 1996, captó 81,4% del total de afiliados con los que cuenta en la actualidad y se mantiene como la primera ARS con el mayor número de afiliados en el municipio. 7. El funcionamiento de la ARS y su integración al sistema de la caja Para su funcionamiento, la ARS Confamiliares incorpora tres áreas de desarrollo: Gerencial, Garantía y Calidad, y Proyección Social y Humana. Cada área hace parte del programa de salud de la Caja, y como todas las demás áreas de la entidad, están al servicio de la ARS, para su funcionamiento. 7.1 La función integradora de la Gerencia El desarrollo gerencial se encarga de los procesos económicos, administrativos, de información estadística y financiera, y desarrollo corporativo. Junto con el Sistema de Garantía de Calidad y con Planeación en Salud de la Caja, desarrolla los procesos de conformación, contratación, mantenimiento y auditoría de la red de servicios, con un criterio integrador y complementario. La ARS ha aprovechado el respaldo que tiene en la caja, tanto en posicionamiento como en filosofía, para su propia incorporación en el mercado y la constitución de su imagen corporativa, procesos que han sido liderados desde la Gerencia de la administradora. Los usuarios de ésta han basado su elección precisamente en ese reconocimiento que tienen de la caja, en la que perciben una entidad que beneficia a grupos vulnerables y con excelentes servicios de bienestar social y salud. Factor importante que beneficia el funcionamiento de la ARS y que redunda en el acceso lo constituye la conformación de la red de servicios, cuyos criterios básicos son la ubicación geográfica y la complementariedad de los servicios en términos de la estructura global de la red. Particularmente en Manizales existe una limitante dada la oferta restringida de servicios de salud y básicamente la red contratada de Confamiliares es la EXPERIENCIAS DEL ACCESO 73 misma para todas las ARS y EPS existentes. El primer nivel de atención se cubre con las IPS propias y la red de Assbasalud ESE. La ventaja adicional que gozan los afiliados de la ARS es contar con las IPS propias de la caja. La red de servicios de la ARS está integrada por 29 instituciones prestadoras de servicios de salud, de las cuales tres son propias y 26 contratadas. El 48,3% de las instituciones son del primer nivel de atención, 17,2% del nivel II, 6,9% del nivel III y 27,6% del nivel IV. Todas las instituciones, desde el primero hasta el tercer nivel, están situadas en el municipio de Manizales, mientras que para las de cuarto nivel, 50% se encuentran en las ciudades de Cali, Santafé de Bogotá y Medellín. Cerca de 60% de las instituciones de la red pertenecen al sector público, específicamente a la Empresa Social del Estado Assbasalud, con 16 instituciones en la zona urbana y una en la zona rural. En términos generales, la red de servicios presenta suficiencia para el cubrimiento de los servicios contenidos en el Plan Obligatorio de Salud Subsidiado (POSS), en el cual la mayor parte corresponde al primer nivel de atención y que son cubiertos por la oferta pública de Assbasalud y la red propia de la ARS Confamiliares. Como servicios complementarios, no contenidos en el POSS, la institución tiene como política evaluar casos excepcionales –para enfermedades de alto costo, ayudas ortopédicas, drogas, que tampoco sean cubiertas por el subsidio a la oferta o que su tratamiento implique atención en otras ciudades– y con ello se han beneficiado algunos usuarios. Con la red propia de servicios y la red contratada, el sistema de referencia funciona de manera adecuada cuando se trata de servicios incluidos en el POSS. Se presentan problemas con el mecanismo de referencia y contrarreferencia para los servicios que no pertenecen al POSS, es decir, aquellos que se financian por subsidio a la oferta y que son prestados por la red pública. Aunque genera problemas de información para la ARS y dificulta el control y seguimiento de las enfermedades de alto costo, aún no se ha desarrollado ninguna estrategia desde la ARS para superar esta situación. Al evaluar la distribución geográfica por comunas tanto de la red como de la población afiliada a la ARS, se encuentra que 42% de las instituciones de primer nivel se ubican en las comunas 10 y 11 en las cuales residen 52% de los afiliados. Para las comunas 2 y 5 la oferta de servicios es menor, no obstante el hecho de que 48,1% de los afiliados están en estas zonas. Aun así, la ubicación de las instituciones no es relevante para aquellos usuarios residentes ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 74 en zonas donde no se cuenta con su presencia, dada la cercanía y el fácil desplazamiento a otras comunas. De otro lado, las posibilidades de libre elección no implican que los usuarios reciban atención exclusivamente en las zonas cercanas, sin embargo, esta constituye una de las estrategias adoptadas por la ARS para acercar los servicios a sus afiliados y eliminar barreras de acceso asociadas con el costo de desplazamiento y costos en tiempo. En el momento de la afiliación, la ARS concede a los usuarios la posibilidad de escoger la IPS en la cual quiere ser atendido para el primer nivel de atención: las IPS de Confamiliares o las de Assbasalud. Es frecuente que los usuarios tiendan a seleccionar las IPS de Confamiliares, lo que permite inferir que la ubicación geográfica no representa un factor determinante en el momento de la elección. En este caso, cuenta el posicionamiento de la caja, como lo hacen ver los propios usuarios. La constitución de la red con la Empresa Social del Estado Assbasalud, se hizo como mecanismo para facilitar el acceso geográfico ya que cuenta con 16 centros de atención de primer nivel distribuidos en todas las comunas de Manizales y uno en la zona rural. Assbasalud atiende a 5.000 de los 19.837 afiliados a Confamiliares. Estos usualmente son asignados, dada la preferencia por la red propia de la ARS y en el momento de la libre elección son muy pocos los que eligen a Assbasalud. De los centros de Assbasalud, tres son unidades intermedias que atienden 24 horas con consulta de urgencias, el resto con jornada laboral de lunes a sábado en los cuales, además de la consulta normal, se atiende la consulta preferencial como urgencia. 7.2 La red propia al servicio de los afiliados a la ARS El área de prestación de servicios del programa de salud de la caja, constituida por las IPS, realiza contratos para atender a población del régimen contributivo y del subsidiado, además de atender a participantes vinculados con capacidad de pago. Sin embargo, mantiene un nivel de exclusividad en la contratación buscando equilibrio entre su capacidad instalada y su capacidad de atención. Desde la reestructuración, en las IPS de Confamiliares se han fortalecido todos los procesos para la producción de la consulta médica y odontológica, para reducir los tiempos de espera de los pacientes y para ampliar la cobertura. Con el fin de evitar trámites de autorización y remisiones a los hospitales, se amplió la oferta de servicios a los usuarios del régimen subsidiado con el apoyo diagnóstico de primero y segundo nivel, como laboratorio clínico, rayos X, electrocardiogramas y ecografías, que antes estaban contratados con otros prestadores. La red de droguerías de EXPERIENCIAS DEL ACCESO 75 la caja también está a disposición de los usuarios del régimen subsidiado, y de esta manera pueden llegar a cualquiera de ellas sin que se tenga asignado un punto exclusivamente. Además de la prestación de los servicios contemplados en los planes de salud para el contributivo y para el subsidiado, el portafolio se amplía con los programas de bienestar, que para salud corresponde a programas de atención a la familia en los que se incluyen terapia familiar y trabajo con adolescentes. Las personas del régimen subsidiado acceden a ellos con tarifas preferenciales de acuerdo con el nivel de Sisben. En cuanto a la disponibilidad de recursos para la atención, además de los profesionales de planta cuentan con una red adscrita de profesionales, que trabajan en las sedes de las IPS de Confamiliares y a quienes se les asignan citas en situaciones de contingencias cuando hay incremento de demanda de servicios. Esta estrategia se utiliza con el fin de mantener los tiempos promedios preestablecidos por el sistema de garantía, relacionados con el tiempo que toma solicitar una cita, con máximo de 15 minutos; tiempo transcurrido entre la solicitud de cita y atención con un máximo de tres días; el tiempo en sala de espera, máximo de 30 minutos; el tiempo de atención estándar de 20 minutos. Se tiene establecida una disponibilidad de cuatro horas médico por cada 1.000 afiliados nuevos. Cada vez que hay nuevas afiliaciones, se revisa la disponibilidad de recurso humano y se determina la necesidad de ampliación de la red adscrita. Uno de los criterios para la selección de los profesionales consiste en que haya trabajado y esté familiarizado con la Ley 100, es decir, que conozca el POSS, el Vademécum y los procedimientos de remisión y de autorización de pruebas diagnósticas y procedimientos de acuerdo con su nivel profesional. Se reconoce que el procedimiento de contar con una red adscrita tiene como ventaja el alto grado de empatía que se da entre los usuarios y el personal asistencial, lo que facilita la distribución de citas y la organización para la prestación por la tendencia de los usuarios a continuar la atención con un profesional específico. Se corre, sin embargo, el riesgo de generar “reconsulta”, pero prefieren mantener este esquema y ejercer mecanismos de control mediante el uso de indicadores de “reconsulta” para el personal adscrito. Además, como el usuario tiene la posibilidad de elegirlo libremente se facilita la evaluación de la calidad del servicio cuando tienen lugar solicitudes repetitivas de cambio de profesional. Se presenta una situación particular con la demanda en las tres IPS propias: en Versalles, que cuenta con la sede más moderna, hay menor demanda y por lo tanto los tiempos de espera son más reducidos, ya que tiene una infraestructura adecuada, con salas de espera cómodas, donde no se evidencia congestión. En la sede del centro, por el contrario, existe mayor demanda de servicios, mayor congestión y menor comodidad. Este hecho ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 76 se asocia probablemente a factores culturales de los subsidiados, quienes al parecer se sienten más cómodos asistiendo a la sede del centro que no es tan suntuosa como la de Versalles. Muchas veces se trasladan pacientes del centro a Versalles para brindar una atención más rápida, y la ARS asume los costos del transporte. En la sede de Asunción, aunque su infraestructura resulta bastante cómoda, no se evidencia congestión y la solicitud de servicios se realiza en forma ágil, los mayores problemas que se presentan, reconocidos tanto por los funcionarios de Confamiliares como por los usuarios, se relacionan con la oportunidad para la atención especialmente en odontología, con tiempos hasta de 15 días entre la solicitud de la cita y la fecha de asignación, y tiempo en sala de espera de hasta 3 horas. Para consulta médica la oportunidad en la asignación de la cita es de cuatro o cinco días. Para los servicios de salud de Confamiliares, como lo manifiestan sus funcionarios, pasar a atender régimen subsidiado ha significado un cambio radical en el esquema de atención, ya que el programa de salud antes se manejaba como "administración de un gasto", y se trataba con estratos socioeconómicos 1 y 2, hijos o familiares de empleados. En la actualidad, el programa administra recursos para prestar servicios sociales a personas de aquellos estrato que vienen por el régimen subsidiado, pero que no habían tenido antes la oportunidad de recibirlos ni de estar en este tipo de entidades. Los funcionarios identifican una diferencia cultural en lo que concierne a las personas que llegan por régimen subsidiado, respecto a los antiguos usuarios, y por ello en la institución se realizan procesos de sensibilización, instruyendo al personal acerca del régimen y para quiénes va dirigido. A los usuarios del régimen se les atiende una vez hayan presentado el carné de afiliación a la ARS y el documento de identificación. Después de verificar el nombre del profesional que usualmente les atiende, a través de un sistema de información se verifica la disponibilidad de tiempo y de horarios para la asignación de la cita. Cuando los tiempos para la cita son muy largos se da al usuario la facilidad de elegir otro médico y dependiendo de la necesidad de atención del usuario y la disponibilidad, en algunos casos la institución sugiere otros profesionales. Esto se hace, tanto para proveer una rápida atención, como para equiparar la carga laboral. El hecho de que la caja sea ARS e IPS al mismo tiempo, permite que en cada una de las Instituciones Prestadoras de Servicios propias se cuente con un funcionario encargado de las remisiones a los otros servicios de la misma institución y de las autorizaciones para recibir atención en otras IPS de la red, situación que favorece a los usuarios debido a que disminuye el tiempo invertido en trámites, así como los costos de desplazamiento hasta la sede de la ARS. En los casos de remisión, autorizaciones y solicitud de medicamentos, se procura que los EXPERIENCIAS DEL ACCESO 77 usuarios puedan realizar todos los trámites necesarios el mismo día que acuden a la cita. En casos de remisión, se busca hacerlas a las instituciones de la red más cercanas al sitio de atención. En las IPS tienen como política, de manera especial para los usuarios del régimen subsidiado, disminuir al máximo la “tramitología”, y ofrecer ganancias adicionales en tiempo y recursos, pues son conscientes de las precarias condiciones socioeconómicas de esta población. 7.3 La gestión para la garantía y calidad en la prestación de servicios El fortalecimiento de esta área de desarrollo es una estrategia que responde al cambio y a la cantidad de contingencias presentadas con la transformación, organización e inclusión de la ARS. Está encargada de la auditoría y control de las instituciones de la red y de la evaluación permanente de la satisfacción de los usuarios en coordinación con el área de gestión social y humana. En la vigilancia y control de las Instituciones Prestadoras de Servicios de Salud de la red, el énfasis de la auditoría se centra en los servicios y en el proceso de facturación, y se extiende hacia la parte profesional, a la parte documental, y a la misma prestación de servicios. Por otro lado, el sistema de garantía de calidad hace parte del comité científico y del comité de historias clínicas. Una de las estrategias utilizadas es la participación en la “asociación de gestores de garantía de calidad”, compuesta por las ARS y EPS del municipio. Esta asociación busca hacer control de procesos y auditoría a las instituciones comunes que les prestan los servicios de salud, para tomar decisiones en conjunto. En el comité participan también algunas IPS, principalmente de carácter público. La iniciativa surge como respuesta de los inconvenientes que tienen para contratar con los hospitales del Estado. Este espacio ha servido para invitar a funcionarios de las IPS para que conozcan de primera mano cuáles son las dificultades que se tienen con ellas. En relación con la prestación de los servicios se ha encontrado que los convenios docente asistenciales de los hospitales, resultan costosos para las ARS y conllevan algunos peligros. Por un lado, con los sobrecostos que genera este proceso educativo y que son cargados a las administradoras y, por el otro, en relación con las dificultades que trae a los afiliados debido a la realización de procedimientos quirúrgicos, radiológicos, de laboratorio, hospitalizaciones, etc., que son injustificados. La vigilancia y control también se extiende hacia los usuarios con el fin de racionalizar y controlar el uso adecuado de los servicios. En este sentido se han presentado dos problemas fundamentales: los consultadores crónicos, y quienes venden los medicamentos que se les suministran. Se utiliza la historia clínica como instrumento de control para detectar los pacientes que solicitan citas el mismo día en los distintos centros de ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 78 atención. Para el control de la formulación de medicamentos, en las historias se registran sus cantidades y el tiempo de tratamiento. 7.4 La gestión social y humana Tiene tres procesos en los cuales se enmarcan todas las acciones que van dirigidas a la comunidad: el proceso de servicio de atención al usuario, el proceso de mercadeo y el proceso de participación comunitaria. Al servicio de atención al usuario, cuyo nombre se establece por ley, se le llama oficina de atención al cliente. El servicio de información y atención al usuario. El objetivo consiste en dar oportuna respuesta a las inquietudes de los usuarios, no se limita a quejas y reclamos, sino que se constituye en un servicio de información permanente, donde se definen contenidos, su pertinencia y se produce el material informativo. En la forma como está concebido es un elemento dinamizador de la comunicación interna, que permite unificar muchas actividades que antes se realizaban de manera aislada entre estos macroprocesos de la caja. Aunque se tiene sólo una sede administrativa, en cada una de las IPS propias cuentan con un funcionario encargado de realizar funciones relacionadas con la administradora, como carnetización, elaboración y autorización de remisiones para la atención por subsidio a la oferta o a la demanda y de orientación al usuario. La persona que atiende el primer momento cuenta con un alto nivel de autonomía para dar respuesta, de la manera más efectiva, a todas las posibles inquietudes del usuario, con muy buen conocimiento de los trámites internos de Confamiliares y de la red complementaria, lo que evita a los usuarios el exceso de tramitología. El servicio de información al usuario se constituye, además, en una estrategia de retroalimentación de todos los procesos, pues es el mecanismo de evaluación permanente de la suficiencia y eficiencia de las actividades que involucran la garantía de la prestación. Los mecanismos para los servicios de información son la oficina de atención al público, la línea 9-800 y los buzones de sugerencias que serán de nuevo implantados, pero con la novedad de que estarán dirigidos por la persona que atiende el servicio, quien tomará una muestra diaria de cinco o seis personas, a las que se les pedirá su opinión. El proceso de mercadeo. Incluye la afiliación, carnetización, los traslados y el mantenimiento de los usuarios del régimen subsidiado. El proceso de afiliación no solamente se utiliza para captar usuarios del régimen. En la ARS se tiene conciencia de que una buena afiliación forma un buen usuario, pues en ese momento, además de dar a conocer los beneficios que ofrece Confamiliares, se informa EXPERIENCIAS DEL ACCESO 79 sobre lo que es el régimen, los derechos de los afiliados y cómo hacerlos respetar, y sus obligaciones frente al servicio de salud, como demandar racionalmente los servicios y no prestar el carné. Se realiza carnetización externa e interna. La interna se hace en cada una de las tres sedes de atención. Para la externa, se cuenta con unos agentes que carnetizan en las casas, que buscan a la población que no asistió a la sede. Aunque el usuario es quien necesita el documento que lo acredita como afiliado de la ARS, mientras el proceso educativo se masifica y es asimilado por los usuarios, se requiere esta estrategia para que puedan acceder a los servicios de Confamiliares. En los períodos en que pueden hacerse traslados, seis meses después de iniciado el contrato con el municipio y tres meses antes de culminarlo, a los usuarios se les realiza un acompañamiento, para recordarles en qué ARS se encuentran afiliados, se les trata de hacer sentir parte de la empresa, pero son ellos quienes finalmente deciden su permanencia o su traslado y, en este último caso, Confamiliares lo tramita directamente con la empresa nueva que han elegido. El mantenimiento de los usuarios constituye el “eje de contacto” con ellos, así mismo, es la posibilidad de visitarlos casa a casa y conocer acerca de sus condiciones de vida, de salud, sus expectativas frente a la ARS y a los servicios, a través de la ficha sociodemográfica. El proceso de mantenimiento se utiliza para analizar la demanda efectiva, la demanda real y la demanda satisfecha. La ficha sociodemográfica se aplica por núcleo familiar y para cada uno de sus miembros. Se incluyen variables relacionadas con las condiciones del entorno, socioeconómicas y de la vivienda. La parte específica de salud comprende un análisis de morbilidad general de la familia durante el último año, medidas utilizadas en caso de enfermedad y sobre enfermedades crónicas. Otra parte trata de la información acerca de los servicios de salud, el lugar donde se han solicitado, los programas de prevención y promoción a los que se asiste y la frecuencia. Por último, se indaga por el conocimiento que se posee sobre los servicios de salud, del régimen subsidiado, de lo que es Confamiliares y los servicios a que tienen derecho. Como estrategia, se ha personalizado la educación, en el momento en que los usuarios se presentan a buscar información o a quejarse, y se le enseña acerca de temas como subsidio a la oferta, subsidio a la demanda, los derechos y a dónde dirigirse cuando el subsidio no puede solucionar algo que requiera. Reconocen que con la información masificada quedan normalmente muchos vacíos. El mantenimiento de los usuarios se realiza conjuntamente con el área de promoción y prevención de la caja a través de los agentes comunitarios, quienes se encargan de aplicar la ficha y de dar educación a las familias. En el momento, y debido al mantenimiento, las ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 80 personas poseen más claridad acerca de lo que es el régimen subsidiado, qué es Confamiliares, y los derechos que tienen. En lo referente a las novedades, se actualizan datos en los eventos de nacimientos, muertes, traslados, retiros, personas con afiliación a EPS y con fichas repetidas. A través del sistema de garantía de calidad de Confamiliares se han descubierto situaciones que ellos califican como “selección adversa por parte de la Secretaría de Salud”, en el sentido de que ésta envía reemplazos correspondientes a enfermedades de alto costo, cuando quedan cupos en el número de afiliados contratados con las ARS. Aun cuando la ley le da la razón a esta última, se pasan por alto los principios de equidad en el acceso, en términos del uso de servicios según necesidad. El proceso de participación comunitaria. La asociación de usuarios de la ARS Confamiliares es de creación reciente y está integrada por 21 personas afiliadas. Con este grupo se realizan actividades de capacitación, y se busca que sean multiplicadores en su comunidad, y que orienten acerca del régimen subsidiado como herramienta de la comunidad para mejorar su salud. En todo el proyecto de capacitación comunitaria, el eje central lo constituye la asociación de usuarios. La estrategia que la caja utiliza es tener un grupo consolidado y con sentido de pertenencia. EXPERIENCIAS DEL ACCESO 81 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 82 Experiencia 4. Zipaquirá: centralización y burocracia. EXPERIENCIAS DEL ACCESO 83 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 84 D. Caso 4. La EPS pública Convida 1. El territorio El municipio se encuentra en el departamento de Cundinamarca. Su cabecera está localizada a los 5o 1'42” de latitud norte y 74 o00'21” de longitud oeste. Altura sobre el nivel del mar: 2.600 metros. Temperatura media:14 grados centígrados. Precipitación media anual: 1.158 mm. Dista de Santafé de Bogotá 50 kilómetros. El área municipal es de 194 km2 y limita por el norte con Cogua, por el este con Nemocón y Tocancipá, por el sur con Cajicá, Tocancipá, Sopó y Tabio, y por el oeste con Subachoque y Pacho. “Chicaquicha”, fue el nombre primitivo del poblado indígena, hoy llamado Zipaquirá, que según los estudios del historiador Ezequiel Uricochea y del historiógrafo zipaquireño Luis Orjuela, quiere decir “pie del Zipa”: al pie del cerro de El Zipa, aledaño a la cordillera que domina la población por el costado occidental. El territorio estuvo ocupado por los muiscas, los cuales tenían poblado cerca al cerro del Zipa, en el sitio de Pueblo Viejo, denominado Chicaquicha; era sede del poder económico de los chibchas por la producción de sal y por estar ubicado en el cruce de caminos. El 18 de julio de 1600 fue proferido el auto de fundación por el oidor Luis Enríquez. En 1605 se creó el corregimiento de Zipaquirá, formado por los municipios de Zipaquirá y Ubaté, por lo cual, los indios de Zipaquirá fueron trasladados a Nemocón en 1778 para ser arrasados posteriormente. El 23 de abril de 1780 se erigió la parroquia de blancos de la Santísima Trinidad y San Antonio de Padua. Así, la Junta Suprema le confirió el título de Villa en 1810, se le designó capital del estado soberano de Cundinamarca y en 1905, al crearse el departamento de Quesada, fue sede del gobierno. (Diccionario geográfico de Colombia, t. 4, IGAC, 1996). EXPERIENCIAS DEL ACCESO 85 De las características del municipio hablan los diversos autores que tratan de definir cómo el clima y la geografía influyen en los pobladores y en general en los visitantes. “Se le ha hecho un mal a Zipaquirá con la especie errónea de que sólo y principalmente su clima cura la tuberculosis y que por tan peregrina creencia acuden de todas partes enfermos de ese mal en busca de salud” (Guillermo Quevedo Z., Zipaquirá Tierra de Sal, Imprenta Departamental Bogotá, año 1951, páginas 3 a 29). “Lo que sucede en esta ciudad con respecto a su clima es que, por causa del sodio y sus aires puros, su buena carne y sus excelentes aguas, etc., hace aumentar los glóbulos rojos de la sangre”, complementa el mismo autor, Guillermo Quevedo. En este sentido, es imprescindible el tema de las minas de sal de Zipaquirá, que con el tiempo, se convirtieron en un privilegio de Cundinamarca junto con las de Nemocón, Tausa, Sesquilé, Gachetá, Medina, Mámbita y Apiay, que los muiscas explotaban a la llegada de los españoles. El comercio de sal estimuló la alfarería, industria que daba ocupación a muchísimos pueblos, que fueron importantes por su abundante producción. El proceso de extinción de los pueblos de indios se cumple en Zipaquirá cinco años después de la real cédula de 1774 que dispuso la estructuración poblacional del virreinato, disposición que Roberto Velandia en sus escritos explica como parte del proceso de explotación de las salinas: “La circunstancia de estar dividido el pueblo entre indios y blancos, aquellos hacia la loma y éstos sobre la parte baja, hacía urgente el traslado de los nativos para tomar sus solares y adjudicarlos a los españoles y fundar población de blancos, lo cual facilitaba la explotación y control de las salinas”, situación que marcó, desde los inicios, la actividad económica y el posterior desarrollo de la región. Zipaquirá hoy Según datos del censo de 1993 del DANE, la población de la cabecera municipal es de 62.128 habitantes y el sector rural tiene 8.492 habitante, de los cuales 36.869 son hombres, 48,7%, y 38.915, mujeres, 51,3%. Población que representa 0,20% de la nación y 4,6% del departamento. Su economía está basada en la agricultura, la ganadería, la minería y el comercio. Los principales cultivos son la papa, el maíz, el trigo y las frutas. Además, cuenta con la explotación de las minas de sal. Tiene registrados 161 establecimientos industriales y 1.522 comerciales. Sus principales productos artesanales lo constituyen los objetos de marmaja y barro. Las actividades comerciales más destacadas en el municipio guardan relación con los productos de origen agropecuario y minero. Zipaquirá es un Centro Subregional Mayor, que ocupa el puesto 49 según el orden de ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 86 tamaño funcional15. Aunque con alguna importancia económica, financiera, comercial e institucional, depende en gran parte de su cercanía a Bogotá. Durante el día mantiene una población flotante de 2.000 a 2.500 personas, compuesta por empleados, funcionarios, docentes y otros de diferentes lugares, a excepción de los martes que aumenta a más de 5.000, con motivo del mercado que atrae a personas principalmente de la zona rural. Su potencial de fuerza laboral es significativo y un porcentaje importante de esa fuerza se dispersa diariamente por la Sabana y otra gran parte se desplaza a la ciudad de Bogotá, así como en su propio territorio. El salario en el campo oscila entre $8.000 y $9.000 diarios bajo la forma de jornal pagadero semanalmente. En el sector comercial y de servicios el salario no alcanza a cubrir el nivel mínimo exigido por la ley. Son prácticas comunes la comisión por venta, las medias jornadas y la hora. Las entidades financieras y la actividad industrial tienen el salario mínimo exigido por la ley, pero el monto global está lejos de suplir las necesidades de los trabajadores. El cultivo industrial de flores –ubicado en su mayoría en jurisdicción de los municipios vecinos– absorbe un volumen considerable de la fuerza laboral de Zipaquirá, especialmente mano de obra femenina, a quienes se les paga salario mínimo, las horas extras y se les cubre con seguro social. La fuerza laboral que ocupa la industria periférica tiene salarios superiores a la media regional y prestaciones sociales tales como primas, bonificaciones, ayudas, préstamos para educación y vivienda. De este grupo laboral algunos han formado sindicatos y cooperativas, y tienen aceptables condiciones socioeconómicas, aunque está sensiblemente afectado por despidos debidos al cierre de empresas, tecnificación de las mismas o baja de las ventas, factores que contribuyen al desempleo. En el plan de desarrollo se considera que las cifras oficiales del DANE, censo de 1993, y sus proyecciones subestiman la población real del municipio. De acuerdo con estudios de carácter local, que tienen en cuenta no sólo el crecimiento vegetativo sino también el generado por los procesos de permanente inmigración, la población real es de 99.840 personas en 1998. El número de encuestas de Sisben hechas hasta octubre de 1998 es de 7.146, lo que corresponde a una población de 32.239 personas, 8.812 núcleos y 7.379 hogares. En total, son 15.596 hombres y 16.643 mujeres "sisbenizados". 15La clasificación corresponde a la elaborada por el Ministerio de Desarrollo Económico. EXPERIENCIAS DEL ACCESO 87 En el nivel 1 del Sisben se encuentra 7,7%, 2.489 personas; en el nivel 2, 40%, 12.884 personas, y en el nivel 3, 40.3%, 12.982 personas. Tienen derecho a pertenecer al régimen subsidiado 15.373 personas, de las cuales 9.069, 59%, están afiliadas a una ARS. 2. La salud en el municipio 2.1 El gobierno territorial y la administración del régimen La administración municipal ha tenido como uno de sus más fuertes obstáculos la centralización departamental. Esto ha ocasionado que muchos de los asuntos que son decididos a tal nivel, no correspondan con la realidad municipal y que muchas veces se presenten focos de corrupción y relaciones clientelistas que se manejan normalmente desde Bogotá. Muchas de las decisiones se perciben como algo impuesto y por esta razón no son bien acogidas, y en algunos casos no hay preocupación por su desarrollo ni control, pues se considera que es problema del departamento y no del municipio. Una dificultad que genera esta centralización es la permanente gestión que debe hacerse en la Gerencia en Salud –con sede en Bogotá–, lo cual implica que los funcionarios municipales se desplacen con mucha frecuencia a hacer trámites y reduce el tiempo que ellos deben dedicar a la gestión propia del municipio. En el plan de desarrollo de la presente administración se evidencia la preocupación por solucionar las dificultades que genera la centralización. En éste se plantea la necesidad de acercarse a la población y de prestarle los servicios con base en los principios de planeación, coordinación, control y delegación de funciones, de manera que se logre agilizar la administración dentro del marco de la participación comunitaria. Sin embargo, son muchos los obstáculos que debe enfrentar para ello, y además, no se ha cumplido ni siquiera el primer año de mandato del actual alcalde. Hay conciencia de que la estructura administrativa actual del municipio “no se encuentra acorde con las nuevas exigencias de modernidad, eficiencia, eficacia y efectividad que garanticen niveles óptimos en la prestación de los servicios que le corresponden por su naturaleza, ni permite la acción conjunta y coordinada del ente municipal con la comunidad como lo preceptúa el espíritu de la constitución y la ley. Por tal razón existe lentitud en su operación, problemas en su ejecución, desorden administrativo, etc. Por lo que se hace necesario mejorar su operatividad en la prestación de los servicios a la comunidad"16 . La estructura organizacional vigente es vista como una herencia de las anteriores formas 16Municipio de Zipaquirá, "Plan de Desarrollo 1998 - 2000. La unión de todos para el bienestar de todos", numeral 15, Zipaquirá, mayo de 1998. ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 88 de interpretar la administración pública, donde se da una concentración de la autoridad, se desconocen las líneas de mando, no se determinan de manera clara los procesos y procedimientos y no se cuenta con un manual de funciones y responsabilidades definidas. Concluyen, por tanto que “es conveniente modernizar su estructura en aspectos de organización y funcionamiento de las dependencias de la administración central y entidades descentralizadas mediante la implementación de instrumentos gerenciales modernos basados en conceptos de planeación estratégica y mejoramiento continuo” 17. Para la Secretaría de Salud, en lo que respecta al régimen subsidiado y sus decisiones, la centralización no le permite tener un claro control sobre él, a pesar de que existe suficiente conocimiento por parte de la administración municipal de los problemas que existen al respecto. Hasta el momento el municipio no ha podido ejercer medidas acerca de asuntos como la selección y contratación con la administradora, por estar en un esquema tripartito donde sólo se limitan a firmar los contratos –lo que se ve claramente como una imposición–, la vigilancia y control de la prestación de servicios, la forma como las ARS atienden a sus usuarios y la conformación de las asociaciones. En vista de las quejas y reclamos que con mayor frecuencia llegan a la Secretaría de Salud, ésta ha iniciado una labor de acercamiento con todas las administradoras, con el fin de establecer mecanismos de coordinación que eviten un mercadeo deshonesto en el municipio. En estas reuniones se ha contado con la presencia del alcalde y el personero. 3. La administradora Convida 3.1 La base organizacional Convida, antes Caprecundi, era la Caja de Previsión Social de Cundinamarca. En agosto de 1995 se convirtió en Empresa Promotora de Salud, por un lado para dar cumplimiento a la Ley 100 de 1993 y sus decretos reglamentarios y por otro para ajustarse a la Ley 60, que otorga a los departamentos la facultad de descentralizarse y desconcentrarse, y por lo tanto de reorganizar y estructurar sus instituciones para obtener la certificación, lo cual está aún en proceso. Convida es una empresa industrial y comercial del departamento con personería jurídica, autonomía administrativa, financiera y capital independiente, vinculada al despacho de la Gobernación del departamento de Cundinamarca y regulada por el régimen propio de las empresas industriales y comerciales y con las excepciones derivadas de la Ley 100 y sus decretos reglamentarios. 17Ibídem, numeral 15: Fortalecimiento institucional. Situación actual. EXPERIENCIAS DEL ACCESO 89 Esta empresa tiene por objeto organizar y garantizar la prestación del plan obligatorio de salud de los afiliados al régimen contributivo y subsidiado, para lo cual se constituyó también en ARS y puede prestar, eventualmente, planes complementarios. Su mercado está circunscrito al ámbito departamental y su cobertura actual en el régimen subsidiado cobija a 79 municipios y en el contributivo a 116. 3.2 El modelo y la estructura organizacional centralizada y burocrática El modelo organizacional de Convida se ajusta a las normas determinadas para las empresas sociales y comerciales del Estado. Tiene una estructura vertical y burocrática, formalizada a través del estatuto orgánico reglamentado en septiembre de 1996. La dirección y administración de la ARS está a cargo de la junta directiva y del gerente. La junta directiva está compuesta por el gobernador del departamento, quien la preside; el secretario de Hacienda del departamento; dos representantes del despacho del gobernador; dos representantes de los empleadores escogidos entre los que tengan un mayor número de afiliados a la EPS de Convida, y dos representantes de los afiliados que tengan por lo menos dos años de antigüedad. La junta directiva rige por períodos de dos años, y en particular los representantes de los empleadores y de los afiliados los selecciona por el gobernador. El gerente es un agente del gobernador, de su libre nombramiento y remoción, y el representante legal de la entidad. En la estructura orgánica se distinguen varios niveles: Un nivel directivo, al que pertenecen la gerencia y la subgerencia, a los cuales les corresponde funciones de dirección general, formulación de políticas y adopción de planes, programas y proyectos para su ejecución; un nivel asesor, que agrupa todos los cargos cuyas tareas constituyen la asistencia y asesoría directa; un nivel ejecutivo, que involucra a los empleados cuyas funciones son de dirección, coordinación, evaluación y control de las unidades o dependencias internas de los organismos, encargados de ejecutar y desarrollar las políticas, planes, programas y proyectos; un nivel profesional, un nivel técnico y tecnológico, con funciones operativas o instrumentales, y un nivel auxiliar, que desarrolla actividades de apoyo complementarias. Desde el punto de vista de las operaciones, según están definidas en su estatuto orgánico, se dividen en: del nivel central, que corresponden a las funciones normativas de dirección y de planeación dentro del criterio de unidad de políticas, de programas, de procedimientos, de definición de metas y de evaluación y control de gestión; del nivel regional, con funciones de ejecución, soporte técnico y administrativo a las actividades propias de la institución, dependiendo de su grado de desarrollo funciona con autonomía técnica, administrativa y financiera según se determine por la junta directiva, y del nivel local, donde se ejecutan las acciones, actividades y procedimientos. Es supervisado y ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 90 controlado por otros niveles de operación. 3.3 Precaria organización en el nivel local y poca presencia institucional Tanto en la estructura como en su administración Convida está fuertemente centralizada, con una sola sede administrativa que funciona en las instalaciones de la Gobernación de Cundinamarca. En los municipios donde desarrolla su mercado, no existen sedes, su presencia es coincidente con los períodos de ampliación de cobertura en los municipios, de afiliación y de mercadeo, a través de promotores contratados para tal fin, utilizando temporalmente instalaciones de entidades públicas o privadas. En este esquema administrativo centralizado, la interacción con el municipio de Zipaquirá y con los usuarios configura un esquema de barreras para el mejoramiento del acceso. Incluso con las instituciones que integran su red de servicios se percibe la falta de presencia de la administradora en la zona como garante de la prestación. Para la administración municipal el problema inicial está en los promotores que trabajan para Convida. En primer lugar, no son considerados interlocutores idóneos dado que no tienen capacidad de decisión y no tienen un conocimiento adecuado del sistema. En segundo lugar, el que sean temporales y con una funcionalidad específica que de mercadear y mantener un número de afiliados –de lo cual depende su salario–, hace que actúen con mecanismos de competencia desleal, desinformando a los usuarios, y son vistos como intermediarios que afectan el correcto funcionamiento del régimen en el municipio. Si bien es cierto que la vigilancia y control de la administradora constituye un factor esencial para que el Estado pueda ejercer su función de garantía de prestación de un servicio social, como es la salud, en Zipaquirá, la relación con Convida se traduce en la imposibilidad de ejercer una vigilancia, un control adecuado y, por lo tanto, de poder concertar oportunamente con la administradora los ajustes necesarios para garantizar el acceso a los servicios de salud. Esta situación se torna compleja debido al carácter centralizado del municipio que le impide tomar decisiones sobre las administradoras, y sus funciones se limitan a quejas hacia la gerencia en salud, y de ésta hacia la Superintendencia, entidad que reconocen como única autoridad para tomar decisiones sobre sanciones a la administradora. El papel de la oficina de aseguramiento de la gerencia en salud del departamento, así como de la Secretaría de Salud en el municipio, se ha centrado fundamentalmente en buscar la concertación con las administradoras, con acuerdos negociados frente a sus estrategias de mercado, sobre todo la competencia desleal, particularmente en los períodos en los cuales los usuarios pueden hacer traslados. EXPERIENCIAS DEL ACCESO 91 Frente a sus afiliados el problema es aún mayor; debido a la inexistencia de una sede administrativa, los usuarios ven al promotor como su referente más directo y a través de él buscan canalizar todas sus dificultades, los trámites de autorizaciones y remisiones, etc. Pero, por un lado, la “temporalidad” de este funcionario hace que el grado de compromiso con los usuarios sea “voluntario” y, por otros, por residir en el municipio se ve “obligado” a orientar y dar información permanente a los usuarios, a solucionar sus inquietudes, aun en los períodos en los cuales no son reconocidos sus honorarios por parte de Convida. Sobre un individuo, con bajo perfil profesional, con un conocimiento limitado sobre el régimen y sin poder de decisión, recaen todas las funciones operativas en el nivel local y es el responsable de la interacción con el municipio y con los usuarios. Se encuentra una especie de “alianza” con una IPS de carácter privado y que se identifica como Convida, cuyo gerente sirve algunas veces de interlocutor de la ARS ante las autoridades locales, presta su institución como punto de referencia para el promotor cuando tiene contrato y suministra información y da orientación a los usuarios sobre trámites administrativos propios de la administradora. En la red de servicios de Convida se percibe también la falta de presencia de la administradora, en cuanto a la auditoría que se les hace, pues se limita en forma exclusiva al control de cifras y no suministra información sobre su red completa para poder realizar los procesos de remisión, referencia y contrarreferencia adecuados. 3.4. Estrategia de mercadeo y mantenimiento de usuarios centrada en el negocio Del total de la población afiliada en el municipio, la ARS Convida tiene 1.947 personas, es decir, 21,5%. Su papel ante estas personas se ha limitado tan sólo a la intermediación para que las IPS les vendan servicios, sin que exista ninguna iniciativa que permita a sus afiliados apropiarse de la ARS y la enriquezcan con sus aportes. La estrategia de mercadeo y afiliación desarrollada por la ARS es precaria, se limita a una captación de beneficiarios del régimen y a un incremento del número de afiliados, pero no se ofrecen las garantías que debiera tener una ARS, como la existencia de una oficina de atención al usuario o una sede administrativa. Hacia los usuarios no existe en este momento ningún tipo de organización ni de gestión en la institución encaminada al fomento de la participación social en la implementación del régimen, ni siquiera en la formación de las asociaciones de usuarios. En el contacto con los afiliados se limitan a las quejas y reclamos que son presentados con la intermediación de los promotores que trabajan en los municipios. En el caso de ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 92 Zipaquirá, la relación con los usuarios está intermediada también por la IPS privada que los satisface en el primer nivel de atención. 3.5. La red de servicios y la delegación en la garantía de la prestación En general, para Cundinamarca la red de servicios está compuesta sobre todo por instituciones públicas, debido a que en los municipios en los cuales opera con el régimen subsidiado es la principal oferta, especialmente para el primer nivel atención, con el mecanismo de pago por capitación. El segundo nivel de atención se cubre también con los hospitales regionales que son nueve en el departamento, y para el tercero y cuarto nivel se tienen contratos con hospitales y clínicas en Santafé de Bogotá. Específicamente para Zipaquirá, el primer nivel de atención se tiene contratado con una clínica privada, Fernando Cuan –IPS o Convida, y el segundo nivel con la Empresa Social del Estado San Juan de Dios. Para el suministro de medicamentos se cuenta con nueve droguerías en el municipio. En la clínica privada, tienen los servicios del primer nivel: consulta médica general, odontología, rayos X de primer nivel y laboratorio clínico. Además, presta exclusivamente los servicios para los afiliados a Convida tanto del régimen contributivo como del subsidiado. Esta contratación de exclusividad entre Convida y la IPS privada está asociada a varios antecedentes. En primer lugar, existe una relación previa dado que la ARS se originó de la antigua Caprecundi y la IPS fue creada por profesionales que laboraban para esta entidad, hecho que se constituye en una relación clientelista y genera un monopolio que impide la libre elección de la institución prestadora de servicios de salud. Por otro lado, es evidente la contraprestación que realiza la IPS, además de prestar los servicios de salud suplen funciones administrativas correspondientes a la administradora y la representan ante las autoridades municipales en algunos casos. No obstante, el poder recibir atención en dicha IPS es visto tanto por los usuarios como por la administración municipal como ventajoso, ya que la institución presta servicios de buena calidad; además, las facilidades para la solicitud de citas y la agilidad en la atención benefician a los afiliados de esta administradora, lo que no ocurre con aquellas personas afiliadas a otras entidades que son atendidas en el hospital regional y deben someterse a largos tiempos de espera para trámites y para la atención. Las dos instituciones que forman la red de servicios de Convida para el régimen subsidiado están ubicadas en el casco urbano. Los usuarios se desplazan la mayoría de las veces a pie y se demoran más o menos una hora, sin embargo, esto no lo perciben como un inconveniente para recibir los servicios. EXPERIENCIAS DEL ACCESO 93 A pesar de las limitadas actividades de auditoría que realiza la ARS, las IPS de su red consideran que para hacer las cosas bien no resulta necesario tener la presión de las administradoras, porque finalmente las que se perjudican son las instituciones prestadoras de servicios cuando se presentan problemas con la atención a los usuarios. Reconocen la importancia de que la calidad en los servicios es una de las mejores estrategias para competir en un mercado y que de esta manera se logra la eficiencia, la eficacia y por tanto la rentabilidad. Perciben que las dificultades por las que atraviesan los hospitales públicos que están transformándose en empresas sociales del Estado se debe a la falta de interés de los médicos, pues no consideran esa institución como propia, y proponen que una buena alternativa consiste en incluir a los profesionales de salud como asociados a la empresa para que se preocupen más por el mejoramiento de la calidad y el poder mantenerse en el mercado. Por otro lado, se encuentra que son las IPS las que más se preocupan por la relación con los usuarios, a la ARS pareciera interesarle solamente la captación de afiliaciones y de aumentar su mercado. El no contar con una sede administrativa y con mecanismos que realmente acerquen los servicios que ofrecen a los usuarios, hace que éstos tengan que incurrir en gastos adicionales, como pagarles a otras personas para que les realicen los trámites que deben hacer ante la sede administrativa en Santafé de Bogotá. A pesar de estar a una hora de la capital, en ninguna de las IPS contratadas se cuenta con ambulancias para el desplazamiento de pacientes, lo cual obliga a los usuarios a recurrir a sus propios medios para trasladarse cuando van a recibir servicios de tercero o cuarto nivel. La ARS no contribuye con los gastos de desplazamiento o alojamiento de los pacientes cuando viajan a la capital para intervenciones quirúrgicas o tratamientos largos que requieren hospitalización. La ARS Convida no cuenta con ninguna estrategia que considere el mejoramiento del acceso a los servicios de salud de la población, pues su situación en el campo laboral no les permita mantener una estabilidad en términos de localización. Hay preocupación por captar los clientes, pero no por su adecuado mantenimiento, lo que les implicaría un conocimiento más profundo de la dinámica de las personas en busca de mejores condiciones de vida, que se ven obligadas a cambiar de lugar de residencia, la mayoría de las veces dentro de la Sabana de Bogotá, en municipios cercanos o en la ciudad capital. A pesar de tener como campo de operaciones todo el departamento, la administradora no desarrolla ninguna estrategia que integre los municipios y permita que un usuario no tenga problemas con su afiliación por el hecho de cambiar de sitio de vivienda. La labor de la garantía de la prestación la están delegando a la IPS privada que tienen contratada para el primer nivel, pues además actúa como representante de la administradora ante la secretaría, está pendiente de los usuarios, de contribuir a la solución de problemas administrativos que son de exclusiva responsabilidad de la ARS. ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 94 También se descarga la responsabilidad del contacto con los usuarios al promotor, quien se constituye en el interlocutor de los usuarios. EXPERIENCIAS DEL ACCESO 95 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 96 Experiencia 5. Santafé de Bogotá: el paradigma privado frente a la metrópoli. EXPERIENCIAS DEL ACCESO 97 98 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS E. Caso 5. La EPS privada Saludcoop 1. La heterogeneidad cultural en Bogotá Bogotá ha sido considerada como la resultante cultural de las comunidades que la conforman, donde se reflejan todos los aspectos de la vida, costumbres, vicios y virtudes de sus hombres, como responsables del proceso ininterrumpido del desarrollo. Por esa causa, en la ciudad se condensan al mismo tiempo el mejor y el peor sitio del mundo, las condiciones de vida más positivas y las más adversas, la gente más amable del país y la más intolerable. El país entero sigue el cúmulo de problemas que enfrentamos y, sin embargo, cada día llegan a la capital centenares de miles de migrantes, provocando que se regrese al modelo de crecimiento macrocefálico. Los colombianos vuelven su mirada hacia Bogotá porque saben que pese a las dificultades que enfrenta, la seguridad que les ofrece es mayor que la que tienen en el campo, porque las posibilidades de trabajo en la primera son mejores respecto del segundo, debido a que el núcleo del desarrollo en que se encuentra permite la internacionalización de la economía y la apertura18. Estar insatisfechos es parte de la identidad capitalina. Al aguzar el olfato, el oído y la vista para reconocer, una y otra vez, lo que se tiene y lo que aún hace falta, el renegar se convierte en parte de las estrategias de supervivencia, así como también el dudar de todo, que incluye el dudar de la justicia, de las instituciones y de las reglas19. A causa probablemente de la falta de credibilidad en el Estado, en términos de la impunidad y el espíritu avivato por el que se ha caracterizado. Existe una tendencia de la sociedad a replegarse hacia el ámbito privado con un incremento de las masacres por motivos económicos y cada vez menos por fines políticos, lo cual indica una despolitización de los conflictos con la consiguiente expansión de la violencia a otros ámbitos, 18J. Castro, La punta del iceberg, Imprenta Distrital, 1992 - 1994. Gutiérrez, La ciudad representada, política y conflicto en Bogotá, Tercer Mundo Editores, 1998. 19F. EXPERIENCIAS DEL ACCESO 99 fenómeno muy preocupante ya que la guerra se vuelve de todos contra todos y no de unos pocos como hasta hace unas décadas20. Adicionalmente, el comportamiento de una sociedad cada vez más individualista, en un medio que exige alternativas personales difíciles y un mundo que cambió las utopías sociales por la salida personal, han dificultado tanto para la Secretaría de Salud de Bogotá como para Saludcoop convocar a la población para que conozca y ejerza sus derechos como beneficiarios del régimen subsidiado. Además, el desarraigo, la herencia de un Estado paternalista y la fragmentación propia de las grandes ciudades han propiciado un ambiente donde los usuarios potenciales del régimen subsidiado en su mayoría no visualizan las ventajas de aprovechar los espacios de participación generados a partir de la Ley 100 de 1993. El clientelismo político vs. tecnocracia 2. El modelo político clientelista posee dos componentes muy distintos: clientelismo y tecnocracia. En el primero, el partido o movimiento político más que en el aspecto ideológico fundamenta su prestigio en la posibilidad de alimentar una clientela por dádivas como puestos públicos y privilegios económicos para los contratistas del Estado. La ética de este tipo de funcionario no está ligada al bien común, su fidelidad tiene nombre y apellido, la del jefe político que lo ha puesto allí y a los favores de su clientela. En el plano de la gestión, predomina el gasto en funcionamiento, mientras que la inversión suele fragmentarse indiscriminadamente para utilizarla en el pago de favores a las comunidades que le han dado apoyo electoral, o que pueden hacerlo en el futuro21. El modelo tecnocrático basa su prestigio en la independencia de consideraciones y presiones propiamente políticas. Su planificación, gestión y proceso de toma de decisiones se fundamenta en consideraciones estrictamente técnicas. En el plano social, la operación de este modelo redunda en la formación de una importante capa de funcionarios y técnicos con una ética muy particular22. 3. Participación y democracia La participación y la democracia tienen raíces en la convulsionada realidad política del país, cuyos rasgos más sobresalientes han sido el excesivo autoritarismo estatal en el manejo de las relaciones con la sociedad, el marcado centralismo, la consecuente incapacidad del Estado para atender las múltiples demandas ciudadanas, el sometimiento de los sectores más necesitados al poder de los intermediarios clientelistas, y, finalmente, la falta de credibilidad y de confianza de 20A. Sánchez, Procesos urbanos contemporáneos, Tercer Mundo Editores, pág 64. 21 Ibid., pág. 40 22Ibid. 100 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS una gran parte de la población en las instituciones y en sus gobernantes23. Frente a estos antecedentes, la Constitución de 1991 busca acercar el Estado y la sociedad creando mecanismos de participación que redefinan principios fundamentales de la convivencia entre los colombianos mediante nuevos escenarios participativos para el país. Sin embargo, pese a que existen lineamientos de participación definidos en el marco legal, desde el punto de vista de los agentes políticos (gobernantes, autoridades elegidas y dirigentes partidistas), el sistema clientelista domina la vida política nacional y se opone a la instauración de unas relaciones democráticas entre la sociedad y el Estado, sus lazos son tan fuertes que han impedido que se den las condiciones para el desarrollo de la participación ciudadana. Respecto al desarrollo de una cultura participativa, lo que puede apreciarse es el predominio de formas antidemocráticas de convivencia y solución de los conflictos. Los valores individualistas, autoritarios, se han impuesto poco a poco como guías de conducta en distintas capas de la población, eliminando de tajo, la posibilidad de construir otros símbolos y formas alternativas de vida social24. Esta cultura individualista se cimienta en el modelo neoliberal de organización de la política y de la economía, cuyo eje articulador es el desarrollo de estrategias privadas de supervivencia en el plano económico, político, cultural y familiar. Adicionalmente, el simple ejercicio de la participación no conduce a identificar la voluntad de todos, pues el poder no está equitativamente distribuido en ninguna sociedad: el control de los medios de comunicación y el de la información, entre otros, hacen que la participación no sea igualitaria. Esto puede provocar la deserción de muchos del proceso de participación, o la “salida” en términos de Albert Hirschman, quien expresa que la ciudadanía siente que, no importa lo que haga, siempre otros decidirán por ellos, pues su voz no es escuchada 25. 4. La metrópolis Bogotá es el centro metropolitano nacional con 5'929.430 habitantes26 y una tasa de crecimiento anual de 3,25%. Del total de la población 99,5% se asienta en la parte urbana y 0,5% en el área rural. Tiene mayor participación el empleo en construcción, actividades industriales, bancos y otras actividades financieras, y servicios a las empresas. Las políticas macroeconómicas orientadas al crecimiento económico y en particular a la reducción de la pobreza y el incremento de la cobertura en educación, han mejorado para los habitantes bogotanos, como lo muestran los indicadores de NBI para el período 1991 - 1993 que fue de 11,6% y la cobertura del servicio educativo para 1994, de 72,43%. A diferencia del 23Ibid, pág 161. pág. 177. 8Ibid., pág. 198. 26Secretaría de Salud de Bogotá, Informe régimen subsidiado, febrero 10 de 1998, pág. 7. 24Ibid., EXPERIENCIAS DEL ACCESO 101 indicador de línea de pobreza, 37,7% para 1992, que se incrementó debido al problema de la distribución inequitativa del ingreso. A esto debe sumarse la baja calidad del empleo ofrecido en la capital y los precarios ingresos de las clases menos favorecidas ya que cerca de 65% de la población ocupada recibe entre cero y dos salarios mínimos27. La población de Bogotá tiene una estructura por grupo etáreo de características transicionales, con estrechamiento en las edades extremas de la vida y ensachamiento en los grupos de edad de 20 a 29 años y de 30 a 39 años. 5. Gobierno y sistema general de seguridad social en salud La Secretaría de Salud de Bogotá se descentraliza con el propósito de mejorar tanto la eficiencia como la capacidad de responder a las necesidades de salud de la capital, a través de la transferencia de funciones de dirección y prestación de servicios de salud. Su gestión se ha reflejado en el seguimiento del plan local de salud: focalización y "sisbenización" de la población a afiliarse a las ARS, contratación con las ARS, desarrollo de un sistema de información, comunicación e información a la comunidad sobre el funcionamiento del SGSSS e implementación de centros de información y orientación al usuario. Para ello se han destinado cerca de $81.824.41 millones28. En la actualidad existen 17 ARS que han afiliado a 917.42229 beneficiarios , los cuáles fueron focalizados inicialmente por medio de listados de clasificación de la población por estratificación de servicios públicos y después a través del sistema de identificación de beneficiarios, representando el 12% los niveles 1 y 2, para una inversión total de $2.170 millones para 199730. El Sisben ha resultado ser una metodología muy costosa y poco sensible para detectar situaciones de pobreza debido, al parecer, al peso relativo que se asigna a la infraestructura y al nivel educativo, en contraposición con las variables de ingreso31 y la necesidad de actualizarlas periódicamente entre 30% y 50% como resultado de la migración de la población32. Este aspecto podría generar una barrera de acceso para la población vulnerable que de acuerdo con el puntaje obtenido no clasifica como beneficiaria del régimen subsidiado. La mayor población de afiliados está distribuida en las EPS con 47,4% de los asegurados del régimen subsidiado, 31,2% se encuentra en las cajas de compensación familiar y 21,4% en las empresas solidarias de salud. Teniendo en cuenta está distribución se visualiza que la 27DANE, Análisis de coyuntura regional Santafé de Bogotá, 1995, pág. 52. de Salud de Bogotá, op. cit., pág. 10. de Salud de Bogotá, Afiliados beneficiarios por localidad, abril de 1998. 30Secretaría de Salud de Bogotá, op. cit., pág. 4. 31Assalud, Fundación Corona y otros, Ley 100 cuatro años de implementación, Editora Guadalupe, 1998, pág. 33. 32Ibid., pág.33.| 28Secretaría 29Secretaría 102 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS trayectoria de las EPS y cajas de compensación familiar en Bogotá les ha permitido posicionarse frente a las ESS. La financiación de los recursos del régimen subsidiado provienen, según lo estipulado por ley de: la participación de ingresos corrientes de la nación, el situado fiscal, Fosyga, Ministerio de Salud, recursos del Distrito, recursos propios y cajas de compensación. Es importante resaltar que los recursos se destinan para contratar con las ARS, por cuanto la inversión también va dirigida al proceso de identificación de beneficiarios por Sisben, montaje del sistema de información, comunicación e información a la comunidad sobre el funcionamiento del sistema general de seguridad social en salud, derechos y deberes, centros de información y orientación al usuario33. Adicionalmente, el Distrito asignó seis puntos porcentuales por encima de los recursos obligatorios, 15 puntos de las participaciones corrientes de la nación, para subsidios a la demanda durante los años 1995, 1996 y 1997, lo que permitió aumentar coberturas de afiliación de la población al régimen subsidiado34. La transformación del subsidio de la oferta a la demanda que para 1997 fue cerca de $8.000 millones, que corresponde a 15% del situado fiscal35, han obligado a las IPS, particularmente a las del sector público, a ser competitivas desarrollando sistemas gerenciales más eficientes y a mejorar la calidad de la atención. Es importante destacar que este proceso no ha sido fácil para las instituciones prestadoras de servicios de salud, particularmente las públicas, que contaban con un pasivo prestacional de muchos años, estructuras paquidérmicas y culturas organizacionales orientadas hacia el gasto, y una escasa gerencia de los recursos. Sin embargo, el Estado ha apoyado a estas instituciones a fin de obtener una rentabilidad social y previendo cambios en el mercado que puedan generar una selección adversa hacia patologías crónicas de alto costo, que serían atendidas, en las instituciones públicas por su mismo carácter. Los desembolsos de tipo financiero por parte de la secretaría, en términos generales han sido oportunos, sin embargo, se presentó un retraso aproximado de tres meses que para Saludcoop correspondía a $2.803 millones a comienzo de 1998, lo cual se vio reflejado en el pago a las IPS. A pesar de esto, la prestación del servicio no fue suspendida. La secretaría, con apoyo de las ARS y las alcaldías locales, realizó cinco procesos de mercadeo masivos en Corferias, Bosa, Ciudad Bolívar, Usme y Kennedy36 para fomentar la libre elección de los usuarios, depurar la base de datos y suministrar información sobre el sistema de salud. Sin embargo, la estrategia puerta a puerta, en la cual las ARS abordan al usuario cabeza de 33Secretaría de Salud de Bogotá, Informe régimen subsidiado, febrero 10 de 1998, pág. 10. pág. 10. 35Ibid., pág. 10. 36Bosa, Usme, Ciudad Bolívar y Kennedy son localidades de Bogotá. Localidad: Es una unidad administrativa, política y fiscal del Distrito. 34Ibid., EXPERIENCIAS DEL ACCESO 103 familia y su núcleo directamente en sus casas, ha sido más costo efectiva debido a la mayor cobertura de la población "sisbenizada" a menor costo. Con esta estrategia, Saludcoop logró ubicarse como la segunda EPS en número de afiliación en Bogotá pasando de 55.376 afiliados en 1996 a 117.540 usuarios en 1998. La posición pasiva adoptada por los usuarios durante el proceso de mercadeo frente a la elección de las ARS, a causa probablemente de su desconocimiento e idiosincrasia, obligó a la secretaría a afiliar a los usuarios a la primera ARS que registrara el formulario con el propósito de evitar la doble afiliación y darle continuidad al proceso. Adicionalmente, la secretaría ubicó en los hospitales públicos bases de datos con el propósito de notificar a los afiliados a las ARS, que no habían recibido su carné de vinculación al régimen. Este proceso de mercadeo ha presentado dificultades debido a que las políticas no han considerado aspectos como el grado de información y conocimiento de los usuarios sobre el Sistema General de Seguridad Social en Salud. Esto permitió que se generara una guerra entre las administradoras por los posibles afiliados entre las ARS, lo cual propicio incentivos perversos, que llevó a la anulación del proceso de afiliaciones durante el segundo semestre del año pasado por irregularidades como falsificación de firmas de los usuarios y violación de los derechos a la libre elección al desinformarlos para conseguir la afiliación. Respecto a la afiliación de los usuarios, Saludcoop presentó inconvenientes durante este proceso, porque la base de datos de los "sisbenizados" suministrada por la secretaría tenía algunas inconsistencias en la información, dificultando la ubicación de los usuarios. Debido a la alta migración de los beneficiarios del régimen subsidiado, se presentaron inconvenientes para entregar los carnés de afiliación. Por lo tanto, la secretaría acordó con las ARS pagar la unidad de pago por capitación por tarjeta suministrada y realizar jornadas de entrega de tarjetas. En Bogotá la participación en el régimen subsidiado se manifiesta a través de la participación ciudadana, comunitaria y en las instituciones del sistema, de acuerdo con el Decreto 1757 de 1994. Sin embargo, a pesar de los mecanismos implementados por la secretaría y Saludcoop, como campañas de información masiva, constitución de veedurías y asociaciones, entre otros, la penetración de la información en los afiliados al régimen sobre sus derechos y deberes no ha sido suficiente para favorecer la participación activa y certera de los usuarios. El inconveniente podría radicar en la falta de credibilidad de los usuarios y la fragmentación de los individuos frente a las entidades estatales, generando un ambiente donde no hay motivación pero sí mucho escepticismo. También puede ser el resultado de una falta de definición de la responsabilidad de las funciones propias de la oficina de participación social al compartirlas con la dirección de aseguramiento, que sólo ejerce la función de control sobre la existencia o no de asociaciones de usuario. 104 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 5.1 La conformación de Saludcoop En 1996, aprovechando la experiencia adquirida en la implementación del régimen contributivo y su deseo de cumplir una labor social, Saludcoop ingresó al mercado de las administradoras del régimen subsidiado con una estructura organizacional que comparte con el régimen contributivo. Saludcoop es una empresa jurídica de derecho privado, asociativa sin ánimo de lucro, organismo cooperativo de segundo grado, de carácter económico, especializada en la afiliación y el registro de los afiliados al Sistema General de Seguridad Social en salud y el recaudo de sus cotizaciones, con licencia de funcionamiento a partir del 24 de marzo de 1995. El patrimonio de la EPS está constituido por los aportes sociales, individuales y obligatorios de carácter patrimonial, así como donaciones o auxilios que se reciban para su incremento patrimonial. Debido a su carácter cooperativo, las utilidades o excedentes de la promotora se reinvierten en la entidad para consolidar y mejorar su operatividad y servicio. La legislación vigente del cooperativismo, la trayectoria de Saludcoop como administradora del régimen contributivo y el perfil de los asociados, podrían considerarse como factores facilitadores para la conformación de la plataforma organizacional del régimen subsidiado. 5.2 Modelo organizacional La administración de Saludcoop depende de la asamblea general, junta de directores y presidente ejecutivo, y como instancia de vigilancia e inspección la junta de vigilancia y un revisor fiscal. Además de la alta gerencia, la organización del régimen subsidiado en Santafé de Bogotá se apoya en las áreas de tesorería y personal. Existe un gerente nacional para régimen subsidiado de el cual depende la dirección regional en Santafé de Bogotá, que cuenta con el área de coordinación médica y sistema de garantía de calidad, siendo esta la estructura básica que ejecuta la administración del régimen subsidiado. 5.2.1 Dirección regional Es el área responsable de negociar los contratos de afiliación al régimen subsidiado con la Secretaría de Salud de Bogotá, diseña e implementa las estrategias de mercadeo, la administración de la base de datos de los afiliados y la carnetización. Las estrategias de mercadeo son compartidas para ambos regímenes, sin embargo, para el régimen subsidiado la EPS contrató una empresa con un alto conocimiento de las localidades de Bogotá, para que realizara la afiliación puerta a puerta y registrara los formularios de EXPERIENCIAS DEL ACCESO 105 afiliación en la secretaría. Una vez asignados los usuarios a Saludcoop, la EPS tuvo un período de 30 días para carnetizarlos. Inicialmente las IPS de primer nivel eran asignadas a los usuarios porque el tiempo para la carnetización resultaba muy corto y no daba un compás de espera para que el usuario escogiera la IPS. La asignación de las IPS fue realizada por la empresa contratada para la ejecución del proceso de mercadeo, con criterios geográficos de acuerdo con la vivienda del usuario. A pesar de esta asignación, Saludcoop dio la posibilidad al usuario para que cambiara de IPS previa justificación, con el propósito de retroalimentar el sistema de garantía y calidad. La mayoría de las quejas se presentaron por acceso geográfico o mala atención. Saludcoop para 1998 no había carnetizado el 30% de los afiliados debido a la dificultad de su ubicación y a los recién nacidos que en su gran mayoría no son registrados como novedad en la Secretaría de Salud de Bogotá, debido a que las madres, no presentan el registro civil para que sea reconocida la UPC del niño. Por lo tanto, estos niños comienzan a ser vinculados al sistema y solamente podrán ser afiliados al régimen subsidiado hasta el siguiente proceso de mercadeo debido a que el contrato vigente durante la fecha del nacimiento, ya ha expirado. La EPS cuenta con una aplicación para la administración de las cuentas médicas y de las estadísticas sobre la demanda de servicios de los usuarios. Esta herramienta representa el principal avance, ya que permitirá contar con información detallada de los gastos médicos y programar la suficiencia de los servicios de acuerdo con la frecuencia de utilización y costos. Es importante resaltar que Saludcoop posee indicadores gerenciales, sin embargo, no se encuentran operativizados ni aplicados en la actualidad37. 5.2.2 Coordinación médica Realiza la contratación con las IPS, coordina y hace seguimiento de la red de prestadores, organiza y coordina el sistema de garantía de calidad y el área de atención al usuario. Contratación. Existen dos formas de contratación implementadas por Saludcoop y por la mayoría de las administradoras: capitación y pago por servicio prestado. La contratación con las IPS se realiza de acuerdo con la capacidad instalada de la IPS, portafolio de servicios y previo cumplimiento de los requisitos mínimos esenciales. Los principales inconvenientes que aparecen durante la ejecución contractual son la presentación de las cuentas debido a las deficiencias en la facturación de las IPS y el suministro de la información estadística, resultado de un deficiente sistema de información y de la multiplicidad de formatos que deben ser diligenciados, lo que obliga a las IPS a destinar recursos extras. 37Tercer 106 informe bimestral de auditoría externa sobre la prestación de servicios de las ARS, junio de 1999, BDO Salud AGE. ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS La forma de contratación por capitación con las IPS ha propiciado el abandono de las actividades de prevención y promoción debido a que las IPS reciben por un grupo de personas un giro periódico, demanden servicios o no; a la transición de la cultura de la enfermedad a la de salud y a la visión a corto plazo de las empresas. Basado en estos antecedentes, la Secretaría de Salud acordó con las ARS que los desembolsos destinados para las actividades de prevención y promoción que no sean soportados con registros de atención, deberán ser girados nuevamente a la Secretaría, con el propósito de estimular la ejecución de estas actividades. Red de prestadores. Saludcoop cuenta en su red de servicios con 25 IPS de primer nivel de atención, de las cuales 12 son del sector público y 13 privadas ubicadas por lo menos una por cada localidad; seis instituciones de II nivel de atención situadas en las localidades de mayor concentración de usuarios y cuatro instituciones de III y IV nivel. Respecto a la capacidad resolutiva, la ARS no dispone de información sobre la capacidad física y humana instalada de la red ni indicadores de gestión de su red que le permitan verificar la red38. Sistema de garantía de calidad. El proceso para la remisión en primera instancia agota la red de Salucoop contratada para régimen subsidiado, si no existe respuesta se busca la posibilidad de atención en instituciones contratadas para el régimen contributivo. El trámite para autorizar la atención a través del sistema se realiza con una comunicación vía fax o por intermedio de los familiares, independientemente de la existencia de contrato con las IPS, pues la carta es la garantía del desembolso de los recursos. La contrarreferencia no funciona debido a la concepción que existe en el medio de ser un trabajo administrativo que es visualizado como una carga y no como un beneficio para el usuario y para las instituciones. Al reorientar al usuario, tanto las IPS como las EPS mejoran la imagen, descongestionan los servicios, facilitan la continuidad del tratamiento y disminuyen la duplicidad de exámenes en la institución de origen. Los procesos del sistema de garantía de calidad dependen de la coordinación médica, que concentra una gran cantidad de funciones, lo que le impide realizar las actividades propias para asegurar la calidad en la prestación de los servicios de su red. Esto se refleja en la falta de verificación de los requisitos mínimos esenciales de las IPS de la red, la ausencia de un comité técnico científico y la no existencia de manuales de calidad y el plan de mejoramiento. Esta verificación se realiza únicamente durante la primera fase de contratación39. El proceso de auditoría se concentra en una sola persona, que debe realizar auditoría de campo, revisión de las cuentas médicas e interventoría de los contratos. Así mismo, no realizan auditoría de cobertura y verificación del contenido del POS-S. No existe una coordinación técnica de los programas de promoción y prevención, y el proceso de levantamiento del perfil 38Ibid. 39Ibid. EXPERIENCIAS DEL ACCESO 107 epidemiológico de los afiliados no ha concluido40. Atención al usuario. Saludcoop cuenta con afiliados en las veinte localidades de Santafé de Bogotá. La que cuenta con más afiliados es Kennedy, con un porcentaje de participación de 27% del total de la localidad, Fontibón con 75,8% y 32% en Suba. La localidad de Sumapaz es donde más afiliados tiene Saludcoop, respecto de las otras ARS. En la actualidad existen puntos de atención en las localidades de Kennedy y Suba, próximamente en Engativá y Fontibón, con un horario de lunes a viernes de 7:30 a 5:00 p.m. Existen dos centros de atención al cliente en la oficina regional ubicada en la localidad de Chapinero, con horario de atención 24 horas al día y fines de semana. Sin embargo, en las localidades donde más afiliados tiene Saludcoop, el acceso a los puntos de atención tiende a ser difícil por la disponibilidad de horarios, por ejemplo en Kennedy y Suba. Los usuarios de las demás localidades deben atravesar la ciudad para acceder a un punto de atención. Este inconveniente es el resultado de un mercadeo masivo que no ubicó nichos de mercado por localidades, que permitieran una concentración de afiliados suficiente para alcanzar un punto de equilibrio financiero y facilitara la ubicación de los puntos de información. Otros servicios que ofrece esta área es la línea amiga 9800, información personalizada y a través de folletos y cuñas radiales donde se señala qué es Saludcoop, los deberes y derechos de los afiliados al régimen subsidiado, mecanismos de utilización de los servicios y puntos de atención del usuario. Para las actividades de primer nivel no se precisa autorización. La remisión a niveles superiores requiere autorización, la cual se expide por los funcionarios de la oficina regional directamente a los usuarios cuando esta es de carácter ambulatorio. Esto ocasiona en gran parte inoportunidad para la prestación, por lo que representa para el usuario en términos de costo oportunidad. La encuesta de satisfacción al usuario se comenzó a implementar en el segundo trimestre del año. Las principales quejas se presentaron por falta de oportunidad en la atención, escasez de medicamentos y ubicación de los centros de atención al usuario. Las estrategias implementadas por la EPS fueron la contratación con IPS de primer nivel que ofrezcan exclusividad en la atención y el suministro de medicamentos urgentes, con los que no cuentan particularmente las prestadoras públicas, para dar continuidad al tratamiento de los usuarios hospitalizados. Otro inconveniente que está presentándose, tiene que ver con la papelería de la secretaría; cuando la patología se encuentra por fuera del POS-S y el usuario asiste a una IPS de primer 40Ibid. 108 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS nivel privado es remitido a una IPS pública para su remisión a un nivel superior. Durante este trámite, el usuario experimenta inconvenientes porque las IPS públicas no expiden la remisión debido a que no se encuentra asignado a esas instituciones. Frente a esta circunstancia, la ARS ha acordado con la red de servicios la atención de estos usuarios con papelería de Saludcoop donde se especifique que la patología no se encuentra contemplada en el POS-S, por lo tanto la secretaría debe realizar el pago por ser vinculado. El escaso contacto del usuario con la EPS, solamente a través de los puntos de atención, ha impedido al beneficiario desarrollar un sentido de pertenencia hacia Saludcoop. Este aspecto facilitaría a la administradora posicionarse frente al afiliado. Funcionamiento organizacional. Basados en la estructura organizacional de Saludcoop, podría señalarse que es un tipo de organización funcional en la cual todos los trabajos se agrupan en departamentos, asignándose jefes para cada uno de ellos; es además centralizada y formal, estructura que comparte con el régimen contributivo. Este tipo de estructura tiende a crecer vertical y horizontalmente, lo que en muchos casos dificulta la coordinación entre funciones, pues los intereses de las diversas unidades, a veces, se interpretan como aislados o anexos al proceso en su conjunto, acompañado, además, de la falta de formalización de un manual de funciones. Esto es quizás consecuencia de los rápidos cambios del entorno que han obligado a la EPS a adaptar sus estructuras con celeridad. No se evidencia que hayan realizado un análisis estratégico de mercado para proyectar el crecimiento de las afiliaciones en el último año, a través de un cálculo económico, que les permitiera cuantificar recursos humanos, financieros, físicos y tecnológicos requeridos. Esto posibilitaría disminuir el riesgo para la EPS, ya que facilitaría analizar el efecto probable de cambios en flujos de fondos, variables demográficas e incluso transiciones de tipo demográfico. Particularmente importante para el régimen subsidiado, donde no se conoce el comportamiento de la demanda ni pueden preverse los cambios de políticas en salud. Podría decirse que la situación financiera de Saludcoop a 31 de diciembre de 1997 mostró un comportamiento positivo en ese año, reflejado básicamente en aspectos como la capitalización de las utilidades generadas en el año anterior, con lo cual se disminuyó el nivel de pérdidas acumuladas; la constitución de reservas que le permitirán prever situaciones futuras y un aumento importante de la facturación, generando una utilidad operacional que le posibilita cubrir 1,55 veces los gastos financieros. De igual forma, la entidad realizó importantes inversiones en las IPS nacionales asociadas y en equipos destinados a prestar un mejor servicio a los usuarios. Sería aconsejable que disminuyera sus pasivos corrientes, con el fin de reducir el alto nivel de endeudamiento. EXPERIENCIAS DEL ACCESO 109 110 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Experiencia 6. Santafé de Bogotá: Del asistencialismo a las alianzas sociales EXPERIENCIAS DEL ACCESO 111 112 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS F. Caso 6. Consorcio Unicajas E n este caso se aborda el consorcio régimen subsidiado Unicajas, en Santafé de Bogotá, como ejemplo de agrupación de cajas de compensación familiar para la prestación de servicios de salud a población pobre, a partir del marco jurídico de la Ley 100 de 1993, el cual estableció que las cajas de compensación familiar deben aportar un porcentaje de sus recursos para el financiamiento del régimen subsidiado y además les dio la opción de convertirse en administradoras o ARS. En Cundinamarca se presentó el fenómeno de que varias cajas relativamente pequeñas decidieron no asumir de manera individual la administración del régimen y se unen bajo la forma jurídica de un consorcio, desarrollando estrategias que les han permitido ampliar el acceso a servicios para población pobre, a la vez que han mejorado la calidad de la prestación. En este caso específico, participaron inicialmente las cajas Comfacopi e Indufamiliar de Santafé de Bogotá, a las cuales se unió posteriormente la caja Confiar de Arauca. Así nació Unicajas, que funciona como ARS desde 1996, según acta de la junta directiva del 27 de febrero del mismo año y autorizada como administradora del régimen subsidiado por la Superintendencia Nacional de Salud. Al iniciar operaciones contaba con 10.000 afiliados ubicados en 12 localidades de Santafé de Bogotá, lo que representaba una dispersión grande, con casos como el de la localidad de Usaquén, donde tenían veinte afiliados. Situación condicionada por el ingreso tardío al proceso de mercadeo y afiliación, además por que durante 1996 la Secretaria de Salud de Bogotá, en cumplimiento de la legislación de la fecha, asignó los beneficiarios que por algún motivo no habían ejercido su derecho a libre elección, pasado el tiempo reglamentado para la afiliación. Ante las dificultades operativas de actuar en un radio de acción tan amplio, con las condiciones territoriales de Bogotá, durante el primer año tomaron la decisión de concentrarse en cuatro localidades de interés: Ciudad Bolívar, Usme, Santa Fe y Suba. Además, adoptaron como estrategia de posicionamiento el establecer convenios para la prestación de servicios con EXPERIENCIAS DEL ACCESO 113 centros de salud comunitarios, integrando así una red de servicios privada que trata de suplir las deficiencias en capacidad instalada y suficiencia de la red de instituciones públicas en las localidades de su mercado objetivo. Estrategia que le ha permitido posicionarse en estas localidades y contar con 50.016 afiliados para 1998. Una vez integrado el consorcio, éste inició labores como primer y único consorcio constituido como administradora del régimen subsidiado en Colombia. Dentro del escenario distrital se ubica en el grupo de empresas de tamaño medio, con una productividad comparada con las ARS distritales de 40%, clasificada como administradora de competitividad media - alta, dentro de un modelo de economía a escala para el mercado social de servicios. 6.1. Estrategias para garantizar condiciones de acceso a los usuarios Unicajas decidió establecer una red propia para la prestación de servicios, además de la red pública con la cual todas las ARS han contratado. Dos ideas fueron el punto de partida: la existencia de un primer nivel propio, y la perspectiva de tener centros de salud (IPS) de primer nivel exclusivo para régimen subsidiado, contando con la experiencia de las cajas, que en su parte de promoción han sido fuertes por tradición. Al unir estas dos ideas se logró concretar específicamente en Ciudad Bolívar, donde la acción de Unicajas ha sido amplia, un convenio con centros de salud comunitarios que tenían una trayectoria de participación de casi diez años en el sector salud (como es el caso de Compartir), la cual a su vez atravesaban un momento de crisis por la reforma. Como iniciativa, estos centros de salud propusieron a la Secretaría de Salud hacer parte de la red pública y por lo tanto invertir en todo lo necesario, tanto en infraestructura como en su funcionamiento conjuntamente con las cajas, para celebrar convenios donde se respetaran los programas que ya venían funcionando, y a su vez se fortalecieran. Por esto, los sitios se ampliaron para adecuarlos a la prestación de régimen subsidiado y como uno de los primeros resultados, se promovieron el régimen subsidiado, la carnetización, el Sisben y en general todo el proceso para llegar al carné. Luego, en Usme también realizaron otro convenio de similares características, y aunque inicialmente el número de afiliados era pequeño, esta estrategia conllevó a que Unicajas creciera. Así, estas alianzas con organizaciones comunitarias como las juntas de acción comunal y en algunos casos con los actores de la administración local, como las JAL y los ediles, crearon un ambiente para el desarrollo del régimen subsidiado. En esa localidad, como ejemplo, el centro de salud con la organización comunitaria, por medio de la gestión social, logró que ONGs internacionales las apoyaran y conformaran sus propios programas, hasta tal punto que ya han desarrollado convenios con la Secretaría de Salud distrital, para prestar programas alrededor de la salud de la mujer. De tal forma, que ante esa situación caracterizada por déficit asistencial, Unicajas decide impulsar esos programas, 114 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS partiendo inicialmente de la realización de convenios para el arrendamiento y coordinación de centros para prestación de servicios. Esta estrategia benefició, por ende, a los diferentes actores locales para el fortalecimiento de su organización y permitió el reconocimiento de Unicajas. Con la organización de teleconferencias sobre Sisben y régimen subsidiado, con la utilización de los micromedios de comunicación y con la convocatoria abierta a las comunidades, de manera que la gente participara por línea directa y conversara por vía de las antenas parabólicas de las emisoras comunales, en Ciudad Bolívar y Usme se consolidó Unicajas, en cuanto a afiliación se refiere. Situación posible, además, por la trayectoria de las cajas que ya habían abonado terreno con su presencia en las localidades a través de las IPS y por el alto grado de reconocimiento en las comunidades. Esto también permitió a la ARS fomentar la libre elección de IPS y proponer alternativas a la red pública, que en estas localidades parecían ser de mayor accesibilidad, pues en Ciudad Bolívar y Vista Hermosa existen 16 centros de salud que brindan atención simultánea a población de régimen subsidiado y vinculado. No obstante, las quejas sobre el deficiente servicio de los centros de salud en ciertas localidades, constituyen una oportunidad que Unicajas aprovecha para proponer un centro con ciertas características, para que desde la participación y la apropiación de las comunidades, tuvieran acceso a procesos que la reforma de la Ley de Seguridad Social propuso en 1993, con el fin de hacer funcionar los mecanismos de participación e instrumentos de control social, que a la vez garanticen mayor acceso a servicios para la población pobre. De tal forma que estos convenios con los centros comunitarios se convirtieron en estrategias para Unicajas, en la razón básica de sus procesos de mercadeo, y se tradujeron en posicionamiento en las mencionadas localidades, lo que al mismo tiempo la comprometieron con una organizada y eficaz prestación de servicios de salud. 6.2. La red de servicios y la contratación Se instaura una red primaria de atención constituida con las IPS de 1 nivel, por medio de contratos suscritos con 15 o 16 IPS de la red pública y de la red privada, y a partir de estas instituciones los usuarios o los afiliados tienen acceso a los servicios de 2, 3 ó 4 nivel a través de procesos de referencia establecidos, acordes con la complejidad de la enfermedad que aqueje a los usuarios en el momento de la consulta. Esta red primaria se fundamenta en el principio denominado red paralela, cuyo fin es garantizar los servicios del POSS con la red de instituciones existente, y permite que si una IPS no da la capacidad de respuesta que se necesita en un momento dado, esté otra disponible para responder con oportunidad y eficiencia. EXPERIENCIAS DEL ACCESO 115 Para el 2 nivel se tienen contratos con ocho instituciones, mientras que para el 3 y 4 se contrata con 15 instituciones. A este respecto, se mencionan casos problemáticos en la contratación, con instituciones como el hospital Simón Bolívar, calificado como un proceso dispendioso y desgastante por la dimensión del hospital, la falta de contacto directo y coordinación entre el gerente y las personas que tienen a cargo la contratación. La consecuencia se refleja en que la información jurídica esté muy separada de la financiera y esta de la parte asistencial, por tanto, no hay acuerdos en el momento de contratar; y se evidencia también en las reuniones en las cuales se presentan dificultades para que las personas que cubren estos cargos se encuentren en el mismo tiempo y lugar. El tipo de contratación y pago con el primer nivel es la capitación, pero hay algunas atenciones por hospitalización de baja complejidad que no son prestadas por estas instituciones, ni tampoco se hacen responsables por ellas, lo cual obliga a contratar por evento con otras instituciones y así garantizar el primer nivel ambulatorio. Los ejemplos más frecuentes de esta situación son la atención de cesárea y la ligadura de trompas. El transporte de pacientes está incluido dentro del 1 nivel ambulatorio, así como la entrega de medicamentos. Por su parte, la contratación con las entidades de 2, 3 y 4 nivel se realiza por capitación o por eventos. En el cumplimiento de los contratos con las diferentes IPS se presentan entidades que no ejecutan totalmente el porcentaje de la UPC asignado para el 1 nivel capitado; Unicajas, para evaluar la contratación, se encuentra en el proceso de análisis de la red, de las utilizaciones y de los medicamentos, que le permita saber los costos reales generados fuera del 1 nivel, así como el gasto de medicamentos, situación que produce incertidumbre, pues a las IPS se les pagan los medicamentos capitados y parece ser que existe una fuga en estos rubros. En ese sentido, Unicajas revisa las diferentes opciones para poder contratar en puntos o centros de distribución donde haya fácil acceso para los usuarios y se les garantice la entrega de medicamentos en un ciento por ciento. Dentro de los requisitos para la contratación, existen criterios definidos de evaluación de las IPS, así como unos criterios de acreditación, con seguimiento posterior. Primero se miran las necesidades, partiendo de ahí se hacen los requerimientos documentales hacia la IPS. Estos requisitos son acta de nombramiento y posesión del gerente o representante legal, la declaratoria de requisitos esenciales, el portafolio de servicios, tarifas y procedimientos técnico-administrativos específicos. Con algunas entidades se hace verificación de requisitos esenciales, comparándolo con el portafolio y la capacidad resolutiva. En el caso de los copagos, no los hay para el primer nivel ni para las urgencias, sin importar el nivel. Tampoco cuentan con copagos el grupo de mujeres gestante y menores de un año. Las enfermedades de alto costo tampoco tienen copagos, y se reducen a las hospitalizaciones. Los copagos los cobran las IPS y el valor se descuenta de la facturación. Respecto al tipo de información que exige la ARS a las IPS para facturación, se pide una cuenta 116 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS de cobro con los siguientes soportes: fotocopia de la cédula, del carné, copia de la factura, descripción de servicios prestados, una epicrisis, soportes de órdenes médicas, de laboratorio y exámenes diagnósticos. Además, les exigen estadísticas de utilización de servicios. Se destaca que las instituciones privadas aportan estadísticas específicas más organizadas y a tiempo, en comparación con las públicas. En el proceso de acreditación o seguimiento se hace evaluación de la capacidad resolutiva. Hay instituciones que ya conocen y las siguen contratando automáticamente, y hay otras a las cuales se les hace un proceso de verificación o de acreditación, con verificación de requisitos esenciales, se comparan con el portafolio, se efectúa un análisis general de acceso, oferta demanda, se mira la capacidad resolutiva de la institución y el clima interno, para lo cual se realiza un desplazamiento a las IPS a fin de lograr un contacto más directo. . Con las IPS privadas trabajan mejor, porque si se presentan algunos problemas en cuanto a la prestación de los servicios, se resuelven más rápido, son disciplinados con el reporte de las estadísticas, puede hacerse análisis de comportamiento durante la ejecución de un contrato en una forma más concienzuda, mientras que las IPS públicas no reportan ningún tipo de información. Adicionalmente, con algunas de estas entidades existe el problema de los pagos, “pues piden pagos efectivos y se molestan cuando se hace la glosa, ya que ocasionalmente cobran servicios de usuarios que no están dentro de la base de datos de Unicajas” (testimonio de la asistente de gerencia de Unicajas). De la capacidad resolutiva hacen evaluación del personal profesional que estas entidades ofrecen, evalúan el perfil profesional de acuerdo con el portafolio de servicios, y bajo ese parámetro miran qué forma de contratación los une a esa IPS, así como la continuidad del trabajo para la prestación de servicios, si es planta, si es por hora, si es por actividad, oportunidad, horario de atención; en especialidades se tienen en cuenta las horas a la semana en que hay esa especialidad, número de especialistas, el recurso humano y el recurso físico, pero este reconocimiento no se lleva a cabo de manera muy estricta, porque previamente está el ente territorial que es el encargado de hacer la verificación de los requisitos esenciales y Unicajas toma esa información como base para efectuar la revisión de esos requisitos, que cumplan con los requerimientos legales. 6.3 Los flujos de dinero Unicajas tiene un flujo de caja cumplido para pagos, que se atribuye a que los giros de la Secretaría de Salud se hacen en forma cumplida, sumado al proceso de sistematización de la ARS con respecto a las cuentas y a las liquidaciones de la UPC; como consecuencia, los pagos a la red son rápidos, lo que les ha representado descuentos por parte de algunas IPS. Situación que ahondaría en una mayor eficiencia sin la burocracia de los hospitales, que EXPERIENCIAS DEL ACCESO 117 demoran las minutas, como lo referencia la administradora. Para las enfermedades de alto costo se tuvo un contrato con la Previsora hasta febrero de 1998, en el cual se estaba haciendo un recobro de uno a uno, correspondiente a 70% del total de los pagos efectivos por alto costo; pero este año han tenido problemas y las cuentas están represadas; por eso, para definir en el futuro los requerimientos para la presentación de las facturas, elaboran un manual oficial para hacer el proceso de recobro. Otro de los problemas referidos, es respecto a los medicamentos que no se encuentran en el POSS, pero que por las complicaciones del paciente hay necesidad de suministrárselos; la ARS implementa una serie de lineamientos en lo referente a ese aspecto, por ejemplo están exigiendo los comités técnico- científicos a todas las instituciones con las que se tiene contrato. Para los contratos por capitación, la dificultad mayor son los requerimientos estadísticos que las IPS no presentan, ni les gusta que se deje escrito en el contrato; también existen inconvenientes en términos de la ejecución del contrato, específicamente en lo relacionado a la no entrega de medicamentos, por algunas entidades. 6.4 Las estrategias de información y de atención al usuario Para los programas de promoción diseñan módulos informativos con contenidos de salud y del significado del régimen subsidiado, al igual que módulos de educación en derechos de salud y un directorio que orienta a los usuarios sobre la atención. Otra estrategia informativa consiste en la utilización de los medios audiovisuales para la emisión de videos institucionales, en los cuales se presenta la administradora, los beneficios del Sisben y el portafolio de servicios. El medio de mayor cobertura, por sus características, es la televisión comunitaria en la cual emiten programas sobre temas específicos de salud y régimen subsidiado, además de la radiodifusión de pauta publicitaria en emisoras de mayor cubrimiento en Bogotá. El material impreso tiene una doble función, al no ser exclusivo de información sobre la administradora, sino un material que combina tópicos como la importancia de la planificación familiar y simultáneamente se refiere a la administradora, resaltando cualidades institucionales que sirven de gancho publicitario. Otra estrategia de importancia en la ARS son los mecanismos de atención al usuario y el manejo de las quejas y reclamos. En Unicajas actualmente existe una oficina centralizada que tramita las quejas y reclamos, coordinada por una trabajadora social, la cual tiene como oficio recibir las quejas, tramitarlas y darles salida. Simultáneamente cuentan con los puntos de información al usuario, que tienen un doble papel: por un lado, son puntos de atención a los afiliados y, por otro, son puntos de afiliación y carnetización; a esos puntos va una persona que quiera saber cómo se encuentra su carné, si se halla vigente, y si figura o no en el régimen subsidiado. Cada punto está provisto de un computador con base de datos, su respectiva 118 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS impresora, un digitador y un promotor. En estos puntos se realizan las labores de mercadeo y simultáneamente la atención al usuario, recepcionándo las quejas por escrito o por teléfono, acción que se certifica por vía escrita para presionar de una manera adecuada a la institución que esté presentando alguna irregularidad. En este momento, los puntos de atención al usuario están concentrados en las zonas donde se tienen más afiliados; así uno de estos se halla situado en Ciudad Bolívar, específicamente en San Francisco, muy cercano al primer nivel de atención y a un punto crítico de referencia, el Cami de Meissen, donde la afluencia de personas es muy grande; pero allí, más que quejas sobre el servicio, se refiere que se presentan reclamos sobre problemas de afiliación y sobre derechos de afiliación. En Usme se cuenta con otros dos puntos ubicados en Santa Librada que funcionan como ejes de referencia y otro en la IPS propia en la comuna Alfonso López; por su parte, en Santa Fe se han ubicado los puntos en lugares estratégicos de gran flujo de usuarios, tal como el ubicado frente al hospital del Guavio. Esos puntos de información tienen otra característica, consistente en su viabilización económica como una estrategia de mercadeo, al permitir contar con un sitio con propaganda sobre la administradora y en el cual hay una atención cordial e información a los usuarios, lo cual es considerado como la mejor forma de ganar afiliaciones y permanencia de los usuarios. Estos puntos de atención han sido para la administradora las principales estrategias de expansión y acceso directo a las comunidades. Unicajas piensa que la mejor forma de mantener y aumentar las afiliaciones es con la atención posventa, que se traduce "en la persona que va al Guavio, que es atendida y que presenta algún problema, nosotros le preguntamos cómo fue la atención, qué quejas tiene". El seguimiento lo hacen activa y pasivamente, "está, por un lado, el punto de atención, a donde la persona puede dirigirse y tramitar su queja; por otro, también buscamos a la persona, aunque no es una actividad constante, y tratamos de adelantar una encuesta sobre satisfacción del usuario” (testimonia Mauricio Molina, coordinador técnico de Unicajas. En el Cami de Suba existe exclusivamente un punto de información, y en otras localidades también se tiene este tipo de puntos, en coordinación con los SIAU del primer nivel, como en Kennedy y Bosa específicamente. En los sitios donde no cuentan con puntos propios, se hacen desplazamientos con la colaboración de los SIAU, para eventos denominados semanas de atención al usuario. El SIAU es una figura legal que se propone como obligación de las administradoras de tener un sistema de información y atención al usuario. Tanto las administradoras como la Secretaría de Salud en cada uno de los hospitales debe contar con un SIAU, que no es solamente un punto de información, sino todo un sistema para tramitar la atención, las quejas y observaciones que hagan los usuarios. Entre las quejas más reiterativas, una la constituye la oportunidad, sobre todo para la atención EXPERIENCIAS DEL ACCESO 119 y para las remisiones, este problema resulta más frecuente en odontología que en medicina; y también se presenta cuando el paciente debe ser remitido a otro nivel como al 2 ó 3. Específicamente, el problema de oportunidad se da en términos de tiempo de espera, aunque en términos de acceso también es frecuente, ya que Bogotá en general tiene problemas de disponibilidad y capacidad para 3 nivel, en especial en camas hospitalarias donde hay déficit. Así, cuando un usuario requiere alguna atención, sobre todo por acciones no POS, en áreas como medicina interna, hospitalización o algún problema de otorrino, la oportunidad de atención se alarga un promedio de aproximadamente tres semanas. Si hay una cirugía se alarga más, problema que la ARS trata de suplir contratando la red privada. En este sentido hay activos 54 contratos de 1, 2 y 3 nivel, lo cual constituye una red demasiado extensa, pero los argumentos de la administradora están referidos a lo ficticia que resulta la realidad, debido a que las condiciones de los hospitales no parecen ser garantía real para la prestación. Por ejemplo, según Unicajas, si se tiene contratado el hospital Simón Bolívar, no se cuenta realmente con las 400 camas que esta institución posee, sino con un porcentaje pequeño porque esta IPS atiende mucha población de diferentes ARS y EPS. La segunda causa de queja tiene que ver con la accesibilidad, como en el caso de Ciudad Bolívar donde tienen una IPS privada en la cual la oportunidad es buena, pero la accesibilidad no tanto, porque el transporte se dificulta. Ante esto, Unicajas propuso a los usuarios que escogieran la red pública, “ocasionalmente lo hacían y se devolvían hacia nosotros, porque la red pública le ofrece mejor accesibilidad pero no siempre la mejor oportunidad, ellos entraban a elegir; en este momento en Ciudad Bolívar decidimos abrir un segundo centro de salud en un punto estratégico que es Sierra Morena, de tal manera que pueda combinarse la accesibilidad y la oportunidad" (Viviana Torres, coordinadora de atención al usuario, Unicajas). La otra causa de reclamaciones tiene que ver más con derechos de acceso al carné; algunas personas aparecen en régimen contributivo y corren el peligro de perder el derecho al régimen subsidiado, esto constituye otra causa de queja muy frecuente. 6.5 El modelo organizacional Unicajas se organiza a partir de la existencia de una junta directiva integrada por los representantes de las cajas que integran el consorcio, con una gerencia muy bien definida y con políticas organizacionales claras. Condicionantes que generan confianza en los funcionarios de la institución, sumado a la formación del equipo de dirección, el cual es profesional. La ARS cuenta con un organigrama, manual de funciones y manual de procesos, y están en reestructuración y mejoramiento organizacional. Respecto a su tamaño, laboran con 22 empleados en la sede principal; y en la periferia, a nivel de las localidades existen cuatro oficinas de atención al usuario, con dos personas por sede. Adicionalmente, dentro de su 120 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS estructura funcionan cuentan con centros de prestación de servicios, ubicados en Usme, en los cuales tiene contratados un total de 17 personas. Las unidades operativas están muy diferenciadas, y definidas en áreas administrativa y financiera, coordinación técnica y sistemas. El área de coordinación técnica soporta los departamentos de atención al usuario, auditoría del servicio y mercadeo. La estructura de los departamentos posee la particularidad de que algunos funcionarios al frente de estos, simultáneamente realizan otras actividades en otra dependencia. Esto se atribuye a que la administradora cuenta con un equipo de profesionales reducido, que ocupa los cargos administrativos. Sin embargo, esta estructura está en proceso de ajuste, acorde con el tamaño actual de afiliados a la institución, el cual ha tenido un crecimiento vertiginoso en los cortos dos años de funcionamiento. Unicajas inicia tardíamente como ARS en Bogotá, con un número escaso de usuarios, la primera contratación que realizó fué por un número aproximado de 7.000 usuarios y con grandes esfuerzos completa los 10.000; por supuesto, una estructura administrativa para este volumen de afiliados llevó a que existiera inicialmente un departamento encargado del manejo financiero contable, del soporte administrativo y del manejo de los recursos administrativos. Un segundo departamento se encargaba del área de garantía de prestación de servicios de salud, con dos subdivisiones básicas, una parte asistencial y una parte de promoción y prevención. El personal de carnetización tenía una doble función; así, además de esa actividad, simultáneamente realizaba el mercadeo y la atención al usuario. En ese momento se estaba empezando el primer año de exigencia frente a servicios y atención al usuario, con buenos resultados, lo cual se evidenciaba por el escaso número de quejas por parte de los usuarios. 6.6 El funcionamiento La existencia de manuales de funciones les ha traído como resultado la organización estratégica de procesos importantes como el análisis de mercado, de posicionamiento, del control interno y contención de costos, aunque no se encuentra evidencia de estudios de viabilidad y sensibilidad. Para la producción de servicios existen procesos muy estructurados de costeo, afiliación, carnetización, programas de prevención y promoción, mantenimiento de red y contratación, sistema de garantía de calidad, y sistema de información. Por su parte, en los procesos humano-culturales se contemplan el mantenimiento de condiciones de trabajo, bienestar social y salud ocupacional. Los procesos financieros, son muy estructurados en la facturación, contabilidad, tesorería, EXPERIENCIAS DEL ACCESO 121 proveeduría y compras. La dirección sustenta procesos muy definidos en la formulación del plan corporativo a largo plazo, decisiones sobre redes de IPS, garantía de calidad y decisiones de mercado. 6.6 El sistema de referencia y contrarreferencia. Uno de los puntos álgidos donde se considera que existe una de las principales barreras para el acceso a los servicios, es cuando una persona requiere un 2 ó 3 nivel, pues el usuario llega al primer nivel, pero la dificultad se le presenta cuando se le hace una remisión que está sujeta a una autorización vía telefónica, vía fax o directamente, la cual es importante para que no se presenten problemas con las IPS. En este caso, los hospitales se han vuelto más cuidadosos en pedir las autorizaciones, y algunos han propuesto a las ARS montar una oficina de autorizaciones en cada hospital 24 horas, lo cual es imposible por la inversión de recursos que esto representaría. Aunque Unicajas tratan de hacerlo en dos hospitales que son importantes para esta ARS, el Guavio y Meissen; allí no hay cubrimiento las 24 horas, pero se encuentran en un horario de ocho de la mañana a cinco de la tarde, con posibilidad de extenderlo hasta las siete de la noche. En esos puntos de atención al usuario, se hacen autorizaciones directamente, pero no hay la capacidad para cubrir toda la red. Unicajas, para tratar de solucionar este problema, ha instalado un teléfono desde la oficina central de la administradora, con posibilidad de ingreso de treinta llamadas simultáneas, pero que en el momento no está en servicio, pues el sistema central de telecomunicaciones no funciona y la superintendencia de servicios no ha podido solucionarlo. Como propuesta última se ha pensado instalar un sistema de radio, pero lo ven muy difícil debido a que el mismo manejo de remisiones se torna complejo al pasar al 2 nivel de atención, y casos como la autorización de hospitalizaciones se considera que es un proceso que debe ser manejado directamente en las administradoras, pues argumentan que está sujeto a muchos errores. No obstante, la oportunidad para la prestación de servicios de 2 y 3 nivel se califica de buena, en contraste con las acciones no POSS cuyo manejo se complica. Así, se describen ejemplos como el de pacientes que requieren una cirugía de vena várice, y lo único que Unicajas puede hacer es una remisión a un hospital de 2 ó 3 nivel. Se afirma que las instituciones públicas de alta complejidad en Bogotá son muy contadas. Sumado a esto, la capacidad de estos hospitales para atender toda la demanda resulta insuficiente, por lo cual la secretaría ha contratado una red particular, la red adscrita. Este contexto genera una gran limitante para la atención del usuario, en casos como la atención 122 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS de partos de alto riesgo, tratar de garantizar en Bogotá una unidad de cuidados intensivos neonatal es muy complicado, incluso sucede para otras acciones POSS que involucren servicios complejos. 6.7 La organización comunitaria A medida que Unicajas ha ido madurando el sistema de atención al usuario SIAU, la organización comunitaria ha aumentado y ha llevado a que en dos localidades el comité de usuarios sea fuerte y que se establezcan convenios mutuos. Inicialmente hubo un grado de resistencia dentro de la administradora porque se consideraba que los SIAU iban a causar problemas a la administradora, pero el resultado fue la creación de un ambiente donde se perfiló todo lo contrario: “Si nosotros logramos hacer de esos usuarios y de esa asociación unas personas que nos estén informando, que estén pendientes de irregularidades que a la administradora en algún momento se le pueden escapar... y lo trabajamos conjuntamente, la idea es poder garantizar prestación de servicios” (Mauricio Molina, Coordinador técnico de Unicajas). Pero los problemas no dejan de presentarse. Por ejemplo, en Usme el centro de salud está muy retirado de los lugares de concentración poblacional, a lo que se adicionan las necesidades de recurso humano, médicos, enfermeras, auxiliares, odontólogos que se niegan a desplazarse a estas zonas donde las vías de acceso se encuentran sin pavimentar, donde el transporte es casi imposible y además son recurrentes las quejas sobre seguridad, presencia paramilitar y guerrillera, pues están en límites con el páramo de Sumapaz. Como consecuencia de los problemas de recurso humano, la oportunidad era prolongada, pero los usuarios al detectar estas carencias propusieron personas de la localidad y Unicajas las ha vinculado a su trabajo, para algunos cargos, como auxiliares de higiene y de odontología, promotores de mercadeo, por lo cual la participación comunitaria se ha extendido. El problema del agua es punto neurálgico en localidades como Usme, y Unicajas, en unión con los agentes comunitarios, desarrolla convenios con el acueducto para que semanalmente provean de agua los tanques del centro de salud, además de los sistemas de vigilancia por las mismas comunidades para la prestación del servicio. En Santa Fe y en Suba el contacto con las organizaciones comunitarias es escaso. Ha sido más la tradicional función de las IPS privadas con buena infraestructura, pero que adolece de ese puente con la comunidad; mientras que Ciudad Bolívar y Usme constituyen localidades donde la trayectoria de participación es muy grande, “donde muchos de los que estamos en Unicajas tenemos un conocimiento de vieja data de esos procesos. En la localidad de Santa Fe, el panorama es distinto, las organizaciones comunitarias existen a nivel de jardines comunitarios pero no tienen un nivel de desarrollo como en Ciudad Bolívar y en Usme. Además, la localidad de Santa Fe es bastante compleja, básicamente estamos hablando de inquilinatos, de EXPERIENCIAS DEL ACCESO 123 personas que rotan con una tasa más grande en comparación con Ciudad Bolívar y Usme, estamos hablando de muchos sitios que son de marginalidad absoluta” (Mauricio Molina, coordinador técnico de Unicajas). Por las condiciones de la vivienda en Santa Fe, localidad en la cual se encuentran personas que viven en sitios calificados como cuevas, además de la existencia de barrios que no está determinado a qué localidad pertenecen, la administradora se califica de débil en estos sectores, sumado al hecho de que la ARS no tiene personas con experiencia para la atención. Casos como El Cartucho son el reflejo de esta situación, ya que no es suficiente la existencia de un centro de salud a cinco cuadras, y mucho menos lograr el acceso de este tipo de población residente y ambulante si no se estudian primero las condiciones y el contexto específico. “Y además que las IPS tengan ciertas características que faciliten la atención de estos potenciales usuarios no ha sido nada fácil” (Mauricio Molina, coordinador técnico de Unicajas). En el caso de la localidad de Suba, Unicajas no hace presencia directa, y toda la contratación la tienen con la red pública, que tradicionalmente ha tenido CPC antes de la Ley 100, y hoy con la conformación de los comités de atención, los Copacos, y la asociación de usuarios, la relación se ha dado más estrechamente con la Empresa Social del Estado de Suba, mientras que con la administradora ha sido ocasional. . El 85% de los afiliados están en las cuatro localidades en las que existe una organización comunitaria formal, aunque pequeña, y el restante 15% están dispersos en Bosa, Rafael Uribe, algo en Fontibón, en Engativá, en las cuales no ha sido posible la creación de asociaciones para régimen subsidiado. Existen núcleos de usuarios muy pequeños, como en Kennedy, donde hay 300 personas dispersas; en lo referente a los hospitales de 2 y 3 nivel se habla de una persona que por coincidencia hace parte de la asociación de usuarios del occidente en el hospital de Kennedy y que pertenece a la administradora. Condición específica que obliga a la Secretaría de Salud a adelantar en coordinación con el Ministerio de Salud, cursos de capacitación para la integración de asociaciones de usuarios, y que fortalezcan las existentes. Finalmente, la ARS se queja de la competencia desleal originada en los procesos de mercadeo, y argumenta que se habían concertado ciertas políticas, pero que los pactos se rompieron. “Es muy alto el volumen de personas que se desafilian por esa situación; estamos viendo a ver por qué; es la primera vez que vamos a vivir el proceso de traslados, pero sí hay ARS que dejan mucho qué desear” (María del Pilar Alvarado, asistente de Gerencia Unicajas). 124 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 6.8. Análisis financiero El análisis que se presenta a continuación está elaborado con base en la información financiera suministrada por la entidad con fecha a 31 de diciembre de 1997. Es importante mencionar que sólo se posee la información con corte a esa fecha, lo cual significa que el análisis es estático y no comparativo entre dos periodos contables. En cuanto a los activos se observa que la entidad cerró el año contable de 1997 con un rubro bastante importante en lo relacionado con el disponible que posee (33% del total de los activos); a su vez, el rubro de las inversiones constituye 26% del total de los activos de la entidad. Esas inversiones están representadas básicamente en CDT emitidos por la Fundación FES. El rubro de deudores está básicamente constituido por las acreencias que poseen las UPC de la Secretaría Distrital de Salud y de Arauca para con Unicajas, representando 36% del total de los activos. La participación de los inventarios y de los activos fijos que posee la entidad es, en cada uno de los rubros, de tan sólo 0,75%, cifra que para el caso de los inventarios no es relevante, en tanto que la de los activos fijos sí es crítica ya que estos últimos constituyen el verdadero respaldo de una entidad. Su estructura financiera muestra una participación de 99% del total de los activos financiados con terceros, lo cual demuestra que la entidad posee un grado supremamente alto de endeudamiento. Dentro de ese endeudamiento con terceros las cuentas más representativas son las cuentas por pagar, constituidas básicamente por provisiones para la prestación de servicios, y la cuenta denominada fondo de solidaridad y garantías, las cuales representan 72% del total de los pasivos. Otra cuenta importante es la de los ingresos diferidos, los cuales participan en 11,7% en los pasivos. En cuanto al rubro patrimonial sólo se presenta la cuenta relacionada con los excedentes del ejercicio, los cuales surgen básicamente por los ingresos generados de las inversiones financieras que posee Unicajas. Dentro del estado de resultados (ganancias y pérdidas) se observa que Unicajas generó ingresos por $3.269 millones, los cuales fueron absorbidos en 80% por los costos propios a la prestación de los servicios de salud y en 26% por los gastos de administración en que incurre la entidad, lo que genera una pérdida operacional, subsanada, como ya se mencionó, por los ingresos producto de las inversiones financieras en los CDT. Las utilidades obtenidas durante 1997 ($18 millones) no permite que la ARS fortalezca su EXPERIENCIAS DEL ACCESO 125 patrimonio y por ende disminuir su alto grado de endeudamiento frente al nivel de activos. 126 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS IV Conclusiones 128 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS L as conclusiones son el resultado de la comparación de los casos y su relación con las categorías de variables contempladas dentro del estudio: cultura, territorio, gobierno, Sistema General de Seguridad Social (SGSS y Administradora Régimen Subsidiado (ARS. Colombia es un país de regiones con una gran diversidad cultural. Las sociedades que la habitan cuentan con elementos cognitivos, creencias y valores desarrollados en diferentes tiempos y situaciones geográficas y con orígenes antropológicos diversos, lo que permite observar distintos comportamientos frente a situaciones planteadas desde las instancias gubernamentales. Un carácter muy particular de la mayoría de sus regiones es el mestizaje racial y cultural, con reductos donde aún se conservan algunos elementos propios de la cultura negra proveniente del África, o indígena. Frente a esta realidad, se verifica la hipótesis del estudio relativa a la influencia de los elementos culturales en la potencialidad de las ARS para mejorar el acceso. Los casos estudiados permiten observar distintos contextos, donde la influencia de los elementos culturales se hace notoria de diferentes formas. Bogotá, por ejemplo, metrópoli de carácter nacional, presenta una gran heterogeneidad cultural ligada a la alta migración, la cual no permite consolidar una identidad que favorezca la asociación de las personas en torno a intereses comunes. Otros factores que influyen en el acceso son la desintegración social, la falta de credibilida d y la desconfianza en las instituciones, aspectos que han dificultado el proceso de conformación y de posicionamiento de las ARS en la comunidad, y la consolidación y constitución de los usuarios como grupos de presión frente a las debilidades e ineficiencias de las administradoras. En el caso de Zipaquirá, municipio de fuerte ancestro indígena y en la actualidad con una alta dependencia de la metrópoli, presenta como factor determinante en el comportamiento de sus CONCLUSIONES 129 habitantes la desconfianza hacia las instituciones, las cuales son vistas por sus habitantes como instancias asistenciales. A esto se suma que el usuario no cuenta con un proceso que le permita apropiarse de la ARS, terminando por convertirse en un actor sumiso frente al comportamiento institucional de la administradora, aun cuando esta presenta serias deficiencias en su operación. Además, el alto grado de centralismo y focos de corrupción limitan la posibilidad de una relación clara y transparente entre la administradora, el municipio y los usuarios. Carmen de Bolívar presenta características de autonomía e independencia que tienen origen en el marginalismo e idea de libertad que vivieron los cimarrones, un concepto de tenencia de la tierra basado en el trabajo colectivo que les ha permitido asociarse y por último la existencia de una estructura familiar extensiva. Esto favoreció la conformación de la Asociación Mutual Montes de María, que se ha constituido en una clara respuesta social frente a la desintegración social que plantean los grupos violentos y el clientelismo patrocinado por el Estado. Bahía Solano, distante físicamente de los grandes centros poblados, con un sistema de parentesco que crea una amplia red de lazos familiares y unos habitantes poco críticos frente al sistema, favorecen que la política regional se caracterice por un alto grado de dependencia y clientelismo del poder local y regional. Así mismo, su alto grado de dispersión y desintegración social, no permiten un empoderamiento de la Mutual Playas del Pacífico, lo cual se evidencia en la inexistencia de comités, ligas, veedurías, entre otros, hecho que también se refleja en la conformación y gestión de la empresa solidaria. Contrario a lo que sucede en Bahía Solano, en Manizales la tenacidad, solidaridad, sentido del negocio y el espíritu regionalista de sus pobladores han propiciado un sentimiento de apego a sus instituciones y a todo lo que se identifique como propio de ella, consolidando la identidad de su territorio en términos políticos, económicos y sociales. Este contexto ha favorecido un fuerte control social por parte de numerosas organizaciones que participan en los procesos de desarrollo, lo cual se manifiesta en la Caja de Compensación Confamiliares, institución donde hay una clara apropiación por parte de sus usuarios gracias a que la caja se identifica y participa de la cultura regional, logrando una relación cercana al cliente en la que se busca su satisfacción y permanencia mediante el trato amable y gentil hacia él. Las distintas respuestas regionales ante la necesidad de constituir Administradoras del Régimen Subsidiado, permiten concluir que los elementos culturales han desempeñado un papel determinante en la forma como cada región asume tal responsabilidad. La actitud de los usuarios y el grado de cohesión social han delimitado las actuaciones de las administradoras, y aquellas se ven afectadas por elementos cognitivos, creencias y valores del entorno cultural particular en que se desarrollan. Una de las categorías de las variables del estudio es el territorio, ligado a la dinámica 130 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS económica, como factor que aglutina en torno de los procesos productivos a las personas que buscan mejorar sus condiciones de vida. En los casos estudiados se presentan dos situaciones claramente diferenciadas: regiones con altas tasas de migración debidas a la movilidad poblacional ya sea por la violencia o por motivos de empleo, o regiones en las que no hay movilización ya que las familias residen y trabajan allí mismo. Este último caso es el de Bahía Solano, donde la pesca es la actividad más importante de la región, junto con algunas labores de agricultura y ganadería de subsistencia para el autoconsumo y abastecimiento del municipio. Esto no ha afectado el proceso de afiliación de la ARS, en este caso los procesos de afiliación se han visto desfavorecidos por factores geográficos de alta dispersión de la población y precarias vías de comunicación. Distintos son los casos de Bogotá, con una alta migración de la población dentro de la ciudad; Manizales, donde el cultivo del café y otros productos son actividades estacionarias que no les permite a sus pobladores fijar una residencia; Zipaquirá, cuyos trabajadores agrícolas se mueven por los distintos municipios en busca de oportunidades laborales, y Carmen de Bolívar, donde los factores de violencia generan desplazamientos forzosos. Cada situación, aunque diferente, tiene en común con las otras la característica de no facilitar a las ARS las labores de afiliación y mantenimiento. A ello se suman los sobrecostos en la focalización a que se ve obligado el Estado para mantener la base suficiente de usuarios habilitados dentro del sistema. Para el usuario, tal situación le representa pasar de la protección a la desprotección muy rápidamente, debiendo esperar en su nueva residencia la nueva vinculación al proceso. Una de las variables menos estudiadas que está incluida dentro de la categoría del territorio, es la relación entre perfil epidemiológico de la población y la potencialidad del aseguramiento, como factor de acceso a los servicios de salud. Se supone que el diseño del sistema de aseguramiento en la Ley 100 tiene mecanismos apropiados para evitar que se dé un alto nivel de selección adversa por parte de las ARS. Estos mecanismos están sustentados en el fuerte control que ejerce el Estado sobre las diferentes ARS, a través del manejo directo de la focalización y los sistemas de información, que permitan el seguimiento del proceso de afiliación. La utilización de los perfiles epidemiológicos como criterio para la priorización en la planificación de acciones de prevención y promoción de las ARS, favorece la potencialización del acceso a los servicios de salud, al atender las necesidades sentidas de la población y sus preferencias. De igual manera, ayudan a reducir los riesgos de salud y la carga de la enfermedad de los afiliados a las administradoras. En la mayoría de los casos analizados se encontró que se utiliza el perfil epidemiológico como herramienta fundamental para el desarrollo de acciones de prevención y promoción. Sin embargo, este perfil no corresponde de manera específica con la población afiliada a las ARS, sino al de la población total en la entidad territorial. También se evidenció que dentro de estos procesos de planificación de acciones no se tuvieron en cuenta las preferencias de la CONCLUSIONES 131 comunidad al no ser consultadas en dicho proceso. La falta de un perfil epidemiológico específico para los beneficiarios de cada ARS se manifiesta en la incapacidad de estas para focalizar las actividades preventivas, disminuyendo el costo efectividad de la porción preventivo-promocional de la UPC. Con base en los diversos casos estudiados puede concluirse que en general las ARS no han desarrollado todavía sistemas eficientes del levantamiento del perfil epidemiológico de sus afiliados. Esto hace que carezcan de criterios para seleccionar adversamente a su base de afiliados, lo cual no implica que cuando exista un alto nivel de utilización no tiendan a hacerlo. Otra categoría utilizada para el estudio es la que se da por las relaciones entre el gobierno y el Sistema General de Seguridad Social en Salud. Las relaciones entre el municipio y la ARS están determinadas: primero, por los contratos que debe firmar las ARS con el municipio para la administración del régimen subsidiado; segundo, los procesos de carnetización de sus afiliados, que deben ser previamente autorizados por el municipio para poderlos realizar y, por último, por el pago de las UPC-S que hace el municipio a las administradoras. De igual manera, la entidad territorial, a través de su plan municipal de salud, define el tipo de actividades de promoción y prevención que debe desarrollar cada ARS. Cuando los municipios no se encuentran descentralizados, estas relaciones deben adelantarse con el orden departamental y local, situación que dificulta los procesos y en algunas oportunidades afecta el cumplimiento de las acciones. Un caso particular es el de Bogotá donde el ente territorial de la ciudad está descentralizado, con evidentes ventajas como: la autonomía de contratación y el manejo de recursos y planeación, sin embargo, la carencia de un modelo realmente operativo de descentralización en la ciudad ha impedido que el aseguramiento consulte necesidades locales existentes en una ciudad tan grande. Esta situación se traduce en mayores costos de desplazamiento y barreras físicas a los usuarios, lo cual no es contemplado en la regulación que debe cubrir a las ARS, obligándolas a integrar su red de servicios con la concentración de usuarios que tengan en las diferentes áreas de la ciudad. Los procesos de carnetización son también un factor crítico en la relación municipio ARS, porque para ejecutar este proceso se requiere la autorización del ente gubernamental, lo que implica para éste contar con un sistema de información oportuno y confiable, así como también para la ARS, en la medida que debe actualizar la base de datos tanto de ellos como del ente gubernamental, con las novedades de sus afiliados como defunciones y nacimientos, y así facilitar el proceso de afiliación. Se encontró que el flujo de recursos potencializa a las ARS para mejorar el acceso de sus 132 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS afiliados, ya que les permite cumplir con su gestión. En los seis casos estudiados, se halló que aquellos municipios que no estaban descentralizados, tuvieron dificultades debido a los retrasos presentados por los departamentos en los giros respectivos, sin embargo, se observó que los giros de la nación a los departamentos fueron oportunos. Por otro lado, se evidenció que un municipio desvió los recursos para cubrir otros rubros, dejando desprotegido el régimen subsidiado. En cuatro casos se halló que se respetaron los recursos de la participación de los ingresos corrientes de la nación, del situado fiscal y se realizaron esfuerzos propios para financiar el régimen subsidiado. De igual manera, el Fosyga sigue siendo la principal fuente de financiamiento para el régimen, hecho que muestra la incapacidad municipal para cumplir con las metas de afiliación definidas para la entidad territorial, debido a la insuficiencia de los recursos propios. La conclusión del estudio, basada en los hallazgos en los diferentes casos, es que un ente gubernamental de salud descentralizado favorece su gestión, por tanto, un mejor acceso. Esta conclusión puede ilustrarse con el caso de Zipaquirá donde la carencia de descentralización ha tenido un efecto negativo sobre la adecuada toma de decisiones y control del régimen subsidiado. En Bahía Solano la indefinición de una estructura local de salud ha tenido efectos muy perjudiciales sobre el flujo de recursos. Ha sido un hallazgo importante el que en términos generales, y dentro del régimen subsidiado, el aseguramiento hasta el momento no haya generado una demanda explosiva de servicios por parte de poblaciones carentes de ellos. Esta situación se atribuye a diferentes aspectos como: la falta de información por parte de los usuarios, la incredulidad frente a las instituciones públicas y al mismo sistema o a esquemas de contención de la demanda por parte de las ARS. El acceso a los servicios de salud es una de las estrategias fundamentales del Estado para garantizar el bienestar de la comunidad, y debe considerarse como tal desde cualquier gobierno. Sin embargo, hasta no hace mucho tiempo existían muy pocas evaluaciones del acceso potencial o realizado a los servicios de salud en Colombia. Quizá esto se deba a que implícitamente desde los planeadores de servicios ha existido el supuesto de que la población pobre se encuentra crónicamente desprovista de servicios y que la demanda insatisfecha es muy alta. Las dos estrategias más importantes que implementa el SGSSS y que pueden favorecer el acceso son la planeación de la salud y la participación de los usuarios en el sistema y sus organizaciones. El estudio, con base en los diferentes casos, concluye que la planeación es efectiva para mejorar el acceso a los servicios de salud. Esta afirmación se sustenta en que la existencia de planes locales de salud tiende a producir un mejor ajuste del sistema de aseguramiento. Sin embargo, la sola existencia del plan local de salud no parece ser tan importante como la forma en que este plan haya sido formulado y concertado. CONCLUSIONES 133 En Bahía Solano el plan de salud es percibido como ajeno por parte de la administración municipal y el ente local de salud no se preocupa por su implementación, esto genera un espacio de actuación desarticulado por parte de las ARS. En Carmen de Bolívar esta falta de concertación en el plan local ha dado espacios para que las políticas de salud sean generadas fundamentalmente por el departamento y sin la adecuada retroalimentación de los ámbitos locales. En Zipaquirá las decisiones son tomadas en el nivel central e implementadas por el municipio, por lo cual el plan de salud no es concertado y no corresponde en ocasiones con la necesidad sentida de la comunidad. A diferencia de ciudades como Bogotá y Manizales, donde los planes son concertados y a los cuales se realiza un seguimiento de los diferentes grados de ejecución. Para Bogotá, el inconveniente que se ha presentado para su implementación es que los planes no cuentan con los recursos suficientes para su ejecución debido a que el manejo financiero está centralizado por la Secretaría de Salud y en ocasiones no se transfieren porque existen otras prioridades de asigna ción. En cuanto a la participación, de acuerdo con lo expresado en la reforma, el ente territorial encargado de la administración del régimen debe propiciar los espacios para que la población organizada en grupos o asociaciones formen parte activa del sistema y puedan incidir en la gestión, toma de decisiones y veeduría en y durante su implementación. En la mayoría de las experiencias estudiadas se encontró una incipiente participación social en salud, tanto en el municipio como en la propia administradora, debido en parte a la negligencia del ente territorial en la creación de espacios para la organización comunitaria como en la actitud pasiva de la misma . En los casos donde se encontró algún desarrollo en la participación, se evidencia alto grado de paternalismo tanto del ente territorial como de la propia administradora y no procesos de verdadera autogestión comunitaria. Una excepción muy importante lo constituye la ARS Montes de María, que por ser una empresa solidaria fundamentada en la participación comunitaria, ha logrado convertirse en un espacio donde la población no se limita a ser usuario sino que interviene tanto en la gestión de la administradora como en la veeduría, tornándose en verdaderos garantes de sus derechos frente al sistema. La alta participación se explica quizá por la estrategia de organización adoptada con base en grupos focales, con liderazgos democráticamente concertados y un buen posicionamiento de los líderes de la estructura política-partidista, lo cual les da amplia credibilidad en la comunidad. En Manizales, en cambio, se da un paternalismo gubernamental, donde el ente territorial es el que promueve espacios para la conformación de la comunidad en veedurías y Copacos, sin embargo, son organizaciones con un alto grado de dependencia del ente. Esta particularidad se traslada a la propia ARS y por tanto la función de protección de los derechos de todos los usuarios y la representatividad que deben ejercer sus miembros no está libre de imparcialidad. Las mayores deficiencias encontradas en los diferentes casos están asociadas fundamentalmente a la falta de información y al desconocimiento del sistema, en particular 134 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS sobre el régimen subsidiado, no sólo en la población sino en los propios entes gubernamentales. Otro aspecto que afecta los procesos de participación está relacionado con el escaso nivel de descentralización y la carencia de una estructura organizacional adecuada que pueda promoverlos. Respecto al proceso de información, en los casos de Manizales y Carmen de Bolívar este es continuo por parte de las instituciones reguladoras y las ARS hacia los usuarios, así como de los usuarios hacia estas instituciones. La efectividad de este proceso está relacionada con el empoderamiento de la comunidad mediante las asociaciones de usuarios y gracias a su alto grado de satisfacción con el sistema. No sólo el acercamiento propiciado por estas ARS y las entidades gubernamentales con la comunidad es suficiente para mejorar las condiciones de acceso, sino también el tipo de estrategia utilizada que permita al usuario ser escuchado y resolver su necesidad. La oportunidad y confiabilidad de la información y la frecuencia del contacto asumido a partir de la constancia y permanencia de los procesos induce a elevar el grado de pertenencia de los afiliados a sus ARS. Esto ha permitido que la comunidad vea que sus intereses están representados en los intermediarios, lo cual los ha conducido a mejorar la utilización y percepción sobre el sistema de salud. A diferencia de estos casos, en Santafé de Bogotá, Bahía Solano y Zipaquirá el proceso de información presenta dificultades para llegar a la población, esto puede estar relacionado con antecedentes históricos de baja participación de la comunidad en el desarrollo de programas sociales, lo cual, ligado a características socioculturales como la baja cohesión, pasividad y poca credibilidad en el Estado, dificultan la implementación de estrategias de información. Como toda política redistributiva del Estado, la seguridad social debe basarse en la identificación de la población más pobre, sujeto de subsidios por parte del Estado. Esta selección de beneficiarios se ha planteado en la implementación de la ley a través de la focalización basada principalmente en el Sistema de Identificación de Beneficiarios (Sisben). Cualquier sistema de selección puede ser sujeto de crítica debido a la dificultad para lograr una sensibilidad alta en la identificación de beneficiarios. Los principales problemas que el estudio encontró en cuanto a la focalización son: − − − − Manipulación política del proceso de identificación. Falta de capacidad técnica por los entes territoriales para manejar el proceso. Dificultades para su aplicación por condiciones de orden público. Baja sensibilidad en entornos urbanos. En su aplicación general y en relación con el acceso al sistema, el Sisben presenta un problema debido al largo periodo que requiere para su implementación y el costo que representa para el sistema. CONCLUSIONES 135 Al lado del problema de identificación aparece la limitación en la libre escogencia. La libre escogencia se planteó en la Ley 100 de 1993 como un mecanismo primordial para el logro de la equidad en el acceso y desarrollo de mercados competitivos, tanto en el aseguramiento como en la prestación de servicios de salud. El usuario desde su propia experiencia podría discriminar entre aseguradores y prestadores buscando dirigir su control sobre los subsidios y primas en aquellos que le ofrecieran mayor calidad y oportunidad en los servicios. Existen diversos limitantes para el cumplimiento de una libre escogencia. El primero de ellos es que para poder ejercer el libre derecho de elegir en el mercado, se requiere estar adecuadamente informado de las diversas posibilidades existentes en la oferta de aseguramiento. Basados en las diferentes experiencias analizadas, es posible inferir que en el momento actual, los usuarios disponen de muy limitada información sobre el sistema, información que resulta insuficiente para garantizar la libre escogencia. En el proceso de implementación de la Ley 100 de 1993, los entes nacionales y territoriales han dirigido la mayor parte de su actividad hacia la focalización, descuidando la información que permita a la población apropiarse del sistema. Como resultado, la mayor parte de los usuarios no tienen aún capacidad para establecer los servicios a los cuales tienen derecho, así como sus deberes frente al sistema. Por lo tanto, la percepción de la utilidad individual derivada de la vinculación al sistema es reducida frente al esquema de servicios vigentes antes de la ley. En algunos casos, las políticas de focalización, afiliación y "mercadeo" tienden a favorecer el interés de los aseguradores por encima del de los beneficiarios, esta situación puede ser consecuencia de un desajuste crítico sobre la función del Estado. Así, en un sistema de mercado, según lo regulado y planteado por la Ley 100 de 1993, se tiende a favorecer en el ámbito nacional y en grandes ciudades el papel de "organizador del sistema", sobre el de redistribución y garantía en el acceso para la población. Otro elemento que distorsiona el papel del Estado en el entorno territorial es su posición como ente regulador y "holding" de oferentes de servicios. Para garantizar la demanda a sus propios servicios, el Estado tratará de mantener unas condiciones especiales a los aseguradores. El proceso de focalización a través del Sisben, utilizado en Santafé de Bogotá, Manizales y Zipaquirá, no permite medir efectivamente las condiciones reales de la pobreza estructural, dada la diversidad de las condiciones socioeconómicas no sólo entre ciudades sino dentro de las mismas. Ya que este es el insumo principal para que las ARS puedan realizar el proceso de mercadeo y afiliación, como estrategia ha resultado costoso por las dificultades para ubicar a las personas "sisbenizadas", tanto por las inconsistencias en los datos como por la gran movilidad intraurbana. También el ente territorial ha debido hacer mayores inversiones para auditar los procesos de focalización y para realizar la verificación y ajustes permanentes de la información. En Carmen de Bolívar y Bahía Solano, debido a condiciones sociopolíticas no pudo ser 136 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS utilizada esta herramienta y se trabajó a partir de listados censales. En el primer caso este fue un mecanismo avalado y realizado por la comunidad a causa de la desconfianza en los entes gubernamentales, en tanto que en el segundo fue debido a la manipulación y necesidad de mantener una estructura de clientelismo. En ciudades como Santafé de Bogotá y Zipaquirá, el fomento de la competencia que se promulgaba en la ley con el fin de generar el mejoramiento de la calidad y la libre elección, se ha traducido en la competencia desleal entre las ARS con la manipulación de los usuarios y el favorecimiento de redes clientelistas, por la falta de políticas claras de los entes territoriales en el proceso de mercadeo, así como por la desinformación de la población. En Manizales, en cambio, se ha promovido la libre competencia y la libre elección. Existen políticas claras para el mercadeo y la afiliación, pero principalmente se destaca la función de regulación y control que ejerce el ente territorial, el cual ha permitido sancionar a las ARS por la manipulación y competencia desleal. No obstante, dado que el “mercado” se encuentra casi saturado (pues está cubierta una buena parte de la población), para controlar la competencia desleal se ha llegado en la actualidad a un mecanismo de asignación de cupos entre las ARS que se han inscrito según la norma. Favorece la libre elección el que sea una zona donde la población tiene un alto grado de credibilidad en sus instituciones, así como buen conocimiento sobre las ARS. En Carmen de Bolívar y Bahía Solano la existencia de cuasimonopolios hace imposible la práctica de la libre escogencia. Dentro de las categorías analizadas se encuentra la ARS, en la cual se estudió el proceso de conformación y configuración de las administradoras como condicionante del acceso al sistema, ya que permite desarrollar estrategias alternativas de vinculación y mejoramiento de servicios, sobre la base de su experiencia en la provisión de atención en salud, infraestructura disponible, solidez como empresa y posicionamiento frente a la comunidad. El universo de ARS en Colombia está constituido por cuatro tipos de organizaciones que difieren tanto en su naturaleza jurídica como en su objeto social: − − − − ARS públicas, sin ánimo de lucro. ARS comerciales con ánimo de lucro y dentro de una visión de competitividad. Cajas de compensación sin ánimo de lucro. Empresas solidarias de salud, economías solidarias. Esta mezcla de diferentes organizaciones tiene efectos en la conformación del mercado. La ARS comercial y las cajas de compensación estudiadas tienden a plantear su organización sobre la base de su infraestructura administrativa y de servicios existentes. En este sentido, tratan de que su participación en el régimen subsidiado no implique una inversión excesiva o riesgosa frente a las demás operaciones de servicios sociales que proveen, debido a que aprovecharon los servicios existentes para montar el régimen subsidiado y obtener importantes economías CONCLUSIONES 137 de escala en los costos administrativos y de transacción. Las Empresas Solidarias de Salud se originaron en un proceso paralelo al de la implementación de la Ley 100 de 1993 y se convirtieron en una solución para aquellas áreas donde no entrarían los demás tipos de ARS. Su crecimiento se ha dado, primero a partir del programa de empresas solidarias de salud y, segundo, en la adaptación como administradoras de régimen subsidiado. El estudio ilustra dos casos particularmente opuestos: una experiencia dimensionada desde el Estado (Bahía Solano) y otra sobre una base amplia de participación social (Montes de María) en la cual su conformación se basa en un proceso comunitario y participativo de la asociación de municipios de la zona que visualizó como una estrategia de consolidación, la creación de la ARS y por tanto fortaleció su gestión y competitividad. A diferencia de Bahía Solano, donde su conformación se dio como un hecho aislado debido a que la iniciativa no surgió por parte de la comunidad. La EPS de carácter público muestra una tendencia a posicionar su operación en una territorialidad definida por el marco político administrativo ligado a factores como el clientelismo y su necesidad de mantener un caciquismo en el territorio. La estructura y funcionamiento organizacional de la ARS influye también en forma importante en el acceso potencial y efectivo de la población a los servicios de salud. Una estructura centralizada y ampliamente burocrática constituye una barrera adicional a la utilización de servicios por parte de la población, de acuerdo con los resultados del análisis. Independiente del tipo de ARS, una estructura desconcentrada, con fuertes procesos de control interno, manejo de costos y procesos administrativos y de servicio estructurados, tiende a favorecer un acceso racional a los servicios de salud. Las barreras denominadas organizacionales o funcionales para el acceso, tienden a desaparecer cuando una estructura formalizada, con procesos de evaluación interna y mejoramiento organizacional, se ajusta o adapta a las necesidades y características de la población usuaria de los servicios, con trámites flexibles, ágiles y en sedes administrativas cercanas a los usuarios. La configuración del mercado desde los proveedores se da por una territorialidad de su infraestructura, con baja complejidad en el nivel local y alta complejidad en el nivel regional. En las experiencias analizadas, las ARS parten de esta configuración del mercado para conformar la red de IPS que garanticen la prestación de servicios contenidos en el POS-S, adicionalmente, establecen mecanismos administrativos como sistemas de atención de usuarios, sistemas de referencia y contrarrefencia y autorización de servicios de salud. Sin embargo, una buena gestión de la red de servicios no depende sólo de las IPS, sino también de la estructura y funcionamiento organizacional de las ARS, lo que se traduce en una adecuada orientación y ubicación de los usuarios según su complejidad. Desde la red de servicios, las cajas de compensación presentan una ventaja competitiva, ya que en general cuentan con red propia de servicios y mayor experiencia en el manejo de altos 138 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS volúmenes de usuarios. De hecho, antes de la reforma de la ley, las cajas de compensación ya contaban con sistemas de información y de referencia y contrarreferencia para los usuarios, a diferencia de las empresas solidarias de salud que han asumido costos en el montaje de dichos sistemas para la oferta en la prestación de servicios de salud. El estudio da una pauta para pensar tanto en la formulación de la Ley 100, como en su proceso de implementación respecto al acceso de los usuarios a servicios de salud. Hasta dónde el sistema de aseguramiento ha sido exitoso en mejorar el acceso a los servicios, y qué mecanismos legales y de mercado deberán emplearse para lograr una mayor eficiencia del gasto en salud, que en Colombia alcanza una de los mayores niveles en todo América Latina. Implícito a los resultados del estudio, también se encuentra el esfuerzo de un país por superar las condiciones de pobreza y marginalidad existentes; parte de ese esfuerzo lo comparten los diferentes actores del sistema. CONCLUSIONES 139 140 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS V Recomendaciones 142 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS L as Administradores de Régimen Subsidiado deben tener en cuenta, dentro de su proceso de planificación, por lo menos tres criterios: que las actividades de prevención y promoción sirvan para modificar de manera considerable la situación de salud de sus afiliados; que estas acciones sean razonablemente eficaces en función de los costos, y por último, que respondan a las necesidades sentidas de la población y sus preferencias. De igual forma, deben crear nuevas estrategias para que en la prestación de servicios se reflejen las propuestas de prevención y promoción de la salud. Otra sugerencia es fortalecer las ARS en los procesos de garantía de calidad, normatizados actualmente a través de la elaboración y difusión de herramientas prácticas, para ser aplicados por estas organizaciones en aspectos como: verificación de las IPS, evaluación de redes y servicios, sistema de referencia y contrarreferencia, auditoría médica, subsistema de información y mecanismos de pago oportuno a la red. Además, se requiere fomentar la aplicación de herramientas de formalización indispensables como los manuales de calidad, procedimientos y planes de mejoramiento. Respecto a las recomendaciones sobre la relación entre ARS - municipio, se hace necesario acelerar los procesos de descentralización para mejorar el flujo de recursos a ciertos municipios. Por otro lado, es importante que el Fosyga maneje un esquema de distribución con equidad para favorecer aquellos municipios que tienen niveles de afiliación por debajo del promedio nacional, ya que sus otras fuentes, como son el situado fiscal y la participación en los ingresos de la nación, no son suficientes para lograr las metas de cobertura del régimen subsidiado. Es importante que la regulación del mercado de aseguramiento se comience a pensar regionalmente, diferenciando los problemas propios de las grandes metrópolis, las ciudades intermedias y los propios contextos regionales. De otra parte, el fomento de la participación social en salud, tanto en el municipio como en las ARS, debe ser fortalecido por medio de estrategias que permitan la verdadera autogestión RECOMENDACIONES 143 comunitaria. En cuanto al municipio, debe promoverse la organización de la sociedad civil mediante el desarrollo de estrategias pedagógicas e información sobre las diferentes formas de asociación y las funciones que deben cumplir dentro del sistema. Pero fundamentalmente debe darse prioridad a las estrategias y mecanismos que den a conocer la reforma en seguridad social. En cuanto a las asociaciones de usuarios de las ARS, el hecho de que estas sean gestadas, promovidas, financiadas y apoyadas por las mismas administradoras, hace que se diluya la función de representatividad colectiva que ejercen sus miembros. Es necesario promover una estrategia diferente para la conformación de dicha asociación, pues las ARS no pueden continuar siendo juez y parte. Para la estrategia de focalización a través del Sisben, en primer lugar, no puede aplicarse con iguales parámetros a todas las regiones del país, debido a la diversidad de las condicionantes de la pobreza y de las características propias de la administración territorial. En segundo término, dada la diversidad de condicionantes sociales, culturales y políticos es necesario institucionalizar otras herramientas de focalización concertadas, que se desarrollen conjuntamente. Por lo tanto, resulta urgente abordar una evaluación de costo-efectividad sobre la relación entre los costos y la sensibilidad del instrumento de focalización. Así mismo, establecer el efecto de la manipulación en los procesos de aplicación y transparencia en zonas rurales y aisladas. Respecto a la libre elección, es fundamental que el ente territorial desarrolle estrategias de información sobre el sistema y particularmente sobre el régimen. Igualmente, se requiere que se fijen políticas claras frente a los procesos de mercadeo y afiliación, así como definir el alcance de los entes territoriales para sancionar a las administradoras que incurran en competencia desleal. Adicionalmente, para la construcción de un proyecto social como son las ARS, deben considerarse las relaciones que se dan entre territorio y sociedad como históricamente dinámicas, y que responden a los fines que se proponen los hombres en su accionar sobre el medio y su clara responsabilidad sociopolítica. Por consiguiente, las políticas establecidas para el régimen subsidiado deben ser flexibles para que los entes territoriales puedan asumir responsabilidades de acuerdo con sus propias características. Los sistemas de información son críticos, se requiere la estandarización de la recolección de datos en aspectos como utilización de servicios y manejo financiero de los recursos destinados a la prestación de servicios de salud. Esto permitiría que las ARS puedan realizar manejo adecuado del riesgo, conformación de redes de prestación de servicios dimensionados con las necesidades de salud e implementar programas de prevención y promoción ajustados a las características epidemiológicas reales de su población. 144 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Dentro del sistema, debe considerarse la posibilidad de integrar funcionalmente a los municipios en lo relativo al régimen subsidiado, para evitar que las personas y familias que migran se vean desprotegidas en algunas temporadas. Esto disminuiría costos de focalización y los usuarios afiliados en un municipio pueden fijar su residencia de acuerdo con sus necesidades sin necesidad de perder el aseguramiento. Para ello se requerirían adecuados sistemas de información en los municipios y posiblemente ampliación de la cobertura operativa de algunas ARS. Respecto a la vigilancia y control por parte de las entidades gubernamentales se requiere el diseño de estrategias y herramientas ágiles, además de la definición de competencias y coordinación de información con las entidades responsables de la evaluación y mecanismos de sanción del sistema de garantía de calidad. Finalmente, muchas de las dificultades observadas en el estudio se derivan de la carencia de una gradualidad y seguimiento del proceso de implantación que hubiese permitido aprendizajes y correcciones sobre la marcha. Por ello, se recomienda realizar un seguimiento continuo de la reforma con el propósito de realizar los ajustes necesarios y proveer apoyo técnico dirigido a los aspectos críticos que puedan generar cambios sociales. RECOMENDACIONES 145 VI ANEXOS 148 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS A. ANEXO 1: MARCO DE REFERENCIA 1. El nuevo sistema de seguridad social y el acceso a servicios de salud La reforma en salud plantea un modelo de aseguramiento en el cual aparecen cuatro actores bien diferenciados, por lo tanto, el análisis del acceso a servicios de salud implica estudiarlos y conocer sus interrelaciones: El acceso a servicios de salud estaría mediado por la interrelación entre los entes de dirección y vigilancia del régimen, las aseguradoras (ARS, los afiliados al régimen de seguridad social en salud y la red de IPS. Adicionalmente, el acceso a servicios está influenciado por las características y especificidades del contexto territorial en el cual se desarrollan las interrelaciones mencionadas. El gobierno territorial está compuesto por las diferentes instancias políticas y administrativas, tanto de elección directa como representantes de agencias gubernamentales que conforman la administración pública. Los usuarios se definen alrededor de su condición de beneficiarios del régimen de seguridad social y su condición de afiliados a una administradora. Las ARS son entidades aseguradoras del régimen subsidiado cuya función es garantizar la prestación de los servicios de salud, incluidos en los planes de beneficios, directa o indirectamente por medio de la constitución de una red de prestadoras. Estas instituciones se agrupan y están integradas por todos los proveedores que actúan dentro de un determinado territorio. El contexto territorial de las ARS puede abordarse desde varios niveles. En relación con el sistema general de seguridad social existe una territorialidad definida por los condicionantes de asignación de recursos de régimen subsidiado, los cuales se basan en las categorías de municipios41, contrapartidas42 y los logros en la focalización43 y afiliación44. Por lo tanto, esta territorialidad corresponde al marco político administrativo, donde los recursos económicos se enmarcan en fondos locales de salud. A estos acceden las ARS a través de la inscripción y 41Ministerio de Salud, Ley 60 de 1993. Nacional de Salud., circular externa No. 007 de 1996. 43Consejo Nacional de Seguridad Social en Salud, acuerdo 23 de 1995. 44Ministerio de Salud, Ley 100 de 1993, art. 221. 42Superintendencia MARCO DE REFERENCIA 149 cumplimiento de requisitos establecidos por el gobierno municipal de salud. Desde el punto de vista de la ARS, los mercados de salud se conforman con base en la racionalidad de su inversión, las expectativas de beneficio económico y los agregados territoriales, según su tipo: las ARS públicas están delimitadas por su espectro político administrativo (departamental, municipal); las ARS tipo caja de compensación están delimitadas por su normatividad específica de caja de compensación, que las limita a circunscribirse al ámbito departamental, en cambio, las ARS comerciales y solidarias no tienen esa constricción y su visión de mercado dependerá de su punto de equilibrio financiero. Esto contrasta con la configuración del mercado desde en óptica de los proveedores, en que se tiende a encontrar una territorialidad regional de su infraestructura, dada por el antiguo sistema nacional de salud, con baja complejidad en el nivel local y alta complejidad en el nivel regional. En relación con el usuario, los mercados están configurados de acuerdo con su condición socioeconómica, definida por la focalización y la "sisbenización", acotados nuevamente por lo territorial. Las condiciones del mercado promovidas por La ley 100 de 1993 se fundamentan en los principios básicos de autonomía del individuo y de la empresa: libre escogencia y libertad de competencia. Así, se ha establecido que pueden participar como aseguradoras y prestadoras, diferentes tipos de entidades, públicas, privadas, comerciales y solidarias. Entre estas entidades el usuario puede ejercer su libertad de elección. Las condiciones que llevan a definir la inestabilidad del mercado provienen de las condiciones diferenciales de acceso por el usuario, según su ubicación geográfica y la disponibilidad de prestadores y aseguradores (lo cual limita la libre escogencia), y finalmente las limitaciones de la misma ley sobre los beneficios y las preferencias de contratación con entidades aseguradoras como las empresas solidarias. Dentro del contexto territorial existen restricciones de acceso al sistema de salud, condicionadas por factores políticos, tales como el clientelismo (que restringe el derecho individual) y el nivel de empoderamiento de la comunidad (participación y representación electoral) mediado por el nivel de información existente en el contexto territorial. 2. Cultura y territorio El medio ambiente geográfico, la población y las formas de producción interrelacionadas estrechamente condicionan la vida de una sociedad. La población se desenvuelve en este orden objetivamente dado, con un medio geográfico que es favorable o desfavorable al desarrollo de la sociedad que lo habita45. El clima, el suelo y el subsuelo ejercen una gran influencia sobre los fenómenos culturales y 45Ernesto 150 Guhl, Las fronteras políticas y los límites naturales, pág. 20, Fondo FEN Colombia, Bogotá, 1991. ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS materiales de una región. El Estado y su economía están sujetos al suelo y el hombre no es capaz de prescindir de las influencias de su hábitat en cuanto a la ubicación, tamaño y forma del mismo, lo que determina las alternativas naturales, culturales y políticas de las regiones. Guhl46 indica que la situación mencionada no es estática, sino que constituye un continuo proceso evolutivo. El medio geográfico se modifica como parte de la naturaleza y según las leyes de la misma, y por la influencia del hombre, es decir, como desarrollo de la sociedad, que cambia el contenido lo mismo que sus límites espaciales. La capacidad del hombre permite que el medio geográfico pueda ser involucrado como una base indispensable para su vida misma, y son los fenómenos culturales, fuerza que no está sujeta al medio geográfico, los que logran modificar los procesos naturales. Nos encontramos así con el concepto de territorio, que según Pradilla Cobos47 es "la construcción físico-social, sobre una naturaleza ya dada, del sistema de soportes materiales de una sociedad concreta, como expresión y síntesis históricamente fechada, cambiante, dinámica, contradictoria, de múltiples determinaciones económicas, sociales, políticas y culturales". Para fijar los alcances y límites que pueda tener la operación de una institución dentro de un territorio es necesario, por tanto, entender la dinámica real de ocupación y formación de él, considerando tales determinaciones. Borja48 hace notar que el territorio fue, hasta 1990, un asunto marginal dentro del manejo de lo público. Las propuestas territoriales llegaban sólo a la constitución de nuevas unidades de división territorial para la administración de algunos asuntos del Estado, como es el caso de los círculos judiciales, los consejos regionales de planeación o las divisiones territoriales en algunos ministerios e institutos. Las políticas de ordenación espacial han tenido, como indica Borja, un carácter sectorial, y no han logrado permear al Estado en su conjunto. Fue a partir del inicio de los años noventa cuando los movimientos regionales impulsaron la reflexión sobre el territorio, extendiéndola a temas como los planes y programas del Estado y los asuntos públicos relativos a la sociedad civil, y empezó a ser común en la agenda de algunos gobiernos regionales, en organizaciones no gubernamentales y en los movimientos regionales. A pesar de ello, la realidad geográfica no se vio afectada y apenas se contempló de manera retórica el orden territorial en la enunciación de algunos planes de desarrollo. Las regiones no han podido consolidar una planificación territorial capaz de dar respuesta a los problemas del desarrollo propio, quedando subordinada al plan económico y social de los municipios. En general, puede afirmarse que en Colombia no se tiene una política territorial coherente 46Ibid., pág. 20. Pradilla Cobos, "Estado de la teoría regional y urbana: regiones o territorios, totalidad y fragmentos", en: Departamento Nacional de Planeación, et al., "La investigación regional y urbana en Colombia", t. I, pág. 27, Carlos Valencia Editores, Bogotá, 1998. 48Miguel Borja, Estado, sociedad y ordenamiento territorial en Colombia, pág. 18, CEREC, Bogotá, 1996. 47Emilio MARCO DE REFERENCIA 151 frente a una realidad territorial donde se encuentran profundos y significativos contrastes y dinamismo. Su gran diversidad de regiones, sus numerosas formaciones sociopolíticas y económicas, sus diversas culturas, redefinen permanentemente el espacio de acuerdo con sus necesidades y posibilidades de desarrollo. A esto se suma un sistema urbano cada vez más complejo, que ha llevado a clasificar de acuerdo con su tamaño funcional49 los centros poblados en categorías como las desarrolladas por el Ministerio de Desarrollo Económico: una metrópoli de carácter nacional, cuatro de carácter regional, siete centros regionales mayores, 30 centros regionales intermedios, 83 centros subregionales mayores, 172 centros subregionales intermedios y 761 centros locales50. La dinámica regional y de los centros poblados contrasta con el tradicionalismo y rigidez de las estructuras e instituciones del Estado, que se fundamentan aún en un orden territorial ya visto como anacrónico, donde no se da una correspondencia entre las normas de manejo del territorio y la realidad espacial, dentro de un modelo de Estado que anula la vida regional, que busca modificar la base territorial del poder, y que termina recreando "una nueva geografía política que al no ser reconocida genera un estado de desorden en el territorio cuyas consecuencias son múltiples: desgobierno, ilegitimidad del Estado, violencia regional, disfuncionalidad de la administración estatal, uso inadecuado de los recursos, deterioro ambiental, contrabando y delito, confrontación o indefinición de autoridades administrativas, confusión y duplicación de funciones de las entidades del Estado y de la empresa privada, soberanías internas, desintegración territorial, social, política y económica de las regiones, y no reconocimiento de la diversidad cultural de éstas ni de las provincias y territorios de indígenas y negros"51. Las divisiones territoriales para la planeación obedecen a determinismos geográficos que terminan por fomentar la ineficiencia de la acción gubernamental, y la labor planificadora se limita a la distribución de recursos que favorecen las prácticas clientelistas. Dentro de ese marco, la innovación en sistemas como el de Seguridad Social en Salud, frente a la persistencia de la tradición, le representa a los responsables de su administración múltiples inquietudes, propias de la dificultad de no comprender la pertinencia de los cambios y continuidades del sector con respecto a los procesos sociales e institucionales, pues sus elementos, manifestaciones y dinamismo se entrecruzan, requieren e influencian52. El nuevo orden territorial que se trata de consolidar es el de una situación construida, un logro de las relaciones entre los hombres que crean un espacio económico y cultural, que parte de las condiciones naturales de vida de los seres en su ámbito regional. Es necesario, para ello, que se 49La expresión tamaño funcional, según el Ministerio de Desarrollo Económico, es representativa del conjunto de fenómenos asociados a la talla y a las funciones que les atañe a las ciudades, según las hipótesis de los lugares centrales, la que permite un tratamiento jerárquico funcional de las ciudades a partir de las dependencias recíprocas. Según la teoría de los lugares centrales, estos actúan como espacio de suministro o de abastecimiento de bienes y servicios del área que la rodea, denominada región complementaria. 50Ministerio de Desarrollo Económico, Viceministerio de Vivienda, Desarrollo Urbano y Agua Potable, "La red urbana colombiana: una visión a partir del tamaño funcional y la especialización económica de las ciudades", Santafé de Bogotá, enero de 1998. 51Borja, op. cit., pág. 21. 52Joel Darío Sánchez Reyes, "Fundamentos conceptuales del Sistema de Seguridad Social en Salud", en: Ministerio de Salud, "Organización de los Sistemas Territoriales de Seguridad Social en Salud en Colombia", pág. 1, CEADS, Bogotá, 152 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS consideren las relaciones entre territorio y sociedad como históricamente dinámicas, y que responden a los fines que se proponen los hombres en su acción social sobre el medio, con una clara responsabilidad sociopolítica, entre otras, por la responsabilidad que implica el manejo del espacio para la construcción permanente de un proyecto social y estatal. Surge así la autonomía regional entendida como "un atributo de los pobladores que viven en los territorios que conforman la nación, para darse su propio gobierno, administración y forma de Estado, esto es, como capacidad para poder normar su forma de vida sin depender de poderes extraños a las comunidades regionales"53. Tal atributo requiere una clara concepción de la cultura de la región como uno de los aspectos que conforman el territorio. Una de las acepciones de la cultura tiene que ver con el conjunto de conocimientos, creencias, arte, moral y otras capacidades adquiridas por el hombre como miembro de una sociedad. Esto hace ver que la cultura está constituida por pautas abstractas (intangibles) que son culturales por el hecho de ser aprendidas directa o indirectamente en la interacción social. En ese sentido, la cultura es el producto de la observación de esas conductas uniformes, que se repiten en la gente, pero que hasta cierto punto son una construcción imperfecta o aproximada. Algunos sociólogos hacen una distinción entre cultura material y no material, siendo la material las cosas tangibles creadas por el hombre y que se vuelven representativas de la cultura. La no material es el resultado de la transmisión de conocimientos que se aprenden directa o indirectamente en la interacción social. Aun cuando la cultura sea intangible, no por ello su influencia resulta superficial. Es el caso, por ejemplo, del accionar violento de una muchedumbre, ya que actúa por creencias y valores aprendidos y compartidos, los cuales cobran significado según el marco cultural en el que se mueven, por ejemplo una falsa creencia sobre la superioridad racial, que es un prejuicio aprendido y un factor cultural que se transmite. Otra distinción sobre cultura es la que establecen los sociólogos y los antropólogos, cuando hablan de cultura implícita y explícita, pues tienen en cuenta que la mayor parte de las personas que comparten un complejo cultural pueden no ser conscientes de algunos aspectos de su cultura. En la cultura implícita el hombre no es capaz de describir con exactitud algunos aspectos de su cultura, y en la explícita hay plena conciencia de esos aspectos. Los elementos culturales permiten acercarse a la variedad de la cultura, y se analizan algunos de ellos. En primer término se tienen los cognitivos, que se hacen evidentes en la gran cantidad de conocimientos prácticos que los pueblos tienen respecto del mundo físico y social, y que consisten en el cómo protegerse del ambiente, cómo transportarse, cómo obtener la comida, etc., y que son enseñados de generación en generación. Además del conocimiento del mundo físico, en la cultura de toda sociedad se tienen ideas sobre su propia organización y funcionamiento. 53Borja, op. cit., pág. 22. MARCO DE REFERENCIA 153 Otro elemento son las creencias, de las que no puede decirse si son verdaderas o falsas, siendo todas muy parecidas en su aspecto formal. Su formulación no permite que nadie pueda ni rechazarlas ni confirmarlas, como por ejemplo, cuando una persona muere a pesar de los esfuerzos del curandero, éste dará una explicación que permita seguir creyendo en los espíritus malignos. Se da una mezcla entre el conocimiento empíricamente confirmado y las creencias no confirmadas, y para separarlos debe hacerse un análisis intelectual. En cuanto a los valores, otro de los elementos de la cultura, éstos son inseparables de las actitudes y tienden a superponerse unos sobre otros. Los valores se involucran en las relaciones sociales, en la moral y la religión, y algunos son institucionalizados. Para estudiarlos pueden dividirse en políticos, sociales, religiosos y culturales. Su predominio en determinada sociedad puede identificarse analizando en el valor su extensión, o sea, qué proporción de la población cumple el valor; su duración o permanencia en el tiempo; su intensidad, es decir, la fuerza con que se procura y mantiene el valor, como con el caso de que para hacer cumplir un valor se use una sanción; y, por último, el prestigio de los portadores del valor, que incluye a las personas, objetos u organizaciones que sostienen el valor. Para analizar una sociedad es conveniente comenzar por examinar su estructura social y sus normas institucionalizadas. Empezar con los detalles para ascender a un nivel más abstracto como la identificación de valores, ayuda a establecer, en primera instancia, la relación de coherencia entre normas y valores. En segundo lugar, revela la existencia de una continuidad en el seno de los cambios sociales o de un cambio fundamental en medio de la aparente continuidad. Para abordar el tema de la cultura en los distintos contextos territoriales donde operan las ARS y para analizar las interrelaciones que éstas establecen con los demás subsistemas a la luz de la cultura regional, el estudio tuvo en cuenta tres de los elementos de ella: los cognitivos, las creencias y los valores, considerando dentro de estos los sociales, los políticos y los culturales. 3. Población (usuarios) En el modelo de salud anterior, el usuario, consumidor o cliente de los servicios de salud era concebido por el sistema como un sujeto enfermo, dependiente y pasivo respecto al sistema y éste último ejercía acciones de control sobre él. El nuevo sistema de salud incorpora al usuario, concebido como un subsistema, y establece con él diferentes ámbitos de interacción. La concepción funcional del sistema determina entonces el papel dinámico de los usuarios con los otros subsistemas que hacen parte de su entorno inmediato. El subsistema usuario en sí mismo se torna complejo, cuando se establecen parámetros de interacción a partir de su condición y por la visión segmentaria que tiene el sistema de él: desde su situación de vulnerabilidad, entendida ésta como condición de pobreza o con necesidades 154 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS básicas insatisfechas, mujeres, niños, discapacitados, ancianos indigentes; por el régimen: contributivo, subsidiado o vinculado; por las prioridades de afiliación señaladas en el artículo 157 numeral 2 de la Ley 100 de 1993, y por último por la prestación del Plan Obligatorio de Salud –POS– y planes complementarios. Se determina una visión de usuario, antes paciente, ya no desde la perspectiva puramente individual, sino también desde la familia y desde sus características culturales y sociológicas, para dejar de ser un sujeto pasivo e instrumental y convertirse en un sujeto activo, expresivo, basado en dinámicas de participación en el mantenimiento, producción y recuperación de la salud. La función de los usuarios es producir bienestar en todos los niveles mediante el consumo de productos básicos de salud. Se establece, entonces, una relación de “mercado” entre el usuario y el sistema de salud, donde el primero combina tiempo y bienes o servicios comprados, para promover la salud de sus miembros, con capacidad y posibilidad de decisión, pero esto depende de las características del proveedor de servicios de salud que sea conocido, accesible y disponga de tecnologías adecuadas54. De dicha interacción se deriva un concepto fundamental que es el de calidad, que anteriormente estaba centrado en la infraestructura, los equipos y los recursos. Su evolución parte desde los estándares impuestos por el desarrollo tecnológico, hasta la inclusión de las relaciones proveedor-usuario y finalmente llega a ser concebida como una participación activa tanto de los gestores del servicio como de los proveedores y usuarios. Según Donabedian55, calidad es “la obtención de los mayores beneficios posibles con el menor riesgo para el paciente, donde los mayores beneficios se definen a su vez en función de lo alcanzable de acuerdo con los recursos con que se cuenta para proporcionar la atención y de acuerdo con los valores sociales imperantes”. Para evaluar la calidad es necesario identificar el contexto, los actores y tres momentos fundamentales: el impacto de las relaciones que los usuarios y las comunidades establecen con el medio natural y cultural sobre la salud y sobre las posibilidades de recuperación y mantenimiento de la misma; el proceso: la interacción o intercambio entre gestores, proveedores y usuarios, y el producto: posterior a la prestación del servicio, obtención del resultado buscado. La valoración que se hace de la calidad del servicio desde el usuario corresponde a una sola visión de los dos actores involucrados en la producción de salud, es así como dicha valoración corresponde a la percepción, nivel de satisfacción, y actitud del usuario respecto a, y que está además condicionada por otros factores relacionados con el momento, el lugar, la situación y quien 54A. V. Wouters, "Patrones de utilización de la atención en salud en países en desarrollo: Función del medio tecnológico en la derivación de la demanda de atención en salud.", en: Bulletin of the World Health Organization, Vol. 70 ,No. 3, 1992. 55Donabedian, La definción de calidad. MARCO DE REFERENCIA 155 recibe la información. La percepción está supeditada no solamente al evento del servicio, sino a patrones socioculturales diversos y cambiantes inherentes a los usuarios, aspectos que deben ser contemplados en la evaluación ya que los usuarios son la fuente de información. El fin último de la prestación del servicio de salud es la satisfacción de las necesidades, expectativas e intereses del usuario, los cuales son definidos culturalmente y se transforman en el tiempo. La necesidad varía según el contexto y puede ser insignificante o imprescindible, o desde el momento de la identificación de la necesidad, reconocimiento de síntomas y asociación a enfermedad. El nuevo Sistema de Seguridad Social en Salud clasifica a los usuarios en tres grandes grupos: participantes vinculados, régimen contributivo y régimen subsidiado. El primer grupo corresponde a la población que no tiene capacidad de cotizar al régimen contributivo y que no cumple las condiciones para acceder al régimen subsidiado, también involucra a la población subsidiada que solicita un servicio no incluido en el POSS; el segundo corresponde a aquellos con capacidad de pago, y el tercero corresponde a la población pobre que recibe el subsidio. Además, se definen las empresas garantes de la afiliación para este último grupo: Administradoras del Régimen Subsidiado -–ARS– como gestoras, intermediarias, para garantizar la prestación de los servicios, que según su naturaleza pueden ser del tipo privado, cajas de compensación y ESS. Dentro de este contexto, los usuarios pertenecientes al régimen subsidiado tienen ya garantizada la condición previa de acceso–afiliación, a través del subsidio. No obstante, esta afiliación per se no es suficiente para emitir juicios sobre la efectividad y eficacia del sistema, sino que existen otros elementos fundamentales que deben ser evaluados: la calidad y oportunidad de los servicios, el grado de conocimiento que tienen los usuarios del sistema, de los servicios, de sus derechos y deberes, y el uso de los servicios. Los usuarios del régimen subsidiado corresponden principalmente a la población identificada como beneficiarios del régimen por el Sistema de Identificación de Beneficiarios (Sisben). Este sistema de clasificación poblacional surgió de la necesidad de hacer una asignación racional del gasto en salud, a través del cual se realiza la focalización e identificación de la población pobre y vulnerable. Adicionalmente, se han establecido otros mecanismos de selección de beneficiarios del régimen subsidiado, como es el listado censal para las poblaciones indígenas y los grupos identificados como vulnerables; los desplazados, por ejemplo56. El Sisben tiene como herramienta básica una encuesta que permite obtener información socioeconómica y clasificar la población de acuerdo con variables de calidad de vida. La aplicación de este mecanismo está a cargo de los entes territoriales, que pueden contratar su aplicación con entidades idóneas. 56Acuerdo 156 23 de 1995, Consejo Nacional de Seguridad Social en Salud. ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Propiamente el Sisben es una encuesta desarrollada por el DNP que consta de 62 variables relacionadas con aspectos como características y propiedad de la vivienda, disponibilidad de servicios públicos, información sobre conformación del núcleo familiar, información laboral, nivel educativo y afiliación al sistema de seguridad social, entre otros. Esta encuesta permite la clasificación en seis niveles de acuerdo con puntajes que van de cero (0) a cien (100) y según la categoría del municipio. En la actualidad se consideran beneficiarios del régimen subsidiado a las personas clasificada en los niveles uno y dos de pobreza por el Sistema de Identificación de Beneficiarios de Servicios Sociales (Sisben). 4. Administradoras del régimen subsidiado 4.1 Definición y funciones legales Las ARS son un elemento nuevo dentro del sistema de salud, constituyen uno de los pilares fundamentales del modelo de aseguramiento instaurado con la creación del sistema de seguridad social universal, y a las que se les asignan las siguientes funciones legales57: − Intermediar y canalizar el acceso a los servicios de salud, al ser las encargadas de garantizar los servicios contenidos en el plan de beneficios. − Administrar los recursos financieros del régimen subsidiado, al recibir Unidades de Pago por Capitación Subsidiado (UPC-S) por cada beneficiario afiliado y ser las encargadas de cubrir con tales recursos los servicios del Plan Obligatorio de Salud Subsidiado (POS-S), a través del pago a su red de prestadoras. Así, las direcciones territoriales, encargadas de los recursos del régimen, establecen contratos de administración de los subsidios en salud con las ARS y giran los recursos de acuerdo con el número de usuarios afiliados. 4.2 Tipos de ARS Se ha estipulado que podrán administrar los recursos del régimen subsidiado, actuando como aseguradoras o administradoras, las siguientes categorías de entidades58: las cajas de compensación familiar (CCF), las empresas solidarias de salud (ESS), y las empresas promotoras de salud (EPS) de carácter público o privado. Las cajas de compensación familiar fueron creadas en el país desde 195459, con el fin de prestar 57Ministerio de Salud, Decreto 2357 de 1995, art. 10. de Salud, Decreto 2357 de 1995, capítulo II. 59Y. Jaramillo, El futuro de la salud en Colombia, Santafé de Bogotá: Fescol, FES, F.R.B, Fundación Corona, 1997. 58Ministerio MARCO DE REFERENCIA 157 beneficios y compensaciones económicas a los trabajadores con familias numerosas, a través de la administración del subsidio familiar y los aportes patronales correspondientes. Estas entidades, por tradición, han prestado servicios de salud al grupo familiar, y en especial a aquellos miembros no cubiertos dentro del anterior sistema de aseguramiento, el cual sólo cobijaba a los trabajadores afiliados, sus compañeras para el período de embarazo y parto, y a los hijos menores de un año. Estas entidades también prestan otros servicios, tales como educación, recreación, proyectos de vivienda y comercialización de diferentes productos de la canasta familiar como alimentos. Al crearse el régimen subsidiado, las cajas son estipuladas como posibles administradoras del régimen y se les asigna un lugar privilegiado, ya que pueden ser ARS directamente, utilizando los recursos del subsidio que deben destinar para este régimen, y también pueden acceder a los recursos territoriales correspondientes. De acuerdo con estadísticas del Ministerio de Salud, a diciembre de 1997 estaban autorizadas 67 de estas entidades para administrar el régimen subsidiado en todo el país60. Las ESS son instituciones pertenecientes al sector de la economía solidaria, impulsadas inicialmente desde el Conpes social y el Ministerio de Salud, como una estrategia organizacional de vinculación de organizaciones y entidades comunitarias en la administración y prestación de servicios de salud. Su formalización legal se origina en el Conpes 001 de 1993, donde se establece como prioritario la política de gestión comunitaria en salud, a través del programa de ESS. Este programa fue dirigido en sus inicios desde el Ministerio de Salud, a través de dos fases: gestión sanitaria y gestión empresarial. La primera fase comprendía la identificación de la población más pobre y vulnerable, el diagnóstico de riesgos de salud, la promoción de la salud, la educación sobre conductas de salud saludables y la prevención de factores de riesgo. La segunda fase incluía la promoción, la asesoría técnica, la educación en modelos empresariales y de gestión para la conformación jurídica y funcionamiento de las ESS. Legalmente, se ha estipulado que las empresas solidarias de salud se constituyen como entes con personería jurídica de carácter solidario, sin ánimo de lucro y de derecho privado, de origen y con participación comunitaria, creadas con el fin específico de administrar los subsidios de salud. Las empresas solidarias deberán tener una razón social que las identifique y exprese su carácter de empresa solidaria de salud, agregando la sigla ESS. Estas organizaciones, al pertenecer al sector de la economía solidaria, se caracterizan porque la base de la unión asociativa no la constituyen únicamente los aportes de capital con fines exclusivamente especulativos o de utilidad, sino que es primordial el trabajo personal y el esfuerzo conjunto encaminado a lograr unos propósitos de interés común. Esto se refleja en la retribución económica de sus miembros, caracterizada por la distribución equitativa y democrática de los excedentes económicos, expresados en mayores servicios a sus miembros y en la satisfacción de necesidades colectivas de los asociados de acuerdo con el objeto social de la empresa y los acuerdos de las juntas de asociados. Las EPS pueden ser entidades de carácter público o privado, autorizadas para actuar como 60Ministerio 158 de Salud, Subdirección de Régimen Subsidiado, estadísticas a diciembre de 1997. ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS aseguradoras tanto en el régimen subsidiado como en el contributivo, con altos requerimientos de capital o fondo social, en relación con los otros dos tipos de ARS descritas. Las EPS que celebren contratos de administración del régimen subsidiado con los entes territoriales, deben organizar programas especiales de gestión administrativa y financiera del régimen y poseer un capital social de 10.000 salarios mínimos mensuales vigentes, mientras que a otras entidades, como las ESS, se les exige un patrimonio equivalente a 100 salarios mínimos por cada cinco mil afiliados. Las EPS privadas son organizaciones que se caracterizan por ser entidades con ánimo de lucro, con grandes inversiones de capital que les imprime un interés por alcanzar rendimientos financieros. Por otro lado, las EPS públicas son entidades comerciales e industriales del Estado y generalmente corresponden a la transformación al nuevo sistema de las antiguas entidades de previsión social. Dadas estas consideraciones, se prevé que las ESS pueden ser una buena estrategia para el mejoramiento del acceso a servicios de salud en zonas rurales aisladas, municipios pequeños e intermedios, si se tienen en cuenta factores como su origen y arraigo comunitario que las convierte en entidades de fácil aceptación en la población; necesitan menor número de afiliados y patrimonio para ser autorizadas como administradoras; son entidades organizadas dentro del sector solidario, sin ánimo de lucro; y en zonas alejadas y de escaso número de población pueden no existir otras entidades interesadas en invertir en la administración de los recursos del aseguramiento en salud. Por otro lado, las EPS de carácter público y las cajas de compensación familiar pueden ser una alternativa para el mejoramiento del acceso a servicios de salud en municipios medianos, donde el tamaño poblacional y la mayor complejidad sociocultural e institucional exigen entidades administradoras de mayor estructuración y desarrollo organizacional. Por otra parte, las cajas de compensación familiar y las EPS privadas pueden constituirse en una fortaleza para el mejoramiento del acceso en grandes ciudades, pues estas últimas se concentran de manera preferente en este tipo de ciudades, básicamente por el alto volumen poblacional que favorece el obtener mayores economías de escala, de ahí que este tipo de ciudades se conviertan en zonas de gran interés para estas entidades. Por su parte, las CCF son instituciones que tienen gran experiencia y larga trayectoria en grandes y medianas ciudades, debido a su interrelación con empresas e industrias de diferentes sectores económicos, y éstas por lo general tienen sus sedes en este tipo de municipios. 4.3 ARS, gestión administrativa y acceso a los servicios de salud Retomando la definición de acceso adoptada, este es un fenómeno que involucra tanto las características de la población usuaria, como las del sistema prestador; por ende, el acceso depende de la interacción de estos dos grupos y el grado de ajuste entre ellos. Esta interración MARCO DE REFERENCIA 159 determina que se presenten factores facilitadores y barreras que se han clasificado, entre otras, en geográficas, financieras, culturales y funcionales61. En el primer grupo se han congregado la ubicación de los prestadores de servicios, en relación con la población, así como características de los medios de transporte, distancia y el tiempo requerido para llegar a estos sitios. El segundo grupo se refiere a los precios que cobra el proveedor, mientras que los factores culturales corresponden a las concepciones y construcciones sociales alrededor de la salud y enfermedad. Finalmente, en el grupo de factores funcionales se encuentra la forma como se organizan los recursos de atención, por parte del sistema prestador de los servicios, incluidos aspectos como horarios, sistemas de información y atención a los usuarios, la oportunidad o demoras que se generan para obtener citas o para recibir la atención. Los obstáculos o barreras organizativas se han subdivido, a su vez, en barreras a la entrada y dentro de los establecimientos de salud. Los primeros corresponden a las propiedades de la organización de los recursos que obstaculizan el contacto inicial con el sistema, como los trámites y demoras para obtener una cita. Los segundos se refieren a las características organizativas que interfieren con la recepción oportuna de atención, una vez que el paciente está dentro de un establecimiento de salud, por ejemplo, el tiempo de espera para ver al doctor, los trámites y tiempos para obtener servicios de laboratorio u otro procedimiento de apoyo diagnóstico o terapéutico. Las características del sistema prestador pueden analizarse bajo dos elementos principales: recursos, a los que pertenecen el recurso humano, las instalaciones físicas, los equipos, los materiales y el capital dedicado a la atención en salud; y, por otro lado, la organización, que se refiere a la manera como los agentes, recursos y servicios existentes se coordinan y controlan en el proceso de brindar servicios de salud.62. Dentro de este contexto, el papel de las ARS en el acceso es fundamental, pues de ella depende el que se establezcan elementos facilitadores o barreras de orden funcional y geográfico que permitan o impidan la recepción oportuna de servicios. Las ARS deben desarrollar procesos de gestión administrativo-financieros encaminados tanto a desarrollar las competencias reguladas y circunscritas por el marco legal, como a cubrir los requerimientos de un mercado competitivo, y primordialmente aquellos relacionados con la necesidad de desarrollar estrategias de permanencia y posicionamiento en un mercado objetivo. De acuerdo con lo anterior, la gestión de las ARS en la administración del aseguramiento del régimen subsidiado implica el desarrollo de una estructura organizacional y de procesos operativos básicos encaminados tanto a la administración de los recursos financieros del régimen, como a lograr su función básica de afiliación de beneficiarios y garantía en la 61J. Frenk, op. cit. El concepto y la medición de la accesibilidad. y Andersen, “Marcotéorico para el estudio del acceso a la atención médica”, en: Health Services Research, 9 (3): 208-220, 1974. 62Aday 160 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS prestación y acceso a los servicios de salud para sus usuarios. Respecto a la estructura organizacional, se distinguen dos tipos de organizaciones: formal e informal63. La primera corresponde a la empresa formalmente organizada, caracterizada por una estructura intencional y evidenciada en un organigrama, separación y asignación de tareas que se reflejan en manuales de procedimiento y funciones, además de tener objetivos claramente definidos, por lo general consignados en un plan corporativo. Se considera como organización informal aquella cuyas actividades y relaciones se producen espontáneamente, de acuerdo con criterios individuales no formalizados o estandarizados en manuales, ni existe un organigrama que refleje los niveles de autoridad, responsabilidad y dependencia. Por tanto estas organizaciones tienden, a presentar indefinición o duplicidad de funciones. Los aspectos fundamentales que deben analizarse en una estructura organizacional son su tamaño, nivel de jerarquización o división de funciones, nivel de burocracia y grado de descentralización, los cuales deben ser manejados de acuerdo con criterios de uso eficiente de los recursos disponibles, dimensionados según los objetivos organizacionales y evaluados en términos de su contribución o eficacia en el cumplimiento de las metas finales. En cuanto al funcionamiento de una organización, se ha establecido que esta puede considerarse como un sistema abierto que requiere cuatro subsistemas organizacionales básicos para relacionarse y cumplir los condicionantes del entorno: dirección, producción de servicios, información y financiero64,65. Aplicado a las ARS, en el subsistema de dirección se desarrollarían los procesos de planeación corporativa, análisis de mercado con definición de estrategias de posicionamiento y penetración, análisis jurídicos y de contratación, administración del talento humano y control interno organizacional. En el subsistema de producción se realizarían los procesos críticos requeridos para cumplir sus funciones básicas de afiliación y garantía en la prestación y acceso a los servicios de salud. En el subsistema de información se llevarán a cabo los procesos de análisis y procesamiento de datos que sustenta la gestión de las aseguradoras, por tanto es un área crítica para el desarrollo de sus funciones básicas. En el subsistema financiero se encuentran los procesos de manejo de los recursos y riesgos en salud, con el objetivo de lograr la estabilidad financiera de las ARS, que les permita competir y sostenerse en el mercado. El subsistema de producción es de relevante importancia, e incluiría dentro de la función de afiliación procesos tales como: promoción y mercadeo, carnetización, seguimiento y control de novedades de la afiliación, nacimientos, defunciones y cambios de residencia de los usuarios. Para la función de garantía en la prestación y acceso a los servicios de salud se desarrollarían 63Harold Koontz, Administración, una perspectiva global, décima edición, México, McGraw-Hill, 1994. Duncan, Strategic Management of Health Care Organizations, segunda edición, Cambridge: Blackwell Publishers, 1995. 65 J. Domínguez, Dirección de operaciones: aspectos estratégicos en la operación y los servicios, Madrid: McGraw-Hill, 1995. 64J. MARCO DE REFERENCIA 161 procesos tendientes a la conformación de una red de oferentes, sistemas de referencia y contrarreferencia, autorización de servicios, seguimiento de la utilización, monitoreo de la calidad de los servicios, sistemas de información al usuario, mecanismos y resolutividad en la atención de quejas y reclamos. En síntesis, la gestión administrativa de las ARS requiere el desarrollo de procesos operativos críticos y estos, a su vez, el uso de recursos humanos, tecnológicos y financieros. Por tanto, la gestión administrativa de las ARS puede medirse tanto en la eficacia para desarrollar procesos que les permitan cumplir con sus funciones básicas, incluido el facilitar el acceso a los servicios para sus usuarios, como en la eficiencia de esos procesos, medida en el uso y costo de diferentes recursos. En términos de acceso a servicios es fundamental evaluar en una ARS los procesos que tienen que ver con el usuario o los momentos de verdad, tales como los de asignación de citas, autorizaciones y quejas y reclamos, evaluándolos en términos de su grado de formalidad y estandarización, como en su flexibilidad en aspectos como horarios y características de los trámites, ya que estos finalmente facilitan el acceso a la atención médica. Procesos como los de libre elección de IPS, el sistema de garantía de calidad, los sistemas de información y atención al usuario, son también elementos indispensables en el acceso, uso y satisfacción con los servicios. 5. Red de prestadoras de servicios de salud Las ARS deben garantizar la prestación de los servicios contenidos en el POSS por medio de instituciones propias o contratadas. Por ello deben establecer una red de prestadoras de servicios de salud que incluya entidades que cubran los diferentes servicios de salud del POSS: educación y promoción de salud, protección específica, atención ambulatoria, hospitalaria de primer nivel, medicamentos, transporte, apoyo diagnóstico y terapéutico. De acuerdo con la Ley 100 de 1993, las IPS tienen como función prestar los servicios de salud a los beneficiarios y afiliados al sistema de salud, en su nivel de atención correspondiente, bajo parámetros de calidad y eficiencia. En su organización, deben tener autonomía administrativa, técnica y financiera. Además, deben “propender a la libre concurrencia en sus acciones, proveyendo información oportuna, suficiente y veraz a los usuarios y evitando el abuso de posición dominante en el sistema, evitando restringir o falsear el juego de la libre competencia 27. Los servicios de salud se consideran un servicio público, el cual puede ser prestado por instituciones públicas o privadas, conservando el Estado la regulación del sistema. En el nuevo sistema la ley establece una sustitución progresiva de los subsidios a la oferta por subsidios a la demanda, buscando eliminar los auxilios de presupuestos a los hospitales, focalizar los subsidios a través de la asignación de estos de acuerdo con las características de la población y estimular la eficiencia en las instituciones públicas y privadas. 162 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Se ha establecido que las ARS deben ofrecer a través de las IPS, un portafolio de servicios que incluya como mínimo los servicios del POSS y establecer mecanismos administrativos para que sus usuarios accedan a ellos, los cuales comprendan sistemas de atención a los usuarios, autorización de servicios de salud y mecanismos de referencia y contrarreferencia entre instituciones. 6. El gobierno territorial 6.1 La reforma de 1990 La Ley 10 de 1990 determinó que la prestación de los servicios de salud, en todos sus niveles, estaba a cargo de la nación, gratuita para todos los habitantes en sus servicios básicos y con la administración asociada de las entidades territoriales, los entes descentralizados y personas privadas que fueran autorizadas por la ley. Con la mencionada ley se inicia la descentralización no sólo de la inversión, sino de parte de la dirección y el control sobre los servicios de salud, dejando a la nación las funciones de dirección, asesoría y control; a los municipios, la prestación y funcionamiento del primer nivel de atención en salud, y a los departamentos, el segundo y tercer nivel de atención en salud. Al alcalde se le da la responsabilidad de ser director político de la salud y coordinador de las actividades multisectoriales en el ámbito local. Como los municipios colombianos presentan una gran heterogeneidad en su grado de desarrollo, permiten que los departamentos los sustituyan de manera subsidiaria a los que no tengan capacidad de administrar o prestar los servicios de primer nivel. La Constitución de 1991 retoma los planteamientos básicos de la reforma de 1990, y en su artículo 49 indica que: "Los servicios de salud se organizarán en forma descentralizada, por niveles de atención y con participación de la comunidad". La seguridad social, según la Constitución, es un servicio público, de carácter obligatorio, que dirige, coordina y controla el Estado. Queda así establecido que el nuevo sistema de salud implica una gestión territorial, componente que recae sobre el departamento y el municipio, y el aseguramiento. 6.2 Salud y municipio. Con la Ley 60 de 1993 se refuerza la descentralización, iniciada con la Ley 10 de 1990, y se distribuyen las competencias y los recursos entre la nación, los departamentos y los municipios, quedando a cargo de estos últimos: − La dirección y prestación de servicios de salud del primer nivel de atención − La dirección del sistema local de salud. MARCO DE REFERENCIA 163 − − − − La atención de la salud pública. La regulación de la operación del aseguramiento en el ámbito local. Vigilancia de la calidad de los servicios Vigilancia de la situación de salud de la población. De las mencionadas responsabilidades la operación del aseguramiento se hace a través del desarrollo de la demanda, la promoción del aseguramiento contributivo y la garantía del régimen subsidiado, el ordenamiento de la oferta pública y privada, y la garantía de la prestación de los servicios correspondientes al primer nivel. El régimen subsidiado se define como un conjunto de normas que rigen la afiliación de los individuos y su núcleo familiar al Sistema General de Seguridad Social en Salud, a través de una Unidad de Pago por Capitación (UPC subsidiada con recursos fiscales y de solidaridad; así como la regulación para la organización y funcionamiento de las entidades que permiten la operación del sistema. Este régimen es administrado en forma descentralizada por las direcciones municipales o departamentales de salud. El objetivo de este régimen consiste en financiar la atención en salud a las personas pobres y vulnerables y núcleos familiares que no tienen capacidad de pago para cotizar el aporte mínimo del régimen contributivo, es decir, la población no asalariada con ingresos inferiores a dos salarios mínimos por familia y que hace parte de los estratos socioeconómicos 1 y 2, que entra en vigencia con el Decreto 2357 de diciembre de 1995, pero que solo es puesto en práctica a mediados de 199666. Para identificar con precisión a los posibles usuarios, se estableció el mecanismo de focalización, a través del sistema de selección de beneficiarios, Sisben. Quienes se ubican en los niveles 1 y 2 ingresan en forma ordinaria al sistema y son incluidos en un esquema de aseguramiento mediante la afiliación a las Administradoras del Régimen Subsidiado (ARS, entidades encargadas de garantizar el acceso a un Plan Obligatorio de Servicios de Salud (POS. Quienes se ubican en el nivel 3, denominados vinculados, por no demostrar las suficientes condiciones de pobreza y a la vez no tener capacidad de pago, reciben los servicios de salud a través de las redes públicas y privadas contratadas por el Estado, pero sin la garantía de que gozan los primeros. El ingreso de dicha población al régimen se hace a través de la afiliación a una administradora del régimen subsidiado, para lo cual el municipio debe promover la vinculación y participación de dichas empresas y definir estrategias de información hacia la población para que pueda escoger libremente la ARS a la que desea estar afiliado. Igualmente, debe realizar funciones de regulación, vigilancia y control para garantizar la libre competencia y la libre elección. La libre elección se define como el mecanismo por el cual el usuario, de acuerdo con sus 66 Assalud-Fundación FES, Ley 100, un año de Implementación, Santafé de Bogotá, diciembre de 1997. 164 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS conocimientos, preferencias y la credibilidad inspirada por las instituciones, escoge libremente la ARS. La libre elección implica la posibilidad de que un usuario, ante la insatisfacción con los servicios recibidos, pueda acceder a unos más satisfactorios, que sean brindados o garantizados por otra ARS67. Este mecanismo se constituye en un regulador del mercado en cuanto promueve el incremento de la eficiencia y la calidad de los servicios ofrecidos tanto por las administradoras como por los prestadores. Las responsabilidades que se mencionaron son adquiridas automáticamente, lo mismo que los recursos para la gestión local de la salud, los cuales pueden provenir de las siguientes fuentes: − Una porción de la participación en los ingresos corrientes de la nación. De esta participación es obligatorio destinar a salud 25%, del cual 15% es para aseguramiento en el régimen subsidiado, y el restante 10% lo puede manejar el municipio a su voluntad, también para régimen subsidiado, atención a la salud pública, actividades masivas de prevención, promoción y vigilancia, prestación de servicios de atención y rehabilitación, pago de salarios y honorarios de personal técnico y profesional vinculado a la prestación de los servicios, o a estudios de preinversión e inversiones de infraestructura, construcción, remodelación, mantenimiento y dotación de instituciones de salud. − Transferencias de ingresos obtenidos del monopolio que tiene la nación sobre las apuestas y juegos de azar. − Recursos propios provenientes del presupuesto municipal o de la venta de servicios en las instituciones de salud. − Cofinanciación otorgada por el Fondo de Cofinanciación de Inversiones Sociales. − Crédito obtenido de cualquier fuente crediticia − Ingresos por explotación petrolera: 15% de los recursos adicionales que reciban como participaciones y transferencias por impuesto a la renta sobre la producción petrolera en algunos pozos específicos. Aparte de los ingresos que entran automáticamente para salud, si el municipio se acredita ante el departamento con un conjunto de requisitos puede obtener de éste su certificación de idoneidad para administrar los hospitales de primer nivel y los correspondientes recursos del situado fiscal que manejaba el departamento. Para el régimen subsidiado, los recursos provienen de68: − Quince puntos como mínimo de las transferencias de inversión social destinadas a salud. − Los recursos propios y aquellos provenientes de Ecosalud que los departamentos y municipios destinen al régimen de subsidios en salud. − Los recursos del situado fiscal y de las rentas cedidas a los departamentos que se requieran 67A. Hernández J. Eslava, y otros, “Factores condicionantes y determinantes del acceso a los servicios de salud para la población afiliada al Régimen Subsidiado y Participantes Vinculados del nivel tres de Sisben en 6 localidades del Distrito”, Secretaría Distrital de Salud – Universidad Javeriana, Santafé de Bogotá, 1998. 68Ley 100 de 1993, art. 214. MARCO DE REFERENCIA 165 para financiar al menos las intervenciones de segundo y tercer nivel del plan de salud de los afiliados al régimen subsidiado. − Los recursos para subsidios del Fondo de Solidaridad y Garantía. − El 15% de los recursos adicionales que reciban los municipios como participaciones y transferencias por concepto del impuesto de renta sobre la producción de las empresas de la industria petrolera. La Ley 100 de 1993 indica que los recursos que destine el municipio al régimen subsidiado en salud se manejarán como una cuenta especial aparte del resto de recursos dentro del respectivo fondo local de salud. En el caso de los recursos provenientes de las transferencias de inversión social destinadas a salud, el departamento debe aprobarlos. Si se certifica que la infraestructura de servicios del municipio está debidamente dotada, se autoriza la destinación de los recursos para inversión a otras finalidades de que trata la Ley 60 de 1993. 6.3 Los problemas de la reforma en el municipio. Vargas69 destaca que las reformas institucionales y sectoriales, como es el caso de la reforma en salud en Colombia, no suelen ser el producto de un consenso democrático en el que participen masivamente todos los actores, sino que es el resultado de una imposición gubernamental o legislativa que genera distintas posiciones de aceptación o rechazo durante su implementación. El análisis que hace el mencionado autor puede aplicarse directamente al municipio, actor ignorado durante el proceso de gestación de la reforma, y que venía acostumbrado a un manejo paternalista de la salud, tanto desde el punto de vista ciudadano, quien esperaba sólo atención en salud del municipio, como del propio municipio, que esperaba siempre recursos o inversión en salud por parte del Estado. La pretendida descentralización no se ha logrado aún en la mayoría de los municipios70 y Vargas indica que "una de las causas de este retraso ha sido la falta de estímulos reales a la plena asunción de competencias descentralizadas por parte de los departamentos y municipios". Según el mencionado autor: − No hay incentivos para certificar a los municipios, pues los departamentos consideran que esta acción les quita el poder de nombrar y financiar. Es claro que cada departamento es fuente de empleo para aquellos que buscan trabajo cambiándolo por votos. − Cuando los municipios reciben su participación, que automáticamente incluye el porcentaje destinado a salud, tienen la posibilidad de administrarlas con plena autonomía. El manejo de los recursos puede terminar entonces desviado para fines clientelistas o prácticas corruptas. − La certificación les daría posibilidad a los municipios de recibir una porción del situado 69Jorge Enrique Vargas, "Descentralización de los servicios de salud en Colombia", En: Departamento Nacional de Planeación, revista planeación y desarrollo, vol. XXVIII, No. 1, enero-marzo de 1997, p. 177. 70Vargas (1997,179) indica que en diciembre de 1996 estaban certificados para el manejo autónomo de la salud, 83 municipios de 1.052. 166 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS fiscal, pero la mayoría no se siente en capacidad de negociar con el departamento que, muy posiblemente, no tiene estímulos claros para realizarla. Como causas para la renuencia a la descentralización Vargas sostiene: − Los actores municipales tienden a confundise, pues son múltiples y erráticas las directrices que se trazan desde los niveles centrales, con intervención de variadas instancias del gobierno central. − Los actores municipales sienten desconfianza acerca de las intenciones que animan al gobierno central. El déficit fiscal puede ser subsanado con los recursos de las transferencias, que se les recortarían a los municipios y departamentos. − La inestabilidad de los funcionarios directivos territoriales. − La concertación y negociación del sector salud con los concejos municipales se dificulta, pues éstos no tienen claro los cambios y el manejo del sistema. − Falta de claridad sobre la forma de financiar los costos laborales y prestacionales de los empleados del sector salud. − Los sindicatos del sector salud pueden tener reacciones hostiles hacia la necesidad de racionalizar las plantas de personal, que también presentan dificultades, más que todo de carácter clientelista. 7. Participación social y municipio El Programa de las Naciones Unidas para el Desarrollo, PNUD, dice que "la participación significa que la gente intervenga estrechamente en los procesos económicos, sociales, culturales y políticos que afectan a sus vidas" (PNUD, 1993, 25. El control que la gente puede ejercer en los procesos puede ser completo y directo, y en otros, parcial o indirecto. Lo importante es que las personas dispongan de un acceso constante a la adopción de decisiones y al poder. Algunos grupos, según el PNUD (1993, 29, son excluidos de los beneficios del desarrollo: − Para los más pobres, su misma pobreza constituye un obstáculo enorme al acceso a muchos aspectos de la vida social, económica y política. Los mercados, en teoría abiertos para todos, en la práctica excluyen a las personas cuya pobreza los hace aparecer poco dignos de crédito. − Las mujeres son el grupo excluido más numeroso del mundo. Suelen estar excluidas de los puestos dirigentes. − Las minorías y los grupos indígenas tienen dificultades para participar plenamente en sociedades que normalmente persiguen el beneficio de los grupos dominantes. − Los habitantes de zonas rurales tienen una participación muy limitada en la vida económica y social. − Los discapacitados enfrentan muchos obstáculos para la participación. Es común que sus MARCO DE REFERENCIA 167 posibilidades de lograr acceso a la educación sean mínimas o no se den. Muy pocos tienen acceso a servicios de rehabilitación. Hay obstáculos para que la participación no se dé: − Los sistemas jurídicos, que favorecen a los que tienen influencia política o poderío económico. A veces no hay correspondencia con los ideales de transparencia, responsabilidad, imparcialidad e igualdad ante la ley. − Las limitaciones burocráticas impiden que se acceda a servicios que posiblemente sean de obligatoria prestación. − Las normas sociales arcaicas, que discriminan a mujeres, niños y grupos étnicos. − Distribución desigual de los recursos y de los activos, como la tierra. Para que se dé una buena participación de las personas se necesitan instituciones democráticas arraigadas. Otra cosa es que la democracia funcione, y para ello se necesita más que urnas para las elecciones. La conformación de grupos independientes y de todos los demás elementos de una sociedad civil que facilitan y regulan sistemáticamente el proceso de articulación de las exigencias populares (PNUD, 1993, 75) son factores clave para la participación y, por consiguiente, para la sanidad de la democracia. Conformar esas instituciones requiere tiempo y una renovación constante para que no terminen convertidas en instrumentos de pequeñas élites que las manejan de acuerdo con sus conveniencias. Existe el peligro de que hayan formas de control centralizado. Para ello es necesario completar la democratización con esfuerzos encaminados a aumentar la transparencia y la responsabilidad del gobierno. Las personas no sólo deben elegir a sus representantes, sino que deben conocer e influir en las políticas que los representantes aplican una vez elegidos. Muchas experiencias de participación comunitarias en Colombia están ligadas estrechamente al ámbito de la salud. En efecto, la participación ha sido un discurso y una práctica relacionada con diversos programas, planes, proyectos y actividades que se realizan en este sector. El elemento de la participación estaba reflejado en la identificación de las necesidades de salud, en la presentación de alternativas a los problemas detectados, como la programación y ejecución de las actividades requeridas para solucionarlos e identificarlos, y en la etapa de evaluación y seguimiento. Las modalidades de participación han ido cambiando y actualmente se encuentran nuevos escenarios, canales y mecanismos de participación más amplios que permiten incidir de manera importante en las decisiones tomadas sobre la prestación del servicio. El Decreto 1416 de 1990 reglamentó la participación comunitaria en la prestación de los servicios de salud, a través de la conformación de los “comités de participación comunitaria”. Posteriormente, la participación social en salud es definida por el Decreto 1757 de 1994 como un proceso de interacción social para intervenir en las decisiones de salud, respondiendo a intereses individuales y colectivos para la gestión y dirección de sus procesos, basada en los principios constitucionales de solidaridad, equidad y universalidad en búsqueda de bienestar humano y desarrollo social. La participación social comprende la participación ciudadana y la 168 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS participación comunitaria. La participación ciudadana es vista como un ejercicio de los deberes y derechos del individuo, con el fin de conservar la salud personal, familiar y comunitaria. La participación comunitaria es el derecho que tienen las organizaciones para participar en las decisiones de planeación, gestión, evaluación y veeduría en salud. La participación en las instituciones del sistema general de seguridad social en salud, se define como la interacción de los usuarios con los servidores públicos y privados para la gestión, evaluación y mejoramiento en la prestación del servicio público de salud. Por otra parte, en la Ley 100 de 1993 se establece la participación de los usuarios de los servicios de salud en las instituciones del sistema de seguridad social en salud (pública, privadas o mixtas, a través de las asociaciones o alianzas de usuarios. Adicionalmente, se estipula la participación de un representante de los usuarios de salud en los consejos territoriales de seguridad social en salud. Este consejo se encargará de formular los planes, estrategias, programas, proyectos de salud y de orientar los sistemas territoriales de seguridad social en salud que desarrollen las políticas emanadas por el Consejo Nacional de Seguridad Social71. 8. ARS y sus interrelaciones con el suprasistema de salud En el nuevo régimen de seguridad social se plantea un sistema de salud en el que las ARS establecen las siguientes categorías de interrelaciones con los demás actores involucrados en el acceso a los servicios de salud para el régimen subsidiado: − Entre ARS y gobierno territorial. − Entre ARS y usuario de los servicios de salud. − Entre ARS y prestadores de servicios. 9. Relaciones entre las aseguradoras y el gobierno territorial Las interrelaciones entre las ARS y el gobierno municipal están circunscritas por la transferencia de recursos financieros, el marco regulatorio que rige el régimen y las competencias legales municipales de vigilancia y control del régimen, regularización e implementación de normas en el ámbito local, generándose, por lo tanto, las siguientes interrelaciones: Políticas de salud: Para el régimen subsidiado existen metas de afiliación, acordes con el número de beneficiarios identificados por el Sisben y los recursos económicos disponibles. Para el 71E. González, Manual sobre Participación y Organización para la Gestión Local, Cali: Edición Foro Nacional por Colombia, 1996. MARCO DE REFERENCIA 169 desarrollo de estas metas hay procesos a cargo tanto de las ARS como del gobierno municipal. Así, estas últimas deben informar a los beneficiarios sobre las ARS autorizadas, con el fin de que ellos ejerzan su derecho a la libre elección de entidad aseguradora. Por su parte, las ARS son las encargadas directas de la afiliación, para lo cual deben realizar campañas de publicidad y mercadeo. En la formulación de las políticas se definió la función de intermediación como elemento fundamental para el desarrollo del Sistema General de Seguridad Social en Salud. La intermediación establece relaciones entre su población afiliada y su red prestadora de servicios y entre el financiamiento y su red. Dentro de las relaciones entre población y prestadores, quizás una de las subfunciones más importantes es la que tiene que ver con la administración del acceso. Esta subfunción hace operativos elementos como el ingreso y la salida de los usuarios al sistema; la garantía de unos beneficios definidos por las ley como es el Plan Obligatorio de Salud Subsidiado; y la organización de la red prestadora disponible para mejorar el acceso a los servicios. Perfil epidemiológico: Uno de los principales elementos en la determinación de prioridades en materia de salud es la situación de la salud de la población objetivo. Las intervenciones que se definen dentro del POS-S deben buscar la resolución de los diferentes problemas de salud de la población y deben ser eficaces en función de los costos. Uno de los criterios de viabilidad de estas intervenciones es que debe estar al alcance de todas la población dentro de los límites de recursos existentes. Dentro del reordenamiento de las prioridades en los planes de beneficios en nuestro país, la búsqueda para mejorar el nivel de salud de la población debe propender a un mayor énfasis en las acciones de prevención y promoción de la salud. Esto permitió que en el POS-S se incluyeran muchas acciones de prevención y promoción, hecho que potencializa el acceso a estas intervenciones por hacer parte de los beneficios adquiridos en la afiliación al régimen. Vigilancia y control: A las direcciones territoriales les competen funciones de vigilancia y control del régimen subsidiado y por ello deben reportar e informar sobre el número de afiliados al régimen y los correspondientes contratos con las ARS tanto al Ministerio de Salud como a la Superintendencia Nacional de Salud. Existen, además, normas y regulaciones por cuyo cumplimiento deben velar los entes de dirección. Así, las direcciones territoriales están a cargo de las siguientes funciones: vigilar el proceso de afiliación y contratación, para lo cual deben verificar los listados de afiliados enviados por las aseguradoras; establecer mecanismos para vigilar la carnetización de los usuarios por parte de las ARS; exigir de las administradoras el reporte de información sobre novedades en la afiliación, nacimientos, fallecimientos, traslados de ARS o municipios, reportes de ejecución de los contratos por las ARS a través de informes de estado de cartera frente a la IPS y sus proveedores. La función de los entes territoriales de supervisar los contratos con las ARS, sus cláusulas y las obligaciones inherentes a éstas, puede 170 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS desarrollarse mediante mecanismos de interventoría interna o externa. Flujo y uso de recursos: Las direcciones territoriales de salud tienen bajo su administración los recursos del régimen subsidiado y deben establecer contratos con las ARS, asignándoles unidades de pago por capitación, UPC, por cada beneficiario afiliado y carnetizado. De este valor las ARS deben destinar la mayor parte, mínimo 80%, a cubrir los costos de prestación de los servicios de salud incluidos en el POS-S, y se ha estipulado un limitado porcentaje, máximo 20%, para cubrir los gastos administrativos72. Contractuales: Para la administración de los recursos del régimen subsidiado se ha previsto que existirán contratos entre las ARS y las entidades territoriales respectivas. Estos contratos implican unas obligaciones específicas entre las partes. Así, para garantizar el adecuado manejo de los recursos, las ARS deberán constituir un encargo fiduciario de administración y pagos, una póliza de manejo y cumplimiento u otro mecanismo financiero, como condición previa al desembolso de los recursos. Se ha estipulado que las direcciones territoriales establecerán los contratos regidos por el derecho privado y por tanto podrán establecer las cláusulas que consideren pertinentes. 10. Relaciones entre las aseguradoras y los usuarios Su relación está basada en la incorporación formal al régimen a través de la afiliación y carnetización de los beneficiarios del régimen subsidiado, función a cargo de las ARS. Por otro lado, hay una relación basada en la garantía en la atención de servicios de salud. Así, surgen las siguientes interrelaciones: Información y divulgación: Las ARS están obligadas a informar a sus usuarios sobre los planes de beneficios, red de prestadoras, mecanismos para acceder a los servicios y deberes y derechos en salud. Satisfacción: Un componente primordial en el acceso a los servicios de salud lo constituye la satisfacción de los usuarios, lo cual es considerado por algunos autores como un indicador de acceso realizado. La satisfacción puede evaluarse en cada uno de los componentes del proceso de atención, tales como instalaciones físicas, tiempos de espera, información, amabilidad en la atención del personal administrativo y médico. 72 Consejo Nacional de Seguridad Social en Salud, acuerdo número 77 de 1997, art. 42. MARCO DE REFERENCIA 171 Control y racionalización de la demanda. Los beneficiarios serán portadores de un carné que los identifica como afiliados a una ARS. En general, el ingreso al sistema tiene dos puertas bien sea a través de urgencias, las cuales deben ser atendidas por cualquier institución sin importar su vinculación o no al sistema; o por medio del médico general, que se puede determinar directamente en el momento de la afiliación en la ARS o el que le asigne la IPS seleccionada por el usuario dentro de la red contratada por la administradora. Para los afiliados al régimen subsidiado se han establecido copagos, los cuales corresponden a aportes en dinero que contribuyen a financiar el servicio demandado y cuyo valor está establecido según el nivel Sisben al que pertenezca. Así, los indigentes e indígenas no están sometidos a copagos y la atención es gratuita. Para los clasificados en el nivel I del Sisben, el copago máximo es de 5% del valor del servicio, sin exceder una cuarta parte del salario mínimo mensual vigente. Para el nivel 2 del Sisben, el copago máximo es de 10%, sin exceder la mitad de un salario mínimo legal73. Se exceptúan del cobro de copagos los servicios de promoción y prevención, programas de control en atención materno infantil, programas de control en atención de las enfermedades transmisibles, enfermedades catastróficas o de alto costo, y la atención inicial de urgencias. 11. Relaciones entre las aseguradores y la red de prestadoras La relación entre administradoras del régimen subsidiado e instituciones prestadoras de servicios de salud adquiere un papel relevante como facilitador o no del acceso a la atención en salud, a causa de las interrelaciones de tipo administrativo y de prestación de servicios asistenciales, indispensables para que los afiliados a las ARS reciban los beneficios del plan obligatorio de salud subsidiado. Este vínculo se fortalece a partir de la implementación de la Ley 100 de 1993 que cambia la relación entre usuario e institución de salud, al transformar el subsidio a la oferta por subsidio a la demanda y establecer como principios de la Ley 100 de 1993, la libre competencia y elección de ARS e IPS, por parte del usuario. Esto lleva a que las ARS e IPS busquen su supervivencia creando estrategias comunes que les permita incrementar la satisfacción del usuario, mejorar la cobertura y la eficiencia en la utilización de los servicios para lograr, al final, un progreso en el acceso a servicios de salud de la población de escasos recursos. Las relaciones que se generan entre ARS e IPS son de: contratación, prestación de servicios de salud, pago y facturación, información, sistema de referencia y contrarreferencia y sistema de garantía de calidad. 73 Acuerdo 30 de 1996, Consejo Nacional de Seguridad Social en Salud. 172 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 11.1 Contratación El régimen subsidiado en salud supone la abolición progresiva del viejo sistema de asistencia social, lo cual en términos financieros significa sustituir los subsidios a la oferta, representados en los presupuestos que por tradición reciben los hospitales públicos, por el sistema de los subsidios a la demanda canalizables hacia las organizaciones encargadas de manejar el seguro social subsidiado y responsables del aseguramiento y cubrimiento de los riesgos financieros74. Esta concepción transfiere al beneficiario del régimen subsidiado poder de elección para afiliarse a la administradora de su preferencia o recibir servicios de salud en la institución que en su criterio sean los más adecuados, impulsando a las ARS e IPS a competir y mantener la satisfacción del usuario en un mercado que propende a los principios de libre escogencia y elección. Como el Sistema General de Seguridad Social en Salud propicia la libre competencia y elección de las IPS, se crean espacios para que las entidades públicas puedan competir con condiciones similares a las instituciones privadas, permitiendo a los hospitales públicos transformarse en empresas sociales del Estado que son establecimientos públicos descentralizados, con un régimen privado de contratación, con un mejor manejo financiero similar al de las empresas industriales y comerciales del Estado y con estatuto de personal igual al de los establecimientos públicos. Artículos. 189 y 19475. La conversión a ESE ha permitido a los hospitales públicos orientar su gestión hacia un manejo más eficiente de los recursos, impulsando a estas instituciones a salir del ostracismo en que se encontraban sumergidas, al transferirles autonomía gerencial en los procesos de contratación, compra de suministros y asignación presupuestal, entre otros. Teniendo en cuenta los cambios generados a partir de la ley, la contratación con las entidades públicas se ha facilitado al crear un mecanismo de contratación privado. Este proceso dependerá de la habilidad de las partes y del mayor poder de negociación que posean, siendo las ARS con mayor número de afiliados las que imponen las condiciones de negociación, particularmente, para la prestación de servicios de II nivel de complejidad, debido a la mayor oferta de servicios existentes en el mercado, no siendo este el caso para las instituciones de III nivel de atención, donde la oferta es limitada, respecto de la demanda de servicios disponibles. Las condiciones de negociación se establecen en términos de: requisitos para la identificación de los afiliados a la ARS y autorización de servicios, términos para la corrección de glosas, fecha de presentación y pago de las cuentas, valor contractual y anticipo, pues el Estado regula el POS-S y las tarifas. Las formas de contratación utilizadas con más frecuencia son: pago por servicio prestado, capitación y pago por caso. 74Iván 75Ibid. Jaramillo, El futuro de la salud en Colombia, “La puesta en marcha de la Ley 100 de 1993”, Fundación Corona, Santafé de Bogotá, 1997. MARCO DE REFERENCIA 173 11.2 Prestación de servicios Los beneficiarios de los subsidios tendrán un poder de decisión real sobre la asignación y manejo de los recursos y la selección de los proveedores de servicios, pasando en los hechos a comprar los servicios a los hospitales con recursos fiscales, evitando la relación de atención por caridad76. Teniendo presente que el Estado regula el POS, en su valor global denominado unidad de pago por capitación y en su contenido de servicios y riesgos, la competencia se realiza en función del prestigio, la calidad, la oportunidad o la accesibilidad geográfica que ofrezcan las IPS para conformar la red de prestadores de las ARS y, a su vez, las ventajas que ofrezcan éstas a los usuarios. A pesar de existir la libre competencia y elección que tiende a mejorar la calidad en la parte formal de la mejor atención al cliente, el sistema, además, asegura que el plan obligatorio de salud subsidiado se preste en condiciones básicas de calidad y con la suficiencia tecnológica y hotelera que determine el ente rector en salud77. El sistema descentraliza la prestación de servicios por niveles de atención con el propósito de incrementar la eficiencia en el manejo de los recursos administrativos, tecnológicos, financieros y de infraestructura existente, como consecuencia de la subutilización del primer nivel de atención durante el sistema nacional de salud. La ley establece que la demanda de servicios de salud deberá ser canalizada en el primer nivel de atención y posteriormente orientada al nivel requerido por el usuario, según la complejidad, disminuyendo así los costos y descongestionando las instituciones de II y III nivel. La relación que se establece entre la ARS e IPS es en términos del portafolio de servicios que comprende el nivel de complejidad, la capacidad instalada y la clase de servicio que ofrecen a los beneficiarios de las ARS. 11.3 Pago y facturación Las IPS se han visto obligadas a crear un sistema de facturación que les permita registrar los procedimientos realizados y presentar las cuentas oportunamente a las ARS, logrando así financiarse las IPS y permanecer en el mercado de oferentes. Los tiempos para presentación y pago de las cuentas y glosas generadas por concepto de la prestación de servicios de salud han sido reglamentados mediante el Decreto 723 de marzo de 1997, cuyo propósito es asegurar el equilibrio financiero del Sistema de Seguridad Social, en 76Ibid. 77Ibid. 174 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Salud particularmente entre las IPS y ARS. Este decreto surge, como un intento del sistema para contrarrestar la posición adoptada por las ARS de dilatar el pago, incrementando el exceso de tramitología. La percepción de las IPS sobre las administradoras es la de ser intermediarios que obstaculizan el proceso de prestación de servicios debido a la gran cantidad de documentos que requieren para la comprobación de derechos de sus afiliados y la retención del pago, argumentando la falta de idoneidad de la facturación presentada, situación que genera un giro de cartera prolongado y crisis financiera institucional por la falta de liquidez, lo que finalmente repercute en la oportunidad y programación de la atención del usuario, que da como resultado la falta de recursos de las prestadoras, indispensables para su funcionamiento. Adicionalmente, las ARS son visualizadas como entidades que acumulan sus ganancias en detrimento de la utilidad de las IPS, situación que se vio reflejada durante 1996 y 1997 con la baja utilización de servicios de salud que presentaron los beneficiarios de las ARS, lo que originó un remanente destinado para la prestación que terminaba en las arcas de estas instituciones. Sin embargo, no siempre los inconvenientes surgen por parte de las ARS; la mayoría de las IPS se encuentran implementando y adaptando un sistema de facturación, circunstancia que ha contribuido a la sobrefacturación o subfacturación en la mayoría de los casos, debido a que no cuentan con un proceso que les permita registrar todos los procedimientos que se realizan en las instituciones. Adicionalmente, una de las causas que más han contribuido al sobrecosto, la sobrefacturación y la ineficiencia en las instituciones prestadoras de servicios, es la forma de contratación, facturación y pago de los servicios por parte de las administradoras78. 11.4 Información La información requerida entre el proveedor y el contratista es de tipo operativo, por lo tanto facilita los procesos administrativos necesarios para la atención, siendo esta información: los documentos necesarios para la comprobación de derechos de los usuarios, ordenes de atención y autorización de servicios, ejecución contractual, información estadística, línea de autorizaciones y subgerencia de atención al usuario. Esta relación adquiere una connotación relevante porque a mayor coordinación entre las entidades, menos barreras de acceso a servicios de salud para los beneficiarios. A pesar del intercambio de información existente entre las instituciones, la crisis de información que toca a las ARS que no saben cuántos afiliados tienen hoy, alcanza a las IPS que presentan inconvenientes también en su sistema de información, situación que puede generar barreras de acceso de servicios de salud al afiliado al no crearse flujo de información oportuna y confiable entre las diferentes dependencias que están involucradas durante el proceso de atención del usuario. 78El Futuro de la Salud en Colombia, “La puesta en marcha de la Ley 100 de 1993”, pág. 168, Fundación Corona, Santafé de Bogotá, 1997. MARCO DE REFERENCIA 175 El Estado no ha protegido a los hospitales ni en general a los proveedores de servicios, pues éstos siguen teniendo todas las responsabilidades y muy pocas garantías. Al proveedor le toca atender los pacientes sin establecer claramente sus derechos y sin definir con antelación quién será el pagador por temor a los organismos de control: a la Procuraduría, al Defensor del Pueblo o a la Veeduría. Como consecuencia, las IPS duran meses tratando de identificar quién debe pagar: el Régimen Subsidiado, el Soat, el Fondo Nacional de Accidentes de Tránsito o la Cuenta de Catástrofes del Fosyga. Esta situación refleja un problema de sistema de información en las ARS, que no les permite determinar quiénes son sus afiliados ágil y oportunamente, trasladando esta responsabilidad a las IPS, que deben incrementar los trámites administrativos solicitando una gran cantidad de fotocopias para comprobar a la ARS la afiliación de sus beneficiarios o en el peor de los casos, asumir el costo las IPS, al no poder demostrar la afiliación. 11.5 Sistema de referencia y contrarreferencia El sistema de referencia y contrarreferencia es el mecanismo mediante el cual se coordinan procesos administrativos entre la red de las IPS y las ARS que permitan la atención integral médico - quirúrgica a los beneficiarios con patologías de urgencias, acorde con el nivel de atención y grado de complejidad previamente definidos. En otras palabras, el sistema de referencia y contrarreferencia orienta la remisión de afiliados de los niveles inferiores del sistema hacia los niveles superiores y de contrarreferencia en sentido inverso79. El sistema de referencia y contrarreferencia se apoya en la red de urgencias conformada por subsistemas de información, comunicaciones, transporte e insumos. Las ARS al conformar sus redes de prestadoras de servicios deben asegurar la atención de urgencias y de las patologías contempladas en el plan obligatorio de salud subsidiado, articulando los centros asistenciales según niveles de atención y grados de complejidad para permitir una atención oportuna y adecuada de la población usuaria. Adicionalmente, las administradoras deben asegurar que el proceso de referencia y contrarreferencia se realice de acuerdo con las normas establecidas y que sean cumplidas por todas las instituciones involucradas en el sistema 80. Por lo tanto, las ARS deben desarrollar funciones de coordinación, dirección, supervisión y control sobre el régimen de referencia y contrarreferencia de las prestadoras de servicios que permitan realizar un diagnóstico de los recursos que conforman la red, convocatoria de todos los niveles de atención en la elaboración e implementación de las normas y capacitación del personal de la red. La normatividad y los procesos del sistema de referencia y contrarreferencia deben contemplar los siguientes aspectos: 79Organización Panamericana de la Salud, Manual de normas técnico–administrativas para la prestación de servicios de urgencias en el Sistema Distrital de Salud, pág.14, 1994. 80Ibid., pág. 67. 176 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS − Hospital de origen: Atención inicial, estabilización, referencia (formato de remisión y trámite de remisión). − Hospital destino: Valoración ingreso, historia clínica y tratamiento. − Definición línea de pago, en el evento de no existir una relación contractual entre las partes. − Regulación y comunicaciones: radiooperador, médico origen–destino. − Transporte: Atención durante el traslado, historia clínica. − Contrarreferencia. Las ARS deben propender a conformar una red de servicios médico-quirúrgico que brinde atención integral y oportuna, apoyándose en el sistema de referencia y contrarreferencia, disminuyendo así las posibles barreras de acceso geográfico o de disponibilidad de recursos que puedan presentarse. 11.6 Sistema Obligatorio de Garantía de Calidad Es el conjunto de instituciones, normas, requisitos y procedimientos indispensables que deben cumplir los integrantes del Sistema General de Seguridad Social en Salud para garantizar a los usuarios de los servicios el mayor beneficio, a un costo razonable y con el mínimo riesgo posible81. La relación entre ARS y la red de prestadores a nivel del sistema obligatorio de calidad se establece en términos de: La verificación permanente del cumplimiento, por parte de los prestadores de servicios de salud, de los requisitos esenciales como condición indispensable para que las administradoras puedan contratarlos e incluirlos en su red de prestadores. La evaluación y mejoramiento de la red de servicios y del sistema de referencia y contrarreferencia, con el propósito de garantizar el acceso de los afiliados y de sus beneficiarios a todos los grados de complejidad de los servicios de salud. La auditoría médica entendida como la comparación entre la calidad observada y la calidad deseada de acuerdo con las normas técnico-científicas y administrativas previamente estipuladas para la atención en salud a través de la inspección del manual de procedimientos de la IPS, planes de mejoramiento, informes de calidad y protocolos de atención. La evaluación de la tecnología biomédica que se utilice en la prestación de los servicios se deberá realizar en forma permanente82. 81Decreto 82Decreto 2174 de 1996, Ministerio de Salud.. 2174 de 1996, Ministerio de Salud. MARCO DE REFERENCIA 177 178 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS MARCO DE REFERENCIA 179 B. ANEXO 2: METODOLOGÍA 1. Acerca de la investigación Al ser planteada una investigación referente a un determinado aspecto de la realidad social, es necesario aclarar la relación que se da entre el conocimiento y la metodología y los problemas relativos a la explicación y causalidad. Tal aclaración es importante puesto que las diferentes interpretaciones teóricas al respecto determinan el diseño de un proyecto de investigación, la forma en que son recolectados los datos y el papel que desempeña el investigador en la totalidad del proceso83. Lo anterior representó un reto para el grupo de investigadores del Sector de Consultorías Universitarias de la Universidad Javeriana que participaron en el estudio propuesto por la Fundación Corona, acerca de la valoración y experiencias de mejoramiento del acceso a los servicios de salud para población pobre en Colombia. El diseño de investigación adoptado, estudio de caso, es una estrategia de hacer investigación social que presenta dos dificultades básicas. Una, relativa a las habilidades del equipo investigador y su preparación previa, pues demanda de sus intelectos, egos y emociones mucho más que cualquier otra estrategia de investigación, especialmente en el momento de la recolección de datos, ya que sus procedimientos no están “rutinizados”, como sucede en experimentos y encuestas84. La otra, se refiere a la dificultad y complejidad del análisis de la información, pues se requiere plantear al inicio de la investiga ción una estrategia general para el análisis que priorice qué analizar y por qué 85. El desconocimiento acerca del diseño de estudios de casos y las investigaciones que, aunque utilizan tal estrategia, no logran enriquecer de manera adecuada el acervo teórico de los temas estudiados, son el posible origen de los prejuicios que se suscitan en torno a él. También, la falta de rigurosidad o el poco cuidado con que se han conducido algunos estudios, que admiten evidencia equivocada o puntos de vista sesgados con el fin de 83 Peter Kellett, “Constructing home: Production and consumption of popular housing in northern Colombia”, pág. 63, tesis presentada a la Universidad de Newcastle upon Tyne para optar al grado de “Doctor of Philosophy”, Faculty of Law, Enviroment and Social Sciences, University of Newcastle upon Tyne, mayo de 1995. 84 Robeert K. Yin, Case study research. Design and method,. pág. 55, SAGE Publications, U.S.A., 1994. 85 Ibid., pág. 102. METODOLOGÍA 179 influenciar la dirección de los hallazgos y conclusiones, ayuda a que la estrategia sea considerada como una forma menos deseable de investigación que otras. La verdadera intención al utilizar el diseño de los estudios de caso es la generalización a planteamientos teóricos y no a poblaciones o universos. Siendo así, no se constituyen en “muestras”, y lo que se busca es expandir y generalizar teorías y no enumerar frecuencias. Tal característica busca superar uno de los prejuicios más comunes que se tienen sobre ellos, al considerar que los estudios de caso dan pocas bases para la generalización científica. En cuanto a la extensión del documento resultante, no debe confundirse la estrategia con otros métodos de recolección de información, como pueden ser el etnográfico o la observación participativa, en las que puede demandarse un tiempo muy largo, y con documentos de una extensión tal que no provoca leerlos. Esto no necesariamente tiene que ser así en los estudios de caso. En vista de lo anterior, y dado el interés académico que suscita el uso de la estrategia de estudio de caso, se consideró importante documentar el proceso seguido por el equipo de investigadores del Sector de Consultorías Universitarias, pues además de resaltar el esfuerzo realizado y sus resultados en términos de proceso metodológico, el hecho de compartirlo con los medios académicos y científicos permitirá recibir críticas enriquecedoras y aportar al debate en torno a las formas de ampliar el conocimiento. Por tanto, con este documento se pretende explicar el enfoque del estudio, identificar los criterios usados para seleccionar las técnicas de investigación, describir el proceso de recolección y análisis de la información e identificar las limitaciones del enfoque adoptado. 2. Los niveles de complementariedad en la investigación Aunque hasta hace muy poco era común la dicotomía entre las interpretaciones cualitativas y cuantitativas de la realidad y la irreconciabilidad de los dos paradigmas, muchos estudios reconocen en la actualidad las fortalezas y limitaciones de cada perspectiva y refuerzan su complementariedad inherente86. Como lo plantea Alcina Franch87: "Lo importante es, planteada una investigación, decidir cuáles serían las ciencias o técnicas que se requeriría utilizar como auxiliares en esa precisa investigación". También indica que "el préstamo de unas ciencias a otras puede hacerse en tres niveles: teórico, metodológico y técnico". Para comprender mejor esta posición al hacer investigación puede consultarse a: Manuel García Ferrando; Jesús Ibáñez, y francisco Alvira, compiladores, El análisis de la realidad social. Métodos y técnicas de investigación, Alianza Universidad S.A., Madrid, 1994. 87José Alcina Franch, Aprender a investigar. Métodos de trabajo para la redacción de tesis doctorales, pág. 13. Compañía Literaria S.L., Madrid, 1994. 86 180 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS 2.1 Nivel teórico Se parte del reconocimiento de la complejidad de la sociedad y la exigencia de que toda teoría debe ser un arma para reducirla. La sociedad es una estructura compleja que debe ser analizada desde diferentes puntos de vista, y el análisis de las interrelaciones sistémicas que generan nuevos segmentos de realidad pueden ser comprendidos sólo desde un enfoque multidisciplinario o interdisciplinario. La teoría general de la sociedad de Niklas Luhmann88 orienta el análisis del presente estudio. El mencionado autor entiende la complejidad como la sobreabundancia de relaciones, de posibilidades, de conexiones, de tal forma que las relaciones establecidas en la sociedad no pueden plantearse en una correspondencia biunívoca y lineal de elemento con elemento. El aumento de la propia complejidad de la sociedad, denominado por Luhmann el aumento de la diferenciación de la sociedad, requiere instrumentos que permitan reducir la complejidad, y para ello incorpora la teoría de sistemas a su teoría sobre la sociedad. Con ella busca un medio adecuado para describir la sociedad y para la elaboración de una teoría adecuada 89. Para comprender la teoría de Luhmann es central el concepto de sistema autorreferente y autopoiético. Con la teoría de la autopoiesis se plantea que un sistema no sólo crea su estructura, sino también los elementos de que se compone. En el nivel de la autorreferencia se plantea que los sistemas autopoiéticos son tales en tanto son autorreferentes, es decir, se constituyen a sí mismos mediante la autorreferencia, y no tanto mediante un observador externo que señala la diferencia entre sistema y entorno. Son sistemas autorreferentes en tanto se constituyen a sí mismos mediante la diferencia con el entorno, cuya manipulación es fundamental para la reproducción autopiética del sistema. La estructura y los elementos de los sistemas autorreferentes y autopoiéticos son constituidos mediante la clausura en sí mismos. Los sistemas autorreferentes y autopoiéticos son siempre cerrados: su clausura es condición indispensable de su existencia. Los mismos sistemas crean su unidad y, mediante su clausura, realizan el acoplamiento con su entorno, lo cual es necesario para permanecer como tales sistemas, sin precisar nunca si necesitan una relación de tipo “input/output” con el entorno. A pesar de la clausura de los sistemas autorreferentes, éstos sólo existen como tales en un entorno, y la diferencia entre sistema y entorno es una diferencia constitutiva de todo sistema. No hay diferencia entre sistemas abiertos y cerrados, ya que un sistema autorreferente y autopoiético es, al mismo tiempo, abierto y cerrado: su clausura constituye la condición de su apertura. Además, siempre contiene en sí mismo, como elemento esencial de su trabajo, la diferencia que le separa del entorno. 88Niklas Luhmann, Sociedad y sistema: la ambición de la teoría, Ediciones Paidós, Barcelona, 1997. una mejor comprensión de la obra de Niklas Luhmann se recomienda: Ignacio Izuzquiza, La sociedad sin hombres. Niklas Luhmann o la teoría como escándalo, Editorial Anthropos, Barcelona, 1990. 89Para METODOLOGÍA 181 Un sistema autorreferente es, al mismo tiempo, estático y dinámico, y se mantiene en tanto logra una estabilidad dinámica, lo cual significa que conserva determinadas estructuras estables que permiten realizar elecciones concretas, pero simultáneamente, estas elecciones hacen al sistema dinámico, le abren a un mayor número de posibilidades y son un requisito de su propia estabilidad. Hay un último elemento que debe considerarse en la teoría de los sistemas autorreferentes: la presencia de la diferencia. Todo sistema autorreferente se estructura en función de al diferencia de sí mismo con su entorno, y esta diferencia se constituye en una guía del comportamiento del sistema. El concepto de interpenetración, aspecto importante en la teoría de Luhmann, permite establecer la única posibilidad de contacto que los sistemas autorreferentes tienen entre sí. La interpenetración es un modo particular de construcción sistémica en el que un sistema pone a disposición de otro sistema su propia complejidad. Cada uno de los sistemas que se interpenetran son, para el otro, entorno. Con la interpenetración se da la posibilidad de contacto entre sistemas y de formación de nuevos niveles de complejidad. 2.2 Nivel metodológico Con el proceso de investigación científica seguido en este estudio, se pretende, partiendo de los conocimientos científicos precedentes, conceptualizar la realidad, con el fin de obtener y formular, mediante la observación y la sistematización metódicas, representaciones intelectuales que sean expresión lo más exacta posible de la realidad y contribuyan a engrosar el acervo teórico de las ciencias. En el proceso se distinguen tres fases: documentación, investigación empírica y elaboración 90. El método de investigación científico es el utilizado por la ciencia como procedimiento o forma de actuación en la formación de conocimientos que la integran. El método, como procedimiento, lo constituyen las etapas generales de actuación que forman su contenido y por las técnicas o procedimientos concretos, operativos, para realizar en un caso determinado las fases generales de actuación en cuestión 91. 2.3 Nivel técnico Sierra Bravo 92 indica que la investigación científica considerada en su totalidad y de acuerdo con la idea de proceso de investigación y de sus fases, es una actividad compleja que requiere el empleo de técnicas diversas. El autor aclara la diferencia entre método científico y 90Restituto Sierra Bravo, Tesis doctorales y trabajos de investigación científica. Metodología general de su elaboración y documentación, pág. 34, Editorial Paraninfo, S.A., Madrid, 1996. 91Ibid., pág. 30. 92Ibid., pág. 46. 182 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS técnicas científicas93. El primero es el procedimiento general del conocimiento científico y es común en lo fundamental a todas las ciencias, mientras que las segundas son los procedimientos concretos y particulares, relacionados con las distintas fases del método científico. Distingue Sierra Bravo las técnicas de empleo general en todas las investigaciones científicas que se muestran en la Figura 1 94: Técnicas generales en la investigación científica Figura 1. • • • • • • • Técnicas para la investigación científica Del trabajo de investigación científica de documentación Del ejercicio de la inteligencia y sus operaciones De la elección de la tesis o el trabajo científico De lectura Del diseño de la investigación De elaboración y redacción del trabajo científico Referentes al contenido de la tesis y su presentación formal. En lo referente al diseño de la investigación, el estudio desarrollado adoptó el estudio de caso como estrategia. Figura 2. Niveles de complementariedad en el estudio Teoría de sistemas de investigación Teóricoincorporada Método Metodológico a la teoría de la sociedad científico Niklas Luhmann Restituto Sierra Bravo, Manuel García Ferrando, Jesús Ibáñez, Francisco Alvira, Carlos Sabino, José Alcina Franch Diseño de estudio Técnicode caso Robert K. Yin 3. Definición de variables Para la definición de las variables se hizo un trabajo de grupo, basados en el marco teórico previamente definido. Se realizó una clasificación en categoría de variables y subcategorías, de las cuales se consideran algunos aspectos que se integraron importantes tener en cuenta 93Ibid., pág. 47. pág. 48. 94Ibid.,. METODOLOGÍA 183 sobre cada una de las subcategorías. En la figura 3 se presentan en forma de árbol las variables consideradas. Figura 3. Árbol de variables Cultura Territorio A.R.S. - Acceso Gobierno y SGSSS A.R.S. Red de servicios Usuario En el cuadro 1 se detallan las subcategorías y aspectos investigados. 184 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Cuadro 1. Definición de variables Categoría de Variables Subcategoría 1.1 Antropológico 1. CULTURA a Visión del hombre 1.2 Sociológico a Regionalismo b Pobreza 1.3 Político, gobierno y sociedad a Clientelismo b Corrupción c Violencia d Presencia del Estado 1.4 Medio Ambiente Categoría de Variables Subcategoría 2.1 Características de la población a) Población total del municipio es un % aproximado de la población nacional 95 b) Población del municipio difiere en edad y sexo del promedio nacional 96 c) El municipio tiene un NBI inferior a la media nacional d) El ICV del municipio es inferior al nacional e) La línea de pobreza del municipio es más baja que el promedio nacional 2. TERRITORIO 2.2 Dinámica económica regional a) Índice de tamaño funcional b) Actividades y formas económicas propias de la región c) Tipo de trabajo productivo desarrollado en la región d) Formas de remuneración del trabajo en la región e) Formas de economía solidaria f) Número de empleos generados g) Incidencia de las actividades productivas en los recursos naturales de la región h) Relación trabajo humano-tecnología en las actividades económicas de los grupos 2.3 Perfil epidemiológico a) Mortalidad infantil b) Mortalidad por violencia c) Composición de cinco primeras causas d) Morbilidad sentida y morbilidad atendida vs. perfil de Colombia 95Censo 96Censo 93, población ajustada. 93, población censada. METODOLOGÍA 185 Categoría de Variables Subcategoría 3.1 Estructura y organización de la salud 3. GOBIERNO Y SISTEMA GENERAL DE SEGURIDAD SOCIAL EN SALUD a) Secretaría de salud • • • b) Oferta • • • • Tamaño Niveles de atención Pública o privada Carácter: departamental – municipal 3.2 Funcional a) Recursos del régimen subsidiado • • Fuente Participación de cada fuente b) Políticas locales de salud • • • • • • • • • • 186 Estructura: dependencias, funcionarios relacionados con el sector salud Descentralización Grado de autonomía Constitución plan local de salud Plan local (contenido vs. parámetros del Ministerio de Salud Participación y consenso: el plan local de salud representa los intereses de los actores que tienen algún interés en salud Participación: número y tipo de actores, descripción de los actores. Consenso. Prioridades y ejecución: - Identificación e inclusión de variables críticas establecidas en el régimen subsidiado en el plan local de salud. - Comparar porcentaje de ejecución de recursos correspondientes de programas del régimen subsidiado Acoplamiento a fundamentos de la ley Ley 100, art. 216. Reglas básicas ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Categoría de Variables Subcategoría 3. GOBIERNO Y SISTEMA GENERAL DE SEGURIDAD SOCIAL EN SALUD (cont.) c) • Administración del régimen subsidiado Municipio usuario - Información a la población sobre el régimen subsidiado - Tópicos de información - Formas utilizadas para divulgar la información - Mecanismos y criterios de focalización y selección - Libre escogencia: oferta (número de ARS - Control social - Identificación de participación social y clasificarlas, estatales y comunitarias - Conocimiento acerca del régimen subsidiado en las instancias • Municipio – ARS - Convocatoria: mecanismos implementados para conformar la oferta de ARS del municipio - Acreditación: requerimientos para autorizar la administración del régimen subsidiado en el municipio - Contratación: - Políticas locales de distribución de recursos de la UPC. - Forma de pago: desembolsos y cumplimiento requisitos. - Acoplamiento a parámetros de ley. - Regulación vigilancia y control: - Instancias o dependencias de vigilancia y control (número y tipo - Mecanismos implementados para ejercer la vigilancia y control - Áreas de la ARS sobre las que se ejerce vigilancia y control. - Condiciones de mercado: - Tamaño del mercado desde el punto de vista de la demanda - Régimen subsidiado, total, perspectivas de crecimiento (cobertura o penetración) - Desde la oferta: monopolio, oligopolio, mercado competitivo. - Regulación e intervención del mercado. - Información y tecnología: - Manejo de información: coordinaciones, tecnología, áreas que procesan información, reportes que se generan por municipio y ARS. METODOLOGÍA 187 Categoría de Variables Subcategoría 4.1 Historia a)Antecedentes - Proceso de conformación. b) Desarrollo y crecimiento hasta la fecha c) Conformación jurídica y propiedad 4. ADMINISTRADORA DEL RÉGIMEN SUBSIDIADO d) Representatividad de la comunidad y crecimiento de la participación 188 4.2 Modelo organizacional • Criterio para adopción del modelo • Descripción del modelo organizacional a) Estructura • • • Liderazgo: formación de la alta gerencia y tipo de liderazgo Burocratización: organigrama, manual de funciones, manual organizacional Descentralización: existencia de unidades operativas diferenciadas b) Funcionamiento • Procesos operacionales: identificación de unidades operacionales: dirección, estratégicos, financieros, producción y humano culturales. Se debe evaluar la capacidad intrínseca y la existencia y sofisticación de los procesos como: - Identificar las unidades de análisis. - Identificar procesos dentro de las unidades. - Cualificar los procesos dentro de las unidades. - Estratégicos: análisis de mercado, posicionamiento, control interno y contención de costos, estudios de viabilidad y sensibilidad. - Producción: costeo, afiliación, carnetización, programas de prevención y promoción, mantenimiento de red y contratación, sistema de garantía de calidad, sistema de información. - Humano culturales: mantenimiento de condiciones de trabajo (bienestar, ascenso en la estructura organizacional, políticas laborales, atención al usuario (oficina de atención, asociación de usuarios, oficina de quejas y reclamos. - Financieros: facturación, contabilidad, tesorería, proveeduría (compras, manejo de activos e inversiones. - Dirección: procesos de decisión, plan corporativo a largo plazo, decisiones de inversión, decisiones de servicios y decisiones de mercado. ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Categoría de Variables Subcategoría 4. ADMINISTRADORA DEL RÉGIMEN SUBSIDIADO (cont.) • Eficacia: - Crecimiento de la institución: - Número de afiliados por contratos por año - Desafiliación - Crecimiento de activos - Crecimiento de utilidades (tiempo del logro del punto de equilibrio - Crecimiento patrimonial - Satisfacción de usuarios • Eficiencia - Indicadores de desempeño: - Rentabilidad (porcentaje deuda/patrimonio renta/inversión, endeudamiento (porcentaje - Distribución de la UPC: - Porcentaje: causado por prestación versus causado por administración - Remanente existente - Flujo de fondos: - Rotación de cartera (deuda IPS/cuentas causadas, desembolsos/monto contractual por tiempo, liquidez (razón corriente: activos corrientes/pasivo corriente METODOLOGÍA 189 Categoría de Variables Subcategoría 5.1 Características de la contratación a) Requisitos b) Copagos c) Formas de contratación d) Flujo de información: tipo de información que exige la ARS a la IPS, requisitos para entrega de información 5.2 Distribución territorial IPS por niveles 5. RED DE SERVICIOS a) Acceso geográfico: ubicación de la red respecto a concentración de afiliados b) Transporte (facilidad de acceso a los diferentes niveles de prestación de servicios considerando la modalidad de transporte que se utiliza) 5.3 Carácter a) Público: número de instituciones por nivel b) Privado: número de instituciones por nivel 5.4 Sistema de referencia y contrarreferencia a) Cumplimiento de normas b) Proceso: descripción del sistema, autorizaciones c) Remisión de actividades no incluidas en el POS-S 5.5 Portafolio de servicios a) Tipo b) Red propia: políticas y estrategias para la prestación de los servicios, exclusividad c) Red contratada: tipo, políticas, exclusividad 5.6 Organización para la prestación a) Horarios: jornadas, oportunidad (tiempo de espera entre la solicitud y la atención b) Trámites: número y tipo de trámites, requisitos, tiempo de espera 190 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS Categoría de Variables Subcategoría 6.1 Caracterización de la población afiliada a la ARS a) Distribución grupos etáreos, sexo, distribución urbano – rural, perfil epidemiológico b) Correlación con los beneficiarios del sistema 6.2 Utilización de servicios 6. USUARIOS a) Por nivel de complejidad b) Número de consultas por usuario, tasas de utilización c) Número de hospitalizaciones por usuario, tasas de utilización 6.3 Satisfacción a) Trato IPS b) Ubicación geográfica c) Trato ARS d) Copagos 6.4 Conocimiento (información SGSSS a) Deberes y derechos SGSSS b) Red de servicios c) Trámites 6.5 Creencias, actitudes y prácticas en salud (CAPS a) La población afiliada acepta los procedimientos, actividades e intervenciones señaladas en el POS-S b) Arraigo de prácticas y medicina tradicional. 4. El diseño de la investigación de estudio de caso Para los estudios de caso se consideran cinco componentes para ser tenidos en cuenta en su diseño: 1. 2. 3. 4. 5. las preguntas de la investigación planteamientos teóricos las unidades de análisis la lógica que liga los datos a los planteamientos teóricos los criterios para interpretar los hallazgos METODOLOGÍA 191 4.1 Las preguntas del estudio La estrategia de estudio de caso es indicado cuando las preguntas que se hacen son de la forma “cómo” y “por qué”, de manera que una tarea inicial es aclarar la naturaleza de las preguntas del estudio a este respecto. Para el estudio, las preguntas fueron: • ¿Cuáles son las interrelaciones de las ARS, que influyen en el acceso a los servicios de salud, con su contexto territorial, las I.P.S. y los usuarios? • ¿Cómo influyen en el acceso a los servicios de salud las interrelaciones de las ARS con su contexto territorial, las IPS. y los usuarios? • ¿Cómo son los modelos organizacionales que caracterizan a las diferentes ARS? • ¿Cómo influye en el modelo organizacional de las ARS el contexto territorial en el que están inmersas? • ¿Cómo ha contribuido al mejoramiento del acceso a los servicios de salud las ARS del estudio? • ¿Cómo influyen en el acceso a los servicios de salud la conformación y funcionamiento de la red de servicios de salud de las ARS? 4.2 El planteamiento teórico El planteamiento dirige la atención hacia algo que debe ser examinado dentro del alcance del estudio. El planteamiento, además de reflejar algún asunto teórico importante, también indica dónde buscar evidencia relevante. En el estudio el planteamiento teórico es: Las ARS son una buena estrategia para mejorar el acceso a los servicios de salud a la población pobre en los casos escogidos. 4.3 La unidad de análisis Es la realidad que se pretende observar. Constituye en la investigación el objeto global de estudio y de ella se obtienen los datos empíricos necesarios para contrastar las hipótesis con la realidad. La definición de la unidad de análisis está relacionada con el problema fundamental de definir cuál es el caso. De manera general, la definición de la unidad de análisis (y por tanto del 192 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS caso) está relacionada con la forma en que han sido definidas las preguntas iniciales de la investigación. La selección de la unidad de análisis apropiada resulta de la seguridad al especificarlas. Si las preguntas no favorecen una unidad de análisis sobre otra, las preguntas pueden ser muy vagas o numerosas, y pueden presentarse problemas al conducirse el estudio. Para el estudio, se han seleccionado seis casos relativos a ARS, cuya actividad se desarrolla en diferentes contextos territoriales y que corresponden a alguna de las siguientes categorías de entidades: • Cajas de Compensación Familiar • Empresas Solidarias de Salud • Empresas Promotoras de Salud, de carácter público o privado. Queda, entonces, definido cada caso como la ARS de alguna de las categorías mencionadas, en un contexto territorial particular, en este caso, municipios clasificados según el Ministerio de Desarrollo Económico de acuerdo con su tamaño funcional. Para el estudio, la unidad de análisis son las diferentes interrelaciones que se establecen entre la Administradora del Régimen Subsidiado, ARS, y los demás actores del sistema: gobierno municipal, red prestadora de servicios y usuarios. 4.4 Ligar los datos a planteamientos teóricos y criterios para interpretar los hallazgos Estos componentes representan los pasos del análisis de datos en la investigación de estudio de caso, y el diseño de la investigación debe fundamentar este análisis. 5. Desarrollo del marco de referencia Para los estudios de caso, el desarrollo de teoría como parte de la fase de diseño es esencial, ya que el propósito de este tipo de estudio es desarrollar o probar la teoría. Para el estudio, los trabajos existentes y el marco legal de la reforma brindaron un rico marco teórico para diseñar el caso además de dar criterios para elaborar el planteamiento teórico que dirigió la atención hacia lo que era necesario conocer de las ARS, y de orientar dónde buscar evidencia relevante. Para superar las barreras que se tienen al tratar de desarrollar teoría, el grupo investigador hizo una revisión de la literatura relacionada con lo que iba a estudiarse, se discutieron extensamente las ideas y temas de la investigación con expertos, y se hicieron reuniones de discusión donde se revisaban continuamente los conceptos y se reorientaba la discusión cuando tendía a desviarse del planteamiento que interesaba. METODOLOGÍA 193 También se tuvo en cuenta que para el estudio era necesario estimar otras teorías que podían ser relevantes. Así, se consideraron la teoría de sistemas, teorías administrativas y organizacionales, como por ejemplo las relacionadas con análisis de burocracia, estructuras y funciones organizacionales, etc. La teoría desarrollada no sólo orientó la recolección de información, sino que también sirvió de referencia para la generalización del estudio de caso. El estudio de caso utiliza el llamado “método de generalización analítica”, en el que una teoría desarrollada previamente se usa como un modelo con el que se comparan los resultados empíricos del estudio. Si dos o más de los casos apoyan la teoría, se dice que hay réplica. Los resultados empíricos pueden ser considerados más válidos si dos o más casos apoyan la misma teoría pero no lo hacen con una posible teoría rival97. 6. La calidad del diseño de investigación Para los estudios de caso, Yin indica que las mismas cuatro pruebas utilizadas en investigaciones sociales empíricas pueden ayudar a establecer la calidad del estudio de caso. Mas, sin embargo, hace una innovación al identificar varias tácticas útiles cuando se trata de estudios de caso. En el cuadro 2 se muestran las pruebas aplicadas, las tácticas utilizadas y la fase de la investigación en que se usó cada táctica para la presente investigación. Cuadro 2. Tácticas en el estudio de caso para la prueba del diseño Prueba Validez del constructo Validez interna Validez externa Confiabilidad Táctica en el estudio de Fase de la investigación caso en que se aplica la táctica - Uso de múltiples fuentes Recolección de la de evidencia información - Comparación con modelo - Uso de la lógica de réplica en estudios de caso múltiple - Uso del protocolo de estudio de caso Análisis de la información Diseño de la investigación Recolección información de la 7. El diseño de caso múltiple 97Robert 194 K. Yin, op. cit., pág. 31. ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS El diseño de caso múltiple se usa cuando el mismo estudio contiene más de un caso simple. Cada caso debe servir a un propósito específico dentro del alcance total de la investigación. La lógica que se asume es la lógica de la réplica. Cada caso se selecciona de manera que: a. predice similares resultados: una replica literal, o b. produce resultados contrastantes, pero por razones predecibles: réplica teórica. Un paso importante en todos estos procedimientos de réplica es el desarrollo de un rico marco teórico98, que necesita establecer las condiciones bajo las que un fenómeno particular es probable que se encuentre, es decir, una réplica literal, así como las condiciones en las que es probable que no se dé, lo que sería una réplica teórica. Este marco teórico llega a ser más tarde el vehículo para generalizar a nuevos casos. Si alguno de los casos empíricos no funciona como se predice, deben hacerse ajustes a la teoría. Hay que recordar que las teorías pueden ser de carácter práctico y no sólo académico. En la figura 4 se ilustra el enfoque de réplica para estudios de caso99. El paso inicial al diseñar el estudio consiste en desarrollar la teoría respectiva. Luego, como pasos importantes, siguen la selección de los casos y la definición de medida s específicas en el proceso de diseño y recolección de información. Cada estudio de caso individual integra un estudio completo en el que se busca evidencia referente a los hechos y conclusiones para el caso; las conclusiones de cada caso son consideradas, entonces, como la información que se necesita replicar en los otros casos individuales. Tanto los resultados de los casos individuales como los resultados de caso múltiple pueden y deben ser el foco de un reporte. Para cada caso individual, el reporte debe indicar cómo y por qué un planteamiento teórico se ha demostrado (o no demostrado. En el cruce de casos, el reporte debe indicar qué tanto se dio la réplica lógica y por qué ciertos casos se predijeron tendrían ciertos resultados, mientras que otros se predijeron tendrían resultados constrastantes. 98El marco teórico correspondiente se encuentra en: Fernando Ruiz Gómez, “La reforma del sistema de seguridad social en salud en Colombia: Valoración y experiencias de mejoramiento del acceso a los servicios de salud para población pobre”, Componente II, Seis experiencias de mejoramiento del acceso al sistema de salud en Colombia, Documento Técnico ASS/119-98, Pontificia Universidad Javeriana, Sector de Consultorías Universitarias, Santafé de Bogotá, agosto de 1998. 99Robert K. Yin, op. cit., pág. 49. METODOLOGÍA 195 Figura 4. Método de estudio de caso Fuente: Robert K. Yin: Case Study research, pág. 49 Definición y diseño Seleccionar casos Preparación, recolección y análisis Conducir primer estudio de caso Escribir reporte de caso individual Análisis y conclusiones Sacar conclusiones de cruce de casos Modificar teoría Desarrolla r teoría Diseñar protocolo de recolección de información Conducir segundo estudio de caso Escribir reporte de caso individual Conducir restantes estudios de caso Escribir reporte de caso individual Desarrollar implicaciones Escribir reporte de cruce de casos 8. La conducción del estudio de caso 8.1 El equipo investigador Una de las percepciones acerca de los estudios de caso es que quienes utilicen esta estrategia sólo necesitan aprender un conjunto mínimo de procedimientos técnicos, que no se requieren habilidades analíticas y que les permitirá describir simplemente el caso. En el estudio acerca de la valoración y experiencias de mejoramiento del acceso a los servicios de salud para población pobre en Colombia, el equipo investigador pudo comprobar que las habilidades requeridas para la recolección de los datos superaban con mucho las que pudieran necesitarse en otro tipo de investigación. Cada uno de los participantes debió asumir el papel 196 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS de investigador sin que hubiera campo para el auxiliar de investigación, común en otras investigaciones. La permanente interacción entre los asuntos teóricos que iban a ser estudiados y los datos que se recogieran así lo demandaban. Durante la recolección de la información cada uno de los investigadores debió aprovechar todas las oportunidades que se presentaban de manera imprevista, antes que dejarse enredar en cada situación. Permanentemente debían tener el suficiente cuidado para que no caer en procedimientos que pudieran sesgar el estudio. 8.1.1 El entrenamiento del equipo investigador. Cada uno de los investigadores debía operar como un investigador propiamente dicho. Una vez se estuvo en el campo, cada uno de ellos actuó como investigador independiente sin que se tuvieran fórmulas rígidas para guiar su comportamiento. Debía ser capaz de tomar decisiones inteligentes acerca de los datos que debían recogerse. Por lo anterior, el entrenamiento empezó con la definición del problema que iba a ser estudiado y el desarrollo del diseño del estudio de caso. Para ello se trabajó en forma de taller con discusiones abiertas, en las que todos participaban y aportaban de acuerdo con sus conocimientos específicos. Como el equipo constaba de seis miembros de distintas profesiones y especialidades, los talleres cubrieron todas las fases de la investigación, incluyendo lecturas del problema por resolver, los asuntos teóricos que orientaban el diseño del estudio de caso y los métodos y tácticas de la estrategia. La meta del entrenamiento era que todos los participantes entendieran los conceptos básicos, la terminología y los asuntos relevantes de la investigación. Cada investigador debía conocer: • • • • Por qué se hacía el estudio Qué evidencia se debía buscar Qué variaciones podían ser anticipadas, y lo que debían hacerse si ocurrieran Qué podría ser considerado como evidencia de soporte o contraria para el planteamiento teórico. Las discusiones y construcción en grupo fueron las partes clave del proceso de entrenamiento, con el fin de buscar un adecuado nivel de entendimiento en cada uno de los integrantes del estudio. De esta manera, el protocolo del estudio fue una tarea en la que todos participaron como coautores. 9. El protocolo del estudio de caso El protocolo es un instrumento que tiene dos propósitos básicos: ayudar a darle más credibilidad a la investigación y ser una guía para que el investigador desarrolle el estudio. El protocolo contiene tanto el instrumento como también los procedimientos y reglas generales METODOLOGÍA 197 que deben seguirse al utilizar el instrumento. Para el estudio, el uso del protocolo fue fundamental, ya que cada grupo de investigadores debía asumir dos casos. El protocolo se diseñó de acuerdo con la unidad de análisis escogida, es decir, las interrelaciones entre las ARS y los diferentes subsistemas de su entorno. Los subsistemas analizados se presentan en la figura 5. Figura 5. Interrelación para la mediación al acceso a servicios de salud Papel de las A.R.S. A.R.S § § Contratación Vigilancia y control Gobierno territoria § § § § Contratación Vigilancia y control Información Compra – venta servicios § § I.P.S. Información Satisfacción Usuario 10. Análisis de la información Se tuvo como estrategia general analítica el uso del planteamiento teórico del estudio: Las ARS son una buena estrategia para mejorar el acceso a los servicios de salud a la población pobre en los casos escogidos, lo que permitió tratar la evidencia con claridad, buscando producir conclusiones analíticas precisas y descartar interpretaciones alternativas. El planteamiento teórico había orientado el plan de recolección de la información y por lo tanto había dado prioridad a la estrategia analítica relevante. Tal planteamiento ayudó a centrar la atención en ciertos datos y a no considerar otros. Como modo de análisis se utilizó la comparación con un modelo definido a través de hipótesis nulas. Cada una de estas hipótesis se comparaba con los hallazgos hechos en cada caso y se documentaba con la evidencia encontrada. Para este análisis se diseñó una matriz de categorías que contenía los siguientes aspectos: 198 ENTORNO, ASEGURAMIENTO Y ACCESO EN EL RÉGIMEN SUBSIDIADO EN COLOMBIA. SEIS CASOS § § § § Hipótesis nula Hallazgos Conclusiones de caso Cruce de caso Con esta matriz se colocó la evidencia en un orden determinado previamente por el cuadro de variables ya visto, para proceder a su análisis. Los hallazgos de cada caso se escribieron y a continuación de cada uno de ellos, las conclusiones de caso respecto de la variable analizada. La siguiente columna de la matriz tiene, para cada variable, un cruce de todos los casos, donde se concluye acerca de la variable y de la hipótesis. METODOLOGÍA 199