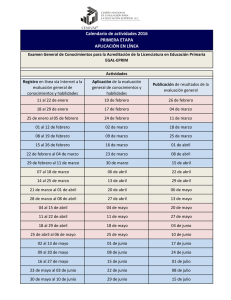
Los riñones mantienen constantes las concentraciones de agua e
Anuncio

Capítulo 7 SISTEMA URINARIO CAPÍTULO Nº 7 SISTEMA URINARIO Los riñones mantienen constantes las concentraciones de agua e iones del organismo, y excretan sustancias que surgen del catabolismo, así como drogas u otros elementos que ingresan con los alimentos. Es el constituyente más importante del sistema urinario. Los riñones principales: tienen como funciones 1. Mantener constante el medio extracelular. (homeostasis), mediante la formación de orina. De una manera muy resumida, incluye tres procesos, el de Filtración Glomerular, reabsorción y excreción tubular. 2. Secretar hormonas: Que participan en la regulación hemodinámica, tanto renal como sistémica: renina, angiotensina II, prostaglandinas, óxido nítrico, endotelina, y bradiquinina. Que estimulan la producción de glóbulos rojos, eritropoyetina. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-1 Capítulo 7 SISTEMA URINARIO Que actúan sobre el metabolismo óseo, 1-25 dihidroxiVitamina D3 o calcitriol. 3. Intervienen en el catabolismo de hormonas peptídicas y en la gluconeogénesis en condiciones de ayuno. Los riñones entonces, constituyen parte de un sistema abierto y complejo. Se refiere a que siempre está en contacto con el medio interno y externo, intercambia energía, funciones, e información, usadas para mantener su organización, y, así ahorrar energía. Enfatizando el concepto cuando se modifica uno, se modifica el otro. Por ejemplo si Ud. ingiere más ClNa, se modifica el medio interno, y con éste la excreción del mismo por los riñones. Hay que tener en cuenta que se realiza mediante mecanismos numerosos y complejos. La estructura del Sistema Urinario Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-2 Capítulo 7 SISTEMA URINARIO Elementos Al tratarse de un sistema complejo, hay una organización, es decir unidades funcionales o subsistemas. Estructura del Sistema Urinario: subsistemas 1. Los riñones 2. Las nefronas 3. Las células renales LOS RIÑONES: Son dos órganos pares retroperitoneales, ubicados a cada lado de la columna vertebral. El polo superior se encuentra a nivel de la XII vértebra torácica, y el polo inferior, frente a la III Lumbar. El riñón derecho está siempre unos cm por debajo. Pesan 125 a 170 gr cada uno, y miden 11 a 12 cm de largo, por 5 a 7.5 cm de ancho, y v 2,5 a 3.5 cm de espesor. Si realizamos un corte sagital, se pueden identificar dos regiones: una interna oscura, la médula y una externa, pálida, la corteza. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-3 Capítulo 7 SISTEMA URINARIO LA NEFRONA: Es la unidad funcional del riñón. Hay alrededor de 2.400.000 de nefronas. Se diferencian segmentos en la nefrona, que son: a) el corpúsculo de Malpighy (donde se filtran los fluidos, b) el túbulo renal (donde pasa el líquido filtrado) este a su ves se divide en varios segmentos: proximal, la rama descendente delgada de Henle, la rama ascendente delgada de Henle, la rama ascendente gruesa de Henle, el túbulo distal, el túbulo conector, y el colector. Anatomía Funcional: está compuesto por diferentes segmentos, que tienen sus características histológicas y, por lo tanto, contribuyen de diferente manera con las funciones renales. Se describen dos poblaciones de nefronas: aquellos con asa corta de Henle, y aquellos de asa larga. Las primeras tienen sus glomérulos en la corteza externa y media, mientras que las segundas, en la porción yuxtamedular de la corteza. La proporción es de 7 veces más de asa corta que larga en los humanos. Basados en la organización de los diferentes segmentos de la nefrona, se pueden identificar regiones tanto en la corteza como en la médula. El límite considerado entre la corteza y la médula, son las arterias arquatas. La médula, se divide en una región externa o Zona Externa Medular (ZEM), y una interna o Zona Interna Medular (ZIM). El límite está dado, por el comienzo de la Rama ascendente gruesa de Henle. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-4 Capítulo 7 SISTEMA URINARIO A su vez la ZEM, se subdivide en una Banda o Tira externa y una Banda o Tira interna. Se considera el límite, el inicio de la rama descendente delgada de Henle. La ZIM contiene asas ascendente y descendente delgadas de Henle y Conductos colectores. La ZEM en su Banda Interna, tiene asas delgadas descendentes y asas gruesas ascendentes de Henle muy largas, como también conductos colectores. La banda externa en cambio, contiene la porción recta de los túbulos proximales, la porción gruesa del asa de Henle, la porción recta del Túbulo distal, y túbulos colectores. Segmentos Tubulares El corpúsculo renal, también llamado glomérulo, está compuesto por una red capilar constituía por células endoteliales. La región central contiene células mesangiales, rodeadas de la matriz mesangial. La membrana basal del endotelio y de las células viscerales de la cápsula de Bowman, forman una estructura denominada, membrana de filtración. Las células viscerales de la cápsula de Bowman, se encuentran rodeadas por un fino espacio, o espacio urinario. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-5 Capítulo 7 SISTEMA URINARIO La capa visceral se continúa con las células parietales, en el polo llamado vascular, pues por allí entran y salen la arteriola aferente y eferente. Esta capa parietal se continúa con el túbulo proximal. Barrera de Filtración: Está constituida por el endotelio que es fenestrado, la membrana basal, con poros, y los procesos o pedicelos de las células viscerales la cápsula de Bowman. LAS CELULAS RENALES: Constituyen un epitelio, con características histológicas especiales, en cada segmento, que permiten desarrollar diferentes funciones. Células endoteliales: Constituyen un epitelio con fenestraciones, cargado negativamente, por la presencia de glicoproteínas, siendo la principal la podocalixina. Se encuentran receptores del sistema ABO, del antígeno II de histocompatibilidad, y liberan endotelina, óxido nítrico y factor relajador derivado del endotelio. Las células renales: Conceptos generales Células epiteliales viscerales: Son los podocitos. Tienen procesos, llamados pedicelos, que se apoyan sobre la membrana basal. En los pedicelos se pueden observar microtúbulos, y filamentos semejantes a la miosina. Los pies, dejan un La presencia de cilias, aumenta la superficie de absorción. Las uniones estrechas entre las células permiten una mayor selectividad en el paso intercelular. La presencia de transportadores específicos, canales, o receptores hormonales, le da la selectividad de los iones, o agua que va reabsorber o secretar, cada segmento. La presencia de Na/K atpasas, indican, transporte activo primario o secundario. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-6 Capítulo 7 SISTEMA URINARIO espacio de 60 micrones entre ellos que está tapizado por un diafragma, dónde se encontró un filamento de un diámetro de 11nm. Se conoce que le dan las propiedades de permeabilidad selectiva a la membrana. Células mesangiales: Son las que se encuentran entre los capilares. Se caracterizan por tener fibras de actina y miosina. Su función es la de evitar que se distienda la pared capilar, secundaria a las elevaciones de presión. Membrana basal glomerular: Está constituida por tres capas, una capa densa central, y dos capas finas, las lámina rara externa y la interna. Mide 373 nm, y se altera en caso de patologías, engrosándose. La membrana es fenestrada, y cargada negativamente. Dan las propiedades de selectividad por cargas y tamaño de los poros,- no pasan moléculas mayores a la albúminay tiene propiedades anticoagulantes. Células parietales: Son las que forman la capa externa de la cápsula de Bowman., y se continúa con la capa visceral o podocitos en el polo vascular. Son escamosas, planas, pero se transforman abruptamente en un epitelio cuboide, el del túbulo proximal. Células peripolares: Son células que se localizan en el inicio del glomérulo, dentro del espacio de Bowman, entre las capas visceral y parietal. Se apoyan sobre la membrana basal de la cápsula de Bowman, mientras que la superficie celular opuesta da al espacio urinario. Las separa de la arteriola aferente, sólo, la membrana basal. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-7 Capítulo 7 SISTEMA URINARIO Aparato yuxtaglomerular: Se encuentra en el polo vascular del glomérulo, dónde una porción del nefrón distal, se pone en contacto con el glomérulo que le dio origen. Consiste en un componente vascular, y uno tubular. En el primero se describe, la porción terminal de la arteriola aferente y la región mesangial extraglomerular. A ésta última, también se la llama polkissen o lacis. Presenta dos tipos de células: las células granulares yuxtaglomerulares, también llamadas células mioepiteliales o epitelioides y las células mesangiales extraglomerulares agranulares, pseudomeissnerianas o de Goormaghtigh. Las células granulares, se localizan en las paredes de las arteriolas aferente y eferente, así como en el mesangio extraglomerular. Tienen las características de las células musculares lisas y de las células epiteliales secretoras. Se diferencian de las células musculares de las arteriolas por la presencia de gránulos. Los gránulos tienen una estructura cristalina, que contiene renina o sus precursores, como también Angiotensina II. Mesangio extraglomerular: Consiste en células que emiten prolongaciones, que se introducen entre las arteriolas, y la mácula densa. Tienen una estructura semejante al del mesangio intraglomerular. Se cree que cumple funciones de relacionar la mácula densa con las arteriolas. Mácula densa: El componente tubular, se denomina, mácula densa, y corresponde al asa ascendente gruesa de Henle, que está en contacto con el Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-8 Capítulo 7 SISTEMA URINARIO componente vascular. Es un región especializada del asa ascendente gruesa de Henle. Se interdigitan con las células mesangiales extraglomerulares. Túbulo proximal: Es la continuación de la capa visceral de la cápsula de Bowman. Mide 14 mm de longitud en el humano, y 14 nm de diámetro. Se distinguen tres segmentos, S1, S2, y S3. La primera se extiende desde el glomérulo, hasta los 2/3 de la porción contorneada; S3, desde la porción distal del contorneado, en la corteza interna, y forma el rayo medular, cuando se interna en la ZEM. S2, es el segmento intermedio. Las características histológicas del segmento S1, están dadas por su borde en cepillo, con un sistema de vacuolas y lisosomas, con una membrana basolateral, con extensas invaginaciones, y procesos celulares laterales que se interdigitan con las células adyacentes. En el segmento S2, el borde en cepillo se hace más bajo, y las invaginaciones y los procesos están menos desarrollados. En S3, el borde en cepillo es diferente según las especies. Asa descendente delgada de Henle (ADDH): El paso de TCP al ADDH es abrupto. Son células con numerosas interdigitaciones. Dietrich clasificó al epitelio de las asas delgadas descendente y ascendente en cuatro tipos. En ninguno hay transporte activo. Tipo I: Es extremadamente fino, y tiene solamente una microvellosidad. No tiene gran desarrollo de organelas, y hay uniones con las células vecinas. Es permeable al agua y a la urea. Se observaron canales de acquaporina 1, CHIP 28. Corresponde a la porción descendente. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-9 Capítulo 7 SISTEMA URINARIO Tipo II: A diferencia del anterior, tiene muchas interdigitaciones, y deja un espacio paracelular . Contiene más mitocondrias que el tipo I. Es más permeable a Na y Cl. Como el anterior tiene expresada la acquaporina I, y corresponde al segmento descendente de los nefrones de asa larga, en la médula externa. Se ha demostrado la presencia de un transportador de urea UTA, y su RNA m. Tipo III: es bajo, con una estructura muy simple. Tipo IV: es bajo y alargado. Contiene organelas, e interdigitaciones. La ADDH es impermeable al agua y a la urea, y es permeable al Cl y al Na. Rama ascendente delgada de Henle: Son células con invaginaciones de la membrana basolateral e interdigitaciones entre las células adyacentes. Se han descripto dos tipos celulares, unas más rugosas, con mayor conductancia para el Cl, que las lisas. Es impermeable al agua, y reabsorbe CLNa en forma activa, mediante un cotransportador de 2Cl/Na/k. Túbulo distal: La parte contorneada mide solamente 1 mm. Histológicamente se diferencia de las células de la RAGH, por ser más altas. Es el segmento del nefrón que más bombas de Na/K tiene. Es relativamente impermeable al agua, y no es estimulada por vasopresina. Segmento Conector: Es una transición entre el TD y el colector. En ratas se diferencian cuatro tipos celulares, en segmentos bien definidos. En el hombre en cambio, se encuentran mezcladas: células del TD, células intercaladas, células principales, y células del conector, propiamente dichas. Estas últimas, se Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-10 Capítulo 7 SISTEMA URINARIO caracterizan por ser más altas que las principales. Se caracterizan por secretar K y reabsorber Ca, mediante un intercambiador de Ca/Na, y una proteína dependiente de Vit D, calbindina D28K, así como Ca ATPasa. Colector: Es el segmento donde se llevan a cabo los cambios cualitativos de la orina. Se distinguen tres porciones: el conducto colector cortical, el medular externo, y el medular interno. Este último, también denominado, conducto de Bellini, dónde se distinguen dos tipos celulares: las células principales y las intercaladas. Red de comunicación: Circulación renal e Inervación Renal Si bien se citan estas vías hay que tener en cuenta, que la biología molecular ha abierto otras vías de comunicación, dentro de la célula, entre ellas, denominándose, en inglés ―signaling‖. Entre segmentos nefronales también hay vías de comunicación, ya sea mediante mediadores químicos no hormonales, o nervios, u hormonas. Y, por supuesto, estas vías relacionan el sistema renal con todo el organismo, para poder actuar en forma conjunta, aunque muy compleja, para nuestro entender.Arterias: La médula renal está irrigada por los haces vasculares provenientes de los glomérulos yuxtamedulares. La ZEM con sus dos bandas, está irrigada, por haces que siguen a la vasa recta por un lado, y un plexo capilar interhaces. La irrigación Características: -No se anastomosan -Hay arterias accesorias para el polo inferior en el 30% de los individuos. -Las arteria drenan en las venas a nivel cortical. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-11 Capítulo 7 SISTEMA URINARIO medular proviene enteramente, de los glomérulos de la zona yuxtamedular. La ZIM recibe solo la irrigación de la vasa recta. A diferencia de los vasos de la corteza, este endotelio es delgado, y la pared muscular fina. Circulación Venosa: La red venosa, sigue a la arterial, sin embargo está más desarrollada la red subcapsular, que drena en plexos periféricos. Esta distribución es importante, cuando uno estudia, la diseminación del cáncer de riñón. A diferencia de las arterias, se anastomosan a varios niveles. Linfáticos: Están poco estudiados, pero vale decir que siguen a la red venosa. Inervación: La vía eferente esta determinada por tres plexos: el celíaco, el mesentérico y el nervio esplácnico. Hay una vía aferente relacionada con los barorreceptores. Los nervios son amielinicos, y llevan fibras adrenérgicas y colinérgicas. Se estudiaron especialmente las terminaciones en las arteriolas aferente y eferente y en el aparato yuxtaglomerular. FORMACIÓN DE ORINA Flujo Sanguíneo Renal (FSR): El gasto cardíaco normal en una persona de 70 kg es aproximadamente de 5600ml/min, Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-12 Capítulo 7 SISTEMA URINARIO de esa cantidad de sangre alrededor del 21% fluye por el riñón en 1 minuto, es decir 1200ml/min. Variando el mismo entre un 1230 %. Este porcentaje del gasto cardíaco que pasa por el riñón en un minuto se lo denomina FRACCIÓN RENAL. La sangre ingresa a la nefrona por la arteriola aferente, para recorrer un largo trayecto por dentro del glomérulo pasare por la cápsula de Bowman y salir por la arteriola eferente. Durante el pasaje por la cápsula de Bowman se produce el intercambio de desechos tóxicos, metabolitos, electrolitos, glucosa, agua desde la sangre a través de la Membrana Glomerular (MG) hacia el sistema tubular. La difusión del ultrafiltrado se produce gracias a la permeabilidad de la MG que es 100 a 500 veces mayor que en cualquier otro capilar. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-13 Capítulo 7 SISTEMA URINARIO La formación de orina, es la resultante de tres procesos: a) Filtración Glomerular b) Reabsorción Glomerular c) Secreción Tubular Filtración Glomerular: El líquido que filtra a través del glomerulo se denomina Filtrado Glomerular. El volumen en una persona normal es de aproximadamente 125 ml/min, o sea q por día se filtran 180 litros de sangre, pero más del 99% de este filtrado es reabsorvido en los túmulos y el resto forma parte de la orina. La distribución de éste volumen, corresponde a el 15% a la ZIM, el 30% a la ZEM, y su vasta mayoría a la corteza. La filtración glomerular, depende de cuatro condiciones o determinantes. Sigue la ecuación de Starling. Recordemos: Gradiente de presiones hidráulicas (PH) entre la presión hidráulica del capilar (PHc) glomerular 45 mmHg y la presión hidráulica de la cápsula de Bowman (PHB) 13 mmHg. Gradiente de presiones oncóticas (Po) entre los dos compartimientos, donde en el extremo aferente es de 20 mmHg y en el extremo eferente es de 35 mmHg. Coeficiente de permeabilidad de la barrera de filtración, es una constante dada por el grado de permeabilidad de la membrana y el área de superficie. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-14 Capítulo 7 SISTEMA URINARIO El flujo sanguíneo renal, sin el cuál no hay Filtración. Es así que la expresión que resume la Filtración glomerular en cualquier punto del capilar glomerular es: FG= (PHc – PHB) – Po capilar Presión Hidráulica glomerular. Es de 45 mm Hg. La principal característica es que se mantiene relativamente constante a lo largo de todo el capilar glomerular. Presión Hidráulica de la cápsula de Bowman Es constante. Se le da un valor de 15 mm de Hg. Presión coloidosmótica de los capilares glomerulares La presión coloidosmótica del capilar, va en ascenso a lo largo del mismo, hasta igualarse con el gradiente de presiones hidráulicas, momento en que no se produce más Ultrafiltración (UF). Determinante Ultrafiltración del Coeficiente de Si Ud. Aumenta la superficie de la membrana: qué sucederá con la UF glomerular, aumenta o disminuye? Cuando vimos la estructura, observamos la capacidad del mesangio intraglomerular para Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-15 Capítulo 7 SISTEMA URINARIO contraerse o relajarse. De él depende entonces, también la UF glomerular. Determinante Flujo Plasmático Renal Si aumenta, el flujo plasmático renal, va a producir variaciones en la presión oncótica dentro del capilar. Otro determinante de la Ultrafiltración Glomerular, son las arteriolas aferentes y eferentes, ejercen un control dinámico, constante, que tienden a mantener la presión hidráulica en los capilares glomerulares. Mecanismos de Regulación: Al principio vio que para que sea un sistema tiene que haber una ―búsqueda‖ por mantener variables dentro de ciertos márgenes. Veremos entonces, cuáles son esos mecanismos de comunicación, de regulación de la circulación renal. Regulación de la Circulación Renal Es el capítulo más desarrollado actualmente de la Fisiología Renal. Se presenta aquí un brevísimo resumen, solo con el fin de mostrar la complejidad del sistema, lo rico que es, como se relaciona, con unos y otros órganos, con todo el organismo, al fin y al cabo. 1) Mecanismos Generales: Se resume en la Tabla 4.I, algunas de las sustancias con efectos sobre la microcirculación renal. La histamina, la bradiquinina, ejercen su efecto vasodilatador, siempre que el endotelio esté intacto, y, lo hace al final a Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-16 Capítulo 7 SISTEMA URINARIO través del Oxido nítrico. Este activa en GMP y su acumulación produce relajación. 2) Autorregulación: Es la capacidad de mantener constante el flujo sanguíneo renal. También se define como la capacidad de los riñones de mantener constante la Filtración Glomerular. Observe el gráfico siguiente: Entre 60 y 120 mm Hg tanto el FSR como la FG son constantes. Por favor, trate de interpretar las curvas donde se muestra las arteriolas aferentes y eferentes: cuando una se contrae la otra se relaja. Este fenómeno se repite aún ante condiciones de denervación, o riñón aislado. Lleva entonces a la conclusión a que el mecanismo es intrínseco del riñón. Hay teorías que explicarían: La miogénica, que responde sólo a aumentos o disminuciones de la tensión de la pared de los vasos. Lo haría activando canales de Ca++ . Son los canales de ca++ activados por estiramiento o bien se describe otro mecanismo mediado por Ang II. Los investigadores sostienen que hay un mecanismo denominado de Retroalimentación Tubuloglomerular, involucrado en esta teoría. El aumento de la presión arterial, lleva al aumento del flujo sanguíneo renal, y este, al aumento de la presión hidráulica del capilar, aumentando el ultrafiltrado al tabulo distal. Este aumento es censado por la mácula densa, produciendo un aumento de la resistencia en la arteria aferente, que lleva a la disminución del FG. Hay quienes consideran, no solo el volumen que llega al TD, desencadena la vasoconstricción de la arteria aferente, sino, la concentración de ClNa. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-17 Capítulo 7 SISTEMA URINARIO Otra teoría es la metabólica: la disminución de la irrigación lleva a la producción de metabolitos que aumentan localmente, produciendo vasodilatación de la arteria aferente. Estos metabolitos serían: eicosanoides, kininas, adenosina, factores vasodilatadores derivados del endotelio. Regulación Neuronal Lo hacen a través de la Angiotensina II o del óxido nítrico. La vía que sigue es la del aparato yuxtaglomerular, a través de la inervación que posee, liberando Angiotensina II. Reabsorción Tubular Ud. Ya conoce lo que llega y cómo se produce el UF. No pierda nunca la noción que la composición química del UF va a depender de lo que Ud. ingirió, comió o gastó, también haciendo gimnasia. Los riñones, luchan, minuto a minuto, por mantener constante ese medio interno, ese sistema abierto. Lo hago reflexionar, Ud. puede ayudar a sus riñones a funcionar mejor?. Tampoco olvide, que lo que va a ver ahora, es como se transforma el UF en orina. Recuerda la composición de la orina? Generalidades Cada segmento de la nefrona, tal como vio en la estructura tiene particularidades. La función va a depender de esas características estructurales. El UF debe pasar de la luz tubular a los capilares peritubulares, a la circulación general. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-18 Capítulo 7 SISTEMA URINARIO Túbulo Proximal (TP) La función ejercida por diferentes bombas, canales, co- transportadores da como resultado una composición como se señala en el siguiente gráfico: La línea de 0, se refiere a lo que no modifica su concentración. Lo que está por debajo, se reabsorbe, disminuye su concentración al fin del TP. Lo que está por encima, aumenta su concentración. Volvemos a resumir: Los aminoácidos, la glucosa, el bicarbonato se reabsorben mientras que el Na no modifica su concentración, el Cl aumenta, y la osmolaridad disminuye apenas. Es casi isosmótico. Se reabsorbe el 60% del agua filtrada. Se describen dos pasos: La reabsorción de aminoácidos y de glucosa. Es secundaria a la reabsorción de Na. Por el gradiente electroquímico que se produce en el interior de la célula por la bomba de Na/ K, con la ayuda de transportadores específicos. El Na, se reabsorbe, no sólo por gradiente. También lo hace por via paracelular, ya que las bombas de Na/K, se encuentran en la membrana lateral. Al ser amplios los espacios intercelulares crea un gradiente osmótico, que atrae agua y Na. Por lo tanto en el TP: Hay una elevada permeabilidad al agua. Se reabsorbe CHO3 El Na se reabsorbe en forma activa y pasiva. Se reabsorbe el 100% de la glucosa y de los aminoácidos No genera grandes gradientes electroquímicos ni osmóticos. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-19 Capítulo 7 SISTEMA URINARIO Rama descendente delgada de Henle Es permeable al agua Impermeable a los solutos El UF se mantiene en equilibrio osmótico pues se reabsorbe agua No hay transporte activo Rama Delgada Ascendente de Henle Es impermeable al agua No hay gradiente electroquímico Es muy permeable al ClNa. Ingresa Urea No hay transporte activo de solutos Rama Ascendente Gruesa de Henle Impermeable al agua Gradiente electroquímico positivo en la luz del túbulo Transporte activo de Cloro Alta permeabilidad al Na Se hace hipoosmótico a medida que progresa hacia la corteza Tubo Contorneado Distal La luz es negativa Transporta Na contra gradiente eléctrico Muy baja permeabilidad al ClNa. Crea elevados gradientes de concentración en la luz tubular. Tubo Conector Electronegativo en la luz. Sensible a la ADH No es permeable a la urea. Transporta Na en forma activa Liquido tubular hipoosmótico Las células se modifican con la dieta. Tubo Colector Cortical Permeable al agua dependiendo de la ADH Negativo en la Luz Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-20 Capítulo 7 SISTEMA URINARIO Baja permeabilidad a electrolitos y urea Reabsorbe Na y excreta K Segrega H Dos tipos celulares Tubo colector Medular Permeable al agua dependiendo de ADH Alta permeabilidad a la urea Transporta Na activamente dependiendo de la dieta y de los otros segmentos. K se puede reabsorber o secretar. Secreta H y NH3. SECRESIÓN TUBULAR Los riñones tienen la capacidad de secretar diferentes sustancias, especialmente aquellas hidrosolubles. Tabla 6.1: Aniones Orgánicos El ejemplo de secreción de aniones es el para-aminohipúrico. Cuenta con un cotransportador en la mambrana basolateral, recuerde que va de la luz del capilar a la luz del túbulo. Cómo se reabsorbe o se secreta (cómo pasan los solutos de la luz tubular al capilar o VV) Ud, tiene ahora, claro, que el UF pasa por dos membranas: de la luz, a la célula por la membrana apical. Luego pasa de la célula a la membrana basolateral. Ahora veamos como ingresa a los capilares peritubulares. Son los mismos determinantes. Si pone atención en el siguiente gráfico, observará que la presión hidrostática del capilar, descendía, al finalizar la arteriola eferente, y la presión coloidosmótica aumentaba, por lo tanto, deténgase y analice. Qué fuerzas las que hacen que pierda líquido el capilar o las que hacen que gane? Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-21 Capítulo 7 SISTEMA URINARIO Función de regulación los líquidos corporales: LEC y LIC Se lleva a cabo a través de varios y complejos mecanismos: 1) Sensores de volumen, de presión y osmorreceptores 2) Efectores: excreción de solutos, especialmente el Na; excreción de agua libre de solutos. El manejo del Na, es complejo, y todavía no dilucidado. El manejo del agua, se hace mediante la ADH, y el mecanismo de contracorriente. Por qué son diferentes los mecanismos que regulan el agua que los solutos? Por que los cambios que se producen en el LEC y en LIC son diferentes. Analicemos: Los cambios en el volumen y en la osmolaridad de los líquidos corporales se pueden ocasionar por ganancias o pérdidas de soluto o bien de agua. Los riñones tienen la capacidad de excretar agua libre de solutos, mediante un proceso denominado de concentración y dilución de orina, que se explica por el mecanismo de contracorriente. Antes de entrar a describir, estos procesos, debemos comprender los diferentes estados que se producen en el LIC y en el LEC, por el agregado o disminución de agua, o de solutos. En el siguiente esquema se puede observar lo dicho anteriormente: Los cambios que se producen por la concentración de Na, se traducen en cambios en el volumen del compartimiento extracelular. Este soluto representa el 90% de los osmolitos de este compartimiento. El Na es un soluto osmóticamente efectivo, pues no pasa las membranas celulares, atrayendo agua hacia el LEC. Si observa el cuadro anterior, en líneas llenas, se observan cuatro estados diferentes: Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-22 Capítulo 7 SISTEMA URINARIO Los superiores son estados de hiperosmolaridad, cuando es por pérdida de líquido, se contraen tanto el LIC como el LEC para volver al equilibrio, sin haber hipertonicidad. Si se agregan osmoles, aumenta el LEC, contrayéndose el LIC, produciendo hiperosmolaridad con hipertonicidad. En los cuadros inferiores, se muestran estados de hipoosmolaridad. Si se agrega agua, ambos se expanden, habiendo hipoosmolaridad, sin hipertonicidad. Si se pierden solutos del LEC, se expande el LIC: hay hipoosmolaridad con hipotonicidad. Como conclusión las respuestas El aumento de Na aumenta el volumen extracelular. El aumento del volumen aumenta la excreción de Na Veamos en el siguiente Gráfico, y recuerde qué pasa con su peso, después de un asado al que le agrega mucho ClNa, o, cuando decide comenzar una dieta y no come con tanta sal. Después de un aumento de la ingesta de Na, solo la mitad se excreta el primer día. El Na retenido aumenta el LEC, y esto lleva al aumento de peso. Recién después de 3 a 5 días, la excreción de Na igual el ingreso. El proceso es inverso cuando se disminuye la ingesta de Na. La excreción de Na depende de numerosos mecanismos que responden lentamente. Vía Aferente 1) Receptores de estiramiento en la aurícula y en las venas pulmonares responden a variaciones de volumen intratoráxico, siguiendo la vía refleja del X par, envían señales al SNC provocando una respuesta simpática, por un lado y liberación del Factor natriurético atrial por otro. 2) Barorreceptores en el seno carotídeo y en el arco aórtico, transmiten su señal, via el IX par. 3) Los receptores renales de estiramiento, localizados en las arteriolas aferentes activan el sistema Renina-angiotensina- aldosterona. Vía eferente Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-23 Capítulo 7 SISTEMA URINARIO El Filtrado glomerular es el principal regulador de la excreción de Na. Lo hace a través del balance glomérulo-tubular y el sistema de retroalimentación túbulo glomerular. La presión hidrostática de los capilares peritubulares y la presión oncótica alteran la reabsorción de Na, en el TP. Aumenta la fracción de filtración y aumenta la reabsorción de Na. La Ang II, con sus múltiples funciones, disminuye la excreción de Na. Por un lado aumenta los antiporters Na/H, aumenta la resistencia de la arteriola eferente, aumenta la Fracción de Filtración, aumenta la liberación de aldosterona. La aldosterona, aumenta la reabsorción de Na, y la secreción de K e H, en el túbulo distal y en el colector. Los nervios aumentan el tono simpático, aumentando la retención de Na. El factor natriurético atrial aumenta el FG, disminuyendo la resistencia de la AA y aumentando la de la AE, disminuye la reabsorción por afectar las fuerzas de Starling, inhibe la liberación de renina, e inhibe la síntesis de aldosterona. Por lo tanto, la excreción de Na puede variar de 5mEq/l por día, a más de 500mEq/l en relación a los cambios en la dieta, o más de 5000mEq/l si se le aporta al organismo líquido isosmótico con el plasma. Regulación del líquido Intracelular Es más simple que el del LEC, pues está determinado por la tonicidad del plasma. Responde a una hormona, la vasopresina, en minutos. Los cambios de osmolaridad en el LIC son sensados por receptores de volumen en la célula. Cuando aumenta la osmolaridad intracelular, se libera vasopresina. Cuando aumenta la osmolaridad intracelular, se libera vasopresina que actúa en los riñones, aumentando la reabsorción de agua, y produciendo sed, que resaturan el volumen. Cuando disminuye la osmolaridad, en cambio, se inhibe la secreción de ADH, y se pierde agua, restaurándose la osmolaridad. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-24 Capítulo 7 SISTEMA URINARIO Hormona Antidiurética Se sintetiza en las neuronas magnocelulares de los núcleos paraventricular y supraóptico del hipotálamo, como una prohormona, unida a una neurofisina. Son gránulos que viajan por el axón, a la neurohipófisis. Cuando se despolariza la membrana se fusionan estos gránulos con la membrana, y se libera la hormona. Estímulos para la secreción de ADH La liberación de ADH responde como ya se dijo a cambios osmolares. Estos cambios se traducen inmediatamente en cambios en la osmolaridad urinaria. La sed es una expresión de la hiperosmolaridad. Sin embargo, los estímulos osmóticos actúan en forma diferente, si se trata de solutos osmóticamente efectivos o inefectivos. Obsérvese que la disminución de la glucosa lleva a estados hipoosmolares, en el SNC, donde están los sensores de volumen inhibiendo la secreción de ADH, dando poliuria. Los osmorreceptores son células especializadas, que responden a los cambios de volumen intracelular. Se encuentran en el núcleo preóptico medial. Si los solutos son impermeables, osmoticamente efectivos, actúan aumentando la liberación; si son semipermeables, el estímulo es menor; si son inefectivos, no provocan cambios. Los cambios hemodinámicos, actúan mediante los barorreceptores y los receptores de volumen, a través del IX y el X, par craneales. Variaciones del 2% de la osmolaridad provocan cambios en la liberación de ADH Los cambios hemodinámicos en cambio deben ser mayores al 10%. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-25 Capítulo 7 SISTEMA URINARIO Es comprensible, si Ud. recuerda que la Presión arterial sufre oscilaciones fisiológicas relacionadas con la postura. En el siguiente esquema se observan los cambios en la presión, en el volumen y en osmolaridad, para que se libere o no, ADH. Vía Eferente Los receptores de vasopresina, son de dos tipos: V1, en el músculo liso, y V2 en la membrana basolateral del epitelio renal. La acción, que desencadenan los V1 es mediada por Ca. Mientras que los V2 es a través de la adenilato ciclasa, (AMP cíclico). Como se observa en la figura, produce la inserción de canales de agua, llamados acquaporinas. Es una familia, de moléculas. Se han identificado 9 hasta el momento. Estos canales de agua se insertan especialmente en el colector. Mecanismos de Concentración y dilución de orina: Son los procesos por los cuales se pueden obtener orinas concentradas (hasta 1800 mOsm, (cuando Ud. no toma agua, y sale a correr por el aeropuerto con buzo, en un día de 42°C), o máximamente diluidas, 50 mOsm, (cuando sólo toma agua para adelgazar!!!!). Veamos cómo se hace: Investigaciones en mamíferos demostraron que la osmolaridad del líquido tubular variaba a lo largo del eje del nefrón siendo máxima en la horquilla de las asas de Henle, en la médula renal. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-26 Capítulo 7 SISTEMA URINARIO El proceso de dilución se lleva a cabo, por la reabsorción de Na, en los segmentos denominados dilutores: rama ascendente delgada de Henle, RAGH, TD , y como condición en ausencia de ADH. El proceso de concentración, en cambio requiere: La impermeabilidad al Na de la RDDH, la alta permeabilidad al Na en la RADH, la presencia de ADH. El mecanismo por el que se obtienen orinas concentradas es el mecanismo de multiplicación por contracorriente. Consiste en la capacidad de producir orinas concentradas sin el gasto de energía. Para explicarlo con sencillez, vayamos a un modelo experimental que reproduce in vitro, las condiciones de los riñones: En un sistema donde un tubo doblado sobre si mismo, con un flujo de un líquido concentrado (ClNa), con una membrana permeable al mismo pero impermeable al agua, ubicado en forma paralela a otro tubo con un flujo que sigue una dirección opuesta al anterior, que contiene un líquido diluido, el tubo que queda en el medio, obtendrá un líquido máximamente concentrado en la horquilla. El mecanismo es más complejo pues involucra otro soluto: la urea. La permeabilidad a lo largo del nefrón es diferente para la urea. El otro compuesto, además del ClNa que explican la hipertonicidad medular es la urea. Cuando los riñones deben ahorrar agua, en presencia de ADH, hay facilitadores del transporte de urea, dibujados con líneas gruesas. Los vasos rectos, tienen un endotelio fenestrado asegurando una alta permeabilidad a la urea y al agua. Las flechas indican los lugares donde difunde urea hacia la ZIM. Las flechas blancas donde hay ADH. Nótese que parte de la urea no pasa a la circulación sino que recircula, ofreciéndole mayor cantidad de urea al RAGH. Dietas ricas en proteínas, y bajas en agua, llevan a los riñones a concentrar orinas, con daño a largo plazo. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-27 Capítulo 7 SISTEMA URINARIO Por lo tanto hay un concepto que se desprende, de lo aquí mostrado: El precio que pagan los riñones a largo plazo, para excretar urea es el de la hiperfiltración glomerular, y la esclerosis a posterior. Regulación del equilibrio Acido Base: Los riñones deben ahorrar CHO3 y formar nuevo. Los H se encuentran a una concentración muy baja, - 40nmoles /l en el LEC y 80nMoles/l en el LIC) pero son muy afines a algunos grupos químicos, los buffers. Cuando se unen, cambian las propiedades, haciéndose más positivos, o más negativos. Los grupos que más se unen a los H, son el bicarbonato, cuya concentración en el LEC y la histidina en el LIC. Cuánto más se unen a las proteínas más positiva su carga, alterando su forma. Por lo tanto, deforman las células!!!! Para comprender el equilibrio ácido base debe conocer algunos valores: H plasmático: 40nMoles/l CHO3 plasm: 25mEq/l PCO2: 40mmHg Constante de Henderson : 23.9 Anion gap plasmático: 12 mEq/l Capacidad total de buffer: 1000 mmol H Con la dieta Ud. incorpora H, si los compuestos son aniones y no generan cationes, o vv. Si los alimentos son neutros, no generan H. Por ejemplo, si Ud. come Hidratos de Carbono, el metabolismo genera CO2 y productos de almacenamiento. Lo mismo ocurre con las grasas. Sin embargo sólo 13/20 aminoácidos, son neutrales. Si en cambio hay una oxidación incompleta de los Hidratos de Carbono, se liberan 2H, y 2 lactatos. En el caso de la oxidación incompleta de las grasas, se forman 3 ácidos grasos que liberan, 12 H y 12 aniones cetoácidos. Los aminoácidos con grupos sulfuros (metironina, cisteina y cistina), liberan 2H, un grupo SO4, Urea, glucosa o CO2. Los aminoácidos, catiónicos (lisina, arginina y media histidina, liberan H, Urea y Glucosa o CO2. Los metabolitos que remueven H, son: Aminoácidos Aniónicos: (glutamato, aspartato), que incorporan un H, y su metabolismo da Urea y glucos o CO2. Las sales orgánicas de Na, K, Ca, o Mg (lactato, citrato, malato, actato...), incorporan H y dan CO2 o productos de almacenamiento. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-28 Capítulo 7 SISTEMA URINARIO Los fosfatos son especiales. Ingresan a la dieta como diesteres (RNA, DNA, fosfolipidos). Liberan un H. En los riñones sin embargo, ellos toman H y forman fosfatos monosódicos, perdiéndose H por orina. Hay fosfatos en las células, pero en cantidades insuficientes para remover todos los producidos. La producción de H es normalmente de 1mmol/kg de peso. Por lo tanto para un adulto de 70 kg, es de 70mmoles / día. En la dieta, las proteínas aportan 100mmoles de H por día. Los aniones orgánicos, remueven 60 mmoles por día. Y los fosfatos aportan 30mmoles /día. Si hace el cálculo, la carga diaria neta es de 70mmoles/día. Si Ud, come vegetales, disminuye, el aporte de H. Los H que no se pueden excretar fácilmente son los provenientes de las proteínas. Estos requieren que los riñones generen nuevo bicarbonato. Por lo tanto los riñones regulan la excreción de ácidos: a) Reabsorbiendo el CHO3 que llega a los túbulos. El 85% se hace en el TP. El 10% en las RAGH y TD. Y el 5% restante en el colector. En el TP: El primer paso es la secreción de H, por un antiporter con Na. El Na, recuerde que es extraído de la célula por las bombas de Na/k. El TP tiene la enzima anhidrasa carbónica, en el borde en cepillo que cataliza la reacción de unirse al bicarbonato que llega generando CO2 y agua. El CO2 difunde al interior de la célula, donde también hay anhidrasa carbónica, generando bicarbonato, que se reabsorbe, e H, que vuelven a la luz. También se describe un ingreso directo del CHO3 a los capilares. En los túbulos distales las cosas son diferentes. Aquí no hay anhidrasa carbónica en la luz. Los H son secretados por una H ATPasa, y el CHO3 es reabsorbido en intercambio con Cl. La formación de nuevo Bicarbonato, depende de otro mecanismo que es el del NH4. A partir de la glutamina, se forman dos moléculas de NH3 y una de CHO3. Difunde rápidamente hacia la luz tubular. Si encuentra H, se transforma en NH4 que no difunde las membranas. En caso contrario, continua como NH3 Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-29 Capítulo 7 SISTEMA URINARIO quien difunde en la médula a través del intersticio, hasta llegar al colector, dónde en presencia de H, se transforma en NH4 excretándose en orina. Función endócrina: En 1977 Miyake purificaron la eritropoyetina. Así se refiere la bibliografía, a los orígenes de ésta molécula. Sin embargo, en nuestra cátedra de Bioquímica los trabajos del DR. Joaquín Espada, también lo lograron. Es una sialoproteina compuesta por 165 aminoácidos. Se produce en el intersticio renal, próximo a las células del TP. En estas células se censa el contenido de O2. En el siguiente esquema se resume el mecanismo de acción y la respuesta que provoca. Calcitriol (1-25 dihidroxi Vit D o Vitamina D3): Se presenta aquí la vít que sigue la Vitamina D. En el hígado se produce calcidiol, que va a la circulación hasta llegar al riñón, unida a una proteína. En los túbulos el complejo, se une a un receptor e ingresa por endocitosis, requiriendo Vit b12. En las células renales mediante dos enzimas la 1 alfa y la 24 alfa hidroxilasas, y porterior hidroxilación se produce el 1-25 dihidroxivitamina D, que es la forma mas activa de la Vitamina D. Las enzimas son estimuladas por: PTH, la disminución de concentración de P, y la concentración de Calcitriol. Esta descrito que la Down regulation de los receptores de Vit D, también inhibe su formación. Sus funciones son: -Diferenciación de los enterocitos para aumentar la absorción de Ca. -Inhibe la secreción de PTH. -Regula la función de los osteoblastos -Regula el sistema hematopoyetico y los músculos. Grafico 10.2 Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-30 Capítulo 7 SISTEMA URINARIO Sistema Renina angiotensina aldosterona: El mecanismo de acción de la aldosterona es a través de un receptor citosólico, como todas las hormonas corticoideas. Produce un aumento de la actividad de las bombas Na y K, activando el ingreso de Na, por diferencia de potencial. Promueve la secreción de K e H. Hay muchas otras funciones aun en estudio. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-31 Capítulo 7 SISTEMA URINARIO Producto de los riñones: LA ORINA El sistema renal tiene como sustrato la sangre, que es transformada dentro de él, excretando orina. Sangre Orina La orina, como producto final, de los cambios que sufre el plasma en los riñones, más precisamente en los nefrones, fue estudiada ya en el siglo VI DC cuando, se detectó que la orina de los pacientes diabéticos era dulce. Robert Boyle en 1670, realizó las primeras investigaciones para estudiar la composición química de la orina mediante cintas, muy semejantes a las que se usan hoy. El examen de orina, es un estudio, denominado en la práctica diaria de ―rutina‖, ya que ofrece muchos datos, que son beneficiosos para obtener un diagnóstico. Para que dicha información sea creíble, o confiable, se debe poner especial atención en la toma de muestras. La sangre, con sus dos constituyentes, el plasma y los glóbulos, ingresan a los riñones. Estos temas ya han sido tratados, en otros Módulos de fisiología. Sólo recordamos la composición de los líquidos corporales, en la Tabla 1.I Tabla 1.I: Volumen y Composición de los líquidos corporales en un adulto sano. Medida Espacio Intracelular Agua (ml /kg) Cationes (mmol/l) Na K Ca2+ Mg2+ Aniones (mmol/l) Cl- Espacio Extracelular Plasma 400 (330-450) 50 (45-55) Intersticio 150 (120-220) 3 140(120-160) 2 (1.5-2.5) 15 (12-17) 140 (135-145) 4.5 (3.5-50) 2.5 (2-3) 2.0 135 (130.140) 4.5 (3.5-5.0) 1.5 (1-2) 1.5 6 (4-9) 103 (95-110) 108 (100-115) Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-32 Capítulo 7 HCO3Fosfatos Sulfatos Acidos orgánicos Fosfato orgánico Otros Urea Glucose Total (mmol/L) Osmolalidad(mOsm/kg) Osmolaridad(mOsm/L) SISTEMA URINARIO 8 (6-10) — — 16 26 (22-30) 2 2 3 27 (22-30) 2 2 3 75 — — 4 — 299 287 (280-295) 278 (270-286) 4 5 (4-6) 294 287 (280-295) 278 (270-286) 4 5 (4-6) 294 287 (280-295) 278 (270-286) La orina, como producto final, de los cambios que sufre el plasma en los riñones, más precisamente en los nefrones, fue estudiada ya en el siglo VI DC cuando, se detectó que la orina de los pacientes diabéticos era dulce. Robert Boyle en 1670, realizó las primeras investigaciones para estudiar la composición química de la orina mediante cintas, muy semejantes a las que se usan hoy. El examen de orina, es un estudio, denominado en la práctica diaria de “rutina”, ya que ofrece muchos datos, que son beneficiosos para obtener un diagnóstico. Para que dicha información sea creíble, o confiable, se debe poner especial atención en la toma de muestras. Obtención de muestras de orina Hay tres maneras: Micción espontánea Cateterización ureteral Punción suprapúbica de vejiga En todos los casos se debe tener en cuenta qué se quiere estudiar para indicarle al paciente la manera de higienizarse, el tiempo de recolección, la necesidad de reposo o no, etc. Las muestras de micción, pueden ser de una micción aislada, o en cualquier momento, u orina de 24 horas. Como se cometen errores en la recolección, los médicos debemos controlar la excreción esperada de creatinina, que se presentan en la siguiente tabla. Tabla 1.II: Valores esperados de excreción de creatinina Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-33 Capítulo 7 SISTEMA URINARIO Varones Mujeres 18.5 a 25.0 mg/kg de peso corporal/día 16.5 a 22.4 mg/kg/d EXAMEN DE ORINA: Se muestran acá aspectos generales, ya que ante determinadas patologías, se pueden solicitar otros estudios. Consiste en el estudio de la composición química por un lado, y el examen microscópico del sedimento urinario. a- Examen químico: En la Tabla 1.III se muestran las principales características. En la primera columna, la variable estudiada, en la segunda informe, es cómo lo verá Ud. en el análisis que le envíe el bioquímico. La tercera columna le muestra la Interpretación o significado de dicha variable, - en qué se debe pensar-. En la cuarta, el método o técnica para obtener la variable. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-34 Capítulo 7 SISTEMA URINARIO Tabla 1.III: (las condiciones fisiológicas aparecen con un *) Variable Informe Interpretación Técnica Color *Amarillo ámbar Varía con: Observación El contenido químico Opaca La concentración El pH Negra Cuando hay fosfatos o bacterias Verde Alcaptonuria Por drogas Rojas Por Pseudomonas Por pigmentos biliares Naranjas Hemoglobina libre o glóbulos rojos Mioglobina Pigmentos biliares Gravedad Específica 1003-1020 PH (reacción) 4.5 a 8 *Ácida Básica Bilirrubina Positiva Urobilinógeno Esterasas leucocitarias Varía con la osmolaridad. Higrómetro o refractómetro. Hay cintas pero varían con el pH Brinda poca información Cinta para diagnósticos. PH alcalinos: infecciones, u orinas contaminadas, dieta rica en vegetales, vómitos, diuréticos. PH ácidos: ingesta de carne, acidosis metabólica. Bilirrubina directa o conjugada, en caso de ictericia obstructiva Falsos positivos cuando se contamina con materia fecal Reactivo muy sensible. Concentraciones menores a 0.05 mg/dl *Negativa Positivo Ictericia por hemólisis Ictericia por hemólisis Negativo Trazas Pequeña Moderada Grande Esterasas de la lisis de Reactivos granulocitos: indican infección. Están recomendadas por las Task Force para embarazadas, bacteriurias asintomáticas en mayores de 60 años, y niños Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-35 Capítulo 7 Nitritos SISTEMA URINARIO Positivos *Negativos Glucosa Positiva *Negativa Cetonas Presentes Hemoglobi na Positiva *Negativa Mioglobina Positiva *Negativa Proteínas Estudios cuantitativos: Entre 30 y 200 mg/ día Cualitativos: no contiene Albúmina Hasta 30mg/dia Rate >3.0 or 3.5 albúmina/ mg/mg or creatinina < 0.2 mg/mg indican una excreción de proteínas > de 3.5g/24horas o menos de 0.2g/24h, Nitratos se transforman en Cintas: Poco connitritos en caso de infec- fiables, puede haciones. ber falsos positivos por dietas bajas en proteínas, o poco tiempo de retención de la orina en vejiga. Aparece después que el pico Cintas: especifide glucemia a superado 210 cidad: 98% mg/dl (si está presente Ud. puede pensar que es diabético) Sensibilidad: 17% si no está no puede pensar que no es diabético Cetoacidosis, ayuno, alco- Reacción de niholismo tropruside (no mide las b hidroxibutirato, que son el 80% de las cetonas en una cetoacidosis. Hemólisis, rabdomiolisis Cintas reactivas Falsos positivos: sangre de menstruación o yodo povidona. Rabdomiolisis Cintas reactivas Si supera los valores puede pensarse en lesión glomerular, tubular o disproteinemias. Expresa daño glomerular Se usa para evitar las variaciones producidas por una mayor diuresis. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-36 Capítulo 7 SISTEMA URINARIO respectivamente Uromodulina Inmunoglobulina A B2 Microglobulina Son las proteínas de Tamm Horsfall: producidas por el asa gruesa de Henle, y túbulo distal Lesión del Túbulo proximal Debe tenerse en cuenta el método usado para medir proteinuria: Precipitación con ácido sulfosalicílico, se mide la turbidez con fotómetro y se lo compara con un standard. Varía hasta un 20%. Falsos positivos con antibióticos, y radiocontrastes Anticuerpos monoespecíficos para cada tipo de proteínas: poca disponibilidad en los laboratorios Cintas que detectan proteínas con carga negativa. No detectan inmunoglobulinas de carga positiva. Tambien frente a orinas alcalinas puede dar falsos positivos. Técnicas para medir Albuminuria: Radioinmunoensayo Inmunoturbidimetría ELISA Cintas reactivas: detectan entre 50 y 200mg/l. 50% de Falsos negativos Técnicas para detectar diferentes proteínas: Electroforesis Cromatografía en gel Electroforesis en gel de poliacrilamida Inmunoelectroforesis b- Sedimento Urinario: Para estudiarlo, se debe hacer lo más pronto posible de la evacuación. De otra manera se pueden lisar los elementos formes. Se lo obtiene, centrifugando la orina a 2000 rpm durante 5 a 10 min. Se puede usar microscopio de luz, o polarizada para ver cristales, y el de contrastes de fases para ver membranas celulares. En la Tabla siguiente se muestran los elementos a ser estudiados en el sedimento urinario. El término cilindros, se refiere a unas formaciones que se observan en el sedimento, formados en el túbulo distal y colector, donde precipitan unas Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-37 Capítulo 7 SISTEMA URINARIO proteínas de Tamm Horsfall atrapando las células que se encuentran en la luz tubular. Los cristales son formaciones que pueden ser observadas en una muestra de orina fresca. Sólo tienen importancia diagnóstica, cuando se está frente a determinada sintomatología. Su presencia, no siempre es indicador de patología. Tabla 1.IV: Variable Hematuria Cilindros hemáticos Leucocituria Eosinófilos Células escamosas Lípidos Cilindros Hialinos Hemáticos Granulares Pigmentados Informe Interpretación Positivo (+) a Hasta el 2.5% de la (++++) población puede presentar hematuria leve sin alteraciones renales o de las vías excretoras.. (+) Origen glomerular de la hematuria (+) No permite detectar el lugar de dónde vienen (+) Para detectar nefritis intersticiales o infecciones urinarias. No tienen significado patológico Son muy raros de encontrar. Se asocian a Síndrome nefrótico (+) (+) Técnica Cintas reactivas Observación Se observa una gota clara en el extendido. No son diagnósticos Nefritis Intersticial, glomérulonefritis. Degeneración de células tubulares Bilirrubina, mioglobina, hemoglobina Cristales Oxalato de Ca Fosfato de calcio Ácido úrico Pirofosfato de magne-sio, amonio y calcio Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-38 Capítulo 7 SISTEMA URINARIO Sedimento macroscópico Análisis Químico de sales en Orina: Así como en el plasma las concentraciones son mantenidas dentro de cierto rango, en la orina, el rango de variación es muy amplio. Para poder interpretar estos valores se debe tener en cuenta, el estado clínico de un paciente o del LEC. Veamos, si la excreción de Na es de 125 mEq/l, se considerará normal, si se trata de un paciente hidratado ( Ud. después de comer un rico asado con salero en mano); es anormal, si se trata de alguien que no tomó agua y corrió por el puente con buzo, para transpirar más!!! Además depende de la muestra. Si Ud. toma una muestra en cualquier momento del día y no conoce cuál es el volumen diario de orina, puede interpretar mal los resultados. Por lo tanto varían con: a) El estado de hidratación del LEC. b) Si se realiza en una sola muestra, o en la muestra diaria. c) Ingesta Tabla 1.V: Medida Agua (ml /kg) Cationes (mmol/l) Na K Ca2+ Mg2+ Aniones (mmol/l) Cl- Espacio Extracelular Plasma Orina 50 (45-55) 0.5ml/min (500-) 140 (135- Depende de la ingesta. > de 145) 20mEq/l . 4.5 (3.5-50) Depende de la ingesta y del equilibrio ácido base : >20 mEq/l 2.5 (2-3) <300mg/día hombres <250mg/día mujeres Indice Ca/cr en una muestra: <0.3 hombres <0.25 mujeres 2.0 Depende de la ingesta: 100mg/día 103 (95-110) HCO3- 26 (22-30) Fosfatos 2 15 mEq/l (es muy útil relacionarlo con la excreción de Na: cuando se disocia habla de alteraciones del Equilibrio ácido Base) Varía con el estado del equilibrio ácido base- Se usa el U/P o Excreción Fraccional de Bicarbonato:<20 Se denomina Acidez Titulable Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-39 Capítulo 7 Sulfatos Citratos Oxalatos Fosfato orgánico SISTEMA URINARIO 2 450-600mg (2.3-3.1 mmol/d Hombres 650-800mg (3.4-4.2 mmol/d) Mujeres <45 (0.5 mmol/day) Transporte renal tubular: 85% 1 - CPi/Ccr — Otros Urea 4mg%ml Varía con el grado de hidratación Glucose 5 (4-6) Amonio 20-50mEq/l Total (mmol/L) 294 Osmolalidad(mOsm/kg) 287 (280-295) 200-1200mOsm/kg Podrá observar entonces, que el plasma que ingresa a los riñones sufre una transformación, para excretarse, un producto que es la orina. -MONITOREO DE LA FUNCION RENAL Se presenta aquí una tabla tentativa, para ordenar las pruebas que habitualmente se solicitan para conocer la función renal. Se subraya que no son las únicas, y que muchas de ellas tienen diferente interpretación. En otras palabras, la clínica del paciente es SOBERANA. El orden de presentación difiere del orden teórico. Tabla 12.1 I Mecanismo de formación 1-Flujo 1.Clearence de orina plasmático renal PAH 2-Flujo 1.FPR/1-Hto de sanguíneo renal 3-Filtración 1.Clearence glomerular inulina 2.Clearence de de creatinina 3.Cl creatinina calculado 4.Cl de urea 5-Indice de FG Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-40 Capítulo 7 SISTEMA URINARIO 6- Análisis de orina MECANISMO DE FORMACION DE ORINA: 1- Flujo Plasmatico Renal El primer determinante de la filtración glomerular es el Flujo plasmático renal. Su estudio se lleva a cabo utilizando una sustancia que no sólo se filtra sino que también se secreta a tal punto que el 100% del plasma es aclarado de dicha sustancia cuando pasa por los riñones. Esta sustancia se llama Para amino hipurato, y su Clearence, paraaaminohipúrico. Se la instila igual que a la inulina (como veremos más tarde), y se recolecta la orina obteniendo así su concentración en orina. Por lo tanto: FPR= PAH u* Vmin PAH Pl 2- Flujo Sanguineo Renal Si conocemos el Hematocrito podemos calcular el Flujo sanguíneo renal: FSR=ClPAH/ 1-Hto Los valores normales son de 625ml/min y de 1100ml/min respectivamente. 3- Filtración glomerular La función renal más importante es la Filtración glomerular ya que sin la formación del UF no se pueden llevar a cabo las demás funciones tubulares. Para poder estudiar la filtración glomerular debemos comprender primero un concepto que es el de clearence o aclaramiento. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-41 Capítulo 7 SISTEMA URINARIO Si se inyecta una sustancia en una vena periférica, y conocemos la concentración de esta sustancia en el plasma y ésta sustancia tiene la propiedad química de ser filtrada, no secretada ni modificada por los túbulos, encontraremos en orina la misma concentración que en plasma. Resumiendo: Filtrado=Excretado O traducido al FG: FG*Pa=Uc*V Urin Para obtener el FG FG= Uc*V Pc Esta formula expresa también el volumen de plasma aclarado o limpiado en un minuto. De allí el nombre de CLEARENCE . Se expresa en ml por min. Veremos por que: FG=UC(La concentración se expresa en mg% de orina)*V( como ml/min) Pc (en mg% ) Mg% está tanto en el numerador como en el denominador, por lo tanto lo simplificamos y queda solo ml/min. 3-1 En otras palabras, si usamos un polisacárido de la fructosa llamado inulina, que cumple con las características de ser sólo Filtrada la concentración urinaria multiplicada por el volumen urinario, en un minuto, dividida la concentración plasmática, obtendremos el filtrado glomerular. Este es el método más exacto para obtener la FG. Pero requiere que la inulina se la instile en una vena periférica, alcanzar concentraciones estables, y luego hacer recolecciones de orina por un lapso no menor a tres horas, y calcular entonces el volumen minuto urinario. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-42 Capítulo 7 SISTEMA URINARIO 3-2 Para evitar la internación del paciente, se usa comúnmente una sustancia endógena la creatinina, que tiene la característica de ser filtrada en su gran mayoría. Aclaro esto por que con una FG normal, no se secreta, pero en caso de tener comprometida la FG se secreta hasta un 20%, a nivel del Túbulo proximal. Por lo tanto puede exceder hasta en un 20% el FG real de dicho paciente (sobrevalora el verdadero clearence). La obtención del Clearence es mucho más sencilla. Sólo requiere, tomar una muestra de sangre y obtener la concentración plasmática, luego se recolecta idealmente la orina de 24 horas, se dosa la concentración urinaria de creatinina, y se divide dicho volumen por 1440 que son los minutos del día. Veamos un ejemplo, en una mujer de 30 años, Concentración plasmática de creatinina:1.2 mg% Concentración urinaria: 100mg% Vol:1080ml/24 horas Por lo tanto lo primero que tenemos que calcular es el volumen urinario en un minuto: 1080ml/24 horas /1440 min=0.75 ml/min Así calculamos el ClCr= 100mg%*0.75 ml/min=64ml/min 1.2mg% Se considera normal un FG de 95 20ml en mujeres y 120ml/min 25ml en varones. Por lo tanto la mujer del ejemplo tiene una FG disminuida . Hay algunos datos que uno debe tener siempre presente para poder interpretar correctamente un Cl Cr: - La buena recolección de orina. Si el paciente no junta el volumen completo uno puede valorar erróneamente la concentración urinaria de la creatinina y el CLcr resulta más bajo cuando en realidad no lo es. Es por esta razón que se Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-43 Capítulo 7 SISTEMA URINARIO debe conocer cual es la excreción esperada de creatinina. Para la mujer lo normal es excretar entre 15 y20mg/kg de peso corporal, y en el hombre entre 20 y 25mg por kg de peso corporal. Como la cantidad de creatinina generada depende de la masa muscular también se pueden usar las siguientes fórmulas: Creatinina Urinaria en mujeres= 22-(edad) 9 Creatinina urinaria en varones=28-(edad) 6 En el ejemplo anterior la concentración de Cretinina es similar a la calculada así la recolección es correcta y efectivamente el FG está disminuido. -La secreción tubular de creatinina es mayor cuando más baja es la FG. Por lo tanto podemos considerar al CLCr como el valor máximo de FG que tiene un paciente. Para inhibir la secreción tubular de creatinina se lleva a cabo un test. Consiste en indicar al paciente 1200mg de Cimetidina ( una droga que es un Bloqueante H2 usado en las gastritis), junto con una carga de agua ( se le da de tomar mucho agua al paciente), y se recolecta la orina durante 3 a 6 hs. El valor obtenido va a ser el de creatinina que solo fue filtrada.. En la práctica diaria, un solo valor de ClCr no es significativo. Lo que todos debemos tener presente es que la creatinina plasmática normal es de: Mujeres: 0.6mg% a 1mg% Varones: 0.8 a 1.3mg% Esta variación se debe al mayor contenido de masa muscular en los hombres. Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-44 Capítulo 7 SISTEMA URINARIO Por lo tanto una persona que ingiera una dieta rica en proteínas especialmente cocidas, -que favorece la metabolización de Creatina a creatinina puede tener elevada la concentración plasmática de creatinina, y no tener disminuido el FG. Por otra parte una persona desnutrida puede mantener la cr Pl estable con una disminución del FG. Concluimos entonces sabiendo que la relación Cr Plasmática es inversamente proporcional a la del FG. La curva que se muestra a continuación es muy especial ya que e una concentración plasmática de 1 a 1.5 mg% de creatinina el FG cae de 120ml/min a 80ml/min, mientras que de 6 a 12 mg% de creatinina, el FG sólo cae 10m. 3-3 Filtración glomerular calculada: Para tener en cuenta todos los factores, sexo, edad, y masa muscular se ha diseñado una fórmula que es muy exacta especialmente cuando el ClCr está alterado( es mas específica cuanto mayor es el deterioro de la FR). 140 – (edad * peso) 72 por CrPl Esta fórmula además tiene la ventaja de solo necesitar la Cr plasmática como valor de laboratorio. En las mujeres al valor obtenido se lo multiplica por 0.85. Remarco entonces: Filtración Glomerular se estudia mediante el Clearence de inulina y el de creatinina. 3-4.No podemos dejar de mencionar que otro análisis de rutina es indicar la detección de urea Plasmática. Aunque la urea es un producto del metabolismo proteico, de muy bajo peso molecular, que difunde a través de las membranas, y cuya concentración va a depender del estado de contracción o de sobre Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-45 Capítulo 7 SISTEMA URINARIO hidratación del VEC, el aumento concomitante de la urea y de la Cr pl es un índice de disminución de la FG. Como veremos en los teóricos hasta el 50% DE LA UREA SE REABSORBE EN LOS TÚBULOS CUANDO SE DEBE AHORRAR AGUA. Es decir el cl de urea llega a ser el 50% del cl de Cr. La urea normal es de 20mg% a 40mg%. 3-5.Para obtener un índice de FG se combinan ambos clearence el de urea y el creatinina y se lo divide por dos: FG= ClCr +ClUrea 2 Cátedra de Fisiología Humana- Licenciatura en Enfermería- Facultad de Medicina- UNNE 7-46