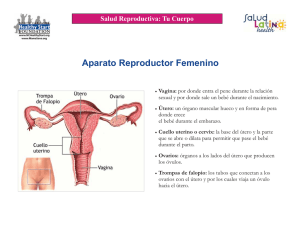
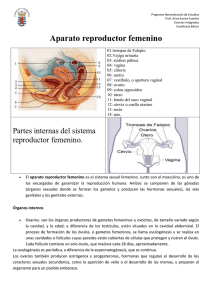
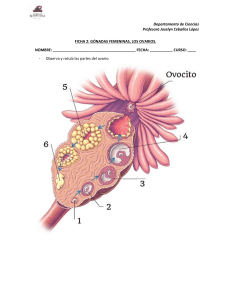
SALUD REPRODUCTIVA DE LA MUJER EN ETAPA PRECONCEPCIONAL CURSO: ENFERMERÍA EN SALUD DE LA MUJER MSc. Yamira I. Herrera García UNTRM – 2023 CONTENIDO… Salud reproductiva de la mujer en etapa pre-concepcional. Ética y bioética en el cuidado de la mujer. Enfoques teóricos: género, feminismo y violencia contra la mujer. Sexualidad humana. Respuesta sexual humana. Paternidad responsable. RECUENTO ANATOMOFISIOLÓGICO DEL APARATO REPRODUCTOR FEMENINO La reproducción humana se produce por las glándulas sexuales que maduran en a pubertad: los testículos que producen espermatozoides en el varón y a los ovarios en la mujer: producen las hormonas sexuales femeninas: estrógeno y progesterona, ellas, se ocupan del desarrollo sexual y de preparar la pared uterina cada mes para que pueda albergar y alimentar a un óvulo fecundado durante el embarazo. SEXUALIDAD HUMANA Es un conjunto de comportamientos, incluidos, la satisfacción de la necesidad y el deseo sexual. Estos abarcan e implican múltiples dimensiones, ellas son: Psicoafectivas: Emociones, identidad, deseos, orientación sexual. Sociocultural: Patrones de crianza, mitos, roles de género. DIMENSIONES Ético-político: Valores, derechos. Biológicas: Órganos sexuales. Reproducción. Placer sexual. SEXUALIDAD HUMANA SEXO: conjunto de características biológicas que definen como: hombre o mujer. Coloquialmente se refiere a la actividad sexual y los roles sexuales. SEXUALIDAD: es el modo en que cada persona vive su propio sexo. Es lo que somos, sentimos, pensamos y hacemos. MAMAS O GLÁNDULAS MAMARIAS Se ubican en la cara anterior del tórax, extensión: desde la tercera a la octava costilla, de la línea paraexternal a la línea axilar anterior, formando convivencias semiesféricas con forma pendular y según pasa el tiempo o suceden los partos, son ligeramente asimétricas. Mujer adulta: la mama está compuesta por 10 ó 20 lóbulos que, cada uno, está formado por lobulillos, contienen diminutos elementos, los acini, encargados de la secreción de leche. Líquido que viaja por medio de finos canalillos, desde los acini a canales mayores o canales galactóforos, que abocan finalmente al pezón, antes, se dilatan algo en los senos lactíferos. MAMAS O GLÁNDULAS MAMARIAS ORGANOS REPRODUCTIVOS FEMENINOS • Pelvis: formada por los huesos coxales y el sacro. • Se divide en: pelvis mayor y menor, el límite entre ambas es el anillo pelviano formado por los bordes del pubis y el borde superior de la primera vértebra sacra. • Los ilíacos son el resultado de la fricción de 3 segmentos: ilion, isquion y pubis. Estos se unen en la Cavidad colitridea, se funden completamente alrededor de los 25 años de edad. • Los ilíacos, el sacro y el cóccix, forman un todo mediante 4 articulaciones y muchos ligamentos. PELVIS PELVIS ÓRGANO REPRODUCTOR FEMENINO Los ilíacos se unen al sacro por detrás Mediante articulaciones sacro-ilíacas y se articulan por delante con la sínfisis del pubis. La pelvis menor o Verdadera pelvis, de gran importancia obstétrica, se divide en 3 partes: entrada de la pelvis (estrecho superior), la salida de la pelvis (estrecho inferior) y el espacio intermedio (excavaciones). • El estrecho superior tiene una forma ovalada transversal y es de gran importancia obstétrica porque en este se inicia el encajamiento del feto para salir al exterior. ÓRGANO REPRODUCTOR FEMENINO El estrecho inferior tiene la forma ovalada anteroposterior y está limitada, por delante, por el borde inferior de la sínfisis del pubis; por los lados, por la rama isquio-pubiana, las tuberosidades del isquion y el ligamento sacro-ciático. El límite superior es el cóccix. La parte anterior del estrecho inferior va, de una tuberosidad isquiática a la otra y los otros 2 forman el arco subpúbico. Este espacio se utiliza por la cabeza fetal al desencajarse y, necesariamente, debe ser amplio, pues de lo contrario, ocurren graves trastornos. ÓRGANO REPRODUCTOR FEMENINO La excavación la forma, por delante, la cara posterior de los cuerpos y sínfisis del pubis; en los lados se extiende desde la línea innominada hasta por debajo de la espina ciática; por detrás, se encuentra la superficie sacra. Todos los diámetros de la excavación son prácticamente iguales y miden 12cm. Esta curvatura determina la dirección del canal del parto. El aparato reproductor femenino, para su estudio, se divide en 2 partes: 1. Genitales internos. 2. Genitales externos. GENITALES INTERNOS Se ubican en la pelvis menor e incluye: útero, trompas y ovarios. Los genitales internos y el resto de los órganos pelvianos, están recubiertos por el ovarios. peritoneo, excepto los ÚTERO Está entre la vejiga y el recto en el centro de la pelvis, y recubierto de forma parcial por el peritoneo. Órgano impar, muscular, con forma de pera invertida, aplanada anteroposterior y de un grosor de 4 cm de longitud y 7,5 cm de ancho. Órgano único se divide para su estudio en 2 porciones: el cuerpo y el cuello. El cuerpo tiene una longitud de 4 a 5cm, presenta una cavidad triangular isósceles de base superior, con una capacidad de 4 a 6 ml, la cual aumenta en las multíparas. ÚTERO El cuello: longitud de 3 cm de largo; con un conducto de 3 a 5cm de diámetro. Tiene un orificio (Orificio Cervical Interno) que lo comunica con la cavidad uterina y otro orificio (Orificio Cervical Externo) que lo comunica con la vagina. • Existe una zona entre el cuello y el cuerpo que se denomina istmo, de gran importancia en la gestación y en el parto, ya que da lugar al llamado (segmento inferior). Por debajo de la región ístmica aparece la porción vaginal del cuello denominada exocérvix, visible al examen con espéculo, en el diagnóstico y tratamiento de las afecciones del cuello, sobre todo el cáncer. ÚTERO El útero se agrupa por su cara anterior cóncava sobre la vejiga, a esta posición y curvatura se le denomina anteroversoflexión. La cara posterior convexa está separada del recto por el peritoneo, que desciende profundamente entre ambos, formando el fondo de saco de Douglas. Las paredes laterales están unidas a los bordes de la pelvis por los ligamentos anchos a través de los cuales llegan los vasos uterinos y ováricos. Su función es recibir, implantar, retener y nutrir al óvulo fecundado hasta su expulsión en el parto. TROMPAS UTERINAS También denominadas de Falopio, órgano par situado a ambos lados del útero con el que tiene comunicación en la zona del cuerpo. Se extiende, lateralmente, hasta el ovario, cerca del cual termina.Tiene una longitud de 9-12 cm y forma de tubo o trompeta. Se divide en 4 porciones: Intersticial. Ístmica. Ampular. Fímbrica. TROMPAS UTERINAS Estas, parten de los cuernos uterinos con trayectos cortos intramural (porción intersticial) y, Desde aquí, ocupan el borde libre del ligamento ancho, se dirigen hacia fuera y hacia atrás con una primera porción recta llamada istmo; que luego se amplía y forma la porción ampular para terminar en su extremo infundíbulo), con unas fimbrias que rodean el orificio que se abre a la cavidad peritoneal junto a la cara interna del ovario. Las trompas son los conductos a través de los cuales el óvulo alcanza la cavidad uterina. OVARIOS Es un órgano par y simétrico. Tienen forma ovoide, aplanada, con diámetro longitudinal mayor que 3 a 5 cm. Estos diámetros son menores durante la niñez, aumentan en la pubertad y en la edad adulta y disminuyen en la menopausia. OVARIOS Tienen el tamaño de una almendra con cáscara y están situados junto a la pared pélvica, en la denominada faceta ovárica, por detrás de la trompa; aunque no siempre se ubican en esta zona, ya que están dotados de gran movilidad. Por fuera los une el peritoneo de la pared pelviana, el ligamento infundíbulo pélvico o ligamento suspensorio del ovario. Por el polo inferior, dirigido hacia abajo, el ligamento propio del ovario los une al borde lateral uterino correspondiente. Finalmente, el borde anterior del ovario o hilio está unido por el mesoovario al borde posterior del ligamento ancho. OVARIOS Las células foliculares se disponen en varios estratos por dentro de una membrana denominada vítrea que los separa de la teca interna, tapizando casi toda la superficie del folículo. Sus funciones principales son el desarrollo y expulsión del óvulo y la elaboración de las hormonas: Estrógenos. Progesterona. GENITALES EXTERNOS Lo conforman: la vagina, la vulva y la glándula mamaria. VAGINA La vagina es un canal musculomembranoso que comunica el cuello uterino con la vulva. Forma un ángulo recto con el útero en anteroversión, que se dirige de arriba abajo de atrás a delante. La pared posterior De la vagina mide 8 cm y la anterior 6 o 7 cm; porque La vagina al reflejar sobre el cuello forma un fondo de Saco donde el posterior es el más profundo. VAGINA Las paredes presentan arrugas y la cavidad que limitan es virtual. Su diámetro es de 3 a 4 cm, lo que se Evidencia cuando se distiende con un espéculo. Durante el parto, sufre distención que puede aumentar su Diámetro hasta 10 o 12 cm para permitir el paso del feto. • Está en contacto por delante con la uretra y la vejiga; lateralmente, con el uréter y por detrás con el recto. • Conectada con todas estas formaciones por la malla del tejido conjuntivo laxo extraperitoneal que los envuelve y forma fascias. • En su trayecto atraviesa los planos musculares pelvianos y perianales. VAGINA Es un órgano que tiene muchas funciones, como: es el canal excretor del útero, a través del cual fluyen las secreciones y el flujo menstrual; es el órgano femenino de la copulación y es parte del canal del parto. VULVA Es la parte visible de los genitales externos. Incluye todas las estructuras visibles, desde el borde inferior del pubis hasta el perineo. Formada por: el monte de Venus, los labios mayores y menores, el clítoris, el vestíbulo con el orificio uretral y el orificio vaginal, que en el caso de las vírgenes se le conoce como orificio del himen y, termina en el centro del perineo por delante del ano. Abertura en el centro de la región perineal recubierta de vellos, sobre todo por delante, en la zona del monte de Venus, elevación plana que se encuentra sobre la cara anterior de la sínfisis del pubis. VULVA Los labios mayores son 2 pliegues redondeados de tejido adiposo cubiertos por piel, miden d 7 a 8 cm de longitud, de 2 a 3 cm de anchura y de 1 a 1,5 cm de espesor. Al separar los labios mayores se aprecian 2 pequeños pliegues de tejido, sin grasa en su interior, a los que se les denomina labios menores, que presentan un aspecto húmedo y rojizo similar a la mucosa. VULVA Los tejidos de los labios menores convergen en su parte superior formando el clítoris, que es una estructura pequeña, cilíndrica y eréctil; situada en el extremo anterior de la vulva. Consta de: glande, cuerpo y 2 pilares; mide aproximadamente 2 cm de longitud. Por abajo se juntan dichos labios, al punto de unión, que está separado de la pared vaginal por una pequeña faceta navicular, se le denomina horquilla. VULVA El vestíbulo es un área en forma de almendra, limitada por los labios menores, que se extiende desde el clítoris por arriba y la horquilla por debajo y rodea el orificio vaginal. Por arriba se observan el abocamiento uretral y el de las glándulas de Skene. Lateralmente y en el tercio inferior, está el abocamiento de las glándulas de Bartolina. FISIOLOGÍA DEL APARATO GENITAL En la fisiología del aparato genital existen 2 funciones importantes, estas son: la copulativa y la generativa. • Presentar por equipos. CICLO MESTRUAL CICLO MESTRUAL Es la preparación del cuerpo para el embarazo. Un ciclo se cuenta desde el primer día de un periodo menstrual hasta el primer día del periodo siguiente. CICLO MESTRUAL DE 28 DÍAS SANGRADO MESTRUAL NORMAL Normal Duración del flujo 2-8 días Volumen del flujo 30 – 80 ML Ciclo 21-35 días Anormal 80 ML • Conjunto de cambios periódicos que suceden en el ovario y Útero de la mujer, para preparar al organismo para la liberación de un Óvulo y posible fecundación. Cada ciclo menstrual tiene una duración aproximada de 28 días. • En la mitad del ciclo se produce la ovulación: proceso de liberación de un óvulo del ovario hacia la trompa de Falopio. En el ovario se inicia la maduración ovular que lleva a la aparición del primer período menstrual o menarquia. • Día más fértil es el de la ovulación: periodo fértil: desde 5 días antes de la ovulación hasta 2 días después. FISIOPATOLOGÍA DEL CICLO MENSTRUAL • Es la expulsión de sangre por genitales femeninos, producto de la descamación del endometrio, ocurrido por la liberación de las hormonas: estrógeno y progesterona. (La sangre procede de la mucosa del cuerpo del útero) FASES DEL CICLO MESTRUAL FASE HEMORRAGICA • Inicio de la menstruación. • Conformado por sangre y endometrio. (No coagulable) • Cantidad normal 125 ML. FASE FOLICULAR Desde el primer día del período hasta la ovulación. Aumenta estrógenos y se prepara para el embarazo. FASE OVULATORIA • La hipófisis eleva la producción de LH. • El óvulo maduro desciende por las trompas de Falopio. FASE LUTEAR • Inicia con la ovulación hasta el posible embarazo. • Culmina con el inicio del siguiente periodo. HORMONAS QUE PARTICIPAN DURANTE EL CICLO MESTRUAL FOLÍCULO ESTIMULANTE -Producida por la hipófisis. -Estimula producción de estrógenos. -Estimula la maduración del óvulo. ESTROGENOS - Se produce en los ovarios. Prepara al endometrio para la implantación del óvulo. LUTEINIZANTE - Producida por la hipófisis. - Estimula la maduración del folículo. - Hace que el óvulo se libere del ovario. PROGESTERONA - Se produce en los ovarios. -Mantiene el embarazo. - Estimula el centro térmico en el hipotálamo. -Engrosa el endometrio. TRASTORNO DEL CICLO MESTRUAL • La menstruación se presenta como un ritmo normal, mensual, cada 4 semanas, se plantea que también se puede presentar cada 23 o 33 días. Su duración suele abarcar de 3 a 7 días, y en cantidad, alcanza empapar diariamente de 2 a 6 compresas. Las pacientes con menstruaciones normales se denominan eumenorreicas. • El trastorno puede afectar a la instauración o la desaparición de las menstruaciones, y se tiene la posibilidad de encontrar una menarquia menor (9 años) o tardía (posterior a los 16 años) y en el otro extremo una menopausia menor (antes de los 40 años) o tardía (posterior a los 50 años). TRASTORNO DEL CICLO MESTRUAL • Cuando la menstruación no se produce en los términos considerados normales, LA CAUSA RADICA EN LOS OVARIOS, puesto que es el responsable del ritmo sexual, mientras que la duración del periodo y la cantidad de sangre perdida, DEPENDE CASI SIEMPRE DEL ÚTERO. METRORRAGIA Y AMENORREA TIPO DE ALTERACIÓN ALTERACIÓN DEL RITMO DENOMINACIÓN Polimenorrea ( 21 d) Oligomenorrea ( 35 d) ALTERACION DE LA CANTIDAD Hipermenorrea( 120 cc) Hipomenorrea ( 50 cc) ALTERACIÓN DE LA DURACIÓN Menometrorragia ( 7 d) ALTERACIÓN DEL RITMO POLIMENORREA Aumento de la duración de la menstruación. (Más de 5 días) El mecanismo implicado más frecuente es el acortamiento de la fase luteínica por involución precoz del cuerpo lúteo e insuficiente producción de progesterona. Es el 20% de pacientes infértiles y con abortos recurrentes. ETIOLOGÍA • • • • • • • • • Fisiológica (menarquia – premenopáusica) Hiperproláctinemia. Endometriosis. Hiperandrógenismo. Hipotiroidismo. Desequilibrio psíquico. Trastornos alimenticios. Hipovitaminosis. Hipocolesterolemia. DIAGNÓSTICO • Temperatura basal. • Progesterona plasmática. • Biopsia de endometrio. OLIGOMENORREA Disminución de la duración de la menstruación. (Menos de 3 días) La etiología responde en general a las mismas causas que condicionan la polimenorrea. Este trastorno se debe fundamentalmente a el alargamiento de la fase folicular por deficiente maduración del folículo. Causas fisiológicas • Adolescencia. • Pre menopaúsica. Causas patológicas • • • • • • DIAGNÓSTICO Trastornos nutricionales: obesidad y perdida de peso. Hiperprolactinemia. Hipertiroidismo primario. Actividad física extrema. Hiperandrogenismo. Trastorno psíquico. • Temperatura basal. Progesterona plasmática. Biopsia de endometrio. TRATAMIENTO Reanudación de ciclos regulares. Evitar hiperplasias endometriales. OBJETIVO Disminuir riesgos de cáncer de endometrio. Disminuir androgénemia. Anticonceptivos orales ALTERACION DE LA CANTIDAD HIPERMENORREA ETIOPATOGENIA Existen tres mecanismos para controlar la hemorragia menstrual: - Contractibilidad miometrial suficiente. - Epitelización de la mucosa endometrial. - Mecanismo de coagulación normal. HIPERMENORREA d. a. CONGESTIÓN PASIVA DEL ÚTERO ALTERACIONES DE LA CONTRACTIBILIDAD Multiparidad, Hipoplasia uterina. Varicocele pelviano. Adherencias uterinas. D.I.U. Miomas intramurales,Adenomiosis. Retroversoflexión uterina. e. ALTERACIONES HAMATOLOGICAS b. AUMENTO DE LA SUPERFICIE SANGRANTE • Miohiperplasia uterina. • Pólipos endometriales. • Miomas submucosos. c. CONGESTION ACTIVA DEL ÚTERO • Procesos inflamatorios. • Coito interrumpido. • Masturbación. • Coagulopatías. • Púrpuras, leucemias. • Anticoagulantes. f. ENFERMEDADES GENERALES • • • • Insuficiencia Cardiaca. Hipertension Arterial. Insuficiencia Hepática. Hipotiroidismo. HIPERMENORREA DIAGNÓSTICO Anamnesis. Examen Físico. Estudios complementarios (LAB, ECO, CULTIVO, BIOPSIA) TRATAMIENTO Según etiología. HIPOMENORREA El mecanismo de la hipermenorrea especialmente la primaria, no está bien aclarado. Se le atribuye a endometrios mal desarrollados, insuficiencia vascular congénita, endometritis específicas, hipoplasias uterinas, etc. ETIOPATOGENIA HIPOMENORREA a. FISIOLÓGICAS: Posmenorrea. Por insuficiente proliferación endometrial. b. QUIRÚRGICAS: Histerectomia Fúndica o subtotales. Posrapado o síndrome de Asherman. c. ENDOCRINAS: Hipogonadismo. Hipotiroidismo. Hiperplasia suprarrenal congénita. d. CONGÉNITAS. Hipoplasia uterina. GENERAL: Anemias. INFECCIOSAS: Endometritis. ETIOPATOGENIA HIPOMENORREA DIAGNÓSTICO Anamnesis. Ecografía. Histeroscopía. TRATAMIENTO Según etiología. ÉTICA • La ética es la ciencia filosófica que estudia la moral. carácter, modo de pensar. LA ÉTICA Y LA MORAL EN ENFERMERÍA Conjunto de conocimientos y acciones necesarias para prestar atención de enfermería a las personas que lo requieran, en actividades de promoción de la salud, diagnósticos de enfermería, tratamiento y rehabilitación. La ética y valores son principios ineludibles que deben caracterizar a los profesionales de enfermería, lo cual exige respeto, dignidad a la vida, calidad, eficiencia, beneficencia, veracidad y justicia hacia las personas a quien se le otorgan cuidados. ÉTICA Entre los profesionales de la salud, la ética ha sido tradicionalmente asumida como un conjunto de exigencias institucionales hacia su conducta profesional, las cuales se manifiestan en la práctica, como normas de comportamiento que gozan del reconocimiento generalizado de la comunidad profesional de que se trate. Las violaciones son constantemente corregidas, apelando, en oportunidades, al enjuiciamiento y sanción públicos de los infractores, frecuentemente, en respuesta a demandas de usuarios de los servicios, cuyos intereses han sido lesionados. ÉTICA En el área materno neonatal es el profesional quien brinda servicio a la madre y el niño; esta, debe ser ejercida solamente para hacer el bien. La formación ética consiste en el aprendizaje, deflexión, toma de decisión eficaz y oportuna, que se ejerce desde la etapa de estudiante en forma vivencial, esta, debe ser ejercitada en su vida personal y profesional ante la madre, el neonato y el equipo interdisciplinario y la sociedad. PRINCIPIOS DEL CÓDIGO DE ÉTICA DE LA ENFERMERÍA EN EL ÁREA MATERNO INFANTIL PRINCIPIOS QUE CARACTERIZAN A LA ENFERMERA EN EL ÁREA MATERNO INFANTIL COMPETENCIA CONCLUSIONES TRABAJO INDEPENDIENTE Realice las actividades asignadas durante la clase. PRÓXIMO ENCUENTRO Cuidados de enfermería de la mujer en el ciclo reproductivo: Ciclo menstrual y climaterio. Cuidados de enfermería en el ciclo menstrual reproductivo. Control de la fertilidad con método anticonceptivo. Descripción y acceso de los métodos anticonceptivos. GRACIAS Javier Cabañas López [email protected]