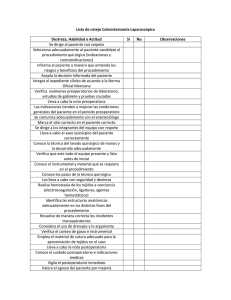
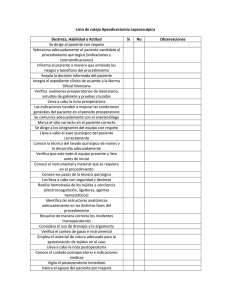
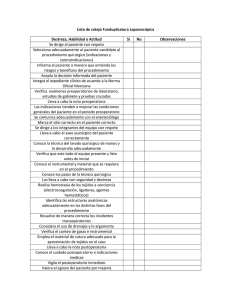
1. PRE y POSTOPERATORIO. Las Enfermedades Quirúrgicas se encuadran dentro de 6 Grupos 1. Defectos congénitos 2. Inflamaciones 3. Neoplasias 4. Traumas 5. Enfermedades metabólicas y degenerativas 6. Enfermedades del colágeno Cualquiera de ellas, da lugar a: a) Obstrucción o/y b) Perforación o/y c) Erosión o/y d) Tumores o masas Básicos: Criterio de Riesgo Quirúrgico. Desde la toma de contacto con el paciente, el cirujano comienza a valorar el riesgo quirúrgico( posible daño o peligro que amenaza al individuo que va a ser sometido a una intervención) . Este se basa en una triple ecuación: Enfermo + Enfermedad + Tratamiento. A) Enfermo. Factores que aumentan el riesgo: 1. Edades extremas de la vida: En el caso de ptes de edad avanzada se debe tener en cuenta los cambios que sufren con la edad, entre estos encontramos: 1-hipovitaminosis. 2-Hipoproteinemia. 3-Anemia. 4-Tendencia a los edemas 5-De la resistencia a infecciones y traumas. 6-Frecuencia de afecciones pulmonares crónicas y circulatorias. 7-Tendencia a desarrollar neumonías apiréticas. Conducta frente a estos pacientes: 1-Corregir todos los déficits 2-Evitar escaras de decúbito mediante movilización precoz del paciente. 3-Antibioticoterapia profiláctica en casos que tengan sonda vesical permanente o que necesiten cateterismo vesical frecuente. 4-Vigilancia del aparato respiratorio y cardiovascular 5-No retirar las suturas muy temprano. 2. Obesidad. Como resultado de las mismas encontramos algunos cambios orgánicos como son: 1-Respiración superficial y disneica. 2-Hipoventilación pulmonar. 3-Hipoxia crónica e hipercapnia. 4-Insuficiencia cardiaca por infiltración grasa del aparato cardiovascular. 5-Insuficiencia hepática por infiltración grasa. 6-Gran grosor del T.C.S y elevada presión intraabdominal. 7-Toleran mal la anestesia. 8-Infección de la herida y desunión de las suturas frecuentes. 9-Dificultad en la cicatrización por desarrollo de hematomas y colecciones de serosidad y grasa licuada entre los planos de sutura. 10 - Menor cantidad de sangre por kg. de peso(60mL contra 85mL en el delgado). Conducta frente a estos pacientes: 1-Reducción de peso: - Disminuir aporte de calorías (1000-1200 calorías diarias, proteínas 1g/kg, carbohidratos 1-1,5g/kg, no grasas y aporte vitamínico A, D y complejo B). - Aumentar consumo de calorías (ejercicios moderados). - Sulfato de anfetamina (5-10mg 1h antes de las comidas). - Fenobarbital( 10-15mg 20mins antes de las comidas y al acostarse). 2-Profilaxis antibiótica desde el día de la operación. 3-Emplear puntos de sutura totales, los que no se suprimirán tempranamente. 3. Diabetes. Estos pacientes presentan cambios orgánicos resultantes de su patología que aumentan el riesgo quirúrgico, entre estos están: 1-Disminución de resistencia frente a infecciones. 2-Sensibilidad disminuida. 3-Trastornos de irrigación sanguínea a determinadas zonas. 4-Mala cicatrización. 5-Frecuencia de complicaciones cardiovasculares(coronariopatías, embolismo pulmonar, insuficiencia cardiaca), respiratorias, renales y accidentes vasculares encefálicos. 6-Lesiones en miembros inferiores. Una glucosuria inesperada en el postoperatorio puede ser indicio de infección hasta ese momento no diagnosticada ¿Cuándo operar a un diabético? 1. Todo paciente compensado 2. Si requiere de cirugía de urgencia, se tratará de llevar la glucemia a valores normales y corregir la acidosis. 3. En casos de emergencia, basta corregir la acidosis. La hiperglucemia no es obstáculo para operar 4. Si se asegura una hidratación adecuada y una evacuación intestinal normal, las complicaciones disminuyen. Conducta ante estos pacientes: 1-Corregir y controlar el trastorno metabólico: a)A los pacientes que necesitan insulina y los que son tratados con hipoglicemiantes orales se aconseja por algunos la administración de insulina simple o regular. b)Los pacientes controlados con clorpropamida, como el efecto del producto se prolonga hasta el primer día del postoperatorio, habitualmente no necesitan insulina durante el período quirúrgico inmediato. c)La venoclisis debe mantenerse 12-16h.después de operado. La concentración de glucosa y frutos depende de los requerimientos la tolerancia a los líquidos de cada paciente (edad, estado cardiovascular,etc.). Añadir 2 mL de Complejo B y 1 g. de Vit C. En el acto quirúrgico, la dosis de Insul. es 1/3-1/4 de la dosis habitual. d)En diabéticos severos como no se puede ingerir alimentos 6h-8h antes de la operación se puede emplear Dextrosa al 5% o 10%. 2-Dieta adecuada: - Reanudar la alimentación tan pronto sea posible - Si la intervención es urgente, no restricción brusca de los carbohidratos - Suministrar líquidos, zumos azucarados, cereales cocidos, té caliente en el postoperatorio inmediato. Al segundo día, leche, viandas, cereales cocidos - carbohidratos 125-150g diarios. - vitaminas (complejo B, C, A y K) en pacientes descontrolados por largo tiempo y que presentan deshidratación, anemia o lesiones como queilosis). - proteínas 0,6-1,25g/kg diario. En casos agudos de hipoproteinemia se debe administrar plasma albúmina humana o aminoácidos. - Alimentación parenteral (fructosa, glucosa) cuando exista: 1 - Nutrición deficiente de larga evolución 2 - Acidosis discreta 3 - Deshidratación 4- Tratamiento con Insulina 3-Realizar Benedict antes y después de la operación cada 4h o 6h. 4-Aporte hidromineral adecuado de acuerdo a las pérdidas. Si la alimentación parenteral va a prolongarse, debe añadirse cierta cantidad de potasio. 5-Movilización precoz. 6-Protección de los pulmones con inspiraciones profundas y movilización en la cama. 7-El acto quirúrgico será lo más rápido posible y se tratará de traumatizar lo menos posible los tejidos. 8- Elección del anestésico adecuado. Anestésicos Regionales. Son bien tolerados. Anestésicos Inhalados. Producen glucogenolisis e hiperglucemia. Anestésicos Generales/Orden de Tolerancia - Óxido nitroso - Fluothane - Barbitúricos (pentotal sódico, surital sódico, brevital sódico) - Ciclopropano - Eter - Tricloroetileno (poco usados) - Cloroformo 9. Relajantes musculares (Bien tolerados). 10. Medicación preanestésica. El anestesista utiliza según su experiencia. Ligera: a) Barbitúricos 50-100 mg VO. b) Vagolíticos (atropina,escopolamina)0,5 mg. c) Prometacina (antihistamínico) 25 mg IM. Conducta en el Postoperatorio 1. Insulina según Benedict o Glucemia. Añadir 4-6 U. de Insulina Simple por cada cruz de glucosuria. Después, se reduce o aumenta la dosis según el paciente, pasando a Insulina Lenta 2. Dieta Líquida precoz, 150-200 mL de zumo de naranja o leche cada 2-3h. 3. Complementarios a) Benedict 4-6 v/día b) Glucemia c/8h., si la diabetes es severa c) Imbert si es necesario. 4-Reacciones Hipoglucemicas. Ante la duda, tratar como hipoglucemia: 10-30 g. de carbohidratos V. o I.V 5-Cardiópatas. Conducta frente a estos pacientes: Preoperatorio. 1. Conocer si está o no en Insuficiencia Cardíaca 2. Antibióticos (continuar tras la intervención sobre todo si lesión valvular) 3. Tratar la Insuficiencia Cardíaca según su modalidad Aguda a) Cardiotónicos de acción rápida IV: Estrofantina, Digoxina b) Diuréticos: Furosemida, etc. c) Restricción de Sodio d) Reposo adecuado 4. Atender el Dolor Precordial a) Nitritos de acción lenta: Dinitrato de Isosorbide, etc. 5. Atender el Insomnio a) Fenobarbital y Tranquilizantes Intervención: Tratar, si aparecen: 1. Insuficiencia Cardíaca a) Cardiotónicos de acción rápida - Strofosid 0,25-0,50 mg IV. - Cedilanid 1,2-1,6 mg (digoxina) IV. b) Presión respiratoria positiva c) Morfina d) Torniquetes 2. Shock (medidas para tratar el shock) 3. Arritmias a) Mejor Oxigenación b) Digital c) Procainamida a) Lidocaina, Xilocaina, etc. b) e) Betabloqueadores adrenérgicos: Propanolol 4. Paro Circulatorio (medidas para tratar el paro cardio-respiratorio) 5. Insuficiencia Cardíaca y Edema Agudo de Pulmón a) Cardiotonicos de acción rápida 6. Complicaciones Tromboembólicas a) Anticoagulantes: Heparina 200-300 mg/día, 3-4 subdosis c/6-8h. Postoperatorio. 1. Mantener las constantes vitales 2. No administrar líquidos en exceso 3. Sangre. Administrar sólo si hay anemia 4. Prevenir y Tratar a) Tromboembolismo b) Edema pulmonar agudo c) Hemorragias Diversas Cardiopatías en relación con el Riesgo Quirúrgico. - Cardiopatía coronaria > Valvulopatía reumática - Valvulopatía Mitral: fuente permanente de émbolos - Estenosis aórtica: alta incidencia de muerte súbita - Enfermedades coronarias con o sin infarto previo: aumentan el riesgo de anoxia y cambios tensionales - Arritmias y Trastornos de la conducción: no existen contraindicaciones - HTA: buena tolerancia, excepto si existen insuficiencia renal o cardíaca acompañantes - HTA sistólica en edad avanzada: debe respetarse - Infarto miocárdico: aplazar 3-6 meses la intervención si está en fase evolutiva aguda o subaguda, a menos que se trate de una urgencia. Mayor propensión a nuevos infartos, embolismo e insuficiencia cardíaca Contraindicaciones Quirúrgicas (Goldstein): 1. Infarto de miocardio hace menos de 6 meses 2. Ritmo de galope frecuente o Ingurgitación yugular. 3. ECG con extrasístoles auriculares III-IV o arritmia persistente. 4. Más de cuatro contracciones prematuras 5. Mayor de 70 años 6. Problemas de estenosis aórtica 7. Emergencia 8. Situación general muy pobre 9. Endocarditis bacteriana 10. Pericarditis aguda 11. Bloqueo A-V de 3er grado con crisis de Adams-Stokes. B) Enfermedad. No olvidar valorar: 1. Benignidad o Malignidad de la patología 2. Séptica o Estéril 3. Lugar 4. Tiempo de Evolución C) Tratamiento. 1. Magnitud de la intervención 2. Calidad y habilidad quirúrgica del equipo 3. Recursos del hospital I) PREOPERATORIO Lapso de tiempo que transcurre desde que se decide la intervención hasta que se efectúa ésta. Puede ser de días o semanas, en casos no urgentes, y de horas o minutos en los urgentes. Su objetivo es que el paciente llegue en las mejores condiciones al acto quirúrgico. 1. Preoperatorio Mediato Abarca desde el ingreso hasta el día antes de la intervención. Factores a considerar. 1. Estado psíquico del paciente: Aceptación de la operación y seguridad en la misma. 2. Estado nutricional: Evitar hipoproteinemia debido a la importancia de las mismas en la cicatrización, la formación de anticuerpos y el mantenimiento del equilibrio metabólico en organismo. También se debe vigilar la hipovitaminosis, ya que como se sabe la Vit C es importante en la permeabilidad capilar, la cicatrización, los elementos del complejo B en el metabolismo y la acción enzimática de algunos de ellos y la Vit K y su papel en la coagulación.Además este aspecto incluye el adecuado tratamiento del diabético y el obeso. 3. Estado hemático: Velar por una Hb mayor de 10 g/l y de ser menor imponer tratamiento, además se debe realizar coagulograma. 4. Estado del aparato circulatorio: Se debe realizar un examen completo del aparato cardiovascular ayudándonos si es necesario del telecardiograma, E.K.G y pruebas esfuerzo.En el Preparatorio se compensará cualquier patología. 5. Estado del aparato respiratorio( fundamentalmente en pacientes que van a ser sometidos a operaciones en tórax o en caso de E.P.O.C): Se debe realizar Rx de tórax y pruebas funcionales respiratorias y cualquier infección respiratoria debe ser tratada. 6. Estado del aparato digestivo: Función hepática: Se debe valorar estado de la boca y los dientes y eliminar cualquier foco séptico a este nivel. Si diarreas o vómitos deben ser tratados. En cirugía gástrica o de colon son importantes los lavados gástricos y enemas evacuantes. Vigilar el estado hepático y en caso de insuficiencia hepática o C.H mejorar función hepática y alertar al anestesiólogo. 7. Estado del aparato génito-urinario:Se realizarán análisis para determinar su estado como son: urea, creatinina y pruebas funcionales renales y en caso de infección esta debe ser tratada. 8. Sistema endocrino: Se debe tratar cualquier alteración endocrina como hipertiroidismo, insuficiencia suprarrenal y diabetes. 9. Estado de la piel: Cualquier afección a este nivel debe ser tratada. No se debe operar sobre la piel dañada. 10. Reposo prolongado en cama: Este debe ser evitado pues disminuye reserva respiratoria, produce hipostasia con cogestión pulmonar, estasis venosa y disminución en general de las funciones metabólicas del organismo. Complementarios/Investigaciones. 1. Hemograma a) Hemoglobina (valores normales: 16,2g/dL—14,2g/dL) En Cuba, para operar ha de ser siempre > 10g/dL, excepto urgencias b) Hematócrito (0,40--0,05, 0,35--0,05) 2. Leucograma con diferencial (5-10 x 109). Valorar PMN, linfocitos y eosinófilos. Cuando aumentan los leucocitos, es indicativo de sepsis y, cuando están disminuidos, indicativo de leucemia, defecto inmunitario, etc. 3. Eritrosedimentación (>=1-15, 1-20) 4. Coagulograma mínimo a) Tiempo de Sangramiento (1-4 min) b) Tiempo de Coagulación (5-11 min.) c) Retracción del Coágulo (comienza en 15-20 min. Total 60 min.) d) Conteo de Plaquetas (150-400 x 109) 5. Grupo Sanguíneo y Factor 6. Parcial de Orina. Valorar: a) Leucocituria b) Densidad (1010-1020) 7. Heces fecales 8. Glucemia (3,5-5,5 mmol/L). Sirve para: a) Saber si es diabético b) Saber si es normal c) Conocer si es diabético ignorado o de estrés 9. Urea-BUN (2,5-6,5 mmol/L). En su defecto, 10. Creatinina (50realizar Creatinina; si ésta da alterado, realizar filtrado glomerular. 11. Rx de Tórax (si es mayor de 40 años) 12. ECG (si es mayor de 40 años) 13. Serología (la sífilis favorece las vasculitis y, por ende, la formación de trombos) 14. VIH 15. Otros, según interrogatorio, examen físico,... 2. Preoperatorio Inmediato Abarca las horas anteriores al acto quirúrgico. Factores a considerar. 1. Alimentación: - Comida ligera, baja en residuos, no menos de 12 horas antes de la intervención - Ingestión de líquidos azucarados hasta 3-4 horas antes 2. Vaciamiento de emuntorios: - 1-2 enemas antes de la operación( 12am y/o 6am). - Vaciar la vejiga antes del acto quirúrgico 3. Sedación 4. Cuidados de la piel: - Rasurar y lavar con agua y jabón en el sitio de la intervención - Barnizar con una sustancia antiséptica y cubrir con apósito estéril. 5. Otras, según el tipo de intervención a realizar - Sonda de Levine fija en las operaciones de tubo digestivo. - Embrocaciones vaginales en la cirugía ginecológica - Rx previo inmediato al acto quirúrgico en la litiasis renal, ureteral y en los cuerpos extraños. - Someter a tratamiento especial a aquellos pacientes que llevaron tratamiento con corticosteroides previo a la operación. Preoperatorio en situaciones de urgencia. A) Inmediatas 1) Herida de un tronco vascular importante 2) Taponamiento cardíaco, etc. B) Menos apremiantes Se puede tratar de llevar al enfermo en las mejores condiciones al acto quirúrgico. Pueden realizarse estudios, etc. 1) Abdomen agudo, etc. Conducta en situaciones de urgencias menos apremiantes: 1- Realizar complementarios ( Hb, Hto, glicemia, grupo y factor y Rx) 2-Pasar sonda de Levine y aspirar 3-Pasar sonda vesical 4-Rasurar piel 5-Hidratación: Solución salina o Dextrosa 5% 1000cc a pasar en 8-12h 6-Antibioticoterapia: Penicilina cristalina 4millones c/6h e.v Gentamicina(80mg) 1amp c/8h e.v Metronidazol(250mg) 1 frasco c/6-8h e.v Quemicetina(500mg) c/8h e.v por 7 días 7-Enemas evacuantes c/8h ( sang.digestivo) 8-Cimetidina (300mg) 1o2amp de inicio y continuar con 1amp c/6h (si dolor epigástrico) 9-Vit K (25mg) 1amp c/12h o diaria (si enemas evacuantes) II) POSTOPERATORIO: Lapso de tiempo que transcurre desde que el pte es sacado de la mesa de operaciones hasta el momento en que se restablece de su operación. 1. Postoperatorio Inmediato. Abarca las primeras 24 horas posteriores a la intervención. Cuidados a observar. 1. Hemograma y Hematócrito, si en el acto quirúrgico se precisaron cantidades importantes de sangre. 2. Vigilar cada 15 minutos (después, se espaciará a medida que el enfermo se recupere): a) Pulso b) Tensión Arterial c) Frecuencia Respiratoria 3. Calmar el Dolor a) Meperidina b) Dipirona (Metamizol) c) Buprenorfina d) Ibuprofeno, Ketorolaco, Piroxicam, etc. 4. Comenzar la Alimentación Oral a) Si no está contraindicada por el tipo de intervención o por complicación asociada. Comenzar con líquidos a las 6 horas del acto quirúrgico. b) Si existen Vómitos, se indicará lavado gástrico y se alimentará por Vía Parenteral c) En caso de estar contraindicada la alimentación oral en las primeras 24h., se indicara Venoclisis: Dextrosa 5%, Plasma, Albúmina, Electrólitos, de acuerdo a requerimientos del paciente 5. Sondas: a) Vesical. Conectar a un frasco para medir la diuresis b) Nasogástrica (Levine). Aspiración constante o c/2-3h. c) Cavidad Torácica. Conectar a sistema cerrado (sello de agua) 6. Aspiraciones del árbol bronquial, si son muy abundantes En pacientes con Dificultad Respiratoria: - Oxígeno en Cámara Húmeda o por Catéter Nasal 6-8 L/min., o - Ventilación Mecánica, si fuera necesario, incluyendo Intubación Endotraqueal - Indicar Estudios Gasométricos, de ser necesario. 7. Mantener la posición horizontal sin almohada y con la cabeza ladeada, hasta tanto no haya pasado el efecto de la anestesia. Una vez despierto el paciente, no ponerlo con los pies calzados por almohadas o en flexión en la cama Fowler. 8. Antibióticos, de ser necesario. 2. Postoperatorio Mediato. Abarca desde las primeras 24 horas posteriores a la intervención hasta el alta. Cuidados a observar. 1. Ordenar los análisis considerados importantes e imprescindibles 2. Vigilar cada 12h. (o menos, en casos complicados o graves) a) Temperatura b) Pulso c) Tensión Arterial d) Frecuencia Respiratoria 3. Examinar a) Herida operatoria b) Drenajes c) Abdomen, Tórax, Miembros, etc. 4. Movilizar al paciente Deambulación precoz: 24-48h. Si no se puede levantar, movilizar en la cama: indicarle que respire profundo y que tosa fuerte varias veces al día 5. Alimentación Oral, salvo excepciones a) Comenzar con dieta líquida. Si la tolera, seguir con dieta blanda b) Si no se puede alimentar vía oral, se hará Vía Parenteral, realizando balance hidromineral y calórico 6. Drenajes Se movilizan a las 24h. y se retiran de acuerdo a la cantidad de secreciones. En general, a las 72h. Otros drenajes especiales (tórax, sondas en T), se retiran de acuerdo con los resultados de Rx de Tórax y Colangiografía, respectivamente 7. Sondas: a) Vesical. Se retira en un tiempo variable. b) Nasogástrica (Levine). Se retira cuando se restablece el peristaltismo normal 8. Otros, según el caso Complicaciones en el Postoperatorio. Cada tipo de intervención puede complicarse con particularidad. El 90% de las complicaciones postoperatorias son por fiebre (flebitis, abscesos) o por fallo cardiovascular (shock cardiogénico por tromboembolismo). A) Circulatorias 1. Paro circulatorio. Ausencia de pulso y T.A. No se auscultan los latidos cardíacos 2. Edema agudo de pulmón. Polipnea, cianosis, taquicardia, ritmo de galope, estertores crepitantes en marea montante 3. Hemorragia. Puede observarse el sangramiento. Paciente pálido, sudoroso, piel de gallina, frío, taquicardia, la T.A. comienza a bajar 4. Trombosis venosa. Brote febril, taquicardia, leucocitosis, impotencia funcional relativa/absoluta, dolor en el vaso interesado, edema y dolor a la movilización 5. Infarto pulmonar. Dolor brusco en punta de costado, disnea, tos y expectoración hemoptoica, disminución de la expansión del hemitórax afecto, aumento de las vibraciones vocales, ausencia de murmullo vesicular, algunos estertores húmedos alrededor del foco, fiebre, taquicardia y leucocitosis. B) Respiratorias 1. Atelectasia. Disnea, cianosis, taquicardia y fiebre. Abolición de las vibraciones vocales, matidez a la percusión, desaparición del murmullo vesicular en la zona atelectásica 2. Pulmón húmedo. Polipnea, hipocapnia, hipoxemia 3. Neumonía y Bronconeumonía. C) Sépticas 1. Infección de la herida (48-72h.). Fiebre; dolor, tensión e inflamación en la herida 2. Absceso subfrénico. Después de una peritonitis, fiebre de origen oscuro que se acompaña de dolores espontáneos e inmovilidad del hemidiafragma correspondiente (fluoroscopia) 3. Absceso del Douglas. Fiebre, dolor hipogástrico, tenesmo rectal y vesical. Secundario a peritonitis generalizadas o a apendicitis; se puede confirmar por Tacto Vaginal o por Tacto Rectal. D) Otras 1. Evisceración. Salida al exterior de vísceras abdominales. Causas: hipoproteinemia, anemia, hipovitaminosis, edema, infección, tejido necrosado, suturas a tensión, suturas mal realizadas, distensión abdominal, vómitos violentos, tos pertinaz en el postoperatorio. 2. Abertura de las suturas intestinales. Complicación grave que cursa con peritonitis 3. Dilatación aguda del estómago. Pequeños vómitos repetidos, sin esfuerzo, toma del estado general, paciente pálido, disneico, frío, sudoroso, con sensación de plenitud. Aumento del timpanismo en epigastrio e hipocondrio izquierdos, Rx que revela una gran cámara gaseosa 4. Íleo paralítico. Distensión abdominal, no expulsa heces ni gases, timpanismo. Si evoluciona, vómitos y deshidratación 5. Retención de orina. Frecuente en operaciones ginecológicas, de hernias y de abdomen. Hay que conminar al paciente a la micción espontanea. Si falla, realizar un cateterismo evacuador, extremando las medidas de asepsia. Hay que evitar la cadena: a) Atelectasia: Trastornos Ventilación (Wind) b) Infección Herida: Trastornos Herida (Wound) c) Infección Urinaria: Trastornos Hidrominerales (Water) d) Tromboflebitis: Trastornos Piernas (Walk) Fiebre fisiológica a las 48-72h por lisis tisular Pulmón. Ocasiona fiebre a las 48 horas a) Tubos endotraqueales b) Atropina (preoperatoria) c) Posición operatoria d) Ausencia de Tos Estos factores ocasionan Atelectasia, que evoluciona a Neumonía (Estafilococo aureus). -Distrés Respiratorio: - Trauma-Shock a las 24h. - Rx= Edema y no cardiomegalia - Descenso de la PO2 Orina. Fiebre a los 5-7 días Dehiscencia. Fiebre a los 5-6 días (diabetes, hipoproteinemia, descenso de inmunoglobulinas, distensión, técnica quirúrgica) Herida. Fiebre a los 5-6 días (donde hay sangre busca pus) D) Otras 1. Evisceración. Salida al exterior de vísceras abdominales. Causas: hipoproteinemia, anemia, hipovitaminosis, edema, infección, tejido necrosado, suturas a tensión, suturas mal realizadas, distensión abdominal, vómitos violentos, tos pertinaz en el postoperatorio. 2. Abertura de las suturas intestinales. Complicación grave que cursa con peritonitis 3. Dilatación aguda del estómago. Pequeños vómitos repetidos, sin esfuerzo, toma del estado general, paciente pálido, disneico, frío, sudoroso, con sensación de plenitud. Aumento del timpanismo en epigastrio e hipocondrio izquierdos, Rx que revela una gran cámara gaseosa 4. Íleo paralítico. Distensión abdominal, no expulsa heces ni gases, timpanismo. Si evoluciona, vómitos, deshidratación. 5. Retención de orina. Frecuente en operaciones ginecológicas, de hernias y de abdomen. Hay que conminar al paciente a la micción espontanea. Si falla, realizar un cateterismo evacuador, extremando las medidas de asepsia.