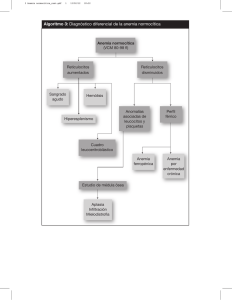
| ANEMIAS | Anemia hipoplasia medular adquirida DEFINICIÓN Patología que pertenece al Síndrome de Falla Medular, asociada a hipocelularidad persistente en médula ósea, es decir, caracterizada por reducción importante del número de células progenitoras de las tres series hematopoyéticas, y pancitopenia en sangre periférica, secundaria a un daño directo producido por un tóxico o por un mecanismo inmunológico por los propios linfocitos ANTECEDENTES 1. 1888 - Primer caso reportado y descrito por Paul Ehrlich en una mujer embarazada que presentaba pancitopenia y desaparición de los precursores hematopoyéticos en la médula ósea 2. 1904 - Se utilizó por primera vez el término de anemia aplásica, propuesto por el Dr. Chauffard. 3. 1972 - Se registró el primer transplante de médula ósea alogénico (es decir, de otra persona) a un paciente con anemia aplásica, realizado por el Dr. Edward Donnall Thomas, que se le conoce como el pionero del trasplante de células hematopoyéticas. INCIDENCIA Y EPIDEMIOLOGÍA Se considera una enfermedad rara o poco frecuente. • México, la incidencia es elevada, figura entre los países del mundo con mayor número de casos por año con 4.2 casos nuevos cada año por millón de niños y 3.8 por millón en la población mayor de 15 años • Europa y América del Norte la incidencia estima los 1.5 nuevos casos por millón de habitantes por año • Occidental es de 2 casos nuevos por millón de habitantes por año, mayoritariamente en la región este de Asia (países como Japón, China, Tailandia y Malasia). Afecta fundamentalmente a niños y adultos jóvenes (15-25 años) y personas mayores de 60 años, sin que haya una predisposición por alguno de los dos sexos. ETIOLOGÍA Adquirida – Daños en las CPH Idiopática >70% Secundaria <30% → radiaciones ionizantes, fármacos, productos químicos derivados del benceno, virus como VIH, Virus Hepatitis B, Virus Epstein-Bar PATOGÉNESIS Afectación del microambiente medular. Reacción inmune contra el tejido hematopoyético. Ausencia o defecto de precursores hematopoyéticos. MANIFESTACIONES CLÍNICAS • Palidez, dolor de cabeza, cansancio, vértigo, mareos y debilidad • Leucopenia y neutropenia: infecciones, úlceras orales, faríngeas, fiebre. • Epitaxis, gingivorragia, petequias, metrorragia, hemorragia en retina DIAGNÓSTICO POR LABORATORIO • Hemograma: Pancitopenia, Trombocitopenia, Anemia, Normocitosis, Normocromia. • La biopsia o aspirado de médula ósea es primordial para el diagnóstico ya que se va a observar la hipocelularidad definida con: Menos del 30% de celularidad en pacientes de menos de 60 años Y menos de 20% en mayores de 60 años Biopsia de médula ósea hipocelular, con sustitución del tejido hematopoyético por grasa o adipocitos y fibroblastos y ausencia de infiltración por celularidad escasa presente en su mayor parte histiocitos, células plasmáticas, linfocitos y basófilos tisulares. • Citometría de flujo, fragilidad cromosómica y longitud de telómeros • Diagnóstico diferencial con otras enfermedades constitucionales o adquiridas TRATAMIENTO • Medidas de soporte: transfusiones y antibioticoterapia de forma temprana • Tratamiento definitivo: terapia de inmunosupresión y transplante de CPH Anemia por deficiencia de 6 GDP (glucosa-6-fosfato deshidrogenasa) DEFINICIÓN Enfermedad hereditaria ligada al gen G6PD en el cromosoma X, es un defecto enzimático más frecuente de los eritrocitos, vinculada a la protección del eritrocito frente al estrés oxidativo. ANTECEDENTES • 1956 - Descrita en pacientes que desarrollaban anemia hemolítica posterior al tratamiento con primaquina (6-metoxi-8-aminoquinolina) para combatir la malaria. • 1926 - Cordes, W. informó sobre la aparición de hemólisis aguda en tales pacientes, pero pasaron 3 décadas antes de que pudiera entenderse el mecanismo de la hemólisis. INCIDENCIA Y EPIDEMIOLOGÍA • Una de las formas más comunes de deficiencia de enzimas y se cree que afecta a más de 400 millones de personas en todo el mundo. • Prevalencia es alta, gran mayoría de las personas permanecen clínicamente asintomáticas durante toda su vida. • Afecta a personas de todas las razas y orígenes étnicos. • Tasas de prevalencia más altas se encuentran en África, Oriente Medio, ciertas partes del Mediterráneo y • ciertas áreas de Asia. • 5% y el 30% de la población. La gravedad puede variar según los grupos raciales específicos. La forma grave de los trastornos ocurre con mayor frecuencia en la población mediterránea. ETIOLOGÍA El gen Gd codifica la enzima G6PD. Este gen se encuentra en el brazo largo del cromosoma X y, por lo tanto, sigue la herencia ligada al X. PATOGÉNESIS La deficiencia de G6PD hace que los glóbulos rojos sean susceptibles al estrés oxidativo, lo que acorta la supervivencia de los glóbulos rojos. MANIFESTACIONES CLÍNICAS • Ictericia neonatal, Anemia hemolítica aguda, Piel ictérica y/o esclerótica, Orina oscura, Fiebre, Síntomas gastrointestinales, Fatiga, Letargo DIAGNÓSTICO POR LABORATORIO • OMS recomienda como prueba inicial cualitativa el ensayo fluorescente que detecta con luz ultravioleta la producción de NADPH. • Ensayo fluorescente. • Metodologías del tamizaje • Ensayo enzimático cuantitativo en caso de fluorescencia positiva TRATAMIENTO • Evitar ingesta de alimentos y fármacos potencialmente oxidantes • Uso de ácido fólico • Transfusión sanguínea Anemia por deficiencia de piruvato cinasa DEFINICIÓN Transtorno hereditario poco frecuente del metabolismo eritrocitario que obedece a una deficiencia de la enzima piruvato cinasa (producción de ATP para eritrocitos, afectando la forma y flexibilidad, mantenimiento de los lípidos en la membrana y el mantenimiento de las bombas metabólicas) Anemia hemolítica intracorpuscular, extravascular. Enzimopatía, mecanismo de hemólisis (fagocitosis por macrófagos) INCIDENCIA Y EPIDEMIOLOGÍA 2da causa más frecuente dentro de las anemias por deficiencia enzimática. 1 de cada 20,000 personas padece esta anemia. Amish → antepasados comunes y no variación genética que da pie a mutaciones. ETIOLOGÍA Mutación del gen PKRL que proporciona las instrucciones para producir la enzima PK. Se encuentra en el cromosoma 1, posición 22. Ocurra fenómeno autosómico recesivo → ambos padres portadores, mientras que su hijo puede ser no afectado (ninguna copia), portador (1 copia) o afectado (ambas copias). PATOGÉNESIS Al haber deficiencia de PK, hay disminución de energía, perdiendo flexibilidad, en los capilares del bazo se destruyen al no pasar. Al romperse liberan la bilirrubina no conjugada al flujo sanguíneo, llega a hígado donde no se puede conjugar ni liberar y se acumula en sangre → ictericia Aumento 2-3 difosfoglicerato → Hb libera más cantidad de oxígeno en los tejidos. MANIFESTACIONES CLÍNICAS Cálculos biliares, ictericia esclerar, debilidad ósea, esplenomegalia, aumento de hierro. DIAGNÓSTICO POR LABORATORIO • Análisis sanguíneo, hematocrito reducido, reticulocitos aumentados, bilirrubina aumentada • REGENERATIVA • Análisis enzimática → Prueba de PK • Análisis genético → Gen PKLR (prueba confirmativa) • Extendido sanguíneo → reticulocitos, equinocitos, cuerpos de Howell-Jolly, cuerpos de Heinz () TRATAMIENTO • Transfusión (transfusión), esplenectomía, transplante de médula ósea (no tan frecuente por las consecuencias) • Neonatos: Exanguinotransfusión, fototerapia Anemia falciforme DEFINICIÓN Hemoglobinopatía estructural de origen genético que se caracteriza por una hemoglobina mutante (Hb S) en la posición 6 de la cadena BETA de la globina por sustitución de la valina por el ácido glutámico, la cual presenta eritrocitos con forma de hoz. • Los pacientes homocigotos para la hemoglobina S tienen una cadena beta anormal, lo que resulta en glóbulos rojos frágiles, relativamente inflexibles que pueden tapar los capilares, y causar un infarto del tejido, que son propensos a la hemólisis y producen anemia. ANTECEDENTES 1910- James Herrick, observó enfermedad en estudiante de las islas de granada. 1927- Hahn y Gillespie, formación de células falciformes con deficiencia de O2. 1957 – Vernon Ingram, descubre la sustitución de un aá en la Hb. Comprensión por observación de Janet Watson por síntomas manifestados en lactantes afectados luego del descanso de la HbF. INCIDENCIA Y EPIDEMIOLOGÍA 5% de la población es portadora de la mutación con el gen. Nacen aprox. 300,000 lactantes con hemoglobinopatías, de los que 200,000 son africanos con anemia falciforme. Frecuente en antepasados africanos, de la India, Arabia Saudita, países mediterráneos. México → rara, al menos 1% de los mestizos en la región central y 14% de las costas. ETIOLOGÍA Enfermedad hereditaria autosómica recesiva, que puede darse el caso de la forma HbSS que es más grave; puede estar compuesta la HbS con otras variantes de Hb. En la hemoglobina S, el ácido glutámico es sustituido por valina en el 6.° sitio aminoácido de la cadena beta. La Hb S oxigenada es mucho menos soluble que la Hb A oxigenada; forma un gel semisólido que hace que los eritrocitos sufran una deformación falciforme (drepanocitos) en lugares de baja PO2. PATOGÉNESIS La sangre es más viscosa con la polimerización que existe de la HbS, formando los cuerpos tactoides (estructuras cristaloides por el pp de la Hb) que son insolubles y rígidos, eritrocitos aglutinan obstruyendo la circulación. Los eritrocitos distorsionados, poco flexibles, se adhieren al endotelio vascular y taponan las pequeñas arteriolas y los capilares, con el consiguiente infarto. La vasooclusión también causa lesión endotelial, lo que resulta en inflamación y puede conducir a trombosis. Como los drepanocitos son frágiles, el traumatismo mecánico de la circulación causa hemólisis. La hiperactividad medular crónica compensatoria deforma los huesos. MANIFESTACIONES CLÍNICAS • Priapismo → erecciones muy largas y muy dolorosas (vasoclusión a nivel del pene) • Anemia. Drepanocitos vida media 1º-20 días. • Episodios de dolor por bloqueo del flujo sanguíneo. → crisis aplásicas, síndrome torácico agudo. • Hinchazón de manos y pies, consecuencia del bloqueo de flujo sanguíneo. • Infecciones frecuentes por daños en el bazo. • Retraso en el crecimiento por escacéz de glóbulos rojos. • Problemas de visión por obstrucción de capilares oculares. DIAGNÓSTICO POR LABORATORIO • Estudios de DNA (diagnóstico prenatal) → para el diagnóstico prenatal o para confirmar un diagnóstico del genotipo del drepanocito. • Frotis de sangre periférica → células falciformes, anisocitosis, poilocitosios, punteado basófilo, Cuerpos de Howel-Jolly, Cuerpos de Heinz • Estudios de solubilidad • Electroforesis de hemoglobina (o enfoque isoeléctrico en capa fina) → El estado homocigoto se diferencia de otras hemoglobinopatías drepanocíticas por la electroforesis, que muestra sólo Hb S con una cantidad variable de Hb F. El heterocigoso se diferencia por la presencia de más Hb A que Hb S en la electroforesis. Debe distinguirse la hemoglobina S de otras hemoglobinas con un patrón electroforético similar que muestre la morfología patognomónica de los eritrocitos. TRATAMIENTO • Antibióticos de amplio espectro (en caso de infección) → penicilina • Analgésicos e hidratación IV (en crisis dolorosas vasooclusivas) • En ocasiones, transfusiones • Vacunaciones, suplementos de ácido fólico e hidroxiurea (para el mantenimiento de la salud) Administración de medicamentos como polvo de L-glutamina, crizanlizumab (Ac monoclonales dirigido contra eritrocitos falciformes), voxelotor.