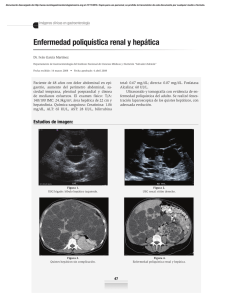
Descargar
Anuncio

Instituto Nacional de Seguros de Salud NORMAS DE DIAGNOSTICO Y TRATAMIENTO DE GASTROENTEROLOGIA 1 Normas de Diagnóstico y Tratamiento de Gastroenterología Normas de Diagnóstico y Tratamiento de Gastroenterología Instituto Nacional de Seguros de Salud 2 Instituto Nacional de Seguros de Salud AUTORIDADES MINISTERIO DE SALUD Y DEPORTES Dr. Juan Carlos Calvimontes Camargo MINISTRO DE SALUD Y DEPORTES Dr. Martin Maturano Trigo VICEMINISTRO DE SALUD Y PROMOCION INSTITUTO NACIONAL DE SEGUROS DE SALUD Dr. René Mena Coca DIRECTOR GENERAL EJECUTIVO Dr. N. Jhonny Aquize Ayala JEFE DEPARTAMENTO TECNICO DE SALUD Normas de Diagnóstico y Tratamiento de Gastroenterología Lic. Helmuth R. Navarro Yaque JEFE DEPARTAMENTO ASUNTOS ADMINISTRATIVOS 3 Normas de Diagnóstico y Tratamiento de Gastroenterología Instituto Nacional de Seguros de Salud 4 Instituto Nacional de Seguros de Salud Esta publicación es propiedad del Instituto Nacional de Seguros de Salud INASES, siendo autorizada su reproducción total o parcial a condición de citar fuente y propiedad. Departamento Técnico de Salud Depósito Legal Nº 4-1-464-12 P. O. NORMAS DE DIAGNOSTICO Y TRATAMIENTO DE GASTROENTEROLOGIA AUTORES CAJA NACIONAL DE SALUD Dr. Carlos Eduardo Tito Melgar Dra. Patricia Calizaya Hurtado CAJA DE SALUD DE LA BANCA PRIVADA Dra. Martha Otero Montero CAJA PETROLERA DE SALUD Dr. Juan Héctor Valdivia Guiteras SEGURO SOCIAL UNIVERSITARIO LA PAZ Dra. Valeria Pabon Escobar COORDINADOR GENERAL: Dr. Juan Carlos Soliz Burgoa CO-AUTORES: Departamento Técnico de Salud INASES Dr. Jhonny Aquize Ayala Dra. Mónica Quisbert Castillo Dra. Yolanda Montoya García Dr. Harold Téllez Sasamoto Dr. Juan Carlos Soliz Burgoa Dr. David Severich Giloff Dr. Herbert Claros García Dra. Ma. Ivonne Montalvo Sánchez Dra. Gloria Leaño Roman Lic. Marlen Yucra Cama Dr. Rodgers Quiroz Llanos EDICION: Entes Gestores de la Seguridad Social de Corto Plazo: Caja Nacional de Salud - CNS Caja Petrolera de Salud - CPS Caja Bancaria Estatal de Salud - CBES Seguro Social Universitario - SSU Caja de Salud CORDES Caja de Salud de Caminos y RA. - CSC Corporación del Seguros Social Militar - COSSMIL Caja de Salud de la Banca Privada –CSBP SINEC Agradecimientos especiales a todos los participantes de las Normas de Diagnóstico y Tratamiento Impresión: Producciones Gráficas “Makro” Telf.: 2 492659 1ra Edición, año 2012 Impreso en Bolivia 5 Normas de Diagnóstico y Tratamiento de Gastroenterología DEPARTAMENTO TECNICO DE SALUD INASES. Dra. Gloria Leaño Román Dr. Juan Carlos Soliz Burgoa Normas de Diagnóstico y Tratamiento de Gastroenterología Instituto Nacional de Seguros de Salud 6 Instituto Nacional de Seguros de Salud 7 Normas de Diagnóstico y Tratamiento de Gastroenterología Normas de Diagnóstico y Tratamiento de Gastroenterología Instituto Nacional de Seguros de Salud 8 Instituto Nacional de Seguros de Salud 9 Normas de Diagnóstico y Tratamiento de Gastroenterología Normas de Diagnóstico y Tratamiento de Gastroenterología Instituto Nacional de Seguros de Salud 10 Instituto Nacional de Seguros de Salud PRESENTACION El Instituto Nacional de Seguros de Salud INASES, ha visto la necesidad de actualizar la documentación que fue elaborando con el transcurso del tiempo, por tal motivo el Departamento Técnico de Salud ha reunido a los mejores profesionales especializados del área médica para la elaboración de las “Normas de Diagnóstico y Tratamiento” en la Seguridad Social de Corto Plazo, las cuales son una serie de textos de consulta para la atención de los pacientes. 11 Normas de Diagnóstico y Tratamiento de Gastroenterología La elaboración de las “Normas de Diagnóstico y Tratamiento”, en la Seguridad Social de Corto Plazo tiene el objetivo fundamental de unificar los criterios en la atención de los pacientes asegurados y que sirvan de guía para el cuidado de estos, basados en la práctica, evidencia científica y constantes actualizaciones, con equipamiento, material e insumos disponibles para una atención oportuna. Esperando que las “Normas de Diagnóstico y Tratamiento” en la Seguridad Social, sean de beneficio para toda la familia de la Seguridad Social y de la Salud Pública. Normas de Diagnóstico y Tratamiento de Gastroenterología Instituto Nacional de Seguros de Salud 12 Instituto Nacional de Seguros de Salud INDICE ENFERMEDAD POR REFLUJO GASTROESOFAGICO............................................................. 15 ULCERA PÉPTICA / ENFERMEDAD ÁCIDO PEPTICA (GASTRITIS- DUODENITIS-ESOFAGITIS)................................................................................. 19 ESTREÑIMIENTO CRÓNICO........................................................................................................ 23 FALLA HEPATICA AGUDA – INSUFICIENCIA HEPATICA NO CLASIFICADA..................... 28 PANCREATITIS AGUDA................................................................................................................ 33 HEMORRAGIA DIGESTIVA ALTA NO VARICOSA.................................................................... 38 HEMORRAGIA DIGESTIVA ALTA VARICOSA, VARICES ESOFAGICAS VARICES GASTRICAS................................................................................................................... 43 HEMORRAGIA DIGESTIVA BAJA............................................................................................... 47 DIARREA CRONICA...................................................................................................................... 55 HEPATITIS VIRAL AGUDA........................................................................................................... 59 Normas de Diagnóstico y Tratamiento de Gastroenterología DOLOR ABDOMINAL RECURRENTE........................................................................................ 50 13 Normas de Diagnóstico y Tratamiento de Gastroenterología Instituto Nacional de Seguros de Salud 14 Instituto Nacional de Seguros de Salud ENFERMEDAD POR REFLUJO GASTROESOFAGICO NIVEL DE RESOLUCIÓN: I – II – III CIE -10 K 21 I. DEFINICIÓN. La Enfermedad por Reflujo Gastro-Esofágico (ERGE), es el paso anormal, frecuente y prolongado de contenido gástrico y/o duodenal hacia el esófago en ausencia de nauseas y vómitos, capaz de provocar síntomas clínicos y/o lesiones de la mucosa esofágica. II. FACTORES PREDISPONENTES. Ø Hernia hiatal. Ø Aumento de la presión intraabdominal (Ej. embarazo y sobrepeso). Ø Vaciamiento gástrico retardado. Ø Uso crónico de medicamentos. III. CLASIFICACIÓN. Ø Enfermedad por reflujo no erosiva. Ø Esofagitis por reflujo. Ø Enfermedad por reflujo complicada. IV. INCIDENCIA: (No aplica) V. ETIOLOGÍA. La Enfermedad por Reflujo Gastro-Esofágico se debe a un desequilibrio entre los factores defensivos que protegen el esófago (barrera antirreflujo, barrido esofágico, resistencia tisular) y los factores agresivos del estómago (acidez gástrica, volumen y contenido duodenal). VII. MANIFESTACIONES CLÍNICAS. Síntomas digestivos: Ø Pirosis retroesternal. ØRegurgitación. ØEructo. ØOdinofagia. ØDisfagia. ØEructo. ØHipos. ØSialorrea. Ø Dolor epigástrico. Ø Dolor torácico. Síntomas Extradigestivos: Ø Tos crónica nocturna. Ø Cuadro asmáticos o asmatiforme. Normas de Diagnóstico y Tratamiento de Gastroenterología VI. PATOGENIA. Se debe a un desequilibrio entre los factores defensivos que protegen el esófago: barrera antirreflujo, barrido esofágico, resistencia tisular. 15 Instituto Nacional de Seguros de Salud Ø Ø Ø Neumonitis recurrente. Faringitis: odinofagia y/o disfagia. Laringitis: ronquera, estridor y disfonía. Exámenes Complementarios: ØEndoscopia. ØHistopatología. Ø Radiología contrastada serie esófago-gastro-duodenal. Ø pHmetria de 24 horas. Ø Manometría esofágica (demuestra competencia o incompetencia del EEI y evalúa la actividad contráctil de la musculatura del cuerpo del esófago). Ø Impedancia eléctrica intraluminal (si hay disponibilidad). VIII. DIAGNÓSTICO. ØClínica. Ø Exámenes complementarios. IX. DIAGNÓSTICO DIFERENCIAL: Ø Ulcera péptica. Ø Trastornos motores del esófago. Ø Angina de pecho. Ø Esofagitis eosinofilica. Ø Intestino irritable. Normas de Diagnóstico y Tratamiento de Gastroenterología 16 X. TRATAMIENTO. XI. MEDIDAS GENERALES. Ø Explicar adecuadamente la naturaleza de ERGE, su evolución y posibles complicaciones. Ø Tomar en cuenta que algunos factores externos favorecen el reflujo y en ocasiones puede ser suficiente la supresión de estos para evitarlo (reducción de peso en obesos, supresión del cigarrillo, alcohol y sustancias que disminuyen el tono del Esfinter Esofagico Inferior, menta, grasas o frituras, chocolate, barbitúricos, diazepam, anticolinérgicos, evitar el decúbito inmediatamente después de las principales comidas, evitar comidas abundantes y ropa ajustada), estas medidas deben ser entendidas por el médico y el paciente como importantes. XII. MEDIDAS ESPECÍFICAS. I Nivel. Ø Estabilizar en caso de síntomas leves o de pirosis intermitente: Antiácidos: Hidróxido de aluminio y magnesio 10 ml una y tres horas después de las comidas y antes del reposo nocturno. Ø Si no obtiene efectos favorables referir al II o III nivel II y III Nivel. En síntomas acentuados y/o esofagitis iniciar tratamiento con: Ø Inhibidores de la bomba de protones: Omeprazol, 20 mg VO cada 12 horas por 8 semanas o más. ØProcinéticos: o Domperidona 10 mg VO antes de las principales comidas. o Metoclopramida 10 mg VO antes de las principales comidas. Instituto Nacional de Seguros de Salud XIII. TRATAMIENTO QUIRÚRGICO. Ø Síntomas recurrentes al suspender tratamiento farmacológico. Ø Enfermedad persistente progresiva pese a tratamiento médico. Ø Pacientes jóvenes con estudio funcional compatible (pH metria positiva e incompetencia del EEI). Ø Hernia hiatal con reflujo patológico confirmado. Ø Patología laringo pulmonar debida a ERGE. Ø ERGE severa complicada con estenosis y/o ulcera péptica y Barrett. XIV. COMPLICACIONES. Ø Estenosis esofágica. Ø Ulcera esofágica. ØHemorragia Ø Metaplasia columnar (Epitelio de Barrett). Ø Adenocarcinoma de esófago. ØFaringitis. ØSinusitis. Ø Fibrosis pulmonar recurrente. Ø Otitis media recurrente. XV. CRITERIOS DE REFERENCIA. Niveles I y II referirán a nivel III en las siguientes situaciones: Ø Pacientes con sospecha de ERGE que no responden a 8 semanas de tratamiento medicamentoso (Omeprazol). Ø Pacientes con sospecha de ERGE y síntomas respiratorios, descartar presencia de esofagitis. Ø Complicaciones de la Enfermedad por Reflujo Gastroesofágico. XVII. CRITERIOS DE HOSPITALIZACIÓN. En caso de complicaciones. XVIII. CRITERIOS DE ALTA HOSPITALARIA: Ø Resolución de la sintomatología clínica. Ø Control clínico y endoscópico periódico en casos de identificarse epitelio de Barrett. XIX. RECOMENDACIONES. Ø Seguir las medidas generales. Ø En aquellos pacientes donde los estudios histopatológicos identifiquen epitelio de Barrett deben seguir control en el III nivel ante el riesgo de desarrollar adenocarcinoma. Normas de Diagnóstico y Tratamiento de Gastroenterología XVI. CRITERIOS DE RETORNO. Ø El Nivel III retornará al paciente referido al establecimiento de salud de origen para tratamiento farmacológico, luego de que la evaluación y exámenes de gabinete respalden la decisión. Para lo cual será obligatoria llenar la hoja de retorno. Ø Los pacientes tratados en el III nivel, su seguimiento y control se realizará en el mismo nivel de complejidad. 17 Instituto Nacional de Seguros de Salud XX. MEDIDAS PREVENTIVAS HIGIÉNICO DIETÉTICAS. Ø NO consuma tabaco y evite consumo de alcohol. Ø Realización de ejercicios físicos por lo menos 30 minutos al día, no utilice medios de transporte para distancias cortas, evite el uso de ascensores y en lo posible subir gradas a pie. Ø Consuma alimentos frescos y naturales y cotidianamente frutas y verduras de la temporada. Ø Evite consumir grasas de origen animal y comida chatarra. Ø Controle su peso mensualmente. XXI. BIBLIOGRAFÍA. Guía práctica clínica del manejo del paciente con enfermedad de reflujo gastro esofágico. Actualización 2007. Asociación Española de Gastroenterología, Sociedad Española de Medicina Familia y Comunitaria Centro Crocani Iberoamericano, Barcelona Marzo de 2007. Normas de Diagnóstico y Tratamiento de Gastroenterología 18 Instituto Nacional de Seguros de Salud ULCERA PÉPTICA / ENFERMEDAD ÁCIDO PEPTICA (GASTRITIS- DUODENITIS-ESOFAGITIS) NIVEL DE RESOLUCIÓN: III CIE -10 K 27 – K 29 I. DEFINICIÓN. Es una lesión en la mucosa gastrointestinal que se extiende más allá de la muscularis rnucosae y que permanece por un desbalance entre los factores defensivos y agresivos de la mucosa afectada, que se caracteriza por procesos inflamatorios erosivos o ulcerativos. II. FACTORES PREDISPONENTES. Grupo sanguíneo O (Duodenal) y Grupo Sanguíneo A (Gástrica). Factores hereditarios. III. CLASIFICACIÓN. Aguda. Crónica. ØPrimaria. ØSecundaria. IV. INCIDENCIA: (No aplica). VI. PATOGENIA. Desequilibrio entre los factores defensivos y agresivos de la mucosa gastroduodenal. VII. MANIFESTACIONES CLÍNICAS. De mayor frecuencia: Ø Dolor urente, localizado en epigastrio y en ayunas. Ø Nauseas y/o vómitos postprandiales inmediatos. Ø Acidez y/o pirosis más o menos permanentes. Ø Sensación dolorosa de hambre y/o vacío en epigastrio. Ø El dolor epigástrico calma con alimentos no condimentados, antiácidos o con inhibidores de la secreción ácida. De menor frecuencia. ØMeteorismo. ØHalitosis. ØSialorrea. ØConstipación. Ø Ulceras asintomáticas que debutan con hemorragia digestiva alta. 19 Normas de Diagnóstico y Tratamiento de Gastroenterología V. ETIOLOGÍA. Ø Infección por Helicobacter Pylori. Ø Ingesta de antiinflamatorios esteroides y no esteroides. Ø Hipoxia tisular (estrés, eritrocitosis, senectud). Ø Grupo sanguíneo O (Duodenal) y Grupo Sanguíneo A (Gástrica). Ø Hipersecreción ácida: gastrinoma, Zollinger Ellison, neoplasia endocrina múltiple. Ø Asociadas a uso de cocaína – crack, Alcohol, tabaco. Ø Reflujo duodeno gástrico. Instituto Nacional de Seguros de Salud VIII. EXÁMENES COMPLEMENTARIOS. Gabinete: Ø Endoscopia digestiva alta, con toma de biopsias. Ø Serie esófago gastroduodenal. Ø Placa simple de abdomen. Laboratorio: Ø Hemograma y grupo sanguíneo en caso de sospecha de complicación (hemorragia, perforación). Ø Test de ureasa (para detección de Hellicobacter pylori). Ø Detección de antígeno de H. pylori en heces si existe la disponibilidad. Anatomía patológica: Según hallazgo de histopatología. IX. DIAGNÓSTICO. ØClínica. Ø Exámenes complementarios. Normas de Diagnóstico y Tratamiento de Gastroenterología 20 X. DIAGNÓSTICO DIFERENCIAL. ØDispepsia. Ø Enfermedad de la vía biliar. Ø Síndrome de intestino irritable. Ø Enfermedad por reflujo gastroesofágico. Ø Carcinoma Gástrico. Ø Parasitosis intestinal. Ø Isquemia miocárdica. ØPancreatitis. ØLinfoma. XI. TRATAMIENTO. XII. MEDIDAS GENERALES. Ø Explicar adecuadamente la naturaleza de la enfermedad, su evolución, manejo dietético (No alcohol, tabaco, café y antiinflamatorios, bajar el consumo de picantes, condimentos, cítricos y grasas) y posibles complicaciones, al igual que el régimen terapéutico. Ø Consumo de alimentos bien cocidos, manipulación adecuada de alimentos, cepillado de dientes. Ø Fomentar el consumo de agua segura (hervida, clorada). XIII. MEDIDAS ESPECÍFICAS. I Nivel Referencia al II nivel con servicio de endoscopia o directamente al III nivel. II y III nivel. En diagnóstico de úlcera péptica asociada a Helicobacter pylori utilice una de las siguientes opciones: Primera opción. Claritromicina 500 mg + Amoxicilina 1 gr, dos veces al día+ Inhibidores de la bomba de protones (IBP) omeparazol 20 mg cada 12 horas, por 7 a 14 días. Instituto Nacional de Seguros de Salud Segunda opción. Omeprazol 20 mg cada 12 horas+ Tetraciclina VO 500 mg cada 6 horas + Metronidazol VO 500 mg cada 8 horas, por 14 días. Tercera opción. En la eventualidad de falla terapéutica del régimen con Claritromicina, se requiere terapia de “rescate”, que puede ser la siguiente: Ø IBP en dosis habituales BID + Levofloxacina 500 mg BID + Amoxicilina 1g BID por 7 días. Ø Para las úlceras que no están relacionadas a infección por H pylori, debe utilizarse IBP o bloqueadores H2: Ranitidina 150 mg 2 veces al día, por 4 semanas (duodenales) a 8 semanas (gástricas) y eliminar el agente causal. Ø Si persiste la ulcera, se debe estudiar otras causas: Síndrome de Zollinger Ellison, hiperparatiroidismo, neoplasias endocrinas múltiples e intestino corto. Enfermedad ácido péptica NO asociada a Helicobacter pylori. Omeprazol 20 mg dos veces al día o ranitidina 150 mg /c/12 horas, ambas por 15 a 30 días. XIV. TRATAMIENTO QUIRÚRGICO. En caso de complicaciones. XV. COMPLICACIONES. ØHemorragia. ØPerforación. Ø Estenosis píloro-duodenal. Ø Penetración (a órgano vecino). XVII. CRITERIOS DE RETORNO. Seguimiento del tratamiento ambulatorio en el nivel I y II siguiendo los esquemas establecidos y utilizando la hoja de retorno. XVIII. CRITERIOS DE HOSPITALIZACIÓN. Ø Una crisis dolorosa que no cede con tratamiento habitual. Ø Cualquiera de las complicaciones. - Hemorragia. - Perforación. - Estenosis píloro-duodenal. - Penetración. XIX. CRITERIOS DE ALTA HOSPITALARIA. Ø Resolución de la sintomatología clínica y de las complicaciones. Ø Control clínico y endoscópico + biopsia periódica en casos de úlcera gástrica. 21 Normas de Diagnóstico y Tratamiento de Gastroenterología XVI. CRITERIOS DE REFERENCIA. Ø Los establecimientos de los Niveles I y II deben referir los pacientes que presenten manifestaciones clínicas con sospecha de úlcera péptica. Ø Necesidad de confirmación diagnóstica por endoscopia. Instituto Nacional de Seguros de Salud XX. RECOMENDACIONES. Ø Buscar Helicobacter en la familia. Ø Tratamiento al contacto (adolescentes). Ø Seguimiento hasta el segundo mes en el III nivel. XXI. MEDIDAS PREVENTIVAS HIGIÉNICO DIETÉTICAS. • No consuma tabaco y evite consumo de alcohol. • Consuma alimentos frescos y naturales y cotidianamente frutas y verduras de la temporada. • Evite consumir grasas de origen animal y comida chatarra. • Acostumbre consumir menos de 6 gramos de sal al día. XXII. BIBLIOGRAFÍA. -Andrew H. Soll Peptic Ulcers and Complications. Chapter 40, Pag 620-671 Sleisinger and Fordtram 2002. -P.Y. Zheng, J Hua, K. G. Yeoh, B. Ho. Association of peptic ulcer with increased expression of Lewis antigens but not cag A, Ice A and vac A in Helicobacter Pylori isolates in an Asian population. Gut 2000; 47:18-22. Normas de Diagnóstico y Tratamiento de Gastroenterología 22 Instituto Nacional de Seguros de Salud ESTREÑIMIENTO CRÓNICO NIVEL DE RESOLUCIÓN: I - II - III CIE 10 K 590. I. DEFINICIÓN. Habitualmente se define el estreñimiento como un trastorno caracterizado por una dificultad persistente para defecar o una sensación de evacuación incompleta y/o movimientos intestinales infrecuentes (cada 3–4 días o con menor frecuencia). II. FACTORES PREDISPONENTES. Ø Mayores de 55 años. Ø Cirugía reciente abdominal o perianal, cirugía pélvica. ØEmbarazo. Ø Dieta inadecuada (poca ingesta de líquidos y fibras). ØAutomedicación. Movilidad limitada. Abuso de laxantes. Co-morbilidad conocida. Pacientes oncológicos. Viajes. Sedentarismo. Cirugía traumatológica. III. CLASIFICACIÓN. Funcional Primaria. Secundarias. Orgánica. o Asociación con enfermedades establecidas y reconocidas o uso de fármacos. V. ETIOLOGÍA. Extrínseca. Dieta insuficiente en fibras o líquidos. Ignorar la necesidad de defecar. Estructural. Colorrectal: neoplasia, estenosis, isquemia, vólvulo, enfermedad diverticular. Anorrectal: inflamación, prolapso, rectocele, fisura, estenosis. Sistémica. Hipopotasemia. Hipercalcemia. Hiperparatiroidismo. Hipotiroidismo. Diabetes mellitus. Panhipopituitarismo. Enfermedad de Addison. Feocromocitoma. Porfiria. Normas de Diagnóstico y Tratamiento de Gastroenterología IV. INCIDENCIA. (No aplica) 23 Instituto Nacional de Seguros de Salud Normas de Diagnóstico y Tratamiento de Gastroenterología 24 Uremia. Amiloidosis. Esclerodermia. Polimiositis. Embarazo. Enfermedad de Chagas. En niños: alergia alimentaria. Neurológica. SNC: Enfermedad de Parkinson, esclerosis múltiple, trauma, isquemia, tumor. Nervios sacros: trauma, tumor. Neuropatía autonómica. Aganglionosis (Enfermedad de Hirschsprung). Medicamentosa. Analgésicos opiáceos, antiinflamatorios no esteroideos. Anticolinérgicos: atropina, antidepresivos, neurolépticos, antipsicóticos, antiparkinsonianos. Anticonvulsantes. Antihistamínicos. Antihipertensivos: antagonistas del calcio, clonidina, hidralazina, bloqueantes ganglionares, inhibidores de la monoaminooxidasa, metildopa. Citostáticos derivados de la Vinca. Diuréticos. Iones metálicos: aluminio (antiácidos, sucralfato), bario sulfato, bismuto, calcio, hierro, metales pesados (arsénico, plomo, mercurio). Resinas: colestiramina, poliestireno. Funcional. Síndrome del Intestino Irritable (SII). Estreñimiento con tránsito lento. Disfunción del suelo pélvico. VI. PATOGENIA. Estreñimiento funcional Primario. Estreñimiento de transito lento. Inercia colonica. Hiperreactividad colonica. Trastorno de la evacuación. Disfunción de piso pélvico. Estreñimiento de transito lento y trastorno de la evacuación. Síndrome de intestino irritable con predominio de estreñimiento. Estreñimiento secundario. La patogenia es secundaria al trastorno causante. VII. MANIFESTACIONES CLÍNICAS. Disminución en la frecuencia de evacuaciones. Pujo excesivo y dolor durante la defecación. Tenesmo y evacuación incompleta. Heces de aspecto duro y seco. Instituto Nacional de Seguros de Salud Distensión abdominal. Abdomen timpánico y doloroso. Tacto rectal. En ampolla rectal vacía sospechar de alteración anatómica, Ej.: Enfermedad de Hirschsprung. Impactación fecal. Anormalidades en el examen rectal (masas, hemorroides, fisuras, fístulas, prolapso, tumores). Presencia de sangre. Criterios Roma III. Criterios Generales. Presencia durante por lo menos tres meses durante un periodo de seis meses. Por lo menos una de cada cuatro defecaciones cumplen con criterios específicos. Criterios insuficientes para síndrome de intestino irritable. No hay deposiciones, o deposiciones rara vez disminuidas de consistencia. Criterios Específicos: Dos o más presentes. Esfuerzo para defecar. Materias fecales grumosas o duras. Sensación de evacuación incompleta. Sensación de bloqueo u obstrucción anorectal. El individuó recurre a maniobra manuales o digitales para facilitar la defecación. IX. DIAGNOSTICO. Clínica. Exámenes complementarios. X. DIAGNÓSTICO DIFERENCIAL. Descartar patología orgánica para considerar patología funcional Ej. Síndrome de intestino irritable. 25 Normas de Diagnóstico y Tratamiento de Gastroenterología VIII. EXÁMENES COMPLEMENTARIOS. Laboratorio. Pruebas de función tiroidea. Serología para Chagas. Hematimetría, sangre oculta en heces, calcemia. Gabinete. Radiografía simple de abdomen. Colon por enema con doble contraste. Para niños colon por enema sin preparación. Transito colónico: valoración indirecta de la motilidad y otras lesiones, si hay disponibilidad. Rectosigmoidoscopia y colonoscopia (si se sospechan lesiones orgánicas). Manometría ano rectal, si hay disponibilidad. Electromiografía, si hay disponibilidad. Defecografía, si hay disponibilidad. Valoración psiquiátrica y neurológica. Biopsia de la mucosa rectal (en sospecha de Hirschsprung). Instituto Nacional de Seguros de Salud XI. TRATAMIENTO. XII. MEDIDAS GENERALES. Ingerir una dieta equilibrada que incluya salvado, granos de trigo, fruta fresca y vegetales. Beber suficiente líquido, todos los días. Hacer ejercicio regularmente. Estimular la actividad física, evitar horas excesivas de televisión, video juegos, etc. Reservar el tiempo necesario para el hábito intestinal o uso del sanitario, en lo posible a la misma hora todos los días. No ignorar ni postergar el deseo de defecar. Explicar que el estreñimiento crónico es un síntoma de trastornos funcionales y orgánicos del colon y canal ano rectal. En pocas ocasiones el tratamiento es quirúrgico. En general el pronóstico es bueno con tratamiento médico, cambio de estilo de vida, medidas higiénico dietéticas y farmacológicas. Concientizar a la población que el estreñimiento es una enfermedad, que tratada oportunamente tiene curación. XIII. MEDIDAS ESPECÍFICAS. I Nivel. Medidas higiénico dietéticas. Modificaciones en el estilo de vida: evitar el sedentarismo, aumentar la actividad física. Normas dietéticas: consumo de fibra 20 a 35 gramos día, y consumo de líquidos, para formar volumen fecal. Cualquier medicamento que pueda causar estreñimiento debe suprimirse, si es posible. Laxantes osmóticos (en casos seleccionados). Referencia al II y III Nivel. Normas de Diagnóstico y Tratamiento de Gastroenterología 26 II y III Nivel. Si las medidas anteriores no dan resultado, puede ser útil la administración de laxantes de contacto, enemas y procinéticos. Agentes formadores de masa: Psillium Metilcelulosa. Agentes lubricantes: Aceite mineral. Agentes osmóticos: Magnesio y sales de fosfatos, Lactulosa. Supositorios de glicerina. Drogas procinéticas. Laxantes estimulantes: Agentes que actúan en la superficie: Ácidos biliares. Bisacodil. XIV. TRATAMIENTO QUIRÚRGICO. En lesiones orgánicas del colon, recto y ano (megacolon chagásico, megacolon de altura, la enfermedad de Hirschsprung, enfermedades ano rectales). Inercia colónica grave. XV. COMPLICACIONES. Vólvulo. Fecaloma. Impactación fecal. Várices hemorroidales y fisuras. Instituto Nacional de Seguros de Salud XVI. CRITERIOS DE REFERENCIA. Constipación intratable, falla de tratamiento inicial. Abuso de laxantes. Patología de probable tratamiento quirúrgico. Falta de medios de diagnóstico y tratamiento XVII. CRITERIO DE RETORNO. Seguimiento dietético y hábitos en el control ambulatorio. XVIII. CRITERIOS DE HOSPITALIZACIÓN. Obstrucción intestinal por impactación fecal. Vólvulo. Presencia de tumoración en el intestino grueso que esté ocasionando obstrucción y constipación. XIX. CRITERIOS DE ALTA HOSPITALARIA. Resolución adecuada de las complicaciones mediante tratamiento médico o quirúrgico. Control ambulatorio. XX. RECOMENDACIONES. Cumplir las medidas generales. XXI. MEDIDAS PREVENTIVAS HIGIÉNICO DIETÉTICAS. Evitar el estreñimiento. 27 Normas de Diagnóstico y Tratamiento de Gastroenterología XXII. BIBLIOGRAFÍA. Locke J, Pemberton J, Sidney F, Phillips M.AGA Medical position statement: Guidenlines on constipation. Gastroenterology 2000; 119. -Thompson WG, Irvine EG, Pare P. et al. Rome II diagnosis and symptoms in primary care patients complaining of constipation. Gastroenterology 2001; 120 (Suply 1); A-758. Instituto Nacional de Seguros de Salud FALLA HEPATICA AGUDA – INSUFICIENCIA HEPATICA NO CLASIFICADA NIVEL DE RESOLUCIÓN: III CIE-10 K 72 I. DEFINICIÓN. Disfunción hepatocelular severa con anormalidades en la coagulación (INR mayor a 1.5 o Actividad Protrombinica menor a 40%), y algún grado de encefalopatía hepática en pacientes sin historia previa de enfermedad hepática y con una evolución menor a 26 semanas. II. FACTORES PREDISPONENTES. Hepatitis virales agudas, exposición a químicos o tóxicos hepáticos, enfermedades isquémicas e hipoxicas del hígado, enfermedades malignas diseminadas, sepsis bacterianas severas, hepatopatías no diagnosticadas: Enfermedad de Wilson, Hepatitis crónica B reactivada con virus D, Hepatitis crónica autoinmune, Hepatopatía por bypass yeyunoileal, protoporfirina hepática eritropoyetica. III. CLASIFICACIÓN. De acuerdo a evolución, intervalo de tiempo entre el inicio de la enfermedad y el desarrollo de la encefalopatía. Hiperaguda: menos de 7 días. Aguda: entre 8 y 28 días. Subaguda: entre 29 y 72 días. Tardía: entre 72 días y 26 semanas. Normas de Diagnóstico y Tratamiento de Gastroenterología 28 IV. INCIDENCIA. Variable según la edad y etiología. V. ETIOLOGÍA. Infecciones: Virus hepatotropos: A, B, C, D y E. Virus no hepatotropos: Herpes simple 1 y 2, Citomegalovirus, Epstein- Barr, Fiebre hemorrágica, Influenza tipo B, Varicela – Zoster, Paramixovirus, Adenovirus y Fiebre amarilla. Toxinas o fármacos. Acetaminofeno, AINES. Isoniacida Rifampicina- Pirazinamida (drogas de primera línea para tuberculosis). Amoxicilina - Acido Clavulánico, Sulfas, Tetraciclina, Eritromicina, Ciprofloxacina. Antidepresivos, Ácido Valproico, Fenitoína, Halotano, Tetracloruro de carbono, Fósforo, Amanita phalloides. Hierbas (gingsen, valeriana), cocaína, aflatoxina. Circulatoria. Isquemia por choque cardiogénico, choque séptico o insuficiencia cardíaca congestiva. Taponamiento cardíaco, Enfermedad de Budd Chiari, Enfermedad Veno- oclusiva del hígado, choque quirúrgico. Metabólica. Enfermedad de Wilson, Síndrome de Reye, galactosemia, tirosinemia, intolerancia hereditaria a la fructuosa. Hígado graso agudo del embarazo (tercer trimestre). Instituto Nacional de Seguros de Salud Misceláneos. Infiltración maligna masiva. Infección bacteriana severa. Hepatitis autoinmune. Trombosis portal. Tuberculosis. Golpe de calor. Hepatectomía parcial. Rechazo hiperagudo en el trasplanté hepático. VI. PATOGENIA. Necrosis hepatocelular severa, microvesiculación grasa, con repentino deterioro hepático. Exploración Física. Encefalopatía Hepática. Determinar el estado mental, que puede variar desde alteraciones del comportamiento o agitación, hasta el coma (ver escala de Glasgow, grados de encefalopatía hepática y determinar el grado de insuficiencia hepática de acuerdo a los criterios de Child-pugh). VIII. EXÁMENES COMPLEMENTARIOS. Laboratorio I o ll nivel. Hemograma. Protrombina/INR. Glicemia. Plaquetas. Grupo sanguíneo – Rh. Coagulograma: tiempo de tromboplastina activada. Perfil hepático: glicemia, transaminasas, bilirrubinas, GGT, FA, proteínas séricas y albumina, colesterol. 29 Normas de Diagnóstico y Tratamiento de Gastroenterología VII. CRITERIOS. Clínicos. Anamnesis. Historia clínica exhaustiva para determinar la etiología. Búsqueda de síntomas inespecíficos pero persistentes: Nauseas. Vómitos. Debilidad. Pérdida de peso Fetor hepático. Ictericia. Hepatomegalia. Signos de coagulopatias. Alteraciones de la conciencia. Otro (Kaiser Fleisher, etc.). Instituto Nacional de Seguros de Salud Pruebas de función renal: ácido úrico. Electrolitos (Na, K, Ca, bicarbonato, Mg, fosfato). Gasometría arterial. Amonio sérico. Amilana. Lipasa. Test de embarazo. Niveles plasmáticos de acetaminofeno (Paracetamol ). Screening toxicológico, ácido láctico (si está disponible). Serología viral: anti-HAV IgM, HBSAg, anti-HBc IgM, anti-HEV, anti-HCV Antidelta sérico. HIV. Microbiología: hemocultivos para aerobios y anaerobios. Esputo, orina y heces (cultivo y microscopía). Serología viral: TORCHS. Adicional: alcohol en sangre, electrolitos en orina, perfil inmunológico. Cobre, ceruloplasmina, Cu urinario, galactosa-1-fosfato-uridil transferasa, perfil inmunológico (ANA, LKM1, AMA, SMA, IGG, IGM), tirosina sérica, etc. Biopsia hepática solo con coagulagrama normal. Gabinete. Ecografía hepato bilio pancreática. TAC abdominal (si está disponible). Encefalograma. Electrocardiograma. Radiografía PA tórax. Normas de Diagnóstico y Tratamiento de Gastroenterología 30 IX. DIAGNÓSTICO. Clínica: La encefalopatía hepática es el mejor marcador clínico en el diagnóstico. Laboratorio y Gabinete. X. DIAGNÓSTICO DIFERENCIAL. Leptospirosis icterohemorragica. Sepsis con o sin CID. Enfermedades malignas con o sin CID. Fiebre amarilla. XI. TRATAMIENTO MÉDICO. XII. MEDIDAS GENERALES. I Nivel. Control presión arterial, pulso, respiración cada hora. Balance hídrico riguroso. Protección de la vía aérea. Colocar vía venosa periférica. Aporte continúo de glucosa. Suspender la administración de medicamentos que se puedan estar utilizando de soporte, antituberculosos, corticoides, hepatoprotectores, para prevenir el manejo de la encefalopatía y alteraciones hidroelectroliticas. Referencia acompañada con personal capacitado en RCP a III nivel. Instituto Nacional de Seguros de Salud XIII. MEDIDAS ESPECÍFICAS. III Nivel. Internación en Unidad de Terapia Intensiva de adultos con monitorización estricta, balance hídrico, saturación de oxigeno, presión venosa central, presión arterial invasiva, evaluación neurológica cada 6 a 12 horas, EEG, control de Presión Intracraneana en encefalopatía III y IV. Mantener estabilidad hemodinámica. Lactulosa 0.5 g/kg VO c/2 horas, después 0.25 mg/kg. Enemas puras ó con lactulosa 200 ml cada 12 horas. Tratamiento según etiología. Toxicidad por Acetaminofeno (Paracetamol). Pacientes con sobredosis deben recibir: vitamina K (0.2 mg/kg/d) Max 10 mg, plasma fresco congelado/. Carbón activado 1 g/kg VO) (1 a 4 horas antes de administra NAC). N-Acety1-cysteina 1 g/kg (NAC): Si el paciente está consciente vía oral o por sonda nasogástrica: 140 mg/kg en solución Dextrosa al 5%, seguido de 70 mg/kg VO cada 4 hrs (17 dosis). Si el paciente esta inconsciente vía intravenosa: 150 mg/kg en Dextrosa al 5 % en 15 minutos, seguido de 50 mg/kg en 4 hrs, y posteriormente 100 mg/kg en 16 hrs. Iniciar NAC lo más tempranamente posible en pacientes con ingesta comprobada o transaminasas elevadas severamente. Toxicidad por otras drogas. Anamnesis sobre ingesta, tiempo y última dosis de drogas prescritas y no prescritas, hierbas y suplementos dietéticos. Determinar los ingredientes de los medicamentos no prescritos si es posible. Suspender todos los medicamentos frente a la posibilidad de hepatotoxicidad. Infección por Hepatitis Viral. Hepatitis autoinmune: Tratar con corticoides, Prednisona, (1mg/kg/dosis) o hidrocortisona 1 mg/ Kg/dosis. Apoyo nutricional. XIV. TRATAMIENTO QUIRÚRGICO. El tratamiento definitivo es el Trasplante Hepático. XV. COMPLICACIONES. Edema cerebral, hipoglicemia, desbalance hidroelectrolitico y acido base, insuficiencia renal, insuficiencia respiratoria y cardiocirculatoria, coagulopatias, infecciones, hipertensión portal, pancreatitis aguda. XVI. CRITERIOS DE REFERENCIA. Todos los pacientes que se deterioran rápidamente deben ser internados en UTI con cualquier grado de encefalopatía e independientemente de la etiología. La etiología precisa debe guiar el manejo en el III nivel. Normas de Diagnóstico y Tratamiento de Gastroenterología Síndrome HELLP e Hígado Graso Agudo Obstétrico: En insuficiencia hepática aguda del embarazo, el manejo debe ser conjunto con Obstetricia y UTI. 31 Instituto Nacional de Seguros de Salud XVII. CRITERIOS DE RETORNO. Para tratamiento ambulatorio debe ser seguido en el III nivel. XVIII. CRITERIOS DE HOSPITALIZACIÓN. Encefalopatia hepática, actividad de protrombina menor de 40%. XIX. CRITERIOS DE ALTA HOSPITALARIA. Resolución de cuadro clínico. XX. RECOMENDACIONES. Mantener controles en III nivel. Observaciones. Comunicar a la familia la gravedad extrema de la enfermedad. XXI. MEDIDAS PREVENTIVAS HIGIÉNICO DIETÉTICAS: Evitar automedicación. Evite consumo de alcohol. XXI. BIBLIOGRAFIA: Grady J. Modern management of acute liver failure. Clin Liver Dis 2007;11;291-303. -Bower Wa et al. Population based surveillance for acute liver failure. Am J. Gastroentol 2007; 102, 2459 - 63. Normas de Diagnóstico y Tratamiento de Gastroenterología 32 Instituto Nacional de Seguros de Salud PANCREATITIS AGUDA NIVEL DE RESOLUCIÓN: II - III CIE-10 K85 I. DEFINICIÓN. Es la inflamación aguda del páncreas con grado variable de compromiso de los tejidos regionales y diferente grado de compromiso sistémico debido a la autodigestión de la glándula por activación enzimática, cursa con dolor abdominal más hiperamilasemia, que puede presentarse en episodios únicos o recurrentes, generalmente autolimitado o de curso benigno. II. FACTORES PREDISPONENTES. Factores higiénicos dietéticos. Factores heredo familiares. III. CLASIFICACIÓN. Según Consenso de Atlanta de 1992. Pancreatitis aguda leve: Sin compromiso sistémico ni complicaciones locales. Pancreatitis aguda severa: Asociada con falla orgánica y/o complicaciones locales. Colecciones líquidas agudas: Colecciones liquidas que se forman en etapa inicial del proceso. Necrosis pancreática: Tejido pancreático no viable. Pseudoquiste: colección liquida limitada por una pared de tejido de granulación y fibrosis. Absceso: Pseudoquiste infectado. V. ETIOLOGÍA. Litiasis biliar. Alcoholismo crónico. Trastornos metabólicos: hiperlipidemia, hiperparatiroidismo. Anormalidades estructurales: de la unión bílio-pancreática, páncreas divisum, cáncer de páncreas o de ampolla, disfunción del esfínter de Oddi. Post colangiopancreatografía endoscópica retrógrada (CPRE). Traumas abdominales cerrados o cortantes. Cirugía abdominal. VIH (+): el 14% desarrollan pancreatitis en un periodo de un año. Medicamentos. Pancreatitis idiopática (50 a 73% se debe a micro litiasis). Obesidad. Parasitosis biliar: Ascardiasis, Hidatidosis, Fasciolosis. Consumo de comidas colecistoquineticas abundantes acompañadas de alcohol. 33 Normas de Diagnóstico y Tratamiento de Gastroenterología IV. INCIDENCIA. La incidencia por cada 100.000 personas asciende de 10 a 46 casos por año. Afecta mayormente a individuos de raza negra. Está relacionado mayormente en varones con la ingesta de bebidas alcohólicas y patología biliar en mujeres. La mortalidad es de un 95% de los casos en pancreatitis aguda severa y un 20% de los casos con pancreatitis aguda leve. Instituto Nacional de Seguros de Salud VI. PATOGENIA. Autodigestión celular secundario a la activación de diversos cimógenos y respuesta inflamatoria sistémica. VII. MANIFESTACIONES CLÍNICAS. Dolor epigástrico que se irradia en cinturón. Nauseas y vómitos. Distensión abdominal. Antecedentes de factores de riesgo. Equimosis periumbilical en flancos o por debajo de ligamento inguinal (pancreatitis necrohemorragica). Fiebre en algunos casos. Ictericia, coluria, hipocolia y acolia en caso de sospecha de pancreatitis de etiología biliar. Resistencia abdominal. Síndrome de respuesta inflamatoria sistémica. Choque. Criterios de Ramson. Al ingreso: Edad mayor de 55 años. Leucocitosis mayor a 16.000 mm3. Glicemia mayor de 200mg/dL. DHL (deshidrogenasa láctica) mayor a 350u/L. GOT (glutamico-oxal transaminasa) mayor a 250mg/dL. Normas de Diagnóstico y Tratamiento de Gastroenterología 34 A las 48 horas: Descenso de hematocrito mayor a 10%. Ascenso del nitrógeno uréico sérico mayor a 5mg/dL. pAO2 (presión arterial de oxigeno) menor a 60mmHg. Calcio sérico menor a 8mg/dL. Déficit de Bases mayor a 4 meq/L. Secuestro de líquidos mayor a 6 litros. Más de 3 puntos indican pancreatitis aguda severa. Sensibilidad de 73% y especificidad de 77%. Se recomienda escore APACHE para determinar gravedad del paciente al ingreso. VIII. EXÁMENES COMPLEMENTARIOS Laboratorio: Hemograma con eritrosedimentación. Glicemia, amilasa, creatinina y BUN. Electrolitos, pruebas de función hepática, DHL. Gasometría arterial en pacientes graves. Calcio colesterol, triglicéridos. Proteína C reactiva cuantitativa (si está disponible). Lipasa sérica (si está disponible). Amilasuria en casos necesarios. Instituto Nacional de Seguros de Salud Gabinete: Radiología simple de abdomen. Radiología de tórax. Ecografía abdominal. Tomografía axial computadorizada con contraste (TAC) (si está disponible), de preferencia TAC dinámica entre las 48 a 96 horas de diagnóstico. (mayor utilidad en casos de pancreatitis severas o dificultad de evaluación de severidad). Paracentesis (en caso de ascitis). Punción aspirativa con aguja fina (PAAF) si es imprescindible para certificación de infección pancreática. Colangio-pancreatografia retrograda endoscópica (CPRE) terapéutica en casos de pancreatitis de etiología biliar, dentro las 72 horas (datos de colestasis biliar o colangitis asociada). IX. DIAGNOSTICO. Datos clínicos, hallazgos laboratoriales, exámenes de gabinete descritos. X. DIAGNOSTICO DIFERENCIAL. Con otras causas de abdomen agudo: cólico biliar, colangitis, colecistitis aguda, gastritis aguda, úlcera péptica, diverticulitis, isquemia e infarto intestinal, perforación de víscera hueca, salpingitis y dolor abdominal de causa extra abdominal: neumonía, IAM. XIII. MEDIDAS ESPECÍFICAS. II y III Nivel. Pancreatitis Aguda Leve. Todas las medidas anteriores más: Mantener ayuno el tiempo que dura el dolor y el íleo. Corregir desequilibrio hidroelectrolítico. Tratamiento del dolor con analgésicos y dolor severo: meperidina 30mg en solución decimal IV PRN. En pancreatitis aguda biliar: CPRE más Esfinterotomía endoscópica temprana en caso de persistencia de colestasis ó dilatación de Vía biliar a la ecografía ó en especial si hay Colangitis asociada (17%). 35 Normas de Diagnóstico y Tratamiento de Gastroenterología XI. TRATAMIENTO. XII. MEDIDAS GENERALES. I Nivel. Utilizar criterios pronósticos para valoración de la gravedad: Ramson, Apache II (evaluación fisiológica del estado de salud agudo o crónico) u otros. Obtención del consentimiento informado. Pancreatitis aguda leve (80%). Internación. Mantener ayuno el tiempo que dura el dolor y el íleo. Corregir desequilibrio hidroelectrolítico: soluciones parenterales en volumen adecuado a cada caso. Referencia acompañada por personal de salud a II ó III nivel. Instituto Nacional de Seguros de Salud Si existe colelitiasis, indicar colecistectomía luego de mejorado el cuadro agudo, en lo posible durante la misma internación. NOTA: Este estadio puede ser manejado en Nivel II, siempre y cuando exista condiciones y estén disponibles especialistas, cirujano y gastroenterólogo. Pancreatitis Aguda Grave (20%). Internación en UTI y atención por equipo multidisciplinario (clínicos, imagenologos, endoscopistas, cirujanos, e intensivistas). Monitorización intensiva de signos vitales. Soporte nutricional, el único método demostrado para disminuir infecciones es la nutrición enteral precoz, en especial en pancreatitis severa. Tratamiento del factor etiológico. Existe controversia en profilaxis antibiótica de la infección en la necrosis pancreática, si está indicada luego de efectuar diagnostico de infección, utilizar: o Imipenem 500 mg a 1 gr IV cada 6 u 8 horas por 7 a 10 días, previa valoración de función renal (de elección en casos de necrosis infectada si está disponible) ó o Ciprofloxacina 400mg IV cada 12 horas y/o cefalosporinas de tercera generación más Metronidazol 500mg IV cada 8 horas, duración de acuerdo a evolución clínica. Tratamiento de complicaciones locales. Normas de Diagnóstico y Tratamiento de Gastroenterología 36 XIV. COMPLICACIONES. Locales: Colecciones líquidas agudas: Colecciones liquidas que se forman en etapa inicial del proceso. Necrosis pancreática: Tejido pancreático no viable. Pseudoquiste: colección liquida limitada por una pared de tejido de granulación y fibrosis. Absceso: Pseudoquiste infectado. Disrupción de Wirsung: en casos de hipocalcemia súbita, hiperamilasemia e hiperlipasemia. Sistémicas: Hemorragia digestiva alta. (HDA). Úlceras por stress. Fístulas. Trombosis vasculares con infartos viscerales. Perforación intestinal. Falla renal secundaria a necrosis tubular aguda (NTA). Síndrome de distres respiratorio agudo (SDRA). Coagulación intravascular diseminada (CID). Shock hipovolémico. Falla orgánica múltiple (FOM). Hígado séptico. Sepsis. XV. CRITERIOS DE REFERENCIA. Todo paciente con sospecha clínica de pancreatitis aguda. Todo paciente con evidencia de pancreatitis aguda severa, necrosis pancreática extensa, o complicaciones que requieran intervención radiológica, tratamiento endoscópico y/o quirúrgico, debe referirse a unidad de cuidados intensivos (nivel III). Instituto Nacional de Seguros de Salud XVI. CRITERIOS DE RETORNO. Resolución de colelitiasis. En caso de pseudoquiste asintomático no tratado ni resuelto en forma espontánea, seguimiento periódico por imágenes para posterior tratamiento. Control y seguimiento debe realizarse en II y III nivel. XVII. CRITERIOS DE HOSPITALIZACIÓN. Todo paciente con criterios de referencia mencionados. XVIII. CRITERIOS DE ALTA HOSPITALARIA. Desaparición de dolor e íleo con buena tolerancia a la dieta. Ausencia de complicaciones. Control clínico y ecográfico semanal durante 4 a 8 semanas. XIX. RECOMENDACIONES. El paciente debe ser informado sobre la naturaleza de la enfermedad, gravedad, curso posible de la evolución y complicaciones posibles. Revisar los efectos colaterales de medicamentos por posible daño pancreático. Explicar adecuadamente la naturaleza de la enfermedad, su evolución, gravedad y posibles complicaciones. XXI. BIBLIOGRAFIA: Dominguez-Muñoz J. Pancreatitis aguda. Gastroenterologìa y Hepatologìa. Berenger J. Elservier Science 3ra ed. 2002 Madrid. -Buchler MW, Gloor B, Muller CA et al. Acute necrotizing pancreatitis: treatment strategy according to the status of infection. Ann Surg.2000; 232:619-26. 37 Normas de Diagnóstico y Tratamiento de Gastroenterología XX. MEDIDAS PREVENTIVAS HIGIÉNICO DIETÉTICAS. Evitar las comidas copiosas asociadas a grasas y alcohol. Evitar la vida sedentaria. Orientar al paciente con litiasis vesicular de las posibles complicaciones de su enfermedad que pueden dañar su integridad física. Promocionar las dietas balanceadas con nutrientes adecuados (verduras, proteínas y frutas y abundante liquido). Gestión con las autoridades comunitarias para el apoyo en el traslado inmediato de un paciente con sospecha de pancreatitis por tratarse de un cuadro grave que pone en riesgo la vida. Instituto Nacional de Seguros de Salud HEMORRAGIA DIGESTIVA ALTA NO VARICOSA NIVEL DE RESOLUCIÓN: II-III CIE -10 K922 I. DEFINICIÓN. Es la pérdida sanguínea intraluminal en el tubo digestivo que se origina entre el esfínter esofágico superior y el ángulo de Treitz (flexura duodenoyeyunal). Por lo tanto, es todo episodio de sangrado del tubo digestivo alto, con hematemesis, melena o hematoquezia. Puede tener curso agudo o crónico. II. FACTORES PREDISPONENTES. Edad avanzada. Enfermedades asociadas. Coagulopatía. Inmunosupresión. Severidad del sangrado (grupo sanguíneo poco frecuente, sangrado durante el periodo intrahospitalario, resangrado, diagnóstico inadecuado, estigmas endoscópicos). Consumo de esteroides, AINES y anticoagulantes. III. CLASIFICACIÓN. De acuerdo a la presentación y evolución: Hemorragia digestiva activa. Hemorragia digestiva inactiva. Hemorragia digestiva persistente. Hemorragia digestiva recidivante. Normas de Diagnóstico y Tratamiento de Gastroenterología 38 IV. INCIDENCIA. Según grupo etáreo y comorbilidades. V. ETIOLOGÍA. Ulcera péptica, tanto gástrica como duodenal. Gastritis aguda, como la gastritis aguda erosiva hemorrágica. Ulceras de stress. Laceraciones o desgarros mucosos de la unión esófago-gástrica, como el Mallory – Weiss. Neoplasias benignas y malignas. Malformaciones vasculares, etc. VI. PATOGENIA. Según la etiología. VII. MANIFESTACIONES CLÍNICAS. Hematemesis. Melenas. Hematoquezia. Taquicardia. Hipotensión. Oliguria. Instituto Nacional de Seguros de Salud VIII. EXÁMENES COMPLEMENTARIOS. Laboratorio: Hemograma. Grupo sanguíneo y factor Rh. Glucemia. Creatinina. Tiempo de coagulación sangría. Gases en sangre. Pruebas de función renal Pruebas de función hepática Gabinete: Endoscopia digestiva alta. Debe ser practicada en forma precoz y siempre con carácter diagnóstico e intención terapéutica, previa estabilización del paciente. Arteriografía selectiva cuando no ha sido establecido el punto de sangrado y el sangrado es activo (según disponibilidad). IX. DIAGNÓSTICO. Clínica. Tabla 1. Clasificación del grado de severidad de la hemorragia GRADO PARÁMETRO LEVE MODERADO SEVERO MASIVO < 750 750 -1500 1500 -2000 > 2000 Pérdida en % < 15 15 – 30 30 - 40 > 40 Pulso < 100 100 -120 120 – 140 Imperceptible Presión arterial Normal Normal Disminuida Disminuida Presión del pulso Normal Disminuida Disminuida Disminuida Frecuencia respiratoria 14 – 20 20 – 30 30 - 40 > 40 Volumen urinario (ml X > 30 hora) 20 – 30 < 20 < 10 Estado mental Ansiedad moderada Ansiedad y confusión Confusión y Letargia Ansiedad leve Laboratorio. Endoscópico. X. DIAGNÓSTICO DIFERENCIAL. Hemorragia digestiva alta varicosa, hemoptisis. 39 Normas de Diagnóstico y Tratamiento de Gastroenterología Pérdida en cc Instituto Nacional de Seguros de Salud XI. TRATAMIENTO. XII. MEDIDAS GENERALES. I Nivel. Utilizar criterios pronósticos para valoración de la gravedad (tabla N° 1). Hemorragias detenidas tratamiento ambulatorio. Hemorragias activas, estabilización hemodinámica hasta referencia a II y III nivel con: o Control de signos vitales cada hora. o Balance hídrico estricto. o Protección de la vía aérea. o Cateterizar vena con branula N° 16 ó 18 para el aporte de líquidos por vía IV (reponer requerimientos basales más pérdidas, de preferencia con Ringer Lactato). o Suspender la administración de medicamentos que se puedan estar utilizando de soporte, antituberculosos, corticoides, hepatoprotectores, para prevenir el manejo de la encefalopatía y alteraciones hidroelectroliticas. o Referencia a II y III Nivel. Normas de Diagnóstico y Tratamiento de Gastroenterología 40 XIII. MEDIDAS ESPECÍFICAS. II y III Nivel. Hospitalización. Canalización de 1 ó 2 vías periféricas gruesas, con bránula No. 18. Monitoreo de signos vitales de acuerdo a severidad. Reposición de volemia. Controles de laboratorio Instalar sonda nasogástrica solo en caso de compromiso neurológico. En casos graves con sangrado masivo, valorar necesidad de manejo en UTI. Valorar necesidad de transfusión de paquetes globulares en base a índices de hematocrito y hemoglobina. Valorar necesidad de transfusión de plasma fresco en caso de politransfusión. Iniciar tratamiento farmacológico con: Omeprazol 40 mg IV cada 12 horas, hasta restituir la VO. Mantener ayuno hasta que exista evidencia de detención de la hemorragia. Continuar tratamiento por consulta externa usando Inhibidor de Bomba Protones o bloqueadores H2. XIV. TRATAMIENTO ENDOSCÓPICO. Luego de la estabilización hemodinámica del paciente, a ser aplicada en la forma más temprana posible en Forrest Ia, Ib, IIa y IIb, la selección de la técnica debe ser adecuada a cada caso y de acuerdo a la disponibilidad de recursos terapéuticos. Si se repite la hemorragia, se debe indicar una segunda sesión de tratamiento endoscópico. Si la hemorragia continúa después de la segunda sesión, valorar tratamiento quirúrgico antes de que el estado general del paciente experimente mayor deterioro. Instituto Nacional de Seguros de Salud Tabla 2. Clasificación de Forrest CLASE ESTIGMA Forrest Ia Sangrado activo en chorro Forrest Ib Sangrado activo difuso o rezumamiento Forrest IIa Vaso visible no sangrante Forrest IIb Coágulo adherido Forrest IIc Mancha plana Forrest III Lecho limpio PRONOSTICO 75 % de riesgo de resangrado. 55 % de riesgo de resangrado. 43 % de riesgo de resangrado, 22 % de riesgo de resangrado. 10 % de riesgo de resangrado. 5 % de riesgo de resangrado XV. TRATAMIENTO QUIRÚRGICO. Si existe falla en el tratamiento endoscópico en dos oportunidades o hemorragia digestiva activa masiva alta no controlada endoscopicamente. XVI. COMPLICACIONES. Choque hipovolémico. Isquemia miocárdica. Falla orgánica múltiple. XVIII. CRITERIOS DE RETORNO. Seguimiento ambulatorio del tratamiento dirigido a la causa (ej. ulcera péptica) con el llenado adecuado del formulario de retorno en II y I nivel. XIX. CRITERIOS DE HOSPITALIZACIÓN. Hemorragia digestiva activa. XX. CRITERIOS DE ALTA HOSPITALARIA. Resuelto el proceso y sin complicaciones. XXI. RECOMENDACIONES. Evitar automedicación. Pacientes con recidiva deben acudir a controles periódicos en II y III nivel. Explicar adecuadamente la naturaleza de la enfermedad su evolución, gravedad y posibles complicaciones. 41 Normas de Diagnóstico y Tratamiento de Gastroenterología XVII. CRITERIOS DE REFERENCIA. Sangrado digestivo activo cuando no se cuente con medios de diagnóstico y tratamiento endoscópico. Sangrado digestivo grave que requiera traslado a UTI. Indicaciones de cirugía. Instituto Nacional de Seguros de Salud XXII. MEDIDAS PREVENTIVAS HIGIÉNICO DIETÉTICAS. Explicar adecuadamente la naturaleza de la enfermedad, su evolución, gravedad y posibles complicaciones. Mantener dieta adecuada baja en irritantes (ají, café, condimentos, alcohol, etc.). Evitar automedicación (uso de esteroides y AINES). En el hogar un ambiente tranquilo, agradable y armónico. XXIII. BIBLIOGRAFIA: British Society of Gastroenterology Endoscopy Committee. Non variceal upper gastrointestinal haemorrage: guidelines. Gut 2002;51 Supplement IV. -Lau JYW, Lo WC et al. Effect of intravenous omeprazole on recurrent bleeding after endoscopic treatment of bleeding peptic ulcers. N E J Med 2000;343.310-16. Normas de Diagnóstico y Tratamiento de Gastroenterología 42 Instituto Nacional de Seguros de Salud HEMORRAGIA DIGESTIVA ALTA VARICOSA, VARICES ESOFAGICAS VARICES GASTRICAS NIVEL DE RESOLUCIÓN: III CIE -10: I-85, I-86.4 I. DEFINICIÓN. Es la pérdida de sangre proveniente de várices esofágicas o gástricas visualizada durante una endoscopía, o es la presencia de sangre en el estómago en presencia de varices esofágicas o gástricas sin sangrado activo, con estigmas de sangrado, habiendo descartado otra fuente u origen del mismo. II. FACTORES PREDISPONENTES. Hipertensión portal. Cirrosis hepática. III. CLASIFICACIÓN. Por su actividad: activa e inactiva. Por su localización: o Hemorragia por Varices esofágicas. o Hemorragia por Varices Esofagogastricas. o Hemorragia por Varices gástricas. IV. INCIDENCIA. Al ser secundaria a hipertensión portal su frecuencia se relaciona principalmente a pacientes con hábitos enolicos crónicos y a enfermedades hepáticas crónicas. VI. PATOGENIA. Formación de varices esofagogastricas como repercusión a hipertensión portal inducida por enfermedades prehepáticas, hepáticas o posthepáticas. VII. MANIFESTACIONES CLÍNICAS. Presencia de hematemesis y/o melena. Taquicardia, hipotensión, taquipnea, diaforesis, oliguria. Presencia de anemia en pacientes con antecedentes de hepatopatía crónica y/o síndrome de hipertensión portal. Evaluar estado de conciencia para descartar o confirmar encefalopatía hepática. VIII. EXÁMENES COMPLEMENTARIOS. Laboratorio: Hemograma. Grupo sanguíneo y factor Rh. Glucemia. Normas de Diagnóstico y Tratamiento de Gastroenterología V. ETIOLOGÍA. Secundaria a ruptura de varices esofágicas y/o gástricas. 43 Instituto Nacional de Seguros de Salud Creatinina. Tiempo de coagulación sangría. Gases en sangre. Pruebas de función renal. Pruebas de función hepática. Gabinete. Endoscopia digestiva alta. Debe ser practicada en forma precoz y siempre con carácter diagnóstico e intención terapéutica, previa estabilización del paciente. Es importante valorar si se trata de sangrado por ruptura de varices esofágicas o gástricas. IX. DIAGNÓSTICO. Clínica. Laboratorio. Endoscópico. X. DIAGNÓSTICO DIFERENCIAL. Hemorragia digestiva alta no varicosa. Hemoptisis. Normas de Diagnóstico y Tratamiento de Gastroenterología 44 XI. TRATAMIENTO. XII. MEDIDAS GENERALES. I Nivel. Control presión arterial, pulso, respiración cada hora. Protección de la vía aérea. Cateterizar vena con branula N° 16 o 18 para el aporte de líquidos por vía IV. Suspender la administración de medicamentos que se puedan estar utilizando de soporte, antituberculosos, corticoides, para prevenir el manejo de la encefalopatía y alteraciones hidroelectroliticas. Todos los casos de hemorragia por ruptura de varices esofágicas y/o gástricas deben ser hospitalizados. Referencia inmediata a II y III Nivel. XIII. MEDIDAS ESPECÍFICAS. II y III Nivel. Internación. Canalización de 1 ó 2 vías periféricas gruesas, con bránula No. 18. Monitoreo de signos vitales. Reposición de la volemia. Controles de laboratorio. Considerar de inicio necesidad de ingresar al paciente a UTI. Valorar la necesidad de transfusión de paquetes globulares en base a índices de hematocrito y hemoglobina. Valorar la necesidad de transfusión con plasma fresco. Mantener ayuno hasta que exista evidencia de detención del sangrado. Valorar la indicación y necesidad de tratamiento con Somatostatina, Octreótide, Terlipresina, cuando estén disponibles. Medidas para evitar encefalopatía hepática. Instituto Nacional de Seguros de Salud Una vez detenido el sangrado y restablecido la VO y estabilizado el estado hemodinámico, usar: o Propanolol 40 mg/VO cada 12 horas, vigilando la PA y pulso. o Cirpofloxacina 200mg IV cada 12 horas. o Medidas antiamonio (lactulosa) en pacientes con cirrosis. XIV. MANEJO ENDOSCÓPICO. Várices esofágicas. Ligadura endoscópica con bandas elásticas. Escleroterapia con el esclerosante disponible. Várices gástricas. Inyección de cianoacrilato si está disponible. Escleroterapia con el esclerosante disponible. Luego de detener la hemorragia, el paciente debe continuar tratamiento endoscópico hasta la erradicación de las várices. XV. TRATAMIENTO QUIRÚRGICO. Considerar tratamiento quirúrgico como último recurso, para hemorragias que no responden a las otras alternativas. XVI. COMPLICACIONES. Choque hipovolémico. Encefalopatía hepática. Insuficiencia hepática. Insuficiencia renal. XVIII. CRITERIOS DE RETORNO. Seguimiento ambulatorio de la patología de base, utilizando la hoja de retorno llenada adecuadamente en II y III nivel. XIX. CRITERIOS DE HOSPITALIZACIÓN. Hemorragia activa, descompensación hemodinámica, anemia severa. XX. CRITERIOS DE ALTA HOSPITALARIA. Estabilización hemodinámica. Ausencia de hemorragia activa. Diagnóstico y tratamiento establecidos. Tratamiento mediante endoscopia hasta erradicación de las várices. XXI. RECOMENDACIONES. Informar al paciente y/o familiares la magnitud y gravedad de la hemorragia. Explicar los procedimientos terapéuticos. 45 Normas de Diagnóstico y Tratamiento de Gastroenterología XVII. CRITERIOS DE REFERENCIA. Paciente con sangrado digestivo activo, cuando no se cuente con medios de diagnóstico y tratamiento endoscópicos. Instituto Nacional de Seguros de Salud Explicar que el pronóstico es de acuerdo a la severidad del cuadro, la enfermedad de base y las patologías asociadas que tenga el paciente. XXII. MEDIDAS PREVENTIVAS HIGIÉNICO DIETÉTICAS Orientar al paciente que la patología es grave por lo cual debe acudir a control periódico en el establecimiento de salud de II y III nivel. Fomentar la adherencia al tratamiento médico. Mantener dieta adecuada baja en irritantes (ají, café, condimentos, alcohol, etc.). En el hogar un ambiente tranquilo, agradable y armónico. Restricción del consumo de bebidas alcohólicas. XXIII. BIBLIOGRAFIA: BIMMOELLER K, SOHENDRA N. NON SURGICAL TREATMENT OF VARICEAL BLEEDING:NEW MODALITIES.AM J.GASTROENTEROL.1995,90:1023-31. SEGAL G, BRODESEN E.TEMAS DE ENDOSCOPIA DIGESTIVA.SIED.VILLAGOMEZ G.MACHADO G.REVINTER 1997.CAP.9 ESCLEROSIS ENDOSCÒPICA DE VÀRICES ESOFÀGICAS. Normas de Diagnóstico y Tratamiento de Gastroenterología 46 Instituto Nacional de Seguros de Salud HEMORRAGIA DIGESTIVA BAJA NIVEL DE RESOLUCIÓN: III CIE -10: K-62.5 I. DEFINICIÓN. Es la pérdida sanguínea por el recto, cuyo origen se encuentra entre válvula ileocecal y el ano. II. FACTORES PREDISPONENTES. Edad, niños y adultos mayores. Magnitud del sangrado y enfermedad causante de la hemorragia. Cáncer de colon. Medicamentos. Herencia: poliposis familiar, neoplasias. Enfermedades asociadas. III. CLASIFICACIÓN. Aguda. Moderada. Masiva. Crónica. Oculta. IV. INCIDENCIA. Al tener una etiología multifactorial su incidencia esta en relación a edad y factores predisponentes. VI. MANIFESTACIONES CLÍNICAS. Presencia de: Proctorragia o hematoquezia. Heces formadas mezcladas con sangre. Palidez. Taquicardia. Hipotensión Taquipnea. Diaforesis. Oliguria. 47 Normas de Diagnóstico y Tratamiento de Gastroenterología V. ETIOLOGÍA. Causas más frecuentes: Hemorroides. Fisura anal. Enfermedad diverticular de colon. Angiodisplasia colonica. Cáncer colo rectal. Colitis isquémica. Pólipos colo rectales. Otras asociaciones con HDB tienen importancia diagnóstica: fiebre tifoidea, diarrea infecciosa, enfermedad inflamatoria intestinal, o linfoma intestinal. Instituto Nacional de Seguros de Salud VII. EXÁMENES COMPLEMENTARIOS. Laboratorio: Hemograma. Grupo Sanguíneo y Rh. Estudio de coagulación: protrombina, tiempo de sangría y recuento de plaquetas. Perfil renal. Citodiagnóstico fecal, coproparasitologico, coprocultivo, amebas en fresco. Gabinete: Anoscopía-proctosígmoidoscopía. Colonoscopía (Standard de oro). En casos en que la endoscopia no ha sido diagnostica considerar: Angiografía (si está disponible). Radiología con contraste. Radioisótopos. Gammagrafía con 99 Tc (si está disponible). Cintigrafia con tecnecio marcado (pertecnectato de Tc 99m) (si está disponible). Enteroscopía:.(si está disponible ante sospecha de hemorragia proveniente de intestino delgado), (si hay disponibilidad). Cápsula endoscópica (si está disponible ante sospecha de hemorragia proveniente de intestino delgado), (si hay disponibilidad). VIII. DIAGNÓSTICO. Clínica. Laboratorio. Endoscopia Normas de Diagnóstico y Tratamiento de Gastroenterología 48 IX. DIAGNÓSTICO DIFERENCIAL Hemorragia digestiva alta y media (con tránsito intestinal acelerado). X. TRATAMIENTO. XI. MEDIDAS GENERALES. I Nivel. Control presión arterial, pulso, respiración cada hora. Protección de la vía aérea. Cateterizar vena con branula N° 16 ó 18 para el aporte de líquidos por vía IV. Todos los casos de hemorragia digestiva baja activa deben ser hospitalizados. Referencia inmediata a II y III Nivel. XII. MEDIDAS ESPECÍFICAS. II y III Nivel. Evaluación de la necesidad o no de hospitalización del paciente. Estabilización hemodinámica. Evaluación de la pertinencia de tratamiento endoscópico de acuerdo a la causa etiológica. Evaluación de tratamiento quirúrgico oportuno. Reposición de la volemia y transfusión de sangre de acuerdo a valoración. Localización de la fuente de hemorragia para proceder al tratamiento correspondiente. Instituto Nacional de Seguros de Salud XIII. MANEJO ENDOSCÓPICO. Según el tipo de lesión evidenciada. XIV. TRATAMIENTO QUIRÚRGICO. Hemorragia activa de causa y localización no establecida. Fracaso de control por medios no quirúrgicos. Riesgo de re sangrado por las características endoscópicas de la lesión. XV. COMPLICACIONES. Choque hipovolémico. Muerte. XVI. CRITERIOS DE REFERENCIA. Paciente con sangrado digestivo activo, cuando no se cuente con medios de diagnóstico y tratamiento endoscópicos. XVII. CRITERIOS DE RETORNO. Seguimiento ambulatorio de la patología de base, utilizando la hoja de retorno llenada adecuadamente en II y III nivel. XVIII. CRITERIOS DE HOSPITALIZACIÓN. Hemorragia activa, descompensación hemodinámica, anemia severa. XIX. CRITERIOS DE ALTA HOSPITALARIA. Estabilización hemodinámica. Ausencia de hemorragia activa. Diagnóstico y tratamiento establecidos. XXI. MEDIDAS PREVENTIVAS HIGIÉNICO DIETÉTICAS. Orientar al paciente que la patología es grave por lo cual debe acudir a control periódico en el establecimiento de salud de II y III nivel. Fomentar la adherencia al tratamiento médico. Mantener dieta adecuada baja en irritantes (ají, café, condimentos, alcohol, etc.). En el hogar un ambiente tranquilo, agradable y armónico. Restricción del consumo de bebidas alcohólicas. XXII. BIBLIOGRAFIA: -ALONSO P, MARZO M, MASCORT JJ ET AL.GUIA DE PRACTICA CLINICA SOBRE EL MANEJO DEL PACIENTE CON RECTORRAGIA.GASTROENTEROLOGIA Y HEPATOLOGÌA.2002; 25: 605-32. -POTTER GD,SELLIN JH.LOWER GASTROINTESTINAL BLEEDING.GASTROENTEROL CLIN NORTH AM 1988;17:341-55. Normas de Diagnóstico y Tratamiento de Gastroenterología XX. RECOMENDACIONES. Informar al paciente y/o familiares la magnitud y gravedad de la hemorragia. Explicar los procedimientos terapéuticos. Explicar que el pronóstico es de acuerdo a la severidad del cuadro, la enfermedad de base y las patologías asociadas que tenga el paciente. 49 Instituto Nacional de Seguros de Salud DOLOR ABDOMINAL RECURRENTE NIVEL DE RESOLUCIÓN: I- II-III CIE -10 I. DEFINICIÓN. Dolor abdominal que ocurre por lo menos una vez al mes por tres meses consecutivos con intensidad suficiente como para alterar la vida normal del paciente. II. FACTORES PREDISPONENTES. Clasificación: Dolor abdominal recurrente orgánico. Dolor abdominal recurrente funcional. Dispepsia funcional tipo: oUlcerosa. oDismotilidad. oInespecífica. Síndrome de intestino irritable: incomodidad o dolor abdominal asociados a la defecación acompañados de deposiciones anormales con diarrea o constipación Migraña funcional. oAerofagia. o Dolor abdominal recurrente por somatización. III. INCIDENCIA. No aplica. Normas de Diagnóstico y Tratamiento de Gastroenterología 50 IV. ETIOLOGÍA. Causas viscerales abdominales. Enfermedad ulcerosa péptica. Pancreatitis crónica. Enfermedad por reflujo gastroesofágico. Dispepsia no ulcerosa. Colecistopatia. Síndrome de intestino irritable. Enfermedad inflamatoria intestinal. Isquemia mesentérica crónica. Patología Nefro-urológica. Anemia hemolítica crónica. Dolor crónico de la pared abdominal. Atrapamiento de nervio cutáneo anterior. Radiculopatias. Neuropatía intercostal. Síndrome miofascial. Síndrome de la costilla deslizante. Fibromialgia. Instituto Nacional de Seguros de Salud Hematoma de vaina de recto anterior. Cicatriz dolorosa. Xifoidalgia. Periostitis púbica. Dolor referido de patología extra abdominal. Patología de la columna vertebral Hernia de disco. Patología visceral torácica. Patología pélvica. Lesiones cerebrales. Enfermedades metabólicas y toxicas. Porfiria aguda intermitente. Insuficiencia renal cónica. Enfermedad de Addison. Dolor crónico abdominal de origen psicológico. Dolor Abdominal Recurrente Funcional. Dispepsia funcional: Duración del dolor al menos 6 meses localizado en hemiabdomen superior, sin evidencia de lesión orgánica (incluso endoscopía). No mejora con hábitos intestinales, es ulceroso, sensación de plenitud. Intestino irritable. Criterios Roma III: Dolor o molestia abdominal recurrente al menos 3 días por mes en los últimos 3 meses asociado a dos o más de los siguientes: 51 Normas de Diagnóstico y Tratamiento de Gastroenterología V. MANIFESTACIONES CLÍNICAS. Dolor Abdominal Recurrente Orgánico. Dolor lejos del área periumbilical, irradiado a miembros y espalda que despierta al paciente. Asociado a: Cambio en características de deposiciones. Sangre en heces. Nauseas. Vómitos. Fiebre. Síndrome miccional. Perdida de peso. Visceromegalias. Masa palpable. Ulceras perirectales. Fisura anal. Irritación peritoneal. Puntos dolorosos incluyendo al tacto rectal. Instituto Nacional de Seguros de Salud Mejora con la defecación. Comienzo asociado con un cambio en la frecuencia de las deposiciones. Comienzo asociado con un cambio en la consistencia de las deposiciones. Los criterios deben cumplirse durante los últimos 3 meses y los síntomas haber comenzado un mínimo de 6 meses antes del diagnóstico. Dolor Abdominal Funcional. Dolor de duración de 6 meses. Aparece en mayores de 5 años. Localización periumbilical, de tipo sordo y continuo. Sin relación con comidas o sueño. No altera el desarrollo pondoestatural. El paciente está asintomático en periodos intercrisis. El examen físico es normal. Migraña Abdominal. Tres o más episodios de dolor paroxístico en los últimos 12 meses. Localizado en la línea media. Nauseas. Vómitos. Dolor Abdominal por Somatización. Paciente preocupado por una enfermedad: hipocondría. Preocupado por un defecto físico: trastorno dismórfico. Preocupación excesiva por dolor sin otros síntomas: trastorno somatomorfo por dolor. Si existen síntomas somáticos múltiples y recurrentes: trastornos de somatización. Si existe evidencia que los síntomas se producen intencionalmente: simulación. Si hay síntomas con alteración de función física: trastornos conversivos. Normas de Diagnóstico y Tratamiento de Gastroenterología 52 VI. EXÁMENES COMPLEMENTARIOS. Laboratorio: Hemograma completo. Sangre oculta en heces. Coproparasitológico seriado. Bioquímica sanguínea. Gabinete: Radiografía simple de abdomen de pie. Serie esofagogastroduodenal. Colon por enema. Ecografía abdominal. Tomografía computarizada (en casos seleccionados). Endoscopía alta. Colonoscopía. Laparoscopia en casos seleccionados. VII. DIAGNÓSTICO Clínica. Laboratorio. Gabinete. Instituto Nacional de Seguros de Salud VIII. DIAGNOSTICO DIFERENCIAL: Patología extra digestiva. Patologías que deben descartase por alguna similitud que presentan con la enfermedad real. IX. TRATAMIENTO. Medidas Generales: Nivel I. o Referencia inmediata a II y III Nivel. X. MEDIDAS ESPECIFICAS: II Y III Nivel Evaluación clínica en: Dolor abdominal recurrente orgánico. Tratar la patología encontrada. Dolor abdominal recurrente funcional. Farmacológico ranitidina u omeprazol a dosis habitual por periodos cortos en síntomas dispépticos. Espasmolíticos, antiflatulentos de acuerdo al predomino de síntomas. Dietéticos: dieta rica en fibra (mejora el estreñimiento), evitarla en casos de distensión o diarrea. Intervención psicodinámica, cognitiva y conductual. XI. TRATAMIENTO QUIRÚRGICO: En casos seleccionados. XII. CRITERIOS DE REFERENCIA. A nivel superior ante signo o síntoma de alarma (pérdida de peso, dolor o diarrea nocturnos, anemia, sangrado digestivo). XIV. CRITERIOS DE HOSPITALIZACIÓN. Signos de alarma: fiebre, pérdida de peso, anemia. Dolor abdominal reagudizado que amerite descartar patología quirúrgica. XV. CRITERIOS DE ALTA DE HOSPITALIZACIÓN. Lesión orgánica descartada. Resolución de síntomas. XVI. RECOMENDACIONES. Tranquilizar al paciente una vez descartada causa orgánica. Explicar la naturaleza funcional del padecimiento de acuerdo al caso. XVII. MEDIDAS PREVENTIVAS HIGIÉNICO DIETÉTICAS. Medidas higiénico dietéticas de acuerdo a la etiología encontrada. Incrementar el consumo de fibra en la dieta en pacientes con estreñimiento. Normas de Diagnóstico y Tratamiento de Gastroenterología XIII. CRITERIOS DE RETORNO. Para seguimiento y tratamiento en forma ambulatoria. Es importante que el médico transmita al paciente la benignidad del cuadro y responda a las dudas e inquietudes del paciente. 53 Instituto Nacional de Seguros de Salud XVIII. BIBLIOGRAFÍA. 1. R Spiller, Q Aziz, F Creed, A Emmanuel, L Houghton, P Hungin, R Jones, D Kumar, G Rubin, N Trudgill, P Whorwell. Guidelines on the irritable bowel syndrome: mechanisms and practical management. Gut 2007;56:1770–1798 2. Alberto Zolezzi Francis. Las Enfermedades Funcionales Gastrointestinales y Roma III. REV. GASTROENTEROL. PERÚ 2007; 27: 177-184. Normas de Diagnóstico y Tratamiento de Gastroenterología 54 Instituto Nacional de Seguros de Salud DIARREA CRONICA NIVEL DE RESOLUCIÓN: II - III CIE 10 A 09 I. DEFINICIÓN. La diarrea es un desorden intestinal caracterizado por evacuaciones blandas o líquidas, frecuentemente acompañadas de molestias abdominales y/o urgencia defecatoria, con una duración de más de tres semanas continuas o de forma intermitente. II. FACTORES PREDISPONENTES. Factores genéticos. Factores medioambientales. Factores socioeconómicos, culturales. Inmunodeprimidos. Cirugías gastrointestinales previas. III. CLASIFICACIÓN. De acuerdo a su localización: Intestinales (intestino delgado y colon). Extraintestinal. IV. INCIDENCIA. La prevalencia e incidencia exactas de la diarrea crónica es desconocida, de acuerdo a las estadísticas de la OMS afecta a niños en 3 a 5% y a 7 a 14% en personas de la tercera edad. 55 Normas de Diagnóstico y Tratamiento de Gastroenterología V. ETIOLOGÍA. Infecciosas: Neoplasias. Enfermedad inflamatoria intestinal. Colitis microscópicas. Trastornos digestivos funcionales. Enfermedad celiaca. Enfermedad de Crohn. Por ácidos biliares. Deficiencia de disacaridasas. Sobrepoblación bacteriana. Isquemia mesentérica. Enteritis postradioterapia. Linfoma. Extraintestinales. Pancreatitis crónica – Insuficiencia pancreática. Carcinoma pancreático. Fibrosis quística. Endócrina. Hipertiroidismo. Hipoparatiroidismo. Diabetes. Tumores neuroendocrinos. Instituto Nacional de Seguros de Salud Miscelánea. Diarrea facticia. Por medicamentos. Causas quirúrgicas. Alcohol. Neuropatía autonómica. Otras enteropatías. Enfermedad de Whipple. Amiloidosis. Esprué tropical. linfangiectasias intestinales. VI. PATOGENIA. La etiología de la diarrea crónica es variable y un mismo factor suela causar síntomas mediante diversos mecanismos fisiopatológicos. En términos generales las causas de diarrea crónica se agrupan en osmóticas, secretoras, inflamatorias y motoras. Normas de Diagnóstico y Tratamiento de Gastroenterología 56 VII. MANIFESTACIONES CLÍNICAS. Historia clínica detallada donde describa antecedentes familiares de enfermedades inflamatorias intestinales, hospitalizaciones, viajes, prácticas sexuales, enfermedades endócrinas, enfermedades sistémicas, uso de medicación, trasfusiones sanguíneas en años anteriores. Deposiciones liquidas fuera del hábito intestinal del paciente. Pérdida de peso. Síntomas anorectales: Melena, hematoquezia, pujo, tenesmo, proctorragia. Fiebre. Esteatorrea. Dolor abdominal. Deposiciones liquidas con moco y sangre. Borgorismos, flatulencia, distensión abdominal. Relaciones con el ayuno e ingesta de alimentos. VIII. EXÁMENES COMPLEMENTARIOS. Laboratorio. Hemograma, glicemia, creatinina, NUS, VES, electrolitos, HIV, VDRL- RPR Citodiagnóstico fecal, sangre oculta en heces, coproparasitoscopico seriado, Sudan III, coprocultivo y antibiograma. PCR elevada que apoya el diagnóstico de enfermedad inflamatoria. Anticuerpos, antigliadina, antiendomisio y antitransglutaminasa tisular, indicadores de enfermedad celíaca. Anticuerpos ANCA son positivos en más del 80% de los casos de colitis ulcerosa. Pruebas tiroideas. Serología para Giardia. Gabinete. Endoscopia Digestiva Alta con biopsia de intestino delgado. Colonoscopia con biopsia. Estudios baritados: Tránsito intestinal, Colon por enema. Estudios de enteroscopia. (Si hay disponibilidad). Estudio histopatológico. Instituto Nacional de Seguros de Salud IX. DIAGNÓSTICO. 57 XI. TRATAMIENTO. XII. MEDIDAS GENERALES. I Nivel. Hidratación y recomendación higiénica dietética. Los tratamientos empíricos están justificados en algunas situaciones como la fuerte sospecha de infección crónica en áreas de nivel socioeconómico bajo, justificando un tratamiento empírico con antibióticos y Metronidazol. XIII. MEDIDAS ESPECÍFICAS. II y III Nivel. Hidratación y recomendación higiénica dietética. Como tratamientos sintomáticos, ya sea mientras se realizan los estudios o porque la condición no tiene tratamiento específico. Los medicamentos más usados opiáceos sintéticos como Loperamida y Difenoxilato. Normas de Diagnóstico y Tratamiento de Gastroenterología X. DIAGNÓSTICO DIFERENCIAL. No aplica al contar con diversos agentes causales Instituto Nacional de Seguros de Salud El tratamiento será individualizado para cada caso. Uso de probioticos si está disponible. Suspensión de fármacos inductores de diarrea. XIV. COMPLICACIONES. Desnutrición y desequilibrio hidroelectrolítico. XV. CRITERIOS DE REFERENCIA. Diarrea de más de 3 semanas de evolución sin respuesta a tratamiento médico y etiología no definida. XVI. CRITERIOS DE RETORNO. Resolución de cuadro. Seguimiento en I nivel de atención. XVII. CRITERIOS DE HOSPITALIZACIÓN. En caso de complicaciones. XVIII. CRITERIOS DE ALTA HOSPITALARIA. Resolución de cuadro. XIX. MEDIDAS PREVENTIVAS HIGIÉNICO DIETÉTICAS La dieta se orientara a la causa etiológica del cuadro. Mantener controles médicos periódicos. Normas de Diagnóstico y Tratamiento de Gastroenterología 58 XX. BIBLIOGRAFIA: -AGA Technical review on the evaluation and management of chronic diarrea. Gastroenterology 1999;116: 1464-1486. -Ryan B, Kelleher. Refractary Celiac Disease. Gastroenterology 2000; 119:243-51. Instituto Nacional de Seguros de Salud HEPATITIS VIRAL AGUDA NIVEL DE RESOLUCIÓN: I - II CIE 10 B 178, B179 I. DEFINICIÓN. Enfermedad infecto-contagiosa, de etiología viral, caracterizada por proceso inflamatorio agudo del hígado. II. FACTORES PREDISPONENTES. Manipuladores de alimentos sin control sanitario, varones homosexuales con múltiples parejas, drogadicción por vía parenteral, trabajadores en salud. Vías de Trasmisión. Hepatitis A, fecal oral y excepcionalmente vía parenteral (drogadicción, trasfusión de sangre y derivados). Hepatitis B, D y C, percutánea, parenteral, sexual, vertical y horizontal. Hepatitis E, fecal oral. III. CLASIFICACIÓN. De acuerdo a la etiología. De acuerdo a la clínica en hepatitis anicterica, ictérica, hepatitis recidivante, hepatitis colestasica, hepatitis fulminante. IV. ETIOLOGÍA. Por virus A, B, C, D, E, G, TT y Sen. Otros virus como Ebola, Rubeola, Parotiditis, Citomegalovirus, Epstein Barr, Sarampión, Herpes, Reovirus, Coxsakie B, Varicelas Zoster, Lassa y Marburg. VI. CRITERIOS CLÍNICOS. Hepatitis anictèrica o Hepatitis ictérica: Anorexia. Pródromos ó fase pre-ictérica: De 10 a 15 días previos a la presencia de ictericia: astenia, adinamia, hiporexia, fiebre menor a 39.5ºC, escalofríos, mioartralgias generalizadas, náuseas y vómitos, diarrea o constipación, molestias en el hemiabdomen superior, intolerancia a ingestión de grasas. Ocasionalmente: erupciones cutáneas ó síntomas respiratorios (congestión nasal, odinofagia, tos). Periodo de estado o fase ictérica: De 3 a 6 semanas de evolución, comienza a remitir paulatinamente hacia la cuarta semana. Mejoría de la sintomatología general. Presencia de coluria é ictericia de piel y mucosas acompañada de hipocolia o acolia transitoria y a veces prurito. Al examen físico hepatomegalia discreta, ligeramente dolorosa y esplenomegalia. Periodo de convalecencia Se caracteriza por la recuperación clínica del paciente con normalización paulatina de las transaminasas. Normas de Diagnóstico y Tratamiento de Gastroenterología V. PATOGENIA. La lesión hepática parece ser debida a una respuesta inmunopatologica frente a los antígenos expresados por los hepatocitos. 59 Instituto Nacional de Seguros de Salud VII. EXÁMENES COMPLEMENTARIOS. Laboratorio: Hemograma Tiempo de protrombina, , recuento de plaquetas AST –ALT, bilirrubinas, fosfatasa alcalina, proteína C reactiva. Albúmina sérica, glicemia, electrolitos., urea, creatinina. Marcadores serológicos (ELISA). o Anticuerpos IgM é IgG para virus de la Hepatitis A. o Antigeno de superficie (AgHBs), si es factible anticuerpo contra el core tipo IG M (AntiHBc IgM) para hepatitis B. o Anti Virus Hepatitis C La serología para Hepatitis D solo se justifica cuando el AgHBs es positivo. Y el antígeno y anticuerpo contra virus E en caso de que la serología anterior sea negativa (si hay disponibilidad en el medio). Ecografía. Biopsia Hepática solo en casos especiales III nivel. VIII. DIAGNÓSTICO. Clínica. Laboratorio. Gabinete. Normas de Diagnóstico y Tratamiento de Gastroenterología 60 IX. DIAGNÓSTICO DIFERENCIAL. Hepatitis bacteriana (Leptospira, riquettsia, brucelosis, fiebre tifoidea) o parasitaria como malaria. Hepatitis toxica. Hepatitis alcohólica. Hepatitis autoinmune. Hepatopatías metabólicas. Colestasis extrahepática. Sepsis. Necrosis isquémica. Linfoma infiltrante. Metástasis hepática. X. TRATAMIENTO. XI. MEDIDAS GENERALES Y ESPECÍFICAS. Reposo durante el periodo de mayor astenia Dieta: Suprimir las grasas, aumentar hidratos de carbono. Abstinencia temporal de bebidas alcohólicas La hepatitis aguda A, B, E, no tiene tratamiento farmacológico, en caso necesario utilizar metroclopramida vía parenteral o Domperidona vía IM. En la hepatitis C aguda tratamiento con interferon Alfa o Beta a las siguientes dosis: o 3 MU, tres veces por semana por doce semanas o o 5 MU diarios por cuatro semanas y posteriormente tres veces por semana durante 24 semanas. Se sugiere que el tratamiento se instituya lo más pronto posible. Instituto Nacional de Seguros de Salud XII. TRATAMIENTO QUIRÚRGICO. Trasplante hepático en falla hepática fulminante que no responde a tratamiento médico. XIII. COMPLICACIONES. Falla hepática fulminante Vasculitis, Glomerulonefritis, Artritis, miocarditis aguda, mielitis transversa, Neuritis óptica, Polineuritis, Aplasia medular, trombocitopenia. XIV. CRITERIOS DE REFERENCIA. Cuando el paciente que cursa con hepatitis viral presenta signos de alarma o complicaciones. XV. CRITERIOS DE ALTA. Resuelta la sintomatología y la signología. Transaminasas y Bilirrubinas en descenso, normalización de la Actividad de Protrombina 60 por ciento. XVI. CRITERIOS DE RETORNO. Para continuar control clínico y laboratorial en forma ambulatoria. XVII. CRITERIOS DE HOSPITALIZACIÓN. Vómitos persistentes, deshidratación o signos de descompensación hepática. XVIII. RECOMENDACIONES. Inmunización para virus hepatitis A y B. XX. BIBLIOGRAFÍA: - Lawrence S, Friedman M. Enfermedades del higado. En: Tierney L, McPhee S, Papadakis M, editores. Diagnóstico clínico y tratamiento. México 2002:668-674. - Berge JJ et al. The cost of hepatitis A infections in American adolecents and adults en 1997. Hepatology 2000; 31: 469-73. - Fitz S et al. Hepatitis A and E: Update on prevention and epidemiology. Vaccine 2010; 28: 583-8. 61 Normas de Diagnóstico y Tratamiento de Gastroenterología XIX. MEDIDAS PREVENTIVAS HIGIÉNICO DIETÉTICAS Medidas de protección sexual. Transfusiones sanguíneas seguras. Evitar el uso de jeringas compartidas para medicamentos o drogas, evitar tatuajes, perforaciones en el cuerpo. Control prenatal en todas las embarazadas. Educación a la población sobre saneamiento ambiental e higiene personal, con atención especial en el lavado meticuloso de las manos. Se debe informar a la población y al personal médico y paramédico sobre las ventajas de la inmunización contra la hepatitis B propuesta por el PAI. Normas de Diagnóstico y Tratamiento de Gastroenterología Instituto Nacional de Seguros de Salud 62