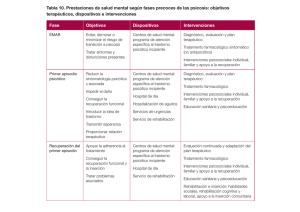
Psiquiatría En Enfermería
Anuncio

Psiquiatría En Enfermería Libro de texto para alumnos de enfermería Nivel medio 1 Edición: Marina Castillo Duque Composición y maquetación: Amarelis González La O Diseño: Luciano Ortelio Sánchez © Sobre la presente edición: Editorial Ciencias Médicas, 2002 Editorial Ciencias Médicas Centro Nacional de Información de Ciencias Médicas Calle I No. 202 esquina a Línea, El Vedado, Ciudad de La Habana, 10400, Cuba. Correo electrónico: [email protected] Fax: 333063. Télex: 0511202 Teléfono: 553375 2 PSIQUIATRÍA EN ENFERMERÍA COLECTIVO DE AUTORES — Lic. Magaly C. Piloto Álvarez (MsC). Licenciada en Enfermería. Máster en Psiquiatría Social. Hospital Universitario 10 de Octubre. C.C.S.M. Lawton. — Dra. Josefa González Picos (MsC). Especialista de Primer Grado en Psiquiatría. Máster en Psiquiatría Social. Hospital Universitario 10 de Octubre. C.C.S.M. Lawton. — Dr. Mario León González (MsC). Especialista de Segundo Grado en Psiquiatría. Máster en Psiquiatría Social. Profesor de Psiquiatría Facultad 10 de Octubre. Hospital Universitario 10 de Octubre. C.C.S.M. Lawton. — Dra. Pilar González Picos (MsC). Especialista de Primer Grado en Psiquiatría Infanto- Juvenil. Máster en Psiquiatría Social. C.C.S.M. Lawton. — Lic. Maritza Leyva Hidalgo. (MsC). Licenciada en Enfermería. Máster en Educación Médica Superior. Metodóloga Nacional de Enfermería. Centro Nacional de Perfeccionamiento Técnico y Profesional. (CENAPET) 3 Prefacio En el momento actual en nuestro país la especialidad de Psiquiatría se encuentra desarrollando una proyección comunitaria en sus estrategias de trabajo. El presente libro de texto te brindara conocimientos acerca del desempeño del personal de enfermería que presta servicios de psiquiatría tanto en el nivel institucional como en la atención primaria de salud. Al realizar este libro se ha tenido en cuenta la experiencia teórica y práctica de los autores, y las tendencias nacionales e internacionales de la especialidad, en la formación del personal que brindará servicios de enfermería. Contiene los temas fundamentales de la especialidad y las particularidades de la atención de enfermería en cada uno de ellos y se ajusta estrictamente al programa docente de la asignatura para estudiantes de enfermería de nivel medio. Esperamos que te sea de utilidad como medio de enseñanza. Los autores A NUESTROS SERES QUERIDOS 4 Índice general Prefacio / 4 Unidad No. 1. Introducción a la psiquiatría / 7 ORGANIGRAMA DEL SISTEMA NACIONAL DE SALUD: / 10 ESQUEMA DE LA ATENCION PSIQUIATRICA: / 10 NIVELES DE ATENCION: INSTITUCIONES DE SALUD: / 10 Unidad No. 2. Semiología psiquiátrica / 11 Trastornos de la atención / 16 Trastornos de la memoria / 18 Trastornos de la orientación / 21 Trastornos de las sensaciones / 22 Trastornos de las percepciones / 24 Trastornos del pensamiento / 27 Esquema de las características principales de las emociones y los sentimientos / 33 Trastornos de la esfera afectiva / 35 Trastornos de la esfera de la conducta o conativa / 40 Unidad No. 3.Sindromología psiquiátrica / 51 Síndromes cerebrales orgánicos crónicos (scoc) o encefálicos crónicos / 57 SÍNDROMES: SUBSÍNDROMES: / 73 Unidad No.4. Trastornos de personalidad / 75 Unidad No.5. Trastornos situacionales transitorios / 80 Unidad No 6. Neurosis / 84 Unidad No.7. Psicosis. Trastornos de nivel psicótico / 96 PSICOSIS / 97 PSICOSIS ORGÁNICAS PSICOSIS FUNCIONALES / 97 CARACTERÍSTICAS ALZHEIMER VASCULAR / 111 Características Excitación T.a.b. episodio reactiva maníaco / 125 Características Reacción Delirios Crónicos Paranoide de laEsquizofrenia / 128 Aguda / 128 Unidad No. 8. Esquizofrenia / 130 Clasificacion internacional de enfermedades mentales (10ma revisión CIE10) y Glosario Cubano 2da Revisión (GC2) / 133 Unidad No. 9. Trastornos de la conducta y el aprendizaje en las diferentes etapas del desarrollo / 137 Unidad No. 10. Terapéutica psiquiátrica / 152 Tratamientos por comas insulínicos (tci) / 154 Tratamientos aversivos en el alcoholismo / 155 Uso de la medicina natural y tradicional en la terapéutica psiquiátrica / 158 Unidad No. 11. Salud mental comunitaria / 162 5 Unidad No. 1. Introducción a la psiquiatría Psiquiatría. Introducción. Su relación con otras ciencias. Factores culturales, sociales y biológicos La psiquiatría como ciencia, históricamente ha tenido un desarrollo más tardío que otras ramas de la medicina, pues primitivamente se consideraba que las enfermedades mentales eran producidas por la posesión de demonios. Se creía, que el diablo poseía el cuerpo y la mente de estos enfermos, incluso llegó a considerarse que el tratamiento de los mismos no era un asunto de la medicina. El desarrollo de las ciencias en aquella época era insuficiente para demostrar que realmente en los enfermos mentales, existían alteraciones reales de la estructura de las células y de su bioquímica, entre otros trastornos.La medicina existe desde que el hombre es hombre como tal. Inicialmente, el hombre primitivo utilizaba los recursos que tenía a su alcance para curarse. Cuando aprendió a dominar el fuego, lo utilizaba para curar heridas, para hacer cocimientos con hierbas medicinales, etcétera.A medida que se fue desarrollando, fueron surgiendo otros tratamientos tradicionales, hasta que la ciencia, al desarrollarse también, fue modificando el uso de los mismos. En el lejano Oriente se fueron desarrollando toda una serie de técnicas, hoy en día milenarias, para tratar diversas alteraciones en el organismo. Surge así la acupuntura con todas sus vertientes, el Hatha Yoga, el Shiatzu, Tai Chi, etc., que se mantienen vigentes aún en nuestros días.Al evolucionar la química, se fueron extrayendo de las plantas las sustancias medicamentosas activas que las mismas contienen y surgen los primeros medicamentos utilizados en nuestra especialidad, como por ejemplo: la reserpina que se extrae de una planta llamada Rawolfia Serpentina.Más adelante, en los laboratorios se fueron sintetizando sustancias químicas artificiales y surgen los llamados medicamentos sintéticos, como por ejemplo: la trifluoperazina y la flufenacina que son neurolépticos sintéticos, entre otros.El desarrollo de la electrónica, de la mecánica, de la biología, etc., permitió el avance de la medicina en todos sus campos, pues mediante ellos se crean equipos e instrumentos que ayudan al estudio y tratamiento de las enfermedades en general. Ejemplo: el microscopio electrónico, el equipo de rayos X, electrocardiógrafo, electroencefalógrafo, tomógrafo axial computarizado, electromiógrafos, etcétera.En el momento actual se ha demostrado que en los pacientes psiquiátricos ocurren cambios en su metabolismo interno que son capaces de producir sustancias tóxicas anormales causantes de alteraciones en la conducta de los mismos. Hace más de un siglo la psiquiatría es considerada una rama médica más. Mediante la aplicación de tratamientos con el uso de sustancias químicas capaces de modificar las alteraciones del metabolisLa psiquiatría se integró al Sistema Único de Salud como psiquiatría pública con una proyección hacia la comunidad con el objetivo de lograr una cobertura a toda la población con equidad y sin distingo alguno, desde el punto de vista asistencial. Inicialmente se reestructura el Hospital Psiquiátrico de La Habana y luego se crean otros centros similares en el país; por lo que se fundan los Hospitales 7 Psiquiátricos Provinciales; esto permitió la atención psiquiátrica en todas las regiones. Se comienzan además planes de rehabilitación del enfermo psiquiátrico a través de la terapia ocupacional y recreativa. En la década del 60 se crean los servicios de psiquiatría en los hospitales generales (Clinicoquirúrgicos), lo que facilitó que la atención psiquiátrica fuera más cerca del contexto social del enfermo, se brinda una asistencia ambulatoria a nivel de los policlínicos de las diferentes áreas de salud de todo el país. Este enfoque centró los recursos básicamente en la curación y rehabilitación del enfermo mental en la Atención Primaria de Salud (APS). Se crean además los Hospitales de Día (HD) con un carácter de hospitalización parcial, Unidades de Intervención en Crisis (UIC) para el manejo de las urgencias y crisis psiquiátricas, con la característica fundamental de un trabajo intensivo en corto período de tiempo para poder reintegrar al paciente lo antes posible a su medio, además se crearon los Dispensarios Asistenciales para brindar mejor calidad a la atención del trastorno mental lo más cerca posible de su medio social. En 1984 se crea el Programa del Médico y la Enfermera de la Familia, lo cual provocó un cambio cualitativo en la Atención Primaria de Salud (APS), al lograr cobertura asistencial comunitaria de toda la población cubana. Este modelo permite un abordaje más integral de la problemática saludenfermedad al identificar factores de riesgo e intervenir en problemas de salud de la comunidad con una franca tendencia a la prevención, asistencia y rehabilitación de las personas en la propia localidad donde reside. El equipo de Atención Primaria de Salud provocó un impacto en la atención psiquiátrica, lo que hizo necesario realizar cambios en los conocimientos, actitudes y prácticas del personal que labora en salud mental. Es por ello que el Grupo Nacional de Psiquiatría del Ministerio de Salud Pública (MINSAP), en coordinación con la Organización Panamericana de la Salud (OPS) organizaron un evento denominado “La Reorientación de la Psiquiatría hacia la Atención Primaria de Salud” en octubre de 1995, donde se redacta, discute y aprueba “La Carta de La Habana”. En ese documento se plantea la plataforma programática para el desarrollo de alternativas de atención comunitaria que incluyan no sólo el tratamiento, sino la rehabilitación del enfermo en su propio medio; así como actividades destinadas a la prevención y promoción de salud. El Ministerio de Salud Pública envió circulares a las Direcciones Provinciales, iniciándose un trabajo de información para la creación de un movimiento dirigido hacia una nueva y especializada atención de la psiquiatría en la comunidad. Salud Mental. Concepto y Campos de Acción La salud mental es el estado pleno de bienestar físico, psíquico y social de los individuos, donde el entorno en que este reside influye en la génesis de la enfermedad, en su tratamiento, rehabilitación prevención; así como en la promoción de salud. Por ello el trabajo en este campo de intervención se hace complejo y debe ser realizado por un equipo de trabajo [el Equipo de Salud Mental (ESM)], que estará 8 constituido por profesionales y técnicos de la salud, donde el enfermero juega un papel fundamental por su perfil ocupacional. Se hace necesario integrar acciones y realizar coordinaciones de tipo interdisciplinarias. Lo anterior requiere de la presencia de los diversos factores comunitarios que van desde la descentralización de los recursos del sector salud, como de otros sectores. En este proceso los Órganos de Gobierno Locales: Consejos Populares, los Consejos de Salud, el Movimiento de Comunidades Seguras y Municipios por la Salud contribuyen y colaboran en la labor que se pretende de que con el concurso de la sociedad como un todo, o sea sus ciudadanos y organizaciones, se comprometan e inicien el proceso de mejorar de manera continua las condiciones de salud y bienestar de todas las personas. Va a velar por la curación o atención de los enfermos, la rehabilitación de las secuelas que la enfermedad ha dejado y lo limitan sociolaboralmente. También se ocupa de la prevención de las mismas y lo que es más importante de la promoción de estilos de vida saludables en la población que le permitan su bienestar físico, psíquico y social. Organización de los Servicios de Salud Mental en Cuba. Su interrelación. Diferentes modelos Actualmente se transcurre del Modelo Biomédico, que se basa en la atención a la enfermedad y su rehabilitación, al Modelo Salubrista, que incluye además la atención a la prevención y promoción de salud mental, todo ello dentro de un proceso que se inició en nuestro país en el año 1995, denominado Reorientación de la Psiquiatría hacia la Atención Primaria de Salud (APS). Surgen los Centros Comunitarios de Salud Mental en diferentes municipios, se transforman los dispensarios ya existentes que proyectan su actividad hacia la comunidad en acciones de recalificación, formación, promoción de salud mental y rehabilitación psicosocial, surgiendo proyectos para el trabajo en Salud Mental comunitaria. Este tipo de atención brinda diferentes ventajas a la población entre las que contamos las siguientes: • La comunidad interviene directamente en sus estrategias y acciones de salud mental desde las Asambleas de Rendición de Cuentas con el gobierno local, así como la participación intersectorial de otros factores: médicos, enfermeras de la familia, consejos de vecinos, etcétera. • Se realiza el diagnóstico de salud mental en cada comunidad que permite conocer los recursos con los que cuenta la comunidad para la solución de sus problemas. • Se determinan prioridades y estrategias de intervención sobre la base de los problemas encontrados y las posibles vías de solución. 9 • La rehabilitación del paciente psiquiátrico en su comunidad permite mayor integración familiar, laboral y social, lo que refuerza las redes de apoyo social, lo que evita las recaídas e ingresos hospitalarios innecesarios. • La atención domiciliaria y comunitaria permite que las personas, familias y la comunidad se responsabilicen cada día más con la salud de sus habitantes. • El Equipo de Salud Mental (ESM) orienta y educa a la población en cuanto al trato de estos pacientes. • Se estudia y labora con grupos de riesgo como alcohólicos, suicidas potenciales, adolescentes y niños con problemas. • Se crean grupos de ayuda mutua que posibilitan modificar estilos de vida y promover salud. El Sistema Nacional de Salud consta de tres niveles de atención para dar cobertura asistencial a toda la población. O rga n ig ra m a de l siste m a N a c io na l de S a lu d E sq u em a de la a te nc i ó n p siq uiátrica N iv e le s d e a te nc i ó n In stituc io n es de S a lu d Te rc e r nive l In stituto s S eg u nd o n iv el H o spita le s p s i q u i á t r i c o s H o spita le s c l í n i c o - q u i r ú r g ic os H o spita le s d e d í a P rim e r n iv el ( A P S ) C o m u nid a d C l í n i c a s de l estré s S alas de ag u do s S alas de la rg a e s t a d í a T ra ta m ie n to s e spe c ia liza d o s 8 ( C N D y C. l í t i o ) U .I .C . S arc a GAM E sc u e la s C o n sultor io médico Flia. 10 P olic l í n ic o C U E R PO G U A R D IA (P P U ) CCSM ESM C o n sultor ios de U rg e nc ia s C a sa d e A b ue lo s L ice o A d ulto M ay o r C e n tro s T ra b a jo C o n sejo P op u la r EM AG C r cu lo s In fa ntile s L de re s F orm a le s y n o F orm a le s In stituc io n es E sta le s y n o G ub e rn am e n ta le s 11 Unidad No. 2. Semiología psiquiátrica La semiología se encarga de estudiar los síntomas y los signos de las enfermedades que permite llegar a un diagnóstico correcto. Se basa en la observación, reconocimiento y el interrogatorio del paciente. Estos conceptos básicos le servirán al enfermero para comprender y conocer acerca de la nomenclatura establecida con respecto a las enfermedades. Síntoma Manifestación hecha por el paciente y que traduce malestar en su organismo. Ejemplo: el dolor, el miedo, el insomnio, los vómitos, etc. Puede ser: Objetivo: Lo refiere el paciente y se constata por el personal de asistencia. Ejemplo: las manos me sudan, y se percibe al examen. Subjetivo: No es posible comprobar si el mismo es real o no y tenemos que limitarnos a la referencia hecha por el enfermo. Ejemplo: tengo opresión en el pecho, que no puede comprobarse mediante ningún equipo o aparato. Signo Alteración que se puede observar o constatar al examinar a un paciente. Ejemplo: al conversar con el paciente se le nota muy inquieto, intranquilo o con llanto espontáneo. Muchas veces el síntoma se convierte en signo cuando lo referido por el paciente se observa por el personal examinador. Ejemplo: el paciente refiere estar angustiado y se muestra intranquilo, no puede estar sentado. Síndrome Agrupación de síntomas y signos que tienen relación entre sí. Ejemplo: El llanto espontáneo, la tristeza, la falta de motivación para hacer las cosas, inapetencia, insomnio, agrupados en el síndrome afectivo, subsíndrome depresivo. 12 Diagnóstico nosológico Cuando unimos varios síndromes entre sí, que agrupan varios síntomas y signos; estamos hablando de la presencia de un cuadro clínico determinado que está producido por una enfermedad o entidad nosológica. Para llegar al diagnóstico nosológico se exploran: - Todos los síntomas en el interrogatorio. Todos los signos al examen o reconocimiento del enfermo. Se agrupan en síndromes. Se llega al diagnóstico de una enfermedad. Es importante la práctica de la clínica mediante un buen interrogatorio al paciente, familiares, amigos, compañeros de trabajo y/o estudios, así como la observación estricta del paciente para poder obtener elementos, en su forma de ser y estar en relación consigo mismo, con las demás personas y su entorno. Llegar a un buen diagnóstico nos permite indicar un tratamiento correcto e intervención oportuna. Es importante tener en cuenta la existencia de otros medios paraclínicos que también ayudan al diagnóstico de una enfermedad como: - Exámenes de laboratorio. Rayos X. Electrocardiogramas. Electroencefalogramas. Electromiografías. Tomografías axiales computarizadas (TAC). Ganmagrafías cerebrales. Estudios psicométricos o psicológicos, entre otros. El examen psiquiátrico aporta elementos de importancia para poder comprender la semiología psiquiátrica. Se dividen en esferas y cada esfera tiene sus funciones específicas. 1. Esfera o funciones de la integración o la síntesis. 2. Esfera o funciones cognoscitivas (del conocimiento). 3. Esfera o funciones afectivas ( de la afectividad). 4. Esfera o funciones conativas (de la conducta). 5. Esfera o funciones de relación. 6. Nivel intelectual. Esfera o funciones de integración o de síntesis I. II. III. IV. Conciencia. Atención. Memoria. Orientación. 13 I. CONCIENCIA Expresión más alta del desarrollo de la materia viviente, a través de la cual el hombre tiene la posibilidad de distinguir entre lo que es él y lo que le rodea. Trastornos de la conciencia Alteración del nivel de conciencia, que al estar disminuido, el paciente va a presentar alteraciones que le entorpecerán la comprensión del mundo que le rodea; está desorientado, con dificultades para fijar los hechos que ocurren y para evocar los ocurridos en épocas pasadas. TIPOS DE ALTERACIONES EN LA CONCIENCIA A) OBNUBILACIÓN Grado de toma de conciencia que impide captar los estímulos de poca o mediana intensidad del medio ambiente que le rodea. Capta los estímulos de gran intensidad, por eso cuando vamos a interrogarlo hay que hablarle a gritos para obtener una leve respuesta en él. Puede estar postrado en una cama, después que se recuperan, no recuerdan nada de lo que le ha ocurrido en ese período (esto se denomina amnesia lacunar, existe una “laguna” en los recuerdos del paciente). Pueden evolucionar hacia otros estados de toma de conciencia o hacia la recuperación. B) ESTADO ONIROIDE Como su nombre indica-onírico = relativo al sueño. La toma de la conciencia no es tan profunda como en otros estados, se entremezclan la realidad y fantasía. Existe gran riqueza de alucinaciones, generalmente de carácter escénico; el paciente se muestra contemplativo, como si estuviera viendo una película. Estas alucinaciones son por lo general visuales y auditivas y a veces se acompañan de cierta actividad motora. C) DELIRIUM O DELIRIO AGUDO La toma de conciencia produce alteraciones sensoperceptuales del tipo de las ilusiones y alucinaciones visuales, auditivas y táctiles, lo que motiva una alteración de la afectividad y de la conducta. 14 Es común en el Delirium Tremens del alcoholismo, donde el paciente se sacude constantemente para quitarse supuestos bichos que le caminan por encima; tiene conductas relacionadas con alucinaciones profesionales que presenta, por ejemplo: hacer como si cogiera un cuchillo para matar un animal, en el caso de un carnicero o un serrucho para picar madera, en un carpintero, etcétera. D) ESTADO CREPUSCULAR La toma de conciencia es de comienzo y final abruptos, en ella predominan las alteraciones de la percepción, la orientación y de la conducta. Puede verse en pacientes epilépticos por su impulsividad y en pacientes histéricos. E) ESTADO CONFUSIONAL La toma de conciencia es más profunda, se caracteriza por la fascies de extrañeza que tiene el paciente. Éste se encuentra totalmente desorientado y no comprende lo que sucede a su alrededor. Ocurren alucinaciones y otros trastornos perceptuales que provocan incoordinación psíquica y motora. F) ATAQUES CONVULSIVOS Pérdida de la conciencia, cae al piso emitiendo un grito frecuentemente producido por la contractura brusca de los músculos respiratorios que hacen salir el aire con fuerza. Después comienza a convulsionar. Primeramente hace una contracción muscular generalizada y mantenida durante unos segundos (convulsión tónica), porque se mantiene el tono muscular de forma estable y elevado mientras le dura. Después comienza a hacer contracciones musculares que alternan con períodos de relajación (convulsiones clónicas). Durante la crisis puede ocurrir relajación de esfínteres (se orina y se defeca), expulsa saliva por la boca generalmente manchada de sangre porque se ha mordido la lengua por la convulsión, pérdida del reflejo corneal. Finalizada la crisis queda un estado llamado posictal, muy parecido al sueño profundo. Poco a poco va despertando. Pasada la convulsión, el paciente no recuerda nada de lo que ha ocurrido. G) COMA Estado de toma de la conciencia más profundo que existe. El paciente se encuentra postrado en una cama en estado de gravedad, sus funciones se limitan a llevar una vida vegetativa, o sea, que sólo funciona el sistema nervioso autónomo o vegetativo. El resto de las funciones psíquicas están abolidas. 15 Se limita a respirar, su corazón funciona, su sistema digestivo también, al igual que el resto de los aparatos y sistemas indispensables para la vida. Del coma suele evolucionar hacia la muerte o hacia la recuperación. H) ESTRECHAMIENTO DE CONCIENCIA Es característico de la disociación histérica, el paciente generalmente después que ha sufrido un disgusto, presenta un cuadro en el que el campo de la conciencia sufre un “estrechamiento” y se dirige sólo hacia ciertos aspectos. No tiene una causa orgánica, es de origen funcional y, por tanto, no forma parte del síndrome cerebral orgánico agudo(SCOA). Puede emitir gritos, forcejear, golpearse a sí mismo o golpear a los demás, a veces contrae sus manos y mantiene una actitud teatral, con pestañeo de sus párpados. No hace convulsiones, no presenta relajación de esfínteres, habitualmente al caer al piso no se da golpes, sino que se deja caer muy suavemente en presencia de los demás como mecanismo inconsciente de llamar la atención. Pasada la crisis, el paciente generalmente no recuerda lo ocurrido o tiene un recuerdo muy vago. A veces presenta amnesia lacunar del período de la crisis. II. ATENCIÓN Focalización del campo de la conciencia, que se dirige hacia un punto determinado del medio ambiente, restándole importancia a lo que sucede a su alrededor. Ejemplo: cuando leemos un libro o conversamos con alguien sobre algún tema interesante. Nuestra atención se dirige hacia lo que nos interesa en ese momento, concentrándonos en ese tema. Podemos dividirla en: ATENCIÓN ACTIVA Concentración de la atención hacia algún tema o suceso que ocurre a nuestro alrededor. Además constantemente están ocurriendo cerca de nosotros otros hechos que pueden llamar nuestra atención en un momento determinado y a los cuales no les damos importancia. Ejemplo: si nos encontramos en el aula recibiendo una clase y estamos concentrados en lo que el profesor nos está explicando, en ese momento, la atención activa está en función, o sea, hemos focalizado nuestro campo de conciencia hacia el tema que se está impartiendo en la clase. ATENCIÓN PASIVA Capacidad para captar los estímulos que circunstancialmente actúan sobre nosotros. Ejemplo: si en una clase estamos atendiendo la explicación de un profesor, en ese momento, se abre la puerta del aula, entra una persona y nos percatamos de que eso ha sucedido –sin haber perdido la concentración en el contenido de la clasenuestra atención pasiva se ha puesto en función. Trastornos de la atención 16 Trastornos de la atención Se dividen en: Trastornos de la atención activa A) DISTRACTIBILIDAD Disminución de la atención activa (distraído), sin que necesariamente su atención pasiva esté aumentada. Su pensamiento “está flotando”, “vaga” hacia recuerdos sin importancia y no puede concentrarse en lo que está haciendo. Estos pacientes se quejan de que al leer un libro tienen que leer un párrafo varias veces pues cuando terminan, no recuerdan lo leído; pues cuando lo hacen, no se han concentrado adecuadamente en lo que hacían. Estaban pensando en otras cosas, no fijaron su atención activa en el acto de leer y después, por tanto, no han podido fijar en su memoria el hecho realizado de forma mecánica. B) HIPERCONCENTRACIÓN Aumento de la atención activa (hiperconcentradohacia un tema o un hecho interesante para él), secundariamente, su atención pasiva está disminuida y no son capaces de captar los estímulos que se suceden a su alrededor en el momento en que están concentrados. Como diríamos en el lenguaje popular: “se puede acabar el mundo a su alrededor que ellos no se enteran”. Trastornos de la Atención Pasiva A) HIPERVIGILANCIA Atención pasiva exageradamente aumentada, se ve imposibilitado para fijar su atención activa en ninguno de los hechos que ocurren a su alrededor, está pendiente de todo lo que sucede cerca de él. 17 Estado de alerta constante siendo capaz de captar hechos que para las personas normalmente son insignificantes, no puede concentrarse en ninguno de ellos específicamente, o si lo hace, sólo es por un breve instante. III. MEMORIA Capacidad que tiene el hombre para fijar en su conciencia los hechos ocurridos anteriormente y está dada por la experiencia o el aprendizaje. Mediante ella se recuerdan situaciones previamente vividas, por ejemplo: el color o forma de un objeto, las características de una persona conocida, el nombre y cualidades de los animales, plantas, etc., y todo lo que haya ocurrido anteriormente en nuestra presencia. Con relación al tiempo de los hechos ocurridos y evocados en el campo de la conciencia, pueden dividirse en: Memoria de fijación o anterógrada Capacidad para recordar hechos ocurridos recientemente, como lo que comimos el día anterior, lo que hemos hecho en el transcurso del día, con quién hemos conversado, etcétera. Memoria de evocación o retrógrada Capacidad de evocar hechos ocurridos hace muchos años atrás. Así se puede memorizar cosas ocurridas durante nuestra infancia, en qué lugar vivíamos, quiénes eran nuestros amigos de juego, etcétera. 18 Trastornos de la memoria A) HIPOMNESIA Disminución de la memoria. 1. Hipomnesia de fijación o anterógrada. Dificultad para recordar hechos ocurridos recientemente. No recuerda dónde ha colocado un objeto horas o días antes, olvida algún recado o mensaje. El hecho que una persona olvide algo en un momento determinado, no significa siempre que esté enferma. El olvido es normal a medida que pasa el tiempo y no siempre es posible recordarlo todo. Ya nos referimos a esto anteriormente. 2. Hipomnesia de evocación o retrógrada. Dificultad para recordar hechos ocurridos hace mucho tiempo. Se olvida de datos de su niñez, adolescencia, juventud, etcétera. B) AMNESIAS Pérdida total de la memoria relacionada con un período de la vida del paciente. Puede ser anterógrada (hechos recientes) o retrógrada (hechos antiguos). C) HIPERMNESIA Aumento exagerado de los recuerdos. Son capaces de reproducir todos los detalles de sucesos pasados que incluso aparentemente no habían despertado su atención. D) PARAMNESIAS Deformidad de los recuerdos, donde recuerdan como reales hechos que no les han ocurrido. Se diferencia la paramnesia (cree recordar como real el hecho en sí), de la mentira (llamada pseudología fantástica- falsea el hecho a conciencia de que es falso, pero trata de engañar a los demás para obtener beneficios propios). 19 IV. ORIENTACIÓN Facultad que tiene el ser humano para ubicarse en el espacio donde se encuentra con respecto a: - Tiempo. Se ubica temporalmente. Conoce año, mes, día, hora en que se encuentra. - Persona. Es capaz de conocer e identificar su propia persona (autopsíquica) y puede diferenciarla de los demás (alopsíquica). - Espacio. Conoce el lugar donde se encuentra, o sea, todo lo que le rodea. 20 Trastornos de la orientación A) DESORIENTACIÓN EN TIEMPO No es capaz de reconocer la hora, el día, el mes o el año en que estamos. A veces no sabe diferenciar si es de día o de noche. B) DESORIENTACIÓN EN ESPACIO No puede reconocer el lugar en que está situado, la ciudad o localidad donde vive o donde se encuentra, la provincia o el país, etc., no reconoce el espacio que le rodea. C) DESORIENTACIÓN EN PERSONA No puede identificar a las demás personas que le rodean habitualmente, tales como amigos, vecinos, familiares, compañeros de trabajo o estudios, etc., y que él conoce de antemano. También estará desorientado en persona cuando no pueda identificarse a sí mismo. Esfera o funciones cognoscitivas El hombre, mediante sus órganos de los sentidos (oído, visión, gusto, olfato y tacto), es capaz de ponerse en contacto con el medio circundante. Las funciones cognoscitivas, son aquéllas que hacen posible que el ser humano pueda conocer los fenómenos que suceden a su alrededor (cognoscitiva conocimiento). Incluyen: 1. Sensaciones. 2. Percepciones. 3. Pensamiento. I. SENSACIONES Estímulos que sentimos a través de nuestros órganos de los sentidos y que le permiten al hombre ponerse en contacto con lo que le rodea. 21 Trastornos de las sensaciones A) HIPERESTESIAS Aumento exagerado de las sensaciones frente a los estímulos. Pueden ser auditivas, visuales, táctiles, olfatorias y gustativas, de acuerdo al tipo de estímulo que la produzca y al órgano de los sentidos al que está dirigido. B) HIPOESTESIAS Disminución de la sensación habitual o normal, que debe producirse frente a un estímulo determinado. Se clasifica en relación con el órgano de los sentidos que esté afectado. Entre ellas podemos señalar la hipoacusia que es la disminución de la audición, la hipoestesia táctil o térmica cuando se refiere a la disminución de la sensibilidad al calor o al contacto con los objetos, etcétera. C) ANESTESIAS Falta total de las sensaciones por uno o varios estímulos sensoriales. (al sonidoacusias o sorderas; la visión- ceguera, ambliopías o amaurosis; tacto- táctiles). D) PARESTESIAS Sensaciones erróneas ante un estímulo. Por ejemplo: cuando el paciente toca una superficie rugosa tiene la sensación de estar tocando algo frío o caliente sin que realmente lo esté. E) CENESTOPATÍAS Sensaciones imprecisas que el paciente refiere tener en sus órganos internos y/o músculos. Habitualmente desagradables para él y se queja de malestar interno que no puede precisar con exactitud como lo haría una persona al sentir dolor en una víscera. 22 II. PERCEPCIONES Imagen psíquica que el sujeto se forma del objeto real que se encuentra presente delante de él. Lo percibe como un todo uniendo todas las sensaciones o estímulos sensoriales que el mismo le produce. Percibimos al objeto con todas sus cualidades, sin embargo, para que podamos identificarlo, relacionarlo con otras cosas, reconocerlo, saber cómo se llama, para qué nos sirve, etc., tiene que efectuarse otro proceso mucho más complejo en nuestro sistema nervioso central y que lo constituye el pensamiento. 23 Trastornos de las percepciones A) ILUSIONES Percepción errónea o falsa con respecto a un objeto presente delante del paciente. El objeto debe encontrarse dentro del campo sensorial del sujeto (en el lugar que se encuentra situado la persona es capaz de percibirlo con todas sus cualidades). El paciente confunde las cualidades de los cuerpos que tiene presente en su campo sensorial. Por ejemplo: al oír el sonido del viento, le parece percibir pasos de personas que se acercan; ante un animal, cree ver a una persona o un monstruo; ve un vestido colgado y cree ver una persona, etcétera. Se pueden producir en estados de salud y estar condicionadas por situaciones de tensión emocional, estos es completamente normal y a la mayoría de las personas les puede haber sucedido. B) ALUCINACIONES Percepción falsa de un cuerpo que no se encuentra presente en el campo sensorial en el momento de la vivencia. Por ejemplo: un paciente dice oír voces de personas cuando se encuentra solo en un lugar; dice ver objetos delante de él que realmente no existen en el momento que le ocurre, etc.; el alucinado “percibe” el objeto inexistente como si realmente estuviera presente y tiene absoluta convicción de ello. De acuerdo al órgano de los sentidos que afecta, pueden ser: visuales, auditivas, gustativas, olfatorias y táctiles. De acuerdo con el contenido o complejidad de la alucinación, éstas pueden ser: simples (percibir una luz, oír un ruido, murmullos sin un contenido de interés, percibir que lo llaman por su nombre, etc.), o complejas (tienen un contenido más profundo e indican que la persona está más seriamente enferma que en el caso anterior, pueden ser conversaciones, oír voces que le ofenden, le dicen cosas desagradables, le dan órdenes; ver personas delante de ellos e incluso combinar dos tipos de alucinaciones pues esas personas que ven, además, les hablan, etcétera. C) PSEUDOALUCINACIONES Percepción errónea que se encuentra fuera del campo perceptual del sujeto enfermo. O sea, el objeto se percibe allí donde normalmente no puede percibirse. Ejemplo: un paciente se queja de oír voces dentro de la cabeza, o 24 ver un animal dentro de su estómago. Normalmente las voces se oyen en el oído, que es el órgano receptor de los sonidos y los animales los vemos a nuestro alrededor. Éste es un síntoma frecuente en los pacientes esquizofrénicos. D) DESREALIZACIÓN Percibe los objetos con la misma nitidez que antes, pero le parece que no existen, no puede precisar si verdaderamente con reales. No tiene conciencia de que lo que percibe se corresponde con la realidad. Dicen que “notan las cosas raras, como si no existieran, como si todo a su alrededor fuera una fantasía”. E) DESPERSONALIZACIÓN Percibe sus propias vivencias pero no las reconoce como propias. A él le parece que aunque están producidas en su cuerpo, le son extrañas, ajenas, como si no fuera él quién percibe, piensa o actúa. F) METAMORFOSIS Alteración en el tamaño o la forma de los objetos que el paciente percibe. El sujeto refiere que ve las cosas mayores o menores que su tamaño real o sencillamente percibe modificada su forma, ya sea alargada, redondeada, más chata, etcétera. G) TRANSFORMACIÓN Se percibe como si no fuera él, considera que es otra persona. Ha perdido su identidad propia para convertirse en otro sujeto, habitualmente relacionado con algún personaje destacado en el campo de la cultura, deportes, política, la ciencia, etcétera. III. PENSAMIENTO Fenómeno psíquico que se produce en el cerebro humano al relacionar los objetos del mundo real, entre sí. Reflejo de la realidad objetiva en el cerebro del hombre. El pensar se origina a partir de sensaciones y percepciones, donde el sujeto es capaz de abstraerse y relaciona un objeto, persona o situación y sus 25 características, teniendo en cuenta vivencias anteriores, lo que le permite reconocer lo que sucede. De esta forma el individuo ha pasado de las sensaciones aisladas que le produce el objeto a la percepción del objeto como un todo y de ahí a la abstracción de su pensamiento relacionándolo con hechos anteriores, con otros objetos y llegar a una conclusión que es su identificación. Se explora: 1. Según su origen. 2. Según su curso. 3. Según su contenido. 26 Trastornos del pensamiento 1. Alteraciones según el origen del pensamiento: a) Real o lógico. Se nutre de vivencias reales de la vida cotidiana. Esto es lo que ocurre normalmente a toda persona sana. También puede ser real en algunas enfermedades en las que el sujeto no ha perdido contacto con la realidad y que llamamos de nivel neurótico. b) Irreal o ilógico. Se nutre de vivencias fantásticas o patológicas como las ilusiones, alucinaciones, pseudoalucinaciones, desrealización, despersonalización, transformación, etcétera. c) Pensamiento autista. El pensar se origina a partir de vivencias perceptuales que no se corresponden a la realidad. Es un pensamiento lleno de fantasía. Generalmente surge a partir de una sensación o percepción anormal, habitualmente alucinatoria. Para poder comprender este término, debemos remitirnos a lo que ocurre normalmente en las personas sanas mientras duermen o lo que ocurre a los niños en sus juegos fantásticos durante los cuales se ensimisman y creen ser vaqueros del oeste, pistoleros, extraterrestres, padres o madres, personajes de diferentes películas o historietas, etcétera. 2. Alteraciones según el curso del pensamiento Se explora a través de la conversación. A medida que el sujeto va hablando, expresa lo que piensa y la forma en que lo hace. Así podremos conocer no sólo las alteraciones del curso, sino también del origen y del contenido que estudiaremos posteriormente. A) LENTIFICACIÓN DEL PENSAMIENTO Retardo o lentificación en la producción de las ideas. Conversa muy lentamente, cuando le dirigimos una pregunta, demora en contestar y cuando lo hace, su diálogo se torna tedioso, como si tuviera que hacer un tremendo esfuerzo para coordinar sus ideas. Este síntoma es frecuente en pacientes portadores de cuadros depresivos graves. 27 B) ACELERACIÓN DEL PENSAMIENTO Se caracteriza por el desarrollo rápido de las ideas. Los pacientes responden las preguntas muy rápido y su conversación es acelerada habitualmente muy rica en palabras y expresiones. Este síntoma es característico de los cuadros de manía. C) FUGA DE IDEAS Grado máximo de aceleración del pensamiento. El paciente “piensa más rápido de lo que es capaz de transmitir mediante el lenguaje”. Su conversación es muy rápida y no le permite decir todo lo que piensa, por lo que no concluye la idea que expresa y a veces resulta incomprensible para el que lo escucha. Como su nombre indica, las ideas “se le fugan” al paciente. D) PROLIJIDAD Detallismo en la conversación, da muchos rodeos innecesarios, haciendo alusión a hechos y sucesos que no tienen tanta importancia, pero que se relacionan con la idea central de lo que quiere expresar. No pierden el objetivo de su conversación, pero ésta se hace “cansona” por todos los detalles que no son necesarios. Por ejemplo: un sujeto quiere expresar que por la mañana salió de su casa para llegar a su trabajo y para ello comienza a relatar que al salir cerro la puerta con llave, que guardó las llaves en el R e p re sen ta c i n e squ e m Ætic a d e lo s tr astorn o s d e l c u rso de l pe n sa m ie nto P en sa m ie nto no rm a l: P rolijid a d : In te rru pc i n : D isg re g ac i n : In c oh e re nc ia : P erse v e ra ci n : 28 bolsillo, tomó un cigarrillo y lo encendió con un fósforo que le facilitó un hombre que pasaba por allí cerca, puesto que él no tenía; así continua el relato diciendo que después se bajó, encendió otro cigarro y se dirigió al trabajo, etcétera. Para llegar al objetivo final, ha dado toda una serie de rodeos innecesarios. Este síntoma es frecuente en pacientes que son portadores de enfermedades como las demencias y trastornos obsesivocompulsivos, que estudiaremos más adelante. E) PERSEVERACIÓN Repetición de una idea o conjunto de ellas varias veces en el transcurso de la conversación y aunque tratemos de desviar el curso del pensamiento hacia otro tema, el paciente vuelve a insistir en la idea y la repite una y otra vez. A veces se trata de una idea, frase o simplemente palabra que se repite durante el diálogo de forma reiterativa e innecesaria. Se ve con frecuencia en enfermedades como la esquizofrenia, los trastornos orgánicos y dentro de ellos es frecuente en las demencias. F) INTERRUPCIÓN DEL PENSAMIENTO “Robo del pensamiento”, el paciente en su conversación de pronto se detiene sin haber terminado la idea central, manifestando que “se le fue la idea de lo que estaba diciendo”. Es como si le “robaran” el pensamiento. A veces el paciente manifiesta que “la mente se le queda en blanco”. G) DISGREGACIÓN Incongruencia en las frases que dice el paciente sin que una tenga relación con la otra. Por ejemplo: un paciente dice “y la naranja es dulce y sabrosa pero yo me quedo en la casa porque la silla está en su sitio”. En este ejemplo, la primera frase no tiene relación con la segunda ni con la tercera. H) INCOHERENCIA Falta de conexión lógica entre las palabras que componen una frase y que se hace totalmente incomprensible para el interlocutor. Verdaderamente lo que se produce es una “ensalada de palabras” y podríamos decir que hay una ruptura del pensamiento del paciente. Por ejemplo: “mi casa lava la perra ojo el caballo la piedra sienta en la cocina”. 29 Este síntoma puede verse en pacientes esquizofrénicos con un gran deterioro o en otros cuadros psicóticos con toma de la conciencia. Representación esquemática de los trastornos del curso del pensamiento Nota: La aceleración, lentificación y fuga de ideas, no son posibles de representar esquemáticamente; pues habría que tener en cuenta el factor tiempo en la producción de las ideas. 3. Alteraciones según el contenido del pensamiento A) IDEA SOBREVALORADA Exceso de valoración o de importancia de un asunto que realmente no lo tiene. Por ejemplo: una persona tuvo una pequeña discusión de trabajo con otra. Terminada la misma, el asunto queda aclarado y totalmente solucionado, sin embargo, ella sigue pensando que el problema ha sido grave y puede darle tanto valor que cree que por lo ocurrido va a ser sancionada. B) IDEA FIJA Refleja un fenómeno real y lógico, pero aparece en el campo de la conciencia del individuo persistentemente y en contra de su voluntad. Refiere que no puede apartar de su mente un pensamiento o una idea y aunque haga un esfuerzo para apartarla, no lo logra. Por esos motivos resulta incómoda para el enfermo que la tiene. C) IDEA FÓBICA Refleja miedo o temor, comprende que ese miedo no tiene fundamento pues analiza que no hay una causa para que lo sienta; sin embargo, aunque trate de apartarlo de su mente, no puede hacerlo. Con cierta frecuencia también la fobia está centrada en el temor a ciertos animales como: perros, gatos, ranas, lagartos, etc., en estos casos estamos en presencia de una zoofobia, o también hacia ciertas situaciones de la vida cotidiana 30 como el encontrarse en un lugar cerrado como elevadores, guaguas llenas de pasajeros, habitaciones cerradas, etc. En este caso hablamos de una claustrofobia. Hay otras situaciones comunes en la cotidianeidad como el cruzar una calle muy espaciosa, o permanecer en una plaza grande estando vacía de otras personas, etc. Este temor a los espacios abiertos se denomina agorafobia. Otras situaciones como sumergirse en el agua o permanecer debajo de una ducha, estar en lugares elevados o alturas; también pueden ser situaciones provocadoras de temor. D) IDEA OBSESIVA No puede apartarla cuando se produce a pesar de los esfuerzos que haga el paciente, o sea, es una idea parásita y morbosa, sin embargo, por su contenido, tiene la característica de ser absurda, ilógica y el propio paciente la reconoce como tal. Por ejemplo: un individuo piensa que si no se sienta al lado de la puerta del aula donde estudia, suspenderá el examen. Él reconoce que ha estudiado lo suficiente para obtener buenas notas, sin embargo, no puede apartar la idea de que si no lo hace va a suspender. Con frecuencia se acompaña del acto y de esa forma el paciente siente “cierto alivio” a su preocupación absurda. E) IDEA DELIRANTE Falsa imagen de un hecho que no se ha producido o la deformación de un suceso que sí ocurrió. Tiene cuatro características básicas: 1. Es irreal. Porque el pensamiento que tiene el paciente no es como realmente él cree, no es verdadero. 2. Es ilógica. Por lo absurdo que su contenido tiene. 3. Es morbosa. Porque se hace pertinaz, constante, el individuo que la posee no puede apartarla de su mente y se convierte verdaderamente en un morbo. 4. Es irreductible. Aunque intentemos por medio del convencimiento de lo que él piensa es irreal, ilógico, no logramos convencerle. Sólo el tratamiento es capaz de hacerlo desaparecer. Por ejemplo: un paciente llega a consulta refiriendo que él ha notado que su familia y sus amigos se han complotado para hacerle daño, que le quieren envenenar la comida para matarlo, etcétera. Si tratamos de convencerlo mediante la palabra, no lo lograremos nunca. Muchas veces lo que logramos es que se enfade e incluso pueda incluirnos en su complot delirante a nosotros también. 31 Tipos de ideas delirantes según la característica de su contenido I. De daño o perjuicio: Refiere a algún daño para el propio paciente. II. De persecución: Refiere a vigilancia, chequeo o persecución a su persona. III. De influencia: Refiere que existe una fuerza externa que influye en el pensamiento del paciente. Habitualmente estos enfermos refieren que le están controlando la mente, todo lo que él piensa, a veces por “una fuerza sobrenatural”, otras por “aparatos especiales”, otras por “telepatía”, etcétera. IV. De grandeza: Refieren una exaltación de las cualidades personales del individuo. A veces estos enfermos creen ser grandes personajes, haber hecho descubrimientos o inventos que lo han hecho famosos, que tienen relaciones directas con el presidente de la república, etc. A este tipo de delirio también se le llama expansivo. V. De referencia: Refiere que las demás personas que le rodean hablan mal de él, se ríen o se burlan,etcétera. VI. De autorreproche: Refiere haber cometido algún delito grave, haber hecho algo de lo que se siente arrepentido y culpable. En estos casos realmente el individuo no ha cometido ninguna falta o delito, pero él asegura que sí y esto le remuerde la conciencia y le hace sufrir. VII. De nihilismo o nihilistas: Refiere sentir su propio cuerpo muerto, como si hubiera dejado de existir. A veces esa sensación de muerte o destrucción se proyecta hacia las cosas o personas que le rodean. Estas ideas, al igual que las de autorreproche se ven en pacientes con cuadros depresivos graves. Esfera o funciones afectivas Se refieren al estado de ánimo del sujeto o tono afectivo, que puede variar desde la alegría hasta la tristeza, está vinculado a la relación que existe entre las necesidades del sujeto y el grado de satisfacción que el medio le brinda. En la esfera afectiva tenemos que estudiar las emociones y los sentimientos. I. EMOCIONES Cambios bruscos del estado de ánimo, que comienzan con la misma rapidez que desaparecen, aparecen bruscamente, se desarrollan con gran rapidez, hasta alcanzar en un período breve su máxima expresión, para seguidamente volver al estado de ánimo habitual del individuo. Por ejemplo: la reacción de miedo ante una situación de peligro para el sujeto o de ira ante un desagravio u ofensa. En las emociones se establece una relación íntima entre el sujeto y el objeto o situación con la que va a relacionarse. Están también relacionadas con las necesidades biológicas del sujeto. 32 En el caso de la reacción de miedo o de ira, el individuo se defiende de la amenaza del medio, a través de la huída en el primer caso o a través de la agresión en el segundo. Existe una necesidad de mantener la integridad personal o lo que muchos autores han decidido llamar “instinto de conservación”. II. SENTIMIENTOS Se establecen poco a poco, su comienzo es lento, progresivo, a medida que el individuo va satisfaciendo sus necesidades afectivas, son más estables y duraderos y desaparecen también con la misma lentitud que aparecieron. Están íntimamente relacionados con las necesidades sociales del individuo. El amor que puede sentir una pareja constituye un sentimiento, que surge lentamente y se mantiene a través del tiempo. Ese sentimiento amoroso puede desaparecer, pero irá desapareciendo también lentamente, a medida que en la relación vayan surgiendo frustraciones. El amor a la Patria, el amor a los padres, a los hijos, etc., constituyen también sentimientos. Las emociones se traducen en alegría, tristeza, angustia, miedo, pánico. Los sentimientos pueden ser de amor, odio, la vocación por una carrera, el concepto de la estética, etcétera. ESQUEMA DE LAS CARACTERÍSTICAS PRINCIPALES DE LAS EMOCIONES Y LOS SENTIMIENTOS Característica Emociones Comienzo Desarrollo Tiempo de duración Final Brusco Rápido Breve Más o menos brusco Sentimientos Lento, paulatino Progresivo Duradero Lento, paulatino La reacción afectiva normal de un sujeto es llamada eutimia. 33 Trastornos de la esfera afectiva 1. Trastornos cuantitativos Intensidad o magnitud del tono afectivo del individuo. Miden “cantidad”. A) HIPERTIMIA Aumento del tono afectivo o respuesta emocional del sujeto ante situaciones que en el medio se producen. Este aumento puede ir hacia dos vertientes: I. Placentera. Provoca un efecto agradable o de placer para el sujeto. II. Displacentera. Provoca un efecto de disgusto, malestar o desagrado. B) HIPOTIMIA Estado de disminución del tono afectivo, en estos casos las reacciones emocionales se encuentran disminuidas. C) ATIMIA Abolición de la respuesta afectiva o del tono afectivo del sujeto. No existe respuesta ante ningún estímulo del medio, desde el punto de vista emocional. 2. Trastornos cualitativos Alteraciones del tono afectivo, teniendo en cuenta las cualidades del mismo, donde existe un aumento o una disminución de la reacción emocional. Los siguientes trastornos se corresponden cuantitativamente con la hipertimia placentera: A)EUFORIA Estado de ánimo también placentero, producido por una alegría inmotivada. El individuo está alegre, pero no sabe por qué. 34 B) MORIA Estado de alegría “insulsa”, “sosa”, que no tiene sentido. Podríamos decir que es una “alegría estúpida, tonta” y puede verse en pacientes con tumoraciones cerebrales o retrasos intelectuales profundos. C) HIPOMANÍA Exaltación del estado de ánimo o de alegría exagerada, donde el paciente muestra su grado elevado de satisfacción que no siempre concuerda con la realidad circundante. Estos pacientes se muestran muy jocosos, chistosos, en extremo alegres, resultan muy simpáticos a los interlocutores. D) MANÍA Grado máximo de exaltación del tono afectivo de un individuo y ese estado siempre se acompaña de una conducta excitada. Estos pacientes suelen ser en extremo inquietos, comienzan una actividad y no la terminan para luego comenzar otra, son en extremo simpáticos. Hacen chistes, se ponen a bailar, cantar, su conducta sexual es exagerada (hipererotismo). Los siguientes trastornos se corresponden desde el punto de vista cuantitativo con la hipertimia displacentera: E) ANSIEDAD Sentimiento de inconformidad, desasosiego en el sujeto, generalmente de una causa desconocida que se acompaña de cierta inquietud, a veces ligero temblor, lenguaje entrecortado, manifestaciones neurovegetativas tales como enrojecimiento o palidez de la cara, escalofríos, sudoración de manos y pies, a veces más generalizada, erizamiento de los vellos, palpitaciones, etc., la ansiedad tiene sus manifestaciones subjetivas y objetivas: I. Manifestaciones subjetivas de la ansiedad: Sensación de opresión en el pecho, de intranquilidad, desasosiego, entre otros. II. Manifestaciones objetivas de la ansiedad: El temblor, la sudoración de las manos, la palidez o enrojecimiento de la cara, la inquietud, etcétera. F) TRISTEZA Estado afectivo de insatisfacción de las necesidades de la persona. Se caracteriza por el abatimiento que el paciente nos muestra. Fascies de infelicidad, es la llamada fascies de OMEGA. Puede acompañarse de llanto, pero muchas veces 35 el paciente se encuentra tan triste que no es capaz de llorar y en estos casos es en los que el enfermero tiene que tener mayor cuidado, pues su estado es grave y hay una gran tendencia al suicidio. G) DISFORIA Estado de mal humor que se traduce por gran irritabilidad. Este mal carácter lleva con cierta frecuencia a conductas agresivas del paciente. Son individuos que se molestan por cualquier cosa, incluso ante situaciones insignificantes. Es frecuente en pacientes con alguna forma clínica de epilepsia, en dementes, otros cuadros orgánicos y durante las depresiones. Los trastornos que mencionaremos a continuación, desde el punto de vista cuantitativo se corresponden con una disminución de la respuesta afectiva del sujeto ante alguna situación. Con la hipotimia se corresponde: H) INDIFERENCIA AFECTIVA Disminución de la reacción emocional de un sujeto ante situaciones que sí deben producirle algún tipo de respuesta afectiva. No muestran ningún cambio o muy poco cambio en sus expresiones cuando en el medio se produce algún hecho que normalmente debe provocarle agrado, malestar, inconformidad, placer, etcétera. Con la atimia, desde el punto de vista cuantitativo, se corresponde: I) APLANAMIENTO AFECTIVO Grado máximo de indiferencia afectiva, ausencia de respuesta afectiva, por tanto estamos en presencia de una atimia (apartícula privativa, timiaafecto). Estos pacientes se muestran amímicos, o sea, que no tienen ninguna expresión en su mímica o gestos faciales que indiquen cambios en su estado anímico. Hemos visto a un paciente que ante la noticia del fallecimiento de su madre -a la que quería mucho - se ha mantenido totalmente inmutable. No ha mostrado tristeza alguna ni se ha comportado como si la noticia le causara sorpresa siquiera. Estos síntomas son característicos de los procesos esquizofrénicos. Otros trastornos cualitativos de la esfera afectiva son: J) AMBIVALENCIA AFECTIVA Reacción emocional doble de un sujeto frente a una situación dada, con un sentido contrapuesto. Por ejemplo: sentir odio y amor a la vez cuando se encuentra con una persona, sentir alegría y tristeza frente a una noticia que se le ha dado, etc. Como observamos, el paciente tiene dos reacciones emocionales contrapuestas ante un mismo estímulo. De ahí su nombre de ambivalencia. 36 K) DISOCIACIÓN IDEOAFECTIVA Llamada afecto discordante. Reacción emocional contrapuesta a la que habitualmente debe producirle a un sujeto una situación dada. Por ejemplo: sentir alegría ante la muerte de un familiar o amigo querido, sentir tristeza ante una noticia agradable, etc. Se ha producido una reacción emocional contraria a la que debe producirle el estímulo en cuestión. Está disociada la idea de la respuesta afectiva. Este síntoma, al igual que la ambivalencia, son característicos de la esquizofrenia. Esfera o funciones conativas En las funciones conativas estudiaremos la conducta del hombre. Está constituida por varios elementos: 1. Los reflejos nerviosos: Se estudiaron en fisiología y dentro de ellos los reflejos de los músculos estriados (recordar el acto reflejo que se produce cuando nos pinchamos el dedo con una aguja) y los reflejos neurovegetativos los cuales se producen frente a estímulos del medio. Por ejemplo: al ver una comida apetitosa se produce un reflejo de salivación y comenzamos a segregar saliva. 2. La actividad verbal o lenguaje: Es una característica propia y exclusiva del ser humano y que lo diferencia del resto de las especies biológicas inferiores existentes en la naturaleza. La actividad motora, o sea, de los movimientos, puede ser voluntaria e involuntaria. La primera es específica del hombre y está condicionada por la voluntad de la persona. Ejemplo: camino hacia la cocina en busca de algún alimento porque tengo hambre, me quedo acostado en la cama porque tengo sueño o estoy cansado, etcétera. Siempre va a estar determinada por las necesidades y motivaciones afectivas del individuo. La actividad motora involuntaria está dada por los reflejos ya estudiados anteriormente y no están condicionados por la voluntad del sujeto. Se dice que la conducta del individuo tiene dos fases: Fase conativa: es la fase de preparación para el movimiento y tiene un componente básicamente volitivo, o sea, tiene que ver con la voluntad del sujeto. También se le llama fase implícita. Fase motora: esta es la fase de acción propiamente dicha, de realización del movimiento. Es también denominada fase de acción explícita o de la conducta. En la primera el sujeto se prepara para la acción. En la segunda actúa como tal. Basándonos en esta división, estudiaremos las alteraciones que en esta esfera podemos encontrar. 37 Trastornos de la esfera de la conducta o conativa Los trastornos de la conducta se clasifican en dos fases: Fase conativa TRASTORNOS CUANTITATIVOS HIPOBULIA Pocos deseos de hacer las cosas (hipopoca, buliavoluntad), en estos casos a pesar de ello hace las cosas, quizás con cierta lentitud o pereza, pero las hace. Este es un síntoma que podemos ver en pacientes deprimidos, en los que su depresión no es grave. ABULIA Pérdida total del deseo de hacer las cosas (apartícula privativa, buliavoluntad), sin embargo el paciente puede hacerlas. Este síntoma es frecuente también en enfermos con cuadros depresivos o en fases de síntomas negativos de la esquizofrenia y se presenta como una apatoabulia. HIPERBULIA Aumento exagerado de los deseos de hacer las cosas (hiperaumento, buliavoluntad), se muestran pletóricos de planes de actividad. A veces estos deseos no siempre se acompañan de la acción como ocurre en la alegría y otras veces sí, como puede verse en la manía. 38 TRASTORNOS CUALITATIVOS TRASTORNOS DE LAS NECESIDADES ALIMENTICIAS ANOREXIA Pérdida total o parcial del apetito o los deseos de ingerir alimentos, es un síntoma común en muchos cuadros clínicos, no solamente de tipo psiquiátricos como la depresión por ejemplo, sino también lo encontramos formando parte del síndrome general (astenia, anorexia y pérdida de peso) y de muchas enfermedades somáticas (del resto de los aparatos y sistemas del organismo). BULIMIA Apetito exagerado, desmesurado, se siente hambriento en todo momento. No llega a saciar su hambre aunque haya comido lo suficiente. Generalmente este síntoma se acompaña de ansiedad marcada y es bastante común en personas obesas. COPROFAGIA Deseo de ingestión de heces fecales u otras sustancias de origen orgánico no opiada para la alimentación (alimentos descompuestos, por ejemplo). TRASTORNOS DE LAS NECESIDADES SEXUALES HIPEREROTISMO Aumento del deseo sexual en el individuo, constantemente están hablando de sexo, a todas las cosas le ven un enfoque de contenido sexual o si no, se lo buscan. ANAFRODISIA Pérdida del deseo o apetito sexual, es frecuente en los cuadros depresivos. HOMOSEXUALIDAD Deseo sexual hacia personas del mismo sexo. 39 TRASTORNOS DE LOS IMPULSOS VITALES O NECESIDADES VITALES ALGOFILIA Pérdida de la reacción de defensa del individuo ante estímulos que afectan su integridad personal. Ante la amenaza de ser herido con un arma blanca, vidrio o fuego, golpes, etc., no presenta la reacción de defensa que normalmente tendría una persona cualquiera. PUSILANIMIDAD Aumento exagerado de defensa ante situaciones que amenazan su integridad, muestran un miedo abrumador ante situaciones de mínimo peligro o malestar, como por ejemplo: cuando lo vamos a inyectar o cuando les vamos a examinar la garganta con un depresor lingual o cuando lo vamos a reconocer con el estetóscopo, etcétera. Fase motora Cuando el deseo se acompaña de la acción. a)Trastornos de los movimientos voluntarios e involuntarios. TRASTORNOS CUANTITATIVOS HIPOQUINESIA Disminución o lentificación de los movimientos, principalmente los voluntarios. Se muestran perezosos en sus movimientos, sus actos son lentos y dificultosos. Nos da la impresión que hacen un esfuerzo sobrehumano para lograr un movimiento que en otra persona normal es habitual y sencillo. AQUINESIA Pérdida total o casi total de los movimientos voluntarios del paciente. Se muestra acostado o sentado en la misma posición durante muchas horas seguidas. 40 HIPERQUINESIA Aumento de la actividad motora voluntaria del paciente, hiperactividad que el paciente habitualmente reconoce. Sabe lo que hace y por qué lo hace. Se mueven de un lugar a otro en constante actividad. Puede manifestar de dos formas: Productiva: Inquietud que presenta la persona, y aprovecha para hacer algo productivo, útil y esta forma se asocia a estados habituales de algunos tipos de personalidades o a cuadros de ansiedad. Improductiva: Inquietud que presenta la persona caracterizada por movimientos que no cumplen un fin específico. Caminan por la casa o la sala del hospital de un lado a otro sin un objetivo, si se sientan se mecen constantemente aunque sea en una silla o mueven las piernas, etc. Este tipo de hiperquinesia se puede ver cuando la ansiedad es en extremo intensa o cuando es de un nivel psicótico. TRASTORNOS CUALITATIVOS AGITACIÓN PSICOMOTORA Grado máximo de hiperquinesia, aumento exagerado de todos los movimientos los que son de forma improductiva para él o la colectividad y no puede explicarnos el por qué de su hiperactividad. Es común ver pacientes con cuadros de agitación psicomotora con movimientos desorganizados aumentados, a los que muchas veces hay que restringir para evitar autolesiones o que puedan agredir a otras personas. ECOPRAXIA Repetición involuntaria de un movimiento que el paciente observa en las personas cercanas, o sea, imita la acción que otro sujeto presente delante de él realiza sin que ésta tenga ninguna justificación lógica. ACTOS IMPULSIVOS Actos realizados bruscamente sin que pueda conocer la causa de los mismos, generalmente éstos tienen una tendencia a la agresividad o a la destrucción. La impulsividad es un síntoma común en las personas que presentan algún trastorno orgánico cerebral o en ciertos tipos de trastornos de la personalidad. 41 MANERISMO Actos más o menos complicados que no son imprescindibles para la realización de un movimiento determinado. Ejemplo: el paciente con manerismo, puede hacerle un recorrido especial al cubierto, totalmente innecesario para llevarse el alimento a la boca. AMBIVALENCIA MOTORA Indecisión del paciente al realizar un movimiento. Por ejemplo: al tender la mano para saludar a otra persona, la retira antes de efectuar el saludo, al tratar de entrar a una habitación, se detiene en la puerta sin llegar a hacerlo y sin saber por qué se ha detenido. NEGATIVISMO Negación del paciente a hacer algún acto que le indiquemos. Existen dos tipos de negativismos: Activo: al orientar que haga una actividad determinada, hace todo lo contrario de lo ordenado. Por ejemplo: si le pedimos abrir la boca, éste la cierra fuertemente. Pasivo: es una negativa del paciente para realizar el movimiento indicado, sencillamente no lo hace y se mantiene inmutable ante la orden u orientación dada. ACTOS COMPULSIVOS Generalmente van precedidos de una idea obsesiva (trastorno del contenido del pensamiento). Actos repetitivos que tienen la característica de parecer una verdadera ceremonia o ritual. Ejemplo: el paciente al cerrar la puerta de su casa, la revisa varias veces para cerciorarse de que la ha dejado cerrada. Con frecuencia ocurre que estas personas al caminar por las calles se ponen a pisar las ranuras de las aceras, etc. Cuando son precedidas por ideas obsesivas, el rito -que también tiene un carácter absurdo-es un trastorno obsesivo compulsivo. La idea es absurda, pero si no hace el ritual, se le genera una angustia marcada, al hacerlo se alivia la ansiedad. TRASTORNOS DE LOS HÁBITOS Del sueño 42 INSOMNIO Pérdida del sueño o la dificultad para dormir. Se clasifica en: Vespertino: Dificultad de la persona para conciliar el sueño. Al individuo le cuesta trabajo quedarse dormido, pero cuando lo hace logra dormir por lo general, si no tiene asociado algún otro tipo de trastorno del sueño. Es característico de los cuadros de ansiedad. Matinal: Duerme la primanoche y despierta de madrugada y no puede continuar durmiendo. Es característico de los cuadros depresivos. Intermitente: Duerme a intervalos, despierta y vuelve a conciliar el sueño, para luego despertar de nuevo y volver a dormirse, etcétera. Mixto: Combinación de diferentes tipos de insomnio. Total: No logra dormir en toda la noche. HIPERSOMNIO Duermen demasiado, siempre se muestran somnolientos. En este caso debemos tener en cuenta que normalmente hay personas que necesitan más de 8 horas de sueño en 24 horas. De la Alimentación PICA Hábito de comer sustancias inorgánicas no apropiadas para la ingestión, tales como la cal o la tierra. Con cierta frecuencia hay personas que gustan de comer piedrecitas recogidas del suelo o cáscaras de la pintura de cal de las paredes. MALACIA Hábito de combinar sabores que comúnmente no combinan en la alimentación. Ejemplo: comer mango ligado con arroz, frijoles con postres, etcétera. De la Higiene ABANDONO DE LOS HÁBITOS HIGIÉNICOS O DEL ASPECTO PERSONAL Se dejan de bañar, de afeitar, pelar, se muestran sucios, desaliñados, con mal olor, generalmente con los cutis seborreicos, el pelo grasiento, uñas sucias, etc., este síntoma está presente en cuadros de deterioro esquizofrénico, demenciales o depresivos severos. 43 TRASTORNOS DE LOS HÁBITOS SEXUALES - Frigidez: Pérdida de la sensación sexual que se ve con frecuencia en alguna mujeres. Hoy en día se hablan de anorgasmia (la ausencia de orgasmo), el vaginismo (presencia de molestias o dolor durante el coito). - Impotencia: Pérdida de la erección del órgano viril (disfunción sexual eréctil), la eyaculación precoz o retardada. - Homosexualismo: Práctica de actividades sexuales con personas de su mismo sexo. - Sadismo: Satisfacción que sienten determinadas personas al maltratar a su pareja durante el acto sexual. - Masoquismo: Satisfacción sexual al ser golpeado o maltratado físicamente. - Exhibicionismo: Placer de exhibir sus genitales a las personas que le rodean. - Boyerismo o boyeurismo: Placer sexual al ver a una pareja realizar el acto amoroso a través de una hendidura. - Fetichismo: Placer sexual que experimentan al tocar u oler una prenda de una persona del sexo que desea. - Necrofilia: Práctica sexual realizada con cadáveres. - Pedofilia o paidofilia: Práctica sexual con niños. TRASTORNOS DEL LENGUAJE - Mutismo: Falta total o parcial de la actividad verbal. Habitualmente no hablan ni responden las preguntas formuladas por una negativa a hacerlo. - Ecolalia: Repetición de frases o palabras que dice el interlocutor, pero casi siempre no lo hace textualmente sino que escoge el final de una frase o palabras aisladas que ha oído a otra persona que tiene delante. Es como un eco. - Tartamudez: Dificultad para articular las palabras en su ritmo y afluencia verbal normales, lo que provoca espasmos al expresar lo que se desea (“gaguera”). - Dislalia: Sustituyen un sonido por otro al hablar o simplemente distorsionan la pronunciación de algunas de las palabras. - Verbigeración: Repetición innecesaria y de forma automática de frases o palabras sin sentido, ni tiene relación lógica con el contenido de la conversación. Es síntoma frecuente en la esquizofrenia. - Estereotipia verbal: Repetición de una expresión o vocablo intercalado en el discurso del sujeto; se hace habitual en él y con frecuencia lo caracteriza. A veces se utilizan las expresiones: verdad, así, no ves, anjá, entiende, es decir, etc. son como “muletillas” al hablar. Funciones de relación Las funciones de relación nos dan la ocasión de conocer las relaciones del individuo tanto consigo mismo como con el medio en que se desarrolla. Él tiene conciencia de quién es y es capaz de diferenciarse del resto de las personas y cosas que le rodean. 44 Dentro de estas funciones encontramos: - Relaciones consigo mismo. - Relaciones con las demás personas. - Relaciones con las cosas. RELACIONES CONSIGO MISMO Tenemos que conocer cómo el paciente se relaciona consigo mismo. Debemos explorar en este aspecto todos los elementos relacionados con la formación de sí mismo. Así tenemos que preguntarle: - ¿Qué piensa él de sí mismo? - ¿Le gusta ser como es o prefiere ser como otra persona? ¿Con qué características? ¿Cómo le gustaría ser? - ¿Qué piensan los demás de él? Estas respuestas nos permiten conocer el concepto que de sí tiene el individuo. Cómo le gustaría ser y la opinión que de él se ha formado basándose en lo que cree que los demás piensan de él. Muchos enfermos por las características de su enfermedad mental, no tienen crítica de encontrarse enfermos verdaderamente. Tal es el caso de los pacientes psicóticos en los que se ha perdido el contacto con la realidad. El paciente psicótico no tiene crítica de enfermedad, en cambio el paciente neurótico sí (se considera enfermo y por eso acude al médico en busca de alivio o solución a sus molestias). RELACIONES CON LAS DEMÁS PERSONAS Permite conocer cómo el paciente se relaciona con las demás personas que le rodean. Para explorar este aspecto de las funciones de relación preguntaremos: - ¿Cómo eres tú en tus relaciones con las demás personas? - ¿Qué piensas tú de las demás personas? Estas relaciones pueden ser de diversos tipos: 1. Independientes del resto en cuanto a la toma de decisiones en la vida. 2. Dependientes de su familia o amistades allegadas. 3. Dominantes gustan de hacer prevalecer su criterio por encima de todas las cosas independientemente que tengan la razón o no. 4. Pasivos, se dejan dominar o manejar por el criterio ajeno. 5. Algunas personas se relacionan con alegría, son expresivos, mantienen una relación fácil y agradable; y otras son todo lo contrario, su carácter es “agrio”, siempre están de mal humor. 45 6. Introvertidos. 7. Desconfiados o recelosos. Estos aspectos nos dicen cómo es la persona en su relación con el medio social. RELACIONES CON LAS COSAS El individuo en su constante accionar en la vida, no sólo se relaciona con otras personas, también se relaciona con otras cosas. Conocer cómo lo hace también es necesario. Por eso le dirigiremos las siguientes preguntas: - ¿Qué es lo que más le interesa en la vida? ¿Qué es lo que menos le interesa? - ¿Cuáles son sus ideales más importantes? - ¿A qué dedica su tiempo libre? ¿Qué es lo que más le motiva hacer? ¿Lo que más disfruta y lo que menos? - ¿Ha logrado todo lo que se propuso en la vida? Es importante conocer los intereses que tiene el paciente en la vida, algunos tienen intereses científicos, otros artísticos, literarios, políticos, etc., otros poseen intereses más simples, como tener un trabajo, ganar dinero, tener un hogar, etcétera. Conocemos su postura filosófica, política, su ideología, etc. El saber en qué utiliza su tiempo libre es importante para establecer posteriormente estrategias en el proceso de rehabilitación psicosocial del enfermo, así cómo saber si ha logrado lo propuesto o si tiene frustraciones y qué podremos hacer nosotros como equipo terapéutico para ayudarlo a lograr lo deseado, contribuyendo a su reinserción social. Nivel intelectual Para estudiar el nivel de inteligencia de un sujeto, existen en el mundo numerosas pruebas o tests psicométricos, mencionaremos algunos: 1. 2. 3. 4. 5. Test de Weil. Test de Wais. Test de Raven. Test de Wiss. Entre otros. Todas estas pruebas miden el coeficiente de inteligencia del paciente. Podemos estudiar el nivel de comprensión que tienen las personas de las cosas que le rodean. La comprensión para su estudio puede ser: - Concreta. - Abstracta. 46 La comprensión concreta está dada por el conocimiento concreto que tiene el sujeto de todo lo que le rodea. La respuesta a la pregunta planteada por nosotros nos da la comprensión de su pensamiento. El pensamiento abstracto es un poco más complejo y se refiere a la interpretación que sobre los fenómenos y hechos producidos a diario tiene el sujeto. Para explorar estos aspectos podemos utilizar varios métodos: - Comparación y semejanza de objetos. - Interpretación de refranes. 47 Unidad No. 3.Sindromología psiquiátrica Hemos estudiado los síntomas y los signos más importantes que al examinar un paciente nos llevan al conocimiento de un diagnóstico certero. Estos síntomas y signos los hemos agrupado por esferas de acuerdo a sus características y funciones psíquicas, lo que nos permitirá llegar al diagnóstico sindrómico. El enfermero debe conocer los síntomas y signos, pues la observación estricta del enfermo brinda más elementos que complementan la entrevista para un adecuado tratamiento y manejo. Síndromes cerebrales orgánicos agudos (SCOA) o síndromes encefálicos agudos Característica fundamental: Estado de toma del nivel de conciencia del individuo, que puede ir desde una obnubilación hasta el estado de coma. Etiología: Generalmente ocasionados por alguna enfermedad orgánica asociada, de origen traumática, infecciosa, endocrinometabólica, tóxica (intoxicaciones por drogas, venenos o alcohol), circulatoria, tumoral, entre otras. En sentido general tiene una tendencia a la reversibilidad, es decir, después de pasada la enfermedad, el cuadro puede regresar a la normalidad. Sólo en casos de extrema gravedad la evolución puede ser tórpida y llevar al individuo a la muerte. A veces estos cuadros pueden dejar secuelas, por el daño que ocasionan en el Sistema Nervioso Central por lo cual puede evolucionar hacia un Síndrome Cerebral Orgánico Crónico (SCOC) como veremos más adelante. Cuadro Clínico: Dentro de los Síndromes Cerebrales Orgánicos Agudos encontramos subsíndromes que caracterizan a los diferentes estados de conciencia y la sintomatología que presentan la describimos anteriormente: 1. 2. 3. 4. 5. 6. 7. Subsíndrome Obnubilatorio. Subsíndrome de Delirio Agudo o Delirium. Subsíndrome Confusional. Subsíndrome Oniroide. Subsíndrome Crepuscular. Subsíndrome Convulsivo. Subsíndrome Comatoso. 48 Resumen de las características generales de los Síndromes Cerebrales Orgánicos Agudos I. SCOA 1.1. Toma de conciencia. 1.2. Desorientación. 1.3. Trastornos de la memoria. 1.4. Alteraciones del juicio. 1.5. Generalmente reversibles. 1.6. Patoplastia individual. ATENCIÓN DE ENFERMERÍA Teniendo en cuenta que los SCOA se caracterizan por una alteración del nivel de conciencia, se hace necesario que el personal de enfermería adquiera un nivel de conocimientos que le permitan brindar una atención adecuada según el caso lo requiera. OBNUBILACIÓN - El personal de enfermería debe observar los cambios de niveles de respuestas, pues son los parámetros más importantes del estado del paciente. - Debe medir los signos vitales, el cumplimiento de indicaciones médicas, administrar los medicamentos y observar cualquier reacción adversa. - Debe anotar en la historia clínica todas las variaciones que presenta el paciente para evaluar su evolución, cuidar el aseo personal del paciente y comunicar al médico todo cambio que presente. - Debe brindar apoyo psicológico a los familiares y garantizar la alimentación y controlar la eliminación del paciente. DELIRIUM - Observación y vigilancia estricta por las alucinaciones que el paciente presenta y la agitación psicomotora, por lo que muchas veces se hará necesario restringir al paciente para evitar accidentes o lesiones. - Brindará apoyo al paciente para que gane confianza en el equipo de atención. - Cumplimiento estricto de indicaciones médicas, incluyendo esquema de hidratación si fuera necesario y observar cualquier alteración que pueda presentar, así como establecer una relación adecuada enfermeropaciente para poder recoger toda la información necesaria para evaluar la evolución del caso. - Orientar a los acompañantes en cuanto al manejo del paciente. 49 - Garantizar: alimentación, higiene y eliminación. - Velar la dieta indicada por el médico para satisfacer las necesidades nutricionales. - Cumplimiento del baño y cambio de la ropa cada vez que sea necesario. - Observar constipación, medir diuresis, teniendo en cuenta que estos pacientes pueden presentar deshidratación asociada. ESTADO ONIROIDE - Como todo estado con toma de conciencia, el enfermero deberá cumplimentar los cuidados generales al igual que en el resto de los cuadros descritos. - Deberá observar estrictamente la presencia de alucinaciones, que en estos cuadros son de carácter escénico y muchas veces pueden acompañarse de cierta agitación producto de las mismas, comunicar la conducta del paciente y adoptar las medidas indicadas para ello. - Cumplimiento estricto de las indicaciones médicas. - Medición de signos vitales. ESTADO CREPUSCULAR - Además de las medidas generales del cumplimiento estricto de las indicaciones médicas: medición de signos vitales, cuidados de alimentación, aseo y eliminación; el enfermero deberá centrar la atención en la desorientación que presenta el paciente, por tal motivo tendrá que vigilarlo estrictamente para evitar situaciones accidentales, extravíos. - Por otro lado la agitación psicomotora requiere vigilancia y cuidados extremos para evitar que el paciente se autoagreda o agreda a otras personas, por tanto en muchos casos -se hará necesario la fijación o restricción al lecho, cuando sea estrictamente imprescindible. - Como estos cuadros pueden presentarse en pacientes epilépticos, habrá que vigilar la presencia de convulsiones, comunicarlo de inmediato al médico y cumplir las medidas estipuladas para hacer por el personal de enfermería. CONFUSIÓN MENTAL O AMENCIA - Al igual que en el resto, se observarán las medidas generales anteriormente descritas para pacientes con toma de conciencia. - En este cuadro lo que predomina es la desorientación que provoca en el paciente una fascies de extrañeza por no poder comprender lo que sucede a su alrededor. Deberá el enfermero cuidar que el paciente no se extravíe y le brindará apoyo para ganar su confianza. - Observará estrictamente la conducta del paciente, por las alteraciones perceptuales que se asocian y las comunicará al resto del equipo terapéutico para adoptar las medidas necesarias. 50 CRISIS CONVULSIVAS - En las crisis convulsivas, como se producen convulsiones tónicoclónicas, el enfermero deberá evitar lesiones en la lengua y fracturas de los dientes, colocando un protector bucal: cánula de goma o depresor montado. - Deben impedirse los traumatismos, sujetando al paciente durante la convulsión por los miembros superiores e inferiores, evitando fracturas, proteger la cabeza con una almohadilla para evitar golpes y partiduras y se evitarán caídas al piso -siempre que sea posible. - Cuidar al enfermo en el período posictal, manteniéndolo en decúbito lateral para facilitar el drenaje de secreciones buconasales, evitando una broncoaspiración. Puede calzarse la espalda con una almohada. - Se deberá aflojar la ropa y cambiarla al terminar la crisis si ha existido relajación de sus esfínteres, después de ofrecer una adecuada higiene. - En este período el enfermo se encuentra desorientado, por lo que deberán aplicarse los cuidados al respecto. - Es deber del enfermero observar y registrar en la historia clínica la evolución de los síntomas: • Partes del cuerpo donde comienzan los movimientos o rigidez, posición de los globos oculares y la cabeza al comenzar la crisis. • Tipos de movimientos de la zona atacada. • Observar si existe relajación de esfínteres. • Duración de cada fase del ataque. • Duración de la pérdida de la conciencia. • Incapacidad para hablar después de la crisis. • Describir el estado Confucional posictal. COMA - El paciente comatoso se encuentra postrado. El estado de toma de conciencia es profundo, por lo que en estos casos los cuidados de enfermería deberán extremarse. - Se mantendrán todos los cuidados anteriormente descritos para los casos con toma de conciencia, aunque en el coma debemos prestar especial atención a los signos vitales, pues generalmente se deba a otra enfermedad de tipo orgánica, cerebral o sistémica con afectaciones al SNC. - Se vigilará estrictamente la tensión arterial pues pueden existir cambios en la tensión diferencial, o pueden existir cifras elevadas o disminuidas de la misma, también se vigilará el pulso, pues puede estar bradicárdico o taquicárdico. - Se medirá la frecuencia respiratoria porque pueden existir períodos de apnea o polipnea, puede estar presente la respiración de Cheyne Stokes, y deberá medirse la temperatura, ya que pueden existir períodos de hipertermia e hipotermia, pues el centro termorregulador se encuentra en el hipotálamo, por lo cual se hace necesario mantener al paciente normotérmico. 51 - Como el paciente está postrado, los cuidados de enfermería específicos serán los siguientes: · Se pasará sonda nasogástrica para garantizar la alimentación o aspiraciones en casos necesarios. · Sonda vesical con bolsa colectora para recoger y medir diuresis y garantizar el equilibrio hidromineral adecuado mediante el control estricto de la hoja de balance midiendo todos los ingresos y egresos de líquidos en el organismo. · Garantizar higiene personal mediante el baño en cama, limpieza de la mucosa bucal con agua bicarbonatada o solución antiséptica diluida en agua, limpieza ocular, cambio de ropa personal y de cama cada vez que sea necesaria. · Cuidados de los ojos. Aplicar ungüentos oftálmicos y compresas con solución fisiológica para evitar resequedad de las córneas. · Se movilizará al paciente para evitar neumonías hipostáticas y úlceras por decúbito (escaras), aplicando masajes y golpes de percusión en zonas declive para activar circulación local. · Son necesarios los cuidados de enfermería en el proceso de rehabilitación como son los ejercicios y las medidas protectoras para prevenir contracturas o espasticidades cuando ha existido parálisis, aspecto tan importante para evitar secuelas motoras en las extremidades. · Se deberán brindar conocimientos a familiares y al paciente acerca de la rehabilitación y la profilaxis, para evitar complicaciones y lograr la reinserción del enfermo a la sociedad. 52 Síndromes cerebrales orgánicos crónicos (SCOC) o encefálicos crónicos Característica fundamental: Siempre existe un trastorno intelectual, así como manifestaciones de un deterioro de la personalidad. Su carácter crónico está dado por su irreversibilidad. Etiología: La etiología es la misma de los SCOA. Cuadro clínico: El cuadro clínico dependerá de la clasificación de los SCOC. Entre ellos describiremos: - Subsíndrome apatoabúlico: Presenta una gran indiferencia a todo cuanto sucede alrededor y una disminución de la actividad motora y verbal del paciente. Existe una gran apatía, desinterés por todo y como es lógico una abulia total. - Subsíndrome amnéstico: Presenta un trastorno de la memoria que tiene un curso progresivo. Inicialmente se afecta la memoria de fijación, después la de evocación y secundariamente aparece un trastorno de la orientación por el trastorno de memoria. A veces se asocia a un cuadro de confabulación, donde el paciente “rellena” las lagunas amnésticas con hechos que no han ocurrido. Este es el caso del Subsíndrome AmnésticoConfabulatorio. - Subsíndrome demencial: Característica fundamental es la pérdida global y tardía de las facultades intelectuales del individuo. El paciente nace y se desarrolla con una inteligencia normal y llegado un momento de la vida, comienza a perder su capacidad intelectual o de juicio. - Subsíndrome oligofrénico o deficitario: Caracterizado por el déficit intelectual, pero a diferencia del demencial, en el deficiente la pérdida ocurre en las primeras etapas de la vida. Puede nacer con este déficit de inteligencia. Resumen de las características generales de los Síndromes Cerebrales Orgánicos Crónicos II. SCOC 2.1 Carácter irreversible. 2.2 Déficit intelectual. 2.3 Trastornos de memoria y orientación. 2.4 Trastornos de hábitos. 2.5 Alteraciones afectivas: irritabilidad, impulsividad y labilidad. 53 ATENCIÓN DE ENFERMERÍA La atención de enfermería en los síndromes cerebrales orgánicos crónicos dependerá del tipo de síndrome, del grado de deterioro del paciente, de las complicaciones que cada caso presente y del lugar donde se encuentre el mismo: si es en una institución psiquiátrica o si se encuentra en la comunidad conviviendo con su familia. Lo que prima en estos cuadros es el deterioro de la personalidad y de las facultades intelectuales del sujeto, pero cada uno tiene sus características propias, por lo que nos detendremos a analizarlos por separado. SUBSÍNDROME APATOABÚLICO - En el subsíndrome apatoabúlico lo que predomina es la hipobulia o abulia, con gran apatía del paciente para todo, por lo que el enfermero deberá en todo momento estimularlo para la realización de todas las actividades que incluyan los autocuidados, participando activamente en el proceso de rehabilitación del mismo. De esta forma estimula “la parte sana” del sujeto y evita que aumente el deterioro. - Si el caso se encuentra en una institución y está muy deteriorado, habiendo perdido el validismo propio, deberá cuidar por el aseo personal del mismo, por el cumplimiento de las indicaciones médicas, la alimentación, y en fin por todas las necesidades del enfermo. - Aplicará el Proceso de Atención de Enfermería y velará por el cumplimiento del mismo. - Observará cambios en la sintomatología y anotará en la historia clínica, para que el resto del equipo terapéutico los conozca y actúe consecuentemente. SUBSÍNDROME AMNÉSTICO - En este subsíndrome además de participar en los cuidados generales, deberá tener presente el trastorno de memoria del enfermo, por lo que mostrará comprensión frente a las fabulaciones. - Brindará apoyo al paciente y a la familia, ayudando en la rehabilitación psicosocial del mismo. - Evitará burlas o chanzas por parte del personal auxiliar o ajeno, que se encuentre de visita y que pueden suceder en el curso de las confabulaciones. - Cumplirá las orientaciones e indicaciones del médico estrictamente, participando en actividades dependientes e interdependientes con el resto del equipo. - Aplicará el PAE y realizará actividades independientes según cada caso lo amerite. SUBSÍNDROME DEMENCIAL - En este subsíndrome, el deterioro intelectual va en incremento y en la medida que esto ocurre, los cuidados de enfermería deberán extremarse, pues el enfermo va perdiendo facultades y el validismo habitual. 54 - Muchos de estos pacientes se encuentran al cuidado de los familiares convivientes en el propio hogar. En estos casos el enfermero de la Atención Primaria o del Equipo Multidisciplinario de Atención Gerontológico (EMAG), deberá orientar a la familia en cuanto al manejo y los cuidados generales que deben tenerse en el hogar para evitar caídas u otros accidentes domésticos que pueden complicar la evolución del caso. - Existen Escuelas de Cuidadores para pacientes demenciados y el enfermero que trabaja con este tipo de enfermos, deberá conocer los aspectos fundamentales en cuanto al manejo de ellos, así como deberá estimular a la familia cuidadora para que haga el curso de entrenamiento en alguno de los servicios de Geriatría del país. - Deberán evitarse las barreras arquitectónicas que impidan el adecuado desenvolvimiento del demente en su medio, tales como muebles que impidan el acceso o provoquen el tropiezo al caminar, facilitar el uso de bastones, barandas, agarraderas, muebles para el baño de tal forma que el paciente pueda bañarse sentado, etcétera. - Por otro lado deberá estimular la participación del enfermo en actividades manuales, acordes a su capacidad, para evitar el progresivo deterioro intelectual. - Si el paciente se encuentra hospitalizado en un hogar o en alguna sala de un hospital clínico quirúrgico porque tiene alguna complicación, deberán cumplirse las indicaciones médicas estrictamente, así como vigilar signos vitales, cuidados del aseo, evitar el encamamiento excesivo que puede provocar complicaciones por éxtasis circulatorio, etcétera. - Aplicará el PAE y cumplirá lo que en el mismo se plantee. SUBSÍNDROME DEFICITARIO U OLIGOFRÉNICO - Los cuidados de enfermería en estos casos también dependerán del grado de profundidad del retraso mental y de si se encuentra institucionalizado o no. - En los retrasos liminares o ligeros, la labor de enfermería consiste en ayudar al proceso docenteeducativo de los mismos durante su permanencia en algún centro de enseñanza especializada (Escuelas Especiales, Escuelas Talleres, etc.), en aquellos enfermeros que laboren en esos centros o tengan que vincularse con esos niños por razones de su trabajo. - En los casos en los que el retraso sea moderado, estimularán la participación del sujeto enfermo en aspectos relacionados con sus autocuidados personales, tales como aseo, alimentación y resto de actividades cotidianas. - Si el retraso es más profundo y se ha perdido prácticamente el validismo, deberá cuidar de todas las necesidades del enfermo. En lugares donde existan cuidadores o personal de asistencia a pacientes, deberá velar porque dicho personal cumpla con sus obligaciones. 55 Síndrome delirante Concepto: El síndrome delirante es aquel en el que está la presencia de ideas delirantes como característica fundamental. Clasificación y cuadro clínico: De acuerdo con las características de estas ideas, el síndrome delirante lo podemos clasificar en los siguientes subsíndromes, cada uno con sus características clínicas: Subsíndrome paranoico: Manifestaciones delirantes únicas, o sea, el delirio es uno solo, bien sistematizado, con una coherencia bastante lógica y no hay deterioro de la personalidad. Ejemplo: un paciente refiere que su esposa lo engaña con otro individuo y comienza a darnos una explicación detallada y minuciosa de todos los elementos que le hacen pensar que ella le es infiel. Hace toda una serie de interpretaciones delirantes que pueden tener cierta relación con el hecho pero no necesariamente, como por ejemplo: se arregla mucho, se perfuma, va al trabajo más temprano o sale más tarde, etc. Todo ello puede deberse a que está enamorada de otro hombre o puede que no lo sea. Al investigar nos percatamos que todo lo dicho por él es irreal, ilógico, morboso e irreductible a través del convencimiento lógico. Lo que ocurría era que su mujer estaba asistiendo a un evento importante en su trabajo que requería una mejor presencia y un mayor tiempo. Sin embargo, el paciente está convencido del engaño. Fuera de eso, mantiene una conducta totalmente coherente ante la vida. Estamos en presencia de un delirio paranoico. - Subsíndrome Paranoide: Los delirios paranoides no son únicos. Se presentan varios delirios a la vez, mal sistematizados y generalmente se acompañan de alucinaciones y cierto deterioro de la personalidad -aunque no siempre. Por ejemplo: un paciente dice que le quieren hacer daño, lo persiguen por todas partes, le han puesto unos aparatos para controlarlo, le van a envenenar la comida, etcétera. Al preguntarle el por qué de todo ello, no sabe darnos una respuesta lógica. Se puede presentar en la esquizofrenia, las reacciones psicóticas agudas, otras psicosis paranoides. Subsíndrome de Automatismo Psíquico: Características fundamentales: 1. Delirio de influencia: 2. Despersonalización. 3. Pseudoalucinaciones. Se puede presentar en la esquizofrenia paranoide, aunque no todos los esquizofrénicos tienen esta tríada. ATENCIÓN DE ENFERMERÍA El funcionamiento del sujeto se afecta casi siempre, involucra en ocasiones en sus delirios a las personas de su entorno. Por lo anterior se debe hablar con un 56 tono respetuoso, adecuado aunque lo que el paciente este expresando sea muy ilógico. Se deberá brindar al enfermo y familiar comprensión, apoyo y confianza mediante un trato adecuado de respeto y aceptación. En los casos que se requiera hospitalización en su primer contacto con el personal de enfermería, se hará la recepción realizando una observación minuciosa del cuadro clínico del paciente para un adecuado manejo y una valoración de su sintomatología. Cumplimiento estricto de indicaciones médicas, controlando el consumo de los medicamentos y observar cualquier reacción adversa (reacción extrapiramidal u otra), a consecuencia de los medicamentos neurolépticos utilizados en el tratamiento para sus delirios (antipsicóticos), se debe de inmediato informar al médico y aplicar las medidas oportunas para imponerle tratamiento. Medición de los signos vitales ya que algunos medicamentos provocan hipotensión y hay algunos pacientes con otros trastornos asociados. Los medicamentos tienen que ser ingeridos en presencia del enfermero para evitar que sean escondidos o botados. Recordar que pueden estar desconfiados y con ideas de daño, por lo que se niegan a tomarlos. Vigilancia estricta por riesgo de fuga y a veces por riesgo suicida, cuando se sienten acorralados por sus delirios (perseguidores imaginarios). Restringir si fuera estrictamente necesario por el contenido de ideas de daño, la agitación psicomotora, agresividad, etcétera. Orientar a los familiares acerca de las características de la enfermedad, del control del tratamiento y el manejo social. Saber escuchar al paciente con atención, no reforzar lo absurdo de sus planteamientos, ni combatir de forma abierta sus manifestaciones delirantes pues perderemos su confianza o nos veremos inmiscuidos en sus complots delirantes. En este sentido debemos ser tolerantes y comprensivos. Vigilar las funciones fisiológicas: micción y defecación e informar cualquier alteración. Cuidar del aseo, alimentación, etcétera. Estimularlo para la participación en actividades de Terapia Ocupacional en el proceso de rehabilitación. Entre las actitudes del enfermero, nunca debe mostrar miedo ante el paciente, debe denotar seguridad, firmeza en el cumplimiento del tratamiento, confianza y apoyo, de tal forma que el paciente vea en él un aliado y no un enemigo. Síndrome afectivo Concepto: El síndrome afectivo es el que tiene la presencia de síntomas y signos que manifiestan el tono afectivo del paciente. Clasificación y cuadro clínico: El cuadro clínico dependerá de la clasificación del síndrome afectivo, como veremos a continuación: Subsíndrome depresivo: Característica fundamental: La tristeza, la cual puede acompañarse de otros síntomas, como, la ansiedad (y en este sentido tenemos un viejo postulado que dice: “la ansiedad sigue a la depresión, como la sombra al 57 cuerpo y viceversa”), pueden presentar irritabilidad, síntomas neurovegetativos, trastornos del sueño, llanto fácil en ocasiones, anorexia, lentificación del pensamiento, hipoquinesia, hipobulia o abulia, ideas de autorreproche, ideas suicidas, descuido de los hábitos higiénicos, entre otros. Dentro de este subsíndrome se distinguen dos niveles de funcionamiento, de acuerdo a la profundidad de la depresión del paciente: 1. De nivel neurótico: depresión ligera. 2. De nivel psicótico: depresión severa. ATENCIÓN DE ENFERMERÍA Los cuidados de enfermería dependerán del nivel de funcionamiento de la depresión: si es neurótica o psicótica. DEPRESIÓN DE NIVEL NEURÓTICO Puede estar presente en cualquiera del resto de los trastornos que se atienden en Psiquiatría aunque no siempre se diagnostica, el enfermero puede ser capaz en sus observaciones y entrevista de percibir que la persona tiene una alteración del estado de animo en el sentido displacentero y debe reportarlo inmediatamente. Cumplimiento estricto de las dosis y horario de las indicaciones médicas. Los medicamentos deben ser ingeridos en presencia de la enfermera, ya que estos pacientes pueden presentar ideas suicidas y acumularlos con ese fin. Se debe informar sobre la interacción que puede ocurrir entre el uso de otros medicamentos y/o consumo de alcohol, drogas por lo cual cumplirá estrictamente las indicaciones médicas. Si el paciente esta ingresado hacer requisas para detectar instrumentos perfilo cortantes, inflamables que puedan usarse para autoagredirse. Velar que presente un adecuado funcionamiento de sus necesidades fisiológicas (alimentación, higiene, descansosueño y eliminación). Establecer una adecuada relación enfermero paciente donde pueda orientar, brindar afecto y estimular al paciente a tener una percepción diferente de lo vivido, brindándole opciones diversas para afrontar sus conflictos. Previa consulta con el equipo de trabajo el personal de enfermería capacitado puede utilizar otras alternativas no farmacológicas (relajación, cibernética facial, digitopresurapuede incluso entrenar al paciente para su autorrealización) que contribuyan a la mejoría integral del cuadro clínico del paciente. Recordarle a los pacientes y familiares que la depresión es una enfermedad tratable, que los antidepresivos presentan su efecto óptimo de tres a cuatro semanas y además la recuperación es la regla y no la excepción. 58 DEPRESIÓN DE NIVEL PSICÓTICO Recordar que es un trastorno grave del estado de ánimo. Velar con mayor rigor que presente un adecuado funcionamiento de sus necesidades fisiológicas. Cumplimiento y observación estricta (con mayor rigor en todo lo planteado para la depresión de nivel neurótico descritas anteriormente). Énfasis especial en las siguientes medidas. 1. Dosis y horario de las indicaciones médicas. 2. Ingestión de medicamentos en presencia de la enfermera. 3. Se incrementa el riesgo suicida, y vigilar no existan medios que faciliten esta conducta. Tener en cuenta que los pacientes deprimidos con alto potencial suicida al tomar antidepresivos a veces se desinhiben y puede aumentar el riesgo suicida pues puede mantener los sentimientos depresivos e ideas negativas, pesimistas y/o suicidas. Colaborar con el paciente en realizar sus actividades en los casos que presente un elentecimiento en sus funciones psicomotrices (para bañarse, alimentarse, arreglo de su aspecto personal, entre otras funciones). Mantener siempre una actitud abierta y evaluar siempre los factores de riesgo y otras condiciones que pueden ser responsables del cuadro. Manejar en la entrevista y las orientaciones los síntomas y respuestas de adaptación que le generan angustia y tristeza marcada a estos pacientes. Mostrara interés en los progresos que va haciendo el paciente en su evolución clínica. Desde el comienzo del tratamiento debe de explorar las consideraciones de los pacientes acerca de su proceso saludenfermedad. Explorará las interferencias o limitaciones que la depresión le produce en los campos personales, familiares, laboral y social en sentido general. Plantea a los pacientes y familiares las características de los fármacos antidepresivos (que de 3 a 4 semanas comenzarán a presentar una respuesta terapéutica evidente, lo que permitirá una expectativa real con respecto al uso del medicamento indicado puede identificar las mejorías en el uso del medicamento e informarlo al paciente y/o familiar). Es importante comunicarle al paciente y/o familiar los efectos adversos que pueden experimentar y brindar diferentes estrategias para evitarlos o disminuirlos, todas las acciones deberán encaminarse a minimizar los efectos adversos, los cuales limitan el estilo de vida del paciente. Entre las diferentes estrategias estará la adaptación del horario de las dosis, la recomendación de una adecuada hidratación y nutrición. Tratar de lograr una sólida alianza terapéutica con el paciente y/o familia, al trasmitir un sentimiento de optimismo a lo largo del tratamiento, hacer hincapié que lo más importante es recuperarse y sentirse bien. Es importante tratar de incorporar en el proceso educativo a personas significativas para el paciente, lo que podrá contribuir a que el apoyo brindado sea mucho más aceptado y eficaz. 59 SUBSÍNDROME ANSIOSO Característica fundamental: La ansiedad predomina en el cuadro con sus manifestaciones subjetivas y objetivas (ya estudiadas anteriormente). ATENCIÓN DE ENFERMERÍA Puede estar presente en cualquiera del resto de los trastornos siquiátricos el enfermero puede mediante sus observaciones y entrevista detectar que la persona presenta ansiedad por lo que debe de referirlo en la historia clínica y reportarlo inmediatamente. Cumplimiento estricto de las dosis y horario de las indicaciones médicas. Los medicamentos deben de ser ingeridos en presencia del personal de enfermería. Estos pacientes pueden presentar ideas suicidas, porque consideran que su trastorno no tiene solución, o por la angustia que le genera su trastorno. Se debe de informar sobre la interacción que puede ocurrir entre el uso de los medicamentos indicados y el consumo de alcohol u otras drogas. Vigilar un adecuado funcionamiento de sus patrones funcionales y necesidades (alimentación, higiene, descansosueño y eliminación), colaborar activamente en los casos que la ansiedad les interfiera su conducta. Establecer una adecuada relación enfermeropaciente donde pueda orientar, brindar afecto y estimular al paciente a tener una percepción diferente de lo vivido, brindándole opciones diversas para afrontar sus conflictos. Previa consulta con el equipo de trabajo el personal de enfermería adecuadamente capacitado puede utilizar otras alternativas no farmacológicas (relajación, cibernética facial, digitopresura puede incluso entrenar al paciente para su autorrealización) lo cual contribuyan a la mejoría integral del cuadro clínico del paciente. Informar a los pacientes y familiares que la ansiedad es una enfermedad tratable, que los ansiolíticos y otras alternativas de tratamiento contribuyen a alcanzar nuevamente bienestar. Mantener siempre una actitud abierta y evaluar siempre los factores de riesgo y otras condiciones que pueden ser responsables del cuadro. Manejar en la entrevista y las orientaciones los síntomas y respuestas de adaptación que le generan angustia marcada a estos pacientes. Estimular los progresos que va haciendo el paciente en su evolución clínica. Desde el comienzo del tratamiento debe de explorar las consideraciones de los pacientes acerca de su proceso saludenfermedad. Explorará las interferencias o limitaciones que la ansiedad le produce en los campos personales, familiares, laboral y social en sentido general. Plantear a los pacientes y familiares las características de los fármacos indicados. Es importante que se le comunique al paciente y/o familiar los efectos adversos que pueden experimentar y brindar diferentes estrategias para evitarlos o disminuirlos, todas las acciones deberán encaminarse a minimizar los efectos adversos para la vida del paciente. 60 Entre las diferentes estrategias estará la adaptación del horario de las dosis, la recomendación de una adecuada hidratación y nutrición. Tratar de lograr una sólida alianza terapéutica con el paciente y/o familia, al trasmitir un sentimiento de optimismo a lo largo del tratamiento, hacer hincapié que lo más importante es recuperarse y sentirse bien. Es importante el tratar de incorporar en el proceso educativo a personas significativas para el paciente lo cual podrá contribuir a que el apoyo sea mucho más aceptado y eficaz. SUBSÍNDROME MANÍACO Característica fundamental: Predomina la manía o la hipomanía, lo que trae aparejada la presencia de una tríada sintomática característica: 1. Excitación psíquica. 2. Alegría exagerada o hipertimia placentera. 3. Excitación motora. ATENCIÓN DE ENFERMERÍA Tratar de mantener al paciente en el área que le corresponde por tener la característica de estar deambulando constantemente. Vigilancia estricta por riesgo de fuga y/o excitación. Restringir si fuera imprescindible, la excitación psicomotora con el objetivo de evitar riesgos para la vida del paciente, alteración o riesgo de la integridad de los demás, y/o del medio ambiente. Ofrecerle actividades donde el paciente logre entretenimiento, libere energía y se mantenga ocupado en actividades útiles y productivas (organizar ropas, limpieza y embellecimiento de las áreas). Controlar que ingiera medicamentos en presencia del personal de enfermería, ya que no tiene crítica de enfermedad y vigilar cualquier reacción adversa. Cumplimiento estricto del horario en que se indique el medicamento. Velar que presente un adecuado funcionamiento de sus necesidades fisiológicas (alimentación, higiene, descansosueño y eliminación). Síndrome hipocondríaco Concepto y cuadro clínico: El síndrome hipocondríaco se caracteriza fundamentalmente por la presencia de: quejas múltiples de molestias en el cuerpo y siempre están acudiendo al médico por diferentes malestares que no se corresponden a ninguna patología orgánica específica demostrable por los exámenes clínicos y paraclínicos realizados. 61 Las quejas pueden ser vagas e imprecisas, o detalladas y minuciosas pero nunca al examinar al paciente se encuentra una enfermedad que las justifique. Al ser examinados y estudiados, pueden convencerse de que no están enfermos orgánicamente, pero posteriormente comienzan con otro cuadro diferente, que frecuentemente han oído que otra persona presenta. A veces al no convencerse, por lo general cambian constantemente de médicos para hacerse nuevos exámenes o repetir los ya hechos pues consideran que no están bien realizados, etc., estos pacientes pueden funcionar a un nivel psicótico o neurótico. ATENCIÓN DE ENFERMERÍA Puede estar presente en cualquiera del resto de los trastornos psiquiátricos, aunque no siempre se diagnostica; el enfermero puede ser capaz en sus observaciones y entrevista de percibir que la persona tiene una alteración hipocondríaca y debe de reportarlo inmediatamente. Cumplimiento estricto de las dosis y horario de las indicaciones médicas. Los medicamentos deben de ser ingeridos en presencia de la enfermera, ya que estos pacientes pueden presentar ideas de un trastorno diferente al que le han diagnosticado y puede no cumplir con lo que se le orienta. Se debe de informar sobre la interacción que puede ocurrir entre el uso de otros medicamentos y/o consumo de alcohol, drogas por lo que solo cumplirá estrictamente las indicaciones médicas. Velar que presente un adecuado funcionamiento de sus necesidades fisiológicas (alimentación, higiene, descansosueño y eliminación), pues pueden referir alteraciones que no presentan realmente o las expresan de modo distorsionado. Establecer una adecuada relación enfermeropaciente donde pueda orientar, brindar afecto y estimular al paciente a tener una percepción diferente de lo vivido, brindándole opciones diversas para afrontar sus conflictos. Donde no se le refuerce las quejas o malestares que expresan. Previa consulta con el equipo de trabajo el personal de enfermería adecuadamente capacitado puede utilizar otras alternativas no farmacológicas (relajación, cibernética facial, digitopresura puede incluso entrenar al paciente para su autorrealización) que contribuyan a la mejoría integral del cuadro clínico del paciente. Énfasis especial en las siguiente medidas. Algunos casos presentan riesgo suicida, por las características de su enfermedad piensan que pueden tener una enfermedad grave, sin curación por lo cual requieren vigilancia estricta y que no existan medios que faciliten esta conducta. Mantener siempre una actitud abierta y evaluar siempre los factores de riesgo y otras condiciones que pueden ser responsables del cuadro. Manejar en la entrevista y las orientaciones los síntomas y respuestas de adaptación que le generan angustia y tristeza marcada a estos pacientes. Mostrará interés en los progresos que va haciendo el paciente en su evolución clínica. Desde el comienzo del tratamiento debe de explorar las consideraciones de los pacientes acerca de su proceso saludenfermedad. 62 Explorará las interferencias o limitaciones que los síntomas le producen en los campos personales, familiares, laboral y social en sentido general. Es importante que se le comunique al paciente y/o familiar los efectos adversos que pueden experimentar por los medicamentos indicados y brindar diferentes estrategias para evitarlos o disminuirlos, todas las acciones deberán encaminarse a minimizar los efectos adversos y que le limitan el estilo de vida del paciente. Tratar de lograr una sólida alianza terapéutica con el paciente y/o familia, al trasmitir un sentimiento de optimismo a lo largo del tratamiento, hacer hincapié que lo más importante es recuperarse y sentirse bien. Es importante tratar de incorporar en el proceso educativo a personas significativas para el paciente, lo cual podrá contribuir a que el apoyo prestado sea mucho más aceptado y eficaz. Síndrome disquinético Concepto: La palabra disquinético, etimológicamente se origina de las fracciones DIS que significa dificultad y QUINESIA o KINESIA que significa movimiento, o sea, dificultades o trastornos motores o del movimiento. Clasificación y cuadro clínico: Agrupa toda una serie de síntomas y signos que se expresan por alteraciones en la fase motora propiamente dicha o de acción explícita de la esfera conativa. Se clasifica en dos subsíndromes y cada uno presenta un cuadro clínico característico, como veremos seguidamente: Subsíndrome estuporoso: Característica fundamental: Disminución o ausencia total de toda actividad motora o verbal. Este trastorno motor puede ir desde una marcada disminución de los movimientos del paciente hasta su inmovilidad total. Casi siempre estos enfermos se mantienen en una misma posición durante horas, ya sean sentados, acostados e incluso de pié. Existen cuatro formas de estupor: 1. Estupor depresivo: Instalación lenta y progresiva, depende de un cuadro depresivo de base y se agrava en la media que se profundiza la depresión. Presenta una total inmovilidad, mutismo, negativismo pasivo, su fascies es de tristeza marcada (fascies omega), puede emitir quejidos y a veces corren lágrimas espontáneas por sus mejillas. 2. Estupor catatónico: Comienzo brusco, hay inmovilidad, negativismo, mutismo, puede existir flexibilidad cérea (parecida a la cera -al mover sus extremidades tenemos la sensación de estar moviendo un pedazo de cera o una vela reblandecida por el calor), puede producirse retención urinaria con globo vesical y fecal, hay sialorrea (saliveo) pues el paciente expulsa la saliva por rebosamiento. Se acompaña de gran actividad delirante y alucinatoria que puede constatarse al salir del cuadro estuporoso o durante este. Puede verse el signo del almohadón aéreo (se mantiene con la cabeza levantada de la cama como si tuviera una almohada imaginaria debajo de ella). Este cuadro nos lleva al diagnóstico de la esquizofrenia catatónica. 63 3. Estupor orgánico: Se caracteriza por la presencia de algún trastorno orgánico, (cuadros infecciosos de cualquier aparato o sistema, en enfermedades tumorales o atróficas cerebrales, entre otros). Está presente un estado de toma de conciencia de tipo confucional, lo que provoca amnesia de las crisis. 4. Estupor histérico: La personalidad previa (premórbida) es de tipo histérica, es importante identificar si el cuadro se instala frente a un disgusto que ha sufrido el paciente. Generalmente no adoptan posiciones incómodas y aunque hay ligera toma de conciencia, el paciente no rompe totalmente vínculos con el medio. Siempre va a existir una ganancia secundaria inconsciente al cuadro, o sea, que a través de él, el paciente va a obtener algún beneficio. ATENCIÓN DE ENFERMERÍA Medir los signos vitales, el cumplimiento de indicaciones médicas, administrar los medicamentos y observar cualquier reacción adversa que pueda presentar. Anotar en la historia clínica todas las variaciones que presenta el paciente para evaluar su evolución, y comunicar al médico todo cambio. Brindar apoyo psicológico a los familiares y mantener el control que garantice un equilibrio en los patrones funcionales del paciente (la alimentación, cuidar del aseo personal y controlar la eliminación del paciente, entre otros). Observación y vigilancia estricta de los síntomas que el paciente presenta. Brindar apoyo y respeto al paciente pues aunque se encuentre en ese estado percibe lo que está sucediendo en su entorno. Cumplimiento estricto de indicaciones médicas, incluyendo esquema de hidratación si fuera necesario y observar cualquier alteración que pueda presentar, así como establecer una relación adecuada enfermeropaciente para poder recoger toda la información necesaria que sirva para evaluar la evolución del caso. Orientar a los acompañantes en cuanto al manejo del paciente. Garantizar: alimentación, higiene y eliminación: · Velar que el paciente ingiera la dieta indicada por el médico para satisfacer las necesidades nutricionales. · Cumplimiento del baño del paciente y cambio de la ropa cada vez que sea necesario. · Observar constipación, medir diuresis, teniendo en cuenta que estos pacientes pueden presentar deshidratación asociada. Observará estrictamente la conducta del paciente, por las alteraciones perceptuales que se asocian y las comunicará al resto del equipo terapéutico para adoptar las medidas que se necesiten en cada caso. En este paciente los cuidados de enfermería deberán extremarse. Como el paciente está postrado, los cuidados de enfermería específicos serán los siguientes: · Se pasará sonda nasogástrica para garantizar la alimentación o aspiraciones en casos necesarios. 64 · Sonda vesical con bolsa colectora para recoger y medir diuresis y garantizar el equilibrio hidromineral adecuado mediante el control estricto de la hoja de balance, midiendo todos los ingresos y egresos de líquidos en el organismo. · Garantizar higiene personal mediante el baño en cama, limpieza de la mucosa bucal, limpieza ocular, cambio de ropa personal y de cama cada vez que sea necesario. · Se movilizará al paciente para evitar neumonías hipostáticas y úlceras por decúbito (escaras), aplicando masajes y golpes de percusión en zonas declive para activar circulación local. SUBSÍNDROME HIPERQUINÉTICO Característica fundamental: Hiperactividad del paciente, lo contrario al cuadro anterior. Muestran inquietud extrema, que pueden llegar a verdaderos estados de agitación psicomotora. Dentro de este subsíndrome se distinguen: 1. Agitación catatónica: La agitación es de tipo desorganizada, no tiene un fin determinado; se asocian por lo general al negativismo, las estereotipias, disgregación y a veces incoherencia, manierismos, llanto o risa aparentemente inmotivadas; se asocian, además, alucinaciones y delirios que podemos constatar al ceder el cuadro de agitación. No hay amnesia en el período de la crisis. 2. Excitación maníaca: Predomina la hipertimia placentera propia de la manía o hipomanía, se muestran hiperactivos, alegres, chistosos, con aceleración del curso del pensamiento, pudiendo llegar a la fuga de ideas. 3. Excitación histérica: La agitación se presenta en un individuo con una personalidad histérica de base, frente a un disgusto o gran situación de estrés, existiendo también ganancias secundarias que pueden ser inconscientes. Existirá cierta teatralidad en el cuadro, egocentrismo, estrechamiento de la conciencia. 4. Furor epiléptico: Cuadro de agitación en extremo intenso, es el cuadro más impresionante que existe en la especialidad nuestra. Presentan brutalidad extrema, una fortaleza que a veces hace pensar sobrenatural, con gran intencionalidad destructiva, existe amnesia, en el período de crisis. Existe el diagnóstico previo de una epilepsia y si no cede el cuadro, debemos estudiar al paciente para indagar sobre este posible diagnóstico. ATENCIÓN DE ENFERMERÍA Se debe observar los cambios de niveles de respuestas, pues son los parámetros más importantes del estado en el paciente. Debe anotar en la historia clínica todas las variaciones que presenta el paciente para evaluar su evolución y comunicar al médico todo cambio presentado. Debe brindar apoyo psicológico a los familiares y garantizar la alimentación y controlar la eliminación del paciente. Observación y vigilancia estricta por las alucinaciones que el paciente presenta y la agitación psicomotora, por lo cual muchas veces se hará necesario restringir al paciente para evitar accidentes o lesiones. 65 Brindará apoyo al paciente para que gane confianza y se sienta protegido por el equipo de atención. Cumplimiento estricto de indicaciones médicas y orientación a los acompañantes en cuanto al manejo del paciente. Garantizar: alimentación, higiene y eliminación: · Velar que el paciente ingiera la dieta indicada por el médico para satisfacer las necesidades nutricionales. · Cumplimiento del baño del paciente y cambio de la ropa cada vez que sea necesario. · Observar constipación, medir diuresis, teniendo en cuenta que estos pacientes pueden presentar deshidratación asociada. Además de las medidas generales del cumplimiento estricto de las indicaciones médicas, medición de signos vitales, cuidados de alimentación, aseo y eliminación; el enfermero deberá centrar la atención en la desorientación que presenta el paciente, por lo cual tendrá que vigilarlo estrictamente para evitar situaciones accidentales, extravíos. Por otro lado la agitación psicomotora, requiere una vigilancia y cuidados extremos para evitar que el paciente se autoagreda o agreda a otras personas, por lo que en muchos casos -se hará necesario la restricción al lecho, cuando sea estrictamente imprescindible. Cuando se presenta en pacientes epilépticos, habrá que vigilar la presencia de convulsiones, comunicarlo de inmediato al médico y cumplir las medidas que para estos casos están estipuladas hacer por el personal de enfermería. Puede sentir extrañeza, desorientación por no poder comprender lo que sucede a su alrededor. Deberá el enfermero cuidar que el paciente no se extravíe y le brindará apoyo para ganar su confianza. Observará estrictamente la conducta del paciente por las alteraciones perceptuales que se asocian y las comunicará al resto del equipo terapéutico para adoptar las medidas necesarias. Deben impedirse los traumatismos, sujetando al paciente por los miembros superiores e inferiores, evitando fracturas, proteger la cabeza con una almohadilla para evitar golpes y partiduras y se evitarán caídas al piso -siempre que sea posible. Es deber del enfermero observar y registrar en la historia clínica la evolución de los síntomas. Síndrome psicopático o caracteropático Característica fundamental: La presencia de toda una serie de patrones o rasgos de carácter, que en este caso se encuentran aumentados o exacerbados en un individuo y que matizan sus relaciones interpersonales, lo que provoca un estado de inadaptación casi constante al medio que le rodea. 66 Existen diferentes trastornos de la personalidad, caracteropatías o psicopatías. Algunos tipos son: 1. Esquizoides: Personas retraídas, introvertidas, calladas, con grandes dificultades para relacionarse con otras por su poca sociabilidad. 2. Paranoides: Individuos desconfiados, recelosos, reticentes. Su mayor dificultad en la socialización es su desconfianza lo que los hace querulantes, querellantes. 3. Obsesivoscompulsivos (anancásticos): Son sujetos meticulosos, muy organizados, rígidos en sus patrones de conducta, no admiten cambios de sus “esquemas de vida” con facilidad. 4. Cicloides: Su afectividad es muy lábil, variable, van de la alegría a la tristeza con gran facilidad. 5. Histérico: Son muy egocéntricos, teatrales, inmaduros en sus decisiones, en extremo extrovertidos. ATENCIÓN DE ENFERMERÍA Los cuidados de enfermería dependerán del tipo de manifestación que presente el paciente: Puede estar presente en cualquiera del resto de los trastornos psiquiátricos, aunque no siempre se diagnostica; el enfermero puede ser capaz en sus observaciones y entrevista de percibir que alteraciones presenta y debe de reportarlo inmediatamente. Cumplimiento estricto de las dosis y horario de las indicaciones médicas. Los medicamentos deben ser ingeridos en presencia de la enfermera. Se debe informar sobre la interacción que puede ocurrir entre el uso de otros medicamentos y/o consumo de alcohol, drogas por lo que sólo cumplirá estrictamente las indicaciones médicas. Velar que presente un adecuado funcionamiento de sus necesidades fisiológicas (alimentación, higiene, descansosueño y eliminación). Establecer una adecuada relación enfermeropaciente donde pueda orientar, brindar afecto y estimular al paciente a tener una percepción diferente de lo vivido; brindándole opciones diversas para afrontar sus conflictos, teniendo en cuenta en el trato no reforzar conductas inadecuadas que estos pacientes pueden presentar en su vida de relación; pueden inclusive de ser inadecuadamente manejados disfuncional la disciplina del lugar donde se encuentren. Previa consulta con el equipo de trabajo el personal de enfermería adecuadamente capacitado puede utilizar otras alternativas no farmacológicas (relajación, cibernética facial, digitopresura -puede incluso entrenar al paciente para su autorrealización) que contribuyan a la mejoría integral del cuadro clínico del paciente. Énfasis especial en las siguiente medidas, indicaciones médicas, horarios establecidos, reglamento de la sala en caso de que se encuentre hospitalizado, seguimiento en los casos ambulatorios a través de su enfermera del equipo de atención primaria, así como orientación a la familia sobre los aspectos antes referidos. 67 Pueden presentar riesgo suicida se debe vigilar que no existan medios que faciliten esta conducta. Evaluar siempre los factores de riesgo y otras condiciones que pueden ser responsables del cuadro. Manejar en la entrevista y las orientaciones los síntomas y respuestas de adaptación que le generan angustia y tristeza marcada a estos pacientes. Mostrara interés en los progresos que va haciendo el paciente en su evolución clínica. Desde el comienzo del tratamiento debe de explorar las consideraciones de los pacientes acerca de su proceso saludenfermedad. Explorara las interferencias o limitaciones que los síntomas le producen en los campos personales, familiares, laboral y social en sentido general. Es importante que se le comunique al paciente y/o familiar los efectos adversos que pueden experimentar por los medicamentos indicados, y brindar diferentes estrategias para evitarlos o disminuirlos, todas las acciones deberán encaminarse a minimizar los efectos adversos y que le limitan el estilo de vida del paciente. Tratar de lograr una sólida alianza terapéutica con el paciente y/o familia, al trasmitir un sentimiento de optimismo a lo largo del tratamiento, hacer hincapié que lo más importante es recuperarse y sentirse bien. Tratar de incorporar en el proceso a personas significativas para el paciente para contribuir a que el apoyo brindado sea más aceptado y eficaz. 68 Resumiendo SÍNDROMES: SUBSÍNDROMES: · Obnubilatorio ·De delirium agudo ·Confusional ·Oniroide ·Crepuscular ·Convulsivo ·Comatoso ·Apato abúlico ·Amnéstico ·Demencial ·Oligofrénico ·Paranoico ·Paranoide ·Automatismo psíquico ·Depresivo: 1.Neurótico 2.Psicótico ·Ansioso ·Maníaco ·Estuporoso: 1.Catatónico 2.Depresivo 3.Orgánico 4.Histérico ·Hiperquinético: 1.Agitación catatónica 2.Agitación maníaca 3.Excitación histérica 4.Furor epiléptico ·Neurótico ·Psicótico No tiene 1. Encefálicos agudos (SCOA) 2. Encefálicos crónicos (SCOC) 3. Delirante 4. Afectivo 5. Disquinético 6. Hipocondríaco 7. Caracteropático o psicopático 69 Unidad No. 4. Trastornos de personalidad Constituyen un grupo de trastornos mentales insuficientemente diagnosticados que se presentan con una frecuencia del 13 % en la población general. Se refieren a diversas alteraciones y modos de comportamiento que suelen ser persistentes y expresan el modo y características con que el individuo se relaciona consigo mismo y con los demás, en ocasiones aparecen tempranamente en estadios precoces del desarrollo del individuo, por factores constitucionales y/o experiencias vividas, mientras que en otros se adquieren más tarde a lo largo de la vida. Se caracterizan fundamentalmente por una personalidad que tiende a ser rígida y escasamente flexible, traen como consecuencia patrones de conductas desadaptadas y alteraciones serias de convivencia y relaciones sociales. Los síntomas de inadaptación tienden a disminuir con el paso de los años. Los comportamientos suelen ser duraderos y profundamente arraigados, representando diferencias con respecto al resto de las personas por algunos de sus rasgos de comportamiento dentro de la sociedad donde vive, se desarrolla e interactúa con respecto a los demás. Este estilo de vida puede causar angustia subjetiva y dificultades en la adaptación social. Clasificación · · · · · · · · · · · Trastorno antisocial o disocial de la personalidad. Trastorno obsesivo o anancástico de la personalidad. Trastorno ansioso o por evitación de la personalidad. Trastorno histriónico o histérico de la personalidad. Trastorno por dependencia de la personalidad. Trastorno impulsivo o limite de la personalidad. Trastorno esquizoide de la personalidad. Trastorno paranoide de la personalidad. Trastorno cicloide de la personalidad (personalidad afectiva). Trastorno narcisista de la personalidad. Trastorno pasivo agresivo de la personalidad. CUADRO CLÍNICO En general los diferentes tipos de trastornos de la personalidad pueden presentar: - Conductas disarmónicas, que afectan por lo general la afectividad, el control de los impulsos y la forma de relacionarse con los demás. - Son comportamientos duraderos, desadaptados. 70 - Puede aparecer en la infancia, la adolescencia y persisten en la madurez. Causa malestar en ocasiones. Puede tener deterioro en su desempeño en las diferentes esferas de la vida. Se requiere la presencia de al menos tres de los rasgos o formas de comportamiento anteriormente citadas. Trastorno histriónico de la personalidad (histérico) Se caracteriza por: - Teatrales, con exagerada expresión de las emociones. Sugestionables, lábiles, superficiales. Necesidad de aprecio de los demás y ser el centro de la atención. Seductores con preocupación excesiva por el aspecto físico. Egocentrismo, manipuladores. Tendencia a ser dependientes, egoístas, vanidosos. Intolerancia a las frustraciones. Indiscretos, inmaduros en su vida de relación. Respuesta exagerada a los estímulos. Trastorno esquizoide de la personalidad - Callados, introvertidos, reservados y retraídos en sus relaciones sociales, por ello generalmente solitarios. - Fríos emocionalmente, o con embotamiento afectivo, siendo incapaz de expresar sentimientos de empatía y/o rechazo a los demás. - Incapaces para sentir placer (anhedonia). - Respuesta pobre a los elogios o las críticas. - Poco interesados por las relaciones sexuales. - Propensos a la ensoñación, dificultad para expresar normalmente sus sentimientos. - Dificultad para establecer con otras personas intimidad, confianza. - Dificultad para reconocer y cumplir las normas sociales, excéntricos. Trastorno paranoide de la personalidad - Sensibilidad excesiva ante las contradicciones y adversidades. - Recelosos, desconfiados. - Incapacidad para perdonar situaciones desagradables, agravios, con predisposición al rencor persistente. - Suspicaz, distorsionan lo que les sucede al interpretar su relación con los demás como hostiles o amenazantes. - Tendencia a la autorreferencia que interfiere la capacidad para establecer relación social y/o interpersonales de forma satisfactoria, 71 - Son tenaces, persistentes en la defensa de sus derechos independientemente de que al tratar de imponer éstos se aparten de la realidad. - Pueden presentar celos patológicos. - Pueden sentirse excesivamente importantes. - Siente el medio hostil, conspirativo. Trastorno disocial o antisocial de la personalidad Existe gran diferencia entre lo establecido por las normas sociales prevalecientes y su comportamiento, se caracteriza por: - Despreocupación, falta de empatía, crueldad hacia los demás. Irresponsables, despreocupados por normas y roles sociales. No mantienen relaciones personales duraderas. Incapaces de ser leales a los demás o valores sociales. Baja tolerancia a la frustración, pueden ser agresivos, violentos, egoístas e insensibles. - No sienten culpa, ni aprenden de la experiencia, ni el castigo. - Culpan con frecuencia a los demás de sus conductas conflictivas. - Irritables con frecuencia. Trastorno de personalidad explosivo Sus características son: - Inestables emocionalmente. - Impulsivos con súbitas manifestaciones de cólera, ira, con agresividad física o verbal. - Frecuentes explosiones de violencia o un comportamiento amenazante, en especial ante las críticas de terceros. - Aparecen con frecuencia sentimientos de culpabilidad después de los episodios de ira. - Capaces de mantener buenas relaciones afectivas fuera de las crisis. Trastorno cicloide de la personalidad (personalidad afectiva) Se caracterizan por: - Predominio de marcado estado afectivo, que puede ser persistentemente depresivo, exaltado y/o eufórico o alternante. - Cuando se encuentran en euforia se observa optimismo mantenido e intensificación en las actividades y el gusto por la vida. 72 - Los períodos de depresión están marcados por la preocupación, el pesimismo, la falta de energía y los sentimientos de inutilidad. ATENCIÓN DE ENFERMERÍA Evitar las discusiones gratuitas o de opinión apoyándose siempre en normas claras y fijas. Ante el peligro de autolisis, mantener vigilancia constante. No tolerar violaciones de los derechos de otros pacientes o del personal de salud. Reprender los comportamientos arbitrarios en el momento que ocurran, no posponerlos. Aplicar medidas de disciplinas claras. Es más útil la firmeza que la coacción o las amenazas. Utilizar un lenguaje claro, coherente con el tema o situación que se esté manejando, tener siempre en cuenta el tipo de trastorno que presentan. Las personalidades antisociales y limites pueden presentar comunicaciones agresivas, manipuladoras o coercitivas, no teniendo problemas en mentir o falsear para conseguir sus objetivos. Los pasivos dependientes pueden ser en su comunicación excesivamente irónicos e hiperexigentes. Los paranoides pueden ser altamente suspicaces dificultando las actividades de enfermería. La personalidad dependiente puede hacer sentir exagerados sentimientos de culpa al personal forzándolos a realizar mayores cuidados de los que realmente precisan. Teniendo en cuenta que las alteraciones en estas personas son motivadas por trastornos cognoscitivos, del estado de ánimo, entre otros, de nivel psicótico o neurótico, debemos de estar atentos a todos los signos y síntomas que pueda presentar el paciente. Se debe de orientar como utilizar adecuadamente el tiempo libre y ocio, teniendo en cuenta motivaciones, habilidades. Cumplimiento estricto de las indicaciones médicas, vigilar que el paciente tome el medicamento en presencia del personal de enfermería. 73 Unidad No. 5. Trastornos situacionales transitorios Trastornos adaptativos DEFINICIÓN Trastornos que se caracterizan por la presencia de síntomas ante vivencias estresantes que producen en mayor o menor grado una reacción aguda o un cambio significativo en la vida del individuo, dando lugar a malestar y dificultades en los mecanismos adaptativos habituales de la persona. ETIOLOGÍA Dependen de factores individuales (vulnerabilidad), así como de factores familiares y sociales que pueden condicionar determinado nivel de riesgo. Además fallan los mecanismos de afrontamiento y se produce dificultades para el adecuado desempeño en las diferentes esferas de funcionamiento de los individuos. Es importante tener en cuenta algunos factores que condicionan mayor riesgo para presentar el trastorno, entre ellos tenemos: Vulnerabilidad. Capacidad de adaptación individual. Fatiga. FORMAS CLÍNICAS. 1. Reacción a estrés agudo. 2. Trastorno de estrés postraumático. 3. Trastorno de adaptación. -Reacción depresiva breve. -Reacción depresiva prolongada. -Reacción mixta de ansiedad y depresión. 4. De nivel psicótico. 74 REACCIÓN A ESTRÉS AGUDO Trastorno transitorio que aparece después de un evento vital físico o psicológico que implica amenaza o cambio en la seguridad o integridad del individuo o seres significativos, en una persona sin antecedentes de enfermedad mental aparente que generalmente evoluciona favorablemente en horas o días. CUADRO CLÍNICO · Variable. · Aparecen a los pocos minutos de la presentación del acontecimiento. · Embotamiento, cierto estrechamiento del campo de la conciencia u otros grados de alteración (obnubilación, estado crespuscular y de confusión). · Ilusiones o alucinaciones relacionadas con el conflicto. · Ideas fijas, sobrevaloradas, delirantes. · Dificultad para captar estímulos. · Desorientación. · Trastornos de la memoria desde amnesia total o parcial para el episodio. · Trastornos del estado de ánimo como depresión, ansiedad, ira, desesperación. · Puede estar presente agitación, conducta desorganizada o de lucha, huída, aislamiento. · Desaparecen en días u horas Trastorno de estrés postraumático Trastorno que aparece de forma tardía a un evento vital, causando malestar generalizado en las personas (catástrofes naturales, accidentes graves, la muerte, la violencia), donde rasgos de personalidad o antecedentes de enfermedad neurótica, pueden predisponer o agravar su curso. CUADRO CLÍNICO · Episodios que se repiten de volver a vivenciar el trauma (evocaciones o representaciones en la vigilia y/o el sueño). · Entumecimiento y/o embotamiento emocional. · Falta de respuesta adecuada al medio, no sienten placer en lo que realizan (anhedonia). · Evitan realizar actividades que les pueden recordar la situación traumática. · Trastornos de la atención con hipervigilancia. · Sobresaltos frecuentes. · Insomnio. · Trastornos del estado de ánimo como ansiedad (cuadros de miedo, pánico o agresividad, ante un recuerdo del evento vital), con hiperactividad vegetativa, depresión (puede tener ideas suicidas). 75 · Comienzo después de algunas semanas o meses de ocurrido el evento situación estresante (rara vez supera los seis meses). · Curso fluctuante, generalmente mejoran en la mayoría de los casos. En pocos pacientes puede durar años, con un curso crónico y evolucionar a un trastorno persistente. Trastornos de adaptación Trastorno causante de malestar subjetivo acompañados de alteraciones emocionales, que modifican el desempeño del individuo y/o de su entorno, aparecen en el período de adaptación ante un evento vital significativo o estresante y por su causa. CUADRO CLÍNICO · Variado. Presentan trastornos emocionales como depresión, ansiedad, preocupación (o una mezcla de todas ellos). · Sentimiento de incapacidad para afrontar problemas y dificultades para el desempeño de sus roles cotidianos, o nuevas tareas. · Comienza en el mes posterior a la presentación de la situación significativa. · Duración de los síntomas rara vez excede los seis meses. REACCIÓN DEPRESIVA BREVE Estado depresivo moderado y transitorio cuya duración no excede de un mes. REACCIÓN DEPRESIVA PROLONGADA Estado depresivo moderado que se presenta como respuesta a la exposición prolongada a una situación estresante, pero cuya duración no excede los dos años. REACCIÓN MIXTA DE ANSIEDAD Y DEPRESIÓN Tanto los síntomas de ansiedad como los depresivos son destacados, pero no mayores que en el grado especificado para el trastorno mixto de ansiedad y depresión u otro trastorno mixto por ansiedad. Con respecto a los trastornos de nivel psicótico, ver tema de reacciones con funcionamiento de nivel psicótico. 76 ATENCIÓN DE ENFERMERÍA Cumplimiento estricto del tratamiento indicado, los medicamentos deben ser ingeridos en presencia del personal de enfermería o del personal que este a su cuidado. Apoyo psicológico al paciente mediante un trato afable, de confianza, afecto y respeto. Observación estricta en los casos que se reporten con riesgo suicida, se debe referir en la historia del paciente los elementos hallados y comunicarlo de inmediato a su médico de asistencia. Vigilancia y control de las necesidades y patrones funcionales del paciente (adecuada alimentación, sueño, aseo de su aspecto personal, entre otros), colaborando en la realización de estas actividades en todo caso que lo requiera. Explorar los intereses y motivaciones del paciente invitándolo y estimulando su participación en las actividades (psicoterapéuticas, ocupacionales o de otra índole), en el lugar donde reciba tratamiento. Orientar sobre los medicamentos que toma, explicando los posibles efectos adversos que pueden ser causa en determinado momento de rechazo a las indicaciones médicas, con énfasis especial en los horarios establecidos, al tener en cuenta las características de los psicofármacos utilizados. Proporcionar al paciente elementos que le permitan reacondicionar sus mecanismos de afrontamiento mediante técnicas psicoterapéuticas. Aplicar técnicas de relajación con el objetivo de disminuir síntomas presentes. Es de utilidad para la evolución satisfactoria del paciente y manejo adecuado de la familia explicarles el carácter transitorio de este tipo de trastorno. 77 Unidad No 6. Neurosis Concepto Grupo de trastornos que se caracterizan por presentar síntomas psiquiátricos de diversa índole donde predomina la ansiedad, generalmente no invalidan, ni producen deterioro pero sí pueden interferir en el bienestar de quienes la padecen en las diferentes esferas de la vida (laboral, social, estudiantil, familiar, entre otras). Se relacionan con una predisposición personal, factores estresantes y la interacción del individuo con su entorno. ETIOLOGÍA Se plantea diversas hipótesis y teorías que pueden ser causa de su origen, entre ellas se citan con mayor frecuencia: Factores biológicos: herencia, características pre, peri y pos natales, disfuncionamiento de neurotransmisores. Factores psicológicos: Características de personalidad, rasgos del carácter (manera de ser o actuar de las personas), mecanismos de afrontamiento (manera o forma que se adopta para enfrentar problemas y/o situaciones), las predisposiciones. Factores sociales: Ambientes y/o aprendizajes sobreprotectores, dependientes, violentos, restrictivos, disfuncionales (familiares, escolares, laborales, sociales entorno). Todo lo anterior se activa ante eventos estresantes (situación que genera tensión) y desencadena mecanismos inadecuados (darle mayor/menor importancia a las cosas de las que realmente tienen: huida, escape), por lo cual generan en el desarrollo de la conducta del individuo desequilibrios, materializados en síntomas, presentando un curso que transcurre con etapas de agudización y crisis en dependencia de los elementos antes citados. FACTORES PREDISPONENTES Enfermedades orgánicas y/o infecciosas. Toxicomanías. Traumatismos. Lo nuevo. Lo desconocido. Los cambios. Las catástrofes. 78 Se plantea que por determinados factores psicógenos, predisposiciones personales y características de personalidad, se produce una excitación (prolongada) de la actividad nerviosa superior; lo que actúa de forma inadecuada sobre los procesos nerviosos de la corteza de los hemisferios cerebrales, produciéndose un exceso de tensión y determinando los síntomas en cada una de las formas clínicas. Cuando existen determinados estímulos estresantes, ellos pueden contribuir y/o motivar la descompensación, las respuestas (cuadro clínico) que se presentan y no se corresponden con el significado y trascendencia real de estos estímulos. CLASIFICACIÓN Según los síntomas que predominan así se clasifican. Actualmente la Clasificación Internacional de Enfermedades (CIE 10), no utiliza el término de neurosis para definirla, sino que se adopta la nomenclatura de trastornos. FORMAS CLÍNICAS 1. 2. 3. 4. 5. 6. 7. 8. Neurosis de ansiedad o trastorno ansioso. Neurosis obsesivocompulsiva o trastorno obsesivocompulsivo (Anancástico). Neurosis fóbica o trastorno ansiosofóbico. Neurosis histérica. - Trastorno disociativo. - Trastorno conversivo (somatoforme). Neurosis hipocondríaca o trastorno somatomorfo. Neurosis neurasténica o trastorno neurasténico. Neurosis depresiva o trastorno distímico. Neurosis en el niño. Neurosis de ansiedad o trastorno de ansiedad La ansiedad es un síntoma muy frecuente en las enfermedades mentales y es el núcleo fundamental en este tipo de trastorno. DEFINICIÓN Trastorno frecuente de ansiedad crónica, que se acompaña de síntomas psíquicos y somáticos (puede ir desde crisis de pánico hasta cuadros leves y difusos de angustia). 79 CUADRO CLÍNICO Presenta un componente psíquico: Se refiere a una angustia y preocupación excesiva, que se acompaña de sensación de aprehensión, inquietud, impaciencia, irritabilidad, vivencia de algo que puede suceder dañino, desagradable pero indeterminado. Presenta un componente somático: Se refiere a manifestaciones de diferentes órganos y sistemas como la falta de aire (disnea), mareos, dolor precordial, palpitaciones, dolores, vómitos, necesidad de comer excesivamente (bulimia), o dejar de hacerlo (anorexia), necesidad de orinar constantemente (poliuria), tensión muscular, entre otros. Puede producir deterioro o modificaciones en el comportamiento habitual de la persona con respecto a su vida cotidiana. No se debe a enfermedad médica o consumo de sustancia. Neurosis obsesiva compulsiva o trastorno obsesivo compulsivo DEFINICIÓN Trastorno que presenta de forma inevitable sentimientos e ideas que son vividas por la persona de manera desagradable, forzada, le produce angustia por lo que para evitarlas realiza actos improductivos pero le produce alivio al menos de forma momentánea, la persona se da cuenta de la situación. CUADRO CLÍNICO Personalidad obsesiva. Tendencia a ser minuciosos, rígidos, meticulosos, tenaces. Ideas obsesivas. Ideas desagradables, no deseadas, insistentes, absurdas relacionadas con situaciones de la vida real, que las personas las reconocen como suyas pero le generan gran angustia, se reconocen como ilógicas, excesivas. Actos compulsivos. Actos (comportamientos) repetitivos, que la persona se siente obligada a realizar con el objetivo de controlar o disminuir la angustia que generan las obsesiones. Producen limitaciones o deterioro de las conductas habituales de la persona en su vida cotidiana (social, laboral, familiar, etc.). No se debe su presencia a trastorno médico, ni al consumo de sustancias. 80 Neurosis fóbica o trastorno ansiosofóbico DEFINICIÓN Trastorno que se caracteriza por la presencia de ideas fóbicas (temor o miedo a una situación no peligrosa realmente para la persona), ordenadas y constituidas, que aunque se reconocen como infundadas y absurdas, no puede vencerse ni controlarse. CUADRO CLÍNICO Idea Fóbica. Es una idea persistente, sistematizada y crónica de miedo o temor hacia algo, que no se justifica el temor que le produce a esa persona. Existen diversos tipos de fobias específicas (entre ellas encontramos a determinados animales, ambientales, inyecciones, heridas, situaciones sociales, entre otras). Temor excesivo, persistente por la presencia o idea sobre algún objeto o situación específico, que la persona reconoce como excesivo pero no lo puede evitar. Cortejo de síntomas que se presentan asociados al temor como son angustia marcada, llanto, entre otros. Pueden causarle limitaciones o deterioro en las actividades de la vida cotidiana por el temor que les genera la fobia en cuestión. Puede existir una conducta de evitación o huída. No se produce por presencia de enfermedad médica o consumo de sustancias. Neurosis histérica DEFINICIÓN Trastorno que se presenta con inmadurez emocional, ante situaciones estresantes, lo que provoca manifestaciones de diversa índole desde alteraciones del nivel de conciencia, alteraciones somáticas y/o vegetativas, amnesias, fugas y personalidades múltiples. CUADRO CLÍNICO Personalidad Premórbida. Generalmente tienden a ser egocéntricos, teatrales, lábil, imaginativos, sugestionables, con muy baja tolerancia a las frustraciones. 81 Trastorno disociativo. Existe alteración del nivel de conciencia. La persona cae al piso, sin embargo, es poco frecuente que se golpee severamente, no existirá relajación de esfínter, ni convulsiones tónicoclónicas. Existe un evento estresante desencadenante de la crisis. Puede acompañarse de alteraciones de la conducta habitual, gesticulan leve o violentamente, gritan, se desnudan. Amnesia (amnesia disociativa): No se recuerda una situación específica estresante o traumática para la persona, puede producir modificaciones o limitaciones de las actividades de la vida cotidiana de las personas, no se deben a enfermedad médica o al consumo de sustancias. Fuga disociativa: Viajes o caminatas repentinas, inesperadas, lejos del hogar o de situaciones estresantes para la persona, con incapacidad de recordar, confusión de la identidad personal, o se asume una nueva personalidad, puede producir alteraciones en las actividades de la vida cotidiana de la persona, no se debe a enfermedad médica, ni al consumo de sustancias. Trastorno de conversión (Trastorno somatoforme) No existe daño orgánico demostrable. Existen manifestaciones de alteraciones sensoriales (ceguera, sordera, no dolor o dolor intenso, entre otros), vegetativas (vómitos, amenorrea, dispareunia, entre otros) y motoras (parálisis). El síntoma no es intencional ni simulado. No existe al examen físico trastorno o enfermedad, ni consumo de sustancias, ni se deben a una tradición cultural. La bella indiferencia. La persona hace referencia al problema con gran indiferencia, como si no fuera un problema que presenta, se menciona con una despreocupación y descuido que no se corresponde con la preocupación lógica que puede ocasionar un conflicto. Generalmente se encuentra con una adecuada exploración de la historia del paciente alguna ganancia secundaria. Neurosis hipocondríaca o trastorno somatomorfo DEFINICIÓN Trastorno donde se presenta una preocupación excesiva por el estado físico, demostrando un miedo o temor exagerado a padecer enfermedades o con respecto al funcionamiento e integridad del cuerpo, a pesar de que se ha comprobado por estudios realizados que no existe daño orgánico demostrable, ni justificación al cuadro actual. 82 CUADRO CLÍNICO Preocupación, temor, miedo o convencimiento de presentar una enfermedad física a partir de una interpretación de algún síntoma somático o sobrevalorar alguna característica física presente con un sentido negativo o la presencia de un dolor en un lugar que no se corresponde con ninguna enfermedad médica conocida. Constante búsqueda o autoexploración de su cuerpo. Hablan constantemente de enfermedades, de sus padecimientos, y exponen sus molestias y pesares de manera dramática. Recurren con mucha frecuencia a médicos y otras instancias en la búsqueda de “un diagnóstico” para sus padecimientos. No existe patología orgánica, ni consumo de sustancias que justifique sus síntomas. Se quejan de dolores, malestares, molestias imprecisas o bien delimitadas con respecto a diversos o un órgano del cuerpo. No se encuentran por estudios clínicos y de laboratorio resultados que justifiquen el cuadro actual. Los temores pueden producirle a la persona cambios en su comportamiento social, familiar, labora, en su vida cotidiana. Neurosis neurasténica o trastorno neurasténico DEFINICIÓN Trastorno que se presenta como severo agotamiento, por déficit de energía, se acompaña de un estado de fatiga, irritabilidad, mal humor, desgano, no existe causa orgánica que justifique el cuadro clínico actual. CUADRO CLÍNICO Decaimiento, sensación constante de fatiga que se vincula a irritabilidad, mal humor (disforia), puede existir cólera. Hiperestesia a ruidos, conversaciones, etcétera. Somnolencia diurna y trastornos para conciliar el sueño en la noche. Puede existir llanto, un sentimiento desagradable de insatisfacción, con un estado de ánimo inestable. Existe flacidez, falta de voluntad, holgazanería. Pueden expresar que pueden estar enfermos de algún trastorno orgánico por como se sienten. Pérdida de motivaciones. 83 Neurosis depresiva o trastorno distímico DEFINICIÓN Trastorno que se caracteriza por tristeza, presencia de humor deprimido durante casi todo el día y casi todos los días. CUADRO CLÍNICO Estado de ánimo con tristeza la mayor parte del día, mantenido con el tiempo. La depresión se puede acompañar de trastornos del apetito, del sueño, sexuales, fatigas, disminución del autoestima, ideas pesimistas, de minusvalía, de desesperanza, dificultades para concentrarse. La depresión no se debe a un trastorno psicótico ni al uso de sustancias. Puede presentar desmotivación, desinterés hacia las áreas sociales, laborales, familiares. Pueden existir molestias físicas vagas o difusas, sin que exista un problema orgánico que justifique su presencia (manifestaciones somáticas de la depresión). ATENCIÓN DE ENFERMERÍA Para pacientes hospitalizados, tanto en Sala de Agudos como en Hospital de Día o en Unidades de Intervención en Crisis, deberá hacerse la recepción del paciente. Realizar un análisis exhaustivo de toda la sintomatología que presenta el paciente en el primer contacto con el personal de enfermería, para poder realizar una valoración de su cuadro clínico y anotar en la evolución de enfermería. Observación de enfermería, ya que en estos casos la ansiedad es el núcleo sintomático. Brindar apoyo psicológico a pacientes y familiares. Cumplir indicaciones médicas estrictamente según horario establecido, por las características de los medicamentos que se indican en estos casos, controlando el consumo de los mismos en la presencia del enfermero para garantizar su ingestión. Con respecto a la indicación de vigilancia por riesgo suicida, se debe cumplir de manera estricta por el riesgo que condiciona para el paciente, así como cuando consideramos que tiene riesgo suicida se debe comunicar inmediatamente al resto del equipo, manteniendo una observación estricta en estos casos, aun cuando no sea una indicación médica. Evaluar la conducta que asume el paciente ante su enfermedad y la manera de establece sus relaciones interpersonales con respecto a su familia y al entorno. 84 Ver correspondencia en la actitud que asume el paciente con su enfermedad en relación con la familia, consigo mismo y con el entorno. Valorar el estado de ansiedad desde el punto de vista objetivo y subjetivo del paciente, por su modo de expresarse, postura que asume, gestos que realiza y expresiones que hace. Evaluar cualquier sintomatología y efectos adversos que refiere el paciente, o sea observable después del cumplimiento de las indicaciones médicas. Conocer efectos secundarios de los medicamentos indicados para la adecuada identificación e información a pacientes y familiares. En casos de marcada ansiedad o exacerbación de los síntomas, pueden aplicarse técnicas de relajación como alternativas terapéuticas y modo de entrenamiento para el logro del control de los síntomas presentes. Comunicar al médico de asistencia los conflictos, actitudes y situaciones actuales del paciente. Colaborar en el desarrollo de las estrategias de trabajo a realizar con el paciente, sirviendo como coterapeuta en el tratamiento de psicoterapia individual, de pareja, familia o grupal, según cada caso requiera. Estimular al paciente a la incorporación o desarrollo de actividades básicas cotidianas, teniendo en cuenta sus motivaciones e intereses: aseo, alimentación, arreglo y cuidado personal, actividades recreativas, entre otras. Participar activamente con el resto del equipo en el manejo adecuado de las crisis en cada caso. Estimular la participación activa del paciente en las diferentes tareas que se le planteen para el adecuado enfrentamiento y manejo de su problemática. Orientar la participación activa de la familia que permita un adecuado apoyo social. Neurosis del niño Se diferencia sustancialmente de la neurosis del adulto ya que en edades tempranas de la vida y adolescencia la estructura de la personalidad está en formación. Cada etapa del desarrollo descansa en el desarrollo alcanzado en etapas anteriores, por lo que los trastornos psiquiátricos de nivel neurótico en estas edades tendrán en cada etapa de la vida características diferentes. Su aparición en la infancia se traduce en la conducta. En la etapa escolar de 6 a 11 años existe un pensamiento lógico concreto, el niño puede desajustarse ante situaciones de separación de las figuras paternas, ya sea por muerte, divorcio de los padres, de su entorno social (mudarse, cambio de escuela, etc), manejo familiar o educativo psicopatógeno (rigidez, inconsistencia, autoridad dividida o la presencia de trastornos emocionales en los padres). En todos los grupos de edades pueden aparecer las neurosis a predominio de: 1. Timidez y ansiedad. Nerviosismo sin causa aparente, dificultad en las relaciones interpersonales, reacción excesiva de evitación ante personas extrañas 85 en el medio familiar y/o escolar, baja autoestima, dificultad en la comunicación, indefensión con los coetáneos (no saben defenderse), síntomas somáticos diversos con sudoración de manos, falta de aire, palpitaciones, palidez, trastornos del sueño (somniloquios, pesadillas), trastornos de hábitos alimentarios (pica, bulimia, anorexia, regresiones del control de esfínter vesical y anal, caída del pelo, manchas de la piel, trastornos del aprendizaje por bloqueo emocional (inatención, disminución de la memoria y de la concentración). La conducta en estos niños es desadaptativa por el aislamiento social que con frecuencia manifiestan. 2. Obsesivo compulsivo. Se caracteriza por manifestarse a predominio de ideas obsesivas en relación con la limpieza, con temor a enfermarse, a contaminarse y se acompaña de actos rituales como lavado de manos y trastornos psicosomáticos descritos anteriormente. La conducta puede ser de aislamiento social o de hiperactividad, trastornos en el aprendizaje a consecuencia de la desadaptación conductual, pudiendo acompañarse de trastornos en el sueño y trastornos en los hábitos alimentarios. 3. Cuadro de histeria. Se manifiesta con una conducta egocéntrica, teatral, labiles emocionalmente, susceptibles, demandantes de atención, conductas inmaduras que no se corresponden con su edad cronológica. 4. Forma depresiva. Son raros en niños con edad preescolar y se asocian frecuentemente con la aparición de factores estresantes sociales intensos, familiares, disfuncionales, entre otros. Es similar al cuadro clínico que presentan los adultos, con características peculiares según la etapa del desarrollo en que se encuentra. Presentan llanto fácil, desmotivación por actividades cotidianas en el área escolar, rechazo escolar, trastorno del aprendizaje, distractibilidad, y desajuste comportamentales, hiperactividad, irritabilidad, transgresiones o conductas destructivas (rompe las leyes establecidas) o poco adaptativas según el contexto en que se encuentran. A partir de los 7 u 8 años pueden aparecer ideas autolesivas que pueden llevarse a la acción y esto último es directamente proporcional a la edad, en niños más pequeños lo piensan, pero el mayor puede llevarlo a la acción con más frecuencia. ATENCIÓN DE ENFERMERÍA · Orientación a los padres brindando primera ayuda psicológica. · Explorar áreas de conflictos (escuela, hogar, relaciones intrafamiliares, interpersonales, generacionales), orientando y brindando apoyo para el manejo adecuado de estos niños. · Participar en técnicas psicoterapéuticas con el fin de modificar patrones desadaptativos comportamentales. · Realizar un análisis exhaustivo de toda la sintomatología que presenta el niño y/o adolescente desde el primer contacto con el personal de enfermería, para realizar una valoración integral de su cuadro clínico y anotar en la evolución de enfermería. · Brindar apoyo psicológico y seguridad a los pacientes. 86 F B IC A O b je to s y a nim ale s H IP O C O N D R ˝A C A P reo c u pac i n so m Ætic a O B S E S IV O C O M P U L S IVA A c tiv id ad rep etitiv a A N S IE D A D H IS T R IC A D E P R E S IVA S en tim ientos de fru sta ci n C O N V E R S IVA Tra sto rn o m otor 87 D IS O C IAT IVA E stre ch am ie nto de c on cien cia · Orientar al familiar responsable sobre la importancia de cumplir las indicaciones médicas estrictamente según horario establecido, por las características de los medicamentos indicados en estos casos, controlando el uso y consumo de los mismos. · En caso de riesgo suicida o autolesiones se debe orientar observación y acompañamiento permanente, considerando como una necesidad el ingreso del paciente. · Evaluar la conducta que asume el paciente ante su enfermedad y la manera de establece sus relaciones interpersonales con respecto a su familia y al entorno, y orientar al personal más cercano al paciente no reforzar conductas inadecuadas que pueden condicionar una evolución más tórpida del caso. · Explicar efectos adversos que puede producir los medicamentos indicados, para el adecuado manejo por parte de los familiares y demás personal relacionado con el paciente. · En caso de marcada ansiedad o exacerbación de los síntomas, pueden aplicarse técnicas de relajación como alternativas terapéuticas y modo de entrenamiento para el logro del control de los síntomas presentes. · Colaborar en el desarrollo de las estrategias de trabajo a realizar con el paciente, sirviendo como coterapeuta en el tratamiento de psicoterapia individual, familia o grupal, según cada caso requiera. · Estimular al paciente a la incorporación o desarrollo de actividades básicas cotidianas, teniendo en cuenta sus motivaciones e intereses: aseo, alimentación, arreglo y cuidado personal, actividades recreativas, entre otras. · Estimular la participación activa del paciente en las diferentes tareas que se le planteen para el adecuado afrontamiento y manejo de su problemática, generalmente en los adolescentes. · Orientar la participación activa de la familia y el personal que se relacione con el paciente de forma tal que esto permita un adecuado apoyo social. 88 Unidad No. 7. Psicosis. Trastornos de nivel psicótico Concepto Existe un funcionamiento de nivel psicótico, cuando se ha perdido contacto con la realidad. Dentro de las psicosis existen trastornos con las siguientes características: Alteraciones cuantitativas y cualitativas del fenómeno psicológico como: ideas delirantes, alucinaciones, trastornos profundos en la esfera afectiva y una inadecuación ideoafectiva (ambivalencia o disociación). Incapacidad para enfrentar las situaciones cotidianas. Imposibilidad para reconocer los fenómenos de la realidad. Falta de juicio crítico para identificar adecuadamente sus relaciones consigo mismo. No tienen crítica de enfermedad. Habitualmente existe desorganización de la personalidad, que provoca dificultades en las relaciones interpersonales y en situaciones de la vida diaria. Puede presentar trastornos sensoperceptuales, con una conducta o afectividad acorde o no a sus trastornos cognoscitivos. El trastorno fundamental puede ser no sólo de la esfera cognoscitiva, sino también de la esfera afectiva, con una depresión profunda o una manía. En ambos casos asociado a trastornos en la conducta e incluso delirios depresivos o expansivos. En otros casos existen trastornos en la conciencia, la orientación, atención y memoria, asociados a otras alteraciones. CLASIFICACIÓN Existen dos grandes grupos de trastornos psicóticos: Los trastornos psicóticos orgánicos. Los trastornos psicóticos funcionales, como veremos a continuación: Psicosis Orgánica o Trastorno Psicótico Orgánico Producida por una lesión demostrable del Sistema Nervioso Central, o de tipo somática en el resto del organismo. 89 Psicosis Funcional o Trastorno Psicótico Funcional No existe una lesión orgánica demostrable (funcional)), pues es una alteración de las funciones del Sistema Nervioso Central, por ejemplo: Psicosis Afectiva. Si estamos en presencia de un trastorno primario afectivo. Psicosis Delirante o Paranoide. Si el trastorno es sensoperceptual y del contenido del pensamiento. Los cuadros psicóticos pueden ser agudos o crónicos, tanto las psicosis orgánicas como las funcionales pueden ser agudas y crónicas. a) Psicosis Aguda. Si la alteración regresa a la normalidad y el sujeto vuelve a funcionar tal y cual era antes de enfermar, sin la presencia de ningún síntoma ni recaídas posteriores. b) Psicosis Crónica. Si el cuadro no regresa a la normalidad, o sea, que se convierte en un trastorno que se prolonga en el tiempo y se hace irreversible. Seguidamente haremos mención de los cuadros psicóticos más comunes y que estudiaremos más adelante en detalles en el presente texto: PSICOSIS PSICOSIS ORGÁNICAS PSICOSIS FUNCIONALES Por lesión del SNC - Demencias Delirantes aguda - Psicosis alcohólicas - Psicosis debidas a drogas - Psicosis orgánicas transitorias - Otras Por lesión -Psicosis sintomáticas Afectivas somática - Reacción paranoide - Esquizofrenia - Esquizofrenia - Otras psicosis -Reacción depresiva psicótica -Excitación reactiva -Depresión tardía -Trastorno afectivo bipolar Psicosis afectivas (trastornos afectivos mayores) DEFINICIÓN Trastornos de nivel psicótico donde existe una alteración primaria de tono afectivo. Caracterizadas por presencia de síntomas depresivos o maníacos como 90 veremos más adelante. Para muchos autores dentro de este grupo de trastornos psicóticos se incluyen tres entidades: 1. El Trastorno Depresivo Recurrente (Depresión Tardía o Melancolía Involutiva). 2. El Trastorno Afectivo Bipolar (Psicosis Maníaco Depresiva). 3. La Reacción Depresiva Psicótica. Sin embargo, las últimas clasificaciones internacionales excluyen de esta clasificación a la reacción depresiva psicótica, la que será estudiada en la unidad de las Psicosis Reactivas. Vamos pues a considerar dentro de este grupo a las dos primeras con todas las variantes clínicas de cada una, como veremos seguidamente. Trastorno depresivo recurrente. Depresión tardía o melancolía involutiva El trastorno depresivo recurrente, denominado así en la CIE10, es conocido en clasificaciones anteriores como depresión tardía o melancolía involutiva. Enfermedad caracterizada por la presencia de una depresión psicótica que aparece en etapas involutivas de la vida y con frecuencia está asociada a la presencia de delirios de tipo depresivos (de culpa, autorreproche, nihilistas, etc.) o paranoides (referencia, daño, persecución, etc.). CUADRO CLÍNICO · Aparece tardíamente a diferencia de la esquizofrenia antes estudiada. · Se ve en ambos sexos en el período de la involución, aproximadamente de los 45 a 64 años de edad. En las mujeres puede verse un poco antes de esa edad, asociada a la aparición de la menopausia. · Suele comenzar con un período prodrómico (síntomas o manifestaciones clínicas previas), ver a la persona con cierta tristeza, una gran tendencia al llanto, irritabilidad manifiesta que con frecuencia repercute en el seno de la familia. · Se quejan de molestias corporales que no están relacionadas con ninguna patología orgánica (ideas hipocondríacas), así como cenestopatías (molestias vagas, imprecisas procedentes de sus órganos internos). · Con frecuencia tienen preocupaciones sociales y de sus relaciones familiares. · Poco a poco, el cuadro depresivo se va haciendo más profundo, convirtiéndose en una depresión de nivel psicótico pues el paciente pierde la crítica absoluta de estar enfermo mentalmente y no se le ve hacer nada para luchar contra la misma. · Aparecen ideas delirantes de tipo hipocondríaco, de autorreproche, nihilistas, de culpabilidad, a veces paranoides, en dependencia de la forma clínica que tenga el paciente. 91 · Existe una agitación retardada con gran ansiedad. El paciente se muestra lentificado en sus movimientos, pero no deja de moverse. Está agitado y a la vez enlentecido motora y psíquicamente. · A veces el paciente refiere tener una sensación de muerte inminente que le atormenta. · A medida que el cuadro evoluciona, se va agitando más, se le ve muy angustiado, se retuerce las manos, se las pasa por la cabeza o la cara en ademán de gran pesar. · Puede llorar desconsoladamente pero con frecuencia está tan deprimido que no le quedan lágrimas y no puede llorar. · Es frecuente la presencia de ideas suicidas. No desea vivir más y busca en el suicidio la forma de acabar con su malestar. Por eso es importante la vigilancia estrecha de estos casos, sobre todo en horas de la madrugada, producto de los trastornos del sueño que presenta (insomnio matinal) y la soledad de la noche, son propicios para llevar a efectos sus propósitos suicidas. · Lentificación psicomotora, puede verse el bloqueo del pensamiento. · Tendencia a descuidar sus hábitos dejan de comer, de asearse se les ve sucios, desaliñados, a veces con mal olor cuando no son atendidos adecuadamente, dejan de dormir y la actividad sexual tiende a disminuir o a verse abolida en la mayoría de los casos. · La fascies es la de Omega. Se han descrito tres formas clínicas de la antiguamente llamada Melancolía Involutiva: Forma depresiva simple: predomina el cuadro depresivo y la agitación retardada por la lentificación psicomotora que presentan. Forma paranoide: predomina las ideas delirantes sobre todo las paranoides, asociadas a ilusiones y alucinaciones generalmente visuales y auditivas. Oyen voces que les anuncian la muerte de familiares allegados, cómo se preparan los funerales, etc. Es importante precisar que en esta forma clínica el trastorno primario es la depresión y el cuadro paranoide es secundario a la depresión. Forma mixta: se asocian ambos elementos, los depresivos y los de tipo paranoide. ATENCIÓN DE ENFERMERÍA Vigilar con mayor rigor el adecuado funcionamiento de las necesidades fisiológicas del paciente. Realizar el cumplimiento y observación estricta, con énfasis especial en las siguientes medidas: El tipo de medicamento, las dosis y el horario de las indicaciones médicas. Indispensable que la toma de medicamentos se realice en presencia de la enfermera, para evitar que el paciente acumule medicamentos, realizando después un uso inadecuado de ellos, con mucha frecuencia en estos casos con fines suicidas. 92 Vigilar la no existencia de otros medios que faciliten la conducta suicida, por existir en estos casos alto riesgo. Los pacientes deprimidos con alto potencial suicida pueden al tomar antidepresivos desinhibirse y aumentar el riesgo pues mantienen los sentimientos depresivos e ideas negativas, pesimistas y/o suicidas. Incentivar al paciente para que participe en las actividades realizadas en su entorno y en el cuidado de sus necesidades básicas cotidianas, colaborar con el paciente que no puede realizar por su estado estas actividades. Ser receptivo y tener una actitud abierta con respecto a las relaciones con el paciente. Evaluar de forma permanente los factores de riesgo y otras condicionantes que pueden ser responsables del cuadro. Manejar mediante las entrevistas y conversaciones con el paciente los síntomas y situaciones que le pueden generar angustia y tristeza marcada a estos pacientes. Mostrar interés en los progresos que presenta el paciente en su evolución clínica, y hacer participe al mismo de estos logros. Desde el comienzo del tratamiento debe de explorar las consideraciones de los pacientes acerca de su proceso saludenfermedad. Se les explicará a los pacientes (cuando su evolución clínica lo permita) y familiares, las características de los fármacos antidepresivos indicados (a partir de 3 a 4 semanas comenzarán a presentar una respuesta terapéutica evidente, lo que permitirá una expectativa real con respecto al uso del medicamento indicado). Es importante comunicar al paciente y/o familiar los efectos adversos que pueden experimentar y brindar diferentes estrategias para evitarlos o disminuirlos, donde las acciones deberán encaminarse a minimizar estos efectos que le limitan su adecuado desempeño. En caso de presentar pensamientos paranoides, desconfianza, o estar suspicaces, se le debe trasmitir al paciente sentimientos de optimismo y seguridad a lo largo del tratamiento, para que se sienta protegido, debidamente atendido y entendido con respecto a sus preocupaciones. Es importante incorporar en el proceso educativo a personas significativas para el paciente lo cual podrá contribuir a que el apoyo prestado sea mucho más aceptado y eficaz. Trastorno afectivo bipolar DEFINICIÓN Entidad nosológica bien definida e independiente del resto de las enfermedades mentales. Se considera una psicosis afectiva porque los trastornos que predominan en ella son los de tono afectivo (depresión o manía) aunque pueden verse alteraciones profundas del pensamiento y de la conducta pero secundarias al trastorno primario afectivo. Tiene la característica de ser bipolar (el trastorno afectivo fluctúa entre dos polos: la alegría y la tristeza). Con carácter circular, presenta periódicamente crisis (de tipo depresivo o maníaco) que en dependencia de cada caso, la hacen 93 pronosticable pues los ciclos de enfermedad son relativamente fijos para cada paciente. Entre crisis y crisis, hay un período asintomático (ausencia de síntomas -sanidad intercrisis). En estos períodos no hay deterioro de la personalidad como defecto, tal y como ocurre en la esquizofrenia. En resumen el Trastorno Afectivo Bipolar o Psicosis Maníaco Depresiva (PMD en la antigua nomenclatura) tiene las siguientes características indispensables para llegar a su diagnóstico: Trastorno primario eminentemente afectivo. Carácter bipolar. Carácter circular. Períodos de sanidad intercrisis. La frecuencia de la enfermedad en la población (epidemiología) es de 3 o 4 casos por cada 1000 habitantes en línea general, aunque estas cifras de morbilidad pueden variar de una región a otra. Se dice que las mujeres padecen la enfermedad en una frecuencia doble a los hombres. ETIOPATOGENIA Es multifactorial como ocurre en casi todas las entidades psiquiátricas. Entre los factores etiopatogénicos encontramos dos grupos: Factores hereditarios o genéticos. Factores predisponentes. Los estudios en el campo de la genética evalúan la influencia hereditaria que la enfermedad tiene. Se plantea la existencia de una tendencia familiar a padecerla y entre las investigaciones realizadas al respecto podemos mencionar algunos resultados que avalan este concepto. Se plantea que en la familia de un paciente portador de un trastorno afectivo bipolar hay una frecuencia a padecerla en un 12 % de los familiares cercanos, o sea, entre los padres, hermanos e hijos. En estudios de gemelos se han encontrado que cuando un gemelo padece la enfermedad bipolar, el otro tiene la probabilidad de enfermar en un 75 % cuando la gemelaridad es monocigota (una sola placenta común para ambos hermanos) y de un 38 % cuando es dicigota (dos placentas independientes, una para cada uno de los hermanos gemelos). Algunos autores afirman que la transmisión genética se realiza por un gen único autosómico y dominante con penetración incompleta. Otros dicen que es una transmisión poligénica (varios genes), pero esta teoría es menos probable. Se han realizado otros múltiples estudio en este sentido. Los factores predisponentes están relacionados con: 1. 2. 3. 4. 5. El metabolismo de las monoaminas. El metabolismo del sodio y el potasio. Los elementos de la personalidad. La constitución y el somatotipo. Los factores precipitantes. 94 Los factores hereditarios o genéticos son capaces de influir en los mecanismos del metabolismo, de transmitir las bases para la estructuración de la personalidad de padres a hijos, así como de los elementos constitucionales del sujeto. En cuanto al metabolismo podemos decir que existen en el organismo unas sustancias bioquímicas llamadas monoaminas (neurotransmisores directamente vinculados con la afectividad y que intervienen en los mecanismos de la función motora extrapiramidal y en los del estado del sueño y vigilia). Entre estas sustancias podemos mencionar la noradrenalina, la adrenalina, actuantes a nivel cerebral en grupos específicos de neuronas, fundamentalmente en una zona subcortical llamada hipotálamo y su aumento o disminución tienen que ver con los diferentes cambios del estado anímico. En los estados depresivos hay una disminución de las monoaminas en cuanto a su concentración cerebral. Los medicamentos antidepresivos actúan en el metabolismo de estas sustancias, producen un aumento de la concentración en el organismo y, por tanto, del estado anímico del sujeto. También se han hecho estudios relacionados con la concentración del sodio y el potasio en la membrana celular (estos electrólitos tienen que ver directamente con la transmisión nerviosa). Los cambios en su concentración producirán modificaciones de la transmisión del impulso nervioso a través de las dendritas y axones neuronales. En los estados depresivos hay una retención de sodio dentro de la célula nerviosa (intracelular) el cual disminuye al mejorar el estado de ánimo. El intercambio iónico sodiopotasio (NaK) arrastra consigo por osmolaridad, agua y, por tanto, el metabolismo acuoso también tiene que ver en estos estados. En la depresión y la manía existen modificaciones intracelulares de estos elementos químicos. Los factores de personalidad son importantes en la etiología del trastorno, se ha descrito la personalidad cicloide (modifican el estado de ánimo de la alegría a la tristeza con mucha facilidad), tiene que ver mucho con la herencia, como la más frecuente que se encuentra premórbidamente en sujetos portadores de la afección. Se dice que las ¾ partes de los pacientes portadores de esta enfermedad tienen una personalidad premórbida del tipo cicloide. Dentro de ella podemos observar las siguientes variantes: Tipo hipertímica o hipomaníaca: son afables, bondadosos, optimistas, desenvueltos en sus relaciones interpersonales, divertidos, chistosos y muy agradables en los grupos. Tipo hipotímico: se muestran pesimistas ante el mundo, desconfiados, su ánimo es triste o sombrío, sus relaciones sociales son limitadas por la timidez y la poca confianza, sin embargo, son bondadosos y gustan pasar inadvertidos cuando llegan a un lugar. Tipo ciclotímico: los estados de ánimo antes descritos se ven en el mismo sujeto en diferentes períodos de su vida. Van de la alegría a la tristeza con mucha facilidad. Desde el punto de vista constitucional o somatotípico (tipo corporal) se encuentra una relación entre la personalidad cicloide con el hábito corporal pícnico. Estos sujetos son por lo general gruesos, sus extremidades cortas, las cavidades viscerales amplias, cara redonda, cuello corto y manos y pies pequeños. Poca estatura generalmente. 95 Por eso ante un paciente pícnico, con trastornos evidentemente afectivos y una personalidad premórbida fluctuante entre la alegría y la tristeza hay que pensar siempre en la posibilidad de un trastorno afectivo bipolar. Hay factores capaces de precipitar la aparición de una crisis, sin que la determine como causa absoluta (las tensiones emocionales, el agotamiento físico y mental, la desnutrición, el abuso de la ingestión de alcohol o de ciertas drogas estimulantes, los estados previos a la menstruación, el parto, las enfermedades somáticas, con la consiguiente toma del estado general, las intervenciones quirúrgicas, etc.). Estos factores influyen en el desencadenamiento del cuadro pero no lo determinan, pues hay que tener presente los factores hereditarios, metabólicos, constitucionales y de personalidad previa, los cuales predisponen al sujeto a padecer la enfermedad bipolar CUADRO CLÍNICO Existen cuatro formas clínicas de la enfermedad: Episodio depresivo. Episodio maníaco. Forma circular. Forma mixta. EPISODIO DEPRESIVO La característica fundamental de esta forma clínica, es la presencia de un cuadro depresivo de nivel psicótico, muy similar al que podemos ver en la depresión tardía. Inicialmente el paciente comienza a mostrarse triste, tiene dificultades para acometer las tareas habituales (denota torpeza manual e intelectual). Tiende a aislarse del resto de las personas, mostrándose solitario con gran pesar en su fascies. Disminución de los intereses para las cosas que antes le agradaban y le divertían. Conversación lenta, aspecto descuidado, tendencia al llanto fácil e hipobulia. Paulatinamente se va instalando el cuadro depresivo profundo. Se concentra en su gran pena inexplicable y nada puede distraerlo de ello. Llanto inmotivado y desconsolado que denota un profundo sufrimiento psíquico. Marcada inhibición psíquica pudiendo llegar al mutismo e incluso al estupor por la inhibición motora que le acompaña. Asociados a delirios de culpa, autorreproche, hipocondríacos y nihilistas, típicos de los cuadros depresivos de nivel psicótico. Son frecuentes las ideas suicidas que llevan al paciente al gesto, intento o consumación del hecho como un mecanismo “para terminar con su vida llena de pesares”. 96 Las alucinaciones no son frecuentes. Manifestaciones neurovegetativas (equivalentes somáticos de la depresión): taquicardia, trastornos menstruales, acroparestesias, constipación, polaquiuria acude a orinar muchas veces y orina poco, insomnio matinal, astenia, manifestaciones hipocondríacas, es frecuente ver trastornos sexuales (disfunciones eréctiles o anorgásmicas). ATENCIÓN DE ENFERMERÍA Vigilar con mayor rigor el adecuado funcionamiento de las necesidades fisiológicas del paciente. Realizar el cumplimiento y observación estricta con énfasis especial en las siguientes medidas: El tipo de medicamento, las dosis y el horario de las indicaciones médicas. Indispensable que la toma de medicamentos se realice en presencia de la enfermera, para evitar que el paciente acumule medicamentos, realizando después un uso inadecuado de ellos, con mucha frecuencia en estos casos con fines suicidas. Vigilar que no existan otros medios que faciliten la conducta suicida por existir en estos casos alto riesgo. Los pacientes deprimidos con alto potencial suicida pueden al tomar antidepresivos desinhibirse y aumentar el riesgo pues mantienen los sentimientos depresivos e ideas negativas, pesimistas y/o suicidas. Este tipo de depresión presenta tendencia al enlentecimiento por lo cual el paciente puede de forma más tardía que en otras depresiones de nivel psicótico comenzar a realizar las diferentes actividades, y cuando el paciente mejore su cuadro depresivo se le debe de incentivar para que participe en las actividades que se realicen en su entorno y en el cuidado de sus necesidades básicas cotidianas. Ser receptivo y tener una actitud abierta con respecto a las relaciones con el paciente, evaluando de forma permanente los factores de riesgo y otras condicionantes que pueden ser responsables del cuadro. Manejar mediante las entrevistas y conversaciones con el paciente los síntomas y situaciones que le pueden generar angustia y tristeza marcada. Mostrar interés en los progresos que presenta el paciente en su evolución clínica, y hacer participe al mismo de estos logros. Desde el comienzo del tratamiento debe de explorar las consideraciones de los pacientes acerca de su proceso saludenfermedad. Se les explicará a los pacientes (cuando su evolución clínica lo permita) y familiares, las características de los fármacos antidepresivos indicados (a partir de 3 a 4 semanas comenzarán a presentar una respuesta terapéutica evidente, lo que permitirá una expectativa real con respecto al uso del medicamento indicado). Es importante comunicar al paciente y/o familiar los efectos adversos que pueden experimentar y brindar diferentes estrategias para evitarlos o disminuirlos, donde las acciones deberán encaminarse a minimizar estos efectos que le limitan su adecuado desempeño. Trasmitir un sentimiento de optimismo a lo largo del tratamiento, hacer hincapié que lo más importante es haber comenzado a tratarse para poder recuperarse. 97 Es importante incorporar en el proceso educativo a personas significativas para el paciente lo cual podrá contribuir a que el apoyo prestado sea mucho más aceptado y eficaz. EPISODIO MANÍACO Síntoma predominante la manía, suele tener un inicio brusco a diferencia de la depresiva en que comienza lenta e insidiosa. Por tanto, es habitual ver la aparición de la crisis sin pródromos previos. Muestran con una hipertimia placentera, con una hiperactividad o hiperquinesia. Pensamiento en extremo acelerado, pueden llegar a la fuga de ideas. En la atención hay una hipervigilancia por lo cual son capaces de captar hechos del medio que para las personas normales pueden pasar inadvertidos. Presenta ideas delirantes del tipo expansivo (megalomaníacas o de grandeza) y, por tanto, pierde el contacto con la realidad y no tiene crítica absoluta de encontrarse enfermo. Es frecuente las alteraciones de conducta que ponen en evidencia el estado de excitación que presentan. Comienzan un trabajo y sin terminarlo comienzan otro y así sucesivamente, se ponen a cantar, a bailar incluso en la calle, ómnibus, en las instituciones, etcétera. Siempre se les ve alegres, joviales, muy jocosos y en extremo simpáticos por la versatilidad en chistes y “ocurrencias” que presentan. A veces realizan visitas inoportunas a familiares o amigos en horas de la madrugada. Hiperbúlicos, su hiperactividad es generalmente improductiva, su apariencia personal muy llamativa pues visten excéntricamente, pueden tener un aspecto ridículo la mayoría de las veces. Las mujeres exageran el uso de los cosméticos, utilizan flores llamativas para adornarse el pecho o la cabeza, utilizan cantidad exagerada de prendas, etcétera. Cuando se les contradice por lo general se ponen disfóricos y pueden llegar incluso a la agresión. Insomnio y lo poco que duermen lo hacen por agotamiento físico y mental. ATENCIÓN DE ENFERMERÍA Mantener al paciente en el área que le corresponde por tener la característica de estar deambulando constantemente, para evitar el riesgo de fuga y/o excitación. Restringir si fuera imprescindible, en caso de excitación psicomotora para evitar riesgos para la vida del paciente, alteración o riesgo de la integridad de los demás, y/o del medio ambiente. Ofrecerle actividades donde el paciente logre entretenimiento, libere energía y se mantenga ocupado en actividades útiles y productivas (organizar ropas, limpieza y embellecimiento de las áreas). 98 Controlar que ingiera medicamentos en presencia del personal de enfermería, ya que no tiene crítica de enfermedad y puede no tomárselos. Vigilar cualquier reacción adversa. Cumplimiento estricto del horario en que se indique el medicamento, pues es la única forma de evitar que el paciente se excite aún más o presente una evolución tórpida. Velar que mantenga adecuado funcionamiento de sus necesidades fisiológicas (alimentación, higiene, descansosueño y eliminación), en caso de que por el nivel de excitación lo anterior no le sea posible lograrlo por sí sólo se le deberá de auxiliar en estas actividades. Anotar en la evolución de enfermería todo síntoma, signo o cambios de su cuadro clínico, para adecuada evaluación del paciente. TIPO CIRCULAR Tiene la característica que dentro de una misma crisis se presentan dos fases diferentes (maníaca y depresiva), sin que existan períodos en los que no hay síntomas. Puede ser que el paciente comience una crisis maníaca y después de varias semanas, sin que remita totalmente sus manifestaciones afectivas, de conducta, etc., cae en una franca fase depresiva, o puede presentarse de la forma inversa. TIPO MIXTO Se trata de la combinación de síntomas de ambas fases, pueden verse en los estados de transición entre una fase maníacadepresiva de la forma circular del Trastorno Afectivo Bipolar, o bien en el medio de algunas de las dos formas clínicas principales: maníaca y depresiva. ATENCIÓN DE ENFERMERÍA En estas dos formas clínicas ( mixta y circular) se deberá tener en cuenta la fase en que se encuentre el paciente y en dependencia de ello se aplicarán los cuidados de enfermería citados anteriormente para los casos de manía y depresión, sin olvidar que muchas veces coexisten ambos cuadros simultáneamente por lo cual la evolución se hace más tórpida y el cuadro clínico es de más difícil manejo. Psicosis orgánicas Clasificación: Recordemos el cuadro expuesto en la parte introductoria de los trastornos psicóticos. Remítase el estudiante al mismo. 99 Formas clínicas: En el mismo cuadro sinóptico el estudiante encontrará las diferentes formas clínicas de las psicosis orgánicas. Pasaremos ahora a describir cada una de ellas. Demencias Definición: Procesos degenerativos neuronales que ocasionan un defecto intelectual en el individuo adulto, habitualmente en etapas involutivas de la vida con pérdida de sus capacidades intelectuales, llegado el momento, en el desarrollo de su vida. El demente nace con una inteligencia normal y la mantiene durante la adolescencia y parte de su adultez, hasta que aparecen los trastornos intelectuales secundarios a una lesión del cerebro de forma permanente e irreversible. A diferencia del retraso mental -que estudiaremos más adelante-el déficit intelectual ocurre en las primeras etapas de la vida o sencillamente nace con él (de forma congénita o hereditaria). En el demente la deficiencia ocurre tardíamente. Es frecuente oír a los profanos, al referirse a los enfermos mentales, decirles dementes. Es verdaderamente un error decir que un esquizofrénico es un demente y consideramos que es necesario aclarar para diferenciar los conceptos populares de los científicos en los alumnos que tropiezan por primera vez con nuestra especialidad. CLASIFICACIÓN De todo lo anterior se deduce que su clasificación se deberá básicamente al factor etiológico que la ha producido: I. DEMENCIAS ESPECÍFICAS Postraumáticas. Tóxicas: - Alcohólicas. - Por manganeso. - Vasculares. - Metabólicas. Neoplásicas. Infecciosas. Otras. 100 II. DEMENCIAS DEGENERATIVAS: Enfermedad de Alzheimer: - De comienzo precoz (presenil). - De comienzo tardío (senil). Enfermedad de alzheimer DE COMIENZO TARDÍO O DEMENCIA SENIL Aparece en etapas tardías de la vida del individuo, habitualmente después de los 65 años de edad y está dada fundamentalmente por cambios atróficos del cerebro del anciano. En la enfermedad de Alzheimer, como en todas las demencias, existe un deterioro intelectual que es la traducción clínica de esa degeneración atrófica de la corteza cerebral. CUADRO CLÍNICO Generalmente tiene un período prodrómico (síntomas que aparecen previos a la instalación del cuadro demencial) -se muestran irritables, con mucho mal genio, duermen poco, pierden el apetito, se quejan de cansancio muscular o fatiga fácil, se tornan egoístas, muy caprichosos u obstinados en sus propósitos y habitualmente hay una exacerbación de los rasgos de su personalidad. Físicamente existe deterioro. Evolución progresiva y después de instalado el cuadro es totalmente irreversible. Aparecen trastornos en la memoria de fijación (olvidan las cosas recientes que han hecho, se le pierden objetos, no recuerdan que comieron el día anterior, etc.). La memoria de evocación se mantiene intacta inicialmente, recuerdan hechos de su infancia con gran nitidez e incluso detallismo. Producto del trastorno amnéstico comienzan a cubrir el defecto de memoria con invenciones o sencillamente con los recuerdos del pasado (confabulación). Alteraciones de la atención dadas por una distractibilidad manifiesta. Comprensión cada vez más concreta, van perdiendo su capacidad de abstracción, hay una desorientación fundamentalmente en espacio y tiempo (pierden la noción del tiempo, desconocen la fecha en que se encuentran viviendo, se pierden con facilidad cuando salen a la calle solos, dejan de reconocer el lugar donde viven, a las personas que le rodean habitualmente familiares y amigos). La inteligencia de estos sujetos se deteriora cada vez más. Pueden estar asociados síntomas de tipo paranoides (delirios paranoides), síntomas depresivos, cierta excitación motora, etc. sobre todo cuando el paciente 101 está sometido a una situación de estrés físico (infecciones, descompensaciones de enfermedades asociadas, etc.) o emocional. A veces se muestran hipereróticos, lo que muchas veces provoca situaciones desagradables para los allegados e incluso a veces tienen conductas sexuales con niños pequeños, lo que obliga a vigilarlos cuando esta manifestación está presente. Actualmente la Tomografía Axial Computarizada (TAC) de cráneo arroja una atrofia cortical, lo que corrobora el diagnóstico clínico. Al fallecer, el estudio anatomopatológico del encéfalo muestra lo anteriormente encontrado en el TAC, así como la presencia de placas seniles al estudio microscópico de la corteza cerebral. DE COMIENZO TEMPRANO. DEMENCIA PRESENIL Esta forma es considerada como demencia presenil, pues comienzan tempranamente, antes de cumplir los 60 años de edad. Afortunadamente son bastante raras y se producen por una degeneración precoz del sistema nervioso central, pueden verse los síntomas psiquiátricos como predominantes, aunque a veces pueden asociarse síntomas neurológicos. Existen otras formas de demencias preseniles como la Enfermedad de Pick y la de JakobCreutzfeldt, que no vamos a abordar en el presente material, aunque podemos decir que el cuadro de la primera es muy similar al Alzheimer de comienzo precoz y clínicamente son prácticamente difíciles de diferenciar. Sólo el estudio anatomopatológico es capaz de establecer el diagnóstico diferencial entre ambas. CUADRO CLÍNICO Comienzo insidioso. Los síntomas aparecen poco a poco pero rápidamente se hacen progresivos llevando al paciente en breve plazo al deterioro. Inicia con trastornos de conducta, pérdida del interés, de la iniciativa al emprender una tarea, pudiendo llegar a presentar una apatía total que a veces es interrumpida por una agitación psicomotora. Aparecen los trastornos de memoria, de atención posteriormente y a diferencia de otros tipos de demencias, hay una conservación mejor de la orientación del paciente. Ya en el período de estado se establecen todos los síntomas demenciales planteados anteriormente. Los autores revisados señalan a la Enfermedad de Alzheimer con una tríada característica que está dada por los trastornos del lenguaje siguientes: · Ecolalia. Los pacientes repiten las frases como si fuera un eco de la persona que está hablando con ellos. · Palilalia. Repiten la última palabra de la frase dicha. · Logocronia. Repiten sílabas aisladas de las palabras. 102 El hecho de que predominen los síntomas psiquiátricos en este tipo de demencia presenil, no quiere decir que no se vean asociados los trastornos neurológicos. Con frecuencia pueden observarse crisis convulsivas. EVOLUCIÓN Hacia el deterioro marcado y posteriormente hacia la muerte. Al fallecer el paciente pueden observarse las siguientes alteraciones anatomopatológicas, al practicar la necropsia: atrofia cortical y cerebral generalizadas con dilatación de los ventrículos. Al microscopio vemos placas seniles y las llamadas células de Alzheimer que las caracterizan. En la Enfermedad de Pick aparecen zonas de atrofia cerebral en forma de placas simétricas que atacan preferentemente a los lóbulos frontales o temporales. Al microscopio se ven neuronas destruidas y sus núcleos se encuentran desplazados hacia la zona de la membrana. DEMENCIA VASCULAR Grupo de trastornos demenciales producidos fundamentalmente por la presencia de una enfermedad arteriosclerótica cerebral de base. Lo anterior provoca accidentes vasculares por déficit de irrigación sanguínea al cerebro, dejando sus secuelas del tipo demenciales. La CIE10 la clasifica como F01 y las subcategorías: 0de inicio agudo, 1multinfarto, 2subcortical, 3mixta cortical y subcortical, 8otras y 9no especificada. El GC2 cubano como Demencia Arteriosclerótica, codificación 293,0. CUADRO CLÍNICO A diferencia de la demencia senil, comienza más tempranamente. A partir de los 50 años y hasta los 60, pueden comenzar las manifestaciones psíquicas de la enfermedad. Comienzo lento, puede inicialmente instalarse un síndrome atípico, que puede estar dado por un cuadro asténico o depresivo, acompañado de cefaleas, mareos, sensaciones de calambres en las extremidades, ansiedad, insomnio, etc.; o instalarse un cuadro de nivel psicótico con alucinaciones, ilusiones, labilidad afectiva, que va de la alegría a la tristeza con gran facilidad. La memoria es fluctuante, a veces el trastorno de hipomnesia está presente y a veces no, y generalmente es para los hechos recientes, aunque también puede verse una hipomnesia de evocación. Irritabilidad. Ataques convulsivos, confusión mental y síntomas neurológicos focales (cuadros isquémicos cerebrales transitorios). Esta sintomatología se corresponde a la llamada psicosis arteriosclerótica y habitualmente es fluctuante, o sea que aparece y posteriormente regresa a la normalidad aparente. 103 Se da cuenta del cuadro que se le va presentando. Se percata de sus trastornos de memoria iniciales y de los síntomas que hemos descrito en la fase inicial, todo lo cual le genera gran angustia o ansiedad. Se dice que el sujeto “asiste a su enfermedad”. Pueden verse en estos casos las ideas delirantes por falta de comprensión del medio que le rodea. Es frecuente ver síntomas depresivos que pueden llevarlo al suicidio, como una forma de “terminar con sus molestias”. EVOLUCIÓN No es progresiva como en la demencia de Alzheimer, es intermitente (aparece y desaparece), hasta que transcurrido un período de tiempo se instala definitivamente y no regresa a la normalidad. Esta fluctuación o intermitencia característica de la enfermedad arteriosclerótica se debe a los trastornos circulatorios del cerebro que también son intermitentes. Cuando ya el cuadro se instala, estamos en presencia de la fase crónica de la enfermedad. Entonces el paciente evoluciona hacia un deterioro progresivo de su capacidad intelectual y de juicio, serios trastornos de la atención, la memoria, la orientación, etc. tal y como ocurre en el Alzheimer. Como en las intercurrencias iniciales se ven asociados los accidentes vasculares encefálicos, con frecuencia suelen verse a estos enfermos en su fase crónica con las secuelas de dichos estados neurológicos. A veces el paciente fallece producto de estos cuadros. Diferencias entre la demencia de alzheimer y la vascular CARACTERÍSTICAS ALZHEIMER Comienzo Forma precoz: Entre los 50 y 60 años antes de los 60 años Forma tardía: después de los 65 años Insidiosa y progresiva Fluctuante e intercurrente Placas seniles, Signos de lesión atrofia cerebral cerebrovascular Signos demenciales Accidentes vasculares purosencefálicos, convulsiones y signos demenciales tardíos Trastornos Tendencia a la explosión indiferenciados y a la labilidad afectiva Evolución Signos anatomopatológicos Características clínicas Afectividad 104 VASCULAR ATENCIÓN DE ENFERMERÍA En las primeras etapas de la enfermedad se debe de orientar a los familiares a estimular al paciente a realizar actividades cotidianas, las cuales realizaban y que han dejado de hacer por pérdida del interés como manifestación de uno de los síntomas de la enfermedad, o incentivarlos a nuevas actividades que le permitan al paciente una ocupación saludable y útil de su tiempo libre, esto además evitará postraciones futuras o un mayor nivel de deterioro. Extremar la vigilancia para evitar la pérdida por desorientación, o accidentes por las limitaciones propias de esta enfermedad, en caso de que estuviera ingresado requerirá de acompañante permanente. Realizar cumplimiento estricto del tratamiento médico y garantizar que los medicamentos indicados sean ingeridos en presencia del personal a su cuidado, y observar si producen en el paciente efectos secundarios (náuseas, diarreas, vómitos, constipación ,entre otros) , comunicándolo de inmediato a su médico de asistencia. Vigilar el patrón funcional de descanso y sueño, en ocasiones existe una inversión del ritmo del sueño, por lo que es importante orientar al familiar como manejar y mantener ocupado al anciano en el horario diurno para garantizar un descanso adecuado en el horario nocturno. Cuidado de los hábitos higiénicos, en las actividades de aseo personal se debe de colaborar para garantizar una adecuada higiene, se cambiará de ropa tantas veces como sea necesario. Movilizar al paciente en los casos que se encuentren postrados, para evitar complicaciones respiratorias, así como úlceras por decúbito (cuando no tenga validismo y/o si existiera relajación de esfínter). Es importante informarle al cuidador que debe de brindar un trato afectuoso al paciente, de manera tal que este se sienta protegido y con apoyo en cada una de las actividades que se le realizan, no demostrar lastima, pero sí tener en cuenta que estas personas perciben el entorno diferente y en ocasiones hostil, por ello se deberá iniciar conversaciones con ellos de las cosas ocurridas y temas de interés para ellos. Orientar a los familiares en cuanto al manejo y comprensión de las conductas que pueden asumir estos pacientes de forma permanente o transitoria en dependencia de su estado y todo ello es parte del cuadro clínico de esta patología. Ej: a veces se refiere en una consulta que “el viejo hizo algo por sinvergüenza porque no siempre lo hace”, sin entender que esto es un síntoma. Se vigilará que se alimente de manera adecuada, entender que ésta y otras actividades ya no las hará de la misma forma y en el mismo tiempo de las demás personas, por tal razón se debe ser paciente y colaborador (en ocasiones administrarle los alimentos cuando el caso lo requiera), para que se cumplan adecuadamente los requerimientos nutricionales. Vigilancia diaria de los signos vitales si se encuentra hospitalizado, y chequeo sistemático desde el punto de vista clínico, pues las descompensaciones orgánicas exacerban los síntomas psiquiátricos ( esto debe ser del conocimiento de los familiares), es por ello que el personal de enfermería debe controlar a estos pacientes tanto hospitalizados como en las áreas de salud. 105 Psicosis sintomáticas DEFINICIÓN Cuadros de nivel psicótico que aparecen en el curso de ciertas enfermedades somáticas, por lo general infecciosas, aunque a veces son de otro tipo, y que están en relación directa con éstas. El trastorno orgánico se encuentra fuera del Sistema Nervioso Central. El efecto es “a distancia”. En la actualidad existe una tendencia a separar los cuadros psicóticos asociados a intoxicaciones (alcohol, drogas, etc.) de las psicosis sintomáticas y sólo se encuadran dentro de ellas las relacionadas con enfermedades infecciosas y no infecciosas. Estas alteraciones de nivel psicótico están en una relación directa con la enfermedad somática o corporal y una vez que la misma se haya curado, el trastorno psiquiátrico tiende a mejorar también. No se trata de un paciente que de antemano tiene una enfermedad mental crónica y que durante un brote agudo o una crisis de su misma enfermedad se le asocie otra enfermedad infecciosa o no. En este caso puede existir una coincidencia casual o bien el factor infeccioso pudiera haber actuado como factor desencadenante de la agudización, pero no constituye la causa directa. En las psicosis sintomáticas la afección somática constituye una noxa externa o exógena. Por supuesto, esta noxa influirá en el organismo teniendo en cuenta las características de ese organismo, la intensidad de la misma y su duración. Los niños y ancianos son más vulnerables a sufrir el daño, al igual que un cuerpo debilitado o convalesciente. Así de esta forma vamos a encontrar diferentes tipos de psicosis sintomáticas: Agudas con toma de conciencia: - Aturdimiento u obnubilación. Delirium. Confusión mental o amencia. Estados epileptiformes y oníricos. lucinosis. Psicosis sintomáticas prolongadas. Depresiones psicóticas o depresiones con delirios. Estados alucinodelirantes paranoides. stupores o catatonías. Cuadros maniformes. Psicosis confabulatoria o de Korsakof. Estados pseudoparalíticos. Síndrome psicorgánico como secuela de la acción prolongada de algún agente nocivo sobre el cerebro. Como podemos ver, existe un grupo de psicosis sintomáticas que cursan con estados de toma de conciencia y otro grupo en los que predominan las alteraciones afectivas, cognoscitivas o de conducta. Por lo general no dejan secuelas, una vez resuelta la enfermedad causante, el cuadro psicótico debe regresar a la normalidad. 106 Entre las enfermedades que pueden provocar psicosis sintomáticas podemos encontrar como algunas de las más frecuentes, las siguientes: 1. Enfermedades cardiovasculares: insuficiencia cardíaca, infarto del miocardio, posteriores a operaciones del corazón, endocarditis bacteriana. 2. Osteoarticulares: artritis reumatoidea. 3. Sistémicas: lupus eritematoso sistémico. 4. Hematopoyéticas: anemia perniciosa. 5. Renales: insuficiencia renal. 6. Deficitarias: pelagra. 7. Tumorales: neoplasias malignas. 8. Infecciosas: brucelosis, gripe, neumonías, hepatitis, paludismo, tuberculosis. 9. Intoxicaciones por medicamentos: atropina, quinacrina, ACTH y cortisona, barbitúricos, cafeína, Parkisonil (Trihexifenidilo). 10.Intoxicaciones por sustancias industriales: anilina, acetona, gasolina, benceno, manganeso, arsénico, monóxido de carbono, mercurio, plomo, compuestos organofosforados. 11. Otras: psicosis puerperales (posparto), en el curso de enfermedades endocrinometabólicas, etcétra. ATENCIÓN DE ENFERMERÍA Es importante que el personal de enfermería conozca que el trastorno orgánico es el causante del cuadro actual y cuando mejora o se cura, el trastorno psiquiátrico tiende a mejorar también o desaparecer. Se debe controlar y anotar los signos vitales del paciente e informar cualquier alteración en los mismos al médico de asistencia. Vigilar y llevar control del balance hidromineral, sí indicación médica. Se aplicarán medidas de atención específicas según el tipo de trastorno orgánico que presente el paciente. En casos que exista algún grado de toma de conciencia, trastornos del estado de ánimo, cognoscitivas, de conducta se reflejarán en la evolución del paciente los diferentes cambios que pueda presentar, así como la intensidad y el horario en que estos aparecen, considerando que pueden ser datos de interés para la evaluación del caso (recordando que en el horario nocturno se pueden agudizar los síntomas mientras se mantenga el trastorno orgánico de base). Cumplimiento estricto de las indicaciones médicas, de la higiene personal del paciente, y su alimentación. Orientar al familiar acerca del estado del paciente, de los cuidados que este requiere, del trato que debe brindarle, de la importancia de la observación de cualquier síntoma y referir esto al personal de enfermería y/o médico de asistencia. Deberán de tener siempre un acompañante permanente, con el fin de tener una vigilancia más estricta y poder conocer así mejor los cambios que ocurran en cada caso, y comunicarlo de inmediato al personal de enfermería. Control de las necesidades fisiológicas. Brindar un trato de respeto, afecto y seguridad al paciente. 107 Psicosis alcohólicas Aparecen en el curso del alcoholismo o relacionadas con el consumo de bebidas alcohólicas. Antes de abordar el tema que nos ocupa, consideramos oportuno hacer un bosquejo muy general sobre el alcoholismo, para que el estudiante de enfermería o el enfermero general, pueda comprender el objetivo final de la unidad. El consumo de bebidas espirituosas alcohólicas, existe desde tiempos remotos. Inicialmente las bebidas alcohólicas se utilizaron en rituales religiosos pero posteriormente su uso se fue generalizando hasta hacerse popular. Esta popularidad ha traído como consecuencia el consumo excesivo de la sustancia y por tanto la aparición de consumos perjudiciales y dependencia al alcohol. El alcoholismo es una enfermedad que está provocada por el consumo excesivo y mantenido de alcohol (sustancia psicotrópica, al igual que el tabaco que provoca el tabaquismo, la cafeína el cafeinismo, o drogadicciones o toxicomanías a diferentes sustancias como la marihuana, cocaína, heroína, crack, etc.). Actualmente se suele utilizar un término diferente para abordar el tema. Se habla de Problemas Relacionados con el Alcohol (PRA). Una persona sin ser un alcohólico puede en un momento determinado hacer un consumo excesivo de alcohol y embriagarse. Durante la embriaguez, tener un accidente, una reyerta con alguien, hacer un intento suicida, etc. ese individuo ha tenido un problema relacionado con el consumo de alcohol (PRA), sin que realmente sea un alcohólico. El alcoholismo tiene diferentes fases. Las sustancias psicotrópicas tienen la característica de producir cambios favorables en el estado de ánimo de las personas, por lo que sus efectos son agradables. Esos efectos agradables inicialmente se conseguían con una mínima dosis, en la medida que se continúa consumiendo la sustancia, se hace necesario aumentar la dosis para obtener el mismo efecto. Se va produciendo una habituación. DEFINICIÓN En el caso del alcoholismo, se le denomina tolerancia aumentada, a la resistencia grande a obtener la embriaguez. Se dice habitualmente: “fulano aguanta cantidad”, “se toma una botella y no le pasa nada” y esa “resistencia” se cataloga como un mérito, esta persona está comenzando a presentar un consumo de riesgo, posteriormente se convertirá en un consumo perjudicial, con la aparición de toda una serie de problemas sociolaborales y familiares por el consumo exagerado de la sustancia. Descuidan asuntos de familia, gastan demasiado en la bebida, ocupan mucho tiempo de sus vidas en consumirla o buscarla pues la necesitan, tienen problemas con amigos, vecinos, en el trabajo, etcétera. Poco a poco y sin darse cuenta, el sujeto se va convirtiendo en un dependiente del alcohol, no puede faltarle, si no tiene la sustancia, se siente mal, nervioso, tembloroso y angustiado. Ya en esta fase el sistema enzimático se encarga de degradar metabólicamente el alcohol, se va agotando y en estos momentos sucede que aquel individuo que “resistía cantidad”, ahora con un solo trago se embriaga. Ha sucedido lo que se llama tolerancia disminuida. 108 El individuo que no ingiere bebidas alcohólicas es considerado como un abstemio. En nuestra sociedad el consumir bebidas alcohólicas es un acto aceptado. No ocurre así en otras sociedades en donde la ingestión de bebidas alcohólicas está prohibida o es mal vista por concepciones religiosas como ocurre en los países árabes, en los que la religión musulmana prohíbe su consumo. Otras sociedades consumen bebidas en cantidades que para nosotros resultan exageradas, como sucede en los países fríos del norte de América y Europa. Cada país tiene sus patrones de consumo social y una persona que ingiera alcohol sin exceder estos patrones se le considera un bebedor social. Eso no quiere decir que el consumo aumentado en esos países, en los que el frío ambiental condiciona el mismo, no vaya a facilitar la aparición de la enfermedad. Es decir, el medio influye no solo para el consumo aumentado, sino como un factor de protección para evitar la ingestión. Por otro lado las características de la personalidad del sujeto también constituyen un factor que puede influir positiva o negativamente en el alcoholismo. Quien se exceda pasa a convertirse en un bebedor de riesgo, o sea, está en riesgo de convertirse en un alcohólico. Ya la persona que tenga un consumo perjudicial o una dependencia alcohólica es un enfermo de alcoholismo y necesita tratamiento. Cuando un alcohólico no tiene la bebida para satisfacer sus necesidades de consumo, presenta síntomas de gran angustia, temblores, inquietud, insomnio, depresión, etc. y estas manifestaciones se producen por un estado de abstinencia, por lo que necesita la sustancia o un tratamiento para hacer desaparecer los síntomas. En el curso del alcoholismo pueden presentarse cuadros de nivel psicótico que abordaremos a continuación: Alucinosis alcohólica Cuadro que presenta un paciente alcohólico, caracterizado por la presencia de alucinaciones auditivas de tipo verbales, o sea, el paciente refiere oír voces, lo que trae consigo la aparición de delirios alucinatorios (producidos por las alucinaciones) de tipo paranoide asociados. Generalmente presenta pródromos como gran irritabilidad, inquietud, cefaleas, existe el antecedente de un exceso de ingestión de bebidas alcohólicas con un período de abstinencia. Al inicio el sujeto comienza a presentar ilusiones o alucinaciones auditivas simples, que se presentan de preferencia en horas de la noche. Después el cuadro alucinatorio se hace más complejo y pueden añadirse alucinaciones visuales o táctiles. Oye voces que lo insultan, se burlan de él o lo agreden, puede ver “bichos” o animales pequeños que le vienen encima e incluso sentirlos como le caminan por encima y se sacude constantemente para alejarlos o quitárselos de encima. Posteriormente se instalan los delirios alucinatorios. No existe toma de la conciencia pero sí puede verse cierto deterioro de la inteligencia no grave, a veces el cuadro se asemeja a la esquizofrenia aunque faltan muchos elementos para plantear ese diagnóstico. El curso del cuadro suele ser agudo y tiende a durar varios días y a veces algunas semanas. 109 Delirium tremens Trastorno de nivel psicótico producido en el curso de un alcoholismo, caracterizado fundamentalmente por la presencia de un cuadro de delirio agudo con toma de conciencia, confusoonírica, en el que existe agitación psicomotora, desorientación y como es lógico trastornos de la memoria. Comienzo agudo y se asocia a deshidratación, fiebre y alteraciones metabólicas, por lo que su atención es de competencia de los clínicos y psiquiatras en conjunto. CUADRO CLÍNICO Pródromos, cefaleas, intranquilidad, irritabilidad, nerviosismo, trastornos del sueño (pesadillas con una gran vivencia de las mismas, lo que provoca un despertar angustioso). Además, pueden verse fluctuaciones del estado de ánimo. Posteriormente se instala el cuadro de forma brusca, con episodios de confusión con delirios oníricos (similares al sueño) durante las noches, con períodos de mejoría diurnas. El cuadro se agrava paulatinamente, se observa una fascies de extrañeza en el paciente producida por la sensación de incomprensión de lo que le rodea, confunden a las personas y las cosas que suceden a su alrededor, por lo regular asocian a la gente con sus lugares de origen, pensando que se encuentran en los mismos. Múltiples alucinaciones donde predominan las visuales, aunque pueden verse auditivas, táctiles, cenestésicas, etc. Estas alucinaciones tienen carácter escénico, o sea, ellos o contemplan la escena que presencian o simplemente participan de ella. A veces tienen un contenido relacionado con la profesión que habitualmente realizan estas personas, instalándose un delirio ocupacional posterior. En este sentido las personas realizan toda una serie de movimientos que indican donde se encuentran realizando algo relacionado con su ocupación habitual. El carnicero “cortando carne”, el carpintero “serruchando madera”, etcétera. Con frecuencia los delirios son terroríficos, asociados a alucinaciones similares. Afectividad en relación con el cuadro que se está produciendo, se muestran muy ansiosos, angustiados, con mucho miedo hasta llegar al pánico a veces y otras gran disforia que puede llegar al furor. Hay intranquilidad que llega con frecuencia a la agitación psicomotora. Pueden presentar deshidratación producida por la agitación y la ausencia o poca ingestión de líquidos y la sudoración asociada. Midriasis (dilatación de las pupilas), a veces oliguria (escasa diuresis) que puede llevar a una insuficiencia renal. Evolución de varios días pero a veces se puede prolongar a varias semanas. Con frecuencia suelen verse fluctuaciones evolutivas, o sea, el cuadro se profundiza y después mejora para después volver a profundizarse. El Delirium Tremens por lo regular suele curar totalmente, aunque a veces puede complicarse y evolucionar hacia la cronicidad o tener un desenlace fatal. 110 Psicosis de korsakof CARACTERIZADA POR UNA TRÍADA - Amnesia de fijación. - Confabulaciones. - Polineuritis. CUADRO CLÍNICO Pródromos muy similares a los que se presentan en otras psicosis orgánicas, ansiedad, irritabilidad, inquietud y cefaleas, que en este caso se asocian a un trastorno neurológico caracterizado por una polineuropatía que ataca principalmente los nervios periféricos de los miembros inferiores, produciendo dolores, hiporreflexia tendinosa, imposibilidad funcional motora y parestesias. Posteriormente se instala el período de estado, con la aparición de trastornos de la memoria, que inicialmente son del tipo de hipomnesia de fijación y después de amnesia, lo que trae como consecuencia la aparición de fabulaciones. La laguna amnéstica es “llenada” con falsos recuerdos, imaginarios o producidos por experiencias previas. A veces se desorientan en tiempo. La desorientación en espacio se produce por lo general cuando se les lleva aun lugar desconocido para él, pues generalmente se mantienen orientados cuando están en lugares previamente conocidos. La afectividad se afecta presentando cierta puerilidad y apatía, la cual se puede confundir con la moria que observamos en los tumores del lóbulo frontal. Cuando la psicosis de Korsakof, está asociada a la ingestión de bebidas alcohólicas decimos que es una psicosis de Korsakof alcohólica, codificación en el GC2 como 291,1. Otras veces el factor etiológico no es el alcohol, por ejemplo: déficit de vitamina B1 o tiamina, tumoraciones, infecciones, intoxicaciones, epilepsia, anoxia, etc. y en estos casos el Síndrome de Korsakof o Psicosis de Korsakof es codificado como 294,0. ATENCIÓN DE ENFERMERÍA En los casos que presenten alucinaciones auditivas o de delirios alucinatorios (producidos por las alucinaciones) de tipo paranoide asociados, se debe de brindar un trato que le ofrezca al paciente seguridad y protección ante el medio ambiente que siente hostil en esos momentos. Cumplimiento estricto de las indicaciones médicas que garantizarán el control del período de abstinencia (vigilar que no tenga acceso al tóxico, mediante el control de las visitas que recibe o las personas con las que se relacionan). 111 Tener en cuenta durante el período de abstinencia la posibilidad de que el paciente convulsione, ante este cuadro aplicar cuidados de enfermería y avisar de inmediato al médico de asistencia, se deberá describir el cuadro. Tener presente que estos cuadros se presentan de preferencia en horas de la noche, por lo que debe tener una observación más constante en ese horario, y cualquier alteración de inmediato llamar al médico de asistencia. En caso de agitación psicomotora (está orientada la restricción física si el paciente lo requiere y medicación indicada en caso de excitación), por desorientación y trastornos de la memoria, vigilancia estricta del paciente por el riesgo de perderse o accidentarse y reporte al médico de asistencia. Brindar en todo momento seguridad, trato afectuoso y respetuoso al paciente. Anotar en la historia clínica del paciente todas las manifestaciones que presenta, para poder evaluar el cuadro clínico. Controlar y anotar los signos vitales y ante cualquier alteración comunicar al médico de asistencia. Control y anotación del balance hidromineral por poder presentar deshidratación producida por la agitación y la ausencia o poca ingestión de líquidos y la sudoración asociada. Midriasis (dilatación de las pupilas), a veces oliguria (escasa diuresis) que puede llevar a una insuficiencia renal. Control de la higiene personal y de la alimentación. PSICOSIS REACTIVAS Grupo de trastornos de nivel psicótico en los que en su origen, el factor fundamental es el psicosocial, están provocados principalmente por un factor externo o evento vital del medio, capaz de influir de forma negativa sobre el sujeto, provocándole un desequilibrio emocional por fallas en sus mecanismos de adaptación. Decimos que la etiología es reactiva o exógena (viene del exterior del sujeto -un conflicto en el hogar, un problema en el trabajo, una situación legal, un desastre natural o artificial, pérdidas familiares de gran significación, etc.-, son las causas que más comúnmente podemos ver en la práctica diaria. CLASIFICACIÓN Las psicosis reactivas se clasifican en: - Depresión reactiva psicótica. Excitación reactiva. Confusión reactiva. Reacción paranoide aguda. 112 Depresión reactiva psicótica DEFINICIÓN La reacción depresiva psicótica ha sido motivo de polémicas entre diversos autores, hay muchos que la consideran dentro de las Psicosis Afectivas ya estudiadas anteriormente y otros no. El Glosario Cubano (GC2), la considera como una entidad independiente (298,0) pero la CIE10 ya no la recoge como tal. Queda incluida entre los trastornos del humor (F3039) y dentro de éstos como un episodio depresivo aislado (F39.0). No obstante ello vamos a estudiarlo independientemente de los criterios divergentes de los entendidos en la materia. Existen cuadros depresivos que por su profundidad y características clínicas de cierta distorsión de la realidad circundante, son catalogados de nivel psicótico y por la ausencia de antecedentes característicos de trastornos afectivos periódicos previos y por su remisión total, se desencadenan después que el sujeto ha estado sometido a alguna situación de tensión emocional, capaz de desestructurarlo. Consideramos la Reacción Depresiva Psicótica como una modalidad de Psicosis Afectiva, de carácter reactivo por la presencia de factores ambientales precipitantes, se manifiesta por un episodio depresivo de nivel psicótico, sin que existan antecedentes de cuadros similares anteriores y evolutivamente tiende a la remisión. Puede aparecer en etapas involutivas de la vida y confundirnos con la enfermedad melancólica, en la que también están presentes los factores desencadenantes del medio social, como ya conocemos. En estos casos, un interrogatorio minucioso, buscando los antecedentes de personalidad, los familiares, etc., pueden ayudarnos a definir el diagnóstico. No obstante, la evolución nos confirmará el mismo en uno u otro caso. CUADRO CLÍNICO Presenta cuadro depresivo profundo que puede ir desde la tristeza acompañada del llanto, hasta el verdadero estupor que impide la comunicación directa con el paciente. El juicio crítico sobre la enfermedad va a estar comprometido. Podremos ver distorsiones de la realidad tales como delirios depresivos (de culpa, autorreproche, etc.) y alucinaciones. Lentificación del curso del pensamiento, puede llegar al bloqueo o la inhibición. El contenido está teñido de gran pesimismo, las ideas son sombrías e incluso pueden tener un carácter suicida. Hipertimia displacentera del tipo de la tristeza, ansiedad, a veces cierta irritabilidad. La tristeza será de moderada a profunda. Hipobulia marcada con un desinterés total para hacer las cosas, insomnio del tipo matinal, anorexia manifiesta con rechazo a la ingestión de alimentos, puede haber descuido de hábitos, disminución del interés sexual que puede llegar a una disfunción en esta esfera. 113 El lenguaje por lo general es pobre y puede verse el mutismo total en ciertos casos. A veces la idea suicida —casi siempre presente en todo deprimido de nivel psicótico— se acompaña de la acción, que en ocasiones es frustrada pero en otras puede llegar a consumarse el acto autoquírico (suicida, autoinflingido, autoagresión.) La fascies del paciente denota gran pena y pesar y adopta las características de la fascies Omega. Desde el punto de vista somático (corporal) podemos encontrar diarreas y a veces constipación, palpitaciones, sudoraciones y frialdad de manos y pies, anorexia, pérdida de peso por la inapetencia del paciente. La actitud general del enfermo es la de un estado de laxitud o relajación con hipotonía muscular e incluso al explorar los reflejos ósteotendinosos podemos encontrar una hiporreflexia. La evolución de estos casos puede ser hacia la profundización del cuadro depresivo cada vez más hasta llegar a un verdadero cuadro de estupor. La gravedad del cuadro y la gran tendencia al suicidio que estos casos presentan, hacen que los mismos requieran de un tratamiento psiquiátrico urgente. La duración del cuadro depende por supuesto del manejo que se le dé. Si el paciente es llevado al médico rápidamente, las acciones terapéuticas harán que la evolución sea más corta que si se hace tardíamente o si no se hace, pudiendo en estos casos llevar al traste con la vida del sujeto, por medio de la conducta suicida. También tenemos que tener en cuenta, en la evolución del cuadro, la magnitud del psicotrauma que lo desencadenó, así como la posible solución del conflicto o su manejo psicoterapéutico en busca de nuevas motivaciones, en el caso de que no sea posible la resolución del problema. ATENCIÓN DE ENFERMERÍA Recordar que es un trastorno del estado de ánimo de nivel psicótico por lo que se requiere de una vigilancia estricta en estos cuadros. Controlar el adecuado funcionamiento de sus necesidades fisiológicas, porque en estos casos muchos de los medicamentos que se indican pueden causar constipación, trastornos en la micción, entre otros. Cumplimiento estricto de las dosis y horario de las indicaciones médicas. La ingestión de medicamentos debe ser en presencia de la enfermera, pues pueden hacer rechazo a realizar el tratamiento o acumular el medicamento con fines suicidas. Recordar el alto potencial suicida y que al tomar antidepresivos a veces se desinhiben y puede aumentar el riesgo, pues aún puede mantener los sentimientos depresivos e ideas negativas, pesimistas y/o suicidas. Vigilar que no existan otros medios que faciliten esta conducta. (objetos perfilocortantes, sustancias tóxicas o inflamables, entre otras). Colaborar con el paciente en realizar sus actividades cuando presenta elentecimiento para el desempeño de sus actividades básicas cotidianas (para bañarse, alimentarse, arreglo de su aspecto personal, entre otras funciones). Establecer una relación de empatía y afectuosa, donde además se evalúen los factores de riesgo y otras condiciones que pueden ser responsables del cuadro. 114 Mostrar interés en los progresos que va haciendo el paciente y hacerle participe de esto. Explorar las diferentes esferas de la vida del paciente que le pueden producir o condicionar una evolución tórpida en su cuadro clínico. Explicar al paciente y familiar las características de los fármacos que tiene indicado, las posibles reacciones secundarias (sequedad de las mucosas, constipación) y que hacer para contrarrestarlas (tomar líquidos con frecuencia, ingerir alimentos ricos en fibra y posible uso de laxantes si es una indicación médica). Informarles que los antidepresivos tienen una evidente respuesta terapéutica de 3 a 4 semanas, lo que permitirá mantener el cumplimiento del tratamiento con una expectativa real. Velar por el cumplimiento estricto de las indicaciones médicas en cuanto a horario y dosificación. Se tratará de incorporar en el proceso del tratamiento a personas significativas para el paciente, lo cual podrá contribuir a que el apoyo que se le preste sea mucho más aceptado y eficaz. Excitación reactiva DEFINICIÓN Forma poco típica de la Reacción Psicótica Aguda, en la que como toda psicosis reactiva se desencadena después de la producción de un psicotrauma o situación de estrés emocional para el paciente que la padece. Aparecer bruscamente, tener una evolución favorable, y clínicamente lo que domina en la sintomatología es un síndrome maniforme (parecido a la manía.) En el GC2 clasifica como codificación 298,1 y en la CIE10 como Episodio Maníaco Aislado (F38). Dada su similitud con la manía de los Trastornos Afectivos Bipolares (TAB), para muchos autores la excitación reactiva es una forma de ella, pero consideramos a esta entidad como una enfermedad eminentemente endógena tal y como hemos expuesto anteriormente. Aunque a veces ciertos factores externos del medio pueden influir en el desencadenamiento del cuadro clínico, en ella existen otros elementos genéticos, constitucionales, etc., que no están presentes en este tipo de psicosis aguda. Por tanto, consideramos a la excitación reactiva como una entidad independiente de los Trastornos Afectivos Bipolares y eminentemente exógena. CUADRO CLÍNICO Comienzo brusco. Exaltación del estado de ánimo. Se muestra eufórico con gran excitación psíquica y motora. A veces denota disforia sobre todo cuando se le contraría en sus propósitos de hiperactividad improductiva. 115 Curso del pensamiento acelerado y puede llegar a la fuga de ideas. El contenido presenta un tinte megalomaníaco (expansivo, de grandeza), con un optimismo ante la vida exagerado. Las alucinaciones no son frecuentes, pero a veces cuando están presentes son del tipo auditivo o visual. Las funciones de síntesis están alteradas en el sentido de una toma de conciencia con desorientación e hipervigilancia y un estado oniroide (nos recuerda al sueño). De ahí su diferencia con los TAB. Conducta descabellada sin propósito definido. Predomina la locuacidad en el lenguaje, la producción de chistes, a veces de insulto a los demás, exacerbación de la conducta sexual (hipererotismo). El insomnio es pertinaz y puede llegar a ser total. Esta sintomatología tiende a tener una evolución corta, puede durar desde varios días hasta semanas, pero remite a la normalidad. Esta remisión será más rápida en dependencia de las acciones terapéuticas que se ejerzan sobre el paciente. Después de desaparecer los síntomas, el paciente tendrá una amnesia para los hechos ocurridos durante la crisis, lo cual está dado por la toma de conciencia que presentó durante la misma. En líneas generales el pronóstico es bueno. Diferencias fundamentales con los trastornos afectivos bipolares (tab) CARACTERÍSTICAS EXCITACIÓN REACTIVA Comienzo Brusco Conciencia Evento vital desencadenante Antecedentes Evolución Respuesta al tto. Repetición de las crisis Estado oniroide Siempre presente No tiene Satisfactoria Buena No T.A.B. EPISODIO MANÍACO Tiende a ser menos brusco No toma de conciencia Generalmente ausente Presentes Menos satisfactoria Menos favorable Sí ATENCIÓN DE ENFERMERÍA Controlar la conducta del paciente (en la sala u hogar) pues este cuadro se caracteriza por estar deambulando constantemente. Vigilancia estricta por riesgo de fuga y/o excitación, restringir si fuera imprescindible para evitar riesgos para la vida del paciente y de las personas que lo rodean, así como del medio ambiente. Por ser pacientes hiperquinéticos ofertar actividades donde el paciente se mantenga ocupado, en quehaceres útiles (organizar ropas, limpieza y embellecimiento de las áreas), para lograr una mejor adecuación de su conducta. 116 Administrar los medicamentos en presencia del personal de enfermería, vigilando cualquier reacción adversa. Cumplir estrictamente el horario y las dosis de las indicaciones médicas. Cuidar y controlar el adecuado funcionamiento de sus necesidades fisiológicas (alimentación, higiene, descansosueño y eliminación). En caso de que la conducta se encuentre muy desorganizada todas estas funciones deberán ser realizadas por el personal de enfermería o la persona que lo tenga a su cuidado. Control y anotar los signos vitales, en caso de alteración avisar a los médicos de asistencia, recordar que algunos de los medicamentos indicados pueden causar hipotensión ortostática, hipertermia, entre otros. Confusión reactiva DEFINICIÓN Existe un estado de toma de conciencia del tipo oniroide que en la clínica se torna un tanto confusional, está desencadenada por una situación tensional desde el punto de vista emotivo y tiene cierta importancia para el sujeto. En nuestro GC2 la encontramos codificada como 298,2 y en la CIE10 se puede codificar como un Trastorno Psicótico Agudo y Transitorio (F23,8). Generalmente estos cuadros confusionales o confusooníricos de carácter reactivo, suelen verse durante las grandes catástrofes de la humanidad (terremotos, ciclones, guerras, naufragios, tornados, erupciones volcánicas, etc.) y en ellos puede dominar la sintomatología un cuadro de gran angustia, miedo o pánico, de ahí que muchos autores los denominan crisis confusoansiosas. Se debe tener presente que estos estados confusionales son eminentemente funcionales y aunque clínicamente se parecen a los síndromes cerebrales orgánicos agudos, en ellos no hay lesión cerebral ni existe una enfermedad orgánica concomitante como ocurre en las psicosis orgánicas. CUADRO CLÍNICO Comienzo súbito. De pronto el paciente cae en un estado de toma de la conciencia y por tanto habrá una desorientación, lo cual produce una disminución de la comunicación con el medio que le rodea y puede desencadenar en una conducta de violencia con excitación psicomotora. Al no poder comprender —y he ahí su nombre de confusión— reacciona violentamente contra todo lo que le rodea. La fascies del paciente es de expectación o de fascinación. Se le ve confuso, denota extrañeza a lo que le rodea. A veces da la sensación de encontrarse bloqueado, como “vacío”, atontado. Pueden verse alucinaciones, delirios de carácter elemental, más o menos variables que tiñen el cuadro de toma de conciencia. La conducta del paciente puede llegar a la eclosión improductiva de los movimientos, llena de gritos, sollozos, pataleo, ofensas y movimientos que no persi117 guen un fin específico. La enfermedad tiene una evolución satisfactoria cuando se le interna en un centro hospitalario. Tiende a durar varios días o semanas y remite totalmente a la normalidad. ATENCIÓN DE ENFERMERÍA Observar y anotar las diferentes respuestas y conductas, pues son los parámetros más importantes del estado del paciente. Controlar y anotar los signos vitales, cualquier alteración avisar al médico de guardia. Cumplimiento del horario y dosis de las indicaciones médicas, al administrar los medicamentos observar cualquier reacción adversa que pueda presentar. Cuidar del aseo personal del paciente. Brindar apoyo psicológico al paciente y los familiares, a partir de un trato afectuoso y empático. Garantizar la alimentación y controlar la eliminación del paciente. Si el paciente presenta la agitación psicomotora, puede ser necesario restringir al paciente para evitar accidentes o lesiones. Como todo estado con toma de conciencia, el enfermero deberá cumplimentar los cuidados generales. Observar la presencia de alucinaciones, que pueden acompañarse de cierta agitación producto de las mismas, comunicar la conducta del paciente y adoptar las medidas indicadas para ello. En caso de desorientación tendrá que vigilarlo estrictamente para evitar situaciones accidentales, extravíos y le brindará apoyo para ganar su confianza. Observará estrictamente la conducta del paciente, por las alteraciones perceptuales que se asocian y las comunicará al resto del equipo terapéutico para adoptar las medidas necesarias en cada caso. Reacción paranoide aguda DEFINICIÓN Psicosis aguda también funcional y reactiva tras el desencadenamiento de una situación de tensión emocional para el paciente. Caracterizada clínicamente por la presencia de un síndrome paranoide con delirios de daño, de referencia, celotípicos o de persecución, mal sistematizados pero con un mejor acceso al manejo psicoterapéutico que los presentados en los cuadros paranoides crónicos. Tiene una evolución favorable y un carácter transitorio con restablecimiento a la normalidad después del cuadro agudo. 118 CUADRO CLÍNICO Comienzo brusco. Suele verse en individuos jóvenes por lo general, pero eso no quiere decir que no pueda aparecer en sujetos adultos. Después del acontecimiento que provocó tensión emocional en el paciente, lo que provoca la desestructuración de los mecanismos de defensa del mismo, éste comienza a tornarse muy ansioso, con una reacción emocional de temor, miedo y a veces disforia con un fondo de depresión. Se torna muy desconfiado ante todo lo que le rodea como si tratara de “defenderse” de todo aquello que pudiera hacerle daño supuestamente. Hace interpretaciones erróneas de los sucesos que acaecen a su alrededor y los relaciona con posibles “agresiones” a su persona. Aparecen delirios interpretativos de tipo paranoides. Comienza a decir que los demás se ríen o burlan de él cuando pasa al lado de un grupo de personas que charlan animosamente sobre un tema ajeno a él. Piensa que le quieren hacer daño, que su esposa lo engaña o sencillamente que alguien lo persigue para perjudicarlo. Todo esto le provoca una reacción de angustia, temor o disforia, lo cual hace que su afectividad tenga cierta congruencia en relación con los hechos que se suceden patológicamente en él (recordemos, el esquizofrénico describe sus experiencias delirantes o alucinatorias con indiferencia y denotando una incoordinación entre el hecho que él describía con la reacción emocional que el mismo debía producirle). Pueden verse a veces ilusiones. El pensamiento en su curso se mantiene congruente. No hay toma de conciencia del sujeto ni otros trastornos excepto, la conducta del paciente responderá a los delirios que presenta, al igual que su afectividad. Puede presentar insomnio que por lo general es vespertino, pérdida del apetito a veces por desconfianza en la calidad de los alimentos que se le ofrecen, agitación psicomotora, etcétera. Suele durar varias semanas y después regresa a la normalidad y la personalidad se mantiene indemne pasado el episodio psicótico, en el sentido de que no existe deterioro de la misma. Diferencias con los delirios crónicos CARACTERÍSTICAS Comienzo Patogenia Características REACCIÓN DELIRIOS CRÓNICOS PARANOIDE DE LAESQUIZOFRENIA AGUDA Brusco Delirios interpretativos Mejor sistematizados, más accesibles a la 119 Generalmente insidioso Delirios alucinatorios Menos sistematizados y menos accesibles Afectividad Conducta Personalidad Evolución Respuesta al tratamiento psicoterapia Acorde a la producción delirante Acorde a los delirios Indemne después del descuadro agudopués Satisfactoria Satisfactoria No acorde a la producción de delirios Conducta bizarra, inapropiada Deterioro de la personalidad del brote Pronóstico malo Menos satisfactoria ATENCIÓN DE ENFERMERÍA Establecer trato empático, aunque lo que el paciente este expresando sea muy ilógico, al brindar al enfermo y familiar comprensión, apoyo y confianza mediante un trato adecuado de respeto. En los casos que requieran hospitalización, se hará la recepción realizando una observación minuciosa del cuadro clínico del paciente para un adecuado manejo y una valoración de su sintomatología. Cumplimiento estricto de indicaciones médicas en cuanto a horario y dosis de los medicamentos. Controlar el consumo de los medicamentos y observar cualquier reacción adversa (reacción extrapiramidal u otra), a consecuencia de los medicamentos neurolépticos utilizados (antipsicóticos), se debe de inmediato informar al médico. Medir los signos vitales pues algunos de los medicamentos provocan hipotensión y hay pacientes con otros trastornos asociados, que pueden modificar los parámetros vitales. Los medicamentos tienen que ser ingeridos en presencia del enfermero para evitar que sean escondidos o botados. Recordar que pueden rechazar el tratamiento por no tener crítica de enfermedad, o estar desconfiados y con ideas de daño, por lo cual se niegan a tomarlos. Observación estricta por riesgo de fuga y a veces por riesgo suicida, cuando se sienten acorralados por sus delirios. Restringir si fuera estrictamente necesario por tener la conducta desorganizada y ser un riesgo para su integridad y la de los que le rodean. Informar a familiares acerca de las características de la enfermedad, del control del tratamiento y el manejo social. Escuchar al paciente con atención, no reforzar lo absurdo de sus planteamientos, ni combatir de forma abierta sus manifestaciones delirantes pues perderemos su confianza o nos veremos inmiscuidos en sus complots delirantes. Ser tolerantes y comprensivos. Controlar y anotar las funciones fisiológicas: micción y defecación e informar cualquier alteración. Cuidar del aseo, alimentación (de negarse a ingerir alimentos por el contenido de sus ideas, se deberá tratar de persuadir o probar el alimento para demostrarle que no existe riesgo de daño). 120 Estimular la participación en actividades que se realicen en su entorno como un modo saludable de utilizar su tiempo libre. El enfermero nunca debe mostrar miedo ante el paciente, debe expresar seguridad, firmeza, confianza y apoyo, de tal forma que el paciente vea en él un aliado y no un enemigo. Anotar en la historia clínica toda la sintomatología para poder valorar los cambios evolutivos que ocurren en el paciente. 121 Unidad No. 8. Esquizofrenia Concepto Grupo de trastornos psicóticos funcionales que aparecen en edades tempranas de la vida (adolescentes y adultos jóvenes) en los que predominan la distorsión de la realidad y las alteraciones del pensamiento abstracto. Evoluciona por brotes o de forma continua hacia la cronicidad, deteriorando la personalidad del sujeto y sus capacidades intelectuales. CARACTERÍSTICAS GENERALES Afecta las tres esferas: · Esfera cognoscitiva: bloqueo, disgregación o incoherencia del pensamiento. · Esfera afectiva: disociación ideoafectiva y/o ambivalencia afectiva. · Esfera conativa: conducta inapropiada, rara, retraimiento social o conducta autista. Formas de comienzo de la enfermedad: 1. Abrupta (aguda). En esta forma de comienzo los síntomas aparecen de forma aguda, abrupta, pero este diagnóstico debe hacerse de forma evolutiva, para no estigmatizar a una persona con un diagnóstico que puede traerle limitaciones en su vida social. 2. Insidiosa (lenta y progresiva). Es más común este tipo de comienzo, inicialmente aparecen ligeros trastornos, que se van haciendo cada vez más severos hasta instalarse definitivamente la enfermedad. 3. Pseudoneurótica. (falsa neurosis). A veces durante años una persona consulta por trastornos de nivel neurótico y evolutivamente van apareciendo síntomas propios de la constelación esquizofrénica que después se hacen permanentes. 4. Pseudopsicopática. En la adolescencia, cuando aún no se ha terminado de conformar la personalidad del individuo, a veces se presentan trastornos en la conducta de estos muchachos que pueden parecer un trastorno de personalidad comenzante. Presentan conductas sociopáticas o delictivas que es necesario identificar adecuadamente, pues pueden constituir el inicio de una enfermedad procesal esquizofrénica. 122 EVOLUCIÓN 1. Por brotes. Presenta agudización de los síntomas de la enfermedad, cada cierto período de tiempo, después de cada brote, puede existir mayor deterioro. 2. Continua. Evolución continua, mantenida. No hay brotes de agudización, pero cada vez los síntomas interfieren con la vida del enfermo, llevándolo a un deterioro rápido de la personalidad. ETIOPATOGENIA Se invocan múltiples factores que influyen en la aparición de la enfermedad. Por eso decimos que su etiología es multifactorial. Dentro de ellos mencionaremos sólo los más comúnmente invocados: Factores genéticos: relacionados con la herencia. Se han hecho estudios en los cuales se puede observar que en la familia de los esquizofrénicos hay una tendencia a padecer la enfermedad existe riesgo a padecer la esquizofrenia de acuerdo al grado de parentesco(carga genética). Por ello es importante conocer los antecedentes familiares al entrevistar un caso presumible de este diagnóstico. Se habla de la existencia de un gen recesivo de penetración incompleta. Factores bioquímicos: En la actualidad las líneas investigativas centran la atención en la bioquímica de la enfermedad. En el suero de los pacientes afectados se han encontrado sustancias anormales que no se encuentran en el de las personas sanas, lo cual hace pensar la existencia de un trastorno metabólico interno del propio paciente. Un grupo de estas sustancias muy parecidas a la morfina sintética, son varias veces más potente que ella y se le denominan endorfinas. Al parecer estas sustancias se relacionan con los síntomas alucinatorios, delirantes, etcétera. Más recientemente se plantean hipótesis relacionadas con la actividad de los neurotransmisores, fundamentalmente con la existencia de un exceso de actividad dopaminérgica (receptores de la Dopamina) o alteraciones en la serotonina o noradrenalina. Factores psicológicos y neurofisiológicos: Algunos autores, sobre todo los psicoanalistas, han querido centrar la atención en los factores psicológicos como base fundamental de la etiopatogenia de la esquizofrenia. Se han estudiado las alteraciones del fenómeno psicológico de estos pacientes encontrando dificultades en la percepción de los objetos, tales como su tamaño, forma, relación con el resto de las cosas, etcétera. Consideran que el esquizofrénico es mucho más sensible a los estímulos sensoriales del medio, plantean dificultades en la identificación psicosexual y la distinción entre el individuo y el medio. Todo ello ha sido el resultado de trabajos experimentales o de observación clínica. Factores ambientales: Se dice a la influencia que el medio ejerce sobre el sujeto, es capaz de modificar el desarrollo de la personalidad del mismo de forma tal que pueden tener relación con el futuro esquizofrénico. Se le da aquí especial atención a las experiencias infantiles y entre ellas podemos citar algunas que ejercen su influencia negativa en la adecuada formación del niño. 123 La privación del afecto de la madre ya sea por muerte, abandono o por malas actitudes de la madre para con el hijo. Existe un término llamado “madre esquizofrenizante” y se utiliza para denominar a la madre que le transmite al hijo sentimientos de ambivalencia, o sea, una comunicación bivalente con él. El medio familiar influye notablemente pues se citan las relaciones interfamiliares anormales que le brindan al niño un ambiente de hostilidad, como un factor posiblemente causal de la enfermedad. Se considera a la familia como el puente entre el individuo y el resto de la sociedad o la célula fundamental de la misma. Factores sociales: Algunos señalan que los mayores porcentajes de esquizofrénicos aparecen en áreas de mayor desorganización social y hay una relación entre el nivel socioeconómico de la población y su origen. El sistema social puede marginar a determinadas personas y generalmente los que no son capaces de cumplir los requerimientos sociales pueden estar en un nivel de desventaja en relación con el resto de sus semejantes y ser un factor que predisponga a la enfermedad. Cambios anátomofisiológicos: La creación de toda una serie de técnicas modernas para observar no sólo la estructura del cerebro sino también su funcionamiento, han permitido observar cambios en los pacientes esquizofrénicos. Por ejemplo, en la tomografía axial computarizada (TAC) de cráneo se ha observado un aumento de los ventrículos laterales y una disminución del volumen de la corteza cerebral. En la resonancia magnética (RMN) se ha encontrado una disminución de la amígdala y del hipocampo. La tomografía por emisión de positrones (TEP) ha arrojado una disminución de la actividad de los lóbulos frontales y un aumento de la actividad de los ganglios basales, entre otros estudios. Es importante que el alumno de enfermería conozca los múltiples factores que se invocan en la etiología de la enfermedad. Clasificación. Formas clínicas 124 Clasificacion internacional de enfermedades mentales (10ma revisión CIE10) y Glosario Cubano 2da Revisión (GC2) GC2 · 295. Esquizofrenia · 295.0. Esquizofrenia Simple · 295.1. Esquizofrenia Hebefrénica · 295.2. Esquizofrenia Catatónica · 295.3. Esquizofrenia Paranoide · 295.8. Otro tipo. (Infantil). CIE10 (F20) (F20.6). (F20.1) (F20.2) (F20.0). (F20.8) CUADRO CLÍNICO: ESQUIZOFRENIA SIMPLE · · · · · · · · · · · · · Debut temprano. Apatía, abandono de sus hábitos, desinterés. Deterioro rápido de la personalidad. Tendencias al vagabundeo o la prostitución lo cual facilita que elementos antisociales los utilicen para cometer actos delictivos para su beneficio propio. Esquizofrenia hebefrénica Debut temprano. Comienzo lento e insidioso. Mayor deterioro. Presencia de delirios poco estructurados de grandeza o hipocondríacos. Disgregación del pensamiento que puede llegar a la incoherencia. Neologismos en el lenguaje. Autismo marcado, ambivalencia, manierismos y coleccionismo inútil. Embotamiento afectivo, puerilidad, afecto insulso con risas inmotivadas. Esquizofrenia catatónica · Predominio de los trastornos psicomotores: 1. Estupor Catatónico: Aquinesia, mutismo, negativismo activo o pasivo, se orinan y defecan por rebosamiento, sialorrea, flexibilidad cérea (similar a la 125 cera), signo del almohadón aéreo, indiferencia afectiva. A veces musitación, ecolalia y ecopraxia. 2. Agitación Catatónica: Excitación psicomotora desorganizada y violenta. Ambas formas deterioran rápidamente la personalidad del paciente. Esquizofrenia paranoide · · · · Es la más frecuente. Debut tardío (después de la adolescencia). Menos deteriorante. Predominan las alteraciones del pensamiento fundamentalmente de su contenido con delirios paranoides (de referencia, daño o perjuicio, persecución, influencia) y sensoperceptuales con alucinaciones auditivas y visuales por lo general, desrealización, transformación, despersonalización, trastornos del esquema corporal, etcétera. · Trastornos del curso del pensamiento (disgregación o incoherencia en casos muy deteriorados) . · Afectividad tomada con aplanamiento afectivo, disociación ideoafectiva o ambivalencia afectiva. Esquizofrenia infantil · · · · · · · Es rara su aparición, generalmente se presenta entre los 5 y 11 años de edad. Presencia de alucinaciones, delirios. Conducta y/o habla desorganizada. Aislamiento social severo durante al menos un mes. Afectación del área escolar y académica. Todos estos trastornos durante al menos 6 meses. No se alcanzan los niveles de desempeño social y académicos esperados para esta edad AUTISMO INFANTIL Por las características de este cuadro y la importancia de su diagnóstico aunque es un trastorno generalizado del desarrollo será descrito en este capítulo. Es un cuadro psicótico que se presenta antes de los 5 años con alteraciones en la comunicación , en el área social y generalmente asociado a retraso mental. CUADRO CLÍNICO · Características físicas. Atractiva e inteligente. 126 · Lateralidad. Mal definida siguen siendo ambidiestros a una edad en que la mayoría de los niños ya han establecido el dominio cerebral. · Enfermedades físicas. Padecen con más frecuencia de trastornos respiratorias altos, fiebre, estreñimiento, constipación, pérdida del control de esfínter. · A veces reaccionan de forma diferente ante dolores y otras molestias físicas, presentan desinterés, que pueden ser manifestación de sistema nervioso autónomo inmaduro. · No muestran interés habitual hacia familias y otras personas cuando son muy pequeños (lactantes), no muestran sonrisa social, ni posturas anticipatorias, contacto visual anormal, muestran una conducta de aislamiento extremo como si no les interesará en absoluto lo que les rodea, ni personas, ni situaciones cotidianas. · A los 8 meses, no muestran ansiedad de separación (conducta habitual en lactantes de esta edad). · Se muestran aislados y no parecen reconocer a la familia maestros en los años posteriores. · Alteraciones de la comunicación y el lenguaje. Es grave, retardado, desviado, emiten ruidos (chirridos, sílabas) sin intención aparente para comunicarse, pueden aparecer frases, palabras que no le sirven para comunicarse y desaparecen de su vocabulario por tiempo indefinido, utilizan neologismos, ecolalia. · Algunos muestran hiperlexia (aprenden a leer precozmente de forma autodidacta pero no comprenden lo que leen). · Conductas estereotipadas. No existen juegos exploratorios, actividades de juegos rígidas, repetitivos, “extrañas”, para su edad, se apegan a juguetes u objetos específicos o particulares y establecen vínculos muy difíciles de modificar, cuando esto sucede sufren episodios de pánico, rabietas. · Trastornos del ánimo. Cambios bruscos de humor, crisis de llanto y de risa sin motivo aparente, incongruencia pensamiento –afecto. · Respuesta anormal a estímulos dolorosos. · Retuercen las manos, dan vueltas sobre sí mismos. · Hiperquinesia, agresividad, autolesiones, están distráctiles. · Funcionamiento intelectual-40 % (moderado, grave o profundo), un 30 % (ligero), un 30% (normal). ATENCIÓN DE ENFERMERÍA · Brindar apoyo y seguridad al enfermo es fundamental en el establecimiento de la adecuada relación enfermeropaciente y en los procedimientos que se vayan a realizar. · La enfermedad provoca reacciones de recelo y desconfianza, el enfermero constituye un personal vital en el cumplimiento del tratamiento, así como con respecto a su alimentación (por ejemplo: pueden pensar que la comida está envenenada), por lo que el apoyo psicoterapéutico influye positivamente en este sentido. · El paciente esquizofrénico puede confrontar una crisis (de pareja, laboral, familiar, social, etc.) ésta se maneja mediante la primera ayuda psicológica y de otras intervenciones que permitan solucionar los problemas. 127 · El personal de enfermería puede participar como terapeuta o coterapeuta (previa capacitación) en la terapia grupal utilizando técnicas que manejen los trastornos del comportamiento, combinadas con técnicas afectivoparticipativas, para utilizar al máximo el potencial saludable del paciente. • El enfermero debe explicar y orientar a la familia acerca del manejo del paciente. Las explicaciones deben hacerse con un lenguaje claro, sencillo, capaz de esclarecer dudas, de liberar tensiones, mediante los grupos Psicoeducativos Familiares (“Escuelas de Familia”). • Estimular al paciente a que realice su aseo diariamente, se le debe orientar en algunos casos en como arreglarse, vestirse, para una adecuada presencia personal, en los casos necesarios colaborar en esta actividad. • El paciente no debe ser tratado con lástima, pero sí con respeto, no mostrar sentimientos de temor ante sus conductas, de rechazo, o contradicción, manteniendo una postura de seguridad y confianza. • Se conversará con el paciente y se le dará participación en las actividades cotidianas. • En los momentos de descompensación requiere de mayor orientación y apoyo. • Cumplimiento estricto de las indicaciones médicas, vigilando que se ingiera el medicamento en presencia del personal de enfermería, pues en ocasiones esconden debajo de la lengua el medicamento, por no tener crítica de la enfermedad. • Conocer acción, dosificación y reacciones adversas de cada medicamento que se utiliza. • Medir signos vitales antes del cumplimiento • Cuando considere que no resuelve o mejora con el tratamiento indicado, comunicarlo de inmediato al médico de asistencia. • Explicar al paciente y familiar la importancia del tratamiento de forma sistemática y continua, esto previene las descompensaciones y necesidad de ingreso. • Ante cualquier signo de alarma (retraimiento, hablar solo, abandono del aseo, desconfianza, pérdida del apetito, pasarse todo el día acostado, hostilidad, pérdida del sueño, entre otros), describir en la historia clínica y consulte de inmediato al médico de asistencia. • Estimular al paciente a que participe en actividades sociales, laborales y que fomente amistades. • Deberá realizar chequeo de las pertenencias del paciente, para detectar objetos que pueden condicionar un peligro para el paciente y las demás personas con las que se relaciona, sobre todo en los pacientes agresivos y autolesivos. • En los casos con pobre o ningún apoyo social para su atención, coordinar con personas significativas del paciente y de la comunidad para que colaboren en el tratamiento y la rehabilitación del mismo. • Se requiere de restricción en los casos que por el nivel de desorganización psicomotora constituye un riesgo para su vida y/o de los demás, se observarán estrictamente vigilando signos vitales, necesidades fisiológicas, las zonas de restricción (temperatura, coloración, movilidad). 128 Unidad No. 9. Trastornos de la conducta y el aprendizaje en las diferentes etapas del desarrollo Conducta. (Comportamiento motor, conación) DEFINICIÓN Todos los aspectos que se relacionan con la actividad motora del ser humano. Aspecto de la psiquis que se produce como respuesta a estímulos que se originan dentro de nosotros (impulsos, motivación innata, deseos, instintos, ansias, la percepción de la realidad, las características individuales de personalidad y la comunicación) y en nuestro entorno (condicionamiento de normas y objetivos adquiridos, durante la socialización temprana,) que actúan como elemento esencial regulador del comportamiento humano en todas las expresiones. Se ha planteado como “comportamiento normal de un niño aquél que se adapta a lo que cree como normal la mayor parte de una sociedad dada” “un niño tendrá un comportamiento anómalo cuando la mayoría de los adultos lo consideren inapropiado en su forma, intensidad o frecuencia” Trastornos conductuales Afeminamiento y masculinización Estos términos no se plantean en la actualidad como trastornos conductuales. DEFINICIÓN Existe disociación entre el sexo anatómico y la identidad sexual. 129 ETIOLOGÍA La sexualidad de una persona se relaciona directamente con sus características de personalidad como una unidad, que dependen de factores psicosexuales interdependientes: 1. Identidad sexual. Características sexuales biológicas de una persona: cromosomas, genitales externos, internos, composición hormonal, gónadas, y caracteres sexuales secundarios. Todos forman una unidad que le confirman a la persona sobre su sexo. 2. Identidad genérica. Es el sentido de masculinidad o feminidad que puede tener una persona (desde la edad de 2 a 3 años existe la convicción de que son niños o niñas, y la persona aún debe realizar el proceso adaptativo de “sentirse” hombre o mujer. 3. Orientación sexual. Describe el objeto del impulso sexual de una persona: heterosexual (sexo opuesto), homosexual (mismo sexo) o bisexual (ambos sexos). 4. Conducta sexual. Respuesta fisiológica que incluye cuatro fases: deseo, excitación, orgasmo y resolución. Otros aspectos que influyen en la etiología son: - Desarrollo de los roles sexuales que es similar a la identidad genérica; uno se siente a sí mismo como hombre o como mujer, también se identifica con los modos de conducta aceptados socialmente para lo femenino y para lo masculino. - Factores psicológicos, los determinantes de la conducta homosexual son un enigma, se plantea la experiencia en edades tempranas de vínculos con padres inefectivos del mismo sexo, enseñanza inadecuada de patrones sexuales por parte de seres significativos. - Factores biológicos, existen componentes biológicos y genéticos que pueden contribuir a la orientación homosexual, niveles bajos de andrógenos, incremento anormal de hormonas luteinizantes en hombres homosexuales. CUADRO CLÍNICO • Deseos repetidos de ser o insistencia en que uno es del otro sexo. • En los niños preferencias por el transvestismo, o por simular vestimenta femenina, en las niñas insistencia por llevar puesta solamente ropa masculina. • Se prefiere de forma persistente el papel del otro sexo, con fantasías referentes a pertenecer al otro sexo. • Deseo intenso de participar en juegos y pasatiempos propios de otro sexo. • Preferencia marcada por compañeros del otro sexo. • En adolescentes se manifiesta por síntomas tales como un deseo firme de pertenecer al otro sexo, ser considerado como del otro sexo, deseo de vivir o 130 ser tratado como del otro sexo, o la convicción de experimentar las reacciones o sensaciones típicas del otro sexo. • Malestar persistente con el propio sexo o sentimiento de inadecuación con su rol, la alteración no coexiste con una enfermedad intersexual. • La alteración provoca malestar clínicamente significativo o deterioro social, educacional o de otras áreas importantes de la actividad del individuo. EVOLUCIÓN Y PRONÓSTICO Depende de la edad de inicio y de la intensidad de los síntomas. Los varones suelen iniciar el trastorno antes de los 4 años y aparecen conflictos con los compañeros durante la etapa escolar entre 7 y 8 años. La conducta afeminada puede estar ausente hasta que el niño se hace mayor. El transvestismo puede ser parte del trastorno y un 75 % de los varones que presentan transvestismo empiezan a hacerlo antes de los 4 años. Entre las hembras la edad de inicio también es temprana, pero la mayoría abandona la conducta masculina en la adolescencia. Como consecuencia en los deseos de participar en las actividades propias del rol sexual contrario, puede presentar problemas del funcionamiento laboral y social en estas personas. Otra complicación suele ser la depresión, ansiedad y los trastornos adaptativos. Fuga. y agresividad DEFINICIÓN La fuga es un trastorno de conducta multifactorial según la etapa del desarrollo en que se encuentre el niño casi siempre asociado a trastornos de las emociones, disfunciones familiares o eventos vitales estresantes. La agresividad se caracteriza por alteración de la conducta donde el niño produce daño de diversa índole y magnitud al prójimo o a sí mismo en su actuar, aparece en múltiples trastorno cognitivos, emocionales y conductuales con diferentes formas de expresión según la etapa del desarrollo en que se encuentra el niño o adolescente. ETIOLOGÍA Aparecen como expresión sintomática de variada causalidad en dependencia de la edad en que se presentan y puede ser parte del cuadro clínico en otros trastornos mentales, sin que coincidan necesariamente con un cuadro de conducta antisocial en la niñez. Pueden presentarse formando parte de otros trastornos como el retraso mental, trastornos emocionales por ansiedad o por trastornos del estado de ánimo. 131 Pueden aparecer cuando existen disfunciones en el manejo educativo escolar o familiar, secundario al uso indebido de sustancias (alcohol, drogas), y debido al abuso o negligencia. CUADRO CLÍNICO • • • • Aparecen escapadas del hogar, escuela, o conductas agresivas. Siempre se debe buscar la causa asociada. Es importante tener en cuenta la edad del niño y el nivel de desarrollo alcanzado. La conducta antisocial en la niñez y la adolescencia aparece cuando estos grupos etáreos violan los derechos de los demás. • Pueden asociarse a cuadros de actos de agresión y violencia manifiesto. • Realizan actos encubiertos como mentir, robar, ausentarse de la escuela y escapar de la casa. • Se plantea que para plantear como tal un trastorno, lo anterior debe repetirse sistemáticamente al menos tres conductas durante al menos 6 meses. La conducta antisocial puede manifestarse como acontecimientos aislados que no constituyen un trastorno mental, pero puede ser objeto de atención clínica. El término de “delincuente juvenil” se define legalmente como un joven que ha violado la ley, pero no necesariamente coincide con un diagnóstico de trastorno mental. Hiperquinesia DEFINICIÓN Existe un aumento de la actividad motriz sin un fin determinado, que puede acompañarse de un déficit de la atención, impulsividad y agresividad, anteriormente llamada como disfunción cerebral mínima. ETIOLOGÍA No se conoce etiología específica aunque se han postulado anomalías constitucionales en la génesis de estos trastornos, se les ha denominado trastornos por déficit de atención pero este trastorno puede o no acompañarse de hiperquinesia, se asocia también a trastornos emocionales como forma de expresión de una disfunción actual en el niño y en niños con retraso mental y otros trastornos neurológicos. CUADRO CLÍNICO • Comienzo precoz generalmente durante los primeros 5 años de vida. 132 • Se combina el comportamiento hiperactivo y pobremente modulado con una marcada falta de atención y de continuidad en las tareas. • Se presentan en situaciones variadas. • Persisten a lo largo del tiempo. • Falta de persistencia en lo cognoscitivo y tendencia de cambiar de una actividad a otra sin terminar ninguna. • Actividad desorganizada, mal regulada y excesiva. • Pueden las alteraciones persistir en la vida adulta, aunque la tendencia es que con el decursar de la vida exista una mejoría paulatina de la hiperactividad y del déficit de atención. • El trastorno puede acompañarse de otras anomalías, estos niños suelen ser descuidados, impulsivos, proclives a accidentes, no respetan normas de conducta con problemas de indisciplina. • Son desinhibidos, no son fácilmente aceptados por otros niños. • Pueden llegar a ser segregados por el grupo. • Pueden coexistir niveles bajos de inteligencia y puede llegar a producirse retraso pedagógico, retraso en la esfera motora y el lenguaje. • Cuando aparecen en niños con inteligencia normal o superior al promedio con tratamiento adecuado y orientación no se afecta el aprendizaje. • Con el tiempo puede desarrollar una baja autoestima y comportamientos disociales y antisociales. • Es más frecuente en varones y puede acompañarse también de trastornos en el aprendizaje. EVOLUCIÓN Y PRONÓSTICO La evolución es variable y los síntomas pueden perdurar durante la adolescencia y la vida adulta; pueden desaparecer durante la pubertad. Puede desaparecer la hiperactividad y mantenerse presente el déficit de atención y la impulsividad. Los problemas del aprendizaje pueden persistir. Pueden desarrollar un trastorno de conducta disocial o un trastorno de personalidad disocial y tienen riesgo aumentado de desarrollar un trastorno relacionado con el consumo de sustancia. Trastornos neuróticos en la infancia Este cuadro no aparece de la misma forma en niños que en adultos, está en dependencia de la edad de desarrollo psicológico en que se encuentra el niño con las continuas modificaciones que implica el mismo. Su personalidad aún no esta bien estructurada y la continua evolución matiza el cuadro clínico. En la aparición de estos trastornos existe una gama diversa de manifestaciones psicopatológicas que incluyen los trastornos adaptativos, rasgos neuróticos y trastornos que afectan predominantemente la personalidad. La aparición de trastornos neuróticos en la infancia puede estar condicionada a factores de riesgo predisponentes, precipitantes, perpetuantes a nivel individual, 133 familiar, escolar y comunitarios interactuando entre sí (enfermedades físicas que producen algún grado de incapacidad, manejo educativo inadecuadosobreprotección, permisividad, maltrato, negligencia, maestros punitivos, eventos de aparición brusca o permanente que afecten la estabilidad y seguridad del niño en la escuela, en la familia y la comunidad donde crece. Se invoca también teorías a que la incapacidad de procesar toda la información que llega a la persona pudiera se la causa de la neurosis. En niños se habla de inadaptación neurótica, rasgos neuróticos y no de neurosis pues por definición implica la instauración de un conflicto interiorizado en una personalidad constituida no existente en los niños. Los trastornos neuróticos en el niño se estructuran en dependencia de la edad, cuadro clínico, grado de profundidad o fijación del trastornos y los factores psicosociales asociados. En un primer nivel de integración. Los cuadros que aparecen por primera vez incluyen: Trastornos por estrés postraumático y adaptativos. Varía con la edad: • Lactantes: aparece llanto excesivo, trastorno de la alimentación y agitación frecuente. • Preescolares: Aparecen temores diversos, conductas agresivas, entre otros. • Escolares: Disminuye el rendimiento escolar, rechazo a las relaciones con amigos, en los adolescentes aparecen síntomas afectivos (depresión, ansiedad, fobias; síntomas caracterológicos inmadurez, agresividad, pasividad, retraimiento, obsesiones; fracasos escolares, perspectiva ambigua del tiempo y conflictos con la familia y la comunidad. Si se mantiene el conflicto en el tiempo el trastorno se estructura de forma más profunda apareciendo una fijación de síntomas y signos que tomarían características específicas en dependencia de la edad en que se encuentra el niño, si la situación o conflicto se mantienen en el tiempo daría lugar a un estado de fijación y severidad más estructurado del trastorno neurótico y nos encontraríamos ante las siguientes formas clínicas: Trastornos por ansiedad excesiva. Ansiedad excesiva durante 6 o más meses, aprensivos, les preocupa el futuro, temerosos, con búsqueda de aprobación, puede acompañarse de intranquilidad psicomotriz, otros síntomas como morderse las uñas, sudoración de manos, etcétera. Trastorno por angustia de separación. Ansiedad excesiva que tiene como duración dos semanas y se relaciona con la separación del niño de las personas más cercanas afectivamente, esta ansiedad puede llevar al pánico, se acompaña de síntomas físicos (dolores abdominales, náuseas vómitos, temores diversos a la soledad a los animales), presentan además trastornos del sueño y otros trastornos de las emociones. Trastornos por evitación o timidez. Irritación ante el contacto con personas desconocidas, que interfiere con la vida social del niño, baja autoestima, poca confianza en sí mismos, dura al menos 6 meses. Este cuadro no se da con miembros de la familia. Suele asociarse al trastorno por ansiedad obsesiva. Trastornos por fobias. Temor injustificado y no razonable ante objetos, personas o situaciones de las que el niño reconoce lo ilógico. Trastornos histéricos. Rasgos de personalidad egocéntricos, teatralidad, irritabilidad y labilidad afectiva, trastornos motores (sin modificaciones de los reflejos), trastornos del equilibrio y de la marcha sin base neurológica que justifique, 134 pueden existir trastornos auditivos, de la visión, dificultades para tragar entre otras. Trastornos obsesivos. Raros en la infancia, cuando aparecen son en forma de pensamientos obsesivos y es de mal pronóstico. Trastornos depresivos. En lactantes y preescolares manifiestan la depresión con síntomas psicomotores, en los escolares podemos encontrar enuresis, miedos y manipulación genital entre otros. En niños mayores aparecen ideas suicidas, tristeza, sentimientos de incapacidad, etc. Puede haber aislamiento e irritabilidad. Otros trastornos de las emociones y conductuales en la infancia serían: trastornos por tics, trastornos de comunicación, trastornos de la eliminación, trastornos de conductas disruptivas, trastornos del sueño, entre otras. Retraso mental DEFINICIÓN Trastorno heterogéneo donde existe un funcionamiento general subnormal especialmente en las capacidades intelectuales, adaptativas, alteraciones de lenguaje y esfera motora que se origina antes de completar el desarrollo. CLASIFICACIÓN. - Leve. Moderado. Severo. Profundo. ETIOLOGÍA Multifactorial biológica, social y en dependencia de la etapa prenatal, perinatal y posnatal en que se produzca la influencia causal adversa, en algunos no puede establecerse la causa directa que provoque este trastorno. FACTORES PRENATALES • Trastorno del metabolismo de los aminoácidos (fenilcetonuria, enfermedad de la orina en jarabe de arce, etcétera. • Trastorno del metabolismo de las grasas (leucodistrofia, enfermedad de Gaucher, etcétera). • Trastorno del metabolismo de los carbohidratos (intolerancia a la fructosa, galactosemia,etc.). 135 • Otros trastornos metabólicos (hipercalcemia, hipoparatiroidismo, enfermedad de Wilson, etc.) • Aberraciones cromosomicas (síndrome de Down, síndrome del maullido de gato, síndrome de Turner, etc.). • Trastorno autosómicos dominantes (distrofia miotónica, neurofibromatosis, enfermedad de Marfan, etc). • Anomalías del desarrollo por mecanismos genéticos recesivos o desconocidos (hidranencefalia, microcefalia, macrocefalia, etc.). • Factores prenatales de riesgo predisponentes o asociados a etapas del embarazo. • Infecciones (virus citomegálicos, toxoplasmosis). • Enfermedades graves de los primeros meses que necesita quimioterapia o cirugía mayor (toxemia, amenaza de aborto, exposición a radiaciones, incompatibilidad de grupos sanguíneos. • Afecciones sistémicas, metabólicas y alérgicas (diabetes, asma, tirotóxicas, desnutrición, etc.). • Afecciones obstétricas (hemorragia, placenta previa, infarto, retraso en el crecimiento intrauterino). • Alcoholismo, hábito de fumar en exceso. • Madre menor de 17 o mayor de 35 años. Factores relacionados al nacimiento. • • • • • • • • • Trastorno cerebrales derivados de complicaciones del parto. Lesiones traumáticas cerebrales. Anoxia. Kerníctero. Sepsis neonatal. Hipoglicemia. Hemorragia. Instrumentación prolongada o precipitada. Presentación anormal. Factores que potencializan el trastorno. • Prematuridad. • Bajo peso al nacer. • Nacimiento tardío. Factores posnatales • • • • • • • • Infecciones (meningoencefalitis bacteriana o viral). Enfermedades graves en período neonatal. Deshidratación hipertónica. Trastornos convulsivos (epilepsia, status infantil). Traumas con estado de coma prolongado. Intoxicaciones (plomo). Desnutrición grave. Paro cardiorrespiratorio. 136 • Enfermedad de Heller. • Deprivación sensorial. La naturaleza de los factores antes citados es variada interactuando factores genéticos, educacionales, sociales, determinando diferentes grados de minusvalía: física, psíquica y social. CUADRO CLÍNICO Presenta diferencias en dependencia del grado de profundidad del trastorno y según la etapa de la vida de la persona en que comienza el trastorno. Así se enuncian cuatro niveles de retraso mental. RETRASO MENTAL LEVE (RML) Cociente de inteligencia de 5055 a 70. Se corresponde con la categoría pedagógica de educable. De 0 a 5 años período preescolar desarrollan habilidades sociales y de comunicación. Deterioro sensorio motriz escaso lo que dificulta su diferenciación de los niños normales. Período escolar de 6 a 12 años. Casi siempre se establece un avance lento en el aprendizaje y dificultades en éste y en sus capacidades adaptativas con los coetáneos, por lo que se hace necesario con mucha frecuencia su traslado a escuelas de enseñanza especiales, pueden cursar hasta 8vo o 9no grado, pueden repetir grados, presentar retardo pedagógico y trastornos psiquiátricos asociados (depresiones, trastornos de conductas secundarios). Presenta defectos cognitivos, baja capacidad para la abstracción, pensamiento egocéntrico, inhabilidades sociales, dependencia y de comunicación, puede ser objeto de abuso por compañeros. Pueden aprender habilidades sociales y laborales (carpintería, mecánica, etc.), que les permitirán proveerse de recursos suficientes para la integración social en las comunidades si cuentan con adecuado apoyo y orientación sociofamiliar. En la edad adulta pueden desarrollar una vida normal si ha sido capaz de adquirir habilidades sociales necesarias. Pueden desarrollar satisfactoriamente modalidades de empleo si han adquirido las destrezas necesarias, poseer autonomía personal y capacitación social suficiente para llevar a cabo la tarea en cuestión. Con frecuencia no se les identifican como personas con retraso mental. RETRASO MENTAL MODERADO (RMM) Cociente de inteligencia de 3540 a 5055. Edad preescolar de 0 a 5 años. Categoría pedagógica entrenable. Desarrollo motor bastante bueno, es capaz de aprender a hablar y pueden ocuparse de necesidades básicas. 137 Pueden adquirir habilidades en la comunicación que les permite mantener una conversación, pero en ocasiones se les dificulta la comunicación y el desempeños social general por lo cual pueden presentar aislamiento social. No pasan de segundo grado de enseñanza especial. Edad escolar y adolescencia de 5 a 20 años. Pueden cuidarse a sí mismo y trasladarse en entornos seguros y familiares sin ayuda. Los adolescentes tienen dificultades para reconocer normas y reglas sociales que les dificultan las relaciones interpersonales. Pueden trabajar en centros con características especiales de empleo o empleo con apoyo social, por lo que pueden aprender habilidades sociales y laborales. Aprenden a vivir en la comunidad con orientación y apoyo social (familiar, profesional y comunitario). Cuando se hacen consciente de sus limitaciones o el medio le es hostil, aparecen trastornos emocionales, conductuales y frustraciones. Necesitan supervisión para satisfacer competencias laborales en condiciones de apoyo y orientación. RETRASO MENTAL GRAVE (RMG) Cociente de inteligencia de 2025 a 3540. Más evidente en etapas tempranas de la vida. Etapa preescolar de 0 a 5 años. Existe retraso psicomotor. Pocas o nulas habilidades verbales, por lo que es de máxima importancia la estimulación precoz en esta etapa de la vida . Etapa escolar y adolescencia de 5 a 20 años. Pueden aprender a hablar y comunicarse de forma elemental, mínima. Surgen formas de comunicación no verbales. Son más frecuentes los déficit sensoriales y motores que en los grados anteriores. Pueden acompañarse de enfermedades neurológicas graves. Necesitan supervisión constante. Etapa adulta después de los 20 años. Pueden realizar tareas sencillas bajo vigilancia y realizar diversos trabajos bajo supervisión. Pueden adaptarse a vivir en familia y comunidad, aumenta la frecuencia de complicaciones si el retraso mental está asociado a trastornos neurológicos o psiquiátricos severos que requieren de otros tipos de cuidados. RETRASO MENTAL PROFUNDO (RMP) Cociente de inteligencia por debajo de 2025. Edad preescolar de 0 a 5 años. Existe un trastorno sensoriomotormarcado que les condicionan que ante los estímulos del medio ambiente no reaccione siempre de forma adecuada son menos adaptativos que en los casos anteriores. Se asocian a minusvalías físicas marcadas. Requiere supervisión constante. Limitación profunda en destrezas comunicativas y motoras. Edad escolar y adolescentes de 5 a 20 años. Requieren de un medio ambiente bien estructurado con supervisión constante pues existe marcado retraso en el desarrollo motor. 138 Edad adulta de 20 años en adelante. Adquieren algunas habilidades de comunicación. Requieren de cuidados para satisfacer sus necesidades básicas. Pueden aprenden algunas habilidades de autocuidado básicas y practicar tareas sencillas, bajo supervisón. Características Generales que se asocian con el retraso mental en todas sus formas de presentación. 1. 2. 3. 4. 5. 6. Hiperactividad. Baja tolerancia a las frustraciones. Agresividad. Inestabilidad afectiva. Conductas estereotipadas y repetitivas. Autoagresiones. EVOLUCIÓN Y PRONÓSTICO Depende del grado de retraso y del medio (oportunidades educativas y de estimulación general que se le brinde), así como del apoyo familiar y social con que cuente el paciente Pueden aparecer complicaciones como los trastornos depresivos, psicóticos y de personalidad, pueden ser víctimas de explotación por terceras personas. ATENCIÓN DE ENFERMERÍA RETRASO MENTAL LEVE. • El personal de enfermería establecerá contacto verbal y explorará conducta, sentimientos, estado físico teniendo precaución con las preguntas dirigidas ya que estos pacientes son sugestionables. • Inducirá en el paciente directrices sutiles y esfuerzos indirectos para involucrarlos en las tareas. • Determinará grado de control sobre los patrones de la conducta, atención, percepciones distorsionadas de la realidad y alteraciones de la memoria. • Precisar el uso de la comunicación verbal y extraverbal así como la capacidad de evaluar la realidad y de generalizar. • Observar formas de afrontamiento ante los eventos cotidianos (tolerancia a las frustraciones), control de impulsos (motores, agresivos, sexuales). • Se deberá evaluar autoimagen y el desarrollo de confianza en sí mismo, así como la tenacidad, persistencia, curiosidad y deseos de explorar lo desconocido. • Todo lo anterior expuesto le permite a la enfermera identificar el perfil de personalidad del paciente y estilo de afrontamiento en cada una de las etapas del desarrollo, lo que da la posibilidad de diseñar estrategias para el manejo, tratamiento terapéutico y rehabilitatorio. • Orientar a los familiares el cumplimiento del tratamiento médico y observar reacciones adversas a los medicamentos. 139 • Fomentar habilidades individuales con relación a los hábitos higiénicos y alimentarios. • Brindar apoyo psicológico a la familia orientándolos en cuanto al manejo de estos pacientes y para aumentar la comprensión y nivel de colaboración de todos los que se relacionen con el paciente. • Estimular el desarrollo del área social (autoestima, comunicación, relaciones interpersonales). • Explicar a la familia la importancia del apoyo para una adecuada evolución ya que está en relación directa con el pronóstico de la enfermedad. • Alertar a la familia sobre los riesgos de ser víctimas de abuso. • Orientar a los maestros sobre la ayuda pedagógica que necesitan de forma individual para que se apropien de los conocimientos y venzan los objetivos esperados. RETRASO MENTAL MODERADO • Explicar a los familiares acerca de la naturaleza del trastorno. • Se hará énfasis en los cuidados y la enseñanza de destrezas en la comunicación, en este nivel de retraso tiene un desarrollo más lento en edades tempranas de la vida. • El personal de enfermería estará atento a la aparición de trastorno emocionales en estos pacientes y ayudará a coadyuvar las frustraciones cuando se hacen conscientes de sus limitaciones, brindandole apoyo, seguridad y confianza. • Orientar cumplimiento estricto de indicaciones médicas según el nivel de atención médica en que se encuentre recibiendo asistencia y observar reacciones adversas. • Control de signos vitales por reacciones adversas que producen algunos medicamentos. • Observar formas de afrontamiento ante situaciones frustrantes. • Estimular al paciente a que mantenga adecuados hábitos de higiene • Es de vital importancia explicar a los padres y familiares la importancia de expresarles sentimientos de amor, comprensión y aceptación. • Alentar a la familia sobre los riesgos de ser víctimas de situaciones violentas de diversa índole. RETRASO MENTAL GRAVE • Brindar apoyo psicológico a padres y familiares explicándoles la naturaleza del trastorno con el objetivo de que acepten adecuadamente al paciente en su entorno cotidiano. • Orientar a los padres en cuanto al cuidado y protección (higiene, medidas físicas de seguridad mínima, evitar accidentes). 140 • Brindar apoyo psicológico al paciente para establecer una relación empática. • Aplicar principios de privacidad del paciente al realizar técnicas y procederes de enfermería. • Orientar a la familia para la estimulación temprana de la comunicación verbal y gestual y actividades en relación con su validismo. • Cumplimiento estricto del tratamiento médico y observar reacciones adversas. • Medición de signos vitales ya que en este nivel de trastorno con frecuencia aparecen enfermedades asociadas (cardiovasculares, epilepsia, anomalías congénitas, entre otras). RETRASO MENTAL PROFUNDO • Establecer vigilancia estricta y supervisión constante si se encuentran hospitalizados en instituciones y orientar a la familia de como debe realizarse su manejo en caso que estén en el domicilio. • Realizar aseo personal diario. Incluyendo limpieza de cavidades, cambio de ropa personal y de cama cada vez que sea necesario ya que estos pacientes no tienen control de esfínteres. • Movilizar las veces que sea necesaria para evitar las úlceras por decúbito y complicaciones respiratorias. • Cumplimiento estricto de indicaciones médicas observando reacciones adversas. • Medición de signos vitales por complicaciones orgánicas frecuentes que concomitan con el retardo de base o se suman a su cuadro clínico habitual como descompensación orgánica. • Ofertar los alimentos teniendo en cuenta calidad de los mismos e intolerancias particulares para cada caso. • Establecer una relación afectiva y mantener un entorno agradable mediante música y otros accesorios que contribuyan a su estimulación psicológica. 141 Unidad No. 10. Terapéutica psiquiátrica Terapéutica biológica Terapia electroconvulsiva o tratamiento por electroshocks (tec, teca o tecar) DEFINICIÓN Consiste en la producción de convulsiones tónicoclónicas mediante un estímulo eléctrico. El equipo para aplicar el TEC funciona con corriente alterna de 110 voltios y sesenta ciclos por segundo; está provisto de varios relojes que permiten graduar la potencia y la cantidad de tiempo que debe pasar la corriente eléctrica (generalmente entre 70 y 160 w y entre 0,1 y 0,5 segundos). SIGLAS TEC= Tratamiento Electroconvulsivante. TECA = Tratamiento Electroconvulsivante con Anestesia. TECAR = Tratamiento Electroconvulsivante con anestesia y Miorrelajante. ATENCIÓN DE ENFERMERÍA El personal de enfermería deberá garantizar que los estudios previos al tratamiento (exámenes de laboratorio, electroencefalograma, rayos X de tórax y en caso en que se sospeche alteraciones de columna vertebral se le realizará rayos X de columna vertebral), se realicen y sean valorados por el médico de asistencia, así como garantizar que estén incluidos en la historia clínica. Se recogen datos de sus antecedentes patológicos y cuadro clínico actual, complementándose con un examen físico que realizará el médico de asistencia y la información de enfermería. El local donde se realiza este tratamiento debe tener condiciones de confort, privacidad y tranquilidad para que los pacientes no vean el equipo aplicar el proceder a otros pacientes, ni que estén en contacto entre sí hasta que se hayan recuperado. Se debe prever por parte del personal de enfermería que los siguientes materiales estén presentes y con las condiciones idóneas para su utilización: balón de oxígeno (revisar que tenga oxígeno suficiente para el tratamiento), aspiradora 142 (verificar si funciona correctamente), un set de jeringuillas estériles, parabán, ligadura, equipo de reanimación (verificar que funcione), cánula o depresores montados, esfigmomanómetro, estetoscopio, termómetro, proteger los electrodos del equipo con algodón para evitar quemaduras en la piel al aplicar el tratamiento, pasta conductora para aplicar en el algodón que protege los electrodos o en su defecto frasco de suero fisiológico o solución salina como conductora de la electricidad. Requiere una preparación psicológica donde se le brinda al paciente y familiares apoyo por el equipo de atención (en el caso de la familia se les pide autorización para realizar este tratamiento), aclarando dudas y disipar sus temores evitando utilizar palabras como choque y eléctrico. El día que se aplica el tratamiento el paciente debe de estar en ayunas, debe de indicársele que orine y defeque, se retiran las prótesis dentales, debe de tener ropas holgadas y se eliminan los objetos como alfileres. Medir signos vitales, si fiebre o trastornos de la tensión arterial comunicar al médico de asistencia, pues son contraindicaciones. Se coloca al paciente en decúbito supino en una camilla acojinada, en caso de tener que aplicar el tratamiento en una cama corriente se introduce una tabla entre el colchón y el bastidor con el fin de evitar fracturas y/o en caso de paro cardiorrespiratorio tener condiciones idóneas para su asistencia inmediata. Se le coloca una almohada en la región lumbar (para lograr así que la columna vertebral se encuentre en hiperextensión). Se le introduce un depresor acolchado en la boca, posterior a la administración por el anestesista del anestésico (tiopental) y relajante (succinilcolina). Después se ventila al paciente pues se produce un período de apnea. Se hace una restricción manual por los hombros y rodillas, se coloca la cabeza en hiperextensión, para evitar fracturas durante el período convulsivo. Durante todo este proceso la enfermera (o), observará exhautivamente para detectar cualquier alteración que pueda presentar el paciente, como cianosis distal, peribucal por lo que en las mujeres se debe retirar los esmaltes de las uñas. Después de terminado el tratamiento se coloca al paciente en decúbito lateral y observación estricta para evitar broncoaspiración. Ya una vez recuperado se ayuda a incorporar y se le ofrece su desayuno, observándolo durante el día por si ocurre desorientación o cualquier otra alteración poderle brindar ayuda. Electrosueño DEFINICIÓN Aplicación de una estimulación que suele inducir al sueño mediante estímulo eléctrico rítmico y de baja intensidad (de 0,1 a 0,3 mA), por medio de electrodos situados sobre los ojos, base de la nariz y regiones óccipito mastoideas. Se aplica entre 30 minutos y dos horas de manera que el paciente sienta ligeras pulsaciones sobre los ojos. El personal de enfermería le brindará apoyo psicológico explicándole al paciente y/o familiar en que consiste el tratamiento. Los electrodos se cubren con algodón y con solución salina se humedecen como conductor de la electricidad. Se le preguntará al paciente como siente el estímulo eléctrico en los párpados y se le graduará de acuerdo a la tolerancia individual de cada uno. 143 Tratamientos por comas insulínicos (tci) Terapia insulocomatosa DEFINICIÓN Consiste en administrar insulina parenteral y provocar al paciente un coma hipoglicémico donde las sesiones que se aplican se determinará de forma individual para cada paciente. Generalmente se indica en esquizofrenias de poca evolución, estados catatónicos y catátonooniroides, depresivosparanoides, delirios polimorfos y mal sistematizados. Está contraindicado en enfermedades infecciosas, renales, cardiovasculares, del hígado, tuberculosis, trastornos endocrinometabólicos, embarazo, entre otros trastornos orgánicos. 144 Tratamientos aversivos en el alcoholismo DEFINICIÓN Modalidad de tratamiento farmacológico en el abordaje de los problemas relacionados con el consumo de alcohol, que está orientado para inhibir la adicción al tóxico e impedir la ingestión del alcohol físicamente. Se requiere para este tipo de tratamiento la intervención especializada, en este caso se hará una explicación del uso del disulfiram pues es uno de los medicamentos en el tratamiento aversivo de uso más frecuente. Su efecto bloquea la enzima acetaldehidodeshidrogenasa, que causa un aumento del nivel de acetaldehído en sangre cuando se consume alcohol por lo que ocurre el “síndrome acetaldehídico”, que se caracteriza por hipotensión, palpitaciones, opresión precordial, rubor, calor, fiebre, cefalea, vértigos, náuseas, angustia y lipotimias. Esto produce efecto aversivo y condiciona el rechazo del tóxico. Es un tratamiento que siempre requiere del conocimiento y consentimiento del paciente y familiares. ATENCIÓN DE ENFERMERÍA • Brindar apoyo psicológico al paciente antes y durante el tratamiento. • Chequear que se realice estudio clínico previo al tratamiento (hemograma, • • • • • • pruebas funcionales hepáticas, electrocardiograma) y colocar en la historia clínica del paciente. Se deberá tener un set de jeringuillas y agujas estériles, sueros de glucofisiológicos y dextrosa, porta suero, vitaminas B1, B6, sulfato de magnesio (por sí presentan convulsiones), ligadura, esfigmomanómetro, vaso, espejo (vea los cambios que va presentando). Cumplimiento del medicamento (disulfiram) en la dosis (0,5 g) y horario prescritos (en horas de la mañana). Se le administra durante una semana. Se comienza tratamiento aversivo al cabo de la semana administrando además del medicamento, de 30 a 50 mL de la bebida de elección del paciente. La reacción comienza a los 5 o 15 minutos con diferentes reacciones vegetativas antes mencionadas, por ello el personal de enfermería deberá chequear y anotar los signos vitales, y toda manifestación clínica que presente el paciente, sí éstas se prolongan por más de media hora se deberá interrumpir el tratamiento. Sí tensión arterial mínima de 40 a 50 y vómitos continuos se debe interrumpir el tratamiento. 145 • Después del tratamiento mantener en observación al paciente de 3 a 4 horas para poder asistir en caso de descompensación. • Orientar al paciente y familiares que no puede utilizar ningún producto que contenga alcohol (desodorantes, perfumes, jarabes, entre otros). Una variante son los depósitos de disulfiram, esto se logra con la implantación subcutánea de una cápsula o implante, se indica sobre todo en pacientes que se hayan tratado con anterioridad y con remisiones no menores de 6 a 12 meses. Una condición importante para recibir este tratamiento es el convencimiento y solicitud de tratamiento para abandonar el alcoholismo. Psicoterapia. Importancia Modalidad terapéutica científica que emplea recursos psicológicos para promover cambios o modificaciones en el comportamiento, adaptación al entorno, la salud física o psíquica, en la curación de las enfermedades, manejo, disminución y/o eliminación de síntomas, en la maduración de la personalidad y en el bienestar de las personas o grupos sociales. CLASIFICACIÓN Según objetivos que persigue: • • • • • • • Dialéctica. Enriquecimiento de intereses. Modificación de conducta. Reconstructiva de la personalidad. Profiláctica. Docente. Experienciales. Según fundamentación teórica: • • • • Experimentación psicológica. Exploración del inconsciente. Efecto de la palabra. Exploración e inspiración existencial. Según duración: • De breve duración (menos de 6 meses). • De moderada duración (de 6 meses a un año). 146 • De larga duración. Según número de sujetos o colectivos tratados: • • • • Individual. De grupo. De pareja. De familia. En la psicoterapia grupal: Según el tamaño del grupo: • Grandes grupos (+ 20 personas). • Medianos grupos (+ 10 personas y de 20). • Pequeños grupos ( 10 personas). Según el grado de apertura en la psicoterapia de grupo: • Grupo cerrado. • Grupo abierto. Según la composición del grupo: a) Homogéneos: Características similares ð Neuróticos, larga evolución, trastornos afectivos, trastornos orgánicos, adolescentes, preadolescentes, escolares, disfunciones sexuales, conducta suicida, alcoholismo, drogadicción, etcétera. b) Heterogéneos: Incluyen a personas con características diferentes. Hay que tener en cuenta que no existe homogeneidad absoluta. 147 Uso de la medicina natural y tradicional en la terapéutica psiquiátrica Acupuntura DEFINICIÓN Proviene del latín “acus”, que significa aguja y “punctura”, punción. Es un método terapéutico basado en la aplicación de agujas en puntos específicos del cuerpo para lograr balancear la energía del organismo. Importancia: Actúa sobre el SNC (regula y normaliza sus funciones), tiene además funciones reguladoras en otros órganos y sistemas por lo que aumenta la capacidad defensiva del organismo. Auriculopuntura DEFINICIÓN Método para balancear la energía del cuerpo mediante la utilización de la estimulación del MICROSISTEMA DE LA OREJA. Es útil en la prevención, el diagnóstico y cura de enfermedades. Importancia La auriculopuntura tiene utilidad en el tratamiento de enfermedades dolorosas agudas y crónicas, así como en trastornos mentales en los que predominan la ansiedad, la depresión, los trastornos psicofisiológicos, el insomnio, en la prevención de algunas enfermedades infecciosas, se utiliza para producir anestesia acupuntural. Es de fácil manejo, con resultados rápidos y eficaces, es un tratamiento económico de utilidad en el diagnóstico y prevención de ciertas enfermedades. Tiene pocas contraindicaciones entre ellas embarazo, menstruación, personas con gran toma del estado general (hambruna, fatiga extrema, debilitamiento excesivo, anemia), pacientes graves, estado gripal con fiebre en presencia de excoriaciones, lesiones inflamatorias u otro tipo de sesión dermatológica en la zona. 148 Cibernética facial DEFINICIÓN Modalidad que utiliza como base teórica la activación de puntos de acupuntura en el microsistema de la cara. La activación de dichos puntos puede hacerse a través de masajes faciales que los puede aplicar un terapeuta o aprendidos por el propio usuario y ser autoaplicado. Para la estimulación de los puntos se utiliza un aplicador de punta semirroma. Esta presión se realiza durante unos 1015 segundos haciendo movimientos giratorios a favor de las manecillas del reloj. IMPORTANCIA Esta técnica es útil en el tratamiento de múltiples enfermedades psicosomáticas, como el asma bronquial, la hipertensión arterial, la ansiedad, con sus manifestaciones somáticas, el insomnio y la depresión con todo su cortejo de síntomas y signos. Digitopresura DEFINICIÓN Se considera como un sistema para el diagnóstico, tratamiento del desbalance energético y para conservar la salud a través de la presión o masajeado de los puntos de acupuntura. IMPORTANCIA Equilibra el desbalance energético del organismo a través del masaje de ciertos puntos ubicados en unos canales llamados MERIDIANOS por donde circula la energía del organismo. Influye sobre el Sistema Nervioso Central y el Sistema Nervioso Vegetativo actuando de forma normalizadora sobre su actividad básica y reguladora, y sobre todo el funcionamiento de los órganos. Tiene actividad refleja sobre los órganos internos, entre otros, várices, dermatitis u otras lesiones dermatológicas. Por ello podemos plantear que es un método de autocuidado en salud mental que disminuye la dependencia con el equipo de atención, no sólo curativo sino de diagnóstico y prevención, no requiere de instrumentaciones para su aplicación, es de fácil uso y eficacia demostrada, muy económico, con pocas contraindicaciones absolutas. Por lo que promueve la práctica de estilos de vida saludables. 149 Hatha yoga DEFINICIÓN Sistema completo de desarrollo de la mente y el cuerpo. Es una rama del hinduismo, conocido como “Yoga Físico”, proveniente de la tradición védica, dedicada al desarrollo del cuerpo y la mente cuyo objetivo es el mejoramiento del ser humano en todos los sentidos: físico, energético, emocional, intelectual, moral, etcétera. IMPORTANCIA Provoca elasticidad, flexibilidad y mejora los problemas posturales, proporciona agilidad, ligereza, aumento de la capacidad de relajación y aumento del vigor físico, normaliza la tensión arterial y facilita el retorno venoso, favorece la oxigenación de los tejidos y aumenta la capacidad respiratoria, aumento de la actividad glandular, endocrina, aumento de la capacidad de alerta y de reposo, al ejercitarse la disciplina, voluntad, autoacondicionamiento, sensibilidad y responsabilidad, por lo que se ha planteado que la personalidad se desarrolla y perfecciona a partir de su práctica. Técnicas de relajación DEFINICIÓN Técnica referente a la sugestión, funciona como una herramienta de trabajo que servirá de medida preventiva para combatir el estrés. IMPORTANCIA Es una técnica que modifica el tono muscular y contracturas, al lograr disminuir la actividad del Sistema Nervioso, por lo permite lograr el bienestar físico y psíquico con un alcance profundo, combinando el aislamiento del entorno, la distensión muscular, la concentración y la autosugestión en mayor o menor grado. Puede ser aplicada de forma individual o grupal por algún miembro del equipo terapéutico que esté lo suficientemente entrenado y también constituir alternativa para el autocuidado de la salud mental. 150 Unidad No. 11. Salud mental comunitaria Introducción En el año 1959 en Cuba se crea el Sistema Nacional de Salud (SNS) como un sistema único y la psiquiatría se integra a él como una especialidad médica que es, constituyéndose como psiquiatría pública. El proceso de reforma cubano comienza en esa fecha con la transformación del Hospital Psiquiátrico de La Habana (HPH). Este centro antiguamente llamado Hospital de Dementes de Mazorra, inicia su transformación humanizando el tratamiento del enfermo mental, se crean planes de rehabilitación con la inserción de la terapia ocupacional dentro de la institución, la instauración de actividades recreativas, deportivas y culturales, el establecimiento de vínculos de los pacientes con la sociedad desde el propio hospital (visitas de familiares y amigos, pases fines de semana al domicilio de origen, etc.). Además de la transformación de este centro, también se modificaron otros centros existentes en el país y se crean otros hospitales psiquiátricos en todas las provincias para dar cobertura a la atención especializada a todas las regiones. En todos comenzó a regir el régimen de Comunidad Terapéutica, se redujo la contención física y ambiental y la terapéutica del enfermo se comenzó a aplicar con mayor rigor científico. Posteriormente en la década de los 60 se inicia la descentralización de los recursos y se crean los servicios de psiquiatría en los hospitales clinicoquirúrgicos, extendiéndose la red de servicios asistenciales a centros más cercanos a la comunidad, instaurándose la regionalización, asignándole a cada hospital una región geográficamente definida de atención. Se comienzan a brindar consultas ambulatorias desde el propio hospital y posteriormente se crea el Equipo de Salud Mental (ESM); el traslada el tratamiento ambulatorio a los Policlínicos Integrales de las diferentes áreas de salud de la región que el hospital atendía. De esta forma el tratamiento del enfermo mental se acerca al entorno donde vive. En la década de los 70 comienza en todo el país el Modelo de Atención Comunitaria y los Policlínicos Integrales se convierten en Comunitarios. El psiquiatra del segundo nivel de atención (hospital) y el resto de los miembros del Equipo de Salud Mental (psicólogos, trabajadores sociales (TS), psicometristas, terapeutas ocupacionales (TO) y enfermeros (as), se proyectan a la comunidad (atención primaria de salud) desde la atención secundaria. El médico de sector interconsulta con el especialista sus casos y comienza la dispensarización de los mismos por grupos diagnósticos para brindarle seguimiento en el propio policlínico o enviarlo al hospital para recibir tratamiento en sala de agudos o en hospital de día. En la década de los 80 se mantiene el modelo de atención biomédico con el enfoque fundamental de tratar el daño (curativorehabilitatorio). En 1984 surge el 151 Modelo del Médico y Enfermera de la Familia y el Equipo de Salud Mental se integra al plan desde el propio policlínico, creándose actividades con un enfoque un poco más comunitario. Entre ellas podemos citar: • Grupos de psicoterapia para pacientes neuróticos, psicóticos de larga evolu- • • • • • • • ción, trastornos afectivos (“melancólicos”), orgánicos, adolescentes y socioterapia (modalidad para manejar conflictos laborales y sociales de los pacientes en forma grupal). Psicoterapia individual (terapias comportamentales para el tratamiento de las fobias fundamentalmente, psicoterapia breve, etc.). Rehabilitación psicosocial con la creación de talleres de terapia ocupacional, actividades recreativas (fiestas, excursiones, cumpleaños colectivos, etc.), deportivas y culturales. Tratamiento psicofarmacológico controlado para pacientes de larga evolución (neurolépticos de depósito: IMAP y Decanoato de Flufenacina administrados por el personal de enfermería. Tratamiento de acupuntura y relajación. Trabajo de terreno fundamentalmente realizado por la trabajadora social psiquiátrica o el propio psiquiatra en ocasiones para la atención de casos en los que fuera imprescindible la presencia profesional. Interconsultas directas con el Equipo de Atención Primaria de Salud (EAPS) lo que facilita un mayor conocimiento por parte del Equipo de Salud Mental de los problemas del paciente y mejora los conocimientos del médico de la familia acerca del manejo y tratamiento de los enfermos con trastornos psiquiátricos. En este período se inician algunas actividades preventivas vinculando a miembros de la comunidad en las mismas. En el quinquenio 199095, el Equipo de Salud Mental se proyecta un poco más a la comunidad surgiendo entonces en muchas áreas del país: • Los ingresos domiciliarios. • Una interrelación más estrecha del Equipo de Salud Mental con el médico y enfermera de la familia. • Una mayor preocupación del Equipo de Salud Mental por los problemas más relevantes de cada consultorio médico, sobre todo con los casos de difícil manejo, pacientes psicóticos, egresados del hospital, brindándole seguimiento estrecho para evitar recaídas y reingresos (seguimiento del egresado), etcétera. • Se mantienen el resto de las actividades que previamente se hacían. • Se inicia en algunas áreas de salud el Diagnóstico Epidemiológico Comunitario que facilita un mejor conocimiento de los problemas locales de Salud Mental. • Se inicia el Programa Nacional de Atención a la Conducta Suicida. PROCESO DE REORIENTACIÓN DE LA PSIQUIATRÍA HACIA LA ATENCIÓN PRIMARIA DE SALUD (APS) En 1995 se firma la Carta de La Habana en la que, además, se hace énfasis en aspectos fundamentales como es la vinculación de la atención psiquiátrica con la Atención Primaria de Salud, con una participación intersectorial y utilización de los recursos que la comunidad posee. 152 Además del enfoque terapéutico, la prevención y la promoción de salud son elementos primordiales en este proceso de reorientar la psiquiatría en materia de salud mental, vinculando al equipo de Atención Primaria de Salud a la población y sus líderes en el proceso de formación de su salud. Nos apartamos pues del modelo biomédico tradicional y entramos en uno más salubrista, centrando esfuerzos y recursos en promover salud mental. La Psiquiatría Clínica es una rama de las ciencias médicas que se encarga del estudio y tratamiento de las enfermedades mentales, su prevención y rehabilitación psicosocial, incluye la promoción de estilos de vida saludables, velando por el bienestar físico, psíquico y social en la población, por lo que actualmente adquiere una dimensión mayor y se habla en términos de Salud Mental. El enfermero que labora en la especialidad forma parte de los equipos de trabajo del Equipo de Salud Mental, por lo que tiene la necesidad de ampliar su campo de intervención y desempeñar su trabajo acorde al desarrollo científico técnico del momento actual. Es de gran importancia lograr una adecuada vinculación entre el equipo de atención primaria y el equipo de salud mental pues se modifican los escenarios de intervención y se aplican modos y alternativas de tratamiento en la propia comunidad donde viven los grupos humanos. A partir de lo anterior se logra conocer la problemática, necesidades y recursos que existen en cada localidad y que pueden ser utilizados para el logro de los objetivos que nuestra especialidad se propone. Esta forma de intervención es lo que llamamos Psiquiatría Social. MODELO BIOMÉDICO Y MODELO SALUBRISTA Se transcurre entonces del Modelo Biomédico (basado en la atención del daño, o sea a las personas enfermas para lograr su mejoría o curación y su rehabilitación), a un Modelo Salubrista, (centrado en prevenir las enfermedades mentales o sus consecuencias y promover estilos de vida saludables) gracias a un proceso que se inició en nuestro país en el año 1995 denominado Reorientación de la Psiquiatría hacia la Atención Primaria de Salud (APS). Modelo biomédico: Modelo salubrista: Atención. Rehabilitación. Prevención. Promoción de salud. Atención. Rehabilitación. CENTROS COMUNITARIOS DE SALUD MENTAL (CCSM) Para poder llevar a efectos el trabajo comunitario del Equipo de Salud Mental, se hace necesario la creación de Centros Comunitarios de Salud Mental (CCSM). ¿Qué son? 153 Surgen como un espacio de la comunidad donde se abordan los problemas de salud mental con un modelo de intervención integral y salubrista, a partir del trabajo de un equipo interdisciplinario (Salud Mental, líderes formales y no formales) que trabaja fundamentalmente en la comunidad que interactúan con la población y sus líderes, así como con el equipo de atención primaria de salud (EAPS). En estos Centros Comunitarios se realizan actividades de promoción, protección, prevención, curación y rehabilitación, se promueve la participación activa de la comunidad para el desarrollo de las acciones previstas. Tiene como resultado final fomentar el desarrollo individual, familiar y social. Las acciones terapéuticas del segundo nivel de atención se adecuan al nivel de atención primario. Toda acción comunitaria se realizará sobre la base de las necesidades sentidas de las comunidades que se benefician con los servicios prestados. USO DE LOS ESPACIOS DEL CENTRO COMUNITARIO DE SALUD MENTAL El uso de los espacios está en dependencia de sus características estructurales y/o de la planificación de actividades sobre la base de las estrategias de intervención planificadas. Cada espacio del centro se puede destinar para realizar una actividad determinada por el Equipo de Salud Mental o en función de las actividades programadas. Ubicación del Centro Comunitario de Salud Mental El lugar donde se ubica puede ser intrasectorial (policlínicos, gimnasios terapéuticos, casas de abuelos, antiguos dispensarios de salud mental) o extrasectorial, cualquier local de la comunidad dirigido al efecto (viviendas, comités zonales de los Comité de Defensa de la Revolución, espacios en centros de trabajo, campos deportivos, etc.). En dependencia de la densidad poblacional y extensión y/o ubicación geográfica de la comunidad que se beneficia con sus servicios debemos tener en cuenta la accesibilidad de sus habitantes al centro. USO Y DISTRIBUCIÓN DEL TIEMPO Dentro del Centro Comunitario • Actividades administrativas. • Actividades asistenciales (consultas, interconsultas con MGI y otras especia• • • • lidades, tratamiento de medicina natural y tradicional, psicoterapia individual y grupal, etc.). Actividades docentes (clases, cursos, entrenamientos teórico prácticos, etc.). Actividades rehabilitatorias (taller de terapia ocupacional, recreativas, culturales, deportivas, etc.). Consultas de orientación. Reuniones intra y extrasectoriales. 154 Fuera del Centro Comunitario: • • • • • • Ingresos domiciliarios. Cursos. Entrenamientos prácticos. Investigaciones. Consultas a domicilio. Actividades de terreno, terapia ocupacional en domicilio de pacientes, actividades grupales participativas en consultorios médicos, centros de trabajo y estudio y otros. • Despachos, concertaciones con Grupo Básico de Trabajo (GBT), Equipo Multidisciplinario de Atención Gerontológica (EMAG), Comisión de Prevención Social, autoridades locales y líderes comunitarios, participación en Asambleas populares. • Planificación de investigaciones afines. El uso del tiempo se utiliza por el enfermero para realizar actividades de forma individual y/o con la participación plena del equipo según se requiera. Para hablar del uso óptimo del tiempo de trabajo hay que decir que es cuando el Equipo de Salud Mental y dentro de este el personal de enfermería logra un vínculo real y activo con los miembros de la comunidad. EL EQUIPO DE SALUD MENTAL EN EL CENTRO COMUNITARIO DE SALUD MENTAL Personal que lo integra: • Psiquiatras. • Licenciado en enfermería, técnico medio en enfermería o enfermera (o) es• • • • • pecializada en Psiquiatría. Psicólogos. Trabajadora social psiquiátrica. Terapeuta ocupacional. Psicometrista. Medicina General Integral (MGI) Máster en Psiquiatría Social. Puede tener otros miembros en dependencia de las necesidades de cada localidad y la disponibilidad de recursos humanos existentes (médicos de familia, líderes formales y no formales de la comunidad, defectólogos, educadores para la salud, epidemiólogos, etc.). Puede también suceder que el equipo no tenga cubierta toda la plantilla propuesta y algunos de los cargos falten. En esos casos unos miembros sustituyen el rol o papel de los miembros ausentes para garantizar la calidad de la atención. 155 VÍNCULOS DE TRABAJO CON EL SEGUNDO NIVEL DE ATENCIÓN El vínculo entre el nivel de atención primaria y la atención secundaria es esencial. Si el equipo de Salud Mental pertenece a la plantilla de la Atención Primaria de Salud distribuye su tiempo laboral de tal forma que un 30 % de sus horas laborables las dedique al trabajo con pacientes de su comunidad hospitalizados en el segundo nivel (Hospital ClinicoQuirúrgico y Hospital Psiquiátrico) en salas de agudos, Unidad de Intervención en Crisis (UIC) o en Hospital de Día (HD). Sí pertenece al segundo nivel de atención deberá distribuir su tiempo laboral para dedicar un 70% de sus horas laborables al trabajo en los centros comunitarios y la comunidad ubicados en la atención primaria. Lo anterior unido a la presencia de otros factores como la descentralización como un proceso de democratización de los Órganos de Gobierno Locales: Consejos Populares (CP) y con ello la presencia de los Consejos de Salud, así como el Movimiento de Comunidades Seguras y Municipios por la Salud en los que se pretende con el concurso de la sociedad como un todo, o sea sus ciudadanos y organizaciones, se comprometan e inicien el proceso de mejorar continuamente las condiciones de salud y bienestar de todos sus habitantes, hace que actualmente tenga una concepción más salubrista y biopsicosocial donde la comunidad juegue un papel primordial y protagónico en el proceso de su salud. FUNCIONES DEL ENFERMERO EN EL CCSM • Organizativa y de dirección: 1. Confección del plan de trabajo. 2. Cumple con la disciplina laboral establecida para los miembros del Equipo de Salud Mental. 3. Vigila el cumplimiento de las actividades programadas. 4. Organización de la consulta. 5. Coordina con el sector salud y otros sectores sobre la base de las necesidades encontradas. 6. Participación en asambleas populares para conocer sus problemas y brindar información a la comunidad de los servicios que se prestan. 7. Utilización eficiente de los recursos comunitarios y del Centro Comunitario, análisis de los costosbeneficios de los servicios que presta. 8. Vela por los derechos de los pacientes psiquiátricos. REHABILITACIÓN 1. Crea opciones que permiten la superación y capacitación de los enfermos mentales y sus familiares. 2. Evalúa a los pacientes institucionalizados que pertenecen a la comunidad de atención y su familia para conocer la posibilidad de reinserción social. 156 3. Crea grupos de autoayuda y ayuda mutua. 4. Establecer un programa individual de rehabilitación psicosocial para cada paciente, tener en cuenta sus necesidades, habilidades, capacidades, intereses y motivaciones personales. 5. Coordinar con los centros de trabajo en la comunidad para lograr vínculo laboral de pacientes o para el entrenamiento y aprendizaje de oficios de personas necesitadas (pacientes y no pacientes). 6. Intercambio entre pacientes y otros grupos sociales de la comunidad en actividades recreativas, deportivas, culturales, etcétera. 7. Establecer un sistema de monitoreo y control de las actividades realizadas. • Promoción y Protección de Salud Mental. 1. Realiza y/o participa en las actividades de diversa índole (recreativas, culturales y deportivas en la población, entre otras) que se efectúan y responden a las necesidades y motivaciones de la población, mediante la coordinación transectorial. 2. Elabora programas de comunicación social en salud para promover estilos de vida saludables en dependencia de las necesidades de salud locales. 3. Incentiva el uso adecuado del tiempo libre de los miembros de la comunidad utilizando recursos propios y/o a través del intercambio de potencialidades con comunidades aledañas. PREVENCIÓN DE TRASTORNOS MENTALES 1. Realiza escuelas educativas con grupos de riesgo y vulnerables de la comunidad. 2. Realiza actividades con miembros de la comunidad sobre temas relacionados con las problemas que confrontan en la vida cotidiana (utilizar la cobertura de las asambleas populares, centros de trabajo, círculos sociales). ASISTENCIAL 1. Cumplimiento y orientación acerca del tratamiento psicofarmacológico (control y seguimiento de todo paciente con neuroléptico de depósito). 2. Cumplimiento y orientación acerca de otras alternativas de atención no farmacológicas en el propio hogar de los pacientes o en la consulta en conjunto con el Equipo de Atención Primaria de Salud. 3. Cumplimiento de los programas de salud mental (Atención y Prevención de la Conducta Suicida, Atención y Prevención del Alcoholismo, Deambulantes). 4. Control y seguimiento activo a toda persona portadora de un trastorno mental (dispensarización). 5. Aplicación del proceso de atención de enfermería en la comunidad. 6. Actividades de terreno (centros de trabajo, escuelas, hogares, entre otros). 157 DOCENCIA 1. Capacitación al personal de enfermería y demás miembros de los Equipos de Salud Mental y Equipos de Atención Primaria de Salud, en el manejo adecuado de las enfermedades mentales en los diferentes niveles de atención, así como con respecto a las actividades de promoción de salud mental, prevención y rehabilitación. ENFER M EDAD D IS C A PA C ID A D N E C E S ID A D D E R E S TA B L E C E R L A M O T IVA C IO N E S IN T E R E S E S N E C E S ID A D E S M Æs C A PA C ID A D E S (P o sib ilid ad e s) A C C IO N A R T E R A P U T IC O E q u ip o S a lu d M en ta l, d e A P S , fa m ilia, c o m u n id a d R E IN S E R C I N S O C IA L -L A B O R A L 2. Participación en la docencia de pregrado, posgrado y posbásico aplicando los conocimientos propios del programa al trabajo del enfermero en los diferentes niveles de atención. 3. Establecer acuerdos de capacitación con otras especialidades que permitan una atención integral del enfermero al paciente psiquiátrico. 4. Realización de actividades docentes teóricoprácticas a los alumnos de la Maestría en Psiquiatría Social acerca del proceder de enfermería en los diferentes niveles de atención. 5. Capacitación y transferencia de tecnología a líderes formales y no formales comunitarios y agentes de salud mental. 158 6. Educación en salud mental a los miembros de las diferentes comunidades. 7. Elaboración y difusión de la información sobre la práctica cotidiana en la aplicación del modelo comunitario en salud mental. INVESTIGATIVA 1. Realizar examen preliminar de la comunidad a la cual prestan servicios. 2. Participa en la realización del Diagnóstico de Salud Mental de la comunidad, estableciendo prioridades dentro del perfil ocupacional del enfermero. 3. Realizar investigaciones relacionadas con los problemas identificados para profundizar en la problemática. 4. Realizar investigaciones en la atención primaria y en el nivel secundario que nos permitan evaluar costo/beneficios e impacto del modelo comunitario en los diferentes niveles de atención. 5. Participa en los estudios y eventos científicos que se realizan en su perfil laboral, con la presentación de trabajos sobre la práctica cotidiana en el manejo comunitario del enfermero en los problemas de salud mental. 6. Asesoría a investigaciones relacionadas con la Salud Mental realizadas por enfermeras de la familia y alumnos de la maestría de psiquiatría social. Rehabilitación psicosocial en la comunidad CONCEPTO DE REHABILITACIÓN PSICOSOCIAL En nuestro criterio podemos decir que la rehabilitación psicosocial es el proceder terapéutico encaminado a crear habilidades sociolaborales cuando éstas no existen o son pobres, restablecerlas cuando se han perdido por alguna enfermedad física o mental o preservar las que quedan después de un proceso morboso teniendo en cuenta los intereses, motivaciones, necesidades y capacidades reales para lograrlas de forma individual a través de la utilización de patrones de conducta normales y con la participación de la familia y la comunidad y bajo la supervisión y asesoría técnica del equipo terapéutico. IMPORTANCIA DE LA TERAPIA OCUPACIONAL EN LA REHABILITACIÓN PSICOSOCIAL La terapia ocupacional (tratamiento mediante el trabajo y el aprendizaje de oficios) siempre ha estado muy ligada al proceso de rehabilitación y la Organización Mundial de Terapia Ocupacional la define como: “Toda actividad de trabajo o recreo mental o físico prescrito y aplicado de una forma definida con un fin preciso de contribuir al tratamiento y alcanzar la 159 curación. La terapia ocupacional a través de la asignación de una actividad o trabajo de manera creadora confiere un valor de realización personal y logra superar la condición emocional del paciente, creándole hábitos sociales y laborales, persiguiendo la reubicación del mismo en su medio familiar, cultural y laboral”. Entre sus principios fundamentales se plantean: 1.Modo de tratamiento del enfermo y del minusválido como medio de aprendizaje y de ejecución productiva. 2.Suscitar interés y adiestrar el cuerpo y la mente en una actividad saludable. Vencer la impotencia y restablecer aptitudes de utilidad social. 3.El sistema y organización de la terapia ocupacional es tan importante como otros métodos de tratamiento. 4.El tratamiento debe estar prescrito y bajo vigilancia médica y coordinado con otros tratamientos. 5.Debe ser específico y acorde a necesidades individuales de cada enfermo. 6.Trabajo en grupos para estimular el colectivismo y por la influencia animadora del ejemplo. 7.Seleccionar trabajos acorde a intereses y capacidades. 8.Graduar el tipo y tiempo acorde al aumento de la fuerza y capacidades. 9.La única medida confiable del resultado del tratamiento es el efecto que produce sobre el enfermo. 10. Debe procurarse que el trabajo ejecutado por los pacientes semeje al que interesa a personas normales. 11. La calidad de los productos estimula por la satisfacción que produce en el enfermo. 12. La novedad y variedad, la individualidad y utilidad aumentan el valor de un trabajo. 13. La posibilidad de venta es útil para satisfacer y estimular al paciente. 14. El terapeuta ocupacional debe tener habilidades de artesano y estar dotado de facultades para enseñar y estimular. 15.Los ejercicios, la música y los juegos son formas útiles en la terapia ocupacional. En nuestro país, desde la transformación del Hospital Psiquiátrico de La Habana, la terapia ocupacional comenzó a jugar un papel importantísimo en el proceso de rehabilitación de los enfermos. A través de los años se han establecido diferentes niveles de rehabilitación, basándose en la posibilidad que tiene un paciente de pasar a una actividad más compleja en la medida que sea capaz de vencer los requerimientos anteriores y que era más simple. Para este tipo de institución se establecen seis niveles de rehabilitación, pasando desde un proceso interior en la propia institución hasta la presencia de talleres, centros de rehabilitación con albergues fuera del hospital, vinculando al enfermo y a su familia en este proceso. En otros hospitales psiquiátricos del país e incluso en los servicios de psiquiatría de los hospitales clinicoquirúrgicos, también la Terapia Ocupacional juega un papel importante en este proceso. Otras instituciones consideran solo cuatro niveles de rehabilitación. En la medida que el ESM se ha ido trasladando a trabajar en la comunidad, también la rehabilitación ha estado presente en la atención primaria de salud. 160 La rehabilitación y la comunidad Desde el punto de vista comunitario podemos concebir los siguientes niveles de rehabilitación: 1. Primer Nivel: domiciliario. En este proceso intervienen la familia del enfermo, sus vecinos más allegados, los líderes comunitarios y la propia comunidad aledaña. 2. Segundo Nivel: Aprendizaje de oficios, actividades terapéuticas en el CCSM, grupales o individuales bajo la supervisión del equipo terapéutico. 3. Tercer Nivel: vínculo laboral de algún tipo. A un centro de trabajo estatal, con Industrias Locales o en trabajos por cuenta propia. Al trabajar en la comunidad, la rehabilitación del enfermo comienza partiendo de un correcto y minucioso diagnóstico a través de la información recogida al entrevistar a la familia, vecinos, amigos, compañeros de trabajo o estudios, líderes, etc., así como de los estudios paralelos que se realicen. Un diagnóstico adecuado y un tratamiento oportuno es por todos conocido que ayuda a mejorar el pronóstico y el proceso de reinserción social del mismo. Sí partimos del concepto de rehabilitación psicosocial evaluaremos las necesidades reales paciente evaluado requiere en su quehacer cotidiano, además cuáles son sus motivaciones e intereses para dar cumplimiento a esas necesidades, así como la capacidad o posibilidades reales que el para poder lograrlo en relación al diagnóstico clínico y de su situación social. La terapia ocupacional no sólo está dirigida a utilizar el tiempo libre del enfermo en función de ocuparlo o entretenerlo para que no esté ocioso. Es necesario desarrollarle habilidades para su desempeño en sus relaciones interpersonales tanto dentro como fuera de su medio familiar, así como en su participación en las tareas como ser social que es y le corresponden en la sociedad. PRIMER NIVEL DE REHABILITACIÓN En nuestra experiencia comunitaria hemos encontrado pacientes que nunca salen de sus hogares, generalmente son pacientes psicóticos crónicos que viven en su mundo autista dentro de su casa e incluso muchas veces sin la atención psiquiátrica adecuada. Una vez tratados correctamente, los síntomas mejoran y se hace más fácil entonces el proceso de reinserción a la sociedad. En estos casos no podemos pretender que una persona la cual ha estado aislada del medio social durante mucho tiempo, esté apto para incorporarse a tratamiento y rehabilitación fuera del hogar. Es necesario primero crearle hábitos en cuanto a la responsabilidad en el tratamiento, en su participación activa en tareas propias del hogar que le corresponden por ser un miembro de ese núcleo familiar e incluso cuando lo anterior se haya logrado, enseñarlo a participar en actividades que para las personas no 161 enfermas son habituales y tan sencillas como comprar los mandados, hacer una cola, coger un ómnibus, etcétera. En este proceso la familia juega un papel fundamental al estimular al paciente a que participe y ayude en las tareas domésticas y poco a poco creándole hábitos de limpieza, orden y colectivismo, pudiéndosele dar responsabilidades específicas (botar la basura, limpiar, ayudar en la cocina, etc.) de acuerdo a la individualidad de cada uno y características de la familia. Cuando el paciente es capaz de lograr lo anterior, se le pueden ir dando otras responsabilidades fuera de la casa y en este proceso, la participación de la comunidad es importante pues sirve de ayuda en la reinserción. Los vecinos, trabajadores de bodegas, mercados, agros, etc., dirigentes del CDR, FMC, delegado de circunscripción, etc., pueden ayudar o entorpecer este proceso, por lo que el ESM debe trabajar con ellos para lograr su cooperación en el mismo. El EAPS debe tener una participación activa en todas las etapas del tratamiento y rehabilitación convirtiéndose en un coterapeuta del ESM y muchas veces pasa a ocupar un papel protagónico en este proceder. Otras veces encontramos pacientes con retraso mental de diferentes grados, personas demenciadas o con otros trastornos orgánicos, así como pacientes con síntomas fóbicos, etc., que le impiden una vida social activa. Debe actuarse en cada caso en dependencia de los requerimientos individuales de cada uno. SEGUNDO NIVEL DE REHABILITACIÓN En este nivel de rehabilitación el paciente es capaz de cumplir los requerimientos del primero, anteriormente expuestos, pero necesita salir del marco de su hogar y vecindario cercano e incorporarse a toda una serie de actividades que lo ayuden a lograr independencia social y económica futura. Por tanto el ESM tratará de crearle habilidades para lograr lo anterior. En los CCSM deben existir talleres de terapia ocupacional para desarrollarle habilidades para el trabajo manual o artesanal. Para lograrlo se necesita ingenio y dedicación. En todas las comunidades existen centros de trabajo en los cuales quedan desechos fabriles que pueden utilizarse con creatividad en la confección de artículos artesanales de utilidad en el hogar u ornamentales que los pacientes interesados pueden confeccionar e incluso a través de ferias coordinadas y autorizadas por el Consejo Popular, pueden vender y utilizar el dinero recaudado como un fondo común para la realización de actividades colectivas (excursiones, fiestas, etc.), para la compra de nuevos materiales o herramientas de trabajo para mejorar las opciones y ofertas de diferentes trabajos ergoterapéuticos e incluso hasta lograr, según el esfuerzo de todos, un estipendio como estímulo y recompensa para los pacientes por el trabajo desarrollado. En nuestra experiencia personal hemos visto como los pacientes perciben que son capaces de hacer algo que la población compra, por lo cual van independizándose y realizando actividades por cuenta propia que le aportan una remuneración económica. Muchas veces el taller de terapia ocupacional no tiene la posibilidad de ofrecer todas las opciones necesarias para satisfacer las expectativas de todos los pacientes, por un problema de pobre gestión del ESM o por falta de recursos para lograrlo. En estos casos el aprendizaje de oficios resulta de gran utilidad. Para ello podemos explotar recursos que en todas las comunidades existen. 162 Deben visitarse los centros laborales y explorar las posibilidades que en los mismos tienen para entrenar a pacientes y a no pacientes en el aprendizaje de oficios (dependientes, gastronómicos, barbería y/o peluquería, panaderos, mecánicos, plomeros, albañiles, costureras, etc.), que en un futuro les sirvan para lograr un vínculo laboral o poder desarrollar un trabajo por cuenta propia. Otra vía que el ESM debe saber explotar es la presencia de personas en la comunidad los cuales conocen diferentes oficios y a veces están jubiladas o aún se mantienen activamente trabajando y están dispuestas a enseñar a personas necesitadas y ésta es otra senda que puede contribuir enormemente a la reinserción sociolaboral de enfermos mentales o de otros miembros de la comunidad. La participación de los pacientes en actividades grupales mediante la utilización de técnicas afectivoparticipativas en las cuales se exploten al máximo los aspectos que aún quedan sanos en la persona y que a su vez mejoren la capacidad de interrelacionarse con grupos humanos, es otra de las vías para lograr la socialización, al igual que su participación en actividades recreativas, deportivas y culturales en las que además participen miembros de la comunidad (no pacientes) es también importante en la rehabilitación psicosocial del enfermo mental en la comunidad. Se debe explotar las aptitudes de cada uno para poder lograr un cambio de las actitudes ante la vida. Cada ESM en su comunidad utilizando los recursos existentes puede adaptar su programa de rehabilitación asignándole creatividad y amor en el trabajo a desarrollar. TERCER NIVEL DE REHABILITACIÓN Una vez que el paciente es capaz de vincularse a alguna actividad laboral logrando independencia económica y por ende contribuyendo a la ayuda de su familia, decimos que se encuentra en el tercer nivel de rehabilitación. En el momento actual, lograr el vínculo laboral en un centro de trabajo estatal se hace difícil por la situación económica que vive nuestro país. A veces podemos lograrlo, pero no siempre es posible. Existen sin embargo otras vías para conseguir lo anterior y es a través del trabajo remunerado de las Industrias Locales del Poder Popular en las que se le facilitan materiales a las personas contratadas y éstas a su vez confeccionan productos de alta demanda popular por cuya producción se les paga un salario. Otro camino -bastante popular en la actualidad es el trabajo por cuenta propia (TCP), siempre y cuando la persona que lo vaya a desarrollar legalice su situación en el CETSS y ONAT para evitar sanciones posteriores. También la creación de talleres protegidos si fuera posible, sería un sendero que pudiera seguirse, en los cuales los pacientes en un ambiente terapéutico sin un rigor excesivo en cuanto a disciplina laboral y bajo la supervisión de un personal entrenado, trabajan y cobran un salario por ello. Esto tampoco es fácil de lograr, pero sí es un poco menos difícil, una variante de lo anterior, que es el “paciente protegido en el taller” en la que el paciente se inserta en un centro de trabajo o taller no protegido bajo la supervisión de un personal técnico o entrenado, brindándole cierta flexibilidad en cuanto al cumplimiento de normas y disciplina laboral, considerándoseles su condición de enfermos y cobrando un salario por el trabajo que desempeñen. 163 Para ubicar a cada paciente en el nivel de rehabilitación correspondiente, propongo la confección de una historia clínica de rehabilitación que recoja los siguientes aspectos: Es frecuente que cierta cantidad de pacientes no logren vencer los tres niveles por déficit en su capacidad o porque la enfermedad lo haya deteriorado mucho que no se le puedan crear habilidades para vencer los requerimientos de complejidad de un determinado nivel. Determinar un plan de trabajo individual para agotar las posibilidades personales de cada uno, debe ser el objetivo fundamental en la rehabilitación comunitaria. La utilización del Inventario de Deterioro Psicológico puede ser útil para este desempeño como un instrumento de medición de este aspecto e incluso en el proceso de evaluación de los pacientes ingresados en Servicios de Larga Estadía pertenecientes a la comunidad donde estemos laborando y que sirva para valorar reinserción social progresiva de los mismos. Promoción de salud Importancia de elaborar programas comunitarios para promover estilos de vida saludables El hombre desde sus orígenes conoció las enfermedades pues las sufrió en “carne propia”. Es por ello que siempre se preocupó por hallar métodos curativos para las mismas, utilizando a veces vías para el saneamiento ambiental, aislando o eliminando a los sujetos enfermos. Actualmente esto lo podemos ver aún en tribus caníbales en la zona del Amazonas en América del Sur. Posteriormente en la antigüedad y en la Edad Media, se perfecciona la curación y saneamiento ambiental creándose sanatorios, valles de leprosos, instituciones psiquiátricas, asilares que albergaban no solo a “locos” sino también prostitutas, ladrones, mendigos, etc., también se utilizó la quema de brujas por la Inquisición Católica. O sea que el hombre utilizó métodos acordes a los conocimientos de cada época. Evolutivamente, en la medida que se fue desarrollando aparecen métodos para su diagnóstico y tratamiento cada vez más eficaces, pues la medicina progresa a la par de los avances científicotécnicos hasta llegar hoy en día a alcanzar un alto desarrollo con la tecnología moderna. No sólo la curación ha sido preocupación del hombre, prevenir las enfermedades ha constituido también uno de los objetivos fundamentales del ser humano. Nuestro apóstol José Martí, con una gran visión del hombre y su entorno planteó: “La verdadera medicina no es la que cura sino la que precave. La higiene es la verdadera medicina”. Las organizaciones sanitarias han dirigido sus esfuerzos hacia lograr estos objetivos; curar, rehabilitar y prevenir las enfermedades, pero desde hace ya unas décadas atrás existe un interés marcado no solo por estos aspectos sino también por la promoción de salud. La Organización Mundial de la Salud (OMS) en 1978, convocó a una conferencia internacional en Alma Ata (antigua URSS), 164 donde se fijaron las estrategias de la APS, como pilar fundamental para lograr una “Salud para todos en el año 2000”. En este evento se planteó que para lograr la salud se necesitan los siguientes requisitos y condiciones: • • • • • • • • • La paz. La vivienda. La educación. La alimentación. El ingreso económico. Un ecosistema estable. Justicia social. Recursos sostenibles. Equidad. En el año 1986 la OMS convoca a una reunión internacional en la ciudad de Ottawa en Canadá a la que asistieron 38 países y sesionaron durante 4 días. En la misma se discutió y aprobó un documento llamado “Carta de Ottawa”, en la que se plantea entre otras cosas: “Para alcanzar un estado adecuado de bienestar físico, mental y social, un individuo o grupo debe ser capaz de identificar y realizar sus aspiraciones, de satisfacer sus necesidades y de cambiar o adaptarse al medio ambiente”. De lo anterior se desprende que el concepto de salud tiene un carácter positivo. La salud se percibe entonces como un concepto positivo que acentúa los recursos sociales y personales, así como las aptitudes físicas. Por ello es importante que el concepto de salud como bienestar trasciende la idea de forma de vida sana, la promoción de salud no es una competencia exclusiva del sector salud. En un sinfín de reuniones de diferentes países han surgido líneas de acción para la salud en el planeta y todas coinciden en que aportan acuerdos y metas comunes, describiendo estrategias para la APS, analizando y trazando el camino para promover la salud en países industrializados, proponer políticas saludables y plantear las cuestiones claves para el desarrollo de la promoción en países en desarrollo. Actualmente se considera a la promoción de salud como: la suma de acciones de la población, los servicios de salud, las autoridades sanitarias y otros sectores sociales y productivos, encaminados al desarrollo de mejores condiciones de salud individual y colectiva. En la década de los 70 se implantó el Modelo de Medicina Comunitaria en nuestro país, lo que constituyó un intento para lograr participación comunitaria en la solución de los problemas de salud. En 1983 el MINSAP instauró el Programa de Promoción de Salud que fue el primer proyecto oficial en este sentido y resultó un avance que incluyó al Médico y Enfermera de la Familia. Entre sus objetivos estaba contribuir a mejorar el estado de salud de la comunidad, promoviendo estilos de vida más sanos y aumentar la eficiencia física al introducir el concepto de un cambio gradual en los hábitos de vida de la población inducido por el equipo de salud. Por tanto la promoción de salud trasciende el marco del sistema de salud para convertirse en una actividad intersectorial, con la participación activa de otros sectores de la comunidad. Es también por tanto multidisciplinaria por165 que utiliza todo el nivel de la organización de la población para lograr el bienestar necesario que se traduce en ganancia de salud y desarrollo social producido por las personas en su vida cotidiana. LA PARTICIPACIÓN ACTIVA EN LA PROMOCIÓN DE SALUD IMPLICA • Elaboración de una política más sana. • Existencia de voluntad política. • Compromisos de la sociedad y de sus gobernantes. • Es una actividad de gobierno (Ej: cloración del agua, vacunación masi va, prevención del alcoholismo, etc.). • Creación de ambientes favorables. • Vinculado a las necesidades de la población. • Apoyo recíproco entre miembros de la comunidad (Ej: grupos de autoayuda y ayuda mutua). • Protección de la comunidad. • Trabajo y ocio como fuente de salud. • Reforzamiento de la acción comunitaria: • Participación efectiva y concreta de la comunidad en la determinación de prioridades, toma de decisiones y elaboración y puesta en marcha de un plan de acción. • Desarrollo de aptitudes personales. • La promoción de salud favorece el desarrollo de aptitudes personales y sociales. ¿Por qué? Porque proporciona información, educación sanita ria y perfecciona las aptitudes del sujeto. S O C IE D A D = P R O M O C I N D E SALUD M O D O S D E V ID A GRUPOS VULNERAB LES DE R IE S G O = P R E V E N C I N C O N D IC IO N E S D E V ID A IN D IV I D U O = C U R A C I N Y R E H A B IL ITA C I N E S T IL O S DE V ID A 166 • Participación comunitaria. • La participación comunitaria es el proceso social en el que grupos hu manos que comparten ciertas necesidades porque viven, estudian o labo ran en una zona geográficamente definida, tratan activamente de identifi car sus necesidades, adoptar decisiones y establecer mecanismos para atenderlas. Por ello es necesario tener en cuenta en las acciones de promoción de salud los siguientes aspectos: 1. ¿Quién la va a realizar? (líder formal o no formal, promotor de salud, agente comunitario de salud mental, personal de la salud, etc.). 2. ¿Cómo se va a realizar? (técnicas educativas, mensajes, técnicas afectivoparticipativas, etc.). 3. ¿Dónde se va a realizar? (lugar donde sea necesario). 4. ¿Cuándo se realizará? (especificar el momento). 5. ¿Con qué se realizará? (recursos necesarios para desarrollarla). 6. ¿Con quiénes se va a realizar? (grupo o grupos específicos, familias, comunidad). Hace falta entonces lograr la reorientación de los servicios sanitarios: • Antes: Salud Pública ofrecía prestación de servicios para la asistencia, prevención y rehabilitación. • Ahora: propicia favorecer en la comunidad la necesidad de una vida más sana, trabajar en conjunto con otros sectores y la necesidad de cambios en la educación y formación profesional. Accionar sobre: 1. El individuo para modificar estilos de vida = curación y rehabilitación. 2. Grupos de la población para modificar condiciones de vida = prevención. 3. La sociedad para modificar modos o métodos de vida = promoción de salud. Cuando se elaboran programas de comunicación social en salud, éstos están encaminados no sólo al trabajo de la sociedad como un todo en sus modos o métodos de vida promoviendo estilos de vida individuales saludables, sino que a la vez trabajamos en la modificación de las condiciones de vida de grupos vulnerables y de riesgo en la prevención y se estimula y promueve la utilización de los servicios de salud existentes para modificar estilos de vida preestablecidos y lograr la curación y rehabilitación cuando el daño ya se encuentra presente. O sea que los programas de este tipo están encaminados a cubrir los cuatro aspectos: promoción de salud, prevención de las enfermedades, curación y rehabilitación. 167 Siglas utilizadas Por orden alfabético: APS = Atención Primaria de Salud. CDR = Comités de Defensa de la Revolución. CCSM = Centro Comunitario de Salud Mental. CENAPET = Centro Nacional de Perfeccionamiento Técnico y Profesional. CETSS = Comité Estatal de Trabajo y Seguridad Social. CIE10 = Clasificación Internacional de Enfermedades 10ma Revisión. C. Litio = Clínica del Litio (Trastornos Afectivos). CND = Clínica de Neurolépticos de Depósito. CP = Consejo Popular. Dr. = Doctor. Dra. = Doctora. EAPS = Equipo de Atención Primaria de Salud. EMAG = Equipo Multidisciplinario de Atención Gerontológica. ESM = Equipo de Salud Mental. FMC = Federación de Mujeres Cubanas. g. = Gramos. GAM = Grupos de Ayuda Mutua. GBT = Grupo Básico de Trabajo. GC2 = Glosario Cubano 2da Revisión. HD = Hospitales de Día. HPH =Hospital Psiquiátrico de La Habana IMAP = Medicamento de depósito cuyo nombre comercial es ese. El nombre genérico es Fluspirileno. K = Potasio. Lic. = Licenciado (a) o Licenciatura. mA. = Miliamperes. MGI = Medicina General Integral. mg. = Miligramos. MINSAP = Ministerio de Salud Pública. ml. = Mililitros. MsC = Máster en Ciencias. Na = Sodio. OMS = Organización Mundial de la Salud. ONAT = Oficina Nacional de Administración Tributaria.OPS = Organización Panamericana de la Salud. PAE = Proceso de Atención de Enfermería. PMD = Psicosis Maníaco Depresiva. 168 PPU = Policlínico Principal de Urgencias. PRA = Problemas Relacionados con el Alcohol. RMG = Retraso Mental Grave (severo). RML = Retraso Mental Leve (ligero). RMM = Retraso Mental Moderado. RMN = Resonancia Magnética. RMP = Retraso Mental Profundo. Rx = Rayos X. SARCA = Servicio de Atención y Rehabilitación Comunitaria del Alcoholismo. SCOA =Síndromes Cerebrales Orgánicos Agudos. SCOC = Síndromes Cerebrales Orgánicos Crónicos. Seg. =Segundos. SM = Salud Mental. SNC = Sistema Nervioso Central. SUS = Sistema Único de Salud. TAB =Trastornos Afectivos Bipolares. TAC =Tomografía Axial Computadorizada. TCI = Tratamiento por Comas Insulínicos. TCP = Trabajo por Cuenta Propia. TEC = Tratamiento Electroconvulsivante (Clásico, sin anestesia). TECA = Idem (con anestesia). TECAR = Idem (con anestesia y miorrelajante). TEP = Tomografía con Emisión de Positrones. TO = Terapia Ocupacional o Terapeuta Ocupacional. tto. = Tratamiento. TS = Trabajador (a) Social. TSP = Trabajadora Social Psiquiátrica. UIC = Unidades de Intervención en Crisis. URSS = Unión de Repúblicas Socialistas Soviéticas. W = Watts. 169