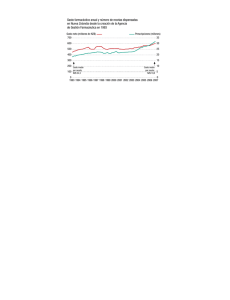
Del 1 de enero al 31 de diciembre de 2015 Evidencia de
Anuncio

Del 1 de enero al 31 de diciembre de 2015 Evidencia de Cobertura: Su cobertura de medicamentos con receta de Medicare como miembro de WellCare Simple (PDP) Este folleto le brinda detalles sobre su cobertura de medicamentos con receta de Medicare del 1 de enero al 31 de diciembre de 2015. Explica cómo obtener cobertura para los medicamentos con receta que usted necesita. Este es un documento legal importante. Por favor guárdelo en un lugar seguro. Este plan, WellCare Simple (PDP), es ofrecido por Windsor Health Plan, Inc. o Sterling Life Insurance Company. (Cuando esta Evidencia de Cobertura menciona “nosotros”, “nos” o “nuestro”, se refiere a Windsor Health Plan, Inc. o Sterling Life Insurance Company. Cuando menciona “plan” o “nuestro plan”, se refiere a WellCare Simple (PDP)). WellCare (PDP) es un patrocinador de la Parte D aprobado por Medicare. La inscripción en WellCare (PDP) depende de la renovación del contrato. This information is available for free in other languages. Please contact our Customer Service number at 1-800-264-1587 for additional information. (TTY users should call 1-888-816-5252). Hours are Monday–Friday, 8 a.m. to 8 p.m. Between October 1 and February 14, representatives are available Monday–Sunday, 8 a.m. to 8 p.m. Customer Service also has free language interpreter services available for non-English speakers. Esta información se encuentra disponible gratis en otros idiomas. Por favor comuníquese con nuestro Servicio al Cliente llamando al 1-800-264-1587, para información adicional. (Los usuarios de TTY deben llamar al 1-888-816-5252). El horario de atención es de lunes a viernes, de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes estarán disponibles de lunes a domingo de 8 a.m. a 8 p.m. Servicio al Cliente también tiene servicios gratis de intérpretes de idiomas disponibles para personas que no hablan inglés. El Servicio al Cliente también puede darle información en Braille, CD de audio u otros formatos alternativos, si usted lo necesita. Los beneficios, la lista de medicamentos, la red de farmacias, la prima, los deducibles y/o los copagos/el coseguro pueden cambiar a partir del 1 de enero de 2016. Form CMS 10260-ANOC/EOC (Approved 03/2014) ©WellCare 2014 OMB Approval 0938-1051 NA5SIMEOC60881S_0614 Evidencia de Cobertura para WelICare Simple (PDP) para 2015 Multi-language Interpreter Services English: We have free interpreter services to answer any questions you may have about our health or drug plan. To get an interpreter, just call us at 1-800-264-1587. Someone who speaks English can help you. This is a free service. Spanish: Tenemos servicios de intérprete sin costo alguno para responder cualquier pregunta que pueda tener sobre nuestro plan de salud o medicamentos. Para hablar con un intérprete, por favor llame al 1-800­ 264-1587. Alguien que hable español le podrá ayudar. Este es un servicio gratuito. Chinese Mandarin:我们提供免费的翻译服务,帮助您解答关于健康或药物保险的任 何 疑 问 。如果您需要此翻译服务,请致电1-800-264-1587。我们的中文工作人员很 乐意帮助您。 这是一项免费服务。 Chinese Cantonese:您對我們的健康或藥物保險可能存有疑問,為此我們提供免費 的翻譯服務。如需翻譯服務,請致電1-800-264-1587。我們講中文的人員將樂意為 您提供幫助。這是一項免費服務。 Tagalog: Mayroon kaming libreng serbisyo sa pagsasaling-wika upang masagot ang anumang mga katanungan ninyo hinggil sa aming planong pangkalusugan o panggamot. Upang makakuha ng tagasaling-wika, tawagan lamang kami sa 1-800-264-1587. Maaari kayong tulungan ng isang nakakapagsalita ng Tagalog. Ito ay libreng serbisyo. French: Nous proposons des services gratuits d'interprétation pour répondre à toutes vos questions relatives à notre régime de santé ou d'assurance-médicaments. Pour accéder au service d'interprétation, il vous suffit de nous appeler au 1-800-264-1587. Un interlocuteur parlant Français pourra vous aider. Ce service est gratuit. Vietnamese: Chúng tôi có dịch vụ thông dịch miễn phí để trả lời các câu hỏi về chương sức khỏe và chương trình thuốc men. Nếu quí vị cần thông dịch viên xin gọi 1-800-264-1587 sẽ có nhân viên nói tiếng Việt giúp đỡ quí vị. Đây là dịch vụ miễn phí . German: Unser kostenloser Dolmetscherservice beantwortet Ihren Fragen zu unserem Gesundheits- und Arzneimittelplan. Unsere Dolmetscher erreichen Sie unter 1-800-264-1587. Man wird Ihnen dort auf Deutsch weiterhelfen. Dieser Service ist kostenlos. Korean:당사는 의료 보험 또는 약품 보험 에 관한 질문에 답해 드리 고자 무료 통역 서비스를 제공하고 있습니다. 통역 서비스를 이용하려면 전화1-800-264-1587번으로 문의 해 주십 시오. 한국어 를 하는 담당자가 도와 드릴 것 입니다. 이 서 비스는 무료로 운영됩니다. Russiап: Если у вас возникнут вопросы относительно страхового или медикаментного плана, вы можете воспользоваться нашими бесплатными услугами переводчиков. Чтобы воспользоваться услугами переводчика, позвоните нам по телефону 1-800-264-1587. Вам окажет помощь сотрудник, который говорит по-русски. Данная услуга бесплатная. Arabic: ^Jc. (Jji U i**vw j j í Hindi: W (Jj Íx j j 4Íloil (_£l (_jc. 4jU.!>Ü 7 8 5 1 -4 G 2 -0 0 8 ­ 1 3^PcT ^TTT ¿McHstT f . Li3j ^ # ¿íldHI % 264-1587 «HMrl jl §ft TOT % ^JfT^RTT c ilííd 3ft f ^ t «ílddl 13TFT^T % feHr, ^ p í 1-800­ ÍRkTT 1?. Italian: È disponibile un servizio di interpretariato gratuito per rispondere a eventuali domande sul nostro piano sanitario e farmaceutico. Per un interprete, contattare il numero 1-800-264-1587. Un nostro incaricato che parla Italianovi fornirà l'assistenza necessaria. È un servizio gratuito. Português: Dispomos de serviços de interpretação gratuitos para responder a qualquer questão que tenha acerca do nosso plano de saúde ou de medicação. Para obter um intérprete, contacte-nos através do número 1-800-264-1587. Irá encontrar alguém que fale o idioma Português para o ajudar. Este serviço é gratuito. French Creole: Nou genyen sévis entèprèt gratis pou reponn tout kesyon ou ta genyen konsènan plan medikal oswa dwôg nou an. Pou jwenn yon entèprèt, jis rele nou nan 1-800-264-1587. Yon moun ki pale Kreyôl kapab ede w. Sa a se yon sévis ki gratis. Polish: Umożliwiamy bezpłatne skorzystanie z usług tłumacza ustnego, który pomoże w uzyskaniu odpowiedzi na temat planu zdrowotnego lub dawkowania leków. Aby skorzystać z pomocy tłumacza znającego język polski, należy zadzwonić pod numer 1-800-264-1587. Ta usługa jest bezpłatna. J a p a n e s e :当社の健康健康保険と薬品処方薬プランに関するご質問にお答えするた め に 、無料の通訳サービスがありますございます。通訳をご用命になるには、 1 800-264-1587にお電話ください。 日本語を話す人者が支援いたします。 これは無 料の サ ー ビ ス です。 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Tabla de contenido 1 Evidencia de Cobertura para 2015 Tabla de contenido Esta lista de capítulos y números de página es su punto de partida. Para más ayuda sobre cómo encontrar la información que necesita, vaya a la primera página de un capítulo. Encontrará una lista detallada de temas al comienzo de cada capítulo. Capítulo 1. Cómo comenzar como miembro ....................................................... 3 Explica qué significa estar en un plan de Medicamentos con Receta de Medicare y cómo utilizar este folleto. Describe qué materiales le enviaremos, la prima de su plan, su tarjeta de membresía del plan y cómo mantener su registro de membresía actualizado. Capítulo 2. Números de teléfono y recursos importantes ............................... 20 Describe cómo comunicarse con nuestro plan (WellCare Simple (PDP)) y con otras organizaciones, incluidas Medicare, el Programa Estatal de Asistencia sobre Seguros de Salud (SHIP), la Organización para el Mejoramiento de la Calidad, el Seguro Social, Medicaid (el programa estatal de seguro de salud para personas con bajos ingresos), los programas que ayudan a las personas a pagar por sus medicamentos con receta y la Junta de Jubilación del Ferrocarril. Capítulo 3. Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D................................................................... 38 Explica las reglas que usted debe seguir cuando recibe sus medicamentos de la Parte D. Describe cómo utilizar la Lista de Medicamentos Cubiertos para averiguar qué medicamentos están cubiertos. Describe qué tipo de medicamentos no están cubiertos. Explica varios tipos de restricciones que se aplican a su cobertura de ciertos medicamentos. Explica dónde obtener sus recetas. Describe los programas del plan para seguridad de medicamentos y administración de medicamentos. Capítulo 4. Lo que usted paga por sus medicamentos con receta de la Parte D ............................................................................................... 70 Describe las cuatro etapas de la cobertura de medicamentos: (Etapa de Deducible, Período de Cobertura Inicial, Etapa de Intervalo sin Cobertura, Etapa de Cobertura para Catástrofes) y cómo ellas afectan lo que usted paga por sus medicamentos. Explica los cinco Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Tabla de contenido 2 niveles de costo compartido para sus medicamentos de la Parte D y describe cuánto debe pagar por un medicamento en cada nivel de costo compartido. Describe la multa por inscripción tardía. Capítulo 5. Cómo solicitarnos que paguemos nuestra parte de los costos de los medicamentos cubiertos.................................................... 100 Explica cuándo y cómo enviarnos una factura si quiere pedirnos que le paguemos nuestra parte del costo compartido por sus medicamentos cubiertos. Capítulo 6. Sus derechos y responsabilidades ................................................ 106 Explica los derechos y responsabilidades que usted tiene como miembro de nuestro plan. Describe qué puede hacer si considera que no se han respetado sus derechos. Capítulo 7. Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) .................... 125 Describe paso a paso qué hacer si usted tiene problemas o inquietudes como miembro de nuestro plan. Explica cómo solicitar decisiones de cobertura y presentar apelaciones si usted está teniendo problemas para recibir los medicamentos con receta que usted considera que están cubiertos por nuestro plan. Esto incluye, solicitar que hagamos una excepción a las reglas y/o a las restricciones adicionales de su cobertura. Explica cómo presentar una queja sobre la calidad del cuidado, los tiempos de espera, el servicio al cliente y otras inquietudes. Capítulo 8. Cómo cancelar su membresía en el plan ..................................... 155 Explica cuándo y cómo finalizar su membresía en el plan. Explica situaciones en las que nuestro plan está obligado a finalizar su membresía. Capítulo 9. Notificaciones legales .................................................................... 166 Incluye notificaciones sobre la ley aplicable y la no discriminación. Capítulo 10. Definiciones de palabras importantes .......................................... 169 Explica las palabras claves utilizadas en este folleto. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 3 Capítulo 1. Cómo comenzar como miembro SECCIÓN 1 Introducción........................................................................................ 5 Sección 1.1 Usted está inscrito en WellCare Simple (PDP), un plan de Medicamentos con Receta de Medicare ............................................. 5 Sección 1.2 ¿A qué se refiere el folleto Evidencia de Cobertura? ..........................5 Sección 1.3 ¿Qué le indica este capítulo? .............................................................. 5 Sección 1.4 ¿Qué ocurre si usted es nuevo en WellCare Simple (PDP)?.............. 6 Sección 1.5 Información legal sobre la Evidencia de Cobertura.............................6 SECCIÓN 2 ¿Qué lo hace elegible para ser un miembro del plan? ................... 6 Sección 2.1 Sus requisitos de elegibilidad .............................................................. 6 Sección 2.2 ¿Qué son la Parte A y la Parte B de Medicare?..................................7 Sección 2.3 Esta es el área de servicio del plan para WellCare Simple (PDP)......7 SECCIÓN 3 ¿Qué otros materiales recibirá de nosotros? .................................. 8 Sección 3.1 Su tarjeta de membresía del plan – Úsela para obtener todos los medicamentos con receta cubiertos.................................................... 8 Sección 3.2 El Directorio de Farmacias: Su guía a las farmacias de nuestra red........................................................................................... 9 Sección 3.3 La Lista de Medicamentos Cubiertos del plan.....................................9 La Explicación de Beneficios de la Parte D (“EOB de la Parte D”): Sección 3.4 Informes con un resumen de los pagos efectuados por sus medicamentos con receta de la Parte D ........................................... 10 Su prima mensual para WellCare Simple (PDP) ............................ 11 SECCIÓN 4 Sección 4.1 ¿Cuánto debe pagar por su prima del plan? ..................................... 11 Sección 4.2 Existen varias maneras de pagar su prima del plan..........................13 Sección 4.3 ¿Podemos cambiar su prima mensual del plan durante el año? ...... 16 Por favor mantenga actualizado su registro de membresía SECCIÓN 5 del plan.............................................................................................. 17 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 4 Sección 5.1 Cómo asegurarse de que tengamos información precisa acerca de usted ............................................................................................. 17 SECCIÓN 6 Protegemos la privacidad de su información personal de salud ..... 18 Sección 6.1 Nos aseguramos de que su información de salud esté protegida .... 18 SECCIÓN 7 Cómo funcionan otros seguros con nuestro plan ........................ 18 Sección 7.1 ¿Qué plan paga primero cuando usted tiene otro seguro? ............... 18 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro SECCIÓN 1 Introducción Sección 1.1 Usted está inscrito en WellCare Simple (PDP), un plan de Medicamentos con Receta de Medicare 5 Usted está cubierto por Original Medicare para su cobertura de cuidado de la salud, y ha elegido obtener su cobertura de medicamentos con receta de Medicare a través de nuestro plan, WellCare Simple (PDP). Existen diferentes tipos de planes de Medicare. Nuestro plan es un plan de medicamentos con receta (PDP) de Medicare. Al igual que todos los planes de Medicare, este plan de medicamentos con receta de Medicare ha sido aprobado por Medicare y es administrado por una compañía privada. Sección 1.2 ¿A qué se refiere el folleto Evidencia de Cobertura? Este folleto Evidencia de Cobertura indica cómo obtener su cobertura de medicamentos con receta de Medicare a través de nuestro plan. Este folleto explica sus derechos y responsabilidades, qué está cubierto, y lo que usted paga como miembro del plan. Este plan, WellCare Simple (PDP), es ofrecido por Windsor Health Plan, Inc. o Sterling Life Insurance Company. (Cuando esta Evidencia de Cobertura menciona “nosotros”, “nos” o “nuestro”, se refiere a Windsor Health Plan, Inc. o Sterling Life Insurance Company. Cuando menciona “plan” o “nuestro plan”, se refiere a WellCare Simple (PDP)). Las palabras “cobertura” y “medicamentos cubiertos” se refieren a los medicamentos con receta cubiertos, de los que usted dispone como miembro de WellCare Simple (PDP). Sección 1.3 ¿Qué le indica este capítulo? Consulte el Capítulo 1 de esta Evidencia de Cobertura para aprender: ¿Qué lo hace elegible para ser un miembro del plan? ¿Cuál es el área de servicio de su plan? ¿Qué materiales recibirá de nosotros? ¿Cuál es la prima de su plan y cómo puede pagarla? ¿Cómo mantener actualizada la información en su registro de membresía? Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro Sección 1.4 6 ¿Qué ocurre si usted es nuevo en WellCare Simple (PDP)? Si usted es un nuevo miembro, es importante que aprenda cuáles son las reglas del plan y qué cobertura está disponible para usted. Le recomendamos que dedique un tiempo para leer este folleto Evidencia de Cobertura. Si está confundido o tiene alguna inquietud, o simplemente desea hacer una pregunta, por favor comuníquese con Servicio al Cliente de nuestro plan (los números de teléfono están impresos en la cubierta posterior de este folleto). Sección 1.5 Información legal sobre la Evidencia de Cobertura Es parte de nuestro contrato con usted Esta Evidencia de Cobertura forma parte de nuestro contrato con usted sobre cómo nuestro plan cubre su cuidado. Otras partes de este contrato incluyen su formulario de inscripción, la Lista de Medicamentos Cubiertos, y las notificaciones que recibe de nosotros acerca de los cambios de su cobertura o condiciones que afectan su cobertura. Estas notificaciones se llaman a veces “suplementos” o “modificaciones”. El contrato está en vigencia durante los meses en los que se inscribe en nuestro plan, entre el 1 de enero de 2015 y el 31 de diciembre de 2015. Cada año calendario, Medicare nos permite hacer cambios en los planes que ofrecemos. Esto significa que podemos cambiar los costos y los beneficios de nuestro plan después del 31 de diciembre de 2015. También podemos optar por dejar de ofrecer el plan, u ofrecerlo en un área de servicio diferente, después del 31 de diciembre de 2015. Medicare debe aprobar nuestro plan cada año Medicare (los Centros para Servicios de Medicare y Medicaid) debe aprobar nuestro plan cada año. Usted puede continuar recibiendo la cobertura de Medicare como miembro de nuestro plan mientras optemos por continuar ofreciendo el plan y Medicaid renueve su aprobación del plan. SECCIÓN 2 ¿Qué lo hace elegible para ser un miembro del plan? Sección 2.1 Sus requisitos de elegibilidad Usted es elegible para ser miembro de nuestro plan siempre que: Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 7 Resida en nuestra área de servicio geográfica (la Sección 2.3 a continuación indica nuestra área de servicio) -- y -- tenga la Parte A o la Parte B de Medicare (o tenga tanto la Parte A como la Parte B) Sección 2.2 ¿Qué son la Parte A y la Parte B de Medicare? Cuando usted se inscribió en Medicare por primera vez, recibió información sobre qué servicios están cubiertos por la Parte A de Medicare y la Parte B de Medicare. Recuerde: La Parte A de Medicare generalmente ayuda a cubrir los servicios proporcionados por hospitales (servicios para pacientes internados, centros de enfermería especializada o agencias de cuidado de la salud en el hogar). La Parte B de Medicare es para la mayoría de los otros servicios médicos (como los servicios proporcionados por médicos y otros servicios para pacientes ambulatorios) y ciertos artículos (como equipos y suministros médicos duraderos). Sección 2.3 Esta es el área de servicio del plan para WellCare Simple (PDP) Si bien Medicare es un programa federal, nuestro plan solo está disponible para las personas que residen en el área de servicio de nuestro plan. Para seguir siendo miembro de nuestro plan, usted debe continuar viviendo en el área de servicio del plan. El área de servicio se describe a continuación. Nuestra área de servicio incluye estos estados: Estado(s) Región Región Estado(s) 07 Virginia 21 Louisiana 09 South Carolina 22 Texas 12 Alabama y Tennessee 23 Oklahoma 18 Missouri 30 Oregon y Washington 19 Arkansas 31 Idaho y Utah 20 Mississippi Ofrecemos cobertura en varios estados. Sin embargo, puede haber diferencias de costos u otras diferencias entre los planes que ofrecemos en cada estado. Si usted se muda fuera del estado a un estado que todavía está dentro de nuestra área de servicio, debe Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 8 llamar a Servicio al Cliente a fin de actualizar su información. Si usted se muda a un estado fuera de nuestra área de servicio, no puede seguir siendo miembro de nuestro plan. Por favor llame a Servicio al Cliente para averiguar si disponemos de un plan en su nuevo estado. Si usted tiene planeado mudarse fuera del área de servicio, por favor comuníquese con Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Si usted se muda, tendrá un Período de Inscripción Especial que le permitirá inscribirse en un plan de salud o un plan de medicamentos de Medicare que se encuentre disponible en su nueva ubicación. También es importante que llame al Seguro Social si usted se muda o cambia su dirección postal. Puede encontrar los números de teléfono y la información de contacto del Seguro Social en el Capítulo 2, Sección 5. SECCIÓN 3 ¿Qué otros materiales recibirá de nosotros? Sección 3.1 Su tarjeta de membresía del plan – Úsela para obtener todos los medicamentos con receta cubiertos Mientras usted sea miembro de nuestro plan, debe utilizar su tarjeta de membresía de nuestro plan para los medicamentos con receta que obtiene en las farmacias de la red. Este es un modelo de tarjeta de membresía para mostrarle cómo será la suya: Por favor lleve su tarjeta con usted en todo momento y recuerde mostrarla cuando obtenga medicamentos cubiertos. Si su tarjeta de membresía del plan se daña, se pierde o es robada, llame de inmediato a Servicio al Cliente y le enviaremos una tarjeta nueva. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 9 (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). Es posible que deba utilizar su tarjeta roja, blanca y azul de Medicare para recibir cuidado y servicios médicos cubiertos a través de Original Medicare. Sección 3.2 El Directorio de Farmacias: Su guía a las farmacias de nuestra red ¿Qué son las “farmacias de la red”? Nuestro Directorio de Farmacias le ofrece una lista completa de las farmacias de nuestra red – es decir, todas las farmacias que han acordado dispensar recetas cubiertas a los miembros de nuestro plan. ¿Por qué es necesario que esté informado sobre las farmacias de la red? Usted puede utilizar el Directorio de Farmacias para encontrar la farmacia de la red a la que desee ir. El Directorio de Farmacias incluye farmacias de venta minorista, cadenas de farmacias, farmacias de servicio por correo, farmacias especializadas en productos de infusión domiciliaria, farmacias del servicio de salud para comunidades indígenas y de medicamentos específicos. Esto es importante porque, con pocas excepciones, usted debe obtener sus medicamentos con receta en una de las farmacias de nuestra red si desea que nuestro plan los cubra (le ayude a pagarlos). El Directorio de Farmacias también le indicará cuáles de las farmacias de nuestra red tienen un costo compartido preferido, que puede ser más bajo que el costo compartido estándar ofrecido por otras farmacias de la red. Si no tiene el Directorio de Farmacias, puede obtener una copia por medio de Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). En cualquier momento, puede llamar a Servicio al Cliente para obtener información actualizada sobre los cambios en la red de farmacias. Además, encontrará esta información en nuestro sitio web en http://www.wellcarepdp.com. Sección 3.3 La Lista de Medicamentos Cubiertos del plan El plan tiene una Lista de Medicamentos Cubiertos. Nosotros la llamamos simplemente la “Lista de Medicamentos” para abreviar. Esta indica qué medicamentos con receta de la Parte D están cubiertos por nuestro plan. Los medicamentos de esta lista son Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 10 seleccionados por el plan con ayuda de un equipo de médicos y farmacéuticos. La lista debe cumplir los requisitos establecidos por Medicare. Medicare ha aprobado la Lista de Medicamentos de WellCare Simple (PDP). La Lista de Medicamentos también le indica si hay reglas que restringen la cobertura de sus medicamentos. Nosotros le enviaremos una copia de la Lista de Medicamentos. La Lista de Medicamentos que le enviamos incluye información sobre los medicamentos cubiertos comúnmente utilizados por nuestros miembros. Sin embargo, cubrimos medicamentos adicionales que no están incluidos en la Lista de Medicamentos impresa. Si uno de sus medicamentos no está incluido en la lista, visite nuestro sitio web o comuníquese con Servicio al Cliente para averiguar si lo cubrimos. Para obtener la información más completa y actualizada acerca de qué medicamentos están cubiertos, puede visitar el sitio web del plan (http://www.wellcarepdp.com) o llamar a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Sección 3.4 La Explicación de Beneficios de la Parte D (“EOB de la Parte D”): Informes con un resumen de los pagos efectuados por sus medicamentos con receta de la Parte D Cuando usted utilice sus beneficios de medicamentos con receta de la Parte D, le enviaremos un informe resumido para ayudarle a interpretar y a hacer un seguimiento de los pagos efectuados por sus medicamentos con receta de la Parte D. Este informe resumido se llama Explicación de Beneficios de la Parte D (o “EOB de la Parte D”). La Explicación de Beneficios de la Parte D le indica el monto total que usted u otras personas en su nombre, haya(n) gastado en medicamentos con receta de la Parte D y el monto total que nosotros hayamos pagado por cada uno de sus medicamentos con receta de la Parte D durante el mes. El Capítulo 4 (Lo que usted paga por sus medicamentos con receta de la Parte D) ofrece más información sobre la Explicación de Beneficios de la Parte D y sobre cómo puede ayudarle a hacer un seguimiento de la cobertura de sus medicamentos. El resumen de Explicación de Beneficios de la Parte D también puede obtenerse bajo solicitud. Para obtener una copia, por favor comuníquese con Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 11 SECCIÓN 4 Su prima mensual para WellCare Simple (PDP) Sección 4.1 ¿Cuánto debe pagar por su prima del plan? Como miembro de nuestro plan, usted paga una prima mensual del plan. La siguiente tabla muestra el monto de la prima mensual del plan para cada estado en la cual prestamos servicios. Además, usted debe continuar pagando la prima correspondiente a la Parte B de Medicare (a menos que su prima de la Parte B sea pagada por Medicaid o por otro tercero). Estado AL AR ID LA MO MS OK Primas mensuales $26.90 $29.70 $37.70 $29.60 $34.70 $33.30 $38.00 Estado OR Primas mensuales SC TN TX UT VA WA $31.70 $33.80 $26.90 $30.40 $37.70 $31.90 $31.70 En algunas situaciones, la prima de su plan podría ser más baja Hay programas que ayudan a las personas con recursos limitados a pagar sus medicamentos. Estos incluyen los programas de “Ayuda Adicional” y los Programas Estatales de Asistencia Farmacéutica. El Capítulo 2, Sección 7, contiene más información sobre estos programas. Si usted califica, inscribirse en el programa puede bajar su prima mensual del plan. Si usted ya está inscrito y está recibiendo ayuda de uno de estos programas, la información sobre el pago de las primas de esta Evidencia de Cobertura podría no aplicarse a su caso. Hemos incluido un inserto por separado llamado “Suplemento de Evidencia de Cobertura para personas que reciben Ayuda Adicional para pagar sus medicamentos con receta” (también denominado “Suplemento sobre el Subsidio por Bajos Ingresos” o “Suplemento LIS”), que le informa sobre su cobertura de medicamentos. Si no tiene este inserto, por favor llame a Servicio al Cliente y solicite el “Suplemento LIS”. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 12 En algunas situaciones, la prima de su plan podría ser más alta En algunas situaciones, la prima de su plan podría ser más alta que la indicada más arriba en la Sección 4.1. Algunos miembros están obligados a pagar una multa por inscripción tardía por no haberse inscrito en un plan de medicamentos de Medicare cuando fueron elegibles por primera vez, o porque transcurrió un período de 63 días consecutivos o más sin que mantuvieran su cobertura "acreditable” de medicamentos con receta. (Una cobertura de medicamentos “acreditable” es aquella que se espera que pague, en promedio, al menos lo mismo que la cobertura de medicamentos con receta estándar de Medicare). Para estos miembros, la multa por inscripción tardía es agregada a la prima mensual del plan. El monto de la prima será la prima mensual del plan, más el monto de la multa por inscripción tardía. Si usted está obligado a pagar la multa por inscripción tardía, el monto de su multa depende de cuánto tiempo esperó antes de inscribirse en la cobertura de medicamentos o cuántos meses transcurrieron sin que usted tuviera cobertura de medicamentos después de que fue elegible. El Capítulo 4, Sección 9, ofrece una explicación acerca de la multa por inscripción tardía. Si usted recibe una multa por inscripción tardía y no la paga, su inscripción en el plan podría ser cancelada. Muchos miembros están obligados a pagar otras primas de Medicare Además de pagar la prima mensual del plan, muchos miembros están obligados a pagar otras primas de Medicare. Algunos miembros del plan (los que no son elegibles para la Parte A sin primas) pagan una prima por la Parte A de Medicare y la mayoría de los miembros del plan pagan una prima por la Parte B de Medicare. Algunas personas pagan un monto adicional por la Parte D debido a sus ingresos anuales, esto se conoce como montos de ajuste mensual relacionados con los ingresos, también conocido como IRMAA. Si sus ingresos son de $85,000 o superiores como persona individual (o como persona casada que declara sus impuestos por separado) o de $170,000 o superiores como pareja casada, usted debe pagar directamente al gobierno (y no al plan de Medicare) un monto adicional por su cobertura de la Parte D de Medicare. Si usted está obligado a pagar el monto adicional y no lo paga, su inscripción en el plan será cancelada y perderá la cobertura de medicamentos con receta. Si tiene que pagar un monto adicional, el Seguro Social, y no su plan de Medicare, le enviará una carta para indicarle cuál será el monto adicional. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 13 Para más información sobre las primas de la Parte D basadas en los ingresos, consulte el Capítulo 4, Sección 10 de este folleto. También puede visitar http://www.medicare.gov en Internet o llamar al 1-800-MEDICARE (1-800-633-4227) las 24 horas del día, los 7 días de la semana. Los usuarios de TTY deben llamar al 1-877-486-2048. O puede llamar al Seguro Social al 1-800-772-1213. Los usuarios de TTY deben llamar al 1-800-325-0778. Su copia de Medicare y Usted para 2015 contiene información sobre estas primas en la sección llamada “Costos de Medicare para 2015”. Allí se explica cómo las primas de la Parte B y de la Parte D de Medicare son diferentes para personas con distintos ingresos. Toda persona con Medicare recibe una copia de Medicare y Usted cada año en el otoño. Los miembros nuevos de Medicare la reciben un mes después de inscribirse por primera vez. También puede descargar una copia de Medicare y Usted para 2015 desde el sitio web de Medicare (http://www.medicare.gov). O puede solicitar una copia impresa por teléfono al 1-800-MEDICARE (1-800-633-4227) las 24 horas del día, los 7 días de la semana. Los usuarios de TTY deben llamar al 1-877-486-2048. Sección 4.2 Existen varias maneras de pagar su prima del plan Existen cinco maneras en que puede pagar su prima mensual del plan. Las opciones de pago de las primas se incluyeron en la solicitud de inscripción, y usted eligió un método de pago cuando se inscribió. Usted puede cambiar la opción de pago de la prima que elige durante el año llamando a Servicio al Cliente y presentando el formulario requerido. Si usted decide cambiar la manera como paga su prima, puede tomar hasta tres meses para que su nuevo método de pago entre en vigencia. Usted será responsable de asegurarse que su prima del plan sea paga a tiempo, mientras procesamos su solicitud para un nuevo método de pago. Opción 1: Puede pagar con cheque Usted puede decidir pagar su prima mensual del plan directamente a nuestro plan con un cheque o con un giro postal. Los cupones de la prima serán enviados por correo después de la confirmación de inscripción. Usted puede solicitar un reemplazo de cupones llamando a Servicio al Cliente. Los pagos correspondientes a la cobertura del mes en curso se vencen el día 28 de cada mes. Los cheques deben hacerse pagaderos a WellCare. No olvide incluir el cupón de pago de facturación con su cheque para garantizar que el crédito correspondiente Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 14 se aplique a su cuenta, y envíelo a la siguiente dirección, que también está indicada en nuestros cupones de pago: WellCare, P.O. Box 78230, Phoenix, AZ 85062-8230. Todo cheque pagadero a otra entidad (por ejemplo, el Departamento de Salud y Servicios Humanos (HHS) de los EE. UU., o a los Centros para Servicios de Medicare y Medicaid (CMS)) le será devuelto. El plan se reserva el derecho de cobrar una cuota administrativa de $30 asociada a cheques devueltos por fondos insuficientes (NSF). Este cargo no incluye cargos adicionales que puedan ser aplicados por su banco. Opción 2: Usted puede pagar por Internet, utilizando nuestro sitio web, con una tarjeta de crédito o con la información de su cuenta de cheques o de ahorros En lugar de enviar un cheque por correo cada mes, usted puede solicitar que su prima mensual sea deducida de su cuenta de cheques o de ahorros, o que sea cargada directamente a su tarjeta de crédito. Esto puede realizarse para un solo pago por única vez, o bien puede establecerse como una deducción mensual reiterada. Para hacer su pago por Internet: 1. Visite nuestro sitio web en http://www.wellcarepdp.com. 2. Seleccione “Member Login” (Inicio de sesión del miembro) y escriba su ID de usuario y contraseña. Si no tiene un ID de usuario o contraseña, haga clic en “Register” (Regístrese) para crearlos. 3. Haga clic en el vínculo “Pay Your Premium” (Pague su prima), debajo de la opción “Member Toolbox” (Herramientas para miembros). 4. Una vez que haga clic en este vínculo, podrá hacer el pago correspondiente. Opción 3: Usted puede tener retiros automáticos o por Transferencia Electrónica de Fondos (EFT) En lugar de pagar con cheque, la prima mensual del plan puede ser descontada automáticamente de su cuenta de cheques o de ahorros. Las deducciones automáticas se realizan mensualmente y serán descontadas entre el día 24 y 28 de cada mes para el mes en curso. Usted puede acceder al formulario en nuestro sitio web en http://www.wellcarepdp.com, o llamar al departamento de Servicio al Cliente a los números impresos en la cubierta posterior de este folleto para solicitar un formulario de EFT. Si usted desea que las primas mensuales de su plan sean deducidas de su cuenta bancaria en vez de recibir una factura cada mes, por favor siga las instrucciones indicadas Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 15 en el formulario, complételo y envíenoslo. Una vez que recibamos su documentación, el proceso puede demorar hasta dos meses para entrar en vigencia. Usted deberá continuar pagando su cuenta mensual hasta que se le notifique por correo en qué mes comenzarán a realizarse las extracciones de EFT. El plan se reserva el derecho de cobrar un cargo administrativo de $30 asociado con las extracciones de EFT devueltas por fondos insuficientes (NSF). Este cargo no incluye cargos adicionales que puedan ser aplicados por su banco. Opción 4: Puede solicitar que la prima del plan sea descontada de su cheque mensual de la Junta de Jubilación del Ferrocarril Puede solicitar que la prima del plan sea descontada de su cheque mensual de la Junta de Jubilación del Ferrocarril. Comuníquese con Servicio al Cliente para más información sobre cómo pagar su prima mensual del plan de esta manera. Nos complaceremos en dejar esta opción establecida. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). Opción 5: Puede solicitar que la prima del plan sea descontada de su cheque mensual del Seguro Social Puede solicitar que la prima del plan sea descontada de su cheque mensual del Seguro Social. Comuníquese con Servicio al Cliente para más información sobre cómo pagar su prima mensual del plan de esta manera. Nos complaceremos en ayudarle a dejar esta opción establecida. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). Qué hacer si está teniendo problemas para pagar su prima del plan El pago de su prima del plan debe recibirse en nuestra oficina a más tardar el día 28 del mes. Si no hemos recibido su prima a más tardar el día 28, le enviaremos una notificación para informarle que su membresía del plan será cancelada si no recibimos el pago de su prima dentro de los dos (2) meses calendario a partir del 1.er día del mes de cobertura. Si usted está teniendo problemas para pagar su prima puntualmente, por favor comuníquese con Servicio al Cliente para ver si podemos dirigirlo a programas que le ayuden a pagar su prima del plan. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 16 Si cancelamos su membresía en el plan porque usted no pagó sus primas, y usted no tiene actualmente cobertura de medicamentos con receta, es posible que no pueda recibir la cobertura de la Parte D hasta el año siguiente si se inscribe en un nuevo plan durante el período anual de inscripción. Durante el período anual de inscripción, puede inscribirse ya sea en un plan de medicamentos con receta independiente o en un plan de salud que también ofrezca cobertura de medicamentos. (Si no tiene una cobertura de medicamentos “acreditable” durante más de 63 días, es posible que deba pagar una multa por inscripción tardía durante el tiempo que tenga cobertura de la Parte D). Si cancelamos su membresía porque no pagó sus primas, usted aún tendrá la cobertura de salud de Original Medicare. En el momento en que cancelamos su membresía, posiblemente adeude primas que no haya pagado. Tenemos derecho a obtener el cobro de las primas que usted adeude. En el futuro, si desea inscribirse nuevamente en nuestro plan (o en cualquier otro plan que ofrezcamos), tendrá que pagar la cantidad que debe antes de poder inscribirse. Si usted considera que hemos cancelado su membresía injustamente, tiene derecho a solicitarnos que reconsideremos esta decisión presentando una queja. En el Capítulo 7, Sección 7 de este folleto le indica cómo presentar una queja. Si usted tuvo una circunstancia de emergencia que estuvo fuera de su control y que hizo que usted no pudiera pagar sus primas durante nuestro período de gracia, puede solicitar a Medicare que reconsidere esta decisión llamando al 1-800-MEDICARE (1-800-633 -4227), las 24 horas del día, los 7 días de la semana. Los usuarios de TTY deben llamar al 1-877-486-2048. Sección 4.3 ¿Podemos cambiar su prima mensual del plan durante el año? No. No se nos permite cambiar el monto que le cobramos por la prima mensual del plan durante el año. Si la prima cambia para el próximo año, se lo informaremos en septiembre y el cambio entrará en vigencia el 1 de enero. Sin embargo, en algunos casos, la parte de la prima que usted tiene que pagar puede cambiar durante el año. Esto ocurre si usted adquiere elegibilidad para el programa de “Ayuda Adicional” o si pierde esta elegibilidad durante el año. Si un miembro califica para el programa de “Ayuda Adicional” con los costos de los medicamentos con receta, el programa de “Ayuda Adicional” pagará parte de su prima mensual del plan. Por lo tanto, un miembro que adquiere elegibilidad para recibir “Ayuda Adicional” durante el año comenzaría a pagar menos por su prima mensual, y un miembro que pierde su elegibilidad durante el año tendrá que comenzar a pagar su prima mensual completa. Puede encontrar más información sobre el programa de “Ayuda Adicional” en el Capítulo 2, Sección 7. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 17 SECCIÓN 5 Por favor mantenga actualizado su registro de membresía del plan Sección 5.1 Cómo asegurarse de que tengamos información precisa acerca de usted Su registro de membresía contiene información tomada de su formulario de inscripción, incluyendo su dirección y su número de teléfono. Allí se muestra la cobertura específica de su plan. Los farmacéuticos de la red del plan deben contar con información correcta sobre usted. Estos proveedores de la red utilizan su registro de membresía para consultar qué medicamentos están cubiertos para usted y cuáles son sus montos de costo compartido. Por esa razón, es muy importante que nos ayude a mantener su información actualizada. Debe informarnos acerca de estos cambios: Cambios de nombre, dirección o número de teléfono Cambios en cualquier otra cobertura de seguro de salud o medicamento que tenga (como la de su empleador, el empleador de su cónyuge, compensación de trabajadores o Medicaid) Si tiene alguna reclamación de responsabilidad civil, como reclamaciones por un accidente de automóvil Si ha sido admitido en un centro de convalecencia Si cambia de responsable designado (por ejemplo, un cuidador) Si cualquier parte de esta información cambia, por favor háganoslo saber llamando a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). También es importante que se comunique con el Seguro Social si usted se muda o cambia su dirección postal. Usted puede encontrar los números de teléfono y la información de contacto del Seguro Social en el Capítulo 2, Sección 5. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 18 Lea la información que le enviamos sobre cualquier otra cobertura de seguro que tenga Eso se debe a que tenemos que coordinar cualquier otra cobertura que tenga con sus beneficios bajo nuestro plan. (Para más información sobre cómo funciona nuestra cobertura cuando usted tiene otro seguro, vea la Sección 7 en este capítulo). Una vez por año, le enviaremos una carta que indicará cualquier otra cobertura de seguro médico o de medicamentos que nos haya informado. Por favor lea esta información atentamente. Si es correcta, usted no necesita hacer nada más. Si la información es incorrecta, o tiene alguna otra cobertura no indicada, por favor llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). En algunos casos, puede ser necesario que llame para verificar la información que tenemos en nuestros archivos. SECCIÓN 6 Protegemos la privacidad de su información personal de salud Sección 6.1 Nos aseguramos de que su información de salud esté protegida Existen leyes federales y estatales que protegen la privacidad de sus registros médicos y su información personal de salud. Nosotros protegemos su información personal de salud según lo establecido por estas leyes. Para más información sobre cómo protegemos la información personal sobre su salud, por favor consulte el Capítulo 6, Sección 1.4 de este folleto. SECCIÓN 7 Cómo funcionan otros seguros con nuestro plan Sección 7.1 ¿Qué plan paga primero cuando usted tiene otro seguro? Si usted tiene otro seguro (como una cobertura de salud grupal de un empleador), existen reglas establecidas por Medicare que deciden si nuestro plan o su otro seguro debe pagar primero. El seguro que paga primero se llama “pagador primario” y paga hasta los límites de su cobertura. El que paga en segundo lugar, llamado “pagador secundario”, solo paga si la cobertura primaria dejó costos sin cubrir. Es posible que el pagador secundario no pague todos los costos que queden sin cubrir. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 1: Cómo comenzar como miembro 19 Estas reglas se aplican para la cobertura del plan grupal de cuidado de la salud de un empleador o unión: Si usted tiene cobertura para personas jubiladas, Medicare paga primero. Si su cobertura del plan grupal de cuidado de la salud se basa en su empleo actual o el empleo actual de su familiar, quién paga primero depende de su edad, el número de personas empleadas por su empleador, y de si usted tiene Medicare en función de su edad, una discapacidad o enfermedad renal de etapa final (ESRD): Si usted es menor de 65 años y es discapacitado, y usted o su familiar continúan trabajando, su plan pagará primero si el empleador tiene 100 o más empleados, o al menos un empleador en un plan de empleadores múltiples tiene más de 100 empleados. Si es mayor de 65 años, y usted o su cónyuge continúan trabajando, su plan pagará primero si el empleador tiene 20 o más empleados, o al menos un empleador en un plan de empleadores múltiples tiene más de 20 empleados. Si usted tiene Medicare debido a una ESRD, su plan de cuidado de la salud grupal pagará primero durante los primeros 30 meses después de que usted sea elegible para Medicare. Por lo general, estos tipos de cobertura primero pagan los servicios relacionados con cada tipo: Seguro sin culpa (incluye seguro de automóvil) Responsabilidad (incluye seguro de automóvil) Beneficios del programa de pulmón negro Compensación de trabajadores Medicaid y TRICARE nunca pagan primero por los servicios cubiertos por Medicare. Solo lo hacen una vez que Medicare, los planes de salud grupales del empleador y/o Medigap hayan pagado. Si usted tiene otro seguro, debe informárselo a su médico, hospital y farmacia. Si tiene preguntas sobre quién paga primero o necesita actualizar la información de su otro seguro, llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Es posible que deba dar el número de ID de miembro del plan a sus otras aseguradoras (una vez que haya confirmado su identidad) para que sus facturas sean pagadas correctamente y a tiempo. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes 20 Capítulo 2. Números de teléfono y recursos importantes SECCIÓN 1 Contactos de WellCare Simple (PDP) (cómo comunicarse con nosotros, incluido cómo comunicarse con Servicio al Cliente del plan) .... 21 SECCIÓN 2 Medicare (cómo obtener ayuda e información directamente del programa federal de Medicare) .......................................................... 26 SECCIÓN 3 Programa Estatal de Asistencia sobre Seguros de Salud (ayuda, información y respuestas gratis a sus preguntas sobre Medicare) .... 28 SECCIÓN 4 Organización para el Mejoramiento de la Calidad (pagada por Medicare para controlar la calidad del cuidado para las personas con Medicare) .................................................................................... 28 SECCIÓN 5 Seguro Social ................................................................................... 29 SECCIÓN 6 Medicaid (un programa conjunto federal y estatal que ayuda con los costos médicos a ciertas personas de ingresos y recursos limitados)............................................................................................. 30 SECCIÓN 7 Información sobre programas que ayudan a las personas a pagar sus medicamentos con receta ............................................. 30 SECCIÓN 8 Cómo comunicarse con la Junta de Jubilación del Ferrocarril .... 36 SECCIÓN 9 ¿Tiene usted un “seguro grupal” u otro seguro de salud de un empleador? ....................................................................................... 37 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes SECCIÓN 1 21 Contactos de WellCare Simple (PDP) (cómo comunicarse con nosotros, incluido cómo comunicarse con Servicio al Cliente del plan) Cómo comunicarse con el Servicio al Cliente de nuestro plan Para obtener asistencia con preguntas sobre reclamaciones, facturación o tarjetas de miembros, por favor llame o escriba a Servicio al Cliente de WellCare Simple (PDP). Nos complaceremos en ayudarle. Método Servicio al Cliente - Información de contacto LLAME 1-800-264-1587 Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. Servicio al Cliente también tiene servicios gratis de intérpretes de idiomas disponibles para personas que no hablan inglés. TTY 1-888-816-5252 Este número requiere un equipo de teléfono especial y es solo para personas con dificultades de audición o del habla. Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. FAX 1-813-262-2802 ESCRIBA WellCare Prescription Insurance, Inc. P.O. Box 31370, Tampa, FL 33631 SITIO WEB http://www.wellcarepdp.com Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes 22 Cómo comunicarse con nosotros al solicitar una decisión sobre cobertura de sus medicamentos con receta de la Parte D Una decisión sobre cobertura es una decisión que tomamos sobre sus beneficios y su cobertura, o sobre el monto que pagaremos por sus medicamentos con receta de la Parte D. Para más información sobre cómo solicitar decisiones sobre la cobertura de sus medicamentos con receta de la Parte D, vea el Capítulo 7, (Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, reclamaciones)). Usted puede llamarnos si tiene preguntas sobre nuestro proceso de decisiones sobre cobertura. Método Decisiones de cobertura para los medicamentos con receta de la Parte D - Información de contacto LLAME 1-800-264-1587 Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. TTY 1-888-816-5252 Este número requiere un equipo de teléfono especial y es solo para personas con dificultades de la audición o del habla. Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. FAX 1-866-388-1767 ESCRIBA WellCare Coverage Determinations Department – Pharmacy P.O. Box 31577, Tampa, FL 33631-3577 Dirección con entrega al día siguiente para decisiones abreviadas: WellCare Prescription Insurance, Inc., Attn: Part D Coverage Determinations, 8735 Henderson Rd, Ren. 4, Tampa, FL 33633 SITIO WEB http://www.wellcarepdp.com Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes 23 Cómo comunicarse con nosotros al presentar una apelación sobre sus medicamentos con receta de la Parte D Una apelación es una manera formal de solicitarnos que revisemos y cambiemos una decisión sobre cobertura que hayamos tomado. Para más información sobre cómo presentar una apelación con relación a sus medicamentos con receta de la Parte D, vea el Capítulo 7, (Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, reclamaciones)). Método Apelaciones por medicamentos con receta de la Parte D Información de contacto LLAME 1-800-264-1587 Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. TTY 1-888-816-5252 Este número requiere un equipo de teléfono especial y es solo para personas con dificultades de la audición o del habla. Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. FAX 1-866-388-1766 ESCRIBA WellCare Prescription Insurance, Inc. Attn: Part D Appeals, P.O. Box 31383, Tampa, FL 33631-3383 Dirección con entrega al día siguiente para solicitudes de apelaciones abreviadas: WellCare Prescription Insurance, Inc. Attn: Part D Appeals, 8735 Henderson Rd, Ren. 4, Tampa, FL 33633 SITIO WEB http://www.wellcarepdp.com Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes 24 Cómo comunicarse con nosotros al presentar una queja sobre sus medicamentos con receta de la Parte D Usted puede presentar una queja sobre nosotros o sobre una de las farmacias de nuestra red, que incluye una queja relativa a la calidad del cuidado que recibe. Este tipo de queja no involucra controversias de cobertura o de pago. (Si su problema se refiere a la cobertura o el pago del plan, consulte la sección anterior sobre cómo presentar una apelación). Para más información sobre cómo presentar una queja sobre sus medicamentos con receta de la Parte D, vea el Capítulo 7, (Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, reclamaciones)). Método Quejas sobre medicamentos con receta de la Parte D Información de contacto LLAME 1-800-264-1587 Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. TTY 1-888-816-5252 Este número requiere un equipo de teléfono especial y es solo para personas con dificultades de la audición o del habla. Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. FAX 1-866-388-1769 ESCRIBA WellCare Health Plans Grievance Department P.O. Box 31384, Tampa, FL 33631-3384 SITIO WEB Usted puede presentar una queja sobre nuestro plan directamente DE MEDICARE a Medicare. Para presentar una queja por Internet a Medicare, visite www.medicare.gov/MedicareComplaintForm/home.aspx Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes 25 Dónde enviar la solicitud para que paguemos nuestra parte del costo de un medicamento que ha recibido El proceso de determinación de cobertura incluye la determinación de las solicitudes para pagar nuestra parte del costo de un medicamento que usted ha recibido. Para obtener más información sobre situaciones en las que posiblemente deba solicitar al plan un reembolso o que pague una factura que ha recibido de un proveedor, vea el Capítulo 5, (Cómo pedirnos que paguemos nuestra parte de los costos de los medicamentos cubiertos). Por favor tenga en cuenta: Si usted nos envía una solicitud de pago y nosotros rechazamos cualquier parte de su solicitud, usted puede apelar nuestra decisión. Consulte el Capítulo 7, (Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, reclamaciones)). Método Solicitudes de pago - Información de contacto LLAME 1-800-264-1587 Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. TTY 1-888-816-5252 Este número requiere un equipo de teléfono especial y es solo para personas con dificultades de la audición o del habla. Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. ESCRIBA WellCare Reimbursement Department – Pharmacy P.O. Box 31577, Tampa, FL 33631-3577 SITIO WEB http://www.wellcarepdp.com Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes SECCIÓN 2 26 Medicare (cómo obtener ayuda e información directamente del programa federal de Medicare) Medicare es el programa federal de seguro de salud para personas de 65 años de edad en adelante, determinadas personas menores de 65 años de edad que sufren discapacidades y personas con enfermedad renal de etapa final (insuficiencia renal permanente que requiere diálisis o un trasplante de riñón). La agencia federal a cargo del programa Medicare son los Centros para Servicios de Medicare y Medicaid (que a veces se denomina “CMS”). Esta organización tiene contratos con los planes de Medicamentos con Receta de Medicare, incluidos nosotros. Método Medicare - Información de contacto LLAME 1-800-MEDICARE, o 1-800-633-4227 Las llamadas a este número son gratis. Las 24 horas del día, los 7 días de la semana. TTY 1-877-486-2048 Este número requiere un equipo de teléfono especial y es solo para personas con dificultades de la audición o del habla. Las llamadas a este número son gratis. SITIO WEB http://www.medicare.gov Este es el sitio web oficial del gobierno para Medicare. Provee información actualizada sobre Medicare y temas actuales de Medicare. También contiene información sobre hospitales, centros de convalecencia, médicos, agencias de cuidado de la salud en el hogar y centros de diálisis. Incluye folletos que usted puede imprimir directamente desde su computadora. También puede encontrar contactos de Medicare en su estado. El sitio web de Medicare también contiene información detallada acerca de su elegibilidad para Medicare y las opciones de inscripción con las siguientes herramientas: Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes Método 27 Medicare - Información de contacto Herramienta de elegibilidad para Medicare: Proporciona SITIO WEB información sobre el estado de elegibilidad para Medicare. (continuación) Buscador de planes de Medicare: Proporciona información personalizada acerca de los planes de medicamentos con receta de Medicare, los planes de salud de Medicare y las pólizas de Medigap (Seguro Suplementario de Medicare) en su área. Estas herramientas proporcionan una estimación de sus gastos de bolsillo en los diferentes planes de Medicare. También puede utilizar el sitio web para informar a Medicare de cualquier queja que usted tenga sobre nuestro plan: Informe a Medicare sobre su queja: Usted puede presentar una queja acerca de nuestro plan directamente a Medicare. Para presentar una queja a Medicare, visite www.medicare.gov/MedicareComplaintForm/home.aspx. Medicare considerará seriamente sus quejas y utilizará esa información para ayudar a mejorar la calidad del programa Medicare. Si usted no tiene una computadora, la biblioteca o el centro para personas mayores de su localidad pueden ayudarle a visitar este sitio web utilizando computadoras de uso público. O puede llamar a Medicare y decirles qué información está buscando. Ellos buscarán la información en el sitio web, la imprimirán y se la enviarán. (Puede llamar a Medicare al 1-800-MEDICARE (1-800-633-4227) las 24 horas del día, los 7 días de la semana. Los usuarios de TTY deben llamar al 1-877-486-2048). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes SECCIÓN 3 28 Programa Estatal de Asistencia sobre Seguros de Salud (ayuda, información y respuestas gratis a sus preguntas sobre Medicare) El Programa Estatal de Asistencia sobre Seguros de Salud (SHIP) es un programa del gobierno que cuenta con asesores capacitados en cada estado. Usted puede buscar el nombre, el número de teléfono y la dirección del programa SHIP de su estado en el apéndice incluido en la parte posterior de este folleto. Los SHIP son independientes (no están relacionados con ninguna compañía de seguros o plan de salud). Es un programa estatal que obtiene dinero del gobierno federal para ofrecer a los beneficiarios de Medicare asesoramiento gratis sobre seguros de salud locales. Los asesores del SHIP pueden ayudarle con sus preguntas o problemas de Medicare. Ellos pueden ayudarle a comprender sus derechos de Medicare, ayudarle a presentar quejas sobre su cuidado o tratamiento médico, y prestarle asistencia para resolver problemas con cuentas de Medicare. Los asesores del SHIP también pueden ayudarle a comprender sus opciones de planes de Medicare y responder sus preguntas sobre cambios de plan. SECCIÓN 4 Organización para el Mejoramiento de la Calidad (pagada por Medicare para controlar la calidad del cuidado para las personas con Medicare) Hay una Organización para el Mejoramiento de la Calidad en cada estado. Puede encontrar el nombre, la dirección y el número de teléfono de la Organización para el Mejoramiento de la Calidad de su estado en el apéndice incluido en la parte posterior de este folleto. Cada Organización para el Mejoramiento de la Calidad cuenta con un grupo de médicos y otros profesionales del cuidado de la salud que son contratados por el gobierno federal. Medicare le paga a estas organizaciones para que controlen y ayuden a mejorar la calidad del cuidado para las personas con Medicare. Las Organizaciones para el Mejoramiento de la Calidad son organizaciones independientes y no están vinculadas con nuestro plan. Si tiene alguna queja sobre la calidad del cuidado que ha recibido, debe comunicarse con la Organización para el Mejoramiento de la Calidad en su estado. Por ejemplo, puede comunicarse con su Organización para el Mejoramiento de la Calidad si le dieron el medicamento equivocado o si le dieron medicamentos que interactúan de manera negativa. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes SECCIÓN 5 29 Seguro Social El Seguro Social es responsable de determinar la elegibilidad para Medicare y de procesar sus inscripciones. Los ciudadanos estadounidenses que tengan 65 años o más, tengan una discapacidad o sufran de enfermedad renal de etapa final, y reúnan determinadas condiciones, son elegibles para Medicare. Si usted ya está recibiendo cheques del Seguro Social, la inscripción en Medicare es automática. Si no está recibiendo cheques del Seguro Social, debe inscribirse en Medicare. El Seguro Social se ocupa del proceso de inscripción para Medicare. Para solicitar la inscripción en Medicare, usted puede llamar al Seguro Social o visitar la oficina local del Seguro Social. El Seguro Social también es responsable de determinar quiénes deben pagar un monto adicional por su cobertura de medicamentos de la Parte D debido a que cuentan con ingresos más altos. Si usted recibió una carta del Seguro Social en donde se le informa que debe pagar el monto adicional y tiene preguntas sobre ese monto, o si sus ingresos se redujeron debido a un evento de cambio de vida, puede llamar al Seguro Social para solicitar una reconsideración. Si usted se muda o cambia su dirección postal, es importante que se comunique con el Seguro Social para informarles al respecto. Método Seguro Social - Información de contacto LLAME 1-800-772-1213 Las llamadas a este número son gratis. Disponible de lunes a viernes de 7:00 a.m. a 7:00 p.m. Usted puede utilizar los servicios telefónicos automatizados del Seguro Social para obtener información grabada y realizar algunas operaciones las 24 horas del día. TTY 1-800-325-0778 Este número requiere un equipo de teléfono especial y es solo para personas con dificultades de la audición o del habla. Las llamadas a este número son gratis. Disponible de lunes a viernes de 7:00 a.m. a 7:00 p.m., hora del este. SITIO WEB http://www.ssa.gov Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes SECCIÓN 6 30 Medicaid (un programa conjunto federal y estatal que ayuda con los costos médicos a ciertas personas de ingresos y recursos limitados) Medicaid es un programa conjunto de los gobiernos federal y estatal que ayuda con los costos médicos a ciertas personas de bajos ingresos y recursos limitados. Algunas personas con cobertura de Medicare también son elegibles para recibir beneficios de Medicaid. Además, Medicaid ofrece programas que ayudan a las personas con Medicare a pagar sus costos de Medicare, tales como sus primas de Medicare. Estos “Programas de Ahorros de Medicare” ayudan a las personas con ingresos y recursos limitados a ahorrar dinero cada año: Beneficiario Calificado de Medicare (QMB): Ayuda a pagar las primas de la Parte A y la Parte B de Medicare, y otros costos compartidos (como deducibles, coseguro y copagos). (Algunos QMB también son elegibles para los beneficios completos de Medicaid (QMB+)). Beneficiario Especificado de Medicare con Bajos Ingresos (SLMB): Ayuda a pagar las primas de la Parte B. (Algunos SLMB también son elegibles para los beneficios completos de Medicaid (SLMB+)). Individuo Calificado (QI): Ayuda a pagar las primas de la Parte B. Individuos Trabajadores y Discapacitados Calificados (QDWI): Ayuda a pagar las primas de la Parte A. Para averiguar más sobre Medicaid y sus programas, comuníquese con la agencia de Medicaid correspondiente a su estado. Encontrará el nombre, número de teléfono y dirección en el apéndice en la parte posterior de este folleto. SECCIÓN 7 Información sobre programas que ayudan a las personas a pagar sus medicamentos con receta Programa de “Ayuda Adicional” de Medicare Medicare proporciona “Ayuda Adicional” para pagar gastos de medicamentos con receta a personas que tienen ingresos y recursos limitados. Los recursos incluyen sus ahorros y sus acciones, pero no su casa o su automóvil. Si califica, usted recibe ayuda Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes 31 para pagar cualquier prima mensual, deducible anual, copago o coseguro por recetas del plan de medicamentos de Medicare. Esta “Ayuda Adicional” también será considerada para sus gastos de bolsillo. Las personas con ingresos y recursos limitados pueden calificar para “Ayuda Adicional”. Algunas personas califican automáticamente para recibir “Ayuda Adicional” y no necesitan solicitarla. Medicare envía una carta a las personas que califican automáticamente para “Ayuda Adicional”. Es posible que pueda obtener “Ayuda Adicional” para pagar sus primas y los costos de sus medicamentos con receta. Para comprobar si califica para obtener “Ayuda Adicional”, llame: Al 1-800-MEDICARE (1-800-633-4227). Los usuarios de TTY deben llamar al 1-877-486-2048 las 24 horas del día, los 7 días de la semana; A la Oficina del Seguro Social al 1-800-772-1213, de lunes a viernes de 7 a.m. a 7 p.m. Los usuarios de TTY deben llamar al 1-800-325-0778 (solicitudes); o A la oficina de Medicaid de su estado (solicitudes). (Consulte el apéndice incluido en la parte posterior de este folleto para la información de contacto). Si usted considera que ha calificado para recibir “Ayuda Adicional” y que está pagando un monto de costo compartido incorrecto cuando recibe su receta en la farmacia, nuestro plan ha establecido un proceso que le permite solicitar asistencia para obtener evidencia del nivel adecuado de su copago o, si usted ya tiene la evidencia, proporcionarnos esta evidencia. Su ‘Mejor Evidencia Disponible (BAE)’ es un documento que demuestra que usted califica para obtener “Ayuda Adicional” con sus costos de medicamentos con receta. Los documentos que puede utilizar como ‘Mejor Evidencia Disponible’ se listan a continuación. Por favor envíe por fax o por correo una copia de uno o más de estos documentos a WellCare. Tarjeta de Medicaid que incluye el nombre y la fecha de elegibilidad durante un mes después de junio del año calendario anterior Copia de un documento del estado que confirma su condición activa en Medicaid durante un mes después de junio del año calendario anterior Carta de otorgamiento de la Administración del Seguro Social (SSA) para determinar la elegibilidad para el subsidio total o parcial Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes 32 Un documento del estado o archivo de inscripción electrónica que confirma su condición activa en Medicaid durante un mes después de junio del año calendario anterior Impresión de pantalla de los sistemas de Medicaid de su estado que indique su condición en Medicaid durante un mes después de junio del año calendario anterior Otra documentación proporcionada por su estado que indique la condición en Medicaid durante un mes después de junio del año calendario anterior Documento del estado que indique el pago de Medicaid por un mes calendario completo en una institución Impresión de pantalla de los sistemas de Medicaid de su estado, que indique que Medicaid pagó por usted una internación de al menos un mes calendario en una institución Una remesa de la institución que indique que Medicaid pagó por un mes calendario completo durante un mes después de junio del año calendario anterior Una solicitud presentada por la persona considerada elegible que confirme que es “… automáticamente elegible para recibir Ayuda Adicional…”. Una notificación de acción, de determinación o de inscripción emitida por el estado, que incluya el nombre del beneficiario y una fecha de elegibilidad para los HCBS (Servicios Basados en el Hogar y la Comunidad) correspondiente a un mes posterior a junio del año calendario anterior Un plan de servicio de HCBS aprobado por el estado que incluya el nombre del beneficiario y la fecha de vigencia correspondiente a un mes posterior a junio del año calendario anterior Una carta de aprobación de autorización previa para HCBS emitida por el estado que incluya el nombre del beneficiario y la fecha de vigencia correspondiente a un mes posterior a junio del año calendario anterior Otra documentación proporcionada por el estado que indique la condición de elegibilidad para HCBS correspondiente a un mes posterior a junio del año calendario anterior; o bien, Un documento emitido por el estado, como una notificación de remesa, que confirme el pago para HCBS y que incluya el nombre del beneficiario y las fechas de HCBS. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes 33 BAE urgente Envíe por fax al: 1-877-844-8531 (Attn: BAE) O Envíe por correo a: WellCare Health Plans Attn: LISOVR P.O. Box 31411 Tampa, FL 33631-3411 BAE no urgente: Envíe por fax al: 1-866-889-8241 O Envíe por correo a: WellCare Health Plans Attn: LISOVR P.O. Box 31411 Tampa, FL 33631-3411 También puede obtener más información acerca de cómo presentar esta evidencia en nuestro sitio web en http://www.wellcarepdp.com/limited_income/default. Si tiene dificultad para obtener cualquier documento mencionado anteriormente, comuníquese con Servicio al Cliente. Cuando recibamos la evidencia que muestre su nivel de copago, actualizaremos nuestro sistema para que usted pueda pagar el copago correcto cuando obtenga su próximo medicamento con receta en la farmacia. Si usted paga un copago superior al correspondiente, le reembolsaremos. Le enviaremos un cheque por el monto pagado o compensaremos copagos futuros. Si la farmacia no le ha cobrado un copago y este se indica como un monto adeudado por usted, es posible que paguemos directamente a la farmacia. Si un estado pagó por usted, es posible que paguemos directamente al estado. Si tiene alguna pregunta, por favor comuníquese con Servicio al Cliente (los números de teléfono está impresos en la cubierta posterior de este folleto). Programa de Descuentos para el Intervalo sin Cobertura de Medicare El Programa de Descuentos para el Intervalo sin Cobertura de Medicare ofrece descuentos de medicamentos de marca para los afiliados de la Parte D que hayan alcanzado el intervalo sin cobertura que no estén recibiendo “Ayuda Adicional”. Se ofrece un descuento del 50 % sobre el precio negociado (excluido el cargo de procesamiento y el cargo por administración de vacunas, si corresponde) para medicamentos de marca de fabricantes que hayan aceptado pagar el descuento. El plan paga un 5 % adicional y usted paga el 45 % restante de sus medicamentos de marca. Si usted alcanza el intervalo sin cobertura, el descuento se aplicará automáticamente cuando la farmacia le envíe la factura por sus recetas y su Explicación de Beneficios Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes 34 (EOB) de la Parte D le mostrará los descuentos proporcionados. El monto que usted paga y el monto descontado por el fabricante se consideran para sus gastos de bolsillo, tal como si usted los hubiera pagado para alcanzar el intervalo sin cobertura. Los montos pagados por el plan (5 %) no se consideran para sus gastos de bolsillo. También recibirá cobertura para los medicamentos genéricos. Si usted alcanza el intervalo sin cobertura, el plan paga el 35 % del precio de los medicamentos genéricos y usted paga el 65 % restante del precio. Para los medicamentos genéricos, los montos pagados por el plan (35 %) no se consideran para sus gastos de bolsillo. Solo el monto que usted paga se considera para alcanzar el intervalo sin cobertura. Además, el cargo de procesamiento se incluye como parte del costo del medicamento. Si tiene alguna pregunta sobre la disponibilidad de descuentos para los medicamentos que está tomando o sobre el Programa de Descuentos del Intervalo sin Cobertura de Medicare en general, por favor comuníquese con Servicio al Cliente (los números de teléfono está impresos en la cubierta posterior de este folleto). ¿Qué sucede si usted tiene cobertura de un Programa Estatal de Asistencia Farmacéutica (SPAP)? Si usted está inscrito en un Programa Estatal de Asistencia Farmacéutica (SPAP), o cualquier otro programa que provea cobertura de medicamentos de la Parte D (que no sea “Ayuda Adicional”), continuará recibiendo el descuento del 50 % en medicamentos de marca cubiertos. Además, el plan paga el 5 % de los costos de los medicamentos de marca durante el intervalo sin cobertura. El descuento del 50 % y el 5 % pagado por el plan se aplican al precio del medicamento antes de la cobertura del programa SPAP o de cualquier otra. ¿Qué sucede si usted tiene cobertura de un Programa de Asistencia de Medicamentos para el SIDA (ADAP)? ¿Qué es el Programa de Asistencia de Medicamentos para el SIDA (ADAP)? El Programa de Asistencia de Medicamentos para el SIDA (ADAP) ayuda a las personas elegibles para el programa ADAP que viven con VIH/SIDA a tener acceso a los medicamentos para el VIH que puedan salvar vidas. Los medicamentos con receta de la Parte D de Medicare que también están cubiertos por ADAP califican para asistencia de costo compartido para medicamentos con receta. Nota: Para ser elegibles para el ADAP que opera en su estado, las personas deben cumplir ciertos criterios, incluida la prueba de residencia en el estado y la condición de paciente con VIH, bajos ingresos según lo definido por el estado, y condición de persona sin seguro o con un seguro insuficiente. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes 35 Si actualmente usted está inscrito en un ADAP, este programa puede continuar proporcionándole asistencia de costo compartido para medicamentos con receta de la Parte D de Medicare en relación con los medicamentos de la lista de medicamentos de ADAP. Para tener la seguridad de que continuará recibiendo esta asistencia, por favor notifique al encargado de inscripciones del ADAP local sobre cualquier cambio en el nombre de su plan de la Parte D de Medicare o en el número de póliza. Para información sobre criterios de elegibilidad, medicamentos cubiertos o cómo inscribirse en el programa, comuníquese con el ADAP local. Usted puede encontrar el nombre, número de teléfono y dirección del Programa de Asistencia de Medicamentos para el SIDA (ADAP), listados en el apéndice en la parte de atrás de este folleto, si se dispone en su región. ¿Qué sucede si usted recibe “Ayuda Adicional” de Medicare para pagar sus costos de medicamentos con receta? ¿Puede obtener los descuentos? No. Si usted recibe “Ayuda Adicional”, ya tiene cobertura para los costos de sus medicamentos con receta durante el intervalo sin cobertura. ¿Qué sucede si usted no obtiene un descuento y considera que debería obtenerlo? Si usted considera que ha alcanzado el intervalo sin cobertura y no obtuvo un descuento cuando pagó su medicamento de marca, deberá revisar la próxima notificación en su Explicación de Beneficios de la Parte D (EOB de le Parte D). Si el descuento no aparece en su Explicación de Beneficios de la Parte D, debe comunicarse con nosotros para asegurarse de que sus registros de medicamentos estén correctos y al día. Si no consideramos que se le debe un descuento, usted puede presentar una apelación. Usted puede obtener ayuda para presentar una apelación comunicándose con su Programa Estatal de Asistencia sobre Seguros de Salud (SHIP) (los números de teléfono se indican en el apéndice incluido en la parte posterior de este folleto) o llamando al 1-800-MEDICARE (1-800-633-4227), las 24 horas al día, los 7 días de la semana. Los usuarios de TTY deben llamar al 1-877-486-2048. Programas Estatales de Asistencia Farmacéutica Muchos estados tienen Programas Estatales de Asistencia Farmacéutica que ayudan a algunas personas a pagar sus medicamentos con receta según su necesidad económica, edad o condición médica. Cada estado tiene normas diferentes para proporcionar cobertura de medicamentos a sus miembros. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes 36 Estos programas proporcionan ayuda financiera para los medicamentos con receta a personas mayores con ingresos limitados y necesidades médicas, y a personas discapacitadas. Usted puede encontrar el nombre, la dirección y el número de teléfono del Programa Estatal de Asistencia Farmacéutica de su estado en el apéndice incluido en la parte posterior de este folleto, si está disponible en su región. SECCIÓN 8 Cómo comunicarse con la Junta de Jubilación del Ferrocarril La Junta de Jubilación del Ferrocarril es una agencia federal independiente que administra programas de beneficios completos para los trabajadores ferroviarios de la nación y sus familias. Si tiene alguna pregunta sobre sus beneficios de la Junta de Jubilación del Ferrocarril, comuníquese con la agencia. Si usted recibe sus beneficios de Medicare a través de la Junta de Jubilación del Ferrocarril, es importante que les informe si se muda o cambia su dirección postal. Método Junta de Jubilación del Ferrocarril - Información de contacto LLAME 1-877-772-5772 Las llamadas a este número son gratis. Disponible de lunes a viernes de 9:00 am a 3:30 pm Si usted tiene un teléfono de tonos, tiene disponible información grabada y servicios automatizados las 24 horas del día, incluidos fines de semana y feriados. TTY 1-312-751-4701 Este número de teléfono requiere un equipo de teléfono especial y es solo para personas con dificultades de la audición o del habla. Las llamadas a este número no son gratis. SITIO WEB http://www.rrb.gov Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 2: Números de teléfono y recursos importantes SECCIÓN 9 37 ¿Tiene usted un “seguro grupal” u otro seguro de salud de un empleador? Si usted (o su cónyuge) recibe beneficios por medio de un empleador (o del empleador de su cónyuge) o de un grupo de personas jubiladas como parte de su plan, usted puede llamar al administrador de beneficios del empleador/unión, o a Servicio al Cliente si tiene alguna pregunta. Usted puede preguntar acerca de sus beneficios de salud o de medicamentos, primas o período de inscripción del grupo de su empleador o personas jubiladas (o el de su cónyuge). (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). También puede llamar al 1-800-MEDICARE (1-800-633-4227; TTY: 1-877-486-2048) con preguntas relacionadas con su cobertura de Medicare de acuerdo con este plan. Si usted tiene otra cobertura de medicamentos con receta a través del grupo de su empleador o personas jubiladas (o el de su cónyuge), por favor comuníquese con el administrador de beneficios de ese grupo. El administrador de beneficios puede ayudarle a determinar cómo funcionará su cobertura actual de medicamentos con receta con nuestro plan. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 38 Capítulo 3. Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D SECCIÓN 1 Introducción...................................................................................... 41 Sección 1.1 Este capítulo describe su cobertura para los medicamentos de la Parte D........................................................................................... 41 Sección 1.2 Reglas básicas para la cobertura de medicamentos de la Parte D del plan .............................................................................................. 42 SECCIÓN 2 Cómo obtener su receta en una farmacia de la red o a través del servicio por correo del plan ...................................................... 43 Sección 2.1 Para que su receta tenga cobertura, utilice una farmacia de la red ....43 Sección 2.2 Cómo encontrar farmacias de la red ................................................. 43 Sección 2.3 Cómo utilizar los servicios por correo del plan .................................. 45 Sección 2.4 ¿Cómo obtener un suministro de medicamentos a largo plazo? ...... 47 Sección 2.5 ¿Cuándo puede utilizar una farmacia que no pertenece a la red del plan? ............................................................................................ 47 SECCIÓN 3 Sus medicamentos deben estar incluidos en la “Lista de Medicamentos” del plan .................................................................. 50 Sección 3.1 La “Lista de Medicamentos” le indica qué medicamentos de la Parte D están cubiertos ..................................................................... 50 Sección 3.2 Existen cinco “niveles de costo compartido” para los medicamentos incluidos en la Lista de Medicamentos ..................... 51 Sección 3.3 ¿Cómo puede averiguar si un medicamento específico está incluido en la Lista de Medicamentos?.............................................. 52 SECCIÓN 4 Existen restricciones en la cobertura de algunos medicamentos .................................................................................. 52 Sección 4.1 ¿Por qué algunos medicamentos tienen restricciones?.................... 52 Sección 4.2 ¿Qué tipos de restricciones existen? ................................................ 53 Sección 4.3 ¿Se aplica alguna de estas restricciones a sus medicamentos?...... 54 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 39 SECCIÓN 5 ¿Qué ocurre si uno de sus medicamentos no está cubierto de la manera que usted desea que lo esté? ....................................... 55 Sección 5.1 Hay cosas que usted puede hacer si un medicamento no está cubierto de la manera que usted desea que lo esté..........................55 Sección 5.2 ¿Qué puede hacer si el medicamento no está en la Lista de Medicamentos o si está restringido de alguna manera?................... 56 Sección 5.3 ¿Qué puede hacer si su medicamento está en un nivel de costo compartido que usted considera que es demasiado alto? ................ 59 SECCIÓN 6 ¿Qué ocurre si su cobertura para uno de sus medicamentos cambia?............................................................................................. 60 Sección 6.1 La Lista de Medicamentos puede modificarse a lo largo del año ..... 60 Sección 6.2 ¿Qué ocurre si la cobertura de un medicamento que usted está tomando cambia? .............................................................................. 61 SECCIÓN 7 ¿Qué tipos de medicamentos no están cubiertos por el plan?...... 62 Sección 7.1 Tipos de medicamentos que no cubrimos.........................................62 SECCIÓN 8 Muestre su tarjeta de membresía del plan al obtener una receta................................................................................................. 64 Sección 8.1 Muestre su tarjeta de membresía...................................................... 64 Sección 8.2 ¿Qué ocurre si usted no tiene su tarjeta de membresía con usted? ................................................................................................ 64 SECCIÓN 9 Cobertura de medicamentos de la Parte D en situaciones especiales ......................................................................................... 64 Sección 9.1 ¿Qué ocurre si usted está en un hospital o un centro de enfermería especializada para una estadía que está cubierta por Original Medicare? .......................................................................................... 64 Sección 9.2 ¿Qué ocurre si usted es un residente en una institución de cuidado a largo plazo (LTC)? ............................................................ 65 Sección 9.3 ¿Qué ocurre si usted está tomando medicamentos cubiertos por Original Medicare?............................................................................. 66 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 40 Sección 9.4 ¿Qué ocurre si usted tiene una póliza de Medigap (Seguro Suplementario de Medicare) con cobertura de medicamentos con receta? ............................................................................................... 67 Sección 9.5 ¿Qué ocurre si usted también obtiene cobertura para sus medicamentos con receta de un plan grupal de un empleador o personas jubiladas?........................................................................ 67 SECCIÓN 10 Programas sobre seguridad en medicamentos y administración de medicamentos .................................................. 68 Sección 10.1 Programas para ayudar a los miembros a utilizar los medicamentos de manera segura ..................................................... 68 Sección 10.2 Programa de Administración de Terapia con Medicamentos (MTM) ayuda a los miembros a administrar sus medicamentos .................. 69 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D ? 41 ¿Sabía usted que hay programas que ayudan a las personas a pagar sus medicamentos? Existen programas para ayudar a las personas con recursos limitados a pagar sus medicamentos. Estos incluyen el programa “Ayuda Adicional” y los Programas Estatales de Asistencia Farmacéutica. Para más información, consulte el Capítulo 2, Sección 7. Actualmente, ¿está usted recibiendo ayuda para pagar sus medicamentos? Si usted está en un programa que le ayuda a pagar sus medicamentos, es posible que determinada información de esta Evidencia de Cobertura acerca de los costos de los medicamentos con receta de la Parte D no sea aplicable a su caso. Hemos incluido un inserto por separado llamado “Suplemento de Evidencia de Cobertura para personas que reciben Ayuda Adicional para pagar sus medicamentos con receta” (también denominado “Suplemento sobre el Subsidio por Bajos Ingresos” o “Suplemento LIS”), que le informa sobre su cobertura de medicamentos. Si no tiene este inserto, por favor llame a Servicio al Cliente y solicite el “Suplemento LIS”. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). SECCIÓN 1 Introducción Sección 1.1 Este capítulo describe su cobertura para los medicamentos de la Parte D Este capítulo explica las reglas para utilizar su cobertura de medicamentos de la Parte D. El siguiente capítulo explica lo que usted paga por los medicamentos de la Parte D (Capítulo 4, Lo que usted paga por sus medicamentos con receta de la Parte D). Además de la cobertura de medicamentos de la Parte D que recibe a través de nuestro plan, Original Medicare (la Parte A y la Parte B de Medicare) también cubre algunos medicamentos: La Parte A de Medicare cubre los medicamentos que se le administran durante internaciones cubiertas por Medicare en un hospital o en un centro de enfermería especializada. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 42 La Parte B de Medicare también provee beneficios para algunos medicamentos. Los medicamentos de la Parte B incluyen ciertos medicamentos para quimioterapia, algunas inyecciones de medicamentos que se le aplican durante una visita al consultorio, y los medicamentos que se le administran en un centro de diálisis. Los dos ejemplos de medicamentos descritos anteriormente están cubiertos por Original Medicare. (Para averiguar más sobre esta cobertura, consulte su manual Medicare y Usted). Sus medicamentos con receta de la Parte D están cubiertos por nuestro plan. Sección 1.2 Reglas básicas para la cobertura de medicamentos de la Parte D del plan Por lo general, el plan cubrirá sus medicamentos siempre que usted siga estas reglas básicas: Usted debe tener un proveedor (un médico u otro profesional) que expida su receta. A partir del 1 de junio de 2015, el profesional que expide su receta debe aceptar Medicare o presentar documentación ante los CMS demostrando que él o ella está calificado para expedir recetas. Usted debe preguntar a los profesionales que expiden las recetas la próxima vez que llame o visite si cumplen esta condición. Por lo general, debe utilizar una farmacia de la red para obtener su receta. (Vea la Sección 2, Cómo obtener sus recetas en una farmacia de la red o a través del servicio por correo del plan). Su medicamento debe estar en la Lista de Medicamentos Cubiertos del plan (nosotros la llamamos simplemente la “Lista de Medicamentos” para abreviar). (Consulte la Sección 3, Sus medicamentos deben estar incluidos en la “Lista de Medicamentos” del plan). El medicamento debe ser usado para una indicación médicamente aceptada. Una “indicación médicamente aceptada” es un uso del medicamento que ya está aprobado por la Administración de Medicamentos y Alimentos o es respaldado por ciertos libros de referencia. (Vea la Sección 3 para más información acerca de una indicación médicamente aceptada). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 43 SECCIÓN 2 Cómo obtener su receta en una farmacia de la red o a través del servicio por correo del plan Sección 2.1 Para que su receta tenga cobertura, utilice una farmacia de la red En la mayoría de los casos, sus recetas están cubiertas solo si son dispensadas por farmacias de la red del plan. (Vea la Sección 2.5 para información sobre cuándo cubriremos recetas dispensadas por farmacias fuera de la red). Una farmacia de la red es una farmacia que tiene un contrato con el plan para proporcionar sus medicamentos con receta cubiertos. El término “medicamentos cubiertos” incluye todos los medicamentos con receta de la Parte D que estén cubiertos en la Lista de Medicamentos del plan. Nuestra red incluye farmacias que ofrecen un costo compartido estándar y farmacias que ofrecen un costo compartido preferido. Usted puede ir a cualquier tipo de farmacia de la red para recibir sus medicamentos cubiertos con receta. Su costo compartido puede ser menor en las farmacias con costo compartido preferido. Sección 2.2 Cómo encontrar farmacias de la red ¿Cómo encontrar una farmacia de la red en su área? Para encontrar una farmacia de la red, usted puede consultar su Directorio de Farmacias, visitar nuestro sitio web (http://www.wellcarepdp.com), o llamar a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Elija lo que le resulte más conveniente. Usted puede acudir a cualquiera de nuestras farmacias de la red. Sin embargo, es posible que sus costos por sus medicamentos cubiertos sean aún más bajos si utiliza una farmacia de la red que ofrece un costo compartido preferido en lugar de otras farmacias de la red con costo compartido estándar. El Directorio de Farmacias le indicará cuáles de las farmacias de nuestra red ofrecen un costo compartido preferido. Si usted cambia de una farmacia de la red a otra y necesita renovar el medicamento que usted está tomando, puede solicitar una nueva receta escrita por un proveedor o que la receta sea transferida a la nueva farmacia de la red elegida por usted. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 44 ¿Qué debe hacer si la farmacia que ha estado utilizando deja de pertenecer a la red? Si la farmacia que ha estado utilizando deja de pertenecer a la red del plan, usted deberá encontrar una nueva farmacia que sí pertenezca a la red. O si la farmacia que ha estado utilizando continúa dentro de la red, pero ya no ofrece un costo compartido preferido, posiblemente usted desee cambiar a una farmacia diferente. Para encontrar otra farmacia de la red en su área, puede solicitar ayuda a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto) o utilizar el Directorio de Farmacias. También puede encontrar información en nuestro sitio web en http://www.wellcarepdp.com. ¿Qué debe hacer si necesita una farmacia especializada? A veces, las recetas deben ser dispensadas por una farmacia especializada. Las farmacias especializadas incluyen: Farmacias que suministran medicamentos para terapia de infusión domiciliaria. Farmacias que suministran medicamentos para los residentes en instituciones de cuidado a largo plazo (LTC). Normalmente, una institución de cuidado a largo plazo (como por ejemplo un centro de convalecencia) tiene su propia farmacia. Los residentes pueden obtener medicamentos recetados a través de la farmacia de la institución, siempre que esta pertenezca a nuestra red. Si la farmacia de su institución de cuidado a largo plazo no pertenece a nuestra red, por favor comuníquese con Servicio al Cliente. Farmacias que atienden el Programa de Salud para Comunidades Indígenas/ Tribales/Urbanas (no disponible en Puerto Rico). Excepto en casos de emergencia, solo los nativos americanos o los nativos de Alaska tienen acceso a estas farmacias de nuestra red. Farmacias que dispensan medicamentos restringidos por la FDA para determinados lugares o que exigen requisitos especiales de manejo, coordinación de proveedores, o educación sobre su uso. (Nota: Estas situaciones se presentan en raras ocasiones). Para localizar una farmacia especializada, consulte su Directorio de Farmacias o llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D Sección 2.3 45 Cómo utilizar los servicios por correo del plan Para ciertos tipos de medicamentos, usted puede utilizar los servicios por correo de la red del plan. Generalmente, los medicamentos proporcionados a través del servicio por correo, son aquellos que usted toma de forma regular para tratar condiciones médicas crónicas o enfermedades prolongadas. Los medicamentos disponibles a través de nuestro servicio por correo del plan son marcados como medicamentos de “servicio por correo” en nuestra Lista de Medicamentos. Nuestro servicio por correo del plan permite que usted ordene un suministro de hasta 90 días. Para obtener formularios de pedidos e información sobre cómo obtener sus recetas por correo: 1. Llame a nuestro Servicio al Cliente para servicios por correo al 1-866-892-9006 (TTY 1-866-507-6135) las 24 horas del día, los 7 días de la semana, para obtener asistencia. O ingrese a http://mailrx.wellcare.com. 2. Complete el formulario de inscripción para servicios por correo. 3. Las recetas nuevas deben enviarse junto con el formulario de inscripción. Los proveedores pueden enviar por fax las nuevas recetas al servicio por correo al 1-866-892-8194. 4. La mayoría de los pedidos se envían utilizando el servicio postal de los EE. UU. Es posible que las sustancias controladas requieran la firma de un adulto en el momento de la entrega. El paquete no muestra ninguna indicación de que el envío contiene medicamentos. Si por motivos de privacidad o cualquier otro motivo usted prefiere coordinar otra dirección de envío, por favor comuníquese con nuestro Servicio al Cliente para servicios por correo al número de teléfono indicado anteriormente. 5. Por favor tenga en cuenta que la entrega puede demorar de 10 a 14 días hábiles. Los 10 a 14 días hábiles comienzan cuando recibimos su receta y el formulario de pedido. 6. Incluya el pago o información de pago, si corresponde, para evitar cualquier demora. 7. Aceptamos cheques, tarjetas de crédito y tarjetas de débito. Por favor no envíe dinero en efectivo. 8. Todas las recetas iniciadas por personas que no sean miembros harán necesario que la farmacia se comunique con usted para obtener su consentimiento. Si usted utiliza una farmacia de servicio por correo que no pertenece a la red del plan, su receta no estará cubierta. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 46 Normalmente, un pedido a la farmacia de servicios por correo le llegará en no más de 10 a 14 días hábiles. Sin embargo, a veces sus recetas del servicio por correo pueden retrasarse. Solicite a su médico dos recetas para los medicamentos para tratamientos prolongados que usted necesite de inmediato: una para un suministro de 30 días que pueda adquirir en una farmacia de venta minorista participante, y otra para el suministro a largo plazo para adquirir a través del servicio por correo. Si usted tiene algún problema para obtener un suministro de 30 días en una farmacia de venta minorista participante cuando el servicio por correo de recetas se demora, por favor pídale a su farmacia de venta minorista que llame a nuestro Centro de Servicio a Proveedores al 1-866-800-6111 (TTY 1-888-816-5252), las 24 horas del día, los 7 días de la semana para recibir asistencia. Los miembros pueden llamar al Servicio al Cliente de nuestro servicio por correo al 1-866-892-9006 (TTY 1-866-507-6135) las 24 horas del día, los 7 días de la semana. O ingrese a https://mailrx.wellcare.com. Nuevas recetas que la farmacia recibe directamente del consultorio de su médico. Una vez que la farmacia reciba una receta de un proveedor de cuidado de la salud, se comunicará con usted para comprobar si desea que el medicamento sea dispensado de inmediato o en un momento posterior. Esto le dará a usted la oportunidad de asegurarse de que la farmacia le esté entregando el medicamento correcto (incluida la concentración, la cantidad y la forma de presentación) y, si es necesario, le permitirá cancelar o demorar el pedido antes de que se lo facturen y lo envíen. Es importante que, cada vez que la farmacia se comunique con usted, usted responda para informarles qué hacer con la nueva receta y así evitar demoras en el envío. Renovaciones de recetas del servicio por correo. Para renovar sus medicamentos, usted tiene la opción de inscribirse en el programa de renovación automática. Según este programa, comenzaremos a procesar su próxima renovación automáticamente cuando nuestros registros indiquen que usted está cerca del momento en que se le terminará su medicamento. La farmacia se comunicará con usted antes de enviarle cada renovación para asegurarse de que efectivamente necesite más del medicamento, y usted podrá cancelar las renovaciones programadas si tiene una cantidad de medicamento suficiente o si este se ha cambiado. Si usted opta por no utilizar nuestro programa de renovación automática, por favor comuníquese con su farmacia al menos 10 días antes del momento en que usted piensa que se le terminarán los medicamentos. De esta manera, podrá asegurarse de que el próximo pedido le sea enviado a tiempo. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 47 Para optar por no utilizar el programa que prepara automáticamente las renovaciones de los medicamentos, por favor comuníquese con el Servicio al Cliente de nuestro servicio por correo al 1-866-892-9006 (TTY 1-866-507-6135). De esta manera la farmacia podrá comunicarse con usted para confirmar su pedido antes del envío. Por favor asegúrese de informar a la farmacia cuáles son las mejores maneras de comunicarse con usted. Comuníquese con el Servicio al Cliente de nuestro servicio por correo al 1-866-892-9006 (TTY 1-866-507-6135). Sección 2.4 ¿Cómo obtener un suministro de medicamentos a largo plazo? Cuando usted adquiere un suministro a largo plazo de medicamentos, su costo compartido puede ser menor. El plan ofrece dos maneras de obtener un suministro a largo plazo de medicamentos de “mantenimiento” incluidos en la Lista de Medicamentos de nuestro plan. (Los medicamentos de mantenimiento son los que usted toma de forma regular para tratar condiciones médicas crónicas o enfermedades prolongadas). 1. Algunas farmacias minoristas de nuestra red le permitirán obtener un suministro a largo plazo de medicamentos de mantenimiento. En su Directorio de Farmacias se indica qué farmacias de nuestra red pueden ofrecerle un suministro a largo plazo de medicamentos de mantenimiento. Para más información, también puede llamar a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). 2. Para ciertos tipos de medicamentos, usted puede utilizar los servicios por correo de la red del plan. Los medicamentos disponibles a través del servicio por correo de nuestro plan están señalados como medicamentos de “servicio por correo” en nuestra Lista de Medicamentos. El servicio por correo de nuestro plan le permite solicitar un suministro de hasta 90 días. Para más información sobre cómo utilizar nuestros servicios por correo, vea la Sección 2.3. Sección 2.5 ¿Cuándo puede utilizar una farmacia que no pertenece a la red del plan? En determinadas situaciones, su receta podría estar cubierta Contamos con farmacias de la red fuera de nuestra área de servicio, en las cuales usted puede obtener sus recetas como miembro de nuestro plan. Por lo general, cubrimos los medicamentos dispensados por una farmacia fuera de la red solo cuando usted no puede utilizar una farmacia de la red. A continuación se indican las circunstancias en las que cubrimos recetas dispensadas por una farmacia fuera de la red: Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 48 Viajes: Cómo obtener cobertura cuando usted está de viaje o lejos del área de servicio del plan Si usted toma un medicamento con receta en forma regular y está por viajar, asegúrese de tener una cantidad suficiente antes de iniciar el viaje. Cuando sea posible, lleve consigo todos los medicamentos que pueda necesitar. Posiblemente pueda pedir sus medicamentos con receta con anticipación a través de nuestro servicio de farmacia por correo. Si usted está viajando dentro de los Estados Unidos y sus territorios y se enferma, o pierde o se le terminan sus medicamentos con receta, cubriremos las recetas dispensadas por una farmacia fuera de la red. En esta situación, usted tendrá que pagar el costo completo (en vez de pagar solo su copago o coseguro) al obtener su receta. Luego puede solicitarnos que le reembolsemos nuestra parte del costo presentando un formulario de reembolso. Si va a una farmacia fuera de la red, puede ser responsable de pagar la diferencia entre lo que pagaríamos por una receta dispensada por una farmacia dentro de la red y lo que la farmacia fuera de la red le cobra por su receta. Para saber cómo presentar una reclamación de reembolso, por favor consulte el Capítulo 5, Sección 2.1, Cómo y dónde enviarnos su solicitud de pago. También puede llamar a Servicio al Cliente para averiguar si hay alguna farmacia de la red en el área por la que usted está viajando. No podemos pagar ninguna receta que se dispense por farmacias fuera de los Estados Unidos y sus territorios, ni siquiera en casos de emergencia médica. Emergencia médica: ¿Qué ocurre si necesito una receta debido a una emergencia médica o porque necesité cuidado urgente? Cubriremos las recetas adquiridas en farmacias fuera de la red si dichos medicamentos están relacionados con cuidados recibidos durante una emergencia médica o por cuidados de urgencia. En esta situación, usted tendrá que pagar el costo completo (en vez de pagar solo su copago o coseguro) al obtener su receta. Luego puede solicitarnos que le reembolsemos nuestra parte del costo presentando un formulario de reembolso. Si va a una farmacia fuera de la red, puede ser responsable de pagar la diferencia entre lo que pagaríamos por una receta dispensada por una farmacia dentro de la red y lo que la farmacia fuera de la red le cobró por su receta. Para saber cómo presentar una reclamación de reembolso, por favor consulte el Capítulo 5, Sección 2.1, Cómo y dónde enviarnos su solicitud de pago. Situaciones adicionales: En otras ocasiones, puede obtener sus recetas cubiertas si va a una farmacia fuera de la red Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 49 Cubriremos sus recetas en una farmacia fuera de la red si ocurre al menos uno de los siguientes casos: Si usted no puede obtener un medicamento cubierto en el momento en que lo necesita dentro de nuestra área de servicio debido a que no existen farmacias de la red dentro de una distancia de manejo razonable que atienda durante las 24 horas. Si usted está tratando de obtener una receta que no está disponible en forma regular en una farmacia de venta minorista de la red o en una farmacia de servicio por correo accesible (incluidos medicamentos de alto costo o únicos). Si usted está adquiriendo una vacuna que es médicamente necesaria pero que no está cubierta por la Parte B de Medicare y algunos medicamentos cubiertos que se le administran en el consultorio de su médico. Para todas las situaciones listadas anteriormente, usted puede recibir un suministro de medicamentos con receta de hasta 30 días. Además, probablemente tenga que pagar el cargo de la farmacia fuera de la red por el medicamento y presentar documentación para recibir el reembolso de WellCare. Por favor asegúrese de incluir una explicación de por qué usted utilizó una farmacia fuera de nuestra red. Esto ayudará a procesar su solicitud de reembolso. En estas situaciones, por favor verifique primero con Servicio al Cliente para determinar si pueden encontrar una farmacia de la red cercana. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). ¿Cómo debe solicitar el reembolso al plan? Si usted debe utilizar una farmacia fuera de la red, por lo general deberá pagar el costo completo (en vez de pagar su costo compartido normal) cuando obtenga su receta. Luego puede solicitarnos que le reembolsemos nuestra parte del costo. (En el Capítulo 5, Sección 2.1, se explica cómo solicitar el reembolso al plan). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 50 SECCIÓN 3 Sus medicamentos deben estar incluidos en la “Lista de Medicamentos” del plan Sección 3.1 La “Lista de Medicamentos” le indica qué medicamentos de la Parte D están cubiertos El plan tiene una “Lista de Medicamentos Cubiertos”. En esta Evidencia de Cobertura, la denominamos simplemente la “Lista de Medicamentos” para abreviar. Los medicamentos de esta lista son seleccionados por el plan con la ayuda de un equipo de médicos y farmacéuticos. La lista debe cumplir los requisitos establecidos por Medicare. Medicare ha aprobado la Lista de Medicamentos del plan. Los medicamentos en la Lista de Medicamentos son solo aquellos cubiertos por la Parte D de Medicare (anteriormente en este capítulo, la Sección 1.1 explica acerca de los medicamentos de la Parte D). Por lo general, cubriremos un medicamento incluido en la Lista de Medicamentos del plan siempre que usted siga las otras reglas de cobertura explicadas en este capítulo y el uso del medicamento sea una indicación médicamente aceptada. Una “indicación médicamente aceptada” es un uso del medicamento que ya sea: está aprobado por la Administración de Medicamentos y Alimentos. (Es decir, la Administración de Medicamentos y Alimentos ha aprobado el medicamento para el diagnóstico o la condición para la cual se receta). -- o -- es respaldado por ciertos libros de referencia. (Estos libros de referencia son el American Hospital Formulary Service Drug Information, el DRUGDEX Information System; y el USPDI o su publicación sucesora). La Lista de Medicamentos incluye medicamentos de marca y genéricos Un medicamento genérico es un medicamento con receta que tiene el mismo ingrediente activo que el medicamento de marca. Por lo general, es tan eficaz como el medicamento de marca, pero generalmente cuesta menos. Existen medicamentos genéricos sustitutos disponibles para numerosos medicamentos de marca. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 51 ¿Qué medicamentos no están en la Lista de Medicamentos? El plan no cubre todos los medicamentos con receta. En algunos casos, la ley prohíbe a cualquier plan de Medicare cubrir ciertos tipos de medicamentos (para más sobre este tema, consulte la Sección 7.1 en este capítulo). En otros casos, hemos decidido no incluir un medicamento particular en nuestra Lista de Medicamentos. Sección 3.2 Existen cinco “niveles de costo compartido” para los medicamentos incluidos en la Lista de Medicamentos Cada medicamento de la Lista de Medicamentos está incluido en uno de los cinco niveles de costo compartido. Por lo general, cuanto más alto sea el nivel de costo compartido, tanto más alto será el costo del medicamento para usted: El Nivel 1 de costo compartido (medicamentos genéricos preferidos) incluye los medicamentos genéricos preferidos. Este es el nivel de costo compartido más bajo. El Nivel 2 de costo compartido (medicamentos genéricos no preferidos) incluye los medicamentos genéricos no preferidos. El Nivel 3 de costo compartido (medicamentos de marca preferidos) incluye los medicamentos genéricos y los de marca preferidos. El Nivel 4 de costo compartido (medicamentos de marca no preferidos) incluye los medicamentos genéricos y los de marca no preferidos. El Nivel 5 de costo compartido (medicamentos específicos) incluye los medicamentos genéricos y de marca. Este es el nivel de costo compartido más alto. Para averiguar en qué nivel de costo compartido está su medicamento, búsquelo en la Lista de Medicamentos del plan. El monto que usted debe pagar por los medicamentos en cada nivel de costo compartido se indica en el Capítulo 4 (Lo que usted paga por sus medicamentos con receta de la Parte D). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D Sección 3.3 52 ¿Cómo puede averiguar si un medicamento específico está incluido en la Lista de Medicamentos? Hay tres formas de averiguarlo: 1. Examine la Lista de Medicamentos más reciente que le hayamos enviado por correo. (Por favor tenga en cuenta: La Lista de Medicamentos que enviamos incluye información sobre los medicamentos cubiertos más comúnmente utilizados por nuestros miembros. Sin embargo, cubrimos medicamentos adicionales que no están incluidos en la Lista de Medicamentos impresa. Si alguno de sus medicamentos no está incluido en la lista, visite nuestro sitio web o comuníquese con Servicio al Cliente para averiguar si lo cubrimos). 2. Visite el sitio web del plan en (http://www.wellcarepdp.com). La Lista de Medicamentos en la página web siempre es la más actualizada. 3. Llame a Servicio al Cliente para averiguar si un medicamento particular está incluido en la Lista de Medicamentos o para solicitar una copia de la lista. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). SECCIÓN 4 Existen restricciones en la cobertura de algunos medicamentos Sección 4.1 ¿Por qué algunos medicamentos tienen restricciones? Para ciertos medicamentos recetados, existen reglas especiales que restringen cómo y cuándo el plan puede cubrirlos. Un equipo de médicos y farmacéuticos desarrollan estas reglas para ayudar a nuestros miembros a utilizar los medicamentos de la manera más eficaz. Estas normas especiales también ayudan a controlar los costos totales de los medicamentos, lo que a su vez mantiene su cobertura de medicamentos más asequible. En general, nuestras reglas le ayudarán a obtener un medicamento que funciona para su condición médica y es seguro y eficaz. Siempre que un medicamento seguro y de bajo costo sea médicamente tan eficaz como uno de mayor costo, las reglas del plan están diseñadas para alentar a usted y a su proveedor a utilizar la opción de menor costo. También debemos cumplir las reglas y reglamentaciones de Medicare respecto a la cobertura de medicamentos y costos compartidos. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 53 Si existe una restricción para su medicamento, esto generalmente significa que usted o su proveedor tendrán que tomar medidas adicionales para que cubramos el medicamento. Si usted desea que no apliquemos la restricción en su caso, tendrá que usar el proceso de decisiones sobre cobertura y solicitarnos que hagamos una excepción. Podemos o no acceder a no aplicar la restricción en su caso. (Para información sobre cómo solicitar excepciones, vea el Capítulo 7, Sección 5.2). Por favor tenga en cuenta que a veces un medicamento puede aparecer más de una vez en nuestra lista de medicamentos. Esto se debe a diferentes restricciones o a que puede aplicarse el costo compartido según factores tales como concentración, cantidad o forma de presentación del medicamento recetado por su proveedor de cuidado de la salud (por ejemplo, 10 mg en comparación con 100 mg; uno por día en comparación con dos por día; tabletas en comparación con forma líquida). Sección 4.2 ¿Qué tipos de restricciones existen? Nuestro plan utiliza diferentes tipos de restricciones para ayudar a nuestros miembros a emplear los medicamentos de la manera más eficaz. Las secciones a continuación le proporcionan más información sobre los tipos de restricciones que utilizamos para ciertos medicamentos. Restricción de medicamentos de marca cuando se dispone de una versión genérica Por lo general, un medicamento “genérico” actúa de igual manera que un medicamento de marca y suele costar menos. En la mayoría de los casos, cuando la versión genérica de un medicamento de marca está disponible, las farmacias de nuestra red se la ofrecerán. Por lo general, no cubriremos el medicamento de marca cuando haya una versión genérica disponible. Sin embargo, si su proveedor nos ha informado la razón médica por la que ni el medicamento genérico ni otros medicamentos cubiertos serían adecuados para usted, cubriremos el medicamento de marca. (Su parte del costo puede ser mayor por el medicamento de marca que por el medicamento genérico). Cómo obtener la aprobación del plan por adelantado Para ciertos medicamentos, usted o su proveedor necesitan obtener la aprobación del plan antes de que acordemos cubrir el medicamento para usted. Esto se denomina “autorización previa”. A veces, el requisito de obtener la aprobación previa ayuda a orientar el uso apropiado de ciertos medicamentos. Si usted no obtiene esta aprobación, su medicamento puede no ser cubierto por el plan. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 54 Probar un medicamento diferente primero Este requisito lo alienta a probar medicamentos menos costosos, pero igual de efectivos antes de que el plan cubra otro medicamento. Por ejemplo, si los medicamentos A y B tratan la misma condición médica, el plan puede requerirle que pruebe el medicamento A primero. Si el medicamento A no actúa adecuadamente para usted, el plan cubrirá entonces el medicamento B. Este requisito de probar un medicamento diferente primero se denomina “terapia escalonada”. Límites de cantidad Para ciertos medicamentos, limitamos la cantidad de medicamentos que usted puede obtener. Por ejemplo, el plan podría limitar cuántas renovaciones puede obtener, o qué cantidad de un medicamento puede recibir cada vez que renueva su receta. Por ejemplo, si normalmente se considera seguro tomar solo una pastilla por día de un determinado medicamento, podemos limitar la cobertura de su receta a no más de una pastilla por día. Sección 4.3 ¿Se aplica alguna de estas restricciones a sus medicamentos? La Lista de Medicamentos del plan incluye información acerca de las restricciones descritas anteriormente. Para averiguar si alguna de estas restricciones se aplica a un medicamento que usted está tomando o desea tomar, consulte la Lista de Medicamentos. Para la información más actualizada, llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto) o consulte nuestro sitio web en (http://www.wellcarepdp.com). Si existe una restricción para su medicamento, esto generalmente significa que usted o su proveedor tendrán que tomar medidas adicionales para que cubramos el medicamento. Si existe una restricción para el medicamento que usted desea tomar, comuníquese con Servicio al Cliente para averiguar qué debe hacer usted o su proveedor para obtener la cobertura del medicamento. Si usted desea que no apliquemos la restricción en su caso, tendrá que usar el proceso de decisiones sobre cobertura y solicitarnos que hagamos una excepción. Podemos o no acceder a no aplicar la restricción en su caso. (Para información sobre cómo solicitar excepciones, vea el Capítulo 7, Sección 5.2). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 55 SECCIÓN 5 ¿Qué ocurre si uno de sus medicamentos no está cubierto de la manera que usted desea que lo esté? Sección 5.1 Hay cosas que usted puede hacer si un medicamento no está cubierto de la manera que usted desea que lo esté Supongamos que hay un medicamento que usted toma actualmente, o que usted y su proveedor piensan que debe tomar. Esperamos que su cobertura de medicamentos funcione correctamente, pero es posible que tenga algún problema. Por ejemplo: ¿Qué ocurre si el medicamento que usted quiere tomar no está cubierto por el plan? Por ejemplo, el medicamento tal vez no pueda estar cubierto en absoluto. O tal vez una versión genérica del medicamento esté cubierta, pero la versión de marca que usted quiere tomar no tiene cobertura. ¿Qué ocurre si el medicamento tiene cobertura, pero hay reglas o restricciones adicionales para la cobertura de este medicamento? Como ya se explicó en la Sección 4, algunos medicamentos cubiertos por el plan tienen reglas adicionales para restringir su uso. Por ejemplo, se le podría requerir que primero pruebe un medicamento diferente para determinar si actúa adecuadamente, antes de que el medicamento que usted quiere tomar sea cubierto por el plan. También puede haber límites en la cantidad de medicamento (cantidad de pastillas, etc.) que el plan cubrirá durante un determinado período. En algunos casos, es posible que usted desee que no le apliquemos la restricción. Por ejemplo, es posible que desee que cubramos un medicamento determinado para usted sin tener que probar otros medicamentos primero, o quizás quiera que cubramos una cantidad mayor de un medicamento (cantidad de pastillas, etc.) que la que cubrimos normalmente. ¿Qué sucede si el medicamento está cubierto, pero se encuentra en un nivel de costo compartido que hace su costo compartido más costoso de lo que usted piensa que debería ser? El plan clasifica cada medicamento cubierto en uno de cinco diferentes niveles de costo compartido. El monto que usted paga por su receta depende en parte del nivel de costo compartido en el que se encuentra su medicamento. Hay cosas que usted puede hacer si su medicamento no está cubierto de la manera que usted desearía. Sus opciones dependen de qué tipo de problema tenga usted: Si el medicamento no está en la Lista de Medicamentos o está restringido, consulte la Sección 5.2 para informarse sobre lo que puede hacer. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 56 Si el medicamento se encuentra en un nivel de costo compartido que hace su costo más elevado de lo que usted piensa que debería ser, consulte la Sección 5.3 para informarse sobre lo que puede hacer. Sección 5.2 ¿Qué puede hacer si el medicamento no está en la Lista de Medicamentos o si está restringido de alguna manera? Si el medicamento no está en la Lista de Medicamentos o está restringido, aquí se explica lo que usted puede hacer: Es posible que pueda obtener un suministro temporal del medicamento (solo los miembros en determinadas situaciones pueden obtener un suministro temporal). Esto le dará a usted y a su proveedor más tiempo para cambiar a otro medicamento, o para presentar una solicitud a fin de recibir cobertura para el medicamento. Puede cambiar a otro medicamento. Puede solicitar una excepción y pedir al plan que cubra el medicamento o elimine las restricciones del medicamento. Es posible que pueda obtener un suministro temporal En determinadas circunstancias, el plan puede ofrecerle un suministro temporal de un medicamento en caso de que su medicamento no esté en la Lista de Medicamentos o esté restringido de alguna manera. Esto le da tiempo para hablar con su proveedor respecto al cambio en la cobertura y decidir qué hacer. Para ser elegible para un suministro temporal, usted debe cumplir los siguientes dos requisitos: 1. El cambio a su cobertura de medicamentos debe ser uno de los siguientes tipos de cambios: El medicamento que usted ha estado tomando ya no está incluido en la Lista de Medicamentos del plan. -- o -- el medicamento que ha estado tomando está ahora restringido de alguna manera (la Sección 4 de este capítulo explica estas restricciones). 2. Usted debe encontrarse en una de las situaciones que se describen a continuación: Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 57 Para aquellos miembros que estaban en el plan el año pasado y no están en una institución de cuidado a largo plazo (LTC): Cubriremos un suministro temporal de su medicamento durante los primeros 90 días del año calendario. Este suministro temporal será para un máximo de 30 días. Si su receta se expide para menos días, permitiremos múltiples renovaciones para proporcionar un suministro del medicamento para un máximo de 30 días. Las recetas deben dispensarse por una farmacia de la red. Para aquellos miembros que son nuevos en el plan y no están en una institución de cuidado a largo plazo (LTC): Cubriremos un suministro temporal de su medicamento durante los primeros 90 días de su membresía en el plan. Este suministro temporal será por un máximo de 30 días. Si su receta se expide por menos días, permitiremos múltiples renovaciones para proporcionar un suministro del medicamento para un máximo de 30 días. Las recetas deben dispensarse por una farmacia de la red. Para aquellos miembros que estaban en el plan el año pasado y residen en un centro de cuidado a largo plazo (LTC): Cubriremos un suministro temporal de su medicamento durante los primeros 98 días del año calendario. El suministro total será para un máximo de 98 días. Si su receta se expide para menos días, permitiremos múltiples renovaciones para proporcionar un suministro del medicamento para un máximo de 98 días. (Por favor tenga en cuenta que, a fin de evitar el despilfarro, la farmacia de cuidado a largo plazo puede proveer el medicamento en cantidades más pequeñas por vez). Para aquellos miembros que son nuevos en el plan y residen en un centro de cuidado a largo plazo (LTC): Cubriremos un suministro temporal de su medicamento durante los primeros 98 días de su membresía en el plan. El suministro total será para un máximo de 98 días. Si su receta se expide para menos días, permitiremos múltiples renovaciones para proporcionar un suministro del medicamento para un máximo de 98 días. (Por favor tenga en cuenta que, a fin de evitar el despilfarro, la farmacia de cuidado a largo plazo puede proveer el medicamento en cantidades más pequeñas por vez). Para aquellos miembros que han estado inscritos en el plan por más de 98 días, sean residentes de un centro de cuidado a largo plazo (LTC) y necesiten un suministro de inmediato: Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 58 Cubriremos un suministro de 31 días, o menos si su receta cubre menos días. Esto se agrega al suministro de transición de cuidado a largo plazo mencionado más arriba. Para aquellos miembros actuales que experimenten un cambio en su nivel de cuidado: Hay momentos en que un miembro puede experimentar una transición no planificada por un cambio en el nivel de cuidado (por ejemplo, si fue dado de alta o admitido en un centro de cuidado a largo plazo, o fue dado de alta o admitido en hospitales, o por cambios en el nivel de especialización de un centro de enfermería, etc.). En estos casos, proveeremos un suministro de emergencia de medicamentos no incluidos en la lista de medicamentos (incluidos los medicamentos de la Parte D que están en la lista pero que requieren una autorización previa o terapia escalonada de acuerdo con nuestras reglas de administración de utilización). Este suministro de emergencia será para al menos 3 días, a menos que la receta se escriba para menos días. El suministro de emergencia tiene como fin garantizar que los miembros reciban sus medicamentos mientras se procesa una excepción solicitada por medio del plan. Para solicitar un suministro temporal, llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Durante el tiempo en que recibe el suministro temporal de un medicamento, usted debe hablar con su proveedor para decidir qué hacer cuando su suministro temporal se agote. Usted puede cambiar a un medicamento diferente cubierto por el plan o solicitarle al plan que haga una excepción y cubra su medicamento actual. Las secciones a continuación explican más detalladamente estas opciones. Puede cambiar a otro medicamento Comience hablando con su proveedor. Tal vez haya un medicamento diferente cubierto por el plan que podría actuar con la misma eficacia para usted. Puede llamar a Servicio al Cliente para solicitar una lista de los medicamentos cubiertos que tratan la misma condición médica. Esta lista puede ayudar a su proveedor a encontrar un medicamento cubierto que podría funcionar para usted. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). Puede solicitar una excepción Usted y su proveedor pueden solicitar al plan que haga una excepción y cubra el medicamento de la forma que usted desearía. Si su proveedor le indica que usted tiene Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 59 razones médicas que justifican que solicite una excepción, su proveedor puede ayudarle a solicitar una excepción a la regla. Por ejemplo, usted puede pedir al plan que cubra un medicamento aunque no figure en la Lista de Medicamentos del plan. O puede solicitar al plan que haga una excepción y cubra el medicamento sin restricciones. Si usted es un miembro actual y un medicamento que usted toma será eliminado de la lista de medicamentos o restringido de alguna manera de un año a otro, nosotros le permitiremos solicitar con anticipación una excepción a la lista de medicamentos para el próximo año. Le informaremos acerca de cualquier cambio en la cobertura de su medicamento para el próximo año. Usted puede solicitar una excepción antes del próximo año y nosotros le daremos una respuesta dentro de las 72 horas después de recibir su solicitud (o la declaración de apoyo del profesional que expide la receta). Si aprobamos su solicitud, autorizaremos la cobertura antes de que el cambio entre en vigencia. Si usted y su proveedor desean solicitar una excepción, el Capítulo 7, Sección 5.4 le indica qué hacer. Allí se explican los procedimientos y plazos que han sido establecidos por Medicare para asegurarse de que su solicitud sea procesada sin demora y con imparcialidad. Sección 5.3 ¿Qué puede hacer si su medicamento está en un nivel de costo compartido que usted considera que es demasiado alto? Si su medicamento está en un nivel de costo compartido que usted considera que es demasiado alto, aquí se explica lo que puede hacer: Puede cambiar a otro medicamento Si su medicamento está en un nivel de costo compartido que usted considera demasiado alto, comience por hablar con su proveedor. Tal vez haya un medicamento diferente en un nivel de costo compartido más bajo que podría actuar con la misma eficacia para usted. Puede llamar a Servicio al Cliente para solicitar una lista de los medicamentos cubiertos que tratan la misma condición médica. Esta lista puede ayudar a su proveedor a encontrar un medicamento cubierto que podría funcionar para usted. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). Puede presentar una excepción Para medicamentos del Nivel 2 (medicamentos genéricos no preferidos) y del Nivel 4 (medicamentos de marca no preferidos), usted y su proveedor pueden solicitar al plan que haga una excepción con el nivel de costo compartido del medicamento, de modo que usted pague menos por él. Si su proveedor le indica que usted tiene razones médicas Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 60 que justifican que solicite una excepción, su médico puede ayudarle a solicitar una excepción a la regla. Si usted y su proveedor desean solicitar una excepción, el Capítulo 7, Sección 5.4 le indica qué hacer. Allí se explican los procedimientos y plazos que han sido establecidos por Medicare para asegurarse de que su solicitud sea procesada sin demora y con imparcialidad. Los medicamentos de algunos de nuestros niveles de costo compartido no son elegibles para este tipo de excepción. No reducimos el monto de costo compartido para los medicamentos del Nivel 1 (medicamentos genéricos preferidos), del Nivel 3 (medicamentos de marca preferidos) o del Nivel 5 (medicamentos específicos). SECCIÓN 6 ¿Qué ocurre si su cobertura para uno de sus medicamentos cambia? Sección 6.1 La Lista de Medicamentos puede modificarse a lo largo del año La mayoría de los cambios en la cobertura de medicamentos se producen al comienzo de cada año (1 de enero). Sin embargo, durante el año, el plan puede introducir muchos tipos de cambios en la Lista de Medicamentos. Por ejemplo, el plan puede: Agregar o eliminar medicamentos de la Lista de Medicamentos. Se dispone de nuevos medicamentos, incluidos nuevos medicamentos genéricos. Tal vez el gobierno haya aprobado un nuevo uso para un medicamento ya existente. A veces, un medicamento es retirado del mercado y decidimos no cubrirlo. O podemos eliminar un medicamento de la lista porque se ha determinado que es ineficaz. Cambiar un medicamento a un nivel de costo compartido más alto o más bajo. Agregar o eliminar una restricción en la cobertura de un medicamento (para más información sobre las restricciones en la cobertura, consulte la Sección 4 de este capítulo). Reemplazar un medicamento de marca por un medicamento genérico. En casi todos los casos, debemos obtener la aprobación de Medicare para hacer cambios en la Lista de Medicamentos. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D Sección 6.2 61 ¿Qué ocurre si la cobertura de un medicamento que usted está tomando cambia? ¿Cómo averiguar que la cobertura de su medicamento ha cambiado? Si hay un cambio en la cobertura de un medicamento que usted está tomando, el plan le enviará una notificación para comunicárselo. Normalmente, se lo haremos saber con una anticipación mínima de 60 días. De vez en cuando, un medicamento es retirado repentinamente porque se ha determinado que no es seguro o por otros motivos. Si esto ocurre, el plan retirará de inmediato el medicamento de la Lista de Medicamentos. Usted será informado sobre este cambio de inmediato. Su proveedor también será informado sobre este cambio, y puede trabajar con usted para encontrar otro medicamento para su condición. ¿Los cambios en la cobertura de medicamentos lo afectan de inmediato? Si alguno de los siguientes tipos de cambios involucra un medicamento que usted está tomando, usted no se verá afectado hasta el 1 de enero del próximo año, si usted continúa en el plan: Si cambiamos su medicamento a un nivel de costo compartido más alto. Si aplicamos una nueva restricción al uso del medicamento. Si retiramos su medicamento de la Lista de Medicamentos, pero no debido a un retiro repentino o porque un nuevo medicamento genérico lo haya sustituido. Si cualquiera de estos cambios ocurre para un medicamento que usted está tomando, dicho cambio no afectará su uso del medicamento o lo que paga como parte de su costo hasta el 1 de enero del año siguiente. Hasta esa fecha, es muy probable que usted no vea ningún aumento en sus pagos y tampoco la incorporación de ninguna restricción al uso de su medicamento. Sin embargo, el 1 de enero del año siguiente, esos cambios comenzarán a afectarle. En algunos casos, usted se verá afectado por el cambio en la cobertura antes del 1 de enero: Si un medicamento de marca que usted está tomando es reemplazado por un nuevo medicamento genérico, el plan debe avisarle por lo menos 60 días antes, o concederle una renovación de su medicamento de marca por 60 días en una farmacia de la red. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 62 Durante este período de 60 días, usted debe trabajar con su proveedor para cambiar al medicamento genérico o por otro medicamento diferente que cubramos. O usted y su proveedor pueden solicitar al plan que haga una excepción y continúe cubriendo el medicamento de marca para usted. Para más información sobre cómo solicitar una excepción, consulte el Capítulo 7 (Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas)). Repetimos, si un medicamento es retirado repentinamente porque se ha determinado que no es seguro o por otros motivos, el plan lo retirará de inmediato de la Lista de Medicamentos. Le informaremos sobre este cambio de inmediato. Su proveedor también será informado sobre este cambio, y puede trabajar con usted para encontrar otro medicamento para su condición. SECCIÓN 7 ¿Qué tipos de medicamentos no están cubiertos por el plan? Sección 7.1 Tipos de medicamentos que no cubrimos Esta sección le informa qué tipo de medicamentos están “excluidos”. Esto significa que Medicare no paga por estos medicamentos. Si usted adquiere medicamentos excluidos, deberá pagarlos de su propio bolsillo. No pagaremos medicamentos que estén listados en esta sección. La única excepción: Si el medicamento solicitado se encuentra en proceso de apelación por ser un medicamento no excluido de la Parte D y deberíamos haberlo pagado o cubierto debido a su situación específica. (Para información sobre cómo apelar una decisión que hayamos tomado de no cubrir un medicamento, consulte el Capítulo 7, Sección 5.5 de este folleto). Las siguientes son tres reglas generales sobre medicamentos de la Parte D que los planes de medicamentos con receta de Medicare no cubrirán: La cobertura de medicamentos de la Parte D de nuestro plan no puede cubrir un medicamento que estaría cubierto conforme a la Parte A o la Parte B de Medicare. Nuestro plan no puede cubrir un medicamento adquirido fuera de los Estados Unidos y sus territorios. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 63 Nuestro plan usualmente no cubre el uso fuera de rótulo. El “uso fuera de rótulo” es todo uso que se le dé a un medicamento distinto de los indicados en su rótulo, según lo aprobado por la Administración de Medicamentos y Alimentos. En general, la cobertura para “uso fuera de rótulo” solo está permitida cuando dicho uso esté respaldado por determinados libros de referencia. Estos libros de referencia son el American Hospital Formulary Service Drug Information; el DRUGDEX Information System; y el United States Pharmacopoeia-Drug Information (USPDI) o su publicación sucesora. Si el uso no está respaldado por uno de estos libros de referencia, nuestro plan no puede cubrir sus “usos fuera de rótulo”. Además, por ley, estas categorías de medicamentos no están cubiertas por los planes de medicamentos de Medicare: Medicamentos sin receta (también llamados medicamentos de venta libre) Medicamentos que se utilizan para promover la fertilidad Medicamentos que se utilizan para aliviar síntomas de tos o resfríos Medicamentos que se utilizan con fines cosméticos o para promover el crecimiento capilar Vitaminas y productos minerales recetados, a excepción de las vitaminas prenatales y los preparados con flúor Medicamentos que se utilizan para tratar la disfunción sexual o eréctil, como Viagra, Cialis, Levitra y Caverject Medicamentos que se utilizan para tratar la anorexia, o para bajar o subir de peso Medicamentos de pacientes ambulatorios para los cuales el fabricante procura exigir, como condición de venta, que se adquieran pruebas o servicios de monitoreo asociados exclusivamente al fabricante Si usted recibe “Ayuda Adicional” para pagar sus medicamentos, su programa estatal de Medicaid puede cubrir algunos medicamentos con receta que normalmente no están cubiertos por un plan de medicamentos de Medicare. Por favor comuníquese con el programa estatal de Medicaid para determinar qué cobertura de medicamentos puede estar disponible para usted. (Usted puede encontrar los números de teléfono e información de contacto de Medicaid en el apéndice al final de este folleto). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 64 SECCIÓN 8 Muestre su tarjeta de membresía del plan al obtener una receta Sección 8.1 Muestre su tarjeta de membresía Para obtener su receta, muestre su tarjeta de membresía del plan en la farmacia de nuestra red que usted haya elegido. Cuando muestre su tarjeta de membresía del plan, la farmacia de la red facturará automáticamente al plan nuestra parte del costo de sus medicamentos con receta cubiertos. Usted deberá pagar a la farmacia su parte del costo al retirar su receta. Sección 8.2 ¿Qué ocurre si usted no tiene su tarjeta de membresía con usted? Si usted no tiene su tarjeta de membresía del plan al obtener su receta, puede solicitar a la farmacia que llame al plan para obtener la información necesaria. Si la farmacia no puede obtener la información necesaria, es posible que usted deba pagar el costo completo de la receta al retirarla. (Luego puede solicitarnos que le reembolsemos nuestra parte del costo. Para información sobre cómo solicitar el reembolso al plan, consulte la Sección 2.1 del Capítulo 5). SECCIÓN 9 Cobertura de medicamentos de la Parte D en situaciones especiales Sección 9.1 ¿Qué ocurre si usted está en un hospital o un centro de enfermería especializada para una estadía que está cubierta por Original Medicare? Si usted es admitido en un hospital para una internación cubierta por Original Medicare, por lo general la Parte A de Medicare cubrirá el costo de sus medicamentos con receta durante su internación. Una vez que salga del hospital, nuestro plan cubrirá sus medicamentos siempre que cumplan todas nuestras reglas para la cobertura. Vea las partes anteriores de este capítulo, que informan sobre las reglas para obtener la cobertura de los medicamentos. Si usted es admitido en un centro de enfermería especializada para una internación cubierta por Original Medicare, por lo general la Parte A de Medicare cubrirá sus medicamentos con receta durante toda o parte de su internación. Si todavía continúa Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 65 en el centro de enfermería especializada y la Parte A ya no cubre sus medicamentos, nuestro plan cubrirá sus medicamentos siempre que estos cumplan todas nuestras reglas para la cobertura. Vea las partes anteriores de este capítulo, que informan sobre las reglas para obtener la cobertura de los medicamentos. Por favor tenga en cuenta: Cuando usted ingresa en una institución de enfermería especializada, reside en ella o es dado de alta, usted tiene derecho a un Período de Inscripción Especial. Durante este período, usted puede cambiar de plan o cambiar su cobertura. (El Capítulo 8, Cómo cancelar su membresía en el plan, le informa cuándo usted puede salir de nuestro plan e inscribirse en un plan de Medicare diferente). Sección 9.2 ¿Qué ocurre si usted es un residente en una institución de cuidado a largo plazo (LTC)? Por lo general, una institución de cuidado a largo plazo (LTC) (como un centro de convalecencia) tiene su propia farmacia, o una farmacia que suministra medicamentos a todos sus residentes. Si usted es residente de una institución de cuidado a largo plazo, puede obtener sus medicamentos con receta a través de la farmacia de la institución, siempre que esta pertenezca a nuestra red. Para averiguar si la farmacia de su institución de cuidado a largo plazo pertenece a nuestra red, consulte su Directorio de Farmacias. Si no es así, o si necesita más información, por favor comuníquese con Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). ¿Qué ocurre si usted es residente en una institución de cuidado a largo plazo (LTC) y se inscribe como nuevo miembro del plan? Si usted necesita un medicamento que no está incluido en nuestra Lista de Medicamentos o está restringido de alguna manera, el plan cubrirá un suministro temporal de su medicamento durante los primeros 98 días de su membresía. El suministro total será por un máximo de 98 días, o menos si su receta cubre menos días. (Por favor tenga en cuenta que, a fin de evitar el despilfarro, la farmacia de cuidado a largo plazo puede proveer el medicamento en cantidades más pequeñas por vez). Si usted ha sido miembro del plan por más de 98 días y necesita un medicamento que no está incluido en nuestra Lista de Medicamentos o si el plan tiene alguna restricción en la cobertura del medicamento, cubriremos un suministro de 31 días, o menos si su receta está escrita para menos días. Durante el período en que recibe el suministro temporal de un medicamento, usted debe hablar con su proveedor para decidir qué hacer cuando su provisión temporal se agote. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 66 Tal vez haya un medicamento diferente cubierto por el plan que podría actuar con la misma eficacia para usted. O usted y su proveedor también pueden solicitar al plan que haga una excepción para usted y que cubra el medicamento de la forma que usted desearía. Si usted y su proveedor desean solicitar una excepción, el Capítulo 7, Sección 5.4 le indica qué debe hacer. Sección 9.3 ¿Qué ocurre si usted está tomando medicamentos cubiertos por Original Medicare? Su inscripción en nuestro plan no afecta su cobertura de los medicamentos cubiertos por la Parte A o la Parte B de Medicare. Si usted cumple los requisitos de cobertura de Medicare, su medicamento aún estará cubierto por la Parte A o la Parte B de Medicare aunque usted esté inscrito en este plan. Además, si su medicamento está cubierto por la Parte A o la Parte B de Medicare, nuestro plan no puede cubrirlo, aun cuando usted decida no inscribirse en la Parte A o la Parte B. Algunos medicamentos pueden estar cubiertos por la Parte B de Medicare en algunas situaciones, y por nuestro plan en otras. Sin embargo, los medicamentos nunca están cubiertos por la Parte B y nuestro plan al mismo tiempo. En general, su farmacéutico o proveedor determinará si debe enviar la factura correspondiente al medicamento a la Parte B de Medicare o a nuestro plan. Los medicamentos nunca están cubiertos por el hospicio y nuestro plan al mismo tiempo. Si usted está inscrito en un hospicio de Medicare y requiere un medicamento contra las náuseas, laxante, para el dolor o contra la ansiedad que no está cubierto por su hospicio porque no tiene relación con su enfermedad terminal y con las condiciones relacionadas, nuestro plan debe recibir una notificación ya sea del profesional que expide la receta o al proveedor de su hospicio que indique que el medicamento no está relacionado antes de que nuestro plan pueda cubrirlo. Para evitar demoras en la recepción de medicamentos no relacionados que deben estar cubiertos por nuestro plan, usted puede solicitar al proveedor de su hospicio o al profesional que expide la receta que se asegure de que seamos notificados de que dicho medicamento no está relacionado antes de pedir a la farmacia que dispense su receta. En caso de que usted revoque su elección de hospicio o de que sea dado de alta del hospicio, nuestro plan deberá cubrir todos sus medicamentos. Para prevenir demoras en una farmacia cuando su beneficio de hospicio de Medicare finaliza, debe llevar a la farmacia documentación que verifique su revocación o su dada de alta. Vea las partes anteriores de esta sección que informan sobre las reglas para obtener cobertura de medicamentos de la Parte D. El Capítulo 4 (Qué paga usted por sus medicamentos con receta de la Parte D) ofrece más información sobre la cobertura de medicamentos y lo que usted paga. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D Sección 9.4 67 ¿Qué ocurre si usted tiene una póliza de Medigap (Seguro Suplementario de Medicare) con cobertura de medicamentos con receta? Si usted actualmente tiene una póliza de Medigap que incluye cobertura de medicamentos con receta, deberá comunicarse con la compañía emisora de la póliza para notificarle que se ha inscrito en nuestro plan. Si decide conservar su póliza de Medigap actual, la compañía emisora eliminará de dicha póliza la porción de cobertura de los medicamentos con receta y reducirá su prima. Cada año, la compañía de seguros de Medigap debe enviarle una notificación para informarle si su cobertura de medicamentos con receta es “acreditable”, y qué opciones de cobertura de medicamentos tiene. (Si la cobertura de la póliza de Medigap es “acreditable”, significa que se espera que pague, en promedio, al menos lo mismo que la cobertura de medicamentos con receta estándar de Medicare). La notificación también le explicará cuánto se reducirá su prima si usted retira la porción de cobertura de medicamentos con receta de su póliza de Medigap. Si usted no recibió esta notificación, o no puede encontrarla, comuníquese con la compañía de seguros de Medigap y solicite otra copia. Sección 9.5 ¿Qué ocurre si usted también obtiene cobertura para sus medicamentos con receta de un plan grupal de un empleador o personas jubiladas? ¿Tiene usted actualmente otra cobertura de medicamentos con receta a través de un grupo de su empleador (o el de su cónyuge) o personas jubiladas? Si es así, comuníquese con el administrador de beneficios del grupo. Él o ella puede ayudarle a determinar de qué forma su cobertura actual de medicamentos con receta funcionará con nuestro plan. En general, si usted está empleado actualmente, la cobertura de medicamentos con receta que recibirá de nosotros será secundaria a la del grupo de su empleador o personas jubiladas. Eso significa que la cobertura de su grupo pagaría primero. Nota especial acerca de la ‘cobertura acreditable’: Cada año el grupo de su empleador o de personas jubiladas debe enviarle una notificación informándole si su cobertura de medicamentos con receta para el próximo año calendario es “acreditable” y qué opciones de cobertura de medicamentos con receta tiene. Si la cobertura del plan grupal es “acreditable”, significa que el plan tiene la cobertura de medicamentos que se espera pagar, en promedio, por lo menos la misma cantidad que una cobertura de medicamentos con receta estándar de Medicare. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D 68 Conserve estas notificaciones sobre cobertura acreditable, ya que puede necesitarlas más adelante. Si usted se inscribe en un plan de Medicare que incluye cobertura de medicamentos de la Parte D, es posible que necesite estas notificaciones para demostrar que ha tenido una cobertura acreditable. Si usted no recibió una notificación sobre cobertura acreditable del plan grupal de su empleador o personas jubiladas, puede obtener una copia del administrador de beneficios del plan de su empleador o grupo de personas jubiladas o del empleador o la unión. SECCIÓN 10 Programas sobre seguridad en medicamentos y administración de medicamentos Sección 10.1 Programas para ayudar a los miembros a utilizar los medicamentos de manera segura Para asegurarnos de que nuestros miembros estén recibiendo un cuidado seguro y apropiado, llevamos a cabo revisiones de utilización de medicamentos en todos los casos. Estas revisiones son especialmente importantes en el caso de los miembros que tienen más de un proveedor que les recetan sus medicamentos. Cada vez que usted obtiene una receta, nosotros realizamos una revisión. También revisamos nuestros registros en forma periódica. Durante estas revisiones, descartamos que existan problemas potenciales como: Posibles errores en el medicamento Medicamentos que pueden no ser necesarios porque usted está tomando otro medicamento para tratar la misma condición médica Medicamentos que pueden no ser seguros o apropiados debido a su edad o sexo Ciertas combinaciones de medicamentos que podrían resultar perjudiciales si se toman al mismo tiempo Recetas por medicamentos que tienen ingredientes a los que usted es alérgico Posibles errores en la cantidad (dosis) de un medicamento que está tomando Si identificamos un posible problema en el uso de su medicamento, trabajaremos con su proveedor para corregir el problema. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 3: Cómo utilizar la cobertura del plan para sus medicamentos con receta de la Parte D Sección 10.2 69 Programa de Administración de Terapia con Medicamentos (MTM) ayuda a los miembros a administrar sus medicamentos Tenemos un programa que puede ayudar a nuestros miembros en situaciones especiales. Por ejemplo, algunos miembros tienen varias condiciones médicas complejas o tal vez necesitan tomar muchos medicamentos al mismo tiempo, o podrían tener costos muy elevados de medicamentos. Este programa es gratuito y de asistencia voluntaria para los miembros. Fue desarrollado para nosotros por un equipo de farmacéuticos y médicos. Este programa nos ayuda a asegurarnos de que nuestros miembros estén utilizando los medicamentos más apropiados para tratar sus condiciones médicas, así como a identificar posibles errores en el medicamento. Nuestro programa se denomina programa de Administración de Terapia con Medicamentos (MTM). Algunos miembros que toman varios medicamentos para diferentes condiciones médicas pueden calificar. Un farmacéutico u otro profesional de la salud hará una revisión amplia de todos sus medicamentos. Usted puede hablar con esta persona sobre la mejor manera de tomar sus medicamentos, sus costos, o cualquier problema que esté teniendo. Usted recibirá un resumen escrito de esta discusión. El resumen tiene un plan de acción de medicamentos que recomienda cómo se puede hacer un buen uso de sus medicamentos, e incluye un espacio para que usted tome notas o anote cualquier pregunta de seguimiento. También obtendrá una lista de medicamentos personal que incluirá todos los medicamentos que esté tomando y por qué los toma. Es una buena idea programar su revisión de medicamentos antes de su visita de “bienestar” anual, de modo que usted pueda hablar con su médico acerca de su plan de acción y su lista de medicamentos. Lleve su plan de acción y su lista de medicamentos con usted a su visita o en cualquier momento que hable con sus médicos, farmacéuticos u otros proveedores de cuidado de la salud. Además, lleve su lista de medicamentos con usted si se dirija al hospital o a la sala de emergencias. Si tenemos un programa que se adapte a sus necesidades, lo inscribiremos de manera automática en el programa y le enviaremos la información. Si usted decide no participar, por favor notifíquenos y lo retiraremos del programa. Si tiene alguna pregunta sobre estos programas, por favor comuníquese con Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 70 Capítulo 4. Lo que usted paga por sus medicamentos con receta de la Parte D SECCIÓN 1 Introducción...................................................................................... 73 Sección 1.1 Utilice este capítulo junto con otros materiales que explican su cobertura de medicamentos .............................................................. 73 Sección 1.2 Tipos de gastos de bolsillo que usted puede pagar por los medicamentos cubiertos.................................................................... 74 SECCIÓN 2 Lo que usted paga por un medicamento depende de la “etapa de pago de medicamentos” en la que usted se encuentre al obtenerlo ........................................................................................... 75 Sección 2.1 ¿Cuáles son las etapas de pago de medicamentos para los miembros de WellCare Simple (PDP)? .............................................75 SECCIÓN 3 Le enviamos informes que explican los pagos realizados por sus medicamentos y la etapa de pago en la que usted se encuentra .......................................................................................... 76 Sección 3.1 Le enviamos un informe mensual llamado “Explicación de Beneficios de la Parte D” (“EOB de la Parte D”) ............................... 76 Sección 3.2 Ayúdenos a mantener actualizada la información sobre sus pagos por medicamentos ............................................................................. 77 SECCIÓN 4 Durante la Etapa de Deducible, usted paga el costo total de sus medicamentos ........................................................................... 78 Sección 4.1 Usted permanece en la Etapa de Deducible hasta que haya pagado $320 por sus medicamentos ................................................ 78 SECCIÓN 5 Durante la Etapa de Cobertura Inicial, el plan paga la parte que le corresponde de sus costos por medicamentos y usted paga su parte ............................................................................................. 79 Sección 5.1 Lo que usted paga por un medicamento depende del medicamento y de dónde obtiene su receta......................................79 Sección 5.2 Una tabla que muestra sus costos por un suministro para un mes de un medicamento ........................................................................... 80 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 71 Sección 5.3 Si su médico le receta un suministro para menos de un mes, es posible que ya no tenga que pagar el costo de un suministro para un mes completo ............................................................................... 83 Sección 5.4 Una tabla que muestra sus costos de un suministro (de hasta 90 días) a largo plazo de un medicamento .......................................84 Sección 5.5 Usted permanece en la Etapa de Cobertura Inicial hasta que sus costos totales por medicamentos anuales alcanzan $2,960.............87 SECCIÓN 6 Durante la Etapa de Intervalo sin Cobertura, usted recibe un descuento en medicamentos de marca y paga como máximo el 65 % de los costos de los medicamentos genéricos ................ 88 Sección 6.1 Usted permanece en la Etapa de Intervalo sin Cobertura hasta que sus gastos de bolsillo alcanzan $4,700 ...................................... 88 Sección 6.2 Cómo Medicare calcula sus gastos de bolsillo para medicamentos con receta .......................................................................................... 88 SECCIÓN 7 Durante la Etapa de Cobertura para Catástrofes, el plan paga la mayor parte del costo de sus medicamentos ........................... 91 Sección 7.1 Una vez que esté en la Etapa de Cobertura para Catástrofes, usted permanecerá en ella por el resto del año ................................ 91 SECCIÓN 8 Cuánto paga usted por vacunas cubiertas por la Parte D depende de cómo y dónde las obtenga ......................................... 92 Sección 8.1 Nuestro plan tiene una cobertura separada de la Parte D para las vacunas y para el costo de la aplicación de la vacuna......................92 Sección 8.2 Usted querrá llamarnos a Servicio al Cliente antes de aplicarse una vacuna ........................................................................................ 94 SECCIÓN 9 ¿Debe usted pagar la “multa por inscripción tardía” de la Parte D? ............................................................................................ 94 Sección 9.1 ¿Qué es la “multa por inscripción tardía” de la Parte D? .................. 94 Sección 9.2 ¿Cuánto es la multa por inscripción tardía de la Parte D? ................ 95 Sección 9.3 En algunas situaciones, usted puede inscribirse tarde y no tiene que pagar la multa ............................................................................. 96 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 72 Sección 9.4 ¿Qué puede hacer usted en caso de estar en desacuerdo con su multa por inscripción tardía?..............................................................97 SECCIÓN 10 ¿Tiene que pagar un monto adicional de la Parte D debido a su ingreso? ....................................................................................... 97 Sección 10.1 ¿Quiénes pagan un monto adicional de la Parte D debido a su ingreso? ........................................................................................ 97 Sección 10.2 ¿Cuánto es el monto adicional de la Parte D? .................................. 98 Sección 10.3 ¿Qué puede hacer si no está de acuerdo en pagar un monto adicional de la Parte D?..................................................................... 98 Sección 10.4 ¿Qué ocurre si usted no paga el monto adicional de la Parte D? .....99 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D ? 73 ¿Sabía usted que hay programas que ayudan a las personas a pagar sus medicamentos? Existen programas para ayudar a las personas con recursos limitados a pagar sus medicamentos. Estos incluyen el programa “Ayuda Adicional” y los Programas Estatales de Asistencia Farmacéutica. Para más información, consulte el Capítulo 2, Sección 7. Actualmente, ¿está usted recibiendo ayuda para pagar sus medicamentos? Si usted está en un programa que le ayuda a pagar sus medicamentos, es posible que determinada información de esta Evidencia de Cobertura sobre los costos de los medicamentos con receta de la Parte D no sea aplicable a su caso. Hemos incluido un inserto por separado llamado “Suplemento de Evidencia de Cobertura para personas que reciben Ayuda Adicional para pagar sus medicamentos con receta” (también denominado “Suplemento sobre el Subsidio por Bajos Ingresos” o “Suplemento LIS”), que le informa sobre su cobertura de medicamentos. Si no tiene este inserto, por favor llame a Servicio al Cliente y solicite el “Suplemento LIS”. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). SECCIÓN 1 Introducción Sección 1.1 Utilice este capítulo junto con otros materiales que explican su cobertura de medicamentos Este capítulo se enfoca en lo que usted paga por sus medicamentos con receta de la Parte D. Para simplificar las cosas, usamos el término “medicamento” en este capítulo para referirnos a los medicamentos con receta de la Parte D. Como se explica en el Capítulo 3, no todos los medicamentos son de la Parte D – algunos medicamentos están cubiertos por la Parte A o la Parte B de Medicare y otros medicamentos están excluidos de la cobertura de Medicare por ley. Para comprender la información de pago provista en este capítulo, es necesario que usted conozca los conceptos básicos de cuáles son los medicamentos cubiertos, dónde obtener sus recetas y qué reglas debe seguir para obtener sus medicamentos cubiertos. Estos son los materiales que explican estos conceptos básicos: Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 74 La Lista de Medicamentos Cubiertos del plan. Para simplificar las cosas, la denominamos “Lista de Medicamentos”. Esta Lista de Medicamentos indica qué medicamentos están cubiertos para usted. También indica en cuál de los cinco “niveles de costo compartido” se encuentra un medicamento y si se aplican restricciones a su cobertura. Si necesita una copia de la Lista de Medicamentos, llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Además, encontrará esta Lista de Medicamentos en nuestro sitio web en http://www.wellcarepdp.com. La Lista de Medicamentos en la página web siempre es la más actualizada. Capítulo 3 de este folleto. El Capítulo 3 ofrece detalles sobre su cobertura de medicamentos con receta, incluidas las reglas que debe seguir cuando usted obtiene sus medicamentos cubiertos. El Capítulo 3 también incluye los tipos de medicamentos con receta que no están cubiertos por nuestro plan. El Directorio de Farmacias del plan. En la mayoría de las situaciones, usted debe utilizar una farmacia de la red para obtener sus medicamentos cubiertos (vea el Capítulo 3 para más detalles). El Directorio de Farmacias tiene una lista de las farmacias de la red del plan. También indica qué farmacias de nuestra red pueden ofrecerle un suministro a largo plazo de un medicamento (como obtener una receta para un suministro de tres meses). Sección 1.2 Tipos de gastos de bolsillo que usted puede pagar por los medicamentos cubiertos Para comprender la información de pago que proporcionamos en este capítulo, usted debe conocer los tipos de gastos de bolsillo que puede pagar por sus servicios cubiertos. El monto que usted paga por un medicamento se llama “costo compartido”, y hay tres formas en las que se le puede pedir un pago. El “deducible” es el monto que usted debe pagar por medicamentos antes de que nuestro plan comience a pagar su parte correspondiente. Un “copago” es un monto fijo que usted paga cada vez que obtiene una receta. Un “coseguro” es un porcentaje que usted paga del costo total del medicamento cada vez que obtenga una receta. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 75 SECCIÓN 2 Lo que usted paga por un medicamento depende de la “etapa de pago de medicamentos” en la que usted se encuentre al obtenerlo Sección 2.1 ¿Cuáles son las etapas de pago de medicamentos para los miembros de WellCare Simple (PDP)? Como se muestra en la siguiente tabla, hay “etapas de pago de medicamentos” para su cobertura de medicamentos con receta de nuestro plan. Cuánto debe pagar por un medicamento depende de la etapa en que esté usted al obtener o renovar una receta. Tenga presente que usted es siempre responsable de pagar la prima mensual del plan, independientemente de la etapa de pago de medicamentos. Etapa 1 Etapa 2 Etapa de Deducible Etapa de Cobertura Anual Inicial Usted comienza en esta etapa de pago cuando obtiene su primera receta del año. Durante esta etapa, usted paga el costo total de sus medicamentos. Durante esta etapa, el plan paga su parte del costo de sus medicamentos y usted paga su parte del costo. Etapa 3 Etapa de Intervalo sin Cobertura Durante esta etapa, usted paga el 45 % del precio de los medicamentos de marca (más una parte del cargo de procesamiento) y el Usted permanece en 65 % del precio de esta etapa hasta que los medicamentos Usted permanece sus “costos totales genéricos. en esta etapa hasta por medicamentos” que haya pagado (sus pagos más los Usted permanece $320 por sus pagos de cualquier en esta etapa hasta medicamentos plan de la Parte D) que sus “gastos de ($320 es el monto del año a la fecha bolsillo” (sus pagos) de su deducible). alcanzan un total de del año a la fecha $2,960. alcanzan un total de $4,700. Este monto (Los detalles están (Los detalles están y las reglas para en la Sección 4 de en la Sección 5 de considerar los costos este capítulo). este capítulo). a los fines de este Etapa 4 Etapa de Cobertura para Catástrofes Durante esta etapa, el plan pagará la mayor parte del costo de sus medicamentos por el resto del año calendario (hasta el 31 de diciembre de 2015). (Los detalles están en la Sección 7 de este capítulo). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D Etapa 1 Etapa 2 Etapa de Deducible Etapa de Cobertura Anual Inicial Etapa 3 Etapa de Intervalo sin Cobertura 76 Etapa 4 Etapa de Cobertura para Catástrofes monto han sido establecidos por Medicare. (Los detalles están en la Sección 6 de este capítulo). SECCIÓN 3 Le enviamos informes que explican los pagos realizados por sus medicamentos y la etapa de pago en la que usted se encuentra Sección 3.1 Le enviamos un informe mensual llamado “Explicación de Beneficios de la Parte D” (“EOB de la Parte D”) Nuestro plan realiza un seguimiento de los costos de sus medicamentos con receta y de los pagos efectuados por usted al obtener o renovar una receta en la farmacia. De esta manera, podemos indicarle cuándo pasa usted de una etapa de pago de medicamentos a la siguiente. Hacemos el seguimiento de dos tipos de costos en particular: Nuestro seguimiento de cuánto ha pagado usted. Esto se denomina sus “gastos de bolsillo”. Nuestro seguimiento de sus “costos totales por medicamentos”. Este es el monto que usted u otras personas en su nombre pagan de su bolsillo más el monto pagado por el plan. Nuestro plan preparará un informe escrito llamado Explicación de Beneficios de la Parte D (a veces se denomina “EOB”) cuando usted haya obtenido una o más recetas a través del plan durante el mes anterior. Este incluye: Información para ese mes. Este informe ofrece los detalles del pago de las recetas que usted haya obtenido durante el mes anterior. Incluye los costos totales por medicamentos, la cantidad pagada por el plan, y lo que usted y otros han pagado en su nombre. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 77 Los totales para el año desde 1 de enero. Esta se llama “información anual a la fecha”. Allí se indican los costos totales por medicamentos y los pagos totales realizados por sus medicamentos desde el principio del año. Sección 3.2 Ayúdenos a mantener actualizada la información sobre sus pagos por medicamentos Para hacer un seguimiento de los costos de sus medicamentos y los pagos realizados por ellos, utilizamos los registros que obtenemos de las farmacias. Esta es la manera en que usted puede ayudarnos a mantener su información correcta y actualizada: Muestre su tarjeta de membresía al obtener una receta. Para asegurarse de que estemos informados sobre las recetas que usted obtiene y de lo que paga, muestre su tarjeta de membresía cada vez que obtenga una receta. Asegúrese de que tengamos la información que necesitamos. Es posible que en ocasiones usted pague por sus medicamentos con receta cuando no recibimos de manera automática la información que necesitamos para hacer un seguimiento de sus gastos de bolsillo. Para ayudarnos a hacer un seguimiento de sus gastos de bolsillo, usted puede proporcionarnos copias de los recibos de los medicamentos adquiridos. (Si usted recibe una factura por un medicamento cubierto, puede pedirle al plan que pague su parte del costo. Para instrucciones sobre cómo hacerlo, consulte el Capítulo 5, Sección 2 de este folleto). A continuación incluimos algunas situaciones en las que usted tal vez desee proporcionar las copias de los recibos de sus medicamentos para asegurarse de que dispongamos de un registro completo de lo que usted ha gastado en medicamentos: Cuando usted adquiere un medicamento cubierto en una farmacia de la red a un precio especial, o con una tarjeta de descuento que no forma parte de los beneficios de nuestro plan. Cuando usted realiza un copago por medicamentos que son proporcionados por un programa de asistencia a pacientes de un fabricante de medicamentos. Toda vez que usted haya adquirido medicamentos cubiertos en farmacias fuera de la red, o en otras ocasiones en que haya pagado el precio total de un medicamento cubierto en circunstancias especiales. Envíenos la información sobre los pagos que otros hayan realizado en su nombre. Los pagos realizados por determinadas personas y organizaciones también se consideran para sus gastos de bolsillo y lo ayudan a calificar para Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 78 obtener la cobertura para catástrofes. Por ejemplo, los pagos realizados por un Programa Estatal de Asistencia Farmacéutica, un programa de asistencia para medicamentos contra el SIDA (ADAP), el Servicio de Salud para Comunidades Indígenas y la mayoría de las obras benéficas se consideran para sus gastos de bolsillo. Usted debe mantener un registro de estos pagos y enviárnoslo para que podamos hacer un seguimiento de sus costos. Verifique el informe escrito que le enviamos. Cuando reciba una Explicación de Beneficios de la Parte D (una EOB) por correo, por favor revísela para asegurarse de que la información contenida esté completa y sea correcta. Si considera que falta información en el informe, o tiene alguna pregunta, por favor llámenos a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Asegúrese de conservar estos informes. Son un registro importante de sus gastos de medicamentos. SECCIÓN 4 Durante la Etapa de Deducible, usted paga el costo total de sus medicamentos Sección 4.1 Usted permanece en la Etapa de Deducible hasta que haya pagado $320 por sus medicamentos La Etapa de Deducible es la primera etapa de pago para su cobertura de medicamentos. Esta etapa comienza cuando obtenga su primera receta del año. Cuando usted está en esta etapa de pago, debe pagar el costo total de sus medicamentos hasta alcanzar el monto del deducible del plan, que es de $320 para 2015. Por lo general, su “costo total” será menor que el precio total normal del medicamento, dado que nuestro plan ha negociado costos menores para la mayoría de los medicamentos. El “deducible” se refiere al monto que usted paga por sus medicamentos con receta de la Parte D antes de que el plan comience a pagar su parte correspondiente. Una vez que haya pagado $320 por sus medicamentos, usted deja la Etapa de Deducible y pasa a la siguiente etapa de pago de medicamentos, la cual es la Etapa de Cobertura Inicial. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 79 SECCIÓN 5 Durante la Etapa de Cobertura Inicial, el plan paga la parte que le corresponde de sus costos por medicamentos y usted paga su parte Sección 5.1 Lo que usted paga por un medicamento depende del medicamento y de dónde obtiene su receta Durante la Etapa de Cobertura Inicial, el plan paga la parte que le corresponde de sus costos por medicamentos con receta cubiertos y usted paga su parte (su monto del copago o coseguro). Su parte del costo variará según el medicamento y dónde obtiene la receta. El plan tiene cinco niveles de costo compartido Cada medicamento de la Lista de Medicamentos del plan está incluido en uno de los cinco niveles de costo compartido. En general, cuanto más alto sea el nivel de costo compartido, tanto más alto será el costo del medicamento para usted: El Nivel 1 de costo compartido (medicamentos genéricos preferidos) incluye los medicamentos genéricos preferidos. Este es el nivel de costo compartido más bajo. El Nivel 2 de costo compartido (medicamentos genéricos no preferidos) incluye los medicamentos genéricos no preferidos. El Nivel 3 de costo compartido (medicamentos de marca preferidos) incluye los medicamentos genéricos y de marca preferidos. El Nivel 4 de costo compartido (medicamentos de marca no preferidos) incluye los medicamentos genéricos y de marca no preferidos. El Nivel 5 de costo compartido (medicamentos específicos) incluye los medicamentos genéricos y de marca. Este es el nivel más alto de costo compartido Para averiguar en qué nivel de costo compartido está su medicamento, búsquelo en la Lista de Medicamentos del plan. Sus opciones de farmacia Cuánto paga usted por un medicamento depende del lugar donde obtenga la receta: Una farmacia de venta minorista de la red que ofrece un costo compartido estándar Una farmacia de venta minorista de la red que ofrece un costo compartido preferido Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 80 Una farmacia que no pertenece a la red del plan La farmacia para servicios por correo del plan Para más información sobre estas opciones de farmacia y sobre cómo obtener sus recetas, consulte el Capítulo 3 de este folleto y el Directorio de Farmacias del plan. Por lo general, cubriremos sus recetas solo si son dispensadas por una de las farmacias de nuestra red. Algunas de las farmacias de nuestra red también ofrecen un costo compartido preferido. Para recibir sus medicamentos con receta cubiertos, usted puede ir ya sea a las farmacias de la red que ofrecen un costo compartido preferido o a otras farmacias de la red que ofrecen un costo compartido estándar. Sus costos pueden ser menores en las farmacias que ofrecen un costo compartido preferido. Sección 5.2 Una tabla que muestra sus costos por un suministro para un mes de un medicamento Durante la Etapa de Cobertura Inicial, su parte del costo de un medicamento cubierto será un copago o coseguro. Un “copago” es un monto fijo que usted paga cada vez que obtiene una receta. Un “coseguro” es un porcentaje que usted paga del costo total del medicamento cada vez que obtiene una receta. Como se muestra en la tabla siguiente, el monto del copago o coseguro depende de en qué nivel se encuentra su medicamento. Por favor tenga en cuenta: Si el costo de su medicamento cubierto es inferior al copago indicado en la tabla, pagará el precio más bajo. Usted paga ya sea el precio total del medicamento o el monto del copago, según el que sea más bajo. Cubrimos las recetas dispensadas por farmacias fuera de la red solo en situaciones limitadas. Vea el Capítulo 3, Sección 2.5, para información sobre cuándo cubriremos recetas dispensadas por farmacias fuera de la red. Su parte del costo cuando usted obtiene un suministro de un mes de un medicamento con receta de la Parte D cubierto de: Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D Nivel 81 Costo compartido estándar en farmacias de venta minorista y para el servicio por correo (dentro de la red) Costo compartido fuera de la Costo red compartido (la cobertura preferido en Costo Costo está limitada a farmacias compartido compartido determinadas de venta preferido para situaciones; minorista para el cuidado a consulte el (dentro de servicio largo plazo Capítulo 3 la red) por correo (LTC) para detalles). (suministro para hasta 30 días) (suministro para hasta 30 días) (suministro (suministro (suministro para hasta para hasta para hasta 30 días) 31 días) 30 días) Nivel 1 de costo compartido (medicamentos genéricos preferidos), que incluye medicamentos genéricos preferidos $9 $0 $0 $9 $9 Nivel 2 de costo compartido (medicamentos genéricos no preferidos), que incluye medicamentos genéricos no preferidos $25 - $29 $2 - $6 $2 - $6 $25 - $29 $25 - $29 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D Nivel 82 Costo compartido estándar en farmacias de venta minorista y para el servicio por correo (dentro de la red) Costo compartido fuera de la Costo red compartido (la cobertura preferido en Costo Costo está limitada a farmacias compartido compartido determinadas de venta preferido para situaciones; minorista para el cuidado a consulte el (dentro de servicio largo plazo Capítulo 3 la red) por correo (LTC) para detalles). (suministro para hasta 30 días) (suministro para hasta 30 días) (suministro (suministro (suministro para hasta para hasta para hasta 30 días) 31 días) 30 días) Nivel 3 de costo compartido (medicamentos de marca preferidos), que incluye medicamentos genéricos y de marca preferidos $45 $35 - $40 $35 - $40 $45 $45 Nivel 4 de costo compartido (medicamentos de marca no preferidos), que incluye medicamentos genéricos y de marca no preferidos $95 $84 - $94 $84 - $94 $95 $95 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D Nivel Nivel 5 de costo compartido (nivel de medicamentos específicos), que incluye medicamentos genéricos y de marca 83 Costo compartido estándar en farmacias de venta minorista y para el servicio por correo (dentro de la red) Costo compartido fuera de la Costo red compartido (la cobertura preferido en Costo Costo está limitada a farmacias compartido compartido determinadas de venta preferido para situaciones; minorista para el cuidado a consulte el (dentro de servicio largo plazo Capítulo 3 la red) por correo (LTC) para detalles). (suministro para hasta 30 días) (suministro para hasta 30 días) 25 % 25 % (suministro (suministro (suministro para hasta para hasta para hasta 30 días) 31 días) 30 días) 25 % 25 % 25 % (Consulte el apéndice en la parte posterior de este folleto para conocer el monto exacto del costo compartido correspondiente a su estado). Sección 5.3 Si su médico le receta un suministro para menos de un mes, es posible que ya no tenga que pagar el costo de un suministro para un mes completo Por lo general, usted paga un copago para cubrir el suministro de un medicamento cubierto para un mes completo. Sin embargo, su médico puede recetarle un suministro de medicamentos para menos de un mes. Puede haber ocasiones en las que desee preguntarle a su médico acerca de recetarle un suministro de un medicamento para menos de un mes (por ejemplo, cuando por primera vez está probando un medicamento que, según la información conocida, causa efectos secundarios). Si su médico está de Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 84 acuerdo, usted no tendrá que pagar por el suministro de ciertos medicamentos para un mes completo. El monto que usted paga cuando recibe un suministro para menos de un mes completo depende de si usted es responsable de pagar un coseguro (un porcentaje del costo total) o un copago (una cantidad fija en dólares). Si usted es responsable de pagar el coseguro, pagará un porcentaje del costo total del medicamento. Usted paga el mismo porcentaje, independientemente de si la receta es para un suministro de un mes o para menos días. Sin embargo, como el costo total del medicamento será menor si obtiene un suministro para menos de un mes, el monto a pagar será menor. Si usted es responsable de pagar un copago por el medicamento, su copago se basará en la cantidad de días de suministro del medicamento que usted reciba. Calcularemos el monto que usted paga por día para su medicamento (la “tarifa de costo compartido diario”) y la multiplicaremos por el número de días del suministro del medicamento que reciba. Veamos un ejemplo: Supongamos que el copago por un suministro de un mes completo de su medicamento (un suministro de 30 días) es de $30. Esto significa que el monto que usted paga por día para su medicamento es $1. Si usted recibe un suministro del medicamento para 7 días, su pago será de $1 por día multiplicado por 7 días, o un pago total de $7. Seguramente no tendrá que pagar más por día solo porque usted comienza con un suministro para menos de un mes. Volvamos al ejemplo anterior. Supongamos que usted y su médico están de acuerdo en que el medicamento está funcionando bien y que debe continuar tomándolo después de que se termina el suministro para 7 días. Si usted recibe una segunda receta del medicamento para el resto del mes, o para 23 días más, seguirá pagando $1 por día, o $23. Su costo total para el mes será de $7 para su primera receta, y $23 para la segunda, con un total de $30 – pagar por un suministro de un mes completo sería lo mismo que pagar su copago. El costo compartido diario le permite asegurarse de que un medicamento funcione en su caso antes de tener que pagar por un suministro para un mes. Sección 5.4 Una tabla que muestra sus costos de un suministro (de hasta 90 días) a largo plazo de un medicamento En el caso de algunos medicamentos, usted puede obtener un suministro a largo plazo (también llamado “suministro extendido”) al obtener su receta. Un suministro a largo Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 85 plazo es un suministro de hasta 90 días. (Para detalles sobre dónde y cómo obtener un suministro a largo plazo, consulte el Capítulo 3, Sección 2.4). La siguiente tabla muestra lo que usted paga cuando obtiene el suministro a largo plazo (de hasta 90 días) de un medicamento. Por favor tenga en cuenta: Si el costo de su medicamento cubierto es inferior al copago indicado en la tabla, pagará el precio más bajo. Usted paga ya sea el precio total del medicamento o el monto del copago, según cuál sea el más bajo. Su parte compartida del costo cuando obtiene un suministro a largo plazo de un medicamento con receta cubierto de la Parte D, por parte de: Nivel Nivel 1 de costo compartido (medicamentos genéricos preferidos), que incluye medicamentos genéricos preferidos Nivel 2 de costo compartido (medicamentos genéricos no preferidos), que incluye medicamentos genéricos no preferidos Costo compartido estándar en farmacias de venta minorista y para el servicio por correo (dentro de la red) Costo compartido preferido en farmacias de venta minorista (dentro de la red) Costo compartido preferido para el servicio por correo (un suministro de hasta 90 días) (un suministro de hasta 90 días) (un suministro de hasta 90 días) $27 $0 $0 $75 - $87 $6 - $18 $5 - $15 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 86 Costo compartido estándar en farmacias de venta minorista y para el servicio por correo (dentro de la red) Costo compartido preferido en farmacias de venta minorista (dentro de la red) Costo compartido preferido para el servicio por correo (un suministro de hasta 90 días) (un suministro de hasta 90 días) (un suministro de hasta 90 días) Nivel Nivel 3 de costo compartido (medicamentos de marca preferidos), que $135 $105 - $120 $87.50 - $100 incluye medicamentos genéricos y de marca preferidos Nivel 4 de costo compartido (medicamentos de marca no preferidos), $285 $252 - $282 $210 - $235 que incluye medicamentos genéricos y de marca no preferidos Nivel 5 de costo No se dispone de No se dispone de No se dispone de compartido un suministro a un suministro a un suministro a (nivel de medicamentos largo plazo para largo plazo para los largo plazo para específicos), que medicamentos del los medicamentos los medicamentos incluye medicamentos del Nivel 5 del Nivel 5 Nivel 5 genéricos y de marca (Consulte el apéndice en la parte posterior de este folleto para conocer el monto exacto del costo compartido correspondiente a su estado). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D Sección 5.5 87 Usted permanece en la Etapa de Cobertura Inicial hasta que sus costos totales por medicamentos anuales alcanzan $2,960 Usted permanece en la Etapa de Cobertura Inicial hasta que el monto total de los medicamentos con receta dispensados y renovados alcanza el límite de la Etapa de Cobertura Inicial de $2,960. Su costo total por medicamentos se basa en la suma de lo que usted haya pagado y lo que haya pagado cualquier plan de la Parte D: Lo que usted haya pagado por todos los medicamentos cubiertos que haya obtenido desde que comenzó con su primera compra de medicamentos del año. (Para más información sobre la manera en que Medicare calcula sus gastos de bolsillo, vea la Sección 6.2). Esto incluye: Los $320 que usted pagó cuando estaba en la etapa de deducible. El total que usted pagó como su parte del costo de sus medicamentos durante la Etapa de Cobertura Inicial. Lo que el plan pagó como su parte del costo de sus medicamentos durante la Etapa de Cobertura Inicial. (Si usted se inscribió en un plan diferente de la Parte D en cualquier momento durante 2015, el monto que el plan haya pagado durante la Etapa de Cobertura Inicial también se considera para sus costos totales por medicamentos). La Explicación de Beneficios (EOB) que le enviamos le ayudará a hacer un seguimiento de cuánto han pagado tanto usted como el plan por sus medicamentos durante el año. Muchas personas no alcanzan el límite de $2,960 en un año. Si usted alcanza este monto de $2,960, se lo informaremos. Si alcanza este monto, dejará la Etapa de Cobertura Inicial y pasará a la Etapa de Intervalo sin Cobertura. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 88 SECCIÓN 6 Durante la Etapa de Intervalo sin Cobertura, usted recibe un descuento en medicamentos de marca y paga como máximo el 65 % de los costos de los medicamentos genéricos Sección 6.1 Usted permanece en la Etapa de Intervalo sin Cobertura hasta que sus gastos de bolsillo alcanzan $4,700 Cuando usted está en la Etapa de Intervalo sin Cobertura, el Programa de Descuentos para el Intervalo sin Cobertura de Medicare ofrece descuentos en medicamentos de marca otorgados por los fabricantes. Usted paga el 45 % del precio negociado (excluido el cargo de procesamiento y el cargo por administración de vacunas, si corresponde) para los medicamentos de marca. Tanto el monto que usted paga como el monto descontado por el fabricante se consideran para sus gastos de bolsillo, tal como si usted los hubiera pagado para alcanzar el intervalo sin cobertura. También recibe cierta cobertura para los medicamentos genéricos. Usted no pagará más del 65 % del costo de los medicamentos genéricos, y el plan pagará el resto. En el caso de los medicamentos genéricos, el monto pagado por el plan (35 %) no se considera para sus gastos de bolsillo. Solo el monto que usted paga se considera para alcanzar el intervalo sin cobertura. Usted continuará pagando el precio de descuento por los medicamentos de marca y no más del 65 % de los costos de los medicamentos genéricos hasta que sus gastos de bolsillo anuales alcancen la cantidad máxima establecida por Medicare. En 2015, ese monto es de $4,700. Medicare tiene reglas acerca de lo que se considera y lo que no se considera como sus gastos de bolsillo. Al alcanzar un límite de gastos de bolsillo de $4,700, usted deja la Etapa de Intervalo sin Cobertura y pasa a la Etapa de Cobertura para Catástrofes. Sección 6.2 Cómo Medicare calcula sus gastos de bolsillo para medicamentos con receta Estas son las reglas de Medicare que debemos seguir cuando hacemos un seguimiento de sus gastos de bolsillo por sus medicamentos. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 89 Estos pagos están incluidos en sus gastos de bolsillo Cuando suma sus costos de gastos de bolsillo, usted puede incluir los pagos mencionados a continuación (siempre que sean medicamentos cubiertos de la Parte D y usted haya seguido las reglas de cobertura de medicamentos detalladas en el Capítulo 3 de este folleto): Lo que usted paga por medicamentos cuando se encuentra en alguna de las siguientes etapas de pago: La Etapa de Deducible. La Etapa de Cobertura Inicial. La Etapa de Intervalo sin Cobertura. Los pagos realizados durante el año calendario como miembro de un plan de medicamentos con receta de Medicare diferente antes de inscribirse en nuestro plan. Es importante quién paga: Si realiza estos pagos por sí mismo, serán incluidos en sus gastos de bolsillo. Estos pagos también serán incluidos si son realizados por otras personas u organizaciones determinadas en su nombre. Esto incluye los pagos por sus medicamentos realizados por amigos o familiares, la mayoría de las obras benéficas, los programas de asistencia para medicamentos contra el SIDA, el Programa Estatal de Asistencia Farmacéutica calificado por Medicare, o por el Servicio de Salud para Comunidades Indígenas. Los pagos realizados por la “Ayuda Adicional" de Medicare también están incluidos. Se incluyen algunos de los pagos realizados por el Programa de Descuentos para el Intervalo sin Cobertura de Medicare. Se incluye el monto que el fabricante paga por sus medicamentos de marca. Sin embargo, no se incluye el monto que el plan paga por los medicamentos genéricos. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 90 Cuándo se pasa a la Etapa de Cobertura para Catástrofes: Cuando usted (o las personas que pagan en su nombre) hayan pagado un total de $4,700 en gastos de bolsillo en el año calendario, pasará de la Etapa de Intervalo sin Cobertura a la Etapa de Cobertura para Catástrofes. Estos pagos no están incluidos en sus gastos de bolsillo Cuando usted suma los gastos de bolsillo, no está autorizado a incluir ninguno de estos tipos de pagos por medicamentos con receta: La cantidad que usted paga por su prima mensual. Medicamentos que adquiere fuera de los Estados Unidos y sus territorios. Medicamentos no cubiertos por nuestro plan. Medicamentos adquiridos en farmacias fuera de la red que no cumplan los requisitos del plan para cobertura fuera de la red. Medicamentos que no correspondan a la Parte D, incluidos los medicamentos con receta cubiertos por la Parte A o la Parte B y otros medicamentos excluidos de la cobertura de Medicare. Pagos que realice por medicamentos con receta que normalmente no estén cubiertos en un plan de Medicamentos con Receta de Medicare. Los pagos realizados por el plan para sus medicamentos de marca o genéricos mientras usted está en el intervalo sin cobertura. Pagos por sus medicamentos que sean realizados por planes de salud grupales, incluidos los planes de salud de empleadores. Pagos por medicamentos realizados por determinados planes de seguro y programas de salud subvencionados por el gobierno, tales como TRICARE y la Administración de Veteranos. Pagos por sus medicamentos realizados por terceros obligados legalmente a pagar los costos de medicamentos con receta (por ejemplo, Compensación de Trabajadores). Recordatorio: Si cualquier otra organización, tal como las listadas más arriba, paga una parte o la totalidad de sus gastos de bolsillo por medicamentos, usted tiene la obligación de notificar a nuestro plan. Llame a Servicio al Cliente para informarnos (los números de teléfono están impresos en la cubierta posterior de este folleto). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 91 ¿Cómo puede usted hacer un seguimiento del total de sus gastos de bolsillo? Nosotros le ayudaremos. El informe de Explicación de Beneficios de la Parte D (EOB de la Parte D) que le enviamos incluye el monto actual de sus gastos de bolsillo (la Sección 3 de este capítulo habla sobre este informe). Cuando usted alcance un total de $4,700 en gastos de bolsillo para el año, este informe le indicará que usted ha dejado la Etapa de Intervalo sin Cobertura y ha pasado a la Etapa de Cobertura para Catástrofes. Asegúrese de que tengamos la información que necesitamos. La Sección 3.2 le indica lo que debe hacer para asegurarse de que nuestros registros sobre sus gastos estén completos y actualizados. SECCIÓN 7 Durante la Etapa de Cobertura para Catástrofes, el plan paga la mayor parte del costo de sus medicamentos Sección 7.1 Una vez que esté en la Etapa de Cobertura para Catástrofes, usted permanecerá en ella por el resto del año Usted califica para la Etapa de Cobertura para Catástrofes cuando sus gastos de bolsillo alcanzan el límite de $4,700 para el año calendario. Una vez que esté en la Etapa de Cobertura para Catástrofes, permanecerá en ella hasta el final del año calendario. Durante esta etapa, el plan pagará la mayor parte del costo de sus medicamentos. Su parte del costo de un medicamento cubierto será un coseguro o copago, según cuál sea el monto superior: –ya sea– un coseguro de 5 % del costo del medicamento –o– $2.65 de copago por un medicamento genérico o un medicamento que sea considerado como genérico y $6.60 por todos los otros medicamentos. Nuestro plan paga el resto del costo. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 92 SECCIÓN 8 Cuánto paga usted por vacunas cubiertas por la Parte D depende de cómo y dónde las obtenga Sección 8.1 Nuestro plan tiene una cobertura separada de la Parte D para las vacunas y para el costo de la aplicación de la vacuna Nuestro plan ofrece cobertura para varias vacunas de la Parte D. La cobertura para vacunas está compuesta por dos partes: La primera parte de la cobertura incluye el costo de la vacuna misma. Las vacunas son medicamentos con receta. La segunda parte de la cobertura corresponde al costo de aplicarle la vacuna. (A veces esto se denomina “administración” de la vacuna). ¿Cuánto debe pagar usted por una vacuna de la Parte D? Lo que usted paga por una vacuna de la Parte D depende de tres cosas: 1. El tipo de vacuna (enfermedad contra la cual usted está siendo vacunado). Algunas vacunas son consideradas medicamentos de la Parte D. Puede encontrar estas vacunas listadas en la Lista de Medicamentos Cubiertos del plan. Otras vacunas son consideradas beneficios médicos. Están cubiertas por el plan Original Medicare. 2. El sitio donde obtiene la vacuna. 3. La persona que le aplica la vacuna. Lo que usted debe pagar al recibir una vacuna de la Parte D depende de las circunstancias. Por ejemplo: En ocasiones, es posible que al aplicarse una vacuna, usted deba pagar el costo total de la misma y su correspondiente aplicación. Usted debe solicitarle a nuestro plan el reembolso de nuestra parte del costo. Otras veces, al recibir el medicamento o la aplicación de la vacuna, solo deberá pagar su parte del costo. Para demostrarle cómo funciona esta cobertura, incluimos a continuación tres maneras comunes de obtener la aplicación de una vacuna de la Parte D. Recuerde que usted Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 93 es responsable por todos los costos asociados con las vacunas (incluida su administración) durante la Etapa de Deducible y la Etapa de Intervalo sin Cobertura de sus beneficios. Situación 1: Usted adquiere la vacuna de la Parte D en una farmacia y se la aplican en una farmacia de la red. (La disponibilidad de esta opción depende de dónde resida usted. Algunos estados no permiten la administración de vacunas en las farmacias). Usted deberá pagar a la farmacia el monto de su copago o coseguro por la vacuna y el costo de la aplicación de la vacuna. Nuestro plan pagará el resto de los costos. Situación 2: Usted recibe la aplicación de la vacuna de la Parte D en el consultorio médico. Cuando usted reciba la vacuna, pagará el costo completo de la misma y el costo de su administración. Luego podrá solicitarle a nuestro plan que pague su parte del costo utilizando los procedimientos descritos en el Capítulo 5 de este folleto (Cómo pedir al plan que pague su parte del costo de los medicamentos cubiertos). Se le reembolsará el monto que usted pagó menos su coseguro o copago normal para la vacuna (incluida la administración) menos cualquier diferencia entre el monto que cobre el médico y lo que nosotros paguemos normalmente. (Si usted recibe “Ayuda Adicional”, le reembolsaremos esta diferencia). Situación 3: Usted adquiere la vacuna de la Parte D en su farmacia y se dirige al consultorio médico para que se la apliquen. Usted deberá pagar a la farmacia el monto de su coseguro o copago por la vacuna misma. Cuando su médico le aplica la vacuna, usted deberá pagar el costo total del servicio. Luego podrá solicitar a nuestro plan que pague su parte del costo utilizando los procedimientos descritos en el Capítulo 5 de este folleto. Se le reembolsará el monto cobrado por el médico por la administración de la vacuna menos cualquier diferencia entre el monto que cobre el médico y lo que nosotros paguemos normalmente. (Si usted recibe “Ayuda Adicional”, le reembolsaremos esta diferencia). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D Sección 8.2 94 Usted querrá llamarnos a Servicio al Cliente antes de aplicarse una vacuna Las reglas de cobertura de las vacunas son complicadas. Estamos aquí para ayudarle. Le recomendamos que llame primero a Servicio al Cliente cuando decida aplicarse una vacuna. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). Podemos informarle sobre la cobertura de vacunas por parte del plan y explicarle su parte del costo. Podemos indicarle cómo mantener sus costos bajos utilizando proveedores y farmacias de nuestra red. En caso de no poder utilizar un proveedor y una farmacia de la red, podemos indicarle qué debe hacer para recibir el reembolso de nuestra parte del costo. SECCIÓN 9 ¿Debe usted pagar la “multa por inscripción tardía” de la Parte D? Sección 9.1 ¿Qué es la “multa por inscripción tardía” de la Parte D? Nota: Si usted recibe “Ayuda Adicional” de Medicare para pagar sus medicamentos con receta, usted no pagará una multa por inscripción tardía. La multa por inscripción tardía es un monto que se agrega a su prima de la Parte D. Usted puede adeudar una multa por inscripción tardía si, en cualquier momento después de que su período de inscripción inicial ha finalizado, existe un período de 63 días consecutivos o más en el que no tuvo una cobertura de medicamentos de la Parte D u otra cobertura acreditable. Una “cobertura de medicamentos con receta acreditable” es aquella que satisface las normas mínimas de Medicare dado que se espera que pague, en promedio, al menos lo mismo que la cobertura de medicamentos con receta estándar de Medicare. El monto de la multa depende de cuánto tiempo esperó para inscribirse en un plan con cobertura de medicamentos con receta acreditable después de que finalizó su período de inscripción inicial, o de cuántos meses calendario completos permaneció sin dicha cobertura. Usted tendrá que pagar esta multa en tanto tenga cobertura de la Parte D. La multa se agregará a su prima mensual. Cuando usted se inscriba por primera vez en nuestro plan, le notificaremos el monto de la multa. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D 95 Su multa por inscripción tardía se considera parte de la prima de su plan. Si usted no paga su multa por inscripción tardía, podríamos cancelar su inscripción por falta de pago de la prima de su plan. Sección 9.2 ¿Cuánto es la multa por inscripción tardía de la Parte D? Medicare determina el monto de la multa. Así es como funciona: Primero, cuente la cantidad de meses completos que usted demoró en inscribirse en un plan de medicamentos de Medicare luego de adquirir elegibilidad para inscribirse. O cuente la cantidad de meses completos en los que usted no tuvo cobertura de medicamentos con receta acreditable, si la interrupción en la cobertura fue de 63 o más días. La multa es de 1 % por cada mes que transcurrió sin que usted tuviera cobertura acreditable. Por ejemplo, si usted lleva 14 meses sin cobertura, la multa será de un 14 %. Luego, Medicare determinará el monto de la prima mensual promedio para los planes de medicamentos de Medicare en el país correspondientes al año anterior. Para el año 2014, este monto promedio de prima fue $32.42. Este monto puede cambiar para 2015. Para calcular su multa mensual, multiplique el porcentaje de la multa y la prima mensual promedio y redondee la cifra a los próximos 10 centavos. En este ejemplo sería 14 % multiplicado por $32.42, lo que equivale a $4.5388, que se redondea a $4.50. Este resultado será agregado a la prima mensual de una persona con multa por inscripción tardía. Existen tres cosas importantes para destacar sobre esta multa mensual por inscripción tardía: Primero, la multa puede cambiar cada año, dado que la prima mensual promedio también puede cambiar cada año. Si la prima promedio nacional aumenta (tal como lo determine Medicare), su multa también lo hará. Segundo, usted continuará pagando una multa mensual mientras siga inscrito en un plan que tenga beneficios de medicamentos con receta de la Parte D de Medicare. Tercero, si usted es menor de 65 años y actualmente está recibiendo beneficios de Medicare, la multa por inscripción tardía se reiniciará cuando cumpla 65 años. Luego de cumplir 65 años, su multa por inscripción tardía considerará solo los meses en los que no tuvo cobertura luego de su período de inscripción inicial de envejecimiento en Medicare. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D Sección 9.3 96 En algunas situaciones, usted puede inscribirse tarde y no tiene que pagar la multa Aun cuando usted demore en inscribirse en un plan que ofrezca cobertura de medicamentos de la Parte D de Medicare cuando adquirió elegibilidad por primera vez, es posible que en ocasiones no deba pagar la multa por inscripción tardía. Usted no tendrá que pagar una multa por inscripción tardía si se encuentra en una de las siguientes situaciones: Si usted ya tiene una cobertura de medicamentos con receta que se espera que pague, en promedio, al menos lo mismo que la cobertura de medicamentos con receta estándar de Medicare. Medicare la considera como una “cobertura de medicamentos acreditable”. Por favor tenga en cuenta: La cobertura acreditable puede incluir la cobertura de medicamentos de un empleador o unión anterior, de TRICARE, o del Departamento de Asuntos de los Veteranos. Su asegurador o su departamento de recursos humanos le informará cada año si su cobertura de medicamentos es una cobertura acreditable. Esta información puede ser enviada a usted en una carta o incluirse en un boletín de noticias del plan. Guarde esta información, porque es posible que la necesite si se inscribe posteriormente en un plan de medicamentos de Medicare. Por favor tenga en cuenta: Si usted recibe un “certificado de cobertura acreditable” cuando finaliza su cobertura de salud, es posible que esto no signifique que su cobertura de medicamentos con receta haya sido acreditable. La notificación tiene que decir que usted tuvo una cobertura de medicamentos con receta “acreditable” que se espera que pague lo mismo que la cobertura de medicamentos con receta estándar de Medicare. Las siguientes no se consideran una cobertura de medicamentos con receta acreditable: tarjetas de descuento para medicamentos con receta, clínicas gratuitas y sitios web de descuento para medicamentos. Para información adicional sobre la cobertura acreditable, por favor consulte el manual Medicare y Usted para 2015 o llame a Medicare al 1-800-MEDICARE (1-800-633-4227). Los usuarios de TTY llamen al 1-877-486-2048. Usted puede llamar a estos números gratis las 24 horas del día, los 7 días de la semana. Si usted permaneció sin cobertura acreditable, pero menos de 63 días seguidos. Si usted está recibiendo “Ayuda Adicional” de Medicare. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D Sección 9.4 97 ¿Qué puede hacer usted en caso de estar en desacuerdo con su multa por inscripción tardía? Si usted está en desacuerdo con su multa por inscripción tardía, usted o su representante pueden pedir una revisión de la decisión sobre la multa. Generalmente, usted debe solicitar esta revisión dentro de los 60 días a partir de la fecha de la carta en la que se le informe que tiene que pagar una multa por inscripción tardía. Para averiguar más sobre cómo hacerlo, llame a Servicio al Cliente (los números están impresos en la cubierta posterior de este folleto). Importante: No deje de pagar su multa por inscripción tardía mientras espera una revisión de la decisión sobre su multa por inscripción tardía. Si lo hace, podríamos cancelar su inscripción por falta de pago de las primas de su plan. SECCIÓN 10 ¿Tiene que pagar un monto adicional de la Parte D debido a su ingreso? Sección 10.1 ¿Quiénes pagan un monto adicional de la Parte D debido a su ingreso? La mayoría de las personas pagan una prima mensual estándar de la Parte D. Sin embargo, algunas personas pagan un monto adicional debido a su ingreso anual. Si su ingreso es de $85,000 o superior para una persona (o para personas casadas que declaran sus impuestos por separado) o de $170,000 o superior para parejas casadas, usted debe pagar un monto adicional por su cobertura de la Parte D de Medicare. Si tiene que pagar un monto adicional, el Seguro Social, y no su plan de Medicare, le enviará una carta para indicarle cuál será el monto adicional y la forma de pago. El monto adicional será retenido de su cheque de beneficios del Seguro Social, la Junta de Jubilación del Ferrocarril, o la Oficina de Administración de Personal independientemente del modo en que usted pague generalmente su prima del plan, a menos que su beneficio mensual no sea suficiente para cubrir el monto adicional adeudado. Si su cheque de beneficios no es suficiente para cubrir el monto adicional, recibirá una cuenta de Medicare. Usted debe pagar el monto adicional al gobierno. No se puede pagar con su prima mensual del plan. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D Sección 10.2 98 ¿Cuánto es el monto adicional de la Parte D? Si su ingreso bruto ajustado modificado (MAGI), tal como aparece en su declaración de impuestos del IRS, excede una cantidad determinada, tendrá que pagar un monto adicional a su prima mensual del plan. La siguiente tabla muestra el monto adicional basado en sus ingresos. Si usted presentó una declaración de impuestos individual y su ingreso en 2013 fue: Si usted está casado pero presentó una declaración de impuestos independiente y su ingreso en 2013 fue: Si usted presentó una declaración de impuestos conjunta y su ingreso en 2013 fue: Igual a $85,000 o inferior Igual a $85,000 o inferior Igual a $170,000 o inferior Este es el costo mensual del monto adicional de la Parte D (que tiene que pagar además de la prima de su plan) $0 Superior a $85,000 e inferior o igual a $107,000 Superior a $170,000 e inferior o igual a $214,000 $12.30 Superior a $107,000 e inferior o igual a $160,000 Superior a $214,000 e inferior o igual a $320,000 $31.80 Superior a $160,000 Superior a $85,000 Superior a $320,000 e inferior o igual a e inferior o igual a e inferior o igual a $214,000 $129,000 $428,000 $51.30 Superior a $214,000 Superior a $129,000 Superior a $428,000 $70.80 Sección 10.3 ¿Qué puede hacer si no está de acuerdo en pagar un monto adicional de la Parte D? Si no está de acuerdo en pagar un monto adicional por sus ingresos, usted puede solicitar al Seguro Social que revise la decisión. Para averiguar más sobre cómo hacer esto, comuníquese con el Seguro Social llamando al 1-800-772-1213 (TTY 1-800-325-0778). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 4: Lo que usted paga por sus medicamentos con receta de la Parte D Sección 10.4 99 ¿Qué ocurre si usted no paga el monto adicional de la Parte D? El monto adicional se paga directamente al gobierno (y no a su plan de Medicare) por su cobertura de la Parte D de Medicare. Si usted está obligado a pagar el monto adicional y no lo paga, su inscripción en el plan será cancelada y perderá la cobertura de medicamentos con receta. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 100 Capítulo 5: Cómo solicitarnos que paguemos nuestra parte de los costos de los medicamentos cubiertos Capítulo 5. Cómo solicitarnos que paguemos nuestra parte de los costos de los medicamentos cubiertos SECCIÓN 1 Situaciones en las que usted debe solicitarnos que paguemos nuestra parte del costo de sus medicamentos cubiertos .......... 101 Sección 1.1 Si usted paga nuestra parte del costo de sus medicamentos cubiertos, puede solicitarnos el pago .............................................. 101 SECCIÓN 2 Cómo pedirnos que le reembolsemos el dinero ......................... 102 Sección 2.1 Cómo y dónde enviarnos su solicitud de pago................................ 102 SECCIÓN 3 Consideraremos su solicitud de pago y le diremos sí o no ....... 103 Sección 3.1 Verificaremos si debemos cubrir el medicamento y cuánto debemos por el mismo .................................................................... 103 Sección 3.2 Si le informamos que no pagaremos el medicamento ni en su totalidad ni parcialmente, usted puede presentar una apelación ....103 SECCIÓN 4 Otras situaciones en las que debe conservar los recibos y enviarnos copias ............................................................................ 104 Sección 4.1 En algunos casos, usted debe enviarnos copias de sus recibos para que podamos hacer un seguimiento de sus gastos de bolsillo por medicamentos ............................................................... 104 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 101 Capítulo 5: Cómo solicitarnos que paguemos nuestra parte de los costos de los medicamentos cubiertos SECCIÓN 1 Situaciones en las que usted debe solicitarnos que paguemos nuestra parte del costo de sus medicamentos cubiertos Sección 1.1 Si usted paga nuestra parte del costo de sus medicamentos cubiertos, puede solicitarnos el pago En ocasiones, cuando usted recibe un medicamento con receta, es posible que deba pagar el costo total de inmediato. Otras veces, es posible que usted haya pagado más de lo que esperaba de acuerdo con las reglas de cobertura del plan. En ambos casos usted puede solicitar a nuestro plan el pago en concepto de devolución (lo que denominamos “reembolso”). A continuación se incluyen ejemplos de situaciones en las que usted puede solicitar a nuestro plan un reembolso. Todos estos ejemplos son tipos de decisiones sobre cobertura (para más información acerca de las decisiones sobre cobertura, consulte el Capítulo 7 de este folleto). 1. Cuando usted utiliza una farmacia fuera de la red para obtener una receta Si usted recurre a una farmacia fuera de la red y trata de utilizar su tarjeta de membresía para obtener una receta, es posible que la farmacia no pueda presentar la reclamación directamente a nosotros. Cuando eso ocurre, usted tendrá que pagar el costo completo de su receta. (Cubrimos las recetas dispensadas por farmacias fuera de la red solo en algunas situaciones especiales. Por favor, consulte el Capítulo 3, Sección 2.5 para aprender más). Guarde su recibo y envíenos una copia cuando nos solicite que le reembolsemos nuestra parte del costo. 2. Cuando usted paga el costo completo de una receta porque no lleva su tarjeta de membresía con usted Si usted no lleva su tarjeta de membresía del plan con usted, puede solicitar a la farmacia que se comunique con el plan o que busque la información sobre su inscripción. Sin embargo, si la farmacia no logra obtener la información que necesita de inmediato sobre su inscripción, es posible que usted mismo deba pagar el costo total de la receta. Guarde su recibo y envíenos una copia cuando nos solicite que le reembolsemos nuestra parte del costo. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 102 Capítulo 5: Cómo solicitarnos que paguemos nuestra parte de los costos de los medicamentos cubiertos 3. Cuando usted paga el costo total de un medicamento con receta en otras situaciones Es posible que usted deba pagar el costo total del medicamento con receta porque este no estaba cubierto por algún motivo. Por ejemplo, es posible que el medicamento no esté incluido en la Lista de Medicamentos Cubiertos del plan; o podría tener un requisito o una restricción que usted desconocía o no creía que se aplicara a usted. Si usted desea obtener el medicamento de inmediato, es posible que deba pagar el costo total del mismo. Guarde su recibo y envíenos una copia cuando nos solicite que le reembolsemos el dinero. Es posible que en ocasiones necesitemos más información por parte de su médico para poder devolverle nuestra parte del costo. 4. Si usted se inscribe en nuestro plan retroactivamente. A veces, la inscripción de una persona en el plan es retroactiva. (Retroactiva significa que el primer día de su inscripción ya ha pasado. La fecha de inscripción podría incluso haber ocurrido el año anterior). Si usted quedó inscrito retroactivamente en nuestro plan y pagó de su bolsillo cualquiera de sus medicamentos después de su fecha de inscripción, puede solicitarnos que le reembolsemos nuestra parte de los costos. Usted tendrá que presentar documentación para que podamos gestionar el reembolso. Por favor llame a Servicio al Cliente para información adicional sobre cómo solicitarnos un reembolso y los plazos para hacer su solicitud. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). Todos los ejemplos anteriores son tipos de decisiones sobre cobertura. Esto significa que si rechazamos su solicitud de pago, usted puede apelar nuestra decisión. El Capítulo 7 de este folleto (Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas)) contiene información sobre cómo presentar una apelación. SECCIÓN 2 Cómo pedirnos que le reembolsemos el dinero Sección 2.1 Cómo y dónde enviarnos su solicitud de pago Envíenos su solicitud de pago junto con el recibo que documente el pago que haya realizado. Le recomendamos hacer una copia de sus recibos para sus propios registros. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 103 Capítulo 5: Cómo solicitarnos que paguemos nuestra parte de los costos de los medicamentos cubiertos Envíenos por correo su solicitud de pago junto con todas las cuentas o recibos a la siguiente dirección: WellCare Prescription Reimbursement Department P.O. Box 31577, Tampa, FL 33631-3577 Si tiene alguna pregunta, comuníquese con Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Si no sabe qué es lo que debería haber pagado, podemos ayudarle. También puede llamar si desea proporcionarnos más información sobre una solicitud de pago que ya nos haya enviado. SECCIÓN 3 Consideraremos su solicitud de pago y le diremos sí o no Sección 3.1 Verificaremos si debemos cubrir el medicamento y cuánto debemos por el mismo Cuando recibamos su solicitud de pago, le informaremos si necesitamos información adicional de su parte. De lo contrario, consideraremos su solicitud y tomaremos una decisión sobre la cobertura. Si decidimos que el medicamento está cubierto y usted ha cumplido todas las reglas para obtenerlo, pagaremos nuestra parte del costo. Le enviaremos por correo el reembolso de nuestra parte del costo. (El Capítulo 3 explica las reglas que usted debe seguir para obtener cobertura para los medicamentos con receta de la Parte D). Le enviaremos el pago en un plazo de 30 días después de que se haya recibido su solicitud. Si decidimos que el medicamento no está cubierto, o que usted no siguió todas las reglas, no pagaremos nuestra parte del costo. En su lugar, le enviaremos una carta que le explicará los motivos por los cuales no le enviamos el pago solicitado y le indicaremos sus derechos para apelar esa decisión. Sección 3.2 Si le informamos que no pagaremos el medicamento ni en su totalidad ni parcialmente, usted puede presentar una apelación Si usted considera que hemos cometido un error al rechazar su solicitud de pago o no está de acuerdo con el monto que estamos pagando, puede presentar una apelación. Si presenta una apelación, significa que nos está pidiendo que cambiemos nuestra decisión de rechazar su solicitud de pago. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 104 Capítulo 5: Cómo solicitarnos que paguemos nuestra parte de los costos de los medicamentos cubiertos Para más detalles sobre cómo hacer esta apelación, consulte el Capítulo 7 de este folleto (Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas)). La apelación es un proceso formal con procedimientos detallados y plazos importantes. Si presentar una apelación es algo nuevo para usted, le resultará útil comenzar leyendo la Sección 4 del Capítulo 7. La Sección 4 es una sección introductoria que explica el proceso para obtener decisiones sobre cobertura y apelaciones, y proporciona definiciones de términos tales como “apelación”. Después de leer la Sección 4, puede consultar la Sección 5.5 del Capítulo 7 para una explicación paso a paso de cómo presentar una apelación. SECCIÓN 4 Otras situaciones en las que debe conservar los recibos y enviarnos copias Sección 4.1 En algunos casos, usted debe enviarnos copias de sus recibos para que podamos hacer un seguimiento de sus gastos de bolsillo por medicamentos Existen algunas situaciones en las que usted nos debe notificar sobre los pagos que ha realizado por sus medicamentos. En estos casos, usted no estará solicitándonos un pago. En su lugar, estará informándonos sobre sus pagos de modo que podamos calcular correctamente sus gastos de bolsillo. Esto puede ayudarle a calificar más rápidamente para la cobertura para catástrofes. A continuación se incluyen dos situaciones en las que usted debe enviarnos copias de recibos para informarnos acerca de los pagos que ha realizado por sus medicamentos: 1. Cuando usted compra el medicamento a un precio menor que el nuestro A veces, cuando usted está en la Etapa de Deducible o en la Etapa de Intervalo sin Cobertura, puede comprar su medicamento en una farmacia de la red a un precio menor que el nuestro. Por ejemplo, una farmacia podría ofrecer un precio especial para el medicamento. O usted puede tener una tarjeta de descuento fuera del beneficio que ofrece un precio menor. A menos que se apliquen condiciones especiales, en estas situaciones usted debe utilizar una farmacia de la red y el medicamento debe estar incluido en la Lista de Medicamentos. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 105 Capítulo 5: Cómo solicitarnos que paguemos nuestra parte de los costos de los medicamentos cubiertos Guarde su recibo y envíenos una copia para que sus gastos de bolsillo sean considerados a los fines de calificar para la Etapa de Cobertura para Catástrofes. Por favor tenga en cuenta: Si usted está en la Etapa de Deducible o en la Etapa de Intervalo sin Cobertura, no pagaremos ninguna parte del costo de los medicamentos. Pero el envío de una copia del recibo nos permitirá calcular sus gastos de bolsillo correctamente y esto puede ayudarlo a calificar para la Etapa de Cobertura para Catástrofes más rápidamente. 2. Cuando usted obtiene un medicamento a través de un programa de asistencia a pacientes ofrecido por un fabricante de medicamentos Algunos miembros están inscritos en un programa de asistencia a pacientes ofrecido por un fabricante de medicamentos fuera de los beneficios del plan. Si usted obtiene algún medicamento a través de un programa ofrecido por un fabricante de medicamentos, puede pagar un copago al programa de asistencia a pacientes. Guarde su recibo y envíenos una copia para que sus gastos de bolsillo sean considerados a los fines de calificar para la Etapa de Cobertura para Catástrofes. Por favor tenga en cuenta: Dado que usted obtiene el medicamento a través de un programa de asistencia a pacientes y no a través de los beneficios del plan, no pagaremos ninguna parte de los costos de dicho medicamento. Pero el envío de una copia del recibo nos permitirá calcular sus gastos de bolsillo correctamente y esto puede ayudarlo a calificar para la Etapa de Cobertura para Catástrofes más rápidamente. Dado que usted no solicita el pago en ninguno de los dos casos anteriores, estas situaciones no son consideradas decisiones sobre cobertura. Por lo tanto, no podrá presentar una apelación en caso de estar en desacuerdo con nuestra decisión. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 106 Capítulo 6. Sus derechos y responsabilidades SECCIÓN 1 Nuestro plan debe respetar sus derechos como miembro del plan............................................................................................ 107 Sección 1.1 Debemos brindar información de una manera comprensible para usted (en los idiomas, distintos del inglés, en Braille, o en otros formatos alternativos, etc.) .............................................................. 107 Sección 1.2 Debemos tratarlo con imparcialidad y respeto en todo momento .... 108 Sección 1.3 Debemos garantizar que usted obtenga acceso oportuno a sus medicamentos cubiertos.................................................................. 108 Sección 1.4 Debemos proteger la privacidad de su información personal de salud ........................................................................................... 108 Sección 1.5 Debemos brindarle información sobre el plan, la red de farmacias y sus medicamentos cubiertos ........................................................ 117 Sección 1.6 Debemos apoyar su derecho a tomar decisiones sobre su cuidado ............................................................................................ 118 Sección 1.7 Usted tiene derecho a presentar quejas y solicitarnos que reconsideremos las decisiones tomadas.........................................120 Sección 1.8 ¿Qué puede hacer si considera que no está siendo tratado con imparcialidad o que no se están respetando sus derechos? .......... 121 Sección 1.9 Cómo obtener más información sobre sus derechos...................... 121 SECCIÓN 2 Como miembro del plan, usted tiene ciertas responsabilidades .... 122 Sección 2.1 ¿Cuáles son sus responsabilidades?.............................................. 122 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 107 SECCIÓN 1 Nuestro plan debe respetar sus derechos como miembro del plan Sección 1.1 Debemos brindar información de una manera comprensible para usted (en los idiomas, distintos del inglés, en Braille, o en otros formatos alternativos, etc.) To get information from us in a way that works for you, please call Customer Service (phone numbers are printed on the back cover of this booklet). Our plan has people and free language interpreter services available to answer questions from non-English speaking members. We also have materials available in languages other than English that are spoken in the plan’s service area. We can also give you information in Braille or other alternate formats if you need it. If you are eligible for Medicare because of disability, we are required to give you information about the plan’s benefits that is accessible and appropriate for you. If you have any trouble getting information from our plan because of problems related to language or disability, please call Medicare at 1-800- MEDICARE (1-800-633-4227), 24 hours a day, 7 days a week, and tell them that you want to file a complaint. TTY users call 1-877-486-2048. Para obtener información de nosotros de una manera comprensible para usted, por favor llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Nuestro plan tiene personas y servicios disponibles de interpretación a otros idiomas gratis para responder las preguntas de aquellos miembros que no hablan inglés. También tenemos materiales disponibles en idiomas diferentes del inglés que se hablan en el área de servicio del plan. También podemos darle información en Braille u otros formatos alternativos si los necesita. Si usted es elegible para Medicare por discapacidad, tenemos la obligación de brindarle información sobre los beneficios del plan que sean asequibles y adecuados para usted. Si tiene problemas para obtener información sobre nuestro plan debido al idioma o discapacidad, por favor llame a Medicare al 1-800-MEDICARE (1-800-633-4227) las 24 horas del día, los 7 días de la semana, y dígales que desea presentar una queja. Los usuarios de TTY llamen al 1-877-486-2048. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades Sección 1.2 108 Debemos tratarlo con imparcialidad y respeto en todo momento Nuestro plan debe observar las leyes que lo protegen contra la discriminación o el trato injusto. No discriminamos por motivos de raza, grupo étnico, origen nacional, religión, sexo, edad, discapacidad mental o física, estado de salud, experiencia en reclamaciones, antecedentes médicos, información genética, evidencia de asegurabilidad o ubicación geográfica dentro del área de servicio. Si desea más información o tiene alguna inquietud sobre discriminación o trato injusto, por favor llame a la Oficina de Derechos Civiles del Departamento de Salud y Servicios Humanos al 1-800-368-1019 (TTY 1-800-537-7697) o a la Oficina de Derechos Civiles local. Si usted tiene una discapacidad y necesita ayuda para acceder al cuidado correspondiente, por favor llámenos a Servicio al Cliente (los números de teléfono está impresos en la cubierta posterior de este folleto). Si tiene alguna queja, como problemas para acceder en silla de ruedas, Servicio al Cliente podrá ayudarlo. Sección 1.3 Debemos garantizar que usted obtenga acceso oportuno a sus medicamentos cubiertos Como miembro de nuestro plan, también tiene derecho a obtener o renovar sus recetas en cualquier farmacia de nuestra red sin grandes demoras. Si usted considera que no está obteniendo sus medicamentos de la Parte D dentro de un plazo razonable, el Capítulo 7, Sección 7, de este folleto le indica qué puede hacer. (Si le hemos negado cobertura de sus medicamentos con receta y usted no está de acuerdo con nuestra decisión, el Capítulo 7, Sección 4, le indica qué puede hacer). Sección 1.4 Debemos proteger la privacidad de su información personal de salud Existen leyes federales y estatales que protegen la privacidad de sus registros médicos y la información personal sobre su salud. Nosotros protegemos la información personal sobre su salud según lo establecido por estas leyes. Su “información personal de salud” incluye los datos personales que usted nos proporcionó al inscribirse en el plan así como sus registros médicos y otra información médica y de salud. Las leyes que protegen su privacidad le otorgan derechos que están relacionados con la obtención de información sobre su salud y con el control de cómo se utiliza Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 109 dicha información. Nosotros le entregaremos una notificación por escrito, llamada “Notificación de Prácticas de Privacidad”, que le informará sobre estos derechos y le explicará cómo protegemos la privacidad de su información de salud. ¿Cómo protegemos la privacidad de su información de salud? Nos aseguramos de que personas no autorizadas no puedan ver o modificar sus registros. En la mayoría de las situaciones, si proporcionamos información sobre su salud a una persona que no esté brindándole o pagando su cuidado, tenemos la obligación de obtener su permiso por escrito primero. Usted o una persona a quien usted haya dado un poder para tomar decisiones en su nombre pueden proporcionar ese permiso escrito. Existen ciertas excepciones que no nos exigen obtener su permiso escrito primero. Estas excepciones son permitidas o exigidas por la ley. Por ejemplo, estamos obligados a divulgar información sobre la salud a agencias de gobierno que estén verificando la calidad del cuidado. Dado que usted es miembro de nuestro plan a través de Medicare, estamos obligados a proporcionar a Medicare su información de salud incluida la información sobre sus medicamentos con receta de la Parte D. Si Medicare divulga su información con fines de investigación u otros usos, esto se hará de conformidad con las leyes y regulaciones federales. Usted puede ver la información contenida en sus registros y saber cómo fue divulgada con otras personas Usted tiene derecho a ver los registros médicos que el plan mantiene sobre usted y a obtener una copia de sus registros. Estamos autorizados a cobrarle un cargo por realizar copias. Usted también tiene el derecho a solicitarnos que agreguemos o corrijamos datos en sus registros médicos. Si lo hace, trabajaremos con su proveedor de cuidado de la salud y decidiremos si corresponde hacer estos cambios. Usted tiene derecho a conocer la manera en que la información sobre su salud ha sido compartida con otras personas con fines que no sean rutinarios. Si tiene alguna pregunta o inquietud respecto a la privacidad de su información personal de salud, por favor llame a Servicio al Cliente (los números de teléfonos están impresos en la cubierta posterior de este folleto). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 110 Notificación de Prácticas de Privacidad de WellCare Esta notificación describe cómo se puede usar y divulgar su información médica y cómo usted puede tener acceso a ella. Por favor revísela cuidadosamente. Fecha de vigencia de esta Notificación de Privacidad: 29 de marzo de 2012 Revisado a partir de agosto de 2013 La ley nos exige proteger la privacidad de la información de salud que pueda revelar su identidad. También nos exige proveerle una copia de esta Notificación de Privacidad que describe nuestras obligaciones legales y prácticas de privacidad con respecto a la información de salud, como también los derechos que usted tiene con respecto a su información de salud. Esta Notificación de Privacidad se aplica a las siguientes entidades de WellCare: • Easy Choice Health Plan, Inc. • Exactus Pharmacy Solutions, Inc. • WellCare of Florida, Inc., operando en Florida como HealthEase y Staywell • Harmony Health Plan of Illinois, Inc. • WellCare of Georgia, Inc. • Harmony Health Plan of Illinois, Inc., operando en Missouri como Harmony Health Plan of Missouri • WellCare of Louisiana, Inc. • Missouri Care, Incorporated • WellCare of Ohio, Inc. • WellCare Health Insurance of Arizona, Inc., operando en Hawai‘i como ‘Ohana Health Plan, Inc. • WellCare of South Carolina, Inc. • WellCare Health Insurance Company of Kentucky, Inc., operando en Kentucky como WellCare of Kentucky, Inc. • WellCare Health Plans of New Jersey, Inc. • WellCare of Connecticut, Inc. • WellCare of New York, Inc. • WellCare of Texas, Inc., operando en Arizona como WellCare of Arizona, Inc. • WellCare Prescription Insurance, Inc. • Windsor Health Plan, Inc. • Sterling Life Insurance Company 55998 � Ocasionalmente, podemos modificar nuestras prácticas de privacidad. Si realizamos alguna revisión sustancial a esta Notificación de Privacidad, le proporcionaremos una copia de la Notificación de Privacidad revisada, en la cual se especificará la fecha a partir de la cual entrará en vigencia. La Notificación de Privacidad revisada se aplicará a toda su información de salud a partir de la fecha de la Notificación de Privacidad en adelante. NA022734_CAD_FRM_SPA State Approved 01022014 ©WellCare 2013 NA_08_13_V1 CADHIPINS55998S_0813 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 111 Cómo podemos utilizar y divulgar su información de salud sin su autorización por escrito WellCare exige que sus empleados cumplan sus políticas y procedimientos de privacidad y seguridad para proteger su información de salud, ya sea en forma oral (por ejemplo, cuando se habla de su información de salud con personas autorizadas, por teléfono o en persona), escrita o electrónica. Las siguientes son situaciones en las que no necesitamos contar con su autorización por escrito para utilizar su información de salud o compartirla con otras personas. 1. Tratamiento, pago y operaciones de negocios. Podemos utilizar su información de salud o compartirla con otros para ayudar a tratar su condición, coordinar el pago de ese tratamiento y llevar a cabo nuestras operaciones de negocios. Por ejemplo: Tratamiento. Podemos divulgar su información de salud a un proveedor de cuidado de la salud que le esté brindando tratamiento. Podemos usar su información para notificar a un médico que lo trata sobre los medicamentos con receta que está tomando. Pago. Utilizaremos su información de salud para recibir pagos de primas, pagos de farmacias de medicamentos específicos o para cumplir con nuestra responsabilidad de brindar cobertura y beneficios de acuerdo con un plan de salud, por ejemplo para procesar la reclamación de reembolso de un médico por servicios provistos a usted. Operaciones de cuidado de la salud. También podemos divulgar su información de salud en relación con nuestras operaciones de cuidado de la salud. Estas incluyen la detección de fraudes, gastos innecesarios y abusos, los programas de cumplimiento, el servicio al cliente y la resolución de protestas internas. Alternativas de tratamiento y beneficios y servicios relacionados con la salud. Podemos utilizar y divulgar su información de salud para comunicarle opciones o alternativas de � tratamiento, recordatorios de citas y beneficios o servicios relacionados con la salud que puedan interesarle. � Contratación de seguros. Podemos utilizar o divulgar su información de salud para ciertos fines de contratación de seguros. Sin embargo, no utilizaremos ni divulgaremos su información genética para estos fines. Miembros de su familia, familiares o amigos cercanos que participan en su cuidado. A menos que usted se oponga, podemos divulgar su información de salud a los miembros de su familia, familiares o amigos personales cercanos identificados por usted, para que participen en su tratamiento o sean responsables de pagar su cuidado médico. Si usted no está presente para prestar su acuerdo u oponerse, podemos ejercer nuestro juicio profesional para determinar si la divulgación tiene como fin beneficiarlo. Si decidimos divulgar su información de salud a un miembro de su familia, familiar u otra persona identificada por usted, solo divulgaremos la información de salud que sea relevante para su tratamiento o pago. Socios de negocios. Podemos divulgar su información de salud a un “socio de negocios“ que necesite la información a fin de desempeñar una función o servicio para nuestras operaciones de negocios. Lo haremos solo si el socio de negocios firma un acuerdo para proteger la privacidad de su información de salud. Los administradores, auditores, abogados y consultores de terceros son algunos ejemplos de socios de negocios. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 112 2.�Necesidad pública. Podemos utilizar su información de salud y compartirla con otros, a fin de cumplir con las normas establecidas por la ley o para cumplir con necesidades públicas importantes, las cuales se describen a continuación: • si la ley nos obliga a hacerlo; • a funcionarios de salud pública autorizados (o a una agencia de un gobierno extranjero que colabore con tales funcionarios) a fin de que puedan desempeñar sus actividades relativas a la salud pública; •�a agencias gubernamentales autorizadas para realizar auditorías, investigaciones e inspecciones, así como investigaciones, procedimientos o acciones civiles, administrativas o criminales, incluidas las agencias que supervisan programas tales como Medicare y Medicaid; • a una autoridad de salud pública, si razonablemente consideramos que usted es una posible víctima de abuso, abandono o violencia doméstica; • a una persona o compañía regulada por la Administración de Medicamentos y Alimentos para: (i) informar defectos o problemas de productos o hacer un seguimiento de estos; (ii) reparar, reemplazar o retirar del mercado productos defectuosos o peligrosos; o (iii) supervisar el desempeño de un producto después de haber sido aprobado para su uso por el público en general; • si así lo ordena un tribunal o un tribunal administrativo, o de conformidad con una citación, petición de presentación de pruebas u otra solicitud lícita de otra persona involucrada en la disputa, pero sólo si se ha hecho todo lo posible para notificarle a usted acerca de la petición o para obtener una orden judicial para proteger la información de otras divulgaciones; • a funcionarios de ejecución de la ley para cumplir con órdenes judiciales o leyes, y para ayudar a dichos funcionarios a identificar o localizar a un sospechoso, fugitivo, testigo o persona desaparecida; • para prevenir una amenaza grave o inminente a su salud o a su seguridad, o a las de otras personas o del público en general, en cuyo caso solo compartiremos la información con una persona capaz de prevenir la amenaza; •�con fines de investigación; • en la medida que resulte necesario para cumplir con las leyes relativas al programa de compensación de trabajadores y otros programas establecidos por ley, que proveen beneficios por lesiones o enfermedades laborales, sin considerar el fraude; • a las autoridades competentes de rango militar para las actividades que consideren necesarias para llevar a cabo su misión militar; • a funcionarios federales autorizados que estén realizando actividades de inteligencia o de seguridad nacional, o que proporcionen servicios de protección al Presidente o a otros funcionarios importantes; • a funcionarios de prisiones o funcionarios de ejecución de la ley si es necesario para proveerle a usted cuidado de la salud, o para mantener la seguridad y el orden en el lugar donde usted esté confinado; • en el desafortunado caso de su fallecimiento, a un médico forense o examinador médico, por ejemplo, para determinar la causa de la muerte; • a directores de funerarias, en la medida que resulte necesario para cumplir sus obligaciones; y • en el desafortunado caso de su fallecimiento, a organizaciones que obtengan o almacenen órganos, ojos u otros tejidos, a fin de que puedan investigar si la donación o el trasplante es posible según las leyes vigentes. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 113 3.�Información completamente encubierta y parcialmente encubierta. Podemos utilizar y divulgar información de salud “completamente encubierta” sobre usted, si hemos eliminado cualquier información que tenga el potencial de identificarlo. También podemos utilizar y divulgar información de salud “parcialmente encubierta” sobre usted con fines de salud pública y de investigación, o para operaciones de negocios, si la persona que recibe la información firma un acuerdo para proteger la privacidad de tal información, en la medida en que lo requieren las leyes federales y estatales. La información de salud parcialmente encubierta no contendrá ninguna información que permita identificarle directamente (por ejemplo, su nombre, dirección, número de Seguro Social, número de teléfono, número de fax, dirección de correo electrónico, dirección de sitio web o número de licencia). Requisito de autorización por escrito Podemos utilizar su información de salud con fines de tratamiento, pago, operaciones de cuidado de la salud u otros fines descritos en esta Notificación de Privacidad. Usted también puede proporcionarnos su autorización por escrito para utilizar o divulgar su información de salud a cualquier persona para cualquier fin. A menos que usted nos proporcione una autorización por escrito, no podemos utilizar o divulgar su información de salud por ningún motivo, excepto los que se describen en esta Notificación de Privacidad. Por ejemplo, requerimos su autorización por escrito para la mayoría de los usos y divulgaciones de notas de psicoterapia (si corresponde), los usos y divulgaciones de información de salud con fines de mercadeo, y las divulgaciones que constituyen una venta de su información de salud. El mercadeo es una comunicación acerca de un producto o servicio que motiva a sus destinatarios a comprar o utilizar el producto o servicio. Usted puede revocar su autorización por escrito en cualquier momento. Su revocación no afectará ningún uso o divulgación permitidos por su autorización mientras esta haya estado en vigencia. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 114 Sus derechos para acceder y controlar su información de salud Queremos informarle que usted tiene los siguientes derechos de acceder y controlar su información de salud. 1.� Derecho a acceder a su información de salud. Usted tiene derecho a inspeccionar y a obtener una copia de su información de salud, a excepción de la información: (i) incluida en notas de psicoterapia; (ii) información recopilada previendo una acción o procedimiento civil, criminal o administrativo, o para ser utilizada en ellos; y (iii) con algunas excepciones, información sujeta a las Enmiendas para el Mejoramiento de Laboratorios Clínicos de 1988 (CLIA). Si usamos o mantenemos un registro de salud electrónico (EHR) para usted, usted tiene derecho a obtener una copia de su EHR en formato electrónico. Además, usted tiene derecho a pedirnos que enviemos una copia de su EHR a un tercero que usted designe claramente. Si desea acceder a su información de salud, por favor envíe una solicitud por escrito a la dirección indicada en la última página de esta Notificación de Privacidad. Normalmente responderemos a su solicitud dentro de los 30 días, si la información se encuentra en nuestras instalaciones, y dentro de los 60 días si se encuentra en otro sitio. Si necesitamos más tiempo para responder, se lo haremos saber tan pronto como sea posible. Podemos cobrarle un cargo razonable para cubrir los costos de las copias y el franqueo. Si usted solicita una copia de su EHR, no le cobraremos más que los costos de nuestra mano de obra para facilitársela. Es posible que no le permitamos acceder a su información de salud si esta: (i) tiene una probabilidad razonable de poner en riesgo su vida o su seguridad física o la de un tercero, según lo determinado por un profesional con licencia del cuidado de la salud; (ii) se refiere a otra persona y un profesional con licencia del cuidado de la salud determina que el acceso por parte de usted probablemente causaría daños a dicha persona; o (iii) un profesional con licencia del cuidado de la salud determina que el acceso por parte de usted como representante de otra persona probablemente causaría daños a dicha persona o a un tercero. Si su pedido de acceso es rechazado por alguno de estos motivos, usted tiene derecho a una revisión por parte de un profesional del cuidado de la salud designado por nosotros, el cual no habrá intervenido en la decisión de rechazar el acceso. Si el acceso es finalmente rechazado, usted tiene derecho a recibir una explicación por escrito, en la que se detallarán los motivos del rechazo. 2.�Derecho a enmendar su información de salud. Si usted considera que tenemos información sobre usted que es incorrecta o incompleta, puede solicitar por escrito una enmienda a su información de salud. Si no tenemos su información de salud, le daremos la información de contacto de quien la tenga. Usted recibirá una respuesta en un plazo de 60 días después de que se haya recibido su solicitud. En caso de que nosotros no hayamos generado su información de salud, o si esta ya es exacta y completa, podemos rechazar su solicitud y notificarle nuestra decisión por escrito. También puede presentar una declaración para manifestar que está en desacuerdo con nuestra decisión, la cual podemos refutar. Usted tiene derecho a pedir que su solicitud original, nuestro rechazo, su declaración de desacuerdo y nuestra refutación se incluyan en cualquier divulgación futura de su información de salud. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 115 3.�Derecho a recibir un informe de divulgaciones. Usted tiene derecho a recibir un informe de las divulgaciones de su información de salud realizadas por nosotros y nuestros socios de negocios. Usted puede solicitar dicha información para el período de seis años anterior a la fecha de su solicitud. El informe no incluirá las divulgaciones: (i) con fines de pago, tratamiento u operaciones de cuidado de la salud; (ii) efectuadas a usted o a su representante personal; (iii) que usted haya autorizado por escrito; (iv) efectuadas a sus familiares y amigos involucrados en su cuidado o en el pago de su cuidado; (v) efectuadas con fines de investigación, salud pública o nuestras operaciones de negocios; (vi) efectuadas a funcionarios federales con motivos de seguridad nacional y actividades de inteligencia; (vii) efectuadas a instituciones correccionales o a una entidad de cumplimiento de la ley; y (viii) de un incidente relacionado a una utilización o divulgación de otro modo permitidas o exigidas por la ley. Si desea recibir un informe de divulgaciones, por favor escriba a la dirección indicada en la última página de esta Notificación de Privacidad. Si no tenemos su información de salud, le daremos la información de contacto de quien la tenga. Usted recibirá una respuesta dentro de los 60 días después de que se haya recibido su solicitud. Usted recibirá una solicitud anual sin cargo, pero podemos cobrarle un cargo razonable, de acuerdo con los costos, por solicitudes adicionales dentro de un mismo período de doce meses. 4.�Derecho a solicitar protección de privacidad adicional. Usted tiene derecho a solicitar que establezcamos restricciones adicionales a nuestro uso o divulgación de su información de salud. Si acordamos hacerlo, implementaremos estas restricciones excepto en una situación de emergencia. No necesitamos estar de acuerdo con la restricción a menos que (i) la divulgación sea con el fin de llevar a cabo el pago u operaciones de cuidado de salud y no sea de otro modo exigida por la ley, y (ii) la información de salud solo se relacione con un artículo o servicio de cuidado de la salud que usted u otra persona en su nombre haya pagado de su bolsillo y en su totalidad. Usted tiene derecho a revocar la restricción en cualquier momento. 5.�Derecho a solicitar comunicaciones confidenciales. Usted tiene derecho a solicitar que nos comuniquemos con usted con respecto a su información de salud por medios alternativos o en lugares alternativos. Si desea recibir comunicaciones confidenciales por medios o en lugares alternativos, por favor envíe su solicitud por escrito a la dirección indicada en la última página de esta Notificación de Privacidad. Usted debe establecer claramente en su solicitud que la divulgación de su información de salud podría ponerlo en peligro, y debe indicar cómo o dónde desea recibir las comunicaciones. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 116 6.�Derecho a ser notificado sobre incumplimiento relativo a información de salud sin cifrar. Estamos obligados por la ley a mantener la privacidad de su información de salud y a proporcionarle esta Notificación de Privacidad, que contiene nuestras obligaciones legales y prácticas de privacidad con respecto a su información de salud protegida. Nuestra política es cifrar nuestros archivos electrónicos que contienen su información de salud a fin de proteger la información de personas que no deben tener acceso a ella. Sin embargo, si por alguna razón experimentamos un incumplimiento en la protección de su información médica sin cifrar, tal incumplimiento le será notificado. Si tenemos más de diez personas con quienes no podamos comunicarnos debido a información de contacto desactualizada, publicaremos una notificación ya sea en nuestro sitio web (www.wellcare.com) o en un medio de comunicación importante en su área. 7.� Derecho a obtener una copia impresa de esta notificación. Usted tiene derecho a obtener, en cualquier momento, una copia impresa de esta Notificación de Privacidad, aun si esta hubiera sido recibida electrónicamente. Por favor envíe una solicitud por escrito a la dirección indicada en esta página de esta Notificación de Privacidad o visite nuestro sitio web en www.wellcare.com. Varios 1.� Información de contacto. Si tiene alguna pregunta sobre esta Notificación de Privacidad, puede comunicarse con el funcionario de privacidad al 1-888-240-4946 (TTY/TDD 1-877-247-6272), puede llamar al número sin cargo indicado en la parte posterior de su tarjeta de membresía, visite www.wellcare.com, o escríbanos a la siguiente dirección: WellCare Health Plans, Inc. � Attention: Privacy Officer � P.O. Box 31386 � Tampa, FL 33631-3386 � 2.�Quejas. Si le preocupa que sus derechos de privacidad puedan haber sido violados, usted puede presentarnos una queja utilizando la información de contacto indicada anteriormente. También puede presentar una queja por escrito ante el Departamento de Salud y Servicios Humanos de los EE. UU. Si usted opta por presentar una queja, no tomaremos ningún tipo de represalias o medida contra usted por su queja. 3.�Derechos adicionales. Esta Notificación de Privacidad explica los derechos que usted tiene con respecto a su información de salud, lo cual incluye los derechos de acceso y enmienda, de acuerdo con la ley federal. Algunas leyes estatales otorgan derechos aún más amplios, lo cual incluye derechos de acceso y enmienda más favorables, así como también más protección con respecto a información particularmente delicada, como aquella relacionada con VIH/SIDA, salud mental, abuso de alcohol y drogas, enfermedades de transmisión sexual y salud reproductiva. En la medida en que la ley del estado donde usted reside le otorgue más derechos que los descritos en esta Notificación de Privacidad, cumpliremos con estas leyes. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades Sección 1.5 117 Debemos brindarle información sobre el plan, la red de farmacias y sus medicamentos cubiertos Como miembro de nuestro plan, usted tiene derecho a recibir de nuestra parte varios tipos de información. (Tal como se explica en la Sección 1.1, usted tiene derecho a recibir información de una manera que sea comprensible para usted. Esto incluye recibir información en idiomas distintos del inglés y en Braille u otros formatos alternativos). Si usted necesita cualquiera de estos tipos de información, por favor llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto): Información sobre nuestro plan. Esta incluye, por ejemplo, información sobre la condición financiera del plan. También incluye información sobre la cantidad de apelaciones presentadas por los miembros y la calificación de desempeño del plan, incluida la calificación por parte de los miembros del plan y cómo ésta se compara con otros planes de medicamentos con receta de Medicare. Información sobre las farmacias de nuestra red. Por ejemplo, usted tiene derecho a recibir de nosotros información sobre las farmacias de nuestra red. Para una lista de las farmacias de la red del plan, consulte el Directorio de Farmacias. Para información más detallada sobre nuestras farmacias, puede llamar a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto) o visite nuestro sitio web en http://www.wellcarepdp.com. Información sobre su cobertura y las reglas que debe seguir cuando la utiliza. Para obtener más detalles sobre su cobertura de medicamentos con receta de la Parte D, consulte los Capítulos 3 y 4 de este folleto y la Lista de Medicamentos Cubiertos del plan. Estos capítulos, junto con la Lista de Medicamentos Cubiertos, mencionan qué medicamentos están cubiertos, y también explican las reglas que debe seguir y las restricciones aplicables a la cobertura de ciertos medicamentos. Si tiene preguntas sobre las reglas o restricciones, por favor llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 118 Información sobre el motivo por el cual ciertas cosas no están cubiertas y qué puede hacer usted al respecto. Si un medicamento de la Parte D no está cubierto para usted, o bien su cobertura tiene alguna restricción, usted puede solicitarnos una explicación por escrito. Usted tiene derecho a recibir esta explicación incluso si ha recibido el medicamento de una farmacia fuera de la red. Si no está satisfecho o está en desacuerdo con una decisión tomada sobre la cobertura de algún medicamento de la Parte D, tiene derecho a solicitar que cambiemos nuestra decisión. Usted puede solicitarnos que cambiemos la decisión presentando una apelación. Para detalles sobre qué hacer si algo no está cubierto para usted de la manera en que desearía, consulte el Capítulo 7 de este folleto. Allí se ofrecen detalles sobre cómo presentar una apelación si desea que cambiemos nuestra decisión. (El Capítulo 7 también indica cómo presentar una queja sobre la calidad de su cuidado, cuáles son los tiempos de espera y otras inquietudes). Si desea solicitar a nuestro plan que pague la parte correspondiente al costo de un medicamento con receta de la Parte D, vea el Capítulo 5 de este folleto. Sección 1.6 Debemos apoyar su derecho a tomar decisiones sobre su cuidado Usted tiene derecho a dar instrucciones sobre cómo proceder si no puede tomar sus propias decisiones médicas A veces, las personas no están en condiciones de tomar decisiones por sí mismas sobre el cuidado de su salud debido a un accidente o una enfermedad grave. Usted tiene derecho a decir qué desea que suceda si está en esta situación. Esto significa que, si lo desea, usted puede: Completar un formulario por escrito para otorgar a una persona la autoridad legal de tomar decisiones médicas en su nombre en caso de que alguna vez usted no pueda tomarlas por sí mismo. Entregar instrucciones por escrito a sus médicos sobre cómo desea que manejen su cuidado médico en caso de que usted no pueda tomar decisiones por sí mismo. En estas situaciones, los documentos legales que puede utilizar para informar sus instrucciones por adelantado se denominan “directivas anticipadas”. Existen diferentes Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 119 tipos de directivas anticipadas y hay diversos nombres para ellas. Los documentos denominados “testamento vital” y “poder para el cuidado de la salud” son ejemplos de directivas anticipadas. Si desea utilizar una “directiva anticipada” para dar sus instrucciones, haga lo siguiente: Obtenga el formulario. Si usted quiere tener una directiva anticipada, puede obtener un formulario de su abogado, de trabajador social o de una tienda de suministros de oficina. A veces, usted puede obtener formularios de directivas anticipadas de las organizaciones que ofrecen información sobre Medicare. Complételo y fírmelo. Independientemente del lugar en el que obtenga usted este formulario, tenga presente que se trata de un documento legal. Usted debe considerar la opción de tener un abogado para que le ayude a prepararlo. Entregue copias a las personas correspondientes. Usted debe entregar una copia del formulario a su médico y otra a la persona que usted designe en el formulario como encargada de tomar las decisiones por usted en caso de que usted no pueda hacerlo. Es probable que usted también quiera entregar copias a sus amigos más cercanos o a sus familiares. Asegúrese de conservar una copia en su hogar. Si usted sabe que va a ser hospitalizado y ha firmado un documento de directivas anticipadas, lleve una copia con usted al hospital. Si usted es admitido en el hospital, le preguntarán si ha firmado un formulario de directivas anticipadas y si tiene en su poder dicho documento. Si usted no firmó ese formulario, el hospital dispone de ejemplares y le pedirá que firme uno. Recuerde, es su decisión completar el formulario de directivas anticipadas (incluso si desea firmar uno estando en el hospital). Según lo establecido por la ley, nadie puede negarle cuidado o discriminarlo por haber firmado o no un documento de directivas anticipadas. ¿Qué sucede si no se siguen sus instrucciones? Si usted firmó un documento de directivas anticipadas y considera que un médico o un hospital no han seguido lo dispuesto en ellas, puede presentar una queja ante la agencia estatal que se indica a continuación. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 120 Estado Agencia Estatal para Quejas sobre Directivas Anticipadas Alabama Departamento de Salud Pública de Alabama Arkansas Departamento de Salud de Arkansas Idaho Departamento de Salud y Bienestar de Idaho Louisiana Departamento de Salud y Hospitales, Oficina de Salud Pública de Louisiana Mississippi Departamento de Salud de Mississippi Missouri Departamento de Salud de Missouri Oklahoma Departamento de Salud del Estado de Oklahoma Oregon Departamento de Salud y Recursos Humanos de Oregon South Carolina Departamento de Salud y Control Ambiental de South Carolina Tennessee Departamento de Salud de Tennessee Texas Departamento de Salud de Texas Utah Departamento de Salud de Utah Virginia Departamento de Salud de Virginia Washington Departamento de Salud del Estado de Washington Sección 1.7 Usted tiene derecho a presentar quejas y solicitarnos que reconsideremos las decisiones tomadas Si tiene algún problema o inquietud sobre sus servicios o cuidados cubiertos, consulte el Capítulo 7 de este folleto para saber qué puede hacer. Allí se ofrecen detalles sobre cómo manejar todo tipo de problemas o quejas. Tal como se explica en el Capítulo 7, lo que debe hacer para dar seguimiento a un problema o una inquietud depende de la situación. Es posible que deba solicitar a nuestro plan que tome una decisión sobre cobertura para usted, presentarnos una apelación para cambiar una decisión sobre cobertura, o presentar una queja. Haga lo que haga – solicitar una decisión sobre cobertura, presentar una apelación o presentar una queja – tenemos la obligación de tratarlo con imparcialidad. Usted tiene derecho a obtener un resumen de información sobre las apelaciones y quejas que otros miembros han presentado anteriormente contra nuestro plan. Para obtener Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 121 esta información, por favor llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Sección 1.8 ¿Qué puede hacer si considera que no está siendo tratado con imparcialidad o que no se están respetando sus derechos? Si se trata de discriminación, llame a la Oficina de Derechos Civiles Si usted considera que no ha sido tratado con imparcialidad o que no se han respetado sus derechos debido a su raza, discapacidad, religión, sexo, condición de salud, grupo étnico, credo (creencias), edad u origen nacional, debe llamar a la Oficina de Derechos Civiles del Departamento de Salud y Servicios Humanos al 1-800-368-1019 o TTY 1-800-537-7697, o comunicarse con la Oficina de Derechos Civiles local. ¿Se trata de otra cosa? Si usted considera que no ha sido tratado con imparcialidad o que no se han respetado sus derechos, y no se trata de un hecho de discriminación, puede obtener ayuda para tratar ese problema: Puede llamar a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Puede llamar al Programa Estatal de Asistencia sobre Seguros de Salud. Para detalles sobre esta organización y cómo comunicarse con ella, consulte el Capítulo 2, Sección 3. O puede llamar a Medicare al 1-800-MEDICARE (1-800-633-4227), las 24 horas del día, los 7 días de la semana. Los usuarios de TTY deben llamar al 1-877-486-2048. Sección 1.9 Cómo obtener más información sobre sus derechos Hay varios lugares donde usted puede obtener más información sobre sus derechos: Puede llamar a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Puede llamar al Programa Estatal de Asistencia sobre Seguros de Salud. Para más detalles sobre esta organización y cómo comunicarse con ella, consulte el Capítulo 2, Sección 3. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 122 Puede comunicarse con Medicare. Puede visitar el sitio web de Medicare para leer o descargar la publicación “Your Medicare Rights & Protections”. (La publicación está disponible en: http://www.medicare.gov/Pubs/pdf/11534.pdf). O puede llamar al 1-800-MEDICARE (1-800-633-4227), las 24 horas del día, los 7 días de la semana. Los usuarios de TTY deben llamar al 1-877-486-2048. SECCIÓN 2 Como miembro del plan, usted tiene ciertas responsabilidades Sección 2.1 ¿Cuáles son sus responsabilidades? A continuación se listan las cosas que usted debe hacer como miembro del plan. Si tiene alguna pregunta, por favor llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Estamos aquí para ayudarle. Familiarícese con sus medicamentos cubiertos y con las reglas que debe seguir para recibirlos. Utilice este folleto de Evidencia de Cobertura para aprender qué está cubierto para usted y las reglas que debe seguir para recibir sus medicamentos cubiertos. Los Capítulos 3 y 4 ofrecen detalles sobre su cobertura de medicamentos con receta de la Parte D. Usted debe informarnos sobre cualquier otra cobertura de medicamentos con receta que tenga además de nuestro plan. Por favor llame a Servicio al Cliente para informarnos (los números de teléfono están impresos en la cubierta posterior de este folleto). Estamos obligados a seguir las reglas establecidas por Medicare para asegurarnos de que usted esté utilizando toda su cobertura en combinación al recibir medicamentos cubiertos de nuestro plan. Esto se denomina “coordinación de beneficios” porque consiste en coordinar todos los beneficios de medicamentos que usted recibe de nuestro plan con cualquier otro beneficio de medicamentos que esté disponible para usted. Nosotros le ayudaremos a coordinar sus beneficios. (Para más información sobre la coordinación de beneficios, consulte el Capítulo 1, Sección 7). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 123 Informe a su médico y farmacéutico que usted está inscrito en nuestro plan. Muestre su tarjeta de membresía del plan cuando reciba medicamentos con receta de la Parte D. Ayude a sus médicos y a otros proveedores a ayudarlo proporcionándoles información, haciendo preguntas y cumpliendo por completo con el cuidado de su salud. Para ayudar a sus médicos y a otros proveedores de la salud a brindarle el mejor cuidado, aprenda todo lo posible sobre sus problemas de salud y proporcióneles toda la información que necesiten sobre usted y su salud. Siga los planes de tratamiento y las instrucciones que usted y sus médicos hayan acordado. Asegúrese de que sus médicos sepan qué medicamentos está tomando, incluidos medicamentos de venta libre, vitaminas y suplementos. Si tiene alguna duda, no dude en hacer preguntas. Sus médicos y otros proveedores del cuidado de la salud deben explicarle las cosas de una manera que sea comprensible para usted. Si hace una pregunta y no comprende la respuesta que le dan, vuelva a preguntar. Pague lo que debe. Como miembro del plan, usted es responsable de los siguientes pagos: Usted debe pagar las primas de su plan para continuar siendo miembro de nuestro plan. Para la mayor parte de los medicamentos cubiertos por el plan, usted debe pagar su parte del costo en el momento de recibirlos. Esto será un copago (un monto fijo) o un coseguro (un porcentaje del costo total). El Capítulo 4 indica cuánto debe pagar por sus medicamentos con receta de la Parte D. Si usted recibe medicamentos que no están cubiertos por nuestro plan o por otro seguro que pueda tener, deberá pagar el costo completo. Si usted no está de acuerdo con nuestra decisión de rechazar la cobertura de un medicamento, puede presentar una apelación. Para saber cómo presentar una apelación, por favor consulte el Capítulo 7 de este folleto. Si usted está obligado a pagar una multa por inscripción tardía, debe pagarla para continuar siendo miembro del plan. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 6: Sus derechos y responsabilidades 124 Si usted está obligado a pagar el monto adicional por la Parte D debido a sus ingresos anuales, deberá pagarla directamente al gobierno para seguir siendo miembro del plan. Notifique al plan en caso de mudanza. Si usted planea mudarse, es importante que nos lo informe de inmediato. Llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Si usted se traslada fuera de nuestra área de servicio, no puede seguir siendo un miembro de nuestro plan. (El Capítulo 1 contiene información sobre el área de servicio del plan). Podremos ayudarle a determinar si se está mudando fuera de nuestra área de servicio. Si deja nuestra área de servicio, usted tendrá un Período de Inscripción Especial cuando pueda inscribirse en algún plan de Medicare disponible en su nueva área. Podemos informarle si disponemos de un plan en su nueva área. Si se muda dentro de nuestra área de servicio, también debe informarnos para que podamos mantener actualizado su registro de membresía y comunicarnos con usted. Si se muda, también es importante que informe al Seguro Social (o a la Junta de Jubilación del Ferrocarril). Encontrará los números de teléfono y la información de contacto de estas organizaciones en el Capítulo 2. Si tiene preguntas o inquietudes, llame a Servicio al Cliente para obtener ayuda. Recibiremos con sumo agrado toda sugerencia que usted pueda tener para mejorar nuestro plan. Los números de teléfono y el horario de atención de Servicio al Cliente están impresos en la cubierta posterior de este folleto. Para más información sobre cómo comunicarse con nosotros, incluyendo nuestra dirección postal, por favor consulte el Capítulo 2. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 125 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Capítulo 7. Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) ANTECEDENTES.................................................................................................. 127 SECCIÓN 1 Introducción.................................................................................... 127 Sección 1.1 Qué hacer si usted tiene un problema o una inquietud................... 127 Sección 1.2 ¿Qué sucede con los términos legales? ......................................... 127 SECCIÓN 2 Usted puede obtener ayuda de las organizaciones gubernamentales que no están relacionadas con nosotros...... 128 Sección 2.1 Dónde obtener más información y asistencia personalizada .......... 128 SECCIÓN 3 ¿Qué proceso debe utilizar para gestionar su problema? ......... 129 Sección 3.1 ¿Debe utilizar el proceso para decisiones sobre cobertura y apelaciones? ¿O debe utilizar el proceso para presentar quejas? .....129 DECISIONES SOBRE COBERTURA Y APELACIONES ..................................... 129 SECCIÓN 4 Una guía sobre los aspectos básicos de las decisiones sobre cobertura y las apelaciones .......................................................... 129 Sección 4.1 Cómo solicitar decisiones sobre cobertura y presentar apelaciones: descripción general .................................................... 129 Sección 4.2 Cómo obtener ayuda cuando está solicitando una decisión sobre cobertura o presentando una apelación .......................................... 130 Sus medicamentos con receta de la Parte D: Cómo solicitar SECCIÓN 5 una decisión sobre cobertura o presentar una apelación ......... 131 Sección 5.1 Esta sección le indica qué hacer si tiene problemas para obtener un medicamento de la Parte D o si desea que le hagamos un reembolso por un medicamento de la Parte D ................................ 132 ¿Qué es una excepción?................................................................. 134 Sección 5.2 Cosas importantes que debe saber sobre la solicitud de Sección 5.3 excepciones..................................................................................... 136 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 126 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Sección 5.4 Paso a paso: Cómo solicitar una decisión sobre cobertura, incluida una excepción .................................................................... 137 Sección 5.5 Paso a paso: Cómo presentar una apelación de Nivel 1 (cómo solicitar la revisión de una decisión sobre cobertura tomada por nuestro plan).................................................................................... 142 Sección 5.6 Paso a paso: Cómo presentar una apelación de Nivel 2 ................ 145 SECCIÓN 6 Cómo llevar su apelación al Nivel 3 y más allá ........................... 148 Sección 6.1 Niveles de apelación 3, 4 y 5 para apelaciones de medicamentos de la Parte D.................................................................................... 148 CÓMO PRESENTAR QUEJAS ............................................................................. 149 SECCIÓN 7 Cómo presentar una queja sobre la calidad del cuidado, los tiempos de espera, el servicio al cliente y otras inquietudes ....... 149 Sección 7.1 ¿Qué tipo de problemas son gestionados mediante el proceso de queja? ......................................................................................... 150 Sección 7.2 El nombre formal para “presentar una queja” es “presentar una protesta”........................................................................................... 151 Sección 7.3 Paso a paso: Presentación de una queja........................................ 152 Sección 7.4 Usted también puede presentar quejas sobre la calidad del cuidado a la Organización para el Mejoramiento de la Calidad ...... 154 Sección 7.5 Usted también puede informar a Medicare de su queja.................. 154 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 127 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) ANTECEDENTES SECCIÓN 1 Introducción Sección 1.1 Qué hacer si usted tiene un problema o una inquietud Este capítulo explica dos tipos de procesos para manejar problemas e inquietudes: Para algunos tipos de problemas, es necesario utilizar el proceso para decisiones sobre cobertura y apelaciones. Para otros tipos de problemas, es necesario utilizar el proceso para presentar quejas. Ambos procesos han sido aprobados por Medicare. Para garantizar que sus problemas sean gestionados sin demora y con imparcialidad, cada proceso cuenta con un conjunto de reglas, procedimientos y plazos que deben ser respetados por nosotros y por usted. ¿Cuál debe utilizar? Eso depende del tipo de problema que usted tenga. La guía en la Sección 3 le ayudará a identificar el proceso adecuado para usted. Sección 1.2 ¿Qué sucede con los términos legales? Algunas reglas, procedimientos y tipos de plazos que se explican en este capítulo utilizan términos técnicos legales. Muchos de estos términos son desconocidos para la mayoría de las personas y pueden ser difíciles de comprender. Para simplificar las cosas, este capítulo explica las reglas y los procedimientos legales utilizando palabras más simples en lugar de algunos términos legales. Por ejemplo, este capítulo generalmente se refiere a “presentar una queja” en vez de “presentar una protesta”, “decisión sobre cobertura” en vez de “determinación de cobertura”, y “Organización de Revisión Independiente” en lugar de “Entidad de Revisión Independiente”. También utiliza abreviaturas lo menos posible. Sin embargo, puede resultarle útil - y a veces muy importante - conocer los términos legales correctos para la situación en la que se encuentra. Saber qué términos usar le permite comunicarse de manera más clara y precisa cuando está tratando su problema, y obtener la ayuda o información adecuadas para su situación. Para ayudarle a saber qué términos utilizar, incluimos términos legales cuando le damos los detalles para gestionar determinados tipos de situaciones. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 128 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) SECCIÓN 2 Usted puede obtener ayuda de las organizaciones gubernamentales que no están relacionadas con nosotros Sección 2.1 Dónde obtener más información y asistencia personalizada A veces puede resultar confuso iniciar o completar el proceso para gestionar un problema. Esto puede ser cierto especialmente si usted no se siente bien o tiene energía limitada. Otras veces, es posible que usted no tenga los conocimientos necesarios para dar el paso siguiente. Obtenga ayuda de una organización gubernamental independiente Siempre estamos disponibles para ayudarle. Sin embargo, en algunas situaciones es posible que también desee obtener ayuda u orientación de una persona que no esté relacionada con nosotros. Siempre puede comunicarse con su Programa Estatal de Asistencia sobre Seguros de Salud (SHIP). Este programa del gobierno cuenta con asesores capacitados en todos los estados. El programa no está relacionado con nosotros ni con ninguna compañía de seguros o plan de salud. Los asesores de este programa pueden ayudarle a comprender qué proceso debe utilizar para tratar el problema que esté teniendo. También pueden responder sus preguntas, proporcionarle más información y ofrecerle orientación sobre qué hacer. Los servicios de los asesores del SHIP son gratis. Puede encontrar los números de teléfono en el apéndice en la parte posterior de este folleto. También puede obtener ayuda e información por medio de Medicare Para más información y ayuda para gestionar un problema, también puede comunicarse con Medicare. Estas son dos formas de obtener información directamente de Medicare: Puede llamar al 1-800-MEDICARE (1-800-633-4227) las 24 horas del día, los 7 días de la semana. Los usuarios de TTY deben llamar al 1-877-486-2048. También puede visitar el sitio web de Medicare (http://www.medicare.gov). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 129 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) SECCIÓN 3 ¿Qué proceso debe utilizar para gestionar su problema? Sección 3.1 ¿Debe utilizar el proceso para decisiones sobre cobertura y apelaciones? ¿O debe utilizar el proceso para presentar quejas? Si tiene un problema o inquietud, solo tiene que leer las partes de este capítulo que se aplican a su situación. La guía a continuación le ayudará. Para comprender qué parte de este capítulo le ayudará con su problema o inquietud específico, COMIENCE AQUÍ ¿Su problema o inquietud está relacionado con sus beneficios o su cobertura? (Esto incluye problemas sobre si determinados cuidados médicos o medicamentos con receta están cubiertos o no, la forma en que están cubiertos, y problemas relacionados con el pago del cuidado médico o de los medicamentos con receta). Sí. Mi problema es sobre los beneficios o la cobertura. Continúe con la siguiente sección de este capítulo, Sección 4: “Una guía sobre los aspectos básicos de las decisiones sobre cobertura y apelaciones”. No. Mi problema no está relacionado con los beneficios o la cobertura. Continúe con la Sección 7 al final de este capítulo: “Cómo presentar una queja sobre la calidad del cuidado, los tiempos de espera, el servicio al cliente y otras inquietudes”. DECISIONES SOBRE COBERTURA Y APELACIONES SECCIÓN 4 Una guía sobre los aspectos básicos de las decisiones sobre cobertura y las apelaciones Sección 4.1 Cómo solicitar decisiones sobre cobertura y presentar apelaciones: descripción general El proceso para las decisiones sobre cobertura y las apelaciones se ocupa de los problemas relacionados con sus beneficios y la cobertura de medicamentos con receta, e incluso de problemas relacionados con pagos. Este es el proceso que debe utilizar para cuestiones tales como si un medicamento está cubierto o no y la forma en que el medicamento está cubierto. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 130 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Cómo solicitar decisiones sobre cobertura Una decisión sobre cobertura es una decisión que tomamos sobre sus beneficios y su cobertura, o sobre el monto que pagamos por sus medicamentos con receta. Tomamos una decisión sobre cobertura para usted cada vez que decidimos qué está cubierto para usted y cuánto debemos pagar. En algunos casos podemos decidir que el medicamento no está cubierto o que ya no está cubierto por Medicare para usted. Si usted no está de acuerdo con esta decisión sobre cobertura, puede presentar una apelación. Cómo presentar una apelación Si tomamos una decisión sobre cobertura y usted no está satisfecho con ella, puede “apelar” la decisión. Una apelación es una manera formal de solicitarnos que revisemos y cambiemos una decisión sobre cobertura que hayamos tomado. Cuando usted presenta una apelación, nosotros revisamos la decisión sobre cobertura que tomamos y verificamos si seguimos todas las reglas adecuadamente. Su apelación es manejada por revisores distintos de los que tomaron la decisión desfavorable original. Una vez completada la revisión, le comunicamos nuestra decisión. Si rechazamos su apelación de Nivel 1 total o parcialmente, puede solicitar una apelación de Nivel 2. La apelación de Nivel 2 es realizada por una organización independiente que no está relacionada con nosotros. Si usted no está satisfecho con la decisión tomada en la apelación de Nivel 2, tiene la posibilidad de continuar con niveles adicionales de apelación. Sección 4.2 Cómo obtener ayuda cuando está solicitando una decisión sobre cobertura o presentando una apelación ¿Desea obtener ayuda? Estos son recursos que posiblemente desee utilizar si decide solicitar algún tipo de decisión sobre cobertura o apelar una decisión: Puede llamarnos a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Para obtener ayuda gratis de una organización independiente que no está relacionada con nuestro plan, comuníquese con el Programa Estatal de Asistencia sobre Seguros de Salud (vea la Sección 2 de este capítulo). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 131 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Su médico u otro profesional pueden hacer una solicitud para usted. Para los medicamentos con receta de la Parte D, su médico u otro profesional que expide la receta, puede solicitar una decisión de cobertura o, una apelación de Nivel 1 o 2 en su nombre. Para solicitar cualquier apelación después del Nivel 2, su médico u otro profesional que expide las recetas debe ser designado como su representante. Puede solicitar a otra persona que actúe en su nombre. Si lo desea, puede nombrar a otra persona para que actúe en su nombre como su “representante” y solicite una decisión sobre cobertura o presente una apelación. Puede haber alguien que ya esté legalmente autorizado para actuar como su representante según la ley del estado. Si usted quiere que un amigo, un pariente, su médico u otro profesional que expide las recetas, u otra persona actúe como su representante, llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto) y solicite el formulario de “Designación de Representante”. (El formulario también está disponible en el sitio web de Medicare en http://www.cms.hhs.gov/cmsforms/downloads/cms1696.pdf o en nuestro sitio web en http://www.wellcarepdp.com). El formulario le otorga permiso a esa persona a actuar en su nombre. Debe ser firmado por usted y por la persona que a usted le gustaría que actuase en su nombre. Usted debe entregar una copia del formulario firmado. También tiene derecho a contratar a un abogado para que actúe en su nombre. Usted puede contactar a su propio abogado u obtener el nombre de un abogado del colegio de abogados local o de otro servicio de referidos. Asimismo, existen grupos que pueden proporcionarle servicios legales gratuitos si usted califica a tal fin. Sin embargo, usted no está obligado a contratar a un abogado para solicitar decisiones sobre cobertura o para apelar una decisión. SECCIÓN 5 ? Sus medicamentos con receta de la Parte D: Cómo solicitar una decisión sobre cobertura o presentar una apelación ¿Ha leído la Sección 4 de este capítulo (Guía sobre los aspectos básicos de las decisiones sobre cobertura y las apelaciones)? Si no lo ha hecho, posiblemente desee hacerlo antes de comenzar esta sección. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 132 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Sección 5.1 Esta sección le indica qué hacer si tiene problemas para obtener un medicamento de la Parte D o si desea que le hagamos un reembolso por un medicamento de la Parte D Sus beneficios como miembro de nuestro plan incluyen cobertura para muchos medicamentos con receta. Por favor refiérase a la Lista de Medicamentos Cubiertos de nuestro plan. Para estar cubierto, el medicamento debe ser usado para una indicación médicamente aceptada. (Una “indicación médicamente aceptada” es un uso del medicamento que ya está aprobado por la Administración de Medicamentos y Alimentos o es respaldado por ciertos libros de referencia. Vea el Capítulo 3, Sección 3 para más información acerca de una indicación médicamente aceptada). Esta sección se refiere a sus medicamentos de la Parte D únicamente. Para simplificar las cosas, generalmente hablamos de “medicamento” en el resto de esta sección en lugar de repetir “medicamento con receta cubierto para pacientes ambulatorios” o “medicamento de la Parte D” en todos los casos. Para detalles sobre qué significan los medicamentos de la Parte D, la Lista de Medicamentos Cubiertos, las reglas y restricciones de cobertura, y la información sobre costos, vea el Capítulo 3 (Utilización de la cobertura de nuestro plan para sus medicamentos con receta de la Parte D) y el Capítulo 4 (Lo que usted paga por sus medicamentos con receta de la Parte D). Decisiones sobre cobertura y apelaciones de la Parte D Según lo discutido en la Sección 4 de este capítulo, una decisión sobre cobertura es una decisión que tomamos sobre sus beneficios y su cobertura, o sobre el monto que pagamos por sus medicamentos. Términos legales La decisión sobre cobertura inicial sobre sus medicamentos de la Parte D se denomina “determinación de cobertura”. Estos son ejemplos de decisiones sobre cobertura que usted solicita que realicemos sobre sus medicamentos de la Parte D: Puede pedirnos que hagamos una excepción, que incluye: Evidencia de Cobertura para WellCare Simple (PDP) para 2015 133 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Solicitarnos que cubramos un medicamento de la Parte D que no está incluido en la Lista de Medicamentos Cubiertos del plan Solicitarnos que omitamos una restricción de la cobertura del plan para un medicamento (como los límites a la cantidad que puede obtener de un medicamento) Solicitarnos pagar un monto de costo compartido más bajo por un medicamento no preferido cubierto Nos pregunta si un medicamento está cubierto para usted y si cumple las reglas de cobertura aplicables. (Por ejemplo, cuando su medicamento está incluido en la Lista de Medicamentos Cubiertos del plan pero le exigimos que obtenga nuestra aprobación antes de cubrirlo). Por favor tenga en cuenta: Si su farmacia le informa que su receta no puede ser dispensada tal como está escrita, usted recibirá una notificación por escrito que le explicará cómo comunicarse con nosotros para solicitar una decisión sobre cobertura. Usted nos solicita que paguemos un medicamento con receta que ya compró. Esta es una solicitud de determinación sobre cobertura con respecto a pago. Si no está de acuerdo con una decisión sobre cobertura que hayamos tomado, usted puede apelar nuestra decisión. Esta sección le indica cómo solicitar una decisión sobre cobertura y cómo solicitar una apelación. Utilice la tabla a continuación para que le ayude a determinar qué parte tiene la información para su situación: ¿En cuál de estas situaciones se encuentra usted? Si usted se encuentra en esta situación: Esto es lo que puede hacer: ¿Necesita un medicamento que no está en nuestra Lista de Medicamentos o necesita que omitamos una regla o restricción sobre un medicamento que cubrimos? Puede pedirnos que hagamos una excepción. (Este es un tipo de decisión sobre cobertura). Comience con la Sección 5.2 de este capítulo. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 134 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Si usted se encuentra en esta situación: Esto es lo que puede hacer: ¿Desea que cubramos un medicamento Puede pedirnos una decisión sobre que está en nuestra lista de medicamentos cobertura. Continúe con la Sección 5.4 y considera que usted satisface las reglas de este capítulo. o restricciones del plan (como obtener aprobación por adelantado) para el medicamento que necesita? ¿Desea que le reembolsemos el costo de un medicamento que ya ha recibido y pagado? Usted puede pedirnos que le reembolsemos el dinero. (Este es un tipo de decisión sobre cobertura). Continúe con la Sección 5.4 de este capítulo. ¿Ya le hemos dicho que no cubriremos o pagaremos un medicamento de la manera que usted desea que sea cubierto o pagado? Usted puede presentar una apelación. (Esto significa que nos pide que reconsideremos). Continúe con la Sección 5.5 de este capítulo. Sección 5.2 ¿Qué es una excepción? Si un medicamento no está cubierto de la forma en que a usted le gustaría que estuviera cubierto, puede solicitarnos al plan que haga una “excepción”. Una excepción es un tipo de decisión sobre cobertura. Dado que es similar a otros tipos de decisiones sobre cobertura, si rechazamos su solicitud de una excepción, usted puede apelar nuestra decisión. Cuando usted solicite una excepción, su médico u otro profesional que expide las recetas deberá explicar las razones médicas por las que necesita que aprobemos la excepción. Luego consideraremos su solicitud. Estos son tres ejemplos de excepciones que usted, su médico u otro profesional que expide las recetas nos pueden solicitar: 1. Cobertura de un medicamento de la Parte D que no está incluido en nuestra Lista de Medicamentos Cubiertos. (Nosotros la llamamos la “Lista de Medicamentos” para abreviar). Evidencia de Cobertura para WellCare Simple (PDP) para 2015 135 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Términos legales Solicitar la cobertura de un medicamento que no está incluido en la Lista de Medicamentos a veces se denomina solicitar una “excepción a la lista de medicamentos”. Si acordamos hacer una excepción y cubrir un medicamento que no está incluido en la Lista de Medicamentos, usted deberá pagar el monto de costo compartido que se aplica a los medicamentos del Nivel 4. No puede solicitar una excepción al monto del copago o coseguro que usted está obligado a pagar por el medicamento. 2. Eliminación de la restricción a la cobertura del plan para un medicamento cubierto. Existen reglas o restricciones adicionales que se aplican a determinados medicamentos en nuestra Lista de Medicamentos Cubiertos (para más información, vea el Capítulo 3). Términos legales Solicitar la eliminación de una restricción en la cobertura de un medicamento a veces se denomina solicitar una “excepción a la lista de medicamentos”. Las reglas y restricciones adicionales a la cobertura de determinados medicamentos incluyen: Estar obligado a utilizar la versión genérica de un medicamento en lugar del medicamento de marca. Obtener por adelantado la aprobación del plan antes de que acordemos cubrirle el medicamento. (Este proceso a veces se denomina “autorización previa”). Estar obligado a probar un medicamento diferente antes de que acordemos cubrir el medicamento que está solicitando. (Este proceso a veces se denomina “terapia escalonada”). Límites de cantidad. Para algunos medicamentos, hay restricciones sobre la cantidad del medicamento que puede obtener. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 136 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Si acordamos hacer una excepción y omitir una restricción, usted puede solicitar una excepción al monto del copago o coseguro que usted está obligado a pagar por el medicamento. 3. Cambio de la cobertura de un medicamento a un nivel de costo compartido más bajo. Cada medicamento de nuestra Lista de Medicamentos está incluido en uno de los cinco niveles de costo compartido. En general, cuanto más bajo sea el nivel de costo compartido, tanto menor será la parte que deba pagar del costo compartido del medicamento. Términos legales Solicitar pagar un precio preferido menor por un medicamento de marca no preferido cubierto a veces se denomina “excepción a la asignación de nivel”. Si su medicamento está en el Nivel 2 (medicamentos genéricos no preferidos), usted puede solicitarnos que lo cubramos por el monto de costo compartido que se aplica a los medicamentos del Nivel 1 (medicamentos genéricos preferidos). Esto reduciría su parte del costo del medicamento. Si su medicamento está en el Nivel 4 (medicamentos de marca no preferidos), usted puede solicitarnos que lo cubramos por el monto de costo compartido que se aplica a los medicamentos del Nivel 3 (medicamentos de marca preferidos). Esto reduciría su parte del costo del medicamento. Usted no puede solicitarnos que cambiemos el nivel de costo compartido para ningún medicamento del Nivel 1 (medicamentos genéricos preferidos), Nivel 3 (medicamentos de marca preferidos) o Nivel 5 (nivel de medicamentos específicos). Sección 5.3 Cosas importantes que debe saber sobre la solicitud de excepciones Su médico debe informarnos las razones médicas Su médico u otro profesional que expide las recetas debe proporcionarnos una declaración escrita para explicarnos las razones médicas para solicitar una excepción. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 137 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Para obtener una decisión más rápida, incluya esta información médica de su médico u otro profesional que expide las recetas cuando solicite la excepción. Por lo general, nuestra Lista de Medicamentos incluye más de un medicamento para tratar una condición particular. Estas posibilidades diferentes se denominan medicamentos “alternativos”. Si un medicamento alternativo es tan eficaz como el medicamento que usted está solicitando y no provocaría más efectos secundarios u otros problemas de salud, generalmente no aprobaremos su solicitud de excepción. Podemos aceptar o rechazar su solicitud Si aprobamos su solicitud de excepción, nuestra aprobación generalmente tiene validez hasta el final del año del plan. Esto es cierto siempre que su médico continúe recetándole el medicamento y ese medicamento siga siendo seguro y eficaz para tratar su condición. Si rechazamos su solicitud de excepción, usted puede solicitar una revisión de nuestra decisión presentando una apelación. La Sección 5.5 le indica cómo presentar una apelación si rechazamos su solicitud. La sección a continuación le indica cómo solicitar una decisión sobre cobertura, incluida una excepción. Sección 5.4 Paso a paso: Cómo solicitar una decisión sobre cobertura, incluida una excepción Paso 1: Usted puede pedirnos que tomemos una decisión sobre cobertura acerca del pago o del/de los medicamento(s) que usted necesita. Si su salud requiere una respuesta rápida, debe pedirnos que tomemos una “decisión rápida sobre cobertura”. No puede pedir una decisión rápida sobre cobertura si está solicitando el reembolso de un medicamento que usted ya compró. Qué hacer Solicite el tipo de decisión sobre cobertura que usted desea. Comience por llamar, escribir o enviarnos un fax para presentar su solicitud. Usted, su representante o su médico (u otro profesional que expide las recetas) pueden hacerlo. También puede acceder al proceso de decisión sobre cobertura a través de nuestro sitio web. Para detalles, vea el Capítulo 2, Sección 1 y busque la sección denominada: Cómo comunicarse con nosotros cuando solicita una decisión sobre cobertura o una apelación acerca de sus medicamentos con Evidencia de Cobertura para WellCare Simple (PDP) para 2015 138 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) receta de la Parte D. O si nos está solicitando el reembolso del pago de un medicamento, vaya a la sección denominada, Dónde enviar la solicitud para que paguemos nuestra parte del medicamento que ha recibido. Usted, su médico u otra persona que actúe en su nombre pueden solicitar una decisión sobre cobertura. La Sección 4 de este capítulo le explica cómo puede dar su autorización por escrito a otra persona para que actúe como su representante. Asimismo, puede contratar a un abogado para que actúe en su nombre. Si desea pedirnos que le reembolsemos el pago de un medicamento, comience por leer el Capítulo 5 de este folleto: Cómo pedirnos que paguemos nuestra parte del costo de los medicamentos cubiertos. El Capítulo 5 describe las situaciones en las que posiblemente deba solicitar un reembolso. También le explica cómo enviarnos la documentación para solicitarnos el reembolso de nuestra parte del costo del medicamento que pagó. Si usted está solicitando una excepción, debe proporcionar la “declaración de apoyo”. Su médico u otro profesional que expide las recetas debe proporcionarnos las razones médicas de la excepción que está solicitando. (Esto se denomina “declaración de apoyo”). Su médico u otro profesional que expide las recetas puede enviarnos la declaración por fax o correo. O su médico u otro profesional que expide las recetas puede informarnos por teléfono y luego enviar la declaración escrita por fax o correo si es necesario. Para más información sobre cómo solicitar excepciones, vea las Secciones 5.2 y 5.3. Debemos aceptar cualquier solicitud por escrito, incluida una solicitud presentada en el Formulario Modelo de Solicitud de Determinación de Cobertura de CMS, que está disponible en nuestro sitio web. Si su salud así lo requiere, pídanos que le demos una “decisión rápida sobre cobertura” Términos legales La “decisión rápida sobre cobertura” se denomina “determinación de cobertura abreviada”. Cuando le comunicamos nuestra decisión, utilizamos los plazos “estándar” a menos que hayamos acordado utilizar los plazos “rápidos”. Una decisión Evidencia de Cobertura para WellCare Simple (PDP) para 2015 139 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) sobre cobertura estándar significa que le daremos una respuesta en un plazo máximo de 72 horas después de haber recibido la declaración de su médico. Una decisión rápida sobre cobertura significa que le daremos una respuesta en 24 horas. Para obtener una decisión rápida sobre cobertura, usted debe cumplir dos requisitos: Usted puede obtener una decisión rápida sobre cobertura solo si está solicitando un medicamento que todavía no ha recibido. (No puede obtener una decisión rápida sobre cobertura si está solicitando el reembolso de un medicamento que ya compró). Puede obtener una decisión rápida sobre cobertura solo si el uso de los plazos estándar podría perjudicar gravemente su salud o su capacidad funcional. Si su médico u otro profesional que expide las recetas nos dice que su salud requiere una “decisión rápida sobre cobertura”, automáticamente acordaremos darle una decisión rápida. Si usted solicita una decisión rápida sobre cobertura por su cuenta (sin el apoyo de su médico o de otro profesional que expide las recetas), decidiremos si su salud requiere que le proporcionemos tal decisión. Si decidimos que su condición médica no cumple los requisitos para una decisión rápida sobre cobertura, le enviaremos una carta para comunicarle dicha decisión (y utilizaremos los plazos estándar). Esta carta le informará que si su médico u otro profesional que firme las recetas solicitan una decisión rápida sobre cobertura, automáticamente le daremos una decisión rápida sobre cobertura. La carta también le indicará cómo presentar una queja sobre nuestra decisión de darle una decisión estándar en lugar de la decisión rápida sobre cobertura que usted solicitó. Asimismo, le explicará cómo presentar una queja “rápida”, lo que significa que le daríamos nuestra respuesta a su queja dentro de las 24 horas. (El proceso para presentar una queja es diferente del correspondiente a decisiones sobre cobertura y apelaciones. Para más información sobre el proceso para presentar quejas, vea la Sección 7 de este capítulo). Paso 2: Consideramos su solicitud y le damos una respuesta. Plazos para una decisión “rápida” sobre cobertura Evidencia de Cobertura para WellCare Simple (PDP) para 2015 140 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Si estamos utilizando plazos rápidos, debemos darle nuestra respuesta en 24 horas. Generalmente, esto significa un plazo no superior a 24 horas luego de haber recibido su solicitud. Si usted está solicitando una excepción, le responderemos en un plazo no superior a 24 horas luego de haber recibido la declaración de apoyo de su médico. Le daremos una respuesta antes si su salud así lo requiere. Si no cumplimos este plazo, estamos obligados a enviar su solicitud al Nivel 2 del proceso de apelación, donde será revisada por una organización independiente. Más adelante en esta sección nos referimos a esta organización de revisión y le explicamos qué sucede en el Nivel 2 de apelación. Si nuestra respuesta a toda o parte de su solicitud es “sí”, debemos suministrar la cobertura de cuidado que hayamos acordado proporcionarle dentro de las 24 horas de haber recibido su solicitud o la declaración de apoyo de su médico. Si nuestra respuesta a toda o parte de su solicitud es “no”, le enviaremos una declaración por escrito que le explicará la razón de nuestra negativa. También le informaremos cómo apelar. Plazos para una decisión sobre cobertura “estándar” de un medicamento que aún no ha recibido Si estamos utilizando plazos estándar, debemos darle nuestra respuesta en 72 horas. Generalmente, esto significa un plazo no superior a 72 horas luego de haber recibido su solicitud. Si usted está solicitando una excepción, le responderemos en un plazo no superior a 72 horas luego de haber recibido la declaración de apoyo de su médico. Le daremos una respuesta antes si su salud así lo requiere. Si no cumplimos este plazo, estamos obligados a enviar su solicitud al Nivel 2 del proceso de apelación, donde será revisada por una organización independiente. Más adelante en esta sección nos referimos a esta organización de revisión y le explicamos qué sucede en el Nivel 2 de apelación. Si nuestra respuesta a toda o parte de su solicitud es “sí” - Evidencia de Cobertura para WellCare Simple (PDP) para 2015 141 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Si aceptamos su solicitud de cobertura, debemos suministrar la cobertura que hayamos acordado proporcionarle dentro de las 72 horas de haber recibido su solicitud o la declaración de su médico respaldando su solicitud. Si nuestra respuesta a toda o parte de su solicitud es “no”, le enviaremos una declaración por escrito que le explicará la razón de nuestra negativa. También le informaremos cómo apelar. Plazos para una decisión sobre cobertura “estándar” sobre el pago de un medicamento que ya compró Debemos darle una respuesta dentro de los 14 días calendario después de haber recibido su solicitud. Si no cumplimos este plazo, estamos obligados a enviar su solicitud al Nivel 2 del proceso de apelación, donde será revisada por una organización independiente. Más adelante en esta sección nos referimos a esta organización de revisión y le explicamos qué sucede en el Nivel 2 de apelación. Si nuestra respuesta a toda o parte de su solicitud es “sí”, también debemos enviarle un pago dentro de los 14 días calendario de haber recibido su solicitud. Si nuestra respuesta a toda o parte de su solicitud es “no”, le enviaremos una declaración por escrito que le explicará la razón de nuestra negativa. También le informaremos cómo apelar. Paso 3: Si rechazamos su solicitud de cobertura, usted decide si desea presentar una apelación. Si la rechazamos, usted tiene derecho a solicitar una apelación. Solicitar una apelación significa pedirnos que reconsideremos - y posiblemente cambiemos la decisión que tomamos. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 142 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Sección 5.5 Paso a paso: Cómo presentar una apelación de Nivel 1 (cómo solicitar la revisión de una decisión sobre cobertura tomada por nuestro plan) Términos legales Una apelación al plan sobre una decisión de cobertura acerca de un medicamento de la Parte D se denomina “redeterminación” del plan. Paso 1: Usted se comunica con el plan y presenta su apelación de Nivel 1. Si su salud requiere una respuesta rápida, usted debe solicitar una “apelación rápida”. Qué hacer Para comenzar su apelación, usted (o su representante, su médico u otro profesional que le recete) debe comunicarse con nosotros. Para detalles sobre cómo comunicarse con nosotros por teléfono, fax, correo o en nuestro sitio web, sobre cualquier cuestión relacionada con su apelación, consulte el Capítulo 2, Sección 1 y busque la sección llamada Cómo comunicarse con nuestro plan al presentar una apelación sobre sus medicamentos con receta de la Parte D. Si usted está solicitando una apelación estándar, debe hacerla presentando una solicitud por escrito. Si está solicitando una apelación rápida, puede presentar su apelación por escrito o llamándonos al número de teléfono indicado en el Capítulo 2, Sección 1 (Cómo comunicarse con nuestro plan al presentar una apelación sobre sus medicamentos con receta de la Parte D). Debemos aceptar cualquier solicitud por escrito, incluida una solicitud presentada en el Formulario Modelo de Solicitud de Determinación de Cobertura de CMS, que está disponible en nuestro sitio web. Usted debe presentar su solicitud de apelación dentro de los 60 días calendario a partir de la fecha indicada en la notificación por escrito que le enviamos para informarle nuestra respuesta sobre su solicitud de una Evidencia de Cobertura para WellCare Simple (PDP) para 2015 143 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) decisión sobre cobertura. Si no cumple con esta fecha límite y presenta un motivo válido para su incumplimiento, podemos concederle más tiempo para presentar su apelación. Entre los ejemplos de una causa válida para no cumplir la fecha límite pueden incluirse el hecho de que usted tuviera una enfermedad que le impidiera comunicarse con nosotros, o si nosotros le proporcionáramos información incorrecta o incompleta sobre la fecha límite para solicitar una apelación. Usted puede solicitar una copia de la información en su apelación y agregar más información. Usted tiene derecho a solicitar una copia de la información sobre su apelación. Si lo desea, usted y su médico u otro profesional que expide las recetas pueden proporcionarnos información adicional para respaldar su apelación. Si su salud así lo requiere, solicite una “apelación rápida” Términos legales Una “apelación rápida” también se denomina “redeterminación abreviada”. Si usted está apelando una decisión que hemos tomado sobre un medicamento que todavía no ha recibido, usted y su médico u otro profesional que expide las recetas deberán decidir si necesita una “apelación rápida”. Los requisitos para obtener una “apelación rápida” son los mismos que para obtener una “decisión rápida sobre cobertura”, y están indicados en la Sección 5.4 de este capítulo. Paso 2: Consideramos su apelación y le damos una respuesta. Cuando estamos revisando su apelación, prestamos atención nuevamente a toda la información sobre su solicitud de cobertura. Verificamos si seguimos todas las reglas cuando denegamos su solicitud. Es posible que nos comuniquemos con usted o su médico u otro profesional que expide las recetas para obtener más información. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 144 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Plazos para una apelación “rápida” Si estamos utilizando plazos rápidos, debemos darle nuestra respuesta dentro de las 72 horas después de haber recibido su apelación. Le daremos una respuesta antes si su salud así lo requiere. Si no le damos una respuesta en 72 horas, estamos obligados a enviar su solicitud al Nivel 2 del proceso de apelación, donde será revisada por una Organización de Revisión Independiente. (Más adelante en esta sección nos referimos a esta organización de revisión y le explicamos qué sucede en el Nivel 2 del proceso de apelación). Si nuestra respuesta a toda o parte de su solicitud es “sí”, debemos suministrar la cobertura que hayamos acordado proporcionarle dentro de las 72 horas de haber recibido su apelación. Si nuestra respuesta a toda o parte de su solicitud es “no”, le enviaremos una declaración por escrito que le explicará la razón de nuestra negativa y cómo apelar nuestra decisión. Plazos para una apelación “estándar” Si estamos utilizando plazos estándar, debemos darle nuestra respuesta dentro de 7 días calendario después de haber recibido su apelación. Le daremos nuestra decisión antes si usted todavía no ha recibido el medicamento y su condición de salud así lo requiere. Si usted considera que su salud lo requiere, deberá solicitar una apelación “rápida”. Si no le damos una decisión en un plazo máximo de 7 días calendario, estamos obligados a enviar su solicitud al Nivel 2 del proceso de apelación, donde será revisada por una Organización de Revisión Independiente. Más adelante en esta sección nos referimos a esta organización de revisión y le explicamos qué sucede en el Nivel 2 del proceso de apelación. Si nuestra respuesta a toda o parte de su solicitud es “sí” Si aprobamos su solicitud de cobertura, debemos suministrar la cobertura que hayamos acordado proporcionar tan pronto como su salud así lo requiera, pero en un plazo no superior a 7 días calendario luego de haber recibido su apelación. Si aceptamos su solicitud de reembolsarle el pago de un medicamento que ya compró, estamos obligados a enviarle el pago en un plazo no superior a 30 días calendario luego de haber recibido su solicitud de apelación. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 145 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Si nuestra respuesta a toda o parte de su solicitud es “no”, le enviaremos una declaración por escrito que le explicará la razón de nuestra negativa y cómo apelar nuestra decisión. Paso 3: Si rechazamos su apelación, usted decide si desea continuar con el proceso de apelación y presentar otra apelación. Si rechazamos su apelación, usted puede optar por aceptar esta decisión o continuar el proceso presentando otra apelación. Si usted decide presentar otra apelación, significa que su apelación pasará al Nivel 2 del proceso de apelación (ver a continuación). Sección 5.6 Paso a paso: Cómo presentar una apelación de Nivel 2 Si nosotros rechazamos su apelación, usted puede optar por aceptar esta decisión o continuar el proceso presentando otra apelación. Si decide pasar a una apelación de Nivel 2, la Organización de Revisión Independiente revisará la decisión que tomó nuestro plan cuando rechazamos su primera apelación. Esta organización decide si la decisión que tomamos debe ser modificada. Términos legales El nombre formal de la “Organización de Revisión Independiente” es “Entidad de Revisión Independiente”. A veces se la denomina “IRE”. Paso 1: Para presentar una apelación de Nivel 2, usted (o su representante, su médico u otro profesional que expide la receta) debe comunicarse con la Organización de Revisión Independiente y solicitar la revisión de su caso. Si rechazamos su apelación de Nivel 1, la notificación por escrito que le enviamos incluye instrucciones sobre cómo presentar una apelación de Nivel 2 a la Organización de Revisión Independiente. Estas instrucciones le explicarán quién puede presentar una apelación de Nivel 2, los plazos que debe seguir y cómo comunicarse con la organización de revisión. Cuando usted presente una apelación a la Organización de Revisión Independiente, enviaremos la información que tenemos sobre su apelación a Evidencia de Cobertura para WellCare Simple (PDP) para 2015 146 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) esta organización. Esta información se denomina el “expediente de su caso”. Usted tiene derecho a solicitarnos una copia del expediente de su caso. Usted tiene derecho a proporcionar a la Organización de Revisión Independiente información adicional para respaldar su apelación. Paso 2: La Organización de Revisión Independiente realiza una revisión de su apelación y le da una respuesta. La Organización de Revisión Independiente es una organización independiente, contratada por Medicare. Esta organización no está relacionada con nosotros y no es una agencia del gobierno. Esta organización es una compañía elegida por Medicare para revisar nuestras decisiones sobre sus beneficios de la Parte D con nosotros. Los revisores de la Organización de Revisión Independiente observarán cuidadosamente toda la información relacionada con su apelación. La organización le notificará por escrito su decisión y le explicará los motivos de esta decisión. Plazos para una apelación “rápida” de Nivel 2 Si su salud así lo requiere, solicite una “apelación rápida” a la Organización de Revisión Independiente. Si la organización de revisión acuerda darle una “apelación rápida”, esta deberá darle una respuesta a su apelación de Nivel 2 dentro de las 72 horas de haber recibido su solicitud de apelación. Si la Organización de Revisión Independiente responde “sí” a toda o parte de su solicitud, debemos proporcionar la cobertura del medicamento que fue aprobada por la organización de revisión dentro de las 24 horas después de haber recibido la decisión de la organización de revisión. Plazos para una apelación “estándar” de Nivel 2 Si usted presentó una apelación estándar en el Nivel 2, la organización de revisión debe darle una respuesta a su apelación de Nivel 2 dentro de 7 días calendario de haber recibido su apelación. Si la Organización de Revisión Independiente responde “sí” a toda o parte de su solicitud - Evidencia de Cobertura para WellCare Simple (PDP) para 2015 147 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Si la Organización de Revisión Independiente aprueba una solicitud de cobertura, debemos proporcionar la cobertura del medicamento que fue aprobada por la organización de revisión dentro de las 72 horas después de haber recibido la decisión de la organización de revisión. Si la Organización de Revisión Independiente aprueba la solicitud de reembolsarle el pago de un medicamento que ya compró, estamos obligados a enviarle el pago en un plazo no superior a 30 días calendario luego de haber recibido la decisión de la organización de revisión. ¿Qué sucede si la organización de revisión rechaza su apelación? Si esta organización rechaza su apelación, significa que está de acuerdo con nuestra decisión de no aprobar su solicitud. (Esto se denomina “ratificar la decisión”. También se denomina “rechazar su apelación”). Para continuar y presentar otra apelación en el Nivel 3, el valor en dólares de la cobertura del medicamento que usted está solicitando debe cumplir un monto mínimo. Si el valor en dólares de la cobertura que usted está solicitando es demasiado bajo, no podrá presentar otra apelación y la decisión del Nivel 2 será definitiva. La notificación que reciba de la Organización de Revisión Independiente le informará el valor en dólares que deben ser objeto de disputa para continuar con el proceso de apelación. Paso 3: Si el valor en dólares de la cobertura que está solicitando cumple el requisito, usted elige si desea continuar su apelación. Después del Nivel 2, hay tres niveles adicionales en el proceso de apelación (por un total de cinco niveles de apelación). Si su apelación de Nivel 2 es rechazada y usted cumple los requisitos para continuar con el proceso de apelación, debe decidir si desea pasar al Nivel 3 y presentar una tercera apelación. Si decide presentar una tercera apelación, los detalles sobre cómo hacer esto están indicados en la notificación por escrito que recibe después de su segunda apelación. Las apelaciones de Nivel 3 son procesadas por un juez de derecho administrativo. La Sección 6 de este capítulo contiene más información sobre los Niveles 3, 4 y 5 del proceso de apelación. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 148 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) SECCIÓN 6 Cómo llevar su apelación al Nivel 3 y más allá Sección 6.1 Niveles de apelación 3, 4 y 5 para apelaciones de medicamentos de la Parte D Esta sección puede ser adecuada para usted si ha presentado apelaciones de Nivel 1 y Nivel 2, y ambas apelaciones han sido rechazadas. Si el valor del medicamento por el cual usted ha apelado cumple con ciertos montos de dólares, es posible que pueda continuar con los niveles de apelación adicionales. Si el monto en dólares es inferior, usted no podrá continuar apelando. La respuesta por escrito que reciba a su apelación de Nivel 2 le explicará con quién debe comunicarse y qué debe hacer para solicitar una apelación de Nivel 3. Para la mayoría de las situaciones que involucran apelaciones, los últimos tres niveles de apelación prácticamente funcionan de la misma manera. A continuación se describe quién se encarga de la revisión de su apelación en cada uno de estos niveles. Apelación de Nivel 3 Un juez que trabaja para el gobierno federal revisará su apelación y le dará una respuesta. Este juez se llama “juez de derecho administrativo”. Si la respuesta es “sí”, el proceso de apelación finaliza. Lo que usted solicitó en la apelación ha sido aprobado. Debemos autorizar o proporcionar la cobertura del medicamento que fue aprobada por el juez de derecho administrativo dentro de las 72 horas (24 horas para apelaciones abreviadas) o hacer el pago a más tardar en 30 días calendario después de recibir la decisión. Si el juez de derecho administrativo responde “no” a su apelación, el proceso de apelación puede finalizar o no. Si usted decide aceptar esta decisión que rechaza su apelación, el proceso de apelación finaliza. Si usted no desea aceptar la decisión, puede continuar con el siguiente nivel del proceso de revisión. Si el juez de derecho administrativo rechaza su apelación, la notificación que reciba le informará qué debe hacer si desea continuar con su apelación. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 149 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Apelación de Nivel 4 El Consejo de Apelaciones revisará su apelación y le dará una respuesta. El Consejo de Apelaciones trabaja para el gobierno federal. Si la respuesta es “sí”, el proceso de apelación finaliza. Lo que usted solicitó en la apelación ha sido aprobado. Debemos autorizar o proporcionar la cobertura del medicamento que fue aprobada por el Consejo de Apelaciones dentro de las 72 horas (24 horas para apelaciones abreviadas) o hacer el pago a más tardar en 30 días calendario después de recibir la decisión. Si la respuesta es “no”, el proceso de apelación puede finalizar o no. Si usted decide aceptar esta decisión que rechaza su apelación, el proceso de apelación finaliza. Si usted no desea aceptar la decisión, es posible que pueda continuar con el siguiente nivel del proceso de revisión. Si el Consejo de Apelaciones rechaza su apelación o la solicitud de revisión de la apelación, la notificación que reciba le informará si las reglas le permiten continuar con una apelación de Nivel 5. Si las reglas le permiten continuar, la notificación por escrito también le informará con quién debe comunicarse y qué debe hacer para continuar con su apelación. Apelación de Nivel 5 Un juez del tribunal de distrito federal revisará su apelación. Este es el último paso del proceso de apelación. CÓMO PRESENTAR QUEJAS SECCIÓN 7 ? Cómo presentar una queja sobre la calidad del cuidado, los tiempos de espera, el servicio al cliente y otras inquietudes Si su problema se refiere a decisiones relativas a beneficios, cobertura o pago, esta sección no es para usted. Por el contrario, usted debe utilizar el proceso de decisiones sobre cobertura y apelaciones. Continúe con la Sección 4 de este capítulo. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 150 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Sección 7.1 ¿Qué tipo de problemas son gestionados mediante el proceso de queja? Esta sección explica cómo utilizar el proceso para presentar quejas. El proceso de queja se utiliza para ciertos tipos de problemas solamente. Esto incluye los problemas relacionados con la calidad del cuidado, los tiempos de espera y el servicio al cliente que recibe. A continuación se incluyen algunos ejemplos de los problemas gestionados mediante el proceso de queja. Si usted tiene alguno de estos tipos de problema, puede “presentar una queja” Queja Ejemplo Calidad de su cuidado médico ¿Está insatisfecho con la calidad de cuidado que usted recibió? Respeto de su privacidad ¿Cree usted que alguien no respetó su derecho a la privacidad o que compartió información que usted considera confidencial? Falta de respeto, servicio al cliente deficiente u otros comportamientos negativos Tiempos de espera ¿Alguien ha sido grosero o irrespetuoso con usted? ¿Está insatisfecho con la manera en que el Servicio al Cliente de nuestro plan lo ha tratado? ¿Considera que lo están incitando a retirarse de nuestro plan? ¿Ha tenido que esperar demasiado tiempo en una farmacia? ¿Ha ocurrido esto con Servicio al Cliente o con otro personal del plan? Algunos ejemplos son esperar demasiado tiempo por teléfono o en el momento de recibir una receta. Limpieza ¿Está usted insatisfecho con la limpieza o la condición de una farmacia? Información que recibe de nosotros ¿Considera usted que no le hemos dado una notificación que estamos obligados a proporcionarle? ¿Cree usted que la información escrita que le hemos dado es difícil de comprender? Puntualidad (Todos estos tipos de quejas se refieren a la puntualidad de El proceso de solicitar una decisión sobre cobertura y presentar apelaciones se explica en las secciones 4 a 6 de este capítulo. Si usted está solicitando una decisión o presentando una apelación, debe utilizar ese proceso y no el proceso de queja. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 151 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Queja Ejemplo nuestras acciones relacionadas con decisiones sobre cobertura y apelaciones) Sin embargo, si usted ya nos ha solicitado una decisión sobre cobertura o ha presentado una apelación, y considera que no estamos respondiendo con suficiente rapidez, también puede presentar una queja acerca de nuestra lentitud. Estos son algunos ejemplos: Sección 7.2 Si usted nos pidió que le proporcionáramos una “decisión rápida sobre cobertura” o una “apelación rápida” y hemos rechazado su pedido, puede presentar una queja. Si usted considera que no estamos cumpliendo los plazos para comunicarle una decisión sobre cobertura o para responder una apelación que ha presentado, puede presentar una queja. Cuando se revisa una decisión sobre cobertura que hemos tomado y se nos ordena cubrir o reembolsarle el pago de ciertos medicamentos, se aplican ciertos plazos. Si usted considera que no estamos respetando esos plazos, puede presentar una queja. Cuando no le comunicamos una decisión a tiempo, estamos obligados a presentar su caso ante la Organización de Revisión Independiente. Si no lo hacemos dentro del plazo establecido, usted puede presentar una queja. El nombre formal para “presentar una queja” es “presentar una protesta” Términos legales Lo que esta sección llama “queja” también se llama “protesta”. Otro término para “presentar una queja” es “presentar una protesta”. Otra forma de decir “usar el proceso de quejas” es “utilizar el proceso para presentar una protesta”. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 152 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Sección 7.3 Paso a paso: Presentación de una queja Paso 1: Comuníquese con nosotros de inmediato - ya sea por teléfono o por escrito. Por lo general, el primer paso es llamar a Servicio al Cliente. Si hay algo que usted deba hacer, Servicio al Cliente se lo informará. 1-800-264-1587 (los usuarios de TTY deben llamar al 711). El horario de atención es de lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. Si usted no desea llamar (o si ya ha llamado y no está satisfecho), puede poner su queja por escrito y enviárnosla. Si usted envía su queja por escrito, responderemos por escrito. Una protesta (queja) puede enviarse por escrito, ya sea por correo, correo electrónico o fax. Envíe su solicitud a: WellCare Attn: Grievance Department P.O. Box 31384 Tampa, FL 33631-3384 Envíe un fax al: 1-866-388-1769 Envíe un correo electrónico a: [email protected] Una protesta abreviada (queja rápida) se resuelve en un plazo de 24 horas. Una protesta (queja) estándar se resuelve generalmente dentro de 30 días a partir de la fecha en que recibamos su solicitud, a menos que su salud o condición requiera una respuesta más rápida. Si se requiere información adicional o usted solicita una extensión, podemos extender el plazo hasta 14 días. Un coordinador de protestas se comunicará con usted y/o su representante para comunicarles la resolución. Si no estamos de acuerdo con su protesta total o parcialmente, nuestra decisión por escrito le explicará la razón y le informaremos acerca de todas las opciones de resolución de controversias que pueda tener. Como miembro de nuestro plan, usted tiene el derecho a presentar una protesta abreviada en cualquiera de las siguientes circunstancias. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 153 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Si usted está en desacuerdo con nuestra decisión de procesar su solicitud de determinación de cobertura abreviada conforme al plazo de tiempo estándar, en lugar de recurrir al plazo abreviado. Si usted está en desacuerdo con nuestra decisión de extender el plazo de revisión de una determinación de cobertura o de una apelación. Si usted está en desacuerdo con nuestra decisión de procesar su solicitud de apelación conforme al plazo estándar, en lugar del plazo abreviado. Ya sea que llame o escriba, debe comunicarse con Servicio al Cliente de inmediato. La queja debe presentarse en un plazo de 60 días calendario después de que usted haya tenido el problema que la motiva. Si usted está presentando una queja porque hemos rechazado su solicitud de una “decisión rápida sobre cobertura” o una “apelación rápida”, la procesaremos automáticamente como queja “rápida”. Si usted tiene una queja “rápida”, significa que le daremos una respuesta dentro de las 24 horas. Términos legales Lo que esta sección llama “queja rápida” también se llama “protesta rápida”. Paso 2: Analizamos su queja y le damos nuestra respuesta. Si es posible, le daremos una respuesta de inmediato. Si nos llama con una queja, quizás podamos darle una respuesta durante la misma llamada telefónica. Si su estado de salud nos obliga a responder con rapidez, lo haremos. La mayoría de las quejas se responden en 30 días calendario. Si necesitamos más información y la demora es para favorecerlo, o si usted solicita más tiempo, podemos demorar hasta 14 días calendario más (44 días calendario en total) para responder su queja. Si no estamos de acuerdo con parte o la totalidad de su queja, o si no asumimos la responsabilidad del problema que motiva su queja, se lo informaremos. Nuestra respuesta incluirá nuestras razones para esta respuesta. Debemos responder si estamos de acuerdo con la queja o no. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 154 Capítulo 7: Qué hacer si usted tiene un problema o una queja (decisiones sobre cobertura, apelaciones, quejas) Sección 7.4 Usted también puede presentar quejas sobre la calidad del cuidado a la Organización para el Mejoramiento de la Calidad Usted puede presentarnos su queja sobre la calidad del cuidado que ha recibido utilizando el proceso paso a paso descrito anteriormente. Si su queja se refiere a la calidad del cuidado, también tiene dos opciones adicionales: Usted puede presentar su queja a la Organización para el Mejoramiento de la Calidad. Si lo prefiere, puede presentar su queja sobre la calidad del cuidado que ha recibido directamente a esta organización (sin presentarnos la queja). La Organización para el Mejoramiento de la Calidad es un grupo de médicos y otros expertos en cuidado de la salud en ejercicio contratados por el gobierno federal para supervisar y ayudar a mejorar el cuidado brindado a los pacientes de Medicare. Para encontrar el nombre, la dirección y el número de teléfono de la Organización para el Mejoramiento de la Calidad de su estado, consulte en el apéndice en la parte posterior de este folleto. Si usted presenta una queja a esta organización, trabajaremos conjuntamente con ellos para resolver su queja. O puede presentar su queja a ambas al mismo tiempo. Si lo desea, puede presentarnos su queja sobre la calidad del cuidado y a la Organización para el Mejoramiento de la Calidad. Sección 7.5 Usted también puede informar a Medicare de su queja Usted puede presentar una queja acerca de nuestro plan directamente a Medicare. Para presentar una queja a Medicare, visite www.medicare.gov/MedicareComplaintForm/home.aspx. Medicare considerará seriamente sus quejas y utilizará esa información para ayudar a mejorar la calidad del programa Medicare. Si tiene algún otro comentario o inquietud, o si cree que el plan no está tratando de resolver su problema, por favor llame al 1-800-MEDICARE (1-800-633-4227). Los usuarios de TTY deben llamar al 1-877-486-2048. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 8: Cómo cancelar su membresía en el plan 155 Capítulo 8. Cómo cancelar su membresía en el plan SECCIÓN 1 Introducción.................................................................................... 156 Sección 1.1 Este capítulo explica cómo cancelar su membresía en nuestro plan ..................................................................................... 156 SECCIÓN 2 ¿Cuándo puede usted cancelar su membresía en nuestro plan? ................................................................................................ 156 Sección 2.1 Generalmente, usted puede cancelar su membresía durante el Período de Inscripción Anual ....................................................... 156 Sección 2.2 En ciertas situaciones, usted puede cancelar su membresía durante un Período de Inscripción Especial .................................... 158 Sección 2.3 ¿Dónde puede obtener más información sobre cuándo puede cancelar su membresía? ................................................................. 160 SECCIÓN 3 ¿Cómo puede usted cancelar su membresía en nuestro plan? 160 Sección 3.1 Por lo general, usted cancela su membresía al inscribirse en otro plan ........................................................................................... 160 SECCIÓN 4 Hasta que su membresía finalice, usted debe continuar recibiendo sus medicamentos a través de nuestro plan ........... 163 Sección 4.1 Hasta que su membresía finaliza, usted sigue siendo miembro de nuestro plan ..................................................................................... 163 SECCIÓN 5 WellCare Simple (PDP) debe cancelar su membresía en el plan en ciertas situaciones .................................................................... 163 Sección 5.1 ¿Cuándo debemos cancelar su membresía en el plan? ................. 163 Sección 5.2 No podemos exigirle que se retire de nuestro plan por ninguna razón relacionada con su salud ....................................................... 165 Sección 5.3 Usted tiene el derecho a presentar una queja si cancelamos su membresía en nuestro plan ........................................................ 165 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 8: Cómo cancelar su membresía en el plan SECCIÓN 1 Introducción Sección 1.1 Este capítulo explica cómo cancelar su membresía en nuestro plan 156 La cancelación de la membresía en nuestro plan puede ser voluntaria (por decisión propia) o involuntaria (ajena a su voluntad): Usted puede dejar nuestro plan porque ha decidido que desea retirarse. Solo existen ciertas épocas del año o ciertas situaciones en las que usted puede cancelar voluntariamente su membresía en el plan. La Sección 2 le indica cuándo puede cancelar su membresía en el plan. El proceso para cancelar voluntariamente su membresía varía dependiendo de qué tipo de nueva cobertura esté eligiendo. La Sección 3 le indica cómo cancelar su membresía en cada situación. También existen situaciones limitadas cuando usted no opta por cancelar su membresía, pero en las que estamos obligados a cancelarla. La Sección 5 le informa acerca de situaciones en las que debemos poner fin a su membresía. Si usted desea dejar nuestro plan, deberá continuar recibiendo sus medicamentos con receta de la Parte D a través de nuestro plan hasta el final de su membresía. SECCIÓN 2 ¿Cuándo puede usted cancelar su membresía en nuestro plan? Usted puede cancelar su membresía en nuestro plan solo durante ciertas épocas del año denominadas períodos de inscripción. Todos los miembros tienen la oportunidad de dejar el plan durante el Período de Inscripción Anual. En ciertas situaciones, usted también puede ser elegible para dejar el plan en otros momentos del año. Sección 2.1 Generalmente, usted puede cancelar su membresía durante el Período de Inscripción Anual Usted puede cancelar su membresía durante el Período de Inscripción Anual (también denominado “Período de Elección Anual Coordinada”). Este es el momento en que usted debe revisar su cobertura de salud y de medicamentos, y tomar una decisión sobre su cobertura para el próximo año. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 8: Cómo cancelar su membresía en el plan 157 ¿Cuándo ocurre el Período de Inscripción Anual? Este ocurre del 15 de octubre al 7 de diciembre. ¿A qué tipo de plan puede usted cambiar durante el Período de Inscripción Anual? Durante este período, usted puede revisar su cobertura de salud y su cobertura de medicamentos con receta. Puede optar por mantener su cobertura actual o hacer cambios en su cobertura para el próximo año. Si decide cambiar a un nuevo plan, puede elegir cualquiera de los siguientes tipos de planes: Otro plan de medicamentos con receta de Medicare. Original Medicare sin un plan de medicamentos con receta de Medicare independiente. Si usted recibe usted “Ayuda Adicional” para pagar sus medicamentos con receta: Si usted no se inscribe en un plan de medicamentos con receta de Medicare independiente, Medicare puede inscribirlo en un plan de medicamentos, a menos que usted haya optado por excluirse de la inscripción automática. - o - Un plan de salud de Medicare. Un plan de salud de Medicare es un plan ofrecido por una compañía privada contratada por Medicare para proporcionarle todos los beneficios de la Parte A (hospital) y de la Parte B (médicos) de Medicare. Algunos planes de salud de Medicare también incluyen cobertura de medicamentos con receta de la Parte D. Si usted se inscribe en un plan de salud de Medicare, su inscripción en nuestro plan será cancelada cuando comience la cobertura del nuevo plan. Sin embargo, si usted se inscribe en un plan Privado de Cargo por Servicio sin cobertura de medicamentos de la Parte D, un plan de Cuenta de Ahorros Médicos de Medicare o un plan de Costos de Medicare, puede inscribirse en ese plan y seguir en nuestro plan para su cobertura de medicamentos. Si no desea conservar nuestro plan, puede optar por inscribirse en otro plan de medicamentos con receta de Medicare o por dejar la cobertura de medicamentos con receta de Medicare. Nota: Si usted cancela su cobertura de medicamentos con receta de Medicare y no tiene cobertura de medicamentos con receta acreditable, posiblemente deba pagar una multa por inscripción tardía si más adelante decide inscribirse en un plan de medicamentos de Medicare. (Una cobertura “acreditable” es aquella que se espera que pague, en promedio, al menos lo mismo que la cobertura de Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 8: Cómo cancelar su membresía en el plan 158 medicamentos con receta estándar de Medicare). Consulte el Capítulo 4, Sección 9, para más información acerca de la multa por inscripción tardía. ¿Cuándo finaliza su membresía? Su membresía finalizará cuando comience la cobertura de su nuevo plan, el 1 de enero. Sección 2.2 En ciertas situaciones, usted puede cancelar su membresía durante un Período de Inscripción Especial En ciertas situaciones, los miembros de nuestro plan pueden ser elegibles para cancelar su membresía en otras épocas del año. Esto se denomina Período de Inscripción Especial. ¿Quién es elegible para un Período de Inscripción Especial? Si alguna de las siguientes situaciones se aplica a su caso, usted es elegible para cancelar su membresía durante un Período de Inscripción Especial. Estos son solo ejemplos, para obtener la lista completa, puede comunicarse con el plan, llamar a Medicare o visitar el sitio web de Medicare (http://www.medicare.gov): Si usted se ha mudado fuera del área de servicio del plan. Si tiene Medicaid. Si es elegible para recibir “Ayuda Adicional” para pagar sus recetas de Medicare. Si violamos nuestro contrato con usted. Si usted está recibiendo cuidado en una institución, tal como un centro de convalecencia o un hospital de cuidado a largo plazo (LTC). PACE no está disponible en todos los estados. Para averiguar si PACE está disponible en su estado, por favor comuníquese con Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). ¿Cuándo ocurren los Períodos Especiales de Inscripción? Los períodos de inscripción varían dependiendo de su situación. ¿Qué puede hacer? Para averiguar si es elegible para un Período de Inscripción Especial, por favor llame a Medicare al 1-800-MEDICARE (1-800-633-4227) las 24 horas del día, los 7 días de la semana. Los usuarios de TTY deben llamar al 1-877-486-2048. Si usted es elegible para cancelar su membresía debido a una Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 8: Cómo cancelar su membresía en el plan 159 situación especial, puede optar por cambiar tanto su cobertura de salud de Medicare como la cobertura de medicamentos con receta. Esto significa que usted puede elegir cualquiera de los siguientes tipos de planes: Otro plan de medicamentos con receta de Medicare. Original Medicare sin un plan de medicamentos con receta de Medicare independiente. Si usted recibe “Ayuda Adicional” para pagar sus medicamentos con receta: Si usted cambia a Original Medicare y no se inscribe en un plan de medicamentos con receta de Medicare independiente, Medicare puede inscribirlo en un plan de medicamentos, a menos que usted haya optado por excluirse de la inscripción automática. - o - Un plan de salud de Medicare. Un plan de salud de Medicare es un plan ofrecido por una compañía privada contratada por Medicare para proporcionarle todos los beneficios de la Parte A (hospital) y de la Parte B (médicos) de Medicare. Algunos planes de salud de Medicare también incluyen cobertura de medicamentos con receta de la Parte D. Si usted se inscribe en un plan de salud de Medicare, su inscripción en nuestro plan será automáticamente cancelada cuando comience la cobertura del nuevo plan. Sin embargo, si usted se inscribe en un plan Privado de Cargo por Servicio sin cobertura de medicamentos de la Parte D, un plan de Cuenta de Ahorros Médicos de Medicare o un plan de Costos de Medicare, puede inscribirse en ese plan y seguir en nuestro plan para su cobertura de medicamentos. Si no desea conservar nuestro plan, puede optar por inscribirse en otro plan de Medicamentos con Receta de Medicare o por dejar la cobertura de medicamentos con receta de Medicare. Nota: Si usted cancela su cobertura de medicamentos con receta de Medicare y no tiene cobertura de medicamentos con receta acreditable, posiblemente deba pagar una multa por inscripción tardía si decide inscribirse en un plan de medicamentos de Medicare más tarde. (Cobertura “acreditable” significa que la cobertura es al menos equivalente a la cobertura de medicamentos con receta estándar de Medicare). Consulte el Capítulo 4, Sección 9, para más información acerca de la multa por inscripción tardía. ¿Cuándo finalizará su membresía? Su membresía por lo general finalizará el primer día del mes después de que recibamos su solicitud de cambio de plan. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 8: Cómo cancelar su membresía en el plan Sección 2.3 160 ¿Dónde puede obtener más información sobre cuándo puede cancelar su membresía? Si tiene alguna pregunta o desea más información sobre cuándo podemos cancelar su membresía: Puede llamar a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Puede encontrar más información en el manual Medicare y Usted para 2015. Toda persona con Medicare recibe una copia de Medicare y Usted en el otoño. Los miembros nuevos de Medicare la reciben un mes después de inscribirse por primera vez. También puede descargar una copia desde el sitio web de Medicare (http://www.medicare.gov). O puede solicitar una copia impresa llamando a Medicare al número indicado más abajo. Puede comunicarse con Medicare al 1-800-MEDICARE (1-800-633-4227) las 24 horas del día, los 7 días de la semana. Los usuarios de TTY deben llamar al 1-877-486-2048. SECCIÓN 3 ¿Cómo puede usted cancelar su membresía en nuestro plan? Sección 3.1 Por lo general, usted cancela su membresía al inscribirse en otro plan Por lo general, para cancelar su membresía en nuestro plan, usted simplemente se inscribe en otro plan de Medicare durante uno de los períodos de inscripción (vea la Sección 2 en este capítulo, para información sobre los períodos de inscripción). Sin embargo, hay dos situaciones en las que tendrá que cancelar su membresía de una manera diferente: Si desea cambiar de nuestro plan a Original Medicare sin un plan de medicamentos con receta de Medicare, debe solicitar que su inscripción en nuestro plan sea cancelada. Si usted se inscribe en un plan Privado de Cargo por Servicio sin cobertura de medicamentos con receta, un plan de Cuenta de Ahorros Médicos de Medicare o un plan de Costos de Medicare, la inscripción en el nuevo plan no cancelará su membresía en nuestro plan. En este caso, usted puede inscribirse en ese Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 8: Cómo cancelar su membresía en el plan 161 plan y conservar nuestro plan para su cobertura de medicamentos. Si no desea conservar nuestro plan, puede optar por inscribirse en otro plan de medicamentos con receta de Medicare o por solicitar que su inscripción en nuestro plan sea cancelada. Si usted está en una de estas dos situaciones y desea dejar nuestro plan, hay dos maneras en las cuales puede solicitar que su inscripción sea cancelada: Puede presentarnos una solicitud por escrito. Comuníquese con Servicio al Cliente si necesita más información sobre cómo hacer esto (los números de teléfono están impresos en la cubierta posterior de este folleto). --o-- Puede comunicarse con Medicare al 1-800-MEDICARE (1-800-633-4227) las 24 horas del día, los 7 días de la semana. Los usuarios de TTY deben llamar al 1-877-486-2048. Nota: Si usted cancela su cobertura de medicamentos con receta de Medicare y no tiene cobertura de medicamentos con receta acreditable, posiblemente deba pagar una multa por inscripción tardía si más adelante decide inscribirse en un plan de medicamentos de Medicare. (Una cobertura “acreditable” es aquella que paga, en promedio, al menos lo mismo que la cobertura de medicamentos con receta estándar de Medicare). Para más información sobre la multa por inscripción tardía, consulte el Capítulo 4, Sección 9. La tabla siguiente explica cómo cancelar su membresía en nuestro plan. Si desea cambiar de nuestro plan a: Esto es lo que debe hacer: Otro plan de medicamentos Inscribirse en el nuevo plan de medicamentos con receta de Medicare. con receta de Medicare. Su inscripción en nuestro plan quedará automáticamente cancelada cuando comience la cobertura de su nuevo plan. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 8: Cómo cancelar su membresía en el plan Si desea cambiar de nuestro plan a: Un plan de salud de Medicare. 162 Esto es lo que debe hacer: Inscribirse en el plan de salud de Medicare. Con la mayoría de los planes de salud de Medicare, su inscripción en nuestro plan quedará automáticamente cancelada cuando comience la cobertura de su nuevo plan. Sin embargo, si usted se inscribe en un plan Privado de Cargo por Servicio sin cobertura de medicamentos de la Parte D, un plan de Cuenta de Ahorros Médicos de Medicare o un plan de Costos de Medicare, puede inscribirse en ese nuevo plan y conservar nuestro plan para su cobertura de medicamentos. Si desea dejar nuestro plan, debe ya sea inscribirse en otro plan de medicamentos con receta de Medicare o solicitar que su inscripción sea cancelada. Para solicitar que su inscripción sea cancelada, usted debe enviarnos una solicitud por escrito (comuníquese con Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto) si necesita más información sobre cómo hacer esto) o comuníquese con Medicare al 1-800-MEDICARE (1-800-633-4227), las 24 horas del día, los 7 días de la semana (los usuarios de TTY deben llamar al 1-877-486-2048). Original Medicare sin un Enviarnos una solicitud escrita para cancelar su plan de medicamentos con inscripción. Si necesita más información sobre cómo receta de Medicare hacer esto, comuníquese con Servicio al Cliente (los independiente. números de teléfono están impresos en la cubierta posterior de este folleto). Nota: Si usted cancela su cobertura de medicamentos También puede comunicarse con Medicare al con receta de Medicare y 1-800-MEDICARE (1-800-633-4227), las 24 horas no tiene cobertura de del día, los 7 días de la semana, y solicitar que su medicamentos con receta inscripción sea cancelada. Los usuarios de TTY acreditable, posiblemente deben llamar al 1-877-486-2048. deba pagar una multa por Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 8: Cómo cancelar su membresía en el plan Si desea cambiar de nuestro plan a: 163 Esto es lo que debe hacer: inscripción tardía si más adelante decide inscribirse en un plan de medicamentos de Medicare. Para más información sobre la multa por inscripción tardía, consulte el Capítulo 4, Sección 9. SECCIÓN 4 Hasta que su membresía finalice, usted debe continuar recibiendo sus medicamentos a través de nuestro plan Sección 4.1 Hasta que su membresía finaliza, usted sigue siendo miembro de nuestro plan Si usted deja nuestro plan, puede requerirse cierto tiempo hasta que su membresía finalice y su nueva cobertura de Medicare entre en vigencia. (Vea la Sección 2 para información sobre cuándo comienza su cobertura). Durante este período, usted debe continuar obteniendo sus medicamentos con receta a través de nuestro plan. Usted debe continuar utilizando las farmacias de nuestra red para obtener sus recetas hasta que finalice su membresía en nuestro plan. Por lo general, sus medicamentos con receta solo están cubiertos si son dispensados por una farmacia de la red, incluido nuestros servicios de farmacia por correo. SECCIÓN 5 WellCare Simple (PDP) debe cancelar su membresía en el plan en ciertas situaciones Sección 5.1 ¿Cuándo debemos cancelar su membresía en el plan? Nuestro plan debe cancelar su membresía en el plan si ocurre alguno de los siguientes: Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 8: Cómo cancelar su membresía en el plan 164 Si usted no permanece inscrito en forma continua en la Parte A o en la Parte B de Medicare (o ambos). Si usted se muda fuera de nuestra área de servicio. Si usted permanece fuera del área de servicio del plan por más de 12 meses. Si usted debe mudarse o salir de viaje por mucho tiempo, debe llamar a Servicio al Cliente para averiguar si el lugar al que se muda o viaja se encuentra dentro del área de servicio de nuestro plan. (Los números de teléfono de Servicio al Cliente están impresos en la cubierta posterior de este folleto). Si usted es encarcelado (va a prisión). Si usted miente o retiene información sobre otros seguros que usted tiene y que proporcionan cobertura de medicamentos con receta. Si usted, intencionalmente nos proporciona en su solicitud de inscripción información incorrecta que podría afectar su elegibilidad para inscribirse en nuestro plan. (No podemos exigirle que se retire de nuestro plan por esa razón, a menos que antes obtengamos una autorización de Medicare). Si usted continuamente se comporta de una manera disruptiva, que nos dificulta proporcionar el cuidado para usted y otros miembros de nuestro plan. (No podemos exigirle que se retire de nuestro plan por esa razón, a menos que antes obtengamos una autorización de Medicare). Si usted permite que otra persona utilice su tarjeta de membresía para recibir medicamentos con receta. (No podemos exigirle que se retire de nuestro plan por esa razón, a menos que antes obtengamos una autorización de Medicare). Si cancelamos su membresía por esta razón, Medicare puede hacer que su caso sea investigado por el Inspector General. Si usted no paga las primas del plan durante dos (2) meses calendario. Debemos notificarle por escrito que tiene dos (2) meses calendario para pagar la prima del plan antes de que cancelemos su membresía. Si usted está obligado a pagar el monto adicional de la Parte D debido a sus ingresos y no lo paga, Medicare cancelará su inscripción en nuestro plan y usted perderá la cobertura de medicamentos con receta. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 8: Cómo cancelar su membresía en el plan 165 ¿Dónde puede obtener más información? Si tiene alguna pregunta o desea más información sobre cuándo podemos cancelar su membresía: Para más información, llame a Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Sección 5.2 No podemos exigirle que se retire de nuestro plan por ninguna razón relacionada con su salud WellCare Simple (PDP) no puede pedirle que se retire de nuestro plan por ninguna razón relacionada con su salud. ¿Qué debe hacer si esto ocurre? Si considera que le están pidiendo que se retire de nuestro plan por una razón relacionada con la salud, debe llamar a Medicare al 1-800-MEDICARE (1-800-633-4227). Los usuarios de TTY deben llamar al 1-877-486-2048. Usted puede llamar las 24 horas del día, los 7 días de la semana. Sección 5.3 Usted tiene el derecho a presentar una queja si cancelamos su membresía en nuestro plan Si cancelamos su membresía en nuestro plan, debemos decirle por escrito nuestras razones para hacerlo. También debemos explicarle cómo puede presentar una queja sobre nuestra decisión de cancelar su membresía. También puede consultar la información sobre cómo presentar una queja en el Capítulo 7, Sección 7. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 9: Notificaciones legales 166 Capítulo 9. Notificaciones legales SECCIÓN 1 Notificación sobre ley aplicable.................................................... 167 SECCIÓN 2 Notificación sobre no discriminación .......................................... 167 SECCIÓN 3 Notificación sobre los derechos de subrogación de pagadores secundarios de Medicare .............................................................. 167 SECCIÓN 4 Notificación sobre responsabilidad de tercera persona y sobrepagos ..................................................................................... 168 SECCIÓN 5 Contratistas independientes ......................................................... 168 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 9: Notificaciones legales SECCIÓN 1 167 Notificación sobre ley aplicable Son muchas las leyes que se aplican a esta Evidencia de Cobertura, y es posible que se apliquen disposiciones adicionales, ya que así lo exige la ley. Esto puede afectar sus derechos y responsabilidades, incluso cuando en este documento no se incluyan o no se expliquen las leyes. La principal ley que se aplica a este documento es el Título XVIII de la Ley del Seguro Social y las reglamentaciones creadas conforme a ella por los Centros para Servicios de Medicare y Medicaid o CMS. Además, es posible que se apliquen otras leyes federales y, en ciertas circunstancias, las leyes del estado donde usted reside. WellCare toma las decisiones sobre el cuidado basándose únicamente en la idoneidad del cuidado y el servicio, y en la existencia de cobertura. WellCare no recompensa a sus asociados o profesionales, médicos u otros individuos o entidades que realizan las actividades de Administración de Utilización (UM) por rechazar la cobertura, los servicios o el cuidado. WellCare no proporciona incentivos financieros para alentar o promover la subutilización. SECCIÓN 2 Notificación sobre no discriminación No discriminamos por motivos de raza, discapacidad, religión, sexo, condición de salud, grupo étnico, credo, edad u origen nacional de una persona. Todas las organizaciones que proveen planes de medicamentos con receta de Medicare, como nuestro plan, deben obedecer leyes federales contra la discriminación, incluido el Título VI de la Ley de Derechos Civiles de 1964, la Ley de Rehabilitación de 1973, la Ley sobre Discriminación por Edad de 1975, la Ley de Americanos con Discapacidades, todas las demás leyes que se aplican a las organizaciones que reciben subsidios federales, y cualquier otra ley y norma que se aplique por cualquier otra razón. SECCIÓN 3 Notificación sobre los derechos de subrogación de pagadores secundarios de Medicare Tenemos el derecho y la responsabilidad de recaudar por concepto de medicamentos con receta cubiertos por Medicare por los cuales Medicare no es el pagador primario. De acuerdo con las regulaciones de los CMS en 42 CFR, secciones 422.108 y 423.462, WellCare Simple (PDP), como patrocinador de un plan de medicamentos con receta de Medicare, ejercerá los mismos derechos de recuperación que el Secretario ejerce de acuerdo con las regulaciones de los CMS en las subpartes B a D de la parte 411 de 42 CFR, y las reglas establecidas en esta sección sustituyen a cualesquiera leyes del estado. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 9: Notificaciones legales SECCIÓN 4 168 Notificación sobre responsabilidad de tercera persona y sobrepagos Es posible que haya casos en los que un tercero u otro seguro sea responsable de cubrir los gastos del cuidado de la salud de un miembro. Si nuestro plan proporciona beneficios de cuidado de la salud a un miembro por lesiones o enfermedades por las que otra parte es responsable, WellCare tiene derecho a recibir el reembolso del costo total de todos los beneficios proporcionados por nosotros en nombre del miembro. Si los beneficios pagados por WellCare más los beneficios pagados por cualquier tercero, incluidos otros planes de seguros, exceden el monto total de los gastos reales incurridos, WellCare tiene derecho a recuperar el monto de ese pago excedente. Usted está obligado a cooperar con nosotros para obtener esas recuperaciones o sobrepagos. SECCIÓN 5 Contratistas independientes La relación entre WellCare y los proveedores participantes es una relación de contratista independiente. Los proveedores participantes no son empleados o agentes de WellCare. En ningún caso WellCare se hace responsable de la negligencia, actos ilícitos u omisiones de los proveedores participantes. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 10: Definiciones de palabras importantes 169 Capítulo 10. Definiciones de palabras importantes Apelación – Una apelación es un procedimiento que usted realiza en caso de no estar de acuerdo con nuestra decisión de rechazar su solicitud de cobertura de medicamentos con receta o el pago de medicamentos que ya haya recibido. Por ejemplo, usted puede solicitar una apelación si no pagamos el medicamento que usted considera que debería recibir. El Capítulo 7 explica qué son las apelaciones, incluido el proceso necesario para presentar una apelación. Período de Inscripción Anual – Un período determinado cada otoño durante el cual los miembros pueden cambiar sus planes de salud o de medicamentos, o cambiar a Original Medicare. El Período de Inscripción Anual es del 15 de octubre al 7 de diciembre. Medicamento de marca – Medicamento con receta fabricado y vendido por la compañía farmacéutica que investigó y desarrolló el medicamento originalmente. Los medicamentos de marca poseen la misma fórmula con ingrediente activo que la versión genérica del medicamento. Sin embargo, los medicamentos genéricos son fabricados y vendidos por otros fabricantes, y por lo general no están disponibles hasta que no caduca la patente del medicamento de marca. Etapa de Cobertura para Catástrofes – La etapa del beneficio de medicamentos de la Parte D en la que usted paga un copago o coseguro bajo por sus medicamentos, luego de que usted u otros en su nombre hayan gastado $4,700 en medicamentos cubiertos durante el año de cobertura. Centros para Servicios de Medicare y Medicaid (CMS) – La agencia federal a cargo de Medicare. El Capítulo 2 explica cómo comunicarse con CMS. Coseguro – Monto que posiblemente deba pagar como su parte del costo de los medicamentos con receta después de pagar cualquier deducible. El coseguro es generalmente un porcentaje (por ejemplo, 20 %). Copago – Monto que posiblemente deba pagar como su parte del costo de un medicamento con receta. El copago es generalmente un monto fijo, y no un porcentaje. Por ejemplo, usted podría pagar $10 o $20 por un medicamento con receta. Costo compartido – Este término se refiere a los montos que un miembro tiene que pagar cuando recibe medicamentos. (Esto se suma a la prima mensual del plan). El costo compartido incluye cualquier combinación de los siguientes tres tipos de pagos: (1) cualquier monto de deducible que el plan pueda imponer antes de cubrir los medicamentos; (2) cualquier monto de “copago” fijo que un plan exija pagar al recibir medicamentos Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 10: Definiciones de palabras importantes 170 específicos; o (3) cualquier monto de “coseguro”, un porcentaje del monto total pagado por un medicamento, que un plan exija pagar al recibir medicamentos específicos. Una “tarifa de costo compartido diario” puede aplicarse cuando su médico le receta un suministro de ciertos medicamentos para menos de un mes, y usted está obligado a pagar un copago. Nivel de costo compartido – Todos los medicamentos en la lista de medicamentos cubiertos se encuentran en uno de cinco niveles de costo compartido. En general, cuanto más alto sea el nivel de costo compartido, tanto más alto será el costo del medicamento para usted. Determinación de cobertura – Decisión que determina si un medicamento que le han recetado está cubierto por el plan o no y el monto, si corresponde, que usted deberá pagar por dicha receta. Por lo general, si usted lleva su receta a una farmacia y la farmacia le informa que su receta no está cubierta por su plan, eso no constituye una determinación de cobertura. Es necesario que usted llame o escriba a su plan para solicitar una decisión formal sobre la cobertura. Las determinaciones de cobertura se denominan “decisiones sobre cobertura” en este folleto. El Capítulo 7 explica cómo solicitarnos una decisión sobre cobertura. Medicamentos cubiertos – Término que empleamos para referirnos a todos los medicamentos con receta cubiertos por nuestro plan. Cobertura de medicamentos con receta acreditable – Cobertura de medicamentos con receta (por ejemplo de un empleador o unión) de la cual se espera que, en promedio, pague al menos lo mismo que una cobertura de medicamentos con receta estándar de Medicare. Las personas que tienen este tipo de cobertura cuando se hacen elegibles para Medicare por lo general pueden mantener esa cobertura sin tener que pagar una multa, si más adelante deciden inscribirse en una cobertura de medicamentos con receta de Medicare. Servicio al Cliente – Departamento interno de nuestro plan, responsable de responder sus preguntas sobre membresía, beneficios, protestas y apelaciones. Para información sobre cómo comunicarse con Servicio al Cliente, vea el Capítulo 2. Tarifa de costo compartido diario – Una “tarifa de costo compartido diario” puede aplicarse cuando su médico le receta un suministro de ciertos medicamentos para menos de un mes, y usted está obligado a pagar un copago. La tarifa de costo compartido diario es el copago dividido por la cantidad de días de suministro de un mes. Veamos un ejemplo: si su copago para un suministro de un mes de un medicamento es $30, y el suministro de un mes en su plan es 30 días, su “tarifa de costo compartido diario” es $1 por día. Esto significa que, al obtener su receta, usted paga $1 por el suministro de cada día. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 10: Definiciones de palabras importantes 171 Deducible – El monto que usted debe pagar por los medicamentos con receta antes de que nuestro plan de salud comience a pagar. Cancelar la inscripción o cancelación de la inscripción – Proceso por el cual su membresía en nuestro plan finaliza. La cancelación de la inscripción puede ser voluntaria (por decisión propia) o involuntaria (ajena a su voluntad). Cargo de procesamiento – Un cargo que se cobra cada vez que se adquiere un medicamento cubierto para pagar el costo de dispensar la receta. El cargo de procesamiento cubre costos tales como el tiempo que tarda el farmacéutico para preparar y envasar el medicamento. Emergencia – Una emergencia médica es cuando usted, o cualquier otra persona laica prudente con un conocimiento promedio de salud y medicina, considera que tiene síntomas médicos que requieren cuidado médico inmediato para evitar la pérdida de la vida, de una extremidad o de la función de una extremidad. Los síntomas médicos pueden incluir una enfermedad, lesión, dolor agudo o una condición médica que empeora rápidamente. Evidencia de Cobertura (EOC) y Declaración Informativa – Este documento, junto con su formulario de inscripción y cualquier otro material adjunto, suplementos u otra cobertura opcional elegida, explica cuál es su cobertura, qué debemos hacer nosotros, cuáles son sus derechos y qué debe hacer usted como miembro de nuestro plan. Excepción – Tipo de determinación de cobertura que, en caso de aprobarse, le permite obtener un medicamento que no está incluido en la lista de medicamentos del patrocinador de su plan (excepción a la lista de medicamentos) o recibir un medicamento no preferido con el nivel de costo compartido de los medicamentos preferidos (excepción a la asignación de nivel). También puede solicitar una excepción si el patrocinador de su plan le exige que pruebe otro medicamento antes de recibir el medicamento que usted solicita o si el plan limita la cantidad o dosis de un medicamento que usted solicita (una excepción a la lista de medicamentos). Ayuda Adicional – Programa de Medicare que ayuda a las personas con ingresos y recursos limitados a pagar los costos del programa de medicamentos con receta de Medicare, como primas, deducibles y coseguro. Medicamento genérico – Medicamento con receta que ha sido aprobado por la Administración de Medicamentos y Alimentos (FDA) por contener el/los mismo(s) ingrediente(s) activo(s) que el medicamento de marca. Por lo general, un medicamento “genérico” actúa de igual manera que un medicamento de marca y suele costar menos. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 10: Definiciones de palabras importantes 172 Protesta – Tipo de queja que usted presenta sobre nosotros o sobre una de las farmacias de nuestra red, que incluye una queja relativa a la calidad del cuidado que recibe. Este tipo de queja no involucra controversias de cobertura o de pago. Monto de ajuste mensual relacionado con sus ingresos (IRMAA) – Si sus ingresos superan un límite determinado, usted pagará un monto de ajuste mensual relacionado con sus ingresos además de su prima mensual. Por ejemplo, las personas con ingresos superiores a $85,000 y las parejas casadas con ingresos superiores a $170,000 deben pagar un monto más alto por la Parte B de Medicare (seguro médico) y por la prima de cobertura de medicamentos con receta de Medicare. Este monto adicional se llama monto de ajuste mensual relacionado con los ingresos. Menos del 5 % de las personas con Medicare se ven afectadas, por lo cual la mayoría no pagará una prima más alta. Límite de cobertura inicial – Límite máximo de cobertura en la Etapa de Cobertura Inicial. Etapa de Cobertura Inicial – Esta es la etapa anterior al momento en que sus gastos totales en medicamentos, incluidos los montos que usted ha pagado y que nuestro plan ha pagado en su nombre, han alcanzado $2,960. Período de Inscripción Inicial – El período en que usted es elegible para Medicare por primera vez y puede inscribirse en la Parte A y la Parte B de Medicare. Por ejemplo, si usted es elegible para Medicare al cumplir 65 años, su Período de Inscripción Inicial es el período de 7 meses que comienza 3 meses antes y finaliza 3 meses después del mes en que cumple 65 años, e incluye el mes en que cumple 65 años. Multa por inscripción tardía – Monto agregado a su prima mensual para la cobertura de medicamentos con receta de Medicare si usted se queda sin cobertura acreditable (cobertura que se espera que pague, en promedio, por lo menos lo mismo que la cobertura de medicamentos de Medicare) por un período continuo de 63 días o más. Usted paga este monto superior siempre que tenga un plan de medicamentos de Medicare. Existen algunas excepciones. Por ejemplo, si usted recibe “Ayuda Adicional” de Medicare para pagar sus costos de medicamentos con receta, las reglas sobre la multa por inscripción tardía no se le aplican. Si usted recibe “Ayuda Adicional”, no pagará una multa por inscripción tardía. Lista de Medicamentos Cubiertos (“Lista de Medicamentos”) – Una lista de medicamentos con receta cubiertos por el plan. Los medicamentos de esta lista son seleccionados por el plan con la ayuda de médicos y farmacéuticos. La lista incluye medicamentos de marca y genéricos. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 10: Definiciones de palabras importantes 173 Subsidio por Bajos Ingresos (LIS) – Consulte la sección “Ayuda Adicional” Medicaid (o asistencia médica) – Programa conjunto federal y estatal que ayuda con los costos médicos a ciertas personas de bajos ingresos y recursos limitados. Los programas de Medicaid varían de un estado a otro, pero si usted califica tanto para Medicare como para Medicaid, tendrá cubierta la mayoría de los costos de cuidado de la salud. Para información sobre cómo comunicarse con Medicaid en su estado, vea el Capítulo 2, Sección 6. Indicación médicamente aceptada – Un uso del medicamento que ya está aprobado por la Administración de Medicamentos y Alimentos o es respaldado por ciertos libros de referencia. Consulte el Capítulo 3, Sección 3, para más información acerca de una indicación médicamente aceptada. Medicare – Programa federal de seguro de salud para personas de 65 años en adelante, algunas personas menores de 65 años que sufren ciertas discapacidades y personas con enfermedad renal de etapa final (generalmente, aquellas con insuficiencia renal permanente que necesitan diálisis o un trasplante de riñón). Las personas con Medicare pueden obtener su cobertura de salud de Medicare a través de Original Medicare, un plan de Costos de Medicare, un plan PACE o un plan de Medicare Advantage. Plan de Medicare Advantage (MA) – A veces denominado Parte C de Medicare. Un plan ofrecido por una compañía privada contratada por Medicare para proporcionarle todos los beneficios de la Parte A y la Parte B de Medicare. Un plan de Medicare Advantage puede ser una HMO, una PPO, un plan Privado de Cargo por Servicio (PFFS) o un plan de Cuenta de Ahorros Médicos (MSA) de Medicare. Si usted está inscrito en un plan Medicare Advantage, los servicios de Medicare están cubiertos por el plan, y no son pagados por Original Medicare. En la mayoría de los casos, los planes de Medicare Advantage también ofrecen la Parte D (cobertura de medicamentos con receta) de Medicare. Estos planes se llaman planes de Medicare Advantage con cobertura de medicamentos con receta. Toda persona que tiene la Parte A y la Parte B de Medicare es elegible para inscribirse en cualquier plan de salud de Medicare que se ofrezca en su área, a excepción de las personas con enfermedad renal de etapa final (a menos que se apliquen ciertas excepciones). Plan de Costos de Medicare – El plan de Costos de Medicare es un plan operado por una Organización de Mantenimiento de la Salud (HMO) o un Plan Médico Competitivo (CMP) de conformidad con un contrato de reembolso de costos según la sección 1876(h) de la Ley. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 10: Definiciones de palabras importantes 174 Programa de Descuentos para el Intervalo sin Cobertura de Medicare – Un programa que proporciona descuentos en la mayoría de los medicamentos de marca de la Parte D cubiertos a los afiliados de la Parte D que hayan alcanzado el intervalo sin cobertura y no estén recibiendo “Ayuda Adicional”. Los descuentos se basan en acuerdos entre el gobierno federal y ciertos fabricantes de medicamentos. Por esta razón, la mayoría de los medicamentos de marca, pero no todos, tienen un descuento. Servicios cubiertos por Medicare – Los servicios cubiertos por la Parte A y la Parte B de Medicare. Plan de salud de Medicare – Un plan de salud de Medicare es ofrecido por una compañía privada contratada por Medicare para proporcionarle todos los beneficios de la Parte A y la Parte B a las personas con Medicare que se inscriban en el plan. Este término incluye todos los planes de Medicare Advantage, plan de Costos de Medicare, Programas de Demostración/Piloto, y Programas de Cuidado Integral para Personas Mayores (PACE). Cobertura de medicamentos con receta (Parte D de Medicare) de Medicare – Seguro que ayuda a pagar medicamentos con receta, vacunas, sustancias biológicas y algunos suministros para pacientes ambulatorios no cubiertos por la Parte A o la Parte B de Medicare. Póliza “Medigap” (seguro suplementario de Medicare) – Póliza de seguro suplementario de Medicare que es vendida por compañías de seguro privadas para cubrir las “brechas” o intervalos sin cobertura del plan Original Medicare. Las pólizas de Medigap solo funcionan con el plan Original Medicare. (Un plan Medicare Advantage no es una póliza de Medigap). Miembro (“miembro de nuestro plan” o “miembro del plan”) – Persona con cobertura de Medicare que es elegible para recibir servicios cubiertos, que se ha inscrito en nuestro plan y cuya inscripción ha sido confirmada por los Centros para Servicios de Medicare y Medicaid (CMS). Farmacia de la red – Farmacia donde los miembros de nuestro plan pueden obtener sus beneficios de medicamentos con receta. Nosotros las denominamos “farmacias de la red” porque están contratadas por nuestro plan. En la mayoría de los casos, sus recetas están cubiertas solo si son dispensadas por una de las farmacias de nuestra red. Original Medicare (“Medicare tradicional” o “plan de cargo por servicio” de Medicare) – Original Medicare es ofrecido por el gobierno y no por un plan de salud privado, como los planes de Medicare Advantage y los planes de medicamentos con receta. Con Original Medicare, los servicios de Medicare se cubren pagando a médicos, hospitales y otros proveedores de cuidado de la salud los montos establecidos por el Congreso. Usted puede visitar cualquier médico, hospital u otro proveedor de cuidado de la salud que Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 10: Definiciones de palabras importantes 175 acepte Medicare. Usted debe pagar el deducible. Medicare paga la parte correspondiente al monto aprobado por Medicare y usted paga su parte. El plan Original Medicare tiene dos partes: Parte A (seguro de hospital) y Parte B (seguro médico), y está disponible en todo el territorio de los Estados Unidos. Farmacia fuera de la red – Farmacia que no cuenta con un contrato con nuestro plan para coordinar o proveer medicamentos cubiertos a los miembros de nuestro plan. Tal como se explica en esta Evidencia de Cobertura, la mayoría de los medicamentos que usted adquiere en farmacias fuera de la red no están cubiertos por nuestro plan, a menos que se apliquen condiciones determinadas. Gastos de bolsillo – Vea la definición de “costo compartido” más arriba. Un requisito de costo compartido que un miembro tiene que pagar por una parte de los medicamentos recibidos también se conoce como requisito de “gastos de bolsillo” del miembro. Plan PACE – El plan PACE (Programa de Cuidado Integral para Personas Mayores) combina servicios médicos, sociales y de cuidado a largo plazo (LTC) para personas incapacitadas a fin de ayudarlas a mantenerse independientes y a vivir en su comunidad (en lugar de trasladarse a un centro de convalecencia), siempre que sea posible, mientras reciben el cuidado de alta calidad que necesitan. Las personas inscritas en los planes PACE reciben los beneficios tanto de Medicare como de Medicaid a través del plan. PACE no está disponible en todos los estados. Para averiguar si PACE está disponible en su estado, por favor comuníquese con Servicio al Cliente (los números de teléfono están impresos en la cubierta posterior de este folleto). Parte C – Consulte “Plan de Medicare Advantage (MA)”. Parte D – Programa de Beneficios de Medicamentos con Receta voluntario de Medicare. (Para facilitar la referencia, nos referiremos al nuevo programa de beneficios de medicamentos con receta como la Parte D). Medicamentos de la Parte D – Los medicamentos que pueden estar cubiertos por la Parte D. Podemos o no ofrecer todos los medicamentos de la Parte D. (Para la lista específica de los medicamentos cubiertos, vea la lista de medicamentos). Algunas categorías de medicamentos fueron específicamente excluidas de la cobertura de medicamentos de la Parte D por el Congreso. Costo compartido preferido – Costo compartido preferido significa un costo compartido más bajo para ciertos medicamentos cubiertos por la Parte D en determinadas farmacias de la red. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Capítulo 10: Definiciones de palabras importantes 176 Primas – Pago periódico a Medicare, a una compañía de seguros o a un plan de salud por la cobertura de servicios de salud o medicamentos con receta. Autorización previa – Aprobación antes de recibir ciertos medicamentos que pueden o no estar incluidos en nuestra lista. Algunos medicamentos reciben cobertura únicamente si su médico u otro proveedor de la red obtienen de nosotros una "autorización previa". Los medicamentos cubiertos que requieren autorización previa están indicados en la lista de medicamentos. Organización para el Mejoramiento de la Calidad (QIO) – Un grupo de médicos y otros expertos en cuidado de la salud en ejercicio contratados por el gobierno federal para supervisar y ayudar a mejorar el cuidado brindado a los pacientes de Medicare. Para información sobre cómo comunicarse con la QIO de su estado, vea el Capítulo 2, Sección 4. Límites de cantidad – Herramienta de administración diseñada para limitar el uso de medicamentos seleccionados por razones de calidad, seguridad o utilización. Los límites pueden referirse a la cantidad de medicamento que cubrimos por receta o a un período definido. Área de servicio – Área geográfica donde un plan de medicamentos con receta acepta miembros si los límites de su membresía están determinados por el lugar donde viven las personas. Si usted se muda permanentemente fuera del área del plan, este puede cancelar su inscripción. Período de Inscripción Especial – Período determinado durante el cual los miembros pueden cambiar sus planes de salud o de medicamentos, o regresar a Original Medicare. Las situaciones en las que usted puede ser elegible para un Período de Inscripción Especial incluyen: si se muda fuera del área de servicio, si recibe “Ayuda Adicional” con sus costos de medicamentos con receta, si se muda a un centro de convalecencia o si violamos nuestro contrato con usted. Costo compartido estándar – Costo compartido estándar es aquel que no es el costo compartido preferido y que se ofrece en una farmacia de la red. Terapia escalonada – Herramienta de utilización que requiere que usted pruebe primero un medicamento para tratar su condición médica antes de que cubramos el medicamento que su médico le ha recetado inicialmente. Ingresos de Seguro Complementarios (SSI) – Beneficio mensual pagado por el Seguro Social a personas con ingresos y recursos limitados que tienen discapacidades, ceguera o edad de 65 años en adelante. Los beneficios de SSI no son los mismos que los del Seguro Social. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice 177 Apéndice SECCIÓN 1 Monto de costo compartido por estado para WellCare Simple (PDP)................................................................................... 178 SECCIÓN 2 Lista de Programas Estatales de Asistencia sobre Seguros de Salud (SHIP)............................................................................... 183 SECCIÓN 3 Organizaciones para el Mejoramiento de la Calidad (QIO)......... 185 SECCIÓN 4 Agencias estatales de Medicaid ................................................... 188 SECCIÓN 5 Programas Estatales de Asistencia Farmacéutica (SPAP) ........ 190 SECCIÓN 6 Programa de Asistencia de Medicamentos para el SIDA (ADAP) ................................................................................... 191 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice SECCIÓN 1 178 Monto de costo compartido por estado para WellCare Simple (PDP) Nivel 1 Medicamentos genéricos preferidos 31 días de 30 días de suministro 90 días de suministro suministro Costo Costo Costo compartido compartido Costo compartido compartido estándar en Costo preferido en Costo Costo preferido en estándar en farmacias de compartido farmacias compartido farmacias compartido farmacias de venta minorista preferido de venta para Costo preferido de venta venta minorista y para el servicio minorista para el minorista para el compartido cuidado a y para el servicio por correo (dentro (dentro de servicio fuera de largo plazo por correo (dentro (dentro de servicio de la red) por correo la red) (LTC) la red por correo la red) Estado Plan de la red) $9.00 $0.00 $0.00 AL S2505-001 $0.00 $0.00 $9.00 $9.00 $27.00 $9.00 $0.00 $0.00 AR S2505-003 $0.00 $0.00 $9.00 $9.00 $27.00 $9.00 ID S4802-021 $0.00 $0.00 $9.00 $9.00 $0.00 $0.00 $27.00 $9.00 $0.00 $0.00 LA S4802-012 $0.00 $0.00 $9.00 $9.00 $27.00 $9.00 $0.00 $0.00 MO S2505-010 $0.00 $0.00 $9.00 $9.00 $27.00 $9.00 MS S2505-005 $0.00 $0.00 $9.00 $9.00 $0.00 $0.00 $27.00 $9.00 $0.00 $0.00 OK S4802-014 $0.00 $0.00 $9.00 $9.00 $27.00 $9.00 OR S4802-020 $0.00 $0.00 $9.00 $9.00 $0.00 $0.00 $27.00 $9.00 $0.00 $0.00 SC S2505-007 $0.00 $0.00 $9.00 $9.00 $27.00 $9.00 $0.00 $0.00 TN S2505-001 $0.00 $0.00 $9.00 $9.00 $27.00 $9.00 TX S4802-013 $0.00 $0.00 $9.00 $9.00 $0.00 $0.00 $27.00 $9.00 $0.00 $0.00 UT S4802-021 $0.00 $0.00 $9.00 $9.00 $27.00 $9.00 $0.00 $0.00 VA S2505-009 $0.00 $0.00 $9.00 $9.00 $27.00 $9.00 $0.00 WA S4802-020 $0.00 $0.00 $9.00 $9.00 $27.00 $0.00 Nota: Usted también puede ser responsable de pagar la diferencia entre el cargo de la farmacia fuera de la red y el cargo permitido dentro de la red, más su copago o coseguro por su receta. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice SECCIÓN 1 Estado AL AR ID LA MO MS OK OR SC TN TX UT VA WA 179 Monto de costo compartido por estado para WellCare Simple (PDP) Plan S2505-001 S2505-003 S4802-021 S4802-012 S2505-010 S2505-005 S4802-014 S4802-020 S2505-007 S2505-001 S4802-013 S4802-021 S2505-009 S4802-020 Nivel 2 Medicamentos genéricos no preferidos 31 días de 30 días de suministro 90 días de suministro suministro Costo Costo Costo compartido compartido Costo compartido compartido estándar en preferido en Costo Costo estándar en preferido en Costo farmacias de farmacias compartido compartido farmacias de farmacias compartido venta minorista de venta preferido Costo para venta minorista de venta preferido y para el servicio minorista para el compartido cuidado a y para el servicio minorista para el por correo (dentro (dentro de servicio fuera de largo plazo por correo (dentro (dentro de servicio de la red) la red) por correo la red (LTC) de la red) la red) por correo $29.00 $2.00 $2.00 $29.00 $29.00 $87.00 $6.00 $5.00 $25.00 $2.00 $2.00 $25.00 $25.00 $75.00 $6.00 $5.00 $25.00 $2.00 $2.00 $25.00 $25.00 $75.00 $6.00 $5.00 $29.00 $4.00 $4.00 $29.00 $29.00 $87.00 $12.00 $10.00 $29.00 $5.00 $5.00 $29.00 $29.00 $87.00 $15.00 $12.50 $29.00 $3.00 $3.00 $29.00 $29.00 $87.00 $9.00 $7.50 $29.00 $6.00 $6.00 $29.00 $29.00 $87.00 $18.00 $15.00 $25.00 $2.00 $2.00 $25.00 $25.00 $75.00 $6.00 $5.00 $29.00 $5.00 $5.00 $29.00 $29.00 $87.00 $15.00 $12.50 $29.00 $2.00 $2.00 $29.00 $29.00 $87.00 $6.00 $5.00 $29.00 $6.00 $6.00 $29.00 $29.00 $87.00 $18.00 $15.00 $25.00 $2.00 $2.00 $25.00 $25.00 $75.00 $6.00 $5.00 $29.00 $2.00 $2.00 $29.00 $29.00 $87.00 $6.00 $5.00 $25.00 $2.00 $2.00 $25.00 $25.00 $75.00 $6.00 $5.00 Nota: Usted también puede ser responsable de pagar la diferencia entre el cargo de la farmacia fuera de la red y el cargo permitido dentro de la red, más su copago o coseguro por su receta. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice SECCIÓN 1 Estado AL AR ID LA MO MS OK OR SC TN TX UT VA WA 180 Monto de costo compartido por estado para WellCare Simple (PDP) Plan S2505-001 S2505-003 S4802-021 S4802-012 S2505-010 S2505-005 S4802-014 S4802-020 S2505-007 S2505-001 S4802-013 S4802-021 S2505-009 S4802-020 Nivel 3 Medicamentos de marca preferidos 31 días de 30 días de suministro 90 días de suministro suministro Costo Costo Costo compartido compartido Costo compartido compartido preferido en estándar en Costo Costo preferido en estándar en farmacias farmacias de compartido farmacias compartido farmacias de de venta venta minorista para Costo preferido de venta venta minorista minorista para el compartido cuidado a y para el servicio y para el servicio minorista fuera de largo plazo por correo (dentro (dentro de servicio por correo (dentro (dentro de la red) de la red) (LTC) la red por correo la red) de la red) $45.00 $37.00 $37.00 $45.00 $45.00 $135.00 $111.00 $45.00 $35.00 $35.00 $45.00 $45.00 $135.00 $105.00 $45.00 $35.00 $35.00 $45.00 $45.00 $135.00 $105.00 $45.00 $37.00 $37.00 $45.00 $45.00 $135.00 $111.00 $45.00 $40.00 $40.00 $45.00 $45.00 $135.00 $120.00 $45.00 $37.00 $37.00 $45.00 $45.00 $135.00 $111.00 $45.00 $36.00 $36.00 $45.00 $45.00 $135.00 $108.00 $45.00 $35.00 $35.00 $45.00 $45.00 $135.00 $105.00 $45.00 $38.00 $38.00 $45.00 $45.00 $135.00 $114.00 $45.00 $37.00 $37.00 $45.00 $45.00 $135.00 $111.00 $45.00 $39.00 $39.00 $45.00 $45.00 $135.00 $117.00 $45.00 $35.00 $35.00 $45.00 $45.00 $135.00 $105.00 $45.00 $40.00 $40.00 $45.00 $45.00 $135.00 $120.00 $45.00 $35.00 $35.00 $45.00 $45.00 $135.00 $105.00 Costo compartido preferido para el servicio por correo $92.50 $87.50 $87.50 $92.50 $100.00 $92.50 $90.00 $87.50 $95.00 $92.50 $97.50 $87.50 $100.00 $87.50 Nota: Usted también puede ser responsable de pagar la diferencia entre el cargo de la farmacia fuera de la red y el cargo permitido dentro de la red, más su copago o coseguro por su receta. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice SECCIÓN 1 181 Monto de costo compartido por estado para WellCare Simple (PDP) Nivel 4 Medicamentos de marca no preferidos 31 días de 30 días de suministro 90 días de suministro suministro Costo Costo Costo compartido compartido Costo compartido compartido Costo preferido en estándar en Costo Costo preferido en estándar en compartido farmacias farmacias de compartido farmacias compartido farmacias de preferido de venta venta minorista para Costo preferido de venta venta minorista para el minorista para el compartido cuidado a y para el servicio y para el servicio minorista servicio fuera de largo plazo por correo (dentro (dentro de servicio por correo (dentro (dentro de por correo la red) de la red) (LTC) la red por correo la red) de la red) Estado Plan AL S2505-001 $95.00 $87.00 $87.00 $95.00 $95.00 $285.00 $261.00 $217.50 AR S2505-003 $95.00 $84.00 $84.00 $95.00 $95.00 $285.00 $252.00 $210.00 ID S4802-021 $95.00 $94.00 $94.00 $95.00 $95.00 $285.00 $282.00 $235.00 LA S4802-012 $95.00 $88.00 $88.00 $95.00 $95.00 $285.00 $264.00 $220.00 MO S2505-010 $95.00 $88.00 $88.00 $95.00 $95.00 $285.00 $264.00 $220.00 MS S2505-005 $95.00 $88.00 $88.00 $95.00 $95.00 $285.00 $264.00 $220.00 OK S4802-014 $95.00 $86.00 $86.00 $95.00 $95.00 $285.00 $258.00 $215.00 OR S4802-020 $95.00 $87.00 $87.00 $95.00 $95.00 $285.00 $261.00 $217.50 SC S2505-007 $95.00 $87.00 $87.00 $95.00 $95.00 $285.00 $261.00 $217.50 TN S2505-001 $95.00 $87.00 $87.00 $95.00 $95.00 $285.00 $261.00 $217.50 TX S4802-013 $95.00 $89.00 $89.00 $95.00 $95.00 $285.00 $267.00 $222.50 UT S4802-021 $95.00 $94.00 $94.00 $95.00 $95.00 $285.00 $282.00 $235.00 VA S2505-009 $95.00 $88.00 $88.00 $95.00 $95.00 $285.00 $264.00 $220.00 WA S4802-020 $95.00 $87.00 $87.00 $95.00 $95.00 $285.00 $261.00 $217.50 Nota: Usted también puede ser responsable de pagar la diferencia entre el cargo de la farmacia fuera de la red y el cargo permitido dentro de la red, más su copago o coseguro por su receta. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice SECCIÓN 1 182 Monto de costo compartido por estado para WellCare Simple (PDP) Nivel 5 Medicamentos específicos 30 días de suministro Estado AL AR ID LA MO MS OK Plan S2505-001 S2505-003 S4802-021 S4802-012 S2505-010 S2505-005 S4802-014 OR SC S4802-020 S2505-007 TN TX UT VA S2505-001 S4802-013 S4802-021 S2505-009 WA S4802-020 Costo compartido estándar Costo compartido preferido en en farmacias de venta minorista y para el servicio farmacias de venta Costo compartido por correo (dentro de la minorista (dentro de preferido para el Costo compartido la red) servicio por correo fuera de la red red) 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 31 días de suministro Costo compartido para cuidado a largo plazo (LTC) 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % 25 % Nota: Usted también puede ser responsable de pagar la diferencia entre el cargo de la farmacia fuera de la red y el cargo permitido dentro de la red, más su copago o coseguro por su receta. Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice SECCIÓN 2 183 Lista de Programas Estatales de Asistencia sobre Seguros de Salud (SHIP) Ciudad, estado, código postal Número de teléfono/TTY Dirección de Internet 770 Washington Avenue, RSA Plaza, Suite 570 Montgomery, AL 36130 1-800-243-5463 TTY: 711 http://www.alabamaa geline.gov/healthcare Senior Health Insurance Information Program 1200 W Third Street Little Rock, AR 72201 1-800-224-6330 TTY: 711 http://www.insurance. arkansas.gov/shiip.ht m Idaho Senior Health Insurance Benefits Advisors (SHIBA) 700 West State Street, P.O. Box 83720 Boise, ID 83720 1-800-247-4422 TTY: 711 http://www.doi.idaho. gov Louisiana Senior Health Insurance Information Program P.O. Box 94214 Baton Rouge, LA 70804 1-800-259-5300 TTY: 711 http://www.ldi.state.la. us/Health/SHIIP Mississippi State Health Insurance Assistance Program 750 N State Street Jackson, MS 39202 1-800-948-3090 TTY: 711 http://www.mdhs.stat e.ms.us/aas_ship Missouri CLAIM 200 North Keene Street, Columbia, MO 65201 1-800-390-3330 Suite 101 TTY: 711 http://www.missouricl aim.org Oklahoma Oklahoma Senior Health Insurance Counseling Program 5 Corporate Plaza, 3625 Oklahoma City, OK 73112 NW 56th Street, Suite 100 1-800-763-2828 TTY: 711 http://www.ship.oid.ok .gov Oregon Senior Health Insurance Benefits Assistance (SHIBA) 350 Winter ST NE, RM 330 1-800-722-4134 TTY: 711 http://www.oregon.go v Estado Agencia SHIP Dirección Alabama State Health Insurance Assistance Program Arkansas Salem, OR 97301 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice Estado Agencia SHIP Dirección 184 Ciudad, estado, código postal Número de teléfono/TTY South Carolina Insurance Counseling 1301 Gervais Street., Assistance and Referrals Suite 350 for Elders (I-CARE) Columbia, SC 29202 1-800-868-9095 Tennessee Nashville, TN 37243 1-877-801-0044 State Health Insurance Assistance Program 500 Deaderick Street, 8th Floor TTY: 711 TTY: 711 Dirección de Internet http://www.sc.gov/pag es/external.aspx?http s://scaccess.communi tyos.org/ http://www.state.tn.us /comaging/ship.html Texas Health Information 701 West 51st Street, Counseling and Advocacy MC: W352 Program (HICAP) Austin, TX 78751 1-800-252-9240 TTY: 1-800-735-2989 http://www.tdi.texas.g ov/consumer/hicap/hi caphme.html Utah Health Insurance Information Program (HIIP) 195 N1950W Salt Lake City, UT 84116 1-800-541-7735 http://www.hsdaas.ut ah.gov/hiip_contact_li st.htm Virginia Insurance Counseling and Assistance Program (VICAP) 1610 Forest Avenue, Suite 100 Richmond, VA 23229 1-800-552-3402 Statewide Health Insurance Benefits Advisors (SHIBA) 5000 Capital Blvd Tumwater, WA 98501 Virginia Washington TTY: 711 TTY: 711 1-800-562-6900 TTY: 711 http://www.vda.virgini a.gov http://www.insurance. wa.gov/about­ oic/what-we­ do/advocate-for­ consumers/shiba/ Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice SECCIÓN 3 Área/Estado 185 Organizaciones para el Mejoramiento de la Calidad (QIO) Agencia QIO Dirección Ciudad, estado, código postal Número de teléfono/TTY Annapolis Junction, MD 20701 Número de teléfono: www.BFCCQIOArea 1-866-815-5440 1.com TTY: 1-866-868-2289 Fax: Apelaciones: 855-236-2423 Todos los otros comentarios: 844-420-6671 Área 1: Livanta Connecticut Maine Massachusetts New Hampshire New Jersey New York Pennsylvania Rhode Island Vermont BFCC-QIO Program 9090 Junction Drive, Suite 10 KEPRO Área 2: Delaware District Of Columbia Florida Georgia Maryland North Carolina South Carolina Virginia West Virginia 5201 W. Kennedy Blvd., Tampa, FL 33609 Suite 900 Dirección de Internet Número de teléfono: www.keproqio.com 1-844-455-8708 TTY: 711 Fax: 844-834-7129 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice 186 Dirección de Internet Área/Estado Agencia QIO Dirección Ciudad, estado, código postal Número de teléfono/TTY Área 3: Alabama Arkansas Colorado Kentucky Louisiana Mississippi Montana New Mexico North Dakota Oklahoma South Dakota Tennessee Texas Utah Wyoming KEPRO 5700 Lombardo Center Dr., Suite 100 Seven Hills, OH 44131 Número de teléfono: www.keproqio.com 1-844-430-9504 TTY: 711 Fax: 844-878-7921 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice 187 Ciudad, estado, código postal Número de teléfono/TTY Dirección de Internet Área/Estado Agencia QIO Dirección Área 4: Illinois Indiana Iowa Kansas Michigan Minnesota Missouri Nebraska Ohio KEPRO 5201 W. Kennedy Blvd., Tampa, FL 33609 Suite 900 Número de teléfono: www.keproqio.com 1-855-408-8557 TTY: 711 Fax: 844-834-7130 Área 5: Alaska Arizona California Hawaii Idaho Nevada Oregon Washington Livanta BFCC-QIO Program 9090 Junction Drive, Suite 10 Número de teléfono: www.BFCCQIOArea 1-877-588-1123 5.com TTY: 1-855-887-6668 Fax: Apelaciones: 855-694-2929 Todos los otros comentarios: 844-420-6672 Annapolis Junction, MD 20701 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice SECCIÓN 4 188 Agencias estatales de Medicaid Ciudad, estado, código postal Número de teléfono/TTY Dirección de Internet 501 Dexter Avenue Montgomery, AL 36104 1-800-362-1504 TTY: 711 http://www.medicaid.a labama.gov/ Arkansas Department of Human Services Donaghey Plaza, P. O. Box 1437 Little Rock, AR 72203 1-800-457-4454 TTY: 1-501-682-8820 http://humanservices. arkansas.gov/Pages/ default.aspx Idaho Idaho Department of Health and Welfare PO Box 83720 Boise, ID 83720­ 0026 1-877-456-1233 TTY: 1-205-332-7205 http://www.healthand welfare.idaho.gov/Me dical/Medicaid/tabid/1 23/Default.aspx Louisiana Department of Health & Hospitals 628 N. 4th Street Baton Rouge, LA 70802 1-888-342-6207 TTY: 711 http://new.dhh.louisia na.gov/index.cfm/sub home/1/n/10 Mississippi Mississippi Division of Medicaid Sillers Building, 550 Jackson, MS 39201­ High Street, Suite 1000 1399 1-800-421-2408 TTY: 1-800-627-3529 http://www.medicaid. ms.gov/ Missouri Missouri Department of Social Services, MO HealthNet Division 615 Howerton Court, P.O. Box 6500 Jefferson City, MO 65102-6500 1-800-392-2161 TTY: 1-800-735-2966 http://www.dss.mo.go v/mhd/index.htm Oklahoma Oklahoma Department of 2400 N. Lincoln Blvd Human Services, SoonerCare Oklahoma City, OK 73105 1-877-653-4798 TTY: 1-800-522-8506 http://www.okdhs.org/ programsandservices /health/med/ Estado Agencia de Medicaid Dirección Alabama Alabama Medicaid Agency Arkansas Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice 189 Número de teléfono/TTY Dirección de Internet 1-800-527-5772 TTY: 711 http://www.oregon.go v/OHA/healthplan/ind ex.shtml South Carolina South Carolina P.O. Box 8206 Department of Health and Human Services Columbia, SC 29202 1-888-549-0820 TTY: 1-800-735-8583 http://www.scdhhs.go v/index.asp Tennessee TennCare Nashville, TN 37243 1-800-342-3145 TTY: 711 http://www.tn.gov/ten ncare/index.html Texas Texas Health and Human Brown-Heatly Building, Services Commission 4900 N. Lamar Blvd Austin, TX 78751­ 2316 1-877-252-8263 TTY: 1-877-541-7905 http://www.hhsc.state. tx.us/ Utah Utah Department of Human Services 195 North 1950 West Salt Lake City, UT 84116 1-800-662-9651 TTY: 1-800-346-4128 http://www.hs.utah.go v/index.htm Virginia Department of Medical Assistance Services (DMAS) 600 East Broad Street Richmond, VA 23219 1-800-643-2273 TTY: 1-800-343-0634 http://dmasva.dmas.vi rginia.gov/default.asp x Washington P.O. Box 45505 Washington State Department of Social and Health Services Olympia, WA 98504­ 1-800-562-3022 5505 TTY: 711 http://hrsa.dshs.wa.go v/ Ciudad, estado, código postal Estado Agencia de Medicaid Dirección Oregon Oregon Health Plan (OHP), Div. of Medical Assistance Programs (DMAP) 500 Summer Street NE Salem, OR 97301­ 1079 310 Great Circle Rd Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice SECCIÓN 5 190 Programas Estatales de Asistencia Farmacéutica (SPAP) Ciudad, estado, código postal Número de teléfono/TTY Dirección de Internet Boise, ID 83720­ 0036 1-800-926-2588 TTY: 711 Missouri Rx Plan (MoRx) P.O. Box 6500 Jefferson City, MO 65102-6500 Texas Texas Kidney Health Care Program (KHC) Austin, TX 78717­ 9347 Texas Texas HIV Medication Program (THMP) Department of State Health Services, MC 1938, P.O. Box 149347 ATTN: MSJA, MC 1873, P.O. Box 149347 1-800-375-1406 TTY: 711 1-800-222-3986 TTY: 711 http://healthandwelfar e.idaho.gov/Health/Fa milyPlanningSTDHIV/ HIVCareandTreatmen t/tabid/391/Default.as px http://www.morx.mo.g ov/ Austin, TX 78714­ 9347 1-800-255-1090 TTY: 711 Virginia Virginia Department of Health, State Pharmaceutical Assistance Program (SPAP) Washington Prescription Drug Program (WPDP) P.O. Box 5930 Midlothian, VA 23112-0033 1-800-366-7741 TTY: 711 P.O. Box 91132 Seattle, WA 98111­ 9232 1-206-521-2027 TTY: 711 Estado Agencia del SPAP Dirección Idaho Idaho HIV State Prescription Assistance Program (IDAGAP) P.O. Box 83720 Missouri Washington http://www.dshs.state. tx.us/kidney http://www.dshs.state. tx.us/hivstd/meds/def ault.shtm http://www.vdh.state.v a.us/Epidemiology/Di seasePrevention/spa p.htm http://www.rx.wa.gov/ Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice SECCIÓN 6 191 Programa de Asistencia de Medicamentos para el SIDA (ADAP) Ciudad, estado, código postal Número de teléfono/TTY Dirección de Internet Alabama Department of 201 Monroe Street, Public Health, AIDS Drug Suite 1400 Assistance Program, HIV/AIDS Division Montgomery, AL 36104-3773 1-866-574-9964 TTY: 711 http://www.adph.org/a ids/Default.asp?id=10 01 Arkansas Arkansas HIV/STD/Hepatitis C, ADAP Division 4815 W. Markham Street Little Rock, AR 72205-3866 1-888-499-6544 TTY: 711 http://www.healthy.ar kansas.gov/programs Services/infectiousDis ease/hivStdHepatitis C/Pages/ADAP.aspx Idaho Idaho Department of Health and Welfare 450 W. State Street, 4th Boise, ID 83720­ Floor, P.O. Box 83720 0036 1-800-677-2437 TTY: 711 http://www.healthand welfare.idaho.gov/He alth/FamilyPlanning,S TDHIV/HIVCareandTr eatment/tabid/391/De fault.aspx Louisiana Louisiana Health Access 1450 Poydras Street, Program (LAHAP) Suite 2136 1-504-568-7474 TTY: 711 http://lahap.org/comm unity/default.html Mississippi Mississippi AIDS Drug Assistance Program 1-888-343-7373 TTY: 711 http://msdh.ms.gov/m sdhsite/_static/14,130 47,150.html Estado Agencia del ADAP Alabama Dirección New Orleans, LA 70112 570 E. Woodrow Wilson Jackson, MS 39215­ Avenue, Post Office Box 1700 1700 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice 192 Ciudad, estado, código postal Número de teléfono/TTY Dirección de Internet 930 Wildwood Drive Jefferson City, MO 65102-0570 1-800-533-2437 TTY: 711 http://health.mo.gov/li ving/healthcondiseas es/communicable/hiv aids/ Oklahoma AIDS Drug Assistance Program 1000 NE 10th Street, Room 614 Oklahoma City, OK 73117-1299 1-405-271-4636 TTY: 711 http://www.ok.gov/he alth/Disease,_Preven tion, Preparedness/ HIV_STD_Service/ Oregon CAREAssist Program P.O. Box 14450 Portland, OR 97293­ 0450 1-800-805-2313 TTY: 711 http://www.oregon.go v/oha/pharmacy/care assist/Pages/index.as px 2600 Bull Street South Carolina South Carolina AIDS Drug Assistance Program Columbia, SC 29201 1-800-856-9954 TTY: 711 http://www.scdhec.go v/Health/Diseasesand Conditions/Infectious Diseases/HIVandSTD s/AIDSDrugAssistanc ePlan/ Tennessee Tennessee HIV Drug Assistance Program (HDAP) 710 James Robertson Parkway Nashville, TN 37243 1-615-741-7500 TTY: 711 http://health.state.tn.u s/STD/ryanwhite.shtm l Texas Texas HIV/STD Medication Program (THMP) 1100 W. 49th Street Austin, TX 78756 http://www.dshs.state. tx.us/hivstd/meds/def ault.shtm Estado Agencia del ADAP Dirección Missouri Missouri AIDS Drug Assistance Program Oklahoma Oregon 1-800-255-1090 TTY: 711 Evidencia de Cobertura para WellCare Simple (PDP) para 2015 Apéndice 193 Estado Agencia del ADAP Dirección Ciudad, estado, código postal Número de teléfono/TTY Dirección de Internet Utah Utah AIDS Drug Assistance Program 288 North 1460 West, PO Box 142104 Salt Lake City, UT 84114-2104 1-801-538-6191 TTY: 711 http://health.utah.gov/ epi/diseases/hivaids/i ndex.html Virginia Virginia Department of 109 Governor Street, Richmond, VA 23219 1-855-362-0658 Health (VDH) AIDS Drug James Madison Building TTY: 711 Assistance Program http://www.vdh.state.v a.us/epidemiology/dis easeprevention/Progr ams/ADAP/ Washington Washington State's AIDS 1610 NE 150th Street, Drug Assistance Program MS: K17-9 http://www.doh.wa.go v/YouandYourFamily/ IllnessandDisease/HI VAIDS/HIVCareClient Services/ADAPandEI P.aspx Shoreline, WA 98155 1-877-376-9316 TTY: 711 Método LLAME Servicio al Cliente de WellCare Simple (PDP) Información de contacto 1-800-264-1587 Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 p.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. Servicio al Cliente también tiene servicios gratis de intérpretes de idiomas disponibles para personas que no hablan inglés TTY 711 Este número requiere un equipo de teléfono especial y es solo para personas con dificultades de la audición o del habla. Las llamadas a este número son gratis. De lunes a viernes de 8 a.m. a 8 a.m. Entre el 1 de octubre y el 14 de febrero, los representantes están disponibles de lunes a domingo de 8 a.m. a 8 p.m. FAX ESCRIBA 1-813-262-2802 WellCare Prescription Insurance, Inc. P.O. Box 31370, Tampa, FL 33631 SITIO WEB http://www.wellcarepdp.com El Programa Estatal de Asistencia sobre Seguros de Salud es un programa estatal que obtiene dinero del gobierno federal para ofrecer a los beneficiarios de Medicare asesoramiento local sin cargo sobre seguros de salud. Usted puede buscar el nombre, el número de teléfono y la dirección del programa SHIP de su estado en el apéndice incluido en la parte posterior de este folleto.