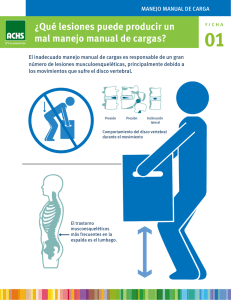
infortunio y medicina laboral - trabajos dr. antonio paolasso
Anuncio

INFORTUNIO Y MEDICINA LABORAL TOMO II Antonio Paolasso Médico del Trabajo CAPÍTULO XII APARATO OSTEOMUSCULAR Y COLUMNA VERTEBRAL Concepto Y a distinguimos que enfermedad-accidente son las afecciones adquiridas en ocasión del trabajo o a causa del trabajo y que se diferencia de la enfermedad profesional porque mientras la enfermedad profesional tiene por única causa al trabajo, la enfermedad-accidente son afecciones polietiológicas, es decir, el trabajo no es su única causa, sino una de ellas. Cuando es, puntualmente, debida al trabajo, se denomina enfermedad-accidente y debe ser indemnizada de igual modo como si fuese una enfermedad profesional (Kaplán, Rojas). Entran en este capítulo muchas afecciones como las psicosomáticas causadas por el distrés laboral y otras como la artrosis y la necrosis aséptica y otras afecciones similares que hasta hace poco se consideraban exclusivamente de predisposición familiar o causa genética. Hoy, diferentes estudios multicéntricos y experiencias acumuladas, han demostrado que muchas afecciones consideradas genéticas o de predisposición familiar, son desencadenadas por factores ambientales, entre ellos, el trabajo u ocupación o profesión. Por lo tanto, el trabajo se transforma en causa pues de no haber mediado, la afección no se habría manifestado. Es el caso de hernias, várices, etc. Estos nuevos aspectos médicos de la Medicina Laboral son los que transcribiremos a continuación. La lista de enfermedades-accidentes incluidas es muy incompleta, pero son las que más se encuentran en los casos prácticos, al menos, en Mendoza. No hay dudas que por las características regionales de otros trabajadores habrá otros tipos de enfermedades-accidentes como pueden ser las endemias, epizootias o las enfermedades o infecciones tropicales o lesiones por frío o calor. Las características fundamentales de una enfermedad-accidente serían: comprobación fehaciente de no preexistencia ni de factores heredofamiliares o hábitos tóxicos sobreviniencia (causa o etiología) efectiva por un hecho o acto laboral debidamente documentado Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 2 PATOLOGÍA VERTEBRAL OCUPACIONAL Factores etiológicos de la patología vertebral ocupacional Entre los principales agentes etiológicos dependientes de la ocupación o profesión se destacan: 1. 2. 3. 4. 5. macrotraumatismos directos microtraumatismos malas posturas o posiciones viciosas prolongadas movimientos bruscos, de gran intensidad sobrecargas. Macrotraumatismos Los macrotraumatismos directos dependerán de la naturaleza de la ocupación. Así, en los chóferes profesionales las causas más comunes son los accidentes viales, que provoquen golpes en la columna y causen esguinces o luxación o fractura-luxación o desplazamiento vertebral (espondilolistesis) o aplastamiento cervical. Los desplazamientos vertebrales bruscos, aunque vuelva la vértebra a su posición sin listesis, son causas de esguinces o subluxaciones, ruptura, microhemorragias o intensa atrición de tejidos periarticulares (tendones, cápsulas, ligamentos, músculos) con lesiones secuelares inmediatas y mediatas o crónicas (algias, periartritis, artrosis, etc.). Microtraumatismos El término microtraumatismo, que ya estudiamos al comienzo de esta obra, fue usado por la escuela española de traumatología, pero era desconocido por autores anglosajones. En Argentina fue difundido por la escuela del Dr. Putti y en España por los Dres. Barcelo (Sr. y Jr.). Estos autores se referían a microtraumatismos sin especificar el alcance de ese término. Lo que se daba a entender es que el concepto de microtraumatismo se refería a la teoría del “traumatismo acumulativo” o sea que pequeños traumatismos reiterados provocaban la lesión que sensibilizaban a los tejidos para finalmente causar la enfermedad. El Diccionario Médico Salvat, 2a. edic., 1974 define a microtrauma como “traumatismo microscópico”. Los anglosajones y muchos autores de habla hispana negaban la existencia de estos traumatismos microscópicos, hasta que el VI SIMPOSIO REUMATOLÓGICO reunido en Barcelona, España, en 1982 esclarece, en el caso de la artrosis, que existían “alteraciones bioquímicas microscópicas” como microfisuras, alteraciones enzimáticas, etc. en esa afección. Igualmente estudios multicéntricos determinaron “lesiones microscópicas traumáticas” como microhemorragias, ruptura o disrupción de fibras o axones, alteraciones de membranas celulares, alteraciones de neurotransmisores, enzimáticas e, incluso, genéticas. Esas lesiones microtraumáticas no se detectan por estudios tradicionales de imágenes, sino que son resorte exclusivo de autopsias, biopsias o del estudio directo de los tejidos afectados mediante endoscopias y otros medios altamente lesivos invasivos llevados a escala microscópica. Luego, actualmente microtraumatismos son las lesiones tisulares a nivel microscópico causadas por traumatismo pequeños reiterados (traumatismo acumulativo) y que, con el tiempo, desencadenan la lesión evidente que enferma. Los microtraumatismos afectan tanto a huesos como a todos los tejidos blandos, según la región anatómica receptora del trauma. Posturas viciosas Las malas posiciones o posturas viciosas se deben a la forma en que algunos trabajos obligan a colocar el cuerpo en determinadas actitudes o posiciones que obligan a posturas antinaturales, al esfuerzo de 3 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL una articulación o de una agrupación muscular. Es decir, posición o postura viciosa es toda postura que deja la posición funcional fisiológica normal del cuerpo para pasar a posturas inadecuadas o no fisiológicas que genera movimientos máximos que sobrepasan el límite normal de cada articulación de miembros o de columna vertebral en toda su extensión, dañando el llamado mecanismo osteomioneuroarticular. Estas posturas incorrectas desplazan a huesos y tejidos capsulares y ligamentosos en forma esforzada, más allá de los límites normales o fisiológicos de la articulación vertebral, que llevan a estiramientos con lesiones de las fibras, a desgarros o a rupturas, a desplazamientos de huesos, etc. En columna vertebral, la principal causa de lesiones son las posturas que provocan rotación forzada. Otras posturas, por mecanismos de lateralizaciones y flexoextensiones forzadas, también provocan lesiones de ligamentos, cápsulas y desplazamientos óseos (esguince, luxación o subluxación). La bipedestación o estación prolongada de pie por varias horas, sea estática (deambulación nula) o dinámica con deambulación plena o restringida, por sí, implica aumento de la presión hidrostática venosa, deshidratación discal y fatiga muscular de miembros inferiores. Dicha bipedestación se agrava cuando el trabajador se somete a carga física como es la estiba de bolsas o transporte manual de grandes pesos. También cuando está expuesto a altas temperaturas y humedad o cuando lleva calzado inadecuado. La distinción que se suele hacer entre bipedestación dinámica y estática no tiene ningún sentido práctico ni científico, sino sólo en aumentar el factor riesgo, puesto que todo trabajador en cualquier bipedestación tiene alto riesgo para enfermedad venosa de miembros inferiores y lesiones vertebrales. La posición prolongada en semiflexión lumbar afecta a la columna dorsolumbar, especialmente si es con carga física de pesos excesivos. La carga física de sobrepesos aumenta la presión intraabdominal lo que implica riesgos, además del impedimento del retorno venoso de miembros inferiores, que determinados movimientos generen hernias abdominales, inguinales o crurales. La posición sedente prolongada proporciona carga ponderal del peso del cuerpo sobre la columna vertebral, comprime las nalgas comprometiendo el retorno venoso y la circulación arterial y afecta al nervio ciático. Si la posición sedente es de un oficinista se agrega el riesgo del apoyo de manos y muñecas en los escritorios que induce al atrapamiento nervioso en muñecas, o bien, puede generar posturas viciosas de la columna con modificación de las curvas fisiológicas de la misma. Si el trabajador es chofer o maneja máquinas industriales, además de la exposición mayor a vibraciones, agrega la semiflexión lumbar y los movimientos de flexorrotación que comprometen seriamente a la columna dorsolumbar. A esto, naturalmente, se suman los factores de aumento de presión intraabdominal. La unipedestación o sea permanecer parado en un solo pie como ocurre con aquellos trabajadores que operan maquinarias con pedales que exigen el uso de un miembro inferior, genera por el esfuerzo del miembro que opera el pedal, várices unilaterales, además de agravar todos los otros factores de riesgos de la bipedestación. La pretensión de algunas leyes de restringir a un modo determinado las posturas o posiciones viciosas laborales, contradicen la realidad de cómo enferman los trabajadores, pues no es natural que una persona esté de pié o sentada ocho horas diarias o más, en forma independiente de la movilidad que pretenden los textos legales. No hay que confundir las posturas más riesgosas como únicamente dañina para excluir la que de por sí es postura viciosa (por ejemplo, algunas distinciones legales de la bipedestación) Movimientos bruscos de gran intensidad Los movimientos bruscos de gran intensidad también causan lesiones en la columna vertebral por desplazamiento violento de cuerpos vertebrales, cápsulas articulares, ligamentos y músculos periarticulares (tejidos periarticulares). Estos tejidos periarticulares sufren estiramientos (elongación) y rupturas. Pueden causar lesiones tales como las deformaciones (escoliosis, cifosis), hernias discales y espondilolistesis, esguinces y fracturas-luxaciones o subluxaciones. El caso más típico de este tipo de mecanismo es la contusión cervical o golpe de látigo o latigazo cervical o golpe de conejo en el cual el desplazamiento brusco de la columna cervical en un movimiento de vaivén produce lesiones de articulaciones (esguince) o ruptura de tejidos periarticulares. La flexorrotación brusca del dorso provoca lesiones en D11, D12, L1 y L2 causando cifosis postraumáticas. Un movimiento brusco de rotación o movimientos rotatorios reiterados que fuerzan a la articulación más de los límites normales, provocan lesiones que llevan a hernias de disco o a la Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 4 distensión de un músculo o ligamento.1 Es común que un trabajador que estiba o realiza tareas de carga y descarga, en algún momento, especialmente cuando se le escapa un bulto o resbala, deba realizar un movimiento muy brusco y violento que provoque grave daño anatomofuncional. Aún así, dentro de los movimiento regulares, la repetición en sí de un movimiento durante 8 horas o más, causa daño articular, muscular y nervioso. Sobrecargas Las sobrecargas a cualquier nivel de la columna vertebral, como en otras articulaciones no vertebrales, provocan contusiones articulares, que llevan a cuadros como la neurodocitis, esguince o subluxación, micro desgarros y microhemorragias, atrición crónica de tejidos periarticulares. Entre las secuelas mediatas de las sobrecargas sobresalen las periartritis crónicas, subluxaciones crónica, la espondiloartrosis en la columna afectada. La sobrecarga afecta, según el sitio en que se aplica, a las columnas cervicales y dorsolumbares, siendo esta última la más afectada. Estos mecanismos podemos resumirlos en el cuadro siguiente: Mecanismos de lesiones vertebrales ocupacionales 1. Factor traumático: 1.1. macrotraumatismos directos únicos o aislados 1.2. microtraumatismos repetidos 2. Sobreesfuerzo laboral: 2.1. malas posturas o posturas viciosas prolongadas 2.2. esfuerzos o movimientos bruscos e intensos 2.3. sobrecargas continuas y/o prolongadas Mecanismos fisiopatológicos de las patologías vertebrales ocupacionales En los mecanismos fisiopatológicos de las patologías vertebrales ocupacionales interesa de sobremanera conocer: 1. 2. 3. 4. si hay anomalías previas de la columna el origen y la dirección de la fuerza traumática la relación entre la fuerza traumática y la postura la lesión anatómica resultante Las anomalías previas de la columna de origen congénita, en el 97% de casos o más, no son dolorosas ni disfuncionales para los adultos,2 pues muchas de ellas se manifiestan y corrigen en la infancia o 1 Guntin y cols. SALUD OCUPACIONAL (63): 32-34, 1996 (Tachdjian – ORTOPEDIA PEDIATRICA) (Cibeira – CERVICOBRAQUIALGIAS, editorial Panamericana, Bs. As. 2001) 2 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 5 pubertad y otras sólo se descubren por estudios catastrales o exámenes físicos (espina bífida, espondilolistesis congénita, etc.). Lo que hay que determinar que al momento del accidente laboral no existan patologías o anomalías preexistentes debidas a enfermedades o accidentes ajenos al trabajo. La columna vertebral puede sufrir una gran variedad (o combinación) de tensiones susceptibles de causar luxaciones, fracturas o fracturas luxaciones. A pesar de la clasificación hecha hasta el momento en diferentes publicaciones y tratados de traumatología y la clásica diferenciación entre traumatismos vertebrales con o sin lesión medular y/o radicular, todavía reina cierta confusión o desconocimiento cabal de los mecanismos fisiopatológicos, los que van descubriéndose a través de casos puntuales y con estudios combinados con las nuevas técnicas de estudios de imágenes y los tradicionales de biopsia y autopsias. Diferentes comunicaciones individuales o estudios multicéntricos retro o prospectivos, van agregando nuevos y complejos conocimientos de como se lesionan las vértebras y cambiando algunos preconceptos que ligaban estas lesiones a patologías congénitas o por predisposición. A las lesiones anatómicas resultantes por fuerzas traumáticas se estudian muy particularmente en cada región de la columna y hay que dividirlas en cuatro grandes grupos: 1. 2. 3. 4. las que provocan lesiones neurológicas (medulares o radiculares) las que no provocan lesiones neurológicas las que provocan fracturas las que no provocan fracturas ni otro tipo de lesión ósea inmediata, pero afecta tejidos blandos y provoca desplazamientos de cuerpos óseos (deformaciones, listesis, etc.). En cuanto a las direcciones de las fuerzas traumáticas éstas pueden ser por: extensión: hiperextensión flexión: hiperflexión, retroflexión, anteroflexión rotación compresión axial o vertical fuerzas combinadas: flexo-rotación lateralización forzada La relación entre la fuerza traumática y la postura es muy importante, pues según el trabajador se encuentre de pié, de rodillas, encorvado hacia delante, en decúbito dorsal o semilateral, será el resultado del impacto distinto, dado que determinadas posturas agravan el impulso traumático y otras pueden disminuirlo. Por esto, la ergonomía trata de estudiar las mejores posturas o posturas más fisiológicas de manera tal que no actúen como posturas viciosas y no faciliten o agraven una fuerza traumática. Watson-Jones, en 1941, comprobaron que los cinturones de seguridad usados para conducir vehículos, si bien previenen lesiones del cráneo y otras partes del cuerpo y el desplazamiento violento y el despedido fuera del vehículo, en cuanto a la columna, cuando sujetan al piloto por los hombros impiden que se separe del asiento y, en consecuencia, elevan el punto de angulación (y de fractura) desde la unión toracolumbar hasta la parte alta de la columna dorsal. Nosotros empezaremos por aquellos mecanismos que no provocan fracturas ni lesiones neurológicas, pero, que pueden ser causa de cuadros crónicos por lesiones invalidantes o altamente incapacitantes. Son los menos conocidos y los más estudiados últimamente. Mecanismos que no provocan fracturas ni lesiones medulares Los conceptos actuales sobre secuelas de los traumatismos vertebrales han modificado, con los nuevos estudios epidemiológicos y experimentos, los clásicos conocimientos de la traumatología o patología 6 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL de la columna vertebral, incorporando el traumatismo laboral relacionado con el trabajo u ocupación. La Medicina del Trabajo, además de los ya conocidos riesgos físicos y accidentes que afectaban a la columna vertebral, categorizados por caídas, golpes, contusiones, choques, conmociones o esfuerzo físico inadecuado, hoy incorpora los riesgos ergonómicos, tales como: esfuerzo físico intenso, levantamiento y transporte manual de pesos, exigencias de posturas inadecuadas, jornadas de trabajo prolongadas, otros distrés físicos.3 Valls y cols., Del Sel y cols y García Morteo y cols. habían considerado mecanismos de lesión como la neurodocitis (inflamación de tejidos blandos periarticulares, carillas articulares y nervios regionales) y al esguince o subluxación (distensión de tejidos blandos periarticulares, especialmente ligamentos y cápsulas, sin desplazamiento de cabos óseos). Ras y cols.4 y Perennou y cols.,5 por estudios epidemiológicos prospectivos, introdujeron las causas posturales (posturas viciosas). Las malas posturas o posturas anormales causan un gran distrés de tal magnitud sobre la columna que generan dolor crónico intolerable (factor de incapacidad). Esto se debe a que hay desplazamiento de la posición normal de huesos, articulaciones y ligamentos, lo que ocasiona: dolor, espasmo o contractura muscular refleja y modificación de la columna vertebral (escoliosis la más frecuente y menos frecuente cifosis, cifoscoliosis o lordosis). Uno de los mecanismos que actúan en la postura viciosa es el trabajo muscular estático o trabajo isométrico, el que afecta en casos leves al riego sanguíneo de los tejidos provocando hipoxia y consecutivamente el dolor y que cuando este mecanismo actúa crónica o prolongadamente produce daño isquémico que puede afectar al músculo y a los nervios regionales y provocar dolor e impotencia funcional. En casos graves, cuando el trabajo es muy intenso, provoca gran tracción que causa estiramiento de tejidos periarticulares (ligamentos y cápsulas) llegando a una gran distensión de los mismos con esguince o subluxación.6 Estos son los mecanismos que más se han estudiado en los últimos tiempos y los que han ido aportando nuevos conocimientos sobre el origen de lesiones clásicas que mayormente se atribuían a otros factores estudiados y, sobre todo, a predisposición familiar o lesiones congénitas. En estos mecanismos no hay conmoción ni contusión medulorradicular, aunque pueden existir pequeños grados de conmoción a nivel microscópico (microhemorragias, disrupción de fibras de tendones, ligamentos, cápsula) que causan cuadros clínicos detectables, pero que son lesiones indetectables por los estudios por imágenes tradicionales (radiografía) o modernos (TAC, RMN, etc.) y raras veces son detectados por estudios electrofisiológicos (EMG, etc.). Estas alteraciones se deben a desplazamientos del LCR y a modificaciones tensionales importantes (Guntin y cols.). En ocasiones, a compresiones de poca intensidad y de acción fugaz como luego veremos. Columna cervical Traumatismo cervical La función principal del cuello es conectar la cabeza con el tronco. Esto permite que un traumatismo de cabeza afecte al cuello y viceversa. Su estabilidad y funcionalidad depende de la columna vertebral cervical que se articulan entre sí por medio de un sistema de articulaciones de inusual complejidad. No sólo cada par de vértebras está separado por el habitual disco intervertebral y un par de articulaciones apofisarias sino que, en la columna cervical, los cuerpos se articulan por medio de un par adicional de articulaciones sinoviales por las caras posterolaterales. La necesidad de mover la cabeza para comunicarnos, respirar, comer y trabajar le impone a este sistema una exigencia casi continua y lo sorprendente es que esto no lleve a problemas aún más frecuentes. La columna cervical, a su vez, es un corredor protector de estructuras esenciales para la vida. El aporte de sangre al cerebro depende, en parte, de las arterias vertebrales que pasan a través de las vértebras 3 (EMPRESALUD (23): 36-37, 1995) (CHRONIC BACK PAIN: 71-99, 1982) 5 (SPINE (19): 123-128, 1994) 6 Rivas, Ergonomía del trabajo muscular, SALUD OCUPACIONAL (62): 16-21, 1996 4 7 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL cervicales, y la medula espinal está encerrada en el canal espinal. Estas características indican la crucial y singular importancia de la columna cervical. La mayoría de los problemas cervicales son mecánicos y, generalmente, afectan las articulaciones vertebrales y los ligamentos y músculos asociados. Los problemas mecánicos generan espondilosis cervical que suele dar cambios clínicos y radiológicos. La espondilosis es un paso previo de la artrosis y cuando se extiende implica osteofitos que comprometen las raíces nerviosas, la circulación vertebrobasilar y la misma medula espinal. Rara vez la columna sufre procesos reumáticos, inflamatorios o neoplásicos. Las patologías del cuello no se deben a la posición erecta del hombre como generalmente se afirma para el resto de la columna vertebral (Lewin). El dolor cervical se debe a problemas mecánicos inducidos por traumatismos, posturas viciosas o defectos de uso. Los dolores crónicos son causados por macro o microtraumatismos cervicales. Los cinturones de seguridad previenen las lesiones graves de la cabeza o del cuerpo, pero favorecen la dislocación cervical. 7 Hay formas de dirección de fuerzas traumáticas a considerar: 1. Compresión axial o vertical cervical: producida por un golpe sobre el vértice de la cabeza por caídas desde alturas (andamios, techos, cornisas, etc.), zambullidas, accidentes viales, impacto de un objeto que cae (una pieza metálica, una bolsa, un instrumento, una piedra en el caso de mineros o un golpe por robot). Es uno de los mecanismos más frecuentes. Es un mecanismo en el cual la fuerza de choque provoca una aproximación de las apófisis espinosas y articulares de las vértebras C4-C6 y éstas, a modo de palanca, separan el cuerpo vertebral del disco subyacente, provocando una luxación hacia adelante que induce la ruptura o distensión irreversible del ligamento longitudinal anterior. Simultáneamente, el ligamento posterior puede despegarse del cuerpo de la vértebra subyacente, combándose y comprimiendo contra ésta la médula espinal. Este mecanismo, de acuerdo a la violencia e intensidad del golpe puede producir o no sección transversal parcial o completa de la médula (Taylor y Blackwood), pero cuando es de intensidad menor sólo provoca una compresión fugaz con lesiones microscópicas. En este mecanismo es posible que además de la hiperextensión actúe una retroflexión. 2. contusión, latigazo o “golpe de conejo” cervical: acá el mecanismo más clásico es el movimiento en vaivén brusco del cuello que se suele producir por un accidente vial, caída de bruces, golpe de karate, u otros golpes dados en dirección horizontal sobre el cuello, a condición de que sean bruscos e intensos. Tradicionalmente se atribuye estas lesiones a un mecanismo de hiperextensión de la columna cervical, pero estudiado en detalle, sobre todo, en los estudios experimentales hechos con muñecos y filmados y luego de procesar el vídeo por computadoras, se ve que si bien hay una hiperextensión, los mecanismos más lesivos son la retroflexión precedida por la anteroflexión del movimiento de vaivén. Esto ya había sido adelantado por Taylor y Blackwood (1948), pero recién se confirman en los últimos experimentos. Crowe acuñó la denominación “en latigazo” sólo para “describir la manera en que la cabeza se mueve repentinamente para producir una lesión por hiperextensiónhiperflexión del cuello. La lesión en latigazo (hiperextensión/flexión aguda del cuello) generalmente es provocada por accidentes viales en autos, motos, bicicletas, etc., pero también pueden ser provocada por traumatismos encéfalocraneanos por una fuerza impulsada sobre la zona posterior de la cabeza. Igualmente la caída de cabeza con flexión o extensión del cuello provocan contusión cervical. Las estructuras de cuello, músculos, ligamentos, discos y articulaciones apofisiarias resultan traumatizadas en estas ocasiones lesivas. Las secuelas más importantes son: lesiones de tejidos blandos con neuralgias residuales por mucho tiempo, a veces años, que producen cervicalgia importante, atriciones 7 John H. Klippel, Paul A. Dieppe – REUMATOLOGÍA PRÁCTICA: 45-48, Editorial Mosby, Bs. As. 1998 8 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL de tejidos periarticulares que dejan inflamaciones crónicas o periartritis o bien esguinces o entorsis vertebrales. Las lesiones varían en severidad y van de un desgarro menor de las fibras musculares hasta lesiones vertebrales que pueden llegar a fracturas con compresión medular. El término latigazo ha pasado a tener uso generalizado debido a la gran cantidad de este tipo de lesiones, la cronicidad frecuente y la asociación con indemnizaciones. La cronificación de dolor y limitación funcional en lesiones con cambios degenerativos de vértebras cervicales, especialmente las inferiores, pueden llegar a dos o más años y el alivio de los síntomas puede llegar sólo a un 50% (el autor señala que con el tiempo los síntomas pueden disminuir pero no desaparecer). Los accidentes de frente, costado y otros tipos de desplazamiento también provocan lesiones en latigazo. Del 38% al 60% de casos de latigazos cervicales, especialmente los menos comprometidos o que presentan dolor y rigidez (limitación funcional) mejoran por completo en 3 a 6 meses. Pero más del 25% de casos de latigazos cervicales presentan un cuadro prolongado de dolor asociado a limitación funcional leve y otros síntomas como pueden cefaleas, sueño deficiente, parestesias, trastornos psíquicos (ansiedad o depresión), etc. y a esto se le llama síndrome por latigazo tardío. A pesar de presumirse que la perpetuación de la incapacidad es con fines gananciales, en el caso de litigio, cada vez hay más pruebas de que aquéllos con síntomas persistentes pueden tener una lesión no resuelta que no ha sido reconocida oportunamente. Varios estudios controlados han demostrado anomalías de la función medular y del tallo encefálico sin signos neurológicos. Los casos que presentan rectificación de lordosis con miocontractura de músculos cervicales paravertebrales, avulsión de vértebras (listesis), discopatías, etc., certificados por RMN obviamente agravan el cuadro. Si bien la patología del síndrome por latigazo tardía es poco conocida por los médicos hay varios factores asociados con una más grave o la persistencia de síntomas que son útiles para el pronóstico. La alta velocidad del impacto, el daño considerable del vehículo y la aparición rápida o inicial de dolor intenso de cuello generalmente están asociados lesiones más graves, al igual que la marcada restricción de movimientos del cuello en la presentación inicial o aguda del cuadro. En la edad avanzada y la presencia de espondilosis cervical y parestesias están relacionadas con la persistencia de síntomas, aunque no signifiquen lesión grave. En cuanto a las influencias psicológicas se ha hablado mucho de personalidad premórbida, histerismo y afán de lucro en caso de litigios, pero un estudio realizado en Suiza trazó los perfiles psicológicos de los pacientes y no halló asociación entre los rasgos de la personalidad “negativa” y la persistencia de los síntomas. Quizás lo que más influya en el cuadro del latigazo sea el estrés postraumático, el cual le puede ocurrir a cualquier persona en forma independiente de su personalidad previa y ese estrés postraumática puede ser causa de cefaleas, parestesias, fatiga y depresión. Los que especulan con una compensación financiera son una minoría y, por regla general, suelen referir síntomas inexplicables e inconsistentes y de difícil percepción a través de exámenes físicos o estudios complementarios. Incluso, muchos de los que estaban interesados en una indemnización, siguieron con síntomas después de recibir dicha indemnización. En el caso de mareos prolongados, vértigo o parestesias faciales deben realizarse estudios electrofisiológicos como la electronistagmografía. Los movimientos bruscos pueden provocar una contracción refleja de los músculos paraespinosos (paravertebrales) que provoca dolor que no irradia a miembros superiores. 8 El latigazo cervical en un trabajador es muy común cuando realiza carga o descarga de material de una estantería en alto, pues la caída del material obliga a un movimiento reflejo de flexoextensión o de lateroflexión brusco y violento que implica un 8 John H. Klippel, Paul A. Dieppe – REUMATOLOGÍA PRÁCTICA: 48 y 131, Editorial Mosby, Bs. As. 1998 9 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL vaivén violento que es el denominado latigazo. Otra causa es el accidente vial de choferes o el accidente de trabajo de los que manejan maquinarias susceptibles de producir el latigazo. En estos dos mecanismos traumáticos es posible que se presente el mecanismo de luxación vertebral transitoria (vértebra en guillotina) estudiado en Bihar (India) en 1970 y descrito por Guttmann. Es común en niños y personas jóvenes con buena elasticidad en tejidos periarticulares. La vértebra traumatizada se desplaza de su lugar en virtud de un traumatismo violento y fugaz, pero luego vuelve a su posición sin ser detectada ninguna luxación por estudios por imágenes. Este mecanismo explica muchos cuadros con gran daño neurológico o tisular, pero sin signos óseos. El mecanismo de luxación vertebral transitoria ha sido descrito para el cuello, pero puede ocurrir en otras vértebras, principalmente en columna lumbar. Además de daños medulares importantes como sección parcial o total, puede afectar al disco provocando protrusión, y si esta protrusión puede ocurrir en columna cervical es más común que ocurra particularmente en columna lumbar. La función principal del cuello es conectar la cabeza con el tronco. Su estabilidad y funcionalidad depende de la columna vertebral cervical que se articulan entre sí por medio de un sistema de articulaciones de inusual complejidad. No sólo cada par de vértebras está separado por el habitual disco intervertebral y un par de articulaciones apofisarias sino que, en la columna cervical, los cuerpos se articulan por medio de un par adicional de articulaciones sinoviales por las caras posterolaterales. La necesidad de mover la cabeza para comunicarnos, respirar, comer y trabajar le impone a este sistema una exigencia casi continua y lo sorprendente es que esto no lleve a problemas aún más frecuentes. La columna cervical, a su vez, es un corredor protector de estructuras esenciales para la vida. El aporte de sangre al cerebro depende, en parte, de las arterias vertebrales que pasan a través de las vértebras cervicales, y la medula espinal está encerrada en el canal espinal. Estas características indican la crucial y singular importancia de la columna cervical. La mayoría de los problemas cervicales son mecánicos y, generalmente, afectan las articulaciones vertebrales y los ligamentos y músculos asociados. Los problemas mecánicos generan espondilosis cervical que suele dar cambios clínicos y radiológicos. La espondilosis es un paso previo de la artrosis y cuando se extiende implica osteofitos que comprometen las raíces nerviosas, la circulación vertebrobasilar y la misma medula espinal. Rara vez la columna sufre procesos reumáticos, inflamatorios o neoplásicos. Las patologías del cuello no se deben a la posición erecta del hombre como generalmente se afirma para el resto de la columna vertebral (Lewin). El dolor cervical se debe a problemas mecánicos inducidos por traumatismos, posturas viciosas o defectos de uso. Los dolores crónicos son causados por macro o microtraumatismos cervicales. Los cinturones de seguridad previenen las lesiones graves de la cabeza o del cuerpo, pero favorecen la dislocación cervical.9 Secuelas del traumatismo de columna cervical Además de los dolores de cervicalgia, cervicobraquialgia (que estudiaremos por separado, hay otros cuadros, algunos de los cuales detallamos a continuación. Sìndrome cervicobraquial Es el síndrome configurado por dolor cervical y de hombros, acompañado de parestesia de miembros superiores. 9 John H. Klippel, Paul A. Dieppe – REUMATOLOGÍA PRÁCTICA: 45-48, Editorial Mosby, Bs. As. 1998 10 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Fibrositis cervical La fibrositis cervical es un reumatismo de partes blandas que se manifiesta por dolor o fibromialgia cervical que se caracteriza por ser un dolor muy circunscrito, que se despierta a determinados movimientos o puede ser permanente y también puede ser provocado por la palpación. En el examen físico, además del dolor provocado, en oportunidades pueden hallarse nódulos imprecisos, mal delimitados en la región de los músculos cervicales posteriores y trapecios, no existiendo otras anormalidades en el examen físico y los estudios de laboratorios y radiológicos son normales. El diagnóstico es por semiología y antecedentes.10 Síndrome vertebro basilar El síndrome vertebro basilar puede ser provocado por la compresión de la arteria vertebral por una cervicoartrosis, una contracción intensa y permanente de los músculos cervicales debidos generalmente a una tensión crónica exagerada por estrés laboral, psicológico o de otra causa, por fatiga a un gran sobreesfuerzo laboral con posiciones viciosas, una secuela de un traumatismo que afecte por gran atrición a todos los tejidos blandos del cuello (músculos, tendones, ligamentos y paquete vasculonervioso). Se le conoce como síndrome de Barré-Lieu y sus manifestaciones clínicas habituales son: vértigo, tinnitus, diplopía, ataxia, fosfenos y acúfenos (zumbidos de oídos). Habitualmente el síndrome es despertado por rotación e hiperextensión del cuello, o los agrava si ya estaban presentes. Otras causas de este síndrome son: ateromatosis (aparece en edades avanzadas y con antecedentes de hipercolesterolemia, u otras dislipidemias, HTA, etc.), anomalías congénitas del cuello (se caracterizan porque aparecen en edades muy tempranas).11 Tortícolis postraumática La tortícolis (cuello torcido) es un dolor agudo en la región del cuello por una deformación estructural o funcional del cuello debida a un espasmo o contracción de los músculos cervicales, especialmente el esternocleidomastoideo, que ocasiona la rotación de la cabeza hacia un costado y con los movimientos sumamente limitados especialmente los de inclinación lateral (flexoextensiones laterales). La cabeza queda fija inclinada y girada hacia un lado. Cuando se debe a causas laborales o traumáticas ocurren después de un gran esfuerzo, sobre todo brusco, del cuello, de un movimiento forzado en falso o la contusión muscular traumática. La tortícolis espasmódica causada por estos agentes puede volverse crónica, como contracturas intermitentes o recidivantes de una región del cuello y pueden acompañarse de perturbaciones psicológicas despertadas por la enfermedad en sí.12 La tortícolis muscular o miógena postraumática puede apreciarse como una tumoración esternocleidomastoidea que puede desaparecer sin secuelas o bien atenuarse disminuyendo de tamaño y persistir con secuelas o dejar una cicatriz fibrosa que mantiene la cabeza desviada en mayor o menor grado. La causa más común es un hematoma postraumático, la luxación rotatoria atloideo-axoidea postraumática, o lesiones con ruptura microscópicas de fibras musculares o hemorragias intramusculares microscópicas que con el tiempo pueden llevar a la fibrosis o esclerosis del tejido muscular afectado (miositis esclerosa retráctil de Collinet, similar a la descripta en el síndrome de Grisel).13 10 Morteo y cols. DOLOR LUMBAR Y CERVICAL, Rev. Folia Reumatológica Geigy: 11, Bs. As. 1984 Morteo y cols. DOLOR LUMBAR Y CERVICAL, Rev. Folia Reumatológica Geigy: 11, Bs. As. 1984 12 Ang y cols. ENCICLOPEDIA MÉDICA PRÁCTICA, España, 1999 13 (Valls y col. ORTOPEDIA Y TRAUMATOLOGÍA, Bs. As., 1976) (Del Sel y cols. ORTOPEDIA Y TRAUMATOLOGÍA, Bs. As., 1976) 11 11 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Miocontractura cervical y rectificación traumática de la lordosis cervical Otra causa del dolor cervical en los oficinistas u otras ocupaciones que demanden esfuerzo laboral del cuello (dolor con disminución de la movilidad articular) se debe a alteraciones de estructuras periarticulares de tejidos blandos especialmente la contractura muscular que se produce como resultado de malas posturas o actitudes viciosas que llevan al esguince o entorsis cervical, patología no detectable en estudios por imágenes. Entre las causas laborales de la contractura muscular cervical están las anormalidades posturales y el estrés ocupacional. La persistencia de posturas anómalas, desplaza de su posición normal a huesos, articulaciones y ligamentos ocasionando dolor y espasmo muscular reflejo (miocontracturas).14 Algunas radiografías pueden presentar rectificación de la lordosis cervical como consecuencia de la contractura muscular permanente por posiciones viciosas.15 La contractura muscular cervical es una contracción espasmódica de los músculos del cuello que puede deberse a traumatismos musculares, a tensión nerviosa extrema, como reacción a espondilopatías. Puede de intensidad de diferentes grados (de leve a grave) y de duración variable que oscila entre aguda, subaguda o crónica. Además del dolor, la contractura exagerada o permanente de los músculos cervicales paravertebrales provoca rectificación de la lordosis cervical en forma transitoria o permanente. La contracción severa aguda de los músculos paravertebrales cervicales es causa inmediata de esa rectificación.16 La rectificación de la columna cervical es una especie de cifosis determinada por el espasmo muscular postraumático de defensa.17 Enfermedad de Forestier Llamada hiperostosis anquilosante senil porque provoca calcificación del ligamento vertebral anterior con conservación del disco intervertebral y ausencia de enfermedades degenerativas y es frecuente en ancianos. Síndrome cervicobraquial por radiculopatía Hay omalgia bilateral a la palpación ambos hombros. ROT: hiporreflexia bicipital y tricipital. La maniobra de contrarreacción da leve pérdida de fuerza de miembros superiores, más acentuada en el miembro superior derecho. Por exploración con monofilamento hipoestesia en dedos pulgar, índice y mediano. Parestesias en miembros superiores, especialmente en manos Artrosis cervical El esfuerzo laboral o determinados traumatismos o microtraumatismos repetitivos causan artrosis cervical (espondiloartrosis cervical, cervicoartrosis, uncartrosis), aún en sujetos relativamente jóvenes. Cambios radiológicos leves pueden asociarse con un molesto y persistente dolor cervical e incluso presentar signos y síntomas de compresión neurológica. En la artrosis cervical, dolor y rigidez de cuello son las manifestaciones habituales, con las características descriptas. 14 Ras y cols. CHRONIC LOW BACK PAIN:71-99, 1982 Morteo y cols. DOLOR LUMBAR Y CERVICAL, Rev. Folia Reumatológica Geigy: 11, Bs. As. 1984 16 Morteo y cols. DOLOR LUMBAR Y CERVICAL, Rev. Folia Reumatológica Geigy: 11, Bs. As. 1984 17 Cibeira, José B. – CERVICOBRAQUIALGIAS. ENFERMEDAD POR MICROTRAUMA: 165-209, Editorial Panamericana, Buenos Aires, 2001 15 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 12 Cefalea por contracción muscular (cefalea tensional) Se denominan cefalea por contracción muscular o cefalea tensional, la cefalea que se origina en una depresión, tensión emocional o la utilización inadecuada del cuello en una posición natural (posición viciosa). La tensión nerviosa es la que contractura los músculos craneocervicodorsales y desencadenan el dolor tensional que suele abarcar la cabeza, pero también el cuello y la parte superior de la espalda. La cefalea tensional habitualmente comienza en forma gradual en la mañana y empeoran al final del día. Es un malestar constante, sin tregua, molesto y opresivo que va desde el cuello al occipucio y a la parte superior de la cabeza en forma bilateral. Los afectados sienten una sensación “de garra” o “presión” como si fuera una especie de banda ajustada o de sombrero apretado (dolor en banda). Persisten días, semanas o meses. Se acompaña de sensación de aturdimiento y dificultad para la concentración. Los afectados se sienten apesadumbrados e incapaces de funcionar correctamente. Columna dorsal y lumbar Acá las lesiones pueden ser producidas por: 1. 2. 3. 4. flexión forzada simple con compresión discreta de cuerpos vertebrales hiperflexión con rotación capaz de desgarrar los ligamentos posteriores compresión vertical violenta hiperextensión (posterior, contralateral) Las lesiones por flexión forzada se producen cuando el trabajador no está preparado para ella o no es capaz de resistirla (debido a un inicio brusco, a un vaivén abrupto, a un golpe imprevisto, a una postura incorrecta, etc.). Si el complejo ligamentario posterior permanece intacto, la violencia actúa sobre los cuerpos vertebrales, éstos son proyectados al interior de su propia sustancia y se produce una deformidad en cuña de las mitades anteriores por el acuñamiento anterior del cuerpo vertebral. Este tipo de lesiones es pasible de ocurrir en cualquier segmento vertebral por debajo de C2, pero es más frecuente en la columna dorsal. Es una lesión relativamente estable y no suele producir desplazamiento posterior.18 En las lesiones por flexión y rotación encontramos que pueden ser causadas en formas diversas, entre las cuales podemos hallar las caídas desde alturas sobre la región glútea (caída “en sentada”), sobre los talones u hombros, por caída de un objeto pesado o recepción de un gran golpe en la parte posterior del tronco. También puede ser ocasionada una lesión de este tipo por movimientos reiterados anormales de flexión y rotación como ocurre en los conductores de grandes vehículos, especialmente colectivos y camiones. En los casos traumáticos agudos puede haber luxación pura o luxo-fracturas. En los casos traumáticos crónicos (traumatismos iterativos) la lesión puede ser una luxación pura acompañada por lesión discal. La luxación pura y la protrusión discal son comunes en la columna lumbar. Lo primero que ocurre acá es el desgarramiento del ligamento entre apófisis espinosas, luego se alteran las articulaciones posteriores y se luxan las vértebras. Cuando el ligamento posterior se rompe, estas lesiones son inestables. La luxación por rotación puede ser uni o bilateral y raramente se produce en la columna dorsal por la estabilidad dada por la caja torácica. La lesión por rotación es más común en la columna lumbar. Se considera que el traumatismo o sobreesfuerzo laboral producen tracciones anormales en el anillo, particularmente aquellos traumatismos o esfuerzos con efecto oscilante o rotatorio, aumentan la tendencia a producir desgarros del anillo fibroso.19 La rotación de columna es la mayor causa de desgarros anulares anteriores y posteriores del disco lumbar. La incidencia total de desgarros por fuerza mayor es en aquellos discos donde se observaron 18 19 García Pagliaro y cols. Del Sel y cols. ORTOPEDIA Y TRAUMATOLOGIA (7):96, 1976 13 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL amplitudes más importantes de la rotación.20 Los esfuerzos al ir disminuyendo la elasticidad del anillo fibroso, facilitan la aparición de la hernia discal.21 Guntin y cols. establecen diferentes mecanismos de flexión que afectan principalmente al segmento toraco-lumbar y puede acompañarse de fracturas y/o rupturas ligamentosas. Cailliet22 en los mecanismos de flexión, habla de hiperestiramiento de ligamentos, aponeurosis y fibras anulares capsulares (los que son la causa del esguince o luxación) cuando las fuerzas que actúan no tienen intensidad para provocar fracturas y rupturas de ligamentos (aunque éstas sean infrecuentes). Distingue dos mecanismos: flexión crónica y flexión aguda. La flexión crónica se debe a posturas viciosas ocupacionales repetidas. La flexión aguda sería por accidentes o acción de fuerzas bruscas. En ambos casos, el resultado es un dolor crónico y las radiografías no sirven como método de diagnósticos porque los tejidos blandos afectados no son captados radiológicamente. Las lesiones por compresión vertical son producidas por fuerza aplicada desde arriba (caída de cabeza) o desde abajo (caída “en sentada”) (caída de pie, ejemplo, descolgamiento de un ascensor). Hay aplastamiento vertebral en todas las direcciones debido a que las vértebras son golpeadas por el impulso violento. No afectan el ligamento posterior y por lo tanto son estables. Las lesiones por hiperextensión, dijimos que eran más comunes en la columna cervical, pero pueden ocurrir a veces en la columna lumbar y ahí el efecto principal es sobre el ligamento longitudinal anterior quedando intacto el posterior. Son lesiones estables. Horizontalización del sacro La región lumbosacra es una zona de transición anatómica donde suelen observarse frecuentemente malformaciones congénitas (asimetrías, angulaciones, anomalías del tropismo, defectos de cierre, etc.). La horizontalización del sacro puede ser una lesión primaria o congénita, o secundaria (embarazo, cifoescoliosis, etc.). Normalmente estas lesiones son indoloras. Suelen ser sólo defectos radiológicos sin expresión clínica. 23 O suelen dar pocos casos de dolor, pero en el caso de esfuerzos exagerados, traumatismos, embarazos, el dolor es desencadenado por estos factores.24 Principales patologías vertebrales ocupacionales De acuerdo con el mecanismo que la provoque, la patología vertebral podrá agruparse en dos grandes categorías, según lo describimos anteriormente: 1. Patología por factor traumático 2. Patología por sobreesfuerzo laboral Patología por factor traumático En columna cervical pueden ocurrir hernias de discos, luxaciones, espondilolistesis, luxación transitoria, rectificación de lordosis, periartritis crónicas, y por desgarros musculares, tortícolis. Otra secuela tardía es la espondiloartrosis postraumáticas. Son todos cuadros crónicos y algunos irreversibles. 20 (Guinzburg y col. SPINE l7 (4): 417-426, 1992) (Maese Manzano - PHATOS (8): 55, 1982) 22 (LUMBALGIA: 128-129, 1993) 23 (Tachdjian – ORTOPEDIA PEDIATRICA) (Cibeira – CERVICOBRAQUIALGIAS, editorial Panamericana, Bs. As. 2001). (Avrahami E., Frishman E. y cols. – SPINE: 12-15, 1994) 24 Valls y cols. – ORTOPEDIA Y TRAUMATOLOGÍA: 309-400, El Ateneo, 1976 21 14 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Como consecuencia inmediata puede existir acuñamiento pero no es habitual. En la columna dorso-lumbar ya remarcamos que el acuñamiento de la vértebra es más frecuente en la columna dorsal y cuando hay compromiso discal y desplazamientos vertebrales, entre ellos el acuñamiento, puede advenir una cifosis dorsal postraumática. Las hipercifosis dorsales (exageración de la cifosis normal) no congénitas ocasionadas por el trabajo pueden deberse a posturas anómalas o a traumatismos. Baukart y Wiles postulan el defecto postural (actitud cifótica) por adopción de posturas viciosas o anómalas. Generalmente pueden acompañarse de escoliosis y dar un cuadro de cifoescoliosis. La cifosis provoca dorsalgia con propagación a miembros cuando se realizan esfuerzos y se acompañan de fatigabilidad y contracturas musculares.25 Las cifosis traumáticas se deben especialmente a fracturas vertebrales o a contusiones que provoquen un desplazamiento brusco de huesos y tejidos. Son cifosis de curvatura pequeña.26 La flexorrotación brusca del dorso provoca lesiones en D11, D12, L1 y L2.27 Los espasmos musculares van acompañados de posturas anómalas, tensión de los músculos paravertebrales y dolor sordo. El dolor acompañado de espasmo muscular no vinculado a posturas concretas debe hacer sospechar una causa grave subyacente. Uno de los factores son los traumatismos y las fracturas.28 En la columna vertebral pueden ocurrir espondilosis, espondilolisis y espondilolistesis postraumáticas. Espondilosis postraumática La espondilosis es una lesión vertebral que presenta dos cuadros definidos: a un proceso no traumático y a otro de origen traumático (por macro o microtraumatismo). La espondilosis postraumática es el proceso incipiente (se inicia a los pocos días del traumatismo) de cambios degenerativos óseos en la plataforma del cuerpo vertebral y consiste en una afección no inflamatoria que radiológicamente se traduce en los casos leves, por engrosamiento y deformación de bordes de la plataforma del cuerpo vertebral. Cuando la espondilosis llega a la formación de osteofitos (picos de loro) ya es espondilosis deformante y puede asociarse a la espondiloartrosis, degeneración de las facetas articulares en apófisis vertebrales. En los casos no traumáticos leves da una disminución del espacio intervertebral (espacio entre cuerpo y cuerpo vertebral) y en los casos graves puede llegar a una anquilosis vertebral (inmovilización de una articulación vertebral) cuando se afectan los ligamentos laterales de la columna lumbar.29 Espondilolisis postraumática La espondilolisis es “disolución o destrucción de una vértebra” (Diccionarios Médicos Salvat, Dorland y Melloni) Algunos tratados de traumatología la definen así: “La espondilolisis es la solución de continuidad del arco neural de una vértebra, a nivel del istmo”. La diferencia semántica entre la etimología y la denotación de la palabra espondilolisis (definición del diccionario) y la connotación (sentido particular fuera del diccionario que se le da a una palabra) que le da la traumatología, se debe a que existe la espondilosquisis (fisura congénita de un arco vertebral o la agenesia de un arco) y la imagen postraumática similar, a las cuales se les llamó, sin mediar una explicación lingüística, espondilolisis, desnaturalizando la etimología de espondilolisis (espondilo = vértebra; lisis = disolución). Lo correcto, semánticamente, es que se llame espondilosquisis a la fisura de arco congénita y fractura de arco a la lesión postraumática, 25 Del Sel y cols. ORTOPEDIA Y TRAUMATOLOGIA: 84-86, 1976 Del Sel y cols. ORTOPEDIA Y TRAUMATOLOGIA: 326-327, 1976 27 Guntin y cols. SALUD OCUPACIONAL (63): 32-34, 1996 28 Harrison – PRINCIPIOS DE MEDICINA INTERNA: 110, 16ª edición, Editorial McGraw-Hill, Interamericana, México, 2007 29 Maese Manzano, PATHOS: 14-15,1982 26 15 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL reservándose el nombre de espondilolisis a la destrucción y desaparición de una vértebra completa como acontece en la metástasis de un cáncer, en la tuberculosis vertebral y más raramente en la brucelosis y otras enfermedades o traumas que causan destrucción vertebral completa. La diferencia de una fisura de un arco vertebral congénita y una traumática reside en la imagen (Cope) En otras definiciones la espondilolisis es la solución de continuidad del arco neural de una vértebra, a nivel del istmo. Puede deberse a una malformación congénita (falta de fusión), o, también, Bado ha establecido que la ruptura puede producirse por distrés físico o causa traumática.30 La espondilolisis postraumática es una fractura por stress que tiene que ver con las placas interarticulares de los huesos vertebrales de la columna. Estas placas conectan al cuerpo vertebral anterior con las articulaciones vertebrales posteriores. Consiste en la ruptura de la lámina de la vértebra, de forma que la articulación facetaria queda separada del resto. La vértebra que se afecta más frecuentemente es la quinta lumbar, seguida por la cuarta. Esta afección ocurre en la espalda baja. Si no se trata adecuadamente, la espondilolisis puede convertirse en espondilolistesis. Esta es una afección más grave en la cual una vértebra se desliza hacia la que se encuentra debajo de ella. Ambas afecciones pueden causar dolor provocando alteraciones biomecánicas en ésta o al aplastar un nervio cuando se sale de la columna vertebral. La espondilolisis puede ser provocada por: caídas o un traumatismo agudo en la espalda o traumatismos repetidos por sobreextensión crónica de la espalda producida por ciertas actividades deportivas o laborales. Las espondilolisis como consecuencia de una fractura o traumatismos repetidos pueden causar dolor en la zona vertebral.31 Se debe considerar postraumática cuando aparece después de un traumatismo vertebral. El término espondilolisis referido a la lesión del arco neural fue acuñado por Lambi en 1858. Cope distingue a la fisura congénita de la fractura postraumática por el rasgo del trazo de fractura, siendo la traumática irregular con puntas inicialmente afiladas o, al menos, no esclerótica. Pero la distinción fundamental está en la evolución de la fractura que forma un callo abundante, mientras que la fisura congénita permanece inalterable. El estudio Saraste demostró que la espondilolisis puede ser causada por factores traumáticos. Roche comprobó en accidentados por el tránsito fractura bilateral de la pars interauricularis. 32 Espondilolistesis postraumática La espondilolistesis postraumática es el desplazamiento de un cuerpo vertebral hacia delante (anterolistesis) o hacia atrás (retrolistesis) y la ruptura puede producirse por distrés o causa traumática (Bado).33 Las causas de desplazamiento por traumatismo, pueden ser traumatismos directos sobre columna vertebral o mecanismos de flexo-rotación muy esforzados que provoquen rupturas ligamentosas. Esto puede causar espondilolistesis muy comúnmente de L1 sobre L2, pero también puede afectar otros segmentos incluyendo L4 sobre L5. Estos esfuerzos físicos inadecuados provocan riesgos ergonómicos en el esfuerzo físico intenso, levantamiento y transporte manual de pesos, exigencias de posturas inadecuadas y otros distrés físicos. Hay diferentes mecanismos para luxación (o fractura) de columna vertebral debidos a fuerzas que determinan movimientos bruscos de flexión, extensión, inclinación, lateralización o rotación, más allá de 30 Del Sel y col. ORTOPEDIA Y TRAUMATOLOGIA: 104-105, 1976 (Cibeira, José B. – CERVICOBRAQUIALGIAS. ENFERMEDAD POR MICROTRAUMA: 165-209, Editorial Panamericana, Buenos Aires, 2001) (Sociedad Española de Reumatología, 2011) (Guntin y col. Rev. SALUD OCUPACIONAL (63): 32-34, 1996) (EMPRESALUD (23):36-37, 1995) (Joseph La Dou, MEDICINA LABORAL (7): 84-85, 1994) (Walter B. Greene – ORTOPEDIA, Elsevier Masson, Barcelona, 2008) 32 Saraste H, Nilsson B, Bronstrom L.A., Aparisi T. RELATIONSHIP BETWEEN RADIOLOGICAL AND CLINICAL VARIABLES IN SPONDYLOLYSIS, Orthop. 8: 163-174, 1984 33 Del Sel y col. ORTOPEDIA Y TRAUMATOLOGÍA: 104-105, 1976) (Joseph LaDou, MEDICINA LABORAL (7): 84-85, 1994 31 16 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL límites normales, a lo que se suman fuerzas violentas axiales que suelen ser provocadas por caídas. 34 Los desplazamientos vertebrales pueden ser de origen traumático, por fracturas de las carillas articulares de las interapofisiarias o por ruptura o distensión de los ligamentos que la mantienen.35 “La mayor parte de los casos se debe a una fractura por sobrecarga sin consolidación, lo que se apoya en los hechos siguientes: a) la tensión que se ejerce sobre la región interarticular es superior en la columna lumbar baja; b) en la mayor parte de los casos está afectada la vértebra L5, y c) su incidencia es mayor en los deportistas que realizan carga repetitiva de la columna vertebral en extensión. La espondilolistesis ístmica puede deberse a una fractura por sobrecarga o fractura aguda de la región interarticular”.36 La espondilolistesis es cuando una vértebra se desliza sobre una vértebra adyacente, hacia atrás retrolistesis o hacia delante (anterolistesis). Produce deformidad progresiva de columna vertebral y a menudo se asocia a dolor. Las espondilolistesis pueden ser congénitas o adquiridas. Las congénitas no presentan síntomas hasta después de los 30 años de edad cuando una torcedura súbita o levantar un peso, el movimiento provocará un episodio agudo de dolor en región dorsolumbar (espaldas). La espondilolistesis adquirida puede ser causada por el desgaste normal o por forzar la columna para manejar tareas demandantes. Una mala ergonomía, transportar objetos pesados y los deportes intensos (levantamiento de pesas o gimnasia) contribuyen a causar espondilolistesis. En las personas sometidas a esfuerzos vertebrales se produce un proceso degenerativo que después de los 50 años causa espondilolistesis. En la clasificación de Manrique-Taillard y Bradfor se denomina espondilolistesis grado I cuando el desplazamiento es de menos del 25% de la anchura total del cuerpo vertebral. La espondilolistesis grado II es de origen traumático y puede deberse a ruptura o elongación de ligamentos vertebrales, a microfracturas (fracturas de estrés) provocados por una hiperextensión o un sobreuso. La espondilolistesis grado II también es producida por macrofractura por impacto directo en la columna (accidente vial o laboral) o por una espondilolisis postraumática. Se considera grado II cuando el desplazamiento vertebral está entre un 25% y un 50%. La espondilolistesis grado III tiene como base un proceso degenerativo previo. Afecta a la 4ª y 5ª vértebras lumbares y es común después de los 50 años, principalmente en mujeres. Se considera grado III cuando el desplazamiento está entre 50% y 70%. El grado IV es cuando hay fractura franca de una vértebra y el desplazamiento es mayor del 75% por lo que se le llama también espondiloptosis, pues hay una caída franca del cuerpo vertebral. La espondilolistesis grado V es provocada por tumores vertebrales. La espondilolistesis grado VI es iatrogénica (provocada por el médico), generalmente debido a una cirugía (laminectomía)”.37 Pseudoespondilolistesis Según el Diccionario Médico Salvat, la espondilolistesis (listesis) es el desplazamiento de una vértebra sobre otra. Lo que se desplaza es el cuerpo vertebral. Cuando hay imagen radiológico o de otro estudio de este deslizamiento no hay pseudolistesis, sino directamente listesis. La pseudolistesis (falsa listesis) no existe porque si no hay deslizamiento del cuerpo vertebral no hay listesis y si la hay, entonces es directamente listesis. La deformación del cuerpo vertebral por la osteofitosis es el llamado osteofito (crecimiento exofítico del cuerpo vertebral) o pico de loro cuando se unen los osteofitos de un cuerpo vertebral y de otro. Pero la deformación que hace sobresalir un cuerpo vertebral de otro es el osteofito y no el desplazamiento del cuerpo en sí. La pseudolistesis no existe en ningún diccionario médico porque ninguno consigna este término (Enciclopedia Britanica Company). 34 (Guntin y col. Rev. SALUD OCUPACIONAL (63): 32-34, 1996) (EMPRESALUD (23):36-37, 1995) (García Pagliaro ENCUENTRO DE ACTUALIZACIÓN PROFESIONAL, Corrientes, 1981) 35 Claudio Hernández Cueto – VALORACIÓN MÉDICA DEL DAÑO CORPORAL, Editorial Masson: 129, España, 1996 36 Walter B. Greene – ORTOPEDIA, Elsevier Masson, Barcelona, 2008 37 Medline, Spine Univ., EE.UU, 2010 17 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Pero un autor llamado Junghans, observó en L4-L5 un desplazamiento, en una columna espondiloartrósica en mujer, y le llamó espondilolistesis degenerativa (pseudolistesis) por considerar que su origen es la espondiloartrosis (que también considera enfermedad degenerativa) y no una causa congénita como tradicionalmente se había considerado al origen de las espondilolistesis. Pero no es así. Hoy está plenamente reconocida la existencia de espondilolistesis por causas congénitas displásicas (se halla en niños y recién nacidos), pero también hay otras causas patológicas de listesis y las más frecuentes son las traumáticas (por traumatismo agudo y traumatismo crónico o microtraumatismo) Incluso otros autores usan la palabra pseudolistesis para señalar la listesis transitoria de un cuerpo vertebral debido a una miocontractura paravertebral severa, o bien la imagen aparente en una hiperlodosis.38 De todos modos, si la imagen que se observa es el desplazamiento de un cuerpo vertebral sobre otro, hay listesis sin más vueltas ni teorías. Lo que hay que distinguir es la causa del desplazamiento y no realizar opiniones poco científicas sobre la causa de la imagen vertebral. Insisto: si hay desplazamiento del cuerpo vertebral hay listesis verdadera, pues listesis se refiere al desplazamiento vertebral y no a la causa. La espondilolistesis degenerativa es hoy considerada como la producida por una inestabilidad segmentaria.39 En el caso de la espondiloartrosis, Sokoloff estudió la inestabilidad articular debida a la tensión anormal músculo-ligamentosa (factor sostenido por Borrachero del Campo y col. y el Dr. Bollet) que produce el desplazamiento de superficies articulares o asimetría articular en forma reiterada, como se observa también en las profesiones con posiciones viciosas prolongadas y en actitud forzada o concentrada y en los oficios en los que el cuerpo o miembros son sometidos a vibraciones.40 Como en la columna cervical, en la columna dorso-lumbar los traumatismos pueden generar hernias de discos, luxaciones, periartritis, espondiloartrosis postraumática y escoliosis postraumáticas. Artrosis postraumática Las artrosis postraumáticas han sido confirmadas por experimentos presentados en el SIMPOSIO INTERNACIONAL DEL VI CONGRESO DE REUMATOLOGÍA, SEAPAL, Japón, 1988 (Bullough, Mazières y cols., Stockwell y cols., Telagh). De acuerdo a conclusiones de los investigadores en dicho Congreso, las lesiones se inician a los pocos días, se acentúan a los 30 días y consolidan a los 6 meses. Los Dres. Barceló (Sr. y Jr.) explican que los macrotraumatismos únicos o aislados puede producir síndromes articulares inmediatos y tardíos. Es inmediata la “artritis traumática precoz de Leriche” y tardía, la artrosis.41 Escoliosis postraumática Las escoliosis postraumáticas se presentan cuando el traumatismo directo o indirecto ha provocado un desplazamiento brusco y violento e intenso de la columna vertebral. En el caso de una lesión por reextensión incorrecta (afectación de la extensión) se presentan alteraciones en las unidades funcionales que producen dolor. Los músculos del dorso se contraen en exceso y en forma brusca, por lo que se presenta inflamación y dolor. Aparece un espasmo muscular por lesión, inflamación o esfuerzo excesivo. De hecho, el espasmo es una contracción muscular sostenida que no se relaja. Si sólo los músculos de un lado de la columna se irritan y entran en espasmo, la columna se desvía hacia ese lado. Al explorar a una persona desde atrás se le encuentra curvatura a la izquierda o derecha, según el lado del espasmo muscular. A esta curva de 38 (Del Sel y col. ORTOPEDIA Y TRAUMATOLOGIA: 95-98, López Libreros Editores, Bs. As., 1976) (Turek S. – ORTOPEDIA. PRINCIPIOS Y APLICACIONES, tomo III, 3ª edición, l968) (Garcés, G. – ESPONDILOLISIS Y ESPONDILOLISTESIS EN EL DEPORTE, Archivos de Medicina del Deporte, XI (42), 1994) 39 Walter Greene –ORTOPEDIA: 268, Elsevier Masson, España, 2008 40 Borrachero del Campo (PATHOS (7) Artrosis 1:16, España, 1986 41 LA ARTROSIS, España, 1982 18 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL la columna hacia un lado se denomina escoliosis aguda. La escoliosis es una curvatura lateral anormal de la columna. El paciente con espasmo se presenta al médico con actitud rígida, con incapacidad para la flexión y con una curva hacia un lado que se acentúa con cualquier intento por flexionarse. Esta persona es incapaz de agacharse y sentarse con comodidad. Si se le examinan en este momento los músculos estarán adoloridos, contracturados y hasta llega a palparse el aumento de consistencia. El dolor y la incapacidad consecutiva son manifiestos cuando se regresa a la posición erecta en forma incorrecta.42 Las escoliosis adquiridas son no estructurales y son funcionales en su mayoría. En el caso de traumatismos, estas escoliosis pueden ser dorsales o lumbares o dorsolumbares o lumbosacras. En estadios tempranos son reversibles en su mayoría y se deben a causas posturales como puede una posición mala o mala postura para aliviar un dolor (causa antálgica por posición antálgica), secundaria a procesos inflamatorios, o secundarias a trastornos del raquis, ambos de cualquier etiología. 43 Las malas posturas suelen establecer un estrés de tal magnitud sobre la columna lumbosacra que genera dolor crónico intolerable. En principio estos disturbios posturales son funcionales y no alteran la morfología de los elementos comprometidos. En el caso de las posiciones antálgicas, la persistencia de posturas anómalas desplaza de su posición normal a huesos, articulaciones y ligamentos, ocasionando dolor, espasmo muscular reflejo (contractura) y, consecuentemente, escoliosis por modificación de la lordosis lumbar.44 Esto significa que un traumatismo puede producir escoliosis aguda por un mecanismo agudo por un trastorno de extensión brusca o violenta e intensa o una escoliosis crónica debida a posturas antálgicas o procesos inflamatorios musculares postraumáticos. Una pelvis desnivelada (pelvis basculada), por ejemplo cuando por acortamiento postraumático de un miembro inferior, mayor de 1.27 cm., produce una disbasia o una estación bípeda con basculación de pelvis, origina una escoliosis funcional.45 La persona que se flexiona y al mismo tiempo gira para levantar un objeto que está a un lado del cuerpo, puede provocarse una lesión en la columna, si regresa a la posición erecta en forma incorrecta. Si el individuo recobra la posición erecta sin la desrrotación simultánea apropiada, somete a la columna a un esfuerzo excesivo (traumatismo por esfuerzo) y se presenta un espasmo unilateral; el paciente permanece de pie o camina, con ligera flexión y rotación hacia un lado y le será imposible estar de pie totalmente erguido, la flexión hacia delante está limitada, al igual que la flexión lateral. En este caso el enfermo tiene lo que se denomina distensión o esguince lumbosacro agudo con espasmo muscular resultante lo que produce una escoliosis funcional postraumática.46 Hernia de disco por traumatismo laboral Concepto de la palabra “hernia de disco” Los problemas de definición de hernia de disco no resueltos por la Medicina, han sido trasladados a los foros judiciales en los cuales se demanda una indemnización por esta afección. El concepto de hernia de disco debe ser examinado a la luz de otros conceptos, debido a criterios médicos erróneos sobre su etiología, fisiopatología, lingüística e interpretación de imagen. En primer lugar analizaremos, desde el punto de vista lingüístico el concepto de hernia de disco comenzando por el mismo concepto de hernia que es el de “tumor formado por la salida o dislocación de un órgano o parte del mismo a través de una abertura natural o 42 Rene Cailliet – LUMBALGIA: 65-67, Editorial Manual Moderno, Méjico, 1993 (Del Sel y cols. ORTOPEDIA Y TRAUMATOLOGIA: 77, 1976) (Valls y cols. ORTOPEDIA Y TRAUMATOLOGIA: 321, 1976) 44 Ras y cols. CHRONIC LOW BACK PAIN: 71-99, 1982 45 Rene Cailliet – LUMBALGIA: 27, Editorial Manual Moderno, Méjico, 1993 46 Rene Cailliet – LUMBALGIA: 68, Editorial Manual Moderno, Méjico, 1993 43 19 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL accidental” (Diccionario Médico Salvat) Para poder aplicar este concepto general al caso particular de una hernia de disco, obligadamente deberemos repasar la anatomía del mismo para poder entender por qué hay equívocos en su definición, por parte de algunos médicos. El disco intervertebral es una unidad anatómica que consta de dos partes fundamentales: el núcleo pulposo y el anillo y dos láminas cartilaginosas accesorias unidas a los cuerpos vertebrales. El núcleo pulposo está colocado en el medio del disco, en forma excéntrica, generalmente cerca de la parte posterior del disco, rodeado por el anillo. Está constituido por células fusiformes y condrocitos con lagunas, suspendidos en una matriz cartilaginosa, de menor consistencia que las fibras del anillo y que le dan consistencia gelatinosa. Se encuentra encerrado, digamos así, por las láminas cartilaginosas y el anillo fibroso que lo rodea. El anillo está formado por fibras de colágeno que constituyen diez a doce capas concéntricas. La naturaleza condroide, cartilaginosa, y colágena de los elementos del anillo, lo emparientan con el cartílago articular. De ahí que los procesos degenerativos sean compartidos en los mecanismos etiopatogénicos de las afecciones de los tejidos condral y colágeno. El disco intervertebral ubica entre dos cuerpos vertebrales47 rodeados por ligamentos. Vista la composición anatómica del disco intervertebral, correspondería repasar los mecanismos patogénicos de cómo se forma una hernia disco. El anillo fibroso puede sufrir ruptura de sus fibras o láminas y esto provoca “brechas” dentro del anillo que conformarían una especie de “abertura anatómica accidental”.48 Al presentarse esas brechas del anillo fibroso, por ahí comienza a deslizarse el núcleo pulposo, compelido por la compresión de los cuerpos vertebrales en movimiento. De esta manera, el núcleo pulposo sale de su posición natural para comenzar a “entrar” en el anillo fibroso. Esto es lo que se conoce como “extrusión del núcleo pulposo” y constituye lo que luego veremos, la hernia del núcleo pulposo. El desplazamiento o extrusión del núcleo pulposo es el comienzo de la hernia de disco, y esto es lo que da pie a la confusión de hernia del núcleo pulposo con hernia de disco, porque muchos autores identifican a hernia de disco con hernia de núcleo pulposo, desacierto semántico que luego explicaremos. Lo que realmente ocurre es que al desplazarse el núcleo pulposo hacia el anillo empuja a éste y disloca a todo el disco fuera de su lugar natural. En este caso, el disco completo suele desplazarse a otras cavidades naturales como es el canal vertebral medular o el canal neural (por donde emergen las raíces nerviosas), o bien, se inserta en cavidades no naturales como ocurre en la hernia de Schmorl. Repasado lo anatómico, para mejor entender lo lingüístico, retornamos al concepto de hernia de disco. Luego, puede ocurrir que haya deslizamiento del disco completo (núcleo pulposo y anillo) hacia el canal medular o los agujeros neurales (interaposifisiarios) o sólo el anillo o sólo el núcleo pulposo. El Diccionario Médico Salvat (Pág. 258) va más allá de un criterio anatómico particular como es tomar únicamente al núcleo pulposo como indicador de hernia discal y con un criterio sensato denomina a hernia de 47 48 De ahí su nombre de “intervertebral” No es una cavidad o abertura natural 20 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL disco a toda “dislocación total o parcial de un disco intervertebral”. El mejor criterio de una hernia discal postraumática es dado por el Dr. Cailliet: “Disco herniado es un término similar al de disco protruido o roto. Significa que el material del disco, ya sea el núcleo o el anillo, ha abandonado sus límites normales” “El disco herniado, abombado o protruido es un disco roto que implica protrusión del tejido a través de una abertura normal”.49 También el Diccionario Médico Melloni, además de la rotura del anillo, habla de disco deslizado o prolapsado, con lo cual avala el concepto de dislocación discal.50 Nótese que en esta definición ni se menciona al núcleo pulposo y da como “disco herniado” al “disco deslizado, prolapsado o roto”. Yendo más allá del concepto clásico de la palabra hernia, distingue al término herniación a todo “proceso de formación de una protrusión anormal”, lo cual se aparta de la idea de que hernia es la salida de un órgano por una cavidad. Más aun: la investigación científica nos lleva al Diccionario de la Real Academia Española (RAE) que en su 22ª edición define a hernia, desde el punto de vista médico, como “protrusión o salida de parte de un órgano, como el intestino, de la estructura anatómica que normalmente lo fija”. En cuanto a hernia de disco, simplemente la denota, siempre desde el punto de vista médico, como “protrusión de un fragmento de un disco intervertebral, que al comprimir el nervio adyacente, es dolorosa”. La universalidad de la definición denotativa es aplastante: la mayoría de los diccionarios médicos y de la lengua considera a hernia de disco a toda protrusión del mismo, e incluso, en la lengua española a cualquier “fragmento de un disco intervertebral” lo cual hace válido no sólo la protrusión de todo el disco sino también puede ser sólo el anillo. Luego, la Medicina debe adecuar los términos para referirse a los fenómenos que describe. El criterio denotativo impera sobre lo connotativo.51 Ergo, la palabra discal se refiere al disco in toto y no sólo a una de sus partes, sino en este caso tendríamos que hablar de hernia de núcleo pulposo como lo hace el Diccionario Médico Dorland (“rotura o prolapso del núcleo pulposo o gelatinoso hacia el conducto raquídeo”) y que antes habíamos aclarado. El planteamiento lingüístico es oportuno debido a que el problema medicolegal reside en que los traumatólogos y algunos intérpretes de imágenes sólo consideran como hernia discal a la rotura o desgarro del anillo fibroso y la salida del núcleo pulposo por rotura del ligamento longitudinal (extrusión). Pero esto acarrea un punto polémico cuando existe el cuadro que siendo una verdadera extrusión del núcleo pulposo que no atraviesa el ligamento longitudinal, desplaza todo el disco que presiona sobre dicho ligamento y se manifiesta por imágenes como un mero prolapso o protrusión (abombamiento) que se proyecta hacia uno de los canales naturales (medulares o neurales) invade el canal medular (con o sin impronta sobre la medula) o canal neural y provoca algún grado de dolor. Es de notar que la imagen captada por RMN, en este caso, no es del núcleo pulposo en sí, sino del desplazamiento del disco que abomba o protruye sobre la cavidad de los canales vertebrales. Si el disco no se sale de la línea que marca el ligamento longitudinal, a pesar de un desplazamiento del núcleo pulposo, no habrá imagen neta de hernia de disco y éste es el punto de controversia porque la mera protrusión o abombamiento, a pesar de ocupar algo al canal neural o medular, el médico de imágenes no la interpreta como hernia de disco. No obstante, la incapacidad que determina una discopatía es por dolor además del daño anatómico del disco, y éste es provocado tanto por la protrusión, abombamiento, como la extrusión de todo el disco y otras discopatías, por lo que a los efectos prácticos debe considerar tanto a la extrusión como a la protrusión o abombamiento como hernias de discos en diferentes grados, según veremos luego. La denotación de hernia de disco así permite a este criterio de interpretación de una imagen de hernia disco, lo 49 Rene Cailliet – LUMBALGIA: 184-186, Manual Moderno, México, 1986 “Rotura posterior de la porción interna de un disco intervertebral que provoca la presión de las raíces con dolor resultante; sucede con mayor frecuencia en la porción inferior de la espalda; también llamado disco deslizado, prolapsado o roto” 51 Criterio denotativo es la definición de una palabra en un idioma específico (definición del diccionario) mientras que criterio connotativo es el concepto de una palabra desde un punto de vista particular. 50 21 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL que excluye la connotación de la especialidad de la Traumatología referida únicamente a la salida del núcleo pulposo.52 El nombre, palabra o término se ha creado lingüísticamente para expresar un determinado fenómeno y no debe ser cambiado lo denotativo que siempre tiene más peso que lo connotativo. En síntesis: si bien la hernia de disco comienza con la ruptura del anillo fibroso que permite el desplazamiento del núcleo pulposo, el efecto “hernia de disco” es cuando el disco completo (núcleo pulposo y anillo) se desplaza de su ubicación entre cuerpo y cuerpo y abomba o protruye sobre un espacio a agujero natural como lo es el canal espinal o el canal neural. De ahí que hernia de disco es: la protrusión del núcleo pulposo a través del anillo fibroso (hernia intradiscal) y el posterior desplazamiento de todo el disco hacia una cavidad natural (canal espinal o canal neural) o hacia una cavidad traumática (hernia de Schmorl). En síntesis, habría dos procesos bien definidos en los que se ha dado en llamarles hernia de disco: 1. el primer proceso que es la hernia del núcleo pulposo a través de un agujero traumático del anillo fibroso (hernia del núcleo pulposo intradiscal); 2. el segundo proceso es que la herniación del núcleo pulposo determina el desplazamiento del disco completo hacia una cavidad natural o traumática (hernia de disco propiamente dicha) Si la hernia del disco pulposo no dislocara al disco fuera del espacio intervertebral, no habría imagen de abombamiento o protrusión y tampoco dolor. Iteramos: cuando un estudio por imágenes detecta el abombamiento o protrusión del disco, ya es una hernia de disco, puesto que tal abombamiento es producido por el núcleo pulposo que sale de su posición natural y se desplaza hacia las fisuras traumáticas del anillo fibroso, empujando todo el disco hacia el ligamento longitudinal y arrastra a éste dentro de la cavidad de los canales neurales o espinales. Muchos médicos plantean que como hernia es la salida de un órgano de su ubicación natural a través de un agujero o abertura natural o traumática, la hernia discal es sólo tal cuando el núcleo pulposo se desliza a través de la ruptura previa del anillo. Pero omiten que el anillo es una parte de la anatomía del disco. La hernia discal, como comentamos, comienza como hernia del núcleo pulposo cuando el núcleo pulposo presiona sobre el anillo fracturado (cavidad traumática) y lo desplaza de su ubicación natural El disco normalmente va entre cuerpo y cuerpo vertebral y no sobresale de la línea que marca la totalidad de esos cuerpos a lo largo de toda la columna vertebral gracias a la contención que le proporciona el ligamento longitudinal. En el momento en que un disco se desplaza in toto, es decir, núcleo pulposo con anillo fibroso, cuando lo hace hacia atrás suele proyectarse a la abertura natural que le ofrece el canal medular (canal espinal). Un abombamiento o prolapso del disco en sí, en el canal medular ya es una hernia, puesto que ese prolapso o abombamiento es provocado por el núcleo pulposo que va deslizándose entre las brechas del anillo fibroso pero no atraviesa los ligamentos longitudinales de la columna vertebral. El deslizamiento de todo el disco es muy incipiente en el abombamiento (protrusión) y más franco en el prolapso. En realidad y semánticamente, este abombamiento y/o protrusión sería la verdadera hernia de disco en sí, pues todo el disco sale de su ubicación normal para proyectarse hacia una abertura natural: el canal medular o canal espinal. Cuando se proyecta hacia arriba o hacia abajo socava al cuerpo vertebral y produce una abertura traumática conformando la hernia de Schmorl (hernia de disco superior e inferior). El desplazamiento 52 Dicha denotación errónea se ha extendido al diagnóstico por imágenes y de ahí que las protrusiones y abombamientos discales no sean incluidas en los informes de RMN (resonancia magnética) como hernias de discos. 22 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL posterior del disco le hace penetrar en el canal espinal o medular y puede, o no, comprimir la medula espinal (hernia de disco posterior). La acción del disco sobre el cuerpo vertebral también es notoria cuando se desplaza hacia delante, pues no va hacia la cavidad abdominal sino que presiona sobre el borde anterior de los cuerpos vertebrales y comienza a deformarlos hasta formar los osteofitos (hernia de disco anterior). Esto se debe a la degeneración del cartílago que se encuentra en las caras superiores e inferiores de cada cuerpo y da lugar a la espondiloartrosis que deforma el hueso subcondral y lo proyecta hacia delante y abajo constituyendo el osteofito que con la imagen de la otra carilla articular del cuerpo vertebral que subyacen, configuran el llamado “pico de loro”. El proceso se denomina espondilosis deformante. Esta espondilosis constituye la fase inicial del proceso de espondiloartrosis que se hace franca con la presencia de osteofitos. Cuando hay desplazamiento lateral del disco, cae al canal neural y constituye las hernias laterales que suelen comprimir las raíces de los nervios (hernia de disco lateral que puede ser unilateral o bilateral). Luego, se debe aceptar que hernia de disco es toda dislocación del disco completo, ya sea como protrusión (abombamiento), prolapso o extrusión (según el valor denotativo) porque a los efectos medicolegales lo que invalida es el dolor y éste se debe a un problema del disco o discopatía que puede ser la dislocación del disco, protrusión del anillo fibroso (lógicamente empujado por el núcleo pulposo que está vecino a él) o la extrusión o salida franca del núcleo al canal raquídeo o canal neural. El problema reside en la graduación del desplazamiento. Un desplazamiento incipiente es el abombamiento o protrusión (hernia insinuada), un grado intermedio es el prolapso (hernia evidente) y el más grave porque implica la salida del núcleo pulposo es la extrusión (enucleación del núcleo pulposo que se introduce directamente y fuera del disco en el canal medular. Si se desprende se llega a la fase final de la hernia que es el secuestro. Hasta ahora se ha hablado que la hernia del disco produce dolor sólo porque comprime la médula o una raíz nerviosa. Pero en la hernia posterior, la salida hacia el canal raquídeo o medular puede tener dos efectos según el grado de abombamiento (protrusión) o de prolapso: 1. si es un abombamiento simple dentro del canal medular modifica sólo la tensión del líquido raquídeo 2. o si hace impronta como protrusión o extrusión comprime la medula Ambos casos originan el dolor y la limitación funcional sin afectar las raíces nerviosas. Esto explica el dolor que no tiene expresión electromiográfica y constituye una mera lumbalgia por discopatía herniaria. La salida hacia el canal neural comprime las raíces y también provoca dolor y gran limitación funcional pero acá es una lumbociatalgia por hernia discal porque compromete al ciático y otros nervios periféricos que nacen en las raíces comprimidas o irritadas. La discopatía por atrofia puede ser asintomática, o cuando el disco disminuye mucho su tamaño y aparece como pinzamiento radiológico, determina gran dolor porque afecta a raíces nerviosas. Todos estos cuadros patológicos se deben a una compresión anormal o traumática de dicho disco por acción de los cuerpos vertebrales o por mera deshidratación discal. El disco comprimido anormalmente altera su metabolismo y anatomía y comienza un proceso de degeneración que culmina con deshidratación y esclerosis, lo que produce una disminución notable de tamaño y disminución o desaparición de elasticidad, perdiendo su propiedad amortiguadora de los movimientos normales de la columna vertebral. 23 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL La protrusión o la rotura del núcleo pulposo se deben a un esguince o rotura de anillos fibrosos producida por una distensión exagerada de los mismos, debida a una presión extrema ejercida por los cuerpos vertebrales o por un desplazamiento anormal de los cuerpos vertebrales, sometidos a fuerzas extremas tanto en micro como en macrotraumatismos. Es muy importante determinar la acción de las fuerzas axiales que actúan sobre los cuerpos vertebrales y repercuten en los discos intervertebrales. Así, hay fuerzas directas sobre las vértebras o desplazamientos posteroanteriores que determinan desde un simple esguince o entorsis hasta una luxación o fractura-luxación del cuerpo vertebral. ¿Cómo influyen las fuerzas generadas por los movimientos de la columna vertebral? Guntin y cols. establecen diferentes mecanismos, que en casos traumáticos extremos pueden generar fractura y luxación de la columna vertebral, los cuales se deberían a una “fuerza que determina movimientos bruscos de flexión, extensión, inclinación, lateralización o rotación de la columna vertebral, más allá de límites normales a lo que se suman fuerzas violentas axiales”. Los mecanismos principales que este autor menciona y que se deberían a la fuerza realizada, son: flexión, flexo-rotación, extensión y compresión axial. Los mecanismos de flexión afectan principalmente al segmento toracolumbar y puede acompañarse de fracturas y/o rupturas ligamentosas. Cailliet53 en los mecanismos de flexión, habla de hiperestiramiento de ligamentos, aponeurosis y fibras anulares capsulares (los que son la causa del esguince o luxación) cuando las fuerzas que actúan no tienen intensidad para provocar fracturas y rupturas de ligamentos (aunque éstas sean infrecuentes). Distingue dos mecanismos: flexión crónica y flexión aguda. La flexión crónica se debe a posturas viciosas ocupacionales repetidas. La flexión aguda sería por accidentes o acción de fuerzas bruscas. En ambos casos, el resultado es un dolor crónico y las radiografías no sirven como método de diagnósticos porque los tejidos blandos afectados no son captados radiológicamente. Uno de los mecanismos de lesión de la columna dorsal son las luxaciones por flexión forzada simple con compresión discreta de los cuerpos vertebrales. Se producen en forma accidental cuando el afectado no está preparado (lo toma en forma sorpresiva) y no puede resistirla (por la rapidez o carácter de lesión accidental súbita). La violencia actúa sobre los cuerpos vertebrales, éstos son proyectados al interior de su propia sustancia (aplastamiento) produciendo deformidad en cuña (acuñamiento) de las mitades anteriores del cuerpo vertebral. Es una lesión estable.54 Los mecanismos de flexo-rotación afectan principalmente a la columna cervical pero también a la dorsolumbar (D11, D12, L1 y L2) y pueden acompañarse de fracturas y/o rupturas ligamentosas. Los mecanismos de extensión afectan sobre todo, a la columna cervical, como el caso de la hiperextensión que provoca el latigazo o contusión cervical. En casos muy graves hay fractura, luxación y ruptura de ligamentos. Si hay contusión grave puede haber sección parcial o total de la medula. En casos leves sólo hay atrición de tejidos blandos periarticulares55 (periartritis) o estiramiento de los mismos (esguince). Las lesiones leves no tienen expresión radiológica. El mecanismo por compresión axial ocurre cuando hay caída de pie o de cabeza y afecta principalmente a la columna cervical y lumbar. Los ligamentos quedan indemnes pero puede haber estallido de cuerpo vertebral, con desplazamiento o no de fragmentos óseos, los que pueden incrustarse en la medula. La compresión axial actúa, asimismo, cuando se está sentado mucho tiempo en posición viciosa. La compresión vertebral puede afectar al cono, epicono medular y la cauda equina. Cuando hay compresión del cono y epicono medular da Babinsky positivo, hiperreflexia aquilina, anestesia perianal y perineal (“en silla de montar”). Cuando hay compresión de la cauda equina puede ser alta o baja. Cuando es alta da paraplejia o paraparesia. Cuando es baja da lumbociatalgia, que se puede acompañar, o no, de dolor 53 Rene Cailliet - LUMBALGIA: 128-129, Editorial Manual Moderno, Méjico, 1993 García Pagliaro y col. - Lesiones de la columna vertebral - ENCUENTRO NACIONAL DE ACTUALIZACIÓN PROFESIONAL, Corrientes, setiembre 1981 55 Los tejidos periarticulares son los que rodean a una articulación y son vasos sanguíneos, nervios, cápsulas articulares, tendones, ligamentos y músculos, es decir, todo tejido que no sea óseo. 54 24 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL perineal, paraparesia distal con atrofia muscular, flaccidez, abolición del reflejo aquilino e incontinencia de esfínteres. En los traumatismos vertebrales violentos hay que distinguir entre conmoción y contusión vertebral. En la contusión vertebral (la más grave) hay daño histopatológico con agregado de hemorragias subaracnoideas, subdural y extradural y hemorragias intramedulares (hematomelia). Puede acompañarse de sección parcial o total de medula o sólo puede provocar compresión radicular con síndromes radiculares en casos menos graves. En la conmoción vertebral, menos grave que la contusión, sólo hay desplazamiento brusco del LCR con modificación tensional importante y puede causar alteraciones funcionales graves como parálisis o muerte. Se diferencia de la contusión vertebral por la histopatología y la evolución.56 La combinación mecanismos traumáticos donde es probable que además de la hiperextensión actúe una retroflexión hace posible que se presente el mecanismo de luxación vertebral transitoria estudiado en Bihar (India) en 1970 y descrito por Guttmann. Es común en niños y personas jóvenes con buena elasticidad en tejidos periarticulares. La vértebra traumatizada se desplaza de su lugar en virtud de un traumatismo violento y fugaz, pero luego vuelve a su posición sin ser detectada ninguna luxación por estudios por imágenes. Constituye el fenómeno denominado vértebra en guillotina. Este mecanismo explica muchos cuadros con gran daño neurológico o tisular, pero sin signos óseos. Este mecanismo de luxación vertebral transitoria ha sido descrito para el cuello, pero puede ocurrir en otras vértebras, principalmente en columna lumbar. Además de daños medulares importantes como sección parcial o total, puede afectar al disco provocando protrusión, y si esta protrusión puede ocurrir en columna cervical es más común que ocurra particularmente en columna lumbar.57 No hay descriptas malformaciones congénitas como hernias discales, ni genes productores de hernias ni cromosomopatías hereditarias que generen hernias discales. No hay infecciones ni otros factores etiológicos que produzcan hernias de discos, salvo los factores traumáticos,58 ya sea bajo la forma de macrotraumatismos (traumatismo directo y único) o microtraumatismos (pequeños traumatismos repetitivos). Prueba de ello es que las hernias discales en sí y las discopatías en general, son patrimonio de la Traumatología y por el dolor o daño de raíces nerviosas de la Neurología. Pero ni la Medicina Interna ni la Reumatología describen ninguna enfermedad degenerativa de discos intervertebrales. “La degeneración discal es un signo, no es síndrome y mucho menos enfermedad”.59 Por lo tanto, es inválido el argumento esgrimido por ART y Comisiones Médicas en el sentido de que las hernias de discos y discopatías son enfermedades degenerativas inculpables. Si persisten en su criterio deben indicar las causas específicas que sustentan ese aserto, en especial, en cada caso individual en que se dictamina. La falta de explicaciones etiológicas (causales) es una prueba directa de la falacia de la “enfermedad degenerativa”. El proceso degenerativo es una secuela no una entidad nosológica en sí, consecutivo al traumatismo (macro o microtraumatismo). Hasta ahora, las causas más conocidas de las hernias discales son las traumáticas y así se expresan en todos los casos que litigan por discopatía y hernias discales, en las cuales el nexo de causalidad 56 (SALUD OCUPACIONAL (63): 32-34, 1996). (José Cibeira – CERVICOBRAQUIALGIAS. ENFERMEDAD POR MICROTRAUMA, Editorial Panamericana, Bs. As. 2001) (Addison CLINICAL JOURNAL OF PAIN: 15-23, 1985) (García Pagliaro y col. - Lesiones de la columna vertebral - ENCUENTRO NACIONAL DE ACTUALIZACIÓN PROFESIONAL, Corrientes, setiembre 1981) 57 Morteo y cols. DOLOR LUMBAR Y CERVICAL, Rev. Folia Reumatológica, Bs. As. 1984 58 El factor traumático comprende: presión desde arriba hacia abajo y viceversa lo que ocurre en caídas de pie o de cabeza o bien por la obesidad (factor ponderal) o el sedentarismo prolongado; esguinces o dislocaciones por posiciones viciosas sostenidas o repetitivas que exceden los movimientos normales de las articulaciones intervertebrales, lo que provoca el desplazamiento exagerado de las vértebras fuera de su posición anatómica normal, macrotraumatismos por golpes directos en la columna vertebral que provoca fractura, aplastamiento o desplazamiento de vértebras (listesis) o ruptura de apófisis o istmo (lisis), microtraumatismos por movimientos repetitivos forzados de flexorrotación, etc. 59 José Cibeira – CERVICOBRAQUIALGIAS. ENFERMEDAD POR MICROTRAUMA: 172, Editorial Panamericana, Bs. As. 2001 25 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL es un accidente o el trabajo. En los ancianos no hay hernias sino deshidratación y esto causa el achicamiento del disco pero no su protrusión ni prolapso. Sólo disminuye el espacio intervertebral. Mecanismos traumáticos en la formación de hernias de disco Los conceptos actuales sobre secuelas de los traumatismos vertebrales han modificado, con los nuevos estudios epidemiológicos y experimentos, los clásicos conocimientos de la traumatología o patología de la columna vertebral, incorporando al traumatismo laboral relacionado con el trabajo u ocupación. La Medicina del Trabajo, además de los ya conocidos riesgos físicos y accidentes que afectaban a la columna vertebral, categorizados por caídas, golpes, contusiones, choques, conmociones o esfuerzo físico inadecuado, hoy incorpora los riesgos ergonómicos, tales como: esfuerzo físico intenso, levantamiento y transporte manual de pesos, exigencias de posturas inadecuadas, jornadas de trabajo prolongadas, otros distrés físicos.60 En lo legal, se intentó poner dudas sobre el origen de la hernia discal por esfuerzo laboral. En Argentina, la Subsecretaría de Riesgos del Trabajo ha elaborado un acta donde propone, al menos en columna lumbar, la existencia de hernia discal por esfuerzo laboral repetido. Lo que no se explica es por qué la ley excluye al resto de la columna vertebral (cervical y dorsal). Valls y cols., Del Sel y cols y García Morteo y cols., habían considerado mecanismo de lesión como la neurodocitis (inflamación de tejidos blandos periarticulares, carillas articulares y nervios regionales) y al esguince o subluxación (distensión de tejidos blandos periarticulares, especialmente ligamentos y cápsulas, sin desplazamiento de cabos óseos). Ras y cols.61 y Perennou y col., por estudios epidemiológicos prospectivos,62 introdujeron las causas posturales (posturas viciosas). Las malas posturas o posturas anormales causan un gran distrés de tal magnitud sobre la columna que generan dolor crónico intolerable (factor de incapacidad). Esto se debe a que hay desplazamiento de la posición normal de huesos, articulaciones y ligamentos, lo que ocasiona: dolor, espasmo o contractura muscular refleja y modificación de la columna vertebral (escoliosis la más frecuente y menos frecuente cifosis, cifoescoliosis o lordosis). Uno de los mecanismos que actúan en la postura viciosa es el trabajo muscular estático o trabajo isométrico, el que afecta en casos leves al riego sanguíneo de los tejidos provocando hipoxia y consecutivamente el dolor y que cuando este mecanismo actúa crónica o prolongadamente produce daño isquémico que puede afectar al músculo y a los nervios regionales y provocar dolor e impotencia funcional. En casos graves, cuando el trabajo es muy intenso, provoca gran tracción que causa estiramiento de tejidos periarticulares (ligamentos y cápsulas) llegando a una gran distensión de los mismos con esguince o subluxación.63 Estas modificaciones de la columna encontradas por estos autores, son funcionales y al principio son flexibles o modificables, pero con el tiempo o la persistencia de la causa, pueden volverse rígidas o inmodificables.64 Todos estos mecanismos son causa de fractura, ruptura y otras lesiones que comprometen la integridad del anillo fibroso, lo que permite el posterior desplazamiento del núcleo pulposo y la dislocación discal. Estos traumatismos conllevan las hernias discales de acuerdo a las investigaciones de los siguientes autores: Esta afección, causante de neuralgias, es susceptible de un tratamiento quirúrgico. Su causa es habitualmente traumática (macro o microtraumatismos repetidos)65 Los traumatismos agudos producen extrusión del núcleo normal y por movilidad anormal crónica de la articulación discovertebral hay protrusión degenerativa del ánulo.66 La extrusión traumática del disco normal 60 EMPRESALUD (23): 36-37, 1995 CHRONIC BACK PAIN: 71-99, 1982 62 SPINE (19): 123-128, 1994 63 (Rivas, Ergonomía del trabajo muscular, SALUD OCUPACIONAL (62): 16-21, 1996) (José Cibeira – CERVICOBRAQUIALGIAS. ENFERMEDAD POR MICROTRAUMA, Editorial Panamericana, Bs. As. 2001) (Addison CLINICAL JOURNAL OF PAIN: 15-23, 1985) 64 Valls y cols. ORTOPEDIA Y TRAUMATOLOGÍA: 326-127, 1976 65 Osvaldo Fustinoni – SEMIOLOGÍA DEL SISTEMA NERVIOSO: 433, Editorial El Ateneo, Bs. As. 1974 66 Ánulo deriva del latín y significa anillo (RAE) 61 26 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL se define como disco normal (en personas jóvenes) que por causa de un traumatismo en cifosis se proyecta al agujero vertebral o al foramen, o a ambos.67 Se considera que el traumatismo o sobreesfuerzo laboral producen tracciones anormales en el anillo, particularmente aquellos traumatismos o esfuerzos con efecto oscilante o rotatorio, aumentan la tendencia a producir desgarros del anillo fibroso. El fibrocartílago es también afectado por los traumatismos, las laminillas pueden romperse, ya sea por un traumatismo violento, como por la acción sumada de microtraumatismos.68 La rotación de columna es la causa mayor de desgarros anulares anterior y posterior del disco lumbar. La incidencia total de desgarros por fuerza mayor es en aquellos discos donde se observaron amplitudes más importantes de la rotación.69 Los esfuerzos al ir disminuyendo la elasticidad del anillo fibroso, facilitan la aparición de la hernia discal.70 La lumbociatalgia discal se puede iniciar bruscamente y al cabo de días o semanas, se instala el dolor radicular. Suele invocarse un antecedente de traumatismo o esfuerzo, no siempre cercano a la aparición del cuadro oscilante. El dolor desencadenado por la patología discal puede llevar hasta la incapacidad total del paciente o variar en intensidad espontáneamente o con tratamiento médico o modificarse según las posiciones antálgicas que el paciente adopte.71 La flexorrotación brusca del dorso provoca lesiones en vértebras lumbares. Un movimiento brusco de rotación o movimientos rotatorios reiterados que fuerzan a la articulación más de los límites normales, provocan lesiones que llevan a hernias de disco o a la distensión de un músculo o ligamento.72 Un movimiento brusco de rotación o movimientos rotatorios reiterados que fuerzan a la articulación más de los límites normales, provocan lesiones que llevan a hernias de disco o a la distensión de un músculo o ligamento. El traumatismo acumulativo ocurre a fuerza de adoptar posturas incorrectas y hacer malos movimientos durante mucho tiempo (meses o años)”.73 Si un sujeto en flexión gira en exceso, no sólo se afectan las articulaciones, músculos y ligamentos, sino que pueden desgarrarse las fibras del anillo del disco. Las fibras anulares del disco, permiten la flexión y la extensión, pero no toleran la rotación excesiva, en cuyo caso se desgarran. Dado que las fibras anulares de la periferia del disco son sensibles, aparece dolor en el momento del desgarro.74 El traumatismo del disco provoca herniación la cual puede ser hacia el canal medular y producir compresión de raíces nerviosas con su cohorte sintomática dolorosa, sensitiva y refleja, llegando en ocasiones a la parálisis de los segmentos inervados por la correspondiente vía nerviosa.75 “La causa de la lesión del disco suele ser desconocida. La hernia discal es poco frecuente antes de los 20 años y es rara en discos fibróticos de ancianos. Un estornudo, la tos o cualquier movimiento insignificante pueden originar prolapso del núcleo pulposo, con lo cual se desplaza hacia atrás el anillo roto y debilitado”.76 “El desgarro periférico del anillo fibroso y de la placa terminal cartilaginosa (lesión del borde) inicia una secuencia de acontecimientos que debilita las laminillas anulares internas con desgarro de éstas, lo que da lugar a la extrusión y herniación del núcleo pulposo”.77 Otra prueba indirecta de que el traumatismo es la causa y no la concausa de la hernia discal es que las hernias discales postraumáticas han sido incluidas en los baremos y tablas de evaluación algunas muy 67 José Cibeira – CERVICOBRAQUIALGIAS. ENFERMEDAD POR MICROTRAUMA: 172-174, Editorial Panamericana, Bs. As. 2001 68 Del Sel y cols. ORTOPEDIA Y TRAUMATOLOGIA (7):93 y 96, 1976 69 Guinzburg y col. SPINE l7 (4): 417-426, 1992 70 Maese Manzano - PHATOS (8): 55, 1982 71 (Valls y cols. ORTOPEDIA Y TRAUMATOLOGIA: 401, 1976) (Del Sel y col., op. cit.: 97-98) 72 Guntin y cols. SALUD OCUPACIONAL (63): 32-34, 1996 73 Sheila Reid 74 Rene Cailliet – LUMBALGIA: 70, Editorial Manual Moderno, Méjico, 1993 75 Claudio Hernández Cueto – VALORACIÓN MÉDICA DEL DAÑO CORPORAL, Editorial Masson: 129, España, 1996 76 Harrison – PRINCIPIOS DE MEDICINA INTERNA: 112, 16ª edición, MCGraw-Hill Interamericana, México, 2007 77 Walter B. Greene – ORTOPEDIA, Elsevier Masson, España, 2007, reedición 2008 27 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL notables como la del Dr. Basile y la legislación laboral reconoce en la Tabla de la ley 24557, Dcto. 659/96 la inclusión de hernias discales inoperables y las operadas con secuelas y sin secuelas, como secuelas de traumatismos. Tipos de hernias discales En síntesis: una hernia de disco consiste en el desplazamiento del disco (impulsado por la expansión del núcleo pulposo dentro del anillo dañado) tanto hacia la parte superior como la inferior, hacia la parte anterior o la posterior. Las formas de desplazamiento son como: 1. protrusión o abombamiento del disco (anillo y/o núcleo pulposo). Se produce hacia la parte más debilitada del anillo fibroso, generalmente en dirección posterior o posterolateral. Esto provoca el desplazamiento total del disco y da la imagen en los estudios 2. prolapso: del disco por ruptura del núcleo pulposo a través del anillo fibroso, pero sin atravesar el ligamento longitudinal anterior o posterior. También provoca el desplazamiento total del disco y da una imagen neta de hernia en los estudios. Es el estadio que suele diagnosticarse como hernia discal en algunas RMN 3. extrusión: el núcleo pulposo atraviesa el anillo fibroso y el ligamento longitudinal, generalmente el posterior. Acá hay hernia total del núcleo pulposo y del disco en sí. 4. secuestro: es la ruptura total del segmento extruido, el que se separa del resto del disco, ocasionalmente con desplazamiento del fragmento libre al canal espinal. Recordemos que para que se produzca una hernia de tejido nuclear debe existir una brecha en las fibras colágenas del anillo fibroso, que puede una brecha parcial y origina la protrusión o una brecha total y da lugar al prolapso. Estas brechas se deben a lesiones traumáticas agudas (únicas) compresivas (fuerzas axiales por sobrecarga, caída de cabeza o de sentada; o por flexión o torsión o la combinación de ambas (flexorrotación o flexotorsión), producidas por la aplicación de una fuerza repentina (brusca) que provocan las fallas de las fibras del anillo fibroso (y que cronifican con el paso del tiempo) o por lesiones traumáticas crónicas por movimientos repetitivos forzados (se producen en el transcurso del tiempo). En la hernia por desplazamiento anterior o anterolateral del disco intervertebral en personas que realizan trabajos físicos intensos, con movimientos repetitivos (microtraumatismos) y predominando el esfuerzo en la columna lumbar, puede producirse la espondilosis deformante que cursa en 4 estadios: Estadio I: formación de brechas anteriores en el anillo fibroso Estadio II: hernia por prolapso del disco que eleva el ligamento longitudinal anterior y el periostio (osteofitosis incipiente) Estadio III: el osteofito horizontal crece y se extiende en dirección del ligamento, haciéndolo vertical y formando los denominados “picos de loro” (osteofitosis franca) Estadio IV: se observa la fusión del osteofito superior e inferior. Puede observarse simultáneamente los cambios característicos de la degeneración del disco intervertebral (osteocondrosis) Este concepto de formación de osteofitos lleva a una nueva concepción de osteofitosis: no es el osteofito la causa de la discopatía, sino a la inversa: la discopatía es causa de la osteofitosis. A su vez, cambia el concepto de osteofitosis vertebral, la cual es una espondiloartrosis secundaria a la discopatía herniaria. 28 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL El desplazamiento hacia la parte superior o hacia la parte inferior se produce cuando los segmentos de la columna vertebral se someten a comprensión intensa gradual. Este mecanismo además de lesionar las fibras del anillo, provoca una fuerza de tensión suficiente para inducir la tendencia a las fractura de platillos vertebrales con el consiguiente prolapso del núcleo pulposo discal hacia el interior del cuerpo vertebral adyacente formando el llamado nódulo de Schmorl. Teorías etiopatogénicas de la degeneración discal no comprobadas Es común en las ciencias médicas formular hipótesis sobre los mecanismos etiopatogénicos cuando no se conocen los mismos. Generalmente, estas hipótesis se basan en analogías con otros experimentos ciertos, usando el principio de que “una verdad a medias, es una verdad creída cierta”. La idea de “diátesis”, “predisposición”, “genético”, etc. ha servido para explicar muchas anormalidades, pero no siempre eran fundadas en experimentos ciertos y comprobados, sino en meras creencias o hipótesis por extensión, traspolación o analogías de conceptos y fenómenos. Las neurociencias y la biología molecular genética han cambiado todos los parámetros y conceptos y hoy no es fácil emitir teorías en el aire o por suposiciones o comparadas con fenómenos en animales. Con criterio, muchos estudiosos han preferido la vía de la autopsia en humanos para probar y comprobar la etiología de lesiones anatómicas hasta ahora desconocidas. Esta metodología aclaró mucho las lesiones cerebrales postraumáticas y, en especial, las lesiones vertebrales y de discos intervertebrales. La génesis de las discopatía fue explicada, debida a las similitudes de las lesiones detectadas por la bioquímica a nivel microscópico, por las halladas e interpretadas en los animales, particularmente el perro. Pero la realidad es otra muy distinta para una columna vertebral de cuadrúpedo y la de un bípedo. Empero, ambas sufren por la misma causa: las posturas adoptadas y los esfuerzos realizados, a los que suman los macro o microtraumatismos, es decir, causas meramente mecánicas, más que idiopáticas, congénitas, genéticas,78 errores metabólicos, etc. Además, por la naturaleza tisular, hay una coincidencia grandes entre el proceso degenerativo de las articulaciones y de los discos intervertebrales. Discopatías y artrosis han compartido los mismos sinsabores de la investigación médica para arribar a conclusiones ciertas. Hoy, la ciencia médica, respaldada en investigaciones multicéntricas ciertas y no especulativas, con estudios prospectivos y seguidos paso a paso en cada proceso, ha demostrado que el uso mecánico de las articulaciones es la causa principal de su desgaste y patología, más que otros factores genéticos o congénitos o de predisposición familiar. Los nuevos conceptos de genoma y ambioma79 han permitido entender como los factores ambientales cambian los genes y estos genes mutados producen los cambios metabólicos y enzimáticos y la producción de tejidos anómalos y/o tumores. Hemos utilizado esta digresión previa para ubicarnos en el contexto científico que analizaremos la etiología de la degeneración discal. No hay descriptas malformaciones congénitas exclusivas de discos intervertebrales como hernias discales, ni genes productores de esas hernias en el hombre. El concepto de “enfermedad degenerativa” surge en 1950 por publicaciones realizadas en el Acta Ortopédica Scandinávica, iniciadas por los trabajos de los investigadores Hansen80 y Olsson.81 Estos investigadores trabajaron sobre la 78 Los términos idiopático, congénito y genético no comprobados son entelequias Ambioma es el ambiente o medio que interactúa sobre el organismo y cambia los genes o el funcionamiento la mente provocando trastornos psiquiátricos o enfermedades psicomáticas. 80 Hansen, H. J. – A PATHOLOGIC-ANATOMICAL INTERPRETATION OF DISC DEGENERATION IN DOGS, Acta orthop. Scand., 20: 280, 1951 79 29 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL columna vertebral de perros, la cual tiene 7 vértebras lumbares, en lugar de las 5 que tiene el hombre. En una población de perros de corta estatura (como los vulgarmente denominados “salchichas”) encontraron degeneración discal en el segundo año de vida, mientras que en perros de mayor estatura, la degeneración discal se presentaba a mayor edad, entre los 8 a 10 años de edad. En los perros de corta estatura, a los cuales estos autores denominaron “razas condrodistróficas” presentaba una degeneración discal que llamó “enfermedad sistémica discal” precedida por una metamorfosis condroide del núcleo pulposo distribuida uniformemente en toda la columna. El 75% de los perros de esta raza presenten al año de edad una transformación de todos los núcleos pulposos en tejido condroide hialino y un alto porcentaje de estos núcleos presentaba degeneración calcificada. A esto se le llamó degeneración tipo 1. En las razas de alta estatura y presentación tardía de la degeneración discal, más común en el pastor alemán, la degeneración del núcleo pulposo es del tipo fibroso, más que del tipo condroide. A esto le llamaron degeneración discal tipo II. Es de notar que el trabajo de Hansen se titula como “interpretación de la degeneración del disco en perros”, es decir, queda bien establecido que es una mera interpretación y no algo comprobado tal cual y que es exclusivo de perros. En 1955, King y Smith con estudios comparativos han señalado la importancia de la degeneración discal como el prolapso, muestra un notable paralelismo en el hombre y en el perro. Esta tesis de “enfermedad sistémica discal” no tiene ningún asidero nosológico, porque la degeneración discal no es producto de una enfermedad en sí, sino del uso del disco que va provocando modificaciones hasta iniciar el proceso degenerativo. Además, no es sistémico porque no toma en forma general toda la columna sino segmentos de ella y no afecta ningún otro sistema. Una cosa es proceso degenerativo y otra enfermedad degenerativa. La enfermedad es un ente nosológico típico con etiopatogenia, cuadro clínico, etc. y se da con una conformación específica homogénea. Un proceso degenerativo es atípico y puede presentarse en distintas regiones anatómicas del cuerpo con las mismas características como ocurre en este caso específico con la degeneración artrósica y la degeneración del disco intervertebral. Los perros de baja estatura padecen una depresión de su columna vertebral “hacia abajo” como una especie de lordosis natural debida a la extensión de la columna en un animal con poco sustento de base en la estación bípeda. Las fuerzas axiales sobre su columna son mayores por una curvatura lordótica también mayor. Los discos presionados por esta curvatura que resulta gravosa por la presión que ejerce sobre esos discos, conllevan microtraumatismo que a corto plazo degeneran el disco. En cambio, el perro de mayor estatura presenta una curvatura menor y, por lógica, la presión microtraumática es menor y esto produce una degeneración tardía en un tejido de mayor edad. Esto explica la diferencia entre tejido condral y tejido fibroso. Un tejido joven tiene predominancia condral, un tejido adulto o anciano tiene tejido predominante fibroso. La tesis de enfermedad degenerativa no es tal sino un mero resultado bioquímicofísico de la estructura de la columna vertebral de los perros (y de los gatos en menor escala) de uso y presión microtraumática vertebral. Comparando las edades de los perros con la edad de los hombres, de acuerdo a algunos cálculos empíricos, en los primeros años de vida de un perro, cada año equivale de 7 a 10 de los adultos, mientras que ha edades mayores, la diferencia se achica y oscila entre 2 a 5 años, según la raza. Si traspolamos estos fenómenos, deberíamos tener una población humana entre los 10 y los 20 años con evidentes lesiones discales, cosa que no se ha comprobado en casi el 98% de la población humana del mundo. Las distrofias discales tempranas acompañan a enfermedades sistémicas hereditarias con un fuerte componente genético. Las personas normales no presentan degeneración discal congénita ni en edades tempranas. Los adultos jóvenes que van entre los 20 años de edad hasta los 30 años, si poseen alguna degeneración o distrofia discal, con una buena anamnesis es posible averiguar si han estado sometido a esfuerzos o presiones sobre su columna, por posiciones viciosas, sobrepeso o esfuerzos tempranos (profesiones o trabajos que demandan un uso abusivo de la columna vertebral) o el antecedente cierto de un traumatismo vertebral. El porcentaje real estadístico comprobado para los trastornos discales en el período etario joven (20 a 30 años de edad) es muy bajo para pensar en una enfermedad sistémica o en el “efecto envejecimiento”. De igual modo, el hallazgo de discopatías en la franja etaria que va desde los 30 a los 50 81 Olsson, L. E – OBSERVATIONS CONCERNING DISC FENETRATION IN DOGS, Acta orthop. Scand., 20: 349, 1951 30 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL años de edad, el más alto porcentaje se debe a traumatismos o microtraumatismos debidamente comprobados. En otros casos hay factores ponderales como el sobrepeso, un exceso de vida sedentaria o la realización de determinados deportes que influyen en la mecánica discal y vertebral (tenis, paddle, atletismo, etc.), o exceso en estaciones bípedas prolongadas con curvamiento exagerado o forzado hacia delante (posición de cantantes líricos o “posición de tenor”) o curvamiento forzado hacia atrás (posición de algunas mujeres para evitar el resalto de senos). Los hallazgos catastrales en personas mayores de 70 años como son los pinzamientos por disminución del disco debido a deshidratación y otros fenómenos degenerativos, pueden justificar un envejecimiento llamado fisiológico para el caso de la degeneración artrósica senil por Borrachero del Campo.82 No hay que olvidar que la histología del anillo discal es la misma que la del cartílago articular. Y la degeneración de ambos implica el mismo mecanismo degenerativo. Mark D. Brown83 ha demostrado que la capacidad del disco intervertebral para soportar fuerzas sin perder agua, dependen del condroitín-sulfato fijado a la matriz proteica con carga negativa. Naturalmente, esta sustancia se modifica ante un microtraumatismo o un macrotraumatismo y lleva a la deshidratación, si la intensidad y duración del traumatismo no es intensa y sostenida a los largo del tiempo. 84 Pero un traumatismo más intenso o brusco, desencadena vertiginosamente el proceso degenerativo. Las degeneraciones estudiadas por Brown y Naylor lo han sido en discos previamente alterados y los mecanismos degenerativos descriptos son correctos en los elementos y en la cronología que se verifican. Pero estos autores no determinaron cabalmente cuándo el disco inicia su degeneración y qué produjo o inició el proceso degenerativo. Sin señalar estos detalles etiológicos importantes, directamente atribuyen la etiología de la discopatía al proceso en sí, pareciendo desconocer que dicho proceso es secuela y no causa de la discopatía. Sin embargo, los estudios multicéntricos realizados sobre tejidos animales similares al humano, o directamente en humanos que debieron ser sometidos a cirugías o necropsias por lesiones accidentales, probaron que la “fractura” o “microfractura”, “fractura de fatiga” o “ploughing”,85 del anillo fibroso es el primer paso para desencadenar el proceso degenerativo. Estas “grietas” del anillo fibroso determinan la alteración del condroitín sulfato, la disminución de galactosamina y del peso molecular y pérdida de función del núcleo gelatinoso. En la degeneración por edad, Naylor86 cree que se debe a los cambios circulatorios debido a la esclerosis vascular del anciano, pues Brodin por medio de isótopos demostró que, si bien el tejido discal es avascular, tiene establecido un notable intercambio químico entre dicho tejido discal y la circulación sanguínea adyacente al mismo. Las estadísticas y los hallazgos catastrales han determinado que en los ancianos predomina la discopatía por deshidratación y esclerosis y muy raramente hay hernias discales.87 Incluso, autores como Del Sel que se inclina abiertamente por la hipótesis de la degeneración discal por envejecimiento (aceptando las hipótesis de los estudios sobre perros) admite que los traumatismos (al que considera factor adicional) producen tracciones anormales en el anillo fibroso, en particular los de efecto oscilante, y precipitan los desgarros de dicho anillo. El error de Del Sel es fundamentar que todos los desgarros se deben a un anillo o anillo previamente vulnerable por predisposición. Esta vulnerabilidad no está demostrada ni fundamentada por estudio previo al traumatismo. Se deduce después del traumatismo. Lo que calla Del Sel es que esos traumatismos no sólo desgarran el anillo sino que provocan esguinces y favorece las protrusiones sin desgarros. Luego, este autor agrega que episodios repetidos con degeneración gradual pero progresiva dejan 82 PATHOS (7) Artrosis 1:l6, l986 Brown, Mark D. – THE PATOLOPHYSIOLOGY OF DISC DISEASE, Orthop. Clin. N. Amer., 2: 359, 1971 84 El disco intervertebral es avascular y se nutre por imbibición. Su contenido de agua varía en relación a la edad, razón por la cual los ancianos (mayores de 60 a 70 años) sufre deshidratación con disminución del disco (Del Sel – ORTOPEDIA Y TRAUMATOLOGÍA: 92) 85 Término inglés equivalente a ruptura 86 Naylor A. – THE BIOCHEMICAL CHANGES IN THE HUMAN INTERVERTEBRAL DISC IN DEGENERATION AND NUCLEAR PROLAPSE, Orthop. Clin. N. Amer., 2: 343, 1971 87 Harrison – PRINCIPIOS DE MEDICINA INTERNA, 16ª. Edición, Editorial Interamericana, México, 2007 83 31 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL un disco muy reducido en su contenido de polisacáridos y un estado de fibrilación colágena, lo que no permite el aumento de la tensión discal. Esto evita el prolapso y constituye las discopatías sin prolapso con achicamiento del disco que lleva a pinzamientos del espacio intervertebral.88 Es decir, admite que la sucesión de “episodios repetidos” que inducen procesos degenerativos favorecen una degeneración definitiva. Ninguno de los autores que hablan de estos fenómenos degenerativos en el hombre, han presentado una casuística predominante y clara que demuestre fehacientemente las hipótesis de degeneración sin traumatismo, las cuales son más supuestas que probadas. Hasta tanto no se demuestre con varios estudios multicéntricos en hombres que la degeneración discal es ajena a los traumatismos, hay que aceptar el peso de las estadísticas empíricas que muestran en una amplia casuística que las discopatías y hernias de discos emergen tras un hecho traumático y se manifiestan como secuelas postraumáticas. Últimas teorías sobre la degeneración hialina El estrés físico desencadena el estrés respiratorio donde hay radicales que dañan todos los procesos enzimáticos intracelulares y desencadenan las patologías metabólicas y degenerativas. Incluso modifican los genes y aparecen factores poligénicos propios de las llamadas mutaciones genéticas adquiridas, las que no son hereditarias pero pueden producir, entre otras cosas, colágeno anormal o enzimas patológicas. Hay una evidencia notable que habla a favor de estos últimos conocimientos de la biología molecular genética: no hay recién nacidos con discopatías ni hernias de disco como patologías exclusivas. No se han descripto en adolescentes como patologías típicas. Luego, no hay genes que determinen patologías monogenéticas ni enfermedades congénitas de discos intervertebrales. Los autores que excluyen al traumatismo, en el estudio de las alteraciones, no hablan de ponderaciones como pesos, estaturas y esfuerzos realizados o traumatismos recibidos durante la vida de los afectados; y sus estudios son retrospectivos pero no prospectivos (no estudian a los casos antes de afectarse y seguirlo desde que aparece la enfermedad que es el estudio prospectivo. Simplemente han estudiado en una sola faz a personas ya afectadas, lo que configura un estudio retrospectivo). La exclusión de estos factores de ponderación como variables de investigación no ha permitido explicar porque en algunas personas hay discopatías a los 40 años y en otros con edades más altas. Sino, habría que determinar, como lo hizo Borrachero del Campo con la artrosis,89 que hay un proceso fisiológico normal de envejecimiento que ocurre después de los 70 años y un proceso patológico secundario que aparece antes de esa edad. Estos autores no describen enfermedades específicas de degeneración discal ni describen genes determinantes. Luego, mal pueden concluir que hay predisposiciones, particularmente si no hay antecedentes heredofamiliares específicos. Existen similitudes entre la degeneración discal y la artrósica. Los estudios bioquímicos provocan una disociación con las etapas clínicas y radiológicas de las artrosis y en sucesivos Congresos Mundiales se determinó primero cómo los traumatismos y microtraumatismo lesionan el cartílago90 y luego, al año siguiente se trataron los cambios degenerativos a nivel bioquímico.91 Sin embargo, muchos autores tomaron las investigaciones del 2° Simposio y descartaron las del primer Congreso, para insistir tozudamente en que la artrosis es exclusivamente degenerativa y no postraumática. Algo así ocurre con las hernias discales. Se desechan los estudios que estudian las causas traumáticas y se aceptan sólo los estudios del proceso degenerativo con causas meramente especulativas no probadas. Las deformaciones discales por platispondilia se deben a la deformación vertebral y no al disco en sí mismo. Según esta teoría un fenómeno similar ocurriría con el signo del Schmorl (hernia intraesponjosa) y el defecto epifisiario vertebral. No hay infecciones ni otros factores etiológicos que produzcan hernias de discos, salvo los factores traumáticos, ya sea bajo la forma de macrotraumatismos (traumatismo directo y único) o microtraumatismos (pequeños traumatismos repetitivos). Prueba de ello es que las hernias discales en sí y las discopatías en 88 Del Sel y colaboradores – ORTOPEDIA Y TRAUMATOLOGÍA: 93-97, López Libreros Editores, Bs. As. 1976 PATHOS (7) Artrosis 1:l6, l986) 90 XV CONGRESO INTERNACIONAL DE REUMATOLOGÍA, reunido en París el 21 de junio de 1981 89 91 VI Simposio Reumatológico Internacional, Barcelona, 1982 32 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL general, son patrimonio de la Traumatología, y por el dolor o daño de raíces nerviosas de la Neurología. Pero, ni la Medicina Interna ni la Reumatología no describen ninguna enfermedad específica degenerativa de discos intervertebrales (salvo la calcificación discal por alcaptonuria). Por lo tanto el argumento esgrimido por ART y Comisiones Médicas en el sentido de que las hernias de discos y discopatías son enfermedades degenerativas inculpables es inválido. Si persisten en su criterio deben indicar las causas específicas que sustentan ese aserto, en especial, en cada caso individual en que se dictamina. La falta de explicaciones etiológicas (causales) es una prueba directa de la falacia de la “enfermedad degenerativa”. El proceso degenerativo es una secuela no una entidad nosológica en sí. Hasta ahora, las causas más conocidas de producción de discopatías son las traumáticas y así se expresan en todos los casos que litigan por discopatía y hernias discales, en las cuales el nexo de causalidad es un accidente o el trabajo. Hay discópatas (sin hernias de discos) encontrados al azar, por estudios catastrales (estudios generales que se efectúan por cuestiones académicas o testes) pero que no manifiestan dolor ni incapacidad y generalmente afectan a personas que han expuesto su columna a esfuerzos, como es el caso de las amas de casas, a las cuales no menciona ningún tratado de Medicina Laboral ni de la medicina en general.92 Estos casos se deben a que no afectan raíces nerviosas, por lo que no hay dolor, y la limitación funcional no es advertida atribuyéndose, generalmente, al cansancio crónico o a la edad (algo así como el “dolor de huesos del crecimiento”) o “dolor de huesos por cansancio”. Ningún investigador considera el “sobreesfuerzo oculto” de trabajos no calificados como el de ama de casa, o el “sobreesfuerzo ponderal” del sobrepeso o las posiciones viciosas para discopatías no herniales. La tesis de que la debilidad de la musculatura paravertebral es factor de concausa en la producción de hernias discales, no es un dato científico probado, puesto que en atletas suelen producirse hernias discales en accidentes deportivos. La hernia no se debe a la falta de protección muscular del disco intervertebral sino al movimiento brusco, intenso, inusitado, que descarga sobre el disco fuerzas axiales violentas que superan los mecanismos protectores del disco en sí y de los tejidos periarticulares como es la musculatura paravertebral. Esta musculatura protege al disco de movimientos comunes, habituales y cotidianos, pero no de los esfuerzos exagerados y accidentales. Los autores médicos anglosajones, en su mayoría, dicen desconocer la causa de la hernia discal y niegan el proceso traumático sin presentar estudios probatorios de tal negativa. Aducen la existencia de una enfermedad degenerativa que atribuyen en algunos casos a la edad, obesidad, etc. teoría no probada por ningún estudio randomizado. Tampoco se ha probado la existencia de hernias discales congénitas ni hereditarias y no se conoce ningún gen causante de enfermedad discal degenerativa. El estudio Tokio o estudio Ikegawa investigó una proteína que dificulta la regeneración de los discos intervertebrales, que según ha constatado este estudio japonés, está relacionada con una mutación genética presente en la mitad de los pacientes con el trastorno lumbar, con gran cantidad en los discos herniados en comparación con discos normales. La proteína llamada CILP se encuentra en el núcleo pulposo, aumentada en los individuos con hernia discal a medida que la degeneración del disco progresa. La producción de CILP se debe a una mutación genética denominada 1184 C, que es la que codifica esta proteína y la mutación tiene carácter de polimorfa. La CILP interfiere en el factor de crecimiento (TGF-beta) muy importante en el metabolismo de discos intervertebrales. Esta interferencia provoca una respuesta inadecuada de las células del disco intervertebral a las lesiones y a la tensión mecánica, lo que explica la progresión de la degeneración. El TGF-beta y las proteínas ECM, ambos elementos incluidos en el núcleo pulposo, mantienen una relación estrecha con las enfermedades del tejido conectivo.93 El informe Tokio es un estudio retrospectivo (realizado sobre pacientes que ya tenían hernia discal) y la proteína descubierta y su mecanismo de acción, debido a una mutación genética polimórfica, es una mutación adquirida no hereditaria que se debe a la acción de 92 Sólo es posible asimilar el “síndrome del ama de casa” con la patología de la operaria de limpieza o de servicio doméstico 93 Ikegawa, Shiro y col. – publicado en Neurocirugía com. el 11/5/2005 y comentado en NATURE GENETICS en junio del 2009 33 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL factores ambientales (ambioma). El estudio no indica el método, técnica empleado; el tipo de población usado en la investigación en personas normales que alude, (sexo, edad, si estaban expuestas al esfuerzo laboral o deportivo, antecedentes heredofamiliares-genealogía); ni el gen productor de la proteína detectada (indica sólo locus 1184 C). Luego no es válida ninguna conclusión que atribuya a dicho gen y la proteína, la causa de aparición de una hernia discal, la cual es originada por factores ambientales de tipo mecánico, más usualmente por traumatismo. La mutación genética encontrada es secuela de una hernia ya formada o de microtraumatismos que provocan microlesiones no detectables por estudios por imágenes, pero no la causa primaria de la misma. De ser así, la mutación que el estudio dice detectar en personas normales (no aclara si todos los humanos en general o sólo los investigados por el estudio) haría que todas las personas tuvieran hernia discal. El carácter de polimorfo indica que la mutación genética no es hereditaria sino adquirida y por lo tanto mal puede atribuírsele el carácter de factor de predisposición. Finalmente, el problema mayor del estudio, es el consenso científico universal multicéntrico. Fue publicado en Internet en el 2005 y comentado en Nature Genetics en junio del 2009. No figura como presentado en ningún congreso o simposio internacional, ni el estudio en sí (técnica y método empleado paso a paso) ha sido publicado en revista o libro de cuño científico y tiraje internacional. Presume, no demuestra, la predisposición que cita. No reúne todos los requisitos propios de los estudios genéticos a nivel molecular que confirme su presencia en personas sanas no sometidas a esfuerzos de ningún tipo (tipificación de gen, carácter de adquirido o heredofamiliar, estudio de árbol genealógico de los individuos investigados, etc.) Hay cambios o mutaciones genéticas adquiridas por acción de efectos ambientales que no afectan las células sexuales sino las somáticas y tienen el carácter de genopatías adquiridas no transmisibles. Esto se conoce como “fenómeno de epigénesis”. La epigénesis nace con el concepto de regulación epigenética que, según Kandler,94 consiste en una clase de modulación genética en que: “los genes tienen una función transcripcional que determina la estructura y la función de las células en las que se expresan. Ésa es la fracción del ADN que determinará el fenotipo. Esta función es altamente regulable por factores del desarrollo, del aprendizaje, de la interacción social y del medio externo en general”. La artrosis no es una degeneración por errores metabólicos o genéticos propiamente dichos cuando recién se manifiestan en un adulto, sino que los mecanismos enzimáticos, inmunológicos, genéticos y otros que intervienen, constituyen una vía final común a todas las etiologías que conducen a la degeneración del tejido conectivo en general, siendo esa vía final común una reacción a los agentes agresivos que lesionan el tejido conectivo. El principio del proceso es: primero hay agresión y después viene la reacción genética, inmunológica y metabólica de la degeneración. Todos los estudios más importantes sobre la etiopatogenia de hernia discal fueron efectuados entre 1970 y 1990. Los estudios posteriores o confirman los estudios de esas décadas o persisten con la vieja teoría del slogan: “no se conocen las causas de las hernias discales” (falacia científica). Texto de los informes de estudios por imágenes (RMN-TAC) “Una cuestión a menudo olvidada y que en cierto modo guarda relación con lo que se acaba de exponer es la noción de la „jerarquía en las pruebas complementarias‟. Es preciso que en todo momento del proceso diagnóstico el médico tenga una clara noción jerárquica de las citadas pruebas, solicitándolas en un orden lógico, de acuerdo con su rendimiento, costo y riesgo. Así mismo, es útil que dentro de lo posible sepa interpretar personalmente los resultados de dichas exploraciones y no tenga que confiar exclusivamente en 94 Eric Kandler – UN NUEVO MARCO TEÓRICO PARA LA PSIQUIATRÍA 34 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL el dictamen del experto”.95 “No hay que confundir el fin con el medio. El diagnóstico debe resultar solamente del examen clínico pues el estudio complementario carece de la perfección suficiente para ser exclusivo en el diagnóstico. Fallan los aparatos, fallan las imágenes (artefactos) y falla el criterio del médico informante de los estudios complementarios. Dichos estudios son muy útiles cuando se realizan correctamente en lo técnico y en lo informador, pero de ningún modo reemplazan a un excelente examen físico clínico”.96 La disociación entre el informe de un estudio y las reales condiciones clínicas de un paciente han llevado a una controversia sobre el contenido de esos informes, a los que aluden los científicos citados. Los estudios por imágenes deben informar objetivamente y describir la imagen que se encuentra y no deducir ni interpretar causas (decir que son normales, que se deben a envejecimiento o que son procesos degenerativos). Las imágenes hablan de formas y figuras, pero no analizan bioquímicamente el contenido para afirmar que es una degeneración. Son alteraciones de formas y nada más. Se debe afirmar que hay discopatías con o sin protrusión o disminuidas de tamaño y punto. El agregado de degenerativas, protrusiones que no conforman hernias de discos, deshidratación etc. son apreciaciones conceptuales que no surgen de las imágenes observadas y que perjudican a la interpretación posterior del estudio, 97 el cual debe hacerla el profesional que pide el estudio y lo interpreta a la luz de los hechos que llevan a la consulta y la cronología de la aparición de la patología. Incluso, el abombamiento que es una protrusión débil del disco, se considera un fenómeno no protrusivo y se descarta como hernia discal, debido a que no hay una protrusión acentuada. Pero la sola visualización de un disco que sale por fuera de sus límites normales y se proyecta o insinúa en cavidades contiguas (interdiscoapofisiaria, canal neural o forámenes) ya indica dislocación del disco, que etimológicamente es hernia de acuerdo a lo anteriormente definido. Lo que no debe realizar un informador de imágenes, es introducir escuelas médicas de opiniones para negar que un abombamiento o protrusión no es hernia discal. El informador de imagen sólo debe describir una imagen sin arriesgar conceptos médicos ajenos a la imagen en sí. La interpretación de la causa de la imagen la hará el médico que conoce profundamente al paciente estudiado y que tiene todos los antecedentes que llevan a la consulta médica y a la realización del estudio. En el caso de una lite, la opinión del informador puede resultar falsa y esto significa parcialidad cuando el estudio es pedido a un prestador de una aseguradora, pues el diagnóstico equívoco equivale a la pérdida de una justa indemnización por el daño sufrido. Muchos informadores afirman que un abombamiento o protrusión no es hernia discal, pero en la práctica dichos pacientes son sometidos a discectomía, lo que contradice la opinión del informador. Hernia de disco y LRT Como las hernias también son frecuentes por causas no laborales, este criterio la excluye de la categoría absoluta de enfermedad profesional pero no la excluye como enfermedad-accidente. Luego, es un daño producido por el trabajo y debe ser resuelto en el marco de la ley 24.557 efectuándose el tratamiento de las mismas (ortopédico, medicamentoso y quirúrgico). Incluso, la Tabla de Incapacidades de la ley 24557 habla de hernia de disco operada sin secuelas, hernia de disco operada con secuelas y hernia de disco inoperable. En consecuencia fija los porcentajes de incapacidad para cada caso y su indemnización. Pero, paradójicamente, no habla de la hernia de disco de origen laboral no operada. En estos casos, cuando el trabajador acude a la Comisión Médica, en Mendoza, se le cataloga lisa y llanamente de enfermedad no laboral inculpable. Y la ART se desliga totalmente del trabajador, al cual se le da el alta y se le obliga a seguir trabajando sin tratamiento de ninguna especie. Si el origen de la hernia es 95 Farreras-Rozman – MEDICINA INTERNA, 14ª edición, Vol. I, Harcourt, España, 2000, en el capítulo “Fundamentos de la práctica médica hoy y mañana” escrita por Rozman, pág.9 96 Evelino Leonardi – LA CRISIS DE LA MEDICINA, Editor Joaquín Gil, Bs. As., 1941 97 La TAC y la RMN no realizan estudio bioquímico ni análisis de tejido. Muestran sólo la imagen de los mismos . 35 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL laboral como generalmente se declara en la denuncia del accidente, cabe que la ART asuma el tratamiento de la misma para saber si es operable o inoperable. Si es operable debe costear la operación, y luego de acuerdo a los resultados de la misma, fijar la incapacidad emergente de acuerdo a la tabulación legal. Pero si la ART se desliga de la hernia ésta no es operada y, concomitantemente, no puede ser evaluada por la Tabla. Esta circunstancia paradojal es la que obliga a preguntarse si la hernia discal de origen laboral no operada es culpable o inculpable. En nuestro criterio, siempre que se compruebe al trabajo como causa, es culpable. Así también ha sido considerada en las Cámaras del Trabajo de Mendoza y en consecuencia se ordena su indemnización. Si el criterio de las ART y de las Comisiones Médicas no se modifica, habrá un aumento evidente de la litigiosidad que es precisamente lo que quiere evitar la ley. En estos casos, como perito médico hemos considerado a la hernia de disco de origen laboral como inoperada y dado el criterio de exclusión de la Comisión Médica, inoperada equivale a inoperable porque: a. tampoco la opera la obra social la cual considera que es responsabilidad de la ART, b. ni el trabajador cuenta la mayoría de las veces con recursos propios y no es atendida en los hospitales públicos en forma gratuita por considerar que debe ser tratada por obra social o por ART. MALFORMACIONES CONGÉNITAS DE COLUMNA VERTEBRAL Y ESFUERZO En Medicina Laboral no se ha prestado mayor atención a las anomalías congénitas, salvo la opinión de algunos médicos laborales, especialmente los que integran las ARTs y las Comisiones Médicas, que intentan desconocer cuadros postraumáticos similares a las anomalías congénitas tales como: 1. desviaciones de la columna (escoliosis, cifosis y lordosis) 2. espondilolisis, espondilolistesis, espondilosis Estos cuadros comparten casos congénitos y casos adquiridos, especialmente por traumatismos (macro y microtraumatismos). La tendencia de los citados médicos, es colocar a todos dentro de la clasificación de malformaciones congénitas, ignorando por completo los cuadros adquiridos por enfermedades-accidentes. En consecuencia se encasillan como inculpables. Hay completa negación de la existencia de cuadros adquiridos. Para definir cuando una lesión es congénita o es adquirida, se recurre a los antecedentes. Si no hay una clara historia familiar, difícilmente habrá posibilidad de ser hereditaria con manifestación fenotípica congénita. Si se ha nacido con la malformación, seguramente estará en alguna historia clínica o examen catastral, o bien, será detectada en el examen de ingreso. En este caso, en que se ingresa a un trabajo con una malformación detectada y al momento del ingreso no hay patología invalidante (dolor, limitación funcional, deformación) es porque generalmente, más del 97% de las malformaciones congénitas de columna vertebral no cursan con dolor en forma natural, no son disfuncionales y son insignificantes.98 “Hallazgos radiológicos tales como espina bífida, sacralización o hemisacralización de la V lumbar, acuñamientos vertebrales, malformación de los cuerpos vertebrales, calcificaciones discales, etc. son asintomáticos y no tienen por sí solos significado patológico”.99 Pero al iniciarse el esfuerzo laboral comienzan a manifestarse signos de incapacidad o agravamiento anatomo-funcional de la malformación, y 98 (Tachdjian – ORTOPEDIA PEDIATRICA) (Cibeira – CERVICOBRAQUIALGIAS, editorial Panamericana, Bs. As. 2001). (Avrahami E., Frishman E. y cols. – SPINE: 12-15, 1994) 99 Del Sel y cols. ORTOPEDIA Y TRAUMATOLOGIA: 63, A, López Libreros Editores, Bs. As. 1976 36 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL esto es porque dicho esfuerzo ha provocado una modificación agravatoria del cuadro original. En este caso, la malformación es concausa y el trabajo la causa de agravamiento. Para obtener el porcentaje de incapacidad hay que aplicar la fórmula de evaluación de concausa. En los cuadros, en los que no hay ningún antecedente de preexistencia, al momento de manifestarse una lesión cuya naturaleza puede ser tanto congénita como adquirida, esta falta absoluta de antecedentes da pleno pie para considerar a la lesión como adquirida y sobreviniente al esfuerzo o traumatismo laboral (enfermedad-accidente absoluta) y, por lo tanto, debe considerar como culpable. Es el caso de espondilolistesis, espondilosis y espondilolisis, escoliosis y cifosis postraumáticas. En la columna lumbar, tanto la espina bífida como la sacralización de las vértebras y otros cuadros similares, en su mayoría, si son preexistentes, son sin manifestación clínica ni patológica aunque conllevan el riesgo de una columna inestable. No causan por sí, incapacidad. Pero con el esfuerzo laboral o los traumatismos laborales (macro y micro), estas lesiones se hacen patentes. Es decir, lo que estaba latente, se hace manifiesto y esto no se debe a la lesión en sí, sino a los factores agravantes o factores gatillo, que producen alguna modificación en la anatomía o la mecánica articular (acentuación de inestabilidad de columna, asimetrías, esguinces microscópicos, disrupción de fibras (lesión microscópica), etc.) que afectan a los nervios y tejidos blandos periarticulares y desencadenan el dolor y la limitación funcional. En casos de traumatismos de cierta intensidad, hay deformación anatómica grosera. Luego, estas malformaciones preexistentes, con incapacidades gatilladas por el esfuerzo o trauma laboral, dichas incapacidades son culpables (deben ser indemnizadas) y encuadran como enfermedad-accidente. Las deformaciones de columna lumbar, de carácter congénito, como la escoliosis o cifosis, son prácticamente muy raras y a veces son tan manifiestas que no se aceptan en el ingreso laboral, provocando el rechazo de los postulantes al trabajo. Otro concepto importante son las anomalías congénitas latentes: las que no se expresan fenotípicamente y no son detectadas por los estudios de imágenes. Uno de los más comunes es la espina bífida. Pero el esfuerzo laboral puede también hacer patente esta anomalía latente. Estos casos concretos, como es una espina bífida, no se consideran adquiridos ante la ausencia de antecedentes. Simplemente eran indetectables antes de su manifestación. Espina bífida oculta de S1 La espina bífida oculta (EBO) de S1 es una afección muy frecuente, sin ninguna significación, se encuentra en la población joven en el 90% y en la población general en un 50%. Provoca inestabilidad de la base de la columna lumbar, lo que lleva a una predisposición a la herniación del disco posterior L 5-S1, teniendo esto mayor incidencia en los jóvenes y esta incidencia disminuye con la edad. La espina bífida normalmente es asintomática y sólo da signos y síntomas si da lugar a una herniación u otras complicaciones infrecuentes. Cuando aparece la herniación, el signo predominante es la lumbociatalgia. Otros signos menos frecuentes de complicaciones pueden ser quistes, enuresis y alteraciones neurológicas en los pies.100 “Casi todos los casos son asintomáticos y se identifican de manera accidental al valorar una dorsalgia o lumbalgia”.101 Quistes de Tarlov Los quistes de Tarlov (QT), también denominados quistes perineurales, periradiculares o quistes aracnoideos extradurales, son pequeñas masas que se forman a expensas de las dos capas más internas de las meninges, la piamadre y el aracnoides. Los quistes, que contienen líquido cefalorraquídeo (LCR), presentan un pedículo, a través del cual se comunican con el espacio subaracnoideo espinal, y se sitúan alrededor de los nervios de la zona sacra y lumbar, y suelen diagnosticarse de manera incidental en el transcurso de una 100 Avrahami E., Frishman E. y cols. – SPINE: 12-15, 1994 Harrison – PRINCIPIOS DE MEDICINA INTERNA: 111, 16ª edición, Editorial McGraw-Hill, Interamericana, México, 2007 101 37 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Resonancia Magnética (RMN). Los QTs suelen ser un hallazgo ocasional cuando un paciente es sometido a una RMN lumbosacra Por lo tanto, si bien los QTs son quistes perinerviosos, corresponden a una dilatación de la dura madre y son pues una enfermedad de la dura madre y no de las raíces nerviosas, que son afectadas de forma secundaria (compresión) por estos quistes. Los QTs son habitualmente indoloros pero un quiste seguirá siendo asintomático hasta que un acontecimiento induzca la enfermedad, tal como un accidente de coche, levantar cargas pesadas, una caída, o, hipotéticamente, una enfermedad diferente como una de las numerosas formas de herpes.102 Vértebra de transición Se denomina vértebra de transición a toda vértebra que ubica entre el comienzo o el final de una región vertebral (zona de transición). Por ej. son vértebras de transición la 7ª cervical, 1ª dorsal, 12ª dorsal, 1ª lumbar, 5ª lumbar y 1ª sacra. La 5ª lumbar presenta varios aspectos como pueden ser la hemisacralización, sacralización, etc. No tiene significación patológica.103 Es común el error de considerar vértebra de transición o transición lumbar a la fusión congénita de L5 con S1, la que corresponde denominar sacralización de L5 o lumbarización de S1.104 OTRAS PATOLOGÍAS TRAUMÁTICAS DE COLUMNA VERTEBRAL Sacroileítis postraumática La sacroileítis postraumática común en las caídas por sentadas dan dolor que puede ser localizado como sacralgia e irradiar a columna lumbar como sacrolumbalgia.105 La sacroileítis o sacroilitis es descrita generalmente propia de las espondilopatías seronegativas como la espondilitis anquilosante. Pero también está descrita en cuadros infecciosos. Esto significa que dicha inflamación puede ser causada por diferentes agentes etiopatogénicos y suele ser un hallazgo radiológico en cuadros en los que no hay espondiloartropatías seronegativas ni infecciones. Sacroileítis es la inflamación de la articulación sacroilíaca. Las condiciones que causan sacroileítis pueden ser lesiones, espondiloartropatías reumáticas, el embarazo, infecciones de la piel, osteomielitis, infección del sistema urinario, endocarditis, brucelosis etc. De causa traumática o afectada por alteraciones posturales como levantar mucho peso, especialmente si la postura al levantar peso es incorrecta o si los músculos no están preparados para esa actividad. Un daño traumático o repentino impacto tal como una caída fuerte o un accidente de automóvil, produce dolor a nivel de la sacroilíaca, en la parte superior del glúteo; se manifiesta también al juntar o separar las crestas ilíacas o durante al abducción o aducción de los miembros inferiores. Calma con el reposo, aumenta al estar sentado o parado, puede acompañarse con 102 (Peter Yoo, MD, Shane Lee, BA, Nikhil Bhagat, MD, Huey-Jen Lee, MD Sacral Extradural Meningeal Cyst: Is It an Incidental Finding? American Society of Spine Radiology, (2006) Meeting Abstracts) (Ronald H.M.A. Bartels, M.D.; Jacobus J. van Overbeeke, M.D., Ph.D. Department of Neurosurgery, University Hospital Nijmegen, Nijmegen, The Netherlands. Lumbar Cerebrospinal Fluid Drainage for Symptomatic Sacral Nerve Root Cysts: An Adjuvant Diagnostic Procedure and/or Alternative Treatment? (1997)Technical Case Report Neurosurgery 40: 861-865) (Kato T; Takamura H; Goto S; Sasaki H; Makino K; Ozaki N; Hodozuka A, Department of Neurosurgery, Asahikawa Red Cross Hospital, Japan. "[Sacral perineural cyst-report of a case]" No Shinkei Geka (1988) Jun;16(7):893-7, 2603) (M. J. Arunkumar; S. SELVAPANDIAN; M. J. Chandy, Department of Neurological Sciences, Christian Medical College and Hospital, Vellore, India. CASE REPORTS Sacral Nerve Root Cysts : A Review on Pathophysiology Neurology India (1999) Vol.47 Issue 1) 103 (Macgibbon B., Farfan H. F. – SPINE 1979. 4: 258-266) (Saraste H., Bronston, Aparisi T. – SPINE 1985, 10:236-241) 104 Dr. Vicente Vanaclocha, Clínica Neuros, Hospital 9 de octubre –Valencia, España, 2010 105 Dr. Benichou y colaboradores – GUIA DEL DOLOR, España, 1999 38 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL irradiaciones hacia la parte posterior del muslo. No presenta signos neurológicos. Puede estar asociada al Síndrome del Piramidal.106 Fractura vertebral por aplastamiento Las fracturas por compresión o aplastamiento de la columna vertebral por lo general se producen por la presión demasiado en el cuerpo vertebral o por un trauma directo violento. La fractura se produce cuando se aplasta el cuerpo vertebral, causando que la parte anterior del cuerpo vertebral adquiera forma de cuña. El tejido óseo en el interior del cuerpo vertebral es aplastado, o se comprime. Las fracturas por compresión debido a un traumatismo puede deberse a una caída, un salto fuerte, un accidente de coche, o cualquier otro evento que hace hincapié en la columna vertebral más allá de su punto de ruptura como puede ser un movimiento brusco y violento en ocasión del trabajo o el deporte. El principal síntoma de una fractura por aplastamiento o compresión vertebral es el dolor y puede variar de leve a grave y por lo general empeora con el movimiento. Si la médula espinal está implicada, dolor, entumecimiento, y / o debilidad puede extenderse a los brazos y las piernas. Un leve dolor de espalda puede ser mucho más que un simple problema si el dolor es debido a una fractura por compresión. Si una fractura vertebral es causada por una lesión repentina y fuerte, probablemente se sentirá un fuerte dolor en la espalda. Si el hundimiento del hueso es gradual, el dolor suele ser más leve. Puede que no haya ningún dolor hasta que el hueso se rompe en completamente Otros síntomas de una fractura por compresión pueden incluir la pérdida de altura o una espalda con joroba (cifosis). Con cada fractura, el estrés adicional se coloca en las vértebras vecinas, que también se puede fracturar. Estas fracturas adicionales pueden causar esta joroba. Una vez que esto ocurre, puede afectar a su capacidad para respirar y hacer simples las actividades diarias. El tratamiento conservador a veces se indica tras el diagnóstico de una fractura por compresión. Esto puede incluir tratamiento con medicamentos como la aspirina o el ibuprofeno, el descanso y corsé. Estos métodos conservadores como objetivo aliviar el dolor y / o permitir la curación a tener lugar. Si la curación no ocurre, puede requerirse tratamientos quirúrgicos como una vertebroplastia o una cifoplastia. La vertebroplastia es un procedimiento mínimamente invasivo en el cual se inyecta cemento especial en el cuerpo vertebral roto. Este tratamiento se utiliza principalmente para aliviar el dolor y mejorar la resistencia del cuerpo vertebral. La cifoplastia: un procedimiento mínimamente invasivo en el cual se desliza un tubo con un balón desinflado en el interior la vértebra fracturada. Una vez dentro, el balón se infla y luego se inyecta cemento óseo en el espacio formado por el balón.107 “Las complicaciones de la vertebroplastia percutánea son la infección, la lesión nerviosa, la transferencia de las fuerzas de carga a otras vértebras no afectadas y la recidiva de síntomas”.108 Estrechamiento del espacio intervertebral El estrechamiento del espacio intervertebral puede deberse a “estenosis secundaria a espondilosis… a deshidratación discal, hernias discales… a espondiloartrosis… tumefacción mayor de 7 mm. de los tejidos blandos…la estenosis espinal, etc.” .109 106 (Dr. Calvo Catalá, Sociedad Española de Reumatología, España, 2011) (Centro Médico Alcantara, Santiago, Chile, 2010) (Cohen S.P., Anest. Analg. (101): l040-1043, 2005) 107 Dr. Vicente Vanaclocha, Clínica Neuros, Hospital 9 de octubre –Valencia, España, 2010 108 Walter B. Greene – ORTOPEDIA: 274, Elsevier Masson, reedición 2008 109 Walter B. Greene – ORTOPEDIA, Elsevier Masson, reedición 2008 39 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Artrosis senescente “Aunque algunos autores afirman (Davies, 1961; Lequesne, 1970) que el espesor del cartílago articular disminuye con el progreso de la edad, otros como Meachim (cabeza femoral, 1971) Y Simon (rodilla, 1971) no hallan modificación. En el hombre, en tanto la superficie del cartílago es normal, no existen modificaciones importantes en el aspecto histológico durante el envejecimiento del individuo”.110 Estenosis espinal lumbar “La estenosis espinal lumbar se debe a cualquier proceso que cause un estrechamiento del conducto raquídeo con la subsiguiente compresión de las raíces nerviosas en uno o más niveles. Puede deberse a un cierto grado de espondilolistesis, estrechamiento del disco, osteofitos, en la parte ósea y en la parte de tejidos blandos engrosamiento de los ligamentos amarillos y longitudinal posteriores o la hernia del disco; o causas secundarias a cambios traumáticos o postoperatorios, la existencia de niveles de comprensión múltiples y la duración prolongada de la compresión de grado intenso. Aproximadamente el 20% al 30% de personas mayores de 60 años tienen una estenosis del conducto raquídeo lumbar pero la mayor parte de ellas presentan únicamente una sintomatología mínima. La estenosis espinal lumbar sintomática es frecuente en mayores de 60 años de edad que, durante su vida, han realizado trabajos manuales pesados”.111 LESIONES OSTEOARTICULARES Artrosis ocupacional Las investigaciones recientes sobre artrosis Prácticamente hasta la década del 80, la información sobre la etiopatogenia de la artrosis era muy variada y, a veces, confusa. Los casos clínicos estudiados como artrosis eran múltiples y se presentaban a edades muy diferentes. La mayor frecuencia de artrosis se daba en edades seniles o cercanas a ella, por lo que se consideró que era el “envejecimiento de las articulaciones.” Asimismo, se observó y estudió los casos de artrosis generalizada en edades infantojuvenil que resultaron ser herencias genéticas (vasculopatías, metabolopatías, neuromiopatías, endocrinopatías) y en ellos se estableció que había una base de predisposición familiar con carga genética (Kellgren y col.). En los seniles se determinó un factor de envejecimiento pero nunca se aclaró si el envejecimiento es por sí causa de artrosis o es el estado etario en que confluyen todas las secuelas de una vida laboral o de actividad osteomuscular diversa. Es natural y lógico que quien se haya desempeñado activamente toda una vida, envejezca con sus articulaciones afectadas, especialmente por la artrosis, pues como se demostrará en este trabajo es la actividad la causa principal del daño articular artrósico. Como muchos trabajos lo han probado no todos los ancianos padecen artrosis y no todos los artrósicos son ancianos. Pero existía una franja cada vez mayor que se observaba entre los 30 y los 50 años de edad, los que no involucraban a la vejez ni a la patología heredofamiliar (que afecta la niñez y la adolescencia), que comenzaron a padece artrosis localizadas, precisamente en las articulaciones que más se expusieron al sobreesfuerzo laboral o deportivo o profesional. O simplemente, como el caso de amas de casas, al trabajo cotidiano del hogar, en resumen, una causa netamente laboral. Los investigadores advirtieron que estas personas tenían las siguientes características: 110 Dres. Barcelo – LA ARTROSIS: 29, Centro Nacional de Lucha contra las Enfermedades Reumáticas, Barcelona, 1983 111 Walter B. Greene – ORTOPEDIA: 267, Elsevier Masson, España, 2007, reedición 2008 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 40 a) b) c) d) no tenían factores seniles ni heredofamiliares realizaban sobreesfuerzos ocupacionales o deportivos en algunos casos habían sufrido traumatismos de diversas índoles otros casos eran secuelas de metabolopatías adquiridas (diabetes) o tratamiento prolongado con glucocorticoides. Muchas de estas artrosis tempranas recaían en articulaciones aisladas que eran precisamente las sometidas a esfuerzos o uso excesivo. Surge entonces la hipótesis del factor mecánico traumático que introduce el concepto de que el principal mecanismo de estas artrosis eran los traumatismos y microtraumatismos.112 Entre 1970 y 1980 se realizan diversos experimentos en modelos animales, estudios multicéntricos regresivos y prospectivos e investigación en cadáveres humanos, obteniendo por resultado la confirmación de que traumas y microtraumas desarrollaban artrosis. 113 El estudio concomitante de las degradaciones bioquímicas del cartílago artrósico aclaró los mecanismos de esa degradación y en l982 en el VI SIMPOSIO REUMATOLÓGICO INTERNACIONAL, reunido en Barcelona, España, todos los expositores se dedicaron exclusivamente a detallar todos los adelantos de la investigación en ese campo. Tanto es así que no se trataron las posibles causas de esos cambios y esta omisión llevó a muchos autores a pensar que esos cambios no se debían a microtraumatismos. Pero en las actas de ese Simposio no figura la exclusión expresa de los microtraumatismos. Más aún: algunos de los expositores, fuera del Simposio, admitieron que la causa principal de la artrosis son las tensiones anormales que sufren las articulaciones por el uso excesivo o el sobreesfuerzo, sobre todo, ocupacional. Después de ese Simposio, un grupo de investigadores españoles reafirmaron que la artrosis tiene causas múltiples y manifestaciones diversas.114 Relación con causas laborales Cuando los afectados por artrosis por traumatismos y sobreesfuerzos estaban vinculados a la esfera ocupacional y existían reclamos judiciales, se plantearon en los dictámenes médicos, las siguientes cuestiones: ¿el sobreesfuerzo o traumatismo laboral participa en la etiopatogenia artrósica? si participa, ¿es causa el trabajo o concausa (factor de agravamiento)? la artrosis postraumática ¿es consecuencia directa del factor traumático laboral o en realidad sus causas son factores constitucionales, genéticos, congénitos o de predisposición familiar? Los dictámenes médicos fueron disímiles: o tomaban posturas extremas de negar al traumatismo como causa o concausa de artrosis y consideraban que el cuadro era desencadenado esencialmente por factores constitucionales o genéticos (dictamen del Cuerpo Médico Forense de Capital Federal); o bien, el traumatismo era concausa debido a que el cuadro se debía a una predisposición familiar que, supuestamente, era la causa de toda artrosis. Sólo algunos dictámenes reconocían al traumatismo laboral como causa única de la artrosis ocupacional. Esta controversia se origina, en parte por el desconocimiento de la etiopatogenia y en parte porque muchos autores siguen negando los experimentos o no reconociendo los modelos animales, universalmente aceptado por otros investigadores y los congresos y simposios que sobre este tema se han realizado entre 1980 y 1995. En esta postura negativa se encuentran algunos autores sajones y argentinos. Pero la mayoría de los tratadistas actuales ya no tienen dudas sobre la etiopatogenia artrósica, 112 Este concepto de microtraumatismo fue postulado por Farfan y cols. en 1972 y primariamente por V. Puttin en 1927. Después de ser negado por muchos años, hoy se le acepta y se le conoce por “enfermedad por microtrauma”, basada en el concepto anglosajón de lesiones por esfuerzos repetitivos o repetitive strain injury (RSI) 113 XV CONGRESO INTERNACIONAL DE REUMATOLOGÍA, reunido en París el 21 de junio de 1981 114 Dres Barceló, Borrachero del Campo y cols. 41 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL salvo en algunos aspectos genéticos, en los cuales falta mucha información. En la escuela anglosajona es tradicional que todos los autores admiten, sin dilaciones, desconocer las causas de artrosis y hernia inguinal, pero ninguno de ellos se priva de negar las causas que otras escuelas médicas, entre ellas la española, han comprobado en estudios multicéntricas. Insisten en teorías de enfermedad degenerativa nunca probada por ningún estudio prospectivo. Pero una cosa es segura: todos los autores consagrados aceptan que hay artrosis causada por el factor traumático únicamente, sin depender de otros factores. El criterio de algunos autores de la escuela sajona de no aceptar que los traumatismos y microtraumatismos laborales y las sobrecargas puedan producir artrosis, es sustentado por muchos autores de tratados de Medicina Laboral, ya sea no incluyendo a la artrosis como secuela del trabajo esforzada o bien negando directamente que el trabajo sea causa de artrosis. Es el caso de LaDou que escribe un excelente libro de Medicina Laboral, donde afirma que “la mayor parte de las lesiones laborales son de origen ortopédico. Aunque los traumatismos musculoesqueléticos ocurren con mucha frecuencia en el sitio de trabajo, por lo general no se definen de manera precisa”. A pesar de esta clara y magnífica introducción, a la que incluso acompaña de una definición de artritis a la que incluye como artritis postraumática y dentro de esta definición engloba a la enfermedad osteoarticular degenerativa que siguiendo la costumbre sajona, denomina osteoartritis. Al desarrollar el parágrafo referido a dos patologías artrósicas como la osteoartritis de la primera articulación carpometacarpiana y la osteoartritis de cadera (coxoartrosis), vincula a ambas con el trabajo (obviamente las coloca en el libro que trata patologías por el trabajo) pero paradójicamente asevera: “el padecimiento no se relaciona con la ocupación, pero se puede notar por primera vez en el sitio de trabajo. No hay pruebas de que los traumatismos no conscientes repetidos o el exceso de uso de cadera sean factores causales”.115 Más aún, en el caso de la osteoartritis de cadera manifiesta que el cuadro secundario es el “resultado de la tensión mecánica relacionada con una cubierta acetabular deficiente (...) o el deslizamiento capital de la epífisis femoral”. Felizmente, otros autores sajones como Greene reconocen sin dilaciones que el trabajo conlleva microtraumatismos que afectan las articulaciones involucradas en dicho trabajo.116 Con estas enunciaciones contradictorias117 y la aceptación expresa de no conocer las causas de la osteoartritis, LaDou comete algunos errores, como ser: a) manifiesta no conocer las causas de la afección pero niega rotundamente que sea el trabajo b) parece desconocer que si hay un examen prelaboral que exige radiografías de columna vertebral y caderas y en esas radiografías no aparecen lesiones ni de los huesos de la cadera ni de la cabeza del fémur ¿cómo explicaría la aparición de la coxoartritis o coxoartrosis de la cadera en el transcurso del trabajo? c) La aseveración de que no hay pruebas de que los traumatismos repetidos o el uso excesivo de la cadera, sean causa de artrosis, está en pugna abierta con los experimentos y los casos observados que permitieron concluir que el trabajo con movimientos que causan traumatismos repetitivos son causa indudable de artrosis. Incluso en la coxoartrosis habla de tensión mecánica y del “deslizamiento capital de la epífisis femoral”. Este deslizamiento repetitivo ¿es, o no, un microtraumatismo repetitivo? 115 Esta afirmación ha sido desvirtuada por los estudios de Urriza Macagno, Roberto Ángel (LESIONES POR ESFUERZOS REPETITIVOS EN INFORMÁTICA Y AUTOMATIZACIÓN INDUSTRIAL, Revista Empresalud, N° 29, Córdoba, 1996) y por Cibeira, José B. (CERVICOBRAQUIALGIAS. ENFERMEDAD POR MICROTRAUMA:165-209, Editorial Panamericana, Buenos Aires, 2001) 116 Walter B. Greene – ORTOPEDIA: 111 -154, Elsevier Masson, España, 2007, reedición 2008 117 LaDou tiene la tendencia general de los médicos laboralistas de negar los microtraumatismos y el trabajo como causa directa de artrosis. 42 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Por estas razones creemos que LaDou (y otros autores de la misma tesitura) no han profundizado suficientemente el tema ni han tomado nota de los avances que en ese terreno se han producido en las últimas décadas. Quienes pondrán luz a las controversias, son fundamentalmente los autores españoles, especialmente los Dres. Barceló y más particularmente Borrachero del Campo y sus colaboradores.118 Borrachero del Campo estableció una clasificación rectora, basada estrictamente en los factores que las diversas investigaciones dilucidaron. Así establece dos grandes grupos de artrosis: la artrosis fisiológica y la artrosis patológica. Esta clasificación permitió la sistematización de la etiopatogenia, aclarando los conceptos polietiológicos. Y con estas investigaciones queda definitivamente aclarado que la artrosis es una entidad polietiológica y polisintomática, siendo la degradación cartilaginosa y sus procesos secuelares, sólo una especie de vía común final para una serie extensa de agentes etiológicos. En 1997 P. Creamer y M. C. Hochberg, publicaron119 un nuevo concepto sobre artrosis (u osteoartritis) “Se han producido avances en nuestros conocimientos sobre este proceso, y así la artrosis ya no es considerada como una simple consecuencia del envejecimiento y de la degeneración del cartílago, sino que se acepta más bien, que la etiqueta diagnóstica anterior de artropatía degenerativa es una definición que induce a confusiones. En lugar de esto, las alteraciones anatomopatológicas de la artrosis aparecen más bien como consecuencia de procesos activos, muchos de los cuales pueden ser más de naturaleza reparadora que destructiva. Además, es posible que la artrosis no sea un trastorno único, sino más bien un grupo de procesos independientes superpuestos. Los factores de riesgo, la fisiopatología, las manifestaciones clínicas y la evolución varían de una localización a otra, lo que llevaría a sugerir el nombre de procesos artrósicos u osteoartríticos como etiqueta más apropiada. Una definición única para la artrosis es algo que se nos sigue escapando”. El concepto introducido por las investigaciones recientes de estos dos autores deja entrever que la artrosis, más que un proceso patológico, puede ser un proceso fisiológico en el individuo normal y que está relacionado con la reparación del daño óseo articular. Por otro lado, la Biología Molecular está demostrando que los genes, más que ser agentes de la herencia, parece ser que transmitir la herencia es una de las innumerables funciones genéticas, las cuales se van descubriendo que abarcan casi todas las funciones normales del organismo y todos los procesos, tanto fisiológicos como patológicos, están regidos por una determinada intervención genética. Cuando se conozca mejor el proteoma humano, probablemente el interés médico y científico se traslade más del genoma al proteoma humano. Concepto de artrosis La artrosis u osteoartrosis u osteoartritis, en términos generales y en la concepción médica sustentada hasta ahora, es una artropatía o enfermedad articular que afecta sus propias estructuras cartilaginosas, como consecuencia de su natural involución fisiológica o como aquella destrucción secuencial a cualquier otro proceso articular local o general que tenga repercusión sobre la misma. Esta concepción que era la sostenida hasta ahora, y que en alguna forma sigue siendo explicada así en los textos médicos, ha sido modificada, según vimos, por P. Creamer y Hochberg quienes prefieren habla de procesos artrósicos, los cuales parecen encaminados a ser más un proceso defensivo y de reconstrucción de tejidos lesionados, que una manifestación patológica pura. De ser cierta esta teoría, la enfermedad artrósica no sería tal, sino la secuela del proceso reparador que no puede llegar a la restitución a pleno de los tejidos dañados y, en su lugar, quedan los vestigios de la reparación como lesiones artrósicas. Sería un 118 119 (PATHOS (7) Artrosis 1:l6, l986) THE LANCET; 350: 503-509 43 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL proceso similar a otros, en que los mecanismos puestos para la defensa natural del organismo, al ser exigidos al máximo y en forma continua o crónica, terminan siendo, por sí mismo, una reacción en exceso. Por paradoja, lo que se inicia para curar, termina siendo una reacción para enfermar. Esto puede pasar con la fiebre, la inflamación y los procesos inmunológicos, que cuando desbocan por su demanda en exceso, concluyen con cuadros patológicos. En estas condiciones, la artrosis es una entidad o afección polietiológica que se caracteriza por una alteración degenerativa hipertrófica progresiva de la estructura articular, de las articulaciones móviles, debido a procesos degenerativos del cartílago y proliferación del hueso subcondral (síndrome articular degenerativo proliferativo). Según Sokoloff, la articulación es una unidad funcional interactiva y todos los tejidos de ella (cartílago articular, sinovia, cápsula y hueso subcondral), están afectados de alguna manera en la osteoartrosis. Hay una disminución de la interlínea articular por desgaste o desaparición del cartílago articular que recubre los cabos óseos articulares y una reacción ósea subcondral que lleva a la hipertrofia ósea con osteofitosis. Esto ocasiona modificaciones más o menos eventuales, del laberinto cápsulosinovial y de las partes blandas periféricas de la articulación (ligamentos, músculos, vasos y nervios). El resultado funcional final, es el dolor y la inmovilidad articular, ambos causantes de la incapacidad consecuente con la artrosis. Creamer-Hochberg dicen: “Un grupo de trabajo, reunido en 1995, propuso la siguiente definición de consenso: los procesos artrósicos son el resultado de circunstancias, tanto mecánicas como biológicas, que desestabilizan el acoplamiento normal de degradación y síntesis de los condrocitos del cartílago articular, de la matriz extracelular y del hueso subcondral y, aunque pueden ser iniciados por múltiples factores tanto de tipo genético como de desarrollo, metabólicos y traumáticos, los procesos artrósicos afectan a todos los tejidos de la articulación diartrodial. En definitiva, los procesos artrósicos se manifiestan mediante alteraciones morfológicas, bioquímicas, moleculares y biomecánicas, tanto de las células como de la matriz, que acaban provocando reblandecimiento, fibrilación, ulceración, pérdida del cartílago articular, esclerosis y eburnación del hueso subcondral, osteofitos y quistes subcondrales. Cuando son clínicamente evidentes los procesos artrósicos se caracterizan por dolor articular, dolorimiento a la palpación, limitación de la movilidad, crepitación, derrames ocasionales y distintos grados de inflamación sin consecuencia”. Esta moderna definición resume claramente los conceptos que hacen a la definición de los procesos artrósicos y a los múltiples factores que causan el desencadenamiento de las artrosis no signadas por una obligada causa genética. Lo genético está incluido pero separado de lo metabólico y lo traumático y otras causas no genéticas que durante el desarrollo de una persona puedan inducir el proceso artrósico. Este concepto genético está claramente relacionado con las artropatías con un gen familiar específico hereditario y de fenotipia temprana (niñez y juventud). La incapacidad, tanto orgánica como funcional (incapacidad global), que provoca la artrosis está dada fundamentalmente por tres signos guiones: 1. dolor 2. limitación funcional de la movilidad 3. daño óseo (signo radiológico) A estos signos puede agregarse o no, la inflamación o el edema articular, la crepitación, etc. La particularidad de que cuando no hay inflamación o edema, el dolor y la limitación funcional, como el daño óseo articular, no son reparados por medicamentos tradicionales. Hoy, la farmacología se inclina hacia el uso de diversas sustancias de aparente función reparadora del cartílago. Sólo en casos muy avanzadas, de grosera deformación o fijación articular, la cirugía por corrección de osteofitos o colocación de prótesis, puede ser de utilidad en casos muy limitados y puntuales. Los medicamentos analgésicos y antinflamatorios no alivian el dolor. La fisioterapia alivia parcialmente los síntomas. La falta de respuesta terapéutica es otra de la causa de incapacidad para la artrosis profesional. Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 44 Clasificación de la artrosis La diversidad de los conceptos ha permitido la introducción de varias clasificaciones, en las cuales pueden oponerse diferentes puntos de vista, sobre todo en lo relativo a artrosis primarias y secundarias. Ya comentamos que el profesor Borrachero del Campo (España), en razón de la fisiopatología articular y los caracteres anatomoclínicos, propuso en l982 una clasificación de la osteoartrosis, modificando el esquema realizado en Karslbad (Checoslovaquia).120 Expondremos en primer lugar este esquema y luego continuaremos con otros que van ampliando los diferentes criterios que se usan para enfocar la clasificación de la artrosis: Esquema 1 OA fisiológica (OA múltiple) -Precoz (dismesenquimosis) -Tardía(envejecimiento) OA patológica 1) OA Primaria a) biomecánica b) sobre o hipoesfuerzo c) postinfecto-inflamatoria d) displásicas o dismórficas 2) OA Secundarias a) genéticas b) vasculares c) neuromusculares d) endocrinas e) metabólicas Esta clasificación (modificada del Prof. Borrachero del Campo) determina, como se señaló, una artrosis fisiológica y una patológica. En la artrosis patológica la clasificación es diferente para diversos autores. Todos coinciden en que la artrosis patológica puede ser primaria o secundaria, pero difieren en el concepto de esos términos. A fin de evitar confusiones seguiremos la clasificación del Prof. Borrachero del Campo que es la más lógica: artrosis primarias son las provocadas por factores locales, es decir, factores que afectan directa y únicamente a la articulación, mientras que artrosis secundarias son las que se acompañan o son consecuencia de factores generales, que son los relativos a afecciones sistémicas que afectan a la vez a uno o Tardía (envejecimiento) a múltiples sistemas, incluyendo secundariamente a la articulación. OA patológica Generalmente las artrosis primarias son1)localizadas (afecta una o algunas articulaciones pero no a OA Primaria todas simultáneamente), mientras que las artrosisa) secundarias biomecánicasuelen ser mixtas (pueden ser localizadas o generalizadas, siendo más común estas últimas). Con esto queda aclarado que no coincidimos con los autores b) sobre o hipoesfuerzo que consideran los factores mecánicos y traumáticos, como secundarios. Otra clasificación interesante es la c) postinfecto-inflamatoria basada en los mecanismos patogénicos, propuesta por el Dr. Manzano Medina121 la que consignaremos en el d) displásicas o dismórficas 2) OA Secundaria a) genéticas 120 b) vasculares (PATHOS (7) Artrosis 1:l6, l986) 121 c) neuromusculares PHATOS (8), Artrosis 1: 67; 1982 d) endócrinas-metabólicas Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 45 esquema 2. Esta clasificación, fundamentalmente, habla de condropatías mecánicas y condropatías estructurales. Es de destacar que entre las causas de las condropatías mecánicas figuran las sobrecargas que producen determinadas profesiones y las actividades deportivas (hay que considerar que el deporte profesional es también una tarea ocupacional y entra en la categoría de las profesiones laborales). Este esquema es otra consideración de investigadores de etiopatogenia de la artrosis, que consideran al trabajo profesional como factor desencadenante o causa de artrosis ocupacional. Esquema 2 CONDROPATIAS MECÁNICAS Displasias Alteraciones estáticas Incongruencias articulares Pinzamientos en zonas de carga Desalineación Desequilibrios Inestabilidad Sobrecargas Ponderales Profesionales Deportivas HIPERPRESIÓN CARTILAGO SANO CONDROSIS ARTROSIS CONDROPATIAS ESTRUCTURALES Isquemia Necrosis Paget Traumatismos Corticosteroides HUESOS Inflamaciones Infecciones Hemartrosis SINOVIA PROCESOS METABÓLICOS PROCESOS ENDOCRINOS Condrocalcinosis Hemocromatosis Ocronosis Gota Acromegalia CARTÍLAGO ALTERACIONES NERVIOSAS PROCESOS HEREDITARIOS Y GENÉTICOS Artropatías neurotróficas Poliartrosis CONDROPATÍA ACROPATÍA Desde un punto de vista medicolegal, clínico y anatomopatológico, proponemos el siguiente esquema integrado, basado en los autores antes comentados: 46 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Esquema 3 1 ARTROSIS FISIOLOGICA ( generalizada o múltiple) A) Precoz: dismesenquimosis B) Tardía: envejecimiento 11 ARTROSIS PATOLOGICA ( Mixta: localizada o múltiple) A) PRIMARIAS (localizadas) (factores desencadenantes) 1 - Biomecánicas 2 - Mecánicas a) Factor traumático a.1: Macrotraumas (generales, accidentales, ocupacionales) -fracturas -contusiones -ruptura de cápsula, ligamentos, meniscos -luxaciones a.2: Microtraumas (sobreesfuerzo, sobrecarga, uso excesivo, tensión muscular -factor laboral (ocupacional o profesional) -factor deportivo -factor iatrogénico (infiltraciones corticoides intraarticulares repetidas) b) Hipoesfuerzo( reposo, sedentarismo, atonía muscular) 3 - Enfermedad articular inflamatoria a) artritis reumatoide b) artropatías seronegativas c) infecciones intra, yuxta o exoarticulares 4 - Displasias o dismorfias adquiridas a) enfermedad de Paget b) osteonecrosis aséptica epifisiaria c) osteocondromatosis d) osteocondritis disecante B) SECUNDARIAS (mixtas) (factores predisponentes) 1) Enfermedades genéticas a) nódulos de Heberden b) poliartritis inflamatoria (osteoartritis) c) condromalacia rotuliana d) enfermedad de Thiemen e) coxoartrosis familiar: displasia congénita de cadera, Legg-Phertes, epifisiolisis femoral superior g) hiperostosis esquelética idiopática difusa h) neuroartropatías (articulaciones de Charcot): tabes dorsal siringomelia i) deformidades óseas: coxa vara y valga, genu varum y valgum j) metabolopatías congénitas: diabetes 1, enfermedad de Wilson, ocronosis (alcaptonuria) k) hemofilia (hemorragias intraarticulares repetitivas) d) enfermedades neuromusculares congénitas: miastenia gravis 2) Metabolopatías adquiridas a) diabetes 2 b) enfermedades cristálicas: condrocalcinosis, gota, fosfatos básicos de calcio c) hemocromatosis d) obesidad 3) Endocrinopatías a) hiperparatiroidismo b) hipotiroidismo c) gonadopatías d) menopausia e) acromegalia 4) Factores vasculares (alteración de la microcirculación articular) a) esclerosis vascular b) estasis venosa 5) Factores neuromusculares adquiridos a) poliomielitis b) plejías 6) Factores distresantes El American College of Rheumatology, en 1986, clasificó a las artrosis en: Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 47 1. idiopáticas: A las que considera idiopáticas entremezcla algunas de origen familiar (artrosis con nódulos de Heberden y de Bouchard) junto con las que Borrachero del Campo considera fisiopatológicas y patológicas. 2. secundarias: Entre las artrosis secundarias, el colegio norteamericano sitúa en primer lugar a las postraumáticas. Factores relacionados con la artrosis Desde otro punto de vista, creemos con Gardner que hay que tener en cuenta: los factores predisponentes que pueden ser considerados como factores de riesgo tales como la obesidad, edad, etc. y los factores desencadenantes en la génesis de la artrosis y así consideramos como factores desencadenantes a los factores primarios y como factores predisponentes a los factores secundarios o generales, distinción que creemos primordial a los efectos medicolegales. Los factores desencadenantes son siempre considerados como causa. Creamer y Hochberg,122 hablan de factores relacionados con la artrosis, entre los cuales incluyen: 1. factores genéticos (generalmente como enfermedades congénitas 2. factores no genéticos del huésped (serían los factores de riesgos como el envejecimiento, sobrepeso, postmenopausia, cirugía articular, etc.) 3. factores ambientales: profesión y exigencias físicas laborales, traumatismos articulares graves, actividades de ocio y/o deportivas. Artrosis y herencia Todos los tratadistas e investigadores coinciden que lo genético está presente en anomalías congénitas como los nódulos de Heberden, coxartrosis familiar, condrodisplasia familiar y otras afecciones hereditarias y familiares, determinadas por genes autosómicos no ligados al sexo, penetrantes en la mujer y recesivos en el hombre. También en cuadros artrósicos patológicos secundarios a metabolopatías y endocrinopatías congénitas, hay componentes genéticos. Pero en la artrosis fisiológica y las patológicas traumáticas, no está determinado un grupo genético que pueda condicionar o desatar el proceso degenerativo. En lo fisiológico, si bien se habla de status artrósico o diátesis artrósica o factor constitucional, y se presume una predisposición familiar (sobre todo en la aparición de artrosis fisiológica precoz), no se ha demostrado fehacientemente la existencia de un gen específico. Se cree que puede existir un gen fisiológico que regule la aparición de la artrosis, pero no está demostrado. Farreras-Rozman123 consigna la existencia de genes relacionados (mapeo genético) con la alteración del colágeno para diferentes enfermedades, pero no señalan si hay genes que comanden el proceso normal de la artrosis en la vejez. Por lógica, la genética molecular cada vez indaga más sobre los procesos fisiológicos y no hay dudas de que todos ellos tienen un comando genético. Pero en términos patológicos, afirmar que los genes son “causa” de una enfermedad (salvo en las malformaciones fetales y en las congénitas) no es lo real, dado que los genetistas han dejado perfectamente en claro que el genotipo patológico, en las enfermedades no congénitas y/o de expresión infanto juvenil, generalmente necesitan de factores ambientales. Estos factores 122 123 en el trabajo que hemos citado publicado en 1997 en THE LANCET, en el panel 2 de dicha publicación -(MEDICINA INTERNA, 1995) 48 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL serían el “gatillo” del cuadro patológico y, por lógica, la causa inmediata. Solari,124 investigador argentino en genética humana, sostiene que existe un evidente menoscabo de los factores ambientales en la enfermedad. Este menoscabo es debido al excesivo protagonismo de la Genética en que hacen hincapié diferentes autores médico. Esta tendencia a considerar que todo es de origen genético exclusivo, puede oscurecer la importancia etiológica de los factores dietarios, infecciosas, tóxicos y ocupacionales de la enfermedad. Un poderoso recordatorio al respecto es la acción teratógena de la talidomida, o el caso más reciente de anencefalia relacionada con carencias dietarias. Sin embargo, el mayor perjuicio es en la esfera social y política donde se arriesga despreciar el valor de la educación y la transmisión de valores culturales en general. Luego, para declarar que una enfermedad es estrictamente genética, debe tener una carga de genes debidamente individualizados o, al menos, una secuencia marcada en el genotipo y en el fenotipo, además de un árbol genealógico perfectamente conocido y regido por el patrón mendeliano. Factores ambientales como causas desencadenantes de expresión genética En las patologías regidas por el factor ambiental, éste es la causa inmediata, pues sin ese factor la enfermedad no se expresa. Nosotros, particularmente pensamos que así como se postula en el cáncer un oncogen que sólo se manifiesta ante un estímulo conveniente y que no expresa normalmente por los mecanismos de inhibición que lo regulan, podría postularse la existencia de un artrogen el que operaría frente a los factores polietiológicos desencadenantes de artrosis tanto fisiológica como patológica. El artrogen sería, en el caso de existir, la vía común final en la degradación bioquímica del cartílago articular, en toda artrosis, cualquiera sea su etiología aparente (del mismo modo que operaría el oncogen). Creamer y Hochberg consideran “poco probable que exista un gen único que codifique un componente estructural del cartílago que explique en forma absoluta la contribución genética a la artrosis”. Estos dos autores, al considerar la etiopatogenia de la artrosis, dicen: “aunque ya hace tiempo que se ha reconocido un componente hereditario para la artrosis, en particular para la artrosis generalizada con nódulos de Heberden, un estudio reciente de dos gemelas puso de manifiesto un carácter hereditario significativo para las imágenes radiológicas de la artrosis de rodilla y cadera”. Estos investigadores reconocen trastornos hereditarios genéticos del colágeno tipo II en el síndrome de Stickler. También hacen referencia a mutaciones del gen del colágeno tipo II (COL2A1) que han sido relacionadas con la artrosis poliarticular temprana con discreta condrodisplasia. Luego, es posible que la influencia genética afecte al colágeno II, que integra el cartílago articular, pero no en el hueso subcondral, que es el que más explica los microtraumatismos y la artrosis laboral. Este trabajo indica que la artrosis es un proceso poligénico, y luego estableceremos que la poligenia es propia de los procesos comandados por mutaciones genéticas adquiridas no transmisibles, operadas por factores ambientales en células somáticas. Pero la realidad actual es que aún no se conoce un trabajo que hable de este artrogen (nombre que proponemos en similitud al oncogen) cuya expresión no se produciría normalmente por potentes mecanismos inhibitorios, los cuales serían anulados bajo el estímulo de los ahora postulados agentes etiológicos. La ingeniería biogenética no ha aislado un gen que permita desarrollar en el laboratorio un proceso artrósico normal. No obstante, los estudios modernos indican que la acción genética está en todo proceso orgánico tanto fisiológico como patológico, por lo que hay que admitir tácitamente que la artrosis tiene un comando genético diverso, pero no como etiología sino como mecanismo fisiológico o fisiopatológico. 124 El autor hace referencia de la acción de los factores ambientales al tratar los perjuicios del estudio genético actual, en una nota enviada a los estudiantes del PROAMI en el 2000 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 49 En el microtrauma y en el macrotrauma se descarta lo genético como etiología125 ya que Hartmann, Kellgren, Lawrence y Bier investigaron que la herencia genética es más clara en las articulaciones que no soportan peso, mientras que en las articulaciones que soportan peso predominan los factores de sobrecarga. Esto lo confirma Simonin126 cuando asevera que la actividad laboral alterará aquellos segmentos a los cuales involucra y, por ende, no alterará el resto del aparato osteoarticular. Debe quedar bien definido, que hasta donde alcanza el conocimiento actual, hay artrosis con determinismo genético (artrosis genéticas) y artrosis en que no se han determinado aún factores genéticos (artrosis no genéticas). En las no genéticas predominan las artrosis por microtraumas. Los últimos estudios genéticos están demostrando a través del conocimiento del Genoma Humano que todas las funciones fisiológicas o patológicas que ocurren en el organismo humano, de alguna manera son comandadas por los genes a través de proteínas activas. Por eso, últimamente, Solari,127 como recién señalamos, en una carta personal enviada a los inscriptos en el PROAMI,128 resalta que más importante que la acción genética son los factores ambientales que actúan sobre esos genes provocando mutaciones y, debido a la acción importante de las proteínas intracelulares con que los genes comandan todas las funciones celulares, es más importante conocer el proteoma que el genoma humano. El colágeno II es una de las tantas proteínas producidas por el genoma humano. Otro concepto genético nuevo es que las deleciones o mutaciones que se producen sobre los genes de células somáticas, especialmente en las mitocondrias y por causa de radicales libres y superóxidos, son mutaciones genéticas adquiridas no trasmisibles que operan en las enfermedades poligénicas (diabetes II, HTA, artrosis, hiperlipemias, etc.). Contaminación ambiental genética. Mutación genética y estrés como factor ambiental Entenderemos por contaminación ambiental genética a todos los factores ambientales que producen mutaciones genéticas, llamadas mutaciones genéticas adquiridas, las cuales pueden ser no heredables cuando afectan células somáticas o heredables cuando afectan a células gonadales. Estos factores ambientales, reconocidos y señalados por diferentes investigadores y estudios multicéntricos son: factores virales radiaciones ambientales naturales o artificiales estrés o ansiedad (factores psicógenos) alimentos otros (drogas, tóxicos, factores ocupacionales o laborales, etc.) Hemos referidos ya los efectos de las radiaciones electromagnéticas naturales y artificiales sobre el ADN y el ARN. Pero hay otros factores como los virus, que infectando a las células alteran el genoma integrando su genoma viral al genoma humano para convertir a la célula humana en una fábrica de proteínas virales y estas alteraciones producen graves enfermedades que van desde la teratogénesis al cáncer. Las deleciones genéticas y otros cambios, alteran secuencias y genes y por lo tanto cambian las funciones de los 125 Insistimos que los genes actúan en todos los procesos en forma normal y patológica. Luego todos los procesos celulares son comandados por genes, los que actúan normalmente como un medio pero no como causa. Sólo en las enfermedades hereditarias transmisibles congénitas, los genes son causas directas de patologías. 126 MEDICINA LEGAL JUDICIAL 127 autor del libro GENÉTICA HUMANA 128 CURSO DE ACTUALIZACIÓN MÉDICA CONTINUA EN MEDICINA INTERNA 50 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL proteomas, induciendo la producción de proteínas anómalas que no cumplirán sus funciones fisiológicas normales o bien ejercerán funciones patológicas. En las variaciones genéticas por factores ambientales tiene un papel preponderante el llamado estrés oxidativo que produce superóxidos principalmente en las mitocondrias. Según Solari,129 el estudio del genoma humano traerá beneficios indudables como el desarrollo de métodos de diagnósticos más exactos, comprensión de la patogenia de las enfermedades, posibilidad de una medicina predictiva al individualizar a las personas de alto riesgos de enfermedades genéticas y a establecer una nomenclatura racional de las enfermedades. Por otro lado, el PROYECTO GENOMA HUMANO conlleva los perjuicios patentes130 de algunos investigadores y médicos que creen en el absolutismo genético manifestado por una especie de determinismo o fatalismo genético, en el cual indefectiblemente el gen es el único responsable de todas las afecciones humanas, independientemente de otras causas. Tal concepto, en la opinión de Solari, implica un grave error conceptual que lleva al menoscabo de factores ambientales en el desencadenamiento de la enfermedad. Seguramente cuando se complete el estudio del genoma humano, ya no habrá dudas de que nada puede alterarse en el organismo humano sin la participación de los genes porque es probable que esos genes o tengan todas las secuencias necesarias para provocar todos los males o estén sujetos a una plasticidad genética que permita una gran variabilidad mutacional para constituir una secuencia determinada bajo un estímulo o acción diferente como puede ser un factor ambiental. De todos modos, sea una secuencia preexistente o mutada, no hay dudas que en el caso de las células somáticas, la expresión genética de un trastorno será por causa de un factor ambiental. Si bien el motor final de un proceso patológico es un gen, la causa de que dicho motor entre en funcionamiento es el factor ambiental. Si dicho factor no actúa, es poco probable la expresión por sí y esto se ha demostrado fehacientemente en el caso del cáncer, en el cual se sabe que todo el género humano tiene oncogenes o genes generadores de cáncer, pero sólo un porcentaje de la población generará cáncer y de estos, son de bajísima frecuencia los de expresión congénita (que aún no se sabe si también en ellos pueden influir factores ambientales a través de la madre). De igual manera operan genopatías que bien pueden tener expresión inmediata al nacer o durante la infancia, o durante la adolescencia y últimamente se ha descubierto que aún en la senectud (como puede ocurrir con el llamado rasgo talasémico y otros). Fox Keller ha escrito: “celebremos los efectos sorprendentes que los éxitos del proyecto Genoma han tenido en el pensamiento biológico. En contra de todas las expectativas, en vez de respaldar las bien conocidas ideas del „determinismo genético‟, les han planteado problemas críticos. Han socavado radicalmente el concepto de gen. Se ha empezado a reconocer que éstos no representan un fin en sí mismos, sino el principio de una nueva de la biología”.131 Actualmente los conceptos nuevos a la luz de la biología molecular genética, hablan de variabilidad. El estudio del genoma humano deparó muchos datos sorpresivos y hoy la biología molecular ha aclarado que existen varios mecanismos de cambios genéticos y algunos ya clásicamente conocidos como las deleciones, sustituciones o transversiones pueden ser gatillados por factores ambientales, a tal punto que Solari132 concluye que las variaciones fenotípicas son producidas variaciones genotípicas + variaciones ambientales. 129 Genetista argentina cuyo libro hemos citado, es investigador superior del CONICET al desprecio de los factores ambientales se suma la discriminación genética tanto laboral como para las compañías de seguros y la pérdida de privacidad de los datos genéticos, en países como el nuestro que no cuenta con legislación acorde con los nuevos derechos que deben surgir del conocimiento del genoma y su manipulación por la tecnociencia. 131 Evelyan Fox Keller – EL SIGLO DEL GEN 132 Alberto Juan Solari –GENÉTICA HUMANA, Bs. As. 1996 130 51 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL El genotipo y el ambiente tienen relaciones muy complejas que sólo ahora se van conociendo a medida que se va develando el genoma humano. Un ejemplo que Solari remarca es la existencia de las llamadas fenocopias que son rasgos provocados por factores ambientales concretos (drogas, virus) que remedan los efectos de una alteración del genotipo. Actualmente, en el estudio de las metabolopatías con expresiones genéticas como la diabetes 2, se concluyen que los factores ambientales pueden provocar mutaciones sobre todo del ADN mitocondrial de células somáticas (estrés respiratorio u oxidativo), las que alterarían sus funciones normales originando cuadros patológicos. El estrés es uno de los factores ambientales que inducen cambios genéticos a través de los neurotransmisores que llevan a la producción de radicales libres y éstos son la causa de las alteraciones genéticas espontáneas. A este tipo de variación genética se les llama provisionalmente, mutaciones genéticas adquiridas no transmisibles. Provocan la enfermedad de un feto, un niño o un adulto, pero el defecto genético no es transmisible por ocurrir en células somáticas. Generalmente son cuadros patológicos poligénicos. (diabetes 2, HTA, etc.) La mutación genética es explicada por la epigénesis. La epigénesis nace con el concepto de regulación epigenética que, según Kandler,133 consiste en una clase de modulación genética en que: “los genes tienen una función transcripcional que determina la estructura y la función de las células en las que se expresan. Ésa es la fracción del ADN que determinará el fenotipo. Esta función es altamente regulable por factores del desarrollo, del aprendizaje, de la interacción social y del medio externo en general… La regulación de la expresión de los genes por factores sociales permite que todas las funciones corporales, incluyendo las del cerebro, sean susceptibles de influencias sociales, las cuales serán biológicamente incorporadas en la expresión modificada de genes específicos. Estos cambios, no sólo contribuyen a las bases biológicas de la individualidad, sino también son presumiblemente responsables de la iniciación y mantenimiento de anormalidades de la conducta inducida a través de contingencias sociales”. A las palabras de Kandler, López Mato agrega: “el conocimiento del genoma humano ha socavado radicalmente el concepto de gen porque nos ha demostrado que la cultura es más genética que la genética. Ahora sabemos que los genes patrón, los genes hereditarios, no son lo principal. Lo principal es el gen transcriptor, que es el que hace nuestro fenotipo, ése es el que produce una enfermedad. El gen regulador es el director de cine que corta, empalma y edita el mensaje que le trae el gen patrón. Y, entonces, hoy sabemos que para que se tenga una predisposición a una enfermedad, involucra tanto la predisposición genética como los eventos adversos tempranos. Ambos hacen que se tenga una disposición, un handicap, una vulnerabilidad por la cual, ante eventos vitales, o traumas, o conflictos o estrés, van a producirse alteraciones biológicas y cambios conductuales emocionales”.134 Etimológicamente epigénesis significaría “lo que está por sobre el origen” pero en nuestro caso puede traducirse como “lo que está por sobre los genes”, ya que los genes marcan nuestro origen. La circularidad de las acciones y reacciones entre genoma y ambioma a través de los sistemas del cuerpo humano fue antelada en el 2001 por Matt Ridley cuando afirmó: “si los genes pueden afectar a la conducta y la conducta puede afectar a los genes entonces la causalidad es circular”. Esto lleva a otro nuevo concepto que es la herencia epigenética. La herencia epigenética explica la concatenación de los procesos biológicos en el intricado funcionamiento neurobiológico, psicológico y social, el cual parece estar marcado o gobernado por una cierta relatividad. De esta manera se conjuga relatividad con herencia epigenética para signar todo el proceso biopsicosocial. En este punto, Ridley aclara: “no somos un cerebro que gobierna un cuerpo activando hormonas. Tampoco somos un cuerpo que gobierna un genoma accionando los receptores hormonales. Tampoco somos un genoma que gobierna un cerebro activando genes que activan hormonas. Somos los tres a la vez”. 133 134 Eric Kandler – UN NUEVO MARCO TEÓRICO PARA LA PSIQUIATRÍA Andrea Márquez López-Mato – INHBICIÓN DE LA ACCIÓN, Gador, Bs. As., marzo de 2006 52 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL E. Erikson,135 intentó adelantar una especie de concreción del concepto de epigénesis y afirmó que es un “concepto que integra la definición de crecimiento, desarrollo y evolución humana, donde la persona trascurre sus estadios biopsicosociales en etapas o pasos que dependen uno del otro”. Esto completa la circularidad del ciclo vital en su relación entre genes, cerebro y sistema neuroendocrino y el ambiente social en el cual nos desarrollamos. La epigénesis remata la idea de que los genes son los que comandan todos los procesos biológicos pero actúan en estrecha interdependencia con otros factores psiconeuroendocrinos, a su vez influenciados por el ambiente social o ambioma. Nosotros pensamos que si bien el esquema es circular, en realidad, más que circularidad existe una globalidad donde la interacción es tan estrecha que es imposible separar a las partes del todo y asignar a una de ellas funciones de causalidad. Este fenómeno circular y global es lo que fundamenta la epigénesis y explica la etimología de aquellos fenómenos que están más allá de los genes, que está sobre ellos. Los casos de intervención genética comprobada en la artrosis, son poligénicos, lo que descarta la enfermedad transmitida y expresada desde el nacimiento (patología congénita), mientras que en las enfermedades monogénicas de clara transmisión familiar, la artrosis opera como un signo secundario y no es enfermedad primaria, la que generalmente es una condrodisplasia. El investigador Nuki136 sostiene que: “La importancia de los factores genéticos y constitucionales en la patogénesis de la artrosis se ha evaluado en estudios con gemelos y en las investigaciones sobre la población general. El enfoque epidemiológico clásico ha sido menos útil para identificar los determinantes genéticos individuales o para definir el modo exacto de herencia, aunque hay más datos a favor de una poligenia que de una herencia mendeliana simple, incluso en la artrosis nudosa. Por lo demás, no se han comprobado asociaciones relevantes con marcadores genéticos como HLA o grupos sanguíneos. Los progresos en la definición de los componentes constitucionales en la artrosis por medio de métodos epidemiológicos quedan frenados por la dificultad de distinguir formas nudosas y no nudosas de artrosis primaria generalizada y otros subgrupos de la enfermedad, atendiendo a rasgos clínicos o patológicos. A ello hay que sumar el problema de la heterogeneidad genética y la influencia de factores familiares ambientales. Otra posibilidad reside en investigar las afecciones de clara transmisión mendeliana en las que la artrosis es un elemento significante del cuadro clínico. Los raros errores congénitos del metabolismo con un defecto molecular único nos permiten apreciar la importancia de los componentes individuales determinados genéticamente y su interacción con los factores ambientales. Otros trastornos mendelianos, como displasias genéticas, condrocalcinosis familiar o coxartrosis familiar, en las que hasta ahora no se ha identificado ningún defecto genético-proteínico, pueden proporcionar también datos útiles sobre la posible relevancia de factores como hipermovilidad, integridad epifisaria, densidad ósea y metabolismo mineral del cartílago articular en la patogénesis de la artrosis. Los estudios in vitro en condrocitos cultivados, en la acondrogénesis, y los estudios histopatológicos de los condrocitos articulares, en una forma de displasia espondiloepifisaria, indicar la posibilidad de que algunas anormalidades fenotípicas determinadas genéticamente se expresen primariamente en los condrocitos diferenciados”. Hasta acá, en lo genético primario o heredado, se ha observado la asociación de artrosis con otras anormalidades constitucionales, pero no se conocen casos exclusivos de artrosis congénita. Como conclusión, debemos dejar bien claro que la artrosis se manifiesta como poligénica y que puede haber diversas variables: 1. el caso de una mutación genética adquirida por factores ambientales (sin predisposición) 135 E. Erikson – LA FISIOLOGÍA DEL VIVIR, 1968 George Nuki, Rheumatic Diseases Unit., Universidad de Edimburgo, informe en el XV Congreso Internacional de Reumatología, París 136 53 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 2. el caso de la herencia de un gen que puede ser activado por factores ambientales (predisposición) 3. el caso de la enfermedad congénita (enfermedad hereditaria familiar) En los dos primeros casos, el trabajo como factor ambiental (junto con otros factores) es la causa o gatillo de la expresión fenotípica y el gen sería el medio o mecanismo que ayuda a la expresión de la enfermedad y sólo en el segundo caso el gen es concausa mientras que en el primero el trabajo es causa absoluta, y en el tercer caso, la causa de artrosis es el gen. En el primer caso, no hay ningún antecedente heredofamiliar apreciable. En el segundo caso puede haber antecedentes heredofamiliares pero no de enfermedad congénita transmisible. El tercero y último es el único que se presenta como enfermedad familiar transmisible por herencia y con manifestación congénita. Herencia y microtrauma Este tema responde a la pregunta: ¿influye la predisposición familiar en el microtrauma? El Dr. Guillermo Dambrossi, publica137 un artículo sobre las consideraciones etiopatogénicas y medicolegales de la artrosis, descalifica totalmente la pretendida “teoría genética” en la etiopatogenia artrósica, mientras que confirma la causa mecánica de las llamadas artrosis secundarias y que nosotros hemos encolumnado como artrosis patológicas. En esas causas mecánicas considera a los esfuerzos reiterados, posiciones antifisiológicas, trabajo antiergonómico, exigencia del normal juego muscular agonista-antagonista. Quedaría pendiente de comprobación fehaciente, la tesis de que pueden existir mutaciones genéticas hereditarias que sólo se expresan por la acción constante de factores familiares, que no son analizadas por el Dr. Dambrossi. Lo cierto, y esto sería coherente con lo que hemos venido expresando de acuerdo a las últimas tendencias o conceptos genéticos, es que el microtraumatismo es un factor ambiental que puede contribuir a la mutación genética adquirida que hemos referido anteriormente. La ecuación genética actual para explicar enfermedades poligénicas causadas por mutaciones genéticas adquiridas no transmisibles es genoma + ambioma. 138 Cibeira acepta que sólo actuando sobre una malformación congénita latente pero no manifiesta, el microtraumatismo puede desencadenar clínicamente dicha afección haciéndola patente. Es muy difícil, una vez que la patología se hace presente, determinar hasta dónde hay un lecho congénito y hasta dónde la causa directa es el microtraumatismo. Hay que considerar que lo genético que se hereda está inscripto taxativamente en el genoma y en el árbol genealógico de las leyes mendelianas. Si esto no se comprueba frente a una lesión determinada no puede considerarse a ésta como hereditaria o de predisposición familiar. Complejos inmunológicos En lo referente a los estudios recientes en que se han encontrado complejos inmunológicos debido a la presencia de antígenos articulares, estos hallazgos se hallan en el cartílago lesionado pero no en el normal. Lo inmunológico en la artrosis estaría ligado a la lesión artrósica y se piensa que el complejo inmunológico interviene en la perpetuación o autoperpetuación del proceso, una vez que la noxa que lesionó el cartílago dejó de existir o de actuar. Edad de comienzo de la artrosis La artrosis fisiológica es una osteoartrosis (OA) múltiple (toma simultáneamente todas las articulaciones), propia de la edad senil (“envejecimiento normal o precoz en función de la calidad del tejido conectivo”) (Borrachero del Campo, op. cit.). Acá corresponde fijar cuál es la edad de envejecimiento 137 138 en la Rev. EMPRESALUD Ambioma es el neologismo que indica ambiente que interactúa biológicamente con el organismo humano Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 54 articular fisiológico a fin de comprender otros tipos de artrosis. Soria y Battaglioti afirman que “es rara la ocurrencia antes de los 45 años de edad”. La mayor frecuencia (80%) comienza “hacia los 65 años” y se le eleva a más del 90% por encima de esa edad. 139 El Estudio Lawrence efectuado en el Reino Unido,140 estableció claramente que la artrosis radiológica es rara antes de los 40 años y destaca, como Soria y Battaglioti, que la mayor frecuencia es por encima de los 65 años. Esto coincide con otros autores, por lo que se concluye que la edad promedio de la artrosis fisiológica es de 70 años de edad. Figueroa Pedrosa141 establece para la artrosis cervical (cervicoartrosis) que menos del 22% de la población general tiene artrosis a los 25 años y antes de los 65 años. José B. Cibeira considera que la mayor incidencia es después de los 53 años de edad, dado que un 63% de los casos, el primer síntoma es a los 50 años. Aunque Pedrosa no lo consigna, es probable que se deban a factores secundarios, principalmente a posturas viciosas o problemas laborales. En cambio Cibeira estima que un gran porcentaje se debe a la “enfermedad por microtrauma”.142 Un 80 a 90% de estas cervicoartrosis se instalan a los 65 años de edad y el resto (para llegar entre 90 y 100%) ocurre después de los 65 años. Entre los 50 y los 60 años se iniciaría precozmente la artrosis fisiológica, pero en esa franja etaria la incidencia estadística es relativamente baja, es decir, que pocas personas presentan artrosis incipiente en esa edad, siempre en términos fisiológicos. Lo normal, para la mayoría de los autores, es que el pico máximo de frecuencia, ya indicado como 80%, esté alrededor de los 65 años de edad y el porcentaje se incrementa después de esa edad. Definición de artrosis ocupacional Entendemos por artrosis ocupacional (laboral o profesional) a aquella artrosis desencadenada en ocasión del trabajo u ocupación y que debe ser considerada como enfermedad-accidente. Las causas fundamentales de la artrosis ocupacional son los macro y microtraumatismos repetitivos a los cuales se agregarían otros factores de riesgos. Según Hugo Rostagno143 la artrosis ocupacional “es una enfermedad profesional del sistema osteomuscular y del tejido conjuntivo de acuerdo a la ley 24557. Pertenece al grupo XIII-CIE 10”. En este mismo libro Rostagno afirma que una de las causas principales de la artrosis ocupacional son las vibraciones de los instrumentos tales como el martillo neumático o similar. Las condiciones para que una artrosis sea considerada como ocupacional, básicamente son las de toda enfermedad-accidente: a) b) c) d) 139 que sea sobreviniente (es decir, que no haya artrosis preexistente al ingreso laboral) que no existan antecedentes heredofamiliares. que no haya factores de riesgos. que el trabajo realizado implique algún factor etiopatogénico: sobreesfuerzo, sobrecarga, hipoesfuerzo, tensión o distrés. (Battaglioti y col.-ACTUALIZACIÓN TERAPÉUTICA EN REUMATOLOGÍA (l5): l70-l7l, l988). Alcanza el 85% entre los 75 a 79 años de edad (MEDICAL MAG, l6: l50, l992). 140 Citado por Farreras- Rozman en MEDICINA INTERNA: 1182, editada en el 2000 141 En el capítulo de Artrosis Vertebral escrito para Farreras-Rozman, MEDICINA INTERNA 142 (CERVICOBRAQUIALGIAS. ENFERMEDAD POR MICROTRAUMA:165-209, Editorial Panamericana, Buenos Aires, 2001) 143 LOS RIESGOS DE UN CUERPO QUE TRABAJA: 27, Córdoba, 1998 55 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL El factor laboral como causa de artrosis El factor laboral u ocupacional, como causa de artrosis, ha sido estudiado, investigado o citado por casi la totalidad de los tratadistas de la artrosis, más en los últimos tiempos en que prevalecen los hallazgos de los factores traumáticos, entre los cuales se encuentra englobado el factor ocupacional. A continuación citaremos una serie de autores que incluyen a los factores traumáticos y ocupacionales como causa de artrosis. Borrachero del Campo y col., según vimos, hablan de sobreesfuerzo o hipoesfuerzo en la etiopatogenia artrósica, elementos que pueden encontrarse en casi todas las ocupaciones laborales, pero con mayor acentuación en algunas muy definidas. Afirman que entre los esfuerzos laborales pueden remarcarse “la tensión muscular que puede ser profesional o emocional. Así, posturas obligadamente mantenidas día a día en posiciones que requieren intensa y excesiva fijación, por tener que realizar movimientos exactos y ajustados en determinados momentos, tales como “dobladores” de películas habladas, conductores (de vehículos), violinistas, pianistas, cirujanos, locutores de televisión, etc., obligan a contraer determinados músculos durante horas seguidas, que aumentan la tensión interna del medio articular, inhibiendo la “función esponjosa” del cartílago articular, tan necesaria para su nutrición”144 Manzano Medina, al estudiar la etiopatogenia artrósica (artropatías mecánicas), incluye las sobrecargas profesionales y destaca que la artrosis por sobrecarga o secuela de grandes traumatismos (macrotraumatismos), son localizadas.145 Hochberg considera, entre los factores de artrosis, al estrés mecánico, uso articular repetitivo y trauma articular, factores vinculados al trabajo y deportes.146 Shipley reitera como factor etiológico al traumatismo laboral.147 “En ciertos casos, los traumatismos articulares ocasionan derrames posteriores que provocan un aumento sostenido de los niveles de fragmentos de proteoglicanos en el líquido sinovial, los que podrían constituir un factor de riesgo para el desarrollo de artrosis. Se demostró que el uso excesivo de determinadas articulaciones en trabajadores se asocia con una mayor incidencia de artrosis en esas localizaciones” 148 Houssay y Seijó aluden a factores extrínsecos mecánicos como responsables de la degradación del cartílago.149 Houssay, en particular, asocia los factores extrínsecos mecánicos con el trabajo escribiendo: “Los esfuerzos durante el trabajo (...) aumentan y aceleran el desgaste del cartílago y la destrucción de las superficies y estructuras articulares (...). En algunos individuos, el esfuerzo crónico debido a sus ocupaciones laborales puede producir síntomas y acelerar la progresión de la enfermedad. Es preciso restringir o suprimir aquellas actividades que producen aumento del dolor e influyen desfavorablemente sobre la evolución de las lesiones. Estos efectos pueden atenuarse, en muchos casos, cambiando sistemas y hábitos de trabajos. A veces, el paciente puede continuar con sus tareas tomando medidas sencillas para proteger el desgaste excesivo de las articulaciones lesionadas. Puede ser necesario un cambio de tareas para evitar el empleo excesivo y repetitivo de las articulaciones dañadas”.150 Maldonado Cocco y cols., incluyen como factores etiológicos artrósicos a los traumatismos agudos y crónicos y la ocupación laboral, hablando específicamente de las ocupaciones más riesgosas como la de los mineros (coxoartrosis); estibadores (gonartrosis y artrosis de manos); poceros (artrosis de codos y manos); otros trabajadores manuales (artrosis de manos).151 144 PATHOS(7), Artrosis 1: l6-l8, l982 PATHOS (8), Artrosis 2: 66, l982 146 MEDICAL MAG (2); l2: l38, l99l 147 PPG Rheumatic Diseases 148 MEDICAL MAG (2);l2.: 138, 1991 149 REUMATOLOGIA PRACTICA (3): 5, l987 150 Osteoartrosis- A.T. (439): l3-l4, l983 151 FOLIA RHEUMATOLOGICA-Osteoartrosis l: 2-3, l99l 145 56 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Farreras-Rozman reconocen los factores laborales de forma tal que “determinadas ocupaciones exigen la sobrecarga de una o varias articulaciones provocando a menudo la artrosis de aquellas más solicitadas”.152 En esta misma obra, en la edición de 1995, Figueroa Pedrosa, en el capítulo de espondiloartrosis, incluye el concepto de que “las artrosis interapofisiaria tiene una patogenia comparable a la artrosis de los miembros. La sobrecarga mecánica, los esfuerzos repetidos, los traumatismos agudos y crónicos, los trastornos de la estática raquídea... favorecen la aparición o aceleración la progresión de la artrosis vertebral”. Bollet (EE.UU.) declara: “Ciertas tensiones físicas serían las responsables del proceso degradante del cartílago. Tensiones anormales son, por ejemplo, las que tienen su origen en ciertas actividades profesionales. Hay trabajos que pueden crear una tensión anormal en las articulaciones. El trabajo de los mineros representa una gran incidencia en la artrosis por la posición que deben adoptar. Todas las personas que trabajan con martillos compresores, por ejemplo, padecen tensión física en los brazos, etc.” 153 Bullough, Mazieres, Stockwell y Telagh y sus colaboradores confirman experimentalmente las lesiones articulares por las sobrecargas.154 Dres. Barceló (Sr. y Jr.)155 tratan al factor traumático y distinguen dos formas del mismo: macrotraumatismos únicos o aislados y microtraumas repetidos. Explican que “un macrotraumatismo único puede producir síndromes articulares inmediatos y tardíos” estando entre los inmediatos la “artritis traumática precoz” de Leriche y entre los tardíos, la artrosis. Concluyen que las profesiones más afectadas por la artrosis por microtraumas es la de los obreros que utilizan maquinarias pesadas o algunas livianas (martillo neumático, remachadoras). Asimismo, citan los trabajos de Trías y Truetta (l961) que estudian experimentalmente los efectos de la presión constante sobre el cartílago articular: “Después de cuatro días de presión constante, el autor observa lesiones degenerativas en las superficies articulares presionadas (...). Cuando la presión constante se prolonga más allá de doce días, los espacios medulares (subcondrales) se reducían de tal manera que los vasos que llegan hasta ellos son sumamente escasos. Esto era la causa de la muerte ósea local. (...) La influencia de la hiperfunción y sobrecarga articular (...) se revelaría por la mayor frecuencia de fenómenos degenerativos articulares y vertebrales en los individuos con oficios que requieren esfuerzos corporales intensos y repetidos” Las articulaciones más afectadas por el trabajo A lo largo de esta exposición, hemos ido analizando los diferentes estudios multicéntricos hechos en relación con la artrosis por micro y macrotraumatismos laborales. Así hemos comprobado que las articulaciones más afectadas son: a) Vertebrales: llamadas espondiloartrosis y acá pueden afectar la articulación discovertebral o discartrosis, las articulaciones interapofisarias o artrosis interapofisaria. En la columna cervical afecta las articulaciones uncovertebrales y produce la uncartrosis. En columna lumbar o lumbartrosis produce artrosis interespinosa. La espondiloartrosis laboral postraumática afectaría, entonces, la columna cervical o cervicoartrosis, dorsal, lumbar y lumbosacra. Las causas de lumbartrosis ocupacional se han demostrado recientemente por estudios multicéntricos de regresión multifactorial los cuales mostraron una asociación indiscutible con dos factores ocupacionales: trabajos pesados sobre la espalda y conducción de vehículos. Le siguen en frecuencia otros trabajos físicos; posturas viciosas 152 MEDICINA INTERNA (1):995, l979 FORUM MEDICO- VI Simposio Reumatológico Internacional, Barcelona, l982 154 FOLIA RHEUMATOLOGICA - Simposio Internacional del VI Congreso de Reumatología SEAPAL, Japón, l988 155 LA ARTROSIS, op. cit.: 42-49 153 57 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL sobreesforzadas; movimiento de tronco (especialmente rotatorios) y exposición de todo el cuerpo a vibraciones.156 Otras causas ocupacionales de lumbartrosis son: subluxación articular: esguince o entorsis lumbosacra anormalidades posturales.157 b) Articulaciones de miembros: afecta articulaciones interfalángicas distales, proximales, la rodilla o gonartrosis, el hombro, la cadera o coxartrosis, codo (mineros, carpinteros, martillos neumáticos) Período de instalación del proceso artrósico postraumático Mazières y cols.158 presentaron un trabajo experimental que probó que el proceso de formación de artrosis (degeneración del colágeno) por causas mecánicas sufre la siguiente evolución “se inicia proceso degenerativo a las 48 hs. y los condrocitos de la capa superficial desaparecen a partir del 4° día después de comenzar la lesión; hacia el 8° día se aprecia una proliferación condrocitaria que desaparece seguidamente al 30° día, dando lugar a una extensa degeneración celular con ulceración del cartílago, necrosis condrocitaria y desgarro de las fibras colágenas. Después de 6 meses, las lesiones presentan todas las características de la artrosis: eburneización, múltiples fisuras y osteofitos”. Kalbhen,159 en el mismo Congreso, presentó trabajos de investigación experimental que demostraron que en la articulación de la rodilla, los agentes causantes de artrosis “inducen al cabo de 3 – 4 meses cambios degenerativos de evolución lenta”. Todos estos autores concuerdan en que los cambios artrósicos debido a factores mecánicos (contusiones directas de las articulaciones, microtraumatismos repetitivos tales como los provocados por las vibraciones, sobreesfuerzo laboral de las articulaciones como es cargar pesos que producen presión o tensión continua sobre las superficies labores, las posiciones viciosas que inmovilizan por varias horas continuas, etc.) comienzan alrededor de las 48 hs de iniciado el trauma, se acentúa al 4° día de estar sometido a los factores artrósicos y consolidan entre los 4 y los 6 meses. Estudio prospectivo y retrospectivo realizado en Mendoza En nuestra experiencia, como médico laboral, hemos intervenido en 68 casos de estudios prospectivos en obreros de la Municipalidad de la Capital de la ciudad de Mendoza, quienes al ingresar no padecían artrosis, pero al cabo de cinco a diez años de trabajos de sobreesfuerzos (barrido de calles, manejo de vehículos, limpieza de acequias, levantamiento de troncos, bultos, trabajos de ordenanza, limpieza de oficinas, trabajos en talleres mecánicos, aserradores, carpintería, recolección de residuos, jardinería, etc.) desarrollaban espondiloartrosis, gonartrosis, artrosis de manos y hombros, según la articulación más usada). En los oficinistas de la misma repartición, la artrosis más comunes eran la cervicoartrosis y la lumboartrosis. Más raramente había gonartrosis, salvo casos aislados de empleados que durante muchos años atendían público, debiendo permanecer en estación bípeda más de cinco horas diarias. Como perito médico inscripto en la Suprema Corte de Justicia de Mendoza, en la categoría de médico del trabajo y clínico, en 43 casos de pericias por diversas artrosis, se detectó en estudios regresivos o retrospectivos, la presencia de artrosis de columna vertebral, rodillas y hombros en albañiles, peones de limpieza, obreros industriales, idóneos de farmacia, lavanderas, planchadoras, celadoras, costureras, policías, obreros de maestranza, cuidadores de edificios, servicio doméstico. Los estudios realizados fueron, en los casos prospectivos, con examen de 156 Masset - SPINE 19: 143-146, 1994 García Morteo y cols. - FOLIA RHEUMATICA: 2-4, 1984 158 Servicio de Reumatología C.H.U. Rangueil, Toulouse, Francia) en el XV CONGRESO INTERNACIONAL DE REUMATOLOGÍA, reunido en París el 21 de junio de 1981, 159 Investigador de la Universidad de Bonn, Alemania 157 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 58 preingreso y la evolución de síntomas que se presentaban en el transcurso del desarrollo ocupacional, los que eran seguidos primero con la radiografía convencional, electromiogramas y luego en los últimos años con Resonancia Magnética. Los estudios regresivos o retrospectivos eran sobre la base de legajos personales, historias clínicas y estudios postraumáticos (radiológicos y Resonancia Magnética, entre otros) y las certificaciones médicas previas o por interconsultas ad-hoc. Otras causas laborales de artrosis Las listas taxativas de profesiones u ocupaciones “artrosantes” son muy largas, máxime que en los últimos años se agregan al sobreesfuerzo o sobrecarga, la tensión emocional que bajo la forma de distrés emocional o psicosocial, agrega un factor más, al complejo mecanismo etiopatogénico de la artrosis ocupacional. Creamer y Hochberg incluyen en la etiopatogenia de la artrosis los factores psicosociales. El concepto factor traumático o factor ocupacional (laboral) de artrosis, debe resumirse en forma general y sistemática como que: toda sobrecarga, esfuerzo repetitivo (microtraumatismo) o tensión muscular o emocional prolongados que originen tensión muscular por uso muscular directo, por contracturas, o por posturas viciosas sostenidas, generan daño artrósico. Creamer y Hochberg le llaman factor de fuerza muscular periarticular. Macrotraumatismos y artrosis En el XV CONGRESO INTERNACIONAL DE REUMATOLOGIA reunido en París en junio de l98l, varios autores presentaron trabajos experimentales multicéntricos, destinados a demostrar que los macrotraumatismos producían artrosis. Mazières y col. (Francia) provocaron contusiones en rótulas de conejos con la caída de una maza de diferentes pesos (500 y 750 grs.) y producen artrosis postcontusional. Constatan que la lesión condral comienza al cuarto día después del traumatismo (corroborando lo observado por Trías y Truetta) y se consolida al mes (treinta días después del trauma) para establecerse definitivamente a los seis meses después del trauma. Estos investigadores comprueban que: el mecanismo de lesión por contusión es semejante al de los traumatismos directos (síndrome del “cuadro de canto”) la utilización de masas contundentes variables, permite entrever la posibilidad de reacciones diferentes del cartílago, tanto en la estabilización como en la regresión o progresión de las lesiones. Stockwell y col. (Inglaterra) comprobaron que la sección del ligamento cruzado anterior por incisión punzante, provoca artrosis experimental en la articulación rotuliana del perro. También demostraron por microscopía electrónica que las alteraciones estructurales comienzan a los cuatro días y se consolidan después del mes. Telhag (Suecia) también produjo experimentalmente, la inducción mecánica de artrosis por traumatismo y encontró que “prácticamente todos los efectos agresivos permanentes sobre el cartílago articular producen cambios degenerativos”. Los mecanismos experimentales que usó son: 1. 2. 3. 4. desestabilización de la articulación patelar por secciones de ligamento inmovilización de una articulación compresión del cartílago articular resección de algunas partes de una articulación, especialmente la resección de meniscos en la rodilla. 5. la inducción permanente de asimetría. Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 59 Este autor también confirma que las lesiones articulares postraumáticas consolidan a los treinta días después del traumatismo. Resumiendo, podemos decir que los macrotraumatismos pueden operar por: 1. 2. 3. 4. traumatismo directo (contusión, fractura) por luxación y esguince por rotura de ligamentos por intervenciones quirúrgicas Microtraumas o “enfermedad por microtrauma” en artrosis El término microtraumatismo proviene de microtrauma que significa “traumatismo microscópico”.160 La palabra es muy usada por los autores españoles (Dres. Barceló, op. cit.). El término de microtrauma o microtraumatismo se aplica estrictamente a las lesiones microscópicas articulares artrósicas, que ocurren en una articulación sometida a estrés mecánico o alteraciones biomecánicas (Houssay, op. cit.) Clínicamente el estadio de lesiones microscópicas corresponde al denominado estadio preclínico de la artrosis (preartrosis) 161 Este estadio preclínico, es llamado así porque no hay síndrome clínico ni imágenes por lesiones. El único método de estudio válido para detectarlo sería la biopsia del cartílago intraarticular lesionado y el estudio anatomopatológico microscópico consecuente, el cual no es aconsejable clínicamente por ser cruento y agresivo. Muir162 llama cambios bioquímicos a estas lesiones microscópicas. Ya hemos definido que es microtraumatismo y dentro del mismo hemos catalogado al microtraumatismo repetitivo. La tendencia moderna es hablar de esfuerzos repetitivos y sus consecuencias serían lesiones por esfuerzos repetitivos, término que los anglosajones han denomina repetitive strain injury (RSI) (injuria por esfuerzo repetitivo). Nosotros hemos denominado “repetitivo” 163 a todo aquello que se repite varias veces, en forma continua y en rápida sucesión. Esto ocurre, como los ejemplos más ilustrativos, a los que se someten a vibraciones por uso de aparatos que vibran (manejo de vehículos pesados, martillos neumáticos o perforadoras neumáticas, el que usa martilleo o herramientas similares como son los forjadores de metales, el dactilógrafo clásico de las máquinas de escribir o de otros tipos de teclados como es el de las computadoras, los atletas y todo trabajo que exija realizar o repetir reiteradamente un movimiento o esfuerzo). Recordemos que Cibeira164 divide a la patogenia por microtrauma en cuatro etapas: 1. sobrecarga anormal crónica (SAC) por irritación de las estructuras (inflamación por causa mecánica). 2. movilidad anormal crónica (MAC) por inestabilidad o subluxación (pérdida de congruencia funcional de la articulación por desplazamiento exagerado por movilidad anormal de sus partes) 3. estabilidad anormal crónica (EAC) por rigidez: fijación autogenerada en las estructuras mediante procesos de artrosis, fibrosis o capsulitis adhesiva. 4. sobrecarga anormal a distancia (SAD) o compensación articular a distancia 160 (Diccionario Médico Salvat-2a. edic.: 358, l974) (Ni el Diccionario de la Real Academia Española ni los Diccionarios Médicos de habla sajona como el Melloni y el Dorland, consignan este término.) 161 (Bullough, Muir, Iwata, Shimenei, Hirohita, Shichikawa - Simposio Internacional VI CONGRESO REUMATOLOGIA DE LA SEAPAL, Tokio, Japón, l988) (Houssay y Seijó, op. cit.). 162 (Instituto Kennedy-Londres) 163 En castellano no existe la palabra repetitivo sino repetidamente que según la RAE es “con repetición, varias veces” 164 Cibeira, José B. – CERVICOBRAQUIALGIA – ENFERMEDAD POR MICROTRAUMA: 165-207, Editorial Panamericana, Bs. As. 2001 60 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Los microtraumas actúan en dos sectores: osteoarticular pasajes anatómicos preexistentes (PAP): conductos de la vertebral, toracoclavicular y en “síndromes de atrapamiento” En la patogenia osteoarticular se discutió si la lesión primitiva era sobre el disco o en las articulaciones interapofisarias, en el caso de la columna vertebral. Las teorías más aceptables fueron las de Farfan165 y Putti166 que demostraron que lesiones interapofisarias. Los cambios bioquímicos por traumatismos Houssay y Seijó (UBA-Buenos Aires, op. cit.) señalan específicamente en qué consisten estos cambios bioquímicos: 1) Cambios en la estructura del colágeno a) separación de fibras b) disminución de resistencia al daño mecánico. 2) Alteración de la síntesis de proteoglicanos a) síntesis anormal b) deterioro ultraestructural 3) Degradación enzimática a) activación de enzimas del cartílago, membrana sinovial y líquido sinovial b) hidrólisis de colágeno, proteínas, proteoglicanos y ácido hialurónico. (catepsinas) 4) Deposición de microcristales o pigmentos a) exceso de cristales o pigmentos en el medio articular b) depósito en capas superficiales del cartílago y membrana sinovial c) inducción de artrosis secundarias por activación enzimática 5) Anomalías en interfase cartílago-hueso con alteración de la remodelación 6) Disminución de la elasticidad del hueso subcondral a) densidad ósea aumentada por la trabeculares b) predisposición al desgaste del cartílago producción y reparación de microfracturas 7) Alteración del líquido sinovial con cambios cuali y cuantitativos de sus componentes. 165 Farfan, H. F. y otros – LUMBAR INTERVERTEBRAL DISC DEGENERATION, J. Bone Joint Surg (AM) 54: 492, 1972 166 Putti, V. – NEW CONCEPTIONS IN THE PATHOGENESIS OF SCIATIC PAIN, Lancet 2:53, 1927 61 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Otros conceptos fisiopatológicos El Estudio Dunkin167 informa que el colágeno del tipo II es uno de los principales componentes del cartílago articular y que, según se observó en su investigación, puede degenerarse de manera considerable e irreversible durante el año que sigue a la lesión traumática del mismo. Hackenbrocker es el autor del término preartrosis y las lesiones preartrósicas se dan, según Murray, en las artrosis adquiridas en el transcurso de la vida. Los Dres. Barceló se refieren a microtraumas repetidos o repetitivos lo que indica que sobre las superficies óseas debe actuar reiterativamente un agente para producir estas lesiones. En lo referente a los agentes que causan microtraumatismos, Salter y Field (l960) experimentaron en articulaciones que debían mantener inmovilizadas en una postura forzada, de forma tal que los cabos articulares se encontraban en compresión continua. Si esta compresión dura menos de tres días, las lesiones que se presentan no consolidan. Pero si la compresión continua dura más de tres días, las lesiones que ocasiona entran en la etapa de necrosis cartilaginosa y consolidan. Los daños observados en los experimentos con animales son idénticos a los encontrados en enfermos enyesados por grandes períodos en postura forzada o las desarrolladas en muchas ocupaciones que exigen posturas viciosas forzadas continuas. Trías y Truetta (l961), según lo consignamos, estudiaron los efectos de una presión constante sobre el cartílago articular y descubren que entre los tres y los cuatro días, en las superficies articulares presionadas constantemente se dan lesiones degenerativas. Los investigadores citados demuestran que la compresión y la presión continuas en las articulaciones son lesivas a las mismas y explican que ocurre con la hiperfunción y sobrecarga articular constante que se dan “en los individuos con oficios que requieren esfuerzos intensos y continuos”. (Dres. Barceló, op. cit.). Estas conclusiones son refrendadas por Bauer y col., Batzner y Föni, Zollinger y otros autores. Sokoloff estudió la inestabilidad articular debida a la tensión anormal músculo-ligamentosa (factor sostenido por Borrachero del Campo y col. y el Dr. Bollet) que produce el desplazamiento de superficies articulares o asimetría articular en forma reiterada, como se observa también en las profesiones con posiciones viciosas prolongadas y en actitud forzada o concentrada y en los oficios en los que el cuerpo o miembros son sometidos a vibraciones. Eyring y Murray (l964) estudiaron la presión intraarticular, la cual en reposo es de -2 a -20 mm Hg., pero en una articulación intensamente activa llega a +5 mm Hg. o cifra superior (de acuerdo a la fuerza aplicada). La hipertensión intraarticular influye sobre los vasos sinoviales y epifisiarios, iniciando la degeneración cartilaginosa.168 Estos factores no sólo actúan por simple acción de choque, presión, desgaste o atrición, sino que además de la necrosis, por la lesión traumática se desatan mecanismos que llevan a la disminución de glicosaminoglicanos y alteración de condrocitos y el primer paso de la degeneración cartilaginosa es la fibrilación por acción mecánica. A este proceso inicial, a manera de cascada, se suma la acción enzimática con la principal intervención de las catepsinas D y G e hidrolasas, siguiendo así las reacciones secuenciales descriptas por el diagrama de Houssay y Seijó, antes inserto. Creamer – Hochberg postulan tres mecanismos en el proceso artrósico: 1. aumento de degradación de la matriz. Metaloproteinasas de la matriz. Agreganasa: TIMP, citocinas (por ej. IL-1) 2. disminución de la síntesis de la matriz. IGF-1 reducido (?) 3. alteraciones del hueso subcondral. Aumento del recambio óseo. Esclerosis subcondral. Formación de osteofitos. En virtud de los mecanismos lesivos investigados, cobraría vigencia la teoría de Freeman de los dos mecanismos que lesionan el cartílago: 167 Mary Anne Dunkin - ARTRITIS TODAY, EE.UU., 2001 168 Soto, Hall y Johnson, 1964 62 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL “fractura de fatiga” por presión, compresión, etc. “ploughing”169 por asimetría debida a ligamentosa. tensión anormal músculo- Creamer y Hochberg refuerzan el criterio de microfracturas “es frecuente observar alteraciones óseas subcondrales en las radiografías de pacientes con artrosis instaurada y que son consideradas, cada vez más, como una causa importante de artrosis y no como secuela de lesiones de cartílagos. Se sabe, por ejemplo, que la integridad del cartílago superior depende de las propiedades mecánicas de su lecho óseo. Uno de los modelos de artrosis sugiere que el endurecimiento del hueso subcondral, quizás a consecuencia de microfracturas repetidas, hace que el hueso ya no resulte eficaz como amortiguador” (op. cit.) Resumen de los factores mecánicos en traumas Los microtraumas se refieren a los cambios bioquímicos microscópicos que operan en la degradación cartilaginosa como estadio preclínico de la artrosis (preartrosis). Los factores mecánicos que provocan traumas serían: presión o compresión (contusión intraarticular) continua provocadas por la hiperfunción y sobrecarga articular. Microtraumatismos repetitivos: vibraciones, movimientos reiterados, etc. El microtraumatismo repetitivo es llamado también traumatismo acumulativo (Sheila Reid) o lesiones por esfuerzos repetitivos o repetitive strain injury (RSI) inestabilidad articular por tensión anormal músculo ligamentosa. hipertensión intraarticular Se confirma experimentalmente la acción de fuerzas mecánicas en el inicio de lesiones microtraumáticas que erosionan el cartílago. Esta erosión, según Bollet, es producida por dos procesos: 1. la degradación enzimática 2. la erosión mecánica. Ambos mecanismos llevan a la depleción de glicosaminoglicanos que puede deberse a la alteración de la síntesis de proteoglicanos por disfunción o necrosis condrocitaria y, también, al aumento del catabolismo de glicosaminoglicanos por catepsina D. Un tercer mecanismo de depleción, sería la liberación de glicosaminoglicanos por la fibrilación generada por la degradación mecánica del cartílago (“fractura por fatiga” o “ploughing”). Aspectos legales en artrosis laboral Dictamen del cuerpo médico forense de los tribunales de la capital federal Este dictamen llega a nuestras manos en copia, y en el texto que obra en nuestro poder dice que dicho dictamen se basa en los trabajos de los Dres. Truetta, Zilbermann y Morris Metzgen publicados en el NEW ENGLAND JOURNAL OF MEDICINE; en trabajos de Loria comunicados por el BULLETIN OF RHEUMATIC DISEASE; la actualización efectuada en el RAYLOR COLLEGE OF MEDICINE (Houston, Texas, EE.UU., l988) y en el VI SIMPOSIO REUMATOLOGICO INTERNACIONAL reunido en Barcelona, España, en l982. El dictamen concluye, como novedad, que la artrosis se debe a mecanismos 169 Ploughing es un término inglés que deriva de plough = arado, arar, y equivaldría a rotura 63 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL genéticos, enzimáticos e inmunológicos, en los que no intervienen traumatismos ni microtraumatismos. Nosotros hemos consultado esas fuentes que el dictamen alude y efectivamente hablan de mecanismos genéticos, enzimáticos e inmunológicos, pero siempre referidos a los últimos experimentos y estudios de la degradación del cartílago en el ámbito bioquímico. Así se presentó en el VI Simposio Reumatológico de Barcelona en l982. Pero el hecho de que en ese Simposio, como se aclaró oportunamente, no se hable de agentes etiológicos, de ninguna manera se descartó, expresamente, los traumas y microtraumas y no podía ser de otra manera, ya que el año anterior, l98l, en un Congreso reunido en París, se expusieron todos los trabajos experimentales sobre traumas y microtraumas producidos en animales de laboratorio. Muchos de los investigadores de ese Congreso participaron en l982 en el Simposio de Barcelona (Dra. Muir, Mazières, etc.). Así como en el Congreso de París de l98l se trató principalmente los experimentos en animales confirmando la acción de traumatismos y microtraumatismos en la artrosis, en el Simposio de Barcelona de l982 se trató solamente los cambios bioquímicos hallados en el cartílago normal y en el cartílago lesionado, sobre todo en este último. Por lo tanto no debe inferirse que porque en ese Simposio barcelonés no se habló de traumatismos, éstos no intervienen en la artrosis. Tanto es así, que en el SIMPOSIO INTERNACIONAL DEL 6° CONGRESO DE REUMATOLOGIA de la SEAPAL170 intervienen algunos de los investigadores del Congreso de l98l en París y del Simposio de l982 de Barcelona (Dres. Muir y Bullough) y en este Simposio japonés sí se vuelven a ligar los conocimientos experimentales sobre la acción mecánica (traumática) en el cartílago y los cambios bioquímicos del cartílago degradado y se confirma, una vez más, la existencia del factor traumático en la artrosis. Probablemente el dictamen del Cuerpo Médico Forense incurre en el error de conformar una teoría unicista sobre los mecanismos etiopatogénicos de la artrosis, pero no existe ese unicismo según hemos demostrado en este trabajo. Es decir, no todos los procesos artrósicos son debido a patología genética ni a predisposición familiar. Aunque todos los procesos, cualquiera sea su causa, terminan en una vía fisiopatológica común final, el unicismo está referido a la vía o mecanismo de producción, pero no a las causas. Si bien es cierto que hay factores genéticos e inmunológicos en la artrosis, hay que distinguir muy bien en qué casos hay determinismo genético y en cuáles no. Especialmente distinguir los factores genéricos hereditarios de los adquiridos, dado que muchos procesos tienen intervención genética pero no por herencia sino por deleciones no hereditarias y adquiridas en el curso de la vida. Ya se explicó que lo genético no está plenamente comprobado en todos los casos de artrosis y lo inmunológico, si bien es patente en el cartílago degradado como ya se expresó, no lo es en el cartílago normal. Es decir, lo inmunológico está en todas las artrosis, pero como consecuencia de la lesión no como causa de ella, al menos en la faz inicial. Es responsable de la perpetuación de la lesión, pero no de la iniciación. De otro modo, habría que aceptar que existe una artrosis por autoinmunidad, pero este caso hipotético afectaría a todas las articulaciones del organismo por igual y no sólo a algunas. Otra omisión del dictamen en cuestión, es no explicar si se refiere a artrosis fisiológica o patológica ya que en su contextura unicista tiende a mezclar mecanismos etiopatogénicos. En cuanto a que los traumatismos y microtraumatismos no intervienen en la artrosis, esto sólo es aplicable, tal cual, a la artrosis fisiológica. Nosotros, apoyados en la amplia cita de investigadores y tratadistas recientes (incluso en los mismos citados por el Dictamen en cuestión) hemos probado fehacientemente la intervención del factor traumático (en especial el microtrauma) como causa directa de artrosis patológica primaria y en este tema se incluye la artrosis ocupacional ampliamente avalada por las investigaciones ajenas y la nuestra. Lo expuesto en el dictamen en análisis es fruto de algunas escuelas médicas argentinas sostenidas por estudiosos que no 170 reunido en Tokio, Japón, en septiembre de l988 64 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL aceptan los resultados experimentales en modelos animales, como los expuestos en el congreso de París en 1981, el que demostró la existencia cierta de microtraumatismos. Por lo expuesto puntualmente, creemos que el Dictamen del Cuerpo Médico Forense debe ser revisado para no crear confusiones que pueden inducir errores judiciales o conceptos medicolegales no ajustados a la doctrina médica que sobre este tema en particular está preceptuada en revistas, trabajos experimentales, estudios multicéntricos regresivos y prospectivos y tratados reumatológicos de reciente edición. Ley 24.557 y artrosis ocupacional Esta ley no reconoce la enfermedad-accidente, sino que sólo cataloga las enfermedades profesionales clásicas (90% del listado de enfermedades) y un escaso porcentaje a algunas enfermedades causadas por vibraciones, disbarismo, posiciones forzadas. El término enfermedad-accidente fue acuñado para separar a las lesiones por traumatismos de un accidente único y sufrido por única vez (como puede ser una contusión, una herida, etc.), a las lesiones producidas por accidentes iterativos como son los microtraumatismos que provocan las vibraciones, el ruido crónico o persistente, los microtraumatismos articulares y tisulares por sobrecarga, sobreesfuerzo o posiciones viciosas. Ambas situaciones son accidentales, es decir son accidentes. No así la enfermedad profesional u ocupacional (asbestosis, intoxicación plúmbica, asma ocupacional) provocada por agentes tóxicos o irritantes. Ya definimos lo que es accidente de trabajo. El resto de artrosis ocupacionales (así también lesiones producidas por el trabajo como las hernias inguinales), para esta ley no existen. Pero la ironía legal no termina con el listado de enfermedades. En la Tabla de Evaluación de las Incapacidades Laborales aprobada por el Comité Consultivo Permanente el 20/2/96 y que es de uso obligado de las ARTs, no se incluye el daño orgánico por artrosis, sino sólo se cuantifican las limitaciones funcionales, las cuales se evalúan con porcentajes más que magros, teniendo en cuenta la invalidez crónica y progresiva que causa la artrosis. Se ignora el daño orgánico que significa la artrosis en su acción sobre las superficies osteocartilaginosas de la articulación. El dolor y la limitación funcional son sólo secuelas. Una evaluación integral debe incluir el daño orgánico anatomofuncional, la incapacidad laborativa y la incapacidad psicológica, lo que conforma una incapacidad real y efectiva (concepto del Dr. Juan Félix Basile)171 Más aún: el dolor no existe para esta ley. Por lo tanto un dolor artrósico, sino tiene una limitación funcional importante, no es causa de incapacidad, aunque en la realidad el trabajador deba dejar su ocupación habitual porque las algias no le permiten estar parado o sentado mucho tiempo, levantar pesos, hacer sobreesfuerzos, estar en posiciones viciosas reiterativas o prolongadas, etc. En referencia al dolor crónico, citaremos los últimos conceptos de la investigación médica. Un dolor es crónico cuando luego del período estimado para la curación de la enfermedad, éste persiste a pesar de la terapéutica empleada. También se habla de dolor crónico cuando superada una lesión, persiste el dolor, como ocurre con las neuralgias postraumáticas. Según Bonica el dolor crónico es una “situación de malestar con deterioro severo en los aspectos físico, psíquico, emocional y social del paciente y la familia”. El dolor crónico tiene como características que: es destructivo y persistente, causa reacciones de adaptación, depresión, puede tener varios factores y es difuso y mal definido. Habitualmente se acompaña de cambios en el comportamiento (ansiedad, depresión, irritabilidad), alteraciones del apetito, sueño, libido y actividad sexual, aparición de trastornos de hábitos de evacuación (constipación). El dolor crónico genera importantes pérdidas en todos los países del mundo. Afecta tanto el ambiente laboral como el familiar. Los dolores crónicos pueden inhabilitar por días, semanas, meses o ser permanentes y se presentan como cefaleas, lumbalgias, siendo los más severos las artralgias crónicas de las patologías articulares. El dolor crónico se transforma en la enfermedad misma, 171 Baremo originario premiado por la Sociedad de Medicina del Trabajo de la Provincia de Buenos Aires y publicado por Rubinstein en su obra LOS INFORTUNIOS DEL TRABAJO, Editorial Depalma, Bs. As. 1993. En 1996, Rubinstein publica un nuevo Baremo del Dr. Basile modificado. 65 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL más que un síntoma de lesión o enfermedad. Es de origen multifactorial y obedece a trastornos músculoesqueléticos, viscerales, vasculares, traumáticos. Cuánto más trauma se produce mayor será la severidad tanto del dolor agudo como del crónico y en el caso del dolor crónico, además de la intensidad del trauma interviene la extensión del daño o trauma tisular (de los tejidos)172 Esta disociación entre Listado de Enfermedades y Tabla de Evaluación de Incapacidades de la LRT, es otra de las incongruencias de esta ley de pocos aciertos y muchos errores en lo atinente a catalogar y evaluar incapacidades por lesiones causadas por el trabajo. Para mayor confusión el Decreto Nacional Nº 410/01 (otros de los tantos reglamentarios de la LRT) en su Art. 2° autoriza a las Comisiones Médicas a introducir las secuelas de las enfermedades producidas por el trabajo, en este caso enfermedades accidentes, para lo cual, provisoriamente serán evaluadas por Baremo usado por el sistema de jubilaciones. Otro error legal más, porque supedita al criterio de una Comisión la etiología de las enfermedades accidentes, cuando en la práctica la tendencia de ARTs y Comisiones Médicas del sistema, es considerar inculpables a muchas lesiones que se están demostrando como fehacientemente causadas por el trabajo. Siguen con los criterios de predisposición o de origen genético o congénito (este último término mal usado, porque congénito es con lo que nace, se manifiesta al nacer y no hay recién nacido con artrosis, salvo las genéticas). En cuanto al criterio de usar el Baremo de las jubilaciones, es tan errado como usar la Tabla de la LRT, pues ambas contienen errores groseros para evaluar enfermedades accidentes, especialmente el Baremo Oficial el cual no contempla ninguna lesión o enfermedad postraumática. Conclusiones En estas conclusiones, a manera de corolario de esta actualización, resumiremos y remarcaremos los principales conceptos sobre naturaleza y etiología de la artrosis y sus relaciones con los factores traumáticos y ocupacionales, bajo la luz de los estudios consultados y citados expresamente a lo largo de nuestra exposición. La primera conclusión es que la artrosis reconoce diferentes factores independientes entre sí, que actúan como agentes etiológicos conformando una polietiología. La degradación del cartílago articular por cambios bioquímicos es la vía común final de todos esos agentes polietiológicos, pero de ninguna manera significa que sea el factor etiológico único. La degradación cartilaginosa es consecuencia y no causa de la artrosis. Es su signo patognomónico. La segunda conclusión se refiere a que hay una artrosis patológica y una artrosis fisiológica. La artrosis fisiológica se debe fundamentalmente al factor envejecimiento y en mucha menor proporción a otros factores. Es generalizada pues ataca a todas las articulaciones por igual y simultáneamente. La edad promedio de aparición se estima alrededor de los 70 años de edad, siendo la estadística mayor entre los 65 y los 90 años de edad. En ella no intervienen factores mecánicos (traumáticos). Es poco sintomática e invalidante. Personalmente creo que la llamada artrosis fisiológica no es tal sino el producto natural del uso de las articulaciones en menor grado durante el curso de la vida. Es decir, no hay degeneración articular fisiológica sino el resultado de microlesiones articulares por simple uso. La artrosis patológica puede ser primaria o secundaria. Es primaria cuando se debe a patología propia de la articulación (displasia, dismorfia, infección, biomecánica, traumatismo, sobreesfuerzo, hipoesfuerzo, sobrecarga, uso indebido o excesivo). Es localizada. Involucra la artrosis ocupacional. Es propia de edades intermedias (30 a 50 años de edad). Es secundaria cuando se debe a enfermedades sistémicas genéticas (acá hay determinismo genético), vasculares, neuromusculares, endocrinas o metabólicas. Es mixta (localizada en algunos casos, generalizada en otros). Es propia de edades infantojuveniles en algunos casos. 172 (Dr. Horacio Daniel Solís-Dr. Alfredo Carboni – DOLOR CRÓNICO. Analgesia 2001, fasc. 2, Bs. As. 2000) (Solís, Horacio Daniel - ANALGESIA 2001, Fasc. I, Bs. As. abril 2000). 66 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL La tercera conclusión es que la artrosis patológica primaria incluye al factor traumático y dentro de éste al factor ocupacional, agente causal de la artrosis ocupacional. La ocupación laboral o profesional causa artrosis. Los mecanismos por lo cuales se afectan las articulaciones en la artrosis ocupacional es fundamentalmente por microtraumas y traumatismos directos (macrotraumas). Los microtraumas son ocasionados por el sobreesfuerzo, hipoesfuerzo, sobrecarga, uso indebido o reiterativo, tensión anormal músculo-ligamentosa, distrés laboral por tensión emocional o psicosocial, factores ambientales de temperaturas extremas o humedad.173 Los efectos de las vibraciones no se limitan a las zonas de contacto con las partes vibratorias. También se ejercen en zonas alejadas porque las vibraciones se transmiten por el esqueleto. Así producen, sobre todo, manifestaciones en la columna vertebral que conducen al lumbago crónico invalidante. Las herramientas automáticas pesadas (martillos neumáticos, perforadoras o taladros neumáticos) vibran a 5000 movimientos por minuto, lo cual significan una contracción muscular permanente y tetanizante, empeorada por la adopción de posiciones viciosas.174 Las malas posturas o posturas viciosas suelen establecer un estrés físico de tal magnitud que genera dolor crónico intolerable. Al principio, estos disturbios posturales son funcionales y no alteran la morfología de los elementos comprometidos, pero la persistencia de posturas anómalas, desplaza de su posición normal a huesos, articulaciones y ligamentos ocasionando dolor y espasmo muscular reflejo (miocontracturas).175 Los macrotraumas son ocasionados por contusiones, fracturas, heridas, rupturas de tendones, ligamentos, cápsulas, meniscos, hemorragias intraarticulares repetidas. En la artrosis ocupacional propiamente dicha, el trabajo es la única causa de la lesión. La cuarta conclusión entiende que el sobreesfuerzo laboral o la sobrecarga se debe a tensiones esforzadas de músculos y estructuras articulares o a movimientos o posturas viciosas forzadas. La sobrecarga se produce al cargar pesos que sobrepasan la capacidad física individual. En la patogenia artrósica ocupacional, el sobreesfuerzo no se mide por las calificaciones de la OIT u otras escalas internacionales, sino por la capacidad física individual en cada afectado. La capacidad física individual depende de la edad, el sexo, el entrenamiento previo, la fuerza muscular y otras ponderaciones. Por ejemplo, para un levantador de pesas entrenado levantar 300 Kg. en vilo no significa un gran sobreesfuerzo. Pero para un trabajador no entrenado en cargar peso, 20 Kg. pueden significar un gran sobreesfuerzo. Igualmente, desde el punto de vista articular, es sobreesfuerzo estar parado o sentado mucho tiempo, sobre todo en posiciones viciosas o esforzadas, durante jornadas repetidas de 6 u 8 hs. o más. La quinta conclusión alude a que la artrosis ocupacional es siempre localizada y toma sólo las articulaciones afectadas, se gesta en diferentes ocupaciones laborales o profesiones, en algunos casos con características propias para cada una de ellas. Se da entre los 30 y los 50 años de edad aproximadamente, según la naturaleza de la causa traumática y el tiempo en que ésta actúa. De acuerdo a lo estudiado precedentemente, la artrosis ocupacional (como toda artrosis traumática) se inicia al cuarto día en que actúa el traumatismo y de persistir éste, se consolida a los 30 días, estableciéndose definitivamente, con carácter invalidante e irreversible a los 6 meses. La artrosis ocupacional siempre es sintomática e invalidante. Es crónica, progresiva e invalidante. Por ser progresiva, un afectado si es evaluado en diferentes épocas, varía su porcentaje de incapacidad, el cual aumenta con el tiempo que transcurre, por lo que no es infrecuente que se inicie el juicio con un porcentaje determinado de incapacidad, obtenido al momento del egreso laboral o al poco tiempo y luego aumente al momento de la pericia judicial respectiva. Otro concepto válido en esta conclusión es que el hecho de que una pericia de parte se haga a los 6 meses del egreso, no significa que la artrosis se deba a causas extraocupacionales. Si bien la lesión artrósica se establece irreversiblemente a los 6 meses, hay grados de manifestaciones clínicas y radiológicas que indican aproximadamente la antigüedad de una lesión. Cuánto más severa, más antigua. Tampoco una artrosis incipiente significa que sea artrosis reciente puesto que además del tiempo, influye en la lesión artrósica la intensidad y el tiempo de exposición. Un factor etiológico puede desatar una lesión mínima, poco progresiva, 173 Antonio Paolasso- Publicado en EMPRESALUD Nº 35: 14-16, 1997 y en su libro ARTROSIS OCUPACIONAL, edición rústica, Mendoza, 1994 174 Kaplan, op. cit.: 154-155 175 Ras y cols. CHRONIC LOW BACK PAIN: 71-99, 1982 67 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL pero de ninguna manera esto significa que se haya formado en el lapso inmediato a su detección. Lo de incipiente se refiere a la calidad de las lesiones (lesiones ínfimas) pero de ninguna manera a la temporalidad (antigüedad) de la lesión. Por esta razón el informe radiológico debiera consignar lesiones leves o ínfimas en lugar de incipientes. La sexta conclusión está referida a que el diagnóstico de la artrosis generalmente es semiológico: por el dolor, la inmovilidad, el crujido y la deformidad articulares, signos y síntomas que se detectan con los métodos de inspección y palpación. Sólo cuando el cuadro presenta calor, rubor y tumefacción, signos de flogosis, puede hablarse de una artritis u osteoartritis, el término preferido por los sajones para referirse a la artrosis. El método semiológico tiene gran aproximación diagnóstica, sobre todo cuando el síndrome artrósico es florido (presenta todos los signos indicados). Es probable que no siempre se den signos guiones tan claros, pero basta dos o más de ellos para un diagnóstico presuntivo. Con pocos signos la certeza de la lesión artrósica se determina por radiología tradicional, TAC o Resonancia Magnética. En la artrosis preclínica el diagnóstico es siempre presuntivo y no es fácil ser comprobado por la semiología. Por el diagnóstico por imágenes es imposible detectarla. El único examen complementario fidedigno sería la biopsia con estudio anatomopatológico microscópico, pero por ser un método invasivo, cruento y lesivo, generalmente no se realiza, ya que el daño que el estudio provoque puede ser mayor que por el se litiga. La séptima conclusión se basa en un aspecto que resaltan los Dres. Barceló: “otro aspecto de interés es el papel exteriorizador por parte del trauma de una artropatía previa, circunstancia que puede suscitar delicados problemas medicolegales, en sus aspectos laborales y de indemnización por accidente”. A esta particular reflexión nosotros aclaramos que hay puntos de vista que resuelven esta situación. En primer lugar debe quedar perfectamente determinada la “artropatía previa” ya sea por el examen de preingreso o una placa radiológica u otro estudio por imágenes en el momento del traumatismo. De no mediar estas circunstancias, después de un tiempo transcurrido desde el momento del accidente, será difícil detectar la preexistencia de la artrosis. Cuando no hay prueba fehaciente de preexistencia (certificado médico con fecha anterior al traumatismo, estudios por imágenes anteriores al traumatismo o realizados el mismo día), el perito debe necesariamente concluir que una artrosis postraumática es sobreviniente. De todos modos, a los fines legales, si hay artropatía previa debidamente comprobada, en el traumatismo ocupacional actúa como concausa o factor de agravamiento, según corresponda, y en este punto Nerio Rojas opina: “Objetivamente, la cuestión se presenta de la misma forma: se trata de factores preexistentes o sobrevinientes que agravan la consecuencia del accidente (...) y el obrero tiene derecho a ser indemnizado por la totalidad del daño sufrido, es decir, la totalidad de la incapacidad establecida y aún, la muerte, siempre que se pruebe que el traumatismo litigado ha sido un factor en esa consecuencia” 176 Agravamiento de artrosis preexistente Es común que después de un accidente traumático vial (o laboral) se desencadene o se agrave un síndrome artrósico en una espondiloartrosis lumbar preexistente. La agravación postraumática de artrosis preexistente se debe a que el traumatismo vertebral desplaza de su posición normal a huesos, articulaciones y ligamentos ocasionando dolor y espasmo muscular reflejo (miocontracturas).177 En el caso de la espondiloartrosis al volver las piezas óseas a su lugar, después del desplazamiento traumático, encuentra la asimetría artrósica (incongruencia articular vertebral) que provoca el pinzamiento de los nervios y explica la cervicalgia o cervicobraquialgia postraumática, las que en realidad, en este caso, son neuralgias (neuralgia cervical, neuralgia cervicobraquial, lumbociatalgia). Es una lesión contemplada por el Baremo de Francia para la columna cervical. El síndrome artrósico comprende: lesiones osteocondrales articulares, dolor, limitación funcional o rigidez. El agravamiento de la artrosis se refiere generalmente a un agravamiento del dolor y la limitación funcional. El agravamiento del proceso osteocondral se sigue con radiografías 176 177 MEDICINA LEGAL (6):95, 1976 Ras y cols. CHRONIC LOW BACK PAIN: 71-99, 1982 68 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL anteriores al traumatismo y radiografía después de los dos meses de ocurrido el traumatismo. Hay agravamiento de la degeneración osteocondral si se alteran las imágenes anatómicas de las lesiones artrósicas de los cabos óseos articulares. Un hecho que se ha de destacar en la columna cervical es la agravación de los síntomas de una cervicoartrosis a raíz de un accidente, máxime si es de tránsito. Es frecuente en todos los niveles articulares, pero más en el raquis cervical, que en el proceso degenerativo latente se convierta en manifiesto tras lesiones mínimas e incluso sin ellas; actúa en este caso el accidente como factor desencadenante.178 Es de notar que en este estudio, el autor habla de agravación de síntomas y no de lesiones óseas preexistentes, como asimismo destaca que el agravamiento es frecuente en todos los niveles articulares lo que involucra a la columna dorsolumbar. LESIONES DE TEJIDOS BLANDOS PERIARTICULARES Periartritis postraumática En el caso de periartritis, la atrición de cápsula articular, tendones, ligamentos, bolsas serosas y causa una inflamación crónica de los mismos, que se suma a la neuritis causada por lesión de nervios periféricos y es causa del dolor periartrálgico.179 La periartritis es una forma de rigidez parcial de una lesión de las cubiertas blandas periarticulares por pérdida de la elasticidad de dichas cubiertas y puede ser producida por entorsis o traumatismos únicos (heridas, contusiones) o micropolitraumatismos de los tejidos blandos periarticulares, particularmente las lesiones tendinosas. No puede ser diagnosticada por estudio de imágenes (Rx).180 La periartritis es un trastorno músculoesquelético también denominado trastornos de los “tejidos blandos” o regionales que rodean a las articulaciones, y comprende bursitis, problemas tendinosos y entesopatías, síndromes de dolor regional (articular) y de dolor no articular como las fibromialgias.181 La periartritis postraumática del hombro puede deberse a tendinitis bicipital, bursitis subacromial, capsulitis y otras lesiones de tejidos blandos.182 Quistes sinoviales (gangliones) postraumáticos Los quistes sinoviales postraumáticos (gangliones) son formaciones quísticas que se desarrollan en la cara externa de las sinoviales articulares o de los tendones, por lo que pueden ser quistes artrosinoviales (sinovia articular) y tenosinoviales (tendón muscular). Se producen repentinamente en casos de esfuerzos desusados y bruscos (traumatismos) (ganglión postraumático) o a esfuerzos repetidos siempre en igual sentido (ocupación o profesión, deporte) (ganglión ocupacional). y pueden aumentar de tamaño, dando mayores síntomas a medida que crecen. Es una especie de hernia que se abre paso a través de las partes suprayacentes, suele ser indoloro al comienzo pero luego provoca dolor por efectos de la ocupación, cambios atmosféricos o determinados movimientos. La cirugía sirve para extirparlos, pero suelen ser recidivantes. Las producciones más frecuentes son en el dorso de la muñeca, tobillo o en el hueco poplíteo donde toma el nombre de quiste de Baker. En casos de traumatismos repetitivos o microtraumatismos siempre de igual sentido como ocurre por la ocupación o el deporte, la aparición puede ser gradual. Tiene consistencia duroelástica (o tan dura que hace pensar en una exostosis). Puede ir del tamaño de una lenteja o garbanzo, hasta de un huevo de gallina.183 El ganglión puede ser doloroso por sí mismo o producir compresiones nerviosas regionales. Se aconseja operar sólo si el tamaño lo justifique o los síntomas secuelares, pero la 178 Claudio Hernández Cueto – VALORACIÓN MÉDICA DEL DAÑO CORPORAL, Editorial Masson, España, 1996 Palatnik-Meineri -REUMATISMO DE PARTES BLANDAS (22): 235, 1988 180 Valls y col. ORTOPEDIA Y TRAUMATOLOGÍA (1): 19, 1976 181 John H. Klippel, Paul A. Dieppe – REUMATOLOGÍA PRÁCTICA: 1, Editorial Mosby, Bs. As. 1998 182 John H. Klippel, Paul A. Dieppe – REUMATOLOGÍA PRÁCTICA: 89-91, Editorial Mosby, Bs. As. 1998 183 Valls y col. ORTOPEDIA Y TRAUMATOLOGÍA (27): 384-385, 1976 179 69 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL cirugía es fuente de futuras recidivas.184 La sinovitis o inflamación de la membrana sinovial provoca secreción de líquido sinovial que cuando se enquista en la rodilla forma quiste de Baker. El quiste poplíteo de Baker ubica entre tendón semimembranoso y la porción interna del músculo grastrocnemio. En el adulto este quiste es casi siempre secundario a procesos patológicos de la rodilla, como el desgarro del menisco interno y la sinovitis secundaria.185 El quiste poplíteo da tumefacción dolorosa en la cara posterior de la rodilla y cuando es importante se puede visualizar en diferentes tamaños, según la cantidad de líquido sinovial extravasada. El quiste poplíteo consiste en un agrandamiento de la bolsa serosa que se comunica con la articulación femorotibial. La irritación de esta articulación acompañada por la formación de derrame sinovial provoca que se llene el quiste. La comunicación con la cavidad articular es muy estrecha y a menudo funciona como una válvula que permite el llenado del quiste, pero evita el regreso del líquido dentro de la articulación, lo que puede ocasiona agrandamiento gradual del quiste. Las complicaciones del quiste suelen ser: dolores vagos y parestesias de la pierna, hiperemia venosa de la pierna y edema del tobillo; pseudotromboflebitis: si, como suele ocurrir, el quiste poplíteo se rompe ya sea en forma espontánea o después de una actividad, el líquido sinovial se dispersará dentro de la pantorrilla, donde provocará una inflamación que simulará una tromboflebitis. El diagnóstico podrá establecerse por medio de la palpación de un quiste, por lo general doloroso, en la fosa poplítea, asociado con la coexistencia de una lesión de rodilla y, por referencia, a los hallazgos ecográficos.186 Lesiones meniscales ocupacionales En general, la ruptura meniscal reconoce una causa traumática y por ello se le suele relaciones con un accidente de cualquier naturaleza, pero en especial los relacionados con la ocupación o trabajo. La lesión traumática del menisco interno es 5 ó 6 veces más frecuente que la del menisco externo. Casi al 20% de los pacientes a quienes se le extirpan los meniscos traumatizados, presentan estrechamiento del espacio articular y algunos desarrollan artritis degenerativa.187 El diagnóstico del síndrome meniscal debe hacerse con una buena anamnesis, en donde, además de referir el accidente que lo ocasiona, se recogen datos con dos signos guiones: el de rodilla trabada por bloqueo de la articulación y aflojamiento de la rodilla (inestabilidad de la rodilla al apoyar el pie). El bloqueo es uno de los signos de más valor y puede ser permanente o intermitente. Tanto el aflojamiento como el bloqueo o trabazón de la rodilla causa inseguridad al pisar y suelen presentarse de golpe produciendo una gran molestia o dolor al afectado. La atrofia del cuadriceps, de grado variable, nunca falta. Los signos específicos del síndrome meniscal son: signo de resalto de Mc. Murray y Finochietto (rotación de la tibia sobre el fémur cuando se mueve la rodilla desde la flexión hasta la extensión); signo de Ferrero (limitación dolorosa de la extensión). Expresa bloqueo permanente; signo de Bado (limitación dolorosa de la flexión); signo de Bragard (se presiona con el pulgar el lado interno del tendón rotuliano con la rodilla en extensión. Si aparece el dolor, se flexiona la rodilla y éste desaparece); signo de Steinmann 1 (con rotación externa del pie, duele el menisco interno y viceversa).188 Muchos autores asocian el síndrome meniscal únicamente a la lesión grado III o ruptura de menisco, pero en la práctica se han presentado síndrome meniscal con lesiones meniscales grado I y II. En el caso de una lesión grado II no es ruptura de menisco sino un proceso degenerativo postraumático por evolución de traumatismo, cuya descripción es de “degeneración difusa, mayor junto a la cápsula” o desgarro intrameniscal.189 184 Del Sel y col. ORTOPEDIA Y TRAUMATOLOGÍA (13): 197, 1976 Walter B. Greene – ORTOPEDIA: 412, Editorial Elsevier –Masson, Barcelona, España, 2008 186 Thomas L. Vischer – DOLOR DE RODILLA, Documenta Geigy, Bs. As. 1987 187 LaDou MEDICINA LABORAL: 89, 1993 188 (Del Sel y col. ORTOPEDIA Y TRAUMATOLOGÍA, 2ª edic. (21): 254-256, 1976) (Valls y col. ORTOPEDIA Y TRAUMATOLOGÍA, 2ª edic. (1):34-36, 1976) 189 Manuel Barrenechea – TRAUMATISMOS DE PARTES BLANDAS DE RODILLAS, Perú, 2006 185 70 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Ruptura de meniscos En general, la lesión y la ruptura meniscal reconocen una causa traumática y por ello se le suele relaciones con un accidente de cualquier naturaleza, pero en especial los relacionados con la ocupación o trabajo. La lesión traumática del menisco interno es 5 ó 6 veces más frecuente que la del menisco externo. Casi al 20% de los pacientes a quienes se le extirpan los meniscos traumatizados, presentan estrechamiento del espacio articular y algunos desarrollan artritis degenerativa.190 “La función de los meniscos de la rodilla es la difusión de la fuerzas de carga; por lo tanto, resulta más sencillo que estas estructuras se lesionen por presiones o torceduras anómalas. La edad más habitual de los pacientes que sufren lesiones mínimas o desgarros traumáticos va desde la adolescencia tardía hasta cerca de los cincuenta años. A menudo estas lesiones se producen por un movimiento de giro o torcedura mientras la rodilla soporta carga, es decir, con el pie apoyado. No es frecuente que los pacientes asocien el inicio de los síntomas con un traumatismo significativo. El menisco interno tiene menor movilidad por lo que presenta lesiones con frecuencia 4 a 5 veces mayor que el menisco externo. Cuando hay desgarros pueden ser aislados o asociados a otras lesiones de la rodilla; los desgarros del menisco externo son más frecuentes en las lesiones agudas del ligamento cruzado anterior mientras que los del menisco interno se asocian con mayor frecuencia a desgarros crónicos del ligamento cruzado anterior. La porción que sufre la rotura o el desgarro puede ser inestable y desplaza o dificulta de manera intermitente el movimiento normal de la rodilla. Los síntomas del desgarro o rotura meniscal son dolor, bloqueo y torceduras (aflojamiento) intermitentes”.191 Los desgarros grado I suelen no dar imágenes precisas en las RMN, lo que hace posible que un desgarro grado I puede ser confundido con lesión degenerativa de grado I o II.192 Entorsis o esguince La entorsis o esguince de rodilla es una lesión articular traumática por distensión de las partes blandas. Consiste en una serie de lesiones capsuloligamentarias que pueden producirse por la separación transitoria e incompleta de los extremos articulares. El traumatismo provoca un movimiento amplio que excede los límites fisiológicos o un movimiento brusco indebido que no es propio de la articulación. Hay distensión de ligamentos (a veces ruptura total o de fibras o desinserción parcial o total), traumatismo del aparato de inervación capsuloligamentario, lo que determina por vía refleja trastornos vasomotores o amiotróficos y sensitivos (neuritis, neuralgias) que pueden alargar la evolución aun después que el daño anatómico inmediato se ha reparado por completo. El síndrome clínico del esguince de rodilla es dolor espontáneo y a la palpación a nivel de los ligamentos lesionados, tumefacción, contractura de músculos periarticulares e impotencia funcional. Si el traumatismo es muy intenso, además de la ruptura de ligamentos y/o cápsula externamente hay edema y equimosis o hematomas. Radiológicamente pueden haber alteración de la luz articular con leve separación o bostezo insinuado. En caso de que el esguince no sea tratado precoz y correctamente por inmovilización ( vendaje apropiado o enyesado inguinomaleolar por 30 días) los síntomas pueden persistir durante largo tiempo y acompañarse de osteopenia dolorosa de origen vasomotor (ejemplo: atrofia ósea de Südek).193 El esguince es una lesión de tejidos blandos de la muñeca producida por movimiento anormal que desplaza a los elementos de la articulación más allá de los límites normales. Provoca dolor global de la muñeca, con predomino de intensidad en la cara anterior o posterior más afectada. Se acompaña de edema moderado y dolor al girar la palpa de la mano. No se detecta por estudios de imágenes, salvo que haya ruptura de algún elemento anatómico. Se debe frecuentemente a golpes o movimientos en falso, a una caída sobre las manos, etc. Afecta a trabajadores que cargan grandes pesos y a 190 LaDou - MEDICINA LABORAL: 89, 1993 Walter B. Greene – ORTOPEDIA: 408, Editorial Elsevier –Masson, Barcelona, España, 2008 192 Albert Rosa – LESIONES MENISCALES, 2010 193 Valls y cols. – ORTOPEDIA Y TRAUMATOLOGÍA: 188, editorial El Ateneo, Bs. As. 1976 191 71 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL deportistas (gimnastas, judokas, etc.). Las lesiones son distensión de la cápsula, estiramiento de los ligamentos, irritación de tendones adyacentes, neuropraxias.194 Cuando el esguince produce lesión de ligamentos se clasifican según el grado de dicha lesión. La lesión de los ligamentos de la rodilla es común en los traumatismos de accidentes viales, y macro y microtraumatismos por actividades deportivas y en ocasión del trabajo. La lesión del ligamento lateral externo (LLE) ocurre por traumatismo en varo. La lesión del ligamento lateral interno (LLI) es debida a una fuerza mayor en valgo, muy frecuentemente, por un traumatismo directo. La lesión del ligamento cruzado anterior (LCA) es por fuerza mayor en valgo sobre todo si se asocia con rotación externa. Es una lesión también producida por la aplicación directa de una fuerza en dirección anterior sobre la tibia. La lesión del ligamento cruzado posterior es causada cuando se aplica una fuerza en dirección posterior sobre la tibia con la rodilla en flexión. La hiperflexión de la rodilla es también causa. Otra situación se produce por aplicación de valgo o varo en forma excesiva, siempre con lesión previa del ligamento colateral correspondiente. La clasificación de las lesiones de ligamentos de la rodilla es: Grado I: distensión de las fibras sin ruptura; Grado II: ruptura incompleta del ligamento (los grados I y II se dan con articulación estable); Grado III: ruptura completa del ligamento. Da siempre articulación inestable.195 Se denomina esguince o entorsis del tobillo a las lesiones traumáticas de tejidos blandos, especialmente cápsula, ligamentos y tendones. A raíz de un movimiento brusco o forzado de una articulación puede producirse la elongación o desgarramiento de las partes blandas periarticulares, lo que constituye la entorsis o esguince. Esto provoca dolor difuso y trastorno de la movilidad normal con contracción muscular. La lesión simple cura en pocos días o semanas y se recupera la amplitud de los movimientos, pero pueden quedar en lesiones importantes secuelas crónicas. La articulación tibioperonea inferior normalmente tiene escasos movimientos de deslizamiento. En ciertas ocasiones (traumatismos) existe gran movilidad y separación de las superficies articulares (diastasis tibioperonea inferior).196 La afectación de los ligamentos compromete el grado de estabilidad que precisa la articulación tibioperoneoastragalina. En especial es digna de tenerse en cuenta la sindesmosis tibioperonea inferior cuya distensión origina un grado más o menos grande de disyunción ósea, con la consiguiente incongruencia articular. El esguince de tobillo es de frecuencia notable y la que más abunda en la guardia, sobre todo los esguinces de cara externa del tobillo producida por accidentes. No realizar un tratamiento correcto del esguince conlleva secuelas como artrosis prematura de la articulación, inestabilidad crónica o a un tobillo doloroso crónico e incapacitante.197 El esguince del tobillo se produce por el estiramiento o desgarro de los ligamentos del tobillo después de lesiones de inversión o eversión del pie. Es la lesión más común de los atletas, aunque también ocurre como consecuencia de un traumatismo cualquiera. Suele ser autolimitante pero la recuperación puede complicarse con una disfunción del tobillo, una recurrencia o una inestabilidad aguda o crónica. El esguince grado I o distensión (estiramiento y desgarramiento mínimo) determina sensibilidad localizada, tumefacción mínima o equimosis y un rango de movimiento normal, sin inestabilidad. El grado II ruptura parcial (desgarro parcial) provoca dolor moderado a grave, tumefacción o equimosis, y restricción del rango de movimiento. El grado III ruptura total (desgarro completo) tiene dolor muy importante, edema, hemorragia, pérdida del movimiento 194 Dr. Bénichou y colaboradores – GUÍA CONTRA EL DOLOR, España, 1999 (Canale S. T.; Campbell – CIRUGÍA ORTOPÉDICA, Parte XIII, Capítulo 43, “Lesiones de la rodilla”, 10ª Edición, Editoral Elsevier, España, 2004) (Perryman J.R.; Hershman E.B. – THE ORTHOPEDIC CLINICS OF NORTH AMÉRICA: 2(3):609-621, EE.UU., 2002) (Ricardo Guillermo Denari – LESIONES LIGAMENTOSAS DEL TOBILLO Y LA RODILLA, Bs. As., 2007) 196 Valls y colaboradores – ORTOPEDIA Y TRAUMATOLOGÍA: 17 y 51, Editorial El Ateneo, Bs. As. 1976 197 Claudio Hernández Cueto – VALORACIÓN MÉDICA DEL DAÑO CORPORAL: 126, Editorial Masson, Barcelona, 1996 195 72 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL e inestabilidad para deambular.198 Las lesiones de los ligamentos del tobillo suceden al aplicar una fuerza en inversión o rotación interna del pie con el tobillo en flexión plantar, siendo traumatizado el complejo ligamentoso lateral, comúnmente, el más afectado. Como consecuencia de esto se origina una lesión en primera instancia del ligamento calcaneoperoneo y, con menos frecuencia, el ligamento astragaloperoneo posterior, pudiendo llegar a perderse la congruencia o el contacto articular (subluxación o luxación del tobillo). La clasificación de las lesiones de ligamentos del tobillo es: Grado I: distensión de las fibras sin ruptura; Grado II: ruptura incompleta del ligamento (los grados I y II se dan con articulación estable); Grado III: ruptura completa del ligamento. Da siempre articulación inestable) 199 Maniobras para el esguince de tobillo Inversión activa del tobillo: inversión suave del con observación y palpación de la articulación peroneoastragalina. El movimiento o la laxitud sugieren inestabilidad ligamentosa Prueba anterior del cajón: La pierna distal es sostenida mientras se aplica una presión hacia arriba en el talón. La laxitud anterior sugiere inestabilidad ligamentosa Hipotrofia del cuadriceps El músculo cuádriceps está formado por el recto anterior del muslo y los tres vastos. Es el principal extensor de la rodilla y se inserta en la rótula por medio del tendón del cuádriceps. El debilitamiento del cuádriceps se produce rápidamente si no se utiliza el músculo, a veces, ocurre en cuestión de días. Se explora presionando las rodillas sobre la camilla para contraer el cuádriceps y se evalúa con el tono y la elevación del cuádriceps de la otra rodilla. Debe medirse la circunferencia del muslo 10 cm. arriba del polo superior de la rótula y compararse con la otra rodilla. Esto proporciona una medición objetiva del debilitamiento del músculo al que se le suele llamar hipotrofia del cuádriceps.200 La ruptura de meniscos, el derrame de rodilla y lesiones de la rótula pueden producir atrofia de cuadriceps. La ruptura de meniscos y el derrame de rodilla y la hipotrofia del cuadriceps pueden producir inestabilidad articular que el paciente suele referir como “aflojamiento” de la rodilla al caminar y se puede obtener algún grado de verificación al realizar la movilización pasiva lateralizada estando el paciente con su miembro inferior extendido en posición supina.201 Otros signos de hipotrofia de cuadriceps es la disminución del reflejo miotático o reflejo cuadricipital y la hipotonía a la palpación. Hidrartrosis Se denomina hidrartrosis a la acumulación de líquidos o serosidad dentro de una articulación, especialmente, líquido sinovial debido a inflamaciones por diversos agentes entre ellos los traumatismos. Para determinar la existencia clínicamente la existencia de hidrartrosis la palpación simple o acompañada de la realización de movimientos da lugar a crepitaciones suaves comparadas a las de una bola de nieve o las del frote de cuero. En los derrames importantes, por la inspección observamos que los surcos perirrotulianos han desaparecido y son remplazados por una saliencia con aspecto de rodete. En caso de existir derrame articular la rótula se aleja más o menos de los cóndilos femorales, de acuerdo con la cantidad y la tensión del líquido 198 John H. Klippel, Paul A. Dieppe – REUMATOLOGÍA PRÁCTICA: 145, Editorial Mosby, Bs. As. 1998 (Canale S. T.; Campbell – CIRUGÍA ORTOPÉDICA, Parte XIII, Capítulo 42, “Lesiones del tobillo”, 10ª Edición, Editorial Elsevier, España, 2004) (Title C. I.; Katchis S. D. – ORTHOPEDIC CLINICS OF NORTH AMÉRICA: 2(3): 623-636, EE.UU., 2002) (Ricardo Guillermo Denari – LESIONES LIGAMENTOSAS DEL TOBILLO Y LA RODILLA, Bs. As., 2007) 200 John H. Klippel, Paul A. Dieppe – REUMATOLOGÍA PRÁCTICA: 106-107, Editorial Mosby, Bs. As. 1998 201 Thomas L. Vischer – DOLOR DE RODILLA, Documenta Geigy, Bs. As. 1987 199 73 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL existente. Si en tal circunstancia se realiza la maniobra del choque rotuliano que consiste en efectuar presiones intermitentes sobre la rótula, se desalojará el líquido interpuesto entre ella y el fémur hasta que finalmente se produce el choque de ambos huesos. El choque rotuliano (signo del témpano), muchas veces, es tan evidente que no sólo se tiene la sensación táctil del mismo sino también auditiva. La facilidad de obtención del choque rotuliano dependerá de la densidad, tensión y cantidad y naturaleza del contenido articular. En derrames pequeños o muy leves la maniobra resulta negativa.202 Cuando la rodilla contiene derrames más pequeños, se debe buscar el signo de abombamiento (signo de la ola u onda): Se percute y desplaza hacia arriba la cara medial de la rodilla para desviar el líquido fuera de esa área; entonces, cuando la contracara lateral se presiona suavemente, para no desplazar la rótula, se forma una “onda” que aparece en el lado medial previamente desalojado de líquido y produce un abombamiento del área.203 Fibroedema crónico del dorso de la mano En cuanto a la tumefacción crónica de los dedos traumatizados, Del Sel204 considera que: “el fibroedema crónico postraumático de la mano es poco frecuente; se observa generalmente en traumatismos a veces triviales; se caracteriza por edema fibroso del dorso de la mano que rodea a los tendones extensores, excepto los del pulgar.(...) Es frecuente su relación con problemas laborales. El tratamiento suele fracasar. Es sumamente rebelde a todas las medidas (fisioterapia, antinflamatorios, cirugía)”. Edema crónico Los edemas localizados afectan a territorios del organismo con una localización preferente en extremidades. Su distribución suele ser asimétrica y apenas se modifican con los cambios posturales. Se producen por un aumento de la permeabilidad capilar debido a procesos inflamatorios (en cuadro separado el autor coloca que pueden deberse a traumatismos o quemaduras, entre otras causas).205 Secuelas por lesiones ligamentosas de mano Claudio Hernández Cueto206 consigna que “muy importantes en la mano y dedos son las lesiones ligamentosas. En esta región los tendones son muy numerosos, muy superficiales e imprescindibles para las funciones de asir, manipular y contactar con el exterior. Cualquiera de los dedos es importantísimo en toda su función”. Este autor considera que algunas lesiones ligamentosas pueden ser corregidas por cirugía pero los riesgos de la misma (infecciones, dehiscencias, adherencias, etc. que originan anquilosis, retracciones, atrofias, etc.) causan “en definitiva, pérdidas importantes de funciones”. Subluxación del tobillo La subluxación es una pérdida parcial de las relaciones articulares por un desplazamiento leve de cabos articulares, a veces muy imperceptible. Los síntomas clínicos son dolor de grado variable con los intentos de movilización pasiva, limitación de la movilidad pasiva por ese dolor e impotencia funcional para la movilidad activa.207 202 Valls y col. ORTOPEDIA Y TRAUMATOLOGÍA: 45 y 362, 2ª edición, Editorial El Ateneo, Bs. As., 1976 Thomas L. Vischer – DOLOR DE RODILLA, Documenta Geigy, Bs. As. 1987 204 Del Sel y cols. - ORTOPEDIA Y TRAUMATOLOGÍA: 184, López Libreros Editores, Bs. As., 1976 205 Farreras-Rozman – MEDICINA INTERNA: 2078, Editorial Harcourt, Madrid, 2000 206 Claudio Hernández Cueto -VALORACIÓN MÉDICA DEL DAÑO CORPORAL, Edit. Masson, Barcelona, 1996:122 207 Valls y cols. – ORTOPEDIA Y TRAUMATOLOGÍA: 193, editorial El Ateneo, Bs. As. 1976 203 74 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Desgarros del tendón del supraespinoso Se producen por el mal uso del hombro que produce un traumatismo del mismo. Los desgarros pueden incompletos (parciales) o completos (totales). Generalmente, comienzan como incompletos. Pueden ser: desgarros intrasustancia, desgarros de la cara articular o desgarros de la cara bursal del tendón. Estos últimos son siempre sintomáticos. Los desgarros intrasustancia y los de cara articular suelen ser asintomáticos, gradualmente progresivos hasta hacer completos y al alcanzar el desgarro total se vuelven sintomáticos. Un desgarro completo o uno incompleto de la cara bursal, producen disbalance y se asocian a dolor. El desgarro parcial más frecuente parecería localizarse en la cara articular del tendón.208 Maniobra del triple punto de Kapandji La maniobra del triple punto de Kapandji la maniobra del miembro superior de por delante del tronco (flexión, aducción y rotación interna) se cuantifica midiendo la distancia del pulgar al acromion posterior. La maniobra por detrás del tronco y por arriba de la cabeza (extensión, aducción y rotación interna) se cuantifica midiendo la distancia del pulgar al ángulo posterior del acromion. La maniobra por detrás del tronco y desde abajo (extensión, aducción y rotación interna) el dedo pulgar debe llegar normalmente a D3, base de la espina. A D7 alcanza el vértice inferior de la escápula. Atrición La atrición (contusión grave y violenta) de tejidos blandos provoca lesiones importantes y, a veces irreversibles, de tejidos dérmicos, músculos, tendones, cápsulas articulares, etc. pero principalmente afectan a finas terminaciones nerviosas dejando importante neuritis residuales que no ceden con medicación y se prolongan durante años despertando dolor con esfuerzos, presión en la zona afectada o cambios del estado del tiempo. En el momento del impacto o golpe (traumatismo) los signos inmediatos son edema y hematomas los que pueden acompañarse en casos por heridas por contusión, heridas cortantes o excoriaciones profundas. El hematoma en sí es una lesión leve que cura en el curso de pocos días, pero en determinados tejidos puede provocar importantes secuelas como enfermedad de Pellegrini-Stieda, calcificaciones heterotópicas o necrosis grasa de mama.209 Por este motivo, muchas lesiones iniciales con excoriaciones y hematomas, primeros diagnósticos, no invalida que esas lesiones den secuelas tardías. En sí las excoriaciones profundas dejan cicatrices viciosas y los hematomas según vimos, dan secuelas. Pero ambas secuelas inmediatas y superficiales de traumatismos pueden comprender otras lesiones subyacentes más profundas. En la coyuntura de una atrición muscular puede dar fibrositis, hernia muscular, hemorragias intramusculares, contracturas crónicas, lesiones por disrupción de fibras musculares y tendinosas, en este último caso se dan tendinitis u otras inflamaciones tendinosas. En el caso de afectar paquetes vasculonerviosos pueden provocar flebitis profundas postraumáticas con trombosis, neuropatías residuales detectadas por EMG, y otras lesiones nerviosas como las mencionadas neuritis. Tanto una neuropatía o neuritis con causas de dolor o neuralgias, y según la naturaleza de éstas neuralgias postraumáticas, pueden ser un signo-síntoma muy importante cuando son producidas en el trigémino, en los axones o en plexos o raíces nerviosas. 208 Luciano A. Poitevin – HOMBRO DOLOROSO, Bs. As., 2005 (Valls y col. ORTOPEDIA Y TRAUMATOLOGÍA, Bs. As., 1976) (Tierney y cols. DIAGNÓSTICO CLÍNICO Y TRATAMIENTO, México, 1997) 209 75 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL LESIONES ÓSEAS POSTRAUMÁTICAS ARTICULARES Las lesiones óseas postraumáticas pueden resultar de un accidente de trabajo por el trabajo en sí o bien de un accidente vial del llamado accidente de trabajo “in itinere”. En el caso del accidente in itinere pueden ocurrir todas las lesiones óseas propias de esos accidentes. Fractura de metatarsianos Otras secuelas de la fractura de metatarsianos, que generalmente suelen ser múltiples y con desplazamiento plantar, suelen ser una subluxación o luxación de cabezas metatarsianas, los callos hipertróficos y la artrosis tarsometatarsiana, además de la metatarsalgia.210 Algunos traumatismos laborales u ocupacionales, como pueden ocurrir en atletas y bailarines o cualquier persona que pise dentro de un agujero o en falso o estando con el pie en flexión dorsal plantar, producen fracturas metatarsianas por arrancamiento.211 Fracturas parcelares de epífisis distal del radio La epífisis distal del radio forma parte de la articulación de la muñeca. Las fracturas de esa epífisis afectan con secuelas a la articulación de la muñeca (fractura intraarticular). Hay diferentes tipos de fracturas de la epífisis distal del radio, que van desde la fractura completa hasta fracturas parcelares. Las fracturas parcelares son aquellas que comprometen las márgenes anteriores y posteriores, las fracturas cuneanas externa e interna y la fractura de la estiloides radial. Las fracturas parcelares pueden ser con o sin desprendimiento de las partes fracturadas. Igualmente pueden ser de un solo trazo, o de más pudiendo ser múltiples o conminutas. Suelen acompañarse de osteopenia postraumática.212 Las fracturas intraarticulares, en lo posible, deben ser perfectamente reducidas para evitar problemas de incongruencia articular o de alteraciones axiales. Al alterarse la congruencia articular suelen comprometer el porvenir de la articulación en el sentido de la limitación de la excursión o bien dejando una articulación dolorosa.213 Las fracturas articulares de la epífisis distal del radio son de peor pronóstico porque si no se logra su reducción anatómica quedarán desniveles en las superficies articulares. Ello podrá ser causa de incongruencia y por lo tanto los trastornos funcionales son precoces y más tardíamente la osteopenia y la artrosis postraumática. Las fracturas marginales comprenden la anterior, la posterior, las cuneanas, de la estiloides radial y las conminutas. Una de las causas de esta lesión son las caídas sobre la mano en hiperextensión (Valls y cols. – ORTOPEDIA Y TRAUMATOLOGÍA: 144, editorial El Ateneo, Bs. As., 1976) Fractura de Pouteau-Colles La lesión traumática clásica de la muñeca es la fractura de Pouteau-Colles que agrupa las fracturas de la extremidad inferior del radio, hasta 2.5 cm. por encima de la interlínea articular y abarca todo el espesor del hueso, desplazándose el extremo distal hacia atrás. Pueden existir trazos secundarios que llegan a la interlínea articular. A veces, la epífisis está prácticamente estallada. Generalmente afecta a persona de sexo femenino y edad avanzada, aunque una caída sobre la palma de la mano puede provocarla en jóvenes de ambos sexos. El dolor y la impotencia funcional son simultáneos con la deformación por encima de la articulación radiocarpiana que da el típico aspecto de “dorso en tenedor”. Al mismo tiempo el colapso de la epífisis radial produce un ascenso de la estiloides del radio que queda entonces a la altura de la del cúbito 210 Valls y cols. – ORTOPEDIA Y TRAUMATOLOGÍA: 186-187, editorial El Ateneo, Bs. As. 1976 LaDou – MEDICINA LABORAL: 90, editorial Manual Moderno, Méjico, 1994 212 Del Sel y cols. – ORTOPEDIA Y TRAUMATOLOGÍA: 164-165, editorial López Libreros Editores, Bs. As. 1976 211 213 Del Sel, opus citado: prólogo XI y Pág. 32 76 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL (signo de Laugier); el eje de la muñeca se altera y produce una “desviación en bayoneta”. Esta alteración del eje se aprecia clínicamente y radiológicamente pues tanto de frente como de perfil el eje de la muñeca y de la mano pasa a través del radio, semilunar, hueso grande y tercer metacarpiano. El examen radiológico de frente y perfil y la interpretación de las imágenes son fundamentales. La apófisis estiloides del cúbito puede aparecer desprendida en la radiografía. La procidencia de la extremidad inferior del cúbito en el borde cubital de la muñeca puede quedar enmascarada por la tumefacción y el edema pero en la fractura no bien corregida queda como una ostensible deformación que preocupa sobremanera al paciente. El tratamiento de esta fractura se realiza con maniobras de reducción, enyesado y modelado. Si la reducción es correcta y el yeso está bien hecho, es posible realizar la pronosupinación pasiva. Debe controlarse radiográficamente la reducción, pero en particular la orientación de la cara inferior del radio. Es necesario controlar al paciente al día siguiente, pues el edema secundario puede obligar a cubrir longitudinalmente el yeso parcial o totalmente, lo que debe hacerse siempre en los planos de flexión. Después de veinticuatro a cuarenta y ocho horas hay que estimular al paciente para que movilice los dedos y ejercite regularmente el codo y el hombro. La fractura consolida en cuatro o cinco semanas. Si el yeso se ha aflojado o la corrección se ha perdido, en los controles radiográficos, habrá que cambiar el yeso. El resultado anatómico y funcional ser muy bueno, cuando las cosas se hacen bien de entrada. En fracturas mal consolidadas, puede ser conveniente una intervención quirúrgica reponiendo la situación de la epífisis radial. Otras veces, la fractura ha consolidado con cierta desviación y la procidencia del cúbito molesta al paciente. Las secuelas de la corrección defectuosa son: debilidad permanente de la muñeca, roce repetido de los tendones flexores sobre el reborde anterior, luxación radiocubital inferior y limitación de la pronosupinación y de la flexión de la muñeca. La persistencia de la desviación radial determina prominencia anormal del extremo inferior del cúbito y disminución de la fuerza de prehensión de la mano, limitación de los movimientos de aducción y pronosupinación. Las rigidices son consecutivas a defectos de tratamiento. En ciertos casos se producen trastornos reflejos postraumáticos tales como dolores de tipo causálgico, edema, osteoporosis, etc. La consolidación en mala posición (por falta o defectos de reducción) puede corregirse con osteoclasia, osteotomía u operaciones reconstructoras cuando el defecto predominante es la desviación radial, con alargamiento relativo del cúbito y subluxación radiocubital inferior. 214 Fracturas del platillo tibial Las fracturas del platillo tibial puede producirse concomitantemente con lesiones de los ligamentos lateral y cruzados, meniscos, nervios y arterias adyacentes. Un 56% de estas fracturas dan con frecuencia lesiones de tejidos blandos; un 20% dan lesiones de ligamentos colaterales mediales, un 3% dan lesiones de ligamentos colaterales laterales; un 29% dan lesiones de meniscos; un 3% lesión de nervio peroneo un 10% lesión de ligamentos cruzados anteriores. Los patrones de fractura de Schatzker tipo IV y tipo II (fracturas desplazadas) estuvieron asociados con las frecuencias más elevadas en lo respecta a lesión de tejidos blandos, estando las lesiones del ligamento colateral medial más comúnmente relacionadas con Schatzker tipo IV.215 Fractura de tibia proximal En la fractura de diáfisis proximal de tibia hay una amplia gama, desde la fractura no desplazada que puede plantear problemas diagnósticos (TC, RM), hasta la fractura de alta energía (fractura con desplazamiento) que agrega lesión de partes blandas. Son generalmente de tratamiento quirúrgico, para evitar inestabilidad, mala alineación e incongruencia articular, todas causas de mal resultado funcional final. Se debe realizar osteosíntesis mediante placas y tornillos. Los objetivos de la osteosíntesis son la 214 (Del Sel y colaboradores – ORTOPEDIA Y TRAUMATOLOGÍA: 163-164, 2ª edición, López Libreros Editores) (Valls y colaboradores – ORTOPEDIA Y TRAUMATOLOGÍA: 142-144, 2ª edición, Editorial El Ateneo) 215 Bennet W. y Browner B.; J. Orthop. Trauma. 8 (3): 183-88, 1994 77 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL perfecta reconstrucción de la superficie articular, que con frecuencia requiere aporte de esponjosa, la conservación de los meniscos y su reinserción capsular, si están arrancados en la periferia (lo que es frecuente). La osteosíntesis estable permite una movilización articular precoz indolora. La osteosíntesis inestable ocasiona semirrigidez o seudoartrosis o las secuelas de mal resultado funcional final propio de esta fractura (inestabilidad, incongruencia articular) Es fundamental una TAC de cortes finos con reconstrucción sagital y frontal para una correcta planificación de la osteosíntesis. Conocer la exacta ubicación de los trazos y desplazamiento permitirá una cirugía muchos menos agresiva y mejores resultados anatómicos.216 Disyunción o diastasis de la sínfisis pubiana La diastasis o disyunción de la sínfisis del pubis, sin fractura de la pelvis, es una lesión poco frecuente. Para su producción se requieren un traumatismo violento directo (golpe intenso directo en el pubis), un aplastamiento del anillo pelviano en sentido anteroposterior o una caída a horcajadas. Es especialmente en este último tipo de mecanismo donde se suelen producir lesiones de la uretra que complican el pronóstico. El diagnóstico se hace valorando el antecedente, el hematoma de la región pubiana y la palpación de las espinas del pubis, lo que lleva a sospechar la diastasis, pero la radiografía permite apreciarla, particularmente cuando no existe otra lesión ósea. El dolor y la impotencia funcional es habitual, aunque se han registrado casos de pacientes que han caminado y consultan al médico después de varios días por dolores en el pubis y en las articulaciones sacroilíacas. Pueden existir lesiones concomitantes de uretra, vejiga e intestinos. (La diastasis de la sínfisis pubiana es considerada por el autor como fractura de pelvis con alteración del anillo pelviano)217 Fracturas pélvicas “El término fractura pélvica se suele reservar para las fracturas del anillo pélvico. Estas fracturas pueden ser debidas a traumatismo de bajo impacto que se pueden tratar de manera sencilla, así como a traumatismos de alta energía que dan lugar a una gran inestabilidad de la pelvis. Algunas fracturas pélvicas inestables se pueden tratar con medios no quirúrgicos, con un período de reposo en cama para facilitar la curación inicial, continuando después con la ambulación asistida”.218 Secuelas de fracturas y cirugía El paciente suele referir un dolor muy puntual en una articulación seriamente dañada por una fractura y una luxación, ambas solucionadas por yeso y vía quirúrgica. Si bien la fractura ósea ha consolidado normalmente, el hueso queda con una estructura metálica que ha lesionado, además del traumatismo, la anatomía ósea, al romper el periostio y atravesar el cuerpo óseo. Si bien el tejido óseo se ve sólido, no es un tejido inerte y tiene estructuras anatómicas finas como son los capilares vasculares y linfáticos y las terminaciones nerviosas finas. Los daños microscópicos que estas estructuras sufren por las atriciones tisulares traumáticas intensas y graves, dejan secuelas per vitam que determinan tumefacciones muy leves y neuritis residuales. También es posible que queden algunas lesiones de tendones, como tendinitis, que por ser microscópicas y la única forma de averiguarlas es la biopsia, la cual es un procedimiento cruento e invasivo que puede provocar más daño que el mismo traumatismo. Estas lesiones microscópicas son las que causan el dolor crónico en situaciones forzadas o presiones sostenidas, como ocurre con la presión atmosférica en los cambios de frentes meteorológicos y el esfuerzo que significa una estación bípeda prolongada, aun para personas no lesionadas. En el actor hay que evaluar el daño orgánico (ruptura o fractura del hueso) que 216 Juambeltz-Machado-Trostchansky – TRAUMA: 701, Editorial Arenas, Uruguay, 2005 Del Sel y cols. , ORTOPEDIA Y TRAUMATOLOGÍA (15):200-20l, 1976 218 Walter H. Greene – ORTOPEDIA: 378-380, Elsevier Mason, España 2008 217 78 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL además de portar un sostén metálico que al ser advertido en una radiografía de un examen prelaboral, será un factor negativo para ser admitido en un nuevo trabajo, esa estructura metálica ha dañado también el hueso, agregando el traumatismo quirúrgico al traumatismo por el accidente. De igual manera la cicatriz hiperestésica es una cicatriz viciosa tanto por lo estético como por lo funcional (dolor meteorológico). Si bien la cicatriz no es secuela directa del accidente, es una secuela indirecta que también debe ser indemnizada, pues de no haber tenido el accidente, no habría cicatriz. En el fuero civil no se determina la incapacidad laboral exclusivamente sino el daño orgánico y funcional en sí, que es la materia de indemnización. En el actor hay suficientes razones objetivas para determinar que su estado actual no es con restitución íntegra de su capacidad física y laboral. Si bien al examen clínico no presenta grandes manifestaciones de incapacidad articular, es evidente que esta incapacidad reside en que es despertada por las fuerzas axiales que actúan al soportar el cuerpo en la estación bípeda prolongada o cargar sobrepesos, o bien las presiones internas tisulares por desequilibrios atmosféricos, estasis capilar sostenida y excitación de filetes finos nerviosos terminales que estimulan los centros del dolor. Lesiones quirúrgicas por osteosíntesis Si bien la fractura ósea ha consolidado normalmente, el hueso queda con una estructura metálica que ha lesionado, además del traumatismo, la anatomía ósea, al romper el periostio y atravesar el cuerpo óseo. Si bien el tejido óseo se ve sólido, no es un tejido inerte y tiene estructuras anatómicas finas como son los capilares vasculares y linfáticos y las terminaciones nerviosas finas. Las fracturas multifragmentarias y las que necesitan reducción por osteosíntesis (clavos, placas metálicas, tutores) dañan el periostio por despegue excesivo y eliminan vías de nutrición necesarias para la reparación o consolidación. Los daños microscópicos que estas estructuras sufren por las atriciones tisulares traumáticas intensas y graves, dejan secuelas per vitam que determinan tumefacciones muy leves y neuritis residuales. También es posible que queden algunas lesiones de tendones, como tendinitis, que por ser microscópicas y la única forma de averiguarlas es la biopsia, la cual es un procedimiento cruento e invasivo que puede provocar más daño que el mismo traumatismo. Estas lesiones microscópicas son las que causan el dolor crónico en situaciones forzadas o presiones sostenidas, como ocurre con la presión atmosférica en los cambios de frentes meteorológicos y el esfuerzo que significa una estación bípeda prolongada, aun para personas no lesionadas. En el actor hay que evaluar el daño orgánico (ruptura o fractura del hueso) que además de portar un sostén metálico que al ser advertido en una radiografía de un examen prelaboral, será un factor negativo para ser admitido en un nuevo trabajo, esa estructura metálica ha dañado también el hueso, agregando el traumatismo quirúrgico al traumatismo por el accidente. De igual manera la cicatriz hiperestésica es una cicatriz viciosa tanto por lo estético como por lo funcional (dolor meteorológico). Si bien la cicatriz no es secuela directa del accidente, es una secuela indirecta que también debe ser indemnizada, pues de no haber tenido el accidente, no habría cicatriz. 219 Secuelas de fracturas Trastornos de consolidación (consolidación defectuosa o mala consolidación) Los trastornos de consolidación de una fractura se debe a factores tales como la edad (se consolida mejor en niños y jóvenes que en adultos y ancianos); las condiciones generales del traumatizado: consolida mejor en personas sanas que en las que padecen enfermedades debilitantes, metabólicas, endocrinas, infecciosas, etc. Otros factores importantes son: tipo de fractura: los trazos de fractura oblicuos o 219 (Valls y col. ORTOPEDIA Y TRAUMATOLOGÍA (1): 107-109, 1976). (Claudio Hernández Cueto VALORACIÓN MÉDICA DEL DAÑO CORPORAL, Edit. Masson, Barcelona, 1996:122) 79 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL helicoidales ofrecen mayor superficie de contacto para la osteogénesis. Los trazos transversales ofrecen menor superficie de contacto y demoran más en consolidar. Asimismo, favorecen la consolidación la ausencia de desplazamientos, el contacto íntimo (fisuras) y la impactación de fragmentos. Contrariamente la separación por distracción, interposiciones o pérdida de sustancias, retardarán o impedirán la consolidación. Las fracturas multifragmentarias y las que necesitan reducción por osteosíntesis (clavos, placas metálicas, tutores) dañan el periostio por despegue excesivo y eliminan vías de nutrición necesarias para la reparación o consolidación. De la localización de la fractura: las epífisis y metáfisis consolidan mejor que la diáfisis. Las infecciones agregadas retardan o no permiten la consolidación. Los defectos de tratamiento como son técnicas inadecuadas (uso de yeso o entablillados o vendajes compresivos en lugar de osteosíntesis), tracción inadecuada de cabos de fracturas, mal enfrentamiento de cabos desplazados, falta de alineamiento de cabos de fracturas, osteosíntesis inadecuadas o defectuosas, generan callos óseos defectuosos. O pueden dejar movilidad de los cabos de fracturas o quedan muy separados a tal punto que en lugar de callo óseo se forma un callo fibroso que origina pseudoartrosis, o bien pueden quedar cabos de fracturas fuera de línea y adosados por el costado de la diáfisis (cabalgamiento) lo que produce deformación del sitio de fractura y acortamiento del miembro afectado. Los tratamientos apresurados, sin control radiológico previo y postratamiento, la falta de seguimiento de la evolución, el mal enfrentamiento de cabos óseos, no retiro de tejidos secuestrados, lesión quirúrgica del periostio, inmovilización inadecuado o aplicación de extensión continua prolongada (provoca diastasis interfragmentaria y reduce aporte sanguíneo por distensión de vasos, siendo este último elemento la causa mas frecuente de mala consolidación en la unión de los tercio medio e inferior de la tibia), mala aplicación de yesos: yesos cortos, mal adaptados o confeccionados sin colocar las articulaciones adyacentes en la actitud más conveniente. Los yesos muy apretados interrumpen la circulación periférica y provocan isquemias superficiales que afectan en menos de 24 hs a la epidermis provocando lesiones de tipo de quemadura y al paquete vasculonervioso profundo con lesiones neuropáticas. El primer caso es causa de cicatrices viciosas, el segundo de neuropatías. El tiempo de inmovilización de una fractura enyesada o con osteosíntesis no debe ajustarse a fórmulas de cálculo previos, sino ajustarse en cada caso individual al control clínico y radiológico (o por otros medios de estudios por imágenes que garanticen el tiempo correcto de inmovilización). Esto evita el retiro prematuro de yesos y tutores o el retiro prolongado que provoca trastornos isquémicos o hipotrofias musculares irreversibles. Cuando el médico tratante no previene posibles infecciones con cobertura adecuado de una desinfección total de heridas traumáticas o quirúrgicas, de hematomas que originan abscesos o tratamiento de infecciones previas, o cobertura antibiótica en los casos de riesgos; calcula mal el tiempo de inmovilización, no realiza un tratamiento a tiempo o hace una mala o inadecuada terapéutica ortopédica. Como será de frecuente la mala praxis traumatológica que Watson-Jones ha expresado gráficamente “la falta de consolidación de las fracturas es debida más al fracaso de los cirujanos que al de los osteoblastos” (esto referido más a los defectos de consolidación en personas normales sin otros factores de riesgos). Los trastornos más comunes de una consolidación defectuosa son: deformaciones del lugar de la fractura por angulación defectuosa, deformación del callo óseo, retardo exagerado de la consolidación, seudoartrosis o no consolidación, acortamiento de miembros (por dejar cabos en cabalgadura o no realizar injertos óseos en las pérdidas importantes de sustancia), trastornos tróficos (atrofia o hipotrofia musculares, neuropatías, cicatrices viciosas, trastornos isquémicos, edemas crónicos, etc.), dolor “in situ” (en el sitio de fractura) o neuralgias o neuritis posquirúrgicas crónicas, periartritis, rigidez o anquilosis, artrosis o artritis postraumáticas.220 Edema óseo y fracturas de estrés El edema óseo es una patología que en ocasiones puede llegar camuflada de “esguince crónico” en su vertiente post traumática. Un edema óseo se ocasiona cuando, bien por compresión al impactar un hueso 220 (Valls y col. ORTOPEDIA Y TRAUMATOLOGÍA (1): 107-109, 1976). (Claudio Hernández Cueto VALORACIÓN MÉDICA DEL DAÑO CORPORAL, Edit. Masson, Barcelona, 1996:122) 80 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL sobre el otro(tibia contra astrágalo en un salto por ejemplo), o bien por “distracción”, cuando un tendón o ligamento que se inserta en la región subcondral por sobreestiramiento hace que las trabéculas del hueso (modo de disposición de las células óseas de las que ya hemos hablado en el blog) se “descoloquen” dejando entre medias unos “huecos” que el hueso intenta reparar con una respuesta inflamatoria. Esta respuesta inflamatoria conlleva el aumento del líquido para regenerar el tejido y el depósito de ese líquido es lo que genera el edema óseo.221 Esta lesión puede presentarse, si es que el origen es traumático, a raíz de una compresión al impactar un hueso sobre otro o bien cuando un tendón o ligamento que se inserta en la región subcondral, hace que las trabéculas del hueso (modo de disposición de las células óseas) se llenen de líquido de origen inflamatorio. Esta respuesta inflamatoria conlleva el aumento del líquido para regenerar el tejido y el depósito de ese líquido es lo que genera el edema óseo que se observan en algunas secuencias de imágenes de una Resonancia Nuclear Magnética (RNM).222 El edema óseo está relacionado con las llamadas fracturas de estrés. El hallazgo más común es la presencia de edema en la médula ósea, que representa la fractura microscópica de las trabéculas óseas19. Esta lesión se reconoce por la disminución de la señal en secuencias ponderadas en T1 e incremento de la señal en T2 y STIR. El edema perióstico puede representar la hemorragia temprana o reacción perióstica y se observa frecuentemente. La presencia de una línea fracturaria "en banda" es el signo típico en resonancia magnética de la fractura de estrés propiamente dicha, diferenciándola de otros grados del espectro lesional. Las regiones diafisarias y metafisarias son las que se comprometen con mayor frecuencia.223 Muchos trabajos han estudiado la distribución anatómica de las fractura de estrés. En coincidencia con las publicaciones previas, la tibia y los metatarsianos fueron las localizaciones más frecuentes en nuestra serie. Se mencionan algunas características salientes de las lesiones en escafoides tarsiano, espondilolisis y semilunar. Las lesiones del escafoides tarsiano merecen una consideración especial debido al desafío diagnóstico y terapéutico. Estas lesiones son difíciles de visualizar radiográficamente.224 A diferencia de las fracturas agudas, que habitualmente ocurren por un evento único suprafisiológico, la FE es el resultado de un proceso dinámico a lo largo del tiempo. Las FE ocurren debido a que la respuesta tisular ósea es incapaz de compensar o reparar el daño causado por la tensión repetitiva, cíclica y fisiológicamente anormal5. Este estrés induce una resorción osteoclástica que prevalece sobre la respuesta osteoblástica, lo cual debilita el hueso cortical o esponjoso, dependiendo de la localización de las fuerzas. 225 Los estudios biológicos y, en especial, el avance de los métodos de diagnóstico por imágenes de estas lesiones por sobreuso, apoyan el concepto de que las enfermedades óseas por estrés ocurren en un espectro o continuum, que incluye desde la remodelación ósea normal hasta la fractura cortical franca.226 Actualmente se utilizan términos como "lesión ósea por estrés"11 o "estrés óseo" para referirse a aquella progresión hasta la 221 (Guillermo Fernandez-Canton. Del edema de médula ósea a la osteonecrosis. Nuevos conceptos Reumatología Clinica Volumen 05, Número 05, Septiembre – Octubre 2009) (Martin RL, Stewart GW, Conti SF. Posttraumatic ankle arthritis: an update on conservative and surgical management. J Orthop Sports Phys Ther. 2007 May; 37 (5):2539) (O’Hare A, Shortt C, Napier N, Eustace SJ. Bone marrow edema: patterns and clinical implications. Semin Musculoskelet Radiol. 2006 Dec; 10(4):249-57) 222 Camilo Azar Saba, MED (Instituto de Medicina, Ejercicio, Deporte y Salud, Chile, 2011 223 Deutsch AL, Coel MN, Mink JH. Imaging of stress injuries to bone: radiography, scintigraphy and MR imaging. Clin Sports Med 1997; 16: 275-90. 224 Burne SG, Mahoney CM, Forster BB, et al. Tarsal navicular stress injuries: long term outcome and clinicoradiological correlation using both computed tomography and magnetic resonance imaging. Am J Sports Med 2005; 33: 1875-81 225 Maitra RS, Johnson DL. Stress fractures: clinical history and physical examination. Clin Sports Med 1997; 16: 25974. 226 McBryde AM. Stress fractures in athletes. Am J Sports Med 1976; 5: 212-6. 81 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL fractura evidente.227 Existen diversas definiciones de fractura por estrés. Mc Bryde10 la define como aquella fractura parcial o completa provocada por la incapacidad de soportar la carga sub-máxima no violenta que se aplica en forma rítmica y repetida. Por razones prácticas, en el presente trabajo, se utiliza el término "fractura por estrés" (FE) para referirnos a todo el espectro de lesiones óseas por sobreuso. La sospecha clínica de una FE requiere necesariamente la realización de estudios de imágenes para la confirmación diagnóstica. El problema radica en que las radiografías simples son inicialmente negativas en más de las dos terceras partes de los casos. Radiográficamente, una FE no se identifica hasta que progresa a una lesión intracortical con extensión al periostio, provocando la reacción perióstica, la ruptura cortical franca, o ambas.228. Osificaciones y trastornos del calcio postraumáticos Calcificaciones Las calcificaciones heterotópicas (fuera del tejido óseo) se originan en un hematoma de tejidos blandos y la organización del tejido conjuntivo produce por metaplasia, un tejido óseo rudimentario. Deben llamarse osificaciones postraumáticas pues, la fractura, el desprendimiento de fibras musculares tendinosas o el micropolitraumatismo son indudablemente el origen de estas formaciones.229 Enfermedad de Pellegrini-Stieda La enfermedad de Pellegrini-Stieda consiste en que sobre un cóndilo interno se suele observar una osificación paracondílea. Actualmente se considera como una osificación de un hematoma de origen traumático.230 Atrofia refleja de Südek (osteopenia postraumática o postinmovilización) La osteopenia localizada, postraumática o postinmovilización se acompaña de dolor y a veces de edema de la zona afectada y se debe a la evidente influencia de un factor nervioso vegetativo (simpático) y constituye la atrofia refleja de Südek (osteopenia postraumática).231 OTRAS PATOLOGÍAS POSTRAUMÁTICAS ARTICULARES Traumatismo pelviano y lumbalgia postraumática La pelvis está formada por dos huesos coxales y el sacro, siendo el sacro la última parte de la columna lumbosacra, pues está íntimamente unido a la 5ª vértebra lumbar y constituye un nexo fundamental entre columna vertebral y pelvis. Además hay ligamentos y músculos que unen anatómicamente a la pelvis con la columna vertebral en forma directa.232 Todo desplazamiento anormal de pelvis afecta a la columna 227 Jones BH, Harris JM, Vihn TN, et al. Exercise-induced stress fractures and stress reaction of bone: epidemiology, etiology and classification. Exerc Sport Sci Rev 1989; 17: 379-422 228 (Frowlich JW. Imaging of fractures: stress and occult. J Rheumatol 1991; 18: 4-9) (Arendt EA, Agel J, Heikes C, et al. Stress injuries to bone in collegiate athletes: a retrospective review of experience at a single institution. Am J Sports Med 2003; 31: 959-68). 229 Valls y cols. ORTOPEDIA Y TRAUMATOLOGÍA, Bs. As., 1976, (I): 14 230 Del Sel y cols. ORTOPEDIA Y TRAUMATOLOGÍA, (20):247, Bs. As. 1976 231 Valls y col. - ORTOPEDIA Y TRAUMATOLOGÍA, 2ª edición, López Libreros Editores 232 Voss- Herrlinger – ANATOMÍA HUMANA: 68, tomo I, Editorial El Ateneo 82 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL lumbosacra (esto está probado en la basculación pélvica). Asimismo Del Sel considera que los traumatismos pelvianos pueden afectar raíces nerviosas y la cirugía al nervio ciático.233 Osteocondrosis postraumática (osteocondritis) La osteocondrosis postraumática u osteocondritis postraumática es una inflamación del hueso y del cartílago que se da en el adulto por causas traumáticas. (Diccionario Médico Salvat) la osteocondrosis (como osteocondritis) es una inflamación del hueso y del cartílago (Diccionario Médico Salvat). La osteocondrosis, en sí, es una enfermedad de los centros de crecimiento u osificación en niños, que se inicia como degeneración o necrosis seguida por regeneración o recalcificación: necrosis isquémica epifisaria. (Diccionario Médico Dorland). La osteocondritis disecante es una enfermedad juvenil que consiste en la separación de fragmentos de cartílago en la articulación y suelen afectar a la articulación del hombro y la rodilla. La osteocondritis juvenil deformante es una osteocondrosis de la epífisis capital del fémur. La osteocondritis vertebral u osteocondrosis vertebral es una enfermedad de los niños. Osteonecrosis El concepto de necrosis aséptica avascular nació con el traumatismo de cabeza de fémur, especialmente como secuela de fracturas y que fue considerado como déficit circulatorio secundario al traumatismo. La llaman avascular porque la circulación es interrumpida por embolia (trombos sanguíneos, grasos o de aire) o la interrupción de la circulación por rotura o compresión mecánica de un vaso o capilares. En estos casos, la necrosis se manifiesta a veces, hasta muchos años después del traumatismo. Entre el traumatismo y la aparición de los síntomas, el proceso es inadvertido.234 Las necrosis asépticas sobrevienen, generalmente, a nivel de la articulación de la cadera, debido a que está sometida a importantes presiones y la vascularización de la cabeza del fémur es precaria,235 pero también puede afectar a vértebras, algunas diáfisis, a huesos del carpo (la más común es la del escafoides),236 metacarpo, tarso (astrágalo) y metatarso. Otras localizaciones poco comunes pueden ilíacas, pubiana, cefálicas, maxilar, costal. Por no conocerse bien las causas ni las características de esta afección se la tildó de idiopática. Pero estudios contemporáneos y multicéntricos demostraron que la osteonecrosis puede ser congénita (luxación congénita de cadera por traumatismo obstétrico que de no corregirse puede originar enfermedad de Legg-Perthes o seudocoxalgia), primaria o idiopática propiamente dicha y secundaria a diferentes noxas. Hoy está debidamente aclarado que las denominadas necrosis asépticas, osteonecrosis o necrosis ósea avascular pueden ser: primarias (idiopáticas) o secundarias. Las osteonecrosis asépticas idiopáticas se clasifican en: infantiles y del adulto. Entre las osteonecrosis asépticas idiopáticas infantiles se encuentran las vertebrales como la vértebra plana y la enfermedad de Scheuermann. En la osteonecrosis asépticas idiopáticas verdaderas del adulto hay dos cuadros bien tipificados: osteonecrosis parciales, muy limitadas y superficiales que afecta entre los 15 y los 30 años y afecta al sexo masculino por un secuestro óseo que forma un cuerpo extraño que producen bloque articular. Afecta como osteocondritis disecante (término propio pues no es una osteonecrosis aséptica propiamente dicha) y ataca principalmente al semilunar y escafoides tarsiano y osteonecrosis más extensas y difusas y se deben a voluminoso secuestro óseo que penetra en la articulación y se aplasta. Ataca a sujetos mayores de 50 años de edad que tienen factores predisponentes. Estos dos grupos son las verdaderas osteonecrosis idiopáticas del adulto porque no se conocen las causas reales de como se forma la osteocondritis disecante que produce el secuestro óseo intraarticular que lleva a la necrosis aséptica. En 233 Del Sel y colaboradores – ORTOPEDIA Y TRAUMATOLOGÍA, 2ª edición, López Libreros Editores, 1967 (Koening, 1888) (Watson-Jones 1934) (Boyd, 1951) (Del Sel y col. ORTOPEDIA Y TRAUMATOLOGÍA, Bs. As. 1976) (Valls y cols. ORTOPEDIA Y TRAUMATOLOGÍA, Bs. As. 1976) 235 Basset, Funck-Brentano, Truetta, Judet, Catto 236 Lexer, Case 234 83 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL realidad, son necrosis asépticas atípicas. Las otras osteonecrosis asépticas del adulto, mal llamadas hasta ahora idiopáticas, generalmente son secundarias pues se deben a factores como: factores mecánicos tales como los traumatismos ocasionados por una fractura, luxación, subluxación, torcedura (esguince o entorsis) o una contusión (choque). En los casos torceduras, subluxaciones y contusiones hay lesiones no detectables por los estudios de imágenes comunes (Rx).237 Sólo en los casos en que uno de los tipos de osteonecrosis aséptica del adulto se acompañe de factores de riesgos como ateromatosis, espasmos vasculares, embolia grasa por hiperlipemia o anomalía del metabolismo lipídico o factores anatómicas como malformaciones congénitas, en estos casos un traumatismo es un factor desencadenante (concausa) y no la causa directa;238 etilismo crónico (osteonecrosis de las pancreatitis); disbarismo (enf. o mal de los buzos, enf. de los pilotos y azafatas, montañismo); corticoterapia; radioterapia; hemopatías (drepanocitosis, leucosis aguda, enf. de Gaucher); LES (asociada a lupus eritematoso sistémico),239 infecciones e inflamaciones. Las necrosis secundarias deben dejar de llamarse idiopáticas porque en la mayoría de los casos se conocen la causa y los mecanismos fisiopatológicos basados en el traumatismo vascular o en la lesión de las células que intervienen en la remodelación ósea (osteoblastos u osteoclastos), mecanismo postulado para corticoides, o en la alteración de mecanismos inmunológicos como ocurre con las infecciones e inflamaciones. Las lesiones vasculares pueden deberse a hemopatías o vasculitis como en el caso del LES. Varios autores y estudios multicéntricos han comprobado los diversos mecanismos fisiopatológicos, descriptos para cada cuadro secundario. Si se saben causas (etiologías) y mecanismos fisiopatológicos no pueden seguirse llamando idiopáticas. Las osteonecrosis secundarias, como las primarias, suelen tener períodos prolongados asintomáticos y los signos son muy tardíos: aparecen muchos meses o algunos años después del accidente o traumatismo (hasta más de 5 años). Hay profesiones que pueden ser causa de osteonecrosis como son las que están expuestas a traumatismos de cadera y rodillas (obreros, deportistas) y a disbarismo (montañistas, buzos, aviadores, azafatas). Para que una osteonecrosis sea considerada ocupacional debe llenar los requisitos de tener relación directa con un accidente laboral de claros antecedentes, no deben existir factores congénitos ni heredofamiliares, no debe tener factores de riesgos (dislipidemias, alcoholismo, terapias agresivas con corticoides o radiaciones, ateromatosis, espasmos vasculares, malformaciones congénitas, etc.). Las osteonecrosis asépticas avasculares ocupacionales pueden ser ocasionadas por traumatismos y disbarismos. Ocurren en deportistas, montañistas, buzos, aviadores, azafatas y en todo trabajador expuesto a traumatismos de cadera, rodillas, etc. Entre los traumatismos ocupacionales tenemos las fracturas de cabeza de fémur y luxación de cadera, que son los cuadros de osteonecrosis más conocidos y según se dijo, los que dieron origen al concepto de esta afección. Son los que comúnmente describen todos los tratados de traumatología. A estos dos traumas clásicos causantes de osteonecrosis, a medida que se han estudiado otros casos, se han incorporado casuísticas de que subluxaciones consecutivas a un gran traumatismo, esguinces o entorsis de cadera y contusiones severas, provocan lesiones de tejidos blandos periarticulares (músculos, tendones, cápsula), pero también dañan al paquete vasculonervioso por un traumatismo vascular que afecta, en el caso del fémur, a las dos fuentes vasculares principales: vasos capsulares y vasos del ligamento redondo. Otras veces las lesiones son microscópicas y hay microfracturas condrales y subcondrales (lesiones del cartílago que Freeman postuló para artrosis y que eran dos principalmente: “fractura de fatiga” por presión, compresión, etc. y el “ploughing” por asimetría debida a tensión anormal músculoligamentosa. Esto explicaría también porqué la osteonecrosis se acompaña de artrosis). Los mecanismos más comunes en los 237 (Mankin, H.J. Nontraumatic necrosis of bone (osteonecrosis) N. ENGL. J. MED., 1992, 326: 1473) (Tierney Jr. y cols. DIAGNÓSTICO CLÍNICO Y TRATAMIENTO: 780, Méjico, 1997) 238 (Coste y Massias) (Welfing) (PRAXIS MÉDICA, 8.440) 239 Morteo y cols. ENFERMEDADES DEL TEJIDO CONECTIVO, Bs. As. 1980 84 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL traumatismos son la ruptura o compresión de los vasos, embolias (trombos, gases o grasa), inflamación (vasculitis). Farreras-Rozman240 incluye entre las causas de necrosis avascular los mecanismos de presión intraósea, isquemia tisular, microfracturas y refiere que en ocasiones el paciente es asintomático y no presenta lesiones radiológicas. La enfermedad de Koening es una osteonecrosis de la rodilla del adolescente o adulto joven y ocurre entre los 13 y los 40 años de edad, en deportistas o personas sujetas a trabajos penosos, en las cuales a menudo se encuentran claros antecedentes traumáticos. Se asocian a lesiones meniscales frecuentemente. Cuando hay fracturas, son formas postraumáticas se denominan lesiones de Milgran que son fracturas osteocondrales no consolidadas en pacientes de 20 a 35 años de edad. Estas formas evolucionan a artrosis o cuerpo extraño articular. Las osteonecrosis postraumáticas en rodillas de personas mayores de 50 años son poco frecuentes. Primero dan osteosclerosis e hidrartrosis y terminan con artrosis. En los mayores de 50 años, antes de declararlas postraumáticas hay que descartar otros factores que son los responsables en más del 70% de los casos. Los disbarismos (trastornos por cambios bruscos de la presión atmosférica) son ocupacionales si ocurren en ocupaciones en las cuales se pasa bruscamente de hiperbaria a normobaria (buzos) o de normobaria a hipobaria (ruptura de cabina presurizada de un avión o ascenso brusco de una montaña) o de hipobaria a normobaria (descenso brusco de una montaña). La “enfermedad de los buzos” es una enfermedad por descompresión tipo 3. Se le llama necrosis ósea aséptica (osteonecrosis), que afecta con mayor frecuencia a la cabeza del fémur. Es muy común que esta osteonecrosis se presente muchos meses después del traumatismo disbárico, siendo el menor tiempo de manifestación de 6 meses y el mayor de 60 meses. Mientras no se manifiesta abiertamente la osteonecrosis, el período que media entre el traumatismo y los primeros síntomas, se denomina asintomático porque el paciente no siente ningún síntoma articular. El mecanismo de esta lesión se debe a que la diferencia brusca causada por el pasaje rápido de hiperbaria a normobaria (síndrome de descompresión) libera burbujas de gases de la sangre, especialmente nitrógeno, que obstruyen los capilares a manera de émbolos gaseosos impidiendo la circulación lo que provoca infarto tisular (necrosis de tejidos). 241 Algo similar puede suceder cuando se rompe la cabina de un avión y acá se le llama “enfermedad de los pilotos” porque se pasa de una normobaria (cabina presurizada) a una hipobaria, siendo el mismo mecanismo fisiopatológico a través de la burbuja de nitrógeno (descompresión explosiva). Iguales mecanismos opera con el ascenso o descenso brusco de montañistas.242 En los disbarismos hay síntomas precoces (aparecen primero artralgias, dolores musculares paroxísticos, etc. que afectan a caderas y hombros con dolores intolerables) y tardíos (aparecen varios meses o algunos años después del accidente y es el infarto óseo el síntoma principal). La ley 24.557 reconoce en el Listado de Enfermedades las osteonecrosis por disbarismos, donde además de buzos incluye operadores de cámaras submarinas hiperbáricas y a todo trabajo efectuado en un medio hiperbárico (lo cual permitiría incluir a la enfermedad de pilotos y azafatas, pasajeros de aviones, montañistas, etc.). Incluye en este rubro las osteonecrosis con o sin compromiso articular localizadas en: hombro, cadera, codo o rodilla, confirmada por radiografías con presencia de lesiones características. También inserta en el listado las osteonecrosis del semilunar (enf. de Kienbock) y la osteonecrosis carpiana del escafoides (enf. de Kölher), las que atribuye a trabajos que comportan el manejo de maquinarias vibratorias tales como martillo neumático, punzones, taladros, taladros a percusión, perforadoras, pulidoras, esmeriles, sierras mecánicas, desbrosadoras, remachadoras, pistolas de sellado y trabajos que exponen el apoyo del talón de la mano en forma reiterativa, percutiendo sobre un plano fijo y rígido, así como los choques transmitidos a la eminencia hipotenar por una herramienta percutante (acá reconoce mecanismos de presiones y de contusiones que hemos descrito). Pero en la Tabla de Evaluación de las Incapacidades Laborales que la ley obliga a usar a las ART, no da incapacidad por las lesiones orgánicas de estas afecciones 240 Farreras-Rozman - MEDICINA INTERNA, 14ª edición, 2000 LaDou MEDICINA LABORAL, Méjico 1993 242 Farreras-Rozman - MEDICINA INTERNA, España 1995 241 85 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL osteonecróticas reconocidas. Sólo da incapacidad por las osteonecrosis secuelas de fracturas y luxaciones de la cabeza de fémur, a las que irónicamente no incluye en el listado de enfermedad. La disociación entre listado de enfermedades y la tabla de incapacidades, ha generado litigios de impugnación de pericias porque se aduce que las enfermedades que no están en el listado no son indemnizables o viceversa. Luxación del hombro Suele producirse después de un traumatismo, caída, choque fuerte contra un objeto (accidente en la vía pública) o contra un jugador (al practicar deportes). También se da en jugadores de rugby, judokas. Los esfuerzos laborales, en especial obreros de la construcción, también son causas de luxación de hombro. En la luxación hay estiramiento del nervio circunflejo, estiramiento o ruptura de la cápsula articular, estiramiento o ruptura de ligamentos que refuerzan la cápsula. Cuando se desgarra el cartílago del hombro aparece la luxación recidivante del hombro y ésta debe ser operada.243 Subluxación acromioclavicular La subluxación acromioclavicular, a diferencia de la luxación franca acromioclavicular, el signo de la tecla está disimulado por la tumefacción, pero siempre hay dolor vivo a la palpación. Los resultados estético y anatómico no siempre coinciden con el funcional, puesto que éste puede ser muy bueno coexistiendo defectos anatómicos, o viceversa: mal estado funcional con mínimas lesiones anatómicas.244 Síndrome acromioclavicular postraumático El dolor localizado en la articulación acromioclavicular puede constituir una entidad crónica. Suele afectar a pacientes jóvenes que sufren caída o prácticas de deportes. El dolor puede acompañarse de inestabilidad de la articulación acromioclavicular y de artrosis postraumática. Infrecuentemente puede complicarse con artritis séptica por cuadro infeccioso. La ruptura de la articulación acromioclavicular puede observarse en asociación con fracturas del extremo externo de la clavícula y, a menudo, hay artrosis postraumática. Son más frecuentes las lesiones de la articulación misma, que se clasifican de acuerdo con el grado de disrupción de la cápsula articular y los ligamentos que la sostienen: Grado I: esguince menor sin ruptura de ligamento; Grado II: subluxación de la articulación con desplazamiento del acromion hacia abajo del extremo distal de la clavícula, con estiramiento de ligamentos acromioclaviculares inferiores y estiramiento con desgarro parcial de ligamentos coracoclaviculares; Grado III: dislocación completa de la articulación por rotura de ligamentos coracoclaviculares, con ruptura o perforación de la fascia del músculo deltotrapecio o la capa muscular. El dolor persistente se debe al daño del fibrocartílago intraarticular producido en el momento de la lesión. Clínicamente, además del dolor y de los signos radiológicos, hay limitación de la abdoelevación del hombro afectado y puede observarse el “signo de la charretera” por caída del hombro (la clavícula se eleva por encima del hombro caído y simula la charretera del uniforme militar); la inestabilidad de la articulación 243 244 Dr. Bénichou y colaboradores – GUÍA CONTRA EL DOLOR, España, 1999 Valls y cols. – ORTOPEDIA Y TRAUMATOLOGÍA: 194-195, Editorial El Ateneo, Bs. As. 1976 86 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL da el “signo de la tecla.245 Este signo es visible o palpable sólo cuando la luxación es muy manifiesta con gran asimetría. Síndrome hombro-mano Consiste en un bloqueo doloroso de los movimientos del hombro en cualquier dirección, asociado a edema o hinchazón dolorosa de la mano. Puede ser provocado por un traumatismo de hombro que involucre fractura, luxación o contusión del miembro superior. El sistema nervioso simpático se activa de manera exagerada al nivel del miembro superior dañado, de lo cual resulta una osteoporosis postraumática significativa del hombro y de la mano y una atrofia de los tejidos que rodean las articulaciones afectadas (cápsulas articulares del hombro, y de la mano, piel y músculos de la mano. Un tratamiento eficaz puede normalizar el dolor y el movimiento antes de dos años. Si esto no se logra el dolor permanece indefinidamente.246 Anquilosis postraumática La anquilosis (del griego anquilo = adherencia) es la inmovilidad y fijación anómalas de una articulación.247 Las causas de anquilosis son diversas, pero existen las anquilosis postraumáticas que se desarrollan en tejidos articulares traumatizados. Las articulaciones pueden perder su movilidad en forma parcial o total. La pérdida parcial es rigidez, la pérdida total es anquilosis. La anquilosis es debida a una causal patológica intraarticular. En caso de anquilosis postraumáticas, éstas se deben a secuelas de fracturas o de derrames intensos o a artrosis postraumática. Cuando la anquilosis se debe a la formación de un tejido conjunto fibroso denso que rodea y fija las articulaciones se dice que es una anquilosis fibrosa. Cuando forma un puente óseo en las superficies óseas articulares se denomina anquilosis ósea y es la que causa la pérdida total, completa y definitiva de la movilidad articular. La anquilosis fibrosas conservan una levísima elasticidad que permite el desplazamiento muy pequeño de la articulación (menos de 10°). La anquilosis ósea no permite ningún grado de movilidad articular.248 Las anquilosis fibrosas no se aprecian en las radiografías, mientras que las óseas forman imágenes radiológicas. Condromalacia patelar La condromalacia es un ablandamiento del cartílago articular y que por su frecuencia es una afección de la rótula.249 La condromalacia patelar consiste en una formación de surcos y arrugamiento del cartílago en la superficie posterior de la rótula. Este dato es común, rara vez ocasiona sintomatología y no requiere de intervención alguna.250 Con el nombre de condromalacia rotuliana se describe un reblandecimiento del cartílago rotuliano de diversa etiología (traumatismos, malposición rotuliana, etc.). Causa dolor en situaciones que aumentan la intensidad del contacto entre la rótula y los cóndilos como ocurre al bajar escaleras, esquiar, estar sentado largo rato con las rodillas en flexión (cine, automóvil, etc.). Algunos casos evolucionan a una artrosis femoropatelar.251 245 246 John H. Klippel, Paul A. Dieppe – REUMATOLOGÍA PRÁCTICA: 91-92, Editorial Mosby, Bs. As. 1998 Dr. Bénichou y colaboradores – GUÍA CONTRA EL DOLOR, España, 1999 Diccionario Médico Ilustrado Melloni, Editorial Anejo, Bs. As. 1995 248 Valls y cols. – ORTOPEDIA Y TRAUMATOLOGÍA: 19, Editorial El Ateneo, Bs. As. 1976 249 Diccionario Médico Dorland, 24ª edición, Editorial Interamerica-McGraw-Hill, Madrid, 1993 250 Lawrence M. Tierney Jr. y cols. – DIAGNÓSTICO CLÍNICO Y TRATAMIENTO: 804, 35ª edición, editorial Manual Moderno, México, 2000 251 Farreras – Rozman, MEDICINA INTERNA: 1052, Editorial Harcourt, Madrid, 2000 247 87 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Síndrome patelofemoral Consiste en un dolor en zona de rótula (frente, alrededor o debajo de ella). Hay dificultad para deambular y subir o bajar escaleras. Cuando el enfermo está sentado un rato prolongado, al levantarse siente un gran malestar (malestar extremo). El dolor se acompaña de crepitaciones articulares, trabazón articular y sensación de inestabilidad de la articulación afectada. No se acompaña de signos de inflamación, los cuales son incompatibles con el síndrome patelofemoral. Las causas pueden ser la rótula alta, la subluxación recurrente de la rótula, el traumatismo directo a ésta y las lesiones del menisco.252 Subluxaciones traumáticas de rodilla La subluxación es una pérdida parcial de las relaciones articulares por un desplazamiento leve de cabos articulares, a veces muy imperceptible. Los síntomas clínicos son dolor de grado variable con los intentos de movilización pasiva, limitación de la movilidad pasiva por ese dolor e impotencia funcional para la movilidad activa.253 TRAUMA MAXILOFACIAL Los traumatismos maxilofaciales son cada vez más frecuentes por accidentes viales, violencia interpersonal o accidentes deportivos. Estos traumatismos requieren un tratamiento multidisciplinario porque se afectan variadas estructuras de la cara, además de los huesos, como son los tegumentos, músculos, nervios, vasos, etc. y el sistema estomatognático del traumatizado buco-maxilar. Estas lesiones no sólo alteran la forma facial (deformación facial), sino la función normal de las estructuras involucradas, generando repercusiones en lo personal, laboral, social, etc. No debemos olvidar que estos traumatismos se presentan muchas veces asociados a otras regiones lesionadas, especialmente cráneo y encéfalo, columna cervical, etc., estando entonces ante politraumatizados a veces de compleja resolución. A los efectos del estudio del trauma maxilofacial conviene dividir a la anatomía facial en cuatro grandes sectores: 1) unidad fronto-supraorbitaria, que incluye al hueso frontal en su totalidad con el techo orbitario y el piso anterior de la base craneana; 2) unidad tercio medio que abarca el malar, la compleja subunidad naso-órbito- etmoidal y el maxilar superior hasta las raíces dentarias (sin incluir las mismas); 3) unidad oclusal con las regiones dentoalveolares del maxilar superior e inferior; 4) unidad maxilar inferior que incluye la totalidad de la mandíbula con excepción del plano oclusal. La reparación de fracturas faciales es importante porque no sólo implica la reparación del hueso sino fundamentalmente devolver la tridimensionalidad facial pérdida, que sustenta tanto aspectos morfológicos como funcionales, además de los estéticos.254 Fractura de unidad maxilar inferior La fractura de la mandíbula (unidad maxilar inferior) pueden afectar a cóndilos y región subcondílea, a la rama montante, al ángulo mandibular, al cuerpo o ser parasinfisaria o de la sínfisis mentoniana. Son producidas más frecuentemente por accidentes de tránsito. Ocasionan pérdida de la relación entre los dientes 252 Lawrence M. Tierney Jr. y cols. – DIAGNÓSTICO CLÍNICO Y TRATAMIENTO: 804, 35ª edición, editorial Manual Moderno, México, 2000 253 Valls y cols. – ORTOPEDIA Y TRAUMATOLOGÍA: 193, editorial El Ateneo, Bs. As. 1976 254 Juambeltz, Machado y Trostchansky, TRAUMA: 365-366, Editorial Arena, Uruguay, 2005 88 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL superiores e inferiores. Pueden afectar la unidad oclusional y provocar pérdida de la arcada dental inferior. Las secuelas pueden ser defectos de la masticación, de la apertura bucal y dolor crónico y disfunción de la articulación temporomaxilar.255 255 Juambeltz, Machado y Trostchansky, TRAUMA: 375-376, Editorial Arena, Uruguay, 2005 89 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL CAPITULO XIII LESIONES POR USO DE APARATOS TECNOLÓGICOS LESIONES POR USO DE COMPUTADORAS Uso del mouse y del teclado El uso de un teclado o mouse puede estar ligado a serios trastornos o daños. Al igual que en otras actividades, es posible que al utilizar el equipo se experimente cierta incomodidad en muñecas, manos, brazos, hombros, cuello u otras partes del cuerpo como son sensación persistente o recurrente de síntomas como incomodidad, dolor, punzadas, cosquilleo, entumecimiento, quemazón o rigidez y estos síntomas pueden aparecer aun cuando no trabaje con el equipo. Los síntomas de este tipo pueden estar relacionados con dolorosos daños o trastornos de nervios, músculos, tendones u otras partes del cuerpo y, en ocasiones, pueden llegar a discapacitar de forma permanente. Entre estos trastornos músculoesqueléticos (MSD) se incluyen el síndrome del túnel del carpo, la tendinitis, la tenosinovitis y otros estados. A pesar de que los investigadores no pueden aún dar respuesta a muchas preguntas sobre los trastornos MSD, existe un acuerdo general sobre los muchos factores que pueden estar ligados a su aparición, entre los que se incluyen: estados médicos y físicos, el estrés y la manera de sobrellevarlo, el estado de salud general y la colocación del cuerpo durante el trabajo y otras actividades (incluido el uso de un teclado o mouse). Algunos estudios sugieren que el tiempo durante el que se utiliza el teclado también puede ser un factor. En el caso del tecleado de computadoras y sus altas exigencias a partir de la década de los „90 hay expansión de lesiones por esfuerzos repetitivos o RSI (repetitive strain injury). Afecta más a la mujer que al hombre y es causa de ausentismo. En New South Wales (Australia) el número de casos comunicados de sinovitis, bursitis y tenosinovitis, tanto en las mujeres, como en los hombres se ha triplicado entre 1988 y 1992. La RSI incluye un cuadro clínico de torceduras, inflamación de tendones y articulaciones, tenosinovitis, lesión repetitiva del músculo, epicondilitis lateral (codo del tensita) y síndrome del túnel carpiano (compresión del nervio que va de la muñeca a la mano, causando pinchazos, entumecimiento y dolor). Los síntomas incluyen fatiga, pérdida de capacidad de agarre (fuerza de prensión), fluidos bajo la piel (tumefacción o edemas) y sensibilidad al frío en las manos. La carga estática por teclado demasiado alto afecta los músculos de la espalda, hombros y antebrazos, a causa de una posición evidentemente forzada. En el informe de la Telecom Australia, entre las causas laborales, se citan algunas variables: deficiencias ergonómicas en los puestos de trabajo, aspectos deshumanizante de las tareas que junto con la falta de comunicación entre los compañeros de trabajo crean un ambiente laboral alienador. Otras variables son los criterios inadecuados de aptitud física para la asignación de puestos de trabajo, falta de tratamiento médico coherente, de evaluación médica previa a la asignación del puesto y servicio de rehabilitación. El sistema de información y de respuesta no era el conveniente para que la dirección gestionase los problemas que surgían. El análisis de datos obtenidos indicaba que el riesgo de RSI se veía afectado por la edad, la desviación del estándar peso/altura ideal y el ritmo del trabajo (número de horas, carga de trabajo, distrés laboral, deficiencias ergonómicas). Esto era debido a la falta de información de supervisores y directivos por parte del equipo médico deficiente (falta de proceso de diagnóstico, tratamiento y rehabilitación de RSI, falta de estrategia de prevención, falta de programa educativo para empleados, supervisores y directivos en relación con el uso ergonómico correcto del equipo y los riesgos de RSI, programa de ejercicios para operadoras, modificación de la estructura de trabajo, humanización de la relación operadora/cliente, mejora 90 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL de la iluminación, altura de las pantallas de video y de los brazos de los asientos; estudio de la asignación de puestos, detección de empleados de alto riesgo y programa de control médico continuo de los empleados).256 Acumulación de artefactos en un solo recinto Si en un recinto oficinesco se colocan tres o más computadoras personales, una impresora láser y una fotocopiadora, estos elementos elevan el riesgo de contaminación a pesar de que la sala sea ventilada correctamente. Debemos recordar que en las oficinas modernas, los cambios tecnológicos de ventilación, materiales de edificación, muebles, alfombrados y paneles de techos y separadores de ambiente, contaminan la atmósfera con los llamados componentes orgánicos volátiles. Muchos de estos componentes suelen ser irritantes de mucosas y afectan la vista y vías respiratorias. El calor que generan los nuevos equipos de oficina, cuando están funcionando, ionizan la atmósfera y se forman compuestos iónicos positivos que son causa de diversas alteraciones psíquicas y físicas. Hay producción de ozono que es un gas particularmente reactivo con volátiles orgánicos insaturados y pueden formar aldehídos, ácidos orgánicos y radicales libres. El ratio257 de ozono, tanto interior como exterior al ambiente oficinesco, varía notablemente según el ratio de ventilación y la humedad relativa y el tipo de materiales de construcción, del mobiliario y de revestimientos. En locales equipados con ventilación mecánica tanto la ventilación como la humedad se mantienen constantes. En este caso la concentración de ozono interior suele ser inferior en referencia a la concentración del ozono ambiental exterior, si no hay fuentes adicionales interiores productoras de ozono. Esta relación se altera, cuando en el interior de la oficina ventilada se colocan impresoras láser y fotocopiadoras, fuentes productoras de ozono. Con motivo de esta nueva contaminación, la OMS recomienda una concentración ambiental media de ozono que en una hora no exceda de 150 a 200 g/m3 para 8 horas de trabajo. La Unión Europea recomienda un valor más bajo: 110 g/m3 el mismo tiempo de exposición. Los estudios realizados indican que en oficinas relativamente pequeñas con ventilación normal, una impresora láser ubicada en su interior puede aumentar la concentración de ozono por debajo de 100 g/m3. Pero las fotocopiadoras presentan ratios superiores y llegan a elevar la concentración ambiental de ozono por encima de los valores recomendados por la OMS y la Unión Europea. Por esta razón, tres computadoras personales como mínimo, una impresora láser y una fotocopiadora son suficientes para elevar las concentraciones de formaldehído en una sala relativamente pequeña y bien ventilada. En la actualidad no hay recomendaciones formales para el resto de aldehídos aromáticos y alifáticos ambientales que se generan en las impresoras láser. Las concentraciones de COV medidas por m3 de aire de oficina, no reflejan exactamente la exposición correspondiente de una persona sentada constantemente, al lado de una fuente de emisión, por 8 horas o más. Por lo tanto, se recomienda que no se acumulen en oficinas relativamente pequeñas tantos equipos electrónicos de computación, impresión láser y fotocopiadoras. En especial las impresoras láser equipadas con los tradicionales vástagos de corona, deben ser ubicadas a una distancia de seguridad del personal de oficina y en condiciones tal que el ratio de ventilación mínimo esté en un rango de 60 m3/h. Para determinar la medida de distancia de seguridad requerida debe hacerse sobre la base de la medida de la concentración de ozono en la zona respiratoria, durante la exposición máxima de una hora. 258 256 Urriza Macagno, Roberto Ángel – LESIONES POR ESFUERZOS REPETITIVOS EN INFORMÁTICA Y AUTOMATIZACIÓN INDUSTRIAL, Revista Empresalud, Nº 29, Córdoba, 1996 257 Valor de concentración ambiental o atmosférica de un elemento 258 Revista EMPRESALUD: 11, N° 55, octubre / noviembre de 2001, Córdoba, Argentina Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 91 Contaminación por monitores o pantallas Un estudio realizado en Suecia por el Dr. Conny Ostman,259 ha demostrado que los monitores de computadoras poseen una sustancia química denominada fosfato de trifenil que es usado como retardante de llamas en los monitores plásticos de video y en otros productos. El monitor de computadora emite la sustancia química a medida que se calienta durante su uso normal diario. Esta contaminación es posible aun en oficinas ventiladas adecuadamente. La exposición a esta contaminación en una jornada de trabajo ha determinado la aparición de reacciones alérgicas, tales como: 1. 2. 3. 4. dolor de cabeza (cefalea) prurito o picazón en la piel congestión nasal otros síntomas alérgicos El fosfato de trifenil actúa en el hombre como un alérgeno de contacto. No se ha determinado aun cuánta exposición puede causar una reacción, pero el estudio ha demostrado que la contaminación es mayor con el uso de modelos viejos de monitores. 260 Síndrome de la visión por uso de computadora Computer Vision Síndrome (CVS) The American Optometrist Association define al CVS como el complejo de síntomas y signos oculares y visuales relacionados con el trabajo vinculado con el uso excesivo o prolongado de la computadora sin tener en cuenta normas de higiene visual. Estos signos y síntomas pueden variar, de acuerdos algunos factores, pero principalmente están referidos como fatiga visual, visión borrosa (cercana o lejana), ojos secos, hipersensibilidad a la luz, visión doble y cefalea. Fatiga visual Es uno de los términos que al ser referido por los afectados como “cansancio en los ojos” adquiere una cierta vaguedad de significado porque las afecciones no son descritas con precisión. Hay distintas formas de manifestarlo en cada persona. El término utilizado por los oftalmólogos es astenopatía (eye strain). Las astenopatías pueden ser traducidas como astenia de la visión y pueden referirse a: 1. astenopatías ciliares: producidas por la hipermetropía y astigmia 2. astenopatías musculares: dadas por las forias 3. astenopatías retinales: molestias reflejas que da cierta sensibilidad no específica de la retina, de difícil ubicación orgánica, pero indudablemente existente en algunas personas al trabajar con excesiva o insuficiente iluminación y también en la interpretación fatigante de imágenes imperfectas por mala refracción 261 259 Académico de la Universidad de Estocolmo Estudio publicado en ENVIRONMENTAL SCIENCE AND TECHNOLOGY American Chemical Society, Noviembre de 2001 261 Dres. Roveda – MANUAL DE OFTALMOLOGÍA, 1976 260 , publicación efectuada por la Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 92 Es muy probable que la fatiga visual del CVS esté condicionada por las astenopatías retinales principalmente por la luz de la pantalla de la computadora, sobre todo si no se usa un filtro adecuado y por otros factores ambientales entre los cuales se incluye el tipo de iluminación de la habitación en que se encuentra la computadora y la dirección de los haces de luz de la fuente luminosa. Otro factor es la cantidad de horas de exposición. En otras personas pueden preexistir condiciones oculares y visuales que favorezcan la astenopatía (foria, hipermetropía, astigmia y miopía). Visión borrosa Se define a la agudeza visual como la capacidad de distinguir dos puntos distintos a una determinada distancia. En cualquier lugar que se fije la vista en un punto ubicado a seis metros de distancia, se activa automáticamente el mecanismo de acomodación para corregir o aumentar el poder de foco del ojo y percibir una imagen nítida en la retina. Cuando la acomodación del ojo se afecta, lo que suele ocurrir normalmente al aumentar la edad, no se puede apreciar imágenes claras, porque una imagen situada fuera de foco es percibida por el ojo como borrosa. En el CVS la visión borrosa puede deberse a efectos ergonómicos como ser no tomar la debida distancia frente a la pantalla y estar muy cerca o muy lejos de la misma. También hay que descartar preexistencia de astigmatismo, miopía, hipermetropía, etc. En los factores ambientales del ambiente laboral, además del ángulo de visión incorrecto, hay que revisar que no haya una pantalla sucia, brillante o un monitor de mala calidad que emita una iluminación dañina o forme imágenes poco nítidas. Síndrome del ojo seco Consiste en la persistencia de ojos secos (sin lágrimas) e irritados (“ojos colorados”) La superficie externa del ojo está permanente lubricado por las lágrimas, una solución acuosa especial secretada por las glándulas lagrimales que mantienen a la conjuntiva ocular húmeda, condición necesaria para una correcta vascularización y funcionamiento. Por otro lado, además de humidificar, las lágrimas sirven para mantener el balance de oxígeno adecuado para las membranas y estructuras externas del globo ocular y son un factor necesario para el mantenimiento de las correctas propiedades ópticas del sistema visual. El barrido persistente de los párpados, realizado por el reflejo palpebral, renueva y mantiene limpia constantemente a la secreción lagrimal. Si bien el reflejo palpebral es automático, en alguna medida está condicionado de modo tal que la cantidad o tasa de parpadeo está en relación directa con las actividades realizadas, de forma tal que cuando una persona se encuentra sumamente activa y no muy concentrada en la visión, el parpadeo es rápido. Pero cuando la actividad es esencialmente visual, como ocurre cuando se está frente a una pantalla, la concentración visual excesiva desminuye notablemente el parpadeo. Los estudios realizados, a nivel multicéntrico, han demostrado que en los usuarios compulsivos u obligados de computadoras, la tasa de parpadeo está significativamente reducida. Para esto se hacen comparaciones con actividades realizadas antes del trabajo con la computadora y actividades posteriores al trabajo de computadora. La tasa de parpadeo es muy variable en las actividades previas y posteriores al trabajo con computadora y es normal en cuanto al número de parpadeos, pero al colocarse frente a la pantalla de la computadora, disminuye en forma alarmante. Es probable que entre los factores o circunstancias que concurren a la disminución de la tasa de parpadeo confluyan: por un lado la excesiva concentración visual o fijación de la vista por otra parte la excesiva disminución del rango de los movimientos oculares. 93 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL La apertura de los párpados está íntimamente relacionada con los movimientos oculares. Hay una apertura básica normal cuando se fija la mirada de frente, y luego, según el ángulo de visión, esta apertura aumenta o disminuye, cosa que también puede ocurrir con el desplazamiento voluntario de los párpados. La mayor apertura palpebral ocurre cuando se mira hacia arriba y la menor cuando se mira hacia abajo. Probablemente, si la pantalla está ubicada a un nivel frontal (enfrente de los ojos), la mirada fija concentrada obligue a una mayor apertura palpebral. Al aumentar la apertura palpebral, como lógica consecuencia aumenta la superficie de evaporación. Naturalmente, si la pantalla está colocada a un nivel más superior que enfrente de los ojos, la mirada será hacia arriba y la apertura palpebral se verá incrementada, además del ángulo de visión, por la tendencia a una mayor apertura por la visión fija. La evaporación lagrimal, en esta situación, es mayor. También la mirada fija en un ángulo alto permite un mayor porcentaje de parpadeos incompletos (lo que agrava la franca disminución de parpadeos, es decir, hay menos parpadeos y cuando éstos ocurren al ser incompletos, no lubrican la conjuntiva) Si consideramos que aumenta la evaporación y disminuye el barrido palpebral o sea la humidificación lagrimal, el producto será el desecamiento de la conjuntiva. Este es el mecanismo que explica el síndrome del ojo seco del trabajador de computadoras. La sequedad de la conjuntiva se acompaña inexorablemente de la inflamación crónica de la conjuntiva y, a veces, de la córnea, provocando una conjuntivitis o queratoconjuntivitis crónica que se suma a la lista de las queratoconjuntivitis sicca provocadas por otras causas. Informe Pérez Genovesi: En Argentina, el Dr. Mario Pérez Genovesi,262 ha informado sobre el “síndrome del ojo seco” como parte del síndrome de operadores de pantallas de vídeo. Este síndrome del ojo seco tiene síntomas clínicos similares a la conjuntivitis (sensación de cuerpo extraño o de “arenilla”, enrojecimiento y ardor de la conjuntiva y lagrimeo ocular). La causa de esta afección es una alteración de la película lagrimal que provoca la supresión o disminución de esa película con la consiguiente alteración o resequedad de la lubricación lacrimal normal de la conjuntiva. Según las estadísticas de este informe, el 40% de las consultas de personas entre 30 y 80 años de edad, tienen el síndrome del ojo seco por diferentes agentes etiológicos. En EE.UU. afecta a más de 10.000.000 de personas, cifra elocuente de la importancia de la afección. Entre las causas que pueden causar este síndrome refiere a: ambientes demasiados calefaccionados, algunos medicamentos antihipertensivos, pero fundamentalmente, al uso de computadoras. El síndrome se caracteriza por: ser ignorado por quienes lo padecen ser confundido por conjuntivitis vulgar presentar “síntomas molestos” ser padecido en un 30% de casos por hombres y el 70% restante por mujeres entre 30 y 70 años de edad dar alto índice de absentismo laboral 262 Coordinador de la Red de Oftalmología del Gobierno de la Ciudad de Buenos Aires y Director de la Fundación de Investigaciones Lagrimales 94 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL provocar alteración negativa de la calidad de vida producir situaciones incómodas en la vida profesional o de relación por sus signos y síntomas. ser crónico y no tener cura definitiva. ser cada vez más mayor el número de afectados debido en primer lugar al uso prolongado de computadoras que obligan a fijar la vista, y a las calefacciones modernas que consumen la humedad ambiental. Pérez Genovesi considera necesario, para paliar o evitar este síndrome: 1. conocer las causas para evitarlas o tomar medidas que eviten su efecto (en el caso de las computadoras evitar el uso prolongado, parpadear a menudo) (usar calefacciones que humecten el ambiente en forma adecuada) 2. ante los primeros signos consultar con un experto oftalmólogo para un diagnóstico precoz 3. instituir rápidamente el tratamiento paliativo con lágrimas artificiales o colirios protectores. Hipersensibilidad a la luz La iluminación natural estimula a los ojos de forma tal que éstos pueden controlar la cantidad de luz que entra por el ojo, mediante la acomodación del reflejo pupilar. La pupila se contrae a mayor cantidad de luz y se dilata cuando disminuye el flujo luminar. La tecnología moderna ha cambiado la iluminación natural y es remplazada por iluminación artificial proveniente de diferentes medios y focos o lámparas o fuentes de luz. Esto conduce a que el reflejo pupilar sea sensiblemente alterado lo que produce diferentes reacciones adversas a la luz artificial. En el caso de la computadora, el factor decisivo de la iluminación artificial está dado por el brillo o resplandor de la pantalla, porque se aumenta el riesgo de una afección ocular relacionada con el aumento del resplandor en las fuentes muy brillantes y por otro lado, la disminución de la distancia de los ojos a la fuente de luz, puesto que el trabajador de computadora está muy cerca del punto de atención visual. Otro factor de riesgo, que se suma a la pantalla, es la iluminación ambiental o del medio laboral. Normalmente la iluminación del medio laboral es proporcionada por luz fluorescente de tubos o focos colocados en el techo o bien, a veces, frente a los ojos del usuario de la computadora. Si la habitación tiene ventanas amplias que permitan la entrada directa de la luz solar, también esta luz es fuente de gran resplandor. Según el ángulo en que se ubique la fuente de iluminación natural o artificial, puede incidir directamente sobre la vista del usuario de la computadora y ahondar la exposición natural al brillo de la pantalla (exceso de resplandor) Pero, por otro lado, hay ángulos de incidencia sobre superficies metálicas brillantes o reflejantes o sobre superficies blancas como es la de los papeles que pueden reflejar el brillo de la luz. Si consideramos que esto se proyecta sobre los ojos del usuario de la computadora, el resplandor que se concentra en el globo ocular es muy sobredimensionado (sumatoria de brillo de pantalla, luz directa y/o luz reflejada) Un factor de riesgo también importante para el ojo, son los contrastes exagerados. Por ejemplo cuando se utiliza un fondo muy oscuro en la pantalla, se crea una diferencia muy acentuada entre el brillo de la pantalla y el resplandor ambiental. Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 95 Se debe tender a un equilibrio de luminosidades de forma tal que la pantalla no tenga un brillo exagerando ni muy disminuido y las fuentes de luz ambiental no tengan ángulos de incidencia que se sumen al resplandor de la pantalla, recomendando luz difusa y muebles y papeles de superficie mate que no reflejen la luz. Entre las molestias por el síndrome de hipersensibilidad a la luz, se puede encontrar: 1. alteración de la visión 2. entrecerramiento de párpados con fatiga o dolor palpebral (y la formación de las antipáticas “patas de gallo”) 3. disminución paulatina de la agudeza visual 4. alteración del campo visual 5. fatiga visual Visión doble La distancia de la vista hacia el objeto de visión provoca el fenómeno de acomodamiento que involucra tanto a la pupila y al resto del aparato óptico, como a los músculos del ojo. Todo ocurre de forma que si la vista enfoca a un objeto muy cercano a los ojos, en forma refleja los músculos de los ojos provocan una convergencia de los mismos (los ojos miran “hacia dentro”, a la nariz). Esta convergencia es el medio que usa la visión para mantener la imagen percibida alineada en el mismo lugar de recepción de ambas retinas y hacer una imagen nítida del objeto visto, mediante la percepción del cerebro de una imagen única. Cuando se pierde la capacidad de convergencia, los ojos no consiguen alinear la imagen en ambas retinas y forman la imagen en diferentes puntos del espacio. La imagen que percibe el cerebro es entonces doble. La visión doble, además de la incomodidad visual que provoca, trastoca al fondo de humor y provoca una sensación poco placentera o de irritación (molestias psicofísicas). Para corregir este fenómeno provocado por el mal uso de la computadora, es necesario establecer las condiciones ergonométricas y fijar las pautas que den mediciones precisas de distancia entre el usuario de la computadora y la pantalla de la misma, a fin de obtener una correcta acomodación de la vista y evitar una excesiva convergencia o convergencia defectuosa. Cuando aparece el fenómeno de visión doble, hay que realizar un examen exhaustivo a fin de descartar otras causas de visión doble, no imputables al uso de la computadora. Síndrome del dolor de cabeza y/o del cuello El usuario de computadora, profesional o trabajador, suelen padecer dolores tensionales de cabeza y de cuello. Los dolores cervicodorsales (de cuello y espalda) y los dolores cervicobraquiales (de cuello y miembros superiores), son debidos a una tensión muscular excesiva, generalmente ocasionada por posturas incorrectas o debido a una concentración excesiva que obliga a tensar los músculos (fijan el cuello por varias horas o permaneces con los brazos en alto mucho tiempo), especialmente todo esto referido a cuando el usuario de la computadora debe adoptar estas posturas viciosas para acomodar la visión. Al dolor se suma la fatiga o cansancio muscular. Por otro lado, si hay distrés laboral (exigencias de horarios, de rendimiento laboral, de calidad, etc.) esto ocasiona trastornos diversos de ansiedad y depresión reactiva las que inciden como dolores musculares o cefaleas, pues la tensión nerviosa aumenta la concentración visual y el mayor uso indebido de los ojos. 96 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Las posturas incorrectas que se adoptan pueden agravarse debido a muebles mal diseñados o vicios posturales del usuario. Para evitarlos deben proveerse muebles diseñados ergonométricamente y educar al usuario en posturas correctas para el uso de los muebles adecuados. El disconfort ambiental (mala iluminación, temperaturas extremas, aire enrarecido (por mala circulación, humos, humedad, etc.) también ocasiona cefaleas y otros síntomas de malestar físico porque inciden en la visión. Finalmente, los trastornos previos de la visión (propios del usuario) son causa de cefalea. Luego la prevención de todos estos factores y la eliminación de todo distrés, evitarán el síndrome de dolores de cabeza, cuello, espalda y brazos, sumados a un debido control médico permanente, sobre todo oftalmológico. Factores de riesgo ambientales para CVS Ya hemos establecido que los investigadores marcan como el principal factor de riesgo ambiental para el CVS a los problemas del resplandor ambiental, que se suma al resplandor de la pantalla. La visión está directamente relacionada con la iluminación del campo visual y ésta con la iluminación del lugar de trabajo, en el caso del usuario de computadoras. La iluminación de los objetos está relacionada con la calidad del objeto más la incidencia de la iluminación del medio laboral. Estos trastornos visuales y otras molestias psicofísicas, determinan la importancia que adquiere la iluminación correcta del medio o ambiente de trabajo y constituye uno de los principales factores de riesgo para el trabajo de oficina y otras labores que requieran iluminación adecuada. The American National Standars Institute ha confeccionado las normas para el uso correcto de unidades de video-terminales, monitores (VDU/VDT), para el medio laboral que se encuentra alrededor de un escritorio de computadora. Así preconiza niveles de luz que fluctúan de 180 a 460 lumen. Se da este rango porque dicho Instituto considera que las necesidades de iluminación varían con la estación del año, la hora del día, el estado anímico, la edad del usuario (a los 40 años se necesita más luz que a los 20 años de edad). Considerar todas estas variables a tener en cuenta para determinar la iluminación del medio laboral, aumenta el confort del trabajador e influirá, sin dudas, en la cantidad y calidad de la productividad laboral, evitando la enfermedad por el trabajo. Los más comunes errores de la iluminación ambiental son: calidad inadecuada de las fuentes lumínicas: en general son inadecuadas las luces fluorescentes no protegidas, las luces titilantes, luces destellantes, etc. cantidad inapropiada de luz: tanto el exceso como la falta de iluminación para el ambiente o para leer un texto, son perjudiciales. Ergonomía visual inadecuada: se refiere a la contaminación visual, a esparcir la fuente y posición de la luz y otras fuentes de resplandor que hemos señalado, a la iluminación en especial de la tarea, luz exterior, humedad, polvo, brillo directo o reflejado, spot, etc. Otros factores: calidad del monitor o de la terminal de video (calidad y fluctuación de la pantalla, persistencia de la fluctuación y tasa de enfriamiento o renovación) y el tipo de interacción hombre-máquina (práctica laboral colorimétrica, alfanumérica, constante o intermitente, prolongada o esporádica, frecuencia de parpadeo, frecuencia de mirar lejos (preferentemente a distancias fuera del ambiente laboral), dimensiones del lugar de trabajo, distancia entre pantalla y ojo, etc. Prevención del CVS a) Corregir los errores de iluminación antedichos b) Realizar ejercicios oculares (tanto de los músculos como del parpadeo) 97 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL c) Lubricar periódicamente la superficie del ojo, sobre todo cuando ya está afectado, con colirios lubricantes (lágrimas artificiales) recetados por el oftalmólogo. No usar colirios que contengan vasoconstrictores tipo efedrina. d) Examen oftalmológico periódico e) Corrección de defectos visuales como la presbicia, aniseiconia, astimagtismo, forias, miopía e hipermetropía f) Observar todas las reglas de la higiene visual g) Educación acerca del correcto funcionamiento del aparato visual Aborto como secuela del uso de pantallas de computadoras: Estudio Schnorr-Lindbohm El investigador Schnorr (y cols.) realizó estudios en una selección de lugares de trabajo, con diferentes tipos de TPV (terminales de pantallas de vídeo) (con campos bajos y con campos altos), mientras que Lindbohm y cols. hicieron mediciones en laboratorio con iguales tipos de TPV. Ambos estudiosos trataban de establecer la asociación entre abortos y campos magnéticos FEB. Las conclusiones fueron: Schnorr y cols: para campos sin uso de TPV (0.036 (T) el índice es 1.00 (índice de referencia). Para campos bajos (de 0.046 (T) el índice es 0.98 (de 0.58 a 1.64); para campos altos (0.050 (T) el índice es 0.02 (0.58- 1,47). Lindbohm y cols: (las mediciones de intensidad se recalcularon en corriente efectiva) (no se midieron los campos sin uso de TPV a los cuales se le asigna el valor referencia 1.00): con campos bajos (<0.13 (T) el índice es 1.00; para campos altos (<0.3 (T) el índice es l.6 (no significativo). Lindbohm fue criticado porque hubo fallas en el grupo apropiado de comparación, mala clasificación de las exposiciones porque no realizó mediciones en lugares de trabajo y la variación del nivel de exposición entre empresas tampoco fue evaluada. Estos estudios compararon efectos entre embarazadas que trabajaban con TPV y las embarazadas que no lo hacían. El estudio Schnorr encontró asociación significativa entre campos magnéticos de FEB y abortos. Otros estudios epidemiológicos determinaron que frecuencias de 50 a 60 Hz o mayores de ellas indican riesgo excesivo de aborto.263 CALL CENTER Bajo la denominación inglesa de call center (centro de llamadas o centro de atención al cliente) se generó una fuente de trabajo para los grupos etarios extremos del desempleo: jóvenes entre 18 y 25 años y mayores de 40 años de edad. Se llama call center a la institución laboral que tiene dos funciones básicas: recibir llamadas de clientes (pedidos, quejas, etc.) y realizar telemarkentig (mercadeo a distancia). Los encargadazos de recibir o efectuar llamados son los teleoperadores. Los telemarketers (operadores de telemerketing) son los encargados de llamar por teléfono a clientes potencias para generar ventas de diversos productos. Básicamente los call center son empresas ubicadas en salas de dimensiones relativamente amplias donde colocan tabiques divisorios para generar un espacio reducido o box in (caja o lugar cerrado con maderas) para colocar un equipo de computación con impresora, fotocopiadora y equipo de teléfono con audífonos o vincha (manos libres). Dentro de un solo espacio único pueden llegar a ubicar doscientos box in. La jornada de trabajo es de cuatro a seis horas diarias, con dos turnos de 11 minutos cada uno denominado breaks (recreo). En esos 660 segundos deben realizar todo lo que necesiten: ir al baño, desayunar, cenar o merendar, descansar, o arreglar problemas con los supervisores. El tiempo de recreo es inflexible: a los 11 263 Bengt Knave - LAS CONSECUENCIAS DE LOS CAMPOS ELÉCTRICOS Y MAGNÉTICOS EN LA SALUD, Salud Ocupacional, diciembre 1995 98 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL minutos debe de estar regreso al box. En la jornada dos breaks son 22 minutos o 1.320 segundos para todo lo que antes detallamos. Todas las llamadas son grabadas y todo el local del centro se encuentra bajo monitoreo de cámaras para una vigilancia estrecha de los que trabajan. La presión para un alto rendimiento de productividad es intensa: El ritmo de producción exige atender el mayor número de llamadas. En el caso de ventas los telemarketer tienen un minuto para completar una ficha en la que debe constar el éxito o el fracaso de la gestión. La venta de un producto exige llenar un tipo de formulario. Si hay fracaso de la venta se debe llenar otro formulario distinto. Si la gestión de venta demora más del tiempo debido o exigido, un supervisor o jefe les indicará por teléfono (el llamado de atención se recibe por un auricular, mientras que por el otro se atiende al cliente) o por Chat que deben acelerar el trámite. Cada supervisor escucha todas las conversaciones, lo que genera, además del llamado inmediato, reuniones posteriores, donde al telemarketer se le marcan las equivocaciones o se le reprocha por no haber cerrado una venta. El otro problema del telemarketer es el tipo de gente que debe contactar, lo que generalmente se hace al azar. Puede encontrar gente educada o gente muy molesta por el abuso de los telellamados o por las horas inoportunas y los llamados pueden mostrarse indiferentes, displicentes, irónicos o directamente violentarse y contestar con insultos u otras ofensas verbales, en forma agresiva, dañina y grosera o soez. Esto es otro factor de tensión (por un lado la agresión del llamado, por el otro, el fracaso de la venta) El sueldo promedio hoy (2009) es de 1.200 pesos. Quienes cumplen cabalmente sus funciones y respetan los tiempos y la asistencia completa (sin absentismos) son ascendidos. Quienes no se adaptan o renuncian o son despedidos. El distrés de un trabajo que supera ampliamente la capacidad normal de concentración plena (atención concentrada) que fisiológicamente ronda los 20 minutos, lleva en este campo a una fatiga mental por exceso de concentración. El rigor de los horarios y el control permanente de la productividad personal, sumados a que algunos call center trabajan las 24 horas del día y los 365 días del año, lleva a turnos rotatorios o a turnos nocturnos, turnos que afectan el descanso semanal, son fuentes generadoras de tensión psicofísica de acuerdo al esquema de trabajo que puedan recibir algunos agentes laborales.264 Pero el distrés laboral del call center no se reduce al distrés psíquico o mental por las situaciones generadas. Es mucho más amplio, más sutil, deletéreo y peligro. Es el distrés que genera: 1. la radiación por electrostática y 2. el distrés de la computadora. En el primer caso el distrés por contaminación radiante electrostática se produce por la conjunción de electrónicos: teléfonos (ondas radiofónicas, computadoras, impresoras, luz artificial, acondicionadores de aire, etc. La radiación por electrostática de una forma de contaminación electromagnética. Las ondas electromagnéticas propiamente dichas, son originadas por los circuitos que conducen corrientes oscilantes (campo eléctrico cambiante) de alta frecuencia y que radian energía en forma de dos campos: uno eléctrico y otro magnético, tendiendo cada uno de ellos a mantener al otro (ver el capítulo de contaminación electromagnética). ¿Cómo actúan los electrodomésticos en un ambiente relativamente reducido? Por la acumulación de: 1. 2. 3. 4. calor ozono componentes orgánicos volátiles (COV) irritantes moquetas con fibras artificiales El calor es uno de los principales elementos contaminantes en ambientes pequeños porque permite la ionización positiva del aire, que luego explicaremos, formando iones activos que producen en el cerebro el “efecto estrés”. El ozono es un gas reactivo que altera la calidad del aire ambiental “cerrado” y activa los 264 José Esses – ATRAPADOS EN LA LÍNEA, artículo periodístico publicado en abril de 2009 99 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL COV insaturados para formar aldehídos, ácidos orgánicos y radicales libres. Se ha comprobado que el ratio 265 de ozono, tanto en el ambiente interior como en el exterior, varía intensamente al interactuar con el ratio de ventilación y la humedad relativa. A estos dos elementos se suman los materiales usados en la construcción de un edificio, el mobiliario y el tipo de revestimiento (paneles, cortinas, aislantes térmicos)266 El ratio de ozono se ha estudiado mediante el espectro de COV individuales, cuando hay parámetros de ventilación y humedad constantes. En locales con ventilación mecánica, la concentración de ozono es inferior a la ambiental sin control de ventilación. Esto cambia cuando se introducen fuentes adicionales de ozono como son: PC, impresoras láser y fotocopiadoras, las cuales, a pesar del control de ventilación, aumentan la concentración de ozono por encima de la ambiental normal. ¿Cuál es la concentración media aceptable de ozono ambiental en una hora? Esto varía de acuerdo a las investigaciones de los organismos que se dedican a realizar mediciones. Por ejemplo, para la OMS lo aceptable es una concentración media de ozono en una hora que no exceda de 150 a 200 g/m3 para ocho horas (horario laboral máximo fijado como ideal para no afectar la salud). Pero la Unión Europea, más cauta, fija como recomendable 110 g/cm3 para ocho horas de exposición. Para formarse una idea mínima de cómo influyen los elementos tecnológicos electromagnéticos, hay que tener en cuenta que pequeñas impresoras láser, en ambientes de trabajo reducidos y con ventilación normal aumenta la concentración ambiental de ozono por debajo de 100 g/m3, mientras que las fotocopiadoras imprimen una concentración mayor que la impresora. Se ha investigado y comprobado fehacientemente, como antes señalamos, la conjunción de más de una computadora, una impresora láser y una fotocopiadora, al elevar la ratio de ozono, también elevan las concentraciones ambientales de aldehídos en una sala ventilada mecánicamente. Sin embargo, no se han establecidos estándares de concentración media aceptable para aldehídos aromáticos y alifáticos que genera el uso de impresoras láser. Otro concepto importante a tener en cuenta y que ha surgido de los estudios mencionados es que las concentraciones de COV por m3 del ambiente de oficina, no muestran el grado de exposición real a que está sometido el trabajador que durante ocho horas está constantemente trabajando en estrecha vecindad con los aparatos tecnológicos contaminante. Se cree que el riesgo de la exposición es mayor que la ratio de los contaminantes, lo que no hace confiable creer que determinada ratio de contaminación tendrá un efecto directamente proporcional al tiempo de exposición. Este hallazgo lleva a determinar que es necesario tomar medidas de “aislamiento” de la exposición y distancia con un elemento tecnológico electromagnético contaminante, siendo la “distancia de seguridad” en relación a la dimensión del local y el mantenimiento de un ratio de ventilación del rango de 60 m3/h. Esta “distancia de seguridad” protectora se definiría midiendo la concentración de ozono en el “área respiratoria” en el lapso de la exposición máxima de una hora. Distintas determinaciones a diferentes distancias, lograrán establecer la distancia correcta del trabajador y de la fuente contaminante.267 El aire acondicionado es emisor de mosquetas de fibras artificiales que se deprenden de membranas que tienen los acondicionadores o se desprenden de otras estructuras fibrosas del ambiente laboral. Pueden ocasionar neumoconiosis (afección pulmonar). Si en un recinto oficinesco se colocan tres o más computadoras personales, una impresora láser y una fotocopiadora, estos elementos elevan el riesgo de contaminación a pesar de que la sala sea ventilada correctamente. Debemos recordar que en las oficinas modernas, los cambios tecnológicos de ventilación, materiales de edificación, muebles, alfombrados y paneles de techos y separadores de ambiente, contaminan la atmósfera con los llamados componentes orgánicos volátiles (COV). Muchos de estos componentes suelen 265 Ratio = relación o razón que determina el valor de concentración ambiental o atmosférica de un elemento Es sabido que en las construcciones de edificio donde predomina una estructura de elementos metálicos, especialmente hierro, el exceso de metales en la estructura de una habitación convierte a ésta en una “jaula de Faraday” que si bien impide la entrada de radiaciones exteriores, impide la salida de las radiaciones interiores 267 Revista EMPRESALUD: 11, N° 55, octubre / noviembre de 2001, Córdoba, Argentina 266 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 100 ser irritantes de mucosas y afectan la vista y vías respiratorias. El calor que generan los nuevos equipos de oficina, cuando están funcionando, ionizan la atmósfera y se forman compuestos iónicos positivos que son causa de diversas alteraciones psíquicas y físicas. Hay producción de ozono que es un gas particularmente reactivo con volátiles orgánicos insaturados y pueden formar aldehídos, ácidos orgánicos y radicales libres. En locales equipados con ventilación mecánica tanto la ventilación como la humedad se mantienen constantes. En este caso la concentración de ozono interior suele ser inferior en referencia a la concentración del ozono ambiental exterior, si no hay fuentes adicionales interiores productoras de ozono. Esta relación se altera, cuando en el interior de la oficina ventilada se colocan impresoras láser y fotocopiadoras, fuentes productoras de ozono. Con motivo de esta nueva contaminación, los organismos de seguridad ambiental como OMS y la Unión Europea, según lo hemos analizados, establecieron estándares mínimos de concentración de ozono. Los estudios realizados indican que en oficinas relativamente pequeñas con ventilación normal, una impresora láser ubicada en su interior puede aumentar la concentración de ozono por debajo de 100 g/m3. Pero las fotocopiadoras presentan ratios superiores y llegan a elevar la concentración ambiental de ozono por encima de los valores recomendados por la OMS y la Unión Europea. Por esta razón, tres computadoras personales como mínimo, una impresora láser y una fotocopiadora son suficientes para elevar las concentraciones de formaldehído en una sala relativamente pequeña y bien ventilada. Hay que considerar el fenómeno que últimamente constituyen los llamados “call center” o “telemarketing” donde en locales que pueden ser avaramente “amplios”, se “reducen” al colocar en ellos 100 o más computadoras con sus aparatos telefónicos, luz artificial, acondicionadores de aire y fotocopiadoras (a los que eventualmente puede agregarse refrigeradoras, microondas, cafeteras eléctricas, televisores y uso de celulares particulares) En la actualidad no hay recomendaciones formales para el resto de aldehídos aromáticos y alifáticos ambientales que se generan en las impresoras láser. Por lo tanto, se recomienda que no se acumulen en oficinas relativamente pequeñas tantos equipos electrónicos de computación, impresión láser y fotocopiadoras. En especial las impresoras láser equipadas con los tradicionales vástagos de corona, deben ser ubicadas a una distancia de seguridad del personal de oficina y en condiciones tal que el ratio de ventilación mínimo esté en un rango de 60 m3/h. Recordemos también la contaminación por fosfato de trifenil que antes vimos. Algunas soluciones - - - evitar la presión psicológico en el momento de la venta aliviar la carga electrostática: cambiar viejas pantallas de computadores por las modernas, agregar fuentes de agua con chorros circulantes tipo cascada que proporcionan iones negativos y frescura (efecto Lenard) ionizadores de aire: son aparatos dadores de iones negativos que sirven para neutralizar la sobrecarga de iones positivos. Estos ionizadores dan euforia y bienestar, tienen efecto sedante, aumentan el rendimiento laboral, y mejoran el asma, hipertensión arterial, disendocrinia, ansiedad, cefaleas, rinopatías y dispepsias y ayuda a cicatrizar heridas. Los efectos beneficiosos se deben a su acción a través de sinapsis neurovegetativas, activación de la secreción de serotonina e histamina (en proporciones estimulantes pero no alérgenas) y otras secreciones hormonales. Acondicionadores de aire que supriman el calor ambiental sin emisión de fibras. Síndrome del teleoperador Es un síndrome típico del tecnoestrés por sobrecarga laboral. El teleoperador es un trabajador de call center. Se llama call center a la institución laboral que tiene dos funciones básicas: recibir llamadas de clientes (pedidos, quejas, etc.) y realizar telemarketig (mercadeo a distancia). Los encargados de recibir o efectuar llamados son los teleoperadores. Los telemarketers (operadores de telemarketing) son los 101 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL encargados de llamar por teléfono a clientes potencias para generar ventas de diversos productos. Básicamente los call center son empresas ubicadas en salas de dimensiones relativamente amplias donde colocan tabiques divisorios para generar un espacio reducido o box in (caja o lugar cerrado con maderas) para colocar un equipo de computación con impresora, fotocopiadora y equipo de teléfono con audífonos o vincha (manos libres). Dentro de un solo espacio único pueden llegar a ubicar doscientos box in. La jornada de trabajo es de cuatro a seis horas diarias, con dos turnos de 11 minutos cada uno denominado breaks (recreo). Pero veamos como un trabajo part time exige una concentración y una eficiencia full time. En esos 660 segundos del horario de trabajo, los teleoperadores deben realizar todo lo que necesiten: ir al baño, desayunar, cenar o merendar, descansar, o arreglar problemas con los supervisores. El tiempo de recreo es inflexible: a los 11 minutos debe de estar regreso al box. En la jornada dos breaks son 22 minutos o 1.320 segundos para todo lo que antes detallamos. Todas las llamadas son grabadas y todo el local del centro se encuentra bajo monitoreo de cámaras para una vigilancia estrecha de los que trabajan. La presión para un alto rendimiento de productividad es intensa: El ritmo de producción exige atender el mayor número de llamadas. En el caso de ventas los telemarketer tienen un minuto para completar una ficha en la que debe constar el éxito o el fracaso de la gestión. La venta de un producto exige llenar un tipo de formulario. Si hay fracaso de la venta se debe llenar otro formulario distinto. Si la gestión de venta demora más del tiempo debido o exigido, un supervisor o jefe les indicará por teléfono (el llamado de atención se recibe por un auricular, mientras que por el otro se atiende al cliente) o por Chat que deben acelerar el trámite. Cada supervisor escucha todas las conversaciones, lo que genera, además del llamado inmediato, reuniones posteriores, donde al telemarketer se le marcan las equivocaciones o se le reprocha por no haber cerrado una venta. El otro problema del telemarketer es el tipo de gente que debe contactar, lo que generalmente se hace al azar. Puede encontrar gente educada o gente muy molesta por el abuso de los telellamados o por las horas inoportunas y las personas llamadas pueden mostrarse indiferentes, displicentes, irónicos o directamente violentarse y contestar con insultos u otras ofensas verbales, en forma agresiva, dañina y grosera o soez. Esto es otro factor de tensión (por un lado la agresión del llamado, por el otro, el fracaso de la venta) Algunos directivos de Mendoza han reconocido “serias dificultades” por la alta rotación y la precarización del trabajo a lo que se suma las metas con altos niveles de exigencia que imponen los ejecutivos inmediatos.268 Quienes cumplen cabalmente sus funciones y respetan los tiempos y la asistencia completa (sin absentismos) son ascendidos. Quienes no se adaptan o renuncian, o son despedidos. El distrés de un trabajo que supera ampliamente la capacidad normal de concentración plena (atención concentrada) que fisiológicamente ronda los 20 minutos, lleva en este campo a una fatiga mental por exceso de concentración. El rigor de los horarios y el control permanente de la productividad personal, sumados a que algunos call center trabajan las 24 horas del día y los 365 días del año, lleva a turnos rotatorios o a turnos nocturnos, turnos que afectan el descanso semanal, son fuentes generadoras de tensión psicofísica de acuerdo al esquema de trabajo que puedan recibir algunos agentes laborales.269 El trabajo de teleoperador genera patologías o enfermedades por distrés laboral debido a: 1. distrés psíquico o mental por las situaciones generadas propias del trabajo en sí 2. distrés que genera la radiación no ionizante por electrostática 3. distrés por el uso de la computadora El distrés psíquico o mental genera cuadros de ansiedad, trastornos psíquicos (fobia laboral, depresión) y enfermedades psicosomáticas (gastrointestinales: colon irritable, gastritis, úlcera péptica) cardiovasculares (coronariopatías, hipertensión arterial, infartos de miocardio) metabolopatías (hiperlipemia, diabetes II) endocrinopatías (hipo o hipertiroidismo), etc. El distrés por contaminación electrostática produce tecnodistrés o distrés de la tecnología que comprende diferentes cuadros: trastornos psicofísicos o 268 269 Dora Balada, directora de empleo de Mendoza en diario LOS ANDES edición 21/8/11 José Esses – ATRAPADOS EN LA LÍNEA, artículo periodístico publicado en abril de 2009 102 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL enfermedades psicomáticas, estados epileptoides, depresión, fobias, hipoacusias bilaterales, trastornos generales inespecíficos (malestar general, cefalea, irritabilidad), rinofaringitis o rinofaringolaringitis por contaminación ambiental, hipersensibilidad electrostática). El distrés por uso excesivo de computadoras ya lo vimos anteriormente y remitimos al lector al mismo. Los teleoperadores suelen padecer de hipoacusia unilateral o bilateral debido a la sobrecarga electrostática ambiental a que están sometidos, especialmente a las ondas radiofónicas de los auriculares telefónicos. A este tipo de hipoacusia se le denomina hipoacusia microfónica o hipoacusia de teleoperadores. Es una hipoacusia cuya audiometría es similar a la del trauma acústico pero no se debe a éste. La hipoacusia microfónica ha sido comprobada en estudios prospectivos en demandas judiciales laborales, en telefonistas que ingresaron sin hipoacusia y al cabo de meses o años egresan con una levísima hipoacusia, sobre la base de la probabilidad por factor de riesgo (no se manifiesta otro factor de riesgo que no sea el uso compulsivo y/o prolongado del celular o de la vincha o auricular telefónico). Describen sensación leve de aturdimiento o ensordecimiento después de una jornada de trabajo (de 4 a 8 horas diarias) “pegados” a auriculares o teléfonos “sin cables”. Esta hipoacusia se debe a cualquiera de los fenómenos de daño por contaminación por radiación: lesión de células nerviosas o bien a los depósitos de cristales de magnetita.270 La imposibilidad de un estudio por imágenes o por biopsia impide confirmar tales probabilidades en los casos concretos afectados y denunciados. Otro efecto observado sobre el SNC en teleoperadores son reacciones epileptoides con EEG y RMN de cerebro normales. Los estados epileptoides (llamados así porque no son epilepsia propiamente dicha sino que toman algunas formas clínicas de la epilepsia pero no tiene traducción electroencefalográfica o la tienen en condiciones mínimas, como la aparición de algunas ondas delta) suelen ser manifestaciones aparentemente banales como cefaleas, mareos o ligeras obnubilaciones (dijimos similares a las ausencias), “representan un peligro colectivo” si los afectados que son susceptibles de sufrir o producir accidentes.271 Es necesario distinguir el estado epileptoide (episodios paroxismales no-epilépticos) - que produce el choque eléctrico (similares a los encontrados en algunos casos de encefalitis) y, en nuestro caso, la contaminación electromagnética o contaminación por sobrecarga electrostática con exposición intensa y prolongada - de los episodios psicogénicos no epilépticos, los cuales son clínicamente iguales entre sí, pero las causas son distintas. En el choque eléctrico (y también en encefalitis y contaminación electromagnética excesiva) las ausencias y/o convulsiones se deben a las lesiones microscópicas del SNC (no detectables por estudios convencionales sino únicamente por biopsia y anatomopatología microscópica) mientras que los episodios psicogénicos se deben a trastornos psicológicos (exagerados, malinterpretación, inadecuación para enfrentar situaciones, psicóticos y trastorno de conversión).272 Otro estado epileptoide reconocido es la denominada “epilepsia informática” que consiste en un tipo de epilepsia denominada fotosensible y que se debe a estímulos visuales de luces destellantes (siete veces por segundo), imágenes rápidas (síndrome de la discoteca = combinación del baile con luces estroboscópicas), pantallas de computadoras grandes con luces muy brillantes o destellantes, luces fluorescentes, pantallas de televisión, etc. La sensibilidad a la luz destellante puede ser despertada o agravada por situaciones distresantes, alcohol o drogas, falta de sueño, determinadas enfermedades. No obstante, sin existir factores de riesgos o predisponentes, de un 3 a un 5% de la población de niños y adolescentes pueden padecer esta afección. Es muy rara después de los 20 años de edad. Los síntomas son muy variables de personas a personas. En algunos sólo hay cefaleas. En otros, sensaciones 270 Los depósitos de cristales de magnetita han sido mencionados por Bengt Knave - LAS CONSECUENCIAS DE LOS CAMPOS ELÉCTRICOS Y MAGNÉTICOS EN LA SALUD - Rev. SALUD OCUPACIONAL Nº 61: 4-15, Bs. As. octubre-diciembre 1995 271 Kaplán - MEDICINA DEL TRABAJO: 249, Editorial El Ateneo, Bs. As. 1976 272 Resor, Stanley R., Jr; Kutt, Henn – EPISODIOS PSICOGÉNICOS NO EPILÉPTICOS capítulo extractado del libro El Tratamiento Médico De La Epilepsia, editado por Marcel Dekker, Nueva York, EE.UU., 1995 103 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL similares a auras, y, en muy pocos casos, mioclonias o convulsiones similares a las tónicas clónicas. En lo laboral, las prevenciones consisten en usar pantallas que no superen las 17 pulgadas y que no destellen (LCD), uso de protectores antibrillo de pantallas, anteojos especiales, iluminación no destellante, etc. En el examen prelaboral se puede incluir la prueba de Harding FPA, para conocer una susceptibilidad potencial.273 La epilepsia fotosensible no se manifiesta o desaparece cuando cesa la exposición al estímulo visual de luces centelleantes. Disfonía funcional Cuando la jornada de trabajo del teleoperador es muy intensa puede exigir una sobrecarga de la voz, la que suele combinarse con la contaminación electrostática que irrita las cuerdas vocales, y por medio de hiatus y laringitis, se adquiere una disfonía funcional. Sólo en casos muy crónicos y abuso de la voz enferma se pueden adquirir nódulos cordales u otras lesiones similares. CHOQUE ELÉCTRICO Se denomina choque eléctrico a los trastornos que acontecen en el cuerpo humano cuando se expone al paso de una fuerza eléctrica natural (rayo) o artificial (corriente eléctrica) y que afectan especialmente a los tejidos musculares, vasculares y nervioso, sobre todo al sistema nervioso central. El choque se produce cuando el contacto físico del cuerpo con un circuito eléctrico energizado, proporciona una vía para que la electricidad atraviese el cuerpo al hacer tierra. Los factores de una corriente eléctrica que influyen en la producción de un choque son: 1. La fuerza eléctrica o voltaje: a mayor voltaje mayor choque 2. Intensidad de la corriente o amperaje: a mayor amperaje mayor choque 3. Tipo de corriente: alterna o directa. La alterna es más peligrosa que la directa porque produce tetanización muscular y sudación y quemaduras más que electrólisis de los tejidos. En cambio en la directa predomina la electrólisis sobre los otros efectos. Otros factores que pueden modular un choque eléctrico son: 1. La conductividad del organismo: es afectada por la humedad de la piel y la humedad existente en las superficies de contacto (piso, paredes, artefactos, etc.). A mayor humedad mayor conductividad 2. Duración del contacto con la fuente eléctrica o la superficie electrizada: a mayor contacto mayor choque. 3. Vía de la corriente a través del organismo 4. Resistencia tisular: está en relación directa con el contenido de agua de los tejidos: el sistema vascular y los músculos son buenos conductores de la electricidad, mientras que los huesos, los nervios periféricos y la piel seca, presentan mayor resistencia (malos conductores) al paso de la electricidad. En el choque suele haber exposición brusca a una energía eléctrica intensa y por esto en el choque suele haber destrucción tisular y necrosis por el calor y la quemadura, despolarización de los tejidos eléctricamente sensibles como los nervios, el corazón y el sistema nervioso central. Fuerzas superiores como ocurre en descargas de más de 10.000 voltios, es tal la magnitud de la fuerza eléctrica que arroja (despide) al accidentado lejos de la fuente de poder, lo que en ocasiones permite reducir el potencial de lesión lo que 273 Daniel Galdames – Clínica Alemana de Santiago S.A., 2008) (Epilepsy Foundation of America, 2008 104 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL ayuda a mayores posibilidades de una supervivencia.274 Para que produzcan lesiones, es necesario que esas corrientes o fuerzas eléctricas atraviesen el cuerpo y salgan, lo que ocurre cuando el accidentado está en contacto con el conductor eléctrico o electrizado y, a su vez, con una descarga a tierra. El recorrido de la corriente en el organismo no está sujeto a reglas fijas y a su paso causa distintas lesiones.275 Mecanismos de lesión (fisiopatología) Los estudios modernos con corrientes eléctricas aplicadas a células vivas demuestran que la corriente aplicada establece gradientes dentro de la célula, que facilitan la movilización y la distribución desigual de moléculas y, de hecho, hay una polarización que ocurre naturalmente gracias a las diferentes bombas de iones situadas en la membrana plasmática.276 En consecuencia las descargas eléctricas dañan al S. N. C. por tres mecanismos: 1. Poder estimulante: actúan sobre las estructuras excitables (neuronas en centros nerviosos) 2. Poder calorígeno: produce edema, inflamación y necrosis del cerebro 3. Cambios electrolíticos: que llevan a trastornos metabólicos y de membrana celular de las neuronas como consecuencia mediata o a coágulos, trombosis y necrosis en forma inmediata. Por estos mecanismos, las corrientes de alta frecuencia que no matan y dejan como sobreviviente al lesionado, producen diversos efectos según la intensidad de la electricidad, forma de paso de la corriente por los tejidos y tiempo de duración del choque. Según la penetración o paso de la corriente por los tejidos, ésta puede ser directa o indirecta. Lesiones en el SNC La intención de este trabajo es estudiar la supervivencia al choque eléctrico en las descargas intensas y las lesiones o secuelas consecutivas en el sistema nervioso central. Por lo tanto aunque existen, no se consideran las quemaduras y lesiones de órganos ajenos al S.N.C. El paso directo de la corriente eléctrica por el tallo cerebral produce destrozos del tejido cerebral y efectos por los tres mecanismos descriptos, mientras que el paso indirecto también afecta al S.N.C. por los tres mecanismos, pero provocan distintos grados de lesión, que no destrozan a los órganos, pero producen desde edema a necrosis cerebral. Las corrientes de alta tensión (más de 6.000 voltios) y de alto amperaje (más de 30 amperes), son las más peligrosas para el S. N. C. La agresión térmica por poder calorígeno (efecto calor) produce el edema cerebral, el cual es similar al producido por la concusión cerebral en el traumatismo encéfalo craneano (TEC). Por esto describiremos las microlesiones halladas en el edema del TEC, por ser similares a las del edema por choque eléctrico. La lesión anatomopatológica son lesiones microscópicas por cromatólisis, disrupción de axones del área lesionada, fenómenos isquémicos o hipóxicos que desencadenan infartos locales microscópicos, micro hemorragias y disturbios en la actividad normal de neurotransmisores. Estas microlesiones, sólo detectables por biopsia cerebral (método cruento e invasivo que provocaría mayores lesiones que el accidente) se 274 LaDou - MEDICINA LABORAL (11): 147-148, 1993 Kaplán - MEDICINA DEL TRABAJO: 165, 1976 276 (DEVELOPMENTAL BIOLOGY (146): 198-213, 1991) (SCIENTIFIC AMERICAN (265): 72-81, 1991) (MEDICAL MAG, Vol.2, Nº 11, 1991) 275 105 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL manifiestan con complicaciones tardías como cefaleas, trastornos de memoria, cambios de la personalidad, confusión o lentitud y, en casos más graves, demencia y síndromes convulsivos.277 Efectivamente en la clínica de los sobrevivientes de los choques eléctricos se han encontrado esos cuadros descriptos e igualmente, las interrupciones de las funciones nerviosas poschoque suelen no tener correlato de lesiones anatómicas del S.N.C. Tanto en las víctimas supervivientes a los rayos como a los de los accidentes por corriente eléctrica, los trastornos del S.N.C. pueden clasificarse en: inmediatos: en la conciencia hay efectos narcóticos, pérdida de conocimiento y en la memoria (amnesia retrógrada) y físicamente suelen presentarse convulsiones; mediatos: son más complejos y diversos y pueden ser efectos psiquiátricos (bloqueos nerviosos, obnubilaciones transitorias de la conciencia con estado vigil, símil a las auras y las ausencias estado epileptoide sin alteración de ECG ; trastornos de memoria por defectos de concentración, evocación o amnesia retrógrada; cambios de la personalidad por pérdida de la afectividad o signos de irritabilidad o agresividad; temblores o trastornos convulsivos o epilepsias postraumáticas con episodios convulsos, alteraciones del ECG y trastornos de conciencia como auras y ausencias propiamente dichas); lesiones de pares craneanos o de órganos de los sentidos que afectan principalmente a vista y oído (conjuntivitis postraumáticas crónicas que no ceden con la medicación, cataratas postraumáticas).278 Estas lesiones pueden ser transitorias o permanentes. Se manifiestan después de muchos meses de latencia y duran meses o años en su evolución, siendo en algunos casos “per vitam” y suelen ser progresivas y muy invalidantes.279 Los estados epileptoides (llamados así porque no son epilepsia propiamente dicha sino que toman algunas formas clínicas de la epilepsia pero no tiene traducción electroencefalográfica o la tienen en condiciones mínimas, como la aparición de algunas ondas delta) suelen ser manifestaciones aparentemente banales como cefaleas, mareos o ligeras obnubilaciones (dijimos similares a las ausencias), “representan un peligro colectivo” si los afectados son empleados en actividades que puedan ocasionar accidentes, como ser la conducción de vehículos o los trabajos con electricidad.280 Es necesario distinguir el estado epileptoide (episodios paroxismales no-epilépticos) que produce el choque eléctrico (similares a los encontrados en algunos casos de encefalitis), de los episodios psicogénicos no epilépticos, los cuales son clínicamente iguales entre sí, pero las causas son distintas. En el choque eléctrico las ausencias y/o convulsiones se deben a las lesiones poschoque del SNC mientras que los episodios psicogénicos se deben a trastornos psicológicos (exagerados, malinterpretación, inadecuación para enfrentar situaciones, psicóticos y trastorno de conversión).281 277 (Aminoff - DIAGNOSTICO CLÍNICO Y TRATAMIENTO, 21ª edición de Krupp-Chatton y col.(17):622, 1986) (Farreras-Rozman - MEDICINA INTERNA (12): 1445, 1995) 278 (Kaplan, op. cit.) (LaDou, op. cit.) (Farreras-Rozman MEDICINA INTERNA, tomo I: 995, 1976) (Cecil-Loeb TRATADO DE MEDICINA INTERNA, tomo I: 86-87, 1976) (Stacy y col. PRINCIPIOS DE BIOFÍSICA Y FÍSICA MÉDICA: 478-480,1958) (Tierney y col. DIAGNÓSTICO CLÍNICO Y TRATAMIENTO 32ª edic. (37): 1.401, 1997) 279 Kaplan, Farreras-Rozman, Cecil-Loeb, Stacy op. citados 280 Kaplan, op. cit. (24):249 281 Resor, Stanley R., Jr; Kutt, Henn – EPISODIOS PSICOGÉNICOS NO EPILÉPTICOS capítulo extractado del libro El Tratamiento Médico De La Epilepsia, editado por Marcel Dekker, Nueva York, EE.UU., 1995 106 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Según folleto de la Powertronics, la tensión de la red aérea de los trolebuses oscila entre 400 a 700 Vcc., con un valor promedio de 600 Vcc. Es decir, que los conductores de trolebuses, además de la exposición a motores eléctricos (los que pueden estar trabajando con corrientes eléctricas de 220 Vcc o más), están expuestos indirectamente a la alta tensión de la red de distribución y directamente a la contaminación de los motores eléctricos, descriptas por los diferentes investigadores de la contaminación electromagnética (EM) en los trabajadores con equipos electromagnéticos. Lesiones cardiovasculares La importancia de una lesión eléctrica depende de la cantidad de corriente y la duración del flujo de ésta en el organismo. Los rayos producen una corriente muy intensa, pero durante un período de tiempo muy breve. (Algo similar ocurre con las corrientes de alta tensión que pueden afectar por accidente de cortes de cables o a los operarios que trabajan en estas líneas). Así pues muchas de las descargas producidas por rayos (o fuentes de alta tensión) no llegan a penetrar en el cuerpo, pero dejan quemaduras cutáneas significativas. Cuando un rayo (o descarga de alta tensión) llega al corazón, suele causar asistolia. La corriente eléctrica doméstica, a pesar de que el contacto con los polos se produzca antes de la reducción del voltaje a niveles existentes en los hogares, tiene una intensidad muy inferior a los rayos. Sin embargo, los accidentes que se producen con esta corriente implican a menudo una exposición más prolongada, y por lo tanto, una mayor probabilidad de que la corriente llegue al corazón. La corriente doméstica suele causar una fibrilación auricular o ventricular que se traduce por arritmia cardíaca.282 Según la intensidad y duración de la exposición del miocardio a la corriente, puede inducir una necrosis miocárdica o un infarto claro de grosor completo. Ello puede dar lugar a arritmias después de finalizado el contacto con la electricidad.283 La exposición prolongada a la corriente alterna doméstica puede causar una considerable producción de calor que puede provocar también lesiones del corazón. Por último, muchos pacientes que tienen contacto con la corriente sufren heridas causadas por las caídas asociadas. Otro factor que determina la lesión cardíaca es el tipo de corriente. La corriente directa es mucho menos peligrosa que la alterna. A su vez, la corriente alterna de alto voltaje con una gran cantidad de ciclos por segundo (hertz, Hz) puede ser menos grave que un voltaje bajo con pocos ciclos por segundo. Así, con corrientes alternas de 25 a 300 Hz., los bajos voltajes (menos de 220 Hz) suelen producir fibrilación ventricular y los altos voltajes (más de 1000 Hz.) insuficiencia respiratoria. Los voltajes intermedios (de 200 a 1000 Hz) producen ambas. Por acuerdo general, más de 100 mA de corriente doméstica (AC) de 110 volts a 60 Hz es peligrosa porque puede causar fibrilación ventricular. Asimismo, es más probable que el contacto con la corriente DC cause asistolia. Las lesiones por rayos difieren de las lesiones por choque eléctrico de alto voltaje, en que las primeras implican voltajes más altos pero una duración de contacto más breve por lo que suelen producir asistolia en vez de fibrilación ventricular, daño al sistema nervioso central y afección patológica multisistémica. El riesgo de daño cardíaco es mayor cuando la corriente del electrochoque sigue una vía transtorácica (mano-mano o mano-pie).284 282 Chandra-Siu-Munster - CRIT. CARE MED. 1990, 18:293-297 Cunningham - MIL. MED. 1991, 156:254-255 284 Tierney Jr. y cols. – DIAGNÓSTICO CLÍNICO Y TRATAMIENTO: 1499-1500, 35ª. Edición, Editorial Manual Moderno, México 2000 283 107 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL El paro cardiorrespiratorio es relativamente común en personas que han recibido descargas de alto voltaje. Se puede producir por fibrilación ventricular, por asistolia, o bien es secundario a paro respiratorio. Inmediatamente después o durante las horas posteriores al accidente o durante las horas posteriores al accidente pueden aparecer arritmias cardíacas. Los efectos sobre el miocardio incluyen trastornos de la conducción y del ritmo y necrosis miocárdica. Ésta puede corresponder a lesión tisular directa o a accidente coronario agudo.285 Se emprendió un estudio prospectivo para determinar la incidencia de posibles daños del miocardio consecutivos a una lesión eléctrica. Dieciséis pacientes con injurias por choque eléctrico se evaluaron utilizando electrocardiogramas seriados consecutivos a las lesiones eléctricas, determinaciones de la creatinkinasa (CK) y de la isoenzima MB-CK, escaneo con pirofosfato de tecnecio 99m y monitoreo con Holter de 24 horas. Los resultados mostraron que cinco pacientes (31%) tienen ECG anormal, nueve pacientes (56%) tenían elevaciones de la isoenzima MB-CK y un paciente tenía anormalidades transitorias en el Holter. Ningún paciente tenía anormal el escaneo con pirofosfato de tecnecio. De los nueve pacientes con elevación de los niveles de MB-CK, sólo dos tenían ECG anormal. Ninguno de los pacientes tenía evidencia clínica de disfunción cardíaca. Estos resultados indican una correlación pobre de la elevación de los niveles de MB-CK con ECG anormales y demuestran una relativamente baja incidencia de daño del miocardio en asociación con lesiones eléctricas. 286 Durante los años 1980-1990, 49 pacientes (38 hombres y 11 mujeres) fueron tratados en este Departamento por diferentes lesiones eléctricas. La edad del promedio era 27 años (2-78 años). Treinta y nueve casos habían sufrido accidentes por bajo voltaje (menos que 1000 voltios) y diez casos habían sufrido accidentes por alto voltaje (más de 1000 voltios). Como resultado se ha informado la incidencia y tipo de paro cardíaco, pérdida de conciencia en la escena del accidente, mioglobinuria, fasciotomías agudas, intervenciones quirúrgicas, amputaciones, complicaciones cardiovasculares. El hallazgo más importante era que no se observaron anormalidades cardíacas con los pacientes que clínicamente presentaron paro cardíaco primario. A pesar de este hallazgo, a 18 de los pacientes se le trajeron inicialmente a este departamento médico para un monitoreo electrocardiográfico. Esto podría retardar claramente una intervención quirúrgica, aunque no pareció afectar las consecuencias finales (con algunas reservaciones). Se concluyó que sólo en los casos de ECGs anormales se debe indicar el monitoreo electrocardiográfico. Por otra parte una lesión eléctrica es materia quirúrgica.287 285 Farreras-Rozman – MEDICINA INTERNA: 3045, 14ª edición, Vol. 2, Editorial Harcourt, Madrid, 2000 Housinger T. A. y cols – J. Trauma 1986 jul; 26 (7):659 (Este estudio realizado en EE.UU. se ha hecho sobre la base de casos sometidos a corrientes alternas de 110 voltios, menores que los usados en otros países como Argentina que es de 220 voltios y con las características de baja seguridad en las instalaciones lo que da una exposición mucho más prolongada. Un detalle de este trabajo es que no indica voltajes ni los tiempos de exposición. En EE.UU. hay mayor sistema de seguridad en las instalaciones que asegura exposiciones menores y debido a esta situación y el bajo voltaje relativo, pueden inducirse resultados como los observados en este estudio.) 287 Partoft S. y cols. MONITOREO CARDÍACO EN LESIONES POR ELECTRICIDAD (Hospital Hvidore) Ugesdr Laeger 1997 Dec 1: 159 (49): 7316 – 8 Related Articles, Books (Este estudio, igual que el Housinger realizado en EE.UU., se ha hecho sobre la base de casos sometidos a corrientes alternas de 110 voltios, menores que los usados en otros países como Argentina que es de 220 voltios y con las características de baja seguridad en las instalaciones lo que da una exposición mucho más prolongada. También este trabajo no indica voltaje ni los tiempos de exposición. En EE.UU. y Europa hay mayor sistema de seguridad en las instalaciones eléctricas que asegura exposiciones menores y debido a esta situación y el bajo voltaje relativo, pueden inducirse resultados como los observados en este estudio) 286 108 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL La electricidad y los rayos pueden causar lesión de varias maneras, y algunas de estas lesiones pueden quedar ocultas a un médico confiado hasta que es demasiado tarde. Se debe aplicar la resurrección en forma rápida y prolongada lo que es necesario y de un beneficio probado. Se debe prestarle particular atención al paciente que sufre lesión por voltaje alto, y no se deben excluir quemaduras electrotérmicas profundas con daño en órganos vitales. Con cierta frecuencia se ven secuelas tardías por lo que tales pacientes requieren cuidado apropiado.288 288 Jain S., Bandl V. (Department of Pulmonary and Critical Care Medicine, Ben Taud General Hospital, Baylor College of Medicine, Houston, Texas, USA) Crit Care Clin. 1999 Apr; 15 (2):319-31 Related Articles, Books, LinkOut 109 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL CAPITULO XIV LESIONES ORGÁNICAS TRAUMÁTICAS LESIONES OCULARES POSTRAUMÁTICAS Cataratas postraumáticas Las cataratas pueden ser primarias (congénitas) o secundarias (adquiridas). Dentro de las secundarias están las cataratas patológicas y dentro de este grupo obran las cataratas traumáticas que pueden ser ocasionadas por agentes irritantes como los ácidos y álcalis, naftaleno, etc., las radiaciones, la electricidad, chispazo de soldadura y otros agentes lesivos. Los traumatismos directos también provocan cataratas secundarias patológicas traumáticas que suelen ser bilaterales. Estas cataratas patológicas por traumatismos pueden complicarse con iridociclitis, coroiditis, miopías, retinosis pigmentaria, glaucoma agudo, desprendimiento de retina, etc.289 Se ha informado de opacidades en el cristalino después de la exposición o ingestión de numerosas sustancias químicas, y también como secundarias a procesos inflamatorios en el ojo.290 Conjuntivitis postraumáticas Las conjuntivitis traumáticas se pueden deber a agentes físicos: cuerpos extraños, exposición al sol, aire seco o vientos, radiaciones (soldaduras, rayos ultravioletas, etc.) traumatismos directos; a agentes químicos: cáusticos, ácidos, soluciones de pH distinto al de las lágrimas, contactos con otros agentes irritantes. Las irritaciones de un ojo por vía simpática causa lesiones en el ojo no traumatizado (oftalmía simpática) entre ellas conjuntivitis y uveítis, que cuando cronifican pueden lesionar otras estructuras de los ojos. La simple irritación simpática (fotofobia, lagrimeo, etc.) son por reflejo nervioso. La oftalmía simpática puede iniciarse desde los 15 días hasta varios años después del traumatismo ocular.291 Abrasiones corneoconjuntivales por agentes químicos: álcalis y ácidos Las acciones de álcalis y ácidos no son todas exactamente iguales, pero debemos considerar que todas son nocivas y que su efecto será cada vez mayor a medida que transcurra más tiempo. Los álcalis producen necrosis colicuativa a lo que se agrega un proceso térmico y de deshidratación debido a reacciones químicas entre la sustancia agresora y los tejidos. Las complicaciones son: congestión o isquemia conjuntival, edema de córnea, reacción iridociclítica. Los ácidos producen necrosis por coagulación. No es lesión mayormente progresiva como ocurre con los álcalis. La gravedad de la lesión depende del carácter, concentración y cantidad del ácido, variando entonces las lesiones desde una simple congestión conjuntival hasta necrosis de amplias zonas del globo ocular. Tanto las quemaduras térmicas como las causticaciones o quemaduras químicas, alteran el estado gel-sol de las proteínas, necrosis de los tejidos y dan lugar a reacciones cicatriciales. Las causticaciones oculares son frecuentes debido al creciente manejo industrial de sustancias químicas peligrosas. Los principales agentes cáusticos incluyen los ácidos fuertes (sulfúrico, sulfuroso, clorhídrico, nítrico, fosfórico, fluorhídrico, crómico, etc.) y sus anhídridos, los álcalis fuertes (hidróxidos de sodio, potasio, amonio, magnesio, bario, etc.), las soluciones hipertónicas de sodio, potasio, etc., algunos 289 Dres. Roveda-Roveda -MANUAL DE OFTALMOLOGÍA: 147, Bs. Aires, 1975 La Dou MEDICINA LABORAL: 116-119, 1993 291 Dres. Roveda-Roveda MANUAL DE OFTALMOLOGÍA (18):356-365, Bs. As., 1975 290 110 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL ácidos orgánicos y aminas, sales de ácidos fuertes con bases débiles o de ácidos débiles con bases fuertes (hipoclorito sódico, carbonato sódico, acetato de potasio, etc.) darán al disolverse reacciones fuertemente alcalinas o ácidas, respectivamente. Multitud de productos químicos pueden, además, ser nocivos para los ojos, independientemente de su pH. Aunque la mayoría de ellos sólo dan lugar a irritación, en determinadas concentraciones pueden tener un efecto oxidante, metilante u otro tipo de acción desnaturalizadora de las proteínas, con lo que llegan a afectar al estroma corneal y llegar a producir opacidad permanente.292 pH de ácido o álcali Aunque en general es ácido todo producto cuyo pH esté por debajo de 7 (pH 7 = pH neutro) y alcalino todo producto cuyo pH supere a 7, la peligrosidad aumenta en gran manera por debajo de un pH de 2.5 y por encima de un pH de 11. Aparte del pH, las características químicas específicas de cada ácido o base (solubilidad, efecto deshidratante, reacción con los componentes tisulares) condicionarán su acción lesiva. En general las lesiones por álcalis son más peligrosas pues actúan profundamente mediante la disolución de las grasas (membranas celulares) y la destrucción de los mucopolisacáridos (estroma) con producción de metabolitos que a su vez son cáusticos, lo que da lugar a una penetración prolongada, progresiva y a menudo insidiosa.293 Contusiones y concusiones oculares Las contusiones de ojos son frecuentes. Las alteraciones más importantes de las contusiones son el hipema (sangre en cámara anterior con nivel horizontal en parte inferior), ruptura del iris; luxación del cristalino y catarata traumática; hemorragias en retina, vítreo, zona prerretinal y en coroides; desprendimiento de retina; agujero de mácula con pérdida de la visión central; estallido del globo ocular, lesiones del fondo de ojo, glaucomas secundario o postraumático.294 Se denomina contusión a las lesiones por contacto directo con el objeto traumático mecánico no punzante ni incisivo (objeto contundente). Concusión es la lesión mecánica transmitida a distancia por ondas de presión (o de succión), a través del aire (como en una explosión), a través de los tejidos (caso de un golpe en la cabeza o de un proyectil a través de la cavidad orbitaria o de los propios líquidos intraoculares. Esta última modalidad hace que, en la práctica, la contusión y concusión oculares vaya frecuentemente asociadas y explica la producción de lesiones en polo posterior tras contusiones que, en general, son anteriores. Las secuelas de un trauma ocular contuso son: alteraciones pupilares (miosis, como reacción nociceptiva; midriasis, como lesión del esfínter o inervacional), el edema de mácula, las hemorragias en cámara anterior (hipema) o vítrea, las luxaciones de cristalino y las diferentes causas de desprendimiento de retina postraumático. La hipotensión ocular y la hipertensión ocular (glaucoma secundario) postraumáticos serán las principales causas de pérdida total del ojo tras una contusión, o de una inhibición del cuerpo ciliar por desprendimiento del mismo, sea inflamatorio (efusivo) tras la formación de una de una membrana inflamatoria (ciclítica) o traccional, tras un desprendimiento de retina. Lo traccional será especialmente de temer ante un ojo completamente lleno de sangre, bien a consecuencia de un bloqueo del trabéculo o por bloqueo ciliar, cuando el hemoftalmos impide el paso del humor acuoso segregado hacia la cámara anterior. Otra consecuencia de la asociación de sangre en cámara anterior e hipertensión ocular es la impregnación hemática de la córnea (hematocórnea), cuya instauración dependerá del estado del endotelio, pero que una vez establecida raramente se reabsorbe, lo que en los casos infantiles puede causar ambliopías por 292 Ceriol Vilaseca- Barraquer Compte TRAUMATISMOS Y CAUSTICACIONES OCULARES, Rev. Interconsulta, Bs. As. 1998 293 Ceriol Vilaseca- Barraquer Compte TRAUMATISMOS Y CAUSTICACIONES, Rev. Interconsulta, Bs. As. 1998 294 Dres. Roveda-Roveda -MANUAL DE OFTALMOLOGÍA: 359-362, Bs. As. 1975 111 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL deprivación. El bloqueo pupilar por un cristalino o vítreo luxado, la hemorragia masiva supracoroidea y la recesión del ángulo camerular serían causas adicionales de glaucoma secundario.295 Glaucoma postraumático El glaucoma secundario postraumático más frecuente es el que se suele desarrollar después de una contusión del globo ocular. Puede tratarse de una hipertensión producida por un hipema importante, que puede precisar la evacuación del mismo. Los mecanismos para formación de un glaucoma secundario postraumático pueden ser agudos o crónicos. En el glaucoma secundario postraumático los mecanismos agudos son: bloqueo pupilar (cristalino luxado, material extraño, sinequias posteriores); cierre angular (en individuos predispuestos, asociado a midriasis); bloqueo trabecular (hipema masivo). Los mecanismos crónicos son: recesión angular, cierre angular crónico (agudo no resuelto, goniosinequias, neovascular); bloqueo trabecular crónico (por eritroclastos, células fantasma, macrófagos, etc.); reacción facolítica o foanafiláctica (tras catarata o luxación del cristalino); bloqueo del retorno venoso (trombosis ciliar, vorticosa) En el caso de ruptura del trabéculo o clivaje traumático del ángulo, la llamada recesión o retroceso del ángulo, el glaucoma suele desarrollarse en forma tardía, al cabo de semanas, meses o años, a consecuencia de la fibrosis o la formación de membranas en la zona de la ruptura. Si no se controla con tratamiento médico debe procederse a la trabeculectomía. También se puede producir otro tipo de glaucoma secundario como consecuencia de la contusión que se debe a una ruptura parcial o total de la zónula con luxación o subluxación del cristalino y un posible desplazamiento del diafragma iridocristaliniano como en el glaucoma maligno, favorecido por la congestión del cuerpo ciliar y de la coroides como consecuencia del golpe. Las quemaduras químicas afectando gran parte del limbo pueden desarrollar un glaucoma secundario postraumático de muy mal pronóstico a causa de la formación de extensas zonas de tejido cicatrizal en la región limbar.296 Heridas oculares La herida de un ojo provoca inflamación (conjuntivitis) que por un mecanismo simpático (oftalmía simpática) desata inflamación en el otro ojo no lesionado. Se inicia 15 días después del traumatismo y se extiende por muchos años posteriores al traumatismo. Por reflejo nervioso se acompaña de lagrimeo, fotofobia, oclusión palpebral parcial. Otras secuelas son el dolor ocular y las obnubilaciones (nublamiento de la vista) Esto se denomina oftalmia simpática que se produce especialmente en heridas perforantes de un ojo que luego de inflamarse (ojo simpatizante) induce una inflamación en el otro ojo por un reflejo simpático (ojo simpatizado) Se considera que la lesión del ojo simpatizado es una uveítis simpática. Se caracteriza por fotofobia, lagrimeo, obnubilación visual, dolor ocular, signo de Tyndall y congestión ciliar.297 Miodesopsias Las células y detritus que se encuentran en el vítreo son percibidas como pequeñas sombras que se desplazan con los movimientos del ojo. Esto es lo que se conoce con el nombre vulgar de “moscas volantes” y que genéricamente son miodesopsias. Entre sus causas están algunos tipos de lesiones traumáticas (golpes o contusiones, compresiones, etc.). Si esas partículas alcanzan un tamaño suficiente pueden molestar mucho al paciente. Generalmente, en los desprendimientos posteriores del vítreo, los restos membranosos son mayores 295 Ceriol Vilaseca- Barraquer Compte TRAUMATISMOS Y CAUSTICACIONES OCULARES, Rev. Interconsulta, Bs. As. 1998 296 Ceriol Vilaseca- Barraquer Compte TRAUMATISMOS Y CAUSTICACIONES OCULARES, Rev. Interconsulta, Bs. As. 1998) (Internet, 1997, Instituto Barraquer/ CD LAB, S.A. 297 Dres. Roveda-Roveda - MANUAL DE OFTALMOLOGÍA: 360-364, 1975 112 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL y permanecen en el espacio circunscrito entre el vítreo y la retina, es decir, relativamente enfocados sobre la misma, dando grandes molestias. De ahí que sea un importante síntoma-signo por el grado de molestias que representan y su repercusión sobre el psiquismo del paciente.298 Estrabismo convergente postraumático unilateral El estrabismo convergente postraumático unilateral puede deberse a una lesión de los nervios o centros nerviosos de los pares craneanos motores oculares (externo o común) y se denomina estrabismo paralítico. La parálisis del recto externo por lesión del Motor Ocular Externo (MOE) es la más común de los músculos aislados y se caracteriza por la imposibilidad de llevar el ojo hacia fuera. Las alteraciones por debajo de los núcleos (infranucleares) como es la del MOE en su trayecto intracraneal es la más frecuente.299 Diplopía postraumática Los pacientes con traumatismo de cráneo y síndrome postcontusional, quedan con lesiones cerebrales manifiestas con trastornos del olfato (la más común es la anosmia), la visión (diplopía) y del oído.300 Contusiones de órbitas Las contusiones de la órbita ocular dan lugar a equimosis, hiposfagma y tumefacción, incluso, con hematoma orbitario. La consecuencia de mayor envergadura es la fractura por estallido de la órbita. Los tejidos blandos orbitarios absorben el impacto retrocediendo, pero al mismo tiempo aumenta su presión y suele ser la pared del suelo orbitario la primera en ceder. La semiología típica incluye diplopía, epistaxis e hipoestesia del nervio suborbitario. Hay que buscar lesiones ocultas en ojo (derrames vítreos, lesiones retinales, córnea y cristalino, etc.). Si hay escalón óseo acentuado, provocado por la separación de los huesos fracturados, habrá necesidad de cirugía correctora.301 Opacidades corneales postraumáticas La resultante de cualquier agresión traumática, quirúrgica o inflamatoria de córnea que haya comprometido la membrana de Bowman o los tejidos más profundos, es una cicatriz opaca que se denomina leucoma.302 Signos de perforación ocular Las secuelas o signos más frecuentes de una perforación ocular son: a) herida corneal o escleral evidente; b) prolapso de los contenidos intraoculares; c) signos de Seidel positivo a la fluoresceína; d) hipotonía marcada; e) estrechamiento o aplanamiento de la cámara anterior; f) edema conjuntival marcado 298 Dres. Roveda- Roveda MANUAL DE OFTALMOLOGÍA: 263, 1975 Roveda J. M. y Roveda C. E. – MANUAL DE OFTALMOLOGÍA: 305, 2ª. Edición, Editorial López Libreros, Bs. As. 1975 300 Jennet, Bryan y Teasdale, Graham – DIAGNÓSTICO Y TRATAMIENTO DE LOS TRAUMATISMOS CRANEOENCEFÁLICOS: 282, Editorial Salvat, España, 1986 301 Ceriol Vilaseca- Barraquer Compte TRAUMATISMOS Y CAUSTICACIONES, Rev. Interconsulta, Bs. As. 1998 302 (Roveda J. M. y Roveda C. E. – MANUAL DE OFTALMOLOGÍA: 136, 2ª. Edición, Editorial López Libreros, Bs. As. 1975) (Ceriol Vilaseca- Barraquer Compte TRAUMATISMOS Y CAUSTICACIONES OCULARES, Rev. Interconsulta, Bs. As. 1998) (Internet, 1997, Instituto Barraquer/ CD LAB, S.A.) 299 113 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL (quemosis); g) alteración del tamaño, forma o localización pupilar h) disminución de la agudeza visual (en particular si se reduce a percepción luminosa).303 Traumatismo ocular superficial El traumatismo ocular superficial puede lesionar la conjuntiva o la córnea o ambas superficies (conjuntiva/corneal) provocando equimosis subconjuntival (hiposfagma traumático) o erosión corneal o la inclusión de un cuerpo extraño superficial.304 HERNIAS ABDOMINALES Las hernias abdominales pueden ser inguinales, umbilicales, de la línea media, crurales, etc. El mecanismo fisiopatológico es el mismo de la hernia inguinal a la que estudiaremos como modelo. Hernia inguinal Entre los distintos tipos de hernias abdominales, la más frecuente es la inguinal. Las causas principales de las hernias inguinales son: la debilidad congénita de los tejidos de la pared abdominal, el traumatismo directo de pared abdominal y la hipertensión intraabdominal por sobreesfuerzo. La hernia por debilidad congénita de los tejidos de la pared abdominal es la que algunos autores llaman hernia de debilidad que aparece en personas jóvenes o de edad avanzada y sin mayor relación con el esfuerzo laboral. Polo y cols. las dividen en hernias inguinales directa e indirecta. En la indirecta el defecto está en el anillo inguinal profundo y suele asociarse a persistencia del conducto peritoneo-vaginal. Suele seguir el trayecto del cordón espermático y puede alcanzar el escroto. En este tipo de hernias el factor congénito juega un papel muy importante y frecuentemente son bilaterales. Acá el esfuerzo con hiperpresión intraabdominal es un factor desencadenante. En la hernia directa el defecto anatómico se encuentra en el canal inguinal, en la pared posterior y es la hernia más frecuente frente al esfuerzo que provoca hiperpresión intraabdominal. Acá no juegan factores congénitos sino una posible alteración del colágeno de la pared, la cual se agrava con la obesidad y la desnutrición.305 El traumatismo directo de pared abdominal por laceración y ruptura de pared abdominal provoca la hernia traumática verdadera que es muy rara. Finalmente la hipertensión o hiperpresión intraabdominal por sobreesfuerzo es la causa real de la hernia de esfuerzo, verdadera hernia inguinal ocupacional. Es provocada por ciertos esfuerzos en determinadas posiciones viciosas, que se realizan al levantar objetos pesados o en determinadas caídas que impliquen una contracción violenta de los músculos abdominales con aumento de la tensión intraabdominal, con tal fuerza que pueda causar ruptura de la pared inguinal posterior y permitir la irrupción brusca del epiplón o del intestino al conducto inguinal.306 La hernia de fuerza o esfuerzo es una hernia-accidente y es provocada exclusivamente por el esfuerzo violento e intenso. Las condiciones para que el esfuerzo provoque una hernia de fuerza ocupacional son: 303 Ceriol Vilaseca- Barraquer Compte TRAUMATISMOS Y CAUSTICACIONES OCULARES, Rev. Interconsulta, Bs. As. 1998 304 Ceriol Vilaseca- Barraquer Compte - TRAUMATISMOS Y CAUSTICACIONES OCULARES, Rev. Interconsulta, Bs. As. 1998 305 INTERCONSULTA, vol. 7 Nº 9: 344-349, 1993 306 Kaplan - MEDICINA DEL TRABAJO: 246, 1976 114 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL esfuerzo brusco, violento, intenso y prolongado; posición favorable al accidente: la más común es la de semiflexión de tronco sobre las piernas, éstas abiertas, o bien, realizar el esfuerzo en posición supina (acostado). La característica principal es la violencia del dolor que obliga sin excepción a la interrupción del trabajo. El diagnóstico de hernia de esfuerzo requiere las siguientes condiciones: examen previo que compruebe fehacientemente la indemnidad de la pared abdominal (ausencia de agujeros herniarios) (examen preocupacional con pared indemne); que no haya antecedentes heredofamiliares; que no haya factores de riesgos (tos, obesidad, malnutrición, constipación, meteorismo, cicatrices traumáticas o quirúrgicas etc.); que ineludiblemente la hernia aparezca con un sobreesfuerzo ocupacional (esfuerzo con formación simultánea consecutiva de la hernia). Las características de las hernias inguinales por esfuerzo (hernias ocupacionales) son de dos tipos: las que siguen el modelo de Bier y Berger (hernia unilateral pequeña, reducible, con ausencia de epiplón en masa en el saco y sus adherencias, canal poco dilatado, dirigido hacia abajo y adentro, sensible al principio; y el modelo de Lusena: hernias grandes desde el comienzo al momento de formarse, dobles o bilaterales y estrangulables. Ambos tipos pueden ocurrir en un accidente laboral y el predominio de uno u otro modelo dependerá exclusivamente de: intensidad de la fuerza, sexo y edad (mayor frecuencia en hombres y en ancianos).307 Si hay debilidad de pared previa a la hernia y comprobada fehacientemente, si el esfuerzo laboral provoca la hernia, será considerado como concausa. Si hay hernia previa y el esfuerzo la agranda o estrangula, será agravamiento. Lo concreto es que una hernia aparecida o agravada en ocasión de un esfuerzo laboral es indemnizable siempre, en mayor o menor grado.308 Hernia inguinal atascada Una hernia inguinal por sí nunca causa abdomen agudo, salvo que esté atascada o estrangulada, siendo la principal causa de abdomen agudo la hernia estrangulada más que la atascada. La causa del dolor y del abdomen agudo se debe al compromiso intestinal o del epiplón que se introduce en el agujero herniario y queda incarcerado en el conducto inguinal. La diferencia entre hernia atascada y estrangulada, clínicamente, se establece en la instalación del dolor: en la hernia atascada el dolor es gradual, en la hernia estrangulada es de instalación súbita y está precedido por un esfuerzo físico que elevó la presión intraabdominal. Otra característica es el tipo de dolor: en la hernia atascada el dolor es moderado y local (en el mismo lugar de la hernia o dolor inguinal), en la hernia estrangulada el dolor es más extenso y es abdominal además de inguinal. Otra forma de diagnóstico diferencial lo hace la palpación: la hernia atascada es poco sensible a la palpación, la hernia estrangulada tiene dolor espontáneo y provocado en el nivel de la hernia y su exploración es dolorosa. Otro signo de diagnóstico diferencial es la propulsión de la hernia: la hernia atascada propulsa por maniobras de aumento de la presión intraabdominal (tos, Valsalba, etc.), la hernia estrangulada no propulsa con estas maniobras. Las paredes de la hernia son tensas en la hernia estrangulada y poco o nada tensas en la hernia atascada. La hernia atascada normalmente no se acompaña de signos generales, mientras que la hernia estrangulada casi siempre se acompaña de náuseas y vómitos, constipación total, distensión abdominal 307 308 Nerio Rojas MEDICINA LEGAL: 97-98, 1976 HERNIA OCUPACIONAL – Empresalud: 54-58, marzo y abril, 1997 115 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL y timpanismo y alteraciones del estado general. La hernia atascada sólo da abdomen agudo si compromete el epiplón o el asa intestinal con una congestión de la misma. Si la constricción es más intensa puede llegar a la isquemia. En ambos casos hay signos en las asas intestinales como trasudado seroso en la luz intestinal, a veces hemorrágico, que rápidamente se transforma en exudado séptico. Las paredes de las asas se hallan congestivas y con venas ingurgitadas. El mesenterio está congestivo y salpicado de sufusiones hemorrágicas. La liberación del atascamiento corrige la congestión y restablece el peristaltismo. En cambio en la isquemia hay equimosis de asas que se ven negras e inerte y la liberación de no corrige estos signos. La liberación del atascamiento mejora inmediatamente el estado general y el dolor y generalmente la evolución es buena, sin complicaciones.309 Hernia postraumática no operada La LRT considera a la hernia abdominal o inguinal postraumática sin secuelas sin incapacidad, pero no evalúa las hernias postraumáticas con secuelas. La ART ni siquiera considera a las hernias abdominales e inguinales y las tilda de inculpables a pesar de estar referidas en el Dcto. 659/96 y las deriva a obra social sin operarlas. El Dcto. 659/96 solamente indemniza a hernia abdominal o inguinal operada con secuelas. Si el Dcto. 659/96 incluye a las hernias abdominales postraumáticas discriminando únicamente a las sin secuelas o las operadas con secuelas, significa que es patología relevante que debe atender y por lo menos operar. Tradicionalmente la hernia abdominal postraumática de causa laboral no operada ha sido indemnizada por leyes anteriores y está incluida en los baremos de incapacidad laboral. Considerando las reformas de la LRT y del Dcto. 659/96 introducidas por los decretos 1278/00 y 410/01, las leyes 26693 y 26694 del 2011 y la jurisprudencia de las Cámaras Laborales de Mendoza el sentido de que pueden usarse otros baremos distintos al Dcto. 659/96 correspondería indemnizar las hernias abdominales postraumáticas (incluidas en la LRT como sin secuelas o las operadas con secuelas) con secuelas (omitidas sin motivos por la LRT). OTRAS LESIONES ORGÁNICAS POSTRAUMÁTICAS Ruptura del bazo Entre las causas de rotura de bazo están los traumatismos (accidentes de tránsito), las intervenciones quirúrgicas y endoscopias. Hay hemoperitoneo habitualmente mortal.310 “La ruptura esplénica debe sospecharse en pacientes con dolor de hipocondrio izquierdo, hipovolemia.311 Secuelas de esplenectomía La esplenectomía es una de las causas más conocidas de inmunodeficiencia… Las inmunodeficiencias primarias o secundarias son enfermedades causadas por alteraciones cualitativas o cuantitativas de uno o más componentes específicos (linfocitos T y B) o inespecíficos (complemento y células fagocíticas) del sistema inmunitario, que determinan una mayor predisposición a padecer infecciones… frecuentes o crónicas”.312 309 Egidio Mazzei y cols. – MEDICINA INTERNA DE URGENCIA: 596-601, Libreros López Editores, Bs. As. 1969 Farreras-Rozman – MEDICINA INTERNA, Editorial Harcout, Vol. I, Madrid, 2000 311 Wasman-Gutiérrez – ABDOMEN AGUDO: 92, Editorial Médica (Edimed) Bs. As., 1985 312 Farreras-Rozman – MEDICINA INTERNA: 3145.3157, Editorial Harcout, Vol. II, Madrid, 2000 310 116 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Ptosis renal postraumática La ptosis renal de urgencia se debe a esfuerzos o movimientos esforzados, sin condición previa aparente. Frecuentemente el riñón derecho es que más sufre por esfuerzo. Produce dolor intenso o nefralgia del riñón ptósico (crisis de Dietl).313 Según la Tabla de Incapacidades ley 24557, Dcto. 659/96, la ptosis renal postraumática puede ser uni o bilateral, con o sin repercusión orgánica. PATOLOGÍA DERMATOLÓGICA POSTRAUMATICA Excoriaciones Las excoriaciones son lesiones o heridas de la piel por un elemento que hiere tocando tangencialmente a la piel por desgaste, arrancamiento o corrosión (pérdida superficial de sustancia) y que pueden afectar a la epidermis (excoriación superficial o raspadura que no afecta la basal y no deja cicatriz).314 Escarificaciones Las escarificaciones es la producción en la piel de numerosos cortes y punciones pequeñas y superficiales. Suele ocurrir en heridas con incrustaciones de cuerpos extraños o esquirlas de vidrio. Cuando tienen cicatrizaciones complicadas dejan cicatrices. Heridas en sacabocados y escalpes (erosión de piel) Las heridas que afectan a la dermis son erosiones de la piel y constituyen heridas en sacabocados o escalpes. (Las heridas en sacabocados son escalpes superficiales que afectan la basal y dejan cicatrices tipo quemaduras. Al arrancamiento completo de un sector de piel la escuela médica sajona lo denomina escalpe (scalp) y el término fue aplicado primariamente al arrancamiento del cuero cabelludo. Son escalpes profundos que afectan toda la piel (epidermis y dermis) y partes blandas (musculares, nerviosas, vasculares, etc.). Las excoriaciones profundas o scalp (escalpe) pueden dejar cicatrices viciosas (queloides).315 Hoy, algunos autores lo extienden a otros sectores del organismo y el Dr. Bonnet incluye en su Tabla de Incapacidades el “scalp” de talón. Contusión La contusión de piel es un traumatismo superficial sin lesión de piel pero afecta a tejido celular subcutáneo con hematomas y edemas. Es una lesión importante cuando constituye policontusiones que pueden llevar al shock de relativa gravedad. Las contusiones intensas provocan lesiones de tejidos profundos (músculos, paquete vasculonervioso, articulaciones, etc.).316 313 Dres. Mazzei – MEDICINA INTERNA DE URGENCIA: 330-332, Editorial López Librero, Bs. As. 1969 Gatti-Cardama, MANUAL DE DERMATOLOGÍA, El Ateneo, Bs. As, 1976 315 Claudio Hernández Cueto – VALORACIÓN MÉDICA DEL DAÑO CORPORAL: 112, Editorial Masson, Barcelona, España, 1996 316 Claudio Hernández Cueto – VALORACIÓN MÉDICA DEL DAÑO CORPORAL: 112, Editorial Masson, Barcelona, España, 1996 314 117 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Cicatrices Las cicatrices son secuelas traumáticas (heridas, quemaduras) o quirúrgicas. Las cicatrices atípicas, viciosas o deformantes son aquellas que si bien resultan de un traumatismo o de una cirugía, por complicaciones posteriores, se afecta el proceso cicatrizal y produce una cicatriz o conglomerado de cicatrices que resaltan sobre la piel normal siendo notorias. La superficie de esas cicatrices, además de notoria, puede estar afectada por irregularidades tales como las arrugas, caso de cicatrices retráctiles, o formaciones tumorales o depresiones como ocurre con las cicatrices queloides. Esto determina en la zona de cicatriz una calidad muy baja de la piel cicatrizada (daño tisular que remplaza piel normal por tejidos fibrosos no epitelial). Estas consecuencias pueden deberse a permanencia de cuerpos extraños (incrustaciones dérmicas), defectos de sutura, rechazo de elementos de sutura por alergia a los mismos o sobreinfección. Todas estas circunstancias llevan a una cicatrización defectuosa o por segunda intención, de evolución tórpida. Luego, las secuelas más importantes de esas cicatrices, además del factor estético (afeamiento), conllevan secuelas de tipo psicológico (complejos de fealdad o de inferioridad, depresión, etc.) y secuelas sociales (rechazo, discriminación laboral, etc.), pero fundamentalmente se acompañan de síntomas o signos funcionales tales como impedimento para el desplazamiento de las áreas afectadas por adherencias entre planos tisulares en la zona focal o perifocal de las cicatrices que determinan retracciones tisulares severas (sobre todo cuando asientan en superficies dérmicas que rodean una articulación) y dolor reactivo o reflejo, o alteraciones de la sensibilidad (hipoestesia o hiperestesia). Por esta razón provocan incapacidad que es evaluada por diferentes tablas o baremos para ser considerados en la evaluación de toda incapacidad que impliquen cicatrices viciosas. Tanta importancia tiene una cicatriz visible, en pacientes jóvenes o en personas con vida social de exposición corporal como pueden ser los atletas, deportistas, artistas, modelos, etc. que la extirpación de una cicatriz adquiere tanta importancia como si se tratara de un cáncer o tumor epitelial, creando un estado de ansiedad o expectativa muy especial.317 PATOLOGÍA OTORRINOLARINGOLOGICA POSTRAUMATICA Trastornos auditivos postraumáticos Presbiacusia La presbiacusia aparece en la ancianidad, es decir, después de los 65 años de edad. Entre las causas figura la otopatía senil como puede ser la otosclerosis.318 Citamos a la presbiacusia porque es frecuente que la hipoacusias postraumáticas sean confundidas en los juicios por enfermedades profesionales con la presbiacusia cuando el paciente/actor es mayor de edad. 317 Claudio Hernández Cueto – VALORACIÓN MÉDICA DEL DAÑO CORPORAL: 141, Editorial Masson, Barcelona, España, 1996 318 Anthony Martín – GERIATRIA: 139, Manual Moderno, México, 1983 118 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL El error surge de solicitar como perito a un otorrinolaringólogo el cual considera como presbiacusia toda hipoacusia en anciano. En cambio, el médico laboral toma en cuenta los antecedentes laborales que demuestran la exposición laboral al agente ruido. Hipoacusia por otitis Un proceso inflamatorio que se pueda presentar después de un trauma en el oído medio provoca una lesión de vecindad en el oído interno por destrucción de las paredes o por el paso de toxinas a través de las ventanas, como ocurre en las otitis. Suele estar dañada la cóclea.319 Lesión auditiva en TEC Los traumatismos encéfalocraneanos pueden ocasionar lesiones a todos los niveles del sistema auditivo. No toda fractura del hueso temporal produce pérdida de conciencia, ni es preciso que exista fractura ósea para que resulte dañado el oído interno. La lesión puede ser por concusión laberíntica (fístula laberíntica, laberíntitis, lesión laberinto membranoso), o disrupción de la cadena osicular o lesiones cerebrovascular o neuronitis postraumáticas o hemotímpano. La característica es que el TEC produce trastornos agudos de la audición (hipoacusia súbita o sordera súbita).320 Conmoción laberíntica La conmoción laberíntica, que por definición corresponde a un sacudimiento físico del oído interno y está ligada a las vibraciones de las paredes óseas craneanas. La conmoción laberíntica se debe a una variación brusca y de gran intensidad de la presión atmosférica que es capaz de lesionar el oído interno y, en estas circunstancias, la mayoría de las veces ocurre por explosiones o detonaciones o en quienes trabajan sometidos a hipertensión barométrica (buzos, cámara neumática, descenso brusco de una montaña alta). También suele ser producida por un traumatismo craneano y generalmente se presenta aislada, sin fracturas óseas. Las secuelas conmocionales son más frecuentes en los casos en que no existen fracturas óseas del cráneo o del peñasco. Teóricamente la contusión laberíntica no debe producir lesiones anatómicas, sin embargo los estudios histológicos y los trabajos experimentales demuestran que las lesiones de contusión existen siempre. Se trata de microhemorragias en los espacios perilinfáticos o en los canalículos nerviosos. El proceso de organización cicatrizal engloba a los filetes nerviosos y provoca una pérdida funcional progresiva, en forma muy lenta, que se debe considerar desde el punto de vista medicolegal, pues la hipoacusia puede aparecer mucho tiempo después del traumatismo o adquirir una intensidad muy superior a la original. La hipoacusia es del tipo de las producidas por traumatismo sonoro (zona de los 4000 c/s o Hz) o al tipo de hipoacusia de percepción de alto grado. En su evolución pueden persistir trastornos de déficit auditivo susceptibles de agravarse y conducir a la cofosis (sordera) Entre los síntomas del aparato auditivo vestibular, el vértigo es el más comúnmente observado. Por lo general es de tipo laberíntico, pero en otros casos, en los que resulta más difícil de establecer, se trata de una sensación vaga de inestabilidad no rotatoria; el paciente puede caerse en cualquier momento. Sobreviene en forma de ataque a consecuencia de un movimiento brusco de la cabeza o de un cambio de posición violento y no se acompaña de náuseas ni de vómitos. Las pruebas funcionales revelan 319 Thompson y cols. COMPENDIO DE OTORRINOLARINGOLOGÍA (6): 78, Bs. As., 1976 (Aguilà Artal, Mañós-Pujol y Romero Maura TRASTORNOS AGUDOS DE LA AUDICIÓN, Rev. Interconsulta, Bs. As. 1998) (Santiago Luis Arauz, Alejandro Curutchet y Samuel Pallante – ACTUALIZACIÓN DE TEMAS MÉDICOS, Bs. As., 1984) 320 119 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL normoexcitabilidad o hiperexcitabilidad laberíntica.321 En los traumatismos se pueden considerar tanto las fracturas del hueso temporal que toman simultáneamente la cápsula laberíntica y al membranoso, como a la contusión laberíntica. La lesión estará lógicamente relacionada con el trauma sufrido y no es necesario que el lado lesionado sea el del golpe, sino que por el fenómeno del contragolpe puede lesionarse el contralateral. Luego del traumatismo pueden aparecer crisis vertiginosas muchas veces causadas por diferentes posiciones de la cabeza. En este caso tenemos la complicación de que se nos hace muy difícil diferenciar si el golpe en sí trajo inconveniente directo en laberinto posterior o si a través de alteraciones en columna cervical aparece un sufrimiento en el aparato vestibular. Su audición puede alterarse o no, dependiendo de la zona lesionada y de la magnitud del traumatismo. Lo que sí suele suceder es que el problema auditivo quede tapado por otras sintomatologías más importantes o que al ser la pérdida en los tonos más agudos, esté por fuera de la zona de la palabra como para que el paciente note una dificultad. La audiometría puede demostrar desde una audición normal hasta una cofosis audiométrica, pasando por una hipoacusia conductiva. Esto dependerá de la zona lesionada.322 En la actualidad, el uso de la Resonancia Magnética Nuclear permite detectar la fístula perilinfática postraumática producida por la contusión laberíntica. Síndrome laberíntico El síndrome laberíntico tiene manifestaciones cocleares y vestibulares. Las manifestaciones cocleares son la hipoacusia. Las manifestaciones vestibulares son principalmente el estado vertiginoso con alteraciones del equilibrio en posición de pie. Se suele acompañar nistagmus espontáneo, malestar, y a veces náuseas y vómitos.323 Los exámenes neurootológicos de pacientes que no presentan signos anormales en el examen clínico habitual, han revelado una alta incidencia de disfunción vestibular y de pérdida asimétrica de la audición de altas frecuencias. Esto explicaría los mareos, síndrome de vértigo e hipoacusia, como quejas más comunes de los que padecen TEC. La disfunción vestibular puede manifestarse en forma de vértigo o ataxia o de ambos. En muchos pacientes puede demostrarse una disfunción vestibular después de lesiones bastantes leves, sin que medie fractura petrosa. Estas anormalidades puede persistir durante un año o más, lo cual constituye un indicio que apoya la base orgánica de daño cerebral no registrado por imágenes ni otros estudios.324 Acúfenos “Los acúfenos son ruidos subjetivos, sin presencia de ondas sonoras aéreas típicas (“ilusión de sonido”). Pueden ser provocados por vibraciones en los tejidos cercanos a la cóclea (músculos del oído) En algunos casos son producidos sin vibración alguna, por inflamación y modificaciones químicas neurosensoriales o de la vía nerviosa auditiva. Varían mucho en su intensidad medible por el audiómetro; en su tono, semejante a veces a determinado tono puro, y en su timbre (silbido, soplo, aleteo, ruido de grillo, de moscardón, de olas de mar, etc.)”.325 321 Thompson y cols. – COMPENDIO DE OTORRINOLARINGOLOGÍA: 65-66, 4ª edición, editorial El Ateneo, Bs. As. 1975 322 Santiago Luis Arauz, Alejandro Curutchet y Samuel Pallante – ACTUALIZACIÓN DE TEMAS MÉDICOS, Bs. As., 1984 323 Thompson y cols. – COMPENDIO DE OTORRINOLARINGOLOGÍA: 53, 4ª edición, editorial El Ateneo, Bs. As. 1975 324 Jennet, Bryan y col. DIAGNÓSTICO Y TRATAMIENTO DE LOS TRAUMATISMOS CRANEOENCEFÁLICOS: 301, Editorial Salvat, España, 1986 325 Thompson y cols. - COMPENDIO DE OTORRINOLARINGOLOGÍA: 17, 4ª edic., El Ateneo, Bs. As., 1975 120 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Neuronopatías auditivas Las lesiones de la primera neurona de la vía acústica provocan hipoacusias perceptivas que no se acompañan de reclutamiento pero sí de síndromes vestibulares periféricos armónicos. Los perfiles de V.A. y de V.O. generalmente tienden a ser planos sin mostrar caídas mayores en ninguno de los extremos del espectro sonoro y los acúfenos son de tonalidad aguda. Estas lesiones pueden deberse a neuronitis postraumáticas.326 Hipersensibilidad al sonido Es un trastorno auditivo que se caracteriza por una incapacidad o dificultad para tolerar los sonidos comunes externos, incluso cuando éstos son normales. Existen diferentes tipos de Hipersensibilidad al sonido, que se pueden clasificar en: Reclutamiento coclear Consiste en la percepción, por parte del paciente, de los incrementos de ciertos niveles de volumen sonoro, mucho más rápidamente que una persona normal. Este trastorno casi siempre acompaña a las hipoacusias de percepción. Mientras que en el reclutamiento tan solo los sonidos de volumen elevados molestan, en la hiperacusia puede molestar cualquier sonido. Misofonia Es la sensación subjetiva por parte del paciente de molestia ante el sonido, pero sin provocar miedo extremo. Fonofobia Es una condición mental donde el paciente siente un miedo extremo o fobia a ciertos sonidos que asocia a “algo malo”. Debido a dichos pensamientos el paciente va a percibir estos sonidos mucho más intensos de lo que son en realidad. Hiperacusia Es la disminución del umbral de tolerancia a sonidos habituales y naturales del ambiente, o bien una respuesta exagerada e inapropiada a sonidos que no son molestos para una población sana. Normalmente el paciente percibe sonidos de volumen normal como si fueran muy intensos y, frecuentemente presentan una audición normal, es decir: sin hipoacusia. Estos pacientes suelen presentar unas pruebas audiométricas perfectamente estándares, con unos umbrales auditivos normales, pero con un umbral de sensibilidad al sonido disminuido. En general, el nivel de confort para el sonido suele estar alrededor de los 100 dB, mientras que los pacientes con hiperacusia presentan un disconfort con niveles de 40 dB o menos. Este tipo de patología puede presentarse lenta o repentinamente, de manera que el sujeto se encuentra ante la situación de que los sonidos habituales, de repente se vuelven elevados, dolorosos y hasta intolerables. La hiperacusia 326 Carlos A. Ruggeri – MANUAL PRÁCTICO DE OTORRINOLARINGOLOGÍA: 57, Editorial Panamericana, Bs. As. 1976 121 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL puede aparecer en: Personas con audición normal. Pacientes con audición levemente disminuida o con hipoacusia perceptiva ligera. Pacientes con hipoacusia moderada, aunque es menos frecuente. Pacientes que tienen acúfenos de tipo severo. No se conoce exactamente la prevalencia de esta patología, aunque según estudios realizados se ha comprobado que existe una importante correlación entre la hiperacusia y los pacientes que padecen acúfenos o tinnitus, así como entre la hiperacusia y los niveles de disconfort auditivo. Además se ha evidenciado, que la mayoría de los casos de tinnitus e hiperacusia están asociados a la pérdida de audición. Las causas exactas de la hiperacusia no se conocen con certeza las causas ni los mecanismos fisiopatológicos que determinan la hiperacusia, pero se sabe que el ruido es un importante factor desencadenante, por lo que se puede prevenir y evitar, protegiendo el oído ante un sonido intenso. Existen diversas teorías que intentan explicar los motivos desencadenantes de esta hipersensibilidad, como son: alteraciones en la amplificación y regulación de las células ciliadas externas cocleares o bien alteraciones en la regulación a nivel central de la vía auditiva, de manera que se activa de forma secundaria el sistema límbico, lo cual a su vez genera un abanico de reacciones psicoemocionales. Los síntomas de hiperacusia más frecuentes son: Aparición de acúfenos o tinnitus. Según datos estadísticos, la prevalencia de la hiperacusia es mucho mayor en aquellos pacientes que tienen acúfenos. Sensación de plenitud o de saturación de los oídos, e incluso de dolor interno. Importantes trastornos del sueño. Cambio de humor e irritabilidad. Incremento del estrés. Es muy importante realizar un correcto diagnóstico de este tipo de patología, ya que puede con el tiempo alterar completamente la paz del paciente, arruinar su vida social y su actividad laboral. La hiperacusia hace que la vida del paciente sea muy difícil de sobrellevar, obligándole incluso a cambiar su esquema de vida. Es importante realizar un diagnóstico diferencial entre hiperacusia y otras patologías, como pueden ser: la fotofobia, el reclutamiento coclear, etc. Es muy frecuente la combinación de la hiperacusia con el tinnitus, siendo necesario establecer una serie de pruebas encaminadas a poner en evidencia ambas patologías. El encargado de diagnosticar dicha alteración será el médico especialista en Otorrinolaringología y, que al mismo tiempo tenga, conocimientos sobre acúfenos e hiperacusia. Es importante realizar un cuidadoso estudio de la historia clínica del paciente, con una anamnesis, donde se incluirá una batería de preguntas: ¿Cuándo y cómo se inició dicha hiperacusia? ¿Qué sonidos son los más molestos? ¿En qué momentos del día resultan más molestos? ¿Ha estado expuesto últimamente a algún sonido fuerte? ¿Ha habido algún cambio importante o acontecimiento en su vida cotidiana? ¿Qué otros síntomas han aparecido? ¿Siente ruido o zumbido en el oído? ¿En qué grado afecta a su vida cotidiana? Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL 122 Además dicho diagnóstico se confirmará mediante una serie de pruebas de diagnóstico auditivas, como son: Audiometría tonal. Test de Umbrales de disconfort auditivo. Test para medición del Reclutamiento coclear. TRASTORNOS NASALES POSTRAUMÁTICOS Síndrome de insuficiencia ventilatoria nasal El síndrome de insuficiencia ventilatoria nasal de causa orgánica en el adulto se deben a deformaciones del septum nasal de origen traumático (u otros factores) y la hipertrofia postraumática de los cornetes. Se acompaña de trastornos del olfato, que puede llegar a una hiposmia o anosmia, trastornos del gusto y alteraciones del timbre de la voz con exagerada resonancia nasal (rinolalia cerrada, hiperrinofonía) y esto se debe al entorpecimiento de la función de los resonadores que tienen los senos paranasales. Es causa de laringitis crónicas e infecciones respiratorias recidivantes por estancamiento de moco.327 Rinosinusitis postraumáticas Las rinosinusitis postraumáticas se deben a: traumatismos faciales directos que afecten toda la nariz (aplastamiento nasal) o en zonas frontales que afecten a senos frontales o en zona maxilar que comprometan los senos maxilares. Estos traumatismos afectan al complejo osteomeatal (COM) afectando la anatomía ósea o inflamando a la mucosa, la cual aumenta su grosor y bloquea al COM cerrándolo. Los traumatismos nasales que provocan desvíos septales importantes provocan deformación de la apófisis unciforme o la formación postraumática de un espolón septal importante. Los traumatismos que implican la introducción violenta y brusca de objetos contusos o punzantes dentro de las fosas nasales pueden afectar a cornetes y trayectos del COM provocando su obstrucción. Otro tanto ocurre con la introducción de cuerpos extraños. Estos dos últimos factores (traumatismos por introducción de objetos punzantes o cuerpos extraños es común con el uso de sonda nasogástrica o maniobras con instrumentos médicos para exploración o tratamiento).328 Rinosinusitis por factores ambientales Los factores ambientales predisponentes para rinosinusitis son: los factores que alteran la temperatura y la humedad del medio como son factores climáticos o la exposición a frentes meteorológicos de cambios bruscos (trabajos a la intemperie), o factores ambientales industriales donde los trabajadores sufren cambios bruscos de temperatura y humedad ambiental (profesiones que impliquen trabajar en cocinas, frigoríficos, hornos, cocinas, u otros elementos en los cuales de deban pasar de ambientes normales a ambientes sumamente fríos o calientes, en forma alternativa y varias en una jornada de trabajo. Otros factores ambientales son los factores irritantes de mucosas respiratorias tales como la exposición a humos, en especial el tabaco, gases irritantes (cloro, sulfuros u otros derivados del azufre, etc.), aerosoles ambientales (desinfectantes, insecticidas o aromatizantes), polvos industriales (taninos, harina, cemento, asbesto, etc.), 327 (Ruggeri, Carlos A. – MANUAL PRÁCTICO DE OTORRINOLARINGOLOGÍA: 163-168, Editorial Panamericana, Bs. As. 1976) (Wald E. – EPIDEMIOLOGY, PATOPHISIOLOGY AND ETIOLOGY OF SINUSITIS, Pediat. Infect. Dis. J. (4): 51-53, 1985) (Dres. Chinski – SINUSITIS EN EL NIÑO Y EL ADULTO, Separata Montpellier, 2005) 328 (Parsons D, Leewen N – II MANUAL OF PEDIATRIC OTORHINOLARYNGOLOGY, IAPO: 185-197, 2001) (Wald E. – EPIDEMIOLOGY, PATOPHISIOLOGY AND ETIOLOGY OF SINUSITIS, Pediat. Infect. Dis. J. (4): 5153, 1985) (Dres. Chinski – SINUSITIS EN EL NIÑO Y EL ADULTO, Separata Montpellier, 2005) 123 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL aguas cloradas (natación o tareas de aseo), otros elementos irritantes (contaminación electromagnética). Estos elementos producen primero inflamación, luego edema y en casos de exposición repetitiva, hipertrofia de las mucosas, las cuales aumentan su grosos y bloquean el complejo osteomeatal (COM) provocando primero rinosinusitis crónicas y después de un tiempo de exposición o de una elevada concentración de elementos irritantes, rinosinusitis crónicas, las cuales pueden ser crónicas irreversibles o recidivantes (se exacerban con nuevas exposiciones).329 Fracturas Nasales La pirámide nasal es la estructura más prominente de la cara. Esta característica determina que las fracturas nasales sean las lesiones faciales más frecuentes, llegando a representar el 50% del total. Las causas más frecuentes de fractura son agresiones, accidentes deportivos, accidentes de tráfico y caídas casuales. En su tratamiento inicial se observa un alto porcentaje de deformidad nasal postraumática, que oscila entre 14% y 50%, y que se debe a: • Edema postraumático. • Lesiones septales no diagnosticadas. En la patogénesis, la naturaleza y la extensión de la lesión dependen de las características del trauma; la relación de fuerza por masa es uno de los elementos básicos en el mecanismo físico de estas lesiones. La clasificación más común de las fracturas nasales se deriva de la modalidad del trauma, bien sea frontal o lateral.Anatómicamente, la nariz es una estructura piramidal con vértice superior y base inferior formada por un esqueleto osteocartilaginoso y una cobertura mucocutánea que contiene dos cavidades o fosas nasales, separadas por el tabique o septum nasal. Esqueleto óseo: La pirámide nasal tiene una estructura fibrocartiloginosa en sus dos tercios inferiores, y ósea en el tercio superior. Los huesos nasales se prolongan hacia arriba y hacia delante con el hueso frontal y hacia abajo y afuera con la apófisis ascendente del maxilar superior. Su porción central está constituida por la lámina ósea vertical, formada por la lámina perpendicular del etmoides y el vómer, que descansa sobre la cresta maxilar. Esqueleto cartilaginoso: Compuesto por el cartílago cuadrangular que en su borde inferior forma la región columelar y posteriormente se articula con la lámina perpendicular del etmoides y el vómer. Lateralmente se ubican los cartílagos laterales y alares. De forma variable en número y localización se encuentran los cartílagos sesamoideos, normalmente situados entre los cartílagos alares y laterales, y en la columela. El cartílago septal contribuye al soporte de la pirámide nasal. Sistema músculo aponeurótico: Formado por los músculos de la cara, insertos en el apéndice nasal: piramidal, triangular, depresor del septo, elevador del labio y dilatador de la narina. Así como un revestimiento que separa la piel del esqueleto nasal mediante una capa célulograso rica en glándulas sebáceas y folículos pilosos, y un revestimiento interno tapizado por mucosa nasal. La pirámide puede ser dividida en varias subunidades: raíz nasal (vértice de dicha pirámide), dorso nasal, paredes laterales, alas nasales, punta y columnela (línea media de la base). Fisiológicamente, las fosas nasales tienen dos funciones principales: La respiración y la olfación. Además en la formación del lenguaje, las fosas nasales actúan como órgano de resonancia para la voz. Como 329 (Parsons D, Leewen N – II MANUAL OF PEDIATRIC OTORHINOLARYNGOLOGY, IAPO: 185-197, 2001) (Wald E. – EPIDEMIOLOGY, PATOPHISIOLOGY AND ETIOLOGY OF SINUSITIS, Pediat. Infect. Dis. J. (4): 5153, 1985) (Diamante V. – OTORRINOLARINGOLOGÍA Y ENFERMEDADES CONEXAS, Promed: 148-160, 1992) (Pereira M. B. R. – SINUSITIS. MANUAL DE OTORRINOLARINGOLOGÍA DE LA IAPO: 90-99, 1998) (Dres. Chinski – SINUSITIS EN EL NIÑO Y EL ADULTO, Separata Montpellier, 2005) 124 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL órgano respiratorio, la nariz tiene por objeto calentar y humedecer el aire de la respiración, purificándolo de partículas de polvo. El relieve de los cornetes y la forma de los meatos hace que se formen unas turbinas de aire que favorecen esta función. La lámina cribosa en la porción superior de la fosa nasal es donde se localizan las células olfatorias. Las podemos encontrar también en la parte media del cornete superior y una superficie equivalente en la parte alta del tabique. Si la nariz se encuentra taponada la voz pierde timbre y resonancia, quedando apagada, este trastorno del lenguaje se denomina rinolalia. La nariz también desempeña la función de ventilación y drenaje de los senos paranasales así como del aparato lacrimal. Otras funciones accesorias son las motoras, sensoriales, tróficas y vasomotoras. Por ejemplo, si se excita la mucosa nasal, se produce una contractura refleja de los músculos faciales, un movimiento de los globos oculares y de la cabeza hacia un lado; estos fenómenos acompañados de una congestión de la mucosa nasal y de un aumento de la secreción de las glándulas nasales, todo lo cual termina con el estornudo. Hay diversas clasificaciones de fracturas nasales siendo las principales: la clasificación de Stranc categoriza las fracturas nasales en función de su localización antero-posterior (fractura nasal por impacto frontal) y de la desviación lateral: Tipo I. Son aquellas que afectan la porción más anterior de los huesos nasales y el tabique. Tipo II. Además de afectar los huesos nasales y el tabique, presentan lesión de la apófisis frontal del maxilar. Tipo III. Afectan a ambas apófisis frontales del maxilar y al hueso frontal, siendo en realidad, fracturas naso-etmoido-orbitarias La clasificación de Rohrich divide las fracturas nasales en cinco grupos diferentes: I. Fractura simple unilateral. II. Fractura simple bilateral. III. Fractura conminuta. a) Unilateral. b) Bilateral. c) Frontal. IV. Fractura compleja (huesos nasales y septo). a) Con hematoma septal asociado. b) Con laceraciones nasales. V. Fracturas naso-orbito-etmoidales. Las formas de presentación de las fracturas nasales son: a) Fracturas nasales simples, las cuales no presentan desplazamiento de los fragmentos ni deformidad del septum nasal; no requieren cirugía, sino manejo médico con ferulización. b) Fracturas con deformidad septal y desplazamiento de los fragmentos; generalmente requieren reducción cerrada, y en su mayoría rinoplastia, en un periodo no superior a 3semanas. Los golpes frontales directos aplicados sobre el dorso nasal producen fracturas de la parte delgada de los huesos nasales causando fracturas nasoetmoidales. Los golpes laterales son los responsables de la mayor parte de las fracturas nasales. Inicialmente se realiza inspección visual de la pirámide nasal, palpación de la misma (dorso, paredes laterales y espina nasal), inspección del tabique nasal y evaluación del paso de aire por las fosas nasales. Al examen físico se puede registrar signos de epistaxis uni o bilateral, edema, tumefacción nasal, hundimiento de las paredes laterales, desviación nasal lateral, depresión del dorso nasal, heridas cutáneas, telecanto (fracturas nasoorbitoetmoidales), verticalización de las narinas (nariz porcina) en los casos de hundimiento severo del dorso nasal. En todo traumatismo nasal se debe realizar inspección del tabique para descartar hematomas septales o desviaciones del mismo; las lesiones septales son la principal 125 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL causa de deformidad nasal secundaria. Tras realizar vasoconstricción y anestesia tópica de ambas fosas nasales, se procede con la aspiración de coágulos, para examinar con el rinoscopio el vestíbulo nasal, el meato inferior, los cornetes y el tabique; se ha de buscar cualquier laceración o hematoma del septo. Un hematoma septal no tratado puede producir necrosis del cartílago por despegamiento del pericondrio. Si bien la utilidad de las radiografías nasales (perfil de huesos nasales) y el tiempo puede transcurrir desde el momento de la fractura hasta su reducción: 24 a 72 horas como máximo; existe coincidencia en que cuanto antes se intente su reducción, hay más posibilidades de éxito. Algunos médicos recomiendan que una vez se presenta el edema se debe esperar a que éste haya cedido antes e intentar la corrección. Las lesiones vistas poco tiempo después del traumatismo (1-3 horas) pueden ser reducida inmediatamente. Si la nariz está muy hinchada, la reducción se debe postponer 2-6 días después del accidente. En niños se indica reducción temprana (2-3 días) dada la rápida cicatrización.330 TRASTORNOS VOCALES POSTRAUMATICOS Nódulos vocales Los nódulos vocales son hiperplasias epiteliales y conjuntivas de extensión limitada que afecta a las cuerdas vocales con diferentes grados de edema y degeneración mixoide. Siempre son la consecuencia de trastornos funcionales de la voz, originados en disfunciones de cualquiera de los mecanismos que intervienen en su producción. El síntoma es la disfonía.331 Los nódulos de las cuerdas vocales se manifiestan como una neoformación situada a nivel de su borde libre, preferentemente en la unión del tercio anterior con el tercio medio. Se encuentran con mayor frecuencia en mujeres y el factor más frecuente que desencadena la formación de nódulos es, sin duda alguna, el esfuerzo vocal.332 “Con mayor frecuencia vemos nódulos bilaterales habitualmente acompañados a cada la do por una clara hendidura abierta de la glotis. La grieta glótica abierta sobre cada lado (originada al juntarse los nódulos bilaterales que se encuentran en oposición exacta entre sí) ocasiona la falta de aproximación firme de las cuerdas. Esto conduce a un tipo de voz resollante y chato, y que carece de resonancia adecuada. El paciente típico con nódulo vocal dirá que su voz se cansa fácilmente. Al hablar en forma prolongada su fonación se deteriora rápidamente. A menos que los comportamientos vocales hiperfuncionales subyacentes sean identificados y reducidos, los nódulos vocales reaparecen en forma obstinada”.333 Hiatus de cuerda vocales por mal uso de la voz Hiatus o hiato significa hendidura, abertura, grieta o fisura. Hiatus de cuerdas vocales significa que las cuerdas vocales no se unen simétricamente para vibrar en la emisión del sonido vocal y queda una abertura o separación, generalmente posterior, que se denomina hiatus. En latín hiatus es abertura de la boca. En los diccionarios médicos hiato es “término general para abertura, fisuras u orificios. La Real Academia Española señala que hiato es “solución de continuidad, interrupción o separación espacial o temporal. Hendidura, fisura. Abertura, grieta. El término “hiatus” es casi exclusivo de especialista de otorrinolaringología, pero no aparece casi en manuales médicos. El hiatus de las cuerdas vocales es un cuadro patológico que ocurre cuando las cuerdas vocales no pueden aproximarse debidamente durante la fonación. 330 Zoilo Nuñez Gil – FRACTURAS NASALES, Hospital Regional Universitario San Vicente de Paúl, 2009 Carlos A. Ruggeri – MANUAL PRÁCTICO DE OTORRINOLARINGOLOGÍA: 315-316, Editorial Panamericana, Bs. As. 1976 332 Valentín Thompson y cols. – COMPENDIO DE OTORRINOLARINGOLOGÍA: 216, 4ª edición, Editorial El Ateneo, Bs. As. 1975 333 Daniel R. Boone – LA VOZ Y EL TRATAMIENTO DE SUS ALTERACIONES: 57, Editorial Médica Panamericana, Bs. As. 1992 331 126 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Hay varias causas que llevan al hiatus o defecto por falta de aproximación de las cuerdas vocales. Uno de estos factores etiológicos es el agrandamiento de tejido en el espesamiento de cuerda por reacciones irritativas en relación con el trauma mecánico ocasionado por el mal uso o abuso de la voz. “Muchos laringólogos creen que el agrandamiento de tejido en el espesamiento de cuerda se debe a reacciones irritativas en relación con el trauma mecánico. Debido a cierta irritación funcional, los bordes glóticos libres se vuelven edematosos. La fonación continuada durante esta etapa ocasiona habitualmente vascularidad aumentada (corriente sanguínea) hacia el área, e induce con frecuenta pequeñas hemorragias o venas de sangre irritada. Esto ocasiona hinchazón posterior en las estructuras de la cuerda vocal, lo cual lleva a formaciones fibróticas de aspecto calloso. Estos espesamientos constituyen a menudo los predecesores de nódulos y pólipos. Una vez que el espesamiento de la cuerda se ha desarrollado, el paciente manifiesta cambio persistente en su calidad de voz. Con el aumento en masa de las cuerdas vocales habitualmente ocurre una disfonía caracterizada por la disminución de frecuencia fundamental y por algún escape de resuello de aire durante la fonación. La corriente de aire con salida hacia fuera escapa por estas aberturas en forma totalmente audible, de modo que lo que oímos es una voz que resuella. La terapia vocal dirigida a reducir aspectos del abuso y mala utilización de la producción de la voz constituye a menudo el mejor tratamiento para reducir el espesamiento de cuerda”.334 Lo que Boone denomina voz resollada o de resuello se conoce también como soplo o voz soplada característica del hiatus de cuerdas vocales. Cuando no hay nódulos y la voz resollada persiste, Boone la atribuye a una disfonía funcional por aproximación laxa de las cuerdas vocales que permite el hiatus. “Soplo es el término usado para describir el flujo aéreo audible durante la fonación. Las etiologías del soplo son a) vibración asincrónica de los pliegues vocales que impide su contacto firme en la línea media, incluso si son capaces de una aducción completa; b) parálisis de unos de los pliegues vocales en la posición de abducción; c) pliegues vocales que son cóncavos y contactan anterior y posteriormente pero no en su porción media” La evaluación del soplo se realiza pidiendo al paciente que sostenga una vocal mientras realiza una actividad que incluye el esfuerzo de reflejo del cierre de la glotis”.335 Laringitis crónica Los factores ambientales predisponentes para laringitis crónica son: los factores que alteran la temperatura y la humedad del medio como son factores climáticos o la exposición a frentes meteorológicos de cambios bruscos (trabajos a la intemperie), o factores ambientales industriales donde los trabajadores sufren cambios bruscos de temperatura y humedad ambiental (profesiones que impliquen trabajar en cocinas, frigoríficos, hornos, cocinas, u otros elementos en los cuales de deban pasar de ambientes normales a ambientes sumamente fríos o calientes, en forma alternativa y varias en una jornada de trabajo. Otros factores ambientales son los factores irritantes de mucosas respiratorias tales como la exposición a humos, en especial el tabaco, gases irritantes (cloro, sulfuros u otros derivados del azufre, etc.), aerosoles ambientales (desinfectantes, insecticidas o aromatizantes), polvos industriales (taninos, harina, cemento, asbesto, etc.), aguas cloradas (natación o tareas de aseo), otros elementos irritantes (contaminación electromagnética). Estos elementos producen primero inflamación, luego edema y en casos de exposición repetitiva, hipertrofia de las mucosas, las cuales aumentan su grosor provocando primero laringitis aguda y después de un tiempo de exposición o de una elevada concentración de elementos irritantes, laringitis crónicas, las cuales pueden ser crónicas irreversibles o recidivantes (se exacerban con nuevas exposiciones).336 En las laringitis crónica 334 Daniel R. Boone – LA VOZ Y EL TRATAMIENTO DE SUS ALTERACIONES: 56, Editorial Médica Panamericana, Bs. As. 1992 335 R. J. Pratter y R. W. Swift – MANUAL DE TERAPÉUTICA DE LA VOZ, Editorial Salvat, Bs. As. 1987 336 (Parsons D, Leewen N – II MANUAL OF PEDIATRIC OTORHINOLARYNGOLOGY, IAPO: 185-197, 2001) (Wald E. – EPIDEMIOLOGY, PATOPHISIOLOGY AND ETIOLOGY OF LARINGITIS, Pediat. Infect. Dis. J. (4): 51-53, 1985) (Diamante V. – OTORRINOLARINGOLOGÍA Y ENFERMEDADES CONEXAS, Promed: 148-160, 1992) (Pereira M. B. R. –MANUAL DE OTORRINOLARINGOLOGÍA DE LA IAPO: 90-99, 1998) 127 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL simple la etiología se debe a causas de irritación y congestión local como puede ser el mal uso de la voz y catarros por factores ambientales (polvillo ambiental) o hábitos tóxicos (alcohol y tabaco) Los síntomas principales son ronquera y voz velada intermitente que empeoran por la mañana al levantarse y por la noche al acostarse. Se acompaña de molestia local y sensación dolorosa alrededor de la laringe. Hay hipersecreción de moco gris ceniciento, viscosa y adherente que localiza con preferencia sobre las cuerdas vocales y obligan a aclarar la voz al comenzar a hablar y a deglutir dichas secreciones mucosas constantemente, con sensación de dificultad de deglución.337 Disfonía “La disfonía es toda alteración de la emisión de la voz, constituyendo una variación intermedia entre la eufonía (emisión normal de la voz) y la afonía (falta total de la emisión de la voz o mudez). La disfonía produce cambios en el tono, intensidad, timbre y duración de la voz. La alteración del comportamiento fonatorio corresponde a una falta de adaptación y de coordinación de los diversos que intervienen en la producción de la voz. Generalmente la voz está alterada en alguno de los caracteres acústicos (timbre anormal, intensidad débil o excesiva o bien altura tonal inadecuada) o en su totalidad. Cada individuo percibe de manera diferente la disfunción laríngea. La manifestación habitual de ronquera puede significar falta de aire, aspereza, diplofonía (voz bitonal), cambios en la sonoridad o en el tono, suflofonía (voz soplada característica del hiatus de cuerdas vocales, denominada también voz de resuello o jadeo), o bien trastornos de la articulación propiamente dicha. La disfonía puede ser funcional u orgánica y ambas a su vez, pueden tener o no lesión en el aparato fonatorio. La disfonía funcional es toda alteración fonatoria en la que no se observa lesión orgánica tanto a nivel laríngeo como en el aparato o sistema fonatorio y, en caso de lesión laríngea, que ésta sea la consecuencia y no la causa de la mala función y que desaparezca una vez corregido el defecto funcional que le dio origen. Sus causas son múltiples y en primer lugar está el mal uso y/o abuso vocal. Otra causa suele ser la psico-emocional. Se agregan causas mecánicas, hiperquinesia o hipertonía, hipokinesia o hipotonía, fonastenia, voz de bandas ventriculares, trastornos mutacional de la voz. Las lesiones del aparato fonatorio como nódulos, pólipos, edema de borde libre (edema del espacio de Reinke), laringitis crónicas, suelen tener más carácter de secuela que de causa. La disfonía orgánica, generalmente, es aquella alteración fonatoria en la que está presente una lesión orgánica (generalmente cáncer). Cuando es sin lesión en el aparato fonatorio puede deberse a alteraciones del sistema nervioso central o periférico (lesión de los centros de la voz o de los nervios recurrentes), afecciones endocrinas o miopáticas. Las lesiones del aparato fonatorio pueden ser nódulos, pólipos, malformaciones congénitas o adquiridas, traumatismos (iatrogénicos o accidentales), tumores benignos o malignos, trastornos nerviosos como parálisis lateral o bilateral, laringitis agudas y crónicas”.338 Disfonía funcional “Gran parte de lo que se clasifica como disfonía funcional es la incapacidad del paciente para aproximar sus cuerdas vocales de modo óptimo; la aproximación es demasiado laxa o demasiado ajustada. Además, el paciente se queja de muchos trastornos vagos – apretamiento de garganta, dolor en el área laríngea, sequedad de la boca mientras habla, sensación de que una mano aprieta el cuello, etc. – los cuales están habitualmente relacionados con la fatiga vocal. Aquel problema de voz que no es consecuencia de patología orgánica puede denominarse disfonía funcional, término que transmite muy poco al clínico de la voz, excepto la importante implicación de que no hay una patología estructural presente. Parecería que una voz utilizada en forma inadecuada a lo largo del tiempo pudiera producir algún cambio estructural del 337 Valentín Thompson y cols. – COMPENDIO DE OTORRINOLARINGOLOGÍA: 189, 4ª edición, Editorial El Ateneo, Bs. As. 1975 338 Alberto Eduardo Dodero – LA VOZ Y SUS ALTERACIONES, U.B.A., setiembre 2005 128 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL mecanismo laríngeo, como espesamiento de cuerda o nódulos o pólipos cordales. Una disfonía causada en forma funcional no suena necesariamente de modo diferente a una disfonía causada orgánicamente. Los mismos términos subjetivos (áspero, ronco, resollante, estridente, débil, etc.) se usan comúnmente para describir ambas. Las palabras más comunes aplicadas a disfonía funcional en castellano son “afonía”, “ronquera” y “carraspeo”. La laxitud de aproximación suele producir un escape de aire percibido como resuello o jadeo. Según Brodnitz „la voz jadeante, cansada, aparece sólo luego de una utilización hiperfuncional prolongada. Puede emerger al final del día, luego que el paciente ya ha emitido gran cantidad de fonaciones, particularmente si ellas han requerido gran esfuerzo y presión. En la disfonía funcional la terapia vocal puede resultar exitosa o no”.339 Disfonía funcional irreversible es cuando se ha hecho el diagnóstico de lesión de cuerdas vocales, por ejemplo hiatus, y después de obtenido el primer estudio de diagnóstico y realizado el tratamiento foniátrico correspondiente, un nuevo estudio laringoscópico revela que la lesión persiste. Estenosis traqueal posintubación La realización de un estudio o un procedimiento quirúrgico puede lesionar la tráquea y ocasionar una herida que al cicatriz produce estrechamiento o estenosis traqueal posintubación.“Una de las causas más comunes de obstrucción crónica de las vías aéreas superiores es la estenosis traqueal que se presenta como complicación de la intubación o la traqueotomía y es reflejo de la tendencia siempre creciente a mantener la ventilación en pacientes gravemente enfermos. La estenosis traqueal posterior a la traqueotomía puede hallarse en el estoma, en el punto de contacto del manguito hinchable o, raramente, en el lecho del extremo del tubo de traqueotomía en la mucosa traqueal. Cuando están implicados los manguitos hinchables, la parte más susceptible de la tráquea es donde la mucosa recubre los anillos rígidos cartilaginosos, y es aquí donde se encuentra con más frecuencia necrosis por presión. La lesión comienza como una traqueitis superficial y progresa hacia ulceraciones de la mucosa poco profundas, usualmente después de 2 o más días de la insuflación del manguito. A medida que se erosiona la mucosa se exponen los anillos cartilaginosos y se vuelven blandos (traqueomalasia), divididos en fragmentos y eventualmente se destruyen completamente. Después del vaciamiento del manguito y la remoción del tubo de traqueotomía, la pared traqueal dañada presenta fibrosis, dando como resultado una estenosis cicatrizal”.340 339 (Daniel R. Boone – LA VOZ Y EL TRATAMIENTO DE SUS ALTERACIONES: 56, Editorial Médica Panamericana, Bs. As. 1992) (Alberto Eduardo Dodero – LA VOZ Y SUS ALTERACIONES, U.B.A., setiembre 2005) 340 Paré – Fraser, ENFERMEDADES DEL TÓRAX: 514 (Estenosis traqueal postintubación), 1ª edición, Interamericana, México, 1985 129 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL ÍNDICE CAPÍTULO XII – APARATO OSTEOMUSCULAR Y COLUMNA VERTEBRAL – Pág. 1 Concepto PATOLOGIA VERTEBRAL OCUPACIONAL Factores etiológicos de la patología vertebral ocupacional Macrotraumatismos Microtraumatismos Posiciones viciosas Movimientos bruscos de gran intensidad Sobrecargas Mecanismos fisiopatológicos de la patología vertebral ocupacional Mecanismos que no provocan fracturas ni lesiones medulares Columna cervical, Traumatismo cervical Secuelas del traumatismo de columna cervical Síndrome cervicobraquial Fibrositis cervical Síndrome vertebrobasilar Tortícolis postraumática Miocontractura cervical y rectificación de lordosis Enfermedad de Forestier Síndrome cervicobraquial por radiculopatía Artrosis cervical Cefalea por contracción muscular (cefalea tensional) Columna dorsal y lumbar Principales patologías vertebrales ocupacionales Patología por factores traumáticos Espondilosis postraumática Espondilolisis postraumática Espondilolistesis postraumática Pseudoespondilolistesis Artrosis postraumática Escoliosis postraumática Hernia de disco intervertebral por traumatismo laboral Concepto de la palabra “hernia de disco Mecanismos traumáticos en la formación de hernias de disco Tipos de hernias discales Teorías etiopatogénicas de la degeneración discal no comprobadas Últimas teorías sobre la degeneración hialina Texto de los informes de estudios por imágenes (TAC, RMN) Hernia de disco y LRT, 33 MALFORMACIONES CONGENITAS DE COLUMNA VERTEBRAL Espina bífida Quistes de Tarlov Vértebra de transición OTRAS PATOLOGÍAS TRAUMATICAS DE COLUMNA VERTEBRAL Sacroileítis Fractura vertebral por aplastamiento Estrechamiento del espacio intervertebral Artrosis senescente Estenosis espinal lumbar 130 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL LESIONES OSTEOARTICULARES Artrosis ocupacional Las investigaciones recientes sobre artrosis Relación con causas laborales Concepto de artrosis Clasificación de artrosis Factores relacionados con la artrosis Artrosis y herencia Factores ambientales como causa desencadenante de expresiones genéticas Herencia y microtraumatismos Complejos inmunológicos Edad de comienzo de la artrosis Definición de artrosis ocupacional El factor laboral como causa de artrosis Las articulaciones más afectadas por el trabajo Período de instalación del proceso artrósico postraumático Estudio prospectivo y retrospectivo realizado en Mendoza Otras causas laborales de artrosis Macrotraumatismo y artrosis Microtraumatismo y artrosis Los cambios bioquímicos por traumas Otros conceptos fisiopatológicos Resumen de factores mecánicos en traumas Aspectos legales en artrosis laboral Dictamen del cuerpo médico forense de capital federal Ley 24557 y artrosis ocupacional Conclusiones Agravamiento de artrosis preexistente LESIONES DE TEJIDOS BLANDOS PERIARTICULARES Periartritis postraumática Quistes sinoviales (ganglionares) postraumáticos Lesiones meniscales ocupacionales Entorsis o esguince Hipotrofia de cuadriceps Hidrartrosis Fibroedema crónico de la mano Edema crónico Secuelas por lesiones ligamentosas de mano Subluxación del tobillo Desgarros del tendón supraespinoso Atricción LESIONES OSEAS POSTRAUMATICAS ARTICULARES Fractura de metatarsianos Fracturas parcelares de epífisis distal del radio Fractura de Pouteau-Colles Fracturas del platillo tibial Fractura de tibia proximal Disyunción o diastasis de sínfisis pubiana Fracturas pélvicas Secuelas de fracturas y cirugía Lesiones quirúrgicas por osteosíntesis Secuelas de fracturas Trastornos de consolidación Osificaciones postraumaticas 131 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Calcificaciones Enfermedad de Pelligrini-Stieda Atrofia de Sudek OTRAS PATOLOGIAS POSTRAUMÁTICAS ARTICULARES Traumatismo pelviano y lumbalgia postraumática Osteocondrosis postraumática (osteocondritis) Osteonecrosis Luxación de hombro Subluxación acromioclavicular Síndrome acromioclavicular postraumático Anquilosis postraumática Condromalacia patelar postraumática Síndrome patelofemoral Subluxaciones traumáticas de rodilla TRAUMA MAXILOFACIAL Fractura de maxilar CAPITULO XIII – LESIONES POR USO DE APARATOS TECNOLÓGICOS Y ELECTRICOS – Pág. 89 LESIONES POR USO DE COMPUTADORAS Uso del mouse y del teclado Acumulación de artefactos en un solo recinto Contaminación por monitores Síndrome de la visión por uso de computadoras (CVS) Fatiga visual Visión borrosa Síndrome del ojo seco Hipersensibilidad a la luz Visión doble Síndrome del dolor de cabeza y/o cuello Factores de riesgo ambientales para CVS Prevención del CVS Aborto por uso de pantallas de computadoras CALL CENTER Síndrome del teleoperador CHOQUE ELECTRICO Mecanismos de lesión Lesiones del SNC Lesiones cardiovasculares CAPITULO XIV – LESIONES ORGANICAS POSTRAUMATICAS – Pág. 109 LESIONES OCULARES POSTRAUMÁTICAS Cataratas postraumáticas Conjuntivitis postraumáticas Abrasiones corneoconjuntivales por agentes químicos Contusiones y concusiones oculares Glaucoma postraumático Heridas oculares Miodesopsias Estrabismo convergente postraumático unilateral Diplopía postraumática Contusiones de órbita Opacamientos corneales postraumáticos 132 Antonio Paolasso – INFORTUNIO Y MEDICINA LABORAL Signos de perforación ocular Traumatismo ocular superficial HERNIAS ABDOMINALES – Pág. 183 Hernia inguinal Hernia inguinal atascada Hernia inguinal operada OTRAS LESIONES ORGANICAS POSTRAUMATICAS Ruptura del bazo Ptosis renal postraumática PATOLOGIA DERMICA POSTRAUMATICA Excoriaciones Escarificaciones Heridas en sacabocados Contusión Cicatrices PATOLOGIA OTORRINOLARINGOLÓGICAS POSTRAUMATICAS TRASTORNOS AUDITIVOS POSTRAUMÁTICOS Presbiacusia Hipoacusia por otitis Lesión auditiva en TEC Conmoción laberíntica Síndrome laberíntico Acúfenos Neuronopatías auditivas Hipersensibilidad al sonido TRASTORNOS NASALES POSTRAUMÁTICOS Síndrome de insuficiencia ventilatoria nasal Rinosinusitis postraumáticas TRASTORNOS VOCALES POSTRAUMÁTICOS Nódulos vocales Hiatus de cuerdas vocales Laringitis crónicas Estenosis traqueal postintubación disfonía