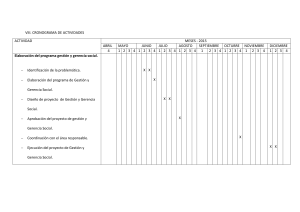
Temas de Psiquiatría para el médico general
Anuncio

UNIVERSIDAD DE COSTA RICA CENDEISSS POSGRADO EN PSIQUIATRÍA CAJA COSTARRICENSE DE SEGURO SOCIAL HOSPITAL NACIONAL PSIQUIÁTRICO TEMAS DE PSIQUIATRÍA PARA EL MÉDICO GENERAL Por DR. CARLOS E. ZOCH ZANNINI* * Profesor Asociado de la Escuela de Medicina, UCR. Subdirector, Hospital Nacional Psiquiátrico, CCSS. Actualizado a abril de 2002. Dr. Carlos E. Zoch Zannini CAPITULO I ETIQUETA DIAGNOSTICA PAGINA # 1 CAPITULO I: ETIQUETA DIAGNOSTICA I.1 INTRODUCCION: Diagnosticar puede definirse como la parte de la medicina que tiene como objetivo, la identificación de una enfermedad fundándose en los síntomas que presenta el paciente. La palabra diagnóstico viene del latín, quien a su vez la heredó del griego diagignoskein: dia (dos) más gignoskein (conocer o percibir) que significa diferenciar, distinguir o sea que diagnosticar implica escoger entre varias posibilidades. En clínica, significa escoger entre varias posibles enfermedades, la que tenga mayores posibilidades de ser la correcta para orientar el tratamiento en ese sentido. Este hecho refleja la formación teórica (ciencia) y la habilidad para detectar signos y síntomas (arte) del experto que lo hace. El éxito del buen clínico, es correlacionar el marco teórico de la enfermedad y su tratamiento, con el cuadro clínico que tiene el paciente. El marco teórico debe ser lo más sólido posible y ajustarse a los avances más recientes dentro del campo. La habilidad se la brinda la experiencia de ver muchos casos y le da una intuición que le permite ahondar más en determinados síntomas o explorar otros que talvez no se le hayan hecho concientes al enfermo. El darle mayor o menor relevancia a un evento (valor ponderado) también es producto de esa parte artística de la evaluación. En la especialidad en Psiquiatría, el diagnóstico incluye la identificación de la enfermedad o la anormalidad de los síntomas presentados y el estudio de su origen y curso. Ante la mención de una alucinación, se debe aclarar si en verdad existe o si es producto de una invención para lograr algún beneficio secundario o si se trata de una pseudoalucinación en donde se tiene la certeza de que lo que se percibe no existe en realidad. Cuando en medicina moderna se emplea el término diagnóstico, se refiere a la diferenciación entre los diversos estados patológicos en base a tres características: origen o etiología, síntomas y curso (pronóstico y métodos de tratamiento). Las etiquetas diagnósticas que especifican etiología y signos de la enfermedad usualmente se obtienen a través del conocimiento del proceso de la enfermedad y del tratamiento y son más comunes en medicina general. En Psiquiatría, la mayoría de los trastornos tienen un origen plurifactorial lo que excluye una etiología única y definida. Las que hacen énfasis en los síntomas tienen menor precisión y pueden conducir a error con más facilidad ya que éstos pueden variar enormemente y algunos de los más típicos pueden estar ausentes. El instrumento evaluador en Psiquiatría es el psiquiatra lo que hace que sea una valoración subjetiva que puede tener muchas fuentes de error como su estado anímico, el cansancio, la disponibilidad de tiempo para la entrevista, etc. También debe tenerse presente que hay pacientes que son buenos relatores mientras que otros no y que algunos no son confiables. Estos factores determinan que sean necesarias otras fuentes de información como son los familiares cercanos, las amistades, los compañeros de trabajo o los vecinos para poder recopilar la mayor información posible La posibilidad de contar con métodos de diagnóstico de laboratorio y gabinete que corroboren o descarten una enfermedad pueden favorecer una mayor exactitud diagnóstica y esto es más frecuente en medicina que en Psiquiatría. Las que hacen énfasis en el tratamiento y pronóstico indican lagunas en el conocimiento de la enfermedad, debe dársele tiempo a ver la respuesta y son más comunes en neurología y Psiquiatría. La evolución del trastorno mental es para el psiquiatra lo que la autopsia es para el internista. I.2 DIAGNOSTICO EN UN CORTE TRANSVERSAL: La etiqueta que se le da a una determinada enfermedad tradicionalmente refleja el estado de los conocimientos de la enfermedad cuando dicha etiqueta se utilizó, de aquí que usualmente describe los medios más confiables por los cuales la enfermedad podría diferenciarse de enfermedades parecidas en Dr. Carlos E. Zoch Zannini CAPITULO I ETIQUETA DIAGNOSTICA PAGINA # 2 ese tiempo. Nombres sucesivos para una enfermedad reflejan avances en el estado de conocimiento de la enfermedad al pasar el tiempo y así hace énfasis en los cambios concomitantes en el criterio diagnóstico. Por ejemplo: enfermedad real, enfermedad de los poetas, tisis; consunción o tuberculosis todos son etiquetas contemporáneas de los que ahora se considera una enfermedad infecciosa causada por Mycobacterium tuberculosis. Etiquetas diagnósticas que describen la etiología de una enfermedad, aunque muy corrientes en medicina general y en los trastornos psiquiátricos orgánicos, raramente describen psicopatología funcional. Por ejemplo: enfermedad de Alzheimer define una etiología degenerativa del cerebro pero un trastorno de ansiedad generalizado no habla de sus posibles causas etiológicas. Etiquetas diagnósticas que hacen énfasis en el cuadro clínico son menos comunes en medicina general, son los que describen casi todas las enfermedades psiquiátricas funcionales, por ejemplo: epilepsia, esquizofrenia o trastorno ansioso. Etiquetas diagnósticas que describen el proceso patológico activo de una enfermedad a menudo se usan en medicina general, como anemia hemolítica, leucemia linfocítica, etc. En Psiquiatría sólo unas cuantas existen ya que el microscopio no dice más que el ojo corriente en cuanto a psicopatología se refiere. Por ejemplo: psicosis asociada a arteriosclerosis cerebral, psicosis asociada a tumor cerebral. Dentro del diagnóstico transversal encontramos varias categorías: I.2.1 Diagnóstico sintomático: Es el nivel más simple de diagnóstico y consiste en identificar síntomas de enfermedad como por ejemplo: cansancio, insomnio, ansiedad. Esto lo pueden hacer personas que no tengan mayor cultura médica y no permiten orientar un tratamiento ya que un síntoma puede corresponder a varias enfermedades tanto físicas como mentales. I.2.2 Diagnóstico sindromológico: Es cuando se basa en agrupaciones de síntomas que pueden corresponder a varias enfermedades. En Psiquiatría existen cuatro grandes síndromes que son: I.2.2.1 Síndrome depresivo: Comprende varios síntomas como: cansancio fácil, ánimo decaído, poco apetito, llanto fácil, pesimismo, pérdida o aumento de peso, irritabilidad, pobre autoestima, dificultad para tomar decisiones, temores infundados, sentimiento de desesperanza, sentimientos de culpa irracionales. Esto podría corresponder a una distimia, una esquizofrenia esquizoafectiva, una reacción adversa a algún medicamento, un hipotiroidismo o un trastorno depresivo mayor. I.2.2.2 Síndrome ansioso: Abarca síntomas de ansiedad como: intranquilidad, irritabilidad, sensación de tensión, de nudo en la garganta, de falta de aire, de opresión torácica, palpitaciones, frialdad y sudoración de manos y pies, meteorismo, dolores de tipo cólico en el abdomen, dispepsias, anorexia, pérdida de peso, cefalea occipital. Esto puede corresponder a un trastorno ansioso, un hipertiroidismo, a una ingesta excesiva de sustancias estimulantes como cafeína, a un tratamiento con anorexígenos o a un trastorno de ansiedad generalizada. I.2.2.3 Síndrome psicótico: Comprende: ideas delirantes de persecución, de grandeza, místicas, de influencia extraña; alucinaciones de predominio auditivo; trastornos en el comportamiento como agresividad, hipoactividad, des- Dr. Carlos E. Zoch Zannini CAPITULO I ETIQUETA DIAGNOSTICA PAGINA # 3 cuido del aspecto personal. Esto puede corresponder a una esquizofrenia, un cuadro maniacal, una intoxicación por anorexiantes, un tumor cerebral, etc. I.2.2.4 Síndrome mental orgánico: Se caracteriza por alteraciones en el estado de consienta, desorientación temporoespacial, fallas en la memoria y en algunas ocasiones, signos neurológicos. Esto puede corresponder a un accidente vascular cerebral (AVC), una meningitis, un tumor cerebral, una intoxicación por antidepresivos u organofosforados, etc. I.2.3 Diagnóstico nosológico: Consiste en escoger dentro de las posibles enfermedades, la que tenga mayor posibilidad de calzar con el cuadro sindromológico que presenta el enfermo. Al lograr eso, se identifica el tratamiento a seguir, el pronóstico, la prevención de recaídas y la rehabilitación. I.2.4 Diagnóstico dinámico: Consiste en identificar los mecanismos de defensa que utiliza el paciente como son: negación, sublimación, formación reactiva, represión, etc. Esto es importante para orientar un tratamiento psicoterapéutico. I.3 DIAGNOSTICO EN LONGITUD: El diagnóstico en longitud explora la naturaleza de los cambios en etiquetas diagnósticas conforme se acumulan nuevos conocimientos acerca de la enfermedad. A veces sucede que, en ausencia de nuevos conocimientos, en Psiquiatría, una etiqueta diagnóstica errónea se cambia por una nueva que tampoco es definitiva y nuevamente se puede cambiar en el futuro. No se fijan nuevas etiquetas diagnósticas hasta que nuevos conocimientos de la enfermedad hagan un cambio en el criterio diagnóstico e indique la necesidad de un nuevo nombre que refleje este cambio. En realidad, varias cosas pueden subsistir aunque nuevos conocimientos de la enfermedad hayan surgido y el nombre viejo traerá implicaciones diagnósticas más allá de aquellas que tenía al tiempo de nombrarse. Por ejemplo: enfermedad de Addison que ahora se hace con mucho más exactitud que hace cincuenta años. La identidad independiente de un complejo de síntomas, como otra enfermedad, puede perderse conforme más conocimientos acerca de ello revela que el grupo de síntomas se presenta en un número diverso de enfermedades que tienen causas y cursos diferentes y que consecuentemente ya no se pueden usar como criterios útiles un diagnóstico diferencial, por ejemplo: demencia o edema. Un nombre viejo puede persistir aunque se haya aceptado generalmente que es erróneo o confuso, por ejemplo: histeria. Un nombre viejo puede ser reemplazado por uno nuevo que traiga más información por ejemplo: enfermedad de Bright que se cambió a glomerulonefritis. Un nombre viejo puede subsistir en ausencia de nuevos conocimientos que cambien; o bien, el nombre de la enfermedad o sus criterios de diagnóstico tradicionales, por ejemplo: corea de Huntigton. Un nombre viejo puede ser cambiado por uno nuevo en la ausencia de nuevos conocimientos de la enfermedad lo que viene a complicar más la situación, ya que siempre inducirá a errores, por ejemplo: esquizofrenia que sustituyó a demencia precoz. Dr. Carlos E. Zoch Zannini CAPITULO I ETIQUETA DIAGNOSTICA PAGINA # 4 Se puede decir que en Psiquiatría a menudo se cambian las etiquetas más como función del pasaje del tiempo o la aparición de nuevas modas en el sistema de hacer psicodinámica que debido a la adquisición de nuevos conocimientos. Como resultado de esto las etiquetas de las enfermedades psiquiátricas son, con frecuencia, más confusas e inapropiadas que las que se utilizan en medicina general. Esto sugiere que el diagnóstico psiquiátrico actual está en donde estuvo el diagnóstico médico antes de que los equipos de diagnóstico y laboratorio se utilizarán ampliamente. Aunque los clínicos actuales describen los síntomas de las enfermedades psiquiátricas funcionales más precisamente que antes; permanecen incapaces de especificar la etiología de tales enfermedades o de recetar tratamientos más específicos. Sin embargo, el origen, curso y síntomas se usan para el diagnóstico, sin importar su grado de validez. El diagnóstico psiquiátrico tiene una serie de características que lo distinguen del diagnóstico médico. El diagnóstico médico hace más énfasis en la etiología del cuadro p.e. amigdalitis por estreptococo betahemolítico, en cambio en Psiquiatría en donde estos factores son desconocidos o múltiples, no se utilizan. El diagnóstico médico pone más énfasis en los signos y síntomas presentes en el momento actual mientras el diagnóstico psiquiátrico toma muy en cuenta los factores de historia longitudinal, o sea, la característica del trastorno a través de su existencia. En Psiquiatría, con frecuencia se utiliza la respuesta a un tratamiento, para confirmar o negar un determinado diagnóstico mientras que en medicina es lo contrario, por contar con métodos de laboratorio y gabinete que reflejan los cambios en el funcionamiento del organismo, primero se detectan estos cambios, luego se le da el tratamiento apropiado y por último se consta el grado de mejoría por la normalización de estos resultados. El diagnóstico dinámico, tan importante para la psicoterapia, trata de descubrir los mecanismos de defensa que emplea el paciente y esto hace que se requiera mucho tiempo de interrogatorio, por lo que es imposible hacerlo en el corto tiempo que requieren los diagnósticos médicos. La evolución de la enfermedad mental es para el psiquiatra lo mismo que la autopsia para el médico: constituye la fuente de confirmación de que el diagnóstico estuvo correcto o no. A través del tiempo, el diagnóstico psiquiátrico tiende a variar más que el diagnóstico médico, debido a que se van cambiando las categorías diagnósticas. I.4 IMPORTANCIA DEL DIAGNOSTICO PSIQUIATRICO: El diagnóstico psiquiátrico tiene varios aspectos que lo diferencian del médico. Algunos son los siguientes: I.4.1 Repercusión laboral: Un diagnóstico de esquizofrenia puede ocasionar que no le den un trabajo a un paciente por considerar que no lo va a desempeñar bien lo que lo puede discriminar. Puede originar una incapacidad excesiva que le permite una ganancia secundaria importante. I.4.2 Repercusión familiar: Dr. Carlos E. Zoch Zannini CAPITULO I ETIQUETA DIAGNOSTICA PAGINA # 5 Un diagnóstico psiquiátrico puede favorecer un divorcio o complicar la guarda crianza de los hijos. Puede evitar que un individuo pague una pensión alimenticia por ser incompetente laboralmente. I.4.3 Repercusión civil: Un diagnóstico de esquizofrenia puede ser un atenuante para una pena por un delito o puede hacer que en lugar de ir a la cárcel, se le imponga una medida de seguridad curativa. Un diagnóstico de demencia puede ocasionar que una persona sea declarada incompetente para ejercer sus derechos civiles y por lo tanto no puede comprar ni vender nada o no puede ejercer el derecho de sucesión. I.4.4 Importancia en investigación: El disponer de un diagnóstico adecuado permite llevar las estadísticas necesarias para la planificación de los recursos con que se debe contar para dar el adecuado manejo de los problemas de salud que se presentan en una determinada institución. A estar estandarizadas las categorías diagnósticas se pueden interpretar mejor los resultados de una investigación realizada en otro país o cuando se hacen estudios multicéntricos. I.4.5 Importancia en epidemiología: El llevar estadísticas epidemiológicas permite hacer estudios comparativos con otros lugares o centros lo que facilita la detección de factores que pueden determinar la incidencia de una determinada enfermedad. I.5 SISTEMAS DE CLASIFICACION DIAGNOSTICA: En la actualidad existen algunos instrumentos que nos permiten hacer un diagnóstico apropiado y que por ser de ámbito internacional, facilitan la labor de intercambio de información entre los distintos países. Las dos clasificaciones más utilizadas son la de la Organización Mundial de la Salud y la de la Asociación Psiquiátrica Americana. I.5.1 Clasificación Internacional de Enfermedades: La Organización Mundial de la Salud viene promoviendo a nivel mundial el uso de su Clasificación Internacional de Enfermedades que en este momento llega a su décima edición (CIE-10) y constituye la más ampliamente difundida a nivel mundial y es la adoptada por la Caja Costarricense de Seguro Social como oficial. Se originó en 1891, cuando el Instituto Internacional de Estadística, con sede en Paris, Francia; encargó a un comité dirigido por el Dr. Jacques Bertillón, la preparación de una clasificación de las causas de defunción de la gente que fallecía en ese lugar. Después de un largo estudio de recopilación de datos, en 1898, salió a la luz la Clasificación de las Causas de Defunción de Bertillón, que fue adoptada por la Asociación Americana de Salud Pública y se recomendó que fuera revisada cada 10 años. El Gobierno de Francia patrocinó las ediciones de 1900, 1909, 1929 y 1938 decidiendo cambiarle el nombre y no limitarse a las causas de defunción sino a las enfermedades en general, cambiándosele el nombre a Clasificación de las Enfermedades. En 1948 se hizo la sexta revisión bajo los auspicios de una Comisión Interina de la Organización Mundial de la Salud, institución que ha venido haciendo las posteriores revisiones. En 1955 salió la CIE-7; en 1965 la CIE-8; en 1975 la CIE-9 y en 1993 la CIE-10, que es la que está vigente en la actualidad. Dr. Carlos E. Zoch Zannini CAPITULO I ETIQUETA DIAGNOSTICA PAGINA # 6 En esta clasificación se le asigna a cada enfermedad un número de código lo que favorece el procesamiento posterior de la información. Este código es alfanumérico, o sea, que posee una letra para identificar una categoría grande de enfermedades y unos dígitos para categorías más específicas de padecimientos. Los trastornos psiquiátricos están ubicados en su totalidad en la categoría F de la clasificación general. En esta categoría hay posibilidad de identificar a 100 entidades nosológicas aunque algunos códigos están desocupados previendo que van a ser utilizados en el futuro. Así por ejemplo: esquizofrenia paranoide es el código F20.0. I.5.2 Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-IV): La Asociación Psiquiátrica Americana, basándose en la CIE-6, creó su propio sistema de clasificación en el año de 1952 cuando se originó el DSM-I como un glosario oficial de términos, en donde se usó reacción para etiquetar las enfermedades, siguiendo la línea de influencia de Adolfo Mayer, quien consideraba que eran reacciones de la personalidad a estímulos biológicos, psicológicos y sociales. En 1968, salió el DSM-II que se basó en la CIE-8 y eliminó el término reacción. En 1980 se publicó el DSM-III que tenía como novedad el utilizar un sistema de cinco ejes en donde el primero mencionaba el trastorno mental, el segundo el trastorno de personalidad, el tercero las enfermedades físicas concomitantes, el cuarto la severidad de los factores estresantes psicosociales y el quinto la valoración general de funcionamiento. En 1987 se hizo una actualización de esta edición y se le denominó DSM-III-R que no presentaba mayores cambios con la anterior. En 1994 sale la cuarta edición (DSM-IV) que tiene mucho parecido con la CIE-10 y es la que está en uso actualmente. I.6 BIBLIOGRAFIA: AMERICAN PSYCHIATRIC ASSOCIATION:" Diagnostic and Satistical Manual of Mental Disorders", cuarta edición, American Psychiatric Association, Estados Unidos, 1994 BAYER, R. et al:" Neurosis, Psychodinamics and DSM-III", Arch. of Gen. Psychiatry, Vol 42 (2), pag 187, febrero 1985. COOPER, J.E.:" Diagnostic Change in a Longitudinal Study of Psychiatric Patients", Intl. J. of Psychiatry, Vol 113, pag 129-142, 1967. HOENING, J. :" Nosology and Statistical Classification", Can. J. of Psychiatry, Vol 26 (4), pag 240, junio 1981. HSIAO, J.K. et al : " Diagnosing Diagnoses: Receiver Operating Characteristics Methods and Psychiatry", Arch. of Gen. Psychiatry, Vol 46 (7), pag 664-667, julio 1989. KOSTEN, T.A. y ROUNSAVILLE, B.J. :" Sensitivity of Psychiatric Dignoses Based on the Best Estimate Procedure", Am. J. of Psychiatry, Vol 149 (9), pag 1225-1227, setiembre 1992. ORGANIZACION MUNDIAL DE LA SALUD:" Clasificación Internacional de Enfermedades, décima edición, Editorial Meditor, España, 1992 RICHENFELD, H.F.: " Certainty versus Uncertainty in Psychiatric Diagnoses", Psy. J. of the U. of Ottawa, Vol 15(4), pag. 189-193, 1990. Dr. Carlos E. Zoch Zannini CAPITULO I ETIQUETA DIAGNOSTICA PAGINA # 7 SPITZER, R.L. y KLINE, D.F.: "Critical Issues in Psychiatric Diagnosis", Raven Press, Nueva York, Estados Unidos, 1978. TSUANG, M.T. et al :" Stability of Psychiatric Diagnoses", Arch. of Gen. Psychiatry, Vol 38 (5), pag 535539, marzo 1981. Dr. Carlos E. Zoch Zannini CAPITULO III HISTORIA LONGITUDINAL PAGINA # 8 CAPITULO II: EXAMEN DEL ESTADO MENTAL Consiste en una evaluación transversal que realiza un perito en la materia y en él se identifican los síntomas de enfermedad y su severidad dando fe de que así se estimó. Se registra únicamente lo que se puede evaluar en un momento dado por lo que es muy importante anotar fecha y hora ya que pueden variar de un momento a otro. El examen del estado mental consta de los siguientes apartados: II.1 FICHA DE IDENTIFICACION: Consiste en una serie de factores que pueden identificar a un sujeto determinado y que lo hacen diferente de otras personas. Dentro de ellas tenemos las siguientes: nombre completo: número de cédula, pasaporte o permiso de residencia según corresponda: sexo: estado civil: edad: escolaridad: raza: ocupación: religión: fecha del examen: lugar en que se realizó el examen: II.2 APARIENCIA GENERAL, ACTITUD Y COMPORTAMIENTO: Refleja una serie de características generales a simple vista y que nos dan una idea de cómo puede estar su condición mental ya que constituyen una forma de comunicación no verbal que sin querer expresa el paciente y son de utilidad en la elaboración del diagnóstico. Se utilizan los siguientes apartados: II.2.1 Apariencia General: edad aparente. apariencia sexual. vestuario. maquillaje. estado del cabello. estado de limpieza corporal. uso de adornos extravagantes. aseo bucal. presencia de olores desagradables. II.2.2 Conación y actividad: alteraciones cuantitativas de la conación: abulia. hipobulia. hiperbulia. alteraciones cualitativas de la conación: Dr. Carlos E. Zoch Zannini CAPITULO III HISTORIA LONGITUDINAL impulsos mórbidos: pica. coprofagia. homosexualismo. piromanía. cleptomanía. compulsiones. alteraciones de la ejecución del acto: apraxia. estado de agitación. estupor. estupor negativista. negativismo. obediencia automática. ecolalia. ecopraxia. estereotipias. catalepsia. flexibilidad cérea. manerismos. tics. rituales. paleoquinesias. verbigeración. trastornos motores de tipo extrapiramidal. II.2.3 Actitud: cooperador con la entrevista. indiferencia hacia la entrevista. excesiva preocupación por la entrevista. no coopera con la entrevista. II.2.4 Expresividad: muy expresivo. inexpresivo. expresividad normal. expresividad inapropiada. II.2.5 Voz: tono muy elevado. tono normal. tono muy bajo. tono inaudible. II.2.6 Lenguaje: lenguaje normal. lenguaje por señas. lenguaje escrito únicamente. Dr. Carlos E. Zoch Zannini PAGINA # 9 CAPITULO III HISTORIA LONGITUDINAL PAGINA # 10 no se comunica verbalmente. idioma extranjero. II.2.6.1 Trastornos del lenguaje oral por causas orgánicas: disartria. dislalia. afasia. II.2.6.2 Trastornos del lenguaje oral por causas psicológicas: mutismo. verbilocuencia. musitación. monólogo. ecolalia. neologismos. II.2.7 Relación con el entrevistador: Se indica en este apartado, lo que el entrevistador pudo percibir o sentir durante la entrevista y puede corresponder a: cooperador con el entrevistador. actitud desafiante hacia el entrevistador. hostilidad hacia el entrevistador. incapaz de mirar a los ojos del entrevistador. actitud infantil hacia el entrevistador. excesiva confianza con el entrevistador. afecto normal (eutímico). II.3 AFECTO: II.3.1 Trastornos cuantitativos del afecto: hipertimias placenteras: hipertimias displacenteras: euforia. júbilo. exaltación. éxtasis. depresión leve. depresión moderada. depresión profunda. estupor depresivo. depresión agitada. depresión enmascarada. depresión sonriente. depresión psicótica. hipotimia o afecto aplanado. Dr. Carlos E. Zoch Zannini CAPITULO III HISTORIA LONGITUDINAL II.3.2 Trastornos cualitativos del afecto: ansiedad libre flotante. ansiedad aguda o ataque de pánico. ansiedad crónica. afecto inapropiado. ambivalencia afectiva. labilidad afectiva. incontinencia afectiva. perplejidad. sentimiento de despersonalización. sentimiento de desrealización. II.4 PENSAMIENTO: II.4.1 Producción: pensamiento realista o racional. pensamiento autista o dereista. II.4.2 Curso del pensamiento: pensamiento retardado o inhibido. pensamiento acelerado o verborrea o logorrea. fuga de ideas. disgregación o asociación laxa de ideas. pensamiento saltón. bloqueo del pensamiento. perseveración. estereotipia del pensamiento. verbigeración del pensamiento. prolijidad o circunstancialidad. incoherencia. II.4.3 Contenido del pensamiento: idea sobrevalorada o prevalente. ideas de referencia. ideas delirantes: bien sistematizadas. mal sistematizadas. de grandeza. de autoacusación. de persecución. de perjuicio. depresivas. eróticas. celotípicas. místicas. nihilistas. de influencia extraña. de referencia. ideas hipocondriacas. Dr. Carlos E. Zoch Zannini PAGINA # 11 CAPITULO III HISTORIA LONGITUDINAL ideas obsesivas. compulsiones. fobias. II.5 SENSOPERCEPCION: II.5.1 Sensación: sensaciones exteroceptivas: normales. anormales. sensaciones interoceptivas: sensaciones propioceptivas: normales. anormales. sensaciones visceroceptivas: normales. anormales. trastornos cinestésicos. trastornos cenestésicos. hipoestesia. anestesia. hiperestesia: focal. difusa. parestesias. II.5.2 Percepción: trastornos cuantitativos: hiperpercepción. hipopercepción. apercepción. trastornos cualitativos: ilusiones. alucinaciones. simples. complejas. visuales. olfatorias. gustatorias. táctiles. Dr. Carlos E. Zoch Zannini PAGINA # 12 CAPITULO III HISTORIA LONGITUDINAL auditivas. verbales. cenestésicas. cinéticas. extracampinas. completas o vigiles hipnagógicas. hipnopómpicas. II.6 SENSORIO Y CAPACIDAD INTELECTUAL: II.6.1. Conciencia: conciencia clara o lúcida. obnubilación de la conciencia: embotamiento o torpeza. somnolencia. estado soporoso. sueño letárgico. coma. estados oniroides o de conciencia onírica. estados crepusculares o de ensueño. estrechamiento de la conciencia. sonambulismo. II.6.2 Orientación: normal. desorientación alopsíquica: tiempo . espacio. desorientación autopsíquica: persona. II.6.3 Atención : cualidades: vigilia: normovigil. hipovigil . hipervigil. tenacidad: normotenaz. hipertenaz. hipotenaz. Dr. Carlos E. Zoch Zannini PAGINA # 13 CAPITULO III HISTORIA LONGITUDINAL distractibilidad o distraibilidad. hiperconcentración de la atención. atención vigilante o suspicaz. II.6.4 Memoria: alteraciones cuantitativas: hipermnesia. hipomnesia. amnesia: parcial. total: - anterógrada o de fijación . - amnesia post-traumática. - amnesia lacunar. - retrógrada o de evocación. - amnesia electiva. - amnesia retroanterógrada o global. alteraciones cualitativas: paramnesias. fenómeno "dejá vu". fenómeno "jamais vu". ilusión de la memoria. alucinación de la memoria. confabulación. criptomnesia. ecmnesia. paramnesia reduplicadora. pseudología fantástica. eidetismo. II.6.5 Inteligencia: normal para su nivel educativo. aumentada o sobresaliente. disminuida o retardada. II.6.6 Cálculo: lo realiza con facilidad. lo realiza con dificultad. II.6.7 Capacidad de abstracción: buena . regular. mala. II.6.8 Vocabulario e información general: Dr. Carlos E. Zoch Zannini PAGINA # 14 CAPITULO III HISTORIA LONGITUDINAL PAGINA # 15 II.7 CAPACIDAD DE JUICIO: buena capacidad de juicio. mala capacidad de juicio. II.8 CONSCIENCIA DE ENFERMEDAD O "INSIGHT: buena, reconoce como mental su problema. parcial, reconoce como físico su problema. mala, no reconoce sus problemas. II.9 CONFIABILIDAD: relato confiable. relato parcialmente confiable. relato no confiable, requiere verificación de terceras personas. II.10 IMPRESION DIAGNOSTICA: II.11 DIAGNOSTICO DIFERENCIAL: En este caso deben excluirse las siguientes enfermedades: 1.2.3.II.12 BIBLIOGRAFIA: ROJAS, Z. "El Examen Psiquiátrico del Paciente", Editorial Circuito Cinco, S. A., San José, C. R., página 5-12, 1992. TABORDA, L. C. et al: "Principios de Semiología Psiquiátrica", Empresa Editorial Universidad Nacional de Colombia, Bogotá, Colombia, páginas 22-32, 1991. KAPLAN H. Y SADOCK, B.: "Comprehensive Textbook of Psichiatry V.", quinta edición, Williams and Wilkins Co. Baltimore, Estados Unidos, páginas 449-475, 1989. Dr. Carlos E. Zoch Zannini CAPÍTULO III HISTORIA LONGITUDINAL PÁGINA # 16 CAPITULO III: HISTORIA LONGITUDINAL Recoge la información que suministra el paciente sobre su persona, su familia y su enfermedad y se debe anotar tal como se menciona sin hacer inferencias sobre posibles datos equivocados o contradictorios. Si se sospecha que la información no es confiable debe anotarse y buscar otras fuentes de información que puedan arrojar claridad sobre el asunto. Consta de los siguientes apartados: III.1 FICHA DE IDENTIFICACION: Nombre completo: Estado civil: Edad: Raza: Número de ingresos: Ultimo tratamiento: Fecha de le realización de la historia: Sexo: Fecha de nacimiento: Escolaridad: Religión: Último ingreso: Ocupación: III.2 CIRCUNSTANCIAS DEL EXAMEN Y LOCAL: Debe anotarse aquí cuáles fueron los motivos para hacer la historia longitudinal (para evaluación psiquiátrica, para evaluación legal, para cumplir con un requisito docente, para actualizar un expediente, etc.) y además en dónde se realiza la entrevista (en un consultorio de Consulta Externa, en el Pabellón, en la Sala en donde duerme el paciente, etc.) III.3 PADECIMIENTO ACTUAL: III.3.1 Queja principal: Debe anotarse aquí lo que el paciente considera que es su problema principal y no lo que el entrevistador pueda deducir de la entrevista. Se basa en lo que el paciente siente en el momento de la entrevista independientemente de la evolución que esta queja haya tenido a través del tiempo. III.3.2 Enfermedad actual: Deben anotarse aquí todos los síntomas que ha presentado a través del tiempo y desde que dejó de sentirse bien por última vez. Mencione los trastornos de su comportamiento, las sensaciones somáticas que los acompañan, las molestias psíquicas asociadas, qué factores las alivian, qué factores las exacerban, qué medidas ha tomado para combatirlas y qué respuesta ha logrado con ellas, ha tenido evaluaciones médicas previas por esta causa y qué tratamientos ha recibido, hubo factores precipitantes (ingesta de alcohol o drogas, conflictos familiares o laborales, enfermedades físicas, etc.). III.4 ANTECEDENTES PATOLOGICOS PERSONALES: Debe anotarse aquí enfermedades congénitas, traumatismos craneales, especialmente si cursaron con pérdida del conocimiento; enfermedades del sistema nervioso central como meningitis, encefalitis, etc. Operaciones y respuesta a la anestesia general, crisis convulsivas, ingesta excesiva de licor, fumado o drogas. Reacciones alérgicas espontáneas o inducidas por medicamentos. Internamientos previos en hospitales o clínicas. Antecedentes de cuadros similares al actual. Antecedentes de depresiones, euforia, cuadros psicóticos o confusionales. III.5 ANTECEDENTES PATOLOGICOS FAMILIARES: Dr. Carlos E. Zoch Zannini CAPÍTULO III HISTORIA LONGITUDINAL PÁGINA # 17 Debe anotarse aquí si han existido otros miembros de la familia que hayan tenido cuadros similares al que presenta el paciente en este momento. Si han existido miembros que hayan estado internados en el Hospital Psiquiátrico o que hayan estado en control psiquiátrico especializado. Si alguno ha necesitado terapia electroconvulsiva (TEC) como parte de su tratamiento. Si alguien se ha suicidado. Si existen alcohólicos severos entre los parientes. Si han tenido enfermedades degenerativas del sistema nervioso central. Si han mostrado crisis de violencia severa sin ninguna causa que la justifique. Si la madre sufrió de enfermedades infecciosas capaces de producir lesiones en el paciente por contagio. Grado de tolerancia que han tenido a algunos psicofármacos. III.6 HISTORIA FAMILIAR: Debe anotarse aquí los antecedentes no patológicos de la familia por ejemplo: las familias de procedencia del padre y la madre, su nivel educativo, si tuvieron al paciente a una edad muy avanzada, si fue un hogar bien constituido y armónico; las formas de impartir la disciplina; tipo de castigos y tipo de premios; valores morales y religiosos; valor del dinero; formas de ejercer la autoridad; relaciones de los padres con los hermanos y con el paciente; relaciones con el vecindario en donde han vivido la mayor parte del tiempo; conducta migratoria de la familia; estabilidad de las fuentes de ingreso económico; número de hermanos y lugar que ocupa el paciente entre ellos; rivalidad entre hermanos; preferencia de los padres por algún hermano y cualquier otro dato que pueda tener relevancia con respecto al desarrollo psíquico y emocional del paciente. III.7 HISTORIA PERSONAL: Debe anotarse aquí todos los aspectos no patológicos del desarrollo del paciente desde el embarazo de la madre hasta el presente; si fue un hijo deseado o planeado; si durante el embarazo la madre sufrió agresiones físicas o psíquicas de parte de su padre; aspectos importantes del parto y del período neonatal; desarrollo psicomotor temprano; aspectos fundamentales del comportamiento en la edad preescolar; intereses; curiosidades; actitud hacia lo desconocido; relaciones con vecinos y familiares de edad similar. Al ingresar a la escuela es importante conocer la facilidad con que adquirió los primeros conocimientos; cómo eran sus relaciones interpersonales con maestras y compañeros; qué materias le costaban más y cuáles eran relativamente fáciles; tuvo que presentar exámenes de recuperación o tuvo que repetir algún año; tuvo problemas con la lectura o la escritura; era torpe para hacer dibujos o trabajos manuales; se escapaba de clases; torturaba animales; cometía hurtos; hacía berrinches cuando no conseguía lo que quería; estuvo en la cárcel en alguna oportunidad. En la adolescencia: a qué edad mostró interés por el sexo opuesto; pudo mantener relaciones afectivas durante un tiempo prolongado; conducta masturbatoria; consumo de drogas; relaciones interpersonales; intereses profesionales futuros; actitud hacia el trabajo; empleo del tiempo libre; deportes y hobbies. En la vida adulta: calidad de la vida en familia, relaciones con la pareja, padres e hijos, formas de establecer disciplina, relaciones con los vecinos, rendimiento laboral, ascensos, relaciones con los jefes y compañeros de trabajo, administración del dinero que gana, actitud ante los problemas de la vida cotidiana, capacidad para adaptarse a situaciones cambiantes, actividades recreativas, empleo del tiempo libre, ideas religiosas, cambio de religión, ejercicio físico, consumo de bebidas o sustancias estimulantes, consumo de alcohol o drogas, fumado, cafeinismo, sensación de satisfacción personal, autoimagen, imagen corporal, juicio crítico, actitudes ante el fracaso, ideas filosóficas y políticas, actitudes hacia embarazo y parto, ambición. En el climaterio: actitud hacia la menopausia y la pérdida de la capacidad reproductora en la mujer, actitud hacia el decline sexual en el hombre, vida social, entretenimientos, actitudes hacia el abandono del hogar por parte de los hijos. En la senilidad: grado de molestias físicas, actitudes hacia la enfermedad y la limitación física, adaptación a la jubilación, grado de aislamiento social, grado de deterioro intelectual, consumo solapado de alcohol y tranquilizantes, actitud hacia los nietos, preocupaciones excesivas por cosas sin importancia, actitud hacia la pérdida de seres queridos, actitud hacia la muerte, testamento. Dr. Carlos E. Zoch Zannini CAPÍTULO III HISTORIA LONGITUDINAL PÁGINA # 18 III.8 BIBLIOGRAFÍA: ROJAS, Z. "El Examen Psiquiátrico del Paciente", Editorial Circuito Cinco, S. A., San José, C. R., página 5-12, 1992. TABORDA, L. C. et al: "Principios de Semiología Psiquiátrica", Empresa Editorial Universidad Nacional de Colombia, Bogotá, Colombia, páginas 22-32, 1991. KAPLAN H. Y SADOCK, B.: "Comprehensive Textbook of Psichiatry V", quinta edición, Williams and Wilkins Co. Baltimore, Estados Unidos, páginas 449-475, 1989. Dr. Carlos E. Zoch Zannini CAPÍTULO IV EMERGENCIAS PSIQUIÁTRICAS PÁGINA # 19 CAPITULO IV: EMERGENCIAS PSIQUIATRICAS IV.1 DEFINICION Una emergencia puede definirse como una situación que generalmente se instala de forma súbita, usualmente inesperada y que siempre demanda una intervención inmediata de parte del médico y del equipo interdisciplinario que labora en el pabellón de emergencias de un hospital. Una emergencia psiquiátrica es corrientemente considerada como una respuesta emocional o de conducta, que representa un peligro para la vida del paciente, de personas que lo rodean o de los bienes propios o ajenos del mismo. Cuando un paciente llega al estado de emergencia, generalmente ha agotado todos sus mecanismos de defensa tratando de controlar la situación pero sus esfuerzos han sido insuficientes y se producen las manifestaciones floridas del cuadro. Debemos partir del punto de vista de que a nadie le gusta demostrarle a los demás que ha sido una persona débil, que no pudo controlar sus emociones y que requirió ayuda externa para manejar la situación. De tal manera que, sea cual sea el cuadro clínico, debemos atenderlo con toda seriedad y en ningún momento debemos mofarnos de los síntomas que presenta el paciente por más que nos cause risa. Las manifestaciones clínicas no deben ser vistas como fingidas sino como el resultado de un desequilibrio entre las demandas ambientales o externas y los recursos internos del individuo. Esto no quiere decir que en algunas circunstancias, algunos pacientes puedan tener intención consciente de sacar provecho simulando una emergencia, especialmente si esto le depara alguna ganancia, bien sea económica o legal, como en el caso de un reo que esté manipulando su traslado a un hospital para poderse fugar. En estos casos siempre debe aclararse primero cuál es la ganancia para posteriormente considerar que la situación es fingida. Siempre que a un médico se le comunique que un paciente puede estar presentando una emergencia psiquiátrica, debe valorarlo personalmente para poder establecer si efectivamente lo es. Al hacer una evaluación a distancia se corre el riesgo de subestimar algunos síntomas o de sobrevalorar otros o de no detectar otras cosas que no se le comunican, de tal forma que hay que ir donde esté el paciente o valorarlo en un ambiente apropiado. En el hospital existen los recursos necesarios para un diagnóstico más preciso y además el equipo tratante controla el medio. En la casa de habitación o el lugar de trabajo, el paciente puede encerrarse con llave en un sitio en donde se dificulta el acceso y se limitaría enormemente la acción del médico. IV.2 CLASIFICACION: De acuerdo con la naturaleza de la emergencia psiquiátrica, éstas pueden clasificarse en los siguientes grupos: IV.2.1 Aquellas que son un peligro para la integridad física del individuo. En esta categoría se incluyen aquellas condiciones que pueden poner en peligro la vida del paciente y que pueden dejar secuelas permanentes. En estos casos, la agresividad del individuo está dirigida hacia sí mismo y al no poderla controlar puede ocasionarle perjuicios importantes o incluso terminar con su vida. Dentro de este grupo tenemos las siguientes: IV.2.1.1 Intento de suicidio: Dr. Carlos E. Zoch Zannini CAPÍTULO IV EMERGENCIAS PSIQUIÁTRICAS PÁGINA # 20 El suicidio consiste en querer quitarse la vida uno mismo sin ayuda de los demás. Debemos diferenciar lo que se denomina ideación suicida que son los deseos de quitarse la vida sin llegar a establecer un plan concreto o cuando el paciente piensa que sería mejor tener una enfermedad mortal para que así concluyeran sus días sin tener que tomar la iniciativa él mismo. El gesto suicida es un acto premeditado o no que puede llegar a ser mortal. Si los gestos suicidas son poco peligrosos como por ejemplo: tomarse diez aspirinas, pueden considerarse una forma de llamar la atención y debe brindársele apoyo para que pueda buscar otros medios para resolver sus problemas sin tener que llegar a esta manipulación. El gesto suicida puede llegar a ser de una magnitud tal que termine en un intento exitoso y el paciente muera. Aunque algunos personas suicidas pueden buscar realmente la muerte, otras utilizan este recurso para comunicarle a los demás su dolor, su frustración, su incapacidad de seguir soportando una situación difícil o buscar una venganza. Los intentos de suicidio son la causa más frecuente de emergencias psiquiátricas. Los pacientes que persistentemente consideran que deben matarse, si no buscan una ayuda adecuada, generalmente terminan matándose y a veces, incluso con ayuda, lo logran ya que es muy difícil controlar todas las ocasiones que pueden haber para suicidarse. Incluso recurren a lo que se ha denominado una "fuga hacia la salud", en donde refiere que está mucho mejor y que ya pasó todo, para que el médico baje la guardia y entonces, en el momento menos esperado, se produce un nuevo intento. Por cada suicidio exitoso se considera que se cometen 8 a 10 intentos no exitosos. Los índices de suicidio (relación del número de suicidios exitosos por 100.000 habitantes) varía mucho de un lugar a otro siendo de 25 por 100.000 en países industrializados como Japón y Alemania hasta menos de 10 por 100.000 en España. En relación al sexo, se considera que los hombres cometen tres veces más suicidios exitosos que las mujeres. Sin embargo las mujeres cometen más intentos de suicidio fallidos. La edad es un parámetro importante. Los hombres se suicidan más alrededor de los 45 años mientras que las mujeres lo hacen más a los 55 años. Los hombres de más de 65 años cometen menos intentos de suicidio pero tienen una prevalencia mayor de suicidios exitosos llegando a constituir el 25 % de todos los suicidios. En relación a la raza, se suicidan con más frecuencia personas de raza blanca (2 de cada 3 suicidios ocurren personas de raza blanca), aunque esto puede ser un artefacto. El estado civil parece tener una influencia importante. La vida en familia con el cónyuge y los hijos, parece disminuir notablemente el riesgo suicida. Las personas solteras cometen suicidio con más frecuencia que las casadas. Esto puede deberse a que la soltería esté reflejando la presencia de un trastorno mental serio que predispone a cometerlo, idependientemente del estado civil. Las personas que han estado casadas y ahora no, muestran una prevalencia mayor de suicidios, presentándose éstos en 40 por 100.000 habitantes entre los divorciados y 24 por 100.000 entre los viudos. Con respecto a la ocupación, se han identificado algunos grupos con mayor riesgo de cometer suicidio que otros. Entre éstos, tenemos a los músicos, odontólogos, médicos, abogados y agentes de seguros. En relación al estado de salud, se ha visto que la presencia de una enfermedad crónica o mortal favorece la consecución del suicidio. Algunas personas sufren de enfermedades tan discapacitantes que es preferible matarse de una vez que ir muriendo poco a poco. La pérdida de la movilidad en personas cuya actividad física era profesional, la desfiguración (sobretodo en mujeres), el cáncer terminal, el alcoholismo, la esquizofrenia, las depresiones severas son ejemplos de éstas. Dr. Carlos E. Zoch Zannini CAPÍTULO IV EMERGENCIAS PSIQUIÁTRICAS PÁGINA # 21 Al valorar el potencial de suicidio en un determinado paciente, deben de tomarse en cuenta los siguientes factores que hablan de un mayor riesgo: Edad mayor de 45 años. Presencia de alcoholismo crónico. Antecedentes de crisis de violencia o rabia. Antecedentes de intentos de suicidio serios. Sexo masculino. Rechazo de ayuda para superar la crisis en el momento de la evaluación. Duración prolongada de la ideación suicida. Antecedentes de tratamiento psiquiátrico. Reciente pérdida o separación. Antecedente de depresiones severas. Presencia de enfermedades físicas severas e incapacitantes. Estado civil: soltero, separado o viudo. Impulsividad. Aislamiento social. Antecedentes de suicidio en algunos miembros de la familia. Desorganización familiar. Elección de un método altamente letal. Haber elaborado una nota suicida. Existen algunos factores a tomar en cuenta para considerar cuando una depresión constituye una emergencia psiquiátrica, dentro de ellos se mencionan los siguientes: Antecedentes familiares de suicidios exitosos. Antecedentes personales de intentos suicidas previos y su severidad. Episodios depresivos severos previos en la vida del paciente. Anorexia marcada asociada a pérdida de peso importante. Insomnio severo, especialmente tardío, que no responde a hipnóticos. Sentimientos de culpa marcados. Alteraciones endocrinológicas asociadas. Falta de esperanza en la recuperación. Marcada inhibición psicomotora. Disfunción marcada en el ambiente laboral o familiar. Ausencia de vínculos afectivos con otras personas. Ideas delirantes congruentes con el estado de ánimo. Presencia de una enfermedad mortal. Consumo concomitante de drogas o alcohol. Cambio de comportamiento notorio en niños o adolescentes. Problemas de rendimiento académico de inicio súbito. Pseudodemencia en ancianos. Al entrevistar a un paciente en el que se sospecha que puede estar presentando ideación suicida, debe evitarse preguntar directamente si ha pensado en suicidarse. Es preferible mencionarle que si, ante tantos problemas, ha llegado a pensar que sería preferible solucionarlos todos de una sola vez o que si sería mejor irse de este mundo. El término suicidio está revestido de distintos significados para cada una de las personas por lo que es preferible hacer una intervención que le permita al paciente verbalizar sus temores en forma abierta y no sentirse acorralado y tener que dar una respuesta afirmativa o negativa. Las ideas de estar en una isla solo, de preferir tener una enfermedad seria, de mejor estar muerto, nos podrían indicar que el paciente está pensando en suicidarse. El preguntar acerca de un buen método para matarse también es revelador. El tener temor a ser castigado por Dios al tener "malos pensamientos" puede interpretarse de manera similar. Dr. Carlos E. Zoch Zannini CAPÍTULO IV EMERGENCIAS PSIQUIÁTRICAS PÁGINA # 22 El no tener suficiente valor para matarse significa que se ha estado pensando en esa posibilidad. El entrevistador no debe mostrar temor ante el hacho de que el paciente le mencione que se ha pensado en suicidar ya que esto podría inhibirlo a seguir hablando del tema. El demostrar demasiado interés por parte del entrevistador tampoco es conveniente ya que puede inducir a que un paciente con deseos de llamar la atención, haga descripciones demasiado minuciosas que no se ajustan a la realidad. Una vez que se ha favorecido el hablar del tema, debe irse ahondando en si hizo algún plan específico y el grado de efectividad del mismo, si dejó nota suicida, si tomó previsiones para que no lo encontraran, si ha intentado otras cosas antes de pensar en suicidarse, etc. Si se llega a la conclusión de que se está ante un caso serio, es preferible internarlo en un centro hospitalario para brindarle el apoyo y la seguridad necesarios para que pueda cambiar de actitud. Una vez que se ha hospitalizado, es bueno comunicarle a la familia o a los seres emocionalmente significativos, la realidad de la situación para lograr que ellos colaboren con el manejo del caso. Es bueno recomendarles que no adopten una actitud de crítica excesiva y de reproche porque esto genera sentimientos de culpa en el paciente que más bien podrían favorecer las ideas autodestructivas. Estando internado, hay que facilitar la verbalización de todos los posibles conflictos para poder tener una idea de la psicodinámica subyacente y poder planear un tratamiento integral. Si existen problemas familiares importantes, es recomendable tener una entrevista con los miembros de la familia involucrados para intentar modificar los patrones de interacción. Si se corrobora un alto riesgo de cometer suicidio, debe valorarse la posibilidad de usar medicación sedante fuerte o incluso el uso de terapia electroconvulsiva en un ambiente hospitalario seguro. El mencionar asombro al ver que se falló en el intento nos demuestra que sigue pensando en intentarlo nuevamente pero de una forma más efectiva. Mientras está hospitalizado, debe evitarse el que esté solo durante mucho tiempo, que pueda tener acceso a objetos que se puedan convertir en una arma (navajillas, vidrios, cuchillos, alambres, etc.), que pueda obtener cantidades grandes de medicamentos u otras sustancias tóxicas como insecticidas, hierbicidas, químicos usados en la limpieza del pabellón o lugares altos de donde se puedan tirar. Es importante dar tratamiento específico para cualquier enfermedad subyacente que exista, bien sea con tranquilizantes, antidepresivos o antipsicóticos. El lograr motivar al paciente a que inicie una vida nueva o que acepte nuevos retos constituye un recurso importante para lograr superar la crisis. Si se rehusa a hablar de un tema en especial, es preferible no insistir y esperar hasta que se presente la ocasión para que no se sienta demasiado incómodo o utilice respuestas poco importantes para esclarecer la situación. Si pese a tomar todas las precauciones, el paciente llega a cometer un suicidio, el médico tratante no se debe sentir frustrado o fracasado, ya que incluso en los centros de tratamiento más avanzados del mundo, la gente que de verdad se quiere suicidar, generalmente lo logra. IV.2.1.2 Delirium tremens: Es una complicación bastante seria que se presenta en pacientes alcohólicos después de 6 horas a 5 días de haber suspendido la ingesta o de haberla disminuido en forma sustancial. En el Hospital Nacional Psiquiátrico, en el año de 1992, hubo 9 casos con este diagnóstico de 3799 egresos, lo que representó el 6,25 % de las psicosis alcohólicas (HNP, 1993). Se origina en un efecto rebote de hiperexitabilidad cortical y del tallo encefálico que han estado deprimidas por largo tiempo bajo los efectos del alcohol. Se considera que tiene una mortalidad del 10 %. El cuadro clínico se caracteriza por confusión mental (no saben dónde están ni quienes son), alucinaciones visuales amenazantes con animales monstruosos, ideas delirantes mal sistematizadas generalmente de tipo paranoide, insomnio, agitación psicomotriz creciente que puede convertirse en agresividad, temblor grosero, sudoración copiosa (diaforesis), pupilas dilatadas, taquicardia, intensos calambres musculares, parestesias por la polineuropatía difusa Dr. Carlos E. Zoch Zannini CAPÍTULO IV EMERGENCIAS PSIQUIÁTRICAS PÁGINA # 23 (Wyngaarden, 1987, pag 62) y ocasionalmente convulsiones de tipo gran mal. Al examen físico se encuentra un pulso de 120 por minuto, presión sanguínea elevada (160/100 o más), conjuntivas enrojecidas con secreción purulenta, excoriaciones infectadas y hematomas en piel, puede haber fiebre, deshidratación, vómito o diarrea. Debe hospitalizarse al paciente. La meta principal en el tratamiento es lograr la sedación y dar tratamiento sintomático. Esto se puede alcanzar de las siguientes maneras: Diazepán 1 amp de 10 mg IM cada 6 horas hasta lograr sedación. Debe tenerse presente que algunos pacientes logran niveles sanguíneos más elevados con el diazepán oral por lo que se puede utilizar una dosis de 4 tab de 5 mg cada 6 horas, si el paciente puede deglutir y no está vomitando. Hidrato de cloral (Cloratol) 2 cditas de 0,5 gm (1 gm),cada 2 a 4 horas hasta sedarlo. Este medicamento es la principal escogencia en pacientes que tengan cirrosis o insuficiencia hepáticas ya que su vía metabólica es de corta duración. Si el paciente se encuentra en un lugar en donde no se dispone de los medicamentos antes mencionados, la conducta más adecuada es suministrarle licor para postergar la aparición del delirium mientras es transportado a un centro asistencial adecuado. Además de la sedación se recomienda: Uso de tiamina 2 cc (200 mg) IM + Poly B 2 cc IM por día durante 5 días. Valorar hidratación. Si está deshidratado es recomendable el uso de suero fisiológico 3 litros por día. No debe utilizarse suero glucosado hipertónico porque precipita al paciente en un mayor déficit de tiamina ya que esta vitamina se consume en el metabolismo de la glucosa. Si el paciente está muy tembloroso o hay signo de pseudotetania amerita el uso de 1 amp de sulfato de magnesio IM cada 24 horas durante 2 días. Si presenta una taquicardia de 140 pulsaciones por minuto o más y hay riesgo o evidencia de una insuficiencia cardiaca es preferible digitalizar al paciente en forma rápida con Cedilanid 1 amp (0.4 mg) IM cada 12 horas por 3 días. Una de las causas de muerte en el DT es paro cardíaco por fibrilación ventricular. Si existen evidencias de bronquitis aguda, es preferible administrarle antibióticos del tipo de la penicilina sódica (si no es alérgico) en dosis de 1 millón de unidades IM cada 6 horas por 3 días. La neumonía bilateral es otra de las causas de muerte en el paciente con DT por lo que hay que prevenir esta complicación. Mantener la habitación iluminada. La luz ambiental disminuye la intensidad de las alucinaciones visuales. Una dieta blanda es preferible mientras se mantiene sedado. Hay que controlar los signos vitales cada hora al inicio para poder detectar posibles cambios en la condición general del paciente. Es preferible manejarlo en un hospital general en donde existen posibilidades de hacer exámenes de laboratorio y gabinete, tantas veces como sea necesario para controlar cualquier complicación. IV.2.1.3 Psicosis por drogas: Se presenta cuando un paciente ha estado consumiendo drogas en gran cantidad y durante un tiempo prolongado. En nuestro medio existen drogas de uso ilícito como la marihuana, la cocaína y el Dr. Carlos E. Zoch Zannini CAPÍTULO IV EMERGENCIAS PSIQUIÁTRICAS PÁGINA # 24 crack que con frecuencia se asocian a cuadros psicóticos. También hay drogas de uso médico como la digital, los anorexiantes, los corticosteroides y algunos antibióticos que pueden dar cuadros similares en pacientes vulnerables. Se caracteriza por presentar alucinaciones predominantemente visuales, agitación, intranquilidad, alteraciones en el estado de conciencia variando entre un estado de hipervigilia a un estado comatoso, sudoración, hipertensión arterial, taquicardia, palidez de tegumentos, hiperventilación, etc. Es importante realizarle exámenes de laboratorio de rutina, como por ejemplo: hemograma, glicemia, tóxicos en orina que detectan la presencia de metabolitos de la marihuana, cocaína, benzodiazepinas, barbitúricos y anfetaminas. El manejo de un paciente en estas condiciones debe realizarse en un hospital general en donde existan facilidades de monitoreo y tratamiento apropiados. Lo primero que hay que hacer es valorar si el estado de conciencia está tan deprimido que amerita una intubación endotraqueal para asegurarle al paciente una vía aérea permeable. Es preferible realizar esta valoración con un anestesiólogo. Una vez asegurada una vía aérea permeable, hay que tratar de obtener una vía endovenosa para poder administrarle cualquier medicamento. Es preferible usar suero mixto a un goteo considerable. El aumentar la volemia asegura una mayor eliminación de la droga por vía renal y evita la hipotensión arterial. Para tratar de controlar el cuadro de agitación y las alucinaciones, es recomendable el uso de diazepán 1 amp de 10 mg IM STAT y repetir 2 horas después si no se ha logrado una sedación apropiada. No se aconseja el uso de antipsicóticos como el haloperidol ya que podrían aumentar las alucinaciones. Debe mantenerse al paciente sedado por lo menos durante 2 días para asegurarse que ha pasado la crisis. Hay que corregir cualquier complicación médica que se pueda presentar concomitantemente, como deshidratación, infecciones, problemas cardiovasculares, etc. Una vez que haya pasado la crisis y se ha desintoxicado, hay que explorar los motivos conscientes e inconscientes que llevaron al paciente a ingerir la droga y tratar de establecer un plan psicoterapéutico como tratamiento de mantenimiento. La rehabilitación psicosocial debe jugar un papel importante en esta etapa de tratamiento y para eso es imprescindible trabajar en equipo. IV.2.1.4 Anorexia nerviosa: Es un trastorno en los hábitos del comer caracterizado por excesivas limitaciones en la ingesta de alimentos que el mismo paciente se impone, partiendo de la falsa percepción de que están obesos (trastorno en la imagen corporal), patrones peculiares de preparar los alimentos, temor fóbico a recuperar peso, trastornos metabólicos y en las mujeres, es frecuente la amenorrea. Su prevalencia es mayor en gente joven (12 a 25 años) y en el sexo femenino. Los motivos por los que consultan a los servicios de emergencia es deshidratación y severa desnutrición. Este cuadro generalmente requiere hospitalización para corregir los trastornos médicos concomitantes. Hay que tener presente que estas pacientes tienden a rehusar tratamiento y siguen adelante con sus dietas, pese a verse seriamente enfermas, lo que en ocasiones las lleva a la muerte. Debe intentarse un tratamiento de mantenimiento a base de antipsicóticos y antidepresivos. IV.2.1.5 Depresiones severas: Las depresiones severas pueden convertirse en una emergencia psiquiátrica cuando aparecen ideas suicidas o cuando se asocian a una anorexia marcada que lleva al paciente a perder gran cantidad de peso, deshidratarse y desnutrirse. En estos casos, es preferible valorar la necesidad de internamiento Dr. Carlos E. Zoch Zannini CAPÍTULO IV EMERGENCIAS PSIQUIÁTRICAS PÁGINA # 25 ya que los antidepresivos tienen un período de latencia que puede ser demasiado prolongado y que podría poner en peligro la vida del enfermo. Los motivos para realizar el internamiento son los siguientes: Tener control sobre las actividades del enfermo para así poderlo ayudar en sus necesidades básicas como aseo y alimentación. Estar seguros de que ingiere una dieta balanceada. Administrarle antidepresivos en dosis altas y esperar a que pase el período de latencia. Poder detectar y manejar más eficazmente las reacciones adversas que se puedan. Establecer una comunicación terapéutica para explorar factores psicodinámicos de importancia en su cuadro. Después de lograr una mejoría significativa, el paciente debe continuar en tratamiento con antidepresivos al menos durante 6 meses. IV.2.1.6 Reacciones adversas a psicofármacos: Los medicamentos que se usan en el tratamiento del paciente que presenta trastornos emocionales pueden ocasionar reacciones secundarias que son muy incómodas y que pueden llegar a constituirse en emergencia psiquiátrica. Dentro de éstas tenemos las siguientes: IV.2.1.6.1 Crisis distónicas: Se caracterizan por contracturas involuntarias y dolorosas de algunos grupos musculares que no se pueden controlar. Frecuentemente se presentan bajo la forma de una tortícolis, desviación de la mirada hacia arriba y a un lado, protrusión marcada de la lengua, opistótonos, lumbalgia severa, etc. Esta complicación se presenta cuando se toman antipsicóticos como: trifluperazina (Stelazine ®), clorpromazina (Largactil ®), perfenazina (Trilafón ®) o se le ha inyectado decanoato de flufenazina (Decanoato de Anatensol ®). El manejo de estos casos consiste en administrar un antiparkinsoniano tipo biperidén (Akinetón ®), 1 amp de 5 mg IM STAT. No se recomienda el uso endovenoso ya que por vía intramuscular tiene un inicio de acción de 15 a 30 minutos y tiene menos efectos secundarios. Una vez que se ha resuelto la contracción es preferible cubrirlo con Akinetón ® IM cada 12 horas por 2 días y luego pasarlo a tratamiento oral con Akinetón ® en tab de 2 mg 1 bid o tid. Si aún así no es suficiente, debe valorarse la suspensión del antipsicótico y reemplazarlo por otra medicación que pueda controlar la psicosis de fondo. Existen pacientes que no toleran ningún medicamento de este grupo y se convierten en candidatos para tratamiento electroconvulsivo. IV.2.1.6.2 Acatisia: Es la incapacidad de mantenerse quieto en un mismo lugar. Se sientan, se levantan, caminan de un lado a otro, se frotan las manos. Esto puede llevar al paciente a creer que está más nervioso que lo usual y automedicarse elevando la dosis del medicamento que está tomando con lo que se agravan los síntomas. Este cuadro se presenta con el uso de antipsicóticos como en el punto anterior y el tratamiento es igual aunque predominando la vía oral. IV.2.1.6.3 Parkinsonismo medicamentoso: Consiste en la aparición de rigidez muscular generalizada, temblor grosero intencional y de reposo que impide, en ocasiones, llevarse a la boca alimentos líquidos, rasurarse o firmar cheques; inexpresividad facial, secreción excesiva de grasa en la cara, etc. Se presenta con el uso de psicofármacos como los mencionados en los puntos anteriores y el manejo es similar. Dr. Carlos E. Zoch Zannini CAPÍTULO IV EMERGENCIAS PSIQUIÁTRICAS PÁGINA # 26 IV.2.1.7 Crisis de pánico: Consisten en que el paciente experimenta una rápida intensificación de los síntomas de ansiedad desencadenados ante una situación de la que no se puede escapar con rapidez como ocurre en un embotellamiento del tránsito, en un avión, en un lugar muy concurrido como una manifestación política, etc. aunque también pueden presentarse en forma espontánea. Aparece la sensación de falta de aire, de opresión torácica, taquicardia, sudoración, palidez y frialdad de tegumentos, intranquilidad extrema y sensación de muerte inminente generalmente asociada a fallo cardiaco, lo que motiva buscar ayuda inmediata a los servicios de urgencias. Una vez valorada la condición clínica del paciente, que usualmente no revela nada anormal, existe una tendencia, de parte de él, a creer que estuvo mal realizada y solicita o busca nuevas evaluaciones con múltiples pruebas, electrocardiogramas a repetición, pruebas de esfuerzo, etc. que no logran convencerlo de que está bien. Existe una resistencia de parte del enfermo a creer que se debe a una reacción psicosomática e inclusive llegan a enojarse al sugerírsele tal posibilidad. El manejo debe incluir: El uso de alprazolán (Tafil ®), que ha demostrado ser una de las benzodiazepinas más efectivas en estos casos, a una dosis de 0.5 a 1 mg tid durante un tiempo prolongado, que usualmente es mayor de 6 meses. Debe advertírsele al paciente que debe tomarlo regularmente, aún cuando se sienta bien, para que de esta forma, actúe como preventivo de la aparición de los síntomas y haga recupere la confianza en sí mismo y desaparezca la creencia de que está gravemente enfermo. La imipramina (Tofranil ®), en dosis de 25 a 50 mg tid también ha demostrado ser efectiva en este trastorno y al igual que en el caso anterior, debe tomarse al menos por 6 meses. IV.2.2 Aquellas que ponen en peligro la integridad física de otras personas. En éstas la agresividad del paciente está orientada hacia el exterior y puede dirigirse hacia cualquier persona, ya sea un ser querido, un ser odiado o alguien sin ninguna relación como sería el caso de un transeúnte o un vecino. Pueden ser familiares o a extraños. Existen dos grupos: IV.2.2.1 Paciente agresivo: La agresividad puede presentarse como una complicación de distintos trastornos como por ejemplo: esquizofrenia, consumo de drogas, epilepsia, retardo mental, personalidad sociopática o crisis maniacales. El abordaje de un paciente en estas condiciones representa un peligro tanto para los familiares como para las personas que tienen que auxiliarlo y deben de tomarse todas las precauciones necesarias para evitar un daño en ellas o en los objetos que rodean al paciente. Como pautas para el manejo, se recomienda lo siguiente: No debe enfrentarse el paciente solo, es preferible contar con la ayuda de otras personas como familiares, vecinos, enfermeros fornidos, autoridades o alguna persona a la que el paciente le tenga confianza. Debe hacerse un estimado previo al abordaje, de la potencialidad de daño que pueda causar, como por ejemplo: si está armado o no, si existen objetos en la habitación que puedan ser utilizados como armas, si tiene experiencia en artes marciales, si hace ejercicio regularmente, si es fornido u obeso (generalmente los obesos son más lentos en sus reacciones), etc. Esta valoración debe incluir los antecedentes de crisis similares y su manejo y desenlace. Dr. Carlos E. Zoch Zannini CAPÍTULO IV EMERGENCIAS PSIQUIÁTRICAS PÁGINA # 27 La ingesta habitual de drogas o alcohol, puede favorecer la intensidad de la crisis y aumenta el grado de dificultad en el manejo. Debe valorarse las vías de escape con que puede contar el médico para que, en caso que resulte necesario, pueda huir. Es riesgoso estar en una habitación que tenga sólo una puerta de salida. Los espacios abiertos ofrecen mayor seguridad. No debe sobrevalorarse un período de relativa calma en la condición clínica del paciente, ya que esto puede cambiar sin ninguna señal previa y a una intensidad similar a la anterior. Debe administrársele al paciente una medicación que sea lo suficientemente potente como para que pueda controlar su estado de agitación. Una combinación muy utilizada es: haloperidol (Haldol ®) 2 amp de 5 mg + prometazina (Fenergán ®) 2 amp de 50 mg IM STAT. Usualmente se requiere de varias personas para que lo sujeten mientras se le aplica la inyección. También se recomienda mantenerlo sujetado mientras se logra el efecto sedante, que requiere de 45 a 60 minutos para lograr hacer efecto. Para sujetarlo se pueden utilizar tiras especialmente diseñadas al efecto o correas o fajas. También se puede utilizar una sábana o cobija con la que se envuelve como si fuera un puro (cigarro). Es necesario internar al paciente para poder observar su evolución ya que puede requerir varias dosis de sedantes fuertes. Estando internado, debe valorarse las causas que motivaron esta reacción y darles el tratamiento adecuado. IV.2.2.2 Paciente homicida: En algunos esquizofrénicos paranoides o con trastornos mentales orgánicos (consumo de drogas, epilépticos, alcohólicos), pueden presentarse ideas delirantes de que deben matar a otras personas. Puede ser cualquier tipo de sujetos o puede ser un grupo especial como mendigos o de una determinada raza. También puede ser una persona determinada a la que se le hachaca la responsabilidad de algún perjuicio contra el paciente. En este caso, deben tomarse las mismas medidas que en el punto anterior. IV.2.3 Aquellas en las que la agresividad va dirigida hacia los objetos. En este caso el paciente se vuelve destructivo con los objetos que lo rodean, pudiendo ocasionarles pérdidas económicas importantes a su familia, a su trabajo o a su propio peculio. Debe manejarse como en el caso de un paciente agresivo (IV.2.2.1). Existe un tipo de patología específica en este grupo y lo constituyen los piromaniacos, que son pacientes que sienten un intenso deseo de prenderle fuego a casas de habitación, fábricas o terrenos cultivados. Dichosamente son poco frecuentes y dan oportunidad de identificarlos antes de que se conviertan en una emergencia. Deben de hospitalizarse y ser estudiados a profundidad. IV.2.4 Aquellas que alteran el orden social: En este caso las consecuencias de los actos del paciente perturban en orden social de la comunidad en donde se encuentra el paciente. Dentro de este grupo tenemos los siguientes: IV.2.4.1 Conductores temerarios: Dr. Carlos E. Zoch Zannini CAPÍTULO IV EMERGENCIAS PSIQUIÁTRICAS PÁGINA # 28 Son pacientes que debido a su condición mental, manejan automóviles sin respetar las leyes del tránsito, brincándose semáforos, conduciendo a altas velocidades, etc. ocasionando daños a la propiedad de otros o a terceras personas. Deben de ser hospitalizados mientras se corrige el problema de fondo para evitar consecuencias funestas o acciones legales. IV.2.4.2 Asesinos en serie: Son personas que debido a una perturbación mental, comienzan a matar a cualquier persona que se les ponga por delante. Usualmente terminan suicidándose. Son sumamente peligrosos y requieren la ayuda de policías debidamente entrenados para poderlos manejar. IV.2.4.3 Violadores: En estos casos, el paciente siente un deseo incontrolable de tener relaciones sexuales por la fuerza, con cualquier persona a la que impulsivamente escoja. Esto causa gran alarma y preocupación entre sus posibles víctimas las que demandan protección del estado y puede llegar a convertirse en un problema político. Requieren de una evaluación exhaustiva en un medio hospitalario o carcelario apropiado. IV.2.5 Aquellas que lesionan la integridad psicológica del paciente: Un individuo, estando fuera de control, puede cometer actos que van a lesionar su prestigio como profesional, como empleado, como padre de familia, como hijo, etc. y es deber del médico evitar que se vaya a producir un mal mayor. En este grupo, los síntomas son el resultado de una incapacidad de controlarse a sí mismo y pueden ocasionarle consecuencias psicológicas importantes a los que las padecen. Dentro del mismo tenemos: IV.2.5.1 Crisis disociativas: Consisten en estados alterados de conciencia en donde el individuo se comporta como si fuera una persona diferente o estuviera en estado de trance o estuviera presentando una crisis convulsiva. Usualmente son llevados a los servicios de emergencia por personas allegadas que tratan de ayudarlos. Es un error considerar que están fingiendo las manifestaciones ya que éstas son inconscientes y constituyen el resultado de una falla en los mecanismos de defensa que automáticamente se aplican ante situaciones consideradas como amenazantes. Es muy frecuente encontrar un conflicto en la esfera sexual (relaciones sexuales prohibidas o incestuosas, intento de violación, pérdida de la virginidad, etc.) o en la esfera de la agresividad (resentimiento extremo contra un ser querido, padre o madre, que genera impulsos hostiles cuya satisfacción causa conflicto). En estos casos, se produce una huida de la realidad al disociarse, lo que no va a solucionar el problema y más bien lo va a complicar, ya que va a adquirir la categoría de enfermo mental. Algunos médicos en el pasado han recurrido a técnicas poco éticas como infligirles mayor dolor al hacerle presión sobre el esternón o retorcerles un pezón. En la actualidad, una medida de este tipo puede ocasionar una demanda legal ante la cual el médico tiene pocas posibilidades de justificarse. Lo más adecuado es aplicarle una ampolla de diazepán de 10 mg IM STAT y dejarla en observación un tiempo. Una vez que ha recuperado su estado de conciencia normal, debe establecerse una comunicación terapéutica de tipo exploratorio para tener una idea de las causas que están determinando este comportamiento y tratar de buscarle alguna solución. Con frecuencia se hace necesario referir a la paciente a la consulta ambulatoria para que sea evaluada por un equipo terapéutico interdisciplinario y diseñar un tratamiento integral. En algunas ocasiones, estas crisis se repiten durante varios días lo que obliga al médico a indicar un internamiento, preferiblemente, en un servicio de Psiquiatría de un hospital general. Dr. Carlos E. Zoch Zannini CAPÍTULO IV EMERGENCIAS PSIQUIÁTRICAS PÁGINA # 29 IV.2.5.2 Crisis maniacales: Consisten en que el paciente experimenta una sensación de júbilo desproporcionada a cualquier estímulo, que lo lleva a realizar actos que luego le pueden causar lesión a su reputación como persona o como profesional. Es un deber del médico evitar que una alteración del afecto de esta naturaleza, pueda ocasionarle al paciente una lesión a su imagen. Se debe hospitalizar al paciente para brindarle el tratamiento adecuado, impidiendo que pueda realizar actos de los que luego se puede arrepentir. IV.3 BIBLIOGRAFIA: KAPLAN, H. y SADOCK, B.:"Compendio de Psiquiatría", Segunda edición, Editorial Salvat, Barcelona, España, pag 592-612, 1987. KAPLAN, H. y SADOCK, B.:"Manual de Psiquiatría de Urgencias", Editorial Médica Panamericana, Bogotá, Colombia, 1996. WYNGAARDEN, J.B. y SMITH, Ll. :"Tratado de Medicina Interna de Cecil", decimosétima edición, Nueva Editorial Interamericana, México DF., 1987. HOSPITAL NACIONAL PSIQUIATRICO: "Anuario Estadístico 1992", Caja Costarricense de Seguro Social, pag 32, 1993. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 30 CAPÍTULO V: ESQUIZOFRENIA V.1 INTRODUCCION: La esquizofrenia es una de las enfermedades mentales más serias, que ocasiona una gran perturbación en las relaciones sociales, familiares y laborales de las personas que la sufren, que se inicia generalmente al finalizar la adolescencia, que tiene tendencia a evolucionar hacia la cronicidad y para la cual, no existe un tratamiento curativo en la actualidad, lográndose únicamente una remisión de los síntomas con el uso de antipsicóticos. Si tomamos en cuenta que aproximadamente el 1% de la población general la sufre, en Costa Rica deben existir 35.000 esquizofrénicos, lo que constituye un problema de salud pública importante. La mayor parte de los esquizofrénicos no logran alcanzar un nivel profesional elevado ni tampoco llegan a tener buena experiencia laboral debido a que cambian frecuentemente de trabajo, porque renuncian o porque los despiden debido a un bajo rendimiento. Esto hace que, con frecuencia, dependan económicamente de sus familiares y que cuando sus padres fallecen, pasan a depender de las instituciones del estado. Desde otro punto de vista, la esquizofrenia constituye un problema nosológico en Psiquiatría. Algunos autores la consideran una enfermedad bien definida pero otros la consideran un grupo heterogéneo de enfermedades por lo que prefieren hablar de las esquizofrenias (en plural) o del síndrome esquizofrénico. Al tratar de hacer un perfil bioquímico, neurofisiológico, inmunológico, anatómico o neuroendocrinológico se presentan también gran diversidad de resultados, lo que la convierten en una entidad deficientemente comprendida. En los estudios de investigación realizados con pacientes de esta categoría, se prefiere mencionar los criterios de inclusión, exclusión, así como valores específicos de algunos de los síntomas psicopatológicos para poder comparar resultados con otros estudios (valor ponderado). Esto hace muy difícil poder sacar conclusiones globales de la gran cantidad de trabajos científicos que se están produciendo en la actualidad. Pese a que se está destinando una gran cantidad de esfuerzos humanos y económicos para tratar de esclarecer la etiología de esta complicada enfermedad, los resultados han sido poco importantes prefiriéndose hablar de hipótesis en lugar de verdaderas causas etiológica y de posibles mecanismos de acción en respuesta a los tratamientos antipsicóticos. Sin embargo se espera que con la contribución de sofisticados métodos de diagnóstico como la tomografía axial computarizada (TAC), la tomografía de emisión de positrones (TEP) y la resonancia magnético-nuclear (RMN), se puedan ir encontrando hallazgos más sólidos y se pueda hacer una mejor correlación de éstos con la clínica. Todo lo anteriormente mencionado implica una gran dificultad para elaborar un material impreso que sea lo más conciso posible, sintetizado al máximo la gran cantidad de información disponible y que a la vez resulte de utilidad práctica. Muchos aspectos tendrán que ser necesariamente pasados por alto para evitar que se produzca confusión más que aclaración de los conceptos teórico-prácticos que están ligados a esta enfermedad. El estudiante que desee ampliar o investigar algunos aspectos específicos, debe recurrir a la bibliografía que se encuentra al final del trabajo en donde encontrará suficiente material para lograr este objetivo. V.2 HISTORIA: Es difícil encontrar en los libros de historia de la Psiquiatría los inicios de la esquizofrenia como una enfermedad diferente de las otras en las épocas remotas, ya que la nomenclatura y descripción em- Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 31 pleadas, sólo nos permiten encontrar síntomas que en la actualidad podrían corresponder a esta enfermedad. Sin embargo, ha sido objeto de estudio por numerosos médicos, psicólogos, filósofos, sacerdotes y artistas a través del tiempo. Ya en el año de 1400 A.C., en el Ayur-Veda de la antigua India se describe una condición que podría corresponder a la actual esquizofrenia y para la que se recomendaba "meditación" y "técnicas de encantamiento" como su tratamiento. Durante la Edad Antigua y hasta el siglo XIX, no ocurre nada sobresaliente en el campo de la esquizofrenología. En el año de 1856, Morel, que fue un contemporáneo de Krepelin, introduce el término demencia precoz para catalogar a un adolescente que era brillante y activo y que luego se volvió aislado, apático y callado. En el año de 1868, Kahlbaum introduce el término catatonia para designar un cuadro clínico en el que predomina la tensión motora (muscular) y que posee dos fases: una estuporosa o inhibida (estupor catatónico) y otra excitada (agitación catatónica). Es este mismo año (1868), Sander introduce el término paranoia para catalogar a un grupo de personas en las que sobresalen sentimientos de ser perjudicados, maltratados, perseguidos o humillados. En 1870, Hecker introduce el término hebefrenia para describir un cuadro de inicio en la adolescencia, en donde hay gran perturbación mental y que irremisiblemente conduce al deterioro del individuo. En 1896, Krepelin utiliza nuevamente el término demencia precoz y hace una descripción magistral de esta condición mental cuya descripción aún tiene vigencia en la actualidad. Pone de manifiesto su inicio temprano, su evolución hacia el deterioro y su oposición a la psicosis maniaco-depresiva en donde éste no existe. Identifica tres subgrupos: paranoide, catatónica y hebefrénica. En 1911, Bleuler introduce el término esquizofrenia para sustituir al de demencia precoz ya que éste se consideró inexacto porque no siempre conduce al deterioro y el mismo Krepelin aceptaba que un 13% se recuperaban. Esquizofrenia significa mente dividida (mente escindida), poniendo un énfasis mayor en la fragmentación de la personalidad que en la evolución. Para Bleuler la esquizofrenia era la enfermedad de las cuatro Aes: autismo, ambivalencia, asociaciones laxas y afecto incongruente. En 1933, Kasanin introduce el término esquizoafectivo para designar un grupo de esquizofrenias en las que además del trastorno formal de pensamiento, presentan alteraciones afectivas importantes tanto en el sentido de la manía como en el de la depresión. En 1939, Langfeldt hace la distinción entre proceso esquizofrénico que significa para él un inicio temprano, una gran desorganización mental y un curso irremisible hacia el deterioro y la reacción esquizofrénica que consiste en un cuadro menos severo, con una personalidad premórbida más adecuada, mejor ajuste social y laboral y capaz de remitir parcial o totalmente sin conducir a un deterioro progresivo. En 1949, Polatin introduce el término pseudoneurótica para designar un tipo de esquizofrenias en las que el trastorno del pensamiento no era tan sobresaliente, pero se mostraban con un frente de síntomas ansiosos que podían hacer pensar en una neurosis de ansiedad pero que no evolucionaban como ella. En 1952 en la primera edición del "Diagnostic and Statistical Manual of Mental Disorders" (DSMI) de la Asociación Psiquiátrica Americana se clasifica a la esquizofrenia como "reacciones esquizofrénicas" y se incluyen los tipos: 22.0 Reacción esquizofrénica, tipo simple. 22.1 Reacción esquizofrénica, tipo hebefrénico. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 32 22.2 Reacción esquizofrénica, tipo catatónico. 22.3 Reacción esquizofrénica, tipo paranoide. 22.4 Reacción esquizofrénica, tipo agudo indiferenciado. 22.5 Reacción esquizofrénica, tipo crónico indiferenciado. 22.6 Reacción esquizofrénica, tipo esquizoafectivo. 22.7 Reacción esquizofrénica, tipo infantil. 22.8 Reacción esquizofrénica, tipo residual. 22.9 Otro y no especificado. En 1962 se publica el DSM-II. En esta edición al capítulo sobre esquizofrenia se le denominó: " Esquizofrenia" y estaba constituido por: 295.00 Esquizofrenia, tipo simple. 295.10 Esquizofrenia, tipo hebefrénico. 295.20 Esquizofrenia, tipo catatónico. 295.30 Esquizofrenia, tipo paranoide. 295.40 Episodio esquizofrénico agudo. 295.50 Esquizofrenia, tipo latente. 295.60 Esquizofrenia, tipo residual. 295.70 Esquizofrenia, tipo esquizoafectivo. 295.80 Esquizofrenia, tipo infantil. 295.90 Esquizofrenia, tipo crónico indiferenciado. 295.99 Esquizofrenia, otros y no especificado. En 1965 en la octava edición de la "Clasificación Internacional Enfermedades" (CIE-8) publicada por la Organización Mundial de la Salud, se suprime el término "reacción" hablando solo de "esquizofrenia" y la dividen en los siguientes tipos: 295.0 295.1 295.2 295.3 295.4 295.5 Tipo simple Tipo hebefrénico Tipo catatónico Tipo paranoide Episodio esquizofrénico agudo Tipo latente En 1979 se publica la CIE-9. En esta edición al capítulo sobre esquizofrenia se le denominó: "Psicosis esquizofrénica" y estaba constituido por las siguientes categorías: 295.0 295.1 295.2 295.3 295.4 295.5 Tipo simple Tipo hebefrénico Tipo catatónico Tipo paranoide Episodio esquizofrénico agudo Tipo latente: pseudoneurótica pseudosociopática prodrómica limítrofe Tipo residual 295.7 Tipo esquizoafectivo 295.8 Otra 295.9 Sin especificación En 1980 se publica el DSM-III. En esta edición al capítulo sobre esquizofrenia se le denominó: " Trastornos esquizofrénicos" y estaba constituido por: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA 295.1X 295.2X 295.3X 295.6X 295.9X PÁGINA # 33 desorganizada. catatónica. paranoide. residual. indiferenciada. En 1987 se publica la DSM-III-R .En esta edición al capítulo sobre esquizofrenia se le denominó: " Esquizofrenia" y estaba constituido por: 295.1X tipo desorganizado. 295.2X tipo catatónico. 295.3X tipo paranoide. 295.6X tipo residual. 295.9X tipo indiferenciado. En donde la X (quinto dígito) significa el tipo de curso que lleva la enfermedad correspondiendo a: 0: no especificado, 1: subcrónico, 2: crónico, 3: subcrónico con exacerbación aguda, 4: crónico con exacerbación aguda. La Organización Mundial de la Salud en 1993 publicó la CIE-10. En esta edición al capítulo sobre esquizofrenia se le denominó: "Esquizofrenia, trastorno esquizotípico y trastornos de ideas delirantes" y está constituido por las siguientes categorías: F 20 Esquizofrenia. F 20.0 F 20.1 F 20.2 F 20.3 F 20.4 F 20.5 F 20.6 F 20.8 F 20.9 Esquizofrenia paranoide. Esquizofrenia hebefrénica. Esquizofrenia catatónica. Esquizofrenia indiferenciada. Depresión post-esquizofrenica. Esquizofrenia residual. Esquizofrenia simple. Otras esquizofrenias. Esquizofrenia sin especificación. En 1994 se lanza la DSM-IV. Se describen los siguientes tipos: 295.1 X Tipo desorganizado. 295.2 X Tipo catatónico. 295.3 X Tipo paranoide. 295.4 X Tipo esquizofreniforme. 295.6 X Tipo residual. 295.7 X Trastorno esquizoafectivo. 295.9 X Tipo indiferenciado. La X que está al final del número de código se utiliza para designar el curso de la enfermedad colocándose un 1 cuando el curso es subcrónico (entre 6 meses y 2 años de presentar síntomas), un 2 cuando es crónico (más de 2 años), un 3 cuando es subcrónico con exacerbación aguda, un 4 cuando es un crónico con exacerbación aguda y un 5 cuando está en remisión con o sin tratamiento y un 0 cuando no se especifica el curso. V.3 EPIDEMIOLOGIA: Se han hecho gran cantidad de estudios a nivel local e internacional para tener una información más precisa del comportamiento de esta enfermedad. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 34 Estudios comparativos entre diversos países han demostrado la existencia de criterios diagnósticos diferentes, diagnosticándose más trastornos afectivos en Europa y más trastornos esquizofrénicos en América. En el año de 1973, la Organización Mundial de la Salud publicó el reporte del estudio piloto internacional sobre esquizofrenia en donde se establecen criterios definidos para el diagnóstico y las características de la enfermedad en nueve países del mundo. En ese estudio se vio que el tipo más frecuente es el paranoide, seguido por el esquizoafectivo y el hebefrénico. Los estudios de prevalencia realizados en América del Norte revelan que del 1.0 al 1.9 por mil habitantes sufren de esquizofrenia alguna vez en sus vidas. La incidencia (número de casos nuevos que aparecen en un determinado período de tiempo) varía entre 0.3 a 1.2 por mil habitantes, por año. A nivel mundial se estima que de 0.3 a 1% de la gente sufre la enfermedad (Solomon, 1976). En cuanto al estado civil, se nota que en las personas que ingresan por primera vez a los hospitales con el diagnóstico de esquizofrenia existe un alto porcentaje de solteros, separados, divorciados o viudos. Se considera que debido a la enfermedad, que implica dificultad en las relaciones interpersonales y tendencia marcada al aislamiento, estas personas prefieren quedarse solteros o si se casan, debido a la incapacidad de afrontar las responsabilidades y obligaciones propias del matrimonio, se presentan con mayor frecuencia separaciones y divorcios. Si se toma en cuenta la condición socioeconómica, se observa que la esquizofrenia se presenta con más frecuencia en miembros de las clases socioeconómicas bajas, mientras que la enfermedad maniaco-depresiva lo hace en las altas. Este hallazgo se puede explicar por dos hipótesis: Las dificultades económicas y sociales de las clases bajas favorecen la aparición de la enfermedad en un individuo genéticamente predispuesto a ella. La esquizofrenia es más frecuente en familias y por la naturaleza desorganizante e improductiva de la misma, se van perdiendo recursos económicos e intelectuales que hacen que vayan cayendo en una pobreza cada vez mayor. Otro factor social que influye en los índices es la migración de la gente, que hace que ésta se reubique en otras culturas a las que no están acostumbrados generándose gran cantidad de estrés que puede conducir a la aparición de los síntomas de la enfermedad. La industrialización rápida de una sociedad, también provoca gran cantidad de tensiones que podrían desequilibrar algunas personas con poca capacidad de adaptación. En cuanto a la raza, se ha observado que las personas de raza blanca, tienen tasas de incidencia y prevalencia menores que los de las otras razas. En cuanto a estadísticas nacionales se refiere, en el Hospital Nacional Psiquiátrico en el año de 2001, el grupo de las esquizofrenias representó el 35,73 % de los egresos, cifra que ha sido frecuente en los últimos años. Dentro de la categoría de esquizofrenia, predomina el tipo paranoide con 49,02 %, seguido por el residual con 42,29 %. Los tipos menos frecuentes fueron la esquizofrenia hebefrénica con 2,10 % y la catatónica con 0,42 %. Hubo un 36,53 % con el diagnóstico de trastorno esquizoafectivo. De acuerdo a la Dra. Rosa Villalobos, citada en Adis (1992) en 1990, el porcentaje de esquizofrénicos atendidos en la Consulta Externa del Hospital Nacional Psiquiátrico fue del 6.5 %. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 35 El Dr. Roberto López (1984) encuentra que en los primeros ingresos al Hospital Nacional Psiquiátrico predomina el diagnóstico de esquizofrenia en 20% de los casos. El Dr. Carlos Solórzano (1991) en la Consulta Externa del Hospital Dr. Escalante Pradilla, menciona que el 36.6% de los pacientes que asistieron de noviembre de 1989 a febrero de 1990 sufrían de psicosis (abarcando tanto esquizofrenia como psicosis orgánicas). La Dra. Gloria Chacón (1991) encuentra que en pacientes internados en el Hospital R. Calderón Guardia de San José, entre marzo y mayo de 1990 el diagnóstico de esquizofrenia se hizo en el 7.22% de los casos. La Dra. Patricia Hernández (1990) en los pacientes de Consulta Externa del Hospital Dr. Enrique Baltodano de Liberia, Guanacaste, atendidos entre noviembre y diciembre de 1989, se diagnosticaron con esquizofrenia el 25.7% de los casos, siendo la más frecuente el tipo crónico indiferenciado, seguido por el esquizoafectivo y el paranoide. V.4 ETIOLOGIA: Se ha tratado de encontrar la etiología de la esquizofrenia estudiándola desde muy diversos ángulos, yendo de investigaciones genéticas hasta patrones de comunicación en las familias que tienen un miembro esquizofrénico. La gran mayoría de los resultados son retrospectivos y al intentar aplicarlas prospectivamente, no se confirman los postulados enunciados. También existen pocos estudios con grupos control lo que limita las conclusiones. Además existen variables que introducen cambios importantes como por ejemplo: hospitalización, tratamiento psicofarmacológico, dietas pobres en vitamina C y colina, etc. A veces es difícil establecer si algo que se observa es la causa o la consecuencia de la enfermedad, por ejemplo: los patrones de interacción familiar, la mayor incidencia de esquizofrenia en clases socioeconómicas inferiores, migraciones, etc. En algunas ocasiones, un determinado hallazgo, se cumple para un cierto grupo de esquizofrénicos pero no se presenta en otros o a veces se encuentra en otras enfermedades mentales o en sujetos normales, lo que hace perder su especificidad. Se han encontrado perfiles bioquímicos que se cumplen en los esquizofrénicos crónicos pero no en los agudos. También en los subgrupos se ha visto que los esquizofrénicos paranoides tienen marcadas diferencias con los que no son paranoides lo que hace pensar que se trata de un grupo heterogéneo o de varias enfermedades. Se prefiere hablar de hipótesis o teorías que tratan de explicar la enfermedad ya que no cumplen con los requisitos necesarios para considerarlas una verdadera etiología, especialmente, la ausencia de la capacidad de reproducir la enfermedad en condiciones controladas y la falta de universalidad en todos los grupos de pacientes. En el momento actual, se considera que el origen de la esquizofrenia es multifactorial existiendo una interrelación de tres grandes grupos de teorías: V.4.1 V.4.2 V.4.3 Biológicas. Psicológicas. Sociales. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 36 V.4.1 Teorías biológicas: Los factores biológicos ponen énfasis en los aspectos somáticos del individuo; desde su dotación genética hasta las alteraciones en los neurotransmisores y las hormonas. Las más sobresalientes incluyen: V.4.1.1 Teorías genéticas: Se basan en dos grandes grupos de estudios: unos son los de incidencia de la enfermedad relacionada con el grado de consanguinidad en los familiares de un esquizofrénico y el otro son los estudios realizados en gemelos mono y dizigóticos. Los estudios familiares se basan en que la incidencia de la enfermedad varía mucho cuando existen cargas genéticas en la familia. Así, en la población general, se estima que la posibilidad de adquirir la enfermedad varía entre 0.3 y 2.8% (promedio 1%). En niños con un padre esquizofrénico es de 8-18%, si ambos padres son esquizofrénicos es de 1555%, en hermanos es de 3 a 14%. Para familiares de segundo grado, el promedio es de 2.5%. Tratando de averiguar cuál es el tipo de herencia los autores se han dividido en dos grandes tendencias: los que creen que se debe a un solo gene (teorías monogenéticas) y los que creen que se debe a un mosaico genético (teorías poligenéticas). Los que postulan un solo gene, hablan de un gene recesivo o parcialmente dominante con una penetrancia incompleta en heterozigotas. Esto significa que lo que se hereda es una predisposición a adquirir la enfermedad y que son necesarias ciertas influencias ambientales para que fenotípicamente se manifieste. No ha sido posible aislar el gene patógeno. Las teorías poligenéticas postulan que varios genes ubicados en diferentes partes de los cromosomas necesitan formar un determinado mosaico para que puedan llegar a manifestarse clínicamente. Esto explica la gran variabilidad de resultados de estudios familiares en los que una familia con gran carga genética tiene varios hijos sanos y otras que con poca carga tienen varios hijos enfermos. Se acepta que a mayor predisposición hereditaria, menores son los factores ambientales adversos que precipitan la aparición de los síntomas y viceversa. Esta predisposición hereditaria puede consistir en un déficit en el desarrollo de la personalidad, un trastorno bioquímico a nivel del sistema nervioso central (SNC), una incapacidad para procesar varias informaciones simultáneamente, una excesiva introversión o una disminución de la enzima MAO a nivel plaquetario. Los factores de aprendizaje que un niño puede observar en sus padres también tienen una gran importancia como factores ambientales que pueden desencadenar la enfermedad cuando existe predisposición hereditaria. Algunas madres demandan de sus hijos que sean los mejores en el colegio. Para lograr esto, tienen que dedicarle largas horas al estudio con lo que descuidan sus relaciones interpersonales, se favorece la introversión y esto a su vez, actúa como un factor desencadenante. Los estudios en gemelos son un método muy importante para estudiar las causas genéticas de la esquizofrenia. Cuando un gemelo monocigótico desarrolla un cuadro esquizofrénico, el otro tiene una probabilidad de hasta un 86% de presentar un cuadro similar. Si son dizigóticos, la probabilidad es de hasta 17%. Estas cifras son mayores si ambos gemelos han crecido en el mismo ambiente, es decir, educados en una misma familia. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 37 Se considera que los gemelos monozigóticos tienen una misma carga genética, sin embargo, no todos llegan a desarrollar la enfermedad manifiesta (mismo fenotipo). V.4.1.2 Teoría dopaminérgica de la esquizofrenia: Esta teoría es la que tiene mayor importancia desde el punto de vista psicofarmacológico y establece que en la esquizofrenia existe una disfunción en la dopamina, presentándose un exceso de actividad en algunas áreas cerebrales, bien sea porque existe un exceso de este neurotransmisor o porque su receptor postsináptico es muy sensible (Salin-Pascual, pag 102,1994), la que es responsable de los síntomas positivos como alucinaciones, ideas delirantes, insomnio, agresividad y disgregación. Existen otras, como las regiones frontales, en donde hay un déficit de ella lo que origina los síntomas negativos del padecimiento (disminución o falta de actividades normales como p.e. escasa conversación, falta de interés por todo, poca iniciativa, etc.). En animales de experimentación se ha observado que cuando se le administran sustancias capaces de liberar dopamina (D) se presentan síntomas sugestivos de comportamiento psicótico. En el ser humano, cuando se ingieren sustancias liberadoras de D como la anfetamina, se pueden presentar cuadros alucinatorios similares a la esquizofrenia paranoide. Por otra parte, si a un sujeto esquizofrénico le administramos un medicamento antipsicótico que tiene poder de bloquear al receptor postsináptico de la D, su sintomatología desaparece. V.4.1.3 Teoría del error congénito del metabolismo: Algunos autores se han esforzado en demostrar un error congénito del metabolismo, de tal forma que el paciente, desde su nacimiento, presenta algunas alteraciones en el metabolismo de algunas sustancias. Actualmente, se están haciendo estudios con el método de la resonancia magnético-nuclear (MRI), en que se demuestra que existen niveles bajos de metabolismo de la glucosa en ambas regiones frontales de esquizofrénicos crónicos. No se ha podido explicar todavía cuál es la causa de estas anomalías. Meltzer ha encontrado anormalmente elevada la creatinfosfoquinasa (CPK) en pacientes psicóticos, incluidos esquizofrénicos y otros con enfermedades neurológicas. Esta enzima es importante para la producción de trifosfato de adenosina que es una sustancia muy importante como fuente de energía en muchos procesos bioquímicos. Al estar elevada podría producir aumento en los procesos de pensamiento que podrían ocasionar síntomas clínicos como la disgregación. Sin embargo, en el momento actual no se puede asegurar que la esquizofrenia se deba a esto. Otro error congénito del metabolismo podría ser una menor cantidad de MAO plaquetaria que se ha encontrado en algunos esquizofrénicos. El asunto se complica por que otros autores han encontrado una falta de correlación entre la MAO plaquetaria y la MAO del sistema nervioso central. V.4.1.4 Teoría de la enfermedad autoinmune: Esta teoría se ha esbozado en base a dos hallazgos. Uno de ellos consiste en cambios en los niveles de inmunoglobulinas en pacientes esquizofrénicos con una elevación de la inmunoglobulina G (IgG), la inmunoglobulina A (IgA) y la M (IgM) lo que haría sospechar la presencia de una enfermedad autoinmune, similar a la artritis reumatoidea. Estas inmunoglobulinas cuando se marcan con isótopos radioactivos se observa que se fijan a neuronas del septum y a las células gliales en donde podrían provocar la muerte celular. Otros autores sostienen la teoría de los antígenos HLA. Se ha establecido que un injerto produce una respuesta inmunológica si tiene antígenos que el huésped reconoce como extraños. Los genes que producen esta reacción se denominan loci de histocompatibilidad HLA. En los esquizofrénicos de Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 38 tipo hebefrénico se han encontrado con más frecuencia autoanticuerpos HLA que en sujetos esquizofrénicos de otros tipos. V.4.1.5 Teorías neurológicas: Se han encontrado algunas evidencias de alteraciones neurológicas en esquizofrénicos cuya relación causa-efecto no está bien esclarecida. Se ha observado que algunos presentan una especie de nistagmo optoquinético (smooth pursuit eye movement) que es un indicador de riesgo esquizofrénico tanto para el paciente como para los familiares que lo poseen. Consiste en que al seguir el movimiento de un péndulo, los ojos no se desplazan en forma suave sino a "brincos" (nistagmo). La explicación de este fenómeno no está clara en este momento. Sin embargo este hallazgo no es exclusivo de los esquizofrénicos y se presenta en algunas enfermedades neurológicas y hasta en 7% de la población normal. Otros autores han encontrado un aumento de los ventrículos laterales del cerebro de algunos esquizofrénicos mediante técnicas de tomografía axial computarizada (TAC). No se conoce la causa de esta atrofia subcortical pero los que la presentan tienen una menor respuesta a psicofármacos, tienden a ser más crónicos y presentan más trastornos del pensamiento. También se ha encontrado una disminución en el tamaño de la amígdala, hipocampo y circunvolución parahipocámpica en autopsias de pacientes esquizofrénicos que se han considerado como cambios degenerativos cuya etiología se desconoce. Los anteriores estudios, hablarían en favor de cambios degenerativos en el cerebro de algunos esquizofrénicos. Sin embargo no todos ellos presentan este tipo de alteraciones anatómicas. La gran duda estriba en si estos cambios son congénitos o sea que existen desde el nacimiento o son adquiridos durante los primeros años de la vida y se hacen evidentes en la adolescencia. V.4.1.6 Teorías virales: Se originaron en la observación de que algunas infecciones del SNC por citomegalovirus o herpes simplex podrían manifestarse como un cuadro esquizofrénico. Por otra parte, algunos esquizofrénicos poseen títulos elevados de anticuerpos para estos virus. También podría explicar la elevación de las inmunoglobulinas. Sin embargo no se ha podido aislar el tipo de virus. Otros consideran que la esquizofrenia podría se causada por un tipo de virus de crecimiento lento que se aloja en las neuronas y podría producir un cuadro similar a la enfermedad de JacobCreutzfeldt. V.4.2 Teorías psicológicas: Hacen énfasis en los factores psicológicos que pueden afectar el inicio y la evolución de la enfermedad y se asocian a las teorías biológicas. V.4.2.1 Teoría del estado de sobre-alerta de la esquizofrenia: Esta teoría establece que el sujeto esquizofrénico está en un estado de mayor activación en el sistema nervioso central que el sujeto normal. Esta teoría se basa en las observaciones clínicas de que cuando un esquizofrénico se está descompensando comienza a presentar insomnio que, al mantenerse, hace que el cuadro se haga más florido. En algunos esquizofrénicos paranoides se presenta un estado de atención aumentando (hiperprosexia) que les permite estar atentos a varias cosas simultáneamente y a percibir ruidos muy poco intensos. Mediante experimentos se ha visto que el tiempo de reacción a un estímulo auditivo o visual utilizando un aparato especial, es más corto en esquizofrénicos (0.13-0.15 segundos) que en sujetos normales (0.17-0.20 segundos). Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 39 El tiempo de fusión del centelleo, que consiste en observar una lámpara que está centelleando cada vez más rápido hasta que se queda encendida en forma continua, los esquizofrénicos logran verla centellear cuando ya los sujetos normales la ven fija. En el EEG de algunos sujetos esquizofrénicos se ha logrado apreciar lo que se denomina "ritmo en sierra" (choppy rythm) que es de bajo voltaje y alta frecuencia. Esto, que se ha comprobado mediante el uso de lecturas cuantificativas por computadoras, se considera una evidencia de un aumento en la actividad del sistema reticular activador ascendente (S.R.A.A.). Kornetsky y Mirsky han utilizado un modelo de U invertida para ilustrar la relación entre efectividad y nivel de alerta como se puede apreciar en el siguientes esquema: Activación en el esquizofrénico Nivel de Activación normal efectividad <-----> > Activación del SNC Capítulo V, figura # 1: Activación normal y esquizofrénica. En sujetos normales, a los que se administran anfetaminas, van aumentando su nivel de efectividad hasta un punto en donde rápidamente decae y comienzan a producir gran cantidad de errores. De donde se deduce de que por más que queramos seguir estimulando a un individuo, no lograremos que aumente su efectividad en forma sostenida. En el sujeto esquizofrénico, el nivel basal se encuentra más elevado por lo que se produce lo contrario que en el sujeto normal, es decir, al darle anfetaminas o cualquier otra sustancia estimulante del sistema nervioso central se va a producir una descompensación. Si se presenta esquemáticamente tenemos lo siguiente: Paciente esquizofrénico Sujeto normal con estimulantes Nivel de Sujeto normal ox efectividad Paciente esquizofrénico con estimulantes o x < > Nivel de activación del sistema nervioso central Capítulo V, figura # 2 : Nivel de activación en el sujeto normal y el esquizofrénico con estimulantes del SNC. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 40 Si se le da un antipsicótico o cualquier otro depresor el S.N.C., a un individuo normal se produce somnolencia y disminuye su efectividad. En cambio si se le da a un esquizofrénico, baja su nivel de sobreactivación y mejora su efectividad como se puede apreciar en el siguiente esquema: Paciente esquizofrénico Nivel de Paciente esquizofrénico con sedantes o efectividad x o Sujeto normal Sujeto normal con sedantes x < > Nivel de activación del sistema nervioso central Capítulo V, figura # 3 : Nivel de activación en el sujeto normal y el esquizofrénico al administrar sedantes. V.4.2.2 Teoría de las excesivas percepciones: Está relacionada con la anterior. Fue esbozada por McReynolds en 1960 quien consideró que una falta de tamizaje adecuado en las percepciones, conduce a la producción de angustia exagerada y como defensa ante ella, el esquizofrénico se vuelve apático y aislado. Esto se acentúa cuando los estímulos son percibidos como amenazantes para el paciente o están cargados de excesivo afecto. V.4.2.3 Teoría de la debilidad del ego: De acuerdo con la escuela psicodinámica, el ego es la parte del aparato psíquico en donde se integran los impulsos provenientes del id, superego y el medio ambiente. Al fallar esta estructura, se produce una inadecuada respuesta que se va a manifestar en conductas anormales (aislamiento o agresividad), pérdida de efectividad (inician muchas cosas y ninguna completan), trastornos en el aprendizaje (fallas escolares), bajo rendimiento laboral y una falta de evaluación juiciosa de la realidad. V.4.2.4 Teoría de la madre esquizofrenógena: Establece que las madres de algunos esquizofrénicos presentan características que favorecen la aparición de la enfermedad. Dentro de estas características se mencionan: excesivamente dominante, rechazante, agresiva, incapaz de darle verdadero cariño, excesivamente seductoras, inseguras, con esquemas de valores cambiantes. Algunas adoptan el papel de mártires para poder manipular al niño. Generalmente no comprenden las necesidades y los sentimientos de sus hijos y tienen concepciones anormales acerca de la vida sexual. V.4.2.5 Teoría del defecto en el desarrollo psicológico: Se menciona aquí, que el niño debido a factores ambientales adversos no madura adecuadamente en todas las facetas de la personalidad y quedan áreas débiles que en momentos de angustia hacen que se desorganice el individuo y se haga evidente una nueva crisis. Se ha observado en algunos Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 41 niños que luego se hacen esquizofrénicos las siguientes características: dificultad para adaptarse a situaciones cambiantes, incapacidad de establecer relaciones interpersonales adecuadas, pobre control de impulsos y esquema de valores inadecuado. Dentro de la teorías sociales tenemos: V.4.3 Teorías sociales: Constituyen los factores ambientales que afectan la aparición y el curso de la enfermedad. Dentro de estos factores están: la familia, el lugar de residencia, el ambiente laboral, el ambiente político, los elementos raciales entre otros. V.4.3.1 Teoría de los papeles anómalos desempeñados por los miembros de la familia: Varios autores, entre ellos Lidz, Fleck y Cornelison han estudiado la dinámica familiar cuando existe un miembro esquizofrénico y la han comparado con grupos control sanos o de otras enfermedades mentales y han encontrado que los papeles desempeñados por los miembros son cambiantes, inconsistentes, inadecuados para la edad y sexo del sujeto. Abundan las relaciones simbióticas y relaciones padre-niño erotizadas. A toda esta patología se le ha dado el nombre de pseudomutualidad. V.4.3.2 Teoría de la comunicación anormal: Se origina en los estudios de Bateson y Wynn en la década de los cincuenta en que observaron que la forma en que se comunican las cosas en la familia del esquizofrénico, son patológicas. Observaron que los mensajes eran vagos, difusos e indefinidos. Otros los han descrito como fragmentados, incoherentes, etc. Se ha considerado que estos patrones anormales desconfirman al niño y le causan una confusión de valores que van a ocasionar un debilitamiento de los límites del ego del niño. V.4.3.3 Teoría de la influencia de la clase social: Al estudiar la esquizofrenia con respecto a la clase social, se ha demostrado que predomina en clases sociales bajas mientras que es escasa en clases altas. Se ha mencionado que las clases más desposeídas tienen mayor dificultad para conseguir tratamientos adecuados, generalmente sufren de desnutrición, la dieta es inadecuada, sufren de mayor aislamiento social, tienen grandes problemas económicos, hay uso frecuente de drogas y alcohol y existe una mayor incidencia de criminalidad. Todos estos factores podrían conducir a un desarrollo psicológico anormal en el niño que podría conducir a la enfermedad. Sin embargo, la esquizofrenia tiende a ser familiar y los que la sufren son poco productivos económicamente lo que podría originar un descenso en la clase social de una generación a otra, produciéndose una movilización continua hacia abajo. No se ha podido esclarecer todavía la relación causaefecto de la clase social con la esquizofrenia. V.4.3.4 Teoría del cambio cultural: Se ha asociado a la esquizofrenia con procesos que generan mucha tensión social como la industrialización, la urbanización, la migración, la aculturación y los cambios económicos bruscos producidos en los refugiados. Se ha mencionado que estos cambios en sí mismos son capaces de producir la enfermedad pero también se cree que estos factores en un individuo genéticamente predispuesto hace que florezca la enfermedad. V.5 CLASIFICACIÓN: En la actualidad, no existen criterios objetivos (instrumentales o de laboratorio) que permitan hacer el diagnóstico de esquizofrenia. En este aspecto estamos igual que hace cien años en que Eugen Bleuler propuso las cuatro A como síntomas característicos de la enfermedad. Por lo tanto, el diagnóstico se basa en la apreciación subjetiva del evaluador en cuanto a la presencia de síntomas y el valor relaDr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 42 tivo que se le asigne a cada uno de ellos. También deben tomarse en cuenta elementos de historia longitudinal como por ejemplo: antecedentes familiares de parientes con esquizofrenia, suicidios en la familia, grado de socialización que haya presentado el individuo en la infancia, adolescencia y edad adulta, grado de rendimiento académico (el haber iniciado varias carreras y no haber finalizado ninguna habla de cierto grado de ambivalencia), grado de rendimiento laboral (haber estado en varios trabajos puede implicar malas relaciones interpersonales con figuras de autoridad o compañeros) y funcionamiento en la familia (relaciones con padres, hermanos, cónyuge e hijos). Nunca debe hacerse un diagnóstico tan serio como el de esquizofrenia, basado únicamente en un síntoma, porque le resta confiabilidad. El diagnóstico debe sustentarse tanto en la historia longitudinal, como en el examen del estado mental, la respuesta al tratamiento y la evolución posterior. Existen dos grandes variantes de esquizofrenia: aguda o intermitente. procesal, nuclear o crónica. En la primera, los síntomas tienen un inicio súbito o en corto tiempo y remiten con tratamiento antipsicótico pasando períodos asintomáticos variables hasta que aparece una nueva crisis. En los períodos de remisión, el funcionamiento global del individuo es bastante bueno aunque rara vez logra el nivel previo a la primera crisis. En la segunda, el inicio de los síntomas es muy temprano en la vida, es lento y progresivo, llegando a convertir al individuo en una persona incapaz de valerse por sí misma, dependiendo de su familia o de las instituciones del estado para su supervivencia. Rara vez ocurren períodos asintomáticos y la respuesta a las diferentes formas de tratamiento es pobre. Existen diversos criterios para hacer el diagnóstico de esquizofrenia lo que revela la ambigüedad del cuadro. Para efectos didácticos, me limitaré a mencionar los criterios de la Organización Mundial de la Salud y los de la Asociación Psiquiátrica Americana. V.5.1 Clasificación de acuerdo a la CIE-10: La Organización Mundial de la Salud en 1993 publicó la CIE-10. En esta edición al capítulo sobre esquizofrenia se le denominó: "Esquizofrenia, trastorno esquizotípico y trastornos de ideas delirantes" y está constituido por las siguientes categorías: F 20 Esquizofrenia. F 20.0 F 20.1 F 20.2 F 20.3 F 20.4 F 20.5 F 20.6 F 20.8 F 20.9 Esquizofrenia paranoide. Esquizofrenia hebefrénica. Esquizofrenia catatónica. Esquizofrenia indiferenciada. Depresión post-esquizofrenica. Esquizofrenia residual. Esquizofrenia simple. Otras esquizofrenias. Esquizofrenia sin especificación. Se puede agregar un quinto dígito para clasificar el curso: .x0 .x1 .x2 .x3 .x4 Continua. Episódica con defecto progresivo. Episódica con defecto estable. Episódica con remisiones completas. Remisión incompleta. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 43 .x5 Remisión completa. .x8 Otra forma de evolución. .x9 Período de observación menor de un año. F 21 Trastorno esquizotípico. F 22 Trastornos delirantes persistentes: F 22.0 Trastorno de ideas delirantes. F 22.8 Otros trastornos de ideas delirantes persistentes. F 22.9 Trastorno de ideas delirantes persistente sin especificación. F 23 Trastornos psicóticos agudos y transitorios: F 23.0 F 23.1 F 23.2 F 23.3 F 23.8 F 23.9 Trastorno psicótico agudo polimorfo sin síntomas de esquizofrenia. Trastorno psicótico polimorfo agudo con síntomas de esquizofrenia. Trastorno psicótico agudo de tipo esquizofrénico. Otro trastorno psicótico agudo con predominio de ideas delirantes. Otros trastornos psicóticos agudos transitorios. Trastornos psicóticos agudos sin especificación. Se puede agregar un quinto dígito para identificar la presencia o ausencia de estrés agudo asociado: x0 No secundario a situación estresante aguda. x1 Secundario a situación estresante aguda. F 24 Trastorno de ideas delirantes inducidas. F 25 Trastornos esquizoafectivos: F 25.0 F 25.1 F 25.2 F 25.8 F 25.9 Trastorno esquizoafectivo de tipo maníaco. Trastorno esquizoafectivo de tipo depresivo. Trastorno esquizoafectivo de tipo mixto. Otros trastornos esquizoafectivos. Trastorno esquizoafectivo sin especificación. F 28 Otros trastornos psicóticos no orgánicos. F 29 Psicosis no orgánica sin especificación. Los fenómenos psicopatológicos que tienen una significación especial para el diagnóstico de esquizofrenia son: Eco, robo, inserción del pensamiento o difusión del mismo. Ideas delirantes de ser controlado, de influencia o de pasividad, claramente referidas al cuerpo, a los movimientos de los miembros o a pensamientos o acciones o sensaciones concretos y percepción delirante. Voces alucinatorias que comentan la propia actividad, que discuten entre ellas sobre el enfermo u otros tipos de voces alucinatorias que proceden de otra parte del cuerpo. Ideas delirantes persistentes de otro tipo que no son adecuadas a la cultura del individuo o que son completamente imposibles, tales como la de identidad religiosa o Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 44 política, capacidad y poderes sobrehumanos (por ejemplo: ser capaz de controlar el clima, de estar en comunicación con seres de otros mundos). Alucinaciones persistentes de cualquier modalidad, cuando se acompañan de ideas delirantes no estructuradas y fugaces sin contenido afectivo claro, o ideas sobrevaloradas persistentes, o cuando se presenten a diario durante semanas, meses o permanentemente. Interpolaciones o bloqueos en el curso del pensamiento que dan lugar a un lenguaje divagatorio, disgregado, incoherente o lleno de neologismos. Manifestaciones catatónicas, tales como excitación, posturas características o flexibilidad cérea, negativismo, mutismo, estupor. Síntomas negativos tales como apatía marcada, empobrecimiento del lenguaje, bloqueo o incongruencia de la respuesta emocional (éstas últimas habitualmente conducen a retraimiento social y disminución de la competencia social). Debe quedar claro que estos síntomas no se deban a depresión o a medicación neuroléptica. Un cambio consistente y significativo de la cualidad general de algunos aspectos de la conducta personal, que se manifiestan como pérdida de interés, falta de objetivos, ociosidad, estar absorto y aislamiento social. Se establece que para hacer el diagnóstico de esquizofrenia es necesaria la presencia como mínimo de un síntoma muy evidente o dos o más si son menos evidentes de cualquiera de los grupos de A a D o síntomas de por lo menos dos de los grupos E a I que hayan estado claramente presentes la mayor parte del tiempo durante un período de un mes o más. Los cuadros que reúnan otras pautas pero de una duración menor a un mes (hayan sido tratados o no) deberán ser diagnosticados en primera instancia como trastorno psicótico agudo de tipo esquizofrénico (F 23.2) y reclasificados como esquizofrenia si el trastorno persiste por un período de tiempo más largo. V.5.1.1 F-20.0 Esquizofrenia paranoide: Es el tipo de esquizofrenia más frecuente en la mayor parte del mundo. Se caracteriza por la presencia de ideas delirantes de persecución (lo persiguen de la CIA a la KGB, o de alguna institución del estado o alguna persona en especial), de grandiosidad (se creen muy inteligentes, políglotas, muy famosos o muy importantes para la familia o el país), de tipo místico (se creen enviados por Dios para salvar a la humanidad, santos o que pueden hacer milagros), de perjuicio (los quieren perjudicar en los negocios, los asuntos familiares y pueden llegar a presentar una celotipia patológica hacia su cónyuge), de influencia extraña (le dirigen el pensamiento con un rayo láser desde otro país u otro planeta, le dan órdenes por medio de un transmisor que le implantaron en el cerebro). Son frecuentes trastornos afectivos concomitantes como hipomanía o depresión. Generalmente tienen poco deterioro intelectual y pueden funcionar mejor en sociedad. Su inicio es más tardío en la vida (25 a 30 años). Incluye lo que se ha denominado esquizofrenia parafrénica y no debe confundirse con el estado paranoide involutivo (F 22.8) y la paranoia (F 22.0) que son entidades diferentes. Tiene una mejor respuesta a psicofármacos. V.5.1.2 F 20.1 Esquizofrenia hebefrénica: En donde el pensamiento está muy desorganizado llegando a producirse una "ensalada de palabras". El comportamiento es cambiante e imprevisible. Pueden existir risas inmotivadas y un afecto muy inapropiado. Los manerismos y las gesticulaciones son frecuentes. El aislamiento social es completo. Las alucinaciones e ideas delirantes son fragmentadas y fugaces. Se pierden la iniciativa y la determinación, se pierde cualquier tipo de finalidad por lo que el comportamiento parece errático y vacío de contenido. Incluye la esquizofrenia desorganizada y la hebefrenia. Se inicia generalmente entre los 15 y los 25 años de edad y el pronóstico es malo. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 45 V.5.1.3 F 20.2 Esquizofrenia catatónica: La característica sobresaliente de este tipo son los trastornos psicomotores que varían desde un exceso de actividad física que puede llegar a la violencia (forma excitada) hasta una ausencia de movimientos que pueden conducir a la flexibilidad cérea, la obediencia automática, mantenimiento de una misma posición durante mucho tiempo y mutismo (forma inhibida). Pueden presentarse complicaciones médicas como: desnutrición severa por falta de ingesta de alimentos debido a negativismo, impactación fecal y retención urinaria. Para el diagnóstico de esquizofrenia catatónica deben predominar en el cuadro clínico uno o más de los siguientes tipos de comportamiento: estupor (marcada disminución de la capacidad de reacción al entorno y reducción de la actividad y de los movimientos espontáneos) o mutismo (negarse a pronunciar palabras). excitación (actividad motriz aparentemente sin sentido, insensible a los estímulos externos). catalepsia (adoptar y mantener voluntariamente posturas extravagantes e inadecuadas. negativismo (resistencia aparentemente sin motivación a cualquier instrucción o intento de desplazamiento o presencia de movimientos de resistencia). rigidez (mantenimiento de una postura rígida contra los intentos de ser desplazado). flexibilidad cérea (mantenimiento de los miembros y del cuerpo en posturas impuestas desde el exterior). obediencia automática (se cumplen de un modo automático las instrucciones que se le dan). Esta categoría diagnóstica incluye los términos estupor catatónico, catalepsia esquizofrénica, catatonia esquizofrénica y flexibilidad cérea esquizofrénica. V.5.1.4 F 20.3 Esquizofrenia indiferenciada: Se trata de un conjunto de trastornos que satisfacen las pautas generales para el diagnóstico de esquizofrenia pero que no se ajustan a ninguno de los tipos F 20.0 a F 20.2 o presentan rasgos de más de uno de ellos, sin que haya un claro predominio de uno en particular. Incluye el diagnóstico de esquizofrenia atípica. V.5.1.5 F 20.4 Depresión postesquizofrénica: Se trata de un trastorno de tipo depresivo, a veces prolongado, que surge después de un trastorno esquizofrénico. Durante él pueden persistir algunos síntomas esquizofrénicos, pero no predominan en el cuadro clínico. Estos síntomas esquizofrénicos persistentes pueden ser positivos o negativos, aunque estos últimos son los más frecuentes. Este diagnóstico deberá hacerse si el enfermo ha tenido en los últimos doce meses una enfermedad esquizofrénica o si persisten algunos síntomas esquizofrénicos después de la crisis aguda. Si el enfermo no tiene ningún síntoma esquizofrénico en el momento de la entrevista, deberá diagnosticarse episodio depresivo (F 32.-). Si los síntomas esquizofrénicos todavía son floridos y predominantes deberá mantenerse el diagnóstico de tipo adecuado (F 20.0 a F 20.3). V.5.1.6 F 20.5 Esquizofrenia residual: Se trata de un estado crónico del curso de la enfermedad esquizofrénica, en el cual se ha producido una clara evolución progresiva desde los estados iniciales (que incluyen uno o más episodios con síntomas psicóticos que han satisfecho las pautas generales de la esquizofrenia) hacia los estadios finales caracterizados por la presencia de síntomas negativos o deterioro persistente, aunque no necesariamente irreversibles. Para hacer este diagnóstico debe existir evidencia de que en el pasado ha habido por lo menos un episodio claro que ha reunido las pautas para el diagnóstico de esquizofrenia. También Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 46 debe existir ausencia de demencia u otra enfermedad cerebral orgánica, de depresión crónica o de institucionalización suficiente como para explicar el deterioro. Esta categoría incluye la esquizofrenia crónica no diferenciada y el estado esquizofrénico residual. V.5.1.7 F 20.6 Esquizofrenia simple: Se trata de un trastorno no muy frecuente en el cual se presenta un desarrollo insidioso aunque progresivo, de un comportamiento extravagante con una incapacidad para satisfacer las demandas de la vida social y de una disminución del rendimiento en general. No hay evidencia de alucinaciones ni de ideas delirantes y el trastorno es no tan claramente psicótico como los tipos hebefrénico, paranoide y catatónico. Los rasgos negativos característicos de la esquizofrenia residual (por ejemplo: embotamiento afectivo, abulia) aparecen sin haber sido precedidos de síntomas psicóticos claramente manifiestos. V.5.1.8 F 20.8 Otra esquizofrenia: Se utiliza esta categoría diagnóstica cuando se escribe un tipo de esquizofrenia no contemplado en esta clasificación. Incluye esquizofrenia cenestopática, pseudosociopática, parafrenia. Este código es utilizado por los funcionarios de Registros Médicos cuando tienen que tabular un diagnóstico de este tipo. V.5.1.9 F 20.9 Esquizofrenia sin especificación: Esta categoría diagnóstica se emplea cuando en el diagnóstico se menciona únicamente el término esquizofrenia. Es de utilidad para los funcionarios de Registros Médicos cuando el psiquiatra no ha hecho un diagnóstico completo y se limita a poner únicamente esquizofrenia. V.5.2 Clasificación de la APA ( DSM-IV): La Asociación Psiquiátrica Americana publicó en 1994 la cuarta edición de su "Diagnostic and Statistical Manual of Mental Disorders" (DSM-IV) y establece las siguientes características para hacer el diagnóstico de esquizofrenia: V.5.2.1 Criterios: Son parámetros que se deben tomar en cuenta para llegar a establecer una diagnóstico de esquizofrenia y son: V.5.2.1.1 Criterio A: Síntomas característicos: Presencia de dos o más síntomas psicóticos característicos de la fase activa, de los que se mencionan a continuación, durante un período de un mes o menos si ha sido tratado satisfactoriamente, si las ideas delirantes son muy groseras o si las alucinaciones en voces que le dicen al paciente lo que va haciendo, se requiere uno solo de estos criterios. Estos son: V.5.2.1.1.1 Ideas delirantes. Constituyen falsas creencias basadas en conclusiones erróneas de la apreciación de la realidad por parte del paciente que se mantienen aún en contra de la influencia de otras personas y de las pruebas que le presenta la realidad. Estas creencias no son aceptadas por otros miembros de la comunidad o cultura. Las ideas delirantes se pueden inferir del comportamiento que presenta la persona, aunque no se mencionen verbalmente ( DSM-IV, página 765). Las ideas delirantes pueden subdividirse de acuerdo a su contenido. Son grotescas cuando se relacionan con un fenómeno o una situación que abiertamente es ilógico e irrealista de acuerdo a las Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 47 normas de su cultura. Pueden ser grandiosas cuando la persona se cree excesivamente poderosa o acaudalada. Pueden ser congruentes con su estado anímico como lo que sucede en el trastorno afectivo bipolar o pueden ser incongruentes como en el caso de la esquizofrenia. Pueden ser de tipo místico cuando se consideran poseedoras de dotes divinos de salvación, curación o redención de la humanidad. Las de referencia en cuando consideran que hechos que ocurren fortuitamente están relacionados con ellos o como cuando perciben que la televisión les habla directamente a ellos. Son de perjuicio o persecución cuando sienten que les quieren hacer daño o los andan persiguiendo los servicios secretos o la policía. Son de influencia extraña cuando consideran que desde un lugar remoto o de otro planeta, los influencian mediante telepatía o por medio de un rayo láser. Son de difusión del pensamiento cuando sienten que las personas que la rodean son capaces de percibir lo que están pensando. Son de inserción del pensamiento cuando otras personas ajenas son capaces de introducir pensamientos en su mente. V.5.2.1.1.2 Alucinaciones. Son percepciones sensoriales que tienen el sentido compulsivo de que es realidad pero no se basan en estímulos externos. Usualmente la persona no se da cuenta o no comprende lo ilógico de su percepción. Pueden realizarse a través de cualquier órgano sensorial por lo que pueden ser auditivas, visuales, gustatorias, táctiles, olfatorias. Son somáticas cuando sienten que su cuerpo está desmembrado o que tienen garras de lobo o dientes de tiburón. V.5.2.1.1.3 Lenguaje desorganizado o incoherente. Esta condición se da cuando lo que se habla no es comprensible, las ideas saltan de un tema a otro sin ninguna relación o se mencionan palabras que no se relacionan entre si y no llegan a formar una frase completa. V.5.2.1.1.4 Conducta desorganizada o con componentes catatónicos. La conducta es un reflejo del pensamiento. Cuando alguien se comporta inadecuadamente, se sospecha que su pensamiento está alterado. Cuando se realizan acciones que no están orientadas a alcanzar algún fin u objetivo se dice que son desorganizadas. Pueden llegar a extremos de agresividad o de suma pasividad. Los elementos catatónicos consisten en permanecer mucho tiempo en una misma posición o con la mirada perdida en el infinito. V.5.2.1.1.5 Síntomas negativos. Consisten en la ausencia de elementos normales del individuo. Se les ha llamado también síntomas deficitarios. Dentro de ellos se mencionan: la alogia que es cuando el pensamiento se empobrece y la persona no encuentra palabras para conversar y expresar sus pensamientos. La asocialidad es el aislamiento o la ausencia de la necesidad de relacionarse con otras personas. La anhedonia que consiste en la ausencia de sensaciones placenteras de tal manera que lo que anteriormente causa placer, ahora le es indiferente a la persona. El embotamiento afectivo es la ausencia de respuestas emocionales a estímulos externos. La apatía que consiste en la ausencia de el deseo de iniciar o completar actividades. V.5.2.1.2 Criterio B: Alteración en la vida social u ocupacional: Durante el curso de la alteración, la vida laboral, las relaciones sociales y el cuidado personal están notablemente por debajo del nivel previo al inicio de la alteración o cuando el inicio se presenta en la infancia o en la adolescencia, el sujeto no ha alcanzado el nivel de desarrollo social que cabría esperar. V.5.2.1.3 Criterio C: Duración: Los signos de la alteración han estado presentes durante seis meses como mínimo. El período de seis meses debe incluir una fase activa (de un mes como mínimo o menos si los síntomas han sido Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 48 tratados satisfactoriamente) durante la cual se han presentado síntomas psicóticos característicos de la esquizofrenia (síntomas del criterio A) y puede incluir síntomas de la fase prodrómica o residual. Durante estos períodos prodrómicos o residuales pueden existir únicamente síntomas negativos o dos o más síntomas de la fase activa pero de una intensidad atenuada tales como: creencias extrañas o experiencias perceptuales inusuales. V.5.2.1.4 Criterio D: Exclusión de trastorno esquizoafectivo o del ánimo: El trastorno esquizoafectivo y el trastorno del ánimo con síntomas psicóticos se han pasado a una categoría aparte. Si se han presentado alteraciones afectivas en un cuadro esquizofrénico, han tenido una duración y una intensidad relativamente menor que los síntomas propios de esta enfermedad. V.5.2.1.5 Criterio E: Exclusión de uso de sustancias o condiciones médicas con compromiso generalizado: El trastorno no es debido a los efectos fisiológicos directos del consumo de una sustancia (sea medicamento o drogas psicodélicas) o a una enfermedad somática con compromiso cerebral. V.5.2.1.6 Criterio F: Relación con un trastorno del desarrollo: Si existen antecedentes de un autismo infantil, el diagnóstico de esquizofrenia debe hacerse sólo si se presentan alucinaciones e ideas delirantes sobresalientes durante un período al menos de un mes. V.5.2.2 Clasificación longitudinal del curso: Esta característica debe aplicarse sólo después de un año de observación del paciente y denota la evolución que ha seguido el trastorno. Antes de un no se pueden aplicar ya que puede producirse un error por falta de tiempo y se podría clasificar como episodio único cuando es episódico y tuvo dos crisis en un mismo año. Para incluir estas características en el diagnóstico no existe un dígito específico. Se debe poner una coma después del diagnóstico y a continuación se pone el tipo de curso por ejemplo: 295.30 Esquizofrenia paranoide, episódica con síntomas residuales interepisódicos ( DSM IV, página 279). Puede ser: V.5.2.2.1 Episódico con síntomas residuales interepisódicos: Significa que se han podido detectar varios períodos críticos alternando con otros en los que el paciente se nota bastante compensado pero persistiendo algunos síntomas residuales como por ejemplo: apatía, pobre desempeño laboral, pobres relaciones interpersonales con tendencia al aislamiento. Cuando en los periodos intercríticos se presentan síntomas negativos sobresalientes debe agregarse al diagnóstico. Esta condición se puede observar cuando el paciente está tomando antipsicóticos clásicos que son poco efectivos para estos elementos. V.5.2.2.2 Episódico sin síntomas residuales interepisódicos: En este caso se han podido detectar varios períodos críticos alternando con otros en los que el paciente logra una remisión completa o satisfactoria. V.5.2.2.3 Continuo: En este caso el paciente ha seguido un curso continuo hacia el deterioro desde que se le observó el trastorno por primera vez. V.5.2.2.4 Episodio único en remisión parcial: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 49 Aquí se ha detectado un único episodio crítico pero al ceder ha dejado síntomas residuales que lo diferencian de su condición antes de enfermarse. V.5.2.2.5 Episodio único en remisión completa: Es similar al anterior solo que la remisión es completa una vez que pasó el periodo crítico. V.5.2.3 295.10: Esquizofrenia, tipo desorganizado: Los elementos característicos de esta categoría son: lenguaje desorganizado o incoherente, alteraciones importantes del comportamiento que se pueden apreciar con claridad y afecto aplanado o inapropiado.. En el lenguaje pueden apreciarse risas inmotivadas o incongruentes. En el comportamiento se aprecia que las actividades que se realizan no tienen ninguna planificación ni son orientadas a alcanzar alguna meta. Se notan gesticulaciones, manierismos. Este tipo se asocia con frecuencia a una personalidad premórbida anormal especialmente de tipo esquizoide. V.5.2.4 295.20: Esquizofrenia, tipo catatónico: Las características primordiales de este tipo, son los trastornos en la actividad psicomotora que puede ir desde la inmovilidad del estupor catatónico hasta la extrema agitación. Puede presentarse negativismo, ecolalia, ecopraxia, estereotipias, manierismos, obediencia automática (DSM IV, página 288). V.5.2.5 295.30: Esquizofrenia, tipo paranoide: Lo más llamativo de este tipo son las ideas delirantes de perjuicio y persecución y las alucinaciones auditivas con voces amenazantes en presencia de un sensorio claro ( no existe confusión mental ). En este tipo son frecuentes las ideas delirantes de grandiosidad o místicas ( DSM IV, página 284 ). El paciente trata de darle una explicación lógica a lo que está experimentando. Las ideas de persecución pueden llevar al paciente a ponerse agresivo o a intentar suicidarse. V.5.2.6 295.40: Trastorno esquizofreniforme: Presenta los síntomas típicos del criterio A de la esquizofrenia pero han durado entre 1 mes y menos de seis meses. No es necesario cumplir con el criterio B de disfunción social. Si la duración es menor de 1 mes, deben catalogarse como episodio psicótico breve. Esta categoría no se encuentra en la CIE-10. V.5.2.7 295.60: Esquizofrenia, tipo residual: Debe utilizarse cuando ha existido al menos un episodio de esquizofrenia pero en el momento de la evaluación no presentan síntomas psicóticos sobresalientes aunque persisten rasgos de ellos. Hay evidencia de síntomas esquizofrénicos negativos y algunos positivos pero atenuados ( DSM IV, página 289 ). V.5.2.8 295.70: Trastorno esquizoafectivo: Es cuando se han presentado síntomas de un trastorno afectivo como depresión mayor, manía o mixtos concomitantemente con síntomas del criterio A de esquizofrenia. Deben haberse presentado por lo menos durante dos semanas, ideas delirantes o alucinaciones en ausencia de alteraciones afectivas importantes. Puede asociarse a un funcionamiento social deficiente, pobre rendimiento laboral, dificultades con el cuidado personal y un mayor riesgo para cometer suicidio. V.5.2.9 295.90: Esquizofrenia, tipo indiferenciado: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 50 En donde se presentan síntomas característicos del criterio A pero no se puede catalogar al paciente como portador de una esquizofrenia de tipo paranoide, catatónico o desorganizado ( DSM IV, página 289 ). V.6 DIAGNOSTICO DIFERENCIAL: Varias enfermedades pueden presentar un cuadro similar a la esquizofrenia y se pueden confundir con ésta pero es importante diferenciarlas porque el tratamiento y el pronóstico son diferentes. Dentro de ellas se incluye: V.6.1 Trastornos mentales de origen orgánico: Estos son ocasionados por alteraciones tóxicas, metabólicas o estructurales del SNC y tienen un pronóstico mejor que la esquizofrenia cuando su causa se puede evitar. Entre los que se encuentran: consumo de marihuana o cocaína, farmacodependencia a anfetaminas u otros estimulantes del sistema nervioso central (SNC) que puedan presentar un cuadro indistinguible de una esquizofrenia paranoide; la epilepsia del lóbulo temporal que se puede asociar a síntomas paranoides, intoxicación con hormona tiroidea exógena o hipertiroidismo (endógeno), tumores cerebrales que puedan dar cuadros similares a la esquizofrenia de tipo simple. Algunas enfermedades degenerativas del SNC como las leucodistrofias, pueden dar un cuadro similar a una esquizofrenia hebefrénica. Un hematoma subdural crónico en un individuo joven que sufrió un trauma craneal puede dar un cuadro de características similares a la esquizofrenia crónica indiferenciada. V.6.2 Trastornos afectivos: Especialmente cuando se llegan a extremos de depresión o manía, pueden asociarse a trastornos en pensamiento que son secundarios al trastorno afectivo y que desaparecen al ceder éstos. En estos casos es muy importante la historia longitudinal para esclarecer el diagnóstico. V.6.3 Trastornos paranoides: Los trastornos paranoides constituyen un grupo diferente de trastornos mentales en los que no existen alucinaciones, asociadas laxas o ideas delirantes mal estructuradas (ilógicas). Únicamente se encuentra uno o dos delirios paranoides "encapsulados". Son poco frecuentes. V.6.4 Trastorno esquizoafectivo: Se debe hacer este diagnóstico cuando se utiliza la CIE-10 y el cuadro clínico impide hacer la diferencia entre esquizofrenia y trastorno afectivo. En esta clasificación, esta categoría se ubica en la F-25. V.6.5 Psicosis atípica: Es cuando un individuo presenta evidencias de estar psicótico pero no se tiene información como para catalogarlo de esquizofrénico o si aparecen síntomas de esquizofrenia después de los 45 años. V.6.6 Trastorno obsesivo compulsivo o hipocondriasis: En ambas condiciones, cuando se presenta un cuadro severo, se presentan dificultades para decidir si existen verdaderas ideas delirantes. V.6.7 Trastornos fingidos: En donde se pueden presentar síntomas psicóticos que están bajo el control voluntario y por lo tanto aparecen sólo cuando la persona se siente observada. Esto les permite lograr alguna ganancia secundaria. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 51 V.6.8 Trastornos de la personalidad: Como la personalidad esquizoide, esquizotípica o la limítrofe, a veces se presentan síntomas tan severos que se prestan a confusión con una esquizofrenia. La evolución del cuadro permite lograr hacer la diferencia. V.6.9 Grupos religiosos o subculturales: Presentan comportamientos tan fuera de lo corriente que podrían confundirse con una esquizofrenia. Aquí, nuevamente, la historia longitudinal y el examen del estado mental nos permiten aclarar la situación. V.6.10 Retardo mental: En este cuadro se pueden presentar cortos períodos psicóticos en donde se podrían presentar síntomas de esquizofrenia pero se diferencian de ella en que generalmente son de corta duración, responden rápido a psicofármacos y al ceder, se observa el cuadro previo de retardo mental. V.7. ASPECTOS CLINICOS: Para poder organizar los aspectos clínicos en una forma coherente y sistemática, vamos a suponer que estamos ante un paciente que podría sufrir de una esquizofrenia y tenemos que evaluarlo para afirmar o negar esa posibilidad. ¿Cómo iniciaríamos el abordaje clínico de ese paciente? Después de dejarlo que nos relate brevemente, el motivo de la consulta, iniciaremos la elaboración de una historia longitudinal, luego le haremos un examen del estado mental, luego un examen físico completo, luego un examen neurológico y luego le ordenaremos pruebas de laboratorio y gabinete. V.7.1 Historia longitudinal: Es importante comenzar por los antecedentes familiares. Nos interesa saber si por la línea paterna o por la línea materna hay personas que han sufrido trastornos mentales ya que algunos de ellos tienen tendencia familiar. Si encontramos datos positivos, debemos indagar si estuvieron internados en hospitales generales o psiquiátricos, si recibieron terapia electro convulsiva, si se le administraron antipsicóticos y cuál fue su respuesta a ellos, si hubo personas que se suicidaron o si hubo algunos individuos excéntricos, solterones, hippies o con personalidades "extrañas". El antecedente de alcoholismo severo puede estar encubriendo un trastorno más serio y por lo tanto debe dársele importancia. Debe tenerse una idea de cómo fueron los padres, como ejercían su figura de autoridad, cómo castigaban o gratificaban a sus hijos, qué tanto eran capaces de dar y recibir cariño, cuánto tiempo le dedicaban a sus hijos, se tenían cariño entre sí o se vivían peleando por cosas triviales. Fomentaban una buena comunicación tanto entre sí como hacia sus hijos. Disfrutaban de las cosas que han tenido o se vivían lamentando por todo lo que les hacía falta tener. Tenían actividades recreativas. Fueron exitosos en sus negocios o alternaron épocas de éxito con otras de fracaso. Les gustaba tener actividades sociales o eran muy aislados. Todos estos datos acerca de los padres son importantes porque los primeros maestros que tienen los niños son sus propios padres y de ellos aprenden las cosas buenas y las malas, y de ellos se obtienen las matrices originales con las cuales se va moldeando inicialmente la personalidad del niño. Algunos hechos de la infancia y la adolescencia dejan huellas imborrables para el resto de la vida. También es importante conocer algunas enfermedades somáticas de los padres que podrían tener importancia clínica en el sujeto de evaluación. Dentro de estas, tenemos: hipertiroidismo, hipotiroidismo, farmacodependencia a drogas estimulantes del sistema nervioso central (S.N.C.), tumores intracraneales y enfermedades degenerativas del S.N.C. ya que podría existir cierta propensión a transmitirse familiarmente. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 52 Es importante conocer la constelación familiar ya que generalmente a los primogénitos se les exige más que a los otros hermanos y esto puede ocasionar una demanda excesiva de rendimiento que el individuo no puede satisfacer, ocasionándole frecuentes frustraciones y hasta lo pueden llevar a un colapso mental. También las relaciones entre los hermanos, el grado de armonía en que han vivido, las rivalidades entre ellos y la presencia de enfermedades mentales. En cuanto a la historia personal, debemos comenzar investigando con la madre (si es posible) o con un familiar cercano que lo haya criado, como fue el embarazo, si existieron enfermedades virales en la madre, si hubo desnutrición en ella, si ingirió medicamentos capaces de producir teratogénesis. Con respecto al parto es interesante conocer si fue un parto prolongado, si se utilizaron fórceps, si hubo necesidad de ponerlo en incubadora, si fue prematuro por tiempo o por peso, si tuvo anoxia perinatal, si le costó respirar, entre otras. En los primeros momentos de la vida, en donde el cráneo es muy poco resistente, pueden ocurrir traumas que dejan secuelas para toda la vida. La desnutrición en los tres primeros años de la vida pueden dejar secuelas permanentes, aunque luego reciban una excelente nutrición. En la primera infancia, interesa el desarrollo físico y motor ya que generalmente, cuando existen retardos en éstas áreas pueden asociarse a problemas en la estructura del S.N.C. y esto dar lugar a enfermedades que se podrían confundir con una esquizofrenia p.e., el retardo mental que se puede confundir con una esquizofrenia simple. Es importante conocer a qué edad dio los primeros pasos, si caminó erguido desde el principio o caminó rodando sobre sí mismo, a qué edad dijo las primeras palabras y si tenía algún defecto en la pronunciación. En la edad escolar, se han observado las siguientes características en niños que posteriormente se abren en un cuadro esquizofrénico: dificultades disciplinarias en la escuela, gran tendencia a usar asociaciones de palabras, son excesivamente dóciles, prefieren los juegos solitarios, tienen dificultades emocionales que los llevan a llorar o encolerizarse sin causas reales que las justifiquen, tienen pocos amigos, son soñadores y fantasiosos, en general son buenos en idiomas pero malos en aritmética, tienen poca tendencia a hacer ejercicios físicos violentos. Al llegar a la adolescencia, se han notado las siguientes características: tienden a ser solitarios, hacen pocos noviazgos, hacen pocas citas con individuos del sexo opuesto, no aprenden a bailar, no se interesan en mascotas, se masturban con mucha frecuencia pero no manifiestan mayor interés en actividades homo o heterosexuales, evitan los deportes competitivos, les gusta ir al cine y pasan largas horas escuchando la radio o viendo televisión, son indiferentes a las críticas o las alabanzas de otras personas, son incapaces de manifestar agresividad u hostilidad, son muy indecisos, no tienen metas precisas para el futuro. Al inicio de la vida adulta se encuentra: dificultad en la elección de carrera y con frecuencia han iniciado varias carreras que quedan inconclusas sin motivos suficientes que justifiquen los cambios, hay una mala historia laboral ya que han cambiado con mucha frecuencia de trabajo sin motivos suficientes o por faltas como: llegadas tardías, descuidos o fallas pequeñas pero repetitivas en su rendimiento, generalmente han permanecido solteros pero si se han llegado a casar, ya comienzan a presentar desajustes matrimoniales. A las mujeres les hace más fácil aceptar pasivamente el matrimonio, pero para los hombres, que tienen que adoptar un papel más activo, se les hace más difícil proponer matrimonio. Hay inicios de ingesta excesiva de alcohol y otras drogas, generalmente con mucha desorganización en su comportamiento en la fase aguda. Hay tendencia a leer sobre temas muy abstractos o esotéricos y creer en hechicerías, encantos, curas mágicas y espiritismo. Puede haber poca ambición y poco deseo de superación. Pueden presentarse maneras de vestir extravagantes o usar adornos no convencionales. Cuando se va a desencadenar una crisis, se pueden encontrar los siguientes síntomas prodrómicos: aumento en el aislamiento social, marcada dificultad en el desempeño de los distintos papeles que tiene que cumplir, aparecen algunas actitudes extrañas como p.e. coleccionar basura, hablar solo, Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 53 acumular alimentos perecederos, comienzan a meditar excesivamente, les cuesta conciliar el sueño, pierden el apetito, se descuidan de su aspecto personal y no les gusta bañarse, el contenido del lenguaje se empobrece, el afecto se aplana, hay falta de interés por las cosas que antes disfrutaba, pierde la iniciativa para cosas nuevas y sienten que les falta energía. En ocasiones tienen percepciones inusuales como sentir la presencia de una fuerza sobrenatural o cósmica o la presencia de alguna persona. Este cuadro prodrómico se abre luego en el cuadro florido en donde aparecen alucinaciones, idea delirantes insomnio, agresividad o aislamiento, anorexia, comportamientos extraños e inusuales y aquí es donde los familiares lo llevan a buscar ayuda. V.7.2 Examen del estado mental: En donde se trata de establecer el grado de psicopatología que se presenta en el momento de la entrevista. Notamos los siguientes: muestran poco interés por la entrevista y a veces se oponen rotundamente a ella, lucen distraídos, con la mirada vaga o a veces evitan el contacto visual con el entrevistador, descuidados de su aspecto personal, gesticulando o riéndose sin motivo, hablando por señas, pueden mostrar una conducta muy suspicaz, pueden estar agitados e inquietos, mutistas o inmóviles. Su relato puede no ser confiable porque se detectan incongruencias que ameritan ser aclaradas por algún familiar o amigo. En el curso de pensamiento pueden encontrarse las clásicas disgregaciones que son el resultado de incoherencias en las ideas, llegando hasta la ensalada de palabras (lenguaje cantinflesco). Pude existir el robo del pensamiento en donde sienten que se quedan sin ideas porque alguien se las robó. En el contenido del pensamiento se encuentran las ideas delirantes, que pueden ser de tipo paranoide, místico, religioso, de grandeza, de influencia extraña, de despersonalización o de desrealización. En las percepciones, pueden existir alucinaciones auditivas (principalmente), visuales, táctiles, cinestésicas (sienten que su cuerpo se mueve involuntariamente o que flota en el espacio), cenestésicas o propioceptivas (las manos se le hicieron muy grandes, la cara se le deformó, es mitad humano y mitad animal) o de desintegración cósmica, en donde su cuerpo flota desmembrado en el espacio. La orientación en las tres esferas generalmente se mantiene. La memoria es buena. La capacidad de abstracción (análisis de proverbios) es mala. La información general es buena y de acuerdo a su nivel educativo. Hay pobre capacidad de juicio crítico hacia la realidad. Generalmente no hay conciencia de enfermedad (insight) o existe en forma parcial ya que se cree enfermo de algo físico. V.7.3 Examen físico: Es poco relevante. Generalmente se aprecian alteraciones secundarias a hiperactividad del sistema simpático como taquicardia, hipertensión arterial, pupilas dilatadas, palidez generalizada. Pueden existir alteraciones motoras propias del catatónico o gesticulaciones propias del hebefrénico. V.7.4 Examen neurológico: No se van a encontrar alteraciones groseras en este sentido pero si se deben buscar los llamados signos neurológicos suaves (que no tienen una ubicación topográfica específica en el cerebro) y que son los siguientes: V.7.4.1 Presencia de movimientos en espejo: Consisten en que cuando uno ordena a un paciente que mueva una extremidad, una mano, un dedo o un pie, se produce un movimiento opuesto en la misma parte del lado contralateral del cuerpo. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 54 V.7.4.2 Dificultad para decir trabalenguas: Que se explora diciéndole al paciente que repita dos trabalenguas usados con frecuencia. V.7.4.3 Confusión derecha-izquierda: El examinador, con sus manos cruzadas en el tórax le indica al paciente que con su mano izquierda toque la mano izquierda del explorador. Si hay dificultad para lograr esto, se considera que está presente este fenómeno. V.7.4.4 Movimientos musculares anormales en reposo: Se le pide al paciente que junte sus pies, mantenga la cabeza erguida, con, los ojos cerrados, las extremidades superiores a la altura de los hombros y los dedos de ambas manos abiertos durante un minuto. Si aparecen movimientos coreicos en las extremidades superiores, cabeza, cuello o tronco, se consideran signos positivos. V.7.4.5 Dificultad para oponer los dedos: De una mano al pulgar correspondiente. V.7.4.6 Dificultad en la pronación-supinación alterna repetitiva: Se le pide al paciente que golpee varias veces la palma de su mano derecha con la palma de la mano izquierda y que luego le de vuelta a la mano izquierda y golpee con el dorso de esa mano, la palma de la mano derecha varias veces. Luego se hace lo mismo sobre la palma de la mano izquierda. V.7.4.7 Dificultad para realizar movimientos repetitivos: Con los pies en forma de golpear el piso repetitivamente con la punta de los pies tanto el izquierdo, como el derecho, como ambos simultáneamente. Debe incluirse dentro de los aspectos clínicos lo que Schneider ha denominado síntomas de primero y segundo orden. Este autor considera que los síntomas de primer orden son patognomónicos de esquizofrenia y los de segundo orden son secundarios. Entre los síntomas de primer orden se encuentran los siguientes: oír los propios pensamientos en voz alta, alucinaciones auditivas que comentan sobre el comportamiento del individuo, alucinaciones somática, sentir los pensamientos controlados desde el exterior, percepciones delirantes e ideas de control externo sobre algunos sentimientos, impulsos y actos volitivos. Los de segundo orden son: otros tipos de alucinaciones, perplejidad, trastornos depresivos o eufóricos del afecto y embotamiento afectivo. También debe mencionarse los síntomas negativos y positivos. Por síntomas negativos se entienden aquellos que se originan en una ausencia de elementos normales en el funcionamiento cerebral y se incluyen los siguientes: aplanamiento afectivo, alogia (pobreza en el lenguaje y en el contenido del pensamiento), apatía (falta de energía para hacer cosas), anhedonia (falta de capacidad para sentir placer por algo o alguien), asociabilidad (ausencia de relaciones interpersonales) o dificultad en la atención (distraibilidad). Los síntomas positivos surgen de un mal funcionamiento del cerebro que conduce a la aparición de elementos extraños (que no se presentan normalmente) en el pensamiento y son: alucinaciones, ideas delirantes, comportamiento bizarro y trastorno formal del pensamiento. En 1980, J.J Crow trató de relacionar algunos hallazgos en la esquizofrenia y las dividió en 2 grupos: esquizofrenia tipo I en donde se encuentran muchos síntomas positivos, ausencia de atrofia cerebral, buena respuesta a psicofármacos y buen pronóstico. En la esquizofrenia tipo II predominan los Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 55 síntomas negativos, hay atrofia cerebral, mala respuesta a psicofármacos y una tendencia al deterioro global. V.8 EVOLUCION: Hace unos veinte años, se consideraba que cuando aparecía un episodio esquizofrénico en la vida de una persona, significaba que debía tomar medicamentos por el resto de su vida y que se iba a deteriorar progresivamente. Estos criterios han cambiado en la actualidad debido al auge que ha tenido la teoría del exceso de acción dopaminérgica a nivel del sistema nervioso central como causante del cuadro psicótico y que implica que esta excesiva actividad es fluctuante (episódica) regresando a su nivel de funcionamiento habitual, una vez que pasa la crisis. Todavía se desconocen cuales son los factores que inician este cambio bioquímico pero se conocen factores que lo agravan y los que lo disminuyen. Sin embargo, cuando existen otras alteraciones anatómicas o múltiples factores adversos en el ambiente la evolución tiende a complicarse. Desde el punto de vista de los subtipos de esquizofrenia, se considera que el hebefrénico y el simple son los que tienen peor pronóstico. En cambio los paranoides, los catatónicos y el episodio esquizofrénico agudo tienen un buen pronóstico. En cuanto al inicio de la enfermedad, se considera que los que tienen un inicio súbito tienen mejor pronóstico que los que presentan un inicio lento y progresivo. Entre más temprano en la vida se presenten síntomas psicóticos más malo es el pronóstico. Además, cuando han seguido un curso episódico, estos tienden a espaciarse o a desaparecer después de los 40 años de edad. La presencia de factores desencadenantes o precipitantes hablan de mejor pronóstico que cuando no existen. Una historia de buen ajuste previo a la enfermedad, en áreas importantes como el funcionamiento social, sexual, laboral y familiar hablan en favor de buena evolución. El pertenecer a una familia bien conformada, con buenos patrones de comunicación y ayuda mutua que le brinden apoyo al paciente, favorece un buen futuro. En estudios de seguimiento prolongado de algunos casos se ha encontrado que un 11% de los pacientes deben permanecer hospitalizados en forma continua, un 33% presentan síntomas residuales importantes pero son capaces de vivir en su comunidad y un 56% llevan una vida normal aunque ocasionalmente tienen que tomar medicamentos antipsicóticos. Desde el año de 1952, en que se introdujo el primer antipsicótico efectivo, la clorpromacina (Largactil ®), ha habido una tendencia cada vez mayor a evitar la hospitalización de los pacientes y a manejarlo en el seno de su familia y su comunidad. Además, si se hospitaliza, el tiempo de permanencia internado ha disminuido notablemente, evitándose con ello, los efectos negativos que producen los hospitales, a la vez que se favorece un rol más activo de parte de la familia, en el tratamiento del esquizofrénico. En general, se acepta que un ambiente tranquilo con poco ruido en donde el paciente pueda avanzar al ritmo que le permitan sus capacidades son factores que favorecen una buena evolución. V.9. TRATAMIENTO: El tratamiento de la esquizofrenia debe hacerse simultáneamente en los tres niveles de prevención que se han establecido para todas las enfermedades y que consiste en: a) eliminar los síntomas una vez que se han presentado b) prevenir la aparición de nuevas crisis y c) rehabilitar al paciente para favorecer un mejor funcionamiento global. Para evaluar los resultados de un tratamiento se deben obserDr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 56 var los siguientes parámetros: mejoría de los síntomas, aumento del rendimiento laboral, aumento del funcionamiento social, frecuencia de rehospitalizaciones, duración de los internamientos y disminución de la dependencia a otras personas para poder funcionar. V.9.1 Tratamiento orientado a eliminar síntomas: Es lo que se conoce con el nombre de prevención secundaria y consiste en tratamientos somáticos, psicológicos y sociales. Los tratamientos somáticos abarcan los psicofármacos y la terapia electro convulsiva. V.9.1.1 Tratamiento farmacológico: El tratamiento farmacológico tiene como objetivo, lograr la remisión de los síntomas y la prevención de nuevas recaídas. Es un hecho que el 75 % de los pacientes que sufren de esquizofrenia y suspenden el tratamiento, tendrán una recaída en los próximos dos años, comparado con sólo un 25 % de los que continúan el tratamiento. También se ha visto que con cada nueva recaída se hace más difícil lograr es estado que se tenía antes de ella lo que favorece la cronificación del cuadro. Por lo tanto, se hace cada vez más imperioso utilizar medicamentos de tengan una mayor efectividad y que sean mejor tolerados. Dentro este grupo, los más frecuentemente usados son los antipsicóticos. Existen algunos principios generales de tratamiento que se aplican a todos los antipsicóticos en general, y son los siguientes: Son medicamentos potentes que pueden dar efectos secundarios muy importantes por lo que siempre hay que tener presente la relación costo-beneficio. En situaciones de emergencia, siempre es recomendable administrarlos por vía parenteral. Las dosis orales de mantenimiento son una tercera parte menores que las necesarias para remitir la crisis intrahospitalariamente. En el tratamiento de mantenimiento se pueden administrar en una sola dosis al acostarse ya que producen menos efectos secundarios, facilitan el cumplimiento del tratamiento y siguen siendo efectivos ya que sus metabolitos tienen vidas medias prolongadas. Debe escogerse el antipsicótico de acuerdo a las características individuales de cada paciente y al tipo de la psicopatología que presenta. Es preferible involucrar a los familiares en el tratamiento, ya que a veces el paciente no se da cuenta de lo enfermo que está y tiende a descontinuar el tratamiento. En pacientes que no son disciplinados en el cumplimiento de las indicaciones es preferible utilizar los antipsicóticos de depósito como el decanoato de flufenazina. No es aconsejable cambiar de un antipsicótico antes de 15 días de estarlo utilizando ya que ese es el período de latencia que requiere para comenzar a actuar. No deben de suspenderse abruptamente ya que pueden producir un cuadro similar a la disquinesia tardía pero de corta duración; algunos signos neurológicos. Debe realizarse un control del peso corporal periódico ya que algunas personas tienden a ganar peso con los antipsicóticos, especialmente con los atípicos. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 57 Es recomendable realizar una glicemia en ayunas y un nivel plasmático de triglicéridos antes de comenzar el tratamientos con antipsicóticos y luego cada año mientras dure este, especialmente con los atípicos. Pacientes con alto riesgo de diabetes y enfermedad cardiovascular: obesos, con poca actividad física, fumadores y con historia personal o familiar de estos trastornos requieren controles periódicos más seguidos. Un aumento de la glucosa en ayunas (sin alcanzar el nivel requerido para el diagnóstico de diabetes, 126 mg / dL), puede ser una indicación del comienzo del desarrollo de un trastorno metabólico y requiere exámenes más especializados como prueba de tolerancia a la glucosa y glucosa postprandial. En el tratamiento de pacientes con alto riesgo y/o con indicaciones de posibles alteraciones metabólicas, se debe establecer una estrecha colaboración con el internista que atiende al paciente regularmente o el médico de atención primaria para el adecuado seguimiento del paciente. V.9.1.1.1 Antipsicóticos clásicos. Antes del advenimiento de la clorpromazina en el año de 1952, prácticamente no existían formas efectivas de tratar al paciente psicótico. Su manejo era básicamente custodial y el conocimiento que se poseía sobre la esquizofrenia era muy primitivo. Se contaba únicamente con barbitúricos, bromuros e hidrato de cloral que producían sedación básicamente. El uso de la terapia electro convulsiva, que se inició en 1936, brindaba algún alivio pero por la forma en que se administraba en esa época, causaba mucho temor debido a las complicaciones que frecuentemente se presentaban. Estas circunstancias determinaron que los hospitales psiquiátricos fueran creciendo desproporcionadamente en número de camas que eran ocupadas por pacientes que no podían vivir en su comunidad debido a problemas del comportamiento que ocasionaban sus cuadros psicóticos. Con la llegada de la clorpromazina (Largactil ®) se inició la era de la psicofarmacología y con ella comenzó el proceso de desinstitucionalización de pacientes con lo que las camas comenzaron a disminuir y los hospitales psiquiátricos fueron reduciendo su tamaño. Además de esto, se empezó a comprender mejor la psicopatología de la esquizofrenia proceso que todavía no ha concluido ya que quedan muchas preguntas sin respuesta. La clorpromazina (CPZ) originó una gran cantidad de investigaciones con moléculas derivadas de ella tratando de encontrar sustancias más efectivas y con menos efectos secundarios, lo que dio origen a más de 500 antipsicóticos, algunos de ellos se han tenido que dejar de usar en vista de que no proporcionaron mayores ventajas sobre los más usados. V.9.1.1.1.1 Aspectos generales: Los pacientes esquizofrénicos son los que más se pueden beneficiar con los antipsicóticos especialmente si tienen pocos síntomas negativos y si no poseen mayor grado de atrofia cerebral. También hay que tener en mente que el grado de cumplimiento de las indicaciones tiende a ser bajo por la misma naturaleza de la enfermedad. Se considera que en pacientes internados de un 15 a un 35 % de los pacientes no cumplen mientras que en la comunidad este porcentaje puede elevarse hasta un 65 % (Curry, pag 264, 1985). Los antipsicóticos clásicos, se estima que son efectivos en el 75% de los casos (Ereshefky, 1993) y especialmente sobre los síntomas positivos. Los más frecuentemente usados son las fenotiazinas y las butirofenonas. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 58 En el siguiente cuadro se anotan las dosis promedio más usuales de estos medicamentos: Tipo de antipsicótico Clorpromazina (Largactil ®) Levomepromazina (Sinogán ®) Dosis de Ataque Dosis de Hospitalización 25 mg IM c/8 hs 800 mg 300 mg 200 mg 50-100 mg 45 mg 30 mg 20 mg 40 mg 32 mg 12 mg 2 cc IM STAT 2 cc IM c/15 días 1 cc IM c/15 días 600 mg 300 mg 80 mg 30 mg 25 mg IM Dosis de mantenimiento c/8 hs Trifluperazina (Stelazine ®) Perfenazina (Trilafón ®) Flufenazina, decanoato (Decanoato de Anatensol ®) Tioridazina (Meleril ®) Haloperidol (Haldol ®) No se utiliza en casos severos debido al poco efecto antipsicótico que posee. 5 a 10 mg IM c/6-8 hs Capítulo V, tabla # 1: Dosis diaria promedio de los antipsicóticos clásicos más usados. Cuando en el cuadro clínico predomina la agitación y el insomnio, se prefiere el uso de la clorpromazina, tioridazina, levomepromazina y haloperidol. Cuando predominan las alucinaciones y las ideas delirantes de prefiere el uso de la trifluoperazina, perfenazina, flufenazina o tiotixeno. Cuando el paciente es reacio a tomarse la medicación o se quiere estar seguro de que ha recibido los antipsicóticos, es preferible utilizar el decanoato de flufenazina (Decanoato de Anatensol ®) 1 cc IM cada 15 días, especialmente si uno mismo lo aplica. Cuando en el curso de un tratamiento antipsicótico se presenta hipotensión arterial (menos de 60/90), se recomienda el uso de etiladrinol (Effortil ®) en dosis de 15 gotas qid o si el cuadro es muy severo, 1 amp de 10 mg IM cada 8 horas. Otra alternativa es la dihidroergotamina (Dihydergot ®) 25 gotas tid. Cuando se presentan cuadros de extrapiramidalismo, caracterizados por rigidez muscular, temblor, contracturas musculares dolorosas y acatisia (imposibilidad de mantenerse quieto en una posición), se recomienda el uso de antiparkinsonianos como: trihexifenidilo (Artane ®) 2 mg bid o tid, biperidén (Akinetón ®) 2 mg bid o tid, prometazina (Fenergán ®) 25 mg tid o difenhidramina (Benadryl ®) 25 mg tid. En caso de una contractura muy dolorosa, se recomienda el uso de biperidén (Akinetón ®) 1 amp de 5 mg IM STAT y repetir cada 8 horas si es necesario. Apenas se haya controlado el cuadro agudo, se pasa a la forma oral. En casos en que se presente somnolencia, se recomienda dar la mayor parte de la dosis (2/3 partes) al acostarse y 1/3 parte al levantarse. En caso de que se presenten síntomas anticolinérgicos como por ejemplo: sequedad de boca, obstrucción nasal, estreñimiento y visión borrosa, se recomienda reducir la dosis y dar tratamiento específico. En cuanto a la terapia electro convulsiva, su uso sigue siendo muy generalizado. En estudios controlados se ha establecido que este método de tratamiento es más riesgoso que el uso de antipsicóti- Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 59 cos. Sin embargo, es capaz de producir un leve cuadro confusional agudo, que permite un manejo más seguro cuando un paciente está muy agitado o presenta ideación suicida. Usualmente se administra una serie de 6 TEC, 3 por semana, bajo los efectos de anestesia general y miorrelajantes para evitar fracturas. En un estudio realizado por la Asociación Psiquiátrica Americana en 1978, se estableció que las principales indicaciones para este tratamiento son los esquizofrénicos con ideación suicida, aquellos en los que hay mucha agitación y puede peligrar su vida o la de otras personas, cuando hay síntomas catatónicos severos o cuando no haya habido una buena respuesta a los antipsicóticos. Las complicaciones más frecuentes con este tratamiento son: cuadros confusionales agudos y fallas en la memoria que tiende a desaparecer con el tiempo. V.9.1.1.1.2 Ventajas de los antipsicóticos clásicos: Dentro de las ventajas de estos medicamentos están las siguientes: Se tiene mucho más experiencia con su uso clínico. Su costo es inferior al de los atípicos lo que los hace más accesibles a grandes masas de población. Siguen teniendo vigencia en el tratamiento de las formas resistentes de esquizofrenia, en donde se pueden asociar a los atípicos para lograr resultados mejores. V.9.1.1.1.3 Desventajas de los antipsicóticos clásicos: Dentro de las desventajas de estos medicamentos tenemos las siguientes: Producen mucho extrapiramidalismo lo que hace que el paciente no cumpla con el tratamiento lo que ocasiona mayor cantidad de recaídas. Producen más disquinesia tardía por lo que su uso prolongado puede tener mayor riesgo de desarrollar este tipo de reacción adversa. V.9.1.1.2 Antipsicóticos atípicos. V.9.1.1.2.1 Antecedentes históricos: Al tratar de buscar un ansiolítico benzodiacepínico nuevo, se sintetizó la clozapina que demostró tener un buen efecto antipsicótico, que producía poco extrapiramidalismo y que podía mejorar los síntomas negativos. Este medicamento se comenzó a utilizar en Europa a finales de la década de 1960. En 1974 estuvo disponible en Costa Rica. En 1975, aparecieron en Finlandia 16 pacientes que presentaron neutropenia severa, 8 de los cuales fallecieron de infecciones secundarias, lo que ocasionó que la compañía farmacéutica que lo producía lo retirara del mercado. Pero en 1988, los estudios de Kane, confirmaron la efectividad de la clozapina en el tratamiento de la esquizofrenia resistente. Como consecuencia de esto, en 1990 se permitió el uso restringido de este medicamento en los Estados Unidos e Inglaterra con la condición de que los pacientes tuvieran frecuentes leucogramas. Rápidamente se vio que tiene una acción bloqueadora de varios receptores a los neurotransmisores. El setoperone y la risperidona fueron dos medicamentos que se usaron a continuación de la clozapina. El setoperone se dejó de utilizar debido a que tenía problemas farmacoquinéticos mientras que la risperidona se ha seguido utilizando. La eficacia terapéutica de la risperidona (Risperdal ®) quedó demostrada en varios estudios multicéntricos realizados en Norteamérica y Europa en donde se demostró que en dosis de 4 a 8 mg por día es tan eficaz como 10 a 20 mg de haloperidol con la ventaja de que mejoraron también los síntomas negativos. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 60 La risperidona es 25 veces más potente como bloqueadora de los receptores 5HT2a que sobre los D2 mientras que los neurolépticos convencionales tienen un efecto inverso. Nombre genérico: Amisulpride Clozapina Olanzapina Quetiapina Risperidona Nombre de patente: Deniban ® Leponex ® Ziprexa ®, Telorzán ®, Vivacel ® Seroquel ® Risperdal ® Ziprazidona Geodón ® Presentaciones: Dosis diarias usuales: Tabletas de 200 mg Tabletas de 25 y 100 mg Tabletas de 5 y 10 mg. 600 a 1.200 mg 25 a 700 mg 10 a 20 mg Tabletas de 25, 100 y 200 mg 50 a 400 mg Tabletas de 1, 2 y 3 mg y solu- 1 a 6 mg ción con dosímetro que permite medir hasta 1 mg para uso oral. Cápsulas de 40 y 60 mg, ampo- 40 a 120 mg llas de 1,5 cc con 30 mg para uso IM. Capítulo V, tabla # 2: Antipsicóticos atípicos y sus dosis diarias. La clozapina tiene también otra gran variedad de acciones bloqueadoras sobre otros receptores que pueden explicar algunos de sus efectos, por ejemplo: tiene una acción bloqueadora sobre los receptores H1lo que le confiere propiedades sedantes efecto que no se presenta con la risperidona. Papel de la dopamina: Con el transcurso del tiempo, se vio que para que un medicamento tuviera efectos antipsicóticos debía tener capacidad de bloquear a los receptores de dopamina. Al hacer esto se producía con mucha frecuencia, síntomas extrapiramidales debido al bloqueo de receptores en los núcleos nigroestriados que están relacionados con el sistema extrapiramidal. También se vio que mejoraban con mayor facilidad los síntomas positivos de la esquizofrenia como son las alucinaciones, las ideas delirantes y los trastornos del comportamiento. Sin embargo, se modificaban muy poco los síntomas negativos como son: la anhedonia, la pobreza las ideas, la asocialidad, la apatía y el afecto aplanado (Meltzer, 1986). En el año de 1972, se comenzó a utilizar la clozapina (Leponex ®) en clínica y se observó que no producía tanto extrapiramidalismo como los otros neurolépticos y prácticamente no producía disquinesia tardía. Esto llamó mucho la atención y se empezó a estudiar más a fondo su mecanismo de acción. Se dijo en un principio que era diferente en el sentido de que aumentaba la síntesis de dopamina en el extremo presináptico y que de esta forma se evitaba el desequilibrio a nivel del nigroestriado. Pero esto no se consideró suficiente y las investigaciones continuaron. En 1976 se correlacionó la potencia antipsicótica de los neurolépticos con su capacidad de bloquear al receptor dopaminérgico. Al estudiar el bloqueo a los receptores de dopamina, se vio que existen varios subtipos de los mismos que se han denominado D1, D2, D3, D4 y D5 (Sigmundson, 1994), dependiendo de las regiones en donde se encuentren localizados. Desde el punto de vista funcional, se dividen en dos familias: los similares a D1como el D1 y el D5 y los similares al D2 como son los D2, D3 y D4. Basados en estudios de radioligandos, los D1 se encuentran en las áreas neocorticales. Tanto los D1 como los D2 se encuentran en los ganglios basales. El que se ha involucrado más en el mecanismo de acción de los antipsicóticos es el D2. Sin embargo, de este subgrupo existen en dos lugares en donde se encuentran ubicados: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 61 en la región mesolímbica (que no produce extrapiramidalismo) y en la región de los núcleos nigroestriados. Los distintos antipsicóticos tienen diferentes afinidades por los distintos receptores, pe. la clorpromazina tiene mayor afinidad por los D2 que por los D4 mientras que el haloperidol es al revés. La clozapina tiene 10 veces más afinidad por los D4 que por los D2 (Sigmundson, pag S 70, 1994). La clozapina se ha visto que se liga débilmente a los receptores D2 y más fuertemente a los D1 y D4 lo que hace presuponer que ésta diferencia con los antipsicóticos clásicos es la responsable del poco extrapiramidalismo que produce. Mediante el uso de la tomografía de emisión de positrones (PET) y de la tomografía de emisión de fotón único (SPECT) se ha visto que la clozapina ocupa una alta proporción de los receptores 5HT2a pero sólo una poca proporción de los receptores D2 Esto ha servido de base para explicar la poca incidencia de efectos extrapiramidales. En el caso de la risperidona, se ha visto que la ocupación de los receptores D2 es mayor. Sin embargo, al tener un mayor efecto bloqueador de los receptores 5HT2a no produce tanto extrapiramidalismo. Los neurolépticos clásicos, a dosis terapéuticas usuales, tienen una ocupación de los receptores D2 del 70 al 90 %. En el caso del haloperidol esta es de 75%, para la flufenazina es de más de 90 %, mientras que para la clozapina es de 50 % (Sigmundson, pag S70,1994). Papel de la serotonina: La serotonina fue descubierta en el cerebro en 1953 y se vio que juega un papel importante en el control del nivel de actividad (arousal) cerebral y en el ciclo sueño vigilia y en 1954 Woolley postuló que podría tener un papel importante en la esquizofrenia, lo que se corroboró a mediados de la década de los 70s. La serotonina se almacena en grandes cantidades en las plaquetas por lo que algunos investigadores han tratado de buscar alguna correlación entre los niveles de serotonina en sangre y la esquizofrenia. Los resultados han sido variados. Sin embargo, los esquizofrénicos que tienen agrandamiento ventricular en el cerebro tienen niveles de serotonina significativamente más elevados que los esquizofrénicos con ventrículos normales o controles no esquizofrénicos. Los esquizofrénicos crónicos que tienen tomografías normales tienen niveles normales de serotonina. Los pacientes que tienen tomografías anormales del cerebro tienden a presentar niveles elevados de serotonina en las plaquetas lo que se asocia a un pronóstico desfavorable, lo que indujo a pensar que el exceso de esta sustancia podría tener algún papel en los síntomas de la esquizofrenia. Se ha visto desde hace algún tiempo que hay algunas vías serotonérgicas que llegan hasta las vías dopaminérgicas nigro-estriatales y que poseen una acción inhibidora sobre éstas y que la clozapina al bloquearlas, produce menos extrapiramidalismo y mejoran los síntomas negativos. Otra demostración de que la clozapina tiene una acción importante sobre la serotonina endógena viene del hecho de que la m-clorofenilpiperazina, que es un agonista parcial de la serotonina produce un aumento de los síntomas de la esquizofrenia en pacientes que no han sido medicados pero no modifican a sujetos sanos. Además de esto produce una elevación en la prolactina, el cortisol y la hormona de crecimiento tanto en pacientes como en voluntarios sanos. La clozapina evita las alteraciones endocrinológicas y del comportamiento que induce esta sustancia en los esquizofrénicos. Por otra parte, la ritanserina es un antagonista selectivo de los receptores 5HT2a y cuando éste se agrega a un paciente que está recibiendo los neurolépticos clásicos, mejoran los síntomas de extrapiramidalismo. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 62 Con el transcurrir del tiempo, se vio que los primeros antipsicóticos que sólo tenían una acción bloqueadora de los receptores de la dopamina podían mejorar únicamente los síntomas positivos de la esquizofrenia (alucinaciones, ideas delirantes y trastornos del comportamiento) dejando sin modificar los síntomas negativos (anhedonia, alogia, aislamiento social, aplanamiento afectivo). Hipótesis sobre el mecanismo de acción: Se ha tratado de explicar el mecanismo de acción de estos medicamentos diciendo que la serotonina tiene un papel inhibidor sobre la transmisión dopaminérgica a nivel de los núcleos nigroestriatales. Al poseer un efecto bloqueador sobre este neurotransmisor, se libera su acción inhibitoria y aunque exista una disminución de la disponibilidad dopaminérgica, su efecto es más notorio. Se corrobora que para que una sustancia tenga un efecto antipsicótico debe tener alguna acción bloqueadora sobre los D2. De esto se desprende que para los nuevos antipsicóticos, se requiere una dosis más alta que la que es efectiva para suprimir los síntomas psicóticos. Por lo tanto, lo novedoso de los antipsicóticos bloqueadores mixtos de la dopamina y la serotonina es agregar un efecto supresor sobre los receptores serotonérgicos a los de bloqueo de los dopaminérgicos. También se ha visto que la anfetamina facilita la transmisión dopaminérgica en el cerebro y disminuye la intensidad de los síntomas negativos de la esquizofrenia que parecen estar relacionados con una disminución en la actividad dopaminérgica en los polos frontales (Svensson, 1995). El uso de la ritanserina, un potente inhibidor de la serotonina, se vio que producía un efecto antidepresivo, reducía los síntomas negativos de la esquizofrenia, antagonizaba el parkinsonismo y aumentaba los efectos del haloperidol en los esquizofrénicos resistentes (Svensson, 1995). Esto ha llevado a considerar que los antagonistas de los 5HT2 pueden mejorar los sistemas dopaminérgicos que pueden estar alterados en el cerebro en los pacientes con comportamiento psicótico con una relativa hipofunción en los polos frontales y una hiperfunción en la proyección DA mesolímbica. También se ha visto que un antagonista 1adrenoreceptor agregado a un antagonista D2 hace que este aumente su especificidad por los receptores mesolímbicos (que no producen EPS) en lugar de los nigroestriados que sí lo producen. RECEPTOR 5-HT2 D1 D2 D4 NE 1 RISPERIDONA 0.12-0.43 620-10.000 1.7-4.7 7.0 0.8-1.3 HALOPERIDOL 25.1-110 255-430 0.5-1.7 10.9 CLOZAPINA 3.3-16 70-570 73-189 9.0 1.4-6.0 NE 2 H1 7.3 2.1-7.9 590 58-160 2.8-4.3 ACh (musc) No No 21 Valores expresados en nMol/L. Capítulo V, tabla # 3: Efectos de algunos antipsicóticos sobre los distintos receptores. V.9.1.1.2.2 Ventajas de los antipsicóticos atípicos: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 63 Al igual que todos los medicamentos, este grupo de psicofármacos posee ventajas y desventajas. Dentro de las ventajas tenemos las siguientes: Producen poco extrapiramidalismo. Esta ventaja permite su uso en pacientes sensibles al efecto extrapiramidal que es una causa importante de abandono del tratamiento cuando se utilizan antipsicóticos clásicos. Cuando los síntomas de extrapiramidalismo son muy sutiles, no son fáciles de diagnosticar por el médico aunque el paciente reporta que no se siente del todo bien. Al no corregirse las molestias se descontinúa la medicación y se favorecen las recaídas. La capacidad de producir disquinesia tardía es muy pequeña. La disquinesia tardía es una complicación que se presenta con el uso prolongado de antipsicóticos o con dosis altas de los mismos. Esta anormalidad en los movimientos involuntarios es difícil de manejar y ha sido objeto de demandas por mal praxis en otros países. Al tener poca capacidad de producirla, los convierte en medicamentos más seguros en el manejo del paciente crónico. Son efectivos sobre las esquizofrenias resistentes y las residuales. La esquizofrenia resistente es un problema de manejo que tiene que afrontar el psiquiatra con alguna frecuencia. En estos casos la asociación de antipsicóticos está justificada por la no respuesta a tratamiento. El uso de un atípico puede mejorar la condición. También se pueden utilizar combinaciones de un atípico con un clásico. Cuando el problema consiste en una remisión parcial del cuadro pero con persistencia de síntomas residuales, es otra ventaja que pueden ofrecer los atípicos al utilizarse en combinación con los clásicos. Mejoran el déficit cognitivo de las esquizofrenia. En algunos pacientes mejoran los síntomas positivos y negativos, pero persisten algunos déficits cognitivos que le impiden al paciente llevar una buena calidad de vida ya que les impide desempeñarse como trabajadores o como miembros de una familia. Los atípicos pueden mejorar esta condición por lo que es una ventaja importante. V.9.1.1.2.3 Desventajas de los antipsicóticos atípicos: Dentro de las desventajas de este grupo de medicamentos tenemos las siguientes: Actualmente su costo es muy elevado. Esto hace que para algunos pacientes sea imposible económicamente adquirirlos por lo que tienen que usar los clásicos. Sin embargo en la actualidad, están saliendo productos genéricos de estos medicamentos por lo que se espera que su costo disminuya en el futuro. No son asequibles para grandes masas de población. En sistemas de seguridad social, en donde se le debe ofrecer algún tratamiento a grandes masas de población, se hace difícil poder incorporar estos medicamentos a su cuadro básico. Tienden a producir aumento de peso. Esta es una reacción adversa que limita su uso ya que se pueden presentar aumentos de peso muy significativos lo que hace que el paciente rehuse tomarlos, especialmente en personas de sexo femenino. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 64 Posibilidad de desarrollar diabetes mellitus especialmente con clozapina y olanzapina. Esta es una posibilidad poco frecuente pero hay que tenerla presente ya que significa la suspensión del tratamiento. Al descontinuarlo se resuelve la situación. V.9.1.1.2.1 Clozapina. Pertenece a una familia de antipsicóticos que se denominan atípicos ya que prácticamente no producen extrapiramidalismo. Se ha postulado que puede ser útil en el tratamiento de la disquinesia tardía ya que tiene un efecto bloqueante de los receptores 5HT2 (Ereshefky, 1993) y que incluso puede prevenir el extrapiramidalismo que producen los otros antipsicóticos. Se comenzó a utilizar en clínica en 1974 pero en 1976 fue retirado del mercado debido a que se presentaron 8 muertes por agranulocitosis en Finlandia y mientras se aclaraba el panorama, la compañía productora lo retiró, para volverla a introducir en el mercado Norteamericano en 1990. Su acción sobre los receptores de la dopamina es diferente a la de otros neurolépticos ya que se liga no sólo a los receptores D2 como lo hacen los otros antipsicóticos, sino que también a los receptores de tipo D4 que no están tan vinculados al sistema extrapiramidal y que están relacionados con los procesos de pensamiento. Posee una alta afinidad por los receptores 5HT2, incluso mayor que la que posee por los receptores dopaminérgicos, lo que hace que tenga un efecto terapéutico sobre los síntomas negativos de la esquizofrenia ya que liberan a las neuronas nigro-estriatales de la inhibición serotonérgica (Ereshefky, 1993). Además aumenta la síntesis de D lo que produce un aumento de la misma en el cuerpo estriado, evitando que aparezcan los fenómenos extrapiramidales. El período de latencia es de 10 días aunque se pueden apreciar mejorías importantes antes de ese lapso. En esquizofrénicos crónicos, la mejoría sobre los síntomas negativos se hace más evidente a las 6 semanas de tratamiento. Se ha visto que es efectiva tanto en los síntomas positivos como negativos de la esquizofrenia lo que le confiere mayor capacidad para el mejoramiento de la calidad de vida de los esquizofrénicos (Moore, pag. 545). Comparando su potencia con la clorpromazina se ha visto que 100 mg de CPZ equivalen a 25 mg. de clozapina. El Leponex ® se presenta en tabletas de 25 y 100 mg. La dosis diaria varía entre 50 y 700 mg/ día. Indicaciones de la clozapina: Esquizofrenia resistente a tratamiento: La principal indicación de la clozapina es la esquizofrenia refractaria a tratamiento en donde han fallado los antipsicóticos clásicos. En este grupo de pacientes, está más que justificada aún tomando en cuenta el riesgo potencial de la agranulocitosis ya que de lo contrario el paciente no puede tener mejoría. La dosis diaria usual en este grupo de pacientes varía entre 400 y 700 mg / día. En el Hospital Nacional Psiquiátrico se usa fundamentalmente en este grupo de pacientes y los resultados que hemos tenido hasta ahora son muy alentadores. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 65 Esquizofrenia con hipersensibilidad a los efectos extrapiramidales: Cuando el paciente agudo es muy sensible a los efectos extrapiramidales de los antipsicóticos clásicos puede usarse también ya que casi no produce extrapiramidalismo. Debe valorarse la relación costo benficio teniendo en cuenta los controles del leucograma a que deben estar expuestos. Disquinesia tardía: En el tratamiento del paciente que presenta un disquinesia tardía se han visto mejorías muy importantes usando dosis bajas de clozapina como 25 o 50 mg / día. Cuadros demenciales con psicosis: En la demencia multi-infarto y en la enfermedad de Alzheimer cuando se asocian a periodos de psicosis de buen resultado sobretodo porque los antipsicóticos clásicos ocasionan muchos síntomas extrapiramidales. La dosis diaria usual varía entre 200 y 400 mg. Trastornos de conducta: Se ha usado la clozapina en trastornos del comportamiento de diversa etiología y se ha visto que los síntomas de agresividad, irritabilidad, intranquilidad motora, desconfianza y disforia tienden a remitir en forma satisfactoria. Se usa a una dosis diaria de 50 a 300 mg. Contraindicaciones de la clozapina: Está contraindicado su uso en las siguientes condiciones: Antecedentes de leucopenia por medicamentos: Constituye su principal contraindicación ya que existe una gran probabilidad de que se repita este problema. Dentro de los medicamentos que frecuentemente se asocian a leucopenias están el cloranfenicol, la carbamacepina, otros antipsicóticos. Debe evitarse su uso en estos casos. Epilepsia rebelde a tratamiento: En estos casos, la clozapina puede bajar el umbral a las crisis convulsivas y puede empeorar el cuadro clínico. Aún en personas sin antecedentes de epilepsia, este medicamento puede producir crisis convulsivas espontáneas. Insuficiencia hepática o renal: En estos casos se dificulta el metabolismo de la droga y pueden presentarse reacciones por intoxicación. Delirium alcohólico: En estos casos la clozapina puede acentuar las manifestaciones clínicas. Es preferible usar otros medicamentos para manejar estos casos. Enfermedades cardiacas: Las enfermedades cardiacas, especialmente las que cursan con arritmias, son una contraindicación para este producto ya que se puede agravar su cuadro clínico. Reacciones adversas: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 66 Dentro de las reacciones adversas a la clozapina estás las siguientes: Leucopenia con o sin agranulocitosis: La principal reacción adversa que se puede presentar es la leucopenia con granulocitopenia o agranulocitosis Se debe a una depresión la médula ósea que ocurre entre el 1 y 2 % de los pacientes tratados (Jeffries, 1993). El manejo de esta reacción es el siguiente: Fase del problema: Leucopenia leve Recuento leucocitario: Hallazgos clínicos: Leucocitos total = 3000 a 3499 / mm3 o neutrófilos segmentados =1500 a 2000 / mm3. El paciente puede o no presentar síntomas como letargia, fiebre, dolor de garganta y debilidad generalizada. Manejo: 1. Monitorear de cerca al paciente. 2. Realizar 2 leucogramas por semana. 3. Continuar la terapia con Leponex. 4. Se puede administrar ácido fólico 5 mg bid y vitamina B12 1.000 microgramos IM por semana. 5. Carbonato de litio 1 o 2 tabletas de 300 mg / día. Leucopenia seve- Leucocitos total: 2000 a El paciente puede o no 1. Interrumpir la adminisra con granuloci- 2999 / mm3 o neutrófilos presentar síntomas clíni- tración de Leponex. topenia. 2. Realizar leucogramas segmentados: 1000 a 1499 / cos como dolor de garganta y debilidad generadiarios. mm3. lizada. 3. Intensificar el monitoreo del paciente. 4. El Leponex podría ser reinstaurado una vez que se haya normalizado el leucograma. Leucopenia muy Leucocitos total: < 2000 / El paciente puede o no 1. Interrumpir el tratamiensevera o agranu- mm3o neutrófilos segmenpresentar síntomas clíni- to con Leponex. locitosis sin comcos. No espere signo de 2. Hospitalizar al paciente tados < 1000 / mm3. plicaciones. focalización de la infecen un centro hospitalario ción como exudados en adecuado. las amigdalas o piuria. 3. Debe valorarse conjunEsto en la agranulocitosis tamente con un hematólono ocurre. go. 4. No debe volverse a usar el Leponex. Leucopenia muy Leucocitos totales < 2000 / El paciente muestra evi- Igual al anterior. severa o agranu- mm3o neutrófilos segmendencias de infección colocitosis complimo fiebre, dolor de gartados < 1000 / mm3. cada ganta, letargia, debilidad, malestar general, ulceraciones en piel, etc. Capítulo V, tabla # 4: Manejo de la leucopenia por clozapina. Crisis convulsivas: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 67 Este medicamento puede disminuir el umbral a las crisis convulsivas por lo que pueden presentarse crisis convulsivas espontánes sin que el paciente sea epiléptico. Puede producir crisis convulsivas en el 5% de los pacientes (Jeffries, 1993). Se maneja con anticonvulsivantes como la difenilhidantoina o Epamin ® a la dosis de 200 o 300 mg / día. Esta reacción se puede presentar en el 5% de los pacientes (Jeffries, 1993). Somnolencia: Se presenta en el 39 % de los pacientes. Depende de la dosis y de la etapa del tratamiento en que se esté administrando. Al inicio produce más sueño. Tiende a desaparecer con el transcurso del tiempo aunque en algunos casos es preferible cambiar la medicación. El reforzar la dosis nocturna puede disminuir las molestias durante el día. No es recomendable disminuir la dosis hasta un punto en donde pierde la eficacia clínica con tal de no producir somnolencia. Mareo: Puede ser muy molesto. Generalmente se asocia con inseguridad en la marcha. Depende de la dosis. Se presenta en el 19 % de los casos. Cede con una disminución de la dosis. Cefalea: Se presenta en el 7 % de los casos. Tiende a ser generalizada. Depende de la dosis. Si es poco intensa se le pueden prescribir analgésicos al paciente. Si es muy intensa debe suspenderse el tratamiento. Taquicardia: Usualmente la frecuencia cardiaca se mantiene entre 100 y 110 latidos por minuto. Usualmente no causa ningún problema pero si el paciente tiene una cardiopatía previa puede ser problemático. Si causara mucha molestia se puede utilizar un betabloqueador como atenolol 100 mg / día. Sialorrea: Se presenta principalmente durante la noche y puede llegar a ser muy molesta por el olor que despide la saliva acumulada en la almohada. Al reducir la dosis este problema puede controlarse. Si no se logra, puede utilizarse un anticolinérgico para contrarrestarla como la hioscina (Buscapina ®) en tabletas de 10 mg 1 o 2 por día. Incontinencia urinaria: Es poco frecuente pero muy incómoda para el paciente. Se recomienda disminuir la dosis o asociarla con otro antipsicótico atípico. Estreñimiento: Es una de las manifestaciones secundarias a su efecto anticolinérgico. Se recomienda que el paciente ingiera alimentos ricos en fibra como la papaya y el melón. Además debe ingerirse mucho líquido ( 5 a 6 vasos por día).Está contraindicado su uso en casos de delirio alcohólico, estados comatosos, hepato y nefropatía, historia de discrasias sanguíneas y embarazo. Sudoración: Se presenta en el 6 % de los casos. Usualmente es de leve intensidad. Si llega a ser muy intensa, es recomendable agregar un betabloqueador como el propranolol. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 68 Hipotensión arterial: Se reporta en el 9 % de los casos. Es más acentuada en personas que previamente han sido hipotensas. Mejora al disminuir la dosis. Incontinencia urinaria: Es poco frecuente. Se reporta en el 1 % de los casos. Es una reacción muy molesta que generalmente implica la suspensión del tratamiento. V.9.1.1.2.2 Olanzapina. La olanzapina es un antipsicótico atípicos de introducción reciente al mercado. Su fórmula estructural recuerda a la de la clozapina, sin embargo no tiene la capacidad de producir agranulocitosis que posee la clozapina por lo que no requiere el controles hematológicos frecuentes dándole un mayor margen se seguridad. Ha demostrado tener un mayor efecto sobre los síntomas negativos que el haloperidol ( Beasly, pag.111). Con el nombre de Zyprexa ® se presenta en tabletas de 5 y 10 mg, el Telorzán ® y el Vivacel ® viene sólo en tabletas de 10 mg. La dosis usual diaria varía entre los 10 y los 20 mg. Indicaciones de la olanzapina: Esquizofrenia aguda: La olanzapina es bien tolerada por los pacientes que sufren de una esquizofrenia aguda. En estos casos puede administrarse en una dosis única de 10 mg / día. Se puede llegar hasta una dosis de 30 mg / día. Pueden mejorar tanto los síntomas positivos como los negativos. Pacientes sensibles al efecto extrapiramidal: Estos pacientes no toleran los antipsicóticos clásicos ni siquiera a dosis bajas por lo que se les ofrece una alternativa satisfactoria. Podría darse el caso de que también con olanzapina desarrollen síntomas extrapiramidales en cuyo caso se les podría controlar con biperidén ( Akinetón ®) 2 mg bid. Esquizofrenia resistente: Los casos de pacientes esquizofrénicos que no han respondido a otros antipsicóticos pueden beneficiarse con el uso de olanzapina junto con alguna otra medicación complementaria. En estos casos la dosis diaria es mayor, en el orden de 20 a 30 mg / día. La administración a largo plazo debe estar sujeta a reevaluaciones periódicas tanto de la efectividad como de la presencia de efectos secundarios. El aumento de peso es una reacción adversa que se puede presentar y se ha visto que algunos antiácidos pueden disminuir su aparición. Trastorno esquizo afectivo: Está indicada también en el trastorno esquizoafectivo en donde logra controlar los síntomas psicóticos y los cambios en el humor. Trastorno afectivo bipolar en fase maniacal: Se ha visto que es efectiva en el control de los síntomas maniacales. La dosis en estos casos es de 10 a 15 mg / día. El tener menos potencial de producir reacciones adversas a nivel hematológico, le confiere una mayor seguridad por lo que se puede utilizar en pacientes esquizofrénicos que presentan su primer episodio psicótico. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 69 También es efectiva en el manejo de los trastornos esquizofreniformes en donde se presentan síntomas claros de esquizofrenia pero no tienen una duración mayor de un mes. Contraindicaciones y precauciones de la olanzapina: La olanzapina está contraindicada en las siguientes condiciones: Hipersensibilidad al producto: Existen algunas personas que no toleran el producto, bien sea porque les produce muchos efectos secundarios o porque no se sienten bien al tomarlo. En estos casos es preferible sustituirlo por otro medicamento. Hipotensión arterial previa: Estos pacientes pueden sentirse muy mal ya que la presión arterial pude disminuir aún más. Pacientes que manejan máquinas peligrosas: Esta medicina puede afectar el estado de alerta y los reflejos por lo que estas personas pueden tener accidentes especialmente al inicio del tratamiento. Embarazo y lactancia: La seguridad durante el embarazo no se ha establecido y se debe evaluar la relación riesgo beneficio muy cuidadosamente. Este medicamento se elimina por la leche materna por lo que no se recomienda su uso en madres lactando. Reacciones adversas de la olanzapina: Somnolencia: La somnolencia es un de las reacciones adversas más frecuentes sobretodo si la dosis es mayor de 15 mg por día. La intensidad de la somnolencia es menor que la que produce la clozapina. Al disminuir la dosis y esperar un tiempo para que se desarrolle tolerancia, tiende a desaparecer. Aumento de peso: Se ha reportado aumento de peso en algunas personas que ingieren olanzapina (Lilly, 1998), en un porcentaje mayor al 10 %. Este aumento de peso se ha asociado a un aumento del apetito. Efectos anticolinérgicos: Los efectos anticolinérgicos se presentan en el 10 % de los casos e incluyen sequedad de boca, estreñimiento, obstrucción nasal y dificultad para iniciar el chorro al orinar. También tienden a disminuir con el transcurso del tiempo. Extrapiramidalismo: Los efectos extrapiramidales son mucho menos frecuentes que con los antipsicóticos clásicos, sin embargo deben tenerse presente al evaluar a los pacientes. Elevación de las enzimas hepáticas: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 70 Ocasionalmente se han observado elevaciones de las enzimas hepáticas sin que se asocie a un problema físico. V.9.1.1.2.3 Risperidona. Es también un antipsicótico que bloquea al receptor dopaminérgico y al serotonérgico 5HT 2 . Ha demostrado ser muy efectivo en los síntomas negativos de la esquizofrenia y en la apatía asociada a algunos cuadros depresivos. No produce efectos hematológicos secundarios por lo que no necesita leucogramas de control. Se conoce con el nombre comercial de Risperdal ® y se presenta en tabletas de 1, 2 y 3 mg. La dosis usual está entre 4 y 6 mg por día. Indicaciones de la risperidona: Esquizofrenia aguda y crónica: La indicación principal de la risperidona son los cuadros esquizofrénicos, especialmente los agudos debido a que es un producto bien tolerado y que produce poco extrapiramidalismo. Existe un periodo de latencia que puede variar entre los 8 y los 15 días y la mejoría se va consolidando a través del tiempo. Otra indicación es en los pacientes sensibles a los efectos extrapiramidales que producen los antipsicóticos clásicos. Trastorno esquizo afectivo: Se ha reportado una buena respuesta de esta condición, especialmente en el estado de agitación ( Laboratorios Janssen Cilag, Monografía del producto). Trastorno afectivo bipolar: Se ha visto que este tipo de pacientes responden bien al tratamiento con risperidona. Si se encuentra en una situación de emergencia, es preferible utilizar otros medicamentos por vía parenteral como el haloperidol y cuando la situación esté bajo control, se pasa a risperidona. Las dosis usuales son similares que en la esquizofrenia. Psicosis orgánicas: En las psicosis orgánicas como las que se presentan en la demencia multi-infarto y en la enfermedad de Alzheimer ha sido efectiva. Contraindicaciones de la risperidona: Hipersensibilidad al producto: Existen personas que no pueden tomar el producto porque les producen muchos efectos colaterales o se sienten mal en forma inespecífica por lo que no se les puede administrar. Trastornos cardiovasculares: Puede producir hipotensión ortostática, arritmias y bloqueo A-V de primer grado por lo que debe evitarse su uso en este grupo de personas. Embarazo y lactancia: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 71 No existe suficiente evidencia de que su uso durante el embarazo y la lactancia sea seguro por lo que debe evitarse. Reacciones adversas de la risperidona: La risperidona puede ocasionar síntomas de estimulación del sistemas nervioso central como insomnio, agitación y ansiedad en algunos pacientes y se considera una reacción idiosincrásica. En estos casos debe administrarse en horas de la mañana y disminuir la dosis. La somnolencia también puede darse con menos frecuencia y tiende a desaparecer con el tiempo. Puede producir hiperprolactinemia y como consecuencia de ello galactorrea y amenorrea en la mujer y disfunción eréctil y eyaculatoria en el hombre. En algunas personas puede ocasionar síntomas anticolinérgicos como estreñimiento, sequedad de boca y obstrucción nasal. Los síntomas extrapiramidales son mucho menos frecuentes pero deben tenerse presentes al evaluar un paciente en este tratamiento. V.9.1.1.2.4 Quetiapina. La quetiapina es un novedoso antipsicótico de la familia de las dibenzotiacepinas, indicado para el tratamiento de la esquizofrenia. Se caracteriza por su eficacia contra los síntomas positivos y negativos de la enfermedad, un nivel de síntomas extrapiramidales similar al que se observa con un placebo independientemente de la dosis y la ausencia de elevación sostenida de la prolactina en sangre. No produce alteraciones en los recuentos leucocitarios por lo que no es necesario realizar biometrías hemáticas sistemáticas. Muestra una eficacia comparable al haloperidol y la clorpromazina. La quetiapina disminuye menos el umbral a las crisis convulsivas que la clorpromazina. Al igual que la clozapina, la quetiapina se une a una gran variedad de sitios receptores de neurotransmisores, aunque la afinidad de unión relativa de los dos medicamentos depende del receptor. La quetiapina muestra una afinidad máxima por los receptores 1 adrenérgicos, histaminérgicos H 1 y los receptores sigma ( ). También presenta una afinidad apreciable por los receptores 5HT 2 , 2 adrenérgicos, D 2 y en menor grado por los receptores 5HT1a y los receptores D 1 . Carece prácticamente de afinidad por los receptores de denzodiacepina y muscarínicos (a diferencia de la clozapina). Al igual que la clozapina, la quetiapina muestra una mayor afinidad por el receptor 5HT 2 que por el receptor D 2 . Se considera que esta propiedad es característica de los antipsicóticos atípicos ( Monografía del producto, Laboratorios Zeneca). La unión de la quetiapina a las proteínas plasmáticas es solo moderada (83%), por lo que es improbable que desplace de los sitios de unión a los medicamentos que se unen fuertemente a las proteínas como la warfarina. Parece que, en el ser humano, la concentración de metabolitos activos del producto es baja, por lo que su acción se debe principalmente al compuesto de origen. Se presenta con el nombre comercial de Seroquel ® y se presenta en tabletas de 25, 100 y 200 mg. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 72 La dosis de quetiapina es independiente de variables demográficas como el sexo, la raza, el peso o tabaquismo. Indicaciones de la quetiapina: Las indicaciones de la quetiapina son las siguientes: Esquizofrenia: Este trastorno constituye la principal indicación del producto y se puede usar tanto en el primer episodio como en crisis subsecuentes. Se recomienda iniciar el tratamiento con una dosis de 1 tab de 25 mg bid por un día. Luego 2 bid por otro día. Si se presenta somnolencia se espera a que se desarrolle tolerancia. La dosis promedio efectiva es de 400 mg por día. Pacientes sensibles al efecto extrapiramidal: Los pacientes que toleran mal los antipsicóticos convencionales porque le producen extrapiramidalismo pueden considerarse buenos candidatos para este tratamiento en dosis similares a las del punto anterior. Contraindicaciones de la quetiapina: Pacientes hipersensibles: La quetiapina está contraindicada cuando existen pacientes hipersensibles a cualquiera de los componentes del producto. Pacientes Hipotensos: El producto puede ocasionar descensos de la presión arterial en personas que usualmente manejan cifras bajas de presión arterial, especialmente al inicio del tratamiento. También puede interactuar con medicamentos que prolongan el intervalo QT. Embarazo y lactancia: No se ha establecido la seguridad del producto durante el embarazo por lo que se recomienda restringir su uso y preferir otros antipsicóticos que por haber estado durante más tiempo en el mercado se conocen mejor sus efectos en el mismo. Se desconoce el grado de excreción en la leche materna por lo que debe recomendarse que abandonen la lactancia cuando están tomando quetiapina. Condiciones que requieran alto estado de vigilia: La quetiapina puede producir somnolencia en las fases iniciales de tratamiento por lo que se recomienda evitar el conducir vehículos automotores o manejar máquinas peligrosas. Reacciones adversas de la quetiapina: Las reacciones que ocurrieron por lo menos en el 3 % de los pacientes: Cefalea: La cefalea se puede presentar en el 19.4 % de los pacientes. Generalmente es pasajera y cede con algún analgésico como el acetaminofén. Somnolencia: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 73 La somnolencia se puede presentar en el 18.2 %. Puede manejarse esperando que se desarrolle resistencia o administrando un estimulante suave del sistema nervioso central como la cafeína. Mareos: Se presentan en el 7,5 % de los pacientes que ingieren el producto. Al disminuir la dosis tienden a desaparecer. Boca seca: Se puede presentar en el 7,1 % de los pacientes. Se considera que es un efecto anticolinérgico que con el tiempo tiende a desaparecer. Se recomienda el uso de goma de mascar o tomar líquidos con frecuencia. Hipotensión postural: Se puede presentar en el 5,8 % de los pacientes, especialmente si tienen tendencia a ser hipotensos. Se recomienda que hagan los cambios de posición del cuerpo lentamente, especialmente si se ponen de pié. Estreñimiento: Se presenta en el 5,5 % de los casos. Mejora con la ingesta de abundantes líquidos y alimentos que dejen fibras al ser digeridos como la papaya. Parkinsonismo: Esta reacción se presentó en el 5,1 % de los casos. Se puede manejar con el uso de antiparkinsonianos como el biperideno en dosis de 2 mg bid. Únicamente el 8,6 % de los pacientes tratados con quetiapina requirieron de la adición de un antiparkinsoniano anticolinérgico. Astenia: Se presentó en el 4,3 % de los casos. Con el tiempo desaparece aunque se puede reducir la dosis hasta que se desarrolle tolerancia. V.9.1.1.2.5 Amisulpride. El amisulpride es el antipsicótico atípico de más reciente introducción en Costa Rica. Pertenece a la familia de las benzamidas sustituidas. Es altamente selectivo por los subtipos de receptores dopaminérgicos D3 / D2 y no tiene afinidad por otros receptores lo que le confiere un perfil favorable de efectos adversos. Se une preferencialmente a los receptores dopaminérgicos mesolímbicos lo que le confiere un baja tendencia a provocar síntomas extrapiramidales (Sanofi-Sinthelabo, Monografía del Producto). Este producto tiene una acción dual. A dosis bajas se une selectivamente a los receptores presinápticos o autorreceptores, reforzando la transmisión dopaminérgica. Esto es predictivo de eficacia en el tratamiento de pacientes con predominio de síntomas negativos. A dosis altas bloquea los receptores post sinápticos localizados en la región límbica, inhibiendo la transmisión dopaminérgica por lo que se modifican los síntomas positivos (Sanofi-Sinthelabo, Monografía del Producto). Se conoce con el nombre comercial de Deniban ® y se presenta en tabletas de 200 mg. Indicaciones del amisulpride: Esquizofrenia aguda: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 74 En estos casos de recomienda utilizar una dosis de 1 tableta bid hasta conocer la tolerancia del paciente hacia el producto. La dosis diaria se puede aumentar has 1.200 mg / día. El tratamiento de mantenimiento debe establecerse con la menor dosis efectiva y ajustarlas de acuerdo con la respuesta individual. Esquizofrenia crónica: En esquizofrénicos crónicos las dosis de mantenimiento cuando hay predominio de síntomas positivos son usualmente mayores, en el orden de los 400 a 800 mg / día. Cuando hay predominio de síntomas negativos, las dosis son menores entre 100 y 300 mg / día. Distimia: En un estudio realizado en Torino, Italia (Raviza, L) con 250 pacientes durante un periodo de seis meses a la dosis de 50 mg / día, se observó que la eficacia comparada con amitriptilina 75 mg / día fue similar (60 % a 62 %). El perfil de efectos secundarios fue muy favorable. Contraindicaciones del amisulpride: El Denibán ® está contraindicado en los siguientes casos: Hipersensibilidad al producto: Al igual que en la mayoría de los medicamentos, existen personas que por una idiosincrasia no toleran algunos de los componentes de la fórmula por lo que no se les debe administrar. Feocromocitoma: Puede agravarse la situación o presentar caídas bruscas de la presión arterial. Tumores prolactino dependientes: El amisulpride puede elevar los niveles plasmáticos de prolactina por lo que puede agravar las manifestaciones de tumores hipofisiarios o cáncer de mama. Embarazo y lactancia: No hay datos que aseguren la inocuidad de este medicamento en mujeres embarazadas o en período de lactancia por lo que no se recomienda su uso. Niños menores de 15 años: No existen estudios realizados en este grupo poblacional. Reacciones adversas: Las principales reacciones adversas reportadas son las siguientes: Extrapiramidalismo: Por ser una sustancia que bloquea a los receptores dopaminérgicos puede producir extrapiramidalismo en personas sensibles al producto. Se caracteriza por: temblor, rigidez muscular, falta de expresividad facial, movimientos lentos al caminar. Se puede presentar aún con dosis bajas del medicamento, en cuyo caso hay que suspenderlo. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 75 Hiperprolactinemia: Se debe a su efecto bloqueador de los receptores dopaminérgicos hipotalámicos. Se va a manifestar por galactorrea, amenorrea, ciclos anovulatorios y frigidez en la mujer y ginecomastia e impotencia en el hombre. Si se presenta en mujeres jóvenes es preferible suspender la medicación. Este cambio bioquímico es reversible cuando se suspende la medicación. Síndrome neuroléptico maligno: Como todo neuroléptico, puede presentarse el síndrome neuroléptico caracterizado por: hipertermia, rigidez muscular, inestabilidad vegetativa, alteración de la conciencia y elevación de la creatina fosfo quinasa ( CPK ). En estos casos hay que suspender el medicamento y dar tratamiento sintomático en equipo interdisciplinario. Hipotensión arterial: Se han presentado descensos importantes de la presión arterial en algunos pacientes. Si el descenso es muy pronunciado, hay que suspender el tratamiento. Las reacciones adversas menos frecuentes, del orden de 0,1 a 5 % son: somnolencia, trastornos gastrointestinales, nausea, vómito síntomas anticolinérgicos, hiperprolactinemia, extrapiramidalismo, hipotensión arterial, bradicardia, prolongación del segmento QT y síndrome de impregnación maligna. V.9.1.1.2.6. Ziprazidona. La ziprazidona antagoniza a los receptores 5HT1a y los D2 produciendo poco extrapiramidalismo. Tiene poca afinidad por los receptores muscarínicos, adrenérgicos 1 e histaminérgicos. Tiene un potente efecto contra los síntomas positivos de la esquizofrenia y aunque también tiene efecto sobre los negativos, deberá esperarse un tiempo para verificar cuan efectiva es. El alimento aumenta su absorción. La edad, el sexo o la etnicidad no modifican su farmacocinética. Debido a que aparentemente bloquea la recaptación de serotonina y norepinefrina, puede tener un efecto beneficioso sobre la depresión y sobre los esquizofrénicos inhibidos (Sadock y Sadock, página 2470). Hasta ahora no se ha asociado con aumento de peso. Se presenta bajo el nombre comercial de Geodon ® en cápsulas de 20, 40, 60 y 80 mg. Indicaciones: Indicaciones de la ziprazidona: Esquizofrenia: En las formas agudas de este trastorno se recomienda el inicio del tratamiento con una dosis de 40 mg / día. Dependiendo de la respuesta se puede elevar a 80 mg. La dosis máxima recomendada es de 160 mg / día. En esquizofrénicos crónicos resistentes se puede administrar en dosis de 80 a 160 mg / día valorando al paciente regularmente. Trastorno esquizoafectivo: Se indica en forma similar a la esquizofrenia aguda. Trastornos ansiosos: Se recomiendan dosis bajas del orden de 20 mg bid. Alcoholismo: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 76 Su uso todavía no está bien consolidado. La dosis es similar a la de la recomendada para trastornos ansiosos. Contraindicaciones de la ziprazidona: Las principales contraindicaciones son las siguientes: Medicamentos que prolongan el intervalo QT del electrocardiograma: La ziprazidona es capaz de prolongar por si misma el intervalo QT. Cuando se usa concomitantemente con otros medicamentos que pueden producirla se pueden originar arritmia severas que pueden causar la muerte. Dentro de éstas se mencionan las siguientes: quinidina, tioridazina y sotalol entre otras. Embarazo y lactancia: No existen estudios bien documentados del uso de este producto en mujeres embarazadas o en periodo de lactación por lo que su uso en estos casos deberá restringirse a solo aquellos casos en que la relación riesgo beneficio sea muy favorable. Personas menores de 13 años: No hay estudios que demuestren la seguridad en este grupo poblacional por lo que su uso debe ser muy restringido. Reacciones adversas de la ziprazidona: La ziprazidona tiene un perfil favorable de reacciones adversas. Dentro las principales está las siguientes: Somnolencia: Se presenta en el 14 % de los pacientes en estudios realizados con control de placebo. Generalmente se produce al inicio del tratamiento y tiende a desaparecer. Se puede contrarrestar con estimulantes débiles del sistema nervioso central. Mareo: Se presenta al inicio del tratamiento. Si persiste es preferible descontinuar el tratamiento. Nausea: Se ha reportado con una baja incidencia. Extrapiramidalismo: Se ha reportado con una incidencia de 5 % en los estudios con control de placebo. El uso de antiparkinsonianos resuelve el problema. Hipotensión ortostática: Se han reportado casos de está Reacción en menos de un 1 % de los pacientes. Al disminuir la dosis tiende a desaparecer. Prolongación del intervalo QT: Esta reacción puede originar arritmias cardiacas que podría llegar a ser fatales. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 77 Resumen de los efectos secundarios de los antipsicóticos: Tipo de reacción FNTZ adversa alifáticas Somnolencia Síndrome parkinsoniano Acatisia Distonías musculares Hipotensión postural Efectos anticolinérgicos Inhibición de la eyaculación Anormalidades en el EEG Ictericia colostática Discrasias sanguíneas Pigmentación del cristalino Retinopatía pigmentaria Reacciones alérgicas en piel Fotosensibilidad Pigmentación de la piel Disminución del umbral a las crisis convulsivas Aumento de peso FNTZ piperidínicas ++++ FNTZ piperazínicas + +++ ++ ++ +++ + ++ +++ ++ Butirofe- Clozapina nonas Risperidona Olanzapina Quetiapina +++ - ++ + +++ ± ± ± ± ++ +++ ± ± ± ± +++ ++ +++ ± ± ± ± +++ - +++ ++ ++ + - - ++ + +++ - + + + + ++ ++ +++ - + + + + + + ++ - + + + + ++ + + + - - - - ++ + ++ +++ - - - - ++ + - - - - - - - - ++ - - - - - ++ + + + - - - - ++ + ++ + - - - - ++ - - - - - - - ++ + ± + +++ - + ++ + ++ + +++ ++ +++ - Capítulo V, tabla # 5: Reacciones adversas comparativas de algunos antipsicóticos. V.9.1.1.3 Uso de estabilizadores del afecto: Se han utilizado con el objetivo de potencializar el efecto de los antipsicóticos o para disminuir las fluctuaciones del afecto en los pacientes esquizofrénicos (APA, The Practice Guideline for the Treatment of Patients with Schizophrenia, página 25) por lo que no se recomienda usarlos como monoterapia en el tratamiento de la esquizofrenia. Los más utilizados son la carbamacepina y el ácido valproico. V.9.1.1.3.1 Carbamacepina: Tiene una estructura química similar a la de la imipramina. Se conoce con el nombre comercial de Tegretol ® , que viene en tabletas de 200 mg y Tegretol SR de liberación prolongada que viene en tabletas de 200 y 400 mg. Se ha utilizado como anticonvulsivante en el tratamiento de la epilepsia gran mal. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 78 Indicaciones de la carbamacepina: Aunque la Food and Drug Administration de los Estados Unidos no lo ha aprobado para otras indicaciones diferentes a las de la epilepsia, cada vez más psiquiatras la están utilizando en las siguientes indicaciones relacionadas con la esquizofrenia: esquizofrenia con fluctuaciones afectivas: En algunos pacientes esquizofrénicos se notan fluctuaciones importantes del afecto variando entre la hipomanía y la depresión. Esto complica la remisión del cuadro psicótico. Al agregarle carbamacepina en dosis de 200 mg bid a tid, muestran una mejor remisión de los síntomas. Debe tenerse cuidado con pacientes que tengan tendencia a la leucopenia con o sin agranulocitosis pues este producto pude ocasionarla. potencialización de antipsicóticos: Se ha visto que algunos pacientes que están tomando antipsicóticos y no remiten completamente, al agregarles este psicofármaco mejoran su remisión por lo que se puede utilizar con ese propósito. Debido a que se puede cuantificar en sangre es una prueba indirecta de que el paciente está cumpliendo con el tratamiento. esquizofrenia refractaria: Existe un porcentaje pequeño de pacientes que son refractarios a todo tipo de medicamentos antipsicóticos por lo que se tiene que recurrir a estrategias de potenciación de los mismos. Una de ellas es asociar carbamacepina a los antipsicóticos que toma el paciente. En estos casos se utiliza la carbamacepina en dosis de 400 a 600 mg por día. trastorno esquizo afectivo: Este es un trastorno en donde coexisten manifestaciones clínicas de una esquizofrenia y un trastorno afectivo bipolar. En estos casos, especialmente cuando no han respondido al tratamiento con antipsicóticos, se puede utilizar en dosis similares al punto anterior. Contraindicaciones de la carbamacepina: Esta contraindicada en las siguientes condiciones: bloqueo A-V ya que lo puede aumentar. hipersensibilidad al producto. antecedentes de discrasias sanguíneas con el uso de otros medicamentos. Reacciones adversas de la carbamacepina: somnolencia, que generalmente tiende a desaparecer con el tiempo de tomar el medicamento o con la disminución de la dosis. mareos. ataxia. reacciones alérgicas en la piel. leucopenia con o sin agranulocitosis. trastorno en la acomodación del cristalino. Alteración en las enzimas hepáticas. V.9.1.1.3.2 Ácido valproico: Al igual que las benzodiacepinas, el ácido valproico ejerce su acción a nivel del receptor benzodiacepínico, aumentando la entrada de cloruro a la neurona, hiperpolarizándola. Aumenta la actividad del Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 79 GABA en el cerebro bien sea por un aumento en el nivel o bien por una mayor sensibilidad a él (Keck, 1992). En el comercio se conoce con el nombre de Epival ® y se presenta en tabletas laqueadas conteniendo 250 o 500 mg por tableta. También está el Valpakine ® que viene en tabletas de 500 mg y solución conteniendo 200 mg por ml. Indicaciones: Aunque la Food and Drug Administration de los Estados Unidos no lo ha aprobado para otras indicaciones diferentes a las de la epilepsia, cada vez más psiquiatras la están utilizando en las siguientes indicaciones relacionadas con la esquizofrenia: esquizofrenia con fluctuaciones afectivas: En algunos pacientes esquizofrénicos se notan fluctuaciones importantes del afecto variando entre la hipomanía y la depresión. Esto complica la remisión del cuadro psicótico. Al agregarle ácido valproico a la dosis de 250 mg bid o tid, muestran una mejor remisión de los síntomas. potencialización de antipsicóticos: Se ha visto que algunos pacientes que están tomando antipsicóticos y no remiten completamente, al agregarles este psicofármaco a las dosis de 250 mg bid o tid, mejoran su remisión por lo que se puede utilizar con ese propósito. Debido a que se puede cuantificar en sangre es una prueba indirecta de que el paciente está cumpliendo con el tratamiento. esquizofrenia refractaria: Existe un porcentaje pequeño de pacientes que son refractarios a todo tipo de medicamentos antipsicóticos por lo que se tiene que recurrir a estrategias de potenciación de los mismos. Una de ellas es asociar ácido valproico a los antipsicóticos que toma el paciente. En estos casos se utiliza a la dosis de 500 a 1.000 mg por día. trastorno esquizo afectivo: Este es un trastorno en donde coexisten manifestaciones clínicas de una esquizofrenia y un trastorno afectivo bipolar. En estos casos, especialmente cuando no han respondido al tratamiento con antipsicóticos solos, se utiliza a la dosis de 500 a 1.000 mg por día adicionándolo a lo que toma el paciente. Contraindicaciones: Esta contraindicada en las siguientes condiciones: trastornos en la coagulación sanguínea. hipersensibilidad al producto. Hepatitis aguda o crónica. Insuficiencia hepática (PLM, página 943). embarazo. Reacciones adversas: trastornos digestivos transitorios. elevación de las enzimas hepáticas. V.9.1.1.3.3 Litio: El litio es un elemento alcalino metálico que en la Tabla Periódica de los Elementos se encuentra cercano al sodio y al potasio, que son cationes muy importantes para los seres vivientes y con los cuales Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 80 comparte características físicas y químicas especialmente, la gran solubilidad en agua y el alto potencial de ionización. En el sistema nervioso central, el sodio juega un papel muy importante en la conducción del impulso nervioso del cuerpo de la neurona hasta el final del axón. Es a ese nivel en donde el litio compite con el sodio y lo desplaza. Al ser desplazado el sodio por el litio, cambian las propiedades neurofisiológicas de las neuronas en el sentido de que se produce un enlentecimiento en la transmisión de impulsos nerviosos y disminuye la velocidad de los procesos de pensamiento. Siendo que en la mayoría de los esquizofrénicos existe un exceso de dopamina que determina una aceleración en los procesos de pensamiento, lo hace útil en el manejo de algunos esquizofrénicos. Indicaciones: Las indicaciones del litio en la esquizofrenia son: esquizofrenia paranoide: Especialmente cuando existe mucha sensibilidad al efecto extrapiramidal de los antipsicóticos o cuando hay tendencia a la agresividad. La dosis usual es entre 600 y 1.200 mg por día. En estos casos tiene la ventaja de que produce poca sedación que es una reacción secundaria muy poco tolerada por los paranoides. potencialización de antipsicóticos: Se ha visto que algunos pacientes que están tomando antipsicóticos y no remiten completamente, al agregarles litio la dosis de 300 mg bid o tid, mejoran su remisión por lo que se puede utilizar con ese propósito. Debido a que se puede cuantificar en sangre es una prueba indirecta de que el paciente está cumpliendo con el tratamiento. esquizofrenia con predominio de síntomas negativos: Se ha visto que en estos casos hay una tendencia a la mejoría ( APA, The Practice Guideline for the Treatment of Patients with Schizophrenia, página 23). La dosis usual es de 300 mg bid. Esquizofrenia con síntomas afectivos: Se ha visto que en estos casos mejoran los puntajes generales de las escalas de psicopatología. La dosis usual es de 300 mg bid. Contraindicaciones: Las contraindicaciones del litio son: hipotiroidismo: En estos pacientes el uso de litio puede acentuar el problema ya que por su efecto sobre el eje hipotálamo-hipófisis-tiroides, disminuye la producción de TRH, TSH y T4. embarazo: No se debe administrar a mujeres embarazadas ya que se ha visto que produce anomalías congénitas en un 9.1%. Además, es capaz de producir hipotiroidismo en el recién nacido. Como se elimina por la leche materna, tampoco es recomendable para madres que estén amamantando a sus hijos. insuficiencia renal: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 81 Cualquier enfermedad que ocasione una disminución en la capacidad filtradora del riñón, se considera una contraindicación para litio ya que en caso de una intoxicación, es la vía principal de eliminación. depresiones severas o antecedentes de suicidio serios: Debe usarse con mucha cautela ya que una ingesta suicida de este medicamento generalmente produce la muerte porque su margen de seguridad es pequeño. epilepsias o con disrritmias cerebrales severas: No se recomienda su uso ya que puede ocasionar crisis convulsivas por una baja en el umbral a las mismas. pacientes que viven lejos: A los que se le hace difícil los controles periódicos o el acceso a un centro hospitalario adecuado en donde manejar un posible cuadro de intoxicación. paciente con tendencia a automedicarse: En estos casos es imposible ajustarle una dosis apropiada. presencia de gastritis severa o úlcera gástrica sangrante: Ya que puede exacerbar ambas condiciones. pacientes que están recibiendo tratamiento con digitálicos: Ya que el litio puede disminuir el nivel de potasio intracelular por substitución del mismo y dar lugar a intoxicaciones. Reacciones adversas: Las reacciones adversas más frecuentes son: gastritis: Se recomienda tomar el litio después de las comidas o fraccionando en 4 tomas por día, para evitar esta complicación, que puede originar un cuadro crónico acompañado de anorexia, pérdida de peso importante y desnutrición. En las gastritis agudas el uso de antiácido reduce este problema. temblor: Generalmente es fino y se siente más que se aprecia visualmente. El uso de propranolol (Inderal) en dosis de 40 a 80 mg por día reduce estas molestias. aumento de la frecuencia al orinar: Esto se observa generalmente al inicio del tratamiento y se debe a una liberación disminuida de hormona ADH por la hipófisis posterior. En la mayoría de los casos, cede espontáneamente. nefritis intersticial: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 82 Hace 40 años, en que se comenzó a utilizar el litio con más frecuencia, se consideraba la nefritis intersticial como una reacción adversa frecuente y que conducía a una insuficiencia renal progresiva. Sin embargo recientemente (Schou 1997, página 22). diarrea o heces semisólidas: Se debe a que el litio bloquea la absorción de agua en el intestino delgado. Generalmente es poco severa y cede espontáneamente. Si fuera muy severa, hay que suspender el tratamiento. hipotiroidismo: Se presenta aproximadamente en el 10% de los pacientes que reciben litio en forma crónica. El tratamiento consiste en dar terapia sustitutiva. bocio: Se presenta en el 4% de los pacientes y se debe a que ante una disminución de T4, la hipófisis produce un aumento de TSH. Al dar T4 sintética, el problema desaparece. mareos: A veces constituye un síntoma inicial de una intoxicación pero a veces se presenta con cifras de litemia normales en cuyo caso el uso de difenidol (Vontrol) en dosis de 1 tab. de 25 MG tid puede remitir las molestias. signos neurológicos: Se han descrito algunas anormalidades neurológicas durante el tratamiento a largo plazo con litio como: parálisis del sexto par craneal (Slonin, 1985) V.9.1.2 Terapia electro convulsiva: La terapia electro convulsiva (TEC) se inició en Italia a principios de la década de 1930 con los estudios de Cerleti y Bini quienes partieron de la observación de que los epilépticos cuando tenían una crisis convulsiva mejoraban de sus síntomas psicóticos. Entonces pensaron que induciendo una crisis convulsiva por otros medios, podrían lograr los mismos efectos. Se probaron inducciones con hipoglicemia, con anestésicos convulsivantes (Indoklón ®) y por último la electricidad modificada que es la única que se mantiene en la actualidad. La eficacia quedó demostrada en la práctica aunque su mecanismo de acción no se ha establecido con claridad pero se supone que actúa en distintos sistemas de neurotransmisores y a nivel de la permeabilidad de la membrana neuronal. En la actualidad se utiliza la técnica del TEC modificado que consiste en el uso de una anestesia muy leve conjuntamente con miorrelajantes lo que determina que el paciente no experimenta ningún dolor y la frecuencia de complicaciones haya disminuido drásticamente. En el Hospital Nacional Psiquiátrico se cuenta con las Normas del TEC en donde destaca el hecho de que se debe obtener un consentimiento informado por parte de los familiares del paciente para autorizar el tratamiento. Si no existen familiares y el paciente constituye una emergencia médica, se hace una junta de médicos para aprobar el tratamiento. Indicaciones: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 83 Cuando un paciente esquizofrénico está sumamente perturbado y requiere de una respuesta terapéutica rápida ya que existe riesgo inminente para la salud o la vida del mismo. Cuando los riesgos de los tratamientos farmacológicos sobrepasan los del TEC, en especial si ponen en peligro la salud y vida del paciente. Cuando existe historia de deficiente respuesta a medicamentos y antecedentes de buena respuesta a los TEC en episodios previos. Cuando han fallado los tratamientos con antipsicóticos o sus efectos secundarios son mayores que los del TEC. Contraindicaciones: Están contraindicados en las siguientes condiciones ( Hospital Nacional Psiquiátrico, Normas del TEC): Lesión o tumoración cerebral con presión intracraneana aumentada. Infarto del miocardio reciente ( menos de 6 meses). Hemorragia intracraneal reciente ( menos de 6 meses). Existencia concomitante de aneurismas o malformaciones vasculares importantes, sangrantes o con riesgo de sangrado. Desprendimiento de retina. Feocromocitoma. Infecciones de importancia clínica, en especial del sistema nervioso central, respiratorias o de cualquier tipo que comprometan el estado general. Riesgo anestésico tasado a nivel de ASA 4 o 5. Riesgo odontológico marcado, dependiendo de la valoración odontológica. Niños de menos de 12 años. Reacciones secundarias: Se ha mencionado que el TEC produce daño neuronal sin embargo no existen estudios concluyentes que demuestren tal suposición. En el Hospital Nacional Psiquiátrico hubo un paciente al que se le suministraron 225 TEC debido a un trastorno bipolar muy severo y sin embargo no se le pudo demostrar por valoración neurológica o por electroencefalograma, ninguna lesión residual. Se han reportado fallas temporales de la memoria reciente que tienden a desaparecer con el transcurso del tiempo. La mortalidad del tratamiento es similar a la de la anestesia general o sea de 2 en 100.000 tratamientos y se considera que esta mortalidad es inferior a la que producen los antidepresivos (Royal College of Psychiatrists, pag 67). Esto ocurre por complicaciones cardiovasculares principalmente durante o inmediatamente después de la crisis convulsiva. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 84 Las reacciones adversas que se presentan al terminar la serie generalmente son leves e incluyen cefalea dolores musculares, nausea somnolencia, cansancio y anorexia. V.9.1.3 Tratamientos psicológicos: Tienden a modificar los conflictos internos del paciente o su reactividad ante factores ambientales adversos. Constituyen las distintas formas de psicoterapia que existen. Se acepta, en general, que la psicoterapia psicoanalítica es poco efectiva en el manejo de estos casos y a veces está totalmente contraindicada. La psicoterapia breve, la psicoterapia de insight, la psicoterapia del aquí y ahora y la psicoterapia cognitiva, son las modalidades que mejor resultado han dado. Estudios comparativos han demostrado que la psicoterapia conjuntamente con los antipsicóticos es la combinación que produce los mejores resultados a largo plazo. Se considera que no se debe iniciar una psicoterapia durante la fase aguda (alucinada y delirante) de la enfermedad. Los pacientes que mejor responden son los que tienen un buen nivel de inteligencia, los que tienen un buen insight, los que desean curarse y los que tienen una buena capacidad de análisis. La terapia de grupo y de familia han dado muy buenos resultados en algunos casos. La terapia del comportamiento ha demostrado ser útil en algunos esquizofrénicos crónicos cuando se orienta a modificar algún síntoma específico que altera el funcionamiento social del paciente. El sistema de economía de fichas se utiliza con mucha frecuencia dentro de esta modalidad. V.9.1.4 Tratamientos sociales: Están orientados a mejorar el funcionamiento social del paciente y se realizan por trabajadores sociales y otras personas entrenadas para algunos métodos específicos. Dentro de esta modalidad tenemos: entrenamiento en habilidades sociales (social skills training), esquizofrénicos anónimos, hogares transitorios, clubes de esquizofrénicos, hospitalización parcial, talleres protegidos y remotivación. El entrenamiento en habilidades sociales consiste en charlas, consejos, sugerencias y recomendaciones para que el paciente cumpla con los deberes esenciales de la convivencia en sociedad: bañarse, vestirse adecuadamente, conversar, comer, compartir actividades, leer, jugar, bailar, pasear, etc. Esto constituye lo que se ha denominado la resocialización del paciente. Los grupos de esquizofrénicos anónimos son similares a los neuróticos anónimos. Se reúnen periódicamente y no tienen ningún conductor del grupo con lo que se favorece la participación de todos los miembros. El compartir las experiencias, tanto favorables como desfavorables, produce cierto alivio para el paciente y lo motiva a mejorar. Los hogares transitorios, consisten en casas en donde residen varios pacientes que sufren de distintas enfermedades mentales y constituyen un paso intermedio entre el hospital y su casa. Se trata de lograr que desempeñen sus funciones básicas (aseo, orden, alimentación, etc) de tal forma que cuando lleguen a sus hogares no tengan tanto problema de adaptación. En los hogares transitorios existe cierto grado de supervisión para asegurar el progreso. Los clubes de esquizofrénicos se organizan para tener actividades sociales y deportivas en unas circunstancias en donde es indispensable sufrir la enfermedad para participar en ellas lo que hace que se logre disminuir los sentimientos de vergüenza y culpa que sienten algunos de ellos: Se trata de mejorar las relaciones interpersonales y evitar el aislamiento. La hospitalización parcial, en la forma de hospital diurno y hospital nocturno constituye un medio para evitar la cronificación del paciente, evitar que se aísle de la familia y favorecer que pueda desempeñar un trabajo. También, en esta forma, se asegura que el paciente reciba su tratamiento medicamentoso. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 85 Los talleres protegidos son lugares de trabajo en donde se realizan labores sencillas y se insiste en la labor rehabilitativa más que en la producción o rendimiento que haga el paciente. Le permite la obtención de un incentivo económico que le va a disminuir la dependencia económica de familiares. Estos talleres son dirigidos por personas sanas que saben lo que están haciendo y son capaces de instruir a los que asisten. La remotivación consiste en contrarrestar los efectos regresivos que produce la esquizofrenia en quienes la sufren, mediante charlas, dramatizaciones e interpretaciones y así lograr un papel más activo de parte del paciente en alcanzar una vida social más próxima a lo normal. Lo llevan a cabo personas que tienen una formación y unas cualidades personales adecuadas para este tipo de actividades. V.9.2 Prevención: En medicina se acepta como un dogma que es preferible prevenir que curar. Para prevenir un nuevo brote psicótico, además de insistir en continuar con un tratamiento adecuado, se deben recomendar las siguientes medidas: V.9.2.1 Evitar la ingestión de sustancias estimulantes: Para el sistema nervioso central ya que favorecen la liberación de dopamina y norepinefrina. Dentro de estas sustancias están: las anfetaminas, los depresores del apetito, la cafeína (excesiva cantidad de café) y la nicotina (presente en los cigarrillos). V.9.2.2 Evitar la ingesta de cantidades excesivas de alcohol Ya que durante el síndrome de abstinencia aumenta la irritabilidad del SNC y se favorecerán los síntomas psicóticos. V.9.2.3 Evitar la ingesta de drogas psicodélicas: Tipo marihuana o cocaína ya que en sí son capaces de producir alucinaciones y psicosis esquizofreniformes. V.9.2.4 Evitar el trasnochar: Cuando una persona no duerme bien durante varias noches seguidas se produce un estado de cansancio que predispone a la aparición de síntomas psicóticos. Esto se ha viso demostrado en el hecho de que un paciente insomne y agitado, en algunos casos, se normaliza con sólo dormir bien un par de noches. V.9.2.5 Fomentar hábitos de higiene mental: Como por ejemplo: hacer algo de ejercicio físico, llevar una dieta bien balanceada, tener actividades recreativas, etc. V.9.3 Rehabilitación: Es un forma de tratamiento que se lleva a cabo principalmente con pacientes crónicos, que han estado hospitalizados durante mucho tiempo. Esto ha hecho que pierdan habilidades que poseían antes de internarse. El hospital se convierte en un medio limitante ya que existen horas predeterminadas para levantarse, bañarse, comer, distraerse y acostarse. Las relaciones interpersonales se limitan a personas del mismo sexo dentro de un ambiente muy controlado. La rehabilitación tiene como objetivo evitar las secuelas de la enfermedad y tratar de lograr el nivel previo de funcionamiento. La rehabilitación de las personas con enfermedad mental debe centrarse en las capacidades que aún se conservan en el paciente sin darle importancia a los síntomas de la enfermedad. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 86 El programa de rehabilitación debe ser diseñado para cada persona en forma individual. Va a ser diferente si el paciente era previamente un campesino o si era un profesional. Se espera que conforme vaya mejorando en sus habilidades se le vaya aumentando la complejidad de las mismas de tal forma que se vaya preparado cada vez más para se autónomo y que se pueda ganar la vida dignamente. Los programas de rehabilitación deben hacer énfasis en los aspectos rehabilitativos y no en los económicos. Es bueno que el paciente se sienta orgulloso de realizar un trabajo por lo que su producto debe tratar se ser vendido y que se le remunere con un estímulo económico simbólico que le permita adquirir algunas cosas que desea. Dentro de las actividades de rehabilitación que se realizan en el Hospital Nacional Psiquiátrico están las siguientes: V.9.3.1 Resocialización: Se emplea en pacientes que han estado hospitalizados por tiempos prolongados y han perdido habilidades para relacionarse con otras personas. La realiza el profesional o el auxiliar en enfermería. Se utilizan artículos de revistas, libros o periódicos con temas de actualidad. La modalidad puede variar, organizando cantos en grupos, juegos colectivos o bien se le permite a cada paciente que cuente una historia o trate algún tema relacionado con la actualidad social, deportiva, de salud u otros. El intercambio de puntos de vista o una simple conversación pueden tener un efecto beneficioso para una persona limitada socialmente. El poder participar en un baile con personas del otro sexo, puede resultar gratificante. Se incluyen pacientes cuya condición mental y física permita la interacción. Se excluyen pacientes agitados o que no deseen participar en el grupo. Se organizan grupos de 12 a 15 pacientes de un servicio quienes se reúnen una vez por semana, en una sala libre de interrupciones por espacio de 40 a 60 minutos. Usualmente los pacientes se sientan en un círculo para favorecer la comunicación. Se le proporciona a los pacientes oportunidades de aprender a relacionarse socialmente fomentando el trato con otras personas. El conductor de la sesión debe hacer comentarios y observaciones de la conducta individual y del grupo y se anota en el expediente el comportamiento de cada uno ( Departamento de Enfermería, HNP). V.9.3.2 Remotivación: Es una técnica que se aplica a grupos de pacientes que han estado hospitalizados por largo tiempo y que han sufrido las consecuencias de las limitaciones que tiene el hospital psiquiátrico. Se basa fundamentalmente en sesiones de 30 a 40 minutos, una vez por semana durante 12 semanas. Las realiza el personal de enfermería. Se seleccionan pacientes que tengan el diagnóstico de esquizofrenia. Se excluyen pacientes que tengan alguna enfermedad física importante o que no asistan a las reuniones sin una excusa se justificación. Después de la charla se generan comentarios y aportes de los participantes por lo que se convierte en una experiencia enriquecedora. En ocasiones se planea un paseo fuera del Hospital como conclusión del ciclo de charlas para ver si se puede aplicar lo aprendido. El remotivador hace una evaluación inicial después de la primera sesión y luego se va evaluando el progreso del grupo conforme van participando en las sesiones siguientes ( Departamento de Enfermería, HNP). V.9.3.3 Entrenamiento en habilidades sociales: Se llama también Programa de Vida Diaria y en él se les enseña a bañarse adecuadamente, lavarse los dientes, peinarse, maquillarse, vestirse, lavarse su ropa y manejar algún dinero propio. También es un método para impedir el deterioro del funcionamiento global del paciente y lo prepara para funcionar mejor en su comunidad, favoreciendo su aceptación en el núcleo familiar. Consiste en disminuir las secuelas de la esquizofrenia y evitar la cronificación. Se lleva a cabo mediante un equipo interdisciplinario en donde participan terapistas, psicólogos, trabajadores sociales, maestras, asistentes de pacientes, etc. Se detectan áreas en donde el paciente está fallando y se le hace un plan de rehabilitación en donde paso a paso se van tratando de lograr metas cada vez más altas. Cuando ocurre una descompensación se interrumpe el programa y cuando se logra estabilizar nuevamente se continúa. Se lleva a cabo en lugares especializados como aulas, talleres protegidos, hogares transitorios, salón de belleza, biblioteca, salón de actos, iglesia, etc. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 87 V.9.3.4 Consejos a los familiares: En el manejo de la esquizofrenia es muy importante contar con la colaboración de los familiares. Para que ésta sea más positiva, debe brindársele información apropiada y tratar de aclararle las dudas. En Canadá, un organismo, el Health Promotion Contribution Program of Health and Welfare Canada, publicó un folleto basado en las opiniones que expresaron los familiares de pacientes esquizofrénicos y que se encuentra disponible en la siguiente dirección electrónica: http://www.mentalhealth.com . De ese material se extrajeron algunos conceptos que fueron modificados y adaptados a las necesidades de nuestro país por el autor. Dentro de esos consejos están los siguientes: V.9.3.4.1 Conozca lo básico de la enfermedad: Los familiares deben tener un idea lo más amplia posible de los que es esquizofrenia. Es una enfermedad basada en un funcionamiento inadecuado del cerebro que hace que se pierda la capacidad de pensar lógicamente de tal forma que los pensamientos se hacen incoherentes y se sacan conclusiones que no guardan relación con la realidad. Además de esto se presentan alucinaciones que son percepciones que no tienen un estímulo externo y que pueden comprometer a cualquier órgano sensorial como por ejemplo: oído, visión, tacto, olfato y gusto. Es posible escuchar voces de personas que discuten entre ellas, ruidos extraños, máquinas funcionando, voces que le dicen al paciente lo que va realizando, que le ordenan hacer cosas que no desea hacer, que dicen blasfemias contra Dios o que ofenden a familiares. Pueden darse visiones como sombras, caras, personas, animales, platillos voladores, objetos extraños. Dentro de las alucinaciones táctiles están la sensación de ser tocado por alguien, por una mano fría, por un muerto o por un animal. Se puede percibir un olor a gasolina, a heces humanas o de animales. Sensaciones de gustos desagradables como sabor a materia en descomposición, sabor metálico, sabor muy ácido o un sabor desagradable indescriptible. Pueden acompañarse de ideas delirantes que son falsas creencias que tienen el paciente y que no son compartidas por las personas que lo rodean. Por más que se trate de convencer al familiar que eso no existe, no se logra convencerlo a cabalidad. Dentro de éstas ideas está el creerse dotado de poderes especiales, de que le roban el pensamiento, de que le gobiernan las acciones desde otro planeta a través de un rayo láser, de que lo quieren matar. Tanto los problemas de pensamiento como las alucinaciones y las ideas delirantes pueden conducir a trastornos en el comportamiento como ponerse agresivo, hacer cosas extrañas como movimientos extraños para librarse de los malos espíritus. V.9.3.4.2 Es una enfermedad crónica: Debe informárseles que es una enfermedad, no es una simple crisis existencial o es que está fingiendo para obtener alguna ganancia secundaria. Es una enfermedad con tendencia a ser crónica, similar a la diabetes mellitus o la hipertensión arterial, que requiere tratamiento prolongado y que en algunos casos puede ser durante toda la vida. El hecho de que un paciente esté libre de síntomas no significa que está curado ya que tiende a evolucionar con recaídas. Algunas personas, con el transcurrir del tiempo se van deteriorando mientras que otras se estabilizan o aún mejoran. Todo esto depende de los factores que influyen en cada caso particular. V.9.3.4.3 Síntomas iniciales del trastorno: La aparición de la enfermedad puede ser súbita pero lo más frecuente es que sea en forma gradual. Los síntomas iniciales de que se está perdiendo la salud mental pueden ser: insomnio o cambio del patrón de sueño, estando despierto por las noches y dormido durante el día, aislamiento social, dedicarse a la lectura o a escuchar música durante un tiempo excesivamente largo, meditar durante mucha tiempo, hiperactividad o inactividad relativas a la forma de ser previa, incapacidad para concentrarse, dificultad para tomar decisiones, cambios de intereses en el campo religioso, educativo o familiar, desconfianza, celos infundados, temores irracionales, deterioro en la higiene personal, reacciones emocionales Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 88 inapropiadas o desproporcionadas, apariencia de estar como “ido”, uso particular de palabras, comportamiento extraño e inusual. Para valorar mejor lo que está sucediendo debe compararse con la forma de ser previa que ha tenido o la influencia del grupo en que se desenvuelve. La aparición de un solo elemento anormal no es indicativo de que tenga esquizofrenia. Deben estar presentes varios síntomas para confirmar el diagnóstico de enfermedad. V.9.3.4.4 Cuando buscar ayuda médica: Hay que tener cierto grado de certeza que se está frente a un trastorno de la salud. Debe tenerse presente que el familiar puede no estar de acuerdo en recibir ayuda médica por diversas razones, incluso por considerar que está sano. Puede suceder que haya detectado que algo anda mal y teme que le digan que está enfermo. La ayuda médica puede confirmar algunas sospechas de estar mal que no se quieren aceptar. Si se hace mención que está “loco”, “ido”, “ muerto”, “trastornado”, “atontado” o se hacen señas que se asocian a locura, se pueden generar reacciones negativas incluso agresividad. A veces resulta más apropiado basarse en un síntoma que el paciente ha identificado para hacerle ver que algo extraño le está sucediendo y que es preferible hacer una evaluación médica. Si el paciente accede ver al médico es preferible acompañarlo y brindarle información que talvez el paciente no se la vaya a suministrar por temor o por olvido. En ocasiones es preferible escribirle una nota para que éste conozca realmente lo que le está sucediendo. Usted es una persona que conoce más a profundidad la forma de ser y reaccionar de su familiar. Si no da su consentimiento para buscar ayuda médica, puede el familiar pedir una cita para enterarse de qué se puede hacer en una situación como ésta. Si cambiara de parecer, debe tratar de conseguirse una cita lo antes posible o llevarlo a un servicio de emergencias de algún hospital para ser valorado lo antes posible ya que podría cambiar de parecer nuevamente. Para tratar de convencerlo que busque ayuda, debe contactarse alguna persona que sea de confianza para el paciente y explicarle la situación para ver si lo logra convencer. V.9.3.4.5 Llevar un registro de los tratamientos y los exámenes realizados: Cuando ha iniciado el control médico en un hospital o en un consultorio particular, es recomendable llevar un registro de fechas en que se presentaron situaciones especiales, los medicamentos que se le recetaron, los que le cayeron bien y los que le ocasionaron reacciones desagradables. Es importante conocer también las dosis de los medicamentos porque a veces el problema reside en una dosis demasiado pequeña o excesivamente grande. Cuando se hayan presentado reacciones alérgicas es importante anotar los medicamentos que estaba recibiendo y los alimentos que ingirió en esa época. Es importante registrar los exámenes especiales realizados como por ejemplo encefalogramas, TAC, exámenes de laboratorio anormales para que puedan servir de referencia cuando se hace una nueva evaluación. Cuando el tratamiento está iniciando es fácil llevar en la memoria los registros pero cuando ya se tengan varios años puede resultar difícil saber cuál medicamento la cayó mal o cuál examen salió mal. V.9.3.4.6 Describir lo que se observa: Algunos familiares o el propio paciente se esfuerzan en demostrar que conocen la terminología y tratan de utilizar palabras del léxico médico lo que puede llevar a errores de interpretación por parte del Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 89 médico respecto a lo que le está aconteciendo. Es preferible describir con un lenguaje llano y sencillo los que le ocurre para que se pueda valorar mejor. V.9.3.4.7 ¿Qué hacer en caso de crisis?: Cuando se presenta una situación crítica como un episodio de agresividad, trate de mantenerse los más calmado posible. Esto puede ayudar a que su familiar se tranquilice. Si usted reacciona con enojo o agresividad, puede favorecer a que la crisis aumente de intensidad. Trate de ser comprensivo y demostrarle que está muy preocupado por la situación y que desea genuinamente poder ayudarlo. Trate de disminuir elementos que favorezcan la alteración como apagar la televisión y la radio, alejar de la escena a las personas que no son familiares, mantener cerca personas o mascotas que son apreciadas por el paciente. Trate de hablarle pausadamente ya que por el estado agitación pueda que no le entienda o malinterprete lo que le está diciendo. Trate de reflejarle lo que usted está observando en ese momento para favorecer el darse cuenta de lo anormal de su comportamiento o sus actitudes. Permita que su familiar tenga suficiente “espacio” como para no sentirse acorralado. El sujetarlo innecesariamente, puede generar más agresividad. Si está muy agresivo, busque la compañía de otras personas para que se sienta apoyado en caso de que trate de agredirlo y persuadir a su familiar a que esté tranquilo. Si solicita alguna bebida o alimento, trate de complacerlo si es posible. Si no es posible, explíquele las razones y dele la seguridad que apenas se pueda complacer se hará. Sugiérale la posibilidad de que sea atendido en un hospital, preferiblemente por alguna dolencia física para que se le puedan administrar medicamentos de emergencia en un ambiente más seguro y apropiado para él y para usted. En caso de que todo lo anterior haya fallado y su pariente sigue muy violento, debe solicitarse colaboración de personal que tenga experiencia en el manejo de estos casos. En el Hospital Nacional Psiquiátrico, en el Servicio de Urgencias y Admisión o en la Dirección de Enfermería puede conseguir alguna información. Si no es posible lograr este tipo de ayuda, debe solicitar la colaboración de la policía para trasladarlo de emergencia a un Hospital, preferentemente, el Psiquiátrico. V.9.3.4.8 ¿Qué evitar en caso de crisis?: No le grite a su pariente estado en una situación crítica, esto lo puede hacer reaccionar en forma violenta en su contra. Trate de no criticarlo en ese momento ya que probablemente no lo atenderá. Sígale la corriente en caso de que refiera ideas delirantes ya que convencerlo de que son irreales va a resultar inútil. No lo amenace ya que puede resultar contraproducente. No cierre con llave la salida de su casa, puede ser que el que tenga que utilizarla sea usted. No entre en discusiones con otros miembros de la familia de lo que hay que hacer estando el paciente presente, esto puede aumentar el estado de confusión en que se encuentra. No utilice ningún objeto que pueda tener función de arma ya que lo podrían utilizar en su contra. Debe evitarse desafiarlo a golpes porque probablemente le ganará. V.9.3.4.9 Debe estar siempre preparado para una emergencia: Siempre debe tener a mano los números telefónicos de los médicos que han atendido a su familiar, los números de los Servicios de Urgencia del Hospital donde probablemente lo llevará y los teléfonos de los otros miembros de la familia con quienes puede necesitar comunicarse, ya que cuando se tiene que actuar de urgencia no se puede dar el lujo de perder tiempo buscando los teléfonos que puede necesitar, ya que generalmente no aparecen. Comuníquese con el médico tratante para que esté enterado de lo que está sucediendo y lo pueda asesorar en alguna cosa que considere importante. Tenga claro a quien debe recurrir en primera instancia, tanto de día como de noche. Planee quien se va a encargar del cuidado de los niños pequeños o preparará el alimento de las persona mayores. Tenga presente que entre más colaboración usted obtenga, más fácil se le hará manejar la emergencia. V.9.3.4.10 ¿Cuándo se requiere hospitalización?: Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 90 Generalmente, si no se presentan situaciones de emergencia, el paciente puede ser manejado en forma ambulatoria. Cuando está abiertamente psicótico, se requiere el internamiento para ubicarlo en un lugar en donde se le brinde seguridad, se le puedan poner límites externos y se le puedan administrar medicamentos en dosis altas contando con las medidas de asistencia necesarias. Si su pariente no está demasiado agresivo o si no tiene un alto potencial suicida puede manejarse en un Servicio de Psiquiatría de un Hospital General como el Calderón Guardia. Si es muy agresivo o si tiene un alto potencial suicida, se hace necesario el ingreso en el Hospital Nacional Psiquiátrico en donde se cuentan con condiciones más apropiadas para manejar estas situaciones. Cuando el paciente se rehusa a tomar medicamentos, debe tratar de persuadirlo de que lo haga para que se sienta mejor. En caso de que no se logre convencerlo, se va a requerir el internamiento porque se va a necesitar medicación inyectable, incluso en contra de su voluntad. Cuando no quiere aceptar la alimentación constituye otra situación que amerita la hospitalización ya que podría entrar en un desequilibrio metabólico que complicaría el cuadro mental. En el Servicio de Urgencias y Admisión debe suministrar toda la información que pueda ya que para el equipo de tratamiento es muy importante conocer cuáles han sido los síntomas, cuál es la severidad de su condición mental, cuál es el potencial suicida u homicida y cuáles son los medicamentos que ha estado tomando. Si tiene dudas en cuanto al cumplimiento de las indicaciones médicas, debe expresarlo ya que puede favorecer la mejor comprensión de la descompensación que ha tenido por parte del médico. V.9.3.4.11 Relaciones con el personal del Hospital: Debe tratar de tener una excelente comunicación con el personal que atiende a su pariente mientras está hospitalizado. Ellos están tratando de hacer lo mejor con los recursos que cuentan. Es importante conocer el nombre de los médicos, las enfermeras, la psicóloga o la trabajadora social que lo atienden para que cuando necesite referirse a ellos lo haga por su nombre y evitar confusiones. Aproveche los horarios de visita para enterarse de los tratamientos que le están administrando, la evolución que ha tenido, el apetito, el sueño, signos de mejoría o empeoramiento. Demuéstreles que usted desea colaborar para que el tratamiento sea un éxito. Si la situación no evoluciona bien, trate de obtener una cita con el equipo tratante. Trate de que le aclaren sus dudas y sus expectativas. Si se presenta un complicación médica, esté informado si se va a manejar en el Hospital o será referido a otro Centro. Familiarícese con los horarios de las actividades del Pabellón para buscar los momentos más oportunos para buscar alguna información que considera importante. Tenga presente que en un momento determinado su familiar puede no querer recibir visitas y su deseo debe ser respetado. Puede no estar de acuerdo en que lo visiten determinadas personas. Si el personal le informa que la presencia de algunas personas altera al paciente, es preferible decirles que no se presenten. Trate de no ser grosero con el personal. Ellos están para atener a todos los pacientes y no exclusivamente a su pariente. Comprenda que la enfermedad es su enemigo, no el personal que lo trata. Si usted demanda muchas atenciones de ellos, va a causarles molestia su impertinencia y las relaciones no van a ser las mejores con lo todos saldrán perdiendo. No emita juicios de valor en cuanto al tratamiento que le están administrando, pueda que no cuente con la información científica suficiente para hacerlo. En caso de que tenga alguna queja con respecto al personal trate de analizarlo con ellos. Si su respuesta no es suficiente, comuníquese con el jefe inmediato superior para ver qué se puede hacer o presente la queja por escrito en la Oficina de Relaciones Públicas y Contraloría de Servicios. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 91 V.9.3.4.12 Tenga presente las posibles manipulaciones de su pariente: Los pacientes cuando están internados, puede recurrir a manipulaciones para lograr lo que desean, especialmente la salida. Pueden manipular la salida diciendo que ya se encuentran muy bien cuando en realidad todavía no es así. Pueden decir que los tratan muy mal para lograr convencerlo de que es mejor que lo saquen. Pueden decirle que no le dan suficiente comida para que usted le lleve lo que desea o les de dieron para emplearlo en otras cosas que no son alimentación. Pueden decirle que el tratamiento les está cayendo muy mal para que se lo suspendan. Pueden decirle que hay otro paciente que lo anda agrediendo para ser trasladado a otro Pabellón. Pueden decirle que el personal los maltrata para que le den salida. También puede suceder lo contrario o sea que todavía sigue muy enfermo para permanecer un tiempo más prolongado. Puede haber establecido una relación afectuosa con otra persona y le interesa permanecer más tiempo rehusándose a todo lo que pueda relacionarse con su salida. V.9.3.4.13 Planificación del egreso: Cuando el personal le informe que su pariente está en condiciones de egresar, debe tener claro algunas cosas, por ejemplo, ¿dónde va a ir a vivir?, ¿cuál será la medicación que va a tomar y en qué forma?, ¿cuándo y donde serán las citas de control?, ¿qué hacer si se presenta alguna reacción adversa?, ¿tendrá tratamiento psicoterapéutico de control, con quién, dónde?. Debe analizarse las posibles cicatrices que dejaron los acontecimientos que precedieron al internamiento para que no se vayan a convertir en un factor negativo para la evolución. El paciente debe sentir que no es rechazado por lo que ocurrió porque podría influir negativamente. Debe tratar de ofrecérsele unas condiciones de vida que favorezcan su autonomía y una buena calidad de vida. Debe de favorecer la observancia de medidas de prevención de las recaídas, especialmente el cumplimiento del tratamiento medicamentoso que es el que más se ha relacionado con las recaídas. V.9.3.4.14 Causas de no cumplimiento con la medicación: Su familia puede rehusar tomarse el tratamiento por varias circunstancias. La más frecuente es la aparición de reacción adversas que llevan al paciente a abandonar el tratamiento como primera medida lo que va a ocasionar una rápida recaída. Una buena comunicación con el equipo tratante puede disminuir este problema. Otra causa de abandono es el sentirse mejor y considerar que ya no se necesita la medicación o comenzar a experimentar con disminuciones de la dosis que al principio causan una sensación de bienestar porque desaparecen las reacciones adversas pero con el tiempo, pueden volver a presentarse síntomas de la enfermedad ya que las dosis son subterapéuticas. V.10 BIBLIOGRAFIA: ADIS C., GONZALO: " Desórdenes Mentales en Costa Rica: Observaciones epidemiológicas", Editorial Nacional de Salud y Seguridad Social (EDNASSS), San José, Costa Rica, 1992. ALVIR, J.M.:" A reevaluation of the Clinical Characteristics of Clozapine-Induced Agranulocitosis in Light of the United States Experience", J. of Clin. Psychopharm., Vol 14 (2), pag 87, 1994. AMERICAN PSYCHIATRIC ASSOCIATION: “ Practice Guideline for the Treatment of Patients with Schizophrenia”, Supplement, Am. J. of Psychiatry, Vol 154 ( 4), abril de 1997. ASOCIACION PSIQUIATRICA AMERICANA : "Diagnostic and Statistical Manual of Mental Disorders IV", Cuarta Edición, Editorial de la Asociación Psiquiátrica Americana, Washington, Estados Unidos, 1994. ALEXANDER, F. Y SELESNICK, S. : "The History of Psychiatry", Harper and Row Publishers, Nueva York, Estados Unidos, pag 24, 1966. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 92 BEASLY, Ch M et al: “ Olanzapine versus Placebo and Haloperidol”, Neuropsychopharmacology, Vol 14 (2), 1996. BOGERTS B. MEERTZ E. Y SCHONFELDT-BAUSCH R. : " Basal Ganglia and Lymbic System Pathology in Schizophrenia". Arch. Gen. Psychiatry, Vol. 42 (8), pag 784-791, 1985. BORISON, R.L.: "Clinical Efficacy of Serotonin-Dopamine Antagonists Relative to Classic Neuroleptics", J. of Clin. Psychopharm., Vol 15 (1) Supp 1, pag 24S, febrero 1995. CARPENTER,W.T.: "Serotonin-Dopamine Antagonists and Treatment of Negative Symptoms", J. of Clin. Psychopharm., Vol 15 (1) Supp 1, pag 30S, febrero 1995. COLLINS, E.J. et al :" Clozapine in the Treatment of Refractory Schizophrenia: Canadian Policies and Clinical Guidelines", The Can. J. of Psychiatry, Vol 37 (7), pag 482, 1992. CURRY,S.H. :"The Strategy and Value of Neuroleptic Drug Monitoring", J. of Clinical Psychopharmacology, Vol 5 (5), pag 263-271, octubre de 1985. CHACÓN, G. : "Características Generales del Paciente Atendido en la Unidad de Internamiento del Servicio de Psiquiatría del Hospital Dr. Calderón Guardia", Trabajo para optar a la Incorporación como Especialista en Psiquiatría, CENDEISSS, C.C.S.S., 1991. CHOUINARD,G.:" Clinical Review of Risperidone", The Can. J. of Psychiatry, Vol 38 (7), Suppl # 3, pag S89, 1993. DANIEL, D.G. et al :" Different Side Effect Profiles of Risperidone and Clozapine in 20 Outpatients with Schizophrenia or Schizoaffective Disorder: A Pilot Study", The Am. J. of Psychiatry, Vol 153 (3), pag 417, 1996. ERESHEFKY, L. y LANCOMBE, S.:" Pharmacological Profile of Risperidone", Can. J. of Psychiatry, Vol 38 (Suplemento 3), pag S80, setiembre de 1993. ESSOCK, S.M. et al:" Clozapine Eligibility Among State Hospital Patients", Schiz. Bull., Vol 22 (1), pag 15, mayo 1996. GOETZ D. Y VAN KAMMEN D.P.: "Computerized Axial Tomography Scans and Subtypes of Schizophrenia: A Review of the Literature". The J. of Ner. and Ment Dis. Vol. 174 (1), pag 31-41, 1986. HERNÁNDEZ, P. : "Análisis de la Consulta Psiquiátrica en el Servicio de Consulta Externa del Hospital Dr. Enrique Baltodano, durante los meses de noviembre y diciembre de 1989", Trabajo para optar a la Incorporación como Especialista en Psiquiatría, CENDEISSS, C.C.S.S., 1990. HONER, W.G.:" A Clinical Study of Clozapine Treatment and Predictors of Response in a Canadian Sample", The Can. J. of Psychiatry, Vol 40 (4), pag 208, 1995. HOSPITAL NACIONAL PSIQUIATRICO, SERVICIO DE REGISTROS MEDICOS : "Anuario Estadístico 2001", Caja Costarricense de Seguro Social, pag 42, 2001. HOSPITAL NACIONAL PSIQUIÁTRICO, “ Normas del Tratamiento Electro convulsivo”, diciembre 1998. HUTTUNEN, .:"The Evolution of the Serotonin-Dopamine Antagonist Concept", J. of Clin. Psychopharm., Vol 15 (1) Supp 1, pag 4S, febrero 1995. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 93 INSTITUTO DE MEDICINA, CONSEJO NACIONAL DE INVESTIGACIONES (USA) : "Research on Mental Illness and Addictive Disorders: Progress and Prospects". Suplemento del Am. J. of Psychiatry Vol. 142 (7), pag 18, julio 1985. JANSSEN CILAG : “ Monografía de Risperidona”, 1996. JEFFRIES, J. J.:" Ethical Issues in Drug Selection for Schizophrenia", Can. J. of Psychiatry, Vol 38 (Suplemento 3), página S70, setiembre 1993. KAPLAN H. Y SADOCK B.J. : "Comprehensive Textbook of Psychiatry-V", Quinta Edición (CTV V) Williams and Wilkins Co, Baltimore, Estados Unidos, pag 631-746, 1989. KECK,P.E. et al :"Valproate and Carbamacepine in the Treatment of Panic and Posttraumatic Stress Disorders, Withdrawal States and Behavioral Syndromes", J. of Clin. Psychopharmacology, Vol 12 (1) Suppl., página S36 a S41, 1992. KEEGAN,D.: "Risperidone: Neurochemical, Pharmacologic and Clinical Properties of a New Antipsychotic Drug", The Can. J. of Psychiatry, Vol 39 (9), Suppl # 2, pag S46, 1994. KESHAVA, M.:" Muscarinic Effects of Clozapine and Negative Symptoms", Arch. of Gen. Psych., Vol 50 (10), pag 835, 1993. KLIESER, E.:" Randomized, Double-blind, Controlled Trial of Risperidone versus Clozapine in Patients with Chronic Schizophrenia", J. of Clin. Psychopharm., Vol 15 (1), Suppl # 1, pag S45, 1995. KRONING,M.H.:" Plasma Clozapine Levels and Clinical Response for Treatment of Neuroleptic Resistant Schizophrenia: Impact on Risk-Benefice Assessment", The Am. J. of Psychiatry, Vol 152 (2), pag 179, 1995. LABORATORIOS ZENECA: “ Seroquel: Presentación General del Producto”, sin fecha. LIEBERMAN, J.A.:" Clinical Effects of Clozapine in Chronic Schizophrenia: Response to Treatment and Predictors of Outcome", The Am. J. of Psychiatry, Vol 151 (12), pag 1744, 1994. LINDENMAYER, J.P.:" Clozapine Effects on Positive and Negative Symptoms", J. of Clin. Psychopharm., Vol 14 (3), pag 201, 1994. LILLY LABORATORIOS, “ Zyprexa”, monografía del producto, 1996, LOPEZ, R. : "Factores Sociales y Enfermedad Mental: Un Análisis del Primer Ingreso en el Hospital Nacional Psiquiátrico", Cúpula ,Vol VIII, 16, p. 1-16, 1984. Mac EWAN, G.W.:" New Antipsychotic Medications: Do Research Results Relate to Clinical Practice", Can. J. of Psychiatry, Vol 38 (7), Suppl # 3, pag S75, 1993. MELTZER, H. : "Biology of Schizophrenia Subtypes: A Review and Proposal for Method of Study", Schiz. Bull, Vol. 5 (3) pag 461-479, 1979. MELTZER, H.Y. et al,:" The Effects of Neuroleptics and Other Psychotropic Drugs on Negative Symptoms in Schizophrenia", The J. of Clin. Psychopharm, Vol 6 (6), pag 329 - 338, diciembre de 1986. MELTZER, H.Y.: "The Role of Serotonin in Schizophrenia and the Place of Serotonin-Dopamine Antagonist Antipsychotics", J. of Clin. Psychopharm., Vol 15 (1) Supp 1, pag 2S, febrero 1995. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 94 MELTZER, H.Y.:" Reduction of Suicidality During Clozapine Treatment of Neuroleptic-Treated Schizophrenic Patients and in Normal Comparison Subjects", The Am. J. of Psychiatry, Vol 152 (2), pag 183, 1995. MOORE, N A et al : “ The Behavioral Pharmacology of Olanzapina, a Novel Atypical Antipsychotic Agent”, The J. of Pharmacology and Experimental Therapeutics, Vol 262 (2), 1992. MOSCARELLI, M. et al : "An International Perspective on Assessment of Negative and Positive symptoms in Schizophrenia", Am. J. of Psychiatry, Vol. 144 (12) pags 1595-1598, 1987. NASRALLAH, H.A., JACOBY CH, MC CALLEY M et al : "Cerebral Ventricular Enlargement in Subtypes of Chronic Schizophrenia", Arch. Gen. Psychiatry, Vol. 39 (8) pag 774-777, 1982. NASRALLAH H.A., STEPHEN O., MC CALLEY M, et al : "Cerebral Ventricular enlargement in Schizophrenia". Arch. Gen. Psychiatry, Vol. 43 (2), pag 157-159, 1986. NASRALLAH, H.A., DUNN V, OLSON S.C. et al : "Structural Abnormalities in the Frontal System in Schizophrenia" Arch. Gen. Psychiatry, Vol 43 (2) pag 136-144, 1986. NORDSTROM, A.L.:" D1 , D2 and 5-HT2 Receptor Occupancy in Relation to Clozapine Serum Concentration: A PET Study of Schizophrenic Patients", The Am. J. of Psychiatry, Vol 152 (10), pag 1444, 1995. ORGANIZACION MUNDIAL DE LA SALUD: "The International Pilot Study of Schizophrenia", Organización Mundial de la Salud, pag 352, 1973. ORGANIZACION MUNDIAL DE LA SALUD : "Manual de la Clasificación Estadística Internacional de Enfermedades, Traumatismos y Causas de Defunción", Décima Edición Organización Mundial de la Salud, 1993. PERMINDER, S.:" Clozapine Induced Neuroleptic Malignant Syndrome: Review and Report of New Cases", J. of Clin. Psychopharm., Vol 15 (5), pag 365, 1996. PICKAR,D. :" Clinical Response to Clozapine in Patients with Schizophrenia", Arch. of Gen. Psych., Vol 51 (2), pag 159, 1994. POLLACK, S.:" High Plasma Clozapine Levels in Tardive Diskinesia", Psychopharm. Bull., Vol 29 (2), pag 257, 1993. QUITKIN F., RIFKIN A. Y KLEIN D.F. : "Neurologic Soft Signs in Schizophrenia and Character Disorders", Arch. Gen. Psychiatry. Vol. 33 (7), pag 845-853, julio 1976. RAJIV, T. et al :" Neuropharmacologic Basis for Clozapine's Unique Profile", Arch. of Gen. Psych., Vol 50 (2), pag 158, 1993. REMINGTON, G.:" Understanding Schizophrenia: The Impact of Novel Antipsychotics", Can. J. of Psychiatry, Vol 40 (7), pag S29, 1996. REMINGTON, G.J.:" Novel Neuroleptics in Schizophrenia: Theory and Clinical Relevance", Can. J. of Psychiatry, Vol 39 (9), Suppl # 2, pag S43, 1994. ROSENSTEIN, E.: “ Diccionario de Especialidades Farmacéuticas ( PLM ), Edición número 32, Ediciones PLM S.A. de C V, México, año 2001. ROYAL COLLEGE OF PSYCHIATRISTS, : “ The ECT Handbook”, Council Report CR 39, Londres, Inglaterra, enero de 1995. Dr. Carlos E. Zoch Zannini CAPÍTULO V ESQUIZOFRENIA PÁGINA # 95 SALIN-PASCUAL, R. y CASTAÑEDA, C.J.:" Perfil Bioquímico del Paciente Esquizofrénico, Psiquis (México), Vol 3 (5), pag 100 - 104, octubre 1994. SANOFI~SYNTHELABO : “ Deniban 200, Monografía del Producto”, sin fecha. SCHOU, M. :" Forty Years of Lithium Treatment", Arch. of General Psychiatry, Vol 54 (1), enero 1997. SCHULSINGER F., PARNAS, J. PETERSEN E.T. et al : "Cerebral Ventricular Size in the Offspring of Schizophrenic Mothers". Arch of Gen. Psychiatry, Vol. 41 (6) pag 602-605, 1984. SIGMUNDSON, K.H.:" Pharmacotherapy of Schizophrenia, A Review", Can. J. of Psychiatry, Vol 39, Suplemento # 2, pag S70 - S75, noviembre de 1994. SOLOMON, P Y PATCH, V. : "Manual de Psiquiatría", Segunda Edición, Editorial El Manual Moderno, México pag 103-115, 1976. SOLÓRZANO, C. : "Perfil de la Consulta Psiquiátrica en el Hospital Dr. Escalante Pradilla", Trabajo para optar a la Incorporación como Especialista en Psiquiatría, CENDEISSS, C.C.S.S., 1991. SVENSSON, T.H. et al :" Mode of Action of Atypical Neuroleptics in Relation to the Phencyclidine Model of Schizophrenia: Role of 5HT2 Receptor and 1Adrenoreceptor Antagonism", The J. of Clin. Psychopharmacology, Vol 15 (1), Supplement 1, pag 11S-18S, febrero de 1995. TERRANCE, B. y LAMBERTI, S.:" Clozapine and Tardive Dystonia", The J. of Ment. and Nerv. Dis., Vol 181 (2), pag 137, 1993. TOTH, P.:" Clozapine and Seizures: A review", Can. J. of Psychiatry, Vol 39 (4), pag 236, 1994. VAN KAMMEN D. Y DELISI L.E. : "The Viral Hypothesis of Schizophrenia: Smoke but is there Fire? Summary, Psychopharmacology Bull, Vol. 20 (3), pag 523-525, 1984. VILLENEUVE, A.:" Pathophysiology and Treatment of Negative Symptoms", Can. J. of Psychiatry, Vol 39, Suplemento # 2, pag S53 - S58, noviembre de 1994. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 96 CAPÍTULO VI: DEPRESIÓN. VI.1 DEFINICION DE TERMINOS: Los trastornos afectivos constituyen un grupo de trastornos clínicos cuyo rasgo común y esencial es la alteración del estado de ánimo y todas las repercusiones que esto conlleva tanto en el aspecto biológico como en el psicológico y social. Los trastornos afectivos abarcan tanto las depresiones como los estados maniacales. El estado de ánimo suele hacer referencia a un estado emocional sostenido que colorea toda la vida psíquica. La persona deprimida mira a su entorno a través de un lente de color negro y resalta los aspectos negativos, minimizando las cosas bonitas y agradables. El término tristeza alude a una emoción humana normal y pasajera, que la persona siente que puede controlar y que no repercute negativamente en su funcionamiento físico y social. El término depresión es una tristeza aumentada de intensidad y/o duración, que repercute negativamente en la calidad de vida del que la sufre, que constituye un estado psicopatológico definido (depresión mayor recurrente) o que denota a un grupo de síntomas que pueden pertenecer a otras enfermedades (síndrome depresivo). Este término tiene diferentes significados en el ámbito científico que en general denotan una baja actividad en cualquier órgano, aparato o sistema. La depresión es uno de los síntomas que con mucha frecuencia se presenta en los pacientes ambulatorios y hospitalizados. Puede constituir una entidad nosológica en sí misma, llamándose depresión primaria, o formar parte de otra enfermedad en cuyo caso se llama depresión secundaria. Se caracteriza por un humor depresivo que invade a la persona y la hace reaccionar negativamente ante los acontecimientos de la vida. Generalmente el paciente se siente decaído, sin fuerzas, llora con frecuencia, pierde el apetito, le cuesta conciliar el sueño y concentrarse, la atención es dispersa, le cuesta tomar decisiones por lo que dependen de otras personas para que le ayuden en esta tarea, tiene tendencia a reprocharse por errores cometidos en el pasado, que en algunos casos son imaginarios y en otros están desproporcionadamente grandes al estímulo que los originó. Puede estar acompañada de síntomas somáticos como estreñimiento, sequedad de boca, palpitaciones, trastornos menstruales, cefalea, caída del cabello, aumento en la frecuencia de resfriados y reacciones alérgicas. VI.2 ANTECEDENTES HISTORICOS: En los tiempos prehistóricos, las causas de los trastornos mentales estaban influidos por la creencia universal en fenómenos sobrenaturales, específicamente en la influencia de los espíritus. El sistema mágico-religioso que influye en los métodos curativos primitivos, puede considerarse como un intento de introducir racionalidad y de satisfacer necesidades socialmente esperadas de las experiencias psicológicas del hombre primitivo. La depresión es casi la única alteración mental descrita claramente en la literatura poética y médica desde la antigüedad hasta nuestros días. Homero, Plutarco, Hipócrates y Areteo la describieron tan claramente como cualquier observador moderno y no solo la describieron, sino que la distinguieron de entre otras alteraciones mentales, puntualizaron sus características y sugirieron esquemas razonables de tratamiento para esa época. Hipócrates, aproximadamente en el año 450 A. de C., acuñó el término melancolía (bilis negra) para denotar la depresión, siendo esta la primera alusión científica y realizando las primeras referencias conceptuales y clínicas de esta enfermedad. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 97 En los años posteriores existieron otros personajes como Sorano de Efeso, San Agustín, etc. los cuales continuaron tratando de vislumbrar la naturaleza de este trastorno, mas los conceptos médicos de las enfermedades mentales giraban alrededor de la interacción de cuatro humores del cuerpo (sangre, bilis negra, bilis amarilla y flema), que eran el resultado de la combinación de cuatro cualidades básicas de la naturaleza (calor, frío, humedad y sequedad) marcados por Hipócrates. Durante el período de la Edad Media, un largo período de oscurantismo invadió la Psiquiatría, predominando la creencia general de fuerzas sobrenaturales, demonología, pecado, etc., mas existieron quienes rechazaban estas ideas y retomaron los conocimientos acumulados con anterioridad (Bright, Burton, Willis, Piquer). Ya en los albores del siglo XIX, Pinel, Esquirol, Falret y Baillarger, conceptúan con mayor precisión este tipo de alteración, marcando Esquirol que "La melancolía es un delirio parcial crónico sin fiebre; determinado y mantenido por una pasión triste, debilitante o depresiva". Hasta fines del siglo pasado, el término melancolía era el habitual para referirse al síndrome depresivo. A finales del siglo XIX, Kraepelin (1896) en su tratado sobre las enfermedades mentales, agrupa y clasifica todos los síndromes depresivos. Fue el primero en considerar que la depresión y la manía formaban parte de una misma enfermedad. En 1957, Leonhard realiza la aportación de diferenciar estas en bipolares y unipolares. VI.3 EPIDEMIOLOGIA: Es la gripe de las enfermedades mentales. El 20 % de la población general tiene algún síntoma depresivo sin que llegue a nivel de enfermedad. (Boyd, 1981). El 5.4 % de los estudiantes universitarios tienen un cuadro depresivo.(Adis, pag 34, 1992). El 7.0 % de la población general de Costa Rica sufre de depresión. (Adis, pag 35, 1992). El 4 % de la población sufre de un cuadro depresivo severo. (Montgomery, pag. 12,1992). El 6 % de la población sufre de depresiones breves recurrentes. (Montgomery, pag. 14,1992). La depresión es más frecuente en la mujer 2:1. (Smith y Weissman, pag 31, 1992). El 30 % de los deprimidos que ameritan tratamiento, no lo reciben. Del 15 al 20 % de los pacientes que experimentan depresiones agudas no tienen una recuperación completa. (Kaplan, pag 265, 1992). Existe un pequeño porcentaje de pacientes deprimidos que requieren tratamiento profiláctico durante toda la vida. Los antidepresivos producen hasta el 80 % de mejoría en los pacientes deprimidos. El 8 % de los pacientes deprimidos son rebeldes a todo tratamiento. Entre enfermos generales la depresión oscila entre el 10 y 20% y entre pacientes psiquiátricos la cifra aumenta hasta casi un 50%. Solo el 10% de estos pacientes llegan a consulta psiquiátrica, por lo que el 90% restante son traDr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 98 tados por médicos generales o especialistas no psiquiatras. VI.4 CAUSAS: Las causas de la depresión se pueden agrupar, al igual que en otros trastornos mentales, en tres grandes categorías: biológicas, psicológicas y sociales. VI.4.1 Causas biológicas: Abarcan las alteraciones que se producen en el campo somático y son las siguientes: VI.4.1.1 Aspectos genéticos: Existen datos suficientes que avalan una participación genética en los trastornos afectivos. Los estudios realizados en gemelos sugieren un factor genético, la concordancia en gemelos monocigotos es del 65% frente a 14% en dicigotos. La morbilidad de parientes de primer grado de enfermos unipolares oscila entre el 10 y 15% y de bipolares del 12 al 24%. El modo de transmisión es controvertido, mientras unos autores se inclinan por un gen dominante de predominancia incompleta, otros abogan por un factor genético ligado al cromosoma X y aún otros defienden la teoría poligenética. En las depresiones endógenas se ha visto una mayor participación de los factores genéticos mientras que en la neurótica participan mayormente los factores ambientales. La causa en ambos tipos de depresión es substancialmente distinta, mientras los factores biológicos son básicos en las depresiones endógenas, la conflictiva psicológica es el núcleo etiológico de las depresiones psicógenas. VI.4.1.2 Trastornos en los neurotransmisores: Para la mayoría de los psiquiatras biológicos, la depresión es un trastorno heterogéneo que tiene varios subtipos desde el punto de vista neurofisiológico. Las teorías monoaminérgicas establecen que en la depresión existe una deficiencia de neurotransmisores, mientras que en la manía existe un exceso de ellos. Los neurotransmisores son las sustancias que se encargan de pasar un estímulo nervioso de una neurona a la siguiente. Para ello, se requiere que exista un equilibrio dinámico entre ellos. Si los niveles de ellos se encuentran disminuidos, se puede presentar un cuadro depresivo. Si, al contrario, se encuentran aumentados, se puede dar un cuadro maniacal o una psicosis. Por otra parte, debe tomarse en cuenta a los receptores de estos neurotransmisores. Si éstos tienen un umbral elevado, pueden existir niveles normales de transmisores pero no se producirá una respuesta satisfactoria y aparecerá la depresión. Por el contrario, si el umbral está disminuido, pueden aparecer estados de exaltación, ansiedad o hipomanía. La posibilidad de identificar los diferentes subtipos tiene gran importancia en la elección del antidepresivo ya que cada vez se están sintetizando moléculas que tienen una mayor especificidad con menos efectos secundarios y para ello hay que hacer un proceso de selección que involucre ambos aspectos. Para entender mejor esto, es preferible hacer una revisión de los conceptos básicos de neurobioquímica que se utilizan para comprender esto. Para ello utilizaré los siguientes esquemas (Fig. 1, 2, 3 Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 99 y 4): En la figura #1 se puede apreciar la estructura básica de la célula nerviosa que está constituida por un cuerpo celular que es donde se realizan la mayor parte de los procesos metabólicos. Ahí es donde se sintetizan los neurotransmisores a partir de los aminoácidos esenciales que se deben ingerir con la dieta porque el organismo no puede producirlos. Del cuerpo celular parte una prolongación gruesa que se denomina axón que es por donde la neurona envía estímulos a otras células y es por donde viajan los neurotransmisores para llegar hasta la sinapsis que es donde contacta a la célula siguiente de la cadena. Además existen otras prolongaciones más pequeñas que se parecen a las ramas de un árbol, que se especializan en llevar información procedente de otras células hasta el cuerpo de la neurona para que ahí sean procesadas. Dendritas Extremo presináptico Axón Vesícula sináptica Núcleo Depósitos estables Microtúbulos Mitocondrias Cuerpo celular Retículoendoplásmico rugoso Hendidura sináptica Ribosomas Figura # 1: Estructura de la neurona. El núcleo es la parte que contiene el ADN que es la proteína en donde reside el material genético y es el que gobierna los procesos que se realizan en la célula y es donde reside el control de la cantidad de neurotransmisores que se van a producir. Aquí es donde se encuentra la parte genética de los trastornos afectivos. El retículo endoplásmico rugoso es la parte del cuerpo de la neurona donde se sintetizan los neurotransmisores, que luego viajan a través de microtúbulos para llegar a la sinapsis. En el cuerpo celular se genera un cambio eléctrico cuando se han recibido suficientes estímulos de otras células y hace que se cambie el potencial de reposo de la célula que es de - 70 mV a un potencial de acción de + 30 mV generando una corriente eléctrica que se denomina impulso nervioso y que viaja hacia la sinapsis. La suma de estos impulsos nerviosos es lo que se registra en el electroencefalograma (EEG). Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 100 En la Fig. # 2 se puede apreciar la estructura de una sinapsis. En el lado izquierdo se aprecia el extremo presináptico que pertenece a una neurona que se puede llamar arbitrariamente A y el extremo postsináptico que pertenece a otra neurona que llamaré B, que está en contacto con la primera y es la que le sigue en la red. Extremo presináptico Neurona A Neurona B Espacio sináptico Vesícula sináptica Axón Dendrita > Impulso nervioso (conducción eléctrica) AMPc > Impulso nervioso (conducción eléctrica) Extremo postsináptico Receptor postsináptico Depósitos estables Cambio químico (neurotransmisión) Autorreceptor Figura # 2: Estructura de la sinapsis. Los depósitos estables son sitios en donde se almacenan los neurotransmisores y de ahí se suplen las necesidades de las vesículas presinápticas de donde son liberados al espacio sináptico al llegar el estímulo. Una vez liberados en el espacio, estimulan unas estructuras especiales que se encuentran en el extremo postsináptico que se llaman receptores postsinápticos que se encargan de generar un nuevo cambio eléctrico que se dirige hacia el cuerpo de la neurona B. El proceso de liberación del transmisor y su acción sobre el receptor postsináptico se denomina neurotransmisión y a las sustancias que la llevan a cabo se denominan neurotransmisores. Al estar en el espacio sináptico, estimulan también a los receptores presinápticos que se encargan de producir un estímulo al cuerpo de la neurona para se sinteticen menos neurotransmisores y así poder mantener un equilibrio (homeostasis) y evitar un agotamiento del sistema. Una vez que han estimulado a los receptores, la mayor parte del químico se reabsorbe al extremo presináptico para poder ser utilizado nuevamente. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 101 Estimulación presináptica v Síntesis > Almacenamiento > >Liberación > > Estimulación postsináptica < v Recaptación v v Abastecimiento v Destrucción extracelular (COMT) v Destrucción intracelular v (MAO) > Al torrente sanguíneo Figura # 3: Fases del metabolismo de los neurotransmisores. Una pequeña parte sufre la acción de una enzima extracelular que se llama catecol-orto-metiltransferasa (COMT) que los degrada a metabolitos inactivos que pasan al torrente sanguíneo (FIG # 3). La parte que se reabsorbe, antes de llegar a las vesículas, sufre la acción de una enzima intracelular que se denomina mono-amino-oxidasa (MAO) y también los degrada a productos inactivos que también pasan a la circulación sanguínea. Por la acción de estas enzimas se produce ácido homovainillínico (HVA) de la dopamina; 3 metoxi, 4 hidroxifenilglicol (MHPG) a partir de la norepinefrina y ácido 5 hidroxiindol acético (5-HIAA) que se pueden determinar en orina y que reflejan indirectamente el grado de metabolismo de estas sustancias en el cerebro. Los neurotransmisores se deben sintetizar en los cuerpos celulares ya que si se administran por vía endovenosa no atraviesan la barrera hemato-encefálica. Para que esto pueda ocurrir deben existir los aminoácidos esenciales para su formación; así por ejemplo, para que se produzca dopamina (D) y norepinefrina (NE) debe haber tirosina y fenilalanina y para la serotonina (5HT), triptofano. La importancia de los neurotransmisores en la etiología de la depresión comenzó a finales de la década de los cuarenta cuando se observó que la reserpina ocasionaba depresión y que a su vez, depletaba los depósitos de norepinefrina. Esta depresión era resistente al tratamiento con antidepresivos y presentaba el inconveniente de que si el paciente debía ser sometido a una operación de emergencia, con alguna frecuencia presentaba hipotensión arterial que era difícil de manejar. A principios de la década de los sesentas, se comenzaron a hacer estudios con el metabolito de la serotonina, ácido 5 hidroxi indol acético (5HIAA), y se observó que algunos pacientes deprimidos o que habían cometido suicidio esta sustancia estaba disminuida (Sadock y Sadock, página 1320). En la depresión se han encontrado niveles bajos de los siguientes neurotransmisores: dopamina, norepinefrina y serotonina. Se ha postulado que cada uno de éstos por sí solo puede ocasionar síntomas depresivos pero también se ha dicho que pueden estar los tres disminuidos. Esta disminución puede producirse por los siguientes mecanismos (Fig. # 4): Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Disminución del número de depósitos por destrucción de neuronas Página # 102 Bloqueo de la liberación v < Deficit de síntesis Depleción del almacenamiento Excesiva liberación Insensibilidad > del receptor postsináptico ^ Excesiva estimulación presináptica v del receptor Bloqueo postsináptico Figura # 4: Causas de disminución de los neurotransmisores. VI.4.1.2.1 Déficit en la síntesis: Esto se presenta en sujetos desnutridos o en personas que están llevando una dieta desbalanceada. Algunos medicamentos pueden bloquear la producción como sucede con el alfa-metil dopa (Aldomet) y no se logran niveles adecuados aunque existan suficientes precursores. VI.4.1.2.2 Disminución del número de depósitos: Esto sucede en personas que tienen procesos degenerativos del sistema nervioso central (SNC) como en la enfermedad de Alzheimer, la esclerosis en placas y la arteriosclerosis cerebral; o en casos de destrucción por un tumor cerebral, un hematoma subdural o golpes a repetición en la cabeza, como ocurre con los boxeadores. VI.4.1.2.3 Depleción de los lugares de depósito: Algunos medicamentos son capaces de depletar los lugares de depósito como ocurría con el uso de reserpina en pacientes hipertensos. VI.4.1.2.4 Bloqueo de la liberación: Como ocurre cuando se administra un antagonista del calcio como es la nifedipina (Adalat ®) o verapamil (Isoptín ®). También se presenta cuando llegan menos estímulos nerviosos, como ocurre en el paciente que está tomando carbonato de litio. VI.4.1.2.5 Excesiva liberación: Mantenida durante un tiempo prolongado como ocurre con la gente que consume marihuana y cocaína ("cocaine blues") debido a que por estimulación sostenida del receptor presináptico, se disminuye la síntesis de neurotransmisores y todo el sistema baja el funcionamiento. VI.4.1.2.6 Excesiva estimulación del receptor presináptico: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 103 Ciertos medicamentos como la clonidina (Catapresán ®) que es un agonista 2 , son capaces de estimular al receptor presináptico y con ello logran que se disminuya la síntesis de los neurotransmisores. Este concepto es útil en el tratamiento de algunos trastornos ansiosos. VI.4.1.2.7 Bloqueo del receptor postsináptico: Se produce un efecto similar al que se observa cuando la cantidad del neurotransmisor está disminuida. Este efecto de bloqueo se produce cuando se administran medicamentos capaces de producirlo como sucede con el uso de -bloqueadores por ejemplo: propranolol (Inderal ®). VI.4.1.2.8 Insensibilidad del receptor postsináptico: Que se considera un marcador biológico de la depresión y que se puede corregir con hormona tiroidea. Todos estos trastornos en los neurotransmisores pueden estar relacionados con la norepinefrina, la dopamina, la serotonina o mixtos en donde se mezcla una combinación de todos. La hipótesis noradrenérgica de la depresión postula que sería el resultado de un déficit central de noradrenalina (NA). Diversos datos apoyan esta teoría. Los estudios sobre el 3-metoxi-4-hidroxifenilglicol (MHPG) que es metabolito de la noradrenalina cuyas concentraciones reflejan la actividad noradrenérgica central, marcan una clara disminución de esta (MHPG) en orina en depresiones bipolares y pacientes esquizoafectivos que en la depresión unipolar. Sin embargo algunos autores consideran que sólo el 20 % del MHPG urinario tiene origen central (Roy, 1984). Un nivel bajo pre tratamiento de MHPG predice una inducción a la manía durante el tratamiento con antidepresivos. Los pacientes que responden mejor a la imipramina muestran valores bajos de MHPG antes del tratamiento mientras que lo opuesto ocurre con la amitriptilina (Roy, 1984) El ácido homovanílico (HVA) se ha encontrado significativamente descendido en depresiones caracterizadas especialmente por inhibición motora. Siguiendo la misma línea, se han interpretado ciertos datos frecuentes en la depresión (hipersecreción de cortisol, descenso de la respuesta de la hormona del crecimiento a la hipoglucemia insulínica, descenso del nivel de LH en mujeres depresivas menopáusicas), como prueba de un déficit en la actividad de los sistemas noradrenérgicos centrales, producido por una desregulación hipotalámica. Una hipótesis para explicar la hiperactividad del eje hipotálamo-hipófisis-suprarrenal es que una disminución de la norepinefrina puede ocasionar una disminución de la influencia inhibitoria sobre las neuronas de la eminencia media del hipotálamo o algún otro centro del sistema límbico, produciéndose más factor liberador de corticotropina (CRF) y hormona adrenocorticotrópica (ACTH) (Schlesser, 1980). La hipótesis dopaminérgica trata de explicar la depresión asumiendo que ésta se debe a un déficit del neurotransmisor estimulante dopamina. Una observación que sustenta esta teoría es que cuando se ingiere repetidamente una sustancia estimulante de la liberación de dopamina como es el caso de la cocaína, se puede producir depresión ya que los autorreceptores disminuyen la síntesis con el fin de mantener la homeostasis y la disponibilidad de la misma disminuye. Otra observación que la confirma es que la anfebutamona (Wellbutrin ®) que es un antidepresivo que bloquea la recaptación de dopamina, mejora algunos tipos de depresión. La hipótesis serotonérgica postula que la depresión se debe a un déficit de serotonina, que es un neurotransmisor indólico. Los datos más sugestivos proceden del estudio del 5-HIAA (metabolito de la serotonina) en líquido céfalo raquídeo, la disminución del metabolito ocurre en el 30% de pacientes Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 104 aquellos precisamente que tienen más conductas autoagresivas, y la persistencia de niveles bajos (50% aproximadamente) tras la recuperación se ha interpretado como una predisposición básica a padecer el trastorno. A partir de mediados de la década de los sesentas, se ha producido un viraje en la formulación etiológica al pasar del interés en un neurotransmisor único a una interacción de varios neurotransmisores (Sadock y Sadock, página 1320), ya que en la realidad la actividad de ellos está interregulada. VI.4.1.3 Medicamentos que pueden producir depresión: Algunos medicamentos que por su mecanismo de acción pueden producir un cuadro depresivo que puede ser resistente a tratamiento con antidepresivos debido a que no se cuenta con el substrato necesario para que mejore el cuadro. En el pasado, la reserpina que se utilizaba con mucha frecuencia como antihipertensivo, producía depleción de los depósitos estables de los neurotransmisores y esto inducía a depresión. Algunos anticonceptivos orales producen déficit de vitamina B 6 y esto hace que la vía de síntesis de serotonina se desvíe hacia kinurenina y ácido nicotínico, que no tienen propiedades de neurotransmisor. Si no se administra esta vitamina, la respuesta a los antidepresivos es pobre. Los anorexígenos o supresores del apetito actúan como liberadores de monoaminas y si se usan durante un tiempo prolongado, por estimulación sobre los autorreceptores producen una disminución de la síntesis de los mismos. Para que los antidepresivos resulten efectivos, debe suspenderse la ingesta de ellos y esperar a que exista un buen nivel. Algunos antihipertensivos que bloquean la síntesis de dopamina como el alfa metildopa (Aldomet) también produce depresión por lo que se recomienda que se cambie a otro de su clase para que se produzca un buen nivel de dopamina y norepinefrina. El uso prolongado de benzodiacepinas, por su efecto potencializador del ácido gammaaminobutírico (GABA), que es un neurotransmisor de tipo inhibitorio, puede producir depresión. En este caso el efecto del antidepresivo se ve enmascarado por la acción de las benzodiacepinas por lo que se recomienda disminuirlas o suspenderlas y así lograr una mejor respuesta. VI.4.1.4 Alcoholismo crónico: Se ha asociado el cuadro de alcoholismo crónico con depresión en algunos pacientes que presentan este cuadro (Alec, 1991; Woodruff, enero 1973). El uso de antidepresivos puede mejorar ambas condiciones patológicas. VI.4.1.5 Consumo prolongado de drogas ilícitas: El consumo prolongado de drogas ilícitas como la cocaína y la marihuana producen un aumento en la liberación de neurotransmisores de tipo excitatorio que por mecanismos de homeostasis van a estimular el receptor presináptico y éste a su vez disminuye la síntesis de ellos a nivel del cuerpo de la neurona lo que va a ocasionar una disminuida disponibilidad ocasionando síntomas depresivos que son resistentes al tratamiento con antidepresivos ya que no tienen substrato sobre el cual actuar. Para lograr una buena respuesta, hay que suspender la ingesta de estas drogas y posteriormente dar el antidepresivo. VI.4-1-6 Algunas enfermedades físicas: Algunas enfermedades físicas se han asociado con cuadros depresivos de tal manera que la depresión viene a ser un trastorno secundario con el inconveniente de que la respuesta a tratamiento es Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 105 pobre. Entre las más frecuentes debemos mencionar a las siguientes: cáncer de la cabeza de páncreas, cáncer de estómago en donde incluso puede preceder en varios meses la depresión, hipo e hipertiroidismo, enfermedad de Addison y de Cushing, hipoglicemia, anemia, lupus eritematoso sistémico, mononucleosis infecciosa, arteriosclerosis cerebral, demencia senil, trastornos inmunológicos, esclerosis múltiple. VI.4.1.7 Algunos procedimientos quirúrgicos: Se ha visto que algunas operaciones pueden acompañarse de una depresión en el período postoperatorio. Las operaciones que tienen mayor posibilidad de asociarse con depresión son las que dejan modificaciones externas del cuerpo como por ejemplo la amputación de un miembro por un proceso neoplásico. Las personas que son sometidas a operaciones cardiacas a cielo abierto pueden tener depresiones en los dos o tres meses posteriores. En personas de la tercera edad, un tiempo de anestesia prolongado puede dejar como consecuencia una depresión que amerita tratamiento con antidepresivos. VI.4.1.8 Trastornos hidroelectrolíticos: Se ha visto un patrón de retención aguda de agua, sodio y potasio en pacientes deprimidos (Murphy, 1972). También se ha mencionado un aumento en la producción de aldosterona como causa de la retención de sodio (Ídem). La recuperación de la depresión va acompañada de una significativa disminución del sodio intercambiable hecho que guarda relación con el uso de litio, que también aumenta la excreción urinaria de sodio. La hipocalemia que producen algunos diuréticos se asocia con una sensación de cansancio generalizada que se puede confundir con un cuadro depresivo que cede al corregirlo. La hipocalcemia que se puede presentar en la insuficiencia renal, síndrome nefrótico o el hipoparatiroidismo puede asociarse a depresión por lo que hay que corregir primero este trastorno electrolítico (Berkow y Talbott, 1978). VI.4.1.9 Desnutrición: La desnutrición severa puede producir déficits de los precursores necesarios en la síntesis de los neurotransmisores responsables de la producción de síntomas depresivos. Si no se corrige este problema, los antidepresivos no tienen substrato sobre el cual actuar y la respuesta es mala. También pueden presentarse hipovitaminosis del grupo B, el ácido fólico y la niacina (pelagra) que pueden dar depresión. Es importante mencionar que no sólo en la desnutrición se pueden presentar estos problemas sino que también las dietas excesivamente estrictas y desbalanceadas pueden producir estas manifestaciones. VI.4.1.10 Trastornos endocrinos: Existe una clara evidencia de que el complejo hipotálamo-hipófisis-suprarrenal se encuentra alterado en las depresiones endógenas, aunque en otros tipos de depresiones no es tan claro. Se encuentra hipersecreción de cortisol por las suprarrenales, de corticotropina (ACTH) por la hipófisis anterior y de factor liberador de la corticotropina (CRF) del hipotálamo (Price, 1986). Aunque el Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 106 mecanismo de estas alteraciones no es bien comprendido, se ha especulado que puede deberse a un déficit funcional de norepinefrina en alguno pacientes deprimidos que hace que se produzca menor cantidad de factores inhibitorios de la producción de hormonas hipotalámicas liberadoras. Esto se ha visto fortalecido por medicamentos que tienen acciones específicas sobre los receptores y se han constituidos en sondas neurobiológicas que han proporcionado considerable progreso en la comprensión de la fisiopatología de la función noradrenérgica. La clonidina, que es un agonista 2, ha demostrado que al estimular al receptor postsináptico produce una caída en el nivel plasmático de cortisol mayor en deprimidos que en normales, lo que indica que la función noradrenérgica está más inhibida en el deprimido (Price, 1986). También se ha visto que la yohimbina, que es un antagonista 2 que atraviesa fácilmente la barrera hematoencefálica y bloquea al autoreceptor inhibitorio produce un aumento en el cortisol plasmático que fue mayor en pacientes deprimidos (Price, 1986). El ritmo circadiano del cortisol se normaliza después de un tratamiento exitoso. En el deprimido psicótico se produce más cortisol diario, tiene más episodios secretores (N = 7-10) y dura más tiempo la secreción activa (Sachar, 1973). El ritmo circadiano de la producción de hormona tiroidea se encuentra invertido en algunos pacientes deprimidos, en vez de tener la máxima producción a las 7 a.m. la tienen a las 10 p.m. (Corfman, 1982) lo que puede originar trastornos de sueño y un mayor cansancio en horas de la mañana. Se ha demostrado que los pacientes endógenos unipolares tienden a presentar una débil respuesta de TSH al ser estimulados con TRH, la especificidad de esta prueba es relativa, pero la sensibilidad aumenta al 67% cuando se practica conjuntamente con el TSD. Esta prueba consiste en tomar un nivel basal de TSH y luego inyectar por vía endovenosa, 500 gm de TRH. Se toman muestras sanguíneas a los 15, 30 y 45 minutos. Si se obtiene un valor de 7 IU/ml o menos (máxima respuesta de TSH a TRH menos la TSH basal), se considera un resultado anormal, que refleja una disfunción límbico-hipotálamo-hipófisis. Una prueba de TRH anormal diferencia a los deprimidos mayores de los otros. Sólo de un 15 a un 56 % de los deprimidos mayores tienen una respuesta de TSH disminuida. La respuesta de TSH a la administración de TRH es plana en el 25 - 30 % de los deprimidos que se cree debida a una hipersecreción endógena de TRH y que también puede estar relacionada con un aumento del cortisol sanguíneo (Brown, 1989). El cortisol plasmático se encuentra elevado en algunos pacientes y esto origina el test de supresión de dexametasona (TSD). Esta prueba se realiza tomando un nivel basal de cortisol plasmático a las 8 p.m. de un día, luego se administra 1 mg de dexametasona oral, que en condiciones normales produce una supresión de la excreción de cortisol durante 24 horas, y se toman muestras sanguíneas de control a las 4 p.m. y 11 p.m. del día siguiente. Si se suprime más de 5 g/dl ( 138 nm/L), indicará un nivel anormal. Se observa que un 45% de depresivos endógenos son no supresores lo que confirma una hiperactivación del eje hipotálamo-hipófiso-suprarrenal. Esta prueba da una sensibilidad de 67 % con una especificidad del 96 %. El TSD ha dado resultados de no supresores en alcoholismo, demencia, esquizofrenia crónica y bulimia. Los deprimidos no supresores predicen un buen resultado a TEC. El ritmo circadiano de la producción de prolactina también se encuentra alterado en la depresión. Su secreción está regulada por un mecanismo dopaminérgico. La dopamina favorece la liberación del factor inhibitorio de la liberación de dopamina (PIRF) mientras que la serotonina favorece la activación del factor liberador de prolactina (PRF). La serotonina favorece un aumento de la prolactina en respuesta a una gran variedad de estímu- Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 107 los, especialmente el estrés, la hipoglicemia y el ejercicio fuerte (Halbreich, 1979). Normalmente, la secreción de prolactina es mayor en la madrugada, antes de levantarse. En los deprimidos está aumentada en la tarde o antes de acostarse, lo que podría explicar la mejoría vespertina que presentan algunos pacientes (Halbreich, 1979). VI.4.1.11 Trastornos en el patrón de sueño: Se ha visto que los pacientes deprimidos tienen una reducida latencia de sueño REM y que esta anormalidad persiste durante los períodos intercríticos. Los familiares de un paciente deprimido que tengan una disminución de la latencia al REM, tienen 3 veces más posibilidades de adquirir una depresión que la gente corriente. Esto puede tener una base genética. Se ha visto que la arecolina, que es una sustancia colinomimética que acorta el sueño REM, puede inducir un nuevo episodio en un paciente deprimido que se encuentre remitido. Otra alteración del EEG durante el sueño es una disminución del sueño de onda lenta. VI.4.1.12 Actividad anormal de los receptores: Se ha postulado que puede existir una hipo reactividad de los receptores postsinápticos a algunos neurotransmisores como la dopamina, la norepinefrina y la serotonina. También se ha encontrado una supersensibilidad en el receptor 2 presinático que se considera un marcador biológico de la depresión (Kafka, 1986). Al presentarse esta anormalidad se produce una disminución de la síntesis de norepinefrina que es una de las alteraciones de la depresión. Se ha visto que algunos antidepresivos tricíclicos, IMAO, el TEC y el litio, cuando se administran por tiempo prolongado, disminuyen el número de estos receptores tanto en el cerebro como en las plaquetas. El uso de radioligandos agonistas y antagonistas permite estudiar el número y la afinidad de los receptores 2 plaquetarios. Como agonistas se han utilizado la clonidina, la dihidroergocryptina y la paraamino-clonidina y como antagonistas la yohimbina y la rawolserina (Kafka, 1986). Sin embargo, otros autores consideran que la relación entre los receptores plaquetarios y los del SNC es poco clara. VI.4.1.13 El período menstrual y posparto: Los cambios hormonales que se presentan después de la ovulación pueden generar en algunas mujeres, una serie de molestias que se intensifican progresivamente hasta alcanzar un máximo de intensidad a los 5 días antes de la menstruación. Entre éstos síntomas pueden estar elementos depresivos que generalmente no requieren tratamiento aunque si ocasionan muchas molestias si lo ameritan. En el período posparto, de un 20 a un 40 % de las mujeres refieren molestias en la esfera psíquica que incluyen depresión. VI.4.1.14 El climaterio: El climaterio es otra época en la vida de algunas mujeres en que se pueden presentar síntomas depresivos. Estas molestias se han asociado a una disminución de los niveles de estrógenos y su influencia indirecta sobre los andrógenos. Esta posibilidad está aumentada en mujeres que han tenido pobre autoestima y pocas satisfacciones durante su vida. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 108 VI.4.2 Causas psicológicas: Este grupo de factores causales hace énfasis en que algunos elementos, puramente de origen psíquico, pueden desencadenar un cuadro depresivo especialmente si existen otros factores de tipo biológico o social. Entre ellos, mencionaré los siguientes. VI.4.2.1 Teorías psicodinámicas: Esta escuela tiende a considerar la depresión como una situación de pérdida del objeto amado. Este objeto puede ser una persona, una cosa, el status social, la fama, etc. La depresión constituye un estado de duelo por el objeto perdido en el que se produce una internalización del instinto agresivo que, por alguna razón, no se dirige hacia el objeto apropiado. La retroflexión de la hostilidad se pone en marcha a partir de la pérdida de algo que se considera de mucho valor psicológico (catexia) y hacia lo cual se experimenta una mezcla de sentimientos de lástima y de cólera al mismo tiempo. En el depresivo tal objeto es incorporado, formando parte del propio sujeto que se encontraría en un grave conflicto por cuanto desarrolla su auto agresión contra un objeto internalizado con el que el yo se identifica. La analítica existencial ha puesto en evidencia la profunda alteración de la estructura temporal en la depresión, para estos pacientes, anclados en la fatalidad de un pasado, el tiempo es una perspectiva de la muerte. VI.4.2.2 Teorías cognitivas: Desde este ámbito también se han esbozado diversas hipótesis. El equipo de la Universidad de Pennsylvania ha sugerido que en la depresión humana se recoge una historia existencial caracterizada por un relativo fracaso sistemático en ejercer control sobre los reforzadores ambientales, lo que lleva a una situación permanente de frustración; para este equipo, la depresión sobreviene cuando el sujeto se percibe a sí mismo como perdiendo todo control sobre tales situaciones externas reforzadoras, lo cual lleva a las vivencias de inseguridad, pasividad y desesperanza. Como se observa esta teoría conjunta aspectos cognitivos, sociológicos y existenciales. Los distintos modelos experimentales pueden sintetizarse en los siguientes procesos: Disminución en la cantidad o frecuencia del refuerzo positivo. Aprendizaje social por imitación. Desesperanza aprendida (indefensión). Control por los estímulos (un dato, evento, lugar, etc.) pueden representar un estímulo discriminativo simbólico que entrañe respuestas depresivas. Beck en 1964 marcó lo que llamó un "estilo cognitivo alterado", caracterizado por expectativas negativas respecto al ambiente, sería junto con la desesperanza y la incapacidad el núcleo de la depresión humana e incluso el estilo del pensamiento de la personalidad pre depresiva. Así pues, una concepción peyorativa de sí mismo, interpretaciones negativas de las experiencias propias y una visión pesimista del futuro constituirá la triada cognitiva básica del paciente depresivo. VI.4.2.3 Excesiva dependencia de otras personas: La persona que depende excesivamente de otras traslada su seguridad a ellas por lo que necesitan que siempre estén presentes para que le ayuden a resolver los problemas. Cuando por alguna razón se alejan, sienten que el mundo se deshace y no saben qué hacer favoreciéndose la aparición de depresión. Esto se ve en los niños que han sido sobreprotegidos en su infancia y que al llegar a la vida adulDr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 109 ta tienen que tomar las decisiones que la vida les presenta. Al no estar preparados para resolver los pequeños problemas, menos que van a poder tomar las grandes decisiones. VI.4.2.4 Pobre autoimagen: Las personas que tienen una pobre imagen de sí mismas parten del punto de vista de que no podrán ser capaces de vencer un determinado obstáculo que les presenta la vida. Antes de comenzar la batalla ya se consideran derrotadas. Cualquier problema pequeño se amplifica al no tener la seguridad interior de poderlo superar. Cuando se juntan varias cosas que le causan preocupación, la persona con pobre autoimagen desarrollan la sensación de que no podrán salir a flote. VI.4.2.5 Pérdida de un ser querido: Nuestros seres queridos llegan a constituir una prolongación de nuestra propia imagen. Cuando alguno de ellos nos abandona porque se muere o porque decide separarse, nos causa una sensación de pérdida que puede conducir a depresión. Entre mayor sea la dependencia psicológica que tengamos, mayores son las posibilidades de adquirir un cuadro depresivo. VI.4.2.6 Fracaso económico: El tener una situación económica solvente nos brinda una sensación de tranquilidad y de seguridad en nosotros mismos. Cuando nos fallan las expectativas y cometemos un error de cálculo y nos sale mal un negocio que planeaba ser muy bueno, nos echa por tierra nuestro sentimiento de seguridad y nos ocasiona un cuadro de duelo similar al que nos ocasiona la pérdida de un ser querido pudiendo ocasionar un cuadro depresivo que si es muy intenso puede acarrear ideas de suicidio. VI.4.2.7 Pobre tolerancia a las frustraciones: Hay ciertas personas que toleran muy mal las frustraciones que son fracasos en las expectativas que nos hicimos de que algo iba a salir de tal o cual forma y la vida nos resuelve algo totalmente distinto con lo que nos pone a prueba. Ante una situación de esas, algunos individuos reaccionan tratando de averiguar qué fue lo que sucedió para no volver a cometer el mismo error y más bien sacar provecho de la experiencia. Pero para otras personas, las frustraciones constituyen un obstáculo imposible de superar por lo que se deprimen. VI.4.2.8 Pobres relaciones interpersonales: El contacto social con las personas que nos rodean es muy importante porque nos permite un intercambio de ideas que es muy provechoso tanto para nosotros como para los demás. Esto nos permite una mejor salud mental y nos permite exteriorizar algunos sentimientos que nos dan alivio (catarsis). Si no tenemos este soporte, estamos propensos a guardar nuestras dudas e inquietudes. Cuando la persona se está deprimiendo tiene tendencia a pensar una y otra vez en lo mismo, sin lograr ninguna solución a los problemas. Si tenemos un buen apoyo social, podemos manejar mejor una depresión en ciernes. VI.4.2.9 Excesiva timidez: La timidez está reflejando un temor exagerado a las relaciones interpersonales percibiéndolas como amenazadoras pese a que se sienta un deseo intenso de contar con ellas. Inconscientemente se teme a la crítica o a no ser aceptado por los demás aunque no existen elementos reales para justificarlo. La persona tiende a retraerse aún más cuando se siente deprimida lo que favorece que se vaya aumentando la intensidad de la misma. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 110 VI.4.2.10 Tendencia al auto reproche: La tendencia al auto reproche es una característica de algunos sujetos que se consideran responsables de todo lo que no sale bien en el mundo. Esto ocasiona sentimientos de culpa que son un martirio para ellos y que los puede conducir a un cuadro depresivo. VI.4.2.11 Poca confianza en sí mismos: La confianza en que uno puede o no puede hacer algunas cosas, nos brinda un sentimiento de seguridad que es muy positivo y constituye una vacuna contra la depresión. Cuando no se ha desarrollado lo suficiente sentimos algunos estímulos externos como muy amenazadores y peligrosos lo que nos puede conducir a un cuadro depresivo. VI.4.2.12 Pobre autoimagen: La imagen de nosotros mismos es muy importante para nuestro propio bienestar. Cuando uno se percibe como una persona frágil, débil, fea o incompetente, desarrolla un sentimiento de inseguridad que lo hace sentirse mal ante gran cantidad de situaciones que la vida nos depara y esto puede conducir a un cuadro depresivo. VI.4.2.13 Sensación de inseguridad en sí mismos: Cuando uno no tiene conciencia de cuales son nuestras debilidades y nuestras fortalezas no sabe hasta dónde puede llegar con determinadas situaciones. Esto aumenta la indecisión que a su vez favorece la depresión. VI.4.2.14 Sensación de inutilidad en varios aspectos de la vida: Esto está relacionado con algunos puntos mencionados anteriormente. Cuando se adopta una posición negativa desde el primer momento de enfrentar un problema se comienza con altas probabilidades de fracasar y es probable que las cosas salgan mal y esto ocasiona frustraciones que conducen a una depresión. VI.4.2.15 Personalidad básica cambiante: Hay personas que tienen una personalidad cambiante e inmadura que los lleva a una situación en donde no sacan provecho de la experiencia y por cambiar sus valores vuelven a repetir los mismos errores. Esto provoca un sentimiento de frustración e inseguridad que puede conducir a la depresión. VI.4.2.16 Pocos deseos de superación: El conformismo es una mala actitud que algunos tienen y que los conduce a un tipo de vida muy rutinario, perdiendo el sentimiento de maestría para resolver situaciones nuevas. Cuando le cambian bruscamente las condiciones de vida, se sienten perdidos y no encuentran la manera de afrontar satisfactoriamente situaciones nuevas lo que los puede llevar a deprimirse. VI.4.2.17 Estrés severo prolongado: El estrés severo prolongado como ocurre cuando se presentan varias causas pequeñas o moderadas simultáneamente, puede asociarse con síntomas depresivos que requieren tratamiento específico. En esta categoría deben incluirse los problemas financieros que se mantienen durante bastante tiempo. VI.4.2.18 Personas con tendencias hipocondríacas: Estas personas tienen tendencia a creer que sufren de una enfermedad seria debido a que refieren sentir molestias y dolores en distintas partes del cuerpo que no se confirman con exámenes de laboratorio o gabinete. Al persistir estas quejas se puede presentar una depresión Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 111 VI.4.3 Causas sociales: Hacen énfasis en la interacción del individuo con la sociedad y el medio ambiente en que se desenvuelve y pueden ser: VI.4.3.1 Pobreza: La pobreza abarca una serie de condiciones negativas para el ser humano que favorecen la aparición de una depresión. Generalmente hay subempleo, consumo de drogas y alcohol, trabajo mal remunerado, frustraciones, bajo nivel intelectual, poca capacidad de progresar, etc. que son facilitadores para un trastorno afectivo. Por otro lado, cuando ya ha aparecido un trastorno depresivo que amerita tratamiento, las posibilidades de lograrlo adecuadamente son menores. VI.4.3.2 Guerra: La guerra produce no solo heridas en el cuerpo, también en el alma. La amenaza continua de muerte produce un estrés prolongado que puede desembocar en una depresión. Las pérdidas de seres queridos, de propiedades, de cosas con gran valor sentimental producen una reacción de duelo de gran magnitud. También coexisten atropellos a los derechos humanos como torturas, violaciones, escaso alimento, limitación a la movilización, etc. que actúan de igual forma. VI.4.3.3 Hacinamiento: El hacinamiento se produce por el crecimiento desordenado de las ciudades debido a problemas de planificación, migración del campo a la ciudad, pobreza, etc. Se produce una disminución notable del espacio vital que requiere cada persona y esto favorece las depresiones. Con el hacinamiento existe mayor posibilidad de actos agresivos que son un factor complementario. VI.4.3.4 Migración de los medios rurales a los urbanos: La población rural que se desplaza a las áreas urbanas en busca de mejores condiciones de vida con frecuencia se encuentra con la dura realidad de que no es tan fácil como pensaron y entonces tienen que adoptar un nivel de vida inclusive menor que el que tenían en el campo lo que aumenta el estrés y las frustraciones. VI.4.3.5 Emigración: El emigrar de un país a otro conlleva una serie de problemas como: diferente idioma, diferentes costumbres, dejar amistades de largo tiempo y hacer nuevas; en un medio que puede ser hostil, dificultad para conseguir trabajo, discriminación etc. VI.4.3.6 Asaltos: Los asaltos es un tipo de patología social que causa mucha inseguridad en la población en general ya que constituye un peligro que está siempre presente y contra el que se puede hacer muy poco. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 112 Asociado a la posibilidad de perder los bienes materiales está el hecho de poder tener lesiones físicas severas o incluso la muerte, lo que en personas predispuestas puede ocasionar un cuadro depresivo. VI.4.3.7 Inestabilidad política: Al existir inestabilidad política no se puede predecir que sucederá en el futuro inmediato lo que puede generar expectativas negativas que tienden a producir inseguridad y a su vez favorecen la depresión. VI.4.3.8 Pobre ambiente familiar: Una familia bien conformada en donde todos se apoyen mutuamente es una vacuna contra la depresión. Esto favorece el crecimiento de todos sus miembros. Cuando surge una adversidad se comparte entre todos y de esta forma se disminuyen sus consecuencias. VI.4.3.9 Inestabilidad laboral: La estabilidad laboral facilita la consecución de un ingreso económico que nos permite llevar una vida más o menos satisfactoria. Cuando no se sabe si se dispondrá de trabajo o no aumentan las posibilidades de no poder conseguir el ingreso mínimo y con ello se favorece la inseguridad y luego la depresión. VI.5 SINTOMAS: El eje nuclear afectivo de la depresión es la tristeza vital y profunda que envuelve al sujeto hasta afectar todas las esferas de su relación intra e interpersonal. El paciente depresivo vive anclado al pasado, al que percibe como feo y malo contrario al ansioso que teme al futuro por considerarlo demasiado amenazante. Aunque el estado afectivo nuclear es la tristeza, pueden emerger otros estados emocionales como la ansiedad, la irritabilidad o la hostilidad, pero todos en forma secundaria al estado fundamental. En ocasiones el paciente carente de toda ansiedad se presenta profundamente inhibido, pudiendo llegar hasta el estado estuporoso. Este estado anímico conduce a la pérdida de la esperanza de sentirse mejor lo que lleva al paciente a sentirse desvalido y a no querer consultar o seguir el tratamiento ya que cree que no tiene cura. También lo lleva a un estado de inseguridad profunda en sí mismo que conduce a una autoimagen negativa y a una pérdida de la autoestima que sume al paciente en un círculo vicioso del cual le cuesta salir. De igual manera puede presentar el fenómeno de la anhedonia (incapacidad de obtener y experimentar placer); el paciente está pesimista y pierde la ilusión por su familia, su trabajo y un proyecto existencial que él se siente incapaz de alcanzar. Se pierde el interés en las cosas que antes le agradaban hacer y parece que la vida cambia para mal. En este estado de cosas, puede aparecer la sensación de tener una enfermedad mortal que vendría a ser una forma de terminar con el sufrimiento o podrían surgir deseos de que sería mejor estar seriamente enfermo. Esto es un paso previo al inicio de la ideación suicida que puede llegar al intento de suicidio. El suicidio es más frecuente en hombres que en mujeres. Los factores que hablan a favor de que se puede cometer son los siguientes: antecedentes familiares de suicidio exitoso, presencia de enfermedad terminal, antecedentes de intentos serios, presencia de ideas delirantes de minusvalía o invalidez, Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 113 desesperanza marcada, planeación detallada de la forma de suicidarse, redacción de la nota suicida, alcoholismo crónico, etc. El llanto es la expresión de este estado emocional, en ocasiones existe la queja de no poder llorar a pesar de sentirse profundamente triste, y prevalece cierta anestesia afectiva. En cualquier caso el llanto del depresivo es más inmotivado, surge de la esfera de los sentimientos más vitales y no proporciona alivio. Lógicamente el rendimiento del paciente va disminuyendo progresivamente hasta llegar a la abulia y la apatía total, en que el sujeto es incapaz de realizar cualquier actividad. Existe una notable afectación psicomotora y sensoperceptiva. Se observan pausas más largas del lenguaje y deterioros del rendimiento y de la reactividad motora. La atención y la concentración disminuyen, ya que al paciente le falta la energía vital suficiente para polarizar con claridad y eficacia su conciencia hacia tareas específicas. En el área de la memoria se observa que los déficit amnésicos son subjetivos, y que el descenso de rendimiento en pruebas de memoria inmediata se resuelve una vez recuperado el paciente de su depresión. Los recuerdos están lógicamente centrados en experiencias negativas. Se recuerda especialmente lo malo y lo feo mientras que lo lindo y agradable se minimiza. En el pensamiento, la lentitud y los contenidos de tonalidad negativa marcan la pauta. Las vivencias de desánimo e incapacidad ocupan el pensamiento de estos enfermos, vivencias que en casos especialmente graves pueden cristalizar en auténticas ideas delirantes, cuyo contenido gira alrededor de la culpa, la ruina y la hipocondría, igualmente pueden aparecer dudas de cariz obsesivo. Esta forma de pensar con frecuencia se asocia a indecisión que impresiona como dificultad para pensar y actuar con claridad. Por esto se le aconseja al paciente que no tome decisiones trascendentales hasta que no se sienta mejor. También lo puede llevar a sentir temores irracionales a cosas que pueden ocurrir en el futuro y que son desproporcionados. Si no son tratados adecuadamente pueden llevar a la persona a un estado de inhibición que afecta seriamente su calidad de vida. La vida instintiva se encuentra también profundamente afectada, respecto al sueño, se presentan problemas para dormir y pesadillas con despertar precoz. El deprimido ansioso generalmente presenta dificultad para iniciar el sueño, mientras que el deprimido endógeno, se duerme con facilidad pero se despierta en horas de la madrugada y luego no puede volver a conciliar el sueño. Esto provoca que al día siguiente la persona se siente muy cansada, especialmente al medio día, lo que disminuye la efectividad laboral o el aprendizaje. En otras ocasiones se presenta lo contrario, o sea la somnolencia excesiva en donde el individuo no está completamente dormido sino que está rumiando ideas en forma interminable. Se considera que esto es un mecanismo de escape para no enfrentar los problemas cotidianos. Existe con frecuencia una disminución del impulso sexual, frigidez, dispareunia o erecciones incompletas lo que puede generar problemas de pareja y puede favorecer ideas de infidelidad. Otras veces puede presentarse un aumento en la libido sexual y considerarse una conducta hipersexual que puede ser un mecanismo compensatorio. En la esfera del apetito puede haber una pérdida del mismo que se acompaña de pérdida de peso importante o puede ocurrir todo lo contrario como bulimia o necesidad excesiva de ingerir carbohidratos lo que conduce a un aumento de peso que puede llegar a ser muy notorio. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 114 La tendencia a los auto reproches es frecuente, la agresividad dirigida hacia sí mismo provoca en los enfermos penosos sentimientos de culpabilidad y desesperanza que pueden llevarle al suicido, o con otro tipo de conductas autoagresivas, llamadas encubiertas, como el alcoholismo, la bulimia, las situaciones peligrosas y que entrañan estrés, el abandono de la medicación en enfermedades crónicas, etc. Las repercusiones fisiológicas de la depresión son evidentes, además de la astenia, otros síntomas como la pérdida de peso, las cefaleas, la amenorrea, la sequedad de boca, el estreñimiento y las palpitaciones también son frecuentes. La desregulación vegetativa es bastante constante y en ocasiones tan importante que constituye el aspecto clínico más llamativo, con frecuencia en forma de crisis de sudoración, sequedad de boca, palpitaciones, sofocos, estreñimiento. En relación de los aspectos físicos, las formas más frecuentes son cansancio fácil, algias y parestesias, sobre todo cefaleas, trastornos gastrointestinales y neurovegetativos. Finalmente, es importante prestar atención sobre la presentación periódica de algunas depresiones, los cambios de estación, concretamente primavera y otoño, son épocas especialmente críticas para estos pacientes. Vale la pena recalcar que algunos pacientes deprimidos no experimentan la sensación psíquica de estar deprimidos y tienden a somatizar las molestias. Dentro de estos pacientes mencionaremos los siguientes: VI.5.1 Dolores que no responden a analgésicos o anti inflamatorios. VI.5.2 Dolor epigástrico que no cede a tratamiento específico. VI.5.3 Insomnio que no cede con hipnóticos. VI.5.4 Molestias gástricas sin hallazgos anormales en la gastroscopía. VI.5.5 Molestias urinarias con exámenes de orina normales. VI.5.6 Síntomas cardiacos con electrocardiogramas normales. VI.5.7 Síntomas persistentes durante tiempos muy prolongados. VI.5.8 Necesidad de ingerir múltiples medicamentos. VI.5.9 Múltiples exámenes de laboratorio con resultados normales. Hay algunos síntomas que pueden corresponder a ansiedad o depresión y son los siguientes: VI.5.10 Dificultad en la concentración. VI.5.11 Fallas en la memoria. VI.5.12 Temores a varias cosas. VI.5.13 Molestias y dolores musculares. VI.5.14 Zumbidos en los oídos. VI.5.15 Sensación de debilidad. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 115 VI.5.16 Cansancio fácil. VI.5.17 Mareos. VI.6 FORMAS CLINICAS DE IMPORTANCIA PSICOFARMACOLOGICA: Existen varios tipos de depresiones que tienen importancia desde el punto de vista psicofarmacológico ya que la respuesta a los mismos es diferente. Dentro de ellas mencionaré: VI.6.1 Depresión normal: Es una depresión poco intensa y de corta duración que la mayoría de las personas experimentamos en algunas épocas de nuestras vidas y que sentimos que no amerita ningún tratamiento, que no acarrea ninguna consecuencia importante para nuestro organismo y que puede desaparecer con solo tomarse unas vacaciones, cambiar hábitos de vida, etc. En este caso no se justifica el uso de antidepresivos. VI.6.2 Depresión patológica: Es cuando la persona experimenta síntomas depresivos bastante intensos y durante un tiempo prolongado y que puede asociarse a componentes somáticos importantes. En este caso se recomienda el uso de estos medicamentos. VI.6.3 Depresión reactiva: Se presenta cuando una persona tiene una pérdida afectiva o económica importante y reacciona deprimiéndose. En este caso los antidepresivos brindan poca ayuda ya que tiene que adaptarse a la nueva situación y esto implica el uso de mecanismos de defensa psicológicos que requieren tiempo para llegar a producir esos cambios. VI.6.4 Depresión endógena: La depresión endógena se caracteriza por presentar personalidad premórbida adaptada, constitución pícnica, ideas delirantes de ruina, de culpa e hipocondría, inhibición a agitación psicomotriz, anorexia y pérdida de peso significativa, anhedonia total (incapacidad de buscar, obtener y experimentar placer), historia previa de fases depresivas anteriores, trastornos de la cronobiología (mejoría vespertina, despertar precoz), riesgo suicida, antecedentes familiares de trastornos afectivos, anomalías en los marcadores biológicos (acortamiento de la latencia REM, no-supresión del cortisol en el test de supresión a la dexametasona, disminución de la respuesta de TSH a la estimulación con TRH, disminución de los receptores plaquetarios de imipramina y serotonina). Generalmente existe disminución de la disponibilidad de norepinefrina, serotonina y dopamina que son los responsables de las manifestaciones del cuadro. En este tipo de depresión se agrupan los cuadros más severos y que requieren un tratamiento más enérgico. Es el tipo que mejor responde a los antidepresivos. VI.6.5 Depresión unipolar: Son aquellos trastornos depresivos endógenos que han presentado varias fases melancólicas consecutivas (mínimo tres episodios) sin períodos de manía o hipomanía intercurrentes; con antecedentes de personalidad tipo neurótica y en las diferencias clínicas destacan las somatizaciones y ansiedad. En este grupo, el uso de antidepresivos como única medicación es suficiente. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 116 VI.6.6 Depresión bipolar: Es la que presenta episodios depresivos alternando con crisis maniacales. En este grupo, se recomienda el uso concomitante de antidepresivos más litio para prevenir las fluctuaciones amplias del afecto. Si se usan antidepresivos solos, se puede correr el riesgo de que se pase de una depresión a una manía. VI.6.7 Depresión inhibida: En ésta sobresale la lentitud psicomotora lo que da la impresión de que el paciente está en cámara lenta. En este grupo de depresiones se recomienda el uso de antidepresivos que tengan poco efecto sedante como: imipramina (Tofranil ®), fluoxetina (Prozac ®), sertralina (Altruline ®) y viloxazina (Vicilán ®). VI.6.8 Depresión ansiosa: En este caso, junto a los síntomas depresivos, están otros de ansiedad manifestados por inquietud, desasosiego, frialdad de manos y pies, sudoración, trastornos digestivos, etc. En este caso se recomienda el uso de antidepresivos sedantes como: amitriptilina (Tryptanol ®), maprotilina (Ludiomil ®), mianserina (Tolvón ®), tianeptino (Stablón ®), paroxetina (Paxil ®). VI.6.9 Depresión neurótica: Se caracteriza por mayor ansiedad, autocompasión, rasgos histéricos o hipocondríacos, con presencia de desencadenantes o psicógena, insomnio inicial, sin variaciones diurnas o agravamiento vespertino, ni alteraciones estacionales del humor, curso fluctuante, ausencia de anomalías biológicas y reactividad de los síntomas a las contingencias ambientales de forma que existe una anhedonia parcial ya que se conserva la capacidad de experimentar placer si la situación es favorable. No suelen detectarse trastornos psicomotores marcados, el riesgo suicida es menor y la respuesta a fármacos inferior, siendo más sensible a la psicoterapia. El paciente vive el trastorno como una continuidad con su historia y biografía. VI.6.10 Depresión psicótica: Aquí los síntomas depresivos se asocian a ideas delirantes por ejemplo: sentirse vacíos por dentro, sentir los órganos "podridos", que están perjudicando a sus familiares, que no valen nada, que nadie los quiere o que están contaminando el ambiente. Pueden haber alucinaciones visuales con sombras, figuras de personas, malos espíritus, etc. En estos casos es recomendable asociar antipsicóticos a los antidepresivos. VI.6.11 Depresión primaria: Es cuando los síntomas depresivos constituyen la enfermedad de fondo y por lo tanto hay una mejor respuesta a los medicamentos antidepresivos. VI.6.12 Depresión secundaria: Los síntomas depresivos forman parte de una constelación mayor que puede corresponder a una esquizofrenia, a un síndrome mental orgánico o a una farmacodependencia en cuyo caso la respuesta a antidepresivos va a depender de la enfermedad principal y del tratamiento que ella reciba. VI.6.13 Depresión psicógena: Es cuando los síntomas se presentan en respuesta a un estímulo psicológico y no existen suficientes elementos orgánicos que expliquen el cuadro. En este caso la respuesta a psicofármacos es buena, sobretodo si se asocia a algún tratamiento psicoterapéutico. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 117 VI.6.14 Depresión orgánica o somatógena: En este caso existen alteraciones anatómicas o bioquímicas que hacen que la respuesta a psicofármacos sea variable dependiendo de la etiología que la produzca. Cuando hay disminución del número de neuronas funcionantes, la respuesta va a tender a ser mala y los efectos secundarios se notan antes que los efectos primarios. Cuando se debe a la ingesta de drogas médicas o ilícitas o al consumo de alcohol si no se suspenden éstas, el cuadro no va a responder a los antidepresivos. En general estas depresiones se manifiestan por estados de adinamia, astenia, somnolencia, licitud, anorexia y en ocasiones, por síntomas claros de afectación orgánico-cerebral (confusión, dificultades amnésicas, discalculias, etc.). En ocasiones pueden desencadenarse depresiones similares a las endógenas. Las enfermedades más comúnmente relacionadas con la depresión y los fármacos que pueden provocar reacciones de este tipo. VI.6.15 Depresión típica: Es la que presenta el cuadro sintomático característico de: llanto, decaimiento, tristeza, anorexia, cansancio fácil, desesperanza, etc. En estos casos el uso de antidepresivos es más claro. VI.6.16 Depresión atípica: Se llaman también equivalentes depresivos, depresiones enmascaradas u oligo sintomáticas y consisten en que el paciente no experimenta humor depresivo ni tiene los trastornos somáticos de las otras depresiones. Como ejemplos están: insomnio rebelde a tratamiento, pérdida de peso sin una causa que lo explique, algunos tipos de prostitución y alcoholismo, algunos casos de cleptomanía y algunos actos compulsivos como la necesidad de estarse lavando las manos repetidamente. En estos casos debe intentarse primero un tratamiento con ansiolíticos y si no hay respuesta entonces se pueden usar los antidepresivos. VI.6.17 Depresión corriente: Es la depresión usual que responde favorablemente con el tratamiento. Usualmente responden a un solo antidepresivo. VI.6.18 Depresión resistente: Es la que ha pasado por varios antidepresivos y no responde. En estos casos es necesario recurrir a mezclas de antidepresivos y otros medicamentos considerados como potencializadores. VI.7 CLASIFICACION DIAGNOSTICA: En la actualidad se utilizan primordialmente dos tipos de criterios diagnósticos; los marcados por la Asociación Psiquiátrica Americana (APA), y los establecidos por la Organización Mundial de la Salud (OMS), instituciones que realizan un gran esfuerzo por la unificación de criterios generales para las enfermedades mentales. La APA describió estos criterios en su Manual Diagnóstico y Estadístico de los Trastornos Mentales, actualmente su cuarta edición (DSM IV), y la OMS los describió en la Clasificación Internacional de las Enfermedades en el Capítulo V (F) de su décima edición (CIE 10). VI.7.1 DSM IV (Asociación Psiquiátrica Americana, 1994): Dentro de esta clasificación, los trastornos depresivos se agrupan junto con los maniacales dentro del capítulo de los trastornos del humor cuya patología principal está el afecto. Dentro de este grupo existen cuatro subdivisiones que son: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 118 VI.7.1.1 Trastornos depresivos: En este grupo se ubican cuadros depresivos que nunca se han mezclado con cuadros maniacales. A su vez estos pueden ser: VI.7.1.1.1 Trastorno depresivo mayor: Esta categoría se refiere a un trastorno cuyo curso clínico se caracteriza por uno o más episodios depresivos mayores. No deben estar asociados a un cuadro esquizofrénico esquizofreniforme ni al consumo de sustancias psicoactivas. Se define según los siguientes criterios: Criterio A: Como mínimo, cinco de los síntomas siguientes han estado presentes durante un mismo período de dos semanas y representan un cambio del nivel de funcionamiento previo y, al menos, uno de los síntomas es: I.- estado de ánimo deprimido, o II.- pérdida de interés o capacidad para el placer. estado de ánimo deprimido (o puede ser irritable en niños y adolescentes) durante la mayor parte del día, casi cada día y, reportado por la experiencia subjetiva o por la observación de los demás. notable disminución del interés o el placer en todas o casi todas las actividades habituales de cada día (por experiencia subjetiva u observación de los demás). pérdida significativa de peso sin hacer ningún tipo de dieta, o aumento del mismo ( más del 5 % del peso corporal en ambos sentidos) o disminución o incremento del apetito casi cada día. En niños debe considerarse el no presentar el aumento de peso esperado para la edad. insomnio o somnolencia casi cada día. agitación o enlentecimiento psicomotor casi cada día (observable por los demás y no únicamente por sentimientos subjetivos de inquietud o depresión). fatiga o pérdida de energía casi cada día. sentimientos de inutilidad o excesivos o inapropiados sentimientos de culpa (que pueden ser delirantes) casi cada día ( no simplemente auto reproches o culpa por estar enfermo). disminución de la capacidad para pensar o concentrarse o indecisión, casi cada día bien sea reportado por el sujeto o notado por otros. ideas de muerte recurrentes (no únicamente temor de morir), ideas de suicidio recurrentes sin un plan específico, o un intento de suicidio o un plan específico para suicidarse. Criterio B: Los síntomas no deben calzar con los criterios de un episodio depresivo mixto. Criterio C: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 119 Los síntomas causan notable molestia o dificultan el funcionamiento social, ocupacional o en otras áreas importantes de la vida. Criterio D: Los síntomas no son ocasionados por los efectos directos de una sustancia psicoactiva (droga ilícita o medicamento) o por una enfermedad física ( por ejemplo: hipotiroidismo). Criterio E: Los síntomas no están relacionados con un duelo por ejemplo: cuando se ha perdido a un ser querido o los síntomas persisten por más de 2 meses o están caracterizados por una marcada alteración funcional, preocupación excesiva de inutilidad, ideación suicida, síntomas psicóticos o retardo psicomotor. Dentro del grupo de los trastornos depresivos tenemos las siguientes categorías diagnósticas: VI.7.1.1.2 Trastorno depresivo mayor, episodio único (296.2X: En esta categoría se incluyen las depresiones mayores que no han tenido previamente ni otro episodio depresivo ni ningún episodio maniacal. VI.7.1.1.3 Trastorno depresivo mayor, recurrente (296.3x): Aquí se han presentado previamente dos o más episodios depresivos. Para considerar dos episodios depresivos separados debe haber un intervalo de por lo menos dos meses consecutivos en los cuales no se cumplió con los criterios para tener un episodio depresivo mayor. Tampoco existieron episodios maniacales. Hay que especificar si el trastorno depresivo mayor es: Leve cuando los síntomas son pocos en número (del criterio A) y su intensidad es poca. Moderado cuando se presentan en mayor número, la intensidad es mayor y requieren más supervisión. Severo sin síntomas psicóticos cuando los síntomas interfieren notablemente en la vida laboral o en las actividades sociales habituales o en las relaciones con los demás. Severo con síntomas psicóticos es cuando se presentan ideas delirantes o alucinaciones. Hay que especificar si los síntomas psicóticos son congruentes o no con el estado de ánimo. Los pacientes en esta categoría requieren de estrecha supervisión para que no se ocasionen daño alguno (como un gesto suicida). En remisión parcial cuando persisten algunos síntomas depresivos poco prominentes y no llegan a 5 del criterio A o existe una remisión completa que no ha llegado a dos meses. En remisión completa es cuando han transcurrido al menos dos meses sin tener ningún síntoma depresivo desde la última crisis. Con elementos catatónicos cuando el cuadro clínico está dominado al menos por dos de los siguientes síntomas: inmovilidad motora como catalepsia, estupor catatónico o flexibilidad cérea. actividad motora excesiva sin ningún propósito ni motivada por estímulos externos. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 120 negativismo extremo manifestado por una resistencia inmotivada a todas las indicaciones, por mantener una posición rígida en contra de los deseos del explorador para movilizarlo o por mutismo. peculiaridades en los movimientos voluntarios como adoptar posiciones bizarras o inapropiadas, movimientos estereotipados, manerismos prominentes o muecas desproporcionadas. ecolalia o ecopraxia. Con elementos melancólicos cuando se presentan: A. Cualquiera de los siguientes durante la fase más severa del presente episodio: pérdida de interés o de capacidad para el placer en todas o casi todas las actividades. falta de reactividad ante estímulos normalmente agradables, no se sienten mejor, ni aún temporalmente, cuando algo agradable sucede. B. Tres o más de los siguientes síntomas: cualidad diferente de los síntomas cuando son experimentados tras la pérdida de un ser querido. la depresión suele ser más intensa por la mañana. despertar precoz por la mañana (mínimo 2 hrs. antes de lo habitual). enlentecimiento o agitación psicomotora. anorexia significativa o pérdida de peso. excesivos o inapropiados sentimientos de culpa. Con elementos atípicos cuando se presenta alguna reactividad afectiva ante un evento real o potencial agradable, sensación de pesantez (como si fueran de plomo) en los brazos y piernas y un patrón de sensibilidad excesiva de rechazo interpersonal que se mantiene durante períodos de tiempo prolongados. Con inicio en el período posparto cuando se inicia dentro de las cuatro semanas posteriores al parto. Con respecto al curso longitudinal del padecimiento este puede ser: Con recuperación ínter episódica completa cuando hay ausencia de síntomas depresivos entre un episodio y otro. Sin recuperación ínter episódica completa cuando persisten algunos síntomas depresivos entre un episodio y otro. VI.7.1.1.4 (300.4): Trastorno distímico temprano, tardío, con elementos atípicos El trastorno distímico se caracteriza por la presencia de los siguientes criterios: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 121 A. Animo depresivo la mayor parte del día, la mayor parte de los días, bien sea por referencia subjetiva o por la observación de otros, por un mínimo de tiempo de dos años. En niños y adolescentes, el humor puede ser irritable y la duración puede ser de al menos 1 año. B. Presencia cuando está deprimido de al menos dos de los siguientes síntomas: poco o exceso de apetito. insomnio o somnolencia. poca energía o fatiga. baja autoestima. poca concentración o dificultad para tomar decisiones. sentimientos de desesperanza. C. Durante el período de dos años (1 año para niños y adolescentes), el sujeto nunca ha estado libre de síntomas de los criterios A y B por más de dos meses al mismo tiempo. D. No ha existido un episodio depresivo mayor durante los primeros dos años del padecimiento (1 año para niños y adolescentes). E. Nunca ha existido un episodio maniacal, mixto, hipomaniacal y no se han satisfecho los criterios para trastorno ciclotímico. F. El trastorno no se presenta exclusivamente durante el curso de un trastorno psicótico crónico tal como la esquizofrenia. G. Los síntomas no son el resultado de los efectos fisiológicos de una sustancia (droga de abuso o medicamento) o una enfermedad física general. H. Los síntomas ocasionan malestar significativo o disfunción social, laboral o en otras áreas del funcionamiento. Hay que especificar si es de inicio temprano cuando se produce antes de los 21 años de edad, si es de inicio tardío cuando aparece después de los 21 o si tiene elementos atípicos como hiper reactividad emotiva tanto para estímulos positivos como negativos y una patológica sensibilidad percibida de rechazo interpersonal. VI.7.1.1.5 Trastorno depresivo sin especificación (311): Esta categoría incluye: Trastorno disfórico premenstrual: si en la mayor parte de los ciclos menstruales del último año, se presentaron síntomas como: humor marcadamente depresivo, marcada ansiedad, labilidad afectiva y pérdida del interés en actividades regulares, que se presentan en la última semana de la fase luteínica del ciclo y que cede a los pocos días de presentarse la menstruación. Estos síntomas deben ser lo suficientemente severos como para interferir con el trabajo, el estudio o actividades usuales. Trastorno depresivo menor: en donde los síntomas se han presentado por dos semanas pero no llegan a 5 de los del criterio A de episodio depresivo mayor. Trastorno depresivo breve recurrente: en donde la duración de los síntomas va de 2 días a 2 semanas, se presenta al menos una vez al mes durante un año. Trastorno depresivo pospsicótico de la esquizofrenia: que es un trastorno depresivo mayor que se presenta en la fase residual de la esquizofrenia. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 122 Episodio depresivo mayor sobre impuesto en un trastorno delirante: trastorno psicótico no especificado o en la fase activa de una esquizofrenia. Situaciones en las que el clínico llega a la conclusión que el trastorno depresivo está presente pero es incapaz de determinar si es primario, debido a una enfermedad física o inducido por una sustancia. VI.7.1.2 Trastornos bipolares: Estos trastornos incluyen cuadros en los que se presentan trastornos del humor que fluctúan entre depresión y cuadros maniacales de distinta intensidad. Debido a que no es el propósito de este trabajo el desarrollar trastornos del humor únicamente se mencionarán las categorías diagnósticas que existen en esta categoría: VI.7.1.2.1 Trastorno bipolar I (296): 296.00 296.40 296.40 296.50 296.60 296.7 296.8 Episodio maniacal único. Episodio más reciente de tipo hipomaniacal. Episodio más reciente de tipo maniacal. Episodio más reciente de tipo depresivo. Episodio más reciente de tipo mixto. Episodio más reciente no especificado. Trastorno bipolar no especificado. VI.7.1.2.2 Trastorno bipolar II (296.89). VI.7.1.2.3 Trastorno ciclotímico (301.13): Lo más característico de esta categoría es un estado crónico de alteraciones en el estado de ánimo que incluye numerosos períodos de síntomas hipomaniacos con numerosos períodos de síntomas depresivos. VI.7.1.3 Trastornos debidos a enfermedades médicas: Lo característico de este cuadro (293.83) es la persistencia y notoriedad de un trastorno del humor que se considera debido a los efectos fisiológicos directos de una enfermedad médica general. Este trastorno puede abarcar ánimo depresivo con marcada disminución en el interés o la sensación de placer o humor irritable, expansivo o elevado. Debe existir evidencia de historia clínica, examen físico o laboratorio clínico, que se presenta una enfermedad física general que debe ser mencionada en el diagnóstico. VI.7.1.4 Trastornos del humor debidos a uso de sustancias: Lo sobresaliente en esta categoría (370.0) es la prominencia y persistencia de un trastorno del humor que se considera que es la consecuencia fisiológica del uso de una sustancia (droga de abuso, medicamento, otro tratamiento somático para la depresión o exposición a una toxina). Dependiendo de la naturaleza de la sustancia y en la fase en la cual ocurran los síntomas (durante la intoxicación o el síndrome de abstinencia) el trastorno puede involucrar ánimo deprimido, marcado desinterés o disminución en el placer o ánimo expansivo, elevado o irritable. Debe especificarse el subtipo de acuerdo a los siguientes: Con elementos depresivos. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 123 Con elementos maniacales. Con elementos mixtos. También debe mencionarse la fase (contexto) en que ocurre la depresión: Con inicio en la fase de intoxicación. Con inicio en la fase de síndrome de abstinencia. VI.7.1.5 Trastorno adaptativo con humor depresivo (309.0): Los elementos esenciales de un trastorno adaptativo es el desarrollo de síntomas emocionales y del comportamiento clínicamente significativos en respuesta a uno o varios estresores psicosociales. Los síntomas deben presentarse dentro de los tres meses siguientes al inicio del estresor. La importancia clínica de esta reacción depende de la marcada desproporción entre el estímulo y la respuesta y por el grado de disfunción social u ocupacional que produce. Puede ser: Agudo: si dura menos de 6 meses. Crónico: si dura 6 meses o más. VI.7.1.6 Duelo no complicado (V 62.82): Esta categoría puede emplearse cuando la atención o la necesidad de tratamiento se centra en una reacción normal ante la muerte de un ser querido (duelo). Ante una pérdida así, la reacción normal es, con frecuencia, un síndrome depresivo típico, con sentimientos depresivos y síntomas asociados del tipo de la pérdida del apetito, pérdida de peso, e insomnio, sin embargo, son menos frecuentes los déficit funcionales prolongados, la mórbida preocupación de que nada vale la pena y la inhibición psicomotora llamativa, todo ello sugiere que el duelo se ha complicado por el desarrollo de un trastorno depresivo mayor. El sujeto con duelo no complicado generalmente considera sus sentimientos depresivos como normales, aunque acuda en busca de ayuda profesional para librarse de los síntomas asociados, como el insomnio y la anorexia. La reacción puede no ser inmediata, pero rara vez se da tras los dos o tres primeros meses. La duración del duelo "normal" varía considerablemente entre los diferentes grupos culturales. VI.7.2 Clasificación de la CIE 10 (OMS 1994): Esta clasificación fue realizada por la Organización Mundial de la Salud, en base principalmente a las observaciones clínicas, y de duración e intensidad de las alteraciones. Las depresiones se incluyen las categorías diagnósticas de los trastornos del humor, que abarcan de F-30 a F-39. VI.7.2.1 Episodio maníaco (F-30): Por tratarse de un tema que no está dentro de los objetivos de este trabajo, no se analizará. VI.7.2.2 Trastorno bipolar (F-31: Este grupo está caracterizado por la alternancia de episodios depresivos con cuadros hipomaniacales ( bipolar I) o maniacales ( bipolar II), de manera que en algunos momentos el paciente se encuentra eufórico y en otros deprimido. Lo usual es que se presente una recuperación completa entre los episodios. La duración media de las crisis maniacales es de cuatro meses, mientras que la duración Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 124 promedio de las depresiones es de seis meses. La incidencia en ambos sexos es aproximadamente la misma. La edad de inicio es generalmente más temprana (25-35 años) que la unipolar (25-55 años). Van asociados con más problemas familiares. Generalmente logran un buen nivel académico, tienen mayor tendencia a suicidarse. La prevalencia de trastornos afectivos entre los familiares es mayor que en los unipolares. Las recidivas son bastante frecuentes, generalmente cada dos años. Se asocia a una excreción más baja de MHPG que la unipolar. Se puede usar el litio como profilaxis. VI.7.2.3 Episodios depresivos (F-32): Se caracterizan por presentar los síntomas típicos de depresión que mencionamos anteriormente. Dentro de esta categoría tenemos: VI.7.2.3.1 Episodio depresivo leve (F-32.0): Debe presentar síntomas depresivos leves que deben de haber permanecido al menos durante dos semanas. VI.7.2.3.1.1 Sin síndrome somático (F-32.00): Es decir sin quejas somáticas, únicamente el componente psíquico de la depresión, que debe ser leve. VI.7.2.3.1.2 Con síndrome somático (F-32-01): Tienen tres o cuatro síntomas somáticos sobresalientes. VI.7.2.3.2 Episodio depresivo moderado (F-32.1): Es igual al anterior pero más intenso. generalmente el paciente tiene dificultades para continuar laborando. VI.7.2.3.2.1 Sin síndrome somático (F-32-.10). VI.7.2.3.2.2 Con síndrome somático (F-32-.11). VI.7.2.3.3 Episodio depresivo grave sin síntomas psicóticos (F-32.2): Es igual al anterior pero más grave. Generalmente se presenta ideación suicida y puede haber mucha angustia o agitación. Los síntomas somáticos siempre están presentes. Durante el episodio el enfermo no es capaz de continuar con su actividad laboral, social o doméstica más allá de un grado muy limitado. No se encuentran ideas delirantes, alucinaciones o estupor depresivo. VI.7.2.3.4 Episodio depresivo grave con síntomas psicóticos (F-32.3): Tiene características similares a la anterior pero presenta ideas delirantes con temas sobre pecado, ruina, catástrofes inminentes de los que se siente responsable. Las alucinaciones auditivas suelen ser con voces difamatorias o acusatorias. Si son olfatorias se refieren a olor a podrido o carne en descomposición. VI.7.2.4 Trastorno depresivo recurrente (F-33): Se caracteriza por la aparición de episodios repetidos de depresión que pueden tener las características de leves, moderados o severos sin que existan episodios maniacales. Comienza alrededor de Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 125 la quinta década de la vida. Son de duración variable entre 3 y 12 meses. La recuperación suele ser completa aunque un pequeño grupo queda crónicamente deprimido. Puede subdividirse de la siguiente manera: VI.7.2.4.1 Trastorno depresivo recurrente, episodio actual leve (F-33.0): VI.7.2.4.1.1 Sin síndrome somático (F-33.00). VI.7.2.4.1.2 Con síndrome somático (F-33.01). VI.7.2.4.2 Trastorno depresivo recurrente, episodio actual moderado (F33.1): VI.7.2.4.2.1 Sin síndrome somático (F-33.10). VI.7.2.4.2.2 Con síndrome somático (F-33.11). VI.7.2.4.3 Trastorno depresivo recurrente, episodio actual grave sin síntomas psicóticos (F-33.2): Deben satisfacerse todas las pautas para un trastorno depresivo recurrente y el episodio actual debe tener las pautas de grave. VI.7.2.4.4 Trastorno depresivo recurrente, episodio actual grave con síntomas psicóticos (F-33.3): Es igual al anterior pero debe tener elementos psicóticos. VI.7.2.4.5 33.4): Ttrastorno depresivo recurrente actualmente en remisión (F- Esta categoría es para cuando ha tenido un trastorno depresivo recurrente pero que en el momento de la evaluación se encuentra remitido. VI.7.2.5 Trastornos del humor persistentes (F-34): Se trata de trastornos persistentes que pueden durar toda la vida pueden acarrear considerable malestar y frecuentes incapacidades. Incluye lo que antes se llamaba personalidad depresiva. VI.7.2.5.1 Ciclotimia (F-34.0): Se caracteriza por una inestabilidad persistente del estado de ánimo, que implica la existencia de muchos períodos de depresión y de euforia leves. El enfermo no percibe relación alguna entre las oscilaciones del humor y los acontecimientos vitales. VI.7.2.5.2 Distimia (F-34.1): Es una depresión crónica en la que los pacientes tienen a menudo días o semanas en los que refieren encontrarse bien pero durante la mayor parte del tiempo se siente cansados y deprimidos. Además de estas categorías, existen otras depresiones que se clasifican por aparte. Entre estas tenemos: VI.7.2.6. Trastorno del humor orgánico con síntomas depresivos: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 126 Esta categoría (F-06.3) se incluye dentro del grupo de trastornos mentales debidos a lesión o disfunción cerebral y se trata de un trastorno caracterizado por depresión del estado de ánimo, disminución de la vitalidad y de la actividad y puede también estar presente cualquier otro rasgo del episodio depresivo. El único criterio para la inclusión de este estado en la sección orgánica es una presunta relación causal directa con un trastorno somático, cuya presencia deberá ser demostrada y el síndrome deberá ser la consecuencia del presunto factor orgánico y no ser la expresión de la respuesta emocional a éste. VI.7.2.7 Trastornos de adaptación con reacción depresiva (F-43.2): Se trata de estados de malestar subjetivo acompañados de alteraciones emocionales que, por lo general, interfieren con la actividad social y que aparecen en el período de adaptación a un cambio biográfico significativo o a un acontecimiento vital estresante. El cuadro suele comenzar en el mes posterior a la presentación del cambio biográfico o del acontecimiento estresante y la duración de los síntomas rara vez excede los seis meses. VI.7.2.7.1 Reacción depresiva breve (F-43.20): Estado depresivo moderado y transitorio cuya duración no excede de un mes. VI.7.2.7.2 Reacción depresiva prolongada (F-43.21): Estado depresivo moderado que se presenta como respuesta a la exposición prolongada a una situación estresante pero cuya duración excede el mes pero no sobrepasa los dos años. VI.7.2.7.3 Reacción mixta de ansiedad y depresión (F-43.22): En esta categoría se encuentran presentes tanto síntomas depresivos como ansiosos. VI.8 DIAGNOSTICO DIFERENCIAL: El diagnóstico diferencial de la depresión es muy importante ya que los síntomas que presenta un paciente depresivo pueden confundirse con los de varias enfermedades somáticas que deben ser descubiertas y tratadas en forma apropiada. Esto es importante porque algunos pacientes ponen más énfasis en los aspectos psicológicos que en los somáticos o viceversa. Puede suceder que ocurra una coexistencia entre una depresión y una enfermedad somática. Tratar a un tumor de cabeza de páncreas como una depresión podría retrasar el tratamiento específico que podría ser vital para la prolongación de la vida. Los cuadros clínicos que pueden cursar con síntomas depresivos son: VI.8.1 Hipo o hipertiroidismo: Ambos trastornos pueden acompañarse de cuadros depresivos por lo que amerita hacer pruebas de laboratorio para descartar estos padecimientos. Esto es necesario si el paciente refiere antecedentes de haber tenido problemas tiroideos o hay antecedentes familiares de ellos. También deben de solicitarse si la respuesta al tratamiento no es satisfactoria con dosis adecuadas de medicinas. VI.8.2 Cuadros demenciales: Especialmente en depresivos de la tercera edad, se pueden presentar elementos demenciales que hablan a favor de una demencia arteriosclerótica o de una enfermedad de Alzheimer. Para descartar esta posibilidad es necesario ordenarle al paciente una tomografía axial computadorizada (TAC), que revelará elementos de atrofia cortico-subcortical que es lo típico de las enfermedades degenerativas. Un grado leve de atrofia no es signo de demencia y puede presentarse en deprimidos de tipo funcional o en personas normales. VI.8.3 Depresiones orgánicas por uso de medicamentos: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 127 Es importante revisar los medicamentos que está tomando el paciente para ver si alguno de ellos puede producir depresión y tratar de cambiarlo antes de usar antidepresivos. Dentro de estos medicamentos tenemos algunos anticonceptivos esteroideos, reserpina, metil dopa, propranolol, uso crónico de benzodiacepinas, síndrome de abstinencia al alcohol (Sadock y Sadock / VII, página 1369). Si esto no se logra, la respuesta a los mismos será insatisfactoria. VI.8.4 Farmacodependencia: La farmacodependencia a drogas ilícitas o alcohol puede producir cuadros depresivos rebeldes a tratamiento ya que si no se logra corregir el problema básico, no se darán las condiciones necesarias en los neurotransmisores para que los antidepresivos surtan su efecto. VI.8.5 Mononucleosis infecciosa: Es una enfermedad aguda causada por el virus de Espstein-Barr que produce fiebre, faringitis y linfadenopatía. En algunas ocasiones puede cursar con fatiga crónica, inquietud y cefalea que pueden simular una depresión. Existen pruebas serológicas que permiten esclarecer el diagnóstico. VI.8.6 Hiploglicemia reactiva o funcional: Este cuadro tiene síntomas como ansiedad, fatiga, confusión, cansancio fácil y cambios en la personalidad. La prueba de tolerancia a la glucosa de seis horas puede aclarar el diagnóstico. VI.8.7 Fibromialgia: Esta enfermedad cursa con dolores de tipo crónico que hacen que el paciente se deprima con frecuencia. En algunos casos la fluoxetina puede mejorar ambas condiciones pero en otros se requiere el tratamiento con otros medicamentos complementarios. VI.8.8 Neoplasias: Existen algunos tumores que comienzan a dar síntomas depresivos como primer manifestación de la enfermedad, tal es el caso de tumores de estómago y de cabeza de páncreas en cuyo caso un diagnóstico temprano puede ser salvador. La pérdida rápida de peso es un síntoma que puede indicar la presencia de un tumor y debe ser estudiada por un internista para descartar esta posibilidad. VI.8.9 Algunas enfermedades neurológicas: La enfermedad de Parkinson, la esclerosis múltiple, algunos tumores cerebrales y la epilepsia son enfermedades que pueden cursar con elementos depresivos y debe hacerse el diagnóstico de ambos padecimientos. VI.9 ASPECTOS GENERALES DEL TRATAMIENTO: Se calcula que el 60 % de los pacientes deprimidos son vistos y tratados inicialmente por los médicos generales. Los pacientes deprimidos suelen acudir al consultorio quejándose de molestias físicas en distintos territorios y esperan escuchar una explicación biológica para su padecimiento, especialmente si se trata del primer episodio. El paciente puede recibir con sorpresa o inquietud la sugerencia de que puede tratarse de una depresión por lo que se requiere de tacto para hacer el abordaje diagnóstico. Algunas personas tienen una serie de prejuicios adquiridos acerca de la depresión o de los trastornos emocionales en general y su tratamiento, que hay que tratar de aclararlos antes, ya que si esto no ocurre va a ser difícil que acepte un antidepresivo. Uno de estos prejuicios es que la depresión se debe a Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 128 una debilidad del carácter o de que el tratamiento rara vez es efectivo. Por otra parte, algunos consideran que pasarán todo el día somnolientos e improductivos. Es imprescindible aclararle en forma comprensible para él, qué significa tener una depresión, cómo va a ser el tratamiento, cuanto tiempo va a durar y efectos secundarios posibles ya que esto favorece a que el paciente adopte un papel positivo de colaborador. También debe tener claro qué pasa si no se somete a un tratamiento adecuado. No es conveniente tratar de engañarlo con mentiras “piadosas” alterando la realidad que le ocurre ni en el sentido de minimizar la situación ni en el extremo opuesto. Debido a que un miembro de la familia puede constituir un elemento de gran ayuda para lograr el éxito del tratamiento, es conveniente que se analice en plan con ambos. Una buena comunicación con el paciente va a lograr que disminuya el no-cumplimiento del tratamiento por lo que las probabilidades de éxito aumentan. Existen algunos problemas ligados al tratamiento de la depresión que merecen ser tomados en consideración. Dentro de ellos mencionaré los siguientes: VI.9.1 La depresión no se reconoce como tal. Algunos médicos generales tienden a diagnosticar más un problema físico que un trastorno afectivo de tal forma que tienden a indicar más tratamientos somáticos que usar antidepresivos. VI.9.2 Se subvalora la severidad de la misma. Existe una tendencia a restarle importancia a la intensidad de la depresión o a pensar que son majaderías del paciente y que con un placebo pueden remitir. Esto retrasa el inicio de un tratamiento antidepresivo efectivo y prolonga la depresión. Es preferible que el médico general refiera al especialista en Psiquiatría los casos severos para que el manejo sea más integral (biopsicosocial). VI.9.3 Los síntomas se explican en base a trastornos somáticos. En algunos casos, los síntomas depresivos se pueden catalogar como síntomas de trastornos somáticos como por ejemplo gripes a repetición o hipotiroidismo subclínico que ocasiona la postergación del tratamiento específico. VI.9.4 Se justifica en base a conflictos ambientales. No se considera que hay una verdadera depresión y se piensa que si no existieran condiciones ambientales difíciles la persona no se sentiría mal. Puede suceder que en realidad las condiciones ambientales no sean tan adversas y lo que ocurre es que se valoran desde un punto de vista pesimista y se exagera su adversidad. En este aspecto es muy importante la valoración por un trabajadora social que pueda corroborar las molestias que cree que existen en el ambiente. VI.9.5 No se valora adecuadamente el potencial suicida. Esto conduce a que se utilicen dosis menores de antidepresivos a la que se requieren en casos suicidas. También no se intensifican las medidas de protección para evitar que se lleve a cabo el intento. VI.9.6 Se utilizan dosis subterapéuticas de los antidepresivos. Algunos pacientes reciben una dosis no efectiva del antidepresivo en un intento de no producir efectos secundarios con el problema de que tampoco se alcanzan dosis efectivas para combatir la depresión. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 129 VI.9.7 Falta de cumplimiento por parte del paciente. Algunos pacientes le hacen creer al médico que están siguiendo sus instrucciones pero no es así con la desventaja de que prolongan innecesariamente su depresión. Cuando existe duda de una falla en el cumplimiento, es recomendable que algún familiar trate de verificar lo que está sucediendo. VI.9.8 Ausencia de tratamiento no farmacológico. Cuando el peso de la mejoría se deja únicamente en los medicamentos, se corre el riesgo de que no haya una mejoría porque el paciente asume que tomándose las patillas es suficiente para mejorar, dejando de lado modificaciones en el estilo de vida o correcciones de problemas concomitantes que hace que la respuesta no sea completamente favorable. VI.9.9 Complicaciones de la depresión cuando no se trata adecuadamente. Si la depresión no se trata adecuadamente se pueden presentar complicaciones. Dentro de ellas, mencionaré las siguientes: Intento de suicidio. Infecciones recurrentes. Desnutrición. Desequilibrio metabólico. Bajo rendimiento laboral. Disfunción familiar. Aislamiento social. VI.10 TRATAMIENTO FARMACOLÓGICO: Cuando un médico se dispone a recetar un antidepresivo, debe tomar en cuenta varios factores para lograr una buena respuesta terapéutica con un mínimo de reacciones adversas. Para alcanzar este objetivo deben tomarse en consideración factores que dependen del medicamento y los que dependen del paciente para lograr hacer la elección más apropiada. VI.10.1 Factores que dependen del medicamento: Estos factores están relacionados con las características propias de cada molécula y son los siguientes: VI.10.1.1 Seguridad: La seguridad está determinada principalmente por la relación entre dosis efectiva y dosis tóxica. Entre mayor sea esta diferencia, más seguro puede estar el médico para prescribirlo. Algunos pacientes se automedican subiendo las dosis sin informárselo a su médico y si el medicamento tiene un margen de seguridad pequeño, pueden presentarse cuadros de sobre dosificación que luego el médico no comprende porque a la dosis que se lo mandó no deben de ocurrir. Debe considerarse la seguridad del producto en casos agudos y de corta duración. En estos grupos, los pacientes pueden requerir dosis mayores para combatir síntomas más severos por lo que deben tener pocos efectos secundarios. Si los efectos secundarios se presentan con dosis relativamente pequeñas, el paciente va a tener tendencia a no cumplir con el tratamiento con lo cual no va a mejorar y va a desconfiar del tratamiento que se le está prescribiendo. Por otra parte va a pensar que su médico no maneja bien al producto y entonces también va a desconfiar de su médico. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 130 En el caso de la depresión, que con frecuencia implica un tratamiento prolongado, el medicamento debe ser seguro a largo plazo. Los que tienen metabolitos de larga vida media, tienen tendencia a acumularse y podrían dar problemas con los mecanismos de desintoxicación en hígado y riñones. La seguridad también debe tenerse en cuenta en las posibles interacciones con otros medicamentos ya que es muy probable que requiera otros productos para tratar dolencias concomitantes. Estas interacciones pueden ser a nivel farmacoquinético en donde puede interferir con la biodisponibilidad de ellos, bloqueando la absorción, desplazándolos de las proteínas plasmáticas, inhibiendo su destrucción o interfiriendo con su eliminación. La fluoxetina y la fluvoxamina, al inhibir en mayor grado al citocromo P450, pueden dar mayor problema con los pacientes que toman diazepán o triazolán ya que son destruidos por este sistema enzimático. También pueden ser interacciones a nivel farmacodinámico en donde pueden darse situaciones de antagonismo o potenciación en el ámbito de los sitios de acción. Los antidepresivos sedantes pueden interactuar con antihistamínicos, ansiolíticos, el alcohol u otros productos que no necesitan receta médica y dar problemas en el estado de alerta que pueden conducir a caídas o a accidentes automovilísticos. En este sentido los ISRS son más seguros que los tricíclicos ya que no bloquean a los receptores histaminérgicos que es donde se genera este problema. Los que son de tipo estimulante pueden ocasionar estados de hiperexitabilidad del sistema nervioso central cuando interactúan con depresores del apetito o con drogas ilícitas como la cocaína o la marihuana. En este sentido, la seguridad de los antidepresivos inhibidores de la recaptación de serotonina es mayor que la de los tricíclicos ya que con éstos últimos se han presentado casos de intoxicaciones fatales por intento de suicidio ya que producen arritmias cardiacas que pueden ocasionar la muerte. Esto le ofrece más seguridad al médico en aquellos pacientes que son potencialmente suicidas. Los antidepresivos tricíclicos son bloqueadores de los receptores adrenérgicos 1 y podrían ocasionar una baja excesiva en la presión arterial de pacientes hipertensos que están en tratamiento con un beta bloqueador o un diurético. También inhiben los canales rápidos de sodio por lo que pueden potencializar los efectos en la conducción cardiaca de otros medicamentos como los antiarrítmicos, los antagonistas del calcio y los beta bloqueadores. En general, se acepta que los ISRS tienen efectos farmacológicos más focales por lo que resultan más seguros. VI.10.1.2 Tolerabilidad: La tolerabilidad se refiere al grado en que el organismo del paciente acepta un determinado medicamento. Puede ser de tipo clínico en el sentido de ocasionar pocos efectos secundarios; o de tipo químico que consiste en no producir alteraciones en los parámetros biológicos del paciente como por ejemplo alterar su glicemia o su colesterolemia. Esta tolerabilidad debe ser buena tanto en la fase aguda del tratamiento como en el largo plazo. Entre menor sea esta tolerabilidad, más precaución debe tener el médico al recetarlo y más cuidadoso debe ser el paciente que lo ingiera. La tolerabilidad de los ISRS es mayor que la de los ATC ya que tienen poca afinidad por receptores como los muscarínicos (menos efectos anticolinérgicos), los histamínicos (menor tendencia a ganar de peso durante el tratamiento), los adrenérgicos (mareos) que es donde se generan los efectos se- Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 131 cundarios más frecuentes. Esto hace que los pacientes que toman ATC tengan 3 veces más de probabilidad de suspender el tratamiento. VI.10.1.3 Eficacia: La eficacia consiste en el grado en que un medicamento puede mejorar un estado patológico y a la dosis en que generalmente se logra. La eficacia de un producto debe ser significativamente mejor que el placebo ya que de lo contrario no sería una droga efectiva y daría lo mismo prescribir una sustancia inerte. Debe estar claramente definido en cuáles alteraciones psicopatológicas son más efectivas ya que algunos antidepresivos están más indicados en determinadas depresiones y otros en cuadros diferentes. Un antidepresivo nuevo debe ser tan eficaz o más que los medicamentos más antiguos ya que de lo contrario no habría necesidad de cambiarlos. Un antidepresivo que tenga una eficacia inferior al 70 % de los casos, inspira poca confianza en el médico que debe recetarlo. Por lo tanto, la información que le llega debe ser clara en este sentido. Esto está relacionado con las dosis promedio y con las dosis máximas a que se puede emplear. La dosis máxima es importante para saber hasta cuánto se puede elevar una dosis antes de pensar en cambiar el producto. En este sentido, pese a que los ISRS son más seguros y tienen mayor tolerabilidad que los ATC, mantienen una eficacia similar (80 %) Esto se desprende de estudios de tipo meta análisis de trabajos comparando la efectividad de distintos antidepresivos entre sí y con placebo. Se considera una buena respuesta al tratamiento, cuando el producto baja en un 50 % el puntaje de una escala de evaluación como la HAMD. Si un antidepresivo es más efectivo en un subgrupo de depresiones, esto favorece sus indicaciones exitosas con lo que tanto la compañía farmacéutica como el médico salen ganando. El período de latencia, que es el tiempo transcurrido entre el inicio del tratamiento y el principio del efecto terapéutico, es muy importante para poder cualificar los riesgos que se corren cuando una persona está sumamente deprimida. Si el período de latencia es muy prolongado, hay que valorar otras alternativas terapéuticas como el internamiento o la terapia electroconvulsiva. Debe contarse con algunos informes sobre la efectividad del medicamento en la fase de mantenimiento para no incurrir en dosis subterapéuticas. También debe ser más efectivo que el placebo para prevenir recaídas ( tratamiento profiláctico) ya que la depresión es una enfermedad que con mucha frecuencia es recurrente y el poder evitar una nueva crisis es muy importante. Se ha visto que algunos pacientes que no responden a los ATC si responden a los ISRS y viceversa por lo que debe tenerse esto presente a la hora de tener una falla terapéutica. También he podido observar que algunos pacientes pueden presentar síntomas negativos ( astenia, adinamia, anhedonia, alogia), que se podrían confundir con una depresión y que están relacionados con un aumento en la disponibilidad de la serotonina. En estos casos, un ISRS puede aumentar el cuadro. VI.10.1.4 Costo: El costo del tratamiento es un factor muy importante ya que cada paciente tiene un presupuesto determinado para la compra de medicamentos. Si el costo del producto excede dicho presupuesto o no Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 132 cumple adecuadamente con el tratamiento o lo suspende. El médico siempre debe tener presente la capacidad económica del paciente. Un producto caro no se le puede recetar a un paciente deprimido que no pueda comprarlo ya que se puede deprimir más. VI.10.1.5 Simplicidad de la administración: La simplicidad se refiere a cuán fácil es para el médico recetar un producto como para el paciente tomarlo. Entre más sencilla sea la forma de administrar el medicamento más se favorecerá su cumplimiento. Se ha visto que entre más veces haya que tomarlo más probabilidades de fallar en tomarlo. Cuando la administración es de sólo una vez al día no se requiere andar con el medicamento en la cartera o la bolsa para tomarlo durante el día y esto es mejor para el paciente. El tener una dosis promedio bien establecida, también favorece la acción del médico al recetarlo y las fallas terapéuticas son menores. Si el medicamento requiere condiciones especiales para ingerirlo como por ejemplo tomar algún alimento, complica más su administración ya que se dependerá de la existencia de comida para tomarlo. Si se requieren exámenes de laboratorio antes o durante el tratamiento, se complica más su administración y el paciente puede estar más propenso a rechazarlo. Generalmente los ATC deben comenzarse a una dosis subterapéutica e irla incrementando hasta lograr la respuesta esperada para que se vaya realizando un tolerancia a los efectos secundarios. Los ISRS permiten comenzar el tratamiento con una dosis terapéutica de una sola vez. VI.10.1.6 Mecanismo de acción del antidepresivo: El mecanismo de acción común de los antidepresivos es aumentar la disponibilidad del neurotransmisor, es decir, que aumente su cantidad o que aumente la sensibilidad del receptor postsináptico de tal forma que la acción neta es un aumento de sus funciones fisiológicas. Esta situación se logra de varias maneras tal como se puede apreciar en la Fig. # 5: Insensibilización del receptor presináptico Aumento de la liberación del neurotransmisor v v Aumento de la síntesis Sensibilización del receptor postsináptico < > Bloqueo de la recaptación Bloqueo de la destrucción intraneuronal Figura # 5: Mecanismos de acción de los antidepresivos. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 133 De esto se desprende que un paciente puede responder mejor a un antidepresivo que aumente la disponibilidad de la serotonina que a otro que aumente la dopamina y en esto la experiencia del médico juega un papel muy importante. En casos refractarios se requiere del uso de varios antidepresivos que posean un mecanismo de acción diferente. VI.10.2 Factores que dependen del paciente: Existen otro grupo de factores que dependen del paciente que recibe el tratamiento y hacen que la ciencia y el arte de recetar sean exitosos o no. Un mismo antidepresivo puede ser bien tolerado por un determinado paciente y no por otros. Para poder establecer alguna luz que nos pueda guiar en esta decisión, se deben tener presente algunos aspectos clínicos de importancia. VI.10.2.1 Factores hereditarios: Es importante conocer la historia familiar del paciente. Si algún pariente cercano no toleró un determinado producto, existen posibilidades de que el paciente tampoco lo vaya a tolerar. Por el contrario, si alguien en la familia toleró bien un producto, existen mayores posibilidades de éxito. Al analizar algunas reacciones adversas que han tenido familiares también podemos tener una idea de lo que se puede esperar del paciente ante un producto que tenga un perfil similar. VI.10.2.2 Características clínicas: Hay pacientes que tienen síntomas de depresión y ansiedad concomitantemente y el uso de un antidepresivo que tenga efectos sedantes puede beneficiarlo. Dentro del grupo de los ISRS, la fluvoxamina y la paroxetina tienen efectos sedantes por lo que estarían más indicados en estos casos. Cuando en el cuadro clínico predominan los síntomas depresivos de tipo inhibido, es preferible utilizar un ISRS que tenga propiedades activadoras como es el caso de la fluoxetina, la setralina y el citalopram. Un paciente que presente un estreñimiento crónico, un glaucoma o una hipertrofia prostática no puede tomar medicamentos que tengan mucho efecto anticolinérgico ya que les pueden exacerbar estas patologías. VI.10.2.3 Antecedentes personales: Si en el pasado, el paciente ingirió un ATC y le produjo mucho efecto anticolinérgico, es preferible no utilizar otro ATC en el presente porque probablemente se repetirá el problema. Es aconsejable utilizar uno de otro grupo. VI.10.2.4 Otras patologías concomitantes. En el paciente psicogeriátrico es frecuente que existan otras patologías concomitantes. Es importante tenerlas en cuenta tanto por las interacciones de los antidepresivos con las alteraciones fisiopatológicas de la enfermedad como con los medicamentos que se están tomando simultáneamente. Los medicamentos que requieren ser destruidos en el hígado, deben administrarse con cautela ya que las hepatopatías que cursan con insuficiencia hepática, prolongan el tiempo de eliminación de la Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 134 sangre lo que puede ocasionar elevaciones plasmáticas importantes y síntomas de intoxicación concomitantes. Los medicamentos que se eliminan en una alta proporción en forma inalterada por el riñón, también tienden a acumularse en el organismo. Las interacciones farmacocinéticas entre los antidepresivos y otros medicamentos se revisten de una gran importancia. En este sentido, las inhibiciones de los sistemas enzimáticos que dependen del citocromo P-450 son muy importantes. Algunos antidepresivos actúan por inhibición competitiva de este sistema y pueden producir acumulaciones excesivas de los otros medicamentos. Se ha visto que la fluoxetina y la paroxetina producen una inhibición importante de la enzima CYP 2D6 mientras que la sertralina, la fluvoxamina y el citalopram son las que menos lo inhiben (Preskorn, páginas 165) Entre más selectivos sean los mecanismos de acción menos problemas de interacción a nivel farmacoquinético presentarán. En este sentido, el citalopram que es uno de los más selectivos, es el que menos interacciones pueden generar. El citalopram y su metabolito desmetilado, está unido sólo el 80 % a la proteína plasmática por lo que existe mucho menos posibilidad de desplazamiento de otros medicamentos por lo que disminuye la posibilidad de interacciones medicamentosas (Bauman, páginas 288) VI.10.2.5 Disciplina en el cumplimiento de las indicaciones. Entre más disciplinado sea el paciente en el cumplimiento de las indicaciones médicas, mejores resultados se obtendrán. Los pacientes que no se toman el medicamento como se lo prescribió el médico son difíciles de valorar en cuanto a si la dosis es suficiente o no, si están teniendo una buena respuesta o no y si los efectos secundarios se deben al medicamento o a otros factores. VI.10.2.6 Motivación para el tratamiento. Entre más deseo exista de aliviarse, mejores resultados se obtendrán. Los pacientes que tengan alguna ganancia secundaria responderán más pobremente al tratamiento. VI.10.2.7 Inteligencia. La inteligencia juega un papel importante con relación a la respuesta al tratamiento. Entre más inteligente sea un individuo mejor puede comprender cuál es el efecto del medicamento y cuales son los problemas relacionados con su enfermedad. VI.10.2 Clasificación de los antidepresivos: Se han propuesto varias clasificaciones lo que se ha prestado para hacer más confuso el panorama. La clasificación que ha demostrado ser más útil es la que se basa en su acción a nivel de neurotransmisores y receptores y que es la siguiente: VI.10.2.1 Bloqueadores de la recaptación de monoaminas: Actúan evitando que los neurotransmisores se recapten muy rápido y puedan permanecer por un tiempo más prolongado en el espacio sináptico, estimulando mejor al receptor postsináptico. Puede suceder que bloqueen a más de un neurotransmisor y se llamen inespecíficos o que bloqueen a solo uno en cuyo caso se llaman específicos. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 135 VI.10.2.1.1 Inespecíficos (tanto para NE como SE): Estos antidepresivos tienen un espectro de acción más amplio, cubriendo una mayor gama de depresiones. Tienen el inconveniente de que producen más reacciones adversas. Dentro de este grupo están los siguientes: VI.10.2.1.1.1 Imipramina: Fue el primer antidepresivo efectivo que se sintetizó y esto ocurrió a fines de la década de los cincuentas. Es por lo tanto, el que más se ha utilizado y el más seguro para recetar en situaciones de alto riesgo como en las mujeres embarazadas después del primer trimestre del embarazo. Se absorbe bien en el tracto gastrointestinal. Después de la administración de una dosis de 50 mg tid por diez días, se alcanza un estado estable en la concentración plasmática entre 33 y 85 ng / mL y de 43 a 109 ng / mL de desmetil imipramina. La vida media plasmática es de 9 a 20 horas (Internet Mental Health, Drug Monograph, página 1). Su perfil farmacológico es similar al de la amitriptilina. En el comercio se conoce con el nombre de Tofranil ® y viene en presentaciones de tabletas de 10 y 25 mg. VI.10.2.1.1.1.1 Indicaciones: La imipramina tiene las siguientes indicaciones: depresiones endógenas: Está indicada en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si no presenta síntomas de ansiedad. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis varía entre 30 y 150 mg / día, dividida en dos o tres tomas. La dosis máxima por día es de 300 mg en adultos y en adultos mayores es de 100 mg / día. Hay que evaluar al paciente periódicamente para ajustar la dosis. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. En adolescentes y en adultos mayores debe iniciarse el tratamiento con dosis más bajas e irlo incrementando paulatinamente ya que esta personas poseen mayor inestabilidad del sistema nervioso vegetativo (Prospecto del medicamento). Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. Si la intensidad de la depresión llega a niveles psicóticos, se puede administrar conjuntamente con clorpromazina ( Largactil ® ), 100 mg tid. La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión. enuresis nocturna: Esta es una condición bastante frecuente en niños menores de doce años. Sin embargo, es preferible no usar antidepresivos en menores de seis años. Entre los seis y los doce años se recomienda el uso de imipramina en dosis de 25 a 150 mg por día, dependiendo de la tolerancia y respuesta clínica del niño. Sin embargo el efecto terapéutico no parece estar relacionado con la dosis (Werry, página 259). Los efectos terapéuticos se mantienen mientras se toma el medicamento pero tienden a reaparecer al suspenderlo. trastorno de pánico: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 136 En estos casos el paciente experimenta una rápida elevación del nivel de ansiedad con la sensación de muerte inminente. El uso concomitante de imipramina más un ansiolítico ayuda a prevenir la aparición de síntomas depresivos y aumentan las probabilidades de recuperación del paciente. Lo ideal es tomar la medicación diariamente para prevenir la aparición de las crisis. Las dosis de imipramina son similares a las de los trastornos depresivos aunque el tiempo de administración debe ser más prolongado, llegándose incluso a un año de tratamiento continuo. Los ansiolíticos más recomendados son: alprazolán 0,5 mg tid y clonazepán 2 mg bid (Sadock y Sadock, página 1493). retardo mental con depresión: Algunos pacientes con retardo mental presentan cuadros depresivos que generalmente son de corta duración y de naturaleza reactiva por lo que se pueden usar imipramina durante un período de uno a dos meses a la dosis de 10 o 25 mg bid. trastornos psicosomáticos: Estos problemas tienden a producirse con exacerbaciones y remisiones por lo que el tratamiento debe ajustarse a las condiciones prevalecientes. La alopecia areata, cefalea psicógena, las dermatitis atópicas, el asma bronquial, la úlcera del duodeno, la colitis ulcerosa y la hipertensión arterial psicógena tienden a mejorar con este producto. La dosis varía entre 50 a 150 mg / día. En ocasiones es necesario agregar un ansiolítico. VI.10.2.1.1.1.2 Contraindicaciones: La imipramina tiene algunas contraindicaciones como: uso de IMAO: El uso concomitante de un inhibidor de la mono amino oxidasa como por ejemplo nialamida, tranilcipromina o isocarboxazida e imipramina puede ocasionar reacciones hipertensivas severas, hiperactividad, hiperpirexia, espasticidad y en casos serios puede llevar a la muerte. Se recomienda suspender los IMAO 14 días antes de iniciar la imipramina. pacientes con glaucoma de ángulo estrecho: En estos pacientes se puede desencadenar una crisis de glaucoma agudo debido a su efecto anticolinérgico. infarto reciente de miocardio: En estos casos se pueden producir arritmias cardiacas o crisis hipotensivas que pueden llegar a ser fatales. epilepsia: Este medicamento puede producir crisis convulsivas espontáneas por lo que el manejo de la epilepsia se hace más difícil. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. esquizofrenia paranoide: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 137 Los pacientes esquizofrénicos paranoides son sensibles a los estimulantes del SNC y pueden descompensarse al utilizar antidepresivos. Si están cubiertos con antipsicóticos, este riesgo disminuye. VI.10.2.1.1.1.3 Reacciones adversas: Las principales reacciones adversas son: efectos anticolinérgicos: Se deben a su afinidad por el receptor muscarínico a la acetilcolina. Ocasiona síntomas como: sequedad de boca que se puede combatir mascando chicle de menta o tomando agua con frecuencia; obstrucción nasal que puede ocasionar voz nasal o ronquidos en las noches. Se combate con descongestionantes nasales como Afrín ®, Otrivina ®. Estreñimiento que se puede controlar ingiriendo alimentos que contengan abundante fibra como papaya, naranja, el salvado de trigo además de ingerir al menos 6 vasos de agua al día. Crisis de glaucoma agudo por aumento súbito de la presión intraocular por lo que de inmediato debe ser referido a un oculista. Taquicardia refleja que puede llegar a ser de 110 latidos por minuto. Se puede corregir dando atenolol 100 mg al desayuno. Visión borrosa que mejora al disminuir la dosis. arritmias cardiacas: Puede ocasionar cambios en el ECG como aplanamiento e inversión de la onda T, complejos QRS amplios y arritmias del tipo flutter, extrasístoles ventriculares prematuras, . sobreestimulación del sistema nervioso central: Se presenta con dosis altas o en personas sensibles con dosis usuales. Se puede encontrar: agitación, nerviosismo, temblor, sudoración, insomnio, taquicardia, hipertensión arterial, alucinaciones visuales y en casos extremos, ideas delirantes de tipo paranoide. En estos casos es preferible descontinuar el medicamento y usar otro antidepresivo. Si fuera muy intenso se pueden administrar benzodiacepinas para controlar el cuadro. cuadros maniacales: Al igual que la mayoría de los antidepresivos, la imipramina puede pasar a un paciente bipolar de un cuadro depresivo a uno maniacal en cuyo caso debe suspenderse y agregar al tratamiento un antipsicótico. Menos frecuentemente se pueden presentar: somnolencia, temblor, diaforesis, cefalea, parestesias, tinitus, incoordinación, ataxia, insomnio, estados confusionales letargia, cansancio, hipotensión arterial, nausea, vómito, anorexia, reacciones alérgicas. VI.10.2.1.1.2 Amitriptilina: Comenzó a utilizarse en clínica poco tiempo después de la imipramina. Su perfil farmacológico y clínico es similar a la imipramina. Se presenta en el mercado con el nombre de Tryptanol ® y viene en tabletas de 10 y 25 mg. En un tiempo se podía conseguir en una fórmula peletizada de 75 mg por cápsula. VI.10.2.1.1.2.1 Indicaciones: La amitriptilina tiene las siguientes indicaciones: depresiones endógenas: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 138 Está indicada en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si presenta síntomas de ansiedad, ya que tiene un ligero efecto sedante. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis varía entre 30 y 150 mg / día, dividida en dos o tres tomas. La dosis máxima por día es de 300 mg en adultos y en adultos mayores es de 100 mg / día. Hay que evaluar al paciente periódicamente para ajustar la dosis. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. En adolescentes y en adultos mayores debe iniciarse el tratamiento con dosis más bajas e irlo incrementando paulatinamente ya que esta personas poseen mayor inestabilidad del sistema nervioso vegetativo (Internet Mental Health, Monografía del Producto, página 6 ). Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. Si la intensidad de la depresión llega a niveles psicóticos, se puede administrar conjuntamente con trifluoperazina ( Stelazine ® ), 5 mg tid. La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión. alcoholismo: Algunos pacientes alcohólicos presentan cuadros depresivos entre una crisis y otra y si no se les da tratamiento para esta condición el alcoholismo no mejora. Se recomienda el uso de Tryptanol ® tab. 25 mg 1 ó 2 tid. insomnio: Algunos pacientes que refieren insomnio, no pueden conciliar el sueño pese a que toman otros hipnóticos. Se mencionado que en estos casos puede existir una depresión subyacente que si no se trata no se corrige el problema. Se puede administrar a una dosis de 25 mg tid. Por otra parte, existen pacientes que no toleran las benzodiacepinas por lo que se puede administrar a una dosis de 25 o 50 mg hs. trastorno esquizoafectivo: En estos casos se presentan síntomas psicóticos asociados a trastornos afectivos. Si estos tienen características de una depresión, se puede prescribir amitriptilina a dosis de 25 mg tid. trastornos psicosomáticos: Estos problemas tienden a producirse con exacerbaciones y remisiones por lo que el tratamiento debe ajustarse a las condiciones prevalecientes. La cefalea psicógena, las dermatitis atópicas, el asma bronquial, la úlcera del duodeno, la colitis ulcerosa y la hipertensión arterial psicógena tienden a mejorar con este producto. La dosis varía entre 50 a 150 mg / día. VI.10.2.1.1.2.2 Contraindicaciones: La amitriptilina tiene algunas contraindicaciones como: uso concomitante de IMAO: El uso concomitante de un inhibidor de la mono amino oxidasa y amitriptilina puede ocasionar reacciones hipertensivas severas, hiperactividad, hiperpirexia, espasticidad y en casos serios puede llevar a la muerte. Se recomienda suspender los IMAO 14 días antes de iniciar la imipramina. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 139 pacientes con glaucoma de ángulo estrecho: En estos pacientes se puede desencadenar una crisis de glaucoma agudo debido a su efecto anticolinérgico. infarto reciente de miocardio: En estos casos se pueden producir arritmias cardiacas o crisis hipotensivas que pueden llegar a ser fatales. Tampoco está recomendado en la insuficiencia cardiaca congestiva. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. personas que manejan máquinas peligrosas: La amitriptilina puede alterar el estado de conciencia o las habilidades físicas para manejar máquinas peligrosas por lo que su uso debe limitarse. Se recomienda incapacitar al paciente mientras se le ajusta la dosis. VI.10.2.1.1.2.3 Reacciones adversas: Las principales reacciones adversas son: efectos anticolinérgicos: Se deben a su afinidad por el receptor muscarínico a la acetilcolina. Ocasiona síntomas como: sequedad de boca que se puede combatir mascando chicle de menta o tomando agua con frecuencia; obstrucción nasal que puede ocasionar voz nasal o ronquidos en las noches. Se combate con descongestionantes nasales como Afrín ®, Otrivina ®. Estreñimiento que se puede controlar ingiriendo alimentos que contengan abundante fibra como papaya, naranja, el salvado de trigo además de ingerir al menos 6 vasos de agua al día. Crisis de glaucoma agudo por aumento súbito de la presión intraocular por lo que de inmediato debe ser referido a un oculista. Taquicardia refleja que puede llegar a ser de 110 latidos por minuto. Se puede corregir dando atenolol 100 mg al desayuno. Visión borrosa que mejora al disminuir la dosis. arritmias cardiacas: Puede ocasionar cambios en el ECG como aplanamiento e inversión de la onda T, complejos QRS amplios y arritmias del tipo flutter, extrasístoles ventriculares prematuras, . sobreestimulación del sistema nervioso central: Se presenta con dosis altas o en personas sensibles con dosis usuales. Se puede encontrar: agitación, nerviosismo, temblor, sudoración, insomnio, taquicardia, hipertensión arterial, alucinaciones visuales y en casos extremos, ideas delirantes de tipo paranoide. En estos casos es preferible descontinuar el medicamento y usar otro antidepresivo. Si fuera muy intenso se pueden administrar benzodiacepinas para controlar el cuadro. cuadros maniacales: Al igual que la mayoría de los antidepresivos, la imipramina puede pasar a un paciente bipolar de un cuadro depresivo a uno maniacal en cuyo caso debe suspenderse y agregar al tratamiento un antipsicótico. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 140 Menos frecuentemente se pueden presentar: somnolencia, temblor, diaforesis, cefalea, parestesias, tinitus, incoordinación, ataxia, insomnio, estados confusionales letargia, cansancio, hipotensión arterial, nausea, vómito, anorexia, reacciones alérgicas. VI.10.2.1.1.3 Mianserina: Se utiliza mucho en México. Se conoce con el nombre comercial de Tolvón ® y viene en tabletas de 30 o 60 mg. La dosis diaria usual está entre 30 y 90 mg Tiene un ligero efecto ansiolítico por lo que lo hace útil en el manejo del paciente deprimido ansioso (PLM 2.000, página 910). Es bien tolerado por los ancianos y los pacientes con enfermedades cardiovasculares. Como reacción adversa debe mencionarse que en algunos casos puede producir depresión de la médula ósea por lo que se recomienda realizar algún control hematológico ocasional. VI.10.2.1.1.4 Venlafaxina: Constituye uno de los últimos antidepresivos que se lanzaron al mercado en Costa Rica. Se considera que es un bloqueador inespecífico de varios neurotransmisores, especialmente serotonina y norepinefrina pero con un perfil de efectos secundarios más favorables que los tricíclicos. Se absorbe bien por vía oral. La concentración plasmática pico se alcanza a las 2 horas ( Internet Mental Health, Monografía del Producto, página 1 ). Se liga en menos de un 37 % a las proteínas plasmáticas. El alimento no tiene importancia en la absorción del producto. La edad y el sexo no afectan significativamente la farmacocinética de la molécula. Comercialmente se conoce con el nombre de Efexor ® y se presenta en tabletas de 37,7 50 y 75 mg. VI.10.2.1.1.4.1 Indicaciones: La venlafaxina tiene las siguientes indicaciones: depresiones endógenas: Está indicada en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si presenta síntomas de ansiedad, ya que tiene un ligero efecto sedante. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis de inicio es de 75 mg / día, dividida en dos tomas. La dosis máxima por día es de 375 mg / día ( Monografía del Producto). Hay que evaluar al paciente periódicamente para ajustar la dosis. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. Si la intensidad de la depresión llega a niveles psicóticos, se puede administrar conjuntamente con trifluoperazina ( Stelazine ® ), 5 mg tid. La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión como astenia, náuseas, mareo, cefalea, insomnio y nerviosismo ( Wyeth, Monografía del Producto ). trastorno esquizoafectivo: En estos casos se presentan síntomas psicóticos asociados a trastornos afectivos. Si estos tieDr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 141 nen características de una depresión, se puede prescribir venlafaxina dosis de 37,5 mg tid asociada a algún antipsicótico como clorpromazina 100 mg tid. trastorno afectivo bipolar: En la fase depresiva de este trastorno, se puede usar la venlafaxina en dosis similares a las de la depresión endógena. Se debe tener precaución de que no se pase a una hipomanía, lo que podría ocurrir con cualquier antidepresivo. VI.10.2.1.1.4.2 Contraindicaciones: La venlafaxina tiene algunas contraindicaciones como: hipersensibilidad a sus componentes: Existen personas que por factores constitucionales genéticamente determinados, pueden presentar hipersensibilidad a algunos de los componentes de su formulación y por lo tanto no deben consumir el medicamento. uso concomitante de IMAO: El uso concomitante de un inhibidor de la mono amino oxidasa y venlafaxina puede ocasionar reacciones hipertensivas severas, hiperactividad, hiperpirexia, espasticidad y en casos serios puede llevar a la muerte. Se recomienda suspender los IMAO 14 días antes de iniciar este medicamento. infarto reciente de miocardio: En estos casos se pueden producir crisis hipertensivas que pueden llegar a complicar el panorama. Tampoco está recomendado en la insuficiencia cardiaca congestiva. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. personas que manejan máquinas peligrosas: La amitriptilina puede alterar el estado de conciencia o las habilidades físicas para manejar máquinas peligrosas por lo que su uso debe limitarse. Se recomienda incapacitar al paciente mientras se le ajusta la dosis. VI.10.2.1.1.4.3 Reacciones adversas: Las principales reacciones adversas son: náusea: Se presentó en el 37 % de los pacientes en estudio con control de placebo. Generalmente es poco intensa. Si es muy intensa se le puede administrar Gravol ® 1 tableta de 50 mg bid o tid. En caso de que no se alivie con este tratamiento, se debe descontinuar el medicamento. cefalea: Tiene una frecuencia de 25 % en estudios con control de placebo. Se puede administrar un analgésico como acetaminofén 500 mg bid o tid mientras desaparece. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 142 somnolencia: Se presentó en el 23 % de los pacientes en los estudios con control de placebo. Generalmente se presenta al inicio del tratamiento y tiende a desaparecer. Depende de la dosis a la que se le administre al paciente. Se puede utilizar un estimulante suave del sistema nervioso central como café o té lo que la va a contrarrestar sin quitarle el efecto antidepresivo. cuadros maniacales: Al igual que la mayoría de los antidepresivos, la venlafaxina puede pasar a un paciente bipolar de un cuadro depresivo a uno maniacal en cuyo caso debe suspenderse y agregar al tratamiento un antipsicótico. Menos frecuentemente se pueden presentar: boca seca, diaforesis, anorexia, estreñimiento o diarrea, nerviosismo, vómito. VI.10.2.1.2 Específicos : Se caracterizan porque su acción es específica para un tipo de neurotransmisor o por lo menos, existe una gran diferencia entre el bloqueo del específico y el de los otros neurotransmisores. VI.10.2.1.2.1 De la recaptación de dopamina: Su acción bloqueadora de la recaptación es específica para la dopamina. Tenemos sólo un representante de este grupo que es la anfebutamona. VI.10.2.1.2.1.1 Anfebutamona: Es el único representante de este grupo. También se le conoce con otro nombre genérico que es bupropión. En estudios preclínicos y observaciones clínicas empíricas se ha visto que los síntomas debidos a un déficit de dopamina incluyen: falta de atención, pseudodemencia, retraso psicomotor y trastornos cognitivos ( Monografía del producto ) . En estos casos, el uso de anfebutamona está muy indicado. Se conoce comercialmente con el nombre de Wellbutrin ® y se presenta en tabletas de 150 mg. VI.10.2.1.2.1.1.1 Indicaciones: La anfebutamona tiene las siguientes indicaciones: depresiones endógenas: Está indicada en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si en el cuadro predomina la inhibición, ya que tiene efecto anfetamínico. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis es de 150 mg / día, en una toma al desayuno. La dosis máxima por día es de 450 mg en adultos (Internet Mental Health, Monografía del Producto, página 14 ). En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. Si la intensidad de la depresión llega a niveles psicóticos, se puede administrar conjuntamente con trifluoperazina ( Stelazine ® ), 5 mg tid. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 143 La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión. fumado: Se han visto buenos resultados en fumadores crónicos. Se recomienda comenzar con una dosis de 150 mg / día y subirla paulatinamente hasta 450 mg. trastorno bipolar en fase depresiva: En estos casos debe usarse el Wellbutrin ® en dosis similares a la depresión endógena. trastorno esquizoafectivo: En estos casos se presentan síntomas psicóticos asociados a trastornos afectivos. Si estos tienen características de una depresión, se puede prescribir Wellbutrin ® 150 mg am, asociado a antipsicóticos tipo clorpromazina en dosis de 300 a 500 mg / día. depresiones resistentes: En estos casos han fallado otros antidepresivos y se puede utilizar el bupropión 150 a 300 mg / día conjuntamente con otros antidepresivos ISRS o venlafaxina. Debe vigilarse la aparición de síntomas de sobre estimulación del SNC. VI.10.2.1.2.1.1.2 Contraindicaciones: La anfebutamona tiene algunas contraindicaciones como: uso concomitante de IMAO: El uso concomitante de un inhibidor de la mono amino oxidasa y amitriptilina puede ocasionar reacciones hipertensivas severas, hiperactividad, hiperpirexia, espasticidad y en casos serios puede llevar a la muerte. Se recomienda suspender los IMAO 14 días antes de iniciar la imipramina. pacientes con epilepsia: Debido a que el producto tiende a bajar el umbral a las crisis convulsivas, no está recomendado utilizarlo en este grupo de pacientes ( Monografía del producto ). diagnóstico actual o previo de bulimia: En estos casos se puede producir un agravamiento de esta condición. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. pacientes con insuficiencia cardiaca congestiva: Estos pacientes se pueden complicar con una hipertensión arterial por lo que no es conveniente administrárselo. VI.10.2.1.2.1.1.2 Reacciones adversas: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 144 Las principales reacciones adversas son: efectos anticolinérgicos: Se deben a su afinidad por el receptor muscarínico a la acetilcolina. Ocasiona síntomas como: sequedad de boca que se puede combatir mascando chicle de menta o tomando agua con frecuencia; obstrucción nasal que puede ocasionar voz nasal o ronquidos en las noches. Se combate con descongestionantes nasales como Afrín ®, Otrivina ®. Estreñimiento que se puede controlar ingiriendo alimentos que contengan abundante fibra como papaya, naranja, el salvado de trigo además de ingerir al menos 6 vasos de agua al día. Crisis de glaucoma agudo por aumento súbito de la presión intraocular por lo que de inmediato debe ser referido a un oculista. Taquicardia refleja que puede llegar a ser de 110 latidos por minuto. Se puede corregir dando atenolol 100 mg al desayuno. Visión borrosa que mejora al disminuir la dosis. sobreestimulación del sistema nervioso central: Se presenta con dosis altas o en personas sensibles con dosis usuales. Se puede encontrar: agitación, nerviosismo, temblor, sudoración, insomnio, taquicardia, hipertensión arterial, alucinaciones visuales y en casos extremos, ideas delirantes de tipo paranoide. En estos casos es preferible descontinuar el medicamento y usar otro antidepresivo. Si fuera muy intenso se pueden administrar benzodiacepinas para controlar el cuadro. cuadros maniacales: Al igual que la mayoría de los antidepresivos, la anfebutamona puede pasar a un paciente bipolar de un cuadro depresivo a uno maniacal en cuyo caso debe suspenderse y agregar al tratamiento un antipsicótico. Menos frecuentemente se pueden presentar: somnolencia, náusea, anorexia, tinitus y cefalea. VI.10.2.1.2.2 De la recaptación de serotonina: La búsqueda de nuevos antidepresivos que tuvieran una acción específica sobre un solo neurotransmisor, llevó al desarrollo de compuestos con acciones primarias sobre el sistema serotonérgico. La fluoxetina fue el primer representante de este grupo y se comenzó a usar en clínica en 1992. Posteriormente se han sintetizado varios representantes de este grupo. Se conocen por las siglas de ISRS en español o SSRI en inglés. VI.10.2.1.2.2.1 Citaloprán: Es un ISRS que casi no posee efecto bloqueador de la recaptación de norepinefrina o dopamina. En animales de experimentación no se ha demostrado que se desarrolle tolerancia al efecto antidepresivo con el uso prolongado. Tiene poca afinidad por los receptores 5-HT1A, 5-HT2, D1, D2, 1, 2 y adrenérgicos, lo que le confiere un bajo perfil de reacciones adversas. La concentración plasmática pico se alcanza a las 4 horas. Su absorción no es modificada por la ingesta de alimentos. La vida media es de 37 horas. Viaja ligado a proteínas plasmáticas en un 80 % lo que hace que tenga pocas interrelaciones con otros medicamentos. Comercialmente se conoce con el nombre de Cipramil ® y viene en tabletas de 20 mg. VI.10.2.1.2.2.1.1 Indicaciones: El citalopram tiene las siguientes indicaciones: depresiones endógenas: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 145 Está indicado en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si el cuadro presenta síntomas de ansiedad como intranquilidad, irritabilidad, agitación, insomnio, cefalea tensional. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis es de 20 mg / día, en una toma al desayuno. La dosis máxima por día es de 60 mg en adultos (Internet Mental Health, Monografía del Producto, página 15 ). En adultos mayores no se recomiendan dosis mayores de 40 mg / día. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión. trastorno bipolar en fase depresiva: En estos casos debe usarse el Cipramil ® en dosis similares a la depresión endógena. trastorno esquizoafectivo: En estos casos se presentan síntomas psicóticos asociados a trastornos afectivos. Si estos tienen características de una depresión, se puede prescribir Citalopram ® 20 mg am, asociado a antipsicóticos tipo clorpromazina en dosis de 300 a 500 mg / día. depresiones resistentes: En estos casos han fallado otros antidepresivos y se puede utilizar el citalopram 20 a 60 mg / día conjuntamente con otros antidepresivos no ISRS o venlafaxina. Debe vigilarse la aparición de síntomas de sobre estimulación del SNC. VI.10.2.1.2.2.1.2 Contraindicaciones: El citaloprán tiene algunas contraindicaciones como: hipersensibilidad a sus componentes: Existen personas que por factores constitucionales genéticamente determinados, pueden presentar hipersensibilidad a algunos de los componentes de su formulación y por lo tanto no deben consumir el medicamento. uso concomitante de IMAO: El uso concomitante de un inhibidor de la mono amino oxidasa y amitriptilina puede ocasionar reacciones hipertensivas severas, hiperactividad, hiperpirexia, espasticidad, mioclonus y en casos serios puede llevar a la muerte. Se recomienda suspender los IMAO 14 días antes de iniciar la imipramina. pacientes con epilepsia: Debido a que el producto tiende la posibilidad de bajar el umbral a las crisis convulsivas, no está recomendado utilizarlo en este grupo de pacientes ( Monografía del producto ). embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 146 pacientes con infarto de miocardio reciente: Estos pacientes se pueden complicar con una bradicardia por lo que no es conveniente administrárselo. VI.10.2.1.2.2.1.3 Reacciones adversas: Las principales reacciones adversas son: náusea: Se presenta en el 20,6 % de los pacientes en estudios con control de placebo. Si es muy intensa se le puede administrar Gravol ® 1 tableta de 50 mg bid o tid. diaforesis: Se presenta en el 10,5 % de los pacientes en los estudios con control de placebo ( Internet Mental Health, Monografía del Producto, página 10 ). Esta reacción se puede bloquear con el uso de Propranolol 20 mg bid. cuadros maniacales: Al igual que la mayoría de los antidepresivos, el citalopram puede pasar a un paciente bipolar de un cuadro depresivo a uno maniacal en cuyo caso debe suspenderse y agregar al tratamiento un antipsicótico. síndrome serotonérgico: Es importante mencionar que cuando las dosis de antidepresivos bloqueadores de la recaptación de serotonina son muy elevadas o los pacientes muy sensibles se puede producir lo que se ha denominado el síndrome serotonérgico, que consiste en: mioclonus, temblor, hiperrreflexia, ataxia, hiperactividad, confusión mental, delirium, inestabilidad autónoma y raramente coma. Cuando esto se presenta hay que suspender el tratamiento y observar al paciente muy de cerca. Menos frecuentemente se pueden presentar: somnolencia, disfunción eyaculatoria, cansancio, sequedad de boca, temblor, dispepsia, anorexia, nerviosismo. VI.10.2.1.2.2.2 Clomipramina: Es una molécula que guarda gran similitud con la imipramina tanto estructuralmente como en su perfil clínico. Sin embargo se diferencia de ésta en que tiene mayor poder bloqueador de la recaptación de la serotonina, lo que le confiere un efecto antiobsesivo importante. También posee un ligero efecto antihistamínico ( Internet Mental Health, monografía del producto, página # 1). Se absorbe rápidamente por la vía oral. Se alcanza una concentración plasmática pico en 2 horas. Su vida media plasmática es de 21 horas. Se une a proteínas plasmáticas en un 96 – 97 %. Los adultos mayores requieren dosis más bajas ya que la eliminación es más lenta. En el comercio se le conoce con el nombre de Anafranil ® y viene en tabletas de 25 mg y 75 mg. VI.10.2.1.2.2.2.1 Indicaciones: La clomipramina tiene las siguientes indicaciones: depresiones endógenas: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 147 Está indicada en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si presenta síntomas de ansiedad leves ya que posee efectos ansiolíticos ligeros. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis varía entre 75 y 150 mg / día, dividida en dos o tres tomas. La dosis máxima por día es de 300 mg en adultos y en adultos mayores es de 50 mg / día. Hay que evaluar al paciente periódicamente para ajustar la dosis. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. En adolescentes y en adultos mayores debe iniciarse el tratamiento con dosis más bajas e irlo incrementando paulatinamente ya que esta personas poseen mayor inestabilidad del sistema nervioso vegetativo. Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. Si la intensidad de la depresión llega a niveles psicóticos, se puede administrar conjuntamente con clorpromazina ( Largactil ® ), 100 mg tid. La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión. trastorno obsesivo compulsivo: Esta es una condición que tiene tendencia a ser crónica por lo que requiere de dosis más altas que la depresiones corrientes y durante tiempos más prolongados. Usualmente se inician el tratamiento con una dosis de 25 mg bid y se va incrementando de acuerdo a la tolerancia del paciente hasta llegar a los 200 mg / día. Se puede administrar durante un periodo de 1 año. En niño mayores de 10 años o adolescentes debe iniciarse con 25 mg / día con incrementos cada 3 o 4 días hasta lograr un dosis de 100 a 150 mg / día. VI.10.2.1.2.2.2.2 Contraindicaciones: La clomipramina tiene algunas contraindicaciones como: Uso concomitante de IMAO: El uso concomitante de un inhibidor de la mono amino oxidasa y clomipramina puede ocasionar reacciones hipertensivas severas, hiperactividad, hiperpirexia, espasticidad y en casos serios puede llevar a la muerte. Se recomienda suspender los IMAO 14 días antes de iniciar la clomipramina. pacientes con glaucoma de ángulo estrecho: En estos pacientes se puede desencadenar una crisis de glaucoma agudo debido a su efecto anticolinérgico. infarto reciente de miocardio: En estos casos se pueden producir arritmias cardiacas o crisis hipotensivas que pueden llegar a ser fatales. Tampoco se debe utilizar en insuficiencia cardiaca descompensada. epilepsia: Este medicamento puede producir crisis convulsivas espontáneas por lo que el manejo de la epilepsia se hace más difícil ( Panfleto del producto ). En los pacientes con antecedentes de trauma craneal, alcoholismo o daño cerebral se pueden producir convulsiones con mayor facilidad. embarazo y lactancia: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 148 No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. hipertrofia prostática: Debido a los efectos anticolinérgicos que puede tener la medicación, no es recomendable utilizarla en pacientes con este padecimiento ya que podría originar retención urinaria o infecciones urinarias bajas por la permanencia de orina residual que posteriormente se infecta. VI.10.2.1.2.2.2.3 Reacciones adversas: Las principales reacciones adversas son: efectos anticolinérgicos: Se deben a su afinidad por el receptor muscarínico a la acetilcolina. Ocasiona síntomas como: sequedad de boca que se puede combatir mascando chicle de menta o tomando agua con frecuencia; obstrucción nasal que puede ocasionar voz nasal o ronquidos en las noches. Se combate con descongestionantes nasales como Afrín ®, Otrivina ®. Estreñimiento que se puede controlar ingiriendo alimentos que contengan abundante fibra como papaya, naranja, el salvado de trigo además de ingerir al menos 6 vasos de agua al día. Se han reportado casos de íleo paralítico con el uso de altas dosis de clomipramina. Crisis de glaucoma agudo por aumento súbito de la presión intraocular por lo que de inmediato debe ser referido a un oculista. Taquicardia refleja que puede llegar a ser de 110 latidos por minuto. Se puede corregir dando atenolol 100 mg al desayuno. Visión borrosa que mejora al disminuir la dosis. arritmias cardiacas: Puede ocasionar cambios en el ECG como aplanamiento e inversión de la onda T, complejos QRS amplios y arritmias del tipo flutter, extrasístoles ventriculares prematuras. sobreestimulación del sistema nervioso central: Se presenta con dosis altas o en personas sensibles con dosis usuales. Se puede encontrar: agitación, nerviosismo, temblor, sudoración, insomnio, taquicardia, hipertensión arterial, alucinaciones visuales y en casos extremos, ideas delirantes de tipo paranoide. En estos casos es preferible descontinuar el medicamento y usar otro antidepresivo. Si fuera muy intenso se pueden administrar benzodiacepinas para controlar el cuadro. Este efecto puede descompensar a pacientes que presentan un cuadro de esquizofrenia, especialmente de tipo paranoide. cuadros maniacales: Al igual que la mayoría de los antidepresivos, la clomipramina puede pasar a un paciente bipolar de un cuadro depresivo a uno maniacal en cuyo caso debe suspenderse y agregar al tratamiento un antipsicótico. síndrome serotonérgico: Es importante mencionar que cuando las dosis de antidepresivos bloqueadores de la recaptación de serotonina son muy elevadas o los pacientes muy sensibles se puede producir lo que se ha denominado el síndrome serotonérgico, que consiste en: mioclonus, temblor, hiperrreflexia, ataxia, hiperactividad, confusión mental, delirium, inestabilidad autónoma y raramente coma. Cuando esto se presenta hay que suspender el tratamiento y observar al paciente muy de cerca. Menos frecuentemente se pueden presentar: somnolencia, temblor, diaforesis, cefalea, parestesias, tinitus, incoordinación, ataxia, insomnio, estados confusionales letargia, cansancio, hipotensión arDr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 149 terial, nausea, vómito, anorexia, reacciones alérgicas, síntomas extrapiramidales. VI.10.2.1.2.2.3 Fluoxetina: La fluoxetina pertenece a los ISRS o sea, inhibidores de la recaptación de serotonina. Es tan efectivo como los antidepresivos tricíclicos pero tiene menos reacciones secundarias. Además de su efecto antidepresivo, posee acciones antiobsesivas y antibulímicas. Posee una duración de acción prolongada lo que favorece la administración en una dosis única preferentemente al desayuno. Pero esto es un problema para las personas adultas mayores o con insuficiencia hepática o renal, ya que el medicamento tiende a acumularse y ocasiona síntomas de sobre estimulación del sistema nervioso central. Al estar tomando el medicamento durante un tiempo prolongado, pueden detectarse metabolitos hasta 1 o 2 meses después en la orina ( Internet Mental Health, Monografía). Se conoce comercialmente con los nombres de: Prozac ® que viene en cápsulas de 20 mg y jarabe conteniendo 10 mg / cdita, Siquial ® en cápsulas de 20 mg, Proxetina ® en tabletas de 20 mg, Xetina ® tabletas de 20 mg, Hapilux ® cápsulas de 20 mg. VI.10.2.1.2.2.3.1 Indicaciones: La fluoxetina tiene las siguientes indicaciones: depresiones endógenas: Está indicada en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si presenta síntomas de inhibición como son: cansancio fácil, lentitud psicomotoras, somnolencia diurna. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis varía entre 20 y 60 mg / día, dividida en dos o tres tomas. La dosis máxima por día es de 80 mg en adultos y en adultos mayores es de 20 mg / día. Hay que evaluar al paciente periódicamente para ajustar la dosis. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión. trastorno obsesivo compulsivo: Esta es una condición que tiene tendencia a ser crónica por lo que requiere de dosis más altas que la depresiones corrientes y durante tiempos más prolongados. Se ha relacionado con una disfunción del sistema serotonérgico. Usualmente se inician el tratamiento con una dosis de 20 mg bid y se va incrementando de acuerdo a la tolerancia del paciente hasta llegar a los 80 mg / día. Se puede administrar durante un periodo de 1 año. bulimia nerviosa: Este trastorno caracterizado por crisis de ingesta excesiva de alimentos en periodos cortos de tiempo con la sensación de no tener control sobre la ingesta, seguidas por medidas compensatorias inapropiadas inducción de vómito, uso de laxantes, diuréticos y enemas. En estos casos se prefieren dosis del orden de los 60 mg diarios. VI.10.2.1.2.2.3.2 Contraindicaciones: La fluoxetina tiene algunas contraindicaciones como: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 150 hipersensibilidad a sus componentes: Existen personas que por factores constitucionales genéticamente determinados, pueden presentar hipersensibilidad a algunos de los componentes de su formulación y por lo tanto no deben consumir el medicamento. uso concomitante de IMAO: El uso concomitante de un inhibidor de la mono amino oxidasa y fluoxetina puede ocasionar reacciones hipertensivas severas, hiperactividad, hiperpirexia, espasticidad y en casos serios puede llevar a la muerte. Se recomienda suspender los IMAO 14 días antes de iniciar la fluoxetina. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. VI.10.2.1.2.2.3.3 Reacciones adversas: Las principales reacciones adversas son: sobreestimulación del sistema nervioso central: Se presenta con dosis altas o en personas sensibles con dosis usuales. Se puede encontrar: agitación, nerviosismo, temblor, sudoración, insomnio, taquicardia, hipertensión arterial, alucinaciones visuales y en casos extremos, ideas delirantes de tipo paranoide. En estos casos es preferible descontinuar el medicamento y usar otro antidepresivo. Si fuera muy intenso se pueden administrar benzodiacepinas para controlar el cuadro. Este efecto puede descompensar a pacientes que presentan un cuadro de esquizofrenia, especialmente de tipo paranoide. cuadros maniacales: Al igual que la mayoría de los antidepresivos, la fluoxetina puede pasar a un paciente bipolar de un cuadro depresivo a uno maniacal en cuyo caso debe suspenderse y agregar al tratamiento un antipsicótico. síndrome serotonérgico: Es importante mencionar que cuando las dosis de antidepresivos bloqueadores de la recaptación de serotonina son muy elevadas o los pacientes muy sensibles se puede producir lo que se ha denominado el síndrome serotonérgico, que consiste en: mioclonus, temblor, hiperrreflexia, ataxia, hiperactividad, confusión mental, delirium, inestabilidad autónoma y raramente coma. Cuando esto se presenta hay que suspender el tratamiento y observar al paciente muy de cerca. Menos frecuentemente se pueden presentar: somnolencia, cefalea, hipotensión arterial, nausea, vómito, anorexia, diarrea, síntomas extrapiramidales, reacciones alérgicas en piel. VI.10.2.1.2.2.4 Fluvoxamina: Pertenece al grupo de los ISRS. Posee una acción antidepresiva y antiobsesiva. Tiene poca afinidad por los receptores 1, 2 y adrenérgicos, dopaminérgicos, histaminérgicos y muscarínicos. Se absorbe bien por vía oral. Su nivel plasmático pico se alcanza entre 1,5 y 8 horas después de la ingesta. Su vida media plasmática es de 15 horas. Se liga a las proteínas plasmáticas en un 77 %. Se presenta con el nombre comercial de Luvox ® y viene en tabletas de 100 mg. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 151 VI.10.2.1.2.2.4.1 Indicaciones: La fluvoxamina tiene las siguientes indicaciones: depresiones endógenas: Está indicada en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si presenta síntomas de ansiedad como son: nerviosismo, intranquilidad, irritabilidad, insomnio. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis varía entre 100 y 200 mg / día, dividida en dos tomas. La dosis máxima por día es de 300 mg en adultos y en adultos mayores es de 200 mg / día. Hay que evaluar al paciente periódicamente para ajustar la dosis. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión. trastorno obsesivo compulsivo: Esta es una condición que tiene tendencia a ser crónica por lo que requiere de dosis más altas que la depresiones corrientes y durante tiempos más prolongados. Se ha relacionado con una disfunción del sistema serotonérgico. Usualmente se inician el tratamiento con una dosis de 100 mg bid y se va incrementando de acuerdo a la tolerancia del paciente hasta llegar a los 300 mg / día. Se puede administrar durante un periodo de 1 año. VI.10.2.1.2.2.4.2 Contraindicaciones: La fluvoxamina tiene algunas contraindicaciones como: hipersensibilidad a sus componentes: Existen personas que por factores constitucionales genéticamente determinados, pueden presentar hipersensibilidad a algunos de los componentes de su formulación y por lo tanto no deben consumir el medicamento. uso concomitante de IMAO: El uso concomitante de un inhibidor de la mono amino oxidasa y fluvoxamina puede ocasionar reacciones hipertensivas severas, hiperactividad, hiperpirexia, espasticidad y en casos serios puede llevar a la muerte. Se recomienda suspender los IMAO 14 días antes de iniciar la fluoxetina. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. pacientes epilépticos: La fluvoxamina tiende a bajar el umbral a las crisis convulsivas por lo que debe usarse con precaución en pacientes epilépticos. Si un paciente que no es epiléptico convulsiona en forma espontánea, debe suspenderse el tratamiento. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 152 infarto reciente de miocardio: No existen suficientes estudios para confirmar la inocuidad del uso de este producto en personas que han tenido un infarto reciente por lo que no se recomienda su uso. personas que manejan máquinas peligrosas: Debido a que puede producir somnolencia y disminuir el grado de alerta, se aconseja que se utilice con precaución en personas que manejan estas máquinas. VI.10.2.1.2.2.4.3 Reacciones adversas: Las principales reacciones adversas son: náusea: Se presenta en el 36.5 % de los casos en estudios con control de placebo ( Internet Mental Health, Monografía del producto ). somnolencia: Se presenta en el 26,2 % de los casos en estudios con control de placebo. Generalmente se presenta al inicio del tratamiento y tiende a desaparecer. Depende de la dosis a la que se le administre al paciente. Se puede utilizar un estimulante suave del sistema nervioso central como café o té lo que la va a contrarrestar sin quitarle el efecto antidepresivo. Depende de la dosis por lo que una disminución de la misma puede aliviarla. cefalea: Se presenta en el 21,6 % de los casos en estudios de control con placebo. Un analgésico como el acetaminofén es suficiente para controlarla en la mayoría de los casos. síndrome serotonérgico: Es importante mencionar que cuando las dosis de antidepresivos bloqueadores de la recaptación de serotonina son muy elevadas o los pacientes muy sensibles se puede producir lo que se ha denominado el síndrome serotonérgico, que consiste en: mioclonus, temblor, hiperrreflexia, ataxia, hiperactividad, confusión mental, delirium, inestabilidad autónoma y raramente coma. Cuando esto se presenta hay que suspender el tratamiento y observar al paciente muy de cerca. Menos frecuentemente se pueden presentar: sequedad de boca, estreñimiento, anorexia, aumento en la sudoración, hipo o hiperquinesia, nerviosismo, dispepsias, dolores abdominales. VI.10.2.1.2.2.5 Paroxetina: Es un potente ISRS. Tiene un ligero efecto sedante por lo que es muy útil cuando coexiste depresión y ansiedad. Un 36 % del medicamento se elimina por las heces. Los niveles plasmáticos pico se alcanzan entre 3 y 7 horas. La vida media plasmática es de 24 horas. Se presenta comercialmente con el nombre de Paxil ® y viene en tabletas de 20 mg. VI.10.2.1.2.2.5.1 Indicaciones: La paroxetina tiene las siguientes indicaciones: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 153 depresiones endógenas: Está indicada en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si presenta síntomas de ansiedad como son: nerviosismo, intranquilidad, irritabilidad, insomnio. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis varía entre 20 y 40 mg / día, dividida en dos tomas. La dosis máxima por día es de 60 mg en adultos y en adultos mayores es de 40 mg / día. Hay que evaluar al paciente periódicamente para ajustar la dosis. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión. VI.10.2.1.2.2.5.2 Contraindicaciones: La paroxetina tiene algunas contraindicaciones como: hipersensibilidad a sus componentes: Existen personas que por factores constitucionales genéticamente determinados, pueden presentar hipersensibilidad a algunos de los componentes de su formulación y por lo tanto no deben consumir el medicamento. uso concomitante de IMAO: El uso concomitante de un inhibidor de la mono amino oxidasa y fluvoxamina puede ocasionar reacciones hipertensivas severas, hiperactividad, hiperpirexia, espasticidad y en casos serios puede llevar a la muerte. Se recomienda suspender los IMAO 14 días antes de iniciar la fluoxetina. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. pacientes epilépticos: La paroxetina tiende a bajar el umbral a las crisis convulsivas por lo que debe usarse con precaución en pacientes epilépticos. Si un paciente que no es epiléptico convulsiona en forma espontánea, debe suspenderse el tratamiento. infarto reciente de miocardio: No existen suficientes estudios para confirmar la inocuidad del uso de este producto en personas que han tenido un infarto reciente por lo que no se recomienda su uso. personas que manejan máquinas peligrosas: Debido a que puede producir somnolencia y disminuir el grado de alerta, se aconseja que se utilice con precaución en personas que manejan estas máquinas. antecedentes de crisis maniacales: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 154 En pacientes que han tenido crisis maniacales previas, la paroxetina podría desencadenarlas nuevamente, pasando de una depresión a una crisis hipomaniacal. VI.10.2.1.2.2.5.3 Reacciones adversas: Las principales reacciones adversas son: náusea: Se presenta en el 25,7 % de los casos en estudios con control de placebo ( Internet Mental Health, Monografía del producto ). somnolencia: Se presenta en el 26,2 % de los casos en estudios con control de placebo. Generalmente se presenta al inicio del tratamiento y tiende a desaparecer. Depende de la dosis a la que se le administre al paciente. Se puede utilizar un estimulante suave del sistema nervioso central como café o té lo que la va a contrarrestar sin quitarle el efecto antidepresivo. Depende de la dosis por lo que una disminución de la misma puede aliviarla. cefalea: Se presenta en el 23,3 % de los casos en estudios de control con placebo. Un analgésico como el acetaminofén es suficiente para controlarla en la mayoría de los casos. síndrome serotonérgico: Es importante mencionar que cuando las dosis de antidepresivos bloqueadores de la recaptación de serotonina son muy elevadas o los pacientes muy sensibles se puede producir lo que se ha denominado el síndrome serotonérgico, que consiste en: mioclonus, temblor, hiperrreflexia, ataxia, hiperactividad, confusión mental, delirium, inestabilidad autónoma y raramente coma. Cuando esto se presenta hay que suspender el tratamiento y observar al paciente muy de cerca. Menos frecuentemente se pueden presentar: astenia, aumento en la sudoración, sequedad de boca, estreñimiento, diarrea, insomnio, nerviosismo, dispepsias, temblor. VI.10.2.1.2.2.6 Sertralina: Es otro ISRS. En voluntarios sanos no produce sedación y no interfiere con la habilidad psicomotora. La concentración plasmática pico ocurre entre las 6 y las 8 horas después de la ingesta de una dosis única. La vida media es de 65 horas ( Internet Mental Health, Monografía del Producto ). La ingesta de alimentos aumenta la biodisponibilidad del producto por lo que se recomienda administrarla conjuntamente con los alimentos. Comercialmente se conoce con los nombres de: Altruline ® tabletas de 50 mg y Ansium ® en tabletas de 50 mg. En Norteamérica se conoce con el nombre de Zoloft ®. VI.10.2.1.2.2.6.1 Indicaciones: La sertralina tiene las siguientes indicaciones: depresiones endógenas: Está indicada en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si presenta síntomas de ansiedad como son: nerviosismo, intranquilidad, irritabilidad, insomnio. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 155 van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis varía entre 50 y 100 mg / día, dividida en dos tomas. La dosis máxima por día es de 200 mg en adultos y en adultos mayores es de 50 mg / día. Hay que evaluar al paciente periódicamente para ajustar la dosis. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión. VI.10.2.1.2.2.6.2 Contraindicaciones: La sertralina tiene algunas contraindicaciones como: hipersensibilidad a sus componentes: Existen personas que por factores constitucionales genéticamente determinados, pueden presentar hipersensibilidad a algunos de los componentes de su formulación y por lo tanto no deben consumir el medicamento. uso concomitante de IMAO: El uso concomitante de un inhibidor de la mono amino oxidasa y setralina puede ocasionar reacciones hipertensivas severas, hiperactividad, hiperpirexia, espasticidad y en casos serios puede llevar a la muerte. Se recomienda suspender los IMAO 14 días antes de iniciar la fluoxetina. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. pacientes epilépticos: La sertralina tiende a bajar el umbral a las crisis convulsivas por lo que debe usarse con precaución en pacientes epilépticos. Si un paciente que no es epiléptico convulsiona en forma espontánea, debe suspenderse el tratamiento. infarto reciente de miocardio: No existen suficientes estudios para confirmar la inocuidad del uso de este producto en personas que han tenido un infarto reciente por lo que no se recomienda su uso. personas que manejan máquinas peligrosas: Debido a que puede producir somnolencia y disminuir el grado de alerta, se aconseja que se utilice con precaución en personas que manejan estas máquinas. VI.10.2.1.2.2.6.3 Reacciones adversas: Las principales reacciones adversas son: náusea: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 156 Se presenta en el 26,1 % de los casos en estudios con control de placebo ( Internet Mental Health, Monografía del producto ). diarrea o heces blandas: Se presenta en el 17,7 % de los casos en estudios con control de placebo. Con el tiempo tiende a desaparecer. Si fuera muy intensa, debe suspenderse el tratamiento. cefalea: Se presenta en el 20,3 % de los casos en estudios de control con placebo. Un analgésico como el acetaminofén es suficiente para controlarla en la mayoría de los casos. disfunción sexual masculina: Se presenta en el 15,5 % de los casos. Si es muy incómoda para el paciente, debe cambiarse el tratamiento. síndrome serotonérgico: Es importante mencionar que cuando las dosis de antidepresivos bloqueadores de la recaptación de serotonina son muy elevadas o los pacientes muy sensibles se puede producir lo que se ha denominado el síndrome serotonérgico, que consiste en: mioclonus, temblor, hiperrreflexia, ataxia, hiperactividad, confusión mental, delirium, inestabilidad autónoma y raramente coma. Cuando esto se presenta hay que suspender el tratamiento y observar al paciente muy de cerca. Menos frecuentemente se pueden presentar: somnolencia, agitación, aumento en la sudoración, sequedad de boca, estreñimiento, insomnio, nerviosismo, dispepsias, temblor, vómito. VI.10.2.1.2.3 De la recaptación de norepinefrina: Su mecanismo de acción es fundamentalmente un bloqueo a la recaptación de norepinefrina. VI.10.2.1.2.3.1 Maprotilina: La maprotilina es un antidepresivo que bloquea fuertemente la recaptación de la norepinefrina sin modificar sensiblemente la recaptación de serotonina. Posee efecto antihistamínico potente ( Internet Mental Health, Monografía del Producto, página 1 ). Se absorbe bien por vía oral. Se une en un 88 % a las proteínas. Su vida media es relativamente prolongada siendo de 27,4 a 57,6 horas. Comercialmente se conoce con el nombre de Ludiomil ® y viene en tabletas de 10 y 25 mg. VI.10.2.1.2.3.1.1 Indicaciones: La maprotilina tiene las siguientes indicaciones: depresiones endógenas: Está indicado en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si presenta síntomas de ansiedad como son: nerviosismo, intranquilidad, irritabilidad, insomnio. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis varía entre 75 y 150 mg / día, dividida en dos o tres tomas. La dosis máxima por día es de 200 mg en adultos y en adultos mayores es de 75 mg / día. Hay que evaluar al paciente periódicamente para ajustar la dosis. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 157 6 meses. Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. Si la intensidad de la depresión llega a niveles psicóticos, se puede administrar conjuntamente con trifluoperazina ( Stelazine ® ), 5 mg tid. La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión. trastorno bipolar en fase depresiva: En estos casos debe usarse el Ludiomil ® en dosis similares a la depresión endógena. trastorno esquizoafectivo: En estos casos se presentan síntomas psicóticos asociados a trastornos afectivos. Si estos tienen características de una depresión, se puede prescribir Ludiomil ® 25 mg tid, asociado a antipsicóticos tipo clorpromazina en dosis de 300 a 500 mg / día o la trifluoperazina 5 o 10 mg tid. VI.10.2.1.2.3.1.2 Contraindicaciones: La maprotilina tiene algunas contraindicaciones como: hipersensibilidad a sus componentes: Existen personas que por factores constitucionales genéticamente determinados, pueden presentar hipersensibilidad a algunos de los componentes de su formulación y por lo tanto no deben consumir el medicamento. epilepsia: Puede bajar el umbral a las crisis convulsivas por lo que puede complicar el tratamiento de un epiléptico. En personas no epilépticas puede ocasionar convulsiones espontáneas. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. infarto reciente de miocardio: La maprotilina puede disminuir la presión arterial por lo que puede complicar el manejo del paciente. personas que manejan máquinas peligrosas: Debido a que puede producir somnolencia y disminuir el grado de alerta, se aconseja que se utilice con precaución en personas que manejan estas máquinas. pacientes con glaucoma de ángulo estrecho o hipertrofia prostática: La maprotilina puede producir efectos anticolinérgicos que pueden agravar estas condiciones. VI.10.2.1.2.3.1.3 Reacciones adversas: Las reacciones adversas con este producto son leves y transitorias. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 158 efectos anticolinérgicos: Se deben a su afinidad por el receptor muscarínico a la acetilcolina. Ocasiona síntomas como: sequedad de boca que se puede combatir mascando chicle de menta o tomando agua con frecuencia; obstrucción nasal que puede ocasionar voz nasal o ronquidos en las noches. Se combate con descongestionantes nasales como Afrín ®, Otrivina ®. Estreñimiento que se puede controlar ingiriendo alimentos que contengan abundante fibra como papaya, naranja, el salvado de trigo además de ingerir al menos 6 vasos de agua al día. Se han reportado casos de íleo paralítico con el uso de altas dosis de clomipramina. Crisis de glaucoma agudo por aumento súbito de la presión intraocular por lo que de inmediato debe ser referido a un oculista. Taquicardia refleja que puede llegar a ser de 110 latidos por minuto. Se puede corregir dando atenolol 100 mg al desayuno. Visión borrosa que mejora al disminuir la dosis. Menos frecuentemente se pueden presentar: cansancio, fatiga, mareo, agitación, estados confusionales, insomnio, nerviosismo, hipotensión ortostática, temblor, vómito, crisis convulsivas. VI.10.2.1.2.3.2 Reboxetina: La reboxetina es un antidepresivo de uso reciente en clínica que es un inhibidor selectivo único de la noradrenalina, que tiene poca afinidad por los receptores de serotonina, dopamina, muscarínicos o adrenérgicos (Katona, página 204), lo que le confiere un perfil de reacciones adversas muy favorable. Se ha mencionado que tiene un efecto resocializador importante para lograr una mejor calidad de vida para el paciente. En Costa Rica se conoce con el nombre comercial de Edronax ® y se presenta en tabletas de 4 mg. VI.10.2.1.2.3.2.1 Indicaciones: La reboxetina tiene las siguientes indicaciones: depresiones endógenas: Está indicada en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si presenta síntomas de inhibición como cansancio fácil, somnolencia, decaimiento y lentitud psicomotora. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis varía entre 4 y 8 mg / día, dividida en dos tomas, preferentemente al desayuno y al almuerzo. La dosis máxima por día es de 12 mg en adultos. El máximo de se efecto terapéutico se alcanza a las 4 semanas de tratamiento. Hay que evaluar al paciente periódicamente para ajustar la dosis. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. En adolescentes y en adultos mayores debe iniciarse el tratamiento con dosis más bajas e irlo incrementando paulatinamente ya que estas personas poseen mayor inestabilidad del sistema nervioso vegetativo. Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. La suspensión del tratamiento debe hacerse gradualmente ya que se pueden presentar síntomas de supresión. déficit atencional del adulto: Algunos adultos que han tenido un déficit atencional con hiperactividad en su niñez, llegan a la vida adulta presentando síntomas de este cuadro. Debido a que la noradrenalina es el neurotransmisor del sistema reticular activador ascendente, se cree que pudiera actuar de una manera similar al metilfenidato que se usa en niños. Las dosis son similares a las anteriores. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 159 VI.10.2.1.2.3.2.2 Contraindicaciones: La reboxetina tiene algunas contraindicaciones como: hipersensibilidad a sus componentes: Existen personas que por factores constitucionales genéticamente determinados, pueden presentar hipersensibilidad a algunos de los componentes de su formulación y por lo tanto no deben consumir el medicamento. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. VI.10.2.1.2.3.2.3 Reacciones adversas: Las principales reacciones adversas son: efectos anticolinérgicos: Se deben a su afinidad por el receptor muscarínico a la acetilcolina. Ocasiona síntomas como: sequedad de boca que se puede combatir mascando chicle de menta o tomando agua con frecuencia. Estreñimiento que se puede controlar ingiriendo alimentos que contengan abundante fibra como papaya, naranja, el salvado de trigo además de ingerir al menos 6 vasos de agua al día. Taquicardia refleja que puede llegar a ser de 110 latidos por minuto. Se puede corregir dando atenolol 100 mg al desayuno. Visión borrosa que mejora al disminuir la dosis. sobreestimulación del sistema nervioso central: Se presenta con dosis altas o en personas sensibles con dosis usuales. Se puede encontrar: agitación, nerviosismo, temblor, sudoración, insomnio, taquicardia, hipertensión arterial, alucinaciones visuales y en casos extremos, ideas delirantes de tipo paranoide. En estos casos es preferible descontinuar el medicamento y usar otro antidepresivo. Si fuera muy intenso se pueden administrar benzodiacepinas para controlar el cuadro. Este efecto puede descompensar a pacientes que presentan un cuadro de esquizofrenia, especialmente de tipo paranoide. disfunción eréctil: En algunos pacientes se puede presentar este problema y si causa mucha incomodidad debe suspenderse el medicamento y utilizar otro antidepresivo. Menos frecuentemente se pueden presentar: incontinencia o retención urinaria, hipotensión arterial, nausea, vómito, crisis de hipomanía. VI.10.2.2 Precursores de la síntesis de monoaminas: Su mecanismo de acción consiste en que se le ofrece a las neuronas una mayor cantidad de las sustancias necesarias para sintetizar los neurotransmisores por lo que se aumenta la disponibilidad de los mismos a nivel sináptico y son los siguientes: VI.10.2.2.1 Precursores de la síntesis de catecolaminas: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 160 Estas son sustancias a partir de las cuales las neuronas sintetizan los neurotransmisores. Al ofrecerla a la neurona estos componentes, aumentan la producción y corrigen el déficit que se da en las depresiones. VI.10.2.2.1.1 Tirosina: La tirosina es un precursor biosintético de la dopamina que se sintetiza a partir de la fenil alanina que es un aminoácido esencial que debe ser ingerido en la dieta. Su actividad como antidepresivo es poco potente por lo que se usa más como potencializador de otros antidepresivos más potentes (KAPLAN,1995, página 1167). Al disponer de las sustancia necesarias para que la neurona sintetice la dopamina, la producción de esta última aumentará. Se considera un alimento y se puede obtener en las tiendas de macrobiótica. Su efecto no se nota rápidamente ya que tiene que sintetizarse primero la dopamina por lo que no debe utilizarse en pacientes agudamente deprimidos. VI.10.2.2.1.2 L-Dopa: Constituye otro precursor de la dopamina. Se ha visto que es efectivo en algunos pacientes deprimidos (Kaplan, 1995, página 1167). Se considera que tiene más efectos psicoactivos que la tirosina. Se ha usado extensamente para el tratamiento de los pacientes con Enfermedad de Parkinson. Su fórmula estructural es la siguiente: Se conoce comercialmente con el nombre de Prolopa®. La Prolopa ® contiene 200 mg de L dopa y 5 mg de benserazida que es un inhibidor de la dopa descarboxilasa. La dosis usual es de 1 a 3 comprimidos por día (ROSENSTEIN, PLM, página 749). Su efecto activador se aprecia desde las primeras dosis por lo que puede producir insomnio, agitación y nerviosismo. Potencializa el efecto de otras sustancias simpaticomiméticas. VI.10.2.2.2 Precursores de la síntesis de indolaminas: VI.10.2.2.2.1 Triptofano: Es un precursor de la serotonina por lo que su administración aumenta la disponibilidad de esta última (Kaplan 1995, página 2127). En vista de esto, se comenzó a utilizar como un inductor del sueño y posteriormente para potencializar el efecto de los antidepresivos. Hace unos años, se comenzó a utilizar en dosis muy altas ya que se vende en las tiendas de alimentos. Esto ocasionó un síndrome de eosinofilia y mialgia por lo que fue retirado del mercado pero últimamente ha vuelto a estar disponible. Atraviesa la barrera hematoencefálica en donde es captado por las neuronas serotonérgicas que lo convierten en serotonina. Se presenta en tabletas de 3 mg y la dosis como potencializador de los antidepresivos es de 6 a 9 mg / día. Su efecto secundario más frecuente es náusea. VI.10.2.3 Inhibidores de la destrucción de monoaminas: Su mecanismo de acción es a través de una inhibición de la destrucción de monoaminas con lo que se logra que permanezcan más tiempo en el espacio sináptico, aumentando la disponibilidad de las mismas, corrigiendo el déficit funcional que se presenta en las depresiones. En Costa Rica tenemos un solo representante de este grupo. VI.10.2.3.1 Moclobemide: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 161 Es un inhibidor de corta acción sobre la MAO A y es reversible lo que significa que la MAO que ha estado inhibida, al disminuir el medicamentos, vuelve a ejercer sus funciones y no tiene que sintetizarse nuevamente como ocurría con los primeros IMAO. La concentración plasmática pico se logra entre 0,5 y 3,5 horas. La vida media de eliminación es de 1,5 horas. Se presenta con el nombre comercial de Aurorix ® y viene en tabletas de 150 mg. VI.10.2.3.1.1 Indicaciones: El moclobemide tiene las siguientes indicaciones: depresiones endógenas: Está indicado en todos los cuadros en donde existe depresión leve, moderada o severa, especialmente si presenta síntomas de ansiedad como son: nerviosismo, intranquilidad, irritabilidad, insomnio. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis varía entre 150 y 450 mg / día, dividida en una, dos o tres tomas. La dosis máxima por día es de 600 mg en adultos. Hay que evaluar al paciente periódicamente para ajustar la dosis. En este tipo de depresiones se recomienda administrarla durante un periodo mínimo de 6 meses. Cuando existe ideación suicida debe tenerse la precaución de no recetar grandes cantidades del medicamento que puedan ser ingeridas con fines suicidas. depresiones orgánicas: Se ha visto que en depresiones asociadas a demencia multi infarto o de tipo Alzheimer da buen resultado. Las dosis son ligeramente menores que en las depresiones endógenas. VI.10.2.3.1.2 Contraindicaciones: El moclobemide tiene algunas contraindicaciones como: hipersensibilidad a sus componentes: Existen personas que por factores constitucionales genéticamente determinados, pueden presentar hipersensibilidad a algunos de los componentes de su formulación y por lo tanto no deben consumir el medicamento. uso simultáneo de antidepresivos tricíclicos: El uso concomitante de un inhibidor de la mono amino oxidasa y un antidepresivo tricíclico puede ocasionar reacciones hipertensivas severas, hiperactividad, hiperpirexia, espasticidad y en casos serios puede llevar a la muerte. Se recomienda suspender los ATC 14 días antes de iniciar el moclobemide. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. infarto reciente de miocardio: El moclobemide puede elevar la presión arterial por lo que puede complicar el manejo del paciente. personas que manejan máquinas peligrosas: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 162 Debido a que puede producir somnolencia y disminuir el grado de alerta, se aconseja que se utilice con precaución en personas que manejan estas máquinas. VI.10.2.3.1.3 Reacciones adversas: Las reacciones adversas pueden ser: cefalea: Se presenta en el 8 % de los casos ( Internet Mental Health, Monografía del Producto, página 6). Se puede administrar acetaminofén 500 mg tid si es muy intensa. insomnio: Se presenta en el 7,3 % de los casos. Se puede combatir con zolpidén 10 mg hs. Menos frecuentemente se pueden presentar: temblor, náusea, agitación, inquietud, estreñimiento, boca seca, taquicardia, sudoración. VI.10.2.4 Liberadores de monoaminas: Actúan aumentando la liberación de serotonina, noradrenalina y dopamina. En Costa Rica el único representante de este grupo es el metilfenidato. VI.10.2.4.1 Metilfenidato: El metilfenidato es un derivado piperidínico de la anfetamina. Se absorbe rápidamente por vía oral. Alcanza un pico plasmático a las 2 horas de haberlo ingerido y tiene una vida media de 2 a 3 horas. La concentración en el cerebro es mayor que la plasmática. Se metaboliza casi completamente en el hígado por lo que prácticamente no se elimina inalterada por la orina. El principal metabolito es el ácido ritalínico, de donde deriva el nombre comercial que le da la Compañía Novartis. En nuestro país se conoce con el nombre comercial de Ritalina ® y viene en tabletas de 10 mg cada una y en cajas de 30 unidades. Requiere receta de estupefacientes para su despacho. VI.10.2.4.1.1 Indicaciones: Como tratamiento de los trastornos depresivos tiene las siguientes indicaciones: trastornos depresivos en adultos mayores: En los adultos mayores deprimidos, especialmente si predominan los síntomas de astenia, que tienen una enfermedad física concomitante, el uso de metilfenidato a las dosis de 10 a 20 mg / día es bastante efectivo con la ventaja de que produce relativamente pocas reacciones secundarias. trastornos depresivos con síntomas de pseudodemencia: En pacientes deprimidos con muchas fallas en la memoria y especialmente si son adultos mayores, el uso de metilfenidato les ayuda para ambos problemas. La dosis usual en estos casos es de 10 a 20 mg / día. potencialización de antidepresivos: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 163 Cuando un antidepresivo ha fallado en su efecto terapéutico o la depresión no ha remitido completamente, se puede potencializar si se le agrega conjuntamente metilfenidato a la dosis de 10 a 20 mg / día. VI.10.2.4.1.2 Contraindicaciones: Las principales contraindicaciones del metilfenidato son: hipersensibilidad a sus componentes: Existen personas que por factores constitucionales genéticamente determinados, pueden presentar hipersensibilidad a algunos de los componentes de su formulación y por lo tanto no deben consumir el medicamento. angina pectoris: En estos casos la acción inotrópica positiva de este medicamento puede agravar la condición del paciente. taquiarritmias: El metilfenidato puede aumentar este problema. síndrome de Tourette: Los tics pueden aumentar. glaucoma de ángulo estrecho: Puede desencadenarse una crisis glaucomatosa aguda por aumento súbito de la presión intraocular. niños menores de 6 años: En esta población no se ha establecido la eficacia y seguridad del producto. embarazo y lactancia: No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres, especialmente durante los tres primeros meses de gestación. Puede pasar a la leche materna por lo que no se recomienda en mujeres lactando. VI.10.2.4.1.3 Reacciones adversas: Las reacciones adversas más frecuentes son: estimulación del sistema nervioso: En personas muy sensibles o con dosis altas, se pueden presentar síntomas de sobre estimulación del sistema nervioso central como: temblor, insomnio, nerviosismo, sudoración, taquicardia, aumento de la sensibilidad de los sentidos, especialmente el oído y el tacto, alucinaciones visuales y hasta cuadros psicóticos. Se puede controlar disminuyendo la dosis o administrando una benzodiacepina. hipertensión arterial: Las cifras de presión arterial pueden elevarse con el uso del metilfenidato. Si esto ocurriera, lo mejor es suspender el tratamiento. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 164 farmacodependencia: Existen personas predispuestas para desarrollar adicciones. En estos casos no se debe usar el metilfenidato ya que se puede presentar el problema. Si se observa que el paciente demanda dosis cada vez mayores, debe suspenderse el tratamiento. Menos frecuentemente se puede presentar: Mareo, somnolencia, cefalea, convulsiones, exacerbaciones de tics previos, náusea, dolores abdominales, taquicardia, reacciones alérgicas. VI.10.2.5 Potencializadores del GABA: Actúan potencializando al GABA por lo que se conocen como ansiolíticos. Su efecto terapéutico se debe a su componente estructural de un anillo imidazol. VI.10.2.5.1 Alprazolán: Es una benzodiacepina que tiene en su fórmula estructural un anillo triazolo lo que le confiere un ligero efecto antidepresivo. Tiene una duración de acción corta por lo que puede utilizarse en personas de la tercera edad o aquellas con hepatopatías ya que se elimina más rápidamente. Cuando se administra en tres tomas al día, el estado estable se alcanza a los 7 días. Sus metabolitos se eliminan primariamente por la orina. Su degradación a nivel hepático es por oxidación dando metabolitos activos que se presentan sólo en cantidades pequeñas en el plasma. El 80 % va ligado a las proteínas plasmáticas Se conoce comercialmente con el nombre de: Tafil ® y viene en tabletas de 0,25, 0,50 y 1,00 mg. También se produce con el nombre de Ansiolit ® que viene sólo en tabletas de 0,5 mg. Su despacho requiere de receta de psicotrópicos. En Norteamérica se conoce con el nombre de Xanax ®. VI.10.2.5.1.1 Indicaciones: El alprazolán tiene las siguientes indicaciones como antidepresivo: depresiones mixtas de intensidad leve a moderada: Está indicado en todos los cuadros en donde existe depresión leve a moderada, especialmente si presenta síntomas de ansiedad como son: nerviosismo, intranquilidad, irritabilidad, insomnio. La dosis debe ser individualizada y ajustada a la respuesta clínica para evitar reacciones adversas que van a opacar los resultados terapéuticos. Se debe iniciar el tratamiento con dosis pequeñas e irlas incrementando dependiendo de la respuesta clínica y la presencia de reacciones secundarias. Usualmente la dosis varía entre 0,75 y 3,0 mg / día, dividida en dos o tres tomas. La dosis máxima por día es de 3 mg. Se requiere de receta de psicotrópicos para su despacho. Debe evitarse el uso continuo para no generar una habituación. Hay que evaluar al paciente periódicamente para ver si se le puede disminuir la dosis. Si no existe una buena respuesta al tratamiento debe cambiarse por un antidepresivo más potente. VI.10.2.5.1.2 Contraindicaciones: El producto generalmente es bien tolerado, sin embargo tiene las siguientes contraindicaciones: hipersensibilidad a otras benzodiacepinas: Cuando existe hipersensibilidad a otras benzodiacepinas, es muy probable que se desarrollen reacciones cruzadas con otros representantes de este grupo de medicamentos, por lo que no debe administrarse cuando exista este precedente. embarazo y lactancia: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 165 No existen estudios que demuestren la inocuidad del producto en mujeres embarazadas por lo que debe evitarse su uso en este grupo de mujeres. glaucoma de ángulo estrecho: Se pueden precipitar crisis de glaucoma agudo debido a los efectos anticolinérgicos de esta sustancia por lo que su uso está contraindicado en pacientes portadores de esta enfermedad. pacientes con miastenia gravis: Al igual que todas las benzodiacepinas, el alprazolán tiene efecto miorrelajante por lo que se agravarían los síntomas de una miastenia gravis. adultos mayores o personas con daño estructural cerebral: En estos casos se pueden presentar complicaciones como ataxia, confusión mental, caídas y desorientación por lo que su uso debe hacerse con mucha precaución. VI.10.2.5.1.3 Reacciones adversas: Dependen de la sensibilidad de los pacientes, de la intensidad de la psicopatología y de la dosis del producto. Las más frecuentes son: somnolencia: Es la reacción adversa más frecuente. Generalmente se presenta al inicio del tratamiento y tiende a desaparecer. Depende de la dosis a la que se le administre al paciente. Se puede utilizar un estimulante suave del sistema nervioso central como café o té lo que la va a contrarrestar sin quitarle el efecto ansiolítico. mareo: Está relacionado con el anterior. Hay que hacer la diferencia de si es un síntoma de la misma ansiedad o es una reacción adversa ya que las dos alternativas se pueden presentar. Usualmente tiende a desaparecer con la reducción de la dosis. efectos anticolinérgicos: Las benzodiacepinas en general, poseen afinidad por el receptor muscarínico de la acetilcolina lo que se traduce en clínica por síntomas como: sequedad de boca, obstrucción nasal, estreñimiento, visión borrosa y taquicardia. Al disminuir la dosis tienden a desaparecer. Menos frecuentemente se pueden presentar: cefalea, dismetría, lenguaje arrastrado, reacciones paradójicas, trastornos del sueño, letargia, cansancio, debilidad muscular, hipotensión arterial, incontinencia urinaria y fecal. VI.10.2.6 Potencializadores del receptor postsináptico: El mecanismo de acción es la disminución del umbral excitatorio del receptor postsináptico con lo que se logra una mayor estimulación con la misma cantidad de neurotransmisor. Dentro de este grupo tenemos los siguientes: VI.10.2.6.1 Hormona tiroidea: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 166 Se ha utilizado desde hace mucho tiempo para el tratamiento sustitutivo del hipotiroidismo. Se han hecho estudios que revelan su efecto terapéutico potencializador de los antidepresivos al disminuir el umbral de los receptores postsinápticos. Se presenta comercialmente con el nombre de Litiroxina ® en tabletas conteniendo 0,1 mg de levotiroxina. VI.10.2.6.1.1 Indicaciones: En Psiquiatría tiene pocas indicaciones. potencialización de antidepresivos: Se ha visto que cuando se administra conjuntamente con un antidepresivo se potencializa la acción terapéutica de este último. Usualmente se requieren dosis bajas del orden de 1 tableta al desayuno o 1 tableta bid durante un tiempo de seis meses y luego se suspende para que la glándula normalice su funcionamiento. VI.10.2.6.1.2 Contraindicaciones: Tiene pocas contraindicaciones. Entre ellas están: hipertensión arterial: En estos casos, la hormona tiroidea puede aumentar la presión arterial aún más. insuficiencia cardiaca: En el cardiópata, se puede alterar más el funcionamiento cardiaco por lo que no se recomienda. VI.10.2.6.1.3 Reacciones adversas: Las reacciones adversas más frecuentes son: taquicardia: Se debe al efecto estimulante sobre la actividad simpática del corazón. Usualmente es suficiente con disminuir la dosis. pérdida de peso: Puede constituir una evidencia de que la dosis está alta y hay que bajarla. VI.10.2.6.2 Tianeptino: El otro es el tianeptino (Stablón ®) que se ha dicho que facilita la recaptación de la serotonina y que baja el umbral del receptor postsináptico. Tiene un efecto sedante y una potencia antidepresiva débil. El tianeptino se conoce con el nombre comercial de Stablón ® y se presenta en tabletas de 12,5 mg. VI.10.2.6.2.1 Indicaciones: Las principales indicaciones son: depresiones con ansiedad: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 167 En este grupo de deprimidos tiene una buena indicación. Sin embargo su potencia antidepresiva es moderada por lo que no se recomienda en depresiones severas. La dosis usual es de 1 tableta bid o tid. En personas de la tercera edad es bien tolerado por lo que se recomienda a una dosis de 1 tableta bid. alcoholismo: En el alcoholismo, especialmente cuando se presentan concomitantemente síntomas depresivos se recomienda a una dosis de 1 tableta tid o qid. VI.10.2.6.2.2 Contraindicaciones: El Stablón ® está contraindicado en los siguientes casos: niños menores de 15 años: En este grupo etario no se ha establecido su seguridad por lo que no se recomienda. embarazo y lactancia: No existen suficientes evidencias para garantizar su seguridad durante el embarazo. Puede atravesar la barrera láctea por lo que no se recomienda que sea administrado a madres lactando. uso concomitante con IMAO: Al administrarse conjuntamente puede presentarse reacciones indeseables como cefalea, mareo e hipertensión arterial. VI.10.2.6.2.3 Reacciones adversas: Son raros y generalmente benignos. Entre ellos se mencionan: gastralgias, náusea, vómito, vértigo, cefalea, estreñimiento, somnolencia, insomnio, sequedad de boca. El otro es el tianeptino (Stablón) que se ha dicho que facilita la recaptación de la serotonina y que baja el umbral del receptor postsináptico. Tiene un efecto sedante y una potencia antidepresiva débil. VI.10.2.7 Modificadores del ambiente iónico: Actúan estabilizando a la membrana neuronal. El único representante de este grupo es el litio. VI.10.2.7.1 Carbonato de litio: El litio fue descubierto en 1817 por un químico sueco llamado Arfwedson al analizar un mineral conocido con el nombre de petalita. Lo denominó litio por la palabra griega "lithos" que significa piedra. Posteriormente se ha visto que no es exclusivo del reino mineral sino que también se encuentra, aunque en menor cantidad en algunos tejidos de plantas y animales. En el hombre, usualmente no se detecta. A principios de este siglo, el litio se usó en metalúrgica y en cerámica especialmente por ser el elemento metálico más liviano y sus aleaciones tienen poco peso. También se utilizó en sistemas de refrigeración y como aditivo de lubricantes. Ha sido empleado en procesos de fusión y fisión nucleares y en la confección de la bomba de hidrógeno. En medicina se comenzó a utilizar como tratamiento para la gota en la forma de sulfato de litio en el entendido de que el urato de litio era más soluble que el de sodio pero las dosis necesarias eran demasiado altas. Posteriormente se usó el bromuro de litio como anticonvulsivante durante un tiempo corto porque fue sustituido por otros medicamentos más efectivos y más seguros. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 168 En 1940 comenzó a utilizarse como cloruro de litio en sustitución de la sal de mesa corriente en pacientes cardiópatas e hipertensos. Pero ya en 1949 había suficiente información para afirmar que era tóxico y algunos pacientes llegaron a fallecer por esta causa. Posteriormente se vio que al restringir el sodio, el litio se eleva desmesuradamente. Esto ocasionó que en ese año, se prohibiera el uso de litio en medicina. Sin embargo, en ese mismo año de 1949, Cade en Australia, demostró que el carbonato de litio tenía propiedades psicoactivas y que era capaz de controlar crisis maniacales. Estas experiencias fueron vistas con mucho recelo y no se ampliaron. En 1954, un investigador danés, Mogens Schou, describió un método sencillo para determinar la concentración sanguínea de litio usando un fotómetro de llama. Esto reactivó el interés en el litio ya que era uno de los pocos psicofármacos que podían cuantificarse en sangre, lo que le daba una mayor seguridad a la dosis a que se debía recomendar. Esto hizo que se hicieran trabajos de investigación con el carbonato de litio. En 1963, Maggs en Inglaterra, publica un estudio con control de placebo y establece la eficacia del litio en los estados maniacales. En 1968, Fieve, un psiquiatra del New York State Psychiatric Institute, confirma la eficacia del litio que se había hecho patente en estudios anteriores. En 1970, la Food and Drug Administration de los Estados Unidos aprueba el uso clínico de este medicamento y a raíz de esto, comienza una gran cantidad de investigaciones tratando de establecer todas las posibilidades terapéuticas. Se ha producido una gran cantidad de publicaciones y en todas se confirma su eficacia en la manía pero también se hace énfasis en que su empleo es delicado, ya que el margen de seguridad (diferencia entre la dosis efectiva y la dosis tóxica) es pequeño y que deben hacerse determinaciones sanguíneas periódicas. El carbonato de litio tiene para las compañías farmacéuticas poco interés ya que no se puede patentar por ser una sustancia natural y además su procedimiento de obtención es barato, lo que le resta interés económico. VI.10.2.7.1.1 Indicaciones: Las principales indicaciones del litio como antidepresivo son: trastorno afectivo bipolar: En los pacientes que presentan cuadros maniacales, debido al período de latencia que tiene este ión, se recomienda el uso de antipsicóticos como inicio del tratamiento ya que actúan más rápidamente, y cuando están en remisión parcial, se les inicia el tratamiento con litio. Se recomienda comenzarlo con 1 tableta de carbonato de litio de 300 mg cada 12 horas, hacer litemia a los 8 días y luego ajustar la dosis. Corrientemente se requieren de 4 a 6 tabletas por día para lograr dosis terapéuticas. Una vez que el paciente se ha estabilizado, se recomienda disminuir la dosis de los antipsicóticos ya que se ha visto que su asociación con litio aumenta las posibilidades de extrapiramidalismo y reacciones tóxicas. La efectividad en los cuadros maniacales es del 80% (Schou, 1997, pag 16) En las fases depresivas de esta enfermedad, su eficacia es mucho menor, en el orden del 40 % (Schou, 1997, pag 17) Sin embargo, se ha determinado que el litio potencializa la acción de los antidepresivos y su uso concomitante los puede beneficiar. Como tratamiento profiláctico de las recaídas de un cuadro maniacal, se ha visto que es más efectivo que el placebo (Schou, 1997, pag 10) Si el litio no se tolerara debido a reacciones adversas, la segunda alternativa de tratamiento profiláctico, sería la carbamacepina (Schou, 1997, pag 10) Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 169 Además, el litio previene el aceleramiento que se puede producir en un M-D en fase depresiva cuando se utilizan antidepresivos. potencialización de antidepresivos: Se ha visto que pacientes que están tomando antidepresivos tricíclicos y no se logra una buena respuesta, pueden mejorar si se le agrega al tratamiento litio 300 mg bid (Heninger, 1983) VI.10.2.7.1.2 Contraindicaciones: hipotiroidismo: En estos pacientes el uso de litio puede acentuar el problema ya que por su efecto sobre el eje hipotálamo-hipófisis-tiroides, disminuye la producción de TRH, TSH y T4. embarazo: No se debe administrar a mujeres embarazadas ya que se ha visto que produce anomalías congénitas en un 9.1%. Además, es capaz de producir hipotiroidismo en el recién nacido. Como se elimina por la leche materna, tampoco es recomendable para madres que estén amamantando a sus hijos. insuficiencia renal: Cualquier enfermedad que ocasione una disminución en la capacidad filtradora del riñón, se considera una contraindicación para litio ya que en caso de una intoxicación, es la vía principal de eliminación. depresiones severas o antecedentes de suicidio serios: Debe usarse con mucha cautela ya que una ingesta suicida de este medicamento generalmente produce la muerte porque su margen de seguridad es pequeño. epilepsias o con disrritmias cerebrales severas: No se recomienda su uso ya que puede ocasionar crisis convulsivas por una baja en el umbral a las mismas. pacientes que viven lejos A los que se le hace difícil los controles periódicos o el acceso a un centro hospitalario adecuado en donde manejar un posible cuadro de intoxicación. paciente con tendencia a automedicarse En estos casos es imposible ajustarle una dosis apropiada. presencia de gastritis severa o úlcera gástrica sangrante Ya que puede exacerbar ambas condiciones. pacientes que están recibiendo tratamiento con digitálicos Ya que el litio puede disminuir el nivel de potasio intracelular por substitución del mismo y dar lugar a intoxicaciones. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 170 VI.10.2.7.1.3 Reacciones adversas: gastritis: Se recomienda tomar el litio después de las comidas o fraccionando en 4 tomas por día, para evitar esta complicación, que puede originar un cuadro crónico acompañado de anorexia, pérdida de peso importante y desnutrición. En las gastritis agudas el uso de antiácido reduce este problema. temblor: Generalmente es fino y se siente más que se aprecia visualmente. El uso de propranolol (Inderal ®) en dosis de 40 a 80 mg por día reduce estas molestias. aumento de la frecuencia al orinar: Esto se observa generalmente al inicio del tratamiento y se debe a una liberación disminuida de hormona ADH por la hipófisis posterior. En la mayoría de los casos, cede espontáneamente. nefritis intersticial: Hace 40 años, en que se comenzó a utilizar el litio con más frecuencia, se consideraba la nefritis intersticial como una reacción adversa frecuente y que conducía a una insuficiencia renal progresiva. Sin embargo recientemente (Schou 1997, pag 22) diarrea o heces semisólidas: Se debe a que el litio bloquea la absorción de agua en el intestino delgado. Generalmente es poco severa y cede espontáneamente. Si fuera muy severa, hay que suspender el tratamiento. hipotiroidismo: Se presenta aproximadamente en el 10% de los pacientes que reciben litio en forma crónica. El tratamiento consiste en dar terapia sustitutiva. bocio: Se presenta en el 4% de los pacientes y se debe a que ante una disminución de T4, la hipófisis produce un aumento de TSH. Al dar T4 sintética, el problema desaparece. mareos: A veces constituye un síntoma inicial de una intoxicación pero a veces se presenta con cifras de litemia normales en cuyo caso el uso de difenidol (Vontrol) en dosis de 1 tab de 25 mg tid puede remitir las molestias. hiperparatiroidismo: Es una rara reacción en pacientes que toman litio en forma crónica. Cuando se detecta, se recomienda suspender el tratamiento. signos neurológicos: Se han descrito algunas anormalidades neurológicas durante el tratamiento a largo plazo con litio como: parálisis del sexto par craneal (Slonin, 1985) Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 171 VI.10.2.8 Antidepresivos bloqueadores del receptor dopaminérgico: Son sustancias que tienen una acción dual. A dosis bajas son antidepresivos y a dosis altas son antipsicóticos. Dentro de este grupo tenemos: VI.10.2.8.1 Sulpiride: Es una benzamida sustituida que guarda relación con la metoclopramida. Tiene efecto sedante y una potencia antidepresiva intermedia. El sulpiride es comercializado con el nombre de patente de Tepavil ® que se presenta únicamente en tabletas de 50 mg. Otro nombre comercial es el Dogmatil ® que se presenta en cápsula de 50 mg, tabletas de 200 mg, jarabe conteniendo 25 mg / cucharadita y ampollas con 100 mg para uso IM. XII.4.8.1.1 Indicaciones: Las principales indicaciones del sulpiride son: XII.4.8.1.1.1 Depresiones leve a moderada: En este tipo de depresiones el sulpiride tiene un buen efecto terapéutico con pocos efectos secundarios. Sin embargo, en las depresiones severas es preferible utilizar un antidepresivo más potente. Tiene un ligero efecto sedante por lo que también controla los síntomas ansiosos. La dosis usual es de 50 mg bid o tid. La dosis diaria máxima para estos casos es de 300 mg. XII.4.8.1.1.2 Trastornos psicosomáticos: El sulpiride, por tener familiaridad química con la metoclopramida ( Plasil ®) que es un regulador de la motilidad gástrica e intestinal, está indicado en los casos de gastritis y colitis de tipo nervioso. La dosis usual en estos casos es de 50 a 100 mg / día. XII.4.8.1.1.3 Síndrome premenstrual: El síndrome premenstrual consiste en síntomas depresivos leves, ansiedad, irritabilidad que se presentan antes de la menstruación en algunas mujeres. La dosis usual es de 50 a 100 mg / día una semana antes de la menstruación. XII.4.8.1.2 Contraindicaciones: Las principales contraindicaciones del sulpiride son: XII.4.8.1.2.1 Feocromocitoma: En estos casos pueden presentarse hipotensiones arteriales acentuadas por lo que no se recomienda su uso. XII.4.8.1.1.2 Uso concomitante de alcohol: En estos casaos se pueden presentar interacciones con reacciones imprevisibles por lo que no se debe utilizar en pacientes alcohólicos que están en crisis. XII.4.8.1.1.3 Personas sensibles al efecto extrapiramidal de los antipsicóticos: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 172 El sulpiride puede producir síntomas de extrapiramidalismo en personas sensibles por lo que no se recomienda su uso en personas que han tenido estos efectos con los antipsicóticos. Dentro de esta categoría deben incluirse las personas de la tercera edad. XII.4.8.1.1.4 Embarazo y lactancia: Aunque no está totalmente contraindicado en el embarazo debe usarse en dosis pequeñas y suspenderlo ocho días antes de la fecha probable de parto para evitar efectos en el recién nacido (PLM, página 279). XII.4.8.1.3 Reacciones adversas: Las principales reacciones adversas: XII.4.8.1.3.1 Síndrome extrapiramidal: Se caracteriza por: temblor, rigidez muscular, falta de expresividad facial, movimientos lentos al caminar. Se puede presentar aún con dosis bajas del medicamento, en cuyo caso hay que suspenderlo. XII.4.8.1.3.2 Hiperprolactinemia: Se debe a su efecto bloqueador de los receptores dopaminérgicos hipotalámicos. Se va a manifestar por galactorrea, amenorrea, ciclos anovulatorios y frigidez en la mujer y ginecomastia e impotencia en el hombre. Si se presenta en mujeres jóvenes es preferible suspender la medicación. XII.4.8.1.3.3 Hipotensión ortostática: Se va a manifestar por sensación de desmayo y visión nublada al ponerse de pie súbitamente. Si la presión arterial sistólica desciende más de 20 mm de mercurio o la diastólica más de 10 mm es preferible suspender el medicamento. XII.4.8.1.3.4 Somnolencia: Generalmente es poco intensa y cede después de 2 semanas de tratamiento. Puede administrarse un estimulante débil del sistema nervioso central como cafeína ( 1 taza de café o un té con dos bolsitas ), sin neutralizar el efecto antidepresivo. VI.10.2.8.2 Amisulpride: El amisulpride a dosis bajas, se une selectivamente a los autorreceptores presinápticos reforzando la transmisión dopaminérgica, favoreciendo la recuperación del paciente deprimido. A dosis altas bloquea a los receptores D3 y D2, lográndose una acción antipsicótica. Su perfil de efectos secundarios es muy favorable. En Costa Rica se conoce con el nombre de Denibán ® y se presenta en tabletas de 200 mg. XII.4.8.2.1 Indicaciones: Las principales indicaciones del amisulpride son: XII.4.8.2.1.1 Depresiones leve a moderada: En este tipo de depresiones el amisulpride tiene un buen efecto terapéutico con pocos efectos secundarios. Especialmente si predominan síntomas como la apatía y el aislamiento. Las dosis usuales para este tipo de indicación son de ½ tableta de 200 mg bid. (SANOFI SINTHELABO: “ Denibán 200 mg. Monografía del Producto” ). Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 173 XII.4.8.1.1.2 Trastorno esquizoafectivo: En el trastorno esquizoafectivo se requieren dosis más altas del orden de 400 a 600 mg / día, especialmente si predominan los síntomas depresivos. XII.4.8.1.1.3 Distimia: La distimia es un trastorno depresivo poco intenso pero que tiende a permanecer durante el tiempo. Los antidepresivos de que se dispone en este momento dan una efectividad de 60 a 65 % en estos pacientes por lo que se justifica utilizar cualquier agente que haya demostrado ser efectivo. Ravizza, de la Universidad de Torino en Italia, reporta una efectividad de 60 % en un grupo de 165 pacientes comparados con un grupo control de amitriptilina ( 85 pacientes ), que mejoraron en el 62 % de los casos. La dosis utilizada durante el estudio fue de 50 mg / día, comparada con 25 a 75 mg / día de amitriptilina. XII.4.8.1.2 Contraindicaciones: Las contraindicaciones del amisulpride son las siguientes: XII.4.8.1.2.1 Hipersensibilidad a alguno de los componentes de la fórmula: Al igual que en la mayoría de los medicamentos, existen personas que por una idiosincrasia no toleran algunos de los componentes de la fórmula por lo que no se les debe administrar. XII.4.8.1.2.2 Presencia de tumores prolactino dependientes: En caso de un prolactinoma hipofisiario o un tumor de mama, no se recomienda el uso del amisulpride porque se puede elevar aún más el nivel plasmático de prolactina y complicar el cuadro clínico. XII.4.8.1.2.3 Feocromocitoma: En el feocromocitoma se presentan crisis de hipertensión arterial en forma sostenida y al administrar amisulpride, se pueden ocasionar hipotensiones marcadas, por lo que no se recomienda su uso. XII.4.8.1.2.4 Embarazo y lactancia: La información actual no ha permitido establecer la seguridad del uso de este producto en mujeres embarazadas o que estén en período de lactación, por lo que su uso no está recomendado. XII.4.8.1.2.5 Personas menores de 15 años: No existen datos que respalden el uso en este grupo etario. XII.4.8.1.3 Reacciones adversas: Las principales reacciones adversas reportadas son las siguientes: XII.4.8.1.2.1 Extrapiramidalismo: Por ser una sustancia que bloquea a los receptores dopaminérgicos puede producir extrapiramidalismo en personas sensibles al producto. Se caracteriza por: temblor, rigidez muscular, falta de expresividad facial, movimientos lentos al caminar. Se puede presentar aún con dosis bajas del medicamento, en cuyo caso hay que suspenderlo. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 174 XII.4.8.1.2.2 Hiperprolactinemia: Se debe a su efecto bloqueador de los receptores dopaminérgicos hipotalámicos. Se va a manifestar por galactorrea, amenorrea, ciclos anovulatorios y frigidez en la mujer y ginecomastia e impotencia en el hombre. Si se presenta en mujeres jóvenes es preferible suspender la medicación. Este cambio bioquímico es reversible cuando se suspende la medicación. XII.4.8.1.2.3 Síndrome neuroléptico maligna: Como todo neuroléptico, puede presentarse el síndrome neuroléptico caracterizado por: hipertermia, rigidez muscular, inestabilidad vegetativa, alteración de la conciencia y elevación de la creatina fosfo quinasa ( CPK ). En estos casos hay que suspender el medicamento y dar tratamiento sintomático en equipo interdisciplinario. XII.4.8.1.2.4 Hipotensión arterial: Se han presentado descensos importantes de la presión arterial en algunos pacientes. Si el descenso es muy pronunciado, hay que suspender el tratamiento. Otras reacciones adversas menos frecuentes son: insomnio, agitación, somnolencia, trastornos gastrointestinales, estreñimiento, náusea, vómito, bradicardia. VI.10.3 Otras clasificaciones: Que ocasionalmente se utiliza, es la que divide a los antidepresivos en dos grupos: VI.10.3.1 Antidepresivos anfetamínicos: Son aquellos que poseen un efecto estimulante inespecífico que hace que el paciente se active rápidamente pero también el efecto pasa rápido lo que ocasiona que nuevamente se sienta mal. Para aquellos pacientes deprimidos en forma inhibida este grupo podría ocasionarles una mejoría antes de que pase el período de latencia pero esto no significa que el efecto antidepresivo se instaure en menos tiempo. Como representantes de este grupo tenemos a la anfebutamona (Wellbutrin ®), la fluoxetina ( Prozac ®) y la sertralina ( Altruline ®). VI.10.3.2 Antidepresivos sedantes: Contrario a los anteriores, este grupo produce un efecto sedante que puede beneficiar a aquellos pacientes que tienen una depresión mixta. Lo que mejora es el componente ansioso y los hace sentir mejor, sin que eso signifique que el efecto antidepresivo propiamente dicho aparezca antes. Como ejemplo de este grupo tenemos a la amitriptilina (Tryptanol ®), la maprotilina (Ludiomil ®) y el tianeptino (Stablón ®). VI.10.4 Fases de la acción: Cuando se inicia el tratamiento con antidepresivos se debe esperar a que estos produzcan los cambios químicos necesarios para que la persona llegue a mejorar. Cuando una persona muestra un cambio muy importante al segundo o tercer día de tomar estas sustancias se considera que esto se debe a un efecto placebo que no depende ni del tipo ni de la dosis del antidepresivo que se esté tomando. Algunos antidepresivos poseen un efecto estimulante inespecífico similar al que poseen las anfetaminas por lo que el paciente puede experimentar alguna mejoría sin que se considere un efecto antidepresivo propiamente dicho y que dura poco tiempo si el medicamento se suspende. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 175 VI.10.4.1 Período de latencia: Generalmente dura de 8 a 12 días y en el se observan básicamente los efectos secundarios de la medicación por lo que algunos pacientes abandonan el tratamiento sin lograr mejoría. Dentro de esas reacciones se mencionan: somnolencia, insomnio, mareos, cefalea, sequedad de boca, obstrucción nasal y nerviosismo. Cuando el antidepresivo posee efecto anfetamínico se puede notar en este período una disminución del cansancio y una tendencia de insomnio. VI.10.4.2 Período antidepresivo propiamente dicho: Se inicia aproximadamente al doceavo día y se mantiene durante el tiempo en que el paciente tome la medicación a una dosis efectiva. VI.11 INDICACIONES Y ESQUEMAS DE TRATAMIENTO: VI.11.1 Depresiones inhibidas: En las depresiones las de tipo inhibido se recomienda el uso de antidepresivos poco sedantes como los siguientes: imipramina (Tofranil ®): grag. de 10 y 25 mg, para dar 1 ó 2 tid, para una dosis diaria de 30 a 150 mg anfebutamona (Wellbutrin ®): tabletas 150 mg, para dar 1/2 bid o 1 al desayuno, para una dosis diaria de 150 a 300 mg. fluoxetina (Prozac ®): cápsulas de 20 mg, 1 al desayuno, para una dosis diaria de 20 a 40 mg. sertralina (Altruline ®): tabletas de 50 mg, 1 después del desayuno, para una dosis diaria de 50 a 150 mg. VI.11.2 Depresiones ansiosas: En las de tipo ansioso o mixto se recomienda utilizar un antidepresivo que tenga efecto sedante por ejemplo: amitriptilina (Tryptanol ®): tabletas de 10 y 25 mg, 1 ó 2 tid, para completar una dosis de 30 a 150 mg por día. maprotilina (Ludiomil ®): tabletas de 10, 25 y 75 mg, 1 bid. o tid., para completar una dosis de 30 a 150 mg por día. mianserina (Tolvón ®): tabletas de 30 y 60 mg, para dar 1 ó 2 hs. para un total de 60 a 90 mg por día. tianeptino (Stablón ®): comprimidos de 12.5 mg, 1 bid, para completar una dosis de 25 a 75 mg por día. paroxetina (Paxil ®): tabletas de 20 mg, ½ o 1 al desayuno, para una dosis diaria de 20 a 40 mg. VI.11.3 Depresiones orgánicas: Este tipo de depresiones es frecuente en pacientes arteriosclerosis cerebral, tumores cerebrales o enfermedades degenerativas del sistema nervioso central (SNC). Se recomiendan los siguientes: moclobemide (Aurorix ®): tabletas de 150 mg 1 bid., para una total de 300 a 450 mg por día. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 176 metilfenidato (Ritalina ®): tab. 10 mg, 1/2 a 1 1/2 por día en las mañanas especialmente en personas de la tercera edad que no toleran otros antidepresivos. VI.11.4 Depresiones con aumento de peso: Se recomienda el uso de antidepresivos que tengan efecto anfetamínico como por ejemplo: fluoxetina (Prozac ®): cápsulas de 20 mg, 1 al desayuno para una dosis diaria de 20 a 60 mg. sertralina (Altruline ®): tabletas de 50 mg, 1 bid para un total de 50 a 150 mg por día. imipramina (Tofranil ®): grageas de 10 y 25 mg, 1 ó 2 tid. VI.11.5 Depresiones con pérdida de peso: Se recomienda el uso de sulpiride (Tepavil ®, Dogmatil ®): tab. 50 mg, 1 ó 2 tid, para una dosis diaria de 100 a 300 mg ya que la persona tiende a ganar peso con esta medicación. VI.11.6 Depresiones psicóticas: Se puede utilizar mezclas de antidepresivos con antipsicóticos como por ejemplo: imipramina (Tofranil ®) 25 mg tid junto con clorpromazina (Largactil ®) tabletas de 100 mg 1 tid. amitriptilina (Tryptanol ®) 25 mg tid junto con clorpromazina (Largactil ®) tabletas de 100 mg 1 tid. VI.11.7 Depresiones resistentes: Se recomienda el uso de dosis altas de antidepresivos o mezclas de antidepresivos con hormona tiroidea, por ejemplo: imipramina (Tofranil ®) 50 mg tid junto con Litiroxina ® grageas de 0,1 mg 1 ó 2 por día, durante un tiempo no mayor de 6 meses. Luego se continúa sólo con el antidepresivo. imipramina (Tofranil ®) 50 mg tid, junto con carbonato de litio, tabletas de 300 mg, 1 cada 12 horas, con control de litemia cada 30 o 60 días. VI.11.8 Alcoholismo: Algunos pacientes alcohólicos presentan cuadros depresivos entre una crisis y otra y si no se les da tratamiento para esta condición el alcoholismo no mejora. Se recomienda el uso de antidepresivos sedantes como: amitriptilina (Tryptanol ®) tabletas de 25 mg 1 ó 2 tid. También se ha visto que los bloqueadores de la recaptación de serotonina son efectivos, como por ejemplo: paroxetina (Paxil ®) tabletas de 20 mg 1 o 2 al día en horas de la mañana. fluoxetina (Prozac ®) cápsulas de 20 mg 1 o 2 al día en horas de la mañana. VI.11.9 Enuresis nocturna: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 177 Esta es una condición bastante frecuente en niños menores de doce años. Sin embargo, es preferible no usar antidepresivos en menores de seis años. Entre los seis y los doce años se recomienda el uso de: imipramina (Tofranil ®), en dosis de 25 a 150 mg por día, que ha sido el antidepresivo más efectivo en esta condición. VI.11.10 Trastorno esquizoafectivo: Cuando se encuentra en fase depresiva es una indicación para el uso de antidepresivos junto con antipsicóticos como los citados en el punto VI.11.6 No se debe usar la asociación amitriptilina-tioridazina ya que puede provocar severas alteraciones en el ritmo cardiaco que pueden llegar al paro. VI.11.11 Retardo mental con depresión: Algunos pacientes con retardo mental presentan cuadros depresivos que generalmente son de corta duración por lo que se pueden usar antidepresivos durante un período de uno a dos meses. Por ejemplo: imipramina (Tofranil ®) 25 mg bid. EFECTOS CLINICOS ADVERSOS DE LOS ANTIDEPRESIVOS SEGUN LA AFINIDAD POR LOS DIFERENTES RECEPTORES SINTOMAS CLINICOS Colinérgico (muscarínico) Adrenérgico (alfa 1 y alfa 2) Histamínico (H1 y H2) Dopamínico (D2) - retención urinaria - boca seca - glaucoma - visión borrosa - estreñimiento - confusión mental - sedación - taquicardia perturbaciones en el habla trastornos sexuales - problemas en la memoria - hipotensión postural - sedación - taquicardia refleja - bloqueo de la sintomatología adrenérgica (nerviosismo, ansiedad, sudoración, temblor) - vértigo - potencialización de hipotensores - sedación - somnolencia - aumento de peso - delirio - alucinación -aumento del apetito - síndromes extrapiramidales - síndrome galactorrea-amenorrea - síndromes neurológicos doxepina trimeprimina amitriptilina mianserina imipramina doxepina trimeprimina amitriptilina mianserina imipramina amoxapina trimeprimina amitriptilina Antidepresivos con mayores protriptilina efectos adversos clomipramina imipramina doxepina Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN trazodone Antidepresivos con menores nomifensina efectos adversos viloxazina bupropión amoxapina mianserina fluoxetina fluvoxamina bupropión iprindol nomifensina protriptilina desipramina sertralina paroxetina Página # 178 iprindol desipramina trazodone protriptilina trazodone desipramina fluoxetina citalopran Tabla # 1: Reacciones adversas de los antidepresivos según su afinidad por los receptores. REACCIONES ADVERSAS DE LOS BLOQUEADORES DE LA RECAPTACION DE SEROTONINA Síntomas Clomipramina. Somnolencia Temblor Mareo Cefalea Insomnio Disfunción sexual Nerviosismo Disminución del apetito Aumento del apetito Sudoración Sequedad de boca Estreñimiento Nausea Diarrea Anorexia Fatiga Aumento de peso Dificultades para orinar Visión borrosa Rinitis Faringitis Mioclonus Hipotensión arterial malestar general Confusión mental Dolores musculares 54 % 54 % 54 % 52 % 25 % 21 % 18 % 11.6 % 7.9 % 5.7 % 20.3 % 13.8 % 1.7 % 14.9 % 11 % 29 % 84 % 47 % 33 % 13 % 12 % 39 % 18 % 14 % 8.4% 11.2 % 11.0 % 25.7% 8.0 % 18.0 % 21.1 % 36.5 % 12.3 % 5.9 % 8.7 % 14.9 % 4.2 % 4.9 % 1.0 % 1.6 % 18 % 12 % 14 % 13 % Fluoxetina. 12.0 % 2.6 % 2.7 % Fluvoxamina. Paroxetina. 26.2 % 10.8 % 14.8 % 21.6 % 14.4 % 15.7 % 23.0 % 8.0 % 13.0 % 13.0 % 13.0 % 5.0 % 6.0 % Sertralina. trazodone. 10.0 % 11.5 % 13.6 % 18.0 % 15.6 % 16.5 % 10.6 % 23.9 % 2.5 % 19.7 % 9.9 % 11.0 % 26.0 % 6.0 % 15.0 % 16.4 % 10.2 % 21.2 % 15.2 % 14.8 % 7% 9.9 % 0% 3.5 % 10.9 % 11.3 % 6.3 % 1.2 % Dr. Carlos E. Zoch Zannini 2.8 % 7.0 % 2.8 % 4.9 % 5.6 % CAPÍTULO VI DEPRESIÓN Página # 179 Tabla # 2: Reacciones adversas de los antidepresivos serotonérgicos. Fluoxetina - náusea - cefalea - nerviosismo - insomnio Fluvoxamina Paroxetina - náusea - náusea - somnolencia - somnolencia - sequedad de bo- - fatiga ca - cefalea - mareo - diarrea - nerviosismo - disfunción sexual Sertralina -náusea - cefalea - disfunción sexual Trazodone - somnolencia - mareo - sequedad de boca - sequedad de bo- - fatiga ca - insomnio - náusea Tabla # 3: Las cinco reacciones adversas más frecuentes de los antidepresivos serotonérgicos. VI.14 OTROS TRATAMIENTOS BIOLOGICOS: VI.14.1 Terapia electroconvulsiva: Además de los tratamientos con antidepresivos, existe la terapia electroconvulsiva (TEC) que también es efectiva en el manejo del paciente deprimido severo. La inducción de convulsiones por corriente eléctrica se mantiene después de medio siglo como una terapéutica muy útil en el tratamiento de determinados trastornos afectivos. La eficacia de la TEC en las depresiones endógenas graves es indudablemente superior a cualquier otra terapéutica antidepresiva, lo cual se refleja en términos de: mejorías más rápidas, estancias hospitalarias más cortas y de remisión más completa de la sintomatología. Sin embargo, la utilización del TEC queda limitada a las depresiones endógenas y de forma concreta a los siguientes casos: fracaso de los antidepresivos. depresiones con gran inhibición o agitación. presencia de delirios o alucinaciones. pacientes de edad avanzada con somatizaciones. contraindicaciones para el uso de antidepresivos. contraindicaciones para el uso de litio. historia anterior de fracaso con antidepresivos. Las contraindicaciones absolutas se reducen a la hipertensión intracraneal, los edemas y los tumores cerebrales, los infartos al miocardio recientes, la insuficiencia cardiaca congestiva y los aneurismas cerebrales y aórticos. Las relativas se centran en la hipertensión arterial grave y los antecedentes de accidente vascular cerebral. Las complicaciones importantes son muy raras: insuficiencia cardiorrespiratorio, arritmias, hemorragias cerebrales, embolismos pulmonares, crisis epilépticas tardías, laringoespasmos. Mientras que presenta efectos secundarios leves: cefaleas, náuseas, vómitos, hiper o hipotensión, anorexia, astenia, palpitaciones, dispraxias, confusión transitoria principalmente. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 180 El número de sesiones para que la TEC sea efectiva es variable, con un rango que oscila de 4 a 16 y una media aproximada de 6 a 10 sesiones. VI.15 RESPUESTA AL TRATAMIENTO FARMACOLÓGICO: Si tomamos en cuenta la población de deprimidos tanto los que buscan como los que no buscan tratamiento se ha visto que el 25% de ellos responden sin ningún tratamiento o sea, que tienen una remisión espontánea. Un 40% responden a factores placebo como vitaminas, polifosfatos, tranquilizantes, cambios en la vida rutinaria y con el inicio de algunas actividades nuevas. Cuando se emplea un antidepresivo en una dosis adecuada el porcentaje de mejoría se eleva a un 80%. En algunos casos se requiere el uso de terapia electroconvulsiva (TEC) con lo que sube el porcentaje de mejoría a un 92%. Existe un 8% de pacientes que no responden a ningún tratamiento conocido y que con el transcurso del tiempo mejora espontáneamente. Esto último es importante de tomar en cuenta para no sentirnos frustrados al ver que no podemos ayudar algún deprimido. VI.15.1 Criterios para considerar a una depresión una emergencia: Existen algunos criterios para considerar que una depresión es una emergencia y que puede ser necesario un internamiento. Entre ellos mencionaré los siguientes: VI.15.1.1 Antecedentes familiares de suicidios exitosos. Un cuadro depresivo moderado con el antecedente de suicidios exitosos en la familia hace sospechar que existe un componente endógeno en el cuadro y que podría indicar cierto grado de resistencia o falta de respuesta al tratamiento por lo que se hace necesario pensar en una hospitalización. VI.15.1.2 Antecedentes personales de intentos suicidas previos y su severidad. Cuando una persona ha hecho intentos de suicidio previos refleja que ha tenido depresiones ante las cuales se ha sentido incapaz de afrontarlas y ha decidido suicidarse aunque sin éxito. Si los intentos de suicidio previos han sido severos como por ejemplo un disparo con arma de fuego o un intento de estrangulación, debe hacer pensar que es preferible internarlo en un centro médico. VI.15.1.3 Episodios depresivos severos previos en la vida del paciente. Si ha tenido episodios depresivos severos antes del actual, puede ser factible que el episodio presente tienda a ser severo también. Debe valorarse cuidadosamente mediante el examen del estado mental, la intensidad de la depresión presente y ante la menor duda es preferible recomendar el internamiento. VI.15.1.4 Anorexia marcada asociada a pérdida de peso importante. Una anorexia marcada, acompañada de pérdida de peso importante es un indicador de que la depresión es severa y es preferible el internamiento. VI.15.1.5 Insomnio severo, especialmente tardío, que no responde a hipnóticos. El insomnio resistente a hipnóticos y en especial el que se presenta en la madrugada hace pensar que el paciente tiene una depresión psicótica y amerita hospitalización. VI.15.1.6 Sentimientos de culpa marcados. Los sentimientos de culpa marcados, sean reales o desproporcionados a la causa que se supone que los originó constituyen un parámetro para pensar en que la depresión es severa y que pueden aparecer ideas de suicidio que pueden atentar contra la integridad física de la persona y es preferible hospitalizarla. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 181 VI.15.1.7 Alteraciones endocrinológicas. Las alteraciones endocrinológicas como las polimenorreas o amenorreas hacen sospechar que la depresión sea de origen endógeno y que la severidad puede ser intensa por lo que también constituye un parámetro para valorar el internamiento. VI.15.1.8 Falta de esperanza en la recuperación. La desesperanza es un factor que no favorece a la recuperación y que puede llegar a producir una interrupción del tratamiento con lo que la intensidad del cuadro depresivo se va a incrementar. Esto es una de las causas que llevan a los pacientes a cometer intenso de suicidio. VI.15.1.9 Marcada inhibición psicomotora. La disminución marcada de la actividad psíquica que hace que un paciente tenga dificultad para pensar o que lo haga muy lentamente, indica que sus funcionamiento mental está muy alterado y que la depresión puede ser severa. Si además se acompaña de la lentitud para moverse, para caminar, para realizar sus tareas cotidianas, implica que la depresión es severa y que es preferible el internamiento. VI.15.1.10 Disfunción marcada en el ambiente laboral y familiar. Por disfunción laboral se entiende un cambio en el rendimiento que de ser una persona rápida y efectiva, se vuelve lenta y comete muchos errores. La disfunción familiar se presenta cuando se ha producido un cambio en el comportamiento y de ser un padre o una madre afables y cariñosos, se vuelven malhumorados o peleones de tal forma que toda la familia nota los cambios que está presentando y los perciben como inexplicables y desagradables. Esto refleja que la depresión es severa y que amerita hospitalización VI.15.1.11 Ausencia de vínculos afectivos con otras personas. Cuando una persona ha tenido un carácter muy difícil y ha vivido solo durante su vida, en una depresión no va a encontrar el efecto y el apoyo necesarios para salir adelante por lo que la evolución de la depresión va a ser más tormentosa y es posible que requiera internamiento. VI.15.1.12 Ideas delirantes congruentes con el estado de ánimo. Las ideas delirantes estar próximos a morir, de estar podridos internamente, de tener el hígado lleno de gusanos o de que el corazón se detuvo, hacen sospechar que la depresión es psicótica y es recomendable la admisión a un centro médico. VI.15.1.13 Presencia de una enfermedad mortal. La presencia de una enfermedad mortal como un cáncer o una insuficiencia cardiaca pueden llevar al paciente a pensar que es mejor terminar de una vez con la vida y esto puede intensificar una ideación suicida por lo que hay que proteger la integridad física del paciente. VI.15.1.14 Consumo concomitante de drogas y/o alcohol. Una persona que esté lo suficientemente deprimida como para tener ideas de suicidio mal estructuradas, al ingerir drogas o alcohol, se va a producir una desinhibición que puede conducir a un intento de suicidio de manera impulsiva. Con cierta frecuencia se ve en el Hospital Nacional Psiquiátrico que personas sin depresión pueden cometer intentos de suicidio bajo los efectos de una droga. Al estar previamente deprimidos las posibilidades aumentan por lo que es mejor hospitalizarlos. VI.15.1.15 Cambio de comportamiento notorio en niños y adolescentes. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 182 Aunque no siempre un cambio del comportamiento significa que la depresión es severa, si éste es muy llamativo debe considerarse de que los mecanismos de control son insuficientes y puede ser necesario ponerles un control externo temporal mientras mejora su depresión. VI.15.1.16 Problemas de rendimiento académico de inicio súbito. En algunos casos esto puede reflejar que la depresión es intensa y que se requiera un internamiento. VI.15.1.17 Pseudodemencia en ancianos. La depresión en ancianos puede tener como síntoma principal un cuadro de pseudodemencia por lo que pueden aparecer sospechas de que se esté entrando en un verdadero cuadro demencial tipo enfermedad de Alzheimer y se decida poner fin de una sola vez al problema. Debe tomarse todas las precauciones del caso e informar adecuadamente al paciente. Si persisten sus temores, lo mejor es internarlo. VI.16 VALORACIÓN DEL RIESGO SUICIDA. Una buena historia longitudinal puede facilitar la estimación del riesgo suicida. Dentro de los factores que aumentan dicho riesgo están los siguientes: VI.16.1 Edad mayor de 45 años. Estadísticamente se ha visto que los suicidios exitosos son más frecuentes en las personas mayores de 45 años. Esto no quiere decir que todos se vayan a suicidar pero debe tenerse presente este factor para valorar el internamiento. VI.16.2 Presencia de alcoholismo crónico. Desde el punto de vista estadístico, los que son portadores de alcoholismo crónico tienen un mayor potencial suicida y durante una crisis de ingesta aguda pueden cometer con mayor facilidad un intento por lo que se debe valorar la posibilidad de internamiento. VI.16.3 Antecedentes de crisis de violencia o rabia. Las crisis de violencia o rabia demuestran que la persona tiene un mal manejo de sus impulsos hostiles y puede fácilmente volcar hacia sí mismo esta agresividad y cometer un intento. Entre más agresiva sea una persona más serio tiende a ser el método de elección para suicidarse. VI.16.4 Antecedentes de intentos de suicidio serios. Cuando una persona ha fallado anteriormente en uno o más intentos de suicidio, más experiencia va adquiriendo y más refinado será el método que elegirá nuevamente. VI.16.5 Sexo masculino. Estadísticamente se ha visto que las mujeres hacen intentos de suicidio con más frecuencia pero los métodos que eligen son menos serios que los de los hombres. El porcentaje de hombre que cometen intentos exitosos es mayor que el de mujeres. VI.16.6 Rechazo de ayuda para superar la crisis en el momento de la evaluación. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 183 El deseo de rechazar la ayuda generalmente está basado en un sentimiento de omnipotencia que lleva al sujeto a creer que no necesita ayuda y que solo podrá salir adelante del problema. Cuando realizan que esto no es cierto, generalmente ya es demasiado tarde y realizan el intento. VI.16.7 Duración prolongada de la ideación suicida. Entre más prolongada sea la ideación suicida, más se va depurando el método que se utilizará y mayor probabilidad tiene de realizar uno exitoso. VI.17.8 Antecedentes de tratamiento psiquiátrico. Los trastorno psiquiátricos, especialmente la esquizofrenia y la depresión bipolar pueden llevar con mayor facilidad a la ejecución de un intento suicida exitoso. Esto en parte se debe a que no valoran objetivamente la realidad y distorsionan negativamente las causas para llevarlo a cabo. VI.16.9 Reciente pérdida o separación. Una pérdida reciente puede llevar a una identificación con el objeto perdido y a considerar que es mejor dejar de vivir para ir a acompañarlo, lo que favorece la realización del intento. VI.16.10 Antecedente de depresiones severas. Cuando un paciente ha tenido depresiones severas en el pasado, se asume que tiene un componente endógeno o hereditario que lo predispone a que sus depresiones sean severas. Esto hace pensar que el episodio actual también puede ser severo y deben tomarse todas las precauciones del caso. VI.16.11 Presencia de enfermedades físicas severas e incapacitantes. Las enfermedades físicas severas o incapacitantes se asocian con cierta frecuencia a intentos de suicidio exitosos ya que el paciente no percibe ninguna posibilidad de mejorar su condición y es más fácil que llegue a pensar que es mejor cometer un suicidio. Estadísticamente esto se ve corroborado. VI.16.12 Estado civil: soltero, separado o viudo. Los estudios sobre suicidios exitosos revelan que la mayoría de los que los llevan a cabo son solteros, separados o viudos. Esto hace pensar que debido a características propias de la personalidad de estos sujetos, no pueden establecer relaciones afectivas importantes o las han perdido lo que hace que no cuenten con el apoyo familiar necesario para seguir viviendo. También, uno de los factores que contrarrestan los deseos de suicidarse son las motivaciones para seguir compartiendo la vida con familiares especialmente si las relaciones son armoniosas. VI.16.13 Impulsividad. La impulsividad consiste en realizar precipitadamente algo que se pensó sin el escrutinio necesario para analizar si es lo más adecuado o no y sin analizar otras alternativas de solución. Esto hace que cuando toman la decisión de suicidarse lo lleven a cabo en el menor tiempo posible. Algunos pacientes que han sobrevivido a estos intentos refieren que no se explican cómo tomaron esas decisiones y que en realidad no era eso lo que pretendían. VI.16.14 Aislamiento social. La persona aislada socialmente no tiene el apoyo de otras personas para mantenerse con vida. Tampoco pueden intercambiar ideas con otras personas que le ayuden a valorar otros aspectos de su vida que está pasando por alto. Esto favorece a que se refuercen ideas de autodestrucción y se justifique más el acto de suicidarse. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 184 VI.16.15 Antecedentes de suicidio en algunos miembros de la familia. Los trastornos afectivos tienen tendencia a manifestarse en familias de tal forma que si otros miembros han cometido suicidio, existe una probabilidad mayor de que el paciente en evaluación pueda intentarlo. También es factible suponer que las depresiones tienen tendencia a ser severas y por lo tanto requieren tomar medidas de precaución. VI.16.16 Desorganización familiar. Una familia organizada es un estímulo para seguir viviendo y disfrutar de ella. Cuando las familias son desorganizadas, con pocos vínculos afectivos entre ellos, con discusiones frecuentes, con más diferencias que similitudes entre sus miembros no constituyen un estímulo positivo y es más fácil que se produzca el intento. VI.16.17 Elección de un método altamente letal. El haber escogido un método altamente letal, como por ejemplo el disparo con un arma de fuego de grueso calibre o el iterársele a un tren en movimiento, hacen pensar que la persona efectivamente desea matarse. Cuando el método no es tan serio como por ejemplo tomarse 10 tabletas de aspirina, hace pensar que talvez la idea no era matarse sino llamar la atención para que se le preste ayuda. VI.16.17 Haber elaborado una nota suicida. La nota suicida revela una verdadera intención de suicidarse. En ella, generalmente se despiden de sus familiares y mencionan los motivos que dieron pie al intento suicida. Cuando no existe hace presuponer que podría tratarse de una forma de buscar ayuda y por lo tanto ser capaces de buscar otras soluciones a los problemas existenciales. VI.17 TRATAMIENTO NO FARMACOLOGICO: Existen los tratamientos psicoterapéuticos formales que incluyen las distintas modalidades de psicoterapia y terapia de modificación del comportamiento que requieren un entrenamiento apropiado por lo cual están restringidos a algunos grupos de trabajadores del campo de la salud mental. Sin embargo, existen algunas medidas de apoyo al tratamiento farmacológico que pueden ser realizadas por los médicos generales y por el resto del equipo de atención primaria. Estos consisten en algunos consejos que pueden ser de utilidad para el paciente deprimido y son: VI.17.1 No descuidar el aspecto físico: El mantener el buen aspecto físico es importante para no dejarse vencer por la enfermedad. Debe hacerse el baño diario, maquillaje (en caso de pacientes de sexo femenino), corte de pelo, arreglo de las uñas. El aspecto físico siempre refleja el estado de ánimo. Llama la atención el hecho de que cuando las personas están deprimidas tienden a usar ropas de colores negros o grises. Cuando van saliendo se ponen ropas con colores progresivamente más llamativos. VI.17.2 Hacer las cosas que están pendientes. Esto favorece a la sensación de bienestar. Entre más grande sea la lista de asuntos pendientes, más pesada se siente la carga. Por el contrario, al ir realizando estas cosas, se experimenta una sensación de progreso y mejora la autoimagen con lo que las molestias propias de la depresión tienden a desaparecer. VI.17.3 No sucumbir al deseo de estar acostado. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 185 El deseo de estar acostado rumiando ideas en una forma repetitiva e improductiva que produce la depresión es similar al deseo de comer dulces que tienen los diabéticos, momentáneamente los hace sentir mejor pero luego la enfermedad empeora. El complacer este deseo es sucumbir a la enfermedad. VI.17.4 Evitar el aislamiento social. El poder dialogar con otras personas favorece su recuperación y evita la ruminación estéril de ideas. También se aumenta el intercambio de puntos de vista y esto puede favorecer el encontrar algo que le sirva en el proceso de mejoría. VI.17.5 Tomar unas vacaciones. Tomarse unas vacaciones, especialmente en un lugar diferente al de su residencia habitual: la playa, el campo, la montaña, preferiblemente en compañía de personas que lo hagan sentirse bien, favorece a la recuperación. VI.17.6 Mantener una ingesta de alimentos apropiada. Una dieta adecuada es positiva para una recuperación pronta. Hay que ingerir los alimentos que más le agradan y sean de fácil digestión. El paciente deprimido prefiere comer dulces y harinas que liberan gran cantidad de calorías. El simple proceso de masticación puede ser tedioso para el deprimido. VI.17.7 Realizar algún tipo de ejercicio físico. Esto le ayuda a mejorar la circulación sanguínea, la oxigenación del organismo y le favorece el sueño nocturno. El ejercicio físico permite la liberación de tensiones por medios no farmacológicos. La sensación de bienestar que produce es un estímulo para seguir mejorando. VI.17.8 Evitar el consumo excesivo de bebidas alcohólicas. En lugar de mejorar lo que produce es un empeoramiento de los síntomas. Si producen mejoría, ésta es transitoria y luego se complica con el mini síndrome de abstinencia (minigoma) o por sentimientos de culpa. El consumo de licor no es un tratamiento efectivo para ninguna enfermedad. VI.17.9 Hacer las cosas que antes agradaban. Cualquier persona posee en su memoria recuerdos de cosas que le agradaban hacer. El intentar reanudarlas puede ser positivo para una recuperación, como escuchar música, practicar un deporte, ver los programas de televisión predilectos, leer, volver a conversar con sus amistades más íntimas, etc. VI.17.10 Averiguar que han hecho otras personas que han estado deprimidas. Indagar con otras personas que han sufrido de depresión qué han hecho para sentirse mejor ayuda a encontrar nuevas opciones de mejoría. También la opción de participar en una terapia de grupo puede ser favorable ya que de esta forma se pueden aprender cosas que al paciente no se le han ocurrido. Esto es el fundamento de los grupos de autoayuda que existen en algunos países como por ejemplo: Deprimidos Anónimos (DA) o Neuróticos Anónimos (NA). VI.17.11 Evitar la ingesta de bebidas estimulantes. Las bebidas estimulantes como el café, té o refrescos con cafeína producen una mejoría de corta duración y luego dan un efecto rebote que lo vuelve a hacer sentir mal. En realidad no pueden considerarse verdaderos antidepresivos y lo que hacen es complicar el cuadro con molestias digestivas propias del consumo excesivo de ellas. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 186 VI.17.12 Tratar de encontrar nuevos intereses. Favorece un sentimiento de bienestar. El sentir que se afronta un nuevo reto y que se está saliendo airoso estimula la recuperación. Pueden buscarse acciones nuevas acciones en el campo cultural, deportivo, religioso o social. VI.17.13 Tener presente que todo pasa en la vida. Hay que recordar que todo pasa en la vida; tanto los ratos tristes como los agradables. La depresión también pasará. Esto contrarresta la desesperanza que produce la enfermedad y favorece una buena evolución con el tratamiento. VI.17.14 No perder la esperanza de lograr la curación. La motivación para lograr la curación es un motor poderoso para lograrla. Es frecuente el dicho de que alguien se murió porque había perdido el deseo de seguir viviendo. En esto hay algo de cierto. Las personas positivas tienen tendencia a mejorar más rápido. VI.17.15 No hacer todo lo que dicen otras personas. En este mundo existen gran cantidad de personas que se creen dueños de la verdad absoluta. Esto los llevan a dar consejos que no tienen ningún respaldo científico o que constituyen ocurrencias más que medidas efectivas. La persona deprimida aumenta sus necesidades de dependencia lo que las lleva a prestar oídos a estas personas y puede suceder que le suministren puntos de vista contradictorios que pueden hacer más daño que bien lo que favorece las confusiones. VI.17.16 Cumplir adecuadamente las indicaciones del médico. Hay que explicarle al paciente cuál es el objetivo del tratamiento, por qué motivos tiene que tomar la medicación, qué pasaría si no lo hace, explicarle la naturaleza de su enfermedad para que se convierta en un aliado del médico y evite tomar decisiones que lo llevan a abandonar el plan terapéutico. VI.17.17 Mantener una actividad cotidiana bien balanceada. El tener un adecuado balance entre estudio, trabajo, descanso, vida familiar, participación social favorece una recuperación. En algunas ocasiones, el deprimido cree que lo mejor es pasar largas horas escuchando música clásica o leyendo libros interminables. Esto puede constituirse en vías de escape para la enfermedad más que en medidas efectivas para resolverla. VI.17.18 No desanimarse con un día malo. El proceso de recuperación no es una línea ascendente de progreso. Pueden existir días malos. Eso no significa que se esté nuevamente como el primer día. Esto lo debe tener claro el paciente para que no se desanime. VI.17.19 Disfrutar de los días buenos. Cuando se sienten bien, deben disfrutar ese bienestar y no ponerse a pensar cuánto va a durar. Esto guarda relación con uno de los pasos de Alcohólicos Anónimos que especifica que se debe vivir el día en que se está. VI.17.20 No anclarse al pasado. La persona deprimida tiende a revivir el pasado en un vano intento por recuperar momentos felices. Esto retarda la recuperación. También favorece el encontrar cosas en las que se tuvo duda de si se Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 187 hicieron bien o mal y esto favorece la aparición de sentimientos de culpa innecesarios. Hay que intentar mirar positivamente hacia el futuro y tratar de planificar una vida mejor. VI.17.21 No depender excesivamente de otras personas. La dependencia excesiva genera inseguridad y a su vez tiende a aumentar progresivamente. Las decisiones se toman en base a lo que otras personas consideran oportuno que no necesariamente es lo que el sujeto espera en el transcurso del tiempo. Valerse por sí mismo genera sentimientos positivos y mejora la autoestima. VI.17.22 No tomar decisiones trascendentales cuando está deprimido. Las decisiones trascendentales deben dejarse para cuando esté mejor. La ambivalencia que se asocia a la depresión hace más difícil pensar con claridad y se pueden tomar decisiones que tienen consecuencias serias para el resto de la vida y que talvez no sean las más adecuadas. VI.18 PRONOSTICO: Existen varios factores que influyen en el pronóstico. VI.18.1 Edad de inicio: Entre más temprana sea la aparición del primer episodio depresivo más malo es el pronóstico ya que la frecuencia de las recurrencias aumenta cuando el inicio es más temprano. VI.18.2 Recidivas previas: Entre más recidivas previas ha experimentado el paciente, peor es su pronóstico ya que se acortan los períodos intercríticos. VI.18.3 Relaciones interpersonales: Entre más escasas sean las relaciones interpersonales más difícil es la recuperación y más frecuentes son las recidivas. VI.18.4 Personalidad con elementos neuróticos: Entre más neurótica sea la personalidad básica, más probabilidades tiene de recurrir el cuadro y se presentarán con mayor frecuencia síntomas ansiosos. VI.18.5 Depresiones bipolares: Es mejor el pronóstico de las depresiones bipolares que las unipolares. VI.18.6 Síntomas psicóticos: Los deprimidos con síntomas psicóticos presentan menor respuesta al tratamiento antidepresivo y mayor cronicidad y recurrencia, acentuándose estas tendencias en los casos de ideas delirantes incongruentes con el humor. VI.18.7 Persistencia de síntomas residuales: La presencia de síntomas residuales ensombrece el diagnóstico ya que favorece la aparición de recaídas. VI.18.8 Hechos desencadenantes: Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 188 La presencia de sucesos vitales desencadenantes habla de un mejor pronóstico que cuando no los hay. VI.18.9 Antecedentes familiares de depresión: Entre más antecedentes familiares de trastornos afectivos tenga el paciente, peor es su pronóstico. VI.18.10 Niveles plasmáticos de antidepresivos: Entre más bajos sean los niveles plasmáticos de antidepresivos con dosis equivalentes peor es el pronóstico. VI.18.11 Trastornos neuroendocrinos: Entre más trastornos neuroendocrinos se presenten peor es el pronóstico. Estos se refieren a problemas con las hormonas tiroideas, suprarrenales u ováricas. A veces se requiere de un tiempo prolongado después de haber desaparecido los síntomas depresivos, para que los trastornos hormonales se normalicen. VI.18.12 Antecedentes de intentos de suicidio: Los antecedentes de intentos de suicidio en episodios depresivos previos hablan de un peor pronóstico. VI.18.13 Respuesta a antidepresivos: La mala respuesta a antidepresivos, manifestada por el hecho de haber ingerido múltiples tipos de ellos habla de un peor pronóstico. VI.19 PREVENCION: La prevención de la depresión se inicia desde la infancia. Es bueno darle a las madres y padres de familia algunos consejos útiles para que sus niños no estén tan propensos a deprimirse cuando sean adultos. Entre ellos están: VI.19.1 Sobreprotección a los niños: El sobreproteger a los niños favorece que se depriman en el futuro. VI.19.2 Solución de problemas: El niño debe aprender a resolver sus propios problemas, esto le infunde confianza en sí mismo y evita la depresión. VI.19.3 No fomentar la dependencia: No le enseñe a su hijo a ser excesivamente dependiente de otras personas para hacer sus cosas. La autosuficiencia es una vacuna contra la depresión. VI.19.4 Variedad de intereses: Promueva un su hijo gran variedad de intereses. Si la vida le juega una mala pasada y pierde uno o varios de ellos, siempre le quedarán otros que lo compensarán. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 189 VI.19.5 Fomentar el optimismo: No le enseñe a su hijo a ser pesimista. Pueda que el pesimista a la larga tenga razón, pero por mientras, el optimista la pasa mejor. VI.19.6 Sentimiento de autosuficiencia: Transmítale a su hijo la sensación de que puede hacer las cosas bien. Si le infunde sentimientos de inutilidad probablemente logrará hacerlo inútil. VI.19.7 No hacer comparaciones: Nunca compare a su hijo con otros niños, ni aunque sean sus hermanos. Esto favorece sentimientos de minusvalía y facilitará depresión. Además de que se genera sentimientos de cólera hacia el que se considera mejor. VI.19.8 No magnificar problemas: Las personas pesimistas tienden a hacer de los problemas pequeños, problemas grandes mientras que los optimistas hacen lo contrario. Al sentir que un problema no es tan grande, se aumentan las posibilidades de resolverlos. No le aumente el tamaño a los problemas de sus hijos. Con esto, ellos se sentirán más pequeños e incapaces para solucionarlos. VI.19.9 Fomentar el establecimiento de metas en la vida: El establecimiento de metas le confiere un sentido de orientación a la vida. Cuando se han alcanzado deben establecerse nuevas de tal forma que la persona siente que va progresando en la vida. El tener planes para el futuro evita la depresión. VI.20 BIBLIOGRAFIA: ADIS, C. :" Desordenes Mentales en Costa Rica: Observaciones Epidemiológicas", Editorial EDNASSS-CCSS, pag 34, 1992. ASOCIACION PSIQUIATRICA AMERICANA:" Diagnostic and Statistical Manual of Mental Disorders", cuarta edición (DSM-IV), Editorial de la Asociación Psiquiátrica Americana, Washington, Estados Unidos, 1994. ALEC, R. et al :" Depression Among Alcoholics: Relationship to Clinical and Cerebrospinal Variables", Arch. of Gen. Psy., Vol 48 (5), pag. 428, enero 1991. BERKOW, R. y TALBOTT, J.H.:" El Manual Merck ", sexta edición, Merck y Co., West Point, Estados Unidos, pag 1291-1294, 1978. BOYD, J.H. y WIESSMAN: " Epidemiology of affective disorders: a reexamination and future directions", Ach of Gen Psychiatry, Vol 38, páginas 1039 - 1046, 1981. BROWN, G.M. :" Neuroendocrine Probes as Biological Markers of Affective Disorders: New Directions", Cand. J. of Psychiatry, Vol 34 (8), pag 819, noviembre de 1989. BUENO, J.A. et al: "Psicofarmacología Clínica", Salvat Editores S.A., Barcelona, España, 1985. CORFMAN, E. :" Depression, Manic-depressive Illness and Biological Rhythms", National Institute of Mental Health, Science Reports # 1, pag 12, 1982. Dr. Carlos E. Zoch Zannini CAPÍTULO VI DEPRESIÓN Página # 190 HALBREICH, U. et al : " Twenty-four-hour Rythm of Prolactin in Depressive Patients", Arch. of Gen. Psy., Vol 36 (11), pag. 1183, octubre de 1979. KAFKA, M.S. y PAUL, S.M. : " Platelet 2 -Adrenergic Receptors in Depression", Arch. of Gen. Psy., Vol 43 (1), pag. 91, enero 1986. KAPLAN, H.I. y SADOCK, B.J. :" Compendio de Psiquiatría", 2 edición, Salvat Editores, S.A., México, pag. 265, 1992. MELTZER, H.Y.: "Psychopharmacology: The Third Generation of Progress", Raven Press, New York, USA, 1987. MOIZESZOWICZ, J.: "Psicofarmacología Psicodinámica", Editorial Paidós, Buenos Aires, Argentina, 1982. MONTGOMERY, S. y ROUILLON, F. :" Tratamiento a Largo Plazo de la Depresión", Colección Perspectivas en Psiquiatría, Volumen 3, John Wiley and Sons Limited, pag. 12 y 56, 1992. MURPHY, D.L. et al :" Electrolyte Changes in the Affective Disorders: Problems of Specificity and Significance", en National Institute of Mental Health:" Recent Advances in the Psychobiology of Depressive Illness", pag 50-70, 1972. ORGANIZACION MUNDIAL DE LA SALUD: " CIE-10:Trastornos Mentales y del Comportamiento. Descripciones Clínicas y Pautas para el Diagnóstico", Editorial Meditor, Madrid, España, 1992. PRICE, H.L. et al :" 2 Adrenergic Receptor Function in Depression", Arch. of Gen. Psychiatry, Vol 43 (9), pag 849, 1986. ROY, A. et al :" Biologic Tests in Depression", Psychosomatics, Vol 25 (6), pag 443, 984. SACHAR, E. J. et al : " Disrupted 24-hour Patterns of Cortisol Secretion in Psychotic Depression", Arch. of Gen Psychiatry, Vol 28 (1), pag 19, enero de 1973. SADOCK, B. J. y SADOCK, V.A.: “ Comprehensive Textbook of Psychiatry/ VII”, sétima edición, Lippincott Williams and Wilkins, Philadelphia, Estados Unidos, 2000. SCHLESSER, M.A. et al : " Hypothalamic-Pituitary-Adrenal Axis Activity in Depressive Illness", Arch. of Gen Psychiatry, Vol 37 (7), pag 737, julio de 1980. SMITH, A.L. Y WEISSMAN, M.M. :" Epidemiología de los Trastornos Depresivos: Perspectivas Nacionales e Internacionales", en MONTGOMERY, S. y ROUILLON, F. :" Diagnóstico de la Depresión", Colección Perspectivas en Psiquiatría, Volumen 2, John Wiley and Sons Limited, pag. 31, 1992. URIARTE, V.: "Psicofarmacología", Editorial Trillas, México, 1978. WOODRUFF, R.A.:" Alcoholism and Depression", Arch. of Gen. Psychiatry, Vol 28 (1), pag 97, enero 1973. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 191 CAPÍTULO VII: TRASTORNOS ANSIOSOS VII.1 DEFINICION DE TERMINOS: Existen en la literatura sobre ansiedad varios términos que requieren ser aclarados para que pueda comprenderse mejor el tema. VII.1.1 Ansiedad: Se refiere a una sensación psíquica desagradable (egodistónica) de intranquilidad que experimenta un individuo en ciertas ocasiones en donde percibe que puede ocurrir algo inesperado y malo que puede atentar contra su integridad física o psicológica. Siempre va proyectada hacia el futuro, contrario a la depresión que siempre se ancla en el pasado. Puede ser una reacción normal cuando es proporcionada al estímulo que la ocasiona, por ejemplo: antes de ingresar a una prueba de aptitudes para optar por un empleo nuevo o cuando se está haciendo un examen final de un curso en la Universidad. Es patológica cuando persiste durante un tiempo excesivamente prolongado o cuando alcanza una intensidad demasiado alta al punto que ocasione en el individuo la sensación de que no puede controlarse o que le produzca síntomas físicos importantes. VII.1.2 Angustia: Denota un conjunto de síntomas físicos que generalmente se asocian con la sensación de ansiedad, pero que podrían presentarse como las únicas molestias. Constituye el componente somático de la ansiedad y está relacionada con un aumento de la actividad simpaticomimética tanto a nivel central como periférico. Estas molestias con frecuencia son: taquicardia, sudoración (hiperhidrosis), frialdad de pies y manos, frecuencia respiratoria aumentada (polipnea), palidez de tegumentos, sensación de "nudo" epigástrico y dolores, por contracturas musculares, en distintas partes del cuerpo. VII.1.3 Miedo: Es una sensación de temor motivado por un estímulo real y es proporcional al peligro del mismo. Esta es una defensa normal del organismo para protegerse de situaciones en donde puede peligrar la integridad física del mismo. Desde este punto de vista el miedo constituye un mecanismo de defensa para decidir si se afronta el peligro o si se huye de él. El miedo normal desaparece cuando el estímulo que lo provoca se extingue. VII.1.4 Estrés: Denota una sensación de tensión y ansiedad generado por el acumulo de estímulos ambientales, generalmente exceso de cosas por hacer, que ocasionan molestias digestivas, dolores en distintas partes del cuerpo, insomnio, intranquilidad, aumento de la necesidad del fumado y el consumo de bebidas estimulantes como el café en un vano intento por controlarlas. El estrés, cuando es normal, constituye una reacción que prepara al individuo para afrontar un problema o a huir de él. Cuando se hace crónico produce lesiones irreversibles en el organismo como hipertensión arterial, úlcera péptica, angina de pecho o lesiones alérgicas en piel. VII.1.5 Tensión: Es un aumento en el tono muscular que se presenta cuando el individuo está ansioso. Al mantenerse durante un tiempo prolongado el músculo duele debido al acumulo de ácido láctico en el mismo lo que genera dolores en distintas regiones como la nuca, la espalda, el pecho o las extremidades. Puede existir tensión sin experimentar ansiedad por lo cual el paciente consulta ante el médico general creyendo que su problema está a nivel muscular. VII.1.6 Fobia: Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 192 Es un temor desproporcionado a un estímulo que no representa ningún peligro real para la persona que lo tiene. Al ser expuesto al objeto o situación fóbica el paciente desencadena todo un cuadro de liberación adrenalínica, cuya intensidad no puede controlar y que lo motiva a apartarse de lo que le causa la fobia. Con el tiempo trata de evitar de antemano lo que le causa la fobia para no sentir las molestias asociadas con esa situación. Ejemplos de esta patología lo constituyen el temor a las cucarachas, el temor a los perros, el temor a objetos punzantes o el temor a espacios cerrados. Dentro de las fobias tenemos los siguientes tipos: VII.1.6.1 Agorafobia: Es una sensación de intensa incomodidad con síntomas periféricos de angustia que desarrolla un paciente al estar ante una situación de la cual no puede huir en el momento en que lo desee como por ejemplo estar en una presa de automóviles en una hora pico o encontrarse dentro de un avión en vuelo o en una reunión en donde exista gran cantidad de gente. Al darse cuenta de que no puede salirse de la situación se aumentan los síntomas llegando a presentarse con frecuencia temor a morir o temor a volverse "loco" o temor a realizar manifestaciones exageradas de miedo ante la demás gente, o creer que se va a perder el control sobre uno mismo. En casos más leves el paciente tiene miedo a caminar solo por la calle, a montarse en un autobús o hacer labores sencillas como ir al supermercado o a un banco. Sin embargo, al hacerse acompañar de otra persona aunque sea un niño sienten más seguridad y pueden realizar lo que temían. VII.1.6.2 Fobia social: Es la sensación de incomodidad al estar frente a otras personas con las que se interactúa. Entre mayor sea el número de personas que rodea al paciente más intensidad tiene el disconfort. Dentro de este grupo tenemos el temor hablar en público, el temor a comer en los restaurantes, el temor a las reuniones sociales y el temor a estar en clase ante el profesor y los alumnos. La respuesta del individuo consiste en evitar estas situaciones por lo que progresivamente se va aislando. VII.1.6.3 Fobia simple o específica: Consiste en un temor fóbico hacia un objeto, animal, persona o situación que genera la reacción fóbica. Generalmente es una fobia aislada pero pueden presentarse polifobias cuando existen varios estímulos que la generan. VII.1.7 Pánico: Es una sensación muy intensa de ansiedad que aparece súbitamente, que generalmente no está relacionada con ningún estímulo ambiental y que con frecuencia se asocia a la sensación de muerte inminente. Las personas que experimentan estas crisis generalmente asisten a los servicios de emergencias de los hospitales generales en donde después de practicarle varios exámenes se llega a la conclusión de que no tiene ningún tipo de patología física y los síntomas a veces desaparecen en forma espontánea lo que desconcierta tanto al médico como al que lo sufre. Cuando se vuelve a repetir la crisis de pánico el paciente nuevamente busca ayuda ante la presunción de que evaluación anterior no fue correcta con lo que nuevamente se somete a exámenes que vuelven a ser normales. Al tratar de explicar qué es lo que genera la crisis de pánico el paciente se le atribuye el hecho de estar manejando un automóvil, de haber asistido a un sitio muy concurrido o de algún problema surgido en el lugar de trabajo por lo que con frecuencia se van aislando cada vez más hasta llegar a estar recluido en su propia casa y aún así las crisis de pánico se siguen presentando. VII.1.8 Idea obsesiva: Es una idea que se presenta en forma persistente y repetitiva sin ningún estímulo externo, que la persona interpreta como irracional e ilógica sin embargo no puede impedir que se presente. Pese a que se hace esfuerzos por eliminarla de la conciencia tiende a recurrir lo que genera ansiedad y molestias que hacen disminuir el rendimiento global de la persona. En ocasiones consisten en ideas de haberle Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 193 ocasionado daño a alguien, de haber contaminado a otras personas, de repetir incesantemente una palabra o una parte de una canción. Este fenómeno es característico del trastorno obsesivo-compulsivo. VII.1.9 Acto compulsivo: Es un acto repetitivo que el paciente interpreta como irracional e ilógico pero el tratar de evitarlo le ocasiona intensa sensación de ansiedad. Generalmente se le asigna un valor mágico y al tratar de evitarlo puede surgir la sensación de que algo malo le va a ocurrir. Como ejemplos de éstos tenemos: el dar tres vueltas a la cama antes de acostarse, revisar cinco veces si la puerta quedó bien cerrada o si la cocina quedó desconectada, chequear tres veces si un billete efectivamente es de mil colones o lavarse varias veces la manos y aún así sentirse que se tienen sucias. VII.1.10 Disociación: Cuadro de alteración de la conciencia en donde una persona deja de ser lo que es para actuar como si fuera otra, para decir cosas que luego no recuerda, para ejecutar actos que luego olvida o para ejecutar actos complejos como el tomar un autobús en San José y bajarse en Puntarenas sin tener conciencia de lo que se hizo. Esto se presenta cuando la ansiedad alcanza niveles que el paciente no puede manejar y surge esta reacción en forma no premeditada y automática. VII.1.11 Conversión: Trastorno caracterizado porque al experimentar un alto nivel de ansiedad surgen síntomas físicos que al estudiarlos adecuadamente no revelan ninguna alteración orgánica. La aparición de estos síntomas escapan al control voluntario por parte del paciente y pareciera que los finge pero debemos interpretarlo como un mecanismo inconsciente para manejar hechos dolorosos que el paciente no puede manejar. Los síntomas conversivos generalmente no siguen los patrones de la anatomía y la fisiología de tal manera que pueden aparecer síntomas que no tienen una explicación lógica como por ejemplo una anestesia en guante o una ceguera histérica que al hacer un encefalograma el tratado registra que se está percibiendo los estímulos luminosos. VII.1.12 Somatomorfo: Es un síntoma que se refiere a la parte somática del individuo, que se repite con frecuencia, que tiende a persistir pese a las distintas valoraciones y tratamientos médicos y al cual no se le encuentra una base física. Si se presentan algunos trastornos físicos reales, no explican la naturaleza y la magnitud de los síntomas o el malestar y preocupación que refiere el paciente. Pese a que pueden presentarse o mantenerse en relación con hechos desagradables de la vida el paciente se niega a discutir la posibilidad de una causa psicológica de lo mismo. El grado de compresión bien sea física o psicológica que se puede lograr acerca de la causa de los síntomas, es a menudo frustrante y difícil de lograr. VII.2 ETIOLOGIA: No existe una causa única que pueda explicar todas las distintas facetas de los trastornos ansiosos. Cada autor, dependiendo de su punto de vista trata de darle una explicación a este problema desde distintos enfoques. El estado actual de la etiología de la ansiedad habla en favor de una génesis multifactorial del problema. Las teorías más importantes que tratan de explicar este problema son las siguientes: VII.2.1 Teorías psicológicas: Estas tratan de explicar los síntomas en base a conflictos intrapsíquicos que no tienen una base biológica definida. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 194 VII.2.1.1 Teorías psicodinámicas: Tratan de explicar los síntomas en base a un conflicto inconsciente que surge entre impulsos inaceptables que emergen del id y que son rechazados por el súper ego generando tensión entre ambas esferas lo que da como resultado los síntomas ansiosos. Para poder manejar estos síntomas el ego recurre a mecanismos de defensa automáticos como la negación, la sublimación, la intelectualización, la formación reactiva y el aislamiento afectivo entre otros. De acuerdo a esta teoría al disminuir la intensidad del conflicto mediante técnicas de psicoterapia, los síntomas desaparecen. VII.2.1.2 Teorías del aprendizaje: Se basan en que el niño desde pequeño se acostumbra a experimentar excesivo temor ante problemas pequeños de la vida debido a influencias de sus padres o familiares cercanos cuya influencia psicológica es grande de tal manera que se va estableciendo un sentimiento de inseguridad básica el cual, al aumentar las necesidades del individuo hacen que aparezca los síntomas. Al ir fortaleciendo la confianza en sí mismo el individuo aprende a controlar en forma más efectiva sus síntomas. VII.2.1.3 Teorías del defecto del desarrollo psicológico Normalmente el niño al ir creciendo se va acostumbrado a manejar los problemas que se le presentan en la vida en una forma adecuada. Cuando existe una madre sobreprotectora o una figura paterna de iguales características, el niño aprende a que le resuelvan los problemas sin tener que hacer mayor esfuerzo. Cuando la vida lo afronta al hecho de tener que decidir por sí mismo, no sabe qué hacer, se le produce inseguridad y aparecen los síntomas de la ansiedad. Al permitirle al individuo manejar las situaciones conflictivas va logrando un mayor control de sí mismo y los síntomas empiezan a desaparecer. VII.2.1.4 Teorías del esfuerzo excesivo: Según estas teorías el individuo, al tratar de lograr una superación personal excesiva, se somete a un esfuerzo psicológico que va más allá de sus capacidades físicas lo que con el transcurso del tiempo ocasiona agotamiento y por ende la aparición de los síntomas ansiosos. Si no se logran controlar estos impulsos, la ansiedad se mantiene y aparecen las alteraciones en el organismo asociadas a un estado pródigo como son: hipertensión arterial, úlcera péptica, angina de pecho, etc. VII.2.2 Teorías biológicas: Estas tratan de explicar la ansiedad en alteraciones bioquímicas que ocurren a nivel de los neurotransmisores y los receptores a nivel del sistema nervioso central algunas de las cuales tienen su origen en predisposiciones genéticas. VII.2.2.1 Teoría del mosaico genético: Estas teorías se han esbozado a partir de las observaciones de que en algunas familias se presentan varios miembros que tienen trastornos ansiosos. No se ha podido aislar ningún gen responsable de esta alteración y se asume que existe una etiología poligenética que va a determinar una predisposición a desarrollar síntomas ansiosos en presencia de conflictos surgidos durante la vida. Así como otras personas tienden a deprimirse éstas tienden a angustiarse ante estímulos en que a otras personas no les produciría ninguna alteración. VII.2.2.2 Teoría del déficit gabaérgico: Esta establece que en algunos individuos existe un déficit funcional del neurotransmisor GABA que es de tipo inhibitorio y que ayuda a contrarrestar la acción de los neurotransmisores de tipo excitatorio como la dopamina (DA), norepinefrina (NE) y serotonina (SE). Se ha mencionado que puede existir Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 195 un nivel normal de GABA pero que el receptor a esta sustancia se hace resistente de tal manera que no se produce la acción fisiológica esperada. El GABA se encuentra difundido en todo el cerebro de tal manera que las manifestaciones de su deficiencia son pleomórficas. Esta teoría se ve favorecida por el hecho de que las benzodiazepinas, que son medicamentos útiles en el manejo de la ansiedad, actúan elevando la disponibilidad del GABA. VII.2.2.3 Teoría de la actividad excesiva de la NE: Esta teoría establece que existe un exceso de actividad noradrenérgica especialmente a nivel del locus coeruleus que es la que genera la reacción de ansiedad. Estudios hechos con electrodos implantados en esta región revelan que existe un aumento de la actividad normal de esta región cuando el paciente está experimentando síntomas ansiosos. Cuando utilizamos medicamentos que disminuyen esta excesiva actividad el paciente experimenta mejoría. VII.2.2.4 Causas biológicas ocasionadas por algunas sustancias: Existen algunas sustancias que pueden ocasionar síntomas que simulan un cuadro ansioso y que están directamente relacionadas con el tipo y la dosis de alguna sustancia que actúa como un estimulante del sistema nervioso central. Entre éstas cabe destacar: los productos antiasmáticos a base de teofilina y otras aminas simpaticomiméticas, los productos para adelgazar, la hormona tiroidea y los corticoesteroides. Si no se logra suspender o disminuir la dosis de los mismos, los síntomas tenderán a persistir. En consumo crónico de sustancias psicodélicas como la marihuana y la cocaína, pueden asociarse a estados ansiosos que son imposibles de diferenciar de un trastorno ansioso. VII.2.2.5 Disfunción del sistema límbico: El sistema límbico es una unidad funcional centroencefálica que se compone de varias estructuras como el hipotálamo, el hipocampo, el giro del cíngulo y sus interconexiones. Desde el punto de vista evolutivo es una de las partes más antiguas del cerebro y en los animales inferiores está íntimamente relacionado con el sentido del olfato. El primero que realizó estudios sobre este tema fue Papez en 1937, quien consideró que estas estructuras constituían un circuito neuronal. Por sus relaciones con la corteza cerebral, la sensación de angustia se hace consciente y por sus relaciones con el tálamo, se producen las alteraciones en el sistema neurovegetativo que van a ocasionar muchas de las manifestaciones periféricas de la ansiedad. El hipotálamo está relacionado con cambios endocrinos, del sistema motor, baja temperatura corporal, trastornos del sueño, cambios en el peso y el apetito, cambios menstruales y disfunciones sexuales. En la actualidad se considera que el sistema límbico está relacionado tanto con la génesis de los estados afectivos como con la supresión de los estímulos que son irrelevantes. Mediante electrodos implantados profundamente en estas estructuras, se ha visto que los síntomas ansiosos se relacionan con un aumento de la actividad eléctrica a este nivel. Este aumento de actividad podría estar relacionado con un aumento de la norepinefrina. En algunos epilépticos del lóbulo temporal que está muy relacionado con el sistema límbico, se presentan trastornos del comportamiento, sensación de intensa ansiedad, episodios oniroides (estados de ensoñación), sentimientos de despersonalización y cambios perceptivos en los sentidos del olfato, la vista, el oído y el gusto. Estas manifestaciones se presentan durante la descarga eléctrica y ceden cuando ésta pasa. En los estados intercríticos, la personalidad puede ser perfectamente normal (Snyder, 1988, pag 8). VII.2.3 Teorías sociales: Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 196 Estas establecen que se genera un conflicto entre el individuo y el medio que lo rodea. Al no poder afrontar adecuadamente las demandas del medio se generan tensiones que van a ocasionar la aparición de los síntomas de la ansiedad. VII.2.3.1 Teoría de la aglomeración social: Considera que cuando aumenta la densidad de población en una región, el individuo necesita realizar mayores esfuerzos para poder cumplir efectivamente con las demandas que se le imponen. Se dificulta más el poder llegar a tiempo al trabajo, el poder ajustarse a un presupuesto cada vez más estrecho, adaptarse a un ámbito social cada vez más pequeño, al aumento de los fenómenos sociales como la delincuencia y la drogadicción, etc. Este concepto está relacionado con en espacio vital que tiene el ser humano y que al igual que los animales, entre más estrecho, más tensión genera y se tiende a estar más agresivo. VII.3 EPIDEMIOLOGIA: La frecuencia con que se presentan los trastornos ansiosos en la población general sea ha aceptado empíricamente, que es muy alta. Sin embargo, al tratar de estudiar el problema desde un punto de vista científico, se presentan algunas dificultades. Por ejemplo, es difícil establecer el límite entre lo que es la ansiedad normal y la patológica y si todos los síntomas son considerados como patológicos, entonces nos daría una prevalencia muy alta. Los resultados van a variar si se trata de una muestra de personas sanas que habitan en una determinada región geográfica o si se trata de grupos de pacientes que buscan tratamiento. En reportes internacionales se menciona que la prevalencia de trastornos ansiosos es cercana al 15 % de la población general. Reich (1986) menciona que en estudios internacionales existe una prevalencia del 3 % de la población general para trastornos de pánico, 6 % para agorafobia, 3 % para trastorno de ansiedad generalizada, 2.5 % para fobia simple y 1.5 % para fobia social. En el Estudio Nacional de Comorbilidad realizado en Estados Unidos en 1993 (Magee, 1996), se encuentra que la prevalencia de por vida y la de 30 días es de 6,7 % para agorafobia, 11,3 % para fobia simple y 13,3 % para fobia social. La prevalencia de por vida tiende a disminuir de acuerdo con la edad. La agorafobia y la fobia simple son el doble más frecuentes en la mujer que en el hombre. También se menciona que con frecuencia interfieren con la calidad de vida y generalmente no se tratan. Weissman (1988) menciona que solamente el 20 % de las personas que sufren de un trastorno ansioso, buscan tratamiento. Adis (1992) cita a López (1984) y menciona que en una muestra de pacientes admitidos al Hospital Nacional Psiquiátrico de Costa Rica, el 7.6 % sufrían de neurosis de ansiedad. Esa cifra relativamente baja, se puede deber a que en este Hospital se internan pacientes predominantemente psicóticos. En la misma fuente de información, Pérez y Chaín (1986), estudiando los pacientes de primer ingreso al Hospital, reportan un 15.4 % de neurosis. En el Servicio de Psiquiatría del Hospital Dr. Calderón Guardia, Chacón (1991) reporta dentro de los pacientes internados, un 7.22 % de neuróticos. En la Consulta Externa del Hospital Dr. Escalante Pradilla de San Isidro de Pérez Zeledón, Solórzano (1991), reporta una frecuencia del 34.9 % de los pacientes sufren de neurosis. En una encuesta realizada en los niños que asistieron a la Consulta Externa del Servicio de Psiquiatría Infantil del Hospital Nacional de Niños, López (1992), encuentra que en el 61% de los casos se Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 197 reportaron síntomas ansiosos. VII.4 SINTOMAS: Los síntomas de la ansiedad son variados y pueden abarcar distintos órganos y sistemas. Cada persona tiene tendencia a manifestar los síntomas en un determinado territorio. Se ha mencionado la posibilidad de que genéticamente se tenga una predisposición a un determinado sistema de órganos. Así por ejemplo, hay personas que son más vulnerables un su aparato digestivo y tienden a presentar colitis y gastritis mientras que otras son más vulnerables en su aparato cardiovascular y tienden a presentar hipertensión arterial y angina de pecho. La edad de aparición es muy variable pero hay personas que desde la infancia comienzan a presentar algunos síntomas, que se van intensificando conforme llega la edad adulta. La fobia social y las fobias específicas pueden aparecer en edades tan tempranas como los 10 años (Breslau, 1998). Los trastornos ansiosos tienden a coexistir unos con otros de tal forma que una persona que desde temprana edad manifieste síntomas ansiosos está más predispuesta que otros para desarrollar otros trastornos de este grupo y en la edad adulta, con cuadros depresivos mayores (Breslau, 1998, pag 85). Desde un punto de vista didáctico se pueden reunir los síntomas en los siguientes grupos: VII.4.1 Síntomas psíquicos: Intranquilidad, desasosiego, temor injustificado de que algo malo pueda suceder, preocupaciones excesivas, tensión, mareo, acúfenos, sobresalto sin causa aparente, irritabilidad, sensación de desmayo, evitación de lugares de los que no se pueda huir rápidamente, insomnio inicial, sensación de irrealidad, sensación de despersonalización, temor a perder la cordura, sensación de vacío en la cabeza, aumento de la vigilia, miedo a morir. VII.4.2 Síntomas digestivos: Sensación de llenura posprandial, sensación de "nudo" en el esófago, hiperacidez gástrica, esofagitis, dificultad y dolor al deglutir, gases y dolores abdominales, estreñimiento o diarrea, proctitis o hemorroides, anorexia, hiperfagia, nauseas, vómito, aerofagia, boca seca. VII.4.3 Síntomas cardiovasculares: Taquicardia, temor irracional a un ataque cardiaco, trastornos del ritmo cardiaco, hipertensión arterial cambiante, frialdad y palidez de manos y pies, sofocos, palpitaciones. VII.4.4 Otros síntomas: Cefalea, sensación de falta de aire, aumento de la frecuencia urinaria, dismenorrea, ciclos anovulatorios, disminución de la libido, eyaculación precoz, calambres, dolores musculares, temblores, parestesias (cosquilleo en manos y pies), adormecimientos en las extremidades. VII.5 CLASIFICACION: La clasificación de los trastornos ansiosos se basa en dos grandes sistemas. Uno es promovido por la Organización Mundial de la Salud y se denomina Clasificación Internacional de Enfermedades, Capítulo de Trastornos Mentales (CEI-10) y el otro por la Asociación Psiquiátrica Americana conocido con el nombre de Diagnostic and Statistical Manual of Mental Disorders, cuarta edición (DSM-IV). VII.5.1 CIE-10: Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 198 En esta clasificación, que abarca a todas las enfermedades, los trastornos ansiosos se catalogan en los códigos F 40-F 49 y los principales grupos son los siguientes: VII.5.1.1 F- 40:Trastornos de ansiedad fóbica: En este grupo, la ansiedad se va a manifestar fundamentalmente por síntomas fóbicos hacia objetos, situaciones o animales que corrientemente no se consideran peligrosos. Como consecuencia de esto el paciente evita exponerse a dichos estímulos. VII.5.1.1.1 F- 40.0: Agorafobia: En este grupo se presentan distintas fobias o temores a abandonar la casa por ejemplo: temor a entrar en tiendas, lugares no concurridos, lugares públicos, viajar solo en autobuses o aviones, que pueden llevar al individuo a vivir dentro de los límites de su casa. Generalmente se presenta en mujeres y se inicia en la vida adulta. Puede asociarse con elementos depresivos y síntomas obsesivos. Si no se le da tratamiento puede evolucionar hacia la cronicidad. VII.5.1.1.2 F- 40.1: Fobias sociales: Se inicia generalmente en la adolescencia y se caracteriza por un temor a ser observados y criticados por otra gente llegando a evitarse el contacto social. Se presenta por igual en hombres y mujeres. Se le ha llamado también neurosis social. Al estar expuestos a una situación que se considera amenazante se presentan todos los síntomas de la ansiedad. Generalmente se presenta una ansiedad anticipatoria o sea, que al saber que tendrá que hacer o estar en una determinada situación imagina que se va a sentir angustiado y esto lo predispone a que de verdad llegue a estarlo o que se proteja tomando preventivamente un tranquilizante. La más pequeña expresión de ansiedad desencadena todo el cuadro florido de la misma sin poder detenerlo. VII.5.1.1.3 F- 40.2: Fobias específicas (aisladas): En este caso se presentan temores fóbicos, restringidos a situaciones específicas tales como la proximidad de algún animal en particular, a las alturas, a los rayos, a la oscuridad, a los espacios cerrados, a orinar o a defecar en sanitarios públicos, a comer en algunos restaurantes, a ir al dentista, a ver sangre o a exponerse al contagio de algunas enfermedades. Cuando estas fobias se presentan en la infancia o la adolescencia, tienen un buen pronóstico y pueden desaparecer espontáneamente (Reich, 1986). VII.5.1.2 F- 41:Otros trastornos de ansiedad: Aquí se agrupan los siguientes: VII.5.1.2.1 F- 41.0: Trastorno de pánico Se le llama también episodio ansioso paroxístico. Se caracteriza porque el paciente presenta súbitamente una crisis muy intensa de ansiedad con síntomas secundarios a la liberación de aminas simpaticomiméticas tales como palpitaciones, dolor torácico, mareos, sentimientos de irrealidad, sudoración profusa, temor a volverse loco y generalmente se asocia a la sensación de muerte inminente. La crisis puede durar pocos minutos aunque la duración y la frecuencia son variables. Generalmente no se puede producir en qué momento ocurrirá la crisis. El paciente con frecuencia busca ayuda en los servicios de emergencia de los hospitales generales, en donde con el uso de algún tranquilizante y a veces espontáneamente el cuadro desaparece. VII.5.1.2.2 F- 41.1: Trastorno de ansiedad generalizada: Se caracteriza por la presencia de síntomas de ansiedad generalizados y persistentes y no se relacionan con ninguna causa desencadenante. Los síntomas son muy variables pero se quejan continuaDr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 199 mente de estar nerviosos, con temblor, tensión muscular, sudoración, palpitaciones, mareos y sensación de nudo epigástrico. VII.5.1.2.3 F- 41.2: Trastorno mixto ansioso-depresivo: En esta categoría se presentan concomitantemente síntomas de ansiedad y depresión. VII.5.1.3 F- 42:Trastorno Obsesivo-compulsivo: Lo sobresaliente de esta categoría es la presencia de pensamientos obsesivos y actos compulsivos que generan gran incomodidad de parte del paciente, que se consideran anormales pero que no se pueden evitar. Se presenta tanto en hombres como en mujeres y en personas que durante su infancia han sido muy rígidas, ordenas y puntuales. Desde la infancia y la adolescencia se hacen notar los rasgos de personalidad antes mencionados. VII.5.1.3.1 F- 42.0: Con predominio de pensamientos obsesivos: Aquí lo que predomina son los pensamientos, frases, partes de una canción, repetición de dígitos, palabras obscenas etc. que se reconocen como anormales pero no se pueden evitar y se asocian a sensación de disgusto o ansiedad. VII.5.1.3.2 F- 42.1: Con predominio de actos compulsivos: Aquí lo que predomina son actos, gestos, movimientos o rituales complicados que se ejecutan en forma repetitiva y que al tratar de evitarlos se experimenta ansiedad. Un ejemplo muy frecuente es lavarse las manos en forma repetitiva al punto de llegar a producirse lesiones irritativas. Al terminar de lavarse, aparece la sensación de que quedaron sucias y el proceso se repite en varias ocasiones. Aún así, siempre queda la duda de que hayan quedado sucias. El acto de golpear tres veces sobre madera para que no se realice algo, puede considerarse como un acto compulsivo. VII.5.1.3.3 F- 42.2: Con mezcla de pensamientos y actos obsesivos: Esta es la forma más frecuente y en ella se presentan tanto actos compulsivos como pensamientos obsesivos. VII.5.1.4 F- 43 Reacción a estrés grave y trastornos de adaptación: En este grupo existe el antecedente de un hecho traumático, excepcionalmente intenso, capaz de producir una reacción a estrés agudo o la presencia de un cambio en las condiciones vitales usuales que origina una reacción de adaptación. Se asume que existe una vulnerabilidad individual de tal forma que el estrés no es ni necesario ni suficiente para explicar la aparición de estos trastornos. Pueden presentarse a cualquier edad. En este grupo existen las siguientes categorías: VII.5.1.4.1 F- 43.0 Reacción a estrés agudo: Se trata de un trastorno transitorio de una gravedad importante que aparece en un individuo mentalmente sano, como respuesta a un estrés físico o psicológico excepcional que generalmente remite en horas o días. Como ejemplos, se pueden citar catástrofes naturales, accidentes, batallas, atracos, violaciones, etc. VII.5.1.4.2 F- 43.1 Trastornos de estrés post-traumático: Es una respuesta tardía a un hecho o una situación excepcionalmente amenazante que causaría por sí mismos, malestar en casi cualquier persona por ejemplo: catástrofes naturales, causadas por el hombre, combates, accidentes graves, presenciar la muerte violenta de alguien, de víctima de tortura, violación o terrorismo. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 200 Si existen trastornos ansiosos, rasgos compulsivos o asténicos previos, pueden actuar como factores desencadenantes bajar el umbral para que aparezca el síndrome, o agravar su curso. Cuando aparece la enfermedad, el paciente comienza a experimentar crisis de ansiedad al volver a revivir el hecho traumático, tiene sueños terroríficos que recuerdan lo acontecido, les cuesta volver a experimentar placer, hay una sensación de despego de los demás y de cambios en los esquemas de valor y sensación de embotamiento mental. Tiende a evitarse las situaciones o personas que evocan el trauma. Ocasionalmente pueden presentarse crisis agudas de miedo, agresividad, cólera o pánico. Los síntomas típicos del trastorno deben presentarse desde pocas semanas hasta seis meses después del hecho traumático. VII.5.1.4.3 F- 43.2 Trastornos de adaptación: Se presentan cuando ha ocurrido un cambio biográfico significativo o un acontecimiento vital estresante y causan alteraciones emocionales que interfieren con la vida social o laboral del individuo. Pueden presentarse síntomas de ansiedad, depresión, incertidumbre, incapacidad de afrontar problemas, pobre planificación del futuro, etc. Los síntomas se presentan generalmente después del primer mes del cambio. VII.5.1.5 F- 44 Trastornos disociativos: Se caracterizan porque presentan una pérdida parcial o completa de los recuerdos con el sentimiento de la propia identidad de donde deriva el término disociativo. Comprenden lo que anteriormente se llamaba neurosis histérica tipo disociativo. La disociación de la conciencia tiene el fin de proteger la integridad psicológica del individuo y deben considerarse mecanismos de defensa hipertrofiados y anormales que se aplican en forma automática sin que se pueda afirmar que son trastornos fingidos. Abarcan varias entidades nosológicas: VII.5.1.5.1 F- 44.0 Amnesia disociativa: Consiste en una pérdida de la memoria para un determinado lapso de tiempo que no se puede considerar la consecuencia de un trastorno orgánico y que va más allá de un simple olvido. Lo que no se puede recordar va asociado a un evento traumático en la vida del enfermo. Puede durar de varias horas a varios días y su amplitud puede variar. VII.5.1.5.2 F- 44.1 Fuga disociativa: Consiste en un cuadro de alteración del estado de conciencia en donde el individuo actúa automáticamente asociado a alteraciones del comportamiento como por ejemplo: tomar un autobús y realizar un viaje largo y cuando recupera su estado de conciencia normal ignora cómo llegó a ese lugar. VII.5.1.5.3 F- 44.2 Estupor disociativo: Se caracteriza por una disminución intensa o una pérdida de la motilidad voluntaria manteniendo respuestas normales a estímulos sensoriales como la luz, el ruido o los reflejos osteotendinosos. El estupor está asociado a un hecho traumático que no se puede manejar con los mecanismos normales de la mente. La confrontación con estos hechos puede lograr que se modifiquen estos estados. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS VII.5.1.5.4 PAGINA # 201 F- 44.3 Trastornos de trance y posesión: Se caracterizan por una pérdida temporal del sentido de identidad y de la conciencia del medio que lo rodea actuando como si estuviera poseído por un espíritu o fuerza sobrenatural. VII.5.1.5.5 F- 44.4 Trastornos disociativos de la motilidad: Constituyen las clásicas parálisis o paresias de algunas partes del cuerpo, especialmente las manos y que no se pueden explicar mediante lesiones en las vías nerviosas. La parte que presenta la alteración está revestida de un valor psicológico especial (catexis) y el síntoma constituye un mecanismo defensivo para evitar un acontecimiento aún más traumático. VII.5.1.5.6 F- 44.5 Convulsiones disociativas Constituyen convulsiones que recuerdan las de los epilépticos sin embargo no se presenta mordedura de lengua o incontinencia de esfínteres que las caracterizan. VII.5.1.5.7 F- 44.6 Anestesias y pérdidas sensoriales disociativas: Se caracterizan por zonas de anestesia en la piel que no se pueden explicar por lesiones nerviosas. Las pérdidas sensoriales abarcan trastornos en los sentidos como la vista, el oído, el olfato, el gusto o el tacto. VII.5.1.5.8 F- 44.7 Trastorno disociativo mixto: Se presentan varios de los cuadros mencionados anteriormente. VII.5.1.5.9 F- 44.80 Síndrome de Ganser: Se caracteriza por pararespuestas asociadas a trastornos disociativos. VII.5.1.5.10 F- 44.81 Trastorno de personalidad múltiple: Consiste en que el individuo presenta dos o más personalidades dependiendo de las circunstancias en que se encuentre. Cada una de ellas tiene sus propias características y cuando se adopta, siempre las conservan. VII.5.1.5.11 F- 44.82 Trastornos disociativos transitorios: Son cuadros que pueden adoptar las características de los descritos anteriormente pero que se presentan en niños o adolescentes y que tienden a ser de corta duración y están relacionados con un hecho traumático. VII.5.1.6 F- 45 Trastornos somatomorfos: Están caracterizados por la presencia de molestias de tipo somático que se presentan en forma reiterativa y que las exploraciones clínicas y de laboratorio arrojan resultados negativos. El enfermo insiste en hacerse nuevas pruebas o solicita otras opiniones en un intento vano por encontrar alguna causa física de las molestias. Si existe una alteración somática, ésta no explica las molestias que refiere el paciente. VII.5.1.6.1 F- 45.0 Trastorno de somatización: El diagnóstico se basa en la presencia de síntomas físicos, recurrentes y variables, que han estado presentes durante mucho tiempo y que han ocasionado varias consultas médicas sin que se haya Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 202 logrado ningún grado de alivio. VII.5.1.6.2 F- 45.1 Trastorno somatomorfo indiferenciado: Es una forma incompleta de trastorno somatomorfo en donde se presentan quejas somáticas pero no existen otros componentes como la forma reiterativa y dramática de quejarse. VII.5.1.6.3 F- 45.2 Trastorno hipocondríaco: La característica sobresaliente de este cuadro es una preocupación excesiva y sin bases reales, de tener una enfermedad grave o fatal que lleva al enfermo a recurrir a múltiples exámenes para encontrar la causa, sin que esto llegue a concretarse. VII.5.1.6.4 F- 45.3 Disfunción vegetativa somatomorfa: Consiste en una alteración de un órgano o sistema que está inervado por el sistema nervioso vegetativo y que por lo tanto escapa al control voluntario. Son ejemplos: la sensación de calor en la cara, palpitaciones, ardor en la piel, sudoración, etc. Los estudios clínicos no demuestran ninguna alteración clínica importante. Se usará un quinto dígito para especificar el órgano o sistema afectado. Así: VII.5.1.6.4.1 F- 45.30 Del corazón y el sistema cardiovascular. Incluye neurosis cardiaca. VII.5.1.6.4.2 F- 45.31 Del tracto gastrointestinal alto. Incluye: aerofagia psicógena, hipo psicógeno, píloro espasmo psicógeno. VII.5.1.6.4.3 F- 45.32 Del tracto gastrointestinal bajo. Incluye: flatulencia psicógena, colon irritable, diarreas psicógenas. VII.5.1.6.4.4 F- 45.33 Del sistema respiratorio. Incluye: hiperventilación psicógena, tos psicógena. VII.5.1.6.4.5 F- 45.34 Del sistema urogenital. Incluye disuria psicógena. VII.5.1.6.5 Trastorno de dolor somatomorfo persistente: Consiste en la persistencia de un dolor intenso y desagradable que no puede ser explicado mediante la medicina corriente. Incluye lo que se ha denominado psicalgia. VII.5.1.7 F- 48 Otros trastornos neuróticos: VII.5.1.7.1 F- 48.0 Neurastenia: Consiste en la persistencia de un cansancio crónico después de realizar algún esfuerzo mental o físico que no justifica esta sensación; con frecuencia se asocia a síntomas depresivo-ansiosos. VII.5.1.7.2 F- 48.1 Trastorno de despersonalización-desrealización: En esta categoría el paciente experimenta que su entorno como que no es real, como que camDr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 203 bió, que él no es el mismo, que hay otra persona dentro de él. VII.5.2 DSM-IV: El DSM-IV comienza definiendo la crisis de pánico como un período breve en donde se presenta súbitamente una intensa sensación de ansiedad y terror que frecuentemente se asocia a la sensación de muerte inminente. Se menciona que se deben presentar 4 de los siguientes síntomas: palpitaciones, sensación de vuelco en el corazón o pulso acelerado. sudoración. temblor o sacudidas fuertes en el cuerpo. sensación de dificultad para respirar u opresión torácica. sensación de ahogamiento. dolor o molestias en el tórax. mareo, inestabilidad o desmayo. sentimientos de irrealidad o despersonalización. temor de perder el control o volverse "loco". temor a morir. adormecimientos o calambres en las manos. escalofríos o calores. Luego menciona los criterios para definir agorafobia que es la sensación de ansiedad que se presenta cuando se encuentra uno en lugares o situaciones de las que no se puede escapar en caso de alguna dificultad o cuando la ayuda no puede llegar en caso de que se presente una crisis de pánico. El agorafóbico típico teme salir solo de la casa, estar dentro de una multitud o en una fila de carros, estar sobre un puente o viajar en autobús, tren o automóvil. Estas situaciones se tratan de evitar a toda costa o permanecen asociadas al temor de tener una crisis de pánico o requieren la presencia de un compañero. Esta ansiedad o evitación fóbica no son ocasionadas por otros trastornos mentales tales como la fobia social, la fobia específica, el trastorno de estrés post-traumático o el trastorno obsesivocompulsivo. Dentro de las categorías diagnósticas se enumeran: VII.5.2.1 300.01 Trastorno de pánico sin agorafobia: Es cuando se cumplen con los criterios de una crisis de pánico y al menos una crisis ha sido asociada con la preocupación de tener nuevas crisis o temor de tener consecuencias nefastas o complicaciones de ellas y presentar un cambio significativo en el comportamiento. Las crisis de pánico no deben de ser la consecuencia fisiológica de la ingesta de una sustancia bien sea droga de abuso o medicamento ni de una enfermedad física general. VII.5.2.2 300.21 Trastorno de pánico con agorafobia: Es cuando se han presentado varias crisis de pánico inesperadas y una de ellas ha sido asociada durante un mes con preocupación persistente de tener nuevas crisis o temor de tener consecuencias nefastas o complicaciones de ellas y presentar un cambio significativo en el comportamiento. Además de esto, se deben tener los síntomas de agorafobia. Las crisis de pánico no deben de ser la consecuencia fisiológica de la ingesta de una sustancia bien sea droga de abuso o medicamento ni de una enfermedad física general. VII.5.2.3 300.22 Agorafobia sin historia de trastorno de pánico: Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 204 Es cuando se presentan los síntomas de agorafobia asociados a temores de desarrollar síntomas parecidos a una crisis de pánico como por ejemplo: mareos o diarrea. En ningún momento se ha llegado a presentar una crisis de pánico. El cuadro no debe ser la consecuencia fisiológica de la ingesta de una sustancia bien sea droga de abuso o medicamento ni de una enfermedad física general. VII.5.2.4 300.29 Fobia específica: Anteriormente se le llamaba fobia simple y se caracteriza por un marcado y persistente temor a objetos o situaciones claramente identificados. La exposición al estímulo fóbico invariablemente provoca una crisis de ansiedad. Aunque los adolescentes y los adultos reconocen que estos temores son desproporcionados e injustificados, los niños no. Frecuentemente el estímulo fóbico es evitado aunque el temor persiste. El diagnóstico es adecuado sólo si la evitación, el temor o la ansiedad anticipatoria interfieren de manera importante en las rutinas diarias de la persona, su funcionamiento laboral o social o si la persona se siente muy molesta de presentar estos síntomas. En sujetos menores de 18 años, lo síntomas deben de haberse presentado por lo menos durante 6 meses para poder hacer este diagnóstico. El punto principal del temor es el daño que se puede recibir del objeto o la situación fóbica, por ejemplo: temor a que el perro pueda morderlo a uno, de que el avión se vaya a estrellar o el temor a conducir y tener un accidente automovilístico. VII.5.2.5 300.23 Fobia social: El hecho sobresaliente de esta categoría, es el temor intenso y persistente de que algunas situaciones sociales o comportamientos específicos puedan ocasionar congoja o tribulación. La exposición a estas situaciones provoca inevitablemente una inmediata reacción ansiosa que puede llegar a la intensidad de una crisis de pánico. Aunque los adolescentes y los adultos reconocen que estos temores son desproporcionados e injustificados, los niños no. VII.5.2.6 300.30 Trastorno obsesivo-compulsivo: Las señales sobresalientes de este trastorno lo constituyen las obsesiones o compulsiones recurrentes que son lo suficientemente intensas como para consumir mucho tiempo (más de una hora al día), provocar acentuado malestar o disfunción significativa. La persona no puede evitar que se apoderen de su mente y cuando se presentan generan ansiedad y malestar. Estos pensamientos, impulsos o imágenes, no son exageraciones de preocupaciones por los problemas de la vida real. El paciente trata de neutralizarlos con algún pensamiento o acción lo que genera mayor complicación. En alguna etapa de la enfermedad, la persona reconoce que son excesivas e ilógicas. Estos síntomas van más allá de un diagnóstico del Eje I. El cuadro no debe ser la consecuencia fisiológica de la ingesta de una sustancia bien sea droga de abuso o medicamento ni de una enfermedad física general. VII.5.2.7 309.81 Trastorno de estrés post-traumático: El cuadro clínico de este trastorno lo constituyen los síntomas específicos que se generan después de que se ha estado expuesto a un estresor traumático intenso en donde se ha podido producir una Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 205 lesión seria o la muerte o se ha presenciado una situación riesgosa de un familiar o una persona muy allegada. Cuando se recuerda el hecho traumático, la persona reacciona con miedo intenso, horror, sensación de desesperanza y un aumento persistente en el estado de vigilia. En niños puede presentarse desorganización mental o agitación. Este cuadro debe estar presente por más de un mes y debe ocasionar dificultades en el rendimiento social o laboral. Estos estresores pueden ser: guerra, asaltos traumáticos, abuso sexual, agresividad física, secuestros, raptos, ataques terroristas, tortura, desastres naturales o causados por el hombre, encarcelamiento como prisionero de guerra o en un campo de concentración, accidentes automovilísticos severos o haber sido diagnosticado como portador de una enfermedad mortal. Ser testigo de un acto violento como el asesinato de otra persona, de un accidente fatal, de un combate o una lesión seria de una familiar o amigo cercano puede desencadenar este cuadro. El hecho traumático puede revivirse de varias formas: recuerdos que se vienen a la mente sin poderlos eliminar, de circunstancias que lo rodearon o de sueños angustiantes. A veces se presentan estados disociativos que pueden durar de unos pocos segundos hasta varios días en donde se reviven los sucesos que ocurrieron durante el evento estresante y se comportan como si estuvieran presenciando el suceso en este momento. La posibilidad de desarrollar los síntomas aumentan con la mayor proximidad del estresor y las manifestaciones se pueden presentar cuando se está expuesto a situaciones desencadenantes que semejan o simbolizan un aspecto de la situación traumática por ejemplo: aniversarios del suceso, el frío, la nieve, policías uniformados. Los estímulos que se asocian con el hecho traumático, se tratan de evitar a toda costa. Frecuentemente, se trata de evitar los pensamientos, sentimientos, o conversaciones alrededor de los mismos y las actividades, situaciones o personas que generan recuerdos de ellos. El sujeto puede quejarse de haber perdido el interés en las cosas que antes le agradaban, tener menos interés en participar de actividades que antes disfrutaba o poder experimentar emociones agradables. Se puede llegar a desarrollar el sentimiento de que no se pueden hacer planes para el futuro a largo plazo. Se pueden desarrollar síntomas de ansiedad y un aumento en el estado de alerta que no se tenía antes del hecho traumático. Son sobresalientes las dificultades para dormir satisfactoriamente y son notorias las pesadillas durante las cuales se revive el trauma. En ocasiones se presentan crisis de cólera injustificada. VII.5.2.8 308.30 Trastorno de estrés agudo: Lo sobresaliente de este trastorno es el desarrollo de crisis disociativas, de ansiedad y otros síntomas que se presentan dentro del mes siguiente a la exposición de un estresor traumático extremo. El individuo debe tener al menos tres de los siguientes síntomas disociativos: una sensación subjetiva de atontamiento, lejanía o ausencia de respuesta afectiva, disminución de la conciencia de lo que lo rodea, desrealización, despersonalización o amnesia disociativa. El hecho traumático se vuelve a revivir persistentemente y se trata de evitar las circunstancias que puedan desencadenarlo. Al revivirlo se experimentan intensos síntomas de ansiedad y un estado de hipervigilia. Estos síntomas deben producir un malestar significativo desde el punto de vista clínico, impidiendo su normal funcionamiento o interfiriendo con la capacidad de realizar sus tareas. Frecuentemente tienen una disminución en la respuesta emotiva hacia los estímulos, teniendo dificultad o imposibilidad de experimentar placer en actividades que antes del trauma eran agradables y con frecuencia se sienten culpables de realizar acciones cotidianas. Tienen dificultad para concentrarse mentalmente, se sientes alejados de sus cuerpos, experimentan al mundo como irreal o como un sueño o tienen dificultad en recordar hechos que ocurrieron durante el trauma (amnesia disociativa). Los síntomas no deben ser la consecuencia fisiológica del consumo de sustancias ni deben ser Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 206 una exacerbación de un trastorno mental preexistente. VII.5.2.9 300.02 Trastorno de ansiedad generalizada: Los criterios para hacer este diagnóstico son: Criterio A: Sensación de ansiedad y preocupación excesiva que se presenta en la mayor parte de los días durante un período de 6 meses. Criterio B: Se le hace muy difícil poder controlar la preocupación. Criterio C: La ansiedad se asocia con tres o más de los siguientes síntomas (en niños puede ser sólo uno de ellos): inquietud. cansancio fácil. dificultad en concentrarse o tener la mente en blanco. irritabilidad. tensión muscular. trastornos en el dormir (dificultad para iniciar o mantener el sueño o sueño no reparador. Criterio D: Los síntomas no deben pertenecer a otras categorías de trastornos ansiosos. Criterio E: La ansiedad, preocupación o los síntomas físicos ocasionan un malestar clínicamente significativo o causa incapacidad social, ocupacional o en otras áreas del funcionamiento. Criterio F: El trastorno no es ocasionado por un efecto directo del consumo de una sustancia (droga de abuso o medicamento) o no es secundario a una enfermedad somática generalizada y no se presenta exclusivamente durante un trastorno afectivo, psicótico o un trastorno persistente del desarrollo. VII.6 DIAGNOSTICO DIFERENCIAL: Los síntomas de ansiedad pueden presentarse en varios trastornos somáticos que tienen enfoques terapéuticos diferentes y por lo tanto deben descartarse primero antes de dar un tratamiento. Entre los trastornos más frecuentes tenemos: VII.6.1 Hipertiroidismo: Este consiste en una hiperactividad de la glándula tiroides que puede presentar síntomas como: taquicardia, sudoración, palpitaciones, pérdida de peso, anorexia e insomnio. Se detecta mediante el análisis de laboratorio. Es importante investigar si hay antecedentes familiares de patología tiroidea. VII.6.2 Cafeinismo: Hay personas que consumen grandes cantidades de café al día, llegando a las 15 o 20 tazas. Esto produce una sobreestimulación del sistema nervioso central que puede llegar a dar un cuadro similar a un trastorno ansioso. El tratamiento lógico consiste en la disminución de la ingesta. VII.6.3 Sobredosificación de medicamentos para adelgazar: Los anorexígenos o medicamentos para suprimir el apetito son estimulantes nerviosos. Si se inDr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 207 gieren en dosis altas con el afán de perder peso más rápidamente pueden ocasionar un cuadro de ansiedad que debe corregirse disminuyendo o suprimiendo el medicamento. VII.6.4 Consumo crónico de benzodiacepinas: El uso de tranquilizantes en forma crónica puede generar un mini síndrome de abstinencia que se manifiesta con ansiedad. El tratamiento consiste en sustituir el tranquilizante por otro psicofármaco y suspender la benzodiacepina. También hay que tener presente que cuando se han utilizado benzodiacepinas durante un tiempo prolongado se desarrolla tolerancia de tal forma que se requieren dosis más altas para lograr el mismo efecto. Cuando se suspende el tratamiento por un tiempo, se pierde esa tolerancia y cuando se vuelven a utilizar, su efecto es mayor. VII.6.5 Trastornos psicóticos que cursan con ansiedad: En la esquizofrenia paranoide o el trastorno esquizoafectivo, pueden presentarse síntomas ansiosos secundariamente al padecimiento principal. El abordaje implica el uso de antipsicóticos que pueden aliviar tanto la ansiedad como la psicosis. En los cuadros maniacales pueden presentarse elementos ansiosos que cederán conforme vaya remitiendo el trastorno afectivo. En las psicosis orgánicas ocasionadas por drogas o alcohol, también pueden presentarse síntomas ansiosos que remitirán cuando ceda la intoxicación. VII.6.6 Diabetes mellitus: En la diabetes mellitus se pueden presentar crisis de angustia cuando por causa de la enfermedad o del tratamiento se producen hipoglicemias que ocasionan una descarga adrenalínica que puede simular una crisis de ansiedad. VII.6.7 Equivalentes epilépticos: Algunas formas resistentes de ansiedad han sido correlacionadas con un trastorno disrrítmico que mejoran al adecuar el tratamiento anticonvulsivante. Si no se hace este ajuste, los síntomas ansiosos pueden cronificarse. VII.7 TRATAMIENTO FARMACOLOGICO: VII.7.1 Introducción: Los ansiolíticos constituyen el grupo de medicamentos que más se usan en todo el mundo. Para tener una idea de la magnitud de este aspecto, mencionaré que en 1968 se vendieron 42 millones de dólares en recetas de diazepán y clorodiazepóxido, en los Estados Unidos. En 1967, el 17% de las recetas que se hicieron en los Estados Unidos contenían sustancias psicotrópicas. El 30% de las recetas psicotrópicas contenían benzodiazepinas. Los médicos generales recetaron el 75% de estas recetas por lo que debe brindársele a éstos la mayor información posible para hacer el uso de estos medicamentos lo más racional que se pueda y evitar que vayan a presentar innecesarios casos de dependencia psicológica hacia ellos. Sólo el 5% de esas recetas fueron hechas por psiquiatras. Del 5 al 15% de los americanos adultos toman ansiolíticos en el transcurso de 1 año. En pacientes psiquiátricos de consulta externa, el 30% reciben ansiolíticos. En 1968 se gastaron 48 millones de dólares en clorodiazepóxido y diazepán. Los consultorios médicos en general, están llenos de pacientes neuróticos que no tienen ninguna lesión demostrable. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 208 La mayoría de las personas que ingieren estos psicofármacos se hallan fuera de los hospitales. Debe considerarse a los ansiolíticos como una forma de tratamiento de los cuadros ansiosos, pero no debe de olvidarse otras posibilidades terapéuticas como son: la psicoterapia en sus variadas formas, medidas de higiene mental, cambios ambientales, ayuda religiosa, etc. También debe tenerse presente que el 40% de los cuadros ansiosos remiten mediante un efecto placebo, es decir, que no depende del tipo ni la dosis de medicamento que usemos y en donde tiene un papel muy importante la relación médico-paciente. Algunas veces se recetan ansiolíticos por la falta de tiempo del médico para escuchar a su paciente y la receta constituye una salida fácil para el médico pero con esta conducta se puede exponer al paciente a un riesgo innecesario de adquirir una dependencia. VII.7.2 Historia: Antes de la década del 50, los medicamentos que se usaban para tratamiento del paciente ansioso eran los barbitúricos, los bromuros, el hidrato de cloral y otros sedantes en los cuales la diferencia entre la dosis que producía ansiolisis y la dosis que producía sueño era muy pequeña, lo que permitía un margen terapéutico muy estrecho. Al iniciarse la era de los modernos ansiolíticos, estos desplazaron a los antiguos medicamentos porque daban un mayor margen de seguridad y permitían un mayor grado de tranquilidad con una menor somnolencia. El primero de estos medicamentos que se utilizó en la clínica fue el meprobamato en 1955, seguido por el clorodiazepóxido en 1957 y el diazepán en 1959 y a partir de entonces han salido al mercado gran cantidad de derivados de las benzodiazepinas que no han demostrado tener características diferentes notorias con los que existían originalmente. Desde el año 1957 en que se inició la práctica clínica con el clorodiazepóxido, se han venido sintetizando gran cantidad de sustancias con efectos muy similares. En el momento actual, no se puede decir que haya especialidad de una determinada sustancia hacia un determinado síntoma. De tal forma que con solo manejar dos o tres representantes de estas sustancias es más que suficiente. Hay que tomar en cuenta que los intereses de las compañías farmacéuticas son muy importantes y tratan de "bombardear" al médico con gran cantidad de llamativa literatura con el objeto de promover más ventas. Los distintos tipos de reacción ante tal o cual ansiolítico, no dependen de la sustancia activa en sí, sino más bien, de factores constitucionales, farmacoquinéticos hereditarios de cada individuo en sí. El primer ansiolítico que hizo su aparición en 1955 fue el meprobamato, como una sustancia que específicamente reduce la tensión y la ansiedad sin producir somnolencia o sueño, cuando se utiliza a una dosis mínima efectiva. Si la dosis aumenta entonces si sobrevienen estos efectos. El meprobamato vino a significar para los paciente neuróticos de consulta externa, lo que las fenotiazinas hicieron para los pacientes psicóticos hospitalizados. Apenas se generalizó el uso del meprobamato, hubo un período de euforia con respecto a él y grandes cantidades de pacientes los tomaron injustificadamente. Posteriormente fue sintetizado el clorodiazepóxido, que es la primera benzodiazepina, y fue descubierto sin intención en 1957 cuando trataron una quinazolina que había sido sintetizada en 1930 con metilamina que es una amina primaria y se produjo el compuesto Ro 5-0690, de la casa Roche y se vio que tenía propiedades sedantes y antiestricnina en el ratón, similares a las del meprobamato y en el gato era dos veces más potente como relajante muscular. Este nuevo compuesto recibió primeramente el nombre de metaminodiazepóxido que posteriormente cambió a clorodiazepóxido (CDX). Esta sustancia se descompone con la luz ultravioleta por lo que no existen suspensiones orales y cuando se usa en forma inyectable debe prepararse minutos antes Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 209 de usarla. A raíz del éxito logrado con el clorodiazepóxido en 1960, toda la maquinaria de las compañías farmacéuticas se interesó en descubrir nuevos derivados que fueran más efectivos y menos tóxicos. El diazepán fue descubierto por Sternbach en 1959 y sus efectos farmacológicos fueron descritos en 1961, su toxicidad fue similar a la del clorodiazepóxido pero su acción músculorelajante y anticonvulsivante es 10 más potente. Luego fue sintetizado el nitrazepán. VII.7.3 Características generales: Disminuyen el comportamiento hostil y agresivo tanto espontáneo como provocado, en sujetos normales y en pacientes ansiosos. Atenúan las consecuencias del comportamiento ante la frustración. En dosis bajas producen una desinhibición de impulsos hostiles reprimidos lo que explica algunos comportamientos agresivos al iniciar el tratamiento o utilizar dosis bajas. A dosis altas inducen al sueño, con excepción de la buspirona. Poseen acción neurofisiológica subcortical por lo que se diferencian los barbitúricos y el alcohol. Tienden a producir dependencia psicológica en individuos predispuestos. Las benzodiazepinas, especialmente las de vida media corta, pueden producir farmacodependencia con síndrome de abstinencia. La buspirona no tiene potencial de abuso. No modifican las alucinaciones ni las ideas delirantes de tipo funcional que se observan en las psicosis. Pueden agravar las depresiones inhibidas. Poseen efecto rebote (aumento de los síntomas iniciales) cuando termina el efecto terapéutico lo que favorece el fenómeno de habituación. En la fase de efecto rebote (síndrome de supresión), algunos de los síntomas pueden ser muy difíciles de distinguir de los de la ansiedad no tratada. VII.7.4 Tipos de ansiolíticos: Existen varios tipos de ansiolíticos dependiendo de su mecanismo de acción. Se revisarán los utilizados con mayor frecuencia. VII.7.4.1 Diazepán ( Valium ®, Diazepán MK ®): Es uno de los tranquilizantes del que se tiene mayor experiencia. Pertenece al grupo de las benzodiacepinas de acción prolongada. Su efecto ansiolítico es potente y además posee efecto miorrelajante. Tiene una vida media de eliminación de 20 a 50 horas por lo que le confiere propiedades de eliminación lenta. Esto significa que con el tiempo de estarlo usado se podría administrar dos veces por día. Viene en las siguientes presentaciones: tableas de 2, 5 y 10 mg, ampollas de 10 mg y jarabe con 2 mg/ cdita. Está indicado en todo tipo de trastorno ansioso, cuadros tensionales, en situaciones de estrés, en cefalea de tipo tensional, irritabilidad, intranquilidad, insomnio. Las dosis en estas ocasiones pueden ser de ½ a 1 tableta de 5 mg tres veces por día. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 210 En cuadros de tipo disociativo (crisis histéricas) es preferible utilizar la vía intramuscular en dosis de 10 mg IM cada 6 u 8 horas. En niños, las dosis recomendadas varían entre 0,07 a 0,5 mg/ Kg. Debe tenerse presente que en niños, los cuadros ansiosos generalmente reflejan situaciones conflictivas que tienen en el ambiente en que se desenvuelven y si éstas no se eliminan, persistirán los síntomas. El diazepán está contraindicado en la miastenia gravis. En el primer trimestre del embarazo debe evitarse aunque si fuera absolutamente necesario ya que la intensidad del cuadro amenace la continuación del embarazo, debe proponerse a la futura madre para que decida si acepta el riesgo o no. Este es el ansiolítico que tiene más antigüedad en el mercado y por lo tanto el más seguro. Debe tenerse precaución con personas que conducen automóviles o manejan máquinas peligrosas ya que al principio del tratamiento se puede producir somnolencia y disminución del estado de vigilia, por lo que se podrían alterar los reflejos normales pudiendo sufrir accidentes. Los adultos mayores toleran poco este tipo de medicamentos ya que podrían sufrir caídas o pérdida del control de esfínteres. En pacientes con insuficiencia hepática y renal debe utilizarse a dosis bajas ya que tiende a acumularse en el organismo. Los pacientes que tienen una depresión inhibida pueden empeorar con el uso de diazepán. La principal reacción adversa es la somnolencia que se puede manejar disminuyendo la dosis, fraccionándola 1/3 de la dosis al desayuno y 2/3 al acostarse, dando un estimulante suave del SNC como té o café, esperando 2 semanas a que se produzca tolerancia o cambiando el producto por uno menos sedante. En el paciente adulto mayor puede presentarse incontinencia de esfínteres por lo que debe usarse un ansiolítico de acción más corta o uno no benzodiacepínico como la buspirona (Brispar ®) o hidroxizina (Atarax ®). VII.7.4.2 Lorazepán ( Ativán ®, Lorazepán MK ®): Pertenece al grupo de las benzodiacepinas de acción corta. Su efecto ansiolítico es potente y además posee efecto miorrelajante. Tiene una vida media de eliminación de 10 a 20 horas por lo que se considera de acción corta. Esto lo hace útil en el paciente con disfunción hepática o renal leve ya que no produce metabolitos activos. Sin embargo, por esta misma causa lo hace más propenso a producir habituaciones. Viene en tabletas de 2 mg únicamente. Está indicado en todo tipo de trastorno ansioso, cuadros tensionales, en situaciones de estrés, en cefalea de tipo tensional, irritabilidad, intranquilidad, insomnio. Las dosis en estas ocasiones pueden ser de ½ a 1 tableta de 5 mg tres veces por día. La principal reacción adversa es la somnolencia que se puede manejar disminuyendo la dosis, fraccionándola 1/3 de la dosis al desayuno y 2/3 al acostarse, dando un estimulante suave del SNC como té o café, esperando 2 semanas a que se produzca tolerancia o cambiando el producto por uno menos sedante. En el paciente adulto mayor puede presentarse incontinencia de esfínteres por lo que debe usarse un ansiolítico de acción más corta o uno no benzodiacepínico como la buspirona ( Brispar ) o hidroxizina ( Atarax ). VII..7.4.3 Bromazepán ( Lexotán ®, Bromazepán Raven ®): Pertenece también al grupo de las benzodiacepinas de acción intermedia. Su efecto ansiolítico es potente y además posee efecto miorrelajante. Tiene una vida media de eliminación de 18 a 60 horas por lo que se considera de acción prolongada. Viene en tabletas de 1,5, 3 y 6 mg por tableta. El Bromazepán Raven ® viene únicamente en tabletas de 3 mg. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 211 Está indicado en todo tipo de trastorno ansioso, cuadros tensionales, en situaciones de estrés, en cefalea de tipo tensional, irritabilidad, intranquilidad, insomnio. Las dosis en estas ocasiones pueden ser de 1,5 mg tid para casos de primera vez; de 3 mg para casos de más larga evolución y en casos crónicos se puede llegar hasta 6 mg tid. VII.7.4.4 Alprazolán ( Tafil ®, Ansiolit ® ): Pertenece al grupo de las benzodiacepinas antidepresivas. Su efecto ansiolítico es potente y además posee un ligero efecto antidepresivo. Tiene una vida media de eliminación de 11 horas por lo que se considera de acción intermedia. El Tafil se presenta en tabletas de 0,25; 0,5 y 1 mg mientras que el Ansiolit viene sólo 3 mg/ tableta. Está indicado en todo tipo de trastorno ansioso especialmente en los que se presentan algunos síntomas de tipo depresivo, cuadros tensionales, en situaciones de estrés, en cefalea de tipo tensional, en colitis de tipo nervioso, en trastorno dermatológicos de origen tensional como la dermatitis atópica. Las dosis en estas ocasiones pueden ser de 0,25 mg tid para casos de primera vez; de 0,5 mg tid para casos de más larga evolución y en casos crónicos o resistentes, se puede llegar hasta 1 mg tid. VII.7.4.5 Loflazepato de etilo ( Victán ® ): Pertenece también al grupo de las benzodiacepinas de acción prolongada. Su efecto ansiolítico es moderado. Tiene una vida media de eliminación de 20 horas por lo que se considera de acción prolongada y se puede administrar en dos tomas por día. El Victán ® se presenta en tabletas de 2 mg en frascos de 30 tabletas. Está indicado en todo tipo de trastorno ansioso, cuadros tensionales, en situaciones de estrés, en cefalea de tipo tensional, en colitis de tipo nervioso, en trastorno dermatológicos de origen tensional como la dermatitis atópica. Tiene menos potencial para producir habituaciones. Las dosis fluctúan entre 2 mg bid o tid. VII.7.4.6 Hidroxizina ( Atarax ® ): Es un ansiolítico con una acción dual: ansiolítica y antialérgica. Está indicada en todo tipo de trastorno ansioso, cuadros tensionales, en situaciones de estrés, en cefalea de tipo tensional, en colitis de tipo nervioso, en trastorno dermatológicos de origen tensional como la dermatitis atópica, asma bronquial. Viene en tabletas de 10 y 25 mg y en jarabe con 10 mg / cdita. Las dosis fluctúan entre 10 mg tid para casos que consultan por primera vez o de 25 mg tid para casos más severos. No posee efectos miorrelajantes por lo que se puede utilizar en adultos mayores y en niños. También constituye una alternativa para los pacientes que no toleran las benzodiacepinas. VII.7.4.7 Propranolol: No se puede considerar como un ansiolítico clásico ya que tiene poca acción sobre el sistema nervioso central pero tiene la capacidad de bloquear las manifestaciones periféricas de la ansiedad como son: la sudoración y la frialdad de manos, la taquicardia y el temblor. Se ha usado con mucha frecuencia para el tratamiento de la hipertensión arterial. También puede corregir algunas alteraciones bioquímicas secundarias a la ansiedad, como por ejemplo: disminuir el colesterol. Debe evitarse el uso de este medicamento en aquellos pacientes que tienen o han tenido crisis de asma bronquial ya que pueden provocar broncoespasmo. La dosis usual para pacientes ansiosos es de 40 mg bid. Existe un producto que tiene una acción más selectiva sobre el miocardio que es el atenolol ( Tenormín ® ) y es muy útil para los pacientes que tienen un temor desmedido a la taquicardia ( taquicardiofobia). VII.7.4.8 Buspirona: Es un ansiolítico reciente y novedoso ya que no está relacionado con las benzodiazepinas y se considera que produce ansiolisis sin inducir sedación. Prácticamente no produce habituación por lo que no requiere receta de psicotrópicos para ser despachado en las farmacias. Su efecto ansiolítico es leve por lo que es muy útil para personas sensibles al efecto sedante de los medicamentos. No potencializa al Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 212 alcohol ni a otros medicamentos sedantes por lo que está indicado en personas que ya están tomando alguno de estos productos. Tampoco tiene acción miorrelajante y se puede usa en adultos mayores. El Brispar ® viene en tab. de 5 y 10 mg y la dosis usual es de 20 a 30 mg / día. VII.7.4.9 Difenhidramina: Esta sustancia se ha utilizado para el tratamiento de las distintas condiciones alérgicas desde comienzos de la década de los 50s. No posee actividad ansiolítica primaria pero desde los comienzos se vio que producían sedación como efecto secundario inespecífico y por esta razón es que se utilizan para tratamiento de los trastornos ansiosos. Tienen la ventaja de que no producen miorrelajación ni dan habituación. Como desventaja se señala que en algunos pacientes no les quita la sensación de ansiedad sino a dosis a las que se produce mucha sedación por lo que su uso es limitado. Los pacientes de la tercera edad constituyen un grupo que se pueden beneficiar de estas sustancias. El Benadryl ® viene en cápsulas de 50 mg y en ampollas multidosis con 10 mg / cc en frascos de 10 cc. La dosis usual es de 50 mg bid. La difenhidramina es la más usada ya que tiene varias presentaciones. El Benadryl ® viene en cápsulas de 25 mg, comprimidos de 50 mg, jarabe con 12.5 mg / cdita y frasco ampolla de 10 cc conteniendo 10 mg / cc. VII.7.4.10 Prometazina: Antihistamínico inespecífico con acción sedante y antiparkinsoniana. El Fenergán se presenta únicamente en ampollas con 50 mg por lo que su uso es más limitado a casos de emergencias y por un período de tiempo no mayor de 3 días. Se puede administrar simultáneamente con haloperidol para potencializar el efecto sedante y evitar el extrapiramidalismo. VII.7.4.11 Trifluoperazina: Pertenece al grupo de los antipsicóticos. Es dosis bajas se puede utilizar para el tratamiento de pacientes que no han respondido a los otros ansiolíticos. Sin embargo, por sus reacciones adversas de tipo extrapiramidal su uso debe ser muy restringido. Debido a que bloquea a los receptores a la dopamina (D) y a la norepinefrina (NE), se justifica su uso en los trastornos ansiosos resistentes. Sus ventajas consisten en que no producen miorrelajación, no producen habituación (se recetan en formularios corrientes) y dan poca somnolencia a dosis bajas. Viene en tabletas de 5 mg para 1 bid. VII.7.4.12 Haloperidol: El haloperidol ( Haldol ® ) también es un antipsicótico que se puede utilizar como ansiolítico. Viene en gotas (20 gotas = 2 mg) y se da en dosis de 5 a 10 gotas bid. Existen varios grupos de ansiolíticos, cada uno de ellos con un perfil clínico diferente por lo que se hace necesario conocerlos para poder escoger el que más se adapta a las necesidades del paciente. VII.7.5 Esquemas de tratamiento: En forma de guía se presentan algunos esquemas de tratamiento sugeridos para casos clínicos especiales sirviendo de complemento al criterio médico del facultativo que lo prescribe. VII.7.5.1 Trastornos ansiosos: Debe tomarse en cuenta si el paciente ha tomado previamente estos medicamentos y a qué dosis. Si consulta por primera vez, debe iniciarse el tratamiento con una dosis baja de un ansiolítico poco sedante. Ejemplos: buspirona (Brispar ®), tab 5 mg 1 tid. diazepán (Diazepán MK ®), tab 2 mg, 1 tid. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 213 lorazepán (Ativán ®), 1/2 tab de 2 mg tid. hidroxizina (Atarax ®) tab 10 mg, 1 bid o tid. Si el paciente ha ingerido estos medicamentos con frecuencia en el pasado o si es farmacodependiente de depresores del SNC como: tranquilizantes o alcohol, va a tolerar dosis más elevadas. Ejemplos: diazepán (Valium ®), tab 10 mg 1 tid. bromazepán (Lexotán ®) tab 6 mg, 1 bid o tid. loflazepato de etilo (Victán ®), tab de 2 mg, 1 bid o tid. En algunos pacientes ansiosos predominan los síntomas físicos como temblores, sudoración y taquicardia. En estos casos puede usarse: nifedipina (Adalat ®), cap de 10 mg, 1 bid o tid. Su inicio de acción es lento. verapamil (Isoptín ®), comp de 80 mg, 1 bid. clonidina (Catapresán ®), comp de 0.150 mg, 1 bid. propranolol (Inderal ®), tab de 10 y 40 mg, 1 bid o tid (No usar en asmáticos). Otros pacientes ansiosos no responden a las benzodiacepinas por lo que se recomienda usar antipsicóticos a dosis bajas como: trifluperazina (Stelazine ®), grag de 1 mg, 1 bid o tid. levomepromazina (Sinogán ®), tab de 25 mg, ¼ o ½ tab bid o tid. perfenazina (Trilafón ®), grag de 4 mg, 1 bid o tid. En pacientes de la tercera edad, en donde los efectos miorrelajantes son peligrosos porque pueden producir ataxia e incontinencia de esfínteres, es preferible utilizar los antihistamínicos, por ejemplo: difenhidramina (Benadryl ®), cap de 25 y 50 mg, 1 bid o tid. prometazina (Fenergán ®), 1 amp de 50 mg c/ 6-8 hr (en pacientes muy agitados y por corto tiempo). VII.7.5.2 Crisis histéricas de tipo disociativo: Estas personas, generalmente mujeres jóvenes, llegan a salas de emergencias de los hospitales generales en una situación crítica, temiendo sus familiares que algo grave les pueda suceder, como un accidente vascular cerebral o un paro cardiaco. Se aconseja en estos casos utilizar diazepán 1 amp. 10 mg. IM STAT y luego repetirla a las 6 u 8 horas, dependiendo de la respuesta clínica. Si se presentara el caso de crisis repetitivas, pese al tratamiento IM, se recomienda el uso de 5 ampollas de diazepán en un litro de suero glucosado, ajustando el goteo de acuerdo a la respuesta clínica. Hay que tener presente que la crisis es el resultado de una situación conflictiva en la vida del paciente y por lo tanto, hay que complementar las medidas farmacológicas con una comunicación terapéutica posterior. VII.7.5.3 Alcoholismo: El paciente alcohólico, que llega con un cuadro de abstinencia marcado con o sin alucinaciones debe manejarse con: diazepán 1 amp 10 mg IM STAT o c/8 hr. prometazina (Fenergán ®), 1 amp de 50 mg IM STAT o c/6-8 hr. Una vez que se hayan resuelto los síntomas agudos, se pasa a tratamiento de mantenimiento con: diazepán tab 10 mg, 1 am y 2 hs o 1 tid. bromazepán tab 6 mg 1 bid o tid. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 214 alprazolán (Tafil ®, Ansiolit ®), tab de 3 mg, 1 bid o tid. Si un alcohólico, después de pasar el período de abstinencia, continúa con alucinaciones auditivas o visuales, es preferible pasarlo a tratamiento con antipsicóticos. VII.7.5.4 Farmacodependencia: En ocasiones un farmacodependiente consuetudinario u ocasional presenta un mal viaje y desarrolla un cuadro de pánico súbito que lo lleva a buscar ayuda de emergencia a un hospital general. Los medicamentos indicados son: diazepán 1 amp de 10 mg IM STAT. prometazina (Fenergán ®), amp de 50 mg, 1 o 2 amp IM STAT. VII.7.5.5 Insomnio: Cuando se ha establecido que el paciente presenta una disminución real del tipo de sueño o que el sueño no es reparador, se recomienda indicarle un ansiolítico con efecto hipnótico tomado 1 hora antes de irse a la cama, con una bebida caliente, preferiblemente leche (alto contenido de triptofano, inductor natural de sueño) . Los medicamentos recomendados para insomnio inicial son: lorazepán (Ativán ®), 1 tab 2 mg hs (especial para pacientes seniles). triazolán (Alción ®), 1 tab de 0,25 mg hs. loprazolán (Dormonoct ®), 1 tab de 2 mg hs. midazolán (Dormicum ®), 1 tab de 15 mg hs. Los medicamentos recomendados para insomnio intermitente son: flunitrazepán (Rohypnol ®), 1 tab de 2 mg hs. lormetazepán (Noctamid ®) 1 tab de 1 mg hs. VII.7.5.6 Epilepsia: El que tiene mayor efecto antiepiléptico es el clonazepán. Se puede asociar a otros anticonvulsivantes. en el estado intercrítico: clonazepán tab de 2 mg, 1 bid o tid. en el estado epiléptico: diazepán 5 amp de 10 mg. en 1 litro de suero glucosado ajustando el goteo de acuerdo a la respuesta clínica del paciente. VII.7.5.7 Disrritmia cerebral: Debe tratarse cuando hay anormalidades en el EEG y trastornos en el comportamiento como: agresividad, explosividad y poca tolerancia a la frustración. Se recomienda: diazepán (Valium ®) tab de 5 mg, 1 bid o tid. clonazepán (Rivotril ®) tab de 2 mg, 1 bid o tid. VII.7.5.8 Trastornos psicosomáticos: Por ejemplo: hipertensión arterial inestable, asma bronquial, colitis nerviosa, etc. clorodiazepóxido 5 mg con amitriptilina 10 mg (Limbitrol ®), 1 grag bid o tid. lorazepán (Lorazepán MK ®), tab 2 mg, 1 bid o tid. diazepán (Valium ®) tab 5 mg, 1 bid o tid. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 215 hidroxizina (Atarax ®), tab 10 o 25 mg, 1 bid o tid. buspirona (Brispar ®), tab 5 mg, 1 tid. VII.7.5.9 Retardo mental con crisis de agresividad: diazepán (Diazepán MK ®), tab 5 mg, 1 o 2 tid hidroxizina (Atarax ®), 1 o 2 tab de 25 mg bid o tid. VII.7.5.10 En Psiquiatría infantil: terrores nocturnos: diazepán jbe, 1 cdita (2 mg) hs. hiperquinesia (que no sea un síndrome de atención deficitaria): diazepán jbe., 1 cdita bid o tid. hidroxizina (Atarax), jbe 10 mg / cdita, 1 cdita bid o tid. VII.7.5.11 En medicina interna: Se usan como miorrelajantes en enfermedades que se asocian a contracturas musculares como por ejemplo esguinces, tortícolis, fracturas, osteopatías degenerativas, etc. También se utilizan para mitigar el impacto psicológico de una enfermedad crónica, incapacitante o fatal. Se puede usar: diazepán (Diazepán MK ®), tab 5 mg, 1o 2 tid lorazepán (Lorazepán MK ®), tab 2 mg, 1 bid o tid. VII.7.6 Contraindicaciones y precauciones: VII.7.6.1 Miastenia gravis y otras miopatías secundarias. En estos casos, el uso de medicamentos miorrelajantes puede ocasionar un empeoramiento del problema físico. VII.7.6.2 Pacientes que requieren un alto estado de vigilia: Choferes de taxi o furgones, operadores de máquinas peligrosas, etc. Los ansiolíticos pueden disminuir las reacciones a situaciones de emergencia y pueden ocurrir accidentes graves. En estos casos y especialmente al iniciar el tratamiento, es preferible incapacitar brevemente al paciente mientras se observa el grado de sedación que le produce. Después de algún tiempo de usarlos, se establece cierto grado de tolerancia y no hay dificultad para realizar las tareas habituales. VII.7.6.3 Pacientes que ingieren otros depresores del SNC: Su efecto sedante se potencializa con otros depresores del S.N.C. como: alcohol y antihistamínicos y puede presentarse somnolencia, dismetría, lentitud de reflejos automáticos al conducir automóvil, etc. VII.7.6.4 Depresiones inhibidas: Ya que se pueden acentuar. VII.7.6.5 Primer trimestre del embarazo: Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 216 Aunque su efecto teratogénico no está sólidamente demostrado se recomienda no usar estos medicamentos en esa época especialmente antes del tercer trimestre. Si el nivel de ansiedad fuera tan elevado que amenazara al embarazo, el más seguro sería el diazepán en dosis de 5 mg tid. VII.7.6.6 Hepato y nefropatías: Con pruebas funcionales alteradas. VII.7.6.7 Pacientes seniles: Deben de usarse con cautela, ya que con facilidad presentan ataxia de la marcha, incontinencia de esfínteres y cuadros confusionales o psicóticos. VII.7.7 Reacciones adversas: VII.7.7.1 Somnolencia: Es la más frecuente. Su manejo se puede hacer en base a una o varias de las siguientes posibilidades: disminuir la dosis. fraccionar la dosis diaria total en un tercio al desayuno y dos tercios al acostarse. dar concomitantemente un estimulante suave del S.N.C. como: una taza de café o una de té doble. esperar a que se produzca tolerancia, que generalmente ocurre a las dos semanas de tratamiento. suspender el ansiolítico y usar otro psicofármaco que sea menos sedante: un antihistamínicos o glutamato de magnesio (PsicoSoma). se puede usar la buspirona, actualmente el único ansiolítico sin efecto sedante. VII.7.7.2 Habituación: Se presenta en algunos pacientes que tienen tendencia a hacer habituaciones o adicciones, que son inseguros en sí mismos o que son pasivo-dependientes. Se considera que hay habituación cuando se toman dosis muy altas o muy pequeñas (subterapéuticas) o por tiempos excesivamente prolongados. Hay que hacerle ver este problema al paciente y tratar de motivarlo para que resuelva este problema. Si está de acuerdo en proponerse a suspender el ansiolítico, lo recomendable es hacer una disminución progresiva de la dosis (10 % de la dosis diaria menos cada semana) y sustituir con un antidepresivo como imipramina 10 mg bid o tid para que la dependencia psicológica se desplace al otro medicamento y luego se suspende también la imipramina en un lapso de 1 mes. VII.7.7.3 Fatiga: Disartria, cefalea e hipoactividad que generalmente ceden al disminuir la dosis. VII.7.7.4 Ataxia: Cuadros confusionales y psicóticos: generalmente se presentan en pacientes seniles o portadores de una enfermedad degenerativa del S.N.C. Hay que suspender el ansiolítico y usar un antihistamínico. VII.7.7.5 Incontinencia de esfínteres: Predomina en viejitos pero se puede presentar a cualquier edad. Se debe a miorrelajación. Hay que suspender la medicación y usar un antihistamínico. VII.7.7.6 Reacciones paradójicas: Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 217 Consisten en una agitación, intranquilidad e incluso agresividad, que se presentan después de administrado el medicamento, especialmente en alcohólicos o farmacodependientes. Hay que suspender el tratamiento y usar fenobarbital o un antihistamínico IM. VII.7.7.7 Impotencia sexual en el hombre. VII.7.7.8 Aumento de la libido en la mujer. VII.7.7.9 Aumento de peso: Cuando es marcado hay que suspender el tratamiento. VII.7.7.10 Reacciones alérgicas: Generalmente consisten en urticarias o prurito pero puede llegarse al edema angioneurótico. Hay que suspender el psicofármaco y dar tratamiento específico. VII.7.7.11 Efectos anticolinérgicos: Generalmente son leves como: sequedad de boca, obstrucción nasal, fotosensibilidad y estreñimiento. Ceden al disminuir la dosis. La sequedad de boca puede disminuir al ingerir líquidos repetidamente o tener un trocisco en la boca como un chicle de menta o una gomita de eucalipto. La congestión nasal cede con el uso de descongestionantes como Otrivina ® o Dristán ®. La fotosensibilidad es más acentuada cuando hay luz solar por lo que se recomienda usar anteojos oscuros. El estreñimiento mejora con el uso de un laxante como leche de magnesia, aceite mineral, 15 gotas de Skilax ® hs, etc. VII.8 TRATAMIENTO NO FARMACOLOGICO: Además de la psicoterapia formal que requiere un entrenamiento adecuado, el médico general o el trabajador del campo de la salud mental, puede darle al paciente deprimido, los siguientes consejos: haga ejercicio físico. establezca metas. aclare y priorice los problemas. participe en grupos de apoyo mutuo (NA). aprenda a tolerar un mayor grado de ansiedad. practique algunas técnicas de relajación. evite el consumo de alcohol o sustancias estimulantes del SNC. planifique las actividades del día y de la semana. aproveche el tiempo libre en actividades que promuevan la salud mental. organice la actividad laboral. evite hacer cosas innecesarias que le generan ansiedad. reestructure la vida afectiva. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 218 tómese unas mini vacaciones todos los días. renuncie a actividades que le demandan tiempo y no son provechosas. evite comprometerse a hacer cosas para las que no tiene suficiente tiempo o dinero (entrenamiento asertivo). afronte las cosas que teme. trate de vivir el momento. practique alguna técnica de relajación. mejore su asertividad. VII.9 PRONOSTICO: Existen varios factores que hablan de un buen pronóstico de un trastorno ansioso, entre ellos se mencionan: marcada inteligencia verbal. disciplina al cumplir con el tratamiento. buena capacidad de análisis. largos períodos asintomáticos. personalidad premórbida bien integrada. buenos mecanismos de defensa. pocos tratamientos anteriores a base de fármacos. buena motivación para cambiar. presencia de factores desencadenantes. buena respuesta a los tratamientos farmacológicos. pertenecer a una familia bien integrada. falta de repercusión del trastorno en el ámbito laboral, social y familiar. ausencia de antecedentes familiares de trastornos ansiosos. ausencia de neuroticismo. VII.10 PREVENCION: fomentar la salud mental. evitar el consumo de sustancias que pueden producir ansiedad. mantener un buen balance de las actividades cotidianas. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS hacer dieta apropiada. practicar algún ejercicio regularmente. mantener las ambiciones dentro de un marco realista. PAGINA # 219 VII.11 BIBLIOGRAFIA: ADIS C., G.: "Desordenes Mentales en Costa Rica: Observaciones epidemiológicas", Editorial Nacional de Salud y Seguridad Social (EDNASSS), San José, páginas 33-40, 1992. BRESLAU N.” Natural Course of Anxiety Disorders and their Links with Depression”, Medicographia 57, Vol 20 (2), pag 85, 1998. CHACON, G.: "Características Generales del Paciente Atendido en la Unidad de Internamiento del Servicio de Psiquiatría del Hospital Calderón Guardia", Tesis para Incorporación como Especialista, Abril 1991. GREENBLATT, D. y SHADER, R.: "Benzodiazepines", New England J. of Medicine. Vol 291, páginas 1011-1015, 7 de noviembre 1974. GREENBLATT, D. y SHADER, R.: "Benzodiazepines in Clinical Practice", Raven Press, New York, U.S.A., 1974. HOLLISTER, L.: "Valium: A Discussion of Current Issues". Psychosomatics, VOL 18: 1, Página. 4558, 1977. KAPLAN, H. I. y SADOCK. B.J.: "Comprehensive Textbook of Psychiatry/V", Quinta Edición, Editorial Williams & Wilkins, Baltimore, Estados Unidos, páginas 952-1000, 1989. LOPEZ, C.: "Perfil Psicopatológico de la Atención Infantil en el Hospital Nacional de Niños", Tesis para Incorporación como Especialista, 1992. LOPEZ, R.: "Factores Sociales y Enfermedad Mental: Un Análisis del Primer Ingreso en el Hospital Nacional Psiquiátrico", Cúpula, Año VIII, # 16, 1984. MAGEE W.J. et al: “ Agorafobia, Simple Phobia and Social Phobia in The National Comorbidity Survey”, Arch of Gen Psychiatry, Vol 53 (2), pag 159-168, febrero 1996. MARKS, J.: "The Benzodiazepines: Use, Overuse, Misuse, Abuse". University Park Press, Baltimore, U.S.A., 1978. MOIZESZOWICS, J.: "Psicofarmacología Psicodinámica". Editorial Paidós Buenos Aires, Argentina, 1982. PEREZ, C. y CHAIN, Ch.: "Los Primeros Ingresos al Hospital Nacional Psiquiátrico Manuel Antonio Chapuí", Tesis para Incorporación como Especialista, 1984. PRIEST, R. G. et al.: "Benzodiazepines: Today and Tomorrow". International Medical Publishers, Lancaster, England, 1980. REICH, J.: "The Epidemiology of Anxiety", The J. of Nervous and Mental Disease, Vol 174 (3), pag 129, marzo de 1986. SNYDER S H : “ The New Biology of Mood ”, Editado por Roerig- Pfizer, Nueva York, Estados Unidos, 1988. Dr. Carlos E. Zoch Zannini CAPÍTULO VII TRASTORNOS ANSIOSOS PAGINA # 220 SOLORZANO, C.: "Perfil de la Consulta Psiquiátrica en el Hospital Dr. Escalante Pradilla", Tesis para Incorporación como Especialista, Setiembre 1991. UHLENHUTH, E. H. et al.: "Minor Tranquilizers: Clinical Correlates of Use in an Urban Population". Archives of General Psychiatry, VOL 35 (5), páginas 650-655, 1978. WEISSMAN, M.:" Anxiety and Alcoholism", J. of Clin. Psychiatry, Vol 49, Suplemento 10, pag 17- 29, 1988. Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 221 CAPITULO VIII: ALCOHOLISMO VIII.1 HISTORIA: Desde que el hombre experimentó por primera vez los efectos que sobre su organismo tenía el líquido acumulado alrededor de la miel o la fruta dejadas en un lugar cálido suficiente tiempo como para fermentarse y producir alcohol etílico, ha venido incrementando cada vez más su consumo, al punto de que ha llegado a presentar un cuadro clínico específico, que se ha constituido en la enfermedad conocida como alcoholismo. El alcohol etílico se comenzó a ingerir en la forma de bebidas fermentadas que contenían de un 12 a un 13 % de alcohol, generalmente preparadas cuando se presentaban acontecimientos notorios como: bodas, ceremonias religiosas, vencimiento de una batalla, etc. Su uso era motivado por las propiedades que el alcohol tenía para modificar el estado de conciencia, el comportamiento y la comunicación interpersonal de las personas que lo ingerían. En el siglo VIII, se descubrió en Arabia el proceso de la destilación (la palabra alcohol viene del arábigo alkuhl), mediante el cual se lograron bebidas que contenían mucho más alcohol llegando hasta el 50% por lo que se potenciaba notoriamente su capacidad para producir embriaguez. Los diferentes tipos de bebidas alcohólicas destiladas (ron, whisky, vodka) se han originado en el alcohol etílico que es la sustancia activa primordial, pero para lograr un color y un sabor diferentes, se le han agregado distintas sustancias que se han denominado genéricamente con el término congéneres del alcohol y que son responsables de algunas reacciones secundarias que producen las bebidas en personas sensibilizadas a ellas. Desde tiempos inmemoriales se ha visto que algunas personas tienen problemas para controlar la ingesta así como los efectos en su comportamiento. Estos problemas consisten en una necesidad excesiva de ingerir estas bebidas así como una incapacidad para detener la ingesta una vez consumido el primer "trago" Estos constituyen los bebedores problema o alcohólicos. La palabra alcohólico o alcoholismo se ha ido revistiendo de una serie de prejuicios y temores infundados que han ido cambiando su connotación al punto de que la Organización Mundial de la Salud ha recomendado, con poco éxito, sustituirlo por el de dependencia al alcohol. Sin embargo, existen otras personas que pueden manejar el consumo de licor en forma satisfactoria, sin que en ellos se presenten consecuencias indeseables en los niveles biológico, psicológico y social. Desgraciadamente no se puede saber de antemano a cuál tipo pertenece un individuo, sino hasta que haya ingerido licor. Tampoco se conoce el momento en que una persona que ha sido bebedor social, se transforma en un bebedor problema, ya que generalmente este cambio es insidioso y no existe un límite preciso presentándose múltiples puntos intermedios que se sobreponen. El problema del alcoholismo ha llegado a ser de tal magnitud que se prefiere estudiarlo aparte de las otras drogas capaces de producir farmacodependencia como la marihuana, la cocaína, etc. Sin embargo, se ha visto a través del tiempo, que cuando disminuye el consumo de licor, aumenta el de las otras drogas y viceversa. También se ha ido incrementando la mezcla de estas otras sustancias con el alcohol [cruce de cables], lo que da lugar a intoxicaciones más severas que pueden ocasionar la muerte del individuo por depresión respiratoria o cardiovascular de origen central. Otra tendencia que se ha notado, es el inicio Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 222 del consumo de licor a edades cada vez más tempranas, observándose un aumento en alumnos de colegios de secundaria. Las mujeres han tenido tradicionalmente menos tendencia a consumir bebidas alcohólicas debido en parte, a un mayor consumo de medicamentos tranquilizantes [Regueyra,1984]. Pero cifras más recientes [Miguez,1985] revelan que esta diferencia se está haciendo cada vez menor debido a las medidas restrictivas en la obtención de estos medicamentos contrastando con una mayor facilidad para conseguir licor. Adicionalmente al problema del alcoholismo, se agrega con mayor frecuencia, el del fumado excesivo y la ingesta concomitante de psicofármacos con lo que se complica aún más la situación [Weller,1984]. VIII.2 DEFINICION DE TERMINOS: El término alcoholismo o alcohólico es muy difícil de delimitar. Para algunas personas que usan un marco de referencia moral o religioso muy estricto, alcohólico es toda persona que ingiere bebidas alcohólicas, no importa su cantidad [Kaplan, 1985]. Sin embargo este criterio es poco utilizado científicamente. Se prefiere aceptar como alcohólico aquel a quién la ingesta de licor le ocasiona problemas en su bienestar psíquico, físico, familiar, social o laboral, sin especificar la cantidad ingerida, lo que ocasiona controversias en los resultados de los estudios que se hacen en este campo, al no contar con muestras homogéneas de sujetos de investigación. Cada autor prefiere mencionar criterios de inclusión y exclusión para que sus resultados puedan ser comparables. Los estudios epidemiológicos se refieren generalmente a grupos de población de determinadas regiones geográficas. Por bebida alcohólica se entiende cualquier líquido que contenga alcohol y pueda ser susceptible de ingerirse con fines de embriagarse. Algunos jarabes medicinales que contienen alcohol y otras sustancias, no se consideran bebidas alcohólicas porque los efectos del licor no pueden manifestarse debido a que las reacciones tóxicas de los otros componentes se manifiestan primero. Las bebidas alcohólicas pueden clasificarse en legales, cuando son autorizadas por el gobierno o ilegales (ilícitas) cuando no tienen dicha autorización, por ejemplo: el guaro de contrabando. VIII.3 METABOLISMO DEL ALCOHOL: El alcohol se absorbe rápidamente a nivel de la mucosa gástrica y duodenal. La presencia de alimentos o sustancias grasosas retardan su absorción. Una vez que se ha absorbido se difunde fácilmente por los líquidos corporales y los tejidos que contienen agua. Los tejidos adiposos no son permeables al alcohol [Seixas,1975]. Del alcohol absorbido, sólo un 2 a 10 % se elimina inalterado por los pulmones o los riñones, el resto debe metabolizarse en el organismo, fundamentalmente a nivel de hígado, en donde una exposición crónica va a ocasionar cambios bioquímicos y morfológicos, de tal manera que el hígado de un alcohólico va a ser diferente del de una persona no alcohólica, tanto en lo concerniente al metabolismo de esta sustancia como al de otras drogas o tóxicos. En el hepatocito, el alcohol tiene que oxidarse necesariamente a acetaldehído no existiendo un mecanismo de retroalimentación que permita regular este proceso, por lo que existe sufrimiento celular y entre más alcohol se ingiera más acetaldehído se produce, ocasionando mayor daño celular al llegar una cantidad demasiado grande de esta sustancia. Esto se ve agravado por el hecho de que las calorías que contiene el alcohol (1.200 por onza y media de whisky) no pueden almacenarse o metabolizarse en tejidos periféricos por lo que el organismo las utiliza con mayor rapidez, cambiando sus fuentes normales que son las grasas que están en reserva en los tejidos adiposos evitando que éstas últimas se utilicen, lo que ocasiona obesidad. En el hígado existen dos vías oxidativas. La primera y más importante de ellas, es a través de la Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 223 dehidrogenasa alcohólica que lo transforma en acetaldehído, liberando un hidrógeno que es captado por la nicotinamida adenina dinucleótido (NAD). El acetaldehído nuevamente pierde un hidrógeno para convertirse en acetato, que es liberado al torrente sanguíneo. Estos hidrógenos son también captados por el NAD, produciéndose un exceso de NADH. Este proceso ocurre en el citoplasma celular. Existe otra vía metabólica de importancia secundaria, ubicada en el retículo endoplásmico liso (SER) que se conoce con el nombre de sistema microsomal de oxidación del alcohol (MEOS) que requiere de la coenzima fosfato de nicotinamida adenina dinucleótido reducido (NADPH), produciendo igualmente acetato. El acetaldehído es una sustancia altamente tóxica que produce hipotensión arterial, taquicardia y vasodilatación periférica. Normalmente es destruido en forma rápida, pero cuando el paciente está tomando disulfiram (Antabuse), se acumula en el organismo y ocasiona todos los síntomas de la reacción disulfiram - alcohol. Al acumularse NADH [reducido] se producen una serie de trastornos metabólicos que requieren, al igual que el alcohol, la presencia de NAD (oxidada) y son los siguientes: VIII.3.1 Hiperlactacidemia: La hiperlactacidemia conduce a acidosis y ésta a su vez impide que el riñón elimine suficiente ácido úrico, produciéndose hiperuricemia que es la responsable de algunos casos de gota que se presentan durante las crisis alcohólicas. La hiperuricemia alcohólica puede diferenciarse de la verdadera gota en cuanto a que es reversible cuando se suspende la ingesta de alcohol, lo que no ocurre en la gota. VIII.3.2 Aumento en la lipogénesis: El aumento de la lipogénesis cursa con disminución de la oxidación de lípidos ya que un aumento de la NADH favorece la síntesis de ácidos grasos y éstos no son destruidos porque se utiliza la energía proveniente del alcohol. Por lo tanto estos ácidos grasos generados endogenamente más las grasas que provienen de la dieta tienden a acumularse en el hígado dando lo que se conoce como hígado graso o esteatosis hepática. VIII.3.3 Hipoglicemia: La disminución de la glicemia puede llegar a ser severa, debido a un bloqueo de la gluconeogénesis en un individuo con las reservas de glucógeno ya depletadas por la falta de ingesta de alimentos. En ocasiones se puede presentar hiperglicemia pero esto se debe a una pancreatitis concomitante o a un aumento de catecolaminas circulantes. Con el consumo crónico de alcohol se producen mecanismos de adaptación que permiten controlar en parte la situación. Uno de ellos es el desarrollo de tolerancia por el sistema nervioso central (CNS) que permite la misma respuesta con dosis crecientes de alcohol. Otro mecanismo es un aumento de la eliminación sanguínea (clearance) del alcohol debido a una mayor actividad de la ATP-asa lo que hace que tanto el alcohol como los otros medicamentos se destruyan más rápidamente [tolerancia metabólica] y a su vez se va a favorecer la dependencia al alcohol y el gasto innecesario de energía. En su vía metabólica extrahepática, el acetato se convierte en CO2 y agua en el ciclo de Krebs y requiere una gran cantidad de tiamina que si no es ingerida en la dieta, va a producir un déficit que se manifiesta principalmente a nivel del SNC [psicosis de Korsakov] y periférico (polineuropatía alcohólica) y a nivel de corazón (miocardiopatía alcohólica hipercinética) [Carroll, 1982; Seixas, 1976]. VIII.4 ACCIONES ESPECIFICAS SOBRE ALGUNOS TERRITORIOS: Al ingresar al torrente circulatorio, el alcohol etílico va a producir una serie de alteraciones funcionales en diversos territorios del organismo, algunos de los cuales mencionaré: VIII.4.1 Líquidos y electrólitos: Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 224 La curva ascendente en la alcoholemia (cuando el individuo está ingiriendo licor), produce una inhibición en la liberación de la hormona antidiurética (ADH) con lo que se va a producir un aumento en la diuresis con orinas diluidas, conduciendo a una hemoconcentración y a la sensación de sed que hace que el individuo ingiera más líquidos. Al estabilizarse o descender la alcoholemia, nuevamente se va a producir ADH con lo que disminuye el volumen urinario y la orina pasa a ser de alta densidad. Esto hace que la mayoría de los alcohólicos crónicos sean individuos sobrehidratados por lo que no es aconsejable el uso de soluciones endovenosas como rutina. Si existe simultáneamente vómito o diarrea entonces sí se va a producir deshidratación, en cuyo caso, se debe indicar el tratamiento específico. Algunos experimentos en animales han demostrado que aunque el volumen urinario está aumentado, la eliminación de sodio, potasio y cloruros están disminuidos por lo que tiende a producirse una hipertonicidad en los líquidos extracelulares, lo que estimula la sed y lleva a la ingesta de más líquidos lo que a su vez induce una expansión isosmótica de los líquidos corporales. A nivel renal se va a favorecer la pérdida de magnesio por un déficit en la recaptación a nivel del túbulo distal lo que ocasiona que algunos pacientes entren en hipomagnesemia que puede producir un cuadro de pseudotetania que sólo responde a la administración de magnesio parenteral [Murphy, 1978]. VIII.4.2 Aumento del colesterol: El aumento en el colesterol, los triglicéridos y los fosfolípidos es transitorio y retornan a la normalidad a las tres o cuatro semanas posteriores a la supresión de la ingesta. VIII.4.3 Aumento en la transaminasa glutámico pirúvica: Asociada a una elevación en las bilirrubinas y un aumento en la fosfatasa alcalina que revelan sufrimiento hepático. Estas alteraciones son transitorias y se normalizan al mes de abstinencia. VIII.4.4 Sistema hematopoyético: Aquí se producen dos alteraciones: VIII.4.4.1 Anemia normocítica normocrómica: Que puede estar relacionada con hemodilución o un aumento de la hemólisis y que no amerita tratamiento. VIII.4.4.2 Leucopenia: Disminución de la reserva leucocitaria e inhibición de la motilidad de los glóbulos blancos producto de un efecto directo del alcohol y que hace al individuo más susceptible a las infecciones. VIII.4.5 Sistema cardiovascular: Se van a producir alteraciones que son debidas a un efecto tóxico directo del etanol, a un efecto tóxico del acetaldehído y a una deficiencia secundaria de vitaminas, principalmente de tiamina. A nivel de corazón se va a producir una disminución de la contractilidad, una disminución del flujo sanguíneo coronario que puede llevar a una isquemia y una disminución del volumen sistólico ventricular. En el EKG lo que se puede apreciar son los trastornos eléctricos secundarios a la hipomagnesemia. La presión sanguínea y el pulso tienden a elevarse durante la ingesta alcohólica y en el inicio de la fase de abstinencia pero regresan a la normalidad espontáneamente. Un pulso de 120 latidos por minuto o más habla a favor de un delirium tremens [Shader, 1976]. VIII.4.6 Sistema nervioso central: Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 225 El alcohol produce depresión de la actividad neuronal. Las neuronas más sensibles son las corticales que son las que primero sufren los efectos ocasionando una euforia inicial que es producto de la desaparición de las inhibiciones psíquicas, lo que hace que algunas personas consideren al alcohol como un estimulante, pero desde 1861 se considera como equivocado. Conforme siga subiendo la alcoholemia, el estado de euforia va dando paso a un estado de torpeza mental con lenguaje arrastrado, marcha zigzagueante, aumento de los errores al escribir a máquina o en los instrumentos de conducción automotriz simulada, torpeza en las relaciones interpersonales y en algunos individuos se liberan tendencias hostiles reprimidas por lo que se tornan agresivos de palabra y de hecho. Si se sigue ingiriendo licor se va produciendo sueño que pasa a coma en sus diversos estadios, llegándose a un plano de anestesia total a una dosis que está próxima a la muerte, lo que lo diferencia de los verdaderos anestésicos que tienen un mayor margen de seguridad. Al profundizarse el coma alcohólico, se puede producir la muerte por paro respiratorio primero y colapso cardiovascular después La acción depresora sobre el centro respiratorio se ve potencializada por los tranquilizantes (diazepán, lorazepán) y algunos analgésicos como el dextropropoxifeno [Seixas, 1973]. VIII.4.7 Aparato digestivo: El alcohol produce gastritis que puede llegar a cronificarse y producir una anorexia marcada o puede ser aguda y muy intensa ocasionando sangrados digestivos o úlcera péptica. En el alcohólico crónico es frecuente encontrar un síndrome de mala absorción intestinal por lo que algunos medicamentos es preferible administrarlos por vía parenteral. Otra complicación a nivel digestivo es la esofagitis o la ruptura esofágica [casi siempre mortal] debido a vómitos repetitivos que pueden alcanzar una intensidad muy elevada determinando la ruptura. Las várices esofágicas que se producen cuando el individuo ha desarrollado una cirrosis, son otra de las complicaciones que pueden originar sangrados digestivos masivos. También se pueden producir proctitis y hemorroiditis que se ven aumentadas con el consumo de chile picante o pimienta que es frecuente en los canapés o "bocas" que ingieren los alcohólicos. En el páncreas se ha demostrado una clara relación de la ingesta de licor con la aparición de pancreatitis. El alcohol estimula la producción de jugo pancreático a la vez que aumenta la contracción del esfínter de Oddi, produciéndose el derrame intrapancreático de estos jugos con la consecuente aparición de pancreatitis. Puede llegar a establecerse una pancreatitis crónica que va a originar problemas digestivos importantes y a una diabetes mellitus que responde a insulina. En el hígado se va a producir una inflamación aguda del hepatocito que cede espontáneamente al suspender la ingesta. Si la ingesta se repite con frecuencia, como es el caso del bebedor consuetudinario, la inflamación va a generar tejido conectivo que no posee funciones de tejido hepático y que va a determinar distorsiones en la arquitectura, produciéndose alteraciones en el flujo sanguíneo y biliar asociado a zonas de regeneración desordenadas con reducción de la masa hepática total que recibe el nombre de cirrosis hepática. VIII.5 GUARO DE CONTRABANDO: Es un tipo de licor ilícito que se produce en algunas zonas rurales de Costa Rica. Por ser ilícito no se observan las adecuadas medidas higiénicas en su elaboración. También se utilizan frutas que al fermentarse producen grandes cantidades de alcohol metílico o alcohol de madera que tiende a acumularse irreversiblemente en el nervio óptico, produciendo ceguera [Regueyra, 1984]. En el aspecto social, el guaro de contrabando está revestido de propiedades alimenticias y curativas por lo que algunas personas se lo dan a niños lactantes como "alimento". Otro problema social es Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 226 que el contenido alcohólico es ligeramente superior al guaro lícito y su precio es inferior lo que tiende a favorecer su consumo. Se han encontrado gran cantidad de impurezas como furfural, acetona, metales pesados y alcoholes de cadenas carbonadas más largas que son capaces de producir reacciones tóxicas en dosis relativamente bajas. VIII.6 EPIDEMIOLOGIA: Los datos epidemiológicos sobre el alcoholismo presentan grandes variaciones, dependiendo del tipo y tamaño de la muestra elegida para estudio. Los métodos de estudio del alcoholismo pueden ser indirectos y directos (Míguez, 1985). Son métodos indirectos aquellos que utilizan ciertos indicadores como por ejemplo: tasas de mortalidad por enfermedades asociadas a la ingesta de alcohol, ingresos a hospitales por alcoholismo, accidentes de tránsito por causa de ebriedad, contravenciones por esta causa, ausentismo laboral y consumo per capita de bebidas alcohólicas. Los datos obtenidos por estos canales dan una idea general pero están sujetos a muchos errores. Los métodos directos son los estudios de prevalencia e incidencia. La prevalencia es un estudio que se hace para establecer el consumo de alcohol en un determinado grupo de población y durante un período de tiempo determinado. La incidencia es la forma en que evoluciona el problema (incremento o disminución) a un plazo determinado, posterior a un estudio de prevalencia. En el antiguo Instituto Nacional Sobre Alcoholismo, hoy Instituto Sobre Alcoholismo y Farmacodependencia, se hicieron varios estudios tendientes a lograr un conocimiento científico de la problemática del alcoholismo en nuestro país [Míguez, 1983]. Algunos datos obtenidos son: La ingesta per capita para la población costarricense mayor de 15 años fue de 4.76 litros de alcohol absoluto durante el año de 1979. Esto equivale a 113 cervezas más 5 botellas de licor corriente más 4 botellas de destilados finos. En otros países, la ingesta per capita reportada fue de 10.7 litros en los Estados Unidos, 8.1 en Finlandia, 7.4 en Suecia y 5.6 en Noruega. El patrón del costarricense se caracteriza por una ingesta excesiva en corto tiempo lo que lo lleva rápidamente a la embriaguez y a todas las consecuencias que de ella se derivan. De acuerdo a un estudio publicado en el periódico La Nación el 14 de julio de 1974, durante el año de 1970 se produjeron un total de 1.228 infracciones de tránsito por ebriedad lo que revela la seriedad del problema. Además en 1972, la Fábrica Nacional de Licores produjo 10.105.477 botellas de licor, entre licores corrientes y licores finos junto a 76.215.570 botellas de cerveza. A estas cifras hay que agregarle 1.014.835 botellas de licores importados para una población, en ese entonces, de 1.867.045 habitantes (Dirección General de Estadística y Censos). Estos datos no toman en cuenta el licor producido en forma clandestina (guaro de contrabando). En 1970, un estudio a nivel nacional realizado por la antigua Comisión Sobre Alcoholismo (hoy IAFA), reveló que un 7.1 % de la población mayor de 15 años, eran bebedores "problema". Además, otros estudios más recientes [Regueyra, 1984] revelaron una incidencia de 10% en un año, o sea, que se producen 15.000 nuevos alcohólicos a partir de bebedores excesivos en Costa Rica. En cuanto a sexo se refiere, las mujeres (4%) están menos afectadas que los hombres (28%). En relación al nivel educativo, se observa que entre mayor es la preparación, disminuye más el número de abstemios y aumenta el de los bebedores moderados. También se ha notado que hay una mayor prevalencia de bebedores excesivos entre profesionales, funcionarios públicos de nivel superior y comerciantes que entre obreros y trabajadores agrícolas presentando estos últimos, mayor porcentaje de alcohólicos. Si tomamos en cuenta algunas áreas determinadas, se observa que en las zonas bananeras es donde hay mayor problema de alcoholismo (22% de la población mayor de 15 años) mientras que en las zonas urbanas se encuentran los índices más bajos (11.7%). Entre estos dos extremos se encuentran el área marginal de la ciudad (13.9%) y los campesinos (15%). Otro estudio realizado en 5 colegios de segunda enseñanza del Valle Central [Míguez, 1985] reDr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 227 veló que un 40% de los alumnos (muestra total = 818) consumen bebidas alcohólicas con cierta regularidad (más de 4 veces al año). Además, un 19.7% de las alumnas ha llegado a embriagarse comparado con un 37.8% de los alumnos. Las jóvenes estudiantes presentaron tasas de consumo por encima de las que corresponden a su mismo grupo etario a nivel nacional, que incluye a las que no estudian. El aumento del consumo es continuo conforme aumenta la edad: entre los 11 y los 13 años, bebe el 22% mientras que a los 20, lo hace el 67%. En la encuesta realizada por el Departamento de Investigación del IAFA, en el Estudio Nacional de Sustancias Psicoactivas y Alcohol, durante el año de 1990, [IAFA, 1991], reflejó que la prevalencia de consumo de alcohol de por vida, es de un 66 % para la población de 12 a 70 años, en el último año es de 39 % y en el último mes de 28 %. VIII.7 CLASIFICACION: Hay varios sistemas de clasificación. VIII.7.1 Clasificación basada en los niveles de ingesta: Es la que se utiliza con más frecuencia en nuestro país y es la siguiente [9]: VIII.7.1.1 Abstemio: Nunca toma bebidas alcohólicas. VIII.7.1.2 Cuasi abstemio: Toma bebidas alcohólicas 4 o 5 veces al año sin embriagarse. VIII.7.1.3 Bebedor moderado: Consume menos de 120 ml [varones] o menos de 60 ml [mujeres] de alcohol absoluto durante un día o en una sola vez, dos o menos veces al mes o su equivalente en un año. VIII.7.1.4 Bebedor excesivo: Consume 120 ml o más [varones] o 60 ml o más [mujeres] del alcohol absoluto durante un día o en una sola vez, dos veces o más al mes o su equivalente en un año. VIII.7.1.5 Alcohólico: Presenta incapacidad de abstenerse, incapacidad de detenerse y síndrome de abstinencia. VIII.7.1.6 Exbebedor: Bebedor moderado, excesivo o alcohólico, que ha dejado de beber durante un año o más. VIII.7.2 Clasificación de Jellinek: Los agrupa de la siguiente forma: VIII.7.2.1 Alcoholismo alfa: Es una confianza psicológica continua en que el alcohol les quitará molestias emocionales [dependencia psicológica]. Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 228 VIII.7.2.2 Alcoholismo beta: Presentan complicaciones físicas como gastritis, polineuropatía, hepatitis, etc. No hay dependencia física o psicológica importante. VIII.7.2.3 Alcoholismo gamma: Hay aumento en la tolerancia, síntomas de abstinencia, dependencia física y psicológica, aumento progresivo de la ingesta y pérdida del control en el comportamiento. VIII,7,2.4 Alcoholismo delta: Se ve en países en donde se bebe vino. Es igual que el gamma sólo que una vez iniciada la ingesta no pueden detenerse. VIII.7.2.5 Alcoholismo épsilon: Es el dipsómano. Tienen largos períodos de sobriedad alternando con largos períodos de ingesta masiva (tandas). VIII.7.3 Clasificación de Mayer-Gross: Los divide en: VIII.7.3.1 Bebedor alcoholo-dependiente: Es el que presenta una dependencia psicológica excesiva hacia el alcohol. No hay pérdida de control, se pueden abstener. VIII.7.3.2 Bebedor de vino: Toman pequeñas cantidades de vino sin llegar a embriagarse pero lo hacen todos los días [bebedor consuetudinario]. VIII.7.3.3 Alcohólico compulsivo: Son incapaces de detenerse, hay pérdida del control de sí mismos, pueden pasar períodos variables de abstinencia, son los clásicos "tanderos". VIII.7.3.4 Alcoholismo sintomático: Es el que se presenta como un síntoma de otra enfermedad que constituye el diagnóstico principal. VIII.7.3.5 Bebedor periódico: Hay alternancia de cortas borracheras con gran alteración del comportamiento y períodos prolongados de bebedor "social". VIII.7.3.6 Alcohólico crónico: Es el estado final de los bebedores excesivos. Hay alteraciones importantes, tanto físicas como mentales. Ingieren alcohol desnaturalizado o de fricciones, lociones, tinta de zapatería, etc. Estas clasificaciones son útiles para realizar estudios de investigación y caracterizar las muestras de población pero en la práctica clínica, rara vez pueden aplicarse con rigidez, ya que con frecuenDr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 229 cia, los límites entre una categoría y otra se entrecruzan y hacen difícil su ubicación precisa. VIII.8 PERSONALIDAD DEL ALCOHOLICO: No existe un trastorno de la personalidad específico que conduzca al alcoholismo. Sin embargo, se pueden mencionar algunos rasgos que pueden conducir a él [Cadoret, 1985]. Son inmaduros en las maneras de afrontar los problemas cotidianos, tienen poca tolerancia a la frustración, sus relaciones interpersonales son inestables con una marcada tendencia a la huida, son marcadamente dependientes de agentes externos para su seguridad acompañado de egocentrismo que les impide visualizar las necesidades de los seres queridos que los rodean. Con frecuencia tienen una alto nivel de aspiraciones acompañadas por logros limitados. Presentan una gran hostilidad inconsciente que a veces vuelcan hacia el medio ambiente cuando están intoxicados (agresividad externa) y a veces contra sí mismos (agresividad interna) llevando a cabo actos autodestructivos. Son impulsivos y cambiantes creándose dificultades a sí mismos y haciendo pensar a los demás que están pobremente motivados. Con frecuencia tienen conflictos en el área de la identificación sexual. Algunos muestran un extraño sentimiento de omnipotencia que los lleva a veces a tener la convicción absoluta de ser invulnerables y otras veces a ignorar que se están haciendo daño a sí mismos al comprometer su salud. Por este último motivo, moralizar o intelectualizar con un alcohólico sobre su alcoholismo es una tarea que no da buenos frutos ya que ésta es una de sus defensas impenetrables para seguir tomando. De acuerdo a algunas teorías psicoanalíticas, los alcohólicos presentan fuertes fijaciones orales y el licor provee un escape de la realidad, regresándose a un pensamiento de tipo primario que causa gratificación. También se considera que poseen exaltados impulsos de autodestrucción constituyéndose la enfermedad en una especie de suicidio crónico. Otros creen que los alcohólicos poseen un ego débil que necesita reforzamiento externo y esto se logra con el licor. En las mujeres se encuentra con mayor frecuencia que en el hombre, trastornos afectivos asociados, mientras que en ellos predominan los rasgos sociopáticos. En las mujeres se encuentra con mayor frecuencia factores precipitantes específicos como por ejemplo: divorcio, muerte de los padres, intervenciones quirúrgicas, fracasos amorosos etc. En las familias de los alcohólicos es frecuente observar ciertas características como una madre rígida, perfeccionista, dominante, emocionalmente lejana e incapaz de dar apoyo. La figura paterna es débil, insegura, dependiente y con frecuencia sufre también de alcoholismo. Existen rasgos sociopáticos en otros miembros de la familia. La presencia de familias desintegradas es mayor en los alcohólicos que en los grupos control. Existen factores sociales que refuerzan el consumo de licor, como por ejemplo: la creencia que la ingesta de licor es signo de virilidad, la aceptación del alcohol como parte de la mayoría de los eventos sociales, el efecto de la propaganda de las compañías productoras de bebidas alcohólicas, la excesiva indulgencia hacia el consumo de esta droga, etc. VIII.9 ASPECTOS CLINICOS: Clínicamente hay que diferenciar tres fases: Intoxicación aguda. Síndrome de abstinencia. Período intercrítico o de sobriedad. VIII.9.1 Intoxicación aguda: En la fase de intoxicación aguda se presentan los efectos depresores del alcohol sobre el sistema nervioso central (SNC). Las neuronas más sensibles son las de la corteza cerebral y por lo tanto, las que primero se "desconectan". En ellas residen las inhibiciones normales, los principios éticos y morales Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 230 y los convencionalismos religiosos. Al desinhibirse el individuo experimenta una mayor facilidad para hablar, establecer nuevas amistades, mencionar puntos de vista que en estado de sobriedad no se atrevería a exteriorizar, experimenta un estado de euforia (alegría) y una facilitación de las actividades de índole sexual. Esto ha hecho que algunas personas equivocadamente consideren que el alcohol es un estimulante parecido a las anfetaminas. Después de esta fase de desinhibición, que puede ser de muy corta duración si la ingesta es cuantiosa y en breve tiempo, se van afectando las neuronas más profundas del SNC y van a dar lugar a alteraciones neurofisiológicas importantes: el lenguaje, que inicialmente era fluido y abundante, va cambiando por uno escaso, dificultoso, con palabras arrastradas que a veces no se entienden (lenguaje de borracho); surjan dificultades para cuantificar distancias (dismetría) lo que produce tropezones, caídas, heridas y accidentes de tránsito; la marcha se hace zigzagueante y poco firme; los reflejos se hacen más lentos y aparece incoordinación visomotriz; el estado de mayor claridad logrado en fases iniciales va cediendo el paso a un embotamiento que a su vez conduce a somnolencia y si la cantidad de licor ha sido lo suficientemente grande, se llega al coma alcohólico. La facilidad para llegar al estado de coma aumenta si el individuo ha tomado otras sustancias depresoras del SNC como tranquilizantes, analgésicos, anticonvulsivantes o hipnóticos. Del estado de coma se puede pasar a la muerte por depresión del centro respiratorio bulbar y luego paro cardíaco. Desde el punto de vista de la exploración clínica, el médico puede detectar en los períodos iniciales: aliento alcohólico, enrojecimiento en ambas palmas de las manos y cara por vasodilatación periférica, descuido del aspecto personal, taquicardia, presión sanguínea normal o elevada, reflejos osteotendinosos normales o disminuidos, pupilas mióticas y taquipnea. Conforme avanza la intoxicación, la respiración se hace más superficial, el pulso y la presión sanguínea disminuyen, los reflejos se hacen más lentos hasta llegar a desaparecer, las pupilas de ser mióticas pasan a ser midriáticas por anoxia. Una vez en estado de coma, las funciones vitales se van debilitando cada vez más, aparece incontinencia de esfínteres [vesical y rectal] y luego sobreviene la muerte. El estado de intoxicación aguda puede injertarse sobre uno de intoxicación crónica que se caracteriza por desnutrición, excoriaciones infectadas, telangiectasias en cara, heridas y hematomas en piel, signos de insuficiencia hepática, de pancreatitis crónica, polineuropatía periférica y alteraciones degenerativas del SNC. VIII.9.2 Síndrome de abstinencia: En esta fase, se van a producir una serie de molestias que están relacionadas con la falta de alcohol en el SNC y en el resto del organismo. En el SNC es donde se generan las principales manifestaciones del síndrome de abstinencia y se deben a un efecto rebote (hiperestimulación) al pasar el efecto depresor y consisten en: nerviosismo, irritabilidad, intranquilidad, "pensadera", estados de cólera y agresividad, insomnio, temblores, alucinaciones de predominio visual con animales (zoopsias) bien sean enormes monstruos que atacan a la persona (macro zoopsias) o pequeños animalitos que caminan sobre la piel (micro zoopsias). En esta fase se pueden producir convulsiones [Wyngaarden, 1987] sin que el paciente sufra de epilepsia. En el grado máximo del síndrome de abstinencia que ocurre entre 3 y 5 días después de haberse suspendido la ingesta, se puede presentar un delirium tremens en donde se produce un estado de confusión mental severo con agitación alucinaciones intensas y temblor grosero incontrolable. En el aspecto somático, aparecen las siguientes manifestaciones: náusea, vómito, dolor epigástrico por gastritis, hiperacidez estomacal, meteorismo, diarrea fétida, pueden existir heces de color negro cuando se ha producido un sangrado digestivo alto, ardor uretral al orinar, palpitaciones, molestias respiDr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 231 ratorias (tos, bronquitis) que son secundarias al fumado excesivo que con frecuencia se asocia, debilidad, dolores y calambres musculares, cefalea global generalmente pulsátil, fiebre (si hay infecciones concomitantes) y malestar general. Este cuadro tiene la desventaja de que se alivia transitoriamente mediante una nueva ingesta de licor que lo único que hace es postergar el síndrome de abstinencia y perpetuar el alcoholismo. VIII.9.3 Período intercrítico: Se puede observar al individuo en su forma básica de ser. En estas condiciones predominan dos cuadros clínicos: uno de ellos es ansioso con intranquilidad, insomnio, sudoración, cefalea tensional, inquietud, fallas en la memoria e hipertensión arterial que ameritan tratamiento con ansiolíticos para evitar una nueva recaída del alcoholismo. El otro cuadro es de tipo depresivo con pesimismo, sentimientos de culpa motivados o inmotivados, llanto frecuente, sentimientos de fracaso, desesperanza, falta de rendimiento laboral, cansancio fácil etc. que ameritan un tratamiento con antidepresivos. Además de estos dos cuadros, pueden aflorar síntomas de algún otro trastorno emocional concomitante como esquizofrenia o trastornos afectivos importantes que generalmente constituyen el problema principal siendo el alcoholismo un de sus manifestaciones secundarias. Los trastornos de la personalidad también se aprecian con mayor claridad y ameritan un tratamiento psicoterapéutico. VIII.10 TRATAMIENTO: El tratamiento del paciente alcohólico debe ajustarse a los problemas específicos de cada uno de ellos y debe tener un enfoque interdisciplinario, en donde participen otros miembros del equipo de salud mental, los familiares, las autoridades civiles y religiosas de importancia, los patronos, etc. Por limitaciones de espacio, me referiré al tratamiento médico en cada una de las fases de la enfermedad. VIII.10.1 Fase de intoxicación aguda: Lo más aconsejable es observar al paciente y dejarlo que se recupere espontáneamente sin tomar ninguna medida especial [Shader, 1976]. Si el paciente llega muy sedado, lo más conveniente es valorar el grado de depresión respiratoria que pueda tener, observando la amplitud de los movimientos respiratorios, el tamaño de la pupila y la presencia de cianosis. Si se comprueba mucho compromiso respiratorio, se hace necesario intubarlo endotraquealmente y darle respiración asistida con aire ambiental ya que si se le da oxígeno se impide el efecto estimulante de la respiración de la hipoxia y la hipercapnea. Si la depresión respiratoria no es acentuada y se requiere acelerar el proceso de desintoxicación, se puede utilizar un estimulante suave del SNC como la cafeína en la forma de una taza de café negro (90 mg) o un té doble (con dos bolsitas) que contienen 50 mg. Si la intoxicación aguda está injertada sobre una intoxicación crónica, es recomendable lo siguiente: VIII.10.1.1 Tiamina: Una tableta de 300 mg tid durante 1 mes. VIII.10.1.2 Polivitaminas: Una cápsula bid durante 1 mes. VIII.10.1.3 Dieta: Hipercalórica e hiperproteica. Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 232 VIII.10.1.4 Tratamiento de las infecciones concomitantes: Cuando éstas se hacen evidentes. VIII.10.1.5 Forzar líquidos por vía oral: Para eliminar todos los residuos de alcohol que puedan existir. VIII.10.1.6 Hidratación: Si existe deshidratación secundaria a diarrea o vómito, es preferible utilizar la vía endovenosa con 1 litro de suero mixto a 60 gotas por minuto, agregándole 1 frasco de polivitaminas (MVI) y 1 gm adicional de vitamina C (Redoxón ®). Esto se mantiene durante 2 días y luego se suspende, continuándose con hidratación por vía oral. Si el vómito o la diarrea persisten, hay que dar tratamiento específico para cada uno de estos síntomas: para el vómito: dimenhidrinato (Gravol ®) 2 cc (20 mg) IM cada 8 hr o difenidol (Vontrol ®) 1 ampolla de 40 mg IM cada 8 hr hasta que ceda el problema. En el caso de diarrea se puede utilizar un compuesto a base de caolina y pectina (Kaopectate ®)] 1 cucharada después de cada deposición o loperamida (Imodium ®) 2 cápsulas para iniciar el tratamiento y 1 cap. dos veces por día hasta que ceda el problema. VIII.10.1.7 Gastritis aguda: Si existen síntomas sugestivos de gastritis aguda como por ejemplo: náusea, hiperacidez, dolor epigástrico y sensación de ardor retroesternal, se puede administrar un antiácido (Mylanta ®, Aldrox ®, Pepsamar ®) 1 tab o 1 cda cada 2 horas hasta la desaparición de los síntomas. Si el paciente ha demostrado ser incapaz de suspender la ingesta pese a que ha visitado los servicios de urgencias varias veces, es recomendable el internamiento para un estudio más profundo del problema. VIII.10.2 Síndrome de abstinencia: En este cuadro existe una sobreestimulación del SNC, como efecto rebote del SNC al pasar la acción depresora del alcohol. El objetivo del tratamiento es lograr una sedación adecuada. Diversos estudios han demostrado que los medicamentos más efectivos son las benzodiazepinas. Dentro de este grupo, el diazepán ha sido el que mejores resultados ha logrado. VIII.10.2.1 Diazepán: (Valium ®, Diazepán Prodes ®) 1 amp de 10 mg IM cada 6 hr durante dos días y luego pasar a la vía oral con una dosis de 10 mg cada 6 hr durante 8 días y valorar nuevamente al paciente. VIII.10.2.2 Hidrato de cloral: Se puede utilizar también el hidrato de cloral (Cloratol ®) 2 cdtas cada 3 o 4 horas hasta lograr sedación. VIII.10.2.3 Antihistamínicos: En caso de que no se disponga de los medicamentos anteriores, se puede administrar un antihistamínico del tipo de la difenhidramina (Benadryl ®) 3 cc IM cada 6 u 8 hr. VIII.10.2.4 Licor: Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 233 Si el paciente se encuentra en un lugar en donde no existen facilidades de tratamiento, lo más aconsejable es darle más licor con el fin de que se vuelva a sedar y así poderlo trasladar a un lugar en donde se le pueda brindar tratamiento médico adecuado. VIII.10.2.5 Anticonvulsivantes: Si convulsiona, se recomienda subir la dosis de diazepán que se recomendó en el punto 10-2-1 [Wyngaarden, 1987, pag 63]. Para otras molestias que se puedan presentar, debe manejarse como en 10-1-1 a 10-1-7. VIII.10.3 Período intercrítico: Es el período de tiempo de sobriedad que está en medio de dos crisis. Se pueden seguir varias estrategias de acuerdo con la motivación y el cuadro clínico del paciente. VIII.10.3.1 Disulfiram: (Antabús ®) [Robert, 1983; Zoch, 1975]: este medicamento constituye un freno interno (farmacológico) que le advierte al paciente que no debe ingerir licor porque se le puede desencadenar un cuadro desagradable que se ha denominado reacción disulfiram - alcohol y que se caracteriza por: enrojecimiento facial, sudoración profusa (diaforesis), palpitaciones, dificultad para respirar (disnea) y cefalea intensa. Esto se debe a la acumulación de acetaldehído que es un metabolito del alcohol. El Antabús ® se puede administrar en la forma de una tableta de 0.4 gm bid. Siempre debe contarse con el consentimiento del paciente ya que cuando se lo dan en forma inadvertida, se puede presentar una reacción severa que le va a confirmar que ha sido engañado y esto va a aumentar su rencor para con la familia, lo que constituye un factor negativo en el tratamiento. En caso de que se presente una reacción disulfiram - alcohol, el tratamiento indicado es administrar un antihistamínico tipo dimenhidrinato (Benadryl ®) 3 cc IM STAT. VIII.10.3.2 Metronidazol: (Flagyl ®, Progyl ®) ha demostrado ser efectivo en algunos casos. Produce una leve sensación de náusea que evita que se siga ingiriendo licor y no es tan intensa como la anterior. También produce una disminución en la sed de tomar. Al igual que el Antabús ®, se requiere de la colaboración y conocimiento por parte del paciente. La dosis usual es de 1 tab de 250 mg bid por un tiempo de 6 meses para que el sujeto aprenda a vivir sin necesitar el licor. VIII.10.3.3 Ansiolíticos: Si el paciente tiene un elevado nivel de ansiedad (trastorno ansioso o neurosis de ansiedad) es recomendable el uso de ansiolíticos porque de lo contrario tendrá mayor propensión a recaer en la ingesta como forma de liberarse de esos síntomas y el licor como medicina es malo porque su acción benéfica dura muy poco tiempo y es seguida de un efecto rebote que es peor que la condición previa. Los ansiolíticos son los medicamentos ideales en este caso, recomendándose dosis elevadas debido a que se establece tolerancia cruzada con el alcohol. Se pueden usar los siguientes esquemas: VIII.10.3.3.1 Diazepán: (Valium ®, Diazepán MK ®) tab de 10 mg 1 tid o 1 bid y 2 hs. VIII.10.3.3.2 Hidroxizina: (Atarax ®) tab de 25 mg 1 tid o 1 bid y 2 hs. Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 234 VIII.10.3.3.3 Lorazepán: En caso de que exista una cirrosis hepática o hepatitis alcohólica es recomendable utilizar benzodiazepinas que tengan una vida media más corta y no posean metabolitos activos, evitándose su acumulación, como por ejemplo: lorazepán (Ativán ®, Lorazepán MK ®) tab de 2 mg 1 o 2 tid. VIII.10.3.3.4 Antihistamínicos: En caso de que sea un paciente senil que generalmente tolera mal las benzodiazepinas y le producen con frecuencia incontinencia de esfínteres, es preferible utilizar los antihistamínicos tipo difenhidramina (Benadryl ®) 2 cap de 25 mg tid. VIII.10.3.4 Antidepresivos: En el caso de que el cuadro predominante sea de tipo depresivo (trastorno disfórico o neurosis depresiva), se recomienda el uso de antidepresivos que tengan efecto sedante como amitriptilina (Tryptanol ®) grag de 25 mg 1 tid o 1 bid y 2 hs. VIII.10.3.5 Carbonato de litio: Ha sido efectivo en pacientes que tienen fluctuaciones afectivas importantes. Se recomienda 1 tab de 300 mg bid que generalmente producen litemias de 0.4 a 0,6 mEq/L que aunque es baja para el tratamiento de la enfermedad maniaco-depresiva, es efectiva para el tratamiento del alcoholismo. Se debe tener una valoración de la función renal y debe ser normal antes de usar este medicamento. VIII.10.3.6 Antipsicóticos: Si se detecta la presencia de trastornos en el pensamiento que hagan pensar en un cuadro psicótico de fondo, es preferible el uso de fenotiazínicos de tipo sedante como por ejemplo: clorpromazina (Largactil ®) tab de 100 mg 1 tid o 1 bid y 2 hs o tioridazina (Meleril ®) grag de 100 mg 1 tid o 1 bid y 2 hs. VIII.10.3.7 Tratamiento psicoterapéutico: Si se aprecia un trastorno en la personalidad como una personalidad paranoide, hipomaniaca o histriónica, lo más recomendable es un tratamiento psicoterapéutico realizado por una persona especializada en el campo. VIII.10.3.8 Terapia de familia: Es usual en esta etapa, observar la devastadora acción que se produce en el núcleo familiar como consecuencia de las crisis alcohólicas. La familia tiende a desunirse, los hijos se resienten con los padres, aumentan los problemas de aprendizaje, económicos y laborales. Todo esto hace que a menudo se requiera de una terapia de familia para tratar de minimizar esta situación que se produce en el núcleo familiar como consecuencia de las crisis alcohólicas. La familia tiende a desunirse, los hijos se resienten con los padres, aumentan los problemas de aprendizaje, económicos y laborales. Todo esto hace que a menudo se requiera de una terapia de familia para tratar de minimizar esta situación por lo que se recomienda referir a toda la familia donde alguien que realice este tipo de tratamiento. VIII.10.3.9 Alcohólicos Anónimos: (AA) [Alcohólicos Anónimos, 1965]: Consiste en reuniones semanales de personas que tienen el problema del alcoholismo y que desean superarlo. Se basa en el principio de la ayuda mutua que es una forma de psicoterapia de grupo sin que exista terapeuta. El único requisito que se pide es el deseo de dejar la bebida. No hay que pagar nada por asistir a las reuniones. Existen grupos tanto de hombres como de mujeres. Actualmente hay 1.100 Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 235 grupos funcionando en Costa Rica. La ausencia de reglamentos y disposiciones de carácter obligatorio es una de las cualidades más singulares de AA. No existen gerentes, personal directivo o figuras de autoridad en la organización y las pocas labores que ameritan algún organizador, este puesto es rotativo entre los miembros que asisten a las reuniones. Las labores que debe realizar el grupo como tal: confeccionar afiches, hacer hojas poligrafiadas, conseguir refrescos o café para las reuniones, se realizan por acuerdo entre los miembros. Se insiste en que el alcohólico debe mantenerse sobrio hoy (no mañana ni dentro de 10 años) para hacerlo vivir el presente, sin recordar con amargura el tiempo pasado ni ver con inseguridad el tiempo futuro. El beneficio que este tipo de actividad puede brindarle a un alcohólico es incalculable y muchos han logrado mantenerse abstemios durante muchos años asistiendo regularmente a las reuniones. Sin embargo existen algunas excepciones y las constituyen algunos enfermos que al asistir a estas actividades, más bien salen con deseos de tomar por lo que hay que aconsejarles que no participen. VIII.10.3.10 AL-ANON: (Madden, 1986, pag 156) está constituida por un grupo de familiares y amigos de las personas que sufren de alcoholismo (codependientes) y entre ellos se brindan apoyo mutuo y se intercambian experiencias con el fin de minimizar las consecuencias familiares de la enfermedad. VIII.10.3.11 AL-ATEEN: ( Madden, 1986, pag 157) es similar a la anterior solo que está constituida por hijos adolescentes de los alcohólicos y persigue los mismos fines. VIII.10.3.12 Terapia conductual no aversiva: Que trata de modificar pautas que conducen al consumo de licor para sustituirlas por otras que favorecen conductas sanas, como por ejemplo: cambiar reuniones de amigos por reuniones de tipo religioso, competencias deportivas por paseos al aire libre. VIII.10.3.13 Técnicas de inhibición recíproca: Basadas en las teorías de Wolpe que establecen que al fomentarse algunas actividades se extinguen otras, por ejemplo: al fomentar las manualidades se cambia el interés en ingerir licor por el interés en mejorar lo que se hace manualmente, al fomentar el deporte sano se disminuye la necesidad de consumir licor, ya que el rendimiento físico es menor cuando se ha ingerido licor. VIII.10.3.14 Técnicas psicoterapéuticas: Especialmente las de tipo cognitivo de Beck que ayudan a que los pacientes hagan conciencia de las áreas débiles de su personalidad y puedan fortalecerlas. VIII.11 COMPLICACIONES MEDICAS DEL ALCOHOLISMO: Las complicaciones médicas del alcoholismo pueden llegar a ser muy serias, incluso a producirse la muerte. El pronóstico de las complicaciones médicas del alcoholismo varía según sea su naturaleza y gravedad. Prácticamente ninguna enfermedad relacionada con el alcohol puede curarse mientras el paciente siga consumiéndolo. Algunas son reversibles como la polineuropatía alcohólica mientras que otras son irreversibles como la cirrosis hepática. Mencionaré las más frecuentes: VIII.11.1 Hígado grasoso: Consiste en la acumulación de grasa en el parénquima hepático. Es una complicación frecuente en los alcohólicos severos, usualmente es benigna y puede ser reversible 100%. Sin embargo, algunas Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 236 muertes súbitas en alcohólicos se han asociado al único hallazgo de hígado grasoso en la autopsia (Thorn, 1977). En alcohólicos crónicos se puede presentar una prevalencia del 90 %. Se cree que la causa principal de este padecimiento es un descenso en la utilización de las grasas de la dieta y de las que existen depositadas en el organismo debido a que los requerimientos energéticos son satisfechos mediante las calorías que libera el alcohol (7.1 calorías por gramo). El tratamiento de este problema, además de suspender la ingesta etílica es a base de hepatoprotectores como por ejemplo: Litrisón ® 1 grag tid o Esencial Forte ® 1 grag tid. VIII.11.2 Cirrosis alcoholo-nutricional de Laenec: (Wyngaarden, 1987, pag 929): es una complicación médica que se presenta en los alcohólicos crónicos. Las estadísticas dan datos variables en cuanto a su incidencia, dependiendo de la muestra estudiada. Se estima que entre un 2 y un 20 % de los alcohólicos presentan evidencias de este padecimiento. El consumo social de licor por sí solo no es capaz de producir cirrosis, pero las ingestas prolongadas ocasionan hepatitis a repetición que son las que conducen a la cirrosis. El alcohol es un tóxico directo para el hepatocito, aún en presencia de una dieta adecuada. Además de esto, se asocia con frecuencia una dieta escasa y desbalanceada lo que favorece a un mayor daño al tejido hepático. El tratamiento consiste en hacer varias comidas de escasa cantidad por día, dieta hiposódica e hipoproteica. Cuando sobreviene un coma hepático, el paciente debe ser hospitalizado. Clínicamente, se asocia a telangiectasias (angiomas en forma de araña) en la cara, eritema palmar, escasez de vello axilar y púbico, ascitis, edema de miembros inferiores y circulación venosa vicariante en el abdomen (Wyngaarden, 1987, pag 2541). VIII.11.3 Pancreatitis: El alcohol puede producir pancreatitis tanto aguda como crónica. En la forma aguda puede haber sólo edema que produce la muerte en el 5 a 10 % de los casos mientras que si se asocia a hemorragia, el porcentaje sube a 80. En la forma crónica es característico apreciar calcificaciones en las radiografías simples de abdomen. Los principios del tratamiento son: evitar la ingesta de alimentos mediante la aspiración nasogástrica, anticolinérgicos y analgésicos potentes como la meperidina (Demerol ®) 1 amp. IM cada 8 hr y un adecuado control de líquidos y electrolitos (Seixas, 1975). VIII.11.4 Gastritis : El licor produce inflamación de la mucosa gástrica a su paso por el estómago. Este edema va a producir dolor epigástrico, agruras, náuseas y a veces vómitos. En gastritis crónicas se produce anorexia que favorece a la desnutrición. El tratamiento es a base de antiácidos del tipo Mylanta ® 1000 1 cda cada 2 a 4 horas. El uso de cimetidina (Cimegán ®), 1 tab de 400 mg bid o metoclopramida (Metagliz ® o Plasil ®) puede ser beneficioso (Smart, 1980). VIII.11.5 Cardiopatía alcohólica : Se debe en el 80 % de los casos a una lesión primaria en el retículo cardíaco producida por el consumo crónico de alcohol. Se considera que una ingesta de 3 onzas por día durante un período de 5 años o más, es capaz de producir fragmentación y destrucción de las miofibrillas. Un porcentaje menor de cardiopatías, es secundaria a la falta de tiamina y responde en forma bastante rápida a una dosis de 300 mg tid p.o. Además, el alcohol puede agravar una miocardiopatía preexistente (Thorn, 1977). Se ha visto que el 40 % de las personas que tienen una muerte súbita han sido alcohólicos. Se considera que la etiología de esta muerte en alcohólicos es multifactorial en donde interviene lo siguienDr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 237 te: vasoespasmo coronario, arritmias y la miocardiopatía alcohólica (Sheehy, 1992). VIII.11.6 Miopatía alcohólica: Puede manifestarse en forma aguda como debilidad muscular que se asocia con frecuencia a hipokalemia y necrosis vacuolar de la miofibrilla o puede adoptar la forma crónica en que existe atrofia muscular, dolor a la presión sobre el músculo, mioglobinuria y lesión renal. VIII.11.7 Polineuropatía alcohólica: Se considera secundaria a déficit de vitaminas del complejo B. Se presenta después de un tiempo prolongado de ingesta. Los síntomas iniciales son dolores en los pies y las piernas asociados a debilidad muscular. Los reflejos osteotendinosos están disminuidos o ausentes, no se perciben las vibraciones y el sentido posicional de los dedos se pierde. Responde bien al tratamiento con tiamina 300 mg tid y Poly B inyectable, 2 cc IM día por medio. VIII.11.8 Encefalopatía de Wernicke: Consiste en trastornos oculares (nistagmus, parálisis del sexto par y parálisis de la mirada conjugada), ataxia de la marcha y confusión mental. Se considera que está producida por una deficiencia de tiamina y se corrige al administrar esta vitamina. VIII.11.9 Demencia alcohólica: Es una condición en que se presenta una pérdida progresiva de los conocimientos adquiridos previamente. Se aprecia más temprano en profesionales que requieren el uso de sus facultades intelectuales en el desempeño diario de su trabajo. En los trabajadores manuales y agrícolas se hace notorio más tardíamente, cuando comienzan a presentarse dificultades motoras. La causa se debe a una destrucción de las neuronas, tanto del cerebro como del cerebelo. No existe ningún tratamiento específico para esta complicación. El uso de multivitaminas hace que las neuronas que quedan funcionen más eficientemente con lo que se logra una ligera mejoría. VIII.12 COMPLICACIONES QUIRÚRGICAS: Los problemas quirúrgicos del alcohólico son también dignos de tomar en cuenta cuando se está evaluando pacientes que ameritan una intervención quirúrgica de emergencia o cuando se piensa en una cirugía electiva. Se estima que de un 8 a un 17 % de los pacientes admitidos en los hospitales generales tienen problemas de alcoholismo. Cuando el paciente ha estado tomando licor en cantidades elevadas, puede sufrir una apendicitis aguda o un trauma craneal por accidente automovilístico por lo que debe someterse a una cirugía de emergencia. En estas circunstancias se pueden presentar ciertos problemas como el estado de conciencia alterado que va a dificultar el diagnóstico. Pueden haber problemas anestésicos por la cantidad de alcohol circulante. Se puede presentar un delirium tremens como complicación postoperatoria por la suspensión brusca de la ingesta etílica. También se presentan mayores complicaciones pulmonares y hepáticas en el postoperatorio. Además, la desnutrición favorece una cicatrización tardía y un mayor número de infecciones postoperatorias. Existen una serie de enfermedades quirúrgicas que son consecuencia directa del alcoholismo. La mitad de los lesionados en los accidentes de tránsito y un tercio de los traumatismos craneales en adultos, se encuentran en algún grado de intoxicación alcohólica. También una tercera parte de los que sufren quemaduras extensas de sus cuerpos han ingerido licor. Dentro de las enfermedades que ameritan tratamiento quirúrgico en algún momento de su evolución están: las várices esofágicas, la cirrosis hepática, quemaduras extensas, úlcera gástrica sangrante, pancreatitis hemorrágica etc. VIII.13 COMPLICACIONES PSIQUIATRICAS: Entre las complicaciones psiquiátricas más frecuentes debemos mencionar las siguientes: Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 238 VIII.13.1 Delirium tremens: Es una complicación bastante seria que se presenta después de 6 horas a 5 días de haber suspendido la ingesta o de haberla disminuido en forma sustancial. En el Hospital Nacional Psiquiátrico, en el año de 2001, hubo 10 casos con este diagnóstico de 3960 egresos, lo que representó el 3,96 % de las psicosis alcohólicas (HNP, 2001). Se origina en un efecto rebote de hiperexitabilidad cortical y del tallo encefálico que han estado deprimidas por largo tiempo bajo los efectos del alcohol. Se considera que tiene una mortalidad del 10 %. El cuadro clínico se caracteriza por confusión mental (no saben dónde están ni quienes son), alucinaciones visuales amenazantes con animales monstruosos, ideas delirantes mal sistematizadas generalmente de tipo paranoide, insomnio, agitación psicomotriz creciente que puede convertirse en agresividad, temblor grosero, sudoración copiosa (diaforesis), pupilas dilatadas, taquicardia, intensos calambres musculares por la miopatía aguda, parestesias por la polineuripatía difusa (Wyngaarden, 1987, pag 62) y ocasionalmente convulsiones de tipo gran mal. Al examen físico se encuentra un pulso de 120 por minuto, presión sanguínea elevada (160/100 o más), conjuntivas enrojecidas con secreción purulenta, excoriaciones infectadas y hematomas en piel, puede haber fiebre, deshidratación, vómito o diarrea. Se considera una situación de EMERGENCIA y debe hospitalizarse al paciente. La meta principal en el tratamiento es lograr la sedación del paciente. Esto se puede lograr de las siguientes maneras: VIII.13.1.1 Diazepán: 1 amp de 10 mg IM cada 6 horas hasta lograr sedación. Debe tenerse presente que algunos pacientes logran niveles sanguíneos más elevados con el diazepán oral por lo que se puede utilizar una dosis de 4 tab de 5 mg cada 6 horas, si el paciente puede deglutir y no está vomitando. VIII.13.1.2 Hidrato de cloral: Cloratol ® 2 cditas [1 gm] cada 2 a 4 horas hasta sedarlo. Este medicamento es la principal escogencia en pacientes que tengan cirrosis o insuficiencia hepáticas. VIII.13.1.3 Licor: Si el paciente se encuentra en un lugar en donde no se dispone de los medicamentos antes mencionados, la conducta más adecuada es suministrarle más licor para postergar la aparición del delirium mientras es transportado a un centro asistencial adecuado. Además de la sedación se recomienda: VIII.13.1.4 Tiamina: 2 cc (200 mg) IM + Poly B 2 cc IM por día durante 4 días. VIII.13.1.5 Hidratación: Si está deshidratado es recomendable el uso de suero fisiológico 3 litros por día. No debe utilizarse suero glucosado hipertónico porque precipita al paciente en un mayor déficit de tiamina ya que esta vitamina se consume en el metabolismo de la glucosa. VIII.13.1.6 Sulfato de magnesio: Si el paciente está muy tembloroso o hay signo de pseudotetania amerita el uso de 1 amp de sulfato de magnesio IM cada 24 horas durante 2 días. Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 239 VIII.13.1.7 Digitalización: Si presenta una taquicardia de 140 pulsaciones por minuto o más y hay riesgo o evidencia de una insuficiencia cardiaca es preferible digitalizar al paciente en forma rápida con Cedilanid 1 amp (0.4 mg) IM cada 12 horas por 3 días. Una de las causas de muerte en el DT es paro cardíaco por fibrilación ventricular. VIII.13.1.8 Antibióticos: Si existen evidencias de bronquitis aguda, es preferible administrarle antibióticos del tipo de la penicilina sódica (si no es alérgico) en dosis de 1 millón de unidades IM cada 6 horas por 3 días. La neumonía bilateral es otra de las causas de muerte en el paciente con DT por lo que hay que prevenir esta complicación. VIII.13.1.9 Cuarto iluminado: La luz ambiental disminuye la intensidad de las alucinaciones visuales. VIII.13.1.10 Dieta blanda: Es preferible mientras se mantiene sedado. VIII.13.1.11 Controlar signos vitales: Hay que controlar los signos vitales cada hora al inicio para poder detectar posibles cambios en la condición general del paciente. Es preferible manejarlo en un hospital general en donde existen posibilidades de hacer exámenes de laboratorio y gabinete, tantas veces como sea necesario para controlar cualquier complicación. VIII.13.2 Paranoia alcohólica: En esta complicación, existe un sistema delirante de tipo paranoide permanente y poco modificable en ausencia de otras alteraciones mentales características de la esquizofrenia paranoide. Esta condición es poco frecuente (0.1 a 0.4 % de los alcohólicos) pero puede favorecer una reacción agresiva de parte del paciente. Una forma especial de este cuadro es la celotipia alcohólica en la que el cónyuge se convierte en el objeto de los delirios y es considerado infiel (OPS, 1978). En el año de 1992 hubo 16 casos con este diagnóstico de 3.799 egresos, representando el 11,56 % de las psicosis alcohólicas [HNP, 1993]. El tratamiento consiste en antipsicóticos que tienen buen poder antidelirante como la trifluoperazina (Stelazine ®) 5 mg tid. VIII.13.3 Intoxicación patológica: Son episodios psicóticos agudos de corta duración inducidos por la ingesta de cantidades relativamente pequeñas de alcohol en que el individuo se torna sumamente violento. Durante este período pueden ocasionarse daños a otras personas o a la propiedad privada por lo que se asocian con frecuencia a problemas legales ante los cuales son totalmente responsables. Esto se ha considerado una reacción idiosincrásica y algunos autores creen que existe una predisposición epiléptica en ellos de tal forma que el alcohol desencadena una crisis de epilepsia del lóbulo temporal. El manejo debe hacerse en un servicio de emergencias de un hospital general, usando diazepán 1 amp de 10 mg IM STAT y observarlo posteriormente (OPS,1978). VIII.13.4 Psicosis de Korsakov: Se denomina también síndrome amnésico-confabulatorio. La característica sobresaliente es un déficit en la memoria tanto reciente como remota, que el paciente trata de compensar haciendo confabuDr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 240 laciones (inventando explicaciones o situaciones). Generalmente se acompaña de neuritis periférica y podría estar asociada a encefalopatía de Wernicke. Es un cuadro poco frecuente. El empleo de tiamina en dosis de 300 mg tid durante 6 meses a 1 año corrige el problema, pero si no se da ningún tratamiento y el paciente sigue tomando licor, se va a producir un cuadro irreversible de demencia alcohólica (OPS, 1978). VIII.13.5 Alucinosis alcohólica: Es un cuadro alucinatorio, de predominio auditivo con voces que profieren insultos y amenazas, comúnmente de menos de 6 meses de duración y que genera gran ansiedad en el paciente. Se parece más a un cuadro de esquizofrenia que a uno de delirium tremens (Wyngaarden, 1987, pag 63), diferenciándose de éste en que tiene una duración más prolongada y no existe obnubilación mental (OPS, 1978). En las estadísticas del Hospital Nacional Psiquiátrico de 1992 se registraron 83 casos de 3.799 [HNP, 1993] y dentro del grupo de las psicosis alcohólicas (144 egresos), representó el 57.63 %. El tratamiento consiste en antipsicóticos a dosis bajas como clorpromazina [Largactil ®] a dosis de 50 mg (1/2 tab) bid y 100 mg (1 tab) hs o trifluoperazina (Stelazine ®) 5 mg bid. VIII.13.6 Intento de suicidio: Se ha encontrado que una cuarta parte de los suicidios en Norteamérica han sido realizados por pacientes alcohólicos (Murphy, 1992). De los alcohólicos que realizan un intento exitoso de suicidio, una tercera parte ha hecho intentos previos (Roy, 1990) y en ellos han sido frecuentes episodios depresivos previos, personalidad antisocial, han consumido otras drogas, han tenido crisis de pánico o han presentado un trastorno de ansiedad generalizada, han iniciado el alcoholismo a una edad más temprana, han tenido complicaciones médicas serias e ingieren cantidades diarias de alcohol superiores a los que no han hecho intento de suicidio. VIII.14 PREVENCION : La prevención trata de evitar que se produzca el problema para que así no haya necesidad de tratarlo (Chafetz, 1971). VIII.14.1 Prevención primaria: Consiste en un conjunto de medidas destinadas a evitar que se produzca el alcoholismo. Entre ellas cabe mencionar: VIII.14.1.1 Educación a todo nivel: De la población general tendiente a evitar que la gente que consume licor, lo haga en forma excesiva. VIII.14.1.2 Combatir prejuicios: Ligados a la ingesta etílica como por ejemplo: que el beber licor es signo de virilidad, que el alcohol es un alimento, que el licor es un remedio eficaz contra ciertas enfermedades, etc. VIII.14.2.3 Controlar la propaganda: Que asocia el consumo de licor a situaciones placenteras o de prestigio. Rotular todas las bebidas alcohólicas con leyendas sobre su peligro. VIII.14.1.4 Enseñar a detectar: Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 241 Y reconocer en cada individuo, que ha llegado al límite tolerable de la ingesta de bebidas alcohólicas o a identificar los primeros problemas familiares y sociales derivados de ello. VIII.14.1.5 Evitar accidentes de tránsito: Y laborales en personas que han ingerido licor mediante determinaciones sanguíneas o en el aire expirado de cantidades excesivas de alcohol. VIII.14.1.6 Hacer campañas de información: A nivel de profesores y alumnos de colegios de segunda enseñanza para analizar al problema del alcoholismo desde un punto de vista realista y eliminar algunos conceptos erróneos. VIII.14.2 Prevención secundaria: Son un conjunto de medidas destinadas a evitar que una vez que se ha producido la enfermedad, ésta evolucione hacia la cronicidad, invalidez y muerte. VIII.14.2.1 Identificar casos: Tratar de detectar, diagnosticar y tratar a los alcohólicos que no reconocen su problema. VIII.14.2.2 Conocer las distintas instituciones: Que existen en Costa Rica para dar tratamiento asistencial al alcohólico para así poder hacer la escogencia más adecuada para el caso específico. VIII.14.2.3 Investigar alcoholismo: En cualquier enfermedad en que pueda existir una etiología alcohólica por ejemplo: cirrosis, gastritis hemorrágicas, etc. VIII.14.2.3 Valorar internamiento: Si el paciente es incapaz de lograr la sobriedad en su comunidad, es preferible el internamiento en un centro médico como los hospitales generales de la Caja Costarricense de Seguro Social o los centros de desintoxicación como la Cruz Blanca del Ministerio de Seguridad Pública. El internamiento en el Hospital Nacional Psiquiátrico debe reservarse para aquellos alcohólicos que presenten evidencias de psicosis, que sean sumamente agresivos o que tengan ideación suicida franca. VIII.14.3 Prevención terciaria: Son las medidas destinadas a disminuir la incapacidad y favorecer la rehabilitación del alcohólico crónico. La rehabilitación es un elemento importante para la reinserción del alcohólico en su comunidad. Esta se basa en que el individuo debe aprender a vivir abstemio con comportamientos socialmente aceptables y sintiéndose productivo. VIII.14.3.1 Talleres protegidos: Son lugares de trabajo en los que el paciente aprende y realiza una labor con fines rehabilitativos y por lo cual recibe un incentivo económico (se prefiere este término a salario ya que este último implica un énfasis en la cantidad y calidad de lo producido). Al realizar una labor se va adquiriendo experiencia que luego se puede utilizar para vivir de ella en un ambiente competitivo. VIII.14.3.2 Hogares transitorios: Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 242 Consisten en casas ubicadas en las comunidades, en donde residen varios alcohólicos mientras se rehabilitan, tratando de vivir como si fueran una familia, realizando todas las labores domésticas y aprendiendo a vivir nuevamente en sociedad. Esto constituye un paso intermedio para luego convivir con su propia familia. VIII.14.3.3 Centros de Rehabilitación: Son lugares de estadía prolongada en donde se le ofrecen varias modalidades de tratamiento al alcohólico, tendientes a lograr una abstinencia más duradera, tal es el ejemplo de Centro de Rehabilitación de Tirrases que depende del IAFA o el Ejército de Salvación, que es una institución privada sin fines de lucro. VIII.15 PRONOSTICO: Los siguientes son factores de buen pronóstico: VIII.15.1 Tener un buen nivel educativo y de inteligencia: VIII.15.2 Pertenecer a una familia bien constituida: VIII.15.3 Lograr una buena motivación para cambiar: VIII.15.4 Poseer deseos de superación: VIII.15.5 Mantener un buen récord laboral: VIII.15.6 No tener problemas psiquiátricos serios de fondo: VIII.15.7 No consumir otras drogas. VIII.15.8 No tener elementos sociopáticos de la personalidad. VIII.15.9 No tener elementos histriónicos de la personalidad. VIII.15.10 No tener antecedentes familiares de alcoholismo. VIII.15.11 Ser masculino y mayor de 35 años. VIII.15.12 Pertenecer a un estrato social elevado. VIII.15.13 Haber tenido períodos de abstinencia prolongados. VIII.15.14 No tener deterioro cerebral por el alcohol. VIII.15.15 No mantener relación de pareja con otro alcohólico. VIII.15.16 Haber estado cerca de la muerte por consecuencia del licor. VIII.15.17 Ausencia de antecedentes penales. VIII.15.18 Ausencia o tener pocos accidentes de tránsito. VIII.15.19 No haber tenido delirium tremens. Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 243 VIII.16 BIBLIOGRAFIA: BELFER, M.L. et al: "Alcoholism in Women", Arch. Gen. Psychiatry. Vol. 25, pags 540-544, diciembre 1971. CADORET, J, et al: "Alcoholism and Antisocial Personality", Arch. Gen. Psychiatry. Vol. 42 (2), pag 161, febrero 1985. CARROLL, L.M.: "Thiamin Deficiency and Alcoholism", Annals of the New York Academy of Sciences, Academia de Ciencias de Nueva York, Vol. 278, pag 316, 1982. CHAFETZ, M.E.: "The Prevention of Alcoholism", Int. J. of Psychiatry, Vol. 9, pag 329-348, 1971. DIRECCION GENERAL DE ESTADISTICA Y CENSOS: Informe verbal. HORWITZ, J. y MARADONES, J.: "Medidas Preventivas de los Problemas del Alcoholismo", Instituto Nacional Sobre Alcoholismo, Costa Rica, enero 1975. HOSPITAL NACIONAL PSIQUIATRICO: "Anuario Estadístico 1992", Caja Costarricense de Seguro Social, pag 32, 1993. HOSPITAL NACIONAL PSIQUIATRICO: "Anuario Estadístico 2001", Caja Costarricense de Seguro Social, pag 41, 2001. INSTITUTO SOBRE ALCOHOLISMO Y FARMACODEPENDENCIA: "Estudio Nacional Sobre Consumo de Alcohol y Drogas Ilícitas", IAFA, 1991. KAPLAN, H. y SADOCK, B.: "Comprehensive Textbook of Psychiatry IV", cuarta edición, The Williams and Wilkins Co,. Baltimore, Estados Unidos, pags 1016 a 1026, 1985. MADDEN, J.S.: "Alcoholismo y Farmacodependencia", primera edición en español, Editorial Médico Moderno, México D. F., México, 1986. Miguez, H.A.: "Prevalencia de Niveles de Ingestión de Alcohol en Costa Rica", Boletín de la Oficina Panamericana de la Salud, Vol. 95 (5), pag 451-459, 1983. MIGUEZ, H.A. et al: "Actitud del Estudiante Hacia el Alcohol y las Drogas: Perfil Urbano-Rural", Instituto Nacional Sobre Alcoholismo, San José, Costa Rica, 1985. MURPHY, M. et al :"Serum Magnesium, Hepatic Enzymes and Chronic Alcoholism", Psychiatric J. of the U. of Ottawa, Vol 3(1), pag 13, marzo de 1978. MURPHY, G.E. et al :"Multiple Risk Factors Predict Suicide in Alcoholism", Arch. of Gen. Psychiatry, Vol 49 (6), pag 451, junio de 1992. ORGANIZACIÓN PANAMERICANA DE LA SALUD: "Clasificación Internacional de Enfermedades", novena edición, Organización Panamericana de la Salud, Washington, 1978. O'SULLIVAN, K.: "Depression and its treatment in Alcoholics: A Review", Can. J. of Psychiatry, Vol. 29 (5), pag 379, 1984. PERIODICO LA NACION, 14 de julio de 1974. REGUEYRA, M.G.: "Problemática del Alcoholismo en Costa Rica", Instituto Nacional Sobre Alcoholismo, San José, Costa Rica, 1984. Dr. Carlos E. Zoch Zannini CAPÍTULO VIII ALCOHOLISMO PAGINA # 244 ROBERT, K.H.: "Principles of Disulfiram Use", Psychosomatics, Vol. 24 (5), pag 483, mayo 1983. ROY, A. et al :"Characteristics of Alcoholics Who Attempt Suicide", The Am. J. of Psychiatry, Vol 147 (6), pag 761, junio de 1990. SEIXAS, F. y EGGLESTON, S.: "Alcoholism and the Central Nervous Sys-tem", Annals of the New York Academy of Sciences, (Academia de Ciencias de Nueva York), Vol. 215, pags 235-248, 346-355, 1973. SEIXAS, F. y EGGLESTON, S.: "Work in Progress on Alcoholism", Annals of the New York Academy of Sciences, Academia de Ciencias de Nueva York, Vol. 273, pags 9-23 y 130-146, 1976. SEIXAS, F. et al: "Medical Consequences of Alcoholism", Annals of the New York Academy of Sciences, Academia de Ciencias de Nueva York, Vol. 252, 1975. SHADER, R.I.: "Manual of Psychiatric Therapeutics", Little Brown and Co., Boston, Estados Unidos, páginas 211-235, 1976. SHEEHY, T.W.: "Alcohol and the Heart", Postgraduate Medicine, Vol 91 (5), pag 271, abril de 1992. SIN AUTOR: "Alcohólicos Anónimos" Tercera edición, World Services Inc., El Salvador, 1965. SMART, R.G. t al: "A Survey of Alcohol Related Problems and Their Treatment " Can. J. of. Psychiatry, Vol. 25 (3), pag 220, abril 1980. THORN, G.W. et al: "Harrison's Principles of International Medicine", octava edición, Mc Graw-Hill Kogakusha, Japón, pags 147-150, 707-716, 1977. WELLER, A. et al: "Psychotropic Drugs and Alcohol: Pharmacokinetics and Pharmacodynamic Interactions", Psychosom. Vol. 25 (4), pag 301, abril 1984. WYNGAARDEN, J.B. Y SMITH, Ll. :"Tratado de Medicina Interna de Cecil", decimosétima edición, Nueva Editorial Interamericana, México D.F., 1987. ZOCH, C.E. Y FOURNIER, A.: "Uso de Implantes de Disulfiram en el Trata-miento del Alcoholismo". Presentado en el IX Congreso Psiquiátrico Centroamericano, San Salvador, 1975. Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 245 CAPITULO IX: FARMACODEPENDENCIA IX.1 HISTORIA: La farmacodependencia es un fenómeno psicosocial tan antiguo como la humanidad misma. A través del tiempo han ido cambiando las costumbres, las modas, las repercusiones sociales y el enfoque que se le ha dado al problema. Anteriormente se empleaba el término de adicción a drogas o drogadicción como etiqueta diagnóstica de este grupo de problemas. Sin embargo, a fines de la década del sesenta, una comisión de expertos de la Organización Mundial de la Salud recomendó el cambio de nombre, para usar el de farmacodependencia ya que es un término más amplio, incluyendo el fenómeno de habituación a drogas que es diferente a la adicción. Los seres humanos tienen dos fuertes necesidades que satisfacer y que son antagónicas entre si. Una de ellas es mantener las cosas sin cambiar, estacionarias, para así ganar seguridad y maestría sobre ellas. La otra es cambiar las cosas para que algo nuevo y diferente ocurra y experimente el poder de adquirir nuevas destrezas o nuevas formas de resolver problemas. Ambas necesidades, si se mantienen invariables durante mucho tiempo, pueden acarrear problemas que pueden desencadenar una farmacodependencia. Así por ejemplo, una excesiva falta de cambio conduce a monotonía y esto a aburrimiento y rutina. En este caso, el uso de una droga, vendría a cambiar el panorama usual y esto en sí, constituye una fuente de gratificación. Cuando se produce un excesivo cambio, se genera inseguridad y esto conduce a angustia, que a su vez puede inducir al consumo de una droga para calmarla y así tratar de restablecer un equilibrio mental que se vio perdido. Además de estas consideraciones, la droga constituye una forma de cambiar la percepción de una realidad que se siente amenazante y que el individuo cree que no puede afrontar si no es con alguna ayuda. Desdichadamente, el alivio que le produce la droga, dura muy poco tiempo y al desaparecer sus efectos nuevamente se vuelve a la realidad, pero ahora más complicada, debido a los sentimientos de culpa y las reacciones familiares y sociales por haber hecho un acto reprobable. Las drogas han sido utilizadas de muy diversas maneras por ejemplo: se han utilizado para celebrar acontecimientos agradables importantes como bodas, graduaciones, progresos laborales, inauguraciones de casas, etc. También para mitigar la angustia en situaciones de guerra o desastres naturales. Además, han sido utilizadas en rituales religiosos como una forma de comunicarse con los dioses. Algunas personas se esmeran en buscarle aplicaciones en medicina para curar algunas dolencias. Pero la mayoría de ellas han sido empleadas para mejorar la comunicación y facilitar las relaciones interpersonales. Las drogas constituyen un medio para liberarse de una serie de temores internos, sentimientos de culpa, conflictos intrapsíquicos o inseguridades personales. Brindan un alivio pasajero pero que a veces es muy anhelado y, por la brevedad del mismo, hay una tendencia a repetirlo como una forma de lograr mayor tranquilidad, lo que conduce a la perpetuación del uso de las mismas. Esto ha llevado a considerar a las drogas como un disolvente del superego, un debilitante del ego y un estimulante del id. El alcohol ha sido la droga más empleada a través de los tiempos y ha llegado a constituir un problema de salud pública tan importante que es preferible concederle una categoría aparte, por lo que en este trabajo no se tomará en cuenta, aunque cumple con los postulados generales que mencionaré. También hay que considerar el tabaquismo y el cafeinismo como formas de farmacodependencia aceptadas en el Manual de Diagnóstico y Estadística III de la Asociación Psiquiátrica Americana (códigos 292.00 y 305.90) aunque socialmente hay una mayor tolerancia para este tipo de problema. No incluiré aspectos específicos de las distintas drogas sino que mencionaré aspectos generales que interesan a todas ellas. IX.2 DEFINICION DE TERMINOS: Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 246 IX.2.1 Abuso de drogas: Es el consumo de un fármaco de uso médico, en una dosis mayor o durante un tiempo más prolongado que la que el médico recetó. IX.2.2 Dependencia Física: Es la reacción fisiológica que se manifiesta por la aparición de intensos trastornos físicos cuando se interrumpe la toma del fármaco. Estos trastornos constituyen el síndrome de abstinencia (comúnmente llamado goma) y que cede al ingerir nuevamente la sustancia, prolongando su uso. IX.2.3 Dependencia psicológica: Estado en el que un fármaco produce una sensación de satisfacción y un impulso psíquico que lleva a tomar periódica o continuamente el fármaco para experimentar placer o evitar un malestar. IX.2.4 Droga o fármaco: Es cualquier sustancia capaz de modificar el funcionamiento cerebral alterando los pensamientos, las percepciones, el estado de ánimo y el comportamiento del individuo. IX.2.5 Droga de adicción: Es aquella que produce dependencia física y psíquica y además, tolerancia. IX.2.6 Droga de habituación: Es la que produce dependencia psíquica y tolerancia pero no da síndrome de abstinencia. Se denominan también drogas de acostumbramiento. IX.2.7 Experimentador: Individuo que prueba una o varias veces una droga pero no la necesita para poder subsistir. No se le considera un farmacodependiente. IX.2.8 Farmacodependencia: Es un estado de intoxicación periódico o crónico, que va en detrimento del individuo o de la sociedad, producido por el repetido consumo de una droga natural o sintética. IX.2.9 Mal uso de drogas: Es cuando se utiliza un fármaco de uso médico para aliviar una enfermedad para la cual no ha sido demostrada su eficacia. IX.2.10 Sustancia psicoactiva o psicotrópico: Es cualquier sustancia que actúa primariamente sobre el sistema nervioso central produciendo cambios en su funcionamiento. IX.2.11 Tolerancia: Es el fenómeno por medio del cual, el individuo requiere cantidades crecientes de droga para lograr el mismo resultado. IX.2.12 Traficante de drogas: Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 247 Es aquel individuo que generalmente es un usuario de drogas, pero su meta principal es obtener provecho económico al vender éstas. Legalmente su actividad es penada severamente con la cárcel. IX.2.13 Usuario: Es el individuo que necesita ingerir una droga en forma continua o esporádica para poder funcionar socialmente. Se emplea como sinónimo de farmacodependiente. IX.2.14 Uso de drogas: Se refiere al consumo de drogas naturales, purificadas o no, que no tienen aplicación médica y que se consideran drogas ilegales. IX.3 EPIDEMIOLOGIA: Las características epidemiológicas de la farmacodependencia son muy variadas, de acuerdo a las muestras de población en que realicen los estudios. No existen normas definidas en cuanto a cantidad de droga, duración de la ingesta, complicaciones médicas asociadas, etc.; lo que hace imposible poder comparar un estudio con otro. La delimitación de la muestra va a dar un resultado muy diferente si se realiza en un centro penal, en un colegio de secundaria o en una secta cristiana. Hay que tener presente, en las muestras de población general, que existe una tendencia generalizada a negar el consumo de una droga por temer a que se vaya a ser público su relato o a las posibles consecuencias legales que se puedan derivar. También, el confesar el consumo de una droga puede significar una seña de debilidad, que solo después de haber establecido una buena relación con el entrevistador se anima a mencionar un individuo considerado socialmente como "normal" o "sano". Teniendo estas limitaciones presentes, mencionaré algunos de los múltiples reportes epidemiológicos que existen en la literatura científica. En Costa Rica, según Izaguirre, existen pocos estudios epidemiológicos que puedan pasar exitosamente un riguroso estudio científico de su metodología. Sin embargo, se vierten opiniones en la prensa, la radio y la televisión que generalmente reflejan el parecer de quien los emite, pero el fundamento científico es escaso y se sesgan los resultados hacia uno u otro aspecto por el que se tenga un interés abierto o encubierto. Izaquirre (sin fecha), en un estudio basado en 1.400 alumnos de varios colegios tanto diurnos como nocturnos se encontró que un 3.5% había fumado alguna vez marihuana. Es interesante mencionar que en el Hospital Nacional de Niños, el Centro Nacional de Control de Intoxicaciones durante el año de 1979 (Quirós, 1980) un 35.8% de los niños intoxicados lo hicieron con fármacos y de ellos el 60% eran sustancias psicotrópicas. En un estudio realizado en Costa Rica, publicado en la Academia de Ciencias de Nueva York (Carter, 1976) sobre consumidores crónicos de marihuana, se encontró que la mayoría de los 240 sujetos estudiados, procedían de la clase social baja, que la madre era una figura dominante y el padre una figura débil, que los usuarios habían comenzado a trabajar desde muy temprano en la vida, que la familia era desunida, que abandonaron el hogar en su adolescencia, y que habían cometido actos de delincuencia, entre otras cosas. En otros estudios a nivel mundial, Negrete (1976) reporta que en cuatro ciudades de América Latina la prevalencia del uso de cannabis en preuniversitarios varía del 6.4% en México a 31.3% en Canadá. Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 248 En la conferencia de Buenos Aires sobre tratamiento y rehabilitación de usuarios de drogas (Buenos Aires, octubre 1977) se mencionaron los siguientes datos, basados en usuarios de drogas tratados en el CENARESO, el 31.5% usaba una sola droga mientras que el 63% eran poli toxicómanos; el 34% de los jóvenes consumen la droga solos mientras que el 76% lo hacen acompañados, el 31.5% había tenido intento de suicidio. Beaubrun (1971) en Jamaica, encuentra que el 5% de los universitarios usan marihuana, comparado con el 26% encontrado por Mizner en Estados Unidos. IX.4 CLASIFICACION DE LAS DROGAS: Las drogas capaces de producir farmacodependencia se pueden clasificar de varias formas, dependiendo del punto de vista que se utilice como referencia. De acuerdo a su acción neurofisiológica, o sea, a su acción sobre el sistema nervioso central existen tres grupos de drogas: IX.4.1 Depresores del sistema nervioso central: Alcohol etílico, barbitúricos, derivados del opio, analgésicos, ansiolíticos, antitusivos. IX.4.2 Estimulantes del sistema nervioso central: Anfetaminas, antidepresivos, anorexígenos, cafeína, nicotina. IX.4.3 Tóxicos del sistema nervioso central: Cocaína, marihuana, LSD, psilocina (hongos alucinógenos), mescalina, drogas volátiles por inhalación. De acuerdo a su uso pueden ser: IX.4.4 De uso médico: Consisten en medicamentos que corrientemente se utilizan en medicina pero que algunas personas hacen un uso indebido de ellas como tomarlas sin que exista alguna enfermedad que las justifique o en dosis muy elevadas. Esto en lo que sucede con el diazepán o con el biperideno ( Akinetón ). IX.4.5 De uso no médico Tal es el caso de la cocaína y la marihuana que no tienen uso médico. De acuerdo a su pureza pueden ser: IX.4.6 Puras IX.4.7 Mezcladas con otras sustancias no alucinógenas IX.4.8 Adulteradas De acuerdo a su procedencia pueden ser: IX.4.9 Naturales IX.4.10 Semisintéticas IX.4.11 Sintéticas Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 249 De acuerdo al tipo de dependencia que producen pueden ser: IX.4.12 Drogas de adicción IX.4.13 Drogas de habituación De acuerdo a su costo pueden ser: IX.4.14 Drogas caras IX.4.15 Drogas baratas De acuerdo a la vía de administración que utilicen pueden ser: IX.4.16 Por ingestión oral IX.4.17 Por fumado IX.4.18 Por vía intramuscular IX.4.19 Por inhalación IX.5 FACTORES QUE INTERVIENEN EN LAS MANIFESTACIONES CLINICAS: Con mucha frecuencia surgen preguntas como por qué un individuo tiene una experiencia desagradable con una droga?, por qué una droga que en una persona produce farmacodependencia en otra no?, por qué una misma cantidad de droga produce reacciones diferentes en varias personas o en una misma persona en distintas ocasiones?, es capaz un determinado medicamento producir habituación?. Las respuestas deben buscarse en los factores que intervienen en las manifestaciones clínicas, que se pueden agrupar en tres categorías: IX.5.1 Factores que dependen de la droga, IX.5.2 Factores que dependen del individuo que la ingiere IX.5.3 Factores socio ambientales. IX.5.1 Factores que dependen de la droga: IX.5.1.1 Tipo de droga: Las sustancias estimulantes del sistema nervioso central (S.N.C.) son mejor toleradas y producen efectos más satisfactorios en las personas deprimidas mientras que las drogas de IX.5.1.2 Cantidad de droga: Los efectos sobre el comportamiento son directamente proporcionales a la cantidad de la sustancia activa, de tal manera que a mayor cantidad, mayores manifestaciones. IX.5.1.3 Pureza de la droga: Entre más pura sea una droga mejor se puede predecir sus respuestas. Cuando una droga está en estado natural, generalmente tiene muchas impurezas que hacen su efecto variable. En otras ocasiones, la droga es adulterada con fines comerciales, con sustancias menos potentes o incluso inertes por lo que disminuye su efecto. Las drogas más puras son las medicamentosas y dentro de éstas las inyectables, debido a los rigurosos controles de calidad y a la imposibilidad de adulterarlas. IX.5.1.4 Metabolitos activos: Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 250 Algunas sustancias requieren de algunas circunstancias para producir metabolitos activos que son los efectivos. La marihuana necesita la braza del cigarrillo para producir mayor cantidad de metabolitos activos. Si se usa en infusión (té de marihuana) no se producen las mismas cantidades por lo que disminuye su efecto. Una planta de marihuana que tenga más de un año de cortada, produce menos sustancias activas que otra que se haya cortado un mes antes. IX.5.1.5 Vía de administración: Esto es importante para determinar la cantidad de sustancia que llega al torrente sanguíneo. Las drogas que se fuman se eliminan parcialmente en el aire expirado lo que disminuye su efectividad. La vía endovenosa, como en el caso de la heroína, es la que asegura una absorción total. IX.5.1.6 Droga única o mezclas: El efecto de una droga sola es más difícil de predecir que cuando se utiliza una mezcla de ellas ya que sus efectos pueden neutralizar, aumentar o disminuir entre sí, variando la respuesta. IX.5.2 Factores que dependen del individuo que la ingiere: IX.5.2.1 Personalidad previa: Entre más normal sea la personalidad previa, más predecibles son los efectos y menos las manifestaciones psicopatológicas de una droga determinada. La presencia de un trastorno de personalidad amplía las manifestaciones y las hace más anormales. IX.5.2.2 Autosugestión: Lo que el individuo imagina que va a sentir tiene una influencia muy importante. Se han hecho estudios a ciegas, en donde el individuo no sabe si está fumando cigarrillo corriente o si está fumando uno corriente al que se le ha agregado THC (marihuana sintética). Algunos sujetos que fumaron cigarrillos corrientes presentaron manifestaciones de la marihuana, mientras que otros que habían ingerido la sustancia activa no presentaban ningún síntoma. Cuando la persona anhela sentir sensaciones agradables producidas por la droga, para olvidar otras desagradables resultantes de conflictos personales; más fácilmente sufre los efectos de ellas. IX.5.2.3 Tipos de mecanismos de defensa predominantes: Las defensas de tipo paranoide tienden a acentuarse con las drogas estimulantes del SNC haciéndolas llegar a un nivel patológico. El aislamiento y el ensimismamiento tienden a exacerbarse con las drogas depresoras del SNC. Otras defensas como las obsesivas y las sublimaciones tienden a debilitarse modificando el comportamiento. IX.5.2.4 Presencia de enfermedades físicas: Estas van a modificar la respuesta debido a los trastornos metabólicos que conllevan. Además, al estar ingiriendo drogas, descuidan el tratamiento para esas enfermedades lo que complica la situación, especialmente en los diabéticos e hipertensos. IX.5.2.5 Presencia de enfermedades mentales: Dependiendo de su tipo, van a variar la respuesta. Los orgánicos, los esquizofrénicos y los maniaco depresivos son los que más alteraciones experimenta. IX.5.2.6 Estado fisiológico: Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 251 La menstruación y el embarazo son estados fisiológicos que varían la respuesta a una droga. IX.5.2.7 Edad: Los niños y los ancianos tienden a dar con más frecuencia reacciones atípicas ante una droga. IX.5.3 Factores socio ambientales: IX.5.3.1 La influencia del grupo: Juega un papel muy importante ya que va a determinar qué tipo de respuestas van a ser aceptadas y cuáles no. Por ejemplo: si se reúne el grupo con fines de escuchar música, las respuestas ante una droga son diferentes a las de otro grupo que se reúne para admirar un atardecer en la playa. Se pueden presentar fenómenos de histeria colectiva que van a modificar la respuesta de todo el grupo. IX.5.3.2 Ambiente: Los ambientes cálidos o fríos también modifican la respuesta por la velocidad de los procesos metabólicos. IX.5.3.3 Altura: Los lugares que poseen una mayor altitud sobre el nivel del mar tienen menos oxígeno que los más bajos y esto modifica el metabolismo de la droga. IX.5.3.4 Grado de Cultura: Entre mayor sea el grado de cultura más sofisticadas van a ser las respuestas. Lo contrario favorece a respuestas de tipo agresivo. IX.5.3.5 Motivaciones: En los grupos donde existe heterogeneidad de motivaciones o metas, la respuesta va ser más impredecible que cuando hay homogeneidad. IX.5.3.6 Influencia de la moda: La existencia de "modas" lleva al individuo a consumir una droga que tal vez no asimile bien, para estar a tono con lo último; lo que favorece la aparición de reacciones desagradables. IX.5.3.7 Requisito de grupo: El consumo de una droga puede ser un requisito para pertenecer a un determinado grupo por ejemplo un conjunto musical, y esto hace que alguien que no sea verdaderamente un farmacodependiente se vea condicionado a usarla sin desearlo verdaderamente. IX.6 DIAGNOSTICO: El diagnóstico de la farmacodependencia se hace básicamente por historia longitudinal y por examen del estado mental. El cuadro es difícil de aclarar cuando el sujeto llega intoxicado a una sala de emergencias y no existe familiar o amigo que brinde información acerca del inicio y evolución de la intoxicación. Algunas personas, especialmente médicos o farmacéuticos, pueden negar repetidas veces que están haciendo Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 252 uso o abuso de alguna droga y se limitan a referir síntomas. Ante esta situación lo mejor es el internamiento para impedir el acceso a la droga, y observar la evolución ya que entonces se va a notar el síndrome de abstinencia. Existen algunas características que pueden ser notadas por otras personas o descubrirse mediante preguntas apropiadas y que apuntan hacia el diagnóstico de farmacodependencia. Algunas de ellas son: IX.6.1 Cambio en los patrones de conducta habituales. IX.6.2 Cambio en cuanto al cumplimiento en el trabajo o el colegio. IX.6.3 Decadencia en el aspecto físico y en el vestir. IX.6.4 Cambios en el uso del lenguaje. IX.6.5 Crisis de agresividad inmotivadas. IX.6.6 Rechazo de los viejos amigos y ocultación de los nuevos. IX.6.7 Pequeños o medianos hurtos. IX.6.8 Uso de anteojos oscuros para ocultar pupilas. IX.6.9 Cambios bruscos en el afecto. IX.6.10 Adelgazamiento marcado. IX.6.11 Ausencias prolongadas en el hogar. IX.6.12 Desprecio o burla de los valores convencionales. Ante estas sospechas, el médico debe ser cuidadoso en el abordaje ya que una actitud demasiado incisiva hace que el paciente se niegue a dar información veraz o adopte una posición de rebeldía. Hay que partir del punto de vista de que su cuadro no tiene una explicación lógica y hay que averiguar sus causas. No discuta con el paciente convenciéndolo de que no debe usar drogas, trate de cambiarle la actitud hacia ellas. No lo haga sentirse avergonzado ya que esto puede generar sentimientos de culpa los que pueden conducir a nueva ingesta. Cuando ya se haya establecido el diagnóstico de farmacodependencia debe tener presente algunas recomendaciones útiles como: IX.6.13 No hacer recetas con lápiz. Ya que pueden ser cambiadas o adulteradas por el paciente. IX.6.14 No dejar amplios espacios en blanco en su receta: Ya que el paciente puede agregar lo que a él le interesa. IX.6.15 No olvidar el libro de recetas en un sitio visible. IX.6.16 No prescribir cantidades ilimitadas de sustancias: Especialmente las que son capaces de producir dependencia. Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 253 IX.6.17 No recetar sin ver al paciente. IX.6.18 Recetar únicamente lo que usted considera necesario. IX.6.19 No llevar en su maletín narcóticos: Ya que puede ser objeto de un robo. Hay que tener presente que la farmacodependencia puede ser primaria o secundaria. Es primaria cuando no existe concomitantemente otra enfermedad mental y es secundaria cuando es un síntoma de un trastorno mental en cuyo caso, el tratamiento debe ir dirigido a controlar ese padecimiento. IX.7 CONSECUENCIAS Y MANEJO DEL USO DE DROGAS: Las consecuencias se pueden agrupar en: médicas, psicológicas y sociales. IX.7.1 Consecuencias médicas: Pueden ser notadas con la ingesta aguda y la ingesta crónica. IX.7.1.1 Cuadro alucinatorio agudo con o sin agitación: Esto constituye una emergencia médica que debe ser atendida en un hospital general que tenga todos los servicios básicos. Generalmente el cuadro persiste unas pocas horas y cede. Es más notorio cuando se utilizan mezclas de drogas, por ejemplo marihuana más alcohol o marihuana más cocaína. El tratamiento médico consiste en aplicarle la ampolla de diazepán de 10 mg IM y observar al paciente para brindarle tratamiento sintomático. Puede ser necesaria la sujeción a la cama mientras hace efecto el diazepán. IX.7.1.2 "Muerte blanca" o mal viaje: Consiste en una reacción severa en donde se produce una descarga masiva de adrenalina, que ocasiona palidez, taquicardia, palpitaciones, intensa angustia asociada a la sensación de muerte inminente. El tratamiento es con diazepán IM. La duración es de 1 a 2 horas. Produce un condicionamiento con sólo una prueba y generalmente no vuelve a ingerirse la droga que lo produjo. Esta reacción también puede presentarse con la ingesta de varias drogas lo que puede ser mortal debido a paro cardíaco. IX.7.1.3 Cuadro de depresión respiratoria: Se presenta con la ingesta de sustancias depresoras del SNC y puede conducir a la muerte por asfixia si no se le brinda atención médica. El individuo llega en estado de coma, responde a estímulos muy intensos o no responde del todo, la respiración es lenta y superficial, los reflejos osteotendinosos son débiles, las pupilas están midriáticas por hipoxia. Constituye una emergencia médica. Hay que tomar las siguientes medidas: obtener una vía endovenosa y poner venoclisis con suero glucosado. si la ingesta ha sido reciente y el sujeto no está muy sedado, intentar lavado gástrico. forzar diuresis con Lasix ® 1 ampolla IV. intubar al paciente para asegurarse una vía aérea permeable y evitar la muerte por asfixia, cuando está muy sedado. Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 254 dar un laxante para evitar absorción de la droga a nivel intestinal. Una vez que haya pasado la fase aguda hay que analizar la situación en forma global para evitar que vuelva a repetir el cuadro. IX.7.1.4 Síndrome de abstinencia: Se puede presentar en los cinco primeros días después de haber suspendido la ingesta de la droga. Pueden existir síntomas muy variados aunque los más frecuentes son: irritabilidad, angustia, insomnio, temblores, dolores abdominales, ardor epigástrico, etc. Lo más indicado en estas circunstancias es 1 ampolla de diazepán de 10 mg IM c/8 hs por 2 días y luego pasar a tratamiento oral con diazepán 1 tableta de 10 mg tid por 1 mes. IX.7.1.5 Consecuencias médicas a largo plazo: Las consecuencias médicas a largo plazo son: nistagmus espontáneo. anosmia. fallas en la memoria. deterioro intelectual. IX.7.2 Consecuencias psicológicas. IX.7.2.1 Mala formación académica y laboral: Por pérdida excesiva de tiempo durante los años más productivos de la vida. Esto repercute en la calidad de ciudadanos que tiene un país. IX.7.2.2 Pérdida de la valoración objetiva de la realidad: Por vivir en un mundo fantasioso producido por los efectos de la droga. IX.7.2.3 Deterioro intelectual: Por la falta de adquisición de conocimientos o por pérdida de los que ya se han adquirido. IX.7.2.4 Cuadros ansiosos o depresivos prolongados: Ocasionados por la droga y que conllevan a consumirla durante tiempo prolongado favoreciendo la dependencia crónica y retardando el tratamiento específico necesario. IX.7.2.5 Aumento de la psicopatología: En individuos que tienen una enfermedad mental produciendo un mayor desajuste familiar y social. IX.7.3 Consecuencias sociales: Las consecuencias sociales son más notorias con el uso crónico. Dentro de estas están: IX.7.3.1 Deterioro familiar: Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 255 Por no asumir las responsabilidades que le corresponden como esposos o padres en su familia. Lo más nocivo de esto son las repercusiones sobre los hijos en edad escolar y colegial quienes pueden presentar desajustes emocionales en el futuro. IX.7.3.2 Pérdida de productividad económica: Por abandono laboral debido a ausencias inmotivadas o a llegar intoxicado al trabajo. Cuando deciden cambiar, nadie confía en ellos y les cuesta mucho conseguir un nuevo empleo con lo que se favorece la dependencia económica hacia otras personas o a instituciones del estado. IX.7.3.3 Aislamiento social: Ya que cada vez su círculo social se va reduciendo a los compañeros farmacodependientes y evitan el contacto con las personas normales por vergüenza o vanidad. IX.7.3.4 Estímulo a la delincuencia: Ya que cuando no poseen dinero para poder comprar más droga recurren al robo y a la violencia, lo que ocasiona un mayor deterioro al ser encarcelados. IX.7.3.5 Aumento en accidentes de tránsito: Ya que al conducir bajo los efectos de la droga no se respetan las señales convencionales o se conduce a velocidad excesiva. IX.7.3.6 Búsqueda de nuevos adictos: Los traficantes necesitan que cada vez hallar más individuos farmacodependientes para que el negocio sea productivo y entonces inducen a personas sanas. Esto hace que se llegue aun problema de salud pública cuyas repercusiones son difíciles de valorar en toda su amplitud. IX.8 PRONOSTICO: Si el individuo no tiene una buena motivación para dejar el consumo de una droga, el pronóstico es malo porque pese a todo lo que se pueda hacer, seguirá con el problema. Si tiene una buena motivación hay algunos factores positivos que hablan a favor de un buen pronóstico como: IX.8.1 Pertenecer a una familia bien integrada: En donde exista un genuino deseo de ayudar al paciente. IX.8.2 Poco nivel sociopático: Ya que entre mayor sea éste existe menos persistencia en el cambio menos lealtad a sus profesores, jefes o familiares, menos provecho sacan de las experiencias pasadas y mayor impulsividad prestan. VIII-C. Poca ganancia secundaria: Es decir, que no existan ventajas con el uso de la droga por ejemplo no trabajar, obtener ayuda económica sin esfuerzo o ser usada como una manera de expresar hostilidad hacia alguien a quien no se quiere enfrentar en una forma adulta. IX.8.3 Buen nivel intelectual. Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 256 Entre más inteligente sea una persona, mayor probabilidad tiene de salir exitosa de un problema de farmacodependencia. IX.8.4 Buena capacidad de análisis. Está relacionada con el punto anterior. Se refiere a que la persona pueda evaluar todos los pros y los en contra que pueda tener su situación y esto los pueden lleva más fácilmente a abandonar el consumo de la droga. IX.8.5 Ser joven. Entre más joven sea la persona más aspiraciones tiene. También puede estar motivado a dejarlas por interés de formar una familia con otra persona con la que ha establecido un vínculo afectivo importante. También pueden existir hijos pequeños a los que no se les desea dejar una mala imagen. IX.8.6 Buena personalidad premórbida. Si una persona ha tenido un buen equilibrio emocional y ha mantenido una personalidad básica fuerte es más probable que pueda superar el problema. IX.8.7 Bajo nivel de histrionismo: El histrionismo se caracteriza por inmadurez emocional, impresionabilidad, esquemas de valores cambiantes, impulsividad, teatralidad, manipulación, tendencia al acting out, crisis de cólera con pequeños estímulos. Las personas que tienen estas características son más propensas a desarrollar y mantener una farmacodependencia. IX.8.8 Uso de sólo una droga. Se han hecho estudios que demuestran que las personas que ingieren varias drogas al mismo tiempo tienen tendencia a mantener el problema de la farmacodependencia y por lo general tienen trastornos de personalidad más severos que los que consumen una única droga. IX.8.9 Bajo nivel de sugestionabilidad. Entre más sugestionable sea una persona, más probabilidad tiene de dejarse influir por otros amigos que lo incitan a que siga consumiendo sustancias de abuso. Esto es más notorio en personalidades dependientes e inseguras. IX.8.10 Ausencia de enfermedades mentales. La presencia de enfermedades mentales como la esquizofrenia, complican la situación ya que las descompensaciones son más frecuentes y la capacidad de análisis está más disminuida. IX.9 PREVENCION Y REHABILITACION: La mejor forma de combatir la farmacodependencia es evitar que se presente el problema. Pero esto que parece tan simple es muy difícil de llevarlo a la práctica, por la amplitud del esfuerzo que hay que hacer. Deben de elaborarse programas de concientización familiar para mejorar la interacción de los miembros de las familias. Estimulando la higiene y salud mentales, se va a evitar las farmacodependencia. Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 257 Impulsando programas educativos a nivel general sobre los factores que favorecen la farmacodependencia se pueden lograr buenos resultados. No se recomienda que se profundice sobre los efectos que tiene cada droga en especial porque se corre el riesgo de que aumente la curiosidad por probar una determinada droga. Estudiando y analizando los problemas que se presentan en las instituciones educativas de enseñanza secundaria y universitaria, se pueden establecer las tendencias existentes y en base a ello, desarrollar programas educativos. No se debe fomentar las actitudes autoritarias porque esto genera rebeldía y un mayor consumo. Fomentando la creatividad del individuo, las sanas diversiones, el deporte y la interacción social de los jóvenes, se previene el problema. Cuando ya se ha establecido un caso serio, el enfoque familiar en equipo multidisciplinario es importante para evitar la cronicidad. Las campañas educativas del médico hacia los pacientes y público en general, acerca de los riesgos de habituación de algunos medicamentos también ayuda a prevenir el problema. Algunas veces el mismo médico receta un tranquilizante a un paciente que no lo necesita más o le dice que siga usando la misma dosis sin pensar que podría funcionar con una dosis menor. Se le recomienda al médico general no mantener por tiempo indefinido a un paciente tomando tranquilizantes, antidepresivos, anorexígenos o analgésicos y así evitar un uso excesivo de los mismos. La rehabilitación tiene por objetivo reincorporar al individuo a la sociedad y evitar la invalidez que produce la farmacodependencia. Es importante que colaboren los voluntarios los ex farmacodependientes, los maestros y profesores, los cuerpos policiales, los religiosos y las asociaciones de promoción social. Uno de los principales problemas en la rehabilitación laboral ya que al aumentar las tareas de desempleo hay una mayor oferta con lo que el paciente está en mayor desventaja sobre otros trabajadores que no han tenido problemas. El internamiento prolongado en un hospital psiquiátrico no es la mejor manera de llevar a cabo la rehabilitación, es preferible realizarla en el seno mismo de la familia. La resocialización y la remotivación son factores muy importantes y pueden realizarse por individuos que tengan un profundo sentido humanitario, aunque no sean profesionales en el campo. El médico debe actuar como un líder de la comunidad y favorecer la integración de estos grupos. IX.10 BIBLIOGRAFIA: AMERICAN PSYCHIATRIC ASSOCIATION: "Diagnostic and Statistical Manual of Mental Disorders", American Psychiatric Association, tercera edición, Washington, Estados Unidos, 1980. BARRON, F. et al: "The Hallucinogenic Drugs", Scientific American, pag 210, abril 1964. BEAUBRUN, M. H.: "The Pros and Cons of Cannabis Use in Jamaica", Trabajo presentado en el panel sobre juventud y drogas, Costa Rica, 1971. CAGLIOTI, C.: "Aspectos epidemiológicos de los usuarios de drogas atendidos por el CENARESO", trabajo presentado en la Conferencia de Buenos Aires sobre tratamiento y Rehabilitación de Usuarios de Drogas. Buenos Aires, octubre, 1977. Dr. Carlos E. Zoch Zannini CAPÍTULO IX FARMACODEPENDENCIA PAGINA # 258 CARTER, W. y DOUGHTY, P: "Social and Cultural Aspects of Cannabis Use in Costa Rica" en "Chronic Cannabis Use", Annals of the New York Academy of Sciences, Vol 282, pag 2, 1976,. COMITE DE EXPERTOS DE LA OMS EN FARMACODEPENDENCIA: "Informe Técnico # 20", Organización Mundial de la Salud, Ginebra, 1974. IZAGUIRRE, R.: "Marihuana: su problema y su incidencia en los colegios de Costa Rica". Editorial y año no mencionados. MARKS, J.: "The Benzodiazepine: Use, Overuse, misuse, abuse", University Park Press, Baltimore, Estados Unidos, 1978. NATIONAL INSTITUTE ON DRUG ABUSE: "Psychodinamics of Drug Dependence", Research Monograph Series # 12, Washington, U.S.A. 1977. NEGRETE, J.C.: "El Alcohol y las Drogas como Problemas de salud en América Latina", Boletín de la Oficina Sanitaria Panamericana, Vol 18 (2), pag 15,agosto 1976. QUIROS, D.: "Drogas más frecuentes que causan intoxicaciones en Costa Rica". Revista Costarricense de Ciencias Médicas, Vol 1 (1) pag 61. Junio 1980. REDLICH, F. y FREEDMAN, D.: "The Theory and Practice of Psychiatry", Basic Book, Nueva York, pags 725-747, 1966. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 259 CAPITULO X: ASPECTOS PSIQUIÁTRICOS DE LAS ENFERMEDADES MÉDICO-QUIRÚRGICAS X.1 ASPECTOS PSIQUIÁTRICOS DE LAS ENFERMEDADES FÍSICAS: Las enfermedades físicas y las mentales con mucha frecuencia coexisten. Las molestias psiquiátricas pueden ser secundarias a enfermedades físicas pero también los trastornos mentales pueden presentarse como quejas somáticas (Kiseley, 1993). Los pacientes que presentan enfermedades físicas crónicas reportan con el doble de frecuencia, síntomas psiquiátricos. Las relaciones entre enfermedades mentales y físicas, pueden esquematizarse de la siguiente manera: enfermedades puramente físicas en donde no existen síntomas mentales. enfermedades físicas con síntomas mentales secundarios pero éstos se le pueden atribuir a la enfermedad principal. Los síntomas mentales no hubieran aparecido si no se presentara la enfermedad física. El tratamiento de los síntomas mentales no alivias las molestias físicas. enfermedades físicas con síntomas mentales que no están relacionados entre sí. El tratamiento de uno de ellos no modifica al otro. trastornos mentales con síntomas físicos, en donde las molestias físicas son secundarias a trastornos mentales y al tratar éstos, desaparecen los segundos. trastornos mentales puros en donde no existen síntomas físicos o el paciente los considera parte del problema mental. Las proporciones relativas de estas diferentes categorías en la atención primaria se pueden esquematizar de la siguientes manera: Categoría: Enfermedad física pura Enfermedad física con trastorno psiquiátrico secundario Enfermedades físicas y mentales no relacionadas Somatizaciones de trastornos mentales Trastornos psiquiátricos puros Trastorno de ajuste subclínico sin enfermedad física Frecuencia: 63 % 1% 8% 19,5 % 4,5 % 4% Los trastornos mentales en los pacientes internados en hospitales generales varían entre el 13 y el 61 % dependiendo del instrumento que se utilice. El promedio es de 38 %. Esto es más del doble de la prevalencia de trastornos psiquiátricos en la población general. Puede suceder que los síntomas mentales precedían a los físicos mientras que en otros casos aparecieron como una consecuencia de la enfermedad física. Lloyd y Cawley (1983) reportaron que de 100 hombres admitidos por primera vez debido a un infarto de miocardio, 35 presentaban síntomas mentales y de estos, 16 tenían control previo por trastorno mental. Se acepta que entre un tercio y la mitad de los pacientes internados en hospitales generales, presentan síntomas mentales. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 260 El 44 % de los pacientes que tienen trastornos psicóticos y el 23 % de los neuróticos, tienen enfermedades médicas con más frecuencia excepto cáncer (Shepherd, 1966). Hay un aumento en la prevalencia de los trastornos psiquiátricos en pacientes que tienen enfermedades físicas, comparados con grupos control de sujetos sanos ( Kiseley, 1993, pag 121). Las enfermedades físicas que tienen mayor probabilidad de asociarse con trastornos mentales son: hipertensión arterial. diabetes mellitus. artritis. discapacidad física. cáncer. enfermedad pulmonar crónica. enfermedad cardiaca. trastornos neurológicos. hipertiroidismo. Se acepta que la presencia de una enfermedad física en un trastorno psiquiátrico tiene una evolución más mala que en un sujeto sano, tanto para el aspecto mental como el físico. Los factores que intervienen en la mala evolución de pacientes psiquiátricos con enfermedades físicas concomitantes son: la presencia de dolor crónico, la incapacidad física, el sitio y la percepción de un AVC, la inminencia de la muerte. No nos debemos confundir con los trastornos somatopsíquicos en los que una enfermedad somática repercute en el psiquismo del individuo cambiando sus valores, sus metas, sus mecanismos de defensa y ocasionando reacciones depresivas y ansiosas, pero en este caso el orden de los factores es al contrario, o sea, primero aparecieron las alteraciones somáticas y luego las emocionales. Los estudios epidemiológicos y clínicos, han revelado en las enfermedades psicosomáticas, una génesis multifactorial, por lo que se ha preferido estudiar en Psiquiatría, los factores psicológicos y en medicina interna los factores somáticos. X.2 ASPECTOS PSIQUIÁTRICOS DE LAS ENFERMEDADES QUIRÚRGICAS: Cuando un paciente va a ser sometido a una operación, hay que tener en cuenta no solo los aspectos somáticos relacionados con el acto quirúrgico, sino que también hay que considerar lo que puede significar, en la realidad, las consecuencias psicológicas como por ejemplo: cambio en el aspecto físico, presencia de cicatrices o amputación de un miembro. Además de estos factores reales, hay que valorar las fantasías que el paciente puede hacer y que están relacionadas con su vida psíquica anterior y presente, con su tipo de personalidad previa y que pueden ocasionar nuevos conflictos intrapsíquicos, que pueden llevar a la aparición de un cuadro ansioso, depresivo a aún psicótico. Una misma operación puede significar, a un nivel simbólico, cosas muy diferentes entre dos distintas personas. El ponerle atención a este fenómeno es un hecho obligatorio, ya que podría darse el caso en que es preferible no realizar una operación electiva de cirugía estética cuando ésta vaya a producir consecuencias psicológicas peores que el defecto que se requiere corregir. Las operaciones que modifican el aspecto exterior del individuo son las que más pueden producir problemas psicológicos ya que dejan cambios apreciables a simple vista. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 261 Las operaciones que se realizan en órganos internos tienen menos posibilidades de dejar cambios notorios en el exterior, sin embargo, el no poder constatar cómo están funcionando esos órganos y el temor a tener una complicación fatal, son hechos importantes en la vida psíquica del paciente. También hay que darse cuenta que una cosa es cirugía electiva y otra es cirugía de emergencia, en donde a veces se producen imprevistos que llevan al cirujano a tomar una decisión sobre la marcha y por ejemplo: un simple legrado puede llevar a una histerectomía y con ello a la pérdida de la capacidad de engendrar hijos. Otro aspecto importante, es que toda persona sabe y ha visto, que en toda anestesia existe la posibilidad de morirse y esto lo confronta con todos los temores conscientes e inconscientes acerca de la muerte y que es muy importante analizar antes de que se lleve al paciente al quirófano. Se ha observado que cuando el paciente se le explica lo que se le va hacer y cuáles son sus posibles consecuencias tanto positivas como negativa, la evolución postoperatoria es más satisfactoria. Para poder entender mejor estos procesos psíquicos, hay que desarrollar el concepto de imagen corporal. X.3 IMAGEN CORPORAL: Se entiende por imagen corporal lo que el sujeto percibe de su cuerpo, tanto estático como en movimiento, y cómo se siente acerca de esta percepción. O sea, que incluye la representación mental de su cuerpo y la respuesta psíquica que tiene ante ella. Esto es importante de comprender ya que algunas enfermedades mentales o estados anormales de ánimo, llegan a modificar la imagen corporal aunque no se encuentren bases anatómicas para ello. Una paciente deprimida puede sentirse envejecida y fea aunque en realidad no sea así para las personas que la rodean. El concepto de imagen corporal se remonta a la época de Ambrosio Paré, un cirujano del siglo XVI, quien observó que después de amputar una parte o toda la extremidad de un sujeto se presentaban molestias como si en realidad siguiera existiendo la parte que se quitó. Esto lo llevó a mencionar el concepto de miembro fantasma que existe hasta la actualidad. Posteriormente, Head, describió y desarrolló el concepto de imagen corporal o esquema corporal haciendo poco énfasis en los aspectos psicológicos y basándose más bien en los aspectos perceptivos y funcionales de ella. No fue sino hasta la década de 1920 en que Schilder amplió el concepto para hacer más énfasis en los aspectos psicológicos, incluyendo la dimensión social, o sea, las repercusiones sociales en el micro mundo que rodea al paciente. En este sentido, los límites entre imagen corporal y el concepto psicoanalítico de ego son poco claros. Por lo tanto, es posible esperar modificaciones inusuales, percepciones, actitudes o reacciones al cuerpo como consecuencia de experiencias vitales previas del sujeto que van a determinar conflictos entre la imagen corporal percibida y aquella mantenida en el ego como imagen ideal. El concepto de imagen corporal se comienza a formar desde el momento mismo del nacimiento. La adquisición de movimientos musculares cada vez más finos, le permite al niño la exploración de su propio cuerpo. La alimentación a través del pecho materno o el biberón permite desarrollar el concepto de la boca como fuente de gratificación. En épocas posteriores, la comparación del propio cuerpo con el cuerpo de otros niños, va afianzando la imagen corporal. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 262 El crecimiento y desarrollo posterior hacen que la imagen corporal esté cambiando continuamente. Las actitudes de los padres hacia los niños, tienen un papel muy importante y perdurable sobre la imagen que tienen de sí mismos. De acuerdo a estas experiencias, el cuerpo o sus partes pueden ser percibidas como bonitas o feas, buenas o malas, limpias o sucias, queridas o rechazadas. Los niños que son aceptados y amados por su familia, que se desarrollan en armonía con su ambiente cultural, a los que no se los sobrevalora, ni minusvaliza en su cuerpo, desarrollan las imágenes corporales más sanas. X.4 FACTORES DE PERSONALIDAD QUE AFECTAN LAS MANIFESTACIONES DE UNA ENFERMEDAD MEDICA O QUIRURGICA: Cada persona responde de manera diferente a una enfermedad médica o quirúrgica. Esto tiene su origen en los valores inculcados desde la infancia o aprendidos de las figuras importantes que rodearon al niño. Una persona con rasgos histriónicos de personalidad, le dará mucha importancia al aspecto estético de su cuerpo, especialmente de las zonas visibles. En ellas, la presencia de una cicatriz en la cara puede significar una desfiguración importante y ocasionarle sentimientos de fealdad importantes. Alguien a quien la muerte le asuste demasiado, verá con horror, cuando los exámenes de laboratorio reflejan alguna enfermedad seria. Una personalidad insegura tenderá a sentirse confundida y a no saber qué hacer cuando su médico le dice que debe practicarle una operación. Las personas que sufren de dismorfofobia (temor irracional a tener una parte de su cuerpo anormal o desproporcionada), buscarán en vano hacerse operaciones de cirugía estética para corregir la supuesta deformidad ya que el problema no reside en el aspecto físico sino que es mental. X.5 TRASTORNOS MENTALES QUE PUDEN SIMULAR ENFERMEDADES FISICAS: Existen algunos trastornos mentales que pueden simular una enfermedad física, entre ellos, mencionaré los más frecuentes. X.5.1 Trastornos conversivos: En los trastornos conversivos, las manifestaciones no se correlacionan con las vías anatómicas y fisiológicas normales y no tienen una explicación médica apropiada, por ejemplo: la parálisis exclusiva de la mano derecha, conservando el resto de las funciones motoras normales, no se puede explicar neurológicamente o la ceguera histérica, en la cual la región occipital del cerebro registra en el encefalograma los impulsos nerviosos de la visión normal. Estos trastornos están mediados por el sistema nervioso voluntario (vía piramidal) y no por el sistema nervioso autónomo. Estos síntomas tienen un valor simbólico y protegen al individuo de un mayor sufrimiento psíquico, ante un hecho traumático que le es inaceptable. Por ejemplo: el caso de una religiosa que ante un deseo inaceptable conscientemente de masturbarse, un día amanece con la mano que usaría para hacerlo, paralizada. X.5.2 Hipocondriasis. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 263 En la hipocondriasis, los síntomas tampoco tienen una correlación anatomopatológica ni fisiopatológica apropiada pero su valor simbólico no ha sido demostrado, aunque si se ha encontrado que cumplen con funciones de canalizar la agresividad, tanto hacia el exterior, manipulando el ambiente a través de un dolor, como hacia el interior, llenado necesidades masoquistas, expiando culpas y robusteciendo el instinto de muerte. En estos individuos, los innumerables exámenes de laboratorio, radiografías, exploraciones instrumentales y operaciones muestran resultados normales o negativos y se utilizan para satisfacer necesidades inconscientes y de esa forma lograr un cierto equilibrio de su aparato psíquico. En cambio, en las enfermedades psicosomáticas, los hallazgos clínicos se justifican en alteraciones del funcionamiento del sistema neurovegetativo y endocrino que siguen vías debidamente establecidas y que pueden estudiarse siguiendo el método científico. En éstas, se detectan cambios en los neurotransmisores, en las hormonas, en la estructura de los epitelios y en el funcionamiento de ciertos órganos como el corazón, que son susceptibles de cuantificar y relacionar con el curso de la enfermedad. También debe hacerse la diferencia con síntomas somáticos que acompañan a los trastornos emocionales, en cuyo caso se consideran manifestaciones secundarias o funcionales para dejar el diagnóstico primario a la enfermedad mental cuyos síntomas son más prominentes, por ejemplo, en un paciente maniaco-depresivo pueden presentarse cifras elevadas de presión sanguínea del orden de 180/120, sin embargo no se considera un hipertenso arterial, ya que al ceder la crisis maniacal, las cifras regresan a valores normales. Los síntomas somáticos escapan al control voluntario y una vez que han aparecido, complican aún más los trastornos emocionales ocasionando la aparición de síntomas depresivos y/o ansiosos con lo cual se agravan aún más los somáticos, quedando el paciente atrapado en un círculo vicioso en que cada vez hay más molestias tanto psíquicas como mentales hasta que se somete a un tratamiento adecuado que contemple ambos aspectos. X.6 TRASTORNOS GASTROINTESTINALES: Franz Alexander (1960) correlacionó la fase oral tanto receptiva como agresiva, con trastornos en el tracto digestivo superior como: náusea, vómitos y úlcera péptica; mientras la fase anal retentiva y expulsiva, con trastornos en el tracto digestivo bajo; colitis, enteritis regional (enfermedad de Crohn) y el síndrome de digestivo irritable. Mencionaré algunos aspectos psíquicos de estas enfermedades. Para los aspectos somáticos, se refiere al estudiante a los libros de Medicina Interna. De la úlcera péptica, la de tipo duodenal es la que más componente psíquico presenta. Las úlceras gástricas agudas, llamadas también úlceras de estrés, se presentan bruscamente cuando el individuo está sometido a una gran presión ambiental o ante una enfermedad seria que le puede causar la muerte. Estas lesiones pueden producir un sangrado masivo que lleva al paciente a la muerte. En los individuos con úlcera péptica se han mencionado tres grupos de factores causales: predisposición genética, conflicto intrapsíquico crónico en la esfera oral y factores de estrés social. Se ha relacionado una hipersecreción gástrica con estados de rabia y cólera, mientras que la depresión produce hiposecreción. La agresividad tiende a interiorizarse y esto genera cólera consigo mismo lo que eleva la secreción gástrica y al hipertono del esfínter pilórico. Algunos pacientes tienen tendencias dependientes marcadas, que se expresan en sus deseos de ser mimados, alimentados y protegidos a cambio de ser sumisos. La ansiedad, mantenida durante un tiempo prolongado, puede causar hipersecreción gástrica y esto a su vez, erosionar la pared del estómago. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 264 Cuando esta ansiedad va asociada a la ingesta excesiva de café (especialmente negro) y a fumado; se producen condiciones óptimas para el desarrollo de la lesión ulcerosa. Algunos otros, presentan un comportamiento independiente hiperactivo y controlador pero un estudio más profundo, revela que en la realidad son personas dependientes e inseguras por lo que se ha aplicado a estas personas el término de pseudo independientes. Los acontecimientos precipitantes de la crisis ulcerosa están caracterizados por su capacidad de movilizar temores de pérdida de cariño o seguridad (económica, profesional, laboral, etc.) o por la frustración de deseos infantiles y pasivo-dependientes que generan sentimientos de fragilidad y cólera. Ante estos factores, una actitud médica que favorezca en alguna medida, la gratificación de necesidades de dependencia de parte del paciente sin caer en el extremo de tratarlo como un niño indefenso, producirán buenos resultados en el tratamiento, que debe incluir medicamentos específicos para la lesión. En la colitis ulcerativa o digestivo irritable, se considera que los factores psicológicos se presentan desde la infancia y tienden a persistir durante toda la vida lo que hace que este padecimiento tenga tendencia a un curso crónico con períodos asintomáticos alternando con crisis agudas o subagudas. En la mayoría de estos pacientes se encuentran elementos obsesivo-compulsivos incluyendo: orden, puntualidad, limpieza, indecisión y obstinación. Se aprecian unas actitudes rígidas hacia los preceptos morales o religiosos. Algunos son tímidos, evitan palabras vulgares en su lenguaje y no tienen sentido del humor. Tienen tendencia a ser muy sensibles a las críticas de los demás y hacen suyos los problemas de otras personas, sean familiares o no. Algunos son admirados por sus virtudes, moralidad y altos estándares, lo que los convierte en magníficos candidatos para desempeñar un papel ejecutivo en una empresa. Tienen mayor aptitud para buscar realizaciones en el campo intelectual y evitan estilos de vida que demandan vigorosos esfuerzos físicos. Generalmente establecen una relación de dependencia hacia dos o tres personas que representan figuras paternas, mientras que tienen problemas para establecer relaciones afectuosas y genuinas de amistad hacia otros. Las madres de pacientes que sufren de colitis generalmente son dominantes, controladores, rígidas, castigadoras, hipercríticas, perfeccionistas e incapaces de sentir alegría. Desde el punto de vista de tratamiento, la primer meta debe ser establecer una buena relación con el paciente evitando actitudes que le puedan recordar a la figura materna. Luego, teniendo presente los problemas del paciente, utilizar esta relación para promover la recuperación del equilibrio psíquico. En la ileitis regional o enfermedad de Crohn, los factores psicológicos son similares a los de la colitis ulcerativa. X.7 TRASTORNOS CARDIOVASCULARES: El sistema cardiovascular tiene una facilidad muy grande para verse influenciado por problemas emocionales debido a su estrecha relación con sistema neurovegetativo o indirectamente a través de la secreción de adrenalina. El impacto de la activación emocional generada en el sistema límbico y la corteza, se asemeja a los efectos sobre el sistema cardiovascular que tiene el ejercicio físico o el estrés. Las alteraciones se presentan en forma súbita y pueden generar trastornos funcionales que desaparecen al solucionarse la crisis. Pero otras veces, el estímulo nocivo persiste por lo que se van a producir alteraciones anatómicas que van a constituir las enfermedades psicosomáticas de este territorio. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 265 En los individuos que han sufrido de infarto de miocardio se encuentran los siguientes factores psicológicos: elementos compulsivos en su comportamiento, tienden a reprimir las emociones, hacen pocas fantasías o "sueños diurnos", tienen un exceso de aspiraciones y ambición y se mantienen en un continuo estrés. También actúan como factores agravantes, el fumado, cifras elevadas de colesterol plasmático y el consumo excesivo de bebidas estimulantes como el café y las bebidas de cola. Cuando una persona ha sufrido un infarto de miocardio y logra sobrevivir, se presentan una serie de reacciones que van a estar determinadas por el tipo de personalidad previa que haya tenido ese individuo. Es frecuente que aparezcan síntomas depresivos en el tercer día de estadía en la unidad coronaria. Antes de eso el paciente está tan asustado que no tiene tiempo para sentirse mal psíquicamente. Usualmente en esta etapa, hay una preocupación excesiva en cuanto a su condición física y se preguntan si serán capaces de continuar desempeñándose en el trabajo, en la casa o como padres de familia. Hay una tendencia a aumentar las limitaciones que tendrán en el futuro. Sin embargo, la depresión se acentúa más cuando el paciente llega a su casa, vuelve a ver sus pertenencias, valora sus bienes materiales y siente consternación ante la posibilidad de tener que dejarlos. Frecuentemente aparecen molestias que son de tipo hipocondríaco (sin base orgánica real) como cansancio, palpitaciones, dolor en el brazo izquierdo. Se pierde el interés en las cosas que antes hacía como por ejemplo: leer el periódico, ver TV., revisar la colección de estampillas o escuchar comentarios deportivos. Pueden aparecer algunos síntomas de depresión atípica como: incapacidad para concentrarse y leer, trastornos en el dormir, irritabilidad, poco apetito, pérdida del interés en actividades sexuales, etc. En las fases tempranas de su recuperación, el manejo farmacológico de estos pacientes debe ser a base de benzodiazepinas como el alprazolán (Tafil) o diazepán (Valium), ya que son las sustancias que menos repercuten en el funcionamiento cardiaco. Cuando los electrocardiogramas y las pruebas sanguíneas reflejan que la situación se ha estabilizado (usualmente a los 30 o 60 días post-infarto), entonces se puede pensar en utilizar antidepresivos que tengan poco efecto sobre el corazón como maprotilina (Ludiomil) o los modernos inhibidores de la recaptación de serotonina (ISRS) como la paroxetina (Paxil), la fluvoxamina (Luvox) y el citalopran (Cipramil). Los pacientes mayores de 60 años parecen adaptarse mejor a la nueva situación que los obliga a aceptar una posición más pasiva y dependiente mientras que los menores de 40 años reaccionan más inadecuadamente. En 1960, Friedman y Rosenman hicieron un interesante estudio en que llegaron a la conclusión de que los individuos que sufrían de infarto de miocardio o estaban propensos a ello, tenían un tipo especial de personalidad al que llamaron de tipo A. Al estudiar un grupo control, también encontraron personalidades de tipo A pero también su opuesto, a los que llamaron tipo B. Las características principales de la personalidad A son: una urgencia incontrolable de hacer un máximo de cosas en un mínimo de tiempo, una lucha constante contra el reloj, fácilmente se encolerizan cuando las cosas no le salen como las habían previsto y un deseo insaciable de acumular objetos. En su modo de pensar y de hacer van sustituyendo conceptos como "mejor" y "diferente" por "de prisa", "más rápido". Esta personalidad de tipo A se presenta en todos los estratos socioeconómicos y son muy apreciados por su efectividad, rendimiento y productividad. En este tipo de personas son frecuentes los niveles elevados de colesterol, cifras altas de presión sanguínea que generalmente se asocian a consumo elevado de café y cigarrillos, lo que las convierte en personas de alto riesgo para tener una enfermedad cardio-coronaria. Las personalidades tipo B manifiestan poco estrés, son menos agresivas, se preocupan menos por las cosas y tienen menos ambiciones. Bernet y Jouve han demostrado que el 58% de las personas que han tenido un infarto y el 38% del grupo control tenían personalidades de tipo A. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 266 En la angina de pecho, el panorama es un poco diferente y en lugar de una personalidad tipo A lo que se encuentra es un individuo con una gran ansiedad flotante, frente a la cual se siente abandonado y sin recursos psíquicos para controlarla. La hipertensión arterial psicógena se caracteriza por frecuentes fluctuaciones de la presión sanguínea en presencia de factores de estrés, en personas que son hipersensibles y que de todo se asustan o en personas que presentan una depresión larvada. Normalmente se presentan variaciones diurnas poco significativas en respuesta a una gran variedad de estímulos tanto internos como externos. La hipertensión psicógena es un factor de riesgo para un accidente vascular cerebral o una enfermedad cardiovascular que puede ocasionar la muerte. En estos pacientes se observa una influencia importante de factores socioeconómicos, observándose con más frecuencia en estratos socioeconómicos bajos, en zonas de alta criminalidad y con alto estrés social. En estas situaciones, la persona vive en un estado permanente de emergencia y sobresalto que hace que primero se eleve la presión arterial por vasoespasmo pero luego, se produzcan lesiones permanentes que disminuyen la luz de las arterias. Cuando hay una hipertensión psicógena, los medicamentos hipotensores deben de acompañarse de ansiolíticos o antidepresivos a dosis efectivas, para que se logre estabilizar la presión. El síncope o desmayo, se caracteriza por una sensación de debilidad, náusea, palidez, sudoración, caída de la presión sanguínea y alteraciones en el EEG, que se normaliza cuando el paciente adopta la posición horizontal. Se presenta generalmente asociadas a situaciones de estrés o que generen incertidumbre como por ejemplo: un viaje en avión o un ascenso laboral. Recientemente se ha encontrado una relación significativa entre pacientes que presentan hallazgos clínicos de prolapso de la válvula mitral y estados de pánico. Se ha considerado que en estos pacientes se producen cambios estructurales en los músculos que tensan a la válvula y esto favorece la aparición de trastornos funcionales en el corazón, que ceden o desaparecen cuando han pasado las crisis de pánico. X.8 TRASTORNOS RESPIRATORIOS: La respiración puede se modificada por varios factores como control voluntario, la temperatura ambiental, el sueño y varias enfermedades. La codeína y la morfina pueden disminuir los movimientos ventilatorios mientras que el estrés y la angustia producen hiperventilación. La enfermedad psicosomática más frecuente de este territorio es el asma bronquial. Al igual que en otras enfermedades de este género, existen factores genéticos, inmunológicos y de hiperactividad a la histamina a los que se asocian factores psicológicos. Entre estos últimos debo mencionar: un mal manejo de las tendencias hostiles y agresivas, una posición de sumisión ante una figura materna dominante y generalmente, elementos depresivos encubiertos. El paciente tiende a buscar apoyo en su médico y éste debe brindarle cierta seguridad, aunque sin caer en el extremo de que el paciente se sienta abrumado y rechace una excesiva dependencia. El tratamiento debe ser multimodal, de acuerdo a las características de cada individuo en especial. El uso de antidepresivos tipo Tryptanol o Tofranil, disminuyen las recurrencias de las crisis, pero durante las mismas, el uso concomitante de simpaticomiméticos los puede poner a alucinar visualmente. X.9 TRASTORNOS GINECOLÓGICOS: La esfera ginecológica es un terreno muy propicio para reflejar problemas emocionales ya que en ella se concentra mucho valor psicológico (área sobrecatectizada en términos psicoanalíticos). Los síntomas pueden estar relacionados con las menstruaciones, con la función reproductora o con la vida sexual. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 267 La dismenorrea puede tener origen orgánico o psicológico. Psicológicamente, es más frecuente en mujeres que tienen rasgos inmaduros e histriónicos de personalidad, en las que no hay un verdadera aceptación del papel femenino y en pacientes masoquistas que viven dolorosamente las etapas de su vida genital. Los anticonceptivos orales, los analgésicos, los antiespasmódicos y los diuréticos ocho días antes de menstruación pueden disminuir los síntomas. En la amenorrea psicógena existen conflictos más serios llegando a asociarse con anorexia nerviosa en los casos más graves. Pueden encontrarse factores desencadenantes como: cambio de trabajo o lugar de residencia, conflicto conyugal, relaciones extramatrimoniales, guerra, accidentes o víctimas de secuestro. Se encuentran con frecuencia síntomas depresivos y oscilación entre la obesidad y la delgadez. La inducción de ciclos ováricos artificiales puede ser de utilidad y la exploración de los factores psicodinámicos es imprescindible. La menopausia es la época entre los 45 y 55 años en la vida de la mujer. Puede complicarse con problemas psicológicos. En un 20% de ellas no hay síntomas molestos pero en un 10% pueden llegar a ser muy intensos. En este período puede reactivarse trastornos emocionales previos en la vida de la mujer como: fases depresivas de un trastorno bipolar, o trastornos obsesivos. El origen hormonal de estos problemas no está bien claro puesto que la terapia substitutiva no siempre los elimina. Generalmente se presentan síntomas depresivos, hipondriacos, ansiosos, fóbicos u obsesivos. Se mencionan como factores psicológicos importantes: las fantasías en torno a la pérdida de la capacidad de procreación, el temor a la vejez, el temor de no disfrutar más de su vida sexual y lo que se ha denominado el "síndrome del nido vacío" que es cuando los hijos crecen y abandonan el hogar original, creando un gran sentimiento de soledad. El tratamiento debe incluir hormonoterapia, psicofármacos y comunicación terapéutica. En los ciclos anovulatorios de etiología psicógena hay ausencia de ovulación y por consiguiente hay infertilidad. Generalmente se asocia a depresiones inhibidas y a personalidades pasivodependientes. Se encuentran tendencias ambivalentes hacia el embarazo, hostilidad inconsciente hacia el esposo y temor de pérdida de la belleza física asociada a la maternidad. El tratamiento debe incluir inductores a la ovulación, psicofármacos y comunicación terapéutica. En el embarazo ficticio o pseudociesis también se presentan aspectos psicológicos importantes como: el deseo intenso de tener un hijo que represente al ser amado y pueda tenerse siempre junto a ella, restablecer la armonía conyugal o el convertirse en el centro de interés y atenciones. El tratamiento es la comunicación terapéutica o la psicoterapia, que implica una formación profesional en ese campo. En las leucorreas crónicas se han descrito trastornos depresivos o ansiosos de larga duración modifican al pH vaginal y hace que se presenten infecciones intercurrentes, que motivan a la paciente a buscar tratamiento frecuentemente. Debe practicarse una valoración psicodinámica adecuada cuando los medicamentos específicos no causen buena respuesta terapéutica. La dispareunia es un coito doloroso mientras que el vaginismo representa una contracción espasmódica e involuntaria del músculo constrictor de la vagina que impide la penetración del pene. En ambos trastornos se encuentran elementos psicológicos traumáticos como: una desfloración precipitada y dolorosa, poco componente cariñoso en las relaciones sexuales por parte del marido, experiencias extramatrimoniales descubiertas en el esposo y rechazo a la feminidad. Hay que descartar causas orgánicas locales. El tratamiento debe dirigirse a la pareja descubriendo y resolviendo sus causas. X.10 TRASTORNOS DEL APARATO LOCOMOTOR: En esta área también pueden reflejarse conflictos psicológicos. Estos determinan un estado tensional que aumenta el tono muscular produciéndose dolor que generalmente adopta las formas de cefalea occipital, dorsalgia y lumbalgia. Los ansiolíticos, debido a su poder miorrelajante ayudan bastante pero a veces se hace necesario una prueba terapéutica con antidepresivos. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 268 En la artritis reumatoidea, además de los factores biológicos, se aprecia una personalidad agresiva que busca dominar a su entorno, con rasgos obsesivo-compulsivos, tendencias al perfeccionismo y exceso de escrúpulos. La aparición de la enfermedad está frecuentemente ligada a un suceso que contraría su posesividad o sea, una pérdida de la posibilidad de dominar a la familia o al cónyuge. Además del tratamiento específico, deben de explorarse los mecanismos de defensa y las características de la personalidad del paciente. X.11 TRASTORNOS DERMATOLÓGICOS: La piel refleja el psiquismo del paciente debido a la rica inervación neurovegetativa. Pueden darse palideces, enrojecimientos, pruritos, eccemas y sudoraciones. Spitz encontró de 5 a 7 veces más trastornos psicológicos en las madres de niños que presentaban eccema del lactante que en los niños sanos. La palidez crónica, debida a una vasoconstricción crónica localizada especialmente en la cara, expresa frecuentemente el sufrimiento en las personas masoquistas con estructura obsesivo-compulsiva. La enfermedad de Raynuad, debida a una vasoconstricción arterial, está ligada al deseo de alarmar a los demás y constituirse en el centro de atenciones. El enrojecimiento, debido a labilidad vasomotora, está frecuentemente ligado a una estructura fóbica (eritrofobia). Frecuentemente se asocia a emociones y a pensamientos prohibidos de contenido sexual a agresivo. La dermatitis atópica presenta un substrato psicológico hecho de hostilidad y depresión, de emociones reprimidas y sentimientos de culpabilidad. En pacientes que han presentado herpes simple es frecuente encontrar cuadros depresivos o ansiosos mantenidos por varios meses antes de la enfermedad. En la psoriasis también se encuentran tendencias pasivo-dependientes, depresiones larvadas y pérdidas o separaciones de un ser querido. X.12 MIGRAÑA O JAQUECA: Esta enfermedad debe diferenciarse de otros cuadros de cefalea. Está caracterizada por una etapa prodrómica en que el paciente siente que le va a dar la jaqueca. Cuando se instaura el cuadro hay fenómenos asociados como oftalmoplejia, trastornos en el lenguaje, náusea y vómito. El dolor es muy intenso, localizado a medio cráneo o la parte anterior de la cabeza, generalmente es pulsátil. Dentro de los factores psicológicos cabe destacar que no se ha encontrado un tipo específico de personalidad aunque la mayoría muestran rasgos obsesivos. El exceso de ambición, el perfeccionismo, el deseo de éxito y las excesivas demandas del ambiente, producen un aumento de vulnerabilidad del sistema nervioso autónomo al estrés. Las dificultades para adaptarse a los cambios en la vida como la adolescencia, la separación del hogar y la familia, el matrimonio, la pérdida del cónyuge o un ascenso en el trabajo, son factores que pueden precipitar las crisis. El tratamiento debe incluir derivados de la ergotamina, analgésicos, antiespasmódicos y tranquilizantes. Pueden presentarse períodos asintomáticos de varios años de duración. X.13 ASPECTOS PSÍQUICOS ASOCIADOS A CIRUGÍA ESTÉTICA: Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 269 Las operaciones de cirugía estética cuya finalidad es modificar el aspecto físico exterior, se ha venido haciendo cada vez con mayor frecuencia pasando, en los Estados Unidos, de 15.000 por año en 1940 a 1.041.000 en 1973. Los motivos que tienen los pacientes para recurrir a este tratamiento son muy variados. Se incluyen: aparentar menos edad, mejor condición física, disminuir sentimientos de inferioridad, especialmente en la esfera sexual, etc. Stekel cree que los sentimientos de culpa que resultan de conflictos internos pueden ser desplazados y simbolizados en una supuesta o real deformación física. Por lo tanto siempre debe tenerse presente, que detrás de una supuesta deformidad puede existir serios trastornos psicopatológicos que deben ser evaluados por el cirujano plástico o por el psiquiatra de interconsulta; quienes, ante un trastorno mental deben determinar si este es secundario a la deformidad física o es la principal enfermedad, siendo las alteraciones físicas de importancia secundaria, las que al ser corregidas hacen que se hagan más prominentes las primeras. La cirugía estética será inefectiva si el paciente está respondiendo a presiones externas (de los padres, esposo, etc.) más que a propias convicciones, en cuyo caso, la cirugía es una forma de quedar bien con otros. El pronóstico es bueno cuando la motivación es interna y se origina en sentimientos mantenidos durante mucho tiempo, de que existen deformidades que se quieren corregir. Algunos tipos de pacientes merecen especial atención y son: los deprimidos involutivos, la mujer histriónica, el paranoide, los adolescentes y el paciente "insaciable" de cirugía estética. Se ha mencionado que al paciente paranoide no se le debe hacer cirugía estética. Hay que tener presente que la cirugía estética puede mejorar algunas condiciones como por ejemplo: depresiones en mujeres mayores de 40 años y que han perdido a una persona emocionalmente significativa en los últimos 5 años (Webb 1965). Los hombres buscan la cirugía estética con mucho menor frecuencia que las mujeres (relación 1:10) y los que lo hacen tienen mayores posibilidades de tener problemas mentales. Se ha visto que sentimientos negativos hacia la figura paterna pueden generar transferencias negativas hacia el cirujano que oscurecen el propósito. Por otro lado, la presencia de una enfermedad mental seria, no contraindica la cirugía estética cuando la deformidad es muy notoria. En sujetos previamente sanos, pueden presentarse complicaciones psiquiátricas como reacciones ansiosas o depresivas que generalmente son de corta duración y ceden espontáneamente. Estas reacciones son menos frecuentes si el cirujano se preocupa de los aspectos psicológicos de la cirugía que va a realizar. X.14 ASPECTOS PSICOLÓGICOS DE LA MASTECTOMÍA: Las glándulas mamarias constituyen un aspecto físico muy importante para la mujer. El tamaño, la forma, el pezón, la presencia de manchas, venas o velocidades, etc. son factores que tienen un gran impacto sobre la imagen corporal y generalmente van asociadas a sentimientos relacionados con la feminidad y la maternidad Las reacciones ante la mastectomía no van a estar determinadas sólo por la pérdida de la mama, sino, que también va a estar relacionada con la enfermedad que la motivó y con la reacción hacia ella de parte de los seres queridos especialmente el esposo o compañero. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 270 Clifford y Clifford en el Centro Médico de la Universidad de Duke reportan que el 40% de las mujeres hospitalizadas por mastectomía, presentaron reacciones depresivas o ansiosas, siendo previamente normales. Estos autores creen que entre mejor sea la vida familiar, el contexto socio-ambiental, la aceptación de la operación por parte del esposo, la presencia de un número adecuado de hijos y la estructura de personalidad premórbida, mejor es el pronóstico de la operación. Las actitudes negativas de la paciente hacia la mastectomía van asociados con conceptos propios relativamente deficientes y una imagen corporal minusválida. Además influyen los prejuicios que se tengan ante el cáncer, la muerte, la pérdida del pecho y las fantasías de problemas familiares y la esperanza en la reconstrucción de la mama. Ante el diagnóstico de cáncer de mama, es frecuente que la paciente pretenda que el médico retrase la intervención, lo que tendría consecuencias negativas respecto de su misma supervivencia. Esta actitud tiene su origen en el deseo de reprimir el problema, de negarlo. Es preferible "no querer saber" en lugar de saber y así afrontar el problema. La forma de dar la noticia debe ser oportuna y delicada aunque no se debe engañar a la paciente en cuanto al pronóstico ni al grado de deformidad que quedará. El conocimiento de toda esta información, combate el temor a lo desconocido, que genera ansiedad en la mayoría de los casos. X.15 ASPECTOS PSICOLÓGICOS DE LA CIRUGÍA GINECOLÓGICA: La cirugía que tiene lugar, en los órganos reproductivos de la mujer está asociada a algunos temores que pueden ser fantasiosos. Las consecuencias psicológicas están relacionadas con varios factores. Así por ejemplo: en las mujeres jóvenes, solteras y sin hijos, son más frecuentes que en mujeres mayores de 30 años, casadas y con hijos. Las operaciones que más problemas causan son: las histerectomía y la salpingectomía. En ambas, la consecuencia es la pérdida de la capacidad de engendrar hijos. Pero la histerectomía ocasiona más problemas que las salpingectomías ya que el significado simbólico de la pérdida del útero está relacionado con una pérdida de la feminidad, la sexualidad y la vitalidad. En la salpingectomía, la fantasía se que las trompas pueden ser recanalizadas nuevamente mediante otra operación, permite a la mujer una gradual adaptación a la infertilidad, sin embargo, un 3% de ellas tienen remordimiento constante y un 21% es ocasional. La contraparte de la salpingectomía es la vasectomía en el hombre, sin embargo, esta operación es la que menos consecuencias psicológicas deja. La histerectomía es una operación que cada vez se realiza con mayor frecuencia, siendo en los Estados Unidos en 1973, de 647.7 por 100.000 mujeres. Si esto continúa, en un futuro cercano, una de cada dos mujeres de 65 años, habría sido operada. Esto se debe en parte, a que cada vez se realizan con más frecuencia, como profilaxis para el cáncer de útero. La histerectomía puede originar varias complicaciones psicológicas. Existen varias expectativas preoperatorias negativas que influyen en la evolución posterior, entre estas: desajuste sexual, actitud negativa del esposo con un posible rompimiento del matrimonio, pérdida de la capacidad de procrear e instauración súbita de una menopausia. La histerectomía puede ser seguida de un episodio depresivo que aparece con mayor frecuencia entre 1 y 2 años de postoperatorio y debe considerarse como una reacción de duelo no elaborada. En estos casos una psicoterapia de corta duración asociada a antidepresivos tricíclicos durante 3 Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 271 a 6 meses puede resolver el problema. Pero también la histerectomía y la salpingectomía pueden ser motivo de bienestar y tranquilidad que según Richards puede ser en el 38% de los casos. Esto se debe a que, al eliminar el peligro de un nuevo embarazo, puede llevar a la mujer a un mayor disfrute de su vida sexual, especialmente cuando ello podría significar un alto riesgo para su salud o un serio problema económico. X.16 ASPECTOS PSICOLÓGICOS DE LA CIRUGÍA CARDIACA: La cirugía cardiaca es uno de los actos quirúrgicos que más estrés producen ya que conlleva a un temor intenso a no sobrevivir la operación. En niños de corta edad, este problema es menor ya que no entienden a cabalidad cuál es su enfermedad y cuáles son los riesgos operatorios. En la década de los cincuenta, existió una alta morbilidad psiquiátrica en el postoperatorio inmediato. Esto ha ido disminuyendo, sobre todo en los cuadros confusionales y las psicosis orgánicas, debido a mejorías notables en la técnica operatoria, especialmente la disminución de la duración de la circulación extra corpórea. La incidencia de cuadros psicóticos orgánicos varía entre 38 y 70%, con tendencia ser mayores cuando los pacientes son valorados por un psiquiatra. Los cuadros confusionales tienden a presentarse en personas de mayor edad, con mayor tiempo de circulación extra corpórea y con períodos hipotensivos trans operatorios. Hay que tener presente que las experiencias que viven en las unidades de cuidados intensivos en el postoperatorio inmediato tienen un gran impacto sobre la salud mental del operado. Las complicaciones psíquicas de los pacientes operados de sustitución coronaria (Bypass) según Robiner, fueron del 16% mientras que en los operados de las válvulas el porcentaje fue de 41% en el postoperatorio inmediato. Haciendo un seguimiento los porcentajes cayeron a 31 y 15% respectivamente. Dentro de los pacientes que presentaron problemas postoperatorios, un alto número tenían antecedentes psiquiátricos previos. Las complicaciones psiquiátricas más frecuentes son: depresiones, síndromes cerebrales orgánicos, cuadros confusionales y reacciones paranoides. La presencia de depresión en el período preoperatorio se asocia a una mayor mortalidad y complicaciones en el postoperatorio. X.17 ASPECTOS GENERALES DE TRATAMIENTO: El tratamiento de las enfermedades médico-quirúrgicas con complicaciones psiquiátricas debe realizarse por un equipo interdisciplinario, incluyendo a los especialistas de otras ramas no psiquiátricas de la medicina. En la mayoría de los casos, el médico general o internista que le brinde al paciente apoyo y comprensión y que favorezca la exteriorización de sus problemas, dudas y fantasías; hace que el pronóstico sea más favorable Cuando un paciente tiene su primera crisis, generalmente está convencido que su problema es orgánico y no acepta tratamiento psicoterapéutico. La simple idea de tener un problema emocional le resulta repugnante debido a prejuicios personales respecto a la Psiquiatría, lo que hace difícil establecer una buena relación médico-paciente. Uno de los problemas más frecuentes durante el tratamiento psicoterapéutico es un abandono Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 272 del mismo debido a resistencias inconscientes o a una pobre motivación. También se interrumpe cuando se presenta una emergencia médica en su cuadro, pero hay que favorecer la continuación del mismo. Cuando el internista u otro especialista sienta que el paciente no está evolucionando bien o que tenga la impresión de que existen serios problemas mentales, debe referirlos al psiquiatra. Debe involucrarse en el tratamiento a otros miembros de la familia para que puedan servir de apoyo al paciente y a motivarlo para que cumpla con las indicaciones. Es importante que el enfermo conozca cuál es el plan de tratamiento para que así se convierta en un colaborador y no en un obstructor del mismo. X.18 RELACIÓN MÉDICO-PACIENTE: Es importante hacer algunas consideraciones especiales en este sentido. Un médico que únicamente brinde tratamiento a los síntomas somáticos estaría cometiendo una parcialización de su paciente; sería como valorarlo a través de un tubo que sólo apunte hacia un estómago o un corazón enfermos. Lo mismo le sucedería al médico que receta ansiolíticos o antidepresivos para eliminar síntomas psíquicos sin antes hacer una historia longitudinal y una formulación dinámica apropiada y entender las causas por las que aparecieron. Hay que tener presente que el paciente se coloca en una posición de dependencia hacia su médico, lo que le ocasiona gran ambivalencia ya que por un lado lo necesita para que le alivie sus molestias pero por otro lado le teme ya que pudiera haber hecho un diagnóstico equivocado, sus medicinas podrían caerle mal, etc. También le incomoda al paciente ponerse en una posición de enfermo ante alguien a quien se reviste de cualidades omnipotentes y se coloca en una posición de superioridad. Se pueden presentar algunas perturbaciones en la relación médico-paciente, entre ellas mencionaré las siguientes: X.18.1 Excesiva dependencia hacia el médico: Esto se va a manifestar en múltiples consultas y llamadas telefónicas lo que puede indisponer al médico. También podría conducir a una dependencia excesiva hacia un hospital lo que lo convierte en un policonsultante llegando al extremo de recurrir incluso a la simulación, como ocurre en el síndrome de Munchhausen o toxicomanía de hospitalización. X.18.2 Rechazo de la relación con el médico: Lleva al paciente a buscar otro facultativo. Esto puede reflejar un temor a confiar demasiado en alguien a quien a veces no se conoce pero que se necesita. Puede existir un temor a ser dominado por el médico y esto ocasiona rechazo. También encierra elementos masoquistas de parte del enfermo ya que en esta forma, ningún médico lo llegará a conocer a fondo y por lo tanto no le podrá dar el tratamiento óptimo a su padecimiento. X.18.3 Fuga hacia la salud: Consiste en la desaparición de los síntomas como una justificación para no necesitar más tratamiento. En este caso, el paciente considera que ya se curó y no necesita más tratamiento. Generalmente esto obedece a factores placebo y las molestias volverán a aparecer al poco tiempo. X.18.4 Aparición de síntomas hipocondríacos: Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 273 Los síntomas hipocondríacos son quejas que no tienen ninguna base fisiopatológica demostrada. Pueden ser modificados por la voluntad del paciente. Lo pueden llevar a prolongar la condición de enfermo y por lo tanto a mantener la relación con el médico. Esto también refleja tendencias masoquistas y la necesidad de autocastigo para expiar sentimientos de culpa por acciones que se consideran malas y que pueden ser reales o imaginarias. X.18.5 Falta de respuesta al tratamiento: Puede constituir una forma de hostilidad hacia el médico comunicándole a nivel infraverbal que su tratamiento no fue lo suficientemente bueno por lo que no es un buen médico y en esa forma se reivindica de él. X.18.6 Erotización de la relación: Esto es más frecuente en pacientes de sexo femenino jóvenes a las que impresiona el prestigio y la superioridad en que se coloca el médico. Generalmente son personalidades histriónicas, insatisfechas en el plano de las relaciones interpersonales, frustradas e infantiles. Ven en el médico un objeto amoroso en quien apoyarse y mal interpretan la amabilidad y el interés del mismo, viendo en ellos un interés sexual. Si el médico sucumbe a esta situación, los síntomas desaparecerán como por magia pero entonces surgirán otros problemas con esta nueva relación. No se considera ético complacer a la paciente en sus necesidades sexuales por más que ella considere que es lo que necesita para aliviarse. X.18.7 Falta de acatamiento de las indicaciones: Esto revela una rebeldía hacia la figura de autoridad del médico a la vez que se demuestra hostilidad ya que la enfermedad continuará al no tener un tratamiento con dosis adecuadas de los medicamentos. Debe tenerse presente que el paciente tiene el derecho a rehusarse a cumplir con el tratamiento pero debe comunicárselo al médico. Siempre es importante motivar al enfermo a que cumpla con las prescripciones ya que es preferible que se sienta como un aliado y no como un enemigo. Esto se logra explicándole lo que debe esperar de las medicinas, cuál es el motivo para dárselas, qué le puede suceder si no se las toma, las posibles reacciones adversas y las interacciones con otros productos que con frecuencia se usan. X.18.8 Automedicación: Consiste en variar las indicaciones dadas por el médico o ingerir otros medicamentos que no fueron recetados por él. Esto es la otra forma de no aceptar el rol del médico y por lo tanto exponerse a la aparición de una complicación o a la falta de una respuesta positiva, lo que perpetúa su enfermedad. Los síntomas que tiene un amigo o un vecino pueden ser similares a los del paciente, sin embargo las causas o los posibles tratamientos son diferentes. X.19 BIBLIOGRAFIA ANANATH, J.: "Hysterectomy and sexual counseling", Psy. J of the U. Of Ottawa, Vol 40 (8),página 213, 1983. ANDERSON, J. et al: "Cosmetic surgery: The psychiatric perspective", Psychosomatics, Vol 19 (1), página 7, 1978. Dr. Carlos E. Zoch Zannini INTERVENCIÓN EN CRISIS PAGINA # 274 DE LA PLAZA R., DA MATTA. y DIE, A: "El cáncer de la mama y su reconstrucción", Editorial Altalena; Madrid, España, página. 139, 1981. HENCKER,F.: "Body-image conflict following trauma and surgery", Psychosomatics, Vol 20 (12), página 812, 1979. KISELEY, s.r. y GOLDBERG, D.P.: " The Effects of Physical Illness on Psychiatric Disorder", J. of Psychopharm, Vol 7 ( 1 ), Suplemento, pag. 119-125, 1993. KOLB, L.C.: "Disturbances of the Bode Image", en Arieti: "American Handbook of Psychiatry", segunda edición, Basic Books, New York, Estados Unidos, vol. 4 página 810-832, 1975. KRAFT, F.M. y GEIN, J.: " Midlife reactions to mastectomy and subsequent breast reconstruction", Arch. of Gen. Psy., Vol 38 (2), página 225, 1981. LLOYD G. G. y CAWLEY, R.H.: " Distress of Illness?. A Study of Psychological Symptoms after Myocardial Infarction", Br. J. of Psychiatry, Vol 142, pag 120-125, 1983. MILANO, R.M. y KORNFELD, D.S.: "Psychiatry and Surgery", en Kaplan, H.I, Freedman, A.M. PASNAU, R. y GITLIN, M: "Psychological reactions to sterilization procedures", Psychosomatics, Vol 21 (1), pag 10, 1980. TABINER, CH. et al.: "Psychiatric complications following coronary by pass surgery". The J. of Men. and Nerv. Disease., Vol 160 (5), página 342, 1975. TABINER, CH. y WILLNER A.: "Psychopathology observed on follow-up after coronary by pass surgery". The J. of Men. and Nerv. Disease, Vol 163 (5), página 295, 1976. SADOCK, B.J.: "Comprehensive Textbook of Psychiatry", tercera edición, Williams and Wilkins; Baltimore, Maryland, Estados Unidos, Vol 2, página 2056-2068, 1980 SEHEPHERD M. et al: " Psychiatric illness in General Practice", Oxford University Press, 1966, STARK, R.B.: "Aesthetic Plastic Surgery", Little Brown and Co: Boston, Mass, Estados Unidos, pag. 1 a 32, 1982. SURMAN, O.S. et al: "Usefulness of psychiatric intervention in patients undergoing cardiac surgery", Arch. of Gen. Psy. , Vol 30 (6), página 830, 1974. Dr. Carlos E. Zoch Zannini INDICE 295.10 Esquizofrenia tipo desorganizado 47 295.20 Esquizofrenia tipo catatónico 47 295.30 Esquizofrenia tipo paranoide 47 295.40 Trastorno esquizofreniforme 47 295.60 Esquizofrenia tipo residual 47 295.70 Trastorno esquizoafectivo 47 295.90 Esquizofrenia tipo indiferenciado 47 Abstemio 219 Acciones del alcohol en el sistema nervioso central 217 Actitud 9 Acto compulsivo, definición 185 Afecto 10 Agorafobia según CIE-10 190 Agorafobia sin historia de pánico 196 Agorafobia, definición 184 Al-Anon 227 Al-Ateen 227 Alcohólico 219 Alcohólico compulsivo 220 Alcohólico crónico 220 Alcohólicos anónimos 226 Alcoholismo alfa 219 Alcoholismo beta 220 Alcoholismo clasificación 219 Alcoholismo delta 220 Alcoholismo épsilon 220 Alcoholismo gamma 220 Alcoholismo sintomático 220 Alcoholismo, aspectos clínicos 221 Alcoholismo, definición de términos 214 Alcoholismo, epidemiología 218 Alcoholismo, historia 213 Alcoholismo, período intercrítico 223 Alcoholismo, prevención 232 Alcoholismo, prevención primaria 232 Alcoholismo, prevención secundaria 233 Alcoholismo, prevención terciaria 233 Alcoholismo, pronóstico 234 Alcoholismo, tratamiento 223 Alprazolán 156, 203 Alteraciones en el aparato digestivo por alcohol 217 Alteraciones en el sistema cardiovascular por alcohol 216 Alteraciones en los líquidos y electrolitos por alcohol 216 Alucinosis alcohólica 232 Amisulpride 70, 164 Amitriptilina 129 Amnesia disociativa 192 Anemia normocrómica por alcohol 216 Anestesias disociativas 193 Anfebutamona 134 Angustia, definición 183 PAGINA # 275 Anorexia nerviosa 23 Ansiedad, definición 183 Ansiedad, definición de términos 183 Antecedentes patológicos familiares 15 Antecedentes patológicos personales 15 Antidepresivos en alcoholismo 168 Antidepresivos en depresiones ansiosas 167 Antidepresivos en depresiones con aumento de peso 168 Antidepresivos en depresiones con pérdida de peso 168 Antidepresivos en depresiones inhibidas 167 Antidepresivos en depresiones orgánicas 167 Antidepresivos en depresiones psicóticas 168 Antidepresivos en depresiones resistentes 168 Antidepresivos en enuresis nocturna 168 Antidepresivos en retardo mental 169 Antidepresivos en trastorno esquizo afectivo 169 Antidepresivos, bloqueadores de la recaptación de serotonina 138 Antidepresivos, clasificación 126 Antidepresivos, fases de la acción 166 Antidepresivos, liberadores de monoaminas 156 Apariencia, actitud y comportamiento 8 Asesinos en serie 26 Atención 13 Aumento de la lipogénesis por alcohol 215 Aumento de la SGPT por alcohol 216 Aumento del colesterol por alcohol 216 Bebedor alcoholo dependiente 220 Bebedor de vino 220 Bebedor excesivo 219 Bebedor moderado 219 Bebedor periódico 220 Bromazepán 202 Buspirona 203 Cálculo 13 Capacidad de abstracción 14 Capacidad de juicio 14 Carbamacepina 74 Carbonato de litio 159 Cardiopatía alcohólica 228 Ciclotimia 122 Cirrosis alcoholo nutricional 228 Citaloprán 136 Clasificación de Jellinek 219 Clasificación de las drogas de abuso 240 Clasificación Internacional de Enfermedades 5 Clomipramina 138 Clozapina 60 Conación y actividad 8 Conciencia 12 Conductores temerarios 26 Confiabilidad 14 Contenido del pensamiento 11 Dr. Carlos E. Zoch Zannini INDICE Conversión, definición 185 Convulsiones disociativas 193 Crisis de pánico 24 Crisis disociativas 27 Crisis maniacales 27 Cuasiabstemio 219 Curso del pensamiento 10 Delirium tremens 21, 230 Demencia alcohólica 229 Depresión ansiosa, definición 113 Depresión atípica, definición 114 Depresión bipolar, definición 113 Depresión corriente, definición 114 Depresión endógena, definición 112 Depresión inhibida, definición 113 Depresión neurótica, definición 113 Depresión normal, definición 112 depresión orgánica, definición 114 Depresión patológica, definición 112 Depresión primaria, definición 113 Depresión psicógena, definición 114 Depresión psicótica, definición 113 Depresión reactiva, definición 112 Depresión resistente, definición 114 Depresión secundaria, definición 113 Depresión según DSM IV 115 Depresión típica, definición 114 Depresión unipolar, definición 113 Depresión, antecedentes históricos 93 Depresión, aspectos generales del tratamiento 124 Depresión, aspectos genéticos 95 Depresión, causas 95 Depresión, causas biológicas 95 Depresión, causas psicológicas 105 Depresión, causas sociales 108 Depresión, clasificación 114 Depresión, definición de términos 93 Depresión, diagnóstico diferencial 123 Depresión, epidemiología 94 Depresión, formas clínicas 112 Depresión, prevención 180 Depresión, pronóstico 179 Depresión, respuesta al tratamiento farmacológico 172 Depresión, síntomas 109 Depresión, teorías psicodinámicas 105 Depresión, trastornos en los neurotransmisores 95 Depresión, tratamiento farmacológico 126 Depresión, tratamiento no farmacológico 176 Depresiones severas 23 Desventajas de los antipsicóticos atípicos 60 Desventajas de los antipsicóticos clásicos 55 Diagnóstico diferencial 14 Diagnóstico dinámico 3 PAGINA # 276 Diagnóstico longitudinal 3 Diagnóstico sindromológico 2 Diagnóstico sintomático 2 Diagnóstico transversal 1 Diazepán 201 Difenhidramina en ansiedad 204 Disfunción vegetativa somatomorfa 194 Disociación 185 Distimia 123 DSM IV Criterio A 44 DSM IV Criterio B 45 DSM IV Criterio C 45 DSM IV Criterio D 46 DSM IV Criterio E 46 DSM IV Criterio F 46 DSM IV criterios 44 Duelo no complicado 120 Emergencias psiquiátricas, clasificación 18 Emergencias psiquiátricas, definición 18 Encefalopatía de Wernicke 229 Enfermedad actual 15 Episodio maniaco 121 Episodios depresivos 121 Esquizofrenia, antipsicóticos atípicos 56 Esquizofrenia, antipsicóticos clásicos 54 Esquizofrenia, aspectos clínicos 49 Esquizofrenia, clasificación 39 Esquizofrenia, clasificación de la CIE-10 40 Esquizofrenia, clasificación DSM IV 44 Esquizofrenia, consejos a los familiares 83 Esquizofrenia, diagnóstico diferencial 48 Esquizofrenia, entrenamiento en habilidades sociales 83 Esquizofrenia, epidemiología 31 Esquizofrenia, etiología 33 Esquizofrenia, evolución 53 Esquizofrenia, examen del estado mental 51 Esquizofrenia, examen físico 51 Esquizofrenia, examen neurológico 51 Esquizofrenia, historia 28 Esquizofrenia, historia longitudinal 49 Esquizofrenia, introducción 28 Esquizofrenia, prevención 82 Esquizofrenia, rehabilitación 82 Esquizofrenia, remotivación 83 Esquizofrenia, resocialización 83 Esquizofrenia, teoría de la comunicación anormal 39 Esquizofrenia, teoría de la debilidad del ego 38 Esquizofrenia, teoría de la enfermedad autoinmune 35 Esquizofrenia, teoría de la influencia de la clase social 39 Esquizofrenia, teoría de las excesivas percepciones 38 Dr. Carlos E. Zoch Zannini INDICE Esquizofrenia, teoría de los papeles anómalos 39 Esquizofrenia, teoría del cambio cultural 39 Esquizofrenia, teoría del defecto en el desarrollo psicológico 38 Esquizofrenia, teoría del error congénito del metabolismo 35 Esquizofrenia, teoría del estado de sobrealerta 36 Esquizofrenia, teoría dopaminérgica 35 Esquizofrenia, teorías biológicas 34 Esquizofrenia, teorías genéticas 34 Esquizofrenia, teorías neurológicas 36 Esquizofrenia, teorías psicológicas 36 Esquizofrenia, teorías sociales 39 Esquizofrenia, teorías virales 36 Esquizofrenia, tratamiento 53 Esquizofrenia, tratamiento farmacológico 54 Esquizofrenia, tratamientos psicológicos 80 Esquizofrenia, tratamientos sociales 81 Estrés, definición 183 Estupor disociativo 192 Etiqueta diagnóstico, introducción 1 Examen del estado mental Apariencia, actitud y comportamiento 8 Examen del estado mental, voz 9 Exbebedor 219 Expresividad 9 F-20.0 Esquizofrenia paranoide 42 F-20.1 Esquizofrenia hebefrénica 42 F-20.2 Esquizofrenia catatónica 43 F-20.3 Esquizofrenia indiferenciada 43 F-20.4 Depresión post esquizofrénica 43 F-20.5 Esquizofrenia residual 43 F-20.6 Esquizofrenia residual 44 F-20.8 Otra esquizofrenia 44 F-20.9 Esquizofrenia sin especificación 44 Farmacodependencia 124 Farmacodependencia, bibliografía 249 Farmacodependencia, consecuencias médicas 245 Farmacodependencia, definición de términos 237 Farmacodependencia, diagnóstico 243 Farmacodependencia, epidemiología 239 Farmacodependencia, historia 237 Farmacodependencia, pronóstico 247 Ficha de identificación 8, 15 Fluoxetina 141 Fluvoxamina 142 Fobia específica 196 Fobia simple, definición 184 Fobia social 196 Fobia social, definición 184 Fobia, definición 183 Fobias específicas según CIE-10 190 PAGINA # 277 Fobias sociales según CIE-10 190 Fuga disociativa 192 Gastritis alcohólica 228 Guaro de contrabando 217 Haloperidol en ansiedad 204 Hidroxizina 203 Hígado grasoso por alcoholismo 227 Hiperlactacidemia por alcohol 215 Hipoglicemia por alcohol 215 Historia familiar 16 Historia personal 16 Hormona tiroidea 157 Idea obsesiva, definición 184 Imipramina 127 Importancia del diagnóstico psiquiátrico 4 Impresión diagnóstica 14 Insight 14 Inteligencia 13 Intento de suicidio 18 Intento de suicidio por alcohol 232 Intoxicación alcohólica aguda 221 Intoxicación alcohólica patológica 231 L Dopa como antidepresivo. 152 Lenguaje 9 Leucopenia por alcohol 216 Loflazepato de etilo 203 Lorazepán 202 Maprotilina 148 Mecanismos de acción de los antidepresivos 126 Memoria 13 Metabolismo del alcohol 214 Metilfenidato 154 Mianserina 132 Miedo, definición 183 Miopatía alcohólica 229 Moclobemide 152 Neurastenia 194 Olanzapina 65 Orientación 12 Paciente agresivo 25 Paciente homicida 26 Padecimiento actual 15 Pancreatitis por alcoholismo 228 Pánico, definición 184 Paranoia alcohólica 231 Paroxetina 144 Pensamiento 10 Percepción 12 Período intercrítico del alcoholismo 225 Personalidad del alcohólico 221 Pobreza y depresión 108 Polineuropatía alcohólica 229 Prometazina en ansiedad 204 Propranolol 203 Psicosis de Korsakov 232 Psicosis por drogas 22 Dr. Carlos E. Zoch Zannini INDICE Queja principal 15 Quetiapina 68 Reacción a estrés agudo 191 Reacción depresiva breve 123 Reacción depresiva prolongada 123 Reacción mixta de ansiedad y depresión 123 Reacciones adversas a psicofármacos 23 Reboxetina 150 Relación con el entrevistador 9 Risperidona 66 Sensación 11 Sensorio y capacidad intelectual 12 Sertralina 146 Síndrome ansioso 2 Síndrome de abstinencia alcohólica 224 Síndrome de abstinencia alcohólico 222 Síndrome de Ganser 193 Síndrome depresivo 2 Síndrome mental orgánico 2 Síndrome psicótico 2 Somatomorfo, definición 185 Sulpiride 163 Tensión, definición 183 Teoría de la madre esquizofrenógena 38 Terapia electro convulsiva 79, 171 Tianeptino 158 Tirosina como antidepresivo. 152 Trastorno adaptativo con humor depresivo 120 Trastorno bipolar I 119 Trastorno bipolar II 119 Trastorno bipolar, CIE-10 121 Trastorno ciclotímico 119 Trastorno de ansiedad generalizada 198 Trastorno de ansiedad generalizada según CIE10 190 Trastorno de desrealización 195 Trastorno de estrés agudo 197 Trastorno de estrés post traumático 191, 196 Trastorno de la personalidad múltiple 193 Trastorno de pánico con agorafobia 195 Trastorno de pánico según CIE-10 190 Trastorno de pánico sin agorafobia 195 Trastorno de somatización 193 Trastorno depresivo mayor 115 Trastorno depresivo mayor, episodio único 116 PAGINA # 278 Trastorno depresivo mayor, recurrente 116 Trastorno depresivo recurrente 122 Trastorno distímico 118 Trastorno distímico sin especificación 118 Trastorno hipocondríaco 194 Trastorno mixto ansioso depresivo 191 Trastorno obsesivo compulsivo 191, 196 Trastornos ansiosos, clasificación CIE-10 190 Trastornos ansiosos, diagnóstico diferencial 198 Trastornos ansiosos, epidemiología 188 Trastornos ansiosos, etiología 185 Trastornos ansiosos, prevención 210 Trastornos ansiosos, pronóstico 210 Trastornos ansiosos, síntomas 189 Trastornos ansiosos, teorías biológicas 186 Trastornos ansiosos, teorías psicológicas 185 Trastornos ansiosos, teorías sociales 188 Trastornos ansiosos, tratamiento farmacológico 199 Trastornos ansiosos, tratamiento no farmacológico 209 Trastornos cualitativos del afecto 10 Trastornos cuantitativos del afecto 10 Trastornos de adaptación 192 Trastornos de adaptación con reacción depresiva 123 Trastornos de ansiedad fóbica 190 Trastornos de trance y posesión 193 Trastornos del humor debido al uso de sustancias 119 Trastornos del humor persistentes 122 Trastornos depresivos debidos a enfermedades médicas 119 Trastornos disociativos de la motilidad 193 Trastornos disociativos según CIE-10 192 Trastornos disociativos transitorios 193 Trastornos somatomorfos 193 Tratamiento de la fase de intoxicación aguda223 Trifluoperazina en ansiedad 204 Triptofano como antidepresivo. 152 Venlafaxina 132 Ventajas de los antipsicóticos atípicos 59 Ventajas de los antipsicóticos clásicos 55 Violadores 26 Ziprazidona 72 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO CAPITULO I: ETIQUETA DIAGNOSTICA ....................................................................................... 1 I.1 INTRODUCCION: ...................................................................................................................... 1 I.2 DIAGNOSTICO EN UN CORTE TRANSVERSAL: ................................................................... 1 I.2.1 Diagnóstico sintomático: ..................................................................................................... 2 I.2.2 Diagnóstico sindromológico: ............................................................................................... 2 I.2.2.1 Síndrome depresivo:..................................................................................................... 2 I.2.2.2 Síndrome ansioso:........................................................................................................ 2 I.2.2.3 Síndrome psicótico: ...................................................................................................... 2 I.2.2.4 Síndrome mental orgánico:........................................................................................... 3 I.2.3 Diagnóstico dinámico: ......................................................................................................... 3 I.3 DIAGNOSTICO EN LONGITUD: ............................................................................................... 3 I.4 IMPORTANCIA DEL DIAGNOSTICO PSIQUIATRICO:............................................................ 4 I.4.1 Repercusión laboral: ........................................................................................................... 4 I.4.2 Repercusión familiar:........................................................................................................... 4 I.4.3 Repercusión civil: ................................................................................................................ 5 I.4.4 Importancia en investigación:.............................................................................................. 5 I.4.5 Importancia en epidemiología: ............................................................................................ 5 I.5 SISTEMAS DE CLASIFICACION DIAGNOSTICA: ................................................................... 5 I.5.1 Clasificación Internacional de Enfermedades (CIE-10): ..................................................... 5 I.5.2 Manual Diagnóstico y Estadístico de los Trastornos Mentales (DSM-IV):.......................... 6 VI. BIBLIOGRAFIA: ................................................................................................................... 6 CAPITULO II: EXAMEN DEL ESTADO MENTAL ........................................................................... 8 II.1 FICHA DE IDENTIFICACION: .................................................................................................. 8 II.2 APARIENCIA GENERAL, ACTITUD Y COMPORTAMIENTO:................................................ 8 II.2.1 Apariencia General:............................................................................................................ 8 II.2.2 Conación y actividad: ......................................................................................................... 8 II.2.3 Actitud:................................................................................................................................ 9 II.2.4 Expresividad: ...................................................................................................................... 9 II.2.5 Voz: .................................................................................................................................... 9 II.2.6 Lenguaje:............................................................................................................................ 9 II.2.6.1 Trastornos del lenguaje oral por causas orgánicas:.................................................. 10 II.2.6.2 Trastornos del lenguaje oral por causas psicológicas:.............................................. 10 II.2.7 Relación con el entrevistador: .......................................................................................... 10 II.3 AFECTO:................................................................................................................................. 10 II.3.1 Trastornos cuantitativos del afecto: ................................................................................. 10 II.3.2 Trastornos cualitativos del afecto:.................................................................................... 11 II.4 PENSAMIENTO: ..................................................................................................................... 11 II.4.1 Producción:....................................................................................................................... 11 II.4.2 Curso del pensamiento: ................................................................................................... 11 II.4.3 Contenido del pensamiento:............................................................................................. 11 II.5 SENSOPERCEPCION:........................................................................................................... 12 II.5.1 Sensación:........................................................................................................................ 12 II.5.2 Percepción:....................................................................................................................... 12 II.6 SENSORIO Y CAPACIDAD INTELECTUAL: ......................................................................... 13 II.6.1. Conciencia:...................................................................................................................... 13 II.6.2 Orientación: ...................................................................................................................... 13 II.6.3 Atención :.......................................................................................................................... 13 II.6.4 Memoria:........................................................................................................................... 14 II.6.5 Inteligencia: ...................................................................................................................... 14 II.6.6 Cálculo:............................................................................................................................. 14 II.6.7 Capacidad de abstracción:............................................................................................... 14 II.6.8 Vocabulario e información general:.................................................................................. 14 II.7 CAPACIDAD DE JUICIO: ....................................................................................................... 15 II.8 CONSCIENCIA DE ENFERMEDAD O "INSIGHT: ................................................................. 15 II.9 CONFIABILIDAD:.................................................................................................................... 15 II.10 IMPRESION DIAGNOSTICA: ................................................................................................ 15 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO II.11 DIAGNOSTICO DIFERENCIAL: ............................................................................................15 II.12 BIBLIOGRAFIA: ..................................................................................................................... 15 CAPITULO III: HISTORIA LONGITUDINAL .................................................................................. 16 III.1 FICHA DE IDENTIFICACION: ............................................................................................... 16 III.2 CIRCUNSTANCIAS DEL EXAMEN Y LOCAL: ..................................................................... 16 III.3 PADECIMIENTO ACTUAL: ................................................................................................... 16 III.3.1 Queja principal: ............................................................................................................... 16 III.3.2 Enfermedad actual: ......................................................................................................... 16 III.4 ANTECEDENTES PATOLOGICOS PERSONALES: ............................................................ 16 III.5 ANTECEDENTES PATOLOGICOS FAMILIARES: ............................................................... 16 III.6 HISTORIA FAMILIAR: ........................................................................................................... 17 III.7 HISTORIA PERSONAL: ........................................................................................................ 17 III.8 BIBLIOGRAFÍA: ..................................................................................................................... 18 CAPITULO IV: EMERGENCIAS PSIQUIATRICAS ....................................................................... 19 IV.1 DEFINICION .......................................................................................................................... 19 IV.2 CLASIFICACION: .................................................................................................................. 19 IV.2.1 Aquellas que son un peligro para la integridad física del individuo. ............................... 19 IV.2.1.1 Intento de suicidio: ................................................................................................... 19 IV.2.1.2 Delirium tremens: ..................................................................................................... 22 IV.2.1.3 Psicosis por drogas: ................................................................................................. 23 IV.2.1.4 Anorexia nerviosa:.................................................................................................... 24 IV.2.1.5 Depresiones severas:...............................................................................................24 IV.2.1.6 Reacciones adversas a psicofármacos:................................................................... 25 IV.2.1.7 Crisis de pánico:....................................................................................................... 26 IV.2.2 Aquellas que ponen en peligro la integridad física de otras personas. .......................... 26 IV.2.2.1 Paciente agresivo:.................................................................................................... 26 IV.2.2.2 Paciente homicida: ................................................................................................... 27 IV.2.3 Aquellas en las que la agresividad va dirigida hacia los objetos.................................... 27 IV.2.4 Aquellas que alteran el orden social:.............................................................................. 27 IV.2.4.1 Conductores temerarios: .......................................................................................... 27 IV.2.4.2 Asesinos en serie: .................................................................................................... 28 IV.2.4.3 Violadores:................................................................................................................ 28 IV.2.5 Aquellas que lesionan la integridad psicológica del paciente:........................................ 28 IV.2.5.1 Crisis disociativas:.................................................................................................... 28 IV.2.5.2 Crisis maniacales: .................................................................................................... 29 IV.3 BIBLIOGRAFIA:..................................................................................................................... 29 CAPÍTULO V: ESQUIZOFRENIA .................................................................................................. 30 v.1 INTRODUCCION: ................................................................................................................... 30 v.2 HISTORIA: .............................................................................................................................. 30 v.3 EPIDEMIOLOGIA:................................................................................................................... 33 v.4 ETIOLOGIA: ............................................................................................................................ 35 V.4.1 Teorías biológicas:........................................................................................................... 36 V.4.1.1 Teorías genéticas:..................................................................................................... 36 V.4.1.2 Teoría dopaminérgica de la esquizofrenia: ............................................................... 37 V.4.1.3 Teoría del error congénito del metabolismo:............................................................. 37 V.4.1.4 Teoría de la enfermedad autoinmune: ...................................................................... 37 V.4.1.5 Teorías neurológicas:................................................................................................ 38 V.4.1.6 Teorías virales:.......................................................................................................... 38 V.4.2 Teorías psicológicas: ....................................................................................................... 38 V.4.2.1 Teoría del estado de sobre-alerta de la esquizofrenia:............................................. 38 V.4.2.2 Teoría de las excesivas percepciones: ..................................................................... 40 V.4.2.3 Teoría de la debilidad del ego:..................................................................................40 V.4.2.4 Teoría de la madre esquizofrenógena: ..................................................................... 40 V.4.2.5 Teoría del defecto en el desarrollo psicológico:........................................................ 40 V.4.3 Teorías sociales:.............................................................................................................. 41 V.4.3.1 Teoría de los papeles anómalos desempeñados por los miembros de la familia: ... 41 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO V.4.3.2 Teoría de la comunicación anormal: ......................................................................... 41 V.4.3.3 Teoría de la influencia de la clase social: ................................................................. 41 V.4.3.4 Teoría del cambio cultural: ........................................................................................ 41 V.5 CLASIFICACIÓN: ................................................................................................................... 41 V.5.1 Clasificación de acuerdo a la CIE-10:.............................................................................. 42 V.5.1.1 F-20.0 Esquizofrenia paranoide: .............................................................................. 44 V.5.1.2 F 20.1 Esquizofrenia hebefrénica: ........................................................................... 44 V.5.1.3 F 20.2 Esquizofrenia catatónica:.............................................................................. 45 V.5.1.4 F 20.3 Esquizofrenia indiferenciada:........................................................................ 45 V.5.1.5 F 20.4 Depresión postesquizofrénica:...................................................................... 45 V.5.1.6 F 20.5 Esquizofrenia residual:.................................................................................. 45 V.5.1.7 F 20.6 Esquizofrenia simple: .................................................................................... 46 V.5.1.8 F 20.8 Otra esquizofrenia:........................................................................................ 46 V.5.1.9 F 20.9 Esquizofrenia sin especificación: .................................................................. 46 V.5.2 Clasificación de la APA ( DSM-IV):.................................................................................. 46 V.5.2.1 Criterios: .................................................................................................................... 46 V.5.2.2 Clasificación longitudinal del curso: .......................................................................... 48 V.5.2.3 295.10: Esquizofrenia, tipo desorganizado: .............................................................. 49 V.5.2.4 295.20: Esquizofrenia, tipo catatónico: ..................................................................... 49 V.5.2.5 295.30: Esquizofrenia, tipo paranoide:...................................................................... 49 V.5.2.6 295.40: Trastorno esquizofreniforme: ....................................................................... 49 V.5.2.7 295.60: Esquizofrenia, tipo residual: ......................................................................... 49 V.5.2.8 295.70: Trastorno esquizoafectivo: ........................................................................... 49 V.5.2.9 295.90: Esquizofrenia, tipo indiferenciado: ............................................................... 49 V.6 DIAGNOSTICO DIFERENCIAL:............................................................................................. 50 V.6.1 Trastornos mentales de origen orgánico: ........................................................................ 50 V.6.2 Trastornos afectivos:........................................................................................................ 50 V.6.3 Trastornos paranoides: .................................................................................................... 50 V.6.4 Trastorno esquizoafectivo:............................................................................................... 50 V.6.5 Psicosis atípica: ............................................................................................................... 50 V.6.6 Trastorno obsesivo compulsivo o hipocondriasis: ........................................................... 50 V.6.7 Trastornos fingidos: ......................................................................................................... 50 V.6.8 Trastornos de la personalidad: ........................................................................................ 51 V.6.9 Grupos religiosos o subculturales:................................................................................... 51 V.6.10 Retardo mental: .............................................................................................................. 51 V.7. ASPECTOS CLINICOS: ......................................................................................................... 51 V.7.1 Historia longitudinal:......................................................................................................... 51 V.7.2 Examen del estado mental: ............................................................................................. 53 V.7.3 Examen físico:.................................................................................................................. 53 V.7.4 Examen neurológico: ....................................................................................................... 53 V.7.4.1 Presencia de movimientos en espejo: ...................................................................... 53 V.7.4.2 Dificultad para decir trabalenguas:............................................................................ 54 V.7.4.3 Confusión derecha-izquierda: ................................................................................... 54 V.7.4.4 Movimientos musculares anormales en reposo:....................................................... 54 V.7.4.5 Dificultad para oponer los dedos:.............................................................................. 54 V.7.4.6 Dificultad en la pronación-supinación alterna repetitiva:........................................... 54 V.7.4.7 Dificultad para realizar movimientos repetitivos:....................................................... 54 V.8 EVOLUCION:.......................................................................................................................... 55 V.9. TRATAMIENTO: ..................................................................................................................... 55 V.9.1 Tratamiento orientado a eliminar síntomas: .................................................................... 56 V.9.1.1 Tratamientos farmacológicos: ................................................................................... 56 V.9.1.2 Terapia electro convulsiva:........................................................................................ 82 V.9.1.3 Tratamientos psicológicos:........................................................................................ 84 V.9.1.4 Tratamientos sociales: ..............................................................................................84 V.9.2 Prevención: ...................................................................................................................... 85 V.9.2.1 Evitar la ingestión de sustancias estimulantes:......................................................... 85 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO V.9.2.2 Evitar la ingesta de cantidades excesivas de alcohol............................................... 85 V.9.2.3 Evitar la ingesta de drogas psicodélicas: .................................................................. 85 V.9.2.4 Evitar el trasnochar: .................................................................................................. 85 V.9.2.5 Fomentar hábitos de higiene mental:........................................................................ 85 V.9.3 Rehabilitación:.................................................................................................................. 85 V.9.3.1 Resocialización: ........................................................................................................ 86 V.9.3.2 Remotivación:............................................................................................................ 86 V.9.3.3 Entrenamiento en habilidades sociales:.................................................................... 86 V.9.3.4 Consejos a los familiares: ......................................................................................... 87 V.10 BIBLIOGRAFIA:..................................................................................................................... 91 CAPÍTULO vI: DEPRESIÓN. ........................................................................................................ 96 vI.1 DEFINICION DE TERMINOS: ............................................................................................... 96 vI.2 ANTECEDENTES HISTORICOS:..........................................................................................96 vI.3 EPIDEMIOLOGIA:.................................................................................................................. 97 vI.4 CAUSAS:................................................................................................................................ 98 VI.4.1 Causas biológicas:.......................................................................................................... 98 VI.4.1.1 Aspectos genéticos: ................................................................................................. 98 VI.4.1.2 Trastornos en los neurotransmisores:......................................................................98 VI.4.1.3 Medicamentos que pueden producir depresión: .................................................... 104 VI.4.1.4 Alcoholismo crónico: ..............................................................................................104 VI.4.1.5 Consumo prolongado de drogas ilícitas:................................................................104 VI.4-1-6 Algunas enfermedades físicas:..............................................................................104 VI.4.1.7 Algunos procedimientos quirúrgicos: ..................................................................... 105 VI.4.1.8 Trastornos hidroelectrolíticos: ................................................................................ 105 VI.4.1.9 Desnutrición:........................................................................................................... 105 VI.4.1.10 Trastornos endocrinos:..........................................................................................105 VI.4.1.11 Trastornos en el patrón de sueño: ........................................................................ 107 VI.4.1.12 Actividad anormal de los receptores: ................................................................... 107 VI.4.1.13 El período menstrual y posparto: .........................................................................107 VI.4.1.14 El climaterio:......................................................................................................... 107 VI.4.2 Causas psicológicas: .................................................................................................... 108 VI.4.2.1 Teorías psicodinámicas:......................................................................................... 108 VI.4.2.2 Teorías cognitivas: ................................................................................................. 108 VI.4.2.3 Excesiva dependencia de otras personas: ............................................................108 VI.4.2.4 Pobre autoimagen: ................................................................................................. 109 VI.4.2.5 Pérdida de un ser querido: .....................................................................................109 VI.4.2.6 Fracaso económico: ............................................................................................... 109 VI.4.2.7 Pobre tolerancia a las frustraciones:...................................................................... 109 VI.4.2.8 Pobres relaciones interpersonales:........................................................................ 109 VI.4.2.9 Excesiva timidez:.................................................................................................... 109 VI.4.2.10 Tendencia al auto reproche:..................................................................................110 VI.4.2.11 Poca confianza en sí mismos:...............................................................................110 VI.4.2.12 Pobre autoimagen: ................................................................................................110 VI.4.2.13 Sensación de inseguridad en sí mismos:.............................................................. 110 VI.4.2.14 Sensación de inutilidad en varios aspectos de la vida:......................................... 110 VI.4.2.15 Personalidad básica cambiante: ...........................................................................110 VI.4.2.16 Pocos deseos de superación: ............................................................................... 110 VI.4.2.17 Estrés severo prolongado: ....................................................................................110 VI.4.2.18 Personas con tendencias hipocondríacas: ........................................................... 110 VI.4.3 Causas sociales:........................................................................................................... 111 VI.4.3.1 Pobreza: ................................................................................................................. 111 VI.4.3.2 Guerra: ................................................................................................................... 111 VI.4.3.3 Hacinamiento: ........................................................................................................111 VI.4.3.4 Migración de los medios rurales a los urbanos:..................................................... 111 VI.4.3.5 Emigración:............................................................................................................. 111 VI.4.3.6 Asaltos:................................................................................................................... 111 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO VI.4.3.7 Inestabilidad política:..............................................................................................112 VI.4.3.8 Pobre ambiente familiar: ........................................................................................112 VI.4.3.9 Inestabilidad laboral: .............................................................................................. 112 VI.5 SINTOMAS: ......................................................................................................................... 112 VI.5.1 Dolores que no responden a analgésicos o anti inflamatorios. .................................... 114 VI.5.2 Dolor epigástrico que no cede a tratamiento específico............................................... 114 VI.5.3 Insomnio que no cede con hipnóticos. .........................................................................114 VI.5.4 Molestias gástricas sin hallazgos anormales en la gastroscopía. ................................ 114 VI.5.5 Molestias urinarias con exámenes de orina normales. ................................................114 VI.5.6 Síntomas cardiacos con electrocardiogramas normales.............................................. 114 VI.5.7 Síntomas persistentes durante tiempos muy prolongados........................................... 114 VI.5.8 Necesidad de ingerir múltiples medicamentos. ............................................................ 114 VI.5.9 Múltiples exámenes de laboratorio con resultados normales....................................... 114 VI.5.10 Dificultad en la concentración. ..................................................................................... 114 VI.5.11 Fallas en la memoria.................................................................................................... 114 VI.5.12 Temores a varias cosas............................................................................................... 114 VI.5.13 Molestias y dolores musculares................................................................................... 114 VI.5.14 Zumbidos en los oídos.................................................................................................114 VI.5.15 Sensación de debilidad................................................................................................114 VI.5.16 Cansancio fácil............................................................................................................. 115 VI.5.17 Mareos. ........................................................................................................................ 115 VI.6 FORMAS CLINICAS DE IMPORTANCIA PSICOFARMACOLOGICA: .............................. 115 VI.6.1 Depresión normal:......................................................................................................... 115 VI.6.2 Depresión patológica: ................................................................................................... 115 VI.6.3 Depresión reactiva: ....................................................................................................... 115 VI.6.4 Depresión endógena:....................................................................................................115 VI.6.5 Depresión unipolar:....................................................................................................... 115 VI.6.6 Depresión bipolar:......................................................................................................... 116 VI.6.7 Depresión inhibida: ....................................................................................................... 116 VI.6.8 Depresión ansiosa: ....................................................................................................... 116 VI.6.9 Depresión neurótica:..................................................................................................... 116 VI.6.10 Depresión psicótica:..................................................................................................... 116 VI.6.11 Depresión primaria:...................................................................................................... 116 VI.6.12 Depresión secundaria: .................................................................................................116 VI.6.13 Depresión psicógena: ..................................................................................................116 VI.6.14 Depresión orgánica o somatógena:.............................................................................117 VI.6.15 Depresión típica: .......................................................................................................... 117 VI.6.16 Depresión atípica: ........................................................................................................ 117 VI.6.17 Depresión corriente:..................................................................................................... 117 VI.6.18 Depresión resistente: ................................................................................................... 117 VI.7 CLASIFICACION DIAGNOSTICA: ......................................................................................117 VI.7.1 DSM IV (Asociación Psiquiátrica Americana, 1994):.................................................... 117 VI.7.1.1 Trastornos depresivos:........................................................................................... 118 VI.7.1.2 Trastornos bipolares:..............................................................................................122 VI.7.1.3 Trastornos debidos a enfermedades médicas: ......................................................122 VI.7.1.4 Trastornos del humor debidos a uso de sustancias: ............................................. 122 VI.7.1.5 Trastorno adaptativo con humor depresivo (309.0): .............................................. 123 VI.7.1.6 Duelo no complicado (V 62.82):............................................................................. 123 VI.7.2 Clasificación de la CIE 10 (OMS 1994): ....................................................................... 123 VI.7.2.1 Episodio maníaco (F-30): ....................................................................................... 123 VI.7.2.2 Trastorno bipolar (F-31:..........................................................................................123 VI.7.2.3 Episodios depresivos (F-32):..................................................................................124 VI.7.2.4 Trastorno depresivo recurrente (F-33): .................................................................. 124 VI.7.2.5 Trastornos del humor persistentes (F-34):............................................................. 125 VI.7.2.6 Trastornos de adaptación con reacción depresiva (F-43.2): ................................. 126 VI.8 DIAGNOSTICO DIFERENCIAL:..........................................................................................126 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO VI.8.1 Hipo o hipertiroidismo: .................................................................................................. 126 VI.8.2 Cuadros demenciales: ..................................................................................................126 VI.8.3 Depresiones orgánicas por uso de medicamentos:...................................................... 126 VI.8.4 Farmacodependencia: ..................................................................................................127 VI.8.5 Mononucleosis infecciosa: ............................................................................................127 VI.8.6 Hiploglicemia reactiva o funcional:................................................................................127 VI.8.7 Fibromialgia:.................................................................................................................. 127 VI.8.8 Neoplasias: ................................................................................................................... 127 VI.8.9 Algunas enfermedades neurológicas: ..........................................................................127 VI.9 ASPECTOS GENERALES DEL TRATAMIENTO: .............................................................. 127 VI.9.1 La depresión no se reconoce como tal.........................................................................128 VI.9.2 Se subvalora la severidad de la misma. .......................................................................128 VI.9.3 Los síntomas se explican en base a trastornos somáticos. ......................................... 128 VI.9.4 Se justifica en base a conflictos ambientales. .............................................................. 128 VI.9.5 No se valora adecuadamente el potencial suicida. ...................................................... 128 VI.10 TRATAMIENTO FARMACOLÓGICO:...............................................................................129 VI.10.1 Mecanismos de acción de los antidepresivos: ........................................................... 132 VI.10.2 Clasificación de los antidepresivos:............................................................................134 VI.10.2.1 Bloqueadores de la recaptación de monoaminas:............................................... 134 VI.10.2.2 Precursores de la síntesis de monoaminas: ........................................................ 159 VI.10.2.3 Inhibidores de la destrucción de monoaminas:.................................................... 160 VI.10.2.4 Liberadores de monoaminas:...............................................................................162 VI.10.2.5 Potencializadores del GABA: ............................................................................... 164 VI.10.2.6 Potencializadores del receptor postsináptico:...................................................... 165 VI.10.2.7 Modificadores del ambiente iónico:......................................................................167 VI.10.2.8 Antidepresivos bloqueadores del receptor dopaminérgico: ................................. 171 VI.10.3 Otras clasificaciones: .................................................................................................. 174 VI.10.3.1 Antidepresivos anfetamínicos: .............................................................................174 VI.10.3.2 Antidepresivos sedantes: .....................................................................................174 VI.10.4 Fases de la acción: ..................................................................................................... 174 VI.10.4.1 Período de latencia: .............................................................................................175 VI.10.4.2 Período antidepresivo propiamente dicho:........................................................... 175 VI.11 Indicaciones y esquemas de tratamiento: .........................................................................175 VI.11.1 Depresiones inhibidas:................................................................................................175 VI.11.2 Depresiones ansiosas:................................................................................................ 175 VI.11.3 Depresiones orgánicas: .............................................................................................. 175 VI.11.4 Depresiones con aumento de peso: ........................................................................... 176 VI.11.5 Depresiones con pérdida de peso: .............................................................................176 VI.11.6 Depresiones psicóticas: .............................................................................................. 176 VI.11.7 Depresiones resistentes: ............................................................................................ 176 VI.11.8 Alcoholismo:................................................................................................................ 176 VI.11.9 Enuresis nocturna: ...................................................................................................... 176 VI.11.10 Trastorno esquizoafectivo:.........................................................................................177 VI.11.11 Retardo mental con depresión:..................................................................................177 VI.14 OTROS TRATAMIENTOS BIOLOGICOS:........................................................................179 VI.14.1 Terapia electroconvulsiva: ..........................................................................................179 VI.15 RESPUESTA AL TRATAMIENTO FARMACOLÓGICO: .................................................. 180 VI.15.1 Criterios para considerar a una depresión una emergencia:...................................... 180 VI.15.1.1 Antecedentes familiares de suicidios exitosos..................................................... 180 VI.15.1.2 Antecedentes personales de intentos suicidas previos y su severidad............... 180 VI.15.1.3 Episodios depresivos severos previos en la vida del paciente. ........................... 180 VI.15.1.4 Anorexia marcada asociada a pérdida de peso importante................................. 180 VI.15.1.5 Insomnio severo, especialmente tardío, que no responde a hipnóticos............. 180 VI.15.1.6 Sentimientos de culpa marcados. ........................................................................180 VI.15.1.7 Alteraciones endocrinológicas. ............................................................................181 VI.15.1.8 Falta de esperanza en la recuperación................................................................ 181 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO VI.15.1.9 Marcada inhibición psicomotora...........................................................................181 VI.15.1.10 Disfunción marcada en el ambiente laboral y familiar. ....................................... 181 VI.15.1.11 Ausencia de vínculos afectivos con otras personas. .......................................... 181 VI.15.1.12 Ideas delirantes congruentes con el estado de ánimo........................................ 181 VI.15.1.13 Presencia de una enfermedad mortal. ................................................................ 181 VI.15.1.14 Consumo concomitante de drogas y/o alcohol. .................................................. 181 VI.15.1.15 Cambio de comportamiento notorio en niños y adolescentes. ........................... 181 VI.15.1.16 Problemas de rendimiento académico de inicio súbito....................................... 182 VI.15.1.17 Pseudodemencia en ancianos. ........................................................................... 182 VI.16 Valoración del riesgo suicida. ........................................................................................182 VI.16.1 Edad mayor de 45 años. .........................................................................................182 VI.16.2 Presencia de alcoholismo crónico...........................................................................182 VI.16.3 Antecedentes de crisis de violencia o rabia. ........................................................... 182 VI.16.4 Antecedentes de intentos de suicidio serios. ..........................................................182 VI.16.5 Sexo masculino. ......................................................................................................182 VI.16.6 Rechazo de ayuda para superar la crisis en el momento de la evaluación............ 182 VI.16.7 Duración prolongada de la ideación suicida. .......................................................... 183 VI.17.8 Antecedentes de tratamiento psiquiátrico. .............................................................. 183 VI.16.9 Reciente pérdida o separación. .............................................................................. 183 VI.16.10 Antecedente de depresiones severas.................................................................... 183 VI.16.11 Presencia de enfermedades físicas severas e incapacitantes. ............................. 183 VI.16.12 Estado civil: soltero, separado o viudo................................................................... 183 VI.16.13 Impulsividad. .......................................................................................................... 183 VI.16.14 Aislamiento social...................................................................................................183 VI.16.15 Antecedentes de suicidio en algunos miembros de la familia. .............................. 184 VI.16.16 Desorganización familiar. .......................................................................................184 VI.16.17 Elección de un método altamente letal. ................................................................. 184 VI.16.17 Haber elaborado una nota suicida. ........................................................................ 184 VI.17 TRATAMIENTO NO FARMACOLOGICO: ........................................................................ 184 VI.17.1 No descuidar el aspecto físico: ...................................................................................184 VI.17.2 Hacer las cosas que están pendientes....................................................................... 184 VI.17.3 No sucumbir al deseo de estar acostado. ..................................................................184 VI.17.4 Evitar el aislamiento social..........................................................................................185 VI.17.5 Tomar unas vacaciones..............................................................................................185 VI.17.6 Mantener una ingesta de alimentos apropiada........................................................... 185 VI.17.7 Realizar algún tipo de ejercicio físico. ........................................................................185 VI.17.8 Evitar el consumo excesivo de bebidas alcohólicas................................................... 185 VI.17.9 Hacer las cosas que antes le agradaban. .................................................................. 185 VI.17.10 Averiguar que han hecho otras personas que han estado deprimidas. .................... 185 VI.17.11 Evitar la ingesta de bebidas estimulantes. ................................................................ 185 VI.17.12 Tratar de encontrar nuevos intereses........................................................................186 VI.17.13 Tener presente que todo pasa en la vida. ................................................................. 186 VI.17.14 No perder la esperanza de lograr la curación............................................................ 186 VI.17.15 No hacer todo lo que dicen otras personas. ..............................................................186 VI.17.16 Cumplir adecuadamente las indicaciones del médico............................................... 186 VI.17.17 Mantener una actividad cotidiana bien balanceada. ................................................. 186 VI.17.18 No desanimarse con un día malo. .............................................................................186 VI.17.19 Disfrutar de los días buenos. .....................................................................................186 VI.17.20 No anclarse al pasado. ..............................................................................................186 VI.17.21 No depender excesivamente de otras personas. ...................................................... 187 VI.17.22 No tomar decisiones trascendentales cuando está deprimido. ................................. 187 VI.18 PRONOSTICO:.................................................................................................................. 187 VI.18.1 Edad de inicio: ............................................................................................................. 187 VI.18.2 Recidivas previas:........................................................................................................ 187 VI.18.3 Relaciones interpersonales:......................................................................................... 187 VI.18.4 Personalidad con elementos neuróticos:.....................................................................187 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO VI.18.5 Depresiones bipolares: ................................................................................................ 187 VI.18.6 Síntomas psicóticos: .................................................................................................... 187 VI.18.7 Persistencia de síntomas residuales: ..........................................................................187 VI.18.8 Hechos desencadenantes: ..........................................................................................187 VI.18.9 Antecedentes familiares de depresión:........................................................................188 VI.18.10 Niveles plasmáticos de antidepresivos:.....................................................................188 VI.18.11 Trastornos neuroendocrinos: ..................................................................................... 188 VI.18.12 Antecedentes de intentos de suicidio: .......................................................................188 VI.18.13 Respuesta a antidepresivos:...................................................................................... 188 VI.19 PREVENCION: .................................................................................................................. 188 VI.19.1 Sobreprotección a los niños:....................................................................................... 188 VI.19.2 Solución de problemas: .............................................................................................. 188 VI.19.3 No fomentar la dependencia:......................................................................................188 VI.19.4 Variedad de intereses: ................................................................................................188 VI.19.5 Fomentar el optimismo: ..............................................................................................189 VI.19.6 Sentimiento de autosuficiencia: .................................................................................. 189 VI.19.7 No hacer comparaciones: ...........................................................................................189 VI.19.8 No magnificar problemas: ...........................................................................................189 VI.19.9 Fomentar el establecimiento de metas en la vida: ..................................................... 189 VI.20 BIBLIOGRAFIA:................................................................................................................. 189 CAPÍTULO VII: ANSIEDAD ........................................................................................................191 vii.1 DEFINICION DE TERMINOS:.............................................................................................191 VII.1.1 Ansiedad: ..................................................................................................................... 191 VII.1.2 Angustia: ...................................................................................................................... 191 VII.1.3 Miedo: .......................................................................................................................... 191 VII.1.4 Estrés: .......................................................................................................................... 191 VII.1.5 Tensión: ....................................................................................................................... 191 VII.1.6 Fobia: ........................................................................................................................... 191 VII.1.6.1 Agorafobia: ............................................................................................................ 192 VII.1.6.2 Fobia social: .......................................................................................................... 192 VII.1.6.3 Fobia simple o específica:.....................................................................................192 VII.1.7 Pánico: ......................................................................................................................... 192 VII.1.8 Idea obsesiva:.............................................................................................................. 192 VII.1.9 Acto compulsivo:.......................................................................................................... 193 VII.1.10 Disociación:................................................................................................................. 193 VII.1.11 Conversión: ................................................................................................................. 193 VII.1.12 Somatomorfo:.............................................................................................................. 193 vii.2 ETIOLOGIA: ........................................................................................................................ 193 VII.2.1 Teorías psicológicas: ................................................................................................... 193 VII.2.1.1 Teorías psicodinámicas:........................................................................................ 194 VII.2.1.2 Teorías del aprendizaje:........................................................................................194 VII.2.1.3 Teorías del defecto del desarrollo psicológico ...................................................... 194 VII.2.1.4 Teorías del esfuerzo excesivo: ............................................................................. 194 VII.2.2 Teorías biológicas:....................................................................................................... 194 VII.2.2.1 Teoría del mosaico genético: ................................................................................ 194 VII.2.2.2 Teoría del déficit gabaérgico:................................................................................194 VII.2.2.3 Teoría de la actividad excesiva de la NE: .............................................................195 VII.2.2.4 Causas biológicas ocasionadas por algunas sustancias:..................................... 195 VII.2.2.5 Disfunción del sistema límbico:.............................................................................195 VII.2.3 Teorías sociales:.......................................................................................................... 195 VII.2.3.1 Teoría de la aglomeración social: ......................................................................... 196 vII.3 EPIDEMIOLOGIA:............................................................................................................... 196 vii.4 SINTOMAS: ......................................................................................................................... 197 VII.4.1 Síntomas psíquicos:..................................................................................................... 197 VII.4.2 Síntomas digestivos:.................................................................................................... 197 VII.4.3 Síntomas cardiovasculares:.........................................................................................197 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO VII.4.4 Otros síntomas:............................................................................................................ 197 Vii.5 CLASIFICACION:................................................................................................................ 197 VII.5.1 CIE-10: ......................................................................................................................... 197 VII.5.1.1 F- 40: Trastornos de ansiedad fóbica: ...............................................................198 VII.5.1.2 F- 41: Otros trastornos de ansiedad: ................................................................. 198 VII.5.1.3 F- 42: Trastorno Obsesivo-compulsivo:.............................................................199 VII.5.1.4 F- 43 Reacción a estrés grave y trastornos de adaptación: .............................. 199 VII.5.1.5 F- 44 Trastornos disociativos:............................................................................ 200 VII.5.1.6 F- 45 Trastornos somatomorfos:........................................................................ 201 VII.5.1.7 F- 48 Otros trastornos neuróticos: ..................................................................... 202 VII.5.2 DSM-IV:........................................................................................................................ 203 VII.5.2.1 300.01 Trastorno de pánico sin agorafobia: ......................................................203 VII.5.2.2 300.21 Trastorno de pánico con agorafobia: ..................................................... 203 VII.5.2.3 300.22 Agorafobia sin historia de trastorno de pánico: ..................................... 203 VII.5.2.4 300.29 Fobia específica:.................................................................................... 204 VII.5.2.5 300.23 Fobia social:...........................................................................................204 VII.5.2.6 300.30 Trastorno obsesivo-compulsivo: ............................................................ 204 VII.5.2.7 309.81 Trastorno de estrés post-traumático:.....................................................204 VII.5.2.8 308.30 Trastorno de estrés agudo:....................................................................205 VII.5.2.9 300.02 Trastorno de ansiedad generalizada: .................................................... 206 VIi.6 DIAGNOSTICO DIFERENCIAL:.........................................................................................206 VII.6.1 Hipertiroidismo: ............................................................................................................ 206 VII.6.2 Cafeinismo: .................................................................................................................. 206 VII.6.3 Sobredosificación de medicamentos para adelgazar:................................................. 206 VII.6.4 Consumo crónico de benzodiacepinas:.......................................................................207 VII.6.5 Trastornos psicóticos que cursan con ansiedad:.........................................................207 VII.6.6 Diabetes mellitus:......................................................................................................... 207 VII.6.7 Equivalentes epilépticos: ............................................................................................. 207 VII.7 TRATAMIENTO FARMACOLOGICO:................................................................................207 VII.7.1 Introducción:................................................................................................................. 207 VII.7.2 Historia: ........................................................................................................................ 208 VII.7.3 Características generales: ...........................................................................................209 VII.7.4 Tipos de ansiolíticos: ................................................................................................... 209 VII.7.4.1 Diazepán ( Valium ®, Diazepán MK ®):.............................................................. 209 VII.7.4.2 Lorazepán ( Ativán ®): ..........................................................................................210 VII..7.4.3 Bromazepán ( Lexotán ®, Bromazepán Raven ®): ............................................. 210 VII.7.4.4 Alprazolán ( Tafil ®, Ansiolit ® ): ...........................................................................211 VII.7.4.5 Loflazepato de etilo ( Victán ® ): ...........................................................................211 VII.7.4.6 Hidroxizina ( Atarax ® ): ........................................................................................211 VII.7.4.7 Propranolol ( Inderal ® ):........................................................................................... 211 VII.7.4.8 Buspirona ( Brispar ® ): ............................................................................................211 VII.7.4.9 Difenhidramina ( Benadryl ® ): .................................................................................212 VII.7.4.10 Prometazina ( Fenergán ® ): ...................................................................................212 VII.7.4.11 Trifluoperazina ( Stelazine ® ): ................................................................................212 VII.7.4.12 Haloperidol ( Haldol ® ):...........................................................................................212 VII.7.5 Esquemas de tratamiento: ...........................................................................................212 VII.7.5.1 Trastornos ansiosos: .............................................................................................212 VII.7.5.2 Crisis histéricas de tipo disociativo: ......................................................................213 VII.7.5.3 Alcoholismo: .......................................................................................................... 213 VII.7.5.4 Farmacodependencia:...........................................................................................214 VII.7.5.5 Insomnio: ............................................................................................................... 214 VII.7.5.6 Epilepsia: ............................................................................................................... 214 VII.7.5.7 Disrritmia cerebral: ................................................................................................ 214 VII.7.5.8 Trastornos psicosomáticos:................................................................................... 214 VII.7.5.9 Retardo mental con crisis de agresividad: ............................................................ 215 VII.7.5.10 En Psiquiatría infantil:...........................................................................................215 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO VII.7.5.11 En medicina interna:.............................................................................................215 VII.7.6 Contraindicaciones y precauciones: ............................................................................ 215 VII.7.6.1 Miastenia gravis y otras miopatías secundarias. .................................................. 215 VII.7.6.2 Pacientes que requieren un alto estado de vigilia: ............................................... 215 VII.7.6.3 Pacientes que ingieren otros depresores del SNC: .............................................. 215 VII.7.6.4 Depresiones inhibidas: ..........................................................................................215 VII.7.6.5 Primer trimestre del embarazo: ............................................................................. 215 VII.7.6.6 Hepato y nefropatías: ............................................................................................216 VII.7.6.7 Pacientes seniles: .................................................................................................216 VII.7.7 Reacciones adversas:.................................................................................................. 216 VII.7.7.1 Somnolencia:......................................................................................................... 216 VII.7.7.2 Habituación: .......................................................................................................... 216 VII.7.7.3 Fatiga:.................................................................................................................... 216 VII.7.7.4 Ataxia:.................................................................................................................... 216 VII.7.7.5 Incontinencia de esfínteres: ..................................................................................216 VII.7.7.6 Reacciones paradójicas: .......................................................................................216 VII.7.7.7 Impotencia sexual en el hombre. ..........................................................................217 VII.7.7.8 Aumento de la libido en la mujer...........................................................................217 VII.7.7.9 Aumento de peso: .................................................................................................217 VII.7.7.10 Reacciones alérgicas: ..........................................................................................217 VII.7.7.11 Efectos anticolinérgicos:....................................................................................... 217 VII.8 TRATAMIENTO NO FARMACOLOGICO: .........................................................................217 viI.9 PRONOSTICO: ................................................................................................................... 218 vii.10 PREVENCION: ................................................................................................................... 218 vii.11 BIBLIOGRAFIA:.................................................................................................................. 219 CAPITULO VIII: ALCOHOLISMO ................................................................................................221 VIII.1 HISTORIa: ......................................................................................................................... 221 VIII.2 DEFINICION DE TERMINOS:...........................................................................................222 VIII.3 METABOLISMO DEL ALCOHOL: .....................................................................................222 VIII.3.1 Hiperlactacidemia: ...................................................................................................... 223 VIII.3.2 Aumento en la lipogénesis:.........................................................................................223 VIII.3.3 Hipoglicemia:............................................................................................................... 223 VIII.4 ACCIONES ESPECIFICAS SOBRE ALGUNOS TERRITORIOS:.................................... 223 VIII.4.1 Líquidos y electrólitos: ................................................................................................ 223 VIII.4.2 Aumento del colesterol: ..............................................................................................224 VIII.4.3 Aumento en la transaminasa glutámico pirúvica: ....................................................... 224 VIII.4.4 Sistema hematopoyético:............................................................................................224 VIII.4.4.1 Anemia normocítica normocrómica:..................................................................... 224 VIII.4.4.2 Leucopenia:.......................................................................................................... 224 VIII.4.5 Sistema cardiovascular:.............................................................................................. 224 VIII.4.6 Sistema nervioso central:............................................................................................224 VIII.4.7 Aparato digestivo: ....................................................................................................... 225 VIII.5 GUARO DE CONTRABANDO: ......................................................................................... 225 VIII.6 EPIDEMIOLOGIA: ............................................................................................................. 226 VIII.7 clASIFICACION: ................................................................................................................ 227 VIII.7.1 Clasificación basada en los niveles de ingesta: .........................................................227 VIII.7.1.1 Abstemio:.............................................................................................................. 227 VIII.7.1.2 Cuasi abstemio:....................................................................................................227 VIII.7.1.3 Bebedor moderado:..............................................................................................227 VIII.7.1.4 Bebedor excesivo:................................................................................................227 VIII.7.1.5 Alcohólico: ............................................................................................................ 227 VIII.7.1.6 Exbebedor: ........................................................................................................... 227 VIII.7.2 Clasificación de Jellinek:............................................................................................. 227 VIII.7.2.1 Alcoholismo alfa: ..................................................................................................227 VIII.7.2.2 Alcoholismo beta: .................................................................................................228 VIII.7.2.3 Alcoholismo gamma: ............................................................................................ 228 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO VIII,7,2.4 Alcoholismo delta: ................................................................................................ 228 VIII.7.2.5 Alcoholismo épsilon:.............................................................................................228 VIII.7.3 Clasificación de Mayer-Gross: ....................................................................................228 VIII.7.3.1 Bebedor alcoholo-dependiente: ...........................................................................228 VIII.7.3.2 Bebedor de vino: ..................................................................................................228 VIII.7.3.3 Alcohólico compulsivo: .........................................................................................228 VIII.7.3.4 Alcoholismo sintomático:......................................................................................228 VIII.7.3.5 Bebedor periódico: ...............................................................................................228 VIII.7.3.6 Alcohólico crónico: ...............................................................................................228 VIII.8 PERSONALIDAD DEL ALCOHOLICO:............................................................................. 229 VIII.9 ASPECTOS CLINICOS: ....................................................................................................229 VIII.9.1 Intoxicación aguda: ..................................................................................................... 229 VIII.9.2 Síndrome de abstinencia: ...........................................................................................230 VIII.9.3 Período intercrítico:..................................................................................................... 231 VIII.10 TRATAMIENTO: .............................................................................................................. 231 VIII.10.1 Fase de intoxicación aguda: .....................................................................................231 VIII.10.1.1 Tiamina:.............................................................................................................. 231 VIII.10.1.2 Polivitaminas: ..................................................................................................... 231 VIII.10.1.3 Dieta: .................................................................................................................. 231 VIII.10.1.4 Tratamiento de las infecciones concomitantes: ................................................. 232 VIII.10.1.5 Forzar líquidos por vía oral:................................................................................232 VIII.10.1.6 Hidratación: ........................................................................................................ 232 VIII.10.1.7 Gastritis aguda: ..................................................................................................232 VIII.10.2 Síndrome de abstinencia: ......................................................................................... 232 VIII.10.2.1 Diazepán: ........................................................................................................... 232 VIII.10.2.2 Hidrato de cloral: ................................................................................................232 VIII.10.2.3 Antihistamínicos: ................................................................................................ 232 VIII.10.2.4 Licor:................................................................................................................... 232 VIII.10.2.5 Anticonvulsivantes:.............................................................................................233 VIII.10.3 Período intercrítico:................................................................................................... 233 VIII.10.3.1 Disulfiram: .......................................................................................................... 233 VIII.10.3.2 Metronidazol:...................................................................................................... 233 VIII.10.3.3 Ansiolíticos: ........................................................................................................ 233 VIII.10.3.4 Antidepresivos:................................................................................................... 234 VIII.10.3.5 Carbonato de litio: ..............................................................................................234 VIII.10.3.6 Antipsicóticos: .................................................................................................... 234 VIII.10.3.7 Tratamiento psicoterapéutico:............................................................................ 234 VIII.10.3.8 Terapia de familia:..............................................................................................234 VIII.10.3.9 Alcohólicos Anónimos: (AA) [Alcohólicos Anónimos, 1965]: ............................. 234 VIII.10.3.10 AL-ANON: .........................................................................................................235 VIII.10.3.11 AL-ATEEN:........................................................................................................235 VIII.10.3.12 Terapia conductual no aversiva: ....................................................................... 235 VIII.10.3.13 Técnicas de inhibición recíproca:...................................................................... 235 VIII.10.3.14 Técnicas psicoterapéuticas:.............................................................................. 235 VIII.11 COMPLICACIONES MEDICAS DEL ALCOHOLISMO: .................................................. 235 VIII.11.1 Hígado grasoso:........................................................................................................ 235 VIII.11.2 Cirrosis alcoholo-nutricional de Laenec:................................................................... 236 VIII.11.3 Pancreatitis: .............................................................................................................. 236 VIII.11.4 Gastritis : ................................................................................................................... 236 VIII.11.5 Cardiopatía alcohólica : ............................................................................................236 VIII.11.6 Miopatía alcohólica: .................................................................................................. 237 VIII.11.7 Polineuropatía alcohólica:.........................................................................................237 VIII.11.8 Encefalopatía de Wernicke: ......................................................................................237 VIII.11.9 Demencia alcohólica:................................................................................................237 VIII.12 COMPLICACIONES QUIRÚRGICAS:............................................................................. 237 VIII.13 COMPLICACIONES PSIQUIATRICAS: .......................................................................... 237 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO VIII.13.1 Delirium tremens:...................................................................................................... 238 VIII.13.1.1 Diazepán: ........................................................................................................... 238 VIII.13.1.2 Hidrato de cloral: ................................................................................................238 VIII.13.1.3 Licor:................................................................................................................... 238 VIII.13.1.4 Tiamina:.............................................................................................................. 238 VIII.13.1.5 Hidratación: ........................................................................................................ 238 VIII.13.1.6 Sulfato de magnesio:..........................................................................................238 VIII.13.1.7 Digitalización: ..................................................................................................... 239 VIII.13.1.8 Antibióticos: ........................................................................................................ 239 VIII.13.1.9 Cuarto iluminado: ...............................................................................................239 VIII.13.1.10 Dieta blanda: .....................................................................................................239 VIII.13.1.11 Controlar signos vitales: ....................................................................................239 VIII.13.2 Paranoia alcohólica:.................................................................................................. 239 VIII.13.3 Intoxicación patológica:............................................................................................. 239 VIII.13.4 Psicosis de Korsakov:...............................................................................................239 VIII.13.5 Alucinosis alcohólica:................................................................................................ 240 VIII.13.6 Intento de suicidio: .................................................................................................... 240 VIII.14 PREVENCION : ............................................................................................................... 240 VIII.14.1 Prevención primaria: ................................................................................................. 240 VIII.14.1.1 Educación a todo nivel: ......................................................................................240 VIII.14.1.2 Combatir prejuicios:............................................................................................ 240 VIII.14.2.3 Controlar la propaganda:.................................................................................... 240 VIII.14.1.4 Enseñar a detectar: ............................................................................................240 VIII.14.1.5 Evitar accidentes de tránsito: ............................................................................. 241 VIII.14.1.6 Hacer campañas de información: ...................................................................... 241 VIII.14.2 Prevención secundaria: ............................................................................................241 VIII.14.2.1 Identificar casos: ................................................................................................241 VIII.14.2.2 Conocer las distintas instituciones: .................................................................... 241 VIII.14.2.3 Investigar alcoholismo:.......................................................................................241 VIII.14.2.3 Valorar internamiento: ........................................................................................241 VIII.14.3 Prevención terciaria: ................................................................................................. 241 VIII.14.3.1 Talleres protegidos:............................................................................................241 VIII.14.3.2 Hogares transitorios: ..........................................................................................241 VIII.14.3.3 Centros de Rehabilitación: .................................................................................242 VIII.15 PRONOSTICO:................................................................................................................ 242 VIII.15.1 Tener un buen nivel educativo y de inteligencia:...................................................... 242 VIII.15.2 Pertenecer a una familia bien constituida:................................................................242 VIII.15.3 Lograr una buena motivación para cambiar: ............................................................ 242 VIII.15.4 Poseer deseos de superación: .................................................................................242 VIII.15.5 Mantener un buen récord laboral:.............................................................................242 VIII.15.6 No tener problemas psiquiátricos serios de fondo: .................................................. 242 VIII.15.7 No consumir otras drogas......................................................................................... 242 VIII.15.8 No tener elementos sociopáticos de la personalidad. .............................................. 242 VIII.15.9 No tener elementos histriónicos de la personalidad................................................. 242 VIII.15.10 No tener antecedentes familiares de alcoholismo................................................... 242 VIII.15.11 Ser masculino y mayor de 35 años. ........................................................................ 242 VIII.15.12 Pertenecer a un estrato social elevado. ..................................................................242 VIII.15.13 Haber tenido períodos de abstinencia prolongados. ............................................... 242 VIII.15.14 No tener deterioro cerebral por el alcohol. .............................................................. 242 VIII.15.15 No mantener relación de pareja con otro alcohólico. .............................................. 242 VIII.15.16 Haber estado cerca de la muerte por consecuencia del licor.................................. 242 VIII.15.17 Ausencia de antecedentes penales......................................................................... 242 VIII.15.18 Ausencia o tener pocos accidentes de tránsito. ...................................................... 242 VIII.15.19 No haber tenido delirium tremens............................................................................ 242 VIII.16 BIBLIOGRAFIA:............................................................................................................... 243 CAPITULO IX: FARMACODEPENDENCIA.................................................................................245 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO IX.1 HISTORIA:........................................................................................................................... 245 IX.2 DEFINICION DE TERMINOS:.............................................................................................245 IX.2.1 Abuso de drogas:.......................................................................................................... 246 IX.2.2 Dependencia Física: ..................................................................................................... 246 IX.2.3 Dependencia psicológica: .............................................................................................246 IX.2.4 Droga o fármaco: .......................................................................................................... 246 IX.2.5 Droga de adicción: ........................................................................................................ 246 IX.2.6 Droga de habituación:................................................................................................... 246 IX.2.7 Experimentador:............................................................................................................ 246 IX.2.8 Farmacodependencia: ..................................................................................................246 IX.2.9 Mal uso de drogas: ....................................................................................................... 246 IX.2.10 Sustancia psicoactiva o psicotrópico: .......................................................................... 246 IX.2.11 Tolerancia: ................................................................................................................... 246 IX.2.12 Traficante de drogas: ................................................................................................... 246 IX.2.13 Usuario:........................................................................................................................ 247 IX.2.14 Uso de drogas:............................................................................................................. 247 IX.3 EPIDEMIOLOGIA: ............................................................................................................... 247 IX.4 CLASIFICACION DE LAS DROGAS:..................................................................................248 IX.4.1 Depresores del sistema nervioso central:..................................................................... 248 IX.4.2 Estimulantes del sistema nervioso central:................................................................... 248 IX.4.3 Tóxicos del sistema nervioso central:........................................................................... 248 IX.4.4 De uso médico .............................................................................................................. 248 IX.4.5 De uso no médico ......................................................................................................... 248 IX.4.6 Puras............................................................................................................................. 248 IX.4.7 Mezcladas con otras sustancias no alucinógenas........................................................ 248 IX.4.8 Adulteradas ................................................................................................................... 248 IX.4.9 Naturales....................................................................................................................... 248 IX.4.10 Semisintéticas .............................................................................................................. 248 IX.4.11 Sintéticas...................................................................................................................... 248 IX.4.12 Drogas de adicción ...................................................................................................... 249 IX.4.13 Drogas de habituación .................................................................................................249 IX.4.14 Drogas caras................................................................................................................ 249 IX.4.15 Drogas baratas ............................................................................................................ 249 IX.4.16 Por ingestión oral ......................................................................................................... 249 IX.4.17 Por fumado................................................................................................................... 249 IX.4.18 Por vía intramuscular ................................................................................................... 249 IX.4.19 Por inhalación .............................................................................................................. 249 IX.5 FACTORES QUE INTERVIENEN EN LAS MANIFESTACIONES CLINICAS:................... 249 IX.5.1 Factores que dependen de la droga:............................................................................249 IX.5.1.1 Tipo de droga: ........................................................................................................ 249 IX.5.1.2 Cantidad de droga:.................................................................................................249 IX.5.1.3 Pureza de la droga: ................................................................................................249 IX.5.1.4 Metabolitos activos:................................................................................................ 249 IX.5.1.5 Vía de administración:............................................................................................ 250 IX.5.1.6 Droga única o mezclas:..........................................................................................250 IX.5.2 Factores que dependen del individuo que la ingiere: ................................................... 250 IX.5.2.1 Personalidad previa:...............................................................................................250 IX.5.2.2 Autosugestión:........................................................................................................ 250 IX.5.2.3 Tipos de mecanismos de defensa predominantes: ............................................... 250 IX.5.2.4 Presencia de enfermedades físicas: ...................................................................... 250 IX.5.2.5 Presencia de enfermedades mentales:.................................................................. 250 IX.5.2.6 Estado fisiológico: ..................................................................................................250 IX.5.2.7 Edad: ...................................................................................................................... 251 IX.5.3 Factores socio ambientales: .........................................................................................251 IX.5.3.1 La influencia del grupo: ..........................................................................................251 IX.5.3.2 Ambiente: ............................................................................................................... 251 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO IX.5.3.3 Altura: ..................................................................................................................... 251 IX.5.3.4 Grado de Cultura:...................................................................................................251 IX.5.3.5 Motivaciones: ......................................................................................................... 251 IX.5.3.6 Influencia de la moda: ............................................................................................251 IX.5.3.7 Requisito de grupo: ................................................................................................251 IX.6 DIAGNOSTICO:................................................................................................................... 251 IX.6.1 Cambio en los patrones de conducta habituales.......................................................... 252 IX.6.2 Cambio en cuanto al cumplimiento en el trabajo o el colegio. ..................................... 252 IX.6.3 Decadencia en el aspecto físico y en el vestir.............................................................. 252 IX.6.4 Cambios en el uso del lenguaje....................................................................................252 IX.6.5 Crisis de agresividad inmotivadas. ...............................................................................252 IX.6.6 Rechazo de los viejos amigos y ocultación de los nuevos........................................... 252 IX.6.7 Pequeños o medianos hurtos. ...................................................................................... 252 IX.6.8 Uso de anteojos oscuros para ocultar pupilas..............................................................252 IX.6.9 Cambios bruscos en el afecto.......................................................................................252 IX.6.10 Adelgazamiento marcado. ...........................................................................................252 IX.6.11 Ausencias prolongadas en el hogar. ........................................................................... 252 IX.6.12 Desprecio o burla de los valores convencionales........................................................ 252 IX.6.13 No hacer recetas con lápiz. .........................................................................................252 IX.6.14 No dejar amplios espacios en blanco en su receta: .................................................... 252 IX.6.15 No olvidar el libro de recetas en un sitio visible...........................................................252 IX.6.16 No prescribir cantidades ilimitadas de sustancias: ...................................................... 252 IX.6.17 No recetar sin ver al paciente. .....................................................................................253 IX.6.18 Recetar únicamente lo que usted considera necesario............................................... 253 IX.6.19 No llevar en su maletín narcóticos:..............................................................................253 IX.7 CONSECUENCIAS Y MANEJO DEL USO DE DROGAS: ................................................. 253 IX.7.1 Consecuencias médicas: ..............................................................................................253 IX.7.1.1 Cuadro alucinatorio agudo con o sin agitación: ..................................................... 253 IX.7.1.2 "Muerte blanca" o mal viaje:...................................................................................253 IX.7.1.3 Cuadro de depresión respiratoria:.......................................................................... 253 IX.7.1.4 Síndrome de abstinencia:.......................................................................................254 IX.7.1.5 Consecuencias médicas a largo plazo:..................................................................254 IX.7.2 Consecuencias psicológicas......................................................................................... 254 IX.7.2.1 Mala formación académica y laboral:..................................................................... 254 IX.7.2.2 Pérdida de la valoración objetiva de la realidad:.................................................... 254 IX.7.2.3 Deterioro intelectual: ..............................................................................................254 IX.7.2.4 Cuadros ansiosos o depresivos prolongados: .......................................................254 IX.7.2.5 Aumento de la psicopatología:............................................................................... 254 IX.7.3 Consecuencias sociales: ..............................................................................................254 IX.7.3.1 Deterioro familiar: ................................................................................................... 254 IX.7.3.2 Pérdida de productividad económica: ....................................................................255 IX.7.3.3 Aislamiento social:..................................................................................................255 IX.7.3.4 Estímulo a la delincuencia:.....................................................................................255 IX.7.3.5 Aumento en accidentes de tránsito:.......................................................................255 IX.7.3.6 Búsqueda de nuevos adictos: ................................................................................255 IX.8 PRONOSTICO:.................................................................................................................... 255 IX.8.1 Pertenecer a una familia bien integrada: ...................................................................... 255 IX.8.2 Poco nivel sociopático: ................................................................................................. 255 IX.8.3 Buen nivel intelectual. ................................................................................................... 255 IX.8.4 Buena capacidad de análisis. ....................................................................................... 256 IX.8.5 Ser joven. ...................................................................................................................... 256 IX.8.6 Buena personalidad premórbida................................................................................... 256 IX.8.7 Bajo nivel de histrionismo: ............................................................................................256 IX.8.8 Uso de sólo una droga..................................................................................................256 IX.8.9 Bajo nivel de sugestionabilidad.....................................................................................256 IX.8.10 Ausencia de enfermedades mentales. ........................................................................ 256 Dr. Carlos E. Zoch Zannini TABLA DE CONTENIDO IX.9 PREVENCION Y REHABILITACION: ................................................................................. 256 IX.10 BIBLIOGRAFIA:.................................................................................................................. 257 CAPITULO X: ASPECTOS PSIQUIÁTRICOS DE LAS ENFERMEDADES MÉDICOQUIRÚRGICAS......................................................................................................................................... 259 X.1 aspectos psiquiátricos de las enfermedades físicas: ........................................................... 259 X.2 ASPECTOS Psiquiátricos DE LAS ENFERMEDADES Quirúrgicas: ................................... 260 X.3 Imagen corporal:................................................................................................................... 261 X.4 FACTORES DE PERSONALIDAD QUE AFECTAN LAS MANIFESTACIONES DE UNA ENFERMEDAD MEDICA O QUIRURGICA: .............................................................................................262 X.5 TRASTORNOS MENTALES QUE PUDEN SIMULAR ENFERMEDADES FISICAS: ......... 262 X.5.1 Trastornos conversivos:.................................................................................................262 X.5.2 Hipocondriasis. .............................................................................................................. 262 X.6 Trastornos gastrointestinales: .............................................................................................. 263 X.7 Trastornos cardiovasculares: ............................................................................................... 264 X.8 Trastornos respiratorios:....................................................................................................... 266 X.9 Trastornos ginecológicos:..................................................................................................... 266 X.10 Trastornos del aparato locomotor:.......................................................................................267 X.11 Trastornos dermatológicos: ................................................................................................. 268 X.12 Migraña o jaqueca: .............................................................................................................. 268 X.13 Aspectos psíquicos asociados a cirugía estética: ............................................................... 268 X.14 Aspectos psicológicos de la mastectomía:.......................................................................... 269 X.15 Aspectos psicológicos de la cirugía ginecológica: .............................................................. 270 X.16 Aspectos psicológicos de la cirugía cardiaca:..................................................................... 271 X.17 Aspectos generales de tratamiento: ....................................................................................271 X.18 relación médico-paciente:.................................................................................................... 272 X.18.1 Excesiva dependencia hacia el médico:......................................................................272 X.18.2 Rechazo de la relación con el médico: ........................................................................272 X.18.3 Fuga hacia la salud:..................................................................................................... 272 X.18.4 Aparición de síntomas hipocondríacos:.......................................................................272 X.18.5 Falta de respuesta al tratamiento: ............................................................................... 273 X.18.6 Erotización de la relación:............................................................................................273 X.18.7 Falta de acatamiento de las indicaciones:................................................................... 273 X.18.8 Automedicación: .......................................................................................................... 273 X.19 BIBLIOGRAFIA................................................................................................................... 273 Dr. Carlos E. Zoch Zannini