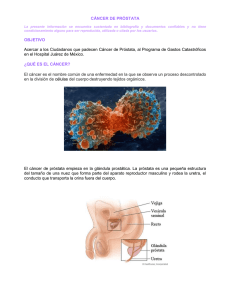
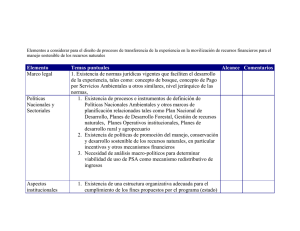
Artículos, Revisiones y Casos Clínicos
Anuncio

Artículos, Revisiones y Casos Clínicos Monografía 2012 EDITORIAL Nuevo foro en cáncer de próstata Dr. J. López Torrecilla, Dr. J. M. Unda ARTÍCULOS Relevancia clínica de la 18F-Colina PET/TC en pacientes con cáncer de próstata en situación de recidiva bioquímica L. A. Pérez Romasanta et al. Radioterapia externa de rescate en cáncer de próstata localizado resistente a castración M. Martínez Carrillo et al. ¿Tratamiento quirúrgico en el cáncer de próstata de alto riesgo? J. P. Sanz Jaka et al. Evaluación de ARNm hTERT en sangre periférica como marcador tumoral en pacientes con PSA 4-10 ng/ml, ¿mejora el diagnóstico de cáncer de próstata? J. A. March Villalba et al. Predictores clínico patológicos de invasión de vesículas seminales en pacientes intervenidos de prostatectomía radical XB. Herrera Imbroda et al. Impacto de la Resonancia Magnética en el estadiaje local, estratificación por grupos de riesgo y tratamiento del cáncer de próstata con braquiterapia de alta tasa de dosis A. Gomez-Iturriaga et al. Braquiterapia de rescate en pacientes con cáncer de próstata recidivado después de radioterapia I.Henríquez López et al. Carcinoma de próstata de bajo riesgo y la estrategia de vigilancia activa en nuestro medio M. Montesino Semper et al. Nuevo paradigma en el tratamiento del cáncer de próstata resistente a la castración E. Sánchez Sánchez et al. REVISIONES BIBLIOGRÁFICAS Lo mejor de la AEU 2012 A. Rosino Revisión artículos próstata A. Montero Luis CASOS CLÍNICOS Adenocarcinoma de próstata de muy alto riesgo. Indicacion o no de radioterapia de intencion curativa frente a deprivación androgénica exclusiva. inclusión o no de la pelvis, en el volumen de irradiación M. López Valcárcel et al. Tratamiento y evolución de un paciente con una recidiva oligometastásica de un adenocarcinoma de próstata tratado con prostatectomía y radioterapia M. Caro Gallarín Tratamiento con radioterapia externa conformada 3d de pacientes con cáncer de próstata enfermedad localizada, portadores de doble prótesis de cadera J. Olivera Vegas et al. Pie de foto ❙ Artículos, Revisiones y Casos Clínicos EDITORIAL NUEVO FORO EN CÁNCER DE PRÓSTATA El cáncer de próstata es el tumor más frecuente en hombres en España, con una tasa de incidencia bruta de aproximadamente 77,2 casos por 100.000 habitantes, siendo además la tercera causa de muerte por cáncer en hombres, por detrás del cáncer de pulmón y colo-recto. Estos datos ponen de manifiesto la importancia de esta enfermedad, tanto desde el punto de vista de salud pública, como de impacto social o carga asistencial para los oncólogos radioterápicos o los urólogos, en su trabajo diario. Pero además, el paradigma de esta enfermedad ha cambiado radicalmente en los últimos 10-15 años, primero por el impacto que ha tenido en ella el descubrimiento y el empleo de forma rutinaria, de un marcador tumoral como el PSA, tanto en el diagnóstico como en la monitorización del tratamiento, y segundo por las importantes mejoras de los tratamientos (cirugía, radioterapia externa, braquiterapia, hormonoterapia) y la estrategia de su aplicación, lo que ha conducido a espectaculares mejoras en las tasas de supervivencia. Por ejemplo, en España entre el periodo 1995-99 y el periodo 2000-2003 se ha pasado de una supervivencia a 5 años del 75,3% al 85%, según publicación recientemente de Marcos-Gragera (1) con los datos de 4 registros de cáncer españoles. Estos datos objetivos han hecho que la información del conocimiento, en esta enfermedad, esté generando grandes cantidades de datos, que están permitiendo una evolución en los tratamientos y una aplicación cada vez más rápida de ellos en los diferentes hospitales, lo que por supuesto contribuye a una mejora de nuestro principal objetivo, el paciente con cáncer de próstata. Con esta nueva iniciativa, que hoy empezamos, la Sociedad Española de Oncología Radioterápica (SEOR) y la Asociación Española de Urología (AEU), con el apoyo de Abbott, pretende crear un foro que permita de una forma ágil, intercambiar información generada en los servicios de Urología y Oncología Radioterápica españoles y además, presentar las novedades con alto impacto en cáncer de próstata, que hayan aparecido recientemente en las diferentes revistas de cada una de las especialidades. Por ello el monográfico acogerá tanto trabajos originales como revisiones sobre estrategias de tratamiento o nuevas técnicas de tratamiento y casos clínicos de interés. Como todo nuevo proyecto, su futuro depende del esfuerzo o trabajo que pongamos en él junto con la ilusión que lo hagamos. Ambas cosas, creo que están garantizadas, tanto por parte de los editores como por el comité de redacción, por ello no tengo ninguna duda sobre su éxito. José López Torrecilla Jose Miguel Unda Urzaiz Coordinador de URONCOR (Grupo de Trabajo de Tumores Urológicos de SEOR) Coordinador del Grupo de Urología Oncológica de la AEU (1) Marcos-Gragera R, Salmerón D, Izarzugaza I, Ardanaz E, Serdà BC, Larrañaga N, San Román E, Navarro C, Chirlaque MD. Trends in prostate cancer survival in Spain: results from population-based cancer registries. Clin Transl Oncol. 2012;14:458-64. ❙ Artículos, Revisiones y Casos Clínicos Relevancia clínica de la 18F-Colina PET/TC en pacientes con cáncer de próstata en situación de recidiva bioquímica L. A. Pérez Romasanta, P. V. Ríos Asús, M. Lorente Sánchez Servicio de Oncología Radioterápica. Hospital General Universitario de Ciudad Real RESUMEN D iversos estudios han investigado el potencial de la imagen metabólica en pacientes con cáncer de próstata en situación de recidiva bioquímica. Sin embargo, el papel de la PET/TC no ha sido todavía establecido. Nuestros resultados preliminares así como la literatura revisada permiten concluir que un grupo de pacientes en esa situación podrían beneficiarse de la PET/TC con 18F-Colina al permitir la detección de metástasis ganglionares aisladas. Palabras Clave: 18F-fluorocolina. PET-TC. Cáncer de próstata. ABSTRACT S everal studies investigated the potential role of metabolic imaging in prostate cancer patients in case of biochemical recurrence. However, the role of PET/CT imaging has not been well established yet. Considering the results of the literature and of our own experience, a group of patients in that situation could benefit from 18F-Colina PET/CT for the detection of lymph node isolated recurrence. Key words: 18F-Choline. PET-CT. Prostate cancer. Correpondencia INTRODUCCIÓN A pesar de la excelente evolución clínica de los pacientes con cáncer de próstata confinado al órgano y tratados con prostatectomía radical (PR), radioterapia externa (RTE) o braquiterapia (BT), hasta un 40% desarrollan recurrencia bioquímica (RB). La monitorización de los niveles séricos del antígeno prostático específico (PSA) es la mejor forma de seguimiento post- tratamiento para detectar la recidiva precoz de la enfermedad. Los criterios de recidiva bioquímica son PSA > 0,2-0,4 ng/ml tras PR y elevación de 2 ng/ml o más sobre el PSA nadir tras RTE con o sin hormonoterapia (1). El aumento de PSA se asocia a recurrencia tumoral local, regional (en ganglios linfáticos pélvicos o para-aórticos) o a distancia, pero no permite distinguir el tipo de recurrencia. En este sentido, el tiempo de duplicación del PSA y la velocidad de PSA pueden ser orientativos. Desafortunadamente, es difícil en muchos casos identificar la localización exacta Luis A. Pérez Romasanta de la recurrencia con las Servicio de Oncología Radioterápica modalidades de imagen Hospital General Universitario de Ciudad Real diagnóstica tradicionaC/ Obispo Torija s/n. les. La ecografía trans13005 Ciudad Real rectal, la gammagrafía [email protected] ósea (GO), la TC o la RM requieren un tamaño mínimo de la lesión recurrente que permita su detección. La GO, TC o RM no son útiles cuando los niveles de PSA son inferiores a 5 ng/ml, y marginalmente útiles, con muy baja sensibilidad, con niveles superiores de PSA (2,3). La introducción de modalidades de imagen diagnóstica más avanzadas, más sensibles y más específicas para la localización de la recurrencia, tales como la PET/TC, abre la posibilidad de identificar asientos tumorales de dimensiones reducidas y posibilitar, en algunos pacientes, alternativas novedosas de tratamiento de rescate. En los últimos años, la 11C-Colina PET y, más recientemente, ❙ Artículos, Revisiones y Casos C ínicos Nuclear. Cualquier acumulación focal del trazador no congruente con la distribución fisiológica del mismo fue considerada sospechosa de enfermedad. la PET con 18F-Fluoroetilcolina (18F-FCH), han demostrado resultados prometedores en la identificación de la localización de la recurrencia (4,5). El tratamiento de elección de los pacientes con recurrencia local tras PR es la RTE, mientras que las opciones de tratamiento de rescate tras recurrencia regional o metastásica incluyen la observación y el tratamiento hormonal. La eventual detección de recurrencia ganglionar aislada en la pelvis permitiría el rescate mediante RTE o linfadenectomía pélvica. Presentamos los resultados preliminares de una serie de pacientes estudiados mediante 18F-FCH PET/TC tras RB de cáncer de próstata tratado previamente con PR o RTE. RESULTADOS La Tabla I recoge las características de los pacientes, el nivel de PSA en el momento de hacer la PET/TC y los resultados. En 4 pacientes la PET/TC brindó resultados negativos, no permitiendo localizar la recidiva tumoral. En 7 pacientes, la PET/TC localizó focos tumorales: recidiva ganglionar pélvica aislada en 2 pacientes, recidiva metastásica a distancia aislada en 1 paciente y recidivas combinadas en 4 pacientes (local y ganglionar en 1 paciente, local y a distancia en 1 paciente, ganglionar y a distancia en 2 pacientes). De los 11 pacientes estudiados, la PET/TC detectó metástasis a distancia en 4/7 pacientes con resultados positivos. En 3/7 pacientes con resultados positivos, la PET/ TC localizó depósitos tumorales ganglionares aislados (2 pacientes) o recidiva local y ganglionar combinada (1 paciente). Los dos pacientes con recidiva ganglionar aislada habían recibido RTE sobre la próstata ± vesículas seminales como tratamiento inicial, siendo eventuales candidatos a la realización de una linfadenectomía pélvica de rescate. Ningún paciente con niveles de PSA ≤ 2,5 ng/ml en el momento de realización de la PET/TC presentó resultados positivos, en cambio solo 1/8 pacientes con niveles MATERIAL Y MÉTODOS Un total de 11 pacientes con cáncer de próstata y RB tras tratamiento inicial (tras cirugía 5 pacientes y tras RTE 6 pacientes) fueron estudiados mediante 18F-FCH PET/TC desde febrero 2011 a febrero 2012 e incluidos retrospectivamente en este estudio. Los estudios PET/ TC fueron adquiridos en un sistema de detección integrado (PET/CT-16 cortes, Discovery STE, GE Medical Systems). Tras hidratación previa y micción, se inyectó por vía iv el trazador 18F-FCH (4 MBq/kg). Se adquirieron inicialmente imágenes TC de “baja dosis” (120 Kv/80 mA) para corrección de atenuación y localización anatómica. Posteriormente se adquirieron imágenes PET de acuerdo con el protocolo del Servicio de Medicina Paciente Nivel de PSA pre-Tto 1 2 27,35 28,62 3 4 5 6 7 8 9 10 11 4,5 20,1 - 5,25 7,61 12,2 16,3 20,3 27 Gleason score 7 6 7 6 7 7 6 6 7 9 7 Estadio II II II III III II II II II II II Tto. inicial C C C C C RTE RTE RTE RTE RTE RTE Nivel de PSA (al hacer el PET/TC) (ng/ml) 1,32 2,28 0,4 5,84 2,93 4,22 9 21 3,05 7,71 2,81 Intervalo entre Tto. y PET/ TC (años) 3,04 2,26 1,53 2,93 3,09 2,07 3,04 1,37 1,84 1,46 4,40 Resultado PET/TC - - - - + + + + + + + Recidiva local - - - - - - - + + - - Recidiva ganglionar - - - - - - - + + - - Recidiva a distancia - - - - + + + + - - + Tabla I. Características de los pacientes y resultados del 18F-Colina PET/TC en pacientes con recidiva bioquímica de cáncer de próstata Tto. = Tratamiento. RTE = Radio-Terapia Externa. ❙ Artículos, Revisiones y Casos Clínicos de PSA > 2,5 ng/ml presentó resultados negativos. No se observó correlación entre los niveles de PSA y el tipo de fallo presentado. DISCUSIÓN Debido a las limitaciones diagnósticas de la PET con FDG en el estudio del cáncer de próstata, se han desarrollado nuevos radio-trazadores, como son la 18F-fluoro-5 alfa-dihidrotestoterona, 11C-acetato, 11C-metionina, 11C-colina y 18F-fluorocolina (18F-FCH). La corta vida media del 11C limita su disponibilidad en centros que no poseen ciclotrón. En cambio la 18F-FCH es más accesible. Entre estos trazadores, los análogos de la colina son los más empleados en la estadificación y re-estadificación del cáncer de próstata. Picchio y cols. (4) compararon 11C-colina PET con 18F-FDG PET en 100 pacientes con cáncer de próstata y recidiva bioquímica, con un valor medio de PSA de 6,57 ng/ml. 11C-colina PET detectó áreas de captación anormal en el 47% de los pacientes, mientras que 18FFDG PET detectó anomalías en solamente el 27% de los pacientes. Ningún paciente FDG positivo fue negativo en 11C-colina. Los estudios convencionales (GO y RM) fueron positivos en 49 pacientes. Los autores concluyeron que 11C-colina PET demostró superioridad frente a 18F-FDG PET y complementariedad frente a los estudios convencionales, proporcionando prácticamente la misma sensibilidad que aquellos mediante la realización de una única exploración. Muchos estudios se han centrado en la correlación entre la positividad de 11C-colina PET/TC y los niveles séricos de PSA. Krause y cols. (6) evaluaron con 11Ccolina PET/TC 63 pacientes con fallo bioquímico tras el tratamiento primario (nivel medio de PSA 5,9 ng/ml). Demostraron una significativa y marcada correlación entre la detección y los niveles de PSA: la detección fue del 36% con niveles de PSA < 1 ng/ml, 43% con niveles de PSA 1-< 2 ng/ml, 62% con niveles de PSA 2-< 3 ng/ml y 73% con niveles de PSA ≥ 3 ng/ml. La tasa global de detección con PET/TC fue del 59%. Rinnab cols. (7) indicaron que la sensibilidad de la PET/TC 11C-colina era del 89% y la especificidad del 40% en pacientes con niveles de PSA < 2,5 ng/ml postPR. Castelluci y cols. (8), estudiando una grupo de 190 pacientes con recidiva bioquímica tras prostatectomía (nivel medio de PSA 4,2 ng/ml), encontraron que los niveles de PSA, la velocidad de PSA y el tiempo de duplicación del PSA eran factores predictivos de los resultados derivados de la 11C-colina PET/TC en pacientes con recidiva bioquímica post-PR. Estos resultados fueron confirmados por Giovacchini y cols. (9), en un grupo de 170 pacientes con recidiva bioquímica tras PR (nivel medio de PSA 3,2 ng/ml). El estudio mostró una tasa global de detección del 44% y una precisión diagnóstica del 88%. El análisis multivarible mostró que el nivel de PSA y el tiempo de duplicación del PSA fueron factores predictivos, independientes de positividad en la 11C-colina PET/TC. Además, el tiempo de duplicación de PSA permitió distinguir entre la recidiva metastásica ósea y la recidiva local. En pacientes con niveles de PSA post-PR 0,1 ng/ml, la PET/TC tiene unas tasas de detección muy bajas (10). ¿Podría la cinética de PSA predecir la positividad de la PET incluso en el grupo de pacientes con niveles bajos de PSA? Este fue el objetivo de un estudio llevado a cabo por Castellucci y cols. (11), seleccionando 102 pacientes consecutivos previamente tratados mediante PR y que presentaron un crecimiento discreto de los niveles de PSA (< 1,5 ng/ml). La tasa global de detección fue baja (28%), existiendo correlación con el tiempo de duplicación de PSA: en pacientes negativos, el tiempo de duplicación fue 13,3 meses y en pacientes positivos, el tiempo de duplicación fue de 4,34 meses (p = 0,0001). Además, solo 2 de 56 pacientes (3%) con cinética lenta (PSA td >7,2 meses) resultaron positivos en 11C-colina PET/TC frente a 27 de 46 pacientes (58%) con cinética rápida. Los autores concluyeron que la realización de 11C-colina PET/CT podría justificarse en pacientes con niveles bajos de PSA, pero con cinética rápida, con la finalidad de realizar una localización precoz de la recurrencia y orientar así el tratamiento de rescate. La influencia de otros factores clínicos y patológicos en la tasa de detección fue evaluada por Giovacchini y cols. (12) en 358 pacientes con recurrencia bioquímica tras PR (PSA medio 3,7 ng/ml). La tasa global de detección fue del 38,9%. En el análisis multivariable, no solo los niveles de PSA, sino también el estadio patológico avanzado, el fallo bioquímico previo y la edad (> 65 años) se asociaron con un mayor riesgo de positividad en la 11Ccolina PET/TC. El potencial de la PET/TC para la detección de recidivas ganglionares aisladas y limitadas a la pelvis resultaría de particular utilidad para la orientación de tratamientos de rescate agresivos en pacientes seleccionados. En esa situación, dos estrategias terapéuticas serían posibles: la cirugía, mediante la realización de una linfadenectomía pélvica limitada o extensa, y la radioterapia, mediante la realización de tratamientos cuidadosamente conformados al volumen ganglionar afectado o a la región ganglionar afectada. Scattoni y cols. (13), en una serie de 21 pacientes con recidiva bioquímica post-PR (PSA mediana = 1,98 ng/ ❙ Artículos, Revisiones y Casos C ínicos ml), observaron que el resultado de la 11C-colina PET/ TC, en cuanto a detección de metástasis ganglionares, se correlacionaba con la positividad o negatividad de las disecciones ganglionares pélvicas ± retroperitoneales. Diecinueve de 21 pacientes (90%) con 11C-colina PET/ TC positivo tuvieron metástasis ganglionares, confirmadas histológicamente, mientras que en ninguno de los 4 pacientes negativos en la PET se detectaron metástasis ganglionares en la pieza operatoria. En este estudio se estimó que la sensibilidad, especificidad, valor predictivo positivo, valor predictivo negativo y precisión diagnóstica de la 11C-colina PET/TC fue 64, 90, 86, 72, y 77%, respectivamente. Sin embargo, Schilling (14) advirtió del bajo valor predictivo positivo de la 11C-colina PET/ TC, dado que en 3 de 10 pacientes positivos en la pelvis, según el estudio metabólico, no pudo demostrarse afectación ganglionar en el espécimen patológico. Se han publicado pocos estudios relativos a la eficacia de la linfadenectomía pélvica de rescate en pacientes con cáncer de próstata recurrente. Debido al pequeño número de pacientes incluidos, a la falta de grupo control, así como al breve seguimiento de las series, los datos disponibles hasta la fecha no justifican el uso rutinario de este tipo de cirugía, pero puede resultar interesante explorar esta estrategia diagnóstico-terapéutica en ensayos clínicos. Rinnab L. y cols. (15) desarrollaron un estudio prospectivo para investigar el valor diagnóstico pre-linfadenectomía de 11C-colina PET/TC. Quince pacientes consecutivos con RB fueron sometidos a una exploración PET/TC seguida de linfadenectomía pélvica o retroperitoneal extensa de rescate en el caso de detectar captación patológica en al menos un ganglio de esos territorios. La histología confirmó la positividad en 8/15 pacientes. Solo un paciente alcanzó un PSA nadir tras linfadenectomía < 0,1 ng/ml. Tres pacientes desarrollaron metástasis óseas durante el seguimiento (seguimiento medio 13,7 meses). Estos resultados llevaron a los autores a desconfiar de la efectividad de esta estrategia diagnóstico-terapéutica. Winter A. y cols. (16) evaluaron el potencial de 11Ccolina PET/TC en el diagnóstico de metástasis ganglionares individuales tras PR y el valor que una resección selectiva pudiera ejercer sobre el control bioquímico de la enfermedad. En una serie de solo 6 pacientes con fallo bioquímico (nivel medio de PSA 2,04; rango 0,67-4,51) se detectó mediante PET/TC un único ganglio positivo, sin sospecha de fallo local o a distancia. El ganglio sospechoso y los ganglios adyacentes fueron resecados. Los hallazgos patológicos se compararon con los hallazgos metabólicos y los niveles de PSA fueron monitorizados. Todos los ganglios sospechosos metabólicamente fueron positivos histológicamente. Todos los ganglios adyacentes negativos metabólicamente (10 ganglios) fueron también negativos histológicamente. Tres pacientes ex- perimentaron una completa y permanente remisión del PSA sin tratamiento adyuvante, con una mediana de seguimiento de 24 meses. Rigatti y cols. (17) incluyeron en su estudio 72 pacientes recurrentes con 1 o 2 ganglios positivos en la PET/ TC. Tras un seguimiento medio de 39,4 meses, la respuesta bioquímica global fue del 56,9%. El nivel de PSA preoperatorio (< 4 ng/ml) y la negatividad ganglionar en la estadificación inicial representaron indicadores de buen pronóstico en la respuesta bioquímica. Estos datos confirman la importancia de la detección precoz de la recurrencia, denotada por bajos niveles de PSA, en fases anteriores a la diseminación metastásica ósea o visceral. Las implicaciones de la detección de extensión ganglionar mediante PET/TC para la radioterapia de rescate tampoco están suficientemente estudiadas. Alongi y cols. (18) publicaron un caso tratado con tomoterapia helicoidal guiada por PET/TC concomitante con estramustina tras la recurrencia ganglionar. Se administró una dosis de 67,2Gy en 28 fracciones. A los 24 meses de finalizar el tratamiento, los niveles de PSA eran indetectables y no se evidenció ningún tipo de toxicidad derivada del tratamiento. Souvatsoglu y cols. (19) estudiaron la influencia de 11C-colina PET/TC en la definición de volumen planificado de tratamiento (PTV = planning target volume) en 37 pacientes recurrentes tras PR. En 5 de 37 pacientes (13%) los hallazgos de la PET/TC obligaron a ampliar el PTV para incluir ganglios ilíacos. Los resultados preliminares, de la serie retrospectiva presente, avalan el uso de la 18F-HFHC en pacientes con RB de cáncer de próstata a partir de cierto nivel sérico de PSA (2,5 ng/ml) e indican que, en una fracción de pacientes, la imagen metabólica puede identificar focos tumorales aislados en la pelvis, permitiendo seleccionar pacientes para tratamientos de rescate loco-regionales. La eficacia terapéutica de esta estrategia debe ser estudiada en el seno de ensayos clínicos. CONCLUSIONES En suma, la sensibilidad de los métodos diagnósticos actualmente disponibles en la localización de la recurrencia tumoral es considerablemente menor que la sensibilidad de la determinación de PSA. La imagen metabólica funcional de la PET/TC puede permitir diagnosticar precozmente la extensión ganglionar antes de la diseminación metastásica a distancia del cáncer de próstata en una fracción de pacientes con RB, permitiendo seleccionar pacientes para modalidades de tratamiento de rescate loco-regional ❙ Artículos, Revisiones y Casos Clínicos BIBLIOGRAFÍA Maldonado J. Metodología diagnóstica ante la recidiva bioquímica después de la radioterapia. Arch Esp Urol. 2006;59(10):1053-62. 2. Choueiri TK, Dreicer R, Paciorek A, et al. A model that predicts the probability of positive imaging in prostate cancer cases with biochemical failure after initial definitive local therapy. 2008;179: 906-10. 3. Okotie OT, Aronson WJ, Wieder JA, et al. Predictors of metastatic disease in men with biochemical failure following radical prostatectomy. J Urol 2004; 171(6):2260-4. 4. Picchio M, Messa C, Landoni C, Gianolli L, Sironi S, Brioschi M, et al. Value of [11C]choline-positron emission tomography for re-stating prostate cancer: a comparison with [18F]fluorodeoxyglucose-positron emission tomography. J Urol. 2003;169:1337-40. 5. De Jong IJ, Pruim J, Elsinga C, et al. 11C-Choline Positron Emission Tomography for the evaluation after treatment of localiazed prostate cancer. Eur Urol. 2003;44:32-8. 6. Krause BJ, Souvatzoglou M, Tuncel M, Herrmann K, Buck AK, Praus C, et al. The detection rate of [(11)C]colinaPET/CT depends on the serum PSA-value in patients with biochemical recurrence of prostate cancer. Eur J Nucl Med Mol Imaging. 2008;35:18-23. 7. Rinnab L, Simon J, Hautmann RE, Cronauer MV, Hohl K, Buck AK, et al. [(11)C]choline PET/CT in prostate cancer patients with biochemical recurrence after radical prostatectomy. World J Urol 2009;27:619-25. 8. Castellucci P, Fuccio C, Nanni C, Santi I, Rizzello A, Lodi F, et al. Influence of trigger PSA and PSA kinetics on 11C-Choline PET/CT detection rate in patients with biochemical relapse after radical prostatectomy. J Nucl Med 2009;50:1394-400. 9. Giovacchini G, Picchio M, Coradeschi E, Bettinardi V, Gianolli L,Scattoni V, et al. Predictive factors of [11C]choline PET/CT in patients with biochemical failure after radical prostatectomy. Eur J Nucl Med Mol Imaging. 2010;37:301-9. 10. Vees H, Buchegger F, Albrecht S, Khan H, Husarik D, Zaidi H, et al. 18F-choline and/or 11C-acetate positron emission tomography: detection of residual or progressive subclinical disease at very low prostate-specific antigen values (<1ng/mL) after radical prostatectomy. BJU Int. 2007;99:1415-20. 11. Castellucci P, Fuccio C, Rubello D, Schiavina R, Santi I, Nanni C, et al. Is there a role for 11C-choline PET/ CT in the early detection of metastatic disease in surgically treated prostate cancer patients with a mild PSA increase <1,5ng/mL? Eur J Nucl Med Mol Imaging. 2011;38:55-63. 1. 12. Giovacchini G, Picchio M, Scattoni V, Garcia Parra R, Briganti A, Gianolli L, et al. PSA doubling time for prediction of 11C choline PET/CT findings in prostate cancer patients with biochemical failure after radical prostatectomy. Eur J Nucl Med Mol Imaging. 2010;37:1106-16. 13. Scattoni V, Picchio M, Suardi N, Messa C, Freschi M, Roscigno M, et al. Detection of lymph-node metastases with integrated [11C]choline PET/CT in patients with PSA failure after radical retropubic prostatectomy: results confirmed by open pelvic retroperitoneal lymphadenectomy. Eur Urol. 2007;52:423-9. 14. Schilling D, Schlemmer HP, Wagner PH, Bottcher P, Merseburger AS, Aschoff P, et al. Histological verification of 11C-choline-positron emission/computed tomography positive lymph nodes in patients with biochemical failure after treatment for localized prostate cancer. BJU Int. 2008;102:446-51. 15. Rinnab L, Mottaghy FM, Simon J, Volkmer BG, de Petriconi R, Hautmann RE, et al. [11C]Choline PET/TC for targeted salvage lymph node dissection in patients with biochemical recurrence after primary curative therapy for prostate cancer. Preliminary results of a prospective study. Urol. Int. 2008;81(2):191-7. 16. Winter A, Uphoff J, Henke RP, Wawroschek F. First results of [11C]choline PET/C guided secondary lymph node surgery in patients with PSA failure and single lymph node recurrence after radical retropubic prostatectomy. Urol Int. 2010;84(4):418-23. 17. Rigatti P, Suardi N, Briganti A, Da Pozzo LF, Tutolo M, Villa L, et al. Pelvic/Retroperitoneal salvage lymph node dissection for patients treated with radical prostatectomy with biochemical recurrence and nodal recurrence detected by 11C-Choline positron emission tomography/computed tomography. Eur Urol. 2011;60:935-43. 18. Alongi F, Schipani S, Gajate AM, Rosso A, Cozzarini C, Fiorino C, et al. 11C-choline-PET-guided helical tomotherapy and estramustine in a patient with pelvic recurrent prostate cancer: local control and toxicity profile after 24 months. Tumori. 2010;96:613-7. 19. Souvatzoglou M, Krause BJ, Pürschel A, Thamm R, Schuster T, Buck AK, et al. Influence of 11C-choline PET/CT on the treatment planning for salvage radiation therapy in patients with biochemical recurrence of prostate cancer. Radiothe Oncol. 2011;99:193-200. ❙ Artículos, Revisiones y Casos C ínicos Radioterapia externa de rescate en cáncer de próstata localizado resistente a castración M. Martínez Carrillo, I. Tovar Martín, P. Vargas Arrabal, R. Guerrero Tejada Servicio de Oncología Radioterápica. Hospital Universitario Virgen de las Nieves. Granada RESUMEN O bjetivo: analizar retrospectivamente nuestra experiencia en pacientes tratados con radioterapia externa de rescate por carcinoma de próstata localizado resistente a castración. Resultados: entre 2006 y 2011 se trataron un total de 13 pacientes. El nivel de PSA sérico previo a radioterapia externa fue de 4,8 ng/ml (2,6-64 ng/ml) y la dosis total de irradiación de 66-78 Gy (media 72 Gy). Con un seguimiento medio de 49 meses (12-55), el nivel sérico de PSA descendió en 8 pacientes (67%) con tiempo medio hasta la progresión bioquímica de 18,6 meses. El fallo clínico más frecuente fue el distal. No se detectó ningún fallo local. Conclusión: la radioterapia externa obtuvo una excelente tasa de control local en este subgrupo de pacientes, debiendo de considerarse como una opción válida para su tratamiento, a pesar de la alta incidencia de fallo distal. Palabras Clave: Cáncer de próstata. Radioterapia. Refractario a castración. ABSTRACT P urpose: to retrospectively analyze our experience in patients diagnosed with localized castrate resistant prostate cancer who underwent external beam radiotherapy. Results: from 2006 to 2011 we treated 13 patients. Median PSA level before radiation therapy was 4.8 ng / ml (2.6-64 ng / ml). Median Total radiation dose was 72 Gy (66-78 Gy). With a median follow-up of 49 months (12-55 months), PSA response after treatment occurred in 8 patients (67%) with a median time to biochemical progression of 18.6 months. Distal failure was the most frequent clinical failure. Any local failure was detected. Conclusion: radiation treatment achieved an excellent local control rate in this patient’s subgroup. This treatment must be considered as a valid option to treat these patients, despite the high incidence of distal failure Key words: Prostate cancer. Radiotherapy. Castrate refractory. Correpondencia INTRODUCCIÓN Las pautas de tratamiento en cáncer de próstata localizado, recomendadas por la mayoría de urólogos y oncólogos radioterápicos en España, incluyen la cirugía o la radioterapia (1). Sin embargo, existen pacientes que rechazan tratamiento o no son considerados como candidatos idóneos para un tratamiento local, debido a comor- Miguel Martínez Carrillo bilidades o edad avanzaServicio de Oncología Radioterápica da, siendo tratados con Hospital Universitario Virgen de las Nieves deprivación androgénica Avda. Fuerzas Armadas, 2. 18014. Granada (DA) exclusiva. e-mail: [email protected] Para pacientes con cáncer de próstata no metastático, tratados con DA exclusiva, la tasa de supervivencia causa especifica a ❙ Artículos, Revisiones y Casos Clínicos 5 años se encuentra entre 70 y 92% (2,3). Akaza y cols. (2) encuentran una supervivencia libre de progresión a 5 años de solo el 48% en un ensayo prospectivo con pacientes con cáncer localizado de próstata. Incluso en pacientes de buen pronóstico, con nadir de PSA inferior a 1 ng/ml tras DA, en el 30% se detecta progresión bioquímica tras un tiempo medio de 38 meses (3). El cáncer de próstata resistente a la castración (CPRC) constituye una variedad agresiva de cáncer de próstata, que se caracteriza por progresión de la enfermedad tras DA quirúrgica o médica. El proceso por el que células tumorales se vuelven resistentes a la DA es incierto, se ha propuesto que la DA no afectaría de forma selectiva a las células andrógeno-independientes, que secundariamente proliferarían y colonizarían el tumor (4). Los datos epidemiológicos de estos pacientes en cuanto a incidencia, prevalencia y supervivencia son difíciles de obtener, como consecuencia generalmente de la dificultad para su propia definición y la confusión de los múltiples términos empleados (hormonorefractario, resistente a castración, andrógeno independiente, endocrino resistente). Características La Asociación Europea de Urología (AEU) ha publicado unas guías para estandarizar el diagnóstico de CPRC que incluye un listado de cinco factores para definir el CPRC (5): niveles de testosterona sérica de castración, tres incrementos consecutivos de PSA con una semana de intervalo, lo que supone dos incrementos del 50% sobre el nadir, retirada de terapia antiandrogénica durante al menos seis semanas en caso de bicalutamida, elevación de PSA a pesar de las manipulaciones hormonales sucesivas, progresión de la enfermedad metastásica ósea o en tejidos blandos. Un número significativo de pacientes con enfermedad localizada previa al inicio de la DA desarrollará CPRC. Zagars y cols. (6), encontraron que la progresión local es una de las formas comunes de progresión de la enfermedad en pacientes con CPRC. Aunque el papel de la radioterapia como rescate en estos pacientes no ha sido claramente establecido, se han publicado algunas evidencias que apoyan su uso en pacientes con CPRC localmente avanzados y sin evidencia de diseminación (7,8). Número pacientes Edad (media 72 años) − < 75 años − ≥ 75 años 7 5 KPS (%) − ≤ 80 − > 80 8 4 Estadio T − T1-2 − T3-4 5 7 PSA preDA (media 24,4 ng/ml) − ≤ 20 ng/ml − > 20 ng/ml 5 7 PSA pre RT (media 4,8 ng/ml) − ≤ 5 ng/ml − > 5 ng/ml 3 9 Gleason sumatorio −≤6 −>6 5 7 Grupos de riesgo − Bajo − Intermedio − Alto Tiempo medio hasta resistencia a castración (inicio de RT) Tabla I. Características de los 12 pacientes 2 4 6 35,8 meses (rango 17-78 meses) ❙ Artículos, Revisiones y Casos C ínicos Motivo Nº pacientes % PSA > 50 ng/ml 3 25 Comorbilidades 3 25 Elección urólogo 3 25 Edad > 78 años 2 16,7 Elección paciente 1 8,3 Tabla II. Motivo principal para indicar DA exclusiva al inicio del tratamiento MATERIAL Y MÉTODOS Entre marzo de 2006 y julio de 2011 fueron remitidos a nuestro servicio 12 pacientes con el diagnóstico de adenocarcinoma de próstata resistente a castración, tras haber sido sometidos a DA previa. La totalidad de los pacientes presentaban estudio de extensión mediante TC abdómino-pélvico y gammagrafia ósea sin evidencia de enfermedad metastásica clínica ni ganglionar ilíaca (N0M0). Los criterios establecidos para considerar como refractario a castración fueron los establecidos por la AEU (5). Las características clínicas al inicio de la DA en el momento del diagnóstico se reflejan en la tabla I. La cifra media de PSA total inicial es de 24,3 ng/ml (6-402 ng/ ml). Inicialmente 2, 4 y 6 pacientes se catalogaron como de riesgo bajo, intermedio y alto, respectivamente, según grupos de riesgo de D´Amico (9). Estos pacientes fueron manejados inicialmente con DA exclusiva, sin ser remitidos al oncólogo. La DA consistió en análogo LH-RH asociado en 7 pacientes a bicalutamida. Las razones principales para administrar DA exclusiva en estos pacientes fueron la presencia de PSA sérico muy elevado (PSA > 50 ng/ml), comorbilidades médicas o por elección del urólogo (Tabla II). El nadir inicial de PSA medio fue de 1,8 ng/ml (< 0,01-18,7 ng/ ml). Las características en el momento de su derivación para valorar radioterapia de rescate fueron las siguientes: PSA medio de 4,8 ng/ml (2,6-64 ng/ml), niveles de castración de testosterona (nivel medio 0,19 pg/ml), al menos dos manipulaciones previas de hormonoterapia (media 3 manipulaciones hormonales), ningún paciente fue sometido a quimioterapia previa. El intervalo entre inicio de DA y la valoración de RT de rescate tras establecer los criterios de resistencia a castración fue de 35,8 meses (rango 17-78 meses). La totalidad de los pacientes recibieron radioterapia externa (RTE) conformada tridimensionalmente, con una dosis media de 72 Gy (66-76 Gy) sobre volumen prostático y glándulas seminales, en 2 pacientes se asocia a irradiación electiva de pelvis. Durante la RTE y tras su finalización todos los pacientes continuaron con DA. Tras la finalización de RTE los pacientes se revisaron cada 4 meses los primeros 2 años y cada 6 meses después, con la realización de PSA; se realizaron otros estudio diagnósticos por imagen (gammagrafía, TC, PET) en caso de elevación de PSA o aparición de sintomatología locorregional u ósea. El seguimiento medio fue de 49 meses (rango 12-65 meses) tras la finalización de RT de rescate. RESULTADOS De los 12 pacientes 5 (42%) fallecieron durante el periodo de seguimiento; de estos, 4 fueron éxito por el carcinoma de próstata y el otro paciente de enfermedad intercurrente sin signos de progresión neoplásica. Los 7 pacientes restantes permanecieron vivos, 4 (33%) con enfermedad clínica, 1 (8%) con progresión bioquímica, pero sin evidencia de enfermedad clínica y los 2 (17%) pacientes restantes con control bioquímico y clínico. Tras la finalización de la RTE se obtuvo un descenso del nivel sérico de PSA en 8 pacientes (67%) con un nadir medio de 2,3 ng/ml (0,4-38,7 ng/ml) y una duración media de 18,6 meses (3-45 meses). De los 8 pacientes en los que se objetivó fallo clínico, en 6 pacientes la localización fue distal, los dos restantes desarrollaron fallo ganglionar pélvico, asociado a fallo distal en uno de ellos. El tiempo medio hasta la detección de fallo clínico fue de 20,5 meses (9-40 meses). La supervivencia global media desde la finalización de RTE es de 38 meses (16-60 meses). Tras la finalización de la RTE, solo un paciente desarrolló toxicidad rectal grado 2 de la escala RTOG (Radiation Therapy Oncology Group). No se detecta ningún grado 3-4 de toxicidad. ❙ Artículos, Revisiones y Casos Clínicos DISCUSIÓN Nuestros resultados evidencian que la RTE aporta una tasa de control local excelente en pacientes con cáncer de próstata localizado y refractario a castración. No detectamos ningún paciente con progresión local, aunque no empleamos la realización rutinaria de biopsia prostática post-RT. La tolerancia a RTE fue excelente sin detectar ningún grado de toxicidad G3-G4. Son varios los estudios que demuestran el alto grado de control local obtenido con la RTE de rescate en estos pacientes. Lankford y cols. (10) analizaron retrospectivamente 29 pacientes con CPRC tratados con RTE, encontrando una tasa de fallo locorregional a 4 años del 39%, a pesar del que el 80% de los pacientes progresaron bioquímica o clínicamente. Akimoto y cols. (11) irradian 53 pacientes con CPRC y ganglios negativos, solo detectaron 2 pacientes (4%) con fallo local como localización inicial de recidiva, con una tasa de supervivencia causa específica a 5 años del 87%. Sanguineti y cols. (8), tras someter a RTE de rescate a 29 pacientes con CPRC órgano confinado, obtuvieron una tasa de control locorregional, incidencia de metástasis distales y supervivencia global a 5 años del 89, 68 y 28%, respectivamente, concluyendo que a pesar de que la RTE ofrece un excelente control local, la mayoría de los pacientes desarrollan metástasis distales a lo largo del seguimiento. Sasaki y cols. (7) analizan 140 pacientes tratados en varias instituciones japonesas con RTE tras ser diagnosticados de CPRC localizado, y solo detectaron fallo local en 6 pacientes y fallo distal en 46 pacientes. La tasa de supervivencia global a 5 años fue del 48,1%. Ogawa y cols. (12) detectaron fallo local en 5 de 84 (6%) pacientes irradiados con CPRC y en 34 pacientes (40%) fallo distal. La mayoría de los pacientes con CPRC localizados y sometidos a RTE desarrolla fallo distal, sin embargo un porcentaje significativo de pacientes tratados pueden ser controlados con RTE. Resulta crucial identificar aquellos pacientes sin enfermedad distal subclínica que podrían beneficiarse en mayor grado de la RTE de rescate. Sanguineti y cols. (8) encontraron que los pacientes con Gleason bajo al diagnóstico, nivel bajo de PSA pre-RTE y edad avanzada son los que tienen menos posibilidades de desarrollar metástasis distales. Akimoto y cols. (11) detectaron como único predictor de fallo distal en el análisis multivariable el nivel de PSA previo a RTE de rescate; concluyendo que la RTE debería comenzar antes de alcanzar niveles de PSA ≥ 15 ng/ml o al menos con < 20 ng/ml, para así obtener el máximo beneficio de la RTE de rescate. Ogawa y cols. (12) detectaron que valores de nadir de PSA a los 12 meses de RTE ≥ 0,5 ng/ml se correlacionan con mayor probabilidad de fallo distal. Son varias las publicaciones que demuestran que pacientes con tiempo de duplicación de PSA cortos, en situaciones clínicas de fracaso bioquímico, tienen una mayor incidencia de metástasis distales (13,14). Se ha publicado que la RTE de rescate en CPRC puede ser beneficiosa, incluso en estos pacientes de alto riesgo con la presencia potencial de enfermedad micro-metastásica, sugiriendo al tumor primario como factor promotor de la progresión de la enfermedad (15,16). La dosis óptima de RTE no ha sido establecida, en nuestra revisión empleamos dosis totales de al menos 66 a 2 Gy por fracción en todos los pacientes. Lankford y cols. (10) encontraron que dosis totales superiores a 60 Gy se correlacionan con el control local. Sanguineti y cols. (8) recomendaron dosis de al menos 60-66 Gy a fraccionamiento estándar. Sasaki y cols. (7) detectaron que la dosis total > 60 Gy resulta significativa como factor pronóstico de supervivencia global. CONCLUSIONES 1. 2. La RTE obtiene una excelente tasa de control local en pacientes con CPRC localizado, debiendo de considerarse como una opción válida para el tratamiento estos pacientes. Debido a que la mayoría de los fallos clínicos detectados son metástasis distales, sería conveniente identificar subgrupos de pacientes con alto riesgo de micrometástasis subclínicas y por tanto con un hipotético menor beneficio de la RTE de rescate, que podrían beneficiarse de la aplicación precoz de un tratamiento adyuvante sistémico 10 ❙ Artículos, Revisiones y Casos C ínicos BIBLIOGRAFÍA 1. 2. 3. 4. 5. 6. 7. 8. 9. Núñez C, Angulo J, Sánchez-Chapado M, Alonso S, Portillo JA, Villavicencio H. Variability of the urological clinical practice in prostate cancer in Spain. Actas Urol Esp. 2013 Jun;36(6):333-9. Akaza H, Homma Y, Okada K, Yokoyama M, Usami M, Hirao Y, et al. A prospective and randomized study of primary hormonal therapy for patients with localized or locally advanced prostate cancer unsuitable for radical prostatectomy: results of the 5-year follow-up. BJU Int. 2003;91:33-6. Fowler JE, Bigler SA, White PC, Duncan W. Hormone therapy for locally advanced prostate cancer. J Urol. 2002;168:546-9. Kirby M, Hirst C, Crawford ED. Characterising the castration-resistant prostate cancer population: A systematic review. Int J Clin Pract. 2011;65:1180-92. Mottet N, Bellmunt J, Bolla M, Joniau S, Mason M, Matveev V, et al. EAU guidelines on prostate cancer. Part II. Treatment of advanced, relapsing and castration resistant prostate cancer. Eur Urol. 2011;59:572-83. Zagars GK, Sands ME, Pollack A, von Eschenbach AC. Early androgen ablation for stage D1 (N1 to N3, M0) prostate cancer: prognostic variables and outcome. J Urol. 1994;151:1330-3. Sasaki T, Nakamura K, Ogawa K, Onishi H, Okamoto A, Koizumi M, et al. Japanese Patterns of Care Study Working Subgroup on Prostate Cancer. Radiotherapy for patients with localized hormone refractory prostate cancer: results of the Patterns of Carer Study in Japan. BJU Int. 2009;104:1462-6. Sanguinetti G, Macerano M, Franzone P, Tognoni P, Barra S, Vitale V. Is there a “curative” role of radiotherapy for clinically localized hormone refractory prostate cancer? Am J Clin Oncol. 2004;27:264-8. D´Amico AV, Whittington R, Malkowicz, et al. Biochemical outcome after radical prostatectomy, external beam radiation therapy, or interstitial radiation therapy for clinically localized prostate cancer. JAMA 1998;280:969-74. 10. Lankford SP, Pollack A, Zagars GK. Radiotherapy for regionally localized hormone refractory prostate cancer. Int J Radiat Oncol Biol Phys. 1995;33:907-12. 11. Akimoto T, Kitamoto Y, Saito J, Harashima K, Nakano T, Ito K, et al. External beam radiotherapy for clinically nodenegative, localized hormone-refractory prostate cancer: impact of pre-treatment PSA value on radiotherapeutic outcomes. Int J Radiat Oncol Biol Phys. 2004;59:372-9. 12. Ogawa K, Nakamura K, Sasaki T, Onishi H, Koizumi M, Shioyama Y, et al. External beam radiotherapy for clinically localized hormone-refractory prostate cancer: Clinical significance of nadir prostate-specific antigen value within 12 months. Int J Radiat Oncol Biol Phys. 2009;74:75965. 13. Leventis AK, Shariat SF, Kattan MV, Butker EB, Weler TM, Slawin KM. Prediction of response to salvage radiation therapy in patients with prostate cancer recurrence after radical prostatectomy. J Clin Oncol. 2001;19:1030-9. 14. Spiess PE, Lee AK, Leibovici D, Wang X, Do KA, Pisters LL. Presalvage prostate-specific antigen (PSA) and PSA doubling time as predictors of biochemical failure of salvage cryotherapy in patients with locally recurrent prostate cancer after radiotherapy. Cancer. 2006;107:275-80. 15. Pascoe A, Sundar S. Prostate radiation in non-metastatic castrate refractory prostate cancer provides an interesting insight into biology of prostate cancer. Radiation Oncology. 2012;7:43. 16. Oefelein M, Agarwal P, Resnick M. Survival of patients with hormone refractory prostate cancer in the prostate specific antigen era. J Urol. 2004;171:1525-8. ❙ 11 Artículos, Revisiones y Casos Clínicos ¿Tratamiento quirúrgico en el cáncer de próstata de alto riesgo? J. P. Sanz Jaka, J. Estébanez Zarranz, G. Garmendia Olaizola, A. Cátedra García, C. Garrido Rivas, A. Villafruela Mateos, I. Crespo Crespo, M. A. Gutiérrez García Servicio de Urologia. Hospital Universitario Donostia RESUMEN L a radioterapia junto a hormonoterapia como tratamiento de elección en todos los pacientes con cáncer de próstata clínicamente localizado de alto riesgo está siendo cuestionada. Los factores clásicos que definen el riesgo de estos pacientes de progresar y finalmente fallecer tras tratamiento radical local, ya sea quirúrgico o radioterápico, que son el PSA preoperatorio, el estadio clínico y la suma de Gleason de la biopsia se muestran inciertos e insuficientes para tomar decisiones terapéuticas individuales. La cirugía radical puede ser el tratamiento de elección y único de muchos pacientes, aportando en el resto importantísima información: estadio patológico, suma Gleason patológico, bordes quirúrgicos, PSA postoperatorio, tiempo de duplicación del PSA, que va a permitir planificar de forma selectiva tratamientos complementarios a la cirugía, como son la radioterapia y la hormonoterapia. ABSTRACT R adiation Therapy with hormonal treatment of Choice in all patients with clinically localized prostate cancer at high risk is being questioned. The classical factors Refining the risk of these patients to progress and eventually died after radical local treatment, either surgery or radiotherapy, which are preoperative PSA, clinical stage and Gleason score of biopsy are shown uncertain and insufficient to make individual treatment decisions. Radical surgery may be the treatment of choice and the only one in many patients. In the rest group of patients: pathological stage, pathological Gleason score, surgical margins, postoperative PSA, PSA doubling time, may allow to do complementary treatments such as radiotherapy and hormonotherapy selectively. Palabras Clave: Cáncer de próstata. Estadiaje alto. Riesgo. Radical. Prostatectomía tratamiento multimodal. Correpondencia INTRODUCCIÓN Pocas enfermedades o procesos urológicos tienen tan ingente cantidad de producción científica como el cáncer de próstata (CP). Podríamos decir que quien intente controlar todo lo publicado corre el riesgo de acabar esquizofrénico. Junto a la gran cantidad de literatura, la otra característica en esta enfermedad es la falta de evidencias científicas de suficiente calidad. Esta pobreza de buenos ensayos hace que la toma de decisiones diagnósticas y Juan Pablo Sanz Jaka Servicio de Urología Hospital Uuniversitario Donostia Paseo Dr. Begiristain s/n Donostia 20.010 [email protected] terapéuticas para guiar al paciente y sus familias hacia el tratamiento más efectivo para el cáncer clínicamente localizado sea compleja, especialmente en hombres con enfermedad detectada por elevación del antígeno específico prostático (PSA), actualmente la mayoría. Al mismo tiempo, todas las opiniones pueden estar apoyadas en un gran soporte bibliográfico. 12 ❙ Artículos, Revisiones y Casos C ínicos Wilt y cols. (1) identifican, hasta mediados del 2007, en una revisión sistemática 18 ensayos clínicos aleatorizados y 473 estudios observacionales. Se incluyen estudios de hombres con enfermedad clínicamente localizada (en algunos casos localmente avanzada) y aleatorizados entre cualquier tipo de tratamiento. Concluyen que las recomendaciones sobre la efectividad comparada, de las diferentes opciones terapéuticas, es difícil por las limitaciones de la evidencia. Además los tratamientos tienen efectos adversos. Al margen de las complicaciones quirúrgicas o de la “toxicidad” de la radioterapia, el tratamiento que se realice puede causar problemas que podrían ser evitados si se evaluasen las disfunciones sexuales, urinarias o intestinales presentes antes de tomar la decisión. Hasta un 89% de los pacientes de la cohorte estudiada por Chen y cols. presentaban problemas de este tipo previos al tratamiento y que podrían agravarse tras él (2). Estas dos consideraciones, tratamientos de efectividad no claramente diferente y efectos adversos específicos de cada una de las opciones y personalizables, muchas veces llevan a Chamie y cols. a poner las preferencias del paciente en el eje de la decisión terapéutica, preferencias que deben ser manifestadas tras un adecuado proceso de comunicación-información entre el equipo médico y el paciente (3). GRUPOS DE RIESGO Uno de los retos más importantes en el tratamiento de estos pacientes es llegar a diferenciar aquellos en riesgo de morir, como consecuencia directa de la evolución de la enfermedad, de aquellos otros donde sea mayor el riesgo de morir por otras causas diferentes al cáncer. Agrupar los pacientes de acuerdo a este riesgo es importante para guiar las decisiones terapéuticas en cada paciente en concreto, en el estadio concreto de su enfermedad. Se ha buscado hacerlo mediante modelos estadísticos, llamados nomogramas, desarrollados para calcular la probabilidad de un resultado particular utilizando datos del paciente o bien estratificando los pacientes según grupos de riesgo, de acuerdo a determinadas características del paciente y/o la enfermedad. Los nomogramas proveen estimaciones individualizadas de varios objetivos y sirven sin duda para un mejor acercamiento del paciente a la verdadera importancia de su enfermedad, pero es difícil que se usen como base de la toma de decisiones. Shariat y cols. (4) recogen la existencia en 2008 de 109 nomogramas, de ellos 69 validados, aplicables a numerosas situaciones del cáncer de próstata: − Predicción de la presencia de cáncer en la primera biopsia. − Predicción de la presencia de cáncer en biopsias sucesivas. − Predicción del estadio patológico en pacientes con cáncer clínicamente localizado sometidos a prostatectomía radical (PR). − Predicción pre y postoperatoria de recurrencia bioquímica tras PR. − Predicción de recurrencia bioquímica tras radioterapia. − Predicción de metástasis y supervivencia. − Predicción de expectativas de vida en hombres con cáncer de próstata, etc. Dentro del tema que revisamos los más significativos pueden ser el nomograma de Kattan, nomograma pretratamiento que busca predecir la progresión bioquímica a 5 años para pacientes a los que se realiza una PR (983 pacientes, con una buena calibración externa; sin embargo, el plazo a 5 años es insuficiente para predecir la probabilidad de cura tras PR) y el de Stephenson que presenta su nomograma a 10 años. Su modelo tiene una buena calibración interna pero relativa externa. Su gran número ya lleva a críticas. Sí bien son útiles para explicar y aclarar la enfermedad al paciente, no se sabe hasta que punto sirven para tomar decisiones individuales y las consecuencias de las mismas. Otra manera de estimar el “riesgo” del paciente es poder diferenciar diferentes “grupos de riesgo” donde poder incluirlo. Los intentos de estratificación son complicados por el gran número de definiciones de riesgo y por la heterogeneidad de la enfermedad. Hay más de 40 modelos y hay una falta de estudios que comparen su relativo poder predictivo. Nguyen y cols. (5) estudian en el 2009 a 4.059 pacientes tratados con PR con/sin hormonoterapia neoadyuvante entre 1987 y 2007. Los pacientes con cáncer de próstata de alto riesgo (CPAR) fueron identificados de acuerdo a 6 definiciones diferentes, todas las cuales utilizaban 1 o más de los siguientes parámetros: estadio clínico, PSA preoperatorio y suma de Gleason de la biopsia (bGS). Se definió progresión bioquímica como un PSA de 0,4 ng/ml. Seguimiento a 5 años: 1.632 pacientes; a 10 años: 593. En el estudio univariado los pacientes con CPAR demostraban un riesgo mayor, de 2,3 a 5,3 veces, de progresión bioquímica frente a los pacientes de no alto riesgo. Este riesgo superior se mantiene cuando se analizan por separado los pacientes con/sin tratamiento hormonal neoadyuvante y cuando se hace la comparación antes y después de la era PSA. Concluyen que no hay consenso en la definición óptima de cáncer de próstata de alto riesgo, pero que la supervivencia libre de progresión bioquími- ❙ 13 Artículos, Revisiones y Casos Clínicos ca tras PR no varía sustancialmente según la definición de CPAR que se utilice. Recientemente Bastian y cols. (6) reiteran la falta de consenso en la definición del CPAR, entre urólogos y también con radioterapeutas, y la dificultad que esto supone para comparar experiencias y diseñar ensayos controlados. La mayoría de los modelos utilizan endpoints subrogados (progresión del PSA, por ejemplo) por mortalidad cáncer-específica. Pero, dado que la historia natural de la progresión del PSA es variable y normalmente prolongada (7) y el fallo bioquímico no siempre se trasluce en progresión sistémica y muerte por CP (8), hay poca evidencia de que la estratificación de riesgo actualmente se correlacione con la supervivencia cáncer-específica (SCE) o global. En cualquier caso, se utiliza con mucha frecuencia el sistema de D´Amico (9), sistema inicialmente pensado para predecir el riesgo de progresión bioquímica tras PR, radioterapia externa o braquiterapia en tumores clínicamente localizados (9) y donde el CPAR se define como aquel que tiene un estadio clínico ≥ cT2c y/o PSA preoperatorio ≥ 20 ng/ml y/o bGS 8-10. Mediante un estudio con 7.591 pacientes consecutivos, la Clínica Mayo validó también su utilidad en predecir no solo el riesgo de progresión bioquímica sino también progresión de la enfermedad y supervivencia tras PR (10). Sin embargo, y estando los resultados del cáncer de próstata íntimamente relacionados con el estadio, el grado y el nivel preoperatorio del PSA, la heterogeneidad de la enfermedad hace difícil evaluar y comparar experiencias cuando se dan situaciones tan diversas como: − cT2c al margen de cualquier PSA o bGS. − PSA > 20 pero T1c con bGS 6. − cT3a (por radiología) con PSA < 10 y bGS 7. Vemos pues que los pacientes encuadrados en cada grupo de riesgo pueden tener un comportamiento muy dispar y no sorprende, por ello, que autores como Cooperberg (11) consideren este sistema como “venerable”, se extrañen de su utilización, aun con variantes, en Guías a ambos lados del Atlántico y reclamen el uso de otros como el CAPRA, capaces de predecir tumores de características biológicas más uniformes. La última versión de la guía de la AEU (12) señala 4 grupos de riesgo y entre ellos: − Cáncer de próstata localizado de ALTO RIESGO: cT3a o SG 8-10 o PSA > 20. − Cáncer de próstata localizado de MUY ALTO RIESGO: cT3b-T4 N0 o cualquier T, N1 Con la particularidad de que en el grupo de muy alto riesgo incluyen pacientes de cualquier T con N+, asu- miendo que la PR junto al bloqueo hormonal puede llegar a conseguir una supervivencia cáncer-específica a 10 años del 80% y que un estudio reciente ha mostrado una mejoría llamativa de la SCE a favor de completar la PR cuando se observan N+ frente a no realizarla (13). CAMBIOS EN EL PERFIL DE RIESGO Ward y cols. (14) de la Clínica Mayo estudian, en el 2005, 5.652 pacientes estadificados clínicamente (tacto) como cT3 y operados. Observan que las características de presentación del CP han cambiado radicalmente con los años. Hay una clara reducción de los tumores localmente avanzados (del 25,3% en 1987 al 2,8 en el 2001) y un claro predominio actual de los T1c, como consecuencia de la utilización del PSA. Esto no supone una disminución de los pacientes T3, cuyo número se mantienen más o menos similar sino un incremento de los T1c. Kane y cols. (15) también observan, analizando los datos de la base de datos multihospitalaria SEARCH, que el porcentaje de los CPAR, definidos por bGS ≥ 8 y/o PSA > 20 ng/ml a los que se realizó una PR, descendió del 18% en 1988 hasta el 10% en el 2003. El número de pacientes operados con PSA > 20 ng/ml y la edad del paciente descendió en dicho periodo al mismo tiempo que subían los estadios clínicos T1 y el bGS. En Europa (Fig. 1), con alguna diferencia con EE.UU., este cambio también se manifiesta. Aumentan los tumores no palpables, disminuyen los tumores con PSA en su presentación > 20 y, al contrario que en EE.UU., hay un ligero incremento de los tumores con bGS 8-10 (16). TENDENCIAS EN EL TRATAMIENTO SEGÚN EL RIESGO La observación de que la PR como tratamiento único no era capaz de controlar adecuadamente la enfermedad de alto riesgo, y menos que la radioterapia con bloqueo hormonal, erigida como gold estándar del tratamiento en estos casos desde los estudios de Bolla y cols. en 2002 (17), ha llevado a la comunidad urológica a recomendar la radioterapia por delante de la cirugía en estos casos (18). En la experiencia de la Clínica Mayo la proporción de pacientes operados por CPAR desciende en un 34% entre 1987 y 1992 y un 14% entre 1999 y el 2003. Durante el mismo periodo de tiempo la proporción de pacientes operados de bajo riesgo se incrementó de un 22% al 55% (10). 14 ❙ Artículos, Revisiones y Casos C ínicos mico, etc., el “riesgo” se muestra como un importante factor en la selección del tratamiento: con el incremento del riesgo (en su caso medido por el sistema CAPRA) se reduce la proporción de cirugías radicales, braquiterapia, y espera vigilada, incrementándose de forma significativa el tratamiento hormonal. Y las tendencias en el tiempo hacia los diferentes tratamientos son diferentes según los grupos de riesgo, así la braquiterapia y el tratamiento hormonal crecen en los años 90 entre los pacientes de bajo riesgo, a expensas de la prostatectomía y la espera vigilada, mientras que en la última década estas tendencias parecen invertirse. Entre los pacientes de riesgo intermedio los patrones de tratamiento parecen relativamente estables y en los de alto riesgo la cirugía radical es estable, en valores muy inferiores a la cirugía en riesgos intermedios y bajos, mientras que el tratamiento hormonal crece de forma llamativa aparentemente a expensas del tratamiento con radioterapia. La foto final sugiere sobretratamiento en grupos de bajo riesgo e infratratamiento en los tumores de riesgo alto (20). La comorbilidad, en concreto, parece determinante en la selección del tratamiento. En todos los grupos de riesgo los hombres con cáncer de próstata localizado y severa comorbilidad son tratados más frecuentemente con análogos de la LH-RH frente a opciones quirúrgicas e incluso radioterápicas (21). Lo mismo sucede con la edad avanzada, donde muchas veces no se ofrece tratamientos locales potencialmente curativos en CPAR, puesto que estos pacientes tienen un elevado riesgo de muerte por su enfermedad. Cooperberg (11) insiste en que las decisiones de tratamiento deberían basarse en el riesgo del tumor y en la comorbilidad pero no en la edad per se. RESULTADOS DEL TRATAMIENTO QUIRÚRGICO DEL CPAR Figura 1. Migración del estadio en el CP. Diferencias entre EE.UU. y Europa. Tomado de Gallina et al (16). En la experiencia del Instituto Valenciano de Oncología se observa claramente los mismos cambios (19). Cooperberg y cols. han mostrado (Fig. 2), con datos del registro CAPSURE, la elevada variabilidad en el tratamiento del CP localizado, variabilidad que no siempre se puede explicar por factores medibles. Entre estos y además de la edad, comorbilidad, estatus socioeconó- En los últimos años la valoración que se hace de la PR en los CPAR viene cambiando a la vista de numerosas experiencias que demuestran su papel, tanto como tratamiento único en porcentajes significativos de pacientes como en el contexto de tratamientos multimodales, como de hecho también lo son la radioterapia con hormonoterapia pre, durante, y post procedimiento. Albertsen y cols. (22) revisan 1.618 pacientes con cáncer de próstata clínicamente localizados del Registro de Tumores de Connecticut tratados entre enero de 1990 y diciembre de 1992 con cirugía (802), radioterapia externa (702) o seguimiento (114). Tras un seguimiento medio de 13,3 años encuentran que el 13% de los pacientes murieron de CP, 5% de otros cánceres y 24% de enferme- ❙ 15 Artículos, Revisiones y Casos Clínicos el bloqueo hormonal. Las diferencias absolutas entre la PR y la radioterapia eran pequeñas para los tumores de bajo riesgo, pero aumentaban de forma considerable en los tumores de riesgo intermedio y alto. Tewari y cols. (25) encuentran que el riesgo de mortalidad cáncer-específica en un grupo de 453 pacientes con CP localizado de alto grado, y por tanto de alto riesgo, tratados con cirugía (11926%), radioterapia externa (137-30%) o conservadoramente (197-44%) fue 68% más bajo en los pacientes con cirugía que en los de tratamiento conservador y 49% menor que para los pacientes tratados con radioterapia. Zelefsky y cols. (26) observan que en un grupo de pacientes con CP T1c-T3b Figura 2. Diferencias en el tratamiento del CP localizado según el Riesgo (CAPRA score). la probabilidad a 8 años de estar libre de Tomado de Coperberg et al (20). metástasis era del 97% en los pacientes tratados con cirugía frente al 93% de los dades no relacionadas con el cáncer. Ciñéndose solo a los tratados con radioterapia (intensidad modulada ≥ 81 Gy). pacientes que fueros operados o radiados, la mortalidad Tras ajustar por case-mix, la cirugía fue asociada con un fue 2,5 veces mayor en los pacientes radiados. La SCE a menor riesgo de metástasis (HR 0,35; CI 95% 0,19-0,65, los 10 años en pacientes con cirugía, radiación u obserp < 0,001) y de mortalidad cáncer específica (HR 0,32; vación fue 97, 93 y 90% en los tumores de bajo riesgo CI 95% 0,13-0,80, p = 0,15). Tras cirugía, las tasas de pro(según D´Amico), 94, 88 y 81% en el riesgo intermedio gresión metastásica fueron similares en tumores de riesgo y 90, 80 y 70% en los tumores de riesgo alto. Concluyen, favorables (según criterios de la NCCN), mientras que sugiriendo a falta de estudios aleatorizados, que la cirugía se redujo para los tumores de riesgo intermedio (3,3%) y, puede tener ventaja en la SCE frente a la radioterapia o sobre todo, para los de riesgo alto (7,8%) (Fig. 3). la espera vigilada. Rubio y cols. (19) revisan retrospectivamente la exBoorjian y cols. (23) analizan 1.238 pacientes de CP periencia del IVO en 925 hombres con CP tratados por clínicamente localizados de alto riesgo (PSA ≥ 20 o GS PR. De ellos 210 (22,7% de alto riesgo según criterios de la biopsia 8-10 o estadio ≥ T3) tratados quirúrgicade la NCCN. Concluyen que estos pacientes tienen un mente y 609 tratados con radioterapia (de ellos 344 + 25% de posibilidades de curarse exclusivamente con la tratamiento hormonal) entre 1988 y 2004. La SCE a cirugía. los 10 años fue del 92, 92 y 88% tras PR, radioterapia Yossepowitch y cols. (27) observan que hasta un 35+ tratamiento hormonal y radioterapia sola. Tras ajus76% de los tumores de alto riesgo (dependiendo de la tar según el case-mix, no existían diferencias en el riesgo definición que se utilice ¡¡) pueden estar vivos y libres de de progresión sistémica o muerte por CP. El riesgo para otros tratamientos secundarios 10 años tras PR. Asimistodas las causas de mortalidad fue, sin embargo, mayor mo, la incidencia acumulada de muerte cáncer específica para la radioterapia + tratamiento hormonal que para la a 10 años es tan baja en estos pacientes como del 3 al cirugía (HR 1,6, 95% CI: 1,25-2,05, p = 0,0002). 11%. Cooperberg y cols. (24) revisan 7.538 pacientes de la Grubb y Kibel (28) en una reciente revisión de 8 series base de datos comunitaria CAPSURE con CP clínicaamericanas sobre 4.969 pacientes con CPAR tratados mente localizado y tratados con PR, radioterapia externa exclusivamente con cirugía muestran unas tasas de suo tratamiento hormonal. El riesgo se valoró usando tanto pervivencia a 10 años muy dispares: el nomograma preoperatorio de Kattan como el sistema − Supervivencia sin recidiva bioquímica: 35-68%. CAPRA. Tras ajustar por edad, comorbilidad y riesgo se − Supervivencia sin metástasis: 32-89%. observó que el Hazard Ratio de mortalidad cáncer espe− Supervivencia específica: 57-95%. cífica para la radioterapia en relación a la PR era de 2,21 − Supervivencia global: 60-74%. (CI 95% 1,50-3,24) y de 3,22 (CI 95% 2,16-4,85) para 16 ❙ Artículos, Revisiones y Casos C ínicos Figura 3. Probabilidad de muerte por CP según el tratamiento y el Grupo de Riesgo (NCCN). Tomado de Zelefsky et al (26) ¿Por qué los resultados tan diferentes de la cirugía radical en el CPAR? ¿Cómo se pueden seleccionar los mejores candidatos para ella? Para intentar encontrar una explicación hay que revisar la relación del PSA, el estadio clínico y el bGS con la PR. PSA Y PR Spahn M y cols. (29) presentan en 2010 un estudio retrospectivo de 6 hospitales europeos con 712 pacientes operados (PR + linfadenectomía) entre 1987 y 2005, todos ellos con PSA > 20 ng/ml. Seguimiento medio 77 meses. El número de factores de alto riesgo presentes preoperatoriamente (PSA > 20, bGS ≥ 8 y enfermedad clínicamente localizada) se asoció con resultados desfavorables patológicos: − Solo PSA > 20: 33% pT2, 57,9% bGS < 7, 54% M- y 85% pN0. − Los tres factores de riesgo presentes: 4,5% pT2, 2,3 bGS < 7, 20,5% M- y 49% pN0. El factor predictivo de mortalidad más negativo fue el bGS. − PSA > 20 con bGS ≤ 7 resultó en una mortalidad cáncer específica a 10 años de 5% mientras que − PSA > 20 con bGS ≥ 8 tenía una mortalidad a 10 años cáncer específica del 35% Casi un tercio de la población tenía enfermedad órgano-confinada potencialmente curable por la cirugía sola, por lo que no es sorprendente que la supervivencia cáncer-específica a los 10 años sea del 89%. − PSA > 20 y bGS ≤ 7 tienen un mínimo riesgo de morir por su cáncer y son buenos candidatos a cirugía. − PSA > 20 y GS ≥ 8, con enfermedad órgano-confinada o no, tienen un alto riesgo de morir por su cáncer a pesar de la cirugía y por ello debe plantearse esta en el contexto de un tratamiento multimodal (Fig. 4). Para estos autores, un PSA elevado, por si solo, no es suficiente para definir a un paciente como de alto riesgo. Otros autores como Rubio y cols. (19) llegan a conclusiones similares al observar como el solo aumento del PSA es predictivo de una mejor supervivencia. El bGS es el factor de riesgo aislado más desfavorable y la combinación de dos criterios ofrece la peor supervivencia. Walz y cols (30) revisan 4.760 pacientes de 3 hospitales y observan, al estratificar de acuerdo al PSA pre-tratamiento, que los pacientes con PSA > 20 tenían una supervivencia libre de progresión bioquímica del 58,1, 39,8 y 26,4% a los 2, 5 y 10 años. En la experiencia de estos autores, la proporción de hallazgos patológicos favorables tras PR se incrementa en el siguiente orden: estadio clínico T3 (13,7%), bGS ≥ 8 (16,4%), grupo de riesgo según D´Amico (21,4%) y PSA ≥ 20 (21,6%). Igual que Rubio y cols., encuentran que la presencia de un único factor de riesgo tiene una mayor supervivencia libre de progresión del PSA (50,3%) que si existen dos o más factores (27,5%) (Fig. 5). ESTADIO CLÍNICO Y PR Se han observado muchos errores en la asignación del estadio clínico en los tumores prostáticos localizados. Para Reese y cols. (31) el más frecuente, entre otros varios observados, es la incorporación de los resultados de las biopsias (localización del tumor) en la asignación ❙ 17 Artículos, Revisiones y Casos Clínicos Figura 4. Relación entre Factores de Riesgo y muerte cáncer específica. Tomado de Spahn et al (29). Figura 5. Supervivencia tras PR en relación a los factores de riesgo. Tomado de Walz et al (30) del estadio, situación esta que aunque tenga un fondo de sentido común bien evidente no está recogida en las guías TNM que contemplan solo el tumor que se “toca” o que se “ve” y no se contempla “el que se sabe que es” por la biopsia (y que supondría, de hecho y como debería ser, la desaparición de los tumores T1c). Hasta la última versión de las Guías de la AEU el estadiaje local se basaba en los hallazgos del tacto rectal y “posiblemente” de la imagen de la RMN. Otra información se podría obtener del número y la localización de las biopsias prostáticas positivas, el grado tumoral y el nivel del PSA sérico. Instituciones de referencia han venido y vienen utilizado el tacto rectal de forma exclusiva para el estadiaje local (14,32) aunque en las mismas guías ya se señalaba que el tacto rectal tenía una correlación entre exploración y estadio patológico menor del 50%, sobre todo infraestadificando. En la última versión de la Guía de la EAU (12) ya se señala que el estadio T debería basarse en la imagen de la RMN. La RMN, con un gran desarrollo en los últimos tiempos, resultados iniciales muy prometedores y potencial seguro a corto plazo, debería validar sus resultados en cada centro, ya que en la correlación entre el estadio radiológico y el patológico influyen numerosas variables centro-específica (experiencia de radiólo- 18 ❙ Artículos, Revisiones y Casos C ínicos gos, patólogos, interrelación urólogos-radiólogos, etc.) como nosotros mismos hemos observado (33) (Fig. 6). Esto lo señalan Brajtbord y cols. (34), que estudian la correspondencia entre la RMN y el estudio de la pieza de PR en 179 pacientes. De 110 pacientes con tumor patológicamente localizado, 81 (74%) fueron correctamente estadificados y 29 (26%) fueron mal estadificados como cT3. Entre los 69 pacientes con pT3, la RMN diagnosticó correctamente 30 (43%) mientras que 39 (57%) fueron incorrectamente diagnosticados como órganoconfinados. La sensibilidad y especificidad global para diagnóstico de pT3 fue 43 y 73%. Estratificando entre pT3a y pT3b, la sensibilidad de la RMN para el diagnóstico de enfermedad extracapsular (EEC) fue del 33 y 81%, y para el diagnóstico de afectación de las VVSS del 33 y el 89%. Valor predictivo positivo del 50% para ambos y valor predictivo negativo del 61 y 63% respectivamente. En conclusión la RMN, en la práctica clínica habitual, todavía tiene un papel muy limitado en la detección preoperatoria de la EEC y de las VVSS. En cualquier caso, hoy día la correlación que se alcanza entre el estadio clínico y el patológico es baja. Cooke y cols. (35) de 9.436 tumores cT1c vieron que 6.220 (66%) eran estadios patológicos pT2c y 1.572 (17%) eran estadios patológicos ≥ pT3a. Y, a la inversa, Soulie y cols. (36) encuentran que en hasta en un 27% de los pacientes operados por un CP cT3 el estadio patológico puede ser un pT2. Y se sabe de la importancia predictora del estadio patológico de otros datos, más allá de la pura asignación del estadio clínico por técnicas de imagen, etc., como son la localización, lateralidad, número de cilindros positivos, porcentaje de cilindros + /número total de cilindros examinados, porcentaje del cilindro afectado, etc., todos ellos, datos de volumen o carga tumoral (37). En concreto, el porcentaje de cilindros positivos en la biopsia, que reconocido como un factor predictivo de gran importan- cia, se incluye en el, varias veces mencionado, nomograma CAPRA, de la Universidad de California, junto al PSA, GS, y estadio clínico, y que ha sido validado, también en Europa (38), como predictor de tiempo libre de recurrencia bioquímica, metástasis y SCE. La última versión de las Guías NCCN incluye este dato para considerar los tumores de muy bajo riesgo (39). Por tanto, queda claro la complejidad en diferenciar con seguridad los estadios <T3 y ≥ T3 y por tanto la dificultad de tomar decisiones terapéuticas en esta situación. bGS Y PR Hemos visto que el bGS es el predictor más importante de los tres que definen el grupo de alto riesgo. Sin embargo, el GS de la pieza se reconoce como el predictor más poderoso de progresión tras PR (40). Pues bien, se sabe que el GS puede ser mayor o menor en la pieza que en la biopsia (19). Y que los pacientes en los que hay un grado patológico menor que el de la biopsia tiene un riesgo de recurrencia bioquímica menor y, por el contrario, aquellos que tienen un GS patológico mayor que el de la biopsia tienen un estadio patológico también más avanzado y un mayor riesgo de recurrencia bioquímica tras cirugía radical (41,42). Por ejemplo, Hong SK y cols. (42) estudian 151 pacientes operados por CA con bGS ≥ 8 tras biopsia con ≥ 12 cilindros. La supervivencia libre de progresión del PSA (SPP) a los 5 años fue del 41%. De los 151 casos el GS de la pieza fue menor en 76 (50,4), mayor en 65 (43%) y el mismo en solo 10 casos (6,6%). De los 151, 50 (33,1%) tenían enfermedad órgano-confinada y estos pacientes tuvieron una supervivencia SPP mucho mayor que aquellos con enfermedad extra-prostática (72,1 frente a 31,5, p < 0,001). También observaron que los Figura 6. Correlación entre RMN y A-P tras Prostatectomía Radical. Tomado de Crespo et al (33) ❙ 19 Artículos, Revisiones y Casos Clínicos pacientes con GS patológico < 7 tenían mayor SPP que los que tenían un GS patológico ≥ 8 (50,2 frente a 33,3, p < 0,003). Por tanto, igual que con los otros factores analizados, la suma de Gleason de la biopsia, considerada de forma aislada, es también un factor no totalmente fiable a la hora de tomar decisiones terapéuticas. OTROS FACTORES Y RIESGO Además de todo lo anterior, parámetros clínicos como el tiempo de duplicación del PSA, o el tiempo desde la cirugía hasta la progresión bioquímica (8), y patológicos como los márgenes quirúrgicos positivos, factor independiente de progresión bioquímica en pacientes con riesgo intermedio y alto (43) son importantes para identificar pacientes con enfermedad agresiva. Y estos parámetros solo se conocen, como es obvio, tras cirugía radical. Hay que considerar también la importancia del control local de la enfermedad tras tratamiento radical, factor de predicción fundamental de progresión bioquímica, y que por biopsia post-tratamiento se comprueba que no se consigue hasta en un 15% de los pacientes de alto riesgo tratados con 81 Gy o más (51% tras radioterapia con < 70,2 Gy, 33% con 75,6 Gy) (44), algo que debería tenerse en cuenta especialmente en pacientes jóvenes . Y también, los beneficios que la cirugía añade a los pacientes con síntomas miccionales secundarios al crecimiento de la próstata, síntomas que con frecuencia empeoran tras tratamiento radioterápico (45). LUGAR DEL TRATAMIENTO QUIRÚRGICO EN EL CPAR DE ALTO RIESGO La decisión terapéutica debería realizarse en el contexto del Comité de Tumores multidisciplinar tras valorar cada opción, sus riesgos y beneficios esperables de acuerdo a las características de cada paciente concreto. En las guías NCCN (39) se indica que la PR es un tratamiento válido para cualquier paciente con CP clínicamente localizado, que pueda ser extirpado quirúrgicamente de forma completa, con una esperanza de vida mayor de 10 años y sin comorbilidad que contraindique o condicione la cirugía. En las Guías europeas (12) se señala a la cirugía radical como opcional para pacientes seleccionados de alto riesgo con enfermedad localizada clínicamente con bajo volumen y para pacientes altamente seleccionados con muy alto riesgo (cT3b-T4 NO o cualquier cT N1) en el contexto de un tratamiento multimodal. CONCLUSIONES La historia natural del CPAR es compleja y no uniforme. 2. Todos los tratamientos, cirugía, radioterapia y, por supuesto, hormonoterapia, utilizados como monoterapia tienen un elevado riesgo de fracasar en curar la enfermedad. 3. Los hombres con CP clínicamente localizado de alto riesgo no tienen, por fuerza, un pronóstico pobre tras la realización de una PR. 4. La decisión terapéutica debe realizarse de forma individualizada teniendo en cuenta las expectativas del paciente, su edad y co-morbilidad y los factores de riesgo existentes tanto en número como en el peso de cada uno de ellos (6,30). 5. Atendiendo a lo anterior, el paciente debe conocer que la cirugía puede ser curativa o formar parte de un planteamiento terapéutico multimodal que incluya la radioterapia y el tratamiento hormonal a lo largo del tiempo. 6. La cirugía permite un excelente control local de la enfermedad: cirugía radical, normalmente sin preservación vásculo-nerviosa, con linfadenectomía pelviana. Evita los problemas de la progresión local de la enfermedad: obstrucción infravesical o ureteral, hematuria, dolor, etc. Este es un aspecto poco discutido en la literatura pero de suma importancia. 7. En un porcentaje significativo de pacientes puede ser el único tratamiento necesario evitando la hormonoterapia (46), que habitualmente acompaña al tratamiento radioterápico si este es el que se hubiera realizado en lugar de la cirugía. 8. Define de forma precisa la extensión de la enfermedad, permitiendo realizar tratamientos adyuvantes de forma dirigida: estadio patológico, márgenes ±, pN. 9. Elimina las fuentes de producción del PSA, tanto del cáncer como de la hipertrofia benigna prostática asociada, permitiendo así diagnosticar de forma precoz la recidiva bioquímica y posibilitando un rápido tratamiento de salvamento: PSA postquirúrgico, tiempo hasta la recurrencia bioquímica, tiempo de duplicación del PSA. 10. En estos casos permite al paciente retrasar segundos tratamientos (RT y/o hormonoterapia) (19,27), y con ello su toxicidad y sus efectos secundarios: astenia, anemia, sofocos, riesgos metabólicos, etc., e incluso en algunos casos la muerte (23). 1. 20 ❙ Artículos, Revisiones y Casos C ínicos BIBLIOGRAFÍA 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. Wilt TJ, MacDonald R, Rutkes I, et al. Systematic Review: Comparative effectiveness and harms of treatments for clinically localized prostate cancer. Ann Intern Med 2008;148:435-48. Chen RC, Clark JA, Manola J, Talcott JT. Treatment “mismatch” in early prostate cáncer. Do treatment choices take patient quality of life into account? Cancer 2008;112:61-8. Chamie K, Saigal CS, Litwin MS. Patients and solipsism: the psychology of decisión making for prostate cáncer treatment. Urol Oncol: Sem and Original Investigations. 2011;29:233-4. Shariat SF, Karakiewicz PI, Roehrbon CG, Kattan MW. An updated catalog of prostate cáncer predictive tools. Cancer 2008;113:3075-99. Nguyen CT, Reuyher AM, Stephenson AJ, et al. The specific definition of high risk prostate-cancer has minimal impacton biochemical relapse-free survival. J Urol 2009;181:75-80. Bastian PJ, Boorjian SA, Bossi A, et al. High-risk prostate cáncer: from definition to contemporary management. Eur Urol 2012;61:1096-106. Pound CR, Partin AW, Eisenberger MA, et al. Natural history of progression after PSA elevation following radical prostatectomy. JAMA 1999;281:1591-7. Freedland SJ, Humphreys EB, Mangold LA, et al. Risk of prostate cáncer-specific mortality following biochemical recurrence after radical prostatectomy. JAMA 2005;27:433-9. D´Amico AV, Whittington R, Malkowicz SB, et al. Biochemical outcome after radical prostatectomy, external beam radiation therapy, or interstitial radiation therapy for clically localized prostate cáncer. JAMA 1998;280:969. Boorjian SA, Karnes RJ, Rangel LJ, et al. Mayo Clinic Validation of the D´Amico Risk Group Classification for predicting survival following radical prostatectomy. J Urol 2008;179:1354-61. Cooperberg MR. Thwarting high-risk prostate cáncer: the right treatmenta for the right patients. Eur Urol 2012;61:1107-9. Heidenreich A, Bastian PJ, Bellmunt J, et al. Guidelines on Prostate Cancer. 2012-06-27. www.uroweb.org. Engel J, Bastian PJ, Baur H, et al. Survival benefit of radical prostatectomy in lymph node-positive patients with prostate cancer. Eur Urol. 2010;57:754-61. Ward JF, Slezak JM, Blute ML, et al. Radical prostatectomy for clinically advanzed (cT3) prostate cáncer since the advent of prostate-specific antigen testing: 15-year outcome. B J U Int. 2005;95:751-6. Kane CJ, Presti JC, Amling CL, et al. Changing nature of high risk patients undergoing radical prostatectomy. J Urol. 2007;177:113-7. Gallina A, Chun FK, Suardi N, et al. Comparison os stage migration patterns between Europe and the USA: an 17. 18. 19. 20. 21. 22. 23. 24. 25. 26. 27. 28. 29. analysis of 11350 men treated with radical prostatectomy for prostate cáncer. B J U Int. 2008;101:1513-8. Bolla M, Colette L, Blank L, et al. Long-term results with immediate abdrogen suppression and external irradiation in patients with locally advanced prostate cáncer (an EORTC study): a phase III randomiszed trial. Lancet. 2002;360:103-8. Payne HA, Gillatt DA. Differences and commonalities in the management of locally advanced prostate cáncer: results from a survey of oncologist and urologist in the UK. BJU Int. 2007;99:545-53. Rubio J, Iborra I, Trassierra M, et al. Progresión metastásica, mortalidad cáncer específica y necesidad de tratamientos de segunda línea en pacientes con cáncer de próstata de alto riesgo tratados inicialmente mediante prostatectomía radical. Actas Urol Esp 2010;34(7):610-7. Cooperberg MR, Broering JM, Carroll PR. Time trends and local variation in primary treatment of localized prostate cancer. J Clin Oncol. 2010;28(7):1117-23. Berglund A, Garmo H, Tishelman C, et al. Comorbity, treatment and mortality: a population based cohort study of prostate cáncer in PCBaSe Sweden. J Urol 2011;185:833-40. Albersten PC, Hanley JA, Penson DF, et al. 13-year outcomes following treatment for clinically localized prostate cáncer in a population based cohort. J Urol 2007;177:932-6. Boorjian SA, Karnes J, Viterbo R, et al. Long-term survival after radical prostatectomy versus external-beam radiotherapy for patients with high-risk prostate cancer. Cancer. 2011;117:2883-91. Cooperberg MR, Vickers AJ, Broering JM, et al. Compariteve rosk-adjusted mortality outcomes after primary surgery, radiotherapy, or androgen-deprivation therapy for localized prostate cancer. Cancer 2010;116:5226-34. Tewari A, Divine G, Chang P, et al. Long-term survival in men with high grade prostate cáncer: a comparison between conservative treayment, radiation therapy and radical prostatectomy- a propensity scoring approach. J Urol 2007;177:911-5. Zelefsky MJ, Easthman JA, Cronin AM, et al. Metastasis after radical prostatectomy or external beam radiotheraphy or patients with clinically localized prostate cáncer: a comparison of clinical cohorts adjusted for case mix. J Clin Oncol 2010;28:1508-13. Yossepowitch O, Eggener SE, Serio AM, et al. Secondary therapy, metastatic progression, and cáncer-specific mortality in men with clinically high-rosk prostate cáncer treated with radical prostatectomy. Eur Urol 2008;53:950-9. Grubb Rl, Kibel AS. High-risk localised prostate cáncer:role of radical prostatectomy. Curr Opin Urol 2010;20:204-10. Spahn M, Joniau S, Contero P, et al. Outcome Predictors of radical prostatectomy in patients with prostate-specific antigen greater tan 20 ng/ml: a European Multi-Institutional Study of 712 patientes. Eur Urol 2010;58:1-7. ❙ 21 Artículos, Revisiones y Casos Clínicos 30. Walz J, Joniau S, Chun F. Pathological results and rates of treatment failure in high-risk prostate cancer patients after radical prostatectomy. BJU Int 2010;107:765-70. 31. Reese A, Sadetsky N, Carroll PR, et al. Inaccuracies in assignment of clinical stage for localized prostate cancer. Cancer 2011;117:283-9. 32. Loeb S, Schaeffer EM, Trock BJ, et al. What are outcomes of radical prostatectomy for high-risk prostate cancer? Urology 2010;76:710-4. 33. Crespo I, Estébanez J, Gutierrez MA, et al. Cáncer de próstata: correlación entre resonancia magnética (RMN) y estudio anatomopatológico tras prostatectomía radical laparoscópica asistida por robot. Comunicación al LXXVIº Congreso de la AEU. Málaga 2011. 34. Brajtbord JS, Lavery HJ, Nabizada-Pace F, et al. Endorectal magnetic resonance imaging has limited ability to preoperatively predict pT3 prostate cáncer. BJU Int 2010;107:1419-24. 35. Cooke EW, Shrieve DC, Tward JD. Clinical versus pathological staging for prostate adenocarcinoma. How do they correlate? http://journals.lww.com/amjclinicaloncology/ Abstract/publishahead/Clinical_Versus_Pathologic_Staging_for_Prostate.99659.aspx. 36. Solulié M, Rozet F, Hennequin C, et al. Place de la chirugie dans les tumeurs de la prostate à haute risque. Cancer/ Radiothérapie 2010;14:493-9. 37. Dong F, Jones AS, Stephensen AJ, et al. Prostate cáncer volumen at biopsy predicts clinically significant upgrading. J Urol 2008;179:896-900. 38. May M, Siegsmund M, Fahlenkamp D, et al. Validity of the CAPRA score to predict biochemical recurrencefree survival after radical prostatectomy. Results from a 39. 40. 41. 42. 43. 44. 45. 46. European Multicenter Survey of 1296 patients. J Urol 2007;178:1957- 62. NCCN Clinical Practice Guidelines in Oncology. Prostate Cancer. Version 3. 2012. www.nccn.org. Montironi R, Mazzucchelli R, Scarpelli M, et al. Gleason grading of prostate cáncer in needle biopsies or radical prostatectomy specimens: contemporary approach, current clinical significance and sources of pathology discrepancies. BJU Int 2005;95:1146-52. Donohue JF, Bianco FJ, Ruroiwa K, et al. Poorly differentiated prostate cáncer treated with radical prostatectomy: long-term outcome and incidence of pathological downgrading. J Urol 2006;176:991-5. Hong SK, Oh JJ, Jeong SJ, et al. Prediction of outcomes after radical prostatectomy in patients diagnosed with prostate cáncer of biopsy gleason score ≥ 8 via contemporary multi (≥ 12)-core prostate biopsy. BJU Int 2011;108:21722. Alkhateeb S, Alibhai S, Fleshner N, et al. Impact of positive surgical margins after radical prostatectomy differs by disease risk group. J Urol 2010;183:145-50. Zelefsky MJ, Reuter VE, Fuks Z, et al. Influence of local tumor control on distant metastases and cancer related mortality after external beam radiotherapy for prostate cancer. J Urol 2008 ;179:1368-73. Kumar V, Toussi H, Marr C, et al. The benefits of radical prostatectomy beyond cáncer control in symptomatic men with prostate cancer. BJU Int 2004;93:507-9. Miocinovic R, Berglund RK, Stephenson AJ, et al. Avoiding androgen deprivation therapy in men with hih-risk prostate cancer: therole of radical prostatectomy as inicial treatment. Urology 2011;77:946-51. 22 ❙ Artículos, Revisiones y Casos C ínicos Evaluación de ARNm hTERT en sangre periférica como marcador tumoral en pacientes con PSA 4-10 ng/ml, ¿mejora el diagnóstico de cáncer de próstata? J. A. March Villalba1, F. Dasí Fernández2, J. M. Martínez Jabaloyas1, J. Santamaría Mesguer1, S. F. Aliño Pellicer3, P. Chuan Nuez1 Servicio de Urología. Hospital Clínico Universitario de Valencia, 2Fundación Investigación. Hospital Clínico Universitario de Valencia. Instituto de Investigación INCLIVA. 3Departamento de Farmacología. Facultad de Medicina. Universidad de Valencia. 1 RESUMEN ABSTRACT ntroducción: La detección del ARN mensajero de la subunidad catalítica de la telomerasa (ARNm hTERT) puede ser un marcador útil para el diagnóstico temprano del cáncer de próstata (CaP). Objetivos: Valorar la capacidad diagnóstica de ARNm hTERT en sangre periférica en pacientes con PSA entre 4-10 ng/dl. Análisis de ambos marcadores con respecto a las características anatomopatológicas de la biopsia de próstata positiva para CaP (Bp + CaP). Material y métodos: Estudio transversal de 78 pacientes. Determinación de ARNm hTERT mediante qRT-PCR. Análisis de la capacidad diagnóstica con curvas ROC. Se utilizaron tests no paramétricos (U Mann-Whitney y Kruskal-Wallis). Resultados: CaP (n = 31) 39,7%, prostatitis (n = 37) 47,4%, ausencia de lesiones/HBP (n = 10) 12,8%. ARNm hTERT (0,35): sensibilidad = 83%, especificidad = 96,8%, AUC = 0,93. PSA (7,2 ng/ml): sensibilidad = 59,6%, especificidad = 74,2%, AUC = 0,65). ARNm hTERT discrimina las variables de peor pronóstico de Bp + CaP. Conclusiones: ARNm hTERT es útil en el diagnóstico de CaP en pacientes con PSA 4-10 ng/ml. ntroduction: mRNA of the catalytic subunit of telomerase (hTERT mRNA) detection can be a useful marker for early diagnosis of prostate cancer (PCa). Approach: To evaluate the diagnostic accuracy of hTERT mRNA in peripheral blood in patients with PSA between 4-10 ng / dl. Analysis of both markers with respect the anatomopathological characteristics of PCa prostate biopsies (Pca Pb). Methods: Cross-sectional study of 78 patients. HTERT mRNA determination by qRT-PCR. Diagnostic accuracy analysis with ROC curves. We used nonparametric tests (Mann-Whitney U and Kruskal-Wallis). Results: PCa (n = 31) 39.7%, prostatitis (n = 37) 47.4%, BPH (n = 10) 12.8%. HTERT mRNA (0.35): sensitivity = 83%, specificity = 96.8%, AUC = 0.93. PSA (7.2 ng / ml): sensitivity = 59.6%, specificity = 74.2%, AUC = 0.65). HTERT mRNA discriminate worse prognosis variables of Pca Pb. Conclusions: hTERT mRNA is useful in the diagnosis of PCa in patients with PSA 4-10 Correpondencia ng / ml. I Palabras Clave: Cáncer de próstata. Telomerasa. Diagnóstico. INTRODUCCIÓN El cáncer de próstata (CaP) es el cáncer más comúnmente diagnosticado en los hombres (excluyendo el cáncer de piel) en las sociedades occidentales y es la segunda I Keywords: Prostate cancer. Telomerase, Diagnosis. José Antonio March Villalba Servicio de Urología. Hospital Clínico Universitario de Valencia Avda. Blasco Ibáñez 17 46010 Valencia Tlf: 625058577 E-mail: [email protected] causa de muerte por cáncer después del de pulmón (1). Desde la introducción del antígeno prostático específico (PSA) en la práctica clínica, el CaP está siendo diagnosticado y tratado en estadios más tempranos. En consecuencia, ha habido un aumento en la detección ❙ 23 Artículos, Revisiones y Casos Clínicos de la enfermedad localizada en la glándula frente al diagnóstico en estadios avanzados. El amplio uso de la prueba de PSA, sin embargo, también ha llevado a la sobredetección y sobretratamiento de la enfermedad, ya que carece de la suficiente especificidad. Este problema es particularmente importante para aquellos pacientes con enfermedad localizada (cuyo nivel de PSA suele estar dentro del rango de 4-10 ng/ml) y en concreto en los que presentan un CaP poco agresivo o indolente, dado que el tratamiento del CaP puede tener importantes efectos secundarios y puede afectar negativamente a la calidad de vida del paciente. Pero por otra parte, un porcentaje de pacientes con enfermedad localizada progresarán hasta desarrollar una enfermedad localmente avanzada y metástasis a distancia (2). Los nuevos marcadores tumorales estudiados intentan mejorar la sensibilidad y sobre todo la carencia en especificidad del PSA (3). La actividad telomerasa se ha encontrado aumentada en aproximadamente el 90% de los tumores de próstata, mientras que es indetectable en las células somáticas normales (4). Además, la subunidad catalítica de la telomerasa (hTERT), se ha encontrado elevada en el plasma/suero de pacientes con CaP (5-6). También se ha sugerido que la detección del ARN mensajero de la subunidad catalítica de la telomerasa (ARNm hTERT) puede ser, en combinación con el PSA, un marcador útil para el diagnóstico temprano del CaP (5). El objetivo de nuestro estudio ha sido la comparación de la capacidad diagnóstica de la determinación de ARNm hTERT en sangre periférica con respecto al PSA comprendido en el rango 4-10 ng/dl. También cuál de estos dos marcadores describe con mayor precisión los parámetros anatomopatológicos de mal pronóstico en la biopsia de próstata. MATERIAL Y MÉTODOS Estudio transversal de 78 pacientes cuyo PSA se encontraba entre el rango de 4-10 ng/ml. El estudio fue aprobado por el comité de ética del hospital, y todos los participantes firmaron el consentimiento informado previo a su inclusión en el estudio. Previo a la biopsia transrectal (se obtuvieron 10 cilindros) se les extrajo una muestra de sangre periférica recogida en tubos de 8 ml que contenían citrato de sodio como anticoagulante y un medio de gradiente de densidad (Vacutainer CPT 362761, Beckton Dickinson). Se procesaron en un intervalo máximo de 1 hora tras la extracción. El plasma se separó por centrifugación de acuerdo con las instrucciones del fabricante. Aislamiento del ARNm Se aisló el ARN de las muestras de plasma como se describe en la bibliografía (7). Brevemente, 1 ml de TRIZOL se añadió a 250 µl de plasma utilizando 5 µl de RNasa libre de glicógeno (Invitrogen) como portador. Para eliminar la contaminación de ADN, el ARN aislado se purificó adicionalmente con el NucleoSpin II del RNA kit, que incluye un tratamiento DNasa I de la muestra. Cuantificación del ARNm hTERT La cuantificación de los ARNm de hTERT fue realizada mediante una técnica de reacción en cadena de la polimerasa (qRT-PCR) como se describió en otros estudios (5,8). En resumen, 250 ng de ARN purificado fue transcrito de manera inversa con random hexamers utilizando el kit TaqMan transcripción inversa (ABI), de acuerdo a las instrucciones del fabricante. Las reacciones de transcripción inversa fueron como sigue: 10 min a 20 ºC para la reacción de los random hexamers, 45 min a 42 ºC para la síntesis de cDNA y un paso de inactivación enzimática final en 95 ºC durante 5 min. Por qPCR, 5 µl de las reacciones de transcripción inversa se mezclaron con 45 µl de TaqMan PCR Universal Master Mix, contiene 250 nM de los primers forward and reverse y 125 nM de la sonda TaqMan. La estructura y composición de los primers y de 18S rRNA son descritas en la bibliografía (7). Las concentraciones plasmáticas de mRNA hTERT se calcularon por interpolación con una curva patrón generada con el HT-29 de línea celular de carcinoma de colon. Las condiciones eran qPCR 10 min a 95 ºC para la activación de la enzima, seguido por 40 ciclos de dos pasos (15 s a 95 ºC, 1 min a 60 ºC). El umbral de ciclo (TC) de cada muestra se midió utilizando el ABI 7700, sistema de detección de secuencia y se transforma en ng de HT-29 hTERT y 18S HT-29 rRNA, usando las curvas de calibración generadas en el mismo experimento. La relación entre ng de hTERT y ng ARNr 18S representa la hTERT normalizada para cada muestra. Los valores séricos de PSA se determina mediante el ensayo Elecsys PSA total en un Elecsys-170 sistema de Roche (Roche Diagnostics). Procedimiento estadístico Se incluyeron las variables: edad, niveles de PSA, niveles de ARNm hTERT. Según el diagnóstico anatomopatológico a los pacientes se les clasificó en: CaP, prostatitis o hiperplasia de próstata (HBP). Las características anatomopatológicas obtenidas de la biopsia de próstata positiva para CaP fueron: grado Gleason (6/7 / > 7), porcentaje máximo de afectación de un cilindro (< 10% / 10-50% / ≥ 50%), existencia de invasión linfovascular o perineural. También se clasificaron según la existencia o 24 ❙ Artículos, Revisiones y Casos C ínicos no de un cáncer de bajo potencial de malignidad o indolente definido como: Gleason no superior a 6, < 10% de invasión de un cilindro. El criterio de densidad de PSA 0,1-0,15 ng/ml por gramo no se incluye ya que el PSA es una variable a analizar y no puede influir en la definición de CaP indolente en este estudio (7). Se estudió la capacidad diagnóstica del PSA y ARNm hTERT mediante las curvas ROC (Receiver Operating Characteristic), obteniendo el punto de corte para la sensibilidad y especificidad óptimas. También se efectuó un análisis de las áreas bajo la curva generadas por las dos pruebas. Mediante estas divisiones se evaluaron las diferencias entre los niveles obtenidos de PSA y de ARNm hTERT utilizando tests no paramétricos (U Mann-Whitney y Kruskal-Wallis). Los análisis estadísticos se realizaron mediante los programas SPSS statistics v 17.0.0 y Medcalc v 9.5.2.0. Se consideró estadísticamente significativo cuando p < 0,05. RESULTADOS La media de edad de los pacientes fue de 64 años (4078). Las medianas (rango intercuartil) de PSA y ARNm hTERT fueron de 7,5 ng/dl (5,7-9,4) y 0,31 (0,06-1,00). La tasa de detección de cáncer de próstata fue de un 39,7% (n = 31). Un 47,4% (n = 37) fueron diagnosticados de prostatitis y el 12,8% restante (n = 10) de HBP/ausencia de lesiones. Con respecto a los niveles de ARNm hTERT, sí existen diferencias entre los distintos diagnósticos anatomopatológicos. No ocurre así con los niveles de PSA (Fig. 1). Con respecto a la capacidad diagnóstica de CaP, se pudo observar que los niveles de ARNm hTERT gene- ran una mayor área bajo la curva que la obtenida por el PSA (0,93 vs 0,65) (p < 0,05). El punto de corte óptimo de los niveles de ARNm hTERT genera una mejor sensibilidad y especificidad que el PSA: ARNm hTERT (punto de corte = 0,35, sensibilidad = 83%, especificidad = 96,8%), PSA (punto de corte = 7,2 ng/ml, sensibilidad = 59,6%, especificidad = 74,2%) (Fig. 2). Figura 2. Estudio comparativo del rendimiento diagnóstico de ARNm hTERT y PSA (Área B. C. = área bajo la curva) Si se analizan ambos marcadores con respecto a las características anatomopatológicas que ofreció la biopsia de los pacientes diagnosticados de CaP, se pudo observar que los niveles de ARNm hTERT definieron perfectamente los factores de mal pronóstico de la biopsia, fueron directamente proporcionales a un peor grado Gleason, a un mayor porcentaje de afectación del cilindro. Valores elevados indicaron invasión perineural y linfovascular. Los pacientes con un supuesto CaP indolente (Gleason 6 y porcentaje de afectación máxima de los cilindros < 10%) presentaron menores niveles de ARNm hTERT. Todas estas diferencias fueron estadísticamente significativas (Tabla I). El PSA solo presentó diferencias estadísticamente significativas en cuanto al porcentaje máximo de afectación de los cilindros, pero los niveles fueron superiores en la afectación del rango 10-50% que en la afectación de > 50% (Tabla I). DISCUSIÓN Figura 1. Niveles de ARNm hTERT y de PSA clasificados según el diagnóstico anatomopatológico obtenido tras la biopsia de próstata El uso de la determinación del PSA en la detección de CaP en la última década se ha traducido en un diagnóstico precoz y la detección en la mayoría de los casos de una enfermedad localizada (2). La limitada especificidad y valor predictivo del PSA, sin embargo, también ha llevado a un sobrediagnóstico y sobretratamiento (3). Este problema es particularmente importante en el CaP localizado o de bajo potencial de malignidad, ya que estos pa- ❙ 25 Artículos, Revisiones y Casos Clínicos N (%) ARNm hTERT PSA (ng/ml) Puntuación Gleason 6 (3+3) 7 (4+3) >7 16 (51,6) 10 (32,3) 9 (16,1) 1,3 (0,5-2,2) (p = 0,005) 2,8 (1,2-7,8) 6,9 (1,4-9,1) 7,9 (4,2-9,5) (p = 0,648) 8,8 (5,0-10,0) 8,2 (5,1-10,0) P. max. cilindro < 10% 10-50% 8 (25,8) 20 (64,5) 0,7 (0,2-1,4) (p=0.002) 3,2 (0,9-12,9) 6,4 (4,2-10,.0) (p = 0,034) 9,1 (4,5-10,0) 3 (9,7) 5,0 (4,8-9,1) 7,4 (5,1-10,0) 12 (38,7) 19 (61,3) 0,8 (0,2-1,6) (p < 0,001) 5,8 (0,6-12,9) 11 (9,5-26,4) (p = 0,35) 8,7 (7,4-10,6) 17 (37) 29 (63 4,8 (2,8-9,1) (p < 0,001) 1,0 (0,5-1,8) 10,9 (8,5-25,4) (p = 0,15) 8,8 (7,5-11,2) 25 (54,3) 21 (45,7) 0,8 (0,5-1,6) (p < 0,001) 3,7 (2,2-9,0) 8,6 (6,6-10,3) (p = 0,02) 13,2 (9,9-26,4) ≥ 50% Invasión perineural Sí No Invasión linfovascular Sí No CaP Indolente Posible No Tabla I. Analisis descriptivo de los niveles de ARNm hTERT y PSA con respecto a las características anatomopatológicas de la biopsia de próstata diagnóstica de cáncer de próstata. cientes suelen tener un buen pronóstico, y por lo tanto, un tratamiento agresivo del CaP podría no ser necesario. A pesar de que el PSA ha sido ampliamente utilizado en el diagnóstico y pronóstico del CaP, su principal problema, como se ha comentado con anterioridad, es la falta de especificidad, ya que niveles elevados de PSA también pueden indicar la existencia de hiperplasia benigna de próstata o prostatitis crónica. Por otra parte, existe una considerable controversia sobre el valor de corte óptimo de PSA para la realización de una biopsia de próstata para descartar el riesgo de cáncer. Por otro lado, el PSA no siempre se correlaciona con el comportamiento biológico de la enfermedad (3). A día de hoy se necesitan herramientas diagnósticas que sean más sensibles y específicas y que sean capaces de identificar a los pacientes que presenten un CaP con un comportamiento más agresivo. Este estudio ha evaluado la utilidad de la determinación en plasma de ARNm hTERT como herramienta diagnóstica de CaP en pacientes que presentaron un rango de PSA entre 4 y 10 ng/dl, lo que hace presuponer que si son diagnosticados de CaP este se encontraría en un estadio localizado. Se añade el estudio comparativo con la determinación del PSA y por último el análisis descriptivo de los niveles de ambos marcadores con respecto a las características anatomopatológicas de la biopsia de próstata. Nuestros resultados muestran que los niveles de ARNm hTERT son capaces de discriminar los distintos diagnósticos anatomopatológicos obtenidos al realizar la biopsia de próstata (cáncer de próstata, prostatitis, HBP/ausencia de lesiones). Con respecto al diagnóstico de CaP, la determinación de ARNm hTERT genera para el punto de corte óptimo de 0,35 una sensibilidad y especificidad del 83 y 96,8%, respectivamente, y un área bajo la curva de 0,93, por lo que en nuestro estudio se demuestra que la determinación de ARNm hTERT es útil en el diagnóstico de CaP y que es superior al rendimiento diagnóstico obtenido de la determinación del PSA. También se ha observado que los niveles de ARNm hTERT definen mejor las características anatomopatológicas de la biopsia que pueden indicar un mal pronóstico, incluso ARNm hTERT distingue el CaP indolente (según las características de la biopsia: Gleason 6 y porcentaje máximo de afectación tumoral < 10% en los cilindros). Las limitaciones de nuestro estudio estriban en el número de pacientes, ya que se requeriría una mayor muestra para acabar de corroborar los resultados obtenidos. Por otro lado, ARNm hTERT no es un marcador CaP específico y podría estar alterado a causa de otra neoplasia concomitante y rara vez por un proceso infeccioso agudo (estas dos situaciones fueron consideradas y evitadas en la muestra de este estudio). Otro problema en la determinación del ARNm hTERT es la labilidad de dicho material genético en sangre periférica, lo que obliga a que el tiempo que transcurre entre la obtención 26 ❙ Artículos, Revisiones y Casos C ínicos de la sangre periférica y procesado de la muestra no sea superior a una hora, ya que la vida media es inferior que la determinación en tejidos (8). La determinación de ARNm hTERT en sangre periférica es un gran avance ya que es una prueba poco invasiva y se puede aprovechar la extracción realizada para determinar el PSA. No obstante, la carga de ARNm hTERT liberada al torrente sanguíneo no es la misma en un paciente con enfermedad localizada o con un CaP con menor volumen tumoral que en un paciente con CaP metastásico o con una enfermedad localmente avanzada, lo que, añadido a su labilidad, incrementa la dificultad de su determinación (9,10). Otro motivo de ampliar este estudio es analizar si también existe correlación entre los niveles de ARNm hTERT y las características anatomopatológicas de la pieza de prostatectomía radical de los pacientes con PSA entre 4-10 ng/ml que hayan sido tratados quirúrgicamente. A su vez también existe la posibilidad de analizar su utilidad conjunta a la cinética del PSA en la indicación de las rebiopsias prostáticas. Los resultados obtenidos son prometedores en cuanto a que la determinación de ARNm hTERT en sangre periférica sea considerado como marcador tumoral del CaP, ya que la utilidad clínica de un marcador tumoral estriba en: una determinación sistemática unida a una validación externa de su reproductibilidad, una detección temprana de la enfermedad, un buen rendimiento diagnóstico y conseguir ser un factor pronóstico de la enfermedad (11). CONCLUSIONES La determinación cuantitativa del ARNm hTERT en plasma puede ser útil en el diagnóstico de pacientes con sospecha de cáncer de próstata y niveles de PSA entre 4-10 ng/ml. Los valores de ARNm hTERT se relacionan con las características anatomopatológicas de mal pronóstico en la biopsia de los pacientes diagnosticados de cáncer de próstata. BIBLIOGRAFÍA Jemal A, Siegl R, Xu J, Ward E. Cancer statistics, 2010. CA Cancer J Clin. 2010;60:277-300. 2. Gillatt D, Klotz L, Lawton C, et al. Localised and Locally Advanced Prostate Cancer: Who to Treat and How? Eur Urol Suppl. 2007;6:334-43. 3. Hoffman RM. Screening for prostate cancer. N Engl J Med. 2011;365:2013-9. 4. Tricoli JV, Schoenfeldt M, Conley BA. Detection of prostate cancer and predicting progression: current and future diagnostic markers. Clin Cancer Res. 2004;10:3943-53. 5. Dasi F, Martinez-Rodes P, March JA, Santamaría J, Martínez-Javaloyas JM, Gil M, Aliño SF. Real-time quantification of human telomerase reverse transcriptase in the plasma of patients with prostate cancer. Ann N Y Acad Sci 2006;1075:204-10. 6. Dalle Carbonare L, Gasparetto A, Donatelli L, Dellantonio A, Valenti MT. Telomerase mRNA detection in serum of patients with prostate cancer. Urol Oncol. 2011 Feb 24. (Epub ahead of print) doi:10.1016/j.urolonc.2010.12.017. 7. Ploussard G, Epstein JI, Montironi R, Carroll PR, Wirth M, Grimm MO, et al. The contemporary concept of significant versus insignificant prostate cancer. Eur Urol. 2011 Aug;60(2):291-303. Epub 2011 May 17. 8. Hess JL, Highsmith, JR. Telomerase detection in body fluids. Clinical chemistry. 2002;48(1):18-24. 9. March-Villalba JA, Martínez-Jabaloyas JM, Herrero MJ, Santamaría J, Aliño SF, Dasí F. Plasma hTERT mRNA discriminates between clinically localized and locally advanced disease and is a predictor of recurrence in prostate cancer patients. Expert Opin Biol Ther. 2012 Jun;12 Suppl 1:S69-77. Epub 2012 May 5. 10. Hiyama E, Hiyama K. Telomerase as tumor marker. Cancer Lett. 2003 May 15;194(2):221-33. 11. Gelmini S, Malentacchi F, Giannarini G, et al. New insnsights in Telomerase and Telomeric Proteins and Their clinical Application to Urological Cancers. EAU update series 3. 2005;189-99. 1. ❙ 27 Artículos, Revisiones y Casos Clínicos Predictores clínico patológicos de invasión de vesículas seminales en pacientes intervenidos de prostatectomía radical B. Herrera Imbroda, E. Castillo Gallardo, F. Sáez Barranquero, I. Hierro Martín1, F. J. Machuca Santa Cruz. UGC de Urología. 1Unidad de Anatomía Patológica. Hospital Universitario Virgen de la Victoria. Málaga. RESUMEN ABSTRACT a invasión de vesículas seminales en piezas de prostatectomía constituye un factor de mal pronóstico. Objetivos: Determinación de predictores de invasión de vesículas seminales (VSI). Utilidad de predictores clínicos pretratamiento con objeto de seleccionar pacientes que puedan beneficiarse de incluir la biopsia de las vesículas seminales en el esquema biópsico prostático inicial. Resultados: Tras el estudio de 435 piezas de prostatectomía radicales observamos que los pacientes con niveles elevados de PSA, con tumores palpables, con score gleason ≥ 8 y con mayor número de cilindros positivos en la biopsia presentan mayor probabilidad de VSI en el estudio bivariante. En el estudio multivariante, el estadio clínico, el score gleason de la pieza quirúrgica y el número de cilindros positivos son los únicos predictores de VSI. Conclusiones: Los pacientes con PSA ≥ 10 ng/ml, con tumor palpable, con score gleason en la pieza ≥ 8 y con ≥ 4 cilindros positivos en la biopsia presentan una mayor probabilidad de invasión de vesículas seminales. he seminal vesicle invasion in radical prostatectomy specimens is a poor prognostic factor. Purpose: To determine predictors of seminal vesicle invasión (VSI). Utility pretreatment clinical predictors in order to select patients who may benefit from include biopsy of seminal vesicles in initial prostate biopsy scheme. Results: After the study of 435 radical prostatectomy specimens we observed that patients with elevated PSA levels, with palpable tumors, with Gleason score ≥ 8 and greater number of positive cores on biopsy are more likely to VSI in the study bivariate. In the multivariate analysis, clinical stage, Gleason score of the surgical specimen and the number of positive cores are the only predictors of VSI. Conclusions: Patients with PSA ≥ 10 ng/ml, with palpable tumor, with Gleason score in the specimen ≥ 8 and ≥ 4 positive cores on biopsy have a higher probability of seminal vesicle invasion. L Palabras Clave: Vesículas Seminales. Cáncer de próstata. Prostatectomía radical. INTRODUCCIÓN La presencia de invasión de vesículas seminales (VSI) tras cirugía radical prostática es un hallazgo patológico adverso que está asociado con una disminución de la supervivencia libre de progresión, datada entre un 5 y un 60% según diferentes series T Correpondencia Bernardo Herrera Imbroda C/ Ayala nº 21 5º C. 29002. Málaga. E-mail: [email protected] (1,2). La VSI está asociada con un mayor riesgo de metástasis ganglionares y micrometástasis a distancia. La tasa de afectación ganglionar en estos pacientes tras linfadenectomía extendida oscila entre el 30 y el 49% (3,4). Tal como muestran los estudios de Potter y cols. (1) la recurrencia tras cirugía radical de este grupo de pacientes suele presentarse con características 28 ❙ Artículos, Revisiones y Casos C ínicos de enfermedad a distancia, sin recurrencia local. Aunque cada vez existe una mayor exactitud en la estadificación del cáncer de próstata, la realidad demuestra que la invasión de vesículas seminales puede aparecer de manera inesperada en un número significativo de pacientes. Su incidencia en diferentes series de prostatectomía radical es diversa, oscilando entre un 2 y un 22% (5-21). Con la llegada de la era del PSA hemos experimentado una mayor detección de cáncer de próstata en estadios tempranos, de tal forma que las tasas de VSI han disminuido, pero persisten en alrededor del 6 al 10% (22). Aunque existen diferentes vías de afectación documentadas en estudios patológicos; en la era del PSA, esta invasión se produce mayoritariamente por afectación extraprostática hacia el tejido adyacente (23). A pesar de la clara constatación de que la VSI constituye un factor patológico que confiere peor pronóstico, muchos autores abogan por poder realizar una preservación de las mismas durante el desarrollo de la prostatectomía radical, con objeto de mejorar los resultados funcionales de continencia y potencia; siempre en pacientes seleccionados con bajo riesgo preoperatorio de invasión (24-31). Incluso, existen autores como Korman y cols. (32) que sugieren que la preservación de la porción distal de las vesículas seminales durante la cirugía no compromete el control oncológico. En este sentido, autores como Bloom y cols. (33) indican que, en pacientes seleccionados, esta porción distal puede ser excluida dentro del campo de radiación en caso de plantear un tratamiento radioterápico. Sin embargo, esta práctica no ha sido aceptada universalmente; autores como Theodorescu y cols. (34) han constatado casos de recurrencia bioquímica en aquellos pacientes en los que la escisión de las vesículas seminales fue incompleta. Con objeto de poder identificar con precisión aquellos pacientes con bajo riesgo de invasión, que podrían beneficiarse de un esquema de preservación vesicular, se han desarrollado diferentes modelos a modo de nomogramas, en pacientes con cáncer de próstata, con los que poder evaluar la posibilidad de afectación de vesículas seminales: el modelo de Koh (35), las tablas de Partin, los criterios desarrollados por la sociedad europea de urooncología (ESOU) y el nomograma de Gallina (31,36,37). En nomograma de Koh presenta una alta precisión en su capacidad de predicción pretratamiento (88%); sin embargo, no ha sido evaluado externamente. Además, sobreestima el riesgo de VSI en un 17,4% y ha sido desarrollado en pacientes biopsiados únicamente con esquemas sextantes, con lo cual es difícilmente extrapolable a las series contemporáneas. Las tablas de Partin subestiman la tasa observada de VSI en un 18,5% y en una comparación realizada con el nomograma de Gallina, este último demuestra ser más preciso. No obstante las diferencias observadas entre ambos no fueron significativas (p > 0,4); probablemente, debido a las limitaciones en el tamaño muestral del estudio realizado por Gallina y cols. Una ventaja con la que sí cuenta el nomograma de Gallina frente a otros es incluir a pacientes semejantes a las series contemporáneas con esquemas biópsicos ampliados (37). A pesar de todos estos estudios, la predicción pretratamiento de la VSI no es una práctica que se halla universalizado en el manejo clínico del cáncer de próstata. En este sentido nuestro estudio pretende clarificar que factores predoctores, tanto preoperatorios como postoperatorios, pueden estar relacionados con la invasión de las vesículas seminales; y al mismo tiempo qué determinantes clínicos preoperatorios podemos utilizar para obtener una mayor rentabilidad diagnóstica de la biopsia preoperatoria de vesículas seminales. OBJETIVOS DEL PRESENTE ESTUDIO Objetivo primario Determinación de factores predictores clínicos y patológicos que indiquen una mayor probabilidad de invasión de vesículas seminales en aquellos pacientes diagnosticados de cáncer de próstata, mediante biopsia transrectal ecodirigida e intervenidos quirúrgicamente mediante prostatectomía radical retropúbica y transperitoneal laparoscópica, en el servicio de urología del Hospital Universitario Virgen de la Victoria de Málaga. Objetivos secundarios Determinación de en qué grupos de pacientes, según dichos predictores, puede ofrecer la biopsia de vesículas seminales una mayor rentabilidad diagnóstica, incluida en el esquema biópsico inicial del paciente con sospecha de cáncer de próstata. MATERIAL Y MÉTODOS Desde 2002 a 2010 se realizaron en el Hospital Universitario Virgen de la Victoria un total de 435 prostatectomías radicales; 135 mediante técnica retropúbica y 300 mediante cirugía laparoscópica transperitoneal anterógrada. En todos los pacientes se realizó tacto rectal, determinación sérica de niveles de PSA y cuantificación del score gleason en la biopsia transrectal, como método de estadificación previa a la cirugía. En los pacientes con score gleason en la biopsia > 6 y/o niveles de PSA > 10 ng/ml se realizó gammagrafía ósea. Desde el año 2002 hasta el 2007, la biopsia prostática fue rea- ❙ 29 Artículos, Revisiones y Casos Clínicos lizada mediante técnica ultrasónica transrectal, con medición del volumen prostático y obtención de un total de 8-10 cilindros tisulares, muestreando la glándula de periferia a centro; los cuales se remitieron en dos frascos, etiquetados como derecho e izquierdo, enviándose al laboratorio de Anatomía Patológica. A partir de 2006, tras consenso con el Servicio de Anatomía Patológica, se modificó el esquema biópsico inicial. Se realizó, de igual forma, una biopsia transrectal guiada mediante ultrasonidos con medición del volumen prostático, pero se incrementó el esquema de obtención de cilindros tisulares a 12 más 2 cilindros (Fig. 1) de cada una de las vesículas seminales. Ade- formol al Laboratorio de Anatomía Patológica, donde se procesaron y analizaron siguiendo las recomendaciones del colegio americano de patólogos. Sin embargo, a partir de 2006 también existió un cambio en su forma de procesamiento, tras consenso con el Servicio de Anatomía Patológica, sobre todo, en lo referente al proceso de tallado macroscópico (Fig. 2). Figura 2. Tallado macroscópico de la pieza de prostatectomía radical. Figura que representa el proceso de tallado macroscópico de la pieza de prostatectomía radical realizado en el laboratorio de Anatomía Patológica. Figura 1. Esquema biópsico prostático 12+2 (sextante + lateral + vesículas seminales). Figura que representa el muestreo tisular prostático del esquema 12 + 2. más, se protocolizó la región anatómica prostática a biopsiar, de tal manera que se remitieron al Laboratorio de Anatomía Patológica 7 botes etiquetados de la siguiente forma: 1. vesícula seminal izquierda (teñida); vesícula seminal derecha (sin teñir). 2. Base izquierda medial y periférico (teñido). 3. Zona media izquierda medial y periférica (teñido). 4. Ápex izquierdo medial y periférico (teñido). 5. Base derecha medial y periférica (teñido). 6. Zona media derecha medial y periférica (teñido). 7. Ápex derecho medial y periférico (teñido). El procedimiento biópsico se realizó en régimen ambulatorio, con anestesia endorectal con gel de lidocaína al 2% y bloqueo periprostático con mepivacaína al 2%. La longitud de los cilindros prostáticos fue de entre 10-15 mm. La evaluación histológica de estos cilindros de forma independiente incluyó el porcentaje de afectación tumoral y el grado gleason de cada cilindro, obteniéndose finalmente el número total de cilindros afectados y el score gleason correspondiente a cada caso. Las piezas de prostatectomía radical se enviaron fijadas en Este proceso de tallado consistió en: − Orientar: usando las vesículas seminales. − Pesar y medir próstata y vesículas seminales. − Pintar los bordes quirúrgicos (ápex y cuello vesical en negro, derecho en azul, izquierdo en amarillo, anterior en rojo y posterior en verde) y los alrededores de la base de las vesículas seminales en azul o amarillo respectivamente. − Diseccionar vesículas seminales, dar corte longitudinal e incluirlas completas. − Tomar margen ápex y cuello vesical en rodaja de aproximadamente 1 mm de espesor máximo. − Dar secciones cada 5 mm en plano coronal comenzando por el ápex. − Cada corte debe ser inspeccionado con atención y sin perder su orientación (el carcinoma puede no verse pero se suele encontrar en la periferia, zonas más sólidas, amarillentas, etc.). − Descripción macroscópica • Externa: incluyendo peso y dimensiones. • Interna: si el tumor es visible se debe decidir la localización, el tamaño y si existe extensión prostática. Si el tumor no es visible (lo más frecuente) se debe describir la existencia de nodularidad, los cambios de color, etc. 30 ❙ Artículos, Revisiones y Casos C ínicos La evaluación histológica de la pieza quirúrgica incluyó la existencia y localización tumoral, el grado y score de gleason, la afectación extraprostática e invasión de vesículas seminales, el estado de los márgenes quirúrgicos y la existencia de invasión perineural. Con todo ello se estableció la estadificación tumoral (pT) de acuerdo con la edición correspondiente del American Joint Committee on Cancer. Para la elaboración del presente estudio se estudiaron las siguientes variables estadísticas: 1. Variables clínicas. Obtenidas de la historia clínica de cada paciente. • Edad. Variable cuantitativa que recoge la edad en años de los pacientes que componen la muestra. Se ha realizado una división en dos grupos etarios, mayor y menor de 65 años. • PSA. Variable cuantitativa que recoge el valor numérico del antígeno prostático mediante determinación analítica. Se ha realizado una división en tres grupos, PSA < 10 ng/ml, PSA 10-20 ng/ml, PSA > 20 ng/ml. • Volumen prostático. Variable cuantitativa que recoge el volumen prostático en cc, determinado mediante ecografía transrectal de próstata. Se ha realizado una división en tres grupos: < 35 cc, 35-45 cc, > 45 cc. • Tacto rectal/estadio clínico. Variable dicotómica que recoge el carácter palpable/no palpable del tumor prostático, determinado mediante la realización de un examen digital rectal, lo cual confiere una idea del estadio clínico del tumor (tumor no palpable: T1; tumor palpable: T2-T3). 2. Variables patológicas. Reportadas del estudio histopatológico e inmunohistoquímico de los cilindros prostáticos biópsicos y de la pieza de prostatectomía radical. • Número de cilindros positivos en la biopsia prostática. Variable cuantitativa que recoge el número de cilindros positivos para adenocarcinoma de próstata. • Gleason score de la biopsia prostática (Glb). Variable cuantitativa que recoge el sumatorio de los patrones de gleason primario y secundario, determinados en el examen anatomopatológico de los diferentes cilindros de la biopsia prostática. Se ha realizado una división en tres grupos, gleason ≤ 6, gleason 7, gleason ≥ 8. • Gleason score de la pieza quirúrgica (Glp). Variable cuantitativa que recoge el sumatorio de los patrones de gleason primario y secundario, determinados en el examen anatomopatológico de la pieza quirúrgica de los pacientes sometidos a prostatectomía radical. Se ha realizado una división en tres grupos, gleason ≤ 6, gleason 7, gleason ≥ 8. • Estadio tumoral (pT). Variable cualitativa ordinal que representa los diferentes estadios patológicos establecidos, tras la recepción del análisis anatomopatológico de la pieza quirúrgica, según la clasificación TNM. • Invasión vesículas seminales (VSI). Variable dicotómica catalogada como invasión/no invasión de vesículas seminales que representa la penetración neoplásica de la capa muscular de las vesículas seminales por adenocarcinoma prostático en la pieza de prostatectomía radical. Constituye la variable principal del estudio. Análisis de las variables a estudio Soporte estadístico versión 15. Se realiza un estudio retrospectivo descriptivo y analítico mediante la descripción de la distribución de frecuencias de las variables a estudio; así como, un estudio analítico bivariante entre la variable principal (VSI) y las diferentes variables clínicas y patológicas. Asimismo, se realiza un estudio de regresión utilizando como variable dependiente la VSI y como variables independientes, el resto de variables clínicas y patológicas; mediante regresión logística determinamos factores que indiquen mayor probabilidad de afectación de vesículas seminales en la pieza de prostatectomía radical. Test estadísticos utilizados Realizamos test K-S para corroborar normalidad de las diferentes variables a estudio. En el análisis bivariante utilizamos la prueba chi-cuadrado. Para la determinación de predictores de VSI se realiza regresión logística. Realizamos curva ROC entre los niveles séricos de PSA y la probabilidad de VSI. RESULTADOS Estadísticos descriptivos (Tabla I) Un 9,2% de los pacientes (n = 40) presentó invasión de vesículas seminales en la pieza de prostatectomía radical (8% pT3b y un 1,2% pT4), de los cuales, un total de 14 pacientes presentaba biopsia de vesículas seminales previa a la cirugía; siendo únicamente positiva en un paciente. La media y mediana de edad fue de 62, 12 y 62 años respectivamente. El 67,6% de los pacientes presentaron edad igual o inferior a 65 años; el 32,4% edad superior a 65 años. La media y mediana de PSA fue de 8,60 y 7,20 ng/ml respectivamente. La media y mediana del volumen prostático fue de 42,57 y 35,60 cc respectivamente. La media y mediana del número de cilindros positivos fue de 3 y 2 respectivamente. ❙ 31 Artículos, Revisiones y Casos Clínicos Edad PSA Vp media 62,12 años mediana 62 años media 8,60 ng/ml mediana 7,20 ng/ml media 42,57 cc mediana 35,60 cc > 65 años 32,4% < 65 años 67,6% ≤ 10 ng/ml 72,5% 10-20 ng/ml 24,6% ≥ 20 ng/ml 2,8% ≤ 35 cc 50,7% Distribución de frecuencias Edad PSA Volumen prostático Estado clínico Score Gleason de la biopsia Número de cilindros positivos Score Gleason de la pieza quirúrgica 35-45 cc 17% ≥ 45 cc 32,2% T1 83,8% T2 - T3 16,2% ≤6 77,4% 7 18,9% ≥8 3,7% 1 27,7% 2 28,6% 3 14,9% 4 9,7% 5 4,3% 6 7,4% 7 2,3% 8 2,3% 9 0,6% 10 0,3% 11 1,1% 12 0,9% ≤6 39,2% 7 51% ≥8 9,9% VSI Tabla I. Estadísticos descripticos. * Tabla que refleja la distribución de frecuencias de las diferentes variables del estudio 9,4% 32 ❙ Artículos, Revisiones y Casos C ínicos La distribución por grupos de PSA fue la siguiente: el 72,5% de la muestra presentó un PSA ≤ 10 ng/ml; el 24,6% un PSA comprendido entre 10-20 ng/ml; y un 2,8% un PSA > 20 ng/ml. La distribución según el volumen prostático fue: un 50,7% presentó un volumen prostático ≤ 35 cc; un 17% un volumen entre 35-45 cc; y un 32,2% un volumen > 45 cc. La distribución según la presencia de tumor palpable fue: un 83,8% de los pacientes presentaron tumor no palpable según tacto rectal (T1); mientras que un 16,2% tumor palpable (T2-T3). La distribución según el score gleason de la biopsia prostática fue: un 77,4% presentó un score ≤ 6; un 18,9% un score de 7; y un 3,7% un score ≥ 8. La distribución según el número de cilindros positivos en la biopsia fue: un 27,7% ha mostró 1 cilindro positivo; un 28,6%, 2 cilindros positivos; un 14,9%, 3 cilindros positivos; un 9,7%, 4 cilindros positivos; un 4,3%, 5 cilindros positivos; un 7,4%, 6 cilindros positivos; un 2,3%, 7 cilindros positivos; un 2,3%, 8 cilindros positivos; un 0,6%, 9 cilindros positivos; un 0,3%, 10 cilindros positivos; un 1,1%, 11 cilindros positivos; un 0,9%, 12 cilindros positivos. La distribución según el score gleason de la pieza de prostatectomía radical fue: un 39,2% presentó un score ≤ 6; un 51% un score igual 7; y un 9,9% un score ≥ 8. La distribución según el estadio patológico fue: un 11,7% presentó como estadio patológico un pT2a; un 8,7% pT2b; un 54,6% pT2c; un 15,9% pT3a; un 8% pT3b; y un 1,2% pT4. Prueba de Kolmogorov-Smirnov Se realizó el test K-S para confirmar distribución normal de las diferentes variables a estudio de la muestra: edad, PSA, volumen prostático, estadio clínico según tacto rectal, score gleason de la biopsia prostática, score gleason de la pieza quirúrgica, número de cilindros positivos en la biopsia prostática, estadio patológico e invasión de vesículas seminales; resultando significativo con p = 0,0001 para distribución normal. Estadística inferencial. Análisis bivariante de factores clínicos y anatomopatológicos (Tabla II) El análisis bivariante entre la variable a estudio (invasión de vesículas seminales) y las diferentes variables clínicas y anatomopatológicas a estudio mostró: 1. VSI-edad (chi cuadrado p = 0,5). • Edad > 65 años. Un 9,4% presentó invasión de vesículas seminales; no presentándola el 90,6% restante. • Edad ≤ 65 años. Un 9,2% presentó invasión de vesículas seminales; no presentándola el 90,8% restante. 2. VSI-PSA (chi cuadrado p = 0,001). • PSA ≤ 10 ng/ml. Un 6,3% presentó invasión de vesícu- las seminales; no presentándola el 93,8% restante. • PSA entre 10-20 ng/ml. Un 17,4% presentó invasión de vesículas seminales; no presentándola el 82,6% restante. • PSA > 20 ng/ml. Un 30% presentó invasión de vesículas seminales; no presentándola el 70% restante. 3. VSI-volumen prostático (chi cuadrado p = 0,211). • Volumen ≤ 35 cc. Un 9,5% presentó invasión de vesículas seminales; no presentándola el 90,5% restante. • Volumen entre 35-45 cc. Un 6,7% presentó invasión de vesículas seminales; no presentándola un 93,3%. • Volumen ≥ 45 cc. Un 3,4% presentó invasión de vesículas seminales; no presentándola el 96,6% restante. 4. VSI-tumor palpable (Fisher p = 0,0001). • Tumor no palpable (T1). El 4,4% presentó invasión de vesículas seminales; no presentándola el 95,6% restante. • Tumor palpable (T2-T3). El 22,2% presentó invasión de vesículas seminales; no presentándola el 77,8% restante. 5. VSI-score Gleason de la biopsia prostática (chi cuadrado p = 0,0001). • Score ≤ 6. Un 5,5% presentó invasión de vesículas seminales; no presentándola el 94,5% restante. • Score 7. Un 23,4% presentó invasión de vesículas seminales; no presentándola el 76,6% restante. • Score ≥ 8. Un 6,7% presentó invasión de vesículas seminales; no presentándola el 93,3% restante. 6. VSI-número de cilindros positivos en la biopsia prostática (chi cuadrado p = 0,0001) • 1 cilindro positivo. El 5,2% presentó invasión de vesículas seminales; no presentándola el 94,8% restante. • 2 cilindros positivos. El 4,1% presentó invasión de vesículas seminales; no presentándola el 95,9% restante. • 3 cilindros positivos. El 5,9% presentó invasión de vesículas seminales; no presentándola el 94,1% restante. • 4 cilindros positivos. El 8,8% presentó invasión de vesículas seminales; no presentándola el 91,2% restante. • 5 cilindros positivos. El 13,3% presentó invasión de vesículas seminales; no presentándola el 86,7% restante. • 6 cilindros positivos. El 15,4% presentó invasión de vesículas seminales; no presentándola el 84,6% restante. • 7 cilindros positivos. El 25% presentó invasión de vesículas seminales; no presentándola el 75% restante. • 8 cilindros positivos. El 25% presentó invasión de vesículas seminales; no presentándola el 75% restante. • 9 cilindros positivos. El 50% presentó invasión de vesículas seminales; no presentándola el 50% restante. ❙ 33 Artículos, Revisiones y Casos Clínicos Variables Edad PSA Volumen prostático Estado clínico Score Gleason de la biopsia Número de cilindros positivos Score Gleason de la pieza quirúrgica VSI > 65 años 9,4% < 65 años 9,2% < 10 ng/ml 6,3% 10-20 ng/ml 17,4% > 20 ng/ml 30% < 35 cc 9,5% 35-45 cc 6,7% > 45 cc 3,4% T1 4,4% T2 - T3 22,2% <6 5,5% 7 23,4% >8 6,7% 1 5,2% 2 4,1% 3 5,9% 4 8,8% 5 13,3% 6 15,4% 7 25% 8 25% 9 50% 10 – 11 25% 12 100% <6 1,2% 7 11,3% >6 34,1% P 0,5 0,001 0,211 0,0001 0,0001 0,0001 0,0001 Tabla II. Analisis bivariante. * Tabla que refleja la relación bivariante entre cada una de las diferentes variables del estudio y la probabilidad de invasión vesicular • 10 cilindros positivos. No ha existido ningún caso de afectación de vesículas seminales. • 11 cilindros positivos. El 25% presentó invasión de vesículas seminales; no presentándola el 75% restante. • 12 cilindros positivos. El 100% presentó invasión de vesículas seminales. 7. VSI-score Gleason de la pieza quirúrgica (chi cuadrado p = 0,0001). • Score ≤ 6. Un 1,2% presentó invasión de vesículas se- minales; no presentándola el 98,8% restante. • Score 7. El 11,3% presentó invasión de vesículas seminales; no presentándola el 88,7% restante. • Scores ≥ 8. El 34,1% presentó invasión de vesículas seminales; no presentándola el 65,9% restante. Estadística inferencial. Análisis multivariante mediante regresión logística (Tabla III) Se realizó un estudio multivariante para determinar predic- 34 ❙ Artículos, Revisiones y Casos C ínicos VSI Regresión logística Edad OR 0,504 (0,15-1,7) p 0,270 PSA OR 1,62 (0,66-3,95) p 0,28 Volumen prostático OR 0,64 (0,34-1,22) p 0,646 Estado clínico OR 6,5 (2,24-19,12) p 0,001 Score gleason biopsia OR 1,18 (0,60-2,30) p 0,623 Score gleason pieza OR 4,23 (1,95-8,73) p 0,0001 Número de cilindros positivos OR 1,29 (1,12-1,49) p 0,0001 Tabla III. Predictores clínicos y patológicos de invasión de vesículas seminales * Tabla que refleja la probabilidad de invasión de vesículas seminales de cada variable en el estudio multivariante tores clínicos y anatomopatológicos de invasión de vesículas seminales en la pieza de prostatectomía radical, donde la variable dependiente fue la invasión de vesículas seminales y las variables predictoras fueron: edad, PSA, volumen prostático, estadio clínico/tumor palpable, score Gleason de la biopsia prostática, número de cilindros positivos en la biopsia, score Gleason en la pieza quirúrgica. Las únicas variables que se mostraron como predictores fueron el estadio clínico con una OR de 6,5 IC 95% (2,24-19,12; p 0,01); el score gleason de la pieza con una OR de 4,13 IC 95% (1,95-8,73; p 0,0001) y el número de cilindros positivos con una OR de 1,29 IC 95% (1,12-1,49; p 0,0001). DISCUSIÓN Ohori y cols. (5) definen tres tipos de invasión de las vesículas seminales. El primero es la extensión directa extraprostática, lo cual se asocia a un mayor riesgo de metástasis ganglionares y peor pronóstico. El segundo es la invasión a través de la vaina estromal del ducto eyaculador, asociado a un mejor pronóstico. El tercer tipo corresponde a depósitos aislados en las vesículas seminales sin evidencia de continuidad con el cáncer intraprostático. Aunque es un tema de estudio confuso y sujeto a controversias en la literatura (38-42), lo que sí parece claro es que la invasión seminal en el cáncer de próstata es heterogénea en términos de comportamiento biológico. Por ello, quizás sea conveniente subestratificar la diseminación neoplásica en función de la ruta de invasión seminal y de la existencia o no de invasión ganglionar o de otros parámetros histológicos, con objeto de afinar a la hora de emitir un juicio pronóstico en este grupo de pacientes (2,5,10,18,19,42). Un número no despreciable de pacientes con enfermedad localizada, y por lo tanto buen pronóstico, mostrarán invasión ganglionar, extensión extraprostática, márgenes positivos y/o invasión de las vesículas seminales tras cirugía radical. El estudio de nuestra serie muestra un 9,2% de pacientes con invasión de vesículas seminales tras cirugía radical. Diferentes parámetros clínicos han sido estudiados para identificar una posible invasión de las vesículas seminales en el cáncer de próstata. Datos como edad, volumen prostático y estadio clínico no alcanzan significación estadística para este propósito según algunos autores (12). El nivel sérico de PSA es para autores como Guzzo y cols. (21), Salomón y cols. (12), Ozgur y cols. (16) y Pisansky y cols. (7) un predictor fiable. No obstante, algunos autores no comparten dicha afirmación (17). En el estudio de nuestra serie, el análisis bivariante entre la presencia de invasión de vesículas seminales y diferentes factores clínicos, muestra que tanto en pacientes mayores como menores de 65 años la VSI ha sido muy similar, únicamente del 9% para los dos grupos, sin diferencias significativas. Sí existen diferencias significativas (p = 0,001) entre los diferentes grupos de niveles séricos de PSA y la VSI: 6,3% en PSA ≤ 10 ng/ml; 17,4% en PSA 10-20 ng/ml y 30% en PSA ≥ 20 ng/ml. En relación al estadio clínico también encontramos diferencias significativas (p = 0,0001); con un 4,4% de invasión de vesículas seminales en los tumores no palpables (T1) y un 22,2% en los tumores palpables (T2-T3). Por el contrario no encontramos diferencias significativas en cuanto a los diferentes grupos de volumen prostático, con un 9,5% de VSI en pacientes con volumen prostático ≤ 35 cc, un 6,7% en pacientes con 35-45 cc y un 3,4% en pacientes con volumen > 45 cc. Los datos histológicos de las biopsias transrectales prostáticas son también un elemento predictivo de invasión seminal (43). Varios estudios consideran al score de Gleason (7,8,12,17,18,27,44) y a las diferentes formas de medir el volumen tumoral (6,8,12,13,21,44) como los parámetros predictivos más fiables. Sin embargo, existe gran controversia sobre su significado pronóstico y sobre cuáles de ellos, por separado o ❙ 35 Artículos, Revisiones y Casos Clínicos en combinación, son realmente indicativos de mal pronóstico (17,45). En este estudio hemos analizado la relación de VSI con el score Gleason tanto de la biopsia como de la pieza quirúrgica, así como con el número de cilindros positivos en la biopsia como parámetro concordante con el volumen tumoral. El análisis bivariante muestra que los pacientes con score Gleason en la biopsia prostática ≤ 6 presentan un 5,5% de VSI, los score Gleason 7 un 23,4% y los ≥ 8 un 6,7%; existiendo diferencias significativas (p = 0,0001). En cuanto a la relación del score Gleason de la pieza quirúrgica y la presencia de invasión de vesículas seminales, las diferencias han sido más evidentes (p= 0,0001), encontrando solamente un 1,2% de invasión en score ≤ 6; un 11,3% en score igual a 7 y un 34,1% en score ≥ 8. En cuanto al número de cilindros positivos de la biopsia prostática observamos, con diferencias significativas (p = 0,0001), como a mayor número de cilindros afectos existe mayor porcentaje de afectación vesicular, con datos que oscilan entre menos de un 10% de afectación en pacientes con 4 o menos cilindros positivos y alrededor del 50-100% de afectación en pacientes con 9-12 cilindros positivos. En el presente estudio realizamos además un análisis multivariante, tanto de predictores clínicos como patológicos, observando que el estadio clínico, el número de cilindros positivos en la biopsia prostática y el score Gleason de la pieza quirúrgica se muestran como predictores fiables de invasión vesicular (Tabla III). La búsqueda intencionada de la afectación vesicular, incluida en el esquema biópsico prostático, es un proceder controvertido, aunque algunos autores (46) consideran útil esta estrategia. En este estudio pretendemos clarificar qué predictores clínicos podemos utilizar para seleccionar a aquellos pacientes que po- drían beneficiarse de la inclusión biópsica vesicular en el esquema prostático inicial del manejo del paciente con sospecha de cáncer de próstata. Para ello complementamos los resultados de nuestro análisis multivariante con la determinación de curva ROC entre el nivel sérico de PSA y la posibilidad de invasión de vesículas seminales; obteniendo para un nivel sérico de PSA de 10 ng/ml, un AUC de 0,7 (0,6-0,78); p = 0,0001 (Fig. 3) La presencia de invasión de vesículas seminales en la pieza quirúrgica, tras la cirugía radical del cáncer de próstata, constituye un factor de mal pronóstico. Los pacientes con niveles séricos elevados de PSA (> 10 ng/ml y sobre todo > 20 ng /ml), con tumor palpable (T2-T3), con un número elevado de cilindros positivos en la biopsia prostática (≥ 4) y con un score Gleason en la pieza quirúrgica ≥ 8, son los principales candidatos a presentar esta afectación en la pieza quirúrgica. Según los resultados de nuestro estudio, podemos utilizar el estadio clínico y el nivel de PSA como predictores clínicos; concretamente pacientes con tumores palpables y PSA > 10 ng/ml, para seleccionar a aquellos pacientes que mayoritariamente se beneficiarán de una biopsia de vesículas seminales incluida en el esquema biópsico inicial del paciente con sospecha de cáncer de próstata. CONCLUSIONES 1. 2. Figura 1. Esquema biópsico prostático 12+2 (sextante + lateral + vesículas seminales). Figura que representa el muestreo tisular prostático del esquema 12 + 2. La presencia de invasión de vesículas seminales en la pieza quirúrgica, tras la cirugía radical del cáncer de próstata, constituye un factor de mal pronóstico. Los pacientes con niveles séricos elevados de PSA (> 10 ng/ml y sobre todo > 20 ng /ml), con tumor palpable (T2-T3), con un número elevado de cilindros positivos en la biopsia prostática (≥ 4) y con un score Gleason en la pieza quirúrgica ≥ 8, son los principales candidatos a presentar esta afectación en la pieza quirúrgica. Según los resultados de nuestro estudio, podemos utilizar el estadio clínico y el nivel de PSA como predictores clínicos; concretamente pacientes con tumores palpables y PSA > 10 ng/ml, para seleccionar a aquellos pacientes que mayoritariamente se beneficiarán de una biopsia de vesículas seminales incluida en el esquema biópsico inicial del paciente con sospecha de cáncer de próstata. 36 ❙ Artículos, Revisiones y Casos C ínicos BIBLIOGRAFÍA 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. Potter SR, Epstein JI, Partin AW. Seminal vesicle invasion by prostate cancer: prognostic significance and therapeutic implications. Rev Urol. 2000;2:190-5. Epstein JI, Partin AW, Potter SR, Walsh PC. Adenocarcinoma of the prostate invading the seminal vesicle: prognostic stratification based on pathologic parameters. Urology. 2000;56:283-8. Schumacher MC, Burkhard FC, Thalmann GN, Fleischmann A, Studer UE. Is pelvic lymph node dissection necessary in patients with a serum PSA < 10 ng/ml undergoing radical prostatectomy for prostate cancer? Eur Urol. 2006;50:272-9. Bader P, Burkhard FC, Markwalder R, Studer UE. Disease progression and survival of patients with positive lymph nodes after radical prostatectomy. Is there a chance of cure? J Urol. 2003;169:849-54. Ohori M, Scardino PT, Lapin SL, Seale-Hawkins C, Link J, Wheeler TM. The mechanisms and prognostic significance of seminal vesicle involvement by prostate cancer. Am J Surg Pathol. 1993;17:1252-61. Villers A, McNeal JE, Redwine EA, Freiha FS, Stamey TA. Pathogenesis and biological significance of seminal vesicle invasion in prostatic adenocarcinoma. J Urol. 1990;143:1183-7. Pisansky TM, Blute ML, Suman VJ, Bostwick DG, Earle JD, Zincke H. Correlation of pretherapy prostate cancer characteristics with seminal vesicle invasion in radical prostatectomy specimens. Int J Radiat Oncol Biol Phys. 1996;36:585-91. Bostwick DG, Qian J, Bergstralh E, Dundore P, Dugan J, Myers RP, et al. Prediction of capsular perforation and seminal vesicle invasion in prostate cancer. J Urol. 1996;155:1361-7. Stone NN, Stock RG, Parikh D, Yeghiayan P, Unger P. Perineural invasion and seminal vesicle involvement predict pelvic lymph node metastasis in men with localized carcinoma of the prostate. J Urol. 1998;160:1722-40. Tefilli MV, Gheiler EL, Tiguert R, Banerjee M, Sakr W, Grignon DJ, et al. Prognostic indicators in patients with seminal vesicle involvement following radical prostatectomy for clinically localized prostate cancer. J Urol. 1998;160:802-6. Potter SR, Mangold LA, Shue MJ, Taylor DC, Lecksell KL, Epstein JI, et al. Molecular and immunohistochemical staging of men with seminal vesicle invasion and negative pelvic lymph nodes at radical prostatectomy. Cancer. 2000;89:2577-86. Salomon L, Porcher R, Anastasiadis AG, Levrel O, Saint F, De la Taille A, et al. Introducing a prognostic score for pretherapeutic assessment of seminal vesicle invasion in patients with clinically localized prostate cancer. Radiother Oncol. 2003;67:313-9. Sofer M, Savoie M, Kim SS, Civantos F, Soloway MS. Biochemical and pathological predictors of the recurrence of 14. 15. 16. 17. 18. 19. 20. 21. 22. 23. 24. 25. prostatic adenocarcinoma with seminal vesicle invasion. J Urol. 2003;169:153-6. Lee HM, Solan MJ, Lupinacci P, Gomella LG, Valicenti RK. Long-term outcome of patients with prostate cancer and pathologic seminal vesicle invasion (pT3b): effect of adjuvant radiotherapy. Urology. 2004;64:84-9. Bloom KD, Richie JP, Schultz D, Renshaw A, Saegaert T, D’Amico AV. Invasion of seminal vesicles by adenocarcinoma of the prostate: PSA outcome determined by preoperative and postoperative factors. Urology. 2004;63:333-6. Ozgur A, Onol FF, Turkeri LN. Important preoperative prognostic factors for extracapsular extension, seminal vesicle invasion and lymph node involvement in cases with radical retropubic prostatectomy. Int Urol Nephrol. 2004;36:369-73. Johnson CW, Anastasiadis AG, McKiernan JM, Salomon L, Eaton S, Goluboff ET, et al. Prognostic indicators for long term outcome following radical retropubic prostatectomy for prostate cancer involving the seminal vesicles. Urol Oncol. 2004;22:107-11. Freeland SJ, Aronson WJ, Presti JC Jr, Amling CL, Terris MK, Trock B, et al. Predictors of prostatic-specific antigen progression among men with seminal vesicle invasion at the time of radical prostatectomy. Cancer. 2004;100:1633-8. Masterson TA, Pettus JA, Middleton RG, Stephenson RA. Isolated seminal vesicle invasion imparts better outcomes after radical retropubic prostatectomy for clinically localized prostate cancer: Prognostic stratification of pT3b disease by nodal and margin status. Urology. 2005;66:152-5. Sala E, Akin O, Moskowitz CS, Eisenberg HF, Kuroiwa K, Ishill NM, et al. Endorectal MR imaging in the evaluation of seminal vesicle invasión: diagnostic accuracy and multivariate feature analysis. Radiology. 2006;238:929-37. Guzzo TJ, Vira M, Wang Y, Tomaszewski J, D’amico A, Wein AJ, et al. Preoperative parameters, including percent positive biopsy, in predicting seminal vesicle involvement in patients with prostate cancer. J Urol. 2006;175:518-21. Eggener SE, Roehl KA, Smith ND, Antenor JA, Han M, Catalona WJ. Contemporary survival results and the role of radiation therapy in patients with node negative seminal vesicle invasion following radical prostatectomy. J Urol. 2005;173:1150-5. Billis A, Teixeira DA, Stelini RF, Quintal MM, Guimarães MS, Ferreira U. Seminal vesicle invasion in radical prostatectomies: which is the most common route of invasion? Int Urol Nephrol. 2007;39:1097-102. John H, Hauri D. Seminal vesicle-sparing radical prostatectomy: a novel concept to restore early urinary continence. Urology. 2000;55:820-4. Sanda M, Dunn R, Wei J, Resh J, Montie G. Seminal vesicle sparing technique is associated with improved sexual HRQOL outcome after radicalprostatectomy [abstract 606]. J Urol. 2002;167(Suppl 4):151. ❙ 37 Artículos, Revisiones y Casos Clínicos 26. Bellina M, Mari M, Ambu A, Guercio S, Rolle L, Tampellini M. Seminal monolateral nerve-sparing radical prostatectomy in selected patients. Urol Int. 2005;75:175-80. 27. Albers P, Schafers S, Lohmer H, de Geeter P. Seminal vesiclesparing perineal radical prostatectomy improves early functional results in patients with low-risk prostate cancer. BJU Int. 2007;100:1050-4. 28. Chun FK, Graefen M, Zacharias M, Haese A, Steuber T, Schlomm T, et al. Anatomic radical retropubic prostatectomy-long-term recurrence-free survival rates for localized prostate cancer. World J Urol. 2006;24:273-80. 29. Noldus J, Graefen M, Haese A, Henke RP, Hammerer P, Huland H. Stage migration in clinically localized prostate cancer. Eur Urol. 2000;38:74-8. 30. Jhaveri FM, Klein EA, Kupelian PA, Zippe C, Levin HS. Declining rates of extracapsular extension after radical prostatectomy: evidence for continued stage migration. J Clin Oncol. 1999;17:3167-72. 31. Zlotta AR, Roumegue`re T, Ravery V, Hoffmann P, Montorsi F, Türkeri L, et al. Is seminal vesicle ablation mandatory for all patients undergoing radical prostatectomy? A multivariate analysis on 1283 patients. Eur Urol. 2004;46:42-9. 32. Korman HJ, Watson RB, Civantos F, Block NL, Soloway MS. Radical prostatectomy: is complete resection of the seminal vesicles really necessary? J Urol. 1996;156:1081-3. 33. Bloom KD, Richie JP, Schultz D, Renshaw A, Saegaert T, D’Amico AV. Invasion of seminal vesicles by adenocarcinoma of the prostate: PSA outcome determined by preoperative and postoperative factors. Urology. 2004;63:333-6. 34. Theodorescu D, Lippert MC, Broder SR, Boyd JC. Early prostate-specific antigen failure following radical perineal versus retropubic prostatectomy: the importance of seminal vesicle excision. Urology. 1998;51:277-82. 35. Koh H, Kattan MW, Scardino PT, Suyama K, Maru N, Slawin K, et al. A nomogram to predict seminal vesicle invasion by the extent and location of cancer in systematic biopsy results. J Urol. 2003;170:1203-8. 36. Makarov DV, Trock BJ, Humphreys EB, Mangold LA, Walsh PC, Epstein JI, et al. Updated nomogram to predict pathologic stage of prostate cancer given prostate-specific antigen level, clinical stage, and biopsy Gleason score (Partin tables) based on cases from 2000 to 2005. Urology. 2007;69:1095-101. 37. Gallina A, Chun FK, Briganti A, Shariat SF, Montorsi F, Salonia A, et al. Development and split-sample validation of a nomogram predicting the probability of seminal vesicle invasion at radical prostatectomy. Eur Urol. 2007 Jul;52(1):98-105. 38. Lopez JI. Anatomía microscópica de los conductos eyaculadores. Implicaciones clínicas en el cáncer de próstata. Res Esp Patol. 2007;40:182-7. 39. Lee F, Torp-Pedersen ST, McLeary RD. Diagnosis of prostate cancer by transrectal ultrasound. Urol Clin North Am.1989;16:663-73. 40. Amin MB, de Peralta-Venturina M, Killeen TC, et al. Pathologic significance of the invaginated extraprostatic space involvement by prostate carcinoma. A study of 79 cases of stage T3b prostatic carcinomas (Abstract). Mod Pathol. 2005;18:579. 41. Billis A, Stelini RF, Teixeira DA, et al. Seminal vesicle invasion in radical prostatectomies: which is the most common route of invasion? (Abstract). Lab Invest. 2006;86:596. 42. Amin MB, Venturina M, Goldstein N, et al. The incidence and significance of the invaginated extraprostatic space (IES) involvement by prostatic carcinoma (PCA) in a series of 310 radical prostatectomies (Abstract). Lab Invest. 2006;86:583. 43. Egevad L, Allsbrook WC Jr, Epstein JI. Current practice of diagnosis and reporting of prostate cancer on needle biopsy among genitourinary pathologists. Hum Pathol. 2006;37:292-7. 44. Epstein JI, Amin M, Boccon-Gibod L, Egevad L, Humphrey PA, Mikuz G, et al. Prognostic factors and reporting of prostate carcinoma in radical prostatectomy and pelvic lymphadenectomy specimens. Scand J Urol Nephrol Suppl. 2005;216:34-63. 45. Ahlering TE, Skarecky DW, McLaren CE, Weinberg AC. Seminal vesicle involvement in patients with D1 disease predicts early prostate specific antigen recurrence and metastasis after radical prostatectomy and early androgen ablation. Cancer. 2002;94:1648-53. 46. Deliveliotis CH, Varkarakis J, Trakas N, Louras G, Giannakopoulos S, Skolarikos A, et al. Influence of preoperative vesicle biopsy on the decision for radical prostatectomy. Int Urol Nephrol. 1999;31:83-7 38 ❙ Artículos, Revisiones y Casos C ínicos Impacto de la Resonancia Magnética en el estadiaje local, estratificación por grupos de riesgo y tratamiento del cáncer de próstata con braquiterapia de alta tasa de dosis A. Gomez-Iturriaga1, F. Casquero1, C. Carvajal1, A. Urresola2, B. Canteli2, A. Ezquerro2, E. Hortelano1, I. San Miguel1, J. Cacicedo1, R. Llarena4, L. Martínez-Indart5, J. M. Espinosa3, P. Minguez3, P. Bilbao1 1Servicio de Oncología Radioterápica, 2Servicio de Radiología, 3Servicio de Radiofísica, 4Servicio de Urología, 5Unidad de Epidemiología Clínica y Apoyo a la Investigación. Hospital Universitario de Cruces. RESUMEN ABSTRACT P urpose: To assess the impact of magnetic resonance imaging (MRI) staging for patients undergoing High Dose Rate (HDR) brachytherapy with external beam radiotherapy (EBRT). Methods and materials: Fifty consecutive patients with intermediate risk and high risk prostate cancer underwent staging MRI. The MRI findings were used to guide stage-appropriate treatment recommendations, and to assist in the preplanning and optimization of the brachytherapy isodose distributions Results: Median age of the patients was 71 years (range 58-78), median pre-treatment PSA was 10.15 ng/ml (3.3-66), median prostate volume was 35cc (14-58). Eighty-four percent of the patients were Gleason ≥ 7. Fifty-two percent had ≥ 50 of cores involved. Fifty four percent of patient’s PSA was ≥ 10 ng/ml. Pre-MRI staging was T1 in 70% of the patients, T2 in 30 %. Of the 50 patients staged by MRI, 70% were upstaged from the digital rectal examination-based clinical .stage; 46% of cT1T2 patients were upstaged to cT3. This upstaging changed the risk group in 56% of the patients while using the NCCN classification and in 24% when the D’Amico classification was used. The treatment reccomendation was modified in 26% and 20% of the patients using the NCCN and the D’Amico classification respectively. Conclusion: Staging MRI impacts in the assessment of the local staging, risk group classification and treatment deCorrepondencia cision in intermediate and high risk patients underAlfonso Gomez-Iturriaga going HDR brachytherapy Servicio de Oncología Radioterápica Hospital Universitario de Cruces and EBRT Keywords: Prostate cancer. HDR brachytherapy. Magnetic Resonance Imaging. Plaza Cruces s/n 48903 Barakaldo, Vizcaya [email protected] ❙ 39 Artículos, Revisiones y Casos Clínicos INTRODUCCIÓN Aunque cada vez existe una mayor exactitud en la estadificaciLos métodos tradicionales de evaluación de cáncer de próstata, como el tacto rectal, la ecografía transrectal, las biopsias por sextantes y el antígeno prostático específico (PSA), son capaces de predecir tumores indolentes y tumores muy agresivos. Sin embargo, la mayoría de pacientes se encuentran en una situación intermedia, en la que la precisión de las técnicas mencionadas es limitada (1,2). Debido a estas limitaciones se ha investigado el valor de la Resonancia prostática en el estudio de la extensión local del cáncer de próstata, con resultados esperanzadores (3). En la última década ha mejorado la tecnología de la RM de próstata y la experiencia de los radiólogos que la informan. Nuevas técnicas, como la RM con espectroscopia (MRSI), las técnicas de perfusión y difusión, los estudios con alto campo magnético, el procesamiento de la imagen y los sistemas de imagen y comunicación (PACS) han dado lugar a un gran avance en la interpretación de las RM en el cáncer de próstata. Tanto las imágenes de RM de próstata como las de espectroscopia pueden evaluar la agresividad tumoral. Se ha objetivado que los índices de espectroscopia y los datos bioquímicos de los estudios de espectroscopia correlacionan con el Gleason Score. También estudios recientes han demostrado que algunos parámetros obtenidos con sistemas de RM como el ADC (apparent diffusion coefficient) y el tiempo de relajación en T2, correlacionan con la celularidad tumoral (4) En la actualidad el uso fundamental de esta herramienta diagnóstica se centra en la estadificación local macroscópica de la enfermedad. Es importante conocer la existencia de nódulos tumorales prostáticos, la uni o bilateralidad del tumor y más importante aun, establecer si existe extensión extraprostática, dado que la presencia de la misma (estadios cT3-T4) confiere un pronóstico desfavorable a la enfermedad (5,6). La RM también permite explorar en el mismo procedimiento las áreas de drenaje ganglionar y explorar las estructuras óseas pélvicas, para descartar la afectación metastásica ganglionar u ósea. La probabilidad de presentar extensión extracapsular (EEC), infiltración de vesículas seminales y afectación pélvica ganglionar se puede determinar clínicamente con la utilización de nomogramas, como los de Kattan y Partin. Estos nomogramas estiman el estadio patológico en base al nivel de PSA pretratamiento, el estadio clínico y el grado de Gleason en el espécimen de la biopsia (1,7). Aunque los nomogramas no integran los resultados de las exploraciones radiológicas, estas, y principalmente la RM, pueden contribuir en gran medida a mejorar la capacidad de los nomogramas para predecir la presencia de EEC, infiltración de vesículas seminales y afectación metastásica ganglionar. Siendo los pacientes que más se beneficiarían, aquellos con riesgo intermedio o alto. De entre las distintas técnicas de irradiación existentes en la actualidad para el cáncer de próstata, la braquiterapia representa la técnica de RT superior en términos de conformación de dosis y la que permite una escalada de dosis mayor. Esta técnica posee la cualidad de administrar dosis extremadamente altas de irradiación, ajustando las isodosis a la próstata con una precisión milimétrica, manteniendo los órganos sanos adyacentes como la uretra y el recto en dosis tolerables (8). Esta precisión extrema de la braquiterapia exige que para realizar una técnica de excelente calidad sea necesario un correcto estadiaje local de la enfermedad prostática, y las técnicas utilizadas actualmente, como la ecografía transrectal, no han demostrado que aporten información clínica útil a la obtenida mediante el tacto rectal (9). Se presentan los resultados de 50 pacientes con diagnóstico de cáncer de próstata candidatos a braquiterapia de alta tasa de dosis (HDR) a los que se les ha realizado RM prostática, y la implicación de esta en el estadiaje de local, estratificación por grupos de riesgo y tratamiento recibido. MATERIAL Y MÉTODOS En el año 2011 se inició el programa de braquiterapia de alta tasa de dosis en tiempo real en el Hospital de Cruces. Pacientes Los criterios de inclusión para recibir este tratamiento radioterápico fueron: poseer un carcinoma de próstata de riesgo intermedio o alto, un IPSS menor de 15 sobre 35, un volumen prostático menor de 60 cc, y enfermedad de próstata órgano confinada o con afectación extraglandular que permita ser cubierta con seguridad con la braquiterapia HDR. Estudios de extensión En todos los pacientes se ha realizado analítica con PSA, biopsia prostática transrectal ecodirigida, y estudios de extensión con Gammagrafía ósea, TAC abdomino-pélvico y RM pélvica-prostática. Tratamiento El protocolo de nuestro centro establece que los pacientes de riesgo intermedio se traten con combinación de braquiterapia HDR y RTE, con o sin la adición de tratamiento hormonal 40 ❙ Artículos, Revisiones y Casos C ínicos antiandrogénico durante 6 meses, en función de las características de la enfermedad. Los pacientes de alto riesgo reciben tratamiento radioterápico con escalada de dosis con braquiterapia HDR y RTE, con tratamiento de deprivacion androgénica durante 2 años. Técnica de la RM Los estudios se realizaron con un equipo de 1,5 T (Achieva, Philips Medical systems) y antena multicanal de cuerpo (Sense-Cardiac MS). Los parámetros de las secuencias habían sido previamente optimizados para dicha antena. Todos los pacientes se estudiaron en posición de decúbito supino, tras administración de butil escopolamina intramuscular (Buscopan) y tras limpieza rectal con enema, previo a acudir a la prueba. Se realizó imagen localizadora en tres planos y posteriormente secuencias T2 Fast Spin eco con TR/TE de 2.800/140 milisegundos y tren de eco de 16, con un campo de visión (FOV) de 23 x 18 y matriz de 256 x 176, 4 mm de espesor de corte y NEX = 3, incluyendo la próstata y las vesículas seminales Posteriormente se realizaron secuencia axial T1 de la pelvis entera desde la cresta ilíaca hasta sínfisis del pubis, con FOV de 25 y TR/TE de 619/10 milisegundos, espesor de corte de 4 mm, NEX = 2 y T2 axial volumétrico (VISTA), como guía para la planificación de la braquiterapia. En el estudio funcional, se realizaron secuencias de RM espectroscópica (PRESS) mediante imágenes tridimensionales de desplazamiento químico y mapas paramétricos (mapas de relación del cociente colina-creatina respecto al citrato) en correlación con imágenes ponderadas en T2 morfológicas. La secuencia de difusión, DWI, se realizó mediante técnica ecoplanar con un TR/TE 3.112/80 millisegundos; FOV 29 cm; espesor de corte 4 mm; gap 0 mm; matriz, 156 x 123; NEX 4, y valores de b, 0, 500, y 1.000 s/mm2. Previo al estudio se estableció que el valor b de 1.000 s/mm2 proporcionaba el contraste de imagen más alto entre el tejido prostático normal y maligno en nuestro sistema 1,5-T. Los valores de ADC se obtuvieron de las secuencias de DWI realizados con valores de b de 0, 500 y 1.000 s/mm2, y los mapas de ADC se generaron mediante el cálculo del valor ADC en cada píxel de cada corte. Finalmente se realizó, secuencia dinámica T1 FFE volumétrica (TR/TE 4,4/2,1; ángulo, 12º; espesor de corte, 4 mm; gap 0; FOV 23 mm, matriz, 92 x 90, NEX = 2, con 20 fases dinámicas) en el plano axial. A partir de los datos de las imágenes resultantes, se analizaron las diversas curvas de perfusión para permitir la detección y localización tumoral. Todos los estudios de RM fueron evaluados por radiólogos dedicados a uro-radiología Datos y estadística Se ha realizado un análisis descriptivo utilizando distribuciones de frecuencia y porcentajes para las variables cualitativas, y con la media o mediana y desviación típica o rango intercuartílico para las variables continúas. La comparación de proporciones entre variables cualitativas se ha realizado mediante el estadístico de chi-cuadrado o sus correspondientes correcciones, como la corrección de Fisher cuando las frecuencias esperadas son < 5. Se ha calculado la OR y su intervalo de confianza mediante regresión logística univariante. La comparación entre dos grupos con una variable continua se ha realizado mediante el análisis no paramétrico de U de Mann-Whitney, dependiendo de las características distribucionales. El software estadístico utilizado ha sido el SPSS vs 20.0. RESULTADOS Se han seleccionado 50 pacientes consecutivos con cáncer de próstata, candidatos a tratamiento combinado de braquiterapia HDR y RTE. En todos ellos se realizó una RM prostática para estatificación local previa a la realización del tratamiento braquiterápico. La mediana de edad los pacientes fue de 71 años (rango: 5878), la mediana de PSA pretratamiento 10,15 ng/ml (3,3-66), la mediana de cores obtenidos 10 (6-12) y un volumen de 35 cc (14-58). Las características clínico-patológicas de los pacientes se presentan en la tabla I. En los estudios de RM, los parámetros estudiados, previo consenso en el comité de tumores de uro-oncología del Hospital de Cruces, fueron: la carga tumoral definida como número de nódulos o masas intraprostáticos, la lateralidad de las lesiones, la existencia o no de EEC, la afectación de vesículas seminales, la afectación ganglionar pélvica y la afectación ósea metastásica en el territorio óseo estudiado. La distribución de los factores predictores por RM en los 50 pacientes se presentan en la tabla II. De los 50 pacientes estadiados con RM, 35 de ellos (70%) fueron sobreestadiados frente al estadio clínico obtenido del tacto rectal o ecografía transrectal. Aunque ninguno de los pacientes fue catalogado como cT3 (enfermedad extra-prostática) en los estudios de ecografía transrectal ni en la biopsia prostática, tras la RM, en 23 pacientes (46%) se objetivó la presencia de EEC, estadios cT3a y cT3b. ❙ 41 Artículos, Revisiones y Casos Clínicos El análisis univariante no demostró significación estadística entre el riesgo de EEC y el resto de variables estudiadas. Este sobreestadiaje en el estadio local de los pacientes dio lugar a cambios en la estratificación por grupos de riesgo. Se han tenido en cuenta tanto los grupos de riesgo de la NCCN (10), como los de D’Amico (11). Estos resultados se presentan la tabla III. Dato clínico Los cambios en los grupos de riesgo dan lugar a una diferente alternativa terapéutica cuando se sufre un cambio de riesgo bajo a intermedio y de riesgo intermedio a alto riesgo. Esto quiere decir que teniendo en cuenta la clasificación de la NCCN, 13 pacientes (26%) recibieron un tratamiento diferente tras la realización de la RM y teniendo en cuenta la clasificación de D´Amico 10 pacientes (20%) Número de pacientes Porcentaje de pacientes 6 7 14 7 26 52 8 10 20 9 6 12 Desconocido 1 2 <25% 8 16 25-<50% 13 26 50-75% 16 32 >75% 10 20 Desconocido 3 6 Izquierda 10 20 Derecha 7 14 Bilateral 29 58 Desconocido 4 8 <10 23 46 10-20 17 34 >20 10 20 T1 35 70 T2a 9 18 T2b 1 2 T2c 5 10 T3a 0 0 Gleason Porcentaje de cilindros afectos Lateralidad de los cilindros PSA (ng/ml) Estadio clínico (pre-RM) Tabla I. Características clínico-patológicas. 42 ❙ Artículos, Revisiones y Casos C ínicos T3b 0 0 N+ 0 0 M+ 0 0 Bajo 2 4 Intermedio 16 32 Alto 28 56 Muy alto 3 6 Desconocido 1 2 Bajo 2 4 Intermedio 22 44 Alto 25 50 Desconocido 1 2 Número de pacientes Porcentaje de pacientes No ECE 27 54 Si ECE 23 46 No nódulos 2 4 1 nódulo 12 24 2 nódulos 9 18 Múltiples nódulos 12 24 Masa 15 30 Izquierda 6 12 Derecha 12 24 Bilateral 30 60 Desconocida 2 4 Afectación de vesículas seminales 8 16 Afectación ganglionar 1 2 Afectación metastásica 1 2 Grupo de riesgo NCCN Grupo de riesgo D´Amico Tabla I. Características clínico-patológicas. Variable Extensión extracapsular Carga tumoral Lateralidad Otros hallazgos Tabla I. Características clínico-patológicas. ❙ 43 Artículos, Revisiones y Casos Clínicos Número de pacientes Porcentaje 28 56 De bajo a alto 1 2 De intermedio a alto 12 24 De alto a muy a alto 13 26 Metástasis 2 4 12 24 De bajo a intermedio 1 2 De intermedio a alto 9 18 Metástasis 2 4 Clasificación NCCN Cambio de grupo de riesgo Tipo de cambio Clasificación D’Amico Cambio de grupo de riesgo Tipo de cambio Tabla III. Cambios en el grupo de riesgo tras la realización de RM, en función de la estratificación utilizada. DISCUSION La RM obtiene imágenes de tejido blando de la próstata de gran resolución y permite una adecuada evaluación de la extensión local de la enfermedad (12). Estudios recientes han demostrado un incremento en la sensibilidad y especificidad para la detección de cáncer de próstata órgano confinado cuando se utiliza la RM como herramienta diagnóstica en el estadiaje de la enfermedad (13). La EEC no es una mera variable dicotómica sino que tiene, más bien, un componente cuantitativo importante. Es conocido que el grado de EEC afecta su detección por RM (14) y que una extensión extraglandular > 5 mm en diámetro radial adjudica un mal pronóstico en pacientes que reciben tratamiento radioterápico (15). El cáncer de próstata tiene una baja intensidad de señal en RM, pero circunstancias como la hemorragia post biopsia, la prostatitis o tejido cicatricial pueden artefactar la imagen y tener una apariencia muy similar a las de las lesiones neoplásicas. Un meta-análisis sobre la RM en el estadiaje local del cáncer de próstata, publicado en el año 2002, demostró un rango amplio de precisión, desde el 50 al 92% (16). Parte de culpa en este amplio rango la tiene la tecnología, una gran mejora en la técnica de imagen y la utilización de RM multiparamétricas. Turkbey y cols., del Instituto Nacional del Cancer (NCI) americano en Bethesda, han demostrado, en una publicación muy reciente, valores predictivos positivos para la detección de cáncer con técnicas multiparamétricas de RM del 98, 98 y 100%, en la totalidad de la próstata, la próstata periférica y la glándula central respectivamente (17). Asimismo, un estudio prospectivo con 27 pacientes demostró que la RM multiparamétrica es significativamente más precisa en la predicción del estadio patológico final que las tablas de Partin (18). Por otra parte la precisión en la detección de la EEC es muy superior cuando los radiólogos que informan las pruebas son profesionales dedicados al aparato genitourinario, que cuando lo hacen radiólogos generales (19). En este estudio los radiólogos que informaron los estudios de RM fueron radiólogos dedicados. Ha sido postulado que la utilización de bobina endorrectal y la utilización de RM 3.0 T permitirían una mejor detección y estadiaje del cáncer de próstata. El Hospital Universitario de Cruces dispone en la actualidad de 2 Resonancias Magnéticas de 1.5 T, aunque los estudios se realizaron en la de mayor gradiente. Durante varios años los estudios se llevaron a cabo con combinación de antena multicanal de superficie y bobina endorrectal, pero recientemente se ha dejado de utilizar la bobina endorrectal por no aportar información adicional como se ha demostrado en publicaciones recientes (20-22). En nuestro estudio el impacto de la RM en la sobreestadifi- 44 ❙ Artículos, Revisiones y Casos C ínicos cación local de la enfermedad ha sido muy llamativo. El 70% de los pacientes sufrieron un sobreestadiaje mientras que 23 pacientes (46%), de los 50 pacientes estudiados, incrementaron su estadio local de cT1-T2 a cT3. Existen pocos estudios similares al presente. En un estudio publicado por Clarke y cols., en el que se estadiaron 327 pacientes con RM previa a recibir tratamiento radioterápico, se objetivó un sobreestadiaje de estadios T1-2 a T3, también en el 70% de los pacientes. En este estudio, la mayoría de pacientes sobreestadiados recibieron un tratamiento diferente al propuesto inicialmente. Recibieron combinación de braquiterapia de baja tasa de dosis con semillas de yodo 125 y radioterapia externa, en vez de braquiterapia exclusiva (23). Aun más importante que el sobreestadiaje local (cT3a-b), es la implicación de este en la estratificación por grupos de riesgo. En nuestro estudio se ha objetivado que la RM cambia el grupo de riesgo en un 56% de los casos cuando se utiliza el sistema de clasificación de la NCCN, y en un 24% cuando se utiliza el sistema de clasificación de D’Amico. Teniendo en cuenta la clasificación de la NCCN, 13 pacientes (26%) recibieron un tratamiento diferente al planteado inicialmente tras la realización de la RM (los pacientes con riesgo intermedio recibieron 6 meses de tratamiento de deprivación hormonal, y los de alto riesgo 2 años) y 10 pacientes (20%) teniendo en cuenta la clasificación de D´Amico . En aquellos casos en los que se objetivó la presencia de extensión extracapsular (estadios cT3a) o bien infiltración de vesículas seminales (estadio cT3b), se revisaron las imágenes con el equipo de uro-radiólogos para confirmar la factibilidad de la correcta cobertura del volumen tumoral extraprostático con la braquiterapia HDR. En estas situaciones se incrementa el número de catéteres y los tiempos de parada de la fuente de 192Ir en la región que corresponde al área de extensión extraprostática, para asegurar que la cobertura con las isodosis de prescripción de la zona de afectación extracapsular es adecuada, como se puede apreciar en la fig. 1. Estudios anteriores que han investigado el valor de la RM previa al tratamiento radioterápico han demostrado consistentemente que los hallazgos de RM predicen control bioquímico (15,24-26). Nguyen y cols. encontraron que mientras la presencia de afectación de vesículas seminales era un factor pronóstico, la existencia de EEC en RM no correlacionaba con un mayor riesgo de recidiva bioquimica (26). Sin embargo, Riaz y cols., en el único estudio publicado hasta la fecha sobre el rol de la RM pre-tratamiento con combinación de RTE y braquiterapia, demostraron que los únicos factores que correlacionaban con control bioquímico fueron el Gleason y la presencia de EEC (27). Las dos limitaciones principales de nuestro estudio son el número de pacientes, y la falta de validación definitiva de la sensibilidad y especificidad de la técnica con la anatomía patológica, debido a que no se tratan quirúrgicamente estos pacientes. Sin embargo de las RM de alto campo, informadas por uro-radiólogos dedicados, y la realización de técnicas de imagen avanzadas, hacen que las RM realizadas en nuestro centro sean de alta calidad. Ante la evidente necesidad de mejorar los sistemas de estadiaje local de la enfermedad prostática, y basados en los resultados obtenidos en nuestro estudio y en otros similares, pensamos que la RM aporta información muy útil a la hora de decidir el tratamiento adecuado y la manera de ejecutarlo CONCLUSIONES La RM como herramienta de estadiaje en el cáncer de próstata da lugar a un sobreestadiaje local de la enfermedad, con el consecuente cambio en el grupo de riesgo y en el tratamiento administrado. Asimismo, la RM aporta información muy útil para la planificación del tratamiento de braquiterapia HDR. ❙ 45 Artículos, Revisiones y Casos Clínicos BIBLIOGRAFÍA 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. Partin AW, Kattan MW, Subong EN, Walsh PC, Wojno KJ, Oesterling JE, et al. Combination of prostate-specific antigen, clinical stage, and Gleason score to predict pathological stage of localized prostate cancer. A multi-institutional update. JAMA. 1997;277:1445-51. Partin AW, Mangold LA, Lamm DM, Walsh PC, Epstein JI, Pearson JD. Contemporary update of prostate cancer staging nomograms (Partin Tables) for the new millennium. Urology. 2001;58:843-8. Huch Boni RA, Boner JA, Debatin JF, Trinkler F, Knönagel H, Von Hochstetter A, et al. Optimization of prostate carcinoma staging: comparison of imaging and clinical methods. Clin Radiol. 1995;50:593-600. Giusti S, Caramella D, Fruzzetti E, Lazzereschi M, Tognetti A, Bartolozzi C. Peripheral zone prostate cancer. Pre-treatment evaluation with MR and 3D (1)H MR spectroscopic imaging: correlation with pathologic findings. Abdom Imaging. 2010;35:757-63. Ohori M, Kattan MW, Koh H, Maru N, Slawin KM, Shariat S, et al. Predicting the presence and side of extracapsular extension: a nomogram for staging prostate cancer. J Urol. 2004;171:1844-9; discussion 1849. Epstein JI, Partin AW, Potter SR, Walsh PC. Adenocarcinoma of the prostate invading the seminal vesicle: prognostic stratification based on pathologic parameters. Urology. 2000;56:283-8. Kattan MW, Eastham JA, Stapleton AM, Wheeler TM, Scardino PT. A preoperative nomogram for disease recurrence following radical prostatectomy for prostate cancer. J Natl Cancer Inst. 1998;90:766-71. Morton G. The best method for dose escalation: Prostate brachytherapy. Can Urol Assoc J. 2012;6:196-8. Sedelaar JP, van Roermund JG, van Leenders GL, Hulsbergenvan de Kaa CA, Wijkstra H, de la Rosette JJ. Three-dimensional grayscale ultrasound: evaluation of prostate cancer compared with benign prostatic hyperplasia. Urology. 2001;57:914-20. Mohler JL, Armstrong AJ, Bahnson RR, Boston B, Busby JE, D’Amico AV, et al. Prostate Cancer, Version 3.2012 Featured Updates to the NCCN Guidelines. J Natl Compr Canc Netw. 2012;10:1081-7. D’Amico AV, Whittington R, Malkowicz SB, Schultz D, Blank K, Broderick GA, et al. Biochemical outcome after radical prostatectomy, external beam radiation therapy, or interstitial radiation therapy for clinically localized prostate cancer. JAMA. 1998;280:969-74. Akin O, Hricak H. Imaging of prostate cancer. Radiol Clin North Am. 2007;45:207-22. Wang L, Hricak H, Kattan MW, Chen HN, Scardino PT, Kuroiwa K. Prediction of organ-confined prostate cancer: incremental value of MR imaging and MR spectroscopic imaging to staging nomograms. Radiology. 2006;238:597-603. Jager GJ, Ruijter ET, van de Kaa CA, de la Rosette JJ, Oosterhof GO, Thornbury JR, et al. Local staging of prostate cancer with endorectal MR imaging: correlation with histopathology. AJR Am J Roentgenol. 1996;166:845-52. McKenna DA, Coakley FV, Westphalen AC, Zhao S, Lu Y, Webb EM, et al. Prostate cancer: role of pretreatment MR in predicting 16. 17. 18. 19. 20. 21. 22. 23. 24. 25. 26. 27. outcome after external-beam radiation therapy-initial experience. Radiology. 2008;247:141-6. Engelbrecht MR, Jager GJ, Laheij RJ, Verbeek AL, van Lier HJ, Barentsz JO. Local staging of prostate cancer using magnetic resonance imaging: a meta-analysis. Eur Radiol. 2002;12:2294-302. Turkbey B, Mani H, Shah V, Rastinehad AR, Bernardo M, Pohida T, et al. Multiparametric 3T prostate magnetic resonance imaging to detect cancer: histopathological correlation using prostatectomy specimens processed in customized magnetic resonance imaging based molds. J Urol. 2011;186:1818-24. Augustin H, Fritz GA, Ehammer T, Auprich M, Pummer K. Accuracy of 3-Tesla magnetic resonance imaging for the staging of prostate cancer in comparison to the Partin tables. Acta Radiol. 2009;50:562-9. Mullerad M, Hricak H, Wang L, Chen HN, Kattan MW, Scardino PT. Prostate cancer: detection of extracapsular extension by genitourinary and general body radiologists at MR imaging. Radiology. 2004;232:140-6. Futterer JJ, Engelbrecht MR, Jager GJ, Hartman RP, King BF, Hulsbergen-Van de Kaa CA, et al. Prostate cancer: comparison of local staging accuracy of pelvic phased-array coil alone versus integrated endorectal-pelvic phased-array coils. Local staging accuracy of prostate cancer using endorectal coil MR imaging. Eur Radiol. 2007;17:1055-65. Park BK, Kim B, Kim CK, Lee HM, Kwon GY. Comparison of phased-array 3.0-T and endorectal 1.5-T magnetic resonance imaging in the evaluation of local staging accuracy for prostate cancer. J Comput Assist Tomogr. 2007;31:534-8. Kim B, Breau RH, Papadatos D, Fergusson D, Doucette S, Cagiannos I, et al. Diagnostic accuracy of surface coil magnetic resonance imaging at 1.5 T for local staging of elevated risk prostate cancer. Can Urol Assoc J. 2010;4:257-62. Clarke DH, Banks SJ, Wiederhorn AR, Klousia JW, Lissy JM, Miller M, et al. The role of endorectal coil MRI in patient selection and treatment planning for prostate seed implants. Int J Radiat Oncol Biol Phys. 2002;52:903-10. Fuchsjager MH, Pucar D, Zelefsky MJ, Zhang Z, Mo Q, Ben-Porat LS, et al. Predicting post-external beam radiation therapy PSA relapse of prostate cancer using pretreatment MRI. Int J Radiat Oncol Biol Phys. 2010;78:743-50. Joseph T, McKenna DA, Westphalen AC, Coakley FV, Zhao S, Lu Y, et al. Pretreatment endorectal magnetic resonance imaging and magnetic resonance spectroscopic imaging features of prostate cancer as predictors of response to external beam radiotherapy. Int J Radiat Oncol Biol Phys. 2009;73:665-71. Nguyen PL, Whittington R, Koo S, Schultz D, Cote KB, Loffredo M, et al. Quantifying the impact of seminal vesicle invasion identified using endorectal magnetic resonance imaging on PSA outcome after radiation therapy for patients with clinically localized prostate cancer. Int J Radiat Oncol Biol Phys. 2004;59:400-5. Riaz N, Afaq A, Akin O, Pei X, Kollmeier MA, Cox B, et al. Pretreatment endorectal coil magnetic resonance imaging findings predict biochemical tumor control in prostate cancer patients treated with combination brachytherapy and external-beam radiotherapy. Int J Radiat Oncol Biol Phys. 2012;84:707-11 46 ❙ Artículos, Revisiones y Casos C ínicos Braquiterapia de rescate en pacientes con cáncer de próstata recidivado después de radioterapia I. Henríquez López1, A. Polo Rubio2, A. Bossi3 Servicio de Oncología Radioterápica. Hospital Universitario Sant Joan. Reus (Tarragona). Fundación IMOR. Barcelona; 2Servicio de Oncología Radioterápica. Unidad de Braquiterapia y radioterapia intraoperatoria. Hospital Universitario Ramón y Cajal. Madrid; 3Servicio de Oncología Radioterápica. Sección Braquiterapia. Instituto Gustave Roussy. Villejuif. Francia 1 RESUMEN L os pacientes con cáncer de próstata localizado clasificados como riesgo intermedio y elevado y tratados con radioterapia y hormonoterapia son los que presentan mayor riesgo de recidiva bioquímica. En la actualidad no existe una evidencia clara de cuál es el mejor tratamiento de rescate: cirugía, HIFU, crioterapia o braquiterapia. Todas estas técnicas presentas resultados y toxicidades variables. La braquiterapia es una técnica fiable y efectiva como tratamiento de rescate. Una adecuada selección en los pacientes es esencial para obtener buenos resultados con braquiterapia. La evidencia de la hormonoterapia asociada a la braquiterapia es incierta. Presentamos una revisión de la experiencia publicada de braquiterapia como tratamiento de rescate en pacientes con fallo bioquímico post-radioterapia ABSTRACT P atients with intermediate or high risk localized prostate cancer treated with radiation therapy and ADT have a high rate of biochemical failure. Actually, there is no solid evidence in what is the best salvage treatment in these patients: surgery, HIFU, cryotherapy o brachytherapy. All of these techniques have different degrees of success. Brachytherapy is a feasible and effective technique as a salvage treatment. A careful patient selection is essential to obtain good results without toxicities. The role of androgen deprivation therapy associated to brachytherapy is uncertain. We present a review of published experience in brachytherapy as a salvage treatment modality in patients with biochemical failure after radiation therapy. Correpondencia INTRODUCCIÓN El 80% de los cánceres de próstata se diagnostican en mayores de 65 años. La mayoría de los pacientes con cáncer de próstata localizado se curan con tratamiento radical: cirugía, radioterapia externa o braquiterapia. Sin embargo, no existe un consenso basado en la evidencia de cuál es el mejor tratamiento para estos pacientes (1). En la década de los 80s, aquellos pacientes tratados con radioterapia externa 3D conformacional estándar (RTE3Dc 70 Gy), el control bioquímico observado a los 10-15 años fue Iván Henríquez López Servicio de Oncología Radioterápica Hospital Universitario Sant Joan Avinguda Doctor Josep Laporte, 2 43204 Reus (Tarragona) E-mail: [email protected] inconsistente y variable, sobre todo, en función del grupo de riesgo (2). En los últimos años, en un afán de mejorar el control bioquímico y la supervivencia en estos pacientes se ha incrementado la dosis de irradiación, utilizando técnicas y modalidades de tratamiento con RT (RT 3Dc, IMRT-IGRT, braquiterapia, hipofraccionamiento) solas o en combinación, asociadas o no a un tratamiento hormonal sustitutivo, consiguiendo un mayor control tumoral, sin un incremento significativo de la toxicidad. La radioterapia se ha ❙ 47 Artículos, Revisiones y Casos Clínicos convertido así en una opción terapéutica consolidada para los pacientes con cáncer de próstata localizado. Por otra parte, la recidiva del cáncer de próstata tras radioterapia externa es un problema de primer orden en el ámbito de la Oncología Radioterápica. Y esto se debe a varias razones. En primer lugar, existe un gran número de pacientes que fueron tratados en las décadas de 1980 y 1990 con dosis de radiación que resultan insuficientes a la luz de los conocimientos actuales. Aunque no tenemos datos, se pueden estimar en varios miles en España. De estos pacientes, un porcentaje no despreciable tienen un riesgo elevado de recidiva local. En segundo lugar, la recidiva después de la radioterapia externa condiciona un algoritmo de decisión muy complejo, en el que juegan la edad y estado general del paciente, la probabilidad de encontrar enfermedad micro-metastásica y la disponibilidad de terapéuticas adecuadas. Esto hace que en muchos casos, el manejo de esta situación clínica sea demasiado simplista, sin atender a criterios de control local y la posibilidad real de obtener un segundo intervalo libre de enfermedad (o la curación) mediante la utilización de un segundo tratamiento local. En tercer lugar, el tratamiento de rescate empleando radiaciones ionizantes (radioterapia de precisión) presenta aspectos interesantes. Por una parte existe control fino del depósito de dosis y es posible realizar una intensificación de dosis protegiendo tejidos sanos. Por otra parte la re-irradiación se considera tradicionalmente una situación indeseable por el riesgo de complicaciones. Por último, la recidiva local tras la aplicación de radioterapia es una situación en la que la comunidad de la Oncología Radioterápica se tiene que involucrar, desde su detección precoz y desde la selección de la terapéutica de rescate más adecuada. La cirugía, la crioterapia, HIFU (high intensity focused ultrasound) y la braquiterapia son, entre otras, las opciones de tratamiento de rescate más frecuentemente utilizadas con resultados dispares entre ellas (3-14). Actualmente no hay consenso en cuál de los tratamientos de rescate es el más óptimo en pacientes con recidiva local después de un tratamiento con radioterapia. La braquiterapia como tratamiento de rescate en pacientes con fallo local presenta unos beneficios potencialmente atractivos no solo en el cáncer de próstata, si no también en otros tumores sólidos (15,16). Presentamos una revisión de la experiencia publicada sobre braquiterapia como tratamiento de rescate en pacientes con cáncer de próstata recidivados y tratados previamente con radioterapia. JUSTIFICACIÓN BRAQUITERAPIA ¿Por qué recidivan post-radioterapia? Hay dos factores, entre otros, que influyen significativamente en la recidiva bioquímica: el método de estadiaje y la dosis inicial de radioterapia. El método más utilizado para clasificar el cáncer de próstata localizado es el de D’Amico (2). Los pacientes se clasifican en grupo de riesgo bajo, riesgo intermedio y riesgo elevado, según el tamaño del tumor (T), el grado de diferenciación de Gleason y el valor total del PSA (variables independientes). Esto permite determinar con bastante seguridad cómo será el comportamiento biológico del tumor (valor pronóstico) y cuál será el resultado o el control de la enfermedad en función del tratamiento administrado (valor predictivo). A pesar de su enorme contribución como método de estadiaje, en la actualidad es conocido que estos métodos de clasificación son insuficientes. Existen otros factores que influyen en el método de estadiaje y por lo tanto en el pronóstico, como son aspectos clínicos, biológicos y moleculares. Existe suficiente evidencia que demuestra que la dosis inicial de radioterapia utilizada es un factor muy importante para aumentar el control bioquímico, disminuir el fallo local y las metástasis a distancia. El resultado observado es menos muerte por enfermedad y un probable aumento en la supervivencia (17,18). En este contexto, la evidencia más sólida publicada son los estudios randomizados con escalada de dosis de radioterapia. En resumen, existe un beneficio entre el 10 y 20% en la supervivencia libre de recidiva bioquímica (SLRB) por aumentar la dosis total entre 8 y 10 Gy. ¿Quienes recidivan post-radioterapia? Los grupos con mayor riesgo de recidiva son el riesgo intermedio (≤ T2b/c o Gleason 3+4 (4+3) o PSA 11-20 ng/ml) y el riesgo elevado (≤ T3 o Gleason 8-10 o PSA > 20 ng/ml). Se estima que el porcentaje de recidivas bioquímicas a 10 años en pacientes con cáncer de próstata localizado, riesgo intermedio, está entre el 30 y 50% y para el riesgo elevado entre el 50 y 70%, respectivamente (2). La variabilidad en los porcentajes de recidiva estriba en que son un subgrupo de pacientes “heterogéneos”, por la edad, estadio de la enfermedad, comportamiento biológico y molecular (1). Magnitud del problema El cáncer de próstata sigue siendo la tercera causa de muerte en Europa (España). En nuestra práctica clínica oncológica, un tumor que presente una elevada tasa de recidivas, aunque sean bioquímicas, las debemos asumir como inaceptables o abe- 48 ❙ Artículos, Revisiones y Casos C ínicos rrantes. Estos resultados son consecuencia de un insuficiente método de estadiaje o de unas dosis iniciales de radioterapia insuficientes, tal como comentamos anteriormente. En esta línea, un 50% de este subgrupo de pacientes recidivados, presentan características clínicas particulares, son pacientes con expectativas de vida > 10 años, buen estado general y buena función urinaria e intestinal. Un porcentaje de estos pacientes están abocados a morir por enfermedad si no les ofrecemos un tratamiento de rescate con intención radical. Según datos recientes (18), el subgrupo de mayor riesgo de muerte por enfermedad son pacientes < 70 años, PSA > 10,5 ng/ml al diagnóstico, Gleason 9-10, que presenten recidiva antes de los 3 años después de la RT inicial y con un tiempo de duplicación < 3,6 meses en el momento de la recidiva. Por lo tanto, es primordial un esfuerzo por parte de todos los especialistas que tratan el cáncer de próstata, y en particular por el Oncólogo Radioterápico, para que lideren una mayor implicación en la detección precoz, selección y derivación de estos pacientes a centros especializados donde realicen un tratamiento de rescate. ¿QUE SABEMOS DE LA RECIDIVA POST-RADIOTERAPIA? ¿Cómo diagnosticamos la recidiva bioquímica? En líneas generales utilizamos criterios biológicos, radiológicos y clínicos-patológicos. Estos métodos siguen siendo insuficientes, sobre todo, para poder determinar con certeza si estamos ante una enfermedad local o sistémica. Criterios biológicos (elevación PSA) La definición del fallo bioquímico post-RT la realizamos mediante los criterios de ASTRO y PHOENIX. En el año 1997, se definió por el consenso de ASTRO cómo se debía definir un fallo bioquímica post-RT, como la elevación del PSA en 3 determinaciones consecutivas separadas cada 3 meses en los dos primeros años post-RT. Con los criterios de ASTRO se han valorado durante dos décadas los grandes ensayos de una forma homogénea (19). Las limitaciones más significativas de ASTRO son: poca sensibilidad en detectar recidivas tempranas y por tanto poco beneficio de ofrecer un tratamiento de rescate en fase temprana. Tendencia en las curvas de supervivencia, a “aplanarse” con un incremento “irreal” en la mediana de seguimiento de los pacientes y finalmente hay falsos positivos con pequeños incrementos en el PSA. Desde el año 2005, tras el consenso de PHOENIX, se introdujo nueva definición de recidiva bioquímica post-RT: NADIR + 2 ng/ml, incluyendo a los pacientes que hayan recibido también tratamiento hormonal asociado a la RT. Los criterios de PHOENIX son un mejor y mayor predictivo clínico de metástasis a distancia, de mortalidad causa específica y de mortalidad global. Sin embargo, la limitación estaría en no poder determinar de una manera temprana una recidiva bioquímica (20). Criterios radiológicos Las técnicas diagnósticas más utilizadas en el diagnóstico de la recidiva son la ecografía transrectal (escala de grises y doppler), la RM pélvica y la gammagrafía ósea. En la mayoría de los casos, los resultados de estas pruebas son normales. Sin embargo, en los últimos años existe un interés creciente con la introducción de nuevas técnicas como la RM + espectroscopia y estudio dinámico (21), el PET-TAC con colina (22), la RM con nanopartículas (23) y la gammagrafía con ProstaScint (24). Estas técnicas presentan una mayor sensibilidad y especificidad para detectar enfermedad local, loco-regional o a distancia. Esta información es de vital importancia a la hora de plantearse un tratamiento de rescate. Criterios clínico-patológicos El examen físico que incluye tacto rectal y la biopsia de próstata son obligatorios ante la sospecha de recidiva bioquímica post-RT. Es recomendable una biopsia transrectal guiada por ecografía. La biopsia es recomendable > 18 meses después de la radioterapia inicial por su mayor fiabilidad. Es muy recomendable que sea un patólogo familiarizado con los efectos de la radiación a nivel de la próstata el que la revise (25). Con la intención de obtener un mayor porcentaje de resultados positivos en la biopsia, algunos autores recomiendan realizar una RM con espectroscopia y estudio dinámico previa a la biopsia, para dirigir la biopsia a la zona con alteración metabólica y poder realizar una biopsia por saturación (26). ¿Qué factores pronósticos son útiles en la recidiva bioquímica? Algunos de los factores pronósticos que pueden tener relación con el fallo bioquímico post-RT son conocidos y están relacionados con el diagnóstico inicial, con el tratamiento inicial y otros relacionados con la recidiva. Esta información de si estamos ante una enfermedad local o a distancia es fundamental antes de la decisión terapéutica. Factores relacionados con el diagnóstico inicial − El grupo de riesgo en el momento del diagnóstico. Pacientes clasificados como ≥ T2c o Gleason ≥ 8 o PSA ≥ 20 ng/ml tienen mayor riesgo de recidiva bioquímica y muerte causa específica (27). − La dosis inicial de RT. Los estudios de Kupelian (28) han ❙ 49 Artículos, Revisiones y Casos Clínicos demostrado que aquellos pacientes que reciben una dosis inferior a 72 Gy tienen más posibilidades de fallo bioquímico y muerte causa específica que los pacientes que reciben dosis superiores. − La velocidad (cinética) del PSA. D’Amico (29) demuestra que aquellos pacientes con carcinoma de próstata con una vPSA > 2 ng/ml/año en el momento del diagnóstico se asocian a una mayor mortalidad que aquellos pacientes con una velocidad del PSA inferior. Factores relacionados con el tratamiento inicial − Nadir absoluto del PSA post-tratamiento. Crook (25) y Zelefsky (30) confirman que aquellos pacientes con un nPSA > 0,5 ng/ml después del tratamiento con RT está relacionado con fallo local y a distancia. − Intervalo de tiempo a nPSA post-RT. Ray (31) relaciona un mejor control bioquímico y supervivencia libre de metástasis si el nPSA se obtiene después de los 18 m que antes de los 6 meses post-RT. − Intervalo de tiempo a fallo de PSA post-RT. Zagars y Pollack (32) describen que existe una mayor posibilidad de enfermedad local y a distancia si el fallo bioquímico ocurre antes de los 9 meses que después de los 18 m post-RT. Factores relacionados en el momento de la recidiva − El tiempo de duplicación del PSA en la recidiva. Zelefsky (33) y D’Amico (34) coinciden en demostrar una mayor proporción de metástasis a distancia y muerte causa específica en aquellos pacientes con un TDPSA < 3 meses en el momento de la recidiva bioquímica, en comparación de un TDPSA > 12 meses en el momento de la recidiva. − Nivel del PSA en el momento de la recidiva. Ward (35) y Koutrouvelis (36) concluyen que pacientes con un PSA > 10 ng/ml en el momento de la recidiva tienen una menor supervivencia, en comparación a pacientes con un PSA < 10 ng/ml en el momento de la recidiva. En la actualidad, existen > 40 nomogramas publicados en la literatura para predecir eventos (http://www.mskcc.org/mskcc/html/10088.cfm) en el momento del diagnóstico o en la recidiva. Todos estos nomogramas están enfocados a valorar el pronóstico y a predecir el tipo de tratamiento a realizar. ¿Cómo y cuándo tratar la recidiva? Los pacientes con fallo bioquímico post-RT constituyen un grupo heterogéneo, donde la elección del tratamiento óptimo es muy difícil. La decisión de qué tratamiento aplicar ante una recidiva bioquímica con biopsia prostática positiva es muy compleja. No existe una respuesta basada en la evidencia de cuándo y cómo tratarlos. Dicha decisión se ha de basar en los métodos diagnósticos aplicados, los factores pronósticos, las características del paciente y su entorno. Una vez la decisión terapéutica está tomada, estos pacientes deben remitirse, para realizar este tratamiento complejo, a centros especializados con la adecuada formación y experiencia en braquiterapia. A efectos académicos, las opciones terapéuticas tras fallo bioquímico post-RT se alinean en dos grupos, con intención paliativa y radical respectivamente. El tratamiento paliativo más frecuentemente utilizado es la hormonoterapia. El 80% de los pacientes presentan una respuesta biológica. Esta respuesta es temporal ya que los niveles de PSA aumentan una vez suspendido el tratamiento. El esquema de tratamiento hormonal utilizado es el intermitente o continuo no más allá de los 3 años, para evitar los efectos indeseables de la hormonoterapia. Existen otras alternativas de tratamiento paliativo como la quimioterapia o la observación. La cirugía, la crioterapia, el HIFU y la braquiterapia de baja o alta tasa de dosis son, entre otras, las opciones de tratamiento de rescate más frecuentemente utilizadas, con resultados dispares entre ellas en términos de control bioquímico y toxicidad (3-14). La braquiterapia ofrece una serie de características que la hacen adecuada para realizar un tratamiento de rescate (37). En primer lugar presenta una selectividad espacial, que se obtiene por la optimización balística. Por otra parte los gradientes de dosis en presencia de fuentes internas permiten obtener distribuciones de dosis muy favorables en los casos de reirradiación. ¿Qué experiencia clínica existe con braquiterapia? En la actualidad la experiencia publicada de braquiterapia (LDR o HDR) como tratamiento de rescate en pacientes con fallo bioquímico post-RT es mayoritariamente mono-institucional y heterogénea. Las series difieren en los criterios de selección de los pacientes, en el número total de pacientes incluidos, en la técnica de braquiterapia, en la utilización de hormonoterapia neoadyuvante o adyuvante en algunos estudios, en la identificación de factores predictivos, en la definición de fallo bioquímico y en un seguimiento muy desigual entre ellas. Todo esto hace difícil la comparación de sus resultados. En la Tabla I presentamos las series más relevantes publicadas de braquiterapia de rescate en pacientes con fallo bioquímico a radioterapia. 50 ❙ Artículos, Revisiones y Casos C ínicos Mediana seguimiento meses resultados Toxicidad grado 3/4 5,6 64 34% 5-y bDFS+ 56% 5-y bDFS* 16% 17 2,2 62 53% 5-y FFSR¶ NR LDR 126 Gy 17 4,7 44 75% 4-y FFbF¶ 47% Allen y cols., 2007 (7) LDR 97 Gy$ 12 3,8 45 63% 5-y FFbF¶ 0% Lee y cols., 2007 (10) HDR 36 Gy 21 5,9 19 89% 2-y FFbF† 14% Nguyen y cols., 2007 (8) LDR 137 Gy◊ 25 9,46 46 70% 4-y FFbF† 30% Lee y cols., 2008 (9) LDR 90 Gy◊◊ 21 3,8 36 89% 3-y FFbF† 0% Aaronson y cols., 2009 (11) LDR 144 Gy 24 3,4 30 65% 5-y FFbF 54% 10-y FFbF† 4% Burri y cols., 2010 (12) LDR 135 Gy 125I 110 Gy 103Pd 37 5,6 86 77% 5-y FFbF† 11% DR/LDR Henríquez y 30 Gy/145 Gy cols., 2012 (13) 63 6,65 36 xxx 26%** TOTAL 377 Estudio, año BQT rescate Dosis Grado y cols., 1999 (5) LDR 145 Gy 49 Beyer y cols., 1999 (4) LDR 120 Gy 125I 90 Gy 103 P Wong y cols., 2006 (6) Nº pts PSA pre-BQT (ng/ml 45 Tabla I. Series de rescate con braquiterapia en pacientes con fallo bioquímico post-Radioterapia* *Series desde 1990. + Fallo definido por dos elevaciones consecutivas por encima del nadir. *Nadir PSA < 0,5 ng/ml. ¶Definición de fallo bioquímico por ASTRO (18). †Definición de fallo bioquímico por Phoenix (19). **Toxicidad genitourinaria 22% Grado 3 y toxicidad gastrointestinal 4% Grado ¾. $Dosis media. ◊Mínima dosis media periferia. ◊◊Mínima dosis periferia Abreviaturas: SLRB: Supervivencia libre de recidiva bioquímica; LDR = low dose rate; HDR = high dose rate; bDFS = biochemical disease-free survival; FFSR = freedom from second relapse; NR = not reported ❙ 51 Artículos, Revisiones y Casos Clínicos Resultados clínicos de braquiterapia de rescate La serie más larga es la reportada por Grado (5) y cols., de la Clínica Mayo Scottsdale, que incluyó 49 pacientes tratados previamente con radioterapia externa. La mediana de seguimiento de la serie fue de 64 meses. El fracaso del tratamiento de rescate se definió como la ocurrencia de dos aumentos consecutivos del valor del PSA tras alcanzar el nadir. La supervivencia libre de recidiva bioquímica actuarial a 3 y 5 años fue del 48 y del 34% respectivamente. El valor del nadir de PSA tuvo valor predictivo para la supervivencia libre de recidiva bioquímica. La supervivencia libre de recidiva bioquímica actuarial a 3 y 5 años fue del 77 y 56% para los pacientes con nadir de PSA < 0,5 ng/ml. Beyer y cols. (4) revisan los resultados de la braquiterapia de rescate en una serie de 17 pacientes tratados entre 1989 y 1994. La definición de fallo se realizó siguiendo el consenso ASTRO -1997. La mediana de seguimiento de la serie fue de 54 meses. La supervivencia libre de recidiva bioquímica a los 5 años fue del 53%. Los pacientes con un valor de PSA menor de 10 ng/ml en el momento de la braquiterapia de rescate se beneficiaron más, y presentaron una supervivencia libre de recidiva bioquímica a los 5 años del 67%, en comparación con un 25% en pacientes con PSA mayor de 10 ng/ml. La toxicidad aguda fue indistinguible de la de los pacientes que no habían recibido irradiación previa. En un estudio fase II, Wong y cols. (6) reportan una serie de 17 pacientes tratados con braquiterapia y bloqueo androgénico de corta duración tras recidiva post RTE (dosis mediana 68 Gy). El PSA mediano preimplante fue de 4,7 ng/ml. El 41% de los pacientes presentó un GS en la re-biopsia de 7. El intervalo mediano entre el final de la RTE y la braquiterapia de recate fue de 5,9 años. El tratamiento de rescate consistió en un implante permanente de 125I (mediana de dosis prescrita, 126 Gy). Todos los pacientes recibieron 3 meses de agonista LHRH de forma neoadyuvante seguidos de la braquiterapia y 6 meses agonista LHRH adyuvante. La mediana de seguimiento fue de 44 meses. La supervivencia libre de recidiva bioquímica (ASTRO) actuarial a 4 años fue del 75%. La supervivencia global actuarial a 4 años fue del 71%. Allen y cols. (7) reportan su serie retrospectiva de 12 pacientes rescatados con braquiterapia tras fallo bioquímico a la radioterapia externa (dosis mediana 70 Gy). En el momento de la recurrencia la mediana de PSA fue de 3,8 ng/ml, la mediana de velocidad de PSA fue de 3,6 ng/ml/año y el GS mediano en la re-biopsia 7. El intervalo mediano entre el final de la RTE y la braquiterapia de recate fue de 5,76 años. La dosis de rescate prescrita fue de 97 Gy, utilizando 125I o 103Pd. Todos los pacientes recibieron un curso de hormonoterapia neoadyuvante de 3 meses con un antagonista de LHRH. Tras un seguimiento mediano de 45 meses la supervivencia causa-específica fue del 100%, la supervivencia libre de recidiva bioquímica (ASTRO) fue del 63%, la supervivencia global del 54% y la supervivencia causa-específica del 100%. El grupo de UCSF ha estudiado el papel de la braquiterapia de alta tasa de dosis como tratamiento de rescate (10). La serie consta de 21 pacientes tratados mediante BT de alta tasa de dosis de rescate tras el fallo de la RTE entre 1998 y 2005. El PSA mediano preimplante fue de 5,9 ng/ml. El 47% de los pacientes presentaron GS 7 en la re-biopsia en el momento de la recurrencia. El intervalo mediano entre el final de la RTE y la braquiterapia de rescate fue de 5,3 años. Once pacientes (52%) recibieron bloqueo hormonal neoadyuvante. El tratamiento de rescate consistió en 2 implantes temporales de braquiterapia de alta tasa de dosis para administrar 6 fracciones de 6 Gy (dosis total = 36 Gy, equivalentes a 50 Gy a fraccionamiento convencional, para un valor de alfa/beta de 10, y equivalentes a 72 Gy a fraccionamiento convencional, para un alfa/beta de 2). Tras un seguimiento mediano de 18,7 meses 2 pacientes presentaron progresión según criterio ASTRO-1997, aunque no se aportan datos actuariales. El papel de la RM como modalidad de imagen para guiar la ejecución de la braquiterapia de rescate ha sido evaluada en un ensayo fase II por Nguyen y cols. (8) del Hospital Brigham and Women’s y el Instituto del Cancer Dana Farber. La serie consta de 25 pacientes con recidiva local post RTE y factores de buen pronóstico al diagnóstico de la recidiva (PSA < 10 ng/ml y GS < 8). El tratamiento de rescate consistió en un implante permanente guiado por RM. La mediana de seguimiento fue de 3,9 años y la supervivencia libre de recidiva bioquímica (criterio, nadir + 2 ng/ml) actuarial a los 4 años fue del 70%. Lee y cols. (9) evalúan 21 pacientes tratados con implante permanente de 103Pd tras recidiva post RTE (dosis mediana 66,6 Gy) entre 1998 y 2005. El PSA mediano preimplante fue de 3,8 ng/ml. El valor mediano para el GS en la re-biopsia fue de 7. El intervalo mediano entre el final de la RTE y el implante fue de 8 años. El tratamiento de rescate consistió en un implante permanente de 103Pd (mediana de dosis prescrita, 90 Gy). El 52% de los pacientes recibieron bloqueo hormonal adyuvante indefinido. La mediana de seguimiento fue de 36 meses. La supervivencia libre de recidiva bioquímica (ASTRO-1997) actuarial a 3 y 5 años fue de 94 y 38%. La supervivencia global actuarial a 3 y 5 años fue de 81 y 81%. Aaronson y cols. (11) de UCSF presentaron su experiencia en la utilización de braquiterapia permanente como tratamiento de rescate tras fallo post RTE. Los autores presentan los datos de 24 pacientes sometidos a implante de 125I o 103Pd tras re- 52 ❙ Artículos, Revisiones y Casos C ínicos cidiva post RTE (dosis 66-70,2 Gy) entre 1996 y 2007. El PSA mediano preimplante fue de 3,41 ng/ml. El valor de GS en la re-biopsia fue de 6 en el 38% de los pacientes y de 7 en el 33% de los pacientes. El intervalo mediano entre el final de la RTE y el implante fue de 4 años. El tratamiento de rescate consistió en un implante permanente de 125I o de 103Pd (mediana de dosis prescrita, 72 Gy). El 17% de los pacientes recibieron bloqueo hormonal adyuvante. La mediana de seguimiento fue de 30 meses. La supervivencia libre de recidiva bioquímica (nadir + 2 ng/ml) actuarial a 3 años fue del 89,5%. Burri y cols. (12), del grupo del Hospital Mount Sinai de Nueva York, han publicado recientemente su experiencia con braquiterapia de baja tasa de dosis con 125I o 103Pd tras recidiva post RTE (dosis mediana 67,8 Gy) entre 1994 y 2008. Se presenta una serie de 37 pacientes. El PSA mediano preimplante fue de 5,6 ng/ml. El valor de GS en la re-biopsia fue de 7 en el 46% de los pacientes y de 8-10 en el 32% de los pacientes. El intervalo mediano entre el final de la RTE y el implante fue de 5,1 años. El tratamiento de rescate consistió en un implante permanente de 125I o de 103Pd (mediana de dosis prescrita, 110 Gy para 103Pd y 135 Gy para 125I). El 84% de los pacientes recibieron bloqueo hormonal adyuvante. La mediana de seguimiento fue de 86 meses. La supervivencia libre de recidiva bioquímica (nadir + 2 ng/ml) actuarial a 5 y 10 años fue del 65 y 54%. La supervivencia causa-específica fue de 96 y 96% y la supervivencia global de 94 y 74%, respectivamente. Henríquez y cols. (13) presentan su experiencia inicial (42 pacientes) y recientemente actualizada (63 pacientes) de rescate con braquiterapia (LDR o HDR) en pacientes con fallo bioquímico a RT externa (52 pacientes) o a BQT-LDR (11 pacientes) entre 1993 y 2007. La media de PSA pre-BQT fue de 6,65 ng/ml. Con una mediana de seguimiento de 36 meses, la supervivencia libre de recidiva bioquímica a 5 años fue 77%, la supervivencia global 70% y la supervivencia causa-específica del 97% respectivamente. En un subanálisis, donde se comparó la BQT sola o asociada a hormonoterapia, se observó un aumento de la supervivencia global (p = 0,04) a favor al grupo de BQT y hormonas. En el análisis multivariado, el PSA y el tiempo a recidiva fueron factores independientes para fallo bioquímico y peor supervivencia, mientras que las dosis HDR > 30 Gy se relacionaron con mayor toxicidad grado ≥ 2. Toxicidad de la braquiterapia Uno de los aspectos más importantes a tener en cuenta antes de realizar un tratamiento de rescate es la toxicidad, independientemente de la técnica utilizada, cirugía, crioterapia o braquiterapia. Cada una de estas técnicas afecta a órganos comunes: recto, vejiga y uretra, con resultados dispares. Cuando analizamos la toxicidad de la braquiterapia como tratamiento de rescate en comparación a las otras modalidades, como cirugía y crioterapia, podemos observar que la incontinencia es muy inferior en la braquiterapia (6%) que en las otras modalidades (36 y 41%). Asimismo existe más daño uretral en la crioterapia (11%) y lesión rectal (4,7%) en la cirugía, en comparación a la toxicidad rectal grado 3-4 en la braquiterapia (5,6%). La estenosis del cuello vesical es similar tanto en la cirugía como en la braquiterapia (17%) y superior en la crioterapia (24%). Finalmente los trayectos fistulosos se observan con la cirugía (2,6%) y la braquiterapia (3,4%) (Tabla II). Grado y cols., 1999 (5) LDR 145 Gy 49 5,6 64 Beyer y cols., 1999 (4) LDR 120 Gy 125I 90 Gy 103 P 17 2,2 62 Wong y cols., 2006 (6) LDR 126 Gy 17 4,7 44 Allen y cols., 2007 (7) LDR 97 Gy$ 12 3,8 45 Tabla I. Toxicidad relevante de las diferentes técnicas de rescate Volúmenes de tratamiento Los volúmenes a tratar son los recomendados por la ESTRO/ EAU/EORTC y AAPM en sus recomendaciones más recientes (40-42). El GTV (“gross tumor volume”) corresponde a la enfermedad palpable, visible o clínicamente demostrable. De acuerdo con la definición TNM, el GTV solo se podría definir para estadios tumorales mayores de T1c. En el caso de las recidivas post-RTE, en la mayoría de los casos no hay tumor demostrable, por lo que el GTV corresponde a la próstata completa. El CTV (“clinical target volume”) es el volumen que contiene el GTV e incluye la enfermedad subclínica circundante con una probabilidad determinada. Está documentado que para enfermedad primaria de bajo riesgo un margen de 3 mm alrededor de la glándula prostática puede incluir más del 95% de la enfermedad residual. Para la recidiva post-RTE no ❙ 53 Artículos, Revisiones y Casos Clínicos existen estudios de correlación, pero debido al riesgo asociado a la reirradiación en el caso de tomar márgenes de irradiación amplios, se acepta un margen de 3 mm en la expansión GTVCTV. Por último, el PTV (“planning target volume”) rodea al CTV con un margen para compensar las incertidumbres en la administración de la dosis. Este margen puede servir para compensar los movimientos fisiológicos que puedan afectar el tamaño, forma y posición del GTV (margen interno) o bien las incertidumbres de colocación sistemáticas o aleatorias, durante la irradiación. El margen CTV-PTV se puede reducir en braquiterapia, ya que no hay posibilidades de errores de colocación, cuando además se utilizan modernas técnicas de implante basadas en dosimetría intraoperatoria. En relación a los órganos de riesgo, se deben localizar y delinear al menos la uretra prostática y la pared anterior del recto. La uretra se visualiza por ecografía endorectal mediante la utilización de un catéter urinario. El contorno externo del catéter se debe delinear desde la base hasta el ápex prostático. La pared anterior del recto se debe contornear igualmente desde la base hasta el apex, prestando atención a delinear solamente tejidos, sin incluir el contenido rectal. Prescripción de dosis La dosis de prescripción es la dosis que se pretende administrar en la isodosis del 100% (también llamada isodosis de prescripción). Las dosis de prescripción comúnmente utilizadas en braquiterapia como tratamiento primario son 145 Gy para 125I y de 125 Gy para 103Pd. Para la braquiterapia de alta tasa de dosis el fraccionamiento óptimo como monoterapia no está claro. Los investigadores del Hospital William Beaumont proponen un esquema de 4 fracciones de 9,5 Gy administradas en dos días (43). Hablaremos a partir de ahora de recomendaciones para la braquiterapia de baja tasa de dosis con semillas permanentes. Tanto ESTRO/EAU/EORTC como AAPM han emitido sus recomendaciones respecto a los criterios de aceptación de la dosimetría para braquiterapia de baja tasa de dosis (40,41). Los criterios de aceptación de la dosimetría intraoperatoria para el CTV son: − El V100 (el porcentaje del CTV que recibe al menos la dosis de prescripción) debe ser al menos 95% (V100 > 95%). Por lo tanto el D90 (la dosis que cubre el 90% del volumen del CTV) será mayor que la dosis de prescripción (D90 > 100% de la dosis de prescripción). − El V150 (el porcentaje de CTV que recibe al menos un 150% de la dosis de prescripción) debería ser menos del 150%. Esto es particularmente importante en el caso de la reirradiación, donde se debe insistir en satisfacer este criterio. Para los órganos de riesgo se establecen los siguientes criterios de aceptación: − Para el recto: el parámetro primario es D2cc, que debe ser menor a la dosis de prescripción. El parámetro secundario para recto es D0,1cc (Dmax), que se debe mantener por debajo del 150% de la dosis de prescripción. Por los motivos descritos previamente se recomienda mantener estos dos parámetros tan bajos como sea posible. − Para la uretra: el parámetro primario es D 10, que debe ser menor del 150% de la dosis de prescripción. El parámetro secundario D 30 debe ser menor de 130% de la dosis de prescripción. Se recomienda mantener estos parámetros tan bajos como sea posible. Dosimetría postimplante Tanto la AAPM como la ABS recomiendan la realización de dosimetría post-implante personalizada (44,45). En el caso de la braquiterapia de rescate esto es especialmente recomendable. Se recomienda realizar un TAC pélvico a las 4-6 semanas post-implante para identificar las semillas y su posición, delimitándose la glándula prostática y los órganos de riesgo (recto y uretra). Los parámetros primarios y secundarios para el CTV a determinar serían: D90, V100, V150 (primarios) y el V200, V90 y D100. Para los órganos de riesgo serían: D2cc para el recto y D10 para la uretra. De los datos obtenidos de la dosimetría post-implante se puede extraer conocimiento, que sirva en el futuro para establecer recomendaciones acerca de la dosis de prescripción y la tolerancia de los órganos críticos. ¿QUE NO SABEMOS DE LA RECIDIVA POST-RADIOTERAPIA? La dosis de prescripción En el caso de la braquiterapia de rescate no existe ningún estudio prospectivo que determine cuál es la dosis de prescripción óptima que proporcione garantías de control tumoral sin comprometer al paciente a un exceso de toxicidad. En ausencia de consenso y de guías de práctica clínica, se recomienda utilizar la dosis de prescripción plena, tomando especiales precauciones con los órganos críticos. Sin embargo es aconsejable aplicar el modelo lineal cuadrático para el cálculo de la dosis, teniendo en cuenta el α/β = 2 para la próstata. Por ejemplo, en BQTHDR si a un paciente con cáncer de próstata recidivado la dosis de prescripción fuese de 32 Gy en 4 fx de 8 Gy, teniendo en cuenta un α/β = 2, su DBE sería de 160 Gy y su dosis total equivalente sería de 80 Gy. 54 ❙ Artículos, Revisiones y Casos C ínicos El papel de la hormonoterapia en la BQT de rescate En la actualidad no hay evidencia si el tratamiento hormonal (neoadyuvante o adyuvante) asociado a la BQT puede contribuir en el control local y la supervivencia de estos pacientes. De la experiencia clínica publicada (Tabla I), solo 6/14 estudios utilizan el bloqueo hormonal en su esquema de tratamiento. Ninguno de estos estudios estaba diseñado para responder a esta pregunta. Sin embargo, en la serie retrospectiva de Henríquez y cols. (13) en un análisis de subgrupo de tratamiento (BQT + hormonoterapia vs BQT sola), el tratamiento combinado aumenta la supervivencia de estos pacientes. En esta línea, a la espera de los resultados del ensayo fase II randomizado multicéntrico español (fase reclutamiento), ANABRAQ, que compara BQT sola vs BQT con hormonoterapia en pacientes con fallo bioquímico post-RT. La protección rectal con ácido hialurónico Prada y cols. del Hospital Central de Asturias han desarrollado un método de inyección de ácido hialurónico en el espacio recto-prostático, que reduce la dosis en la pared anterior del recto (46), en pacientes con diagnostico inicial de cáncer de próstata que reciben dosis elevadas de irradiación. Según estos autores la inyección de ácido hialurónico no afecta las dosis en el CTV. Por ello, y dado que se trata de una técnica accesible a los equipos de braquiterapia prostática sería recomendable su utilización en los casos de re-irradiación con braquiterapia para evitar una mayor toxicidad rectal en estos pacientes. CONCLUSIONES A la espera de resultados más concluyentes de los estudios randomizados (RTOG 0526 y ANABRAQ), y una vez revisada la experiencia existente en braquiterapia como tratamiento de rescate en la recidiva post-RT, podemos establecer una serie de criterios de selección, teniendo en cuenta el estado general del paciente, la historia natural de la enfermedad y las características de nuestro centro. Los criterios mencionados serían los siguientes: 1. Fracaso local documentado mediante biopsia prostática. 2. Estudio de extensión negativo. 3. Paciente con expectativas de vida > 5 años. 4. Buena función urinaria (IPSS 0-8, Qmax ml/seg > 15). 5. Buena función intestinal. 6. Volumen prostático < 50 cc. 7. Paciente clasificado como riesgo bajo en el momento de la recidiva (≤ T2a, Gleason 6 y PSA < 10 ng/ml). 8. Dosis total de RT previa > 72 Gy. 9. Biopsia positiva > 18 m post-RT. 10. Velocidad del PSA (vPSA) < 2 ng/ml/año en el momento de la recidiva. 11. Nadir de PSA (nPSA) < 0,5 ng/ml post-RT. 12. Tiempo a nadir del PSA (TnPSA) > 18 m post-RT. 13. Tiempo hasta el fallo bioquímico (TfPSA) > 18 m postRT. 14. Tiempo duplicación del PSA (TdPSA) > 12 m en el momento de la recidiva. En conclusión, la recidiva post-RT es una entidad clínica que se presenta con una frecuencia creciente en nuestros servicios de Oncología Radioterápica. Su tratamiento es complejo debido a las incertidumbres asociadas en todo el proceso de diagnóstico, tratamiento y seguimiento. Sin embargo, dado que su incidencia tiende a crecer, es necesario un enfoque multidisciplinar y consensuado en los comités de tumores urológicos en nuestros hospitales. El tratamiento de rescate con braquiterapia es un tratamiento efectivo, asociado a tasas de control oncológico y toxicidad aceptables. Su aplicación sin embargo se ha de realizar siempre en el contexto de equipos entrenados con experiencia en el manejo de este tipo de pacientes. La realización de ensayos clínicos controlados servirá para identificar aspectos cruciales en cuanto a la indicación, técnica y prescripción de dosis. ❙ 55 Artículos, Revisiones y Casos Clínicos BIBLIOGRAFÍA 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. Speight JL, Roach M 3rd. Radiotherapy in the management of clinically localized prostate cancer evolving standards, consensus, controversies and new directions. J Clin Oncol. 2005;23:8176-85. D’Amico AV. Whttinngton R, Malkowicz SB. Biochemical outcome after radical prostatectomy, external beam radiation therapy, or interstitial radiation therapy for clinically localized prostate cancer. JAMA. 1998;280:969-74. Cox JM, Busby E. Salvage therapy for prostate cancer recurrence after radiation therapy. Current Urology Reports. 2009;10:99-205. Beyer DC. Permanent brachytherapy as salvage treatment for recurrent prostate cancer. Urology. 1999;54:880-3. Grado GL, Collins JM, Kriegshauser JS, et al. Salvage brachytherapy for localized prostate cancer after radiotherapy failure. Urology. 1999;53:2-10. Wong WW, Buskirk SJ, Schild SE, et al. Combined prostate brachytherapy and short-term androgen deprivation therapy as salvage therapy for locally recurrent prostate cancer after external beam irradiation. J Urol. 2006;176:2020-4. Allen GW, Howard AR, Jarrard DF, et al. Management of prostate cancer recurrences after radiation therapy-brachytherapy as a salvage option. Cancer. 2007;110:1405-16. Nguyen PL, Chen MH, D’Amico AV, et al. Magnetic resonance image-guided salvage brachytherapy after radiation in select men who initially presented with favourable-risk prostate cancer: a prospective phase 2 study. Cancer. 2007;110:1485-92. Lee HK, Adams MT, Motta J. Salvage prostate brachytherapy for localized prostate cancer failure after external beam radiation therapy. Brachytherapy. 2008;7:17-21. Lee B, Shinohara K, Weinberg V, et al. Feasibility of high-doserate brachytherapy salvage for local prostate cancer recurrence after radiotherapy: the University of California-San Francisco experience. Int J Radiat Oncol Biol Phys. 2007;67:1106-12. Aaronson DS, Yamasaki I, Gottschalk A, et al. Salvage permanent perineal radioactive-seed implantation for treating recurrence of localized prostate adenocarcinoma after external beam radiotherapy. BJU In.t 2009;104: 600-4. Burri RJ, Stone NN, Unger P, et al. Long-term outcome and toxicity of salvage brachytherapy for local failure after initial radiotherapy for prostate cancer. Int J Radiat Oncol Biol Phys. 2010;77:1338-44. Henríquez LI, Sancho G, Guix B, et al. Salvage brachytherapy wit or without hormonal therapy for prostate cancer recurrence after radiation therapy. Radiat Oncol. 2010;ESTRO 29; abstract. Warmuth M, Johansson T, Mad P. Systematic review of the efficacy and safety of High-Intensity Focused Ultrasound for the primary and salvage treatment of prostate cancer. Eur Urol. 2010;58:803-15. Guix B. Lejarcegui JA, Tello JI, et al. Exeresis and brachytherapy as salvage treatment for local recurrence after conservative treatment for breast cancer: results of a ten-year pilot study. Int J Radiat Oncol Biol Phys. 2010;78: 804-10. Kupferman ME, Morrison WH, Santillan AA, et al. The role of interstitial brachytherapy with salvage surgery for the management of recurrent head and neck cancers. Cancer. 2007;109:2052-7. Zelefsky MJ, Reuter VE, Fuks Z, et al. Influence of local tumor 18. 19. 20. 21. 22. 23. 24. 25. 26. 27. 28. 29. 30. 31. control on distant mestastases and cancer related mortality after external beam radiotherapy for prostate cancer. J Urol. 2008;179:1368-73. Kuban DA, Levy LB, Cheung MR, et al. Long-term failure patterns and survival in a randomised dose-escalation trial for prostate cancer. Who dies of disease?. Int J Radiat Oncol Biol Phys. 2011;79:1310-7. ASTRO. Consensus statement. Guidelines for PSA following radiation therapy. American Society for Therapeutic Radiology and Oncology Consensus Panel. Int J Radiat Oncol Biol Phys. 1997;37:1035-41. Roach M III, Hanks G, Thames H, et al. Definig biochemical failure following radiotherapy with or without hormonal therapy in men with localized prostate cancer: recommendations of the RTOG-ASTRO Phoenix Consensus Conference. Int J Radiat Oncol Biol Phys. 2006;65:965-74. Pucar D, Sella T, Schoder H. The role of imaging in the detection of prostate cancer local recurrence after radiation therapy and surgery. Curr Opin Urol. 2008;18:87-97. Breeuwsma AJ, Pruim J, van den Bergh ACM, et al. Detection of local, regional and distant recurrence in patients with PSA relapse after external-beam radiotherapy using 11C-choline positron emission tomography. Int J Radiat Oncol Biol Phys. 2010;77:160-4. Harisinghani MG, Barentsz J, Hahn PF. Noninvasive detection of clinically occult lymph-node metastases in prostate cancer. N Engl J Med. 2003;348:2491-9. Brassell SA, Rosner IL, McLeod DG. Update on magnetic resonance Imaging, Prostacint, and novel Imaging in prostate cancer. Curr Opin Urol. 2005;15:163-6. Crook J, Malone S, Perry G, et al. Postradiotherapy prostate biopsies: what do they really mean? Results for 498 patients. Int J Radiat Oncol Biol Phys. 2000;48:355-67. Calvo N, Henríquez I, Pujol F, et al. Utility of magnetic resonance spectroscopy and guided biopsies in patients with previous negative biopsies and suspicious of prostate cancer. Radiat Oncol. 2010;1244 (abstract). Nguyen PL, D’Amico AV, Lee AK, et al. Patient selection, cancer control, and complications after salvage local therapy for postradiation prostate-specific antigen failure: a systematic review of the literature. Cancer. 2007;110:1417-28. Kupelian PA, Potters L, Khuntia D, et al. Radical prostatectomy, external beam radiotherapy < 72 Gy, external beam radiotherapy > or = 72 Gy, permanent seed implantation, or combined seeds/ external beam radiotherapy for stage T1-T2 prostate cancer. Int J Radiat Oncol Biol Phys. 2004;58:25-33. D’Amico AV, Renshaw AA, Sussman B, et al. Pretreatment PSA velocity and risk of death from préstate cancer following external beam radiation therapy. JAMA. 2005;294:440-7. Zelefsky MJ, Kuban DA, Levy LB, et al. Multi-institutional analysis of long-term outcome for stages T1-T2 prostate cancer treated with permanent sedd implantation. Int J Radiat Oncol Biol Phys. 2007;67:327-33. 31. Ray ME, Thames HD, Levy LB, et al. PSA nadir predicts biochemical and distant failures after external beam radiotherapy for prostate cancer: a multi-institutional analysis. Int J Radiat Oncol Biol Phys. 2006;64:1140-50. 56 ❙ Artículos, Revisiones y Casos C ínicos 32. Zagars GK, Pollack A. Kinetics of serum prostate-specific antigen after external beam radiation for clinically localized prostate cancer. Radiother Oncol. 1997;44:213-21. 33. Zelefsky MJ, Ben-Porat L, Scher HI, et al. Outcome predictors for the increasing PSA state after definitive external-beam radiotherapy for prostate cancer. J Clin Oncol. 2005;23:826-31. 34. D’Amico AV, Kantoff P, Loffredo M, et al. Predictors of mortality after prostate-specific antigen failure. Int J Radiat Oncol Biol Phys. 2006;65:656-60. 35. Ward JF, Sebo TJ, Blute ML, et al. Salvage surgery for radiorecurrent prostate cancer: contemporary outcomes. J Urol. 2005;173:1156-60. 36. Koutrouvelis P, Hendricks F, Lailas N, et al. Salvage reimplantation in patient with local recurrent prostate carcinoma after brachytherapy with three dimensional computed tomographyguided permanent pararectal implant. Technol Cancer Res Treat. 2003;2:339-44. 37. Polo A. Feasibility of functional imaging for brachytherapy. Journal of Contemporary Brachytherapy. 2009;1. 38. Bianco FJ Jr, Scardino PT, Stephenson AJ, et al. Long-term oncologic results of salvage radical prostatectomy for locally recurrent prostate cancer after radiotherapy. Int J Radiat Oncol Biol Phys. 2005;62:448-53. 39. Ismail M, Ahmed S, Kastner C, et al. Salvage cryotherapy for recurrent prostate cancer after radiation failure: A prospective case series of the first 100 patients. BJU Int. 2007;100:760-4. 40. Salembier C, Lavagnini P, Nickers P, et al. Tumour and target volumes in permanent prostate brachytherapy. A supplement to the ESTRO/EAU/EORTC recommendations on prostate brachytherapy. Radiother Oncol. 2007;83:3-10. 41. Nath R, Bice WS, Butler WM, et al. AAPM recommendations on dose prescription and reporting methods for permanent interstitial brachytherapy for prostate cancer: Report of Task Group 137. Medical Physics. 2009;36:5310. 42. Kovács G, Pötter R, Loch T, et al. GEC/ESTRO-EAU recommendations on temporary brachytherapy using stepping sources for localized prostate cancer. Radiother Oncol. 2005;74:137-48. 43. Grills IS, Martinez AA, Hollander M, et al. High dose rate brachytherapy as prostate cancer monotherapy reduces toxicity compared to low dose rate palladium seeds. J Urol. 2004;171:1098-104. 44. Yu Y, Anderson LL, Li Z et al. Permanent prostate seed implant brachytherapy: report of the American Association of Physicists in Medicine Task Group No. 64. Med Phys. 1999;26:2054-76. 45. Nag S, Bice W, DeWyngaert K, et al. The American Brachytherapy Society recommendations for permanent prostate brachytherapy postimplant dosimetric analysis. Int J Radiat Oncol Biol Phys. 2000;46:221-30. 46. Prada PJ, Gonzalez H, Menendez C, et al. Transperineal injection of hyaluronic acid in the anterior perirectal fat to decrease rectal toxicity from radiation delivered with low-dose-rate brachytherapy for prostate cancer patients. Brachytherapy. 2009;8:210-7. ❙ 57 Artículos, Revisiones y Casos Clínicos Carcinoma de próstata de bajo riesgo y la estrategia de vigilancia activa en nuestro medio M. Montesino Semper, F. Lozano Uruñuela, M. Pinós Paul, D. García García, J. Jiménez Calvo, A.s Santiago González de Garibay. Servicio de Urología. Hospital Virgen del Camino. Pamplona RESUMEN L Introducción: Con el empleo del PSA como herramienta de diagnóstico y de screening de cáncer de próstata se ha producido una migración a estadios precoces condicionando un sobrediagnóstico y un sobretratamiento. Esto ha generado estrategias de vigilancia activa (VA) que retrasan la intervención. Material y método: En 2008, tras la aprobación de nuestro Comité Ético de Investigación, iniciamos la inclusión de pacientes en el estudio PRIAS (Prostate cancer Research International: Active Surveillance). Se realiza un análisis de Kaplan-Meier para determinar la supervivencia libre de tratamiento. Resultado: Se han incluido en VA un total de 32 pacientes. La mediana de seguimiento es de 23,5 meses. Se han repetido 29 biopsias de próstata a 25 pacientes, con solo 8 carcinomas (27,5%). El 68% continua en VA y el 18,7% han requerido tratamiento. Conclusiones: La VA es una opción en pacientes seleccionados con cáncer de próstata y el estudio PRIAS resulta ser adecuado para su aplicación. Palabras clave: Carcinoma de próstata. Seguimiento activo. Cáncer de próstata de bajo riesgo. INTRODUCCIÓN El 80% de los cánceres de próstata se diagnostican en mayores de 65 años. La mayoría de los pacientes con cáncer de prLas tasas de mortalidad e incidencia estimadas para Europa de carcinoma de próstata son de 12,0 y de 59,3 casos por 100.000 ABSTRACT B ackground: After using PSA as a diagnosis tool and the screening of prostate cancer it has happened a migration to early stages conditioning overdiagnosis and overtreatment. These facts have generated active surveillance (AS) strategies in order to delay the treatment. Methods: In 2008 after the approval of our Clinical Research Ethics Committee we started the inclusion of patients in the PRIAS study (Prostate cancer Research International Active Surveillance). We perform an analysis of Kaplan-Meier to establish the treatment-free survival. Results: There have been included in AS 32 patients in all. The median follow-up being 23.5 months. There have been repeated 29 prostate biopsies in 25 patients finding only 8 carcinomas (27.5%). 68% keep on in AS and 18.7% have required treatment. Conclusions: AS is an opCorrepondencia tion in selected patients undergoing prostate cancer Manuel Montesino Semper and the PRIAS study is suiServicio de Urología. Hospital Virgen del Camino c/ Irunlarrea, 4 table for its application. 31008 Pamplona e-mail: [email protected] hombres, respectivamente, en 2008. Si bien la primera muestra una tendencia variable en el tiempo, con un descenso en los países con mayores recursos, la segunda aumenta, aunque con variaciones regionales como consecuencia de diferentes prácticas diagnósticas (1). La implantación de la determinación del PSA como herramienta de screening y el empleo de estrategias 58 ❙ Artículos, Revisiones y Casos C ínicos de biopsias de próstata extensas han contribuido a aumentar las probabilidades de que un hombre sea diagnosticado de cáncer de próstata a lo largo de su vida (2). Estudios de autopsia revelan que en el 50% de los varones, entre 40 y 49 años, se detecta cáncer de próstata, el 80% de ellos de escaso volumen y bajo grado, considerados insignificantes (3). Por otro lado, en 2009 el ERSPC (European Randomized Study of Screening for Prostate Cancer) (4) presentó los resultados del screening del cáncer de próstata basado en el PSA, con unas reducción de la mortalidad cáncer específica, pero asociada a un elevado riesgo de un sobrediagnóstico, definido como el diagnóstico de cánceres que no serían diagnosticados clínicamente durante la vida de los pacientes. Esto viene a representar el fenómeno conocido como la migración del estadio, lo que significa que hoy en día más carcinomas de próstata son detectados en estadios más precoces (5). A pesar de este hecho la mayoría de los hombres con carcinoma de próstata son tratados activamente con cirugía, radioterapia, hormonoterapia o combinaciones, condicionando así un sobretratamiento (6). En los últimos años se han diseñado diferentes estrategias de vigilancia activa (VA) para identificar y posteriormente retrasar o evitar el tratamiento a pacientes con tumores que puedan no tener riesgo para la supervivencia, evitando los efectos secundarios del tratamiento y manteniendo la calidad de vida (7-11). El número de candidatos para una VA de cáncer de próstata depende del uso que se haga del PSA así como de los criterios de inclusión de pacientes, y se calcula que puede alcanzar al 36% en Estados Unidos frente a un 9% en Gran Bretaña (12). La VA se recoge actualmente como una opción en guías clínicas como la de la EAU con un nivel de evidencia 2a (13), o en la americana NCCN (National Comprehensive Cancer Network) (14) . Se expone a continuación nuestra experiencia en el seguimiento activo de pacientes con cáncer de próstata de bajo riesgo, que hemos incluido en el estudio europeo PRIAS (Prostate cancer Research International: Active Surveillance). MATERIAL Y MÉTODOS La sección de Rotterdam del ERSPC (European Randomized study of Screening for Prostate Cancer) inició un estudio observacional, prospectivo denominado PRIAS como una herramienta de ayuda a los urólogos en el manejo de pacientes con carcinoma de próstata de bajo riesgo susceptibles de VA, un estudio accesible a través de una página web (www.prias-project.org). Los pacientes pueden ser incluidos y seguidos a través de ella. Los datos de inclusión y seguimiento generan gráficos de seguimiento de las medidas de PSA, tiempo de duplicación de PSA (TDPSA) y, en base a los criterios de seguimiento, recomendaciones para continuar o finalizar la VA e iniciar el tratamiento. Actualmente es el estudio prospectivo de VA más amplio, en el que participan pacientes con carcinoma de próstata de bajo riesgo de 17 países (9). Los criterios de inclusión en el estudio son: pacientes con carcinoma de próstata histológicamente comprobado, susceptibles de tratamiento curativo, sin tratamiento previo de cáncer de próstata y dispuestos a cumplir con el seguimiento, clínicamente en estadios T1c o T2, con una suma de Gleason ≤ 6, y un número de cilindros de la biopsia afectados por carcinoma ≤ 2. Además el PSA debe ser ≤ 10 ng/ml y la densidad del PSA ≤ 0,2 ng/cc. El PSA se mide cada tres meses, se realiza tacto rectal cada seis meses durante los dos primeros años, y posteriormente, cada seis meses PSA y anualmente tacto rectal. Se realizan biopsias al año, al cuarto y al séptimo año, y con un número de cilindros en función del volumen prostático (mínimo de ocho cilindros para 40 cm³, y 10 cilindros para volúmenes entre 40 y 60 cm³ y 12 cilindros para volúmenes superiores a 60 cm³). En el seguimiento los pacientes deben permanecer en estadio clínico inferior a T3, la suma de Gleason debe permanecer < 7 y el número de cilindros afectados por la biopsia ≤ 2, con un TDPSA no inferior a tres años. En estos casos se recomienda el tratamiento activo. En los pacientes con un TDPSA entre 3 y 10 años se recomienda la repetición de la biopsia. En 2008 realizamos la traducción de los documentos de Información al Paciente y del Consentimiento Informado al español, y tras la aprobación por nuestro Comité Ético de Investigación Clínica, iniciamos la inclusión de pacientes en este estudio. RESULTADOS Entre febrero de 2008 y diciembre de 2011 hemos incluido 32 pacientes con carcinoma de próstata en vigilancia activa. La media de edad de los pacientes ha sido de 65 años (d. e.: 7,04). La media de PSA al diagnóstico fue de 6,16 ± 1,7 ng/ml (mediana de 6,1; rango entre 2,9 y 9,7 ng/ml). Todos los pacientes presentaban Gleason ≤ 6, con afectación de 2 cilindros en 9 pacientes y de 1 en 23. El promedio de cilindros por biopsia ha sido de 10,5, con 4, 18 y 9 pacientes con menos, igual y más de 10 cilindros respectivamente. Todos presentaban una densidad de PSA < 0,2 ng/cc al diagnóstico. Con una mediana de seguimiento de 23,5 meses (rango entre ❙ 59 Artículos, Revisiones y Casos Clínicos 1,5 y 43,2 meses) se han realizado 29 biopsias en 25 pacientes; en 15 (60%) la biopsia fue negativa, en otros 3 (12%) se detectó PIN III (1) o proliferación acinar atípica (2), y solo en 7 (28%) se detectó carcinoma, con incremento del Gleason a 7 (3+4) en 2 de ellos. En el mismo periodo de tiempo, 6 pacientes (18%) han sido sometidos a tratamiento de acuerdo a indicaciones del protocolo: 3 a prostatectomía radical laparoscópica, 2 radioterapia externa y uno a hormonoterapia. Las indicaciones de tratamiento han sido: TDPSA < 3 años en 3, el incremento en el número de cilindros afectados por el carcinoma y el Gleason en 2, y un número de cilindros afectados > 2 en uno. La mediana de tiempo hasta el tratamiento ha sido de 16 meses (rango entre 13 y 24 meses). Además otro paciente ha sido sometido a prostatectomía radical por clínica miccional. Los resultados anatomopatológicos de los pacientes tratados han sido un pT3b con Gleason 6 y bordes positivos, un pT3a Gleason 6 y bordes negativos, un pT0- PIN III y un pT2a Gleason 6. Ninguno de los pT3 ha presentado recidiva bioquímica, con un seguimiento medio de 25,5 meses. Dos pacientes han abandonado voluntariamente el protocolo, continuando uno de ellos en vigilancia, y un paciente se ha perdido para el seguimiento. Así finalmente, un 68% (22/32) continúan en vigilancia activa. La fig. 1 muestra la curva Kaplan-Meier de supervivencia libre de tratamiento. DISCUSIÓN El elemento fundamental de la VA, dada la naturaleza heterogénea del carcinoma de próstata, es la selección de pacientes que se pueden beneficiar del tratamiento diferido. Los criterios son variables y se basan en preferencias y experiencias de los diferentes grupos que han desarrollado esta práctica (15). La mayoría de ellos incluyen pacientes en estadio clínico T2a o inferior, cifras de PSA < 10 ng/ml, un número de cilindros de la biopsia afectados por carcinoma de 2 o menor y una suma de Gleason ≤ 6, sin ningún grado 4 o 5. En algunos estudios además se incluyen pacientes con Gleason 7 (3+4) y PSA hasta 15 ng/ml (8), o añaden como criterio la densidad de PSA (16). Otros autores emplean nomogramas para identi- ficar estos pacientes (17). Un reciente análisis, de Iremashvili y cols., ha comparado los protocolos de VA, resultando los del PRIAS y los de la Universidad de Miami los que mejor balance entre sensibilidad y especificidad mostraron para el cáncer insignificante, frente a los del Memorial Sloan-Kettering Cancer Center, Epstein o Universidad de California- San Francisco (18). El siguiente aspecto a tener en cuenta es el procedimiento del seguimiento para detectar la inclusión errónea de pacientes o la progresión de la enfermedad, que se calcula entre un 22 y un 33% (18), y los desencadenantes de tratamiento. Dada la importancia del Gleason como uno de los mayores predictores pronósticos, la biopsia de repetición para identificar altos grados forma parte de todos los protocolos, generalmente al año, aunque en el Memorial Sloan-Kettering Cancer Center realizan una biopsia de confirmación a los 3 meses (19). Algunos trabajos han puesto de manifiesto la existencia de ciertos factores de riesgo de reclasificación de los pacientes con la biopsia de repetición, como, dentro del estudio PRIAS, el número de cilindros afectados por carcinoma y la mayor densidad de PSA basales (16) o el porcentaje de afectación por carcinoma de los cilindros de la biopsia y la densidad del que PSA (20). Aunque el valor de la cinética del PSA es desconocido, el TDPSA forma parte del análisis del PRIAS, siendo un indicativo de repetición de la biopsia cuando los valores se encuentran entre 3 y 10 años y de tratamiento cuando es inferior a tres años (16). Klotz y cols. modificaron el TDPSA de 2 a 3 años como desencadenante del tratamiento radical (8). No así Soloway y cols. que específicamente descarta el TDPSA (21). Ross y cols. han demostrado que la mediana de velocidad de PSA en los pacientes que no progresaban eran de 0,2 frente al 0,5 ng/ml/año de los que sí lo hacían, pero con un importante solapamiento de valores que impidió definir un punto de corte (22). Los cambios en la histología en las biopsias de repetición se muestran en todos los sentidos. Nuestros resultados, de un 60% de biopsias negativas, son elevados y similares a los de Carter (11) y algo mayores a los de Soloway y cols., del 50% (21). En global, del estudio PRIAS este porcentaje se encuentra en el 37% (16). La persistencia de carcinoma sin cambios se suele dar entre un 40 y 61%, con incrementos en el grado o en cilindros positivos entre 2,5-28% y entre 1,5-22%, respectivamente (12). Los resultados de las biopsias, por incremento en el Gleason (10) o en el mayor número de cilindros (23) con la reclasificación de los pacientes o, como en los nuestros, el TDPSA (2) son los desencadenantes del tratamiento activo. Un pequeño porcentaje de los paciente sometidos a tratamiento radical, alrededor del 14% (10,23), lo es por la ansiedad, y es que la 60 ❙ Artículos, Revisiones y Casos C ínicos capacidad para vivir con una enfermedad no tratada sin ansiedad significativa es un prerrequisito para la VA. El estudio de van den Berg y cols., en 150 pacientes incluidos en el PRIAS, analiza los niveles de ansiedad y angustia. Estos fueron cuantificados mediante cuestionarios validados específicos de escala de conflicto de decisión (DCS), de depresión (CES-D), de ansiedad genérica (STAI-6), ansiedad cáncer prostático específica (MAX-PC), salud general (MOS-SF-12) y de personalidad (EPQ). Con una tasa de respuesta del 86%, los cuestionarios DCS, CES-D, STAI-6 y MAX-PC mostraron valores favorables en comparación a los generales de referencia y semejantes a los obtenidos en pacientes tratados (24). La calidad de vida es uno de los argumentos esgrimidos para la implantación de la VA en pacientes de bajo riesgo, en contraposición a los efectos secundarios de los tratamientos. La sección finlandesa del PRIAS ha analizado los cambios en calidad de vida, función eréctil y síntomas urinarios en 124 pacientes, al año de ser incluidos en el protocolo. Ha empleado el cuestionario de calidad de vida relacionado con la salud RAND-36, el International Index of Erectile Function-5 (IIEF-5) e International Prostate Symptom Score (IPSS). Comparado con la población general estos pacientes presentaban un estado físico y mental mejor, tanto al diagnóstico como el año de seguimiento, sin diferencias entre el estado basal y el anual (25). Couper y cols. analizan los resultados en calidad de vida en 211 pacientes con carcinoma de próstata y con diferentes tratamientos. Mediante el Brief Symptom Inventory y el cuestionario de calidad de vida relacionada con la salud 36-SF-Health Survey ponen de manifiesto que los pacientes en vigilancia activa obtienen inicialmente mejores valores que los sometidos a tratamiento; al año de la intervención los resultados eran similares, salvo en los pacientes sometidos a tratamiento hormonal que presentaban una calidad de vida significativamente peor (26). Dos artículos recientes realizan un análisis de calidad de vida en términos de utilidad con el seguimiento activo a pacientes de carcinoma de próstata de bajo riesgo. En el primero Liu y cols. (27) comparan este frente a la cirugía radical, desde la perspectiva del paciente. Mediante modelos de Markov y calculando los resultados mediante años de vida ajustados a calidad, AVACs o QALYs (Quality adjusted life years), los autores llegan a la conclusión de que la edad, el estado de salud y las preferencias de los pacientes son determinantes, de forma que los de más edad y los que presentan peor estado de salud se asocian a un mayor beneficio con la vigilancia, con una probabilidad al 95%, de que con la vigilancia activa los QALYs sean mayores que con la cirugía a los 54, 67 y 74 años en hombres con una mala, normal o excelente salud, respectivamente. En el mismo sentido Hayes y cols. (28), en un análisis de decisión, recogen que la VA está asociada a una mayor utilidad en términos de QALYs, con un índice de 11,07, frente a la braquiterapia con 10,57, la radioterapia externa con 10,51 y la prostatectomía radical con 10,23, para un modelo con una mortalidad de un 9% en los pacientes tratados y un 11% en la vigilancia activa y para pacientes de 65 años. Otro aspecto de esta estrategia es el posible efecto negativo del retraso del tratamiento curativo. Los porcentajes de afectación extraprostática en pacientes sometidos a prostatectomía radical, tras un periodo de seguimiento, son tan dispares como un 17% en el protocolo PRIAS, nuestro 50%, o un 58% en los resultados del grupo canadiense (8). Varios estudios retrospectivos han comparado resultados de la cirugía inmediata con la diferida, no han mostrado diferencias estadísticamente significativas en incremento de grado, márgenes positivos y extensión extraprostática (29), o volumen tumoral y recurrencia bioquímica (30). Aunque los resultados favorecen al tratamiento precoz, esto puede explicarse por el sesgo en la selección que suponen los pacientes sometidos a cirugía tardía (17, 30). Finalmente, nuestro 68% de pacientes que permanece en VA se encuentra en un término medio entre el 85% de Soloway a 5 años (21) y el 59% de Carter a 3 años y medio (11) y próximo al 78% del PRIAS (23). La historia natural de la enfermedad no permite determinar aun resultados comparativos en términos de supervivencia. Solo Klotz recoge una supervivencia cáncer específica a 5 y 10 años del 99,7 y 97,2% en pacientes sometidos a VA (8). Las estimaciones del PRIAS alcanzan a un 100% de supervivencia cáncer específica (9). Nuestros datos, lejos de resultar una aportación en términos cuantitativos, vienen a demostrar, que en nuestro medio, esta estrategia resulta factible, participando a través del estudio PRIAS, y de forma activa, en uno de los estudios prospectivos más amplios de VA, asentado en criterios de inclusión y seguimiento suficientemente robustos y comparables a otros estudios. Su formato a través de una página web permite obtener en tiempo real los resultados en TDPSA y las recomendaciones y calendario de seguimiento para cada paciente. En espera de resultados de estudios como el PIVOT (prostatectomía radical frente a “esperar y ver”), el START (prostatectomía radical o radioterapia frente a vigilancia activa) o el ProtecT (vigilancia activa frente a prostatectomía radical frente a radioterapia), del desarrollo e implantación de nuevos biomarcadores, más sensibles y específicos y de la mejora de técnicas de imagen como la resonancia nuclear magnética espectroscópica, entendemos que actualmente esta es una opción que debemos ofertar a nuestros pacientes ❙ 61 Artículos, Revisiones y Casos Clínicos BIBLIOGRAFÍA 1. 2. 3. 4. 5. 6. 7. 8. 9. 10. 11. 12. 13. 14. 15. 16. 17. Speight JL, Roach M 3rd. Radiotherapy in the management of clinically localized prostate cancer evolving standards, consensus, 1. Center MM, Jemal A, Lortet-Tieulent J, Ward E, Ferlay J, Brawley O, et al. International variation in prostate cancer incidence and mortality rates. Eur Urol. 2012 Jun;61:1079-92. Klotz L. Active surveillance for prostate cancer:a review. Arch Esp Urol. 2011;64:806-13. Epstein JI, Walsh PC, Carmichael M, Brendler CB. Pathologic and clinical findings to predict tumor extent of nonpalpable (stage T1c) prostate cancer. JAMA. 1994 Feb 2;271:368-74. Schroder FH, Hugosson J, Roobol MJ, Tammela TL, Ciatto S, Nelen V, et al. Screening and prostate-cancer mortality in a randomized European study. N Engl J Med. 2009 Mar 26;360:1320-8. Etzioni R, Penson DF, Legler JM, di Tommaso D, Boer R, Gann PH, et al. Overdiagnosis due to prostate-specific antigen screening: lessons from U.S. prostate cancer incidence trends. J Natl Cancer Inst. 2002 Jul 3;94:981-90. Whitson JM, Carroll PR. Active surveillance for early-stage prostate cancer: defining the triggers for intervention. J Clin Oncol. 2010 Jun 10;28:2807-9. Soloway MS, Soloway CT, Williams S, Ayyathurai R, Kava B, Manoharan M. Active surveillance; a reasonable management alternative for patients with prostate cancer: the Miami experience. BJU Int. 2008 Jan;101:165-9. Klotz L. Active surveillance: the Canadian experience. Curr Opin Urol. 2012 May;22:222-30. Bangma CH, Bul M, Roobol M. The Prostate cancer Research International: Active Surveillance study. Curr Opin Urol. 2012 May;22:216-21. Dall’Era MA, Konety BR, Cowan JE, Shinohara K, Stauf F, Cooperberg MR, et al. Active surveillance for the management of prostate cancer in a contemporary cohort. Cancer. 2008 Jun 15;112:266470. Carter HB, Kettermann A, Warlick C, Metter EJ, Landis P, Walsh PC, et al. Expectant management of prostate cancer with curative intent: an update of the Johns Hopkins experience. J Urol. 2007 Dec;178:2359-64; discussion 64-5. Dall’era MA, Albertsen PC, Bangma C, et al. Active Surveillance for Prostate Cancer: A Systematic Review of the Literature. Eur Urol. 2012 Jun 7. [Epub ahead of print]. EAU. (cited; Available from: http://www.uroweb.org/guidelines/online-guidelines/ NCCN. NCCN Guidelines for Patients™ for Prostate Cancer. 2012. Wu JN, Dall’Era MA. Active surveillance for localized prostate cancer--current practices and recommendations. ScientificWorldJournal. 2010;10:2352-61. Bul M, van den Bergh RC, Rannikko A, Valdagni R, Pickles T, Bangma CH, et al. Predictors of unfavourable repeat biopsy results in men participating in a prospective active surveillance program. Eur Urol. 2012 Feb;61:370-7. O’Brien BA, Cohen RJ, Ryan A, Sengupta S, Mills J. A new preoperative nomogram to predict minimal prostate cancer: accuracy and error rates compared to other tools to select patients for active surveillance. J Urol. 2011 Nov;186:1811-7. 18. Iremashvili V, Pelaez L, Manoharan M, Jorda M, Rosenberg DL, Soloway MS. Pathologic prostate cancer characteristics in patients eligible for active surveillance: A head-to-head comparison of contemporary protocols. Eur Urol. 2012 Sep;62(3):462-8. Epub 2012 Mar 17. 19. Berglund RK, Masterson TA, Vora KC, Eggener SE, Eastham JA, Guillonneau BD. Pathological upgrading and up staging with immediate repeat biopsy in patients eligible for active surveillance. J Urol. 2008 Nov;180:1964-7; discussion 7-8. 20. Venkitaraman R, Norman A, Woode-Amissah R, et al. Predictors of histological disease progression in untreated, localized prostate cancer. J Urol. 2007 Sep: 178:833-7 21. Soloway MS, Soloway CT, Eldefrawy A, Acosta K, Kava B, Manoharan M. Careful selection and close monitoring of low-risk prostate cancer patients on active surveillance minimizes the need for treatment. Eur Urol. 2010 Dec;58:831-5. 22. Ross AE, Loeb S, Landis P, Partin AW, Epstein JI, Kettermann A, et al. Prostate-specific antigen kinetics during follow-up are an unreliable trigger for intervention in a prostate cancer surveillance program. J Clin Oncol. 2010 Jun 10;28:2810-6. 23. Bul M, Zhu X, Rannikko A, Valdagni R, Pickles T, Bangma CH, et al. Radical Prostatectomy for Low-Risk Prostate Cancer Following Initial Active Surveillance: Results From a Prospective Observational Study. Eur Urol. 2012 Aug;62(2):195-200. Epub 2012 Feb 14. 24. van den Bergh RC, Vasarainen H, van der Poel HG, et al. Shortterm outcomes of the prospective multicentre ‘Prostate Cancer Research International: Active Surveillance’ study. BJU Int. 2009 Apr;105:956-62. 25. Vasarainen H, Lokman U, Ruutu M, Taari K, Rannikko A. Prostate cancer active surveillance and health-related quality of life: results of the Finnish arm of the prospective trial. BJU Int. 2011 Jun;109:1614-9. 26. Couper JW, Love AW, Dunai JV, Duchesne GM, Bloch S, Costello AJ, et al. The psychological aftermath of prostate cancer treatment choices: a comparison of depression, anxiety and quality of life outcomes over the 12 months following diagnosis. Med J Aust. 2009 Apr 6;190:S86-9. 27. Liu D, Lehmann HP, Frick KD, Carter HB. Active surveillance versus surgery for low risk prostate cancer: a clinical decision analysis. J Urol. 2012 Apr;187:1241-6. 28. Hayes JH, Ollendorf DA, Pearson SD, Barry MJ, Kantoff PW, Stewart ST, et al. Active surveillance compared with initial treatment for men with low-risk prostate cancer: a decision analysis. JAMA. 2010 Dec 1;304:2373-80. 29. Dall’Era MA, Cowan JE, Simko J, Shinohara K, Davies B, Konety BR, et al. Surgical management after active surveillance for lowrisk prostate cancer: pathological outcomes compared with men undergoing immediate treatment. BJU Int. 2011 Apr;107:1232-7. 30. van den Bergh RC, Steyerberg EW, Khatami A, Aus G, Pihl CG, Wolters T, et al. Is delayed radical prostatectomy in men with lowrisk screen-detected prostate cancer associated with a higher risk of unfavorable outcomes? Cancer. 2010 Mar 1;116:1281-90. 62 ❙ Artículos, Revisiones y Casos C ínicos Nuevo paradigma en el tratamiento del cáncer de próstata resistente a la castración E. Sánchez Sánchez, A. C. González-Baena, J. Castiñeiras Fernández Unidad de Gestión de Urología. Hospital Regional Virgen Macarena. Sevilla RESUMEN ABSTRACT A unque la mayoría de los pacientes con CP responden al tratamiento con bloqueo hormonal, lo habitual es la progresión a estadios de resistencia a la castración (CPRC). Hace pocos años, el docetaxel era el único fármaco con un beneficio demostrado en la mejora de la supervivencia de estos pacientes ya que la combinación mitoxantrona más prednisona únicamente mejoraba la calidad de vida. El esquema terapéutico era deprivación androgénica -TDA- (análogo de la LH-RH y antiandrógenos) seguido de docetaxel en caso de resistencia a la misma. La mejora en el conocimiento de los mecanismos que dan lugar a la progresión a CPRC ha posibilitado el descubrimiento de nuevas dianas terapéuticas. La aprobación reciente por la FDA (Federal Drug Administation) de sipoleucel-T, cabazitaxel, acetato de abiraterona y denosumab demuestran la importancia de la inmunoterapia, el bloqueo de las tubulinas, la inhibición androgénica y la fisiopatología de la metástasis ósea en el control del CPRC. El objetivo de este trabajo es presentar los datos que han posibilitado su aprobación por las autoridades sanitarias así como evaluar los ensayos clínicos actuales puestos en marcha sobre estas moléculas. INTRODUCCIÓN El cáncer de próstata (CP) es la neoplasia más frecuente y la segunda causa de mortalidad cáncer-específica entre los varones del mundo occidental (1). Correpondencia Ernesto Sánchez Sánchez Servicio de Urología. Hospital Regional Virgen Macarena. Avda. Dr. Fedriani 3 Sevilla e-mail: [email protected] En estadios precoces de la enfermedad tanto la cirugía como la radioterapia pueden ser curativas, aunque en un 20-30% de los casos progresará a estadios avanzados. A estas cifras hay que sumar un 10-20% de los pacientes, los ❙ 63 Artículos, Revisiones y Casos Clínicos cuales son diagnosticados “de novo” en estadio metastásico. Aunque la mayoría de los pacientes responden a un primer tratamiento mediante deprivación hormonal (TDA), lo habitual es que con el tiempo progresen a estadios de resistencia a la castración (CPRC). En el año 2004 se aprobó el tratamiento con docetaxel y prednisona, siendo en el momento actual la primera línea de tratamiento en pacientes con CPRC (2). La mejora en el conocimiento de los mecanismos que dan lugar a la progresión a CPRC ha posibilitado el descubrimiento de nuevas dianas terapéuticas. La aprobación reciente por la FDA (Federal Drug Administation) de sipoleucel-T, cabazitaxel, acetato de abiraterona y denosumab demuestran la importancia de la inmunoterapia, el bloqueo de las tubulinas, la inhibición androgénica y la fisiopatología de la metástasis ósea en el control del CPRC. El objetivo de este trabajo es presentar los datos que han posibilitado su aprobación por las autoridades sanitarias así como evaluar los ensayos clínicos actuales puestos en marcha sobre estas moléculas (Tabla I). microambiente tumoral. Además las células tumorales estimulan la producción de citoquinas inflamatorias que favorecen la proliferación tumoral y la angiogénesis. Estos descubrimientos han propiciado múltiples intentos de modular la respuesta inmune para convertirla en un efectivo mecanismo antitumoral. Sipuleucel-T (Provenge) en una inmunoterapia celular producida mediante la incubación de células mononucleares de sangre periférica del paciente con una fusión proteica de fosfatasa ácida prostática y el factor estimulante de colonias de granulocitos y macrófagos (GM-SCF) (9). Existen tres ensayos clínicos fase III que han evaluado la eficacia de sipoleucel-T en el tratamiento del CP. Dos de ellos (D9901 y D9902) se presentaron de forma conjunta e incluían un total de 127 pacientes (10,11). Ochenta y dos de ellos fueron tratados con Sipoleucel-T y 45 con placebo cada dos semanas. Aunque el tiempo a la progresión fue similar en ambos grupos (11,7 vs 10 semanas) se apreció una diferencia estadísticamente significativa en cuanto a supervivencia global a favor de sipoleucel (25 vs 21,4 meses). Estos hallazgos fueron confirmados en el estudio IMPACT (4), un estudio más Nombre estudio Fármaco Aleatorización Tipo pacientes Objetivo TAX327 (3) Docetaxel Mitoxantrona/ prednisona Sin tratamiento Beneficio supervivencia (19,2 vs 16,3) IMPACT (4) Sipoleucel-T Placebo Sin tratamiento (> 80%) Beneficio supervivencia (25,8 vs 21,7) TROPIC (5) Cabazitaxel Mitoxantrona/ prednisona Refractario docetaxel Beneficio supervivencia (15,1 vs 12,7) COU-AA-301 (6) Abiraterona Placebo/prednisona Refractario docetaxel Beneficio supervivencia (1º4,8 vs 10,9) Tabla I. Principales ensayos clínicos relacionados con el tratamiento del CPRC INMUNOTERAPIA Está bien documentado que los tumores epiteliales generan una respuesta inmune del receptor. Sin embargo esta respuesta es poco eficaz en erradicar el tumor, ya que el cáncer establece mecanismos de evasión inmune (7,8). Estos mecanismos incluyen una baja antigenicidad del tumor, el desarrollo de inmunoresistencia, y un inadecuado efecto de las células T dentro del amplio en el que se aleatorizaron 341 pacientes en la rama de tratamiento y 171 en la de placebo. Este estudió confirmó una ventaja estadísticamente significativa en la supervivencia (HR = 0,775; p = 0,32). Los efectos adversos más frecuentes fueron escalofríos, fiebre, dolor de cabeza y sintomatología catarral, los cuales fueron leves (toxicidad grado 1 o 2) y desaparecieron en 48-72 horas. Basados en estos datos el sipoleucel T fue aprobado en abril de 2010 por la FDA para el tratamiento de CPRC sintomático. 64 ❙ Artículos, Revisiones y Casos C ínicos Aunque el desarrollo de sipoleucel-T representa un avance significativo en el campo de la inmunoterapia, muchas preguntas quedan aun sin contestar sobre su mecanismo de acción. Por ejemplo, el beneficio en la supervivencia observado no se acompaña de un descenso del PSA, regresión tumoral, mejoras en la calidad de vida o el tiempo a la progresión tumoral. Una posible explicación a estas discrepancias, es que la inmunoterapia permite el crecimiento continuado del tumor, aunque con una velocidad de crecimiento sustancialmente menor, lo cual se traduce en una mejora de la supervivencia (12,13). Es incuestionable, que en la práctica clínica ignorar un aumento progresivo del PSA y un riesgo añadido de progresión, mientras se espera una respuesta inmune, tiene claras implicaciones éticas. Esta es la causa por la que en pacientes sintomáticos en los que se necesita una rápida disminución del volumen tumoral se suele preferir el uso de quimioterapia. Además, después de sipoleucel T, la mayoría de los pacientes se moverán a otros esquemas de tratamiento, los cuales suelen incluir corticosteroides inmunosupresores, que pueden limitar seriamente el efecto del tratamiento inmunoterápico. En el momento actual existe un número importante de ensayos clínicos que usan Sipoleucel T (Tabla II). Agente ANTINEOPLASICOS: CABAZITAXEL Cabazitaxel es un agente antineoplásico que actúa mediante la interrupción de la red microtubular en las células. Este fármaco es capaz de unirse a la tubulina y promueve su unión en los microtúbulos, mientras, simultáneamente, inhibe su desmontaje. Esto da lugar a la estabilización de los microtúbulos, lo que resulta en la inhibición de las funciones celulares mitótica e interfase (5). La eficacia y seguridad de cabazitaxel en combinación con prednisona o prednisolona se evaluó en un ensayo clínico en fase III, aleatorizado, abierto, internacional, multicéntrico, en pacientes con CPHR previamente tratados con un régimen que contenía docetaxel. Se aleatorizaron un total de 755 pacientes con CPHR para recibir cabazitaxel 25 mg/m2 por vía intravenosa cada 3 semanas, un máximo de 10 ciclos con 10 mg diarios vía oral de prednisona o prednisolona (n = 378), frente a 12 mg/m2 de mitoxantrona, por vía intravenosa, cada 3 semanas, un máximo de 10 ciclos, con 10 mg diarios vía oral de prednisona o prednisolona (n = 377). La supervivencia global fue significativamente más larga con ID Randomización Objetivo primario Pacientes Situación actual Sipoleucel NCT00779402 Sipoleucel vs Placebo Tiempo fallo PSA Hormonosensible con progresión PSA En marcha. Sin reclutar N = 159 Sipoleucel NCT01133704 Sipoleucel vs Placebo Tiempo a progresión Sin quimioterapia previa Completado (n = 98) Sipoleucel NCT00065442 Sipoleucel vs Placebo Supervivencia global Sin quimioterapia previa Completado (n = 512) Sipoleucel NCT0005947 Sipoleucel vs Placebo Tiempo a progresión Sin quimioterapia previa Completado (n = 127) Tabla II. Ensayos clínicos en marcha con sipoleucel Como uso neoadyuvante destaca el estudio fase II NeoACT (Neoadyuvant Active Celular Immunotherapy) el cual pretende demostrar el efecto de la repuesta inmune en el tejido prostático tras el tratamiento con este fármaco en pacientes subsidiarios de prostatectomía radical. Tras la cirugía, los pacientes son nuevamente randomizados a recibir placebo o un recuerdo de sipoleucel T. cabazitaxel, en comparación con mitoxantrona (15,1 vs 12,7 meses, respectivamente), con una reducción del 30% en el riesgo de muerte en comparación con mitoxantrona (Tabla III). Un subgrupo de 59 pacientes recibieron dosis acumulativas de Cabazitaxel < 225 mg/m2 (29 pacientes en el brazo cabazitaxel, 30 pacientes en el brazo mitoxantrona). No hubo diferencias significativas en la supervivencia global en este grupo de pacientes (HR -95% IC- 0,96 -0,49-1,86-). ❙ 65 Artículos, Revisiones y Casos Clínicos Cabazitaxel + prednisona N = 378 Mitoxantrona + prednisona N = 377 15,1 meses 12,7 meses 234 (61,9%) 279 (74%) Mediana supervivencia: meses (95% IC) 15,1 (14,1-16,3) 12,7 (11,6-13,7) Razón de riesgos (HR) (95% IC) 0,70 (0,59-0,83) Supervivencia global Pacientes fallecidos (%) p < 0,0001 PFS 2,8 meses 1,4 meses (p = 0,0002) 14,4% 4,4% (p = 0,0005) Tasa respuesta Tabla III. Eficacia de cabazitaxel en el tratamiento de pacientes con CPHR Respecto a los efectos adversos de estos agentes, la toxicidad más frecuente, en el grupo de cabazitaxel, fue la neutropenia grado 3 o mayor (82 vs 58%). La incidencia de neutropenia febril fue también mayor con cabazitaxel (8 vs 1%) así como la diarrea (6 vs < 1%). El número de pacientes fallecidos debido a efectos secundarios, principalmente complicaciones infecciosas y fallo renal, fue mayor en el grupo tratado mediante cabazitaxel. Gracias a los hallazgos de este ensayo clínico, la FDA aprobó el cabazitaxel como segunda línea de tratamiento en el CPHR tras el fallo de docetaxel. Son numerosos los ensayos clínicos que están en marcha con este fármaco. Destacan el ensayo clínico fase III FISTANA en pacientes con CPHR sin tratamiento previo mediante quimioterapia. El objetivo principal del estudio es comparar las difeAgente Cabazitaxel Cabazitaxel TRATAMIENTO HORMONAL Los andrógenos son los primeros reguladores del crecimiento de la célula tumoral neoplásica y el tratamiento mediante deprivación hormonal conlleva una bajada de PSA en la casi totalidad de los pacientes. Sin embargo, a pesar de esta respuesta inicial el desarrollo del CPRC es inevitable (14,15). Es bien conocido que el CPRC conlleva en la mayoría de los casos la reactivación del receptor androgénico (RA) en ausencia de niveles de testosterona, así como la amplificación o mutación del gen del RA, cambios en los niveles de los cofactores del RA y aumento de la conversión intracelular de andrógenos adrenales a testosterona y dihidrotestosterona (16). En resumen, la progresión clínica del CP implica un cambio gradual desde ID Randomización Objetivo primario Pacientes Situación actual NCT00417079 Cabazitaxel más prednisona vs mitoxantrona más prednisona Supervivencia global Post-docetaxel Completado. N = 755 NCT01308567 Cabazitaxel más prednisona vs docetaxel más prednisona Supervivencia global Sin tratamiento previo Reclutando N = 1.170 Tabla IV. Ensayos clínicos en marcha con cabazitaxel rencias en supervivencia global de dos dosis de cabazitaxel más prednisona frente a docetaxel más prednisona (Tabla IV). fuentes endocrinas de andrógenos (especialmente testículos y glándulas adrenales) a fuentes paracrinas, autocrinas e intra- 66 ❙ Artículos, Revisiones y Casos C ínicos toxicidad a esta quimioterapia. En el grupo de tratamiento activo se administró abiraterona a dosis de 1.000 mg al día en combinación con prednisona o prednisolona a dosis bajas, 5 mg dos veces al día (N = 797). Los pacientes del grupo control recibieron placebo y prednisona o prednisolona en dosis bajas, 5 mg dos veces al día (N = 398). Los cambios en los hallazgos radiológicos o en la concentración sérica de PSA de forma independiente, no siempre predicen un beneficio clínico. Por lo tanto, en este ensayo se recomendó que los pacientes siguieran tomando los tratamientos del estudio hasta la progresión del PSA (aumento confirmado del 25% con respecto al valor basal/mínimo del paciente) conjuntamente con progresión radiológica y progresión sintomática o clínica según definición del protocolo. En este ensayo se excluyó a los pacientes que ya habían recibido tratamiento previo con ketoconazol para el cáncer de próstata. La variable principal de eficacia fue la supervivencia global. En un análisis previo, realizado después de observar 552 fallecimientos, el 42% (333 de 797) de los pacientes tratados con abiraterona, en comparación con el 55% (219 de 398) de los pacientes tratados con placebo, habían fallecido. En los pacientes tratados con abiraterona se observó una mejora estadísticamente significativa de la mediana de la supervivencia global (Tabla V). crinas dentro del microambiente tumoral. Por estos motivos, el CPHR no son uniformemente hormonorefractarios y pueden mantenerse sensibles a los tratamientos enfocados contra el eje del receptor androgénico. Abiraterona El acetato de abiraterona se convierte in vivo a abiraterona, un inhibidor de la biosíntesis de los andrógenos. En concreto, abiraterona es un inhibidor selectivo de la enzima 17α-hidroxilasa/C17,20-liasa (CYP17). La expresión de esta enzima es necesaria para la biosíntesis de andrógenos en los tejidos testiculares, suprarrenales y tejidos prostáticos tumorales. El CYP17 cataliza la conversión de pregnenolona y progesterona a los precursores de la testosterona, DHEA y androstenediona, respectivamente, por 17α-hidroxilación y rotura del enlace C (17,20). La inhibición del CYP17 produce también un aumento de la producción de mineralcorticoides por las glándulas suprarrenales. De hecho los efectos secundarios observados más frecuentemente dependen de la acumulación de mineralcorticoides y son hipopotasemia, hipertensión, edema periférico y dolores de cabeza (17). La abiraterona ha demostrado que suprime los niveles de testosterona, con reducción de los niveles de PSA, regresión de las lesiones radiológicas y mejora de los síntomas en ensayos Supervivencia (mediana) Abiraterona Placebo 14,8 meses 10,9 meses p < 0,0001 Hazard Ratio Muertes (%) 0,646 501 (63%) 274 (69%) 15,8 11,2 Mediana de supervivencia Tabla V. Supervivencia global de los pacientes tratados con abiraterona o placebo en combinación con prednisona o prednisolona más agonistas de la LHRH u orquiectomía previa clínicos fase I y II, tanto en pacientes tratados previamente con docetaxel como en aquellos sin quimioterapia previa (17-20). La dosis recomendada es de 1.000 mg (cuatro comprimidos de 250 mg) en una sola dosis diaria, que no se debe tomar con alimentos, asociada a 10 mg de prednisolona. La eficacia quedó demostrada en un ensayo clínico fase III multicéntrico, aleatorizado y controlado con placebo, realizado en pacientes CPRC. Los pacientes incluidos habían recibido previamente docetaxel. Los pacientes no requirieron haber demostrado progresión en la enfermedad durante el tratamiento con docetaxel, pues la retirada podría haberse debido a la Los pacientes tratados con abiraterona obtuvieron una tasa de respuesta del PSA total significativamente mayor (definida como una reducción ≥ 50% con respecto al valor basal), en comparación con los que recibieron placebo, 38% frente al 10%, p < 0,0001. La mediana del tiempo hasta la progresión del PSA fue de 10,2 meses en los pacientes tratados con abiraterona y de 6,6 meses en los pacientes tratados con placebo (HR = 0,580; IC del 95%: 0,462; 0,728, p < 0,0001). La mediana de la supervivencia libre de progresión radiológica fue de 5,6 meses en los pacientes tratados con abiraterona y de 3,6 meses en los pacientes que recibieron placebo (HR= 0,673; IC del 95 %: 0,585; 0,776, p < 0,0001). ❙ 67 Artículos, Revisiones y Casos Clínicos A partir de estos datos, la abiraterona fue aprobada por la FDA en abril de 2011 para el tratamiento de pacientes con CPHR previamente tratados mediante docetaxel. Un segundo ensayo clínico fase III (COU-AA-302), comparando abiraterona frente a prednisona en pacientes con CPHR que no han recibido tratamiento quimioterápico previo, ha terminado su reclutamiento recientemente. Los resultados finales de este estudio se esperan en los próximos meses. Denosumab Aunque la mayoría de las lesiones metastásicas óseas que aparecen en el CP son osteoblásticas, el desarrollo de estas lesiones incluye una respuesta osteolítica mediada por osteoclastos. El RANKL (receptor activated nuclear factor-kB ligand) es una proteína clave secretada por células del estroma y osteoblastos en respuesta a factores de crecimiento liberados por las células tumorales, que promueve la activación de los osteoclastos mediante la unión el RANK-receptor en su superficie. La interacción ligando-receptor provoca la activación de las vías de supervivencia y proliferación en los osteoclastos, que desencadenan la resorción ósea (21,22). Además se ha demostrado que las células epiteliales del CP en las metástasis óseas sobre-expresan RANKL si se comparan con las células tumorales primarias (16). Denosumab, es un anticuerpo monoclonal humano contra RANKL. En un ensayo clínico reciente el Demosumab fue superior al ácido zoledrónico en prevenir eventos relacionados con el esqueleto (ERE) en pacientes con CPHR (23). El tiempo medio en aparecer ERE fue de 20,1 frente a 17,1 meses en pacientes tratados con denosumab vs ácido zoledrónico respectivamente. De todos los ERE, la necesidad de radiación ósea fue el que más se conseguía retrasar. Denosumab, asimismo fue más potente a la hora de disminuir los niveles plasmáticos de la fosfatasa alcalina óseo-específica y de los N-telopéptidos. A pesar de estos resultados no hubo diferencias en la supervivencia global de los pacientes en ambos grupos. Recientemente Smith y cols. (24) han publicado los resultados de un ensayo clínico fase III que incluyó a 1.432 pacientes con CPRC sin metástasis, los cuales fueron aleatorizados a recibir denosumab (n = 716) frente a placebo (n = 716). Denosumab retrasó significativamente la aparición de metástasis óseas en una mediana de 4,2 meses en comparación con placebo (mediana de 29,5 frente a 25,2 meses, hazard ratio 0,85, p = 0,028). La supervivencia global no difirió entre los grupos (denosumab, 43,9 frente a placebo, 44,8 meses; p = 0,91). Las tasas de eventos adversos y eventos adversos graves fueron similares en ambos grupos, a excepción de la osteonecrosis de la mandíbula y la hipocalcemia. Los 33 pacientes (5%) tratados con denosumab desarrollaron osteonecrosis frente a ninguno en el grupo placebo. La hipocalcemia se produjo en 12 pacientes (2%) en el denosumab y dos (< 1%) en el grupo tratado con placebo. En el futuro, posiblemente obtengamos resultados de varios ensayos clínicos que se están llevando a cabo y que valoran si el denosumab puede potenciar el efecto beneficioso de la quimioterapia en la supervivencia de los pacientes con CPRC, asumiendo el hecho de que este fármaco y su biología peculiar, podría ser más complejo que una simple alternativa al ácido zoledrónico. DISCUSION Hace pocos años, el docetaxel era el único fármaco con un beneficio demostrado en la mejora de la supervivencia de los pacientes con CPRC, ya que la combinación mitoxantrona más prednisona únicamente mejoraba la calidad de vida. El esquema terapéutico era deprivación androgénica -TDA- (análogo de la LH-RH y antiandrógenos), seguido de docetaxel en caso de resistencia a la misma. Por este motivo, existía un consenso global en la necesidad de nuevos enfoques de tratamiento para este tipo de pacientes. Varias estrategias se han estudiado tanto antes como después del docetaxel incluyendo tratamiento con inmunoterapia o manipulaciones hormonales. Actualmente el paradigma de tratamiento del CPRC es TDA seguida de sipoleucel, y docetaxel seguido de cabazitaxel o abiraterona. Los datos actuales obtenidos de ensayos clínicos de alto poder estadístico, sugieren que una proporción significativa de CPRC sigue dependiendo de los andrógenos, y por lo tanto, las nuevas estrategias que actúan sobre la señalización del receptor de andrógenos puede aun ser capaces de inducir un beneficio clínico. En esta línea, fármacos como abiraterona o MDV3100 serán posiblemente una referencia obligada en el futuro. Incluso es posible que en un futuro próximo los nuevos antiandrógenos también puedan usarse como primera línea tras fracaso del bloqueo hormonal con agonistas de la LH-RH, previos a la quimioterapia, posibilitando así un esquema atractivo de tratamiento en pacientes asintomáticos. Finalmente, otra hipótesis terapéutica del futuro es que se pueda combinar docetaxel con inhibidores de la angiogénesis, aunque aun no existen datos de estudios amplios que avalen esta opinión. 68 ❙ Artículos, Revisiones y Casos C ínicos CONCLUSIONES 1. 2. 3. Se espera de que en un futuro inmediato exista una gran cantidad de agentes que puedan ser utilizados en el tratamiento del CPRC, posibilitando una mejora en la supervivencia y calidad de vida, tanto en los pacientes en una fase temprana (CPRC asintomáticos y sin metástasis) como avanzada de la enfermedad (CPRC metastásicos refractarios a quimioterapia y con alta carga tumoral). Los desafíos a los que no enfrentamos incluyen la secuencia óptima de los fármacos a utilizar, la definición de los criterios de falta de respuesta a los mismos y la clara indicación de aquellos casos en los que es necesario un tratamiento combinado con varios fármacos. El desarrollo de biomarcadores moleculares para intentar identificar a los pacientes que se benefician de un fármaco en particular es esencial y una prioridad imperiosa ante el elevado precio de todas estas nuevas moléculas BIBLIOGRAFÍA 1. Siegel R, Naishadham D, Jemal A. Cancer statistics. CA Cancer J Clin. 2012;62:10-29. 2. Petrylak D, Tamgen GM, Hussain MHA, Lara PN, et al. Docetaxel and estramustine compared with mitoxantrone and prednisone for advanced refractory prostate cáncer. New Eng J Med. 2004;351:1513-20. 3. Tannock IF, deWit R, Berry WR, Horti J, Pluzanska A, Chi KN, et al. Docetaxel plus prednisone or mitoxantrone plus prednisone for advanced prostate cancer. N Engl J Med. 2004;351:1502-12. 4. Kantoff PW, Higano CS, Shore ND, Berger ER, Small EJ, Penson DF, et al. Sipuleucel-T immunotherapy for castration- resistant prostate cancer. N Engl J Med. 2010;363:41122. 5. deBono JS, Oudard S, Ozguroglu M, Hansen S, MacHiels JP, Kocak I, et al. Prednisone plus cabazitaxel or mitoxantrone for metastaticcastration-resistant prostate cancer progressing after docetaxel treatment: a randomised open-label trial. Lancet. 2010:376:1147-54. 6. deBono JS, Logothetis CJ, Molina A, Fizazi K, North S, Chu L, et al. Abiraterone and increased survival in metastatic prostate cancer. N Engl J Med. 2011;364:1995-2005. 7. Whiteside TL. The tumor microenvironment and its role in promoting tumor growth. Oncogene. 2008;27:5904-12. 8. Whiteside TL, Mandapathil M, Szczepanski M, Szajnik M. Mechanisms of tumor escape from the immune system: adenosine-producing Treg, exosomes and tumor-associated TLRs. Bull Cancer. 2011;98:E25-31. 9. So-Rosillo R, Small EJ. Sipoleucel-T (APC8015) for prostate cancer. Expert Rev Anticancer Ther. 2006;6:1163-7. 10. Small EJ, Schellhammer PF, Higano CS, et al. Placebo- controlled phase III trial of immunologic therapy with sipuleucel-T (APC8015) in patients with metastatic, asymptomatic hormone refractory prostate cancer. J Clin Oncol. 2006;24:3089-94. 11. Higano CS, Schellhammer PF, Small EJ, et al. Integrated data from 2 randomized, double-blind, placebo-controlled, phase 3 trials of active cellular immunotherapy with sipuleucel-T in advanced prostate cancer. Cancer. 2009;115:3670-9. 12. Stein WD, Gulley JL, Schlom J, et al. Tumor regression and growth rates determined in five intramural NCI prostate cancer trials: the growth rate constant as an indicator of therapeutic efficacy. Clin Cancer Res. 2011;17:907-17. 13. Madan RA, Gulley JL. The current and emerging role of immunotherapy in prostate cancer. Clin Genitourin Cancer. 2010;8:10-6. 14. Hamberg P, Verhagen PC, de Wit R. When to start cytotoxic therapy in a symptomatic patients with hormone refractory prostate cancer? Eur J Cancer. 2008;44:1193-7. 15. Sternberg CN. Systemic chemotherapy and new experimental approaches in the treatment of metastatic prostate cancer. Ann Oncol. 2008;19:vii91-5. 16. Dayyani F, Gallick G, Loghotetis C, Corn P. Novel therapies for metastaticv castrate-ressitant prostate cáncer. JNCI 2011;103(33):1665-75. 17. Reid AH, Attard G, Barrie E, de Bono JS. CYP17 inhibition as ahormonal strategy for prostate cancer. Nat Clin Pract Urol. 2008;5:610-20. 18. Attard G, Reid AH, A’Hern R, Parker C, Oommen NB, Folkerd E, et al. Selective inhibition of CYP17 with abiraterone acetate is highly active in the treatment of castrationresistant prostate cancer. J Clin Oncol. 2009;27:3742-8. 19. Danila DC, Morris MJ, deBono JS, Ryan CJ, Denmeade SR, Smith MR, et al. Phase II multicenter study of abiraterone acetate plus prednisone therapy in patients with docetaxel- treated castration-resistant prostate cancer. J Clin Oncol. 2010:28:1496-501. 20. Ryan CJ, Smith MR, Fong L, Rosenberg JE, Kantoff P, Raynaud F, et al. Phase I clinical trial of the CYP17 inhibitor abiraterone acetate demonstrating clinical activity in patients with castration resistant prostate cancer who received prior ketoconazole therapy. J Clin Oncol. 2010;28:1481-8. 21. Li J, Sarosi I, Yan XQ, Morony S, Capparelli C, Tan HL, et al. RANK is the intrinsic hematopoietic cell surface receptor that controls osteoclastogenesis and regulation of bone mass and calcium metabolism. Proc Natl Acad Sci U.S.A. 2000;97:1566-71. 22. Mundy GR, Chen D, Zhao M, Dallas S, Xu C, Harris S. Growth regulatory factors and bone. Rev Endocr Metab Disord. 2001;2:105-15. 23. Fizazi K, Carducci M, Smith M, et al. Denosumab versus zoledronic acid for treatment of bone metastases in men with castration-resistant prostate cancer: a randomised, double-blind Study. Lancet. 2011;377:813-22. 24. Smith MR, Saad FS, Coleman R. et al. Denosumab and bone-metastasis-free survival in men with castration-resistant prostate cancer: results of a phase 3, randomised, placebo-controlled trial. Lancet. 2011;379:39-46. ❙ Artículos, Revisiones y Casos Clínicos Revisiones bibliográficas EPIDEMIOLOGÍA C-16. Registro Nacional de cáncer de próstata: estimación de la incidencia de cáncer de próstata en España en el año 2010 Miñana López, B.; Gómez Veiga F., Cózar Olmo J. M., Rodríguez Antolín A., Villavicencio I., Mavrich H., Cantalapiedra Escolar A., Pedrosa Alonso E. 1-5: En Representación de Grupo de Investigación de Registro Nacional de Cáncer de Próstata (AEU). 6-7: Departamento Médico. Astellas Pharma, S.A. C-17. Registro Nacional de cáncer de próstata: perfil y análisis clínico de los pacientes diagnosticados en 2010 Gómez Veiga F., Miñana López B., Cózar Olmo J. M., Rodríguez Antolín A., Villavicencio I., Mavrich H., Cantalapiedra Escolar A., Pedrosa Alonso E. 1-5: En Representación de Grupo de Investigación de Registro Nacional de Cáncer de Próstata (Aeu). 6-7: Departamento Médico. Astellas Pharma, S.A. A iniciativa del grupo uro-oncológico de la AEU, se calculó la incidencia de cáncer de próstata en el año 2010 en 25 hospitales de todo el territorio nacional, que cubrían una población que representa el 21,8% de la población masculina española. La incidencia de cáncer de próstata estandarizada a población española es de 82,27 casos cada 100.000 varones (IC95%: 80,57-83,97). Extrapolando esta incidencia obtenida a la población española sale que aproximadamente se diagnostican unos 19.500 nuevos casos de cáncer prostático al año. También se detectaron importantes diferencias en la incidencia entre comunidades autónomas, lo cual probablemente refleja distintas políticas de cribaje con PSA y distintas indicaciones de biopsia prostática. La mediana de edad al diagnóstico fue de 69 años y la mediana de PSA fue de 8 ng/ml. De los casos diagnosticados, el 89,79% correspondían a estadios clínicos localizados, un 5,32% tenían un estadio clínico localmente avanzado, un 1,07% presentaban afectación adenopática sin claras metástasis y un 3,83% presentaban metástasis al diagnóstico. PRONÓSTICO C-33. Evolución del tipo de pacientes tratados median- te prostatectomía radical a lo largo de los últimos 20 años. Comparación de dos grupos Algarra Navarro R., Zudaire Bergera J. J., Velis Campillo J. M., Tienza Fernández A., Romero Vargas M., Barba Abad J., Rosell Costa D., Robles García J. E., Berián Polo J. M., Pascual Piedrola J. I. Clínica Universidad de Navarra El Servicio de Urología de la Clínica Universitaria de Navarra ha analizado 1.132 prostatectomías radicales realizadas entre 1989 y 2009. En un análisis por grupos han hallado que los carcinomas prostáticos intervenidos antes del 2002 tienen estadios clínico-patológicos significativamente peores que aquellos pacientes intervenidos posteriormente a esa fecha, lo que se refleja en una supervivencia libre de progresión bioquímica peor. Deducen que esta migración hacia estadios más favorables probablemente corresponde al uso más amplio de la determinación del PSA de forma oportunista. Otra consecuencia de este estudio es que extrapolando sus conclusiones, a la hora de revisar datos sobre cáncer prostático, probablemente haya que tener en cuenta la fecha de publicación de dichos datos, porque los datos obtenidos sobre tumores diagnosticados y/o tratados previamente al año 2000 se deban extrapolar con precaución a la actualidad ya que es probable que estemos ante situaciones diferentes. C-37. Significado biológico de los cánceres de próstata con márgenes negativos en piezas de prostatectomía radical y extensión a una distancia de < 150 micras o hasta el límite de resección Soto Poveda A., Polo Rodrigo A., García Fadrique G., Ruiz Cerdá J. L., Rogel Bertó R., Jiménez Cruz F. Hospital Universitario y Politécnico La Fe. Valencia. Uno de los problemas que tenemos los urólogos es el cómo interpretar aquellos márgenes en la pieza de prostatectomía radical informados como “dudoso margen positivo” o como “el tumor queda cerca del límite aunque no contacta tinta china”. El equipo del Hospital de la Fe de Valencia propone una interesante clasificación cuyos grupos serían “margen positivo”, “margen en el límite de resección”, “margen a < 150 µ del tumor” y “margen negativo (> 150 µ)”. Dicha clasificación parece tener una buena correlación pronóstica, ya que hallan una tasa de recidiva bioquímica a los 5 años significativamente diferente entre los distintos grupos. ❙ Artículos, Revisiones y Casos C ínicos Revisiones bibliográficas ESTADIAJE VIGILANCIA ACTIVA P-75. Variabilidad entre el Gleason de la biopsia prostática y el Gleason de la pieza quirúrgica. ¿Existe infravaloracion del riesgo en el manejo inicial del cáncer de próstata? Herrera Imbroda B., Sáez Barranquero F., Castillo Gallardo E., Cantero Mellado J.A., Yáñez Gálvez A., Galacho Bech A., Pérez Rodríguez D., Bonilla Parrilla R., Julve Villalta E., Machuca Santa Cruz F. J. Hospital Universitario Virgen de la Victoria. Málaga P-125. Infragradación e infraestadiaje de pacientes sometidos a prostatectomía radical candidatos a vigilancia activa Rubio-Briones J., Iborra I., Domínguez-Escrig J., Ramírez Backhaus M., Collado Serra A., Casanova J., Ricós J. V., Gómez-Ferrer A., Dumont R., Monrós J. L., Solsona E. Servicio de Urología. Instituto Valenciano de Oncología P-78. No es posible predecir la afectación unilateral en pacientes con cáncer de próstata de bajo riesgo Garau Perelló C., Sanchis Verdú L., Miralles Aguado J., Povo Martín I., Blasco Maspons J. A., Rodrigo Aliaga M., Gallego Gómez J. Hospital General de Castellón P-79. Utilidad de la biopsia de próstata para planificar cirugía conservadora de bandeletas neurovasculares Hernández Medina J. A., Díez Calzadilla N. A., Martínez Jabaloyas J. M., Monserrat Jover A., Castelló Porcar A., Chuan Nuez P. Hospital Clínico Universitario de Valencia Todos estos trabajos versan sobre la correlación entre los datos de la biopsia y los de la pieza de prostatectomía radical. En el primer trabajo hallan que el Gleason de la biopsia infravalora el Gleason de la pieza en un 52% cuando el Gleason de la biopsia es 6 y en un 17% cuando el Gleason es 7. En la serie del segundo trabajo, dos tercios de los pacientes que presentaban un tumor unilateral en la biopsia, presentaban un tumor bilateral en la pieza de prostatectomía. Similares resultados obtuvo el tercer trabajo, ya que en su serie, la biopsia estimó de forma adecuada la lateralidad del tumor solo en un 49,2% de los casos, siendo esta falta de correlación más frecuente en aquellas biopsias con baja carga tumoral (< 10% de cilindros afectados). Estos datos deben ser tenidos en cuenta a la hora de planificar un tratamiento basado en los datos de la biopsia, tales como la planificación de la radioterapia, al decidir la preservación de bandeletas o la realización de linfadenectomía en el caso de la cirugía. Sin embargo, hay que ser prudente a la hora de extrapolar estos datos dada la ausencia de protocolos unificados de biopsia prostática y la ya conocida variabilidad interpersonal entre patólogos a la hora de definir el grado Gleason, por lo que lo ideal sería que cada centro analizase sus datos para poder sacar conclusiones más acertadas. P-126. Patrón histológico y evolutivo tras prostatectomía en potenciales candidatos a Active Surveilance Hernández Martínez Y. E., Borque Fernando A., Mejia Urbaez E., Reyes Figueroa A. A., Plaza L., Gil Sanz M. J., Gil Martínez P., Gil Fabra J., Rioja Zuazu J., García Ruiz R., Tejero Sánchez A., Estrada Domínguez F., Martínez Delgado R., Giménez Hernández G., Rodríguez Vela L. Hospital Universitario Miguel Servet. Zaragoza P-131. Características patológicas de pacientes con cáncer de próstata intervenidos pero potenciales candidatos a seguimiento activo según criterios PRIAS Fumadó Ciutat L., Lorente Garin J. A., Rijo Mora E., Tarragón Gabarró S., Cortadellas Angel R., Nohales Taurines G., Bielsa Gali O., Arango Toro O. Hospital de Mar. Universidad Autónoma de Barcelona. Barcelona Estos tres trabajos valoran las características patológicas de aquellas neoplasias prostáticas intervenidas mediante prostatectomía radical, pero que cumplen criterios de vigilancia activa según distintos protocolos. Los tres trabajos dan conclusiones muy parecidas; estos pacientes presentan un estadio localmente avanzado (≥ pT3) en los distintos trabajos del 14, 12,5 y 12,7% respectivamente, con Gleason ≥ 7 en el 31,4, 20 y 49,1% respectivamente. Estos datos bastantes consistentes entre los distintos trabajos y que globalmente suman un análisis sobre 213 prostatectomías radicales posiblemente reflejan la situación en nuestro país y deben tenerse en cuenta a la hora de proponer a un paciente la vigilancia activa. P-127. Consecuencias del retraso del tratamiento en pacientes con cáncer de próstata sometidos a vigilancia activa; P-130 - Cáncer de próstata de bajo riesgo en programa de vigilancia activa ❙ Artículos, Revisiones y Casos Clínicos Revisiones bibliográficas Blázquez Vallejo C., Hernández Cañas V., Rubio Cirilo L., Martín Ríos M. D., De La Peña Zarzuelo E., Díaz Goizueta F. J., López López B., Capitán Manjón C., De La Morena Gallego J. M., Llorente Abarca C. Hospital Universitario Fundación Alcorcón. Madrid El grupo del Hospital de Alcorcón presenta su serie de 144 pacientes con cáncer de próstata en programa de vigilancia activa. De esa cohorte de pacientes, y con una mediana de seguimiento de 20 meses, el 70,8% de los pacientes siguen en dicho programa. Aunque el seguimiento es corto, refleja que prácticamente 1 de cada 4 pacientes en protocolo de vigilancia activa abandonará dicho programa en menos de dos años. Estudiando el subgrupo de pacientes que se intervinieron, con una mediana de retraso del tratamiento quirúrgico de aproximadamente 8 meses frente a aquellos pacientes que cumplían criterios de vigilancia activa, pero escogieron el tratamiento quirúrgico como primera opción terapéutica, no ven un incremento en el riesgo de presentar estadios avanzados (≥pT3) o márgenes positivos, aunque sí presentaban una proporción significativamente mayor de grado de Gleason > 8, aunque posiblemente este hecho venga dado porque aquellos tumores más agresivos dejan de cumplir criterios de vigilancia activa de forma más precoz. CÁNCER DE PRÓSTATA AVANZADO P-147. Valor de la linfadenectomía en cada uno de los grupos de riesgo del cáncer de próstata Ramírez Backhaus M., Rubio-Briones J., Casanova J., Domínguez Escrig J., Collado A., Gómez-Ferrer A., Monrós J. l., Ricós J. V., Iborra I., Dumont R.., Solsona E. Fundación IVO P-148. Linfadenectomía ilíaco-obturatriz sistemática en prostatectomía radical: significado pronóstico en una serie de 210 pacientes Valverde-Martínez S. L.1; Lorenzo-Gómez M. F.1, Padilla-Fernández B.1, Antúnez-Plaza P.2, Soria-Carreras P.3, Macías-Hernández V.3, Martín-Rodríguez A.1, Silva-Abuín J. M.1. 1Servicio de Urología. 2Servicio de Anatomía Patológica. 3Servicio de Radioterapia. Hospital Universitario de Salamanca. Estos trabajos estudian si el ampliar los límites de la linfedenectomía mejora bien el estadiaje, bien el pronóstico de los pacientes. En ambos casos, la extracción de un mayor número de ganglios no parece que incremente de forma significativa en número de casos diagnosticados con enfermedad N+. Sin embargo, hay un grupo de pacientes en los que parece que la linfedenectomía ampliada podría conceder una mejor supervivencia libre de recidiva bioquímica, aunque los resultados son todavía a corto plazo. CÁNCER DE PRÓSTATA – PROGRESIÓN P-199. Complicaciones y resultados funcionales de la prostatectomía radical de rescate para el cáncer de próstata radiorresistente Barba Abad J., Velis Campillo J., Tienza Fernández A., Algarra Navarro R., Romero Vargas L., Tolosa Eizaguirre E., Rosell Costa D., Robles García J., Zudaire Bergera J., Berián Polo J., Pascual Piédrola I. Clínica Universidad de Navarra La cuestión de cuál es el mejor tratamiento de rescate tras fracaso local post-radioterapia sigue estando abierto. La Clínica Universitaria de Navarra presenta su serie de 12 prostatectomías radicales en pacientes de estas características y con un seguimiento medio de 7 años. De este grupo, el 41% de los casos consiguieron una continencia total, mientras que el 33,3% presentaba una incontinencia moderada-severa. Un 25% presentaron estenosis de la unión uretro-vesical. La supervivencia libre de progresión a los 5 años fue del 40,2%. P-200. Braquiterapia en el tratamiento de la recidiva local tras prostatectomía radical. Estudio fase II Rodríguez Gómez I., Gómez Veiga F., Álvarez Castelo L., Mariño Cotelo A., Candal Fernández A., Zarraonandía Andraca A., Casas Nebra J., Busto Martín L., Bargouti I., Chantada Abal V. Complejo Hospitalario Universitario. A Coruña. Centro Oncológico de Galicia. Este trabajo presenta un enfoque novedoso de la recidiva bioquímica local tras prostatectomía radical, con biopsia de anastomosis uretrovesical confirmatoria previa. Se implantaron una media de 43 semillas y la dosis prescrita fue de 144 Gy. La toxicidad tardía GU y GI grado 1 fue del 6,4% y grado 2 en el 2,1%. Tras un seguimiento medio de 40 meses, la supervivencia libre de recidiva bioquímica fue del 92,9% a los 2 años y del 80,8% a los 5 años. ❙ Artículos, Revisiones y Casos C ínicos Revisiones bibliográficas OTROS P-135. Evaluación objetiva y subjetiva de la incontinencia post-prostatectomía radical. Experiencia de un centro Tienza Fernández A., Velis Campillo J., Algarra Navarro R., Romero Vargas L., Barba Abad J., Rosell Costa D., Robles García J., Zudaire Bergera J., Berián Polo J., Pascual Piédrola I. Clínica Universidad de Navarra Este grupo analiza a 1.127 pacientes intervenidos de prostatectomía radical desde el año 1989 hasta 2009. Analiza la tasa de incontinencia usando el cuestionario validado ICIQ-SF, que aunque no está diseñado específicamente para la incontinencia post-quirúrgica en varones, es en este momento, uno de los cuestionarios más ampliamente usados para este fin. Usando como criterio de continencia a la ausencia por completo de pérdidas de orina, el 23,4% de los paciente presentaron algún grado de incontinencia, siendo, según el cuestionario antes mencionado, un 6,7% de grado leve, un 9,8% moderada y un 4,9% de grado severo. La principal ventaja de este trabajo es que usa herramientas completamente objetivas para valorar el grado real de incontinencia, ya que uno de los principales problemas para comparar resultados entre distintas técnicas o distintas series es la variabilidad y la subjetividad de los criterios usados. Para más información se pueden consultar los resúmenes completos en la página web de la Asociación Española de Urología (www.aeu.es) J Urol. 2012 Mar;187(3):987-9. The effect of radiation on semen quality and fertility in men treated with brachytherapy for early stage prostate cancer. Singh DK, Hersey K, Perlis N, Crook J, Jarvi K, Fleshner N. Purpose: We determined the effects of prostatic brachytherapy on semen parameters and sperm DNA integrity, and the potential impact on fertility. Conclusions: Infertility may well be a long-term adverse effect of brachytherapy for localized, low grade prostate cancer. All men who undergo brachytherapy should be counseled about its potential impact on fertility. COMENTARIO: Los efectos de la radioterapia en la fertilidad masculina han sido descritos en supervivientes de tumores testiculares y leucemias, que, típicamente, son más frecuentes en pacientes jóvenes. En contraste, estos efectos no habían sido descritos en pacientes con cáncer de próstata. Sin embargo, los programas de cribado poblacional están haciendo que, cada vez con mayor frecuencia, el diagnóstico de tumores prostáticos se produzca a edades más jóvenes y durante la época aun fértil del varón adulto. Dado que un porcentaje importante de estos diagnósticos de cáncer de próstata lo son en estadios iniciales, la braquiterapia como monoterapia ha emergido como una alternativa muy atractiva para el tratamiento de estos pacientes por sus características y la posibilidad de preservar la potencia sexual, frente a alternativas como la cirugía, radioterapia externa u hormonoterapia. Con estas premisas, los autores analizaron los datos de 5 pacientes de menos de 55 años de edad sometidos a braquiterapia para el tratamiento de adenocarcinomas de próstata de bajo riesgo. Ningún paciente había referido historia previa de infertilidad, vasectomía ni había recibido bloqueo androgénico previo. Todos los pacientes eran potencialmente fértiles antes de la braquiterapia. En el momento del análisis, realizado entre 4 y 6 años tras el tratamiento, todos los pacientes presentaban niveles hormonales normales de LH, FSH y testosterona. Los resultados del espermiograma fueron comparados con los datos disponibles de pacientes fértiles en el mismo rango de edad así como de pacientes infértiles. ❙ Artículos, Revisiones y Casos Clínicos Revisiones bibliográficas Los investigadores observaron una disminución significativa tanto en el volumen del eyaculado (p < 0,0005), en la concentración de espermatozoides (p < 0,0004) y en la movilidad de los mismos (p < 0,004) en los pacientes sometidos a braquiterapia, cuando se comparaban con los valores considerados normales por la OMS para individuos fértiles. La conclusión de los autores es que, pese a las limitaciones de su estudio (retrospectivo, tamaño muestral pequeño), la infertilidad puede ser un efecto indeseable asociado a la braquiterapia del cáncer de próstata en pacientes de edad media, y que este hecho debe de ser conocido para poder plantear, si así lo desea el paciente, la reserva de semen previa al tratamiento. Int J Radiat Oncol Biol Phys. 2012 Jan 1;82(1):e17-24 Dose-fractionation sensitivity of prostate cancer deduced from radiotherapy outcomes of 5,969 patients in seven international institutional datasets: / = 1.4 (0.9-2.2) Gy. Miralbell R, Roberts SA, Zubizarreta E, Hendry JH. Purpose: There are reports of a high sensitivity of prostate cancer to radiotherapy dose fractionation, and this has prompted several trials of hypofractionation schedules. It remains unclear whether hypofractionation will provide a significant therapeutic benefit in the treatment of prostate cancer, and whether there are different fractionation sensitivities for different stages of disease. In order to address this, multiple primary datasets have been collected for analysis. Conclusions: The overall α/β value was consistently low, unaffected by AD deprivation, and lower than the appropriate values for late normal-tissue morbidity. Hence the fractionation sensitivity differential (tumor/normal tissue) favors the use of hypofractionated radiotherapy schedules for all risk groups, which is also very beneficial logistically in limited-resource settings. COMENTARIO: Dosis por encima de 70 Gy han demostrado mejorar la eficacia de la radioterapia en el tratamiento del cáncer de próstata. Sin embargo, este escalado de la dosis ha venido acompañado de un aumento parejo del riesgo de toxicidad tardía. Diferentes estrategias se han planteado para intentar minimizar estos riesgos y aumentar el índice terapéutico, como el empleo de técnicas de IMRT o la combinación de radioterapia externa y braquiterapia. Una alternativa que cada vez cuenta con mayor predicamento es el empleo de esquemas de radioterapia hipofraccionada aprovechando la alta sensibilidad de las células tumorales de la próstata, caracterizadas por su bajo cociente α/β. El objetivo de los autores ha sido analizar, en una gran muestra de 5.969 pacientes con cáncer de próstata tratados con radioterapia externa con o sin bloqueo androgénico, y que incluía pacientes de bajo, intermedio y alto riesgo, la radiosensibilidad tumoral estimada de acuerdo al cociente α/β. Los autores observaron un cociente α/β global de 1,4 (0,9-2,2) Gy para todos los grupos, con independencia de la estimación del riesgo. Asimismo, observaron que el valor de α/β no se modifica con la manipulación hormonal. La conclusión de los autores es que los resultados de este análisis, realizado en una amplia muestra de pacientes con cáncer de próstata, confirma el bajo cociente α/β de estos tumores, inferior incluso que el valor asignado tradicionalmente a los tejidos de respuesta tardía responsabl es de las complicaciones graves durante el seguimiento, lo que podría favorecer el empleo de esquemas hipofraccionados en su tratamiento rutinario y permitiría disminuir el riesgo de complicaciones tardías. ❙ Artículos, Revisiones y Casos C ínicos Revisiones bibliográficas Lancet Oncol. 2012 Jan;13(1):43-54. Conventional versus hypofractionated high-dose intensity-modulated radiotherapy for prostate cancer: preliminary safety results from the CHHiP randomised controlled trial. Dearnaley D, Syndikus I, Sumo G, Bidmead M, Bloomfield D, Clark C, Gao A, Hassan S, Horwich A, Huddart R, Khoo V, Kirkbride P, Mayles H, Mayles P, Naismith O,Parker C, Patterson H, Russell M, Scrase C, South C, Staffurth J, Hall E. Background: Prostate cancer might have high radiation-fraction sensitivity, implying a therapeutic advantage of hypofractionated treatment. We present a pre-planned preliminary safety analysis of side-effects in stages 1 and 2 of a randomised trial comparing standard and hypofractionatedradiotherapy. Interpretation: Hypofractionated high-dose radiotherapy seems equally well tolerated as conventionally fractionated treatment at 2 years. COMENTARIO: La creciente evidencia acerca de la radiosensibilidad del adenocarcinoma de próstata, con cocientes / bajos, incluso inferiores a los considerados habituales en los tejidos de respuesta tardía, han renovado el interés acerca del empleo de esquemas hipofraccionados en el tratamiento rutinario del cáncer de próstata. Estos esquemas permitirían, no solo un adecuado tratamiento tumoral, sino también una optimización de los servicios de oncología radioterápica, disminuyendo la duración total de los tratamientos y contribuyendo a la gestión más adecuada de las listas de espera. En esta línea, investigadores de 11 centros del Reino Unido están llevando a cabo un ensayo aleatorizado en pacientes con adenocarcinoma de próstata de riesgo bajo o intermedio. Los pacientes son aleatorizados a tratamiento con fraccionamiento convencional (74 a 2 Gy/día), o radioterapia hipofraccionada (57-60 Gy a 3 Gy/día). Los pacientes con tumores de riesgo intermedio recibieron 3-6 meses de bloqueo hormonal neoadyuvante y concomitante a la radioterapia. En los pacientes de bajo riesgo, el bloqueo hormonal fue opcional. Los autores presentan en este estudio los resultados de toxicidad aguda y la incidencia de complicaciones tardías a 2 años, observadas en 457 pacientes reclutados con una mediana de seguimiento de 50,5 meses (43,5-61,3). Los autores no han observado diferencias significativas en ningún aspecto entre los pacientes tratados con fraccionamiento clásico o con esquemas hipofraccionados. La conclusión de los autores es que el empleo de dosis por fracción de 3 Gy es seguro, bien tolerado y no se asocia con un aumento de complicaciones agudas o tardías. BJU Int. 2012 Feb;109 Suppl 1:22-9. doi: 10.1111/j.1464-410X.2011.10827.x. Comparative analysis of prostate-specific antigen free survival outcomes for patients with low, intermediate and high risk prostate cancer treatment by radical therapy. Results from the Prostate Cancer Results Study Group. Grimm P, Billiet I, Bostwick D, Dicker AP, Frank S, Immerzeel J, Keyes M, Kupelian P, Lee WR, Machtens S, Mayadev J, Moran BJ, Merrick G, Millar J, Roach M, Stock R, Shinohara K, Scholz M, Weber E, Zietman A, Zelefsky M, Wong J, Wentworth S, Vera R, Langley S. ❙ Artículos, Revisiones y Casos Clínicos Revisiones bibliográficas COMENTARIO: El tratamiento del cáncer de próstata ofrece una amplia posibilidad de opciones. Sin embargo, estas opciones han sido pocas veces comparadas. La comparación de los resultados de los estudios de la cirugía (prostatectomía radical o prostatectomía radical robótica), radioterapia externa (RTE) (conformada, IMRT, protones), braquiterapia, crioterapia o ultrasonidos focalizados de alta intensidad (HIFU) es problemático, debido tanto a la falta de uniformidad a la hora de comunicar los resultados como a la diferente definición de las variables de análisis. El Prostate Cancer Results Study Group pretende evaluar, en términos de control bioquímico del PSA, la eficacia de los distintos tratamientos del cáncer de próstata a través de una revisión exhaustiva de la literatura. Los autores han identificado más de 18.000 artículos publicados entre los años 2000-2010 acerca del tratamiento del cáncer de próstata órgano confinado. Los autores seleccionaron para el análisis definitivo tan solo series con seguimientos superiores a 5 años, que incluyeran estratificación por grupos de riesgo y un mínimo de 100 pacientes incluidos en cada grupo (50 en el grupo de alto riesgo) y con criterios aceptados de fracaso bioquímico. Los resultados observados en este gran análisis se pueden resumir en: la braquiterapia ofrece los mejores resultados en pacientes de bajo riesgo; para pacientes de riesgo intermedio, la combinación de radioterapia externa y braquiterapia ofrece resultados similares a la braquiterapia exclusiva; para pacientes de alto riesgo, la combinación de radioterapia externa y braquiterapia con o sin deprivación androgénica parece superior a la radioterapia externa, braquiterapia o cirugía empleadas de manera exclusiva. BJU Int. 2011 Oct 7. doi: 10.1111/j.1464-410X.2011.10632.x. Biochemical outcome after high-dose-rate intensity modulated brachytherapy with external beam radiotherapy: 12 years of experience. Prada PJ, González H, Fernández J, Jiménez I, Iglesias A, Romo I. Objective: To investigate the long-term oncological outcome, during the PSA era, of patients with prostate cancer who were treated using high-dose-rate (HDR) brachy therapy (BT) combined with external beam radiation therapy (EBRT). Conclusions:The 10-year results confirm the feasibility and effectiveness of EBRT with conformal HDR-BT boost for patients with localised prostate cancer. COMENTARIO: El tratamiento de los pacientes con cáncer de próstata de alto riesgo representa un reto aun sin solución definitiva. Las características radiobiológicas de los tumores prostáticos favorecen, desde un punto de vista teórico, el empleo de altas dosis por fracción. La braquiterapia de alta tasa de dosis (HDR) es una modalidad de tratamiento que aúna la administración de tratamientos de una alta dosis biológica equivalente (BED) con una gran conformación, características estas que no son alcanzables con otras técnicas de tratamiento. En este estudio, los autores comunican los resultados a largo plazo de seguimiento observados en 313 pacientes (94% de alto riesgo) tratados con una combinación de radioterapia externa (46 Gy, 2 Gy/fracción) y dos aplicaciones de braquiterapia HDR (11,5 Gy/aplicación) los días 5 y 15 del tratamiento. Con una mediana de seguimiento de 71 meses, las tasas de control bioquímico a 5 y 10 años son del 86 y 84% respectivamente. La supervivencia causa-específica a 10 años es del 96% y la supervivencia global a 5 y 10 años del 92 y 82% respectivamente. El análisis multivariante identificó el índice de Gleason y el estadio T como factores pronósticos de fracaso bioquímico y el índice de Gleason como único factor involucrado en el riesgo de diseminación metastásica. El resto de variables analizadas no demostró asociación significativa alguna. La tolerancia al tratamiento fue buena. Menos de un 5% de los pacientes presentaron toxicidad aguda o crónica urinaria o gastrointestinal. Desde el punto de vista radiobiológico, y en comparación con otros esquemas más tradicionales (70 Gy, BEDα/β1,2 = 129 Gy), este esquema ofrece una ganancia dosimétrica evidente (BEDα/β1,2 = 292-366 Gy) sin repercusión negativa sobre la toxicidad. En conclusión, los autores consideran que este esquema de tratamiento es eficaz y bien tolerado y permite una reducción significativa de la duración total de la radioterapia en pacientes con tumores de próstata de riesgo intermedio-alto. ❙ Artículos, Revisiones y Casos C ínicos Revisiones bibliográficas Ann Surg Oncol 2011. doi:10.1245/s10434-011-1660-0. Radical Prostatectomy Versus External-Beam Radiotherapy for Localized Prostate Cancer: Long-Term Effect on Biochemical Control—In Search of the Optimal Treatment González-San Segundo C, Herranz-Amo, F, Álvarez-González A, Cuesta-Álvaro, P, Gómez-Espi, M, Paños-Fagundo M, Santos-Miranda JA. Background: The optimal management of patients with clinically localized prostate carcinoma remains undefined due in part to the absence of well-designed, randomized trials. Conclusions. The biochemical failure rates were similar between PR and EBRT in low- and intermediate-risk subgroups. Outcome was determined by classic pre-treatment features, perineural invasion, low-dose EBRT (B72 Gy), and nadir PSA value in the RT cohort. COMENTARIO: En el tratamiento local del cáncer de próstata, y ante la ausencia de estudios aleatorizados concluyentes, las recomendaciones de las guías clínicas consideran como estándar tanto a la cirugía radical como a la radioterapia externa conformada para el tratamiento de los tumores de riesgo bajo o intermedio en los que se ha desestimado la observación y seguimiento estrechos. Los autores recogen y analizan de manera retrospectiva la serie del H. G. U. Gregorio Marañón de Madrid, que incluye 505 pacientes con tumores de próstata de riesgo bajo o intermedio tratados en dicho centro entre los años 1998-2005 mediante prostatectomía radical (271 pacientes) o radioterapia externa (234 pacientes) sin tratamiento hormonal alguno. Con una mediana de seguimiento de 60 meses, las tasas actuariales a 5 años de supervivencia libre de fracaso bioquímico fueron del 79% para la cirugía frente al 86% con radioterapia (p = 0,48). En el análisis pormenorizado de factores pronósticos, la cifra inicial de PSA, Gleason, la presencia de invasión perineural o de márgenes positivos así como la dosis de radioterapia inferior a 72 Gy fueron factores independientes predictores de recidiva bioquímica. La conclusión de los autores es que tanto la cirugía como la radioterapia ofrecen adecuadas tasas de control bioquímico en pacientes con adenocarcinoma de próstata de riesgo bajo o intermedio, sin observarse diferencias entre ambas modalidades terapéuticas, estando el pronóstico condicionado en ambos tratamientos por los factores de riesgo clásicamente asociados al cáncer de próstata. Int J Radiation Oncol Biol Phys 2011; doi:10.1016/j.ijrobp.2010.10.015 High-dose-rate monotherapy: safe and effective brachytherapy for patients with localized prostate cancer. Demanes DJ, Martinez AA, Ghilezan M, Hill DR, Schour L, Brandt D,Gustafson G. Purpose: High-dose-rate (HDR) brachytherapy used as the only treatment (monotherapy) for early prostate cancer is consistent with current concepts in prostate radiobiology, and the dose is reliably delivered in a prospectively defined anatomic distribution that meets all the requirements for safe and effective therapy. We report the disease control and toxicity of HDR monotherapy from California Endocurietherapy (CET) and William Beaumont Hospital (WBH) in low- and intermediate-risk prostate cancer patients. Conclusions: High disease control rates and low morbidity demonstrate that HDR monotherapy is safe and effective for patients with localized prostate cancer ❙ Artículos, Revisiones y Casos Clínicos Revisiones bibliográficas COMENTARIO: La braquiterapia es una modalidad de tratamiento cada vez empleada con mayor frecuencia como elección en el cáncer de próstata de bajo riesgo. Los resultados observados en los estudios que analizan el implante permanente de semillas bien de I-125 o de Pd-103, confirman que la eficacia de la braquiterapia es similar a la de la cirugía radical en estos pacientes, si bien con un diferente perfil de toxicidad. Los implantes permanentes de semillas presentan no obstante una serie de aspectos mejorables. La exposición del personal médico durante el implante es un hecho difícil de solucionar. Por otro lado, existen una serie de limitaciones técnicas cuando se emplean semillas permanentes, como son las limitaciones inherentes al depósito de semillas en un tejido altamente deformable o la posibilidad de migración de las semillas, o la imposibilidad para la recolocación de las mismas o que hace que la posición final de las semillas implantadas pueda no ajustarse exactamente a la planificada. La braquiterapia de alta tasa de dosis (HDR) ofrece teóricas ventajas, como son la ausencia de exposición durante el procedimiento, la posibilidad de colocar y re-colocar el implante en función de la anatomía del paciente, la ausencia de migración de las fuentes o las características inherentes a la optimización que permite la tecnología de HDR y que facilita tanto una óptima distribución sobre el PTV como una protección de los órganos de riesgo. Sin embargo, la experiencia con braquiterapia HDR en el cáncer de próstata ha sido casi exclusivamente como adyuvante a la radioterapia externa, a modo de sobreimpresión o “boost” en tumores de alto riesgo. En este trabajo, los autores presentan su experiencia con braquiterapia HDR como monoterapia en pacientes con tumores considerados de riesgo bajo o bajo-intermedio. Se incluyeron 298 pacientes tratados con dos esquemas de tratamiento: 42 Gy (7 Gy x 6 fracciones en 2 implantes separados una semana) y 38 Gy (9,5 Gy x 4 fracciones en una aplicación). Con una mediana de seguimiento de 5,2 años, la tasa actuarial a 8 años de supervivencia libre de fracaso bioquímico es del 97% con una supervivencia global y cáncer específica del 95 y 99% respectivamente. Un porcentaje de pacientes presentaron retención urinaria grado 3 y menos del 1% toxicidad gastrointestinal leve-moderada atribuible a la braquiterapia. No se observaron toxicidades grado 4. La conclusión de los autores es que la braquiterapia HDR en cáncer de próstata empleada como monoterapia en pacientes con tumores de riesgo bajo o bajo-intermedio es una técnica eficaz, segura y asociada con un bajo perfil de toxicidad que, pese a la ausencia de estudios aleatorizados que comparen HDR con el implante de semillas, tiene cada vez más evidencias a su favor para poder ser considerada como un tratamiento estándar en estos pacientes. Int J Radiat Oncol Biol Phys. 2012 Mar 1;82(3):e469-76 External-beam radiation therapy and high-dose rate brachytherapy combined withlong-term androgen deprivation therapy in high and very high prostate cancer:preliminary data on clinical outcome. Martínez-Monge R, Moreno M, Ciérvide R, Cambeiro M, Pérez-Gracia JL, Gil-Bazo I, Gaztañaga M, Arbea L, Pascual I, Aristu J. Purpose: To determine the feasibility of combined long-term androgen deprivation therapy (ADT) and dose escalation with high-dose-rate (HDR) brachytherapy. Conclusions: Intermediate-term results at the 5-year time point indicate a favorable outcome without an increase in the rate of late complications. COMENTARIO: El tratamiento habitual de los adenocarcinomas de próstata de alto riesgo consiste en la combinación de radioterapia externa y bloqueo androgénico prolongado. Pese a ello, cerca de un 50% de los pacientes sufrirán un fracaso bioquímico. Los autores plantean en este ensayo fase II una estrategia muy interesante de escalado de dosis de radioterapia mediante la combinación de radioterapia externa y braquiterapia HDR con el objetivo de mejorar las tasas e control bioquímico de la enfermedad. Se han incluido 200 pacien- 10 ❙ Artículos, Revisiones y Casos C ínicos Revisiones bibliográficas tes de manera prospectiva, con tumores de próstata de alto o muy alto riesgo, que han sido tratados mediante la combinación de radioterapia externa (45 Gy en la pelvis, 54 Gy en próstata y vesículas seminales) seguida 1-2 semanas después de braquiterapia HDR administrando 4 fracciones de 4,75 Gy, 2 fracciones/día en 2 días consecutivos. Todos los pacientes recibieron simultáneamente bloqueo androgénico durante la radioterapia y hasta 2 años después de la finalización. Con una mediana de seguimiento de 3,7 años (rango 2-9 años), las tasas actuariales de control bioquímico a 5 y 9 años son del 85,1 y 75,7% respectivamente. La incidencia de toxicidad urinaria tardía G3-4 fue del 5% y de toxicidad rectal tardía G3-4 del 1,5%. La conclusión de los autores es que la combinación de radioterapia externa, braquiterapia y bloqueo androgénico es factible, bien tolerada, se asocia con aceptables tasas ce control bioquímico y no supone un aumento importante de la toxicidad. BJU Int. 2012 Feb;109 Suppl 1:17-21. doi: 10.1111/j.1464-410X.2011.10826.x. Brachytherapy for the treatment of recurrent prostate cancer after radiotherapy or radical prostatectomy Gomez-Veiga F, Mariño A, Alvarez L, Rodriguez I, Fernandez C, Pertega S, Candal A. Purpose: To determine the feasibility of combined long-term androgen deprivation therapy (ADT) and dose escalation with high-dose-rate (HDR) brachytherapy. Conclusions: Intermediate-term results at the 5-year time point indicate a favorable outcome without an increase in the rate of late complications. COMENTARIO: Las opciones de tratamiento curativo del cáncer de próstata incluyen la cirugía, la radioterapia externa y la braquiterapia, con o sin tratamiento hormonal adyuvante. Sin embargo, un porcentaje de pacientes sufrirán una recidiva, a menudo localizada. Las alternativas de tratamiento en estos casos no están completamente definidas. La braquiterapia ha sido empleada en numerosas series de pacientes como tratamiento de rescate de la recidiva local del cáncer de próstata. La mayoría de estudios han analizado el papel de la braquiterapia de rescate tras fracaso bioquímico a radioterapia externa, pero pocos han analizado la utilidad del rescate con braquiterapia en el contexto de la recidiva local post-prostatectomía radical. Los investigadores del Centro Oncológico de Galicia (La Coruña), revisan en este artículo su amplia experiencia en el uso de la braquiterapia de baja tasa de dosis en el tratamiento de las recidivas locales tras prostatectomía radical. Los autores comunican su experiencia en 42 pacientes con recidiva bioquímica tras prostatectomía radical confirmada con biopsia tratados con un implante permanente de semillas de I-125. La dosis prescrita fue de 145 Gy. Con una mediana de seguimiento de 29,5 meses (rango 6-60,5), la supervivencia actuarial a 5 años libre de recidiva bioquímica es del 88,6% y la supervivencia causa-específica del 97%. La tolerancia al tratamiento fue aceptable, con tasas de complicaciones agudas gastrointestinales G1-2 del 8,6% y genitourinarias G1-2 en el 40% y G3 en el 9% de los pacientes. Ningún paciente ha presentado en el seguimiento toxicidades tardías G3 o superior. La conclusión de los autores es que la braquiterapia de rescate tras el fracaso bioquímico post-prostatectomía radical es un tratamiento factible, asociado a aceptables tasas de control bioquímico y con un perfil bajo de complicaciones tanto agudas como tardías. ❙ Artículos, Revisiones y Casos Clínicos Adenocarcinoma de próstata de muy alto riesgo. indicacion o no de radioterapia de intencion curativa frente a deprivación androgénica exclusiva. inclusión o no de la pelvis, en el volumen de irradiación. M. López Valcárcel, M. Hernández Miguel, I. Zapata Paz, J. Velasco Jiménez, P. Tavera Pomata, E. Amaya Escobar, A. Sanz Torres, F. J. Valcárcel Sancho, A. De la Torre Tomás Servicio de Oncología Radioterápica. Hospital Universitario Puerta de Hierro. Majadahonda (Madrid) INTRODUCCIÓN El 80% de los cánceres de próstata se diagnostican en mayoreHoy en día, el cáncer de próstata se considera uno de los problemas médicos más importantes en la población masculina. En Europa, el cáncer de próstata es la neoplasia sólida más frecuente, con una incidencia de 214 casos por 1.000 varones, superando el número de las neoplasias de pulmón y colorrectal (1). Además, el cáncer de próstata constituye actualmente la segunda causa más frecuente de mortalidad por cáncer en los varones (2). Según el Registro Nacional de Cáncer de Próstata publicado en junio de 2011 (LXXVI Congreso Nacional de Urología, Málaga) se detectan al año 18.872 nuevos casos de próstata (81,25 casos por 100.000 habitantes) en España. Los resultados de este registro apuntan que el perfil del paciente con cáncer de próstata en nuestro país es el de un varón mayor de 68 años que presenta comorbilidad y enfermedades asociadas como hipertensión y diabetes. La mayoría son varones sanos que se diagnostican de forma precoz gracias al análisis del PSA y el tacto rectal. En el año 1998 D´Amico y cols. (3) definen unos grupos de riesgo para estratificar a los pacientes en riesgo bajo, intermedio y alto. Utiliza tres variables, determinadas previamente al tratamiento y que son factores pronósticos independientes para la supervivencia libre de recaída de PSA: grado de Gleason, PSA y estadio T. Se consideran pacientes con alto riesgo aquellos con estadio clínico T2c o mayor, y PSA > 20 ng/ml o Gleason store 8-10. Esta estratificación predice la mortalidad cáncer específica en pacientes tratados con radioterapia o con cirugía y es muy utilizada como base para establecer el tratamiento. Aproximadamente alrededor del 15-20% de los pacientes con cáncer de próstata tienen enfermedad de alto riesgo al diagnóstico (4). Cifras de PSA mayores de 50 ng/ml se clasifican como muy alto riesgo (5). De acuerdo con el riesgo de recidiva la National Comprehensive Cancer Network (NCCN) distingue entre un tumor de alto riesgo (estadio T3a o Gleason 8-10 o PSA > 20 ng/ml) y un tumor de muy alto riesgo (combinación de las tres premisas previas o los estadios T3b-T4) (6). No se han realizado estudios aleatorizados en los que se compare prostatectomía radical (PR) con radioterapia externa (RTE) o braquiterapia por cáncer de próstata (CaP) localizado. Sin embargo, el consenso de los National Institutes of Health (NIH) establecido en 1988 (7) sigue estando vigente: la RTE obtiene los mismos resultados en cuanto a supervivencia a largo plazo que la cirugía; además, la RTE depara una calidad de vida al menos tan buena como la conseguida con la cirugía (8). La radioterapia conformada tridimensional (RTC-3D) es el método de referencia y, desde el comienzo del s. XXI, la radioterapia de intensidad modulada (IMRT), una forma optimizada de RTC-3D, está ganando terreno gradualmente en centros especializados. En el cáncer de próstata localizado y localmente avanzado, varios ensayos en fase III aleatorizados realizados por sociedades científicas de radioterapia, como el Radiation Therapy Oncology Group (RTOG) y European Organisation for Research and Treatment of Cancer (EORTC), han establecido las indicaciones de la combinación de RTE y tratamiento de privación androgénica (TPA) (9,10). En el tumor de alto riesgo las opciones terapéuticas serían prostatectomía radical (PR) con linfadenectomía o bien radioterapia (RT) conformada tridimensional (RTC-3D) en combinación con hormonoterapia (HT). En el tumor de muy alto riesgo se considera la RTC-3D con HT como tratamiento de elección. En el cáncer de próstata localmente avanzado no existe un tratamiento estándar consensuado. ❙ Artículos, Revisiones y Casos C ínicos Los pacientes con cáncer de próstata de alto riesgo al diagnóstico tienen una mayor probabilidad de fallecer por causas relacionadas con su enfermedad (11,12). Las cifras de PSA previas a tratamiento superiores a 100 ng/ dl se han considerado indicativas de enfermedad diseminada (13), y los pacientes, por lo tanto, no se beneficiarían de un tratamiento local definitivo con radioterapia. En esta revisión intentaremos aclarar cuál sería la actitud a tomar ante un paciente en esta circunstancia, pero con un estudio de extensión negativo: ¿Se debería considerar un tratamiento propio de CaP de alto riesgo, combinando radioterapia y hormonoterapia o bien un tratamiento de CaP diseminado con hormonoterapia? En el caso de optar por radioterapia ¿deberíamos incluir solo la próstata y vesículas seminales, o deberíamos incluir la pelvis de manera profiláctica? MATERIAL Y MÉTODOS Varón de 78 años, a quien en una analítica de rutina se objetiva un nivel de PSA > 1.000 ng/ml. Entre sus antecedentes personales destacan: intolerancia a AAS, EPOC, ser ex-fumador de 20 cigarrillos diarios y haber sido sometido a RTU de la próstata más de 25 años antes de su diagnóstico de adenocarcinoma de próstata. Refería ritmo urinario diurno de 3-4 horas y nicturia de 1 vez. No presentaba disfunción sexual, patología hemorroidal, ni otra sintomatología destacable. El índice de Karnofsky se estableció en un 90%. En la exploración física general no había datos destacables, y en el tacto rectal la próstata era de consistencia pétrea en ambos lóbulos. No hemorroides. En el resto del estudio destacaba: − Biopsia: adenocarcinoma acinar de próstata en los 6 cilindros extraídos: • Gleason 7 (3 + 4) en el 100% del correspondiente al vértice prostático derecho. •G leason 9 (5 + 4) en el 100% del correspondiente a la porción central prostática derecha. •G leason 9 (4 + 5) en el 100% del correspondiente a la porción paraureteral prostática derecha. •G leason 8 (4 + 4) en el 50% del correspondiente al vértice prostático izquierdo. •G leason 9 (5 + 4) en el 10% del correspondiente a la porción central prostática izquierda. •G leason 9 (5 + 4) en el 60% del correspondiente a la porción paraureteral prostática izquierda. En resumen: adenocarcinoma de próstata Gleason 9 (5 + 4) con afectación de ambos lóbulos y predominio de volumen tumoral en lóbulo prostático derecho. − TC toraco-abdominal: no adenopatías. Posible infiltración periprostática. − RM de pelvis: próstata de tamaño normal con signos de resección transuretral que presenta unos contornos bien definidos sin signos que sugieran infiltración de la grasa periprostática. − GGO: no imágenes osteoblásticas. Enfermedad de Paget localizada en tercio proximal de tibia izquierda. Con diagnóstico de adenocarcinoma acinar de próstata Gleason 9 (5 + 4), PSA > 1.000 ng/ml, T1cN0M0, de alto riesgo, se sometió a tratamiento con bloqueo hormonal completo largo y radioterapia: − Radioterapia: técnica 3D y dosis de 70,2 Gy (76 Gy en punto ICRU) con un fraccionamiento 1,8 Gy/día (39 fracciones). El cubrimiento del PTV fue del 95,7%. La irradiación se llevó a cabo con 7 campos (4 oblicuos anteriores y posteriores, 2 laterales y uno antero-posterior) y con fotones de 15 MV, sobre dos volúmenes, uno amplio que incluyó la próstata y las vesículas seminales con márgenes de 1,5 cm, excepto el margen posterior de 1 cm, hasta una dosis nominal 45 Gy (volumen 251,99 cc, dosis máxima 77,97 Gy, dosis mínima 36,53 Gy), y uno reducido que incluyó la próstata con márgenes de 1 cm, salvo el posterior de 0,7 cm hasta alcanzar una dosis total de 70,2 Gy (volumen 93,33 cc, dosis máxima 77,97 Gy, dosis mínima 69,65 Gy). • Los órganos de riesgo recibieron: vejiga V60: 27,24%; recto: V75 0%, V70 5,27%, V65 10,8 %. Cabezas femorales V50: 0%. − Hormonoterapia: leuprorelina trimestral previa a la irradiación, durante la misma y 2 años posteriormente, y bicalutamida 50 mg cada 24 horas el mismo periodo. Toxicidades presentadas durante el tratamiento: uretritis y rectitis grado 1. RESULTADOS En seguimiento semestral desde noviembre de 2007, el paciente se ha mantenido asintomático y sin evidencia de recidiva hasta su última revisión, el 15 de mayo de 2012 (Tabla I). Tiempo Cifras de PSA 11/07 al 11/09 0,04 05/10 0,06 12/10 0,32 09/11 0,46 05/12 0,56 Tabla I. Evolución de la cifra de PSA (ng/ml) ❙ Artículos, Revisiones y Casos Clínicos DISCUSIÓN El paciente presentado fue considerado como de alto riesgo, sin poder demostrarse la presencia de enfermedad extensa, sospechada por el nivel de PSA. El NCCN recomienda que los pacientes con alto riesgo de recaída sean tratados con radioterapia a dosis convencionales junto con bloqueo androgénico prolongado (2-3 años) (6). El tratamiento combinado con radioterapia externa más bloqueo androgénico prolongado es superior al tratamiento exclusivo con radioterapia en cuanto a recaída bioquímica, supervivencia libre de metástasis a distancia, supervivencia libre de enfermedad, muerte por cáncer de próstata y supervivencia global. El beneficio de la hormonoterapia adyuvante a radioterapia se atribuye a una eliminación de la enfermedad micrometastásica oculta y a un efecto aditivo con radioterapia mediado por la inducción de apoptosis. Existen 3 ensayos aleatorizados multicéntricos con seguimiento prolongado que apoyan esta teoría: − El ensayo europeo de la EORTC 22863, publicado por Bolla y cols. en 1997 y actualizado en 2002 donde se confirma que la combinación de radioterapia y supresión androgénica adyuvante con goserelina durante 3 años, se asocia no solo a un beneficio significativo en control bioquímico, loco-regional y en supervivencia libre de metástasis sino lo que es más importante, a un beneficio mantenido en la supervivencia global y causa específica (14). − El ensayo americano de la RTOG 85-31, que analiza pacientes tratados con RT y gosererlina adyuvante indefinida frente a radioterapia exclusiva con goserelina de rescate, demuestra que el tratamiento combinado tiene una supervivencia global absoluta significativamente más alta que para el tratamiento con radioterapia exclusiva (49 vs 39%, p = 0,002) (15). − En el ensayo RTOG 92-02 se reclutaron 1.554 pacientes con cáncer de próstata localmente avanzado (T2c-4) y niveles de PSA < 150 ng/ml, todos ellos recibieron 4 meses de goserelina y flutamida (2 meses antes y 2 meses durante RT). Radioterapia 65-70 Gy sobre próstata y 44-50 Gy sobre ganglios pélvicos. Posteriormente los pacientes fueron aleatorizados o no para recibir tratamiento adyuvante con goserelina. Los pacientes con tumores Gleason 8-10 que recibieron tratamiento adyuvante obtuvieron una mejoría significativa en la supervivencia global (81 vs 70,7%), p = 0,044) (16). En el seguimiento de nuestro paciente durante 5 años, se objetivan cifras indetectables de PSA durante los dos prime- ros años, presentando un ligero ascenso en las determinaciones posteriores, pero sin duplicar la cifra de PSA en 1 año y manteniéndose libre de enfermedad, sin criterios de recidiva bioquímica, hasta el momento actual, a pesar de partir de un PSA > 1.000 ng/ml. El discreto ascenso de PSA se inicia tras la retirada de la hormonoterapia. La necesidad o no de irradiación pélvica profiláctica sigue siendo un tema muy discutido en la actualidad. Ya desde la publicación en 1977 de Bagshaw y cols. (17) que comparaban irradiación electiva de los linfáticos frente a irradiación próstata exclusiva, muchos han sido los estudios que se han sucedido, sin que en la actualidad haya una actitud aceptada por la generalidad de oncólogos radioterápicos. Habría que considerar si existe algún subgrupo de pacientes con cáncer de próstata que se beneficiasen de la irradiación ganglionar pélvica. Nuestro paciente presenta una probabilidad de afectación linfática superior al 15% según la fórmula de Roach (18), pero hay que tener en cuenta que este nomograma está basado en resultados quirúrgicos de linfadenectomías limitadas, donde existe riesgo de infra-estadificación. A la hora de aplicar fórmulas hay que tener en cuenta la presencia de otros factores pronósticos para considerar el riesgo de afectación linfática (19). En estudios realizados en la era pre-PSA, como es RTOG 7706 (20) donde se comparaba de forma aleatorizada la irradiación de los linfáticos frente a la próstata de forma exclusiva, en 445 pacientes con cáncer de próstata localizado (T1 y T2), no se encontraron diferencias significativas en supervivencia global, recidiva local o regional, metástasis a distancia ni en supervivencia libre de enfermedad. El ensayo aleatorizado RTOG 94-13 (21) estudia a 1.323 pacientes con riesgo > 15% de afectación ganglionar comparando radioterápica prostática y pélvica frente a radioterapia prostática exclusiva. Aunque existe una mejora en el control bioquímico a favor de RT pélvica (p = 0,07), no existen diferencias significativas en control local, ganglionar, metástasis a distancia ni en supervivencia. Con una mediana de seguimiento de 5 años, solo el 2,2% de los pacientes sin RT pélvica y 1,1% con RT pélvica presentó recaída ganglionar (p = 0,1), 8,8% sin RT pélvica vs 6,6% con RT pélvica (p = 0,5) tuvo metástasis a distancia. El beneficio de la irradiación pélvica en este ensayo puede estar enmascarado por el uso de hormonoterapia en los cuatro brazos del estudio. En 2007 Pommier y cols. (22) publican los resultados del estudio aleatorizado GETUG-01, que incluye 444 pacientes en los que se compara la irradiación del volumen prostático con una dosis de 66-70 Gy a la próstata, con o sin una dosis de 46 Gy a la pelvis (hasta S1-S2). Este estudio no muestra ❙ Artículos, Revisiones y Casos C ínicos diferencias entre ambos brazos en cuanto a supervivencia, pero presenta importantes puntos débiles (51,3% riesgo de afectación linfática < 15% según la fórmula de Roach, dosis utilizadas bajas y límite craneal del volumen de tratamiento (S1-S2) que puede considerarse escaso). El aumento de riesgo de afectación ganglionar pélvica en estos pacientes ha conducido a pensar que la irradiación pélvica podría ser de utilidad, sin embargo este tipo de tratamiento aumenta el riesgo de toxicidad aguda y crónica y por lo tanto, su uso debería considerarse si el beneficio clínico fuera evidente, cosa que no ocurre en los estudios disponibles. También hay que tener en cuenta que el análisis detenido de los estudios aleatorizados de radioterapia, en cáncer de próstata alto riesgo, objetiva una gran heterogeneidad de los pacientes incluidos en los estudios, de los diferentes volúmenes de tratamiento y de las dosis administradas, así como una gran variabilidad en los esquemas de tratamiento hormonal empleados (fundamentalmente ciclo corto o largo). De hecho, no hay ningún estudio aleatorizado que incluya exclusivamente a pacientes con criterios de alto riesgo. Sí que hay dos hechos evidentes, en primer lugar que los resultados están relacionados directamente con las dosis administradas y en segundo lugar que la adición de hormonoterapia ha demostrado una mejoría significativa de los resultados en estos pacientes. Considerando el previsible mayor riesgo de toxicidad que el paciente podría presentar y la no estandarización de la irradiación pélvica profiláctica, se decidió finalmente tratamiento con radioterapia exclusiva sobre próstata y vesículas seminales, con los márgenes indicados. La irradiación de este volumen con una técnica 3D cuidadosa permite la administración de una dosis suficientemente elevada con unos niveles de toxicidad relativamente bajos. Estos parámetros mejoran aun más con técnicas modernas de IMRT-IGRT. Durante el seguimiento de 5 años el paciente no ha presentado recaída bioquímica, ganglionar ni a distancia, a pesar que según la fórmula de Roach el riesgo de recaída era mayor al 15%. CONCLUSIONES 1. 2. La cifra de PSA por sí sola, no debería ser un factor limitante para la realización de un tratamiento radical cuando el estudio de extensión es negativo. La irradiación pélvica profiláctica continúa siendo un tema controvertido y no hay ensayos que demuestren que su realización mejore la supervivencia y el control de la enfermedad, más allá del control bioquímico, por lo tanto, se necesitan estudios aleatorizados fase III para poder demostrar o no el beneficio real de la irradiación pélvica profiláctica. BIBLIOGRAFÍA Boyle P, Ferlay J. Cancer incidence and mortality in Europe 2004. Ann Oncol 2005 Mar;16(3):481-8. 2. Jemal A, Siegel R, Ward E, Hao Y, Xu J, Murray T, Thun MJ. Cancer statistics, 2008. CA Cancer J Clin 2008 Mar;58(2):71-96. 3. D´Amico AV, Whittington R, Malkowicz SB, et al. Biochemical outcome after radical prostatectomy, external beam radiation therapy, or intersticial radiation therapy for clinically localized prostate cancer. JAMA 1998;280:96974. 4. Greene KL, Cowan JE, Cooperberg MR, Meng MV, DuChane J, Carroll PR. Who is the average patient presenting with prostate cancer? Urology 2005;66:76-82. 5. Tai P, Tonita J, Woitas C, et al. Treatment outcomes in non-metastatic prostate cancer patients with ultra-high prostate-specific antigen. Int J Radiation Oncol Biol Phys. 2012 Jan;11:1-6. 6. Prostate cancer. In National Comprehensive Cancer Network (NCCN) Clinical PracticeGuidelines in Oncology, version 3.2012 (www.nccn.org). 7. Consensus statement: the management of clinically localized prostate cancer. National Institutes of Health Consensus Development Panel (no authors listed). NCI Monogr 1988;(7):3-6. 8. Fowler FJ, Barry MJ, Lu-Yao G, Wasson JH, Bin L. Outcomes of external beam radiation therapy for prostate cancer: a study of Medicare beneficiaries in three surveillance epidemiology and end results areas. J Clin Oncol 1996 Aug;14(8):2258-65. 9. D´Amico A, et al. 6 month androgen suppresion plus radiation therapy vs radiation therapy alone for patients with clinically localized prostate cancer: a randomized controlled trial. JAMA 2004;292 (7):821-7. 10. Hanks G, Pajak t, Porter A, et al. Phase III trial of longterm adjuvant androgen deprivation after neoadjuvant hormonal cytoreduction and radiotherapy in locally advanced carcinoma of the prostate: Radiation Therapy Oncology Group Protocol 92-02. J Clin Oncol 2003;21:3972-8. 11. Jemal A, Siegel R, Ward E, Hao Y, Xu J, Murray T, Thun MJ. Cancer statistics, 2008. CA Cancer J Clin 2008 Mar;58(2):71-96. 12. Albertsen PC, Fryback DG, Storer BE, Kolon TF, Fine J. Long-term survival among men with conservatively treated localized prostate cancer. JAMA 1995;274:626-31. 1. ❙ Artículos, Revisiones y Casos Clínicos 13. Arrizabalaga M, García JI, Pérez MJ, Paniagua P. Alternativas terapéuticas en el cáncer de próstata localizado. Experiencia sobre 454 pacientes. Actas Urol Esp 2004 Jun:28(6);418-31. 14. Bolla M, Collette L, Blank L, Warde P, Dubois JB, et al. Long-term results with immediate androgen suppression and external irradiation in patients with locally advanced prostate cancer (an EORTC study): a phase III randomised trial. Lancet 2002;360:103-8. 15. Horwitz EM, Bae K, Hanks GE, Porter A, Grignon DJ, Brereton HD, et al. Ten-year follow-up of radiation therapy oncology group protocol 92-02: a phase III trial of the duration of elective androgen deprivation in locally advanced prostate cancer. J Clin Oncol 2008;26:2497-504. 16. Pilepich MV, Winter K, Lawton CA, Krisch RE, Wolkov HB, Movsas B, et al. Androgen suppression adjuvant to definitive radiotherapy in prostate carcinoma long term results of phase IIII RTOG 85-31. Int. J. Radiation Oncology Biol. Phys 2005;6:1285-90. 17. Bagshaw MA, Pistenma DA, Ray GR, Freiha FS, Kempson RL. Evaluation of extended-field radiotherapy for prostatic neoplasm: 1976 progress report. Cancer Treat Rep 1977 Mar;61(2):297-306. 18. Roach M. The use of prostate specific antigen, clinical stage and Gleason score to predict pathological stage in men with localized prostate cancer J. Urol. 1993;150:1923-4. 19. Wang D, Lawton C. Pelvic lymph node irradiation for prostate cancer: who, why, and when? Semin Radiat Oncol 2008 Jan;18(1):35-40. 20. Asbell SO, Krall JM, Pilepich MV, Baerwald H, Sause WT, Hanks GE, et al. Elective pelvic irradiation in stage A2, B carcinoma of the prostate: analysis of RTOG 77-06. Int J Radiat Oncol Biol Phys 1988 Dec;15(6):1307-16. 21. Roach M, DeSilvio M, Valicenti R, Grignon D, Asbell SO, Lawton C, et al. Whole-pelvis, “mini-pelvis”, or prostate-only external beam radiotherapy after neoadjuvant and concurrent hormonal therapy in patients treated in the Radiation Therapy Oncology Group 9413 trial. Int J Radiat Oncol Biol Phys 2006 Nov 1;66 (3):647-53. 22. Pommier P, Chabaud S, Lagrange JL, Richaud P, Lesaunier F, Le PE, et al. Is there a role for pelvic irradiation in localized prostate Adenocarcinoma? Preliminary results of GETG-01. J Clin Oncol 2007 Dec 1;25(34):5366-73. ❙ Artículos, Revisiones y Casos C ínicos Tratamiento y evolución de un paciente con una recidiva oligometastásica de un adenocarcinoma de próstata tratado con prostatectomía y radioterapia. M. Caro Gallarín Servicio de Oncología Radioterápica. ICO Badalona. Hospital Universitari Germans Trias i Pujol. Badalona (Barcelona) INTRODUCCIÓN Se trata de un paciente varón de 65 años, alérgico a la penicilina, exfumador desde los 50 años, que fue remitido a nuestro Servicio desde el Servicio de Urología, para valoración de tratamiento con radioterapia externa en el contexto de una recidiva de una neoplasia de próstata. Como antecedentes patológicos el paciente presentaba hipertensión arterial, hipercolesterolemia y diabetes mellitus tipo II, bien controladas bajo tratamiento farmacológico. Su historia oncológica se inició en enero de 2001 cuando a raíz de un PSA de 10 ng/ml, se realizaron biopsias prostáticas ecodirigidas que informaron de la presencia de un adenocarcinoma de próstata Gleason 6 (3+3) sobre el lóbulo derecho. El día 4/7/01 ser procedió a prostatectomía radical con resultado anatomopatológico de adenocarcinoma de próstata grado combinado de Gleason 8 (3+5) que afectaba al lóbulo derecho. Presencia de permeación perineural. Afectación del margen de resección anterior e inferior. Vesículas seminales negativas. El primer PSA después de la prostatectomía fue de agosto de 2001: 0,01 ng/ml. El paciente seguía controles clínicos y analíticos en el Servicio de Urología. El PSA se mantuvo indetectable hasta junio de 2002. Posteriormente se observó un aumento progresivo de las cifras de PSA (junio de 2002: 0,16 ng/ml; enero de 2003: 0,29 ng/ml; julio de 2003: 0,61 ng/ml; enero de 2004: 1,1 ng/ ml; enero de 2005: 2,5 ng/ml; julio de 2005: 3,6 ng/ml) hasta noviembre de 2005, cuando ascendió a 4,5 ng/ml. Remitido entonces a nuestro Servicio, se solicitó estudio de extensión que consistió en Rx de tórax que no mostraba nódulos pulmonares, gammagrafía ósea en la que se describían cambios artrodegenerativos a nivel sacroilíaco izquierdo sin imágenes sugestivas de metástasis, y RM pélvica (Fig. 1) que informó de la presencia de un pequeño componente de partes blandas en la unión vési- co-uretral, compatible con restos de glándula prostática con zona nodular que captaba contraste y podía corresponder a recidiva tumoral local. Con la orientación de recidiva bioquímica y radiológica local de un adenocarcinoma de próstata pT2 R1 Figura 1. RM Pélvica. tratado con prostatectomía, se indicó RDT externa de rescate sobre lecho quirúrgico para administrar una dosis de 70 Gy en 35 fracciones, a través de 6 campos isocéntricos conformados con multiláminas, utilizando fotones de 18 MV procedentes de un acelerador lineal, que se realizó con excelente Correpondencia tolerancia clínica entre los Mónica Caro Gallarín días 23/1/06 y 15/3/06. Servicio de Oncología Radioterápica. ICO El primer control analíBadalona. Hospital Universtari Germans Trias i Pujol. tico del día 8/5/06 mostró Carretera del Canyet, s/n un PSA de 1,69 ng/ml, sin 08916 Badalona (Barcelona) [email protected] embargo el PSA del día 29/1/07 había aumentado hasta 5 ng/ml estando el paciente asintomáico. Por ese motivo se solicitó nuevamente estudio de extensión de restadiaje que consistió en TC abdominal, Rx tórax y GGO. En esta ocasión la GGO (Fig. 2) informaba de imágenes hipercaptantes a nivel de la articulación sacroilíaca izquierda y la cresta ilíaca hololateral, sugestiva de ❙ Artículos, Revisiones y Casos Clínicos Figura 1. GGO Febrero 2007 / Figura 2. GGO Junio 2007. M1 ósea, así como 3 focos de hiperfijación costal de probable etiología traumática. La Rx de tórax y la TC abdominal no mostraron alteraciones destacables. Valorado como una progresión ósea en forma de M1 sacroilíaca izquierda, se indicó tratamiento con bloqueo androgénico completo (bicalutamida 50 mg/d y leuprorelina trimestral) así como ácido zoledrónico 4 mg ev de forma mensual, administrado durante 8 meses. La primera evaluación de la respuesta al tratamiento se realizó en el mes de junio de 2007, siendo el PSA de 0.04 ng/mL y observándose en la GGO (Fig. 3) de control una importantísima disminución de la actividad hipermetabólica de la articulación sacroilíaca izquierda, con desaparición de la lesión de la cresta ilíaca ipsilateral, así como estabilidad de los focos de captación costales atribuidos a lesiones postraumáticas. Posteriormente el paciente ha seguido recibiendo tratamiento con bloqueo androgénico completo, que continúa en el momento actual. En los controles clínicos y analíticos semestrales el PSA se mantiene en cifras de 0,01 ng/ml. Asimismo se han solicitado GGO de control que siguen informando de respuesta completa gammagráfica mantenida. Del caso clínico descrito cabe destacar algunos aspectos que han sido objeto de debate, discusión científica y estudios clínicos. El aumento del grado de Gleason en la pieza de prostatecto- mía, comparado con el resultado en la biopsia, es un factor que puede llegar a observarse hasta en la mitad de los casos. Los factores de riesgo que han sido asociados clásicamente a la recaída bioquímica tras prostatectomía han sido: el nivel de PSA preoperatorio, los márgenes quirúrgicos afectados, la extensión extracapsular, la invasión de las vesículas seminales y la afectación ganglionar ( ). Sin embargo, el tiempo hasta la progresión del PSA, la puntuación de Gleason y el tiempo de doblaje del PSA han sido valorados como factores predictivos en términos de progresión a distancia y supervivencia después de una prostatectomía ( ). El papel de la RDT adyuvante en el cáncer de próstata se estudió en el trabajo de Bolla y cols. ( ), observando una mejora significativa de la tasa de recidivas locales y de la supervivencia libre de progresión, administrando 60 Gy en el lecho quirúrgico de pacientes con pT2-3 tratados con prostatectomía, en los que el estudio anatomopatológico mostrase infiltración capsular y/o márgenes positivos y/o afectación de las vesículas seminales. El mismo estudio no mostró diferencias en la supervivencia global entre los dos grupos de tratamiento con un seguimiento medio de 5 años. Dos estudios posteriores tampoco consiguieron demostrar beneficio en la supervivencia global y libre de metástasis ( ), tampoco en aquellos pacientes con PSA indetectable postprostatectomía ( ) con igual seguimiento. La RDT de rescate tras recidiva de un adenocarcinoma de próstata tratado con prostatectomía puede ser considerada en tres escenarios clínicamente diferentes: la recidiva bioquímica tras un periodo de PSA postquirúrgico indetectable, el aumento progresivo de PSA después de persistencia de PSA elevado y la recidiva clínica local confirmada con pruebas de imagen y/o biopsia. Identificar aquellos pacientes en los que el aumento de PSA pueda significar una recidiva local o bien aquellos en los que este aumento pueda ser sinónimo de enfermedad diseminada, es importante tanto para valorar la respuesta al tratamiento radioterápico, como para evaluar la necesidad de asociar la RDT a otros tratamientos, como la hormonoterapia. A pesar de no existir estudios aleatorizados que comparen la RDT adyuvante sobre la RDT de rescate, hay artículos publicados en los que los resultados de control de PSA con RDT de rescate son significativamente peores que aquellos tratados con RDT adyuvante ( ), y también se han publicado trabajos en los que la tasa de control de PSA con RDT de rescate alcanza el 77% de los casos en pacientes con PSA preRDT< 0,6 ng/ml ( ) y márgenes quirúrgicos positivos administrando dosis de RDT > 64 Gy; indicando que PSA más altos podrían ser indicativos de enfermedad metastásica subclínica (requiriendo entonces la asociación o el tratamiento conjunto con deprivación androgénica), y entendiendo que los mejores resultados, si los márgenes son positivos, se deben a que es más probable que el aumento ❙ Artículos, Revisiones y Casos C ínicos de PSA se deba exclusivamente a enfermedad en el lecho de la prostatectomía. El papel del bloqueo hormonal y su beneficio en combinación con la RDT tras prostatectomía radical no está bien definido, aunque cabe pensar que la hormonoterapia mejore el control de la enfermedad subclínica en pacientes de alto riesgo, con un beneficio en la supervivencia, al igual que sucede en el tratamiento primario de los tumores de alto riesgo no quirúrgicos. El estudio de la RTOG 85-31 obtuvo mejor supervivencia libre de progresión en aquellos pacientes a los que se asociaba bloqueo hormonal a la RDT adyuvante tras prostatectomía, siendo otro factor independiente la ausencia de afectación ganglionar, pero no se observaron diferencias en el control local, las metástasis ni la supervivencia global ( ). King publicó un estudio prospectivo no aleatorizado donde se observó un beneficio en la supervivencia al añadir tratamiento hormonal en pacientes con adenocarcinoma de próstata Gleason ≥ 8 ( ). En cualquier caso, es necesario esperar los resultados de los diferentes estudios aleatorizados en marcha para aclarar el efecto de la deprivación androgénica asociada a RDT en el tratamiento adyuvante o de rescate de los tumores de próstata. El tiempo desde el fracaso bioquímico a la diseminación es muy difícil de predecir, y en este sentido existen estudios que han analizado la historia natural de la progresión de la enfermedad, estableciendo que, desde la primera elevación del PSA hasta la aparición de las metástasis, puede haber transcurrido una media de 8 años (2). La indicación de tratamiento de la enfermedad metastásica en el cáncer de próstata debe tener como objetivo detener la progresión e intentar alargar la supervivencia, sin olvidar conseguir un nivel adecuado de calidad de vida, por lo que el tratamiento a iniciar debe tener en cuenta tanto los factores intrínsecos del tumor, como condicionantes del estado general del paciente. La administración de ácido zoledrónico en pacientes con metástasis óseas de cáncer de próstata demostró beneficios en un estudio aleatorizado contra placebo, en el que se observó una disminución de la incidencia de eventos óseos y una mejora del dolor estadísticamente significativa ( ). Generalmente la primera fase de la enfermedad diseminada se caracteriza por ser hormosensible y responder a la deprivación androgénica, por lo que la primera línea de tratamiento en estos casos se basa en la orquiectomía o en la castración química basada en los análogos de la LH-RH. La asociación a los antiandrógenos durante las primeras semanas de tratamiento con la intención de minimizar el efecto flare ( ) es algo extendido, pero existe controversia en cuanto a la duración de la asociación de los mismos. El momento de iniciar el tratamiento es también discutido, aunque parece que el inicio precoz del tratamiento hormonal puede reducir el riesgo de muerte por cáncer de próstata, y se recomienda el inicio inmediato si el paciente presenta síntomas secundarios a las metástasis. Otro punto de debate es la duración del tratamiento hormonal. Mientras que hace unos años el uso de deprivación androgénica intermitente solo podía entenderse en el contexto de un ensayo clínico, estudios recientes realizados solo con pacientes metastásicos publican que no existen diferencias estadísticamente significativas en supervivencia global ni supervivencia libre de progresión entre las dos opciones, sugiriendo que el bloqueo hormonal intermitente podría ser una opción tan segura como la castración continua ( ). Estos resultados son concordantes con los que han sido publicados en situación de fracaso bioquímico tras radioterapia ( ). Las segundas líneas de tratamiento, el papel de la quimioterapia y la aparición de nuevas moléculas en este escenario, abren otro camino apasionante en el amplio campo de tratamiento del cáncer de próstata, que no comento en este trabajo por no tratarse de la situación clínica de nuestro paciente. BIBLIOGRAFÍA 1. 2. 3. 4. 5. 6. 7. D’Amico AV, Whittington R, Malcowicz SB, et al. A multivariate análisis of clinical and pathological factors that predict for préstate specific antigne failure alter radical prostatectomy for prostate cancer. J Urol. 1995;154(1):131-8. Pound CR, Partin AW, Eisenberger MA, Chan DW, Pearson JD, Walsh P. Natural history of progresión alter PSA elevation following radical prostatectomy. JAMA. 1999;281(17):1591-7. Bolla M, van Poppel H, Collette L, et al. Postoperative radiotherapy alter radical prostatectomy: a randomised controlled trial (EORTC trial 22911). Lancet. 2005;366(13):572-8. Thompson IA, Tangen CM, Paradelo J, et al. Adjuvant radiotherapy for pathollogically advanced prostate cancer. A randomized clinical trial. JAMA. 1999;296(19):2329-35. Wiegel T, Bottke D, Steiner U, et al. Phase III postoperative adjuvant radiotherapy after radical prostatectomy compared with radical prostatectomy alone in pT3 prostate cancer with postoperative undetectable prostatespecific antigen: ARO 96-02/AUO 09/05. J Clin Oncol. 2009;27(18):2924-30. Vicini FA, Ziaja EL, Kestin LL, et al. Treatment outcome with adjuvant and salvage irradiation after radical prostatectomy for prostate cancer. Urology. 1999;54(1):111-7. Katz MS, Zelefsky MJ, Venkatraman ES, Fuks Z, Hummer A, Leibel SA. Predictors of biochemical outcome with salvage conformal radiotherapy alter radical prostatectomy for prostate cancer. J Clin Oncol. 2003;21(3):483-9. ❙ Artículos, Revisiones y Casos Clínicos 8. Corn BW, Winter K, Pilepich MV. Does androgen suppression enhance the efficacy of postoperative irradiation? A secondary analysis of RTOG 85-31. Radiation Therapy Oncology Group. Urology. 1999;54(3):495-502. 9. King CR, Presti JC, Harcharan G, et al. Radiotherapy after radical prostatectomy: Does transient androgen suppression improve outcomes? Int J Radiat Oncol Biol Phys. 2004;59(2):341-7. 10 ❙ Artículos, Revisiones y Casos C ínicos Relevancia clínica de la 18F-Colina PET/TC en pacientes con cáncer de próstata en situación de recidiva bioquímica L. A. Pérez Romasanta, P. V. Ríos Asús, M. Lorente Sánchez Servicio de Oncología Radioterápica. Hospital General Universitario de Ciudad Real RESUMEN A los pacientes diagnosticados de cáncer de próstata con enfermedad localizada portadores de doble prótesis de cadera, que son desestimados para tratamiento quirúrgico, en muchos casos solo se les ofrece tratamiento hormonal. Estos pacientes podrían recibir tratamiento con radioterapia externa conformada 3D, manteniendo la dosis terapéutica y respetando las dosis de restricción a órganos de riesgo, si solucionamos los problemas que nos plantean las prótesis: definición de volúmenes de tratamiento y órganos de riesgo teniendo en cuenta los artefactos que se van a producir en el CT, alteraciones dosimétricas que nos producen las prótesis y la necesidad de cambios en la técnica de tratamiento para evitar las prótesis en la medida de lo posible. Palabras clave: Cáncer. Próstata. Prótesis de cadera. Radioterapia. INTRODUCCIÓN Cada vez llegan a nuestros servicios más casos de pacientes con cáncer de próstata localizado portadores de doble prótesis de cadera, que han sido desestimados para cirugía por parte de sus servicios de urología de referencia y que por otra parte presentan una esperanza de vida superior a 5 años. Si bien pensamos que la radioterapia externa conformada 3D (RTC-3D) no es la mejor opción para estos pacientes, en ocasiones puede ser una alternativa a la ABSTRACT P atients having bilateral hip prostheses who are diagnosed with clinically localized prostate cancer but with no possibility of radical prostatectomy sometimes receive only hormone therapy as their treatment. However, these patients could also receive 3D-conformal radiotherapy, allowing administration of therapeutic doses while maintaining the dose to certain organs at risk below their tolerance dose. Doing so would solve the problems arising from the presence of these devices. The problems posed by hip prostheses include CT artifacts that severely limit our ability to differentiate the tumor and organs at risk volumes, the dose perturbations they cause, and changes required to avoid the prosthesis to the greatest degree possible. Key words: Cancer. Prostate. Hip prosthesis. Radiotherapy. Correpondencia hormonoterapia como Jesús Olivera Vegas tratamiento exclusivo. Servicio de Oncología Radioterapia. Fundación Para poder hacer un Jiménez Díaz-Capio tratamiento de calidad Avda. Reyes Católicos 2 con RTC-3D en estos 28040 Madrid casos, se nos presentan e-mail: [email protected] una serie de dificultades que debemos resolver: − Definición de volúmenes de tratamiento y órganos de riesgo: en el caso de los pacientes con doble prótesis de cadera, los artefactos ❙ 11 Artículos, Revisiones y Casos Clínicos que se van a producir en las imágenes de CT, hacen muy difícil la delimitación de los CTV (próstata y vesículas) y los órganos de riesgo (recto y vejiga) con precisión. Sin embargo los modernos algoritmos de fusión de imagen CT-MRI pueden permitirnos la correcta delimitación de estos volúmenes. − Dosimetría: tenemos que considerar qué problemas dosimétricos nos van a presentar las prótesis y cómo solventarlos. − Técnica de tratamiento: modificaciones respecto a la técnica de tratamiento habitual que deberemos utilizar para alcanzar dosis terapéuticas, evitando las prótesis en la medida de lo posible y respetando las dosis de restricción a órganos de riesgo CASO CLINICO Paciente de 70 años de edad, con antecedentes de cardiopatía isquémica, osteoartrosis y doble prótesis de cadera. Remitido a urología por PSA de 7,5 ng/ml sin sintomatología acompañante, próstata no sospechosa al tacto rectal y ecografía sin nódulos. Se realizó biopsia transrectal con resultado de adenocarcinoma de próstata, Gleason 7 (3+4) con afectación de un cilindro de cinco del lado izquierdo y dos cilindros de cinco del lado derecho. El Servicio de Urología desestimó el tratamiento quirúrgico y lo remitió a nuestro Servicio para valoración de radioterapia vs tratamiento hormonal. El paciente clínicamente presentaba buen estado general (IK de 80%), prácticamente sin sintomatología urologiaza (IPSS de 6) y al tacto rectal se confirmó una próstata no sospechosa. El estudio de extensión (Rx tórax, TC abdominopélvico y gammagrafía ósea) fue negativo. En resumen se trataba de un adenocarcinoma de próstata de riesgo intermedio, enfermedad localizada, en un paciente con buena situación clínica y doble prótesis de cadera. Se decidió realizar (de acuerdo con el paciente) tratamiento radioterápico según protocolo de nuestro servicio en cuanto a dosis terapéuticas y dosis de restricción a órganos de riesgo, modificándolo por su doble prótesis de cadera. Para el diseño de volúmenes se utilizó algoritmo de fusión CT-MRI Se administró una dosis de 76 Gy en próstata y de 56 Gy en vesículas seminales, en 38 sesiones (2 Gy por fracción). Se definen los siguientes volúmenes de tratamiento: − GTV1 = CTV1 = Próstata + vesículas seminales. −P TV1 = CTV1 + 1 cm en todas las direcciones salvo en posterior que será de 0,7 cm. − GTV2 = CTV2 = Próstata. −P TV2 = CTV2 + 1 cm en todas las direcciones salvo en posterior que será de 0,7 cm. Dosis de restricción a recto y vejiga: V50 recto < 60%, V60 recto < 42%, V70 recto < 25%, V60 vejiga < 50% y V70 vejiga < 35%. Para poder alcanzar las dosis establecidas manteniendo las dosis de restricción se modifico la técnica de tratamiento habitual, utilizando en ambas fases una técnica de 4 campos conformados con multiláminas y con angulaciones de gantry que evitan las prótesis. Dichos campos oblicuos tienen el mismo peso, no se empleó cuña y los ángulos de gantry son 35º, 327º, 127º y 227º. El ángulo del colimador y el pie de mesa en los 4 campos es 0. DISCUSIÓN Definición de volúmenes de tratamiento y órganos de riesgo En el caso de los pacientes con doble prótesis de cadera, los artefactos que se van a producir en las imágenes de CT, hacen muy difícil la delimitación de los CTV (próstata y vesículas) así como de los órganos de riesgo (recto y vejiga) con precisión. Sin embargo, los modernos algoritmos de fusión de imagen CT-MRI pueden permitirnos la correcta delimitación de estos volúmenes, ya que las imágenes de MRI no se ven afectadas por esos artefactos o como mínimo en mucho menor grado (Fig. 1), dependiendo del tipo de prótesis utilizada, como se pone de manifiesto en los artículos de Rosewall y cols. (1) y Charnley y cols. (2). La utilización de la MRI para la delimitación de volúmenes blanco en los tratamientos de radioterapia está ampliamente documentada en la literatura para prácticamente todas las localizaciones tumorales, como se puede observar en el artículo de Brunt (3). Siguiendo las recomendaciones del autor, en nuestro servicio se utilizan sistemas de fijación compatibles con la MRI. Dosimetría Tenemos que considerar qué problemas dosimétricos nos van a presentar las prótesis y cómo solventarlos. El informe del AAPM Radiation Therapy Committee Task Group 63 efectúa un estudio detallado de las perturbaciones en la dosis que surgen debido a la presencia de materiales de alto número atómico (prótesis) (4). Erlanson y cols. (5) y Furuya y cols. (6) también estudian estos efectos comparando perfiles de dosis medidos y calculados. Hazuka y cols. (7), Sibata y cols. (8), Biggs y cols. 12 ❙ Artículos, Revisiones y Casos C ínicos Figura 2. Perfiles de dosis de un haz directo de radiación 40x40 cm2 de 18 MVal atravesar las prótesis habiendo forzado la densidad electrónica relativa de las estructuras cercanas y sin forzarla Figura 1. Resultado de la fusión CT-MRI. (9) y Hudson y cols. (10) cuantifican la atenuación del haz de radiación para distintas energías, que puede llegar hasta un 50% en el caso de un haz directo de fotones de 6 MV o 18 MV justo debajo de la prótesis. El trabajo de Gschwind y cols. (11) analiza mediante el método de Monte Carlo las modificaciones en la dosis ligadas a la presencia de implantes metálicos, concluyendo que se llegan a producir atenuaciones con valores que van desde un 15 hasta un 45%, dependiendo de la geometría y composición de la prótesis. La distorsión producida por los artefactos de streaking en los cálculos de dosis se aprecia fácilmente en la fig. 2, que muestra un perfil de dosis de un campo directo de 40 X 40 cm2, calculado en un plano por debajo de las prótesis. En la curva de línea continua, la densidad electrónica de los tejidos blandos del estudio se ha forzado manualmente a 1. En la curva de línea discontinua, las densidades electrónicas son las asignadas por el sistema de planificación a las imágenes CT artefactadas, pudiendo observarse el efecto de las zonas de dark bands and streaks en el perfil de dosis. Para solucionar este problema en nuestro protocolo se estableció que se contornearan en todos los cortes de CT, además de los órganos de riesgos (vejiga, recto, bulbo peneano y cabezas femorales), las prótesis, los huesos y tejido blando. Manualmente se asignó la densidad electrónica relativa de las prótesis a 2,3 (máxima densidad empleada por el planificador en sus cálculos), el hueso a 1,3 y el tejido blando a 1. La tabla I muestra las diferencias existentes en los coeficientes de restricción de dosis de nuestro protocolo al realizar el cálculo de dosis forzando y sin forzar la densiForzado Sin forzar Diferencia (%) V50recto (%) 56,9 58,6 1,7 V60recto (%) 37,7 40,7 3 V70recto (%) 16,4 19,4 3 V60recto (%) 25,9 26,9 1 V70recto (%) 15,4 18,4 3 Tabla I. Comparación de los coeficientes de restricción de dosis de recto y vejiga obtenidos cuando la dosimetría se hace forzando y sin forzar. ❙ 13 Artículos, Revisiones y Casos Clínicos dad electrónica relativa de los distintos tejidos. Se puede apreciar, que si no corregimos las densidades electrónicas, se puede producir un error en la estimación de la dosis de hasta un 3%. Técnica de tratamiento Todas las estimaciones experimentales coinciden en que se produce un error no despreciable en el cálculo de dosis con la utilización de campos de irradiación que atraviesen las prótesis (4, 5, 6, 7, 8, 12, 13, 14). Existe una gran variabilidad en la bibliografía en la cuantificación de este error. Se modificó la técnica de tratamiento empleada habitualmente, que consiste en 5 campos de fotones de 18 MV conformados con multiláminas, con gantry a 40º, 320º, 180º, 90º y 270º para las dos fases. Se diseñó un nuevo tipo de tratamiento para pacientes con cáncer de próstata localizado y doble prótesis de cadera, que consistió en la aplicación de 4 haces de tratamiento mediante fotones de 18 MV del acelerador lineal de Elekta SL 20 Precise, conformados con multiláminas y con angulaciones de gantry que evitan las prótesis. Dichos campos oblicuos tienen el mismo peso, no se emplea cuña y los ángulos de gantry son 35º, 327º, 127º y 227º. Los valores de estos ángulos pueden variar en función de la posición de las prótesis. El ángulo del colimador y el pie de mesa en los 4 campos es 0. Esta configuración podría provocar, en algunos casos, un aumento en las dosis de los órganos críticos (vejiga y recto), lo que comprometería el tratamiento del paciente ya que resultaría imposible cumplir las restricciones de dosis en órganos críticos. En estos casos se puede utilizar la técnica rotacional que ofrece el sistema de planificación XIO en el tratamiento de la segunda fase (próstata). Para esta última se estableció el isocentro en el centro del PTV2. Se diseñaron dos arcos de longitud 90º: uno con ángulo de gantry de inicio de 40º y otro con 230º, que excluían recto y vejiga lo máximo posible. Ambos tienen el mismo peso y se conformaron dando un margen de 0,8 cm al PTV2. Esta técnica aunque producía un error en la dosis (debido a que al tratarse de un tratamiento en arcoterapia los arcos atravesaban las prótesis), este error siempre sería menor al que se produciría en un campo directo y además mejoraba significativamente las dosis en recto y vejiga. En la tabla II se puede observar cómo esta técnica mejora significativamente las dosis que llegan a órganos críticos hasta en un máximo de un 4,5% en el caso del recto Fase 2 con técnica A Fase 2 con técnica B Diferencia (%) V50recto (%) 57,6 55,0 2,6 V60recto (%) 39,9 35,4 34,5 V70recto (%) 20,7 18,3 2,5 V60recto (%) 27,0 25,9 1,1 V70recto (%) 19,5 18,2 1,3 Tabla II. Comparación de los coeficientes de restricción de dosis de recto y vegija obtenidos cuando la fase 2 se hace con 4 campos oblicuos (técnica A) o con técnica rotacional (Técnica B). CONCLUSIONES 1. 2. En pacientes con cáncer de próstata localizado y esperanza de vida mayor a 5 años, con doble prótesis de cadera, en los que se desestima el tratamiento quirúrgico, aunque la RTC-3D no es la mejor opción terapéutica, puede ser una buena alternativa al tratamiento hormonal único. En estos pacientes es especialmente importante la utilización de estudios de MRI para la delimitación de los volúmenes (algoritmos de fusión CT-MRI). Para evitar errores dosimétricos difíciles de cuantificar, se deben contornear todos los tejidos presentes en la zona artefactada del CT y forzar manualmente la densidad electrónica relativa de estos, así como utilizar en la medida de lo posible campos de irradiación que no atraviesen las prótesis (4 campos oblicuos ± técnica rotacional en la 2ª fase) 14 ❙ Artículos, Revisiones y Casos C ínicos BIBLIOGRAFÍA 1. 2. 3. 4. 5. 6. Rosewall T, Kong V, Vesprini D, Catton Ch, Chung P, Ménard C, Bayley A. Prostate delineation using CT and MRI for radiotherapy patients with bilateral hip prostheses. Radiother Oncology. 2009;90:325-30. Charnley N, Morgan A, Thomas E, Wilson S, Bacon S, Wilson D, Bottomley D. The use of CT-MRI image registration to define target volumes in pelvic radiotherapy in the presence of bilateral hip replacements. B J Radiology. 2005;78:634-6. Brunt J. Computed tomography-Magnetic resonante image registration in radiotherapy treatment planning. Clin Oncology. 2010;22:688-97. Reft C, Alecu R, Das I, Gerbi B, Keall P, Lief E, et al. Dosimetric considerations for patients with hip prostheses undergoing pelvic irradiation. report of the AAPM radiation therapy committee task group 63. Medical Physics. 2003;30(6):1162-82. Erlanson M, Franzen L, Henriksson R, Littbrand B, Lofroth PO. Planning of radiotherapy for patients with hip prosthesis. Int J Radiat Oncol Biol Phys. 1991;20(5):1093-8. Furuya T, Saito H, Karasawa K. Consideration to treatment planning when beams pass through hip prosthesis. Proceedings of the 50th Annual ASTRO Meeting. 2008: S581. 7. 8. 9. 10. 11. 12. 13. 14. Hazuka MB, Ibbot GS, Kinzie JJ. Hip prostheses during pelvic irradiation: Effects and corrections. Int J Radiat Oncol Biol Phys. 1988;14:1311-17. Sibata CH, Mota HC, Higgins PD, Gaisser D, Saxton JP, Shin KH. Influence of hip prostheses on high energy photon dose distributions. Int J Radiat Oncol Biol Phys. 1990;18:455-61. Biggs PJ, Russell MD. Effect of a femoral head prosthesis on megavoltage beam radiotherapy. International J Radiat Oncol Biol Phys. 1988;14:581-6. Hudson FR, Crawley MT, Samarasekera M. Radiotherapy treatment planning for patients fitted with prostheses. Br J Radiol. 1984;57:603-8. Gschwind R, Buffard E, Masset H, David C, Makovicka L. Dosimetric influence of hip prosthesis during radiotherapeutic treatment. Cancer Radiother. 2008;12(2):102-9. Su A, Reft C, Rash C, Price J, Jani AB. A case study of radiotherapy planning for a bilateral metal hip prosthesis prostate cancer patient. Med Dosim. 2005;30(3):169-75. George X, Ding D, Christine W, Yu MS. A study on beams passing through hip prosthesis for pelvic radiation treatment. International J Radiat Oncol Biol Phys. 2001;51(4):1167-75. Carolan M, Dao P, Fox C, Metcalfe P. Effect of hip prostheses on radiotherapy dose. Australas Radiol. 2000;44(3):290-5. ❙ 15 Artículos, Revisiones y Casos Clínicos ❙ Artículos, Revisiones y Casos Clínicos Notas de prensa La AEU elabora el primer informe estandarizado para la detección y seguimiento del cáncer de próstata en atención primaria En colaboración con las Sociedades de Oncología Radioterápica (SEOR) y la de Oncología Médica (SEOM), se ha presentado durante el último Congreso Nacional de Urología celebrado recientemente en Vigo • Se trata de un paciente que, por las características de la enfermedad, de evolución lenta (se convive mucho tiempo con el tumor), y por su perfil (mayor de 70 años), acude con mucha frecuencia a la consulta del médico de familia • El objetivo es lograr homogeneizar toda la información para mejorar el control de estos pacientes en el primer ámbito asistencial • Contará con una aplicación, que estará disponible en las webs de las tres sociedades, para poder descargarse el informe y utilizarlo en la práctica clínica • Un documento que, además de aportar datos complementarios al Informe de Alta, es válido como documento único en pacientes que no han sido ingresados pero que sí han recibido tratamiento Madrid, 3 de julio de 2012.-La Asociación Española de Urología (AEU), en colaboración con las Sociedades de Oncología Radioterápica (SEOR) y la de Oncología Médica (SEOM), ha elaborado un informe estandarizado para la detección y seguimiento del paciente con cáncer de próstata en el ámbito de la Atención Primaria (AP). El objetivo es contar con una información homogeneizada para mejorar la atención a estos pacientes. Se trata de un enfermo que, por el curso que tiene la enfermedad, ya que en general se convive muchos años con el tumor, y por su perfil (mayor de 70 años), acude con mucha frecuencia a la consulta del médico de familia, bien sea a causa de otros problemas de salud, o por el seguimiento de los medicamentos que toma, incluyendo los específicos para el cáncer de próstata. El proyecto cuenta con el patrocinio de los Laboratorios Abbott. Para el presidente de la AEU, el doctor Humberto Villavicencio, “esta iniciativa es un ejemplo más de la colaboración entre las distintas sociedades implicadas en una patología. Incluso se ha solicitado el feed-back a representantes de las sociedades de primaria, y ha sido muy positivo. A través de este documento buscamos también implicar más al enfermo, facilitándole toda la información posible sobre su patología y las opciones terapéuticas. El objetivo es que entre el médico y el paciente se decida cuál es la terapia más adecuada a su caso”. El cáncer de próstata es una enfermedad muy frecuente en el varón, siendo la segunda causa de muerte por cáncer, tras el de pulmón. Según el primer Registro Nacional de Cáncer de Próstata, en nuestro país se detectan cada año alrededor de 22.000 nuevos casos. Actualmente, gracias a los métodos de diagnóstico se ha conseguido que más de la mitad de los nuevos casos sean detectados en fase precoz, lo que ha contribuido a disminuir la mortalidad asociada a este tumor de forma significativa. Una guía para el médico de AP El conocimiento sobre esta patología y sus técnicas de diagnóstico y tratamientos es muy limitado en AP, remitiéndose con frecuencia estos pacientes al urólogo o al oncólogo. En este contexto y, tratándose de una enfermedad con una elevada prevalencia, la AEU consideraba imprescindible elaborar un informe de consulta externa o de intervención dirigido al primer nivel asistencial. En el mismo se incluyen una serie de apartados informativos que orientan a este profesional sobre cómo manejar diferentes situaciones que se dan en estos pacientes: problemas funcionales derivados de los tratamientos, signos de alerta de la enfermedad, etc. ❙ Artículos, Revisiones y Casos C ínicos Notas de prensa Por su parte, el doctor Bernardino Miñana, coordinador del Grupo de Uro Oncología de la AEU y del proyecto, señala que “la información que contiene el documento no debe ser, en ningún caso, extensa y compleja sino concisa y específica para servir de guía al médico de AP sobre lo que puede esperar de este tipo de pacientes que han recibido uno u otro tratamiento. Precisamente, porque el tratamiento condiciona en gran medida la situación funcional del paciente, se ha decidido elaborar ocho tipos de informes relacionados de acuerdo a cada una de las intervenciones terapéuticas”. Informar al paciente Para la AEU otro de los objetivos primordiales es que el paciente esté adecuadamente informado. “Con esta idea”, explica el doctor José Manuel Cózar, vocal de Actividades Científicas de la AEU y coordinador del proyecto, “se entregará este informe al paciente en cada visita de seguimiento. Lo ideal es que se pueda aplicar en todas las Comunidades Autónomas, para que de esta forma se unifique y se protocolice toda la información. Los apartados cuentan con datos muy completos y precisos para facilitar la labor del médico de familia”. Por otra parte, la AEU insiste en que la intención del proyecto es llegar a todos los profesionales, por lo que está previsto que dentro de un año se organice un encuentro con todos los especialistas implicados para valorar su grado de satisfacción con esta iniciativa, así como tener en cuenta las sugerencias de mejora. “En el momento actual de crisis económica y escasez de recursos resulta imprescindible medir absolutamente todo, si algo es o no coste efectivo, y si se está haciendo bien o mal”, concluye el presidente de la AEU. Diferentes tipos de informe Teniendo en cuenta la situación funcional del paciente (alteraciones de la función sexual y de la orina, problemas digestivos, etc), que está condicionada por el tratamiento, se han elaborado ocho tipos de informes distintos: • Vigilancia expectante • Vigilancia activa • Prostatectomía radical • Otras técnicas ablativas • Radioterapia externa • Braquiterapia • Hormonoterapia • Quimioterapia Los apartados comunes a incluir serán: • Filiación completa del paciente • Diagnóstico • Explicación del procedimiento • Situación oncológica en ese momento • Situación funcional del paciente • Plan del seguimiento del paciente por parte de Urología • Signos de alerta • Tratamiento actual que lleva el paciente * Para más información: Gabinete de Prensa AEU: 91.787.03.00 ❙ Artículos, Revisiones y Casos Clínicos Notas de prensa Entre un 30 y un 40% de los diagnósticos de cáncer de próstata son innecesarios • El cribado selectivo ha conseguido disminuir la mortalidad por este tumor, aunque muchos pacientes están siendo sobre tratados • Para evitar tratamientos innecesarios, los expertos defienden una vigilancia activa en pacientes con bajo riesgo de fallecer a causa del tumor • Según datos del Registro Nacional de Cáncer, en España se diagnostican más de 20.000 casos al año • En Murcia la incidencia de este tumor es de 121 casos por 100.000 habitantes • El tacto rectal y la determinación del antígeno prostático en sangre (PSA), a través de un sencillo análisis de sangre, son las dos pruebas necesarias para diagnosticar este tumor Murcia, 23 de abril 2012.- “Entre un 30 y un 40% de los diagnósticos de cáncer de próstata son innecesarios”. Así lo ha manifestado el doctor Bernardino Miñana, coordinador del Grupo de Uro Oncología de la Asociación Española de Urología (AEU) en el marco del I Foro integral sobre cáncer de próstata que la semana pasada se celebró en Murcia y al que acudieron cerca de 300 expertos de toda España. Tal y como ha señalado el doctor Miñana, “uno de los retos que se nos plantean actualmente es evitar diagnósticos innecesarios en pacientes con bajo riesgo de desarrollar síntomas, con el objetivo de no comprometer su calidad de vida con tratamientos innecesarios.” El cáncer de próstata es un tumor con una incidencia similar al de mama en la mujer. Actualmente en España, según datos del Registro Nacional de Cáncer de Próstata de la AEU, se diagnostican más de 20.000 nuevos casos al año. Con el objetivo de debatir cuál es la situación actual de esta enfermedad, teniendo en cuenta que está directamente asociada a la edad y que se prevé que siga aumentando debido al progresivo envejecimiento de la población, por primera vez se reúnen en este encuentro científico los principales agentes (pacientes, autoridades y profesionales sanitarios, medios de comunicación e industria farmacéutica) involucrados en esta enfermedad. “Una reunión”, ha asegurado el doctor Humberto Villavicencio, presidente de la AEU, “que es clave en un momento como el actual de crisis económica, que obliga a racionalizar recursos para mantener la sostenibilidad del Sistema Nacional de Salud. Lo que además va a afectar especialmente a una patología como el tumor de próstata que constituye un verdadero problema de salud pública”. PSA y tacto rectal Las dos pruebas que ponen al urólogo sobre la pista de un posible tumor prostático son la palpación de la próstata a través de tacto rectal y la determinación del antígeno prostático en sangre, prueba que consiste en un simple análisis de sangre y que es conocida como PSA. Según el doctor Villavicencio, “no cabe cuestionarse la validez del diagnóstico precoz con el PSA porque es innegable que ha cambiado totalmente el pronóstico del cáncer de próstata. Hace 20 años la mayor parte de estos tumores no podían curarse y en la actualidad es posible abordar con éxito la mayoría de ellos. De hecho, nueve de cada diez pacientes se diagnostican en un estadio susceptible de recibir un tratamiento con intención curativa”. ❙ Artículos, Revisiones y Casos C ínicos Notas de prensa Sin embargo, el consenso no es tal cuando lo que se plantea es si merece la pena someter a todos los hombres mayores de 50 años a estas pruebas, igual que se hace con las mamografías a las mujeres. La cuestión es si produce realmente un beneficio, dado que no son pocos los afectados, que por la naturaleza de su tumor, de progresión muy lenta, acaban falleciendo con el tumor y no a causa de él. “En estos casos”, explicó el doctor Miñana, “la opción es hacer un seguimiento activo sin hacer uso de la medicación. No obstante, el temor que produce la enfermedad hace que muchos urólogos y los propios pacientes prefieran abordarlo, lo que conlleva un consumo de recursos y una serie de comorbilidades asociadas al tratamiento que podrían evitarse”. Evitar tratamientos innecesarios en pacientes con bajo riesgo La mayoría de los casos de cáncer de próstata se diagnostican en varones de 69-70 años. Para el doctor Miñana, “la tendencia actual de pedir un PSA a todos los varones mayores de 50, 60, 70 y 80 años, tanto por parte de los urólogos como por los médicos de Atención Primaria, ha generado que entre un 30-40% de los nuevos casos se detecten en pacientes con un riesgo muy bajo de fallecer a causa del tumor. Es decir, con un tumor muy localizado y de una evolución tan lenta que no hubiera merecido la pena detectarlo. El objetivo de cualquier programa de screening es diagnosticar cánceres que vayan a comprometer la vida del paciente. Por lo que este 30-40% podría corresponder a pacientes sobre diagnosticados y, quizás, sobre tratados”. En este grupo de pacientes, que además va en aumento debido al progresivo envejecimiento de la población, los expertos apuntan a que lo más razonable es no recomendar ningún tratamiento si la esperanza de vida es inferior a diez años. “La opción”, explicó el doctor Miñana, “es hacer un seguimiento activo. Es decir, realizar una biopsia periódicamente para ver si en algún momento se produce un cambio de tamaño en el tumor. Si el tumor no se manifiesta, se mantiene indolente, nuestra recomendación en no tratarlo, ya que el paciente probablemente fallezca a causa de otra enfermedad. Este tipo de vigilancia implica la realización de análisis y biopsias periódicas”. Otra opción es el tratamiento focal, que consiste en tratar exclusivamente la parte de la próstata enferma sin tener que extirpar toda la glándula. “La aplicación de estos tratamientos”, comentó este experto, “supondría un cambio radical en nuestra forma de diagnosticar y monitorizar el cáncer de próstata, ya que nos basaríamos en la imagen que nos proporciona la Resonancia Magnética. A estos pacientes habría que hacerles una resonancia multimagnética, que es la única que permite visualizar de alguna forma este tumor, ya que se trata de un cáncer multifocal y resulta complicado poder verlo con otro tipo de prueba. De esta forma, es posible no quitar la glándula entera y hacer un tratamiento con menos secuelas para el paciente. Evitas así la incontinencia y la disfunción eréctil asociadas a la cirugía radical”. Tratamiento del cáncer de próstata Cuando la enfermedad está localizada, los médicos cuentan con dos opciones terapéuticas: la radioterapia y la cirugía (prostatectomía radical). La intervención quirúrgica permite extraer la glándula prostática y analizarla para determinar con exactitud en qué etapa de crecimiento se encuentra el tumor. Esta operación se puede realizar mediante una intervención tradicional abierta, por vía laparoscópica o asistida por robot, siendo la probabilidad de curación así como los efectos sobre la erección y la continencia similares mediante los tres tipos de cirugía. En el caso de la radioterapia, se puede administrar por vía externa (convencional) o implantando unas semillas radioactivas dentro de la próstata (braquiterapia). También existen otras opciones como la crioterapia y la HIFU (ultrasonidos) que aún es preciso contar más experiencia. “El tratamiento de estos tumores localizados dependerá siempre de la edad del paciente y la agresividad del propio tumor, de tal manera que cabe contemplar en casos muy seleccionados la abstención o demora terapéutica”, aclaró el doctor Miñana. La terapia hormonal actúa bloqueando la producción de hormonas masculinas que son las que estimulan el crecimiento del tumor. En estos casos, la indicación se limita a los casos en los que el tumor se encuentra ya diseminado (metástasis) o porque ha habido una recaída tras la cirugía. Asimismo ha demostrado ser útil como adyuvante a radioterapia en pacientes de alto riesgo. Desde hace pocos años, se dispone de quimioterapia que permite un ligero pero significativo incremento en la expectativa de vida de los pacientes con metástasis y que son resistentes al tratamiento hormonal. Por otra parte, aunque la cirugía asistida por robot mejora la precisión de la intervención quirúrgica, los costes que implican su implementación dificultan su expansión. “Lo cierto es que en un momento como el actual es importante evaluar el coste-eficacia de las nuevas tecnologías, ya que en muchas casas se empiezan a utilizar técnicas insuficientemente evaluadas y que poco aportan a la utilizada anteriormente. En esta reunión contamos con representantes de la administración sanitaria que precisamente abordarán ❙ Artículos, Revisiones y Casos Clínicos Notas de prensa la importancia de evaluar las nuevas tecnologías, ya que actualmente nuestro SNS no puede permitirse su aplicación a grane escala, como es el caso de la robótica, aunque es indiscutible que el futuro pasa por este tipo de cirugía”, subrayó el doctor Miñana. Calidad de vida Otro de los temas que se debatirán en el I Foro Integral de cáncer de próstata es la calidad del paciente con cáncer de próstata. Los tratamientos locales (cirugía y radioterapia) pueden afectar en la función sexual, a la continencia urinaria y, en el caso de la radioterapia, también al aparato digestivo. Por su parte, las terapias sistémicas, como la quimioterapia, la inmunoterapia y las nuevas moléculas en investigación tampoco están exentas de efectos adversos. “La tendencia es a optar por tratamientos cada vez menos invasivos para el paciente. Por lo que otro de los contenidos que abordaremos será analizar el impacto real de todos los tratamientos y de que forma se pueden prevenir, minimizar o evitar los efectos secundarios”, concluyó este experto. Cáncer de vejiga y riñón Otros de los tumores urológicos que se analizarán en este marco científico son el cáncer de vejiga, en el que España se encuentra entre los países europeos con mayor incidencia y que es uno de los tumores que más recursos sanitarios consume. Así como el de riñón, en el que han aparecido nuevas moléculas efectivas para el tratamiento en su etapa más avanzada. * Para más información, Gabinete de Prensa: 91.787.03.00 La intervención de cáncer de próstata constituye la principal indicación de la cirugia robótica en la actualidad Más de 300 urólogos nacionales e internacionales se reúnen en Valladolid para debatir sobre las últimas novedades en Urología • Aunque los países europeos aún están potenciando el uso de la cirugía laparoscópica, una veintena de hospitales españoles ya disponen de robots para llevar a cabo algunas intervenciones • La introducción de la robótica permite al profesional trabajar en tres dimensiones, lo que conlleva una mejor visión y precisión en la disección • La cirugía laparoscópica, que se realiza a través de pequeñas incisiones en el abdomen, reduce el tiempo de hospitalización, el sangrado quirúrgico y el tiempo de la recuperación del paciente frente a la cirugía abierta Valladolid, 9 de marzo de 2011.- La robótica poco a poco se ha ido incorporando como parte esencial en la cirugía mínimamente inva¬siva. “Actualmente, más de veinte hospitales españoles han incorporado esta cirugía, que permite una mayor seguridad en intervenciones que requieren gran precisión como el cáncer de próstata o el cáncer de riñón”. Así lo ha explicado el doctor Álvaro Serrano, coordinador del Grupo de Endourología, Laparoscopia y Robótica de la Asociación Española de Urología (AEU), en el marco de la XXIII Reunión de los Grupos de Trabajo de Litiasis y Endourología, Laparoscopia y Robótica, celebrada estos días en Valladolid, y que ha reunido a más de 300 urólogos nacionales e internacionales, con el objetivo de analizar las nuevas tecnologías en la cirugía urológica. Para el doctor Humberto Villavicencio, presidente de la AEU, que fue el primer cirujano español en utilizar los robots, “aunque a la cabeza sigue estando Estados Unidos, que dispone de más de 500 robots en activo, en Europa la cifra cada vez es más elevada. Los países europeos aún están en fase de potenciar la cirugía laparoscópica (basada en incisiones mínimamente invasivas), mientras que los norteamericanos ya han sustituido esta técnica por los robots”. ❙ Artículos, Revisiones y Casos C ínicos Notas de prensa Ventajas de la robótica La cirugía robótica permite al urólogo trabajar con mayor precisión y reducir las complicaciones asociadas a la cirugía. Tal y como explica el doctor Serrano, “el impacto de las técnicas mínimamente invasivas, como son la endourología, la laparoscopia convencional y la asistida por robot, han supuesto un gran avance para esta especialidad. Hasta tal punto que ha cambiado la actitud terapéutica frente a patologías como los tumores o la litiasis, en las que hoy en día se opta por una intervención menos agresiva y de alto poder resolutivo”. La cirugía robótica presenta bastantes ventajas respecto a la convencional. El robot proporciona una visión tridimensional, dispone de brazos que se mueven con unos grados de libertad mayor que los instrumentos laparoscópicos convencionales y además se elimina el temblor de los movimientos de la mano, por lo que facilita una operación mucho más precisa. “Pese a ser una técnica con un coste elevado, el gasto es relativo si se tiene en cuenta la reducción de las complicaciones asociadas a la operación, una menor estancia hospitalaria y que el paciente se puede incorporar antes a su trabajo”, asegura el doctor Serrano. Según apunta el doctor Villavicencio, “aunque la mayoría de los hospitales españoles que ya cuentan con estos aparatos están en Madrid, Cataluña y País Vasco, esta es una realidad de la que deberían disponer la práctica totalidad de hospitales españoles”. Y añade: “es muy probable que cuando disminuyan los costes y se simplifique la tecnología sea la cirugía del futuro”. Laparoscopia versus robótica En nuestro país, la laparoscopia es empleada como primera elección para el tratamiento de la gran mayoría de los tumores renales. De hecho, es utilizada en más del 70% de los centros hospitalarios con muy buenos resultados. Tanto la laparoscopia como la endourología están muy desarrolladas en España, situándose al mismo nivel que los países más avanzados en las nuevas tecnologías, como pueden ser Estados Unidos, Alemania, Italia y Francia. “En España encontramos generalizada la cirugía a través de laparoscopia en la mayoría de los hospitales. Ahora no se concibe un hospital y un Servicio de Urología que no tenga esta técnica para desarrollar su actividad, y además, tenemos muy buenos profesionales en este campo sin nada que envidiar a otros países”, afirma el doctor Serrano. Por su parte, la principal indicación en la actualidad de la cirugía robótica es el cáncer de próstata. Esto ha sido un paso adelante que se ha dado en los últimos años para tratar este tipo de tumor. A parte de otras ventajas, la tecnología laparoscópica robotizada tiene la posibilidad de disecar y preservar con mayor precisión los nervios encargados de la erección. “En los últimos años se han incorporado nuevas indicaciones, ya que también en el cáncer de riñón está dando muy buenos resultados, y en lo que denominamos la cirugía reconstructiva, en la que las técnicas laparoscópicas asistidas por robot alcanzan unas ventajas muy importantes”, añade el doctor Serrano. Las técnicas de aprendizaje han cambiado mucho en los últimos años, adquiriendo la formación en cirugía robótica un papel fundamental para el profesional. Según explica el doctor Serrano, “la formación tiene que existir desde la etapa del residente, iniciándose bajo la supervisión de un tutor. Con este motivo, desde la AEU se están organizando cursos de formación sobre este tipo de intervenciones, que son claves para el desarrollo de esta técnica en nuestra especialidad”. * Para más información, Gabinete de Prensa de la AEU: 91.787.03.00 ❙ Artículos, Revisiones y Casos Clínicos Notas de prensa La aeu considera que el psa, con sus limitaciones, continúa siendo la única herramienta válida para diagnosticar el cáncer de próstata Ante los datos discutidos en el reciente congreso americano de oncología que cuestionan la utilidad de la prueba • Desde finales de los años 80 y hasta la actualidad se considera que este análisis es el principal, aunque no el único, responsable de la disminución en un 40% de la tasas de mortalidad por este tumor • Los expertos recomiendan individualizar el tratamiento y analizar los riesgos, en colaboración con el paciente, antes de iniciar una posible terapia • Según el primer Registro Nacional de Cáncer de Próstata, en nuestro país se detectan cada año alrededor de 22.000 nuevos casos • Es la segunda causa de mortalidad por cáncer en el varón, tras el de pulmón Vigo, 14 de junio de 2012.- En los últimos años, los métodos de diagnóstico del cáncer de próstata han conseguido que más de la mitad de los nuevos casos sean detectados en fase precoz, lo que ha contribuido a disminuir la mortalidad asociada a este tumor de forma significativa. Sin embargo, los datos discutidos en el reciente congreso americano de oncología cuestionan la validez de la principal herramienta de diagnóstico, el análisis en sangre que mide los niveles del antígeno prostático específico (PSA). Ante estas informaciones, la Asociación Española de Urología (AEU), en el marco de la celebración de su Congreso Nacional que estos días se celebra en Vigo, ha manifestado que la prueba del PSA, con sus limitaciones, sigue siendo la única herramienta válida para diagnosticar este tumor. Para el presidente de la AEU, doctor Humberto Villavicencio, “este tipo de noticias ‘condenando’ al PSA como prueba diagnóstica, lo que hacen es confundir a la población. Aunque existen controversias entre los trabajos realizados en Europa y los americanos sobre su uso en el cribado de la población en general y su impacto sobre la disminución de la mortalidad por cáncer de próstata, los datos europeos sí que han demostrado una reducción de la mortalidad en comparación con los norteamericanos. Asimismo, es importante dejar claro que ambos estudios aún no han concluido su etapa de observación”. Este experto subraya que también es importante aclarar que la agresividad y mortalidad por cáncer de próstata no son las mismas que en los de colon, pulmón o mama. “El prostático es un tumor muy lento y, según la edad el paciente, puede llegar a morir con su cáncer y no a causa de él. El estudio de la Task Force americana que cuestionaba el PSA tiene el inconveniente de estar hecho sólo por epidemiólogos, sin la participación de urólogos. De ahí que no se puede condenar, bajo ningún concepto, una prueba diagnóstica que, hoy por hoy, es la única que tenemos para diagnosticar y seguir el cáncer de próstata. El PSA sigue siendo una prueba válida y recomendable para los varones de 50 a 65 años y menores de esta edad si tienen antecedentes familiares”. Por su parte, el doctor Carlos Hernández, vicepresidente de la AEU, afirma que en España, nunca se ha defendido un screening generalizado por encima de esta edad. “Sin embargo, el PSA forma parte de la batería de pruebas a las que se somete a un paciente que acude a la consulta con síntomas del aparato urinario inferior. Luego, según los resultados, se decide el tratamiento más adecuado”, añade. Tratar después del diagnóstico Existe un amplio abanico de tratamientos que se aplican sistemáticamente después del diagnóstico y entre los que se incluyen tanto métodos con intención curativa como otros que son de simple observación de control y evolución de la enfermedad. “En cualquier caso”, matiza el presidente de la AEU, “la atención debe ser individualizada y consensuada entre médico y paciente. No podemos ❙ Artículos, Revisiones y Casos C ínicos Notas de prensa olvidar que el cáncer de próstata sigue matando a mucha gente, y que antes de la llegada del PSA el tumor se diagnosticaba en un 70% de los casos en fase muy avanzada, diseminada y metastásica, situación en la que ya sólo puede aplicarse terapias con finalidad paliativa”. El doctor Villavicencio insiste en recordar que el PSA es el instrumento diagnóstico del cáncer, gracias al cual el paciente, en su etapa precoz, tiene un 80% de posibilidades de curación. “El problema evidente”, admite, “es que no contamos con pruebas pronósticas efectivas para distinguir los tumores indolentes de los agresivos, y esto conlleva evidentemente un riesgo de sobretratamiento”. PSA y tacto rectal Esta prueba y el tacto real son las únicas vías para lograr una detección precoz de esta enfermedad. Desde finales de los 80 y hasta la actualidad se considera que este análisis es el principal, aunque no el único, responsable de las disminución en un 40% de la tasa de mortalidad por este tumor. De hecho, diferentes asociaciones científicas internacionales (European Urological Association, American Urological Association, American Cancer Society y National Comprehensive Cancer Network) siguen recomendando el PSA a partir de los 45-50 años. En este contexto, los expertos insisten en que el paciente siempre debe ser adecuadamente informado de los pros y contras, y de las implicaciones que tienen tanto la omisión de un diagnóstico que puede salvarle la vida, como de los problemas derivados de tratamientos que en algunas ocasiones se podrían evitar. Con todos estos datos, los urólogos aconsejan no tratar todos los casos de cáncer de próstata. La recomendación es que se deben analizar los riesgos de iniciar una posible terapia en cada caso, atendiendo al perfil del paciente -edad, patologías asociadas, etc,-. “En coordinación paciente-urólogo se debe tomar la decisión de optar, bien por realizar un seguimiento activo del paciente y vigilar los posibles cambios biológicos del tumor, porque el paciente probablemente fallezca por otras causas o, bien por iniciar la terapia más adecuada, en el caso en que no quiera asumir este riesgo”, asevera el doctor Hernández. Por todo ello lo que es previsible es que en un futuro las necesidades de screening serán individualizadas según la edad y los antecedentes familiares, entre otros factores. “Mientras tanto, el conocimiento por parte del paciente de un posible cáncer de próstata debe residir en la voluntad del mismo y en la información abundante con la que contamos los clínicos que abordamos esta enfermedad”, aclara el presidente de la AEU. Nuevas aportaciones al diagnóstico Entre las novedades en el diagnóstico del cáncer de próstata, el doctor Hernández apunta que en los últimos años, algunos centros ya cuentan entre su arsenal de diagnóstico con la denominada Resonancia Magnética de 3 teslas multiparamétrica. “En algunos casos específicos –comenta-, esta técnica sirve de ayuda a la hora de aplicar el tipo de tratamiento -agresivo o conservador- a un determinado paciente. Este tipo de Resonancia permite conocer la zona y la malignidad del tumor de manera más precisa. Sin embargo, son métodos muy caros que aún están en fase de validación” En España se diagnostican cada año alrededor de 83 nuevos casos por cada 100.000 varones (22.000 casos en total), según los datos del primer Registro Nacional del Cáncer de Próstata elaborado por la AEU. Los expertos indican que las dietas hipercalóricas, la obesidad, el tabaquismo y el sedentarismo están asociados con este tumor, el más frecuente en el varón de más de 50 años, y el tercero como causa de muerte, por detrás del de pulmón y el de estómago. Se estima que en España mueren cerca de 6.000 personas por cáncer de próstata al año. Tratamiento del cáncer de próstata En el momento en que la enfermedad se localiza, los urólogos cuentan con tres tipos de opciones terapéuticas: la cirugía, la radioterapia y las terapias emergentes o mínimamente invasivas. La intervención quirúrgica permite extraer la glándula prostática y analizarla para determinar exactitud en qué etapa de crecimiento se encuentra el tumor. Esta operación se puede realizar mediante una intervención abierta tradicional, por vía laparoscópica o asistida por robot, siendo la probabilidad de curación así como los efectos sobre la erección y la continencia similares mediante los tres tipos de cirugía. En el caso de la radioterapia se puede administrar por vía externa (convencional) o implantando unas semillas radioactivas dentro de la próstata (braquiterapia). Como terapias emergentes, con cada vez mayor implantación están la crioterapia y los ultrasonidos de alta intensidad. * Para más información: Gabinete de Prensa: Mónica Llorente (636. 49.94.94) Cristina García (620.84.45.86). Web: www.aeu.es Twitter: @InfoAeu ❙ Artículos, Revisiones y Casos Clínicos Notas de prensa La edad media de los pacientes tratados con radioterapia por cáncer de próstata es cada vez menor En el marco de la V Reunión de Investigadores que han organizado en Madrid la Sociedad Española de Oncología Radioterápica (SEOR) y el Grupo de Investigación Clínica en Oncología Radioterápica (GICOR) • El diagnóstico y tratamiento más temprano, principales factores de la bajada en la edad media • Esto ha hecho que en el 81% de los pacientes tratados actualmente en los Servicios de Oncología Radioterápica la enfermedad no haya salido de la cápsula prostática y exista una mayor probabilidad de control de la patología • Solo el 2% de los pacientes con cáncer de próstata se tratan con intención paliativa, el resto se hace con c urativa Madrid, 11 de junio de 2012. La edad media del paciente con cáncer de próstata tratado en las consultas de Oncología Radioterápica es cada vez más baja, gracias principalmente a un diagnóstico y un tratamiento más temprano. Así lo ha afirmado el doctor José López Torrecilla, coordinador del Grupo de Tumores Urológicos (URONCOR) de la Sociedad Española de Oncología Radioterápica (SEOR), según el cual “el 81% de los pacientes tratados actualmente en los Servicios de Oncología Radioterápica son casos en los que la enfermedad no ha salido de la cápsula prostática y en los que existe una mayor probabilidad de control de la patología”. El perfil del paciente ha pasado de ser de alto riesgo, con tumores en estado avanzado, al de un paciente de riesgo medio y bajo, lo que se traduce en una mayor tasa de curaciones. Estos datos, provenientes del estudio CAPORT y presentados con ocasión de la V Reunión de Investigadores que han organizado en Madrid el Grupo de Investigación Clínica en Oncología Radioterápica (GICOR) y la SEOR y que cuenta con el patrocinio del laboratorio Astellas Pharma, señalan que tan sólo el 2% de los pacientes con cáncer de próstata se tratan con intención paliativa, el resto se hace con intención curativa. “De los pacientes tratados con cáncer de próstata en los Servicios de Oncología Radioterápica con intención curativa, el 78% se tratan sólo con irradiación, asociada o no hormonoterapia y el otro 20% tras haber sido tratados con cirugía”, asegura el Dr. López Torrecilla. Este estudio, CAPORT: Perfil del paciente con cáncer de próstata en consulta de Oncología Radioterápica, recibió el primer premio a la mejor Comunicación del ALATRO-SPRO-SEOR National Day en los Congresos ESTRO 31 y WCB, y analiza no solo las características y el estadio en que se encuentra los pacientes que se reciben en los Servicios de Oncología Radioterápica españoles con cáncer de próstata, sino también las características socio-demográficas y las enfermedades asociadas que presentan estos pacientes. En su investigación participaron oncólogos radioterápicos de 59 hospitales españoles. Futuras líneas de trabajo e investigación Según el doctor López Torrecilla, “los adelantos en la investigación del cáncer son siempre lentos pero continuos; los últimos avances en este campo han estado enfocados a los equipamientos de los Servicios de Oncología Radioterápica con aceleradores que permiten técnicas más precisas, que aumentan la dosis y disminuyen la toxicidad aguda y crónica”. Actualmente, la mayoría de los pacientes reciben los tratamientos de forma ambulatoria y en muchos casos sin interferir en su vida habitual, de tal forma que “los tratamientos que se combinan con fármacos como la hormonoterapia, que potencia el efecto de la radioterapia, están consiguiendo mayores tasas de respuesta tanto locales como de supervivencia”. 10 ❙ Artículos, Revisiones y Casos C ínicos Notas de prensa En ese sentido, además de los datos del estudio CAPORT, durante esta edición de la Reunión de Investigadores se ha dado a conocer la puesta en marcha del estudio SIBOSPROST, que investigará la manera en que influyen los tratamientos habituales de radioterapia y hormonoterapia en la calidad de vida de los pacientes con cáncer, así como los resultados del estudio ADRESCAP sobre el manejo del paciente con cáncer de próstata con recidiva tras tratamiento con intención curativa en consulta de Oncología Radioterápica. Para más información: GABINETE DE PRENSA Marcos Díaz / Clara Compairé T. 91 563 23 00 E-mail: [email protected] / [email protected] Sociedades Científicas elaboran un protocolo para mejorar la detección y seguimiento de enfermos de cáncer de próstata El cáncer de próstata es una enfermedad muy frecuente en el varón, siendo la segunda causa de muerte por cáncer, tras el de pulmón. En este marco, la Asociación Española de Urología (AEU), en colaboración con las Sociedades de Oncología Radioterápica (SEOR) y la de Oncología Médica (SEOM), han elaborado un informe estandarizado para la detección y seguimiento del paciente con cáncer de próstata en el ámbito de la Atención Primaria (AP). El objetivo es contar con una información homogeneizada para mejorar la detección y seguimiento de estos pacientes Madrid, 4 de julio 2012 (medicosypacientes.com) El cáncer de próstata es una enfermedad muy frecuente en el varón, siendo la segunda causa de muerte por cáncer, tras el de pulmón. Según el primer Registro Nacional de Cáncer de Próstata, en nuestro país se detectan cada año alrededor de 22.000 nuevos casos. Actualmente, gracias a los métodos de diagnóstico se ha conseguido que más de la mitad de los nuevos casos sean detectados en fase precoz, lo que ha contribuido a disminuir la mortalidad asociada a este tumor de forma significativa. En este marco, la Asociación Española de Urología (AEU), en colaboración con las Sociedades de Oncología Radioterápica (SEOR) y la de Oncología Médica (SEOM), han elaborado un informe estandarizado para la detección y seguimiento del paciente con cáncer de próstata en el ámbito de la Atención Primaria (AP). El objetivo es contar con una información homogeneizada para mejorar la detección y seguimiento de estos pacientes. Se trata de un enfermo que, por el curso que tiene la enfermedad, ya que en general se convive muchos años con el tumor, y por su perfil (mayor de 70 años), acude con mucha frecuencia a la consulta del médico de familia, bien sea a causa de otros problemas de salud, o por el seguimiento de los medicamentos que toma, incluyendo los específicos para el cáncer de próstata. ❙ 11 Artículos, Revisiones y Casos Clínicos Notas de prensa Para el presidente de la AEU, el doctor Humberto Villavicencio, “esta iniciativa es un ejemplo más de la colaboración entre las distintas sociedades implicadas en una patología. Incluso se ha solicitado el feed-back a representantes de las sociedades de primaria, y ha sido muy positivo. A través de este documento buscamos también implicar más al enfermo, facilitándole toda la información posible sobre su patología y las opciones terapéuticas. El objetivo es que entre el médico y el paciente se decida cuál es la terapia más adecuada a su caso”. Una guía para el médico de AP El conocimiento sobre esta patología y sus técnicas de diagnóstico y tratamientos es muy limitado en AP, remitiéndose con frecuencia estos pacientes al urólogo o al oncólogo. En este contexto y, tratándose de una enfermedad con una elevada prevalencia, la AEU consideraba imprescindible elaborar un informe de consulta externa o de intervención dirigido al primer nivel asistencial. En el mismo se incluyen una serie de apartados informativos que orientan a este profesional sobre cómo manejar diferentes situaciones que se dan en estos pacientes: problemas funcionales derivados de los tratamientos, signos de alerta de la enfermedad, etc. Por su parte, el doctor Bernardino Miñana, coordinador del Grupo de Uro Oncología de la AEU y del proyecto, señala que “la información que contiene el documento no debe ser, en ningún caso, extensa y compleja sino concisa y específica para servir de guía al médico de AP sobre lo que puede esperar de este tipo de pacientes que han recibido uno u otro tratamiento. Precisamente, porque el tratamiento condiciona en gran medida la situación funcional del paciente, se ha decidido elaborar ocho tipos de informes relacionados de acuerdo a cada una de las intervenciones terapéuticas”. Informar al paciente Para la AEU otro de los objetivos primordiales es que el paciente esté adecuadamente informado. “Con esta idea”, explica el doctor José Manuel Cózar, vocal de Actividades Científicas de la AEU y coordinador del proyecto, “se entregará este informe al paciente en cada visita de seguimiento. Lo ideal es que se pueda aplicar en todas las Comunidades Autónomas, para que de esta forma se unifique y se protocolice toda la información. Los apartados cuentan con datos muy completos y precisos para facilitar la labor del médico de familia”. Esta Sociedad Científica insiste, además, en que la intención del proyecto es llegar a todos los profesionales, por lo que está previsto que dentro de un año se organice un encuentro con todos los especialistas implicados para valorar su grado de satisfacción con esta iniciativa, así como tener en cuenta las sugerencias de mejora. “En el momento actual de crisis económica y escasez de recursos resulta imprescindible medir absolutamente todo, si algo es o no coste efectivo, y si se está haciendo bien o mal”, concluye el presidente de la AEU. Diferentes tipos de informe Teniendo en cuenta la situación funcional del paciente (alteraciones de la función sexual y de la orina, problemas digestivos, etc), que está condicionada por el tratamiento, se han elaborado ocho tipos de informes distintos: Vigilancia expectante; Vigilancia activa; Prostatectomía radical; Otras técnicas ablativas; Radioterapia externa; Braquiterapia; Hormonoterapia; y Quimioterapia. Los apartados comunes a incluir serán:Filiación completa del paciente; Diagnóstico; Explicación del procedimiento; Situación oncológica en ese momento; Situación funcional del paciente; Plan del seguimiento del paciente por parte de Urología; Signos de alerta; y Tratamiento actual que lleva el paciente.