curso para personal de farmacias
Anuncio

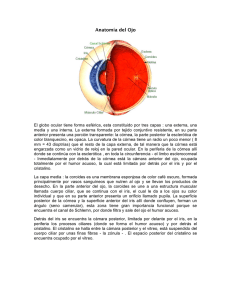
www.intramed.net F@rma on-line CURSO PARA PERSONAL DE FARMACIAS Capítulo Nº 16 Enfermedades de los ojos www.intramed.net Índice Tema Generalidades sobre los sistemas sensoriales El sistema visual. El globo ocular, estructuras anatómicas. Estructuras oculares asociadas. Fisiología sensorial del órgano de la visión. Patologías oculares más frecuentes. Autoevaluación. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay Página 3 4 6 14 18 23 31 2/32 www.intramed.net 1. Generalidades sobre los sistemas sensoriales Los sistemas sensoriales son conjuntos de órganos altamente especializados que permiten a los organismos captar una amplia gama de señales provenientes del medio ambiente lo cual es fundamental para que los organismos puedan adaptarse al medio. Uno de estos sistemas sensoriales es el órgano de la visión. ¿Y qué apreciamos más que nuestros ojos? Cuántas cosas bellas nos rodean y todas ellas ante nuestra vista nos permiten recrear el espíritu. La primera impresión que nos formamos de un objeto o de una persona nos llega a través de nuestros ojos; ellos nos muestran la belleza del mundo que nos rodea. Libros, revistas, obras de arte, cine, televisión, Internet nos brindan cultura e información y todos son elementos que apreciamos a través de nuestros ojos. La visión es una compleja función por la cual los individuos pueden percibir a distancias variables y en forma tridimensional, el mundo físico que les rodea. A través de complicados procesos, los organismos pueden extraer las características de los objetos, las pueden clasificar e interpretar la información que ellas proporcionan. Las estructuras relacionadas con la visión son el globo ocular, el nervio óptico (II par), el cerebro y diversas estructuras accesorias. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 3/32 www.intramed.net 2. El sistema visual Este es un conjunto de órganos, vías y centros nerviosos que permiten la captación, procesamiento y aprovechamiento de la información visual, lo cual nos lleva a alcanzar una percepción muy precisa del mundo que nos rodea. 1. Globos oculares 2. Nervio óptico 7. Corteza visual primaria 8. Campo visual del ojo derecho 9. Campo visual del ojo izquierdo 10. Campo binocular La entrada al sistema visual es el globo ocular. En este órgano ocurre el proceso de transducción de la información derivada del campo visual, es decir, la energía electromagnética del la luz, se transforma en información codificada que se envía a los centros nerviosos donde es procesada. Visto lateralmente desde el exterior, el globo ocular aparece como una esfera deformada, rodeado por una membrana blanca, la esclerótica, que en la parte anterior del ojo es transparente. Esta zona transparente tiene la forma de un disco ligeramente curvado, la córnea a través del cual los rayos luminosos son orientados (refracción) para que caigan directamente en la retina. Detrás de la córnea existe una cavidad la cámara anterior del ojo lleno de un líquido nutritivo para la córnea, el humor acuoso. Hacia el interior del ojo, esta cámara está limitada por una membrana circular, el iris, que deja en su centro una apertura circular la pupila. Gracias a su musculatura, el iris puede regular el diámetro de la pu Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 4/32 www.intramed.net pila regulando así la cantidad de luz que llega a la retina (como el diafragma de una cámara fotográfica). Detrás del iris y de la pupila existe un lente, el cristalino, que permite el enfoque fino de la imagen en los fotorreceptores de la retina. Pero la luz después de atravesar el cristalino, debe cruzar una segunda cavidad o cámara antes de alcanzar la retina, esa cámara está llena de un líquido gelatinoso llamado humor vítreo y sus paredes están limitadas por una membrana nerviosa: la retina. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 5/32 www.intramed.net 3. El globo ocular, estructuras anatómicas La función básica del globo ocular es recibir los estímulos luminosos del exterior para ser enviados al sistema nervioso central en donde son procesados para emitir la respectiva respuesta en forma de imagen. El globo ocular es una estructura esférica que tiene aproximadamente 7,5 gramos de peso y cuyo diámetro anteroposterior fluctúa entre 23 y 25 mm en los individuos normales; en los hipermétropes es menor y en los miopes es mayor. En el momento de nacer, el diámetro anteroposterior del ojo mide unos 17 mm. El globo ocular está alojado en dos cavidades orbitarias constituidas por los huesos del cráneo que además de servirles de cuna, lo protegen y lo sostienen, ayudados por la grasa orbitaria que sirve como cojín protector y facilita el desplazamiento del ojo en diferentes direcciones. El globo ocular está recubierto por tres túnicas bien diferenciadas: 1. Capa externa fibrosa Esclera Córnea 2. Capa media o tracto uveal Coroides Cuerpo ciliar Iris 3. Capa interna o retina Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 6/32 www.intramed.net 1. Capa externa fibrosa o esclerótica (skleros = duro) Reconocida como blanco del ojo, es una cubierta fibrosa, resistente constituida por tejido conectivo y en consecuencia rica en fibras colágenas. La esclerótica es avascular; el segmento anterior de la esclera está recubierto por la conjuntiva. Funciones de la esclera • • • Proteger y dar forma al ojo Permitir la fijación de los músculos que sostienen el ojo Permitir la entrada de nervios y vasos sanguíneos al ojo a través de su porción posterior. Hacia adelante, la esclera se continúa con la córnea que es una estructura totalmente transparente con un grosor aproximado de 500 micras (medio milímetro) y una capacidad de refracción de 43 dioptrías. El área que sirve de límite entre la esclera y la córnea se denomina limbo. La córnea se nutre en su parte externa con la película lagrimal y en su segmento interno por difusión a partir del humor acuoso. Funciones de la córnea: • • • La córnea es el primer y más potente medio de refracción del ojo. Actúa como una capa refringente a través de la cual pasan los rayos de luz hacia la retina. Forma el frente de la cámara anterior. Da protección a las estructuras internas del ojo no cubiertas por la esclera. Es importante considerar que la córnea debe mantenerse hidratada en todo momento pues de lo contrario el epitelio y el endotelio se destruirían rápidamente. La película lagrimal hidrata la cara Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 7/32 www.intramed.net Cuerpo Ciliar, es una estructura triangular que se ubica entre el iris y la coroides. Su porción exterior se une a la esclera y a la porción interior del humor vítreo. El cuerpo ciliar está constituido por el músculo ciliar y los procesos ciliares; el cuerpo ciliar junto con la coroides, forman el tracto uveal. Cuando el músculo ciliar se contrae, ocasiona el relajamiento de las zónulas que unen al cristalino con el músculo ciliar, produciendo un aumento en el diámetro antero posterior del cristalino y por tanto un aumento en su poder de refracción. De la misma manera, cuando el músculo ciliar se relaja, se contraen las zónulas y disminuye la convexidad del cristalino. De esta manera se establece el fenómeno de acomodación que permite enfocar correctamente los objetos de acuerdo con la distancia a la que se encuentren de nosotros. En otras palabras, si un objeto se encuentra a considerable distancia, necesitamos que disminuya el diámetro anteroposterior del cristalino para reducir la refracción de los haces luminosos y así la imagen se fije en la base de la retina. Si un objeto se encuentra muy cerca de nosotros, necesitamos aumentar el diámetro anteroposterior del cristalino para aumentar la refracción y de la misma manera los haces luminosos que enfocan al objeto se fijen en la misma base retiniana. Detalle de los procesos ciliares vistos desde el interior del globo ocular Procesos ciliares: Son pequeñas estructuras constituidas por acumulación de capilares arteriales y venosos (predominan los venosos). En cada ojo encontramos aproximadamente 80 a 90 procesos ciliares y se disponen en forma de cordoncillos formando una corona. Es en los procesos ciliares en donde se forma el humor acuoso Coroides: Es la continuación del músculo ciliar por toda la parte posterior del globo ocular entre la esclerótica y la retina. La superficie posterior de la coroides está compuesta por una compleja red de capilares sanguíneos necesarios para la nutrición y el buen funcionamiento de la retina. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 10/32 www.intramed.net anterior y el humor acuoso hidrata la cara posterior; estos dos fluidos también suministran oxígeno a la córnea. De otra parte la córnea es una excelente barrera que impide la penetración de microorganismos o partículas nocivas. A nivel del epitelio corneal, encontramos una red de fibras nerviosas que producen dolor cuando ocurre alguna lesión de esta membrana. 2. Capa media o tracto uveal Es la capa vascular o nutricia del ojo y está formada por el iris, el cuerpo ciliar y la coroides. El iris es la porción más anterior de la capa vascular del ojo, su aspecto es el de un disco con un orificio central, la pupila. El iris está formado por un estroma de tejido conectivo. El color del ojo depende de la pigmentación del iris. El iris está formado en su mayor parte por tejido conectivo laxo muy delicado (estroma del iris) cuya superficie posterior está recubierta por un epitelio pigmentario que condiciona el color del ojo. A nivel del estroma del iris, encontramos fibras musculares lisas, circulares (esfínter pupilar) y radiadas (músculo dilatador de la pupila), encargadas por vía nerviosa refleja del aumento o reducción del diámetro de la pupila con el fin de regular la cantidad de luz que entra en el ojo. La contracción de las fibras circulares achica la pupila, la contracción de las fibras radiadas la agranda. 1.Córnea 2.Angulo irido corneal 3.Iris 4.Pupila 5.Procesos ciliares 6.Cristalino 7.Músculo ciliar 1 3 7 5 2 4 6 Ángulo irido – corneal: Es el sitio en el que la superficie del iris se encuentra con la esclerótica, inmediatamente después de su continuación con la córnea. En este ángulo se encuentra la red trabecular a través de la cual drena el humor acuoso hacia el Canal de Schlem. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 8/32 www.intramed.net La superficie exterior de la coroides se adhiere a la esclera y la superficie interior se amolda a la retina pero sin adherirse a ella. 3. Capa interna o retina La retina recubre todo el interior de la pared ocular. Es una estructura delgada formada por tejido nervioso. Basándose en estudios de cortes observados al microscopio óptico, la retina se describe clásicamente formada por capas sucesivas: En una se encuentran los fotorreceptores: conos y bastones. En ellos ocurre el proceso de transducción que no es otra cosa que la transformación de los impulsos luminosos en impulsos nerviosos. En otra de las capas se encuentran las células bipolares que comunican a los fotorreceptores con las células ganglionares. Son los axones de estas células ganglionares los que constituyen el nervio óptico que sale de cada globo ocular. Al obtener un corte de la retina y prepararlo adecuadamente, se puede conseguir una visión de las células de la retina y de la forma como está estructurada. En este esquema vemos cómo los diversos tipos de células de la retina están organizados en capas: 1. Corte de la retina 2. Epitelio pigmentario 3. Cono 4. Bastón 5. Célula horizontal 6. Célula bipolar 7. Célula amacrina 8. Célula ganglionar 9. Nervio óptico 10.Capa nuclear externa 11.Capa plexiforme externa 12.Capa plexiforme interna 13.Capa de las células ganglionares 14.Estímulo luminoso Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 11/32 www.intramed.net a. El epitelio pigmentario es la capa más externa, la más alejada del centro del globo ocular y se denomina así porque sus células contienen melanina. Esta capa cumple importantes funciones: absorbe el exceso de luz evitando el efecto de su reflejo (encandilamiento); renueva los fotopigmentos y fagocita los discos de los fotorreceptores que deben ser recambiados a alta velocidad. b. La capa de los fotorreceptores. Los conos y los bastones son las células sensoriales que transducen la acción de las ondas luminosas para formar la imagen. Esta capa se ubica al interior de la pigmentada. Sin embargo la distribución de los receptores en la retina no es homogénea. En la especie humana existe una región en ella en donde se ubica la más alta concentración de conos, es la fóvea. Por ello, la imagen que cae exactamente en ella, proporciona una visión más clara lo que significa que las imagen que caen fuera de ella, se verán con menor claridad. En nuestra especie existe una sola fóvea en cada globo ocular, ubicada en el centro de la retina. La mayoría de los mamíferos no tienen fóvea pero en algunos animales, como las aves y los caballos, se describen dos fóveas por ojo. c. La capa de las células bipolares. Estas células son interneuronas que conectan a las células sensoriales (conos y bastones) con las células ganglionares. d. Capa de las células ganglionares. Viene a continuación de la anterior. Los axones de estas neuronas forman el nervio óptico. La luz que viene entonces en la imagen, cae sobre la retina pero debe atravesarla desde el interior hacia el exterior, hasta alcanzar a la capa de los fotorreceptores. Estos responden estimulando a las bipolares, lo cual activa a las células ganglionares, que mandan el impulso al cerebro Mácula lútea o mancha amarilla (o fóvea central): Es una depresión o hendidura ubicada en la parte posterior de la retina con una superficie aproximada de 3 mm2 , constituida principalmente por conos. Es este el único sitio que nos brinda la máxima agudeza visual: 20/20. Nervio óptico: Se encuentra en la porción posterior del ojo y no es otra cosa que los axones de las células ganglionares; su función básica es transmitir al cerebro los impulsos nerviosos procedentes de la retina como lo vimos atrás. El punto de entrada del nervio óptico donde sus fibras se expanden para formar la retina, se llama papila Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 12/32 www.intramed.net óptica o cabeza del nervio óptico. La papila óptica también es el punto de entrada de los vasos sanguíneos que irrigan la retina, Esta zona es insensible a la luz y por eso se denomina también punto ciego. La retina se nutre principalmente a través de la arteria central de la retina, la cual penetra en el ojo por la papila óptica; también los vasos coroidales que nutren sus capas externas. La vena central de la retina, recoge los deshechos de las células de la retina, se forma en los capilares de la retina y desemboca por la papila óptica. mácula papila 4. Medios de refracción del ojo a. La ventana del ojo es la córnea, elemento que ya hemos mencionado. b. El cristalino: Es un órgano en forma de lente biconvexa, avascular y casi completamente transparente, se encuentra por detrás del iris y adelante del cuerpo vítreo. Tiene un diámetro aproximado de 9 a 10 mm y su eje anteroposterior mide 4,5 mm, pero este diámetro varía de acuerdo con los requerimientos para enfoque de elementos lejanos o cercanos (fenómeno de acomodación). El cristalino está compuesto por cápsula, corteza y núcleo. La función básica del cristalino es enfocar los rayos de luz sobre la retina. Aproximadamente 65% del cristalino es agua y 35% son proteínas; se nutre a través del humor acuoso. Cámara anterior y cámara posterior La cámara anterior abarca el espacio ubicado entre la porción interna de la córnea y la cara anterior del iris y la cámara posterior ocupa el espacio que se sitúa entre la capa posterior del iris y el extremo anterior del cristalino; estas dos cámaras se unen por el orificio de la pupila y están llenas de un líquido claro y transparente que es el humor acuoso. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 13/32 www.intramed.net Humor acuoso Es un líquido transparente, incoloro, que lleva en suspensión células linfáticas en pequeña cantidad y que se forma por extravasación del plasma a nivel de los vasos sanguíneos de los procesos ciliares. El humor acuoso nutre el endotelio corneal, el cristalino y mantiene la forma de la córnea ejerciendo una presión denominada presión intraocular (PIO). El flujo y salida del humor acuoso es de gran importancia: después de producirse en los procesos ciliares, el humor acuoso fluye de la cámara anterior; de allí se dirige hacia el ángulo irido corneal (o ángulo camerular) en donde se encuentra una red de poros o canalículos en forma de red denominada red trabecular, pasando al canal de Schlem y de allí al sistema venoso. La resistencia que se ejerce en su drenaje se mide en milímetros de mercurio y sus valores normales fluctúan entre 10 y 20 mm de mercurio. Humor vítreo Es el más grande de los medios de refracción del ojo; ocupa los dos tercios posteriores del ojo ubicándose en el espacio que queda libre entre la pared posterior del cristalino y las zónulas y la retina en su parte posterior. El humor vítreo es una masa gelatinosa avascular y mantiene la forma del globo ocular. Aunque a simple vista parece una masa amorfa, en realidad tiene una estructura fibrilar (fibras en forma de laminillas) y está separado del cristalino por una membrana llamada hialóidea. Su transparencia y su índice de refracción similar al del Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 14/32 www.intramed.net humor acuoso, juegan un destacado papel en la refracción ocular. Por esta razón, la pérdida de transparencia provocada por enfermedades o traumatismos, puede producir una importante pérdida de la visión. No posee células, vasos ni fibras nerviosas que puedan alterar su transparencia ni función metabólica digna de mención. 4. Estructuras oculares asociadas 1. Los párpados Los párpados son dos pliegues móviles músculo membranosos que protegen al globo ocular de traumas, penetración de elementos extraños y regula la entrada de luz. La parte externa de los párpados está cubierta de piel y su porción interna está cubierta por la conjuntiva. Los párpados extienden la película lagrimal brindando al ojo una adecuada lubricación y además ejercen una adecuada acción de limpieza. Poseen numerosas glándulas que producen los diferentes componentes de la película lagrimal, las glándulas principales son las de Meibomio, Moll y Zeiss. Las glándulas de Meibomio equivalen a las glándulas sebáceas de la piel y producen el componente lípido de la película lagrimal; las glándulas de Moll son glándulas sudoríparas y las glándulas de Zeiss suministran aceite a las pestañas y también contribuyen a la capa lípida de la película lagrimal. 2. La conjuntiva Es la mucosa delgada y transparente que tapiza la superficie posterior de los párpados (conjuntiva palpebral) y la superficie anterior de la esclera (conjuntiva bulbar). Se continúa con la piel en el margen de los párpados y con el epitelio corneal en el limbo. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 15/32 www.intramed.net 5. Aparato lagrimal El aparato lagrimal desempeña un papel básico para el correcto funcionamiento del ojo y sus anexos. Está formado por: • • • • • • Glándula lagrimal principal Glándulas lagrimales accesorias Punto lagrimal superior Punto lagrimal inferior Saco lagrimal Conducto nasolagrimal La glándula lagrimal principal se sitúa en la depresión del hueso frontal y es la que segrega las lágrimas. Una serie de ductos musculosos conducen la lágrima desde glándula hasta la superficie de la conjuntiva del párpado superior. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 16/32 www.intramed.net Las glándulas lagrimales accesorias segregan el componente acuoso de la película lagrimal. Son las glándulas de Krause y Wolfring y se ubican en el estroma de la conjuntiva. Puntos lagrimales: Son pequeños orificios situados en la porción interna de los bordes palpebral superior e inferior. A través de ellos, drenan las lágrimas. Canalículos lagrimales: Los canalículos o conductillos lagrimales, conducen las lágrimas desde los puntos lagrimales hasta el saco lagrimal. Saco lagrimal: Es la porción dilatada del sistema de drenaje lagrimal; recoge las lágrimas de los canalículos. Ducto nasolagrimal: Conduce las lágrimas del saco lagrimal a la nariz, una vez allí, las lágrimas drenan a la orofaringe. 6. Las lágrimas Constituyen un importante elemento funcional del ojo. Las lágrimas se componen fundamentalmente de agua la que contiene sales minerales, escasas proteínas y un eficaz bacteriostático: la lisozima. Su pH es de 7.2 a 7.5 y favorece la protección ocular. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 17/32 www.intramed.net La película lagrimal está constituida por tres capas: la más profunda es de mucopolisacáridos, adherida a la córnea, la segunda, es la que realmente forma las lágrimas (capa líquida) y la tercera es una capa lipídica, proviene de la secreción de las glándulas de Meibomio, cubre las capas anteriores evitando la rápida evaporación de las lágrimas subyacentes. Con el parpadeo, la película lagrimal es extendida sobre la superficie anterior del globo ocular depositándose posteriormente en los puntos lagrimales por donde es excretada hacia los ductos lagrimales y de allí al saco lagrimal y al ducto nasolagrimal. Fisiológicamente es muy poca la cantidad de lágrimas secretadas (unas 20 gotas en 24 horas). Las principales funciones de las lágrimas son las siguientes: a. Suprimen las diminutas irregularidades de la córnea, haciendo de su epitelio una superficie completamente lisa mejorando por tanto su refracción. b. Humedece el epitelio corneal manteniendo su integridad anatómica y funcional. c. Inhibe el desarrrollo de microorganismos sobre la córnea y conjuntiva ejerciendo una función de barrido. Epífora La epífora o lagrimeo puede ser activa o pasiva. Se trata de una epífora activa cuando se produce por aumento de la secreción lagrimal que normalmente es pequeña. Esta epífora activa puede producirse por razones emocionales (llanto) o por irritaciones en variadas afecciones nasales, lagrimales, conjuntivales, ciliares etc. La epífora pasiva se produce por obstrucción de la vía excretoria (puntos lagrimales o ducto nasolagrimal). En este caso, las lágrimas no pueden ser eliminadas produciéndose el lagrimeo. 3. Cavidad orbitaria Consiste en dos orificios formados por los huesos del cráneo y cara y permiten alojar al globo ocular. Los orificios orbitarios están tapizados por un cojín graso que protege al globo ocular y Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 18/32 www.intramed.net permite su desplazamiento. En la pared posterior de la órbita, se encuentra un agujero por el cual penetran el nervio óptico y los vasos sanguíneos que nutren el globo. 4. Músculos oculares Seis músculos sujeten y facilitan el movimiento de cada globo ocular: • Recto superior • Recto inferior • Recto interno • Recto externo • Oblicuo mayor (u oblicuo superior) • Oblicuo menor (u oblicuo inferior) Gracias a estas seis estructuras musculares, el globo ocular puede moverse con precisión en todas las direcciones. 5. Fisiología sensorial del órgano de la visión El sistema visual nos pone en comunicación con el mundo que nos rodea a través de los estímulos luminosos. El ojo humano ve la forma, el color, el movimiento; regula su capacidad de enfoque a diferentes distancias mediante su capacidad de acomodación contrayendo o relajando el músculo ciliar y se adapta a la mayor o menor luminosidad. Con los dos ojos, (visión binocular), se tiene la sensación de profundidad 1. Visión de la forma. La diferencia de iluminación que reflejan zonas próximas de las imágenes, impresiona de manera dife Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 19/32 www.intramed.net rente los elementos de percepción de la retina (conos y bastones) y da la sensación visual, agudeza visual y campo visual. La discriminación que se establece entre los elementos sensibles de la retina, varía en las distintas zonas de la misma de acuerdo con la forma como se distribuyen los conos y los bastones. En la parte central (área de la mácula) dominan los conos y en la periferia predominan los bastones. Los conos son los elementos de la visión diurna, los bastones son los elementos de la visión nocturna. La parte central del ojo, sirve para la visión diurna y se la llama visión fotópica, de conos o visión diurna. La parte periférica, para la visión nocturna se la llama visión escotópica o de bastones, porque para sus elementos sensoriales hay una isla o escotoma de poca visión central que se presenta por poca luz. Mecanismo de la sensación visual. El mecanismo íntimo de cómo la luz se transforma en una sensación y posterior percepción, no está absolutamente aclarado, pero se sabe que se generan corrientes de acción (estímulos) en los fotorreceptores (conos y bastones) por medio de sustancias fotosensibles: los pigmentos visuales. Los pigmentos visuales son la rodopsina, presente en los bastones, usados para la visión con luz tenue y tres pigmentos presentes en los conos, responsables de la discriminación de los colores y de la visión con luz diurna normal. Estos son mucho menos abundantes y menos estables que la rodopsina de los bastones. El mecanismo por el cual un estímulo luminoso se transforma en uno nervioso, es bastante complejo y se produce a nivel de los fotorreceptores y del epitelio pigmentario de la retina. También es importante la presencia de vitamina A que participa en la regeneración del pigmento visual. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 20/32 www.intramed.net 2. Visión de los colores. Son los conos los principales receptores del color, por lo tanto la visión de los colores es fundamentalmente macular. También en la región periférica hay percepción del color aunque en menor proporción. La retina periférica percibe mejor la parte azul del espectro mientras que la parte central o área macular, percibe mejor los rojos y los amarillos que son más luminosos. Hay alteraciones de la visión de los colores de tipo congénito y en general hereditario y otras adquiridas por afecciones oculares. La teoría tricromática de la visión de los colores clasifica como protanope a quien no distingue el rojo (primer color), deuteranope al que no distingue el verde (segundo color) y trianope al que no ve el azul (tercer color). En la clínica se observa una alta proporción del trastorno para el rojo – verde y muy raramente el azul – amarillo. La ceguera del rojo – verde de herencia matriarcal (la transmiten las mujeres y la sufren los varones) como la hemofilia y otras afecciones, es la que padecía Dalton, (de niño nunca encontraba las cerezas maduras), no veía el rojo y parece que asistía al Parlamento con medias rojas creyéndolas grises o negras. Por razón se da el nombre de daltonismo a todas las discromatopías pero el defecto de Dalton era la ceguera del rojo – verde (protanope) En el gráfico 1, el individuo normal ve el No. 8, el daltónico ve el No. 3. En el gráfico 2, el individuo normal ve el No. 2, el daltónico no ve ningún número. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 21/32 www.intramed.net 3. Visión del movimiento: Se realiza parcialmente por cada ojo y por visión binocular. 4. Capacidad de enfoque a diferentes distancias: La acomodación es la capacidad del ojo para cambiar de foco, es decir, para observar con nitidez a diferentes distancias. En el hombre, el mecanismo de acomodación está formado por tres componentes: • • • El primero, activo, es el músculo ciliar. El segundo, pasivo, es el cristalino, El tercero, de unión entre ambos, son las zónulas Cuando queremos enfocar la vista en un objeto situado en un punto lejano, el músculo ciliar se contrae, simultáneamente las zónulas se relajan y el cristalino es traccionado hacia los extremos reduciendo su diámetro anteroposterior (se aplana) para que haya una menor refracción de la luz; el objeto puede ser enfocado con mayor nitidez. Cuando el objeto se encuentra cerca de nuestros ojos, el músculo ciliar se relaja, contrayendo las zónulas y se aumenta el diámetro anteroposterior del cristalino (se abomba), aumentando la refracción de los haces luminosos facilitando un mejor enfoque del objeto. 5. Adaptación luminosa: Es la capacidad que tiene el ojo para adaptarse a diversos grados de iluminación. La regulación de la Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 22/32 www.intramed.net entrada de luz depende en primera instancia de la pupila, pero fundamentalmente de la función de los fotorreceptores. En la parte periférica (bastones), es donde se perciben mejor los bajos grados de iluminación y en la parte central (conos), los grados de gran luminosidad. 6. Visión binocular: Es la capacidad que tenemos de ver un solo objeto a pesar de contar con dos globos oculares, cada uno de los cuales está percibiendo por separado los impulsos luminosos y transformándolos en impulsos nerviosos. Estas imágenes, procesadas en el cerebro, se hacen realidad allí como un solo objeto. 7. Agudeza visual: Es la función que corresponde a la zona más diferenciada de la retina que es la mácula. Es la función más importante; sin embargo, es un error muy extendido quizá derivado de su importancia, hacer sinónimo a la agudeza visual de toda la función visual. Se dice que hay un ojo central, la mácula y un ojo periférico, el resto de la retina. En el centro de la mácula hay solo conos, y en la periferia casi solo bastones. En el intermedio hay conos y hay bastones. Para medir la agudeza visual se utilizan la tabla de Snellen y la tabla decimal que utilizan filas con letras o signos de tamaño decreciente que son ubicados para el examen a una distancia determinada: 20 pies. Se asume que estando todos los elementos y funciones oculares normales, la mayor o menor agudeza visual resulta del estado histológico de la mácula. La escala de Snellen está realizada de tal modo que cada fila de letras es visible a la distancia que se indica a su izquierda. La escala decimal, más moderna y más práctica aunque menos exacta, está formada por 10 filas de letras; cuando el paciente ve hasta la última fila que es la más pequeña, tiene 10/10 de visión, si ve la 2ª, 3ª, 4ª, etc, su visión será 2/10, 3/10, 4/10 y así sucesivamente. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 23/32 www.intramed.net 6. Patologías oculares más frecuentes Vamos a efectuar una breve revisión de las patologías oculares con las que más frecuentemente se encuentra el oftalmólogo. Desde luego que las afecciones oftálmicas son variadas, algunas requieren un esquema de tratamiento muy sencillo mientras que otras requieren tratamientos quirúrgicos más complicados, pero para nuestro conocimiento las que vamos a mencionar ahora, son suficientes. Podemos clasificar las patologías oculares en: Enfermedades estructurales, dentro de las cuales se incluyen las alteraciones en la refracción de los haces luminosos como miopía, hipermetropía, astigmatismo, queratocono y estrabismo. Otras patologías: dentro de las cuales podemos incluir las alteraciones de la retina como glaucoma y retinopatía diabética, cataratas, aquellas que cursan con ojo seco como Queratoconjuntivitis sicca y las patologías que cursan con inflamación como ojo rojo, reacciones alérgicas y las infecciones bien sean de origen viral, micótico o bacteriano. Alteraciones de la refracción Normalmente el ojo crea una imagen clara, sin halos ni sombras porque la córnea y el cristalino desvían (refractan) los rayos de luz que penetran en el globo ocular, para enfocarlos en la retina. La forma de la córnea es fija pero el cristalino cambia de forma para enfocar los objetos situados a diferentes distancias del ojo (fenómeno de acomodación). La forma del globo ocular también ayuda a crear una imagen clara sobre la retina y cuando se presentan alteraciones en la esfericidad del globo, los haces luminosos pueden caer adelante o atrás de la mácula lútea. La capacidad de refracción total del ojo humano es de unas 60 dioptrías, de las cuales 43 corresponden a la córnea, unas 15 al cristalino y unas 2 a los humores acuoso y vítreo. Se denomina emétrope al ojo con visión normal, sin participación de la acomodación. Ametropía es toda alteración en la refracción y se distinguen 4 tipos: hipermetropía, miopía, astigmatismo y presbicia. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 24/32 www.intramed.net Hipermetropía: El ojo hipermétrope enfoca los objetos detrás de la retina debido a una reducción en la capacidad de refracción o a un acortamiento en la longitud anteroposterior del globo ocular por lo cual ve muy bien los objetos ubicados a mayor distancia pero tiene dificultades para enfocar los objetos que se encuentran cerca de nosotros. Los lactantes y niños pequeños presentan una ligera hipermetropía fisiológica hasta los 6 u 8 años. La hipermetropía oscila entre 2 y 5 dioptrías en la mayoría de los casos. El hipermétrope joven tiene una gran capacidad de acomodación y a menudo puede suplir buena parte de su hipermetropía y conseguir una visión excelente. La hipermetropía se corrige con lentes positivos, es decir, lentes convergentes. Miopía: El ojo miope tiene un eje anteroposterior mayor (es alargado) y por tanto enfoca los objetos adelante (antes) de la retina por lo cual ve muy bien los objetos ubicados a corta distancia pero mal los que se ubican lejos. La miopía tiene una marcada influencia genética. El ojo miope tiene la cámara anterior amplia y el ángulo camerular abierto. Para corregir la miopía, se utilizan lentes cóncavos (negativos). Tanto para corregir la miopía como hipermetropía, existen ahora avanzados métodos de cirugía refractiva que utiliza las más modernas técnicas del láser y en pocos minutos, en un procedimiento ambulatorio, corrige diferentes vicios de refracción, pero siempre es conveniente acudir a un Cirujano Oftalmólogo reconocido, con buena experiencia, serio y previamente hacer una serie de pruebas incluyendo la topografía de la córnea para determinar que realmente el procedimiento se justifica y que los riesgos sean mínimos para el paciente. Astigmatismo: Es una variación en el poder de refracción de los diferentes meridianos oculares que produce visión distorsionada. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 25/32 www.intramed.net La mayor parte de los astigmatismos se deben a irregularidades de la superficie corneal. Este tipo de astigmatismo se mide con el oftalmoscopio en todos los radios oculares. En algún caso, el astigmatismo se puede originar en el cristalino. El diagnóstico se hace mediante el examen de la refracción y la medición de la curvatura corneal. El astigmatismo se corrige con lentes cóncavos o convexos o lentes de contacto rígidas o blandas. En algunos casos se puede acudir a la cirugía. Presbicia: Se produce por reducción en la capacidad de acomodación del ojo para formar una imagen nítida en la retina de los objetos que se encuentran cerca. Esta alteración fisiológica se manifiesta después de los 40 o 45 años de edad por reducción en la elasticidad del cristalino. Se trata con lentes positivos como en la hipermetropía. Muchos pacientes utilizan lentes bifocales o multifocales para evitar el frecuente cambio de lentes de acuerdo con la actividad que está desarrollando. Alteraciones del cristalino Cataratas: Consisten en la opacificación del cristalino o de su cápsula sin tener en cuenta su tamaño, localización o forma. Las cataratas pueden ser congénitas o adquiridas y de todas la más frecuente es la catarata adquirida senil que generalmente se manifiesta a partir de los 50 años y aumenta progresivamente con la edad, afectando ambos ojos pero no en forma estrictamente simultánea de manera que en un momento determinado, un ojo puede estar mucho más afectado que el otro. Se manifiesta por una reducción gradual de la agudeza visual por la presencia de una especie de nube o velo. En el período de madurez de la catarata, el cristalino comienza a perder líquido, se retrae y se opacifica por completo. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 26/32 www.intramed.net En este período, la cámara anterior recobra su profundidad normal, se llega a una avanzada pérdida de la visión, el cristalino va tomando un color amarillento o castaño. El único tratamiento eficaz en la actualidad, es la cirugía extracapsular que consiste en la extracción del núcleo del cristalino para colocar enseguida un lente intraocular y más recientemente, la facoemulsificación del cristalino que consiste en la introducción de un aparato que por vibración a frecuencia ultrasónica, va fragmentando el núcleo y aspirando los pequeños fragmentos. Por requerir una incisión mucho más pequeña que la de la cirugía extracapsular, la rehabilitación visual es más rápida y se reduce casi por completo la posibilidad de un astigmatismo postquirúrgico. Párpados En los párpados, por estar recubiertos de piel, encontramos toda la patología dermatológica dentro de las que se destacan, por su mayor frecuencia, las enfermedades infecciosas. Las infecciones bacterianas, son fundamentalmente no granulomatosas, producen abscesos y celulitis. Los procesos inflamatorios más frecuentes en los párpados son el orzuelo, el chalazion y la dermatitis por contacto. Todos los procesos infecciosos comunes en la piel pueden localizarse y afectar los párpados pero debemos destacar por su gravedad el herpes zoster. Blefaritis. Es la patología más frecuente de los párpados, se trata de un proceso inflamatorio benigno pero molesto para el paciente que se manifiesta con enrojecimiento y engrosamiento del borde palpebral asociado con la presencia de escamas y costras grasas y caída de las pestañas. Se origina por la proliferación del estafilococo, bacteria gram positiva, lipofílica que aprovecha la excesiva secreción de grasa por parte de las glándulas de Meibomio. El tratamiento debe considerar la supresión de los factores predisponentes pero lo más importante es una buena higiene de los bordes palpebrales. Cuando la blefaritis es infecciosa, se indican ungüentos con antibióticos. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 27/32 www.intramed.net Orzuelo. Es una inflamación aguda de las glándulas de Zeiss o de Meibomio, generalmente ocasionada por infección estafilocócica. Aparece como una tumefacción con enrojecimiento en el borde de los párpados con presencia de pus en su interior. La evolución natural es hacia la apertura espontánea y al drenaje al cabo de dos o tres días. El tratamiento consiste en compresas calientes y antibiótico local. Chalazion. Es la inflamación crónica de una glándula de Meibomio por obstrucción del conducto de la glándula y presencia de tejido de granulación. Se evidencia como un bulto en el párpado que crece lentamente. Debido a que es una lesión granulomatosa que no permite el drenaje espontáneo del material contenido dentro de la glándula, se requiere de un pequeño procedimiento quirúrgico ambulatorio que consiste en vaciar completamente el contenido con una cureta. Dermatitis por contacto. Se presenta por el contacto de los párpados con sustancias sensibilizantes, especialmente cosméticos. Mejora con la supresión de los factores que la generan y con la administración de antihistamínicos y antialérgicos por vía sistémica y por vía local. Herpes zoster. Se localiza en el trayecto seguido por las ramas del nervio trigémino, es siempre unilateral. Comienza como un dolor neurálgico de dicha zona y a los pocos días aparecen las vesículas características. En algunos casos se afecta la córnea, especialmente si está tomada la rama nerviosa nasal, lo que le da mayor gravedad al cuadro. El tratamiento se realiza con sustancias antivirales como el aciclovir. Entropión. Es la inversión del borde palpebral hacia adentro. El roce de las pestañas con la córnea, produce irritación, lagrimeo y úlceras corneales. El tratamiento es quirúrgico. Ectropión. Es la eversión del borde palpebral hacia fuera con exposición de parte de la conjuntiva palpebral. Ptosis. Es la caída del párpado superior de manera que cubre más de 1/3 de la córnea con la mirada al frente. Puede ser unilateral Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 28/32 www.intramed.net o bilateral, congénita o adquirida. El tratamiento es quirúrgico y consiste en reforzar el músculo elevador. Aparato lagrimal Las afecciones del aparato lagrimal pueden afectar al aparato secretor :glándulas lagrimales o al aparato excretor: puntos lagrimales, saco lagrimal o ducto nasolagrimal. La hiposecreción lagrimal, genera resecamiento de la córnea y conjuntiva (Queratoconjuntivitis sicca) y se trata sintomáticamente con lágrimas artificiales. Dacriocistitis. Es frecuente en el recién nacido debido a la presencia de un tabique mucoso en el recién nacido (membrana de Hasner) que en la mayoría de los casos se abre espontáneamente a las pocas semanas pero que al no abrirse dificulta el drenaje de las lágrimas hacia el saco lagrimal produciendo frecuentemente una infección. Se requiere drenar mediante un pequeño proceso quirúrgico con una sonda y realizar masajes del saco lagrimal. Como medida complementaria, se utilizan colirios a base de antibiótico. La dacriocistitis crónica en el adulto se produce por obstrucción del conducto nasolagrimal debida a una conjuntivitis descendente o rinitis ascendente. Al estancarse la secreción lagrimal en el saco, se produce la infección generalmente por estafilococo o neumococo. En general el síntoma es el lagrimeo o la tumoración en la zona correspondiente al saco lagrimal. Durante los episodios agudos, no debe comprimirse el saco por el riesgo de difundir la infección. Los síntomas son tumefacción y enrojecimiento de la zona correspondiente, dolor y epífora intensa. El tratamiento más eficaz es el quirúrgico comunicando la mucosa del saco con la mucosa nasal a través de un orificio trepanado en la pared ósea (dacriocistorrinostomía). Conjuntiva La conjuntiva es una de las más importantes estructuras oftálmicas gracias a sus funciones: produce la fase mucina de la película lagrimal, es importantísimo órgano de defensa pues gracias a su alta Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 29/32 www.intramed.net vascularización contiene células inmunocompetentes: mastocitos, basófilos, eosinófilos, linfocitos e inmunoglobulinas. Gracias a sus pliegues y fondos de saco facilita los movimientos oculares y además, es reservorio de lágrimas. Las afecciones conjuntivales son tal vez las más frecuentes patologías oftalmológicas y se caracterizan por inflamación y enrojecimiento independientemente de que sean simples procesos irritativos, reacciones alérgicas o procesos infecciosos. Pingüécula. Pequeño nódulo amarillento de 1 a 2 mm de diámetro localizado hacia el limbo, casi siempre del lado nasal. Puede ser uni o bilateral y en ocasiones se congestiona. Su tratamiento es quirúrgico. Pterigion. Es una proliferación fibrovascular de la conjuntiva que crece en forma de ala (pteros = ala) y tiende a extenderse hasta la córnea. Puede ser uni o más frecuentemente bilateral y está ubicado generalmente del lado nasal. Se origina en un proceso irritativo crónico por exposición al viento y al sol. Su tratamiento es exclusivamente quirúrgico y el índice de recurrencia es alto (30%) Hiperhemia. La hiperhemia, congestión o inyección conjuntival se debe a vasodilatación y se asocia con incremento de la permeabilidad vascular provocando edema conjuntival o quemosis. La mayoría de las veces, cede con la instilación de un agente vasoconstrictor tipo Oximetazolina, Nafazolina o Fenilefrina. Conjuntivitis. Las conjuntivitis se manifiestan con congestión conjuntival, exudados y en ocasiones por hemorragias subconjuntivales. Los síntomas son ardor, epífora (lagrimeo), sensación de cuerpo extraño y fotofobia. El exudado se acumula en los sacos conjuntivales y en los bordes libres de los párpados durante el sueño. Al desecarse, el borde libre se pega. Se manifiesta de tres formas: Aguda, de comienzo brusco, evolución rápida y curso breve. Subaguda, curso intermedio entra aguda y crónica. Crónica, curso prolongado, sintomatología moderada y continua, con períodos de remisión y exacerbación. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 30/32 www.intramed.net Conjuntivitis bacterianas. Los microorganismos más frecuentemente involucrados son estafilococo áureo, neumococo y estreptococo beta hemolítico. Conjuntivitis catarral aguda: Es de comienzo brusco, siempre bilateral, presenta un período de incubación de pocas horas y sus síntomas son los comunes a todas las conjuntivitis señaladas arriba. La secreción es mucopurulenta y en la conjuntiva aparecen papilas. Cuando no son adecuadamente tratadas, pueden derivar en conjuntivitis subagudas o crónicas. El tratamiento requiere colirios con antibióticos por lo menos cada 30 minutos durante las primeras 8 horas. El cuadro remite generalmente en 24 horas pero el tratamiento se debe continuar por 4 a 7 días (según su evolución), con gotas cada 2 a 3 horas. Los antibióticos más utilizados son los aminoglucósidos (Tobramicina, Gentamicina, Neomicina), quinolonas (Ofloxacina o Ciprofloxacina) y en algunos casos Cloranfenicol. En los casos con alto compromiso inflamatorio, se recomienda la combinación de antibiótico con antiinflamatorio. Conjuntivitis alérgicas. Se clasifican en primaveral, alérgica y por contacto. La conjuntivitis primaveral (conocida también como vernal) puede aparecer en diferentes épocas del año, es bilateral y se caracteriza por la aparición de papilas que se ubican preferentemente en el párpado superior y pueden llegar a tener un tamaño superior a 3 mm de diámetro. Se pueden encontrar infiltrados gelatinosos en el limbo y vascularización. Se presenta en pacientes con marcados antecedentes alérgicos (rinitis, asma bronquial, etc) y cursa con períodos de remisión y exacerbación. El primero de estos dos gráficos, nos muestra una conjuntivitis papilar gigante. En los casos agudos se ha recomendado la inyección conjuntival de corticoides. Se utilizan corticoides, Ketotifeno y Azelastina. La conjuntivitis por contacto se produce generalmente por el uso de cosméticos. Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 31/32 www.intramed.net 7. Autoevaluación 1. ¿Cómo se denomina la capa externa fibrosa del ojo? 2. ¿Cuáles son sus funciones? 3. ¿Qué es la córnea? 4. ¿Cuáles son sus funciones? 5. ¿Qué es el iris y cuál es su función? 6. ¿Qué es el humor vítreo? ¿y el humor acuoso? 7. ¿Cuál es la función de la retina? 8. ¿Cuáles son los “medios de refracción” del ojo? 9. ¿Cuál es la función de los párpados? 10. ¿Para qué sirven las lágrimas? 11. Defina brevemente qué alteraciones de la refracción conoce y en qué consisten. 12. ¿Qué es una catarata? 13. Defina brevemente qué entiende por orzuelo. 14. ¿Cuál es la afección más frecuente de la conjuntiva? Recuerde que ante cualquier consulta, duda o comentario puede dirigirse al foro Farmacias de IntraMed (www.intramed.net). Copyright - Todos los derechos reservados – Propiedad de Roemmers Uruguay 32/32