671c668ed4cdb4242d0d7466b7f1faa7apunte renal 2012
Anuncio
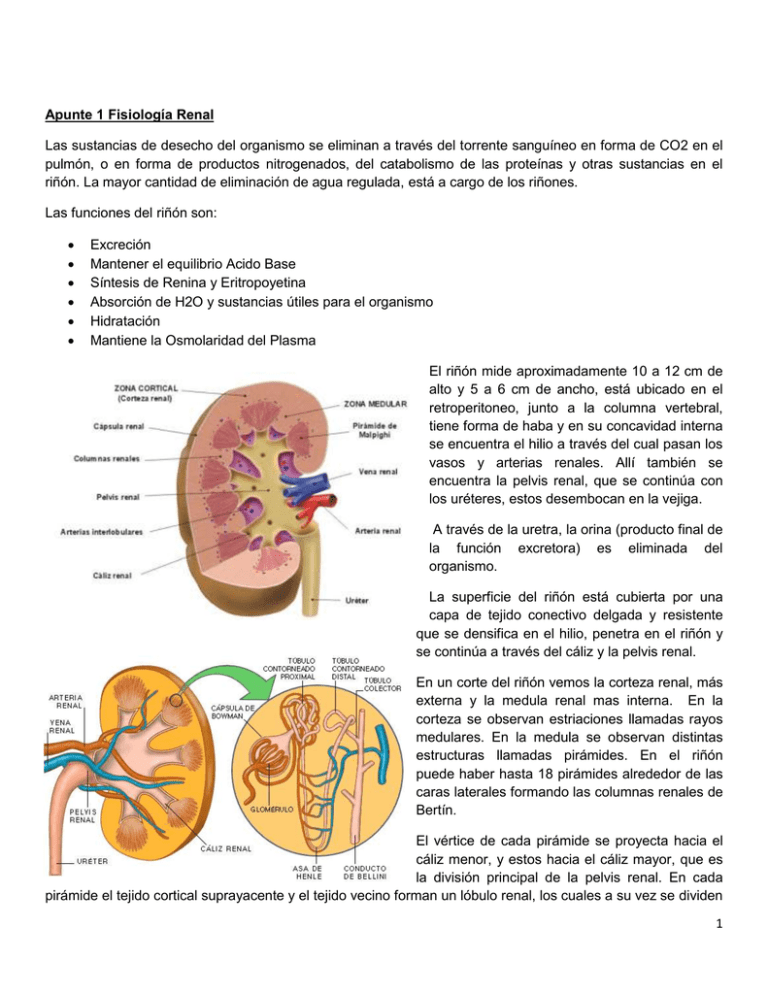
Apunte 1 Fisiología Renal Las sustancias de desecho del organismo se eliminan a través del torrente sanguíneo en forma de CO2 en el pulmón, o en forma de productos nitrogenados, del catabolismo de las proteínas y otras sustancias en el riñón. La mayor cantidad de eliminación de agua regulada, está a cargo de los riñones. Las funciones del riñón son: Excreción Mantener el equilibrio Acido Base Síntesis de Renina y Eritropoyetina Absorción de H2O y sustancias útiles para el organismo Hidratación Mantiene la Osmolaridad del Plasma El riñón mide aproximadamente 10 a 12 cm de alto y 5 a 6 cm de ancho, está ubicado en el retroperitoneo, junto a la columna vertebral, tiene forma de haba y en su concavidad interna se encuentra el hilio a través del cual pasan los vasos y arterias renales. Allí también se encuentra la pelvis renal, que se continúa con los uréteres, estos desembocan en la vejiga. A través de la uretra, la orina (producto final de la función excretora) es eliminada del organismo. La superficie del riñón está cubierta por una capa de tejido conectivo delgada y resistente que se densifica en el hilio, penetra en el riñón y se continúa a través del cáliz y la pelvis renal. En un corte del riñón vemos la corteza renal, más externa y la medula renal mas interna. En la corteza se observan estriaciones llamadas rayos medulares. En la medula se observan distintas estructuras llamadas pirámides. En el riñón puede haber hasta 18 pirámides alrededor de las caras laterales formando las columnas renales de Bertín. El vértice de cada pirámide se proyecta hacia el cáliz menor, y estos hacia el cáliz mayor, que es la división principal de la pelvis renal. En cada pirámide el tejido cortical suprayacente y el tejido vecino forman un lóbulo renal, los cuales a su vez se dividen 1 el lobulillos. Esta división no es anatómica sino fisiológica. Formado por un tubo colector y un grupo de nefronas que drenan a un conducto común. Nefrona - Nefrón Es la unidad anatómica-funcional del riñón cada riñón tiene entre 1.500.000 a 2.000.000 nefronas. Cada nefrona está formada por: Corpúsculo de Malpighi Túbulo contorneado proximal Asa de Henle Túbulo contorneado distal Conducto Colector. El corpúsculo se encuentra ubicado en la corteza o en posición yuxtamedular, está formado por un ovillo capilar o Glomérulo, que es la unidad de filtrado, donde se produce el ultrafiltrado plasmático con una tensión suficiente para reabsorber sustancias útiles y excretar los deshechos. Rodeado por una cápsula llamada Cápsula de Bowman. El corpúsculo renal llega a producir 180 litros de filtrado plasmático en 24 horas y por orina se elimina solamente 1.5 litros de agua, aproximadamente el 1%. Comprende capilares (aferentes y eferentes) con musculatura lisa, cuyo diámetro aferente es mayor que el eferente, aumentando entonces más la presión que en los capilares ordinarios y asegurando así su difusión. Se divide en 3 capas: El endotelio capilar, que es fenestrado y solo representa una barrera para moléculas de gran tamaño y de alta carga negativa. Membrana Basal, es la que permite el filtrado de partículas pequeñas, es la mayor responsable del filtrado glomerular. Capa visceral, es la que permite el acceso del filtrado glomerular. Posee células llamadas podocitos porque cuenta con prolongaciones o pies que se van interdigitando con los del vecino y forman las hendiduras de filtrado entre las que se interponen un diafragma. La Capsula de Bowman se divide en 2 capas, la capa visceral y la capa parietal. A la altura del polo urinario se abre formando el túbulo contorneado proximal. El primer paso del filtrado renal se produce en el corpúsculo renal, pasa al espacio de Bowman (comprendido entre las capas visceral y parietal) para continuar su recorrido. 2 APARATO YUXTAGLOMERULAR. En el polo vascular se encuentran un grupo de células mesangiales que junto con la matriz que las rodea forman el Mesangio. Se encuentran separadas de la luz capilar por el endotelio y se lo conoce como aparato yuxtaglomerular. Función: 1) Fagocitosis de residuos de proteínas agregadas para mantener limpio el filtro. 2) Proporciona Sostén estructural 3) Interviene en la regulación del flujo sanguíneo, segregando la enzima RENINA al torrente sanguíneo, cuando son estimuladas por la disminución del volumen sanguíneo, es decir cuando la TA disminuye. La Renina es una globulina plasmática, que se transforma en Angiotensina I y esta se transforma en Angiotensina II que es un potente vasoconstrictor arterial. Túbulos Renales Los túbulos uriníferos transforman la orina primitiva en definitiva por medio de procesos de reabsorción y secreción. De los 180 litros de agua que filtra el glomérulo por día, el 99% es reabsorbido por este sistema tubular. A partir del glomérulo arranca el sistema de túbulos, el trayecto se inicia con el Túbulo contorneado Proximal que tiene una longitud de 1mm aproximadamente y la porción recta es la primera parte de la rama descendente del Asa de Henle, la cual se hunde en la parte medular renal. Es el segmento más largo y posee células de mayor tamaño con microvellosidades llamados Bordes o Ribete en Cepillo Tiene la función de reabsorber agua (El 70% que haya pasado por el glomérulo) NA, Ca, F, Cloruro, glucosa y aminoácidos, recupera además pequeñas proteínas plasmáticas que hayan pasado la barrera. El espacio extracelular es importante para el transporte de Na y H2O. La energía necesaria es proporcionada por grandes mitocondrias alargadas y adyacentes a la membrana plasmática. Asa de Henle El Asa descendente hace un codo de 180 grados para continuar como Asa ascendente. Se extiende en un tramo de la médula renal, aquí continua el proceso de concentrado de la orina. Es poco impermeable al agua. Túbulo Contorneado Distal Posee una porción recta, una porción contorneada, y la Mácula Densa, ubicada en el espacio en que el TCDistal se insinúa sobre la arteriola aferente y eferente. Es una zona especializada donde se encuentra el Aparato Yuxtaglomerular o Mesangio Yuxtaglomerular. En esa parte es donde tiene lugar el ajuste final de la orina a eliminar bajo la acción de la hormona anti diurética. La Hormona Aldosterona, que es un mineralocorticoide segregado por la Corteza de la Glándula Suprarrenal, estimula la reabsorción de Na y Agua en esta última parte de la nefrona. 3 Túbulo Colector Está en su mayor parte en la médula y en los rayos, su principal función es reabsorber H2O y volcar su contenido (la orina) en la pelvis renal a través de los Conductos Papilares o de Bellini. Función de los Túbulos: reabsorción y secreción, modificando el filtrado que les llega desde el glomérulo. El pasaje de los distintos elementos desde la luz tubular hasta el líquido intersticial, se puede realizar por dos mecanismos: a) Transporte Pasivo; sin gasto de energía y siguiendo un gradiente de concentración, como por ejemplo la urea b) Transporte Activo: con gasto de energía como por ejemplo en la Bomba de Na-k, glucosa, Ca, aminoácidos, fosfatos, bicarbonatos, sulfatos. La secreción es activa para el Acido úrico y pasiva para el Amoníaco e H. Tejido Intersticial: El tejido conectivo o intersticial se halla en el espacio comprendido entre las nefronas, los vasos sanguíneos y linfáticos y aumenta considerablemente desde la corteza hasta la zona interna de la medula, también una fina capsula fibrosa resistente y tejido conectivo laxo envuelve al riñón. Irrigación: Cada riñón recibe una rama de la arteria abdominal, llamada arteria renal, dicha arteria se ramifica en el seno del riñón y envía ramas interlobulares hacia el parénquima, estas transcurren entre las pirámides hasta la corteza renal, describen una curva donde reciben el nombre de art. Arciforme, arqueada o arcuata, a partir de la cual se dividen en arterial interlobulillares y luego intralobulillares quienes dan origen a las arteriolas aferentes y eferentes de los glomérulos. La corteza por lo tanto tiene un árbol arterial propio mientras que la médula no tiene riego directo. Los planos más profundos de los vasos equivalentes, llevan sangre a los capilares de la corteza y descienden por los vasos rectos arteriales a la médula. A partir del glomérulo sale la arteriola eferente, también lleva sangre a los vasos rectos arteriales, por lo que el liquido hemático que llega a la médula ya ha pasado por el glomérulo. La sangre retorna desde los capilares corticales y medulares por los vasos rectos, los cuales son correspondientes a los vasos y arterias descriptas. La regulación de la circulación arterial del riñón tiene vital importancia en el mecanismo fisiológico que le está encomendado, por él debe pasar la totalidad de la masa sanguínea para su depuración y mantenimiento del medio interno dentro de los valores normales, tanto sea el control del agua como de los solutos. Inervación Las fibras nerviosas llegan al riñón a través del plexo renal, trama de filamentos que sigue la arteria renal desde la aorta abdominal. Gran parte de las fibras del plexo renal pertenecen a la división simpática del Autónomo, en un número menor se identifican fibras parasimpáticas que derivan del nervio neumogástrico. Vías Urinarias: Los conductos de excreción de la orina o vías urinarias, son los cálices, pelvis renal, uréter, vejiga y la uretra. Todos menos la uretra tienen la misma estructura general: una capa adventicia, una 4 muscular (musculo liso formando tres capas, una longitudinal interna, una circular media y una longitudinal externa) y mucosa. Los uréteres; conducen la orina y ayudan a su flujo merced a sus contracciones peristálticas periódicas. Los dos tercios superiores poseen dos capas musculares, la interna longitudinal y la externa circular, a diferencia del resto de los uréteres que poseen otra capa externa longitudinal de musculo liso. Además de paredes musculares, está formado por epitelio, tejido conectivo con pliegues que dan el aspecto estrellado, los cuales junto con la elasticidad del epitelio, permiten su distención para expulsar cálculos pequeños. Estos desembocan en la vejiga en forma oblicua de manera tal que al contraerse la misma, los orificios son ocluidos y el contenido está obligado a abandonar la vejiga a través de la uretra. La vejiga: Es un reservorio temporal de la orina. Es un saco y no un tubo, por lo que sus tres capas musculares no son muy diferentes. Esta revestida por epitelio con innumerables pliegues de la mucosa. La membrana de las células epiteliales posee engrosamientos llamados placas, entre las cuales se forma una región de “bisagra” que permite la invaginación de la propia membrana (cuando la vejiga esta vacía). Cuando la vejiga está llena adoptan una posición de estiramiento. La Uretra: es un conducto ubicado en forma central que se encarga de expulsar la orina desde la vejiga al exterior del organismo. En el varón forma parte del aparato reproductor. En la mujer es un tubo que desciende en forma recta, de paredes musculares y posee glándulas mucosas. El orificio externo está rodeado por un esfínter uretral con fibras de musculo estriado, voluntario. Glándulas suprarrenales: Las glándulas suprarrenales, como su nombre lo indica están ubicadas en la cara superior de los riñones. Tienen un largo de 5cm y 3 a 4 cm de ancho. Están compuestas por una corteza y una médula, de características estructurales y funciones totalmente distintas. Funciones: La corteza suprarrenal es esencial para la vida, porque las hormonas que produce intervienen en la actividad metabólica del organismo. Dichas hormonas son del tipo esteroides, llamadas glucocorticoides y mineralocorticoide. Glucocorticoides: el principal es el cortisol o hidrocortisona, actúa como hormona catabólica en el metabolismo de las proteínas, estimula la síntesis de glucógeno en el hepatocito. Mineralocorticoides: La principal hormona es la aldosterona, estimula la resorción de Na en los túbulos contorneados distales y en los túbulos colectores del riñón, conservando así el Na del organismo. También actúa sobre las glándulas sudoríparas, glándulas salivales y tracto intestinal. La secreción de aldosterona es estimulada por la angiotensina. El descenso de NA hace que baje la presión osmótica y el volúmen plasmático, por lo tanto baja también el filtrado glomerular, como consecuencia se estimula el sistema Renina Angiotensina, que provoca la liberación de Aldosterona gracias a la cual se reabsorberá agua y Na y se eliminará K. La corteza también sintetiza esteroides sexuales. 5 La médula suprarrenal, contiene células secretoras de noradrenalina y adrenalina, las cuales refuerzan la acción de los neurotransmisores producidos en las terminaciones simpáticas postganglionares. Mecanismo de Contracorriente El mecanismo de contracorriente se sustenta sobre la particular disposición anatómica del Asa de Henle y de los vasos rectos, que son capilares peritubulares especializados de la médula renal. Sólo un 25% de los glomérulos (yuxtamedulares) tiene asas y vasos rectos que penetran profundamente en la médula. El mecanismo de contracorriente produce un intersticio medular renal hiperosmótico. La osmolaridad del líquido intersticial en casi todos los lugares del cuerpo es de alrededor de 300mOsm/lt. En la médula renal ésta puede llegar hasta cerca de 1200mOsm/lt (hay mayor proporción de solutos que de agua). Se mantiene mediante el equilibrio entre la entrada y salida de agua y solutos de la médula La función del mecanismo de contracorriente es tener la médula hiperosmótica para favorecer la absorción de agua, es la forma fisiológica que tiene el riñón para concentrar la orina, cuando no hay un gran exceso de sales (en ese caso se usan, aparte, otros mecanismos). por ejemplo en el caso de una hipovolemia, ante una disminución del volumen/aumento de la osmolaridad se activa el mecanismo de la Sed y ADH. La ADH aumenta la permeabilidad del túbulo colector (por aquoporinas), y se produce la absorción de agua, por gradiente osmótico. Si la médula tuviera poca osmolaridad, se va a reabsorber menos agua... si es hiperosmotica se va a reabsorber mucha, tanta, como para hacer que la osmolaridad de la medula renal sea igual a la osmolaridad urinaria (capacidad de concentración) El mecanismo de contracorriente se forma por las diferentes permeabilidades que posee el Asa de Henle (transportes activos, secundarios, pasivos, impermeables a distintos sts, al agua...) y la forma del asa. ORINA: pH. Entre 4.40 y 5 Densidad entre 1000 y 1030 Volúmen entre 0.5 y 1.2 litros por dia El organismo se encuentra luchando siempre contra la acidosis (pH en sangre normal 7.4 +-5) En caso de una acidosis respiratoria, el pulmón lucha contra la acidosis eliminando CO2. En caso de una acidosis metabólica el riñón elimina ácidos fuertes (H y amoniaco) y reserva las bases (reabsorbe bicarbonato). Los riñones tienen la capacidad de eliminar orina con presiones osmóticas variables, y diferente a la de la sangre, permitiendo mantener la concentración de solutos de los líquidos orgánicos dentro de estrechos márgenes fisiológicos Estado Ácido Base Representa la cantidad de hidrogeniones que hay en el cuerpo, se representa por un número. El pH se saca de sangre arterial. pH normal 7.45 - 7.40 - 7.35 (limites superiores e inferiores). 6 Hay una determinada combinación entre el bicarbonato y el CO2, el H2O, eso hace que los componentes que determinan el pH siempre estén en equilibrio. Cuando el pH aumenta (más de 7.45) se convierte en alcalosis, y cuando cae se hace acidosis. ( menos de 7.35). El pH esta influenciado por 2 mecanismos: respiratorio (CO2 Valor normal 40 mmHg) PCO2 normal 45 – 40 mmHg – 35 mmHg o torr. Este es el responsable de acidificar (si aumenta) o alcalinizar (si disminuye) el medio metabólico ( bicarbonato ) Es la base, lo que determina la alcalosis CO3H2 normal 22 – 24 – 26 miliequivalentes La relación entre estos dos mecanismos determina el equilibrio del pH. Cómo se lee un Estado Ácido Base Ej. pH PCO2 CO3H2 (bicarbonato) 1) Categorizar el pH Ej.: 7.30 pH ácido 2) Establecer la relación respiratoria. Mirar la PCO2 Ej.: PCO2 55 mmhg El aumento del CO2 da disminución del pH. Hasta ahora esto es una ACIDOSIS RESPIRATORIA Ahora debo ver, si esta compensada o no. (Que lo compense es que lo lleve al equilibrio,) En patología, quiere decir, que algo se va a disparar para poder compensar, generalmente lo que se dispara primero es la parte respiratoria, lo metabólico es muy leve. (Alguito se dispara) 3) Fijarme en lo metabólico a ver si lo está compensando Esto nos va a indicar si el riñón va a necesitar retener o eliminar bicarbonato. Ej. Valor normal 24. Hay 25 meq Está compensando este bicarbonato la acidosis respiratoria ¿?, no, porque está dentro de los valores normales. Entonces es una ACIDOSIS RESPIRATORIA AGUDA. De todos modos, cuando leemos los estados Acido/base, es muy difícil encontrar un estado ácido base así ¨de libro¨, (o sea, así de fácil de entender) siempre hay muchas variaciones y muchas compensaciones Siempre en las acidosis respiratorias, hay una pequeña respuesta a las primeras horas del riñón que permite que por cada 10 mmHg de CO2, aumente 1 meq de bicarbonato. Cuando pasan 3 o 4 horas, este aumento de bicarbonato que seguro se tiene que dar (salvo que haya una patología renal) va a aumentar de 3 a 4 meq por cada 10 mmHg de aumento del CO2, por lo que se espera una respuesta mucho mas grande y se va a empezar a aumentar la cantidad de bases (el bicarbonato) y el pH se va a empezar a equilibrar, 7 Ej. Valor normal del CO2 es 40. Si el CO2 fuera 80 mmHg, el bicarbonato debería aumentar en la primera hora 4 meq, con lo que se iría a 28 meq (si estaba en 24 meq). (por cada 10 aumenta 1 el bicarbonato) Este ejemplo era una Acidosis Respiratoria. Recuerden, siempre hay que compensar, hay 2 formas, una es la que pasa en la primeras horas y la otra es la que empiezan a aparecer de 3 a 4 meq (porque el riñón empieza a retener mas,), por cada 10 mmHg de aumento de CO2. Por lo tanto a las varias horas, este mismo paciente va a tener pH 7.35 (normal) PCO2 50 mmhg (esta aumentada) BIC 38 meq (aumento del bicarbonato) ACIDOSIS RESPIRATORIA COMPENSADA CRONICA Es acidosis, porque si bien esta dentro de los parámetros normales, tenemos que tratar de llevarlo a 7.40, por lo tanto es levemente acidótico, (es por la a consecuencia del aumento del CO2, porque el aumento de bicarbonato nunca va a producir acidosis respiratoria). Los pacientes con EPOC viven siempre con CO2 alta. PH 7.50 (aumentado) PCO2 50 mmHg (aumentada) ALCALOSIS METABOLICA CO3H2 40 meq El aumento del CO2, puede producir alcalosis ¿?....NO, porque el aumento del CO2 da acidosis, por lo tanto es imposible que el PCO2 produzca un pH más alto, lo va a tender a bajar, la parte metabólica marca 40 meq (24 lo normal). Por lo cual el riñón por alguna razón está reteniendo bicarbonato y está causando el ascenso del pH. Es metabólica porque es consecuencia del metabolismo, la Alcalosis metabólica siempre viene compensada, porque todo lo que sea alcalosis o acidosis metabólicas, la primera respuesta es respiratoria, es más rápido, o respira más rápido o menos rápido, con lo cual la respuesta más rápida es la respiratoria, siempre arranca con compensación. Por eso el PCO2 es alto, porque está tratando de mantener CO2 para equilibrar lo metabólico pH 7.50 (aumentado) PCO2 28 (disminuido) ALCALOSIS RESPIRATORIA Bic 28 (aumentado) En este caso hay una alcalosis respiratoria, (porque el bic, está casi normal, apenitas elevado) pero es tan poco el aumento del bicarbonato, que no es capaz de elevar tanto el pH, el problema es la parte respiratoria, hay una hiperventilación que hace que se lave demasiado CO2, por ejemplo un paciente con temperatura, con dolor o agitados, ellos lavan mucho CO2 y hacen que el bicarbonato, sin tener que aumentar el pH se vaya hacia las nubes. En general estos pacientes son los que tienen dificultad respiratoria, tienen una máscara o intubación. 8 pH 7.30 PCO2 40 torr CO3H2 16 meq ACIDOSIS METABOLICA NO COMPENSADA pH es ácido, la parte respiratoria es normal, por lo que no es eso lo que está causando el descenso del pH, vamos a la parte metabólica y está por debajo de lo normal. Por ejemplos los pacientes con muchas diarreas o vómitos (cuando pierden muchas sales) se dan esa acidosis metabólica. pH 7.30 PCo2 50 Po2 80 CO3H2 26 ACIDOSIS RESPIRATORIA DESCOMPENSADA o AGUDA Es descompensada porque no hay respuesta metabólica. Recuerden que hay 2 compensaciones, la aguda, que es un punto cada 10 mmHg y la otra que si no se produce el paciente se muere Pueden llegar a encontrar bicarbonatos de 40 y pico, todo lo que sea necesario para compensar, 9