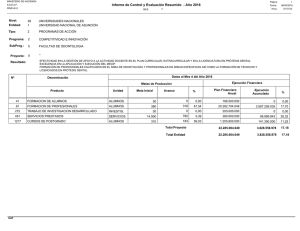
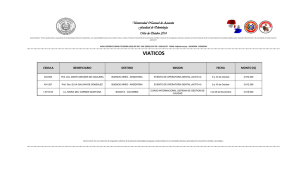
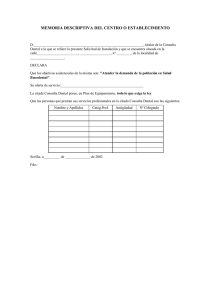
Porque te hago saber, Sancho, que la boca sin muelas es como
Anuncio

Porque te hago saber, Sancho, que la boca sin muelas es como molino sin piedra, y en mucho más se ha de estimar un diente que un diamante Miguel de Cervantes Saavedra (1547 – 1616) El Ingenioso Hidalgo Don Quijote de la Mancha Director del Comité Editorial Sonia Constanza Concha Sánchez, MSc Asesores Científicos Emery Álvarez V., OD (Instituto de Ciencias de la Salud, CES) Comité Editorial Martha Juliana Rodríguez Gómez, OD Sergio Mantilla Gómez, MSc Ximena Baquero Á., OD (Universidad El Bosque) Olga Lucía Cañón J., OD (Universidad Santo Tomás) Comité Estudiantil Karelyn Ardila U. Juan Felipe Dumez M. Luis Carlos Figueroa Edison Monsalve E. Jesús Manuel Valero J. Corrección de Estilo Ciro Antonio Rozo Gauta Humberto Ferreira A., OD (Universidad de Pamplona) Claudia Milena Hormiga S. (Universitaria de Santander) María Claudia Latorre G., OD (Universidad Santo Tomás) Giovanna Pilonieta O., OD (Universidad Santo Tomás) Diseño y Diagramación D. G. Carlos Arturo Solano Pimiento Departamento de Comunicaciones – USTA D.G Jorge Enrique Areniz Santiago Imagen Carátula C. S. Oscar Castellanos Rodríguez Director del Departamento de Comunicaciones - USTA Jorge Armando Solano G., OD Lina María Vásquez F., OD (Instituto de Ciencias de la Salud, CES) Ustasalud Odontología es una publicación semestral de la Facultad de Odontología de la Universidad Santo Tomás en Bucaramanga, Colombia. Las opiniones expresadas en cada artículo son responsabilidad exclusiva del autor. 65 A propósito de los 400 años de El Ingenioso Hidalgo Don Quijote de la Mancha “-Ahora bien, sea así como vuestra merced dice –respondió Sancho-; vamos ahora de aquí y procuremos donde alojar esta noche, y quiera Dios que sea en parte donde no haya mantas ni manteadores ni fantasmas ni moros encantados, que si los hay, daré al diablo el hato y el garabato. -Pídeselo tú a Dios, hijo –dijo don Qujote-, y guía tú por donde quisieres, que esta vez quiero dejar a tu elección el alojarnos. Pero dame acá la mano y atiéntame con el dedo y mira bien cuántos dientes y muelas me faltan de este lado derecho, de la quijada alta, que allí siento el dolor. Metió Sancho los dedos y, estándole tentando, le dijo: -¿Cuántas muelas solía vuestra merced tener en esta parte? -Cuatro – respondió don Quijote-, fuera de la cordal, todas enteras y muy sanas. -Mire vuestra merced bien lo que dice, señor –respondió Sancho. -Digo cuatro, si no eran cinco –respondió don Quijote-, porque en toda mi vida me han sacado diente ni muela de la boca, ni se me ha caído ni comido de neguijón ni de reuma alguna. -Pues en esta parte de abajo –dijo Sancho –no tiene vuestra merced más de dos muelas y media; y en la de arriba, ni media, ni ninguna, que toda está rasa como la palma de la mano. -¡Sin ventura yo! –dijo don Quijote, oyendo las tristes nuevas que su escudero le daba -, que más quisiera que me hubieran derribado un brazo, como no fuera el de la espada. Porque te hago saber, Sancho, que la boca sin muelas es como molino sin piedra, y en mucho más se ha de estimar un diente que un diamante; mas a todo esto estamos sujetos los que profesamos la estrecha orden de la caballería. Sube, amigo, y guía, que yo te seguiré al paso que quisieres. Hízolo así Sancho y encaminose hacia donde le pareció que podía hallar acogimiento, sin salir del camino real, que por allí iba muy seguido. Yéndose, pues poco a poco, porque el dolor de las quijadas de don Quijote no le dejaba sosegar ni atender a darse priesa, quiso Sancho entretenelle y divertille diciéndole alguna cosa, y entre otras que le dijo fue lo que se dirá en el siguiente capítulo.” Miguel de Cervantes. Don Quijote de la Mancha. Edición del IV Centenario. Real Academia Española, Asociación de Academias de la Lengua Española. Editorial Alfaguara, 2005. p. 164 – 165. Los comentarios, sugerencias u opiniones, favor dirigirlos a: Sonia Constanza Concha Sánchez, Facultad de Odontología Universidad Santo Tomás, Km. 6, vía a Floridablanca Teléfono: (7) 6800801 extensión 2502 - 2481 Floridablanca, Santander, Colombia. Correo electrónico: [email protected] 66 CONTENIDO EDITORIAL 69 INSTRUCCIONES PARA LOS AUTORES 71 ARTÍCULOS ORIGINALES Prevalencia del síndrome de túnel carpiano y sus factores asociados en odontólogos de la ciudad de Bucaramanga y su área metropolitana. Andrea Rodríguez R., Katherine Morales P., Liseth P. Maldonado R., Gerardo Jiménez B., Luisa Fernanda Quiroz P., Sonia Constanza Concha S., Sandra Juliana Rueda V. 73 Desprendimiento de calor en la preparación de conductos radiculares in vitro con el sistema Protaper® y la técnica manual crown-down. Antonio Enrique Flórez A., Diana Rocío Moreno S., Jorge Eduardo Jiménez G., María Fernanda Serpa V., Sandra Liliana Rojas L., Jorge Enrique Delgado T., Gloria Cristina Moreno A. 81 Evaluación de la asociación de una buena higiene oral con hábitos de autocuidado adecuados en escolares vinculados a dos concentraciones escolares de Bucaramanga y su área metropolitana. Sonia Constanza Concha S. 91 Evaluación del nivel de satisfacción frente antiguas rehabilitaciones orales y los factores que influenciaron dicha condición, en adultos mayores, que acuden a las clínicas odontológicas de la Universidad Santo Tomás. Marlon Alfredo Baldovino B., Claudia Marcela Barriga A., María Cecilia Ortiz C., Sonia Constanza Concha S. 99 ARTÍCULOS DE REVISIÓN Guia de manejo y línea de investigación en pacientes con labio y/o paladar hendido, en la Universidad Santo Tomás en Bucaramanga. Ethman Ariel Torres M. 109 REPORTES DE CASO Microabrasión del esmalte dental, una alternativa de tratamiento para la fluorosis. Reporte de un caso. Mercelena Sánchez M. 116 Anquilosis de molares temporales: Revisión de la literatura y reporte de un caso. Liliana Marlen Osorio A. 122 67 CONTENTS EDITORIAL 69 INSTRUCTIONS TO CONTRIBUTORS 71 ORIGINAL ARTICLES Carpal tunnel syndrome prevalence and its associated factors in dentists from the city of Bucaramanga and its metropolitan area. Andrea Rodríguez R., Katherine Morales P., Liseth P. Maldonado R., Gerardo Jiménez B., Luisa Fernanda Quiroz P., Sonia Constanza Concha S., Sandra Juliana Rueda V. 73 Heat generation during in vitro tooth canal preparation with Protaper® and the manual crown-down technique. Antonio Enrique Flórez A., Diana Rocío Moreno S., Jorge Eduardo Jiménez G., María Fernanda Serpa V., Sandra Liliana Rojas L., Jorge Enrique Delgado T., Gloria Cristina Moreno A. 81 Evaluation of the association of a good oral hygiene with habits of self-care in students from two scholastic concentrations from Bucaramanga and its metropolitan area. Sonia Constanza Concha S. 91 Assessment of the level of satisfaction of old oral rehabilitations and the factors that influenced this condition, in elderly, that attend the dental clinics of the Santo Tomas University. Marlon Alfredo Baldovino B., Claudia Marcela Barriga A., María Cecilia Ortiz C., Sonia Constanza Concha S. 99 REVIEW ARTICLE Management guidelines for patients with cleft lip/palate and research, in the Santo Tomas University of Bucaramanga. Ethman Ariel Torres M. 109 CASE REPORTS Microabrasion of the dental enamel, an alternative of treatment for fluorosis. Report of a case. Mercelena Sánchez M. 116 Ankylosis of primary molars: A review and report of a case. Liliana Marlen Osorio A. 122 68 EDITORIAL TOMASINOS EN EL EXTERIOR… UNA VISIÓN AUSTRAL Al hacer referencia sobre el desempeño profesional de los odontólogos colombianos en el exterior debo decir que mi impresión, en general, y en lo personal, es que ha sido una experiencia positiva. Al odontólogo colombiano se le distingue, al igual que a la mayoría de los profesionales, por su buena preparación profesional y por su extraordinaria capacidad de trabajo, factores primordiales para un buen desempeño profesional. Sin embargo, la conjugación de estos factores está sujeta, en mayor o menor grado, a la influencia de ciertas condiciones que se han venido estableciendo a través de los años, y que a su vez podrán jugar a favor o en contra de este desempeño. Hago referencia, principalmente, al grado de desarrollo personal y profesional alcanzado, a las condiciones laborales y a los niveles de aceptación de los profesionales extranjeros por parte de la población. A nivel profesional pesa mucho el grado de desarrollo académico que se haya alcanzado (especialización, maestría, doctorado, actualizaciones, diplomados) y la experiencia clínica con que se cuente. Indudablemente, estas son las condiciones más valiosas para abrir puertas y lograr más y mejores oportunidades laborales. A nivel personal van a influir varios factores: - El afectivo, que puede jugar favorable o desfavorablemente estando en el exterior, ya que cada individuo ha desarrollado de manera personal y únicauna interrelación familiar, fraternal y cultural que se va traduciendo en un mayor o menor grado de arraigo (de dependencia en muchos casos) y de identidad. La implicación del factor afectivo en el desempeño profesional no la podemos cuantificar con certeza y, generalmente, se puede observar sólo con el paso de los meses y de los años. - Los motivos y objetivos, la persona que ha salido del país ha tenido una motivación y unos objetivos particulares que generan unas expectativas. Alcanzarlas depen- de mucho de que hayan sido realistas (teniendo en cuenta la capacidad personal y el país elegido para radicarse). Trazar expectativas demasiado altas puede generar sentimientos muy fuertes de frustración, trazarlas muy bajas puede llevar a una carencia importante de motivación. - Por último, pero igual de relevante a los anteriores, la escala de valores de cada persona. Como en todo lugar, el actuar dentro de la responsabilidad y la honradez va a producir buenos frutos; el no hacerlo generará problemas muy graves e importantes, y más aún si se esta actuando como extranjero. Lo mencionado, anteriormente, va consolidando la capacidad de lucha y de perseverancia, y la aceptación del autoanálisis periódico (si no diario) para poder corregir el rumbo, muchas veces equivocado, y también para identificar los aciertos. A nivel del país elegido para desarrollar una nueva vida se puede decir que tanto las condiciones laborales establecidas jurídicamente o tradicionalmente, como las oportunidades laborales, oferta-demanda, determinan en buena parte el alcanzar un buen desempeño profesional. Junto a esto no se puede obviar un factor cultural que se traduce en el grado de aceptación del profesional extranjero por parte de la población (discriminación, xenofobia, celo profesional, carencia de determinados profesionales). Además, vale decir que el “país dejado”, Colombia, a la mayoría de los que han salido les venía negando una oportunidad como consecuencia de una tradicional y pésima administración pública. De cualquier forma, ejercer en el extranjero implica una conducta además de correcta, perseverante pues es inevitable ser observado, y algunas veces cuestionado, con mayor rigurosidad por autoridades de salud, por los pacientes y, con mayor recelo, por parte de los colegas locales. Por lo tanto, la responsabilidad es altísima pues no 69 sólo ejercemos a nombre propio, sino también nacional y así, según nuestro desempeño, podremos abrir o cerrar otras oportunidades a nuestros compatriotas. Toda una compleja conjugación de condiciones está determinando el desempeño profesional de manera puntual. Pero sí, tengo la certeza de que el desempeño del odontólogo colombiano en el exterior ha sido positivo. Tengo conocimiento de esta experiencia por lo menos en cinco países. Y por supuesto, dada mi formación de pregrado y mi posterior experiencia docente, la mayoría de referentes son tomasinos. A Chile, han venido bastantes profesionales de la salud, principalmente médicos y odontólogos. Hace varias décadas venían de Cuba y en los últimos 10 años, desde Ecuador, Colombia, Uruguay y Brasil; estos países tienen antiguos acuerdos bilaterales con Chile para facilitar el proceso de homologación de títulos profesionales. Las cifras más altas de homologaciones se presentaron hace cuatro años, siendo los ecuatorianos los que realizan la mayor cantidad de estos trámites. La cifra actual muestra una brusca caída en la solicitud de homologaciones. De los profesionales que se radican en el país algunos regresan después de pocos meses, generalmente, porque el proceso de adaptación no les fue favorable pero un buen número se queda tratando de lograr sus objetivos. diente, con buenos resultados en la mayoría de los casos. Esto refleja la buena “madera” de los tomasinos. Como tomasino, primero como estudiante y luego como profesional y docente, muchas veces cuestioné el sistema en mi afán de participar en un proceso de mejoramiento. Personalmente, observé que de los docentes no sólo se aprende ciencia y técnica sino también valores y conductas, que fijados de manera particular imprimen en el nuevo profesional un perfil único. Esto me dio una visión más amplia e integral del significado de “docente”. Para mí, es evidente que cada profesional lleva una huella indeleble de algún o algunos de sus profesores, huella que en algún momento asume un papel protagónico ya sea a nivel profesional o personal. También pude experimentar como uno se puede enriquecer y fortalecer con la relación entre sus colegas de trabajo. De una manera sincera, reposada y sentida, y luego de 18 años de ejercicio profesional, los cinco últimos en el exterior, quiero manifestar mi permanente sentimiento de gratitud, aprecio y admiración hacia todos los que fueron mis docentes, mis compañeros de trabajo en la Facultad y las directivas de la Universidad. De todos aprendí. Acá he tenido la fortuna de compartir experiencias con varios colegas tomasinos, en su mayoría discípulos míos de finales de los años 90. Es increíble conocer, tiempo después, apreciaciones sobre nuestra querida Facultad. Algunas de ellas sobre sus deficiencias y la permanencia de éstas a través del tiempo. Pero otras, la mayoría, llenas de elogios tanto para el cuerpo docente como para el sistema y la infraestructura. Lo importante de estas últimas críticas es que la mayoría vienen de colegas que han tenido la oportunidad de conocer (han cursado o están cursando estudios de posgrado) otras facultades y otros sistemas educativos. Sin embargo, siento que debo reconocer la importancia trascendental de personas como el Doctor Jaime Trillos Novoa, quien fue capaz de soñar, de estructurar y de proyectar de manera adecuada a nuestra Facultad, venciendo una y otra vez con su disciplina, su perseverancia y su inteligencia tantos obstáculos que surgen cuando se hace innovación en un medio hostil. Debo mencionar también, y de manera especial al Doctor Efraim Ardila García, quien ha estado desde el principio, hace más de 25 años, dejando una huella positiva en todas las generaciones de tomasinos. Docente carismático, estudioso permanente, persona afable, alguien digno de emular; lo considero, maestro de maestros. Lamentablemente, no fui un discípulo cercano ni del Dr. Trillos, ni del Dr. Ardila, pero aprendí mucho de ellos. Para mí, como docente, como colega y como amigo, ha sido muy grato poder observar como estos muchachos han consolidado sus proyectos de vida. Algunos se han fortalecido académicamente, otros han formados sus familias, con pareja colombiana o chilena en la mayoría de los casos, y todos empiezan a echar fuertes raíces con la llegada de sus hijos. Unos trabajan para clínicas odontológicas, otros han probado suerte de manera indepen- A todos los que participan hoy en el desarrollo de la Facultad los invito a poner el mejor de los esfuerzos pues, sin duda alguna, el gratificante sentimiento de la labor cumplida, bien cumplida, es un intangible que nos acompañará toda la vida, y que en mi experiencia personal se engrandece al ver a un tomasino ejerciendo con éxito la profesión. Oscar Gerardo Moreno Ortiz 70 INDICACIONES PARA LOS AUTORES Ustasalud Odontología es una publicación científica de la División de Ciencias de la Salud de la Universidad Santo Tomás, Seccional Bucaramanga. Se encarga de la publicación semestral de artículos originales, artículos de revisión y reportes de casos. También pueden ser publicados cartas al editor y artículos de opinión. Los artículos publicados son aprobados previamente por el Comité Editorial y se acogen a la normatividad internacional contenida en: Uniform Requirements for Manuscripts Submitted to Biomedical Journals, International Committee of Medical Journal Editors. JAMA 1993; 269: 2282 - 2286. Los trabajos presentados por los autores a Ustasalud Odontología serán sometidos a evaluación aprobatoria por parte del Comité Editorial. El autor debe presentar el artículo en forma impresa y en medio magnético (procesador de texto, Word 6.0 o superior, Fuente Arial, tamaño 10); debe incluir todo el material referenciado y los anexos reseñados en el cuerpo del artículo. También debe agregar una carta de presentación donde conste que no se está considerando publicar el artículo en otra revista y se autorice a Ustasalud Odontología a disponer de apartes o de la totalidad del artículo para publicaciones especiales. El autor será el total responsable de los conceptos enunciados en su trabajo. Para la recepción de los artículos se puede dirigir a la siguiente dirección o al correo electrónico: Señores Revista Ustasalud Odontología Facultad de Odontología - Universidad Santo Tomás. Km. 6 vía Piedecuesta. Edificio Santander 3er piso. Floridablanca, Santander. Colombia. Correo electrónico: [email protected] REQUERIMIENTOS TÉCNICOS - La presentación del artículo incluye en orden: Título (en español y en inglés), autor(es) con su(s) respectivo(s) título(s) y créditos institucionales, resumen (en español y en inglés), palabras claves (en español y en inglés), introducción, materiales y métodos, resultados, discusión, bibliografía. - Contacto postal y correo electrónico del autor responsable. - El material de apoyo como tablas, ilustraciones, fotografías, gráficos, esquemas u otro tipo de material similar, debe ser identificado y anexado en forma separada tanto en medio impreso como magnético. Debe relacionarse muy bien en el cuerpo del trabajo, el sitio exacto u orden de aparición en que se incluiría dicho material. - Si se incluye material de apoyo propio o de otras publicaciones, debe reseñarse la fuente y en lo posible, el permiso para el uso de dicho material. - Los artículos deben escribirse en lenguaje genérico; evitar modismos y regionalismos que puedan tergiversar la interpretación de la información expuesta. - Debe anexarse carta de compromiso del autor que lo responsabilice de la información, conceptos y material expuesto en la publicación y que Ustasalud Odontología actúa simplemente como medio editor de dichos conceptos. ARTÍCULOS ORIGINALES La página titular debe contener: - Título del artículo en español e inglés. - Nombre de los autores y su máximo nivel de escolaridad. - Institución a la cual pertenece el (los) autor (es). - Reconocimiento de otras instituciones participantes. - Contacto postal y electrónico (correspondencia). Resumen y palabras clave: El resumen se constituye en una reseña general de los aspectos más relevantes considerados en el artículo. Este debe ir estructurado y presentarse tanto en español como en inglés; debe escribirse en un lenguaje práctico y atractivo para invitar al lector a enterarse del tema tratado con mayor detalle. El resumen debe incluirse en la segunda página de la presentación sin superar las doscientas cincuenta (250) palabras. Adjunto al resumen deben incluirse tres a cinco palabras clave que permitan la elaboración de referencias cruzadas (Medical Subject Headings <MeSH> Index Medicus). Introducción del artículo: La introducción del artículo presenta el marco referencial, los elementos influyentes y los objetivos que enmarcan la realización del estudio o de la investigación. Materiales y métodos: Los aspectos metodológicos aplicados deben considerarse de la siguiente forma: - Diseño y proceso de selección de sujetos del experimento u observación (pacientes y/o animales de laboratorio). En ellos debe identificarse la edad, género, raza o etnia (especie en caso de animales) y las características específicas del sujeto relevantes para el estudio. - Debe reseñarse, claramente, con una breve descripción los instrumentos, medidas, procedimientos y métodos aplicados al estudio, especialmente los de escaso conocimiento, de tal forma que permitan si es el caso, la fiel reproducción del mismo. - Debe presentarse una breve descripción de los indicadores y variables consideradas, de tal forma que sean entendibles por un lector de cualquier nivel moderado de conocimiento del área. - Presentar el número de tablas, esquemas o material de apoyo necesario en la exposición del tema. - Describir la metodología analítica utilizada para el manejo de la información y de la presentación de los resultados. Aspectos éticos y legales: En estudios que involucren la participación de seres humanos o animales, debe certificarse que los procedimientos aplicados a estos se ajustan a los estándares de ética del comité institucional, regional o nacional responsable de la experimentación con humanos o la Declaración de Helsinki 1975 con revisión en 1983 o las normas locales de experimentación con animales establecidas por dicha Sociedad Protectora (Resolución 008430/93 del Ministerio de Salud). Al incluir fotografías de pacientes, debe anexarse la autorización escrita, de parte de ellos, que permita su publicación, absteniéndose de utilizar nombres, iniciales o números de identificación de éstos o de instituciones en que han sido vistos. En relación con las imágenes digitales, es necesario una resolución entre 240 y 300 pixels por pulgada. La cámara debe producir un tamaño de imagen de 3.900 x 5.400 pixels. 71 Resultados: Si los resultados son producto de observaciones o mediciones, preséntelos de la forma más práctica, bien sea descriptivamente, con tablas o esquemas según corresponda. La información debe ir en forma secuencial y agrupada por afinidad de datos de tal forma que sea fácilmente entendible. Discusión: En esta sección debe realizarse la interpretación de los datos u observaciones del estudio, haciendo énfasis en los aspectos nuevos e importantes de este y las conclusiones que de ellos se deduzcan. Deben incluirse las implicaciones de los hallazgos así como sus limitaciones y las relaciones que puedan tener los resultados obtenidos con otros estudios similares. También se incluyen las recomendaciones pertinentes para futuros estudios. Tablas: Las tablas incluidas como material de apoyo, deben tener un número consecutivo para su relación posterior, el título debe ser claro y los subtítulos serán los necesarios para el entendimiento de sus datos. Las unidades numéricas empleadas deben escribirse en forma homóloga, es decir, en las mismas unidades y la misma expresión numérica bien sea decimal, fraccionaria, imaginaria. La claridad de los datos debe ser obvia sin que sea necesario anexar explicaciones complementarias a esta. Figuras: Las figuras incluidas en el artículo deben tener numeración consecutiva, título claro, significativo y corto; deben ser anexadas en medio magnético al material impreso y contener la información necesaria para su entendimiento. Referencias: Numere las referencias consecutivamente según el orden en que se mencionan por primera vez en el texto. Estas deben identificarse mediante números arábigos, como superíndices. Las referencias citas en las tablas o ilustraciones se numeran siguiendo la secuencia establecida por la primera mención que se haga en el texto. Se utilizará el estilo de los ejemplos que se ofrecen a continuación: Artículos de revistas: Apellidos completos e iniciales del(los) nombre(s) del autor(es). Título completo del artículo; nombre abreviado de la revista si está indexada o completo en caso contrario; año de publicación, volumen y páginas. Ejemplo: Boyne P, James R. Grafting of the maxillary sinus floor with autogenous marrow and bone. J Oral Surg 1980; 38: 613 616. Si son más de seis autores, se mencionan los primeros seis seguidos de la abreviatura et al. Libros: El nombre de todos los autores de forma similar a como se reseña en los artículos de revistas. Título del libro. Edición. Lugar de publicación: Editorial; año. Ejemplo: Wisen H. Immunology: Introduction to molecular and cellular principles of the immune response. 5ª. Ed. Nueva York: Harper & Row, 1974. 72 Capítulos de libros: El nombre del autor(es) del capítulo de forma similar a como se reseña en los artículos de revistas. Título del capítulo. En: Director del libro. Título del libro. Edición. Lugar de publicación: Editorial; año. p. página inicial final del capítulo. Ejemplo: Escobar A. Prevención y control de las infecciones de origen dento bacteriano. En: Cárdenas D. Fundamentos de Odontología: Odontología Pediátrica. Medellín: Corporación para Investigaciones Biológicas; 1996. 1996: p. 30 36. No es necesario escribir la edición si se trata de la primera. La edición se escribe en números arábigos y abreviatura: 2da. Ed. Página WEB: Debe usarse referencia similar a la de otras revistas, incluyendo el URL o dirección completa de la página que aparece en la barra de navegación del programa. Ejemplo: Taylor SS. Factors in the occurrence of infectious diseases in a pediatric population. Emerg Infect Dis (serial online) 1998 May Jun (cited 1998 Jun 5); 1 (1). URL disponible en: http:// www.cdc.gov/ncidad/EID/ eid.htm Agradecimientos: Los agradecimientos deben incluirse en anexo. Relacionar el nombre de la persona o institución y el tipo de colaboración prestada, bien sea asesoría, procedimientos, apoyo económico, publicitario. Esta inclusión se hace con carta de autorización de la persona o institución para ser incluida en la publicación, la cual será responsabilidad exclusiva de quien presenta en artículo. REPORTE DE CASO CLÍNICO El reporte de caso clínico debe considerar la presentación de un paciente genérico, sin incluir datos personales o señas de este. La presentación debe incluir una introducción, diagnóstico, datos más relevantes que condujeron a dicho diagnóstico, manejo, evolución del caso y discusión. La presentación no debe contener la totalidad de los datos de la historia clínica, pero si aquellos que son más importantes. ARTÍCULOS DE REVISIÓN Los artículos de revisión deben contener un análisis coherente de la información considerada y su presentación debe ser secuencial y jerárquica para su entendimiento. Idealmente, su extensión no debe superar las dos mil (2000) palabras. MANUSCRITO EN PROCESO Después de presentar los originales al Comité Editorial, éste dispondrá de cuatro (4) semanas para verificar el cumplimiento de las normas expuestas. Una vez aprobada la forma de presentación por parte del Comité Editorial, éste procederá a enviar el artículo a evaluación por dos Asesores Científicos. Durante todo el proceso de evaluación, los nombres de los autores y de los evaluadores no serán dados a conocer. El autor del artículo recibirá respuesta de aceptación, aplazamiento por correcciones y sugerencias, o rechazo. En caso de ser aceptado, el artículo será incluido en la siguiente edición de la revista. En caso de requerir correcciones, el autor tendrá un plazo de tiempo suficiente para realizarlas. En caso de rechazo, se devolverá el trabajo al autor. PREVALENCIA DEL SINDROME DE TÚNEL CARPIANO Y SUS FACTORES ASOCIADOS EN ODONTÓLOGOS DE LA CIUDAD DE BUCARAMANGA Y SU ÁREA METROPOLITANA Andrea Rodríguez R., 1Katherine Morales P., 1Liseth P. Maldonado R.,1Gerardo E. Jiménez B., 1Luisa Fernanda Quiroz P., 2 Sonia Constanza Concha S., 3 Sandra Juliana Rueda V. 1 Estudiante de X semestre, F. de Odontología, U. Santo Tomás, 2 Odontóloga, U. Santo Tomás, Especialista en Educación y Comunicación para la Salud y el Bienestar, U. Industrial de Santander, Docente, U. Santo Tomás y U. Industrial de Santander, 3 Odontóloga, U. Santo Tomás, Especialista en Patología Oral y Medios Diagnósticos, U. El Bosque, Docente U. Santo Tomás, 1 Autor responsable de correspondencia: Gerardo Jimenez B. Correo electrónico: [email protected]. Premio a la mejor investigación en el Área de Seguridad Social y Servicios de Salud, categoría pregrado, en el XVI Encuentro de Investigación Odontológica ACFO, en Cartagena, septiembre de 2005 RESUMEN Objetivo: Determinar la prevalencia del Síndrome del Túnel Carpiano (STC) y sus factores asociados en odontólogos de la ciudad de Bucaramanga y su área metropolitana. Materiales y métodos: Se realizó un estudio observacional analítico de corte transversal. El universo se constituyó por 250 y la muestra por 156 seleccionados mediante muestreo aleatorio simple. Se analizó la relación de presencia de STC con cada variable, mediante test de chi2 y test exacto de Fischer. El análisis multivariado mediante un modelo de regresión binomial, considerado como variable de salida la presencia de STC y como variable explicatoria las relacionadas con factores de riesgo. Resultados: La prevalencia de STC en odontólogos de Bucaramanga fue de 15.8%. El 40% de los endodoncistas registraron STC; se observó que el 33% de los odontólogos que registraban compromiso sistémico presentaban la condición de interés y que el 25% de las personas que usaban instrumental manual durante tiempos menores de 240 min/día registraban STC. Hubo una asociación seis veces mayor de tener STC en personas con compromiso sistémico y 0.13 de no tenerlo en personas que trabajan instrumental manual tiempos superiores a 240 min/día. Conclusión: Se estableció que el compromiso sistémico fue un factor determinante en la aparición de STC y el uso de instrumental rotario por tiempos prolongados, fue un factor relacionado con el ejercicio profesional, asociado con el fenómeno. [Rodríguez A, Morales K, Maldonado LP, Jiménez GE, Quiroz LF, Concha SC, Rueda SJ. Prevalencia del sindrome de túnel carpiano y sus factores asociados en odontólogos de la ciudad de Bucaramanga y su área metropolitana. Ustasalud Odontología 2005; 4: 73 - 80] Palabras clave: Síndrome del túnel carpiano, Dolor, Odontólogos, Riesgos profesionales. CARPAL TUNNEL SYNDROME PREVALENCE AND ITS ASSOCIATED FACTORS IN DENTISTS FROM THE CITY BUCARAMANGA AND IT´S METROPOLITAN AREA. ABSTRACT Objective: To determine the prevalence of Carpal Tunnel Syndrome (CTS) and its associated factors in dentists of Bucaramanga and its metropolitan area. Materials and methods: An analytical cross section observational study was made. The universe were 250 dentists and the sample 156 dentists that were chosen by a simple random sampling. The relationship between the presence of CTS with each variable was analyzed by means of test of chi2 and Fisher´s exact test. The multivaried analysis included binomial regression model that considered as an exit variable the presence of CTS and like explicatory variables those related risk factors. Results: The prevalence of CTS in dentists who work in Bucaramanga was 15.8%. After analyzing the results according to each specialty, 40% of the endodontists had CTS, 30% of the dentists who had systemic compromise had CTS and 25% of the dentists who used manual instruments during time periods less than 240 min/day had CTS. There was an association six times greater of having CTS in people with systemic compromise and 0.13 of not having CTS in persons who work with manual instruments during time periods greater than 240 min/day. Conclusion: It was established that systemic compromise is determining factor in the appearance of CTS, the use of rotatory instruments for long time periods was a factor related to the professional exercise, associated to the phenomena. Key words: Carpal tunnel syndrome, Pain, Dentists, Professional risks. Recibido para publicación: 4 de octubre 2005. Aceptado para publicación: 21 de noviembre de 2005. 73 ARTÍCULO ORIGINAL INTRODUCCIÓN El Síndrome de Túnel Carpiano (STC) es la patología resultante de la compresión del nervio mediano en la muñeca. El túnel es una estructura integrada por ligamentos y huesos; el nervio mediano pasa por el túnel carpiano junto con los tendones que permiten el cierre de la misma. Cuando se tensionan, los tendones se inflaman dentro del túnel comprimiendo el nervio mediano.1 Además de los movimientos repetitivos, otros factores se pueden asociar al fenómeno como artritis, diabetes, fracturas mal alineadas, cambios hormonales, cuando se presentan posturas incomodas y al realizar fuerzas de alta tensión. También este se encuentra asociado a actividades como jugar bolos, la jardinería, la costura, en los higienistas, odontólogos, ingenieros de sistemas debido a la repetición de movimientos.1-4 El reporte más antiguo de esta condición se remonta a 1854, en donde se describió fractura distal del radio. En 1947, se describieron los signos clínicos, el diagnóstico y fisiopatología de la compresión del nervio en el túnel del carpo. En 1950, se describieron maniobras de diagnóstico como la percusión del nervio mediano en la muñeca y la prueba de flexión, que se conoce en la actualidad como la prueba de Phalen. En 1980 se describió la afección con signos de dolor y parestesia del nervio mediano.1,5-,7 Entre los signos y síntomas del túnel carpiano, se presenta un hormigueo doloroso tan intenso como para perturbar el sueño, el paciente puede reportar dificultad en la movilidad de los dedos e incapacidad para agarrar objetos. Adicionalmente, se presenta sensación de hinchazón principalmente en los dedos anular, índice y la almohadilla del pulgar que tiende a atrofiarse y perder fuerza.1,6-8 En un estudio realizado con odontólogos e higienista dentales se determinó que los movimientos repetitivos, junto con el mal manejo del instrumental odontológico y/o instrumentos vibratorios eran uno de los factores de riesgo de sufrir alteraciones neurológicas en las manos.2, 5, 8. En 1997, la Asociación Dental Americana (ADA) reportó que el 9.2% de odontólogos han sido diagnosticados con alguna injuria causada por algún tipo de movimiento repetitivo.8 74 Ustasalud Odontología 2005; 4: 73 - 80 A pesar de las diferentes alternativas terapéuticas que se describen en la mayoría de los casos, sólo la descompresión quirúrgica de los nervios resuelve de manera definitiva las manifestaciones clínicas,1, 5, 8-12 por lo tanto identificar los factores de riesgos e implementar estrategias preventivas podría constituirse como la mejor alternativa que deben seguir los profesionales de la salud oral y que deberían implementar las Administradoras de Riesgos Profesionales (ARP) sobre este grupo en particular.13 En este estudio, se determinó la prevalencia del STC y sus factores asociados en odontólogos de la ciudad de Bucaramanga y su área metropolitana. MATERIALES Y MÉTODOS Se realizó un estudio observacional analítico de corte transversal cuya población estuvo conformada por 250 odontólogos de Bucaramanga y su área metropolitana, registrados en la base de datos de PUBLICAR S.A. El tamaño de la muestra se calculó mediante la rutina simple size del paquete estadístico Epi info 6.0414 considerando las siguientes especificaciones de diseño para un estudio analítico de corte transversal: nivel de confianza del 95%, poder 80%, con una relación expuestos, y no expuestos 1:1, con una frecuencia del túnel carpiano en el grupo no expuesto del 1%, y en expuestos del 14%,2 una R.R. de 14 y OR de 16 por lo cual una muestra de 152 odontólogos permitirían detectar diferencias estadísticamente significativas. La muestra fue seleccionada mediante un muestreo probabilístico de tipo aleatorio simple. Se incluyeron en el estudio odontólogos generales, y especialistas como cirujanos orales y maxilofaciales, periodoncistas, endodoncistas, odontopediatras, rehabilitadores orales, ortodoncistas y profesionales con un mínimo de un año de ejercicio profesional. Se consideraron como criterios de exclusión haber sido tratado previamente para esta patología, registrar condiciones como artritis u osteoporosis, antecedentes de fractura de mano y/o muñeca y mujeres embarazadas al momento del examen. Rodríguez A. y col. ARTÍCULO ORIGINAL En esta investigación se aplicó un instrumento tipo encuesta autodiligenciada, donde se registraron variables sociodemográficas, edad, género, especialidad, tiempo de ejercicio profesional, padecimiento de alguna enfermedad, práctica de algún deporte, uso del computador y tipo de instrumental utilizado, que se consideraron como variables riesgo; adicionalmente, se recolectaron variables relacionadas con antecedentes médicos como intensidad de dolor diurno, nocturno, entumecimiento, debilidad y dificultad para agarrar objetos, para así poder establecer ausencia o presencia del evento de interés y sus posibles factores asociados y finalmente, el diagnóstico de STC que se reportaba en otro instrumento. Para el análisis multivariado se aplicó un análisis de regresión binomial que estimó los RR >(Riesgos Relativos: Razón de prevalencia) y sus respectivos intervalos de confianza del 95%.19.20 Se definió como variable de salida STC y como variables explicatorias exclusivamente a aquellas relacionadas con factores de riesgo. Se analizó por separado cada una de estas variables en el análisis de regresión binomial bivariado inicial. A partir de este se seleccionó para el modelo final las variables que obtuvieron probabilidad igual o inferior a p=0.25 y se forzaron en el modelo aquellas que se consideraron biológicamente significativas.21 Todo el análisis se realizó considerando un nivel de significancia de Alfa(α)=0.05 Previa a la recolección de los datos se efectúo una prueba piloto con 12 odontólogos docentes de la Universidad Santo Tomás; a partir de ésta se modificaron los instrumentos, se estandarizaron los procedimientos y se definieron los tiempos para el desarrollo de las pruebas y el diligenciamiento de la encuesta. De acuerdo con la resolución 008430 de 199322 emitida por el Ministerio de Salud en el cual se establecen las normas científicas, técnicas y administrativas para investigaciones en salud y que en el articulo 11, literal b, esta investigación se considera de riesgo mínimo, ya que se recolectaron datos a través de procedimientos comunes, consistentes en examen físico y una encuesta de auto diligenciamiento. Inicialmente, se procedió a la selección, ubicación, coordinación de la aplicación de la encuesta de autodiligenciamiento que se entregaba a cada odontólogo y a obtener el respectivo consentimiento informado. Posteriormente y para definir el diagnóstico de STC una fisioterapeuta especializada efectuó la prueba de Phalen,6 que consiste en que la persona junta sus manos palma con palma realizando una ligera presión durante un minuto con los brazos de forma vertical y el antebrazo de forma horizontal. Si el odontólogo reportaba dolor, adormecimiento o entumecimiento en la mano durante el minuto o menos, la prueba era positiva. Adicionalmente, la especialista realizaba movimientos en los dedos de la mano, muñeca y en la almohadilla del pulgar para establecer la presencia del síndrome en la población evaluada. Los datos se procesaron en Excel15 por duplicado, se exportaron al paquete estadístico EPI-INFO 6.0414 y mediante la rutina Validate se verificó la calidad de la digitación, finalmente se exportó al paquete STATA 8.016 para su correspondiente análisis. El plan de análisis incluyó análisis univariado describiendo las variables mediante medidas de tendencia central y dispersión según su naturaleza y el bivariado en el que se analizó la relación de presencia de Síndrome de Túnel Carpiano (STC) con cada variable analizada mediante test de chi2 y test exacto de Fischer.17,18 RESULTADOS Se evaluaron en total 152 odontólogos con una edad promedio de 36.7 ± 7.8 años; el 52,6% (80) eran hombres; el 48,7% de los odontólogos eran generales, seguido por especialistas en rehabilitación (15,1%) y una prevalencia de STC de 15,8 % (24) (Tabla 1). El 54,6% de los sujetos evaluados registraron un tiempo de ejercicio profesional ≤ 12 años y el 98% (149) no reportaron enfermedades sistémicas. El 49,3% (75) de las personas evaluadas no hacia ningún deporte, el 81,6% (124) usan el computador en promedio de 152 ± 121 horas. El 82,9% (126) utilizan instrumental rotatorio con un tiempo superior a 120 min/día y el 55,3% (84) reportan tiempos iguales o inferiores a 240 min/día de uso de instrumental de mano. Ninguna de las variables anteriores y relacionadas como factores de riesgo, mostró diferencias significativas a excepción del tiempo de uso del instrumental manual, pues se observó que mientras el 25% de los profesionales que registraron STC usan el instrumental de mano por un tiempo ≤ 240 minutos, el 4,4% (3) de los que registraron STC lo utilizan en tiempo superior a 240 min/día (p=0.001) (Tabla 2). 75 Rodríguez A. y col. Ustasalud Odontología 2005; 4: 73 - 80 ARTÍCULO ORIGINAL El 32,2% (49) de los odontólogos encuestados reportaron algún nivel de intensidad de dolor diurno y el 23% de ellos (35) refirieron un dolor leve con un promedio de duración de episodio de 13,3± 30,63 min/día. El 40,8% (20) de las personas que relataron dolor diurno presentaban STC y el 61,5% (8) de los que reportaron dolor moderado presentaban STC; el 46,7% (7) de las personas con una duración del dolor entre 46'-180'/día registraban STC. Las variables dolor diurno, intensidad y duración del episodio reportado por los odontólogos mostraron diferencias estadísticamente significativas entre los que presentaban y no presentaban STC, p<0.001. El 13,8% (20) de los odontólogos encuestados reportaron algún nivel de intensidad de dolor nocturno, el 8,6% (13) calificaron este dolor como leve, el 60% (12/20) de las personas con dolor nocturno presentaron STC y el 66,7% (4) de los que manifestaron dolor moderado registraron esta misma condición. La intensidad del dolor nocturno como síntoma reportado por los encuestados registró diferencia estadísticamente significativa entre los que tenían y los que no tenían STC (Tabla 3). Al analizar otros síntomas asociados a STC se observó que el 17,1% (26) de la población reportaba algún nivel de intensidad de debilidad, siendo esta sensación leve en el 13,8% (21). El 85,5% (130) refirieron cierto entumecimiento de las manos, de los cuales el 68,4% (104) reportaron un entumecimiento leve. El 9,9% (15) manifestaron de 2 a 4 76 Ustasalud Odontología 2005; 4: 73 - 80 episodios nocturnos de entumecimiento en sus manos y el 13,8.% (21) algún nivel de dificultad al agarrar objetos. Al analizar otros síntomas y su relación con la patología en estudio, se observó que el 53.8% (14/26) de los que reportaban tener alguna nivel de debilidad en sus manos tenían STC, mientras que el 7.9% (10/126) de los que no reportaban debilidad registraban esta condición. El 100% de los que reportaron debilidad moderada y severa (4 y 1, respectivamente) registraban STC, mientras que sólo el 42.9% de los que reportaban debilidad leve tenia esta condición. El 17,7% (23/130) de los que refirieron entumecimiento en su mano presentaban STC, mientras que sólo el 4,5% (1) de los que no reportaban entumecimiento presentaron STC. El 83,3% (5) de la población con entumecimiento severo tenían STC, mientras que el 16,7% (1) que reportaba este entumecimiento severo no presentaba síndrome del túnel. Intensidad de debilidad, entumecimiento y episodios de entumecimiento nocturno mostraron diferencia estadísticamente significativa con p<0.001. Mientras que el 47,6% (10/21), de las personas que relataban dificultad para agarrar objetos tenían STC. El 10,7% (14) de las personas que no reportaban esta dificultad también presentaban STC con p<0.001. El 37% (10/27) de las personas que dejaban caer objetos tenia STC y el 11,2% (14) que no dejaban caer objetos presentaban STC, p<0.005 (Tabla 4). Rodríguez A. y col. ARTÍCULO ORIGINAL El modelo de regresión binomial no ajustado mostró que el compromiso sistémico presentaba una asociación 2.15 IC 95% [0.41-11.17] mayor de tener STC entre los que no tenían compromiso sistémico sin que se registraron diferencias estadísticamente significativas (p=0.359). Además, se observó una relación de 0.17 menor de tener STC entre los que reportaban un uso del instrumental manual de > 240 minutos IC [0.054-0.56] siendo estadísticamente significativa (p=0.004) (Tabla 5). en las personas con compromiso sistémico que entre las que no lo presentaban. También se relacionó con el uso de instrumental rotatorio por tiempo mayor a 120 minutos mostró un R.R. de 1.81 IC 95% [0.59-5.49]; sin embargo, no se evidenciaron diferencias estadísticamente significativas (p=0,292). Finalmente, se asoció en forma negativa con el uso de instrumental manual por tiempo mayor a 240 minutos con un R.R. de 0.13 IC 95% [0.04-0.448] observándose como una variable estadísticamente significativa p=0.001 (Tabla 6). El modelo final ajustado permite asociar al STC con compromiso sistémico, con R.R. 6,38 IC [1.91-21.26] p=0.003 Rodríguez A. y col. 77 Ustasalud Odontología 2005; 4: 73 - 80 ARTÍCULO ORIGINAL 78 Ustasalud Odontología 2005; 4: 73 - 80 Rodríguez A. y col. ARTÍCULO ORIGINAL de presencia de STC. Es evidente que con estudios analíticos de corte transversal no es posible establecer relaciones de causalidad de los factores de riesgo con STC y sólo relaciones de asociación podrían definirse en el presente estudio. 22-25 Por tanto este último resultado podría estar más relacionado como un efecto del túnel carpiano y no con la causa pues es probable que las personas con STC estén utilizando instrumental manual por menos tiempo por el efecto del dolor y la molestia que genera este tipo de patologías. DISCUSIÓN En el presente estudio en odontólogos de Bucaramanga registrados en la base de datos de PUBLICAR S.A., se observó una prevalencia de STC en el 15,8% de la población evaluada, lo que coincide con lo expresado por Horstman y colaboradores, quienes reportaron una prevalencia del 12% en odontólogos.2 En la revisión de la literatura se encontró que en un estudio realizado con odontólogos e higienistas dentales se determinó que los movimientos repetitivos, junto con el mal manejo del instrumental odontológico y/o rotatorio eran uno de los factores de riesgo de sufrir alteraciones neurológicas en las manos.2-5 Adicionalmente, se observó en esta investigación una asociación mayor de tener túnel carpiano en odontólogos que reportaban compromiso sistémico, hecho que también se hace evidente en lo reportado por Fish y MorrysAllen quienes afirmaban que enfermedades como la artritis, diabetes, retención de líquidos, gota y fractura de mano y muñeca se han asociado a la compresión del nervio mediano.5 Es importante resaltar que el uso prolongado del instrumental rotatorio se relacionó con el evento de interés, sin embargo es contradictorio observar que el uso prolongado de instrumental manual registró una relación menor Rodríguez A. y col. El rango de edad más frecuente en el que se observó esta patología fue de 36 años y más sin presentarse diferencias significativas por género. Ramírez y colaboradores, reportaron que según género es tres veces mayor la presencia de túnel carpiano en las mujeres que en los hombres11 hecho que no es perceptible en el presente estudio; sin embargo, el evento túnel si se relaciona con la edad pues los mismos autores afirman que el diagnóstico de STC era evidente entre la tercera y cuarta década de la vida. Andersen y colaboradores dedujeron en un estudio que el trabajo prolongado en el computador es propicio para el padecimiento del STC.26 La presente investigación no encontró asociaciones para uso del computador en odontólogos. Una de las ventajas del proyecto fue la relación estadísticamente significativa que se pudo establecer entre los síntomas reportados por los odontólogos y el diagnóstico del evento que fue realizado por una profesional especializada; lo que podría indicar que las ARP podrían implementar estrategias de tamizaje en los odontólogos,9 fundamentados en el autoreporte de síntomas relacionados con dolor, entumecimiento y debilidad a nivel de la mano así como dejar caer objetos en forma involuntaria. Al considerar las limitaciones de este estudio se encontró que por ser un formato auto diligenciado se presentaron inconsistencias en los datos que dificultaron levemente la tabulación. Es importante resaltar que este es el primer trabajo de investigación que se realiza en odontólogos de Bucaramanga y su área metropolitana, relacionado con el Síndrome de Túnel Carpiano, lo que conlleva a la necesidad de formular programas de promoción y prevención de auto cuidado frente al fenómeno en estudio. 79 Ustasalud Odontología 2005; 4: 73 - 80 ARTÍCULO ORIGINAL BIBLIOGRAFÍA 1. Gutierrez GC. Gargollo OC, Jiménez MY. Manejo del síndrome del tune del carpo en el hospital general «Dr. Manuel Gea González». Cir Plast 2002; 12: 25 - 30. URL disponible en: http://www.medigraph.com/ español/e-cp2002/e-cp02-1/er-cp021e.htm 2. Horstman SW, Horstman BC, Horstman FS. Ergonomic risk factors associated with the practice of dental hygiene: A preliminary study. Am Soc Safety Eng 1997; 49 - 53. 3. Alexopoulos E, Stathi IC, Charizani F. Prevalence of musculoskeletal disorders in dentist. BMC musculoskeletal disorders 2004.; 5: 1 - 8 [fecha de acceso: febrero de 2005]. URL disponible en: http:// www.Biomedcentral.com/content/pdf/1471-2474-5-16.pdf 4. Szymanska J. Disorders of the musculoskeletal system among dentist from the aspect of ergonomics and prophylaxis. Ann Agric Environ Med 2002; 9: 169 - 173. 5. Fish DR, Morris-Allen D. Musculoskeletal disorders in dentist. NY State Dent J 1998; 64: 44 -48. 6. Prigane VW, Henry SM. The Relationship among Five Common Carpal Tunnel Syndrome Test and the Severity of Carpal Tunnel Syndrome. J. Hand Ther 2003; 16: 225 - 236. 7. D’arcy CA, McGee S. The rational clinical examination. Does this patient have carpal tunnel syndrome? JAMA 2000; 283: 3110 - 3117. 8. Ligh, RQ. Preventing cumulative trauma injury carpal tunnel syndrome. J Calif Dent Assoc. 2002; 30: 671, 674 - 678. 17. Pagano M, Gauvreau K, Principles of Biostatistics. Duxbury Press. Belmont p. 35 - 44, 257- 263. 18. Norman GR, Streiner DL. Bioestadística. Mosby/Doyma Libros. Madrid. 1996 p 129 - 147. 19. Wacholder S. Binomial Regression in GLIM: estimating risk and risk differences. Am J Epidemiol 1986; 123: 174 - 184. 20. Zochetti C, Consonni D, Vertáis PA. Relationship between prevalence rate ratios and odds ratios in cross-sectional studies. Int J Epidemiol 1997; 26: 220 - 223. 21. Bautista L. Métodos avanzados de análisis. Bucaramanga 2002. 22. República de Colombia. Ministerio de Salud. Resolución No. 008430 del 4 de octubre de 1993. 23. Kelsey, JL. Douglas TH. Methods in observational epidemiology. N.Y. Oxford University Press, 1986 Cap. 10 (Cross-Sectional another types of studies) p. 244- 257. 24. Feinstein, AR. Clinical biostatistics. The architecture of crosssectional research (part I). Clin Pharmacol Ther 1978; 23: 81 - 96. 25. Feinstein, AR. Clinical biostatistics. The architecture of crosssectional research (Conclusion). Clin Pharmacol Ther 1978: 481 - 493. 26. Andersen JH, Thomsen JF, Overgaard E, Lassen CF, Brandt LPA, Vilstrup I, Kryger AI, Mikkelsen S. Computer use and carpal tunnel syndrome: a 1-year follow up study. JAMA 2003; 289: 2963 - 2969. 9. Bland JDP, Rudolfer SM. Clinical surveillance of carpal tunnel syndrome in two areas of the United Kingdom, 1991-2001. J Neurol Neurosurg Psychiatry 2003; 74: 1674 - 1679. 10. Gerritsen AA, Korhals-de Bos IB, Laboryie PM, de Vet HC, Scholten RJ, Bouter LM. Splinting for carpal tunnel syndrome: prognostic indicators of success. J Neurol Neurosurg Psychiatry 2003; 74: 1342 - 1344. 11. Ramírez EA, Cuenca-Pardo J, Martínez M, Chávez J, Corral MA. Manejo del túnel del carpo a través de incisiones mínimas y cuchillo luminoso, en el Hospital de Ortopedia «Dr. Victorio de la Fuente Narváez» de IMSS. Cir Plast 2002; 12: 100 - 103. URL disponible en: http:// www.medigraphic.com/pdfs/cplast/cp-2002/cp023c.pdf 12. Atroshi I, Gummesson C, Johnsson R, McCabe SJ Ornstein E. Severe carpal syndrome potentially needing surgical treatment in a general population. J Hand Surg; 2003: 28: 639 - 644. 13. Burke FD, Ellis J, McKenna, Bradley MJ. Primary care management of carpal tunnel syndrome. Postgrad Med J 2003; 79: 433 - 437. 14. CDC-OMS. Epi-Inf 6 Versión 6.04a Nov 1996. 15. Microsoft Excel 5.0, Microsoft Corporation 1997. 16. Stata corp 2003. Stata statistical software. Release 8.0 College station, T.X: Stata Corporation. 80 Ustasalud Odontología 2005; 4: 73 - 80 Rodríguez A. y col. DESPRENDIMIENTO DE CALOR EN LA PREPARACIÓN DE CONDUCTOS RADICULARES IN VITRO CON EL SISTEMA PROTAPER® Y LA TÉCNICA MANUAL CROWN-DOWN 1 Antonio Enrique Flórez A., 1Diana Rocío Moreno S., 2Jorge Eduardo Jiménez G., 3María Fernanda Serpa V., 4 Sandra Liliana Rojas L., 5Jorge Enrique Delgado T., 6Gloria Cristina Moreno A. 1 Odontólogo, U. El Bosque, Estudiante de la Especialización en Endodoncia, U. Santo Tomás, 2 Odontólogo, U. Nacional de Colombia, Estudiante de la Especialización en Endodoncia, U. Santo Tomás, 3Odontóloga, U. El Bosque, Especialista en Endodoncia, C. O. C., Docente, U. Santo Tomás, 4Odontóloga, C. O. C., Especialista en Gerencia en Salud Pública, Colegio Mayor de Nuestra Señora del Rosario, Especialista en Endodoncia, Docente U. Santo Tomás, 5 Odontólogo, Magíster en Educación, Docente, U. Santo Tomás, 6Odontóloga, Magíster en Microbiología, Docente, U. Santo Tomas. Autor responsable de correspondencia: María Fernanda Serpa Vélez Correo electrónico: [email protected] RESUMEN Objetivo: Medir el desprendimiento de calor a 1 y 6 mm del ápice con el sistema rotatorio ProTaper® y la técnica manual biomecánica crown-down. Materiales y métodos: En este estudio de diseño experimental se utilizaron 52 premolares con un solo conducto, decoronados a 16 mm para ser preparados mediante la técnica manual mecánica crown-down y el sistema rotatorio ProTaper®, a temperatura del medio oral (37°C). Se emplearon termocuplas tipo K adosadas a la superficie radicular externa a 1 y 6 mm del ápice y conectadas a termómetros digitales de presición para medir la temperatura final de preparación. Resultados: El mayor desprendimiento de calor se obtuvo con las fresas Gates Glidden # 2 y # 3 en la técnica manual mecánica crown-down, mientras que con el sistema ProTaper fueron los instrumentos F2 y F3 sin ser significativos. Conclusiones: La técnica de preparación manual mecánica crown-down y el sistema ProTaper®, no generan variaciones de temperatura que puedan se lesivas para los tejidos perirradiculares. [Flórez AE, Moreno DR, Jiménez JE, Serpa MF, Rojas SL, Delgado JE., Moreno GC. Desprendimiento de calor en la preparación de conductos radiculares con el sistema ProTaper® y la técnica manual crown-down. Ustasalud Odontología 2005; 4: 81 - 90 ] Palabras clave: ProTaper®, Generación de calor, Técnica manual crown-down, Sistema rotatorio. HEAT GENERATION DURING TOOTH CANAL PREPARATION WITH PROTAPER® AND THE MANUAL CROWN-DOWN TECHNIQUE ABSTRACT Objective: To measure the heat liberation at 1 and 6 mm from the apex when preparing the root canal system with the ProTaper® rotary system or the manual crown-technique. Material and methods: This was an experimental investigation; 52 teeth with one root canal were prepared: 26 with ProTaper® rotatory system and 26 with manual crown-down technique. They were decoronated at 16 mm, in order to prepare them with the crown-down technique and ProTaper® rotary system at 37°C. Type K thermocouples were bonded to the root at 1 and 6 mm from the apex and plugged to digital thermometers, to measure the final instrumentation temperature. Results: The highest heat detachment was for Gates Glidden burs #2 and #3 in manual crown-down technique and ProTaper® system F2 and F3, but these were no significant. Conclusions: Manual crown-down technique and ProTaper® rotary system do not present heat detachment that can be harmful for the surrounding tissues. Key words: ProTaper®, Heat Generation, Crown-down technique, Rotatory system. Recibido para publicación: 4 de junio 2005. Aceptado para publicación: 21 de noviembre de 2005. 81 ARTÍCULO ORIGINAL INTRODUCCIÓN La preparación del conducto radicular consiste en retirar los irritantes existentes, como bacterias, productos bacterianos de desecho, tejido necrótico, restos orgánicos, tejido vital, productos salivares, hemorragias y otros.1 El principio de la preparación es sencillo; los instrumentos deben alisar todas las paredes y desprender los restos. Después, las soluciones irrigantes lavan el conducto para eliminar todos los desechos desprendidos y suspendidos. La preparación puede efectuarse manualmente con limas, o utilizando elementos mecánicos (instrumental rotatorio). Los medios mecánicos, junto con la instrumentación y las soluciones irrigantes ayudan a proporcionar una mejor limpieza del sistema de conductos radiculares. La literatura reporta que pueden existir cambios de temperatura generados por las preparaciones cavitarias en la superficie del diente, sobre el hueso en la preparación para colocación de implantes y en la superficie externa radicular, durante la preparación endodóntica y la colocación de retenedores intrarradiculares cuando se utilizan sistemas rotatorios.2,3 Se han realizado muy pocos estudios in vivo o in vitro que evalúen el desprendimiento de calor en la preparación endodóntica. Los efectos, que pueden producir los cambios de temperatura en los tejidos periapicales al preparar el conducto con cualquier técnica o instrumento, podrían originar desde una necrosis en los tejidos de soporte hasta una anquilosis del diente.2 Dentro de la fuentes bibliográficas consultadas sobre cambios de temperatura en la superficie externa radicular durante la preparación del conducto, sólo se han hallado tres estudios; Eriksson en 1984, al realizar la preparación de conductos radiculares utilizando limas en un contraángulo encontró aumentos de temperatura por encima de los 10oC, dados como límite para producir daño sobre los tejidos de soporte del diente. Tales aumentos de temperatura se relacionaron con la velocidad del instrumento y el tipo de ensanchador empleado para la preparación.4 Alarcón y colaboradores, en 2002, encontraron cambios de temperatura cercanos a los 4oC al realizar movimientos rotatorios dentro del conducto radicular, empleando los sistemas Profile®, Kavo 29CH® y la técnica manual mecánica crown down. Las variables emplea- 82 Ustasalud Odontología 2005; 4: 81 - 90 das en esa investigación fueron: los sistemas de preparación y la temperatura. Los resultados de este estudio mostraron que el sistema Profile® registró los menores cambios de temperatura durante la preparación a 1 y 6 mm, seguido del sistema Kavo 29 CH®. Dichos cambios de temperatura se relacionaron con la velocidad del instrumento durante la preparación.5 Souza, en 2003, realizó un estudio in vitro para medir la variación de la temperatura externa radicular en los tercios medio y cervical, durante la preparación químico - quirúrgica de los conductos, con el uso de instrumentos rotatorios (sistema Profile®) y diferentes sustancias químicas (hipoclorito, Endo-PTC, EDTA), concluyendo que en el grupo que usó EDTA durante la preparación se tiene un aumento significativo de temperatura (29.43°C) en la superficie externa radicular comparado con el grupo de hipoclorito (29.16°C) y el Endo-PTC (28.99°C). Sin embargo en este estudio no se simuló la situación clínica de la temperatura de la cavidad oral.6 En la actualidad el sistema ProTaper® (que utiliza un contraángulo en rotación continua de 360° con velocidad de 350 rpm) es el más reciente sistema rotatorio en uso. Aunque mucho se conoce del diseño de los instrumentos, así como de las ventajas de su utilización para la preparación de conductos radiculares, por cuanto se considera que es seguro y rápido, poco o nada se conoce respecto de los cambios que sobre los tejidos periapicales puedan generarse durante la preparación con este sistema. Se hace entonces necesario investigar los posibles cambios de temperatura, que durante la preparación con el sistema ProTaper®, puedan generarse en la superficie externa radicular. Se ha especulado que dicho sistema, presenta un diseño geométrico triangular con aristas cortantes, que remueven de manera eficiente la dentina y reducen por lo tanto la carga torsional.7 Sin embargo, es de importancia conocer qué tan seguro es para los tejidos de soporte la preparación con dicho sistema Esta investigación pretende medir los cambios de temperatura in vitro, generados durante la preparación con el sistema ProTaper®, y la técnica manual crown-down, a 1 y a 6 mm del ápice, en dientes premolares unirradiculares mediante el empleo de termocuplas y termómetros electrónicos de precisión a la temperatura del medio oral. Flórez AE. y col. ARTÍCULO ORIGINAL MATERIALES Y MÉTODOS El estudio in-vitro realizado tuvo un diseño experimental. Se utilizaron 52 premolares unirradiculares, extraídos por razones ortodónticas y se almacenaron en formalina al 10%. El tamaño de la muestra, se obtuvo luego de realizar la prueba piloto, para obtener un nivel de confianza de 95% y un poder de 98. Se tomaron radiografías periapicales preoperatorias a cada diente utilizando películas Kodak y un aparato de Rayos X Trophy, mediante la técnica de paralelismo, para tener una imagen del eje longitudinal del diente. Los especimenes se dividieron aleatoriamente en dos grupos de la siguiente manera: Grupo I: 26 dientes para sistema ProTaper®. Grupo II: 26 dientes para técnica manual mecánica crown- down. Previo a la preparación definitiva de la prueba se realizó un estudio piloto para la estandarización del procedimiento. Los dientes se decoronaron a una medida estándar de 16 mm, tomada en sentido ápico-coronal. A cada diente se le realizó una identación con una fresa redonda # 2 a 1 y 6 mm desde el ápice sobre la cara mesial, para poder posicionar las termocuplas que medirían los cambios de temperatura generados. Se utilizó una olla (Hanau®) con agua a temperatura de 37OC, para colocar los dientes y asemejar la temperatura corporal. Los dientes se estabilizaron en empaques de caucho montados sobre un orificio hecho en una lámina de acrílico de 20 x 30 cm y se hizo un orificio menor para el paso de las termocuplas tipo J a 3 cm. del orificio del empaque. La olla se llenó de agua y se estabilizó la temperatura a los 37OC; sobre ésta se colocó la lámina de acrílico con el diente en cuyas identaciones se adosó un extremo de las termocuplas que terminarían en un termómetro digital calibrado.5 Se calibraron los termómetros digitales (Noronix NTM 1 London® a temperatura corporal de 37OC. Flórez AE. y col. Para la preparación con el sistema ProTaper® y la irrigación con hipoclorito de sodio, dos operadores fueron calibrados, para lograr la estandarización del proceso. La preparación se estandarizó para el uso de siete instrumentos. Cada lima se utilizó por 25 segundos y se irrigó durante 25 segundos con hipoclorito de sodio al 2.5% (2.5 ml). Se inició la preparación de los 26 dientes con los instrumentos rotatorios ProTaper® realizando la secuencia descrita por la casa fabricante así: Se inicio con la lima S1 al punto de resistencia sin ejercer presión, se irrigó copiosamente con hipoclorito de sodio y se continuó con la limas Sx, S1, S2, F1, F2 y F3 de la misma manera. A medida que se preparaba con cada uno de los instrumentos se registró en las tablas el aumento de temperatura dado por los termómetros digitales. Posteriormente se realizó la preparación con los instrumentos manuales para la técnica crown-down. Se inició con las fresas Gates Glidden # 2 y # 3 hasta el punto de resistencia sin ejercer presión. Luego se realizó la primera secuencia desde la lima 30 de mayor a menor diámetro y de coronal a apical hasta la lima 20. Seguidamente se realizó una segunda secuencia con lima 35, 30 y 25. Se finalizo con una secuencia desde la lima 40 hasta la 30. Determinando como lima apical principal la 35. Es importante tener en cuenta que se realizó irrigación copiosa y aplicación de EDTA entre cada instrumento de acuerdo a la estandarización previamente realizada y se registró en las tablas la temperatura definida en los termómetros. Para efectos del análisis diferencial se utilizó la técnica de construcción de intervalos de confianza y las pruebas de ANOVA de una vía y t de Student, previa valoración de la homogeneidad de varianza con la técnica de Levene. Se analizó con un nivel de significancia de 0.05. RESULTADOS Los resultados obtenidos en los promedios de los instrumentos utilizados en el sistema ProTaper® y la técnica manual crown-down se encuentran en la tabla 1 y 2. Al analizar el desprendimiento de calor con el sistema ProTaper a 1 mm se observó que el instrumento que en promedio generó el mayor grado de calor fue F2 seguido 83 Ustasalud Odontología 2005; 4: 81 - 90 ARTÍCULO ORIGINAL 84 Ustasalud Odontología 2005; 4: 81 - 90 Flórez AE. y col. ARTÍCULO ORIGINAL por F3 siendo de 0.74 ± 0.45oC y 0.72 ± 0.51oC respectivamente, oscilando la primera entre 0.1 y 2 grados y la segunda entre 0 y 2.1 grados. El instrumento SX mostró el menor desprendimiento de calor con un promedio de 0.96 ± 0.15oC (Tabla 1). Respecto a este sistema a los 6 mm se observó que los instrumentos que generaron mayor grado de calor fueron los F2 y F3 con un promedio de 1.12 ± 0.68oC de incremento y 0.98 ± 0.64oC respectivamente. Por su parte el instrumento que produjo menor incremento fue el S2 con un promedio de 0.38 ± 0.3oC (Tabla 1). En la técnica manual crown-down especialmente en las fresas Gates Glidden # 2 y # 3 se observó un mayor nivel Flórez AE. y col. de incremento en la temperatura, de manera que a 1 mm éstas mostraron un aumento de 1.9 ± 2.1oC y 1.7 ± 1.4oC respectivamente. No obstante no se sobrepasó el límite de los 10° de incremento en ninguna de las muestras. A 1 mm el mayor incremento se obtuvo con la lima 30 que mostró un gradiente de 0.1 ± 0.28oC (Tabla 2). A los 6 mm la fresa Gates Glidden # 3 causó un incremento de 6.6 ± 3.2oC seguida por Gates Glidden #2 con 4.5 ± 2.5oC. Es importante anotar que con estos dos instrumentos se encontraron muestras en las cuales el incremento superó el límite de 10° considerado potencialmente lesivo para los tejidos de soporte. En cuanto al menor incremento se observó con la lima 30 con un promedio de 0.15 ± 0.3oC, e incluso se observaron valores de gradiente ne85 Ustasalud Odontología 2005; 4: 81 - 90 ARTÍCULO ORIGINAL gativo indicadores de un descenso de la temperatura dentro del conducto. Al comparar la técnica ProTaper y manual crown-down se observó que a 1 mm se dieron diferencias significativas en casi todos los instrumentos excepto entre S2 de ProTaper y L30 manual mecánica crown-down y entre la F3 y L40 por lo demás se observaron diferencias significativas en el gradiente de temperatura. En las parejas en las cuales se observaron mayores diferencias fueron en GG # 2 y S1 y entre SX y GG # 3 (Figura 1). Al analizar el mismo comportamiento a 6 mm se observó que hubo diferencias significativas en los instrumentos utilizados en las 2 técnicas excepto entre S1 y L35 (P=0.077) aún cuando sugiere una tendencia a la significancia por lo demás en todos los instrumentos la técnica manual causó un incremento mayor en las fresas GG # 2 y # 3 mientras que en la técnica ProTaper se generó un gradiente mayor en las S2, F1, F2, F3 (Figura 1). Con el objeto de aportar mayor evidencia sobre el comportamiento del incremento de temperatura en cada una de las técnicas se compararon los instrumentos. Las diferencias se probaron mediante la técnica de t de Student para datos relacionados como modelo paramétrico. Se encontró que a 6 mm en ProTaper® hay un mayor grado de incremento mientras que en la técnica manual no se observó la misma tendencia al no darse diferencias significativas en L35, 30 y 40 donde el nivel de denominación de calor fue similar entre 1 y 6 mm (Figura 1). DISCUSIÓN El objetivo de esta investigación fue medir los cambios de temperatura in vitro, generados durante la preparación con el sistema ProTaper® y la técnica manual crowndown, a 1 y a 6 mm del ápice, en dientes premolares unirradiculares mediante el empleo de termocuplas y termómetros electrónicos de precisión a la temperatura del medio oral. Los efectos nocivos del calor sobre la superficie radicular externa, durante los procedimientos de preparación endodóntica, son de importancia clínica, debido a que el 86 Ustasalud Odontología 2005; 4: 81 - 90 aumento por encima de 10°C 4 puede alterar la viabilidad de los tejidos de soporte y generar desde necrosis del hueso y ligamento periodontal, hasta anquilosis del diente.2 En este estudio, realizado a temperatura corporal, se encontró que hay desprendimiento de calor con los instrumentos rotatorios (ProTaper®) y la técnica manual crowndown a 1 y 6 mm, pero sin superar los limites lesivos (10°C) para los tejidos.4 La generación de calor durante la preparación es producida por el tipo de instrumento empleado, la rotación del mismo, la presión y el tiempo de contacto con la estructura dental.5 Esta investigación empleo la serie completa del sistema ProTaper®,6 en su totalidad, siguiendo las indicaciones del fabricante. El sistema ProTaper® generó los cambios menores de temperatura durante la preparación en los dos niveles. Sin embargo, durante la preparación con este sistema los instrumentos que reportaron el mayor incremento de temperatura fueron los F2 y F3 a 1 y 6 mm del ápice que corresponden a los instrumentos que preparan el tercio apical. A 6 mm del ápice, dichos instrumentos generaron aumentos de temperatura durante la preparación, un poco más elevados que a 1 mm. Los instrumentos «F» (finishing files) son tres F1, F2 y F3 con diámetros en D0 que corresponden a 0,20, 0,25 y 0,30 mm, respectivamente. Estos se caracterizan, por tener mayor conicidad en la punta, de D0 a D3, donde tienen un taper de 7, 8, y 9% y en D4 a D14 de 5.5% para tener un diámetro final de 1.20 mm en D14. Por el contrario los instrumentos «S» (shaping files) se caracterizan por presentar un taper progresivo el cual para SX es de 3.5% en D0 y 0.19 mm de diámetro, aumentando hasta un 19% en D14 donde su diámetro final es de 1.20 mm, para S1 es de 2% en D0 y 0.17 mm de diámetro y aumenta hasta llegar a 11% y 1.20 mm de diámetro en D14 y para S2 4% y 0.20 mm de diámetro en D0 y 11.5% y 1.20 mm de diámetro.8 Debido al diseño en su sección transversal de forma triangular convexa, el contacto de las limas con la pared interna del conducto es solo en una pequeña zona de dentina, lo cual reduce la carga torsional del instrumento, evi- Flórez AE. y col. ARTÍCULO ORIGINAL tando aumentos elevados de temperatura en la superficie externa radicular.8 El instrumento S2 está diseñado para preparar el tercio medio y de igual forma progresivamente el tercio apical. Los instrumentos «F» preparan la porción apical y media progresivamente expandiendo la forma del conducto en el tercio medio. De esta forma al preparar la porción apical con estos dos instrumentos, se presentan mayores fuerzas torsionales, debido a la distancia entre el mango y el extremo apical del instrumento.9 Por lo tanto, una gran tensión puede ser ejercida contra la pared del canal por parte de la lima, sobre todo en la sección del conducto donde éste es más estrecho10, generando fricción y por ende aumentos de temperatura que pueden transmitirse a la superficie externa del conducto. Al comparar los diámetros de los instrumentos «S» con los instrumentos «F» en D5 y D6, se puede observar que los instrumentos «F» tienen un mayor diámetro comparados con los «S», generándose una mayor fricción que puede ser la causa del aumento de temperatura a este nivel. Durante la preparación, la punta del instrumento es forzada dentro del conducto para alcanzar el tercio apical, incrementando la fricción en un punto. De igual manera a mayor profundidad del instrumento mayor área de contacto, lo cual es proporcional a la presión que se ejerce hacia el ápice.11 Es muy posible que durante la preparación con los instrumentos F2 y F3 se halla encontrado cierta resistencia al avanzar hacia el ápice, produciendo un leve «bruñimiento» de la dentina por la acción persistente del instrumento a través del calentamiento (estrés).11 Vale la pena agregar que para el instrumento F3 los cambios fueron ligeramente superiores que para F2, esto debido a la configuración del instrumento, que lo hace poseer menos masa haciéndolo más flexible, evitando así un mayor contacto con la pared del conducto. La técnica manual mecánica crown-down, emplea instrumentos rotatorios tipo Gates Glidden, para el ensanchamiento del tercio medio y coronal; estas fresas, presentan un diseño de espiral con hojas cortantes, cuya distancia y disposición permite el contacto intermitente con las paredes del conducto y mejor disipación de calor comparado con otros ensanchadores3, sin embargo, este tipo de ensanchador provee un corte eficiente de la pared interna del conducto;12 además realiza un corte Flórez AE. y col. rápido y seguro, dejando un adecuado espesor dentinal.13 En la presente investigación estos instrumentos fueron los que mostraron el mayor desprendimiento de calor. Durante la preparación con la técnica manual mecánica crown-down, los instrumentos Gates Glidden # 2 y # 3 generaron los mayores aumentos de temperatura en los dos niveles. Sin embargo, a los 6 mm mostró más calor que al nivel de 1 mm. Esto puede explicarse por su diseño, que permite un mayor corte de la estructura interna del conducto, produciendo mayor fricción por contacto. A pesar que la dentina posee la capacidad de tener una baja conductividad térmica para disipar el calor; el ensanchador utilizado a una velocidad entre 10.000 y 40.0000 r.p.m14, remueve gran cantidad de tejido dentina-rio de la pared interna del conducto, disminuyendo la permeabilidad de la dentina y acercándose hacia la pared que está en contacto con el cemento, donde los túbulos dentinales poseen menor diámetro,15 permitiendo de esta manera transmitir el calor hacia la superficie externa del conducto que está en contacto con el ligamento periodontal. Cabe anotar que en dos especimenes la variación de temperatura fue de 10oC y 13.5oC, lo cual podría alterar los tejidos de soporte; sin embargo cada instrumento fue utilizado solo 25 segundos, por lo que se cree no es suficiente para lesionar los tejidos de soporte. Dichas variaciones se dieron a 6 mm del ápice y no a 1 mm, debido a que el contacto de las Gates Glidden se da hasta los 2/3 de la longitud radicular lo que equivale a los tercios medio y coronal y no tienen ningún contacto con el tercio apical, donde se observó un leve aumento de temperatura el cual se puede dar por la propagación del calor hasta este nivel. Tales aumentos de temperatura parecen relacionarse con la velocidad de rotación del instrumento dentro del conducto, así como con la energía generada por el ensanchador durante la preparación y de igual manera el control del instrumento y la presión por parte del operador. Las limas Flexofile, por otro lado, debido a su diseño geométrico, triangular, producen un corte en solo pequeñas zonas de la pared interna.16 Los pocos cambios de temperatura generados durante la preparación con estos instrumentos parecen estar más relacionados con el control por parte del operador, e igualmente por el poco estrés gene- 87 Ustasalud Odontología 2005; 4: 81 - 90 ARTÍCULO ORIGINAL rado durante la rotación de la lima dentro del conducto, que evita exceder el torque del instrumento dentro de este, de igual manera, los valores del estrés durante el torque incrementaron de manera radial desde el centro hacia fuera, en el sistema ProTaper®, siendo la distribución de estrés y del bending más regular y uniforme. Por el contrario la rigidez pareció estar más relacionada con el momento de inercia de la sección transversal del sistema. Este sistema mostró ser más rígido, pero con menos valores de estrés y mejor distribuidos. Finalmente estos comportamientos se relacionaron, con la aleación durante la preparación. Así al sistema ProTaper® le tomó más tiempo pasar de su fase cristalina de austenita a la martensita (fase de transformación) y por lo tanto podría operar con altas cargas en la fase de transformación (superelástica) sin acumular estrés de manera peligrosa.17 Para facilitar le preparación de los conductos la aleación de níquel-titanio, tiene dos fases en su estructura: austenita y martensita, las cuales generan en los instrumentos un comportamiento especial. Antes de la preparación, la curva de comportamiento de la aleación es lineal porque la aleación se encuentra en una fase cristalina estable tipo austenita. Sin embargo al iniciar la preparación, la aleación pasa a una fase de martensita, donde hay superelasticidad. Por lo tanto, el estrés producido, genera una transición de la fase austenítica a la martensítica, causando cambios volumétricos, y efecto de memoria de forma;18 lo cual puede generar la deformación y fractura del instrumento.17 Los instrumentos ProTaper® son mejor controlados cuando se accionan, con motores eléctricos, que controlan el torque, identificando de esta manera el límite torsional.10 Igualmente la geometría del instrumento (triangular convexa), puede reducir la fractura torsional, aumentando el corte, disminuyendo las áreas de contacto y la carga torsional. Sin embargo, Peters, en el 2003, en su estudio del sistema ProTaper®, donde midió el torque y la fuerza en relación con la anatomía del canal, mostró, que existe una relación precisa entre el torque y la profundidad de inserción del instrumento. De igual manera encontró que los instrumentos S2 manejaban valores de torque bajos y el F3 altos. Así mismo, que existe una relación entre el torque ejercido durante la preparación y la anatomía del conducto. Cuando un instrumento es forzado dentro del conducto por parte del operador la fricción incrementa en un punto, requiriendo alto torque 88 Ustasalud Odontología 2005; 4: 81 - 90 para rotar el instrumento; de este modo la punta del instrumento es forzada y puede sufrir una deformación más allá del límite elástico generando deformación.10 Vale la pena considerar el comportamiento de los dos sistemas durante la preparación. La técnica crowndown, combina el uso de instrumental rotatorio (ensanchadores GG) los cuales son accionados por motores de aire de baja velocidad sin control adecuado de torque, que permite accionar de manera efectiva la rotación del instrumento dentro del conducto y donde el operador controla el movimiento del ensanchador, ejerciendo presión (fuerza física por unidad de área),14 hacia el extremo del instrumento produciendo mayor contacto y fricción contra las paredes. De esta manera la presión, la velocidad y el operador pueden afectar desfavorablemente la preparación. Esto explicaría de igual forma el porque los instrumentos Gates Glidden generaron los mayores cambios de temperatura. Por el contrario el sistema ProTaper®, mostró un comportamiento más uniforme durante la preparación (Figura 1). Definitivamente los instrumentos rotatorios con aleación de níquel-titanio se comportan de manera especial. Además de la aleación, debe considerarse la cinemática de movimiento (progresión y alivio)14, la geometría del mismo y la velocidad de acción del instrumento. Debido a que la velocidad influye en el trabajo de los instrumentos, Gambarini mostró que motores con control de torque reducen la fatiga cíclica del instrumento y pueden controlar mejor el mismo, evitando exceder su límite elástico y posteriores fallas durante la preparación.11 Esta investigación empleó un motor Teknica® con control de torque para cada instrumento según indicaciones del fabricante. Es conocido que el sistema ProTaper® presenta bajos valores de torque. Sin embargo la configuración de taper incremental, en su parte activa hace suponer que cada instrumento del sistema posee más masa y es más rígido; pero la aleación de Ni-Ti le brinda las ventajas de flexibilidad. Berutti, en el 2003, mostró el comportamiento torsional y de bending del sistema ProTaper® comparado con el sistema ProFile®, también mencionó que la aleación de Ni-Ti presenta un comportamiento altamente no lineal durante la preparación y de esta manera la rigidez estructural varía como la carga aplicada varía.17 Flórez AE. y col. ARTÍCULO ORIGINAL Igualmente Berutti, mostró como durante el torque el núcleo central del sistema ProTaper® se encuentra enteramente en la fase austenítica. La parte externa por el contrario, opera en un campo superelástico, donde la preparación de los instrumentos no generaran más fricción durante el corte.17 La anatomía del conducto parece influenciar cambios de temperatura durante la preparación.10 Los últimos milímetros del conducto generan mayor resistencia, produciendo más fricción, elevando la temperatura que pueda ser transmitida a la superficie externa Se ha visto la importancia de diferentes aspectos en relación a la fricción y por ende a la posible transmisión de calor sobre la superficie externa radicular pero también se debe tener en cuenta que es indispensable el empleo de soluciones irrigantes. Dichas soluciones pueden contribuir a la disipación del calor generado durante la preparación con cada instrumento.3 Desde la gran expectativa que generaron los sistemas rotatorios desde su lanzamiento, vale la pena considerar el empleo de sistemas que sean accionados por motores que permitan controlar el torque de las limas durante la preparación, igualmente el tiempo de preparación, el uso de agentes irrigantes para disipar los posibles cambios de temperatura y el diseño geométrico de los instrumentos, así como la presión ejercida durante la preparación. De acuerdo a esta investigación de ProTaper® y a la anterior realizada por Alarcón y col. de ProFile® y Kavo 29CH® se puede determinar la seguridad que tienen estos sistemas rotatorios en cuanto al desprendimiento de calor. Además debe considerarse el conocimiento del endodoncista, de la anatomía interna del conducto14 y la habilidad del operador para el empleo de instrumentos rotatorios, de una manera adecuada, evitando el uso indiscriminado (abuso de la aleación) que puedan producir deformación de la lima y aberraciones del conducto. CONCLUSIONES 1. El sistema ProTaper® generó leves aumentos de temperatura a 1 y 6 mm del ápice sin afectar los tejidos de Flórez AE. y col. soporte por lo que se considera un sistema seguro en el control de la temperatura. 2. La técnica de preparación manual mecánica crowndown, generó el mayor aumento de temperatura en la superficie radicular externa cuando se emplearon los ensanchadores Gates Glidden a 6 mm del ápice. 3. A 6 mm del ápice hay mayor desprendimiento de calor, que a 1 mm en los dos sistemas de preparación empleados, lo que esta influenciado por el tipo de instrumento, diseño y aleación empleada, así como la velocidad, torque y presión ejercida por el operador. 4. El aumento de temperatura esta influenciado por la fricción del instrumento con las paredes del conducto y por ende las variaciones en la anatomía radicular. 5. La técnica manual crown-down mostró cambios de temperatura mayores con los ensanchadores Gates Glidden #2 y #3, superiores a los 10°C, sin estos ser significativos, a diferencia del sistema ProTaper® donde los cambios de temperatura no excedieron los 10°C en ningún instrumento. Recomendaciones Realizar un estudio con fresas Gates-Glidden, para determinar el desprendimiento de calor que estas pueden ocasionar en la superficie radicular externa y su relación con la viabilidad de los tejidos. BIBLIOGRAFÍA 1. Ingle J, Bakland L. Endodoncia. 4ta Ed. Mexico: McGraw-Hill Interamericana; 1996. p. 161 2. Tjan A., Abbate M. Temperature rise at root surface during postspace preparation. J Prosthet Dent 1993; 69: 41 - 45. 3. Ottl P, Lauer HC. Temperature response in the pulpal chamber during ultrahigh-speed tooth preparation with diamond burs of different grit. J Prosthet Dent 1998; 80:12 - 19. 4. Eriksson JH, Sundström F. Temperature rise at root surface during root canal preparation a possible cause of damage to tooth and periodontal tissue. Swed Dent J 1984; 8: 217 - 23. 5. Alarcón CM, Rojas SL, Prado M, Tabash A. Desprendimiento de calor en los sistemas rotatorios ProFile®, Kavo 29CH® y la técnica manual mecánica crown-down. Estudio in vitro. Universitas Odontológica 2003; 23: 25 - 33. 89 Ustasalud Odontología 2004; 4: 81 - 90 6. Penina P, Souza A. Avaliacao in vitro da variacao térnica da superficie externa da raiz durante o preparo químico-cirúrgico dos canais com o uso de instrumentos rotatórios e diferentes substancias químicas auxiliares. URL disponible en http:// www.guiaodonto.com.br 7. Clauder T, Baumann M. ProTaper NT system. Dent Clin North Am 2004; 48: 87 - 111. 8. Ruddle CJ. The ProTaper endodontic system: Geometries, features, and guidelines for use. Dentistry Today 2001; 20: 60 - 67. 9. Schäfer E. Root canal instruments for manual use: A review Endod Dent Traumatol 1997; 13: 51 - 64. 10. Peters OA, Peters CI, Schönenberger K, Barbakow F. ProTaper rotary root canal preparation: assessment of torque and force in relation to canal anatomy. Int Endod J 2003; 36: 93 -99. 11. Gambarini G. Cyclic fatigue of ProFile rotary instruments after prolonged clinical use. Int Endod J 2001; 34: 386 - 389. 12. Luebke NH, Brantley WA. Torsional and metallurgical properties of rotary endodontic instruments. 2. Stainless steel Gates Glidden drills. J Endod 1991; 17: 319 - 323. 13. Luebke NH, Brantley WA. Physical dimension and torsional properties of rotary endodontic instruments. I. Gates Glidden Drills. J Endod 1990; 16: 439 - 441. 14. Leonardo MR, Leonardo RT. Sistemas rotatorios en endodoncia: Instrumentos de Níquel-Titanio. Editorial Artes Médicas 2002; Latinoamérica Pág. 53-7, 321 - 327. 15. Blum J-Y, Machtou P, Ruddle C, Micallef JP. Analysis of mechanical preparations in extracted teeth using ProTaper rotary instruments: Value of the safety quotient. J Endod 2003; 29: 567 - 575. 16. Schäfer E, Viassis M. Comparative investigation of two rotary nickel-titanium instruments: ProTaper versus RaCe. Part 1. Shaping ability in simulated curved canals. Int Endod J 2004; 37: 229 - 238. 17. Berutti E, Chiandussi G, Gaviglio I, Ibba A. Comparative analysis of torsional and bending stresses in two mathematical models of nickeltitanium rotary instruments: ProTaper versus ProFile. J Endod 2003; 29: 15 - 19. 18. Thompson SA. An overview of nickel-titanium alloys used in dentistry. Int Endod J 2000; 33: 297 -310 90 Ustasalud Odontología 2005; 4: 81 - 90 EVALUACIÓN DE LA ASOCIACIÓN DE UNA BUENA HIGIENE ORAL CON HÁBITOS DE AUTOCUIDADO ADECUADOS EN ESCOLARES VINCULADOS A DOS CONCENTRACIONES ESCOLARES DE BUCARAMANGA Y SU ÁREA METROPOLITANA Sonia Constanza Concha Sánchez Odontóloga, U. Santo Tomás, Especialista en Educación y Comunicación para la Salud y el Bienestar, U. Industrial de Santander, Docente, U. Santo Tomás y U. Industrial de Santander Autor responsable de correspondencia: Sonia Constanza Concha S. Correo electrónico: [email protected] RESUMEN Objetivo: Identificar la asociación de una buena higiene oral con hábitos de autocuidado en escolares vinculados a dos concentraciones escolares de Bucaramanga y su área metropolitana. Materiales y métodos: Mediante un estudio observacional analítico de corte transversal, se evaluaron 291 escolares de dos instituciones educativas. Las variables se describieron en forma univariada y bivariada, para analizar la posible asociación del nivel de higiene oral con variables sociodemográficos y de hábitos de autocuidado mediante el test de Chi cuadrado y el test exacto de Fisher y para variables cuantitativas, la prueba t de student. Para el análisis multivariado se aplicó una regresión binomial considerando como variable de interés buena higiene oral y las variables sociodemográficas y de autocuidado como posibles variables explicatorias. Resultados: Se encontró una relación 14 veces mayor (IC 95% 3.47-59.9) de tener buena higiene oral entre los escolares que adoptan más de tres hábitos de autocuidado que entre aquellos que adoptan tres o menos con diferencias estadísticamente significativas p<0.0001 y relación 46% mayor de tener mala higiene oral en escolares matriculados en primero y segundo grado de primaria y 9% mayor en escolares de tercero cuarto y quinto de primaria, comparados con los de preescolar . Conclusión: El abordaje de programas de promoción de la salud, que consideran la relación del número hábitos de autocuidados adecuados adoptados por los escolares con el hábito de higiene oral, pueden constituirse una estrategia que permite integrar acciones que fomentan la construcción de una cultura de la salud, promoviendo efectivamente la salud oral. [Concha SC. Evaluación de la asociación de una buena higiene oral con hábitos de autocuidado adecuados en escolares vinculados a dos concentraciones escolares de Bucaramanga y su área metropolitana. Ustasalud Odontología 2005; 4: 91 - 98] Palabras clave: Promoción de la salud, Educación en salud, Escolares, Hábitos de autocuidado. EVALUATION OF THE ASSOCIATION OF A GOOD ORAL HYGIENE WITH HABITS OF SELF-CARE IN STUDENTS FROM TWO SCHOOLS OF BUCARAMANGA AND ITS METROPOLITAN AREA ABSTRACT Objective: To identify the associations of a good oral hygiene with adequate self-care habits in school children of two Bucaramanga scholar institutions. Material and methods: An observational analytical cross-sectional study was done, in two-hundred-ninety-one school children. The socio demographic variables and self-care habits were evaluated. Chi square and t students test were run. A binomial regression was done for the multivariate analysis. Result: A relationship fourteen times higher was established in school children with at least four self-care habits compared to those children that have three or less habits. Conclusion: Health promotion programs that considered the association between the number of self-care habits can be used as a strategy that will allow to build a complete picture that will include people, health culture and adequate oral health promotion. Key words: Health promotion, Health education, School children, Self-care habits. Recibido para publicación: 30 de junio de 2005. Aceptado para publicación: 10 de octubre de 2005. 91 ARTÍCULO ORIGINAL INTRODUCCIÓN Mejorar las habilidades personales es una de las estrategias propuestas en la carta de Ottawa para hacer promoción de la salud.1 La adopción de hábitos y estilos de vida saludables son acciones y decisiones que asumen las personas y que están determinados, en la mayoría de los casos, por las habilidades de los individuos, por ello es fundamental investigar en estos aspectos. Sin embargo, cimentar la promoción de la salud en abordajes fundamentados en los estilos de vida tiene opositores.1 Es indudable, que la poca investigación en prevención permanece como el principal impedimento para determinar acciones en salud pública efectivas y es quizás el reflejo de la incapacidad de traducir el conocimiento en acciones que fomenten la salud.2 Las instituciones educativas son consideradas como los lugares más apropiados para promocionar la salud de los niños y las niñas, ya que la escuela puede proveer un ambiente para mejorar la salud, la autoestima, los comportamientos y las habilidades para vivir.3 Por muchos años, los programas de base escolar promocionaban la salud a través de actividades de educación en salud de tipo tradicional que han tenido efectos mínimos y a corto plazo; revisiones exhaustivas sobre los programas de educación, particularmente de salud oral, mostraban que los programas de base escolar fueron relativamente ineficientes.3-5 Al parecer, el solo conocimiento sobre salud no es suficiente para que los escolares adopten buenas prácticas de autocuidado oral.4 Revisiones sistemáticas adicionales, sugieren que la promoción de la salud en las escuelas, que se llevan a cabo de forma comprensiva podrían beneficiar la salud oral de los escolares.3 Abordar los programas de educación en salud oral en forma aislada no se constituye en el mejor abordaje desde el punto de vista promocional y preventivo; el manejo simultaneo de varias condiciones de salud relacionadas, podría ser más efectivo y eficiente, evitando en el mejor de los casos la duplicación de esfuerzos y en el peor, mensajes contradictorios para el público receptor de este tipo de programas.1 92 Ustasalud Odontología 2005; 4: 91 - 98 El desarrollo de programas orientados a fomentar la salud debe fundamentarse en una visión integral de las personas, considerando, los aspectos físicos, mentales, sociales, culturales y ambientales que integran y rodean el individuo.5 Una nueva visión de salud en este nuevo siglo, hace evidente la necesidad de enseñar más acerca del efecto de los factores comportamentales, para que las personas puedan empezar a hacer cambios, ya que hay una gran brecha entre las prácticas y las ganancias potenciales que se obtienen cuando se asumen comportamientos saludables.6 El estilo de vida representa patrones sociales y del comportamiento.7 La adopción de estilos de vida saludables y de hábitos de autocuidados deberían inculcarse en periodos tempranos de la vida, con el propósito de aumentar la probabilidad de que estos se mantengan, por tal razón iniciar programas de educación en salud orientados a fortalecer comportamientos saludables deberían iniciarse en el hogar y/o en las instituciones de educación primaria. Para lograr un buen nivel de salud oral es necesario que las personas desarrollen patrones de comportamiento adecuados de tal forma que éstos se conviertan en componentes integrales de su cuidado dental diario, motivando a la higiene oral.8 Recientemente, se ha observado alguna evidencia de la etiología del comportamiento común en odontología y se ha encontrado que los comportamientos en salud general están asociados con los comportamientos en salud dental, al menos en algún grado.9 La negligencia en hábitos de cuidado en salud dental, se ha relacionado con un amplio complejo de problemas en los estilos de vida de los adolescentes;10,11 también, se ha observado que los comportamientos relacionados con salud oral han mostrado estar asociados con fumar, consumo de alcohol y actividad física en la población adulta.9 Así mismo, se ha observado que las enfermedades crónicas como las alteraciones cardiovasculares, el cáncer e incluso la caries dental están estrechamente ligadas a condiciones relacionadas a estilo de vida, factores sicológicos y condiciones sociales.1,10 Dentro de la litera- Concha SC. ARTÍCULO ORIGINAL tura revisada, no se encontraron artículos que relacionaran hábitos o estilos de vida con los hábitos de cuidado dental en la población escolar. Con lo expuesto se podría pensar que la educación en hábitos de autocuidado orientados a promover la higiene oral en los escolares, no debe abordarse como un actividad aislada, sino como un programa que integra el conjunto de hábitos de cuidado personal, fortaleciendo la alternativa de crear una cultura en salud.1 El diagnóstico de los hábitos de autocuidado en los escolares se podría constituir en la estrategia inicial que orientaría los programas que promueven la salud general y oral. Considerando lo anterior, el objetivo de la presente investigación fue identificar la asociación de una buena higiene oral con hábitos de autocuidado adecuados en escolares vinculados a dos concentraciones escolares de Bucaramanga y su área metropolitana. MATERIALES Y MÉTODOS Se realizó un estudio observacional analítico de corte transversal.12-14 El universo, estuvo integrado por 200 escolares de transición a quinto de primaria vinculados a una concentración educativa rural del municipio de Piedecuesta perteneciente al estrato socioeconómico 1 (constituida fundamentalmente por población desplazada o destechada) y 240 niños y niñas pertenecientes a los grados transición a tercero primaria de una institución educativa urbana de los estratos socioeconómicos 2 y 3 del municipio de Bucaramanga y que fueron evaluados durante el segundo semestre del 2004. El tamaño de muestra se calculó mediante la rutina sample-size para estudios de corte transversal, del programa EPI-INFO v.6.0415 con base en las siguientes especificaciones de diseño: Prevalencia de mala higiene oral en el grupo no expuesto 10% y en expuestos de 30%16, OR (Odds Ratio) 3.86, R.R. (Riesgo Relativo) 3.0, confianza de 99.9% y poder del 80%; lo que permitió estimar que una muestra aproximada de 290 escolares detectaría asociaciones estadísticamente significativas. Se realizó un muestreo por conveniencia; considerando como criterios de inclusión escolares vinculados a las instituciones ya mencionadas y que aceptaron participar Concha SC. en el estudio; se consideró como criterio de exclusión que el escolar no estuviese presente al momento del examen. Se recolectaron variables sociodemográficas como edad, género, grado escolar, institución a la que estaban vinculados y como hábitos de cuidado personal se analizaron además del número de conductas de autocuidado asumidos por el escolar, aquellos como higiene de la indumentaria, del cabello, de uñas y manos, presencia de problemas de la piel e higiene oral, de acuerdo a los criterios establecidos para el índice cuantificado de placa (ICP)17 que se registraron como variables categóricas dicotómicas (inadecuado-adecuado). Cada institución fue notificada con anterioridad y a cada una de ellas, se les entregó el plan de trabajo con lo cual se obtuvo la aprobación del director. Previa recolección de la información se realizó un entrenamiento a los encuestadores (estudiantes de la asignatura de promoción y prevención I) en los procedimientos y manejo de formatos de recolección de datos; se hizo prueba piloto con ocho escolares voluntarios, con el fin de verificar el diligenciamiento de la encuesta por parte de los examinadores y estandarización de criterios. Finalmente, se procedió a recolectar las variables de la siguiente manera: Los evaluadores visitaron la institución educativa el día establecido e hicieron la evaluación de cada escolar en el salón de clase; registraron inicialmente las conductas de autocuidado general, posteriormente proporcionaban la solución reveladora y examinaban cavidad oral, seleccionado tres estructuras dentarias del maxilar superior que evaluaron por vestibular y tres inferiores por lingual de acuerdo a los criterios establecidos en el ICP17 y registraron sus resultados en el formato diseñado para tal fin. La base de datos se elaboró en Excel18 por duplicado se exportaron al paquete estadístico EPI-INFO v.6.0415 y mediante la rutina validate se corroboró la calidad de la digitación; finalmente el análisis estadístico se efectuó en el paquete estadístico STATA 8.0.19 El análisis estadístico se realizó de la siguiente manera: En el análisis univariado, se describió la población de estudio en todas sus variables aplicando medidas de resumen que se organizaron en tablas de frecuencia, según la naturaleza y distribución de las variables. 20,21 93 Ustasalud Odontología 2005; 4: 91 - 98 ARTÍCULO ORIGINAL El análisis bivariado permitió establecer la asociación de la higiene oral(evaluada en forma categórica) con cada una de las variables en el estudio, para cumplir con estos propósitos se aplicaron test de Chi cuadrado y test exacto de Fisher. 20,21 Para el análisis multivariado se aplicó una análisis de regresión binomial, que estimó los RR (Riesgos Relativos: Razón de Prevalencia) y sus respectivos intervalos de confianza del 95%.22,23 Se definió como variable dependiente higiene oral, categorizada como buena cuando el índice cuantificado de placa era inferior a 1 y mala cuando se obtenían valores mayores o iguales a 1. Como variables explicatorias se analizaron género, edad, institución educativa, grado escolar, higiene de la indumentaria, el cabello, manos y uñas, problemas de la piel y número de hábitos de autocuidado asumidos por el paciente, categorizado como bueno cuando asumía más de tres conductas de autocuidado, de las cinco evaluadas. Para el análisis de regresión binomial bivariado inicial se analizó la variable dependiente con cada una de las variables explicatorias en forma independiente y a partir de este, se seleccionaron para el modelo final las variables que obtuvieron una probabilidad igual o inferior a p=0.25 o aquellas que mostraban ser biológicamente significativas.24 Todo el análisis se realizó considerando un nivel de significancia de α=0.05. Todos los procedimientos siguieron las recomendaciones de la Resolución 008430 de 1993,25 del Ministerio de Salud, para el trabajo con menores de edad. Se solicitó la participación voluntaria tanto de la institución, de los padres, como del escolar en el estudio. Se preservó en todo momento la autonomía, la beneficencia, la confidencialidad y la privacidad de la información recolectada. RESULTADOS Análisis Univariado Aspectos sociodemográficos Se evaluaron 291 escolares; el 73.5% eran del sexo femenino, el 53.6% (156) estaban vinculados a la institución 2; el 60.8% (177) estaban en 1 y 2 grado de primaria y el 16.2% (47) vinculados a transición; el 77.3% (225) de los escolares eran mayores de 6 años (Tabla 1). El promedio de edad en la población encuestada fue 7.02 ±1.74 años, con rango de edad entre los 4 y 13 años. 94 Ustasalud Odontología 2005; 4: 91 - 98 Aspectos relacionados con el autocuidado Al describir las condiciones relacionadas con hábitos de autocuidado se observó que el 84.2% (245) de la población tenía cuidado con su ropa, el 84.5% (246) con su cabello, el 93.5% (272) con su piel, el 74.9% (218) con sus manos y uñas y el 7.9% tenían buena higiene oral (Tabla 2). El promedio de hábitos de autocuidado adoptado por los escolares fue 3.44 ±0.97 hábitos adoptados, con rangos entre 0 y 5; el promedio del índice cuantificado de placa fue de 1.93 ±0.64, con rangos entre 0.16 y 3. Análisis Bivariado Aspectos sociodemográficos y de higiene oral Al analizar la población escolar de acuerdo a las variables sociodemográficas categorizado por buena y mala higiene oral se encontraron diferencias estadísticamente significativas para las variables grado escolar (p=0.001) y edad (p=0.003) Por grado escolar se observó mejor higiene oral en el grupo de transición en el 21.3% de los escolares, mientras que en el grupo de 3, 4 y 5 de primaria en el 1,5% de los niños y las niñas (Tabla 1). Por grupo de edad se observó que mientras el 16.7% (11) de los escolares con edades iguales o inferiores a 6 años registraron buena higiene oral, sólo el 5.3% (12) de los mayores de 6 años presentaron igual condición (Tabla1). El promedio de edad para los escolares con buena higiene oral fue de 5.95 años y en el de mala higiene oral 7.11 años. Al comparar cada uno de los hábitos de autocuidado según higiene oral, sólo se determinó diferencia estadísticamente significativa (p=0.001) para la variable número de hábitos categorizada pues mientras el 11.9% (21) escolares que adoptaban más de tres hábitos de autocuidado tenían buena higiene oral 1.7% de los que adoptaban 3 ó menos hábitos de autocuidado registraban una adecuada higiene dental (Tabla 2). Análisis Multivariado Análisis de la higiene oral según variables sociodemográficos y de autocuidado Al intentar asociar la buena higiene oral con variables sociodemográficas, hábitos de autocuidado y número de hábitos de autocuidado adoptados por los escolares en forma no ajustada, se encontraron Riesgos Relativos (R.R.) asociados a tener buena higiene oral para ser hom- Concha SC. ARTÍCULO ORIGINAL bres (R.R. 1.21 IC95% 0.52-2.8), Cuidado con la ropa (R.R. 1.97 IC95% 0.47-8.12), Cuidado del cabello (R.R. 4.02 IC95% 0.55-29.1, cuidado de manos y uñas (R.R. 2.23 IC95% 0.687.3) y más de 3 hábitos de autocuidado adoptados por los escolares (R.R. 6.86 IC95% 1.64-28.7); sin embargo, sólo esta última mostró diferencias estadísticamente significativas (p=0.008) (Tabla 3). Concha SC. Se encontraron como factores asociados a no tener buena higiene oral estar vinculados a la institución 2 (R.R. 0.55 IC95% 0.25-1.24), estar matriculado en 1 y 2 grado de primaria (R.R. 0.31 IC95% 0.15-) o en 3, 4 y 5 de primaria (R.R. 0.07 IC95% 0.009-0.53), de estos alcanzaron diferencias estadísticamente significativas estar vinculado a 1 y 2 grado de primaria y a 3, 4 y 5 de primaria (p=0.004 y 0.001 respectivamente) (Tabla 3). 95 Ustasalud Odontología 2005; 4: 91 - 98 ARTÍCULO ORIGINAL Las intervenciones con una visión positiva e integral de la salud y dirigidas a las comunidades vulnerables tienen impacto no sólo en la población beneficiaria, sino que también le aporta a los estudiantes de odontología que se están formando y les ayuda a comprender las necesidades reales de la comunidad y el compromiso social que ellos y las universidades tienen frente a la necesidad de participar en la resolución de este tipo de situaciones.26 La presente investigación, se desarrolló dentro de la asignatura de promoción de la salud y prevención de la enfermedad y permitió a los jóvenes llevar a la práctica conceptos de salud integral, promoción y de educación para la salud fundamentado en un diagnóstico de las necesidades de la comunidad sobre la cual iban a intervenir, creando espacios para el desarrollo de un programa con pertinencia social. El modelo de regresión binomial ajustado por todas las variables mostró que adoptar más 3 hábitos de autocuidado con R.R. de 14.4 IC95% 3.47-59.9 (P<0.0001) estaba asociado a tener buena higiene oral. Sin embargo, el análisis también mostró que estar vinculado a 1 y 2 de primaria con R.R. 0.46 (IC95% 0.21-1.03) y a los grados escolares de 3,4 y 5 de primaria con R.R. 0.09 (IC95% 0.0120.7), y pertenecer a la institución 2 con R.R. 0.45 (IC95% 0.2-1.01) permanecieron como factores relacionados a no tener buena higiene oral con niveles de significancia de p=0.059, p=0.022, p=0.054 respectivamente (Tabla 4). DISCUSIÓN Los resultados de la presente investigación, cuyos datos fueron recolectados por estudiantes de la Facultad de Odontología, en 291 escolares de dos instituciones educativas de Bucaramanga y su área metropolitana, con rango de edad entre los 4 y 13 años, mostraron que el adoptar más de tres hábitos de autocuidado general se relacionó con buena higiene oral. 96 Ustasalud Odontología 2005; 4: 91 - 98 Un estudio comparativo, llevado a cabo por la OPS en 20 países de Latinoamérica y del Caribe, reveló que el contenido y la metodología educativa, de programas dirigidos a promover la salud en los escolares se basan exclusivamente en los daños a la salud, en lugar de enseñar hábitos sanos que se pudieran ampliar fuera del ámbito escolar y que esto podría explicar en parte, el escaso impacto de este tipo de programas.5 Esta afirmación y las evidencias que se presentan en este trabajo, corroboran la importancia de identificar los hábitos de autocuidado y enfatiza en la necesidad de integrar acciones en pro del escolar con el ánimo de generar un verdadero impacto en términos de salud y bienestar. En la presente investigación, no se relacionó una buena higiene oral con un hábito de autocuidado en particular, como si lograron establecer Kassak y colaboradores,11 pues en su investigación mostraron que hábitos dietarios y el ejercicio físico adecuados se correlacionaban significativamente con la frecuencia de cepillado de los dientes en adolescentes, los mencionados investigadores resaltan, sin embargo, que una de las debilidades de su estudio radicaba en el autoreporte de estos comportamientos de salud y las posibles repercusiones de la deseabilidad social en las respuestas. En este trabajo, se controló esta situación, a través de mecanismos de observación y registro por parte del encuestador; se evitó interrogar al escolar dada su edad (preescolar y escolar) y las posibles repercusiones de la Concha SC. ARTÍCULO ORIGINAL deseabilidad social que podrían modificar los resultados, por esto no se consideró el autoreporte de hábitos dietarios y actividad física. Encontrar un asociación 46% mayor de mala higiene oral en el grupo de escolares matriculados en los niveles de 1 y 2 primaria, comparados con los de preescolar, tiene grandes repercusiones en el posible desarrollo de caries dental, pues el primer molar no ha entrado aun en oclusión y no hay mecanismo de autolimpieza asociado a la fricción que se produce durante la masticación, 7,26 adicionalmente el diente recién erupcionado es más susceptible a la caries dental ya que el esmalte aun puede considerarse inmaduro,26 lo que hace necesario implementar acciones especiales orientadas a prevenir la caries dental en los niños y las niñas de primero y segundo de primaria de las instituciones investigadas. Observar una mayor frecuencia de hábitos de autocuidado en preescolares se podría explicarse, por el hecho de que las mamás son, en la mayoría de los casos las responsables del cuidado corporal en los niños más pequeños, pues como lo expresan González y colaboradores,7 son las madres las principales transmisoras de los hábitos de salud y las creadoras de patrones de comportamiento en los niños. Estos resultados podrían indicar que es necesario que las madres acompañen a los escolares en su cuidado corporal hasta que estos cumplan los siete u ocho años o hasta que se logre verificar la autoeficacia en la adopción de estos hábitos. Una buena higiene oral fue evidente en el 7.9% de los escolares y fue el hábito de autocuidado adoptado con menor frecuencia por los menores, si se compara con buenos hábitos de higiene de la indumentaria, del cabello, manos y uñas y problemas de la piel que fueron asumidos por más del 75% de los escolares. Cabe destacar el hecho de que para el único, de los hábitos analizados, que se empleó un índice que cuantificaba el nivel, fue para higiene oral; mientras que para las otras variables se definieron criterios que los cualificaban como adecuados o inadecuados, hecho que podría explicar las diferencias tan marcadas. Otra consideración importante, es que no se controló por nivel educativo de la madre y otras variables que podrían confundir los resultados; sin embargo, la ventaja de fundamentarse en la observación de los hábitos, radi- Concha SC. can en que ésta fue igual, tanto para los escolares con buenos como con malos hábitos de autocuidado y no se esperaría diferencias significativas para uno y otro grupo en cuanto a las variables de confusión, así que se podría considerar que los factores de confusión se encontraba presentes en forma no diferencial en cada uno de los grupos lo que haría pensar que los riesgos relativos tenderían al valor nulo. Cabe considerar en próximas investigaciones ajustar por posibles factores de confusión y comparar los resultados. Se podría concluir, entonces, que el abordaje de programas de promoción de la salud, que consideran la relación de el número hábitos de autocuidado general adoptados por los escolares con el hábito de higiene oral, puede constituirse en una estrategia que permite integrar acciones que fomentan la construcción de una cultura de la salud y que permite abordar el concepto de personas sanas más que bocas sanas, pues es este en últimas, el factor que nos motiva a implementar este tipo de acciones y que podrían mostrar mejores resultados en los programas orientados a promover la salud oral y que se realizan en las instituciones educativas. Adicionalmente, es importante mostrar en la práctica la importancia de este tipo de abordajes, en los procesos de enseñanza aprendizaje de los futuros profesionales de la salud oral. Agradecimientos Es fundamental agradecer el excelente trabajo realizado por los estudiantes de I semestre de promoción y prevención en la Facultad de Odontología de la Universidad Santo Tomás, que hicieron posible el desarrollo de la presente investigación. BIBLIOGRAFÍA 1. Sheiham A, Watt RG. The common risk factor approach: A rational basis for promoting oral health. Community Dent Oral Epidemiol 2000; 28: 399 - 406. 2. Atwood K, Colditz GA, Kawachi I. From public health science to prevention police: placing science in its social political contexts. Am J Public Health 1997; 87: 1603 - 1606. 3. Moyses ST, Moyses SJ, Watt RG, Sheiham A. Associations between health promoting schools´s policies and indicators of oral health in Brazil. Health Promot Int 2003; 18: 209 - 218. 4. Delgado MC. Influencia de un programa motivacional en niños campesinos entre siete y doce años de edad. CES Odontología 1996; 9: 29 - 34. 97 Ustasalud Odontología 2005; 4: 91 - 98 ARTÍCULO ORIGINAL 5. Revista Panamericana de Salud Pública. Temas de actualidad. Componentes educativos de los programas para la promoción de la salud escolar. Rev Panam Salud Pública 1997; 3: 209 - 214. 23. Zochetti C, Consonni D, Vertáis PA. Relationship between prevalence rate ratios and odds ratios in cross-sectional studies. Int J Epidemiol 1997; 26: 220 - 223. 6. McGinnis JM. A vision for health in our new century. Am J Health Promot 2003; 18: 146 -150. 24. Bautista LE. Métodos avanzados de análisis. Bucaramanga 2002. 7. González MC, Valbuena LF, Zarta OL, Martignon S, Arenas M, Leaño M. Caries Dental. Guías de práctica clínica basadas en la evidencia. Bogotá: ACFO-ISS; 1998. p. 26 - 30. 8. Arias MI. Influencia de un video motivacional sobre las prácticas de higiene oral de niños entre los ocho y doce años. CES Odontología 1991; 4: 25 - 30. 25. República de Colombia. Ministerio de Salud. Resolución No. 008430 del 4 de octubre de 1993. 26. Lalumandier JA, Williams KA, Curd FM. Educating and treating school children impacts much more than the child. Am J Health Educ 2005; 36: 48 - 50. 27. Axelsson P. Diagnosis and risk prediction of dental caries, Vol 2. Quintessence books: Chicago; 2000, p. 153 9. Ylöstalo PV, Ek E, Laitinen J, Knuuttila ML. Optimism and life satisfaction as determinants for dental and general health behavior Oral health habits linked to cardiovascular risk factors. J Dent Res 2003; 82: 194 - 199. 10. Koivusilta L, Honkala S, Honkala E, Rimpelä A. Toothbrushing as part of the adolescent lifestyle predicts educational level. J Dent Res 2003; 82: 361 - 366. 11. Kassak KM, Dagher R, Doughan B. Oral hygiene and lifestyle correlates among new undergraduaduate university students in Lebanon. J Am Coll Health 2001; 50: 15 - 20. 12. Kelsey, JL, Douglas TH. Methods in observational epidemiology. N.Y. Oxford University Press, 1986 Cap. 10 (Cross-Sectional another types of studies) p. 244 - 257. 13. Feinstein AR. Clinical biostatistics. XLII. The architecture of crosssectional research (Part I). Clin Pharmacol Ther 1978; 23: 81 - 96. 14. Feinstein AR. Clinical biostatistics. The architecture of crosssectional research (Conclusion). Clin Pharmacol Ther 1978; 481 - 493. 15. CDC-OMS. Epi-Inf 6 Versión 6.04a Nov 1996 16. República de Colombia. Estudio Nacional de Salud Bucal-ENSAB III. Colombia: Ministerio de Salud. Tomo VII, 1999. 17. Pieschacón MP, Camargo DM. Acuerdo entre el índice de Green y Vermillion con el índice cuantificado de placa. Ponencia XI Encuentro Nacional de Investigación Odontología. CES. Medellín, 2000. 18. Microsoft Excel 5.0, Microsoft Corporation 1997. 19. Stata corp. 2003. Stata statistical software. Release 8.0 College station, T.X: Stata Corporation. 20. Pagano M, Gauvreau K. Principles of Biostatistics. Duxbury Press. Belmont p. 35 - 44, 257 - 263. 21. Norman GR, Streiner DL. Bioestadística. Mosby/Doyma Libros: Madrid; 1996 p 129 - 147. 22. Wacholder S. Binomial regresión in GLIM: estimating risk and risk differences. Am J Epidemiol 1986; 123: 174 - 184. 98 Ustasalud Odontología 2005; 4: 91 - 98 Concha SC. EVALUACIÓN DEL NIVEL DE SATISFACCIÓN FRENTE ANTIGUAS REHABILITACIONES ORALES Y LOS FACTORES QUE INFLUENCIARON DICHA CONDICIÓN, EN ADULTOS MAYORES, QUE ACUDEN A LAS CLÍNICAS ODONTOLÓGICAS DE LA UNIVERSIDAD SANTO TOMÁS 1 1 Marlon Alfredo Baldovino, 1Claudia Marcela Barriga, 1María Cecilia Ortiz, 2Sonia Constanza Concha S. Estudiante de X semestre, F. de Odontología, U. Santo Tomás, 2 Odontólogo, U. Santo Tomás, Especialista en Educación y Comunicación para la Salud, Aspirante a Magíster en Epidemiología, U. Industrial de Santander Autor responsable de correspondencia: Sonia Constanza Concha S. Correo electrónico: [email protected] RESUMEN Objetivo: Evaluar el nivel de satisfacción frente a las antiguas rehabilitaciones y los factores que fluyen en dicha condición, en pacientes adultos, que acuden a las Clínicas Odontológicas de la Universidad Santo Tomás. Materiales y métodos: Se realizó un estudio observacional descriptivo de tipo retrospectivo, cuya población de estudio fueron 63 personas mayores de 50 años, que requerían para su tratamiento rehabilitación oral. Resultados: 68% fueron mujeres, con un promedio de edad de 63.4±10.7 años. Al evaluar la asociación de las variables de percepción sobre la funcionalidad y satisfacción con la prótesis se encontraron diferencias estadísticamente significativas para las variables impide alimentarse (p= 0.004), impide hablar (p < 0.001), se cae cuando ríe (p=0.007), impide besar (p= 0.003), impide saborear (p= 0.001) y se mueve cuando come (p=0.031) entre las personas satisfechas y no satisfechas con sus prótesis dentales. Al analizar el motivo de cambio sé encontró que el 75% de las personas no satisfechas con su prótesis, las habían cambiado porque les afectaba la encía. Conclusión: La funcionalidad de la prótesis dental, los sentimientos frente a la perdida dental, la adaptación con los tejidos periodontales y las experiencias con el odontólogo son factores que podrían estar determinando la satisfacción del adulto mayor frente a sus antiguas rehabilitaciones dentales. [Baldovino MA, Barriga CM, Ortiz MC, Concha SC. Evaluación del nivel de satisfacción frente antiguas rehabilitaciones orales y los factores que influenciaron dicha condición, en pacientes adultos mayores, que acuden a las clínicas odontológicas de la Universidad Santo Tomás. Ustasalud Odontología 2005; 4: 99 - 108] Palabras clave: Adulto mayor, Prótesis dentales, Satisfacción, Odontogeriatría ASSESSMENT OF THE LEVEL OF SATISFACTION OF OLD ORAL REHABILITATION AND THE FACTORS THAT INFLUENCED THIS CONDITION IN THE ELDERLY, THAT ATTEND THE DENTAL CLINICS OF THE SANTO TOMAS UNIVERSITY ABSTRACT Objective: To evaluate the level of satisfaction with old dental prosthesis and the factors that influence this condition in the elderly that attend the dental clinics of the Universidad Santo Tomas. Material and methods: Sixty three were elderly women and men; 50 years and more, of both genders that required oral rehabilitation, during the first semester of the 2005. Variables were related clinics, of perception of the functionality of the dental prosthesis and perception of the individuals with the prosthesis. Results: When analyzing the relationship of the clinical variables in regard satisfaction related of the dental prosthesis a relationship marginally significant among the satisfaction with the prosthesis and the change of the same ones to be old. (p = 0.051). When evaluating the association among the variables of perception of functionality with satisfaction, they were differences statistically for the variables that impede to feed (p=0.004), to speak (p<0.001), falls when laughs (p=0.007), impede to kiss, (p=0.003), to taste (p=0.001), moves when eat some meals (p=0.031), for to analyze the motive of the change, it was found that 75% of non satisfied people, had changed them because it affected them the gum. Conclusion: The functionality of the dental prosthesis, the feelings respect to dental lost, the adaptation in the tissue periodontal and the experiences with the dentist are factors that determine the satisfaction of the older adult with the dental prosthesis. Key words: Elderly, Geriatric dental, Dental prosthesis, Satisfaction. Recibido para publicación: 10 de agosto 2005. Aceptado para publicación: 10 de diciembre de 2005. 99 ARTÍCULO ORIGINAL INTRODUCCIÓN La salud oral tiene una relación directa con la salud general, con el bienestar y con funciones esenciales en el adulto mayor.1 A su vez, tiene relación estrecha con los aspectos psicosociales.1-3 La estética, la apariencia y la postura mejoran con una buena dentadura lo que influye positivamente en su autoimagen y su autoestima.2,4 Esto facilita las expresiones de la sexualidad, el habla, la comunicación, la participación familiar y la socialización; por eso la salud oral contribuye significativamente a su calidad de vida.1,5 Por el contrario, los problemas dentales o el estado edéntulo puede afectar su autoimagen, autoestima, su comunicación y llevarlo al aislamiento y la depresión.5 Pero, ¿cuáles son los factores que determinan la satisfacción frente a las prótesis dentales? Según algunos estudios, los afectos que se despiertan alrededor de la pérdida dental deben ser considerados por parte del odontólogo dentro del proceso de rehabilitación oral, pues es diferente el proceso que se da en una persona absolutamente resignada por una pérdida dental temprana, que en aquella que se encuentra en una etapa de deterioro físico al que se le suma la pérdida dental.4,5 El aspecto motivacional hacia el tratamiento depende de estos factores pero también del medio social y los niveles de educación del adulto mayor. Un anciano que aún se desenvuelve en un medio laboral, tiene un motivo para mantenerse sano, mientras que un anciano marginado afectiva y/o social y laboralmente debe encontrar dichos motivos.4 Asimismo, es necesario el conocimiento de mitos y actitudes que se tienen respecto a la vejez ya que estas condiciones tienden a influir definitivamente sobre los pacientes adultos mayores, sumado a esto la demanda de servicios es menor que las necesidades reales. Las causas aparentes de estas situaciones son: los pacientes no tienen el conocimiento suficiente acerca del cuidado e importancia de la salud bucal, aceptación del edentulismo como proceso natural de la edad, subestimación de la importancia del tratamiento odontológico en la vejez, y problemas económicos.1,4,6 La modificación de estas actitudes facilita el estudio y las prácticas con estos pacientes, lo que influiría de manera positiva en su bienestar y por ende en su calidad de 100 Ustasalud Odontología 2005; 4: 99 - 108 vida.7,4 En consecuencia, se debe incluir la prevención, el tratamiento y la rehabilitación oral junto con aspectos físicos, mentales y sociales del envejecimiento en los ancianos.1,4,7 Para tomar decisiones acertadas para un tratamiento en el paciente geriátrico, es indispensable tener en cuenta algunos criterios como la actitud del paciente, calidad de vida, limitaciones del tratamiento, pronóstico, limitaciones del operador.8 Teniendo en cuenta lo anterior, el objetivo de la presente investigación fue identificar el nivel de satisfacción, los factores que la afectan y establecer posibles asociaciones entre variables sociodemográficas, clínicas y de percepción de los pacientes adultos mayores para lograr comprender y mejorar no sólo las condiciones sistémicas y orgánicas del paciente adulto mayor, sino que el tratamiento de rehabilitación oral influya positivamente en él y en el ambiente que lo rodea. MATERIALES Y MÉTODOS Se realizó un estudio observacional descriptivo de tipo retrospectivo, cuya población fueron 63 personas mayores de 50 años, de ambos géneros que asistieron a las Clínicas Odontológicas de la Universidad Santo Tomás de Floridablanca y requerían para su tratamiento rehabilitación oral, durante el primer semestre del 2005. Se coordinó con la dirección de clínicas la realización del estudio, definiéndose por conveniencia los sujetos que integrarían la muestra, se les explicó y se obtuvo el consentimiento informado y finalmente se procedió a la recolección de la información mediante una entrevista estructurada que se realizó durante el periodo en el que el adulto mayor se encontraba en consulta odontológica. Fueron incluidos en el estudio individuos adultos mayores, sin importar antecedentes odontológicos y que aceptaron voluntariamente ser parte del estudio. Como criterios de exclusión se definieron: individuos sordos o que presentaran retraso mental, individuos con problemas de esquizofrenia o afasia del lenguaje, individuos que requerian rehabilitación pero al momento de realizar la entrevista no eran usuarios actuales de prótesis dental según la historia clínica. Baldovino MA. y col. ARTÍCULO ORIGINAL Se recolectaron variables sociodemográficas tales como edad, género, actividad laboral, estrato socioeconómico, nivel de escolaridad como número de años estudiados y aprobados. Adicionalmente se registro el nivel de calidad de vida en puntuación de 1 a 10. Se recolectaron variables clínicas como: causa de la pérdida dental especificándose cinco causas posibles: golpe, caries, enfermedad de las encías, dolor, se las mandaron a extraer. Tipo de tratamiento requerido, recolectados los tratamientos requeridos como: una prótesis total, dos prótesis totales, una prótesis parcial removible, dos prótesis parciales removibles, caso combinado, prótesis fija, prótesis fija y removible, prótesis fija e implantes, implantes. La variable «Desea la restauración completa» y los motivos por los que no desea la restauración completa considerando las siguientes opciones de respuesta: motivos económicos, no le interesa la estética, razones de adaptación de la prótesis, no le agrada como se ven los ganchos, por los materiales empleados, le impide comer bien. Aspectos relacionados con la prótesis dental que tenia, el por qué del cambio, son muy viejas, se perdieron, se partieron. En percepción de la funcionalidad de la prótesis correspondieron varias variables como: el motivo del cambio de la prótesis dental, que fue recolectado como: no podía hablar, no comía bien, le afectaban las encías. En alguna ocasión la prótesis lo ha puesto en la siguiente situación: le impide alimentarse, le impide hablar, se le cae cuando ríe, le impide besar. Se le empaqueta la comida en la prótesis. Se le mueve cuando come o estornuda. La prótesis que tiene le lastima. Las variables de percepción fueron relacionadas con experiencias previas: se interrogo sobre sus sentimientos hacia la pérdida dental y se recolectó como: era algo sin importancia, fue algo que le dio pesar al principio, sintió la misma tristeza que siente ahora, otra; se interrogó además, sobre que piensa actualmente de lapérdida de sus dientes: resignación, tristeza, le hacen falta, le es indiferente. La experiencia con el odontólogo fue se interrogó como: buena, regular, mala; su experiencia fue así por: la actitud del odontólogo, la apariencia de las prótesis, porque no pudo comer con las prótesis, pudo comer con las prótesis, comodidad. Se preguntó si le preocuparía que alguien supiera que tenia prótesis y la razón de esta preocupación observándose si considera que no son socialmente aceptadas, le da vergüenza o se siente mal como se ve, otra razón. Baldovino MA. y col. Adicionalmente, se preguntó si dormían con la prótesis y el por qué de esto, dándose las siguientes opciones de respuesta: nunca se las quita, se olvida quitárselas, porque no sabia que tenia que quitárselas, porque teme que su pareja, familia o alguien sepa que tiene prótesis, otras. En cuanto al aseo de la prótesis se pregunto cuantas veces al día las limpia y qué emplea para el aseo consideramos las opciones tradicionales y no tradicionales. La actitud hacia la asistencia a las citas se clasificó de acuerdo con: stress o nervios, temor frente a los resultados, pereza, le es indiferente, otras, ninguna. Se preguntó si es importante acudir a las citas de control y el por qué de esta importancia catalogándose estas razones en garantiza la efectividad del tratamiento, recibir instrucciones por parte del odontólogo, reducir posibles zonas de molestias, otras. Se interrogó si en alguna ocasión la prótesis le ha impedido sentirse bien, le ha hecho sentir que se ve mal, en el día recuerda que tiene prótesis y la satisfacción frente a su rehabilitación oral. Previa recolección de la información se realizó la estandarización para el manejo de los formularios y posteriormente, se hizo una prueba piloto con 10 adultos mayores voluntarios, con el fin de evaluar la reproducibilidad entre evaluadores, verificar la utilidad del instrumento y estimar los tiempos requeridos para efectuar la encuesta. Para el plan de análisis, las variables se describieron mediante medidas de resumen según la naturaleza de la variable; para las cualitativas se obtuvieron proporciones y para las cuantitativas medidas de resumen de tendencia central como media, mediana y de dispersión como rango, varianza y desviación estándar. En el análisis bivariado se analizaron las posibles diferencias mediante el test de Chi cuadrado o test exacto de fisher para variables cualitativas. La base de datos sé digito por duplicado en Excel,9 se exporto al paquete estadístico EPI INFO 6.0410 y se corroboro la calidad de la digitación mediante la rutina validate. Finalmente, se procedió al análisis definitivo en el paquete estadístico STATA 8.011 considerando un nivel significancía de α = 0.05. El presente estudio cumplió con las normas éticas establecidas por el Ministerio de Salud en la resolución 843012 y por el comité ético institucional. Los principios éticos básicos que se tuvieron en cuenta en el momento de realizar la investigación fueron: autonomía, beneficencia, justicia y confidencialidad. 101 Ustasalud Odontología 2005; 4: 99 - 108 ARTÍCULO ORIGINAL RESULTADOS En total se evaluaron 63 individuos adultos mayores. La distribución por género mostró para mujeres 68% y para hombres 32% con un promedio de edad de 63.4 ± 10.7 años y un rango entre 50 y 90 años. El promedio de escolaridad fue de 3.9 ± 3.2 años con un rango entre 0 y 18 años. En cuanto a la calidad de vida el promedio fue de 7.5 ± 1.2 y un rango entre 5 y 10 puntos. Al analizar cuantas veces han cambiado sus prótesis dentales se encontró un promedio de cambio de 3.07 ± 2.76 veces y un rango entre 0 y 9 veces. Al considerar hace cuanto tiempo tienen las prótesis se encontró un promedio de 16.2 ± 13.15 años con un rango entre 1 y 60 años. Al analizar la relación de las variables clínicas con la satisfacción frente a las prótesis dentales no se observaron diferencias estadísticamente significativas para estas variables; sin embargo, si se observó una relación marginalmente significativa de la relación de la satisfacción con las prótesis y el cambio de las mismas por ser viejas, pues mientras el 72% de las personas satisfechas con sus prótesis las habían cambiado por esta razón, el 40% de los sujetos satisfechos no lo habían hecho por esta misma causa. (p=0.051) (Tabla 1). Al evaluar la asociación de las variables de percepción sobre la funcionalidad y satisfacción con la prótesis se encontró diferencias estadísticamente significativas para las variables impide alimentarse (p= 0.004), impide hablar (p < 0.001), se cae cuando ríe (p= 0.007), impide besar (p=0.003), impide saborear (p= 0.001) y se mueve cuando come (p= 0.031) entre las personas satisfechas y no satisfechas con sus prótesis dentales (Tabla 2). Al analizar el motivo de cambio sé encontró que el 75% (12) d las personas no satisfechas con su prótesis, las habían cambiado porque les afectaba la encía mientras que el 19% (9) de los insatisfechos con la prótesis no percibían que este fuese el motivo de cambio (p < 0.001) (Tabla 2). Al evaluar la posible relación entre la percepción de la atención y satisfacción con la prótesis dental se encontró que el 100% de las personas insatisfechas con la prótesis consideraban que su experiencia con el odontólogo fue mala, el 30 y 33% de las personas que consideraron su experiencia con el odontólogo buena o regular (respecti102 Ustasalud Odontología 2005; 4: 99 - 108 vamente) estaban insatisfechos con las prótesis dentales. Observándose diferencias estadísticamente significativas (p= 0.042) (Tabla 3). Sin embargo aspectos relacionados con experiencias odontológicas previas y los sentimientos que les generaron acudir a las citas odontológicas y el control de las rehabilitaciones no mostraron ser aspectos que afectaran la satisfacción de los pacientes con las prótesis dentales (Tabla 3). Al analizar aspectos relacionados con la percepción frente a la perdida dental se encontró que al 65% de las personas no satisfechas con las prótesis les dio tristeza perder sus dientes mientras que el 35% de las personas satisfechas con las mimas sintieron lo mismo frente a la perdida de sus dientes, mostrándose diferencias estadísticamente significativas y a ninguna de las personas insatisfechas con la rehabilitación la perdida dental le fue indiferente (p= 0.002) (Tabla 4). Al analizar sobre la percepción inadecuada que le genera las prótesis dentales con el nivel de satisfacción de las mismas se observo que el 67% (12) de las personas insatisfechas con las prótesis dentales creen que tienen halitosis (p < 0.001). El 58% (14) de las personas insatisfechas con la prótesis sienten que se ven mal con estas (p=0.001) y el 58% de los pacientes insatisfechos con la prótesis dental consideran que sus dientes no están en armonía con sus rasgos faciales (p= 0.001) (Tabla 5). DISCUSIÓN El envejecimiento de la cavidad bucal al igual que el envejecimiento global del organismo es un proceso multicasual, sin embargo hoy las investigaciones muestran que los factores ambientales desempeñan un papel mayor que el anteriormente supuesto.13 La salud bucal del adulto mayor, debe ser entendida no solamente como la presencia o no de patologías bucales, sino además, como la percepción que éste tiene sobre su boca; según Marín, la percepción de la condición de salud involucra múltiples esferas,7 creando evaluaciones diferentes, porque la interpretación del estado de salud es influenciada por la salud misma y por los valores personales. Esto significa que dos personas ante una condición de salud tendrán una percepción distinta de la mis- Baldovino MA. y col. ARTÍCULO ORIGINAL ma, manifestándose de forma diferente en cada uno y su actitud ante ella será también heterogenea, influenciado incluso por la historia de vida. Particularmente en el adulto mayor donde la carga histórica es mucho mayor y donde existen otros factores como enfermedades sistémicas, situación económica, soporte emocional, determina que el anciano en algún momento ponga sus quejas bucales en segundo lugar;4 esto se hace evidente en el presente estudio ya que 95% de nuestros entrevistados afirmó que consideraban su salud oral buena, a pesar de que el 65%, requerían para Baldovino MA. y col. su tratamiento dos prótesis totales; es curioso que tan solo el 5% considerará su salud oral como mala; tal vez como respuesta psicológica de resignación ante la perdida dental, o como respuesta al conocimiento tradicional que relaciona vejez-pérdida dental o sólo como respuesta a que la salud oral pasa a un segundo plano como consecuencia de otras situaciones como es el nivel económico. Los argumentos anteriormente expuestos, coinciden con lo expresado por Steele y colaboradores quienes afirman que es importante considerar el impacto de la pérdida dental dentro del contexto en el que las personas se des103 Ustasalud Odontología 2005; 4: 99 - 108 ARTÍCULO ORIGINAL envuelven;14 así mismo, expresan que el impacto de la pérdida dental sobre las personas tiene relación directa con las tendencias que se reflejan en su grupo de edad e históricamente el impacto de la pérdida dental dentro de los grupos mayores, ser efecto de bajas expectativas en cuanto a su condición oral. Al analizar en detalle el aspecto económico se observó su influencia al preguntar, cuantas veces han cambiado sus prótesis dentales: se encontró un promedio de cambio de 104 Ustasalud Odontología 2005; 4: 99 - 108 3.07 veces, al indagar hace cuanto tiempo tienen las prótesis dentales se encontró un promedio de 16.2 años. Al preguntar el motivo por el cuál no habían cambiado sus prótesis, el 87% argumentó que la razón por la cual no había cambiado sus prótesis dentales, aun sabiendo que lo debía hacer, eran motivos económicos, lo que ubica a esta razón en un motivo de preocupación y concuerda con Marín quien afirma que los factores socioeconómicos como un bajo ingreso, bajo nivel educativo, y un inadecuado soporte social, se encuentran asociados ín- Baldovino MA. y col. ARTÍCULO ORIGINAL timamente con la alteración funcional de la cavidad bucal y el estado dental en el adulto mayor.15 Sin embargo, al preguntar a estas personas si estaban satisfechos con sus prótesis, el 69% dijo estar satisfecho. Lo que permite concluir que la percepción que se tiene sobre salud oral y calidad de vida definitivamente no van juntas, es decir, se podría sugerir que la salud oral no influye en un 100% en la calidad de vida de los adultos mayores; fenómeno similar a lo observado en el estudio de Steele y colaboradores.14 Según Matiz, es necesario recordar que las generaciones que han precedido, tuvieron acceso muy limitado a los servicios de salud, creciendo en épocas de escaso desarrollo científico y tecnológico de la odontología y cuyo ejercicio estuvo en gran medida en manos de empíricos.4 Esto se evidencia con la práctica social que esta culturalmente muy arraigada en lo relacionado con la extracción indiscriminada de los dientes para ser reemplazados por prótesis, lo que lleva a que normalmente se llegara a la vejez siendo desdentados. Al preguntar la Baldovino MA. y col. causa de la pérdida dental, el 97% reportó a la extracción dental como la principal causa de pérdida dental, asimismo el 65% de los entrevistados requerían para su tratamiento dos prótesis totales lo que colocaría a nuestra población de estudio, por lo menos, en un alto porcentaje como edéntula total. También, se observó que el 76% de los participantes reportó a la caries como la causa de la pérdida dental, lo que estaría en concordancia con lo expuesto por Hernández, quien afirmó que las causas de la perdida dental en los adultos mayores esta relacionada fundamentalmente con caries y enfermedad periodontal.13 Al indagar sobre los efectos sicológicos de la pérdida dental y que se piensa actualmente sobre la misma, se encontró que al perder los dientes, el 49% sintió la misma tristeza que siente ahora, sin embargo 49% de éstos se siente satisfecho con las prótesis; al preguntar que siente actualmente con esta pérdida, el 35% expresó que le hacen falta y el 86% de éstos, esta satisfecho con la prótesis dental, lo que nos hace pensar que estos pacien105 Ustasalud Odontología 2005; 4: 99 - 108 ARTÍCULO ORIGINAL tes se encuentran resignados frente al la pérdida dental o tal vez, como se dijo anteriormente, están influenciados por los mitos acerca de vejez -desdentación. En esta situación es importante recordar lo sugerido por Matiz, al enfatizar sobre la importancia de los aspectos emocionales que genera la pérdida dental;4 éstos deben ser considerados por el odontólogo a la hora de efectuar la rehabilitación oral, ya que es diferente el proceso que se da en una persona absolutamente resignada dada una pérdida dental temprana, que aquel que se encuentra en una etapa de deterioro físico al que se le suma la pérdida dental. 106 Ustasalud Odontología 2005; 4: 99 - 108 En la actualidad, hay una mayor proporción de pacientes que conservan sus dientes hasta edades avanzadas, por lo tanto la práctica odontológica debe estar preparada para satisfacer las necesidades estéticas y funcionales del adulto mayor que es distinto en su anatomía, fisiología, patología y necesidades psicológicas a personas de otras generaciones.13 Estos cambios justifican la necesidad de prestar un servicio odontológico integral para la población geriátrica, ajustado a la percepción que tiene de su cavidad bucal, su salud en general y el impacto o valor en su vida diaria de diferentes aspectos fisiológicos, patológicos y sociales, con el fin de mejorar las estrategias usadas en el trabajo con este grupo poblacional.16 Baldovino MA. y col. ARTÍCULO ORIGINAL Al preguntarles por el interés del adulto mayor hacia el tratamiento de rehabilitación oral se encontró que los hallazgos de este estudio están de acuerdo con Marín, quien afirmó que, para que el tratamiento sea benéfico debe considerarse el deseo e interés de este hacia el tratamiento protésico,7 ya que el 97% desea la rehabilitación completa, de estos el 67% estaba satisfecho con la prótesis dental; al indagar sobre los sentimientos que le genera asistir a las citas para la elaboración de la prótesis 44% afirmo que le gusta asistir y el 92% afirmó la importancia de asistir a citas de control. Según Matiz, el aspecto motivacional hacia el tratamiento también depende del medio social y los niveles de educación del adulto mayor.4 Un anciano que aun se desenvuelve en un medio laboral, tiene un motivo para mantenerse sano; mientras que un anciano marginado afectiva, Baldovino MA. y col. social y/o laboralmente debe encontrar dichos motivos.2 Sin embargo, en el presente estudio no se hace evidente esta relación. De otro lado, es importante recordar que la boca es un componente orgánico, sumamente importante en la interacción social, con impacto en los aspectos estéticos, funcionales, fonéticos, de masticación, de bienestar en términos de salud, y además en la expresión de sus emociones, oralidad, sexualidad y satisfacción personal.5,17 El 37% de los entrevistados afirmó que su prótesis les impide hablar; de éstos el 65% no esta satisfecho con su prótesis dental, al 30% se le cae cuando ríe y de estos el 58% no esta satisfecho. Al preguntar si la prótesis dental les impide besar, un porcentaje muy bajo respondió positivamente (6%); de éstos, el 100% no se encuentra satisfecho con su prótesis dental. Al respecto, es preciso ano107 Ustasalud Odontología 2005; 4: 99 - 108 ARTÍCULO ORIGINAL tar que se es consciente de las limitaciones socioculturales en la población de este estudio en el área de la sexualidad en el adulto mayor; pues, tanto para los investigadores como para los encuestados fue difícil plantear y el responder a esta pregunta. Es importante retomar lo afirmado por Matiz y Bermúdez, quienes reiteran que estos aspectos son importantes e interesantes en la calidad de vida del adulto mayor.5 Al indagar que porcentaje de personas dormían con su prótesis y la razón de este comportamiento se encontró que el 75% de los entrevistados lo hace, y el 41% de éstos dicen que la razón es que nunca se las quitan; esto puede reflejar un marcado recato, lo que sugiere que posiblemente, la persona está inconforme consigo misma y esto a su vez afecta su autoestima y de algún modo su comportamiento. Los hallazgos relacionados con la funcionalidad concuerdan con Matiz, quien afirma que en muchos casos una prótesis puede no satisfacer una necesidad funcional, pero si una estética, que le permite socializarse e integrarse más a un grupo humano donde pueda satisfacer necesidades de compañía y apoyo.4 En conclusión La funcionalidad de la prótesis dental, los sentimientos frente a la perdida dental, la adaptación con los tejidos periodontales y las experiencias con el odontólogo son factores que podrían estar determinando la satisfacción del adulto mayor frente a sus antiguas rehabilitaciones dentales. Es necesario identificar los factores que determinaron la satisfacción frente a antiguas rehabilitaciones orales con el propósito de implementar un plan de tratamiento coherente a las necesidades y expectativas del adulto mayor. 4. Matiz J. Implicaciones psicológicas relacionadas con la pérdida dental y con el uso de prótesis dental en la tercera edad. Oral - Día 1993: 13. 5. Matiz J, Bermúdez R. Posibles modificaciones en el comportamiento sexual en pacientes de tercera edad que utilizan prótesis dental removible. Revista de la Asociación Colombiana de Gerontología y Geriatría 1998; 12: 91 - 96. 6. Hoyos M, Marulanda F. Psicología del envejecimiento. Revista de la Asociación Colombiana de Gerontología y Geriatría 1998; 12: 15 - 24. 7. Marín D y col. Influencia de la rehabilitación con prótesis totales en el cambio de dieta del adulto mayor. Revista de la Asociación Colombiana de Gerontología y Geriatría 2003; 17: 553 - 559. 8. Marín D. Influencia de la boca en la calidad de vida de los ancianos. Revista de la Asociación Colombiana de Gerontología y Geriatría 2002; 16: 148 - 152. 9. Microsoft Excel, 5.0 Microsoft Corporation, 1997. 10. CDC-OMS. Epi-inf 6 Versión 6.04ª Nov 1996. 11. Stata Corp 2003. Stata statistical software. Release 8.0. Collage station, T.X: Stata corporation. 12. Ministerio de Salud. Resolución 008430 del 4 de Octubre de 1993. 13. Hernández M. Rehabilitación oral para el paciente geriátrico. Universidad Nacional de Colombia. Bogotá: Editorial Unibiblos; 2001. p. 15 - 191. 14. Steele JG, Sanders AE, Salde GD, Allen PF, Lahti S, Nuttall N, Spencer AJ. How do age and tooth loss affect oral health impacts and quality of life? A study comparing two samples. Community Dent Oral Epidemiol 2004; 32: 107 - 114. 15. Marín D. Es necesaria la odontogeriatría? Revista de la Federación Odontológica Colombiana. Salud para la tercera edad 2000; 59: 39 - 44. 16. Botero B. El cuidado integral, la familia y el cuidador. Revista de la Asociación Colombiana de Gerontología y Geriatría 2002; 14: 37 - 42. 17. Fuentes P. Conocimiento integral del paciente en odontogeriatría. PO. 21: 6 - 9. BIBLIOGRAFÍA 1. Reyes C. Principios de odontogediatría. Revista de Estomatología de la Universidad del Valle 1992; 2: 100 - 103. 2. Barragán J, y col. Diseño y edición de un audiovisual, como medio para la modificación de la actitud frente al tratamiento protésico en pacientes de la tercera edad. Revista Científica de la Universidad El Bosque 1997; 3: 97 - 102. 3. González J, Ochoa MS. La desdentación y la vejez a través de la mitología, la pintura y la literatura (parte I-II). Prof Dent 2002; 5. 108 Ustasalud Odontología 2005; 4: 99 - 108 Baldovino MA. y col. GUIA DE MANEJO Y LÍNEA DE INVESTIGACIÓN EN PACIENTES CON LABIO Y/O PALADAR HENDIDO, EN LA UNIVERSIDAD SANTO TOMÁS EN BUCARAMANGA Ethman Ariel Torres Murillo Odontólogo, U. Santo Tomás, Estomatólogo Pediatra, U. Nacional de Colombia, Ortodoncista, U. Santo Tomás, Docente, U. Santo Tomás Autor responsable de la correspondencia: Ethman Ariel Torres M. Correo electrónico: [email protected] Presentación realizada en el II Simposio de Actualización en Odontología Pediátrica en Bogotá, Noviembre de 2005. RESUMEN La universidad Santo Tomás, seccional Bucaramanga cuenta con una clínica destinada a la atención de pacientes con labio y/o paladar hendido. Se ofrece un servicio integral para atender a los pacientes del nororiente colombiano. Por esta razón, también se ha creado un grupo que investiga algunos aspectos relacionados con esta malformación para entender un poco más su causalidad, manejo y secuelas, y así ofrecer un tratamiento oportuno al paciente y a sus familias. El presente trabajo presenta un resumen de la guía de manejo utilizado en estos pacientes y la línea de investigación desarrollada en la Universidad en esta área. [Torres EA. Guía de manejo y línea de investigación en pacientes con labio y/o paladar hendido, en la Universidad Santo Tomás en Bucaramanga. Ustasalud Odontología 2005; 4: 109 - 115] Palabras clave: Labio y/o paladar hendido, Guía de manejo. MANAGEMENT GUIDELINES AND RESEARCH IN PATIENTS WITH CLEFT LIP/PALATE, IN THE SANTO TOMAS UNIVERSITY OF BUCARAMANGA ABSTRACT The Santo Tomas University in Bucaramanga, counts with a clinic destined to the attention of patients with cleft lip/palate. An integral service is offered to take care of these patients from the Colombian noreast. Therefore, also a group has been created that investigates some aspects related to this malformation to understand a little more about its causality, handling and sequels, and thus to offer an opportune treatment to the patients and their families. The present work presents the management guidelines used in these patients and the research developed in the University in this area. Key words: Cleft lip/palate, Management guidelines. Recibido para publicación: 31 de octubre de 2005. Aceptado para publicación: 12 de diciembre de 2005. INTRODUCCIÓN La universidad Santo Tomás, seccional Bucaramanga cuenta con una clínica destinada a la atención de pacientes con labio y/o paladar hendido. La clínica ofrece un servicio integral en las áreas de: odontopediatría, psicología, fonoaudiologia, cirugía maxilofacial, genética, ortodoncia y odontología general a pacientes del nororiente colombiano, remitidos de centros hospitalarios de la región. El grupo surge ante la falta de una entidad que maneje los pacientes de manera integral en esta región del país. Como se sabe, los niños que nacen con labio y/o paladar hendido requieren de la colaboración de numerosos especialistas para garantizar la atención apropiada de todos los aspectos que se relacionan con su patología. Dentro de este equipo integral, el odontólogo pediatra y el ortodoncista son parte fundamental en todas las etapas de desarrollo del paciente, como integrante y líder de un 109 ARTÍCULO DE REVISIÓN equipo, que vela por ofrecer al paciente un servicio de alta calidad y, a la vez por crear investigación en esta área. El presente trabajo presenta un resumen del protocolo de manejo utilizado en estos pacientes y la línea de investigación desarrollada en la Universidad en esta área. 1. GUIA DE MANEJO A continuación se exponen los procedimientos odontológicos realizados en las clínicas odontológicas de la Universidad a los pacientes con labio y/o paladar hendido. Por convención, el tratamiento se divide en fases según la edad del paciente y obedece a las guías de manejo de la institución. Se debe tener en cuenta que se expone el tratamiento ideal a realizar, ya que la mayoría de las veces los pacientes no se atienden secuencialmente y es difícil sean revisados por todos el equipo interdisciplinario. FASE I: NACIMIENTO - 18 MESES El manejo del paciente se inicia con la atención inmediata a las necesidades del recién nacido; en estos niños se observan trastornos de alimentación, que dificultan una nutrición adecuada, por lo que parte de la labor es enseñar a la madre como alimentar a su bebe y realizar una higiene adecuada en la hendidura. La mayoría de nuestros pacientes se inicia con manejo de técnicas de lactancia de materna y remisión a los demás integrantes del grupo interdisciplinario. Se cuenta con la ayuda del área de odontopediatría de la Universidad. El tratamiento ortopédico en esta edad continua siendo controversial al igual que el uso de placas obturadoras. En la literatura se encuentran numerosos reportes de utilización de ortopedia prequirúrgica en estas edades. Desde 1950, McNeil sugirió el uso de aparatos ortodónticos en el tratamiento inicial prequirúrgico de niños con labio y/o paladar hendido con el objeto de guiar los segmentos separados a una correcta configuración del arco.1,2 Actualmente, se considera que estos métodos ofrecen menos ventajas a largo plazo de lo que se pensaba3 por lo que no son empleados por muchos centros de atención interdisciplinaria. De igual modo, se han utilizado injertos óseos en estas edades4 y, actualmente, existe el convencimiento casi unánime de que los injertos primarios del proceso alveolar están contraindicados ya que 110 Ustasalud Odontología 2005; 4: 109 - 115 tienden a interferir con el crecimiento posterior.5 Aunque los que defienden esta técnica aseguran que al utilizarlos previenen el colapso de la zona anterior y permiten la erupción adecuada de todos los dientes; sin embargo, los resultados muestran que son más los efectos adversos que sus ventajas, razón por lo que no se manejan en la clínica. Esta primera fase se constituye en el primer acercamiento del grupo con el paciente y su familia, se debe procurar despejar todos los temores y brindar confianza y asesoría en todas las dudas de los padres. FASE II: FASE DE DENTICIÓN TEMPORAL El tratamiento durante esta fase del desarrollo dental tiene como objetivo fundamental el establecer y mantener una adecuada salud bucal, se debe manejar una meticulosa higiene oral diaria e insistir en el papel de los padres en este campo. Se realizan visitas cada tres o cuatro meses que permitan al odontólogo interceptar los signos de daño; este régimen preventivo se mantiene durante todas las fases de manejo del paciente y debe ser objetivo común de todos los integrantes del grupo.6 El esquema de prevención ha de ser individual en cada paciente, según su susceptibilidad y daño de las estructuras dentarias. Es necesario tener en cuenta que es frecuente la presencia de alteraciones en la estructura del esmalte como las hipoplasias e hipocalcificaciones.7 Otro aspecto a considerar es la presencia de dientes supernumerarios.8 Se deben extraer cuando ocasionan apiñamiento o interferencias con la erupción dental normal aunque, a veces, se puede considerar la posibilidad de no extraerlos para conservar el hueso alveolar.9 Varios de los problemas de oclusión que presentan los niños con hendiduras palatinas en la edad de dentición temporal no se deben a la propia hendidura, sino a los efectos de las técnicas quirúrgicas, que aunque han mejorado, afectan el crecimiento craneofacial. El cierre del labio deja inevitablemente alguna constricción en la parte anterior del arco superior y el cierre del paladar provoca algún grado de constricción lateral.10 Por lo tanto, estos pacientes tienden a una mordida cruzada anterior y posterior, cosa que no sucede en los no tratados.11 Sin embargo, estos procedimientos deben realizarse por razones funcionales y por el desarrollo del lenguaje, de tal modo que, el tratamiento de ortodoncia en estos pacientes es una parte necesaria de la rehabilitación integral. En nuestro grupo, además de manejar la parte de prevención, el paciente es valorado conjuntamente por Torres EA. ARTÍCULO DE REVISIÓN el ortodoncista y el odontólogo pediatra para realizar el diagnóstico y la valoración de cada caso en particular y así establecer sus prioridades y objetivos de tratamiento. El ortodoncista debe valorar y realizar exámenes periódicos que permitan identificar anormalidades y tratarlas de manera oportuna. Ante la presencia de discrepancias transversales o sagitales se cuenta con aparatología tanto fija como removible (placas de expansión, quadhelix o máscara facial).12 El objetivo es mantener el paciente en unas relaciones intra e interarco adecuadas que permitan un crecimiento normal. El paciente debe ser valorado como integrante de una familia teniendo en cuenta pautas de manejo del comportamiento según cada caso individual. FASE III: FASE DE DENTICIÓN MIXTA Muchos de los problemás que surgen al ortodoncista durante esta fase de desarrollo dental se originan con la erupción ectopica de los incisivos permanentes centrales y laterales, o en las mordidas cruzadas de los segmentos posteriores o anteriores. Los problemás que más se presentan en esta edad son: mordidas cruzadas posteriores, incisivos permanentes mal alineados, discrepancias anteroposteriores, anomalías dentales y discrepancias verticales.13 Para corregir las mordidas cruzadas posteriores se realiza una expansión; hay que tener en cuenta que no existe una sutura palatina media y que la cicatriz después de la palatorrafia puede agravar el colapso del arco.14 Además, se debe considerar que en la dentición permanente, probablemente, se necesitara una reexpansión ya que el crecimiento continua. En relación con esta situación, en la clínica se utilizan aparatos fijos o removibles según las necesidades y el estudio diagnóstico de cada paciente. Para corregir los incisivos mal alineados se puede utilizar aparatología fija con brackets en los dientes anteriores estos dientes pueden producir daño al labio y estar predispuestos a la fractura, además de la parte estética y funcional del paciente. Para tratamiento de discrepancias anteroposteriores el tratamiento de elección es la máscara facial.15,16 Esta dirige la fuerza extraoral hacia abajo y adelante en el área canina. El tratamiento se inicia según las necesidades del paciente pero es recomendable en la dentición decidua o mixta temprana.16 Luego se manejaran periodos de retención que pueden llevarse a cabo con aparatos funcionales como el Frankell.17 Torres EA. Los injertos óseos se realizan con el objetivo de dar continuidad al maxilar, permitir la erupción dental, de tal modo que el injerto debe, al integrarse, proveer una vía de erupción para el canino. Adicionalmente, facilita los movimientos ortodonticos, ya que la falta de hueso no permite la aproximación de dientes adyacentes; el injerto al rellenar el defecto debe actuar como corredor óseo para permitir este movimiento. El injerto debe aportar soporte periodontal a los dientes vecinos. Debe cerrar la fístula oro-nasal remanente a nivel del vestíbulo oral. Debe brindar sustrato para la colocación de prótesis o implantes si son necesarios y proporcionar un soporte al ala nasal. En la institución se realizan injertos autologos y el sitio donante se selecciona de acuerdo con el volumen del defecto. Son realizados por el área de cirugía maxilofacial.18 En resumen, el ortodoncista y odontólogo pediatra deben valorar cuidadosamente a cada paciente y procurar mantener unas relaciones transversales y sagitales adecuadas durante todo este periodo, para ello cuentan con aparatología como las placas de expansión, quad helix, máscara facial, y aparatos funcionales como el Frankell. La utilización de uno u otro aparato es una decisión individual; idealmente, el paciente debe ser valorado anualmente por todo el grupo interdisciplinario fijando unos objetivos claros y precisos a cumplir. FASE IV: FASE DE DENTICIÓN PERMANENTE En la dentición permanente el tratamiento ortodontico se dirige a la corrección de dientes malalineados, corrección de discrepancias sagitales, horizontales y verticales, el establecimiento de unas relaciones oclusales optimás y un largo periodo de retención.19 El ortodoncista ha de ser cuidadoso en el proceso diagnóstico con todas las ayudas necesarias y disponibles. El paciente antes de iniciar tratamiento, debe ser presentado en junta interdisciplinaria, donde en conjunto con el cirujano plástico, maxilofacial, ortodoncista, rehabilitador, periodoncista y demás integrantes del grupo se tome la mejor decisión para el paciente. Algunos pacientes sólo necesitaran tratamiento ortodóntico correctivo; otros, ortodoncia prequirúrgica, más cirugía, y otros ortodoncia más rehabilitación. El ideal es que el paciente llegue a esta etapa de tratamiento con un mínimo de discrepancias, éste ha de ser el objetivo común de todo el grupo. Al pasar los años, se ha visto que cada vez son mejores los tratamientos que ofrecen todos 111 Ustasalud Odontología 2005; 4: 109 - 115 ARTÍCULO DE REVISIÓN los grupos a nivel mundial. En los años setenta, la mitad de los pacientes necesitaban prótesis fija y un 10% o 15% necesitaban la cirugía ortognatica. A finales de los ochenta, Semb y colaboradores reportaron que menos del 10% de sus pacientes requerían tratamiento protésico y rara vez realizaban cirugías ortognáticas en sus pacientes, si estos habían sido controlados todo el tiempo.20 Pero en algunos pacientes con hendidura, el crecimiento continúo de la mandíbula, tras finalizar el tratamiento ortodóncico, da lugar a recidivas de mordidas cruzadas anteriores y posteriores, posiblemente debido al menor crecimiento del maxilar superior anteroposterior o vertical. Por lo que la cirugía ortognatica puede ser la última fase en el tratamiento de estos pacientes. 2. LÍNEA DE INVESTIGACIÓN 2.1. VARIABLES SOCIODEMOGRÁFICAS EN PACIENTES CON LABIO Y/O PALADAR HENDIDO 21 La fisura labio palatina (FLP) se encuentra dentro de las malformaciones congénitas más frecuentes en todo el mundo; aunque los estudios epidemiológicos y genéticos sobre esta anomalía son númerosos, su etiología se considera de origen multifactorial. Son múltiples las causas de este defecto de nacimiento, incluyendo genes mutantes heredados y agentes teratogénicos. Se acepta en general que el factor etiológico principal de la FLP es de carácter genético, aunque se sugiere una génesis mixta, compuesta por causas ambientales y genéticas. Esto manifiesta la necesidad de seguir investigando cuáles podrían ser los factores etiológicos causantes de la FLP, para avanzar en el desarrollo de nuevas herramientas en prevención, al tener más claro los factores involucrados con su desarrollo. El propósito de la presente investigación fue encontrar posibles asociaciones entre los factores del medio ambiente y la aparición de la fisura labio palatina. Se tomo una muestra de conveniencia conformada por 195 individuos que asistieron a la convocatoria realizada por la organización Operación Sonrisa en las ciudades de Bogotá y Bucaramanga, que cumplían con los criterios de inclusión. La información fue recolectada en tres instrumentos. Al analizarlos se demostró que la FLP 112 Ustasalud Odontología 2005; 4: 109 - 115 fue (74.8%) más frecuente que la labial (25.13%), con mayor incidencia en el lado izquierdo de la cara, en raza mestiza, genero masculino y población urbana de estratos bajos. Se encontró que dentro de los factores de riesgo examinados, la exposición de la madre durante el primer trimestre de embarazo a la ingesta de medicamentos, exposición a fungicidas, enfermedades crónicas y el estrato socioeconómico bajo se asocia, pero no significativamente, con la aparición de la fisura labio palatina. Estos datos apoyan a la necesidad de un manejo preventivo futuro de dicha malformación. 2.2. CIGARRILLO Y ALCOHOL COMO FACTOR DE RIESGO PARA LABIO Y/O PALADAR HENDIDO E HIPODONCIA 22 Los resultados de este estudio muestran que la hendidura labio palatina es la más frecuente; se presenta en 76 pacientes que corresponde al 96%. Siendo el lado derecho el más afectado, en 47 pacientes (59%); el izquierdo, en 21 pacientes (27%) y bilateral, en 11 pacientes (14%). Esto se relaciona con el lado en que se presenta la hipodoncia. Se presentó hipodoncia derecha en 47 pacientes (59%), izquierda en 20 pacientes (25%) y bilateral en 12 (16%). Se encontró hipodoncia en 67 pacientes del grupo estudio (85%). La hipodoncia del incisivo lateral superior fue la más frecuente, en 64 pacientes (81%) y la hipodoncia de premolares en 5 pacientes (7%). Al comparar los resultados del estudio con los resultados de otros estudios, también se encuentra que la hendidura más frecuente es la labio palatina. Ericson y colaboradores en 1979, estudiaron un grupo de 68 pacientes, 51 presentaron labio y paladar. Khcury y colaboradores en 1989, en un grupo de 345 pacientes, 238 con labio y paladar hendido. Van den Eden (1990), estudió una muestra de 173 pacientes, 123 con labio y paladar hendido. Shaw y colaboradores en 1991, en un grupo de 731, 447 con labio y paladar hendido.23 Shapira y colaboradores (2000), reportó en un grupo de 238 pacientes, 198 con Labio y paladar hendido.24 En el presente estudio de 79 pacientes se encontraron 76 con labio y paladar hendido. Los resultados sobre hipodoncia muestran que se presenta en alta frecuencia en pacientes con labio y paladar. El presente estudio muestra una frecuencia de hipodoncia del 85%, siendo el 81% para hipodoncia de laterales y 7% Torres EA. ARTÍCULO DE REVISIÓN para hipodoncias de premolares. Shapira encontró 74% de hipodoncia de laterales y 18% de premolares. 25 Yeyoshua en una muestra de 278 pacientes encontró hipodoncia en 213 pacientes (77%) siendo el incisivo lateral el más frecuente, en el 74% de los casos.25 lo que es concordante a nuestros resultados. Se reportaban cifras de hipodoncia de laterales en la población normal del 2.2% y en pacientes con labio y paladar del 56.9%. En un estudio realizado en Colombia, se busco establecer el patrón de herencia de agenesias dentales en siete grupos familiares colombianos, encontrando que los dientes ausentes con mayor frecuencia fueron los laterales superiores (46.1%) seguido por los segundos premolares inferiores (7.69%).26 Los resultados del presente estudio muestra hipodoncia de premolares del 7% en pacientes con labio y paladar hendido. Estos datos concuerdan con resultados publicados en pacientes con hendiduras, han sido del 3.4% y del 6.6%, aunque el estudio de Shapira encontró un 18% de hipodoncia de premolares, en un grupo con mayor porcentaje de labio y paladar hendido. También, se ha asociado la hipodoncia con gran cantidad de síndromes craneofaciales, dentro de los que tenemos la secuencia de Pierre Robin (69%), sindrome de Van der Woude (70%), diferentes formas de Displasia Ectodermica y otros síndromes craneofaciales relacionados con hendiduras labio-palatinas.24 La alta frecuencia de hipodoncia en pacientes con labio y paladar nos sugiere la relación entre mecanismos de formación de fisuras orales y procesos de odontogénesis. Los dos procesos dependen de la gobernabilidad de la migración de las células de la cresta neural y de interacciones epitelio mesenquima. Además, se ha mostrado que pueden tener la misma influencia genética. Satokata (1994) utilizó ratones transgénicos de MSX1 no funcional, género anodoncia y paladar hendido, mostró como el mismo grupo de genes que intervienen en la formación de la cara, están relacionados con la formación dental. Una de las explicaciones de este desorden facial, es que la expresión del MSX1 en las células mesenquimales derivadas de la cresta neural se haya en los procesos faciales y dentales. 22 Thesleff en 1997, señaló que los genes homeóticos, con sus factores de transcripción y de crecimiento estan implicados en la regulación de la morfogénesis y en el desarrollo craneofacial y dental del ser humano; mostró como algunas proteínas como la proteína morfogénetica del hueso (BMP4), interviene en la regulación de la formación de estructuras esqueléticas, además de actuar como señal inductora epitelial en el Torres EA. desarrollo de los dientes , regulando la expresión génica en el mesenquima dental, que incluye la expresión del MSX1, importante para la iniciación de dichas estructuras.25 Otro de los estudios que resalta la evidencia de la base genética para hendiduras orales e hipodoncia lo constituye las investigaciones de Vastardis y colaboradores, quienes localizaron la mutación del gen MSX1 en el cromosoma 4 (4p16) en todos los miembros afectados de una familia con hipodoncia de segundos premolares.23 En humanos, la inactivación de una copia de los genes causa defectos dentales o defectos dentales y hendiduras en el caso mutación MSX1.26 Estos datos son de interés ya que establece la asociación entre hendiduras orales e hipodoncias en relación con el labio y paladar hendido. El estudio muestra una relación directa entre el lado de la hendidura y el lado en que se presenta la hipodoncia; el 47% de las hendiduras se presento en el lado derecho y el 47% de las hipodoncias de laterales se presento en el mismo lado. Lo que relaciona, a nivel biológico, la formación de la fisura con la presencia de la hipodoncia. Según el estudio del árbol genealógico de la muestra, 39 pacientes (49%) reportaron tener antecedes de labio y/o paladar hendido, mostrando un patrón poligénico por encontrarse la presencia de hendidura labio y/o palatina en varias líneas generacionales, tanto por herencia materna como paterna. Es importante resaltar que no se encuentra un patrón autosómico dominante o recesivo que pueda demostrar la intervención de factores ambientales como pueden ser el alcohol o el cigarrillo. Esto también se demuestra en estudios previos donde relacionan factores externos del medio ambiente que intervienen directamente sobre los genes que están implicados en el labio y paladar hendido. Cuando se evalúa el cigarrillo y el alcohol como factor de riesgo para tener hijos con labio y paladar hendido no sindrómico, no se encuentra una relación estadísticamente significativa, pero si se encuentra una asociación positiva ya que 27 de las madres encuestadas (35%) presentaron antecedentes como fumadoras con una edad promedio de inicio del hábito a los 16 ± 2.2. Veintidós madres (28%) reportaron haber fumado durante los tres primeros meses de embarazo con un promedio de cigarrillos de 6 ± 3.5 diarios. Estas llevaban fumando un pro113 Ustasalud Odontología 2005; 4: 109 - 115 ARTÍCULO DE REVISIÓN medio de 11.3 ± 9.6 años. Al establecer los factores de riesgo se encontró que variables como antecedentes de fumadora presento un (OR: 1.06 95% CI: 0.91 –12.26) y la edad de inicio de fumar (OR: 1.01 95% CI: 0.8684 – 1.12.). Rommitti (1996) en un estudio de casos y controles muestran como aumenta el riesgo a medida que se incrementa el consumo, encontrando además mayor riesgo para labio y paladar que para paladar. Cuando se pregunto sobre el consumo de alcohol se encontró que 34 madres (43%) reportaron estar acostumbradas a tomar bebidas alcohólicas frecuentemente y 16 de las 79 madres encuestadas (20%) tomaron alcohol durante los tres primeros meses de embarazo. Al establecer factores de riesgo de la cantidad de alcohol consumido durante los tres primeros meses de embarazo y presencia de fisuras orales se encontró un (OR: 1.5 95% CI: 1.33 – 17.6.). El presente estudio, también, mostró riesgo con relación a cantidad de alcohol ingerido (OR: 1.5 95% CI: 0.133-1766). Gary y Lammer (1999) mostraron que las madres que reportaron más de cinco tragos por ocasión, comparadas con las que no tomaron, sí mostraron un incremento en el riesgo de tener niños con labio hendido. Se concluyó que un alto consumo, incrementa los riesgos de la hendidura y en especial del labio hendido.15 Lorente Cordier encontró un riesgo aumentado de paladar hendido con el consumo de alcohol (OR:2.28 95% CI:1.07-3.04) y estableció dos categorías para el consumo de alcohol: más de 70 gramos y menos de 70 gramos.16 A medida que aumenta la dosis aumenta el riesgo. Al comparar los resultados de consumo de cigarrillo con presencia de hendiduras orales con los resultados de otros estudios, se encontró que los análisis sugieren una pequeña asociación estadística significativa entre fumar cigarrillo durante el primer trimestre de embarazo y el incremento del riesgo de tener niños con hendiduras. Los resultados del metaanálisis realizado por Wyszynski (1997) sugieren un factor de riesgo promedio entre los 11 estudios revisados con criterios satisfactorios para la hendidura labio-palatina de (OR:1.32 95% CI:1.10-1.62) que indica un pequeño incremento de riesgo a tener niños con hendidura.22 Esta asociación se incrementa al aumentar el número de cigarrillos por día como se observa en el estudio de Shaw y colaboradores, 1991, donde se incrementaba el riesgo cuando la madre fumaba de 1-9 cigarrillos o más de 20 cigarrillos.19 El consumo de alcohol en la madre embarazada ha mostrado su potencial teratogénico. Estudios de laboratorio con ratones con síndrome de alcoholismo fetal han mostrado una forma leve de holoprosencefalia, deficiencia en la línea media del plato neural anterior que ocasiona que las placodas olfatorias tengan una alteración y cambios secundarios como fisuras orales. Cultivos de neuronas de estos ratones con síndrome de alcoholismo fetal han mostrado alteraciones estructurales y funcionales de astrocitos que ocasionan disturbios en moléculas receptoras de matriz extracelular que están relacionadas con la migración de las células de la cresta neural.23 Los datos del presente estudio muestran que un 20% de las madres consumieron alcohol durante el embarazo, y aunque no se haya una relación de riesgo estadísticamente significativa sí se encuentra una asociación positiva que coincide con los estudios publicados. Munger y 114 Ustasalud Odontología 2005; 4: 109 - 115 Es necesario tener en cuenta que aunque las variables ambientales, como el riesgo y el cigarrillo, pueden aumentar el riesgo de las hendiduras, no son los únicos factores a tener en cuenta. La etiología es poligénica y multifactorial y estos factores ambientales podrían modular la respuesta genética. Se postula que la interacción del cigarrillo con una variante alélica del TGFB3 y del alcohol con el MSX1 son factores importantes asociados con el desarrollo del labio y paladar hendido. Romitti y Cidral examinaron las variantes alélicas de tres genes: (TGFA), (TGFB3) Y (MSX1) y su relación con la exposición durante el embarazo al cigarrillo y al alcohol. Se encontró riesgo asociando más de 10 cigarrillos al día con paladar hendido y variantes alélicas TGFB3 o MSX1. En comparación con el riesgo de consumo de más de cuatro tragos por mes para labio y paladar y variante alélica del MSX1. Los autores sugieren que el desarrollo del labio y paladar hendido puede ser influenciado independientemente por la exposición materna, pero más significativamente por la interacción de exposición a tales factores y variantes alelicas especificas.24 Es importante complementar este trabajo con datos de estudios genéticos para un mejor entendimiento de la información. Los reportes en labio y paladar e hipodoncia muestran una influencia genética en su etiología. Posteriores estudios con diseños de casos y controles y mayor tamaño de la muestra aplicada a nuestra población permitirá continuar esta línea de investigación. Torres EA. ARTÍCULO DE REVISIÓN BIBLIOGRAFÍA 1. McNeil CK. Congenital oral deformities. Br Dent J 1956; 101: 191 – 198. 2. Coccaro PJ. Orthodontics in cleft palate children. Cleft Palate J 1969; 6: 495 – 505. 3. Stricker M, Coiné C, Chassagne JF, Simon E, Stricker C, Chassagner S, Fyad JP. Orthopedic treatment of labio-maxillo-palatal clefts: our approach. Rev Stomatol Chir Maxillofac 2001; 102: 190 – 200. 4. McDonal R, Avery D. Odontología pediátrica y del adolescente. 6ta. Edición, Mosby/Doyma Libros, Madrid, 1995. 5. Pruzansky A. The multidiscipline approach of the treatment of cleft palate. Cleft Palate J 1990; 10: 99 -104. 6. Bishara SE, de Arrendondo RS, Vales HP, Jakobsen JR. Dentofacial relationships in persons with unoperated clefts: comparisons between three cleft types. Am J Orthod 1985; 87: 481 – 507. 7. Proffit W. Ortodoncia teórica y práctica. Mosby, 1994. Pg. 250 – 260. 8. Departamento de salud oral de la Misericordia, Universitario Pediátrico. Atención interdisciplinaria en labio y/o paladar fisurado. En: Hernández GA, Bonilla AO, Torres MH. Guías de manejo en estomatología pediátrica. Santa Fe de Bogotá: ECOE ediciones; 1998. p. 227 – 229. 17. Millard DR Jr, Berkowitz S, Latham RA, Wolfe SA. A discusión of presurgical orthodontics in patients with clefts. Cleft Palate J 1988; 25: 403 – 412. 18. Cartagena R. Importancia del tratamiento integral y secuencial de pacientes con labio y paladar hendido. Revista FOC 1988; 38: 37 – 45. 19. Dahllof G, Ussisoo-Joandi R, Ideberg M, Modeer T. Caries, gingivitis, and dental abnormalities in preschool children with cleft lip and/or palate. Cleft Palate J 1989; 26: 233 – 237. 20. Semb. A multidisciplinary management of cleft lip and palate in Oslo, Norway. Philadelphia, 1990. 21. Molina N, Castro I. Factores sociodemograficos en pacientes con labio y/o paladar hendido. [Tesis de Especialización]. Bucaramanga: Universidad Santo Tomás; 2004. 22. Torres EA, Pinzón S. Cigarrillo y alcohol como factores de riesgo en madres para tener hijos con hendidura labio y/o palatina. [Tesis de Especialización]. Bucaramanga: Universidad Santo Tomás; 2004. 23. Wyszynski DF, Wu T. Use of US birth certificate data to estimate the risk of maternal cigarette smoking for oral clefting. Cleft palate Craniofac J 2002; 39: 188 – 192. 24. Sirpa A. Phenotypic and genotypic features of familial hypodontia. Academic Dissertation 2001. Helsinki University. 9. Harina FN. Dental development in cleft and noncleft subjects. Angle Orthod 1976; 46: 47 – 50. 25. Thesleff I. Homeobox genes and growth factors in regulation of craniofacial and tooth morphogenesis. Acta Odontol Scand 1995; 53: 129 - 134. 10. Susami T, Kuroda T, Amagasa T. Orthodontic treatment of a cleft palate with surgically assisted rapid maxillary expansion. Cleft Palate Craniofac J 1996; 33: 445 – 449. 26. Johnston MC, Bronsky PT. Prenatal craniofacial development: New insights on normal and abnormal mechanisms. Crit Rev Oral Biol Med 1995; 6: 25 - 79. 11. Swennen G, Colle F, De May A. Malevez C. Maxillary distraction in cleft lip palate patients: a review of six cases. J Craniofac Surg 1999; 10: 117 – 122. 12. Ross RB. Treatment variables affecting facial growth in complete unilateral cleft lip and palate. Cleft Palate J 1987; 24: 5 – 77. 13. Turvey TA, Vig K, Moriarty J, Hoke J. Delayed bone grafting in the cleft maxilla and palate: a retrospective multidisciplinary analysis. Am J Orthod 1984; 86: 244 – 256. 14. Jacobson BN, Rosenstein SW. Early maxillary orthopedics for the newborn cleft lip and palate patient. An impression and an appliance. Angle Orthod 1984; 54: 247 – 263. 15. Suzuki A, Takahama Y. A jointed fan-type expander: a newly designed expansion appliance for the upper dental arch of patients with cleft lip and/or palate. Cleft Palate J 1989; 26: 239 – 241. 16. Espinosa H. Ortopedia en pacientes con labio y paladar fisurado. Revista de la Facultad de Odontología de la Universidad de Antioquia 1993. Torres EA. 115 Ustasalud Odontología 2005; 4: 109 - 115 MICROABRASIÓN DE ESMALTE DENTAL: UNA ALTERNATIVA DE TRATAMIENTO PARA LA FLUOROSIS. REPORTE DE UN CASO Mercelena Sánchez Molina. Odontóloga, U. Autónoma de Manizales, Residente de I año de la Especialización en Odontopediatría, U. Santo Tomás Autor responsable de la correspondencia: Mercelena Sánchez M. Correo electrónico: [email protected] Presentación realizada en el Concurso de Posters en el XIV Congreso Internacional de Odontología Pediátrica, en Santa Marta, junio 4 de 2005 RESUMEN El ENSAB III, Estudio Nacional de Salud Bucal de 1998 al 2000, reportó una alta prevalencia de fluorosis en la población colombiana. La fluorosis se presenta como una hipomineralización del esmalte; causa defectos de pigmentación y textura que afectan la estética del paciente. La microabrasión es una alternativa poco invasiva que mejora la estética en los pacientes que presentan fluorosis dental leve a moderada. El objetivo de este artículo es presentar un caso clínico de una paciente con fluorosis, en la que se usó la técnica de microabrasión. [Sánchez M. Microabrasión de esmalte dental: una alternativa de tratamiento para la fluorosis. Reporte de un caso. Ustasalud Odontología 2005; 4: 116 - 121] Palabras clave: Fluorosis, Microabrasión, Esmalte dental. MICROABRASION OF DENTAL ENAMEL: AN ALTERNATIVE TREATMENT FOR FLUOROSIS. REPORT OF A CASE ABSTRACT The National Study of Oral Health from 1998 to 2000, reported a high prevalence of fluorosis in the Colombian population. The fluorosis appears as a hipomineralization of the enamel; cause defects of pigmentation and texture that affect the aesthetic. Microabrasion is a little invasive alternative that improves the aesthetic appearance in the patients who present slight to moderate dental fluorosis. The objective of this article is to present a clinical case of a patient with fluorosis, in which the use of microabrasion improves her appearance. Key words: Fluorosis, Microabrasion, Tooth enamel. Recibido para publicación: 26 de mayo de 2005. Aceptado para publicación: 12 de noviembre de 2005. INTRODUCCIÓN La cantidad óptima de fluoruro se define en el equilibrio existente entre la reducción máxima en la prevalencia de caries y la ausencia de alteraciones en la formación del esmalte que causen problemas estéticos como la fluorosis dental.1 Estas alteraciones, usualmente, son bilaterales y simétricas. Comúnmente se ven afectados los incisivos superiores e inferiores, premolares y primeros molares permanentes.2-3 116 Hay pocos estudios sobre fluorosis en dientes deciduos aunque se argumenta que los dientes más afectados son los segundos molares primarios. Se ha determinado una etapa crítica de ingesta de flúor entre los 6 y 9 meses postnatales.4-5 Actualmente en Colombia, el índice de fluorosis se ha incrementado, relacionándose directamente con la alta ingesta de fluoruros en etapas del desarrollo y maduración de los dientes, aproximadamente desde el nacimiento hasta los ocho años de edad; en un rango de 0.03 a 0.1 mg de F/Kg. de peso por día. La manifestación de fluorosis REPORTE DE CASO ocurre en la etapa de maduración temprana del desarrollo del diente y continua hasta terminar su maduración.6-7 En nuestro país, la fluorización en el agua se llevó a cabo hasta 1986, seguida por fluorización en la sal. En 1991 se llevó a cabo un estudio que reportó que, solamente, el 10% de la sal comercial, cumple con las exigencias óptimas de concentración de flúor (180 a 220ppm F/K de sal).8 Esta situación se suma a la ingesta de suplementos con flúor, alimentos, bebidas, cremas y enjuagues dentales fluorados, sin supervisión.6-8 Esto lleva a pensar en la fluorosis dental como un síntoma de intoxicación crónica.9 En el ENSAB III, 1998 al 2000, se determinó que la proporción de las personas con fluorosis, para las edades de 6, 7, 12, y 15 a 19 años era de 11.5%. La mayoría de las personas afectadas presentan fluorosis muy leve y leve; solamente, el 0.8% presentaban lesiones moderadas y severas.2 En cuanto a la prevalencia de esta patología, existe una diferencia importante, niños con edades entre los 6 y 7 años se vieron afectados en un 25.7%, el segundo grupo conformado por niños de 12 años, fue afectado en un 18.7%, y en los adolescentes de 15 a 19 años, se observó una disminución, 5.3%. Estos datos sugieren una exposición diferente a los fluoruros para cada grupo de edad. Por otra parte, también se encontraron diferencias importantes entre las regiones de Colombia, siendo la región Central y la Atlántica las de mayor prevalencia.2 Es importante anotar, que también hubo diferencias notables, según el tipo de diente. Se determinó una mayor prevalencia en los premolares, seguido de los incisivos centrales, laterales y por último los caninos.2 Como soporte para un diagnóstico clínico, se han desarrollado dos índices que determinan el grado de fluorosis: El índice de Dean, 1942, que se basa en seis diagnósticos: 0. Normal. 1. Cuestionable. 2. Muy leve (áreas pequeñas, dispersas, irregulares en un 25% de la superficie del diente). 3. Leve (áreas más extensas en un 50% de la superficie del diente). 4. Moderada (toda la superficie del diente, superficie con atrición, a veces con manchas cafés). 5. Severa (Toda la superficie hipoplásica, manchas cafés dispersas, apariencia corroída).2,3 Sánchez M. En 1978, Thylstrup y Fejerskov, desarrollaron una propuesta diagnóstica basada en diagramas y expresada de la siguiente manera: 0. Normal. 1. Líneas opacas blancas atravesando la superficie del diente. 2. Líneas opacas blancas más pronunciadas y frecuentemente unidas. 3. Unión de líneas blancas y áreas nubosas esparcidas sobre muchas partes de la superficie. 4. Marcada opacidad con apariencia de tiza blanca, parte de superficie expuesta a la atrición. 5. Superficie completa opaca, con pits de menos de 2 mm. de diámetro. 6. Pits pequeños fusionándose en esmalte opaco formando bandas de menos de 2 mm. de altura vertical. 7. Esmalte con áreas irregulares de menos de la mitad de la superficie, remanente de tejido opaco intacto. 8. Pérdida de más de la mitad de la superficie del esmalte. 9. Pérdida mayor de la superficie del esmalte, con cambios en la forma anatómica, a veces con halo de esmalte opaco en cervical.3 Una de las dificultades más comunes a la que se enfrentan los profesionales de la salud bucal es el diagnóstico diferencial de las lesiones de mancha blanca y de la fluorosis dental leve. La diferencia radica en que, por lo general, las lesiones de mancha blanca se ubican en el margen gingival y tienen una opacidad más pronunciada que las líneas opacas de la fluorosis, que se pueden observar en la clasificación TF1 y 2.3 Como alternativa para mejorar la estética de los pacientes con fluorosis o lesiones de mancha blanca, se ha descrito un procedimiento operatorio llamado microabrasión del esmalte. Esta técnica es extremadamente conservadora, y se realiza mediante la utilización de ácidos y/o abrasivos.10 El primero en describir esta técnica fue el Dr. Walter Kane en 1916. El utilizó ácido clorhídrico líquido al 18% y calor para eliminar manchas cafés. Posteriormente, McCloskey modificó esta técnica y usó ácido clorhídrico al 18% sin calor. Croll y Cavanaugh usaron el mismo ácido con igual concentración en combinación con piedra pómez. 11 En 1993, Tong y colaboradores verificaron por microscopía de luz polarizada que una aplicación de ácido clorhídrico al 18% por 100 segundos, promueve un desgaste de 117 Ustasalud Odontología 2005; 4: 116 - 121 REPORTE DE CASO 100+/- 47 micras y que asociado con piedra pómez, en el mismo periodo de tiempo, el desgaste podía llegar a ser hasta de 360 +/- 130 micras. Por otra parte, al utilizar el ácido fosfórico al 37% y el peróxido de hidrógeno, se observó un desgaste similar con variaciones del orden de 5.5+/-1.5 micras, lo que lo hace una alternativa más segura y con una eficacia comparable.10,12,15 En 1993, Croll sugiere que para evitar que el esmalte sea propenso a la desmineralización y colonización de Estreptococo mutans se debe aplicar flúor, pues un esmalte remineralizado, se torna más rígido después de la realización de este procedimiento.11 Para reducir los problemas de toxicidad del ácido clorhídrico y proporcionar más seguridad al paciente y al odontólogo, en 1989, la casa Premier, introduce el Prema®, material con baja concentración de ácido y abrasivo de alta dureza y partículas pequeñas, suspendidas en un gel.11 Mondelli y colaboradores, en l995, introducen la técnica de microabrasión con ácido fosfórico al 37% y piedra pómez, aunque realmente, los pioneros fueron Powel y Craig en 1982.11 En el 2004, la casa comercial Ultradent, introduce para tratamientos de microabrasión, el Opalustre®, cuya composición es ácido clorhídrico al 6.6% y 900 mg /Kg. de carbonato de sílice. Sus especificaciones recomiendan dispensar con su jeringa predocificada, 1mml de espesor del material en la superficie vestibular y realizar la abrasión con «Opal Cups», en un contrangulo de baja velocidad, por 60 segundos .Es recomendado en defectos menores de 0.2mm.13 Según estudio realizado por Matos y colaboradores, se confirmó mediante microscopía de barrido, que el uso de instrumentos rotatorios de baja velocidad, ofrece, clínica-mente, mejores resultados estéticos en comparación con la aplicación manual, usando ácido fosfórico al 37% y piedra pómez.10 Por otra parte, una investigación realizada por Dalzell y colaboradores en 1995, determinó que el incremento de pérdida del esmalte es directamente proporcional, al tiempo, al número de aplicaciones, a la presión, y a la combinación de estas variables.12 El espesor de los incisivos centrales, por vestibular, en el tercio incisal es de 1.12mm, en el tercio medio, 0.93 mm y 118 Ustasalud Odontología 2005; 4: 116 - 121 en el tercio gingival, 0.49mm, valores que son similares para los incisivos laterales, pero que varían con respecto a los incisivos inferiores, pues están en los rangos de 1.02 mm, 0.87mm, y 0.36, respectivamente. Por lo tanto, se sugiere que un 25% a 30% de la reducción del esmalte puede ser, clínicamente, aceptable.12 Para obtener mejores resultados en la técnica de microabrasión, con Prema ®, Dalzer y colaboradores recomiendan una presión ligera (10 a 30 g) que se logra con la presión del dedo en el instrumento, una menor cantidad de aplicaciones del compuesto microabrasivo y una menor exposición del diente tratado a tales compuestos, determinándose el tiempo máximo de cada aplicación en 20 segundos y de 6 a 8 aplicaciones a lo largo del tratamiento.11,12 Para la realización de esta técnica es determinante la etiología, debido a que el éxito del tratamiento depende de la profundidad de la lesión. Los defectos del color no siempre dan información adicional de la causa de la anomalía ya que la diferencia del color puede ser por poros en el esmalte que toman los pigmentos después de la erupción.14 REPORTE DE CASO Paciente de sexo femenino, 8 años de edad, procedente de Palmira (Valle), ciudad ubicada en la región occidental de Colombia. Acude a las clínicas odontológicas de la Universidad Santo Tomás de Floridablanca por presentar manchas blancas en sus dientes permanentes. No reporta ningún antecedente sistémico. Su madre reporta ingesta de crema dental con alto contenido en flúor y sal fluorada en su infancia temprana. Al examen clínico se observan manchas blancas generalizadas en incisivos centrales superiores, en laterales en erupción, en los cuatro incisivos inferiores y en los cuatro primeros molares permanentes, compatibles con un estado de fluorosis (Figura 1, 2 y 3). Al realizar los índices determinantes de fluorosis dental se llegó al siguiente diagnóstico: - Incisivos centrales superiores: Según el índice de Dean se clasifica como una Fluorosis Moderada y de acuerdo con el índice TF, un grado 5. - En los incisivos laterales, no se determinó porque aún están en erupción. Sánchez M. REPORTE DE CASO Figura 1. Examen intraoral. Figura 5. Ácido fosfórico al 37% y piedra pómez. Figura 2. Oclusión lateral derecha. Figura 6. Preparación de la mezcla. Figura 3. Oclusión lateral izquierda. Figura 7. Aplicación de la mezcla. Figura 4. Aislamiento del campo operatorio. Sánchez M. Figura 8. Aplicación de flúor neutro. 119 Ustasalud Odontología 2005; 4: 116 - 121 REPORTE DE CASO - Primeros molares permanentes: Según Dean se clasifica como una Fluorosis Moderada y de acuerdo al índice TF, un grado 4. - Incisivos inferiores:Según el índice de Dean se clasifica como una Fluorosis Leve y de acuerdo al índice TF, un grado 3. Figura 9. Antes del procedimiento. Figura 10. Después del procedimiento. Se decide realizar como tratamiento estético, microabrasión con ácido fosfórico y piedra pómez: 1. Se realizó aislamiento absoluto con tela de caucho en el 11 y en el 21 (Figura 4). 2. Se preparó una mezcla de ácido fosfórico al 37% y piedra pómez, en relación 1:1, hasta adquirir una consistencia cremosa (Figura 5, 6). 3. Se realizó la aplicación de la mezcla en tres intervalos de 15 segundos cada uno, con copa de caucho a baja velocidad (Figura 7). 4. Se llevó a cabo lavado profuso con agua. 5. Se secó con jeringa triple. 6. Por último se aplicó flúor neutro por 4 minutos (Figura 8). Al día siguiente se realizó el mismo procedimiento, con igual seguimiento (Figura 9 y 10). La paciente regresa a los cuatro meses y se realiza una nueva sesión, especialmente sobre los laterales ya erupcionados (Figura 11 y 12). DISCUSIÓN Figura 11. Sesión a los cuatro meses (abril de 2005). Durante la etapa de maduración del desarrollo del diente, el agua y las proteínas son removidas de la matriz extracelular del esmalte, lo que permite el incremento de cristales de hidroxiapatita. Los efectos de la hipomineralización están asociados con la retención del 2% al 5% de proteínas de la matriz del esmalte, mientras que en un esmalte normal, la retención es, solamente, del 0.01% al 1%.11 La hipomineralización, puede ser la consecuencia de muchos desórdenes caracterizados por alteraciones en la estructura del esmalte. Estas condiciones incluyen defectos hereditarios, como la amelogénesis imperfecta o alteraciones sistémicas como en el caso de la fluorosis.11 La etiología de estas lesiones se basa en la historia dental, distribución de los dientes afectados y en la historia familiar.11 Figura 12. Finalización de la sesión (abril de 2005). 120 Ustasalud Odontología 2005; 4: 116 - 121 En este caso, la hipomineralización se presentó con una distribución similar en sus dientes homólogos y en dientes cuyo tiempo de maduración se encuentra en el misSánchez M. REPORTE DE CASO mo periodo (incisivos y primeros molares); no hay historia de trauma, ni antecedentes familiares con padecimiento de esta patología. Además, no hay enfermedades sistémicas, que puedan causar hipoplasia en el esmalte. Por lo tanto, este análisis llevó al diagnóstico de una fluorosis, que no sería de extrañar, debido a la alta prevalencia de esta patología en la población colombiana, 2 por asociaciones con altas concentraciones de flúor en la sal de uso doméstico, pastas y enjuagues dentales fluorados usados por la paciente desde edades tempranas.8 BIBLIOGRAFÍA 1. Thylstrup A, Fejerskow O. Efecto del fluoruro sobre la placa dental, la estructura del diente y la caries dental. En: Thylstrup A, Fejerskow O. Caries. Barcelona: Doyma; 1988. 2. República de Colombia. Ministerio de Salud. Centro Nacional de Consultoría. III Estudio Nacional de salud Bucal, ENSAB III, Dirección Nacional de Promoción y Prevención, 1999. 3. Fejerskov O, Manji F, Baelum V. Indices for measuring dental fluorosis. En: Fejerskov O, Manji F, Baelum V. Dental fluorosis - a handbook for health Workers - Munksgaard, Copenhagen: Munksgaard; 1988. Teniendo en cuenta el tratamiento propuesto, se podría sugerir que no está completamente claro el mecanismo exacto por el cual la microabrasión elimina los problemas de pigmentación del esmalte y mejora su apariencia. Sin embargo, puede ser que durante la microabrasión, el ácido disuelva el material orgánico residual, incluida la pigmentación y, posteriormente, el flúor y los minerales salivales, intensifiquen su remineralización.10,11 4. Leverett D.H.Madar S.M. Vaughan B.W. Proskin H.M. Moss M.E Randomized clinical trial of the effect of prenatal fluoride supplements in preventing dental caries. Caries Res 1997; 31: 174-179. Otra posible explicación para el éxito del tratamiento, es el hecho de que la superficie microabrasionada, refleja y refracta la luz en los dientes, de tal forma que las imperfecciones leves del esmalte son borradas.11 7. Moisés SJ, Moisés ST, Allegretti ACV, Argenta M, Werneck R. Fluorose dental: ficcâo epidemiológica? Pan Am J Public Health 2002; 12: 339 - 346. En la paciente, hubo una reducción de las manchas, pero no en su totalidad por tratarse de una lesión moderada, según Dean, y una lesión grado 5, según el índice TF, su profundidad pigmentaria era bastante marcada.3 En cuanto a la textura, el cambio fue radical, pues hubo eliminación completa de los pits, y quedó una superficie totalmente lisa con el uso de la copa de caucho, como demostró el estudio basado en microscopía electrónica, de Matos, en 1998.10 CONCLUSIONES 1. La microabrasión es una técnica conservadora, que proporciona una mejor estética al paciente, sobre todo, en lesiones pigmentarias y morfológicas poco profundas, como en alteraciones leves de hipomineralización. 2. Debido a la alta prevalencia de fluorosis en nuestra población, se puede pensar en este tipo de tratamiento, antes de utilizar una técnica invasiva como coronas o carillas estéticas. Sánchez M. 5. Levy SM, Hillis SL, Warren JJ, Broffitt BA, Mahbubul Islam AKM, Wefel J, Kanellis MJ. Primary tooth fluorosis and fluoride intake during the first year of life. Community Dent Oral Epidemiol 2002; 30: 286 - 295. 6. Billings RJ, Berkowitz RJ, Watson G. Teeth. Pediatrics 2004; 113: 1120 - 1127. 8. Galindo F. La fluorosis dental, nueva enfermedad de la niñez colombiana. Revista de la Academia Colombiana de Odontología Pediátrica 1998; 2: 5 - 7. 9. Gonzáles MC. Efectos sistémicos del flúor en Colombia. Revista de la Academia Colombiana de Odontología Pediátrica 1998; 2: 10 - 14. 10. Matos A, Turbino M, Lacalle ME. Efeito das técnicas de microabrasao no esmalte: estudo em microscopia eletronicas de varredura. Rev Odontol Univ Sao Paulo 1998; 12: 105 -111. 11. Ashkenazi M. Sarnat H. Microabrasion of teeth with discoloration resembling hypomaduration enamel defects: four- year follow up. J Clin Pediatr Dent 2000; 25: 29 -33. 12. Dalzell DP, Howes RI, Hubler PM. Microabrasion: effect of time, number of applications, and pressure on enamel loss. Pediatr Dent 1995; 17: 207 - 211. 13. Ultradent products inc. Opalustre. Enamel microabrasion slurry. [En línea] 2001. URL disponible en: http://www.ultradent.com/ products/instructions/55424_opalustre.pdf. 14. Wong FSL, Winter GB. Effectiveness of microabrasion technique for improvement of dental aesthetics. Br Dent J 2002; 193: 155 -158. 15. Tong LS, Pang MK, The effects of etching, micro-abrasion, and bleaching on surface enamel. J. Dent Res. 1993 Jan; 72 (1): 67-71. 121 Ustasalud Odontología 2005; 4: 116 - 121 ANQUILOSIS DE MOLARES TEMPORALES: REVISIÓN DE LA LITERATURA Y REPORTE DE UN CASO Liliana Marlen Osorio A. Odontóloga, U. Santo Tomás, Residente de I año de la Especialización en Odontopediatría, U. Santo Tomás Autor responsable de la correspondencia: Liliana Marlen Osorio A. Correo electrónico: [email protected] Presentación realizada en el Concurso de Posters en el XIV Congreso Internacional de Odontología Pediátrica, en Santa Marta, junio 4 de 2005. RESUMEN La anquilosis dental de dientes deciduos es una patología de gran importancia. Los estudios publicados muestran una alta prevalencia y múltiples complicaciones clínicas que pueden ser evitadas con un diagnóstico temprano. El análisis de la etiología y el tratamiento de esta alteración no muestran datos concluyentes debido a que se encuentran pocos estudios clínicos longitudinales. La anquilosis se presenta por una alteración en el ligamento periodontal que produce una fusión del diente al hueso alveolar, afecta la exfoliación de los dientes temporales y, algunas veces, la erupción de los sucesores permanentes. El objetivo de este artículo es hacer una revisión de la literatura y describir un caso de anquilosis bilateral de segundos molares inferiores deciduos y su tratamiento. [Osorio LM. Anquilosis de molares temporales: revisión de la literatura y reporte de un caso. Ustasalud Odontología 2005; 5: 122 - 127] Palabras clave: Anquilosis dental, Infraoclusión, Dientes sumergidos. ANKYLOSIS OF PRIMARY MOLARS: A REVIEW AND REPORT OF A CASE ABSTRACT The ankylosis of primary molars is a pathology of great importance. The published studies show a high prevalence and many clinical complications that can early be avoided with an early diagnosis. The analysis of the causes and the treatment of this alteration do not show conclusive data because are few longitudinal clinical studies. The ankylosis appears by an alteration in the periodontal ligament that produces a fusion of the tooth to the alveolar bone, affects the exfoliation of the primary teeth and, some times, the eruption of the permanent successors. The objective of this paper is to make a literature review and to describe a case of bilateral ankylosis of second mandibular primary molars and their treatment. Key words: Ankylosis, Infraocclusion, Submerged teeth. Recibido para publicación: 23 de mayo de 2005. Aceptado para publicación: 2 de noviembre de 2005. INTRODUCCIÓN La anquilosis dento-alveolar se puede definir como una fusión anatómica del cemento o dentina con el hueso alveolar. Tal situación hace que el diente anquilosado permanezca bajo el plano oclusal de los dientes adyacentes.1-11 Esta patología puede ocurrir en cualquier etapa del periodo eruptivo (retención primaria) o cuando ya se 122 ha establecido un contacto oclusal (retención secundaria) y es asintomática.3,5,7,8,12,13 Se han usado diferentes terminologías para describir este fenómeno: erupción detenida, depresión, impactación, erupción incompleta, intrusión, reimpactación, reinclusión, retención secundaria y diente sumergido. Los más acertados son anquilosis e infraoclusión ya que los dien- REPORTE DE CASO tes anquilosados están en un estado de retención estática mientras que las zonas adyacentes continúan con su proceso normal eruptivo y de crecimiento mandibular.1,57,10,14 También se le ha llamado «movimiento paradójico» al movimiento del diente hacia apical.12 Los molares temporales inferiores son los dientes que más frecuentemente presentan anquilosis.3-6,14-16 En algunos estudios epidemiológicos, se reporta una prevalencia que oscila desde 1.3% a 44%. Los estudios no reportan diferencias entre sexos.3,6.8,9,13 Tampoco se reporta predilección por hemiarco.3 La patología usualmente ocurre en la etapa de dentición mixta temprana (6-11años). 1,5,8 Etiología La etiología exacta de la anquilosis es desconocida.2,3,6,16,17 Es un fenómeno extraño que involucra alteraciones en el proceso fisiológico de erupción.16 Sin embargo, se han propuesto tres causas probables: 1. Falla genética o congénita del ligamento periodontal. 2. Presión masticatoria excesiva o trauma. 3. Alteración metabólica de carácter local o sistémico, lo que hace que el ligamento periodontal desaparezca en algunas zonas.6,9,10,13,18 La anquilosis es la causa más común de la erupción dental retardada de dientes permanentes y podría ser la manifestación única o principal de una patología local o sistémica.18 El hipotiroidismo, hipopituitarismo, hipoparatidoidismo y seudoparatiroidismo son los trastornos endocrinos mas comúnmente relacionados con esta patología. También se ha reportado en pacientes con deficiencia de algún nutriente esencial, principalmente por deficiencia de vitamina D. Otras afecciones sistémicas relacionadas son la anemia, falla renal, intoxicación por metales y desordenes genéticos.18 Se ha demostrado que medicamentos como la fenitoina y algunos utilizados en la quimioterapia afectan la erupción normal de los dientes temporales y permanentes. Así como también se ha observado la alta incidencia de anquilosis dental en ratones irradiados con rayos X.18 Actualmente, el conocimiento de la biología de la erupción del diente así como los mecanismos moleculares básicos implicados en los problemas eruptivos, son neceOsorio LM. sarios para el clínico que se enfrenta con este tipo de patología dental. Dentro de los principales genes reguladores y factores de trascripción que pueden estar alterados en este proceso eruptivo, conocidos hasta el momento, se encuentran: Factor de crecimiento epidermal EGF, Factor de crecimiento transformante alfa TGF alfa, Factores de trascripción del gen CFOX o Factor de trascripción de genes NFKB1 y NFKB2, Factor de diferenciación osteoclastica ODF, Receptor funcional tipo 1 para la Interleuquina 1 alfa IL-1R, Factor de trascripción osteoblástico específico Cbfa1 (Runx2) y Factor estimulante de colonias uno CSF-1.11 Adicionalmente, las fallas en el proceso de erupción no solamente tienen distintas etiologías genéticas sino que, también, resultan en ciertos diferentes fenotipos de erupción.11 Se puede apreciar que los procesos de erupción dental pueden ser alterados en diferentes etapas y pueden variar en severidad.11 Por lo tanto, una vez se diagnostica la infraoclusión, es de gran importancia investigar más a fondo la salud general y el desarrollo del paciente ya que podría ser un signo de una afección sistémica o genética.11,18 Histología El proceso de reabsorción no es continuo sino interrumpido por periodos de inactividad. A un periodo de reabsorción le sigue un periodo de reparación. Esta reabsorción y reparación intermitente puede explicar los diversos grados de firmeza de los dientes temporales antes de su exfoliacion.3,14 En el curso de la fase reparadora, a menudo, se desarrolla una unión sólida entre el hueso y el diente temporal. Algunos autores afirman que este hecho determina las fallas o modificaciones en el diagnóstico clínico en las diferentes épocas. 8,9 La anquilosis del molar temporal, generalmente, no ocurre hasta que comienza la reabsorción de su raíz. El cuadro histológico de la anquilosis es de hiperactividad.6 En los cortes histológicos se observa la presencia de lagunas de reabsorción en la región de la furca y en la superficie interna radicular.6 La reabsorción ocurre en una zona de vascularización aumentada.3,14 Diagnóstico El diagnóstico precoz de los cuadros de anquilosis dentoalveolar es muy importante frente a los problemas futu123 Ustasalud Odontología 2005; 4: 122 - 127 REPORTE DE CASO ros que puede ocasionar. Clínicamente, es fácil de realizar por tratarse de un diente por debajo del plano de oclusión normal sin causa específica.3,4,6,8,9 También, puede hacerse comprobando la ausencia de movilidad del molar temporal en infraoclusión.3,6 Los dientes anquilosados no se mueven aún en casos de reabsorción radicular avanzada, esto constituye un signo patognomónico.3,9 desarrollo óseo porque se detiene su crecimiento al mismo tiempo que se detiene la erupción del diente temporal.2,5 Algunos autores reportan que la no extracción de los molares deciduos en infraoclusión severa puede ocasionar una reducción del soporte alveolar para los premolares y una disminución del perímetro de arco por la mesialización del diente adyacente, causando así una degeneración progresiva de la oclusión.3-5,9,10,13,15 La anquilosis puede confirmarse golpeando suavemente con un instrumento romo el diente sospechoso y los dientes normales adyacentes, para comparar los sonidos producidos. Los dientes anquilosados tendrán un sonido firme o sólido mientras que los dientes normales tendrán un sonido amortiguado por el ligamento periodontal intacto.2,4,6,14 Esta técnica de percusión puede fallar debido a su variabilidad y subjetividad, ya que depende de la habilidad del clínico para diferenciar los sonidos; adicionalmente, algunos dientes tienen pequeñas áreas de anquilosis y no presentan esta característica sonora.4,6,9 También, puede presentarse exfoliación tardía, extrusión del diente antagonista o mordida abierta lateral por interposición lingual. Además, un diente anquilosado puede aumentar la susceptibilidad a la caries, enfermedad periodontal e infecciones.9,10,13 Radiográficamente, se pueden observar algunas áreas de discontinuidad de la membrana periodontal y otras áreas de apariencia intacta. Sin embargo, existen tipos de anquilosis que no son detectados en la radiografía.2,9 El examen radiológico es valioso para observar el nivel óseo marginal, reabsorción radicular del molar anquilosado, posición del sucesor permanente y su estadio de formación radicular.2,6 Tratamiento Para el tratamiento de un diente anquilosado es muy importante el reconocimiento y el diagnóstico temprano para que se puedan utilizar las medidas terapéuticas indicadas en cada caso en particular.4,9 Depende de la edad del paciente, del grado de severidad de la infraoclusión, del compromiso de la oclusión, de la presencia y la localización del sucesor permanente. 2,4,6,9 Todo lo anterior permite clasificar la anquilosis según el grado de severidad, en: El tratamiento puede contemplar la exodoncia y la colocación de un mantenedor de espacio; sin embargo, a menos que haya problemas de caries o de pérdida de perímetro de arco, se debe optar por mantener el diente en observación. Es mejor un seguimiento clínico y radiográfico del caso cuando la cooperación del paciente es buena y se pueden realizar controles en periodos regulares.1,2,4,5,9,14,16 Si el antagonista está extruido, se debe reconstruir la corona clínica para recuperar la dimensión vertical y conservar la oclusión normal. 2,4,5,9 1. Leve, cuando la superficie oclusal está a 1 mm del plano oclusal. 2. Moderada, cuando la superficie oclusal está en el punto de contacto de los dientes adyacentes. 3. Severa, cuando la superficie oclusal esta en el nivel o debajo del nivel gingival de los dientes vecinos.3,6,9 La infraoclusión se mide desde el plano oclusal de los dientes adyacentes utilizando una regla metálica y calibradores. 2 Consecuencias clínicas Se relacionan directamente con el grado de severidad del caso.3 La infraoclusión de los molares temporales afecta el 124 Ustasalud Odontología 2005; 4: 122 - 127 Otras secuelas relacionadas con el sucesor permanente son: impactación o rotación del germen, trayectoria anormal de erupción, alteraciones en la formación radicular y atraso en la erupción.4,6,8 La mayoría de los dientes anquilosados exfolian naturalmente, a menudo con una demora promedio de seis meses, por lo tanto no deben ser extraídos, innecesariamente.1-4,8,16 La extracción está indicada cuando existe infraoclusión severa con pérdida de espacio que puede causar giroversión de los premolares, cuando existe migración severa Osorio LM. REPORTE DE CASO de los dientes adyacentes; cuando puede haber erupción ectópica del sucesor permanente o cuando hay formación de abscesos o grandes caries asociadas al diente anquilosado.5,8,9 Otros autores recomiendan la luxación del diente anquilosado como un medio para estimular la erupción.4,9 También, se observó infraoclusión a nivel del segundo molar temporal inferior derecho e izquierdo (Figura 1 y 2). La paciente no reportó sintomatología alguna relacionada con esta patología ni antecedente de trauma dental. Aunque existen algunas reglas generales, en la mayoría de los casos, el tratamiento de la anquilosis debe ser evaluado según las condiciones particulares de cada paciente. 2,4,9 A medida que avanzan los estudios de investigación se puede vislumbrar que las modalidades de tratamiento futuro pueden incluir terapéuticas que recrean los eventos de erupción. Es importante, para el éxito de estos tratamientos, que las herramientas de diagnóstico puedan diferenciar entre varios tipos de alteraciones en la erupción dental y, finalmente, apuntar hacia un régimen apropiado de tratamiento.11 Tal conocimiento no solamente, brinda un mejor entendimiento del proceso de erupción dental, sino que, también, conlleva al desarrollo de intervenciones terapéuticas eficaces para estos problemas de erupción que son retos clínicos. Cuando los procedimientos de biología molecular estén disponibles para entregar las moléculas apropiadas o los factores necesarios para la erupción individual de los dientes, el clínico podrá seleccionar el tratamiento adecuado para el paciente basado en la causa específica del problema de erupción.11 Figura 1. Oclusión lateral derecha. Figura 2. Oclusión lateral izquierda. REPORTE DE UN CASO Paciente de género femenino con diez años de edad. Asistió a las clínicas odontológicas de la Universidad Santo Tomás en Floridablanca para un examen general. Sin antecedentes médicos de importancia, apariencia física y desarrollo psicomotor normal. Dentro de los antecedentes médicos familiares se encontró que la abuela materna presentaba hipotiroidismo. Clínicamente, se observó: respiración oral, relación molar clase II de Angle, sobremordida vertical del 60%, sobremordida horizontal de 4 mm, sin caries y con buena higiene oral. Dentro de los antecedentes dentales se encontró pérdida prematura de caninos y primeros molares inferiores temporales sin la erupcion de los sucedáneos permanentes. Osorio LM. Figura 3. Radiografía panorámica previa. Figura 4. Radiografía panorámica actual. 125 Ustasalud Odontología 2005; 4: 122 - 127 REPORTE DE CASO Se realizó la percusión en estos molares (75 y 85), y en los dientes adyacentes. En los dientes con infraoclusión el sonido fue claro y firme, mientras que en los otros fue más difuso. Este hecho es compatible con anquilosis dental. Además, estos molares deciduos presentaban ausencia de movilidad. sión. Actualmente, la paciente se encuentra en tratamiento de ortodoncia interceptiva para corregir la maloclusión y en asesoria con una nutricionista para corregir sus hábitos alimenticios y suplir las deficiencias nutricionales. DISCUSIÓN Radiográficamente, se observó infraoclusión de los segundos molares deciduos inferiores aunque su reabsorción radicular era normal, ausencia de lesiones periapicales relacionadas con la patología, sucesor permanente en cada hemiarco en posición adecuada para su erupción y en estadio 8 de Nolla 19 (Figura 3, 4). Se tomaron modelos en los que se pudo medir el grado de infraoclusión y en los que se realizó el análisis de dentición mixta de Moyers. El segundo molar inferior derecho se encontró con una infraoclusión moderada y el segundo molar inferior izquierdo, con una infraoclusión severa. Posteriormente, los padres de la paciente entregaron los modelos (superior e inferior) y una radiografía panorámica que habían sido tomados a la paciente dos años antes (Figura 3). Estas ayudas diagnósticas sirvieron para comprobar que la patología ya se estaba presentando en esa época pero en menor escala, siendo más pronunciada en el segundo molar inferior izquierdo temporal, acompañada de una mesialización leve del primer molar inferior izquierdo permanente, posición que no empeoro con el desarrollo de la erupción. Debido a la gran relación que tiene la infraoclusión con entidades sistémicas de origen endocrino y nutricional, se remitió a la paciente con el médico general. Se encontró que la paciente estaba muy baja en talla y peso para su edad; a su vez se remitió con el endocrino para valoración. Se le practicaron pruebas de laboratorio que incluyeron cuadro hemático, T4, TSH y estradiol. Los resultados de las pruebas clínicas reportaron normalidad. Para el tratamiento se evaluó la edad de la paciente, los molares antagonistas sin extrusión, la ausencia de patologías asociadas con los molares anquilosados, la secuencia de erupción, la reabsorción radicular avanzada, los sucesores permanentes en posición normal para la erupción, con estadio 8 de Nolla y la posibilidad de realizar seguimiento. Se optó por realizar controles periódicos hasta la exfoliacion natural de los deciduos en infraoclu126 Ustasalud Odontología 2005; 4: 122 - 127 No existe un acuerdo general referente al tratamiento de la anquilosis de los molares temporales, debido a que la mayoría de los hallazgos citados se basan en reportes de casos y son pocos los estudios longitudinales sobre el efecto de los tratamientos.1 Algunos autores indican que no realizar a tiempo las extracciones de molares en severa infraoclusión da por resultado la reducción del soporte de hueso alveolar para los premolares. 4,9,15 Otros autores recomiendan el seguimiento estricto de estos dientes ya que la mayoría exfolian naturalmente y su extracción, sólo, se aconseja cuando está claramente indicada ya que la remoción del diente puede ocasionar la fractura de las raíces o en el caso de los molares superiores anquilosados, puede ocurrir una comunicación oro-antral. Asi mismo, los mantenedores de espacio pueden aumentar el riesgo de caries o enfermedad periodontal. 1,2,4,8 La gran discrepancia encontrada en la prevalencia se debe, posiblemente, a los diferentes criterios diagnósticos y a la diferencia de edad entre los niños estudiados.6,13 Los autores concuerdan en afirmar que no existe diferencia entre sexos y que se presenta más en niños de raza blanca que en niños de raza negra. 6,13 Además, hay controversia en relación con los dientes temporales que más la presentan. Algunos autores reportan que el primer molar inferior es el más afectado, mientras que otros reportan que es el segundo molar inferior. 5,6,13 En este artículo se presentó un caso de anquilosis bilateral de segundos molares temporales inferiores. El diagnóstico se realizó por observación clínica de la infra oclusión, pruebas de percusión, movilidad dental y examen radiográfico. Además, se contó con algunas ayudas diagnósticas que habían sido tomadas dos años atrás. A la paciente también se le realizaron pruebas de laboratorio para descartar alguna patología sistémica relacionada con la infraoclusión, resultando éstas normales. Osorio LM. REPORTE DE CASO Se optó por no realizar la exodoncia de los dientes anquilosados y realizar seguimiento, considerando la edad de la paciente, la ausencia de caries o enfermedad periodontal asociada a los dientes anquilosados, la ausencia de extrusión de los dientes antagonistas, la secuencia de erupción, la reabsorción radicular normal y el estadio de Nolla de los sucesores. 4. Delgado C, Moraes R. Anquilose Dento-Alveolar: Consederacoes sobre etilogia, diagnostico e posibilidades de tratamento. J Bras Odontopediatr Odontol Bebe 1999; 2: 167 - 174. 5. Ertugrul F, Tuncer A, Sezer B. Infraclusion of primary molars: A review and report of a case. J Dent Child 2002; 69: 166 - 171. 6. Castillos H, Konig J, Florián P. Aspectos clinicos e histologicos da anquilose multipla de molares deciduos: Relato de caso. J Bras Odontopediatr Odontol Bebe 2003; 6: 383 - 388. CONCLUSIONES 1. No existen datos concluyentes sobre la etiología de esta patología, pero se conoce que se presenta por alteraciones en el ligamento periodontal. 2. La infraoclusión podría ser una manifestación de una patología local y sistémica, por lo que el clínico debe investigar más a fondo la salud y el desarrollo del paciente. 3. El tratamiento de los dientes anquilosados varía según el caso y se debe tener en cuenta la edad del paciente, el grado de infraoclusión, las alteraciones de la oclusión y el estado del sucesor permanente. 4. Es recomendable un monitoreo regular que debe cambiarse ante el primer signo de secuela indeseable. 5. Aún es prematuro obtener datos concluyentes sobre esta patología ya que faltan estudios longitudinales que permitan medir la progresión y los efectos oclusales de la infraoclusión de los molares temporales; así como las indicaciones, contraindicaciones y posibles secuelas de los diferentes métodos de tratamiento. 6. Los estudios en biología molecular investigan el desarrollo de una nueva terapéutica que pueda inducir a que los dientes impactados entren en erupción de una manera adecuada. BIBLIOGRAFÍA 1. Kurol J, Koch G. The effect of extraction of infraoccluded deciduous molars: A longitudinal study. Am J Orthod Dentof Orthop 1985; 87: 46 - 54. 2. Kurol J, Thilander B. Infraocclusion of primary molars with aplasia of the permanent successor. A longitudinal study. Angle Orthod 1984; 54: 283 - 294. 3. Crusoe-Rebello IMR, Araujo T, Lisboa J. Anquilose em dentes deciduos. J Bras Odontopediatr Odontol Bebe 2001; 4 : 501 - 505. Osorio LM. 7. De La Rosa Gay C, Valmaseda E, Costa X, Gay C. Infraclusion of primary molars: reports of cases. J Dent Child 1998; 65: 47 - 51. 8. Jones J, Robinson P. Submerging deciduous molars: An extraction in time. Dent Update 2001; 28: 309 - 311. 9. Albernaz C, Albernanz A. Anquilosis dental en molars deciduos: Relato de un caso. Rev. Fola/Oral 2000; 6: 83 - 87. 10. Kocadereli I, Turgut M. Management of oclusal and developmental disturbances resulting from an ankylosed maxillary second primary molar: Case report. J Dent Child 2003; 70: 178 -181. 11. Wise, G. Frazier-Bowers, S. D’Souza, R. Cellular, molecular and genetic determinants of tooth eruption. Crit Rev Oral Biol Med. 2004; 13: 323 - 334. 12. Pytlik W. Primary failure of eruption: A case report. Int Dent J 1991; 41: 274 - 278. 13. Altay N, Cengiz S. Space - regaining, treatment for a submerged primary molar: A case report. Int J Paediatr Dent 2002; 12: 286 - 289. 14. McDonald R, Avery D. Dentistry for the Child and Adolescent. 6ta. Edition. Ed. Mosby; 1994. 15. Kennedy D. Orthodontic management of missing teeth. J Can Dent Assoc 1999; 65: 548 - 550. 16. Antoniades K, Kavadia S, Milioti K, Antoniades V, Markovitsi E. Submerged teeth. J Clin Pediatr Dent 2002; 26: 239 - 242. 17. Zapata OA, Giraldo MP. Anquilosis dentaria. Revisión Bibliográfica. Rev Fac Odont Univ Ant 1995; 6: 57 -60. 18. Suri, L. Gagari, E. Delayed tooth eruption: Pathogenesis, diagnosis, and treatment. A literature review. Am J Orthod Dentof Orthop 2004; 126: 432 - 445. 19. Nolla C. Development of the permanent teeth. J Dent Child 1960; 27: 255-263. 127 Ustasalud Odontología 2005; 4: 122 - 127