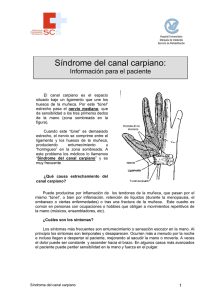
patologías osteomusculares de miembro superior relacionadas a la
Anuncio

PATOLOGÍAS OSTEOMUSCULARES DE MIEMBRO SUPERIOR RELACIONADAS A LA LABOR DEL FISIOTERAPEUTA Y TERAPEUTA OCUPACIONAL DIANA MARIA CASTRO RODRIGUEZ ASESOR: DR. JUAN CAMILO VASQUEZ SALUD PÚBLICA ESPECIALIZACIÓN EN GERENCIA DE LA SALUD OCUPACIONAL OBSERVATORIO DE LA SALUD PÚBLICA SITUACIÓN DE LA SALUD MEDELLÍN 2011 PATOLOGÍAS OSTEOMUSCULARES DE MIEMBRO SUPERIOR RELACIONADAS A LA LABOR DEL FISIOTERAPEUTA Y TERAPEUTA OCUPACIONAL DIANA MARIA CASTRO RODRIGUEZ ASESOR: DR. JUAN CAMILO VASQUEZ SALUD PÚBLICA ESPECIALIZACIÓN EN GERENCIA DE LA SALUD OCUPACIONAL Trabajo de Grado para optar al titulo de especialista en Gerencia en Salud Ocupacional MEDELLÍN 2011 Nota de aceptación ____________________________ ____________________________ ____________________________ ____________________________ ____________________________ Firma Nombre: Presidente del jurado ____________________________ Firma Nombre: Jurado ____________________________ Firma Nombre: Jurado Medellín, 16 de Marzo de 2011 DEDICATORIA Con mi triunfo doy gracias a Dios. Se lo dedico a mis padres y hermanos por su sacrifico y apoyo incondicional. Y a mi Esposo por su amor y colaboración. Y al fruto de este amor tan grande: Santiago AGRADECIMIENTOS El autor expresar sus agradecimientos a: Dr Juan Camilo Vásquez Sádder Se agradece a la familia por creer y desear siempre lo mejor. A todas las amistades que brindaron apoyo y animo, en especial en los momentos más difíciles. CONTENIDO pág. 1 INTRODUCCIÓN 14 2 PATOLOGÍAS OSTEOMUSCULARES 19 2.1 CLASIFICACIÓN DE LAS LESIONES OSTEOMUSCULARES 20 2.2 ETIOLOGÍA DE PATOLOGÍAS OSTEOMUSCULARES 21 2.3 FACTORES DE RIESGOS OCUPACIONALES 23 3 LOMS PREVALENTES EN EL TERAPEUTA OCUPACIONAL Y FISIOTERAPEUTA 27 3.1 SÍNDROME DEL TÚNEL CARPIANO (STC) 32 3.2 EPICONDILITIS 40 3.3 ENFERMEDAD DE DE QUERVAIN 46 4 TRATAMIENTO Y REHABILITACIÓN DE LAS LOMS LABORALES EN FISIOTERAPEUTAS Y TERAPEUTAS FÍSICOS 49 4.1 TRATAMIENTO 49 4.2 TRATAMIENTO STC LABORAL 50 4.3 TRATAMIENTO DE LA EPICONDILITIS 52 4.4 TRATAMIENTO DE LA ENFERMEDAD DE QUERVAIN 53 4.5 REHABILITACIÓN 54 7 5 PREVENCIÓN DE LAS LOMS LABORALES EN FISIOTERAPEUTAS Y TERAPEUTAS FÍSICOS 56 5.1 PREVENCIÓN 57 5.2 IDENTIFICACIÒN DE FACTORES DE RIESGOS 62 6 CONCLUSIONES 65 8 LISTA DE FIGURAS Figura 1. Túnel carpiano. 33 Figura 2. Signos de Phalen y Tinel 38 Figura 3. Movimientos que permite el codo 41 Figura 4. Dolor en la zona del epicóndilo 44 Figura 5. Prueba de la silla 45 Figura 6. Estiramiento de muñeca. 59 Figura 7. Estiramiento de muñeca y manos. 59 Figura 8. Estiramiento de manos y dedos. 60 Figura 9. Estiramiento de flexores de muñeca. 60 Figura 10. Extensores de muñeca. 61 Figura 11. Ejercicios de musculación. 61 9 LISTA DE TABLAS Tabla1. Riesgos asociados a lesiones osteomusculares en orden de importancia 22 Tabla 2. Incidencia de principales factores en la generación de LOMS. 28 Tabla 3. Relaciones Causales entre factores de riesgo físico en el trabajo y el desarrollo de LOMS 29 Tabla 4. Frecuencia de los diagnósticos de enfermedad profesional realizada por las EPS. Años 2001 y 2002. 36 10 RESUMEN Este trabajo consisten en una revisión bibliográfica y se realiza con el fin de tener una visión clara de las diferentes patologías osteomusculares que se presentan, en el Terapeuta Ocupacional y el Fisioterapeuta, a nivel de miembro superior como consecuencia de movimientos repetitivos, ausencia de periodos de descanso, vibración y fuerzas de impacto, factor psicosocial, condiciones ambientales, entre otras. Las Lesiones Osteomusculares de Miembro Superior (LOMS) no son nuevas. Varias series de casos clínicos y epidemiológicos han sido reportados incluso desde comienzos del siglo XIX. Tales estudios se han centrado en la naturaleza multifactorial de las LOMS. Punnet y Wegman de sus investigaciones informan de la existencia de numerosas encuestas en población trabajadora que concluyen que la prevalencia acumulada de síntomas de extremidad superior oscila entre 20% a 30% en diversos países (EEUU, Canadá, Finlandia, Suecia e Inglaterra), también se sabe que el conjunto de enfermedades músculo esqueléticas contribuye con la mayor proporción de ausentismo e incapacidades al ser comparado con otros grupos de enfermedades. Las LOMS comprenden varias condiciones clínicas definidas e indefinidas de músculos, tendones o nervios en la extremidad superior debido a múltiples factores. Las LOMS, se encuentran entre los problemas más importantes de salud en el trabajo, tanto en los países desarrollados como en los en vía de desarrollo, pero poco se conoce sobre la historia natural en los trabajadores expuestos a trabajos repetitivos. El trabajo repetido de miembro superior se define como la realización continuada de ciclos de trabajo similares; cada ciclo de trabajo se parece al siguiente en la secuencia temporal, en el patrón de fuerzas y en las características espaciales del movimiento. En la literatura no se encuentran estadísticas sobre el comportamiento de las LOMS en los Terapistas Ocupacionales y los Fisioterapeutas. El objetivo principal de esta revisión bibliográfica es identificar cuales son los factores de riesgos que conllevan a las 12 diferentes LOMS en el ámbito laboral del Terapeuta Ocupacional y el Fisioterapeuta causando ausentismo laboral. Es importante tener en cuenta que la prevención de los desórdenes músculo-esqueléticos se ataca desde la ergonomía, es por esto que se deben implementar intervenciones ergonómicas integrales para variar las condiciones de riesgos generadoras de estos problemas, incrementando así la calidad de vida laboral y por ende la productividad y la competitividad. Este protocolo trata de vigilar el riesgo de lesión músculo-esquelética como consecuencia de tareas repetitivas, en la zona de cuello-hombro y en la zona de la mano-muñeca fundamentalmente. De esta forma el ámbito laboral de estas disciplinas son múltiples, debido, que su desempeño es donde el individuo se mueve, es decir, donde existe, se recrea, trabaja teniendo como resultado una mejor calidad de vida. 13 1 INTRODUCCIÓN La Fisioterapia es la profesión del área de la salud cuyo objeto de estudio es la comprensión y manejo del movimiento corporal humano, como elemento esencial de la salud y el bienestar del hombre. Es la responsable de las acciones de promoción del desarrollo cinético del hombre, prevención y recuperación de sus alteraciones y participación en los procesos de habilitación y rehabilitación de las personas con posibilidades cinéticas diferentes. Los ámbitos de acción del fisioterapeuta son múltiples, desempeñándose en donde el hombre se mueve, es decir, donde vive, trabaja y se recrea aportando al desarrollo humano y a la calidad de vida de las comunidades. La Terapia Ocupacional es una profesión liberal de formación universitaria que aplica sus conocimientos en el campo de la seguridad social y la educación y cuyo objetivo es el estudio de la naturaleza del desempeño ocupacional de las personas y las comunidades, la promoción de estilos de vida saludables y la prevención, tratamiento y rehabilitación de personas con discapacidades y limitaciones, utilizando procedimientos de acción que comprometen el autocuidado, el juego, el esparcimiento, la escolaridad y el trabajo como áreas esenciales de su ejercicio. El Sistema Músculo - Esquelético en conjunto con el sistema nervioso proporciona la estabilidad y movilidad necesarias para la actividad física. Las LOMS son la primera causa de invalidez permanente en cualquier ámbito laboral, producida por la falta de un entorno con características ergonómicas en los lugares de trabajo, es por ello que se quiere dar a conocer por medio de esta revisión bibliográfica cuales son los factores de riesgos relacionados a las diferentes patologías osteomusculares que afectan a los profesionales de Terapia Ocupacional y Fisioterapia, siendo estas conocedoras de la biomecánica del cuerpo humano, la mecánica corporal y métodos preventivos los cuales son parte de su formación. El comité científico para los desordenes músculo - Esqueléticos de la Comisión Internacional de Medicina del Trabajo (ICOH) describe las lesiones osteomusculares relacionadas con el trabajo como una amplia gama de desordenes y enfermedades 14 inflamatorias y degenerativas que causan dolor y daño funcional. Las LOMS son lesiones de los músculos, tendones, bursas y estructuras adyacentes que suelen afectar a las siguientes partes del cuerpo: hombros, codos, manos, muñecas, rodillas y pies. Constituyen un problema de salud pública, de alta y creciente incidencia que implican grandes costes laborales. Un estudio sobre la carga de las enfermedades y accidentes ocupacionales a nivel mundial indica que las LOMS representan una incidencia anual cercana al 31%, haciendo de estos problemas los más comunes en los trabajadores de todo mundo. Los Fisioterapeutas y Terapeutas Físicos son propensos a sufrir LOMS por la naturaleza propias de su trabajo, la cual es repetitiva y su labor intensiva. Las estructuras de mayor compromiso son la región lumbar seguida de manos y muñecas. Las LOMS relacionadas con el trabajo son una de las enfermedades ocupacionales más frecuentes en el mundo y actualmente constituyen la primera causa de morbilidad profesional en Colombia. Se presentan en todos los sectores económicos, siendo enfermedades con un impacto importante en la calidad de vida de los trabajadores, una de las principales causas de pérdida de días laborales en las empresas, con una significativa repercusión socioeconómica. En términos de días perdidos de trabajo y de la invalidez resultante esta estimado en 215 mil millones de dólares por año, en los Estados Unidos. En los estados miembros de la Unión Europea, indican que los costos económicos de todas las enfermedades y accidentes en el trabajo, alcanzan una cifra entre el 2,6 al 3,8% del Producto Interno Bruto (PIB), donde 40% a 50% de esos costos son debidos a las LOMS. Adicionalmente, los costos de los periodos de incapacidad laboral hacen que los impactos de las enfermedades osteomusculares se conviertan en uno de los hechos más trascendentales en los aspectos de planificación administrativa de salud. Las LOMS de origen laboral, también llamadas Lesiones por Trauma Acumulativo, son definida por la NIOSH (National Institute for Occupational Safety and Health) como un grupo de condiciones que involucran las lesiones crónicas de los nervios, tendones, músculos, ligamentos, articulaciones y otras estructuras de apoyo del cuerpo que originan 15 enfermedades agudas o crónicas las cuales causan múltiples factores de riesgo de la persona, ambiente laboral y extra laboral. La OMS (Organización Mundial de la Salud) las define como desórdenes relacionados con el trabajo. Para la Agencia Europea para la Seguridad y la Salud en el Trabajo, son alteraciones que sufren estructuras corporales como los músculos, articulaciones, tendones, ligamentos, nervios, huesos y el sistema circulatorio, causadas o agravadas fundamentalmente por el trabajo y los efectos del entorno en el que éste se desarrolla. El factor común es el abuso físico ejercido sobre los tendones, tejido muscular y óseo, seguido por dolor e inflamación y en ocasiones por lesiones de nervios periféricos. Por ser disciplinas, tanto la Terapia Ocupacional como la Fisioterapia, cuyo eje de acción se basa en la rehabilitación, se evidencia que en el desempeño laboral de estas profesiones, se presentan casos de patologías osteomusculares asociadas al sobre esfuerzo físico y movimientos repetitivos. Se puede considerar que estas lesiones se relacionan a ambientes de trabajo que se interrelacionan con diferentes variables biológicas, ergonómicas y del medio psicosocial, por lo cual son lesiones con manifestaciones clínicas y patológicas del sistema músculoesquelético. Atendiendo a su localización, las lesiones osteomusculares se pueden clasificar en dos grandes grupos: las que afectan a la espalda y la columna vertebral y las que afectan a las extremidades tanto superiores como inferiores. Estudios han demostrado que las posturas de trabajos, muy exigentes, como: bipedestación con flexión o torsión constante de tronco, levantamiento constante de cargas ligeras o pesadas, manejo constante de materiales manuales, halar o empujar, pinzar más de 2 libras, manipular más de 10 libras, posición de cuclillas o arrodillado, aplicación de fuerzas y desviaciones posturales significativas de espalda, cuello y muñecas, sumados al estrés y la tensión emocional a la que se encuentran sometidos los trabajadores, son factores que pueden influir en la aparición de éstos procesos dolorosos. Las LOMS son la causa del 45% de todas las enfermedades crónicas, de más de la mitad de los casos de discapacidad prolongada y con un costo que se aproxima al 20% de los recursos sanitarios. Además se ha establecido que el ausentismo de profesionales de 16 salud, debido a LOMS es de un 54,1% por lumbalgias y dorsopatías, 24,2% por síndrome del túnel del carpo, 10,65 % por tendinopatías y un 3,7 % por hernia discal. En Colombia, un estudio realizado por el Instituto de Seguros Sociales en 1997, sobre el síndrome del túnel del Carpo en 248 trabajadores de diferentes actividades económicas, mostró una prevalencia del 20,9%, en primer lugar en la industria alimenticia, seguido del sector floricultor. En un estudio del perfil epidemiológico, realizado, por la Administradora de Riesgos Profesionales Colmena, en 1998, se encontró que en las empresas de más de 60 trabajadores, el 29% de ellos estaban sometidos a sobre esfuerzos y el 51% a posturas inadecuadas en su labor. Además de el estudio realizado por la Universidad del Cauca (2006) referente a la aparición de dolor musculo-esquelético en fisioterapeutas. Un estudio realizado entre los años 2001 a 2005 por el Ministerio de Protección Social, con respecto a LOMS, determino que la primera causa de morbilidad de origen profesional es el Síndrome del Túnel Carpiano (32%). Adicionalmente hay cuatro diagnósticos que merecen destacarse por su tendencia continua al incremento durante los años 2002 a 2004 son ellos: el síndrome de manguito rotador (prevalencia de 6.2%), epicondilitis 5.3% y tenosinovitis del estiloides radial (De Quervain) 3.9% y la cervicalgìa 1%. Los factores que más inciden para el desarrollo de las LOMS relacionados con el trabajo, a nivel ergonómico son: repetición, fuerza, carga estática, posturas incorrectas o permanecer mucho tiempo en la misma postura, precisión, presión directa, demanda visual y vibración. Estos desordenes son encontrados con más frecuencia en trabajadores que desarrollan labores manuales intensas. Es por ello que la salud ocupacional tiene como pilar fundamental lograr el más alto grado de bienestar físico, mental y social de la comunidad trabajadora, protegiéndolos de los factores de riesgos que perjudiquen el proceso de la salud dentro del medio laboral. Es fundamental para ello, desarrollar hábitos y costumbres saludables, crear ambientes apropiados y al mismo tiempo, que es necesario, corregir las deficiencias ambientales y 17 rechazar aquellas pautas de comportamiento que no conducen a la consecución de un bienestar físico, mental y emocional. 18 2 PATOLOGÍAS OSTEOMUSCULARES Las lesiones osteomusculares relacionados con el trabajo son de naturaleza multifactorial y se han asociado a movimientos repetitivos, esfuerzos prolongados, posturas inadecuadas y prolongadas, levantamiento de cargas frecuentes o pesadas, altas demandas de trabajo, puestos de trabajo con alcances inadecuado, frío, vibraciones, presión local, carga estática y factores de riesgo psicosociales. Son entidades comunes y potencialmente discapacitantes, pero aun así prevenibles, que comprenden un amplio número de patologías clínicas específicas que incluyen enfermedades de los músculos, tendones, vainas tendinosas, síndromes de atrapamientos nerviosos, alteraciones articulares y neurovasculares. Los trastornos osteomusculares se producen cuando se da una falta de condiciones ergonómicas en el puesto de trabajo. Cuando ocurren lesiones o daños en el aparato locomotor se presentan alteraciones en los patrones de movimiento humano, lo cual trae como consecuencia problemas asociados a la autonomía y el control para desplazarse o ejercer fuerza y realizar movimientos. En algunas ocasiones incluso llega a limitar la capacidad individual para ejecutar las tareas domésticas cotidianas y laborales. La patología osteomuscular afecta a la espalda, especialmente la zona lumbar, las manos, muñecas, los codos, los hombros y también los pies y rodillas si el trabajo requiere estar arrodillado mucho tiempo o movimiento repetitivos en los pies. Como se menciono anteriormente dicha patología se puede ocasionar por trabajos que conllevan movimientos repetitivos rápidos o forzados; posturas y/o posiciones fijas durante largos períodos de tiempo; manipulación de cargas entre otras. Estudios realizados por El Ministerio de Protección Social (2006) dan a conocer que las lesiones osteomusculares se presentan con mayor frecuencia en algunos sectores, como los son: el sector salud, la aeronavegación, la minería, la industria procesadora de alimentos, el curtido de cueros, y la manufactura. Los trastornos de miembro superior 19 también son muy frecuentes en aquellos sub-sectores u oficios donde es muy intensiva la utilización de las manos tales como los trabajos de oficina, los servicios postales, las actividades de limpieza, así como la inspección industrial y el empaquetado. Según el informe de enfermedad profesional en Colombia 2001- 2004, cuando se agrupan los diagnósticos por sistemas, se observa que de dichos diagnósticos los que afectan al sistema músculo esquelético representan el 65% (777 casos) del total. Al valorar los diagnósticos separadamente, el síndrome del túnel del carpo se considera como la primera causa de morbilidad profesional en el régimen contributivo, pasó de representar el 27% de los diagnósticos en el 2001 a ser el 32% en el 2004. Algunas LOMS pueden tener síntomas bien definidos, por ejemplo: Epicondilitis (irritación del tendón en los músculos del antebrazo), Síndrome del Túnel del Carpiano (irritación del nervio mediano responsable del cerrado del dedo índice y una mitad del dedo anular), Tendinitis de Muñeca (inflamación de los tendones de la muñeca) y la Hernia Discal (desplazamiento de un fragmento de un disco intervertebral que al comprimir el nervio adyacente es dolorosa). Existen otras clases de lesiones osteomusculares de origen laboral que afectan al cuello y las extremidades superiores, que son lesiones provocadas por esfuerzos o movimientos continuados que afectan a las partes blandas de las articulaciones. Las manifestaciones asociadas a las lesiones osteomusculares son: Dolor en músculos y articulaciones. Pérdida de fuerza y sujeción en las manos. Sensación de hormigueo en brazos Y/o manos. Pérdida de la sensibilidad. 2.1 CLASIFICACIÓN DE LAS LESIONES OSTEOMUSCULARES Son muchas las patologías y dolencias que se pueden enmarcar dentro de las lesiones osteomusculares. Una clasificación propuesta por González-Maestre, relaciona dos posibles clasificaciones de las lesiones osteomusculares y subcategorías dentro de estas: 1. Según el elemento dañado 20 2. Según la zona del cuerpo donde se localiza. Entre las dos grandes categorías, existen subcategorías que se relacionan a continuación. Considerando al elemento dañado las lesiones osteomusculares se dividen en: Patologías articulares Patologías periarticulares Patologías óseas Considerando la zona del cuerpo donde se localiza la lesiones osteomusculares, se consideran las siguientes subdivisiones: Miembros superiores (zona del cuello y hombros; mano y muñeca; brazo y codo). Columna vertebral Miembros inferiores 2.2 ETIOLOGÍA DE PATOLOGÍAS OSTEOMUSCULARES Las causas de los desordenes osteomusculares son multicausal, es decir, se relaciona con múltiples factores de riesgos, los cuales no tienen límites en la manifestación de la enfermedad y, por lo tanto, sus asociaciones se identifican por estudios epidemiológicos. Para la OMS los factores de riesgos causantes de lesiones osteomusculares son de tipo físico, organización de trabajo, psicosociales, individuales y socio-culturales. Existen numerosos factores de riesgo que pueden ser causa de LOs, los cuales se pueden agrupa en. 2.2.1 Factores físicos y biomecánicos. Son debidos a exigencias físicas de las tareas relacionadas a cada profesión. entre los factores de este tipo se encuentran: Manipulación manual de cargas, como levantamientos, transportes, empujes; realización de movimientos repetitivos, se considera que un trabajo puede causar lesiones por repetición cuando su ciclo de ejecución es menor de 30 segundos o más del 50% del ciclo de trabajo; aplicación de fuerzas; vibraciones trasmitidas al cuerpo; presión mantenida sobre ciertas articulaciones; adopción de posturas forzadas; mantenimiento de posturas estáticas; otros como trabajos realizados en pequeños espacios, iluminación insuficiente, temperaturas inadecuada, ritmos elevados. 21 2.2.2 Factores organizativos y psicosociales. Son debido a trabajos con alta exigencia psicológica; trabajos monótonos y repetitivos; factores intrínsecos del empleo, como sobrecarga de trabajo, inexistencia de trabajo, pausas; horarios de trabajo, como jornada de trabajo continua, discontinua, a turnos; bajo nivel de satisfacción; factores extralaborales. 2.2.3 Factores Individuales y personales. Son factores de riesgos individuales asociados a las características propias del trabajador, los cuales conllevan a la generación de lesiones osteomusculares. Tiene que ver con la capacidad funcional del trabajador, hábitos y antecedentes. Las causas generadoras de estos tipos de factores son: historial médico, edad, sexo, capacidad física, obesidad, etc. Los riesgos físicos a los que más se exponen los trabajadores son las posturas forzadas y los movimientos repetitivos, seguidos de la manipulación de cargas y la realización de fuerzas importantes. La tabla 1 muestra los riesgos asociados a las lesiones osteomusculares ordenados de mayor a menor relevancia. Tabla1. Riesgos asociados a lesiones osteomusculares en orden de importancia Riesgo asociado a las LOs en orden de importancia Falta de actividad física Combinación de la exposición a factores de riesgo asociados con las LOs y factores de riesgo psicosociales Posturas estáticas Movimientos repetitivos Posturas forzadas Diseños ergonómicos inadecuados relacionados con el manejo manual de cargas Diseños ergonómicos inadecuados relacionados con pantallas de visualización de datos (no de oficina) Trabajo durante muchas horas que provocan una exposición más larga a riesgos asociados a las lesiones osteomusculares Diseño ergonómico inadecuado en interfaces hombre-máquina Trabajadores más viejos incapaces de hacer frente a las demandas físicas Aumento del ritmo de trabajo Mayor demanda de trabajo físico en las nuevas industrias Trabajo con pantallas de visualización de datos Tomada de la Agencia Europea para la Seguridad y la Salud en el Trabajo. Trastornos músculo - esqueléticos de origen laboral del cuello y las extremidades superiores: Resumen del Informe de la Agencia. FACTS. Agencia Europea para la Seguridad y la Salud en el Trabajo, 5, 2000. La carga física puede ser valorada mediante métodos biomecánicos y fisiológicos, pero la capacidad del individuo de tolerarla, depende de las características propias de cada 22 persona, es por esto que no ha sido posible determinar valores límites permisibles de exposición a la carga física. Existen condiciones propias de cada persona que pueden predisponer o en ocasiones generar lOS: edad, género, peso, hábito de fumar, patologías sistémicas, patologías congénitas, secuelas de trauma. En la NIOSH se establece que los factores individuales pueden influir en el grado de riesgo de exposiciones específicas, Sin embargo, existe poca evidencia de que estos factores individuales actúen sinérgicamente con los factores físicos. 2.3 FACTORES DE RIESGOS OCUPACIONALES Se evidencia diferentes factores de riesgo relacionados con el trabajo, cada segmento corporal se encuentra relacionado a uno de estos factores. La NIOSH (1997) define cuatro causas o factores generadores de LOMS, relacionados con el trabajo: Repetitividad, fuerza, postura y falta de reposo. 2.3.1 Movimientos repetitivos. Son aquellos movimientos continuos efectuados de manera cíclica las cuales se mantienen durante el trabajo y que comprende el mismo movimiento que compromete áreas corporales generando sobre cargas en el sistema músculo esquelético, dolor, fatiga muscular y lesiones. Los movimientos repetitivos están dados por los ciclos cortos de trabajo (menor a 30 segundos o 1 minuto) o alta concentración de movimientos (mayores del 50%), que utilizan pocos músculos. Realizar los mismos movimientos una y otra vez producen contracturas o desgarros de partes del cuerpo. El trabajo repetitivo está definido como la realización continuada de ciclos de trabajo similares. Cada ciclo se parece al siguiente en tiempo, esfuerzo y movimientos aplicados. El tiempo de cada ciclo, para considerarse repetitivo varía según distintos estudiosos del tema, pero se podría hablar de ciclos que van de unos pocos segundos a 30 segundos de duración. Ya esta admitido que la repetitividad se asocia a determinados trastornos relacionados con el trabajo, como tendinitis, síndrome del túnel carpiano entre otras dolencias. 23 Según el Ministerio de Protección Social, el movimiento repetitivo se considera como factor de riesgo de carga física cuando: Existe concentración del movimiento. Hay falta de variedad en el movimiento que lleva a fatiga estructural. Cuando el diseño de tareas es por eficiencia. En el trabajo se utilizan pocos elementos y/o herramientas. Utilización de pocos músculos o uno. Movimientos en igual dirección. Cuando hay asociación de fuerza y movimiento. Algunos movimientos que pueden llegar a ser lesiones de movimiento repetitivo incluye: Acción repetitiva de la mano o el brazo Agacharse desde la cintura Agarrando o apretando objetos Alzar la mano o el hombro frecuentemente 2.3.2 Postura. Se define como la relación de las diferentes partes del cuerpo en equilibrio. La postura de trabajo, es la que un individuo adopta y mantiene, para realizar su labor. La postura ideal y óptima dentro de esta concepción seria: La posición de los diferentes segmentos corporales con respecto al eje corporal con un máximo de eficacia y el mínimo de consumo energético, además de un buen confort en su actividad. Las posturas en general se han clasificado en activas e inactivas. Las inactivas son aquellas adoptadas para el reposo o sueño y las activas son las que necesitan de la actividad muscular para mantenerlas, en especial los músculos antigravitatorios. Las posturas son consideradas factor de riesgo de carga física cuando son: Prolongada. Cuando se adopta la misma postura por más del 75% de la jornada laboral. Mantenidas. Cuando se adopta una postura biomecánicamente correcta por dos (2) o más horas continúas sin posibilidad de cambios. Si la postura es biomecánicamente incorrecta, se considerará mantenida cuando se mantiene por veinte (20) minutos o más. 24 Estas posturas se caracterizan por posiciones donde los movimientos son muy pequeños junto con las posturas inactivas las cuales causan carga estáticas en los diferentes músculos, tales como estar sentado por largos periodos de tiempo. Estas posturas son las primeras en ocasionar lesiones a nivel lumbar. Inadecuadas. Cuando el trabajador por hábitos posturales, o por el diseño del puesto de trabajo adopta una postura incorrecta. Forzadas o extremas. Cuando se adoptan posturas por fuera de los ángulos de confort. Posturas Antigravitacionales: Posicionamiento del cuerpo o un segmento en contra de la gravedad. 2.3.3 Fuerza por levantamiento y transporte de cargas. se caracteriza por mover o lanzar objetos de alturas bajas a alturas superiores el cual se diferencia de la fuerza propiamente dicha en cuanto a los movimientos fuertes. Los movimientos forzosos incluyen otra forma de mover objetos como: empujar, halar y otros esfuerzos. La manipulación manual de cargas es una tarea que como factor de riesgo de carga física, puede producir fatiga física o lesiones como contusiones, cortes, heridas, fracturas y lesiones musculo-esqueléticas en zonas sensibles como son los hombros, brazos, manos y espalda. La fuerza por levantamiento y transporte manual de cargas, se convierte en un factor de riesgo de carga física cuando: • Utilizamos músculos pequeños o de poca potencia y/o resistencia muscular, para realizar fuerzas o levantar y/o transportar pesos, teniendo en cuenta que la fuerza desarrollada por un músculo es directamente proporcional al área transversal del músculo. La capacidad de fuerza de un músculo es de 2 a 4 cm2. /por Kg de peso. Así los músculos que por su tamaño y potencia deben usarse para hacer esfuerzos al levantar pesos, son los glúteos, de los muslos y piernas. • Cuando el esfuerzo realizado no es proporcional al tiempo de recuperación. • Cuando el esfuerzo se realiza sobre una carga estatica alta. • Cuando los métodos de realizacion de la fuerza y/o el tipo de herramienta con la que se hace la fuerza no son soportados, los agarres son insuficientes y por el impacto. 25 2.3.4 Trabajo Físico pesado. Es el trabajo que demanda alta energía o implica grandes cantidades de fuerza física. La fuerza se refiere a la tensión producida en los músculos por el esfuerzo requerido para el desempeño de una tarea. Existe la siguiente clasificación del riesgo derivado de la fuerza cuando: Se realiza el esfuerzo en carga estática. Se realiza el esfuerzo en forma repetida. Los tiempos de descanso son insuficientes. Se superan las capacidades del individuo. La identificación, personalización, y las cuantías de las LOMS se relacionan con las actividades ejecutadas por las terapeutas físicas y ocupacionales dentro de su ejercicio laboral, se evidencia la exposición al factor de riesgo de tipo ergonómico, debido a la alta demanda física y psicológica necesaria para el manejo, tratamiento y rehabilitación de usuarios en situación de discapacidad. Por lo tanto un correcto análisis postural y de la biomecánica del cuerpo humano permitirá tener una clara visión de técnicas para observar el comportamiento del trabajador en su jornada laboral lo que permite identificar en las disciplinas mencionadas las exposiciones a los factores de riesgos más frecuentes que desencadenan patologías determinantes en su tarea cotidiana. Las alteraciones osteomusculares son los motivos más usuales para la realización de programas asistenciales en la intervención en el rol del fisioterapeuta y terapeuta ocupacional, los cuales generan impactos de orden socioeconómico, por las incapacidades y ausencias laborales que ellas desencadenan. Así mismo, reconocer un perfil el cual pueda sintetizar las características demográficas, epidemiológicas y de atención en las diferentes patologías osteomusculares relacionadas al rol del terapeuta ocupacional y físico para puntualizar los programas de atención que minimicen los factores de riesgos que se presentan en las afecciones osteomusculares. 26 3 LOMS PREVALENTES EN EL TERAPEUTA OCUPACIONAL Y FISIOTERAPEUTA Las LOMS son uno de los trastornos relacionados con los trabajos más comunes, que afectan a millones de trabajadores de todos los sectores laborales, pueden producirse en cualquier tipo de trabajo y sector laboral. La terapia Ocupacional y la Fisioterapia son disciplinas del área de la salud cuyo eje principal es el estudio, la comprensión, y el movimiento del cuerpo humano, como elemento esencial de la salud y el bienestar del individuo. De esta manera el ámbito de acción de estas disciplinas son múltiples porque se desempeñan donde el hombre se mueve, es decir, donde vive, trabaja y se recrea, aportando al desarrollo humano y a la calidad de vida de la comunidad; sin embargo es contradictorio que siendo estas disciplinas conocedoras de la anatomía y fisiología del cuerpo, principios de la biomecánica corporal y conceptos preventivos sean susceptibles a lesiones músculo esqueléticas, siendo estas la principal causa de ausentismo laboral en las disciplinas mencionadas. Los movimientos posibles de miembro superior son muy amplios. Aquellos que se extralimiten de la neutralidad son susceptibles de producir patologías: Hombro: brazo pegado al cuerpo menos de 30° en cualquier dirección. Codo entre 0 a 90°, es decir, entre antebrazo extendido o formando ángulo recto. Muñeca en posición neutra sin flexión dorsal o palmar, con desviación cubital o radial. Las LOMS relacionadas con el trabajo se producen como consecuencia de la exposición a diversos factores de riesgo. Los siguientes factores incrementan el riesgo de LOMS (hombros, brazo, antebrazo, codos, muñecas, manos y dedos): Malas posturas Movimientos muy repetitivos Movimientos manuales enérgicos Vibración mano-brazo Como perciben los trabajadores la organización del trabajo (factores psicosociales) Entornos de trabajo fríos 27 Cómo se organiza el trabajo Presión mecánica directa sobre los tejidos corporales La tabla 2 muestra los factores que más inciden en la generación de LOMS. En la tabla 3 se presenta la relación causal entre factores de riesgo físico en el trabajo y el desarrollo de LOMS. Tabla 2. Incidencia de principales factores en la generación de LOMS. Factor de Riesgo Fracción Atribuible % (Rango) Repetición 53 – 71 Fuerza 78 Repetición y Fuerza 88 – 93 Repetición y Frío 89 Vibración 44 – 95 Tomada de Guía de Atención Integral Basada en la Evidencia para Desórdenes Músculo - esqueléticos (DME) relacionados con Movimientos Repetitivos de Miembros Superiores (Síndrome de Túnel Carpiano, Epicondilitis y Enfermedad de De Quervain (GATI- DME). Colombia, 2006. Identificar los factores de riesgos asociados a la labor del terapeuta ocupacional y el fisioterapeuta se deberá de realizar una lista de chequeo o verificación que permita identificar causas importantes de la frecuencia de la aparición de enfermedad osteomuscular a nivel de miembro superior, por medio de las cuales se implementara programas de promoción y prevención que nos ayudaran a minimizar la presencia de LOMS en las disciplinas mencionadas. Es importante instituir recomendaciones ergonómicas para las tareas de carácter repetitivas suministrando la orientación necesaria con el fin de incrementar la calidad de vida laboral y por ende la productividad disminuyendo el ausentismo laboral. El trabajo repetido de miembro superior se define como la realización continuada de ciclos de trabajo similares; cada ciclo de trabajo se parece al siguiente en la secuencia temporal, en el patrón de fuerzas y en las características espaciales del movimiento. 28 Tabla 3. Relaciones Causales entre factores de riesgo físico en el trabajo y el desarrollo de LOMS Parte del Cuerpo Factor de riesgo Repetición Fuerza Cuello y Cuello/Hombro Postura Vibración Postura Hombro Fuerza Repetición Vibración Repetición Codo Fuerza Postura Combinación Repetición Fuerza Síndrome del túnel carpiano Postura Vibración Mano/Muñeca Combinación Repetición Fuerza Tendinitis Postura Combinación Síndrome mano/brazo Vibración Tomada de Evidencias epidemiológicas entre factores de riesgo en el trabajo y los desórdenes músculoesqueléticos. Piedrahíta Lopera H. Mapfre medicina, 2004; vol. 15, n° 3. Se puede apreciar en las tablas 2 y 3 que los riesgos físicos allí presentes son riesgos que se presentan en la labor profesional cotidiana de los Fisioterapeutas y Terapeuta físico. Para los desórdenes de extremidades superiores, la repetición, la fuerza y la vibración son particularmente importantes como factores relacionados con el trabajo. Las LOMS, son producidos por microtrauma (desgarres, esguinces) en los tejidos blandos durante períodos largos de tiempo (meses, años). A menudo son difíciles de identificar la causa de la lesión. 29 La puesta en práctica por los fisioterapeutas y el terapeuta físico de técnicas físicas incluidas (las manuales) requiere de una gran habilidad, los mejores aditamentos no son capaces de sustituir la mano que palpa; es a causa del ejercicio profesional que la mano experimente transformaciones, al igual que los demás miembros superiores. Estudios realizados por el Comité de Salud y Seguridad de Londres en el 2005, encontró que los fisioterapeutas sufren dolor músculo esquelético por la naturaleza de su trabajo: intensivo y repetitivo Al igual que los terapeutas físicos. En dicho estudio se reportó que la región lumbar, manos y muñecas son la que están más comprometidas a sufrir LOMS. Las LOMS están divididas en las siguientes categorías: Trastornos del tendón Trastornos de los nervios Trastornos Neurovasculares Dentro de la categoría de trastornos de tendón se pueden encontrar las siguientes patologías: Tendinitis Quistes ganglionares Tenosinovitis Bursitis En los trastornos de nervios, se pueden determinar los síndromes: Túnel de carpo Canal de Guyon Túnel radial Y en los trastornos neurovasculares se presentan los síndromes: Por vibración Salida torácica Pocos estudios se han realizado en Colombia acerca de los riesgos de LOMS que pueden padecer los Fisioterapeutas y Terapeutas ocupacionales. A continuación se relacionan estudios a nivel nacional e internacional que han abarcado el tema, entre otros. 30 1. Dolor músculo-esquelético en fisioterapeutas del municipio de Popayán. Paola Vernaza Pinzón y Clara Inés Paz Peña. Ciencias de la salud, Vol 8, # 4. Universidad del Cauca. 2006. Nacional 2. Work-Related Musculoskeletal Disorders in Physical Therapists: Prevalence, Severity, Risks, and Responses. Jean E Cromie, Valma J Robertson and Margaret O. Best. Physical therapy. Vol 80, No. 4, April 2000, pp. 336-351. Internacional. 3. Riesgos ergonómicos de los fisioterapistas de la ciudad de Quito. Martha K. Vélez V. V congreso internacional de ergonomía y IX encuentro binacional de ergonomía. Ciudad Juárez. 2003. México. Internacional. 4. Enfermedades adquiridas por los fisioterapeutas en sus manos durante el ejercicio profesional. Marcia S. Hernández Zayas. Revista ciencias. Junio. 2005. Internacional. 5. Work-related musculoskeletal disorders affecting members of the Chartered Society of Physiotherapy. Warren Glover, Alison McGregor, Claire Sullivan, Jan Hague. Physiotherapy, 91 (2005) 138-147. Internacional. 6. Work-related neck and upper limb musculoskeletal disorders. European agency for safety and health at work. Peter Buckle, Jason Devereux. Luxembourg. 1999. 114 p. Tomando como referencia los estudios realizados a nivel nacional e internacional, las lesiones osteomusculares que a nivel de miembro superior se derivan, y más frecuentes, del desarrollo de la actividad profesional del fisioterapeuta y terapeuta físicos, se relaciona a continuación. Según el Informe de Enfermedad Profesional en Colombia 2001- 2004, cuando se agrupan los diagnósticos por sistemas, se observa que los diagnósticos que afectan el sistema músculo esquelético representan el 65% (777 casos) del total. Al valorar los diagnósticos separadamente, el STC se consolida como la primera causa de morbilidad profesional en el régimen contributivo, pasó de representar el 27% de los diagnósticos en el 2001 a ser el 32% en el 2004. La epicondilitis y tenosinovitis de De Quervain se destacaron por su tendencia continua al incremento durante los años 2002 a 2004, ocupando el cuarto lugar en los dos años, con el 4 y 6% respectivamente. Se reportaron 39 casos de entesopatía a nivel de codo en el año 2002, ocupando el octavo lugar de enfermedad profesional. 31 Con respecto a los diagnósticos de las enfermedades profesionales detectadas por las EPS, en primer lugar se observa una coincidencia en los cuatro primeros diagnósticos de enfermedad profesional realizados por las EPS durante los años 2001 y 2002: a) Síndrome de Conducto Carpiano (SCC); b) Lumbago; c) Sordera Neurosensorial (SNS); y d) Sinovitis y Tenosinovitis (STS). 3.1 SÍNDROME DEL TÚNEL CARPIANO (STC) El túnel carpiano es un canal o espacio situado en la muñeca que recibe el nombre de ocho huesos de la muñeca, llamados carpos, sujetos por un ligamento llamado ligamento carpiano transverso que forman una estructura similar a la de un túnel. Por el túnel carpiano pasan los tendones flexores de los dedos y el nervio mediano, el cual dá la sensación en el dedo pulgar, índice, mediano y anular. En la figura 1 se muestra el túnel carpiano. Si se hincha o inflaman los ligamentos y tendones, se reduce la abertura del túnel presionando el nervio mediano, ocasionando que parte de la mano duela o se sienta entumecida. El STC un trastorno de la muñeca y la mano. Se origina por la compresión del nervio mediano a su paso por el túnel carpiano, debido a cualquier proceso que provoque ocupación del espacio. La comprensión de un nervio periférico mixto (sensitivo y motor) produce una isquemia (sufrimiento celular causado por la disminución transitoria o permanente del riego sanguíneo y consecuente disminución del aporte de oxígeno) de sus fibras nerviosas dando lugar a una alteración de su metabolismo y su función. El síndrome del túnel del carpo puede ser tanto causado como agravado por el trabajo. El STC aparece en un 10% de la población adulta. Es más común en mujeres, entre los 35 y 60. Sin embargo, algunos estudios apuntan a que estas diferencias por sexo no son tanto por características personales (por ejemplo, factores hormonales o existencia de un canal del carpo más estrecho) sino más bien como consecuencia de diferencias en la ocupación de hombres y mujeres. Esto es, las mujeres suelen ocupar más puestos de trabajo con movimientos repetitivos. 32 Figura 1. Túnel carpiano. Tomada de Guías sobre enfermedades profesionales n° 2: Síndrome del túnel carpiano laboral. 2009. Unión general de trabajadores de España (UGT), 2009. En el ámbito laboral, la causa más frecuente es la inflamación de los tendones flexores de los dedos. La mayoría de los pacientes empleados que presentan síndrome del túnel del carpo, relacionan el trabajo con la lesión. Para la OMS en su publicación CIE-10 (Clasificación Internacional de Enfermedades 10° revisión), define el síndrome del túnel carpiano (CIE 10 G560) como una neuropatía por compresión del nervio mediano a través del túnel carpiano. En la investigación desarrollada por Hernández Zayas, en el 2010, acerca de las enfermedades profesionales adquiridas por fisioterapeutas, el STC fue el segundo trastorno que afecto a los fisioterapeutas con un 25% de la población bajo estudio. El STC puede ser tanto causado como agravado por el trabajo. Hasta el 65% de STC son de origen ocupacional. Los trabajos durante años, con actividades de precisión con manos y dedos, son posibles factores de riesgo para el STC. Los trabajos de manufactura manual presentan un mayor 33 porcentaje de síndrome del túnel carpiano en el ámbito laboral, siendo mayor el número de casos entre los trabajadores empleados en hospitales. La etiología del STC es multifactorial y los factores que intervienen en su patogénesis pueden dividirse según su origen en dos grupos: Anatómicos Por disminución del tamaño del túnel. Aumento del contenido del canal. Fisiológicos Neuropatías. Uso de drogas legales. Alteraciones del balance de líquidos Posición y uso de la muñeca. Labores manuales que impliquen repetitividad, fuerza, estrés mecánico, posturas inadecuadas, vibración o temperaturas extremas e inmovilización de la muñeca en posición no neutra (como en el caso de fractura). La característica de los factores de riesgo, relacionados con el trabajo, que están asociados con la aparición del síndrome del túnel carpiano son: Movimiento repetitivo de muñeca y dedos. Posturas forzadas mantenidas de la muñeca. Apoyos prolongados sobre el talón de la mano. Movimientos repetitivos de prensión o de pinza manual. Golpeo repetido con el talón de la mano. Utilización regular de herramientas vibrátiles Postura en flexión y extensión de dedos, manos y muñecas, así como, la desviación anular o radial que implique agarre, pronación y supinación combinada con el movimiento repetitivo en ciclos de trabajo. Fuerza ejercida en trabajo dinámico por manipulación de pesos en extensión y flexión de los dedos y la mano. El diagnóstico del STC es eminentemente clínico, pues aun en presencia de pruebas electrofisiológicas normales puede estar presente. Los síntomas del STC generalmente comienzan gradualmente. Los síntomas pueden ser en las dos manos a la vez en el 50% de los pacientes. 34 Los síntomas que se pueden encontrar, se tiene: Dolor a nivel de la cara palmar de la muñeca, con posibilidad de irradiarse por el territorio del nervio mediano. Parestesias, que es la sensación de hormigueo o adormecimiento de los dedos de la mano, con posibilidad de irradiarse proximalmente. Deterioro sensitivo en la distribución del nervio mediano y atrofia en la musculatura de la eminencia tenar. Disestesias: Es difícil diferenciarlas de las parestesias y se presenta en situaciones más avanzadas de compresión nerviosa, cuando haya una mayor isquemia axonal que impide la puesta en marcha de la conducción nerviosa. Paresias: Se produce como consecuencia de la denervación de la musculatura tenar al aumentar la compresión nerviosa en duración e intensidad. A medida que la enfermedad progresa, El dolor puede repetirse varias veces a lo largo de la noche provocando alteraciones del sueño. Persistencia del dolor y de las parestesias durante el día principalmente en los dedos pulgar, índice y anular. Alteraciones del tacto en la punta de los dedos. Por ejemplo, dificultad para diferenciar lo frio de lo caliente. Dificultad para realizar movimientos delicados como cerrar el puño, abotonar una camisa o coser a causa de la debilidad de la musculatura. Irradiación del dolor en sentido ascendente por el antebrazo, brazo y hombro. En situaciones más avanzadas se producen: Trastornos del movimiento, disminución de la capacidad y fuerza para apretar las cosas. Por ejemplo, atarse los zapatos o coger objetos pequeños. Atrofia (disminución del tamaño del musculo) y pérdida de fuerza de la eminencia tenar; masa muscular de la mano que se encuentra en la base del pulgar. Fenómeno de Raynaud, es una afección en la se producen espasmos vasculares que bloquean el flujo sanguíneo a los dedos de las manos causados por movimientos repetitivos entre otras causas. En el informe titulado ´Informe de Enfermedad profesional en Colombia 2001-2002´ del Ministerio de Protección Social, muestra que la enfermedad profesional que se presenta con mayor frecuencia es el STC en ese periodo de tiempo. Las tablas 4 muestran en detalle la información. 35 Tabla 4. Frecuencia de los diagnósticos de enfermedad profesional realizada por las EPS. Años 2001 y 2002. Tomada de Informe de Enfermedad Profesional en Colombia Años 2001 - 2002. “Una oportunidad para la prevención” Se puede apreciar de la tabla 4 que de las enfermedades profesionales en la lista, el 34% corresponden a trastornos del miembro superior. Al igual que durante los años 2001 y 2002 durante los años 2003 y 2004 el síndrome del conducto carpiano (SCC) continúa siendo la primera causa de morbilidad profesional en Colombia. Durante el año 2003, el 30% de los diagnósticos de enfermedad profesional correspondió a la mencionada patología. Esta cifra crece en el año 2004, cuando el SCC constituyó el 32% de todos los diagnósticos. Es decir, que durante este cuatrienio el SCC es la primera causa de morbilidad profesional, incrementándose de manera constante al pasar de 27% en el 2001 al 32% de todos los diagnósticos en el 2004. El estudio realizado por la NIOSH en 1997, acerca de evidencia epidemiológica, en donde se examinaron los factores en el puesto de trabajo y su relación con los LOMS, específicamente epicondilitis, STC y enfermedad de De Quervain. 36 En dicho estudio, se realizó una revisión de las investigaciones en donde se han estudiado los factores de riesgo el puesto de trabajo y su relación con el STC. A partir de la revisión, la NIOSH concluye lo siguiente: Existe evidencia de una asociación positiva entre el alto trabajo repetitivo y el Existe evidencia de una asociación positiva entre la fuerza y el STC, así como STC. entre la vibración y el STC. Se encontró una fuerte asociación entre los trabajos con exposición a la vibración segmentaría, específicamente en el uso de herramientas vibrantes con el STC. Existe fuerte evidencia de la relación entre la exposición a la combinación de los factores de riesgo (fuerza y repetición, fuerza y postura) con el STC. El STC se puede clasificar en Leve, Moderado y Severo. STC Leve (Mielínico sensitivo): Los síntomas tienen menos de 3 meses de duración. No hay déficit objetivo de la fuerza o de la sensibilidad. STC Moderado (Mielínico sensitivo - motor): los síntomas tienen más de 3 meses de evolución, hay alteración de las conducciones sensitivas y de las respuestas motoras. STC Severo (Axonal): hay déficit motor y sensitivo con atrofia de la eminencia tenar. Existen maniobras o pruebas que pueden ayudar al diagnostico del STC. El paciente realiza una serie de actividades que provocan signos o síntomas inmediatos, algunas de las maniobras son: Test de Phalen: Se examina el llamado “signo de la mano flexionada” en el que el paciente mantiene las manos en flexión palmar durante 1 minuto. En esta posición, con el dorso de las manos en contacto, se produce un aumento de la presión en el túnel carpiano y el paciente nota un incremento de las parestesias o sensación de hormigueo en el trayecto del nervio mediano. Signo de Tinel: Maniobra de percusión (golpear suave pero firmemente con un martillo terapéutico) sobre el trayecto anatómico del nervio mediano a su entrada en el túnel carpiano en la articulación de la muñeca, a nivel del pliegue de flexión de la muñeca. Es positivo cuando al percutir, el paciente, describe sensación de calambre y hormigueo que generalmente irradia hacia la mano. Para los dos signos anteriores ver estudios de Scott LaJoie y Cols, ver figura 2. 37 Figura 2. Signos de Phalen y Tinel Discriminación de dos puntos: Esta prueba mide la densidad de innervación periférica del sistema de adaptación lenta. Fue descrita en 1853 por Ernest Weber. El describió el uso de un compás cuyas puntas eran colocadas contra la piel, acercándolas, hasta que el paciente ya no podía distinguir los dos puntos. Se califica según la escala aceptada por la sociedad americana de cirujanos de mano: menos de 6mm normal; 610mm regular; 11-15mm pobre y por encima de 15mm sensibilidad protectora. Las limitaciones de esta prueba se deben a que se requiere de la cooperación del paciente y aplicación cuidadosa. El ambiente debe ser tranquilo y se debe prevenir el movimiento de la parte evaluada. Se describe una sensibilidad del 22 al 33% y una especificidad del 82 al 100%. Prueba de Compresión o Durkan: El examinador ejerce presión, con sus pulgares, sobre la cara palmar del carpo durante 30 segundos, o con un instrumento adecuado para tal función. La presencia de dolor o parestesias en la distribución del nervio mediano, distal al sitio de presión, confirma la presencia de STC. Test de Gilliat y Wilson: Las molestias provocadas por el STC se incrementan con la interrupción de la circulación sanguínea de la extremidad con un torniquete a nivel del brazo. Esto ocurre en menos de 15 segundos. Test de Thomas: La hiperabducción del pulgar y la extensión de la muñeca dan lugar a parestesias y hormigueo. 38 Prueba de Flick: El paciente refiere que realizando movimientos de sacudidas de la muñeca y dedos, se eliminan las molestias de la mano. Se ha encontrado que esta maniobra tiene baja sensibilidad y especificidad. Electromiografía: Es una prueba invasiva que evalúa la salud de los músculos y los nervios que controlan los músculos y en este caso concreto, la velocidad de conducción sensitiva y motora del nervio mediano. Se introduce un electrodo de aguja a través de la piel en el musculo y se ordena al paciente que realice una serie de movimientos concretos con la mano. La actividad eléctrica detectada por el electrodo se muestra en un osciloscopio y determina la capacidad del musculo para responder cuando se estimulan los nervios. Es útil para confirmar el diagnostico y valorar la severidad de la comprensión. Es positivo cuando se produce una disminución en la amplitud del potencial sensitivo y de la velocidad de la conducción nerviosa. Radiografías: Son útiles para poder valorar fracturas y traumas de los huesos del carpo y estimar la estrechez del túnel carpiano, se usa especialmente en casos posteriores a una rotura u otras enfermedades de la articulación. Resonancia magnética: Es un aparato que ejerce al paciente un campo magnético muy intenso y de una frecuencia específica que permite ver los tejidos blandos, músculos, tendones, etc. En STC permite la valoración de las estructuras intrínsecas de la muñeca incluyendo los huesos del carpo. El STC requiere como examen confirmatorio la realización de estudio de electrodiagnóstico bilateral que incluya neuroconducciones sensitivas y motoras, comparativas nervio a nervio (con cubital o radial). La electromiografía demuestra la severidad del compromiso nervioso y es útil para descartar otros compromisos del sistema nervioso y muscular. Si el estudio de electrodiagnóstico básico es negativo pero persiste una fuerte sospecha clínica, se debe solicitar al electromiografista la realización de pruebas adicionales que aumenten la sensibilidad de estudio. Este examen es considerado ¨La Prueba Reina¨ para evaluar la presencia de STC en pacientes. El reporte del examen debe contener los siguientes resultados: Medición de latencias distales motoras de nervio mediano y cubital. Medición de latencias sensitivas dístales y velocidad de conducción de mediano y cubital bilateral a través del carpo. 39 Electromiografía de aguja en caso de sospecha de compromiso axonal, derivado de neuroconducciones y para descartar radiculopatía cervical u otro tipo de neuropatía. Los criterios de valoración de los signos y síntomas se realizan en cinco grados: Grado 0: Ausencia de signos y síntomas. Se asignara cuando el trabajador no presente signos ni síntomas sospechosos de neuropatía por presión. Grado 1: Parestesias ligeras. Corresponde a la aparición de parestesias ligeras. Grado 2: Grado 1 + dolor intermitente. Añade a las parestesias, en mayor o menor grado y duración, la presencia de dolor, habitualmente intermitente, y que indicara una acción más intensa del agente sobre el nervio periférico. Grado 3: Grado 2 + limitación funcional. Se aplicara a los casos en que, a la presencia de parestesias y dolor, se suma la limitación funcional, indicativa de una intensidad más severa de la sintomatología neurológica sensitiva y/o de los primeros signos clínicos de lesión motora. Grado 4: Grado 3 + Paresia o Raynaud. Supone el establecimiento de un claro déficit funcional por lesión motora y sensitiva que puede acompañarse del fenómeno de Raynaud. 3.2 EPICONDILITIS El codo es la articulación que une el brazo y el antebrazo, conectando la parte distal del húmero con los extremos proximales del cúbito y del radio. En la parte distal del húmero, se localizan dos eminencias óseas laterales (zonas de huesos que se pueden sentir a través de la piel): Epicóndilo (zona lateral externa del codo), donde se insertan los músculos supinadores del antebrazo y los músculos extensores de la muñeca, también llamados músculos epicondíleos. Éstos son: cubital anterior, ancóneo, segundo radial externo, extensor común de los dedos, supinador corto, extensor propio del meñique. Epitróclea (zona medial del codo), donde se insertan los músculos pronadores del antebrazo y flexores de la muñeca. El codo permite los movimientos de: Flexión y extensión del antebrazo. Pronación y supinación. 40 La figura 3 muestra los tipos de movimientos que permite el codo. La epicondilitis se trata de un cuadro doloroso que se produce en el codo donde los músculos y tendones que permiten el movimiento de la muñeca y los dedos contactan con el hueso. Es una variedad de tendinitis, es decir, la inflamación de un tendón. El dolor aumenta con determinados movimientos y que no se notan en otros, aunque se realizan haciendo fuerza. El dolor aparece en la cara externa del codo cuando se intenta levantar un peso con la palma de la mano mirando hacia abajo. Este dolor no aparece si se levanta el mismo peso con la palma de la mano mirando hacia arriba. Cuando este proceso se produce en la parte externa, se denomina epicondilitis lateral o externa o “codo de tensita” tenista, si se produce en la parte interna de la articulación se llama epicondilitis medial, epitrocleítis o “codo de golfista. La mayoría de los tendones del codo no tienen vaina protectora por lo que la epicondilitis se produce por la irritación de los tendones por microtraumas muy repetidos. Para la OMS en su publicación CIE-10 (Clasificación Internacional de Enfermedades 10° revisión), La Epicondilitis Lateral (CIE 10 M770) corresponde a una lesión tendino perióstica de la inserción del tendón común de los músculos extensor radial corto del carpo (ERCC) y del extensor común de los dedos (ECD). La Epicondilitis Medial (CIE 10 M770) se ubica en el epicóndilo medio de los tendones correspondiente a los músculos flexores del puño, de los dedos y pronadores en su sitio de inserción en la cara interna distal del húmero. Las tendinopatías de codo constituyen la primera causa de consulta en cuanto a lesiones de codo. La epicondilitis lateral representan entre el 85% y el 95% de los pacientes, 10% a 15% corresponde a epicondilitis medial. El pequeño porcentaje restante, menos del 5% lo constituyen la tendinitis del tríceps y el síndrome de compartimiento del ancóneo. La incidencia anual de epicondilitis en la población general se estima entre el 1 y 3%. El 11% corresponde a actividades que requieren movimientos repetitivos con contracciones de los músculos de codo en su gesto laboral. Figura 3. Movimientos que permite el codo. 41 Tomada de Guías sobre enfermedades profesionales n° 6: Epicondolitis laboral. Unión general de trabajadores de España (UGT), 2009. La incidencia más alta, de la epicondilitis asociado a lo laboral, se presenta en las ocupaciones que son intensas manualmente y que tienen altas demandas de trabajo en ambientes dinámicos, en donde se encuentran clasificadas las labores de fisioterapeuta y terapeuta físico. La característica de los factores de riesgo, relacionados con el trabajo, que están asociados con la aparición de la epicondilitis son: Fuerza ejercida en trabajo dinámico en extensión y flexión del antebrazo. Postura en flexión y extensión de codo, así como, la pronación, supinación, extensión y flexión de muñeca combinada con el movimiento repetitivo en ciclos de trabajo. Movimientos repetitivos e intensos. esto es movimientos aplicados con fuerza, de la muñeca y los dedos. Se utilizan los músculos que tiran de la mano cuando doblamos la muñeca hacia atrás (flexión dorsal de la mano) llamados músculos extensores. Movimientos de impacto o sacudidas. Movimientos de flexoextensión forzados de la muñeca. Estos factores dependen del tiempo de exposición, de la intensidad del riesgo así como de la reiteración de los movimientos. 42 El estudio realizado por la NIOH en 1997, determino una relación entre la epicondilitis y los factores laborales de trabajo repetitivo y postura de flexión cíclica y extensión del codo, ó pronación, supinación, extensión y flexión de la muñeca, que genere cargas en el codo o en la región del antebrazo. La mayoría de los estudios que examinaron la repetición como un factor de riesgo para la epicondilitis establecen que existe una interacción con los factores de carga física dinámica. Los estudios concluyen que existe fuerte evidencia para soportar la asociación entre trabajo repetitivo y postura de codo y muñeca. Se encontró fuerte evidencia entre la asociación de la fuerza con la epicondilitis, finalmente, los hallazgos confirman que existe una fuerte evidencia que muestra la existencia de un mayor riesgo de presentar epicondilitis si los factores de riesgo se presentan de una forma combinada dentro del puesto de trabajo especialmente con altos niveles de exposición. Los síntomas de la Epicondilitis pueden variar de una persona a otra. Entre los síntomas que se pueden encontrar se tienen: Dolor en la zona del epicóndilo, figura 4, (parte exterior lateral del codo). Es el principal síntoma característico de la Epicondilitis. El comienzo del dolor suele ser lento y progresivo, el cual puede irradiarse, en ocasiones, al principio del radio y a los músculos extensores. Aparece cuando se intenta levantar un peso con la palma de la mano mirando hacia abajo. Este dolor aumenta cuando se incrementa el ritmo de los movimientos y su intensidad es variable siendo fuerte con frecuencia. Perdida de la capacidad del movimiento de la articulación. Paresia antiágica, es decir, al tener dolor en el codo, éste trata de usarse menos. Signos de rigidez matinal, es decir, la dificultad para el movimiento del codo al despertarse. Parestesias, que es la sensación de hormigueo, adormecimiento de la zona del nervio radial. 43 Figura 4. Dolor en la zona del epicóndilo Las fases de la epicondilitis son: Afectación de los músculos y tendones: Se produce una contractura dolorosa de los músculos epicondíleos que aparece a menudo en los movimientos de extensión- supinación o extensión-pronación. La contractura muscular es una contracción sostenida e involuntaria de algunas fibras o músculos, en las que no existe lesión anatómica. Se podría curar eliminando el factor de riesgo que lo provoca. Tenoperiostitis: inflamación de la inserción de un tendón con el hueso. En esta fase el dolor se localiza en la inserción epicondílea. Aumenta de intensidad con la hiperextensión del codo y extensión de la muñeca. Se necesita tratamiento para eliminarla. Afectación osteo-articular: Además de contractura en los músculos epicondíleos hay inflamación que puede limitar los movimientos de hiperextensión y supinación del codo. En esta fase aparecen lesiones del ligamento anular del radio y de la cabeza radial. La dificultad del movimiento de la articulación es evidente. Generalmente, el estudio y diagnóstico de la epicondilitis es clínico, es decir, que el personal médico se basa fundamentalmente en el interrogatorio sobre los signos y síntomas que refiere el paciente y la exploración física. Evidenciando el dolor en la cara lateral o medial del epicóndilo humeral según el caso, el cual se exacerba con maniobras de extensión o flexión de la muñeca, respectivamente. La exploración física se realiza mediante la observación, la palpación y la percusión. En este caso la palpación es muy importante debido a que la articulación del codo se 44 encuentra justo debajo de la piel y se puede apreciar fácilmente la anatomía ósea, periarticular (alrededor de la articulación) y subcutánea (debajo de la piel). La percusión es una técnica utilizada para evaluar el tamaño, los bordes y consistencia de algunos órganos internos y calcular la cantidad de líquido. Un método de percusión se realiza golpeando directamente la superficie corporal con los dedos. La exploración ha de comprobar la movilidad, la musculatura, la presencia de contracturas, en resumen, los síntomas de la epicondilitis. Existen pruebas provocativas que pueden ayudar al diagnóstico. Esto es, el paciente realiza una serie de actividades dirigidas por el facultativo que provocan signos y síntomas: Test de Thomson. El paciente se coloca con el hombro en unos 60º de flexión y el codo en extensión y pronación completas. Consiste en provocar el dolor mediante la extensión de la muñeca contra resistencia efectuada sobre la mano desde la posición de 30º de flexión y en desviación cubital. Si se provoca dolor es positiva. Prueba de la silla. El personal médico solicita al paciente que levante lateralmente una silla, estando la extremidad superior totalmente adosada al cuerpo y con el codo en extensión. Si se produce dolor es positiva, ver figura 5. La causa de las lesiones por movimientos repetitivos son multifactoriales pero el trabajo juega un papel importante en su desarrollo cuando los trabajadores están expuestos a determinados factores de riesgo. En el caso de la epicondilitis, los estudios establecen que es a causa de una combinación de movimientos repetidos y posturas forzadas. De acuerdo con el informe de enfermedades ocupacionales en Europa del 2001, la epicondilitis fue reportada por 7 países de la comunidad, donde 4157 casos correspondían a epicondilitis lateral y 428 a epicondilitis medial. La epicondilitis fue la segunda causa de enfermedad ocupacional reconocida en el 2001. De acuerdo con la actividad económica la incidencia fue mucho mayor en el sector de manufactura, construcción, actividades manuales que involucren ensamble operación de máquinas. Los casos fueron interpretados como secundarios a trabajo repetitivo en un 90% o factores biomecánicos en un 7%. 45 Figura 5. Prueba de la silla 3.3 ENFERMEDAD DE DE QUERVAIN La tenosinovitis de De Quervain, es la inflamación o estenosis de la vaina que rodea los tendones abductor largo del pulgar y extensor corto del pulgar en la muñeca. Esto ocasiona dolor, inflamación e incluso bloqueo de los tendones dentro del primer compartimento cuando el paciente mueve el pulgar. Para la OMS en su publicación CIE-10 (Clasificación Internacional de Enfermedades 10° revisión), define la enfermedad de De Quervain como la tenosinovitis estenosante del primer compartimiento dorsal de la muñeca. El primer compartimiento dorsal incluye los tendones del Abductor Pollicis Longus (APL) y el Extensor Pollicis Brevis (EPB). La tenosinovitis estenosante es producida por un engrosamiento de la hoja parietal de la vaina sinovial, que va a impedir el correcto deslizamiento del tendón en el interior de la vaina. Se observa preferentemente en pacientes adultos que han practicado movimientos repetitivos en sus actividades profesionales, domésticas o recreativas. Las localizaciones más frecuentes son la vaina de los tendones del abductor largo y del extensor corto del pulgar a nivel de la apófisis estiloides radial es la tenosinovitis de De Quervain y a nivel de 46 las vainas flexoras de los dedos de la mano a nivel de la articulación metacarpofalángica dando lugar al dedo en resorte. Aunque la incidencia y la prevalencia para algunos autores no han sido aun establecidas para la enfermedad de De Quervain, algunos reportan prevalencia entre el 2,5 y el 8% en mujeres en población trabajadora. Las mujeres son más frecuentemente afectadas que los hombres (relación 8:1). Los síntomas de la enfermedad de De Quervain incluyen dolor, sensibilidad y/o edema sobre la estiloides radial en el área de la tabaquera anatómica y exacerbado con abducción y extensión del pulgar. Los hallazgos físicos incluyen hipersensibilidad a la palpación de la estiloides radial y maniobra de Finkelstein positiva. Los hallazgos adicionales al examen físico incluyen edema o engrosamiento del primer compartimiento extensor, o eritema y crepitación, el cual puede ser palpado a lo largo del borde radial del antebrazo, si un fluido significativo está presente en la vaina tendinosa. El test de Finkelstein se ha descrito como una prueba clínica patognomónica para esta patología. Consiste en que el paciente envuelve o rodea su pulgar en la palma de la mano, cierra los dedos sobre él y el examinador realiza una desviación ulnar de la muñeca. El test evoca un dolor característico localizado sobre el primer compartimiento del retináculo extensor. Las características de los factores de riesgo ocupacional que han demostrado estar asociados con la aparición de enfermedad de De Quervain son las siguientes: Postura forzada de muñeca asociada a movimiento de alta repetición (ciclos de tiempo menores a 30 segundos o 50 % del ciclo gastado. Exposición a temperatura extrema (frío) Factores psicosociales El estudio realizado por la NIOH en 1997 Para la enfermedad de De Quervain se revisaron ocho estudios, en los cuales se encontró fuerte evidencia de la asociación entre cualquiera de los factores de riesgo ocupacional reconocidos (repetición, fuerza y postura) y la aparición de tendinitis de mano y muñeca. 47 En la enfermedad de De Quervain inicialmente se consideraba una tenosinovitis implicando un proceso inflamatorio, el cual fue usado en la literatura temprana para describir esta enfermedad. Sin embargo, un estudio de la histopatología de esta condición revela fibrosis peritendinosa sin inflamación y metaplasia fibrocartilaginosa de las vainas tendinosas. En la actualidad es generalmente aceptado que no hay evidencia de un proceso inflamatorio y que el término de tenosinovitis no debería ser usado para describir esta condición. Se puede relacionar con condiciones que sobre esfuercen el abductor pollicis longus y el extensor pollicis brevis. 48 4 TRATAMIENTO Y REHABILITACIÓN DE LAS LOMS LABORALES EN FISIOTERAPEUTAS Y TERAPEUTAS FÍSICOS 4.1 TRATAMIENTO El tratamiento médico de las LOMS relacionados con el trabajo, se deben tratar de forma conservadora, con lo cual se busca: Disminuir el dolor, por medio de modalidades físicas, que le permitan mayor funcionalidad. Recuperar la funcionalidad del miembro lesionado. Aumentar los rango de movilidad articular. Disminuir la inflamación, a través de modalidades físicas y eléctricas, que permitan desarrollar actividades cinéticas. Dar recomendaciones de ahorro articular durante la actividad laboral. El Ministerio de Protección Social de Colombia en su informe de 2006 titulado “Guía de atención integral basada en la evidencia para desórdenes musculoesqueléticos (DME) relacionados con movimientos repetitivos de miembros superiores (síndrome de túnel carpiano, epicondilitis y enfermedad de de quervain) (GATI- DME)”, recomienda cinco niveles de tratamiento y recomendaciones: 4.1.1 Manejo Farmacológico Vía Oral. En los cuadros de epicondilitis y Enfermedad de De Quervain se indican ciclos cortos de analgésicos antiinflamatorios no esteroideos (1 a 2 semanas dependiendo del fármaco). Se pueden intercalar con tratamientos con analgésicos tipo acetaminofén. 4.1.2 Inmovilización del Segmento. Para el STC y Enfermedad de De Quervain se requiere la utilización de férula de reposo en posiciones protectivas, las cuales no deben ser utilizados durante los tiempos de actividad o trabajo del segmento inmovilizado. En epicondilitis lateral el uso del brace de codo debe ser considerado por el médico especialista para cada caso en particular. Si bien puede estar indicado por períodos 49 breves, puede inducir riesgos osteomusculares adicionales, atrapamientos nerviosos o agravar el estado agudo. 4.1.3 Manejo Fisioterapéutico. Se indican modalidades terapéuticas pasivas y terapias manipulativas para los pacientes con Enfermedad de De Quervain y Epicondilitis. El tratamiento puede ser realizado inicialmente por un fisioterapeuta y continuado mediante planes caseros con control por fisioterapeuta o médico. 4.1.4 Modificaciones Ergonómicas. La base fundamental del tratamiento, independientemente del estado clínico de la patología, es la limitación de la exposición a los factores de riesgo relacionados con ella mediante la modificación de actividades o del ambiente de trabajo. Para tal efecto el médico recomienda restricciones laborales específicas, y solicita intervenciones de ingeniería, administrativas u organizacionales en el puesto de trabajo, para controlar los factores de riesgo relacionados con la patología, antes de reintegrar al trabajador a la actividad laboral. 4.1.5 Educación e Información. El personal de salud informará al trabajador acerca de la naturaleza de la condición, los factores de riesgo ocupacionales y extraocupacionales relacionados, medidas de prevención y metas de la terapéutica inicial. Se enfatizará en la responsabilidad del paciente en el plan de tratamiento. No debe considerarse el manejo quirúrgico de primera elección en las DME de miembros superiores relacionadas con el trabajo. Todo paciente sometido a cirugía requiere manejo de rehabilitación postoperatorio y control de exposición al riesgo mediante indicación de restricciones laborales o control del riesgo. 4.2 TRATAMIENTO STC LABORAL Para mejorar la presión en el nervio mediano (directa o indirectamente) existen varias opciones de tratamiento. El tratamiento STC laboral se divide en tres fases según la fase del STC. 4.2.1 Fase Aguda. El dolor y la inflamación son los síntomas característicos del STC en esta fase. Para el tratamiento de STC, leve y moderado, en esta fase, se inicia su manejo con tratamientos conservadores: 50 Modalidad Física. Esta modalidad comprende los siguientes tipos de terapias: Crioterapia: Se utiliza por un tiempo no mayor a 7 minutos, durante los cuales que produce vasoconstricción y posteriormente vasodilatación, generando así un proceso de bombeo que ayuda a disminuir la inflamación. Está contraindicada en caso de reacción alérgica, hipersensibilidad al frío, etc. Ultrasonido: En la modalidad pulsátil, por un tiempo de cinco minutos, ya que actúa como micromasaje ayudando a reducir el dolor y a la vez la inflamación. La intensidad esta entre 0.5 a 2.0 W/cm2. TENS: (Estimulación eléctrica transcutanea). Esta modalidad disminuye la intensidad del dolor, debido a que bloquea las fibras C y Ad a nivel de las astas posteriores de la medula espinal. La intensidad dependerá de la percepción del paciente y la frecuencia va de 10 a 100 Hz. Modalidad Cinética. Comprende las modalidades terapéuticas de: Estiramiento: El ejercicio busca una hiperextensión de la muñeca para compensar la contracción continuada en flexión que se realiza al trabajar, conservar o aumentar la flexibilidad. Reducir la tensión sobre los tendones que pasan a través de la muñeca y abrir el túnel del carpo. 4.2.2 Fase Subaguda/Crónica. Caracterizada porque el dolor y la inflamación han desaparecido. El objetivo primordial será recuperar la funcionalidad de la mano. Los tratamientos en esta fase son: Modalidad Física: Ultrasonido: Con los mismos objetivos y precauciones de la etapa anterior, pero se utiliza en modalidad continua Calor Local: El cual produce una vasodilatación que ayuda a disminuir el dolor y a preparar la articulación para el ejercicio. Modalidad Cinética: Ejercicios autoasistidos: Ayudan a la recuperación de la movilidad y a la vez de la funcionalidad. Se realizan con ayuda del miembro superior contralateral, y es una buena forma para hacer al paciente partícipe de su tratamiento. 51 Ejercicios isométricos: Se realizan en la medida que el dolor disminuya; se inician en la musculatura no afectada. Ejercicios activos libres: Se realizan dependiendo de la presencia y/o tolerancia al dolor por parte del paciente. Estiramientos: En esta etapa, se hace énfasis en ellos para lograr mayor movilidad articular. Ejercicios de Fortalecimiento: Para ello se utilizan bandas elásticas, pesas, se hace énfasis en toda la musculatura periarticular utilizando técnicas como Kabath, quien utiliza diagonales las cuales son involucradas en todas las actividades de la vida diaria. 4.2.3 Fase de Recuperación. Caracterizada porque el dolor y la inflamación han desaparecido. El objetivo primordial será recuperar la funcionalidad de la mano a través de pinzas y agarres. 1. Modalidad Mecánica: Digiflex Escalerilla Plastilinas Prono-supinador Mesa para rehabilitación de manos y dedos En STC se recomienda valoración por cirugía en todos los casos clasificados por electrodiagnóstico como severos o moderados con evidente compromiso axonal o que muestren persistencia de la sintomatología y limitación funcional con el tratamiento conservador y control de la exposición al riesgo. 4.3 TRATAMIENTO DE LA EPICONDILITIS El tratamiento de la epicodilitis laboral, debe ser integral, utilizando herramientas como la analgesia, las medidas físicas y métodos más directos. El tratamiento busca aliviar o eliminar el dolor y también la inflamación. El tratamiento incluye: Tratamiento con analgésicos no esteroideos en la fase aguda del trastorno. 52 Utilización de inmovilizadores y también coderas durante 2 ó 3 semanas. Terapia de calor. Fisioterapia. Ultrasonido Para el manejo de los síntomas dolorosos de la epicondilitis lateral se ha planteado la fisioterapia con ejercicios y movilizaciones, el ultrasonido y la ionización con diclofenaco. Estas intervenciones han demostrado la reducción del dolor y el mejoramiento de la función en pacientes con epicondilitis lateral. En las fases agudas de la enfermedad, se recomiendan analgésicos no esteroideos, sin embargo, los efectos colaterales a nivel gastrointestinal se observan hasta en el 30% de los casos. Si los síntomas no desaparecen con el tratamiento fisioterapéutico, se puede recurrir a infiltraciones en la zona del dolor. La infiltración consiste en depositar en el lugar del dolor una dosis alta de antiinflamatorio que actuará localmente. La cirugía solamente se recomienda en casos muy severos, cuando el tratamiento conservador y la intervención del puesto de trabajo han fallado a pesar de haber sido aplicados de acuerdo con las indicaciones durante un año. 4.4 TRATAMIENTO DE LA ENFERMEDAD DE QUERVAIN Los niveles de tratamiento de la enfermedad de De Quervain de origen laboral se pueden dividir en: 4.4.1 Tratamiento con analgésicos. Utilizando analgésicos antiinflamatorios no esteroideos, se puede disminuir la inflamación y el dolor. 4.4.2 Inmovilización y reducción de movimientos. La inmovilización con férula ha demostrado en algunos casos remisiones de cuadros clínicos. La inmovilización debe realizarse con la muñeca en ligera extensión y el pulgar en abducción mediante una férula en posición neutra de muñeca y con una espica para el pulgar. 53 La disminución de la actividad ocupacional y no ocupacional contribuye positivamente con el tratamiento. Lo que se busca es reducir la exposición a los estresores ergonómicos. Inicialmente se reducen los movimientos repetitivos y que impliquen fuerza. 4.4.3 Fisioterapia. Este tratamiento se encamina a medidas que disminuyan la inflamación, actividades repetitivas del pulgar y las actividades con posturas en que los tendones trabajen forzados. Cuando la condición de la enfermedad es aguda, se recomienda el uso de frío (crioterapia) para la reducción de la inflamación y los edemas. 4.4.4 Modificación de las condiciones de trabajo. Se recomiendan realizar cambios en las condiciones del trabajo, entre las cuales se tienen: Restricción de tareas evitando al máximo movimientos repetitivos en extensión y abducción del pulgar. muñeca. Evitar posturas prolongadas en extensión del pulgar y desviación radial de la Control en la duración y frecuencia de las demandas físicas mediante adecuaciones en la organización del trabajo. En enfermedad de De Quervain se recomienda valoración por cirugía en aquellos casos que muestren persistencia de los síntomas y limitación funcional después de cuatro semanas de tratamiento conservador y control de la exposición a riesgos, en casos refractarios en los que se sospechen condiciones que solamente son manejables mediante aproximaciones quirúrgicas tales como subluxación del tendón, calcificaciones grandes y tabiques fibrosos, entre otros. 4.5 REHABILITACIÓN El programa de rehabilitación laboral debe tener un abordaje multidisciplinario e incluir los siguientes componentes: Clínico Ocupacional Funcional y Fisiológico Educativo Ergonómico y organizacional 54 El objetivo de la rehabilitación después de una lesión por DME consiste en ayudar al paciente a recuperar el máximo nivel posible de funcionalidad e independencia y a mejorar su calidad de vida general tanto en el aspecto físico como en los aspectos psicológico y social. Se recomienda tener en cuenta los siguientes pasos para los programas de rehabilitación laboral: Identificación del caso. Evaluación clínica del sujeto y ergonómica del puesto de trabajo. Seguimiento de la rehabilitación integral. Retroalimentación a través de indicadores. Se recomienda seguir el documento del 2004 titulado del “Manual Guía sobre Procedimientos para la Rehabilitación y Reincorporación Ocupacional de los Trabajadores en el Sistema General de Riesgos Profesionales” del Ministerio de la Protección Social de la republica de Colombia, en el cual se detalla los lineamientos, a seguir, anteriormente expuestos en cuanto a la rehabilitación de enfermedades profesionales. 55 5 PREVENCIÓN DE LAS LOMS LABORALES EN FISIOTERAPEUTAS Y TERAPEUTAS FÍSICOS La ergonomía es la especialidad preventiva responsable de prevenir las LOMS, expuestas en los capítulos anteriores, sufridas por Fisioterapeutas y Terapeuta ocupacionales. Para prevenir las LOMS, la empresa debe actuar como con cualquier factor de riesgo presente en los puestos de trabajo, aplicando los principios de la acción preventiva. Para el control de los factores de riesgo para los DME, se recomienda diseñar y/o rediseñar los sistemas de trabajo, buscando la óptima adaptación entre las capacidades humanas y las exigencias del puesto de trabajo. Los principales aspectos a tener en cuenta en el diseño de los sistemas de trabajo son: Organización del trabajo (sistemas de producción, métodos operativos, tiempos establecidos entre otros) Interacción con herramientas, máquinas y tecnología. Requerimientos físicos de la actividad de trabajo (postura, movimiento, fuerza, repetitividad, tipo de trabajo estático y/o dinámico). Interacción del hombre con el sistema de trabajo y el entorno (dimensiones del puesto, espacios de trabajo, características de los materiales en cuanto a la superficie de trabajo). Control de la vibración segmentaría. Factores ambientales, particularmente la exposición a frío Factores de seguridad. El conocimiento de las características de los sistemas de trabajo conduce a optimizar el diseño y a alcanzar la efectividad de dichos sistemas de trabajo. Adicionalmente de manera específica, se recomienda considerar las orientaciones brindadas por las normas ISO 6385- 2004; ISO 11226- 1995, e ISO 9241 2004. Esta última para estaciones de trabajo con video terminales. 56 5.1 PREVENCIÓN En primer lugar, se debe realizar la evaluación ergonómica específica para cada trabajador con el fin de conocer la magnitud del riesgo y aplicar las medidas de prevención que propongan. Las medidas ergonómicas pueden ser muy variadas, desde intervención en el diseño de trabajo, cambios organizacionales, sustitución de herramientas, etc. Las medidas se aplican al trabajo y a su entorno, rediseño del espacio de trabajo y rediseño de los equipos de trabajo. Entre las medidas que se utilizan para la prevención de los trastornos, descritos anteriormente, sufridas por los fisioterapeutas y terapeutas físicos, se tienen: 5.1.1 Medidas Técnicas. Entre las medidas que se utilizan para la prevención de los trastornos, descritos anteriormente, sufridos por los fisioterapeutas y terapeutas físicos en su labor, se tienen: 5.1.1.1 Reducción de movimientos repetitivos. Para lo cual se recomienda: Reducción del tiempo de exposición y reducir la intensidad del esfuerzo. Reestructuración del trabajo para que tenga más variación de tareas que se han de realizar para incrementar el tiempo de cada ciclo. Mecanización y automatización de la producción en la medida de los posibles. 5.1.1.2 Reducción de las posturas y movimientos forzados de las articulaciones. En esta medida se propone: No forzar más de 50% la muñeca de su campo de extensión. Para hacer fuerza con la mano, se debe mantener en posición neutra y el codo en ángulo recto para evitar hacer fuerza con la mano. Procurar mantener la muñeca en posición en línea recta con el antebrazo. 5.1.1.3 Rediseño de equipos de trabajo. Para el rediseño de los equipos de trabajo se propone: Evitar herramientas que requieran posiciones articulares forzadas, uso excesivo de la fuerza y movimientos repetitivos de los dedos y las manos. Evitar las herramientas o equipos de trabajo vibratorios. 57 Utilizar equipos de protección individual adecuados (guantes, dedales, etc.) que se ajusten bien pero que no aprieten ni disminuyan la sensibilidad, ya que en ese caso se tiende a aplicar más fuerza de la necesaria. Seleccionar herramientas con las que se pueda utilizar la fuerza de los brazos en lugar de las muñecas. Escoger asas y mangos bastante grandes para que se ajuste a toda la mano, para evitar la presión incómoda en la mano. 5.1.2 Medidas Organizacionales. Entre las medidas organizacionales se tienen: 5.1.2.1 Diseño de las tareas. Se debe tener en cuenta el tiempo, el ritmo, duración del trabajo y tiempos de descanso para la recuperación muscular, para lo cual se puede aplicar: Rotación y ampliación de las tareas para disminuir el tiempo de exposición de cualquier trabajo con movimientos repetitivos, posturas forzadas y esfuerzo muscular localizado. Favorecer la alternancia o cambio de tareas para que se utilicen diferentes grupos musculares y al mismo tiempo disminuya la monotonía. Establecer y distribuir pausas frecuentes de descanso realizando ejercicios de relajación del sistema osteomuscular. Se han de establecer de forma que se produzca una relajación de los músculos usados. 5.1.2.2 Formación personal. Formar a los trabajadores, fisioterapeutas y terapeutas físicos, sobre los riesgos de padecer trastornos osteomusculares de miembro superior, cuales son, los factores de riesgo y cómo prevenirlos. Enseñar hábitos posturales adecuados de los miembros superiores utilizados en la labor ejecutada, Enseñar ejercicios de estiramiento y refuerzo de la musculatura para acondicionarla y reforzarla. Entre los ejercicios de estiramiento se tienen: Estiramiento de muñeca: Flexiona los codos como lo muestra la figura 6 y entrelaza los dedos. Realizar rotaciones de muñeca hacia un costado y hacia otro. 58 Figura 6. Estiramiento de muñeca. Estiramientos de muñeca y manos: Apoyar las manos con energía sobre una superficie horizontal (mesa) separando los dedos. Mantén durante 15 segundos. Recoge los dedos sobre la palma de la mano, ejercitando una ligera presión. Ver figura 7. Estiramientos de manos y dedos: Estira cada dedo suavemente hacia fuera. Realizar esta operación con todos los dedos manteniendo cada estiramiento durante 2-3 segundos. Rota suavemente cada dedo en ambas direcciones y con ambas manos. Ver figura 8. Figura 7. Estiramiento de muñeca y manos. 59 Figura 8. Estiramiento de manos y dedos. Estiramiento de flexores de muñeca: Enderezar el codo con la palma de la mano hacia abajo. Sujetar los dedos con la otra mano. Lentamente tirar de la mano y la espalda hasta sentir un estiramiento suave en el lado de la palma de la muñeca y el antebrazo como lo muestra la figura 9. Figura 9. Estiramiento de flexores de muñeca. Extensores de muñeca: Enderezar el codo con la palma de la mano hacia abajo. Tomar el dorso de la mano con la otra mano y tirar hacia abajo hasta sentir un estiramiento en el antebrazo como se aprecia en la imagen izquierda de la figura 10. 60 Figura 10. Extensores de muñeca. Estiramientos de radiales y cubitales: Sentado a fin de que el brazo se apoye, pero la mano cuelgue fuera del borde de una superficie plana, como una mesa. Mantener a la mano como si se diera la mano con alguien. Mover la mano hacia arriba y hacia abajo. Repetir este movimiento 20 veces. Cambiar al otro brazo. Tratar de hacer este ejercicio dos veces con cada mano se puede apreciar en la imagen derecha de la figura 10. Ejercicios de musculación: Sentado en una silla recta con respaldo y reposabrazos, con los pies apoyados en el suelo. Colocar las manos sobre los reposabrazos y sostenerse con los brazos. Mantener la posición mientras se cuenta hasta seis. Luego, lentamente bajar y sentarse en la silla y relajarse. Repetir este ejercicio de fortalecimiento diez veces. Ver figura 11. Figura 11. Ejercicios de musculación. 61 Flexión de codo – isométrico: Sentarse con las manos debajo de una mesa mirando hacia arriba. Tratar de levantar las manos rectas hacia arriba. No sostener la respiración. Mantener esta posición durante seis segundos. Repetir este ejercicio diez veces. 5.2 IDENTIFICACIÒN DE FACTORES DE RIESGOS Se recomienda que para la identificación de factores de riesgo ocupacional asociados con los DME, se utilicen estrategias como: Auto reportes, inspecciones estructuradas que sirvan como diagnóstico precoz de las condiciones de riesgo, posteriormente se debe utilizar listas de chequeo orientadas al reconocimiento de peligros como posturas, fuerzas, repetición, vibración y bajas temperaturas. Encuestas de morbilidad sentida de los trabajadores expuestos. Estudio de casos previos reportados en la empresa. La evaluación de la actividad laboral se puede apoyar en la utilización de métodos de calificación de carga física, para miembros superiores, los cuales usualmente indican la prioridad de la intervención necesaria y sirven de referencia para verificación de impacto de las intervenciones. Existen múltiples métodos que pueden ser utilizados en la evaluación de los riesgos relacionados con LOs de miembro superior. La selección de la herramienta dependerá del tipo de trabajo a evaluar, el alcance y nivel de complejidad requerido así como la experiencia del evaluador. Los principales métodos y sus componentes de la prevención de los trastornos músculo esqueléticos están recogidos en las diferentes normativas y guías publicadas: Métodos de evaluación ergonómica: Manipulación manual de cargas: Guía técnica del INSHT, Método NIOSH, Método ERGO/ IBV. Posturas Forzadas: OWAS, Método ERGO/IBV. Movimientos Repetitivos: RULA, OCRA, REBA, STRAIN INDEX, METODO ERGO/ IBV. Pantallas de Visualización de Datos: Guía Técnica del INSHT. 62 Check List: Keyserling, Michigan. Guías Técnicas: Guía Técnica de evaluación y prevención de los riesgos relativos a la manipulación manual de cargas. Normas UNE: Existen multitud de Normas UNE vigentes sobre ergonomía, entre otras: Norma UNE- EN 614: Seguridad de las maquinas. Principios de diseño ergonómico. Norma UNE- EN 29241: Requisitos ergonómicos para trabajos de oficina con pantallas de visualización de datos. Norma UNE- EN ISO 6385: 2004. Principios ergonómicos para el diseño de sistemas de trabajo. Norma UNE- EN ISO 10075. Principios ergonómicos relativos a la carga de trabajo mental. Norma UNE- EN ISO 15265:2005. Ergonomía del ambiente térmico. A continuación de describen las principales características de algunos de los métodos descritos anteriormente: 5.2.1 Occupational Repetitive Action (OCRA). 5.2.1.1 Característica. Evaluación de los miembros superiores. Movimientos y esfuerzos repetitivos, posiciones incomodas de brazos, muñecas y codos. Evalúa otros factores como uso de instrumentos vibrantes, uso de herramientas que provoquen compresión en la piel y realización de tareas que requieren precisión. 5.2.1.2 Limitaciones. Subjetividad del que aplica el método en la selección de la tarea a evaluar No considera la presencia de micropausas dentro tarea No evalúa el uso repetitivo de fuerza La evaluación de las posturas se cuantifica exclusivamente en función del tiempo en el cual se mantiene la misma y no según la gravedad. 5.2.2 Rapid Entire Body Assessment (REBA). El método es el resultado del trabajo conjunto de un equipo de ergónomos, fisioterapeutas, terapeutas ocupacionales y enfermeras, que identificaron alrededor de 600 posturas para su elaboración. 63 5.2.2.1 Característica. Evaluación del cuerpo entero. Se dirige especialmente a muñeca, antebrazo, codos, hombros, cuello, tronco, espalda, piernas y rodillas. Los factores de riesgo evaluados son: Repetición, fuerza y postura forzada. 5.2.2.2 Limitaciones. Subjetividad del que aplica el método en la selección de la tarea a evaluar. Solo califica un hemicuerpo. Requiere conocimiento y entrenamiento específico del observador para realizar la evaluación del movimiento corporal. 5.2.3 Rapid Upper Limb Assessment (RULA). 5.2.3.1 Característica. Evaluación del cuerpo entero. Se dirige especialmente a muñeca, antebrazo, codos, hombros, cuello y tronco. Los factores de riesgo evaluados son: Frecuencia de movimientos, trabajo estático muscular, fuerza, postura de trabajo y tiempo de trabajo sin una pausa. 5.2.3.2 Limitaciones. Subjetividad del que aplica el método en la selección de la tarea a evaluar. Solo califica un hemicuerpo. Requiere análisis intensivo por parte del observador con ayuda de una grabación en vídeo de la estación de trabajo, para determinar los criterios evaluados. Requiere conocimiento y entrenamiento específico del observador para realizar la evaluación del movimiento corporal. 5.2.4 American Nacional Standards Institute (ANSI). 5.2.4.1 Característica. Evaluación de los miembros superiores. Analiza las siguientes partes específicas del cuerpo: hombro, antebrazo, muñeca, mano, dedos y cuello. Este método, valora el movimiento en diferentes segmentos corporales, posturas, velocidad, tasa de repetición, duración total de la operación y fuerza aplicada. Así mismo califica la exposición a vibración y la relacionada con la exposición a frío. 5.2.4.2 Limitaciones. Se limita al análisis de situaciones impactantes en las extremidades superiores. Es apropiado para la evaluación de la carga física de trabajo en oficinas y ambientes de trabajo de ensamble o procesamiento. Requiere análisis intensivo por parte del observador con ayuda de una grabación en vídeo de la estación de trabajo, para determinar los criterios evaluados. Todos los movimientos que obtengan una calificación menor, indican una situación de riesgo tolerable. Requiere conocimiento y entrenamiento específico del observador para realizar la evaluación del movimiento corporal. 64 6 CONCLUSIONES El terapeuta ocupacional y el fisioterapeuta están en la capacidad de implementar programas de promoción y prevención de lesiones musculo esqueléticas en miembro superior, con el fin de minimizar el grado de riesgo al realizar sus respectivas labores. Las lesiones osteomusculares, de miembro superior, relacionadas con el trabajo son la patología profesional que más compromete la salud de los trabajadores a nivel mundial. Los fisioterapeutas como profesionales del área de la salud partimos de nuestros conocimientos en anatomía, biomecánica corporal, fisiología, estamos en la capacidad de analizar condiciones de trabajos, aportando puntos de vista con el objetivo de prevenir y reducir las lesiones provocadas por la actividad laboral, mejorando así la calidad de vida del trabajador y la productividad. El rol del fisioterapeuta en el área de la ergonomía se debe fundamentar en la prevención, rehabilitación e investigación. Las medidas preventivas y correctivas se deben de llevar a cabo con el fin de lograr un desempeño físico postural de alta calidad laboral, así como el desarrollo y rediseño de herramientas que faciliten actividades y disminuyan los riesgos en movimientos repetitivos. 65 BIBLIOGRAFIA ABBAS, MF, FARIS, RH, HARBER, PI, MISHRIKI, AM, EL SHAHALY, HA, WAHEEB, YH, KRAUS JF. Worksite and personal factors associated with carpal tunnel syndrome in an Egyptian electronics assembly factory. Int J Occup Environ Health. 2001. ACSAL. Curso internacional de ergonomía. Métodos de evaluación ergonómica y elaboración del programa integral de ergonomía en la empresa. San José, Costa Rica. 2007. AGENCIA EUROPEA PARA LA SEGURIDAD Y LA SALUD EN EL TRABAJO. Prevención de los trastornos musculoesqueléticos de origen laboral. Revista de la Agencia Europea para la Seguridad y la Salud en el Trabajo. 2000. AGENCIA EUROPEA PARA LA SEGURIDAD Y LA SALUD EN EL TRABAJO. Introducción a los trastornos músculo - esqueléticos de origen laboral. 2007. ARTEAGA, A, IBÁÑEZ, J, CAMPOS, T, GILLI, M, PEREZ, C, GARCÍA, G. Valoración de factores de riesgo del dolor lumbar mecánico en el personal de salud. Revista Española de rehabilitación. 1995. ASCOFAFI-ASCOFI. Ley 528 por lo cual se reglamenta el ejercicio de la profesión del fisioterapeuta en Colombia. 1999. AYOUB, M. A., and WITTELS, N. E. Cumulative trauma disorders. International Review of Ergonomics. 1989. BALLESTEROS, Dilia, FORIGUA, Edith, HERNÁNDEZ, Ángela, MOYA, Yuli, NÚÑEZ, Ingrith, PINILLA, Jennifer. Características epidemiológicas y demográficas de la atención fisioterapéutica en alteraciones osteomusculares en un hospital de III nivel. Programa de fisioterapia, Institución universitaria iberoamericana. Colombia. 2004. 66 BELLORÍN, M., SIRIT, Y., RINCÓN, C., AMORTEGUI, M. Síntomas músculo-esqueléticos en trabajadores de una empresa de construcción civil. Salud de los trabajadores 15, 8998. 2007. BERNARD, B. Musculoskeletal disorders and workplace factors: A critical review of epidemiological evidence for work-related musculoskeletal disorders of the neck, upper extremity, and low back. Cincinnati, Ohio.National Institute for Occupational Safety and Health. 1997 BLEKKELUND, SI, PIERRE, JC, TOBERGSEN T, INGEBRIGTSEN T. Impact of occupational variables in carpal tunnel syndrome. Acta Neurol Scand 2001. BONNET, F. CANOVAS, F. Anatomía y fisiología del tendón E.M.Q. 1997. BOVENZI M., Rui, F., VERSINI, W., TOMMASINI, M., y NATALETTI, P. Hand-arm vibration syndrome and upper limb disorders associated with forestry work. La Medicine del lavoro. 2004. BROTZMAN, Brent. Rehabilitación Ortopédica Clínica. España. 2005. BUCKLE, Peter, DEVEREUX, Jason. Work-related neck and upper limb musculoskeletal disorders. European agency for safety and health at work. Luxembourg. 1999. CHAFFIN, D.B. Manual materials handling the cause of overexertion injury and illness in industry. Journal of environmental pathology and toxicology. 1979. COLMENA RIESGOS PROFESIONALES. Programa de vigilancia epidemiológica para la prevención y manejo del dolor lumbar. Bogotá DC.1988. COMITÉ DE SALUD Y SEGURIDAD DE LONDRES. The Chartered Society of Physiotherapy. Boletín World Confederation for Physical Therapy. 2005. 67 COMISIÓN DE SALUD PÚBLICA CONSEJO INTERTERRITORIAL DEL SISTEMA NACIONAL DE SALUD. Movimientos repetidos de miembro superior. Ed. Ministerios de sanidad y consumo. España. 2000. CONGRESO DE COLOMBIA. Ley 949 de 2005. Ejercicio de la profesión de terapia ocupacional. 2005. DAVIS, L, WELLMAN, H, PUNNET, L. Surveillance of work-related carpal tunnel syndrome in Massachusetts, 1992-1997: a report from the Massachusetts Sentinel Event Notification System for Occupational Risks (SENSOR). Am J Ind Med. 2001. DESCATHA, Alexis, ROQUELAURE, Yves, CHASTANG, Jean-Francois, EVANOFF, Bradley, CYR, Diane, LECLERE, Annette. Description of outcomes of upper-extremity musculoskeletal disorders in works highly exposed to repetitive work. J Hand Surg. 2009. DÍEZ-DE-ULZURRUN, M., GARASA-JIMENEZ, A., y ERANSUS-IZQUIERDO, J. Trastornos músculo-esqueléticos de origen laboral. Instituto Navarro de Salud Laboral. Gobierno de Navarra. 2007. EVANOFF, B, REMPEL, D. Epidemiology of upper extremity disorders. The occupational ergonomics handbook. Boca Raton, Florida US. 1999. FERNÁNDEZ, Jeff, MARLEY, Robert, DE LA VEGA, Enrique, ESPEJO, Carlos. Work related musculoskeletal disorders, types, risk factors, identification, and solutions. JF Associates, Inc. Engineering Consultants. 2009. GALÍNDEZ, Iñaki. Trastornos músculo-esqueléticos TME. 2007. GALLÓN, Maria del Socorro, ESTRADA, Jinna, QUINTERO, Marieth, CARVAJAL, Reynaldo, VELÁSQUEZ, Juan C. Prevalencias de síntomas osteomusculares en trabajadores de oficinas de una empresa de consultoría en ingeniería eléctrica de Cali, Colombia. Revista colombiana de salud Ocupacional. 2010. 68 GOBIERNO DE LA RIOJA. Los trastornos músculo esqueléticos (TME) relacionados con el trabajo. Su prevención. La Rioja, España. 2008. GONZÁLEZ-MAESTRE, D. Ergonomía y psicosociología. Edit. FC Editorial, 2008. HANGAI, M., KANEOKA, K., KUNO, S., HINOTSU, S., SAKANE, M., MAMIZUKA, N., SAKAI, S., y OCHIAI, N. Factors associated with lumbar intervertebral disc degeneration in the elderly. The Spine Journal, In Press, Corrected Proof. 2008. HERBERTS, P, KADEFORS, R, ANDERSSON, G. and PETERSEN, I. Shoulder pain in industry: an epidemiological study on welders. Acta OrthopScand. 1981 HERNÁNDEZ ZAYAS, Marcia S. enfermedades adquiridas por los fisioterapeutas en sus manos durante el ejercicio profesional. Revista ciencias. Online. 2010. HILKKA Riihimäki and EIRA Viikari-Juntura. Sistema musculosqueletico Organización Internacional del Trabajo, O.I.T. Ministerio de Trabajo y Asuntos Sociales. 3ª ed .España 2001. HOFFA, Gocht, STORCK, Lüdke. Técnica del masaje. 1ra ed. Barcelona: Editorial Jims SA. 1985. HOSPITAL TUNJUELITO E.S.E. Síndrome del túnel carpiano. REH-01. 2009. INSTITUTO NACIONAL DE SEGURIDAD E HIGIENE EN EL TRABAJO (INSHT). Encuesta de Condiciones de Trabajo 2005. INSHT. Guía Técnica para la evaluación y prevención de los riesgos relativos a la manipulación manual de cargas. Prevención Trabajo y salud. Revista del Instituto Nacional de seguridad e higiene en el trabajo. 2004 69 INSTITUTO DE SEGUROS SOCIALES (ISS). Síndrome de túnel de carpo, prevalencia de la enfermedad en poblaciones ocupacionales expuestas en Bogotá, Administradora de Riesgos Profesionales. Bogotá DC. 1999. INSTITUTO VASCO DE SEGURIDAD Y SALUD LABORALES. Protocolos de vigilancia sanitaria específica. Movimientos repetitivos de miembro superior. Salud laboral. Elkar S. Coop. 1ª ed. 2001. KASDAN, ML, LEWIS. K. Management of carpal tunnel síndrome in the working population.Hand Clin 2002. KEYSERLING, W.M, STETSON, D.S, SILVERSTEIN, B.A, BROUWER M.L. A checklist for evaluating ergonomic risk factors associated with upper extremity cumulative trauma disorders. Ergonomics, 1999. LAJOIE, Scott. Determining the sensitivity and specificity of common diagnostic test for carpal tunnel syndrome using latent class analysis. Plast. Reconstr. 2005. MAGHSOUDIPOUR, M, MOGHIMI, S, DEHGHAAN, F, and RAHIMPANAH, A. Association of Occupational and Non-occupational Risk Factors with the Prevalence of Work Related Carpal Tunnel Syndrome. Journal of Occupational Rehabilitation. 2008. MANIADAKIS, N and GRAY, A. The Economic Burden Of back pain in the UK. 2000 MINISTERIO DE PROTECCIÓN SOCIAL. República de Colombia. Guía de atención integral basada en la evidencia para hombro doloroso (GATI-HD) relacionados con factores de riego en el trabajo. Bogotá, Colombia. 2006. MINISTERIO DE LA PROTECCIÓN SOCIAL. Manual del comité paritario de salud ocupación. Dirección General de Riegos Profesionales, octubre 2007. MINISTERIO DE LA PROTECCIÓN SOCIAL. Informe de Enfermedad Profesional en Colombia Años 2001 – 2002. “Una oportunidad para la prevención”. Colombia. 2004. 70 MINISTERIO DE LA PROTECCIÓN SOCIAL. Guía de Atención Integral Basada en la Evidencia para Desórdenes Musculoesqueléticos (DME) relacionados con Movimientos Repetitivos de Miembros Superiores (Sindrome de Túnel Carpiano, Epicondilitis y Enfermedad de De Quervain (GATI- DME). Colombia, 2006. MINISTERIO DE PROTECCIÒN SOCIAL. Guía técnica de sistema de vigilancia epidemiológica en prevención de desordenes musculoesqueleticos en trabajadores en colombia. (GT SIVEDME). Colombia. 2008. MINISTERIO DE LA PROTECCIÓN SOCIAL. Manual guía de rehabilitación. República de Colombia.2004 MOORE, J.M. and GARG, A. A comparison of different approaches for ergonomic job evaluation for predicting risk of upper extremity disorders. ", Occupational Health and Safety, 2, 1994. MUTUA DE ACCIDENTES DE TRABAJO Y ENFERMEDADES PROFESIONALES DE SEGURIDAD SOCIAL. Epicondilitis, codo de tensita. Fremap. España. 2009. NIOSH. Musculoskeletal Disorders and Workplace Factors. A critical Review of Epidemiologic Evidence for Work – Related Musculoskeletal Disorders of the Neck, Upper Extremity and Low Back. 1997. PARDO ÁNGEL, Nidia Andrea, SIERRA CARRILLO, Oscar Alberto. Prevalencia de síntomas osteomusculares y factores asociados en los embaladores de leche en una pasteurizadora en Nemocon, Cundinamarca. Universidad del rosario, 2010. PIEDRAHITA LOPERA, H. Evidencias epidemiológicas entre factores de riesgo en el trabajo y los desórdenes músculo-esqueléticos. Mapfre Medicina. 2004 PILIGIAN G., HERBERT, R. and HEARNS, M. Evaluation and management of chronic work-related musculoskeletal disorders of the distal upper extremity. American Journal of Industrial Medicine. 2000. 71 PLAJA, Juan. Analgesia por medios físicos. Madrid. 2003. PUNNETT L, WEGMAN D. Work-related musculoskeletal disorders: the epidemiologic evidence and the debate.University of Massachusetts Lowell, Journal of Electromyography and Kinesiology. 2004 RUEDA AREVALO, Ma. Clemencia. Síndrome del túnel carpiano. Sociedad Colombiana de ergonomía. 2009. SERRANO GISBERT. M.F, GÓMEZ CONESA A. Alteraciones de la mano por traumas acumulativos en el trabcjo. Rev Iberoam Fisioter Kinesol. 2004 SILVERSTEIN, B.A, FINE, L.J, ARMSTRONG, T.J. occupational factors and carpal túnel síndrome. American Journal of Industrial Medicine. 1987. TAFUR, F. Enfermedad Profesional en Colombia 2001-2004. Ministerio de la Protección Social. Enero 2006. UNIÓN GENERAL DE TRABAJADORES DE ESPAÑA (UGT). Guías sobre enfermedades profesionales n° 6: Epicondolitis laboral. 2009. UNIÓN GENERAL DE TRABAJADORES DE ESPAÑA (UGT). Guías sobre enfermedades profesionales n° 2: Síndrome del túnel carpiano laboral. 2009. VÉLEZ V., Matha K, ESTUPIÑAN, Maria Estella. Riesgos ergonómicos de los fisioterapeutas de la ciudad de Quitos. V congreso internacional de ergonomía y IX encuentro binacional de ergonomía. México. 2003. VERNAZA PINZÓN, Paola, PAZ PEÑA, Clara Inés. Dolor músculo-esquelético en fisioterapeutas del municipio de popayan. Universidad del Cauca. Popayan, Colombia. 2006. 72