Resumen
Anuncio

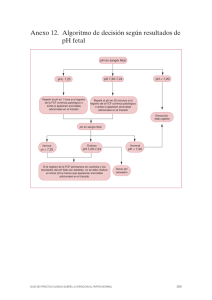
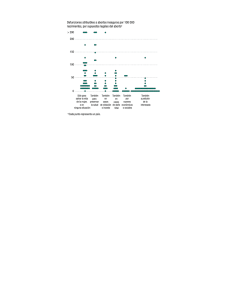
RETARDO DEL CRECIMIENTO INTRAUTERINO (RCIU) Al hablar de RCIU es importante recordar algunos conceptos básicos sobre el "crecimiento fetal normal". •CRECIMIENTO FETAL NORMAL: Es aquel que resulta de una división y crecimiento celular sin interferencias, dando como resultado un RN de termino en el cual se ha expresado totalmente su potencial genético. • POTENCIAL DE CRECIMIENTO: Se acepta ampliamente que existe un "potencial de crecimiento" para cada feto, el cual depende en gran parte de la constitución genética derivada de los padres y en grados diversos de factores ambientales, demográficos y maternos, el cual explica las diferencias en tamaño y peso de los RN de las diversas poblaciones étnicas. Este potencial genético puede ser modificado por la presencia de uno o mas factores que regulan el medio en que se lleva a cabo la gestación: Factores preconcepcionales: • Raza • Nivel socioeconómico • Talla materna • Edad materna • Paridad materna • Estado de salud materna Factores concepcionales: • Placenta (Metabolismo e intercambio de nutrientes) • Número de fetos (Embarazo único o múltiple) • Ganancia de peso materno • Intervalo intergenesico • Patologías maternas durante la gestación • Defectos congénitos Factores ambientales y del comportamiento: • Altitud sobre el nivel del mar • Control prenatal (cantidad y calidad) • Consumo y abuso de drogas (tabaco, alcohol, etc.) • stress Sabemos que algunas anormalidades genéticas como trisomias, triploidias y otras malformaciones congénitas se acompañan de alteración del crecimiento fetal; por ejemplo, en las displasias esqueléticas hay disminución del patrón de crecimiento, en tanto que otros como el síndrome de Beckwith-Wiedemann se acompañan de crecimiento excesivo. • FASES DEL CRECIMIENTO FETAL: En 1966 Winick y Noble describieron tres fases del crecimiento intrauterino: 1. Hiperplasia celular: Aumento rápido en el número de células debido a mitosis muy activa. Se da en las primeras 16 semanas de vida intrauterina. 2. Hiperplasia e hipertrofia: Aumento en el número y el tamaño de las células. Se da durante las semanas 16 a 32 de la gestación. 3. Hipertrofia celular: Incremento en el tamaño de las células. Se da desde la semana 32 hasta el termino del embarazo. En el primer trimestre de vida intrauterina, el crecimiento se lleva a cabo fundamentalmente por mitosis celular, de manera que el embrión multiplica varias veces su peso inicial, pero alcanza menos del 10% del peso al nacer. En contraste, el resto de la gestación se caracteriza por una ligera disminución de la mitosis (hiperplasia), aumento de la hipertrofia con aumento del deposito de agua y grasa intracelular, lo que resulta en un incremento del peso fetal que completa el 90% restante del peso al nacer. En 1970, Kloosterman describió los casos de 80.000 embarazos perfectamente supervisados, con duración conocida con exactitud. Advirtió desaceleración del crecimiento después de la semana 38 de gestación, la cual al parecer no se debía a factores fetales, porque poco después del nacimiento se reanudaba la aceleración del crecimiento. También observo que los prematuros no mostraban disminución del crecimiento de acuerdo a la EG. Este fenómeno de "lenificación del crecimiento" cerca del termino seguido de reaceleración después del nacimiento no se observa en otras especies animales. Se ha postulado que pudiera ser consecuencia de la postura del ser humano, con un decremento resultante en el flujo sanguíneo uterino y la desnutrición fetal relativa en una fecha cercana al termino. Kloosterman también señalo que los varones pesaban más que las niñas, los neonatos subsecuentes pesaban mas que los primogénitos, y que el peso de los gemelos igualan al del feto único hasta la semana 32 de la gestación, pero disminuía progresivamente después de tal fecha. •FACTORES DETERMINANTES DEL CRECIMIENTO FETAL: El proceso de crecimiento fetal depende de la relación entre factores maternos, placentarios y fetales. Factores Matemos: • No nutricionales (somatomedina) • Nutricionales (Glucosa, O2, aminoácidos) Factores Placentarios: • Flujo sanguíneo utero-placentario-fetal Factores Fetales: • Genéticos • Hormonales Los factores maternos no nutricionales parecen explicar de un 20-25% de la variación del peso al nacer. La hormona de crecimiento materna no atraviesa la placenta y por lo tanto, no ejerce efecto alguno sobre el crecimiento fetal. No obstante, se ha encontrado que la somatomedina materna esta asociada con el peso al nacer, pero sus efectos quedan todavía por confirmarse. Los factores maternos nutricionales juegan un papel determinante del crecimiento fetal en poblaciones con alto índice de desnutrición, pero tienen un efecto relativamente menor en mujeres con un buen estado nutricional. Los factores placentarios pueden afectar el crecimiento fetal por diversos mecanismos. El flujo sanguíneo placento-fetal es reducido por patologías que producen vasoconstricción útero-placentaria como la HTA crónica o la toxemia. Cambios en el área de la superficie vellosa también pueden afectar el crecimiento fetal. A medida que avanza la gestación la placenta sufre un proceso de envejecimiento, manifestado por una serie de cambios morfológicos y funcionales. Gran-num et al en 1979 describieron detalladamente las imágenes sonográficas de la placenta durante el transcurso de la gestación. En 1982, Petrusha y Platt utilizaron sus criterios para la clasificación placentaria y señalaron una correlación positiva entre el grado de madurez placentaria y la edad gestacional. Los factores fetales se relacionan particularmente con el desarrollo del feto: una serie de complejos mecanismos genéticos y el efecto de hormonas de origen fetal especialmente la insulina. Los mecanismo genéticos juegan un papel mucho más importante durante la primera etapa del embarazo; mientras que la insulina, principal hormona del crecimiento fetal, es responsable del crecimiento después de la semana 26 de la gestación. Es en este momento que las células del páncreas fetal comienzan a secretar insulina, la cual estimula la captación celular de aminoácidos y la síntesis de proteínas, así como el aumento del deposito de grasa y de glucógeno en el hígado, corazón, tejido muscular y subcutáneo. La concentración materna y fetal de glucosa es la responsable de los niveles de insulina fetal. Bajos niveles de insulina fetal están asociados con el RCIU, mientras que la hiperglicemia materna aumenta la concentración de insulina fetal y se asocia con macrosomia fetal. •HISTORIA: • Pierre Budín (1907): Hace la primera mención en la literatura al encontrar discrepancia en algunos neonatos cuyo peso al nacer no correspondía con el tiempo de gestación. • Me Burney (1947): Resalta el hecho de encontrar, en casos de pacientes con toxemia, recién nacidos de termino cuyo peso era mas acorde con el peso de productos prematuros. • La Organización Mundial de la Salud (1961): Reconoce la importancia de un adecuado crecimiento intrauterino y aquellos productos con peso menor de 2.500 g. como de bajo peso al nacer (BPN). Sin embargo, esta definición no discrimina entre aquellos RN prematuros con peso adecuado para su EG y aquellos con RCIU, prematuros o no. • Colman y Rienzo (1961): Proponen el concepto de "mal nutrición intrauterina" como causa de bajo peso al nacer en productos de termino. • Gruenwald (1963): Relaciona la duración del "sufrimiento fetal" con alteraciones del crecimiento intrauterino y enfatiza la necesidad de relacionar el peso al nacer con la EG. • La Dra. Lubchenco (1963-1967): Pública sus trabajos sobre las "Curvas de Crecimiento Intrauterino". En esta época se acuña el termino de "Pequeño para la Edad Gestacional (PEG) para definir a aquellos neonatos con peso al nacer bajo el décimo percentil del peso correspondiente para su Eg, para distinguirlos de aquellos productos de bajo peso debido a un nacimiento prematuro cuyas complicaciones se derivan de la inmadurez de diferentes órganos. • Usher (1966): Pública su método de "Valoración Clínica de la Edad Gestacional", basado en criterios neurofisiológicos. Este método se complementa más tarde con los trabajos de Amiel-tison, el del grupo de Dubowitz y el de Capurro, los que han demostrado ser de utilidad en los casos en que la historia menstrual es imprecisa o desconocida. •DEFINICIÓN DEL CONCEPTO DE RCIN: Tradicionalmente se ha designado al termino de RCIU para indicar aquellos productos con peso al nacer por debajo del décimo percentil del peso correspondiente para su E.G. De acuerdo a esto, es obvia la similitud entre los conceptos de RCIU y PEG, por eso, ambos términos son usados con frecuencia indistintamente. Esta definición también tiene ciertas limitaciones, por ejemplo: un neonato con peso al nacer de 2.800 g. tiene retardo del crecimiento si su madre ha tenido partos previos con productos de mayor peso, pero la presente clasificación fallará en incluirlo en la categoría de RCIU ya que el peso excede de los 2.500 g. Igualmente, fallará en incluir aquellos fetos con obvio deterioro del crecimiento secundario a disfunción placentaria luego de las 36 semanas de gestación (Ej: postermino, preeclampsia) ya que estos productos pesan mas de 2.500 g. al nacer. Por todo lo anterior, es preferible adoptar la siguiente definición de RCIU: "Disminución patológica del ritmo de crecimiento fetal, cuyo resultado final es el de un producto que no alcanza su potencial inherente de crecimiento y esta en peligro de sufrir mayores complicaciones perinatales y muerte. •DIFERENCIA ENTRE RCIU Y PEG: La diferencia principal entre ellos radica en que RCIU implica una restricción patológica en el producto para desarrollar todo su potencial de crecimiento e implica un estado metabólico y/o nutricional alterado. El siguiente cuadro muestra algunas diferencias entre el CIR y PEG: CIR "Reducción de peso al nacer <del 10% nacer, aunque puede llegar a ser del 25% PEG *Reducción de peso al al nacer < 10% *Peso al nacer generalmente > 2.500 g. *Peso al nacer < 2.500 g. aunque puede ser inferior *lndice ponderal bajo *índice ponderal normal *Disminución de la grasa subcutánea *Grasa subcutánea normal *Origen obstétrico *Origen pediátrico *Crecimiento siempre alterado *Crecimiento no siempre alterado Tamaño generalmente pequeño Tamaño pequeño Desarrollan frecuentes complicaciones durante el período neonatal como hipoglicemia, hiperbilirrubinemia, hipocalcemia, hiperviscosidad, enterocolitis necrotizante. *Suelen seguir un período neonatal sin complicaciones •INCIDENCIA: La incidencia de RN con peso al nacer por debajo del percentilo 10 (PEG) debe hallarse por definición, próximo al 10%. La incidencia de RN afectados de RCIU en EE.UU. se aproxima al 2-5% pero varía entre las distintas áreas geográficas. En los países subdesarrollados la incidencia varia entre 2-20%. •ETIOLOGÍA DEL RCIU: Causas Maternas: • HTA crónica / HTAIE • Nefropatía crónica • Colagenopatías • DM con vasculopatia • Anemia drepanocitica • Cardiopatía cianosante (clase lll-IV) • Malnutrición severa • Tabaquismo, alcoholismo y drogadicción ; Causas Placentarias: • Placentación anormal • Villitis crónica • Infartos placentaria • Hemangiomas placentarios • Corioangiosis • Endovasculitis Hemorrágica • Placenta previa Causas Fetales: • Cronosomopatías (principalmente las trisomias autosómicas) • Defectos multifactohales • Infecciones • Embarazo múltiple (15-25% de los casos) • FACTORES DE RIESGO: Alrededor del 60% de los RCIU se asocian a ciertos factores de riesgo que deben ser contemplados en el control prenatal. Estos factores de riesgo se pueden dividir en: 1. • • • • • • Factores de riesgo preconcepcionales: Bajo nivel socioeconómico y educacional. Edades extremas (menor de 15 y mayor de 40 años) Nuliparidad Baja talla materna Enfermedades crónicas maternas (HTA, nefropatía, cardiopatía, DM, LES) Antecedentes obstétricos desfavorables (abortos, óbitos, RCIU, partos preterminno, fetos con anomalías congénitas). 2. Factores de riesgo durante el embarazo: • Ganancia de peso materno < de 8 kg al termino del embarazo • Embarazo múltiple • Intervalo intergenésico corto (< de 12 meses) • HTAIE • Hemorragias frecuentes que producen anemia • Infecciones: *Virales: TORCH •Bacterianas: Micoplasma, clamidia tracomatis •Parasitarias: Toxoplasmosis, malaria • Malformaciones congénitas 3. Factores de riesgo ambientales y del comportamiento: • Tabaquismo, alcohol, cafeína y drogadicción • Elevada altitud sobre el nivel del mar • Estress • Control prenatal ausente o inadecuado •CLASIFICACIÓN DEL RCIU: A) Clasificación Clínica: 1. RCIU simétrico (tipo I de Winick, perfil bajo de Campbell, Armónico). Corresponde a fetos simétricamente pequeños y que presentan una relación cabeza-abdomen y femur-abdomen normales. La mayoría de los casos son de naturaleza intrínseca, con excepción de aquellos producidos por infecciones intrauterinas y riesgos ambientales. Se produce con una frecuencia del 10-30%. El RCIU simétrico se asocia con frecuencia a los siguientes factores: • Anomalías cromosómicas: El 2 a 5% de los fetos con RCIU tienen anomalías cromosómicas, y si ademas se asocia retardo mental la incidencia aumenta al 20%. Las trisomias autosómicas 21, 18 y 13 se asocian con RCIU. Hay reducción del peso placentario en la trisomia 13 y 18 pero no en la trisomia 21. Los mosaicismos parecen estar menos asociados con RCIU en comparación con la trisomia. Las alteraciones de los cromosomas sexuales también afectan el crecimiento intrauterino, observándose RCIU en la tercera parte de pacientes con síndrome de Turner y en los casos de polisomias. • Defectos genéticos: Estudios realizados tanto en fetos animales como en humanos han demostrado que los genes matemos ejercen la principal influencia del crecimiento fetal in útero. Las hermanas de mujeres con neonatos con RCIU tienden a tener hijos con RCIU, lo mismo que las madres que a su vez fueron RCIU. Se estima que hasta un 10% de todos los fetos con RCIU se asocian con alguna malformación congénita importante. Hay una elevada incidencia de RCIU en los bebes con cardiopatías congénitas, exceptuando la transposición de los grandes vasos y la tetralogía de Fallot. También hay diversos síndromes que afectan el hueso y el tejido conectivo (condrodistrofia, osteogénesis imperfecta) que se manifiestan como RCIU simétrico, ademas de las otras características específicas de cada síndrome. Cuando en un estudio sonográfico se encuentra un producto PEG en el segundo trimestre, se debe realizar un cuidadoso examen anatómico del feto para descartar la presencia de malformaciones congénitas (labio leporino, paladar hendido, etc.). • Infecciones Intrauterinas: La mayoría de los agentes infecciosos llegan al feto por vía hemotógena y se replican en la placenta produciendo una placentitis. Si la infección se presenta en un período muy temprano de la gestación (antes de las 8 semanas) se produce un efecto de "todo o nada"; o sea, que el embrión puede perderse o sobrevivir sin ningún daño. Cualquier injuria infecciosa al feto posterior a este período resulta en organogenesis alterada y RCIU simétrico. Los efectos fetales de la infección intrauterino también dependen del momento y la duración de la infección. Las infecciones del primer trimestre tienden a producir RCIU simétrico y malformaciones estructurales (por Ej. la rubéola puede producir malformaciones cardiacas), mientras que las infecciones adquiridas en el tercer trimestre de gestación resultan en un elevado riesgo de óbitos fetales y complicaciones posnatales, pero riesgo mínimo de malformaciones congénitas y de RCIU. • Desnutrición severa: Se han descrito casos de RCIU en productos de madres con extrema deprivación proteico - calórico, particularmente en circunstancias de hambrunas por conflictos bélicos prolongados. • Hábitos maternos: Se ha podido reconocer que efectos teratogénicos de las drogas tienen un espectro que varía del aborto a la malformación congénita, del crecimiento fetal alterado a defectos funcionales, y de la carcinogénesis a la mutogénesis. Muchas drogas son teratógenas, y el RCIU ocurre asociado a síndromes o malformaciones específicas para cada droga. Ejemplos de tales drogas son los antifolatos, antiepilépticos, anticoagulantes orales, tetraciclinas, cocaína, alcohol, etc. Los RN hijos de madres fumadoras pesan entre 150 a 400 gramos menos que los de las no fumadoras. El mecanismo de la reducción de peso por el fumado no está bien establecido, pero parece estar en relación con los efectos de la nicotina, monóxido de carbono, cianuros, tiosanatos o disminución de la ingesta calórica. El abuso de alcohol durante el embarazo se puede asociar a RCIU, síndrome feto-alcohol con con retardo del desarrollo psicomotor y del lenguaje. El efecto del alcohol parece ser un fenómeno dosis-dependiente, con disminución del peso al nacer y del peso placentario relacionado con la cantidad de alcohol consumido. Enfermedad hipóxica materna: Las enfermedades pulmonares severas, obstructivas o restrictivas y las cardiopatías congénitas cianosantes se asocian con frecuencia a malos resultados perinatales, incluyendo RCIU. 2) RCIU Asimétrico: (Tipo II de Winick, Achatamiento tardío de campbell, Disarmónico). Se presenta con una frecuencia del 75%. El inicio del RCIU en este tipo ocurre al final del segundo trimestre o a principios del tercero. En la especie humana, esta relacionado principalmente a causas extrínsecas, y se ha producido experimentalmente en animales mediante la ligadura de las arterias uterinas en ratas y por embolización de la placenta en ovejas. El retardo tipo II se asocia con mayor frecuencia a trastornos médicos, y es característica la insuficiencia placentaria. Ejemplo de estos: primíparas añosas, enfermedad vascular materna (HTA crónica, HIAIE, DM, colagenopatías), embarazo múltiple, anomalías de inserción placentaria (DPPNI y placenta previa). Este tipo de RCIU presenta el fenómeno de "Protección Cerebral" (brainsparing) mediante el cual hay una derivación selectiva de la circulación sanguínea hacia los tejidos mas sensibles (cerebro, corazón, suprarrenales), sacrificándose la circulación esplácnica. Esto se atribuye a la acción de la Argimina-vasopresina, y explica la importante disminución en el perímetro abdominal y conservación del perímetro cefálico normal en estos productos. 3 RCIU Mixto: (tipo III) Frecuencia: 5-10% En este tipo de retardo, la noxa es por lo general de tipo extrínseco y actúa en el segundo trimestre y no existe un efecto de "protección cerebral" significativo, por lo que se asemeja más al tipo 1. Los parámetros afectados son fundamentales el peso y la talla, y la morfología general del RN es semiarmonica (RN de aspecto armónico peso desnutrido). Es constante la insuficiencia metabólica y la placenta es pequeña, con pocas anomalías mofológicas pero con cambios bioquímicos evidentes. La causa principal radica en una gran alteración de la nutrición materna, por falta de algún nutriente especial e importante como el ácido fólico, aminoácidos, etc; o de origen ambiental (desnutrición severa, drogadicción). CLASIFICACIÓN ETIOLOGICA: 1) RCIU Intrínseco: Incidencia: 10-20% La noxa actúa antes de las 16 semanas y produce RCIU del tipo simétrico. Etiología: *Anomalías cromosómicas (trisomias, turner). *Infección Intrauterina (TORCH, malaria, toxoplasmosis). *Ambientales (radiación, drogas). 2) RCIU Combinado: Incidencia: 5-10% La noxa actúa entre la semana 16-24 de gestación. Produce RCIU tipo III. Etiología: en estos casos existen factores tanto intrínsecos como extrínsecos que actúan conjuntamente y contribuyen al fallo en el crecimiento. Ejemplo: *Mal nutrición materna. *Drogas. *Alcohol. *Alteraciones placentarias (DPPNI, placenta previa). *Embarazo múltiple. 3) RCIU Extrínseco: Incidencia: 30-35% La noxa actúa después de la semana 24 de la gestación. Se asocia a RCIU tipo II. Etiología: El fallo en el crecimiento se debe a un elemento ajeno al feto como por ejemplo: *Trastorno placentario. *Enfermedad materna (HTAIE, HTA crónica, DM, nefropatía, cardiopatía cianosante). 4) RCIU Idiopático: Incidencia: 40% Etiología: desconocido. La noxa actúa después de las 24 semanas de gestación. Produce RCIU asimétrico. FISIOPATOGENIA DEL RCIU-PERIODO CRITICO La velocidad del crecimiento.fetal no sigue una línea recta uniforme sino que presenta diferentes períodos de estimulación del crecimiento, tanto en los órganos, como en las medidas antropométricas. Las evidencias parecen indicar que el desarrollo del peso fetal avanza de manera lineal hasta la semana 34 de la gestación. Las velocidades máximas de crecimiento de peso y talla fetal se producen en diferentes momentos del embarazo. La velocidad de crecimiento en talla es máxima aproximadamente en la semana 20, mientras que el aumento de peso llega a su valor máximo a mediados del tercer trimestre.+ Mientras que el peso del bazo y el hígado tienden a seguir una pauta similar a la del aumento de peso total, el peso pulmonar aumenta abruptamente a partir de las semanas 31-32 de la gestación, cuando tiene un 60% de su peso a término, para alcanzar cerca del 90% del peso final en las semanas 35-36 de la gestación. El timo asimismo también muestra un marcado aumento durante el tercer trimestre, con un cierto grado de regresión antes del nacimiento. Datos aportados por Gruenwald sobre la composición corporal del feto, y el peso de órganos y placenta, apoyan este patrón de crecimiento heterogéneo. El concepto de período crítico llama la atención al hecho de que un tejido es mas sensible al daño cuando está en su momento de mayor velocidad de crecimiento. Por ejemplo, el tejido neuronal tiene su mayor velocidad de crecimiento alrededor de las 22 semanas de amenorrea, mientras que el tejido adiposo tiene su mayor incremento a las 34-35 semanas. Si una noxa actúa precozmente y se mantiene durante toda la gestación (ejemplo rubéola), va a deteriorar el crecimiento en forma global (la talla, el peso, la circunferencia craneana), y dará como resultado un retardo en el crecimiento armónico, simétrico, tipo I de Winick, o perfil bajo de Campbell. En cambio, cuando la noxa es mas tardía (p.e., hipertensión inducida por el embarazo), el crecimiento se deteriora más en un sólo sentido afectando el peso. La talla y el perímetro craneano se mantienen, en general, dentro de rangos normales. A este tipo de retardo se le conoce como: disamónico; asimétrico, tipo II de Winick o achatamiento tardío de Campebell. Lo expuesto es lo que se acontece habitualmente, pero hay que descatar que si un agente lesivo actúa tardíamente y es intenso, puede deteriorar las medidas craneanas, pero lo hará tardíamente, y en menor grado que el peso cuyo mejor estimador es el perímetro abdominal fetal. DIAGNOSTICO: Anteriormente el diagnostico de RCIU lo hacían los pediatras en el momento del nacimiento. Hoy en día, con el desarrollo y perfeccionamiento del US se puede realizar el Dx antenatal de RCIU en forma precisa y temprana y de esta manera aminorar la incidencia de complicaciones y muerte en fetos con este problema. * Diagnóstico clínico: El RCIU rara vez se detecta clínicamente antes de las 30 semanas de EG. Clínicamente podemos detectar un RCIU basándonos en: a) Historia clínica: hay que tener en cuenta: - EG: puede determinarse por FUR (si este es confiable) o por US temprano. - Factores de riesgo. b) Examen físico: Hay dos datos de importancia: - Ganancia de peso materno: debe sospecharse RCIU cuando los valores de incremento de peso materno son inferiores a los que corresponden al percentilo 25 de la curva de patrón normal. Tiene una sensibilidad de una 30%. - Medición seriada de la Altura uterina: cuando los valores de la AV son inferior al percentilo 10 de la curva correspondiente a la EG (curva de patrón normal) podemos sospechar un RCIU. Tiene una sensibilidad del 40%. Cuando los dos parámetros anteriores (ganancia de peso materno y AU) se utilizan conjuntamente la sensibilidad alcanza el 75%. • Diagnóstico Ultrasonográfico El examen de mayor precisión para llegar al diagnóstico, es la ecografía bidimensional. No sólo presenta esta ventaja sino que por medio de diferentes mediciones antropométricas permite establecer el tipo de retardo. El primer paso para valorar el diagnóstico de RCIU es precisar la mejor estimación de la edad gestacional fetal. El grado de confianza que pueda pcnerse a esta estimación es el principal factor limitante. Las mejores estimaciones provienen de la información de la historia clínica y las mediciones ecográficas hasta las 20 semanas. (LCN hasta las 12 semanas, DBP y LF, en combinación, de las 12 a las 20 semanas). Las variables más usadas en la actualidad para determinar el crecimiento fetal y el tipo de RCIU son: • Perímetro craneano • Perímetro abdominal fetal • DBP • LP • Diámetro transverso cerebeloso • Volumen intrauterino • Proporciones morfométricas • CC/CA • LF/CA Las medidas así obtenidas son comparadas con los patrones normales, utilizando en este caso las curvas de crecimiento en función de la edad (curva a distancia). Además con el ultrasonido se estima la cantidad de líquido amniótico y el grado de madurez placentaria). El diagnóstico ecográfico de RCIU es imposible antes de la semana 24. El conocimiento de la fecha exacta del embarazo es un prerequisito para el diagnóstico preciso y oportuno de RCIU. La capacitación tardía de la embarazada determina que la estimación ecográfica de la edad gestacional pierda confiabilidad (dispersión estimada en el tercer trimestre de +/- 2.5 ó 3 semanas según la medida considerada). En este caso deben usar indicaciones de crecimiento independientes a la edad gestacional. PATRONES DE VELOCIDAD DE CRECIMIENTO EN FUNCIÓN DE SU VALOR PREVIO. Con este método se estudia cuánto debe incrementar en un período dado el crecimiento de una medida fetal. En estas circunstancias se recurre directamente a la ecografía, ya que el incremento en la medida de la altura uterina cada 2 semanas según valor previo, tiene escasa sensibilidad (44%) (especif. 90%). De todas las variables realizadas por ultrasonido la velocidad de crecimiento por perímetro abdominal fetal según valor previo es la de mayor exactitud diagnóstica (sensibilidad: 76% y especificidad: 86%, Fescrna 1986). • MEDICIONES ECOGRAFICAS Diámetro Biparietal (DBP) Fue el primer parámetro ultrasonográfico utilizado para calcular la edad gestacional y valorar el crecimiento fetal. La sensibilidad del DBP en diversos estudios ha oscilado entre 49 y 90%, con un valor predictivopositivo entre 69 y 86%. Ferrazi y colaboradores demostraron que el VPP de un DBP anormal para identificar RCIU aumenta conforme lo hace la edad gestacional. En RCIU simétrico se observa un patrón de crecimiento lento (<P10) y en los asimétricos un patrón de aplanamiento tardío. Existen limitaciones en el empleo del DBP, como parámetro único para valorar RCIU. Los cambios en el DBP pueden representar modificaciones normales en la forma de la cabeza (mejor utilizar CC). Además, a finales del III trimestre la variabilidad normal de éste índice cefálico es relativamente grande, por ello pierde eficacia para diagnosticar RCIU (DBP no identifica RCIU asimétrico). CIRCUNFERENCIA ABDOMINAL: Esta disminuye tanto en el RCIU asimétrico. Dicha medición refleja el tamaño del hígado y guarda correlación con el grado de desnutrición fetal y con el volumen de grasa subcutánea. Por ello la CA permite predecir el RCIU con mayor exactitud que DBP o LF. La sensibilidad oscila entre 80 y 88%, con un VPN de 99%. Debido a que el patrón de crecimiento del abdomen fetal es lineal a partir de las 15 semanas de gestación, esta medida nos brinda un parámetro seguro, independiente de que sepamos o no la edad gestacional. Según Divon y colaboradores el incremento de la CA fetal menor de 10mm en 14 días tiene una sensibilidad de 85% y especificidad del 74% para identificar fetos con RCIU (mediciones seriadas de circunferencia abdominal). LONGITUD FEMORAL En general este parámetro no es utilizado para predecir RCIU. Solamente seria útil cuando la talla está comprometida, especialmente en RCIU simétrico o en los asimétricos severos. La sensibilidad diagnóstica es de 45%. CIRCUNFERENCIA MUSLO-PANTORRILLA: Esta refleja la acumulación de masa muscular y tejido adiposo y puede ser anormal en fetos de RCIU asimétrico. Se utiliza la relación LF/CM, cuyas proporciones se mantienen relativamente constantes en toda la gestación y valores con 2 DE por debajo de la misma tienen una sensibilidad de 40-78% y una especificidad hasta de un 95%. DIÁMETRO TRANSVERSO DEL CEREBELO: Se sugiere este parámetro como indicador getacional cuando no hay certeza de la fecha de embarazo y se sospecha que hay retraso de otros parámetros de crecimiento. Se necesitan mayores estudios para determinar su utilidad. VOLUMEN INTRAUTERINO: Posee un limitado valor en la predicción de retardo (41% sensibilidad). MEDIDAS MORFOMETRICAS: En el RCIU asimétrico el hígado tiende a mostrar un tamaño desproporcionadamente pequeño; esto se refleja en una menor circunferencia abdominal, en relación a una medición previa y cuando se compara con el tamaño de la cabeza o la longitud del cuerpo. Ante esta desproporción se utilizan proporciones morfométricas como elementos ultrasonográficos para predecir RCIU: • Circunferencia Cefálica/ Circunferencia Abdominal. • Longitud Femoral / Circunferencia Abdominal. El valor normal de CC/CA disminuye linealmente a partir de las 16 a las 40 semanas de gestación. Más tarde al término la CC es menor que la abdominal. La relación es igual a 1 hasta la semana 32 a 34, luego la relación es mayor a 1 a favor de la circunferencia abdominal. La sensibilidad diagnóstica oscila entre 52 y 77%. La proporción LF/CA es constante luego de la semana 20 de la gestación cuando los huesos largos alcanzan su máxima velocidad de crecimiento. Tiene un rango normal de 22% +/-2% y se utiliza para diagnóstico con una sensibilidad de 63% y especificidad de 90%. El incremento anormal de las proporciones FL/AC o CC/AC pueden indicar crecimiento asimétrico y puede ser útil para diferenciar un feto con crecimiento apropiado y el que muestra este patrón de RCIU. PESO FETAL ESTIMADO: El cálculo del PFE nos orienta al diagnóstico ya que es el mejor predictor de RCIU. Existen varias fórmulas que integran diferentes medidas y en genera todas estas ecuaciones tienen un porcentaje de ero que va de un 5-10%. Su sensibilidad es 76-87%, especificidad: 87% y VPP: 78%. La mejor sensibilidad se obtiene con parámetros por debajo del percentil 10. DIAGNOSTICO SONOGRAFICO: Indice Ponderal Fetal ° Constante en II semestre ° IP= PFE/LF3 *IP = 8.235 ± 2.5 (2 DS) *IP < 7.0 = RCIU °VPP: 35.7% ° VPN: 96.4% R C I U ÍNDICE DE LIQUIDO ANMIOTICO: Desde hace mucho se sabe que el oligoamnios se presenta en 24-84% de los fetos RCIU y que la asociación oligoamnios-RCIU se asocia a una mortalidad perinatal en el rango de 10-19%. Se ha utilizado éste parámetro para mejorar los criterios de diagnóstico y predecir deterioro fetal. Se considera oligoamnios severo un ILA menor de 5cm. Los diferentes estudios realizados reportan gran variabilidad en la sensibilidad diagnóstica (7-90%), probablemente debido a los diferentes criterios utilizados en el diagnóstico de oligoamnios, pero se reconoce su importancia en el diagnóstico y seguimiento de los productos afectados, aún con la observación subjetiva. PLACENTA: El diagnóstico ultrasonográfico de placenta madura puede efectuarse en fechas tempranas de la gestación y en caso en que el feto muestre sufrimiento crónico o retardo del crecimiento. Con frecuencia se asocia a oligoamnios. Grannum y colaboradores describieron ios cambios ultrasonográficos en la placenta según sus fases de maduración. Se reporta una sensibilidad de 59-62% cuando se cataloga como grado III. La tasa de falsos positivos es alta debido a que este tipo de placenta no es infrecuente en el III trimestre. La asociación de placenta grado III y PFE <2700 g. tiene una sensibilidad diagnóstica de 62% para RCIU. En caso de diagnóstico de RCIU con edad gestacional dudosa o desconocida y captación tardía, se calcula la velocidad de crecimiento en función del valor previo, diagnosticando así mejor los RCIU simétricos (sensibilidad 94%) que los asimétricos (sensibilidad 61%). Con las curvas a distancia, también es mayor la sensibilidad en los RCIU simétricos. Ver Fig. #4 (velocidad de crecimiento del perímetro abdominal fetal según valor previo). La ecuación es una simple resta. Ejemplo: se mide el perímetro abdominal fetal (200 mm), 14 días después se repite y se mide (230). Aquí el incremento fue de 30 mm, y según la tabla está encima de P50, o sea está dentro de lo normal. RELACIÓN PERÍMETRO ABDOMINAL FETAL/LONGITUD FEMORAL: Este es otro método para evaluar crecimiento fetal independientemente de la edad gestacional, dado que esta relación se mantiene constante, es decir tiene igual valor entre las 20 y 40 semanas de gestación. El punto discriminante que mejor clasificó a los fetos es el correspondiente al percentil 10 cuyo valor es 4.25. Todo valor menor de 4.25 indica alta probabilidad de presentar un RCIU simétrico. Sensibilidad para diagnóstico de RCIU asimétrico de 74%. Tomando en cuenta que la velocidad de crecimiento del PA en función del valor previo, es más sensible para diagnóstico de RCIU simétrico y la razón PA/LF para RCIU asimétrico, estos son métodos son complementarios pero no excluyentes. C. DIAGNOSTICO HORMONAL: Los exámenes del laboratorio que se utilizan son fundamentalmente. Estriol Estetrol Lactogeno placentario Peptido C en Liq. Amniotico. Alfa Feto Proteína. Ninguno de estos métodos sobrepasa una exactitud diagnóstica del 60%. Las cifras de estriol son más útiles para controlar la evolución una vez comenzado el tratamiento que para realizar el diagnóstico (revelan buen pronóstico si ascienden). La alfafetoproteína posee una sensibilidad del 25% para diagnóstico del mismo y no diagnóstica el tipo de retardo. El péptido C con niveles entre 0.25-0.41 pmol/ml se asocia con RCIU. Los valores considerados normales son entre 0.48-0.54 pmol/ml, y los valores entre 0.79-0,96 sugieren macrosomía. d. Diagnóstico Etiológico: Ya antes se han mencionado los factores de riesgo, según la historia clínica, los hallazgos del examen físico y también las causas de retardo. Para investigar el factor etiológico se harán entonces pruebas clínicas, el examen físico, ultrasonido y exámenes de laboratorio (cariotipo, estudios por TORCHS, investigación de uso de fármacos, drogas, etc.). La ultrasonografía nos complementa otros estudios invasivos y no invasivos, como la VELOCIMETRIA DOPPLER COLOR y la CORDOCENTESIS, los cuales aportan datos muy interesantes en relación al estado metabólico del feto. CORDOCENTESIS: Los fetos con RCIU tienen mayor riesgo de desarrollar asfixia al nacer y su pequeñez para la edad gestacional contribuye en gran medida a la morbimortalidad perinatal. En casos de RCIU se trata de hacer el diagnóstico lo más temprano posible para prevenir o tratar los signos de descompensación aguda que culmina en la asfixia, que se manifiesta al nacer. Las indicaciones para hacer una cordocentesis en fetos con RCIU, con fines diagnósticos y terapéuticos, se han ampliado en los últimos años. Puede realizarse a partir del segundo trimestre de gestación y el procedimiento aporta información valiosa sobre: • • • • • • Cariotipo fetal (anomalías cromosómicas). Valoración de la infección congénita. Análisis de gases sanguíneos fetales. Estado de nutrición. Metabolismo fetal. Otros datos de interés hematológico. Mediante la cordocentesis podemos valorar el cariotipo, que reportará en 72 horas de la obtención de la muestra a diferencia de las 2-4 semanas que se necesitan para estudios de líquido amniótico. El análisis de sangre del cordón umbilical puede ayudar a la detección prenatal de infecciones fetales, que concurren con RCIU, (toxo, CMV). Los más importantes parámetros de diagnóstico son las mediciones cuantitativas de inmunoglobulinas, cultivo para identificar virus y microscopía electrónica para la visión directa de las partículas virales. Además se realiza recuento de células hemáticas, medición de enzimas hepáticas y estimación de Acs. específicos como inmunoglobulina M. Las cordocentesis puede generar datos objetivos para basar las decisiones clínicas. Estudios acidobásicos de sangre obtenida por cordocentesis, demostraron que algunos fetos con RCIU muestran hipoximia crónica, que se manifiesta al nacer (alrededor del 33% de los fetos RCIU presentan acidosis metabólica anteparto). Puede también observarse una ERITROBLASTOSIS que sugiere una respuesta del producto a la hipoxemia, al reclutar la hematopoyesis extramedular del hígado, hecho que a su vez repercute en la insuficiencia hepática observada. En los fetos anémico y en los susceptibles a la hipoxia aumentaron los niveles de eritropoyetina, cuando menos a partir de las 32 semanas de gestación (por hipoxia crónica tisular). Los fetos con RCIU tuvieron valores de hematocrito y volumen corpuscular medio significativamente mayores que los testigos (se cree que es por déficit de folatos o por incremento en la hemolisis y la disminución de la vida de los hematíes). Otro hallazgo observado es hipoglicemia en bebés PEG y se dice que es por agotamiento de las reservas de glucógeno hepático, reducción de la gluconeogénesis e inadecuado trasporte placentario, disminución en el riesgo placentario y mayor utilización de la vía metabólica anaerobia. En las investigaciones recientes se han estudiado las concentraciones plasmáticas fetales de varios metabolitos, encontrándose por ejemplo, que la concentración de lactato es un indicador muy sensible del bienestar fetal, ya que se afecta tempranamente, guardando una relación inversa con el pH fetal. Se ha encontrado también estrecha relación entre el aumento de la concentración de triglicéridos y la hipoxemia en productos PEG. Otros estudios refieren que el feto con RCIU tiene una disminución de la relación insulina-glucosa, probablemente por daño pancreático y un incremento de la relación aminoácidos no esenciales-esenciales por inadecuado transporte activo secundario a la hipoxia. Es muy importante correlacionar los datos obtenidos por cordocentesis con los resultados obtenidos por métodos no invasivos de estudio del estado fetal. La combinación de estos datos nos pueden hacer las diferencias entre fetos con RCIU y los pequeños para la edad gestacional pero normales. Complicaciones de la cardocentesis: • • • • Bradicardia fetal (10%) suele ser transitoria. Derrame de sangre por sitios de punción. Coriamnionitis. Pérdida fetal (<1%). El índice de complicaciones fetales depende de la experiencia del operador, duración del procedimiento y eventual deterioro del feto. VELOCIMETRIA DOPPLER EN EL RCIU Varios investigadores han utilizado técnicas invasivas para demostrar que el RCIU depende de anormalidades de las circulaciones uteroplacentarias, y fetal y hoy se hace factible la valoración no invasiva de dichas anomalías gracias al uso de la velocimetría Doppler. Por medio de esta técnica se estudia la forma de las ondas de la velocidad del flujo sanguíneo, permitiendo la valoración hemodinámica maternofetal. El procedimiento debe realizarse en períodos de inactividad fetal. Hay 3 índices numéricos que se utilizan para describir la forma de las ondas de flujo: • Relación S/D: Pico del flujo sistólico/Flujo de fin de diástole. • índice de Resistencia: S-D/S. • índice de Pulsatilidad: S-D/Flujo promedio. Todos los índices aumentan en la medida que aumenta la resistencia vascular. Este método ha permitido detectar anormalidades en el flujo de las arterias uterinas semanas antes de aparecer las anomalías en la circulación fetal. Se ha demostrado que la flujometría Doppler permite detectar alteraciones de la perfusión placentaria y fetal que preceden en el tiempo a la aparición de alteraciones de los registros cardiotocográficos. La mayor impedancia en la circulación uteroplacentaria entre las semanas 18 y las 22 semanas de gestación permite predecir la aparición ulterior de retardo del crecimiento intrauterino. En estudios transversales de embarazos complicados por RCIU se demostró que la mayor impedancia en la circulación uteroplacentaria y de la arteria umbilical (Flujo telediastólico ausente o retrógrafo) guardaba una relación con el pronóstico perinatal insatisfactorio. En casos graves de hipoxemia y acidosis en productos con RCIU se observa a veces un patrón único de ausencia del flujo telediatólico, lo cual representa una disminución importante de la corriente sanguínea. El patrón mencionado, a veces empeoró por la aparición de flujo inverso, sobretodo en RCIU asimétrico donde existe una redistribución del flujo a favor de órganos vitales como el cerebro, debido a la acción de la argininavasopresina. En los productos con hipoxemia se observa, a nivel de arteria cerebral media una resistencia al flujo significativamente menor y velocidad de flujo significativamente mayor que las cifras de referencia en productos normales. A nivel de arteria umbilical se puede observar ausencia o inversión del flujo telediatólico que indica deterioro fetal importante. Un estudio demostró disminución del índice de Pulsatilidad en la Arteria Carótida interna en el 45% de fetos RCIU, postulándose que esto pudiera explicarse como reflejo del efecto de "protección cerebral" por redistribución del flujo sanguíneo en RCIU asimétrico. Se ha concluido en algunos estudios, en fetos RCIU, que antes de que surja el reflejo de distribución ("brain sparing") como respuesta a la hipoxemia, probablemente ya hay una gran impedancia placentaria. La velocidad del flujo llega a su valor máximo en la semana 26 (S/D=2.7) y disminuye progresivamente a medida que aumenta la edad gestacional. Se ha relacionado el RCIU severo con valores de S/D mayores de 6. Brar et al examinaron con flujometría Doppler 50 pacientes en labor que presentaban DIP tipo II (desacelariones tardías), encontrando que si la relación S/D era normal no había diferencia en la incidencia de PEG, tinción meconial del líquido amniótico, cesáreas por sufrimiento fetal, apgar bajo, o admisiones a UCIN en comparación con controles normales. La sensibilidad para resultado adverso fue de 85%, con 100% de especificidad y 100% de VPP si el feto presentaba DIP II y S/D anormal. Esto sugiere un medio de evaluar los DIP tipo II para disminuir los hallazgos de falsos positivos. PREVENCIÓN PRIMARIA DE RCIU 1. Mejorar las condiciones de vida de la población. 2 Abolir hábitos tóxicos, prohibir cafeína y cigarros, 3 Ponderar riesgos vs beneficios a la hora de prescribir un fármaco. 4 Poner en práctica las medidas profilácticas y terapéuticas específicas para cada patología que complique el embrazo (HTA, anemia, sangrado, etc.) 5. Consejería genética oportuna y adecuada. 6. Evitar contacto con personas infectadas con rubéola, CMV, etc. 7. Evitar comer carne cruda u otros contaminantes domésticos, guardando normas de higiene al preparar los alimentos. TRATAMIENTO DEL RCIU El pronóstico perinatal satisfactorio depende de la atención apropiada que se brinde al binomio maternofetal en el período prenatal, durante el parte y cuidados perinatales inmediatos al nacimiento. TRATAMIENTO GESTACIONAL 1. MANEJO ANTEPARTO Este involucra los siguientes parámetros: a) Medidas específicas para el tratamiento de los factores etiológicos Las medidas específicas para el retardo implica el tratamiento de los factores etiológicos, si con corregibles o tratables (hábitos, anemia, HTA cron. DM, etc). Habrá etiologías en que no será posible revertir o mejorar el retardo como los procesos infecciosos virales, las cromosomopatías, radiaciones, etc., que son los que producen daño en época temprana de la gestación. b) Medidas generales para el tratamiento del RCIU Abarcan una serie de parámetros que tienden a mejorar el transporte de nutrientes o la perfusión al feto, como los siguientes: • Disminución de la actividad física de la madre. • Reposo en cama, en posición de decúbito lateral izquierdo ha probado mejorar el flujo sanguíneo uteroplacentario y con ello mejorar el crecimiento del producto. • Uso de sustancias que incrementan el flujo sanguíneo uterino. • La hiperalimentación fetal. Se han propuestos dos vías: a través de la madre o directamente al feto. La administración adicional de nutrientes a la madre produce un mayor gradiente materno-fetal que mejora el paso de los mismos al feto. Los sustratos apropiados para esto son la glucosa y los aminoácidos. Desafortunadamente los resultados no han sido del todo satisfactorios quizá por el grado de compromiso de la perfusión placentaria a nivel vellositario, que disminuye grandemente la transferencia a pesar de la mayor concentración de nutrientes. Al feto se puede llegar a través del líquido amniótico, por infusión peritoneal o pro cordocentesis. El feto deglute líquido amniótico y absorbe casi 0.2-0.3 gramos de proteínas/kg/día y de 10-30 cal/día en el tercer trimestre. Administrándoles suplementos a través del líquido amniótico se ha logrado mejorar el crecimiento de fetos con retardo. Aparte de ello los nutrientes pueden ser absorbidos por el fetal a través de la placenta y el cordón. Por medio de la cordocentesis en estudios en animales se ha logrado mejorar el crecimiento fetal. Se ha utilizado la glucosa y aminoácidos, así como también la maltosa heparinizada con buenos resultados. Además se ha visto un incremento en el tamaño placentario después de la infusión de estos productos en la vena femoral fetal. En resumen se ha sugerido la hiperalimentación fetal directamente a la cavidad amniótica para mejorar su crecimiento. Sin embargo, la administración de nutrimentos adicionales a la madre quizá constituye a una técnica más fisiológica. - Hiperoxigenación materna: Se han realizado estudios a pequeños grupos de pacientes a las cuales se les ha dado oxígeno a través de mascarilla hasta final del embarazo. Los resultados bajo parámetros de crecimiento como estudios metabólicos han sido satisfactorios sobre todo en fetos con RCIU severos. - Uso de sustancias placentotróficas Se ha demostrado que el gestágeno sintético denominado ALLYLESTRENOL posee actividad placentotrófica, mejorando la situación placentaria, pero se requiere más estudio para establecer los riesgos y beneficios asociados al uso de esta sustancia. c) Valoración del crecimiento fetal: La valoración del crecimiento fetal por parámetros sonográficos como DBP, demuestra si las madres terapéuticas que hemos tomado repercuten benéficamente en el producto. La falla o detención del crecimiento es uno de los parámetros de interrupción de la gestación de acuerdo a la valoración integral de la paciente. d) Evaluación de la madurez pulmonar fetal: Es primordial valorar el grado de maduración pulmonar, porque una vez que se confirma debe interumpirse el embarazo ya que el medio hostil a que está sometido el feto supera todos los beneficios que se le puedan ofrecer in útero. La valoración del estado fetal se realiza por medio de las diferentes pruebas de bienestar fetal como: NST, OCP, PPF, US dopller, cordocentesis, amniocentesis, estudios bioquímicos, etc. El deterioro o anormalidad de alguno de estos parámetros implica una buena evaluación para determinar la utilidad de interrumpir el embarazo. ASISTENCIA DURANTE EL PARTO: Durante el parto, el manejo del feto con RCIU es un gran problema para el obstetra. Establecer la fecha y forma de nacimiento de estos productos es de suma importancia para evitar la asfixia perinatal o el óbito fetal. Se han de tener en cuenta los siguientes parámetros: 1. 2. 3. 4. 5. Edad gestacional. Etiología del retardo. Estado de salud fetal. Madurez pulmonar fetal. Volumen de líquido amniótico. El parto quirúrgico se considera seriamente si los estudios prenatales denotan deterioro importante del estado fetal y no existen condiciones cervicales para inducir el trabajo de parto. Sin embargo, aún si las pruebas de bienestar fetal son normales, se requieren la vigilancia fetal extrema intraparto a través de la monitorización continúa, y se impone la cesárea al primer signo de estrés fetal. Es importante recordar que estos fetos están sometidos a hipoxia crónica y tienen un estado metabólico deficiente con disminución de su reserva respiratoria, de ahí que se puede producir la muerte intraútero o quedar una secuela cerebral permanente. Es igualmente importante la asistencia de un neonatólogo en el momento del nacimiento de estos productos por las complicaciones neonatales ya mencionadas y su contribución a la morbimortalidad perinatal. COMPLICACIONES ANTEPARTO ABORTO Y MUERTE FETAL Existe una relación definida entre la malnutrición uterina y la incidencia de abortos. En un estudio, se observó que aproximadamente el 20% de todos los abortos muestran signos de retraso en el crecimiento. En otro estudio, se observó que el CIR era responsable del 26% de los abortos entre los niños cuyo peso al nacer estaba por debajo de los 2.500 g. La muerte fetal en los casos de CIR puede producirse en cualquier momento, pero es más frecuente después de las 35 semanas de gestación. OLIGOHIDRAMNIOS El oligohidramnios es un hallazgo frecuente en los CIR graves. El volumen del líquido amniótico es normal en los CIR leves. La relación entre el volumen de líquido y el crecimiento fetal ha sido estudiado por Chamberlain y cois, que han observado que, cuando el volumen de líquido amniótico era normal, la incidencia de CIR, era del 5% Cuando había oligohidramnios, la incidencia aproximada de CIR era del 40%. Estos mismos hallazgos han sido confirmados por otros investigadores. La causa más probable del oligohidramnios en los niños con CIR es la disminución del flujo urinario fetal, como consecuencia de la redistribución del flujo sanguíneo, con desviación preferente hacia el cerebro y disminución de la perfusión renal. COMPLICACIONES INTRAPARTO Acidosis fetal intraparto Los signos de acidosis en la monitorización fetal, como las desaceleraciones tardías, las desaceleraciones variables graves, disminución de variabilidad latido a latido y los episodios de bradicardia son más frecuentes en los fetos con CIR que en aquellos con crecimiento normal. Se observa acidosis durante el parto en el 40% de los fetos con CIR, como consecuencia, la incidencia de cesáreas es elevada en estos fetos. COMPLICACIONES NEONATALES En el momento de nacer, el niño con CIR muestra signos de emaciación de partes blandas. La piel es laxa y delgada, existiendo escaso tejido graso subcutáneo. El abdomen es excavado, las costillas son prominentes y está reducida la masa muscular de los brazos, de los glúteos y de los muslos. El cordón umbilical se muestra flácido, delgado y frecuentemente teñido de meconio. La mayoría de las veces se aprecia que la circunferencia cefálica es mayor que el perímetro abdominal. También en la mayoría de los casos el peso al nacer y el peso de la placenta están por debajo del percentil 10. Por el contrario, el niño PEG sano presenta un desarrollo simétrico de la cabeza y del abdomen, con una cantidad de grasa subcutánea normal. El curso neonatal del niño con CIR difiere del que sigue el niño pequeño y sano. Este último rara vez tiene problemas significativos y en la mayoría de los casos abandona el nido después de una estancia sin incidentes en el hospital. Por el contrario, el niño con CIR desarrolla frecuentes complicaciones; las más importantes son: 1. Relacionadas con asfixia perinatal y acidosis: circulación fetal persistente, síndrome de aspiración meconial, encefalopatía hipoxicoisquémica. 2. Alteraciones metabólicas: hipoglucemia, hipocalcemia, síndrome de hiperviscosidad, hiperglucemia e hipotermia. 3. Relacionadas con la causa específica del retraso en el crecimiento fetal, infecciones, malformaciones congénitas, anomalías cromosómicas. Síndrome de aspiración meconial La aspiración de meconio constituía una causa fundamental de mortalidad y morbididad en el niño con CIR. La utilización de amnioinfusión antes del nacimiento y la aplicación de técnicas adecuadas de reanimación después del mismo ha disminuido significativamente la gravedad de este problema. Circulación fetal persistente La circulación fetal persistente es una secuela habitual de la hipoxia y la acidosis perinatales. La fisiopatología se caracteriza por grave vasoconstricción pulmonar con flujo sanguíneo persistente a través del conducto arterioso. Los signos principales son hipoxia e hipercarbia moderada, desviación derecha izquierda sin evidencia de cardiopatía intrínseca y cardiomegalia. El tratamiento consiste en ventilación adecuada, estimulación mínima y utilización de vasodilatadores. Encefalopatía hipoxicoisquémica La encefalopatía hipoxicoisquémica es un diagnóstico inespecífico que se utiliza para describir una serie de signos y síntomas neurológicos que se producen después de episodios de grave asfixia perinatal. La lesión cerebral puede ir desde el edema cerebral hasta diversas formas de sangrado intracraneal, pasando por lesiones asfícticas inespecíficas. Entre los síntomas se incluyen convulsiones, irritabilidad, contracciones musculares en forma de sacudidas y apnea. El tratamiento es sintomático y de apoyo. Hipoglucemia La hipoglucemia aparece en el 25% de los niños a término y hasta el 67% de los niños pretérmino con CIR. Esta circunstancia se produce por falta de las adecuadas reservas de glucógeno en el hígado y en el músculo, y por disminución de la grasa subcutánea. Otro componente importante que contribuye a la hipoglucemia neonatal es un déficit relativo de las enzimas responsables de la gluconeogénesis hepática. La definición más frecuente de hipoglucemia es que el azúcar sanguíneo esté por debajo de 30 mg/dl. Los síntomas son inespecíficos: intranquilidad, calambres musculares, apnea, taquipnea y, a veces convulsiones. Mediante la alimentación precoz, bien sea por vía oral o intravenosa, es posible minimizar o prevenir la hipoglucemia. Hipocalcemia • La hipocalcemia es frecuente en los niños con CIR, sobre todo en el primer día de vida. Las causas de este problema parecen ser un relativo hipoparatiroidismo, el aumento de los niveles de calcitonina como consecuencia de la asfixia crónica y el incremento de los niveles de fósforo a raíz del incremento del catabolismo hístico. Los síntomas son prácticamente idénticos a los de la hipoglucemia. Síndrome de hiperviscosidad El síndrome de hiperviscosidad afecta aproximadamente al 18% de todos los niños con CIR sobre todo en el primer día de vida. Las causas de este problema parecen ser un relativo hipoparatiroidismo, el aumento de los niveles de calcitonina como consecuencia de la asfixia crónica y el incremento de los niveles de fósforo a raíz del incremento del catabolismo hístico. Los síntomas son prácticamente idénticos a los de la hipoglucemia. El síndrome de hiperviscosidad afecta aproximadamente al 18% de todos los niños con CIR. La principal manifestación es la policitemia, definida como la existencia de un hematócrito central superior al 65% o una concentración de hemoglobina por encima de 22 g/dl. La viscosidad sanguínea guarda una relación lineal con el henatócrito cuando este se encuentra por debajo del 60%, pero esta relación pasa a ser exponencial cuando supera la cifra del 65%. La policitemia se debe probablemente a la estimulación hipóxica crónica del sistema hematopoyético fetal. La hiperviscosidad enlentece el flujo sanguíneo en la microcirculación, produciéndose infartos pulmonares y enterocolitis necrotizante. La destrucción de un abundante número de glóbulos rojos da lugar a hiperbilirrubinemia. Asimismo, la sobrecarga de volumen puede dar lugar a edema pulmonar e insuficiencia cardíaca congestiva. El tratamiento del síndrome de hiperviscosidad comprende la realización de exanguinotransfusiones parciales, utilizando plasma o albúmina como sustitutivos de la sangre. Control defectuoso de la temperatura El feto con CIR tiene un mal control de la temperatura y una tendencia a la hipotermia, como consecuencia de las deficientes reservas de energía y de la existencia de una cobertura grasa subcutánea de escaso grosor. El tratamiento consiste, por tanto, en el calentamiento artificial durante los primeros días de vida. PRONOSTICO A LARGO PLAZO En la actualidad, una gran parte de los niños con CIR superan el periodo neonatal. Así pues, los esfuerzos se dirigen cada vez más al cuidado de su crecimiento y desarrollo. La cuestión fundamental es si estos niños se recuperarán por completo de su estado de malnutrición uterina o si sufrirán de forma permanente las consecuencias de la agresión que recibieron durante su vida fetal. Los primeros estudios sobre el seguimiento de los niños con CIR nacidos entre 1950 y 1960 mostraron una incidencia significativa de crecimiento escaso y de secuelas neurológicas y en el desarrollo. Sin embargo, otros estudios más recientes han demostrado un pronóstico mejor. Un hallazgo casi universal en las exploraciones sucesivas es que los niños con CIR permanecen más pequeños que el resto para la misma edad gestacional. Este hallazgo se observa a pesar del crecimiento acelerado que se produce a veces durante los primeros 6 meses de vida. Varios años después del nacimiento, el 30% de los niños con CIR permanecen por debajo del percentil 30 de peso con respecto a los niños de igual edad y tan solo 10-20% superarán el percentil 50. Se han investigado en varios estudios las características que pueden ayudar a diferenciar a los niños con CIR que continuarán con un freno en su crecimiento de los que progresarán hacia patrones de crecimiento más normales. Fizhardinge y Stevens observaron que si el crecimiento debe acelerarse, esta aceleración se producirá durante los primeros 6 meses de vida. Comprobaron también que el grado inicial de fallo en el crecimiento no tiene un valor predictivo, de modo que los niños más afectados en el momento de nacer tienen las mismas posibilidades de alcanzar percentiles normales que los menos afectados. En otro estudio se apreció que los niños cuyo retraso en el crecimiento había comenzado antes de las 34 semanas de gestación estaban más expuestos a permanecer por debajo del percentil 10 a la edad de 4 años que los niños cuyo trastorno se había diagnosticado después de esa fecha. Un aspecto preocupante y de gran importancia, derivado de los estudios practicados en animales, es que la malnutrición uterina crónica puede llevar a una disminución permanente en el número de células cerebrales. Koop ha efectuado una revisión de la literatura sobre las secuelas neurológicas del CIR. Se ha observado que los niños con anomalías congénitas e infecciones tienen una incidencia significativa de importantes problemas neurológicos posteriores en sus vidas. Los niños sin dichas anomalías tan solo presentan una incidencia de déficit motores del 1% y una incidencia de convulsiones del 6%. Sin embargo, en el 25% de los casos se detectan disfunciones cerebrales mínimas (hiperactividad, disminución de la capacidad de atención, dificultades de aprendizaje, incoordinación). Los defectos en el lenguaje se aprecian en el 33% de los niños y el 26% de las niñas estudiadas. Otros investigadores han observado una disminución de casi 10 puntos en el cociente de desarrollo medio en los niños cuyo fallo del crecimiento se produjo muy precozmente, en relación a los sujetos en los que ese fallo se produjo en etapas tardías o no se produjo. En otros estudios se ha observado un pronóstico igual o mejor en los niños con CIR nacidos antes de las 36 semanas que en los niños PEG que nacen prematuramente. En resumen: 1. La duración del trastorno parece tener más importancia que su gravedad en lo que se refiere al crecimiento somático y al desarrollo neurológico: cuando más precozmente se detecte el CIR durante el embarazo, mayor será la probabilidad de que se produzcan problemas posteriores durante el desarrollo. 2. Las probabilidades de que se produzcan problemas en el desarrollo son menores cuando se observa un crecimiento acelerado durante los 6 primeros meses de vida. 3. El peor pronóstico es el de los niños con CIR producidos por infecciones, anomalías o defectos cromosomáticos congénitos. 4. Los niños con CIR que experimentan asfixia durante el parto tienen mayores posibilidades de desarrollar problemas neurológicos en la infancia que los niños con PEG con dicha asfixia.