Doc - Medicuch@s 2001
Anuncio

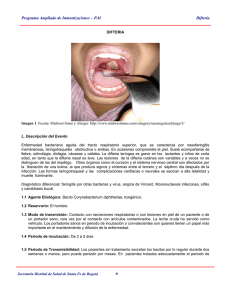
DIFTERIA INTRODUCCION La difteria es una enfermedad grave, aguda y transmisible, producida por Corynebacterium diphteriae. Presenta una distribución mundial en áreas urbanas pobres donde existe hacinamiento y en donde el nivel de inmunidad inducido por la vacuna es bajo. Esta bacteria se mantiene en la población gracias a la colonización asintomática en la orofaringe o la piel de individuos inmunes. El germen se transmite de persona a persona por gotitas respiratorias o contacto cutáneo. El cuadro clínico de la difteria esta determinado por el lugar de infección, la situación inmune del paciente y la virulencia del germen. El contacto con C. diphteriae puede conducir a colonización asintomática en los individuos totalmente inmunes, enfermedad respiratoria leve en los pacientes con inmunidad parcial, o enfermedad fulminante, a veces mortal en sujetos no inmunes. Los Centers for Disease Control han definido la difteria como una enfermedad del tracto respiratorio alto caracterizada por faringitis, febrícula y una membrana adherente sobre las amígdalas, faringe y/o nariz sin otra causa aparente. Los pacientes con difteria desarrollan síntomas tras un periodo de incubación de 2 a 6 días. Los microorganismos experimentan multiplicación local en las células epiteliales de la faringe y de las superficies adyacentes. El comienzo es súbito con malestar general, disfagia y faringitis exudativa. El exudado se convierte luego en una pseudomembrana gruesa, compuesta de bacterias, linfocitos, células plasmáticas, fibrina y restos celulares, que puede cubrir las amígdalas, úvula y paladar blando y extenderse hacia arriba en la nasofaringe o hacia abajo, en la laringe. Esta pseudomembrana se adhiere con firmeza al tejido respiratorio y resulta difícil desprenderla sin causar hemorragia del tejido subyacente. Cuando el paciente se recupera, después de aproximadamente una semana de evolución, la membrana se desprende y es expectorada. CASO I El examen físico de un niño de dos años que durante cuatro días estaba presentando anorexia, letargia y fiebre de 39,9ºC reveló una faringitis exudativa y nódulos cervicales aumentados de tamaño. Se tomó una muestra para cultivo del exudado de garganta y se inició tratamiento ambulatorio con penicilina G. Durante el tratamiento el niño empeoró. El cultivo de garganta no mostró crecimiento de Streptococcus grupo A. Cuando el paciente debió nuevamente ser examinado, estaba febril y tenía un exudado en la faringe posterior, descrito como una gruesa membrana amarillenta, la que sangró al raspar para su remoción. El paciente fue entonces hospitalizado y se inició el tratamiento. Las colonias desarrolladas por el agente infectante en un medio de cultivo selectivo en que se sembró la muestra faríngea, se observaron de color negro y el examen microscópico de ellas mostró bacilos Gram (+) agrupados en empalizadas y dispuestos en forma de letras chinas. En la historia médica del paciente constaba que no había recibido inmunizaciones. 1.- ¿Cuál era el patógeno? ¿Qué medio se utilizó para su aislamiento? El microorganismo patógeno hallado es Corynebacterium diphtheriae, causante de la difteria humana. Es un bacilo Gram (+), aerobio o anaerobio facultativo no encapsulado, inmóvil, no esporulado, que aparece en cadenas cortas, en empalizadas o en grupos similares a letras chinas. Su longitud es de 2 a 6 m y su ancho es de 0,5 a 1 m. Es pleomórfico, con una forma de maza debido a dilataciones características en uno de sus polos. Las tinciones especiales pueden mostrar gránulos metacromáticos dentro de las células, lo cual es muy útil para su identificación. Los microorganismos no son móviles, son catalasa positivos, fermentan los hidratos de carbono y producen ácido láctico. Se diferencian tres biotipos según la morfología de las colonias, hemolisis y reacción de fermentación: gravis, mitis e intermedius, todas capaces de causar difteria. C. diphtheriae no es un microorganismo presente en la flora bacteriana normal del árbol respiratorio o de la piel. Se halla solamente en el ser humano. Para su aislamiento se toma una muestra de la lesión mucocutánea: nasofaringe y faringe o de la pseudomembrana faríngea, si esta está presente. Preliminarmente se practica un examen directo con tinción de Gram, tratando de visualizar los bacilos Gram (+). El resultado obtenido tiene sólo un valor presuntivo por la presencia de comensales de Corynebacterium. Esta bacteria crece en medios de cultivo comunes, como agar sangre, pero para su aislamiento se usan medios específicos, como son: medios que contengan telurito (agar con cisteína-telurita, agar con suero telurita), donde el telurito es reducido intracelularmente y las colonias se ven grises o negras; o en el medio de Löffler, donde las corinebacterias crecen mucho más rápido que otros microorganismos patógenos del aparato respiratorio y su morfología se aprecia mejor. El cultivo se hace a 37ºC. En los enfermos con difteria normalmente se aislan también Streptococcus grupo A y Staphilococcus aureus. 2.- Para causar la enfermedad, ¿este organismo invade el torrente sanguíneo? y, si así no fuera, ¿de qué manera causa enfermedad? ¿qué test especial es necesario para probar que este organismo tiene el potencial de causar la enfermedad? La virulencia del bacilo diftérico se debe a la capacidad de producir una infección, de crecer rápidamente y de elaborar prontamente una toxina, la que es absorbida con eficacia. C. diphteriae no necesita ser toxígena para establecer infección localizada, por ejemplo en nasofaringe y piel, pero no puede producir efectos tóxicos localizados ni generalizados si no produce la toxina. El bacilo no invade en forma activa los tejidos profundos y prácticamente nunca entra al torrente sanguíneo. C. diphteriae produce una infección localizada de las mucosas y de la piel, demostrando su gran capacidad de multiplicación local. Se transmite por gotitas respiratorias o por contacto estrecho con pacientes diftéricos, o portadores y sujetos susceptibles. Luego de un período de incubación de 2 a 5 días (algunas veces hasta 8 días) se observan manifestaciones de la infección. La infección local puede manifestarse a nivel de la mucosa del tracto respiratorio, donde produce sintomatología variable según la intensidad de la enfermedad, la edad del enfermo y la presencia o ausencia de una enfermedad previa o simultánea. Frecuentemente el comienzo es gradual, con dolor de garganta, nauseas o vómitos, fiebre (en la mitad de los enfermos) y disfagia. Casi siempre la infección es amigdalofaríngea, pero puede ser laríngea, nasal y traqueobronquial, o propagarse hacia arriba o hacia abajo. A partir de focos aislados de exudado que se extienden y fusionan (más o menos en un día) se forma una pseudomembrana bien delimitada, progresivamente más densa y adherida al tejido subyacente, compuesta por bacterias, linfocitos, células plasmáticas, fibrina y restos celulares. Si se intenta desprender se puede producir una hemorragia. A diferencia de la faringitis estreptocócica, la pseudomembrana se extiende más allá del límite de las amígdalas, hasta los pilares amigdalinos, el paladar o la úvula. Un porcentaje pequño de casos presenta Difteria maligna o en “cuello de toro”, con formación de una extensa pseudomembrana, hinchazón masiva de las amígdalas y úvula e intensa inflamación edematosa de la región submandibular y parte anterior del cuello. C. diphteriae puede adquirir la capacidad de sintetizar la toxina diftérica. Cepas no toxigénicas al ser infectadas por un corinebacteriófago lisogénico (fago beta), que introduce en la bacteria el gen “tox” que codifica para la exotoxina. La toxina diftérica es un polipéptido termolábil de 63 kd. Está compuesta por dos fragmentos: el fragmento B se une a un receptor de la membrana plasmática de las células susceptibles y facilita la unión a la superficie celular, permitiendo la entrada del fragmento A, enzimáticamente activo en la célula, éste se libera desde el endosoma al citoplasma, donde cataliza la inactivación del factor 2 de elongación (EF-2) al agregarle un grupo ribosa difosfato de adenosina proveniente del NAD, bloqueando de este modo la síntesis proteica. La sola molécula de fragmento A puede matar a una célula. La toxina actúa local y sistémicamente, gracias a que se disemina vía sanguínea y linfática. Contribuye a la formación de pseudomembrana, y es letal a dosis de 0,2 g/kg de peso en sujetos no inmunes. La toxina diftérica contiene al menos cuatro determinantes antigénicos. La toxina absorbida puede ocasionar miocarditis, neuritis y necrosis local en otros órganos (riñones, en donde causa necrosis tubular que lleva a insuficiencia, hígado, glándulas suprarrenales). La miocardiopatía se evidencia clínicamente en 1025% de los pacientes con difteria y es responsable de más de la mitad de las muertes. Las lesiones iniciales, tumefacción de fibras musculares y edema intersticial, preceden a la degeneración de fibras musculares, miolisis y fibrosis, que puede constituir una lesión cardiaca permanente. Se manifiesta con arritmia, fibrilación auricular, extrasístole ventricular y taquicardia. El ritmo de galope y los soplos sistólicos suelen ser también signos clínicos. El daño coronario se mide gracias a la cuantificación del aspartato amino transferasa. La polineuritis diftérica se debe a desintegración dispersa de las vainas de mielina periféricas, que normalmente se recuperan por completo en los enfermos que sobreviven. Se presenta en el 10% de los casos medianamente graves y en el 75% de los graves, observándose disfunción bulbar en las dos primeras semanas con parálisis ciliar, oculomotora y laríngea. Otra complicación peligrosa es la obstrucción de las vías respiratorias debida a la formación de la pseudomembrana e hinchazón o a membranas necróticas alojadas en las vías respiratorias. Para evaluar la naturaleza de la cepa aislada, se usa la prueba de toxigenicidad in vivo o in vitro: - - In vivo, se realiza a partir de un cultivo que se emulsifica y se inyectan 4ml en dos cobayos por vía subcutánea, uno de los cobayos recibió previamente 250 unidades de antitoxina por vía intraperitoneal. El animal no protegido fallece al cabo de 2-3 días mientras que el otro sobrevive. Debido al tiempo que toma esta prueba, se inicia un tratamiento presuntivo, ante la sospecha de difteria. In vitro, se satura una tira con antitoxina y se coloca en una placa de gelosa conteniendo suero de caballo al 20%; los cultivos cuya toxigenicidad va a ser probada se inoculan en estrías cruzando la placa, formando ángulos rectos con el papel filtro. Después de 48hrs. de incubación, la difusión del papel filtro ha precipitado la toxina. Prueba de cultivo de tejido: la toxigenicidad del bacilo en cuestión puede mostrarse incorporando bacterias en una capa adicional de gelosa de monoestratos de células cultivadas. La toxina producida difunde dentro de las células y las extermina. 3.- ¿Cómo puede esta enfermedad ser prevenida? La única medida efectiva en el control de la difteria es la vacunación mantenida de la comunidad. El agente inmunizante está constituido por un toxoide, el que se prepara tratando la toxina diftérica con formaldehído, estandarizándola potencia y adsorbiéndola a sales de aluminio, que favorecen la inmunogenicidad. Se formulan dos preparados de toxoide de acuerdo con el contenido limite de floculación (Lf), una medida de toxoide. El preparado pediátrico contiene 6.7 a 12.5 unidades Lf de toxoide por dosis 0.5 ml; para adultos no contiene más de 2 Lf de toxoide por dosis de 0.5 ml. El toxoide se emplea habitualmente en triple combinación: difteria, pertussis y tétanos (DPT). La vacuna debe mantenerse refrigerada entre 4°C y 8°C. Antes de la introducción de la inmunización activa, la difteria era, en general, una enfermedad de los niños (afectaba hasta 10% de individuos de este grupo) y en ocasiones provocaba epidemias devastadoras. La mayoría de los lactantes eran inmunes por transferencia transplacentaria de IgG materna, pero se volvían susceptibles a los 12 meses de edad. El 75% de los individuos se volvían inmunes a los 10 años a causa de infecciones subclínicas por C. Diphtheriae. La inmunidad que confiere es efectiva, pero no absoluta; la vacunación no impide el estado de portador respiratorio o cutáneo de C.diphtheriae, pero disminuyen la diseminación local por los tejidos, evita las complicaciones tóxicas, disminuye la transmisión del germen y proporciona inmunidad colectiva cuando el 70 a 80% de la población está vacunada, al tiempo que elimina casi totalmente las muertes. Es posible, aunque improbable la infección en individuos vacunados. En Chile la vacuna se inicia a los 2 meses, seguido de revacunaciones a los 4, 6 y 18 meses, y 4 años en la triple combinación DPT. Después de los 10 años no se emplea, salvo situaciones especiales y siempre que la reacción de Shick sea positiva. Esta reacción consiste en inyectar toxina diftérica purificada a bajas concentraciones, si el individuo tiene más de 0.01 unidades de antitoxina/ml de sangre, la reacción es negativa, no se observa irritación local y el individuo se considera inmune. 4.- ¿Cómo es tratada la infección? La base del tratamiento es la antitoxina especifica, y su empleo depende del diagnóstico clínico de la difteria, antes de la confirmación diagnóstica de laboratorio, ya que cada día de retraso en la instauración del tratamiento supone una mayor mortalidad. Como la antitoxina se obtiene de suero de caballo, es necesario indagar sobre una posible alergia al suero realizando una prueba conjuntival o intradérmica con antitoxina diluida para detectar una hipersensibilidad inmediata. El riesgo de aparición de la reacción es de aproximadamente un 10%, pero es aceptable teniendo en cuenta el valor terapéutico comprobado de la antitoxina. La antitoxina se administra una sola vez en una dosis empírica (20.000 a 100.000 U = 1.000 a 3.000 U por kg peso) basada en el grado de toxicidad, la localización y el tamaño de la membrana, así como la duración de la enfermedad. Probablemente la antitoxina no tiene valor sobre las manifestaciones locales de la difteria cutánea, pero se usa porque pueden aparecer secuelas tóxicas. Sin tratamiento eran frecuentes tasas de mortalidad de 30 a 40% (sobre 50% en epidemias). Para detener la producción de toxina, tratar la infección localizada y evitar la transmisión del germen se indica tratamiento antibiótico. Se recomienda eritromicina (500 mg 4 veces al día, por vía parenteral u oral), benzilpenicilina (vía intramuscular 600mil unidades cada 12 hrs) durante 14 días; rifampicina o eritromicina para portadores y enfermos de difteria cutánea. El tratamiento antibiótico no sustituye la antitoxina. Si al finalizar al tratamiento el cultivo es positivo, se repite el tratamiento. Pacientes con difteria por cepas tox+ o de toxigenicidad desconocida, se debe ingresar al hospital con las medidas de aislamiento adecuadas, reposo en cama y medidas de soporte adecuadas. La identificación de los contactos próximos (todos los contactos domésticos y aquellos que han tenido contacto respiratorio intimo o contacto físico habitual) tiene gran prioridad. Se les vigila estrechamente para ver la aparición de síntomas en los primeros 7 días, se realizan cultivos de nariz, garganta y cualquier lesión cutánea, se administran antibióticos independientemente del estado de vacunación: eritromicina oral durante 7 a 10 días, o penicilina benzatina. También se administra la vacuna a quienes no han recibido inmunización en el ultimo tiempo. Tras la recuperación, está indicada la administración de toxoide diftérico para completar la vacunación, debido a que no todos los pacientes desarrollan anticuerpos tras la infección. Bibliografía - MICROBIOLOGÍA BIOMÉDICA; J. Basualdo, C. Coto, R. de Torres; Editorial Atlante; Buenos Aires, Argentina; 1ª edición; 1996.- MICROBIOLOGÍA MÉDICA; Murray, Kobayashi, Pfaller, Rosenthal; Editorial Harcourt Brace; Madrid, España; 2ª edición; 1997.-MEDICINA INTERNA, Vol. I y II; Harrison; Editorial Mc Graw Hill; Madrid, España; 14ª edición; 1998.- SLIDE ATLAS OF INFECTIOUS DISEASES; Lambert, Farrar; Unit 1; Infection of the Upper Respiratory Tract - CD: MEDICINA INTERNA; Farreras; 13 ª edición.- www.tuotromedico.com/temas/inmunizacion_dpt.htm - www.montefiorecentral.com/WEBFINAL/ninos/difteriatetanos.htm - www.vdh.state.va.us/spanish/diphf.htm