hernia de disco cervical - Neurocirugia Endovascular
Anuncio
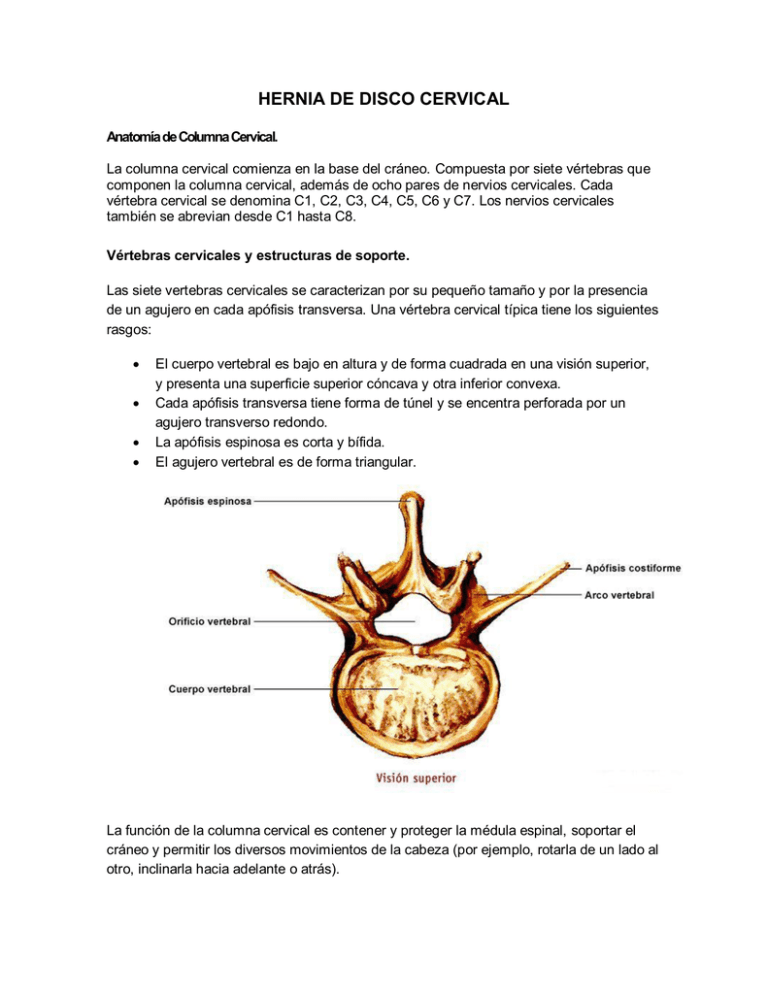
HERNIA DE DISCO CERVICAL Anatomía de Columna Cervical. La columna cervical comienza en la base del cráneo. Compuesta por siete vértebras que componen la columna cervical, además de ocho pares de nervios cervicales. Cada vértebra cervical se denomina C1, C2, C3, C4, C5, C6 y C7. Los nervios cervicales también se abrevian desde C1 hasta C8. Vértebras cervicales y estructuras de soporte. Las siete vertebras cervicales se caracterizan por su pequeño tamaño y por la presencia de un agujero en cada apófisis transversa. Una vértebra cervical típica tiene los siguientes rasgos: El cuerpo vertebral es bajo en altura y de forma cuadrada en una visión superior, y presenta una superficie superior cóncava y otra inferior convexa. Cada apófisis transversa tiene forma de túnel y se encentra perforada por un agujero transverso redondo. La apófisis espinosa es corta y bífida. El agujero vertebral es de forma triangular. La función de la columna cervical es contener y proteger la médula espinal, soportar el cráneo y permitir los diversos movimientos de la cabeza (por ejemplo, rotarla de un lado al otro, inclinarla hacia adelante o atrás). Un sistema complejo de ligamentos, tendones y músculos ayuda a soportar y estabilizar la columna cervical. Los ligamentos previenen el movimiento excesivo, que podría provocar lesiones graves. Los músculos también ayudan a mantener el equilibrio y la estabilidad espinales y permiten el movimiento. Los músculos se contraen y relajan en respuesta a impulsos nerviosos originados en el cerebro. Algunos de ellos funcionan como pares o antagonistas. Esto quiere decir que cuando un músculo se contrae, el músculo opuesto se relaja. Existen diferentes tipos de músculos: flexores anteriores, flexores laterales, rotatorios y extensores. Discos Intervertebrales. Entre las vertebras cervicales, dorsales y lumbares existe un amortiguador llamado, llamado disco intervertebral. El cual esta compuesto por dos partes: la parte central de consistencia gelatinosa que se denomina Núcleo pulposo, y una envuelta fibrosa que lo mantiene en su lugar y se denomina Anillo o envuelta fibrosa. El anillo fibroso es más grueso en la porción anterior del disco, por lo que la pared posterior es más frágil. Este es el motivo por el que la mayoría de las veces en que el anillo se rompe, causando una hernia discal, lo hace por detrás. La presión del núcleo pulposo es de 5 a 15 veces superior a la presión arterial, por lo que no puede llegar sangre a él. Por eso tampoco hay nervios en el núcleo pulposo; solo los hay en las capas más externas de la envuelta fibrosa. Eso explica que la degeneración del disco pueda ser indolora mientras no afecte la capa más externa de la envuelta fibrosa; aunque el tejido se desgaste no hay nervios que puedan percibir y transmitir el dolor Médula espinal y raíces nerviosas cervicales Los impulsos nerviosos circulan desde y hacia el cerebro por la médula espinal hasta una ubicación específica, a través del sistema nervioso periférico (SNP). El SNP es el sistema complejo de nervios que se desprenden de las raíces nerviosas espinales. Estos nervios circulan fuera del canal o médula espinal hasta los órganos, brazos, piernas, dedos; por todo el cuerpo. Las lesiones o pequeños traumatismos de la columna cervical pueden ocasionar emergencias médicas graves o de vida o muerte (por ejemplo, lesión de médula espinal o en inglés, SCI, o fracturas). El dolor, adormecimiento o temblores son síntomas que pueden aparecer cuando uno o más nervios espinales se lesionan, irritan o estiran. Los nervios cervicales controlan muchas de las funciones del cuerpo y las actividades sensoriales. C1: cabeza y cuello C2: cabeza y cuello C3: Diafragma C4: Músculos de la parte superior del cuerpo (por ejemplo, deltoides, bíceps) C5: Extensores de la muñeca C6: Extensores de la muñeca C7: Tríceps C8: Manos Hernia de Disco Cervical. Una hernia de disco ocurre cuando el anillo fibroso del disco intervertebral sufre una ruptura a través de la cual protruye el núcleo pulposo de este y consta de 4 etapas: Degeneración del disco. Prolapso. Extrusión. Secuestro o disco secuestrado. El material gel es irritante para los nervios espinales, causando algo similar a una irritación química. El dolor es resultado de la inflamación e hinchazón del nervio espinal causada por la presión del disco herniado. A través del tiempo la herniación tiende a encogerse y puede experimentar una resolución parcial o completa del dolor. En la mayoría de los casos el dolor en cuello y brazo se resolverá en alrededor de 6 semanas. Epidemiología. Considerando las hernias cervicales sintomáticas aquellas que cursan con radiculopatía, las hernias de disco cervicales son más frecuentes en la cuarta y quinta década de la vida y la localización más frecuente es en el nivel C6-C7(60%), seguido del C5-C6(20%) y del C4-C5; siendo la raíz C7 la más afectada. Dentro de los factores asociados se encuentran las actividades laborales pesadas, fumadores, sexo masculino y participación de deportes acuáticos. Sin embargo se pueden observar hernias de disco cervicales asintomáticas en el 10% de los individuos menores de 40 años y hasta en el 5% de los mayores de 40 años. Síntomas en la Hernia de Disco Cervical Las hernias de disco cervicales pueden afectar tanto las raíces en su origen como el cordón medular, dependiendo de su localización. Sin embargo, la compresión de una raíz por sí misma no siempre provoca dolor. Así mismo, se sabe que el estímulo de las capas periféricas del anillo del disco puede originar dolor y que por compresión o edema se puede provocar dolor radicular. Los mediadores de la inflamación (metaloproteinasas, PGE2, IL-6, óxido nítrico) son liberados en las hernias de disco cervicales lo que justifica el tratamiento antiinflamatorio cuando hay dolor en una hernia cervical. Diagnóstico. La manifestación clínica habitual suele ser una cervicalgia, cervicobraquialgia con disestesias y debilidad o no de algún par motor de la extremidad superior, afectación de primera motoneurona y clínica de mielopatía cervical o una combinación de todas ellas. Entre un 80-100% presentan una clínica de dolor cervical irradiado por la extremidad superior, con o sin afectación de algún par muscular o parestesias, generalmente sin causa desencadenante. La distribución del dolor y las parestesias no siempre se localizan anatómicamente como definen los manuales clásicos ya que diversas raíces pueden presentar una distribución similar del dolor. Ocasionalmente el dolor puede seguir una distribución atípica con dolor referido en mama o tórax. Lo primero es descartar o sospechar, dependiendo de la historia clínica, lo que se ha denominado en patología lumbar los red flags o signos que evidencien un riesgo de padecer una patología tumoral o infecciosa que requieran una actuación urgente. Patología tumoral: Edad mayor a 50 años, antecedentes de cáncer, pérdida de peso, dolor nocturno, Sd. tóxico. Patología infecciosa: Fiebre, ADVP o antecedentes, antecedentes de infección urinaria o cutánea, edad mayor a 50 años. Globalmente los signos clínicos de la exploración tienen poca sensibilidad, siendo solo capaces de detectar el nivel de compresión en 50% de los casos. A la hora de evaluar las pruebas de imagen, debe existir una concordancia entre los hallazgos clínicos y la imagen de las hernias de disco cervicales. Las radiografías se han de usar como exploración inicial, si bien se ha de cuestionar su utilidad en pacientes jóvenes sin antecedente traumático. Sirven para descartar signos de inestabilidad, especialmente en casos de artritis reumatoide o espondilitis anquilopoyética o para detectar signos sugestivos de infección o tumor. Habitualmente son normales o solo detectan signos sugestivos de espondilosis. Salvo signos que sugieran lesión tumoral o infecciosa o en pacientes que comiencen con una lesión motora, tanto de la primera como de la segunda motoneurona no están indicadas de entrada otras exploraciones. En los casos descritos o si fracasa el tratamiento inicial esta indicado ampliar el estudio con la Resonancia Magnetica Nuclear que obtiene imágenes multiplanares que delimitan la anatomía vertebral, el líquido cefalorraquídeo, imágenes de compresión medulares o radiculares y los tejidos blandos. La Tomografía Axial Computarizada, con contraste o la TAC-Mielografía, han demostrado una alta correlación con la Resonancia Magnética Nuclear y con los hallazgos quirúrgicos pero solo se indican en los casos que esta contraindicada la Resonancia Magnetica Nuclear, como ocurre con los portadores de marcapasos. Las indicaciones de estudios electrofisiológicos no están consensuadas ya que la sensibilidad y especificidad de dichas pruebas es bajo. Los estudios Electromiograficos mostraron solo una especificidad del 30% en pacientes con radiculopatía pero sin déficit motor. Los estudios PES o PEM mostraron una sensibilidad media de 55% y los estudios de PEM hasta un 75% de falsos negativos. En el 53% de los pacientes con hallazgos objetivos de compresión radicular presentaron un falso negativo en los PES y solo 59% presentaban signos de denervación en el EMG. Esta elevada incidencia de falsos negativos hace que los estudios electrofisiológicos sean poco reproducibles a la hora de confirmar hallazgos clínicos. Estaría indicado un estudio electrofisiológico para excluir patología distal nerviosa, verificar una afectación motora en pacientes que puedan colaborar poco en la exploración por inhibición ante el dolor o por rentismo, para documentar el estado muscular previo en caso de reintervenciones y cuando los hallazgos clínicos y radiológicos sean contradictorios para descartar intervención quirúrgica. Tratamiento. Conservador. La eficacia del tratamiento conservador en las hernias de disco cervicales no ha recibido atención pues de una manera arbitraria las hernias de disco cervicales se han intervenido con más frecuencia que las hernias de disco lumbares, incluso considerando las hernias extruídas como una indicación absoluta de tratamiento quirúrgico. El tratamiento conservador consigue buenos resultados en un 80-90% de las series y no existen protocolos de tratamiento ni tampoco una sistematización de las diversas opciones de tratamiento que, por otra parte, deberían ser valoradas específicamente sobre su eficacia. Aunque son numerosas las técnicas no quirúrgicas propuestas para el tratamiento de la cérvico-braquialgia secundaria a una hernia discal, son pocas las que han demostrado su eficacia. Las que más investigación han suscitado en la última década son la administración epidural de corticoides, ya sea por vía interlaminar o transforaminal, y la radiofrecuencia pulsada del ganglio de la raíz dorsal. Quirúrgico. El fracaso del tratamiento conservador, la progresión de la lesión motora o la afectación medular son las indicaciones de tratamiento quirúrgico de las hernias de disco cervicales. Esto ocurre dependiendo de las series en el 10-20% de los pacientes. El objetivo de la cirugía en las hernias de disco cervicales es la exéresis del disco herniado y la descompresión de las estructuras nerviosas. Cuando la clínica es únicamente de dolor axial, el fracaso del tratamiento conservador no es una indicación franca de cirugía. La cirugía por cervicalgia tiene unos resultados impredecibles, con una tasa de buenos o excelentes resultados del 65%, por lo que esta indicación debe ser considerada con precaución. El fracaso del tratamiento conservador en las braquialgias es motivo de cirugía pero no esta definido el momento para la cirugía que se ha de establecer según cada paciente, dependiendo de la tolerancia del dolor, los factores sociales y socioeconómicos. El riesgo en estos casos es el desarrollo de cuadros de sensibilización central que condicionan peores resultados en el caso de cirugías tardías. Habitualmente se considera el límite en 6 semanas. En estos pacientes se recomienda la concordancia entre pruebas de imagen, exploración y estudio electromiográfico antes de plantear cualquier cirugía. Cuando la hernia de disco cervical comienza con afectación de la primera motoneurona se debe indicar la cirugía precozmente. El pronóstico de la cirugía por mielopatía cervical esta relacionado con el grado de afectación, el tiempo de evolución, el sexo y la edad. Dada la potencial evolución catastrófica de la mielopatía cervical, especialmente si comienza en pacientes jóvenes, una vez diagnosticado y objetivada la lesión con pruebas de imagen, estos pacientes se han de someter a cirugía. Si se documenta un deterioro en la exploración neurológica también se ha de considerar la indicación quirúrgica. Empíricamente la intensidad de la compresión y el tiempo de duración de la lesión disminuyen la capacidad de recuperación nerviosa. En aquellos pacientes con afectación grave o progresiva esta indicado el tratamiento quirúrgico. Más difícil es la indicación en casos con moderada o leve afectación motora que permanece estable con el tratamiento conservador, en estos casos el resultado de la cirugía es bastante impredecible. El tratamiento de referencia sigue siendo la disectomia y artrodesis aunque los resultados, a corto plazo, con la disectomia y prótesis total de disco son similares. Disectomia y artrodesis: Fue descrita por Smith y Robinson en el Hospital Jhons Hopkins en 1958 y también desarrollada por Cloward, desde entonces se han descrito diversas variantes técnicas, y se han empleado distintos tipos de implantes e injertos, obteniendo, con la mayoría de ellos, buenos resultados en cuanto a mejoría del dolor y la función. Consiste en la extirpación del disco cervical y osteofitos marginales, que pudieran comprimir las raíces nerviosas o medula espinal. El abordaje es por la parte anterior del cuello en su cara lateral, en general se acompaña de fusión ósea que consiste en rellenar el espacio vacío del disco, con hueso del propio paciente u otro material y en el que se pueden usar una placa metálica de sujeción anterior. La foraminotomia posterior es una opción en las radiculopatías por hernia de disco cervical. Con esta técnica mejorará el dolor radicular sin requerir artrodesis. Podría estar indicada en las hernias de disco cervicales muy laterales. Sin embargo, los resultados publicados con esta técnica no son favorables como la artrodesis. Complicaciones. La tasa de complicaciones es baja y las complicaciones propias del abordaje y la liberación son la lesión medular (menos del 1%), la lesión radicular (2-3%), la lesión del nervio recurrente (0.2-2%). Por su parte, las complicaciones propias de la artrodesis están relacionadas con la zona donante del injerto que llegan hasta un 25% o los fracasos de la instrumentación (5%). Relacionado con la prótesis total disco se han publicado un 2% de complicaciones y un 3% de reintervenciones. Evolución y pronóstico de los tratamientos. Existen evidencias del buen pronóstico de la radiculopatía cervical, con tendencia a la resolución con tratamiento conservador, aunque se ha publicado hasta un 50% de pacientes con persistencia de dolor radicular hasta 15 años después de recibir tratamiento conservador. Los pacientes con radiculopatía tratados quirúrgicamente mejoran a los 3 meses, pero al año presentan los mismos resultados, siendo la intensidad del dolor, la función y la depresión o estado de ánimo los factores de medida de los resultados. Conclusiones. Las hernias de disco cervicales sintomáticas suele aparecer entre la 4ª y 6ª década de la vida, con una discreta predilección por el sexo masculino. El diagnóstico suele ser clínico y radiográfico, siendo poco relevantes los datos electrofisiológicos. Las pruebas de imagen son altamente sensibles pero su especificidad baja, siendo básica la correlación entre la clínica, los hallazgos de la exploración y la Resonancia Magnetica Nuclear a la hora de la indicación del tratamiento, especialmente el quirúrgico. La historia natural de las hernias de disco cervicales es benigna, con una buena respuesta al tratamiento conservador en un 80-90% de los pacientes. La indicación de cirugía es el fracaso del tratamiento conservador y la lesión de primera o segunda motoneurona. La cirugía presenta igualmente buenos resultados con escasa tasa de complicaciones, no existiendo una evidencia que demuestre mejores resultados con ninguna de las opciones actualmente disponibles. Bibliografía. Handbook of Neurosurgery; Mark S. Greenberg; Six edition. Hernia de disco cervical; M. Ramírez Valencia, A. Montez Pérez; Elsevier España; Mayo de 2010. Gray, Anatomía para estudiantes; Richard L. Drake, Wane Vogl, Adam W. M. Mitchell; Elsevier Churchill Livingstone; Versión en español de la 1ª edición en inglés; 2007.



