Fisiología del útero y del cuello uterino
Anuncio

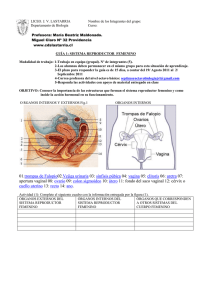
CAPÍTULO 3 Fisiología del útero y del cuello uterino Eric J. Bieber El útero, y específicamente el endometrio, es un órgano dinámico que cambia constantemente a lo largo de una gran parte de la vida de la mujer. Los procesos fisiológicos fundamentales que ocurren desde la menarquia hasta la menopausia deben ser bien entendidos por los médicos de tal manera de permitir el apropiado diagnóstico y tratamiento de los desórdenes subyacentes. Siendo el órgano terminal del eje hipotálamo-hipófisis-ovario-útero, el útero y el endometrio pueden afectarse significativamente por aquellos desórdenes que tengan impacto a cualquier nivel de este eje. Aun cuando el cuello uterino no sea tan intrínsecamente sensible como el endometrio a los cambios hormonales, si ocurre variación importante en él en relación con la edad, la paridad y, en menor grado, con la variación esteroidea. El histeroscopista debe conocer las variaciones de la fisiología uterina y cervical de tal manera de optimizar la visualización histeroscópica y minimizar las complicaciones que puedan hacer la diferencia entre mirar dentro de un «mar rojo» o tener un campo cristalino y transparente que proporcionará la mejor oportunidad de hacer el diagnóstico correcto. Este capítulo se enfocará en los eventos endocrinos que afectan al endometrio y al cuello uterino tanto en los estados fisiológicos como patológicos. La relación y el significado de estos estados en relación con la realización y optimización de la cirugía histeroscópica será discutida después. Eje hipotálamo-hipófisis-ovario-útero En la mujer que menstrúa normalmente, la secuencia coordinada de eventos que comienza a nivel del hipotálamo y la pituitaria es lo que permite el apropiado desarrollo folicular, la secreción esteroidea, la ovulación y la función del cuerpo lúteo. El endometrio está íntimamente relacionado con la función o disfunción del hipotálamo, la pituitaria o el ovario como un órgano terminal que responde al estímulo estrogénico y progestacional. El hipotálamo El hipotálamo se encuentra ubicado a nivel de la base y a los lados del tercer ventrículo. Las condensaciones de neuronas forman el núcleo arcuato y otras áreas de importancia, tales como los núcleos paraventricular y supraóptico y la región preóptica. Estas localizaciones a nivel de la base del diencéfalo reciben una comunicación neuronal importante proveniente de regiones cerebrales más elevadas. Las investigaciones han documentado los efectos estimulantes de la norepinefrina y el efecto inhibitorio de la dopamina sobre la liberación de la hormona liberadora de gonadotropinas (GnRH) (Fig. 3.1). También se ha documentado que los péptidos opioides tienen un efecto inhibitorio directo sobre la secreción de GnRH, al igual que modulan las vías de la norepinefrina y la dopaminérgica. Las consecuencias clínicas de los cambios en estos sistemas pueden verse como la oligoovulación o anovulación inducidas vía eventos tales como los cambios importantes del peso, el ejercicio y el estrés. La GNRH es un péptido 10-amino-ácido relativamente pequeño. Es liberado hacia dentro de la circulación portal, la cual entonces fluye hasta la pituitaria anterior y estimula a los gonadotropos. La GnRH es secretada de una forma pulsátil cada 60 a 90 minutos, dependiendo de la fase del ciclo. Se ha demostrado que los pulsos durante la fase folicular precoz ocurren cada 70 minutos para el momento de la ovulación y luego disminuyen a cada 200 o más minutos durante la fase lútea tardía. En investigaciones robustas sobre la fisiología de la GnRH, Knobil et al. demostraron la capacidad que tiene la GnRH pulsátil exógena de simular el efecto de la GnRH nativa. De gran relevancia clínica fue el descubrimiento de que la estimulación crónica continua de la GnRH causaba lo que parecía una disminución paradójica de las gonadotropinas y del estrógeno (Fig. 3.2). Esto ocurre cuando los gonadotropos son sumergidos continuamente en GnRH versus el patrón episódico normal de la liberación. Se ha demostrado que la regulación negativa de los sitios de los receptores y la desensibilización a la GnRH constituyen los mecanismos involucrados en esta respuesta. Se han desarrollado múltiples análogos de la GnRH que permiten la modificación farmacológica de la liberación de gonadotropinas; estos se discuten en la sección sobre la preparación hormonal del útero. La pituitaria y el ovario Las fisiologías de la pituitaria y el ovario son mucho más complejas de lo que inicialmente se creyó, desempeñando papeles importantes tanto para el control paracrino como para los numerosos factores de crecimiento. Lo intrincado de estos cambios está fuera del objetivo de este libro y se han descrito detalladamente en otras partes. En respuesta a la GnRH los gonadotropos dentro de la pituitaria anterior liberan directamente la hormona folículo-estimulante (FSH) y la hormona luteinizante (LH) hacia dentro de la circulación sistémica. Mientras que la vida media de la GnRH es de sólo 2 a 4 minutos, la vida media de la LH es 27 28 PARTE I - ANATOMÍA, FISIOLOGÍA E HISTOPATOLOGÍA Opioides Regulación negativa y desensibilización Dopamina Norepinefrina Hipotálamo FSH LH GnRH Pituitaria posterior GnRH pulsátil Pituitaria anterior GnRH continua GnRH pulsátil TIEMPO FSH LH Ovario Folliculogénesis Esteroidogénesis Figura 3.1 Representación esquemática del eje hormonal hipotálamo-pituitaria-ovario-útero. mucho más prolongada. La modulación de la GnRH es lo que causa la liberación variable de las gonadotropinas permitiendo el apropiado desarrollo folicular ovárico. Durante la fase folicular, los niveles de la FSH afectan al desarrollo de las células de la granulosa, conduciendo en última instancia a que se seleccione un folículo dominante de entre una cohorte de folículos en desarrollo. Existe un incremento concomitante en la producción de 17ß-estradiol. En última instancia, los niveles séricos de estradiol que sean > 200 pg/ml durante > 24 a 48 horas producen una retroalimentación positiva sobre el hipotálamo y la pituitaria, resultando en el pico de LH a mitad del ciclo con ovulación subsiguiente. Después de la ovulación, ocurre la luteinización de las células de la granulosa y de teca y un marcado aumento en la vascularidad de tal forma de dar origen al cuerpo lúteo. El cuerpo lúteo continúa secretando progesterona por sólo 12 a 14 días a menos que sea rescatado por la producción de gonadotropina coriónica humana (hCG) debida a un embarazo. El útero y el endometrio Morfología uterina El útero y el endometrio constituyen entidades dinámicas que cambian marcadamente a partir del nacimiento pasando por la pubertad y hasta la menopausia. Para el momento del nacimiento el útero es pequeño, midiendo sólo la mitad del tamaño del cuello uterino siendo que todo el útero incluyendo su cuello mide sólo 3 a 4 cm de longitud (Fig. 3.3). El endometrio neonatal Figura 3.2 Representación esquemática de la liberación intermitente de FSH y LH en respuesta a la GnRH esporádica. La GnRH constante produce una disminución reversible de ambas gonadotropinas después de 7 a 10 días. El regreso a la liberación intermitente produce una respuesta normal de la hormona folículo-estimulante (FSH) y la hormona luteinizante (LH). para el momento del nacimiento puede mostrar cambios debidos a la exposición in utero a los esteroides maternos. En un estudio se vio endometrio proliferativo en el 16% de las pacientes, cambios secretorios en el 27% y endometrio menstrual en el 5%, todo esto consistente con el hecho de que puede verse un sangrado tipo menstrual que no sea patológico en un recién nacido femenino. Después del nacimiento, el endometrio regresa hasta ser un epitelio cuboide bajo que se encuentra en reposo a menos que sea estimulado por esteroides exógenos. En la menarquia, el útero y el cuello interino responden a incrementos del estrógeno circulante. A los trece años de edad, el cuello uterino y el útero miden cada uno 3 cm de largo. A medida que se llega a la adultez, la relación uterina/cervical se aproxima a 2:1, teniendo el útero una longitud aproximada de 8 cm, una anchura de 5 cm y un peso de 50 a 60 gm (véanse la Fig. 3.3 y el Capítulo 2). Histología uterina y endometrial El útero está compuesto histológicamente por miometrio y endometrio. El miometrio consiste de fibras musculares lisas dentro de un armazón estructural con una rica irrigación sanguínea arterial y venosa soportado por un tejido conectivo denso subyacente. El miometrio normal de la adulta no-embarazada varía de grosor entre 1,5 a 2,5 cm. El endometrio en la mujer con ciclos menstruales es una estructura que cambia constantemente (véase el Capítulo 1). Está compuesto de un epitelio simple columnar y ciliado que es soportado por una matriz subyacente de un estroma de tejido conectivo celular, el cual incluye glándulas simples. El endometrio se divide estructuralmente en tres capas: el estrato basal, el estrato esponjoso y el estrato compacto. El estrato basal constituye la capa más profunda, y cambia poco durante el ciclo menstrual quedando intacta durante la menstruación. Esta es la capa que CAPÍTULO 3 - Fisiología del útero y del cuello uterino Pubertad Nacimiento 29 Adultez 0,5 1,0 1,0 1,0 1,0 0,5 Radio Cuello uterino 0,25-0,5 Figura 3.3 Representaciones esquemáticas del cambio en cuanto a la longitud uterina y la relación cuello/cuerpo para el momento del nacimiento, la pubertad y la adultez. es importante para el histeroscopista durante la ablación endometrial. Si no se destruye completamente, ocurrirá la regeneración endometrial. La segunda y la tercera capa son consideradas colectivamente como el estrato funcional. Estas son las capas que responden a los esteroides ováricos y se desprenden en el momento de la menstruación. La capa intermedia, el estrato esponjoso, es descrita como tal debido a la apariencia esponjosa del estroma, versus el estroma del estrato compacto, el cual tiene una apariencia extremadamente densa y compacta. Estas capas son irrigadas por la vasculatura que proviene de las arterias uterinas. Las arterias rectas son cortas y proporcionan la irrigación arterial al estrato basal más estático. Las arterias espirales, al contrario de las arterias rectas, presentan una respuesta esteroidea elevada e irrigan a la rica vasculatura capilar del estrato funcional. Receptores uterinos de estrógeno y de progesterona La ciclicidad del endometrio del útero premenopáusico en respuesta a las hormonas circulantes estrógeno y progesterona requiere de la presencia de receptores de hormonas esteroideas en el tejido. Los receptores esteroideos son proteínas intracelulares que captan y enlazan sus respectivas hormonas de manera específica y con una elevada afinidad. Por definición, un receptor estrogénico es una proteína que capta y enlaza con gran afinidad sólo a los estrógenos pertenecientes al grupo de compuestos conocidos como hormonas esteroideas. Una elevada afinidad implica que la avidez del receptor por la hormona es lo suficientemente grande como para que los cambios en las concentraciones circulantes de las hormonas sean reflejados por la variación en la porción de receptores ocupados por las hormonas. La afinidad de receptor por su hormona es usualmente presentada como una constante de disociación, una concentración molar. La disociación constante es igual a la concentración de la hormona en la cual cualquier población de receptores está ocupada en su mitad. Los modelos del mecanismo de la acción de hormona esteroidea son los mismos para todas las especies, todos los esteroides y todos los tejidos blancos. Desarrollos recientes, dilucidando los mecanismos de acción de la hormona esteroidea, han recalcado que los modelos bioquímicos evolucionan a lo largo del tiempo. Es útil recordar que cualquier modelo es sólo una herramienta que asiste en el manejo de problemas prácticos. En la actualidad, existen dos modelos que explican cómo los esteroides se unen a sus receptores y producen una respuesta de los tejidos blanco (Fig. 3.4). En todos los estudios publicados antes de 1984, la data fue interpretada de acuerdo con el modelo original desarrollado en el trabajo pionero de Jensen y Gorski. Estudios publicados después de 1984, aunque eran similares en diseño e idénticos en método a los estudios más tempranos, reportaron data interpretada de acuerdo con ambos modelos. El segundo modelo ha ganado recientemente una gran aceptación y pudiera superar pronto al original. Este segundo modelo fue propuesto originalmente por Sheridan et al., en 1979 (Fig. 3.4). Una revisión del desarrollo histórico de ambos métodos fue presentada por Walters en 1985. La distribución de receptores estrogénicos y de progesterona dentro del útero humano no es uniforme. Ha sido reportado que la cantidad de ambos receptores en el miometrio es dos a diez veces menor qué en el endometrio. También se ha reportado que existe una distribución desigual de los receptores estrogénicos y de progesterona dentro del endometrio propiamente dicho. Una disminución pronunciada de ambos receptores, en aproximadamente 10 veces, existe a medida que se transcurre desde las secciones del fondo hasta las secciones cervicales. Este pronunciado gradiente de receptores persiste a lo largo del ciclo menstrual y después de la menopausia. Existe un patrón cíclico en cuanto a la cantidad de receptores estrogénicos y de progesterona en el útero durante el ciclo menstrual. En los humanos, al igual que en otras especies, el receptor de progesterona es una proteína inducida por el estrógeno. El