infecciones bacterianas
Anuncio

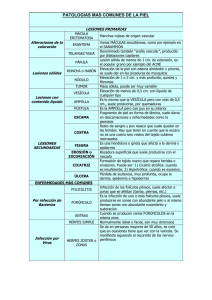
Trastornos infecciosos e infestaciones cutáneas Carmen Ainara Donat Hernández Clara Grau García Pilar Gualda Rodríguez Susana Hinarejos Parga Marta Lluch Atanes Laura Mallol Boix INTRODUCCIÓN El sistema tegumentario --> órgano grande Se compone de piel, pelo, uñas y glándulas. La piel 3 capas: epidermis, dermis y tejido subcutáneo. Funciones Barrera Protección contra la pérdida de agua. Contiene las terminaciones nerviosas Termorregulación Las infecciones que pueden afectar al sistema tegumentario pueden ser provocadas por bacterias, virus y hongos. La infestación es la invasión de parásitos cutáneos que alteran la piel y residen en ella. Los parásitos penetran por la piel perforándola o introduciéndose por la picadura de un insecto afectado. Algunos penetran por las plantas de los pies o por la piel cuando se baña en aguas donde hay parásitos. INFECCIONES BACTERIANAS IMPÉTIGO Etiología Infección superficial cutánea causada por : estreptococos B-hemolíticos grupo A estafilococos Puede convertirse en una infección secundaria cuando se asocian ambas bacterias. Fisiopatología Aparece en todas las edades pero es más común en niños. mala higiene nivel socioeconómico bajo. Heridas pequeñas --> bacterias penetran en la piel y provocan una infección. Propagación --> contacto directo con el moco de la nariz, garganta, heridas o lesiones de la piel de las personas infectadas. Las personas que son portadoras de las bacterias no tienen síntomas aunque son contagiosas. Manifestaciones clínicas 1º aparecen unas máculas rojas que se convierten en vesículas de pared delgada, estas se rompen lesiones vesículo-pustulosas que forman costras rodeadas de eritema. Es pruriginoso Áreas del cuerpo +expuestas : la cara extremidades manos cuello Tratamiento y complicaciones Tratamiento local Tratamiento sistémico aplicación tópica de antibiótico (neomicina o bacitracina) lavados con una solución antiséptica que prevenga la diseminación (yodopovidona o clorhexidina). penicilina oral penicilina benzatina eritromicina. La complicación más grave que podría darse es la glomerulonefritis. FOLICULITIS Etiología Infección estafilocócica que surge en los folículos pilosos. El estafilococo está situado en zonas sujetas a fricción, húmedas, roce o grasas. También puede deberse a la irritación del folículo piloso por el uso de medicamentos tópicos oclusivos. Fisiopatología El tallo piloso gira hacia la epidermis y produce inflamación. Lesiones superficiales Profundas pueden aparecer pústulas cerca de los folículos pilosos. La incidencia aumenta en pacientes con diabetes mellitus. Manifestaciones clínicas La pústula del folículo piloso consiste en un eritema mínimo que posteriormente desarrolla costras. Pequeñas pústulas en: zonas corporales afeitadas como cara y piernas. cuero cabelludo axilas tronco glúteos. Tratamiento y complicaciones Tratamiento local Para el lavado de la zona afectada: Antibióticos tópicos Compresas húmedas calientes Soluciones de acetato de aluminio Tratamiento sistémico Antibióticos como: cloxacilina bucal dicloxacilina Flucoxacilina Cefalosporinas eritromicina. Complicación: posibilidad de producir trombosis de senos venosos craneanos, con piemia de consecuencias letales, al manipular las espinillas. FORÚNCULO Etiología Son una forma dérmica de foliculitis, una infección profunda con estafilococos. Asociado con acné intenso o dermatitis seborreica. Fisiopatología Surge en capas profundas de uno o más folículos pilosos y se disemina a la dermis circundante. Comienzan en forma de pequeños granos que progresan y profundizan. Manifestaciones clínicas Área eritematosa alrededor del folículo piloso drenaje de pus núcleo de desechos necróticos al romperse Es doloroso Aparece en cara, región posterior del cuello, axilas, nalgas, perineo y muslos. Tratamiento y complicaciones Similares a la foliculitis FURÚNCULOSIS Etiología: Es la misma que en el caso de los forúnculos. Fisiopatología Aparición de forúnculos múltiples o recurrentes. Incidencia en : pacientes obesos, crónicamente enfermos o expuestos regularmente a la humedad, presión o irritación. Es frecuente que la infección avance hasta afectar la piel y tejido subcutáneo adiposo, con dolor espontáneo. Manifestaciones clínicas Aparecen espinillas dolorosas, protuberantes, rojizas y pequeñas. Más tarde aparece una espinilla con el centro amarillento o negruzco. Dolor espontáneo y fiebre elevada. Frecuente en nuca, axila o glúteos. ÁNTRAX Etiología Es una infección estafilocócica al igual que las anteriores. Fisiopatología Se trata de forúnculos múltiples interconectados. Los ántrax son más invasivos y profundizan hacia el tejido subcutáneo. La infección no se limita a la zona afectada puede diseminarse al torrente sanguíneo Manifestaciones clínicas Pústulas en un área eritematosa. Fiebre Dolor Leucocitosis. Frecuente en áreas de piel gruesa y elástica como nuca y glúteos. CELULITIS Etiología Causado habitualmente por los agentes S. Aureus y estreptococos. Fisiopatología Inflamación de los tejidos subcutáneos. Comienza a partir de una herida abierta. La infección puede extenderse por el sistema linfático. Localmente se extiende por la liberación de enzimas producidas por las bacterias que impiden respuestas corporales que reducirían la diseminación (Ej.: formación de tabiques). Manifestaciones clínicas La piel se vuelve roja, caliente al tacto y edematosa con bordes difusos. Las líneas linfangíticas pueden extenderse desde la zona afectada. Dolor, malestar y fiebre. Frecuente en las extremidades inferiores. Tratamiento y complicaciones Administración de antibióticos sistémicos penicilina Eritromicina analgésicos en caso de dolor agudo. Mayor complicación gangrena ERISIPELA Etiología Los agentes causantes son estreptococos B-hemolíticos grupo A. Fisiopatología Celulitis superficial que afecta a la dermis. Erupción de una placa eritematosa purpúrea de extensión variable, con dolor y prurito. Manifestaciones clínicas Placa roja, caliente, bien definida, indurada posible bacteremia. Dolor, fiebre, leucocitosis, cefalea, malestar. Puede aparecer en cualquier parte del cuerpo + frecuente en la piernas y cara. Pruebas diagnósticas de las infecciones bacterianas del sistema tegumentario Cultivo: Tomar muestras de la zona afectada con un hisopo y colocar en un medio de cultivo. Luz de Wood: Es una lámpara de mercurio a alta presión que transmite longitudes de onda largas ultravioleta. Se utiliza para visualizar la piel en una habitación oscura. Los colores fluorescentes producidos detectan infecciones por bacterias y hongos, porfiria y alteraciones pigmentarias. Inmunofluorescencia: Inmunofluorescencia directa Inmunofluorescencia indirecta INFECCIONES VÍRICAS VIRUS HERPES SIMPLE TIPO 1 Etiología El herpes simple de tipo 1 está causado por el virus VHS1. Fisiopatología Infecciones orales El virus permanece a raíz de los ganglios nerviosos y vuelve a la piel para producir recidiva. Bastante contagioso y su gravedad aumenta con la edad. Transmisión Por gotitas respiratorias o líquidos que contienen el virus. Lesiones: En el interior de la boca Infecciones oculares Meningoencefalitis Puede encontrarse en las úlceras y ser liberado a través de las mismas. El tipo 1 sólo es responsable del 5 al 10% de los herpes genitales. Manifestaciones clínicas Los síntomas aparecen a los 3-7 días o más después del contacto. Vesículas están agrupadas sobre una base eritematosa reacción local dolorosa. Puede aparecer fiebre. Es posible padecerlo de forma asintomática. En la recidiva las vesículas aparecen en un sitio similar. VIRUS HERPES SIMPLE TIPO 2 Etiología Lo provoca el virus VHS2 Fisiopatología Infecciones genitales. La recidiva se produce más frecuentemente en infecciones oraleslabiales. Posible cruce de infecciones de tipo 1 y 2 durante el contacto sexual oral-genital. Manifestaciones clínicas Úlceras o llagas en los genitales. Algunas personas con VHS-2 son asintomáticas. VIRUS HERPES VARICELA Etiología Se ocasiona por la acción del virus varicela-zoster. Los virus de la varicela y el herpes zoster adquieren el nombre combinado. Fisiopatología Infección muy contagiosa. Adquirida por la inhalación de gotitas respiratorias en suspensión en el aire o por contacto directo. Inhalación de gotas contaminadas mucosa de las vías respiratorias superiores proliferación viral en los ganglios linfáticos regionales viremia replicación viral en órganos internos viremia secundaria difusión viral entre células endoteliales y epidermis infección de células de capa de Malpighi edema intercelular e intracelular vesícula. Manifestaciones clínicas Grupos sucesivos de vesículas pruriginosas que evolucionan a pústulas, costras y a cicatrices. Las lesiones vesiculares están localizadas en cara/cuero cabelludo, extendiéndose progresivamente al tronco y extremidades. HERPES ZOSTER Etiología Se produce por la reactivación del virus varicela-zoster. Fisiopatología Aparición de vesículas cutáneas dolorosas en la distribución de un nervio virus latente en el interior de neuronas del encéfalo y médula espinal tras la varicela trasporte a través de los nervios periféricos multiplicación viral en la piel vesículas rojizas y pequeñas. Los pacientes que no han pasado la varicela pueden adquirir la enfermedad mediante exposición a un individuo infectado. Manifestaciones clínicas Vesículas agrupadas en placas lineales a lo largo de un dermatoma sobre una base eritematosa. Quemazón, dolor y neuralgia, precediendo al brote. Dolor de leve a intenso durante el brote. Las lesiones evolucionan con ruptura de las vesículas y formación de costras. Pruebas diagnósticas de los herpes Historia completa y exploración física. Biopsia. Pruebas con microscopio: Prueba de Tzanck (tinciones de Wright y Giemsa) Cultivo Inmunofluorescencia. Tratamiento y complicaciones de los herpes Fármacos: Valaciclovir, famciclovir y aciclovir Sulfadicina argéntica para prevenir infección secundaria Analgésicos y esteroides pueden ser necesarios en el caso del herpes Zoster Complicaciones: Infecciones Formación de cicatrices Neuralgia Complicaciones oculares post-herpéticas Neumonía Encefalitis VERRUGA COMÚN Etiología Producida por el virus del papiloma humano (VPH). Fisiopatología Poco contagiosa autoinoculación. Las verrugas pueden contraerse: Por contacto íntimo con personas afectadas por el VPH Por transmisión consanguínea de portadores asintomáticos. Existe una posible desaparición espontánea en 1-2 años. Su extirpación no es fácil ya que las verrugas tienen su propio sistema de irrigación sanguínea. Manifestaciones clínicas Lesiones cutáneas pápulas circunscritas, hipertróficas, y de color carne. Apariencia de forma globular. Se localizan en la epidermis. Son dolorosas a la compresión lateral. VERRUGA PLANTAR Etiología Producida por el virus del papiloma humano Fisiopatología Lesiones pequeñas en las plantas de los pies. Debido a la presión que ejerce el cuerpo sobre éstos al andar o estar de pie, puede formarse un endurecimiento de la piel encima de la verruga. Se transmiten en baños y piscinas públicas o al compartir zapatos. Manifestaciones clínicas Las verrugas pueden tener diminutas manchas negras en su superficie. Según su tamaño, tiempo de evolución, localización y subtipo de VPH se pueden considerar: Dolorosas No dolorosas Interrupción de las huellas cutáneas en forma de clavo con puntos negros. Pruebas diagnósticas de las verrugas Historia completa y exploración física. Biopsia. Cultivo. Inmunofluorescencia. Tratamiento y complicaciones de las verrugas El tratamiento puede consistir en: Eliminación quirúrgica con tijeras y cureta Eliminación terapéutica con nitrógeno líquido Uso de agentes productores de vesículas (cantaridita) o de agentes queratolíticos (ácido salicílico) Eliminación mediante láser de CO2 Cauterización Inmunoterapia Las complicaciones que pueden derivarse de tener verrugas son: diseminación, recurrencia, cicatriz y dolor. INFECCIONES FÚNGICAS CANDIDIASIS Etiología Producida por Candida albicans. Se manifiesta en áreas húmedas, calientes como: Zona crural Mucosa oral Pliegues submamarios Fisiopatología Puede tener expresión cutánea, gastrointestinal, en el sistema respiratorio y en genitales. Depresión inmunitaria hongos patógenos. Se puede transmitir por ropas, objetos y contacto sexual. Potenciación de los hongos a causa de: Desequilibrio por el embarazo Uso de anticonceptivos Sexo vaginal tras el sexo anal Representa un 25% de las micosis cutáneas. Las probabilidades de contraer candidiasis aumentan en pacientes obesos y diabéticos. Manifestaciones clínicas Boca placas blancas. Genitales vaginitis, pared vaginal roja y edematosa, placas blancas, secreción vaginal y prurito. Piel exantema eritematoso papular difuso con lesiones satélite en punta de alfiler alrededor de los bordes del área afectada. Tratamiento y complicaciones Los fármacos más comunes antimicóticos tópicos. En infecciones severas por Candida que comprometen la boca, la garganta o la vagina antimicóticos orales (nistatina, clotrimazol). Complicaciones: Diseminación Recurrencia Especial atención en diabéticos e inmunodeprimidos (VIH). TIÑAS --> Etiología Todas las tiñas se deben a varios dermatofitos (hongos) En el caso de la tinea pedis también intervienen algunas levaduras. TIÑAS Cinco tipos: TINEA CORPORIS (tiña del cuerpo) TINEA CRURIS (tiña crural o inguinal) TINEA UNGUIUM (tiña ungueal) TINEA CAPITIS (tiña del cuero cabelludo) TINEA PEDIS (tiña de los pies o pie de atleta) Fisiopatología Tiña del cuerpo propagación Contacto de su piel con la piel con una persona infectada. Contacto de la piel con animales infectados. Manipulación o uso de objetos de una persona infectada. Tiña crural producida por: fricción humedad - severa que otras tiñas pero puede durar + Tiña ungueal onicomicosis prevalencia alta Aumenta con la edad avanzada, en los pacientes inmunodeprimidos, en zonas de clima cálido y con la utilización de zapatos que produzcan oclusión. Fisiopatología Tiña del cuero cabelludo: Afecta a los niños y desaparece en la pubertad. Más fácil si se presentan lesiones menores, si se tiene una higiene deficiente o por la sudoración. Pie de atleta: Es más frecuente en hombres y deportistas El contagio es por transmisión directa, así como por superficies húmedas (piscinas, baños, gimnasios…) Manifestaciones clínicas Tiña corporal Empiezan con máculas eritematosas que avanzan a pápulas o vesículas circulares. Las lesiones se encuentran en racimos que afectan a cara, cuello, tronco y extremidades. Aparece prurito. Tiña crural En el área de los pliegues de la parte superior del muslo. Puede diseminarse al ano. Manifestaciones clínicas Tiña ungueal Tiña del cuero cabelludo Desechos bajo la uña placa ungueal desaparece. Las uñas se muestran quebradizas y descoloreadas. Placas redondas, rojizas y escamosas. El pelo está frágil rotura Tiña del pie maceración, descamación, uñas débiles y decoloradas, fisuras en los espacios interdigitales. Eritema Tratamiento y complicaciones Via tópica: Miconazol, clotrimazol, terbinafina y buenafina. Solución de Burow. Via oral para infecciones más graves o persistentes en cuero cabelludo y uñas. El itraconazol, terbinafina y griseofulvina Tratamientos especializados: fluconazol (tiña corporal) o ciclopirox (tiña ungueal). Complicación infección secundaria. Pruebas diagnósticas de las infecciones fúngicas del sistema tegumentario “La luz de Wood” y “cultivo” = infecciones bacterianas. Rascado: Las zonas cutáneas pueden rascarse hasta la dermis por medio de un bisturí y examinar el material al microscopio tras la adición de KOH (hidróxido potásico) al 10- 40%. Piel descamada: Consiste en lubricar la hoja de un bisturí con aceite, de modo que la piel descamada se adhiera. INFESTACIONES CHINCHES Etiología Artrópodos de la familia Cimicidae. Tienen una alimentación periódica. Fisiopatología La cabeza termina en un apéndice tubular que se extiende en el momento de la picadura. 5 estados antes de llegar a adulto. Huéspedes animales vertebrados y el hombre. Se encuentran en muebles y grietas de las paredes durante el día. Manifestaciones clínicas Pápula rodeada de un halo vívido. Urticaria endurecida transformándose en lesión persistente. Prurito intenso, a menudo en grupos de tres, en partes descubiertas del cuerpo Tratamiento y complicaciones Aliviar prurito antihistamínicos o corticoides tópicos. Reacción alérgica sistémica inyección intramuscular con antihistamínico, corticoide o epinefrina (adrenalina). Complicación infección secundaria. PEDICULOSIS Etiología Se conocen tres variedades: PEDICULOSIS DE LA CABEZA: Producida por “Pediculus humanus capitis”. PEDICULOSIS DEL CUERPO: Infestación por “Pediculus humanus corporis”. PEDICULOSIS DEL PUBIS: Infestación por “Phthirus pubis” (ladilla). Fisiopatología Son parásitos que chupan la sangre y dejan excrementos y huevos en la piel. Los piojos de la cabeza miden de 2 a 3’5 mm. La hembra deposita los huevos, que se fijan al tallo piloso. En unos 10 días, eclosionan. El contagio suele ser directo. Fisiopatología Los piojos del cuerpo miden 4 mm y ponen sus huevos en las costuras de la ropa o en el cabello. Su multiplicación es muy rápida. Se da en personas con higiene deficiente Los piojos del pubis o ladillas, miden unos 2 mm y son inmóviles. Su reproducción es lenta. Contagio a través del coito, ropa o sábanas Manifestaciones clínicas En la cabeza, el piojo está presente en la región temporal, retro-auricular y nuca. Origina prurito intenso cuyo rascado puede causar una infección secundaria. En el cuerpo y pubis las áreas más afectadas son cuello, tronco y muslos. Se observan puntos hemorrágicos. Posible excoriación. En casos crónicos, la piel suele estar engrosada, seca y descamada. Tratamiento y complicaciones Se utiliza la combinación de piretrinas y butóxido de piperonilo, además de la permetrina en champú o crema. El lindano y malatión también son eficaces. Es necesaria la extracción manual de liendres. Complicación prurito, pioderma y dermatitis (tto. sistémico o tópico). SARNA Etiología Infestación en la piel por el ácaro Sarcoptes scabiei. Fisiopatología La hembra, penetra en el estrato córneo y deposita huevos y heces reacciones alérgicas. Las larvas, salen de los huevos y excavan túneles en las capas externas de la piel. El contagio se produce por contacto manual. Si se expulsa el ácaro al rascarse, puede vivir en la ropa hasta 24 h. Manifestaciones clínicas Picor intenso. Enrojecimiento, hinchazón, costras, vesiculación, y lesiones secundarias Presencia de túneles en los pliegues interdigitales, superficie flexora de las muñecas y pliegues axilares anteriores. Tratamiento y complicaciones Crema que contega permetrina al 5%. Ivermectina vía oral. Corticosteroides (en crema) y antihistamínicos (VO), para tratar el picor. Complicaciones: reacciones alérgicas (dermititis del pezón) piodermitis, glomerulonefritis aguda, y sarna noruega (inmunodeprimidos). GARRAPATAS Etiología Ácaros de la familia de los ixodoideos. Son vectores de numerosas enfermedades infecciosas (tifus o enfermedad de Lyme). Fisiopatología Son ectoparásitos. Pasan de los animales domésticos al hombre. Introducen su cabeza en el huésped y comienzan a succionar sangre. En un plazo de 7 a 11 días lo abandonan. La picadura no provoca daño (sólo una lesión localizada), pero en ocasiones puede transmitir algún agente capaz de causar una enfermedad: como la bacteria “Borrelia burgdorferi”. Manifestaciones clínicas Exantema de tipo anular que se expande después de 3-4 semanas tras la picadura. Pruriginoso Doloroso. Síntomas seudogripales, posibles manifestaciones cardíacas, artríticas y neurológicas. Tratamiento y complicaciones Vigilancia durante al menos 30 días tras la picadura. Si hay infección se administra una dosis única de antibióticos. Para tratar a personas que tengan E. de Lyme comprobada, se utiliza un ciclo completo de antibióticos. Pruebas diagnósticas de las infestaciones Historia completa. Exploración física (inspección y palpación). En el caso de la sarna, también se realiza una biopsia y un cultivo para identificar la existencia de “Sarcoptes scabiei”. Cuidados enfermeros - - - Educación sanitaria: autocuidados de higiene y aplicación del tratamiento prescrito. El usuario se encuentra en régimen ambulatorio: evaluación de la comprensión y eficacia del tratamiento. Intervenciones generales: Curas húmedas Baños Aplicación de medicaciones tópicas Sistemas de control de prurito Prevención de la diseminación Prevención de las infecciones secundarias Cuidado específico de la piel Tratamiento de aspectos psicológicos DIAGNOSTICO NANDA Trastorno de la imagen corporal (Domino 6; Clase 3). Definición: confusión en la imagen mental del yo físico. RESULTADOS ESPERADOS (NOC) INTERVENCIONES ENFERMERAS (NIC) Nivel 1 (Dominio): Salud psicosocial Nivel 2 (Clase): Bienestar psicológico Nivel 3 (Resultados): 1200. Imagen corporal (Escala de nunca positivo a siempre positivo) Nivel 1 (Campo): Conductual Nivel 2 (Clase): Ayuda para hacer frente a situaciones difíciles Nivel 3 (Intervenciones): - - - 02. Congruencia entre realidad corporal, ideal corporal e imagen corporal 05. Satisfacción con el aspecto corporal 07. Adaptación a cambios en el aspecto físico 09. Adaptación a cambios en el estado de salud 10. Voluntad de usar estrategias que mejoren el aspecto 13. Adaptación a cambios corporales por lesión 1205. Autoestima (Escala de nunca positivo a siempre positivo) - 01. Verbalizaciones de auto-aceptación 09. Mantenimiento del cuidado/ higiene personal 11. Nivel de confianza 19. Sentimientos sobre su propia persona 1209. Motivación (Escala de nunca demostrado a siempre demostrado) - 02. Desarrolla un plan de acción 07. Mantiene una autoestima positiva 11. Expresa que la ejecución conducirá al resultado deseado 15. Expresa intención de actuar Nivel 1 (Dominio): Salud psicosocial Nivel 2 (Clase): Adaptación psicosocial Nivel 3 (Resultados): 1300. Aceptación: estado de salud (Escala de nunca demostrado a siempre demostrado) - 08. Reconocimiento de la realidad de la situación de salud 10. Superación de la situación de salud 14. Realización de tareas de cuidados personales 5220. Potenciación de la imagen corporal - Ayudar al paciente a determinar el alcance de los cambios reales producidos en el cuerpo con su nivel de funcionamiento Determinar si un cambio de imagen corporal ha contribuido a aumentar el aislamiento social Ayudar al usuario a identificar acciones que mejoren su aspecto 5270. Apoyo emocional - Apoyar el uso de mecanismos de defensa adecuados Escuchar las expresiones de sentimientos y creencias Proporcionar al usuario unas metas que sea capaz de conseguir y unos alicientes por ello 5400. Potenciación de la autoestima - Recompensar o alabar el progreso del paciente en la consecución de objetivos Facilitar un ambiente y actividades que aumente la autoestima Comprobar la frecuencia de las manifestaciones negativas sobre sí mismo COMPLICACIONES Deterioro de la integridad cutánea (Dominio 11; Clase 2). Definición: alteración de la epidermis, la dermis o ambas. RESULTADOS ESPERADOS (NOC) INTERVENCIONES ENFERMERAS (NIC) Nivel 1 (Dominio): Salud fisiológica Nivel 2 (Clase): Integridad tisular Nivel 3 (Resultados): Nivel 1 (Campo): Fisiológico: complejo Nivel 2 (Clase): Control de fármacos Nivel 3 (Intervenciones): 1101. Integridad tisular: piel y membranas mucosas (Escala de 2316. Administración de medicación: tópica gravemente comprometido a no comprometido) - 03. Elasticidad 04. Hidratación 05. Pigmentación anormal 08. Textura 12. Crecimiento del vello cutáneo 13. Piel intacta 16. Lesiones de membrana mucosa 21. Eritema 24. Induración Nivel 1 (Dominio): Conocimiento y conducta de salud Nivel 2 (Clase): Conducta de salud Nivel 3 (Resultados): 1609. Conducta terapéutica: enfermedad o lesión (Escala de nunca demostrado a siempre demostrado) - 02. Cumple el régimen terapéutico recomendado 06. Evita conductas que potencien la patología 10. Supervisa los efectos secundarios de la enfermedad - Determinar el conocimiento de la medicación y la comprensión del paciente del método de administración Determinar el estado de la piel del paciente en la zona donde se aplicara la medicación (si hay eritema, pústulas, vesículas, etc.) Controlar si se producen efectos locales, sistémicos y adversos de la medicación Enseñar y controlar la técnica de auto-administración Nivel 1 (Campo): Fisiológico: complejo Nivel 2 (Clase): Control de la piel / heridas Nivel 3 (Intervenciones): 3550. Manejo del prurito - Determinar la causa del prurito Realizar una exploración física para identificar alteraciones en la piel Aplicar cremas y lociones médicas (por ejemplo corticoides tópicos) 3584. Cuidados de la piel: tratamiento tópico - Proporcionar higiene y aseo Aplicar antibióticos tópicos a la zona infectada si procede Inspecciona la piel diariamente 3660. Cuidados de las heridas - Limpiar con jabón antibacteriano (de modo que favorezca la acción de antibiótico local) Comparar y registrar regularmente cualquier cambio producido en la herida Cuidados enfermeros específicos Impétigo: enjuague con solución salina, eliminar costras con solución jabonosa, preparación antiséptica. Foliculitis, furunculosis y ántrax: limpiar con jabón antibacteriano y aplicar ungüento antibacteriano. Si drena apósito. Celulitis y erisipela: inmovilizar y elevar la extremidad. Compresas para el dolor. Candidiasis: - Bucal: cepillo de dientes suave y enjuagues con agua oxigenada diluida. - Vaginal: uso de preservativo. Cuidados enfermeros específicos Sarna: lavar con agua caliente y secar a alta temperatura prendas de vestir y de cama. Pediculosis: lavar el cabello con champú especial y aplicar el fármaco en la piel limpia. Herpes: - Herpes Zoster: secar las lesiones y control del dolor con apósitos y lociones. - Herpes simple: limpiar y aplicar hielo. Verruga: limar la verruga cuando este húmeda. COMPLICACIONES Riesgo de infección (Dominio 11; Clase 1). Definición: aumento del riesgo de ser invadido por microorganismos patógenos. RESULTADOS ESPERADOS (NOC) INTERVENCIONES ENFERMERAS (NIC) Nivel 1 (Dominio): Salud funcional Nivel 2 (Clase): Autocuidado Nivel 3 (Resultados): Nivel 1 (Campo): Fisiológico: básico Nivel 2 (Clase): Facilitación de autocuidados Nivel 3 (Intervenciones): 0305. Autocuidados: higiene (Escala de gravemente comprometido 1670. Cuidados del cabello a no comprometido) - 01. Se lava las manos 03. Se limpia la zona perineal 06. Mantiene la higiene bucal 08. Se lava el pelo 12. Se cuida las uñas Nivel 1 (Dominio): Conocimiento y conducta de salud Nivel 2 (Clase): Conocimiento sobre salud Nivel 3 (Resultados): 1807. Conocimiento: control de la infección (Escala de ninguno a extenso) - 02. Descripción de los factores que contribuyen a la transmisión 04. Descripción de los signos y síntomas 08. Descripción del tratamiento de la infección diagnosticada - Inspeccionar el cabello todos los días (en caso de pediculosis observar si el tratamiento elimina las liendres) Controlar diariamente el cuero cabelludo (observar costras o eritema) Utilizar productos para el cuidado del cabello de preferencia según paciente (el champú para el tratamiento de piojos deberá actuar durante al menos 10 minutos para mayor eficacia) 1680. Cuidados de las uñas - Controlar o ayudar en la limpieza de las uñas Controlar o ayudar a cortar uñas (en la tiña ungueal tener cuidado con los zapatos que produzcan oclusión) Observar si se produce algún cambio en las uñas 1710. Mantenimiento de la salud bucal - - Establecer una rutina de cuidados bucales (esto podrá ayudarnos a saber si existe una infección secundaria) Animar y ayudar al paciente a lavarse la boca Establecer chequeos dentales (revisar aparición de placas blanquinosas en la boca como síntoma de candidiasis) Nivel 1 (Campo): Seguridad Nivel 2 (Clase): Control de riesgo Nivel 3 (Intervenciones): 6540. Control de infecciones - Aislar a las personas expuestas a enfermedades trasmisibles Lavarse las manos antes y después de cada actividad de cuidados de pacientes Asegurar una técnica de cuidados de heridas adecuada Instruir al paciente y a la familia acerca de los signos y síntomas de infección y cuando debe informarse de ellos al cuidador 6550 Protección contra las infecciones - Enseñar al paciente y a la familia a evitar infecciones - Mantener las normas de asepsia para el paciente de riesgo. Precauciones para evitar el contagio Aislamiento por contacto: Habitación individual Guantes limpios para entrar en la habitación Cambiarse de guantes durante la cura si se ha tocado material infectado Quitarse los guantes antes de salir de la habitación y lavarse las manos Batas limpias para entrar y salir de la habitación Limitar los movimientos del paciente Uso del mismo material para pacientes infectados - Gracias!!!