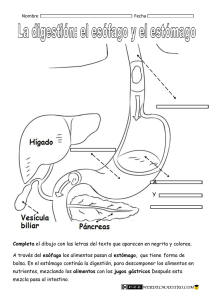
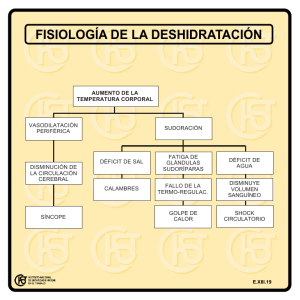
capítulo 62 generalidades del aparato digestivo
Anuncio

Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 1 CAPÍTULO 62 GENERALIDADES DEL APARATO DIGESTIVO Suministra agua, electrolitos y nutrientes. para ello se necesita: 1) El tránsito de los alimentos por el tubo digestivo. 2) Secreciones de jugos gástricos y digestivos. 3) Absorción de los productos digeridos. 4) Circulación de sangre por los órganos gastrointestinales. 5) Control hormonal y nervioso. Capas: 1) Serosa. 2) Muscular longitudinal. 3) Muscular circular. 4) Submucosa. 5) Mucosa (en la profundidad contiene fibras de músculo llamadas: muscularis mucosae). Las fibras de músculo liso miden de 200-500 micras de longitud y de 2-10 micras de diámetro. En la capa muscular longitudinal, los haces se extienden en sentido longitudinal y la capa muscular circular los rodea. Cada haz esta unido por uniones intercelulares comunicantes que permiten el paso de iones por lo que las señales eléctricas que inician las contracciones pueden viajar a través de ellas con gran rapidez. Cada haz de fibras esta separado por tejido conectivo pero los haces se fusionan entre ellos con lo que forman sincitios. Existen conexiones entre las capas muscular longitudinal y muscular circular, por lo que la excitación de una de ellas suele estimular a la otra. En el músculo liso gastrointestinal, se excita por la actividad intrínseca lenta. Hay 2 tipos básicos de ondas eléctricas: * ondas lentas * ondas en punta. Ondas lentas: * La mayoría de las contracciones gastrointestinales son rítmicas y este ritmo esta determinado por la frecuencia de las ondas lentas. No son potenciales de acción, sino cambios lentos y ondulantes del potencial de la membrana en reposo. * Su intensidad es de 5-15mv. * Su frecuencia va de 3-12 veces por minuto. Función: controla la aparición de potenciales de acción intermitentes en aguja (que son los que producen toda la contracción). Ondas en aguja: * Son verdaderos potenciales de acción. * Se generan cuándo el potencial de reposo de la membrana gastrointestinal, alcanza un valor más positivo, de -40mv,siendo que su potencial de reposo es de -50-60mv. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 2 En las fibras nerviosas, los potenciales de acción se deben a la entrada rápida de sodio. En la fibra de músculos liso gastrointestinal, hay 2 tipos de canales: * Canales de sodio *Canales de calcio (papel importante ene la contracción) En condiciones normales el potencial de membrana de reposo es de -56mv y cuándo el potencial se hace menos negativo, ocurre la despolarización, pero si se hace más negativo ocurre la hiperpolarización. Factores que despolarizan la membrana: 1) Distensión muscular 2) Estimulación de acetilcolina 3) Estimulación por nervios parasimpáticos que secretan acetilcolina. 4) Estimulación de hormonas. Factores que hiperpolarizan la membrana: 1) Efecto de la noradrenalina o adrenalina. 2) Estimulación de los nervios simpáticos que secreten adrenalina. La contracción del músculo liso es tras la entrada de calcio a través del mecanismo de control de la calmodulina. Ondas lentas: * Propician la entrada de sodio, por lo tanto no pueden producir por sí misma la contracción. Contracciones tónicas: son continuas y no asociadas al ritmo eléctrico de las ondas lentas, persiste por varia minutos u horas se debe a: 1) Acción de hormonas o factores que induzcan la despolarización parcial. 2) Entrada continua de calcio en la célula. Sistema nervioso entérico: * Es el sistema nervioso propio del tubo digestivo, que va desde el esófago hasta el ano. * Contiene 100 millones de neuronas. * Ejerce control sobre los movimientos gastrointestinales y secreciones. * Formado por 2 plexos: -plexo mientérico o de Aüerbach (capa longitudinal y circular): controla movimientos gastrointestinales. Plexo submucoso o de Meissner (ocupa la submucosa): controla la secreción y flujo sanguíneo local. Las fibras simpáticas o parasimpáticos conectan con estos 2 plexos, éstas pueden activar o inhibir funciones gastrointestinales. Hay terminaciones nerviosas sensitivas, que se originan en el epitelio gastrointestinal o en la pared intestinal, desde donde envían fibras aferentes a ambos plexos y de ahí a: - Ganglios prevertebrales del sistema nervioso simpático. - Médula espinal. - Nervio vago. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 3 Los nervios sensitivos pueden desencadenar reflejos locales en el interior del propio intestino. Plexo mientérico: -Formado por cadenas lineales de muchas neuronas interconectadas que se extienden a todo lo largo del tubo digestivo. -intervienen en el control de la actividad motora del tubo digestivo. -Causa: 1) Aumento de contracción tónica o el tono de la pared intestinal. 2) Aumenta la intensidad de conducción de las ondas de excitación. 3) Aumenta la frecuencia de contracción. No debe de considerarse solo como excitador ya que algunas de sus neuronas también son inhibidoras (relajan algunos esfínteres musculares intestinales) ,que normalmente impiden el paso de los alimentos y son: * Esfínter pilórico: vaciamiento del estómago al duodeno * Esfínter de la válvula ileocecal: vaciamiento de intestino delgado en el ciego. Plexo submucoso: Regula la función de la función parietal interna de cada segmento diminuto del intestino como: * secreción * absorción Sustancias neurotransmisoras: liberadas en las terminaciones nerviosas de neuronas gastrointestinales y son: * acetilcolina * noradrenalina * trifosfato de adenosina * serotonina * dopamina * colescistocinina * ustancia p * somastotatina * bombesina * metencefalina Acetilcolina: Estimula la actividad gastrointestinal Noradrenalina: inhibe la actividad gastrointestinal y es liberada por la médula suprarrenal. Inervación parasimpática: Se divide en * craneal * sacra Nervio vago: transporta casi todo el sistema parasimpático craneal que proporciona inervación para esófago, estómago, páncreas, intestino delgado y la primera mitad del intestino grueso. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 4 El sistema parasimpático sacro: se origina en los segmentos 2, 3 y 4 de la médula espinal y viaja con los nervios pélvicos hacia la mitad del intestino grueso. Inervación simpática: * Se origina en la médula en los segmentos de D5-L2, una vez que abandonan la médula penetran en las cadena simpáticas laterales a la columna vertebral y las atraviesan hasta alcanzar el ganglio celiaco y el ganglio mesentérico y que se encuentran las neuronas simpáticas postganglionares y forman los nervios simpáticos postganglionares. * Inerva todas las regiones del tubo digestivo * Libera noradrenalina en músculo liso y lo inhibe, pero en la musculares mucosae (excita). * Inhibe las neuronas del sistema nervioso entérico, puede inhibir y tanto puede detener el paso de los alimentos. Fibras nerviosas sensitivas aferentes: * Algunas de ellas tienen sus cuerpos celulares ene l sistema nervioso entérico, que pueden estimularse por una irritación o distensión excesiva del intestino y pueden causar: -excitación -inhibición de los movimientos o secreciones gastrointestinales. Hay 3 tipos de reflejos gastrointestinales, que son esenciales para el control gastrointestinal. 1) Reflejos integrados dentro del sistema nervioso autónoma / refleja que controlan la secreción, peristaltismo y contracciones de mezclado. 2 )Reflejos desde el intestino a los ganglios simpáticos prevertebrales: - Reflejo gastrocólico (evacuación del colon). - Reflejo entero gástrico(colon e intestino delgado inhiben movimiento y secreción gástrica). - Reflejo colicoileal (se originan en el colon e inhiben el vaciamiento del contenido ileal al ciego). 3) Reflejo del intestino a la médula o al tronco encefálico: - Reflejo del control de actividad motora y secretora (van del estómago y duodeno ala tronco encefálico y regresan por el nervio vago). - Reflejo doloroso. - Reflejo de defecación (van del colon y recto a la médula espinal y regresan para producir contracciones fuertes de colon, recto y abdomen). Colecistocinina: secretada por las células I, en la mucosa del duodeno y yeyuno en respuesta al contenido intestinal. Función: aumente la motilidad de la vesícula biliar para que esta expulse la bilis hacia el intestino delgado, donde emulsiona grasas, para facilitar la digestión y absorción y lentifica la motilidad del estómago. Secretina: secretada por las células S de la mucosa del duodeno se libera en respuesta al jugo gástrico ácido. Péptido inhibidor gástrico: secretada por la mucosa en la parte alta del intestino como respuesta a ácidos grasos, aminoácidos y carbohidratos. Reduce la actividad motora del Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net estómago y retrasa el vaciamiento del contenido gástrico hacia el duodeno, cuando ya esta repleto. Tubo digestivo: - Movimiento de propulsión (facilita desplazamiento de alimento---peristaltismo). - Movimiento de mezcla. Peristaltismo: - Ocurre como si apretaran los dedos alrededor del tubo digestivo, ocurriendo la contracción (anillo), y el material que esta delante de esta anillo de contracción se desplaza. - Se da por distensión del tubo digestivo (estimulación del sistema nervioso entérico). - Por irritación química o física del epitelio - Mueve el contenido de 5-10cm hacia el ano. Si hay ausencia de plexo mientérico el peristaltismo es débil. Cuándo se da atropina se paralizan las terminaciones colinérgicas (acetilcolina), del plexo mientérico. Ley del intestino: Es el reflejo mientérico o peristáltico + movimiento peristáltico. Las contracciones peristálticas son las que producen por si mismas la mezcla de los alimentos, para que avance el contenido intestinal. Si se interrumpe por un esfínter o si hay contracción local que constriñen que dura de 5-30seg. Circulación esplácnica: Relaciona intestino, bazo, hígado y páncreas. La sangre que atraviesa el intestino, Bazo y páncreas, fluye al hígado, a través de la Vena porta unas vez en hígado pasa por las sinusoides y abandona el hígado por la Vena hepática. Las células del retículo endotelial revisten las sinusoides hepáticas, matan bacterias y partículas para que no penetren a la circulación a través del tubo digestivo. Hepatocitos: Son células parenquimatosas nobles que extrae de la sangre los elementos nutritivos absorbidos y los almacena. Las paredes de las arteriolas musculosas y controlan de forma muy activa el flujo sanguíneo de la vellosidad. Durante la absorción activa de nutrientes el flujo sanguíneo de las vellosidades y de la submucosa aumentan mucho. Durante la digestión, la mucosa del tubo digestivo libera sustancias vasodilatadoras como: colecistocinina, secretina, gastrina que intervienen en las actividades motoras y secretoras del intestino. Algunas gastrointestinales secretan dos aminas: Calidina y Bradicina . Cuándo se reduce el oxígeno, se libera más adenosina, que es un vasodilatador que aumenta el riego sanguíneo. 5 Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net Choque circulatorio: La falta de oxígeno en los extremos de las vellosidades es tan intensa que la punta o la totalidad de las vellosidades se necrosan y desintegran. La estimulación del estómago y de la porción inferior del colon por lo0s nervios parasimpáticos aumentan el flujo sanguíneo local y la secreción glandular. Simpático: provoca vasoconstricción intensa en arteriolas y disminuye el flujo (totalidad del tubo digestivo). *.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.* 6 Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 7 CAPÍTULO 63 MOVIMIENTOS DEL APARATO DIGESTIVO Para que se procesen adecuadamente los alimentos necesitan: * Adecuada permanencia en cada parte * Mezcla adecuada La cantidad de alimentos que una persona ingiere esta regulada por el deseo intrínseco = hambre. Incisivos Æ acción de corte. Molares Æ trituran. Músculos de la masticación inervados por las ramas motoras del V par craneal. El proceso de masticación se debe ala reflejo masticatorio. La masticación de los alimentos es importante para: - Digerir. - Por que la mayoría de las frutas y vegetales tienen en su membrana un elevado contenido de celulosa indigeridle que tiene que romperse para el aprovechamiento de los alimentos. Las enzimas digestivas solo actúan sobre la superficie de partículas alimenticias. La trituración evita la excoriación de la mucosa gastrointestinal y facilita que se vacíen los alimentos del estómago al intestino delgado. Deglución: Es difícil ya que la mayor parte del tiempo la faringe efectúa función respiratoria y no deglutirá. La deglución se divide en: - Fase voluntaria(presión superposterior de lengua contra paladar, para arrastrar los alimentos. - Fase faríngea involuntaria - Fase esofágica involuntaria. Fase voluntaria de la deglución: Se ejerce una presión supero posterior de la lengua contra el paladar que arrastra al bolo en dirección de la faringe. Fase faríngea: Cuándo el bolo penetra en la parte posterior de la boca y en la faringe, se estimula las áreas epiteliales receptores, situados alrededor de la faringe y en la amígdala. Los impulsos que salen de aquí van al tronco encefálico. , e inician contracciones de músculos faríngeos. * El paladar blando es traccionado hacia arriba para que cierre las coanas y evite el reflujo de los alimentos hacia las fosas nasales. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 8 * Los pliegues palatofaríngeos se desplazan a la línea media y se aproximan y forman una hendidura a través de la cuál pasan los alimentos a la parte posterior de la faringe, permitiéndolo que el alimento suficientemente masticado transite fácilmente. *Las cuerdas vocales de la laringe se aproximan con fuerza y hacen que epiglotis cubran la entrada de la laringe. La destrucción de la cuerda vocal o de los músculos que las aproximan puede provocar asfixia. *Ascenso de la laringe tracciona el orifico del esófago hacia arriba y lo amplia. Existe un esfínter llamado: esfínter esofágico superior o esfínter faringoesofágico que se relaja para que los alimentos penetren hasta 3-4cm de haber iniciado el esófago al mismo tiempo que se eleva la laringe, se relaja esfínter faringoesofágico. Los mecanismos de la fase faríngea son: 1) Cierre de la traquea y apertura del esófago. 2) Se origina una onda peristáltica en la faringe que origina que el bolo pase de la faringe al esófago. Control nervioso de la fase faríngea. -Las áreas más sensibles de la parte posterior de la boca y de la faringe se encuentran en un anillo alrededor de entrada de la faringe. -Los impulsos se transmiten desde estas áreas a través de las ramas sensitivas de los nervios trigémino y glosofaríngeo, hacia el bulbo (tracto solitario), que recibe los impulsos sensitivos de la boca. Centro de la deglución. -Está en el bulbo y en la región inferior de la protuberancia. -Los impulsos motores que proceden del centro de la deglución viajan a través de los pares craneales V, IX, X y XII, y algunos nervios cervicales superiores. Toda la fase faríngea dura 2 segundos. El centro de la deglución inhibe el centro respiratorio. Fase esofágica: -El esófago tiene 2 tipos de movimientos peristálticos: * primarios * secundarios Movimiento peristáltico primario: -Es la continuación de la onda peristáltica que se inicia en la faringe y se propaga hacia el esófago, si estas ondas no logran moverse hacia él estómago la totalidad del bolo, se producen ondas de peristaltismo secundarias por una distensión de las paredes a causa de los elementos retenido. Ondas peristálticas secundarias: ascienden por las fibras aferentes vagales y regresan al esófago por la fibra eferente del nervio glosofaríngeo y vago. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 9 La faringe y el tercio superior del esófago es músculo estriado y las ondas de estas son controladas por los nervios glosofaríngeo y vago. El esfínter esofágico inferior o gastroesofágico esta a 3 cm de la unión del esófago con él estómago. Cuando una onda peristáltica de deglución desciende por el esófago hay una relajación del esfínter esofágico inferior antes de la llegada de la onda peristáltica, lo que facilita la propulsión de los alimentos deglutidos hacia él estómago. Cuándo la relajación del esfínter esofágico inferior no existe se llama: ACALASIA. La contracción tónica del esfínter esofágico inferior evita que las secreciones gástricas ácidas que contienen enzimas proteolíticas suban o haya un reflujo hacia el esófago, también evita que cuándo se eleve la presión abdominal se vaya el contenido gástrico ala esófago, de lo contrario al caminar, toser, o respirar profundamente entraría HCL. Funciones motoras del estómago: * Almacenamiento de grandes cantidades de alimentos. * Mezclar alimentos con secreciones gástricas (hasta formar quimo) * Vaciar lentamente el quimo al duodeno (digerirlos y absorberlos) Estómago: Se divide en: - Cuerpo o porción oral(2/3 superiores del cuerpo) - Antro o porción caudal(resto del cuerpo y del antro). Cuándo los alimentos penetran en él estómago forman círculos concéntricos en la porción oral. La entrada de los alimentos desencadena un reflejo vagovagal (del estómago al troncoencefálico, por lo que cuando regresa el reflejo al estómago se distiende de 1-1.5 litros. Glándulas gástricas: secretan los jugos digestivos que cubren casi toda la pared gástrica excepto la curvatura menor. Cuándo el estómago concentra alimentos en la porción media de su pared inicia débiles ondas peristálticas llamadas ondas de mezcla con un ritmo de 15-20seg, estas ondas se inician por el ritmo eléctrico básico que consiste en ondas eléctricas básicas. Cuándo las ondas de contrición avanzan desde el cuerpo del estómago al antro aumenta la intensidad dando lugar a anillos peristálticos de constricción desencadenados por `potenciales de acción que empujan el contenido del antro al píloro, también ayudan estos anillos a la mezcla de alimentos. Cuándo las ondas peristáltica se acercan al píloro, su músculo se contrae y dificulta el vaciamiento a través del píloro. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 10 El anillo peristáltico constrictivo móvil + el retroceso por comprensión (retropulsión), constituyen un mecanismo de mezcla muy importante. QUIMO: Es el alimento más secreciones gástricas tiene aspecto de pasta semilíquido lechoso y turbio Si él estómago esta vacío durante mucho tiempo aparecen contracciones de hambre del cuerpo gástrico, siendo muy intensos en personas sanas y jóvenes y en caso de hipoglucemia. Punzadas de hambre: son contracciones de hambre en la boca del estómago tipo punzadas y comienzan de 12-247 hrs. después de la ultima ingesta. Contracciones peristálticas intensas en el antro pilórico provoca vaciamiento, también por la resistencia que opone el píloro. La mayor parte de las contracciones rítmicas delo estómago son débiles y sirven para mezclar alimentos con secreciones. A medida que él estómago se va vaciando las contracciones se originan en las partes más altas del estómago. Las contracciones peristálticas intensas crean una presión de 50-70cm de agua. Ondas peristálticas: - mezcla gástrica. - bomba pilórica. Píloro: orificio distal del estómago, su músculo mantiene una ligera contracción tónica la mayor parte del tiempo por lo que se le llama: esfínter pilórico, que no deja salir alimento bien mezclado y con consistencia casi liquida, pero si sale líquido y agua. Duodeno: Proporciona señales muy potentes para el control de vaciamiento del quimo hacia el duodeno. La distensión de la pared gástrica despierta los reflejos mientéricos que aumentan la actividad de la bomba Pilarica. Gastrina: Tiene un potente efecto en la secreción de un jugo gástrico muy ácido en las glándulas del estómago. Tiene un efecto más o menos en la función motora del cuerpo gástrico. Cuando los alimentos penetran ene el duodeno se desencadenan múltiples reflejos nerviosos que se inician en el duodeno y regresan al estómago por: 1) Sistema nervioso enterico 2) Ganglios simpaticos prevwertebrales 3) Nervio vago----tronco encefalico. Todos estos tienen 2 efectos sobre el vaciamiento: - Inhiben la bomba pilórica propulsiva. - Aumentan tono del esfínter pilórico. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 11 Reflejo enterogástricos: -sensible s a la presencia de irritantes y ácidos en el quimo duodenal. -se despiertan por los productos de la digestión de las proteínas al reducir la velocidad de vaciamiento gástrico. Nos solo los reflejos nerviosos desde duodeno hacia él estómago inhiben el vaciamiento, también las hormonas liberadas en la parte alta del intestino y los estímulos para la secreción de estas hormonas es la grasa que entra en el duodeno. Estas hormonas son transportadas por la sangre al estómago e inhiben la actividad de la bomba Pilarica y aumente la fuerza de contracción del esfínter pilórico. Colecitocinina: Es liberada por la mucosa del yeyuno e inhibe el vaciamiento, actúa como un inhibidor competitivo y bloquea el aumento de la motilidad gástrica producido por la gastrina. Secretina y péptido inhibidor gástrico: son inhibidores del vaciamiento. Secretina: liberada por la mucosa duodenal como respuesta al HCL. Péptido inhibidor gástrico: se libera en la porción alta del intestino delgado como respuesta a grasa y a carbohidratos. VACIAMIENTO: Controlado por: - Factores propios del estómago como grado de llenado y efecto excitador de la gastrina sobre el peristaltismo gástrico. - Señales de retro inhibición del duodeno que abarca reflejos de retracción del sistema nervioso entero gástrico. Movimientos del intestino delgado: - Contracciones de mezcla. - Contracciones de propulsión. El quimo es empujado por ondas peristálticas a través de todo el intestino delgado a una velocidad de 0.5-2 cm/seg. La actividad peristáltica aumenta mucho después de la comida debido al reflejo0 gastroentérico (debido a la distensión del estómago y conducido por el plexo mientérico). Existen varias hormonas que influyen en el peristaltismo: - gastrina. - insulina. - colescistocinina. - serotonina. Todas las anteriores estimulan la motilidad intestinal. La secretina y el glucágon inhiben la motilidad del intestino delgado. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 12 Función de las ondas peristálticas del intestino delgado: 1) progresión del quimo hacia la válvula ileocecal. Al llegar a la válvula ileocecal el quimo a veces queda bloqueado durante varias horas hasta que la persona ingiere otra comida y se llama reflejo gastroileal, que intensifica el peristaltismo del ileon y obliga al quimo a atravesar la válvula ileocecal para llegar al ciego. El peristaltismo del intestino delgado es débil pero una irritación intensa de la mucosa intestinal por una diarrea infecciosa provoca un peristaltismo rápido llamado: acometida peristáltica, debida a los reflejos del SNA y del tronco encefálico. Musculares de la mucosa induce pliegues por lo tanto aumenta la superficie expuesta al quimo y por lo tanto la velocidad de absorción. Las contracciones de la mucosa y de las vellosidades se inician en los reflejos del plexo submucoso. Válvula ileocecal: 1) Evita el reflujo del contenido cecal del colon hacia el intestino delgado, puede resistir esta válvula una presión de 50-60cm de agua. 2) Contiene un esfínter ileocecal que reduce la velocidad de vaciamiento del contenido intestinal al ciego. Reflejo ileocecal: intensifica el peristaltismo. 1) La resistencia de esta válvula hace que el quimo permanezca más tiempo y con ello facilita su absorción. 2) Diario llega al ciego 1500ml de quimo. Cuando una persona tiene apéndice inflamada la irritación de este residuo del ciego puede producir un espasmo del esfínter ileocecal tan intenso como para causar una parálisis parcial del ileon que cesa el vaciamiento del ileon al ciego. Funciones del colon: 1) Absorción de agua y electrolitos procedentes del quimo para formar heces. 2) Almacenamiento de materia fecal hasta el momento de expulsión. La primer a mitad del colon absorbe y la siguiente mitad almacena. Los movimientos del colon suelen ser perezosos y son de: - Propulsión. - Mezcla (haustras). Movimiento (mezcla): Grandes constricciones circulares se contaren alrededor de 2.5cm, músculo circular en ocasiones reduce luz del colon ,hasta obstruirla casi por completo. Músculo longitudinal concentrado en bandas longitudinales (tenias cólicas) se contraen. Estas contracciones combinadas (bandas circulares y longitudinales), hacen que la porción de músculo no estimulada sobresalga dentro de formaciones saculares llamadas haustras. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 13 Contracciones haustrales desplazan el contenido cólico ordenado y enrollado de forma similar a como se revuelve tierra con una pala (quedando de80-120ml de heces para su evacuación. La propulsión depende de los movimientos en masa. Ocurren de 1-3 veces al día y de 15-60min después del desayuno. Movimientos en masa: -Primero aparece un anillo de constricción como respuesta, irritación o distensión. -Los 20cm dístales de constricción pierden sus haustraciones y se contraen. -empujando la materia fecal contenida en ese segmento -el recto casi nunca contiene heces por la presencia de un esfínter funcional además de un ángulo agudo que aporta una resistencia 30min contracción y 2-3min relajación. -la serie completa de movimientos en masa persiste de 10-30 min. Hay contracción tónica de: 1) Esfínter anal interno ( engrosamiento de músculo liso circular de varios cm de longitud) 2) Esfínter anal externo (músculo voluntario que rodea el esfínter anal interno y se extiende a partir de el (control subconsciente) controlado por fibras nerviosas del N .pudendo. REFLEJO DE LA DEFECACIÓN: - REFLEJO INTRINSECO(distensión de la pared rectal ---señales aferentes que se propagan por el sistema nervioso mientérico---iniciando ondas peristálticas del colon descendente, sigma, recto, que impulsan el contenido hacia el ano---(refuerzan la inspiración profunda y la contracción de músculos abdominales)cuando las ondas peristálticas llegan al ano, el esfínter interno se relaja y si el externo se relaja ocurre la defecación. Este pasa de un esfuerzo débil a un proceso de defecación potente que vacía desde el ángulo esplénico de una sola vez. -REFLEJO PARASIMPÁTICO: si se estimulan terminaciones nerviosas (recto se mandan señales) ------- segmento sacro de la médula espinal ----- regresa colon descendente, sigma, recto a través de fibras nerviosas parasimpáticas de nervios pélvicos ------ aumenta la intensidad de ondas peristálticas. Otros reflejos: * duodeno cólicos. * gastrocólicos. * reflejo peritoneo intestinal:---por irritación del peritoneo = parálisis intestinal. * somatointestinal: inhibe la pared abdominal. * renointestinal y vesicointestinal: por irritación vesical y renal. *.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.* Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 14 CAPÍTULO 64 FUNCIONES SECRETORAS DEL APARATO DIGESTIVO En toda la longitud del tubo digestivo las glándulas cumplen 2 funciones fundamentales: 1) Enzimas digestivas (desde la boca hasta el extremo distal del ileon). 2) Glándulas mucosas (moco): desde la boca hasta el ano. La mayoría de las secreciones digestivas se forman solo como respuesta a la presencia de alimentos en el tubo digestivo. Los tipos de enzimas y los componentes de la secreción varían de acuerdo al alimento presente. Existen diferentes tipos de glándulas que proporcionan distintas secreciones al tubo o digestivo como: 1) La superficie del epitelio de la mayor parte del tubo digestivo posee miles de millones de glándulas mucosas unicelulares llamadas: células mucosas o caliciformes (que actúan a estímulos o irritaciones del epitelio, secretan moco para lubricar) 2) Criptas de Liberkühn: son depresiones o invaginaciones del epitelio hacia la submucosa en el intestino delgado, son profundas y contienen células secretoras especializadas. 3) Glándulas tubulares profundas se encuentran en el estómago y en la parte proximal del duodeno. 4) Glándulas salivares, páncreas e hígado: son glándulas complejas asociadas al tubo digestivo (proporcionan secreciones para la digestión o emulsión de los alimentos). Glándulas salivares y el páncreas: formadas por glándulas acinares, que contienen millones de acinos que confluyen en un sistema de tubos que desembocan en el tubo digestivo. MECANISMO BASICO DE LA ESTIMULACIÓN DE LAS GLÁNDULAS DEL TUBO DIGESTVO. La presencia mecánica de los alimentos en determinado segmento del tubo digestivo estimula a las glándulas de esa zona y de adyacente para secretar cantidades moderadas o grandes de jugos digestivos, la estimulación epitelial local activa también al sistema nervioso entérico de la pared intestinal. Los tipos de estímulos que ejercen estos son: * Estimulación táctil. * Estimulación química. * Distensión de la pared intestinal. Estimulación autónoma de la secreción Estimulación parasimpática: Aumenta la secreción glandular de la zona alta del tubo digestivo inervada por los nervios glosofaríngeo y vago, como las glándulas salivares, esofágicas, gástricas, páncreas y las glándulas de Brunner. Igual ocurre con las glándulas de la porción distal del intestino grueso inervados por los nervios parasimpáticos pélvicos. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 15 Estimulación simpática Produce un aumento, ligero o moderado de la secreción de algunas glándulas, también induce a la constricción de vasos sanguíneos que irrigan a las glándula, ejemplo si la estimulación parasimpático u hormonal, ya están produciendo una secreción copiosa, la estimulación simpática reducirá la secreción por una disminución del flujo sanguíneo (vasoconstricción). REGULACIÓN HORMONAL Las hormonas gastrointestinales (son polipéptidos o derivados de ellos) Intestinales del estómago e intestino, se liberan por la mucosa gastrointestinal en respuesta de la presencia de alimentos, en la luz del tubo digestivo, se absorben y pasan a la sangre que los transporta hasta las glándulas donde estimulan la secreción. Este estimulo incrementa la secreción de jugo gástrico y jugo pancreático. La estimulación hormonal de la pared de la vesícula biliar hace que se vierta la bilis, almacenada en el duodeno. SECRECIÓN DE SUSTANCIAS ORGANICAS: 1) Los nutrientes que son necesarios para la secreción debe de difundir o transportarse desde los capilares a al base de las células glandulares. 2) Muchas mitocondrias localizadas dentro de la célula cerca de su base utilizan la energía oxidativa para la formación de ATP. 3) La energía procedente del ATP + los sustratos que aportan los nutrientes se utilizan para la síntesis de sustancias secretoras orgánicas que es en el retículo endoplásmico y el aparato de Golgi. Los ribosomas + retículo endoplásmico son los responsables de la formación de proteínas secretadas. 4) Los productos de la secreción se transportan a través de los túbulos del retículo endoplásmico hacia las vesículas del aparato de Golgi. 5) Dentro del aparato de Golgi, los materiales se modifican pasan al citoplasma en forma de vesícula secretoras, almacenándose en el extremo apical de la célula. 6) Estas vesículas quedan almacenadas hasta las señales de control nerviosa u hormonal expulsan su contenido hacia la superficie de la célula mediante exostosis. SECRECIÓN DE AGUA Y ELECTRÓLITOS Es La segunda función de las glándulas secretar agua, electrólitos, junto con sustancias orgánicas. Mecanismo por el cuál la estimulación nerviosa hace secretar agua y electrolitos: 1) La estimulación nerviosa ejerce efecto sobre la porción basal de la membrana celular que provoca el transporte activo de cloruro hacia el interior. 2) El aumento de la electronegatividad, que induce un exceso de cloruro con carga (-) en el interior de la célula, que favorece la entrada de iones (+) como el sodio. 3) Esto crea una fuerza osmótica que determina la osmosis del agua al interior con lo que aumenta el volumen y la presión hidrostática intracelular con lo que la célula se hincha. 4) La presión intracelular se eleva y provoca roturas diminutas del borde secretor de la salida por lo que sale agua, electrolitos y materiales orgánicos. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 16 PROPIEDADES LUBRICANTES Y PROTECTORAS DEL MOCO. Moco: Secreción densa compuesta fundamentalmente por agua, electrólitos y glucoproteínas. Es un excelente lubricante y protector de la pared GI. Funciones: 1) Tiene calidad adherente que el permite fijarse con fuerza a los alimentos y otras partículas. 2) Posee consistencia suficiente para cubrir la pared GI y evitar contacto real del alimento con la mucosa. 3) Resistencia al deslizamiento (las partículas se desplazan a lo largo del epitelio con facilidad). 4) Hace que las partículas fecales se adhieran entre ellas. 5) Muy resistente a la digestión de enzimas gastrointestinales. 6) Sus glucoproteínas poseen actividad anfotérica (amortiguan pequeñas cantidades de ácidos o álcalis) 7) Contiene bicarbonato que neutraliza ácidos. SECRECIÓN DE SALIVA Las principales glándulas salivares son: * parótidas. * submandibulares. * sublinguales. * bucales pequeñas. La secreción de saliva diaria es de 800-1500 promedio 1000ml. La saliva contiene 2 tipos principales de secreción. 1) Serosa(rica en ptialina (alfa amilasa) para digerir almidones.) 2) Mucosa (contiene mucina para lubricar y proteger.) La saliva contiene bicarbonato y potasio. Glándula submandibular contiene acinos y conductos salivares. La saliva se produce en 2 fases: 1) Intervienen los acinos. 2 )Intervienen los conductillos salivares. SECRECIÓN PRIMARIA: Los acinos secretan ptialina, cuando esta fluye a los conductos se modifica, la composición iónica de la saliva. SECRECIÓN SECUNDARIA: Sea produce una reabsorción de sodio a lo largo del conducto salival y se secreta K+. El epitelio ductual secreta iones de bicarbonato. Durante la salivación máxima, las concentraciones iónicas cambian por que la velocidad de formación de secreción primaria por los acinos aumenta hasta 20 veces. Cuando se secretan cantidades copiosas de saliva la concentración de cloruro de sodio aumenta y el K+ disminuye. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 17 Ante una secreción excesiva de aldosterona, la reabsorción de cloro y sodio y la excreción de K+ aumentan. En condiciones basales y de vigilia cada minuto se secretan 0.5 ml de saliva, de tipo mucoso, para preservar los tejidos bucales. FUNCIÓN DE LA SALIVA: 1) El flujo de la saliva ayudar a lavar y arrastrar gérmenes patógenos y partículas alimenticias. 2) Favorece a la penetración de tiocinato para que pueda ejercer su acción bactericida. 3) Dirige partículas alimenticias, contribuyendo a la eliminación de sustrato metabólica utilizado por la flora bucal. 4) Contiene cantidades significativas de anticuerpos, que destruyen bacterias bucales causantes de caries dental. Si la saliva esta ausente los tejidos bucales se ulceran e infectan y se observan de inmediato caries dental. REGULACIÓN NERVIOSA DE LA SALIVACIÓN. Las glándulas salivares están controladas por señales nerviosas parasimpáticas que proceden de los núcleos salivares superior e inferior del tronco encefálico, que son excitados por estímulos gustativos, táctiles procedentes de la lengua, boca y faringe. Algunos estímulos gustativos como los amargos (ácidos) generan una copiosa salivación y la presencia de objetos lisos aumenta la salivación y los rugosos la inhiben. AREA DEL APETITO DEL ENCEFALO. Se encuentra en la proximidad de los centros parasimpáticos del hipotálamo anterior, responde a las señales del área del gusto y olfato de la corteza cerebral o amígdala. FACTORES QUE AUMENTAN LA SALIVACIÓN: *ESTIMULACIÓN SIMPATICA: aumenta la salivación en forma moderada, en comparación con la estimulación simpática. *APORTE SANGUINEO DE LAS GLANDULAS. La salivación produce una dilatación vascular, facilitando con ello el aporte nutritivo para las células secretoras. Parte de este efecto se debe a la calicreína, secretada por las células salivares Æ alfa 2 globulina para formar Æ bradicinina (sustancia vasodilatadora). SECRECIÓN ESOFÁGICA: Solo son de naturaleza mucosa, proporcionan lubricación para la deglución. Gran parte del esófago esta revestido por glándulas mucosas simples en el extremo gástrico y en la porción inicial del esófago hay glándulas mucosas compuestas. El moco secretado por las glándulas mucosas simples, evita la excoriación de la mucosa por los alimentos recién llegados. Las glándulas compuestas situadas cerca de la unión gastroesofágica protege la pared del esófago de la digestión de jugos gástricos ácidos. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 18 SECRECIÓN GÁSTRICA. La mucosa gástrica posee 2 tipos de glándulas tubulares: *oxínticas (gástricas). *pilóricas. OXÍNTICAS: Formadoras de ácido ,secretan HCL, pepsinógeno, factor intrínseco y moco. Se encuentran en la superficie interiores del cuerpo y del fondo gástricas y constituyen alrededor del 80% del estómago. GLÁNDULAS PILÓRICAS -secretan sobre todo moco, pepsinógeno y hormona gástrica se encuentra en el antro, el 20% distal del estómago. Las células parietales secretan HCL, con un pH de 0.8 (acidez extrema) FORMACIÓN DE HCL: 1) El ion cloruro se transporta de forma activa desde el citoplasma de la célula parietal a la luz de los canalículos y los iones de sodio se transportan de forma activa al exterior de la luz. 2) En el citoplasma celular al agua se disocia en iones hidrógeno e hidroxilo. 3) El agua penetra en el canalículo por mecanismo osmótica secundario a la secreción de iones dentro del canalículo. 4) El anhídrido carbónico segregado por el metabolismo de la célula o procedente de la sangre se combina con los iones hidroxilo, bajo la influencia de la anhídrasa carbónica para dar iones bicarbonato. SECRECIÓN Y ACTIVACIÓN DE PEPSINOGENO. Las células pépticas y mucosas de las glándulas gástricas secretan varios tipos de pepsinógeno, a pesar de ello la función es idéntica. Recién segregados los pepsinógenos no poseen actividad digestiva, sin embargo en cuanto hace contacto con la pepsina preformada y con el HCL se activa y se convierte en pepsina. PEPSINA: Enzima proteolítica activa en medio muy ácido (pH 1.8-3.5), pero cuando su pH es 5 pierde su actividad y se inactiva. El HCL es tan necesario como la pepsina para la digestión proteica en el estómago. JUGO GASTRICO: Contiene lipasa, amilasa gástrica y gelatinasa. LIPASA GÁSTRICA: Es una tributirasa, ya que ejerce su principal papel sobre la tributirina, una grasa de la mantequilla. AMILASA GÁSTRICA: Papel en la digestión de los almidones. GELATINASA: Ayuda a licuar los proteoglicanos de la carne. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 19 FACTOR INTRÍNSECO: Esencial para la absorción de vitamina B12 en el ileon. Secretado por las células parietales junto con el HCL. Cuando se destruyen las células parietales que producen ácido, lo que a menudo sucede en la gastritis crónica la persona presenta: * aclorhidria (falta de secreción gástrica de ácidos) * anemia perniciosa (debida a la falta de maduración de eritrocitos, por lo que la ausencia de estimulación de la vitamina B12, que ejerce sobre la médula ósea). GLÁNDULAS PILÓRICAS: Su estructura se parece a la de las oxínticas, pero contienen pocas células pépticas y ninguna parietal. Secretan pequeñas cantidades de pepsinógeno y gran cantidad de moco Secretan la hormona gastrina (controla la secreción gástrica). La totalidad de la superficie de la mucosa gástrica, que existe entre las glándulas poseen las células mucosas superficiales que segregan mucha mas cantidad de moco viscoso (1mm), es moco acuoso. FACTORES QUE ETIMULAN LA SECRECIÓN GÁSTRICA: Acetilcolina, gastrina e histamina. Los neurotransmisores u hormonas que estimulan la secreción de las glándulas gástricas son: Acetilcolina, gastrina e histamina. ACETILCOLINA: Estimula la secreción de todos los tipos de células secretoras de las glándulas gástricas, es decir secreción de: * pepsinógeno: por las células pépticas * HCL: por las parietales * moco: por las células mucosas ESTIMULACIÓN DE LA SECRECIÓN GÁSTRICA DE ÁCIDO. Las células parietales situadas en la situadas en la profundidad de las glándulas parietales del cuerpo del estómago son las únicas que secretan HCL. La secreción de este ácido esta sometida a un control constante por señales endocrinas y nerviosas. Las células parietales operan en íntima relación con las células enterocromafín (secretan histamina). La tasa de formación y de secreción de HCL, se relaciona directamente con la cantidad de histamina liberada por las células enterocromafines y estas a su vez son estimuladas por la secreción de histamina ,que es regulada por diversos factores como: 1) La gastrina que se forma en el antro de mucosa gástrica en respuesta a las proteína de la carnes y de los alimentos. 2) Las células enterocromafines reciben una estimulación menor de la acetilcolina liberada desde las terminaciones de los nervios vágales y quizás de otras sustancias hormonales, secretadas por el sistema nervioso entérico de la pared gástrica. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 20 ESTIMULACIÓN DE LA SECRECIÓN DE ACIDO POR LA GASTRINA: La gastrina es una hormona secretada por las células de gastrina, también llamadas “Células G”, que se encuentran en las glándulas pilóricas de la porción distal del estómago. Cuando la carne u otros alimentos que contienen otra proteínas llagan hasta el antro algunas proteínas de estos alimentos ejercen efecto directo sobre la células de gastrina de las glándulas pilóricas. La mezcla enérgica de los jugos gástricos transporta de inmediato la gastrina hacia las células croma fines del cuerpo del estómago y provoca una liberación directa de histamina a las glándulas gástricas profundas. REGULACIÓN DE LA SECRECIÓN DE PEPESINÓGENO: Es como respuesta a dos tipos de señales: 1) Estimulación de células pépticas por la acetilcolina liberada desde los nervios vagos o por el plexo nervioso entérico del estómago. 2) La estimulación de la secreción péptica en respuesta al ácido gástrico. Cuándo aumenta la acidez de los jugos gástricos, se bloquee el mecanismo de estimulación de la secreción gástrica dependiente de la gastrina. Esta retro inhibición de las glándulas gástricas por el ácido desempeña un papel importante que protege al estómago frente una acidez y concentración de pepsinógeno excesiva, que podrían propiciar úlceras pépticas. FASES DE LA SECRECIÓN GÁSTRICA: 1) FASE CEFÁLICA: Tiene lugar antes incluso de la entrada de los alimentos a la estómago, sobre todo al empezar a ingerirlos. Se debe a la visión, olor, el tacto o el gusto de los alimentos ,cuando mayor sea el apetito mas intensa será la estimulación . Puede originarse en la corteza cerebral o en los centros de apetito de la amígdala o del hipotálamo y se transmite desde los núcleos motores dorsales de los nervios vagos al estómago. 2) FASE GÁSTRICA: Cuando los alimentos penetran en el estómago excitan: * los reflejos vago vagales largos. * reflejos entéricos locales * mecanismo de la gastrina La mayor parte de la secreción gástrica diaria local es de unos 1500ml. 3) FASE INTESTINAL: La presencia de alimentos en la parte alta del intestino delgado, determina la secreción de cierta cantidad de jugo gástrico, debido a las pequeñas cantidades de gastrina liberadas por la mucosa duodenal como respuesta a la distensión. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 21 INHIBICIÓN DE LA SECRECIÓN GÁSTRICA POR LOS FACTORES INTESTINALES El quimo intestinal estimula la secreción gástrica durante la fase intestinal de la misma, paradójicamente suele inhibir la secreción durante la fase gástrica. Esta inhibición obedece: 1) La presencia de alimentos en el intestino delgado inicia el reflejo entero gástrico, transmitido por el sistema nerviosos mientérico, así como los nervios extrínsecos y por los vagos, que inhiben la secreción gástrica. 2) La presencia en las primeras porciones del intestino delgado de ácidos, grasas, productos de degradación de las proteínas, líquidos hipo e hiperosmóticos o de cualquier factor limitativo provoca la liberación de varias hormonas intestinales. Una de ellas es la secretina de especial importancia para la secreción pancreática. El objetivo principal de la inhibición de la secreción de gástrica por los factores intestinales es retrasar el paso del quimo del estómago mientras el intestino delgado se encuentre lleno o muy hiperactivo. SECRECIÓN PANCREATICA El páncreas situado detrás del estómago y paralelo a éste. Los acinos pancreáticos secretan enzimas digestivas y tanto los conductos pequeños como los de mayor calibre liberan grandes cantidades de bicarbonato sódico. El producto combinado de enzimas y bicarbonato sódico fluye por el gran conducto pancreático que suele unirse al conducto hepático antes de la desembocadura ene le duodeno por la papila de Vater, rodeado por el esfínter de Oddi. La secreción del jugo pancreático aumenta como respuesta a la presencia de quimo en las porciones altas del intestino delgado. El páncreas también secreta insulina, pero el tejido pancreático no es el mismo que secreta el jugo pancreático intestinal. La insulina se segrega a la sangre, no al intestino por los islotes de Langerhans. ENZIMAS DIGESTIVAS DEL PANCREAS. La secreción pancreática contiene enzimas destinadas a la digestión de proteínas, carbohidratos y grasas. Posee grandes cantidades de iones de bicarbonato que desempeñan un papel importante en la neutralización del quimo ácido procedente del estómago hacia el duodeno. Las enzimas proteo líticas mas importantes son: * tripsina. * quimiotripsina. * carboxipeptidasa. * elastasa. * nucleasa. Las enzimas pancreáticas que digieren los carbohidratos es la AMILASA PANCREATICA, que hidroliza los almidones, el glucógeno. Las enzimas principales para la digestión de la grasas son: *LIPASA Pancreática hidroliza grasas neutras) *COLESTEROL ESTERASA (hidroliza esteres de colesterol) *FOSFOLIPASA (ácidos grasos de fosfolípidos) Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 22 Las células pancreáticas sintetizan las enzimas proteolíticas en sus formas inactivas tripsinógeno, quimiotripsinógeno y procarboxipolipeptidasa. Estos compuestos sólo se activan cuando alcanzan la luz del intestino en el caso de la tripsinógeno, se debe a la acción de una enzima llamada entero chinaza secretada por la mucosa intestinal cuando el quimo entra en contacto con la mucosa. El tripsinógeno puede activarse de forma auto catalítica por la tripsina formada a partir de tripsinógeno. Quimotripsinógeno para formar quimo tripsina y a la procarboxipolilpeptidasa. Conviene que las enzimas proteo líticas del jugo pancreático sólo se activen en la luz del intestino, de lo contrario, la tripsina y las demás enzimas podrían digerir el propio páncreas. Las mismas células que secretan las enzimas proteolíticas hacia los acinos pancreáticos segregan otra sustancia llamada inhibidor de la tripsina. Cuando se produce una lesión pancreática grave o una obstrucción de los conductos, se acumulan a veces grandes cantidades de secreción pancreática en las zonas lesionada. Puede contrarrestarse el efecto del inhibidor de la tripsina, las secreciones pancreáticas se activan con rapidez y digieren la totalidad del páncreas en pocas horas, provocando el cuadro llamado pancreatitis aguda, resulta mortal a causa del choque circulatorio concomitante. Las enzimas del jugo pancreático se secretan en su totalidad en los acinos de las glándulas pancreáticas, los otros dos componentes importantes del jugo pancreático, los iones bicarbonato y el agua, son secretados en principio por las células epiteliales de los conductillos y conductos que nacen en los acinos. REGULACION DE LA SECRECIÓN PANCREÁTICA Existen tres estímulos básicos para la secreción pancreática. 1. La acetilcolina, liberada por las terminaciones nerviosas parasimpáticas y por otros nervios colinérgicos del sistema nervioso autónomo. 2. La colecistocinina, secretada por la mucosa del duodeno y las primeras pociones del yeyuno. 3. Secretina, segregada por la misma mucosa duodenal y yeyunal cuando llegan los alimentos muy ácidos al intestino. Acetilcolina y colecistocinina, estimulan a las células hacinares del páncreas en mucha mayor medida que a las células ductales. Favorecen la producción de grandes cantidades de enzimas pancreáticas digestivas con cantidades relativamente pequeñas de líquido asociado. La secretina, estimula fundamentalmente la secreción de grandes cantidades de solución de bicarbonato sódico por el epitelio pancreático ductal. FASES DE LA SECRECIÓ PANCREÁTICA Secreción pancreática sucede en tres fases, la fase cefálica, la fase gástrica y la fase intestinal. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 23 FASES CEFÁLICA Y GÁSTRICA. Las mismas señales nerviosas que producen la secreción gástrica estimulan la liberación de acetilcolina en las terminaciones nerviosas vágales del páncreas. Durante la fase gástrica continúa la estimulación nerviosa de la secreción pancreática y se añade una comida. FASE INSTETINAL. Cuando el quimo penetra en el intestino delgado, la secreción pancreática se vuelve copiosa, sobre todo en respuesta a la hormona secretina. Colecistocinina induce un aumento mucho mayor de la secreción de enzimas. Secretina estimula la secreción de grandes cantidades de bicarbonato. Neutralización del quimo ácido del estómago. La secretina se encuentra en las llamadas células S de la mucosa del duodeno y yeyuno en una forma inactiva, la pro secretina. El único componente del quimo que estimula con verdadera potencia la liberación de secretina es el ácido clorhídrico de la secreción gástrica. La secretina estimula al páncreas a segregar una gran cantidad de líquido con muchos iones bicarbonato. La presencia de alimentos en la parte alta del intestino delgado induce la liberación de una segunda hormona, la colecistocinina, producido por células de la mucosa del duodeno y la parte proximal del yeyuno, las células I. La liberación del colecistocinina depende de la presencia de proteoasas y de peptonas de los ácidos grasos de cadena larga. Las diferencias entre los efectos estimulantes de la secretina y de la colecistocinina : 1) La gran secreción de bicarbonato sódico que tiene lugar en respuesta a la presencia de ácido en el duodeno y que se debe a la secretina. 2) Un efecto doble en respuesta al jabón (una grasa), y 3) Una intensa secreción de enzimas digestivas estimulada por la colecistocinina ante la presencia de peptonas. SECRECIÓN DE BILIS POR EL HÍGADO Y FUNCIONES DE LAS VÍAS BILIARES Las funciones del hígado consisten en la secreción de bilis en cantidades que oscilan entre 600 y 1000 ml/día. La bilis cumple dos funciones importantes, desempeña un papel significativo en la digestión y absorción de las grasas, no porque contenga ninguna enzima que las digiera, sino porque los ácidos biliares satisfacen dos misiones: 1) Ayudan a emulsionar las grandes partículas de grasa de los alimentos. 2) Ayudan a la absorción de los productos finales de la digestión de las grasas a través de la membrana mucosa intestinal. La bilis sirve como medio para la excreción de varios productos de desecho importantes procedentes de la sangre, como la bilirrubina, un producto final de la destrucción de la hemoglobina y el exceso de colesterol. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 24 El hígado secreta la bilis en dos fases: 1) Los hepatocitos, las principales células funcionales metabólicas, secretan la porción inicial que contiene grandes cantidades de ácidos biliares, colesterol y otros componentes orgánicos. Esta bilis pasa a los diminutos canalículos biliares situados entre los hepatocitos que forman las trabéculas hepáticas. 2) La bilis fluye por los canalículos hacia los tabique interlobulillares, donde los canalículos desembocan en los conductos biliares terminales, estos se unen en conductos progresivamente mayores hasta que acaban en el conducto hepático y el colédoco. Desde éste se vierte la bilis al duodeno o deriva hacia la vesícula biliar a través del conducto cístico. A lo largo de los conductos biliares se va añadiendo a la bilis inicial una segunda porción de secreción, duplica a veces la cantidad total de bilis y está estimulada por la secretina. Los hepatocitos secretan continuamente bilis, pero la mayor parte se almacena en la vesícula biliar hasta que el duodeno la necesita. La capacidad máxima de la vesícula biliar es sólo de 30 a 60 mililitros. Puede almacenarse en ella equivale a la producida en 12 horas. COMPOSICIÓN DE LA BILIS. Las sustancias secretadas en mayor cantidad son, con mucho, las sales biliares, que representan alrededor de la mitad de sus solutos totales, otras sustancias también secretadas o excretadas en grandes cantidades comprenden la bilirrubina, el colesterol, la lecitina y los electrolitos habituales del plasma. VACIAMIENTO VESICULAR FUNCIÓN ESTIMULANDORA DE LA COLECISTOCININA Cuando se inicia la digestión de los alimentos en la porción superior del tubo digestivo, la vesícula comienza a vaciarse sobre todo en el momento en que los alimentos grasos alcanzan el duodeno, alrededor de 30 minutos después de una comida. Son las contracciones rítmicas de su pared, se necesita la relajación simultánea del esfínter de Oddi, que vigila la desembocadura del colédoco en el duodeno. El estímulo más potente, con mucho, para las contracciones vesiculares es la hormona colecistocinina, la misma que facilita el aumento de la secreción de enzimas digestivas por las células hacinares del páncreas. La vesícula biliar vacía hacia el duodeno la bilis concentrada tras la estimulación por la colecistocinina que se libera en respuesta a los alimentos grasos. Si la comida carece de grasa, la vesícula apenas se vacía, pero si existen grandes cantidades de grasa, la vesícula suele evacuarse por completo en 1 hora. Las células hepáticas sintetizan alrededor de 0.6 g de sales biliares al día. El precursor de estas sales es el colesterol procedente de la dieta o sintetizado en los hepatocitos durante el metabolismo de las grasas. El colesterol se convierte primero en ácido cólico o ácido quenodesoxicólico en cantidades casi iguales. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 25 Las sales biliares ejercen dos efectos importantes en el tubo digestivo: Tienen una acción detergente sobre las partículas de grasa de los alimentos, que disminuye su tensión superficial y favorece la fragmentación de los glóbulos. Esta es la llamada función emulsionadora o detergente de las sales biliares. Las sales biliares ayudan a la absorción de: 1) Los ácidos grasos. 2) Los monoglicéridos. 3) El colesterol. 4) Otros lípidos. Para ello forman diminutos complejos llamados micelas con los lípidos que, debido a la carga eléctrica aportada por las sales biliares, son solubles en el quimo. Los lípidos son transportados de esta manera a la mucosa para su posterior absorción. Casi el 94% de las sales biliares se reabsorbe a la sangre del intestino delgado, por difusión a través de la mucosa en las primeras porciones de intestino y el resto, por un proceso de transporte activo, en la mucosa da el ileon distal. Esta recirculación de las sales biliares recibe el nombre de circulación entero hepática. La cantidad de bilis que segrega el hígado cada día depende mucho de la disponibilidad de las sales biliares, cuanto mayor es la cantidad de sales biliares presentes en la circulación entero hepática mayor también resulta la tasa de secreción biliar. La secreción diaria de sales biliares está controlada activamente por la disponibilidad de sales biliares en la circulación entero hepática. La hormona secretina aumenta la secreción biliar, a veces hasta más del doble de su valor normal. Este aumento de la secreción se debe, a la mayor cantidad de solución acuosa rica en bicarbonato secretada por las células epiteliales de los conductillos y conductos biliares y no aun aumento de la secreción por los hepatocitos. Las sales biliares se forman en los hepatocitos a partir del colesterol y en este proceso también se secretan alrededor de 1 a 2 g /día de colesterol hacia la bilis. El colesterol es casi completamente insoluble en el agua pura, pero las sales biliares y la lecitina de la bilis se combinan físicamente con él y forman micelas. Cuando la bilis se concentra en la vesícula biliar, las sales biliares y la lecitan se concentran a la par que el colesterol, manteniéndolo en solución. El colesterol puede precipitar, induciendo la formación de cálculos de colesterol, que favorecen la precipitación del colesterol. 1) 2) 3) 4) Una absorción excesiva de agua a partir de la bilis. Una absorción excesiva de sales biliares y lecitina de la bilis. Una secreción excesiva de colesterol hacia la bilis. Una inflamación del epitelio de la vesícula biliar. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 26 La cantidad de colesterol existente en la bilis está determinada en parte por la cantidad de grasa que se ingiere. Las personas que toman una dieta con abundantes grasas durante muchos años tienen tendencia a presentar cálculos biliares. La inflamación del epitelio vesicular suele ocasionar una infección crónica larvada que altera las características absortivas de la mucosa vesicular, permitiendo a veces una absorción excesiva de agua y sales biliares, pero a expensas de una concentración progresiva mayor de colesterol. SECRECIONES DEL INTESTINO DELGADO. En los primeros centímetros del duodeno, especialmente entre el píloro y la papila de Vater, donde los jugos pancreáticos y la bilis llegan al duodeno, existe un amplio conjunto de glándulas mucosas compuestas llamada glándulas de Brunner. Secretan una cantidad de moco alcalino en respuesta a: 1) Los estímulos táctiles o irritantes de la mucosa que las cubre. 2) Una estimulación vagal que aumenta la secreción por las glándulas de Brunner, al mismo tiempo que la secreción gástrica. 3) Las hormonas gastrointestinales, en especial la secretina. Función del moco secretado por las glándulas de Brunner consiste en proteger la pared duodenal frente a la digestión por el jugo gástrico sumamente ácido. La estimulación simpática inhibe las glándulas de Brunner, es probable que esta estimulación deje desprotegido al bulbo duodenal y sea uno de los factores por los que esta área del tubo digestivo constituye el asiento de úlcera péptica en la mitad de los paciente ulcerosos. A lo largo de toda la superficie del intestino delgado existen pequeñas depresiones llamada criptas de Lieberkühn, las cuales se encuentran entre las vellosidades. Las superficies de las criptas y las vellosidades intestinales están cubiertas por un epitelio formado por dos tipos de células. 1) Un número moderado de células caliciformes secretoras de un moco que lubrifica y protege la superficie intestinal. 2) Un gran número de enterocitos que en las criptas, secretan grandes cantidades de agua y electrolitos. Los enterocitos de las criptas producen una cantidad aproximada de 1800 mL /día de secreción intestinal. La función primordial del intestino consiste en absorber los nutrientes y sus productos digeridos a la sangre. ENZIMAS DIGESTIVAS CONTENIDAS EN LA SECRECIÓN DEL INTESTINO DELGADO. Los enterocitos de la mucosa, sobre todo los que cubren las vellosidades, contienen enzimas digestivas que digieren sustancias alimenticias específicas mientras se absorben a través del epitelio. 1) Varias peptidasas que fraccionan los pequeños péptidos en aminoácidos. 2) Cuatro enzimas que descomponen los disacáridos en monosacáridos. 3) Pequeñas cantidades de lipasa intestinal, que escinde las grasas neutras en glicerol y ácidos grasos. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 27 Cuando las células de las vellosidades envejecen, se desprenden hacia las secreciones intestinales. El ciclo vital de cada célula del epitelio intestinal es de 5 días. REGULACIÓN DE LAS SECRECIONES DEL INTETINO DELGADO. ESTÍMULOS LOCALES: Los factores más importantes son los iniciados por los estímulos táctiles o irritantes y por el aumento de la actividad nerviosa intestinal asociada con los movimientos gastrointestinales. REGULACIÓN HORMONAL: Estimulan la secreción en otras regiones del tubo digestivo, sobre todo la secretina y la colecistocina, también favorecen la secreción del intestino delgado. SECRECIONES DEL INTESTINO GRUESO. SECRECIÓN DE MOCO. La mucosa del intestino grueso, como la del delgado, tiene muchas criptas de Lieberkühn, pero a diferencia de la del intestino delgado, no contiene vellosidades. Además las células epiteliales casi no poseen enzimas. De hecho, predominan las células mucosas que sólo secretan moco. La secreción principal del intestino grueso es un moco que contiene cantidades moderadas de iones bicarbonato segregados por célula epiteliales distintas de las productoras de moco. La secreción de moco está regulada sobre todo por la estimulación táctil directa de las células mucosas de la superficie interna del intestino grueso y por los reflejos nerviosos locales que se originan en las células mucosas de las criptas de Lieberkühn. Durante una estimulación parasimpática extrema, a menudo secundaria a trastornos emocionales, puede secretarse en el intestino grueso tal cantidad de moco, que la persona acaba expulsando moco viscoso incluso cada 30 minutos, el material fecal contenido en este moco es escaso o nulo. El moco del intestino grueso protege su pared frente a las excoriaciones, proporciona un medio adherente que mantiene unida la materia fecal. Asimismo protege la pared intestinal de las heces y su alcalinidad a la gran cantidad de bicarbonato sódico que ofrece una barrera que mantiene los ácidos fecales alejados de la pared intestinal. DIARREA POR SECRECIÓN DE AGUA Y ELECTROLITOS COMO RESPUESTA A LA IRRITACIÓN. Siempre que se produce una gran irritación del intestino grueso, como sucede en las enteritis debidas a infecciones bacterianas agudas, la mucosa secreta grandes cantidades de agua y electrolitos además de la solución viscosa normal de moco alcalino. El resultado es una diarrea con pérdida de grandes cantidades de agua y electrolitos. La diarrea arrastra los factores irritantes y contribuye a una recuperación más rápida de la enfermedad. *.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.* Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 28 CAPITULO 65 DIGESTIÓN Y ABSORCIÓN DEL APARATO DIGESTIVO Los alimentos que sostiene la vida se clasifican en: * carbohidratos. * grasas, y * proteínas. La mucosa GI no puede absorber ninguno de ellos en su forma natural, por lo que sin un proceso de digestión preliminar no sirven como elementos nutritivos. Casi todos los hidratos de carbono del alimento son grandes polisacáridos o disacáridos formados por combinaciones de monosacáridos, unidos por condensación. Durante la digestión de carbohidratos para convertirlos de nuevo en monosacáridos, enzimas devuelven iones hidrógenos e hidroxilo del agua al polisacárido. =hidrólisis. Casi todas las grasas de la dieta son triglicéridos. La digestión de los triglicéridos consiste ene el proceso inverso mediante el cuál las enzimas que digieren las grasas devuelven 3 moléculas de agua a los triglicéridos. La química de la digestión es simple ya que el proceso básico de hidrólisis es el mismo para los tres principales alimentos. DIGESTIÓN DE LOS CARBOHIDRATOS. La alimentación normal humana solo contiene tres tipos principales de carbohidratos: * sacarosa (azúcar de caña). * lactosa (disacárido de la leche). * almidones alimentos de origen no animal. La dieta también lleva celulosa, sin embargo el tubo digestivo humano no secreta ninguna enzima capaz de hidrolizarla, por lo que la celulosa no puede considerarse un alimento del ser humano. Cuándo se mastican los alimentos se mezclan con saliva que contiene ptialina secretada fundamentalmente por la glándula parótida. Esta enzima hidroliza el almidón y lo convierte en maltosa. Sin embrago debido a que los alimentos permanecen poco tiempo en la boca es probable que en el momento de su deglución no mas del 5% de los almidones se encuentren ya hidrolizados. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 29 DIGESTION DE LOS CARBOHIDRATOS EN EL INTESTINO DELGADO: DIGESTIÓN POR LA AMILASA PANCREATICA La secreción pancreática contiene alfa–amilasa de función casi idéntica a la saliva pero esta más potente. 15-30 minutos después del vaciamiento del quimo en el duodeno y de su mezcla con el jugo pancreática, la practica totalidad de los almidones ya se han digerido y se han convertido en general en maltosa y en otros polímeros muy pequeños de glucosa. Los enterocitos que revisten las vellosidades del intestino delgado contiene 4 enzimas: * lactasa. * sacarasa. * maltasa. * alfa dextrinasa. La lactosa se fracciona en galactosa + glucosa La sacarosa = fructuosa + glucosa Maltosa = moléculas de glucosa Se absorben de inmediato y pasan a la sangre portal. DIGESTIÓN DE LAS PROTEÍNAS: - Están formadas por largas cadena de aminoácidos unidos por enlaces peptídicos. DIGESTIÓN DE PROTEÍNAS EN EL ESTÓMAGO: La pepsina una importante enzima péptica del estómago. Las glándulas gástricas secretan una gran cantidad de HCL, que se sintetiza en las células parietales. Una de las características esenciales de la digestión de la pepsina es su capacidad para digerir el colágeno de las proteínas. El colágeno es un componente importante del tejido conjuntivo intercelular de la carnes ,para que las enzimas digestivas puedan digerir las proteínas celulares es necesario primero una digestión de las fibras de colágeno. La pepsina sólo inicia la digestión de las proteínas. DIGESTION DE LA PROTEINAS POR LA SECRECIÓN PANCREATICA. La digestión proteica tiene lugar en la parte proximal del ID (duodeno y yeyuno). Las enzimas proteolíticas pancreáticas son: * tripsina. * quimiotripsina. * carboxipolipeptidasa. * proelastasa. Los enterocitos que revisten las vellosidades del intestino delgado (duodeno e ileon), tienen un borde en cepillo formado por miles de microvellosidades. La membrana celular de cada una de estas microvellosidades contiene múltiples de peptidasas. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 30 Dos tipos de peptidasas son: * aminopolipeptidasa. * dipeptidasas. Mas del 99% de los productos finales de la digestión de la proteínas absorbidas son aminoácidos, es rara la absorción de péptidos. DIGESTIÓN DE LAS GRASAS: Las grasas más abundantes del alimento son: * triglicéridos. Las grasas neutras son los componentes importantes de los alimentos de origen animal y vegetal. El colesterol es un esterol carente de ácidos grasos ,aunque posea algunas características químicas y físicas de las grasas considera que el colesterol forma parte de la grasas. DIGESTIÓN DE LAS GRASAS EN EL INTESTINO. La lipasa lingual secretadas por las glándulas linguales de la boca y deglutida con la saliva digiere una pequeña cantidad de triglicéridos en el estómago. El primer paso para la digestión de las grasas consiste en reducir el tamaño de sus glóbulos. La emulsión (agitación dentro del estómago junto con los productos de la digestión gástrica y sobretodo a la influencia de la bilis en el duodeno). La bilis alberga grandes cantidades de sales biliares y lecitina, útiles para la emulsión de la grasas. Una función importante de la sales biliares y de la lecitina consiste en hacer que los glóbulos grasos se fragmenten con facilidad con la agitación del agua en el ID. (acción similar a la de muchos detergentes). Las lipasas son sustancias hidrosolubles que solo pueden atacar a los glóbulos de grasas en sus superficies. DIGESTIÓN DE LOS TRIGLICERIDOS POR LA LIPASA PANCREATICA. La enzima más importante para la digestión de los triglicéridos es la lipasa pancreática, presente en el jugo pancreático. Los enterocitos de intestino delgado contienen lipasa intestinal. Los triglicéridos de los alimentos son degradados por la lipasa pancreática en ácidos grasos libre s y 2 - monoglicéridos. Las sales biliares separan los monoglicéridos y los ácidos grasos libres de los glóbulos de grasas que están siendo digeridos. Las sales biliares cuando se encuentran en concentración lo suficientemente alta, tienden a formar micelas, pequeños glóbulos pequeños cilíndrico de 3-6nm de diámetro, constituidos por 20-40 moléculas de sales biliares. Las micelas de las sales biliares actúan como medio de transporte de los monoglicéridos y de los ácidos grasos libres, que de otra forma se almacenarían insolubles a los bordes de cepillos de las células epiteliales intestinales. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 31 Las sales biliares vuelven de nuevo hacia el quimo para utilizarse una y otra vez en este proceso de transbordo. La mayor parte del colesterol del alimento se encuentra en forma de ésteres. Tanto los esteres del colesterol como los fosfolípidos se hidrolizan por: * hidrolasas de esteres de colesterol. * fosfolipasa A2. La cantidad total de líquido que se absorbe cada día en el intestino es igual al líquido ingerido (1.5lts.) + el contenido de las distintas secreciones (7lts.). 1.5lts. diarios atraviesan la válvula ileocecal en dirección del colon. El estómago es una zona de absorción escasa Solo algunas sustancias muy liposolubles como el alcohol y la aspirina se absorben en cantidades pequeñas. La superficie absortiva del intestino delgado tiene muchos pliegues llamados: válvulas conniventes o pliegues de Kerckring, que triplican la superficie de la mucosa absortiva. Desde la desembocadura del colédoco en el duodeno hasta la válvula ileocecal existen vellosidades. Cada célula epitelial de la vellosidad intestinal posee un borde en cepillo formado por unas1000 microvellosdades. La combinación de pliegues de Kerckring + vellosidades + microvellosidades aumentan mil veces el área de absorción. MECANISMO BASICO DE LA ABSORCIÓN La absorción a través de la mucosa GI se produce por: * transporte activo * difusión * arrastre por el disolvente. ABSORCIÓN DE INTESTINO DELGADO. Absorbe cada día varios cientos de gramos de carbohidratos - 50-100grs de aminoácidos. - 50-100grs de iones. - 7-8lts de agua. El IG absorbe aun más agua pero menos nutrientes. Cada día se segregan con las secreciones intestinales entre 20-30grs de sodio. LA ALDOSTERONA POTENCIA MUCHO LA ABSORCIÓN DE SODIO. Cuándo una persona se deshidrata, la corteza de las glándulas suprarrenales suele secretar grandes cantidades de aldosterona, que estimula enormemente las enzimas y los mecanismo de transporte que intervienen en todos los tipos de absorción de sodio del epitelio intestinal. En las primeras porciones del intestino delgado, la absorción de cloruro es rápida (difusión pasiva). Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 32 Un factor importante que regula la absorción de calcio es la hormona paratiroidea secretada por la glándulas paratiroides y otro es la vitamina D. La hormona paratiroidea activa a su vez la vitamina D en los riñones y a su vez la vitamina D estimula en gran medida la absorción de calcio. La toxina del cólera y otras bacterias causantes de diarrea llegan a estimular la secreción en la criptas y se pueden perder diarios de 5-10lts de agua y sales al día como diarrea. El potasio, magnesio, y el fostato se absorben de manera activa por la mucosa intestinal. ABSORCIÓN DE LOS CARBOHIDRATOS. Todos lo carbohidratos de la dieta se absorben como monosacáridos, y una pequeña fracción de estos como disacáridos. El mas abundante de los monosacáridos absorbidos es la glucosa, ya que la glucosa es el producto final de la digestión de nuestros carbohidratos alimenticios más abundantes. Los monosacáridos se absorben mediante transporte activo. Si no hay transporte de sodio en la membrana intestinal, apenas se absorbe glucosa. La razón es que la absorción de la glucosa se produce mediante un mecanismo de cotransporte con el transporte activo de sodio. ABSORCIÓN DE OTROS MONOSACARIDOS: El transporte de la galactosa es casi idéntico al de la glucosa, pero la fructuosa se absorbe por difusión facilitada a todo lo largo del epitelio intestinal sin acoplarse al transporte de sodio. ABSORCIÓN DE PROTEÍNAS: Casi todas las proteínas se absorben a través de las membranas luminales de las células epiteliales intestinal en forma de dipéptido, tripéptidos y algunos aminoácidos libres. La energía proviene del mecanismo de cotransporte de sodio al igual que sucede en la glucosa. -mecanismo de cotransporte o transporte activo secundario de los aminoácidos y de los péptidos. ABSORCIÓN DE LAS GRASAS Las grasas se digieren hacia monoglicéridos y ácidos grasos, estos 2 productos finales de la digestión se disuelven en la porción central de las micelas de las sales biliares. De este modo las micelas de las sales biliares permanecen ene l quimo donde operan de nuevo para absorber mas monoglicéridos y ácidos grasos. Por lo tanto las micelas realizan una función transbordadora extraordinariamente importante para la absorción de las grasas. Tras penetrar en la célula epitelial, los ácidos grasos y monoglicéridos son captados por el REL, donde forman nuevos triglicéridos que viajan luego con los quilomicrones de la linfa para desembocar en el torrente circulatorio a través del conducto torácico. ABSORCIÓN DE IG FORMACIÓN DE LAS HECES. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 33 Cada día pasan unos 1500ml de quimo por la válvula ileocecal en dirección al IG. La mayor parte del agua y electrolitos aun presentes en el quimo se absorben en el colon, las heces excretadas contienen 100ml de líquido. Casi toda la absorción en el IG tiene lugar en la mitad proximal del colon (colon absortivo), mientras que el colon distal funciona como deposito La mucosa del IG, como la del delgado posee una gran capacidad para absorber sodio y el gradiente de potencial eléctrico que se crea es la causa de la absorción de cloruro. El bicarbonato ayuda a neutralizar los productos terminales ácidos de la acción de las bacterias del IG. El IG puede absorber un máximo de 5-8lts de líquido y electrolitos al día . ACCION BACTERIANA EN EL COLON En condiciones normales, el colon absortivo posee numerosas bacterias sobre todo bacilos cólicos que digieren pequeñas cantidades de celulosa, con lo que aportan algunas calorías al organismo cada día. Otras sustancias que se forman como consecuencia de la actividad bacteriana son: vitamina K, B12, tiamina, riboflavina, y diversos gases que contribuyen a la flatulencia del colon ,los más abundantes son el anhídrido carbónico, hidrógenos y metano. COMPOSICIÓN DE LAS HECES, Están formadas por ¾ partes por agua y una ¼ parte de material sólido que contiene: * 30% de bacterias muertas * 10-20% de grasas * 10-20% de materia inorgánica * 2-3% de proteínas * 30% de los productos no digeridos y componentes secos de los jugos digestivos. El color pardo de las heces se debe a la ESTERCOBILINA y UROBILINA. El olor obedece a los productos de la acción bacteriana, que varían en cada persona dependiendo de la flora bacteriana y de tipo de alimentación y son: INDOL, ESCATOL, MERCAPTANOS Y ACIDO SULFHIDRICO. *.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.* Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 34 CAPITULO 66 FISIOLOGÍA DE LOS TRASTORNOS DEL DIGESTIVO ÚLCERA PÉPTICA: * Es una zona de excoriación de la mucosa, sobre todo por la acción digestiva del jugo pancreático. * Más frecuente en la primera porción del duodeno, curvatura menor del extremo astral del estómago, extremo inferior del esófago. * Se pueden presentar en el estómago y ser gástricas, en duodeno y ser duodenales ,o en ambos. Gastroyeyunostomia: Para úlceras marginales. Causas básicas: * Desequilibrio entre la tasa de secreción de jugo gástrico y en grado de protección que proporcionan: 1) La barrera mucosa gastroduodenal. 2) Acción neutralizante de los jugos duodenales. -Glándulas mucosas compuestas de la porción inferior del esófago -Revestimiento mucoso del estómago -Células caliciformes del cuello de la glándulas gástricas -Glándulas pilóricas profundas (moco) -Glándulas de Brunner de la primera porción del duodeno (moco alcalino) La alcalinidad de las secreciones del intestino delgado es por la secreción pancreática rica en bicarbonato de sodio, que neutraliza el HCL e inactiva la pepsina. Otras: 1) glándulas de Brünner 2) bilis. Mecanismo de control por retracción: Ante una penetración excesiva del ácido al duodeno habrá una inhibición refleja de la secreción y del peristaltismo gástrico, por los reflejos nerviosos y retroalimentación hormonal del duodeno. Con lo que el ritmo de vaciamiento gástrico disminuye. La presencia de ácido en el intestino delgado libera secretina al páncreas y esto estimula una rápida secreción del jugo pancreático. Úlcera péptica: -Se debe a un exceso de secreción de ácido y pepsina producido por la mucosa gástrica, debido a la disminución de la capacidad de la barrera mucosa digestiva para proteger del complejo ácido pepsina. -causas inespecíficas: * Por infección de Helicobacter pylori que rompe la mucosa gastrointestinal haciendo un excavación física, producción de enzimas digestivas que la licuan. -Aumento de secreción de jugos gástricos ácidos y pépticos (causa primaria) Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 35 -Tabaco (estimulación nerviosa) -Alcohol (rompe barrera mucosa) -Aspirina Tratamiento de la úlcera péptica: 1) Antibióticos. 2) Fármacos supresores de la secreción del ácido -----ranitidina (antihistamínico). Antes: * Extirpar partes del estómago. * Seccionar nervios vagos (estimulación parasimpático). TRANSTORNOS DEL INTESTINO DEL DELGADO. -Digestión anormal de los alimentos -Insuficiencia pancreática (falta de secreción del jugo pancreático hacia el intestino delgado), OCASIONA: * Pancreatitis. * Obstrucción del conducto pancreático por el calculo biliar en la papila de Váter. * Extirpación de la cabeza del páncreas. Hasta un 60% de la grasa que llega al ID, queda sin absorber carbohidratos y proteínas . Grandes porciones de los alimentos ingeridos se desaprovechan para la nutrición. PANCREATITIS: - Puede ser aguda o crónica. - Puede ser por alcohol + grasa. - Taponamiento de la papila de Váter por calculo biliar; obstruye el colédoco y el conducto pancreático principal, las enzimas pancreáticas se almacenan en conductos y acinos del páncreas. El exceso de tripsinógeno se activa para formar Tripsina y se activa el resto de tripsinógeno, quimiotripsinógeno y carboxipeptidasa, hay una mayor activación de enzimas proteolíticas y por lo tanto una destrucción del páncreas. MALABSORCIÒN DE LA MUCOSA DEL INTESTINO DELGADO. -ESPRUE NO TROPICAL: * Esprue ideopática, enfermedad celiaca (niños) y enteropatía por gluten (cereales---trigo y centeno) * Destruye directamente los enterocitos * Eliminar trigo y centeno de la dieta. -ESPRUE TROPICAL: * Suele encontrarse en los trópicos. * Dx: ANTIBACTERIANOS, se debe a inflamación de la mucosa intestinal secundaria a microorganismos infecciosos no identificados. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 36 MALA ABSORCIÓN EN EL ESPRUE -La absorción de grasas es la primera en alterarse. -La grasa que aparece en las heces lo hacen en sales de ácidos grasos como grasas neutras no digeridas (esteatorrea idiopática) -alteración de absorción de proteínas, carbohidratos, calcio, potasio, ácido fólico y vitamina B12. Paciente : -deficiencia nutritiva grave -osteomalacia -alteraciones de la coagulación -carencia de vitamina k -anemia macrocítica de tipo pernicioso(vitamina B 12,ácido fólico). Estreñimiento: -Es el movimiento lento de las heces, por el intestino grueso. -Asociado con la acumulación de heces duras y secas en el colon descendente. -Por la prolongada permanencia de las heces se va a absorber e líquido que contienen. -puede ser provocado por: * tumores * adherencias que lo constriñen * úlceras -Una causa funcional frecuente es la irregularidad del ritmo intestinal generada por la inhibición permanente de los reflejos normales de la defecación. -Rara vez los lactantes sufren de estreñimiento, parte de su aprendizaje en los primeros años de vida requiere que se acostumbre a controlar la defecación que se efectúa a través de la inhibición de reflejos naturales. -Si no se defeca cuando aparecen los reflejos o si se abusa de laxantes, los reflejos van perdiendo su fuerza y el colon presentara atonía. -Establecer unos hábitos intestinales regulares en las primeras etapas de vida como defecar por las mañanas cuándo los reflejos gastrocólicos y duodenocólicos, inducen movimiento en la masa del intestino grueso, puede evitar de estreñimiento en etapas más tardías. -Puede ser consecuencia de espasmo de un pequeño segmento del colon sigmoide. -La motilidad del IG suele ser débil por lo que ligeros espasmos provocar un estreñimiento intenso. -Un estreñimiento de varios días trae como consecuencia el acumulo de una gran cantidad de heces por encima del sigma espástica, y el exceso de secreciones del colon dará lugar a una diarrea que dura un día. MEGACOLON: -Estreñimiento muy intenso en la que la persona defeca una vez a la semana en la cual el colon va a acumular grandes cantidades de materia fecal, habrá una distensión de la pared (de 8-10cm) -también llamada: enfermedad de Hirschsprung. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 37 -La causa más frecuente es una deficiencia o ausencia de células nerviosas en el plexo mientérico de un segmento del sigma. En este segmento no se producen reflejos de defecación ni movimientos peristálticos potentes. DIARREA: - Rápido movimiento de la materia fecal a través del IG. - Causas: 1) enteritis: infección del intestino causada por un virus o bacteria. - La diarrea infecciosa afecta mas la porción distal del ileon y al colon - La mucosa de la región afectada se irrita y aumenta la secreción. - La motilidad de la pared intestinal suele multiplicarse. - Se produce gran cantidad de líquidos, para arrastrar los gérmenes hacia el ano. - Movimientos potentes de propulsión para avanzar, se trata de un gran mecanismo para liberar al intestino de una infección debilitante. - ejemplo: * diarrea por cólera: -su toxina estimula una secreción excesiva de electrolitos y de líquido, por las criptas de Lieberkühn del ileon distal y colon. -la cantidad secretada puede alcanzar de 10-120lts diarios, mientras que el colon solo absorbe un máximo de 6-8 lts. Al día. -si la pérdida de líquidos y electrolitos es muy intensa puede conducir a al muerte en 24 hrs. -la base del Tx es el aporte de líquidos y electrolitos con la misma rapidez con la que se pierden administrando IV solución salina y glucosada. -sin Tx la mortalidad es casi del 50%. 2) Diarrea psicógena: Es la diarrea que acompaña a los periodos de tensión nerviosa, se debe a la estimulación excesiva del sistema nervioso y excita la motilidad y secreción de moco en el colon distal. 3) Colitis ulcerosa: • Enfermedad en la que se inflaman y se ulceran extensas áreas de las paredes del IG. • La motilidad del colon ulcerado es tan grande que los movimientos en masa en lugar de ocurrir durante 10-30min. Como es habitualmente son casi continuos. • Las secreciones del colon aumenten y como consecuencia el paciente tiene deposiciones diarreicas repetidas. • Su causa se desconoce, probablemente se deba a: * efecto alérgico * inmunitario destructivo * consecuencia de una infección crónica a una desconocida. • • Cuando el cuadro esta muy avanzado las úlceras se perpetúan por la infección bacteriana sobreañadida y rara vez se curan a menos que se practique una ileostomía, para que el contenido intestinal drene hacia el exterior en lugar de fluir por el colon. Cuando las úlceras no cicatrizan, se debe extirpar todo el colon. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 38 PARÁLISIS DE LA DEFECACIÒN EN LAS LESIONES DE LA MÈDULA ESPINAL. -La defecación se inicia con el paso de las heces por el recto lo que da origen a un reflejo mediado por la médula espinal . -Que facilita la actividad del reflejo intrínseco de la defecación mediada por el plexo mientérico de la pared del colon y del sigma. -Las lesiones de la médula espinal alteran o bloquean el reflejo medular de defecación. Ejemplo: * La destrucción por compresión del cono medular (destruye los segmentos dístales de la médula donde tiene lugar la integración del reflejo por lo que conlleva siempre a la parálisis de la defecación. * En estos casos la evacuación requiere de laxantes o enemas abundantes. * Lo más frecuente es que las lesiones medulares afecten alguna zona situada (entre el cono medular y el encéfalo) y en estos casos el bloqueo afecta a la parte voluntaria de la defecación. * La pérdida de la contribución voluntaria a la defecación: -pérdida del aumento de la presión abdominal. -pérdida de la relajación del esfínter anal voluntario (hacen la defecación difícil). ALTERACIONES DE LA DEGLUCIÓN Y DEL ESÓFAGO. PARÁLISIS DEL MECANISMO DE LA DEGLUCIÓN. Las lesiones de los pares craneales V, IX y X, pueden paralizar elementos esenciales del mecanismo de la deglución. Por algunas enfermedades: * poliomielitis * encefalitis * distrofia muscular * miastenia grave * botulismo Cuándo existe parálisis total, parcial del mecanismo de la deglución : * supresión de la deglución * cierre insuficiente del glotis * cierre insuficiente de la parte posterior de las fosas nasales por el paladar blando y la úvula. ACALASIA Y MEGAESOFAGO El esfínter esofágico inferior no se relaja durante la deglución, por lo que el paso de los alimentos resulta difícil e imposible: -La musculatura de esta región mantiene una contracción espástica y el plexo mientérico pierde la capacidad de permitir la señal que induce la relajación receptiva del esfínter esofágico cuando los alimentos se aproximan al esfínter durante la deglución. -Cuándo es grave: * esófago tarda en vaciar los alimentos deglutidos en el estómago. * ulceración de la mucosa ACALASIA: Fallas en la relajación del esfínter esofágico inferior. Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 39 GASTRITIS Inflamación de la mucosa gástrica. -superficial(poco nociva) -profunda(atrofia de las glándulas) Causas: -Infección bacteriana crónica de la mucosa del estómago -ingestión de sustancias irritantes(alcohol y aspirina) LA BARRERA GÁSTRICA La absorción sanguínea directa del bolo gástrico suele ser escasa por 2 características de la mucosa: 1) Está tapizada por células mucosas muy resistentes que sec retan un moco viscoso y adherente 2) Las células epiteliales adyacentes disponen de uniones íntimas En la gastritis: -aumenta la permeabilidad de la barrera con lo que los iones hidrógeno difunden hacia el epitelio gástrico causando mayores daños y un círculo vicioso de lesión progresiva y atrofia de la mucosa -la mucosa se torna más vulnerable a la digestión séptica y a menudo se forma una úlcera gástrica ATROFIA GÁSTRICA En la gastritis crónica la mucosa se atrofia progresivamente hasta que la actividad glandular disminuye o desaparece por completo (auto inmunidad frente a la mucosa gástrica) La ausencia de secreciones en la atrofia gástrica: -aclorhidria -anemia perniciosa En la gastritis atrófica se observan los vasos de la submucosa . ACLORHIDRIA: El estómago deja de secretar ácido clorhídrico Él diagnóstico: cuando el pH de las secreciones gástricas no disminuye tras una estimulación máxima, por debajo de: -disminución de la secreción ácida -cuando no secreta ácido tampoco se secreta pepsina; pero aun cuando se diera la ausencia de ácido impediría su función. ANEMIA PERNICIOSA EN LA ATROFIA GÁSTRICA Las secreciones gástricas normales contienen el factor intrínseco (una glucoproteína sintetizado por las células parietales para que se absorba la vitamina B12 en el ileon. -factor intrínseco +vitamina B12 (la protege de la digestión y la destrucción a su paso por el intestino delgado), si falta el factor intrínseco la cantidad de vitamina B12 absorbida es 1/50 de su valor normal (ausencia de maduración de eritrocitos jóvenes recién formados en la medula). Fisiología Gastrointestinal - Fisiología I Facultad de Medicina, U.A.E.M. kardia.cjb.net 40 TRANSTORNOS GENERALES DEL TUBO DIGESTIVO -Vómitos Medio por el cual el tramo alto del tubo digestivo se libera de su contenido -dilatación o irritación excesiva del duodeno, estimulo potente 1) Las aferentes (vagales y simpáticas). 2) Centro bilateral del vomito 3) Desencadenan reacciones motoras automáticas. 4) Del centro del vomito (V, VII, IX, X, XII) 5) Parte alta del tubo digestivo y por los nervios raquídeos 6) Diafragma y músculos abdominales. ENTERITIS Es la infección del intestino causada por un virus o por una bacteria. NÁUSEAS Son el reconocimiento consiente de la excitación inconsciente de un área del bulbo intermitente asociada con el centro del vomito o que forma parte del mismo. OBSTRUCCIÓN GASTROINTESTINAL El tubo digestivo puede obstruirse en cualquier punto de su trayecto, algunas de las causas de obstrucción son: cáncer, las constricciones fibrosas secundarias a ulceraciones o a adherencias peritoneales y el espasmo o la parálisis de un segmento intestinal GASES EN EL TUBO DIGESTIVO Y FLATULENCIAS Estos pueden entrar en el tubo digestivo es de tres fuentes: aire deglutido, gases formados como consecuencia de la acción bacteriana y gases que difunden desde la sangre al tubo digestivo. Los gases son mezclas de nitrógeno y oxígeno procedentes del aire deglutido. *.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*.*