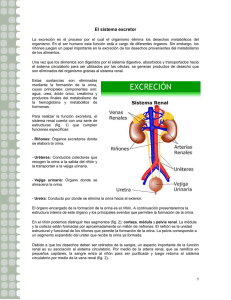
FISIOPATOLOGIA DEL APARATO DIGESTIVO
Anuncio

FISIOPATOLOGIA DEL APARATO DIGESTIVO. LECCION 1. RECUERDO ANATOMO-FISIOLOGICO DIGESTIVO. ANAMNESIS Y EXPLORACON FISICA. DEL TRACTO Se define “aparato”, como un conjunto de órganos que consiguen realizar una función determinada. Ej: aparato digestivo, cuya función consiste en hacer la digestión. El tubo digestivo empieza en la boca y termina en el ano, y posee dos órganos: el hígado y el páncreas. El orden es el siguiente: boca, esófago, estómago, intestino delgado, intestino grueso y ano. Esófago. Su función consiste en el transporte tras la deglución. Necesita capas musculares y una coordinación nerviosa. Arriba tiene el “esfínter esofágico superior” que se abre sincrónicamente con la deglución y evita que se regurgite la comida. El “esfínter esofágico inferior” se cierra tras la llegada del bolo alimenticio e impide que suba. Las patologías que presenta el esófago son diversas, como por ejemplo, la disfagia: dificultad para tragar los alimentos. Estómago. Posee un esfínter denominado “píloro”, que se abre sincrónicamente para que los alimentos pasen al duodeno, y otro llamado “cardias” que es la frontera esofago-gástrica. Duodeno. Esta parte del tubo digestivo posee tres porciones. En la segunda porción del duodeno desembocan conductos biliares extrahepáticos. A ese nivel hay otra secreción, que es la “s. pancreática”. El duodeno es una parte del i. delgado. I. delgado. Va a terminar en el íleon terminal. Luego va al intestino grueso y finalmente al ano. En el intestino delgado se produce la absorción, por la conjunción de la bilis y el jugo pancreático absorbe el bolo alimenticio. Patología en el i. delgado: la “mal absorción” es debida a un fallo en el tubo digestivo. Las personas que la padecen son delgadas, de bajas tallas y sufren de diarrea. I. grueso. Colon (ascendente, transverso, descendente). Su función es la de transporte y absorción de agua y electrolitos. Cuando el individuo no bebe suficiente agua, el organismo lo absorbe todo y por tanto las heces se hacen duras. La solución sería beber mucha agua. ANAMNESIS. Es el recuerdo de la enfermedad por parte del paciente. Más que enfermedad, lo que sufre el paciente son molestias, síntomas o signos. Síntoma. Es subjetivo. Es la apreciación del paciente de la molestia y no se puede medir. Ejemplos: - pirosis, ardor retroesternal que asciende hacia arriba y es el síntoma clínico del reflujo gástrico. Significa que existe algún problema en el esfínter esofágico inferior. Coloquialmente se denomina a la pirosis como acedía. - afagia, es la imposibilidad de tragar. - odinofagia, es la dificultad para tragar acompañada de dolor. Signo. Son datos objetivos, y no subjetivos como los síntomas. Por ejemplo: barriga inflamada, presión sanguínea, etc... La “anamnesis” puede ser de dos tipos: espontánea o dirigida. 1. Anamnesis espontánea. El paciente cuenta su enfermedad y de ahí se debe sacar un síntoma o signo principal. Normalmente son síntomas. 2. Anamnesis dirigida. El odontólogo pregunta y dirige al paciente: ¿dónde?, ¿cuándo?, ¿desde cuándo?, etc... También se puede preguntar otras sintomatologías (peso, frecuencia de aseo personal). Después hay que preguntar a qué atribuye el paciente esos síntomas que padece. Por último hay que preguntar antecedentes personales, como hábitos tóxicos (fumar, beber), profesión (enfermedades profesionales por estrés, psicosomáticos, etc...), enfermedades (diabetes, hipertensión, hipotensión) y operaciones. También por antecedentes familiares debido a que su enfermedad puede ser hereditaria. EXPLORACION FISICA (del aparato digestivo). Para la exploración física se emplean los medios físicos que posee el médico / odontólogo para sacar del paciente una serie de datos. Para ello se utilizan los órganos de los sentidos: vista, tacto, oído y la percusión. 1º. Inspección general por medio de la vista. En esta inspección pueden observarse: coloración de la piel, cabello, barriga, amputaciones, alteraciones cutáneas, dedos en palillo de tambor (enfermedades del corazón), boceras (hipoavitaminosis), ginecomastia: pezones prominentes (fallo hepático), capilares o venas en forma de arañas (patología hepática), eritema palmar: prominencias hipotenar y tenar rojas, etc... 2º. Inspección por medio del tacto. Se puede palpar todo lo palpable, es decir, en el cuello buscando ganglios, o en el abdomen buscando el crecimiento anómalo de vísceras, como: hígado (hepatomegalia), bazo (esplenomegalia), etc... 3º. Inspección mediante el oído. Auscultación por estetoscopio ó fonendoscopio. 4º. Percusión. Se percute con los dedos para ver dónde hay aire y dónde no. Se puede observar mediante esta exploración: derrame pleural, ascitis (abdomen lleno de líquido), etc... 5º. Tacto rectal. Se utiliza en las patologías anales (en ano y recto). LECCION 2. DIGESTIVO. EXPLORACIONES COMPLEMENTARIAS DEL APARATO Son principalmente dos: analítica de sangre y de orina. 1. Analítica de sangre. Consiste en el recuento de hematíes, leucocitos y fórmula leucocitaria. También la hemoglobina, hematocrito y velocidad de segmentación globular (VSG). El aumento de esta velocidad de segmentación supone la existencia de enfermedades en el organismo. Es la disproteinemia, es decir, la alteración de proteínas plasmáticas en sangre. Normalmente se realizan dos medidas, una a la primera hora, y otra a la segunda. 2. Analítica de orina. Lo que se analiza y mira al microscopio es el sedimento o poso de la orina. Con este análisis se mide: la urea, glucemia (diabetes), GOT y GPT (enzimas extracelulares), FA (fosfatasa alcalina) y GT (enzimas de obstrucción biliar), y el proteinograma. También se miden productos anormales, no propios de la orina. PRUEBAS COMPLEMENTARIAS Se utilizan para explorar la funcionalidad del aparato digestivo. Son: 1. Radiodiagnóstico. Puede ser: - radiología simple (no se utiliza ningún contraste), de tórax o abdomen en patología digestiva. - radiología con contraste. Se utiliza una papilla de Bario para rellenar el aparato digestivo (colon, estómago, etc...). Ej: tumores en la pared del estómago y en el esófago (intraluminal o extrínseca desde el exterior). Pueden ser: - T.E.G.D (tránsito esofago-gastro-duodenal). - T.I.D (tránsito intestino delgado). - Enema opaco. 2. Ecografía. Utiliza los ultrasonidos (hígado, páncreas, vesícula y conductos biliares). Definen y separan lo sólido de lo líquido. Ej: ecografía abdominal. 3. TAC. Tomografía axial computerizada. 4. Resonancia magnética. 5. Arteriografía. Se utiliza un contraste hidrosoluble que se inyecta en arterias. Cuando se realiza en las venas recibe el nombre de “flebografía”. 6. Endoscopia digestiva. Estudio por visión directa de las cavidades orgánicas digestivas. Se introduce un sistema que lleva un foco luminoso que ilumina las cavidades. Se insufla aire para hacer de la cavidad virtual una real. También precisa luz, y posee un objetivo por donde se recoge la imagen por medio de sistemas electrónicos. Tipos: - Videoendoscopia. - Endoscopia digestiva alta. En el estómago, esófago y duodeno. - Endoscopia digestiva baja. En el recto y colon. - Endoscopia terapéutica (si se encuentra alguna patología). - Endoscopia diagnóstica. La endoscopia estudia principalmente las mucosas digestivas. Tiene la opción de tomar biopsias que nos parecen patológicas y pueden ser dirigidas y múltiples al poseer unas pinzas de pequeño tamaño. 7. Manometría. Por medio de esta técnica se realiza el registro de los cambios de presiones intraluminales, es decir, dentro del tubo. Puede explorar el esófago, el colon y la vesícula biliar-pancreática. Ejemplos: 1 E.E.S 2 E.E.I Ondas normales (fisiológicas). 1 E.E.S 2 E.E.I La presión haría que saliera por la nariz. 1 E.E.S 2 E.E.I Ondas peristálticas. 1 E.E.S 2 E.E.I Ondas segmentarias (en un trozo del esófago). No hay peristaltismo. Otras exploraciones complementarias: - Phmetría esofágica 24 horas. Trastornos del peristaltismo. Se realiza un registro de las variaciones del pH en el esófago. Si no hay bajada de pH, no tiene reflujos ácido-gastro-esofágicos patológicos de predominio diurno o nocturno. - Perfusión ácida del esófago. Se le provocan al paciente reflujos, de la misma manera que si llegasen ácidos al esófago, es decir, como si se produjeran fisiológicamente. -“Prueba de la D-Xilosa” para el síndrome de mal absorción intestinal. Son disacáridos de absorción fácil. Se le da al paciente D-xilosa por la boca en un vaso de agua. De la boca pasará al esófago, estómago e intestino delgado donde se absorbe y pasa a la sangre, que la transporta a los distintos órganos, cerebro y riñón. Del riñón sale a través de la orina. De esta manera, si hay baja concentración de D-xilosa, significaría que hay una mal absorción. LECCION 3. DISFAGIA. 1. Concepto. El término “disfagia” procede del griego. Dys: dificultad ; phagia: tragar. 2. Diagnóstico diferencial: - Odinofagia. Deglución dolorosa. - Afagia. Imposibilidad para poder tragar. - Globus histérico. Está relacionado con la psiquiatría. Dificultad para empezar a deglutir. Ej: dificultad ocasionada por miedo. 3. Proceso fisiológico. Hay dos etapas: - Voluntaria. Masticación y mezcla de los alimentos. - Involuntaria. Mecanismo propulsor del esófago o “complejo motor interdigestivo”, sobre el cual no podemos actuar. Empieza en la boca y llega hasta el ano. Es el que realiza el peristaltismo. Desde la boca hasta el estómago tarda un tiempo de 10 seg. y lo hace secuencialmente. Esto da lugar a tipos de disfagia funcional (por alteraciones motoras, que son contracciones incontroladas). Si en el esófago hay tumores o quistes, la disfagia no es funcional, sino orgánica, ya que impide el paso de sustancias. 4. Causas que determinan la aparición de disfagia. • Alteraciones en la fase orofaríngea (etapas voluntaria e involuntaria). Estas alteraciones provocan dolor, y son normalmente intermitentes. - lesiones dolorosas, como por ejemplo, la amigdalitis. - lesiones ocupantes de espacio. - alteraciones del reflejo de la deglución. Síntomas: tos, atragantamiento, regurgitación faringonasal (únicamente cursan con estos síntomas). • Alteraciones en la fase esofágica. - lesiones orgánicas. De dos tipos: -Estenosantes. Pueden proceder de la luz, de la pared, o de algo de fuera que empuja, con imposibilidad del paso del bolo alimenticio. El síntoma es dolor, como en la odinofagia. Se estrecha la luz del tubo. -Alteración de la contractilidad. - lesiones funcionales. -Trastornos motores esofágicos. Preguntas clave: a. ¿Qué alimentos causan los síntomas? Los líquidos causan el trastorno motor o funcional. b. ¿El paciente tiene pirosis? La pirosis es una sensación ácida en el esófago. Es un escozor retroesternal o reflujo gastroesofágico. En el esófago se observa un cambio de pH de básico a ácido. c. ¿La disfagia es intermitente o progresiva? La disfagia puede ser: - intermitente, no hay tumor ni proceso inflamatorio. Ej: Achalasia (alteración nerviosa), que dilata el esófago y en el esfínter esofágico inferior hay una hipertonicidad y no se relaja cuando llega la comida, produciéndose una regurgitación. - progresiva, hay un trastorno orgánico que produce un cambio brusco de tragar a dejar de hacerlo. Ej: Tumor, que empieza a crecer en la luz del esófago y hay sensación de distensión. 5. Estudios complementarios (abordar la disfagia). a/ - Rayos X de tórax. Da mucha información. Proyecciones posteroanterior y lateral. La situación basal del esófago es estar plegado, es decir, su cavidad es virtual. - Rayos X baritada. Se hacen papillas de Bario y se introducen en las cavidades: 1º Fase de llenado máximo. 2º Sustancia efervescente (3D). - Endoscopia. Es complementaria al tránsito. Se ve la mucosa. - Manometría. Prueba de elección para trastornos del esófago. - Ecoendoscopia. Valora en toda su profundidad la pared esofágica y es la técnica de elección para el estudio de las lesiones submucosas. Es capaz de ver lo que rodea al esófago en tonalidad de escala a color. Se utiliza para el cáncer de esófago, que puede crecer hacia el interior, en la luz del tubo, aunque normalmente crezca por fuera. - TAC. Tomografía axial computerizada. - Ecografía. Es una interpretación de la realidad, ya que la tonalidad es en blanco y negro y no puede apreciarse perfectamente la imagen. 6. Consecuencias. - Acumulo de material por encima de la lesión con posibilidad de fibrosis pulmonar (ahoga y mata). - Regurgitación y paso a vías aéreas. - Desnutrición y deshidratación. LECCION 4. ANOREXIA, NAUSEA Y VOMITO. 1. ANOREXIA. Es la falta de deseo por los alimentos. Es una sensación subjetiva. Es un “síntoma” muy frecuente. Hay dos tipos fundamentales de anorexia: - Anorexia orgánica o justificada. Falta de apetito que se da en los pacientes con patología, es decir, en personas con procesos patológicos de enfermedades graves. Ej: hepatitis, gastritis, cáncer, en alcohólicos, fumadores y al acabar de comer (saciado el apetito). - Anorexia funcional o injustificada. También es llamada anorexia nerviosa. No hay una causa orgánica que la justifique. Predomina en el trastorno neurótico de la personalidad. Esta enfermedad se da más en mujeres en etapa de maduración, y se caracteriza por un trastorno de la percepción. Los pacientes son hiperactivos y pasan periodos de bulimia. Hay una gran delgadez en los anoréxicos y finalmente una severa malnutrición. Sus signos más frecuentes son: la amenorrea, la anemia y la pérdida de masa muscular. 2. NAUSEAS. Es el deseo de vómito inminente que puede o no acompañarse de vómito posterior. Es una sensación. Las náuseas dependen de la sensibilidad del “centro del vómito” ó “reflejo del vómito” situado en el bulbo raquídeo. Está relacionado con el nervio vago y los nervios somáticos. El nervio vago pertenece al Sistema N. Autónomo (parasimpático). El “centro reflejo” está conectado con la vista, el cerebro y el cerebelo. 3. VOMITO. Es la expulsión por la boca de contenido gástrico, y va precedido siempre por náuseas. Es distinto de la regurgitación, ya que ésta no va precedida de náuseas y se define como la avenida a la boca de contenido procedente del esófago o del estómago. La regurgitación puede ser ácida si procede del estómago, o alcalina si procede del esófago. El vómito se considera un mecanismo defensivo (ingestión de veneno). Pero también es una manifestación patológica, de una enfermedad previa. El vómito se produce por distintos mecanismos: • Vómitos centrales. - La vista recibe información cortex estímulos al centro del vómito. - El olfato recibe información cortex estímulos al centro del vómito. - El oído interno + cerebelo (sentido del equilibrio) recibe información cortex estímulos al centro del vómito. - Alteración del medio interno (hiperglucemia). - Causas que provocan hipertensión craneal (meningitis). • Vómitos de origen periférico. Los estímulos se desarrollan fuera del centro del vómito. Lo provocan los nervios vago y somáticos. Ejemplos: - Apendicitis. Fosa ilíaca derecha el n. vago estimula el centro del vómito vómito. - Estenosis pilórica. Crecimiento tumoral que cierra el píloro. - Peritonitis. Inflamación del peritoneo. - Colecistitis. Inflamación de la vesícula. ETAPAS DEL VOMITO (todo se produce sincrónicamente). 1º. Náuseas, que pueden terminar en una arcada (inicio de vómito). 2º. Contracción del antro + cierre del píloro. Empieza el reflejo del vómito. 3º. Relajación del estómago y esófago + apertura de los esfínteres inferior y superior. El antro sigue contraído. 4º. Aumento de la presión abdominal. Debido a los n. somáticos el diafragma y los musc. abdominales se contraen produciendo un aumento de presión. 5º. Adelantamiento de la lengua + cierre de la glotis + cierre de las coanas. Se tapa la vía respiratoria. Finalmente se expulsaría el contenido gástrico por la boca. TIPOS DE VOMITO. La clasificación de los vómitos se hace según su contenido y según la forma de producirse. Según los contenidos del vómito, se clasifican en: 1. Alimenticios (comida). 2. Biliosos (bilis). 3. Hemáticos (hematenesis). Si la sangre es roja, la lesión es importante, pero si por el contrario es negra (poso de café) no tiene importancia, ya que depende del tiempo de permanencia en el estómagoa mayor tiempo, menor importancia de la lesión. 4. Fecaloideos (parecido a las heces). Es debido a problemas de drenaje en el píloro o en sus proximidades. 5. Purulentos. Son secundarios a la gastritis accesificada o purulenta. Según la forma de producirse el vómito, se clasifican en: 1. Normales. 2. Escopetazo. Vómitos centrales con hipertensión craneal. 3. Pospandriales. Después de la comida, con el estómago lleno. 4. En ayunas. Son vómitos biliosos. Es frecuente en fumadores, bebedores y embarazadas. CONSECUENCIAS DEL VOMITO. Son excesivas y van a originar pérdidas (bilis, jugos gástricos y al principio alimentos). Se roba al organismo líquidos y electrolitos: agua, Na, K, Cl. Todo esto lleva a la deshidratación, hipocloremia, hiponatremia e hipopotasemia. La deshidratación provoca sequedad de piel, ojos hundidos y pérdida de peso. Para remediarlo hay que inyectar en vena un glucosado fisiológico con glucosa, agua, Na y K. La hipopotasemia provoca paradas cardiacas. - Hematenesis secundaria a un vómito normal (fumador). Es el “Síndrome de Mallory-Weis”. LECCION 5. FISIOPATOLOGIA DE LA SECRECION GASTRICA: HIPER E HIPOSECRECION. CARDIAS ANGULO D E H IS FU N D U S IN CISU RA A N G U L A R C U E R P O G ÁS TR I C O P ILO RO A N TR O G ÁS TR I C O Funciones: • Función motora. Mezcla del contenido gástrico (alimentos + secreción). Se realiza en el antro principalmente. Dentro de esta función cabe destacar: - Función de vaciamiento. Una vez mezclado, el contenido gástrico se vacía. En el antro están las células G antrales que producen la hormona llamada “gastrina”. El antro, por tanto, funciona como una bomba de vaciado. • Función secretora. Se caracteriza por la secreción del jugo gástrico, que se realiza en el cuerpo gástrico fundamentalmente. Las glándulas están compuestas por: a/ Células parietales. Segregan el ác. clorhídrico y el factor intrínseco imprescindible (absorción posterior de vitamina B12). b/ C. principales. Segregan “pepsina”, que es una enzima que digiere los alimentos. c/ C. mucoides. Segregan moco para facilitar la mezcla de principios que se encuentran en el estómago o epigastro. Epigastro Hipocondrio der. Hipocondrio izq. Vacio derecho Vacio izquierdo Mesogastro Fosa iliaca der. Fosa iliaca izq. Hipogastro • Secreción gástrica. Es un mecanismo reflejo autónomo. Hay 3 fases: 1º. Fase cefálica. Está llevada por el nervio vago (Reflejo de Pavlov). El n. vago estimula al estómago y éste secreta los jugos gástricos. 2º. Fase gástrica. La comida alcalina estimula a las células G antrales (subida de pH por la entrada de alimentos) del antro que segregan “gastrina”, que es una hormona que estimula las glándulas del estómago para llevar a cabo la secreción total. Las gl. segregan ác. clorhídrico. Hay una autorregulación entre los niveles de gastrina y los cambios de pH. 3º. El alimento pasa al intestino y se liberan también hormonas intestinales que van a autorregular la secreción ácida. Al disminuir el pH, disminuye la secreción gástrica. PATOLOGIA DE LA SECRECION GASTRICA. - Normosecreción. Es la secreción correcta (no patológica). - Hipersecreción, hiposecreción y ausencia de secreción (aquilia): a/ Hipersecreción o hiperclorhidria. - lo produce determinados estados emocionales. - cuando existe aumento del tono vagal (sistema autónomo parasimpático). - cuando existe un aumento importante de gastrina. Pasa a la sangre y produce la estimulación. Se puede dar por un aumento de gastrina ectópica, es decir, la que se produce en otro lugar que no es el antro. Suele proceder de un tumor (Gastrinoma) situado fuera del estómago. Este tumor está formado por células G que producen de forma incontrolada “gastrina”. - por una “hiperplasia” de cél. G antrales, en la que las cél. G producen más gastrina de lo normal, es decir, tienen una hiperfunción. - por el “antro excluido”, que es ocasionado por el cirujano en la operación. Se saca el antro y se une el cuerpo al duodeno. Puede quedar un trozo de antro, por lo que se produce siempre gastrina al no llegarle ácido. - por alteraciones hormonales, como una “hiperfunción” de las glándulas suprarrenales y de las gl. paratiroides. Son puramente endocrinas. Consecuencia: úlceras duodenales. b/ Hiposecreción o hipoclorhidria ( y aclorhidria o ausencia de secreción). - estados emocionales negativos (depresión). - por “gastritis atrófica”. La atrofia de la mucosa lleva a una disminución de la secreción. - por “úlceras gástricas”. Se forman en el sustrato de una gastritis crónica atrófica. La gastritis atrófica termina en cáncer gástrico. - por estados carenciales. La malnutrición, maldigestión y malabsorción llevan a una disminución de la secreción ácida y a una atrofia de la mucosa por déficit de proteínas, que termina en gastritis crónica atrófica. - por endocrinopatías. Hipotiroidismo o hipoparatiroidismo. Con hiposecreción no hay grandes dolencias. El factor intrínseco es necesario para absorber el factor extrínseco. La gastritis atrófica crónica muy evolucionada es debida a un déficit en el factor intrínseco de vitamina B12 (anemia megaloblástica) los pacientes tienen la gastrina muy alta. Secundariamente la gastrina en sangre será alta porque las células G la producen para volver ácido al estómago, ya que ahora está alcalino debido a que la mucosa está atrofiada y no segrega ác. clorhídrico. LECCION 6. INTESTINAL. SINDROME DE MALDIGESTION Y MALABSORCION La digestión es un proceso complejo por el que los alimentos se transforman para poder ser absorbidos posteriormente. El proceso de digestión se inicia en la boca mediante la secreción de las glándulas salivales que producen la saliva. Tienen varias funciones: - lubricar los alimentos. - iniciar la digestión de los hidratos de carbono mediante la “amilasa salival”. - función bactericida. El esófago transporta el bolo alimenticio. El estómago mezcla adecuadamente el alimento ingerido con sus secreciones, que alcanza diariamente unos 2.000 ml., sobre todo de ác. clorhídrico y pepsina. La regulación de la secreción tiene 3 fases: cefálica, gástrica e intestinal. La “gastrina” es el estimulante más potente conocido de la secreción ácida gástrica; se produce en las células G del antro gástrico. La “somatostatina”, secretada por las células D del antro gástrico, inhiben la secreción de gastrina. El intestino delgado posee diversas funciones: completa el proceso de digestión mediante sus propias secreciones y las que le llegan desde la vía biliar y el páncreas, y digestión. realiza la absorción de agua, electrolitos y productos finales de la El páncreas secreta diariamente unos 1.200-3.000 ml. de líquido compuesto por agua, electrolitos y sobre todo enzimas y bicarbonato. La bilis está compuesta por agua, ácidos biliares, lecitina y colesterol. Su producción diaria es de unos 500-600 ml. Se concentra en la vesícula biliar y se libera al duodeno en el momento adecuado de la digestión, en función de los estímulos (colecistoquinina). Esquema: duodeno yeyuno íleon Secreción pancreática y bilis. Absorción de vit. liposolubles (A, D, E, K). Absorción de vit. hidrosolubles, excepto vit. B12. Reserva funcional. Absorción de vit. B12 (sales biliares). CAUSAS DE MALDIGESTION. (Patología en la tranformación de alimentos). - Resecciones gástricas (resección: extirpación, extracción y supresión). - Resecciones del íleon terminal ( absorción de sales biliares). - Hepatobiliar; hepatopatías crónicas; obstrucción de las vías. - Páncreas : pancreatitis crónica, tumores, obstrucciones. - Sobrecrecimiento bacteriano, que desconjuga las sales biliares. CAUSAS DE MALABSORCION. (Afectación de capa absortiva). - Disminución de la superficie absortiva, en resecciones amplias. - Alteraciones de la mucosa: - “Celiaquia”. Enfermedad en la que hay una malabsorción de nutrientes, intolerancia hereditaria al gluten de los cereales (molécula “gliadina”) que genera una respuesta inmunológica. La solución es evitar la ingesta de cereales. - Procesos parasitarios. - Irradiaciones por radioterapia. - Obstrucción de vasos linfáticos: TBC ganglionar, linfomas, etc,... - Otras causas mal conocidas. MANIFESTACIONES CLINICAS. - Diarrea. Esteatorrea: alto contenido de grasas en las deposiciones fecales. - Secundariamente a una asimilación insuficiente: - En general: pérdida de peso y fuerza, anorexia, etc... - Específicamente: - Proteínas: atrofia muscular, edemas, detención del crecimiento, amenorrea. - Vitaminas: A ceguera nocturna o hemeralopía. D raquitismo. K tendencia a sangrar. ComplejoBalteraciones dérmicas, glositis, polineuritis. B12 y ác. fólico anemia megaloblástica. - Hierro: anemia ferropénica. - Electrolitos (K, Ca). Su déficit produce adinamia y tetania. MANIFESTACIONES ANALITICAS. - Hipoalbuminemia (hipoproteinemia). - Hipocalcemia. - Ferropenia. EXPLORACIONES COMPLEMENTARIAS. 1. Rayos X de intestino delgado: resecciones, divertículos, anomalías congénitas. 2. Técnica de Kramer: se realiza la cuantificación de grasas en heces. Esta técnica normalmente se practica en enfermos ingresados. 3. Test de la D-xilosa (xilosemia y xilosuria). 4. Prueba de la tolerancia a la lactosa (diarrea y dolor cólico abdominal). La lactosa se hidroliza en glucosa (se mide la glucemia) y galactosa. 5. Test de Shilling: administración de vitamina B12 marcada tras dar B12 normal para saturar lugares de depósito o reserva normales del organismo. Luego se determina en orina siendo normal una eliminación 7 %. 6. Pruebas respiratorias: análisis de H2 exhalado, prueba del CO2 isotópico. 7. Biopsia intestinal (confirmación diagnóstica) endoscópica y mediante la “cápsula de Crosby”. La biopsia con endoscopia suele ser superficial y se usa por tanto la biopsia con cápsula. La enfermedad más característica de la maldigestión es la mucoviscidosis o “fibrosis quística pancreática”, que afecta además de al páncreas, al pulmón y al intestino. Su tratamiento es la administración de las enzimas que el páncreas no puede sintetizar. LECCION 7. ALTERACIONES ESTREÑIMIENTO. DIARREA. ILEO. DEL TRANSITO INTESTINAL. El tránsito intestinal es un transporte de lo ingerido desde la boca hasta el ano. Está mantenido por estructuras que de forma autónoma producen el tránsito. Está regulado por el Sistema Nervioso Vegetativo (S.N. autónomo), que está representado por el S.N. Parasimpático (función estimuladora), y por el S.N. Simpático (función inhibidora). Las medidas aproximadas del intestino delgado son de 5 a 8 metros, mientras que el intestino grueso alcanza una longitud de 1,5 mts. El “quimo” va a llegar al íleon terminal en un espacio de tiempo de 2 a 4 horas aprox. Una nueva ingesta provoca la expulsión del contenido del íleon al colon y éste va a realizar el fenómeno de absorción del agua y a expulsar los desechos al exterior. La defecación es un acto reflejo cuyo centro nervioso está en la médula espinal. La ampolla va a poner en marcha una serie de reflejos, que darán a la contracción de los músculos abdominales, del diafragma, la presión intraabdominal, del músc. elevador del ano y la relajación de los esfínteres “reflejo gastro-ileal”. El ciclo de defecación es cada 24-48 horas. ESTUDIO. 1. Estudios manométricos. Cambios de presión dentro de la ampolla rectal. Gracias a ellos se saben las alteraciones en el reflejo de la defecación. 2. Estudios radiográficos. Se utiliza normalmente la papilla de Bario, que es un material radiopaco. En la dieta hay aproximadamente 2 litros diarios, más los líquidos que segrega el aparato digestivos (7 l.), hace un total aproximado de 9 litros al día. Por otra parte se produce la absorción de líquidos en el organismo: 7,5 + 1,3 = 8,8 litros aproximadamente al día. Por tanto 9 l. - 8,8 l. que se absorben = 150-200 cc. / día (en heces). ESTREÑIMIENTO. Alteración del tránsito intestinal. Es un retraso de la evacuación intestinal (una vez a la semana, por ejemplo). Las heces son secas, duras y pobres en agua. Hay dos tipos: • Estreñimiento de propulsión por el colon. El colon no deja que pasen los desechos. Pueden ser: - orgánicos. El colon está enfermo normalmente por problemas obstructivos (estenosis: estrechamiento del tubo). Son generalmente tumores o bolos fecales intraluminales, pero también puede darse el caso de tumores que estén fuera de la luz del tubo. • - funcionales. El colon está perfecto y no funciona por causas como la dieta (pobre en fibra o en residuos). También puede ser por enfermedad: - endocrinopatía (patología de las gl. endocrinas): hipotiroidismo, hipoparatiroidismo, diabetes. Estreñimiento de evacuación (“centro de defecación”, que está en la médula sacra). La defecación es espontánea. Patología del recto y ano: hemorroides (está relacionado con la disfunción del centro de defecación). DIARREA. Aceleración de la evacuación intestinal. La diarrea produce una importante pérdida de líquidos y electrolitos, por tanto, hay que aportar al organismo gran cantidad de agua. Tipos: - Defectos de absorción, maldigestión. - Aumento de la secreción. El aumento del aporte de líquidos del intestino. También hay una falta de absorción. Ejemplos: Los tumores producen un aumento en la producción de hormonas y por tanto aumenta la secreción ; cuando se produce alguna infección hay que dar algún tipo de tratamiento. - Aceleración del tránsito. Por: - trastornos y alteraciones del S.N. Vegetativo (inervación). - hipertiroidismo, hiperparatiroidismo (la motilidad está aumentada). ILEO (intestino, yeyuno, ileon, colon). Interrupción completa del tránsito intestinal por motivos orgánicos o funcionales: • Motivos orgánicos. Normalmente por obstrucción. Por 3 mecanismos: - Mecanismo obstructivo puro por causas: - extraluminal (fuera del tubo). - intraluminal (dentro del tubo). - parietales (en la pared). - Estrangulación. Hernias por donde escapan las asas intestinales, produciéndose un íleo orgánico por estrangulación. También puede producirse por la aparición de un “vólvulo”, es decir, estrangulación por rotación. - Invaginación. Cuando un segmento de intestino se mete en otro. -Esquema: 1º 2º ILEO 1º. Hay un aumento del peristaltismo, que provoca dolor, dilatación y retención de líquido. 2º. Se produce estreñimiento, no expulsión de gases ni heces, vómitos y consecuente pérdida de agua, electrolitos, etc... (En los dos casos por estrangulación, se dan casos de compenetración). Motivos funcionales Ileo funcional o paralítico. Existe alguna sustancia en el medio interno que paraliza el Sistema Nervioso Vegetativo y fibras musculares. Ej: diabetes (aumento de gluc.) o insuficiencia renal (paralisis del instestino). • LECCION 8. EL HIGADO: SEMILOLOGIA GENERAL Y ESTUDIO DE LA FUNCION HEPATICA. El hígado tiene muchas funciones. Se encuentra a la derecha y tiene dos lóbulos. A él llega la vena porta (que se forma con la mesentérica y la esplénica) y la arteria hepática. La absorción intestinal llega al hígado mediante la vena mesentérica y la porta. La art. hepática y la v. porta confluyen en el interior. La sangre sale por las v. suprahepáticas para llegar a la v. cava, que lleva al corazón. Las funciones del hígado son: - Sistema reticuloendotelial, que tiene la función de fagocitosis de sustancias extrañas. También es importante para recoger la hemoglobina y transformarla en bilirrubina. - Función biliar, la bilis formada en el hígado es drenada por una rama biliar, que son el hepático izq. y dcho. que confluyen en el colédoco del que sale la vesícula biliar. El colédoco desemboca en el tubo digestivo. La bilis está integrada por sales biliares que son muy importantes para absorber lípidos y elementos liposolubles. - Funciones metabólicas para hidratos de carbono (la glucosa la almacena en forma de glucógeno), para lípidos (en el hígado se producen algunos lípidos). Sintetiza proteínas, que son lanzadas a la sangre (albúmina), y también factores de coagulación. Sintetiza, además, vitaminas y permite la absorción de las vit. liposolubles. - Función termorreguladora. Metabolismo hormonal, para que no haya exceso de hormonas (ej: cuando aumenta los estrógenos en el hombre, hay feminización). - Función antitóxica. Gran cantidad de productos tóxicos y medicamentos son eliminados o metabolizados en el hígado. Los productos tóxicos liposolubles deben ser transformados por el hígado a hidrosolubles para que puedan ser eliminados en el riñón. El hígado se manifiesta con dolor en la cápsula de Glisson. Duele al distenderse el hígado ( es el flato: acumulación de sangre porque el corazón no bombea lo rápido que se necesitaría. Esto produce una distensión de la cápsula). Manifestaciones: - Se manifiesta una hepatopatología como la ictericia de piel y mucosas. Cuando empieza la ictericia se denomina subictericia (sólo se pone amarillo el blanco de los ojos y la mucosa). El síntoma de la ictericia es el “prurito”, debido a la llegada de bilis a la piel. - También se manifiesta la “coluria”, que es el aumento del color de la orina por el aumento de bilirrubina en la orina. - También la “acolia”, que son heces despigmentadas. “Hipocolia”, sería menos coloración de lo normal de las heces. - También la “hepatomegalia”, que es el aumento anómalo del tamaño del hígado. El mal funcionamiento puede ser debido a una inadecuada dieta (porque no se coma fibra, y por tanto, no habría nada que eliminar). También puede ser que haya endocrinopatías (ej: en el hipotiroidismo, la tiroxina activa el organismo. Por eso cuando hay estreñimiento se pueden aplicar hormonas tiroideas. En los diabéticos que afectan al S. Nervioso Autónomo). Cuando hay un déficit de evacuación, puede haber problemas en el recto o ano, o en el antro de la defecación. - También hay eminencias cutáneas como las “arañas vasculares”, los dedos en palillo de tambor, uñas en vidrio de reloj, lengua depapilada (déficit de vitaminas del complejo B). - Las eminencias circulatorias son hipotensión y braquicardia. - Otras eminencias son las endocrinas (depilación de axilas, impotencia, esterilidad y atrofia testicular en hombre y amenorrea en mujeres). - Manifestaciones hematológicas: trastornos de la coagulación, leucopenia, trombopenia y anemia megaloblástica. - Alteraciones metabólicas: hipoglucemia, disminución de colesterol, de albúmina y de otras proteínas. LECCION 9. MECANISMOS DE LESION HEPATOCITARIA. El hígado es el órgano de mayor tamaño. Recibe una doble irrigación sanguínea: vena porta y arteria hepática. La recogida de la sangre se realiza por la vena cava (v. suprahepáticas que desembocan en la v. cava inferior). La vena porta se divide en dos ramas derecha e izquierda, y se vuelve a ramificar. El conducto hepático dcho. e izdo. van a confluir en el conducto hepático común y de ahí al colédoco. 1. MECANISMOS DE LESION. Pueden ser: - Por acción directa. Agentes tóxicos como el alcohol, medicamentos (paracetamol), procesos de isquemia-hipoxia. Efectos: citolisis, fibrogénesis, nódulos de regeneración. - Alcohol. El alcohol cuando llega al hígado se metaboliza a “acetaldehido”. Es citotóxico, es decir, tóxico para la célula donde actúa. Secundariamente se produce un acumulo de triglicéridos y esto ocasiona un hígado graso o “esteatosis”, que no produce síntomas. Cuando la esteatosis es muy marcada se denomina “esteatohepatitis”, que esta relacionado con el alcohol (ganancia o pérdida brusca de peso), y se manifiesta por el incremento de GOT y GPT (transaminasas). Hasta aquí es reversible. El exceso de ingesta de alcohol hace que al tomarse con fármacos sea mucho más tóxico (paracetamol). La esteatosis puede evolucionar a “hepatitis crónica activa” que está relacionada con la inmunidad. Empieza a no ser reversible. La fibrosis, que es el estadio precirrótico irreversible, pasa a cirrosis hepática, formándose en el hígado unos nódulos anómalos no funcionales y se producen problemas generales. Un gramo de alcohol equivalen a 7 calorías (pero no mejora el estado nutricional, es decir, es como si las calorías estuviesen vacías). Un consumo de 80 a 160 gr. de alcohol al día incrementa 5 veces el riesgo de cirrosis. Si este consumo es superior a 160 gr. al día, el riesgo se incrementa 25 veces. La medida de los gramos de alcohol se obtiene mediante una fórmula: ( mililitros ºC 0,8 ) / 100. - Medicamentos. Ejemplos: • Paracetamol, produce necrosis de los hepatocitos. • Isoniazida, produce una hepatitis aguda. • Eritromicina, produce “colostasis” = su cuadro produce el aumento de bilirrubina, GT, FA (fosfatasa alcalina). • Citotóxicos, son fármacos para tratar el cáncer (neoplasias). • Adenomas (tumores), asociados a hormonas sexuales y los anabolizantes, que también producen hepatocarcinoma. - Procesos de isquemia-hipoxia (déficit de oxígeno en el hígado). - Por virus. Acción directa y a través del sistema inmune. Los virus pueden: - invadir y destruir directamente la célula. - invadir y activar los linfocitos T en presencia de hepatocitos infectados y destruirlos. Cuadros: - hepatitis vírica. Es la segunda causa de cirrosis (hepatitis C). - hepatitis aguda. Se detecta por el aumento de transaminasas (GOP, GPT). - colostasis prolongada (virus A). Se detecta por aumento de bilirrubina, GT y fosfatasa alcalina. - hepatitis fulminante (virus B y C). No hay enfermedad previa que lo induzca, por lo que aparece en el hígado sano. Una vez instaurada la cirrosis, el grado de aceptación se establece mediante los estadios de CHILD-PUGH, que utiliza distintos parámetros en sangre: 1. Nivel de bilirrubina en sangre. 2. Nivel de albúmina. 3. Actividad de protrombina. 4. Ascitis (presencia de líquido libre en la cavidad abdominal). 5. Encefalopatía hepática. - Fenómenos autoinmunes: enfermedad inflamatoria crónica progresiva. Es una hepatopatía autoinmune, en la que es sistema inmune actúa contra las propias células del organismo. Si este fenómeno es a nivel celular necrosis ; si es a nivel biliar colostasis (aumento de enzimas colostásicas). El rechazo puede ser: agudo (necrosis celular), o crónico (necrosis celular y biliar). FISIOLOGIA. El hígado está constituido por acinos. Compuesto por la triada portal (rama terminal de la vena porta, una rama de la arteria hepática y un conductillo biliar). Parénquima ( el 60 % de las cél. hepáticas son hepatocitos y el resto son cél. sinusoidales). Las cél. sinusoidales están constituidas por cél. endoteliales, unos macrófagos (cél. de KURFFER que poseen membranas especializadas que actúan en procesos infecciosos y traumatismos), y cél. almacenadoras de grasa. - Estasis sanguíneo. Situaciones de insuficiencia cardíaca producen un cuadro de hipoxia y una degeneración de hepatocitos. Se produce un aumento de transaminasas. El daño es reversible. Produce hepatotoxicidad. - Errores congénitos del metabolismo: - Hemocromatosis. Estado de sobrecarga de Fe, que produce fibrosis y por tanto evoluciona posteriormente a cirrosis. El daño es proporcional al contenido de Fe. Es una enfermedad hereditaria. - Enfermedad de Wilson. Por acumulo de Cu. Es una enfermedad hereditaria. Hay un déficit en la producción de proteínas transportadoras del cobre (ceruloplasmina y ATPasa). El cobre queda depositado produciendo fibrosis. 2. COMPORTAMIENTO ANALITICO. - Destrucción celular: aumento de GOT y GPT. - Afestación de vias biliares : aumento de bilirrubina directa, GT y FA. - Patrón de afectación mixto. 3. COMPORTAMIENTO CLINICO (mayor o menor grado de insuficiencia hepática). - Encefalopatía hepática (coma hepático). - Ictericia, coluria. - Trastornos graves de la coagulación ( actividad de protrombina). - Grado de insuficiencia hepática. - Fallo hepático fulminante (higado sano encefalopatía hepática producida rapidamente por virus B y C principalmente). LECCION 10. ICTERICIAS: TIPOS Y CARACTERIZACION. Los signos relacionados con el metabolismo de la bilirrubina y su transporte a través de las vías biliares hasta el tubo digestivo, son: ictericia, acolia-hipoacolia, coluria. Metabolismo y transporte de bilirrubina. La bilirrubina procede de la hemoglobina. Los hematíes tienen un tiempo de vida media de 120 días y portan en su interior dicha hemoglobina. Una de sus funciones es la de transportar oxígeno. La hemoglobina va a ser captada por células del “Sistema retículo-endotelial”, formando la bilirrubina indirecta (b.i), que no está conjugada y es liposoluble. Esta b.i se une en el plasma a la albúmina, y entra dentro del hepatocito, donde ocurre el “fenómeno de captación” del complejo bilirrubina-albúmina. Dentro se conjuga con ácido glucorónico, liberándose de la albúmina y formándose bilirrubina conjugada o directa (b.d). Posteriormente, el hepatocito expulsa la b.d o conjugada que es hidrosoluble y pasa a los conductos biliares (conductos hepáticos derecho e izquierdo). De esta vía pasa al intestino y aquí, por acción de las bacterias intestinales, se transforma en urobilinógeno, que pasará por el metabolismo de las bacterias a estercobilinógeno, y da color a las heces. Parte del urobilinógeno es reabsorbido por el intestino. Esta reabsorción va a las venas, luego al riñón (sistema retículo-endotelial) y finalmente a la orina, dándole la coloración adecuada. Si hubiera un obstáculo en el drenaje biliar hacia el intestino, la bilis pasaría a la sangre y las heces no estarían pigmentadas (acolia). Sin embargo, la orina lo estaría mucho (coluria) y la piel también estaría amarilla (ictericia). Parte de la reabsorción del urobilinógeno se reabsorbe para incorporarse de nuevo al ciclo. Tipos de ictericia. • Ictericia por mecanismos (hiperbilirrubinemias): 1. Aumento de producción de bilirrubina. Se produce cuando hay un aumento del aporte de hemoglobina (por masiva destrucción de hematíes) superando la capacidad de transformar dicha Hb en bilirrubina. Es una ictericia por aumento de b.i, que es liposoluble y va al torrente circulatorio, y también hay coloración amarilla de la piel. Por el contrario no hay aumento de coloración de la orina y las heces están pigmentadas, es decir, no hay acolia ni coluria. 2. Trastornos de captación. En la membrana hepatocitaria hay un problema en la captación de b.i y por tanto no puede conjugarla. Es una ictericia de b.i, que es liposoluble y que no se elimina por el riñón. La piel se tiñe y puede haber hipoacolia. 3. Trastornos de la conjugación. El hepatocito es incapaz de realizar el fenómeno de conjugación por déficit de enzimas que hacen esa función. Es una ictericia de b.i. No hay bilirrubina conjugada hidrosoluble y no se elimina por la orina. 4. Trastornos de transporte del hepatocito a vía biliar. La bilirrubina no es eliminada correctamente a la vía biliar. La ictericia es de b.d. No hay formación de estercobilinógeno. Pasa al riñón y la coloración se producen en la orina y no en las heces. 5. Trastornos de conducción por vías biliares. No deja circular a la bilis, por tanto no pasa a intestino. Hay acolia y coluria, ya que pasa todo al torrente sanguíneo. • Ictericias según la localización del trastorno. 1. Ictericias prehepáticas. El mecanismo de producción de la ictericia es antes de llegar al hígado. Hay predominio de b.i. (la albúmina se une a la bilirrubina, pero no llega a conjugarse en el hígado). 2. Ictericias intrahepáticas. Sí se produce la conjugación. Podrán ser por bilirrubina indirecta o directa. 3. Ictericias posthepáticas u obstructivas. Son por fuera del hígado: conducto hepático derecho o izquierdo conducto hep. común c. cístico colédoco (unión de c. cístico y hepático). Ej : Ampuloma (tumor en la ampolla), cuyos signos son acolia o hipoacolia, ictericia intensa y coluria. Esquema: Hematíes [ hemoglobina bilirrubina ] Hemoglobina Sistema B.I (liposoluble) Hepatocito retículo-endotelial + albúmina ( hígado ) (Proceso de reabsorción) glucorónico albúmina) conjugada (Bacterias intestinales) Urobilinógeno B.D BILIAR Estercobilinógeno Captación Conjugación B.I (se + Ac. libera B.D la o (hidrosoluble) INTESTINO VIA Coloración fecal LECCION 12. FISIOPATOLOGIA DEL AREA BILIOPANCREATICA El conducto pancreático y el biliar desembocan en la “ampolla de Vater”. En la digestión intervienen la bilis y el jugo pancreático. La bilis está formada por sales biliares, pigmentos biliares, colesterol y agua: • Pigmentos biliares. Son productos de degradación de la hemoglobina que da el grupo HEM y hierro. Este grupo HEM se aprovecha en el Sistema retículo-endotelial y bazo donde se convierte en biliverdina (bilirrubina que se ha vuelto verde por oxidación). Ésta llega a la superficie de células hepáticas, se transforma en bilirrubina indirecta y se combina con ácido glucorónico dando bilirrubina directa o conjugada, que se excreta hacia las vías biliares y llega a la vesícula. La bilirrubina se excreta al duodeno y por las bacterias se desconjuga en b.i que se elimina por las heces (estercobilinógeno) dándoles color, y también se absorbe, llegando en parte al riñón (urobilinógeno), que da color a la orina. • Sales biliares. Son ésteres de colesterol. Se forman y excretan por el hígado y se reabsorben por el íleon terminal, después de pasar por el intestino. En el páncreas se forman enzimas (peptidasas, lipasas, amilasas) que son capaces de digerir grasas, péptidos e hidratos de carbono. Su función es iniciar los procesos de digestión en el intestino. Cuando el contenido alimenticio pasa al duodeno se liberan la secretina y la colecistokinina pancreática (CCK-PC). La secretina hace que se forme más bilis y jugo pancreático, y la CCK contrae la vesícula, donde hay sales biliares, agua y bilirrubina. Las sales biliares contribuyen en la formación de micelas para que puedan ser atacadas por el jugo pancreático (digestión de los alimentos). PATOLOGIA La bilis se almacena en la vesícula biliar. Cuando la bilis se hace litogénica, es decir, cuando se predispone en forma de cristales y piedras pequeñas, se dice que hay piedras en la vesícula ó cálculos biliares. Estos cálculos están compuestos principalmente por colesterol (se pueden tratar con sales biliares). Esquema: Co l es tero l L eci ti n a S a l es b i l i a res - colesterol, sales biliares, lecitina - colesterol, sales biliares, lecitina la bilis es soluble. la bilis es litogénica. Síntomas 1. Ictericia. Coloración amarilla de la piel y ojos, por un aumento del pigmento biliar en sangre como resultado de ciertos trastornos hepáticos. Hiperbilirrubinemia: cantidades superiores a las normales del pigmento biliar, y por tanto, aumento de bilirrubina en sangre. Se carcteriza por la ictericia. Se asocia a: - enfermedad hepática (por b.d o b.i). - obstruccion biliar (ictericia por acumulo de b.d). Estas obstrucciones se producen por fármacos que provocan alteraciones en los canalículos bilares. - aumento de la hemolisis (ictericia por acumulo de b.i). Se produce por fármacos que destruyen eritrocitos (p.e: hepatitis viral). 2. Dolor. Ocurre por obstrucción de un cálculo, debido a una contracción vesicular. 3. Fiebre. Ocurre por obstrucción incompleta, entrando gérmenes a la bilis a través del intestino. La fiebre típica es de los órganos huecos: escalofríos y tiritonas seguidas de fiebre alta. 4. Prurito. Se produce picor cuando hay colostasis y se estanca la bilis. Ocurre porque no se eliminan bien las sales biliares del hígado. PANCREAS EXOCRINO - Pancreatitis crónica. La causa principal es el alcohol. Cuando el páncreas no segrega enzimas pancreáticas se produce una mala digestión. Los hidratos de carbono y proteínas casi se digieren, pero las grasas no. Esto produce esteatorreas (diarreas de grasas, heces voluminosas de poco peso con gotas de grasa) y conlleva a una mala nutrición. Las vitaminas liposolubles (A,D,E,K) no se absorben al no absorberse las grasas, produciendo una serie de alteraciones : - Vit. A su déficit causa ceguera nocturna. - Vit. D su déficit causa malabsorción de calcio, osteoporosis y raquitismo. - Vit. E favorece la fertilidad y la libido. Favorece la oxidación de vit. A. - Vit. K su déficit causa anomalías en la coagulación sanguínea. En el páncreas también se produce dolor por los mismos mecanismos que en la vía biliar, es decir, por obstrucciones del conducto pancreático y vías biliares. - Pancreatitis aguda. Se produce cuando los enzimas pancreáticos se derraman al abdomen, produciendo trastornos en la coagulación, respiratorios, etc. Es una enfermedad muy dolorosa. LECCION 11. FISIOPATOLOGIA DE LA HIPERTENSION ARTERIAL. VARICES ESOFAGICAS Y ASCITIS. La vena esplénica (bazo) se une con la vena mesentérica (digestivo), formándose la vena porta. Esta vena entra en la luz, se une a la vena hepática y sobrepasan el hígado por las venas suprahepáticas. Luego, siguen el siguiente recorrido: V. suprahepáticas --- v. cava --- aurícula derecha --- ventrículo derecho --- pulmón --aurícula izquierda --- ventrículo izquierdo --- aorta --- circulación sanguínea. La hipertensión portal se puede producir por diversos motivos: 1. Causas a nivel prehepático. 2. Causas a nivel hepático o intrahepático, es decir, en el mismo hígado. 3. Causas a nivel posthepático. En este caso, el problema se encuentra después del hígado a nivel de las venas suprahepáticas. El punto en común de todas estas causas es que hay un aumento de las resistencias al paso de la sangre. 1. Causas prehepáticas: - Trombosis portal: trombo que obstruye la luz de la vena porta. La presión aumenta por delante del trombo. - Tumor hepático: es mixto porque también afecta al hígado, es decir es intrahepático. (El tumor de páncreas puede producir infiltración portal, aumentando con ello la presión). 2. Causas intrahepáticas: - Cirrosis hepática: hay una fibrosis que aumenta la resistencia al paso de la sangre. Se produce un aumento de la presión portal por delante, aumentando el calibre de la vena porta. También puede conllevar una trombosis portal. 3. Causas posthepáticas: - Trombosis de las venas suprahepáticas. - Trombosis de la vena cava superior. Estos fenómenos se dan en enfermedades por aumento de la coagulación sanguínea, como en las “policitemias”: aumento del número de las células hemáticas. - Insuficiencia cardiaca derecha. El corazón no es capaz de expulsar la sangre que le llega a través de la vena cava. Condiciona hipertensión portal. Hay unos vasos llamados “vasos cortos” que comunican la vena esplénica con las venas del estómago. También hay comunicaciones venosas que van hacia la pared abdominal. Si aumenta la presión en la v. porta, aumenta la resistencia al paso sanguíneo y la sangre, por tanto, va a ir por otras vias alternativas que le ayuden a evitar el obstáculo. De este modo, las venas no pasan por el hígado y aparecen en el corazón. Es el fenómeno de “circulación colateral”, que existe, pero es mínima.. En este caso, ante la dificultad de pasar por el sitio genérico, la “circulación colateral” va a ser mayor. Así, los vasos pequeños van a utilizar este tipo de circulación y van a llegar al esófago. Esto da lugar a las varices esofágicas, que son venas submucosas que se han desarrollado debido al aumento de su flujo sanguíneo y por tanto, de su tamaño. Por medio de la endoscopia las varices esofágicas se pueden clasificar o graduar, según su tamaño, en: Grado I, II, III y IV. Las varices, en algunas ocasiones, llegan a ser tan grandes que pueden romperse. Esta rotura puede ser: - Espontánea. - Traumática (por traumatismo durante la endoscopia). Cuando se rompen hay una extravasación de sangre que se dirige primero al esófago. Desde el esófago va al estómago, y de ahí al intestino, manifestándose con “melenas”. Si las varices son muy hemorrágicas y llenan el estómago y el intestino, el enfermo vomita sangre roja (hematenesis). Generalmente, se produce primero el vómito y después las melenas. La “circulación colateral” puede ir a: 1. Esófago (varices esofágicas). 2. Pared abdominal. Aquí, la circulación colateral utiliza venas de la pared abdominal. 3. Hemorroides. Son venas rectales de gran tamaño y calibre, que al sangrar producen “rectorragia”. Por el aumento de las resistencias al paso de la sangre se produce un aumento de la presión en la v. esplénica. Esto condiciona el aumento de tamaño del bazo (esplenomegalia), produciendo a su vez “hiperesplenismo”, que se caracteriza por anemia, leucopenia y trombopenia (por destrucción de eritrocitos, leucocitos y trombocitos) además de por el aumento de las funciones fisiológicas del bazo. Ascitis. Es el acumulo de líquido en la cavidad peritoneal o espacio intraperitoneal (entre peritoneo visceral y parietal), por extravasación del torrente circulatorio. Es prácticamente imperceptible. El acumulo de líquido puede llegar en ocaciones a 10 o 20 litros. Los fenómenos que producen la ascitis son varios: - Hipertensión portal. Al aumentar la presión hidrostática el líquido sale de las venas y se acumula. - Disminución de la presión oncótica (disminuyen las proteínas en pacientes con cirrosis hepática). La presión oncótica impide que salga líquido de los vasos en condiciones normales. - Factor renal. Aumenta la reabsorción de sodio y arrastra líquidos. Al salir líquido de los vasos en la cavidad peritoneal, el riñón nota que está perdiendo líquido, cuando en realidad es que el líquido está mal distribuido. Esto hace que aumente la reabsorción de sodio para que no se pierda mucho líquido por la orina y recuperar lo perdido. Este proceso agrava más la ascitis. Las dos últimas causas (p. oncótica y factor renal) son las más importantes a la hora de producir ascitis, ya que son los “productores de la extravasación”. Pero, por otra parte, la hipertensión portal es la encargada de localizar la ascitis que se da en abdomen, es decir, es el “localizador de la extravasación”. LECCION 13. APARATO EXCRETOR Funciones del aparato excretor: 1. Depuración del medio interno, fundamentalmente compuestos nitrogenados como urea, ácido úrico, creatinina, ... , productos del metabolismo de proteínas. (Compuestos no volátiles, ya que los volátiles se eliminan por el aparato respiratorio) 2. Regulación del medio interno. El 70 % del peso corporal es agua, que se encuentra: - extracelularmente: intravascular e intersticialmente. - intracelularmente. La mayoría de las reacciones se producen en el agua, por lo que esta función es una de las principales que realiza el aparato excretor (no es el único, pero sí el más importante). Dicho aparato se encarga de mantener constante el medio interno en cuanto al volumen, concentración y composición. El volumen final es el resultado de continuas pérdidas y ganancias de agua: - agua ingerida: líquidos, alimentos, agua endógena (metabólica). - agua perdida: sudor, orina, respiración, heces. La orina es el elemento fundamental para mantener constante el volumen del medio interno. Normalmente se pierde 1,5 litros/día de agua en la orina, aunque esta cantidad varía en función del agua ingerida o perdida para mantener el volumen. Cuando aumenta el volumen en el espacio intersticial se produce un EDEMA. Cuando apretamos en una zona donde hay edema, queda una huella denominada FÓVEA. Al igual que el volumen, la concentración ha de mantenerse también constante. Después de un ejercicio brusco, se elimina poca orina porque el agua se ha perdido en su mayoría por el sudor, y es muy concentrada debido a que hay que eliminar la cantidad normal de iones en un menor volumen. La concentración es el número de sustancias que hay en la orina y se expresa en unidades ponderales (mg/l), pero también puede expresarse en forma de partículas osmóticamente activas (miliosmoles). La osmolaridad depende del número de partículas y no de su tamaño. La osmolaridad es la misma en todos los líquidos orgánicos (del organismo). No tolera gradientes osmóticos. Existe la misma osmolaridad en el espacio intra y extracelular. La membrana celular se comporta como una membrana semipermeable. Hay una excepción, la osmolaridad presión osmótica es mayor en el riñón, en la médula renal, para mantener el balance de líquidos (ingresos - pérdidas) equilibrado. 3. Regulación de la presión atmosférica, adaptándola a las necesidades. 4. Interviene en el metabolismo del calcio. 5. Favorece la producción de hematíes mediante la liberación de eritropoyetina (EPO). Herramientas del riñón Nefrona: unidad funcional del riñón. Tiene un filtro que consta de una arteriola que llega a nefrona, se ramifica y vuelve a salir. (arteria aferente entra ; arteria eferente sale). El glomérulo está en la cápsula de Bowman de donde sale el túbulo contorneado proximal, luego el Asa de Hendle y finalmente el túbulo contorneado distal. Después encontramos el túbulo colector. En 1 minuto, aproximadamente, pasan por glomérulo unos 1200 ml. de líquido (flujo sanguíneo renal), y de esos 1200 se filtran 120-130 cm3/min. La cantidad que filtra el riñón al día es de unos 170 litros. Una persona orina 1-2 l./día. El resto se reabsorbe en túbulo proximal, Asa de Hendle, túbulo distal y túbulo colector. En el riñón se produce el filtrado glomerular y la reabsorción. La mayoría de los elementos se reabsorben (glucosa, aminoácidos) en el túbulo distal. En el Asa de Hendle, las células captan el sodio de la luz del tubo, y lo sacan al exterior (trabajo activo que implica gasto de energía), y por eso se produce un “intersticio hipertónico”. El espacio que hay alrededor del tubo colector es hipertónico ( osmol). En este túbulo hay unos orificios y cuando éstos están abiertos se reabsorbe agua, y por tanto se orina menor cantidad (si están cerrados, no se reabsorberá agua). La hormona antidiurética o vasopresina es la encargada de hacer que se abran los orificios. Existe una diferencia entre nefronas corticales y yuxtaglomerulares. En las primeras, el Asa de Hendle es más corta, mientras que en las segundas es más profunda. Todo esto hace que en el balance de líquidos los ingresos sean iguales a la pérdidas. Los osmorreceptores en la Hipófisis detectan el aumento de la osmolaridad y liberan la vasopresina para que aumente la reabsorción de agua (se abren los poros), y por tanto la orina es más concentrada. Esto ocurre cuando hacemos mucho ejercicio. Si bebemos mucha agua, los solutos son los mismos, pero con más agua y por tanto disminuye la osmolaridad y no se libera la hormona antidiurética (no se abren los poros). Así, el agua pasa por el túbulo colector sin reabsorción, se pierde el agua sobrante y por tanto la orina es menos concentrada. Ante un traumatismo no se liberan hormonas antidiuréticas. El paciente orina mayor cantidad (8-10 l/día) y debe beber mucha agua porque si no se deshidrata DIABETES INSIPIDA. El túbulo colector desemboca en uréteres que van a la vejiga urinaria. A la hora de orinar, se contrae el músculo de la vejiga (m. Detrusor urinario) y se relajan los esfínteres interno, que es involuntario, y externo (voluntario). Las principales herramientas del riñón, son las ya mencionadas: 1. Filtración glomerular. El filtrado glomerular no contiene células ni proteínas. 2. Reabsorción. En ésta, hay una parte obligada y una parte facultativa (mediada por ADH). Para que se produzca reabsorción, el tejido que rodea a la médula renal tiene que ser hipertónico. El sodio se reabsorbe sobre todo en el túbulo proximal y el que queda se reabsorbe en el tub. distal por acción de la aldosterona. Riesgos a los que está expuesto el riñón: 1. Malformaciones. Procesos inflamatorios y tumores. 2. El riñón es un filtro por el que pasa la sangre y eso lo hace muy voluble a trastornos inmunológicos por mecanismos antígeno-anticuerpo (la reacción Ag-Ac afecta al glomérulo). Todas las enfermedades sistémicas cuya causa inicial es la alteración vascular afectan mucho al riñón ya que está muy vascularizado, como en la vasculitis, arteriosclerosis renal... Sobre el riñón también pueden incidir tóxicos, ya que actúa como un filtro. 3. El riñón está muy irrigado, pero es especialmente vulnerable a la hipoxia, es decir, es muy sensible a la falta de oxígeno. Las células del Asa de Hendle hacen un trabajo metabólico importante para sacar sodio y conseguir la hiperosmolaridad. Estas células necesitan mucho oxígeno. Son células muy vulnerables a la hipoxia, ya que son células con una gran actividad que necesitan gran cantidad de oxígeno y están poco irrigadas (porque están en médula). El riñón está muy bien irrigado en conjunto, pero hay que distinguir que la corteza está mucho más irrigada que la médula renal. La médula está poco irrigada para mantener la zona intersticial hipertónica, para que la sangre no lo anule. Cualquier alteración (hemorragia, insuficiencia cardiaca grave por una disminución en el aporte de oxígeno), dará lugar a consecuencias renales graves como NECROSIS TUBULAR. Existen dos tipos de necrosis tubular: - isquémica: por falta de oxígeno. - tóxica: por la acción de tóxicos. 4. Obstrucción de tubos que conducen la orina (uréteres, uretra, etc...) NEFROPATIA OBSTRUCTIVA. También pueden ocurrir infecciones por gérmenes que penetren desde el exterior y asciendan por los tubos. SINDROMES DE PATOLOGIA RENAL Síndrome glomerular. Por afectación del glomérulo, encargado de filtrar lo filtrable, es decir, todo menos células y proteínas. Cuando el glomérulo está afectado se filtran algunas células como hematíes, denominándose a la afección “hematuria” (Síndrome glomerulonefrítico). Cuando lo que se filtran son proteínas, se denomina “proteinuria” (Síndrome nefrótico). Por lo tanto, en el primer síndrome predomina la hematuria y en el segundo la proteinuria. Síndrome túbulo-intersticial. La función de los túbulos es la reabsorción de sustancias específicas que no hay que perder. Cuando están afectados no se reabsorben sustancias y por tanto se pierden, provocando este tipo de síndrome. Cuando se pierde glucosa, aparece en la orina (“Glucosuria renal”). La glucosa se filtra en glomérulo y de forma activa el túbulo proximal la reabsorbe en condiciones normales. La glucosa también aparece en la orina en personas diabéticas. También se da aminoaciduria, es decir, presencia de aminoácidos en la orina. La orina no se concentra porque no hay hiperosmolaridad intersticial y se pierde mucha agua. Síndromes obstructivos: - Hidronefrosis. La orina aumenta el volumen de la zona anterior a la obstrucción y se dilata dicha parte : NEFROPATIA OBSTRUCTIVA. - Litiasis renal. En condiciones normales, la orina no lleva cálculos pero a veces hay sustancias que precipitan y forman pequeñas piedras que se pueden enclavar dando lugar al “cuadro cólico nefrítico”. Este dolor se produce porque el uréter está obstruido y el riñón se contrae para intentar expulsar la orina por el uréter (para vencer la fuerza del uréter). Dolor cólico: es un dolor por dificultad de evacuación por obstrucción en una víscera hueca. Síndrome de insuficiencia renal. El riñón no realiza su función adecuadamente y no es capaz de depurar el medio interno. Se observa en análisis de sangre: cuando hay insuficiencia renal (IR) encontramos un alto nivel de urea y creatinina en sangre, sustancias que el riñón, en condiciones normales, elimina totalmente por la orina. SEMIOLOGIA RENAL (Sospecha de problema renal y reconocimiento de síndromes) ANAMNESIS (síntomas a preguntar): 1. Dolor. El riñón no duele y el glomérulo y el túbulo tampoco. Lo que duele es la cápsula que envuelve al riñón y los conductos urinarios. El dolor renal es dorsal y se produce cuando hay distensión de la cápsula. También produce un dolor cólico intermitente por vías urinarias. 2. Ateraciones en la orina: - Poliuria: se orina mucho ( 2 l/día). - Oliguria: se orina poco. - Anuria: no se orina nada. - Polaquiuria: se orina muchas veces. - Telesmo vesical: se asocia a polaquiuria y después de orinar uno siente que no ha orinado completamente y quiere expulsar más. - Disuria: dolor al orinar. - Potomanía: es la manía de beber grandes cantidades de agua. Una persona puede beber mucha agua porque sufre “potomanía” o porque sufre “diabetes insípida”. Para diferenciarlo, sometemos al paciente a una prueba de sed, dándole una cantidad de agua cada vez más pequeña. Si sufre potomanía, orinará menos cantidad y la orina será más concentrada. Si sufre diabetes insípida, orinará mucho y seguirá orinando mucho, pudiendo llegar a sufrir hasta una deshidratación. Hay que tener en cuenta el color de la orina a la hora de realizar una inspección: - Hematuria: la orina aparece con sangre. - Turbia: aparece acompañada de sedimentos, pus, etc..., debido a una infección. - Colúrica: orina de color obscuro. También se hacen análisis de orina para ver: - la densidad o la osmolaridad (generalmente la densidad). Los parámetros normales de densidad son 1015-1020 gr/cm3. La densidad nos da una idea de como concentra o diluye la orina, el riñón. Ante una enfermedad renal los parámetros de densidad aumentan hasta 1040 o más. También es síntoma de fallo renal una densidad muy baja, cuando al paciente se le ha tenido durante mucho tiempo sin beber agua. Al paciente se le pide que traiga, en primer lugar, orina de por la mañana y que se acueste sin beber agua. A esto se denomina “prueba de concentración”. Hay otra prueba, denominada “prueba de dilución”, que consiste en darle al paciente mucha agua después de que haya orinado. Luego tiene que orinar en distintos frascos (según las veces que orine). En condiciones normales, dichos frascos tendrán una orina de densidad cada vez mayor, es decir, más concentrada. - pH de orina. Normalmente el pH en la orina es ácido (4-5). Elementos anormales. Para obtener más datos, se utilizan unas tiras “reactivas”. Si dichas tiras, en contacto con la orina, reaccionan cambiando de color significa que existe proteinuria o glucosuria, es decir, aparecen elementos anormales como proteínas o glucosa. También puede aparecer sangre: los hematíes son los elementos anormales más importantes que podemos encontrar en la orina. Nos interesa saber si los glóbulos rojos proceden del glomérulo o de las vías urinarias, para saber donde está el problema. Para ello, realizamos el “análisis de sedimento”: cogemos una cantidad de orina (normalmente 10 cm3) y se centrifuga. Después se analiza lo que ha sedimentado y se ve la existencia de elementos anormales. Se considera patológico cuando hay más de 4 hematíes por campo. - Cuando los hematíes vienen del glomérulo están deformados, raros y dismórficos. Estos se concentran en los túbulos y se eliminan como unos cilindros hemáticos porque sufren agresión por el paso por los túbulos. - Cuando los hematíes proceden de las vías urinarias son normales. En condiciones normales, los cilindros no existen, pero si existieran sería un claro signo de problemas: pueden haber cilindros leucocitarios (signo de infección), cilindros hialinos, epiteliales, de grasa, etc... El análisis microscópico de la orina (sedimentos) es un reflejo de lo que ocurre en el riñón. - 3. Análisis de sangre. Medimos productos nitrogenados, que se liberan en sangre, porque si éstos se encuentran en altas concentraciones, aparecen problemas: - Urea 40-45 mg/100 cm3 de sangre es lo normal. - Creatinina 1-1,2 mg/100 cm3 de sangre es lo normal. Hay que medir el filtrado glomerular con el “aclaramiento de creatinina”, para ver si el riñón funciona adecuadamente. Para ello se utiliza la siguiente fórmula: [ ] orina x Vol. orina Aclaramiento = [ ] plasma Se busca una sustancia que se filtre toda, y que no se reabsorba ni se segregue en el túbulo. La “insulina” cumple con estos requisitos, pero habría que inyectarla en vena, y por esa razón se usa la “creatinina” (producto nitrogenado de desecho propio del organismo), que aunque se segregue un poco en túbulo, es la prueba más exacta para medir el filtrado glomerular. Lo normal es 110-120 ml/minuto. De esta manera podemos saber si existe insuficiencia renal. 4. Técnicas de imagen para diagnóstico: - Ecografía por ultrasonido. - TAC (tomografía axial computerizada). - Urografía intravenosa: se inyecta un contraste iodado por la vena que es opaco a los rayos X y se va eliminando por el riñón, concentrándose en la pelvis y vías urinarias, permitiendo ver su morfología (si hay quistes, tumor, etc...). Hay un pequeño riesgo de reacción del paciente por lo que es más frecuente la utilización de la ecografía. Además esta técnica nos sirve para ver si el riñón funciona correctamente. - Urografía ascendente: es otra técnica en la que se introduce una sonda por el uréter, desde abajo, y luego se inyecta el contraste. Esta técnica es más invasiva que la anterior. - Biopsia renal: consiste en pinchar una aguja que lleva un molde, cogiendo un cilindro del parénquima renal. LECCION 14. FISIOPATOLOGIA RENAL : LOS GRANDES SINDROMES DE LA ENFERMEDAD RENAL. Las distintas alteraciones renales se dividen en grandes síndromes que producen unos cuadros clínicos característicos. Estos síndromes se clasifican según la zona o estructura del riñón que afecte. Así tenemos: 1. Síndromes que afectan fundamentalmente a los glomérulos: Síndrome nefrítico y Síndrome nefrótico. 2. Síndromes que afectan fundamentalmente a los túbulos renales: S. tubulares y túbulo- intersticiales. 3. Síndromes que afectan a las vías excretoras: S. obstructivos. 4. La insuficiencia renal. 1. SINDROMES GLOMERULARES 1.1. Síndrome nefrítico: Síndrome inflamatorio de los vasos glomerulares y estructuras adyacentes. Se manifiesta porque se altera la permeabilidad vascular, dando lugar a la fuga de hematíes (en orina hay hematuria) y cilindros de hematies (cilindruria). También puede haber una pequeña filtración de proteínas con proteinuria discreta. El enfermo retiene agua y sal, y la función renal se deteriora, por lo que suele aparecer hipertensión y edemas. Es un cuadro más o menos agudo, en el que la causa más común es el depósito de inmunocomplejos (complejos antígeno-anticuerpo) en el riñón, haciendo que éste deje de funcionar. El modo de presentación puede ser variable: 1.1.1. Glomerulonefritis clásica o aguda (GNA). Sucede tras algunas infecciones o con algunas enfermedades inflamatorias sistémicas de los vasos sanguíneos (Vasculitis. Afecta a todos los vasos sanguíneos). Se desarrolla un cuadro de edema, hematuria e insuficiencia renal. 1.1.2. Glomerulonefritis rápidamente progresiva (GNRP). Se presenta con deterioro progresivo rápido (semanas). Las causas son similares a la GNA.. 1.1.3. Glomerulonefritis crónica. Se manifiesta por deterioro de la función renal, hematuria, hipertensión, anemia, etc... Hay pérdida de glomérulos y macroscópicamente los riñones aparecen disminuidos de tamaño. 1.2. Síndrome nefrótico: Caracterizado por el aumento de la permeabilidad a las proteínas del plasma. Esta pérdida de proteínas por la vía urinaria es importante ( 3,5 grs/día para un adulto), originando una hipoalbuminemia, edema e hipertensión por retención de agua y sal y disminución de la presión oncótica. La pérdida de proteínas origina también la pérdida de proteínas defensivas (Ig G1) y proteínas transportadoras de hormonas. Las causas más comunes son la GN de cambios mínimos en niños, la GN membranosa (mismas causas que en el cuadro nefrítico) y la GN focal con la diabetes como principal enfermedad. 2. SINDROMES TUBULARES O TUBULO-INTERSTICIALES. Las manifestaciones de estas enfermedades dependen de la afectación de funciones esenciales de los túbulos renales. Así tendremos: - Pérdida de la capacidad de concentración: manifestada por poliuria (3 l./día de orina) debido a la “potomania”, sed intensa (polidipsia) y necesidad de levantarse a orinar durante el sueño nocturno (nicturia). - Pérdida de la capacidad de retención de Na+: manifestada por hipotensión y ortostatismo (hipotensión postural). - Pérdida de la capacidad de acidificar la orina: manifestada por Acidosis metabólica debido a la imposibilidad de eliminar productos de desecho del metabolismo como hidrogeniones (H+). Hay presencia de glucosuria, poliuria e hipercloremia. Las causas son las siguientes: - Trastornos congénitos en el metabolismo y transporte por túbulos. - Medicamentos tóxicos (eosinófilos en orina). - Infección renal sostenida. 3. SINDROMES OBSTRUCTIVOS. Estos síndromes se dan con más frecuencia en individuos de avanzada edad. Son cuadros en donde predomina la obstrucción de la vía excretora. Las causas más comunes se deben a: - Obstrucción en la parte superior de la vía. Lo más frecuente es la presencia de cálculos renales debido al agua calcárea, neoplasias o fibrosis del retroperitoneo (cicatrización del tejido que rodea al riñón). - Obstrucción de la parte inferior de la vía. Las causas son hipertrofia prostática, estenosis ureteral (obstrucción de la uretra) o anomalías congénitas del cuello vesical o de la uretra. Las manifestaciones pueden ser evidentes si se presenta como obstrucción aguda, es decir, un cese completo de la emisión de orina, pero con frecuencia la obstrucción es gradual y da lugar a polaquiuria (emisión muy frecuente de orina), disuria (micción dolorosa), telesmo (sensación de vejiga llena tras orinar), incontinencia (pérdida involuntaria de orina), dolor hipogástrico, etc. Hay dos síntomas muy característicos como el dolor en el área genitourinaria (continuo o cólico) y hematuria (emisión de sangre por vía urinaria) total con coágulos. Cuando estos síndromes renales (nefrítico, nefrótico, tubular y obstructivo) no se controlan, dan lugar a una insuficiencia renal. 4. INSUFICIENCIA RENAL. Los riñones, en condiciones normales, deben ser capaces de eliminar las sobrecargas de líquido y solutos y de los productos no volátiles (ya que los volátiles se eliminan por el aparato respiratorio) del metabolismo nitrogenado, así como de concentrar la pérdida de los mismos en casos de restricción. 4.1. Fisiopatología: La principal alteración en la insuficiencia renal es la pérdida de nefronas. Las nefronas que quedan indemnes, aumentan su función (hiperplasia) como compensación para mantener la función renal. Por tanto dichas nefronas tienden a hipertrofiarse y dilatarse. El mecanismo funcional es una disminución del filtrado glomerular (capacidad de filtrado de los glomérulos). Con la pérdida de nefronas también se alteran las funciones endocrinas del riñón: pérdida de eritropoyetina (EPO) que ocasiona anemia. También se altera el metabolismo del calcio porque se retiene fosfato, además de que disminuye el metabolismo de la vitamina D. También hay retención de productos tóxicos que alteran las funciones de las plaquetas y producen en algunos pacientes “arteriosclerosis precoz”. Un menor filtrado del glomérulo produce: - mecanismos de adaptación, muy útiles en agua, sal y solutos pero no en caso de creatinina y urea. - alteraciones en el metabolismo. - alteraciones endocrinas. - retención de productos nitrogenados, y como consecuencia de ello una - alteración del agua (sed durante todo el día). Las sustancias que fundamentalmente se eliminan por filtración glomerular, es decir, productos no volátiles derivados del metabolismo normal (urea, creatinina,...) elevan sus valores sanguíneos a ritmos equivalentes a la pérdida de la filtración glomerular, y por eso sus valores nos pueden orientar sobre el valor de ésta: (Entre 0 y 10 % de filtrado glomerular hay insuficiencia renal) [ ] s angre 0 100 % f ilt rado 10 - Otras sustancias como solutos y electrolitos (Cl, K, PO4H ) sufren un proceso doble de filtración y secreción/reabsorción tubular por lo que una menor filtración se compensa con una mayor secreción o menor reabsorción tubular. Sus valores sólo se elevan en etapas finales de la pérdida de la filtración glomerular: [ ] sangre 0 10 100 % f iltrado Las sustancias más elementales (sodio y agua) mantienen su eliminación hasta el final de la insuficiencia renal, ya que existe una caída simétrica de su reabsorción con la pérdida de la filtración: [ ] s angre 0 100 % f ilt rado 10 (En el óvalo gris se produce un aumento del agua y la sal) El túbulo renal pierde agua y sodio; la filtración glomerular es de unos 180 l/día y la reabsorción tubular es del 99 % de esa cantidad. La pérdida de nefronas implica una disminución del filtrado glomerular, que puede ser de tipo A (su nivel en sangre depende únicamente del filtrado glomerular), B (aumenta el FG en fases finales) ó C: [ ] s angre B A C 0 100 % f ilt rado 10 4.2. Efectos de la pérdida crónica del filtrado glomerular: • Tiene efectos multisistémicos sobre gran cantidad de órganos y aparatos: Alteraciones de líquidos y electrolitos: Las alteraciones sobre el metabolismo hidrosalino se producen en fases finales cuando el filtrado glomerular es inferior al 2-3 % - Expansión y contracción del volumen intravascular (aumenta y disminuye la cantidad del agua corporal, siendo más frecuente la disminución; por eso a pacientes con patología renal crónica sólo se les restringe el agua en fases finales). En estas fases finales, se producen: - Acidosis metabólica ( H ). - - Hipocalcemia ( Ca 2+ ) e hiperfosfatemia (PO4H ). La disminución del calcio es debida al aumento de fosfatos y problemas de reabsorción. En sangre hay una relación directamente inversa entre calcio y fosfato. - Hiper e hipopotasemia (y ). - Hiper e hiponatremia (y Na ). • Alteraciones endocrinas y metabólicas: - Hiperparatiroidismo secundario (por PTH). - Osteomalacia y osteodistrofia renal. - Menor actividad de la vitamina D: no se produce 1,25 Dihidroxicolecalciferol. - Alteraciones de la función sexual: se altera la actividad hormonal de tal manera que una disminución de la FSH puede provocar con frecuencia infertilidad. - Aumento de lipoproteínas y desnutrición severa. • Alteraciones neuromusculares: - Fatiga, cefalea y letargia (estado patológico de somnolencia profunda y prolongada de la cual es difícil despertar). - Alteraciones del movimiento. - Miopatía (enfermedad de los músculos en general). - Neuropatía (enfermedad nerviosa). • Alteraciones cardiovasculares y pulmonares: - Hipertensión arterial. Si el riñón está poco perfundido se activa el eje Renina-Angiotensina-Aldosterona, aumentando la retención de agua y sal y produciendo un efecto vasopresor. - Pericarditis (urea). - Miocardiopatía: su manifestación clínica es la insuficiencia cardiaca. - Arteriosclerosis acelerada, por un aumento en la producción de lipoproteínas en el hígado. - Pulmón urémico. • • Alteraciones dermatológicas. Alteraciones gastrointestinales. • Alteraciones hematológicas e inmunológicas: - Anemia normocítica y normocrónica (anemia normo-normo). - Diátesis hemorrágica (predisposición orgánica a contraer una enfermedad hemorrágica como por ejemplo un déficit en la coagulación). - Aumento de susceptibilidad a infecciones, debido a una alteración de las defensas del organismo ( leucocitos). Todas estas manifestaciones se observan en la IRC (insuficiencia renal crónica) y se desarrollan lentamente. La insuficiencia renal se divide en dos ramas: - IRA (insuficiencia renal aguda). - IRC (insuficiencia renal crónica). 5. INSUFICIENCIA RENAL AGUDA (IRA). Se define como la pérdida rápida (horas a semanas) del filtrado glomerular (FG). Supone el 5% de todos los ingresos hospitalarios y hasta el 30 % de los ingresos en una Unidad de Cuidados Intensivos. Las manifestaciones clínicas son escasas y dependen sobre todo de la retención hidrosalina aguda y de las alteraciones de los electrolitos. Para su estudio se considera que el riñón funciona bajo 3 aspectos: a) Perfusión vascular adecuada (sangre suficiente). b) Funcionamiento de las nefronas. c) Eliminación libre de la orina, es decir, una vía de eliminación adecuada. Según sus causas la IRA puede dividirse en prerrenales (55 %), renales (40 %), y postrrenales (5%): • De causa prerrenal. Por insuficiente o inadecuada perfusión vascular ( el flujo renal). Entre las situaciones que llevan a este tipo de IR podemos distinguir: - de volemia unida a todas las causas de deshidratación severa o pérdida de líquido intravascular (hemorragias, diarreas, vómitos, piorrea, abuso de diuréticos, etc...). - del gasto cardíaco y de las resistencias periféricas, provocando pericarditis, ... - Cualquiera de las situaciones anteriores asociadas al uso de fármacos que impidan la autorregulación renal (inhibidores de la ciclooxigenasa o de la enzima convertidora de la angiotensina). Cuando llega poca sangre al riñón, éste segrega sustancias como prostaglandinas que producen un aumento del diámetro de la arteria aferente (que entra), y una disminución del diámetro de la art. eferente (que sale), dando lugar a que la presión en el glomérulo sea constante. Si administramos fármacos como antiinflamatorios (AA´s y similares) inhibimos este proceso, dejando al riñón sin su mecanismo de defensa (inhibimos la síntesis de prostaglandinas inhibición de la ciclooxigenasa). También ocurre lo mismo cuando se inhiben las enzimas convertidoras de la angiotensina (IECA), citadas anteriormente. En este tipo de IR, el parénquima renal está conservado y hasta fases avanzadas no se lesiona por isquemia del propio parénquima, por lo que en fases iniciales es totalmente reversible. El paciente sufre oliguria (el volumen de orina es inferior a 0,5 ml/kg/hora). • De causa renal. Por alteración rápida y aguda de las nefronas. Entre las situaciones que llevan a ésta, podemos distinguir: - Glomerulonefritis aguda (GNA). - Lesiones tubulares agudas, como la “Necrosis tubular aguda isquémica” (es la más frecuente): hace que los túbulos pierdan el epitelio, dejen de funcionar y se obstruyan. Se produce por isquemia continua, shock, endotoxinas y algunos fármacos tóxicos. - Lesiones intersticiales agudas. - El rechazo agudo de los trasplantes. - La obstrucción vascular de los vasos (arterias o venas) del riñón. El paciente, al igual que en la IR de causa prerrenal, padece oliguria. • De causa postrrenal. Por obstrucción rápida y aguda de las nefronas. Suele verse en casos de obstrucción calculosa o por coágulos de los riñones, alteraciones ureterales, vesicales o uretrales (coágulos, cálculos, tumores,...). Tratamiento : En las formas agudas es fundamental tratar la causa desencadenante de las mismas. Sin ésta el pronóstico empeora bastante. En estas formas debe prestarse especial atención a la sobrecarga de volumen y a las alteraciones de los electrolitos (hiperpotasemia). En estas formas pueden aplicarse tratamientos sustitutivos de la función renal, como la diálisis. 6. INSUFICIENCIA RENAL CRONICA (IRC). Es la pérdida lenta, progresiva y, a menudo, irreversible de la función renal. Las alteraciones son iguales que en la IRA. La pérdida de hasta el 50 % del filtrado glomerular suele tolerarse con pocas dificultades durante decenios. Cuando sólo queda entre el 25-50 % de la masa renal funcionante, la situación es muy ajustada y cualquier estrés renal mínimo puede precipitar los síntomas de la misma. Las causas principales, hoy día, son la diabetes y la hipertensión. Otras causas son: Glomerulonefritis, enfermedades túbulo-intersticiales, enf. congénitas del riñón, enf. vasculares, nefropatía obstructiva, enf. sistémicas, etc... Tratamiento : Como la insuficiencia renal no ofrece signos ni síntomas hasta que no alcanza un 50 % de pérdida del filtrado glomerular, hay que evitar problemas cuidando infecciones por fármacos o infecciones urinarias asociadas y evitando el abuso de diuréticos y restricciones de sal. En las formas crónicas, además de corregir cualquier causa desencadenante, debe aplicarse un tratamiento nutricional adecuado para evitar la sobrecarga del metabolismo nitrogenado (ingesta proteica adecuada y suficiente cantidad de carbohidratos) y un control estricto de la presión arterial (normal: 120/80). También se admistra calcio y bicarbonato. A partir de una pérdida de un 25 % del filtrado glomerular se utilizan técnicas de diálisis. Mediante este procedimiento se sustituye la membrana de la Cápsula de Bowman por una membrana semipermeable propia (por ejemplo el peritoneo, en el caso de la diálisis peritoneal) o ajenas (en el caso de la hemodiálisis convencional, donde la sangre circula por una membrana plegada, o técnicas de diálisis lenta continua). Estas membranas se bañan con un líquido preparado de concentraciones fijas de electrolitos que permiten la adecuación del medio interno, además estas membranas filtran la urea y la creatinina. Estas técnicas, aunque de gran éxito, no consiguen eliminar todos los desechos tóxicos del organismo ni sustituir las funciones endocrinas del riñón, por lo que se considera el trasplante como la mejor técnica (entre 80 y 85 % de supervivencia). 7. HALLAZGOS CARACTERISTICOS DE LA INSUFICIENCIA RENAL. Uno de los datos principales en la analítica es el aumento de la cantidad de urea y creatinina. En las formas agudas (IRA) pueden verse alteraciones de los electrolitos y en las crónicas se añaden además alteraciones de hormonas, calcio, fosfato y anemia. El análisis urinario puede mostrar datos como cilindruria o proteinuria, pero el dato característico es el siguiente: en las formas agudas, si la función tubular está indemne, la capacidad de reabsorber sodio está intacta por lo que la concentración urinaria del mismo está baja, en cambio si hay afectación parenquimatosa esta concentración será alta ( 20 miliequivalentes por litro). También puede expresarse como fracción excretada de sodio en relación al valor de la creatinina plasmática.