GUÍA DE ESTUDIO DE HOMEOSTASIS Y FUNCIÓN RENAL
Anuncio
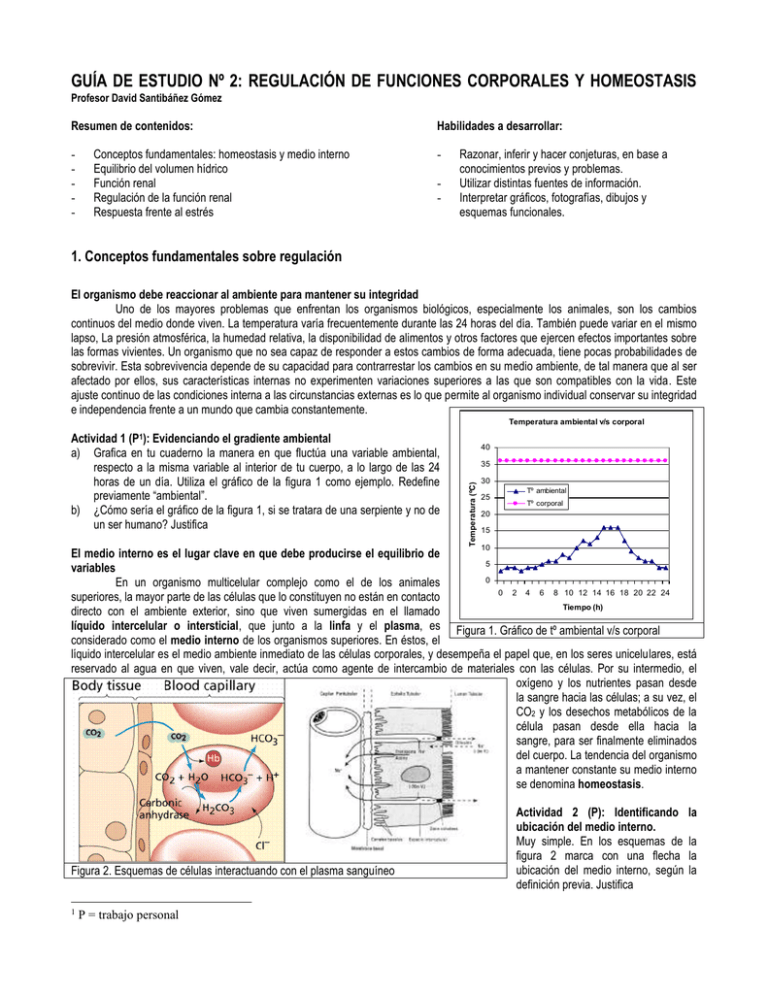
GUÍA DE ESTUDIO Nº 2: REGULACIÓN DE FUNCIONES CORPORALES Y HOMEOSTASIS Profesor David Santibáñez Gómez Resumen de contenidos: - Conceptos fundamentales: homeostasis y medio interno Equilibrio del volumen hídrico Función renal Regulación de la función renal Respuesta frente al estrés Habilidades a desarrollar: - Razonar, inferir y hacer conjeturas, en base a conocimientos previos y problemas. Utilizar distintas fuentes de información. Interpretar gráficos, fotografías, dibujos y esquemas funcionales. 1. Conceptos fundamentales sobre regulación El organismo debe reaccionar al ambiente para mantener su integridad Uno de los mayores problemas que enfrentan los organismos biológicos, especialmente los animales, son los cambios continuos del medio donde viven. La temperatura varía frecuentemente durante las 24 horas del día. También puede variar en el mismo lapso, La presión atmosférica, la humedad relativa, la disponibilidad de alimentos y otros factores que ejercen efectos importantes sobre las formas vivientes. Un organismo que no sea capaz de responder a estos cambios de forma adecuada, tiene pocas probabilidades de sobrevivir. Esta sobrevivencia depende de su capacidad para contrarrestar los cambios en su medio ambiente, de tal manera que al ser afectado por ellos, sus características internas no experimenten variaciones superiores a las que son compatibles con la vida. Este ajuste continuo de las condiciones interna a las circunstancias externas es lo que permite al organismo individual conservar su integridad e independencia frente a un mundo que cambia constantemente. Temperatura ambiental v/s corporal (P1): 40 35 Temperatura (ºC) Actividad 1 Evidenciando el gradiente ambiental a) Grafica en tu cuaderno la manera en que fluctúa una variable ambiental, respecto a la misma variable al interior de tu cuerpo, a lo largo de las 24 horas de un día. Utiliza el gráfico de la figura 1 como ejemplo. Redefine previamente “ambiental”. b) ¿Cómo sería el gráfico de la figura 1, si se tratara de una serpiente y no de un ser humano? Justifica 30 25 Tº ambiental Tº corporal 20 15 10 El medio interno es el lugar clave en que debe producirse el equilibrio de 5 variables 0 En un organismo multicelular complejo como el de los animales 0 2 4 6 8 10 12 14 16 18 20 22 24 superiores, la mayor parte de las células que lo constituyen no están en contacto Tiempo (h) directo con el ambiente exterior, sino que viven sumergidas en el llamado líquido intercelular o intersticial, que junto a la linfa y el plasma, es Figura 1. Gráfico de tº ambiental v/s corporal considerado como el medio interno de los organismos superiores. En éstos, el líquido intercelular es el medio ambiente inmediato de las células corporales, y desempeña el papel que, en los seres unicelulares, está reservado al agua en que viven, vale decir, actúa como agente de intercambio de materiales con las células. Por su intermedio, el oxígeno y los nutrientes pasan desde la sangre hacia las células; a su vez, el CO2 y los desechos metabólicos de la célula pasan desde ella hacia la sangre, para ser finalmente eliminados del cuerpo. La tendencia del organismo a mantener constante su medio interno se denomina homeostasis. Figura 2. Esquemas de células interactuando con el plasma sanguíneo 1 P = trabajo personal Actividad 2 (P): Identificando ubicación del medio interno. Muy simple. En los esquemas de figura 2 marca con una flecha ubicación del medio interno, según definición previa. Justifica la la la la El líquido intersticial se origina por el balance de dos presiones opuestas En el cuerpo humano, la cantidad total de agua corresponde aproximadamente al 60% del peso corporal. De esa agua orgánica, alrededor de dos tercios se encuentra dentro de las células, formando el líquido intracelular; el tercio restante está fuera de la célula, razón por la cual se le llama líquido extracelular. De acuerdo a su localización, el líquido extracelular (20% del peso corporal) se subdivide en el líquido intravascular (5%), que está dentro de los vasos sanguíneos y linfáticos, y el líquido intercelular o intersticial (15%), que baña todas las células del cuerpo. En la figura 3 se muestra el origen del líquido intercelular. Los capilares son el sitio de intercambio de materiales entre las células corporales y la sangre de los vasos sanguíneos. En el extremo arterial del capilar, la presión hidrostática (la ejercida por el agua contenida en la sangre) es mayor que la presión osmótica generada por las proteínas plasmáticas. Esta diferencia de presiones fuerza la salida de agua y de partículas pequeñas disueltas (glucosa, aminoácidos y otros nutrientes), desde los capilares hacia los espacios intercelulares, donde pasan a constituir el líquido intercelular o intersticial. El proceso descrito es una filtración, por que las partículas de mayor tamaño presentes en la sangre, incapaces de atravesar el endotelio vascular, permanecen al interior de éstos vasos. En el extremo venoso del capilar, la Figura 3. Dinámica de presiones en el intercambio capilar presión sanguínea se hace menor que la presión osmótica, determinando que parte del agua componente del líquido intercelular regrese por osmosis al interior de los capilares, llevando consigo los catabolitos (productos del metabolismo celular) disueltos que provienen de las células. En base a lo anterior, es fácil comprender que, como resultado de las actividades metabólicas, el organismo esté sujeto a cambios continuos que tienden a alterar su medio interno, al restarle sustancias incorporadas desde el medio externo o sintetizadas durante el anabolismo, o agregarle los materiales residuales del catabolismo. En definitiva, los mecanismos homeostáticos contrarrestan las modificaciones del medio interno inducidas por agentes, no sólo exteriores al organismo, sino también por aquellos generados en su interior. Actividad 3 (G): Consecuencias de una alteración del medio interno Explica qué consecuencia tendría en el equilibrio del medio interno, que el plasma sanguíneo tuviese: a) un exceso de sales b) falta de proteínas plasmáticas c) menor número de glóbulos rojos que lo normal La homeostasis se basa en sistemas de control bien establecidos Los mecanismos homeostáticos se estructuran en base a sistemas de control homeostáticos de origen nervioso y endocrino. Los distintos factores físicos y químicos que son mantenidos en forma constante por el organismo responden a una fisiología idéntica o al menos análoga a las vías de regulación de ciertas hormonas endocrinas. De esta manera, todo sistema de control homeostático posee los siguientes componentes: Estímulo del medio interno o externo, físico o químico, detectados por un... Receptor encargado de “comprender” la variación producida y enviar señales a través de vías aferentes hormonales o nerviosas hasta un... Centro integrador que puede estar en el sistema nervioso o en una glándula endocrina, procesando toda la información, a veces contrapuesta, que recibe desde los receptores para responder a través de una vía eferente nerviosa u hormonal hasta el... Efector que es la estructura, generalmente un tejido muscular o glandular, encargado de ejecutar la respuesta más adecuada al estímulo. De esta manera, el estímulo original puede ser contrarrestado o eliminado. En todos los casos, el sistema de control sustenta una retroalimentación negativa, vale decir, cuando se produce un aumento en el producto de la reacción, disminuye su producción (y viceversa). Si bien existen mecanismos de retroalimentación positiva, estas tienden a asociarse con estados patológicos o anormales. 2 2. Equilibrio el volumen hídrico La mantención del medio interno se basa en el equilibrio del volumen hídrico Como los animales terrestres no siempre tienen acceso automático al agua dulce o salada, deben regular su contenido hídrico equilibrando las ganancias y las pérdidas: Los animales ganan agua: Bebiendo líquidos e ingiriendo alimentos que contienen agua Por procesos oxidativos que se producen en las mitocondrias. Ej. al oxidarse 1 gramo de glucosa, se forman 0,6 gramos de agua, al oxidarse 1 gramo de proteína, se originan 0,3 gramos de agua y al oxidarse 1 gramo de grasa, se produce 1,1 gramos de agua. En promedio, el humano bebe aproximadamente 2.300 mililitros de agua por día en alimentos y bebidas, y gana unos 200 mililitros adicionales por la oxidación de las moléculas de nutrientes. Al mismo tiempo, se pierde agua: A través de los pulmones, en la forma de exhalación de aire húmedo Por las heces fecales Tabla 1. Variación de la pérdida de agua en distintas situaciones Por la piel, tanto por transpiración como por evaporación Tras ejercicio Pérdidas diarias A temperatura En clima Por excreción en forma de orina, porcentualmente la vía intenso y de agua al día (ml) normal caluroso más importante de todas prolongado Respiración 350 250 650 Actividad 4 (G) Deduciendo por qué las pérdidas de agua son Orina 1400 1200 500 variables Piel (perspiración 350 350 350 a) Explica la causa de las diferencias entre las tres columnas insensible) de datos de la tabla 1 Piel (transpiración) 100 1400 5000 b) ¿Cuál es el órgano más relevante en la pérdida de agua Heces 100 100 100 en reposo? Total 2300 3300 6600 La regulación del equilibrio hídrico incluye traspasos de agua entre compartimientos intra y extracelulares El cuerpo tiene tres compartimientos hídricos principales: el Tabla 2. Composición volumétrica del cuerpo humano plasma (7%), el líquido intersticial y la linfa (28%) y el líquido intracelular Componentes sólidos 40% (65%). Los volúmenes aproximados aparecen en la tabla 2. 40% del peso del cuerpo 3 litros de plasma 2 litros de glóbulos rojos Agua: 40 litros 60% del total del peso 10 litros de líquido intersticial y linfa 25 litros de líquido intracelular El agua absorbida por el tracto digestivo, la principal fuente de ganancia hídrica, pasa en gran medida hacia los capilares intestinales y entra en el plasma por medio de la osmosis. Debido al transporte activo de moléculas simplificadas y de sales minerales hacia el interior de los capilares desde el intestino, el plasma sanguíneo se vuelve hipertónico2 en comparación con el contenido intestinal, y por eso el agua tiende a seguir a las partículas en disolución, en dirección hacia el plasma. (La ganancia o pérdida de agua desde el plasma es de extrema importancia para el mantenimiento de una presión arterial estable y para la normalidad de la función cardiaca). La presión hidrostática fuerza al líquido a través de las paredes capilares en dirección al espacio intersticial. Sin embargo, la mayor parte de este líquido vuelve a incorporarse al plasma por osmosis o a través de los vasos linfáticos (ver figura 4) El agua que permanece en el compartimiento intersticial entra en contacto con las células de los tejidos. Como sus membranas son permeables al agua, ésta se mueve libremente hacia el interior de Figura 4. Principales flujos de agua entre compartimientos del las células. Por lo tanto, el agua se encuentra en constante cuerpo humano movimiento de un compartimiento a otro. Hipertónico: equivale a "mayor concentración que", es decir, se utiliza respecto a un líquido de referencia. Ej. un té con más azúcar que otro es hipertónico, en la medida que el otro posee efectivamente menos azúcar. El ser hipertónico implica poseer mayor presión osmótica, es decir, mayor tendencia a captar agua por osmosis. 2 3 Varios factores afectan al movimiento del agua de un compartimiento a otro. La deshidratación, pérdida de agua mayor que la ingestión, incrementa la concentración de solutos del líquido extracelular; en consecuencia, el agua se desplaza hacia el exterior de las células, incluyendo a las de la mucosa bucal, dando la sensación de sequedad que asociamos con la sed. El sudor humano, a diferencia del de la mayoría de los mamíferos, contiene sal. En caso de sudor profuso, si se repone el agua, pero no la sal, el agua se desplazará hacia el interior de las células corporales diluyendo su contenido. Los efectos de tal dilución son particularmente graves en el sistema nervioso central, y la intoxicación hídrica puede dar lugar a desorientación, convulsiones, coma e incluso muerte antes de que pueda ser excretado el exceso de agua. Una cantidad de disfunciones fisiológicas, como la retensión de sal, que puede ocurrir como consecuencia de una enfermedad renal, o la pérdida de proteínas plasmáticas como resultado de la inanición, pueden conducir a la acumulación de líquido en el espacio intersticial, situación conocida como edema. La capacidad selectiva de la membrana plasmática genera gradientes iónicos Recordemos conceptos vistos en 1º medio. La membrana plasmática presenta una permeabilidad selectiva, es decir, es permeable al agua pero impermeable a ciertos solutos disueltos en agua. Cada vez que la concentración de solutos es mayor en un lado de la membrana que en el otro, pasa agua a través de la membrana hacia el lado de mayor concentración de solutos (osmosis) hasta alcanzar el equilibrio osmótico. En el caso de la célula, ésta se hincha o se deshidrata. El medio isotónico es aquel en el cual las células no sufren cambios en su contenido acuoso. El medio hipertónico – por ejemplo una solución salina - causa aumento de volumen celular. El medio hipotónico – como el agua destilada causa disminución del volumen celular. Ambas situaciones se esquematizan en la figura 5 Figura 5. Comportamiento de células tipo en ambiente hipo e hipertónico Actividad 5 (G). Hacia donde van los iones En la serie de gráficos de la figura 6, se indican las concentraciones de los principales constituyentes presentes en el medio interno, respecto al medio intracelular. Estudia los gráficos con atención. a) Señala cuál es la dirección del gradiente a través de las membranas plasmáticas de los iones: sodio, potasio, cloruro y fosfato. b) Si hay mayor concentración de iones al interior de las células que en el intersticio o el plasma, ¿por qué las células no tienden a reventarse con agua? c) ¿Cuál parece ser el ion más relevante en la regulación del flujo osmótico? Justifica Figura 6. Porcentaje comparativo de iones entre el medio interno y el ambiente celular 4 3. Función renal La excreción de orina cumple un rol homeostático fundamental En los gráficos de la figura 7a y 7b puede evidenciarse el rol de la orina en la regulación hidrosalina. El gráfico 7a muestra dos efectos fisiológicos tras incrementar artificialmente la ingesta de agua de una persona. El gráfico 7b, por su parte, muestra las variaciones de NaCl plasmático y orinado, mientras se mantiene un régimen alto en sales. Figura 7a Figura 7b Actividad 6 (P). ¿Bastan dos experimentos para validar la función del riñón? a) ¿Cuál es la cantidad normal de orina producida por una persona, según el gráfico 7a? ¿y cuál es la cantidad normal de NaCl excretado diariamente por una persona, según el gráfico 7b? b) En el primer experimento, la única variable que se modificó fue la ingesta de agua (sería la variable experimental) ¿Qué variables tendrían que haberse mantenido constantes para que los resultados tuvieran validez? ¿Y en el gráfico de la figura 7b? c) Interpreta los dos resultados experimentales. Puede decirse que un experimento apoya al otro? d) Si da la sensación que el organismo siempre vuelve a la normalidad tras los procedimientos experimentales, ¿para qué cuidar la ingesta de sal o de otras sustancias? En detalle, la excreción de orina conseguida por los riñones permite: Excreción de ciertos productos finales del metabolismo celular proteico y nucleico. Ej. urea, ácido úrico, creatinina, etc. Regular y mantener la cantidad de agua en nuestro organismo, especialmente en el plasma y el intersticio Mantener constante la composición de ciertos iones inorgánicos (fundamentales para muchas funciones del cuerpo) como: Na +, K+, H+, Mg++, Cl-, (HCO3)- (bicarbonato). Mantener constante el pH del medio Regular la concentración de otras moléculas no electrolíticas (los iones son electrolíticos), como la glucosa y la urea Excreción de diversas enzimas, coloides, pigmentos, medicamentos. Cabe destacar que los riñones además poseen una función endocrina, al elaborar dos hormonas: renina (relacionada con la mantención de la presión sanguínea) y eritropoyetina (relacionada con la producción de glóbulos rojos). Los riñones poseen una estructura basada en subunidades morfo-funcionales: los nefrones Los riñones son dos órganos en forma de poroto, de coloración rojo pardo, situados en la pared posterior de la cavidad abdominal, por detrás del estómago y del hígado, a ambos lados de la columna vertebral (figura 8). Su masa oscila entre 120 y 200 gramos y miden 10 a 12 centímetros de longitud por 5 a 6 centímetros de ancho. Cada riñón presenta un borde cóncavo, en cuyo centro hay una depresión llamada el hilio renal, lugar por el cual llegan o salen del riñón la arteria renal, venal renal y nervios, para desembocar en una cámara en forma de embudo llamada uréter, el que desemboca en la vejiga. Ésta está ubicada en la región pélvica, presenta forma globosa y tiene una capacidad fisiológica de alrededor de 300 cc. de orina. De la vejiga sale la uretra, conducto por el cual la orina sale al exterior. En el hombre la uretra es más larga y se extiende desde el 5 cuello de la vejiga hasta la extremidad libre del pene, en donde finaliza en un orificio llamado meato urinario. En el hombre la uretra sirve de conducto de salida tanto de orina como semen. En la mujer, la uretra es corta (3 a 4 cm) y se extiende desde la vejiga hasta el meato urinario ubicado en el vestíbulo vaginal. Figura 8. Ubicación de los riñones en la cavidad abdominal Figura 9. Estructura interna de un riñón Internamente el riñón presenta dos zonas: a) La corteza, zona más externa, apreciándose como una capa granulosa, donde s distinguen una estructuras puntiformes de color rojo oscuro: los corpúsculos de Malpighi. b) La médula, zona más interna del riñón, con estrías longitudinales que corresponden a 10 a 20 estructuras en forma de pirámides (pirámides de Malpighi), separadas entre sí y que confluyen hacia los cálices renales, que finalmente desembocan en la pelvis renal. (ver figura 7) La unidad anatómica y funcional del riñón es el nefrón (figura 8). Se calcula que ambos riñones humanos poseen juntos más de dos millones de nefrones. El nefrón se compone de las siguientes partes: Zona vascular Nefrón Zona tubular Arteriolas aferente y eferente Glomérulo Capilares peritubulares Vénula Cápsula de Bowman Túbulo contorneado proximal Asa de Henle Túbulo contorneado distal El nefrón comienza con una protuberancia esférica, el corpúsculo renal, el cual se compone a su vez del glomérulo, un ovillo de capilares conectados a una arteriola aferente (que ingresa a la cápsula) y una arteriola eferente (que sale de la cápsula) y de la cápsula de Bowman, la cual consta de una doble pared y recubre la madeja de capilares. De este modo, la arteriola aferente transporta la sangre desde la arteria renal al glomérulo y la arteriola eferente la conduce fuera del mismo, a una red de capilares que envuelve los diversos segmentos del túbulo renal (de ahí su nombre: "capilares peritubulares"). Posteriormente se transforman en capilares venosos, que fluyen a vénulas, las que a su vez, se reúnen en la vena renal. La cápsula de Bowman se continúa en un túbulo constituido por tres segmentos: el túbulo contorneado proximal 3, que se ubica en la corteza; luego viene un conducto recto, de diámetro menor y en forma de "U", el cual penetra en la médula y luego vuelve a la corteza, llamada asa de Henle. Una vez en la corteza este tubo se ensancha constituyendo el túbulo contorneado distal 4. 3 4 Proximal: cercano, en este caso a la cápsula de Bowman Distal: lejano, en este caso, respecto a la cápsula de Bowman 6 Finalmente, el túbulo contorneado distal desemboca en un tubo recto de mayor diámetro, el que se dirige hacia la médula y se vacía en la pelvis renal. Este último es el tubo colector y en él desembocan los túbulos contorneados distales de varios nefrones. Nota curiosa: la longitud total de los túbulos de todos los nefrones de una persona adulta es de 80 kilómetros aproximadamente, es decir, ¡poco menos que la distancia entre Santiago y Rancagua! Actividad 7 (P). El camino de la orina a) En el esquema de la figura 11, identifica las estructuras rotuladas de la figura 10 y ... b) marca la dirección del flujo de sangre (zona vascular) y de orina en formación (zona tubular) mediante flechas Figura 10: Esquema de la estructura general de un nefrón Figura 11. Esquema simplificado de un nefrón El funcionamiento del nefrón se basa en tres procesos: filtración, reabsorción y secreción La sangre llega al glomérulo por la arteria renal y sus ramificaciones, donde se filtra a través de la pared capilar de la cápsula de Bowman. Esta es una membrana semipermeable, sirve de filtro ya que pasan sustancias de moléculas menores que todos los poros que presenta. En el espacio interior de la cápsula de Bowman se secreta la orina primitiva, por ultrafiltración desde el glomérulo, que por reabsorción y secreción, se transforma en orina final a su paso hacia la pelvis renal, en el sistema tubular del nefrón y en los tubos colectores. El filtrado glomerular contiene todos los componentes del plasma sanguíneo (glucosa, iones como Cl - , Na + , K + , aminoácidos, etc.) excepto las proteínas, cuyas moléculas no pueden atravesar la cápsula de Bowman debido a su mayor tamaño. La mayor parte de esta orina primitiva se reabsorbe, es decir, se recupera. La cantidad total de filtrado se eleva a 180 litros diarios, pero sólo se excretan 1,5 litros de orina. Los capilares peritubulares reabsorben el agua y gran parte de las sustancias disueltas en ésta. Dicho líquido vuelve a la circulación sanguínea a través de la vena renal. El resto -lo no reabsorbido- se vierte por los tubos colectores a la pelvis renal. La orina final continúa fluyendo por los uréteres hacia la vejiga. A partir de lo anterior se deduce que si la orina eliminada fuese igual a la del filtrado glomerular, la excreción sería un proceso desastroso, pues así se perdería una gran cantidad de: agua, glucosa, aminoácidos, sales minerales, etc. Pero la cantidad y calidad de las sustancias presentes en la orina son muy diferentes de la de los filtrados glomerulares. La composición de la orina puede sufrir modificación a su paso por los túbulos renales, pero ya no se modifica a su paso por la pelvis renal, uréteres, vejiga y uretra. 7 Las paredes de los túbulos renales están formadas por una simple fila de células epiteliales cuboides o planas (figura 12). Las células que constituyen el túbulo proximal poseen gran cantidad de mitocondrias y el borde superior de sus células posee una serie de microvellosidades, llamadas en su conjunto, "ribete en cepillo". Estas prolongaciones son las que permiten absorber del filtrado glomerular gran parte de su composición. Esta reabsorción es selectiva, de acuerdo a las necesidades del organismo y para reintegrarlas a la corriente sanguínea se debe realizar un proceso de transporte activo en la mayoría de los casos, pues el traslado de sustancias es contra la gradiente de Figura 12. Esquema que muestra la relación entre el epitelio cuboidal de los concentración. Tales sustancias son: glucosa, túbulos renales y los vasos sanguíneos subyacentes aminoácidos, fructosa, hormonas, vitamina C, iones inorgánicos (Na+, K+, Ca+2, (HCO3)-, (PO4)-3, (SO4)-3). El agua, por su parte, es reincorporada a la sangre mediante osmosis. Nota curiosa: El transporte activo ejercido por las células del túbulo contorneado proximal requiere tanto ATP, que 1 cc de tejido renal gasta más energía que 1 cc de tejido muscular del corazón El filtrado pasa al asa de Henle y cuando se acerca al túbulo distal nuevamente se produce salida de Na + mediante transporte activo. La diferencia es que esta vez la salida de agua no va acompañada de agua, porque las paredes del asa de Henle son poco permeables, lo que determina finalmente que el filtrado dentro del asa se vuelva hipotónico respecto de la sangre y continúe su paso al túbulo distal que posee permeabilidad variable. Aquí es donde se reabsorbe Na +. Finalmente, el filtrado llega al tubo colector, que también es de permeabilidad variable y también deja salir agua por osmosis cuando el organismo lo requiere. El riñón humano elabora aproximadamente 125 litros de filtrado por cada litro de orina eliminada. Los 124 litros de agua restante son reabsorbidos por el riñón, resultando una orina hipertónica. El proceso de reabsorción determina la concentración de las sustancias que se excretan en la orina. En la figura 13 se resume la mayoría de los pasos involucrados en la formación de una orina. En primer lugar, el líquido que ingresa en el túbulo contorneado proximal es isotónico5 con el plasma sanguíneo. Si bien a este nivel el sodio y otros solutos son bombeados fuera del túbulo, el líquido permanece isotónico porque también se desplaza agua por osmosis. Al avanzar por la rama descendente del asa de Henle, el líquido se hace más hipertónico por la salida de agua por osmosis. A medida que Figura 13. Etapas en la formación de la orina el líquido asciende por la otra rama del asa de Henle, se vuelve más diluido al ser bombeado el Na+ y el Cl- al exterior. Al llegar al túbulo contorneado distal, el líquido es hipotónico con respecto al plasma y permanece en ese estado a través del túbulo contorneado distal. El líquido pasa después al túbulo colector, atravesando una vez más la zona medular de elevada concentración salina. 5 Isotónico: líquido que produce la misma presión osmótica que otro, por cuanto poseen una concentración de solutos idéntica 8 La secreción tubular es un proceso por el cual las moléculas que permanecen en el plasma después de la filtración y reabsorción son extraídas selectivamente de la circulación peritubular por las células de las paredes tubulares y luego secretadas por ellas al filtrado. Ej. penicilina, iones hidrógeno (H+), iones amonio (NH4)+. Estos dos últimos influyen en el control de la homeostasis del pH del organismo. Finalmente, el líquido resultante, ahora orina, abandona el nefrón y pasa a la pelvis renal, que en esencia es un embudo. La orina gotea continuamente a través del uréter hacia la vejiga, órgano que almacena la orina hasta que es excretada a través de la uretra. Actividad 8 (G). Cuatro pasos para orinar La siguiente serie de dibujos muestra células epiteliales a distintos niveles de los túbulos del nefrón. Simultáneamente se señala la composición de la orina en tales niveles. Tus tareas son: a) Relacionar la ubicación de la célula tubular con la concentración osmótica correcta b) Explicar la diferencia estructural que tienen las células tubulares a lo largo del túbulo Concentración osmótica (mosm6) c) d) 1 2 3 4 A B C D 600 100 1200 300 Usando la siguiente tabla, identifica cuál de las columnas corresponde a las sustancias filtradas, reabsorbidas, secretadas y excretadas durante 24 horas de funcionamiento renal. Completa la columna con el porcentaje de reabsorción de cada sustancia Porcentaje reabsorbido Sustancia Ion sodio (meq7) Ion potasio (meq) Ion cloruro (meq) Ion bicarbonato (meq) Urea (mmol8) Glucosa (mmol) Agua (mL) e) 25850 560 17850 4900 460 800 179000 26000 600 18000 4900 870 800 180000 150 90 150 0 410 0 1000 0 50 0 0 0 0 0 Sitio del nefrón PADC PADC PADC PD PADC P PADC Revisa el siguiente examen de orina, verificando si la presencia de alguna de las sustancias resulta anormal LABORATORIO CLÍNICO BIOTECNIK NOMBRE: CARLOS MARTÍNEZ G. MÉDICO: SEBASTIÁN MUÑOZ C. FECHA ANÁLISIS: 10-08-06 MUESTRA: ORINA Proteínas : 0 g/L Glucosa : 0 g/L Urea : 18 g/L Ácido úrico : 0,5 g/L Potasio : 2,5 g/L Bicarbonato : 0 g/L Sodio : 4 g/L mosm = miliosmol: unidad de presión osmótica. A mayor hipertonicidad, mayor presión osmótica meq = miliequivalente. 1 equivalente = 1 mol de sustancia en estado iónico dividido por su valencia. Como la valencia del Na y del Cl es 1, en tales casos, 1 mol = 1 eq 8 mmol = milimolar: 1/1000 mol. Por ejemplo, 1 mmol de NaCl = (23 g + 35,5 g)/1000 = 58,5 mg de NaCl 6 7 9 La eliminación de orina (diuresis) es regulada por mecanismos endocrinos y nerviosos Normalmente son eliminados entre 1000 y 1500 mililitros de orina al día. Este volumen fluctuará de acuerdo a la cantidad de agua y sales que se incorporen al organismo, mediante la participación de varios factores, especialmente hormonales. El agua es de libre filtración en el glomérulo y aproximadamente un 99% es reabsorbido al pasar por los túbulos. Este proceso se efectúa por osmosis y depende directamente de la reabsorción activa del sodio, siendo ésta la fuerza principal de su reabsorción. Sin embargo, esta reabsorción del agua puede ocurrir tan solo si el epitelio tubular es altamente permeable al agua, sin que importe la magnitud de la gradiente de concentración de ella. La permeabilidad de las últimas partes de los túbulos (distal y colector) al agua está sometida a control fisiológico. El factor determinante de esta permeabilidad es la hormona antidiurética (ADH), la que es producida en el hipotálamo, transportada a la neurohipófisis, desde donde es acumulada y liberada a la circulación. (figura 14). La ADH actúa sobre el túbulo distal y colector produciendo un aumento de la permeabilidad de éstos, favoreciéndose la absorción de agua, lo que restablece la cantidad de agua plasmática a valores normales. La señal que promueve la liberación de ADH es originada por osmorreceptores ubicados en el hipotálamo (exactamente en un grupo de neuronas llamado núcleo supraóptico). Éstos vigilan la concentración de solutos en la sangre y aumentan o disminuyen la secreción de ADH para corregir cualquier cambio en la osmolaridad (proporción de partículas que producen presión osmótica respecto al total de partículas en solución). En ausencia de ADH, la permeabilidad del túbulo distal y colector al agua es muy baja y el líquido diluido que entra en el Figura 14. Control de la reabsorción de agua mediante la ADH túbulo colector procedente del asa de Henle pasa por éste casi sin cambio y es excretado como una orina muy diluida. En la diabetes insípida, una enfermedad en que hay deficiencia de ADH, la excreción de orina puede alcanzar 30 o 40 litros por día, es decir 20 a 40 veces más que lo normal. La aldosterona es una hormona de naturaleza esteroidal, secretada por la corteza suprarrenal. Actúa sobre las células del túbulo distal y el colector para que éstas retengan sodio y eliminen el potasio por la orina. Cuando la excreción de sodio es demasiado alta, la cantidad de agua que se elimina también lo es. Esto conlleva dos consecuencias: se produce una disminución del volumen extracelular y un descenso de la presión arterial. La disminución de la presión activa el sistema nervioso simpático, el cual disminuye el flujo renal mediante vasoconstricción y estimula al riñón para que éste libere la hormona renina. La renina induce la formación de angiotensina I, la que se transforma en angiotensina II, sustancia que finalmente estimula la producción de aldosterona. Ver figura 15. Figura 15. Control de la reabsorción de sodio mediante la aldosterona 10 Actividad 9 (G). Regulación máxima a) Completa el siguiente diagrama del sistema renina - angiotensina – aldosterona, usando los recuadros de la zona sombreada b) Construye un diagrama similar al anterior, para la regulación vía ADH c) Identifica cuál de los siguientes esquemas corresponde al que origina orina hipotónica y cuál produciría orina hipertónica. Justifica A: d) B: Finalmente, analiza el siguiente gráfico y luego señala: a. cuáles son las únicas sustancias que se reabsorben y secretan a lo largo del nefrón b. el porcentaje de sodio aproximado que es reabsorbido en el túbulo proximal c. Sabiendo que los osmoles son las sustancias disueltas que tienen mayor influencia en la presión osmótica del solvente, ¿cuál sería la sustancia más responsable de la osmolaridad del líquido tubular? d. ¿por qué conviene que el control del sodio y el agua se realice justamente en el túbulo distal y el colector? 11 4. El estrés como concepto amplio El estrés es una respuesta fisiológica frente a uno o más factores que constituyan una amenaza a la sobrevivencia. En este sentido, se considera estresante una hemorragia, una exposición prolongada a alta temperatura o un período de ayuno muy extenso. Más aún, dado que el organismo se encuentra permanentemente expuesto a variaciones más o menos discretas de un sinnúmero de variables físicas y químicas, se puede decir que el estado de estrés es permanente y no un estado circunstancial o repentino. A la larga, habrá estrés, en la medida que existan gradientes con el entorno: de temperatura, de acidez, de gases, de presiones, etc. Cuando se señala que la hormona antidiurética permite recuperar el agua por la vía de aumentar su reabsorción renal, en el fondo se está indicando un mecanismo de control frente al estrés que implica el descenso de la presión sanguínea. Si bien es posible analizar el comportamiento del cuerpo frente a estímulos estresantes discretos, en realidad la respuesta frente al estrés requiere la complementariedad de muchos órganos simultáneos. Con fines meramente didácticos, se analizan a continuación, en forma independiente, los mecanismos de respuesta homeostática de la temperatura, la presión sanguínea y la glicemia. La termorregulación es coordinada a partir de un termostato central y varios mecanismos efectores La temperatura del cuerpo está regulada, en gran medida, por mecanismos de retroalimentación negativa donde participa el sistema nervioso, especialmente el hipotálamo. Este sistema, tiene tres componentes principales: los termorreceptores, que captan la temperatura del cuerpo; los órganos efectores que controlan la producción o pérdida de calor, y un centro integrador, que compara la temperatura percibida con la temperatura "normal" o de "referencia". Esta "temperatura normal" se refiere a la temperatura del interior del cuerpo antes que a la temperatura de la superficie o de los brazos, piernas y tejidos colocados inmediatamente bajo la piel. En el ser humano corresponde a 36,7ºC. Si la temperatura corporal es muy alta o muy baja, el centro regulador ubicado en el hipotálamo, activa el sistema efector apropiado, retornando la temperatura del cuerpo a la normalidad. Hay dos grupos de receptores capaces de detectar los cambios producidos en la temperatura del cuerpo. Uno en la piel, considerado como termorreceptor periférico, y otro grupo en ciertas estructuras corporales de mayor profundidad (termorreceptores centrales). La información procedente de estos receptores se transmite a través de los nervios aferentes y de las vías ascendentes que van al hipotálamo. Este centro nervioso responde con una salida eferente apropiada. Así, la estimulación de los receptores del frío pone en juego los mecanismos productores y conservadores del calor, mientras que la estimulación de los receptores del calor hace que se realice exactamente lo contrario. Cuando los termorreceptores detectan un aumento de la temperatura, el hipotálamo coordina la reducción del calor corporal de tres maneras (figura 16a): Los vasos sanguíneos de la piel se dilatan, de modo que el calor se transfiere desde la sangre a la piel ocho veces más rápido que lo normal. Tal dilatación es causada por la inhibición de los centros nerviosos en el hipotálamo posterior, que generalmente causa la constricción de los vasos sanguíneos. La transpiración aumenta, con el consiguiente incremento de la evaporación del sudor, lo que provoca a su vez una mayor disipación del calor. La acción de tiritar y otras actividades musculares que aumentan el calor corporal son inhibidas. Ahora bien, cuando el cuerpo se enfría mucho, el termostato hipotalámico utiliza los siguientes procedimientos reguladores para aumentar y/o mantener el calor corporal (figura 16b) Los centros hipotalámicos posteriores causan la constricción de los vasos sanguíneos periféricos, reduciendo de esta manera la pérdida de calor a través de la piel. El hipotálamo estimula la acción de "tiritar" y la termogénesis. Tiritar puede elevar la producción de calor 5 veces sobre lo normal. El hipotálamo permite que los pelos de la piel se pongan erectos (piloerección), lo que hace que se forme una capa de aire aislante, con lo cual no se pierde calor. Aumenta su secreción de la hormona liberadora de tirotrofina. Esta hormona estimula la secreción de hormona tirotrofina de la hipófisis anterior. A su vez, ésta estimula a la glándula tiroides para que secrete tiroxina, que aumenta el metabolismo celular y, por ende, el calor corporal. Cabe señalar que el aumento de la secreción de adrenalina y noradrenalina por la médula adrenal también ayuda a elevar el nivel del metabolismo celular. Actividad 10 (P). ¿36 por nervioso o endocrino? a) Clasifica las respuestas frente al estrés térmico en nerviosos y endocrinos, frente a alta y baja temperatura b) Usando la misma figura 16, identifica un arco reflejo específico, señalando todos sus componentes clásicos 12 Figura 16. Mecanismos de respuesta frente al aumento de temperatura (a) y la disminución de la temperatura corporal La presión sanguínea posee un control complementario a la regulación hidrosalina La presión sanguínea es la fuerza que ejerce la sangre contra las paredes internas de los vasos sanguíneos. Es determinada por el gasto cardiaco (la relación entre el volumen de la contracción sistólica del corazón respecto a la frecuencia con que late), el volumen total de sangre y la resistencia al avance de la sangre. Es una condición fisiológica tan sensible, que varía cada vez que te levantas de una posición horizontal. Varios mecanismos complejos interactúan para mantener la presión sanguínea normal de modo que no te desvanezcas cuando te levantas de la cama cada mañana o cambias de posición durante el día. Cuando la presión sanguínea disminuye, nervios simpáticos conectados a los vasos sanguíneos estimulan la vasoconstricción para que la presión vuelva a aumentar Los barorreceptores presentes en las paredes de ciertas arterias y en la pared cardiaca, son sensibles a cambios en la presión arterial. Cuando un aumento en ésta estira los barorreceptores, se envían mensajes a los centros cardiaco y vasomotor del tronco encefálico. El centro cardiaco estimula nervios parasimpáticos que desaceleran el corazón, reduciendo la presión sanguínea. El centro vasomotor, por su parte, inhibe nervios simpáticos que constriñen las arteriolas, reduciendo de este modo la presión sanguínea. Estos reflejos neurales actúan de manera continua para mantener la presión sanguínea dentro de ciertos límites. 13 En la regulación de la presión sanguínea también participan hormonas. Las angiotensinas son un grupo de ellas que actúan como potentes vasoconstrictores. La enzima renina estimula la formación de angiotensinas a partir de una proteína plasmática y es liberada por los riñones en respuesta a una baja presión sanguínea dentro de ellos. Estos órganos también actúan indirectamente para mantener la presión sanguínea al influir en el volumen sanguíneo. Esto se realiza por regulación hormonal de la rapidez con que se excretan sal y agua. Es así como un aumento de la reabsorción de sodio estimulada por la aldosterona, facilitará un gradiente osmótico hacia el plasma, que incrementará la presión sanguínea. Actividad 11 (G). Contestando bajo presión b) c) Vasoconstricción de los vasos sanguíneos periféricos Secreción de aldosterona suprarrenal Estimulación de las células beta del páncreas Secreción de hormona antidiurética Aumento de la frecuencia cardiaca El gasto cardiaco es una variable que permite conocer el trabajo del corazón. Se calcula multiplicando la frecuencia cardiaca (en latidos por minuto) con el volumen de contracción (en litros por latido). El valor normal de gasto cardiaco se aproxima a los 5 litros por minuto. Según tal definición, grafica los datos de gasto cardiaco, teniendo presente los que ya aparecen, sobre presión sanguínea (sistólica) 6. 7. 8. 9. 10. Inhibición de nervios simpáticos que constriñen arteriolas Aumento de la tasa metabólica Activación parasimpática del corazón Constricción de los vasos venosos internos Estimulación del aparato yuxtaglomerular 130 120 110 100 90 80 70 6,5 6 5,5 5 4,5 4 3,5 Gasto cardiaco (L/m) 1. 2. 3. 4. 5. Indica cuáles de las siguientes respuestas deberían activarse frente a una hemorragia: Presión sanguínea (mmHg) a) 1 2 3 4 5 6 7 8 9 10 11 12 13 14 15 Tiempo (m) ¿Para explicar qué fenómeno se podría utilizar el esquema de la figura 17? El control de la glicemia involucra a varios órganos y hormonas de acción antagónica La glucosa es un monosacárido proveniente de la digestión de los di y polisacáridos. Se absorbe en el intestino y es transportada al hígado, donde la mayor parte es almacenada en forma de glucógeno. La conversión de la glucosa a glucógeno es una función específica de las células hepáticas, denominada glucogénesis. Simultáneamente, dos mecanismos inversos tienden a incrementar el nivel de glucosa sanguínea: la glucogenólisis o reconversión del glucógeno en glucosa, y la gluconeogénesis o transformación de aminoácidos y ácidos grasos en glucosa. En definitiva, el nivel de glucosa en la sangre se mantiene más o menos constante, a una concentración media de 1 gramo por litro de sangre. La importancia fisiológica de la glucosa ya la conocemos: la degradación de la glucosa durante la respiración celular proporciona prácticamente toda la energía requerida para los procesos metabólicos. Una hipoglicemia (disminución del nivel normal de glucosa sanguínea) afecta en primer término al cerebro, pues las neuronas son incapaces de usar otro combustible distinto a la glucosa. Esto puede traducirse en vértigos, temblores musculares, visión borrosa, desmayos y otras afecciones más serias. Por otro lado, una hiperglicemia puede generar varios trastornos importantes. El aumento de la presión osmótica en los sitios donde se acumula la glucosa produce deshidratación celular. El aumento de glucosa rebasa sus posibilidades de retención renal, lo que se acompaña de menor reabsorción de agua: vale Figura 17 14 decir, hay glucosuria (azúcar en la orina) y poliuria (mucha orina). Esta misma situación produce polidipsia (sed intensa) y polifagia (aumento del apetito) para contrarrestar la pérdida de glucosa en la orina. Las glándulas endocrinas más involucradas en el control homeostático de la glucosa son el páncreas endocrino y las glándulas suprarrenales. Ambas producen hormonas específicas que actúan sobre un órgano blanco determinado e interactúan entre sí, regulando la cantidad de glucosa en la sangre. En este control se deben considerar tres grandes efectores: el tejido adiposo, los músculos y el hígado. Estos van a funcionar interviniendo ya sea en el aumento o la disminución de la glucosa sanguínea. De estos, el hígado debe ser considerado como un gran “amortiguador de glucosa”, ya que en forma rápida actúa entregando glucosa o acumulándola cuando las concentraciones de ella han aumentado en la sangre. PÁNCREAS Recordemos que se trata de una glándula anficrina: es exocrina en su función digestiva, secretando desde sus acinos numerosas enzimas al contenido duodenal. Paralelamente y a partir de sus Islotes de Langerhans, el páncreas endocrino sintetiza y secreta hormonas de origen proteico. Los Islotes de Langerhans están formados por cuatro tipos de células: Células A o (alfa): Constituyen el 25% de la glándula y secretan la hormona glucagón. Células B o (beta): Son el 60% de la glándula y secretan la hormona insulina. Células D o (delta): Representan sólo el 10% del total y secretan somatostatina. Células PP o F: Secretan el polipéptido pancreático, que tendría efectos sobre la absorción intestinal. De estas hormonas secretadas, las tres primeras poseen función homeostática respecto a los niveles de glucosa. Insulina Es un péptido formado por 51 aminoácidos, la que es sintetizada por la vía normal ribosoma - RER y activada en el Golgi. Una vez secretada, la insulina posee una vida útil de sólo 10 a 15 minutos, ya que sobre ésta actúa la enzima insulinasa a nivel hepático y renal. La función de la insulina puede resumirse como sigue: Aumenta la permeabilidad de la membrana plasmática de las células blanco en forma específica a la glucosa. Para ello se une a un receptor glucoproteico de membrana. Esta unión determina la formación de canales específicos que favorecen el transporte de glucosa hacia el interior de la célula. Facilita la glucogénesis mediante la activación de la enzima glucógeno sintetasa. Estimula la conversión de glucosa en ácidos grasos y en glicerol cuando la cantidad de glucosa hepática es superior a la que el hígado puede almacenar como glucógeno. Los ácidos grasos y el glicerol son transportados por la circulación hasta los adipocitos, donde son almacenados como grasas neutras. Induce el transporte activo de varios aminoácidos al interior de las células (valina, leucina, isoleucina, tirosina, fenilalanina, entre otros). Esto promueve la síntesis de proteínas, colaborando con otras hormonas como la STH, T3 y T4. Considera que las últimas dos acciones incrementan el consumo celular de glucosa en cuanto los combustibles alternativos (grasas y aminoácidos) dejan de estar disponibles. En base a estos efectos, la insulina es considerada una hormona hipoglicemiante. En coherencia con lo anterior, la secreción de insulina se ve estimulada por: Excesos de glucosa y aminoácidos como la arginina y lisina en la sangre. Secreción de hormonas gastrointestinales como la secretina, gastrina, colecistocinina y péptido gástrico inhibidor. La cadena de eventos es fácil de intuir: presencia de alimentos en el tubo digestivo liberación de hormonas gastrointestinales secreción de insulina como respuesta adelantada al incremento de glucosa vía absorción intestinal. Glucagón Es un péptido de 29 aminoácidos. En síntesis, sus acciones son: Estimula la glucogenólisis mediante la activación de la enzima fosforilasa, que rompe los enlaces glucosídicos. Estimula la gluconeogénesis mediante la activación de enzimas como la lipasa, que Figura 18. Relación de la insulina y el glucagón en el control de la glicemia 15 convierte las grasas de los adipocitos en ácidos grasos aprovechables en las vías anabólicas de la respiración celular. Ambas acciones contribuyen a aumentar la glucosa plasmática, observándose un efecto antagónico respecto a la insulina, vale decir, se trata de una hormona hiperglicemiante. En la figura 18 se esquematiza la complementariedad de estas dos hormonas en el control de la glicemia. La secreción de glucagón es estimulada por factores como la disminución de la glicemia y de los ácidos grasos, por elevadas concentraciones de aminoácidos, por el ayuno y el ejercicio físico. Tanto la insulina como el glucagón actúan en forma conjunta para la regulación de la glicemia. Esto es realizado mediante retroalimentación negativa a nivel pancreático, sin intervención del eje hipotálamo-hipófisis, regulador por excelencia de la mayor parte de las hormonas endocrinas. Ambas hormonas son liberadas al sistema porta hepático. Esto es importante de considerar, pues la vena porta se forma a partir de la circulación del intestino delgado, la que llega posteriormente al páncreas y luego al hígado. Debido a esto, al realizarse la absorción intestinal, la glicemia en el sistema porta se eleva. Al llegar por sobre un 10% del valor normal se estimula la secreción de insulina, aumentando su nivel en la sangre venosa pancreática, la que al llegar al hígado se une con sus receptores específicos, estimulando por una parte el ingreso de glucosa por canales especiales y por otra estimula el sistema 2º mensajero para estimular la síntesis de la enzima glucógeno sintetasa. Debido a esto, en la vena hepática que se comunica con la cava, se produce una hipoglicemia leve, produciéndose el letargo característico tras una comida abundante. Basta una disminución de la glicemia del 10% (por ejemplo de 100 a 90 mg/dl) para que se active la retroalimentación negativa: la secreción de insulina es inhibida, estimulándose la de glucagón y sus efectos ya descritos. Las secreciones de ambas hormonas están tan finamente coordinadas que la glicemia se mantiene muy cerca de su nivel óptimo. La estimulación simpática es un mecanismo externo de regulación. Las células A y B poseen receptores -adrenérgicos, vale decir, pueden ser afectadas por la hormona adrenalina (secretada por control nervioso desde la médula suprarrenal), inhibiéndose la secreción de glucagón y estimulando la se insulina. Somatostatina Es una hormona lineal de 14 aminoácidos. También es secretada por el hipotálamo donde se le estudia en cuanto a su función inhibidora de la hormona del crecimiento. De hecho, actúa como factor inhibidor de varias hormonas: tiroxina, prolactina, insulina y glucagón, especialmente. Se comprende la utilidad de un mecanismo que inhiba la insulina y glucagón, dos hormonas que para autorregularse requieren aumentar progresivamente sus niveles, antes de alcanzar el nivel normal de glicemia. La somatostatina disminuye la motilidad del estómago, vesícula biliar, duodeno y, a nivel intestinal, aumenta la secreción de enzimas y la absorción de nutrientes. La consecuencia de todo esto es aumentar el tiempo durante el cual los nutrientes son susceptibles de ser asimilados en la sangre. Su regulación se produce a través de las mismas vías que la insulina, vale decir, los niveles elevados de glucosa, aminoácidos y glucagón. GLÁNDULAS SUPRARRENALES Las dos porciones funcionales que poseen estas glándulas, corteza y médula, secretan hormonas relacionadas con el control de la glicemia. En la zona fascicular de la corteza se producen los glucocorticoides y en la médula, de la adrenalina. Glucocorticoides Corresponden a un grupo de hormonas esteroidales conformadas por cortisol y corticosterona, de las cuáles la más importante es la primera, por representar el 95% del total de glucocorticoides secretados. Si bien aquí estudiamos su efecto sobre la glucosa, cabe recordar que estas hormonas poseen otras funciones. Su acción sobre la glicemia consiste en estimular la gluconeogénesis. Esto adquiere importancia durante períodos prolongados de ayuno, donde las reservas de glucógeno se han agotado. Para lograr la gluconeogénesis, los glucocorticoides tienen un efecto catabólico sobre las proteínas, provocando la desaminación de estas y movilizan glicerol y ácidos grasos de los depósitos de lípidos. La secreción de glucocorticoides es regulada por el sistema hipotálamo-hipófisis, a través de la adrenocorticotrofina (ACTH), Figura 19. Mecanismos hormonales en la homeostasis de la glicemia 16 mediante retroalimentación negativa de la [corticosterona] sobre el hipotálamo. Al estar sometido a estrés, el hipotálamo es estimulado por vía nerviosa debido a la acción de la corteza cerebral. Adrenalina Representa el 80% de la secreción de la médula adrenal y se origina por adición de un grupo metilo a la noradrenalina (que representa el otro 20% de la secreción). Esta transformación se ve favorecida por una alta concentración de glucocorticoides. De la misma forma que el glucagón, la adrenalina ocasiona glucogenólisis, permitiendo una vía rápida de obtención de glucosa tras romper los enlaces glucosídicos vía fosforilasas. Tiene, por tanto, efecto hiperglicemiante. Si bien los niveles de adrenalina se regulan mediante retroalimentación negativa, ante situaciones de estrés, hipoxia (falta de oxígeno disuelto en la sangre) o hipoglicemia, es activado el control nervioso simpático: el hipotálamo estimula por vía nerviosa a la médula suprarrenal a través de fibras simpáticas para que produzca adrenalina, la cual actúa a nivel hepático y muscular, desdoblando el glucógeno en glucosa. Junto al aumento en la glicemia, la adrenalina genera un aumento de la presión arterial y del flujo de sangre a los músculos, aumento del metabolismo celular, de la fuerza muscular y de la velocidad de coagulación sanguínea. Actividad 12 (P). Identificando las hormonas glicemiantes a) En el esquema de la figura 19 aparecen los principales mecanismos de regulación de la glicemia. Sólo faltan los nombres de las hormonas correspondientes, tarea que debes realizar rellenando los rectángulos en blanco. La respuesta frente al estrés involucra muchos mecanismos homeostáticos simultáneos En el esquema de la figura 20 se resume el conjunto de respuestas que genera el organismo frente al estrés. Vale decir, esto es lo que ocurre cada vez que tu cuerpo “siente tensión”, ya sea por un riesgo real, físico y conciente o por un estado de privación o rigor que pasa casi desapercibido. Hay estrés cuando practicamos un deporte, pero también cuando recibimos una noticia que nos impacta; cuando nos aplican una prueba o nos subimos a la montaña rusa. Actividad 13 (G). Justifica funcionalmente cada una de las 9 respuestas frente al estrés que aparecen en este esquema, correspondientes al último recuadro de cada secuencia vertical. Figura 20. Vías nerviosas y endocrinas que participan en la respuesta frente al estrés 17 Actividad 14 (P). Resuelve los siguientes problemas, para aplicar lo aprendido. 1. ¿Qué pasaría con el funcionamiento renal si ... a) la glándula suprarrenal fuese incapaz de producir aldosterona? b) fallaran los osmorreceptores hipotalámicos? c) aumentara la presión sanguínea? 2. El gráfico A muestra la variación de la diuresis de un gato luego de la ingesta de 250 ml de agua, sin otro tratamiento. Los gráficos B y C muestran los resultados de la inyección de una solución hipertónica de NaCl o de extracto de hipófisis respectivamente, administrados luego de la ingesta hídrica. a) Lee e interpreta el gráfico A. ¿Qué parte del riñón podría ser responsable del resultado experimental? b) Lee e interpreta los gráficos B y C. ¿Por qué el resultado se parece tanto, si es producto de dos tratamientos muy distintos? Gráfico A 3. d) se contrajeran las arteriolas aferentes? e) se privara al riñón de suministro de oxígeno? f) Las células del epitelio del túbulo colector no tuviesen receptores para hormona antidiurética? Gráfico B Gráfico C El siguiente gráfico describe los resultados obtenidos por los investigadores Banting y Best, en 1922, al medir la glicemia de un perro durante 3 días. Previo al experimento, al perro se le extirpó quirúrgicamente el páncreas, tras lo cual fue sometido a varias situaciones que alteraron sus niveles de glucosa. El procedimiento se describe cronológicamente: Día 3 de agosto 4 de agosto 5 de agosto a) b) c) d) e) f) g) Hora 15:00 13:00 21:00 Tratamiento Extirpación del páncreas Inyección de 5 cm3 de extracto pancreático Inyección de 5 cm3 de extracto pancreático X: Inyección de 5 cm3 de extracto de hígado Y: Inyección de 5 cm3 de extracto de bazo Z: Inyección de 5 cm3 de extracto pancreático Efecto Deduce cuál fue el objetivo y la hipótesis de este experimento. Completa la tabla con los efectos generados por cada uno de los tratamientos. ¿Qué enfermedad se asemeja a los síntomas mostrados por el perro? Justifica. ¿Qué función cumplen los tratamientos X e Y? Señala al menos dos variables que se mantuvieron constantes en el experimento. Discute la posibilidad de utilizar este método para conocer el rol de otros órganos del cuerpo. Induce cuál sería la conclusión del experimento. 18 4. Tomando en cuenta la generalidad de los mecanismos homeostáticos descritos en esta guía, completa el siguiente esquema integrador con los textos que corresponde. Puedes utilizar las letras de cada texto para completar. A. B. C. D. E. F. G. Elaboración de conductas emocionales Coordinación de respuestas vegetativas Sistema límbico Información proveniente del medio interno Respuestas reflejas Bulbo raquídeo y médula espinal Vasodilatación Entrada de la información Integración de la información 5. Selecciona la alternativa correcta en cada caso: 1) El concepto de homeostasis involucra: I. Mantención de la frecuencia respiratoria II. Temperatura corporal dependiente de la temperatura ambiental III. Concentración de glucosa sanguínea constante a) Sólo I 2) b) Sólo II c) Sólo III H. I. J. K. L. M. N. d) I y III e) I, II y III ¿Cuáles de las siguientes variables son reguladas homeostáticamente durante el reposo?: I. el pH sanguíneo II. las sales minerales III. los gases respiratorios IV. la presión sanguínea a) I y II b) II y III c) III y IV d) I y IV e) I, II, III y IV Hipotálamo Tensión y frustración Adaptación razonada del comportamiento Corteza cerebral Abrigarse Información proveniente del medio externo Aceleración de frecuencia respiratoria Coordinación y ejecución 3) El hipotálamo participa en la regulación de: I. la temperatura corporal II. la presión sanguínea III. el balance hídrico a) Sólo I 4) Ejemplo b) Sólo II c) I y II d) II y III e) I, II y III La destrucción de la neurohipófisis conduce a: I. una disminución en el volumen de orina II. un aumento en la concentración de la orina III. un aumento de la osmolaridad plasmática IV. una disminución del volumen sanguíneo a) Sólo I b) Sólo III c) Sólo IV d) IIII y IV e) II y IV 19 Bibliografía y créditos de las figuras Audesirk T., G. Audesirk y B. Byers. Biología. La vida en la Tierra. Pearson Educación 6ª Ed., México, 2003 Fawcett D. Bloom Fawcett Tratado de Histología. Ed. Interamericana McGraw-Hill, 12ª Ed., España, 1995 Curtis H., y N.S. Barnes. Invitación a la Biología. Ed. Médica Panamericana, S.A., 5ª Ed., España, 1995 Curtis H., y N.S. Barnes. Invitación a la Biología. (CD Multimedia de la 6ª Ed. en castellano) Ganong W. Fisiología médica. Editorial El manual moderno S.A. 15ª Ed. México, 1996 Solomon E., L. Berg y D. Martin. Biología. Editorial McGraw-Hill Interamericana. 5ª Ed. México, 2001 Unidad de Curriculum y Evaluación, Mineduc. Biología. Programa de Estudio. Tercer año medio. Ministerio de Educación. Chile, 2000. Varas H. y S. Núñez. Biología Plan Electivo. Ed. Mc Graw-Hill, Chile, 1998 Nº de la figura (ad.= adaptado del original) 9 (ad) 17 19 Act. 9d 14, 16, 18, 20 2b, Tabla 1, 6 (ad), 7a, 7b, act. 9c, act. 14.2 15, act. 14.3 Pueden consultarse referencias en internet en: www.carampangue.cl/biocarampangue/enlaces.htm#g2 20